Thieme: Prometheus – Kopf, Hals und Neuroanatomie
Werbung
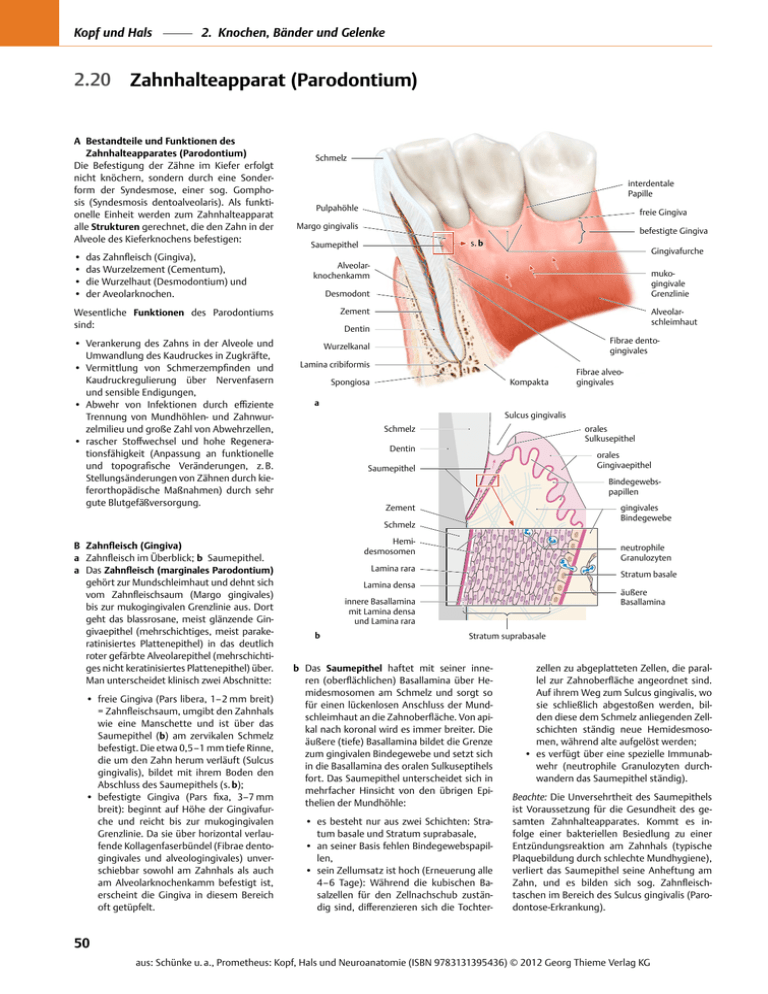
Kopf und Hals 2.20 2. Knochen, Bänder und Gelenke Zahnhalteapparat (Parodontium) A Bestandteile und Funktionen des Zahnhalteapparates ­(Parodontium) Die Befestigung der Zähne im Kiefer erfolgt nicht knöchern, sondern durch eine Sonderform der Syndesmose, einer sog. Gomphosis (Syndesmosis dentoalveolaris). Als funktionelle Einheit werden zum Zahnhalteapparat alle Strukturen gerechnet, die den Zahn in der Alveole des Kieferknochens befestigen: • das Zahnfleisch (Gingiva), • das Wurzelzement (Cementum), • die Wurzelhaut (Desmodontium) und • der Aveolarknochen. Schmelz interdentale Papille Pulpahöhle befestigte Gingiva s. b Saumepithel Gingivafurche Alveolarknochenkamm mukogingivale Grenzlinie Desmodont Zement Wesentliche Funktionen des Parodontiums sind: • Verankerung des Zahns in der Alveole und Umwandlung des Kaudruckes in Zugkräfte, • Vermittlung von Schmerzempfinden und Kaudruckregulierung über Nervenfasern und sensible Endigungen, • Abwehr von Infektionen durch effiziente Trennung von Mundhöhlen- und Zahnwurzelmilieu und große Zahl von Abwehrzellen, • rascher Stoffwechsel und hohe Regenerationsfähigkeit (Anpassung an funktionelle und topografische Veränderungen, z. B. Stellungsänderungen von Zähnen durch kieferorthopädische Maßnahmen) durch sehr gute Blutgefäßversorgung. freie Gingiva Margo gingivalis Alveolarschleimhaut Dentin Fibrae dentogingivales Wurzelkanal Lamina cribiformis Spongiosa Kompakta a Sulcus gingivalis Schmelz orales Sulkusepithel Dentin orales Gingivaepithel Saumepithel Bindegewebspapillen Zement gingivales Bindegewebe Schmelz B Zahnfleisch (Gingiva) a Zahnfleisch im Überblick; b Saumepithel. a Das Zahnfleisch (marginales Parodontium) gehört zur Mundschleimhaut und dehnt sich vom Zahnfleischsaum (Margo gingivales) bis zur mukogingivalen Grenzlinie aus. Dort geht das blassrosane, meist glänzende Gingivaepithel (mehrschichtiges, meist parakeratinisiertes Plattenepithel) in das deutlich roter gefärbte Alveolarepithel (mehrschichtiges nicht keratinisiertes Plattenepithel) über. Man unterscheidet klinisch zwei Abschnitte: • freie Gingiva (Pars libera, 1–2 mm breit) = Zahnfleischsaum, umgibt den Zahnhals wie eine Manschette und ist über das Saumepithel (b) am zervikalen Schmelz befestigt. Die etwa 0,5–1 mm tiefe Rinne, die um den Zahn herum verläuft (Sulcus gingivalis), bildet mit ihrem Boden den Abschluss des Saumepithels (s. b); • befestigte Gingiva (Pars fixa, 3–7 mm breit): beginnt auf Höhe der Gingivafurche und reicht bis zur mukogingivalen Grenzlinie. Da sie über horizontal verlaufende Kollagenfaserbündel (Fibrae dentogingivales und alveologingivales) unverschiebbar sowohl am Zahnhals als auch am Alveolarknochenkamm befestigt ist, erscheint die Gingiva in diesem Bereich oft getüpfelt. Fibrae alveogingivales Hemidesmosomen neutrophile Granulozyten Lamina rara Stratum basale Lamina densa äußere Basallamina innere Basallamina mit Lamina densa und Lamina rara b Stratum suprabasale b Das Saumepithel haftet mit seiner inneren (oberflächlichen) Basallamina über Hemidesmosomen am Schmelz und sorgt so für einen lückenlosen Anschluss der Mundschleimhaut an die Zahnoberfläche. Von apikal nach koronal wird es immer breiter. Die äußere (tiefe) Basallamina bildet die Grenze zum gingivalen Bindegewebe und setzt sich in die Basallamina des oralen Sulkuseptihels fort. Das Saumepithel unterscheidet sich in mehrfacher Hinsicht von den übrigen Epithelien der Mundhöhle: • es besteht nur aus zwei Schichten: Stratum basale und Stratum supra­basale, • an seiner Basis fehlen Bindegewebspapillen, • sein Zellumsatz ist hoch (Erneuerung alle 4–6 Tage): Während die kubischen Basalzellen für den Zellnachschub zuständig sind, differenzieren sich die Tochter- zellen zu abgeplatteten Zellen, die parallel zur Zahnoberfläche angeordnet sind. Auf ihrem Weg zum Sulcus gingivalis, wo sie schließlich abgestoßen werden, bilden diese dem Schmelz anliegenden Zellschichten ständig neue Hemidesmosomen, während alte aufgelöst werden; • es verfügt über eine spezielle Immunabwehr (neutrophile Granulozyten durchwandern das Saumepithel ständig). Beachte: Die Unversehrtheit des Saumepithels ist Voraussetzung für die Gesundheit des gesamten Zahnhalteapparates. Kommt es infolge einer bakteriellen Besiedlung zu einer Entzündungsreaktion am Zahnhals (typische Plaquebildung durch schlechte Mundhygiene), verliert das Saum­epithel seine Anheftung am Zahn, und es bilden sich sog. Zahnfleisch­ taschen im Bereich des Sulcus gingivalis (Paro­ dontose-Erkrankung). 50 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals zervikal 2. Knochen, Bänder und Gelenke zementoalveoläre Fasern (= Sharpey-Fasern) Gingiva Dentin mit Dentinkanälchen Alveolarknochen Blutgefäße Fibrae dentoalveolares azelluläresfibrilläres Zement desmodentaler Spalt apikal Alveolenwand Schnittebene von b Wurzelhaut Cementum a C Wurzelhaut (Desmodontium) Die Wurzelhaut (kurz Desmodont) ist ein gut vaskularisiertes, zell- und faserreiches Bindegewebe, das den etwa 200 µm breiten Spalt zwischen Wurzelzement und Innenseite des Alveolarknochens füllt. Es verfügt über ein kompliziertes System von Kollagenfasern (zementoalveoläre bzw. dentoalveoläre Faserbündel), über die der Zahn federnd in der Alveole aufgehängt ist. Diese auch als Sharpey-Fasern bezeichneten kollagenen Fasern sind sowohl im Zement als auch im Alveolarknochen verankert. Sie verlaufen in unterschiedlichen Richtungen (s. D), so dass sie allen Bewegungen des Zahnes (z. B. axialer Druck, seitliche Kipp- und Torsionsbewegungen) entgegenwirken und die Faserbündel stets auf Zug beanspruchen können. Diese Zugbeanspruchung, die beim Kauen permanent vorhanden ist, übt einen Reiz auf Knochen und Kollagenfasern aus, der zu ihrer permanenten Regeneration führt. Verantwortlich für den hohen Umsatz von kollagenen Fasern im Desmodont sind zudem hochaktive Fibroblasten, deren Vitamin-C-abhängige Kollagensynthese etwa 4-mal schneller als z. B. in der Haut abläuft (daher z. B. bei Vitamin C-Mangel deutlicher Faserverlust innerhalb weniger Monate). Die Bedeutung dieser kaufunktionellen Beanspruchung für den Knochen wird auch daraus ersichtlich, dass in einem zahnlosen Kiefer der Alveolarfortsatz nach und nach völlig atrophiert. (Färbung: H. E., Vergr. 75 fach) mesiale Wurzel von M2 bukkal distale Wurzel von M2 Lamina cribiformis Alveoli dentales b Fibrae interdentales decussatae Interdentalpapille Fibrae circulares c D Verlauf von Kollagenfasern in der Wurzelhaut und im Zahnfleisch a u. b Längs- und Querschnitt durch den Zahn; c schematischer Verlauf der Fasern im Zahnfleisch Während die zementoalveolären Faserbündel (Fibrae dentoalveolares) im Desmodont größtenteils schräg abwärts laufen (a), besteht der supraalveoläre Faserapparat (Fibrae interdentales decussatae und Fibrae circulares) überwiegend aus zirkulär verlaufenden Bündeln (c). Caput mandibulae Proc. coronoideus Fovea pterygoidea b desmodontaler Spalt Wurzelkanäle mesial c Septum interradiculare distal lingual Lingula mandibulae M3 I1 I2 C P1 P2 M1 M2 Foramen mandibulae Schnittebene von b u. c Angulus mandibulae Spongiosatrabekel Kompakta a Zahnwurzel Canalis mandibulae E Aufbau des Alveolarknochens a rechte Hälfte eines menschlichen Unterkiefers, Ansicht von oral (die Kompakta ist auf beiden Seiten entfernt); b u. c Horizontalschnitte durch einen menschlichen Unterkiefer auf Höhe der Alveoli dentales mit ( b) und ohne Zahnwurzeln (c), Ansicht von kranial (nach Präparaten der Anatomischen Sammlung der Universität Kiel). Die Alveolarfortsätze von Ober- und Unterkiefer sind von der Struktur her Lamellenknochen mit einer inneren (lingualen/palatinalen) und einer äußeren (vestibulären/bukkalen) Kompakta sowie einer dazwischen liegenden Spongiosa. Zusätzlich enthalten sie den zum Zahnhalteapparat zählenden Alveolarknochen, der am Aufbau der Zahnfächer (Alveoli dentalis) beteiligt ist. Die Alveoli dentalis gleichen Bechern, deren knöcherne Wände eine Vielzahl von Löchern aufweisen (Lamina cribiformis) und in die von außen Spongiosatrabekel einstrahlen. Durch die Löcher dringen Blut- und Lymphgefäße in den desmodontalen Spalt und bilden ein dichtes Korbgeflecht um die Zahnwurzeln. 51 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals 2.21 2. Knochen, Bänder und Gelenke Milchzähne (Dentes decidui) Neugeborenes 6 Monate 1 Jahr a b c d e 2 ½ Jahre A Milchzähne des linken Ober- und Unterkiefers Das Milchgebiss besteht aus nur 20 Zähnen. Man unterscheidet: a b c d e medialer Schneidezahn (Dens incisivus I), lateraler Schneidezahn (Dens incisivus II), Eckzahn (Dens caninus), 1. Backenzahn (Dens molaris I) und 2. Backenzahn (Dens molaris II). 4 Jahre Zur Unterscheidung von den permanenten Zähnen beginnt die Nummerierung der Milchzähne in der Zahnformel (s. D) mit der Ziffer 5 anstelle der Ziffer 1, d. h. die rechte Oberkieferhälfte erhält die Ziffer 5 usw. B Mittelwerte der Zahndurchbruchszeiten (nach Rauber/Kopsch) Den Durchbruch der Milchzähne bezeichnet man als 1. Dentition, den der dauerhaften Zähne als 2. Dentition. In der letzten Spalte wird die Reihenfolge in Bezug auf den Zahndurchbruch angegeben. Als Beispiel: Bei der 2. Dentition bricht der vordere Molar (Zahn 6) als erster durch („Sechsjahrmolar“). Beachte: Die Milchzähne werden mit römischen Ziffern nummeriert, die bleibenen Zähne mit arabischen. 1. Dentition Zahn I 2. Dentition Zahndurchbruch 6.– 8. Monat 1 II 8.–12. Monat 2 15.–20. Monat 4 IV 12.–16. Monat 3 „1. Milchmolar“ V 20.–40. Monat 5 „2. Milchmolar“ Zahndurchbruch 8 Jahre Reihenfolge III Zahn 6 Jahre Reihenfolge 1 6.– 9. Jahr 2 2 7.–10. Jahr 3 3 9.–14. Jahr 5 4 9.–13. Jahr 4 5 11.–14. Jahr 6 6 6.–8. Jahr 1 „Sechsjahrmolar“ 7 10.–14. Jahr 7 „Zwölfjahrmolar“ 8 16.–30. Jahr 8 „Weisheitszahn“ 10 Jahre 12 Jahre C Durchbruch von Milchzähnen und bleibenden Zähnen (nach Meyer) Der Zahndurchbruch ist am Beispiel des linken Oberkiefers dargestellt (Milchzähne schwarz, bleibende Zähne rot). Die Kenntnis der Durchbruchszeiten der Zähne ist klinisch wichtig, da anhand dieser Daten Wachstumsverzögerungen bei Kindern diagnostiziert werden können. 52 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals 55 54 53 52 85 84 83 51 82 81 61 Foramen infraorbitale 63 64 65 62 71 72 2. Knochen, Bänder und Gelenke 75 73 74 Spina nasalis anterior D Zahnformel des Milchgebisses E Milchzähne (Dentes decidui) und ­Anlagen der bleibenden Zähne im Oberund Unterkiefer eines sechsjährigen ­Kindes a u. b Ansicht von frontal; c u. d Ansicht von links. Die vordere Knochenlamelle über den Wurzeln der Milchzähne wurde entfernt, die darunter liegenden Anlagen der bleibenden Zähne (Dentes permanentes, bläulich) werden sichtbar. Dieses Alter wurde gewählt, weil zu diesem Zeitpunkt alle Milchzähne (Dentes decidui*), durchgebrochen und noch vollständig vorhanden sind; gleichzeitig beginnt aber der vordere Mahlzahn als erster bleibender Zahn durchzubrechen (s. C). Dens premolaris 2 Sutura intermaxillaris Dens premolaris 1 Dens molaris II Dens caninus Dens molaris I Dens incisivus 2 a Dens incisivus 1 Dens incisivus II Dens caninus Dens caninus Dens incisivus I Dens incisivus II Dens molaris I Dens molaris II Dens molaris 1 * decidui = hinfällig Dens molaris 2 Dens premolaris 2 b Dens premolaris 1 Foramen mentale Dens incisivus 1 Dens incisivus 2 Dens caninus Dens caninus Dens molaris 2 Dens incisivus 2 Dens premolaris 1 Dens molaris 1 Dens incisivus I c Dens molaris II Dens premolaris 2 Dens incisivus II Dens caninus Dens molaris I Dens molaris II Dens molaris I Dens molaris 1 Dens caninus Dens incisivus II Dens incisivus 1 Dens molaris 2 Dens incisivus 2 d Dens premolaris 2 Dens caninus Dens premolaris 1 53 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals 2.22 2. Knochen, Bänder und Gelenke Zahnentwicklung (Odontogenese) A Frühe Zahnanlage im Unterkiefer eines menschlichen Embryos (nach Schumacher und Schmidt) Sicht auf einen Unterkiefer am Beginn der 7. Embryonalwoche (der koronare Schnitt liegt auf Höhe der Schmelzkappen der 2. Milchmolaren). Das erste morphologisch nachweisbare Anzeichen für den Beginn der Zahnentwicklung sind örtlich begrenzte Epithelverdickungen. Sie verlaufen hufeisenförmig parallel zu den Lippenrändern (sog. odontogene Zahnleisten) und wachsen bei 5 Wochen alten menschlichen Embryonen in das Mesenchym der Ober- und Unterkieferanlage ein (vgl. Ba). Hierbei verdickt sich der freie Rand dieser sog. generellen Zahnleisten auf beiden Seiten von mesial nach distal fortschreitend zu je 5 Epithel- bzw. Zahnknospen, entsprechend der 10 Milchzähne in jedem Kiefer. Jede dieser Epithelknospen wächst im weiteren Verlauf zunächst zu kappenförmigen und später zu glockenförmigen Schmelzorganen (Schmelzkappe und Schmelzglocke) heran (vgl. Bb u. c). Lippenwall Lippenfurche Zahnanlagen odontogene Zahnleiste Zungenanlage Mundhöhlenepithel Anlage des Unterkieferknochens Meckel-Knorpel Zahnanlage (s. Bb) Zungenmuskulatur Mundhöhlenepithel odontogenes Epithel determiniertes Mesenchym Basallamina generelle Zahnleiste Kapillaren frühes Kappenstadium Stratum reticulare der Schmelzpulpa a Stratum intermedium der Schmelzpulpa generelle Zahnleiste Basallamina Schmelzknoten Bildung der Zahnpapille b Ersatzzahnleiste äußeres Schmelzepithel Schmelzpulpa inneres Schmelzepithel inneres Schmelzepithel (Vorläuferzellen der Präameloblasten) Schmelzorgan B Frühentwicklung der Zähne und Bildung des Zahnkeims a frühes Kappenstadium; b spätes Kappenstadium; c Glockenstadium (nach Weiss). Die Frühentwicklung der Milchzähne beginnt beim Menschen in der 5. Embryonalwoche und dauert bis zur Bildung der Zahnhartsubstanzen etwa 3 Monate (15.–19. Embryonalwoche). Zahnpapille c Basalmembran Reste der generellen Zahnleiste (Serres-Körper) äußeres Schmelzepithel Präodontoblasten Membrana preformativa Blutgefäße und Nerven zervikale Schlinge Spätes Kappenstadium: • Am Schmelzorgan sind äußeres und inneres Schmelzepithel und die dazwischen liegende Schmelzpulpa zu unterscheiden. Die Zellen des inneren Schmelzepithels werden im Bereich der basalen Eindellung, v. a. im Bereich des Schmelzknotens, zunehmend säulenförmig, im Bereich des äußeren Schmelzepithels immer flacher. In der Schmelzpulpa weichen die Zellen durch die zunehmende Produktion von extra­zellulärer Matrix immer weiter auseinander. • Vom palatinalen (Oberkiefer) bzw. lingualen (Unterkiefer) freien Rand der generellen Zahnleiste aus entwickelt sich die sog. Ersatzzahnleiste, von der später die Bildung der bleibenden Zähne der 2. Dentition (sog. „Ersatzzähne“) ausgeht. Glockenstadium: • Die Schmelzpulpa wird immer voluminöser und teilt sich in eine lockeres Stratum reticulare und ein dichtes, dem inneren Schmelzepithel anliegendes Stratum intermedium. • Das vom Schmelzorgan umgebene mesenchymale Gewebe verdichtet sich zur Zahnpapille. In die Zahnpapille wachsen Blutgefäße und Nervenfasern ein, hier bildet sich die spätere Zahnpulpa. • Induziert durch die Zahnpapille entwickeln sich die Zellen des inneren Schmelzepithels zu Vorläuferzellen der Schmelzbildner (= Prä­ ameloblasten). Unter ihrem Einfluss ordnen sich die direkt benachbarten Mesenchymzellen zu einem epithelartigen Verband, den zukünftigen Dentinbildnern (Präodontoblasten) an. • Die Basalmembran zwischen Präameloblasten und Präodontoblasten verdickt sich zur Membrana prefomativa. Im Bereich der zervikalen Schlinge geht die Basalmembran des inneren Schmelzepithels kontinuierlich in die Basalmembran des äußeren Schmelzepithels über und bedeckt so die gesamte Oberfläche des Schmelzorgans. Seine Ernährung sichern die Kapillaren außen an der Basalmembran. • Die Verbindung zur generellen Zahnleiste wird zunehmend löchrig und löst sich bis auf einige Reste (Serres-Körper) vollständig auf. • Schmelzglocke und Zahnpapille werden von einem lockeren mesenchymalen Gewebe umgeben, das sich unter der Expansion des wachsenden Zahnkeims zu einem Zahnsäckchen verdichtet, aus dem sich der spätere Zahnhalteapparat entwickelt (s. E). Beachte: Die distal vom Milchgebiss gelegenen späteren Zuwachszähne (Mahlzähne des bleibenden Gebisses) entstehen dadurch, dass die generelle Zahnleiste nach distal verlängert wird. Kurz bevor die Bildung der Zahnhartsubstanzen beginnt (vgl. D), besteht der Zahnkeim also aus dem glockenförmigen Schmelzorgan, der Zahnpapille und dem Zahnsäckchen. Frühes Kappenstadium: Durch intensive Zellproliferation im odontogenen Epithel entstehen an umschrieben Stellen knospen- bzw. kappenförmige Zellansammlungen. Sie vertiefen sich an der dem Epithel abgewandten Seite zunehmend konkav und umwachsen so, vom Rand ausgehend, das determinierte Mesenchym (s. C). 54 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals C Epithel-Mesenchym-Interaktionen (nach Schroeder) Die Entwicklung der Milchzähne ist das Resultat einer Interaktion von Oberflächenektoderm (Epithel der primitiven Mundhöhle = Stomodeum) und darunter liegendem Mesenchym (aus der kranialen Neuralleiste). Sie führt zu hoch spezialisierten Zellverbänden, den Odonto- und Ameloblasten. Diese wiederum leiten über parakrin sezernierte Wachstumsund Differenzierungsfaktoren (z. B. BMPs = bone morphogenetic proteins, FGFs = fibroblast growth factors, SHh = Sonic hedgehog) die Sekretion der Zahnhartsubstanzen Prädentin und Schmelzmatrix ein (s. D). Beachte: Die Wachstums- und Differenzierungsfaktoren konzentrieren sich in den sog. Schmelzknoten (s. Bb), den punktuellen Verdickungen der Zahnleiste, die jeweils die Anlage eines Milchzahns darstellen. Schmelzknoten haben damit eine signalgebende Funktion für die individuelle Zahnentwicklung (z. B. für Kronenform und Anzahl der Kronenhöcker) und ähneln so z. B. den ektodermalen Randleisten, die das Auswachsen der Extremitätenknopsen steuern. Ameloblasten Mesenchym ≙ kraniale Neuralleiste 2. Knochen, Bänder und Gelenke wechselseitige Induktion determiniertes Zahnmesenchym odontogenes Epithel Zahnleiste Zahnknospe/Zahnkappe Zahnpapille Zahnglocke mit innerem und äußerem Schmelzepithel Präodontoblasten inneres Schmelzepithel Odontoblasten Präameloblasten Prädentin Ameloblasten Schmelz Prädentin Odontoblasten mineralisiertes Dentin Schmelzpulpa Odontoblastenfortsatz (Tomes-Faser) Zahnpulpa äußeres Schmelzepithel Epithel ≙ Mundhöhlenepithel mineralisiertes Dentin Schmelzmatrix Schmelz Basis der Zelle Dentin Apex Prädentin Ameloblasten zervikale Schlinge Odontoblasten Zahnpapille Odontoblastendifferenzierung Zahnsäckchen D Bildung der Zahnhartsubstanzen im Bereich der Zahnkrone Die Bildung der Zahnhartsubstanzen im Bereich der Zahnkrone ist – ähnlich wie die Frühentwicklung – das Ergebnis einer Kette von wechselseitigen Induktionsvorgängen (s. Ba– c). Unter dem Einfluss einer sich verdickenden Basalmembran (Membrana preformativa, s. Bc) differenzieren sich Präodontoblasten zu Odontoblasten und beginnen mit der Synthese von organischer Dentinmatrix (Prädentin), die in Richtung Basalmembran abgelagert wird. Dies induziert wiederum die Differenzierung der Präameloblasten zu sekretorischen Ameloblasten. Sie beginnen, sobald die 1. Lage Prädentin mineralisiert ist, mit der Ausschüttung von organischer Schmelzmatrix. Durch den Zerfall der Basalmembran liegen nun Schmelz und Dentin direkt aneinander, wobei die Ablagerung immer inzisal bzw. okklusal beginnt und sich allmählich in Richtung Zahnhals ausbreitet. Mit fortschreitender Bildung der beiden Zahnhartsubstanzen entfernen sich die Odontoblasten und Ameloblasten in entgegengesetzter Richtung voneinander. Hierbei sezernieren die Ameloblasten säulenförmige Schmelzprismen, die später mineralisieren und appositionell von der Dentin-Schmelz-Grenze gegen die Oberfläche wachsen. Auf diese Weise werden die Ameloblasten zunehmend nach außen verlagert und gehen später beim Durchtritt des Zahnes zugrunde. Dadurch ist der Schmelz zellfrei und kann nicht nachgebildet werden. Auch die Odontoblasten weichen mit zunehmender Dentinbildung zurück, belassen jedoch einen dünnen Fortsatz (Odontoblastenfortsatz oder „TomesFaser“ in einem Dentinkanälchen, das die gesamte Dentinschicht durchzieht. Die postmitotischen Odontoblasten liegen mit ihrem Zellkörper an der Pulpa-Dentin-Grenze und können zeitlebends neues Dentin (Sekundär- bzw. Tertiärdentin) bilden. Beachte: Während die Kronenbildung bei den Milchzähnen zwischen dem 2. und 6. Lebensmonat abgeschlossen ist, endet innerhalb der 1. Dentition die Bildung der Zahnwurzel etwa 2–3 Jahre nach deren Durchbruch. Bildung von Zement Wurzeldentin differenzierte Mesenchymzellen (Zementoblasten) epitheliale Wurzelscheide (= HertwigScheide) Lamina osteoblastica Lamina periodontoblastica Lamina cementoblastica Zahnsäckchen E Bildung der Zahnwurzel und Differenzierung des Zahnsäckchens Die Bildung der Zahnwurzel beginnt, wenn Schmelz und Dentin im Kronenbereich im Wesentlichen entwickelt sind. Sie organisiert sich entlang der epithelialen Wurzelscheide (Hertwig-Scheide). Diese wächst als zweischichtiges Epithel (inneres und äußeres Schmelzepithel liegen direkt aufeinander, die Schmelzpulpa fehlt) von der zervikalen Schlinge im Bereich des späteren Zahnhalses ausgehend nach apikal. Bei mehrwurzeligen Zähnen bilden sich durch Aufzweigungen epitheliale Röhren (Vagina epithelialis radicalis). Die Wurzelscheide induziert in der benachbarten Zahnpapille die Differenzierung von Odontoblasten, die im Weiteren mit der Synthese von Wurzeldentin beginnen. Die dabei entstehende Pulpahöhle wird apikal immer mehr eingeengt und es entstehen ein oder mehrere Wurzelkanäle (Canalis radicis dentis) für den Ein- und Austritt von Gefäßen und Nerven. Durch fortschreitende Auflösung der epithelialen Wurzelscheide (von zervikal nach apikal) kommen die Mesenchymzellen des Zahnsäckchens in Kontakt mit dem Wurzeldentin und beginnen mit der Bildung von Zement (Lamina cementoblastica). Weiter peripher induziert das Wurzeldentin im angrenzenden Mesenchym des Zahnsäckchens die Lamina periodontoblastica (spätere Wurzelhaut = Desmodont) sowie die Lamina osteoblastica (künftiger Alveolarknochen). 55 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals 2.23 2. Knochen, Bänder und Gelenke Röntgendiagnostik der Zähne Sinus maxillaris Septum nasi Orbita Tuberculum articulare Fossa mandibularis Proc. condylaris 18 28 38 48 (Dens molaris 3, Weisheitszahn) Angulus mandibulae 47 46 45 44 43 42 41 A Panoramaschichtaufnahme (PSA)/Orthopantomogramm (OPG) Die Panoramaschichtaufnahme (PSA) ist eine Übersichtsaufnahme, die einen ersten Überblick über Kiefergelenke, -höhlen und -knochen sowie den Zahnstatus (kariöse Läsionen, Lage der Weisheitszähne) verschafft. Sie arbeitet nach dem Prinzip der Schichtuntersuchung, d. h. während der Aufnahme bewegen sich Strahler und Film um die darzustellende Ebenen, wobei die außerhalb dieser Schichtebene liegenden Strukturen verwischt werden. Entsprechend der Form der Kiefer ist die Ebene bei der PSA parabelförmig. Bei dem hier dargestellten Gebiss ist eine Entfernung aller vier Weisheitszähne angezeigt, da diese entweder nicht vollständig durchgebrochen (18, 28 und 38) oder querverlagert sind (48) und deshalb nicht durchbrechen können. Kommt es aufgrund der PSA zum Verdacht einer Karies oder eines Prozesses an der Zahnwurzel, werden Einzelzahnaufnahmen der betroffenen Regionen angefertigt, um Aufbisshalter des Aufnahmegerätes Canalis mandibulae durch die höhere Auflösung dieser Aufnahmen eine verfeinerte Diagnostik zu ermöglichen (s. C–H). Neben der konventionellen (analogen) Technik, die als Bildempfänger den Röntgenfilm verwendet, wird heute zunehmend die digitale Röntgentechnik eingesetzt, bei der ein Sensor die absorbierten Röntgenstrahlen in digitale Signale umwandelt und am Computerbildschirm sichtbar macht. Ein wesentlicher Vorteil dieser Technik ist die Reduktion der Strahlenbelastung durch kürzere Belichtungszeiten und die leichtere Datenübermittlung. (Wir danken Herrn Prof. Dr. med. dent. U. J. Rother, Direktor der Poliklinik für Röntgendiagnostik des Zentrums für Zahn-, Mund- und Kieferheilkunde des UKEs für die Überlassung des Röntgenbildes.) Beachte: Die oberen Schneidezähne sind breiter als die unteren. Dies führt zur Höcker-Fissuren-Verzahnung (s. S. 47). 56 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals B Einzelzahnaufnahmen Einzelzahnaufnahmen sind detaillierte Röntgenbilder von einzelnen Zähnen und ihren Nachbarzähnen. In der Regel werden orthoradiale Aufnahmen angefertigt, bei denen der Röntgenstrahl senkrecht auf die Tangente des Zahnbogens auftrifft, also, stark vereinfacht, geradlinig von außen auf den Zahn. Auf dem Röntgenbild sind folglich alle Strukturen, die im Strahlengang hintereinander liegen, auch hintereinander zu sehen, so dass sie sich überlagern. Bei mehrwurzeligen Zähnen sind dann z. B. einzelne Wurzelkanäle nicht sicher zu beurteilen (s. C). Dies lässt sich nur durch sog. exzentrische Aufnahmen erreichen, bei denen der Röntgenstrahl in einem bestimmten Winkel auf die Tangente des Zahnbogens 2. Knochen, Bänder und Gelenke auftrifft, so dass hintereinander liegende Strukturen deutlich voneinander zu unterscheiden sind. Eine spezielle Form der Einzelzahnaufnahme ist die sog. Bissflügelaufnahme (s. H), bei der nicht der gesamte Zahn, sondern nur der Kronenbereich aufgenommen wird. Da der Röntgenfilm mit einem Flügel versehen ist, auf den der Patient beißt, sind Oberund Unterkieferzähne gleichzeitig zu sehen, so dass auch versteckte Karies, z. B. unter Zahnfüllungen oder auf den Kontaktflächen zu diagnostizieren sind. (Wir danken Herrn Dr. med. dent. Christian Friedrichs, Praxis für Zahnerhaltung und Endodontie, Kiel, für die Überlassung der Röntgenbilder auf dieser Seite.) metalldichte Verschattung C Unterkiefer Front, Zähne 32–42 Auch einwurzelige Zähne, wie die hier dargestellten Schneidezähne, haben in ⅓ der Fälle zwei Wurzelkanäle. Dies äußert sich bei der orthoradialen Aufnahme in Form eines brillenförmigen Querschnitts der Zahnwurzel und einer doppelten Parodontalspalte (s. Pfeile) Ob tatsächlich zwei Wurzelkanäle vorhanden sind, lässt sich aber durch die orthoradiale Aufnahme nicht sicher feststellen (s. B). Kavität D Oberkiefer Front, Zähne 12–22 Aufhellungen, wie hier an Zahn 21 distal, können Karies, offene Kavitäten oder – wie in diesem Fall – ein altes, nicht röntgenopakes Füllungsmaterial darstellen. Das Unterfüllungsmaterial ist schwach röntgenopak. Wurzelfüllstift Jochbogen F Oberkiefer Seitenzähne, Zähne 14–17 Im Oberkiefer-Seitenzahnbereich kommt es häufig zu einer Überlagerung von Zähnen und Jochbogen, hier am oberen linken Rand zu erkennen. Die Wurzeln der Molaren sind in diesem Bereich weniger deutlich dargestellt. periapikale Aufhellung G Oberkiefer Seitenzähne mit pathologischem Befund, Zähne 24–27 Nach einer Infektion des Wurzelkanalsystems und einem Übergreifen auf den periapikalen Knochen kann es zur Ausprägung einer Fistel kommen. Um den genauen Ort des entzündlichen Prozesses festzustellen, wurde hier ein Wurzelfüllstift aus Guttapercha von außen in die Fistel eingebracht und die Röntgenaufnahme erstellt. Rund um die distobukkale Wurzel des Zahns 26 ist eine Aufhellung als Zeichen der ausgeprägten Entzündung zu erkennen. Der Zahn 27 ist mit einer Krone versorgt. E Unterkiefer Seitenzähne, Zähne 44–47 Metalldichte Verschattungen wie im Kronenbereich der Zähne 46 und 47 können durch Metallinlays, Kronen, Amalgamfüllungen oder moderne Zinkoxidkeramiken hervorgerufen werden. Dentikel Dentinkaries tiefe Karies Schmelzkaries H Bissflügelaufnahme zur Kariesdiagnostik Massiver Kariesbefall am Zahn 46 distal, Schmelzkaries und teilweise beginnende Dentinkaries an den Kontaktpunkten fast aller Zähne. Die Kontaktpunkte stellen neben den Okklusalflächen (Kauflächen) typische Karies­ prädilektionsstellen dar. In den Lumina der Pulpakammern sind teilweise Dentikel zu erkennen. 57 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals 2.24 2. Knochen, Bänder und Gelenke Lokalanästhesie der Zähne A Anatomische Grundlagen und Technik der Lokalanästhesie Für die Lokalanästhesie bei zahnärztlichen Behandlungen sind detaillierte Kenntnisse der topografischen Anatomie der Kopf- und Halsregion essenziell. Besondere Bedeutung hat in diesem Zusammenhang der Verlauf des N. trigeminus. Er versorgt als größter und überwiegend sensorischer Hirnnerv u. a. die zahntragenden Teile des Ober- und Unterkiefers (Alveolarknochen, Zähne und Zahnfleisch). Daneben sind v. a. topografische Kenntnisse der knöchernen Leitstrukturen unerlässlich, da sie insbesondere für die Orientierung eine wesentlich größere Rolle spielen als die Weichteile. Im Rahmen der zahnärztlichen Lokalanästhesie werden v. a. die Infiltrations- und die Leitungsanästhesie eingesetzt (s. u.). Die Lokalanästhesielösungen enthalten zusätzlich einen Vasokonstriktor (z. B. Adrenalin), der die Wirkdauer des Lokalanästhetikums verlängert, toxische Plasmaspiegel verhindert und die lokale Blutungsneigung reduziert. Um eine akzidentelle intravasale Injektion auszuschließen, muss bei jeder Infiltrations- und Leitungsanästhesie aspiriert werden. Schwerwiegendste Nebenwirkungen bei der versehentlichen Punktion eines Gefäßes sind v. a. kardiovaskuläre und anaphylaktische Reaktionen. C Praktisches Vorgehen bei einer Infiltrationsanästhesie (nach Daubländer in van Aken u. Wulf) • Darstellung des Injektionsortes durch Abhalten und Straffen der Weichteile • Penetration der Schleimhaut im Bereich der Umschlagsfalte in Apexnähe • Kanüle zum Knochen ausrichten • Vorschieben der Kanüle bis zum Knochenkontakt, parallel zur Zahnachse in einem Winkel von etwa 30° zur Knochenoberfläche • Aspiration • langsame Injektion der Lokalanästhesielösung (1 ml/30 s) unter Knochenkontakt • Entfernen der Spritze aus der Mundhöhle • Abwarten der Anflutung unter Beobachtung des Patienten D Häufig eingesetzte Leitungsanästhesien in der Zahn-, Mundund Kieferheilkunde (Versorgungsgebiete einzelner Nerven und Darstellung der zugehörigen Injektionsorte) (Aus Daubländer M. Lokalanästhesie in der Zahn-, Mund- und Kieferheilkunde. In van Aken H, Wulf H. Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Aufl. Stuttgart: Thieme; 2010) Ziel der Leitungsanästhesie ist die reversible Ausschaltung eines kompletten sensiblen peripheren Nervs. Entscheidend hierbei ist die exakte Platzierung eines ausreichenden Volumens in Form eines Depots in enger topografischer Beziehung zu dem entsprechenden Nerv, z. B. vor dessen Eintritt in bzw. nach seinem Austritt aus dem Knochenkanal. Nerv Innervationsgebiet Injektionsort Volumen N. infra­ orbitalis Alveolarfortsatz, vesti­buläre Schleimhaut und Zähne im Oberkieferfrontzahn­ bereich, Oberlippe, seitliche Nase und vordere Wange Foramen infroaorbitale 1–1,5 ml N. naso­ palatinus Gaumenschleimhaut im Bereich der Schneidezähne Foramen incisivum 0,1–0,2 ml N. palatinus major Gaumenschleimhaut bis zur Eckzahnregion der betreffenden Seite Foramen palatinum majus 0,3–0,5 ml Nn. alveolares maxillares posteriores Alveolarfortsatz, ­vesti­buläre Schleimhaut und Zähne im Molarenbereich Tuber maxillae 1–1,8 ml N. alveolaris inferior Alveolarfortsatz, linguale Schleimhaut und Zähne der entsprechenden Unterkieferhälfte, vestibuläre Schleimhaut im Frontzahngebiet Foramen mandibulae 1,5–2 ml N. buccalis vestibuläre Schleimhaut im Molaren­bereich Vorderkante des aufsteigenden Unterkieferastes 0,5 ml N. mentalis vestibuläre Schleimhaut im Frontzahn­gebiet Foramen mentale 0,5 –1 ml Oberkiefer a Rr. alveolares superiores (vom N. maxillaris) b B Prinzip einer Infiltrationsanästhesie a Injektionstechnik am Patienten; b schematische Darstellung mit Sensibilitätsausfall. Die am häufigsten verwendete Anästhesie in der Zahnheilkunde ist die Infiltrationsanästhesie (zum praktischen Vorgehen, s. C). Sie eignet sich v. a. für Behandlungen im Oberkiefer, da die überwiegend spongiöse Knochenstruktur der Maxilla mit ihrer äußerst dünnen Kompakta eine Diffusion des Wirkstoffs durch den Knochen zum Apex der Zähne ermöglicht. Bei der Infiltrationsanästhesie werden die terminalen Nervenendigungen, die das zu behandelnde Areal sensibel versorgen, mit Lokalanästhesielösung umspült und somit blockiert. Die Applikation erfolgt in der Regel supraperiostal im apikalen Bereich des zu behandelnden Zahnes. Beachte: Aufgrund der deutlich dichteren kortikalen Knochenstruktur am Unterkiefer ist die Diffusion v. a. im Molarengebiet stark herabgesetzt. Aus diesem Grund wird insbesondere bei Behandlungen der Unterkieferzähne die Leitungsanästhesie eingesetzt (s. D u. E ). Unterkiefer 58 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG Kopf und Hals 2. Knochen, Bänder und Gelenke N. palatinus major Foramen palatinum majus a N. nasopalatinus Foramen incisivum b aufsteigender Unterkieferast N. alveolaris inferior c E Injektionsorte typischer Leitungsanästhesien am Ober- und Unterkiefer (Fotos aus Daubländer M. Lokalanästhesie in der Zahn-, Mund- und Kieferheilkunde. In van Aken H, Wulf H. Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Aufl. Stuttgart: Thieme; 2010) a Foramen palatinum majus (N. palatinus major) Indikation: schmerzhafte Behandlung im Bereich der palatinalen Schleimhaut und des Knochens im Molaren- und Prämolarenbereich einer Oberkieferhälfte. Vorgehen: Das Lokalanästhetikum muss möglichst nahe am Foramen palatinum majus abgegeben werden (bei Kindern palatinal des 1. Molaren, bei Erwachsenen weiter distal auf Höhe des 2.– 3. Molaren). Bei weit geöffnetem Mund und rekliniertem Kopf wird die Kanüle – von der Prämolarenregion der kontralateralen Seite kommend – im 45°-Winkel zur Gaumenoberfläche bis zum Knochenkontakt vorgeschoben. Cave: Erfolgt die Injektion zu weit distal, kommt es zur Anästhesie des ipsilateralen weichen Gaumens, was der Patient als unangenehm (Schluckbeschwerden!) empfindet. b Foramen incisivum (N. nasopalatinus) Indikation: schmerzhafte Behandlung im Bereich des vorderen Gaumendrittels (bis zum linken und rechten Eckzahn). Vorgehen: Bei weit geöffnetem Mund und rekliniertem Kopf wird die Kanüle – von lateral kommend – direkt neben der Papilla incisiva (Schleimhauterhebung über dem Foramen incisivum) etwa 1 cm palatinal des Gingivarandes der Schneidezähne eingestochen und nach medial-distal vorgeschoben. Cave: Derbe Schleimhaut erfordert hohen Applikationsdruck. c Foramen mandibulare (N. alveolaris inferior) Indikation: schmerzhafte Behandlung im Bereich der Unterkieferzähne sowie der bukkalen Schleimhaut mesial des Foramen mentale. Vorgehen: Bei weit geöffnetem Mund palpiert der Zeigefinger des Therapeuten – auf der Zahnreihe liegend – die Vorderkante des aufsteigenden Unterkieferastes. Die Kanüle wird – von der Prämolarenregion der Gegenseite kommend – etwas 1 cm oberhalb der Okklusionsebene, lateral der Plica pterygomandibularis eingestochen und erreicht nach etwa 2,5 cm – kranial der Lingula mandibulae – das Foramen mandibulae. Cave: Bei Kindern liegt das Foramen mandibulae auf Höhe der Kau­ ebene. 59 aus: Schünke u. a., Prometheus: Kopf, Hals und Neuroanatomie (ISBN 9783131395436) © 2012 Georg Thieme Verlag KG











