«Lyme-Borrelien»
Werbung

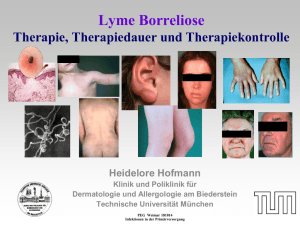
«Lyme-Borrelien» Stefano Bassetti Medizinische Klinik «Lyme-Borrelien»: Borrelia burgdorferi sensu lato 18 Spezies, 5-8 davon pathogen; Vektor: Ixodes Zecken Pathogene Borrelien Nord-Amerika: Nur Borrelia burgdorferi sensu stricto ! Europa: Borrelia afzelii* Borrelia garinii* Borrelia burgdorferi ss «dermotrop» «neurotrop» «arthritogen» B. spielmanii, B. bavariensis Ev. pathogen: B. bissettii, B. lusitaniae, B. valaisiana [* häufigste Erreger der Lyme Borreliose in Europa] Klinik in Nord-Amerika ≠ Europa ! Hauptvektor in Europa: Ixodes ricinus (Holzbock) ≥ 80% rel. Feuchtigkeit Lebensdauer: 2-6 J. Blutmahlzeit: 3-7 Tage Borrelien-Reservoir: Mäuse, Vögel… Reh: nicht kompetenter Wirt < 1500 m Höhe ca. 20%-30% der Zecken in der Schweiz mit Borrelien infiziert Epidemiologie der Lyme Borreliose in der Schweiz BAG: Sentinella-Meldesystem seit 2008 (Stand 15.05.13): Pro Jahr: Arztkonsultationen wegen Zeckenstich: 17’000 – 23’000 Lyme Borreliosen: 7’000 – 12’000 (131 / 100’000 Einwohner) % der Lyme Borreliosen Geschätzte Fälle/Jahr Erythema migrans 90% 6’700 – 11’000 Lyme Arthritis 6% 300 - 900 Acrodermatitis chron. atr. 5% 280 - 630 Benignes Lymphozytom 4% ca. 450 Chron. Neurborreliose 1% 60 - 300 Altpeter E et al. Swiss Med Wkly 2013,143:w13725 Klinik der Lyme-Borreliose Rötung ≤ 24 h nach Stich: toxisch/allergisch ! Zeit nach Zeckenstich Manifestation 1 - 36 Tage Erythema migrans < 2 Mte. (- 10 Mte.) Benignes Lymphozytom 6 Mte. - Jahre Acrodermatitis chronica atrophicans 2 Wo. – 2 Jahre Arthritis 4 Tage – 7 Mte. Karditis Wochen - Monate Frühe Neuroborreliose Monate - Jahre Späte Neuroborreliose > 6 Mte. nach Beginn einer Lyme-Borreliose Post-Lyme-Syndrom Stadien der Lyme-Borreliose Früh lokalisiert Erythema migrans Früh disseminiert Multiple erythema migrans Benignes Lymphozytom Frühe Neuroborreliose - Meningitis - Radikulitis - Hirnnervenausfälle Karditis Arthritis Spät Acrodermatitis chronica atrophicans Chronische Lyme Arthritis Chronische Neuroborreliose Erythema migrans Europäische Definition: „Ein sich ausdehnender roter bis blauroter Fleck, oft mit zentraler Abheilung. Der Rand der Läsion ist meist scharf begrenzt und intensiv verfärbt, aber kaum erhaben“ • Mögliche Begleitsymptome (oft intermittierend): Fieber, Müdigkeit, Kopfschmerzen, Nackensteifigkeit, Arthralgien, Myalgien • Serologie negativ in 50% der Fälle (bei Vorstellung) Rein klinische Diagnose ! Erythema migrans „…wide variability in the clinical presentation…“ „…reexamine the untreated patient in 48-72 hours…“ Acrodermatitis chronica atrophicans Lymphozytom Lyme Arthritis Typisch (früh disseminiertes Stadium): • Monoarthritis (oder asymmetrische Oligoarthritis) • Knie (Ellenbogen, oberes Sprunggelenk) • Schubweiser Verlauf • Grosser Erguss • Geringe Entzündungszeichen (keine/leichte Rötung; CRP nur leicht erhöht) • Wenig schmerzhaft Sensitivität der PCR aus dem Punktat: ca. 80% 41j. Patientin 22.04. Retrobulbärneuritis (Sehstörungen li. Auge) MRI Schädel: normal LP: normal (< 1 Lc, < 1 Ec, Protein 0.28 g/L) 23.04. Steroid-Stosstherapie 25.04. Notfallstation: plötzlich verwirrt seit 2 Std., verlangsamt, leichte Kopfschmerzen und Schwindel. Steroide STOP. 26.04. Zunehmend verwirrt. Neue Gesichtsfeldstörung re. LP: Pleozytose (Zellzahl 58/uL, Ec 6, Protein 1.6 g/L) Ihre Beurteilung + Procedere… 1. Frühe Neuroborreliose: Ceftriaxon i.v. 2. Frühe Neuroborreliose + FSME: Ceftriaxon i.v. 3. Früh disseminierte Borreliose mit Encephalitis (DD Herpes simplex): Ceftriaxon + Zovirax i.v. 4. Früh disseminierte Borreliose mit Encephalitis (DD HSV, Listerien): Ceftriaxon + Zovirax + Amoxicillin i.v. 5. Sie rufen einen Infektiologen (oder das Labor) an… MRI 26.04.: grosses intraparenchymales Hämatom ! Liquor: IgG aber keine IgM… Diagnostik der Lyme Borreliose Klinische Manifestation + Laborbefunde Laborbefund alleine reicht nicht! Wichtigste Methode: Serologie • Serokonversion: IgM nach 2-5 Wochen, IgG nach 4-8 Wo. • Stadium 1 (Erythema migrans): ca. 50% der Pat. pos. • Stadium 2 (früh disseminiert): ca. 80% pos. • Stadium 3 (spätes Stadium): Seropositivität verlangt Vorgehen bei der serologischen Diagnostik 2 Schritte: 1. Screening-Test (ELISA), falls positiv: 2. Bestätigungs-Test (Western Blot): • nur falls dieser positiv ist: pos. Serologie! • nur nach pos. ELISA ! CAVE: frühe Antibiotikatherapie kann die Serokonversion verhindern: falsch neg. Serologie! Probleme der Serologien Positive Borrelien-Serologie bei Gesunden1: • 259 Forstarbeiter (Kt. SO): 35% • 950 Orientierungsläufer (CH): 26% • 1’134 Blutspender (CH): 10% Positive IgG UND IgM (inkl. intrathekal !) können über Jahre nach erfolgreicher Behandlung persistieren! Isolierte pos. IgM oft falsch positiv ! Serologie nur wenn Symptome passend zur Borreliose! Keine Verlaufskontrollen der Serologie! 1Altpeter E et al. Swiss Med Wkly 2013,143:w13725 Diagnostik bei später Neuroborreliose • Typisch: lymphozytäre Pleozytose • „Nachweis einer spezifischen intrathekalen Antikörperbildung obligat !“; aber…: Intrathekale Produktion von AK gegen Borrelien in 33 Patienten mit Borrelien isoliert aus dem Liquor: Pat. mit B. garinii Pat. mit B. afzelii IgM 2/21 (10%) 0/5 (0%) IgG 13/23 (57%) 1/10 (10%) > 5 cells/uL 19/23 (83%) 2/10 (20%) Strle et al. Clin Infect Dis 2006;43:704 Lyme-Borreliose: Therapie Vgl. IDSA-Guidelines vs. Stanek G et al., Lancet 2012 Empfehlungen SGInf. SÄZ 2005;86:2375 Erythema migrans: Dauer der Therapie mit Doxycyclin (2 x 100 mg p.o.) Wormser G et al. Ann Intern Med 2003;138:697 (USA): Doxycyclin 10 Tage = 20 Tage Stupica D et al. Clin Infect Dis 2012;55:343 (Slovenien): Doxycyclin 10 Tage = 15 Tage Risiko einer Serokonversion und einer klinischen Infektion nach Zeckenstich • Neuchâtel (2003-5): Konsultation nach Zeckenstich (max. 9 Tage nach Stich) • 2 Serologien (0 und 8 Wochen) Serokonversion in 3.5% (9/255 Personen) Klinische Infektion (alle Erythema migrans) in 5.2% (14/269 Personen) Huegli D et al. Antibiotika-Prophylaxe nach Zeckenstich (Ixodes scapularis) [Nadelmann RB et al. NEJM 2001;345:79] • Hyperendemie-Gebiet der USA (New York State) • 482 Personen; Zecke in den letzten 72 Std. entfernt Erythema migrans Risiko falls Zecke entfernt ≤ 72 Std.: 0 ! In Europa (I.ricinus; weniger Zecken infiziert): keine Prophylaxe empfohlen: Beobachtung Literatur Stanek G et al. Lyme borreliosis. Lancet 2012; 379: 461-73. Altpeter E et al. Tick related diseases in Switzerland, 2008 to 2011. Swiss Med Wkly 2013; 143: w13725 Stanek G et al. Lyme borreliosis: clinical case definitions for diagnosis and management in Europe. Clin Microbiol Infect 2011; 17: 69-79. Wormser GP et al. The clinical assessement, treatment and prevention of Lyme disease, human granulocytic anaplasmosis, and babesiosis: clinical practice guidelines by the Infectious Diseases Society of America. Clin Infect Dis 2006; 43: 1089-134. Verlauf bei pos. Serologien • 950 Schweizer Orientierungsläufer 1986: - 26% pos. IgG (Kontrollen: 4-6%) - (nur 2 - 3% frühere Lyme Borreliose) - Nach 6 Monaten: Serokonversion: 8% Lyme Borreliose: 0.8% • 305 seropositive Orientierungsläufer nach 7 Jahren: - 15 (4.9%): Lyme Borreliose (12 Haut; 3 Arthritis) - Jährliche Inzidenz Lyme Borreliose: 0.8% „Antibody titers remaining positive over years may neither protect against nor predispose for later manifestations of J Infect Dis 1991; Eur J Epidemiol 1998 Lyme borreliosis“ Diagnostik: Direkter Nachweis der Borrelien Hautbiopsien Blut (sehr variabel) Liquor Synovialflüssigkeit / Biopsie Sensitivität (PCR / Kultur) ca. 70% / 70% ca. 10% / 1 – 50% ca. 20% / 30% ca. 70% / 1% Hunfeld KP et al. Borreliosis. In: Thomas L: Laboratory & Diagnosis, 2012 Hunfeld KP