Symptome : Ikterisches KH-Bild
Werbung

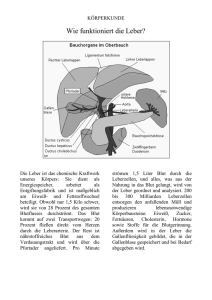
1. Hauptaufgaben Leber (Hepar) - Entgiftung : körpereigene und fremde Stoffe - Bildung der Galle - Stoffwechsel - Speicherung Fe und fettlösliche Vitamine - Abbau Erythrozyten, zusammen mit Milz (Kupffer’sche Sternzellen) - Herstellung von Gerinnungsfaktoren - Blutbildung bei Embryos - Speicherung von Glykogen - Gluconeogenese, Glycogenolyse -> Glukose Die Leber ist eine Drüse (exokrin). Man unterscheidet zwei Arten von Drüsen : - Endokrine Drüsen : Abgabe direkt ins Blut (Bsp Hormone, HVL) - Exokrine Drüsen : Abgabe der Produkte durch Ausführungsgang (Ductus) Bsp : Die Pankreas ist exokrin (Verdauungsenzyme) und endokrin (Insulin und Glukagon). Die Leber ist aber auch gleichzeitig ein Organ. Organe bestehen aus Stützzellen (Mesenchym) und Funktionszellen (Parenchym -> Hepatozyten). Sie ist vollständig durch das Peritoneum (Bauchfell) umschlossen = intraperitoneal. Vorstellung des Bauchfells = Luftballon, in den Organe gedrückt werden -> Organe dann von zwei Hüllen umgeben. Äussere Hülle (Wandnah, bedeckt Bauch- und Beckenhöhle) : Peritoneum parietale Innere Hülle (unschliesst Organe) : Peritoneum viszerale. Einteilung der Bauchorgane, je nachdem, wie sie vom Bauchfell umschlossen sind : - Intraperitoneale Organe : Leber, Magen, Milz, DüDa (ausser 12FD) - Retroperitoneale Organe : Niere, Blase (Unterseite frei) = auf Vorderseite umschlossen - Extraperitoneale Organe : Prostata 2. Lage und Aufbau der Leber Nachbarstrukturen : Oben -> Zwerchfell ; Unten -> Gallenblase, Magen, 12FD, Dickdarm, re Niere ; Vorne -> Bauchfell ; Hinten -> Aorta, untere Hohlvene. Die Leber besteht aus zwei Lappen : rechts gross, links klein. Die Lappen sind durch BG abgegrenzt (Ligamentum falciforme). Unten noch zwei kleine Lappen. Zwischen den Lappen befindet sich die Leberpforte = Leberhilus. Eintritt : Leberarterie, Pfortader Austritt : 2 Gallengänge, Lymphe Die Vorderseite der Leber ist konvex = facies diaphragmatica ist Unterseit mit der Galle ist konkav = facies viszeralis. Die Leber ist durch eine Bindegewebskapsel umgeben und durch das Peritoneum. Beide sind schmerzempfindlich, die Leber nicht ! Blutversorgung der Leber : 25% von der Leberarterie, 75% von der Pfortader (Darm, Magen, Milz = unpaarige Bauchorgane). Beide verästeln sich stark und treten in die Glisson Trias gemeinsam ein und vereinigen sich dann in den Lebersinusoiden. Austritt des Blutes durch die Zentralvene jedes Leberläppchen, dann Vereinigung in fine in der unteren Hohlvene. 3. Feinbau der Leber Kleinste Struktur der Leber : Leberläppchen. Hier befinden sich die Hepatozyten, welche das Blut aus der Pfortader reinigen (Cytochrom P) und Gallensaft herstellen. Der Stoffaustausch findet in den Sinusoiden statt. Eintritt des Blutes in die Glisson Trias (versorgt jeweils 3 Läppchen), dann Vereinigung in den Sinusoiden. Über den Austauschraum « Dissé-Raum » Stoffaustausch mit den Hepatozyten. Fliessrichtungen innerhalb eines Leberläppchens: Arterie / Pfortader : Peripherie -> Zentrum (Zentralvene) Gallensaft : Zentrum -> Peripherie (bis dann endgültig zur Gallenblase) Die Wand der Sinusoide grenzt nicht direkt an das Parenchym (Hepatozyten). Austausch findet über den Dissé-Raum statt : - Giftstoffe vom Blut zu Hepatozyten - Abstransport der umgewandelten Giftstoffe - Abstransport der Stoffwecheselprodukte (Gerinnungsfaktoren, Glukose…) Kupffersche Sternzellen (Makrophagen) : Sitzen auf Wand der Sinusoide und fressen Bakterien, Fremdstoffe + Blutmauserung Fliessrichtung der Galle : Gallenkappilaren -> Gallengang der Glisson Trias -> Ductus hepaticus communis -> Ductus choledochus -> Papilla vateri (normalerweise geschlossen) -> Ductus choledochus -> Ductus cysticus -> Gallenblase. Der Sphincter oddi an der Vater’schen Papille macht nur auf, wenn Nahrung in den 12FD ankommt. 4. Entgiftungs- und Ausscheidungsfunktion : Die Abbauprodukte der Leber werden über zwei Wege ausgeschieden : 1. Wasserlösliche Stoffe über die Niere : Hepatozyten -> Sinusoide -> Zentralvene -> untere Hohlvene -> Herz -> Aorta -> Niere 2. Schlecht wasserlösliche Stoffe über die Galle : Diese fettlöslichen Abbauprodukte werden durch die Gallensäuren emulgiert -> Gallengang -> 12FD First-pass Effekt : Darm -> Pfortader -> Leber. Reinigung der im Darm resorbierten Stoffe durch die Leber, bevor sie in den Blutkreislauf gelangen. Problem bei Medikamenten -> Unwirksamwerden. Lösung : Parenterale Gabe. 5. Speicher- und Verteilungsfunktion : Alle vom Darm aufgenommenen Stoffe kommen über die Sinusoide / Dissé-Raum mit den Hepatozyten in Kontakt : Abbau, Speicherung, Umwandlung und Entgiftung. Im Bedarfsfall Abgabe in den Organismus. Speicherung von überschüssigen Stoffen : Glukose -> Glykogen ; Fe -> Ferritin 6. Stoffwechselfunktion der Leber : a. Kohlenhydratstoffwechsel Umbau der überschüssigen Glukose in Glykogen und Abbau als Glukose im Bedarfsfall. Wenn Glykogenvorräte erschöpft sind, dann Umbau von Proteinen unf Fetten in Glucose (Gluconeogenese) – findet auch in der Leber statt. Deswegen arbeitet die Leber bei Fastenkuren auf Hochtouren ! b. Eiweissstoffwechsel Die Leber stellt die meisten, im Blut benötigten und gelösten, Eiweisse her ! - Albumine (binden Wasser) - Globuline -> Immunglobuline - Gerinnungsfaktoren : Prothrombin, Fibrinogen, Plasminogen (Gegensystem = AufLôsung Thrombus) - Transferrin = Transportform des Eisens - Angiotensinogen Notwendig für diesen Um- und Aufbau : Enzyme = Transaminasen (GOT, GPT / ASAT, ALAT). Wenn die Hepatozyten geschädigt sind, werden diese Enzyme ins Blut freigegeben. Bei dem EW-STW enstehen grosse Mengen an Stickstoff (NH3), welcher in Harnstoff umgewandelt wird. Die Leber metabolisiert auch von Bakterien im Darm gebildeten NH3. Was sind die Zeichen für Funktionsstörungen des EW-STW der Leber ? : - Aszites = Albuminmangel - Blutungen = Mangel Gerinnungsfaktoren - Freisetzung NH3 = Nervengift (-> Bewusstseinsstörungen) c. Fettstoffwechsel Überschuss an Glukose (Ausschüttung Insulin) : Eintritt der glukose in Zellen + Umwandlung dort in Fette. Fette können in der Leber (Fettleber) und überall im Körper gespeichert. Bedarf an Glukose (Ausschüttung Glukagon) : Umwandlung von Fetten in Fettsäuren -> -> Glukose (Gluconeogenese, Leber). Bei extremen Hungerzuständen / Diabetes mellitus (Insulinmangel) werden die Fettreserven massiv abgeschmolzen -> Ketonkörper -> Absenken des Blut-pH -> Azidotisches Koma d. Hormonstoffwechsel Abbau von Hormonen (Bsp Östrogene). Fx-Störung : Weibliche Brust beim Mann durch Hormonabbaustörungen. 7. Gallenblase und Gallenwege Weg des Gallensaftes (Galle) : Hepatozyten -> Gallenkapillare -> kleine Gallengänge der Leber -> Ductus hepaticus dexter oder sinister -> Ductus hepaticus communis -> Verlassen des Hilus -> Ductus choledochis -> Rückstau Sphincter oddi -> Gallenblase Wenn Nahrung in den 12FD eintritt, synthetisiert dieser CCK = Cholezystokinin -> Aktivation des Gallenblasenmuskultatur + Öffnung Sphincter. Das CCK aktiviert auch die Synthese von Pankreasenzymen. Pro Tag werden ca. 0,5 l Galle gebildet. Zusammensetzung der Galle : Konjugiertes Bilirubin, Gallensäuren, Cholesterin, Lezithin und andere fettlöslichen Abbauprodukte der Leber. 8. Der Bilirubinstoffwechsel = Weg der Abbauprodukte des Hämoglobins (Häm-Anteil) Erythrozyten -> Blutmauserung in Milz / Leber / KM -> Abbau des Häms in Biliverdin und dann in Bilirubin -> Bindung an Albumin « indirektes unkonjugiertes Bilirubin » -> Verlassen der Milz -> Leber : Bindung an Glukoronsäure « direktes konjugiertes Bilirubin » -> Gallensaft -> 12FD -> Darm : Umwandlung in Sterkobilin / Urobilin und Sterkobilinogen / Urobilinogen -> Ausscheidung von Sterkobilin und Urobilin durch Stuhl, Sterkobilinogen / Urobilinogen wird rückresorbiert und gelangt über Pfortader zur Leber -> Blutkreislauf -> Niere : Ausscheidung Rückresorption von Urobilinogen / Sterkobilinogen durch Darm und Rücktransport in die Leber : Enterohepatische Kreislauf = Rückgewinnung von wertvollen Substanzen (z.B. auch Gallensäuren / Glukoronsäure). 9. Funktion der Galle bei Fettverdauung Inhaltsstoffe der Galle : Gallensäuren, Cholesterin, Lezithin etc. Die Gallensäuren emulgieren die Fette, die im 12FD ankommen -> Mizellenbildung. Dadurch besserer Angriff der Pankreas-Lipasen. Die Gallensäuren werden in der Leber aus Cholesterin gebildet. Im DüDa werden die Gallensäuren zu 90% rückresorbiert. « Enterohepatischer KL ». Vermeidung der Neusynthese. Allgemeines Symptom bei L-EK : Pfortaderstau -> dann auch Rückstau in Milz, Darm, Magen Konsequenz : Giftstoffe dort werden nicht abtransportiert und bilden EZ : Colitis, Splenomegalie, Gastritis. Aufbau Galle : Wie alle Organe des Verdauungstrakter : Mucosa – Sublucosa – Muscularis – Bauchfell (1. Ringsmuskel, 2. Längsmuskel). Innervierung durch VNS 10. Bauchspeicheldrüse Exokrine und endokrine Drüse. Besteht aus P-Kopf, -Körper und Schwanz. In der Mitte : Ductus pancreaticus, der an der Papilla duodeni major in den 12FD mündet. Der Pankreaskopf ist vom 12FD umhüllt. Pro Tag werden 1,5 l Sekret gebildet (basisch). Zusammensetzung des Pankreassaft : Spaltung Fette,, EW, KH - Trypsin, Chymotrypsin als inaktive Vorstufen (-gen). Werden erst im DD in aktive Form umgewandelt - Caroxypeptitase - Alpha-Amylase - Lipasen Feinstruktur Pankreas : 2 Zellverbände I. Langerhans Inseln mit alpha, beta und delta Zellen Alpha Zellen : Sekretion von Glukagon bei Glukosearmut des Blutes : Fördert die Glukoneogenese und die Glykogenolyse Beta Zellen : Produktion von Insulin : Aufnahme Glukose in Zellen und Umbau evtl. In Fette Delta Zellen : Produktion von Somatostatin = Hemmung von vielen Verdauungsprozessen II. Pankreas-Azini : Zusammenballung von Zellen um Pankreassaftkapillaren LeberAzini als kleinste Produktionseinheit für Sekrete. 11. Regulation der Verdauungsfunktion = Gastrin, Sekretin, CCK (Cholezystokinin). Gastrin : Wird vom Magen produziert. Peptide stimulieren Chemorezeptoren im Magen -> Produktion von lokalen Hormonen / NS -> Stimulieren Gastrin-produzierende Zellen -> Abgabe Gastrin ins Blut ( !) -> Bindung an Gastrin-Rezeptoren -> Anregung Säureproduktion, Enzymproduktion, Motilität Cholezystokinin : Bildung im Duodenum bei Ankunft des Chymus. Kontraktion der Gallenblase und Stimulation Pankreas Sekretin : Wird bei Ankunft von Chymus im 12FD gebildet. Stimulation der Gangzellen der Pankreas -> Produktion Bicarbonat -> Neutralisation 12. Untersuchung und Diagnostik a. Anamnese - Frühere Erkrankungen : Gallensteine, Hepatitis - Ernährungsgewohnheiten : Abneigung gegen Fette ? - Alkohol, Medikamente - Leistungsfähigkeit : Müdigkeit ist der Schmerz der Leber Gezielte Fragen : - Schmerztypus : Dauerschmerz -> Pankreas, Koliken -> Galle - Bauchumfangzunahme : Aszites - Stuhlveränderungen : Fettstuhl -> Lipasen der Pankreas b. Körperliche Untersuchung I. Inspektion - Gelbfärbung der Haut und Skleren : Ikterus = Ansammlung von Bili in Blut und Gewebe - Gefässsternchen = Spider naevi (Blutungen) - Palmarerythem = Rötung Hand- und Fussflächen durch Pfortaderstau - Verweiblichung Männer – Gestörter Östrogen-Abbau - Caput medusae : Gestaute Bauchoberflächenvenen = Umgegungs-KL für Pfortader II. Palpation - Die gesunde Leber ist kaum tastbar, ausser die Ränder bei Einatmen. - Sonst : L-Zirrhose (uneben), Tumoren - Hepato-/ -Splenomegalie bei Pfortaderstau, EZ - Gallenblase ist nur bei Vergrösserung tastbar - Pankreas -> diffuse Schmerzhaftigkeit -> Tumor, EZ ? III. Perkussion : Feststellung der Lage und Grösse IV. Auskultation (Kratz-) : Lebergrösse 13. Ikterus Anstieg von Bilirubin im Blut -> Übertritt ins Gewebe. Dies ist der Fall bei Gesamtbilirubin > 34 mmol / l. Dann mit blossem Auge sichtbar. Man unterscheidet drei Formen : Prähepatischer, intrahepatischer und posthepatischer Ikterus. a. Prähepatischer Ikterus Vermehrter Anfall von Bilirubin durch Erythrozytenabbau -> Leber kommt mit Konjugation nicht nach -> Indirektes Bilirubin im Blut steigt an + Urobilinogen im Harn ! Bsp : Hämolyse (Sichelzellenanämie), hämorrhagisches Fieber, HUS, Malaria b. Intrahepatischer Ikterus Parenchymikterus. Hier ist die Leber erkrankt. Anstieg direktes (Hepatozyten geschädigt und setzten deshalb in Blutbahj frei) und gesamt Bilirubin im Blut, Urobilinogen im Harn. Bsp : Virus-Hepatitis, L-CA, L-Zirrhose, Stauungsleber (Behinderung venöser Abfluss), Medikamente, Alkohol c. Posthepatischer Ikterus Cholestatischer Ikterus. Galle mit konjugiertem Bilirubin kann nicht abfliessen. Starker Anstieg direktes Bilirubin im Blut (Wird aus Hepatozyten rausgepresst). Urobilinogen normal. Bsp : Gallensteine im Ductus choledochus, Pankreaskopf-CA, Tumor Gallenwege, Lymphome Hilus, Pankreatitis, Cholangitis etc Quotient direktes Bili / Gesamt-Bili > 0,5 : Posthepatischer Ikterus Cholestase : Rückstau der Galle. Laborwerte und Diagnose Ikterus : Prähepatischer I. Intrahepatischer I. Posthepatischer I. BLUT Normal Direktes Bili Normal ALT, AST Normal AP, gamma GT Normal Normal Direktes Bili Normal Urobilinogen Normal Dunkler Bierbraun Bierbraun (direktes Bili erhöht) mit Schüttelschaum (direktes Indirektes Bili LDH URIN Urinfarbe Bili stark erhöht) Stuhlfarbe Juckreiz Dunkel Hell-dunkel Hell Nein Evtl Ja 14. Aszites : siehe Blatt 15. Laborwerte Leber, Galle, Pankreas (Blut) Bei manchen Leber-EK treten vermehrt Leberenzyme ins Blut -> Schädigung der L-Gefässe und Hepatozyten. Transaminasen (EW-STW) : - ALT / ALAT (früher GPT) bis 22 U/ l ; hier eher leichter Leberschaden - AST/ ASAT (früher GOT) bid 18 U/ l ; chron. Leberschaden – auch Herzschaden Cholestaseenzyme : Anstieg bei Cholestase - Gamma GT : Frauen bis 20, Männer bis 28 ; rasche Erhöhung, Frühzeichen, EtOH, Med. - AP : 30-115 ; Enzymproduktion in Osteoblasten, wird dann durch Leber ausgeschieden Mitochondriale Leberzellenenzyme : - GLDH : Glutamatdehydrogenase ; Lebernekrose, schwere L-Schädigung Bilirubin : - Indirektes : Hämolyse - Direktes : L-Pathologie, Cholestase Pankreasenzyme : - Alpha Amylase, Lipasen. Wenn diese im Blut, Zeichen einer Pankreasschädigung Eisen-Spiegel : - Erhöht bei Hepatitis, da Fe aus geschädigten Hepatozyten freigestetzt wird 16. Hepatomegalie Häufigste Ursache : Fettleber Ursachen ohne Splenomegalie : - Leberstauung durch Rechtsherzinsuffizienz - Leber-EZ - Tumore Ursachen mit Splenomegalie : Pfortaderrückstau - Infektionen = Hepatiden - Leberzirrhose - STW-EK 17. Lebererkrankungen a. Akute Virushepatitis Akute Infektion der Leber mit Hepatitisviren, dadurch Leberentzündung mit Untergang von Hepatozyten und intrahepatischem Ikterus. Verschiedene Infektionswege : - Fäkal-oral : A ,E - Parenteral : Blut, Sexualkontakt : B, C, D Verschiedene Verläufe sind möglich : abortiv, inapparent, ikterisch, fulminant Symptome : Ikterisches KH-Bild I. Inkubationszeit II. Prodromalstadium : Grippoide Erstsymptome III. Präikterisches Stadium : Müdigkeit, Leistungsmangel, Fieber IV. Ikterisches Stadium : Gelbe Haut / Skleren, Stuhl-Urin-Verfärbung, Hepatosplenomegalie V. Heilung Typischer Verlauf einer Virusinfektion. Diagnose : - Blut und Stuhl-Untersuchungen : ALT, AST, AP, gamma-GT, Gesamtbili, direktes Bili, Urobilinogen, Biliribin im Harn - Serologie : AK (Anti-HAV..) - Oberbauchsonographie DD : Sekundäre Hepatiden (EtOH, Intoxikation Bsp Fliegenpilz), CMV, Mononukleose BV für Heilpraktiker ! b. Chronische Hepatitis Länger als 6 Monate bestehende Leber –EZ. Ensteht aus akuter Hepatitis oder EtOH, Medikamente, Autoimmun-Hepatitis, STW-EK. Unterteilung in zwei Typen : Chronisch persistierend, chronisch agressiv. I. Chronisch persistierend : Hepatitis-Symptome ohne Verschlechterung. - Proliferation der Kupffer’schen Sternzellen - Auf Periportalfelder beschränkt = BG-Felder zw. 2 benachbarten Leber-Läppchen Gute Heilungschancen. II. Chronisch agressiv : Progredienter Hepatozytenuntergang -> Fibrosierung -> Leberzirrhose. « Mottenfrassnekrose ». Besondere Form bei jungen Frauen (Autoimmunhepatitis). Ursachen können auch STW-EK sein : Morbus Wilson, Hämochromatose (Cu, Fe) Symptome : - Teilweise Beschwerdefreiheit ! - Hepato(Spleno)Megalie - Leberverhärtung - Müdigkeit - Druckgefühl Oberbauch - Ikterus Diagnostik : Transaminasen, Bilirubin in Blut /Urin, Auto-AK Therapie : Vermeidung EtOH, Medikamente, Interferone (agressiver Form), Kortikoide (Autoimmun-EK) c. Fettleber Einlagerung von Fett in Leber. Leber ist mit anderen Aufgaben überlastet und kann FettSTW nicht optimal durchführen -> Einlagerung. Ursachen : EtOH, Überernährung, Diabetes mellitus, Fett-STW-Störungen, extremes Fasten. Unterscheidung Leberverfettung und Fettleber : L-Verfettung = 50% der Hepatozyten sind verfettet. Symptome : - Keinerlei Beschwerden - Weiterentwicklung zu chron. Hepatitis, Zirrhose möglich - Leber ist gross und tastbar (normal : so gross wie Hand des Patienten) - Fettleber ist reversibel - Spezialfall : Schwangerschaftsfettleber (rascher Verlauf, schlechte Prognose !, Leberkoma) d. Alkoholmissbrauch Leber baut Alkohol in Fett um -> Fettleber. Dann Weiterentwicklung zu chronischer AlkhoholHepatitis bis zur Zirrhose (Aszitis, Ösophagusvarizenblutungen…) e. Leberzirrhose Fibrose der Leber = Umbau der Hepatozyten in Bindegewebszellen. Irreversible Zerstörung der Leberläppchen. Mögliches Endstadium aller Leber-EK ! 2 Formen : Kompensierte inaktive Form und dekompensierte aktive Form (-> L-Koma) Ursachen der Leberzirrhose: - 50% Alkoholabusus ( !) - 25% Leberhepatitis - Gallenwegs-EK, Cholestase = Stau -> sekundäre billäre Zirrhose - Autoimmun-Hepatitis - Herz-KL-Erkrankungen : Stauleber durch Rechtsherzinsuffizienz oder Lebervenenverschluss - Medikamente, Toxine - STW-Erkrankungen : M. Wilson, Hämochromatose Symptome : - Allgemeine Beschwerden : Mattigkeit, Gewichtsverlust, Schmerzen Oberbauch - Hautauffälligkeiten : a. Spider naevi b. Palmar-, Plantarerythem c. Lackzunge (durch Vitamin B-Mangel) d. Caput medusae : Erweiterte Venen auf Bauchdecke -> Umgehungs-KL Pfortader e. Grau-fahl und evtl ikterisch - Hormonstörungen : Verweiblichung der Männer - Hautjuckreiz : Ablagerung der Toxine Die Leberzirrhose macht sich erst im fortgeschrittenen Stadium bemerkbar. Komplikationen : - Pfortaderstau oder Pfortaderhochdruck - Erhöhte Blutungsneigung -> hämorrhagische Diathese durch verminderte Gerinnungsfaktorenproduktion - Leberkoma - Hepato-Renales-Syndrom : Nierenschädigung / -versagen durch Minderdurchblutung, da massiver Flüssigkeitsverlust durch Blutungen / Aszites - Leber-CA - Panzytopenie, hyperplastisches KM Folgen des Pfortaderstaus : - Aszites - Splenomegalie - Meteorismus, Malabsorption, EW-Verlust, Gastritis - Bildung von Umgehungs-KL : Caput medusae, Ösophagusvarizen - Hepatische Enzephalopathie Therapie der Leberzirrhose : - Absolutes Alkoholverbot - Ausschaltung Noxen - Vitaminreiche, NaCl-arme Nahrung - Aszites : Medikamente zur Ausschwemmung (Vasopressin-Antagonisten), Ableitung in Blutbahn. f. Akutes Leberversagen, Leberkoma Störung der Entgiftungsfunktion der Leber. Dadurch Anstieg von NH3 und anderer EWAbbauprodukte im Gehirn. Hepatische Enzephalopathie -> Koma. Symptome : - Motorische Unruhe, Zittern, Sprachschwierigkeiten - Foetor hepaticus = typischer Mundgeruch - Ikterus - Gerinnungs- und Bewusstseinsstörungen - Neurologische Auffälligkeiten -> Unterscheidung in Lerberzerfallskoma und Leberausfallskoma : Leberzerfallskoma -> endogenes Leberkoma = massiver Hepatozytenuntergang - Hepatitis - Knollenblätterpilze, Paracetamol - Akuter Schub L-Zirrhose Leberausfallskoma -> exogenes Leberkoma = Ausgelöst durch äusserliche Belastungen - Hohe Eiweiszufuhr - Gastrointestinale Blutungen - Alkohol - Infektionen Kein Hepatozytenuntergang, nur Ausfall. Bsp : Reye-Syndrom = Akute Gehirn- und Leberschädigung durch Kombination Aspirin + virale Infektion g. Leberkarzinom Ursachen : Noxen, L-Zirrhose, chronische Hepatitis Symptome sind ähnlich wie bei L-Zirrhose : Ikterus, Müdigkeit, Gewichtsverlust, Aszites Diagnose : CT, Sonographie Therapie : Resektion = bis zu 80% der Leber kann entfernt werden -> wächst nach ! 18. Erkrankungen der Gallenblase und –wege a. Gallensteinleiden Cholelithiasis. Bildung von Steinen = Konkrementen in Gallenblase (Cholezystolithiasis) oder Gallengängen (Choledocholithiasis). Ursache : Gestörte Zusammensetzung der Galle -> Ausfallen von Ca, Bilirubin, Cholesterin. « Übersättigte Galle ». - Bilirubinsteine : klein, bis sandkorngross - Cholesterinsteine : bis kirschkerngross - Solitärsteine : Mischsteine, bis hühnereigross Allgemein : Arten von Steinen : - Speichelsteine -> Speicheldrüsen - Kotsteine -> Ikterus - Nierensteine - Gallen- und Lebersteine Risikofaktoren : - EZ oder Stauungen - Hämolytische Anämien (Sichelzellen, Thalassa) -> Bilirubin erhöht - Diabetes mellitus - Unausgewogene Ernährung, Adipositas, Hypercholerostämie « 5-F-Regel » : fat, forty (über 40), female, fair (blond), fecond (mehrere Geburten) Symptome : - 50% asymptomatisch - Übelkeit, besonders morgens - Speiseunverträglichkeit : Fett Leitsymptom : Gallenkoliken ! Körper versucht den Stein loszuwerden -> peristaltische Bewegungen des Gallengangs - Krampfartige Schmerzen re Obebauch -> Mittelbauch, Rücken, re Schulter - Schweissausbruch, Erbrechen, Temp und BSG erhöht - Evtl Ikterus oder Hautjucken - Abwehrspannung -> Bild des akuten Abdomens ! Kein Bauchreflex Differentialdiagnose : - Magen-Darm-Ulcus - Darmverschluss - Herzinfarkt : EKG - Pankreatitis - Nierenkolik : Blut im Urin - Nierenbecken-EZ - Andere Ursachen für akutes Abdomen Komplikationen : Abhängig von der Lage des Steins a. Ductus choledochus -> Posthepatischer Ikterus. Cholestase. Cholangitis. b. Gallenblase -> Akute oder chronische Cholezystitis -> Durchbruch -> Peritonitis ; Cholangitis (Gallengang-EZ) : Porzellangallenblase -> Entartung c. Ductus cysticus -> Gallenblasenhydrops = vermehrte Flüssigkeitsansammlung in einem Hohlraum oder Gallenblasenempyem (Eiter) ; Cholangitis d. Stein an der Papilla duodeni major -> Akute Pankreatitis Therapie : OP, Stosswellenlithotripsie, Gallenblasenentfernung (Cholezystektomie) b. Gallenblasenentzündung Cholezystitis. Ensteht meist durch Cholezystolithiasis. Akut oder chronisch. I. Akute Cholezystitis Sehr ähnlich der Cholezystolithiasis (Schmerzen re Oberbauch -> Schulter, Schüttelfrost, Leukozytose, BSG und Temp erhöht) Hauptkomplikation : Perforation -> Peritonitis oder Gallenblasenempyem -> Sepsis Bei akuter Cholezystitis : Notarzt ! Therapie : Nahrungs- und Flüssigkeitskarenz, Antibiotika i.v., Cholezystektomie II. Chronische Cholezystitis Oft auftretend nach akuter Form und rezidivierend. OP c. Gallenwegsentzündung Cholangitis. Schwere Pathologie bei akuter Form (wie auch Cholezystitis) ! Ensteht durch Hochwandern von Bakterien aus Darm bei Gallensteinen (da hier nicht genug durchgespült wird). Symptome : Charcot-Trias = Ikterus, Fieber (Schüttelfrost), Koliken (+ Pruritus = Jucken). Entspricht also Cholezystitis und Cholelithiasis. Therapie : Intensivmedizin. Intravenös Antibiotika, Überwachung, Gallenblasen-OP Hohe Lethalität durch Sepsis im Bauchraum (Perforation Gallengang). Die chronische Cholangitis wird oft lange nicht entdeckt und führt im Enstadium zur PBC = primär biläre L-Zirrhose. d. Karzinom der Gallenwege Entstehen meist bei Patienten mit Gallensteinen ! Sy : Schmerzloser Ikterus, Oberbauchbeschwerden, Erbrechen, Gewichtsverlust Oft zu spät erkannt. 19. Erkrankungen der Pankreas a. Diagnostik bei Pankreaserkrankungen - Stuhluntersuchungen : Chymotrypsin-Test (genug Enzym gebildet ?) - Stuhlkonsistenz : Fettstuhl, Massenstuhl da unzureichende Verdauung (Maldigestion) - Enzymbestimmungen in Blut und Urin : Sollten dort nicht feststellbar sein -> Untergang Pankreas-Zellen -> alpha Amylase, Lipase, Trypsin - Sekretin-Test : I.v. Gabe von Sekretin und dann Absaugung des Pankreassaftes durch Sonde -> Wurden genug Enzyme gebildet ? - Endokriner Test : Glukosetoleranz-Test, Bestimmung BZ b. Akute Pankreatitis Schwere Fälle -> Notarzt ! Plötzlich einsetzende EZ mit Selbstverdauung (Autolyse) und Beeinträchtigung der Pankreasfunktion. Ursachen : (1) Alkoholabusus, (2) Gallenwegs-EK (Obstruktion), (3) Infektion (Hepatitis, Mumps, (4) Traumen Pathogenese : Pankreas ist mit EZ-Herden durchsetzt und dadurch geschwollen -> Rückstau der Enzyme -> Selbstverdauung -> Nekrose Symptome der akuten Pankreatitis : - Starke gürtelförmige Schmerzen im Nabelbereich, kontinuierlich, keine Koliken - Austrahlung in Rücken - Übelkeit, Erbrechen - Meteorismus, Darmparese - Gummibauch = elastische Bauchdeckenspannung / mässige Abwehrspannung – nicht bretthart (akutes Abdomen) - Fieber - Ikterus bei Zudrücken der Papilla duodeni major - Verschlechterung nach Essen : p.c. post cenam - Schwerste Fälle : Schockzeichen (hämorrhagisch-nekrotisierend), KL-Versagen, Nierenversagen, Sepsis, Blutungen -> hier akutes Abdomen ! Labor : Stark erhöhte Pankreasenzyme im Blut / Urin Therapie : Behandlung Intensivstation ( !), Bettruhe, Nahrungskarenz, Gallensteinentfernung wenn notwendig. Sterblichkeit hoch bei schwerer Form (bis 80% !) c. Chronische Pankreatitis Kontinuierlich oder in Schüben auftretende EZ. Meist aus akuter form oder durch Alkoholabusus oder Gallensteine (Verhinderung Abfluss). Die Symptome der Schübe entsprechen denen einer akuten Pankreatitis. Fortgeschrittene Phase : Exokrine Pankreasinsuffizienz = Malabsorption, Massenstühle, Fettstühle, EW-Mangelödeme, Kachexie + Endokrine Insuffizienz : Diabetes Therapie : Bei akuten Schüben wie akute Pankreatitis. Sonst spezielle Diät, Drainage. d. Pankreas-Karzinom Meist Pankreaskopf, Adenokarzinom (Drüsen). Ursachen unbekannt (Psychostress ? Alkohol ?). Die Symptome tauchen oft zu spät auf : - Ringförmige Oberbauchschmerzen - Schmerzloser Ikterus (Gallenabfluss behindert) - Völlegefühl - Meteorismus - Typ 2 Diabetes