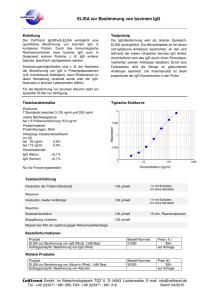
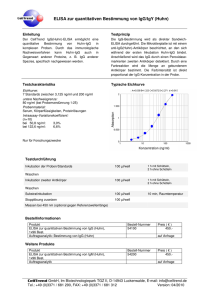
Ag auf Ery reguläre AK im Serum
Werbung

Immun-Hämatologie Beschäftigt sich mit den AG auf der Erythrozyten-Oberfläche + dazugehörige Antikörper → Erythrozyten-AG = Blutgruppen-Serologie → Leukozyten-AG (CD-AG, HLA-AG) HLA-AG = humanes Leukozyten AG → wichtig bei Transplantationen, muss 100% übereinstimmen, geringe Chance (1:500.000) → Thrombozyten-AG (direkter AG-NW) Bei angeborenen Thrombocytopathien fehlen Glycoproteine. AK gegen Thrombozyten-AG, z.B. M.Werlhof, auch bei Thrombozyten-Transfusionen kann es zur AK-Bildung kommen, deswegen NUR Gabe bei < 20.000/µl Grundbegriffe Antigen (Blutgruppen-AG) Bestandteil der Ery-Membran, biochemisch: Glykolipid, Lipoprotein, Glykoprotein Normalerweise: AK-Bildung nur gegen körperfremde AG (Ausnahme: Auto-AK), nur wenn das AG auch ins Blut gelangt, z.B. Fehltransfusion/Transplantation/Schwangerschaft (T/T/S) Nachweis: mit Anti-Seren mit entsprechendem AK → positiv: Agglutination oder Hämolyse (Wenn der gebundene AK das Komplement aktivieren kann!) Agglutinin Hämolysin Antikörper, der zur Agglutination der Erythrozyten führt, ohne Zusatz von Hilfsmittel (z.B. Supplement) → IgM (groß!) Antikörper, der nach Bindung an das AG zur Lyse des Erythrozyten führt (nur in vivo!) durch Komplementaktivierung Komplement C1-C9, Bestandteil des humanen Serums. Wird nur durch AK, die an AG gebunden sind aktiviert → klassischer Weg. Beginn bei C1a. Ergebnis: Durchlöcherung (Fenestrierung) der Ery-Zellmembran → Hämolyse (Hb tritt aus). IgM kann Komplement aktivieren. IgG – nur wenige Subklassen Inkomplette AK Komplette AK Siehe Agglutinin (IgM schon, IgG nicht). Kann ohne Supplement eine Agglutination bewirken. Bei IgG nur möglich, wenn viele AK auf der Erymembran gebunden sind Im pos Fall → Bindung an Erys. (meist IgG) Erys sind sensibilisiert = AK ist auf der Oberfläche, aber es hat noch keine Agglutination stattgefunden. Erst nach Zugabe von Supplement / Coombs-Phase, kommt es zu einer sichtbaren Agglutination Supplement: vermindert den Abstand der Erys untereinander, indem es das Zeta-Potential herabsetzt. Dann kann auch ein IgG an 2 Erythrozyten gleichzeitig binden → Agglutination Agglutination: Partikel werden durch AK zusammengehalten (Verklemmt) Regulärer AK (nur im AB0-System) Im Serum aller Menschen nachweisbar auf deren Erythrozyten das entsprechende BG-AG fehlt A → Anti-B AB → keine AK B → Anti-A 0 → Anti-A / Anti-B AK werden gebildet, denn diese AG sind frei vorkommend in der Umwelt (Pflanzen, Bakterien) → durch parenterale Aufnahme (Darm → Blut) gelangen sie ins Blut und führen zu einer AK-Bildung, wenn man diese Blutgruppe nicht hat. Das geschieht in den ersten 3-6 Lebensmonaten nach der Geburt. AK sind fast alle IgM, nur sehr selten IgG → Problem bei IgG: Plazentagängig → aber die Hämolyse ist milde, und keine Gefahr für das Kind vor der Geburt, außer einer leichten Anämie und etwas Sauerstoffmangel. Nach der Geburt kommt MHN → Bili ist erhöht, aber die mütterliche Leber kann es nicht mehr abbauen, und die kindliche Leber ist noch nicht soweit. Hämolyse hört auf, wenn alle AK der Mutter verbraut sind. Irreguläre AK = immune AK Natürliche AK Alles was nicht regulär ist. Alle AK die nicht im ABO-System sind. Entstehen durch (T/T/S) Immuner AK: ein Kontakt hat schon mal stattgefunden. Meist alle IgG Gegenteil von immunem AK. Z.B. das Anti-M beim MNS. Man kann Anti-M haben, obwohl man nie mit ihnen in Berührung kam, oder Transufsionen erhalten hat. Meist IgM Kälte-AK Wärme-AK Stärkste AG-Bindung bei 0-4°C → Transport im Eiswasserbad. Mit steigender Temperatur → weniger AG-Bindung, d.h. bestehende Bindungen werden auch wieder gelöst. Bei >30°C binden sie nicht mehr an da AG. Falls doch → erhöhte Wärme-Amplitude. Meist IgM in den Systemen ABO, P, Lewis, MNSSystem (Anti-M, Anti-N) Anti-A, Anti-B noch bei 37°C noch wirksam, aber der Titer ist niedriger als in der Kälte 4°C 1:256 20°C 1:16 37°C 1:4 Stärkste AK-Bindung bei 37°C, die meisten lösen sich bei Abkühlung nicht mehr. Meist IgG → Inkubation bei 37°C → Supplement-Zusatz → z.B. AK im Rhesus-System. Immer irregulär. Allo-AK AK gegen das AG eines anderen Menschen, nach T/T/S Allo-Agglutinin (Isoagglutinin) Anti-A, Anti-B → Agglutination der Allo-AK Auto-Antikörper AK gegen körpereigene AG → Fehlsteuerung des Immunsystems. AK gegen BG-AK → Hämolyse a) Intravasal: innerhalb der Gefäße, wenn der AK die Komplementkaskade aktiviert und ganz durchläuft. b) Extravasal: in der Milz/Leber → Makrophagen erkennen den AK am Fc-Rezeptor und phagozytieren ihn. Hohes indirektes Bili → keine Hämolyse → AIHA (autoimmunhämolytische Anämie) - vom Kältetyp (meist IgM → Blutausstrich verklumpt bei RT, Erys = Kugelzellen) - vom Wärmetyp (meist IgG) Auto-AK können auch bei Medikamenten-Einnahme entstehen, weil sich die Metabolite an die Erymembranen heften können → AK gegen den Metaboliten greifen auch den Ery an. Pseudo-Agglutination Nicht homogen → Geldrollenbildung im Testansatz, geleeartig, leicht kriselig Ursachen a) Patienten-Probe: vorhandene Proteinzusammensetzung: veil Globulin, wenig Albumin im verhältnis. Auch durch Fibrinogen (Plasma), Paraprotein (Plasmozytom), nach Infusionen von sog. Plasma-Expadern (hochmolekulare Substanzen, z.B. Dextran) müssen in der Anforderung vermerkt sein, sonst falsch positive Ergebnisse b) Zusätze in Testseren: z.B. zuviel Supplemenst → Zeta-Potential zu stark herabgesetzt (Geldrollenbildung) Erkennung: - Dem Test 0,9% NaCl zugeben → Geldrollen lösen sich auf durch diese Verbindung. Echte Agglutinate bleiben. - Pseudo-Postitive Eigenkontrolle (EK) falls Ursache im Patienten-Serum - Pseudo-Positive Negativ-Kontrolle, bzw. Rh-Kontrolle falls Ursache im Pateinten-Serum Monoklonale Testseren Polyklonale Testseren Die Zellen eines Klons stammen von einer Zellinie ab. Die enthaltenen AK werden in der Zellkultur von Maus-Hybridom-Zelllinien eines Klons produziert. Zellen sind 100% genetisch identisch. AG wird der Maus gespritzt. Sie bildet Plasmazellen/B-Zellen → AK. nach 10 Tagen Maus töten → Zellen aus der Mäuse-Milz rausspülen → Zellen produzieren AK, können aber nicht in der Zellkultur wachsen. AK-Bildende Zellen müssen mit Zellen fusionieren, die leicht in der Zellkultur wachsen können (z.B. HeLa). Fusionieren: 2 Zellkerne verschmelzen → diploider Chromosomensatz → Hybridom Produkt kann sowohl AK bilden, und auch in der Zellkultur wachsen. Werden gewonnen aus aus AK-haltigen Spenderseren aus lebenden Organismen. AK wurden von Plasmazellen mehrerer Klone produziert Avidität Vorteile: - Nachteil: - infektiös - nicht sehr spezifisch, da verschiedene AK, die an das selbe AG binden, aber an unterschiedliche Epitope (kann auch ein Vorteil sein. Siehe Defekte D-AG = Dvar! Wenn monoklonal negativ ist, immer mit polyklonal überprüfen!) - häufig IgG-AK → komplizierte Testdurchführung AK-Moleküle sind identisch, d.h. hohe Spezifität des Tests auch nach Jahren Kann als kompletter AK vorliegen (IgM) → einfache Testdurchführung Nicht infektiös In beliebiger Menge herstellbar Beschreibt die Bindungsstärke des Antikörpers, wie gut oder schnell er an das AG bindet. Ist immer anhängig vom Aufbau. Bsp: HTLA: AK mit hohem Titer, aber low avidity → sehr schwer nachweisbar Andere Einflüsse: - Ionenstärke LISS – low ionic strenghth solution → beschleunigt Ak-Anlagerung. HISS → Antikörper wird wieder abgesprengt (Elution) pH der Lösung: zb. Säure-Elution Temperatur: Anhängig vom AK → hohe Erhitzung (heiß) → Elution, kann aber auch zur Denaturierung führen! Untersuchungs-Material (§4.2.4. S 21) Ideales Untersuchungsmaterial: - EDTA für BG-Bestimmung (Antigene) Serum für AK-Suche (geronnen, auch Heparin, Citrat, Vollblut möglich) Röhrchen darf NUR für die Blutgruppenbestimmung verwendet wrden (Extra-Röhrchen) Röhrchen mindestens 10 Tage gekühlt (4-8°C) aufbewahren → zum Abklären von Transfusionsreaktionen die erst spät enstehen (häufigste Fehlerquelle: Verwechslung) Nabelschnurblut gekennzeichnet aufbewaren, denn Nabelschnur-Erys enthalten Wharton’sche Sulze, deswegen 3x waschen! Vermerk notwendig auf Anforderungsschein: - Plasmaexpander – Geldrollenbildung! Heparinisierter Patient (orale Antikoagulation) Heparin aktiviert Antithrombin III → AT3 hemmt die Gerinnung → Verwendung von Vollblut: dieses Serum gerinnt ständig nach, auch im Testansatz. Hier lieber EDTA-Plasma verwenden auch für AK-Suche. Allogene Stammzelltransplantation /Bluttransfusion/Schwangerschaft Präanalytik: - Probengefäß eindeutig beschriften: Name, Vorname, Geburtsdatum (evtl. Code) Untersuchungsauftrag muss vollständig mit Entnahmedatum ausgefüllt sein, und vom abnehmenden Arzt unterschrieben werden → dieser ist verantwortlich für die Identität des Patienten Das AB0-System 1. Allgemeines - 1900-1902 von Landsteiner entdeckt (durch „Try+Error“) das wichtigste BG-System in der Transfusionsmedizin Grund: reguläre AK → bei Fehltransfusion: akute hämolytische Transfusionsreaktion Auftreten von Schockreaktion → Organversagen Antigene im ABO-System: A, B, H (=Ag der BG O → Grundsubstanz Ausbildung der anderen BG) Hauptblutgruppen: A, B, AB, O 6 Phänotypen: A1, A2, B, A1B, A2B, O Ag auf Ery A (A1, A2) B AB (A1B, A2B) O reguläre AK im Serum anti-B anti-A ---anti-A, anti-B bei A1 liegen wesentlich mehr A-Ag auf Eryoberfläche als bei A2 dafür hat A2 viel H-Ag zusätzlich es ist möglich die A-Untergruppe zu bestimmen, ist aber nicht Pflicht! 2. Vererbung im ABO-System - Gen H oder h auf Chromosom 19. Genotypen: HH, Hh (Bilden beide Grundsubstanz aus) Reguläre AK des Bombay: Anti-H, Anti-A, Anti-B Gen A1, A2, B und O auf Chromosom 9 Bei BG A/B/AB → H wird in A/B/AB umgewandelt. Bei 0 bleibt H A+B sind dominant über O und untereinander kodominant A1 ist dominant über A2 3. Häufigkeiten der ABO-BG in Mitteleuropa Phänotyp O A1 A2 B A1B A2B Genotyp O,O A1A1, A1O, A1A2 A2A2, A2O BB, BO A1B A2B % 39 38 10 9 3 1 4. Ag-Bestimmung auf den Pat.Erys mit monoklonalen Antiseren - - Anti-A und Anti-B (falls gewünscht Anti-AB) NW der regulären AK im Pat-Serum mit Testerys der BG A1, A2, B, O = Bestimmung der SerumAK (Serumeigenschaften) Durchführung bei RT; Hinweis: wenn die Serumeigenschaften den Ery-Merkmalen nicht entsprechen, ist die Ursache zu klären (BG A aber kein →B vorhanden) BG-Bestimmung bei Neugeborenen sind nicht abgeschlossen!!! Keine Pflicht: wird Ag A nachgewiesen (bei BG A oder AB), so kann die A-Untergruppe bestimmt werden → dafür werden die Testseren →A1 und →H benutzt Pat.Erys + Anti-A1 → es gilt die Reaktion, die am stärksten ist Pat.Erys + Anti-H z.B. Anti-A1 3+ und Anti-H neg >> BG A1 Anti-A1 neg und Anti-H 3+ >> BG A2 Anti-A1 3+ und Anti-H + >> BG A2 mit Resten von H-Substanz die A-Untergruppe kann mit monoklonalen AK oder mit Lectinen bestimmt werden (= Pflanze) Probleme: siehe Tabelle 5. Probleme der ABO-BG-bestimmung 1. Die Serumeigenschaften müssen zur Ag-Bestimmung passen - wenn nicht, Ursache klären a) Serumeigenschaften fehlen - BG ist nicht vollständig ausgebildet - empfindlichere Techniken einsetzen z.B. Säule oder Enzymzusatz - bei Neugeborenen < 6 Monaten, bei sehr alten Menschen (AK werden weniger), bei AKMangelsyndrom, bei Immunsupprimierten - Testansätze in Kühlschrank stellen (Kälte-AK: ABO-AK) >> neu ablesen - vorsicht vor unspezifischen pos Reaktionen - Gelkarte verwenden (empfindlichere Technik) b) Testerys der BG O gelten als neg-KO - falls positiv, V.a. irreguläre AK (Kälte-AK) >> AKS - falls EK pos: V.a. Auto-AK - außer BOMBAY: dann reguläre Anti-H 2. In der Serumgegenprobe müssen A1- und A2-Testerys mitgeführt werden - dienen der Erkennung eines irregulären Anti-A1 - Anti-A1 kann bei A2 und schwächeren A-Untergruppen vorkommen - würde aber im AKS nicht gefunden werden (da hier Erys der BG O verwendet werden) - ebenfalls kann ein Anti-H erkannt werden (wird aber auch im AKS gefunden) - Anti-A1 meist Kälte-AK >>natürlich und für Transfusionen nicht relevant 3. Zur A-Untergruppe - reagieren Anti-A1 und Anti-H positiv, so gilt die Reaktion, die am stärksten ist und als erstes erscheint - BG A1 kann manchmal etwas H-Substanz enthalten 4. Hämolysine der Testerys - in der Serumgegenprobe ist ebenfalls eine pos Reaktion (durch Isohämolysine) 5. Schwache A-Untergruppen - A3, AX zeigen schwache Reaktionen mit Anti-A Testseren - Verwechslung mit BG O: siehe Serumgegenprobe 6. Mischfeld-Agglutination - bei Ag-Bestimmung nebeneinander von neg und stark pos Erys (4+-Aggl) - bei Transfundierten, die andere BG erhalten haben Platzhalter für PROBLEME-Tabelle 6. Techniken der AB0-Bestimmung (siehe Blatt) 7. Qualitätskontrolle im ABO-System Aktivität + Spezifität der Antiseren Anti-A und Anti-B (+ Anti-AB) mindestens wöchentlich mit Erys der BG A1, A2, B, O überprüfen, Aktivität: Reaktion sollte 4+ sein Spezifität: Anti-A sollte mit B-Erys neg, Anti-A sollte mit O-Erys neg, Anti-A sollte mit A-Erys 4+ - 8. Transfusionen im ABO-System a) Erykonzentrate ABO identisch transfundieren, außer „majorkompatible“ (Empfänger BG A Rh+ CcD.EE) Auswahl: A Rh+ CcD.Ee A Rh+ ccD.Ee könnten AK gegen →e bilden A Rh+ CcD.ee Aber: O Rh+ CcD.EE ist möglich! Vor allem bei jungen Frauen ein MUSS (wegen späterer SS → Hämolyse) Empfänger A1, A2 B A1B, A2B O AK im Empf.plasma →B →A / → A, → B Kompatible Ery-Konzentrate A1, A2, O B, O A1, A2, O, A1B, A2B, B O Kreuzprobe: Serologische Verträglichkeitsprüfung (Major-Test) muss vor Freigabe der Konserve erfolgen und neg ausfallen Ausnahme: Notfalltransfusion (Nachbestimmung) Notfallkonserve: BG O (Ausnahme: Pat wurde bereits im Haus bestimmt) Nach Möglichkeit: Rh neg, zwingend bei Frauen im gebärfähigen Alter Lagerung: bei 4°C, (Thrombos: bei RT unter ständiger Bewegung → nur 5d haltbar) - b) Plasmatransfusion in der Regel die gleiche BG Plasma darf ohne Kreuzprobe gegeben werden, aber Bedside-Test Lagerung: tiefgefroren (mind. –30°C) Empfänger A1, A2 B AB O Plasmakonserve A1, A2, AB B, AB AB A1, A2, AB, B, O Das Rhesus-System 1. Allgemeines - Etwa 85% sind Rh pos (tragen Rhesusfaktor auf Ery)= Ag D (D pos) 15% sind Rh neg ein Allel „klein D“ gibt es nicht → aber Schreibweise dd weitere Ag: C, c (seltene Variation: CW), E, e Nomenklatur nach Fisher-Race: D, C, E, c, e (USA / Rosenfield: Rh1, Rh2, Rh3, Rh4, Rh5) Im Rh-System gibt es nur irreguläre AK (nach SS, Transfusionen, Transplantationen) AK sind Wärme-AK, meist vom Typ IgG Nach Bindung an das Ag: keine Komplement-Aktivierung Im Körper aber Hämolyse bei HTR (Hämolytische TR): extravasal durch Makrophagen Im Röhrchen keine Hämolyse D hat die stärkste immunogene Wirkung (d.h. mind 80% aller Rh neg reagieren auf D mit Anti-D nach Erhalt einer solchen Konserve) Deshalb nie D auf dd transfundieren Wenn allerdings zur absoluten Lebensrettung nötig: Gabe (auch an Frauen...) Auch c hat noch starke immunogene Wirkung Transfusionen im Rhesus-System 1. Ideal ist es nur Rh-Ag zu übertragen, die der Empfänger selbst besitzt. Zwingend für Mädchen + Frauen im gebärfähigen Alter. Notfall-Konserve 0, ccddee Empfängerin 20J. 0, CCD.Ee könnte c bilden (4%), MHN bei Cc-Kind Wenn Konserven-Mangel bei älteren Frauen + Männern nicht einzuhalten. Bei Transfusionsbedürftigen auch zwingend nötig! 2. Rh-pos. (D-pos.) Blut soll niemals auf Rh-neg. (D-neg.) Empfänger übertragen werden. Ausnahme: Transfusion lebenswichtig, Rh-neg. Konserve kann nicht rechtzeitig beschaffen werden. Wurde D-pos. auf D-neg. übertragen, soll nach 2-4Mo ein AKS durchgeführt werden. Falls D gebildet wurde, Notfall-Pass aussteööen + aufklären! Darf nicht mehr spenden! 3. hat ein Patient bereits einen irregulären AK gegen ein Rh-Merkmal, darf dieses Ag niemals übertragen werden, sonst Transfusions-Zwischenfall Das Kell-System - Verursachen MHN (AK der Mutter nur im IAT positiv reagiert mit den Erys des Vaters (Kind) AG im Kell-System K = Kell k = cellano Vererbung: kodominant Jsa, Jsb, Kpa, Kpb Fast alle Europäer sind homozygot Jsb, Kpb 92% 7,8% 0,2% kk Kk KK Kell neg Kell pos Kell pos Durchschnittseuropäer: kk Jsb Jsb Kpb Kpb AK im Kell-System immer irregulär IgG, Wärme-Typ, bindet bei 37°C an das AG (Sensibilisierung), eine sichtbare Agglutination ergibt sich aber erst in der Coombsphase (IAT) Immuogenität: K = 10%, k = 1,5% Niemals Kell pos Blut auf Kell neg Frau, Mädchen usw. übertragen! Kk nicht in Umlauf bringen, Verwechslungsgefahr zu hoch! KK sehr selten, nur auf Bestellung lieferbar Praxis-Vorgehen K-AG immer 2x bestimmen → entweder Bioplatte/Röhrchen und IAT, oder mit 2 Klonen → Falls neg. Ergebnis: Kell neg → kk → Falls pos. Ergebnis: Kell pos → Kk, KK (anti-Cellano muss bestimmt werden mit IAT und anti-k) Negatives Ergebnis darf nur raus gehen, wenn die Coombs-Kontrolle deutlich positiv reagiert! Coombs-Kontrolle: sensibilisierte Erys, die mit freiem Coombs-Serum agglutienieren! Fehlermöglichkeiten (indirekter Coombs-Test = IAT) 1. EK ist positiv Autoantikörper in der Probe, Probe nicht verwertbar (alles würde positiv ausfallen, da sie schon IgG auf den Erys tragen). Mögliche Lösung: AG mit monoklonalem IgM bestimmen (wenn EK neg, dann nehmen) Auto-AK mit HISS absprengen, Eluat AKS 2. pos-Ko negativ AHG kaputt, Termperatur zu niedrig, IKZ zu kurz, richtig gewaschen? 3. neg-Ko positiv Tropffehler, unspezifische Reaktion, kontaminiert? Probenserie wegwerfen, wiederholen. 4. Coombs-Kontroll-Erys Erys aggluninieren nicht, pH der Waschlösung nicht optimal, schlecht gewaschen, AHG nicht oke AG – Bestimmung allgemein Betrifft alles bis auf AB0, Rhesus, Kell Sonstige Blutgruppen: Duffy, Kidd, Lewis, MNS, Lutheran, P… Sind nur Transfusionsmedizinisch von Bedeutung, wenn ein irregulärer AK gefunden wird, gegen eines dieser AG, Der AK muss identifiziert werden fall dieser Patient Blut braucht. Die Konserve darf das AG nicht enthalten, gegen welches der Patient AK hat. Beispiel: In einem Patientenserum wird ein irregulärer AK Anti-Fya gefunden (im AKS) und differenziert im ElferPanel (Karte!) Bei negativer AK ( → keine Auto-AK) darf das AG Fya nicht auf dem Patienten-Ery vorliegen (Plausibilität). Patient darf nur Konserven erhalten, in denen die Erys kein Fy a enthalten ist. → Sind allgemein nur dann aussagekräftig, wenn der Proband in den letzten 3 Monaten vor Blutentnahme selbst keine Ery-Konserven erhalten hat → Mischfeld-Agglutination, außer AG der Konserve sind bekannt. → Grundsätzlich: AG-Bestimmung mit 2 verschiedenen Testseren (außer ABO – Serumgegenprobe) → pos-Ko, neg-Ko, EK AK – Bestimmung I) II) freie AK im Serum AKS mit Test-Erys Kreuzprobe AK gebunden an Erythrozyten DAT AKS – Antikörper-Suchtest - gehört zu jeder Blutgruppen-Bestimmung dazu! Bei allen Schwangeren bei Feststellung der Schwangerschaft und 24-27. SSW Bei Blutspendern beim 1. und 2. mal, danach alle 2 Jahre und nach Transfusion und Schwangerschaft. Wird mit Kreuz-Probe parallel mitgeführt, sofern die Blutentnahme, aus der der letzte AKS durchgeführt wurde nicht mehr als 3 Tage zurückliegt. Durchführung: klassischer 3-Stufen-Test. Ein umfangreiches Testverfahren, ist aber nicht Vorschrift. Mindestens IAT. Heute empfehlenswert: Gelkarte / Säulenagglutination (empfindlicher) Prinzip: Probandenserum mit mindestens 2, besser aber 3 verschiedenen Test-Erys der BG 0, die sich in ihrem AG-Muster unterscheiden und ergänzen. Manche AG sollten in homozygoter Ausführung auf den Testerythrozyten vorliegen → mehr AG pro Erys als auf heterozygoten → Dosisphänomen: Anti – D, c Fya, Fyb, Jka, Jkb, S, s (bes. Duffy/Kidd) Sie reagieren deutlich stärker positiv mit homozygoten Erys 1 2 3 Fya o + + Fyb + + o Jka o + + Jkb + o o Ergebnis Fyb Fyb Jkb Jkb Fya Fyb Jka Jka Fya Fya Jka Jka 1 2 3 D + + o C + o o E o + o c o + + e + o + Cw + o o Ergebnis Rh pos cc D. ee Rh pos cc D. EE Rh pos cc dd ee AG-Bestimmung: pos-Kontrolle mit heterozygoten Test-Erythrozyten AK-Bestimmung: pos-Kontrolle mit homozygoten Test-Erythrozyten Anwendung: - Zu Bestimmung freier, irregulärer AK im Serum - Bei jeder Kreuzprobe, Blutgruppenbestimmung, Schwangerschaft, Blutspendern - Abklärung bei Transufsionsreaktionen (AKS aus altem und aus neuem Röhrchen) 3-Stufen-Test – Durchführung: 1) NaCl-Kältephase bei Raumtemperatur Zur Erfassung von Kälte-AK in den Systemen Lewis, MNS (M,N), P (P1), I (meist Auto-AK), anti-H bei A1-Patienten, es kann auch zur Hämolyse führen! (in Ausnahmen auch hochtitrige AK im Rhesus-System) 2) Supplement-Wärmephase bei 37°C Albumin (lange IKZ: 30-45min), setzt Zeta-Potential herab, beschleunigt aber nicht die AKBindung. AK im Rhesussystem können zu einer sichtbaren Agglutination führen. LISS (kurze IKS: 10-15min), bewirkt eine schnelle, effektive AK-Bindung, setzt Ionenstärke herab Wärmephase: optimale anlagerung der Wärme-AK: Rhesus mit Albumin führen zu einer Agglutination. Rhesus mit LISS führen noch zu keiner Agglutination. → 3 x Waschen → freie AK werden vor der Coombs-Phase entfernt, damit es keine falsch negativen Ergebnisse gibt. 3) Coombs-Phase Zugabe von Coombs-Serum (AHG) lagert sich an die sensibilisierten Erys (mit IgG, C3d) an und führt zu einer Agglutination. AK in den Systemen Kell, Kidd, Duffy, S,s, reagieren meist nur in der Coombsphase positiv! AK im Rhesus-System reagieren gleich, oder stärker bei Albumin-Zugabe + 37°C 4) Coombs-Kontroll-Phase Erythrozyten mit IgG-beladen. Führt zu einer Agglutination durch noch freie AHG aus der Coombs-Phase. Dient der Kontrolle der Funktionsfähigkeit der AHG. Erst wenn Agglutination sichtbar, dürfen vorher negative Werte als negativ rausgehen. Kontrollen: - EK: Auto-AK Pos-Ko: AK-haltiges Testserum, niedrigtitrig: IgG – Anti-D mit D-pos Test-Erys → zur Überprüfung der optimalen Technik / Reaktivität der Reagenzien. Überprüfung gleicher Kontrollstärke Coombs-Kontrolle: Überprüfung des AHG’s. U-Mat - AKS und Kreuzprobe aus Serum - AKS und Kreuzpobe aus Serum und Plasma Wichtig: möglichst frisch, denn Komplement verliert schnell an Aktivität Ergebnisangabe: In allen 3 Phasen negativ: AK zur Zeit nicht nachweisbar → Patient könnte dennoch AK unter der Nachweisgrenze haben, oder AK , die gegen AG gerichtet sind, die auf den Test-Erys nicht vorhanden sind. Pos-Ausfall: egal in welcher Phase → Abklärung / Spezifitäts-Testung wichtig (zb. Mit Elfer-Panel) Evtl. Titer dazu bestimmen, v.a. beim Schwangeren zur Verlaufsbeobachtung → Klinische Bedeutung klären (TR/MHN) → Notfallpass ausstellen mit Beurteilung Agglutination-Erzielung bei IgG-Bindung 1) Supplement a) Albumin (22% / 30%) oder andere hochmolekulare Substanzen (z.B. Dextran) → Setzen das Zeta-Potential herab und damit wird der Abstand zwischen den Erys verringert. Vor allem bei den AK im Rhesus-System können sie einen sichtbare Agglutination bewirken. Die meisten IgGs in den anderen BG-Systemen nicht. b) LISS (low ionic strength solution) zum Teil mit Albumin vermischt. Bewirkt: - Schnellere AK-Bindung (IKZ: 10-15 min streng einhalten) - Erys blähen sich auf, somit sind die AG besser zugänglich für den AK Bei LISS meistens gar nicht ablesen nach 37°C Inkubation, sondern gleich Coombsphase anschließen und dann ablesen. 2) Coombs-Serum Muss polyspezifisch sein: enthält sowohl AHG, als auch AK gegen C3d. Kann polyklonal (Tier) sein, oder monoklonal (Zellkultur) a) DAT Zum Nachweis von IgG/C3d, die bereits im Körper des Menschen an die Erys gebunden haben b) IAT AG (Erys) müssen erst bei 37°C inkubieren, dann 3x gewaschen werden → AG-NW (siehe Kell) Patienten-Erys + inkomplettes Testserum → AK-NW (siehe AKS) Patienten-Serum + Test-Erys / Konserven-Erys (bei Kreuz) 3) Enzyme Bromelin, Bromelase (Ananas), Papain (Papaya), Ficin (Feigen) Man kann Enzym vorbehandelte Testerys kaufen, oder selbst Enzym zugeben, Funktion: Das Enzym verändert das AG → manche AG treten besser hervor Vorteil: Verstärkte Reaktion bei AK im Rhesus-System, da besonders Empfindlich und auch Zeta-Potential herabgesetzt wird Nachteil mache AK werden durch das Enzym zerstört (zB. Duffy, M, N) → falsch negative Reaktionen beim Vorliegen dieser AK viele unspezifische falsch positive Reaktionen die abgeklärt werden müssen, aber meist zu keinem Ergebnis führen → sehr aufwändig! Niemals NUR Enzymbehandelte Erys fahren lassen, höchstens als zusätzliches Hilfsverfahren zur besseren Erkennung der D-AK. Es hilft nur bei der Identifizierung wenn mehrere AK nebeneinander vorliegen. DAT (direkter Aggl. Test) Anwendung - Nachweis von AK und C3d, die bereits im Körper an die Erys gebunden haben (sensibilisiert) MHN (Allo-AK / Erys des Kindes DAT pos, Mutter AKS pos) AIHA (Autoimmunhämolytische Anämie / Auto-AK) → einsatz von monospezifischen Coomsseren bei DAT pos z.B. anti-IgM, anti-C3d, anti-IgG → nur bei Auto-AK! (polyspezifisches bindet nur an IgG) Abklärung von hämolytischer Transfusionsreaktion Untersuchungs-Material Am besten EDTA-Plasma → bei Serum würde es zu falsch positiven Reaktionen führen, denn nach der Gerinnung befindet sich C3d an der Ery-Oberfläche Durchführung - Probanten-Erys 3-4 mal gründlich mit NaCl waschen, damit alle Proteine und AKs aus dem Plasma entfernt werden → würden sonst AHG verbrauchen → falsch neg. Reaktionen - 5%ige Ery-Suspension herstellen - 1 Tropfen Erys-Suspension + 1 Topfen AHG (mischen, 30sec/high zentrifugieren) - Röhrchen auf Agglutination prüfen (hier kann es nicht zur Hämolyse kommen) - Alle negativen Ansätze mit Coombs-Kontrolle überprüfen Kontrollen Pos-Kontrolle : Neg-Kontrolle: unsensibiliserte Erys + AHG sensibilisierte Erys (Coombs-Kontrolle) + AHG Der Ansatz muss im Doppelansatz mit 2 verschiedenen polyspezifischen AHG’s durchgeführt werden Ergebnis DAT pos: weitere Untersuchungen zur Klärung (V.a. AIHA → monospezifische Testseren) AK-Identifizierung nach Elution Ist der DAT pos mit polysspezifischem Coombsserum, werden die Pat-Erys in jedem indirekten Coombstest auch positiv reagieren AG-Bestimmungen im IAT (z.B. Kell werden immer positiv ausfallen) → kann nicht verwertet werden → erst eluieren und dann Test erneut wiederholen Praktisches Examen: - 2 Blutgruppen auf der Platte bestimmen (ABO/ Serumgegenprobe/Rhesus/Kell) - 10 min Mikroskopieren mit Helm - 1 Blutgruppenserologischer Test (AKS + AKD, Kreuzprobe, IAT, DAT) - 1 Hb + Kontrolle - Zellzählung: Thrombos oder Leukos in der Zählkammer - 2 Gerinnungs-Tests (Quick, aPTT, TZ, Fibrinogen) - 1 komplettes Diff Das I / i - System AG im I-System: i bei Neugeborenen, I bei Erwachsenen AK im I-System: Ein anti-I kommt als Auto-AK im Serum fast aller Erwachsener vor. Ist aber nur bei KühlschrankTemperatur wirksam und niedrig titrig → klinisch unbedeutsam. Nach Immun-Stimmulation (z.B. EBV, Mykoplasmose) kann sich die Wärme-Amplitude erweitern → bindet auch bei 37°C und der Titer steigt. Er aktiviert Komplement und führt zu Hämlolyse → ein anti-I ist die häufigste Ursache für eine AIHA vom Kälte-Typ Reaktionsverhalten von verschiedenen Kälte-AK anti Anti-I Erkennung: anti H anti I A1 AKS + Eigenkontrolle sind positiv → stört Serum11 Panel BG 0 + neg + gegenprobe bei BG-Bestimmung. Man benötigt cord-cells BG 0 + neg neg Nabelschnur-Erys der Blutgruppe 0 (=cord cells), A1 – Test-Erys neg + + denn diese reagieren nicht mit anti-I (tragen nur i) Eigenkontrolle neg neg + (Auto-AK) Positive Kreuzprobe → Autoadsorption entfernt die Auto-AK. Falls nicht bei 37°C wirkt, strenge Durchfürhung dr Kreuzprobe bei 37°C, vorwärmen aller Reagenzien Kreuzprobe = Major - Test Anwendung: muss vor jeder Transfusion von Erykonzentraten durchgeführt werden (außer Notfall, dann aber nachträgliche Bestimmung direkt nach Konserven-Aushabe) Major-Test: Minor-Test: Konserven-Erys + Empfänger-Serum (Hat Patient AK gegen die Spender-Erys?) Spender-Plasma + Empfänger-Erys (wird üblicherweise nicht durchgeführt) Durchführung: 2 Trp. Empfänger-Serum + 1 Trp Konserven-Ery-Suspension → im 3 Stufen Test austesten (siehe AKS) Mindestvorschrift ist der indirekte Coombs-Test (IAT) Beachte: ergibt sich bereits bei RT eine positive Reaktion so ist an eine ABO-Unverträglichkeit zu denken (Konserve und Empfänger überprüfen) Gültigkeit: max 3 Tage (AK können sich gebildet haben, Bei positiver Kreuzprobe → AKD. Nur Konserven kreuzen, die entsprechendes AG nicht tragen (Auch Hämolyse ist hier ein positives Ergebnis!) U-Mat: möglichst frisches Patienten-Serum → damit Komplement nicht verbraucht wurde (Kidd!) Anforderung: Muss schriftlich vom zuständigen Arzt unter Angabe der bisherigen serolog. Ergebnisse erfolgen. (sonst 2xBG, D, AKS). Aus jedem neu abgenommenen Röhrchen für KP müssten die AB0-Merkmale bestätigt werden, ohne Serumgegenprobe. Nur kreuzen, wenn bei mind. 10% benötigt wird. Kreuzprobe positiv/ AKS negativ – warum?? - Sensibilisierte Erys vom Spender - AG auf Panel nicht enthalten (Dib, Coa, Jsa) - Niedrig-titriger AK → Dosisphänomen - Verwechslung → bei AB0-BG-Unverträglichkeit Ergebnis:auf einem Begleitschein dokumentieren (nicht EDV), Arzt gibt Konserve frei! KP neg → Name, Vorname, Gebsurtsdatum → freigeben / KP pos → nicht freigeben, AKD einleiten! Begleitschein muss mit Konserve verbunden bleiben bis nach der Transfusion. Leeren Beutel samt Besteck mind. 24 kühl aufbewahren. Bedside-Test - unmittelbar vor Transfusion vom transfundierenden Arzt durchführen Kapillar-Venenblut – unzentrifugiert – 1 Trp Blut auf Karte zur Bestätigung Konserve muss nicht ausgetestet werden Bei Eigenblut: Konserve und Patient testen, denn bei Eigenblut macht man kein AKS → Verw.?