zur PDF-Version
Werbung

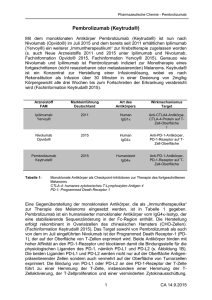
MELANOM (Teil 1) Immunonkologie (I-O) mittels CheckpointInhibition: Revolution der Melanom-Therapie? Die Immunonkologie mittels Checkpoint-Modifikation als neues therapeutisches Behandlungskonzept1 • • Die konventionellen onkologischen Ansätze sind direkt gegen den Tumor gerichtet.2 Bei der Immunonkologie wird die natürliche Fähigkeit des eigenen Immunsystems genutzt, um den Krebs zu bekämpfen.2 Operation Immunonkologie Strahlentherapie Chemo- & zielgerichtete Therapien 1. DeVita and Rosenberg, N Eng J Med 2012, 366: 2207; 2. Borghaei et al, Eur J Pharmacol 2009, 625: 41. Immunsystem und Krebs: Der Prozess des Immunoediting Die drei “E” des Immunoediting beschreiben die Prozesse der Tumorkontrolle durch das Immunsystem und wie der Tumor dieser Kontrolle entkommt. Elimination Tumor-Immunüberwachung CD8+ T-Zelle CD4+ T-Zelle Equilibrium Escape Tumor-Ruhezustand (“Survival of the fittest”) Tumor-Wachstum NK Zelle Treg Tumorzellen Normale Zellen Vesely et al, Ann Rev Immunol 2011, 29: 235 Immune Escape-Mechanismen:Tumore nutzen komplexe Mechanismen, dem Immunsystem zu entkommen A. Ineffektive Tumor-AntigenPräsentation (gp100, MART-1, verringerte MHC-Expression) CD8+ TZelle TCR VEGF APC B. Rekrutierung immunsuppressiver Zellen (regulatorische T-Zellen =Tregs, MDSCs, andere) MHC CTLA-4 MDSC Treg PD-L1 Tumorzellen PD-1 P-DL1 PD-1 TGF-β IDO IL-10 TGF-β ARG1 iNOS TGF-β IL-10 CD4+ D. T-Zell-Checkpoints Vesely MD, et al, Ann Rev Immunol 2011, 29: 235 TZelle CD8+ TZelle C. Sekretion von immunsuppressiven Signalen (z.B. PD-L1, TGF-β, IL-10, und indolamine 2,3dioxygenase [IDO]) Die T-Zell-vermittelte antitumorale Immunantwort 2 1 Präsentation von Tumorantigen gegenüber der T-Zelle Tumor: Freisetzung von Tumorantigenen 3 4 Erkennung von Tumorantigen durch T-Zellen 5 Zerstörung des Tumors durch T-Zellen Andersen et al, J Invest Dermatol 2006, 126: 32; Pardoll DM, Nat Rev Cancer 2012, 11: 252; Mellman et al, Nature 2011, 480: 480; Heemskerk et al, EMBO J 2013, 32: 194; Boudreau et al, Mol Ther 2011, 19: 841; Janeway et al, Immunobiology: The Immune System in Health and Disease. 6th ed, 2004. T-Zell-Aktivierung und Proliferation Zelluläre, adaptive Immunantwort: Die T-Zelle als zentraler Mediator Co-stimulatorisches und spezifisches Signal Antigenpräsentierende Zelle CD8 MHC Klasse II Co-Stimulator TCR 1 2 T Zelle Aktivierte T-Zelle 1. Janeway et al, Immunobiology 2008; 2. Pardoll, Nat Rev Cancer 2012, 12: 252 • T-Zellen benötigen mehrere Signale für die vollständige Aktivierung1 • Die MHC–TCR-Interaktion spielt dabei die zentrale Rolle, vor allem auch bei der T-Zellvermittelten Toleranz Regulation der T-Zell Aktivierung: Aktivierende und inhibierende Checkpoint-Moleküle Immun-Checkpoints: APC/ Tumor • Die Amplitude und Qualität der TZellantwort wird durch eine Balance zwischen aktivierenden und inhibitorischen Signalen reguliert. B7-2 (CD86) CD28 B7-1 (CD80) CTLA-4 • Limitieren eine dauerhafte Immunantwort • Verhindern die Zerstörung von gesundem Gewebe T-Zelle Aktivierung Inhibition PD-L1 PD-1 Inhibition PD-L2 B7-1 (CD80) LAG-3 MHC CD40 CD137L OX-40L APC = antigen-presenting cell; MHC = major histocompatibility complex; TCR = T cell receptor Pardoll DM, Nat Rev Cancer 2012; 12: 252 Inhibition Inhibition TCR CD40L Aktivierung Aktivierung OX-40 Aktivierung CD137 Neues Therapeutisches Konzept: Blockade der CTLA-4- und PD-1- Checkpoint-Signalwege Mikroumgebung des Tumors Lymphknoten Aktivierung (Zytokine, Lyse, Proliferation, Migration zum Tumor) MHC TCR TCR Dendritische B7 CD28 Zelle B7 CTLA-4 +++ +++ +++ T-Zelle --- Anti-CTLA-4 MHC T-Zelle PD-1 PD-L1 --- Tumorzelle Anti-PD-1/PD-L1 PD-1 PD-L2 --Anti-PD-1 CTLA-4 Signalweg CTLA-4 reguliert die Amplitude der frühen Aktivierung von naiven und Memory T-Zellen. Wolchock et al, J Clin Oncol 2013 ASCO Annual Meeting Abstracts 31:15_suppl PD-1 Signalweg PD-1 begrenzt die T-Zell-Aktivierung in der Peripherie während einer Entzündungsreaktion. Klinische Daten Anti-CTLA-4 Antikörper Ipilimumab Zulassungsstudie „Proof of Concept” für die Immunonkologie MDX010-20 Kaplan-Meier-Schätzung für Überleben1,2 100 YERVOY® vs gp100 (Vergleichstherapie): HR=0,66 (95% KL:0,51, 0,87), p=0,0026b Gesamtüberleben (%) 90 80 70 60 50 40 30 20 Ipilimumab Vergleichstherapie 10 0 1 2 3 4 JAHRE Überlebenskurve der mit Ipilimumab behandelten Patienten: Nahezu Verdopplung der 1- und 2-Jahresüberlebensraten Nach ungefähr 2 Jahren konstanter Verlauf, sinkt nicht weiter ab (Plateaubildung): bei 22 % der Patienten langfristige Stabilisierung der Erkrankung Langzeitüberleben als neues Therapieziel a Geschätzte Gesamtüberlebensraten laut der Publikation zur Phase-III-Pivotalstudie. Gesamtüberlebensrate nach 1 Jahr: Ipilimumab: 46% (95% KI: 37,0, 54,1); gp100: 25% (95% KI: 18,1, 3,9); Gesamtüberlebensrate nach 2 Jahren: Ipilimumab: 24% (95% KI: 16,0, 31,5); gp100: 14% (95% KI: 8,0, 20,0); b Nicht für multiple Vergleiche angepasst Schadendorf et al, annual presentation at ECCO/ESMO 2013, abstract # 24LBA; 1 YERVOY® Fachinformation: Stand November 2014; 2 Hodi F et al. N Engl J Med 2010; 363(8): 711-23. Besondere Merkmale immunonkologischer Therapien: Entwicklung des Ansprechens Mögliche Ansprechmuster unter Ipilimumab 1 Wolchok et al, Clin Cancer Res 2009; 15: 7412. Wodurch lässt sich das unterschiedliche Ansprechverhalten erklären? TumorImmuntherapie Ansprechen gemäß WHO oder RECIST Progression Krebszelle Lymphozyt Makrophage irRC? Tumorläsionen können in manchen Fällen stark durch Immun- und Entzündungszellen infiltriert werden, die zu einer scheinbaren Zunahme der Größe der Läsionen führen. Ribas et al, Clin Cancer Res 2009; 15(23): 7116 Unterschiedliches Nebenwirkungsprofil onkologischer Therapien Chemotherapie I-O Therapien Zielgerichtete Therapien Ziel Sich schnell teilende Tumorzellen und normale Zellen Ziel Immunsystem Ziel Spezifische Moleküle, die in Tumorwachstum involviert sind Nebenwirkungen Divers aufgrund unspezifischer Therapie Nebenwirkungen Einzigartige NW aufgrund der Aktivierung des Immunsystems Nebenwirkungen Spiegeln die Rolle des Targets wider Unterschiedliches Spektrum an Nebenwirkungen Manche NW unter I-O Therapien ähneln den NW der anderen Therapien ABER – NW können unterschiedliche Ursachen haben Beispiele: Diarrhö/Kolitis, Fatigue, Rash/Juckreiz, Endokrinopathien Andere Strategien zum NW-Management notwendig American Cancer Society. Treatment types http://www.cancer.org/; Topalian et al, N Eng J Med 2012; 366(26): 2443 and oral presentation at ASCO 2013: J Clin Oncol 2013; 31(15 suppl): abstract 3002; Hamid et al, N Eng J Med 2013; 369: 134; Dendreon. PROVENGE® Prescribing Information updated June 2011; Bristol-Myers Squibb. YERVOY® (ipilimumab) REMS and Prescribing Information available at http://www.yervoy.com accessed November 26, 2013 Ipilimumab: Wirk- und Nebenwirkungsmechanismus T-Zell Aktivierung T-Zell Inhibierung T-Zell Aktivierung mit Ipilimumab CTLA4 T-Zelle CD28 TCR MHC T-Zelle T-Zelle CD28 TCR B7 APC MHC APC CTLA4 B7 CTLA4 TCR MHC B7 APC IPILIMUMAB blockiert CTLA-4 • CTLA4: zytotoxisches T-Lymphozyten-assoziiertes Antigen-4 • CD28: Oberflächen-Protein • TCR: T-Zell-Rezeptoren O‘Day et al, ASCO 2010 plenary session (#4) • MHC: Haupthistokompatibilitätskomplex (Major Histokompatibility complex) • B7: Molekül zur T-Zell-Koaktivierung • APC: Antigen-präsentierende Zelle Immunvermittelte Ereignisse im Überblick • Ipilimumab wird mit entzündlichen Nebenwirkungen aufgrund einer erhöhten oder übermäßigen Immunaktivität (immunvermittelte Nebenwirkungen) in Verbindung gebracht, die wahrscheinlich auf den Wirkungsmechanismus des Präparats zurückzuführen sind. GASTROINTESTINALE NEBENWIRKUNGEN, wie z. B.: • Durchfall • Bauchschmerzen • Blut im Stuhl • Darmperforation • Peritoneale Zeichen • Ileus HEPATISCHE NEBENWIRKUNGEN / VERÄNDERUNGEN DER LABORWERTE, wie z. B.: • Erhöhung der Leberwerte (z. B. AST, ALT oder Gesamtbilirubin) DERMATOLOGISCHE NEBENWIRKUNGEN, wie z. B.: • Juckreiz • Rash NEUROLOGISCHE NEBENWIRKUNGEN, wie z. B.: • Unilaterale oder bilaterale Muskelschwäche • Sensorische Veränderungen • Parästhesie ENDOKRINE NEBENWIRKUNGEN, wie z. B.: • Müdigkeit • Kopfschmerzen • Veränderungen der psychischen Verfassung • Bauchschmerzen • Ungewöhnliche Stuhlgewohnheiten • Hypotonie • Auffällige Ergebnisse bei Schilddrüsen-Funktionstests und/oder Serumchemie SONSTIGE IMMUNVERMITTELTE NEBENWIRKUNGEN • Uveitis, Iritis oder Konjunktivitis • Amylase- und/oder Lipaseerhöhung • Eosinophilie, hämolytische Anämie • Glomerulonephritis, Pneumonitis • Multiorganversagen • Thyreoiditis • Sarkoidose • Vitiligo Immunvermittelte Nebenwirkungen können in der Regel gut behandelt werden, wenn sie frühzeitig erkannt und dann gezielt und angemessen therapiert werden YERVOY® Fachinformation, aktueller Stand, Hodi et al, 2010 N Engl. J Med 2010; 363(8): 711 Ipilimumab (anti-CTLA-4) Langzeitverläufe in der Versorgungsrealität Überlebenswahrscheinlichkeit • Gepoolte OS-Analyse von 4.846 Melanom-Patienten (inkl. EAP-Daten, 8 Ph. II-, 2 Ph. III-, 2 Ph. IV-Studien) 1.0 0.9 0.8 Medianes OS, Monate (95% KI): 9,5 (9,0–10,0) 0.7 0.6 3-Jahres OS Rate, % (95% KI): 21 (20–22) 0.5 0.4 0.3 0.2 0.1 Ipilimumab zensiert 0.0 0 12 24 36 48 60 72 84 96 108 120 120 26 15 5 0 Monate Patienten unter Progressionsrisiko Ipilimumab 4.846 1.786 612 392 Schadendorf et al, Presented at ECC 2013: oral presentation 24LBA 200 170 Empfehlung der aktuellen S3-Leitlinie für BRAF-WT Patienten Klinische Studie Monochemotherapie Polychemotherapie nein Niedrige Tumorlast? Geringe Progression? nein BRAF positiv? C-KIT positiv? N-RAS positiv? ja Klinische Studie Monochemotherapie Ipilimumab Progress? ja Klinische Studie Ipilimumab Monochemotherapie Progress? ja Klinische Studie Polychemotherapie Best Supportive Care Die S3-Leitlinie empfiehlt für Patienten mit niedriger Tumorlast und geringer Progression den frühestmöglichen Einsatz der immunonkologischen Therapie Leitlinie „Diagnostik, Therapie und Nachsorge des Melanoms“; online unter: http://www.awmf.org/leitlinien/detail/ll/032-024OL.html Empfehlung der aktuellen S3-Leitlinie für BRAF-Mut+ Patienten BRAF positiv? C-KIT positiv? N-RAS positiv? ja Niedrige Tumorlast? Geringe Progression? nein Klinische Studie Spezifischer Inhibitor ja Klinische Studie Monochemotherapie Ipilimumab Progress? ja Klinische Studie Spezifischer Inhibitor Progress? ja Klinische Studie Polychemotherapie Best Supportive Care Die S3-Leitlinie gibt der immunonkologischen Therapie den Vorzug VOR der zielgerichteten Therapie bei Patienten mit niedriger Tumorlast und geringer Progression Leitlinie „Diagnostik, Therapie und Nachsorge des Melanoms“; online unter: http://www.awmf.org/leitlinien/detail/ll/032-024OL.html Klinische Daten Anti-PD-1 Antikörper Die Immunonkologie: Erste Hinweise auf ein indikationsübergreifendes Wirkprinzip (Phase I) • Klinische Aktivität von Nivolumab (Anti PD-1) in fortgeschrittenen soliden Tumoren (Phase I) 80 60 100 NSCLC Medianes OS: 9,9 months 42% 40 24% 20 18% Overall survival (%) Overall survival (%) 100 0 40 20 0 3 6 9 12 15 18 21 24 27 30 33 36 39 42 45 48 51 Months since treatment initiation Overall survival (%) Months since treatment initiation 80 60 40 70% Nierenzellkarzinom Medianes OS: >22 months 50% 20 0 0 3 6 9 12 15 18 21 24 27 30 33 36 39 42 45 48 51 Months since treatment initiation 63% 60 0 0 3 6 9 12 15 18 21 24 27 30 33 36 39 42 45 48 51 54 57 100 Melanom Medianes OS: 17,3 months 48% 42% 32% 80 % Überleben (95% CI); Pts at risk 1 Year 2 Years 3 Years NSCLC 42 (33, 50) 24 (17, 33) 18 (11, 25) Mel 63 48 42 RCC 70 (55, 86) 50 (31, 70) Adapted from Topalian SL, et al. Oral presentation at ASCO 2013: J Clin Oncol 2013;31(15 suppl): abstract 3002 Hodi et al, Poster presentation at ECC 2013:abstract 880. Brahmer et al, presented at WCLC 2013; Robert et al, SMR Nov 2013; 4 Years 32 * FDA-Zulassung bei CTLA-4 vorbehandelten Patienten seit September 2014 Ribas et al, Oral Presentation at SMR 2014 Pembrolizumab MK-3475 (Melanom) • Primary end points: PFS and OS • Secondary endpoints: ORR, duration of response • Prespecified exploratory endpoint: health-related quality of life (HRQoL) 6. STUDIENERGEBNISSE KEYNOTE-002: Randomisierte Phase II Studie mit Anti-PD1-Antikörper Pembrolizumab* bei Patienten mit fortgeschrittenem Melanom nach AntiCTLA-4 Therapie Best overall response Complete response Partial response Stable disease Progressive disease Not evaluable ORR Duration of response, wk Median Range Ongoing responses Pembrolizumab 2 Q3W, n=180 Pembrolizumab 10 Q3W, n=181 Chemotherapy n=179 2% 19% 18% 47% 14%a 3% 23% 17% 48% 10% 0% 4% 18% 62% 15% 21% (15%-28%) 25% (19%-32%) 4% (2%-9%) NR 6+ to 50+ NR 5+ to 48+ 37 7+ to 41 92% 87% 63% Overall survival data are immature and pending final analysis a Includes 1 patient each with no disease and no assessment Analysis cut-off date: May 12, 2014 Ribas et al, Oral Presentation at SMR 2014 6. STUDIENERGEBNISSE KEYNOTE-002: Gesamtansprechrate (ORR; RECIST v1.1, Independent Central Review) CA209-037: Studiendesign einer randomisierten Phase III Studie mit dem Nivolumab* (Anti-PD1) versus Investigator’s Choice Chemotherapy (ICC) bei Patienten mit fortgeschrittenem Melanom nach Anti-CTLA-4 Therapie Nivolumab 3 mg/kg IV Q2W Eligible patients with advanced melanoma (n=405) 2:1 R Open Label Investigator’s choice of chemotherapy (ICC): • Dacarbazine 1000 mg/m2 Q3W OR • Carboplatin AUC 6 IV and paclitaxel 175 mg/m2 Q3W Treat until • Progression OR • Unacceptable toxicity Patients receiving nivolumab may be treated beyond initial progression if considered by the investigator to be experiencing clinical benefit and tolerating study drug • Stratified by: – PD-L1 expression: PD-L1 positive vs PD-L1 negative/indeterminate (positive: ≥5% tumor cell surface staining cutoff by immunohistochemistry) – BRAF status: BRAF wild-type vs BRAF V600 mutant – Best overall response (BOR) to prior ipilimumab: Clinical benefit (BOR=CR/PR/SD) vs no clinical benefit (BOR=PD) * FDA-Zulassung bei CTLA-4 vorbehandelten Patienten seit Dez. 2014 AUC = area under the curve; CR = complete response; CTLA-4 = cytotoxic T-lymphocyte-associated protein 4; PD-L1 = programmed death ligand 1; PR = partial response; Q2W = every 2 weeks; SD = stable disease. Weber et al, Oral Presentation at ESMO 2014 CA209-037: Co-primärer Endpunkt: ORR Treatment N CR+PR, n Best Overall Responsea, % ORRa, % (95% CI) CR PR SD PD UNK Central reviewb Nivolumab 120 38 32 (24–41) 3 28 23 35 10 ICC 47 5 11 (4–23) 0 11 34 32 23 • Co-primary objectives – To estimate ORR in the first 120 nivolumab-treated patients with ≥6 months of follow-up (planned interim analysis) – To compare OS of nivolumab to ICC (a PFS and OS analysis had not taken place at the time of this ORR analysis) a Confirmed response; b Independent radiology review committee based on RECIST 1.1. Weber et al, Oral Presentation at ESMO 2014 CA209-037: Therapiebezogene unerwünschte Ereignisse Nivolumab (n=268)a ICC (n=102)a 17 (6) 12 (5) 10 (10) 9 (9) Any grade 181 (68) 81 (79) Grade 3–4 24 (9) 32 (31) 6 (2) 8 (8) Serious drug-related AE, n (%) Any grade Grade 3–4 Drug-related AE, n (%) Drug-related AE leading to discontinuation, n (%) • There were no deaths related to any study drug toxicity • Majority of all grade drug-related immune-mediated Aes were low grade, resolved and were manageable using recommended treatment algorithms a Safety analysis included all treated patients. Weber et al, Oral Presentation at ESMO 2014 CA209-037: Maximale Reduktion der Tumor-Zielläsionen vom Ausgangswert (Central Review, RECIST 1.1) Best Reduction from Baseline in Target Lesion (%) Nivolumab ICC 125 125 100 100 75 75 50 50 Confirmed responders Confirmed responders 25 25 0 0 -25 -25 -50 -50 -75 -75 -100 -100 • Inflection (break) point is 61% for nivolumab; 36% for ICC Weber et al, Oral Presentation at ESMO 2014 CA209-037: Conclusio • In patients with advanced melanoma who have progressed despite prior ipilimumab, and BRAF inhibitors if BRAF mutated, nivolumab monotherapy demonstrated superior efficacy to ICC – Objective response rate of 32% with nivolumab compared to 11% with ICC – Majority (95%) of responses were ongoing in patients who received nivolumab; median DOR not reached – Responses were observed regardless of pre-treatment PD-L1 expression status, BRAF mutation status, and prior ipilimumab benefit, and in patients with poor prognostic factors • Grade 3-4 treatment-related AEs were reported in 31% of ICC patients compared with 9% of nivolumab patients • The majority of nivolumab treatment-related AEs were low grade and manageable using recommended treatment algorithms • Co-primary endpoint – OS – data are pending at this time Weber et al, Oral Presentation at ESMO 2014 D‘Angelo et al, Oral Presentation at SMR 2014 CA209-066: Studiendesign einer randomisierten Phase III Studie mit Nivolumab versus Dacarbazin bei behandlungs-naiven Patienten mit fortgeschrittenem Melanom Eligible patients with unresectable stage III or IV melanoma (n=418) Double-blind 1:1 Nivolumab 3 mg/kg IV Q2W + Placebo IV Q3W n=210 (206 treated) R • BRAF wild-type • Treatment-naïve Stratified by: • PD-L1 status† • M-stage Placebo IV Q2W + Dacarbazine 1000 mg/m2 IV Q3W n=208 (205 treated) †PD-L1 positive: ≥ 5% tumor cell surface staining. *Patients may be treated beyond initial RECIST v1.1-defined progression if considered by the investigator to be experiencing clinical benefit and tolerating study drug. Long et al, Oral Presentation at SMR 2014 Treat until progression* OR unacceptable toxicity Primary endpoint: • OS Secondary endpoints: • PFS • ORR • PD-L1 correlates CA209-066: Primärer Endpunkt: Gesamtüberleben 100 1-yr OS 73% 80 Nivolumab (n=210) 70 60 1-yr OS 42% 50 40 HR 0.42 (99.79% CI, 0.25–0.73; P < 0.0001) (Boundary for statistical significance 0.0021) 30 20 Nivolumab Dacarbazine 10 Patients who died, n/N 50/210 96/208 Dacarbazine (n=208) Median OS mo (95% CI) NR 10,8 (9,3–12,1) 0 Patients at Risk Nivolumab Dacarbazine 0 3 6 210 208 185 177 150 123 NR=not reached. Based on 5 August 2014 database lock Follow-up since randomization: 5.2–16.7 months Long et al, Oral Presentation at SMR 2014 9 Months 105 82 12 15 18 45 22 8 3 0 0 Nivolumab (Melanom, NSCLC, RCC) Patients Surviving (%) 90 Time to response, median (range), mo Duration of response, median (range), mo Ongoing response among responders* Nivolumab Dacarbazine 2,1 (1,6–7,6) 2,1 (1,8–3,6) NR 6,0 (3,0–NR) 72/84 (86%) 15/29 (52%) On treatment Off treatment First response Ongoing response Death 0 3 6 9 12 15 18 21 24 27 30 33 36 39 42 45 48 51 54 57 60 63 66 69 72 75 78 Time (Week) *At the time of the last follow-up; NR=Not reached Long et al, Oral Presentation at SMR 2014 Nivolumab (Melanom) Nivolumab (84/210) • Ein Großteil der Patienten zeigte bereits nach 8 Wochen (erste Tumorbeurteilung) ein Ansprechen (roter Punkt) • Auch nach Abbruch der Therapie dauerte das Ansprechen bei vielen Patienten an (schwarzer Pfeil) Dacarbazine (29/208) Patients (no. of responders/no. randomized) CA209-066: Zeit bis zum Ansprechen und Dauer des Ansprechens CA209-066: Überblick über die Nebenwirkungen Nivolumab (n=206) Patients reporting, n (%) Dacarbazine (n=205) Any Grade Grade 3–4 Any Grade Grade 3–4 153 (74) 24 (12) 155 (76) 36 (18) Serious drug-related AE 19 (9) 12 (6) 18 (9) 12 (6) Drug-related AE leading to discontinuation 5 (2) 4 (2) 7 (3) 5 (2) Drug-related AE • There were no deaths related to study drug toxicity in either arm • Majority of all grade drug-related immune-mediated AEs resolved and were manageable using recommended guidelines Long et al, Oral Presentation at SMR 2014 CA209-066: Conclusio • In treatment-naïve, BRAF wild-type patients with metastatic melanoma, nivolumab led to significant improvements over dacarbazine in – Overall survival – Progression-free survival – Objective response rates • The survival benefit of nivolumab vs dacarbazine was observed irrespective of tumor PD-L1 status,† and across all pre-defined subgroups • Safety profile of nivolumab was acceptable, manageable, and consistent with previous reports1-4 • Nivolumab represents a potential new standard of care for patients with BRAF wild-type advanced melanoma †PD-L1 positive: ≥ 5% tumor cell surface staining 1Topalian et al. N Engl J Med 2012; 2Topalian et al. J Clin Oncol 2014; 3McDermott et al. ESMO 2014; 4Weber et al. ESMO 2014; Long et al, Oral Presentation at SMR 2014 Anteil Überlebender Das Potential der I-O: Langzeitüberleben Immunonkologische Therapie in Kombination Langzeitüberleben Immunonkologische Monotherapie Langzeitüberleben Kontrolle Chemotherapie/TKI Zeit seit Behandlungsbeginn Adapted from Ribas A, presented at WCM, 2013; Ribas et al, Clin Cancer Res. 2012; 18: 336; Drake CG, Ann Oncol. 2012; 23(suppl 8): viii41. Stand: April 2015 Bitte beachten Sie, dass sehr bald neue Daten und Updates der hier vorgestellten Studien folgen!