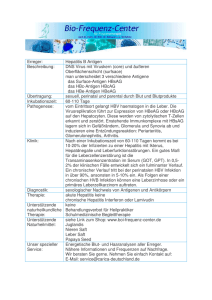
Hepatitis B
Werbung

Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften AWMF online Leitlinien der Gesellschaft für Pädiatrische Gastroenterologie und Ernährung (GPGE) AWMF-Leitlinien-Register Nr. 068/011 Entwicklungsstufe: 1 Hepatitis B 1. Krankheitsbezeichnung: Hepatitis B 2. Definition und Basisinformation: Hepatitis, die durch das Hepadnavirus Hepatitis-B-Virus (HBV) hervorgerufen wird. Sehr selten (< 1%) ist eine fulminante Verlaufsform. Nach Infektion kann es zu einer akut verlaufenden Erkrankung mit mehr oder weniger ausgeprägten klinischen Zeichen kommen, ein Teil der Infizierten zeigt keine Krankheitszeichen. Bei Erwachsenen wird in 5-10%, bei Kindern altersabhängig der Übergang in einen chronischen Verlauf beobachtet. Neugeborene und kleine Säuglinge haben ein Chronizitätsrisiko von 90%, Kinder im Alter bis zu drei Jahren von ca. 60%, im frühen Schulalter von etwa 30%. Derzeit sind etwa 0,2-0,5% der deutschsprachigen Bevölkerung chronische Träger des HBs-Antigen. Die Übertragung geschah im Wesentlichen durch Kontakte mit Blut und Blutprodukten, jetzt überwiegend durch vertikale Transmission und horizontale Transmission, bei Jugendlichen auch durch Intimkontakte. Das exakte Ausmaß der entzündlichen Aktivität ist nur histologisch zu beurteilen. Hier kann zwischen starker, mäßiger und geringer Aktivität mit einem unterschiedlichen Grad der Fibrosebildung unterschieden werden. Langfristige Komplikationen der chronischen Lebererkrankung sind die Leberzirrhose und die Enstehung eines hepatozellulären Karzinoms. Letztendlich wird die Prognose der chronischen Hepatitis B von der Ausgangshistologie und vom Zeitpunkt des Nachweises von anti-HBe bestimmt. Eine spontane HBs-Antigen/anti-HBs-Serokonversion kommt bei jüngeren Kindern in weniger als 0,3% pro Jahr (Erwachsene 1-2%/Jahr) vor. Im Langzeitverlauf können zahlreiche Varianten des Hepatitis-B-Virus auftreten. Die häufigsten Mutanten im PräC-Bereich können mit einem aktiveren Krankheitsverlauf assoziiert sein. Bei chronischen HBsAg-Trägern muß immer eine assoziierte Hepatitis D ausgeschlossen werden. 3. 3.1. Leitsymptome: variables klinisches Bild mit uncharakteristischen Krankheitszeichen wie Fieber, Übelkeit, Erbrechen, Bauchschmerzen/Inappetenz und Ikterus, sehr häufig asymptomatisch. An extrahepatischen Manifestationen sind Arthralgien, Myalgien, Glomerulonephtitis und Exantheme (Gianotti Crosti Syndrom) besonders hervorzuheben. 3.2. Infektiosität: Jeder HBs-Antigen-Träger ist potentiell infektiös. Die Inkubationszeit der Erkrankung liegt bei 40-180 Tagen (Mittel 90 Tage). 4. Diagnostik: 4.1. Zielsetzung: 1 18.10.2010 09:20 Die "Leitlinien" der Wissenschaftlichen Medizinischen Fachgesellschaften sind systematisch entwickelte Hilfen für Ärzte zur Entscheidungsfindung in spezifischen Situationen. Sie beruhen auf aktuellen wissenschaftlichen Erkenntnissen und in der Praxis bewährten Verfahren und sorgen für mehr Sicherheit in der Medizin, sollten aber auch ökonomische Aspekte berücksichtigen. Die "Leitlinien" sind für Ärzte rechtlich nicht bindend und haben daher weder haftungsbegründende noch haftungsbefreiende Wirkung. Die AWMF erfasst und publiziert die Leitlinien der Fachgesellschaften mit größtmöglicher Sorgfalt - dennoch kann die AWMF für die Richtigkeit - insbesondere von Dosierungsangaben - keine Verantwortung übernehmen. Sicherung der Diagnose 4.2. Labor: Leber-Enzyme ((AST) SGOT, (ALT) SGPT), Cholestaseenzyme (AP, gamma-GT), CHE, spez. Antigene und Antikörper: HBs-Antigen, anti-HBs, HBe-Antigen, anti-HBe, anti-HBc-IgG, bzw. anti-HBc-IgM, HBV-DNA 4.3. Bewertung: Der Nachweis von HBs-Antigen spricht für das Vorliegen einer Infektion, der Nachweis von anti-HBs kann mit der Elimination des Virus gleichgesetzt werden. anti-HBc-IgM spricht für eine frische Infektion oder eine Reaktivierung bei chronischem Verlauf. Ist HBs-Antigen länger als 6 Monate nachweisbar, wird von einer chronischen Hepatitis gesprochen. Eine chronische Hepatitis kann angenommen werden, wenn HBV-DNA länger als 10 Wochen im Serum nachzuweisen ist. Bei chronischem Verlauf ist der Nachweis von HBeAg ein Zeichen hoher Infektiosität. Anti-HBe ist mit einer geringeren Krankheitsaktivität verbunden. 4.4. Ausschlußdiagnostik: Negativer Antigen-, Antikörper- und HBV DNA-Nachweis 4.5. Nachweisdiagnostik: Zusammenfassende Bewertung von klinischem Bild, biochemischen sowie immunserologischen Befunden 4.6. Durchführung der Diagnostik: niedergelassener Kinder- und Jugendarzt und Klinik für Kinder- und Jugendmedizin, Meldepflicht der akuten Erkrankung 5. Therapie: 5.1. Therapie der akuten Hepatitis B: 5.1.1. Kausale Therapie: keine 5.1.2. symptomatische Behandlung: körperliche Schonung nach Bedarf 5.2. Therapie der chronischen Hepatits B: Eine sichere kausale Therapie ist nach wie vor nicht verfügbar. Immunsuppressive Medikamente können eine Chronifizierung induzieren oder die Erkrankung verschlechtern. Zwischenzeitlich ist auch bei Kindern die Therapie der chronischen Hepatitis B mit α-Interferon etabliert. Eine Behandlungsindikation besteht für HBe-Antigen-positive Kinder mit erhöhten Transaminasen oder bei einer histologisch nachgewiesenen aktiven Hepatitis. Der Genotyp spielt für die Indikationsstellung keine Rolle. Eine routinemäßige Leberbiopsie vor Therapie wird nicht gefordert. Es wird ein rekombinantes a-Interferon subkutan 3 mal pro Woche in einer täglichen Dosis von 5 Millionen Einheiten/m² appliziert. Die Dauer der Behandlung liegt bei 6 Monaten; die Serokonversionsrate zu anti-HBe beträgt 25-40%. α-Interferone sind für diese Indikation bei Kindern zwar nicht zugelassen aber zwischenzeitlich etabliert. Die Krankenkassen übernehmen die Kosten der Therapie. Für Peg-Interferon liegen bei Kindern und Jugendlichen keine Daten vor. Prinzipiell kann es "of label" eingesetzt werden. Patienten mit normalen oder nur leicht erhöhten Transaminasen sollten nur in Studien behandelt werden. Alternativ kann eine Behandlung mit dem Nukleosidanalogon Lamivudin erwogen werden. In Europa (im Gegensatz zu den U.S.A.)ist Lamivudin nicht zugelassen. Die Therapie wird über ein Jahr durchgeführt (Dosierung: 3mg/kg und Tag in 1-2 Dosen, maximal 100 mg pro Tag). Die 2 18.10.2010 09:20 Die "Leitlinien" der Wissenschaftlichen Medizinischen Fachgesellschaften sind systematisch entwickelte Hilfen für Ärzte zur Entscheidungsfindung in spezifischen Situationen. Sie beruhen auf aktuellen wissenschaftlichen Erkenntnissen und in der Praxis bewährten Verfahren und sorgen für mehr Sicherheit in der Medizin, sollten aber auch ökonomische Aspekte berücksichtigen. Die "Leitlinien" sind für Ärzte rechtlich nicht bindend und haben daher weder haftungsbegründende noch haftungsbefreiende Wirkung. Die AWMF erfasst und publiziert die Leitlinien der Fachgesellschaften mit größtmöglicher Sorgfalt - dennoch kann die AWMF für die Richtigkeit - insbesondere von Dosierungsangaben - keine Verantwortung übernehmen. Serokonversionsrate liegt erfahrungsgemäß um ca. 10% niedriger als bei a-Interferon. Bei V. a. fulminantem Verlauf, nachgewiesener Progredienz oder Leberzirrhose bzw. vor Lebertransplantation ist der Einsatz von Lamivudin sinnvoll. Für Adefovir dipivoxil (Hepsera; für Erwachsene in Deutschland zugelassen) liegen bisher für das Kindes- und Jugendalter keine Daten vor; es wird derzeit eine weltweite Zulassungsstudie durchgeführt. Bei der geringen Zahl der Kinder- und Jugendlichen, bei denen nach Serokonversion zu anti-HBe erhöhte Leberwerte persistieren und eine Hepatits D ausgeschlossen ist, kann eine HBe-MinusVariante vorliegen. In diesen Fällen ist die HBV-DNA meist höher als 105 Kopien/ml. Hier kann eine Nukleosidanalogon-Therapie die Virusreplikation dauerhaft reduzieren. 5.2.1. Durchführung der Therapie: Kinder-Gastroenterologe 6. Nachsorge: Serologische und klinische Kontrollen sind bei einer chronischen Hepatitis in der HBe-Antigen-positiven Phase halbjährlich empfehlenswert, nach Serokonversion zu anti-HBe alle 12 Monate. Während der Therapiephase sind vierwöchentliche Untersuchungen erforderlich. Während der Therapie mit einem Nukleosidanalogon sind 3-Monatsabstände bei guter Verträglichkeit ausreichend. Eine Impfung gegen Hepatitis A wird empfohlen. 7. Prognose: Im Falle einer fulminanten Hepatitis B (1 %) ist die Letalität mit etwa 80% hoch. Die Prognose einer chronischen Hepatitis B wird bestimmt durch die Entstehung einer Leberzirrhose (bei Kindern zwischen 10 und 20 %) und langfristig durch das Auftreten eines hepatozellulären Karzinoms. Patienten, die früh eine Serokonversion zu anti-HBe vollziehen, haben langfristig eine bessere Prognose. Die Serokonversion zu anti-HBe kann mit a-Interferon in etwa 25-40 % der Fälle induziert werden, die Serokonversion zu anti-HBs in ca. 6-10%. Spontan tritt anti-HBe bei etwa 10% pro Jahr auf. 8. Prophylaxe Das Übertragungsrisiko ist bei einer chronischen Hepatitis B im Alltagsleben gering, so daß bei der allgemeinen Impfempfehlung keine Einschränkungen bei Kindergarten- oder Schulbesuch notwendig sind. Eine konsequente Prävention kann durch die empfohlene Hepatitis-B-Impfung, die im Säuglingsalter begonnen wird, erreicht werden. Schwangere müssen vor der Entbindung auf HBsAg untersucht werden. Alle Kinder einer HBs-Antigen-positiven Mutter müssen innerhalb der ersten 12 Stunden postpartal aktiv und passiv immunisiert werden. Das gilt im Prinzip auch für einen unbekannten HB-Status der Mutter. Dazu wird ein Hepatitis-B-Hyperimmunglobulin in einer Dosis von 0,06 ml pro kg Körpergewicht intramuskulär appliziert. Bei Neugeborenen wird zur Simultanprophylaxe 1ml (=200 E anti-HBs) dosiert. Nach der Immunisierung kann das Neugeborene gestillt werden. Die aktive Impfung wird insgesamt 3 mal in den ersten 6 Monaten mit einem rekombinanten HBsAg durchgeführt. Eine Auffrischimpfung ist in der Regel erst nach 10 Jahren erforderlich. Literatur: 1. 2. 3. 4. 5. 6. Bisceglie AM. Hepatitis C. Lancet 1998; 351: 351-355 Farci P. Delata hepatitis: un update. J Hepatol 2003; 39 suppl 1:S212-219 Fung SK, Lok AS. Update on viral hepatitis in 2004. Curr Opin Gastroenterol 2005; 21:300-307 Kelly D. Viral hepatitis in children. Adv Exp Med Biol 2004; 549:83-90 Koff ES. Hepatitis A. Lancet 1998; 351: 1643-1649 Wirth S, Lang T, Gehring S, Gerner P. Recombinant alfa-interferon plus ribavirin therapy in children and adolescents with chronic hepatitis C. Hepatology, 2002;36: 1280-1284 7. Wirth S, Ballauff A, Kullmer U, Lang T, Pieper-Boustani H, Wintermeyer P, Gerner P. PEG-interferonalpha-2b and ribavirin treatment in children and adolescents with chronic hepatitis C. Hepatology 2005;41:1013-1018 8. Wong W, Terrault N. Update on chronic hepatitis C. Clin Gastroenterol Hepatol 2005; 3:507-520 3 18.10.2010 09:20 Die "Leitlinien" der Wissenschaftlichen Medizinischen Fachgesellschaften sind systematisch entwickelte Hilfen für Ärzte zur Entscheidungsfindung in spezifischen Situationen. Sie beruhen auf aktuellen wissenschaftlichen Erkenntnissen und in der Praxis bewährten Verfahren und sorgen für mehr Sicherheit in der Medizin, sollten aber auch ökonomische Aspekte berücksichtigen. Die "Leitlinien" sind für Ärzte rechtlich nicht bindend und haben daher weder haftungsbegründende noch haftungsbefreiende Wirkung. Die AWMF erfasst und publiziert die Leitlinien der Fachgesellschaften mit größtmöglicher Sorgfalt - dennoch kann die AWMF für die Richtigkeit - insbesondere von Dosierungsangaben - keine Verantwortung übernehmen. Verfahren zur Konsensbildung: Erstellungsdatum: 04/2002 Überarbeitung: 04/2007 Überprüfung geplant: k.A. Zurück zum Index Leitlinien Gesellschaft für Pädiatrische Gastroenterologie und Ernährung (DPGE) Zurück zur Liste der Leitlinien Zurück zur AWMF-Leitseite Stand der letzten Aktualisierung: 04/2007 © Gesellschaft für Pädiatrische Gastroenterologie und Ernährung Autorisiert für elektronische Publikation: AWMF online HTML-Code aktualisiert: 24.04.2007; 13:26:35 4 18.10.2010 09:20 Die "Leitlinien" der Wissenschaftlichen Medizinischen Fachgesellschaften sind systematisch entwickelte Hilfen für Ärzte zur Entscheidungsfindung in spezifischen Situationen. Sie beruhen auf aktuellen wissenschaftlichen Erkenntnissen und in der Praxis bewährten Verfahren und sorgen für mehr Sicherheit in der Medizin, sollten aber auch ökonomische Aspekte berücksichtigen. Die "Leitlinien" sind für Ärzte rechtlich nicht bindend und haben daher weder haftungsbegründende noch haftungsbefreiende Wirkung. Die AWMF erfasst und publiziert die Leitlinien der Fachgesellschaften mit größtmöglicher Sorgfalt - dennoch kann die AWMF für die Richtigkeit - insbesondere von Dosierungsangaben - keine Verantwortung übernehmen.