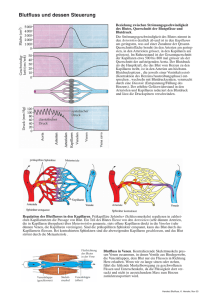
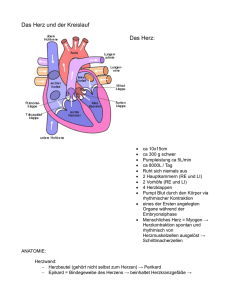
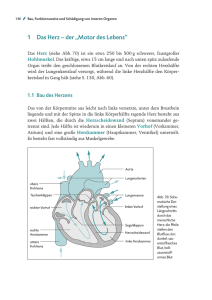
HKS - h-schlenke.de
Werbung

1 Skript zur Nachbereitung: Anatomie/Funktion Herzkreislaufsystem 1. Einleitung 1.1 Grundlagen / Aufbau des HKS 1.2. Funktion des HKS in Ruhe 2. Funktion des HKS unter Belastung 2.1 Akute Reaktionen des HKS auf unterschiedliche Belastungen 2.2 Reaktionen des HKS auf dynamische (dynamisch-isotonisch) Belastungen 2.3 Reaktionen des HKS auf statische (isometrische) Belastungen 3. Anpassung des HKS an Ausdauertraining bzw. längerfristige (chronische) Belastungen 3.1 Morphologische Veränderungen 3.1.1 Adaptive Veränderungen im Bereich des Herzens 3.1.2 Adaptive Veränderungen im Bereich des Gefäßsystems 3.1.3 Adaptive Veränderungen im Bereich des Blutes 3.2 Funktionelle Veränderungen 3.2.1 Schlagvolumen 3.2.2. Sauerstoffpuls 3.2.3 Maximale Sauerstoffaufnahme 3.2.4 Herzfrequenz 4. Fazit 1. Einleitung Das Herz – Kreislauf- System verbindet alle Körperorgane zu einer funktionellen Einheit. Es besteht aus drei Bestandteilen: Blut, Gefäßsystem und Herz. Diese teilen sich die Aufgabe, alle Körperzellen in Ruhe und unter wechselnden Belastungsbedingungen ausreichend mit Nährstoffen (Eiweiße, Kohlenhydrate, Fette) und Sauerstoff zu versorgen und den Abtransport der entstandenen Stoffwechselendprodukte (Kohlensäure, Harnstoff) von den Geweben zu gewährleisten. Das Herz wirkt bei dieser Transportaufgabe als Motor, der das Transportmittel Blut durch das geschlossene Leitungssystem des Gefäßnetzes pumpt. Darüber hinaus ist das HKS für zahlreiche weitere Funktionen, wie Stofftransport im Dienste des Wasser- und Salzhaushalts, Beförderung von Hormonen und Stoffen der Immunabwehr sowie Wärmetransport, von lebenswichtiger Bedeutung. Mit dieser Aufzählung sind die vielfältigen Funktionen des Kreislaufs keineswegs vollständigbeschrieben. Sie stellt jedoch die wesentlichen Bereiche eines sehr komplexen Systems dar. 2 1.1 Grundlagen/ Aufbau des HKS Der menschliche Blutkreislauf weist die Form einer Acht auf, bei der das Herz im Knotenpunkt liegt und als Motor für den Transport des Blutes durch das geschlossene Gefäßsystem verantwortlich ist. Angetrieben wird die Blutbewegung durch das rhythmisch kontrahierende Herz, welches sich aus zwei muskulären Hohlorganen zusammensetzt, der rechten und der linken Herzhälfte. Über die obere und untere Hohlvene gelangt das sauerstoffarme Blut aus dem Körper zunächst in den rechten Vorhof (Artrium). Von dort aus gelangt es in die rechte Herzkammer (Ventrikel), der das Blut über die Aorta pulmonaris weiter in die Lunge pumpt. Hier, im Lungenkreislauf findet der Gasaustausch statt und das Blut wird wieder mit Sauerstoff angereichert. Danach gelangt das sauerstoffreiche Blut über die Lungenvenen erst in den linken Vorhof, dann in die linke Herzkammer. Vom linken Ventrikel aus wird das arterielle Blut über die Hauptschlagader (Aorta) in den Körperkreislauf gepumpt, von wo aus die Verteilung auf die verschiedenen Organe erfolgt.. Während der Lungenkreislauf relativ kurz ist und das gesamte Blut über die Lunge führt, besteht der Körperkreislauf aus mehreren unterschiedlich langen, parallel geschalteten Teilkreisläufen. 1.2. Funktion des HKS in Ruhe Die Pumpleistung des Herzens wird bestimmt von der Menge des gepumpten Blutes sowie von dem aufgebrachten Druck. Herzminutenvolumen Das HMV gibt die Menge Blut an, die pro Minute vom Herzen in die Blutbahn befördert wird. Sie wird bestimmt von der Zahl der Herzschläge (HF) sowie von der pro Schlag beförderten Blutmenge (SV) und liegt in Ruhe etwa bei 5-6 Liter. HMV = HF x SV Herzfrequenz Unter der Herzfrequenz wird die Anzahl der Herzschläge pro Minute verstanden. Sie ist eine Funktion der Zahl der Entladungen des Sinusknotens und beträgt in Ruhe ca.60-80 Schläge. Schlagvolumen Das Schlagvolumen entspricht derjenigen Menge Blut, die bei jeder Kontraktion aus der Herzkammer in die Blutbahn ausgeworfen wird ( in Ruhe ca. 80ml). Das SV wird bestimmt von der Größe der Herzkammer. Dabei wird allerdings nicht das gesamte in der Herzkammer enthaltene Blut ausgeworfen, sondern nur etwa die Hälfte. Das Verhältnis von SV zum Blutvolumen in der Herzkammer vor der Entleerung am Ende der Diastole (enddiastolisches Volumen) wird als Auswurffraktion bezeichnet. Sie beträgt ca. 50%. Dies bedeutet, dass das nach dem Schlag in der Kammer verbliebene Restblut (endsystolisches Volumen) etwa genauso groß ist, wie das durchschnittliche SV. Das SV kann durch den sogenannten Frank-Starling-Mechanismus gesteigert werden. Darunter wird eine Steigerung der Kontraktion durch eine stärkere Vordehnung der Herzmuskelfasern verstanden. Eine solche Vordehnung erfolgt z.B. bei Änderung der Körperlage (im Liegen) oder beim Einsetzen der Muskelpumpe. Blutdruck Der vom Blut auf die Gefäße ausgeübte hydrostatische Druck wird als Blutdruck bezeichnet. Ihm entgegen wirkt der Gefäßwiderstand (peripherer Widerstand). Für das HMV ergibt sich daraus die folgende durch das Ohm´sche Gesetz beschriebene Beziehung: HMV = Blutdruck/ Gefäßwiderstand Die treibende Kraft für die Zirkulation des Blutes ist der arterielle Mitteldruck. Er wird durch die Pumpleistung des Herzens erzeugt und schwankt zwischen systolischem (120mmHg) und diastolischem (80mmHg) Blutdruck. Der syst. Blutdruck entspricht dabei dem Druck, den das Herz in seiner Kontraktionsphase erzeugt. Der diast. Blutdruck wird durch eine sogenannte Windkesselfunktion hervorgebracht (Windkesselfunktion= während der Systole dehnt sich die Gefäßwand aus, womit Energie gespeichert wird; in der Diastole > Rückkehr der gedehnten elastische Elemente in die Ausgangslage und damit Weitertreibung des 3 gespeicherten Blutes!). Der diastol. Blutdruck wird in starkem Maße vom peripheren Widerstand, vor allem der Arteriolen, beeinflusst. Der arterielle Blutdruck ist das Produkt aus Herzauswurfleistung und peripheren Widerstand. Er wird somit durch Einflüsse auf einen oder beide Parameter verändert. Die Blutdruckamplitude = Systol. Blutdruck – Diastol. Blutdruck Mitteldruck = Diastol. Blutdruck + 1/3(systol. Blutdruck – diastol. Blutdruck) HMV = HF x SV = Arterielle Blutdruck (Mitteldruck) : Widerstand > dies besagt, dass das Herz umso mehr Blut pumpt, je höher der Blutdruck oder je kleiner der Widerstand ist. Die Bedeutung des arteriellen Blutdrucks besteht in der Überwindung des Gefäßwiderstandes. Mit zunehmender Entfernung vom Herzen wird die von ihm aufgebrachte Kraft verbraucht, der Blutdruck fällt ab. Somit herrschen in dem linken Herz, in den großen Schlagadern bis hin zu den Arteriolen sehr hohe, aber keineswegs einheitliche Drücke (Hochdrucksystem). Im sogenannten Niederdrucksystem, der den Bereich der Kapillaren und Venen umfasst (aber auch den gesamten Lungenkreislauf), herrschen wesentlich geringere Drücke (unter 25mmHg). In ihm befinden sich ca. 85% des gesamten Blutvolumens. Da dieser Blutdruck in den Venen nicht ausreichen würde, um das Blut zum rechten Vorhof zurückzutransportieren, wird der venöse Rückstrom von einer Reihe von Mechanismen unterstützt: Ventilebenenmechanismus Das Herz funktioniert wie eine Druck-Saug-Pumpe. In der Systole werden die geschlossenen Segelklappen nach unten zur Herzspitze verlagert. Sie saugen damit gewissermaßen wie der Kolben einer Spritze Blut in die Vorhöfe hinein. Anschließend öffnen sie sich und schieben sich über die angesaugte Blutsäule. Muskelpumpe Bei der Kontraktion der Muskeln drücken sie sich auf die in ihrem Bereich liegenden Venen und komprimieren sie. Wegen der Venenklappen kann das Blut nicht nach rückwärts ausweichen, sondern wird vorwärts, herzwärts, weitertransportiert. Dieser Mechanismus spielt besonders bei körperlicher Arbeit (Muskelarbeit) eine große Rolle. Arterienpumpe Der gleiche Druckübertragungsmechanismus wie bei der Muskelpumpe geht bei den großen Venen auch von den Arterien aus. Meistens verläuft eine große Arterien mit zwei Begleitvenen in eine Bindegewebsscheide. Der Druck, der bei Arterienpulsation entsteht, wird auf die Venen übertragen und treibt wegen der Venenklappen das Blut herzwärts. Atmungspumpe Bei der Einatmung entsteht ein Unterdruck im Brustraum, besonders auch im Herzen, der das Blut aus der großen Körpervene ansaugt. 2. Funktion des HKS unter Belastung Unter Belastung kommt es zu einem gesteigerten Energie- und Nährstoffbedarf der arbeitenden Muskulatur. Der entsprechende Mehrbedarf wird über eine gesteigerte Beanspruchung des kardiopulmonalen Systems abgedeckt. Es muss jedoch betont werden, dass es DIE Belastungsform nicht gibt, ebenso wenig wie es DIE kardiozirkulatorischen Reaktionen gibt. Einer besseren Übersicht halber, werde ich jedoch die unterschiedlichen Belastungsformen in dynamische und statische Muskelarbeit unterteilen und die jeweiligen Reaktionen bzw. Anpassungserscheinungen des HKS näher erläutern. Ausgehend von der obigen Fragestellung, soll im ersten Teil dieser Arbeit gezeigt werden, wie das HKS bei akuten Belastungen auf einen gesteigerten Nährstoffmehrbedarf reagiert. 4 Bei einem längerfristigen, intensiv betriebenem Training kommt es zu adaptiven Veränderungen hinsichtlich der Morphologie des Herzens und seiner Funktionsgrößen. Diese werden im zweiten Teil dieser Klausur näher erläutert 2.1 Akute Reaktionen des HKS auf unterschiedliche Belastungen Im Verlauf motorischer Aktivität unterliegt das HKS wichtigen Anpassungen. Die jeweiligen Adaptionsprozesse sowie – ergebnisse sind abhängig von der gewählten Belastungsform. Bei grober Differenzierung lassen sich zwei Arten muskulärer Aktivität unterscheiden- die dynam ische (isotonische) und die statische (isometrische), die jedoch in der Realität normalerweise nicht in reiner Form auftreten. ? Unter dynamischer (isotonischer) Muskelarbeit sind jene Aktivitäten zu verstehen, bei denen der Muskel eine Längenänderung, jedoch geringe Spannungsänderungen bei der Kontraktion erfährt. ? Zur statischen bzw. isometrischen Muskelarbeit zählen jene Aktivitäten, bei denen der Muskel bei der Kontraktion primär seine Spannung und nur in geringem Maße seine Länge verändert. 2.2 Akute Reaktionen des HKS auf dynamische Belastungen Die dynamische Belastung ist durch einen rhythmischen Wechsel zwischen Muskelkontraktion und – erschlaffung gekennzeichnet, wie sie bei den typischen Ausdauersportarten, Laufen, Schwimmen, Radfahren auftritt. Im folgenden soll von einer dynamischen Belastung mit einer sehr geringen Kraftentwicklung ausgegangen werden, wie sie sich etwa beim Laufen in der Ebene zeigt. Mit zunehmender Laufgeschwindigkeit steigt der Energieverbrauch und damit auch die Sauerstoffaufnahme. Um diese vermehrte Sauerstoffaufnahme zu bewältigen, stehen dem Kreislaufsystem nach dem Fickschen folgende Mechanismen zur Verfügung: A) Steigerung des Herzminutenvolumens (HMV), B) Steigerung der arteriovenösen Sauerstoffdifferenz (=Höhe der Sauerstoffaufnahme durch das Gewebe pro Blutvolumeneinheit) VO2 = HMV x aVDO2 = HF x SV x AVDO2 Zu A): Steigerung des HMV Da das HMV das Produkt aus Herzfrequenz (HF= Herzschlagzahl pro Minute) und Schlagvolumen (SV= Menge an Blut, die bei jeder Kontraktion aus der Herzkammer in die Blutbahn ausgeworfen wird) ist, kann der vermehrte Energiebedarf durch eine Steigerung einer der beiden Parameter bewältigt werden. Wenn sich bei Belastungsbeginn die Konzentration bestimmter chemischer Substanzen in der arbeitenden Muskelzelle ändern, wird diese Konzentrationsänderung von Rezeptoren des veg. NS an die Herzkreislauf- und Atemzentren gemeldet (NERVÖSE RÜCKMELDUNG DER ARBEITENDEN MUSKULATUR), welche auf diese Information mit einer Aktivierung des Sympathikus antworten. Dieser bewirkt mittels seines Überträgerstoffs NORADRENALIN eine Steigerung - der HF, - des SV, - der Atemfrequenz und der Atemtiefe, - sowie die Vasokonstriktion der nicht arbeitenden Muskulatur. Die arbeitende Muskulatur hingegen wird durch den Parasympathikus mittels seines Überträgerstoffes Acetylcholin weitgestellt (Vasodilatation). Jedoch wird schon bei der Vorstellung (Vorstartphase) eines bestimmten Bewegungsablaufs der sympathische Teil des vegetativen Nervensystems aktiviert (KORTIKALE MITINNERVATION/ ZENTRALE MITINNERVATION). Da zu diesem Zeitpunkt aber noch keine Muskelarbeit geleistet wird, sind die Gefäße der Muskulatur auch noch nicht weitgestellt. Somit kommt es bei unverändertem peripherem Gefäßwiderstand in der Vorstartphase zu einem Anstieg des mittleren 5 arteriellen Blutdrucks. Wenn nach dem Start die Muskelgefäße weit gestellt werden und der periphere Widerstand wieder absinkt, sinkt auch der mittlere arterielle Blutdruck beinahe auf das Anfangsniveau ab. Die Zunahme des SV bei körperlicher Arbeit kann jedoch nicht nur über das NS gesteigert werden, sondern auch: 1. Autonom: Bei Belastung kommt es durch die vertiefte Atmung und durch die Tätigkeit der Muskelpumpe zu einem erhöhten venösen Rückstrom zum Herzen, so dass das diastolische Herzfüllung und somit die Herzmuskelfaserlänge (Vordehnung) deutlich ansteigt. Nach Frank- Starling nimmt mit der Herzmuskelfaserverlängerung auch die Kraft der Herzkontraktion und somit die Größe des Schlagvolumens zu. (Frank-Starling-Mechanismus). 2. durch die Änderung des peripheren Widerstandes: Wenn das Herz sein SV gegen einen geringeren peripheren Widerstand (Abnahme des diastolischen Aortendrucks) auswirft, führt dies zu einer Erhöhung des SV. Bei dynam. Belastungen sinkt jedoch der diast. Aortendruck nicht, sondern er steigt gering an. Da dieser Druck jedoch nicht so hoch ist, dass es überwiegend zu einer Druckbelastung kommt (wie bei der statischen Belastung), ist die dynamische Muskelarbeit für das Herz in erster Linie eine Volumenbelastung. Bei der Leistungsanpassung ist die HF die entscheidende Größe, da sie abhängig vom Lebensalter von 60-70 Schläge/min um den Faktor 3 auf ca. 200 gesteigert werden kann. Das SV kann nur um den Faktor 1,5 ansteigen (von ca. 80ml/Schlag auf 120ml/Schlag). Ab einer HF jenseits von 120 kann das SV normalerweise nicht mehr gesteigert werden, da es durch die Größe des linken Ventrikels limitiert ist. Das HMV kann dann nur noch über die HF erhöht werden. Zu B: Steigerung der arterio-venösen Sauerstoffdifferenz Die aterio-venöse Sauerstoffdifferenz wird bei Belastung auf zwei Wegen erhöht: ? Der arbeitende Muskel nutzt das sauerstoffreiche (arterielle) Blut besser aus und ? das HMV wird primär auf jene Körperregionen umverteilt, die den großen Sauerstoffbedarf anmelden. Die Umverteilung des regionalen Blutflusses erfolgt durch Vasodilatation (Einfluss des Parasympathikus) im arbeitenden Muskel unter gleichzeitiger Vasokonstriktion (Einfluss des Sympathikus) in den viszeralen Organen sowie den nichtarbeitenden Muskelgruppen. Durch die Öffnung aller Kapillaren in der arbeitenden Muskulatur (in Ruhe nur 25% aller Kapillaren geöffnet!) unter gleichzeitiger Abnahme der Strömungsgeschwindigkeit des Blutes, kommt es zu einer Erhöhung der Diffusionskapazität. Durch die Gefäßweitstellung (Absenkung des peripheren Widerstandes) kommt es bei dynamisch-isotonischen Belastungen trotz der Erhöhung des HMV nur zu einem geringen Blutdruckanstieg. Wenn bei steigender körperlicher Belastung (z.B. Spurt) der wachsende O2-Bedarf der arbeitenden Muskulatur trotz maximaler Steigerung des HMV und maximaler Sauerstoffausschöpfung nicht mehr gedeckt werden kann, wird die Energie jetzt zu wachsendem Anteil auf anaerobem Weg mit Laktatbildung bereitgestellt. 2.3 Akute Reaktionen des HKS auf statische Belastungen Zu den Disziplinen, in denen überwiegend statische Muskelarbeit (Haltearbeit ohne Muskelverkürzung) verrichtet wird, gehören z.B. das Gewichtheben, der Skiabfahrtslauf, das Sportschießen. Im folgenden sollen die Herz-Kreislauf-Reaktionen sowohl auf submaximale als auch auf maximale statische Belastung näher erläutert werden. 3. Anpassung des HKS an Ausdauertraining bzw. längerfristige (chronische) Belastungen Wenn durch körperliche Aktivität Reize ausgelöst werden, die hinsichtlich Intensität, Dauer und Wiederholungszahl überschwellig sind, treten im Bereich des Herzens und seiner Funktionsgrößen Trainingseffekte bzw. adaptive Veränderungen auf, die sich letztlich in der Ausbildung eines Sportherzens äußern 6 3.1 Morphologische Veränderungen/ Dimensionale Veränderungen 3.1.1 Adaptive Veränderungen im Bereich des Herzens Sportherz „Unter dem Begriff des Sportherzens werden physiologische Anpassungen des Herzens unter einem Ausdauertraining verstanden“ (R. Rost: Lehrbuch der Sportmedizin, 2001). Im Gegensatz zum krankhaft vergrößerten Herz, dessen Leistungsfähigkeit eingeschränkt ist, ist die Leistungsbreite des Sportherzens vergrößert. Während sich unter krankhaften Bedingungen meist nur einzelne Anteile des Herzens vergrößern, ist beim Sportherz stets das gesamte Herz betroffen, also alle vier Herzhöhlen. Bei einer ausdauertrainingsbedingten harmonischen Sportherz-Hypertrophie vergrößern sich demnach die Herzhöhlen (Dilatation) und die Herzwanddicken (Dicken- und Längenzunahme der einzelnen Herzmuskelfasern) synchron (exzentrische Hypertrophie). Ebenso wie bei den quergestreiften Skelettmuskelzellen wird die Hypertrophie der Herzmuskelzellen in erster Linie durch Neubildung der kontraktilen Eiweißfäden (Aktin und Myosin) in den Sarkomeren der Zellen bewirkt, obwohl sich auch die anderen Bestandteile der Herzmuskelzellen- insb. die Mitochondrien- proportional vermehren. Das Sportherz als dimensionale Anpassung ist nach Rost nur bei Ausdauerleistungssportlern zu beobachten. Hierbei kann sich das Herz durch Training in seiner Größe in etwa verdoppeln. Während ein untrainiertes Herz ca. 300g wiegt, erreicht ein trainiertes Herz ein Gewicht von max. 500g. (> max. HMV beim UT = 20-25l/min; beim AT = über 40l/min. Das erhöhte SV des AT ist i n erster Linie auf eine Dilatation der Herzhöhlen zurückzuführen. Es beträgt beim AT bis zu 200ml; beim UT hingegen nur etwa = 60-90ml. Die Ursache für eine trainingsbedingte Vergrößerung des Herzens ist überwiegend auf den vermehrten venösen Rückstrom bei intensiver Muskeltätigkeit sowie auf die regulative Weitstellung des Herzens (regulative Dilatation) auf nervalem Wege zurückzuführen. Das Sportherz verfügt mit seinen erweiterten Hohlräumen über eine größere Restblutmenge als das Herz des UT. Unter Belastung kann diese Restblutmenge, wenn die Durchblutungsanforderungen der Muskulatur sprunghaft ansteigen, als Schlagvolumenreserve dienen oder z.B. bei der Pressatmung ein Sofortdepot darstellen. Die funktionelle Dilatation des Herzens bedeutet energetisch eine wesentliche Ökonomisierung des Herzens. Wie die folgende Abb. deutlich macht, benötigt das Sportherz für die gleiche Auswurfmenge (SV) eine wesentlich geringere Faserverkürzung. Des Weiteren wird vermutet, dass es eine weitere morphologische Form des Sportlerherzens gibt: Das krafttrainierte Herz . Somit soll es bei Sportlern, die hauptsächlich isometrische Belastungen (z.B. Gewichtheber) durchführen, zur Entwicklung einer überwiegenden Zunahme der Wanddicke ohne Volumenaufweitung des Herzens kommen (konzentrische Hypertrophie). Ursächlich dafür ist eine Druckbelastung, die sich beim Krafttraining aus einer Erhöhung des peripheren Widerstands ergibt. Adaptive Veränderungen im Bereich der kardialen Gefäßversorgung Parallel zur Vergrößerung des Herzens kommt es durch Ausdauertraining zu einer Erweiterung der Koronareingänge, zu einer Querschnittszunahme der Herzkranzarterien sowie zur verstärkten Ausbildung von Kollateralen- also zu einer Verbesserung der Blutversorgung der Herzmuskulatur in Ruhe und Belastung. 3.1.2 Adaptive Veränderungen im Bereich des Gefäßsystems Verbesserte Kapillarisierung Bei einem längerfristigen Ausdauertraining kommt es zu einer Öffnung von Ruhekapillaren,einer Verlängerung und Erweiterung vorhandener Kapillaren und zu einer verstärkten Kapillarneubildung. Während in Ruhe nur etwa 3-5% der vorhandenen Kapillaren geöffnet sind, steigt bei der Ausdauerbelastung die Zahl der geöffneten Kapillaren auf das 30-50-fache an. Bei einer Kapillaröffnung, -verlängerung und –erweiterung vergrößert sich die Gesam toberfläche somit etwa auf das 100-fache. Daraus ergibt sich: 7 - eine vergrößerte Austauschfläche zwischen Kapillare und Muskelfaser - eine abnehmende Diffusionsstrecke zwischen Kapillare und Mitochondrien - eine langsamere Strömungsgeschwindigkeit aufgrund eines vergrößerten Kapillarquerschnitts und damit eine längere Kontaktzeit - eine Zunahme der Menge an O2, die pro Zeiteinheit von den Kapillaren in die Muskelzelle diffundiert, d.h. die arteriovenöse Sauerstoffdifferenz nimmt zu. Dadurch ist gewährleistet, dass trotz der stark angestiegenen Durchströmung und die auf das Doppelte beschleunigte Kreislaufzeit die Verweildauer des Blutes in den Kapillaren normal bleibt. Somit herrschen optimale Bedingungen für die Sauerstoff- und Substrataustausch vor. Kollateralenbildung Durch Ausdauertraining soll es zur Entwicklung von Umgebungskreisläufen (Kollateralen) kommen, die für den Fall von lokalen Durchblutungsstörungen wichtig sind. Bei einem Verschluss von Hauptarterien können diese Umgebungskreisläufe die Hauptströmung übernehmen, so dass über diese Nebenwege die Blutversorgung gewährleistet bleibt. Besonders aus präventiver Sicht ist diese Kollateralneubildung daher von großer Bedeutung. Blutverteilung Schließlich führt Ausdauertraining auch zu einer verbesserten intramuskulären Blutverteilung und damit zu einer ökonomisierten und effektivierten Blutversorgung des Muskels. 3.1.3 Adaptive Veränderungen im Bereich des Blutes Bei einem Ausdauertraining kommt es langfristig zu einer Vergrößerung des Blutvolumens um 1-2Liter, sowie zu einer Konzentrationsänderung der einzelnen Blutbestandteile. Vergrößerte Blut- und Zellvolumen sind wichtige Voraussetzungen für die Verbesserung der Ausdauerleistungsfähigkeit. Durch jene Veränderungen kommt es zu - einer Erhöhung der Sauerstofftransportkapazität des Blutes, - einer Erniedrigung der Viskosität (=Zähflüssigkeit) des Blutes (das Herz kann die durch die verringerte Druckarbeit eingesparte Energie für ein erhöhtes HZV verwenden), - einer Wasserreserve bei der Wärmeregulation (durch größeres Plasmavolumen) und - einer erhöhten Pufferkapazität des Blutes - einer Steigerung der Calzium- und Kaliumkonzentration, d.h. es kommt zu einer längeren Funktionsfähigkeit von Muskeln und Nerven - einer Erhöhung der Chloridkonzentration, d.h. es findet ein besserer Ausgleich der Chloridverluste beim Schwitzen statt. 3.2 Funktionelle Veränderungen Die adaptiven Veränderungen im Bereich des Herzens, des Gefäßsystems und des Blutes sind Voraussetzungen für die Erhöhung der Funktionsgrößen des Herzens und damit für die Steigerung der für Ausdauerbelastungen wichtigen maximalen Sauerstoffaufnahmefähigkeit. 3.2.1 Schlagvolumen Das Schlagvolumen liegt in Ruhe bei UT bei ca. 70ml, bei AT bei ca. 105ml. Das erhöhte SV bei AT ist in erster Linie auf eine Dilatation der Herzhöhlen zurückzuführen. Ein UT kann sein SV unter Belastung auf ca.120ml, der AT auf mehr als das Doppelte seines Ruhewertes (über 200ml) steigern. Das SV verringert sich bei UT bei hoher HF schnell, während es bei AT bei steigender HF länger konstant bleibt. Daher kann der AT sein HMV von in Ruhe etwa 5 Liter auf maximale Werte auf ca. 40 Liter (8fache) steigern. Der UT erreicht höchstens eine 4-5fache Steigerung. 8 Voraussetzungen für eine Steigerung des SV als Folge des Ausdauertrainings sind neben den bereits erwähnten morphologischen Veränderungen des Herzens (Dilatation) u.a. - verstärkte sympathische Antriebe, - ein verstärkter venöser Rückstrom (Frank-Starling-Mechanismus), - Änderungen im Biochemismus des Herzmuskels, - Abnahme des peripheren Widerstandes in der Aorta. Ein hohes SV ist die Grundlage für eine ökonomische Herzarbeit im submaximalen Bereich, da die Volumenarbeit energetisch günstiger ist als die Frequenzarbeit, die ein relativ hohes Maß an Energie verbraucht. 3.2.2. Sauerstoffpuls Neben dem SV und dem HMV erhöht sich auch der Sauerstoffpuls, der eng mit der Herzgröße zusammenhängt. Der Sauerstoffpuls gibt diejenige Menge Sauerstoff an, die pro Herzschlag vom Organismus aufgenommen wird. Er steigt bei zunehmender Belastung bis zu einem Maximalwert an, der bei AT wesentlich höher liegt als bei UT. 3.2.3 Maximale Sauerstoffaufnahme Die maximale Sauerstoffaufnahme ist das Bruttokriterium für die Ausdauerleistungsfähigkeit und wird durch die Vergrößerung von SV, HMV und Sauerstoffpuls verbessert. Sie liegt bei UT bei 3l/min, beim AT bei 5-6l/min. 3.2.4 Herzfrequenz Eine ausdauertrainingsbedingte Vergrößerung des Herzens (Sportherz) hat außerdem Einfluss auf die HF. AT haben in Ruhe eine geringere HF (ca. 40 Schläge/min > Trainingsbradykardie) als UT (ca. 70 Schläge/min). Das trainierte Herz zeigt jedoch nicht nur in Ruhe, sondern auch im submaximalen Belastungsbereich eine geringere HF auf den jeweiligen Belastungsstufen. Die geringere HF ist bedingt durch - eine vegetative Umstellung (verstärkter Vaguseinfluss), - durch eine verbesserte periphere Sauerstoff- und Substratausnutzung aufgrund vermehrter Kapillarisierung (> durch Optimierung der zellulären Energieversorgung genügt geringere Menge an Blut (also niedrigere HF), um die nötige Versorgung zu gewährleisten!). Eine Reduzierung der HF bedeutet eine erhebliche Ökonomisierung der Herzarbeit, da eine HF-Abnahme um 10 Schläge/min eine Sauerstoffenergieeinsparung von nahezu 15% bewirkt. Eine geringere HF (Bradykardie) führt darüber hinaus zu einer verbesserten Sauerstoffversorgung des Herzens in Ruhe, da bei niedrigeren Frequenzen das Verhältnis Diastole (Versorgung des Herzens mit Blut) und Systole günstiger ist (> Die längere Erholungszeit in der Diastole begünstigt die Sauerstoffversorgung des Herzmuskelgewebes). Die Koronardurchblutung ist beim AT mit Sportherz gegenüber dem UT verbessert! Bei Belastungsbeginn stellt sich das trainierte Herz schneller und exakter auf die Belastungsanforderungen ein und steigert das erforderliche HZV mehr über die ökonomischere SV-Zunahme und weniger über die Frequenzzunahme. Das kleinere Herz des UT reagiert hingegen mit einer vermehrten HF-Steigerung. Bei Belastung kann der AT die HF ausgehend vom Ruhewert ca. um das 5-fache steigern, der UT nur um ca. das 3-fache. In der Nachbelastungsphase passt sich das Sportherz des AT schneller den Ruheverhältnissen an. Beim UT erfolgt der HFAbfall wesentlich langsamer. 4. Fazit 9 Betrachtet man zusammenfassend das gesamte HKS mit dem Herzen als Antriebspumpe, dem Gefäßsystem als Verteilungssystem und dem Blut als multifunktionellem Transportmittel, so lässt sich erkennen, dass das HKS ein „Wunder der Natur“ ist, welches sich auf die verschiedensten Belastungsanforderungen perfekt einstellen kann und so den gesteigerten Energiebedarf sicherstellen kann. Training – insbesondere Ausdauertraining- führt zu komplexen adaptiven Veränderungen im Bereich des Herzens und seiner Funktionsgrößen. Diese bewirken insgesamt eine Verbesserung der Leistungsfähigkeit des Gesamtsystems sowie eine vielfältige Ökonomisierung der Herzarbeit, die sich summarisch in der wesentlich geringeren täglichen Herzarbeit ausdrückt (geringerer Verschleiß!) Derartige Anpassungserscheinungen, schlagen sich einerseits in einer ökonomischeren Bewältigung der Aufgabenstellung, andererseits in einer Steigerung der maximalen Leistungsfähigkeit nieder. Besonders vor dem Hintergrund, dass Herz-Kreislauf-Erkrankungen in Deutschland ca. 50% aller Todesursachen ausmachen, ist diese Ökonomisierung des HKS ein zentrales Thema der Sportmedizin. Ruhe HMV HF UT = 5-6L/min > 4-fache Steigerung UT = 20-25L/min AT = 5-6L/min > 8-fache Steigerung AT = 40L/min UT = 60-80Schläge/min AT = 40Schläge/ min SV Belastung UT = 80ml/Schlag AT = 105ml/Schlag > 3-fache Steigerung > 5-fache Steigerung UT = ca.200Schläge/min AT = ca. 200Schläge/min > 1,5-fache Steigerung > 2-fache Steigerung Quelle: Rost, Lehrbuch der Sportmedizin, Deutscher Ärzte Verlag 2001. UT = ca. 120ml/Schlag AT = ca.>200ml/Schlag