Organspezifische Tumordokumentation - el-IPH
Werbung

H.P. Sinn, P. Hermanek, G. Wagner, Ch. Wittekind
Organspezifische Tumordokumentation
3. Auflage
Empfehlungen zu Dokumentationsinhalten für Studien
Internetfassung („OTD-3-Internet“)
Grunddaten und Zusatzdaten zur klinischen Epidemiologie und Pathogenese
©
Urheberrechtliche Regelungen
Das Urheberrecht für den hier veröffentlichten Text liegt bei der Deutschen Krebsgesellschaft
(DKG). Der vorliegende Text darf ausschließlich für den persönlichen Gebrauch (gemäß §53 UrhG) in einer EDV-Anlage gespeichert und (in inhaltlich unveränderter Form) ausgedruckt werden.
Jede darüber hinausgehende, insbesondere kommerzielle, Verwertung bedarf der schriftlichen
Zustimmung der DKG.
Es ist ausdrücklich untersagt, ohne schriftliche Zustimmung des Urhebers Kopien dieses Textes oder von Teilen daraus an anderer Stelle öffentlich zu präsentieren (z.B. durch „Spiegeln“
dieser Seiten auf anderen WWW-Servern) oder diesen inhaltlich zu verändern. Verweise („links“)
aus anderen Dokumenten des World Wide Web auf dieses Dokument sind dagegen ohne weiteres zulässig und erwünscht. Für eine entsprechende Mitteilung sind wir jedoch dankbar.
©
Copyright Regulations
Copyright for the text published here is at the German Cancer Society (DKG) 1 . The available
text may be stored exclusively for the personal use (in accordance with §53 UrhG in Germany) in
an EDP system and be printed out (in contentwise unchanged form). Each, in particular commercial, utilization requires the written agreement of the DKG.
It is expressly forbidden to present copies of these texts or from sections in other place publicly
(e.g. at „mirror sites“ of these pages on other WWW servers) without presenting written agreement
of the authors or to change these contentwise. References („links“) from other documents of the
World Wide Web to the document are admissible and desired. For an appropriate message we
are grateful.
1
Ver. 1.20, generated on: 27. Dezember 2007
This document is typeset with vLATEX/Lnx version 7.53 , by: H.P. Sinn, Heidelberg
Inhaltsverzeichnis
Vorwort zur 3. Auflage
VII
Beteiligte Mitarbeiter
VIII
A
I
Einführung
Historische Einführung
A1
Entwicklung der Tumorklassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . A1
Entwicklung der Tumordokumentation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . A3
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . A5
II
Ziele der Tumordokumentation
A8
III
Grundsätze der heutigen Tumorklassifikation
A10
Tumorlokalisation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A10
Histologischer Typ und Differenzierungs-(Malignitäts-)grad . . . . . . . . . . . . . . . . . . . . . . . . .A11
TNM/pTNM-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A11
Stadium . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A11
Weitere Entwicklung des TNM-Systems . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A12
Residualtumor-(R-)Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A12
Prognostischer Index/prognostische Gruppen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A13
IV
Prinzipien der Organspezifischen Tumordokumentation (OTD-3-Internet)
A14
Nomenklatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A14
Erfasste Tumoren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A14
Interdisziplinäre Kooperation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A16
Grundregeln der Dokumentation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A16
Vorgehen bei synchronen multiplen Primärtumoren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A17
Vorgehen bei metachronen multiplen Primärtumoren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A19
Systemische oder multizentrische Malignome, die verschiedene multiple Organe befallen können . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A20
II
INHALTSVERZEICHNIS
III
Vorgehen bei Änderung der Diagnose . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A20
Verwandte Klassifikationen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A20
V
Struktur der Internet-Version
A21
Ersterhebungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A21
Verlaufs- und Abschlusserhebungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A22
Obligatorische und fakultative Erhebungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A23
EDV-technische Umsetzung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A24
Integration in bestehende Dokumentationsysteme . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A25
Literaturverzeichnis zu den Abschnitten A.II. – A.V. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .A26
B
I
Allgemeiner Teil
Patienten-Stammdaten
B1
Stammblatt Teil A . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . B2
Stammblatt Teil B . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . B3
Zusatzerhebung für bevölkerungsbezogene Register . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . B6
II
Lebensqualität
B8
Erhebungsteil Lebensqualität . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . B9
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B12
III
Allgemeine Verschlüsselungsanweisungen (A-Anweisungen)
B13
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B34
IV
Verlaufsdaten
B36
Erhebungsteil Verlaufsdaten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B37
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B43
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B51
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B53
V
Strahlentherapie
B54
Erhebungsteil Strahlentherapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B55
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B60
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B65
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B66
VI
Medikamentöse Therapie
B67
Erhebungsteil Medikamentöse Therapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B68
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
INHALTSVERZEICHNIS
IV
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B74
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B81
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B82
VII
Simultane Radiochemotherapie
B84
Erhebungsteil simultane Radiochemotherapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B85
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B92
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B101
.
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B102
.
VIII
Abschlussdaten
B103
Erhebungsteil Abschlussdaten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B104
.
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B107
.
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B112
.
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .B113
.
C
10
Spezieller Teil
Kopf- und Halstumoren I.
C10.1
I. Prätherapeutische Daten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.2
..
II. Daten zur Therapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.6
..
III. Daten zur Pathologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.11
...
IV. Definitive Stadiengruppierung und R-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.14
...
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.16
...
Schema zur TNM/pTNM-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.32
...
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.37
...
Weiterführende Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.40
...
Anhang . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C10.41
...
17
Kolorektales Karzinom (in Bearbeitung)
C17.1
I. Prätherapeutische Daten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.2
..
II. Daten zur Therapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.8
..
III. Daten zur Pathologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.13
...
IV. Definitive Stadiengruppierung und R-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.20
...
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.22
...
Schema zur TNM/pTNM-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.52
...
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
INHALTSVERZEICHNIS
V
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.54
...
Weiterführende Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.61
...
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C17.62
...
30
Mammakarzinom (in Bearbeitung)
C30.1
I. Prätherapeutische Daten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.2
..
II. Daten zur Therapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.9
..
III. Daten zur Pathologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.13
...
IV. Definitive Stadiengruppierung und R-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.20
...
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.22
...
Schema zur TNM/pTNM-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.49
...
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.52
...
Weiterführende Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.60
...
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C30.61
...
35
Ovarialkarzinom (in Bearbeitung
C35.1
I. Prätherapeutische Daten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.2
..
II. Daten zur Therapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.7
..
III. Daten zur Pathologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.19
...
IV. Definitive Stadiengruppierung und R-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.23
...
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.25
...
Schema zur TNM/pTNM-Klassifikation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.34
...
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.36
...
Weiterführende Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.40
...
Anhang (Empfohlene Prüfbedingungen) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C35.41
...
60
Lungenmetastasen
C60.1
I. Prätherapeutische Daten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C60.2
..
II. Daten zur Therapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C60.6
..
III. Daten zur Pathologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C60.10
...
IV. Definitive R-Klassifikation und Prognose(Risiko)-Gruppe . . . . . . . . . . . . . . . . . . . . .C60.13
...
Spezielle Verschlüsselungsanweisungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C60.14
...
Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C60.23
...
Weiterführende Literatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C60.25
...
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
INHALTSVERZEICHNIS
VI
Anhang . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .C60.26
...
D
I
E
Konversionsliste
Konversionsliste: UICC-Stadium vs. Beschreibung der Tumorausbreitung
D1
Schlüssel
I
Schlüssel 1: Folgeerkrankungen der operativen Therapie
E1
II
Schlüssel 2: Folgeerkrankungen der Strahlen- und Chemotherapie
E5
III
Schlüssel 3: Komplikationen der operativen Therapie
E7
IV
Schlüssel 4: Gebietsschlüssel für die Strahlentherapie
E9
V
Schlüssel 5: Common Toxicity Criteria (CTC)
VI
VII
E10
Schlüssel 6: WHO-Empfehlungen für die Bewertung von akuten und subakuten
Nebenwirkungen
E31
Schlüssel 7: Bewertung chronischer Nebenwirkungen nach Radiotherapie
E37
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
Vorwort zur 3. Auflage
ie Organspezifische Tumordokumentation wurde 1995 in 1. Auflage im Springer-Verlag publiziert. Es sollte damit ein Standard für die wissenschaftliche Krebsdokumentation, insbesondere für klinische und epidemiologische Studien angeboten werden.
D
Im Auftrag der Deutschen Krebsgesellschaft, die inzwischen die Verlagsrechte an der „Organspezifischen Tumordokumentation“ vom Springer-Verlag übernommen hat, wurde eine Aktualisierung vorgenommen, die zu einer bis Dezember 2001 erarbeiteten 2. Auflage führte. Diese wurde
im Internet veröffentlicht und auf eine Printversion verzichtet.
Aufgrund der Publikation der 6. Auflage der TNM-Klassifikation im Mai 2002 ergab sich die
Notwendigkeit einer neuerlichen Überarbeitung, die nunmehr als 3. Auflage vorgelegt wird und
unter http://www.krebsgesellschaft.de bereit steht. In dieser Auflage wird die Möglichkeit gegeben, sowohl nach der 5. Auflage als auch nach der 6. Auflage von TNM zu dokumentieren. Die
Unterschiede zwischen beiden Auflagen werden ausführlich dargestellt, gegebenenfalls durch Tabellen und Graphiken erläutert.
Zunächst liegen die aktualisierten Fassungen der Einführung (Ziele der Tumordokumentation, Grundsätze der Tumorklassifikation, Prinzipien und Struktur von OTD-3-Internet), des allgemeinen Teils (Stammdaten, Lebensqualität, Allgemeine Verschlüsselungsanweisungen, Verlaufsdaten, Daten zur Strahlen- und medikamentösen Therapie, Abschlussdaten, Schlüssel) und
vom speziellen Teil die Ersterhebungen für kolorektales, Mamma- und Ovarialkarzinom vor. In
den nächsten Monaten werden in rascher Folge Ersterhebungen für weitere Tumoren (Kopf- und
Halstumoren I, Leberkarzinom, Lungenkarzinom, Pleuramesotheliom) bereitgestellt. Bei allen Abschnitten wird neben dem federführenden Autor das Datum der letzten Aktualisierung angegeben.
Auch in der 3. Auflage wird den 1999 von P. Hermanek, R. Kreienberg und G. Wagner publizierten „14 Thesen zur Tumordokumentation“ (Forum-DKG 14, 799-800) gefolgt. Insbesondere
wurde zwischen Grunddaten für Therapiestudien (die auch die Items der Tumorbasisdokumentation einschliessen) und Daten für Studien zur Prognose, Verbesserung der Tumorklassifikation,
Bewertung diagnostischer Verfahren, klinischen Epidemiologie und Pathogenese unterschieden.
Somit ergibt sich die Möglichkeit einer Anpassung der Dokumentation an die speziellen Studienziele.
Die Autoren sind den Mitgliedern der Sektion C der Deutschen Krebsgesellschaft, Bristol
Myers Squibb, München, und Ribosepharm GmbH, München, für die finanzielle Hilfe bei der Erstellung der Internet-Fassung zu großem Dank verpflichtet, ferner M. Vulis (Fa. Micropress Inc,
New York), was die EDV-technische Umsetzung betrifft.
Heidelberg, Erlangen, Leipzig, im Dezember 2002
H.P. Sinn, P. Hermanek, G. Wagner, Ch. Wittekind
VII
Beteiligte Mitarbeiter
An der Entwicklung organspezifischer Tumordokumentationsbögen in den Jahren 1982 -1988 waren unter Federführung von Prof. Dr. G. Wagner und Dr. H. Wiebelt, DKFZ Heidelberg, insgesamt
135 Kollegen aus den verschiedensten Fachrichtungen der klinischen Medizin beteiligt. Ihnen
allen wurde für ihr Engagement in der Erstauflage gedankt.
Bei der 1995 erschienenen 1. Auflage haben außerdem mitgearbeitet:
• Dr. H. Bülzebruck (Heidelberg) Lunge, Lungenmetastasen, malignes Pleuramesotheliom
• Prof. Dr. W. Firnhaber (Darmstadt) Gehirn
• Prof. Dr. Ch. Gebhardt (Nürnberg) Pankreas
• Prof. Dr. W. Hohenberger (Regensburg) Ösophagus, Schilddrüse
• Priv.Doz. Dr. K. Hofmann-Preiß (Gera) Bildgebende Verfahren
• Priv.Doz. Dr. H.-P. Howaldt (Frankfurt/M.) Mund, Kiefer, Gesicht
• Prof. Dr. G. Lang (Ulm) Augenbindehaut, Melanom der Uvea
• Prof. Dr.Dr. h.c. R. Lorenz (Frankfurt/M.) Gehirn
• Prof. Dr. A. W. Mennel (Marburg) Gehirn
• Prof. Dr. E. Paterok (Erlangen) Corpus uteri, Mamma, Ovar, Vagina, Vulva, Zervix
• Prof. Dr. W. Schlote (Frankfurt/M.) Gehirn
• Prof. Dr. H. P. Schmitt (Heidelberg) Gehirn
• Prof. Dr. A. Sigel (Erlangen) Harnblase, Harnröhre, Hoden, Nierenbecken und Ureter, Niere,
Penis, Prostata
• Dr. H.-P. Sinn (Heidelberg) Mamma
• Prof. Dr. W. Steiner (Göttingen) Hypopharynx, Larynx
• Prof. Dr. W. I. Streudel (Homburg/Saar) Gehirn
• Prof. Dr. Ch. Wittekind (Erlangen) Gallenblase, extrahepatische Gallengänge, Leber
• Prof. Dr. T. P. O. Wustrow (München) Hypopharynx, Larynx
Für ihre Mitarbeit bei der zweiten und dritten Auflage danken wir:
• Prof. Dr. A. Altendorf-Hofmann (Jena) Leber
• Dr. U. Altmann (Gießen) Stammdaten
• Prof. Dr. F. Bootz (Leipzig) Kopf- und Halstumoren I
VIII
• Dr. H. Bülzebruck (Heidelberg) Lunge, Pleuramesotheliom, Lungenmetastasen
• Dr. Th. Decker (Berlin) Mamma
• Prof. Dr. J. Dunst (Halle) Strahlentherapie
• PD Dr. K. Hoffmann-Preiß (Gera) bildgebende Verfahren
• Prof. Dr. Dr. H.-P. Howaldt (Gießen) Kopf- und Halstumoren I
• Prof. Dr. H. Iro (Erlangen) Kopf- und Halstumoren I
• Prof. Dr. R. Kreienberg (Ulm) Mamma
• PD Dr. Th. Küchler (Kiel) Lebensqualität
• Priv. Doz. Dr. T. Reichert (Mainz) Kopf- und Halstumoren I
• Priv. Doz. Dr. U. Wagner (Tübingen) Ovar
• Prof. Dr. D. Wallwiener (Tübingen) Ovar
• Prof. Dr. J. A. Werner (Marburg) Kopf- und Halstumoren I
• Prof. Dr. C. Wolff (Bochum) Kopf- und Halstumoren I
Bei der Erarbeitung der elektronischen Fassung für den Abschnitt Kopf- und Halstumoren I haben
Frau Dr. R. Bunzel, Frau A. Kreze und Frau Dr. M. Reicherts (alle Gießen) mitgearbeitet.
Teil A
Einführung
I Historische Einführung 1
ie historische Entwicklung der Tumorklassifikation und -dokumentation wird nachstehend
stichwortartig dargestellt. Nähere Einzelheiten können einer ausführlichen Darstellung in
der Erstauflage der Organspezifischen Tumordokumentation [59] entnommen werden.
D
Entwicklung der Tumorklassifikation
I. Histologische Typisierung und Malignitätsgradbestimmung (Typing und Grading)
Internationale Bemühungen:
• AFIP (Armed Forces Institute of Pathology): Atlas of Tumor Pathology. First series 1957
ff, Second series 1966 ff, Third series 1991 ff, Fourth series 2004 ff [7]
• UICC (Unio Internationalis Contra Cancrum): Illustrated Tumor Nomenclature 1965 [28]
• WHO (World Health Organization): International Histological Classification of Tumours.
First edition 1967 – 1981, Second edition 1981 – 1999, Third edition 1999 [61]
• WHO (World Health Organization): Classification of Tumours. Pathology and Genetics
2000ff [64]
II. Anatomische Ausbreitung vor Behandlung (Staging)
Erste Versuche
Klinische Klassifikation:
• Mammakarzinom (Steinthal 1905 [26])
• Annual reports on the results of radiotherapy in cancer of the uterine cervix (VölkerbundHeyman 1937 ff [21])
• Atlas illustrating the division of cancer of the uterine cervix into four stages (VölkerbundHeyman 1938 [19])
Pathologische Klassifikation:
• Rektumkarzinom (Dukes 1930 [12])
Entwicklung systematischer Klassifikationen:
(1) Klassifikation gynäkologischer Tumoren durch FIGO (Fédération Internationale de Gynécologie et d’Obstétrique) 1958 ff, letzte Auflage 1998 [14].
(2) UICC und AJC (American Joint Commitee on Cancer Staging and End Results Reporting)/AJCC (American Joint Commitee on Cancer, seit 1980), Ausgangspunkt: 1943 –
1952, Einführung des TNM-Systems durch P. Denoix (Frankreich).
1 Federführender
Autor: G. Wagner, Datum der letzten Aktualisierung: 04/2005
A1
I. HISTORISCHE EINFÜHRUNG
A2
Tabelle I.1: Entwicklung systematischer Klassifikationen
UICC
1950
1954
19581967
1968
1970
1974
1976
1978
1979
1980
1982
1982
1985
1985
AJC/AJCC
Committee on Tumour Nomenclature and Statistics
Committee on Clinical Stage Classification and
Applied Statistics
Broschüren für verschiedene Tumorlokalisationen:
„Clinical Stage Classification and Presentation of
Results“
TNM Classification of Malignant Tumours 1st ed.
[29]
TNM Klassifizierung maligner Tumoren und Allgemeine Regeln zur Anwendung des TNM-Systems
1. Aufl. [10, 30]
TNM Classification of Malignant Tumours 2nd ed.
[29]
TNM Klassifizierung maligner Tumoren und Allgemeine Regeln zur Anwendung des TNM-Systems
2. Aufl. [30]
TNM Classification of Malignant Tumours 3rd ed .
(M. H. Harmer) [31]
TNM Klassifikation maligner Tumoren 3. Aufl. (B.
Spiessl et al) [32]
TNM A Brochure of Checklists (A. H. Sellers) [33]
TNM Classification of Malignant Tumours 3rd ed.,
enlarged and revised [31]
TNM Atlas 1st ed. (B. Spiessl et al) [34]
19591975
Broschüren für verschiedene Tumorlokalisationen: „Clinical Staging
System“
1977
Manual for Staging of Cancer 1st
ed. [1]
1978
Manual for Staging of Cancer 1st
ed. revised [1]
1983
Manual for Staging of Cancer 2nd
ed. (O. H. Beahrs & M. H. Myers) [2]
TNM Classification of Ophthalmic Tumours (M. H.
Harmer & J. A. Osterhuis) [17]
TNM Atlas 2 nd ed. [35], Deutsche Ausgabe 1.
Aufl. (B. Spiessl et al.) [36]
UNIFICATION
UICC TNM Classification of Malignant Tumours
4th ed. 1987 (P. Hermanek & L.H. Sobin) [37]
4th ed. 2nd revision 1992 [37]
5th ed. 1997 (L.H. Sobin & Ch. Wittekind) [42]
6th ed. 2002 (L.H. Sobin & Ch. Wittekind) [47]
Deutsche Übersetzungen:
4. Aufl. 1987 (P. Hermanek et al.) [38]
4 .Aufl., 2. Revision 1993 [38]
5. Aufl. 1997 (Ch. Wittekind & G. Wagner) [43]
6. Aufl. 2002 (Ch. Wittekind, H.-J. Meyer & F. Bootz) [48]
UICC TNM-Atlas
3rd ed. 1989 (B. Spiessl et al.) [39]
3rd ed. 2nd revision 1992 [39]
4th ed. 1997 (P. Hermanek et al) [44]
4th ed. Corrected Second Printing 1999 [44]
5th ed. 2005 (Wittekind Ch et al.) [50]
Deutsche Übersetzungen:
2. Aufl. 1990 (B. Spiessl et al.) [40]
3. Aufl. 1993 (B. Spiessl et al.) [40]
4. Aufl. 1998 (P. Hermanek et al.) [45]
5. Aufl. 2005 (Wittekind Ch et al.) [51]
UICC: TNM Supplement. A commentary on uniform use. 1st ed. 1993 (Hermanek P et al.)[41]
2nd ed. 2001 (Wittekind Ch et al.)[46], 3rd ed. 2003 (Wittekind Ch et al.) [49]
AJCC Manual for Staging of Cancer (O.H. Beahrs et al.)
3rd ed. 1988, 4th ed 1992 [3, 4]
AJCC Cancer Staging Manual
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. HISTORISCHE EINFÜHRUNG
A3
5th ed 1997 (I.D. Fleming et al.) [5]
6th ed 2002 (F.L. Greene et al.) [6]
III. Anatomische Ausbreitung nach Behandlung (Residualtumor- (R-)Klassifikation)
(1) Kombination mit pTNM-Stadien
1967
„Clinico-pathologic Staging“ (Turnbull et al.) [27]
1969/1980
„Erlangen Prognostic Groups“ (Hermanek et al.) [18]
1971/1982
„Australian Clinico-Pathological Staging“ (ACPS) (Davis & Newland ) [8]
(2) Gesonderte R-Klassifikation
1977
AJC Manual for Staging 1st ed. [1]
1987
UICC TNM Classification of Malignant Tumours 4th ed. [37]
Entwicklung der Tumordokumentation
I. Tumordokumentation als Voraussetzung für die Qualifikation als Comprehensive
Cancer Center
1972
National Cancer Advisory Board: Conference on Planning for Cancer Centers
(National Cancer Act of 1971) [24]
1977
UICC-CICA (Commitee on International Collaborative Activities): Guidelines
for Developing a Comprehensive Cancer Centre [52]
II. Standardisierung der Medizinischen Nomenklatur
1969 ff
CIOMS (Council for International Organizations of Medical Sciences) [54]
III. Internationale Schlüsselsysteme
1968
American Cancer Society MOTNAC (Manual of Tumour Nomenclature and Coding) [22]
1976 ff
WHO International
Classification of Diseases
for Oncology (ICD-O)
1976
1979
1988
1990
1993
2000
1st ed. [63]
2nd ed. (ICD-O-2) [23]
3rd ed. (ICD-O-3) [15]
Deutsche Übersetzungen
Topographie
Morphologie
Tumorlokalisationsschlüssel
Tumorhistologieschlüssel
1974 1. Aufl. [55]
1978 1. Aufl. [20]
2. Aufl. [55]
3. Aufl. [55]
1991 4. Aufl. [57]
1997 2. Aufl. [16]
5. Aufl. [57]
2003 Übersetzung beider Teile 1. Aufl. [9]
IV. Programme zur Standardisierung von Minimaldatensätzen
1976
1977/1981
1978
WHO: Handbook for Standardized Cancer Registries [62]
US Comprehensive Cancer Centers: Centralized Cancer Patient Data System
(CCPDS) [13]
UICC-CICA: International Cancer Patient Data Exchange System (ICPDES)
[53]
V. Entwicklung in Deutschland
Ab 1978
Aktivitäten unter Federführung des Deutschen Krebsforschungszentrums
(DKFZ): Förderung durch Bundesministerium für Arbeit und Sozialordnung
(BMA) bzw. Bundesministerium für Gesundheit (BMG); im Auftrag der Arbeitsgemeinschaft Deutscher Tumorzentren (ADT), seit 1998 der Deutschen
Krebsgesellschaft und der ADT.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. HISTORISCHE EINFÜHRUNG
A4
Tumorbasisdokumentation
Ziele:
• Erleichterter Rückgriff auf die Daten der eigenen Patienten
• Mühelose und schnelle Erstellung von exakten Übersichten und Statistiken
• Analyse und Vergleichbarkeit von Therapieergebnissen
• Orientierung über Qualität der onkologischen Versorgung
Organspezifische Tumordokumentation – erweitertes Datenerfassungsprogramm
Ziele:
Wie Basisdokumentation, darüber hinaus wissenschaftliche Erkenntnisgewinnung
Publikationen
Tumorbasisdokumentation
1978
1. Aufl. (Wagner) [56]
1980
2. Aufl. (Wagner) [56]
1983
3. Aufl. (Wagner & Grundmann) [58]
1994
4. Aufl. (Dudeck et al.) [11]
1999
5. Aufl. (Dudeck et al.) [11]
Organspezifische Tumordokumentation
1995
1. Aufl. (Wagner & Hermanek) [59]
2001
2. Aufl. (Internet-Version)(Wagner, Hermanek, Wittekind, Sinn) [60]
2002
3. Aufl. (Internet-Version)(Sinn, Hermanek, Wagner, Wittekind) [25]
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. HISTORISCHE EINFÜHRUNG
A5
Literatur
[1] American Joint Committee (AJC) on Cancer Staging and End Results Reporting (1977, 1978). Manual
for staging of cancer. 1st printing 1977, revised and reprinted 1978. AJC, Chicago
[2] American Joint Committee on Cancer (AJCC) (1983) Manual for staging of cancer, 2nd ed. (Beahrs
OH, Myers MH, eds). Lippincott, Philadelphia
[3] American Joint Committee on Cancer (AJCC) (1988) Manual for staging of cancer, 3rd ed. (Beahrs
OH, Henson DE, Hutter RVP, Myers MH, eds). Lippincott, Philadelphia
[4] American Joint Committee on Cancer (AJCC) (1992) Manual for staging of cancer, 4th ed. (Beahrs
OH,Henson DE, Hutter RVP, Kennedy JB, eds). Lippincott, Philadelphia
[5] American Joint Committee on Cancer (AJCC) (1997) AJCC cancer staging manual, 5th ed. (Fleming
ID, Cooper JS, Henson DE, Hutter RVP, Kennedy BJ, Murphy GP, O’Sullivan B, Sobin LH, Yarbro JW,
eds) Lippincott, Philadelphia
[6] American Joint Committee on Cancer (AJCC) (2002) AJCC Cancer staging manual, 6th ed. (Greene
FL, Page DL, Fleming ID, Fritz AG, Balch ChM, Haller DG, Morrow M, eds) Springer, New York Berlin
Heidelberg
[7] Armed Forces Institute of Pathology (1957 ff) Atlas of tumor pathology, first series 1957 ff, second
series 1966 ff, third series 1991 ff, fourth series 2004 ff. AFIP, Washington DC
[8] Davis NC, Newland RC (1982) The reporting of colorectal cancer: The Australian clinico-pathological
staging system. Aust NZ J Surg 52:395-397
[9] Deutsches Institut für Medizinische Dokumentation und Information (DIMDI) (Hrsg) (2003) Internationale Klassifikation der Krankheiten für die Onkologie (ICD-O). Dritte Revision. 1. Aufl. DIMDI, Köln
[10] Deutschsprachiger TNM-Ausschuss, Wagner G (Hrsg) (1970) Die Klassifizierung der malignen Tumoren nach dem TNM-System. (Nicht im Handel erschienen.)
[11] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1994, 1999) Basisdokumentation für Tumorkranke. 4. Aufl. Springer, Berlin Heidelberg New York, 5. Aufl. W. Zuckschwerdt, München Berlin Wien
New York
[12] Dukes CE (1930) The spread of cancer of the rectum. Brit J Surg 17:643-644
[13] Feigl P, Breslow NE, Laszlo J, Priore RL, Taylor WF (1981) U.S. centralized cancer patient data system
for uniform communication among cancer centers. J Nat Cancer Inst 67:1017-1024
[14] FIGO (1998) Annual report on the results of treatment in gynecological cancer, vol. 23 (Pecorelli S ed).
J Epidemiol Biostat 3:1-168
[15] Fritz A, Percy C, Jack A, Shanmugaratnam K, Sobin L, Parkin DM, Whelan S (eds) (2000) International
classification of diseases for oncology. 3rd ed. WHO, Geneva
[16] Grundmann E, Hermanek P, Wagner G (Hrsg) (1997) Tumorhistologieschlüssel. Empfehlungen zur aktuellen Klassifikation und Kodierung der Neoplasien auf der Grundlage der ICD-O, 2. Auflage. Springer,
Berlin Heidelberg New York
[17] Harmer MH, Osterhuis JA (1985) UICC TNM classification of ophthalmic tumours. UICC, Geneva
[18] Hermanek P, Gall FP, Altendorf A (1980) Prognostic grouping in colorectal carcinoma. J Cancer Res
Clin Oncol 98:185-193
[19] Heyman J (ed) (1938) Atlas illustrating the division of cancer of the uterine cervix into four stages.
League of Nations Health Organisation, Geneva
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. HISTORISCHE EINFÜHRUNG
A6
[20] Jacob W, Scheida D, Wingert F (Hrsg) (1978) Tumor-Histologie-Schlüssel (ICD-O-DA). International
classification of diseases for oncology, Deutsche Ausgabe. Springer, Berlin Heidelberg New York
[21] League of Nations Health Organisation (1937) Annual report on the results of radiotherapy in cancer of
the uterine cervix, 1st vol. Statements of results obtained in 1930 and previous years. (Heyman J, ed)
League of Nations Publications, Geneva. Official No. C.H. 1225
[22] Percy CL, Berg JW, Thomas LB (eds) (1968) Manual of tumor nomenclature and coding. American
Cancer Society
[23] Percy C, van Holten V, Muir C (eds) (1990) ICD-O. International classification of diseases for oncology,
2nd ed. World Health Organization, Geneva
[24] Scott WG (ed) (1972) Conference on planning for cancer centers (National Cancer Act of 1971). Cancer
29:829-923
[25] Sinn HP, Hermanek P, Wagner G, Wittekind Ch (2003) Organspezifische Tumordokumentation. Empfehlungen zu Dokumentationsinhalten für Studien. 3.Aufl. Internetfassung (”ODT-3-Internet”). Deutsche
Krebsgesellschaft, Frankfurt/Main. http://www.krebsgesellschaft.de
[26] Steinthal K (1905) Zur Dauerheilung des Brustkrebses. Beitr klin Chir 47:226-239
[27] Turnbull RB jr, Kyle K, Watson FR, Spratt J (1967) Cancer of the colon: the influence of no-touch
isolation technique on survival rates. Ann Surg 166:420-427
[28] UICC (1965) Illustrated tumor nomenclature. Springer, Berlin Heidelberg New York
[29] UICC (1968, 1974) TNM classification of malignant tumours, 1st ed. 1968, 2nd ed. 1974. UICC, Geneva
[30] UICC (1970, 1976) TNM-Klassifizierung der malignen Tumoren und allgemeine Regeln zur Andwendung des TNM-Systems, 1. Aufl. 1970, 2. Aufl. 1976. Springer, Berlin Heidelberg New York
[31] UICC (1978, 1982) TNM classification of malignant tumours 3rd ed. (Harmer MH, ed) 1978, enlarged
and revised 1982. UICC, Geneva
[32] UICC (1979) TNM-Klassifikation der malignen Tumoren, 3. Aufl. (Spiessl B, Scheibe O, Wagner G,
Hrsg). Springer, Berlin Heidelberg New York
[33] UICC (1980) TNM – A brochure of checklists (Sellers AH, ed). International Union against Cancer,
Geneva
[34] UICC (1982) TNM Atlas. Illustrated guide to the classification of malignant tumours (Spiessl B, Scheibe
O, Wagner G, eds). Springer, Berlin Heidelberg New York
[35] UICC (1985) TNM Atlas. Illustrated guide to the TNM/pTNM classification of malignant tumours, 2nd
ed. (Spiessl B, Hermanek P, Scheibe O, Wagner G, eds). Springer, Berlin Heidelberg New York
[36] UICC (1985) TNM Atlas. Illustrierter Leitfaden zur TNM/pTNM-Klassifikation maligner Tumoren (Spiessl
B, Hermanek P, Scheibe O, Wagner G, Hrsg). Springer, Berlin Heidelberg New York
[37] UICC (1987, 1992) TNM classification of malignant tumours, 4th ed. 1987, 4th ed., 2nd revision 1992
(Hermanek P, Sobin LH, eds). Springer, Berlin Heidelberg New York
[38] UICC (1987, 1993) TNM Klassifikation maligner Tumoren. (Hermanek P, Scheibe O, Spiessl B, Wagner
G, Hrsg) 4. Aufl. 1987, 4. Aufl. 2. Revision 1992. Springer, Berlin Heidelberg New York
[39] UICC (1989, 1992) TNM Atlas. Illustrated guide to the TNM/pTNM classification of malignant tumours,
3rd ed. 1989, 2nd revision 1992. (Spiessl B, Beahrs OH, Hermanek P, Hutter RVP, Scheibe O, Sobin
LH, Wagner G, eds). Springer, Berlin Heidelberg New York
[40] UICC (1990, 1993) TNM Atlas. Illustrierter Leitfaden zur TNM/pTNM-Klassifikation maligner Tumoren
2. Aufl. 1990, 3. Aufl. 1993 (Spiessl B, Beahrs OH, Hermanek P, Hutter RVP, Scheibe O, Sobin LH,
Wagner G, Hrsg). Springer, Berlin Heidelberg New York
[41] UICC (1993) TNM Supplement 1993. A commentary on uniform use (Hermanek P, Henson DE, Hutter
RVP, Sobin LH, eds) Springer, Berlin Heidelberg New York
[42] UICC (1997) TNM classification of malignant tumours, 5th ed. (Sobin LH, Wittekind Ch, eds). John
Wiley & Sons, New York
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. HISTORISCHE EINFÜHRUNG
A7
[43] UICC (1997) TNM-Klassifikation maligner Tumoren, 5. Aufl. (Wittekind Ch, Wagner G, Hrsg). Springer,
Berlin Heidelberg New York
[44] UICC (1997, 1999) TNM Atlas. Illustrated guide to the TNM/pTNM classification of malignant tumours.
(Hermanek P, Hutter RVP, Sobin LH, Wagner G, Wittekind Ch, eds) 4th ed. 1997, Corrected second
printing 1999. Springer, Berlin Heidelberg New York
[45] UICC (1998) TNM Atlas. Illustrierter Leitfaden zur TNM/pTNM-Klassifikation maligner Tumoren, 4. Aufl.
(Hermanek P, Hutter RVP, Sobin LH, Wagner G, Wittekind Ch, Hrsg). Springer, Berlin Heidelberg New
York
[46] UICC (2001) TNM Supplement. A commentary on uniform use. 2nd ed. (Wittekind Ch, Henson DE,
Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[47] UICC (2002) TNM classification of malignant tumours, 6th ed (Sobin LH, Wittekind Ch, eds). John Wiley
& Sons, New York
[48] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[49] UICC (2003) TNM Supplement. A commentary on uniform use. 3rd ed (Wittekind Ch, Greene FL,
Henson DE, Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[50] UICC (2005) TNM Atlas. Illustrated guide to the TNM/pTNM Classification of malignant tumours. 5th
ed (Wittekind Ch, Greene FL, Hutter RVP, Klimpfinger M, Sobin LH, eds). Springer, Berlin Heidelberg
[51] UICC (2005) TNM Atlas. Illustrierter Leitfaden zur TNM/pTNM-Klassifikation maligner Tumoren. 5.Aufl.
(Wittekind Ch, Klimpfinger M, Sobin LH, Hrsg). Springer Medizin, Heidelberg
[52] UICC-CICA (1978) Guidelines for developing a comprehensive cancer centre. UICC, Geneva
[53] UICC-CICA (1977, 1978) International cancer patient data exchange project – data manual. UICC,
Geneva 1977; 2nd ed., Geneva 1978
[54] Wagner G (1973) Das CIOMS-Projekt zur internationalen Standardisierung der medizinischen Terminologie. In: Lange H-J, Wagner G (Hrsg) Computerunterstützte ärztliche Diagnostik. Schattauer, Stuttgart,
129-133
[55] Wagner G (Hrsg) (1974, 1979, 1988) Tumorlokalisationsschlüssel, 1. Aufl. 1974, 2. Aufl. 1979, 3. Aufl.
1988. Springer, Berlin Heidelberg New York
[56] Wagner G (Hrsg) (1978, 1980) Basisdokumentation für Tumorkranke, 1. Aufl. 1978, 2. Aufl. 1980. Deutsches Krebsforschungszentrum, Heidelberg
[57] Wagner G (Hrsg) (1991, 1993) Tumorlokalisationsschlüssel. International classification of diseases for
oncology, ICD-O, 2. Aufl. Topographischer Teil. 4. Aufl. 1991, 5. Aufl. 1993. Springer, Berlin Heidelberg
New York
[58] Wagner G, Grundmann E (Hrsg) (1983) Basisdokumentation für Tumorkranke. Prinzipien und Verschlüsselungsanweisungen für Klinik und Praxis, 3. Aufl. Springer, Berlin Heidelberg New York
[59] Wagner G, Hermanek P (1995) Organspezifische Tumordokumentation – Prinzipien und Verschlüsselungsanweisungen für Klinik und Praxis, 1. Aufl., Arbeitsgemeinschaft Deutscher Tumorzentren (ADT)
– Tumordokumentation in Klinik und Praxis, Band 2. Springer, Berlin Heidelberg New York
[60] Wagner G, Hermanek P, Wittekind Ch, Sinn HP (2001) Organspezifische Tumordokumentation. Empfehlungen zu Dokumentationsinhalten für Studien. 2.Auflage. Internetfassung (”OTD-2-Internet”). Deutsche Krebsgesellschaft, Frankfurt/Main. http://www.krebsgesellschaft.de
[61] WHO (1967 ff) International histological classification of tumours. 1st edn, vol. 1-25 (1967-1981). WHO,
Geneva. 2nd edn, vol 1 and 2 (1981) WHO, Geneva; further volumes (1988 – 1999) 3rd edn (1999).
Springer, Berlin Heidelberg New York
[62] WHO (1976) Handbook for standardized cancer registries. World Health Organization, Geneva
[63] WHO (1976) ICD-O International classification of diseases for oncology, 1st ed. World Health Organization, Geneva
[64] WHO (2000 ff) Classification of tumours. Pathology and genetics. IARC Press, Lyon
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
II Ziele der Tumordokumentation 1
eder Fortschritt in der Onkologie bedarf bei der außerordentlichen Komplexität der Krebsproblematik des Erfahrungsaustausches von auf vergleichbarem wissenschaftlichem Niveau und
gleichem technischem Entwicklungsstand arbeitenden Gesprächspartnern. Voraussetzung für
den Austausch von Erfahrungen ist die einheitliche Erfassung, Verarbeitung und Auswertung vergleichbarer Daten von Krebskranken, möglichst bis zu deren Heilung oder Tod. Die sorgfältige
Dokumentation von Tumorerkrankungen und Krankheitsverläufen gehört daher zu den wichtigsten Aufgaben der klinischen Onkologie. Sie ist ein unverzichtbarer Teil der modernen Krebsbehandlung und -nachsorge und die Grundlage für den wissenschaftlichen Fortschritt [15].
J
Solange bösartige Tumoren behandelt werden, waren Ärzte bemüht, die Patienten in der Folgezeit rehabilitativ und psychosozial zu betreuen. Hierzu wurden an vielen Orten Nachsorgeprogramme entwickelt. Die Ziele der Nachsorge bei Krebskranken sind in Tabelle II.1 zusammengestellt.
Tabelle II.1: Individuelle Ziele der Nachsorge bei Krebspatienten (nach Flesch u. Hoferichter)* [7]
• Nach kurativer Operation Frühdiagnose von Lokalrezidiven, Fernmetastasen und metachronen Karzinomen
• Diagnose und Behandlung von
therapiebedingten Nebenwirkungen
und
Folgeerkrankungen
(medizinische
Rehabilitation):
z.B.
Stomapflege, Prothesenbetreuung,
Therapie von Verdauungs- und
Stoffwechselstörungen (z.B. nach
Gastrektomie oder Duodenopankreatektomie), Hautpflege nach
Strahlentherapie, Bekämpfung der
Inappetenz
• Erhöhung der Heilungschancen
• Lebensverlängerung
• Verbesserung der Lebensqualität
• Schmerzlinderung
• Psychosoziale Nachsorge:
– psychische Betreuung
– soziale (berufliche, wirtschaftliche) Rehabilitation
*) Nicht angeführt ist die weitere Tumortherapie nach Ersttherapie (als adjuvante Chemo-/Strahlentherapie) oder die bei
nichtkurativ behandelten Tumoren durchgeführte Chemo-/Strahlentherapie, die von manchen Autoren ebenfalls zur Nachsorge gerechnet wird, da sie vielfach in Zusammenwirken von Klinik und niedergelassenem Arzt erfolgt.
Die Aufgaben der Nachsorge haben sich einerseits durch die Erfolge der Therapie von Rezidiven und Metastasen bei Frühdiagnose im asymptomatischen Zustand, andererseits durch die
damit verbundene zunehmend höhere Lebenserwartung mit einem steigenden Risiko für Zweitund auch Drittkarzinome erheblich erweitert. Eine Nachsorge auf der organisatorischen Basis von
Karteikarten ist an größeren Institutionen weder ausreichend noch praktikabel. Eine lückenlose
1 Federführender
Autor: G. Wagner, Datum der letzten Aktualisierung: 02/2005
A8
II. ZIELE DER TUMORDOKUMENTATION
A9
Nachsorge aller einschlägigen Patienten mit Berücksichtigung der individuellen Risikosituation ist
nur mit Hilfe eines EDV-gestützten klinischen Tumorregisters möglich, für dessen Effektivität aber
wiederum eine problemadäquate Tumordokumentation eine wesentliche Voraussetzung ist.
Nur in diesem organisatorischen Rahmen können den verschiedenen, an der Weiterbehandlung des Krebspatienten beteiligten Ärzten umfassende Informationen über die bisherige Diagnostik und Behandlung zur Verfügung gestellt und somit das weitere Vorgehen jeweils auf der
Grundlage einer kompletten Orientierung über den bisherigen Krankheitsverlauf geplant werden.
Weitere allgemeine Ziele der Tumordokumentation sind:
I. Durch laufenden Vergleich von prätherapeutischen Untersuchungsergebnissen mit dem
„golden standard“ der pathologischen Befunde und dem weiteren Krankheitsverlauf die
Grundlagen für die Beurteilung der Leistungsfähigkeit diagnostischer Verfahren zu erstellen und damit zu einer Qualitätssicherung der Krebsdiagnose beizutragen;
II. durch die laufende Beurteilung der Behandlungsergebnisse und der Therapiekomplikationen die Grundlagen einer Qualitätssicherung der Krebsbehandlung zu schaffen;
III. durch Korrelation zwischen Ausgangsbefunden (klinischen, pathologischen) und Krankheitsverlauf unter Berücksichtigung der Behandlungsmethoden Daten zur weiteren Klärung
prognostischer Faktoren und zur vergleichenden Beurteilung unterschiedlicher Therapieverfahren und damit auch zur Planung weiterer klinischer Studien bereitzustellen;
IV. Aussagen zur Ätiologie und Pathogenese zu ermöglichen;
V. epidemiologische Daten zu liefern und
VI. Daten für die Lehre zu sammeln.
Tumordokumentation ist somit eine wesentliche Voraussetzung für
• eine Qualitätssicherung der Krebsdiagnose und -behandlung,
• Fortschritte in der klinischen Krebsforschung und damit die
• Verbesserung der Behandlung der Krebspatienten
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III Grundsätze der heutigen
Tumorklassifikation 1
rundsätzlich wird heute bei jedem Tumorpatienten eine Klassifikation nach der Histomorphologie und nach der anatomischen Ausbreitung seines Tumors vorgenommen; im Falle einer
Therapie wird auch das Vorhandensein oder Fehlen von Residualtumor bestimmt (Tabelle III.1).
Für die meisten Tumorlokalisationen ist die anatomische Ausbreitung des Tumors der wichtigste
prognostische Faktor.
G
Tabelle III.1: Heutige Klassifikationen maligner Tumoren.
1.
Tumorlokalisation
WHO: International Classification
of Diseases for Oncology. 3rd ed.
2000 [3, 8].
2.
Histomorphologie
a) Histologischer Typ („Typing“)
b) Histologischer
Differenzierungs(Malignitäts-) grad
(„Grading“)
WHO: International Histological
Classification of Tumours [38] (1.
Aufl. 1967 – 1980, 2. Aufl. 1981 –
1999, 3. Aufl. 1999 ff.)
WHO Classification of Tumours.
Pathol. & Genetics [39] 2000 ff
3.
Anatomische
Ausbreitung
4.
Residualtumor
nach Therapie
a) TNM/pTNM, Stadium
b) Ann-ArborKlassifikation für
maligne Lymphome
R-Klassifikation
UICC: TNM-Klassifikation maligner
Tumoren, 6. Aufl. 2002[32, 33]
AJCC: Cancer staging manual 6th
ed., 2002[1]
UICC: TNM Supplement 2003 [34],
UICC: TNM Atlas, 5. Aufl., 2005 [35,
36]
Tumorlokalisation
Die Klassifikation und Kodierung der Tumorlokalisation erfolgt nach dem Abschnitt Topographie
der von der WHO herausgegebenen Internationalen Klassifikation der Krankheiten in der Onkologie (ICD-O). Derzeit ist die 3. Auflage gültig, die von Fritz et al. [8] in englischer Sprache
und in deutscher Übersetzung durch das Deutsche Institut für Medizinische Dokumentation und
Information (DIMDI) [3] vorliegt.
Für die 2. Auflage der ICD-O gab es eine deutsche Übersetzung von Wagner [37] in der die
verschiedenen Bezirke und Unterbezirke in schematischen Abbildungen dargestellt sind. Auch
wurde der durchwegs vierstellige Topographie-Code an einigen Stellen, wo dies wünschenswert
erschien, auf fünf Stellen erweitert. Diese feinere Untergliederung wird zur fakultativen Benutzung
in die OTD übernommen.
Der Topographie-Code der ICD-O-3 unterscheidet sich inhaltlich nicht von der 2. Auflage.
1 Federführender
Autor: P. Hermanek, Datum der letzten Aktualisierung: 04/2005
A10
III. GRUNDSÄTZE DER HEUTIGEN TUMORKLASSIFIKATION
A11
Histologischer Typ und Differenzierungs-(Malignitäts-)grad
Maligne Tumoren – auch eines bestimmten Organs – unterscheiden sich nach ihrem feingeweblichen Bild zum Teil sehr beträchtlich. Man unterteilt sie diesbezüglich in einem ersten Schritt
nach dem histologischen Typ. Hierbei wird zunächst zwischen epithelialen Tumoren oder Karzinomen (epitheliale Lagerung der Tumorzellen, d. h. Tumorzelle an Tumorzelle), Tumoren des
lymphoretikulären Gewebes oder Lymphomen, nicht-epithelialen Tumoren oder Sarkomen sowie
embryonalen Tumoren und Keimzelltumoren (germinalen Tumoren) unterschieden.
Innerhalb der Karzinome und Sarkome wird sodann die Ähnlichkeit mit Normalgewebe berücksichtigt, man spricht z.B. von einem Plattenepithelkarzinom, wenn das Karzinom Ähnlichkeit mit
Plattenepithel zeigt, oder von einem Osteosarkom, wenn Ähnlichkeit mit Knochengewebe vorliegt.
Im 2. Schritt wird innerhalb der Tumoren eines bestimmten Typs der Differenzierungs- oder
Malignitätsgrad bestimmt. Hierbei werden je nach Tumortyp unterschiedliche Kriterien verwendet, z.B. Ähnlichkeit mit Normalgewebe, Schwere der Zellatypien, Mitosegehalt, Zellreichtum u.a.
Im Allgemeinen wird zwischen 4 Differenzierungsgraden (1–4) oder 2 Graden („low“ und „high“)
unterschieden.
TNM/pTNM-Klassifikation
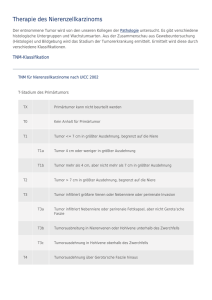
Das TNM-System beschreibt die anatomische Ausbreitung des Tumorgeschehens in 3 Parametern:
• T: Lokale Ausbreitung des Primärtumors,
• N: Metastasierung in regionäre Lymphknoten,
• M: Fehlen oder Vorhandensein von Fernmetastasen.
Für jeden dieser 3 Parameter sind — unterschiedlich je nach Tumorlokalisation bzw. -entität —
mehrere Kategorien, maximal 5 (0–4), fallweise mit Unterkategorien (z.B. 1a, 1b, 1a(i), 1a(ii) etc.)
vorgesehen. So kann jeder Tumor durch eine „TNM-Formel“ beschrieben werden, z.B. T2 N1 M0.
Ein wichtiger Grundsatz des Systems ist es, dass im Falle von Zweifeln bei der Zuordnung zu
den verschiedenen Kategorien die jeweils niedrigere Kategorie gewählt werden muß, also z.B.
bei Ungewissheit zwischen T2 und T3 der Tumor als T2 (und nicht als T3) zu klassifizieren ist.
Das TNM-System ist ein Dualsystem, in dem zwischen einer klinischen (prätherapeutischen)
Klassifikation (TNM) und einer pathologischen Klassifikation (pTNM) unterschieden wird. Innerhalb der klinischen Klassifikation kann die „Sicherheit“ (Verlässlichkeit) entsprechend den angewandten diagnostischen Verfahren durch Zusatz des sog. C-(Certainty-)Faktors (TC NC MC)
berücksichtigt werden.
Erfolgt eine TNM- oder pTNM-Klassifikation nach Vorbehandlung durch Strahlen- und/oder
medikamentöse Therapie, so wird der TNM- bzw. pTNM-Formel das Präfix „y“ vorangesetzt.
Stadium
Je nach Zahl der T-, N- und M-Kategorien (T: 3–5, N: 2–4, M: 2) ergeben sich für die verschiedenen Tumorlokalisationen bzw. -entitäten 12–40 unterschiedliche Tumorgruppen. Aussagekräftige
statistische Analysen für diese vielen Gruppen sind aber nur dort möglich, wo ausreichend große
Patientenkollektive verfügbar sind. Um eine Orientierung auch an kleinerem Krankengut zu ermöglichen, hat man TNM-Gruppen mit ähnlicher Prognose zu sog. Stadien zusammengefasst.
Diese mit römischen Ziffern (ggf. mit Zusatz großer Buchstaben) bezeichneten Stadien berücksichtigen T, N und M bzw. pT, pN und pM, bei einigen Organen auch noch weitere Faktoren wie
z.B. Differenzierungsgrad, Alter, histologischen Typ oder Tumormarker.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. GRUNDSÄTZE DER HEUTIGEN TUMORKLASSIFIKATION
A12
Weitere Entwicklung des TNM-Systems
Wie jedes Klassifikationssystem ist auch das TNM-System nichts Unveränderliches, sondern unterliegt einer ständigen Weiterentwicklung, wobei Fortschritte in Diagnose und Therapie sowie
neue Erkenntnisse über den Zusammenhang von anatomischen Befunden und Krankheitsverlauf
berücksichtigt werden müssen [15, 25].
Das internationale TNM-Komitee der UICC trägt der Weiterentwicklung mit dem sogenannten
TNM Supplement Rechnung. Die erste Auflage erschien 1993 [27]. Er enthält:
• Erläuterungen zur einheitlichen Benutzung des TNM-Systems;
• eine Auflistung der organspezifischen Erfordernisse für die pT- und pN-Klassifikation;
• Empfehlungen zur Testung anhand der Ramifikationsvorschläge (s. unten);
• Vorschläge für zu testende Klassifikationen für bisher noch nicht im TNM-System berücksichtigte Tumorlokalisationen oder -entitäten.
Die letzte aktualisierte Auflage des TNM Supplements ist im Jahr 2003 erschienen [34].
Von besonderer Bedeutung ist die sogenannte teleskopische Ramifikation. Hierbei werden
Vorschläge zur Modifikation oder Ergänzung der derzeit bestehenden TNM-Klassifikation so in
das System eingearbeitet, dass die derzeit gültigen T-, N- und M-Kategorien unverändert bleiben,
aber fakultativ unterteilt werden. So kann z.B. die derzeitige Kategorie N1 in N1a und N1b und die
Kategorie N2 in N2a und N2b aufgesplittet werden. Durch Auswertung der nach dieser Ramifikation unterteilten Daten kann man später anhand des Krankheitsverlaufs den Wert einer solchen
Detaillierung erkennen und ggf. Änderungen in den Definitionen der Kategorien vornehmen, wenn
sich beispielsweise herausstellen sollte, dass die Kategorien N1b und N2a die gleiche Prognose
haben, sich aber von N1a und von N2b unterscheiden.
Um eine Stabilität der Klassifikation zu gewährleisten und die Sammlung uniformer Daten
über längere Zeit zu gewährleisten, sollen Änderungen einer Auflage nicht zu häufig erfolgen.
Die UICC befürwortet aber die Testung etwaiger Änderungsvorschläge nach dem dargestellten
Prinzip der Ramifikation, um so Daten für neue Auflagen zu sammeln.
Residualtumor-(R-)Klassifikation
Nach erfolgter Behandlung ist es für die Prognose von entscheidender Bedeutung, ob durch
die Behandlung sämtliche Manifestationen des Tumorgeschehens beseitigt werden konnten oder
nicht. Dementsprechend unterscheidet die R-Klassifikation zwischen
• R0: kein Residualtumor nachweisbar,
• R1: Residualtumor nur mikroskopisch nachzuweisen,
• R2: schon makroskopisch erkennbarer Residualtumor.
Die von AJCC und UICC zunächst als fakultativ empfohlene R-Klassifikation muss nach dem
heutigen Wissensstand in jedem behandelten Fall vorgenommen werden, weil sie nicht nur für
die Prognose entscheidend ist, sondern auch maßgeblich die Indikation zur weiteren Behandlung
beeinflusst [40].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. GRUNDSÄTZE DER HEUTIGEN TUMORKLASSIFIKATION
A13
Prognostischer Index/prognostische Gruppen
Bei den meisten Organtumoren sind die anatomische Ausbreitung des Tumors zum Zeitpunkt
der Diagnose (also TNM/pTNM-definiertes Stadium) und – im Falle der Behandlung – die RKlassifikation die wesentlichsten prognostischen Parameter. Grundsätzlich kommen für die Prognose aber auch noch verschiedene andere Faktoren in Frage [10, 11, 12, 13, 14, 25]. Zwischen
diesen möglichen Faktoren bestehen untereinander und mit TNM sowie R vielfache Wechselwirkungen. Es ist daher erforderlich, multivariate Verfahren einzusetzen, um weitere selbständige
Prognosefaktoren (außer TNM/pTNM und R) zu identifizieren. Mit modernen biometrischen Analysen geeigneten Datenmaterials ist es auch möglich, mathematische Modelle zu entwickeln, die
den Krankheitsverlauf in Abhängigkeit von der Ausgangssituation und von Varianten in der Behandlung voraussagen lassen. Die so errechneten sogenannten „prognostischen Indices“ geben
für den einzelnen Patienten die individuelle Chance des Überlebens bzw. des tumorfreien Überlebens sowie das individuelle Risiko für lokoregionäre Rezidive und Fernmetastasen an. Dementsprechend können die Patienten dann sogenannten „prognostischen Gruppen“ zugeordnet werden. Im Gegensatz zu den bisherigen TNM/pTNM-definierten Stadien, die im Wesentlichen nur
die anatomische Ausbreitung des Tumors berücksichtigen, beziehen die prognostischen Gruppen
auch weitere selbständige Prognosefaktoren einschließlich Unterschieden in den Behandlungsverfahren ein.
Das TNM Committee der UICC verfolgt diese Weiterentwicklung der Tumorklassifikation [14].
1995 veröffentlichte die UICC eine Zusammenstellung der bisher gesicherten und der wahrscheinlichen selbständigen Prognosefaktoren [28]. Eine zweite Auflage ist 2001 erschienen [31].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV Prinzipien der Organspezifischen
Tumordokumentation (OTD-3-Internet)
Federführender Autor: H.P. Sinn, Datum der letzten Aktualisierung: 01/2005
Nomenklatur
In einzelnen Fällen bestehen zwischen den internationalen Empfehlungen z.B. der histologischen
WHO-Klassifikation oder der TNM-Klassifikation der UICC und der ICD-O-3 Unterschiede in der
Nomenklatur. In der Organspezifischen Tumordokumentation wird hierbei als bevorzugte Bezieichnung jene der deutschsprachigen Übersetzung der ICD-O-3 [3] verwendet, die andere Bezeichnung in Klammern beigefügt, z.B. äußere Lippe (Lippenrot).
Erfasste Tumoren
In der vorgelegten Tumordokumentation werden erfasst:
• alle im TNM-System klassifizierten invasiven Karzinome und Melanome (s. Tab. IV.1).
Tabelle IV.1: Im TNM-System klassifizierte invasive Karzinome und Melanome
Organ
Tumortyp
Lippen
alle Karzinome der äußeren Ober- und Unterlippe (Lippenrot) und der Lippenkommisur (Mundwinkel)
Mundhöhle (einschl. kleine Speicheldrüsen)
Oropharynx
Nasopharynx
Hypopharynx
Larynx
Nasenhöhle
Kieferhöhlen
Sinus ethmoidalis (Siebbeinzellen)
Große Speicheldrüsen
Schilddrüse
Ösophagus
Magen
Dünndarm
Kolon und Rektum
Analkanal
Leber
Gallenblase
Extrahepatische Gallengänge
Ampulla Vateri
alle Karzinome
Hepatozelluläres Karzinome,
intrahepatisches Cholangiokarzinome,
Hepatocholangiokarzinom
alle Karzinome
Pankreas
Karzinome des exokrinen Pankreas
Lunge
alle Karzinome
A14
IV. PRINZIPIEN DER ORGANSPEZIFISCHEN TUMORDOKUMENTATION (OTD-3-INTERNET)
A15
Tabelle IV.1: Im TNM-System klassifizierte invasive Karzinome und Melanome (Fortsetzung)
Haut einschl. Augenlid
alle Karzinome, malignes Melanom
Mamma (männlich und weiblich)
Vulva
Vagina
Cervix uteri
alle Karzinome
Corpus uteri
alle Karzinome,
maligne mesodermale Mischtumoren
Tuba uterina
alle Karzinome
Ovar
alle malignen epithelialen Tumoren (maligne Oberflächenepithel-Stroma-Tumoren)
und auch nicht-epitheliale maligne Tumoren
Trophoblastäre Schwangerschaftstumoren
Chorionkarzinom,
Invasive Mole,
Plazentabett-Tumor,
Epitheloider Throphoblasttumor
Penis
alle Karzinome
Prostata
Adenokarzinom
Niere
Nierenzellkarzinome
Nierenbecken und Ureter, Harnblase
alle Karzinome
Harnröhre
alle Karzinome einschl. Übergangszellkarzinom der Prostata
Konjunktiva
alle Karzinome, malignes Melanom
Uvea
malignes Melanom
Tränendrüsen
alle Karzinome
• in folgenden Organen auch Carcinomata in situ:
Kopf und Hals (außer große Speicheldrüsen und Schilddrüse),
Ösophagus,
Pankreas,
Haut (einschl. Augenlid),
Mamma,
Vulva,
Vagina,
Cervix uteri,
Tuba uterina,
Penis,
Nierenbecken und Ureter,
Harnblase,
Harnröhre,
Konjunktiva,
• die nichtinvasiven Plattenepithelkarzinome des Analkanals,
• die nichtinvasiven papillären Karzinome von Nierenbecken, Ureter, Harnblase und Harnröhre,
• die nichtinvasiven verrukösen Karzinome von Penis und Harnröhre,
• die epithelialen Tumoren des Ovars von Borderline-Malignität,
• das maligne Mesotheliom der Pleura,
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. PRINZIPIEN DER ORGANSPEZIFISCHEN TUMORDOKUMENTATION (OTD-3-INTERNET)
A16
• alle primären malignen Tumoren der Knochen (auch jene der Orbitalwand) mit Ausnahme
von malignen Lymphomen, Plasmozytom (Myelom), oberflächlichem / juxtakortikalem Osteosarkom und juxtakortikalem Chondrosarkom,
• alle im TNM-System klassifizierten malignen Weichteiltumoren Erwachsener (einschl. jener
von Mediastinum, Retroperitoneum und Orbita),
• maligne germinale Hodentumoren einschließlich In-situ-Tumoren (ausgenommen jedoch
maligne Lymphome),
• resezierte Leber- und Lungenmetastasen (fakultativ).
Nicht erfasst werden Leukämien, maligne Lymphome, Retinoblastome und kindliche Tumoren
(Neuroblastom, Ganglioneuroblastom, Nephroblastom, kindliche Weichteiltumoren), da für diese
Tumoren bereits detaillierte Dokumentationsbogen der deutschen Therapiestudien bzw. der zentralen Register für Retinoblastome sowie für kindliche Tumoren vorliegen. Hirntumoren werden
nicht erfasst, da hierfür derzeit keine TNM-Klassifikation existiert. Für Tumoren, bei denen eine
organspezifische Dokumentation nicht vorgesehen ist, soll die Basisdokumentation verwendet
werden.
Interdisziplinäre Kooperation
Eine komplette Dokumentation bei Tumorerkrankungen erfordert die Zusammenarbeit von
• erstbehandelnder federführender Klinik,
• allen an der Therapie mitbeteiligten Kliniken, pathologischen Instituten und niedergelassenen Ärzten.
An allen Orten und bei jeder Gelegenheit muss der Krankheitsverlauf nach einheitlichen Kriterien dokumentiert werden. Die Zusammenführung der Informationen erfolgt bei den klinischen
Tumorregistern der Tumorzentren und onkologischen Arbeitskreise unter Federführung der erstbehandelnden Klinik oder des Leiters des jeweiligen Registers.
Grundregeln der Dokumentation
Bei der Erstellung der Dokumentationsvorlagen wurden folgende Grundregeln beachtet:
• Um eine möglichst einheitliche Dokumentation zu garantieren, werden – wo erforderlich –
für die einzelnen Items detaillierte Erläuterungen gegeben.
• Für die TNM/pTNM-Klassifikation und die Stadieneinteilung werden Schemata zur Erleichterung der Einordnung beigegeben.
• Wo internationale Empfehlungen zur Dokumentation bzw. zur Klassifikation vorliegen, wird
diesen gefolgt: z.B. WHO (Internationale histologische Klassifikation der Tumoren [38, 39],
Internationale Klassifikation der Krankheiten für die Onkologie 3. Revision (ICD-O-3) [3, 8],
UICC TNM Klassifikation maligner Tumoren [32, 33], TNM Atlas [35, 36], FIGO [5, 6] und
IDS (International Documentation System) für kolorektale Karzinome [4, 26]. Gleiches gilt für
nationale Empfehlungen, wie insbesondere jene der Deutschen Krebsgesellschaft und ihrer
Arbeitsgemeinschaften, die bei den Texthinweisen der jeweiligen Tumorart berücksichtigt
worden sind.
Für die Dokumentation der anatomischen AusbreiJung vor Therapie gilt ab 01.01.2003 die 6.
Auflage [32, 33]. Für Vergleichszwecke wird in den Erhebungen eine tabellarische Übersicht
über die Unterschiede zwischen 6. und 5. Auflage [29, 30] eingeschaltet.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. PRINZIPIEN DER ORGANSPEZIFISCHEN TUMORDOKUMENTATION (OTD-3-INTERNET)
A17
• Gegenstand der Dokumentation sind:
– die Ausgangssituation bei Diagnosestellung, die Ersttherapie, Details der chirurgischen
Ersttherapie und ihrer Komplikationen;
– detaillierte Daten bei Resektion von Leber- und Lungenmetastasen;
– detaillierte Daten zur Radio- und medikamentösen Therapie;
– Verlaufsdaten;
– Abschlussdaten (einschließlich etwaiger Autopsiedaten).
• Die Ersterhebungen sind den jeweiligen organspezifischen Gegebenheiten angepasst, zeigen aber einen prinzipiell gleichen strukturellen Aufbau.
• Soweit nötig, werden Spezielle Anweisungen zur Verschlüsselung (sog. S-Anweisungen)
beigefügt. Weiterhin wird in den Erhebungsformularen auch auf für alle Tumorentitäten geltende Allgemeine Verschlüsselungsanweisungen (sog. A-Anweisungen) verwiesen.
• Alle Erhebungen sind formal einheitlich so gestaltet, dass – wo möglich – der Benutzer nur
die zutreffenden Sachverhalte zu markieren braucht.
• Bei Verfügbarkeit von entsprechender Hard- und Software ist eine Direkteingabe der Befunde unmittelbar während Diagnostik und Behandlung über Terminal oder PC am oder in
enger Beziehung zum Arbeitsplatz und damit eine Integration der Dokumentation in den
Ablauf der ärztlichen Tätigkeit anzustreben.
Vorgehen bei synchronen multiplen Primärtumoren
In verschiedenen Krebsregistern gelten für multiple Neoplasien unterschiedliche Regeln. In der
ICD-O-3 [3, 8] werden keine definitiven Empfehlungen gegeben, vielmehr den einzelnen Krebsregistern überlassen, welche Regeln sie bei multiplen Neoplasien befolgen. Nachstehend wird das
Vorgehen nach den Vorschlägen der UICC [34] dargestellt.
Als synchrone multiple Primärtumoren gelten multiple Primärtumoren, die zu gleicher Zeit
oder innerhalb von 2 Monaten diagnostiziert werden. Dabei sind nur makroskopisch erkennbare
Primärtumoren eingeschlossen, nicht aber einzelne makroskopisch erkennbare Primärtumoren,
bei denen sich zusätzlich ein oder mehrere nur histologisch nachweisbare Tumorareals (sog. skip
metastases) finden.
Innerhalb der Patienten mit synchronen multiplen Primärtumoren sind entsprechend den Vorschlägen der UICC zwei Patientengruppen zu unterscheiden:
I. Patienten mit synchronen multiplen Primärtumoren in einem Organ (z.B. Haut, Kolorektum)
bzw. in einem von paarigen Organen (z.B. Mamma, Niere, Lunge).
II. Patienten mit synchronen Tumoren in verschiedenen Organen (z.B. Magen und Harnblase,
Harnblase und Nierenbecken) oder in beiden paarigen Organen (z.B. beide Nieren, beide
Mammae).
Wenn die multiplen Primärtumoren in einem Organ oder in einem von paarigen Organen unterschiedliche histologische Typen zeigen, wird jeder einzelne Tumor gesondert dokumentiert. Die
jeweiligen Datensätze werden durch eine Tumoridentifikationsnummer unterschieden.
Wenn die multiplen Primärtumoren in einem Organ oder in einem von paarigen Organen gleichen histologischen Typ zeigen, wird nur eine Ersterhebung vorgenommen u.zw. mit den Befunden des jeweils gravierensten Tumors. Dabei können 4 unterschiedliche Situationen vorliegen:
a) multiple nicht-invasive Tumoren
b) multiple invasive Tumoren
c) multiple invasive Tumoren mit assoziiertem Carcinoma in situ
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. PRINZIPIEN DER ORGANSPEZIFISCHEN TUMORDOKUMENTATION (OTD-3-INTERNET)
A18
d) solitärer invasiver Tumoren mit assoziiertem Carcinoma in situ
Die Multiplizität wird durch den Zusatz ”(m)” oder durch die Angabe der Anzahl der Tumoren
gekennzeichnet, z.B. bei a) (p)Tis(m) oder pTis(2) bei b) (p)T2(m) oder (p)T2(3). Die Assoziation
mit einem Carcinoma in situ wird durch den Zusatz ”(is)” angezeigt, z.B. bei c) (p)T3(m,is) oder
(p)T2(3,is), bei d) (p)T3(is).
Zur Feststellung der „gravierendsten“ Befunde werden berücksichtigt zunächst die TNM/pTNMFormel, bei deren Gleichheit zusätzlich der histologische Malignitätsgrad und schließlich noch der
histologische Typ und die Tumorgröße.
Beispiele:
• Mammakarzinom:
Tumor 1: pT2 N0 M0
Tumor 2: pT1 N0 M0
Tumor 1 wird als gravierendster Tumor dokumentiert.
• Kolonkarzinom:
Tumor 1: pT3 N0 M0, G2
Tumor 2: pT3 N0 M0, G1
Tumor 1 wird dokumentiert.
Bei der Klassifikation multipler synchroner Tumoren in „einem Organ“ werder die Definitionen
„eines Organs“ angewandt, die in Tab. IV.2 aufgelistet sind.
Tabelle IV.2: Definition von „einem Organ“ für die Klassifikation multipler synchroner Primärtumoren. Die angeführten anatomischen Bezirke und Unterbezirke sind jeweils als „ein Organ“ zu
betrachten [34].
„Ein Organ“
ICD-O-Code [3, 8]
Äußere Lippen einschl. Lippenkommisuren
Mundhöhle (einschl. kl. Speicheldrüsen)
Oropharynx
Nasopharynx
Hypopharynx
Larynx
Nasenhöhle
Kieferhöhle
Sinus ethmoidalis (Siebbeinzellen)
Parotis
Glandula submandibularis
Glandula sublingualis
Schilddrüse
Ösophagus
Magen (einschl. ösophagogastraler Übergang)
Dünndarm
Kolon und Rektum
Analkanal
Leber*)
Gallenblase
Extrahepatische Gallengänge
Ampulla Vateri
Pankreas (exokrin)
Lunge
Pleura
Knochen
C00.0,1,2,6
C00.3-5, C02.0-3, C04, C05.0, C06
C01, C05.1,2, C09, C10.0,2,3
C11
C12, C13
C10.1, C32.0-2
C30.0
C31.0
C31.1
C07
C08.0
C08.1
C73
C15
C16
C17
C18-20
C21.1,2
C22
C23
C24.0
C24.1
C25.0-3,7
C34
C38.4
C40,C41
*) In diesen Organen ist Multiplizität
ein Kriterium für die T/pT-Klassifikation
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. PRINZIPIEN DER ORGANSPEZIFISCHEN TUMORDOKUMENTATION (OTD-3-INTERNET)
„Ein Organ“
ICD-O-Code [3, 8]
Periphere Weichteile
Retroperitoneum
Mediastinum
Haut ausgenommen Augenlid, Analrand und perianale Haut
Augenlid
Analrand u. perianale Haut
Mamma
Vulva
Vagina
Cervix uteri
Corpus uteri
Ovar*)
Tuba uterina*)
Trophoblastäre Schwangerschaftstumoren
Penis
Prostata
Hoden
Scrotum
Niere
Nierenbecken und Ureter
Harnblase
Hernröhre
Konjunktiva
Uvea
Retina
Orbita
Tränendrüse
C47, C49
C48
C38.1-3
C44.0,2-4,6-9
C44.1
C44.5
C50
C51
C52
C53
C54
C56
C57
C58.9
C60
C61
C62
C63.2
C64
C65, C66
C67
C68.0
C69.0
C69.3,4
C69.2
C69.6
C69.5
A19
*) In diesen Organen ist Multiplizität
ein Kriterium für die T/pT-Klassifikation
Bei der 2. Gruppe (Patienten mit synchronen Tumoren in verschiedenen oder in beiden paarigen Organen) wird jeder einzelne Tumor gesondert dokumentiert. Die jeweiligen Datensätze werden durch eine Tumoridentifikationsnummer unterschieden. Ausgenommen sind Patienten mit
Tumoren beider Eierstöcke oder beider Eileiter, bei denen nur eine Erhebung erforderlich ist, da
bei Eierstock und Eileiter die Multiplizität Kriterium für die T-Klassifikation ist.
Beispiele für getrennte Klassifikation zweier Tumoren
•
•
•
•
Oro- und Hypopharynx
Glandula submandibularis und Parotis
Harnblase und Harnröhre (soferne getrennt)
Hauttumor Augenlid und Hals
Beispiele für Klassifikation nur eines Tumors mit der höchsten pT-Kategorie
•
•
•
•
2 getrennte Tumoren im Hypopharynx
Karzinom von Zökum und Colon transversum
Hautkarziom am Stamm und Arm
getrennte Karzionome des Nierenbeckens und des Ureters
Vorgehen bei metachronen multiplen Primärtumoren
Metachrone neue Primärtumoren nach bereits früher diagnostizierten und dokumentierten malignen Tumoren werden erneut mit einem Ersterhebungsformular mit entsprechender Tumoridenti-
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. PRINZIPIEN DER ORGANSPEZIFISCHEN TUMORDOKUMENTATION (OTD-3-INTERNET)
A20
fikations-Nummer dokumentiert. Zusätzlich jedoch muss das Auftreten des neuen Primärtumors
in der Folgeerhebung (Verlaufsdaten) für den erstdokumentierten Primärtumor registriert werden.
Systemische oder multizentrische Malignome, die verschiedene multiple Organe befallen können
Als solche werden neben den Lymphomen und Leukämien (für die die organspezifische Tumordokumentation nicht angewandt wird) folgende histologische Typen bezeichnet:
• Kaposi-Sarkom
• Malignes Mesotheliom
Für Patienten mit diesen Tumoren wird grundsätzlich nur eine Ersterhebung vorgenommen.
Vorgehen bei Änderung der Diagnose
Gelegentlich wird sich bei einem bereits in der organspezifischen Dokumentation erfassten Tumor die Diagnose hinsichtlich Lokalisation oder Entität ändern. Zum Beispiel kann ein Tumor
zunächst als primäres Lungenkarzinom erfasst werden, durch den weiteren Verlauf sich später
aber herausstellen, dass es sich tatsächlich um eine Metastase eines okkulten Melanoms oder
eines zunächst nicht erkannten Pankreaskarzinoms handelt. In diesen Fällen ist eine neue Ersterhebung vorzunehmen; die alten Daten sind aber aufzubewahren.
Verwandte Klassifikationen
Hauptgegenstand der Organspezifischen Tumordokumentation ist die Klassifikation der Tumoren
selbst und deren Dokumentation. Darüberhinaus werden bei onkologischen Patienten auch verschiedene andere Klassifikationen angewandt, u.zw. teils nur bei einzelnen Organtumoren, teils
aber auch generell für viele oder alle Tumorentitäten. Von diesen werden in der Organspezifischen
Tumordokumentation eingeschlossen:
• Klassifikation des Leistungszustandes (nach ECOG mit Bezug zum Karnofsky-Index (siehe
einzelne Erhebungen und Allgemeine Verschlüsselungsanweisungen, Seite B16).
• ASA-Klassifikation zur Einschätzung des Operationsrisikos (siehe einzelne Erhebungen und
Allgemeine Verschlüsselungsanweisungen, Seite B17).
• Klassifikation der Lebensqualität nach EORTC (siehe Seite B8).
Weitere nicht den Tumor selbst betreffende Klassifikationen, die in der Organspezifischen Tumordokumentation nicht behandelt werden, sind nachstehend aufgelistet:
• Beschreibung des subjektiven Befindens von Krebspatienten: Psychoonkologische Tumordokumentation (PO-Bado) [17] und andere Instrumente [18]
• WHO International Classification of Functioning, Disability and Health (ICF) (2001), deutschsprachige Fassung (Internationale Klassifikation der Funktionsfähigkeit, Behinderung und
Gesundheit) als „Entwurf zu Korrekturzwecken“ Stand 24.09.2002 bei DIMDI (www.dimdi.de)
(dazu auch Erläuterungen und Beriffsbestimmungen in [9]
• Geriatrisches Assessment (Comprehensive geriatric assessment, CGA) zur Darstellung der
Leistungsfähigkeit bzw. Belastbarkeit älterer Patienten [19, 23]
• Kerndokumentation für Palliativmedizin (PALLI-DOK) [21] / Arbeitsgruppe für Palliativeinrichtungen in Deutschland, Kontakt Frau Dr. Gabriele Lindena, CLARA Clinical Analyses,
Clara-Zetkin-Str. 34, 14532 Kleinmachnow
• Klassifikation der Malnutrition nach Vorschlägen der Deutschen Gesellschaft für Ernährungsmedizin 2003 [2] (weiteres hierzu bei [22]
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V Struktur der Internet-Version der
Organspezifischen Tumordokumentation
(OTD-3-Internet) 1
ie Dokumentation jeder Tumorerkrankung erfasst die allgemeinen Identifikationsdaten (einschließlich sog. Stammblatt), Ersterhebung, Verlaufsdaten und Abschlussdaten (einschließlich etwaiger Autopsiedaten). Als Ergänzung stehen spezielle Dokumentationen zur Radio- und
zur medikamentösen Therapie sowie für die Resektion von Leber- und Lungenmetastasen und
zur Erfassung der Lebensqualität zur Verfügung (Abb. V.1).
D
Allgemeine Identifikationsdaten
⇓
Organspezifische Ersterhebung
⇓
Verlaufsdaten
⇓
Abschlussdaten
Gegebenenfalls spezielle Daten
• zur Radiotherapie
• zur medikamentösen Therapie
• zur simultanen Radiochemotherapie
• zur Resektion von Lebermetastasen
• zur Resektion von Lungenmetastasen
• zur Lebensqualität
Abbildung V.1: Struktur der organspezifischen Tumordokumentation
Sämtliche Datensätze enthalten einen gleichlautenden 38stelligen Kopfteil, der für das exakte
eventuelle Zusammenführen verschiedener Dokumente über denselben Patienten („record linkage“) erforderlich ist. Dieser Kopfteil enthält Sachverhalte zur Erkennung der behandelnden Klinik,
des Patienten und der Art der Erhebung. Bei den Ersterhebungen enthält der Kopfteil zusätzlich
eine weitere Stelle zur Kennzeichnung des Erhebungsteils (siehe nachfolgend).
Die allgemeinen Identifikationsdaten enthalten patientenspezifische Angaben sowie die für die
Meldung an epidemiologische Krebsregister vorgesehenen Daten.
Ersterhebungen
Die Ersterhebungen können Ersterkrankungen oder aber Tumorrezidive (lokoregionär oder Fernmetastasen) nach früher behandeltem, noch nicht dokumentiertem Primärtumor betreffen. Im
letzteren Falle sind im Allgemeinen die verfügbaren Daten nur beschränkt; daher ist hierfür generell nur die Verwendung der Basisdokumentation vorgesehen. Die organspezifischen Erfassungsvorlagen stehen für die Ersterhebung von Ersterkrankungen zur Verfügung.
Die organspezifischen Ersterhebungen gliedern sich in vier Teile, die im Allgemeinen wie folgt
strukturiert sind:
I Prätherapeutische Daten (jeweils mit Datumsangabe)
A. Aufnahmedatum und Anlass für Arztbesuch
B. Anamnese, präneoplastische Bedingungen und Läsionen
C. Andere Primärtumoren (frühere, synchrone)
D. Allgemeine klinische Befunde
1 Federführender
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 01/2005
A21
V. STRUKTUR DER INTERNET-VERSION
A22
E. Diagnostik
F. Tumorlokalisation
G. TNM-Klassifikation und klinisches Stadium
H. Sonstige Tumorbefunde
II Daten zur Therapie (jeweils mit Datumsangabe)
A. Vorgesehene und durchgeführte Therapiemodalitäten
B. Chirurgische Behandlung
C. Klinische R-Klassifikation und Gesamtbeurteilung des Tumorgeschehens
D. Frühe Komplikationen der Therapie
III Daten zur Pathologie
A. Histologischer Typ und Grading
B. pTNM-Klassifikation
C. Weitere Befunde und begleitende Veränderungen
D. R-Klassifikation und weitere Angaben zur Radikalität
IV Definitive Stadiengruppierung und R-Klassifikation
Nähere Details der Radio- und medikamentösen Therapie werden in den Datensätzen Strahlenund medikamentöse Therapie erfasst.
Im Rahmen der Erstbehandlung oder im weiteren Krankheitsverlauf resezierte Leber- und
Lungenmetastasen können fakultativ mit gesonderten Datensätzen dokumentiert werden. Diese
sind auch für die seltenen Fälle von Leber- und Lungenmetastasen bei unbekanntem Primärtumor
vorgesehen.
Bei den (meist seltenen) Tumorlokalisationen und Tumorentitäten, die in der TNM-Klassifikation
bisher nicht erfasst sind (z.B. Hirntumoren, endokrine Tumoren des Pankreas, Tumoren der Hypophyse, Nebenhodentumoren u.a.), wird die Basisdokumentation verwendet.
Verlaufs- und Abschlusserhebungen
Der Krankheitsverlauf wird in Verlaufs- und Abschlusserhebungen dokumentiert. Die Verlaufserhebungen erfassen die bei den Nachuntersuchungen anfallenden Informationen über den weiteren Krankheitsverlauf. In den Verlaufserhebungen werden Daten und Befunde aufgenommen,
die von den jeweiligen Nachuntersuchern (d. h. entweder in der erstbehandelnden Klinik, in anderen Krankenhäusern oder aber bei niedergelassenen Ärzten) erhoben werden. Zusätzlich werden Daten zur Lebensqualität (vor allem für Therapiestudien) angeboten. Die Daten sollen dem
klinischen Tumorregister des Tumorzentrums oder des onkologischen Arbeitskreises zugesandt
werden, in dem die Erstbehandlung und die Dokumentation der Ersterkrankung erfolgte. Gegen eine derartige Zusendung von personenbezogenen Informationen an den erstbehandelnden
Arzt bestehen keine datenrechtlichen Bedenken, zumal es sich um Informationen handelt, die
für die Weiterbehandlung bzw. Nachbehandlung des Patienten von direkter Bedeutung sind. Wo
zur Dokumentation des Krankheitsverlaufes weitere Informationsquellen (z.B. jene der von den
Landesärztekammern organisierten Tumornachsorge) vorliegen, sind auch diese zu nutzen. In
diesen Fällen werden die in anderer Form, z.B. auf Datenträgern eingehenden Informationen, im
Tumorregister in die Verlaufserhebungsdaten übertragen. Die jeweiligen Tumorzentren haben dafür Sorge zu tragen, dass die Daten der Verlaufserhebungen möglichst regelmäßig eingehen. Die
an den Tumorzentren üblichen Termine der Nachsorge sollten beachtet werden.
Die Abschlusserhebung wird durchgeführt, wenn der Patient verstorben ist oder endgültig aus
der Nachsorge ausscheidet (z.B. nach ausreichend langer Dauer der Heilung, bei Verzug ins Ausland oder bei unbekanntem Aufenthaltsort – „lost to follow-up“). Bei der Abschlusserhebung sollen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRUKTUR DER INTERNET-VERSION
A23
nicht nur der Tod oder das Ausscheiden per se registriert werden; von besonderer Wichtigkeit ist
es auch, den Tumorstatus beim Tod zu dokumentieren. Hierbei können auch etwaige Befunde
aus den letzten Monaten vor dem Tod und ggf. Autopsiebefunde mitberücksichtigt werden.
Obligatorische und fakultative Erhebungen
Hauptziele der Tumorbasisdokumentation sind Analysen und Vergleiche von Therapieergebnissen und die Orientierung über die Qualität der onkologischen Versorgung. In der Organspezifischen Tumordokumentation (OTD) können bei der Ersterhebung zusätzlich zu den Daten der Tumorbasisdokumentation verschiedene andere Items erfasst werden, die für andere Aufgaben erforderlich sind [16]. Unter Berücksichtigung verschiedener Anwendungen der Organspezifischen
Tumordokumentation (OTD) werden bei den Ersterhebungen im speziellen Teil folgende vier Datensätze unterschieden:
1. Grunddaten (G)
Neben den in der Tumorbasisdokumentation erfassten Daten werden auch Daten zu gesicherten und wahrscheinlichen Prognosefaktoren und detaillierte Therapiedaten einbezogen. Diese Grunddaten sind in erster Linie gedacht für Therapiestudien und nähere Analysen der Prozessqualität der Therapie. Bei Therapiestudien mit mehr als 800 Patienten wird
empfohlen, stets auch den erweiterten Datensatz (E) zu erheben.
2. Erweiterter Datensatz (E)
Er umfasst Daten für Therapiestudien mit großen Patientenzahlen und für Studien zur
Prognose und Verbesserung der Tumorklassifikation. Zusätzlich eingeschlossen sind Daten über in Diskussion stehende Prognosefaktoren und Befunde, auf denen TNM beruht
oder die für eine etwaige Verbesserung der Tumorklassifikation (Typing, Grading, TNM, RKlassifikation) von Bedeutung sein könnten.
3. Zusatzdaten zur klinischen Epidemiologie und Pathogenese (P)
Dieser Block umfasst Daten über das Vorliegen präkanzeröser Bedingungen und Läsionen
sowie zur kausalen wie formalen Pathogenese (soweit sie nicht als Prognosefaktoren bereits
in den Grunddaten erfasst werden).
4. Zusatzdaten zur Bewertung diagnostischer Verfahren (D)
Hier werden Daten über die jeweils angewandten diagnostischen Verfahren und ihre Ergebnisse erfasst.
In der Internet-Version der Organspezifischen Tumordokumentation stehen somit für die organspezifischen Ersterhebungen folgende Textversionen zur Verfügung:
Tabelle V.1: Textversionen der organspezifischen Ersterhebungen
Inhalte
Daten
Grunddaten
Grunddaten + Zusatzdaten zur klinischen Epidemiologie und Pathogenese
Grunddaten + Zusatzdaten zur Bewertung diagnostischer Verfahren
Grunddaten + Zusatzdaten zur klinischen Epidemiologie und Pathogenese +
Zusatzdaten zur Bewertung diagnostischer Verfahren
Datensatz für große Therapie- und Prognosestudien (schließt Zusatzdaten zur
Pathogenese und klinischen Epidemiologie ein)
Kompletter Datensatz
G
G+P
G+D
G+P+D
G+E+P
G+E+P+
D
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRUKTUR DER INTERNET-VERSION
A24
Programmtechnisch ist die jeweils gewünschte Datenauswahl dadurch gewährleistet, dass die
Zusatzdaten im Quelltext besonders gekennzeichnet sind und vor der Erzeugung der PDF-Datei
ein- oder ausgeblendet werden können.
Bei der Verlaufs- und Abschlusserhebung sowie den Daten zur Strahlen- und medikamentösen Therapie wird zwischen stets zu erhebenden Minimaldaten und fallweise erweiterten Datensätzen (z.B. bei Studien) unterschieden. Zu den Minimaldaten gehören Angaben über Tumorrezidive (lokoregionär, Fernmetastasen), Überlebenszeit und Auftreten weiterer metachroner Primärtumoren. Diese Minimaldaten sind in den Erhebungsbögen jeweils durch einen seitlichen Balken
gekennzeichnet. In die erweiterten Datensätze sind Angaben über die sekundäre und palliative
Therapie sowie über Nebenwirkungen und Folgeerkrankungen aufzunehmen. Bei Verlaufserhebungen werden zusätzlich Daten zur Lebensqualität (vor allem für Therapiestudien) angeboten.
Als Anhang werden allen Erhebungen Empfehlungen zur Erstellung eines Prüfprogramms auf
inhaltliche Konsistenz der Daten beigefügt. Die darin angeführten Bedingungen sollten in Prüfprogrammen berücksichtigt werden, um eine entsprechende Qualität der Datenerfassung sicherzustellen. Diese Empfehlungen erheben keinen Anspruch auf Vollständigkeit der Prüfmöglichkeiten.
Selbstverständlich sollte jeder Benutzer zusätzlich seine Datensätze auf formale Fehler prüfen,
wie z.B. auf Vollständigkeit der Angaben, unmögliche Codes (z.B. Datum), Grenzwertüberschreitungen (z.B. Größe, Gewicht), zeitliche Abfolgen (z.B. Diagnose vor chirurgischer Behandlung),
logische Vergleiche (z.B. Zahl befallener Lymphknoten ≤ Zahl untersuchter Lymphknoten) usw.
Ungeprüfte Datensätze sollten grundsätzlich nicht in die wissenschaftliche Auswertung gelangen.
EDV-technische Umsetzung
Bei der technischen Realisierung der hier vorliegenden 3. Auflage der organspezifischen Tumordokumentation waren folgende Anforderungen zu erfüllen:
• Textsatz der Erhebungsbögen in einem platzsparenden, übersichtlichen Format,
• Bereitstellung im Internet,
• Elekronische Verweise (Hyperlinks) mit Verschlüsselungsanweisungen und Literaturzitaten
sowie Querverweise auf Tabellen, Abbildungen und Internet-Links,
• Möglichkeit zum Ein- und Ausblenden optionaler Erhebungsteile,
• einfache Möglichkeiten zur Erweiterung und Aktualisierung der Bögen,
• weitgehende Plattform- und Betriebssystem-Unabhängigkeit zum Einbinden der Texte in
Serversysteme.
Diese Anforderungen konnten mit dem Schriftsatzsystem LATEX [20] und verschiedenen Erweiterungsmodulen verwirklicht werden. LATEX ist ein nicht-kommerzielles Produkt und kann kostenlos aus dem Internet bezogen werden (z.B. vom sogenannten CTAN, dem Comprehensive TEX
Archive Network ). Zur Erstellung des Quellcodes wird LATEX in einer aktuellen teTEX Distribution
verwendet, die Umwandlung in das PDF erfolgt mit VTEX /Lnx Version 8.46 2 . Zur Erzeugung
von Hyperlinks wurde das Zusatzpaket hyperref verwendet, die Einblendung optionaler Erhebungsteile konnte mit dem optionalen Paket comment umgesetzt werden. Um ein einheitliches
Schriftbild zu erzielen, wurden verschiedene LATEX-Makros neu programmiert und in einer eigenen Klassenbibliothek zusammengefasst (OTD.cls). Diese Bibliothek enthält Funktionen zur Erzeugung der Kästchen etc. Die Generierung der PDF-Dateien wurde auch mit teTEX Installationen
unter SuSE Linux, Windows 98, Windows 2000, Solaris 7 (Sparc) und AIX getestet und lieferte
identische Ergebnisse.
2 VT
EX /Lnx kann kostenlos aus dem Internet bezogen werden, siehe: http://micropress-inc.com/linux
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRUKTUR DER INTERNET-VERSION
A25
Integration in bestehende Dokumentationsysteme
Tumordokumentation wird in Kliniken und Tumorzentren in ganz unterschiedlicher Weise verwirklicht. Man kann unterscheiden zwischen der Anwendung generischer Datenbanksysteme (wie MS
Access), spezialisierter Dokumentationsysteme (wie GTDS) und allgemeiner Krankenhausinformationsysteme. Der Trend geht in Richtung Integration der Tumordokumentation in bestehende
Krankenhausinformationsysteme. Dennoch sind aber spezialisierte Tumordokumentationssysteme weit verbreitet. Die hier vorliegenden Erhebungsbögen sind so konzipiert, dass sie ohne weiteres als ganzes oder in Teilen in ein Tumordokumentationsystem integriert werden können, solange
diesem eine relationale Datenbank zugrunde liegt. Beispielhaft soll hier das Tumordokumentationssystem TumorWeb [24] genannt werden. In diesem wurde bereits für das Mammakarzinom
der vollen Umfang der Organspezifischen Tumordokumentation integriert. Sämtliche Datenfelder
und mögliche Werteausprägungen sind im data dictionary der Oracle 8.1.6i Datenbank abgelegt. Die Eingabemasken einschließlich der Eingabefelder (im Drop-down oder im Radio-ButtonFormat) werden dynamisch generiert, und, falls bereits Daten in der Datenbank eingetragen sind,
entsprechend vorbesetzt. Dadurch wird verhindert, dass bei dem umfangreichen Datenbestand
Diskrepanzen zwischen Datenstruktur und den Eingabemasken auftreten können. Die Eingabeformulare werden im Rahmen der prospektiv geführten Tumordokumentation laufend aktualisiert
und können ohne weiteres mit weiteren Daten (z.B. molekulargenetischer Art) verknüpft werden.
Statistische Auswertungen sind innerhalb von TumorWeb möglich. In ähnlicher Weise dürften sich
die hier publizierten Erhebungsbögen auch in andere Datenbanken integrieren lassen. Wichtig in
diesem Zusammenhang ist, dass das jeweilige DV-System den wahlfreien Zugriff auf beliebige
Erhebungsteile ermöglicht, und diese nicht sequentiell abgearbeitet werden müssen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRUKTUR DER INTERNET-VERSION
A26
Literaturverzeichnis zu den Abschnitten A.II. – A.V.
[1] American Joint Committee on Cancer (AJCC) (2002) Cancer staging manual, 6th ed (Greene FL,
Page DL, Fleming ID, Fritz AG Balch ChM, Haller DG, Morrow M, eds) Springer, New York Berlin
Heidelberg
[2] Deutsche Gesellschaft für Ernährungskunde (2003) Leitlinie Enterale Ernährung. Akt Ernähr Med 28,
Supp11: 1-120
[3] Deutsches Institut für Medizinische Dokumentation und Information (DIMDI) (Hrsg) (2003) Internationale Klassifikation der Krankheiten für die Onkologie (ICD-O). Dritte Revision. 1. Aufl. DIMDI, Köln
[4] Fielding LP, Arsenault PA, Chapuis PH, Dent O, Gatright B, Hardcastle JD, Hermanek P et al. (1991)
Clinicopathological staging for colorectal cancer: An International Documentation System (IDS) and
an International Comprehensive Anatomical Terminology (ICAT). J Gastroenterol Hepatol 6:325-344
[5] FIGO Committee on Gynecological Oncology (Benedet JL,Bender H, Jones III H, Ngan HYS, Pecorelli S) (2000) FIGO staging classifications and clinical practice guidelines in the management of
gynecologic cancers . Int J Gynecol Obstetr: 70: 209-262
[6] FIGO (2001) Annual report on the results of treatment in gynecological cancer, 24th vol (Pecorelli S,
ed). J Epidemiol Biostat 6: 1-184
[7] Flesch R, Hoferichter S (1986) Nachsorge nach Krebsoperationen. In: Gall FP, Hermanek P, Tonak J
(Hrsg) Chirurgische Onkologie. Histologie und stadiengerechte Therapie maligner Tumoren. Springer,
Berlin Heidelberg New York
[8] Fritz A, Percy C, Jack A, Shanmugaratnam K, Sobin L, Parkin DM, Whelan S (eds) (2000) International
classification of diseases for oncology. 3rd ed. WHO, Geneva
[9] Gemeinsamer Bundesausschuss (2004) Richtlinien über Leistungen zur medizinischen Rehabilitation
(Rehabilitationsrichtlinien) in der Fassung vom 16 März 2004. Anhang 3. Dtsch Ärztbl 101: A 11981200
[10] Gospodarowicz M, Mackillop W, O’Sullivan B, Sobin L, Henson D, Hutter RV, Wittekind C. (2001)
Prognostic factors in clinical decision making: The future. Cancer 91: 1688-1695
[11] Gospodarowicz M, O’Sullivan B. (2003) Patient management scenario: a framework for clinical decision and prognosis. Semin Surg Oncol 21: 8-12
[12] Gospodarowicz M, O’Sullivan B. (2003) Prognostic factors in cancer. Semin Surg Oncol 21: 13-8
[13] Hammond ME, Fitzgibbons PL, Compton CC et al. for the Memberso of the Cancer Committee and
Conference Participants (2000) College of American Pathologists Conference XXXV: solid tumor prognostic factors-which, how and so what? Summary document and recommendations for implementation. Cancer Committee and Conference Participants. Arch Pathol Lab Med 124: 958-65.
[14] Hermanek P, Sobin LH, Fleming ID (1996) What do we need beyond TNM? Cancer 77:815-817.
[15] Hermanek P, Wagner G (1991) Weiterentwicklung der Tumordokumentation. GBK-Fortbildung aktuell
59:81-83
[16] Hermanek P, Kreienberg P, Wagner G (1999) 14 Thesen zur klinischen Tumordokumentation. ForumDKG 14:799-800
[17] Herschbach P, Brandt T, Knight L, Kleler M (2004) Einheitliche Beschreibung des subjektiven Befundens von Krebspatienten. Entwicklung einer psychoonkologischen Basisdokumentation (PO-Bado).
Dtsch Ärztebl 101: A 799-802
[18] Kreutzberg K (2004) Psycho-Onkologie: Fünf Fragen reichen aus. Fragebogen zur PsychoOnkologischen Kurzeinschätzung. Dtsch Ärztebl 101: C2778
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRUKTUR DER INTERNET-VERSION
A27
[19] Nikolaus T (2000) Geriatrisches Assessment. In: Nikolaus T (Hrsg) Klinische Geriatrie. Springer, Berlin Heidelberg New York, S. 159-188
[20] Lamport L, LaTeX, A Document Preperation System. User’s Guide and Reference Manual. AddisonWesley, Reading u.a. 1998
[21] Lindena G, Nauck F, Bausewein C et al. (2005) Qualitätssicherung in der Palliativmedizin – Ergebnisse der Kerndokumentation 1999-2002. Z Arztl Fortbild Qualsich 99: 555-565
[22] Norman K, Lochs H, Pirlich M (2004) Malnutrition als prognostischer Faktor. Chir Gastroenterol 20:
175-180
[23] Repetto L, Fratino L, Audisio RA, Venturino A, Gianni W, Vercelli M, Parodi S, Dal Lago D, Gioia F,
Monfardini S, Aapro MS, Serraino D, Zagonel V (2002) Comprehensive geriatric assessment adds
information to Eastern Cooperative Oncology Group performance status in elderly cancer patients:
an Italian Group for Geriatric Oncology Study. J Clin Oncol. 20: 494-502
[24] Sinn HP (2000) Tumorweb
http://www.tumorweb.de
-
Web-basierende
Tumordokumentation
und
Statistik.
[25] Sobin LH (2003) TNM: Evolution and relation to other prognostic factors. Seminars Surg Oncol 21:
3-7
[26] Soreide 0, Norstein J, Fielding LP, Siten W (1997) International standardization and documentation of
the treatment of rectal cancer . In: Soreide 0, Norstein J (eds) Rectal cancer surgery. Optimisation standardisation - documentation. Springer, Berlin Heidelberg New York
[27] UICC (1993) TNM Supplement 1993. A commentary on uniform use (Hermanek P, Henson DE, Hutter
RVP, O’Sullivan B, Sobin LH, eds) Springer, Berlin Heidelberg New York
[28] UICC (1995) Prognostic factors in cancer (Hermanek P, Gospodarowicz MK, Henson DE, Hutter RVP,
Sobin LH, eds) Springer, Berlin Heidelberg New York
[29] UICC (1997) TNM Classification of malignant tumours, 5th ed. (Sobin L, Wittekind Ch, eds) John
Wiley & Sons, New York
[30] UICC (1997) TNM Klassifikation maligner Tumoren, 5. Aufl. (Wittekind Ch, Wagner G, Hrsg). Springer,
Berlin Heidelberg New York
[31] UICC (2001) Prognostic factors in cancer. 2nd ed. (Gospodarowicz MK, Henson DE, Hutter RVP,
O’Sullivan B, Sobin LH, Wittekind Ch, eds). John Wiley & Sons, New York
[32] UICC (2002) TNM classification of malignant tumours, 6th ed (Sobin LH, Wittekind Ch, eds). John
Wiley & Sons, New York
[33] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[34] UICC (2003) TNM Supplement. A commentary on uniform use. 3rd ed (Wittekind Ch, Greene FL,
Henson DE, Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[35] UICC (2005) TNM Atlas. Illustrierter Leitfaden zur TNM/pTNM-Klassifikation maligner Tumoren.
5.Aufl. (Wittekind Ch, Klimpfinger M, Sobin LH, Hrsg). Springer Medizin, Heidelberg
[36] UICC (2005) TNM Atlas. Illustrated guide to the TNM/pTNM Classification of malignant tumours. 5th
ed (Wittekind Ch, Greene FL, Hutter RVP, Klimpfinger M, Sobin LH, eds). Springer, Berlin Heidelberg
[37] Wagner G (Hrsg) (1993) Tumorlokalisationsschlüssel. International classification of diseases for oncology, ICD-O, 2. Aufl. Topographischer Teil. 5. Aufl. 1993. Springer, Berlin Heidelberg New York
[38] WHO (1967ff) International histological classification of tumours, 1st edn, vol 1-25 (1967-1981). WHO,
Geneva. 2nd edn, vol 1 and 2 (1981) WHO, Geneva; further volumes (1988-99) and 3rd edn, (1999)
Springer, Berlin Heidelberg New York
[39] WHO (2000ff) Classification of Tumours. Pathology & Genetics. IARC Press, Lyon
[40] Wittekind Ch, Compton CC, Greene FL, Sobin LH (2002) Residual tumor classification revisited. Cancer 94:2511-2519
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
Teil B
Allgemeiner Teil
I Patienten-Stammdaten (Stammblatt) 1
ie Patientenstammdaten enthalten Informationen, die für die Identifikation des Patienten (Personalien) und seines Tumors sowie für die Kommunikation mit den an der Behandlung des
Patienten beteiligten Kliniken und Ärzten (organisatorische Daten) benötigt werden. Diese Daten
sollen beim ersten Kontakt mit dem Patienten im Aufnahmebüro oder – wenn das nicht möglich
ist – auf der Station oder in der Ambulanz erhoben werden.
D
Der Kopfteil des Stammblatts entspricht – mit Ausnahme des zusätzlichen aufgeführten Aufnahmedatums – denjenigen aller organspezifischen Erhebungen.
Die im Kopfteil vorgesehenen Identifikationsmerkmale werden im Abschnitt A um weitere Angaben zur Person des Patienten und seiner Anschrift ergänzt. Der Abschnitt B enthält aus organisatorischen Gründen interessierende Information wie Namen und Anschriften der mitbehandelnden
Kliniken und Ärzte. Alle diese Angaben werden erfragt, aber nicht kodiert, ausgenommen die beiden Sachverhalte „Nachsorgepass-Nummer(n)“ und „Zusätzliche Tumorregistrationsdaten“. Diese Felder stehen zur fakultativen Benutzung zur Verfügung. Sie sind für jene Tumorzentren bzw.
onkologischen Arbeitskreise gedacht, die neben der Identifikation der Patienten eine spezielle
Identifikation der einzelnen Organtumoren durchführen (z.B. die Lokalisation bzw. Entität durch
einen 2stelligen Schlüssel und den betreffenden Tumor durch eine laufende 4stellige Nummer
kennzeichnen) bzw. die weitere Nachbehandlung des Patienten in einem Nachsorgepass erfassen. Für beide Items lassen sich keine generell gültigen Codes vorgeben; die Vergabe geeigneter Notationen muss daher in das Ermessen der behandelnden Klinik gestellt werden. Beide
Merkmale können auch erst im weiteren Behandlungsverlauf bzw. bei Entlassung des Patienten
dokumentiert werden.
Schließlich ist auf dem Formular Platz für die Erfassung von jeweils bis zu 3 mit- bzw. nachbehandelnden Kliniken und niedergelassenen Ärzten vorgesehen.
Klinische Krebsregister, die Daten an Epidemiologische Krebsregister übermitteln, sollten
zusätzliche Daten melden, die ansonsten weder in Basis- noch in der Organspezifischen
Tumordokumentation erhoben werden und die im Formular aufgeführt sind.
1 Federführender
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 01/2005
B1
I. PATIENTEN-STAMMDATEN
Patienten-ID (A3)
B2
0 1
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
Geburtsdatum
1.
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Stammblatt Teil A
Personalien des Patienten
Name
Vorname
Geburtsname
Weitere frühere Namen
Geburtsort
Familienstand
Anschrift
Straße
PLZ/Wohnort
Telefon
Nächster Angehöriger
Name
Straße
PLZ/Wohnort
Telefon
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. PATIENTEN-STAMMDATEN
Patienten-ID (A3)
B3
0 1
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Stammblatt Teil B
Organisatorische Daten
Nachsorgepass-Nummer
1
Zusätzliche Tumorregistrationsdaten
2
3
4
Meldung an epidemiologisches Krebsregister
J=Ja, N=Nein (wegen Widerspruchs)
5
Mitbehandelnde Kliniken
1.
Name
Straße
PLZ/Ort
Abteilung/Station
2.
Name
Straße
PLZ/Ort
Abteilung/Station
3.
Name
Straße
PLZ/Ort
Abteilung/Station
Mitbehandelnde niedergelassene Ärzte
1.
Name
Straße
PLZ/Ort
2.
Name
Straße
PLZ/Ort
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. PATIENTEN-STAMMDATEN
3.
Patienten-ID (A3)
B4
Name
Straße
PLZ/Ort
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. PATIENTEN-STAMMDATEN
B5
Zusatzerhebung für epidemiologische Krebsregister
Die Zusatzerhebung für epidemiologische Krebsregister enthält eine Reihe von Merkmalen, die
bisher weder in der Basisdokumentation noch in der Organspezifischen Tumordokumentation erfasst wurden, die aber in den epidemiologische Krebsregistern dokumentiert werden sollen. Die
Gesellschaft epidemiologischer Krebsregister in Deutschland (GEKID) e.V. hat entsprechende
Dokumentationsstandards für epidemiologische Krebsregister entwickelt [3]. Dabei wird zwischen
Pflicht- und Wahlfeldern unterschieden. Im folgenden Erhebungsteil für epidemiologische Krebsregister sind die Pflichtfelder durch einen seitlichen Strich gekennzeichnet. Zumindest Daten zu
den Pflichtfeldern sollten in klinischen Krebsregistern für die Weiterleitung an die bevölkerungsbezogenen Register miterfasst werden.
Unter anderem ist dabei zu beachten:
Z1
Z2
Z3
Z4
Nach den Dokumentationsstandards ist nur die Angabe erforderlich, ob
der/die Patient(in) die deutsche Staatsangehörigkeit besitzt oder nicht. Wenn
fakultativ bei Nichtdeutschen eine detailliertere Erfassung gewünscht wird,
sollte der zweistellige Code (alpha-2-Code) der ISO-Norm 3166/1 [2] benutzt
werden.
Aus der Postleitzahl und der Angabe des Wohnortes wird von den epidemiologischen Krebsregistern zur definitiven Dokumentation die sog. Gemeindekennziffer nach dem achtstelligen Schlüssel des statistischen Bundesamtes
[4] erstellt.
Die Angaben zur Tätigkeitsanamnese werden primär nach der Klassifikation
der Berufe der Bundesanstalt für Arbeit (BAA) [1] (Systematischer Teil, Kapitel
B, S. 5-26) kodiert. Alternativ kann eine Codierung nach der Branche erfolgen,
wobei der am längsten ausgeübte Beruf maßgeblich ist.
In vielen epidemiologischen Krebsregistern ist eine vereinfachte Klassifikation
der Tumorausbreitung in Gebrauch, die im Interesse der zunehmenden Kooperation auch in klinischen Registern dokumentiert werden soll. Sie lässt sich
bei den meisten soliden Tumoren aus dem UICC-Stadium des TNM herleiten
(siehe Konversionsliste, Seite D1). Die generelle Beschreibung der Tumorausbreitung ist aber erforderlich, wenn im Falle eines soliden Tumors kein TNM
definiert ist oder wenn bei einem Patienten detaillierte Angaben zur genauen
Ermittlung des TNM-Befundes fehlen.
Literatur:
[1] Bundesanstalt für Arbeit (Hrsg) (1998) Klassifizierung der Berufe – Systematisches und alphabetisches Verzeichnis der Berufsbenennungen. Verlag der Bundesanstalt für Arbeit, Nürnberg (Zu beziehen über Landesarbeitsamt Nordbayern, Nürnberg). Online abrufbar über:
http://www.pallas.iab.de/bisds/alphabet.asp
[2] Deutsches Institut für Normung e. V. (Hrsg) (1998) DIN EN ISO 3166. Beuth, Berlin
[3] Schütz J, Batzler WU, Stegmaier C (2002) Dokumentationsstandards der Gesellschaft epidemiologischer Krebsregister in Deutschland (GEKID) e.V. www.gekid.de
[4] Statistisches Bundesamt (Hrsg) (1999) Amtliche Schlüsselnummern und Bevölkerungsdaten
der Gemeinden und Verwaltungsbezirke in der BRD. Metzler/Pöschel, Stuttgart (Verlausauslieferung SFG Servicecenter Fachverlag, Reutlingen)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. PATIENTEN-STAMMDATEN
Patienten-ID (A3)
B6
0 2
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
Geburtsdatum
1.
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Zusatzerhebung für bevölkerungsbezogene Register
Zusätzliche Angaben in Bundesländern ohne Meldepflicht an epidemiologische Krebsregister
1
1=Patient wurde über die Meldung an epidemiologische Krebsregister informiert und hat keinen Widerspruch eingelegt
2=Patient hat Widerspruch eingelegt, 3=Patient wurde wegen drohender gesundheitlicher Nachteile nicht über die Meldung
informiert
Bereitschaft des Patienten zur Teilnahme an Forschungsprojekten
J=Ja, N=Nein, X=F.A.
Deutsche Staatsangehörigkeit
2
3
J = Ja, Staatsangehörigkeit ist deutsch, N = Nein, andere Staatsangehörigkeit, U = Unbekannt
Nähere Angaben bei nichtdeutscher Staatsangehörigkeit (Z1) („Alpha-2-Code“)
4
Wohnort (Z2)
PLZ
Wohnort
5
................................................................................
6
Diagnosesicherung
7
K = Klinisch/Unbekannt, Z = Zytologisch, H = Histologisch, A = Autoptisch, D = DCO, S = Sonstige
Mehrlingseigenschaft des Patienten
J = Ja, N = Nein, U = F.A.
8
Tätigkeitsanamnese (Z3)
Am längsten ausgeübter Beruf
(nach Klassifizierung der Berufe der BAA)
9
Dauer in Jahren
Zuletzt ausgeübter Beruf
10
(nach Klassifizierung der Berufe der BAA)
11
Dauer in Jahren
12
Branche
13
1=Land- und Forstwirtschaft, 02=Energiewirtschaft, 03=Chemische Industrie, 04=Kunststoffverarbeitung, 05=Gewinnung
und Verarbeitung von Steinen und Erden, 06=Eisen- und Nichteisen-Metallerzeugung, 07=Stahl- und Mashinenbau,
08=Fahrzeugbau, 09=Elektrotechnik, 10=Herstellung von Eisen- Blech- u. Metallwaren, 11=Feinmechanik und Optik,
12=Holzgewerbe, 13=Papiergewerbe, 14=Druckgewerbe, 15=Leder- Textil- und Bekleidungsgewerbe, 16=Nahrunts- und
Genussmittelgewerbe, 17=Baugewerbe, 18=Großhandel, 19=Einzelhandel u. Versandhandel, 20=Verkehr und Nachrichtenübermittlung, 21=Kredit- und Versicherungsgewerbe, 22=Gaststätten- und Beherbungsgewerbe sowie Verpflegungseinrichtungen, 23=Wäscherei und Reinigung, 24=Wissenschaft, Bildung, Kunst und Publizistik, 25=Gesundheits- und Veterinärwesen, 26=Sonstige private Dienstleistungen, 27=Öffentliche Verwaltung, Kirchen, Verbände
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. PATIENTEN-STAMMDATEN
Patienten-ID (A3)
B7
Generelle Beschreibung der Tumorausbreitung (Z4)
14
I = In situ (nichtinvasiv, intraepithelial), L = Lokalisiert (begrenzt auf das Ursprungsorgan), R = Regional (Metastasierung in
regionäre Lymphknoten und/oder direkte kontinuierliche Ausbreitung auf Nachbarschaft), F = Fernmetastasen (einschließlich Metastasen in nicht-regionären Lymphknoten), S = Systemerkrankung (einschließlich maligne Lymphome), X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
II Lebensqualität 1
ür die Erfassung der Lebensqualität sollte der von der EORTC vorgeschlagene Fragebogen
EORTC-QLQ C30 verwendet werden [1, 2]. Er erfasst reliabel die wichtigsten Dimensionen
der gesundheitsbezogenen Lebensqualität (Global Health, Physical, Role, Emotional, Cognitive
and Social Functioning) sowie die häufigsten Symptome der Tumorpatienten (Fatigue, ANE [Anorexie, Nausea, Emesis], Schmerzen, gastrointestinale Symptome, Schlafstörungen, Kurzatmigkeit)
sowie finanzielle Belastung. Die auf S. B9 - B11 dargestellte Fassung ist die derzeit gültige Version
3.0 in deutscher Übersetzung. Dieses Instrument ist für alle Tumorentitäten anwendbar. Der Kernfragebogen kann ergänzt werden durch diagnose- und/oder behandlungsspezifische Module. Die
Fragen werden vom Patienten selbst beantwortet.
Die Anwendung und Auswertung des Fragebogens setzt Erfahrungen oder gründliche Schulung
der Mitarbeiter voraus. Für nähere Informationen, auch über Instrumente mit organspezifischem
Bezug, und für Rückfragen kann Kontakt aufgenommen werden mit:
F
• Referenzzentrum für Lebensqualität in der Onkologie (Priv. Doz. Dr. Th. Küchler), Klinik für
Allgemein- und Thoraxchirurgie, Arnold-Heller-Str. 7, 24105 Kiel;
• EORTC Data Center, Frau Dr. von Pottelsberghe, Dr. A. Bottomly, Frau K. West, Avenue E.
Mounier 83, B-1200 Bruxelles, Belgien.
Die Veröffentlichung des Copyright-geschützten EORTC-Fragebogens erfolgt mit Genehmigung
durch die Quality of Life Unit der EORTC. Die Verwendung an akademischen Institutionen kann
gebührenfrei erfolgen. Jedoch sind Projekte, in denen der Bogen benutzt wird, zur Registrierung
an die Quality of Life Unit, EORTC Data Center, 83 Ave E Mounier, Brussels 1200, Belgium bzw.
http://www.eortc.be/home/qol zu melden. Kommerzielle Nutzer des Lebensqualitätsfragebogens
haben eine Gebühr an die Quality of Life Unit zu entrichten.
1 Federführender
Autor: G. Wagner, Datum der letzten Aktualisierung: 07/2002
B8
II. LEBENSQUALITÄT
Patienten-ID (A3)
B9
0 8
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil Lebensqualität
Wir sind an einigen Angaben interessiert, die Sie und Ihre Gesundheit betreffen. Bitte beantworten Sie die folgenden Fragen selbst, indem Sie die Zahl ankreuzen, die am besten
auf Sie zutrifft. Es gibt keine „richtigen“ oder „falschen“ Antworten. Ihre Angaben werden
streng vertraulich behandelt.
Bitte tragen Sie Ihre Initialen ein
Ihr Geburtstag (Tag, Monat, Jahr)
Tag
Monat
Jahr
Das heutige Datum (Tag, Monat, Jahr)
Tag
Monat
Jahr
1. Bereitet es Ihnen Schwierigkeiten, sich körperlich anzustrengen (z.B. eine schwere Einkaufstasche oder einen Koffer zu tragen)?
Überhaupt nicht
Wenig
Mäßig
Sehr
2. Bereitet es Ihnen Schwierigkeiten, einen längeren Spaziergang zu machen?
Überhaupt nicht
Wenig
Mäßig
Sehr
3. Bereitet es Ihnen Schwierigkeiten, eine kurze Strecke außer Haus zu gehen?
Überhaupt nicht
Wenig
Mäßig
Sehr
4. Müssen Sie tagsüber im Bett liegen oder in einem Sessel sitzen?
Überhaupt nicht
Wenig
Mäßig
Sehr
5. Brauchen Sie Hilfe beim Essen, Anziehen, Waschen oder Benutzen der Toilette?
Überhaupt nicht
Wenig
Mäßig
Sehr
Während der letzten Woche:
6. Sind Sie in irgendeiner Weise bei Ihrer Arbeit entweder im Beruf oder im Haushalt eingeschränkt?
Überhaupt nicht
Wenig
Mäßig
Sehr
7. Sind Sie gänzlich außerstande, im Beruf oder im Haushalt zu arbeiten?
Überhaupt nicht
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
8. Waren Sie kurzatmig?
Überhaupt nicht
9. Hatten Sie Schmerzen?
Überhaupt nicht
10. Mussten Sie sich ausruhen?
Überhaupt nicht
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
II. LEBENSQUALITÄT
Patienten-ID (A3)
B10
11. Hatten Sie Schlafstörungen?
Überhaupt nicht
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
12. Fühlten Sie sich schwach?
Überhaupt nicht
13. Hatten Sie Appetitmangel?
Überhaupt nicht
14. War Ihnen übel?
Überhaupt nicht
15. Haben Sie erbrochen?
Überhaupt nicht
16. Hatten Sie Verstopfung?
Überhaupt nicht
17. Hatten Sie Durchfall?
Überhaupt nicht
18. Waren Sie müde?
Überhaupt nicht
19. Fühlten Sie sich durch Schmerzen in Ihrem alltäglichen Leben beeinträchtigt?
Überhaupt nicht
Wenig
Mäßig
Sehr
20. Hatten Sie Schwierigkeiten, sich auf etwas zu konzentrieren, z.B. auf das Zeitunglesen oder
das Fernsehen?
Überhaupt nicht
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
21. Fühlten Sie sich angespannt?
Überhaupt nicht
22. Haben Sie sich Sorgen gemacht?
Überhaupt nicht
Wenig
Mäßig
Sehr
Wenig
Mäßig
Sehr
Mäßig
Sehr
23. Waren Sie reizbar?
Überhaupt nicht
24. Fühlten Sie sich niedergeschlagen?
Überhaupt nicht
Wenig
25. Hatten Sie Schwierigkeiten, sich an Dinge zu erinnern?
Überhaupt nicht
Wenig
Mäßig
Sehr
26. Hat Ihr Gesundheitszustand oder Ihre medizinische Behandlung Ihr Familienleben beeinträchtigt?
Überhaupt nicht
Wenig
Mäßig
Sehr
27. Hat Ihr Gesundheitszustand oder Ihre medizinische Behandlung Ihr Zusammensein bzw.
Ihre gemeinsamen Unternehmungen mit anderen Menschen beeinträchtigt?
Überhaupt nicht
Wenig
Mäßig
Sehr
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
II. LEBENSQUALITÄT
Patienten-ID (A3)
B11
28. Hat Ihr Gesundheitszustand oder Ihre medizinische Behandlung für Sie finanzielle Schwierigkeiten mit sich gebracht?
Überhaupt nicht
Wenig
Mäßig
Sehr
Bitte kreuzen Sie bei den folgenden Fragen die Zahl zwischen 1 (= Sehr schlecht) und
7 (=Ausgezeichnet) an, die am besten auf Sie zutrifft:
29. Wie würden Sie insgesamt Ihren körperlichen Zustand während der letzten Woche einschätzen?
(Sehr schlecht)
1
2
3
4
5
6
7
(Ausgezeichnet)
30. Wie würden Sie insgesamt Ihre Lebensqualität während der letzten Woche einschätzen?
(Sehr schlecht)
1
2
3
4
5
6
7
(Ausgezeichnet)
Vielen Dank für Ihre Mithilfe.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
II. LEBENSQUALITÄT
B12
Literatur
[1] Aaronson NK, Ahmedzai S, Bergman B, Bullinger M, Cull A, Duez NJ, Filiberti A et al. (1993) The
European Organization for Research and Treatment of Cancer QLQ-C30: A quality-of-life instrument for
use in international clinical trials in oncology. J Nat Cancer Inst 85: 365-376
[2] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1999) Basisdokumentation für Tumorkranke.
Prinzipien und Verschlüsselungsanweisungen für Klinik und Praxis. 5. Aufl. W Zuckschwerdt, München
Bern Wien New York
Weiterführende Literatur
Fayers PM, Machin D (2000) Quality-of-Life Assessment, Analysis and Interpretation, J. Wiley, New York
Koller M, Kussmann J, Lorenz W, Jenkins M, Voss M, Arens E et al. (1996) Symptom reporting in cancer
patients: the role of negative affect and experienced social stigma. Cancer 77: 983-985
Koller M, Heitmann K, Kussmann J, Lorenz W (1999) Symptom reporting in cancer patients II. Relations to
social desirability, negative affect, and self-reported health behaviours. Cancer 86: 1609-1620
Küchler Th, Schreiber HW (1989) Lebensqualität in der Allgemeinchirurgie. Konzepte und praktische Möglichkeiten des Messung. Hamb Ärztebl 43: 246-250
Küchler Th, Flechtner H, Herschbach P (2000) Zum Stand der Lebensqualitätsmessung in der Onkologie.
Forum-DKF 15/5: 34-39
Küchler Th (2002) Lebensqualitätserhebung bei Patienten mit gastrointestinalen Tumoren. In: Scheibe O,
Eckernkamp A (Hrsg.): Qualitätsmanagement in der Medizin – Handbuch für Klinik und Praxis. Ecomed
Verlag, Landsberg
Ravens-Sieberer U (2000) Lebensqualität und Gesundheitsökonomie in der Medizin - Konzepte, Methoden,
Ansätze. Ecomed Verlag, Landsberg
Schwarz R, Bernhard J, Flechtner H, Küchler Th, Hürny Ch (Hrsg) (1991) Lebensqualität in der Onkologie.
W Zuckschwerdt, München Bern Wien San Franciscio
Schwarz R, Bernhard J, Flechtner H, Küchler Th (Hrsg) (1995) Lebensqualität in der Onkologie II.W Zuckschwerdt, München Bern Wien New York
Spilker B (ed) (1996) Quality of life and pharmacoeconomics in clinical trials. Lippincott-Raven, Philadelphia
Staquet MJ, Hays RD, Fayers PM (eds) (1998) Quality of life assessment in clinical trials. Methods and
practice. Oxford University Press, Oxford
Weiterführende Internet-Adressen
www.uni-kiel.de/qol-center „Referenzzentrum Lebensqualität in der Onkologie“ (gefördert durch
die Deutsche Krebshilfe)
www.isoqol.org (International Society for Quality of Life Research)
www.eortc.be/home/qol (EORTC Study Group on Quality of Life)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III Allgemeine
Verschlüsselungsanweisungen
(A-Anweisungen) 1
A1 Kenn-Nummer
Die Kenn-Nummer soll die Art des Erhebungsformulars bzw. den dokumentierten Organtumor kenntlich machen. Sie ist bereits vorgedruckt.
01
02
03
04
05
06
07
08
Patientenstammdaten
Zusatzerhebung für bevölkerungsbezogene Register
Verlaufsdaten
Daten zur Strahlentherapie
Daten zur medikamentösen Therapie
Daten zur simultanen Radiochemotherapie
Abschlussdaten
Erhebungsteil zur Lebensqualität
10
22
Kopf– und Halstumoren I
(Mundhöhlen– und Oropharynxkarzinom)
Kopf– und Halstumoren II
(Hypopharynxkarzinom)
Kopf– und Halstumoren III
(Larynxkarzinom)
Schilddrüsenkarzinom
Ösophaguskarzinom
Magenkarzinom
Dünndarmkarzinom
Kolorektales Karzinom
Karzinom des Analkanals
Leberkarzinom
Gallenblasenkarzinom
Karzinom der extrahepatischen
Gallengänge
Karzinom der Ampulla Vateri
23
24
25
Pankreaskarzinom
Lungenkarzinom
Malignes Pleuramesotheliom
43
44
45
26
27
28
29
Maligne Knochentumoren
Maligne Weichteiltumoren
Karzinom der Haut
Malignes Melanom der Haut
46
50
60
11
12
13
14
15
16
17
18
19
20
21
1 Federführender
30
Mammakarzinom
31
Vulvakarzinom
32
Vaginalkarzinom
33
34
35
36
37
38
39
40
41
Zervixkarzinom
Korpuskarzinom
Ovarialkarzinom
Eileiterkarzinom
Trophoblasttumoren
Peniskarzinom
Prostatakarzinom
Maligne Hodentumoren
Nierenkarzinom
42
Karzinome von Nierenbecken
und Ureter
Harnblasenkarzinom
Harnröhrenkarzinom
Maligne Tumoren der Augenbindehaut
Malignes Melanom der Uvea
Lebermetastasen
Lungenmetastasen
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 03/2005
B13
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B14
A2 Zentrumsinternes Kennzeichen (Klinik-Nr.) und Fachrichtung
Zur Kennzeichnung der behandelnden Klinik oder Abteilung ist eine fünfstellige Kliniknummer vorgesehen, die von dem jeweiligen regionalen Tumorzentrum bzw. onkologischen
Schwerpunkt zu vergeben ist.
Falls die Dokumentation an einer Klinik oder einem Krankenhaus erfolgt, die keinem Tumorzentrum oder onkologischen Arbeitskreis angegliedert sind, erfolgt die Vergabe einer
Kennzeichnungsnummer erst bei Zusammenführung der Daten auf regionaler oder nationaler Ebene.
Die Fachrichtung der Klinik wird nach folgendem Schlüssel erfasst:
ALL
AUG
CGE
CHE
CKI
CNE
CON
CPL
CTH
CUN
CVI
DER
GYN
HNO
IAL
IEN
IGA
IHA
IKA
INE
ION
IPS
IPU
MKG
NEU
NPA
NUK
ORT
PAD
PAT
PSY
RAD
RAT
URO
SON
Allgemeinmedizin
Augenheilkunde
Gefäßchirurgie
Herzchirurgie
Kinderchirurgie
Neurochirurgie
Chirurgie (onkologische)
Plastische Chirurgie
Thoraxchirurgie
Unfallchirurgie
Viszeralchirurgie
Dermatologie
Gynäkologie
Hals-, Nasen-, Ohren-Heilkunde
Allgemeine innere Medizin
Endokrinologie
Gastroenterologie
Hämatologie
Kardiologie, Angiologie
Nephrologie
Internistische Onkologie
Psychosomatische Medizin
Pulmologie
Mund-, Kiefer- und Gesichtschirurgie
Neurologie
Neuropathologie
Nuklearmedizin
Orthopädie
Pädiatrie
Pathologie
Psychiatrie
Radiodiagnostik
Radiotherapie
Urologie
Sonstige Fachrichtung
A3 Patienten-Identifikation
Dieses Merkmal gibt an, zu welchem Patienten die dokumentierten Daten und Befunde
gehören. Eine personenbezogene Identifikationsnummer ist unerlässlich und erforderlich,
um die im Krankheitsverlauf später anfallenden Befunde dem richtigen Patienten zuordnen
zu können („record linkage“), um Doppel- bzw. Mehrfacherfassungen eines Patienten zu
erkennen und um die Akten verstorbener Patienten aus der aktiven Datei ausscheiden zu
können. Auch Verlaufsbeobachtungen und andere wissenschaftliche Auswertungen setzen
eine eineindeutige Patientenidentifikation voraus.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B15
Unter Berücksichtigung der Tatsache, dass in den verschiedenen Kliniken z. T. seit Jahrzehnten verwendete, unterschiedliche Patienten-Nummerierungssysteme in Gebrauch sind,
und im Interesse einer möglichst weitgehenden Beachtung der Datenschutzproblematik
sollte die Verschlüsselung dieses Items von jeder Dokumentationsstelle in eigener Regie
durchgeführt werden, wobei man sich sicherlich an das lokal übliche, in den Krankenblättern verwendete System anschließen wird.
A4 Tumoridentifikationsnummer
Sie dient der Kennzeichnung
• synchroner multipler Primärtumoren in verschiedenen Organen oder beidseitiger Tumoren in paarigen Organen (z.B. Magen und Harnblase oder beide Nieren),
• metachroner neuer Primärtumoren nach bereits früher diagnostizierten und dokumentierten malignen Tumoren.
Alle Ersttumoren erhalten die Tumoridentifikationsnummer 1; zusätzliche Primärtumoren
werden, beginnend mit 2, laufend durchnummeriert.
Synchrone multiple Primärtumoren in einem Organ oder in einem von paarigen Organen
(z.B. Kolorektum, Haut oder Lunge, Mamma, Niere) enthalten nur eine Tumoridentifikationsnummer! In diesem Falle wird der Sitz des jeweils gravierendsten Tumors dokumentiert.
Zur Feststellung der „gravierendsten“ Befunde werden berücksichtigt zunächst die TNM/
pTNM-Formel, bei deren Gleichheit zusätzlich der histologische Malignitätsgrad und schließlich noch der histologische Typ und die Tumorgröße.
Beispiele:
• Mammakarzinom:
• Kolonkarzinom:
Tumor 1: pT2 N0 M0,
Tumor 2: pT1 N0 M0.
Tumor 1 wird als gravierendster Tumor dokumentiert.
Tumor 1: pT3 N0 M0, G2
Tumor 2: pT3 N0 M0, G1.
Tumor 1 wird dokumentiert.
Die Multiplizität wird in der TNM- bzw. pTNM-Formel durch die in Klammern hinzugefügte
Angabe der Zahl der Tumoren [z.B. (2)] bzw. den Zusatz „(m)“ gekennzeichnet. Bei Tumoren
der Leber, des Ovars und der Eileiter entfällt dies, da hier die Multiplizität in der T-Kategorie
mitberücksichtigt wird.
A5 Nummer des Erhebungsteils
Die Nummer des Erhebungsteils dient bei den Ersterhebungen der Unterscheidung der im
Allgemeinen vorgesehenen vier verschiedenen Erhebungsteile, nämlich:
Teil I:
Teil II:
Teil III:
Teil IV:
Prätherapeutische Daten
Daten zur Therapie
Daten zur Pathologie
Definitive Stadiengruppierung und R-Klassifikation
Abweichend hiervon sind für einzelne Tumoren (z.B. des Analkanals oder der Prostata) je
nach Art des Untersuchungsmaterials weitere histopathologische Datensätze vorgesehen.
Die zutreffende Erhebungsteilnummer ist bereits vorgegeben.
A6 Aufnahmedatum/Anlass für Arztbesuch
Bei den seltenen Fällen, in denen maligne Tumoren ausschließlich ambulant behandelt werden, wird unter Aufnahmedatum der Tag des Beginns dieser ambulanten Therapie eingetragen.
Außerdem wird der Anlass verschlüsselt, der den Patienten zur medizinischen Diagnostik
geführt hat:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
T
F
V
G
B
S
L
A
X
B16
Tumorsymptomatik führte zum Arzt
Gesetzliche Früherkennungsmaßnahme
Nichtgesetzliche Vorsorgeuntersuchung
Gesundheits-Check up
Berufliche (arbeitsmedizinische) Vorsorgeuntersuchung
Selbstuntersuchung
Langzeitbetreuung (Nachsorgeuntersuchung)
Andere Untersuchung
Unbekannt
Berufliche (arbeitsmedizinische) Vorsorgeuntersuchungen werden aus epidemiologischen
Gründen gesondert erfasst.
Als Langzeitbetreuung gelten nur Nachuntersuchungen nach behandelter Krebserkrankung. Nachuntersuchungen nach früheren benignen Erkrankungen (z.B. nach Entfernung
einer Leukoplakie der Mundschleimhaut mit mäßiggradiger Dysplasie oder eines gutartigen
Adenoms aus dem Kolorektum) sind als gesetzliche Krebsfrüherkennungsuntersuchung
oder nichtgesetzliche Vorsorgeuntersuchung zu werten, da solche Veränderungen ein erhöhtes Risiko für die Entwicklung damit assoziierter Malignome anzeigen.
Andere Untersuchung ist dann zu verschlüsseln, wenn ein Karzinom im Rahmen einer klinischen Untersuchung wegen Symptomen, die nicht Hinweise für ein Karzinom sind, bzw.
wegen Verdachtes auf eine andere Erkrankung diagnostiziert wird (z.B. bei Untersuchung
wegen gynäkologischer Erkrankung) oder als Zufallsbefund bei einer Operation aus anderen Gründen (z.B. wegen Uterus myomatosus) oder während einer Operation ohne präoperative Diagnose (z.B. Ileus ohne Hinweis auf die Ursache). Ebenfalls unter „Andere Untersuchung“ werden Zufallsbefunde bei der pathologischen Untersuchung eingereiht, wenn das
Karzinom klinisch nicht erkannt wurde (z.B. an einem Sigmaresektat wegen Divertikulitis).
A7 Datum der ersten ärztlichen Tumor(verdachts)diagnose / Allgemeines zu Datumsangaben
Erfasst wird der Zeitpunkt der ersten ärztlichen (klinischen) Tumordiagnose oder Verdachtsdiagnose, gleichgültig, ob die Diagnostik in der eigenen oder einer fremden Institution erfolgte. Bei unbekanntem Datum ist 99.99.9999 einzutragen. Bei unbekannten Tag wird als
Tag 15 eingetragen, bei unbekanntem Monat 30.06.
A8 Andere Primärtumoren (frühere, synchrone)
Erfasst werden frühere Tumorerkrankungen ohne Rücksicht auf Lokalisation und Typ sowie
synchrone multiple Primärtumoren, sofern sie unterschiedliche Organe oder beide paarige
Organe betreffen. Nicht erfasst werden synchrone multiple Tumoren in einem Organ oder in
einem paarigen Organ sowie primär multiple Tumoren in der Schilddrüse, in der Leber sowie
in Ovarien und Eileitern. (Hinsichtlich Tumoridentifikationsnummer s. A4, hinsichtlich Lokalisation s. A12). Näheres siehe A16, Seite B21. In den seltenen Fällen mit zwei oder mehreren früheren Tumorerkrankungen werden – sofern ein entsprechendes Feld vorgesehen
ist – Lokalisation und Jahr der prognostisch ungünstigsten Tumorerkrankung dokumentiert.
Falls keine früheren oder synchronen Primärtumoren vorliegen, entfallen diesbezügliche
Angaben.
A9 Allgemeiner Leistungszustand (nach ECOG)
Der Leistungszustand des Patienten zum Zeipunkt der Diagnosestellung wird nach dem
Vorschlag von ECOG (ECOG = Eastern Cooperative Oncology Group) [1, 2] erfasst. Der
Schlüssel lautet:
0
1
Normale uneingeschränkte Aktivität wie vor der Erkrankung.
Einschränkung bei körperlicher Anstrengung, aber gehfähig;
leichte körperliche Arbeit bzw. Arbeit im Sitzen (z.B. leichte Hausarbeit oder Büroarbeit) möglich.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
2
3
4
X
B17
Gehfähig, Selbstversorgung möglich, aber nicht arbeitsfähig;
kann mehr als 50% der Wachzeit aufstehen.
Nur begrenzte Selbstversorgung möglich; 50% oder mehr der
Wachzeit an Bett oder Stuhl gebunden.
Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig
an Bett oder Stuhl gebunden.
Unbekannt.
Eine Einordnung in die ECOG-Skala ist auch bei Befunden nach Karnofsky [15] oder modifizierter Karnofsky-Einteilung (Basisdokumentation 3. Auflage) [33] möglich. Der Umsteigeschlüssel lautet:
Original-Karnofsky (%)
90-100
70-80
50-60
30-40
10-20
Modifizierter Karnofsky
0, 1
2
3, 4
5, 6
7, 8
ECOG-Skala
0
1
2
3
4
A10 Gravierende Begleiterkrankungen/Einschätzung des Operationsrisikos
Eine stärker eingeschränkte Lungenfunktion liegt vor, wenn bei der Lungenfunktionsprüfung
eine Obstruktion und/oder Restriktion festgestellt wurde und deswegen eine präoperative
Vorbehandlung von mehr als 3 Tagen vorgeschlagen wird.
Eine schwerwiegende Herzerkrankung liegt vor, wenn im präoperativen internistischen Befund ein erhöhtes Operationsrisiko seitens des Herzkreislaufsystems festgestellt wird.
Eine zerebrale und/oder periphere arterielle Durchblutungsstörung ist auch zu erfassen,
wenn nur das Stadium I vorliegt. Definition des Stadiums I:
zerebral:
peripher:
Strömungsgeräusch über einer supraaortalen Arterie ohne klinische Symptomatik;
asymptomatische Verschlusskrankheit mit abgeschwächten oder
fehlenden Pulsen.
Eine stärker eingeschränkte Nierenfunktion liegt vor, wenn der Serumkreatininwert auf über
2mg/dl erhöht ist.
Als Leberzirrhose werden – unabhängig von der unterschiedlichen Ätiologie – alle diffusen
Leberveränderungen mit Umbau der normalen Architektur, Fibrose und Regeneratbildung
erfasst.
Ein Diabetes mellitus wird – unabhängig vom Typ – nur dann erfasst, wenn er behandlungsbedürftig ist, d. h. wenn die Notwendigkeit einer medikamentösen Therapie besteht.
Als andere gravierende Begleiterkrankungen sollen hier ausschließlich solche Erkrankungen erfasst werden, die eine Erhöhung des Operationsrisikos darstellen. Zum Beispiel wären anzugeben hämorrhagische Diathese, M. Cushing oder chronische Nebennierenrindeninsuffizienz. Hingegen sollten hier nicht angeführt werden z.B. Hyperurikämie, Divertikulose,
Hämorrhoiden, Glaukom etc.
Zur zusammenfassenden präoperativen Einschätzung des Operationsrisikos wird im Interesse der internationalen Vergleichbarkeit zunehmend auch in Deutschland die von der ASA
(American Society of Anesthesiologists) entwickelte sogenannte ASA-Klassifikation verwendet [16, 17]. Sie ist ein globaler Index, der objektive Befunde, subjektiven allgemeinen klinischen Eindruck und klinisches Urteil einschließt. Der ASA-Index ist weltweit an Millionen
von Patienten erprobt worden.
Die 5 ASA-Klassen lauten:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
ASA 1:
ASA 2:
ASA 3:
ASA 4:
ASA 5:
B18
Patient im Rahmen der Normbreite gesund.
Patient mit mäßig schwerer systemischer Krankheit.
Patient mit schwerer systemischer Krankheit, die aber nicht physisch handlungsunfähig macht.
Patient mit schwerer systemischer Krankheit, die physisch handlungsunfähig macht und/oder ständig das Leben bedroht.
Patient moribund; Tod mit oder ohne Operation innerhalb von 24h
zu erwarten.
Bei präoperativer Vorbehandlung soll die Einschätzung nach deren Abschluss unmittelbar
vor der Operation vorgenommen werden.
Beispiele zur ASA-Klassifikation
ASA 1: Gesund und in guter Form (fit) erscheinende Patienten mit
• Frakturen ohne systemische Belastung (Schock etc.),
• lokalisierten Infektionen (ohne Fieber),
• gutartigen Tumoren und umschriebenen Weichteildefekten (Hernien), aber nicht Wundheilungsstörungen der Bauchwand, die eine Indikation zur Reoperation darstellen,
• angeborenen Missbildungen und Deformierungen ohne systemische Störungen (z.B.
Trichterbrust).
ASA 2: Patienten mit
• Herzerkrankung, die nicht oder nur wenig leistungsmindernd ist,
• mäßigem Hypertonus (< 200 mm Hg),
• chronischer Bronchitis mit Atemnot bei Belastung und leichter Azidose,
• mäßigem, nicht insulinpflichtigem Diabetes mellitus,
• hohem Alter (> 80 Jahre) unter Berücksichtigung der Belastung,
• Psychose (pflegebedürftig, somnolent),
• akuten und chronischen Infektionen im Rachen- und Nebenhöhlenbereich,
• Anämie (Hb-Wert unter 12 g%).
ASA 3: Patienten mit
• rekompensierter und dekompensierter Herzinsuffizienz, die nicht überwiegend bettlägerig macht,
• Herzinfarkt vor mehr als 6 Monaten,
• Angina pectoris,
• schweren Rhythmusstörungen,
• chronischer respiratorischer Insuffizienz,
• ausgeprägtem Emphysem,
• Lungenabszess,
• Tuberkulose,
• Ileuskrankheit, lokaler Peritonitis,
• Immobilisation für längere Zeit,
• schwerem insulinpflichtigem Diabetes mellitus oder Diabetes mellitus mit Komplikationen,
• Leberzirrhose,
• chronischer Niereninsuffizienz.
ASA 4: Patienten mit
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B19
• schwerer dekompensierter Herzinsuffizienz (selbst bei entsprechender Vorbehandlung),
• Infarkt vor weniger als 6 Monaten,
• mehreren Infarkten, auch wenn länger als 6 Monate zurückliegend,
• akuter Myokarditis,
• schwerer maligner Hypertonie,
• Schock verschiedener Ursache (Schockindex > 1),
• längerdauerndem Ileus,
• schwerer respiratorischer Insuffizienz, quälend in Ruhe (selbst bei entsprechender Vorbehandlung),
• fortgeschrittener Leber-, Nieren- oder endokriner Insuffizienz,
• Koma.
Anmerkung:
Übergewicht von mehr als 30% erhöht die ASA-Klasse jeweils um eine Stufe.
A11 Diagnostik
Bei bildgebenden Verfahren sollen als „P“ (Pathologisch) nur Befunde hinsichtlich des
Tumors dokumentiert werden, nicht aber sonstige tumorassoziierte pathologische Befunde (wie z.B. alte Lungentuberkulose). Entsprechend den allgemeinen Regeln des TNMSystems werden fragliche oder Verdachtsbefunde nicht als pathologisch gewertet, vielmehr
als negativ angesehen und als „U“ (Unauffällig) verschlüsselt.
Bei den Angaben zur bildgebenden Diagnostik werden die Bezeichnungen CT und MRT
im Allgemeinen ohne nähere Angaben zur Technik verwendet. Die CT schließt nach heutigem Wissensstand die Untersuchung nativ und nach intravenösem Kontrastmittelbolus,
bei Tumoren von Magen, Dünndarm, Pankreas, Kolorektum und Beckenorganen auch die
nach vorheriger ausreichender oraler Kontrastmittelgabe, ein. Auch zur MRT wird heute die
intravenöse Kontrastmittelgabe eingesetzt.
Bei der Bestimmung von Tumormarkern im Serum oder anderen Körperflüssigkeiten wird
– wenn nicht anders angegeben – „P“ (Pathologisch) dann verschlüsselt, wenn es sich um
nicht mehr im Norm- oder Grenzbereich liegende, eindeutig pathologische Werte handelt.
Ihre Höhe hängt von dem jeweiligen Marker und dem örtlichen Labor ab. In den Datensätzen werden bei den Tumormarkerbefunden in manchen Fällen Beispiele der bisher gesicherten Marker angeführt, z.B. „Tumormarker (CEA u.a.)“. Werden andere Tumormarker
als die angeführten untersucht, werden diese Befunde im gleichen Item dokumentiert. Bei
unterschiedlichem Ergebnis verschiedener Marker wird ein etwaiger positiver Markerbefund
berücksichtigt.
A12 Tumorlokalisation
Die Verschlüsselung der Lokalisation des Primärtumors erfolgt als Angabe der Hauptlokalisation entsprechend dem Abschnitt Topographie der deutschen Übersetzung der 3. Auflage
der Internationalen Klassifikation der Krankheiten für die Onkologie [8]. Da der TopographieCode der 3. Auflage der ICD-O identisch ist mit jenem der 2. Aufl. [19] ist, kann die in der
deutschen Übersetzung der 2. Auflage (Tumorlokalisationsschlüssel [32]) empfohlene fallweise Erweiterung des vierstelligen Codes auf 5 Stellen übernommen werden. Bei Befall
mehrerer der 4stelligen Unterbezirke wird die 3stellige Notation plus „8“ in der 4. Stelle verschlüsselt.
Beispiel: Schilddrüse Isthmus + Seitenlappen = C73.98.
Immer wird die entsprechende Primär- bzw. Hauptlokalisation verschlüsselt. In einzelnen
organspezifischen Erhebungsbogen sind weitere zusätzliche Lokalisationsangaben vorgesehen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B20
Gelegentlich erweist sich die prätherapeutisch bestimmte Tumorlokalisation aufgrund des
intraoperativen Befundes oder auch der histopathologischen Untersuchung des Tumorresektates als revisionsbedürftig. Dabei kann eine Änderung der Lokalisation innerhalb des
betreffenden Organs eintreten, z.B. kann ein Magenkarzinom, das präoperativ ausschließlich im Antrum zu liegen schien, tatsächlich den ganzen Magen einnehmen. In solchen
Fällen wird die zunächst eingetragene Lokalisation im Erhebungsteil I. F. geändert (im angeführten Beispiel von C16.3 in C16.8) und gleichzeitig bei Item „Korrektur der Lokalisation“
vermerkt, dass eine Korrektur in der gleichen Erhebung vorgenommen wurde (Notation „G“).
In sehr seltenen Fällen kann die Korrektur dazu führen, dass ein anderes organspezifisches
Erhebungsformular verwendet werden muss. Zum Beispiel kann sich ein klinisch als Karzinom der extrahepatischen Gallengänge angesehener Tumor nach Resektion als cholangiozelluläres Leberkarzinom mit ausgeprägter intrakanalikulärer Komponente erweisen. In
solchen Fällen ist das zunächst ausgefüllte Erhebungsformular für extrahepatische Gallengangskarzinome zu vernichten und ein neues Formular „Leberkarzinome“ anzulegen. Auf
diesem wird im Item „Korrektur der Lokalisation“ „A“ (Andere Erhebung) verschlüsselt.
A13 Seitenlokalisation
Gilt hauptsächlich für paarige Organe. Bei unpaarigen Organen wird in der Regel auf eine
Seitenangabe verzichtet. Fallweise kann aber auch hier die Seite angegeben werden.
A14 Lokalisation von Fernmetastasen
Die Lokalisation(en) von Fernmetastasen kann (können) nach folgenden von der UICC [28,
29] angegebenen Mnemokürzeln erfasst werden:
PUL
OSS
HEP
BRA
LYM
MAR
Lunge
Knochen
Leber
Gehirn
Lymphknoten
Knochenmark
PLE
PER
ADR
SKI
OTH
Pleura
Peritoneum
Nebenniere
Haut
andere Organe
Fernmetastasierung in mehr als 3 Organe sollte mit GEN (= generalisierte Metastasierung)
verschlüsselt werden. Bei fehlender Fernmetastasierung bleibt der Abschnitt frei.
A15 Klinische TNM-Klassifikation
Die TNM-Klassifikation erfolgt nach der aktuellen 6. Auflage [28, 29]. Aufgrund der verschiedenen für die TNM-Klassifikation maßgebenden Sachverhalte wird die sich daraus ergebende TNM-Formel festgehalten. Bei vielen Tumoren ist die Tumorgröße für die Bestimmung
der T-Kategorie von Bedeutung; bei anderen Tumoren wird sie aber nicht berücksichtigt. Im
letzteren Fall wird die Tumorgröße im nachfolgenden Abschnitt „Sonstige Tumorbefunde“
registriert.
Die TNM-Klassifikation wird im Teil I. (Prätherapeutische Daten) der Erhebungen aufgrund
aller der Befunde dokumentiert, die vor Behandlung und im Falle einer chirurgischen Exploration oder Behandlung während der Exploration und vor Tumorresektion erhoben werden,
einschließlich der bis zu diesem Zeitpunkt durchgeführten präoperativen Biopsien und intraoperativen Schnellschnittbefunde.
Die mit diesen Methoden erhobenen Befunde entsprechen im Allgemeinen klinischen TNMBefunden, können aber in manchen Fällen auch die Wertigkeit von pTNM-Befunden aufweisen, z.B. wenn bei einem Rektumkarzinom eine präoperative zystoskopische Biopsie in der
Harnblasenschleimhaut Tumorgewebe ergibt (pT4) oder wenn bei einem Magenkarzinom
prätherapeutisch ein supraklavikulärer Lymphknoten Metastasen zeigt (pM1). Jeder prätherapeutisch erhobene Befund mit der Wertigkeit von pTNM muss grundsätzlich auch in Teil III
(Daten zur Pathologie) dokumentiert werden. Nicht berücksichtigt werden im Teil I Befunde
der histopathologischen Untersuchung der Tumorresektate.
In der TNM-Formel werden nicht nur T, N und M, sondern auch zusätzliche Angaben dokumentiert, so dass sich der folgende Aufbau ergibt:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
Parameter
T-Kategorie
Multiplizität
B21
Stellen Verschlüsselungsanweisungen
1–4
Entsprechend den Regeln der T-Klassifikation einschließlich deren weiterer Ramifikation 1
1
Finden sich gleichzeitig im erkrankten Organ multiple Primärtumoren?
nein ... Feld bleibt leer
ja ... (m) oder Zahl der Tumoren
C-Faktor der T-Kategorie
1
N-Kategorie
C-Faktor der N-Kategorie
M-Kategorie
C-Faktor der M-Kategorie
1–3
1
1–3
1
Achtung: Bei Tumoren der Leber, des Ovars und der
Eileiter entfällt diese Stelle, da bei diesen Tumoren
die Multiplizität in der T-Klassifikation berücksichtigt
wird
Die Kategorien des C-Faktors sind allgemein definiert, variieren aber je nach Organ und sind daher
in den Verschlüsselungsanweisungen für die einzelnen organspezifischen Erhebungen im Detail angegeben
Analog wie bei T
Analog wie bei T
Analog wie bei T
Analog wie bei T
1 In
der TNM-Klassifikation [28, 29] gibt es teils einstellige, teils zweistellige Unterteilungen der T-, N-, und M-Kategorien (1,
2, 3, 4 oder 2a, 2b, 2c etc.). Im TNM Supplement [30] werden diese Kategorien fallweise noch weiter unterteilt, wodurch
es auch 3stellige bzw. 4stellige Kategorien gibt.
Allgemeine Definition des C-Faktors:
C1
C2
C3
C4
Ergebnisse aufgrund von diagnostischen Standardmethoden, z.B. Inspektion,
Palpation und Standardröntgenaufnahmen, intraluminale Endoskopie bei bestimmten Organen.
Ergebnisse aufgrund spezieller diagnostischer Maßnahmen, z.B. bildgebende
Verfahren: Röntgenaufnahmen in speziellen Projektionen, Schichtaufnahmen,
Computertomographie (CT), Sonographie, Lymphographie, Angiographie; nuklearmedizinische Untersuchungen; Kernspintomographie (MRT); Endoskopie, Biopsie und Zytologie.
Ergebnisse aufgrund chirurgischer Exploration einschließlich Biopsie und zytologischer Untersuchung.
Ergebnisse nach definitiver Chirurgie und pathologischer Untersuchung des
Tumorresektats.
Für die klinische TNM-Klassifikation sind bei den Ersterhebungen Schemata angeschlossen, die die Einordnung erleichtern sollen. In diese Schemata sind auch die im TNMSupplement 2003 vorgeschlagenen Ramifikationen [30] aufgenommen und durch einen
seitlichen Balken gekennzeichnet.
In Anhang zu den Schemata werden bei Tumoren, bei denen sich die TNM-Klassifikation
der 6. Auflage gegenüber jener der 5. Auflage [24, 25] geändert hat, Konversionstabellen
beigefügt.
Vorgehen bei neoadjuvanter Therapie
Falls eine neoadjuvante Therapie durchgeführt wird, ist eine klinische TNM-Klassifikation
vor Beginn der Therapie, aber auch nach deren Ende vor der anschließenden Operation
vorzunehmen. Die letztere wird durch das Präfix y gekennzeichnet (yTNM).
A16 Klinisches Stadium
Die Stadiengruppierung kann aus dem in A15 erwähnten Schema erstellt werden. Dieses
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B22
enthält hierfür Graphiken, in denen aus den einzelnen T-, N- und M-Kategorien das entsprechende Stadium bestimmt werden kann. Im Falle einer neoadjuvanten Therapie wird das
klinische Stadium zweimal bestimmt: zunächst vor Beginn der neoadjuvanten Therapie aufgrund der TNM-Befunde und weiterhin von Abschluß der neoadjuvanten Therapie vor der
anschließenden Operation aufgrund der yTNM-Befunde.
A17 Vorgesehene und durchgeführte Therapiemodalitäten
Unter Operation werden auch Eingriffe verschlüsselt, die ausschließlich diagnostischen
Zwecken dienen (wie z.B. explorative Thorako- oder Laparotomie oder Probefreilegungen).
Auch die operative Endoskopie, die Kryochirurgie und die Lasertherapie gelten als Operationen. Nach Vorschlägen der interdisziplinären deutschen Arbeitsgruppe „Working Group
Kryochirurgie“ soll die Kryotherapie heute wie auch in den USA oder in der Schweiz als
Kryochirurgie bezeichnet werden.
Medikamentöse Therapie umfasst systemische und lokale antineoplastische Chemotherapie, hormonelle, antihormonelle und immunologische Behandlung sowie supportive Maßnahmen. Als medikamentöse Therapie (und nicht als Operation) werden auch operative
Eingriffe wie das Einlegen von Kathetern bei der Laparotomie, der Einbau von Pumpsystemen, die Perfusionen mit der Herz-Lungen-Maschine u. dgl. angesehen, die bei der lokalen
Chemotherapie notwendig sind.
Als Strahlentherapie soll nur die Bestrahlung von Tumorgewebe dokumentiert werden; sonstige Bestrahlungen z.B. die prophylaktische Radiatio der männlichen Brust zur Gynäkomastieprophylaxe bei Hormontherapie werden nicht erfasst. Strahlentherapie schließt auch
Radionuklidtherapie ein.
Die angewandten Therapiemodalitäten sollen in ihrer Reihenfolge angegeben werden. Bei
primärer Bestrahlung und nachfolgender Operation wird z.B. für Bestrahlung „1“ und Operation „2“ markiert. Primäre kombinierte Radiochemotherapie und nachfolgende Operation
werden durch eine „1“ bei kombinierter Radiochemotherapie und eine „2“ bei Operation
gekennzeichnet.
Bei Operationen mit intraoperativer Bestrahlung wird bei Operation und Strahlentherapie die
gleiche Nummer eingetragen, bei fehlender Vorbehandlung jeweils eine „1“.
Bestrahlung sowie systemische und lokale Chemotherapie können sowohl prä- als auch
postoperativ durchgeführt werden (sogenannte „Sandwichtechnik“). In solchen Fällen wird
bei der entsprechenden Therapiemodalität „1“ und „3“ angegeben.
Zur Dokumentation der näheren Details der Radio- und der medikamentösen Therapie werden zusätzlich die entsprechenden Erhebungsteile (siehe Seiten B54ff und B67ff) verwendet.
Bei operativer Therapie wird der Operationszugang in einem eigenen Item erfasst. „Perkutanendoskopisch“ bezeichnet operative Eingriffe, die über perkutan eingeführte Endoskope
wie Thorakoskope oder Laparoskope erfolgen. [Diese Eingriffe werden vielfach auch als
„minimal-invasive“ Chirurgie (MIC) bezeichnet.] Zum Teil werden heute perkutan-endoskopischer und konventionell-chirurgischer Zugang kombiniert. Demgegenüber ist der Schlüsselbegriff „Endoluminal-endoskopisch“ für operative Eingriffe vorgesehen, die über ein durch
Körperöffnungen eingeführtes Endoskop erfolgen, z.B. Laryngoskop, Bronchoskop, Gastroskop, Rektoskop, Koloskop, Zystoskop u.a. Bisweilen wird der endolumnial-endoskopische
mit dem perkutan-endoskopischen Zugang kombiniert, z.B. bei der endoskopisch-laparoskopisch assistierten Polypektomie.
Als Stichtag („starting point“) für die Berechnung von Überlebenskurven und -raten ist bei
ausschließlich operativer Therapie das Datum der definitiven chirurgischen Behandlung anzugeben.
Bei zwei- oder mehrzeitigem Vorgehen wird als definitive chirurgische Behandlung jener
chirurgische Eingriff bezeichnet, bei dem der am weitesten ausgedehnte Eingriff vorgenommen wird (z.B. als Ersteingriff lokale Tumorexzision, nach einigen Tagen als Zweiteingriff
radikale Resektion: der Tag des 2. Eingriffs gilt als Datum der definitiven chirurgischen Therapie).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B23
Bei neoadjuvanter (präoperativer) Behandlung wird das Datum des Beginns der präoperativen Strahlen-, Chemo- oder simultanen Radio-Chemotherapie vermerkt. Bei Ersttherapie ausschließlich durch Radio- und/oder Chemotherapie wird der Beginn dieser nichtoperativen Therapie angegeben.
Wenn keine Therapie vorgenommen wird, soll der Tag der Aufnahme dokumentiert werden.
Falls keine chirurgische Therapie durchgeführt wurde, entfällt der Abschnitt II.B.
A18 Operationsintention
Hier wird aus der Sicht des Operateurs das Ziel des operativen Eingriffs festgehalten, wie
es bei Beginn der Operation und bei der Wahl des entsprechenden Operationsverfahrens
festgelegt wird. Nicht berücksichtigt wird, ob sich etwa am Ende der Operation herausstellt,
dass das Ziel nicht erreicht wurde. Wird z.B. zunächst eine kurative Tumorentfernung geplant und stellt sich nach Durchführung einer ausgedehnten Resektion heraus, dass eine
komplette Tumorentfernung nicht möglich ist, wird dennoch als Operationsintention „kurativ“
dokumentiert. Dass dieses Ziel tatsächlich nicht erreicht wurde, wird in der klinischen und
definitiven R-Klassifikation (A19, A33) dokumentiert.
A19 Klinische R-Klassifikation
Die klinische R-Klassifikation berücksichtigt die lokoregionäre Situation (Primärtumor, regionäres Lymphabflussgebiet) und evtl. Fernmetastasen. Hierbei sind alle präoperativen Befunde (z.B. Lungen- oder Knochenmetastasen) und – sofern der Patient operiert wurde – die
intraoperativen Befunde einschließlich der Ergebnisse der intraoperativen Schnellschnittbefunde zu berücksichtigen. Makroskopischer Residualtumor soll, wenn immer möglich, durch
Biopsie zytologisch oder histologisch bestätigt werden.
R0 trifft zu, wenn
• der Primärtumor (mit oder ohne regionäres Lymphabflussgebiet) nach makroskopischer Beurteilung durch den Operateur komplett im Gesunden entfernt wurde
und
• etwaige prä- oder intraoperativ diagnostizierte Fernmetastasen nach Meinung des
Operateurs komplett im Gesunden entfernt wurden
und (im Falle einer intraoperativen Untersuchung)
• die Resektionsflächen des Primärtumors tumorfrei sind
und (im Falle einer intraoperativen Untersuchung)
• die Resektionsflächen entfernter Fernmetastasen tumorfrei sind.
R0 kann fakultativ nach dem Tumormarkerverhalten im postoperativen Verlauf in R0a: Tumormarker im Normalbereich und R0b: Tumormarker bleiben erhöht unterteilt werden.
R1 trifft zu, wenn
• der Primärtumor (mit oder ohne regionäres Lymphabflussgebiet) nach makroskopischer Beurteilung durch den Operateur komplett im Gesunden entfernt wurde, aber
die intraoperative histologische Untersuchung einen invasiven Tumor an den Resektionsflächen erkennen lässt (siehe A33, Seite B32)
und/oder
• Fernmetastasen nach Meinung des Operateurs komplett entfernt wurden, aber die intraoperative histologische Untersuchung der resezierten Fernmetastasen Tumor an deren Resektionsflächen erkennen lässt.
R1(is) trifft zu, wenn
• der Primärtumor (mit oder ohne regionäres Lymphabflussgebiet) nach makroskopischer Beurteilung durch den Operateur komplett im Gesunden entfernt wurde, aber
die intraoperative histologische Untersuchung Carcinoma in situ (nicht-invasives Karzinom) an den Resektionsflächen erkennen lässt [30]. (Diese Kategorie entfällt bei
Tumorentitäten, bei denen ein Carcinoma in situ nicht definiert bzw. nicht akzeptiert
ist.)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B24
R1(cy+) trifft zu, wenn
• die Kriterien für R0 vorliegen, aber in einer Peritoneal- oder Pleuraspülflüssigkeit (vorgenommen am Beginn einer Laparoskopie, Laparotomie, Thorakoskopie oder Thorakotomie) zytologisch positive Befunde erhoben wurden [13, 30].
R2a trifft zu, wenn
• prä- oder intraoperativ diagnostizierte Fernmetastasen nicht entfernt wurden und eine
mikroskopische Verifikation der Fernmetastasen nicht vorliegt
oder
• prä- oder intraoperativ diagnostizierte Fernmetastasen nach Meinung des Operateurs
makroskopisch nicht komplett im Gesunden entfernt wurden und eine mikroskopische
Sicherung des verbleibenden Resttumors nicht vorliegt
oder
• der Primärtumor nicht operativ entfernt wurde und auch nicht mikroskopisch verifiziert
ist
oder
• der Primärtumor nach Meinung des Operateurs nicht komplett entfernt wurde und der
lokoregionär verbleibende Residualtumor nicht mikroskopisch bestätigt ist.
R2b liegt vor, wenn
• prä- oder intraoperativ diagnostizierte Fernmetastasen nicht entfernt wurden und die
Fernmetastasen prä- oder intraoperativ mikroskopisch verifiziert sind
oder
• prä- oder intraoperativ diagnostizierte Fernmetastasen nach Meinung des Operateurs
makroskopisch nicht komplett im Gesunden entfernt wurden und der verbleibende
Resttumor intraoperativ mikroskopisch bestätigt worden ist
oder
• ein mikroskopisch verifizierter Primärtumor nicht operativ entfernt wurde
oder
• der Primärtumor nach Meinung des Operateurs makroskopisch nicht komplett entfernt
wurde und der lokoregionär verbleibende Residualtumor intraoperativ mikroskopisch
bestätigt worden ist.
Der histologische Befund am Tumorresektat, der erst postoperativ nach Aufarbeitung des
Tumorresektates im Paraffinschnittverfahren erhoben wird, wird bei der klinischen R-Klassifikation nicht berücksichtigt.
A20 Gesamtbeurteilung des Tumorgeschehens bei nicht-chirurgischer Therapie
1979 und 1981 wurden diesbezügliche Kriterien durch die WHO [18, 35] publiziert und
fanden seither weltweit Anerkennung. Unter Zufügung einer zusätzlichen Kategorie Vollremission mit residualen Auffälligkeiten wurden sie auch in die Tumorbasisdokumentation
übernommen [6]. Die Definitionen sind:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B25
Vollremission (komplette Remission)
Vollständiges Verschwinden aller Tumormanifestationen und Symptome einschließlich Normalisierung von Laborparametern, altersentsprechend normale Leistungsfähigkeit des Patienten, Dauer mindestens 1 Monat.
Vollremission (komplette
Remis- Kriterien der Vollremission erfüllt, aber Nachweis
mit residua- sion mit residualen von zur Zeit nicht behandlungsbedürftigen, aber
len Auffällig- Auffälligkeiten)
kontrollbedürftigen residualen Veränderungen in
keiten
den bildgebenden Verfahren. – Fakultative Kategorie, vor allem bei M. Hodgkin, Non-HodgkinLymphomen und Hodentumoren; bei letzteren im
Schrifttum zum Teil auch als sehr gute partielle Remission (very good partial remission, VGPR)
bezeichnet.
Teilremission (partielle Remission) Objektive Verkleinerung eines messbaren Tumors
um 50% oder mehr ohne Nachweis neuer Manifestationen (im Einzelfall ist festzulegen, ob es sich um
die Reduktion im Durchmesser, in der Fläche oder
im Volumen handelt). Mindestdauer 1 Monat, subjektiv deutliche Besserung von Tumorsymptomen.
(„minimal response“) Klinische Besserung des Zustandes, jedoch ohne
Minimales
Ansprechen
dass die Kriterien einer Voll- oder Teilremission gegeben wären.
Keine Änderung
(stationäres Verhalten, „no change“)
Progression
Divergentes
Geschehen
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 50% oder geringe Zunahme um weniger als 25%) oder Veränderungen wie bei kompletter oder partieller Remission, jedoch weniger als 1 Monat dauernd, subjektiv
unveränderte Tumorsymptome.
Fortschreitendes Wachstum bestehender Tumorareale (um 25% oder mehr) und/oder Neuauftreten anderer Tumormanifestationen während der
Behandlung.
An einem Tumormanifestationsort Voll- oder Teilremission, an einem anderen Manifestationsort aber
keine Änderung oder Progression.
Im Jahre 2000 wurde eine neue Leitlinie zur Beurteilung des Response als sog. RECIST
(Response evaluation criteria in solid tumors) Guidelines publiziert [21]. Diese sind für Phase II-Studien heute als obligat anzusehen, während in anderen Studien auch die früheren
WHO-Leitlinien verwendet werden können. In der RECIST-Leitlinie erfolgt die Erfassung der
Läsionen eindimensional (anstatt der bisher üblichen zweidimensionalen Messung mit Bildung von Produkten). Überdies sind die Kriterien der Teilremission und Progression und
damit auch der Kategorie Keine Änderung gegenüber den WHO-Kriterien unterschiedlich:
Teilremission
Objektive Verkleinerung eines messbaren Tumors um
30% oder mehr ohne Nachweis neuer Manifestationen, Mindestdauer 1 Monat
Keine Änderung
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 30% oder geringe
Zunahme um weniger als 20%) oder Veränderungen
wie bei kompletter oder partieller Remission, jedoch
weniger als 1 Monat dauernd
Fortschreitendes Wachstum bestehender Tumorareale um 20% oder mehr.
Progression
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B26
Im Falle einer chirurgischen Therapie entfallen Angaben zu diesem Item.
A21 Sekundäre operative Eingriffe
Sofern nicht spezielle, häufiger vorgenommene sekundäre Eingriffe schon vorgegeben sind,
sollen solche nach dem ICPM-Schlüssel (International Classification of Procedures in Medicine, Deutsche Fassung (OPS-301) [5]) dokumentiert werden.
A22 Postoperativer Exitus
Als postoperativer Exitus gilt der Tod während des Klinikaufenthaltes anlässlich der Ersttherapie (auch wenn der Tod erst nach Ablauf von 30 Tagen eintritt) und auch der Tod außerhalb
der Klinik, wenn dieser nach Verlegung in moribundem Zustand oder zur Weiterbehandlung
in einer anderen Klinik erfolgt ist.
Diese Definition des postoperativen Exitus beabsichtigt die Identifikation der Todesfälle, die
im Anschluss an die Operation aufgetreten sind, ohne dass vorher ein Aufenthalt außerhalb
eines Krankenhauses in einem nicht völlig pflegebedürftigen Zustand erreicht worden ist.
Eine solche Definition ist vor allem durch die Entwicklung der modernen postoperativen
Intensivmedizin begründet, durch die heute vielfach Todesfälle in direktem Zusammenhang
mit der Operation und ihren Komplikationen auch wesentlich später als 30 Tage nach dem
Ersteingriff und in anderen Kliniken beobachtet werden [11, 12].
Der hier verwendete Begriff des postoperativen Exitus unterscheidet sich von schematischen Angaben über Mortalität oder Letalität während des Klinikaufenthaltes innerhalb von
30 bzw. 90 Tagen nach der Operation. Solange ein nationaler oder internationaler Konsens
über die Beschreibung des postoperativen Verlaufs noch aussteht (s. diesbezügliche Diskussion bei Siewert [20]), wird für die statistische Darstellung der Ergebnisse operativer
Krebstherapie sowohl die 30- und 90-Tage-Letalität als auch die Häufigkeit postoperativer
Todesfälle entsprechend der obigen Definition empfohlen.
A23 Untersuchungsmaterial Primärtumor
Sogenannte totale Biopsien im Sinne von Exzisionsbiopsien oder Polypektomien gelten als
„Tumorresektat“.
„Tumorteile“ bedeutet partielle Entfernung von Gewebe des Primärtumors ohne Entfernung
von Organteilen, z.B. durch Abtragung mit der Schlinge oder mit dem Laser zur Beseitigung
von Stenosen.
Der nachfolgende Abschnitt A. (Histologischer Typ und Grading) wird gestrichen, wenn weder vom Primärtumor noch von regionären Lymphknoten noch von Fernmetastasen Material
zur histologischen oder zytologischen Untersuchung gelangte.
Wenn ein Tumorresektat nicht untersucht werden konnte (Kürzel „K“, „Z“, „B“ oder „T“ dieses
Items), sind in den Abschnitten B. bis D. alle Angaben über den Primärtumor zu streichen.
Ausgenommen sind nur die relativ seltenen Fälle, bei denen durch Biopsien aus entsprechenden Stellen die höchste pT-Kategorie mikroskopisch bestätigt werden kann (z.B., wenn
bei einem Rektumkarzinom durch eine zystoskopische Biopsie Tumorinfiltration der Harnblase nachgewiesen wird); in solchen Fällen soll die Ausbreitung des Primärtumors bzw. pT
eingetragen werden (s. A15).
A24 Histologischer Tumortyp
Grundlage der Bestimmung des histologischen Typs sind die seit 2000 erschienenen Bände
„WHO Classification of Tumours, Pathology & Genetics“[36]. Für Organtumoren, die in dieser Serie noch nicht behandelt sind, sind die von der WHO herausgegebene „Internationale
histologische Klassifikation der Tumoren“ (sogenannte blaue Bücher) [34] (1. Aufl. 1967 ff,
2. Aufl. 1981 - 99, 3. Aufl. 1999 ff) sowie die Atlanten des Armed Forces Institute of Pathology [3] (1981 ff) maßgeblich. (Die jeweiligen Bände werden in den organspezifischen Texten
zitiert.)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B27
Bei den einzelnen Datensätzen werden die jeweils nach der WHO-Klassifikation vorgesehenen histologischen Typen mit den Codenummern nach ICD-O-3 [8] bzw. Tumorhistologieschlüssel (THS) [9] aufgelistet. Falls erforderlich, werden erläuternde Bemerkungen zur
Abgrenzung beigefügt.
Sofern sich durch die weitere Entwicklung neue zusätzliche Entitäten ergeben haben, werden diese mit entsprechenden kurzen Definitionen und Literatur angeführt.
Histologische Diagnosen, die weder in der WHO-Klassifikation vorgesehen noch zwischenzeitlich im THS als neue Entitäten akzeptiert worden sind, sollten nur ausnahmsweise (mit
spezieller Begründung) verwendet werden.
Nach den Empfehlungen der WHO wird ein Tumor, auch wenn er verschiedene unterschiedliche Strukturen enthält, in der Regel mit einer Code-Nummer verschlüsselt. Für fallweise
mögliche Ausnahmen ist ein Mehrfachfeld vorgesehen.
Bei manchen Organen kommen relativ häufig Tumoren mit unterschiedlichen histologischen
Strukturen vor (z.B. Lunge, Hoden), für die aber von der WHO nur eine Code-Nummer vorgesehen ist. In solchen Fällen werden die verschiedenen histologischen Komponenten im
Abschnitt III.C. erfasst. Bei uniform strukturierten Tumoren (nur eine Komponente) bleiben
diese Felder frei.
Konsultationen hinsichtlich der histologischen Klassifikation sollen als Maßnahme der Qualitätssicherung dokumentiert werden [4, 31]. Als „Register“ sind nicht nur pathologische Register in Deutschland, sondern auch solche im Ausland, wie z.B. das am AFIP (Armed
Forces Institute of Pathology) oder das Schweizer Knochentumorregister am Pathologischen Institut der Universität Basel zu verstehen.
Die Notationen R, A oder B treffen zu, wenn der histologische Tumortyp, der unter III.A.
eingetragen ist, durch eine oder mehrere andere Institutionen bestätigt wurde. „Nein“ ist zu
verschlüsseln, wenn Präparate nicht an eine andere Institution gesandt wurden, und in den
seltenen Fällen, in denen andernorts eine abweichende Diagnose gestellt, diese aber nicht
übernommen wurde.
A25 Grading
Der Befund des histopathologischen Gradings des Tumors soll nach den Empfehlungen der
WHO [34, 36] und der UICC [28, 29, 30] erfasst werden. Der Differenzierungsgrad wird nicht
bestimmt beim Schilddrüsenkarzinom, Pleuramesotheliom und malignen Melanom der Haut
sowie bei trophoblastären Schwangerschaftstumoren und germinalen Hodentumoren.
Bei Vorliegen unterschiedlicher Differenzierungsgrade ist entsprechend den Empfehlungen
von WHO und UICC der jeweils ungünstigste Differenzierungsgrad für die Einordnung maßgebend.
Bei manchen Organen ist eine Unterscheidung zwischen G3 und G4 nicht vorgesehen,
in diesen Fällen ist G3-4 mit „high grade“ (H) zu verschlüsseln. Bei anderen Organen ist
wahlweise ein Grading in 4 Stufen (G1 bis G4) oder in 2 Stufen („low grade“ und „high
grade“) vorgesehen.
A26 pTNM-Klassifikation
Für die pTNM-Klassifikation sind folgende Stellen vorgesehen:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B28
Parameter
Stellen
Verschlüsselungsanweisungen
pT-Kategorie1
1-4
Multiplizität (m)2
1
pN-Kategorie
1-3
pM-Kategorie
1-3
Entsprechend den Definitionen der pTNM-Klassifikation (einschließlich deren weiterer Ramifikation)
Finden sich gleichzeitig im erkrankten Organ multiple Primärtumoren? (vgl. dazu A4)
nein ... Feld bleibt leer
ja ... (m) oder Zahl der Tumoren
Entsprechend den Definitionen der pTNM-Klassifikation (einschließlich deren weiterer Ramifikation)
Entsprechend den Definitionen der pTNM-Klassifikation (einschließlich deren weiterer Ramifikation)
1 In
der 5. Auflage der TNM-Klassifikation [28, 29] gibt es teils 1stellige, teils 2stellige, bei der Mamma auch 3stellige, bei
der Cervix uteri sogar 4stellige Unterteilungen von pT-Kategorien.
2 Als multiple simultane Primärtumoren eines Organes gelten nur makroskopisch erkennbar voneinander getrennte Läsionen. Nur histologisch zu erkennende zusätzliche getrennte Tumorherde neben einem makroskopisch sichtbaren Tumor
werden nicht als multiple Primärtumoren klassifiziert, sondern als sog. Satelliten unter sonstigen histologischen Befunden
dokumentiert (außer bei Mammakarzinomen, wo dieser Befund eine fakultative Zusatzbezeichnung zu pT darstellt).
Es ist darauf zu achten, dass nur dann eine pTNM-Klassifikation vorgenommen wird, wenn
die hierfür erforderlichen Voraussetzungen erfüllt sind. Diese sind für pM definiert als mikroskopische, d. h. histologische oder zytologische Untersuchung. Für pT und pN liegen für
das Mammakarzinom folgende eindeutige Regelungen vor:
• Die pathologische Klassifikation des Primärtumors ist nicht möglich, wenn an den Resektionsrändern makroskopisch Tumorgewebe erkennbar ist. Ein Fall kann aber nach
pT klassifiziert werden, wenn an den Resektionsrändern Tumorgewebe nur histologisch nachgewiesen wird. Die pathologische Klassifikation der regionären Lymphknoten ist möglich im Falle einer pathologischen Untersuchung wenigstens der unteren
axillären Lymphknoten (Level I). Eine solche Resektion schließt üblicherweise sechs
oder mehr Lymphknoten ein.
Eine Untersuchung eines oder mehrere Sentinel-Lymphknoten kann für die pathologische Klassifikation herangezogen werden. Eine Klassifikation, die allein auf der Untersuchung von Sentinel-Lymphknoten ohne nachfolgende Untersuchung der axillären
Lymphknoten beruht, soll mit dem Zusatz „(sn)“ gekennzeichnet werden, z.B. pN1(sn).
Für alle anderen Entitäten gelten bezüglich der pT- und pN-Klassifikation:
• Die pathologische Beurteilung des Primärtumors (pT) erfordert eine Resektion des
Primärtumors oder Biopsien, die zur Bestimmung der höchsten pT-Kategorie adäquat
sind.
• Die pathologische Beurteilung der regionären Lymphknoten (pN) erfordert die Entfernung von Lymphknoten in einem Ausmaß, das die Aussage über das Fehlen regionärer
Lymphknotenmetastasen (pN0) verlässlich macht und andererseits zur Bestimmung
der höchsten pN-Kategorie ausreicht.
Vom Primärtumor getrennte Tumorknötchen im Binde- und Fettgewebe des Lymphabflussgebietes ohne Reste eines Lymphknotens werden nach der aktuellen Auflage von TNM
dann als regionäre Lymphknotenmetastasen klassifiziert, wenn sie die Form und glatte Kontur von Lymphknoten aufweisen. Wenn dieses Kriterium nicht erfüllt ist, werden derartige
Knötchen als sog. Satelliten (Bindegewebsmetastasen) bezeichnet und als diskontinuierliche Ausbreitung des Primärtumors in der pT-Klassifikation berücksichtigt.
In der 5. Auflage von TNM [24, 25] galten solche Knötchen dann als regionäre Lymphknotenmetastasen, wenn sie größer als 3 mm waren. Dieser Unterschied ist beim Vergleich
zwischen nach der 5. und solchen nach der 6. Auflabe von TNM klassifizierten Patienten zu
beachten.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B29
Bezüglich der Anzahl jeweils zu untersuchender Lymphknoten gelten die Empfehlungen der
6. Auflage der TNM-Regeln [28, 29] bzw. des TNM-Supplements [30].
Für die Erstellung der pTNM-Formel sind bei den einzelnen Organtumoren Schemata abrufbar, in denen die zutreffenden Befunde angeklickt werden können, was dann die zutreffenden pT-, pN- und pM-Kategorien ergibt. Dabei sind auch die im TNM-Supplement 2001
[26] vorgeschlagenen Ramifikationen aufgenommen.
Im Falle einer neoadjuvanten Therapie berücksichtigt die aktuelle pTNM-Klassifikation ausschließlich vitales Tumorgewebe, dies im Gegensatz zur früheren 5. Auflage von TNM
[24, 25], in der sowohl vitaler als auch regressierter Tumor (Narben, fibrotisches Gewebe,
Granulationsgewebe, Schleimseen etc.) einbezogen wurde. Der ypTNM-Befund beschreibt
somit derzeit die Ausbreitung ausschließlich des nach neopadjuvanter Therapie vitalen Tumors.
In der Organspezifischen Tumordokumentation ist vorgesehen, auch regressiertes Tumorgewebe zu dokumentieren. Damit wird es möglich, auch aufgrund der histopathologischen
Befunde eine Aussage über den anzunehmenden prätherapeutischen Tumorstatus zu treffen. Diese wird als (p)TNM bezeichnet, um anzuzeigen, dass die Sicherheit dieser Klassifikation nicht dieselbe ist wie bei pTNM für Patienten mit primärer chirurgischer Therapie.
Dies ist insbesondere bei Lymphknoten wichtig, da z.B. Schleimseen oder granulomatöse
bzw. narbige Veränderungen in Lymphknoten mit hoher Wahrscheinlichkeit anzeigen, dass
prätherapeutisch Lymphknotenmetastasen bestanden, die bei der präoperativen klinischen
TNM-Klassifikation oft nicht erfasst werden.
Zusätzliche Angaben bei regionären Lymphknotenmetastasen: Mikrometastasen?
Als Mikrometastasen sind Metastasen mit einem größten Durchmesser von 2 mm oder weniger definiert. Beim Mammakarzinom wird das ausschließliche Vorkommen von Mikrometastasen in regionären Lymphknoten nach der 5. Aufl. von TNM als pN1a, nach der 6. Aufl. als
pN1mi klassifiziert, bei allen anderen Tumorentitäten wird nach den Vorschlägen der UICC
[28, 29] der pN-Kategorie „(mi)“ zugefügt (z.B. pN1(mi)).
Zusätzliche Angaben bei Fernmetastasen
Finden sich ausschließlich Fernmetastasen mit einem größten Durchmesser von 2 mm oder
weniger, wird dies durch den Zusatz „(mi)“ gekennzeichnet, z.B. pM1(mi) oder pM1a(mi).
Patienten bei denen positive zytologische Befunde an Peritoneal- oder Pleuralflüssigkeiten
die einzigen Zeichen einer Fernmetastasierung sind, werden als M1(cy+) klassifiziert [13].
A27 Untersuchung auf isolierte Tumorzellen
In den letzten Jahren werden zunehmend Untersuchungen bezüglich des Vorkommens
von isolierten (disseminierten, zirkulierenden) Tumorzellen (einzeln oder in kleinen Gruppen liegend, letztere maximal 0,2 mm messend) in regionären Lymphknoten, Knochenmarksbiopsien, Blut und anderem Material vorgenommen. Derartige Befunde entsprechen
weder Metastasen noch Mikrometastasen und sind daher gesondert zu erfassen. Es werden hierbei teils morphologische Methoden (insbesondere Immunzytochemie), teils nichtmorphologische (molekularpathologische) Methoden angewandt. Da der unabhängige prognostische Einfluss solcher Befunde bisher nicht als gesichert bezeichnet werden kann,
werden diese derzeit weder in der TNM- noch in der R-Klassifikation berücksichtigt. Jedoch
sollen solche Befunde für ihre spätere Evaluation dokumentiert werden. Hierzu wurde von
der UICC [13, 28, 29] eine Codierung durch Zusatz der nachstehenden Kürzel zu pN0, M0
bzw. R0 vorgeschlagen:
ii+
molmol+
Negativer Befund bei morphologischer Untersuchung
Positiver Befund bei morphologischer Untersuchung
Negativer Befund bei nicht-morphologischer Untersuchung
Positiver Befund bei nicht-morphologischer Untersuchung
Zusätzlich soll in diesen Fällen das Organ, an dem die entsprechende Untersuchung vorgenommen wurde, dokumentiert werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B30
A28 L-, V- und Pn-Klassifikation
In der Revision 1992 der TNM-Klassifikation [22] wurde zur Beschreibung von lokoregionärer Lymphgefäß- und Veneninvasion eine L- und eine V-Klassifikation eingeführt.
(Lymphgefäß- oder Veneninvasion außerhalb des Primärtumors und seines regionären
Lymphabflussgebietes gilt als Fernmetastasierung.) Die hierbei vorgesehenen Kategorien
sind wie folgt definiert:
L-Klassifikation
L0
L1
LX
Keine Lymphgefäßinvasion
Lymphgefäßinvasion
Lymphgefäßinvasion kann nicht beurteilt werden
Anmerkung: Die Diagnose der Invasion kleiner Lymphgefäße erfordert den Nachweis von Tumorzellen (einzeln
oder in Gruppen) innerhalb von zweifelsfrei endothelausgekleideten Hohlräumen. Hohlräume um Tumorzellnester, die durch Schrumpfung bei der Einbettung verursacht sind, dürfen nicht mit Lymphgefäßinvasion verwechselt
werden [7].
V-Klassifikation
V0
V1
V2
VX
Keine Veneninvasion
Mikroskopische Veneninvasion
Makroskopische Veneninvasion
Veneninvasion kann nicht beurteilt werden
Anmerkung: Makroskopischer Befall der Venenwand ohne Tumor innerhalb der Venenlichtung wird als V2 klassifiziert.
Beim Nierenkarzinom wird der makroskopische Befall von V. renalis und V. cava in der Tund pT-Klassifikation berücksichtigt. Die V-Klassifikation ist in diesem Fall nur insofern von
Interesse, als sie der zusätzlichen Erfassung einer mikroskopischen Veneninvasion dient.
Bei Hodentumoren entfällt die L- und V-Klassifikation, da Lymphgefäß– und Veneninvasion
Kriterien der pT-Klassifikation sind.
Im TNM-Supplement 2003 [30] wurde zur Beschreibung der Perineuralinvasion eine zusätzliche Pn-Klassifikation zur Testung hinsichtlich prognostischer Bedeutung vorgeschlagen.
Die Definitionen sind:
Pn X
Perineuralinvasion kann nicht beurteilt werden
Pn 0
Keine Perineuralinvasion
Pn 1
Perineuralinvasion
A29 Tumorbiologische und molekularbiologische Spezialuntersuchungen
In den letzten Jahren wurden und werden zunehmend zur Klassifikation von Tumoren, zur
Erfassung ihres biologischen Verhaltens und Ansprechens auf die Therapie und zur Beurteilung der Prognose Spezialuntersuchungen eingesetzt, die ihr Schwergewicht in der
Charakterisierung der Tumorbiologie besitzen, molekularpathologische Methoden benutzen
und die klassischen Parameter der histomorphologischen Tumorbeschreibung und der anatomischen Ausbreitung ergänzen sollen.
So werden z.B. Tumormarker, tumorassoziierte Antigene, Ploidie, Zellkinetik und -proliferation,
chromosomale Veränderungen, Molekulargenetik (Onkogene, Tumorsuppressorgene, Onkogenprodukte) u.a. untersucht. Die Bedeutung der Ergebnisse solcher Untersuchungen ist
bis heute abgesehen von Einzelfällen für die klinische Onkologie noch ungeklärt [23, 27].
Weitere diesbezügliche Untersuchungen sind erforderlich. Um jene Patienten, bei denen
solche Untersuchungen vorgenommen wurden, identifizieren zu können, wird generell festgehalten, ob derartige tumorbiologische Untersuchungen vorgenommen wurden oder nicht.
A30 Tumornachweis an den Resektionsrändern / Minimaler Sicherheitsabstand
• Um in den histologischen Schnitten die tatsächlichen Resektionsränder sicher zu erfassen und gegen etwaige Artefakte abgrenzen zu können, werden die Resektionsränder
vor Einbettung zur histologischen Untersuchung mit Tusche, Silbernitratlösung oder
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
•
•
•
•
B31
Latex ( Tipp-Ex) markiert. Die Durchführung einer solchen Markierung kann dokumentiert werden, um die Verlässlichkeit der diesbezüglichen histologischen Untersuchung
zu erfassen.
Wenn am Resektionsrand lediglich eine intraepitheliale Veränderung (Carcinoma in
situ) nachgewiesen wird, nicht aber ein infiltrativer Tumor, wird dies durch R1(is) gekennzeichnet.
Nach den Regeln der UICC wird R1 nur diagnostiziert, wenn histologisch Tumor direkt
an der Resektionslinie gefunden wird (Schnitt durch Tumorgewebe [30]). Es empfiehlt
sich aber, bei R0-Fällen, bei denen Tumor nur 1 mm oder weniger von der Resektionslinie entfernt ist, diesen Befund zusätzlich zu dokumentieren (Tumor „nahe am
Resektionsrand“).
Als invasive Tumoren an den Resektionslinien werden sowohl kontinuierliche Primärtumorausläufer als auch diskontinuierliche Tumorherde (sog. Satelliten) und etwaige durchtrennte Lymphknotenmetastasen berücksichtigt. Tumorzellen in Lymph- oder
Blutgefäßen am Resektionsrand werden nur dann als R1 klassifiziert, wenn sie Kontakt
mit dem Endothel oder Invasion der Gefäßwand zeigen. Andernfalls werden sie als in
Lymphe oder Blut frei zirkulierende Tumorzelle in der R-Klassifikation nicht erfaßt [37].
Bei Tumorresektionen mit systematischer Lymphadenektomie wird der Befall des Grenzlymphknotens (apikalen Lymphknotens, am weitesten vom Primärtumor entfernter Lymphknoten nahe der Resektionslinie) in der R-Klassifikation nicht berücksichtigt.
A31 Methodik der R-Klassifikation
Die Untersuchung von Resektionsrändern erfolgt konventionell durch histologische Einbettung einiger entweder durch den Chirurgen markierter auffälliger Stellen und/oder einiger
bei der pathologischen Bearbeitung des Resektats verdächtiger Bezirke.
Neben diesen konventionellen Methoden sind in den letzen Jahren aufwendigere Methoden
der Bestimmung von „minimal residual disease“ angegeben worden, wie z.B. die zytologische Untersuchung von Abstrichpräparaten von Resektionsflächen. Spezialmethoden wurden auch zur Bestimmung von minimalem Residualtumor in Fernorganen empfohlen, z.B.
Peritoneallavage und zytologische Untersuchung zum Nachweis von makroskopisch nicht
erkennbaren Peritonealmetastasen oder Nachweis isolierter Tumorzellen im Knochenmark
oder anderen Organen durch Immunhistologie oder durch molekularpathologische Methoden wie Polymerasekettenreaktion (PCR).
Die Ergebnisse einer R-Klassifikation, die auch solche anspruchsvollen Methoden anwendet, sind natürlich nicht mit denen einer konventionellen R-Klassifikation zu vergleichen.
Daher ist die angewandte Methodik der R-Klassifikation näher zu kennzeichnen [14].
A32 Definitive Stadiengruppierung
In diesem Erhebungsteil werden lediglich Daten erfasst, die – sofern Daten zur Pathologie
erhoben wurden – die Kenntnis sowohl der klinischen Befunde des Erhebungsteils I und II
als auch die der Pathologiedaten des Erhebungsteil III erfordern. Je nach örtlicher Situation
können die Daten für den Erhebungsteil IV entweder durch den zuständigen Pathologen
(sofern er Kenntnis der Daten des Erhebungsteils I und II besitzt) oder durch eine andere, dafür autorisierte Person, die Kenntnis über die Daten der Erhebungsteile I bis III hat,
dokumentiert werden. Wurden keine Daten zu Pathologie erhoben, entspricht die definitive M-Klassifikation, Stadiengruppierung und R-Klassifikation den in den Erhebungsteilen I
bzw. II dokumentierten entsprechenden klinischen Daten.
Für die Bestimmung der definitiven Stadiengruppierung werden Daten benötigt, die direkt
aus den Erhebungsteilen I, II und III übernommen werden, zusätzlich auch die definitive
M-Kategorie. Zur Erleichterung der Festlegung des definitiven Stadiums finden sich in den
Erhebungsformularen entsprechende Graphiken.
Für die Einordnung in die definitive M-Kategorie (sogenanntes Gesamt-M) bei Diskrepanz
von klinischem M und pathologischem pM gibt es keine allgemeine Regel. Es kann grundsätzlich je nach klinischer Situation entweder das klinische M (Beispiel 1) oder das pathologische pM (Beispiel 2) maßgeblich sein.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B32
Beispiel 1:
Kolonkarzinom mit radiologisch festgestellten multiplen Lungenmetastasen.
Klinisches TNM: TXNXM1.
Kolonresektion wegen Stenose, dabei auch lokale Exzision eines metastasenverdächtigen
Herdes aus der Leber, der sich histologisch als benignes Hämangiom erweist:
Pathologisches TNM: pT3 pN2 pM0.
Definitive Beurteilung von M: M1
Beispiel 2:
Magenkarzinom, nach bildgebenden Verfahren solitäre Lebermetastase.
Klinisches TNM: T2NXM1.
Magenresektion und Entfernung der herdförmigen Leberveränderung durch Segmentresektion. Histologisch benignes Leberadenom, keine Metastase.
Pathologisches TNM: pT3 pN1 pM0.
Definitive Beurteilung von M: M0
Die definitive M-Kategorie ist daher nicht automatisch aus M und pM abzuleiten, sondern
muss unter Berücksichtigung der Gesamtsituation jeweils individuell festgelegt werden.
Im übrigen sind für die definitive Stadiengruppierung erforderlich:
• bezüglich Primärtumor: pT, falls pTX: T
• bezüglich regionärer Lymphknoten: pN, falls pNX: N.
Bei Patienten, bei denen eine neoadjuvante Therapie vorgenommen wurde, sind die jeweiligen y-Kategorien für die Stadienbestimmung maßgeblich. Das so bestimmte definitive
Stadium beschreibt damit seit der 6. Auflage von TNM die Ausbreitung des vitalen Tumors
nach durchgeführter neoadjuvanter Therapie (vgl. auch A26, Seite B27).
Bei einzelnen Tumorentitäten werden für die Stadiengruppierung zusätzliche Merkmale berücksichtigt, und zwar bei Knochen-, Weichteil- und Prostatatumoren der histologische Differenzierungsgrad, bei trophoblastären Schwangerschaftstumoren die Zahl der Risikofaktoren
und bei malignen Hodentumoren die Serummarker-(S-)-Klassifikation.
A33 Definitive R-Klassifikation
Die R-Klassifikation beschreibt den Tumorstatus nach erfolgter Therapie. Sie spiegelt das
Ergebnis der Behandlung wider, beeinflusst maßgeblich das weitere therapeutische Handeln (postoperative Strahlen- und/oder medikamentöse Therapie) und liefert entscheidende
Aussagen zur Prognose [10, 14, 23, 30].
Die R-Klassifikation bezieht sich sowohl auf den Primärtumor und das regionäre Lymphabflussgebiet (lokoregionäre Situation) als auch auf Fernmetastasen. Die Klassifizierung nach
chirurgischer Therapie kann nur im Zusammenwirken von Chirurgen und Pathologen erfolgen. Sie wird sowohl hinsichtlich der lokoregionären Situation als auch evtl. Fernmetastasen
in 2 Stufen durchgeführt. In der 1. Stufe (klinische R-Klassifikation) wird vom Kliniker festgestellt, ob nach Beendigung der Operation ein Residualtumor zurückgeblieben ist (s. A19).
Bei makroskopisch durch den Kliniker festgestelltem Residualtumor sollte – wann immer
möglich – dieser durch Biopsie mikroskopisch (histologisch oder zytologisch) bestätigt werden. Wenn der Kliniker die Meinung vertritt, dass kein Residualtumor zurückgeblieben ist,
muss dies in der 2. Stufe durch den Pathologen bestätigt werden (definitive R-Klassifikation).
Grundlage hierfür ist die Untersuchung der Resektionsränder des (der) Operationspräparate(s). Aufgrund der histologischen Befunde an den Resektionsrändern und Resektionslinien
erfolgt dann die endgültige Entscheidung, ob Residualtumor vorhanden ist oder nicht.
Die Bestimmung der R-Klassifikation ist schematisch in Abb. III.1 dargestellt.
Patienten, bei denen die Kriterien für R0 vorliegen, diese aber in Peritoneal- oder Pleuraspülflüssigkeit (vorgenommen am Beginn einer Laparoskopie, Laparotomie, Thorakoskopie,
Thorakotomie) erhoben wurden, werden als R1(cy+) klassifiziert [13, 30].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B33
Abbildung III.1: Schematische Darstellung der Bestimmung der definitiven R-Klassifikation. (Diese wird in gleicher Weise für die lokoregionäre Situation wie für die Fernmetastasen vorgenommen. Die Unterteilung von R2 in R2a und R2b stellt eine Erweiterung der R-Klassifikation der UICC dar.)
Ergeben sich bei der R-Klassifikation für die lokoregionäre Situation und für Fernmetastasen unterschiedliche Ergebnisse, so ist für die definitive R-Klassifikation die ungünstigere
Situation maßgebend.
Lokoregionär
Fernmetastasen
Definitive R-Klassifikation
R0
R0
R0
R1
R1(is)
R1(is) oder R1
R1(is) oder R1
R2a
R2a
R2a
R2b
R2b
R2b
R1
R2a
R2b
R0
R0
R2a
R2b
R0
R1
R2b
R0
R1
R2a
R1
R2a
R2b
R1
R1(is)
R2a
R2b
R2a
R2a
R2b
R2b
R2b
R2b
In Fällen, in denen dem Pathologen nach Abschluss seiner histologischen Untersuchungen
am Tumorresektat die klinische R-Klassifikation (A19) nicht bekannt ist, muss die definitive
R-Klassifikation vom Kliniker unter Berücksichtigung der Ergebnisse der pathologischen Untersuchungen (insbesondere der Resektionsränder des Tumorresektats und evtl. entfernter
Fernmetastasen sowie von Biopsien aus makroskopischem Residualtumor) vorgenommen
werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B34
Literatur
[1] American Joint Committee on Cancer (AJCC) (1983) Manual for staging of cancer, 2nd edn ( Beahrs
OH, Myers MH, eds). Lippincott, Philadelphia
[2] American Joint Committee on Cancer (AJCC) (1988) Manual for staging of cancer, 3rd edn ( Beahrs
OH, Henson DE, Hutter RVP, Myers MH, eds). Lippincott, Philadelphia
[3] Armed Forces Institute of Pathology (1957ff) Atlas of tumor pathology, First series 1957 ff, second
series 1966ff, third series 1991ff., fourth series 2004 ff. AFIP, Washington DC
[4] Bozzo P (1991) Implementing quality assurance. ASCP Press, Chicago
[5] Deutsches Institut für medizinische Dokumentation und Information (DIMDI) (Hrsg) (2005)
Operationen- und Prozedurenschlüssel. Internationale Klassifikation der Prozeduren in der Medizin
(OPS). Deutsche Fassung, Version 2005. Online: http://www.dimdi.de. Deutscher Ärzte-Verlag, Köln.
[6] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1999) Basisdokumentation für Tumorkranke.
5. Aufl. Zuckschwerdt Verlag, München Bern Wien New York
[7] Fielding LP, Arsenault PA, Chapuis PH, Dent O, Gatright B, Hardcastle JD, Hermanek P et. al. (1991)
Cliniopathological staging for colectoral cancer: an International Documentation System (IDS) and an
International Comprehensive Anatomical Terminology (ICAT). J. Gastroenterol Hepatol 6:325-344
[8] Fritz A, Percy C, Jack A, Shanmugaratnam K, Sobin L, Parkin DM, Whelan S (eds) (2000) International
classification of diseases for oncology. 3rd ed. WHO, Geneva
[9] Grundmann E, Hermanek P, Wagner G (Hrsg) (1997) Tumorhistologieschlüssel. Empfehlungen zur
aktuellen Klassifikation und Kodierung der Neoplasien auf der Grundlage der ICD-O, 2. Aufl. Springer,
Berlin Heidelberg New York
[10] Hermanek P (1987) Prognostic value of the TNM system. In: Lapis K, Eckhardt S (Hrsg) Lectures and
symposia of the 14th international cancer congress, Vol.3. pp135-140: Akadémiai Kiado, Budapest
[11] Hermanek P, Altendorf A (1986) Statistik der Therapieergebnisse. In: Gall FP, Hermanek P, Tonak J
(Hrsg) Chirurgische Onkologie. Histologie- und stadiengerechte Therapie maligner Tumoren. Springer,
Berlin Heidelberg New York
[12] Hermanek P, Gall FP (1979) Grundlagen der klinischen Onkologie. Kompendium der klinischen Tumorpathologie, Bd. 1. Witzstrock, Baden Baden Köln New York
[13] Hermanek P, Hutter RVP, Sobin LH, Wittekind Ch (1999) Classification of isolated tumor cells and
micrometastasis. Cancer 86:2668-2673
[14] Hermanek P, Wittekind Ch (1994) Seminar: The pathologist and the residual tumor (R) classification.
Pathol Res Pract 190:115-123
[15] Karnofsky D, Abelman WH, Craver LF (1948) The use of nitrogen mustards in the palliative treatment
of carcinoma (with particular reference to bronchogenic carcinoma). Cancer 1:634-656
[16] Lorenz W, Dick W, Junginger Th, Ohmann CH, Doenicke A, Rothmund M (1987) Biomedizinische und
klinimetrische Ansätze in der Ursachenforschung beim postoperativen Risiko: Erstellung einer deutschen ASA-Klassifikation (Kongressbericht 1987). Langenbecks Arch Chir 372:199-209
[17] Lorenz W, Stinner B, Celik I, Bauhofer A, Duda D, Torossian A, Plaul U, Rothmund M (1999) Risikoanalyse zur präoperativen Absicherung. Deutsche Gesellschaft für Chirurgie, Kongressband 1999:
745-751
[18] Miller AB, Hoogstraten B, Staquet M, Winkler A (1981) Reporting results of cancer treatment. Cancer
47: 207-214
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III. ALLGEMEINE VERSCHLÜSSELUNGSANWEISUNGEN (A-ANWEISUNGEN)
B35
[19] Percy C, van Holten V , Muir C (eds) (1990) ICD-O. International classification of diseases for oncology,
2nd edn. World Health Organization, Geneva
[20] Siewert JR (1992) Diskussionsforum: Beschreibung des postoperativen Verlaufs. Welche Angaben sind
notwendig? Mortalität oder Letalität, während des Klinikaufenthaltes, innerhalb von 30 bzw. 90 Tagen?
Langenbecks Arch Chir 377:378-384
[21] Therasse P, Arbuck SG, Eisenhauer EA, Wanders J, Kaplan RS, Rubinstein L, Verweij J, Van Glabbeke
M, van Oosterom AT, Christian MC, Gwyther StG (2000) New guidelines to evaluate the response to
treatment in solid tumors. J Nat Cancer Inst 92:205-216
[22] UICC (1992) TNM classification of malignant tumours. 4th edn., 2nd revision 1992 (Hermanek P, Sobin
LH, eds). Springer, Berlin Heidelberg New York
[23] UICC (1995) Prognostic factors in cancer. (Hermanek P, Gospodarowicz MK, Henson DE, Hutter RVP,
Sobin LH, eds) Springer, Berlin Heidelberg New York
[24] UICC (1997) TNM classification of malignant tumours, 5th edn. (Sobin L, Wittekind Ch, eds). John
Wiley, New York
[25] UICC (1997) TNM-Klassifikation maligner Tumoren, 5. Aufl. ( Wittekind Ch, Wagner G, Hrsg). Springer,
Berlin Heidelberg New York
[26] UICC (2001) TNM Supplement, 2nd ed. A commentary on uniform use (Wittekind Ch, Henson DE,
Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[27] UICC (2001) Prognostic factors in cancer. 2nd ed. (Gospodarowicz MK, Henson DE, Hutter RVP,
O’Sullivan B, Sobin LH, Wittekind Ch, eds) John Wiley & Sons, New York
[28] UICC (2002) TNM classification of malignant tumours, 6th ed (Sobin LH, Wittekind Ch, eds). John Wiley
& Sons, New York
[29] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[30] UICC (2003) TNM Supplement. A commentary on uniform use. 3rd ed (Wittekind Ch, Greene FL,
Henson DE, Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[31] Tomaszweski JE, Li Volsi VA (1999) Mandatory second opinion of pathologic slides. Is it necessary?
Editorial. Cancer 86:2198-2200
[32] Wagner G (Hrsg) (1991, 1993) Tumorlokalisationsschlüssel. International classification of diseases for
oncology, ICD-O, 2. Aufl. Topographischer Teil. 4. Aufl. 1991, 5. Aufl. 1993. Springer, Berlin Heidelberg
New York
[33] Wagner G, Grundmann E (Hrsg) (1991) Basisdokumentation für Tumorkranke. 3. Aufl. Springer, Berlin
Heidelberg New York
[34] WHO (1967 ff) International histological classification of tumours. 1st edn., Vol 1-25 (1967-1981). WHO,
Geneva. 2nd edn., Vol 1 and 2 (1981) WHO, geneva; further volumes (1988-1999) and 3rd edn. from
1999. Springer, Berlin Heidelberg New York
[35] World Health Organization (WHO) (1979) WHO handbook for reporting results of cancer treatment.
WHO Offset Publication No. 48 World Health Organization, Genf
[36] WHO (2000ff) Classification of Tumours. Pathology & Genetics. IARC Press, Lyon
[37] Wittekind Ch, Compton CC, Greene FL, Sobin LH (2002) Residual tumor classification revisited. Cancer
94:2511-2519
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV Verlaufsdaten 1
V
erlaufsdaten sollen nach allen Patientenkontakten angelegt werden, die für den Krankheitsverlauf von Bedeutung sind, d. h. bei
• Nachsorgeuntersuchungen
• Ereignissen im Sinne von Progression oder Rezidiv
• Abschluss multimodaler Therapieverfahren im Sinne einer zusammenfassenden Bewertung
• Ausscheiden, das nicht durch den Tod bedingt ist.
Die Erfassungsabstände richten sich in Abhängigkeit vom behandelten Tumor nach den
entsprechenden Behandlungs- oder Nachsorgeempfehlungen. Unabhängig von diesen
Empfehlungen sollten Verlaufsdaten mindestens einmal jährlich erhoben werden.
1 Federführender
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 02/2005
B36
IV. VERLAUFSDATEN
Patienten-ID (A3)
B37
0 3
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil Verlaufsdaten
Die durch einen seitlichen Balken gekennzeichneten Sachverhalte sind in jedem Fall zu erheben (Minimaldaten)!
A. Allgemeine Angaben
Lokalisation (auch Seitenlokalisation) des Primärtumors
(Nach Diagnosedaten im Klartext bzw. Tumorlokalisationsschlüssel)
Klartext:
...................................................
Tumorlokalisation (A12) C
.
Seite (A13)
C
.
L=Links,R=Rechts,E=Entfällt,X=F.A.
2
Tag
Monat
Jahr
Beginn der tumorspezifischen Behandlung (S1)
Tag
Monat
1
3
Jahr
Tag
Untersuchungsdatum (S2)
Tag
Monat
Monat
Jahr
Jahr
4
Quelle der Angaben
a) Zentrum/Erfassungsbereich (S3)
5
E=Eigenes Zentrum / Erfassungsbereich, A=Anderes Register, X=F.A.
b) Spezifikation bei Angabe innerhalb des eigenen Zentrums/Erfassungsbereichs
6
K=Klinik, A=Niedergelassener Arzt, M=Meldeamt, S=Sonstige, X=F.A.
Anlass der Erfassung von Verlaufsdaten
7
10=Nachsorgeuntersuchung/Langzeitbetreuung, planmäßig, 11= –, verfrüht, 12= –, verspätet, 13= –, o.n.A., 20=Abgeschlossene Behandlungsphase, 30=Tumorsymptomatik, 40=Behandlungskomplikation, 50=Selbstuntersuchung, 60=Andere Untersuchung, XX=F.A.
Zwischenzeitlich neu aufgetretener Primärtumor (S4)
Wenn ja,
Klartext:
N = Nein, J = Ja, X = F.A.
8
...................................................
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
Patienten-ID (A3)
B. Durchgeführte Untersuchungen
B38
N = Nein
J = Ja
X=F.A.
Körperliche Untersuchung
o
o
o
9
Röntgen
o
o
o
10
Labor
o
o
o
11
Tumormarker
o
o
o
12
Sonographie
o
o
o
13
Doppler
o
o
o
14
Mammographie
o
o
o
15
CT
o
o
o
16
MRT
o
o
o
17
Szintigraphie
o
o
o
18
PET
o
o
o
19
Chirurgische Exploration
o
o
o
20
Histo-/Zytologie
o
o
o
21
C. Aktueller Tumorstatus (S5)
Primärtumor
22
K=Kein Tumor, E=Primärtumor vor Ersttherapie, T=Tumorreste (Residualtumor), R=Lokalrezidiv, F=Fraglicher Befund,
X=F.A.
Regionäre Lymphknoten
23
K=Keine regionären Lk-Metastasen, E=Metastasen vor Ersttherapie, T=Residualtumor in regionären Lk, R=Lk-Rezidiv/neu
aufgetretene Lk-Metastase, F=Fraglicher Befund, X=F.A.
Fernmetastase(n)
24
K=Keine Fernmetastase(n), E=Fernmetastase(n) vor Ersttherapie, M=Fernmetastase(n) verblieben, R=Neue Fernmetastase(n), F=Fraglicher Befund, X=F.A.
Wenn neu aufgetretene Fernmetastasen:
Lokalisation (S6) (Kurzschlüssel)
1.
25
2.
26
3.
27
Angaben, falls Patient nicht tumorfrei und Änderung gegenüber Diagnosedaten
oder letzter Verlaufserhebung.
Tumorstadium nach TNM (S7)
28
N=Nein, J=Ja, X=F.A. E=Entfällt (kein TNM vorgesehen)
Klinische TNM-Klassifikation (nach 6. Aufl.) (S8)
y
r
T
(m)
C
y
r
T
(m)
r
N
C
r
r
M
C
r
C
29
N
C
30
M
C
31
pTNM-Klassifikation (nach 6. Aufl.) (S9)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
y
Gesamt-M (S10)
Patienten-ID (A3)
r
pT
r
pN
r
pM
B39
(m)
y
r
pT
(m)
r
pN
r
32
33
pM
34
000=M0, 100=M1, 110=M1a, 120=M1b, 121=M1b(i), 122=M1b(ii), 123=M1b(iii), 130=M1c, XXX=MX
35
UICC-Stadium (nach 6. Aufl. TNM) (S11)
36
000=Stadium 0, 001=Stadium 0a, 002=Stadium 0is, 100=Stadium I, 110=Stadium IA, 111=Stadium IA1, 112=Stadium IA2,
120=Stadium IB, 121=Stadium IB1, 122=Stadium IB2, 130=Stadium IC, 140=Stadium IS, 200=Stadium II, 210=Stadium IIA,
220=Stadium IIB, 230=Stadium IIC, 300=Stadium III, 310=Stadium IIIA, 320=Stadium IIIB, 330=Stadium IIIC, 400=Stadium
IV, 410=Stadium IVA, 420=Stadium IVB, 430=Stadium IVC, XXX=Unbestimmt
Generelle Beschreibung der Tumorausbreitung (S12)
37
I=In situ, L=Lokalisiert, R=Regional, M=Fernmetastasen, S=Systemerkrankung (einschl. Lymphome) X=F.A.
D. Zusätzliche Angaben beim Mammakarzinom (S13)
Biochemische Bestimmung des Rezeptorstatus (0000 = Negativ, YYYY = Nicht bestimmt)
Östrogenrezeptor
(fmol/mg)
Progesteronrezeptor
(fmol/mg)
Immunhistologische Bestimmung des Rezeptorstatus
ER
ER
38
PgR
39
PgR
ER
% pos. Tumorzellkerne
PgR
40
(000 = keine pos. Kerne, XXX = F.A., YYY = n.u.)
Score nach Remmele u. Stegner (0-12, YY = n.u.)
41
Score nach Reiner et al. (0-7, Y = n.u.)
42
Immunhistologische Bestimmung des HER-2/neu Score
43
0 = Score 0, 1 = Score 1, 2 = Score 2, 3 = Score 3, Y = Nicht durchgeführt, X = F.A.
E. Allgemeiner Leistungszustand (nach ECOG)
Allgemeiner Leistungszustand (nach ECOG) (A9, S14)
44
0= Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1= Einschränkung bei körperlicher Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen möglich, 2= Gehfähig, Selbstversorgung möglich, aber nicht
arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3= Nur begrenzte Selbstversorgung möglich; 50% oder mehr der
Wachzeit an Bett oder Stuhl gebunden, 4= Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig an Bett oder
Stuhl gebunden, X=unbekannt
F. Zwischenzeitlich durchgeführte Maßnahmen (S15)
Zwischenzeitlich durchgeführte Maßnahmen (S15)
N = Nein, J = Ja, A = Abgelehnt, X= F.A.
45
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
Patienten-ID (A3)
Wenn Therapie durchgeführt:
Art der Therapie (S16)
B40
N = Nein
J = Ja, neoadjuvant
J = Ja, adjuvant
J = Ja, kurativ
J = Ja, palliativ
Operation
o
o
o
o
o
46
Bestrahlung
o
o
o
o
o
47
Chemotherapie
o
o
o
o
o
48
Simultane Radiochemotherapie
o
o
o
o
o
49
Hormontherapie
o
o
o
o
o
50
Knochenmarkstransplantation
o
o
o
o
o
51
Stammzelltransplantation
o
o
o
o
o
52
Immuntherapie
o
o
o
o
o
53
Schmerztherapie
o
o
o
o
o
54
Unkonventionelle Therapie
o
o
o
o
o
55
Andere Therapie
o
o
o
o
o
56
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Anschlussheilbehandlung
o
o
o
o
o
57
Nachsorge
o
o
o
o
o
58
Art der Therapie (S16)
Gesamtbeurteilung des Tumorgeschehens nach diesen Maßnahmen nach WHO 1979/81 (S17)
59
0=Postoperativ R0, Tumormarker nicht bekannt, F=Postoperativ R0, Tumormarker negativ, M=Postoperativ R0, Tumormarker erhöht, V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische
Besserung (Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung
unmöglich, E=Entfällt (Behandlung im Rahmen eines multimodalen Konzepts, dieses aber noch nicht abgeschlossen),
X=F.A.
Gesamtbeurteilung des Tumorgeschehens nach diesen Maßnahmen nach RECIST-Leitlinie 2000 (S17)
60
0=Postoperativ R0, Tumormarker nicht bekannt, F=Postoperativ R0, Tumormarker negativ, M=Postoperativ R0, Tumormarker erhöht, V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische
Besserung (Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung
unmöglich, E=Entfällt (Behandlung im Rahmen eines multimodalen Konzepts, dieses aber noch nicht abgeschlossen),
X=F.A.
G. Neue mikroskopische Befunde
Neue Befunde (S18)
N=Nein, J=Ja, X=F.A.
61
Wenn ja:
Neuer Histologischer Tumortyp nach ICD-O (S19) (bis zu 2 Eintragungen!)
1.
/
M
/
62
2.
/
M
/
63
Grading (S20)
64
1=G1, 2=G2, 3=G3, 4=G4, L=Low Grade, H=High Grade, 0=G0, X=GX
H. Tumor- und therapiebedingte Folgeerkrankungen und Folgezustände
Tumor- und therapiebedingte Folgeerkrankungen und Folgezustände (S21)
N=Nein, J=Ja, X=F.A.
65
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
Patienten-ID (A3)
Wenn ja:
Art der Folgeerkrankung
Klartext
Schlüssel
Schlüssel
Schlüssel
1 (S.E1)
2 (S.E5)
7 (S.E37)
B41
Grad
1
2
7
Grad
1.
...................
66
2.
...................
67
3.
...................
68
4.
...................
69
I. Vorgesehene Maßnahmen (S22)
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Therapie
o
o
o
o
70
Anschlußheilbehandlung
o
o
o
o
71
Nachsorge
o
o
o
o
72
Falls Therapie:
Therapiekonzept (S23)
U = Unimodal, M = Multimodal, X = F.A.
Therapieschritt 1 (S23)
73
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
74
Bestrahlung
o
o
o
o
75
Chemotherapie
o
o
o
o
76
Simultane Radiochemotherapie
o
o
o
o
77
Hormontherapie
o
o
o
o
78
Knochenmarkstransplantation
o
o
o
o
79
Stammzelltransplantation
o
o
o
o
80
Immuntherapie
o
o
o
o
81
Schmerztherapie
o
o
o
o
82
Unkonventionelle Therapie
o
o
o
o
83
Andere Therapie
o
o
o
o
84
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
85
Bestrahlung
o
o
o
o
86
Chemotherapie
o
o
o
o
87
Simultane Radiochemotherapie
o
o
o
o
88
Hormontherapie
o
o
o
o
89
Knochenmarkstransplantation
o
o
o
o
90
Stammzelltransplantation
o
o
o
o
91
Immuntherapie
o
o
o
o
92
Schmerztherapie
o
o
o
o
93
Unkonventionelle Therapie
o
o
o
o
94
Andere Therapie
o
o
o
o
95
Therapieschritt 2 (S23)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
Patienten-ID (A3)
B42
Wiedervorstellung
Tag
Wiedervorstellungstermin
Tag
Ort der Wiedervorstellung (Klartext):
Monat
Monat
Jahr
Jahr
96
...................................................
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B43
Spezielle Verschlüsselungsanweisungen
S1 Beginn der tumorspezifischen Behandlung
Erfasst wird das Datum (Tag zweistellig, Monat zweistellig, Jahr vierstellig) des Beginns der
ersten tumorspezifischen Therapie. Dieses Feld wird im Verlauf der Tumorerkrankung nur
ein einziges Mal ausgefüllt. Bei späterer Verlaufsdatenerhebung bleibt es dann immer leer.
S2 Untersuchungsdatum
Es wird das Datum eingetragen, an dem die Befunde erhoben wurden. Das Datum ermöglicht die zeitliche Ordnung der Verlaufsdaten. Erfasst werden Tag (zweistellig), Monat (zweistellig) und Jahr (vierstellig).
S3 Zentrum/Erfassungsbereich
Die erfassten Daten stammen im Regelfall aus dem eigenen Zentrum. Sie können jedoch
auch von anderen Einrichtungen übermittelt werden, wenn entsprechende diagnostische
oder therapeutische Maßnahmen vorangegangen sind.
S4 Zwischenzeitlich neu aufgetretener Primärtumor
Im Falle eines zwischenzeitlich neu aufgetretenen Primärtumors muss dieser mit gesonderten Diagnosedaten und neuer Tumoridentifikationsnummer dokumentiert werden.
S5 Aktueller Tumorstatus
Mit den jeweils angegebenen Sachverhalten soll die aktuelle Situation der Tumorerkrankung
bezüglich Primärtumor, regionären Lymphknoten und Fernmetastasen beurteilt werden.
S6 Lokalisation neu aufgetretener Fernmetastasen
Die Lokalisation neu aufgetretener Fernmetastasen wird nach dem TNM-Kurzschlüssel eingetragen.
Der Kurzschlüssel lautet:
PUL
OSS
HEP
BRA
LYM
MAR
PLE
PER
ADR
SKI
OTH
GEN
Lunge
Knochen
Leber
Hirn
Lymphknoten
Knochenmark
Pleura
Peritoneum
Nebennieren
Haut
Andere Organe
Generalisierte Metastasierung
S7 Tumorstadium
An dieser Stelle sollen nur zusätzlich zu den Diagnosedaten neu erhobene oder veränderte
Befunde festgehalten werden.
Die anatomische Ausbreitung des Tumors - das Tumorstadium - wird nach der 6. Aufl.[17]
erfasst.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B44
S8 Klinischer TNM-Befund
Grundsätzlich ist immer ein klinischer TNM-Befund zu dokumentieren. Hierbei wird für Primärtumor, regionäre Lymphknotenmetastasen und Fernmetastasen auch der jeweils höchste während der Diagnostik erreichte Sicherheitsgrad (C-Faktor) erfasst. Auf den klinischen
TNM-Befund darf niemals verzichtet werden, auch dann nicht, wenn ein pathologischer Befund erhoben wird. Nur bei vorhandenem klinischem Befund können Patienten mit chirurgischer und solche mit nicht-chirurgischer Therapie verglichen werden. Außerdem erfordert
eine Qualitätssicherung der Diagnostik den Vergleich zwischen klinischem und pathologischem TNM-Befund.
Bei einzelnen TNM-Befunden sind seit 1993 weitere Aufgliederungen (Ramifikationen) möglich [15, 16, 18]. Für die Kategorie „T“ sind deshalb grundsätzlich vier, für die beiden Kategorien „N“ und „M“ je drei Stellen vorzusehen. Rechnet man die Notation „(m)“ (bei multipler
Lokalisation oder Anzahl von Tumoren) dazu, kann die Kategorie „T“ sogar fünf Stellen haben. Ausprägungen von „T“, „N“ und „M“ mit weniger als der maximalen Stellenzahl sind auf
den Erhebungsbögen immer linksbündig zu verschlüsseln.
y-Symbol
Das y-Symbol ist in die TNM-Formel einzutragen, wenn die Klassifikation während oder
nach initialer multimodaler Therapie erfolgt. Wird die Klassifikation vor Therapiebeginn vorgenommen, wird die Stelle nicht ausgefüllt.
r-Symbol
Rezidivtumoren (lokal, regionär und als Fernmetastasen) nach krankheitsfreiem Intervall
werden durch das Präfix „r“ gekennzeichnet, das sowohl bei der klinischen als auch bei der
pathologischen Klassifikation verwendet wird.
Beispiele:
Lokalrezidiv (im Bereich des früheren Primärtumors): rT2N0M0 oder rpT2pN0M0.
Rezidiv im Bereich der regionären Lymphknoten: T0rN2M0 oder pT0rpN2M0.
Rezidiv in Form erstmals aufgetretener Fernmetastasen nach früherer Tumorresektion:
T0N0rM1 oder pT0pN0rpM1.
m-Symbol
Mit (m) werden multiple simultane Primärtumoren in einem Organ gekennzeichnet. Ausgenommen hiervon sind Tumoren der Leber, der Ovarien und der Eileiter, bei denen die
Multiplizität durch die T-Kategorie erfasst wird. Simultane bilaterale Primärtumoren paariger
Organe und simultane Primärtumoren in verschiedenen Organen werden hier nicht erfasst;
vielmehr sind in solchen Fällen für die einzelnen Tumoren (ausgenommen Ovarial- und Eileitertumoren) jeweils getrennte Diagnosedaten zu erheben. Bei solitären Primärtumoren
wird die Stelle immer leergelassen.
C-Faktor
Die allgemeinen Definitionen für den C-Faktor im klinischen TNM-Befund lauten:
C1
C2
C3
CX
Aussage aufgrund von diagnostischen Standardmethoden, z. B. Inspektion,
Palpation und Standardröntgenaufnahmen, intraluminale Endoskopie bei bestimmten Organen.
Aussage aufgrund spezieller diagnostischer Maßnahmen, z. B. bildgebende
Verfahren: Röntgenaufnahmen in speziellen Projektionen, Schichtaufnahmen,
Computertomographie(CT), Sonographie, Lymphographie, Angiographie, nuklearmedizinische Untersuchungen, Kernspintomographie (MRT), Endoskopie, Biopsie und Zytologie.
Aussage aufgrund chirurgischer Exploration einschließlich Biopsie und zytologischer Untersuchung.
Wurde der C-Faktor nicht bestimmt, wird ein „X“ eingetragen.
In den einzelnen Abschnitten der Organspezifischen Tumordokumentation sind für jedes
einzelne Organ die infrage kommenden diagnostischen Methoden nach der C-Kategorie
spezifiziert.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B45
S9 Pathologischer TNM-Befund: pTNM
pTNM kann bei einigen Fällen bereits bei der Erfassung der Diagnosedaten, also prätherapeutisch, angegeben werden, z. B. bei histologischer Sicherung des Übergreifens des
Primärtumors auf Nachbarorgane durch endoskopische Biopsie oder mikroskopische Sicherung einer Fernmetastase noch vor der Therapie. Nach den Regeln der UICC ist festgelegt, welche Voraussetzungen für die Klassifikation von pT, pN und pM erfüllt sein müssen.
Daher kann die Angabe eines C-Faktors beim pTNM entfallen. In den meisten Fällen können pT und pN aber erst nach Tumorresektion festgelegt werden. Die Ausprägungen von
pT, pN und pM sind linksbündig einzutragen.
S10 Gesamt-M
Die klinisch festgestellte M-Kategorie und die pathologische pM-Kategorie sind bisweilen
unterschiedlich. Während bei Differenzen zwischen T und pT sowie zwischen N und pN
stets der pathologische Befund maßgeblich ist (abgesehen von pTX und pNX), ist bei Unterschieden zwischen M und pM jeweils im Einzelfall unter Berücksichtigung der klinischen
Gesamtsituation festzulegen, welche Kategorie als Gesamtbeurteilung gilt und bei der Stadieneinteilung maßgebend ist.
Beispiel:
Kolonkarzinom mit radiologisch festgestellten multiplen Lungenmetastasen - Klinisches
TNM: TXNXM1. Kolonresektion wegen Stenose, dabei auch lokale Exzision eines metastasenverdächtigen Herdes aus der Leber, der sich histologisch als benignes Hämangiom
erweist - Pathologisches TNM: pT3pN2pM0. Gesamtbeurteilung von M: M1.
S11 UICC-Stadium
Das UICC-Stadium basiert auf den TNM-Befunden. Berücksichtigt werden dabei die pT- und
pN-Befunde, im Falle von pTX bzw. pNX die T- und N-Befunde, dazu das Gesamt-M.
Die erlaubten Ausprägungen des UICC-Stadiums sind 0, 0a, 0is, I, IA, IA1, IA2, IB, IB1, IB2,
IC, IS, II, IIA, IIB, IIC, III, IIIA, IIIB, IIIC, IV, IVA, IVB und IVC sowie X (unbestimmt).
S12 Generelle Beschreibung der Tumorausbreitung
In vielen Epidemiologischen Krebsregistern ist eine vereinfachte Klassifikation der Tumorausbreitung in Gebrauch, die im Interesse der zunehmenden Kooperation auch in klinischen
Registern dokumentiert werden soll. Sie lässt sich bei den meisten soliden Tumoren aus
dem UICC-Stadium (S11) und der Konversionstabelle (s. Abschnitt DI) herleiten. Die generelle Beschreibung der Tumorausbreitung ist aber erforderlich, wenn im Falle eines soliden
Tumors kein TNM definiert ist oder wenn bei einem Patienten detaillierte Angaben zur genauen Ermittlung der TNM-Klassifikation fehlen.
Der Schlüssel für die generelle Beschreibung der Tumorausbreitung lautet:
I=
L=
R=
M=
S=
X=
In situ (nichtinvasiv, intraepithelial)
Lokalisiert (begrenzt auf das Ursprungsorgan)
Regional (Metastasierung in regionäre Lymphknoten und/oder direkte kontinuierliche Ausbreitung auf Nachbarschaft)
Fernmetastasen (einschließlich Metastasen in nicht-regionären Lymphknoten)
Systemerkrankung (einschließlich maligne Lymphome)
F.A.
S13 Zusätzliche Angaben beim Mammakarzinom
HER-2/neu Bestimmung
Die immunhistochemische Bestimmung der Überexpression des HER-2/neu Onkogenproduktes sollte erfolgen mit Verwendung kommerzieller Testkits (derzeit erhältlich und von
der FDA freigegeben: HercepTest von DAKO®) und/oder durch automatisierte Nachweisverfahren (z.B.Ventana®). Als Primärantikörper wird zum Nachweis von HER-2/neu von
der Genentech-Herceptin-Studiengruppe Deutschland A0485 (DAKO®) empfohlen [6]. Die
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B46
Auswertung erfolgt dabei mittels eines vierstufigen Scores, der sich auf mindestens 10%
der Tumorzellen bezieht: 0 = negativ, 1+ = schwache, kaum sichtbare Membranfärbung
oder Membranfärbung, die die Tumorzelle nicht vollständig umgibt, 2+ = schwache bis mäßige Membranfärbung, die die Tumorzellen vollständig einschließt, 3+ = starke, zirkuläre
Membranfärbung [11]. Score 2+ oder 3+ gilt als immunhistochemisch positiv. Vor allem
bei immunohistochemisch 2+ positiven Befunden wird die FISH-Methode (Fluoreszenz-in
situ-Hybridisierung) eingesetzt, die den Grad der HER-2/neu Genamplifikation nachweist.
Hierfür ist ebenfalls ein standardisierter und von der FDA zugelassener Testkit kommerziell
erhältlich (Inform HER-2/neu der Fa. Ventana®). Für die Auswertung wird die Anzahl der
Fluoreszenzsignale pro Zellkern (indirekt also die Zahl der Genkopien) bestimmt.
Bestimmungen im Zytosol oder im Serum sind mit diesen Methoden nicht vergleichbar und
werden unter „HER-2/neu mit sonstiger Methodik“ verschlüsselt.
Rezeptorstatus
Zur Bestimmung des Rezeptorstatus stehen biochemische und immunhistochemische Methoden zur Verfügung. Anfänglich galt die biochemische Bestimmung (DCC-Zytosol-Methode) als Goldstandard; zunehmend rückte die immunhistochemische Bestimmung in den
Vordergrund, insbesondere weil sie auch an Paraffinschnitten im nachhinein und an Nadelbiopsien vorgenommen werden kann [10].
Auf einem Konsensus-Panel bei der 7. St. Gallener Konferenz zur adjuvanten Therapie [7]
ist für die Indikation zur adjuvanten Therapie nunmehr ausschließlich die immunhistochemische Untersuchung maßgeblich.
Nach dem St. Gallener Konsensus 2001 [7] sind für die Indikation zur adjuvanten Therapie
3 Patientinnengruppen zu unterscheiden:
1. Keine endokrine Ansprechbarkeit (rezeptornegativ): völlig fehlende Kernfärbbarkeit sowohl für Östrogenrezeptor (ER) als auch für den Progesteronrezeptor (PgR),
2. Geringe endokrine Ansprechbarkeit (gering rezeptorpositiv): 1 - 10% der Kerne für ER
und/oder PgR positiv
3. Endokrine Ansprechbarkeit (rezeptorpositiv): >10% der Kerne für ER und/oder PgR
positiv.
Das Ergebnis der immunhistochemischen Bestimmung sollte stets als Prozentsatz positiver
Kerne angegeben werden, fakultativ empfiehlt sich zusätzlich die Angabe eines „Immunoreaktiven Score“ (IRS). Hierbei wird neben dem Prozentsatz positiver auch die Färbeintensität
berücksichtigt (Tabelle IV.1). Derzeit werden im deutschsprachigen Raum 2 Bewertungsschemata benutzt:
1. Score nach Remmele u. Stegner [13]
2. Score nach Reiner et al. [12]
Tabelle IV.1: Berechnung des semiquantitativen Scores für den immunhistologischen Rezeptorstatus (Immunreaktiver Score, IRS).
Prozentsatz pos. Kerne
Punkte (PP)
Keine . . . . . . . . . . . . . . . . . . .
< 10% . . . . . . . . . . . . . . . . . .
10 - 50% . . . . . . . . . . . . . . . .
51 - 80% . . . . . . . . . . . . . . . .
> 80% . . . . . . . . . . . . . . . . . .
0
1
2
3
4
Färbeintensität
Keine Färbung . . . . .
Schwache Intensität
Mäßige Intensität . .
Starke Intensität . . .
Punkte (SI)
0
1
2
3
IRS nach Remmele u. Stegner: PP x SI: Wert 0-12
(Cut-Off-Wert nicht angegeben, nach St. Gallen-Konsensus 2001 [7] gilt 2 und mehr als positiv)
IRS nach Reiner et al: PP + SI: Wert 0-7
(schwach positiv: 3; mittelgradig positiv: 4,5; stark positiv: 6,7)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B47
S14 Allgemeiner Leistungszustand (nach ECOG)
Verschlüsselt wird der aktuelle Leistungszustand am Untersuchungsdatum nach dem ECOGSchlüssel [1] (s. A9).
S15 Durchgeführte Maßnahmen
Hier wird die Art der seit dem Datum der letzten Erhebung durchgeführten Maßnahmen
grob gekennzeichnet.
S16 Art der durchgeführten Therapie
Im Falle von „Therapie“ kann an dieser Stelle die Art der durchgeführten Therapie global
dokumentiert werden. Für die genauere Dokumentation der durchgeführten Therapie wird
die Art der Therapie anschließend angegeben.
S17 Beurteilung des Tumorgeschehens
1979 und 1981 wurden diesbezügliche Kriterien durch die WHO [9, 20] publiziert und fanden
seither weltweit Anerkennung. Unter Zufügung einer zusätzlichen Kategorie Vollremission
mit residualen Auffälligkeiten wurden sie auch in die Tumorbasisdokumentation übernommen [4]. Die Definitionen sind:
Vollremission (komplette Remission)
Vollständiges Verschwinden aller Tumormanifestationen und Symptome einschließlich Normalisierung von Laborparametern, altersentsprechend normale Leistungsfähigkeit des Patienten, Dauer mindestens 1 Monat.
Vollremission (komplette
Remis- Kriterien der Vollremission erfüllt, aber Nachweis
mit residua- sion mit residualen von zur Zeit nicht behandlungsbedürftigen, aber
len Auffällig- Auffälligkeiten)
kontrollbedürftigen residualen Veränderungen in
keiten
den bildgebenden Verfahren. – Fakultative Kategorie, vor allem bei M. Hodgkin, Non-HodgkinLymphomen und Hodentumoren; bei letzteren im
Schrifttum zum Teil auch als sehr gute partielle Remission (very good partial remission, VGPR)
bezeichnet.
Teilremission (partielle Remission) Objektive Verkleinerung eines messbaren Tumors
um 50% oder mehr ohne Nachweis neuer Manifestationen (im Einzelfall ist festzulegen, ob es sich um
die Reduktion im Durchmesser, in der Fläche oder
im Volumen handelt). Mindestdauer 1 Monat, subjektiv deutliche Besserung von Tumorsymptomen.
(„minimal response“) Klinische Besserung des Zustandes, jedoch ohne
Minimales
Ansprechen
dass die Kriterien einer Voll- oder Teilremission gegeben wären.
Keine Änderung
Progression
Divergentes
Geschehen
(stationäres Verhalten, „no change“)
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 50% oder geringe Zunahme um weniger als 25%) oder Veränderungen wie bei kompletter oder partieller Remission, jedoch weniger als 1 Monat dauernd, subjektiv
unveränderte Tumorsymptome.
Fortschreitendes Wachstum bestehender Tumorareale (um 25% oder mehr) und/oder Neuauftreten anderer Tumormanifestationen während der
Behandlung.
An einem Tumormanifestationsort Voll- oder Teilremission, an einem anderen Manifestationsort aber
keine Änderung oder Progression.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B48
Im Jahre 2000 wurde eine neue Leitlinie zur Beurteilung des Response als sog. RECIST
(Response evaluation criteria in solid tumors) Guidelines publiziert [14]. Diese sind für Phase II-Studien heute als obligat anzusehen, während in anderen Studien auch die früheren
WHO-Leitlinien verwendet werden können. In der RECIST-Leitlinie erfolgt die Erfassung der
Läsionen eindimensional (anstatt der bisher üblichen zweidimensionalen Messung mit Bildung von Produkten). Überdies sind die Kriterien der Teilremission und Progression und
damit auch der Kategorie Keine Änderung gegenüber den WHO-Kriterien unterschiedlich:
Teilremission
Objektive Verkleinerung eines messbaren Tumors um
30% oder mehr ohne Nachweis neuer Manifestationen, Mindestdauer 1 Monat
Keine Änderung
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 30% oder geringe
Zunahme um weniger als 20%) oder Veränderungen
wie bei kompletter oder partieller Remission, jedoch
weniger als 1 Monat dauernd
Fortschreitendes Wachstum bestehender Tumorareale um 20% oder mehr.
Progression
Im Falle einer chirurgischen Therapie entfallen Angaben zu diesem Item.
S18 Neue mikroskopische Befunde
Hier werden nur neue Befunde über den histologischen Tumortyp und das Grading dokumentiert, die sich bei erneuten diagnostischen Untersuchungen ergeben haben.
S19 Neue Histologie (WHO-Klassifikation)
Grundlage der Bestimmung des histologischen Typs sind die seit 2000 erschienenen Bände
„WHO Classification of Tumours, Pathology & Genetics“[21]. Für Organtumoren, die in dieser Serie noch nicht behandelt sind, sind die von der WHO herausgegebene „Internationale
histologische Klassifikation der Tumoren“ (sogenannte blaue Bücher) [19] (1. Aufl. 1967 ff,
2. Aufl. 1981 - 99, 3. Aufl. 1999) sowie die Atlanten des Armed Forces Institute of Pathology [2] (1981 ff) maßgeblich. (Die jeweiligen Bände werden in den organspezifischen Texten
zitiert.)
Die Codierung der Tumorhistologie erfolgt nach der ICD-O-3 [5] bzw. der deutschen Übersetzung [3], ggf. auch nach dem Tumorhistologieschlüssel [8].
Nach den Empfehlungen der WHO wird ein Tumor, auch wenn er verschiedene unterschiedliche Strukturen enthält, in der Regel mit einer Code-Nummer verschlüsselt. Für fallweise
mögliche Ausnahmen ist ein Mehrfachfeld vorgesehen.
Bei pluriform gebauten Tumoren, für die die WHO nur eine Codierung nach ICD-O vorsieht, können bei Bedarf, z. B. für Arztbriefe oder Behandlungsübersichten, die beobachteten Komponenten im Klartext beschrieben werden. Hierfür ist eine Codierung nach dem
Tumorhistologieschlüssel nicht zulässig.
Wenn ein solider Tumor lediglich durch zytologische Befunde gesichert ist, wird unter Tumorhistologie „8001/3“ (=Maligne Tumorzellen) eingetragen. Fehlt sowohl eine histologische als
auch eine zytologische Bestätigung, bleibt das Feld leer.
S20 Grading
Die Klassifikation der Histomorphologie umfasst neben der Bestimmung des histologischen
Tumortyps für die meisten soliden Tumoren auch das histopathologische Grading. Hierbei
werden Tumoren eines bestimmten Typs nach ihrem Differenzierungsgrad unterteilt. Für
das Grading ist die sechste Stelle der Morphologienotation der ICD-O (Tumorhistologie)
vorgesehen.
Nach der ICD-O [3, 5] dient die gleiche Position (sechste Stelle der Morphologienotation)
bei Lymphomen und Leukämien der Kennzeichnung der Abstammung dieser Neoplasien
von T-, B-, Null- oder NK-Zellen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B49
Im übrigen werden die vorgesehenen Merkmalsausprägungen der WHO in die Basisdokumentation übernommen. Es ergeben sich zwei nebeneinanderstehende Gruppen von
Merkmalsausprägungen, nämlich ein vier- oder ein zweistufiges System. Sie kommen in
Abhängigkeit von der Befundung bzw. der Tumorerkrankung zur Anwendung:
1=
2=
3=
4=
L=
H=
X=
0=
G1 (Gut differenziert)
G2 (Mäßig differenziert)
G3 (Schlecht differenziert)
G4 (Undifferenziert)
Low grade (G1/G2)
High grade (G3/G4)
GX (Differenzierungsgrad oder Herkunft kann nicht bestimmt werden)
G0 (Grading nicht vorgesehen)
Bei Vorliegen unterschiedlicher Differenzierungsgrade ist der ungünstigste für die Eingruppierung maßgeblich.
Für folgende Tumoren ist ein histopathologisches Grading nicht vorgesehen (in diesen Fällen wird G0 verschlüsselt):
Schilddrüsenkarzinom
Pleuramesotheliom
Germinale Hodentumoren
Melanom der Haut
Trophoblasttumoren der Schwangerschaft
S21 Tumor- und therapiebedingte Folgeerkrankungen
Folgeerkrankungen sind Erkrankungen, die direkt als tumorabhängig oder als Folge der
Therapie anzusehen sind und den Patienten schwerwiegend und länger anhaltend beeinträchtigen.
Folgezustände sind Folgen der Therapie, die nicht als Erkrankungen eingestuft werden
können, die aber trotzdem das Leben des Patienten schwerwiegend und länger anhaltend
beeinflussen. Beispiele sind Prothesen oder Stomata nach chirurgischer Therapie. Folgeerkrankungen und Folgezustände werden in Verlaufs- und Therapiedaten erfasst. Von den
Folgeerkrankungen und Folgezuständen zu trennen sind Komplikationen und Nebenwirkungen:
Komplikationen sind Ereignisse, die die Operation bzw. die postoperative Phase ungünstig
beeinflussen. Sie werden in den operativen Therapiedaten erfasst.
Nebenwirkungen sind unerwünschte Wirkungen bei Anwendung von Arzneimitteln oder ionisierenden Strahlen, die innerhalb von 90 Tagen nach Therapiebeginn auftreten. Sie werden
im Rahmen der Strahlen- oder Chemotherapiedaten erfasst.
Mit der Zuordnung eines Ereignisses zu Folgeerkrankungen bzw. Komplikationen oder Nebenwirkungen wird noch nicht verbindlich entschieden, ob tatsächlich ein ursächlicher Zusammenhang mit der Tumortherapie gegeben ist. Diese Frage kann oft erst durch langfristige Beobachtung geklärt werden.
Die Art der Folgeerkrankungen oder Folgezustände wird im Klartext erfasst und nach Möglichkeit verschlüsselt. Hierfür stehen unterschiedliche Schlüssel für operative Therapie und
für Strahlen- bzw. Chemotherapie zur Verfügung (s. Schlüssel 1 und 2, S. E1 und E5). Für
Folgeerkrankungen und Folgezustände nach Strahlentherapie (entsprechend der RTOGEORTC-Systematik als „chronische Nebenwirkungen“ bezeichnet) kann alternativ auch der
Schlüssel der Arbeitsgemeinschaft Radioonkologie (ARO) der Deutschen Krebsgesellschaft
(s. Schlüssel 7, S. E37) verwendet werden. Bei diesem erfolgt zusätzlich folgende Graduierung:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
0=
1=
2=
3=
4=
5=
X=
B50
Keine/normal
Gering/leicht
Mäßig/deutlich
Stark/ausgeprägt
Lebensbedrohlich
Tödlich
F.A.
S22 Vorgesehene Maßnahmen
Zur Unterstützung des organisatorischen Ablaufs ist zu vermerken, welche weiteren Maßnahmen bei dem Patienten vorgesehen sind. Mit diesen Angaben kann der weitere Ablauf
gesteuert werden. Ist keine Therapie vorgesehen, kann der Patient in das für den jeweiligen
Tumor vorgesehene Nachsorgeprogramm übernommen werden. Registriert werden sollte
auch, wenn eine Maßnahme empfohlen, vom Patienten aber abgelehnt worden ist.
S23 Therapiekonzept/Therapieschritte
Bei multimodalem Therapiekonzept sollen die jeweilig durchgeführten Behandlungsarten in
zwei Therapieschritten erfasst werden. Für jeden Therapieschritt ist Verschlüsselung von
maximal drei Behandlungsarten möglich.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B51
Literatur
[1] AJCC (American Joint Committee on Cancer) (1988) Manual for staging of cancer. 3rd ed. (Beahrs
OH, Henson DE, Hutter RVP, Myers MH, eds) Lippincott, Philadelphia
[2] Armed Forces Institute of Pathology (1957ff) Atlas of tumor pathology, First series 1957 ff, second
series 1966ff, third series 1991ff., fourth series 2004 ff. AFIP, Washington DC
[3] Deutsches Institut für Medizinische Dokumentation und Information (DIMDI) (Hrsg) (2003) Internationale Klassifikation der Krankheiten für die Onkologie (ICD-O). Dritte Revision. 1. Aufl. DIMDI, Köln
[4] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1999) Basisdokumentation für Tumorkranke,
5. Aufl. W. Zuckschwerdt, München Bern Wien New York
[5] Fritz A, Percy C, Jack A, Shanmugaratnam K, Sobin L, Parkin DM, Whelan S (eds) (2000) International
classification of diseases for oncology. 3rd ed. WHO, Geneva
[6] Genentech-Herceptin-Studiengruppe Deutschland (1999) Herceptin-Erfahrungsaustausch: Grundlagen, aktueller Stand und Perspektiven. Forum-DKG 14:90-92.
[7] Goldhirsch A, Glick JH, Gelber RD, Coates AS, Senn H-J (2001) Meeting highlights: International Consensus Panel on the Treatment of Primary Breast Cancer. J Clin Oncol 19: 3817-3827.
[8] Grundmann E, Hermanek P, Wagner G (1997) Tumorhistologieschlüssel - Empfehlungen zur aktuellen
Klassifikation und Kodierung der Neoplasien, 2. Auflage. Springer, Berlin Heidelberg New York
[9] Miller AB, Hoogstraten B, Staquet M, Winkler A (1981) Reporting results of cancer treatment. Cancer
47: 207-214
[10] Nizze H, al-Thobhani AK, Terpe H (1998) Steroidhormonrezeptorstatus und andere immunohistochemische Prognosemarker bei benignen und malignen Erkrankungen der Mamma. Zentralbl Chir
123, Suppl 5:14-18.
[11] Pegram MD, Lipton A, Hayes DF, Weber BL, Baselga JM, Tripathy D, Baly D, Baughman SA, Twaddell
T, Glaspy JA, Slamon DJ (1998) Phase II study of receptor-enhanced chemosensitivity using recombinant humanized anti-p185 HER2/neu monoclonal antibody plus cisplatin in patients with HER2/neuoverexpressing metastatic breast cancer refractory to chemotherapy treatment.J Clin Oncol 16:26592671.
[12] Reiner A, Neumeister B, Spona J, Reiner G, Schemper M, Jakesz R (1990) Immunocytochemical
localization of estrogen and progesterone receptor and prognosis in human primary breast cancer.
Cancer Res 50: 7057-61.
[13] Remmele W, Stegner HE (1987) Vorschlag zur einheitlichen Definition eines Immunreaktiven Score
(IRS) für den immunhistochemischen Östrogenrezeptor-Nachweis (ER-ICA) im Mammakarzinomgewebe. Pathologe 8:138-140.
[14] Therasse P, Arbuck SG, Eisenhauer EA, Wanders J, Kaplan RS, Rubinstein L, Verweij J, Van Glabbeke
M, van Oosterom AT, Christian MC, Gwyther StG (2000) New guidelines to evaluate the response to
treatment in solid tumors. J Nat Cancer Inst 92:205-216
[15] UICC (Hermanek P, Henson DE, Hutter RVP, Sobin LH, eds.) (1993) TNM Supplement 1993. A commentary on uniform use. Springer, Berlin Heidelberg New York
[16] UICC (2001) TNM Supplement, 2nd ed. A commentary on uniform use (Wittekind Ch, Henson DE,
Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[17] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[18] UICC (2003) TNM Supplement, 3rd ed. A commentary on uniform use (Wittekind Ch, Greene Fl, Henson DE, Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B52
[19] WHO (1967ff) International histological classification of tumours, 1st edn, vol 1-25 (1967-1981). WHO,
Geneva. 2nd edn, vol 1 and 2 (1981) WHO, Geneva; further volumes (1988-99) and 3rd edn, (1999)
Springer, Berlin Heidelberg New York
[20] World Health Organization (WHO) (1979) WHO handbook for reporting results of cancer treatment.
WHO Offset Publication No. 48 World Health Organization, Genf
[21] WHO (2000ff) Classification of Tumours. Pathology & Genetics. IARC Press, Lyon
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV. VERLAUFSDATEN
B53
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation der Verlaufsdaten sollte zumindest die nachstehenden
Bedingungen einschliessen.
Tabelle IV.2: Prüfbedingungen Verlaufsdaten
Wenn
dann muss sein
6 ∈ {K,A,M,S}
5=E
24 = R
24 = R
24 = R
24 = K
32/pT ∈ {is,a} oder (29/T ∈ {is,a} und 32/pT = X)
33/pN = 0 oder (30/N ∈ {0,X} und 33/pN = X)
35 ∈ {000,XXX}
32/pT ∈
/ {is,a} oder (29/T ∈
/ {is,a} und 32/pT = X)
33/pN = 0 oder (30/N = 0 und 33/pN = X)
35 ∈ {000,XXX}
32/pT ∈
/ {is,a} oder (29/T ∈
/ {is,a} und 32/pT = X)
33/pN ∈
/ {0,X} oder (30/N ∈
/ {0,X} und 33/pN = X)
35 ∈ {000,XXX}
35 ∈
/ {000,XXX}
36 ∈ {400,410,420,430}
1 = C50.–
25 6= 26 6= 27 6= 35 = 000
37 = I und 28 6= E
37 = L und 28 6= E
37 = R und 28 6= E
37 = M und 28 6= E
38 oder 39 oder ... oder 43 6= Y
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ = nicht Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V Strahlentherapie 1
der Tumorbasisdokumentation wird unter Strahlentherapie eine zusammenhängende Behandlungsserie (z.B. die Strahlenbehandlung im Rahmen der Primärtherapie) verstanden. Dokumentiert werden nur Bestrahlungen, die sich direkt auf den Tumor bzw. das Tumorgebiet oder
Metastasen beziehen. Sonstige Bestrahlungen (z. B. eine Gynäkomastieprophylaxe beim Prostatakarzinom) werden nicht erfasst.
I
N
Bei simultaner Radiochemotherapie wird die gesonderte Dokumentation „Simultane Radiochemotherapie“ (Seite B84) verwendet. Bei sequentieller Radiochemotherapie oder Chemoradiotherapie
werden Strahlen- und Chemotherapie jeweils getrennt dokumentiert.
Die nachfolgende Dokumentation „Strahlentherapie“ ist gegenüber der in der Tumorbasisdokumentation veröffentlichten Fassung [2] geringgradig verändert, um der aktuellen Situation zu entsprechen.
1 Federführender
Autor: H. P. Sinn, Datum der letzten Aktualisierung: 01/2005
B54
V. STRAHLENTHERAPIE
Patienten-ID (A3)
B55
0 4
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
Geburtsdatum
1.
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil Strahlentherapie
Die durch einen seitlichen Balken gekennzeichneten Sachverhalte sind in jedem Fall zu erheben (Minimaldaten)!
A. Allgemeine Angaben
Lokalisation (auch Seitenlokalisation) des Primärtumors
(Nach Diagnosedaten im Klartext bzw. Tumorlokalisationsschlüssel)
Klartext:
...................................................
Tumorlokalisation (A12)
Seite (A13)
C
.
C
.
1
L=Links,R=Rechts,E=Entfällt,X=F.A.
2
B. Aktueller Tumorstatus
Zustand des Patienten vor Beginn der Strahlentherapie (S1)
Primärtumor
3
K=Kein Tumor, P=Primärtumor vor Ersttherapie, R=Tumorreste (Residualtumor), L=Lokalrezidiv, F=Fraglicher Befund,
X=F.A.
1
2
Regionäre Lymphknoten (Mehrfachnennungen möglich)
4
K=Keine regionären Lk-Metastasen, E=Metastasen vor Ersttherapie, T=Residualtumor in regionären Lk, R=Lk-Rezidiv/neu
aufgetretene Lk-Metastase, F=Fraglicher Befund, X=F.A.
1
Fernmetastase(n) (Mehrfachnennungen möglich)
2
5
K=Keine Fernmetastase(n), E=Fernmetastase(n) vor Ersttherapie, M=Fernmetastase(n) verblieben, R=Neue Fernmetastase(n), F=Fraglicher Befund, X=F.A.
Wenn neu aufgetretene Fernmetastasen:
Lokalisation (S2) (Kurzschlüssel)
1.
6
2.
7
3.
8
Erfassung der Tumorausbreitung, sofern vom Befund bei Ersterhebung abweichend (S3)
Beschreibung nach TNM-System möglich?
9
J=Ja, N=Nein (TNM nicht vorgesehen)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
Patienten-ID (A3)
B56
Klinische TNM-Klassifikation (nach 6. Aufl.) (S4)
y
r
T
(m)
C
y
r
T
(m)
r
N
C
r
r
M
C
r
C
10
N
C
11
M
C
12
(m)
13
pTNM-Klassifikation (nach 6. Aufl.) (S5)
y
r
pT
r
pN
r
pM
Gesamt-M (nach 6. Aufl. TNM) (S6)
(m)
y
r
pT
r
pN
r
14
pM
15
000=M0, 100=M1, 110=M1a, 120=M1b, 121=M1b(i), 122=M1b(ii), 123=M1b(iii), 130=M1c,
XXX=MX
16
UICC-Stadium (nach 6. Aufl. TNM) (S7)
17
000=Stadium 0, 001=Stadium 0a, 002=Stadium 0is, 100=Stadium I, 110=Stadium IA, 111=Stadium IA1, 112=Stadium IA2,
120=Stadium IB, 121=Stadium IB1, 122=Stadium IB2, 130=Stadium IC, 140=Stadium IS, 200=Stadium II, 210=Stadium IIA,
220=Stadium IIB, 230=Stadium IIC, 300=Stadium III, 310=Stadium IIIA, 320=Stadium IIIB, 330=Stadium IIIC, 400=Stadium
IV, 410=Stadium IVA, 420=Stadium IVB, 430=Stadium IVC, XXX=Unbestimmt
Generelle Beschreibung der Tumorausbreitung (S8)
18
I=In situ, L=Lokalisiert, R=Regional, M=Fernmetastasen, S=Systemerkrankung (einschl. Lymphome) X=F.A.
C. Allgemeiner Leistungszustand (nach ECOG)
Allgemeiner Leistungszustand (nach ECOG) (A9, S9)
19
0= Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1= Einschränkung bei körperlicher Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen möglich, 2= Gehfähig, Selbstversorgung möglich, aber nicht
arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3= Nur begrenzte Selbstversorgung möglich; 50% oder mehr der
Wachzeit an Bett oder Stuhl gebunden, 4= Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig an Bett oder
Stuhl gebunden, X=unbekannt
D. Durchführung der Strahlentherapie
Stellung der Strahlentherapie in der Gesamtplanung der Behandlung (S10)
20
1=Definitive alleinige Radiotherapie, 2=Neoadjuvante (präoperative) Strahlentherapie, 3=Postoperative Strahlentherapie,
5=Postoperative additive Strahlentherapie, 6=Konsolidierende Radiotherapie nach Chemotherapie, 7=Palliative Bestrahlung (Mehrfachnennung möglich)
Kombination der Strahlentherapie mit systemischen Therapien
21
bei simultaner Radiochemotherapie wird die Dokumentation simultane Radiochemotherapie verwendet! K=Keine Kombination, S=Sequentielle Chemo- oder Radiochemotherapie, H=Kombination mit Hormontherapie, A=Andere Kombination
(z.B. Interferon), X=F.A.
Therapieintention (S11)
K=Kurativ, P=Palliativ bzw. symptomatisch, X=F.A.
Beginn der Strahlentherapie
Ende der Strahlentherapie
Tag
Tag
Monat
Monat
22
Tag
Monat
Jahr
Tag
Monat
Jahr
Jahr
Jahr
23
24
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
Zielgebiete (S12)
Patienten-ID (A3)
B57
Schlüssel 4
L=Links
R=Rechts
B=Beidseits
M=Mittellinie
1. ....................................
.
o
o
o
o
.
25
2. ....................................
.
o
o
o
o
.
26
3. ....................................
.
o
o
o
o
.
27
Applikationsart
T=Teletherapie, K=Kontakttherapie, M=Metabolische Therapie (Radionuklide)
28
Nähere Angaben bei Kontakttherapie
29
E=Endokavitär, I=Interstitiell, P=Perkutan, A=Afterloading, Y=Entfällt (keine Kontakttherapie)
D.1 Angeben bei externer Strahlentherapie
Gesamtdosis (S13)
Bezogen auf IRCU-Referenzpunkt
,
(Gy)
,
30
Bezogen auf anderen Referenzpunkt
,
(Gy)
,
31
Tiefe, in der die Gesamtdosis erreicht wird
Strahlungsart
(cm)
32
R=Röntgenstrahlen, P=Photonen, E=Elektronen, N=Neutronen, Protonen, Schwerionen
33
Energie/Spannung; wenn 1 KV, wenn 2 MV, wenn 3 oder 4 MeV
Applikationstechnik
34
35
S=Stehfelder, B=Bewegungsfelder, K=Komplexe Technik, A=Andere Technik, X=F.A.
Anzahl der Bestrahlungsfelder
36
Fraktionierung
Anzahl der Einzelbestrahlungen
37
Anzahl der Bestrahlungstage (S14)
38
(Gy)
Einzeldosis pro Fraktionierung
39
(Gy)
Bei verschiedenen Fraktionen am häufigsten verwendete Einzeldosis (YY=Entfällt)
40
Weitere Angaben bei Brachytherapie
Art der Brachytherapie
41
H=Interstitiell/intrakavitär temporär HDR (high dose), L=Interstitiell/intrakavitär temporär
P=Permænentimplantation, Nuklid / Klartext: . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
LDR
(low
dose),
Spezielle Techniken (S15)
I=Intensitätsmodulierte Radiotherapie
Y=Entfällt, keine spezielle Technik
Hyperthermie
42
(IMRT),
D=3D-Konformationsbestrahlung,
S=Stereotaktische
Bestrahlung,
N=Nein, J=Ja
43
D.2 Angaben bei Radionuklidtherapie
Verwendetes Radionuklid
44
J1=Jod-125, J2=Jod-131, S1=Strontium-89, S2=Strontium-90, S3=Strontium (andere), SA=Samarium-153-ÄthylendiaminTetramethylene-phosphonat (153-Sm-EDTMP), YY=Andere
Kombination mit Antikörpern
45
N=Nein, J=Ja
Verabreichte Aktivität (in GBq)
46
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
Patienten-ID (A3)
B58
D.3 Verlauf der Strahlentherapie
Verlauf der Strahlentherapie
47
P=Planmäßig beendet, U=Unterbrechung, N=Abbruch wegen Nebenwirkungen, T=Abbruch wegen Tumorprogression,
V=Abbruch wegen Verweigerung des Patienten, A=Abbruch aus anderen Gründen
Falls Unterbrechung:
Grund der Unterbrechung
48
P=Planmäßig, W=Nebenwirkungen, N=Nichterscheinen des Patienten, G=Gerät nicht einsatzbereit, A=Anderer Grund,
Y=Entfällt, X=F.A.
Zeitpunkt der Unterbrechung. Nach wievielter Bestrahlung?
49
T
Dauer der Unterbrechung: Tage
W
Wochen
50
E. Nebenwirkungen
Nebenwirkungen eingetreten? (S16)
N = Nein, J = Ja, X = F.A.
51
Wenn ja:
Art der Nebenwirkung
Kurzcode CTC
CTC
CTCAE
(S. E10)
Grad
Grad
Klartext
CTC Code
CTC
Grad
CTCAE
Grad
1.
................................
.
.
52
2.
................................
.
.
53
3.
................................
.
.
54
4.
................................
.
.
55
Zusammenhang zwischen
Behandlung und Nebenwirkung:
W=Wahrscheinlich F=Fraglich X=F.A.
Kurzcode WHO
(S. E31)
Grad WHO
WHO Code
Grad
zu 1.
W
F
X
56
zu 2.
W
F
X
57
zu 3.
W
F
X
58
zu 4.
W
F
X
59
F. Tumorstatus bei Ende der Strahlentherapie (S17)
60
K=Komplette Remission, R=Partielle Remission, U=Unverändert, P=Progression des Primärtumors (im Zielvolumen),
M=Progression von Metastasen (ausserhalb des Zielvolumens)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
Patienten-ID (A3)
B59
G. Vorgesehene Maßnahmen (S18)
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Therapie
o
o
o
o
61
Anschlußheilbehandlung
o
o
o
o
62
Nachsorge
o
o
o
o
63
Falls Therapie:
Therapiekonzept (S19)
U = Unimodal, M = Multimodal, X = F.A.
Therapieschritt 1 (S19)
64
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
65
Bestrahlung
o
o
o
o
66
Chemotherapie
o
o
o
o
67
Simultane Radiochemotherapie
o
o
o
o
68
Hormontherapie
o
o
o
o
69
Knochenmarkstransplantation
o
o
o
o
70
Stammzelltransplantation
o
o
o
o
71
Immuntherapie
o
o
o
o
72
Schmerztherapie
o
o
o
o
73
Unkonventionelle Therapie
o
o
o
o
74
Andere Therapie
o
o
o
o
75
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
76
Bestrahlung
o
o
o
o
77
Chemotherapie
o
o
o
o
78
Therapieschritt 2 (S19)
Simultane Radiochemotherapie
o
o
o
o
79
Hormontherapie
o
o
o
o
80
Knochenmarkstransplantation
o
o
o
o
81
Stammzelltransplantation
o
o
o
o
82
Immuntherapie
o
o
o
o
83
Schmerztherapie
o
o
o
o
84
Unkonventionelle Therapie
o
o
o
o
85
Andere Therapie
o
o
o
o
86
Wiedervorstellung
Tag
Wiedervorstellungstermin
Tag
Ort der Wiedervorstellung (Klartext):
Monat
Monat
Jahr
Jahr
87
...................................................
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
B60
Spezielle Verschlüsselungsanweisungen
S1 Zustand des Patienten vor Beginn der Strahlentherapie
Mit den jeweils angegebenen Sachverhalten soll die aktuelle Situation der Tumorerkrankung
bezüglich Primärtumor, regionärer Lymphknoten und Fernmetastasen beurteilt werden. Bei
regionären Lymphknoten und bei Fernmetastasen ist Mehrfachverschlüsselung möglich.
S2 Lokalisation neu aufgetretener Fernmetastasen
Die Lokalisation neu aufgetretener Fernmetastasen wird nach dem TNM-Kurzschlüssel eingetragen.
Der Kurzschlüssel lautet:
PUL
OSS
HEP
BRA
LYM
MAR
PLE
PER
ADR
SKI
OTH
GEN
Lunge
Knochen
Leber
Hirn
Lymphknoten
Knochenmark
Pleura
Peritoneum
Nebennieren
Haut
Andere Organe
Generalisierte Metastasierung
S3 Erfassung der Tumorausbreitung vor Strahlentherapie
Eine Erfassung der Tumorausbreitung in den nachfolgenden Items ist hier nur vorgesehen,
wenn die Befunde am Beginn der Strahlentherapie von denen der Ersterhebung abweichen.
Sofern für den entsprechenden Tumor eine TNM-Klassifikation vorgesehen ist, wird diese
vorgenommen.
Sie wird nach der 6. Aufl.[7] vorgenommen. Wenn die Befunde am Beginn der Strahlentherapie von denen der Ersterhebung abweichen, erfolgt die generelle Beschreibung der
Tumorausbreitung auch dann, wenn sie durch das TNM-System beschrieben ist.
S4 Klinischer TNM-Befund
Grundsätzlich ist immer ein klinischer TNM-Befund zu dokumentieren. Hierbei wird für Primärtumor, regionäre Lymphknotenmetastasen und Fernmetastasen auch der jeweils höchste während der Diagnostik erreichte Sicherheitsgrad (C-Faktor) erfasst. Auf den klinischen
TNM-Befund darf niemals verzichtet werden, auch dann nicht, wenn ein pathologischer Befund erhoben wird. Nur bei vorhandenem klinischem Befund können Patienten mit chirurgischer und solche mit nicht-chirurgischer Therapie verglichen werden. Außerdem erfordert
eine Qualitätssicherung der Diagnostik den Vergleich zwischen klinischem und pathologischem TNM-Befund.
Bei einzelnen TNM-Befunden sind seit 1993 weitere Aufgliederungen (Ramifikationen) möglich [5, 6, 8]. Für die Kategorie „T“ sind deshalb grundsätzlich vier, für die beiden Kategorien
„N“ und „M“ je drei Stellen vorzusehen. Rechnet man die Notation „(m)“ (bei multipler Lokalisation oder Anzahl von Tumoren) dazu, kann die Kategorie „T“ sogar fünf Stellen haben.
Ausprägungen von „T“, „N“ und „M“ mit weniger als der maximalen Stellenzahl sind auf den
Erhebungsbögen immer linksbündig zu verschlüsseln.
y-Symbol
Das y-Symbol ist in die TNM-Formel einzutragen, wenn die Klassifikation während oder
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
B61
nach initialer multimodaler Therapie erfolgt. Wird die Klassifikation vor Therapiebeginn vorgenommen, wird die Stelle nicht ausgefüllt.
r-Symbol
Rezidivtumoren (lokal, regionär und als Fernmetastasen) nach krankheitsfreiem Intervall
werden durch das Präfix „r“ gekennzeichnet, das sowohl bei der klinischen als auch bei der
pathologischen Klassifikation verwendet wird.
Beispiele:
Lokalrezidiv (im Bereich des früheren Primärtumors): rT2N0M0 oder rpT2pN0M0.
Rezidiv im Bereich der regionären Lymphknoten: T0rN2M0 oder pT0rpN2M0.
Rezidiv in Form erstmals aufgetretener Fernmetastasen nach früherer Tumorresektion:
T0N0rM1 oder pT0pN0rpM1.
m-Symbol
Mit (m) werden multiple simultane Primärtumoren in einem Organ gekennzeichnet. Ausgenommen hiervon sind Tumoren der Leber, der Ovarien und der Eileiter, bei denen die
Multiplizität durch die T-Kategorie erfasst wird. Simultane bilaterale Primärtumoren paariger
Organe und simultane Primärtumoren in verschiedenen Organen werden hier nicht erfasst;
vielmehr sind in solchen Fällen für die einzelnen Tumoren (ausgenommen Ovarial- und Eileitertumoren) jeweils getrennte Diagnosedaten zu erheben. Bei solitären Primärtumoren
wird die Stelle immer leergelassen.
C-Faktor
Die allgemeinen Definitionen für den C-Faktor im klinischen TNM-Befund lauten:
C1
C2
C3
CX
Aussage aufgrund von diagnostischen Standardmethoden, z. B. Inspektion,
Palpation und Standardröntgenaufnahmen, intraluminale Endoskopie bei bestimmten Organen.
Aussage aufgrund spezieller diagnostischer Maßnahmen, z. B. bildgebende
Verfahren: Röntgenaufnahmen in speziellen Projektionen, Schichtaufnahmen,
Computertomographie(CT), Sonographie, Lymphographie, Angiographie, nuklearmedizinische Untersuchungen, Kernspintomographie (MRT), Endoskopie, Biopsie und Zytologie.
Aussage aufgrund chirurgischer Exploration einschließlich Biopsie und zytologischer Untersuchung.
Wurde der C-Faktor nicht bestimmt, wird ein „X“ eingetragen.
In den einzelnen Abschnitten der Organspezifischen Tumordokumentation sind für jedes
einzelne Organ die infrage kommenden diagnostischen Methoden nach der C-Kategorie
spezifiziert.
S5 Pathologischer TNM-Befund: pTNM
pTNM kann bei einigen Fällen bereits bei der Erfassung der Diagnosedaten, also prätherapeutisch, angegeben werden, z. B. bei histologischer Sicherung des Übergreifens des Primärtumors auf Nachbarorgane durch endoskopische Biopsie oder mikroskopische Sicherung einer Fernmetastase noch vor der Therapie. Nach den Regeln der UICC ist festgelegt,
welche Voraussetzungen für die Klassifikation von pT, pN und pM erfüllt sein müssen. Daher
kann die Angabe eines C-Faktors beim pTNM entfallen. In den meisten Fällen können pT
und pN aber erst nach Tumorresektion festgelegt werden.
S6 Gesamt-M
Die klinisch festgestellte M-Kategorie und die pathologische pM-Kategorie sind bisweilen
unterschiedlich. Während bei Differenzen zwischen T und pT sowie zwischen N und pN
stets der pathologische Befund maßgeblich ist (abgesehen von pTX und pNX), ist bei Unterschieden zwischen M und pM jeweils im Einzelfall unter Berücksichtigung der klinischen
Gesamtsituation festzulegen, welche Kategorie als Gesamtbeurteilung gilt und bei der Stadieneinteilung maßgebend ist. Die mit i, ii und iii bezeichneten Subkategorien von M1b werden mit arabischen Zifferen verschlüsselt, z.B. Mib(ii) mit 1b2.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
B62
Beispiel:
Kolonkarzinom mit radiologisch festgestellten multiplen Lungenmetastasen - Klinisches
TNM: TXNXM1. Kolonresektion wegen Stenose, dabei auch lokale Exzision eines metastasenverdächtigen Herdes aus der Leber, der sich histologisch als benignes Hämangiom
erweist - Pathologisches TNM: pT3pN2pM0. Gesamtbeurteilung von M: M1.
S7 UICC-Stadium
Das UICC-Stadium basiert auf den TNM-Befunden. Berücksichtigt werden dabei die pT- und
pN-Befunde, im Falle von pTX bzw. pNX die T- und N-Befunde, dazu das Gesamt-M.
Die erlaubten Ausprägungen des UICC-Stadiums sind 0, 0a, 0is, I, IA, IA1, IA2, IB, IB1, IB2,
IC, IS, II, IIA, IIB, IIC, III, IIIA, IIIB, IIIC, IV, IVA, IVB und IVC sowie X (unbestimmt).
S8 Generelle Beschreibung der Tumorausbreitung
In vielen Epidemiologischen Krebsregistern ist eine vereinfachte Klassifikation der Tumorausbreitung in Gebrauch, die im Interesse der zunehmenden Kooperation auch in klinischen
Registern dokumentiert werden soll. Sie lässt sich bei den meisten soliden Tumoren aus
dem UICC-Stadium (S7) und der Konversionstabelle (s. Abschnitt DI) herleiten. Die generelle Beschreibung der Tumorausbreitung ist aber erforderlich, wenn im Falle eines soliden
Tumors kein TNM definiert ist oder wenn bei einem Patienten detaillierte Angaben zur genauen Ermittlung der TNM-Klassifikation fehlen.
Der Schlüssel für die generelle Beschreibung der Tumorausbreitung lautet:
I=
L=
R=
M=
S=
X=
In situ (nichtinvasiv, intraepithelial)
Lokalisiert (begrenzt auf das Ursprungsorgan)
Regional (Metastasierung in regionäre Lymphknoten und/oder direkte kontinuierliche Ausbreitung auf Nachbarschaft)
Fernmetastasen (einschließlich Metastasen in nicht-regionären Lymphknoten)
Systemerkrankung (einschließlich maligne Lymphome)
F.A.
S9 Allgemeiner Leistungszustand (nach ECOG)
Verschlüsselt wird der aktuelle Leistungszustand am Untersuchungsdatum nach dem ECOGSchlüssel [1] (s. A9).
S10 Stellung der Strahlentherapie in der Gesamtplanung der Behandlung
Von definitiver alleiniger Radiotherapie wird dann gesprochen, wenn am Tumor lediglich
eine Biopsie vorgenommen wurde und die Strahlentherapie unter kurativer Zielsetzung ohne
chirurgische Tumorresektion erfolgt.
Postoperative Strahlentherapie nach R0-Resektion wird als adjuvant, nach R1-, R2 oder
RX-Operation als additiv bezeichnet.
Palliative Bestrahlung wird dokumentiert, wenn die Radiotherapie bei inkurabler Erkrankung
erfolgte.
S11 Therapieintention
Hier wird die Absicht der Therapie dokumentiert, wie sie am Beginn der Strahlentherapie
festgelegt wurde.
S12 Zielgebiet
Das Zielgebiet wird nach Schlüssel 4 (S. E9) erfasst. Dabei können mehrere Zielgebiete
eingetragen werden. Zusätzlich wird die Seite dokumentiert.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
B63
S13 Gesamtdosis
Bei externer Bestrahlung wird die Gesamtdosis am Referenzpunkt (ICRU)[3] im Tumor bzw.
im Hauptrisikogebiet angegeben. Zielvolumina 2. Ordnung (z.B. adjuvante Bestrahlung der
Lymphabflussgebiete) werden nicht berücksichtigt.
Bei Brachytherapie wird die Dosis an einem Referenzpunkt (z.B. Punkt A bei gynäkologischen Tumoren) oder auf der zielvolumenumschließenden Isodose (z.B. bei Permanentimplantation) angegeben.
S14 Anzahl der Bestrahlungstage
Als Bestrahlungstage gelten nur Tage mit Therapie, nicht etwa die Gesamtbehandlungszeit
(die auch Wochendenden einschließt).
S15 Spezielle Techniken
Es wird die aufwändigste Technik angegeben, z.B. schließt IMRT eine 3D-Konfirmationsbestrahlung
ein.
S16 Nebenwirkungen
Hier werden nur die akuten Nebenwirkungen dokumentiert, das heißt solche, die zwischen
dem 1. und 90. Tag nach Bestrahlungsbeginn auftreten. Später diagnostizierte Nebenwirkungen (chronische Nebenwirkungen) werden unter Folgeerkrankungen in den Verlaufsdaten erfasst. Im Falle einer kombinierten Strahlen- und Chemotherapie sollen diejenigen Nebenwirkungen, die nicht eindeutig einer der beiden Behandlungsformen zuzuordnen sind,
bei beiden eingetragen werden.
Nebenwirkungen werden im Klartext erfasst und nach Möglichkeit nach dem Schlüssel der
aktualisierten Common Toxicity Criteria (CTC) bzw. den Common Terminology Criteria for
Adverse Events (CTCAE), Version 3.0 (siehe Seite E10) oder nach den früher allgemein
befolgten Empfehlungen der WHO [4, 9] verschlüsselt (Schlüssel 6 S. E31).
In beiden Fällen soll eine Graduierung nach der Stärke erfolgen:
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
(bei CTCAE zusätzlich Grad 5)
F.A.
Für den Zusammenhang zwischen Therapie und Nebenwirkungen wird folgende Beurteilung verwendet:
Wahrscheinlich
Fraglich
F.A.
Mit der Zuordnung eines Ereignisses zu Folgeerkrankungen bzw. Komplikationen oder Nebenwirkungen wird noch nicht verbindlich entschieden, ob tatsächlich ein ursächlicher Zusammenhang mit der Tumortherapie gegeben ist. Diese Frage kann oft erst durch langfristige Beobachtung geklärt werden.
S17 Tumorstatus bei Ende der Strahlentherapie
Hier wird der Tumorstatus bei Beendigung der Strahlentherapie festgehalten. Eine definitive
Beurteilung des Ergebnisses ist frühestens 6 Wochen nach Ende der Strahlentherapie möglich und soll im Rahmen der Verlaufsbeobachtung im Datensatz Verlaufsdaten dokumentiert
werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
B64
S18 Vorgesehene Maßnahmen
Zur Unterstützung des organisatorischen Ablaufs ist zu vermerken, welche weiteren Maßnahmen bei dem Patienten vorgesehen sind. Mit diesen Angaben kann der weitere Ablauf
gesteuert werden. Ist keine Therapie vorgesehen, kann der Patient in das für den jeweiligen
Tumor vorgesehene Nachsorgeprogramm übernommen werden. Registriert werden sollte
auch, wenn eine Maßnahme empfohlen, vom Patienten aber abgelehnt worden ist.
S19 Therapiekonzept/Therapieschritte
Bei multimodalem Therapiekonzept sollen die jeweilig durchgeführten Behandlungsarten in
zwei Therapieschritten erfasst werden. Für jeden Therapieschritt ist Verschlüsselung von
maximal drei Behandlungsarten möglich.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
B65
Literatur
[1] AJCC (American Joint Committee on Cancer) (1988) Manual for staging of cancer, 3rd ed. (Beahrs
OH, Henson DE, Hutter RVP, Myers MH, eds) Lippincott, Philadelphia
[2] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1999) Basisdokumentation für Tumorkranke,
5. Aufl. W. Zuckschwerdt, München Bern Wien New York
[3] Hess CF, Christ G, Jany R, Bamberg M (1993) Dosisspezifikation im „ICRU-Referenzpunkt”: Auswirkungen auf die klinische Praxis. Strahlenther Onkol 169:660-667
[4] Miller AB, Hoogstraten B, Staquet M, Winkler A (1981) Reporting results of cancer treatment. Cancer
47:207-214
[5] UICC (1993) TNM Supplement 1993. A commentary on uniform use (Hermanek P, Henson DE, Hutter
RVP, Sobin LH, eds). Springer, Berlin Heidelberg New York
[6] UICC (2001) TNM Supplement, 2nd ed. A commentary on uniform use (Wittekind Ch, Henson DE,
Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[7] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[8] UICC (2003) TNM Supplement, 3rd ed. A commentary on uniform use (Wittekind Ch, Greene FL,
Henson DE, Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[9] World Health Organization (WHO) (1979) WHO handbook for reporting results of cancer treatment.
WHO Offset Publication No. 48. World Health Organization, Genf
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. STRAHLENTHERAPIE
B66
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation der Daten zur Strahlentherapie sollte zumindest die
nachstehenden Bedingungen einschliessen.
Tabelle V.1: Prüfbedingungen Strahlentherapie
Wenn
dann muss sein
6 6= 5=R
5=R
5=R
4∈
/ {K,F,X}
4∈
/ {K,F,X}
5∈
/ {K,F,X}
5 ∈ {K,F}
5 ∈ {K,X}
7 6= 8 6= 14/pN ∈
/ {0,X}
14/pN = X und 11/N ∈
/ {0,X}
16 ∈
/ {000,XXX}
16 = 000
16 = XXX
18 = I und 9 = J
13/pT ∈ {is,a} oder (10/T ∈ {is,a} und 13/pT = X)
14/pN ∈ {0,X} oder (11/N ∈ {0,X} und 14/pN = X)
16 ∈ {000,XXX}
18 = L und 9 = J
13/pT ∈
/ {is,a} oder (10/T ∈
/ {is,a} und 13/pT = X)
14/pN = 0 oder (11/N = 0 und 14/pN = X)
16 = 000
18 = R und 9 = J
18 = M und 9 = J
16 ∈ {000,XXX}
16 ∈
/ {000,XXX}
17 ∈ {400,410,420,430}
28 = T oder K
28 = M
47 = U
51 = J
51 = J
51 = J
51 = J
51 = J und 52 6= 51 = J und 53 6= 51 = J und 54 6= 51 = J und 55 6= 64 = M
30 bis 41 6= 44 bis 46 6= 48 6= Y
52 6= 53 6= 54 6= 55 6= 56 6= 57 6= 58 6= 59 6= 76 = J oder 77 = J oder 78 = J
oder 79 = J oder 80 = J oder 81 =
J oder 82 = J oder 83 = J
76 bis 83 = 64 = U
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ = nicht Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI Medikamentöse Therapie 1
ufgrund der Vielzahl von Therapieschemata und deren Anpassung sowohl an regionale
Verhältnisse als auch an die individuellen Erfordernisse jedes einzelnen Patienten ist zum
Abschnitt „Medikamentöse Therapie“ eine relativ ausführliche Dokumentation erforderlich. Sie
umfasst Angaben zur zytostatischen, hormonellen, antihormonellen, immunologischen und supportiven Behandlung sowie zu Nebenwirkungen nach jedem Therapiezyklus, weiterhin zu nach
Abschluss der Therapie eventuell aufgetretenen Folgeerkrankungen und sonstigen Befunden,
die von Bedeutung sind.
A
1 Federführender
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 02/2005
B67
VI. MEDIKAMENTÖSE THERAPIE
Patienten-ID (A3)
B68
0 5
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil Medikamentöse Therapie
Die durch einen seitlichen Balken gekennzeichneten Sachverhalte sind in jedem Fall zu erheben (Minimaldaten)!
A. Allgemeine Angaben
Lokalisation (auch Seitenlokalisation) des Primärtumors
(Nach Diagnosedaten im Klartext bzw. Tumorlokalisationsschlüssel)
Klartext:
...................................................
.
Tumorlokalisation (A12) C
Seite (A13)
C
.
1
L=Links,R=Rechts,E=Entfällt,X=F.A.
2
B. Aktueller Tumorstatus
Zustand des Patienten vor Beginn der medikamentösen Therapie (S1)
Primärtumor
3
K=Kein Tumor, P=Primärtumor vor Ersttherapie, R=Tumorreste (Residualtumor), L=Lokalrezidiv, F=Fraglicher Befund,
X=F.A.
1
2
3
Regionäre Lymphknoten (Mehrfachnennungen möglich)
4
K=Keine regionären Lk-Metastasen, E=Metastasen vor Ersttherapie, T=Residualtumor in regionären Lk, R=Lk-Rezidiv/neu
aufgetretene Lk-Metastase, F=Fraglicher Befund, X=F.A.
1
Fernmetastase(n) (Mehrfachnennungen möglich)
2
3
5
K=Keine Fernmetastase(n), E=Fernmetastase(n) vor Ersttherapie, M=Fernmetastase(n) verblieben, R=Neue Fernmetastase(n), F=Fraglicher Befund, X=F.A.
Wenn neu aufgetretene Fernmetastasen:
Lokalisation (S2) (Kurzschlüssel)
1.
6
2.
7
3.
8
Tumorstadium vor Therapie (S3)
Tumorstadium nach TNM
9
N=Nein, J=Ja, X=F.A. E=Entfällt (kein TNM vorgesehen)
Klinische TNM-Klassifikation (nach 6. Aufl.) (S4)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
y
Patienten-ID (A3)
(m)
C
B69
r
T
y
r
T
(m)
r
N
C
r
r
M
C
r
C
10
N
C
11
M
C
12
(m)
13
pTNM-Klassifikation (nach 6. Aufl.) (S5)
y
Gesamt-M (S6)
r
pT
r
pN
r
pM
(m)
y
r
pT
r
pN
14
r
pM
15
000=M0, 100=M1, 110=M1a, 120=M1b, 121=M1b(i), 122=M1b(ii), 123=M1b(iii), 130=M1c, XXX=MX
16
UICC-Stadium (nach 6. Aufl. TNM) (S7)
17
000=Stadium 0, 001=Stadium 0a, 002=Stadium 0is, 100=Stadium I, 110=Stadium IA, 111=Stadium IA1, 112=Stadium IA2,
120=Stadium IB, 121=Stadium IB1, 122=Stadium IB2, 130=Stadium IC, 140=Stadium IS, 200=Stadium II, 210=Stadium IIA,
220=Stadium IIB, 230=Stadium IIC, 300=Stadium III, 310=Stadium IIIA, 320=Stadium IIIB, 330=Stadium IIIC, 400=Stadium
IV, 410=Stadium IVA, 420=Stadium IVB, 430=Stadium IVC, XXX=Unbestimmt
Generelle Beschreibung der Tumorausbreitung (S8)
18
I=In situ, L=Lokalisiert, R=Regional, M=Fernmetastasen, S=Systemerkrankung (einschl. Lymphome) X=F.A.
C. Allgemeiner Leistungszustand (nach ECOG)
Allgemeiner Leistungszustand (nach ECOG) (A9, S9)
19
0= Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1= Einschränkung bei körperlicher Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen möglich, 2= Gehfähig, Selbstversorgung möglich, aber nicht
arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3= Nur begrenzte Selbstversorgung möglich; 50% oder mehr der
Wachzeit an Bett oder Stuhl gebunden, 4= Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig an Bett oder
Stuhl gebunden, X=unbekannt
D. Durchführung der medikamentösen Therapie
Stellung der medikamentösen Therapie in der Gesamtplanung der Behandlung
20
M=Medikamentöse Therapie ohne operative Behandlung, N=Neoadjuvante (präoperative) medikamentöse Therapie,
I=Intraoperative medikamentöse Therapie, P=Postoperative medikamentöse Therapie
Therapieintention (S10)
Behandlungsbeginn
Behandlungsende
K=Kurativ, P=Palliativ bzw. symptomatisch, X=F.A.
Tag
Monat
Tag
Monat
Jahr
Tag
Monat
Jahr
Jahr
Monat
Protokoll: (S11) (Klartext)
21
Tag
22
Jahr
23
...................................................
g
Zyklen
geplant
Körpergröße (in cm)
Körpergewicht (in kg)
Körperoberfläche (in
d
durchgeführt
24
(999=F.A.)
25
(999=F.A.)
m2 )
(9,99=F.A.)
26
,
,
27
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
Medikamente (S12)
Patienten-ID (A3)
Einzeldosis
Einheit
Klartext
B70
Applikationsdauer
(min)
Einzeldosis
Einheit
Dauer
1.
................................
28
2.
................................
29
3.
................................
30
4.
................................
31
5.
................................
32
6.
................................
33
7.
................................
34
8.
................................
35
Applikationsweg (S12)
Gesamtdosis
(Menge)
% der
Solldosis
Einheit
Applikation
Gesamtdosis
Einheit
% Solldosis
zu 1.
36
zu 2.
37
zu 3.
38
zu 4.
39
zu 5.
40
zu 6.
41
zu 7.
42
zu 8.
43
Behandlung in Hyperthermie
Nebenwirkungen (S13)
N = Nein, J = Ja, X = F.A.
44
N = Nein, J = Ja, X = F.A.
45
Wenn ja:
Art der Nebenwirkung
Klartext
Kurzcode CTC
CTC
CTCAE
(S. E10)
Grad
Grad
CTC Code
CTC
Grad
CTCAE
Grad
1.
................................
.
.
46
2.
................................
.
.
47
3.
................................
.
.
48
4.
................................
.
.
49
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
Patienten-ID (A3)
Zusammenhang zwischen
Behandlung und Nebenwirkung:
W=Wahrscheinlich F=Fraglich X=F.A.
B71
Kurzcode WHO
Grad WHO
(S. E31)
WHO Code
Grad
zu 1.
W
F
X
50
zu 2.
W
F
X
51
zu 3.
W
F
X
52
zu 4.
W
F
X
53
Unterbrechung der medikamentösen Therapie
N=Nein, J=Ja
54
Tage
Wochen
wenn ja: Dauer Tage
Wochen
Grund: . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
55
Therapiemodifikation
56
N=Nein, J=Ja
Beendigung der medikamentösen Therapie
57
R=Reguläres Ende, V=Patient verweigert Fortsetzung, A= Abbruch aus sonstigen Gründen, X=F.A.
Wenn Abbruch oder Therapiemodifikation, Grund (Klartext):
......................................
E. Therapieresultat
Residualtumor-Klassifikation (S14)
58
00=R0 (kein Residualtumor), 10=R1 (mikroskopischer invasiver Residualtumor), 11=R1(is) (mikroskopischer nicht-invasiver
Residualtumor), 21=R2a (makroskopischer Residualtumor, mikroskopisch Residualtumor nicht bestätigt), 22=R2b (makroskopischer Residualtumor, mikroskopisch Residualtumor bestätigt), 99=Entfällt, da neoadjuvante Therapie, XX=RX (Beurteilung nicht möglich)
Lokalisation des Residualtumors
59
L=Lokoregionär, F=Fernmetastase(n), B=Beides (L + F) X=F.A., Y=Entfällt (kein Residualtumor)
Gesamtbeurteilung des Tumorgeschehens nach WHO 1979/81 (S15)
60
V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische Besserung
(Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung unmöglich,
E=Entfällt (Behandlung im Rahmen eines multimodalen, noch nicht abgeschlossenen Konzeptes), X=F.A.
Gesamtbeurteilung des Tumorgeschehens nach RECIST-Leitlinie 2000 (S15)
61
V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische Besserung
(Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung unmöglich,
E=Entfällt (Behandlung im Rahmen eines multimodalen, noch nicht abgeschlossenen Konzeptes), X=F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
Patienten-ID (A3)
B72
F. Tumor- und therapiebedingte Folgeerkrankungen und Folgezustände
Tumor- und therapiebedingte Folgeerkrankungen und Folgezustände (S16)
Wenn ja:
N = Nein, J = Ja, X = F.A.
62
Art der Folgeerkrankung
Klartext
Schlüssel 2 (S.E5)
Schlüssel
1.
...................................................
63
2.
...................................................
64
3.
...................................................
65
4.
...................................................
66
G. Vorgesehene Maßnahmen (S17)
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Therapie
o
o
o
o
67
Anschlußheilbehandlung
o
o
o
o
68
Nachsorge
o
o
o
o
69
Falls Therapie:
Therapiekonzept (S18)
U = Unimodal, M = Multimodal, X = F.A.
Therapieschritt 1 (S18)
70
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
71
Bestrahlung
o
o
o
o
72
Chemotherapie
o
o
o
o
73
Simultane Radiochemotherapie
o
o
o
o
74
Hormontherapie
o
o
o
o
75
Knochenmarkstransplantation
o
o
o
o
76
Stammzelltransplantation
o
o
o
o
77
Immuntherapie
o
o
o
o
78
Schmerztherapie
o
o
o
o
79
Unkonventionelle Therapie
o
o
o
o
80
Andere Therapie
o
o
o
o
81
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
82
Bestrahlung
o
o
o
o
83
Chemotherapie
o
o
o
o
84
Simultane Radiochemotherapie
o
o
o
o
85
Hormontherapie
o
o
o
o
86
Knochenmarkstransplantation
o
o
o
o
87
Stammzelltransplantation
o
o
o
o
88
Immuntherapie
o
o
o
o
89
Schmerztherapie
o
o
o
o
90
Unkonventionelle Therapie
o
o
o
o
91
Andere Therapie
o
o
o
o
92
Therapieschritt 2 (S18)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
Patienten-ID (A3)
B73
Wiedervorstellung
Tag
Wiedervorstellungstermin
Tag
Ort der Wiedervorstellung (Klartext):
Monat
Monat
Jahr
Jahr
93
...................................................
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B74
Spezielle Verschlüsselungsanweisungen
S1 Zustand des Patienten vor Beginn der medikamentösen Therapie
Mit den jeweils angegebenen Sachverhalten soll die aktuelle Situation der Tumorerkrankung
bezüglich Primärtumor, regionärer Lymphknoten und Fernmetastasen beurteilt werden. Bei
regionären Lymphknoten und bei Fernmetastasen ist Mehrfachverschlüsselung möglich.
S2 Lokalisation neu aufgetretener Fernmetastasen
Die Lokalisation neu aufgetretener Fernmetastasen wird nach dem TNM-Kurzschlüssel eingetragen.
Der Kurzschlüssel lautet:
PUL
OSS
HEP
BRA
LYM
MAR
PLE
PER
ADR
SKI
OTH
GEN
Lunge
Knochen
Leber
Hirn
Lymphknoten
Knochenmark
Pleura
Peritoneum
Nebennieren
Haut
Andere Organe
Generalisierte Metastasierung
S3 Tumorstadium vor Therapie
An dieser Stelle sollen nur zusätzlich zu den Diagnosedaten neu erhobene oder veränderte
Befunde festgehalten werden. Die anatomische Ausbreitung des Tumors - das Tumorstadium - wird nach der 6. Aufl.[7] erfasst.
S4 Klinischer TNM-Befund
Grundsätzlich ist immer ein klinischer TNM-Befund zu dokumentieren. Hierbei wird für Primärtumor, regionäre Lymphknotenmetastasen und Fernmetastasen auch der jeweils höchste während der Diagnostik erreichte Sicherheitsgrad (C-Faktor) erfasst. Auf den klinischen
TNM-Befund darf niemals verzichtet werden, auch dann nicht, wenn ein pathologischer Befund erhoben wird. Nur bei vorhandenem klinischem Befund können Patienten mit chirurgischer und solche mit nicht-chirurgischer Therapie verglichen werden. Außerdem erfordert
eine Qualitätssicherung der Diagnostik den Vergleich zwischen klinischem und pathologischem TNM-Befund.
Bei einzelnen TNM-Befunden sind seit 1993 weitere Aufgliederungen (Ramifikationen) möglich [5, 6, 8]. Für die Kategorie „T“ sind deshalb grundsätzlich vier, für die beiden Kategorien
„N“ und „M“ je drei Stellen vorzusehen. Rechnet man die Notation „(m)“ (bei multipler Lokalisation oder Anzahl von Tumoren) dazu, kann die Kategorie „T“ sogar fünf Stellen haben.
Ausprägungen von „T“, „N“ und „M“ mit weniger als der maximalen Stellenzahl sind auf den
Erhebungsbögen immer linksbündig zu verschlüsseln.
y-Symbol
Das y-Symbol ist in die TNM-Formel einzutragen, wenn die Klassifikation während oder
nach initialer multimodaler Therapie erfolgt. Wird die Klassifikation vor Therapiebeginn vorgenommen, wird die Stelle nicht ausgefüllt.
r-Symbol
Rezidivtumoren (lokal, regionär und als Fernmetastasen) nach krankheitsfreiem Intervall
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B75
werden durch das Präfix „r“ gekennzeichnet, das sowohl bei der klinischen als auch bei der
pathologischen Klassifikation verwendet wird.
Beispiele:
Lokalrezidiv (im Bereich des früheren Primärtumors): rT2N0M0 oder rpT2pN0M0.
Rezidiv im Bereich der regionären Lymphknoten: T0rN2M0 oder pT0rpN2M0.
Rezidiv in Form erstmals aufgetretener Fernmetastasen nach früherer Tumorresektion:
T0N0rM1 oder T0N0rpM1.
m-Symbol
Mit (m) werden multiple simultane Primärtumoren in einem Organ gekennzeichnet. Ausgenommen hiervon sind Tumoren der Leber, der Ovarien und der Eileiter, bei denen die
Multiplizität durch die T-Kategorie erfasst wird. Simultane bilaterale Primärtumoren paariger
Organe und simultane Primärtumoren in verschiedenen Organen werden hier nicht erfasst;
vielmehr sind in solchen Fällen für die einzelnen Tumoren (ausgenommen Ovarial- und Eileitertumoren) jeweils getrennte Diagnosedaten zu erheben. Bei solitären Primärtumoren
wird die Stelle immer leergelassen.
C-Faktor
Die allgemeinen Definitionen für den C-Faktor im klinischen TNM-Befund lauten:
C1
C2
C3
CX
Aussage aufgrund von diagnostischen Standardmethoden, z. B. Inspektion,
Palpation und Standardröntgenaufnahmen, intraluminale Endoskopie bei bestimmten Organen.
Aussage aufgrund spezieller diagnostischer Maßnahmen, z. B. bildgebende
Verfahren: Röntgenaufnahmen in speziellen Projektionen, Schichtaufnahmen,
Computertomographie(CT), Sonographie, Lymphographie, Angiographie, nuklearmedizinische Untersuchungen, Kernspintomographie (MRT), Endoskopie, Biopsie und Zytologie.
Aussage aufgrund chirurgischer Exploration einschließlich Biopsie und zytologischer Untersuchung.
Wurde der C-Faktor nicht bestimmt, wird ein „X“ eingetragen.
In den einzelnen Abschnitten der Organspezifischen Tumordokumentation sind für jedes
einzelne Organ die infrage kommenden diagnostischen Methoden nach der C-Kategorie
spezifiziert.
S5 Pathologischer TNM-Befund: pTNM
pTNM kann bei einigen Fällen bereits bei der Erfassung der Diagnosedaten, also prätherapeutisch, angegeben werden, z. B. bei histologischer Sicherung des Übergreifens des Primärtumors auf Nachbarorgane durch endoskopische Biopsie oder mikroskopische Sicherung einer Fernmetastase noch vor der Therapie. Nach den Regeln der UICC ist festgelegt,
welche Voraussetzungen für die Klassifikation von pT, pN und pM erfüllt sein müssen. Daher
kann die Angabe eines C-Faktors beim pTNM entfallen. In den meisten Fällen können pT
und pN aber erst nach Tumorresektion festgelegt werden.
S6 Gesamt-M
Die klinisch festgestellte M-Kategorie und die pathologische pM-Kategorie sind bisweilen
unterschiedlich. Während bei Differenzen zwischen T und pT sowie zwischen N und pN
stets der pathologische Befund maßgeblich ist (abgesehen von pTX und pNX), ist bei Unterschieden zwischen M und pM jeweils im Einzelfall unter Berücksichtigung der klinischen
Gesamtsituation festzulegen, welche Kategorie als Gesamtbeurteilung gilt und bei der Stadieneinteilung maßgebend ist.
Beispiel:
Kolonkarzinom mit radiologisch festgestellten multiplen Lungenmetastasen - Klinisches
TNM: TXNXM1. Kolonresektion wegen Stenose, dabei auch lokale Exzision eines metastasenverdächtigen Herdes aus der Leber, der sich histologisch als benignes Hämangiom
erweist - Pathologisches TNM: pT3pN2pM0. Gesamtbeurteilung von M: M1.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B76
S7 UICC-Stadium
Das UICC-Stadium basiert auf den TNM-Befunden. Berücksichtigt werden dabei die pT- und
pN-Befunde, im Falle von pTX bzw. pNX die T- und N-Befunde, dazu das Gesamt-M.
Die erlaubten Ausprägungen des UICC-Stadiums sind 0, 0a, 0is, I, IA, IA1, IA2, IB, IB1, IB2,
IC, IS, II, IIA, IIB, IIC, III, IIIA, IIIB, IIIC, IV, IVA, IVB und IVC sowie X (unbestimmt).
S8 Generelle Beschreibung der Tumorausbreitung
In vielen Epidemiologischen Krebsregistern ist eine vereinfachte Klassifikation der Tumorausbreitung in Gebrauch, die im Interesse der zunehmenden Kooperation auch in klinischen
Registern dokumentiert werden soll. Sie lässt sich bei den meisten soliden Tumoren aus
dem UICC-Stadium (S7) und der Konversionstabelle (s. Abschnitt DI) herleiten. Die generelle Beschreibung der Tumorausbreitung ist aber erforderlich, wenn im Falle eines soliden
Tumors kein TNM definiert ist oder wenn bei einem Patienten detaillierte Angaben zur genauen Ermittlung der TNM-Klassifikation fehlen.
Der Schlüssel für die generelle Beschreibung der Tumorausbreitung lautet:
I=
L=
R=
M=
S=
X=
In situ (nichtinvasiv, intraepithelial)
Lokalisiert (begrenzt auf das Ursprungsorgan)
Regional (Metastasierung in regionäre Lymphknoten und/oder direkte kontinuierliche Ausbreitung auf Nachbarschaft)
Fernmetastasen (einschließlich Metastasen in nicht-regionären Lymphknoten)
Systemerkrankung (einschließlich maligne Lymphome)
F.A.
S9 Allgemeiner Leistungszustand (nach ECOG)
Verschlüsselt wird der aktuelle Leistungszustand am Untersuchungsdatum nach dem ECOGSchlüssel [1] (s. A9).
S10 Therapieintention
Hier wird die Absicht der Therapie dokumentiert, wie sie am Beginn der medikamentösen
Therapie festgelegt wurde.
S11 Protokoll
Angabe des Protokollnamens in der üblichen Abkürzung im Klartext.
S12 Medikamente
Das Medikament wird im Klartext mit seinem generischen Namen nach der „Roten Liste“
dokumentiert und erfaßt. Die Applikationsdauer (in Minuten) wird nur – soweit relevant –
angegeben. Die Solldosis ist im Protokoll festgelegt. Angegeben wird die tatsächlich applizierte Dosis in % der Solldosis.
Folgende Applikationswege sind zu unterscheiden:
Systemische Chemotherapie:
OR =
IM =
SC =
IV =
LI =
Oral
Intramuskulär
Subkutan
Intravenös
i.v. Langzeitinfusion (mind. 24 Stunden)
Intrakavitäre oder intraluminale Chemotherapie:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
PE =
PL =
TH =
VE =
SO =
B77
Intraperitoneal
Intrapleural
Intrathekal
Intravesikal
Sonstige (mit Klartextangabe)
Isolierte Perfusion:
PN =
PS =
Katheter
Pumpsystem
Regionale Infusion:
IN =
Regionale Infusion
Chemoembolisation:
CE =
Chemoembolisation
S13 Nebenwirkungen
Hier werden nur die akuten Nebenwirkungen dokumentiert, das heißt solche, die zwischen
dem 1. und 90. Tag nach Bestrahlungsbeginn auftreten. Später diagnostizierte Nebenwirkungen (chronische Nebenwirkungen) werden unter Folgeerkrankungen (s. S16) erfasst. Im
Falle einer kombinierten Strahlen- und medikamentösen Therapie sollen diejenigen Nebenwirkungen, die nicht eindeutig einer der beiden Behandlungsformen zuzuordnen sind, bei
beiden eingetragen werden.
Nebenwirkungen werden im Klartext erfasst und nach Möglichkeit nach dem Schlüssel der
aktualisierten Common Toxicity Criteria (CTC) bzw. den Common Terminology Criteria for
Adverse Events (CTCAE), Version 3.0 (siehe Seite E10) oder nach den früher allgemein
befolgten Empfehlungen der WHO [3, 9] verschlüsselt (Schlüssel 6 S. E31).
In beiden Fällen soll eine Graduierung nach der Stärke erfolgen:
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
(bei CTCAE zusätzlich Grad 5)
F.A.
Für den Zusammenhang zwischen Therapie und Nebenwirkungen wird folgende Beurteilung verwendet:
Wahrscheinlich
Fraglich
F.A.
Mit der Zuordnung eines Ereignisses zu Folgeerkrankungen bzw. Komplikationen oder Nebenwirkungen wird noch nicht verbindlich entschieden, ob tatsächlich ein ursächlicher Zusammenhang mit der Tumortherapie gegeben ist. Diese Frage kann oft erst durch langfristige Beobachtung geklärt werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B78
S14 Residualtumor-Klassifikation
Die R-Klassifikation der UICC soll nicht nur nach chirurgischer Therapie, sondern auch nach
alleiniger medikamentöser Therapie und kombinierter Radio-Chemotherapie durchgeführt
werden. Erfolgt eine Radiochemotherapie im Rahmen eines multimodalen Behandlungskonzepts und wird anschließend daran eine chirurgische Tumorresektion vorgenommen,
erfolgt die R-Klassifikation erst nach der chirurgischen Therapie.
Die R-Klassifikation zeigt an, ob nach Abschluss der Radio-Chemotherapie Anhaltspunkte
für das Zurückbleiben von Residualtumor im Organismus bestehen (Abb. VI.1). Dabei wird
sowohl lokoregionärer Residualtumor als auch Residualtumor in Form von Fernmetastasen
erfasst. R0 (kein Residualtumor) darf nur dann diagnostiziert werden, wenn sich lokoregionär kein Anhalt für Tumor mehr ergibt und wenn auch kein Hinweis für weiter bestehende
Fernmetastasen besteht.
Nein
Klinischer Hinweis
Fernmetastasen
auf
Mikroskopisch
verifiziert
Ja-
@
@
R
@
Ja
Nein
- R2a
- R2b
?
Mikroskopische
Untersuchung von Biopsien
aus dem Bereich früherer
Fernmetastasen
Nein
?
Klinischer Hinweis für lokoregionären Tumor
Ja-
Nein
Ja-
?
Ja-
?
Nein
Nein
R0
Ja
-
R1
R2a
Nein
Mikroskopisch
verifiziert
@
@
R
@
Ja
R2b
- R1
Invasiv
Tumornachweis - Ja @
R Nicht-invasiv
- R1(is)
(Ca. in situ)
?
?
-
Nein
Mikroskopische Untersuchung von Biopsien aus
dem Bereich des früheren
Primärtumors
Tumornachweis
?
R0
Abbildung VI.1: Flussdiagramm zur R-Klassifikation - vorzunehmen frühestens 8 Wochen nach
Abschluss der alleinigen medikamentösen Therapie oder kombinierten RadioChemotherapie (Aus [2]).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B79
S15 Beurteilung des Tumorgeschehens
1979 und 1981 wurden diesbezügliche Kriterien durch die WHO [3, 9] publiziert und fanden
seither weltweit Anerkennung. Unter Zufügung einer zusätzlichen Kategorie Vollremission
mit residualen Auffälligkeiten wurden sie auch in die Tumorbasisdokumentation übernommen [2]. Die Definitionen sind:
Vollremission (komplette Remission)
Vollständiges Verschwinden aller Tumormanifestationen und Symptome einschließlich Normalisierung von Laborparametern, altersentsprechend normale Leistungsfähigkeit des Patienten, Dauer mindestens 1 Monat.
Vollremission (komplette
Remis- Kriterien der Vollremission erfüllt, aber Nachweis
mit residua- sion mit residualen von zur Zeit nicht behandlungsbedürftigen, aber
len Auffällig- Auffälligkeiten)
kontrollbedürftigen residualen Veränderungen in
keiten
den bildgebenden Verfahren. – Fakultative Kategorie, vor allem bei M. Hodgkin, Non-HodgkinLymphomen und Hodentumoren; bei letzteren im
Schrifttum zum Teil auch als sehr gute partielle Remission (very good partial remission, VGPR)
bezeichnet.
Teilremission (partielle Remission) Objektive Verkleinerung eines messbaren Tumors
um 50% oder mehr ohne Nachweis neuer Manifestationen (im Einzelfall ist festzulegen, ob es sich um
die Reduktion im Durchmesser, in der Fläche oder
im Volumen handelt). Mindestdauer 1 Monat, subjektiv deutliche Besserung von Tumorsymptomen.
Minimales
(„minimal response“) Klinische Besserung des Zustandes, jedoch ohne
Ansprechen
dass die Kriterien einer Voll- oder Teilremission gegeben wären.
Keine Änderung
Progression
Divergentes
Geschehen
(stationäres Verhalten, „no change“)
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 50% oder geringe Zunahme um weniger als 25%) oder Veränderungen wie bei kompletter oder partieller Remission, jedoch weniger als 1 Monat dauernd, subjektiv
unveränderte Tumorsymptome.
Fortschreitendes Wachstum bestehender Tumorareale (um 25% oder mehr) und/oder Neuauftreten anderer Tumormanifestationen während der
Behandlung.
An einem Tumormanifestationsort Voll- oder Teilremission, an einem anderen Manifestationsort aber
keine Änderung oder Progression.
Im Jahre 2000 wurde eine neue Leitlinie zur Beurteilung des Response als sog. RECIST
(Response evaluation criteria in solid tumors) Guidelines publiziert [4]. Diese sind für Phase II-Studien heute als obligat anzusehen, während in anderen Studien auch die früheren
WHO-Leitlinien verwendet werden können. In der RECIST-Leitlinie erfolgt die Erfassung der
Läsionen eindimensional (anstatt der bisher üblichen zweidimensionalen Messung mit Bildung von Produkten). Überdies sind die Kriterien der Teilremission und Progression und
damit auch der Kategorie Keine Änderung gegenüber den WHO-Kriterien unterschiedlich:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
Teilremission
Objektive Verkleinerung eines messbaren Tumors um
30% oder mehr ohne Nachweis neuer Manifestationen, Mindestdauer 1 Monat
Keine Änderung
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 30% oder geringe
Zunahme um weniger als 20%) oder Veränderungen
wie bei kompletter oder partieller Remission, jedoch
weniger als 1 Monat dauernd
Fortschreitendes Wachstum bestehender Tumorareale um 20% oder mehr.
Progression
B80
Im Falle einer chirurgischen Therapie entfallen Angaben zu diesem Item.
S16 Tumor- und therapiebedingte Folgeerkrankungen
Folgeerkrankungen sind Erkrankungen, die direkt als tumorabhängig oder als Folge der
Therapie anzusehen sind und den Patienten schwerwiegend und länger anhaltend beeinträchtigen.
Es können mehrere tumor- bzw. therapiebedingte Folgeerkrankungen verschlüsselt werden.
Jede Folgeerkrankung wird im Klartext erfasst und nach Möglichkeit nach dem Schlüssel für
Folgeerkrankungen nach Radio- und Chemotherapie (Schlüssel 2, S. E5) verschlüsselt. Bei
Verwendung des letztgenannten Schlüssels wird zusätzlich der Grad nach folgenden Stufen
erfasst:
0=
1=
2=
3=
4=
5=
X=
Keine/normal
Gering/leicht
Mäßig/deutlich
Stark/ausgeprägt
Lebensbedrohlich
Tödlich
F.A.
S17 Vorgesehene Maßnahmen
Zur Unterstützung des organisatorischen Ablaufs ist zu vermerken, welche weiteren Maßnahmen bei dem Patienten vorgesehen sind. Mit diesen Angaben kann der weitere Ablauf
gesteuert werden. Ist keine Therapie vorgesehen, kann der Patient in das für den jeweiligen
Tumor vorgesehene Nachsorgeprogramm übernommen werden. Registriert werden sollte
auch, wenn eine Maßnahme empfohlen, vom Patienten aber abgelehnt worden ist.
S18 Therapiekonzept/Therapieschritte
Bei multimodalem Therapiekonzept sollen die jeweilig durchgeführten Behandlungsarten in
zwei Therapieschritten erfasst werden. Für jeden Therapieschritt ist Verschlüsselung von
maximal drei Behandlungsarten möglich.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B81
Literatur
[1] AJCC (American Joint Committee on Cancer) (1988) Manual for staging of cancer, 3rd ed. (Beahrs
OH, Henson DE, Hutter RVP, Myers MH, eds) Lippincott, Philadelphia
[2] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1999) Basisdokumentation für Tumorkranke,
5. Aufl. W. Zuckschwerdt, München Bern Wien New York
[3] Miller AB, Hoogstraten B, Staquet M, Winkler A (1981) Reporting results of cancer treatment. Cancer
47:207-214
[4] Therasse P, Arbuck SG, Eisenhauer EA, Wanders J, Kaplan RS, Rubinstein L, Verweij J, Van Glabbeke
M, van Oosterom AT, Christian MC, Gwyther StG (2000) New guidelines to evaluate the response to
treatment in solid tumors. J Nat Cancer Inst 92:205-216
[5] UICC (1993) TNM Supplement 1993. A commentary on uniform use (Hermanek P, Henson DE, Hutter
RVP, Sobin LH, eds). Springer, Berlin Heidelberg New York
[6] UICC (2001) TNM Supplement, 2nd ed. A commentary on uniform use (Wittekind Ch, Henson DE,
Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[7] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[8] UICC (2003) TNM Supplement. 3rd ed. A commentary on uniform use. (Wittekind Ch, Greene FL,
Henson DE, Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[9] World Health Organization (WHO) (1979) WHO Handbook for reporting results of cancer treatment.
WHO Offset Publication No. 48. World Health Organization, Genf
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B82
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation der Daten zur medikamentösen Therapie sollte zumindest die nachstehenden Bedingungen einschliessen.
Tabelle VI.1: Prüfbedingungen medikamentöse Therapie
Wenn
dann muss sein
6 6= 5=R
5=R
5=R
4∈
/ {K,F,X}
4∈
/ {K,F,X}
5∈
/ {K,F,X}
5 ∈ {K,F}
5 ∈ {K,X}
7 6= 8 6= 14/pN ∈
/ {0,X}
14/pN = X und 11/N ∈
/ {0,X}
16 ∈
/ {000,XXX}
16 = 000
16 = XXX
18 = I und 9 = J
13/pT ∈ {is,a} oder (10/T ∈ {is,a} und 13/pT = X)
14/pN ∈ {0,X} oder (11/N ∈ {0,X} und 14/pN = X)
16 ∈ {000,XXX}
18 = L und 9 = J
13/pT ∈
/ {is,a} oder (10/T ∈
/ {is,a} und 13/pT = X)
14/pN = 0 oder (11/N = 0 und 14/pN = X)
16 = 000
18 = R und 9 = J
18 = M und 9 = J
16 ∈ {000,XXX}
16 ∈
/ {000,XXX}
17 ∈ {400,410,420,430}
28 6= 29 6= 30 6= 31 6= 32 6= 33 6= 34 6= 35 6= 45 = J
45 = J
45 = J
45 = J
45 = J und 46 6= 45 = J und 47 6= 45 = J und 48 6= 45 = J und 49 6= 54 = J
36 6= 37 6= 38 6= 39 6= 40 6= 41 6= 42 6= 43 6= 46 6= 47 6= 48 6= 49 6= 50 6= 51 6= 52 6= 53 6= 55 6= 0
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. MEDIKAMENTÖSE THERAPIE
B83
Wenn
dann muss sein
59 ∈ {L,F,B}
63 6= 64 6= 65 6= 66 6= 82 = J oder 83 = J oder 84 = J
oder 85 = J oder ... oder 92 = J
82 bis 92 = 58 ∈
/ {00,XX}
62 = J
62 = J
62 = J
62 = J
70 = M
70 = U
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ = nicht Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII Simultane Radiochemotherapie 1
owohl neoadjuvant als auch adjuvant und palliativ werden Radio- und Chemotherapie zunehmend simultan angewandt. Wenn nach neoadjuvanter simultaner Radiochemotherapie und
nachfolgender operativer Therapie eine weitere adjuvante Therapie vorgenommen wird, so ist
diese gesondert als medikamentöse Therapie (VI) zu dokumentieren.
S
1 Federführender
Autor: H. P. Sinn, Datum der letzten Aktualisierung: 01/2005
B84
VII. SIMULTANE RADIOCHEMOTHERAPIE
Pat.-ID (A3)
B85
0 6
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil simultane Radiochemotherapie
Die durch einen seitlichen Balken gekennzeichneten Sachverhalte sind in jedem Fall zu erheben (Minimaldaten)!
A. Allgemeine Angaben
Lokalisation (auch Seitenlokalisation) des Primärtumors
(Nach Diagnosedaten im Klartext bzw. Tumorlokalisationsschlüssel)
Klartext:
...................................................
Tumorlokalisation (A12)
Seite (A13)
C
.
C
.
1
L=Links,R=Rechts,E=Entfällt,X=F.A.
2
B. Aktueller Tumorstatus
Zustand des Patienten vor Beginn der Strahlentherapie (S1)
Primärtumor
3
K=Kein Tumor, P=Primärtumor vor Ersttherapie, R=Tumorreste (Residualtumor), L=Lokalrezidiv, F=Fraglicher Befund,
X=F.A.
1
2
Regionäre Lymphknoten (Mehrfachnennungen möglich)
4
K=Keine regionären Lk-Metastasen, E=Metastasen vor Ersttherapie, T=Residualtumor in regionären Lk, R=Lk-Rezidiv/neu
aufgetretene Lk-Metastase, F=Fraglicher Befund, X=F.A.
1
Fernmetastase(n) (Mehrfachnennungen möglich)
2
5
K=Keine Fernmetastase(n), E=Fernmetastase(n) vor Ersttherapie, M=Fernmetastase(n) verblieben, R=Neue Fernmetastase(n), F=Fraglicher Befund, X=F.A.
Wenn neu aufgetretene Fernmetastasen:
Lokalisation (S2) (Kurzschlüssel)
1.
6
2.
7
3.
8
Erfassung der Tumorausbreitung, sofern vom Befund bei Ersterhebung abweichend (S3)
Beschreibung nach TNM-System möglich?
9
J=Ja, N=Nein (TNM nicht vorgesehen)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
Pat.-ID (A3)
B86
Klinische TNM-Klassifikation (nach 6. Aufl.) (S4)
y
r
T
(m)
C
y
r
T
(m)
r
N
C
r
r
M
C
r
C
10
N
C
11
M
C
12
(m)
13
pTNM-Klassifikation (nach 6. Aufl.) (S5)
y
r
pT
r
pN
r
pM
(m)
y
r
pT
r
pN
r
14
pM
15
Gesamt-M (nach 6. Aufl. TNM) (S6)
16
000=M0, 100=M1, 110=M1a, 120=M1b, 121=M1b(i), 122=M1b(ii), 123=M1b(iii), 130=M1c, XXX=MX
UICC-Stadium (nach 6. Aufl. TNM) (S7)
17
000=Stadium 0, 001=Stadium 0a, 002=Stadium 0is, 100=Stadium I, 110=Stadium IA, 111=Stadium IA1, 112=Stadium IA2,
120=Stadium IB, 121=Stadium IB1, 122=Stadium IB2, 130=Stadium IC, 140=Stadium IS, 200=Stadium II, 210=Stadium IIA,
220=Stadium IIB, 230=Stadium IIC, 300=Stadium III, 310=Stadium IIIA, 320=Stadium IIIB, 330=Stadium IIIC, 400=Stadium
IV, 410=Stadium IVA, 420=Stadium IVB, 430=Stadium IVC, XXX=Unbestimmt
Generelle Beschreibung der Tumorausbreitung (S8)
18
I=In situ, L=Lokalisiert, R=Regional, M=Fernmetastasen, S=Systemerkrankung (einschl. Lymphome) X=F.A.
C. Allgemeiner Leistungszustand (nach ECOG)
Allgemeiner Leistungszustand (nach ECOG) (A9, S9)
19
0= Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1= Einschränkung bei körperlicher Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen möglich, 2= Gehfähig, Selbstversorgung möglich, aber nicht
arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3= Nur begrenzte Selbstversorgung möglich; 50% oder mehr der
Wachzeit an Bett oder Stuhl gebunden, 4= Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig an Bett oder
Stuhl gebunden, X=unbekannt
D. Durchführung der simultanen Radiochemotherapie
Stellung der simultanen Radiochemotherapie (sim. RCT)
in der Gesamtplanung der Behandlung (S10)
20
1=Definitive alleinige simultane Radiochemotherapie, 2=Neoadjuvante (präoperative) sim. RCT, 3=Postoperative sim. RCT,
4=Postoperative additive sim. RCT, 5=Konsolidierende sim. RCT nach Chemotherapie, 6=Palliative sim. RCT (Mehrfachnennung möglich)
Therapieintention (S11)
K=Kurativ, P=Palliativ bzw. symptomatisch, X=F.A.
Beginn der Strahlentherapie
21
0 1 22
Tag 01
Tag
Tag
Ende der Strahlentherapie
Monat
Jahr
Jahr
23
Tag
24
Tag
Tag
Monat
Monat
Jahr
Monat
Jahr
25
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
Pat.-ID (A3)
B87
Behandlungsprotokoll (Klartext) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
.............................................................................
.............................................................................
Zeitpunkt der Chemotherapie (S12)
von
bis
von Tag
bis Tag
26
von Tag
bis Tag
27
von Tag
bis Tag
28
E. Näheres zur Strahlentherapie
Zielgebiete (S13)
Schlüssel 4
L=Links
R=Rechts
B=Beidseits
M=Mittellinie
1. ....................................
.
o
o
o
o
.
29
2. ....................................
.
o
o
o
o
.
30
3. ....................................
.
o
o
o
o
.
31
Applikationsart
T=Teletherapie, K=Kontakttherapie
32
Nähere Angaben bei Kontakttherapie
33
E=Endokavitär, I=Interstitiell, P=Perkutan, A=Afterloading, Y=Entfällt (keine Kontakttherapie)
Gesamtdosis (S14)
Bezogen auf IRCU-Referenzpunkt
,
(Gy)
,
34
Bezogen auf anderen Referenzpunkt
,
(Gy)
,
35
Tiefe, in der die Gesamtdosis erreicht wird
Strahlungsart
(cm)
36
R=Röntgenstrahlen, P=Photonen, E=Elektronen, N=Neutronen, Protonen, Schwerionen
37
Energie/Spannung; wenn 1 KV, wenn 2 MV, wenn 3 oder 4 MeV
Applikationstechnik
38
S=Stehfelder, B=Bewegungsfelder, K=Komplexe Technik, A=Andere Technik, X=F.A.
39
Anzahl der Bestrahlungsfelder
40
Fraktionierung
Anzahl der Einzelbestrahlungen
41
Anzahl der Bestrahlungstage (S15)
42
Einzeldosis pro Fraktionierung
(Gy)
43
Bei verschiedenen Fraktionen am häufigsten verwendete Einzeldosis (YY=Entfällt)
(Gy)
44
Weitere Angaben bei Brachytherapie
Art der Brachytherapie
45
H=Interstitiell/intrakavitär temporär HDR (high dose), L=Interstitiell/intrakavitär temporär
P=Permænentimplantation, Nuklid / Klartext: . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
LDR
(low
dose),
Spezielle Techniken (S16)
I=Intensitätsmodulierte Radiotherapie
Y=Entfällt, keine spezielle Technik
46
(IMRT),
D=3D-Konformationsbestrahlung,
S=Stereotaktische
Bestrahlung,
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
Hyperthermie
Pat.-ID (A3)
B88
N=Nein, J=Ja
47
Verlauf der Strahlentherapie
48
P=Planmäßig beendet, U=Unterbrechung, N=Abbruch wegen Nebenwirkungen, T=Abbruch wegen Tumorprogression,
V=Abbruch wegen Verweigerung des Patienten, A=Abbruch aus anderen Gründen
Falls Unterbrechung:
Grund der Unterbrechung
49
P=Planmäßig, W=Nebenwirkungen, N=Nichterscheinen des Patienten, G=Gerät nicht einsatzbereit, A=Anderer Grund,
Y=Entfällt, X=F.A.
Zeitpunkt der Unterbrechung. Nach wievielter Bestrahlung?
50
T
Dauer der Unterbrechung: Tage
W
Wochen
51
F. Näheres zur Chemotherapie
Körpergröße (in cm)
Körpergewicht (in kg)
(999=F.A.)
52
(999=F.A.)
Körperoberfläche (in m2 )
(9,99=F.A.)
Medikamente (S17)
53
,
Einzeldosis
,
Einheit
Klartext
54
Applikationsdauer
(min)
Einzeldosis
Einheit
Dauer
1.
................................
55
2.
................................
56
3.
................................
57
4.
................................
58
5.
................................
59
Applikationsweg (S17)
Gesamtdosis
(Menge)
Einheit
% der
Solldosis
Applikation
Gesamtdosis
Einheit
% Solldosis
zu 1.
60
zu 2.
61
zu 3.
62
zu 4.
63
zu 5.
64
Verlauf der Chemotherapie
65
P=Planmäßig beendet, U=Unterbrechung, M=Modifikation, N=Abbruch wegen Nebenwirkungen, T=Abbruch wegen Tumorprogression, V=Abbruch wegen Verweigerung des Patienten, A=Abbruch aus anderen Gründen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
Pat.-ID (A3)
B89
Falls Unterbrechung:
Grund der Unterbrechung
66
W=Nebenwirkungen, V=Verweigerung des Patienten, A=Anderer Grund, Y=Entfällt, X=F.A.
Dauer der Unterbrechung: Tage
67
G. Therapieresultat
Residualtumor-Klassifikation (S18)
68
00=R0 (kein Residualtumor), 10=R1 (mikroskopischer invasiver Residualtumor), 11=R1(is) (mikroskopischer nicht-invasiver
Residualtumor), 21=R2a (makroskopischer Residualtumor, mikroskopisch Residualtumor nicht bestätigt), 22=R2b (makroskopischer Residualtumor, mikroskopisch Residualtumor bestätigt), 99=Entfällt, da neoadjuvante Therapie, XX=RX (Beurteilung nicht möglich)
Lokalisation des Residualtumors
69
L=Lokoregionär, F=Fernmetastase(n), B=Beides (L + F) X=F.A., Y=Entfällt (kein Residualtumor)
Gesamtbeurteilung des Tumorgeschehens nach WHO 1979/81 (S19)
70
V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische Besserung
(Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung unmöglich,
E=Entfällt (Behandlung im Rahmen eines multimodalen, noch nicht abgeschlossenen Konzeptes), X=F.A.
Gesamtbeurteilung des Tumorgeschehens nach RECIST-Leitlinie 2000 (S19)
71
V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische Besserung
(Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung unmöglich,
E=Entfällt (Behandlung im Rahmen eines multimodalen, noch nicht abgeschlossenen Konzeptes), X=F.A.
H. Nebenwirkungen
Nebenwirkungen eingetreten? (S20)
N = Nein, J = Ja, X = F.A.
72
Wenn ja:
Art der Nebenwirkung
Kurzcode CTC
CTC
CTCAE
(S. E10)
Grad
Grad
Klartext
CTC Code
CTC
Grad
CTCAE
Grad
1.
................................
.
.
73
2.
................................
.
.
74
3.
................................
.
.
75
4.
................................
.
.
76
Zusammenhang zwischen
Behandlung und Nebenwirkung:
W=Wahrscheinlich F=Fraglich X=F.A.
Kurzcode WHO
(S. E31)
Grad WHO
WHO Code
Grad
zu 1.
W
F
X
77
zu 2.
W
F
X
78
zu 3.
W
F
X
79
zu 4.
W
F
X
80
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
Pat.-ID (A3)
B90
I. Tumor- und therapiebedingte Folgeerkrankungen und Folgezustände
Tumor- und therapiebedingte Folgeerkrankungen und Folgezustände (S21)
Wenn ja:
N = Nein, J = Ja, X = F.A.
81
Art der Folgeerkrankung
Klartext
Schlüssel 2 (S.E5)
Schlüssel
1.
...................................................
82
2.
...................................................
83
3.
...................................................
84
4.
...................................................
85
K. Vorgesehene Maßnahmen (S22)
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Therapie
o
o
o
o
86
Anschlußheilbehandlung
o
o
o
o
87
Nachsorge
o
o
o
o
88
Falls Therapie:
Therapiekonzept (S23)
U = Unimodal, M = Multimodal, X = F.A.
Therapieschritt 1 (S23)
89
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
90
Bestrahlung
o
o
o
o
91
Chemotherapie
o
o
o
o
92
Simultane Radiochemotherapie
o
o
o
o
93
Hormontherapie
o
o
o
o
94
Knochenmarkstransplantation
o
o
o
o
95
Stammzelltransplantation
o
o
o
o
96
Immuntherapie
o
o
o
o
97
Schmerztherapie
o
o
o
o
98
Unkonventionelle Therapie
o
o
o
o
99
Andere Therapie
o
o
o
o
100
N = Nein
J = Ja
A = Abgelehnt
X = F.A.
Operation
o
o
o
o
101
Bestrahlung
o
o
o
o
102
Chemotherapie
o
o
o
o
103
Simultane Radiochemotherapie
o
o
o
o
104
Hormontherapie
o
o
o
o
105
Knochenmarkstransplantation
o
o
o
o
106
Stammzelltransplantation
o
o
o
o
107
Immuntherapie
o
o
o
o
108
Schmerztherapie
o
o
o
o
109
Therapieschritt 2 (S23)
Unkonventionelle Therapie
o
o
o
o
110
Andere Therapie
o
o
o
o
111
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
Pat.-ID (A3)
B91
Wiedervorstellung
Tag
Wiedervorstellungstermin
Tag
Ort der Wiedervorstellung (Klartext):
Monat
Monat
Jahr
Jahr
112
...................................................
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B92
Spezielle Verschlüsselungsanweisungen
S1 Zustand des Patienten vor Beginn der simultanen Radiochemotherapie
Mit den jeweils angegebenen Sachverhalten soll die aktuelle Situation der Tumorerkrankung
bezüglich Primärtumor, regionärer Lymphknoten und Fernmetastasen beurteilt werden. Bei
regionären Lymphknoten und bei Fernmetastasen ist Mehrfachverschlüsselung möglich.
S2 Lokalisation neu aufgetretener Fernmetastasen
Die Lokalisation neu aufgetretener Fernmetastasen wird nach dem TNM-Kurzschlüssel eingetragen.
Der Kurzschlüssel lautet:
PUL
OSS
HEP
BRA
LYM
MAR
PLE
PER
ADR
SKI
OTH
GEN
Lunge
Knochen
Leber
Hirn
Lymphknoten
Knochenmark
Pleura
Peritoneum
Nebennieren
Haut
Andere Organe
Generalisierte Metastasierung
S3 Erfassung der Tumorausbreitung vor simultanen Radiochemotherapie
Eine Erfassung der Tumorausbreitung in den nachfolgenden Items ist hier nur vorgesehen,
wenn die Befunde am Beginn der simultanen Radiochemotherapie von denen der Ersterhebung abweichen. Sofern für den entsprechenden Tumor eine TNM-Klassifikation vorgesehen ist, wird diese vorgenommen.
Sie wird nach der 6. Aufl.[8] vorgenommen. Wenn die Befunde am Beginn der simultanen Radiochemotherapie von denen der Ersterhebung abweichen, erfolgt die generelle Beschreibung der Tumorausbreitung auch dann, wenn sie durch das TNM-System beschrieben
ist.
S4 Klinischer TNM-Befund
Grundsätzlich ist immer ein klinischer TNM-Befund zu dokumentieren. Hierbei wird für Primärtumor, regionäre Lymphknotenmetastasen und Fernmetastasen auch der jeweils höchste während der Diagnostik erreichte Sicherheitsgrad (C-Faktor) erfasst. Auf den klinischen
TNM-Befund darf niemals verzichtet werden, auch dann nicht, wenn ein pathologischer Befund erhoben wird. Nur bei vorhandenem klinischem Befund können Patienten mit chirurgischer und solche mit nicht-chirurgischer Therapie verglichen werden. Außerdem erfordert
eine Qualitätssicherung der Diagnostik den Vergleich zwischen klinischem und pathologischem TNM-Befund.
Bei einzelnen TNM-Befunden sind seit 1993 weitere Aufgliederungen (Ramifikationen) möglich [6, 7, 9]. Für die Kategorie „T“ sind deshalb grundsätzlich vier, für die beiden Kategorien
„N“ und „M“ je drei Stellen vorzusehen. Rechnet man die Notation „(m)“ (bei multipler Lokalisation oder Anzahl von Tumoren) dazu, kann die Kategorie „T“ sogar fünf Stellen haben.
Ausprägungen von „T“, „N“ und „M“ mit weniger als der maximalen Stellenzahl sind auf den
Erhebungsbögen immer linksbündig zu verschlüsseln.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B93
y-Symbol
Das y-Symbol ist in die TNM-Formel einzutragen, wenn die Klassifikation während oder
nach initialer multimodaler Therapie erfolgt. Wird die Klassifikation vor Therapiebeginn vorgenommen, wird die Stelle nicht ausgefüllt.
r-Symbol
Rezidivtumoren (lokal, regionär und als Fernmetastasen) nach krankheitsfreiem Intervall
werden durch das Präfix „r“ gekennzeichnet, das sowohl bei der klinischen als auch bei der
pathologischen Klassifikation verwendet wird.
Beispiele:
Lokalrezidiv (im Bereich des früheren Primärtumors): rT2N0M0 oder rpT2pN0M0.
Rezidiv im Bereich der regionären Lymphknoten: T0rN2M0 oder pT0rpN2M0.
Rezidiv in Form erstmals aufgetretener Fernmetastasen nach früherer Tumorresektion:
T0N0rM1 oder pT0pN0rpM1.
m-Symbol
Mit (m) werden multiple simultane Primärtumoren in einem Organ gekennzeichnet. Ausgenommen hiervon sind Tumoren der Leber, der Ovarien und der Eileiter, bei denen die
Multiplizität durch die T-Kategorie erfasst wird. Simultane bilaterale Primärtumoren paariger
Organe und simultane Primärtumoren in verschiedenen Organen werden hier nicht erfasst;
vielmehr sind in solchen Fällen für die einzelnen Tumoren (ausgenommen Ovarial- und Eileitertumoren) jeweils getrennte Diagnosedaten zu erheben. Bei solitären Primärtumoren
wird die Stelle immer leergelassen.
C-Faktor
Die allgemeinen Definitionen für den C-Faktor im klinischen TNM-Befund lauten:
C1
C2
C3
CX
Aussage aufgrund von diagnostischen Standardmethoden, z. B. Inspektion,
Palpation und Standardröntgenaufnahmen, intraluminale Endoskopie bei bestimmten Organen.
Aussage aufgrund spezieller diagnostischer Maßnahmen, z. B. bildgebende
Verfahren: Röntgenaufnahmen in speziellen Projektionen, Schichtaufnahmen,
Computertomographie(CT), Sonographie, Lymphographie, Angiographie, nuklearmedizinische Untersuchungen, Kernspintomographie (MRT), Endoskopie, Biopsie und Zytologie.
Aussage aufgrund chirurgischer Exploration einschließlich Biopsie und zytologischer Untersuchung.
Wurde der C-Faktor nicht bestimmt, wird ein „X“ eingetragen.
In den einzelnen Abschnitten der Organspezifischen Tumordokumentation sind für jedes
einzelne Organ die infrage kommenden diagnostischen Methoden nach der C-Kategorie
spezifiziert.
S5 Pathologischer TNM-Befund: pTNM
pTNM kann bei einigen Fällen bereits bei der Erfassung der Diagnosedaten, also prätherapeutisch, angegeben werden, z. B. bei histologischer Sicherung des Übergreifens des Primärtumors auf Nachbarorgane durch endoskopische Biopsie oder mikroskopische Sicherung einer Fernmetastase noch vor der Therapie. Nach den Regeln der UICC ist festgelegt,
welche Voraussetzungen für die Klassifikation von pT, pN und pM erfüllt sein müssen. Daher
kann die Angabe eines C-Faktors beim pTNM entfallen. In den meisten Fällen können pT
und pN aber erst nach Tumorresektion festgelegt werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B94
S6 Gesamt-M
Die klinisch festgestellte M-Kategorie und die pathologische pM-Kategorie sind bisweilen
unterschiedlich. Während bei Differenzen zwischen T und pT sowie zwischen N und pN
stets der pathologische Befund maßgeblich ist (abgesehen von pTX und pNX), ist bei Unterschieden zwischen M und pM jeweils im Einzelfall unter Berücksichtigung der klinischen
Gesamtsituation festzulegen, welche Kategorie als Gesamtbeurteilung gilt und bei der Stadieneinteilung maßgebend ist. Die mit i, ii und iii bezeichneten Subkategorien von M1b werden mit arabischen Zifferen verschlüsselt, z.B. Mib(ii) mit 1b2.
Beispiel:
Kolonkarzinom mit radiologisch festgestellten multiplen Lungenmetastasen - Klinisches
TNM: TXNXM1. Kolonresektion wegen Stenose, dabei auch lokale Exzision eines metastasenverdächtigen Herdes aus der Leber, der sich histologisch als benignes Hämangiom
erweist - Pathologisches TNM: pT3pN2pM0. Gesamtbeurteilung von M: M1.
S7 UICC-Stadium
Das UICC-Stadium basiert auf den TNM-Befunden. Berücksichtigt werden dabei die pT- und
pN-Befunde, im Falle von pTX bzw. pNX die T- und N-Befunde, dazu das Gesamt-M.
Die erlaubten Ausprägungen des UICC-Stadiums sind 0, 0a, 0is, I, IA, IA1, IA2, IB, IB1, IB2,
IC, IS, II, IIA, IIB, IIC, III, IIIA, IIIB, IIIC, IV, IVA, IVB und IVC sowie X (unbestimmt).
S8 Generelle Beschreibung der Tumorausbreitung
In vielen Epidemiologischen Krebsregistern ist eine vereinfachte Klassifikation der Tumorausbreitung in Gebrauch, die im Interesse der zunehmenden Kooperation auch in klinischen
Registern dokumentiert werden soll. Sie lässt sich bei den meisten soliden Tumoren aus
dem UICC-Stadium (S7) und der Konversionstabelle (s. Abschnitt DI) herleiten. Die generelle Beschreibung der Tumorausbreitung ist aber erforderlich, wenn im Falle eines soliden
Tumors kein TNM definiert ist oder wenn bei einem Patienten detaillierte Angaben zur genauen Ermittlung der TNM-Klassifikation fehlen.
Der Schlüssel für die generelle Beschreibung der Tumorausbreitung lautet:
I=
L=
R=
M=
S=
X=
In situ (nichtinvasiv, intraepithelial)
Lokalisiert (begrenzt auf das Ursprungsorgan)
Regional (Metastasierung in regionäre Lymphknoten und/oder direkte kontinuierliche Ausbreitung auf Nachbarschaft)
Fernmetastasen (einschließlich Metastasen in nicht-regionären Lymphknoten)
Systemerkrankung (einschließlich maligne Lymphome)
F.A.
S9 Allgemeiner Leistungszustand (nach ECOG)
Verschlüsselt wird der aktuelle Leistungszustand am Untersuchungsdatum nach dem ECOGSchlüssel [1] (s. A9).
S10 Stellung der simultanen Radiochemotherapie (sim. RCT) in der Gesamtplanung der
Behandlung
Von definitiver alleiniger sim. RCT wird dann gesprochen, wenn am Tumor lediglich eine Biopsie vorgenommen wurde und die sim. RCT unter kurativer Zielsetzung ohne chirurgische
Tumorresektion erfolgt.
Postoperative sim. RCT nach R0-Resektion wird als adjuvant, nach R1-, R2 oder RXOperation als additiv bezeichnet.
Palliative sim. RCT wird dokumentiert, wenn die sim. RCT bei inkurabler Erkrankung erfolgte.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B95
S11 Therapieintention
Hier wird die Absicht der Therapie dokumentiert, wie sie am Beginn der sim. RCT festgelegt
wurde.
S12 Zeitpunkt der Chemotherapie
Der Zeitpunkt wird angegeben unter Bezug auf die Tage der Strahlentherapie, beginnend
vom Tag der ersten Bestrahlung bis zum letzten Bestrahlungstag fortlaufend durchgezählt
(unter Einschluß der Wochenenden, an denen keine Bestrahlung erfolgt).
S13 Zielgebiet
Das Zielgebiet wird nach Schlüssel 4 (S. E9) erfasst. Dabei können mehrere Zielgebiete
eingetragen werden. Zusätzlich wird die Seite dokumentiert.
S14 Gesamtdosis
Bei externer Bestrahlung wird die Gesamtdosis am Referenzpunkt (ICRU)[3] im Tumor bzw.
im Hauptrisikogebiet angegeben. Zielvolumina 2. Ordnung (z.B. adjuvante Bestrahlung der
Lymphabflussgebiete) werden nicht berücksichtigt.
Bei Brachytherapie wird die Dosis an einem Referenzpunkt (z.B. Punkt A bei gynäkologischen Tumoren) oder auf der zielvolumenumschließenden Isodose (z.B. bei Permanentimplantation) angegeben.
S15 Anzahl der Bestrahlungstage
Als Bestrahlungstage gelten nur Tage mit Therapie, nicht etwa die Gesamtbehandlungszeit
(die auch Wochendenden einschließt).
S16 Spezielle Techniken
Es wird die aufwändigste Technik angegeben, z.B. schließt IMRT eine 3D-Konfirmationsbestrahlung
ein.
S17 Medikamente
Das Medikament wird im Klartext mit seinem generischen Namen nach der „Roten Liste“
dokumentiert und erfaßt. Die Applikationsdauer (in Minuten) wird nur – soweit relevant –
angegeben. Die Solldosis ist im Protokoll festgelegt. Angegeben wird die tatsächlich applizierte Dosis in % der Solldosis.
Folgende Applikationswege sind zu unterscheiden:
Systemische Chemotherapie:
OR =
IM =
SC =
IV =
LI =
Oral
Intramuskulär
Subkutan
Intravenös
i.v. Langzeitinfusion (mind. 24 Stunden)
Intrakavitäre oder intraluminale Chemotherapie:
PE =
PL =
TH =
VE =
SO =
Intraperitoneal
Intrapleural
Intrathekal
Intravesikal
Sonstige (mit Klartextangabe)
Isolierte Perfusion:
PN =
PS =
Katheter
Pumpsystem
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B96
Regionale Infusion:
IN =
Regionale Infusion
Chemoembolisation:
CE =
Chemoembolisation
S18 Residualtumor-Klassifikation
Die R-Klassifikation der UICC soll nicht nur nach chirurgischer Therapie, sondern auch nach
alleiniger simultaner Radiochemotherapie durchgeführt werden. Erfolgt eine Radiochemotherapie im Rahmen eines multimodalen Behandlungskonzepts und wird anschließend daran eine chirurgische Tumorresektion vorgenommen, erfolgt die R-Klassifikation erst nach
der chirurgischen Therapie.
Die R-Klassifikation zeigt an, ob nach Abschluss der Radio-Chemotherapie Anhaltspunkte
für das Zurückbleiben von Residualtumor im Organismus bestehen (Abb. VII.1). Dabei wird
sowohl lokoregionärer Residualtumor als auch Residualtumor in Form von Fernmetastasen
erfasst. R0 (kein Residualtumor) darf nur dann diagnostiziert werden, wenn sich lokoregionär kein Anhalt für Tumor mehr ergibt und wenn auch kein Hinweis für weiter bestehende
Fernmetastasen besteht.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B97
Nein
Klinischer Hinweis
Fernmetastasen
auf
Mikroskopisch
verifiziert
Ja-
@
@
R
@
Ja
Nein
- R2a
- R2b
?
Mikroskopische
Untersuchung von Biopsien
aus dem Bereich früherer
Fernmetastasen
Nein
Ja-
Tumornachweis
Nein
Ja-
Nein
?
Mikroskopische Untersuchung von Biopsien aus
dem Bereich des früheren
Primärtumors
Ja-
?
Nein
Nein
R1
?
R0
-
R2a
Nein
Mikroskopisch
verifiziert
@
@
R
@
Ja
R2b
- R1
Invasiv
Tumornachweis - Ja @
R Nicht-invasiv
- R1(is)
(Ca. in situ)
?
?
Ja
?
Klinischer Hinweis für lokoregionären Tumor
-
R0
Abbildung VII.1: Flussdiagramm zur R-Klassifikation - vorzunehmen frühestens 8 Wochen nach Abschluss der alleinigen medikamentösen Therapie oder kombinierten RadioChemotherapie (Aus [2]).
S19 Beurteilung des Tumorgeschehens
1979 und 1981 wurden diesbezügliche Kriterien durch die WHO [4, 10] publiziert und fanden
seither weltweit Anerkennung. Unter Zufügung einer zusätzlichen Kategorie Vollremission
mit residualen Auffälligkeiten wurden sie auch in die Tumorbasisdokumentation übernommen [2]. Die Definitionen sind:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B98
Vollremission (komplette Remission)
Vollständiges Verschwinden aller Tumormanifestationen und Symptome einschließlich Normalisierung von Laborparametern, altersentsprechend normale Leistungsfähigkeit des Patienten, Dauer mindestens 1 Monat.
Vollremission (komplette
Remis- Kriterien der Vollremission erfüllt, aber Nachweis
mit residua- sion mit residualen von zur Zeit nicht behandlungsbedürftigen, aber
len Auffällig- Auffälligkeiten)
kontrollbedürftigen residualen Veränderungen in
keiten
den bildgebenden Verfahren. – Fakultative Kategorie, vor allem bei M. Hodgkin, Non-HodgkinLymphomen und Hodentumoren; bei letzteren im
Schrifttum zum Teil auch als sehr gute partielle Remission (very good partial remission, VGPR)
bezeichnet.
Teilremission (partielle Remission) Objektive Verkleinerung eines messbaren Tumors
um 50% oder mehr ohne Nachweis neuer Manifestationen (im Einzelfall ist festzulegen, ob es sich um
die Reduktion im Durchmesser, in der Fläche oder
im Volumen handelt). Mindestdauer 1 Monat, subjektiv deutliche Besserung von Tumorsymptomen.
Minimales
(„minimal response“) Klinische Besserung des Zustandes, jedoch ohne
Ansprechen
dass die Kriterien einer Voll- oder Teilremission gegeben wären.
Keine Änderung
(stationäres Verhalten, „no change“)
Progression
Divergentes
Geschehen
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 50% oder geringe Zunahme um weniger als 25%) oder Veränderungen wie bei kompletter oder partieller Remission, jedoch weniger als 1 Monat dauernd, subjektiv
unveränderte Tumorsymptome.
Fortschreitendes Wachstum bestehender Tumorareale (um 25% oder mehr) und/oder Neuauftreten anderer Tumormanifestationen während der
Behandlung.
An einem Tumormanifestationsort Voll- oder Teilremission, an einem anderen Manifestationsort aber
keine Änderung oder Progression.
Im Jahre 2000 wurde eine neue Leitlinie zur Beurteilung des Response als sog. RECIST
(Response evaluation criteria in solid tumors) Guidelines publiziert [5]. Diese sind für Phase II-Studien heute als obligat anzusehen, während in anderen Studien auch die früheren
WHO-Leitlinien verwendet werden können. In der RECIST-Leitlinie erfolgt die Erfassung der
Läsionen eindimensional (anstatt der bisher üblichen zweidimensionalen Messung mit Bildung von Produkten). Überdies sind die Kriterien der Teilremission und Progression und
damit auch der Kategorie Keine Änderung gegenüber den WHO-Kriterien unterschiedlich:
Teilremission
Objektive Verkleinerung eines messbaren Tumors um
30% oder mehr ohne Nachweis neuer Manifestationen, Mindestdauer 1 Monat
Keine Änderung
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 30% oder geringe
Zunahme um weniger als 20%) oder Veränderungen
wie bei kompletter oder partieller Remission, jedoch
weniger als 1 Monat dauernd
Fortschreitendes Wachstum bestehender Tumorareale um 20% oder mehr.
Progression
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B99
Im Falle einer chirurgischen Therapie entfallen Angaben zu diesem Item.
S20 Nebenwirkungen
Hier werden nur die akuten Nebenwirkungen dokumentiert, das heißt solche, die zwischen
dem 1. und 90. Tag nach Bestrahlungsbeginn auftreten. Später diagnostizierte Nebenwirkungen (chronische Nebenwirkungen) werden unter Folgeerkrankungen in den Verlaufsdaten erfasst (siehe Seite E10).
Nebenwirkungen werden im Klartext erfasst und nach Möglichkeit nach dem Schlüssel der
aktualisierten Common Toxicity Criteria (CTC) bzw. den Common Terminology Criteria for
Adverse Events (CTCAE), Version 3.0 (siehe Seite E10) oder nach den früher allgemein
befolgten Empfehlungen der WHO [4, 10] verschlüsselt (Schlüssel 6 S. E31).
In beiden Fällen soll eine Graduierung nach der Stärke erfolgen:
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
(bei CTCAE zusätzlich Grad 5)
F.A.
Für den Zusammenhang zwischen Therapie und Nebenwirkungen wird folgende Beurteilung verwendet:
Wahrscheinlich
Fraglich
F.A.
Mit der Zuordnung eines Ereignisses zu Folgeerkrankungen bzw. Komplikationen oder Nebenwirkungen wird noch nicht verbindlich entschieden, ob tatsächlich ein ursächlicher Zusammenhang mit der Tumortherapie gegeben ist. Diese Frage kann oft erst durch langfristige Beobachtung geklärt werden.
S21 Tumor- und therapiebedingte Folgeerkrankungen
Folgeerkrankungen sind Erkrankungen, die direkt als tumorabhängig oder als Folge der
Therapie anzusehen sind und den Patienten schwerwiegend und länger anhaltend beeinträchtigen.
Es können mehrere tumor- bzw. therapiebedingte Folgeerkrankungen verschlüsselt werden.
Jede Folgeerkrankung wird im Klartext erfasst und nach Möglichkeit nach dem Schlüssel für
Folgeerkrankungen nach Radio- und Chemotherapie (Schlüssel 2, S. E5) verschlüsselt. Bei
Verwendung des letztgenannten Schlüssels wird zusätzlich der Grad nach folgenden Stufen
erfasst:
0=
1=
2=
3=
4=
5=
X=
Keine/normal
Gering/leicht
Mäßig/deutlich
Stark/ausgeprägt
Lebensbedrohlich
Tödlich
F.A.
S22 Vorgesehene Maßnahmen
Zur Unterstützung des organisatorischen Ablaufs ist zu vermerken, welche weiteren Maßnahmen bei dem Patienten vorgesehen sind. Mit diesen Angaben kann der weitere Ablauf
gesteuert werden. Ist keine Therapie vorgesehen, kann der Patient in das für den jeweiligen
Tumor vorgesehene Nachsorgeprogramm übernommen werden. Registriert werden sollte
auch, wenn eine Maßnahme empfohlen, vom Patienten aber abgelehnt worden ist.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B100
S23 Therapiekonzept/Therapieschritte
Bei multimodalem Therapiekonzept sollen die jeweilig durchgeführten Behandlungsarten in
zwei Therapieschritten erfasst werden. Für jeden Therapieschritt ist Verschlüsselung von
maximal drei Behandlungsarten möglich.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B101
Literatur
[1] AJCC (American Joint Committee on Cancer) (1988) Manual for staging of cancer, 3rd ed. (Beahrs
OH, Henson DE, Hutter RVP, Myers MH, eds) Lippincott, Philadelphia
[2] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1999) Basisdokumentation für Tumorkranke,
5. Aufl. W. Zuckschwerdt, München Bern Wien New York
[3] Hess CF, Christ G, Jany R, Bamberg M (1993) Dosisspezifikation im „ICRU-Referenzpunkt”: Auswirkungen auf die klinische Praxis. Strahlenther Onkol 169:660-667
[4] Miller AB, Hoogstraten B, Staquet M, Winkler A (1981) Reporting results of cancer treatment. Cancer
47:207-214
[5] Therasse P, Arbuck SG, Eisenhauer EA, Wanders J, Kaplan RS, Rubinstein L, Verweij J, Van Glabbeke
M, van Oosterom AT, Christian MC, Gwyther StG (2000) New guidelines to evaluate the response to
treatment in solid tumors. J Nat Cancer Inst 92:205-216
[6] UICC (1993) TNM Supplement 1993. A commentary on uniform use (Hermanek P, Henson DE, Hutter
RVP, Sobin LH, eds). Springer, Berlin Heidelberg New York
[7] UICC (2001) TNM Supplement, 2nd ed. A commentary on uniform use (Wittekind Ch, Henson DE,
Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[8] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[9] UICC (2003) TNM Supplement, 3rd ed. A commentary on uniform use (Wittekind Ch, Greene FL,
Henson DE, Hutter RVP, Sobin LH, eds) John Wiley & Sons, New York
[10] World Health Organization (WHO) (1979) WHO handbook for reporting results of cancer treatment.
WHO Offset Publication No. 48. World Health Organization, Genf
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SIMULTANE RADIOCHEMOTHERAPIE
B102
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation der Daten zur simultanen Radio-Chemotherapie sollte
zumindest die nachstehenden Bedingungen einschliessen.
Tabelle VII.1: Prüfbedingungen Strahlentherapie
Wenn
dann muss sein
6 6= 5=R
5=R
5=R
4∈
/ {K,F,X}
4∈
/ {K,F,X}
5∈
/ {K,F,X}
5 ∈ {K,F}
13/pT ∈ {is,a} oder (10/T ∈ {is,a} und 13/pT = X)
14/pN ∈ {0,X} oder (11/N ∈ {0,X} und 14/pN = X)
16 ∈ {000,XXX}
7 6= 8 6= 14/pN ∈
/ {0,X}
14/pN = X und 11/N ∈
/ {0,X}
16 ∈
/ {000,XXX}
16 = 000
18 = I und 9 = J
18 = L und 9 = J
13/pT ∈
/ {is,a} oder (10/T ∈
/ {is,a} und 13/pT = X)
14/pN = 0 oder (11/N = 0 und 14/pN = X)
16 ∈ {000,XXX}
18 = R und 9 = J
18 = M und 9 = J
16 ∈ {000,XXX}
16 ∈
/ {000,XXX}
17 ∈ {400,410,420,430}
32 = T
48 6= 65 6= 68 = 0
72 = J
72 = J
72 = J
72 = J
72 = J und 73 6= 72 = J und 74 6= 72 = J und 75 6= 72 = J und 76 6= 89 = M
33 = Y
49 = Y
66 = Y
69 = Y
73 6= 74 6= 75 6= 76 6= 77 6= 78 6= 79 6= 80 6= 101 = J oder 102 = J oder 103 =
J ... oder 108 = J
101 bis 108 = 89 = U
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ = nicht Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII Abschlussdaten 1
Der Patient kann aus folgenden Gründen aus der Behandlung des Zentrums ausscheiden:
• Der Patient ist verstorben.
• Der Patient ist nicht mehr auffindbar (lost to follow-up).
• Eine Betreuung des Patienten ist nicht mehr nötig.
• Der Patient ist andernorts in Betreuung.
• Der Patient verweigert die Nachsoge.
In allen diesen Fällen sind Abschlussdaten zu erheben. Falls das Ausscheiden des Patienten
nicht todesbedingt ist, sollen seine letzten verfügbaren Befunde aus den Verlaufsdaten erfasst
werden. Von den Abschlussdaten sind in diesem Falle nur jene des Abschnitts A zu erheben.
Bei verstorbenen Patienten ohne Autopsie ist auch der Abschnitt B, bei autopsierten Patienten
zusätzlich der Abschnitt C zu dokumentieren.
Bei Patienten mit mehreren Tumoren (also auch mit mehreren Identifikationsnummern) ist folgendes zu beachten:
• Falls die Betreuung für einen dieser Tumoren beendet ist, werden Abschlussdaten für diesen
Tumor erhoben.
• Falls die Betreuung für alle Tumoren eines Patienten beendet ist (z. B. wegen Todes oder
Ortswechsels), werden gemeinsame Abschlussdaten für alle betreuten Tumoren angelegt.
In diesem Falle ist bei der Tumoridentifikationsnummer „A“ (Alle) einzutragen.
Die Abschlussdaten sind - abgesehen vom Tod des Patienten - nicht in jedem Fall als Ende
der Dokumentation anzusehen. Es ist durchaus denkbar, dass der Patient später wieder in
die Betreuung des Zentrums zurückkehrt und weitere Verlaufsdaten angelegt werden. Sind
Abschlussdaten das zuletzt angelegte Dokument, zeigen sie das Ausscheiden des Patienten aus
dem Betreuungsprogramm an.
1 Federführender
Autor: G. Wagner, Datum der letzten Aktualisierung: 02/2005
B103
VIII. ABSCHLUSSDATEN
Patienten-ID (A3)
B104
0 7
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil Abschlussdaten
Die durch einen seitlichen Balken gekennzeichneten Sachverhalte sind in jedem Fall zu erheben (Minimaldaten)!
A. Allgemeine Angaben
Lokalisation (auch Seitenlokalisation) des Primärtumors
(Nach Diagnosedaten im Klartext bzw. Tumorlokalisationsschlüssel)
Klartext:
...................................................
.
Tumorlokalisation (A12) C
Seite (A13)
C
.
L=Links,R=Rechts,E=Entfällt,X=F.A.
1
2
A. Abschlussdaten und -grund, Tumorstatus
Tag
Datum des Abschlusses (S1)
Tag
Monat
Monat
Jahr
Jahr
3
Grund des Ausscheidens aus der Nachsorge/Betreuung
4
T=Patient verstorben, L=Patient nicht auffindbar, N=Betreuung/Nachsorge nicht mehr nötig, B=Patient andernorts in Betreuung, V=Patient verweigert Betreuung, X=Unbekannt
Falls Betreuung andernorts: Betreuende Institution (Klartext)
......................................
Quelle der Angaben (S2)
Zentrum/Erfassungsbereich
5
E=Eigenes Zentrum/Erfassungsbereich, R=Anderes Register, X=F.A.
Falls eigenes Zentrum: Erfassungsbereich
Spezifikation
K=Klinik, A=Niedergelassener Arzt, M=Meldeamt, S=Sonstiges, X=F.A.
6
Tumorstatus
7
K=Kein Tumor, R=Lokoregionäres Rezidiv, F=Fernmetastase, B=Lokoregionäres Rezidiv + Fernmetastase, X=F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
Patienten-ID (A3)
B105
B. Daten bei verstorbenen Patienten
Tag
Sterbedatum
Tag
Monat
Monat
Jahr
Jahr
8
Sterbeort
9
D=Daheim, P=Pflegeheim, H=Hospiz, E=Erstbehandelndes Krankenhaus, A=Anderes Krankenhaus, S=F.A.
Todesursache (S3)
Nach welcher ICD-Auflage erfolgt Verschlüsselung?
Unmittelbar zum Tode führende Krankheit
Vorausgegangene Zwischenursache
Vorausgegangenes Grundleiden
09=ICD-9, 10=ICD-10
(999/9 = F.A.)
(999/9 = F.A.)
(999/9 = F.A.)
10
.
.
.
.
11
.
12
.
13
Andere wesentliche Erkrankungen, die zum Tod beigetragen haben
1.
.
1.
.
14
2.
.
2.
.
15
3.
.
3.
.
16
Tod tumorbedingt?
17
J=Ja, Tod tumorbedingt, B=Tod an Behandlungskomplikationen, Nebenwirkungen oder therapiebedingten Folgeerkrankungen, N=Nein, E=Entscheidung nicht möglich, X=F.A.
Gesamtbeurteilung des Tumorgeschehens nach WHO 1979/81 (S4)
18
0=Postoperativ R0, Tumormarker nicht bekannt, F=Postoperativ R0, Tumormarker negativ, M=Postoperativ R0, Tumormarker erhöht, V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische
Besserung (Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung
unmöglich, E=Entfällt (Behandlung im Rahmen eines multimodalen Konzepts, dieses aber noch nicht abgeschlossen),
X=F.A.
Gesamtbeurteilung des Tumorgeschehens nach RECIST-Leitlinie 2000 (S4)
19
0=Postoperativ R0, Tumormarker nicht bekannt, F=Postoperativ R0, Tumormarker negativ, M=Postoperativ R0, Tumormarker erhöht, V=Vollremission (CR), R=Vollremission mit residualen Auffälligkeiten (CRr), T=Teilremission (PR), B=Klinische
Besserung (Minimal Response, MR), K=Keine Änderung (NC), D=Divergentes Geschehen, P=Progression, U=Beurteilung
unmöglich, E=Entfällt (Behandlung im Rahmen eines multimodalen Konzepts, dieses aber noch nicht abgeschlossen),
X=F.A.
Autopsie durchgeführt?
N = Nein, J = Ja, X = F.A.
20
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
Patienten-ID (A3)
B106
C. Daten bei Autopsie (S5)
Pathologisches Institut
...................................................
Institutsnummer (S6)
21
Autoptisches Tumorstadium (nach 6. Aufl) (S7)
TNM
N=Nein, J=Ja, X=F.A. E=Entfällt (kein TNM vorgesehen)
22
Wenn ja:
Autoptische TNM-Klassifikation (nach 6. Aufl) (S8)
y
r
aT
r
aN
r
aM
(m)
y
r
aT
(m)
r
aN
23
24
r
aM
25
UICC-Stadium (nach 6. Aufl.) (S9)
26
000=Stadium 0, 001=Stadium 0a, 002=Stadium 0is, 100=Stadium I, 110=Stadium IA, 111=Stadium IA1, 112=Stadium IA2,
120=Stadium IB, 121=Stadium IB1, 122=Stadium IB2, 130=Stadium IC, 140=Stadium IS, 200=Stadium II, 210=Stadium IIA,
220=Stadium IIB, 230=Stadium IIC, 300=Stadium III, 310=Stadium IIIA, 320=Stadium IIIB, 330=Stadium IIIC, 400=Stadium
IV, 410=Stadium IVA, 420=Stadium IVB, 430=Stadium IVC, XXX=Unbestimmt
Lokalisation des Primärtumors laut autoptischem Befund (S10)
C
.
C
.
27
Tumorausbreitung
Primärtumor
28
N=Nein, J=Ja, X=F.A.
Regionäre Lymphknoten
Fernmetastasen
29
N=Nein, J=Ja, X=F.A.
N=Nein, J=Ja, X=F.A.
30
Wenn ja:
Lokalisation von Fernmetastasen (Kurzschlüssel) (S11)
1.
1.
31
2.
2.
32
3.
3.
33
Generelle Beschreibung der Tumorausbreitung (S12)
34
I=In situ, L=Lokalisiert, R=Regional, F=Fernmetastasen, S=Systemerkrankung (einschließlich Lymphome), X=F.A.
Tumorhistologie (WHO-Klassifikation) (S13) (bis zu 2 Eintragungen!)
1.
/
M
/
35
2.
/
M
/
36
Grading (S14)
1=G1, 2=G2, 3=G3, 4=G4, L=Low Grade, H=High Grade, 0=G0, X=GX
Anzahl histologisch untersuchter regionärer Lymphknoten
Anzahl histologisch befallener regionärer Lymphknoten
XX=F.A.
XX=F.A.
37
38
39
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B107
Spezielle Verschlüsselungsanweisungen
S1 Datum des Abschlusses
Bei Patienten, die nicht verstorben sind, wird das Datum eingetragen, von dem die letzten
Informationen über den Patienten stammen. Erfasst werden Tag (zweistellig), Monat (zweistellig) und Jahr (vierstellig).
S2 Quelle der Angaben
Die erfassten Daten stammen im Regelfall aus dem eigenen Zentrum. Sie können jedoch
auch von anderen Einrichtungen übermittelt worden sein, wenn entsprechende diagnostische oder therapeutische Maßnahmen vorangegangen sind.
S3 Todesursache
Die auf dem Totenschein vermerkten Todesursachen werden entsprechend der Kausalkette
gemäß den Vorschriften der WHO nach ICD-9 oder ICD-10 verschlüsselt.
Bis zu drei andere wesentliche Erkrankungen, die zum Tode beigetragen haben, können
erfasst werden.
S4 Gesamtbeurteilung des Tumorgeschehens
1979 und 1981 wurden diesbezügliche Kriterien durch die WHO [6, 11] publiziert und fanden
seither weltweit Anerkennung. Unter Zufügung einer zusätzlichen Kategorie Vollremission
mit residualen Auffälligkeiten wurden sie auch in die Tumorbasisdokumentation übernommen [3]. Die Definitionen sind:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B108
Vollremission
(komplette Remission)
Vollremission
mit residualen
Auffälligkeiten
(komplette
Remission mit residualen
Auffälligkeiten)
Teilremission
(partielle Remission)
Minimales Ansprechen
(„minimal response“)
Keine
rung
(stationäres Verhalten,
„no change“)
Ände-
Progression
Divergentes
Geschehen
Vollständiges Verschwinden aller Tumormanifestationen
und Symptome einschließlich Normalisierung von Laborparametern, altersentsprechend normale Leistungsfähigkeit des Patienten, Dauer mindestens 1 Monat.
Kriterien der Vollremission erfüllt, aber Nachweis von zur
Zeit nicht behandlungsbedürftigen, aber kontrollbedürftigen residualen Veränderungen in den bildgebenden Verfahren. – Fakultative Kategorie, vor allem bei M. Hodgkin,
Non-Hodgkin-Lymphomen und Hodentumoren; bei letzteren im Schrifttum zum Teil auch als sehr gute partielle Remission (very good partial remission, VGPR) bezeichnet.
Objektive Verkleinerung eines messbaren Tumors um
50% oder mehr ohne Nachweis neuer Manifestationen (im
Einzelfall ist festzulegen, ob es sich um die Reduktion im
Durchmesser, in der Fläche oder im Volumen handelt).
Mindestdauer 1 Monat, subjektiv deutliche Besserung von
Tumorsymptomen.
Klinische Besserung des Zustandes, jedoch ohne dass
die Kriterien einer Voll- oder Teilremission gegeben
wären.
Objektiv keine wesentliche Änderung der Tumorgröße
(Verkleinerung um weniger als 50% oder geringe Zunahme um weniger als 25%) oder Veränderungen wie bei
kompletter oder partieller Remission, jedoch weniger als 1
Monat dauernd, subjektiv unveränderte Tumorsymptome.
Fortschreitendes Wachstum bestehender Tumorareale
(um 25% oder mehr) und/oder Neuauftreten anderer Tumormanifestationen während der Behandlung.
An einem Tumormanifestationsort Voll- oder Teilremission, an einem anderen Manifestationsort aber keine Änderung oder Progression.
Im Jahre 2000 wurde eine neue Leitlinie zur Beurteilung des Response als sog. RECIST
(Response evaluation criteria in solid tumors) Guidelines publiziert [7]. Diese sind für Phase II-Studien heute als obligat anzusehen, während in anderen Studien auch die früheren
WHO-Leitlinien verwendet werden können. In der RECIST-Leitlinie erfolgt die Erfassung der
Läsionen eindimensional (anstatt der bisher üblichen zweidimensionalen Messung mit Bildung von Produkten). Überdies sind die Kriterien der Teilremission und Progression und
damit auch der Kategorie Keine Änderung gegenüber den WHO-Kriterien unterschiedlich:
Teilremission
Objektive Verkleinerung eines messbaren Tumors um
30% oder mehr ohne Nachweis neuer Manifestationen, Mindestdauer 1 Monat
Keine Änderung
Objektiv keine wesentliche Änderung der Tumorgröße (Verkleinerung um weniger als 30% oder geringe
Zunahme um weniger als 20%) oder Veränderungen
wie bei kompletter oder partieller Remission, jedoch
weniger als 1 Monat dauernd
Fortschreitendes Wachstum bestehender Tumorareale um 20% oder mehr.
Progression
Im Falle einer chirurgischen Therapie entfallen Angaben zu diesem Item.
S5 Daten bei Autopsie
Nach Autopsien werden zusätzlich die nachfolgenden Daten dokumentiert. Bei Vorliegen
mehrerer syn- oder metachroner Tumoren sind, soweit eine Aufgliederung möglich ist, die
Autopsiebefunde für jeden Tumor getrennt unter Angabe der Tumoridentifikationsnummer
zu erfassen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B109
S6 Institutsnummer
Die Vergabe einer Nummer für das Institut, an dem die autoptischen Befunde erhoben wurden, obliegt dem dokumentierenden Zentrum. Für diese Nummer sind zwei Stellen vorgesehen.
S7 Autoptisches Tumorstadium
Die anatomische Ausbreitung des Tumors - das Tumorstadium - wird nach der 6. Aufl.[8]
erfasst.
S8 Autoptischer TNM-Befund (aTNM)
y-Symbol
Das y-Symbol ist in die TNM-Formel einzutragen, wenn die Klassifikation während oder
nach initialer multimodaler Therapie erfolgt. Wird die Klassifikation vor Therapiebeginn vorgenommen, wird die Stelle nicht ausgefüllt.
r-Symbol
Rezidivtumoren (lokal, regionär und als Fernmetastasen) nach krankheitsfreiem Intervall
werden durch das Präfix „r“ gekennzeichnet, das sowohl bei der klinischen als auch bei der
pathologischen Klassifikation verwendet wird.
Beispiele:
Lokalrezidiv (im Bereich des früheren Primärtumors): rT2N0M0 oder rpT2pN0M0.
Rezidiv im Bereich der regionären Lymphknoten: T0rN2M0 oder pT0rpN2M0.
Rezidiv in Form erstmals aufgetretener Fernmetastasen nach früherer Tumorresektion:
T0N0rM1 oder T0N0rpM1.
m-Symbol
Mit (m) werden multiple simultane Primärtumoren in einem Organ gekennzeichnet. Ausgenommen hiervon sind Tumoren der Leber, der Ovarien und der Eileiter, bei denen die
Multiplizität durch die T-Kategorie erfasst wird. Simultane bilaterale Primärtumoren paariger
Organe und simultane Primärtumoren in verschiedenen Organen werden hier nicht erfasst;
vielmehr sind in solchen Fällen für die einzelnen Tumoren (ausgenommen Ovarial- und Eileitertumoren) jeweils getrennte Diagnosedaten zu erheben. Bei solitären Primärtumoren
wird die Stelle immer leergelassen.
S9 UICC-Stadium
Das hier erfasste UICC-Stadium bei der Autopsie richtet sich nach den autoptischen T-, Nund M-Befunden.
S10 Lokalisation des Primärtumors nach autoptischen Befund
Die Lokalisation des Primärtumors soll nach dem Lokalisationsschlüssel [9] dokumentiert
werden. Hierdurch können die Fälle erfasst werden, bei denen sich durch die Autopsie eine
andere Tumorlokalisation herausstellt als die in den Diagnosedaten angegebene.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B110
S11 Lokalisation von Fernmetastasen
Die Lokalisation von Fernmetastasen wird nach dem TNM-Kurzschlüssel eingetragen.
Wenn eine genauere Kodierung gewünscht wird, soll nach den ersten drei Stellen des Tumorlokalisationsschlüssels [9] verschlüsselt werden.
Der Kurzschlüssel lautet:
PUL
OSS
HEP
BRA
LYM
MAR
PLE
PER
ADR
SKI
OTH
GEN
Lunge
Knochen
Leber
Hirn
Lymphknoten
Knochenmark
Pleura
Peritoneum
Nebennieren
Haut
Andere Organe
Generalisierte Metastasierung
S12 Generelle Beschreibung der Tumorausbreitung
In vielen epidemiologischen Registern ist eine vereinfachte Klassifikation der Tumorausbreitung in Gebrauch, die im Interesse der zunehmenden Kooperation auch in den klinischen
Registern dokumentiert werden soll. Sie lässt sich bei den meisten soliden Tumoren aus
dem UICC-Stadium (S9) und der Konversionstabelle (s. Abschnitt DI) herleiten. Die generelle Beschreibung der Tumorausbreitung ist aber erforderlich, wenn im Falle eines soliden
Tumors kein TNM definiert ist, oder wenn bei einem Patienten dataillierte Angaben zur genauen Ermittlung des TNM-Stadiums fehlen.
Bei Systemerkrankungen (einschließlich maligner Lymphome) gilt der Schlüsselwert „S“.
Der Schlüssel für die generelle Beschreibung der Tumorausbreitung lautet:
I=
L=
R=
M=
S=
X=
In situ (nichtinvasiv, intraepithelial)
Lokalisiert (begrenzt auf das Ursprungsorgan)
Regional (Metastasierung in regionäre Lymphknoten und/oder direkte kontinuierliche Ausbreitung auf Nachbarschaft)
Fernmetastasen (einschließlich Metastasen in nicht-regionären Lymphknoten)
Systemerkrankung (einschließlich maligne Lymphome)
Unbekannt
S13 Tumorhistologie
Grundlage der Bestimmung des histologischen Typs sind die seit 2000 erschienenen Bände
„WHO Classification of Tumours, Pathology & Genetics“[12]. Für Organtumoren, die in dieser Serie noch nicht behandelt sind, sind die von der WHO herausgegebene „Internationale
histologische Klassifikation der Tumoren“ (sogenannte blaue Bücher) [10] (1. Aufl. 1967 ff,
2. Aufl. 1981 - 99, 3. Aufl. 1999 ff) sowie die Atlanten des Armed Forces Institute of Pathology [1] (1981 ff) maßgeblich. (Die jeweiligen Bände werden in den organspezifischen Texten
zitiert.)
Die Codierung der Tumorhistologie erfolgt nach der ICD-O-3 [4] bzw. der deutschen Übersetzung [2], ggf. auch nach dem Tumorhistologieschlüssel [5].
Nach den Empfehlungen der WHO wird ein Tumor, auch wenn er verschiedene unterschiedliche Strukturen enthält, in der Regel mit einer Code-Nummer verschlüsselt. Für fallweise
mögliche Ausnahmen ist ein Mehrfachfeld vorgesehen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B111
Bei pluriform gebauten Tumoren, für die die WHO nur eine Codierung nach ICD-O vorsieht, können bei Bedarf, z. B. für Arztbriefe oder Behandlungsübersichten, die beobachteten Komponenten im Klartext beschrieben werden. Hierfür ist eine Codierung nach dem
Tumorhistologieschlüssel nicht zulässig.
Wenn ein solider Tumor lediglich durch zytologische Befunde gesichert ist, wird unter Tumorhistologie „8001/3“ (=Maligne Tumorzellen) eingetragen. Fehlt sowohl eine histologische als
auch eine zytologische Bestätigung, bleibt das Feld leer.
S14 Grading
Die Klassifikation der Histomorphologie umfasst neben der Bestimmung des histologischen
Tumortyps für die meisten soliden Tumoren auch das histopathologische Grading. Hierbei
werden Tumoren eines bestimmten Typs nach ihrem Differenzierungsgrad unterteilt. Für
das Grading ist die sechste Stelle der Morphologienotation der ICD-O (Tumorhistologie)
vorgesehen.
Nach der ICD-O [2, 4] dient die gleiche Position (sechste Stelle der Morphologienotation)
bei Lymphomen und Leukämien der Kennzeichnung der Abstammung dieser Neoplasien
von T-, B-, Null- oder NK-Zellen.
Im übrigen werden die vorgesehenen Merkmalsausprägungen der WHO übernommen. Es
ergeben sich zwei Gruppen von Merkmalsausprägungen, nämlich ein vier- oder ein zweistufiges System. Sie kommen in Abhängigkeit von der Befundung bzw. der Tumorerkrankung
zur Anwendung:
1=
2=
3=
4=
L=
H=
X=
0=
G1 (Gut differenziert)
G2 (Mäßig differenziert)
G3 (Schlecht differenziert)
G4 (Undifferenziert)
Low grade (G1/G2)
High grade (G3/G4)
GX (Differenzierungsgrad oder Herkunft kann nicht bestimmt werden)
G0 (Grading nicht vorgesehen)
Bei Vorliegen unterschiedlicher Differenzierungsgrade ist der ungünstigste für die Eingruppierung maßgeblich.
Für folgende Tumoren ist ein histopathologisches Grading nicht vorgesehen (in diesen Fällen wird G0 verschlüsselt):
Schilddrüsenkarzinom
Pleuramesotheliom
Germinale Hodentumoren
Melanom der Haut
Trophoblasttumoren der Schwangerschaft
Retinoblastom
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B112
Literatur
[1] Armed Forces Institute of Pathology (1957ff) Atlas of tumor pathology, First series 1957 ff, second
series 1966ff, third series 1991ff., fourth series 2004 ff. AFIP, Washington DC
[2] Deutsches Institut für Medizinische Dokumentation und Information (DIMDI) (Hrsg) (2003) Internationale Klassifikation der Krankheiten für die Onkologie (ICD-O). Dritte Revision. 1. Aufl. DIMDI, Köln
[3] Dudeck J, Wagner G, Grundmann E, Hermanek P (Hrsg) (1999) Basisdokumentation für Tumorkranke.
5. Aufl. Zuckschwerdt Verlag, München Bern Wien New York
[4] Fritz A, Percy C, Jack A, Shanmugaratnam K, Sobin L, Parkin DM, Whelan S (eds) (2000) International
classification of diseases for oncology. 3rd ed. WHO, Geneva
[5] Grundmann E, Hermanek P, Wagner G (1997) Tumorhistologieschlüssel - Empfehlungen zur aktuellen
Klassifikation und Kodierung der Neoplasien, 2. Aufl. Springer, Berlin Heidelberg New York
[6] Miller AB, Hoogstraten B, Staquet M, Winkler A (1981) Reporting results of cancer treatment. Cancer
47: 207-214
[7] Therasse P, Arbuck SG, Eisenhauer EA, Wanders J, Kaplan RS, Rubinstein L, Verweij J, Van Glabbeke
M, van Oosterom AT, Christian MC, Gwyther StG (2000) New guidelines to evaluate the response to
treatment in solid tumors. J Nat Cancer Inst 92:205-216
[8] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[9] Wagner G (Hrsg) (1993) Tumorlokalisationsschlüssel, 5. Aufl. Springer, Berlin Heidelberg New York
[10] WHO (1967ff) International histological classification of tumours, 1st edn, vol 1-25 (1967-1981). WHO,
Geneva. 2nd edn, vol 1 and 2 (1981) WHO, Geneva; further volumes (1988-99) and 3rd edn, (1999)
Springer, Berlin Heidelberg New York
[11] World Health Organization (WHO) (1979) WHO handbook for reporting results of cancer treatment.
WHO Offset Publication No. 48 World Health Organization, Genf
[12] WHO (2000ff) Classification of Tumours. Pathology & Genetics. IARC Press, Lyon
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B113
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation der Abschlussdaten sollte zumindest die nachstehenden Bedingungen einschliessen.
Tabelle VIII.1: Prüfbedingungen Abschlussdaten
Wenn
dann muss sein
6 ∈ {K,A,M,S}
5=E
4=T
4=T
4=T
4=T
4=T
4=T
4=T
4=T
4=T
4=T
4=T
4=T
23/aT = 0
24/aN = 0
25/aM = 0
30 = J
30 = J
30 = J
23/aT ∈ {is,a}
24/aN ∈ {0,X}
25/aM ∈ {0,X}
8 6= 10 6= 11 6= 12 6= 13 6= 14 6= 15 6= 16 6= 17 6= 18 6= 19 6= 20 6= 28 = N und 22 = J
29 = N und 22 = J
30 = N und 22 = J
31 6= 32 6= 33 6= 34 = I und 22 = J
34 = I und 22 = N
28 = J
29 ∈ {N,X}
30 ∈ {N,X}
34 = L und 22 = J
23/aT ∈
/ {is,a}
24/aN ∈ {0,X}
25/aM = 0
34 = L und 22 = N
28 = J
29 = N
30 = N
34 = F und 22 = J
25/aM ∈
/ {0,X}
34 = F und 22 = N
30 = J
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VIII. ABSCHLUSSDATEN
B114
Wenn
dann muss sein
38 = 00
39 = 00
24/aN = XXXXX
24/aN = 00000
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ = nicht Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
Teil C
Spezieller Teil
Organspezifische Ersterhebungen
Alle die 5.Auflage der TNM-Klassifikation betreffenden Angaben beziehen sich auf UICC
(1997) TNM Klassifikation maligner Tumoren, 5. Aufl. (Wittekind Ch, Wagner G, Hrsg), Springer, Berlin Heidelberg New York.
Den Angaben zur 6. Auflage der TNM-Klassifikation liegt zugrunde UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg), Springer,
Berlin Heidelberg New York.
Wenn die TNM-Klassifikation ohne Angabe der Auflage erwähnt wird, bestehen zwischen
5. und 6. Auflage keine Unterschiede.
10 Kopf- und Halstumoren I.
ie Organspezifische Dokumentation „Kopf- und Halstumoren I“ 1 findet Anwendung beim Carcinoma in situ und bei allen invasiven Karzinomen der Mundhöhle (einschl. Lippenrot) und
des Oropharynx. Einbezogen sind auch die Tumoren der kleinen Speicheldrüsen dieser Regionen.
Diese Dokumentation wird nicht verwendet für odontogene Tumoren, Tumoren der Pigmentzellen
(maligne Melanome), mesenchymale maligne Tumoren (Kaposi-Sarkom, Leio- und Rhabdomyosarkome u.a.), Karzinosarkome und maligne Lymphome. Ein Tumor, der das Lippenrot und die
vestibuläre Seite der Lippe und die Lippenhaut befällt, wird nur dann als Mundhöhlentumor eingeordnet, wenn er zu 50% oder mehr der horizontalen Ausbreitung im Bereich des Lippenrotes
und des Vestibulum liegt [43].
Ein Tumor, der die Mundhöhle und den Oropharynx befällt, wird dann als Mundhöhlentumor eingeordnet, wenn er zum größeren Teil (mehr als 50% der horizontalen Ausbreitung) in der Mundhöhle
gelegen ist. Ein Tumor, der den Oropharynx und den Hypo- oder Nasopharynx befällt, wird dann
als Oropharynxtumor eingeordnet, wenn er zum größeren Teil (mehr als 50% der horizontalen
Ausbreitung) im Oropharynx gelegen ist [43].
Bei der Bestimmung der Lokalisation wird ausschließlich der invasive Tumor, nicht aber eine etwaige begleitende In-situ-Komponente berücksichtigt.
Die Organspezifische Dokumentation „Kopf- und Halstumoren I“ ist eine Weiterentwicklung der
Dokumentation des DÖSAK (Deutsch-Östereichisch-Schweizerischer Arbeitskreis für Tumoren im
Kiefer- und Gesichtsbereich) [18] für Karzinome der Mundhöhle und des Oropharynx. Sie ist mit
der Arbeitsgemeinschaft Hals-Nasen-Ohren-Heilkunde und Mund-Kiefer-Gesichtschirurgische
Onkologie der Deutschen Krebsgesellschaft abgestimmt.
Diese Dokumentation steht mit den Empfehlungen der Association of Directors of Anatomic
and Surgical Pathology zur Befunderstellung bei entsprechenden Operationspräparaten [48] in
Übereinstimmung.
D
1 Federführender
Autor: P. Hermanek, Datum der letzten Aktualisierung: 12/2004
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
Kopf- und Halstumoren I
C10.2
1 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
2.
Geburtsdatum
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
1
Erhebungsteil-Nr. (A5)
I. Prätherapeutische Daten
A. Aufnahmedatum und Anlass für Arztbesuch (A6)
Tag
Aufnahmedatum
Tag
Monat
Monat
Jahr
Jahr
1
Anlass für Arztbesuch (A6)
2
T = Tumorsymptomatik führt zum Arzt, F = Krebsfrüherkennungsuntersuchung, G = Gesundheits-Check up, B = Berufliche
(arbeitsmedizinische) Vorsorgeuntersuchung, S = Selbstuntersuchung, L = Langzeitbetreuung (Nachsorgeuntersuchung),
A = Andere Untersuchung, X = Unbekannt
B. Anamnese, präkanzeröse Bedingungen und Läsionen (S1)
Tag
Monat
Jahr
Datum der ersten ärztlichen Tumor(verdachts)diagnose (A7)
Tag
Monat
3
Jahr
Präkanzeröse Bedingungen
N=Nein
J=Ja
X=F.A.
bekannt seit (Monate)
Sideropenische Dysphagie (Plummer-Vinson)
o
o
o
4
Lichen planus
o
o
o
5
Orale submuköse Fibrose
o
o
o
6
Lupus erythematodes chron. discoides
o
o
o
7
Xeroderma pigmentosum
o
o
o
8
Epidermolysis bullosa
o
o
o
9
Leukoplakie
o
o
o
10
Erythroplakie
o
o
o
11
Solare Keratose
o
o
o
12
Plattenepitheldysplasie
o
o
o
13
Monate
Präkanzeröse Läsionen
Wenn Plattenepitheldysplasie, Grad
Rauchgewohnheiten
G = Gering, M = Mäßig, S = Schwer, X = F. A.
0 = Nie geraucht, F = Früher geraucht, D = Derzeit Raucher, X = F. A.
14
15
Falls Raucher:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.3
Art und Ausmaß des Rauchens
16
1 = bis 5 Zigaretten/Tag, 2 = 6-10 Zigaretten/Tag, 3 = 11-20 Zigaretten/Tag, 4 = 21-30 Zigaretten/Tag, 5 = 31-40 Zigaretten/Tag, 6 = > 40 Zigaretten/Tag, 7 = nur Pfeife oder Zigarren, X = F.A.
Zeitdauer des Rauchens
17
1 = bis 5 Jahre, 2 = >5-10 Jahre, 3 = >10-15 Jahre, 4 = >15-20 Jahre, 5 = >20 Jahre, X = F.A.
Falls früher geraucht:
Zeitdauer der Abstinenz (Jahre)(S2)
18
00 = Keine, EE = Entfällt (nie Raucher), 99 = F.A.,
Jahre
Alkoholabusus
19
0 = Keiner, 1 = bis 20g/Tag, 2 = 21-40g/Tag, 3 = 41-60g/Tag, 4 = 61-80g/Tag, 5 = 81-100g/Tag, 6 = 101-150g/Tag, 7 = mehr
als 150g/Tag, 8 = Ja, Menge nicht bekannt, X = F.A.
Alkoholabstinenz
0 = Keine, 1 = bis 2 Jahre, 2 = >2-5 Jahre, 3 = >5-10 Jahre, 4 = >10 Jahre, X = F.A.
20
Mundhygiene(S3)
1 = Gut, 2 = Durchschnittlich, 3 = Schlecht, X = F.A.
21
Anerkannte Berufserkrankung(S4)
N = nein, J = ja, V = Laufendes Verfahren,
22
C. Andere Primärtumoren (frühere, synchrone) (A8)
Frühere Tumorerkrankung(en)
23
N = Nein, E = Ja, ein Tumor, M = Ja, mehrere Tumoren, X = F.A.
Falls Tumor in Anamnese:
1. Lokalisation C
.
1. C
.
24
2. Lokalisation C
.
2. C
.
Jahr
25
Frühestes Erkrankungsjahr
Synchrone(r) Primärtumor(en) in anderem/n Organ(en)?
Wenn ja: Lokalisation
(nach Lokalisationsschlüssel)
26
N = Nein, J = Ja, X = F.A.
27
Tumor 1: C
.
1. C
.
28
Tumor 2: C
.
2. C
.
29
Falls früher schon Karzinom im oberen Aerodigestivtrakt: Chemoprävention vorangegangen?
30
N = Nein, J = Ja, X = F.A.
Wenn ja: Mit welcher Substanz?
......................................
31
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.4
D. Allgemeine klinische Befunde
Körpergewicht (kg)
Körpergröße (cm)
(999 = F.A.)
32
33
(999 = F.A.)
Body-Mass-Index (kg/qm)
(99,9=F.A.)
Diagnose in asymptomatischem Zustand
,
,
34
N = Nein, J = Ja
35
Allgemeiner Leistungszustand (nach ECOG) (A9)
36
0 = Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1 = Einschränkung der körperlichen Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen (z.B. leichte Hausarbeit oder Büroarbeit) möglich, 2 = Gehfähig, Selbstversorgung möglich, aber nicht arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3 = Nur begrenzte
Selbstversorgung möglich; 50% oder mehr der Wachzeit an Bett oder Stuhl gebunden, 4 = Völlig pflegebedürftig, keinerlei
Selbstversorgung möglich; völlig an Bett oder Stuhl gebunden, X = Unbekannt
Gravierende Begleiterkrankung(en) (A10)
N = Nein
J = Ja
X = F.A.
Stärker eingeschränkte Lungenfunktion
o
o
o
37
Schwerwiegende Herzerkrankung
o
o
o
38
Zerebrale Durchblutungsstörung
o
o
o
39
Periphere arterielle Durchblutungsstörung
o
o
o
40
Stärker eingeschränkte Nierenfunkion
o
o
o
41
Leberzirrhose
o
o
o
42
Immundefizienz
o
o
o
43
Behandlungsbedürftiger Diabetes mellitus
o
o
o
44
Andere Begleiterkrankung(en)
o
o
o
45
Einschätzung des Operationsrisikos (A10)
46
1 = ASA 1, 2 = ASA 2, 3 = ASA 3, 4 = ASA 4, 5 = ASA 5, X = F.A.
E. Diagnostik (A11)
1
Prätherapeutische mikroskopische Diagnosesicherung (3 Nennungen möglich)
2
3
47
0 = Nein, 1 = Primärtumor Inzisionsbiopsie (Entfernung von Tumorteilen), 2 = Primärtumor Exzisionsbiopsie (Entfernung
des gesamten Tumors), 3 = Primärtumor Abstrichzytologie, 4 = Metastasen Histologie, 5 = Metastasen Zytologie, X = F.A.
F. Tumorlokalisation (S10)
Lokalisation des Primärtumors (nach Tumorlokalisationsschlüssel) (A12)
Zusätzlich befallene Bezirke
1. C
1. C
48
2. C
2. C
49
3. C
3. C
50
Multifokalität
51
N = Nein, J = Ja, X = F.A.
Seitenlokalisation (A13)
R = Vorwiegend rechts, L = Vorwiegend links, M = Vorwiegend Mittellinienzone, B = Beidseitig
Korrektur der Lokalisation (A12)
N = Nein, A = Ja, andere Erhebung, G = Ja, gleiche Erhebung
Nähere Angaben zur Lokalisation bei Mundhöhlenkarzinomen (S11)
52
53
54
1 = Präkanin, 2 = Postkanin, 3 = Postmolar, X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.5
G. Prätherapeutische TNM-Klassifikation und klinisches Stadium
Fernmetastasen
N = Nein, J = Ja, X = F.A.
Wenn ja, Lokalisation (A14)
(Kurzschlüssel)
55
1.
......................................
1.
56
2.
......................................
2.
57
3.
......................................
3.
58
Klinische TNM-Klassifikation (A15, S15 und Schema S. C10.32)
T
(m)
C
N
C
M
C
T
(m)
N
M
C
59
C
60
C
61
H. Falls neoadjuvante Therapie: Klinische TNM-Klassifikation und klinisches Stadium nach Abschluss der neoadjuvanten Therapie (S19)
Fernmetastasen
N = Nein, J = Ja, X = F.A.
Wenn ja, Lokalisation (A14)
(Kurzschlüssel)
62
1.
......................................
1.
63
2.
......................................
2.
64
3.
......................................
3.
65
Klinische TNM-Klassifikation (A15, S15 und Schema S. C10.32)
yT
(m)
C
yN
C
yM
C
yT
(m)
yN
yM
C
66
C
67
C
68
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Kopf- und Halstumoren I
Patienten-ID (A3)
C10.6
1 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
2
Erhebungsteil-Nr. (A5)
II. Daten zur Therapie
A. Vorgesehene und durchgeführte Therapiemodalitäten (A17)
N = Nein
J = Ja 1
A = Abgelehnt
X = F.A.
Operation
o
o
o
69
Bestrahlung
o
o
o
70
Chemotherapie, systemische
o
o
o
71
Chemotherapie, lokal
o
o
o
72
Simultane Radiochemotherapie
o
o
o
73
Immuntherapie
o
o
o
74
Photodynamische Therapie
o
o
o
75
Sonstige Therapie, welche:
o
o
o
76
1 Bei
mehr als einer durchgeführten Therapiemodalität ist die zeitliche Reihenfolge zu kennzeichnen. (Wenn eine nicht-chirurgische Therapie durchgeführt wurde, zusätzlich Therapiedaten (Strahlen-, medikamentöse Therapie, simultane Radiochemotherapie) erfassen!)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.7
B. Chirurgische Behandlung
Tag
Monat
Jahr
Datum der definitiven chirurgischen Behandlung (S24)
Tag
Monat
77
Jahr
Tag
Monat
Jahr
Ggf. Datum einer Zweitoperation
Tag
Monat
78
Jahr
Primärtumor
Operationsintention (A18, S25)
Operationszugang
Osteotomie
K = Kurativ, P = Palliativ, D = Diagnostisch, X = F.A.
79
T = Transoral, A = Von aussen, B = Beides
80
N = Nein, J = Ja
81
Ausmaß der Resektion: Entfernte Strukturen
Lippen
T = Teilweise
G = Zur Gänze
Oberlippe
o
o
82
Unterlippe
o
o
83
Mundwinkel
o
o
84
Schleimhaut der Ober- und Unterlippe
o
o
85
Wangenschleimhaut
o
o
86
Oberer Alveolarfortsatz u. Gingiva
o
o
87
Unterer Alveolarfortsatz u. Gingiva
o
o
88
Harter Gaumen
o
o
89
Zungenrücken
o
o
90
Zungenrand
o
o
91
Zungenunterseite
o
o
92
Mundboden
o
o
93
Zungengrund
o
o
94
Vallecula
o
o
95
Mundhöhle
Oropharynx
re.
T = Teilweise
li.
re.
G = Zur Gänze
li.
R
L
Tonsille
o
o
o
o
96
Tonsillarfurche u. Gaumenbogen
o
o
o
o
97
Glossotonsillarfurche
o
o
o
o
98
Hinterwand
o
o
o
o
99
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.8
T = Teilweise
G = Zur Gänze
Weicher Gaumen
o
o
100
Uvula
o
o
101
Hypopharynx
o
o
102
Larynx
o
o
103
Tracheotomie
N = Nein, J = Ja
104
Art der Primärtumorresektion (S26)
105
P = Primärtumorresektion in einem Stück, T = In Teilen während einer Sitzung, M = In Teilen in mehr als einer Sitzung
Klinisch gewählter minimaler Sicherheitsabstand (S27)
mm (99 = F.A.)
106
Regionäre Lymphknoten
Tag
Monat
Jahr
Datum der Lymphknotenoperation (rechts)
Tag
Monat
107
Jahr
Tag
Monat
Jahr
Datum der Lymphknotenoperation (links)
Tag
Monat
108
Jahr
rechts
links
Indikation zur Lymphknotenoperation
109
1 = Ohne klinischen Verdacht auf Lymphknotenbefall, 2 = Klinischer Verdacht auf Lymphknotenmetastasen, 3 = Mikroskopisch nachgewiesene Lymphknotenmetastasen
rechts
links
Art der Lymphknotenoperation (S28)
110
0 = Keine LK-Entfernung, 1 = Entfernung einzelner LK, 2 = Selektive Neck-Dissektion (SND), 3 = Modifiziert radikale NeckDissektion (MRND), 4 = Radikale Neck-Dissektion (RND) 5 = Erweiterte radikale Neck-Dissektion (ERND), 6 = SentinelNode-Biopsie
Wenn Sentinel-Node-Biopsie
Tracing-Methode
Detektion
rechts
links
rechts
links
F = Farbstoffmethode, R = Radionuklidmethode, B = Beides, E = Entfällt, X = F.A.
111
1 = Nicht erfolgreich, 2 = Ja, erfolgreich, E = Entfällt, X = F.A.
112
rechts
links
Intraoperativer Befund
113
1 = Negativ: pN0(sn), 2 = Isolierte Tumorzellen: pN0(i+)(sn), 3 = Mikrometastase(n) ≤ 2mm: pN1(mi)(sn), 4 = Metastasen
> 2mm: pN1(sn), E = Entfällt, X = F.A.
rechts
Durchführung der Lymphknotenoperation
links
114
1 = Kontinuierlich (en bloc mit Primärtumor), 2 = Diskontinuierlich, 3 = Entfällt (keine LK-Entfernung)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.9
Rechts
Entfernte regionäre Lymphknoten (S23)
Links
N = Nein
J = Ja
N = Nein
J = Ja
Submentale LK (1) (Level I)
o
o
o
o
115
Submandibuläre LK (2) (Level I)
o
o
o
o
116
Kraniale jugulare LK (3) (Level II)
o
o
o
o
117
Mittlere jugulare LK (4) (Level III)
o
o
o
o
118
Kaudale jugulare LK (5) (Level IV)
o
o
o
o
119
Dorsale zervikale (trianguläre) LK
(6) (Level V)
o
o
o
o
120
Supraklavikuläre LK
(7) (Level V)
o
o
o
o
121
Prälaryngeale und paratracheale
(vordere zervikale), LK (8) (Level VI)
o
o
o
o
122
Parotis-LK (präaurikuläre) (10)
o
o
o
o
123
Wangen-LK (bukkale) (11)
o
o
o
o
124
N. accessorius
o
o
o
o
125
V. jugularis interna
o
o
o
o
126
M. sternocleidomastoideus
o
o
o
o
127
Sonstige
o
o
o
o
128
5
5
129
5
5
130
5
5
131
5
5
132
5
5
133
5
5
134
R
L
Mitentfernung nichtlymphatischer Strukturen
Allgemeine Angaben
Operationsmethode nach OPS-301 bzw. ICPM (A21)
(Mehrfachnennungen möglich)
1. Operation
2. Operation
3. Operation
1. Operation 2. Operation 3. Operation
Zeitdauer der Operation
(„Schnitt-Naht-Zeit“ in Minuten, 999=F.A.)
Blutersatz (ml)
Intraoperativ
135
postoperativ
(0000 = keiner)
Intra
Post
Fremdblut
136
Eigenblut
137
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.10
C. Klinische R-Klassifikation und Gesamtbeurteilung des Tumorgeschehens
Klinische R-Klassifikation (A19, S29)
138
00 = Kein Residualtumor(R0), 01 = Kein Residualtumor, Tumormarker normal (R0a), 02 = Kein Residualtumor, Tumormarker bleiben erhöht (R0b), 10 = Nur mikroskopischer invasiver Residualtumor (R1), 11 = Nur mikroskopischer, nicht-invasiver
Residualtumor (R1is), 21 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a), 22 = Makroskopischer
Residualtumor, auch mikroskopisch bestätigt (R2b), XX = Unbestimmt (RX)
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0,RX)
Lokal
o
o
o
139
Regionär
o
o
o
140
Fernmetastasen
o
o
o
141
Gesamtbeurteilung des Tumorgeschehens nach Abschluss nicht-chirurgischer Therapie
nach RECIST-Leitlinie 2001 (A20)
142
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression,
U = Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
nach WHO 1979/81 (A20)
143
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression,
U = Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
D. Frühe Komplikationen der Therapie
Chirurgische Komplikationen
N = Nein
J = Ja
Nachblutung (S30)
o
o
144
Hautemphysem
o
o
145
Wundinfektion
o
o
146
Speichelfistel
o
o
147
Chylusfistel
o
o
148
Hämatom
o
o
149
Ödem
o
o
150
Andere chirurgische Komplikation(en)
o
o
151
N = Nein
J = Ja
Kardio-pulmonale Komplikation(en)
o
o
152
Renale Komplikation(en)
o
o
153
Andere nicht-chirurgische Komplikation(en)
o
o
154
Nicht-chirurgische Komplikationen
Sekundäre operative Eingriffe (A21)
N=Nein, J=Ja
Falls ja, Art des Eingriffs nach OPS-301 bzw. ICPM
Postoperativer Exitus (A22)
155
5
5
N = Nein, I = Innerhalb von 30 Tagen nach definitiver Operation, S = Später
156
157
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
Kopf- und Halstumoren I
C10.11
1 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
3
Erhebungsteil-Nr. (A5)
III. Daten zur Pathologie
Pathologie-Eingangsnummer
158
Untersuchungsmaterial Primärtumor (A23)
159
K = Keine Untersuchung, Z = Nur Zytologie, B = Biopsie ohne Tumorresektion, T = Tumorteile (bei Tumorreduktion),
R = Resektat
A. Histologischer Typ und Grading
Histologischer Tumortyp nach ICD-O-3 (A24, S7)
M
/
M
/
Bestätigung der Tumorhistologie durch andere Institution (A24)
160
161
N = Nein, R = Register oder Referenzpathologie einer Studie, A = Anderes Institut für Pathologie, B = R + A
Grading (A25, S8) 1 = G1, 2 = G2, 3 = G3, 4 = G4, L = Low Grade (G1-2), H = High Grade (G3-4), 0 = G0 (Grading
nicht vorgesehen), X = F.A.(GX)
Gesamttumor
G
162
B. pTNM-Klassifikation und pathologisches Stadium S31
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.12
Regionäre Lymphknoten (S14) KK = Konglomerat, 99 = F.A.
Zahl untersuchter regionärer Lymphknoten
rechts
links
R
L
163
Zahl regionärer Lymphknoten mit vitalem Tumor
164
Zahl regionärer Lymphknoten mit vitalem
und / oder regressiertem Tumorgewebe
165
Daten zur Bearbeitung der Lymphknoten
Makroskopische Diagnose von LK-Metastasen
N = Nein, J = Ja
Wurden alle aufgefundenen Lymphknoten histologisch untersucht?
Standardisierte Einbettung der Lymphknoten (S32)
Histologische Bearbeitung in drei Schnittstufen?
Kapseldurchbruch
166
N = Nein, J = Ja
167
N = Nein, J = Ja
168
N = Nein, J = Ja
169
N = Nein, J = Ja, X = F.A.
170
Fernmetastasen
Lokalisation mikroskopisch nachgewiesener Fernmetastasen (Kurzschlüssel, A14)
1.
......................................
1.
171
2.
......................................
2.
172
3.
......................................
3.
173
pTNM-Klassifikation (6. Auflage) (A26 und Schema S. C10.32)
pT
pT
(m)
pN
(m)
pN
pM
pM
174
(p)T
yp
(p)T/ypT
(p)T
ypT
175
(p)N/ypN
(p)N
ypN
176
C. Weitere Befunde und begleitende Veränderungen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.13
Nach neoadjuvanter Therapie: Histologisches Regressionsgrading (S39)
Primärtumor
Regionäre LK
Tu
Lk
Zahl untersuchter Paraffinblöcke mit Tumor
177
99 = F.A., EE = Entfällt
Regressionsgrad
178
1=Grad I, 2=Grad II, 3=Grad III, 4=Grad IV, X=F.A., E=Entfällt
Schnitt durch Tumorgewebe (S40)
N = Nein, J = Ja
Nachweis von
begleitenden Läsionen (S41)
N = Nein
D = Direkt
angrenzend
G = Getrennt
B = Beides
X = F.A.
Papillom(e)
o
o
o
o
o
180
Dysplasie leicht
o
o
o
o
o
181
Dysplasie mäßig
o
o
o
o
o
182
Dysplasie schwer
o
o
o
o
o
183
Carcinoma in situ
o
o
o
o
o
184
Schwere Dysplasie / Ca. in situ
o
o
o
o
o
185
Nachweis von HPV
179
N = Nein
J = Ja
Y = Nicht untersucht
Typ 16
o
o
o
186
Typ 18
o
o
o
187
Andere Typen
o
o
o
188
Tumorbiologische Spezialuntersuchungen (A29)
N = Nein, J = Ja
189
D. R-Klassifikation und weitere Angaben zur Radikalität
Histologische Befunde an den definitiven Resektionsrändern (A30, S42)
190
F = Tumorfrei, I = In-situ-Komponente, T = Invasiver Tumor, U = Unbestimmbar, Y = Nicht untersucht
Methodik der R-Klassifikation (A31)
191
K = Konventionell, M = Morphologische Methoden zum Nachweis isolierter Tumorzellen (insbesondere Immunzytochemie), N = Nicht-morphologische (molekularpathologische) Methoden zum Nachweis isolierter Tumorzellen, S = Sonstige
Spezialmethoden, X = F.A.
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0, RX)
Lokoregionär
o
o
o
192
Fernmetastasen
o
o
o
193
makroskopisch
Minimaler Sicherheitsabstand (mm) (A30, S43)
mikroskopisch
ma
mi
194
NN = <1mm, UU = Unbestimmbar, 99 = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
Kopf- und Halstumoren I
C10.14
1 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
Geburtsdatum
1.
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
4
Erhebungsteil-Nr. (A5)
IV. Definitive Stadiengruppierung und R-Klassifikation
(siehe auch Schema S. C10.32)
Für definitive Stadiengruppierung maßgebliche Befunde (A32)
(alle TNM-Befunde linksbündig eintragen!)
Definitive Stadiengruppierung nach neoadjuvanter Therapie
195
N = Nein,J = Ja
Primärtumor: Maßgebliche Komponente
Definitive Kategorie
o X
o 0
o is
1 = T, 2 = pT
196
o 1
o 2
o 3
o 4
o 4a
o 4b
197
Regionäre Lymphknoten: Maßgebliche Komponente
1 = N, 2 = pN(sn), 3 = pN
198
Definitive Kategorie
o X
o 0
o 1
o 2a
o 2b
o 2c
o 3
199
o X
o 0
o 1
200
Fernmetastasen
Gesamt M
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Patienten-ID (A3)
C10.15
Lokalisation von Fernmetastasen (mehrere Angaben möglich)
0 = Nein
1 = Ja
Nicht-regionäre Lymphknoten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
201
Leber . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
202
Peritoneum . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
203
Lunge . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
204
Pleura . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
205
Knochen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
206
Gehirn . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
207
Nebennieren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
208
Haut . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
209
Andere Lokalisation(en) . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
210
Generalisiert . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
211
Definitive Stadiengruppierung nach UICC (A32)
212
00 = St. 0, 10 = St. I, 20 = St. II, 30 = St. III, 41 =St. IVA, 42 =St. IVB, 43 =St. IVC, XX = St. unbestimmt
Definitive R-Klassifikation (A33)
213
00 = Kein Residualtumor (R0), 01 = Kein Residualtumor, Tumormarker normal (R0a), 02 = Kein Residualtumor, Tumormarker bleiben erhöht (R0b), 10 = Nur mikroskopischer invasiver Residualtumor (R1), 11 = Nur mikroskopischer, nicht-invasiver
Residualtumor (R1is), 21 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a), 22 = Makroskopischer
Residualtumor, auch mikroskopisch bestätigt (R2b), XX = Unbestimmt (RX)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.16
Spezielle Verschlüsselungsanweisungen
S1 Präkanzeröse Bedingungen und Läsionen
Präkanzeröse Bedingungen und Läsionen sind entsprechend den Vorschlägen der WHO
[28] definiert. Bei den präkanzerösen Läsionen kann eine klinische und eine histologische
Klassifikation vorgenommen werden. Leukoplakie und Erythroplakie sind klinische Begriffe.
In ihnen können sich Dysplasien des Plattenepithels entwickeln, die in gering-, mäßig- und
hochgradig bzw. leicht, mäßig und schwer unterteilt werden. Im Lippenrot kann durch starke Sonnenlichtexposition eine sog. solare (aktinische) Keratose entstehen, die obligat mit
Dysplasien unterschiedlichen Grades verbunden ist. Beim Karzinom der Mundhöhle und
des Oropharynx sind Alkohol- und Nikotinabusus sowie mangelnde Mundhygiene wichtige
Risikofaktoren [46].
Selten können Karzinome der Mundhöhle und des Oropharynx auch auf beruflichen Kontakt mit Karzinogenen wie z.B. Chrom oder Aresen und deren Verbindungen, Kokereigase,
Nitrosamine oder polyzyklische aromatische Kohlenwasserstoffe zurückgeführt werden [30].
S2 Zeitdauer der Abstinenz
Als Abstinenz wird hier nur die Zeit des Nichtrauchens unmittelbar vor Diagnose berücksichtigt, nicht jedoch eine frühere zeitweise Unterbrechung des Rauchens. Bei einer Abstinenz
von weniger als 1 Jahr wird „00“ (keine) dokumentiert.
S3 Mundhygiene
Die vorgesehenen Kategorien sind wie folgt definiert:
• Gut: Aus nichtzahnärztlicher Sicht makroskopisch Zähne nicht zerstört
• Durchschnittlich: Alle Situationen, die nicht unter gut und schlecht einzuordnen sind
• Schlecht: Überwiegende Anzahl der Zähne mit Schäden bzw. Defekten
S4 Anerkannte Berufserkrankung
Berufsbedingte Krebserkrankungen in Mundhöhle und Oropharynx sind extrem selten, die
wenigen Fälle nach Einwirkung von Nitrosaminen, vornehmlich in bestimmten Arbeitsbereichen der Gummiindustrie beschrieben [30].
S5 Vorbehandlung im Halsbereich
Vorangegangene chirurgische Eingriffe, aber auch eine Strahlentherapie können den normalen Lymphabfluß verändern und auf diese Weise zu ungewöhnlichen Lokalisationen regionärer Lymphknotenmetastasen führen.
S6 Gewichtsverlust
Als Gewichtsverlust zählt nur die unbeabsichtigte Abnahme des Körpergewichts um mindestens 2 kg innerhalb der letzten 3 Monate.
S7 Histologischer Tumortyp
Die histologische Klassifikation erfolgt nach den Vorschlägen der WHO [28, 36, 45]. Die in
Frage kommenden histologischen Typen sind entsprechend der WHO-Klassifikation nachstehend mit den Code-Nr. der ICD-O-3 [11] aufgelistet. Sofern diese von denen des 1995
publizierten Tumorhistologieschlüssels [14] abweichen, ist dies vermerkt.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.17
Tabelle 10.1: Histologische Tumorklassifikation neu 1
Tumortyp
A. Karzinome des Oberflächenepithels
In-situ-Karzinome
Plattenepithelkarzinom in situ(Intraepitheliales Karzinom)
Verruköses Karzinom in situ
Invasive Karzinome
Plattenepithelkarzinom
Verruköses Karzinom
Basaloides Plattenepithelkarzinom
Adenoides Plattenepithelkarzinom
Spindelzellkarzinom (spindelzelliges Plattenepithelkarzinom)
Lymphoepitheliales Karzinom
Adenosquamöses Karzinom
Undifferenziertes Karzinom
B. Karzinome der kleinen Speicheldrüsen
Azinuszellkarzinom
Mukoepidermoidkarzinom
Adenoid-zystisches Karzinom
Polymorphes „Low-grade“-Adeno-Karzinom
(terminales duktales Adenokarzinom)
Epithelial-myoepitheliales Karzinom
Basalzelladenokarzinom
Talgdrüsenkarzinom
Papilläres Zystadenokarzinom
Muzinöses Adenokarzinom
Onkozytäres Karzinom (oxyphiles Adenokarzinom)
Speichelgangkarzinom
Adenokarzinom
Malignes Myoepitheliom (myoepitheliales Karzinom)
Karzinom in pleomorphem Adenom (maligner Mischtumor)
Plattenepithelkarzinom
Kleinzelliges Karzinom
Undifferenziertes Karzinom
Andere Karzinome
– Karzinom in Warthintumor
– Embryonalkarzinom
– Adenosquamöses Karzinom
ICD-O-Code-Nr.
Anmerkung
8070/2
(8051/2)
1.
8070/3
8051/3
8083/3
8075/3
8074/3
2.
8082/3
8560/3
8020/3
8550/3
8430/3
8200/3
8525/3
3.
8562/3
8147/3
8410/3
8450/3
8480/3
8290/3
8500/3
8140/3
8982/3
8941/3
8070/3
8041/3
8020/3
4.
(8561/3)
9070/3
8560/3
1.
1 Bezüglich Definitionen und Differentialdiagnose sei auf die WHO-Klassifikationen [28, 36, 45]
sowie den Tumorhistologieschlüssel [14] verwiesen.
Anmerkungen:
1. Die in Klammern angeführten Code-Nummern wurden im Tumorhistologieschlüssel [14] vergeben; die entsprechenden Tumortypen sind in der ICD-O nicht angeführt.
2. In der ICD-O-3 neu vergebene Code Nummer, im Tumorhistologieschlüssel 8094/3.
3. In der ICD-O-3 neu vergebene Code Nummer, im Tumorhistologieschlüssel 8507/3.
4. In der ICD-O-3 über Vorschlag des Tumorhistologieschlüssels neu vergebene Code-Nummer.
S8 Grading
Plattenepithelkarzinome werden nach dem Grad der Differenzierung, der zellulären Pleomorphie und der Mitoseaktivität in die Grade 1-3 unterteilt [28]:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.18
G1: Gut differenziert: histologisch und zytologisch sehr ähnlich normalem Plattenepithel der
Mundhöhle bzw. des Oropharynx, deutliche Verhornung, spärlich Mitosen, atypische
Mitosen oder vielkernige Zellen extrem selten, minimale Kern- und Zellpolymorphie
G2: Mäßiggradig differenziert: weder Kriterien von G1 noch von G3
G3: Schlecht differenziert: nur leichte Ähnlichkeit mit normalem Epithel, selten Verhornung,
Interzellularbrücken extrem selten, reichlich Mitosen, auch atypische, deutliche Zellund Kernpolymorphie, vielkernige Zellen können häufig sein
Gut und mäßiggradig differenzierte Karzinome (G1, G2) können als „low-grade“-Karzinome
zusammengefasst werden.
Bei unterschiedlichen Strukturen erfolgt die Zuordnung nach dem ungünstigsten Differenzierungsgrad.
Bei Adenokarzinomen, Mukoepidermoidkarzinomen und adenoid-zystischen Karzinomen
wird zwischen „low grade“ und „high grade“ unterschieden.
Bei den nachstehenden Tumoren ergibt sich das Grading aus dem Tumortyp:
Verruköses Karzinom
Spindelzellkarzinom
Basaloides Plattenepithelkarzinom
Kleinzelliges Karzinom
Undifferenziertes Karzinom
G1
G3
G3
G4
G4
Das histopathologische Grading soll, wenn möglich, bereits im Rahmen der Biopsie erfasst
werden. Am Tumorresektat wird neben dem Grading des Gesamttumors zusätzlich auch ein
Grading für die Invasionsfront vorgenommen.
S9 Tumormarker
Nach dem Konsens der European Group on Tumour Markers [7] wird SCC (Squamous cell
carcinoma)-Antigen zur Früherkennung von Rezidiven empfohlen; daher sollte ein präoperativer Ausgangswert erhoben werden.
Nach neueren Daten [26] scheint CYFRA 21-1 bei Plattenepithelkarzinomen sowohl zur
frühen Diagnose des Primärtumors als auch von Rezidiven und Fernmetastasen von Bedeutung.
S10 Tumorlokalisation
Für die Dokumentation der Tumorlokalisation wird die 5. Auflage des Tumorlokalisationsschlüssels herangezogen [44]. Maßgeblich ist hierbei die Lokalisation des Tumorzentrums.
Mit zwei weiteren Angaben können zusätzlich befallene Bezirke bzw. Unterbezirke erfasst
werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.19
Tabelle 10.2: Tumorlokalisation
Lokalisation
Lippenrot (nicht Haut der Lippe)
Oberlippe
Unterlippe
Mundwinkel
Lippe, mehrere Teilbereiche
Lippe o.n.A.
Mundhöhle
1. Mundschleimhaut:
Schleimhaut der Oberlippe
Schleimhaut der Unterlippe
Wangenschleimhaut
Schleimhaut der Retromolargegend
Schleimhaut des Vestibulum oris
Sulcus alveolaris
Sulcus buccomaxillaris
Sulcus buccomandibularis
Schleimhaut des Oberkiefers
Gingiva
Schleimhaut des Alveolarfortsatzes
Schleimhaut des Unterkiefers
Gingiva
Schleimhaut des Alveolarfortsatzes
Mundschleimhaut, mehrere Teilbereiche
Mundschleimhaut o.n.A.
2. Harter Gaumen
3. Zunge:
Zungenrücken (vordere 2/3)
Zungenrand und -spitze
Zungenunterseite
Zunge, vordere 2/3 o.n.A.
Zunge, mehrere Teilbereiche
Zunge o.n.A.
4. Mundboden:
Vorderer Mundboden
Seitlicher Mundboden
Mundboden, mehrere Teilbereiche
Mundboden, o.n.A
Mundhöhle, mehrere Teilbereiche
Mundhöhle o.n.A.
Oropharynx
1. Vorderwand (glosso-epiglottisches Areal):
Zungengrund (hinter den Papillae vallatae oder hinteres Drittel)
Vallecula epiglottica (ohne Zungengrund)
2. Seitenwand o.n.A.
Tonsille o.n.A.
Tonsillarnische
Gaumenbogen
Glossotonsillarfurche
Code-Nummer
C 00.0
C 00.1
C 00.6
C 00.8
C 00.9
C 00.3
C 00.4
C 06.0
C 06.2
C 06.1
C 06.11
C 06.12
C 06.13
C 03.0
C 03.01
C 03.02
C 03.1
C 03.11
C 03.12
C 03.8
C 03.9
C 05.0
C 02.0
C 02.1
C 02.2
C 02.3
C 02.8
C 02.9
C 04.0
C 04.1
C 04.8
C 04.9
C 06.8
C 06.9
C 01.9
C 10.0
C 10.2
C 09.9
C 09.0
C 09.1
C 09.1*)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
3. Hinterwand
4. Obere Wand:
Vordere (orale ) Fläche des weichen Gaumens
Uvula
Oropharynx, mehrere Teilbereiche
Oropharynx o.n.A.
C10.20
C 10.3
C 05.1
C 05.2
C 10.8
C 10.9
*) In der Terminologia anatomica [8] ist die Glossotonsillarfurche nicht angeführt. An Stelle der im Tumorlokalisationsschlüssel [44]und in der deutschen Übersetzung der TNM-Klassifikation [42]angegebenen Code-Nummer
C10.2 soll in Übereinstimmung mit der ICD-O-3 [11] die Code-Nummer C09.1 verwendet werden.
Die Angabe „multifokal“ soll gemacht werden, wenn ein Tumor an mehreren Stellen – z.B.
bei einer Feldkanzerisierung – entstanden ist. Dabei ist ein diskontinuierliches Auftreten
gemeint, nicht die Ausdehnung des Tumors über mehrere benachbarte Lokalisationen.
S11 Nähere Angaben zur Lokalisation von Mundhöhlenkarzinomen
Die nähere Unterteilung der Lokalisationen von Mundhöhlenkarzinomen zeigt Abb. 10.1.
Abbildung 10.1: Unterteilung der Lokalisationen von Mundhöhlenkarzinomen. (Aus Lentrodt
1995 [23])
S12 Maximaler horizontaler Tumordurchmesser
Die für die TNM-Klassifikation maßgebliche Tumorausdehnung wird als horizontale (der
Schleimhautoberfläche parallele) Ausbreitung verstanden. Bei der klinischen Bestimmung
wird auch der Randwall miterfasst, nicht nur die Größe eines ulzerierten Bezirkes. Am Tumorresektat soll der maximale horizontale Tumordurchmesser makroskopisch sowohl am
unfixierten als auch am fixierten Präparat gemessen werden.
Nach dem AJCC Cancer Staging Manual [3] ist für die pT-Klassifikation die Messung am
unfixierten Präparat maßgeblich. Nach dem TNM Supplement [43] sind die Messbedingungen (am unfixierten oder am fixierten Präparat) zu dokumentieren. Bei der Messung ist
das Ulkus inklusive Randwall bzw. ein anderweitig bestimmbarer, noch größerer Tumordurchmesser anzunehmen, der sich z.B. anhand der Schnittfläche bestimmen lässt. Bei
invasiven Karzinomen wird bei der Messung der horizontalen Ausbreitung lediglich die invasive Komponente berücksichtigt, eine angrenzende nichtinvasive Komponente jedoch außer
Acht gelassen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.21
S13 Infiltration benachbarter Strukturen
Diese Angaben sind aufgrund der TNM-Klassifikationsvorschriften der UICC [40, 41, 42]
notwendig. Sie sollen klinisch oder unter Zuhilfenahme bildgebender Verfahren erhoben
werden. 1
Knocheninfiltration ist nur dann anzunehmen, wenn die Kortikalis durchbrochen ist. Bei Zungenkarzinomen gilt lediglich die Infiltration der tiefen Zungenmuskulatur („extrinsic“, Außenmuskulatur) als Muskelinfiltration. Die tiefe Zungenmuskulatur umfasst die Mm. hyo-, stylo-,
genio- und palatoglossus.
Nach dem TNM Supplement [43] ist „tiefe Invasion von Nachbarbezirken“ definiert als Befall
nicht nur der Schleimhaut, sondern auch von Muskeln, Knochen oder anderen tiefen Strukturen. Eine solche kann sowohl durch vertikale Invasion benachbarter Strukturen entstehen
als auch durch horizontale Ausbreitung des Tumors, die nicht nur auf die Schleimhaut beschränkt ist, sondern auch Muskel oder Knochen betrifft. Beide Arten der tiefen Invasion
von Nachbarbezirken werden als T4 klassifiziert.
Die Infiltration der Glandula sublingualis durch ein Mundhöhlenkarzinom wird in der TKlassifikation nicht berücksichtigt und berechtigt nicht zur Klassifikation als T4. Auch eine
oberflächliche Invasion (nur im Schleimhautbereich) von Nachbarbezirken wird in der TNMKlassifikation nicht berücksichtigt [43].
Bei Oropharynxkarzinomen wird als Befall des Larynx sowohl die Infiltration des Larynxgerüstes (Schild- und Ringknorpel, präepiglottischer Raum) als auch der Befall innerer Strukturen (wie Arytenoidknorpel und Epiglottisknorpel) gewertet [43].
S14 Regionäre Lymphknoten
Die regionären Lymphknoten sind die zervikalen Lymphknoten (nähere Unterteilung siehe
S23). Nach den Klassifikationsvorschriften der UICC [43] im Rahmen des TNM-Systems
sind alle tastbaren oder anderweitig nachweisbaren Lymphknoten, die nach Meinung des
Klinikers Metastasen entsprechen, zu dokumentieren, auch wenn der Tumorbefall präoperativ nicht mikroskopisch bestätigt ist.
Für die N-Klassifikation sind die Zahl befallener Lymphknoten, die Größe der Metastasen
(siehe nachfogend unten) sowie ihre Seitenlokalisation (ipsi-, kontra-, bilateral) maßgeblich.
In der Mittellinie gelegene Lymphknoten gelten als ipsilateral. Bei in der Mitte gelegenen
Tumoren gilt der Befall von Lymphknoten einer Seite als ipsilateral, Befall von Lymphknoten
beider Seiten als bilateral; die Kategorie kontralateral entfällt.
Für die Einordnung nach der Größe gilt bei der klinischen Klassifikation die Größe des als
befallen angesehenen Lymphknotens. Bei der pathologischen Klassifikation wird der größte
Durchmesser der größten Metastase zugrundegelegt [43].
Bei fortgeschrittenem Lymphknotenbefall werden durch Konfluenz mehrerer metastatisch
befallener Lymphknoten größere Lymphknotenkonglomerate gebildet. In solchen Fällen gilt
die Gesamtgröße des Konglomerats und nicht die Größe der einzelnen Lymphknotenmetastasen [43].
S15 Klinische TNM-Klassifikation
Schemata zur TNM/pTNM-Klassifikation sind für die Karzinome von Mundhöhle (einschl.
Lippenrot) sowie Oropharynx anhangsweise aufgeführt (siehe S. C10.32). Die TNM-Klassifikation
unterscheidet sich in der 5. Aufl.[40] und in der 6.Aufl.[42] nur in der T/pT-Klassifikation: in
der 5.Aufl. ist nur eine Kategorie (p)T4, in der 6.Aufl. hingegen sind (p)T4a und (p)T4b vorgesehen (nicht jedoch eine zusammenfassende Kategorie (p)T4. Dabei soll (p)T4a lokal
fortgeschrittene resektable, (p)T4b lokal fortgeschrittene irresektable Tumoren kennzeichnen [3]. Daraus ergeben sich auch Änderungen in der Stadiengruppierung.
1 Anmerkung.
Bezüglich der Kategorie (p)T4 beim Oropharynx hat das TNM Supplement 2003 [43] die Definitionen der
UICC-Klassifikatio 2002 [42] ergänzt u. zw. wurde die Infiltration der prävertebralen Faszie zugefügt.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.22
Tabelle 10.3: C-Faktor für die klinische TNM-Klassifikation
Primärtumor
Mundhöhle und Lippe
C1:
C2:
Oropharynx
C3:
C1:
C2:
C3:
Klinische Untersuchung, Standardröntgenaufnahmen,
Orthopantogramm (OPG)
Sonographie, CT, MRT, nuklearmedizinische Untersuchungen,
Biopsie und Zytologie
Klinische Untersuchung, Standardröntgenaufnahmen
Direkte Pharyngoskopie, Röntgenschichtaufnahmen, Sonographie,
CT, MRT, Biopsie und Zytologie
-
Regionäre
Lymphknoten
C1: Klinische Untersuchung
C2: Sonographie, CT, MRT, Feinnadelbiopsie
C3: Chirurgische Exploration einschließlich Biopsie und Zytologie
FernMetastasen
C1: Klinische Untersuchung, Standardröntgenaufnahmen der Lunge
C2: Röntgenschichtaufnahmen der Lunge, Sonographie, CT,
nuklearmedizinische Untersuchungen, Endoskopie,
Biopsie und Zytologie
C3: Chirurgische Exploration einschließlich Biopsie und Zytologie
Beim Einsatz mehrerer diagnostischer Verfahren mit unterschiedlichen Ergebnissen sollte
der verlässlichste Befund angegeben werden. Falls die Verlässlichkeit nicht eindeutig beurteilt werden kann, ist der weniger gravierende Befund zu dokumentieren.
S16 TNM-Klassifikation des Mundhöhlenkarzinoms nach DÖSAK-Vorschlag
Mehrfach wurden Daten vorgelegt, die die Bedeutung der Tiefeninvasion bei Karzinomen
der Mundhöhle aufzeigten [1, 4, 16, 24, 31, 37]. Diese wurde auch durch Daten des DÖSAK
bestätigt und im Vorschlag zu einer revidierten T- und pT-Klassifikation berücksichtigt [19].
Darüber hinaus wurde die prinzipielle Einordnung von Tumoren mit Infiltration von Nachbarstrukturen in T4 aufgegeben, vielmehr auch T4 ausschließlich durch horizontalen Durchmesser und Tiefeninvasion definiert. Die sich hieraus ergebende T- und pT-Klassifikation
zeigt die nachstehende Graphik.
Tumordicke
Größter horizontaler
Tumordurchmesser
≤ 5 mm
>5–
≤ 10 mm
> 10 –
≤ 20 mm
> 20 mm
≤ 20 mm
T1
T2
T3
> 20 - 40 mm
T2
T3
T4
> 40 mm
T2
T3
T4
Bei der N-Klassifikation des DÖSAK-Vorschlages wurde wieder das Kriterium Beweglichkeit/Fixation eingeführt. Außerdem wurden die Grenzwerte in der Größe verändert, wobei
auch maßgebend war, dass heute über 3 cm große und insbesondere über 6 cm große
metastatisch befallene Lymphknoten nur noch selten bzw. sehr selten beobachtet werden.
Zahl und Lateralität der Lymphknotenmetastasen werden nicht mehr berücksichtigt, dadurch
wurde eine beträchtliche Vereinfachung erreicht. Die Kategorien N1 bis N3 sind danach wie
folgt definiert:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.23
N-Kategorie
Beweglichkeit
Größe der befallenen LK
beweglich
beweglich
fixiert
beweglich
fixiert
≤ 1 cm
> 1 bis ≤ 2 cm
≤ 3 cm
> 2 cm
> 3 cm
N1
N2a
N2b
N2c
N3
S17 Modifizierte klinische Stadiengruppierungen
Von der UICC-Stadiengruppierung abweichende klinische Stadiengruppierungen wurden
u.a. von Hart et al. [15] und vom DÖSAK [19] vorgeschlagen, weiterhin wird z.T. die sog.
TANIS-Gruppierung [20] verwendet. Für den fallweisen Gebrauch dieser Stadiengruppierungen sind nachstehend die Definitionen angeführt.
DÖSAK-Vorschlag für die Stadiengruppierung des Mundhöhlenkarzinoms (mit von der
UICC-Klassifikation abweichenden Definitionen der T- und N-Kategorien, siehe S16)).
M0
N0
Tis
N1
St. 0
T1
N2a
N2b
N2c
N3
M1
............................................................
St. I
T2
St. II
T3
St. III
T4
St. IVA
St. IVB
St. IVC
Stadiengruppierung nach Hart et al.[15] für Oropharynxkarzinome (T-, N- und M-Kategorien
wie bei UICC, 5. Aufl.[40])
M0
N0
N1
M1
N2
N3
St. I
St. II
St. III
T3
St. II
St. III
T4
St. III
T1
T2
St. IV
Integrierter T-N-Score (TANIS)
Seit etlichen Jahren wird für Patienten mit Kopf- und Halskarzinomen ein „T and N integer score (TANIS)“ empfohlen [20]. Hierbei werden die Zahlenwerte von T und N (nach
UICC-Klassifikation, 5. Aufl.[40]) addiert, wobei 7 Gruppen entstehen. Diese werden in der
nachfolgenden Übersicht mit den UICC-Stadien verglichen:
TANIS
1
2
3
4
5
6
7
Definition
T1N0
T2N0
T1N1
T3N0, T2N1
T1N2
T4N0, T2N2
T3N1
T1N3
T4N1, T3N2
T2N3
T4N2
T3N3
T4N3
UICC-Stadium (5. Aufl.[40])
I
II
III
III
IVA
IVA
III
IVB
IVA
IVB
IVA
IVB
IVB
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.24
Für Plattenepithelkarzinome der Mundhöhle und des Oropharynx wurde in einer Studie [6]
die Überlegenheit der TANIS-Einteilung gegenüber der UICC-Stadiengruppierung gezeigt.
S18 „Clinical-Severity Staging“
Feinstein und seine Gruppe haben sich seit langem um die Berücksichtigung der klinischen
Symptomatik und der Komorbidität beim Staging bemüht [9, 10]. Entsprechende Systeme
wurden für Karzinome der Mundhöhle [33] und des Oropharynx [32] erarbeitet. Hierbei werden die wichtigsten (lokalisationsabhängigen) klinischen Symptome und die Komorbidität
als sog. „functional-severity stages “ zusammengefasst und gemeinsam mit dem klinischen
UICC-Stadium (5. Aufl.[40]) (ohne Unterteilung in IVA-IVC) berücksichtigt.
Mundhöhle. Als Symptome werden berücksichtigt:
• Dysphagie
• Otalgie
• Schwellung im Halsbereich
• Gewichtsverlust
Für die Komorbidität werden Hypertonie, Myokardinfarkt und Apoplexie (auch wenn nur in
Anamnese), chronischer Alkoholismus sowie Kontraindikationen gegen die onkologische
Standardtherapie gewertet [21].
Die daraus abgeleiteten „functional-severity stages“ sind:
• alpha
keine Symptome, keine Komorbidität
• beta
nur ein Symptom, keine Komorbidität
• gamma
2 oder mehrere Symptome und/oder Komorbidität
Die Definitionen der Stadien A-D des „Clinical-Severity Staging“ zeigt die nachstehende
Graphik:
UICC-Stadium
Functional severity stage
5. Aufl.[40]
alpha
I
St. A
II
beta
St. B
gamma
St. D
III
IV
St. C
Oropharynx. Als Symptome werden nur Dysphagie und Gewichtsverlust berücksichtigt, Komorbidität und „functional-severity stages“ sind in gleicher Weise wie beim Mundhöhlenkarzinom definiert.
Die nachstehende Graphik zeigt die Stadien A bis D des „Clinical-Severity Staging“:
UICC-Stadium
5. Aufl.[40]
I
Functional severity stage
alpha
II
III
IV
beta
gamma
St. A
St. C
St. B
St. D
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.25
S19 Klinische TNM-Klassifikation und klinisches Stadium nach Abschluss der neoadjuvanten Therapie
Nach neoadjuvanter Therapie können die klinische TNM-Klassifikation und das klinische
Stadium sich gegenüber den prätherapeutisch erhobenen Befunden ändern (sog. Downstaging). Daher sollen nach neoadjuvanter Therapie klinische TNM-Klassifikation und klinische
Stadiengruppierung sowohl prätherapeutisch als auch nach Abschluss der neoadjuvanten
Therapie bestimmt werden.
S20 Geschätzte Tumordicke
Obwohl allgemein bekannt ist, daß die Tumordicke klinisch nicht genau bestimmt werden
kann, hat sich in vielen Untersuchungen gezeigt, daß auch die geschätzte Angabe der
Tumordicke von erheblicher prognostischer Bedeutung ist. Sie soll als numerische Größe
geschätzt werden. Die Schätzung soll – wenn möglich – auf Computertomographie, Sonographie oder auf andere bildgebende Verfahren gestützt werden. Es soll angegeben werden,
welche bildgebenden Verfahren dabei eingesetzt wurden.
S21 Entzündliche Randreaktion
Die entzündliche Randreaktion des Tumors ist hier als eine makroskopische Angabe gefragt.
Sie kann klinisch als gering oder stark imponieren.
S22 Oberflächliche Invasion von Nachbarbezirken
Entsprechend dem TNM Supplement 2003 [43] wird bei der Invasion von Nachbarbezirken
zwischen oberflächlicher und tiefer Invasion unterschieden. Dabei wird Befall ausschließlich
der Mukosa als oberflächliche Invasion gewertet und nicht als T4 klassifiziert.
S23 Topographie der regionären Lymphknotenmetastasierung / Fixierung
Die bei Mundhöhlen- und Oropharynxkarzinomen in Frage kommenden regionären Lymphknoten werden entsprechend dem TNM-Atlas 5. Aufl. [41] in 12 topographische Gruppen
eingeteilt. Zunehmend findet die Unterteilung nach dem Vorschlag des Committee for Head
and Neck Surgery and Oncology der American Academy for Otolaryngology (Robbins et al.
[34]) Verbreitung (s. Abb. 10.2). Nähere Beschreibung der Topographie siehe [41, 43].
TNM-Atlas 5. Aufl.[41]
Gruppe
Robbins et al.[34]
Bezeichnung
Level
(1) Submentale LK
Submentale Gruppe
(2) Submandibuläre LK
Submandibuläre Gruppe
(3) Kraniale jugulare (tiefe zervikale) LK
Obere jugulare Gruppe
II
(4) Mittlere jugulare (tiefe zervikale) LK
Mittlere jugulare Gruppe
III
(5) Kaudale jugulare (tiefe zervikale) LK
Untere jugulare Gruppe
IV
(6) Dorsale zervikale (oberflächliche zervikale)
LK entlang N. accessorius
Hintere trianguläre Gruppe
V
I
IV, V1
(7) Supraklavikuäre LK
(8) Prälaryngeale 2 , prätracheale und paratracheale LK
Vordere Kompartimentgruppe
VI
(9) Retropharyngeale LK
(10) Parotis-LK
(11) Wangen-LK
(12) Retroaurikuläre und okzipitale LK
1 Die
2 Die
meisten supraklavikulären Lymphknoten sind dem Level IV zuzuordnen
prälaryngealen LK werden auch als „Delphi-LK“ bezeichnet
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.26
Abbildung 10.2: Leveleinteilung nach Robbins et al.[34]
Wegen der prognostischen Bedeutung empfiehlt das AJCC[3], die Halslymphknoten auch in
eine obere und eine untere Region (U bzw. L) zu unterteilen. Die Grenzlinie ist die Höhe des
unteren Randes des Krikoidknorpels. Zur oberen Halsregion gehören die Lymphknoten der
Level I bis III, während die Lymphknoten der Level IV bis VI der unteren Region zugeordnet
werden. Befall von Lymphknoten der unteren Region ist prognostisch ungünstiger als Befall
nur der oberen Region.
Seit der 4. Auflage der TNM-Klassifikation wird die Fixation von Lymphknoten in der klinischen N-Klassifikation nicht mehr berücksichtigt. Die Bedeutung der Fixation bzw. der
extranodulären Ausbreitung von Lymphknotenmetastasen für die Indikation zur adjuvanten
Therapie wurde von Leemans et al. [22], Myers et al.[25] sowie Greenberg et al. [13] betont.
Fixation in diesem Sinne schließt sowohl die Fixation von Lymphknoten untereinander als
auch die Fixation von Lymphknoten an andere Strukturen (z.B. Gefäße) ein.
Pathologisch-anatomisch entspricht dem klinischen Begriff der Fixation Kapseldurchbruch
und Ausbreitung von metastatischem Tumor jenseits der Lymphknotenkapsel; dabei stimmen klinischer Befund der Fixation und pathologischer Befund einer extranodulären Ausbreitung nicht immer überein, weil Fixation z.B. auch durch entzündliche perinoduläre Veränderungen bedingt sein kann.
S24 Datum der Operation
Als erste Operation wird die definitive Operation des Primärtumors dokumentiert. Wird z.B.
zunächst eine lokale Exzision vorgenommen und dann wegen Unradikalität ein weitergehender Eingriff angeschlossen, so gilt der letztere als definitive Operation. Falls die regionären Lymphknoten in einer weiteren Operation definitiv behandelt werden, wird dies als
zweite Operation gewertet.
S25 Operationsintention
Für die Auswertung der Therapieergebnisse ist es von besonderer Bedeutung, kurativ geplante Eingriffe von palliativen und somit nicht kurativ intendierten Operationen zu unterscheiden.
Die hier erfragte Angabe hat nichts mit dem tatsächlichen Behandlungsergebnis zu tun, das
im Item „Klinische R-Klassifikation“ und im Erhebungsteil IV. unter „Definitive R-Klassifikation“
erfasst wird.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.27
S26 Art der Primärtumorresektion
Entfernung in Teilen wird dokumentiert, wenn nach der zunächst erfolgenden Primärtumorentfernung eine oder mehrere Nachexzisionen vorgenommen werden. Dies kann in einer
Sitzung oder in mehreren Sitzungen erfolgen.
S27 Klinisch gewählter minimaler Sicherheitsabstand (in mm)
Hier soll angegeben werden, mit welchem Sicherheitsabstand die Tumorresektion durchgeführt wurde. Dabei ist die Stelle mit dem geringsten Sicherheitsabstand relevant.
S28 Art der Lymphknoten-Operation
Nach den Vorschlägen des Committee for Head and Neck Surgery and Oncology der American Academy for Otolaryngology [34] werden Neck-Dissektionen nach dem Ausmaß der
entfernten Lymphknoten und der Mitentfernung nichtlymphatischer Strukturen wie N. accessorius, V. jugularis interna und M. sternocleidomastoideus unterteilt.
Als radikale Neck-Dissektion wird die Entfernung der Lympknotengruppen 1-7 bzw. der Level I-V einer Seite sowie von N. accessorius, V. jugularis interna und M. sternocleidomastoideus bezeichnet.
Bei der modifiziert-radikalen Neck-Dissektion werden die gleichen Lymphknoten wie bei der
radikalen Neck-Dissektion entfernt, aber wenigstens eine der nichtlymphatischen Strukturen
erhalten.
Als selektive Neck-Dissektion werden alle Dissektionen bezeichnet, bei denen die Lymphknotengruppen 1-7 bzw. Level I-V einer Seite nicht komplett entfernt werden, vielmehr bestimmte Lymphknotengruppen bzw. Level erhalten bleiben. Die häufigsten Subtypen selektiver Neck-Dissektionen sind:
Supraomohyoidale Neck-Dissektion Entfernung der Lymphknotengruppe 1 – 4 bzw. der
Level I – III
Postero-laterale Neck-Dissektion
Entfernung der Lymphknotengruppe 3 – 7 bzw. der
Level II – V
Laterale Neck-Dissektion
Entfernung der Lymphknotengruppe 3 – 5 bzw. der
Level II – IV
Nur selten wird eine erweiterte radikale Neck-Dissektion vorgenommen. Hierbei werden
entweder weitere regionäre Lymphknotengruppen (z.B. parapharyngeale Lymphknoten)
oder nichtregionäre Lymphknoten (z.B. obere mediastinale Lymphknoten) oder sonstige
nichtlymphatische Strukturen (z.B. A.carotis, N.hypoglossus, N.vagus, M.paraspinalis) mitentfernt.
Die Möglichkeiten einer Sentinel-Node-Biopsie bei Kopf- und Halstumoren sind derzeit noch
keineswegs definitiv abzuschätzen (Lit-Überblick siehe [2, 35, 38]). Für etwaige diesbezügliche Studien sind entsprechende Items in dieser Dokumentation verfügbar. Befunde an
Sentinel-Node-Biopsien werden durch den Zusatzt „(sn)“ zur pN-Kategorie gekennzeichnet
[42].
S29 Klinische R-Klassifikation
Bei der klinischen R-Klassifikation ist zu beachten, daß sowohl die Primärtumorregion (lokal) als auch die Lymphknotenregion (regionär) sowie etwaige Fernmetastasen ausschlaggebend sind. Konnten beispielsweise der Primärtumor vollständig reseziert, nicht jedoch alle
klinisch manifesten Lymphknoten entfernt werden, so ist diese Situation als „Residualtumor“
zu verschlüsseln.
S30 Nachblutung
Als Nachblutung werden Blutungen dokumentiert, die kreislaufwirksam sind oder eine Bluttransfusion oder eine operative Revision erforderlich machen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.28
S31 pTNM-Klassifikation und pathologisches Stadium
Die Definitionen für die pT- und pN-Kategorien in der derzeitigen 6. Auflage unterscheiden
sich lediglich von der 5. Auflage dadurch, dass die jetzigen Kategorien pT4a und pT4b früher
als pT4 zusammengefasst waren.
Allerdings ergeben sich insofern Unterschiede zwischen beiden Auflagen, als für die Bestimmung der pT- und pN-Kategorien unterschiedliche Kriterien gelten. Dies betrifft 1) die
Einstufung von vom Primärtumor getrennten Tumorknötchen im Fettgewebe des Lymphabflussgebietes ohne nachweisbare Reste eines Lymphknotens und 2) die Bestimmung der
Tumorausbreitung nach vorangegangener neoadjuvanter Therapie.
Eine vom Primärtumor getrenntes Tumorknötchen im Fettgewebe des Lymphabflussgebietes ohne nachweisbare Reste eines Lymphknotens wurde nach der 5. Auflage von TNM
dann als regionäre Lymphknotenmetastase klassifiziert, wenn es über 3 mm groß ist [40];
nach der 6. Auflage von TNM [42] wird ein solches Knötchen ungeachtet der Größe als
regionäre Lymphknotenmetastase klassifiziert, wenn es die Form und glatte Kontur eines
Lymphknotens aufweist.
Für die Bestimmung der Tumorausbreitung nach vorangegangener neoadjuvanter Therapie
wurde in der 5. Auflage von TNM sowohl vitaler als auch regressierter Tumor (Narben, fibrotische Areale, Granulationsgewebe, Schleimseen etc.) berücksichtigt, nach der 6. Auflage
jedoch ausschließlich vitales Tumorgewebe. Unabhängig davon soll aber die Ausdehnung
des regressierten Tumors (als Hinweis auf die prätherapeutische Tumorausdehnung) dokumentiert werden.
S32 Standardisierte Einbettung der Lymphknoten
Nach den Vorschlägen der Referenzpathologie des DÖSAK sollte die Einbettung der
Lymphknoten wie folgt vorgenommen werden:
• Lymphknoten < 0,5 cm: komplette Einbettung
• Lymphknoten 0,5 -1 cm: Halbierung, Einbettung beider Hälften
• Lymphknoten > 1 cm: Einbettung in 3 Teilen: je 1 Teil von den Rändern, ein weiterer Teil
aus dem Zentrum; dabei ist darauf zu achten, daß beim Anschneiden nicht unmittelbar
gegenüberliegende Ebenen erfasst werden
S33 pTpN-Klassifikation des Mundhöhlenkarzinoms nach DÖSAK-Vorschlag
Nach dem DÖSAK-Vorschlag [19] folgt die pT-Klassifikation den Definitionen der T-Klassifikation
(siehe S 16). Die pN-Klassifikation beruht jedoch im Gegensatz zur klinischen N-Klassifikation
ausschließlich auf der Zahl befallener Lymphknoten:
• pN1
Ein regionärer Lymphknoten befallen
• pN2a
Zwei regionäre Lympknoten befallen
• pN2b
Drei regionäre Lymphknoten befallen
• pN2c
Vier bis fünf regionäre Lympknoten befallen
• pN3
Sechs oder mehr regionäre Lymphknoten befallen
Die prognostische Bedeutung der Zahl befallener regionärer Lymphknoten wurde mehrfach
auch bei Kopf- und Halstumoren aufgezeigt [12, 13, 29, 39]. Problematisch bleibt allerdings
die Zuordnung bei den Fällen mit Lymphknotenkonglomeraten, da hier die Bestimmung der
Zahl befallener Lymphknoten oft subjektiv ist.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.29
Abbildung 10.3: Bestimmung der Tumordicke und der Infiltrationstiefe
S34 Maximale Tumordicke (in mm) / Infiltrationstiefe (in mm)
Der exophytische und endophytische Anteil des Tumors soll als Senkrechte zur Oberfläche
makroskopisch gemessen werden (s. Abb. 10.3).
Die bestimmte Infiltrationstiefe des Tumors soll lediglich den infiltrativen Anteil des Tumors
erfassen (s. Abb. 10.3). Der exophytische Anteil wird also nicht mitgerechnet. Bei nichtexophytischen Tumoren entspricht die Tumordicke der Infiltrationstiefe. Die zusätzliche Angabe
zur Infiltrationstiefe entfällt dann.
S35 Histologische Befunde an der Invasionsfront
Das Invasionsmuster ist mit der Häufigkeit der Metastasierung und damit dem Tumorstadium
korreliert [16, 17, 37]. Die Klassifikation erfolgt nach den Vorschlägen des DÖSAK [18], die
weitgehend der Einteilung von Yamamoto et al. [47] entsprechen, in 4 Gruppen (s. Abb.
10.4).
Abbildung 10.4: Invasionsmuster
Gruppe 1 ist gekennzeichnet durch eine geschlossene Tumorfront. Gruppe 2 ist gekennzeichnet durch das Vorkommen von plumpen Tumorzapfen. Zur Gruppe 3 wird der Tumor
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.30
gezählt, wenn an der Tumorfront verzweigte Tumorzapfen infiltrieren. Wenn ein diffuses disseminiertes Invasionsmuster vorherrscht, ist der Tumor der Gruppe 4 zuzuordnen. In Zweifelsfällen soll die ungünstigere Ausprägung angenommen werden.
Die lymphozytäre Reaktion soll die peritumorale Dichte des lymphozytären Infiltrats widerspiegeln. Hierbei werden drei Qualitäten unterschieden:
0 keine lymphozytäre Reaktion
1 geringe lymphozytäre Reaktion
2 mittelgradige und starke lymphozytäre Reaktion
S36 Veneninvasion
Eine sog. Haemangiosis carcinomatosa wird unter der Rubrik Veneninvasion (V-Klassifikation)
erfasst.
S37 Desmoplastische Reaktion
Zur Beurteilung der desmoplastischen Reaktion wird der flächenhafte Bindegewebsanteil
im Tumor an Hand der histologischen Schnitte als geschätzte Größe in Prozenten angegeben. Dabei ist der Gesamteindruck des Präparates nach Durchsicht mehrerer Gesichtsfelder maßgebend.
S38 Zusätzliche Angaben bei Plattenepithelkarzinomen
Beim Carcinoma in situ und bei anderen invasiven Karzinomen als Plattenepithelkarzinomen
entfällt dieses Item. Die Bezeichnung mikroinvasives Karzinom wird verwendet für Plattenepithelkarzinome, bei denen das invasive Wachstum in Form von vereinzelten Ausläufern
oder umschriebenen Herden auf das Gebiet unmittelbar unter der Basalmembran begrenzt
ist [28]. Es entspricht der minimalen Stromainvasion bei Karzinomen der Zervix uteri, und die
dort gebräuchliche klarere Definition kann auch an dieser Lokalisation angewandt werden:
Infiltration am histologischen Schnitt nur mikroskopisch, nicht aber schon makroskopisch erkennbar; dementsprechend ist eine Messung von Flächenausdehnung und Tiefeninvasion
nur am histologischen Schnitt möglich.
S39 Histologisches Regressionsgrading
Für das Regressionsgrading nach vorangegangener neoadjuvanter Therapie wird ein Vorgehen nach Braun et al. [5] empfohlen. Tumorzellen werden als vital bezeichnet, wenn sie
die Kernmembran klar erkennen lassen und Nukleolen scharf begrenzt sind. Nicht immer
lassen sich nach neoadjuvanter Therapie Tumor- und Stromazellen eindeutig unterscheiden. Für solche Zweifelsfälle sind immunhistochemische Untersuchungen nützlich.
Die Regressionsgrade sind wie folgt definiert:
Grad I
Grad II
Grad III
Grad IV
komplett devitalisierter Tumor
bis maximal 5 % vitales Tumorgewebe
> 5 bis 50 % vitales Tumorgewebe
> 50 % vitales Tumorgewebe
S40 Schnitt durch Tumorgewebe
Bei lokalen Exzisionen können Nachresektionen erforderlich werden, weil der Sicherheitsabstand zwischen Tumor und Resektionsrand zu gering ist oder weil bei der ersten Exzision
durch Tumor geschnitten wurde. Ebenso kann bei weit fortgeschrittenen Tumoren zunächst
durch Tumor geschnitten werden und die komplette Tumorentfernung erst durch Mitentfernung benachbarter Strukturen (Operationserweiterung in mehreren Teilen) erzielt werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.31
S41 Begleitende Läsionen
Dysplasie und Carcinoma in situ sind nach der 2. Auflage der WHO-Klassifikation [28] wie
folgt definiert:
Dysplasie: Präkanzeröse Läsion des Plattenepithels, gekennzeichnet durch zelluläre Atypien und Verlust der normalen Reifung und Schichtung, wobei noch nicht die Charakteristika
des Carcinoma in situ erreicht werden. Die Dysplasie wird in 3 Grade unterteilt: geringgradige, mäßiggradige und schwere Dysplasie.
• Die geringgradige Dysplasie ist gekennzeichnet durch insgesamt geringe Kernatypien,
die am stärksten im basalen Drittel des Epithels zu sehen und in den oberen Lagen
des Epithels höchstens minimal sind. Hier sind Reifung und Schichtung klar erhalten;
nur wenige Mitosen in den parabasalen Lagen, keine atypischen Mitosen;
• Bei der mäßiggradigen Dysplasie erkennt man ausgeprägte Kernabnormalitäten mit
deutlichen Nukleolen, wobei die Veränderung am deutlichsten in den basalen zwei
Dritteln des Epithels sichtbar ist. Im oberen Drittel des Epithels können mäßiggradige Kernabnormalitäten vorhanden sein, aber Reifung und Schichtung sind deutlich
ausgeprägt; Mitosen in den parabasalen und intermediären Lagen, keine atypischen
Mitosen;
• Die schwere Dysplasie zeigt ausgeprägte Kernabnormalitäten und Verlust der Reifung
in mehr als zwei Dritteln des Epithels, aber in den oberen Lagen ist noch Schichtung
erkennbar. Ausgeprägte Kernpolymorphie (z.T. bizarre Kerne), zumindest stellenweise
sehr deutliche Nukleolen, andernorts dichte hyperchromatische Kerne, Mitosen bis in
die oberen Epithellagen; auch atypische Mitosen können vorhanden sein.
Für die Unterscheidung gegenüber dem Carcinoma in situ ist das Vorhandensein einer gewissen Reifung und Schichtung in den oberflächlichsten Epithellagen wesentlich.
Carcinoma in situ: Veränderung, die in voller Epitheldicke die zellulären Kennzeichen des
Karzinoms zeigt, aber nirgends Invasion des Stromas erkennen lässt.
An manchen Institutionen wird die von der WHO [28] empfohlene Unterscheidung zwischen
schwerer Dysplasie und Carcinoma in situ nicht durchgeführt. Für diese Institutionen ist die
Kategorie „Schwere Dysplasie/Ca in situ“ vorgesehen.
S42 Histologische Befunde an den definitiven Resektionsrändern
Bei Vornahme von Nachexzisionen sind jene Resektionsränder „definitiv“, die bei den jeweils
letzten Nachresektionen am weitesten vom Tumor entfernt liegen. Dabei ist anzugeben,
ob an diesen definitiven Resektionsrändern eine In-situ-Komponente festzustellen ist oder
ob auch invasiver Tumor bis an den Resektionsrand heranreicht. Falls eine entsprechende
topographische Orientierung durch mangelnde Kennzeichnung der Nachresektionen nicht
möglich ist, wird die Notation „U“ (Unbestimmbar) verwendet.
S43 Minimaler Sicherheitsabstand
Eine Bestimmung ist bei Entfernung des Tumors in mehreren Teilen (z.B. zuerst Tumorentfernung unradikal oder mit engem Sicherheitsabstand, anschließend Nachexzision) nur
dann möglich, wenn die Nachexzisionen in ihrer Topographie vom Operateur exakt bezeichnet werden. Falls dies nicht gegeben ist, wird die Notation „UU “ (Unbestimmbar) verwendet.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.32
Schema zur TNM/pTNM-Klassifikation
Primärtumor
T
pT
TX
T0
Tis
pTX
pT0
pTis
T1
T2
T3
pT1
pT2
pT3
Lippe
Spongiöser Knochen
N. alveolaris inferior
Mundhöhlenboden
Haut (Kinn oder Nase)
T4a
T4a
T4a
T4a
pT4a
pT4a
pT4a
pT4a
Mundhöhle
Spongiöser Knochen
Außenmuskel der Zunge 2
Kieferhöhle
Gesichtshaut
T4a pT4a
T4 pT4a
T4a pT4a
T4a pT4a
Lippe und Mundhöhle
Spatium masticatorum
Proc. pterygoides
Schädelbasis
A. carotis interna (Umschließung)
T4b pT4b
T4b pT4b
T4b pT4b
T4b pT4b
Oropharynx
Larynx
Außenmuskel der Zunge2
Lamina medialis des Proc. pterygoides
Harter Gaumen
Unterkiefer
M. pterygoideus lateralis
Lamina lateralis des Proc. pterygoides
Schädelbasis
A. carotis interna (Umschließung)
Prävertebrale Faszie 3
T4a
T4a
T4a
T4a
T4a
T4b
T4b
T4b
T4b
T4b
Primärtumor kann nicht beurteilt werden
Kein Anhalt für Primärtumor
Carcinoma in situ
Keine Infiltration von Nachbarstrukturen1
Tumorgröße ≤ 2 cm
Tumorgröße > 2 - 4 cm
Tumorgröße > 4 cm
Infiltration von Nachbarstrukturen1
pT4a
pT4a
pT4a
pT4a
pT4a
pT4b
pT4b
pT4b
pT4b
pT4b
1 Eine
nur oberflächliche Erosion des Knochens oder eines Zahnfaches durch einen Primärtumor der Gingiva berechtigt nicht zur
Einordnung eines Tumors als T4.
2 Zur Außenmuskulatur (äußere oder tiefe Muskulatur) der Zunge zählen M. genioglossus, hyoglossus, palatoglossus und styloglossus.
3 Siehe Anmerkung zu S13, Seite SC10.21
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.33
Regionäre Lymphknoten
N
Regionäre Lymphknoten können nicht beurteilt werden
Keine regionäre Lymphknotenmetastasen
Metastase(n) in solitärem ipsilateralen Lymphknoten1 ,2 ≤ 3 cm
Metastase(n) in solitärem ipsilateralen Lymphknoten > 3 - 6 cm
Metastasen in multiplen ipsilateralen Lymphknoten ≤ 6 cm
Metastasen in bilateralen oder kontralateralen Lymphknoten ≤ 6 cm
Metastase(n) > 6 cm
pN
NX pNX
N0
pN0
N1
pN1
N2a pN2a
N2b pN2b
N2c pN2c
N3
pN3
1 In
der Mittellinie gelegene Lymphknoten gelten als ipsilateral; bei in der Mittellinie gelegenen Primärtumoren gilt der Befall von
Lymphknoten einer Seite als ipsilateral.
2 Die Größenangaben beziehen sich bei der N-Klassifikation auf die Lymphknoten, bei der pN-Klassifikation auf die Metastase(n).
Fernmetastasen
Das Vorliegen von Fernmetastasen kann nicht beurteilt werden
Keine Fernmetastasen
Fernmetastasen
M
pM
MX
M0
M1
pMX
pM0
pM1
Stadiengruppierung (nach 6. Auflage)
M0 / Gesamt-M0
(p)N0
(p)N1
is
St. 0
—————————————————
1
St. I
2
St. II
3
(p)N2
M1 /
(p)T
(p)N3
Gesamt-M1
St. III
St. IVA
St. IVB
St. IVC
4a
4b
Unterschiede zwischen 6. und 5. Auflage von TNM
(p)T-Klassifikation: (p)Ta und (p)T4b der 6. Auflage entsprechen (p)T4 der 5. Auflage
Stadiengruppierung
Stadium IVB der 6. Auflage entspricht sofern (pT4b(p)N0-2 dem Stadium IVA der 5. Auflage
Sonst keine Unterschiede!
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.34
Erfordernisse für pTNM
pT
Histologische Untersucnung des Primärtumors ohne makroskopisch erkennbaren Tumor an den Resektionsrändern oder mikroskopische Bestätigung der direkten Infiltration von Nachbarstrukturen (pT4b bzw.
pT4a oder 4b).
pN0, pN1 1
Histologische Untersuchung von üblicherweise 6 oder mehr Lymphknoten bei selektiver Halsdissektion oder von 10 oder mehr Lymphknoten
bei radikaler oder modifiziert-radikaler Halsdissektion.
pN2
Mikroskopische Bestätigung einer mehr als 3 cm, aber nicht mehr als
6 cm großen regionären Lymphknotenmetastase oder mikroskopische
Bestätigung von mindestens zwei, nicht mehr als 6 cm großen regionären Lymphknotenmetastasen.
pN3
Mikroskopische Bestätigung einer mehr als 6 cm großen regionären
Lymphknotenmetastase. (Wenn die Größe eines biopsierten Lymphknotens vom Chirurgen nicht angegeben wird, gilt dieser Lymphknoten
als nicht größer als 3 cm).
pM1
Mikroskopischer (histologischer oder zytologischer) Nachweis von
Fernmetastasen.
1 Auch
wenn die Zahl der üblicherweise untersuchten Lymphknoten nicht erreicht wird, kann pN0 bzw. pN1 diagnostiziert werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.35
Schema zum DÖSAK-Vorschlag zur modifizierten TNM/pTNM-Klassifikation
der Karzinome der Mundhöhle (einschl. Lippenrot)
Primärtumor kann nicht beurteilt werden
Kein Anhalt für Primärtumor
Carcinoma in situ
Invasiver Tumor ohne Infiltration von Nachbarstrukturen:
Tumordicke (mm)
Tumordurchmesser (mm) ≤ 5 > 5 – 10 > 10 – 20 > 20 mm
≤ 20 mm
(p)T1
(p)T2
(p)T3
> 20 - 40 mm
(p)T2
(p)T3
(p)T4
> 40 mm
(p)T2
(p)T3
(p)T4
Invasion von Nachbarstrukturen (zur Definition siehe S. C10.32)
TNM
pTNM
TX
T0
Tis
pTX
pT0
pTis
T1
T2
T3
pT1
pT2
pT3
T4
pT4
NX
N0
pNX
pN0
N1
N2a
N2b
N2c
N3
–
–
–
–
–
–
–
–
–
–
pN1
pN2a
pN2b
pN2c
pN3
MX
M0
M1
pMX
pM0
pM1
Reginonäre Lymphknoten
Reginonäre Lymphknoten können nicht beurteilt werden
Keine regionäre Lymphknotenmetastasen
Klinische Klassifikation
Metastase(n) in beweglichen Lymphknoten ≤ 1 cm
Metastase(n) in beweglichen Lymphknoten > 1 – 2 cm
Metastase(n) in unbeweglichen Lymphknoten ≤ 3 cm
Metastase(n) in beweglichen Lymphknoten > 2 cm
Metastase(n) in unbeweglichen Lymphknoten > 3 cm
Pathologische Klassifikation
Metastase in 1 Lymphknoten
Metastasen in 2 Lymphknoten
Metastasen in 3 Lymphknoten
Metastasen in 4-5 Lymphknoten
Metastasen in 6 oder mehr Lymphknoten
Fernmetastasen
Das Vorliegen von Fernmetastasen kann nicht beurteilt werden
Keine Fernmetastasen
Fernmetastasen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.36
Stadiengruppierung
M0 / Gesamt-M0
(p)T
(p)N0
is
St. 0
1
(p)N1
(p)N2b
(p)N2c
(p)N3
Gesamt-M1
............................................................
St. I
2
St. II
3
4
(p)N2a
M1 /
St. III
St. IVA
St. IVB
St. IVC
Erfordernisse für pTNM
Siehe S. C10.34
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.37
Literatur
[1] Acharoenrat P, Pillai F, Patel S et al. (2003) Tumour thickness predicts cervical nodal metastases and
survival in early oral tongue cancer. Oral Oncol 39: 386-390
[2] Altinyollar H, Berberoglu U, Celen O (2002) Lymphatic mapping and sentinel lymph node biopsy in
squamous cell carcinoma of the lower lip. Eur J Surg Oncol 28: 72-74
[3] American Joint Committee on Cancer (AJCC) (2002) Cancer staging manual. 6th ed. (Greene FL,
Page DL, Fleming ID, Fritz AG, Balch CM, Haller DG, Morrow M, eds). Springer, Berlin Heidelberg
New York
[4] Asakage T, Yokose T, Mukai K, Tsugane S, Tsubono Y, Asai M, Ebihara C (1998) Tumor thickness
predicts cervical metastasis in patients with stage I/II carcinoma of the tongue. Cancer 82: 1443-1448
[5] Braun OM, Neumeister R, Neuhold N, Siebenhandl A, Wimmer M, Holzner JH, Popp W, Strassl H,
Dobrowskiy W, Gritzmann N (1989) Histological grading of therapy induced regression in squamous
cell carcinoma of the oral cavity. Path Res Pract 185: 368-372
[6] Carinci F, Pelucchi S, Farina A, Calearo C (1998) A comparison between TNM and TANIS stage
grouping for predicting prognosis of oral and oropharyngeal cancer. J Oral Maxillofac Surg 56: 832836
[7] European Group on Tumour Markers (1999) Consensus recommendations. Anticancer Research 29:
2785-2820
[8] Federative Committee on Anatomical Terminology (FCAT) (1998) Terminologia anatomica. International anatomical terminology. Thieme, Stuttgart New York
[9] Feinstein AR (1966) Symptoms as an index of biological behaviour and prognosis in human cancer.
Nature 209: 241-245
[10] Feinstein AR (1970) The pre-therapeutic classification of co-morbidity in chronic disease. J Chron Dis
23: 455-469
[11] Fritz A, Percy C, Jack A, Shanmugaratnam K, Sobin L, Parkin DM, Whelan S (eds) (2000) International
classification of diseases for oncology (ICD-O), 3rd ed. WHO, Geneva.
[12] Gamel JW, Jones AS (1993) Squamous carcinoma of the head and neck: cured fraction and median
survival time as fuctions of age, sex, histologic type and node status. Br J Cancer 67: 1071-1075
[13] Greenberg JS, Fowler R, Gomez J, Mo V, Roberts D, El Nagger AK, Myers JN (2003) Extent of
extracapsular spread. A. critical prognosticator in oral tongue cancer. Caner 97: 1464-1470
[14] Grundmann E, Hermanek P, Wagner G (1997) Tumorhistologieschlüssel, 2. Auflage. ADT Tumordokumentation in Klinik und Praxis, Band 2. Springer, Berlin Heidelberg New York
[15] Hart AAM, Hilgers FJM, Manni JJ, Bruaset IA, Annayas AA, van der Meij AGL et al. (1995) The
importance of correct stage grouping in oncology: results of a nationwide study of oropharyngeal
carcinoma in the Netherlands. Cancer 75: 2656-2662
[16] Hell B, Hindeldey K, Cichos A (1992) Hat die Invasionsform Einfluß auf das biologische Verhalten von
Mundhöhlenkarzinomen? Dtsch Z Mund Kiefer Gesichtschir 16: 95-101
[17] Hiratsuka H, Miyakawa A, Nakamori K, Kido Y, Sunakawa H, Kohama G-I (1997) Multivariate analysis
of occult lymph node metastasis as a prognostic indicator for patients with squamous cell carcinoma
of the oral cavity. Cancer 80: 351-356
[18] Howaldt H-P, Störkel S, Herrmann G (1995) Standardisierte pathoanatomische Befunddokumentation auf den ADT-Tumorbögen für Malignome des Mundes, der Kiefer und des Gesichts (Version III).
Pathologe 16: 391-397
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.38
[19] Howaldt H-P, Kainz M, Euler B, Vorast H on behalf of the (1999) Proposals for modification of the TNM
staging classification for cancer of the oral cavity. J Cranio-Maxillofacial Surg 27: 275-288
[20] Jones GW, Browman G, Goodyear M, Marcellus D, Hodson DI (1993) Comparison of the addition of
T and N integer scores with TNM stage groups in head and neck cancer. Head Neck 15: 497-503
[21] Kaplan MH, Feinstein AR (1974) The importance of classifying initial co-morbidity in evaluating the
outcome of diabetes mellitus. J Chron Dis 27: 387-404
[22] Leemans ChR, Tiwari R, Nauta JJP, van der Waal I, Snow GB (1993) Regional lymph node involvement and its significance in the development of distant metastases in head and neck carcinoma.
Cancer 71: 452-456
[23] Lentrodt J (1995) Operative Therapie der Mundhöhlenkarzinome. In: Roth SC, Bender HG, Ganzer
U, Göbel U, Mödder U, Röher H-D, Schmitt G, Schneider W (Hrsg) Klinische Onkologie ’94/95 .
Sonderband Praxis Schweiz Rundschau Medizin
[24] Mishra RC, Parida G, Mishra TK, Mohanty S (1999) Tumour thickness and relationship to locoregional
failure in cancer of the buccal mucosa. Eur J Surg Oncol 25: 186-189
[25] Myers JN, Greenberg JS, Mo V, Roberts D (2001) Extracapsular spread. A significant predictor of
treatment failure in patients with squamous cell carcinoma of the tongue. Cancer 92: 3030-3036
[26] Nagler RM, Barak M, Peled M, Ben-Aryeh H, Filatov M, Laufer D (1999) Early diagnosis and treatment
monitoring roles of tumor markers Cyfra 21-1 and TPS in oral squamous cell carcinomas. Cancer 85:
1018-1025
[27] O’Sullivan B, Shah J (2003) New TNM staging criteria for head and neck tumors. Seminars Surg
Oncol 21: 30-42
[28] Pindborg JJ, Reichart PA, Smith CJ, van der Waal I (1997) Histological typing of cancer and precancer
of the oral mucosa. 2th ed. WHO International Histological Classification of Tumours. Springer, Berlin
Heidelberg New York
[29] Pinsolle J, Pinsolle V, Majoufre C, Duroux S, Domeaux H, Siberchicot F (1997) Prognostic value of
histologic findings in neck dissections for squamous cell carcinomas. Arch Otolaryngol Head Neck
Surg 123: 145-148
[30] Popp W, Brüning T, Straif K (2003) Krebserkrankungen durch den Beruf. Dtsch Ärztebl 100: A 35-40
[31] Po Yuen A, Yuen A, Lam KY et al. (2002) Prognostic factors of clinically stage I and II oral tongue
carcinoma - a comparative study of stage, thickness, shape, growth pattern, ivasive front malignancy
grading, Martinez-Gemeno score, and pthologic features. Head Neck 24: 513-520
[32] Pugliano FA, Piccirillo JF, Zequeira MR, Emami B, Perez CA, Simpson JR, Fredrickson JM (1997)
Clinical-severity staging system for oropharyngeal cancer. Arch Otolaryngol Head Neck Surg 123:
1118-1124
[33] Pugliano FA, Piccirillo JF, Zequeira MR, Fredrickson JM, Perez CA, Simpson JR (1999) Clinicalseverity staging system for oral cavity cancer. Otolaryngol Head Neck Surg 120: 38-45
[34] Robbins KT, Medina JE, Wolfe GT, Levine PA, Sessions RB, Pruet ChW (1991) Standardizing neck
dissection terminology. Official report of the Academy’s Committee for Head and Neck Surgery and
Oncology. Arch Otolaryngol Head Neck Surgery 117: 601-605
[35] Schauer A, Becker W, Reiser M, Possinger K (2005) The sentinel lymph node concept. Springer
Medizin Heidelberg
[36] Seifert G (1991) Histological typing of salivary gland tumours. WHO International Histological Classification of Tumours, 2 nd edn. Springer, Berlin Heidelberg New York
[37] Shinohara M, Shimada M, Harada T, Nakamura S, Oko M (1993) Klinisch-pathologische Untersuchung der Halslymphknotenmetastasen bei Mundhöhlenkarzinomen. Dtsch Z Mund Kiefer Gesichtschir 17: 109-114
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.39
[38] Shoaib T, Soutar DG, MacDonald D, Camilleri IG, Dunaway DJ, Gray HW, McCurrach GM et al.
(2001) The accuracy of head and neck carcinoma sentinel lymph node biopsy in the clinically N0
neck. Cancer 91: 2077-2083
[39] Snow GB, Annyas AA, van Slooten EA, Bartelink H, Hart AA (1982) Prognostic factors of neck node
metastases. Clin Otolaryngol 7: 185-192
[40] UICC (1997) TNM-Klassifikation maligner Tumoren, 5.Aufl. (Wittekind Ch, Wagner G, Hrsg). Springer,
Berlin Heidelberg New York
[41] UICC (2005) TNM-Atlas. Illustrierter Leitfaden zur TNM/pTNM-Klassifikation maligner Tumoren. 5.
Aufl. (Wittekind Ch, Klimpfinger M, Sobin LH, Hrsg). Springer Medizin Heidelberg
[42] UICC (2002) TNM-Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch,Meyer H-J. Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[43] UICC (2003) TNM Supplement, 3rd ed. A commentary for uniform use (Wittekind Ch, Greene FL,
Henson DE, Hutter RVP, Sobin LH, eds). John Wiley & Sons, New York
[44] Wagner G (1993) Tumorlokalisationsschlüssel, 5. Aufl. Springer, Berlin Heidelberg New York
[45] Wahl PN, Cohen B, Luthra UK, Torloni H (1971) Histological typing of oral and oropharyngeal tumours.
WHO International Histological Classification of Tumours. WHO Geneva
[46] Wittekind C, Weber A, Weidenbach H (2001) Pathologie und Prognosefaktoren bei Plattenepithelkarzinomen des Kopf- und Hals-Bereiches. Onkologie 7: 498-504
[47] Yamamoto E, Miyakawa A, Kohama G (1984) Mode of invasion and lymph node metastasis in squamous cell carcinomas of the oral cavity. Head Neck Surg 6: 938-944
[48] Zarbo RJ, Barnes L, Crisman JD, Gnepp DR (2000) Association of Directors of Anatomic and Surgical
Pathology recommendations for the reporting of specimens containing oral cavity and oropharynx
neoplasms. Am J Clin Pathol 114: 336-338
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.40
Weiterführende Literatur
Berkovitz BKB, Moxham BJ (2002) Head and neck anatomy. A clinical reference. Martin Dunitz London
Cawson RA, Speight P, Binnie WH, Wright WK (eds) (1998) Lucas’ pathology of tumors of the oral tissues.
5th ed. Churchill Livingstone, London
Evans PR, Montgomery P, Gullane P (eds) (2003) Principles and practice of head and neck oncology. Martin
Dunitz London
Harrison LB, Sessions RB, Hong WK (eds)(2003) Head & neck cancer. A multidisciplinary approach. 2nd
ed. Lippincott Williams & Wilkins, Philadelphia
Hong WKi, Weber RS (eds) (1995) Head and neck cancer, basic and clinical aspects. Kluwer Academic
Publ, Boston Dordrecht London
Michaels I, Hellquist HB (2001) Ear, nose and throat histopathology. 2nd ed. Springer, Berlin Heidelberg New
York
Myers E, Suen JY (1996) Cancer of the head and neck. 3 rd ed. Saunders, London
Odell EW, Morgan PR (1997) Biopsy pathology of the oral tissues. Arnold, London
Pilch BZ (2001) Head and neck surgical pathology. Lippincott Williams & Wilkins, Philadelphia
Robbins KT (ed) (1998) Advances in head and neck oncology. Singular Publ, San Diego London
Seifert G (1996) Oralpathologie I. Pathologie der Speicheldrüsen. 2. Aufl. Springer, Berlin Heidelberg New
York
Seifert G (ed) (1996) Oral pathology. Actual diagnostic and prognostic aspects. Current Topics in Pathology
Vol. 90. Springer, Berlin Heidelberg New York
Seifert G (Hrsg) (1999) HNO-Pathologie. Nase und Nebenhöhlen, Rachen und Tonsillen, Ohr, Larynx. 2.Aufl.
Springer, Berlin Heidelberg New York
Shah JP, Patel SG (2003) Head and neck. Surgery and oncology. 3rd ed. Mosby, Edinburgh
Shah JP, Johnson NW, Batsakis JG (eds) (2003) Oral cancer. Martin Dunitz London
Slootweg PJ, de Groot JAM (1999) Surgical pathological anatomy of head and neck specimens. Springer,
Berlin Heidelberg New York
Wallenerg B, Zimmermann F (Hrsg) (2003) Kopf-Hals-Malignome. Manual Tumorzentrm München, Empfehlungen zur Diagnostik, Therapie und Nachsorge. 3. Aufl. W Zuckschwerdt, München Wien New York
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.41
Anhang
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation Kopf- und Halstumoren I sollte zumindest die nachstehenden Bedingungen einschliessen. Die mit ”??” bezeichneten Bedingungen beziehen sich auf
Variable, die im aufgerufenen Datensatz nicht erfasst sind, sie können daher ausser Acht gelassen werden.
Tabelle 10.3: Prüfbedingungen Kopf- und Halstumoren I
Wenn
dann muss sein
?kopfhals:gradin? ∈(2,3,4)
/
?kopfhals:histtu? 6= 8051/3
?kopfhals:gradin? ∈ (1,2)
?kopfhals:histtu? ∈
/ (8020/3, 8041/3, 8074/3, 8083/3)
?kopfhals:gradin? ∈ (1,2,3)
?kopfhals:histtu? ∈
/ (8020/3, 8041/3)
?kopfhals:gradin? = L
?kopfhals:histtu? ∈
/ (8020/3, 8041/3 8074/3, 8083/3)
?kopfhals:gradin? = H
?kopfhals:histtu? 6= 8051/3
56 =
55 E= (N,X)
59/T = is
?kopfhals:ptinva? = C
59/T = 1
?kopfhals:ptinva? = I
?kopfhals:maxtud? = 001 bis 0020
?kopfhals:spongkn? bis ?kopfhals:pravert? ∈
/ (J,S)
59/T = 2
?kopfhals:ptinva? = I
?kopfhals:maxtud? = 021 bis 040
?kopfhals:spongkn? bis ?kopfhals:pravert? ∈
/ (J,S)
59/T = 3
?kopfhals:ptinva? = I
?kopfhals:maxtud? = 041 bis 998
?kopfhals:spongkn? bis ?kopfhals:pravert? ∈
/ (J,S)
59/T = 4
?kopfhals:ptinva? = I
?kopfhals:spongkn?
oder
?kopfhals:alvinfe?
oder
?kopfhals:muhobo?oder . . . oder ?kopfhals:pravert? ∈ (J,S)
59/T = 4a
?kopfhals:ptinva? = I
?kopfhals:spongkn? oder ?kopfhals:alvinfe? oder . . . oder
?kopfhals:gesiht?
oder
?kopfhals:larynx?
oder
?kopfhals:muskzun?oder ?kopfhals:lammed?oder ?kopfhals:hartgm?
oder ?kopfhals:untkif?∈(J,S)
/
?kopfhals:spatma?
bis
?kopfhals:carint?
?kopfhals:pteryg? bis ?kopfhals:pravert? ∈
/ (J,S)
59/T = 4b
?kopfhals:ptinva? = I
?kopfhals:gesiht?
oder
?kopfhals:schdba?
oder
?kopfhals:pteryg?
oder
?kopfhals:schadl?
oder
?kopfhals:pravert?∈(J,S)
59/m =
und
?kopfhals:procpt?
?kopfhals:carint?
?kopfhals:lamproc?
?kopfhals:umschl?
oder
oder
oder
oder
?kopfhals:ptsyn?/M=1 oder ?kopfhals:ptsyn?/O=1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.42
Wenn
dann muss sein
60/N = X
(?kopfhals:palpat?/R und ?kopfhals:palpat?/L und. . . und
?kopfhals:mrt?/R und ?kopfhals:mrt?/L E(99,YY)) oder
(?kopfhals:palpat?/R
oder
?kopfhals:palpat?/L
oder
. . . oder ?kopfhals:mrt?/R oder ?kopfhals:mrt?/L ∈(00,
/
99,YY))
und (?kopfhals:metpal? bis ?kopfhals:metmrt? ∈ (X,Y))
60/N = 0
?kopfhals:palpat?/R = 00 oder ?kopfhals:palpat?/L = 00 oder
?kopfhals:sonogr?/R = 00 oder ?kopfhals:sonogr?/L = 00
oder ?kopfhals:ct?/R = 00 oder ?kopfhals:ct?/L = 00 oder
?kopfhals:mrt?/R=00 oder ?kopfhals:mrt?/L = 00
?kopfhals:palpat?/R und ?kopfhals:palpat?/L und . . . und
?kopfhals:mrt?/R und ?kopfhals:mrt?/L ∈
/ (01,02,03, . . . 98, KK)
60/N = 1 und 52 = R
?kopfhals:palpat?/R = 01 oder ?kopfhals:sonogr?/R = 01 oder
?kopfhals:ct?/R = 01oder ?kopfhals:mrt?/R = 01
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈ (00,99,YY)
?kopfhals:palpat?/R
und
?kopfhals:sonogr?/R
und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal? = 1 oder ?kopfhals:metson? = 1 oder
?kopfhals:metct? = 1 oder ?kopfhals:metmrt? = 1
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? ∈
/ (2,3)
60/N = 1 und 52 = L
?kopfhals:palpat?/R
und
?kopfhals:sonogr?/R
und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈ (00,99,YY)
?kopfhals:palpat?/L = 01 oder ?kopfhals:sonogr?/L = 01 oder
?kopfhals:ct?/L = 01 oder ?kopfhals:mrt?/L = 01
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal? = 1 oder ?kopfhals:metson? = 1 oder
?kopfhals:metct? = 1 oder ?kopfhals:metmrt? = 1
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt?∈
/ (2,3)
60/N = 1 und 52 ∈(M,B)
A oder B
A: ?kopfhals:palpat?/R = 01 oder ?kopfhals:sonogr?/R = 01
oder ?kopfhals:ct?/R = 01oder ?kopfhals:mrt?/R = 01
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈ (00,99,YY)
?kopfhals:palpat?/R
und
?kopfhals:sonogr?/R
und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal? = 1 oder ?kopfhals:metson? = 1 oder
?kopfhals:metct? = 1 oder ?kopfhals:metmrt? = 1
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? ∈
/ (2,3)
B: ?kopfhals:palpat?/R und ?kopfhals:sonogr?/R und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈ (00,99,YY)
?kopfhals:palpat?/L = 01 oder ?kopfhals:sonogr?/L = 01
oder ?kopfhals:ct?/L = 01 oder ?kopfhals:mrt?/L = 01
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal? = 1 oder ?kopfhals:metson? = 1 oder
?kopfhals:metct? = 1 oder ?kopfhals:metmrt? = 1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.43
dann muss sein
?kopfhals:metpal?
und
?kopfhals:metson?
?kopfhals:metct? und ?kopfhals:metmrt?∈
/ (2,3)
und
60/N = 2a und 52 = R
?kopfhals:palpat?/R = 01 oder ?kopfhals:sonogr?/R = 01 oder
?kopfhals:ct?/R = 01 oder ?kopfhals:mrt?/R = 01
?kopfhals:palpat?/R
und
?kopfhals:sonogr?/R
und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈ (00,99,YY)
?kopfhals:metpal? = 2 oder ?kopfhals:metson? = 2 oder
?kopfhals:metct? = 2 oder ?kopfhals:metmrt? = 2
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
60/N = 2a und 52 = L
?kopfhals:palpat?/R
und
?kopfhals:sonogr?/R
und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈ (00,99,YY)
?kopfhals:palpat?/L = 01 oder ?kopfhals:sonogr?/L = 01 oder
?kopfhals:ct?/L = 01 oder ?kopfhals:mrt?/L = 01
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal? = 2 oder ?kopfhals:metson? = 2 oder
?kopfhals:metct? = 2 oder ?kopfhals:metmrt? = 2
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
60/N = 2a und 52 ∈(M,B)
A oder B
A: ?kopfhals:palpat?/R = 01 oder ?kopfhals:sonogr?/R = 01
oder ?kopfhals:ct?/R = 01oder ?kopfhals:mrt?/R = 01
?kopfhals:palpat?/R
und
?kopfhals:sonogr?/R
und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈ (00,99,YY)
?kopfhals:metpal? = 2 oder ?kopfhals:metson? = 2 oder
?kopfhals:metct? = 2 oder ?kopfhals:metmrt? = 2
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
B: ?kopfhals:palpat?/R und ?kopfhals:sonogr?/R und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈ (00,99,YY)
?kopfhals:palpat?/L = 01 oder ?kopfhals:sonogr?/L = 01
oder ?kopfhals:ct?/L = 01 oder ?kopfhals:mrt?/L = 01
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal? = 2 oder ?kopfhals:metson? = 2 oder
?kopfhals:metct? = 2 oder ?kopfhals:metmrt? = 2
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
60/N = 2b und 52 = R
?kopfhals:palpat?/R
∈(02,03,04,
...
,98,KK)
oder
?kopfhals:sonogr?/R
∈(02,03,04,
...
,98,KK)
oder
?kopfhals:ct?/R ∈(02,03,04, . . . ,98,KK) oder ?kopfhals:mrt?/R
∈(02,03,04, . . . ,98,KK)
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
und
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈ (00,99,YY)
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.44
Wenn
dann muss sein
60/N = 2b und 52 = L
?kopfhals:palpat?/R
und
?kopfhals:sonogr?/R
und
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈ (00,99,YY)
?kopfhals:palpat?/L
∈(02,03,04,
...
,98,KK)
oder
?kopfhals:sonogr?/L
∈(02,03,04,
...
,98,KK)
oder
?kopfhals:ct?/L ∈(02,03,04, . . . ,98,KK) oder ?kopfhals:mrt?/L
∈(02,03,04, . . . ,98,KK)
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
60/N = 2b und 52 ∈(M,B)
A oder B
A:
?kopfhals:palpat?/R
∈(02,03,04,
...
,98,KK)
?kopfhals:sonogr?/R ∈(02,03,04, . . . ,98,
KK) oder ?kopfhals:ct?/R ∈(02,03,04, . . . ,98,KK)
?kopfhals:mrt?/R ∈(02,03,
04, . . . ,98,KK)
?kopfhals:palpat?/L
und
?kopfhals:sonogr?/L
?kopfhals:ct?/L und ?kopfhals:mrt?/L ∈ (00,99,YY)
?kopfhals:metpal?
und
?kopfhals:metson?
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
B: ?kopfhals:palpat?/R und ?kopfhals:sonogr?/R
?kopfhals:ct?/R und ?kopfhals:mrt?/R ∈ (00,99,YY)
?kopfhals:palpat?/L
∈(02,03,04,
...
,98,KK)
?kopfhals:sonogr?/L ∈(02,03,04, . . . ,98,
KK) oder ?kopfhals:ct?/L ∈(02,03,04, . . . ,98,KK)
?kopfhals:mrt?/L ∈(02,03,
04, . . . ,98,KK)
?kopfhals:metpal?
und
?kopfhals:metson?
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
oder
oder
und
und
und
oder
oder
und
60/N = 2c und 52 = R
?kopfhals:palpat?/L
∈(01,02,03,
...
,98,KK)
oder
?kopfhals:sonogr?/L
∈(01,02,03,
...
,98,KK)
oder
?kopfhals:ct?/L ∈(01,02,03, . . . ,98,KK) oder ?kopfhals:mrt?/L
∈(01,02,03, . . . ,98,KK)
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
60/N = 2c und 52 = L
?kopfhals:palpat?/R
∈(01,02,03,
...
,98,KK)
oder
?kopfhals:sonogr?/R
∈(01,02,03,
...
,98,KK)
oder
?kopfhals:ct?/R ∈(01,02,03, . . . ,98,KK) oder ?kopfhals:mrt?/R
∈(01,02,03, . . . ,98,KK)
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
60/N = 2c und 52∈(M,B)
?kopfhals:palpat?/R
oder
?kopfhals:sonogr?/R
oder
?kopfhals:ct?/R oder ?kopfhals:mrt?/R ∈ (01,02,03, . . . ,98,KK)
?kopfhals:palpat?/L
oder
?kopfhals:sonogr?/L
oder
?kopfhals:ct?/L oder ?kopfhals:mrt?/L ∈ (01,02,03, . . . ,98,KK)
?kopfhals:metpal?
und
?kopfhals:metson?
und
?kopfhals:metct? und ?kopfhals:metmrt? 6= 3
?kopfhals:palpat?/R
oder
?kopfhals:palpat?/L
oder
?kopfhals:sonogr?/R oder . . . oder ?kopfhals:mrt?/R oder
?kopfhals:mrt?/L ∈ (01,02,03, . . . ,98,KK)
?kopfhals:metpal? = 3 oder ?kopfhals:metson? = 3 oder
?kopfhals:metct? = 3 oder ?kopfhals:metmrt? = 3
60/N = 3
61/M = X
55 = X
61/M = 0
55 = N
61/M = 1
55 = J
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.45
Wenn
dann muss sein
?kopfhals:klinstad? = 00
59/T = is
60/N = ∈(0,X)
61/M = 0
?kopfhals:klinstad? = 10
59/T = 1
60/N = 0
61/M = 0
?kopfhals:klinstad? = 20
59/T = 2
60/N = 0
61/M = 0
?kopfhals:klinstad? = 30
(59/T = 3 und 60/N = 0) oder (59/T ∈(1,2,3) und 60/N = 1)
61/M = 0
?kopfhals:klinstad? = 41
(59/T =4a und 60/N ∈(0,1,2) oder (59/T ∈ (1,2,3) und 60/N = 2))
61/M = 0
?kopfhals:klinstad? = 42
(59/T = 4b und 60/N) ∈(0,1,2) oder 60/N = 3
61/M = 0
?kopfhals:klinstad? = 43
61/M = 1
?kopfhals:dosak?/T = E
48 ∈ (019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:dosak?/N = E
48 ∈ (019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:dosakst? = 00
?kopfhals:ptinva? = C
?kopfhals:dosakst? = 10
61/M = 0
?kopfhals:dosak?/T = 1
?kopfhals:dosak?/N ∈ (0,1)
?kopfhals:dosakst? = 20
61/M = 0
(?kopfhals:dosak?/T = 2 und ?kopfhals:dosak?/N ∈ (0,1)) oder
(?kopfhals:dosak?/T ∈ (1,2) und ?kopfhals:dosak?/N ∈(2a,2b))
?kopfhals:dosakst? = 30
61/M = 0
(?kopfhals:dosak?/T = 3 und ?kopfhals:dosak?/N ∈ (0,1,2a,2b))
oder (?kopfhals:dosak?/T ∈ (1,2,3) und ?kopfhals:dosak?/N =
2c))
?kopfhals:dosakst? = 41
61/M = 0
?kopfhals:dosak?/T = 4
?kopfhals:dosak?/N ∈ (0,1)
?kopfhals:dosakst? = 42
61/M = 0
(?kopfhals:dosak?/T = 4 und ?kopfhals:dosak?/N ∈(2a,2b,2c))
oder ?kopfhals:dosak?/N = 3))
?kopfhals:dosakst? = 43
61/M = 1
?kopfhals:hart? 6= E
48 ∈ (019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:hart? = 1
59/T ∈(1,2)
60/N ∈(0,1)
61/M = 0
?kopfhals:hart? = 2
(59/T = 3 und 60/N ∈ (0,1)) oder (59/T ∈ (1,2) und 60/N = 2)
61/M = 0
?kopfhals:hart? = 3
(59/T ∈(1,2) und 60/N = 3) oder (59/T = 3 und 60/N = 2) oder (59/T = 4
und 60/N = ∈(0,1))
61/M = 0
?kopfhals:hart? = 4
(59/T =4 und 60/N ∈(2,3)) oder ((61/T = 3) und 60/N = 3)oder 61/M = 1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
dann muss sein
63 = 62 ∈(N,X)
66/T = is
?kopfhals:ptinva2? = C
66/T = 1
?kopfhals:ptinva2? = I
C10.46
?kopfhals:maxtud2? = 001 bis 020
?kopfhals:spongkn2? bis ?kopfhals:pravert2? ∈
/ (J,S)
66/T = 2
?kopfhals:ptinva2? = I
?kopfhals:maxtud2? = 021 bis 040
?kopfhals:spongkn2? bis ?kopfhals:pravert2? ∈
/ (J,S)
66/T = 3
?kopfhals:ptinva2? = I
?kopfhals:maxtud2? = 041 bis 998
?kopfhals:spongkn2? bis ?kopfhals:pravert2? ∈
/ (J,S)
66/T = 4
?kopfhals:ptinva2? = I
?kopfhals:spongkn2?
oder ?kopfhals:alvinfe2?
oder ?kopfhals:muhobo2?oder . . . oder ?kopfhals:pravert2? ∈
(J,S)
66/T = 4a
?kopfhals:ptinva2? = I
?kopfhals:spongkn2?
oder
?kopfhals:alvinfe2?
oder
. . . oder
?kopfhals:gesiht2? oder
?kopfhals:larynx2?
oder ?kopfhals:muskzun2? oder ?kopfhals:lammed2? oder
?kopfhals:hartgm2? oder ?kopfhals:untkif2?∈(J,S)
/
?kopfhals:spatma2?
bis
?kopfhals:carint2?
?kopfhals:pteryg2? bis ?kopfhals:pravert2? ∈
/ (J,S)
66/T = 4b
und
?kopfhals:ptinva2? = I
?kopfhals:gesiht2?
oder
?kopfhals:procpt2?
oder
?kopfhals:schdba2?
oder
?kopfhals:carint2?oder
?kopfhals:pteryg2?
oder
?kopfhals:lamproc2?
oder
?kopfhals:schadl2? oder ?kopfhals:pravert2?∈(J,S)
66/m =
?kopfhals:ptsyn2?/M=1 oder ?kopfhals:ptsyn2?/O=1
67/N = X
(?kopfhals:palpat2?/R
und
?kopfhals:palpat2?/L
und
. . . und?kopfhals:mrt2?/R und ?kopfhals:mrt2?/L E(99,YY))
oder (?kopfhals:palpat2?/R oder ?kopfhals:palpat2?/L
oder . . . oder ?kopfhals:mrt2?/R oder ?kopfhals:mrt2?/L ∈(00,
/
99,YY)) und (?kopfhals:metpal2? bis ?kopfhals:metmrt2? ∈
(X,Y))
67/N = 0
?kopfhals:palpat2?/R = 00 oder ?kopfhals:palpat2?/L = 00
oder
?kopfhals:sonogr2?/R
=
00
oder
?kopfhals:sonogr2?/L = 00 oder ?kopfhals:ct2?/R = 00
oder ?kopfhals:ct2?/L = 00 oder ?kopfhals:mrt2?/R=00 oder
?kopfhals:mrt2?/L = 00
?kopfhals:palpat2?/R und ?kopfhals:palpat2?/L und . . . und
?kopfhals:mrt2?/R und ?kopfhals:mrt2?/L ∈
/ (01,02,03, . . . 98,
KK)
67/N = 1 und 52 = R
?kopfhals:palpat2?/R = 01 oder ?kopfhals:sonogr2?/R = 01
oder ?kopfhals:ct2?/R = 01oder ?kopfhals:mrt2?/R = 01
?kopfhals:palpat2?/L
und
?kopfhals:sonogr2?/L
und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈ (00,99,YY)
?kopfhals:palpat2?/R
und
?kopfhals:sonogr2?/R
und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal2? = 1 oder ?kopfhals:metson2? = 1 oder
?kopfhals:metct2? = 1 oder ?kopfhals:metmrt2? = 1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.47
dann muss sein
?kopfhals:metpal2?
und
?kopfhals:metson2?
?kopfhals:metct2? und ?kopfhals:metmrt2? ∈
/ (2,3)
und
67/N = 1 und 52 = L
?kopfhals:palpat2?/R
und
?kopfhals:sonogr2?/R
und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈ (00,99,YY)
?kopfhals:palpat2?/L = 01 oder ?kopfhals:sonogr2?/L = 01
oder ?kopfhals:ct2?/L = 01 oder ?kopfhals:mrt2?/L = 01
?kopfhals:palpat2?/L
und
?kopfhals:sonogr2?/L
und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal2? = 1 oder ?kopfhals:metson2? = 1 oder
?kopfhals:metct2? = 1 oder ?kopfhals:metmrt2? = 1
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2?∈
/ (2,3)
67/N = 1 und 52 ∈(M,B)
A oder B
A: ?kopfhals:palpat2?/R = 01 oder ?kopfhals:sonogr2?/R = 01
oder ?kopfhals:ct2?/R = 01oder ?kopfhals:mrt2?/R = 01
?kopfhals:palpat2?/L und ?kopfhals:sonogr2?/L und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈ (00,99,YY)
?kopfhals:palpat2?/R und ?kopfhals:sonogr2?/R und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal2? = 1 oder ?kopfhals:metson2? = 1 oder
?kopfhals:metct2? = 1 oder ?kopfhals:metmrt2? = 1
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2? ∈
/ (2,3)
B: ?kopfhals:palpat2?/R und ?kopfhals:sonogr2?/R und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈ (00,99,YY)
?kopfhals:palpat2?/L = 01 oder ?kopfhals:sonogr2?/L = 01
oder ?kopfhals:ct2?/L = 01 oder ?kopfhals:mrt2?/L = 01
?kopfhals:palpat2?/L und ?kopfhals:sonogr2?/L und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal2? = 1 oder ?kopfhals:metson2? = 1 oder
?kopfhals:metct2? = 1 oder ?kopfhals:metmrt2? = 1
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2?∈
/ (2,3)
67/N = 2a und 52 = R
?kopfhals:palpat2?/R = 01 oder ?kopfhals:sonogr2?/R = 01
oder ?kopfhals:ct2?/R = 01 oder ?kopfhals:mrt2?/R = 01
?kopfhals:palpat2?/R
und
?kopfhals:sonogr2?/R
und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:palpat2?/L
und
?kopfhals:sonogr2?/L
und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈ (00,99,YY)
?kopfhals:metpal2? = 2 oder ?kopfhals:metson2? = 2 oder
?kopfhals:metct2? = 2 oder ?kopfhals:metmrt2? = 2
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
67/N = 2a und 52 = L
?kopfhals:palpat2?/R
und
?kopfhals:sonogr2?/R
und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈ (00,99,YY)
?kopfhals:palpat2?/L = 01 oder ?kopfhals:sonogr2?/L = 01
oder ?kopfhals:ct2?/L = 01 oder ?kopfhals:mrt2?/L = 01
?kopfhals:palpat2?/L
und
?kopfhals:sonogr2?/L
und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈
/ (02,03,04, . . . 98,
KK)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.48
dann muss sein
?kopfhals:metpal2? = 2 oder ?kopfhals:metson2? = 2 oder
?kopfhals:metct2? = 2 oder ?kopfhals:metmrt2? = 2
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
67/N = 2a und 52 ∈(M,B)
A oder B
A: ?kopfhals:palpat2?/R = 01 oder ?kopfhals:sonogr2?/R = 01
oder ?kopfhals:ct2?/R = 01oder ?kopfhals:mrt2?/R = 01
?kopfhals:palpat2?/R und ?kopfhals:sonogr2?/R und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:palpat2?/L und ?kopfhals:sonogr2?/L und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈ (00,99,YY)
?kopfhals:metpal2? = 2 oder ?kopfhals:metson2? = 2 oder
?kopfhals:metct2? = 2 oder ?kopfhals:metmrt2? = 2
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
B: ?kopfhals:palpat2?/R und ?kopfhals:sonogr2?/R und
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈ (00,99,YY)
?kopfhals:palpat2?/L = 01 oder ?kopfhals:sonogr2?/L = 01
oder ?kopfhals:ct2?/L = 01 oder ?kopfhals:mrt2?/L = 01
?kopfhals:palpat2?/L und ?kopfhals:sonogr2?/L und
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈
/ (02,03,04, . . . 98,
KK)
?kopfhals:metpal2? = 2 oder ?kopfhals:metson2? = 2 oder
?kopfhals:metct2? = 2 oder ?kopfhals:metmrt2? = 2
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
67/N = 2b und 52 = R
?kopfhals:palpat2?/R
∈(02,03,04,
...
,98,KK)
?kopfhals:sonogr2?/R
∈(02,03,04,
...
,98,KK)
?kopfhals:ct2?/R
∈(02,03,04,
...
,98,KK)
?kopfhals:mrt2?/R ∈(02,03,04, . . . ,98,KK)
?kopfhals:palpat2?/L
und
?kopfhals:sonogr2?/L
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈ (00,99,YY)
?kopfhals:metpal2?
und
?kopfhals:metson2?
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
oder
oder
oder
?kopfhals:palpat2?/R
und
?kopfhals:sonogr2?/R
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈ (00,99,YY)
?kopfhals:palpat2?/L
∈(02,03,04,
...
,98,KK)
?kopfhals:sonogr2?/L
∈(02,03,04,
...
,98,KK)
?kopfhals:ct2?/L
∈(02,03,04,
...
,98,KK)
?kopfhals:mrt2?/L ∈(02,03,04, . . . ,98,KK)
?kopfhals:metpal2?
und
?kopfhals:metson2?
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
und
67/N = 2b und 52 = L
67/N = 2b und 52 ∈(M,B)
A oder B
A: ?kopfhals:palpat2?/R ∈(02,03,04, . . .
,98,KK)
?kopfhals:sonogr2?/R ∈(02,03,04, . . . ,98,
KK) oder ?kopfhals:ct2?/R ∈(02,03,04, . . . ,98,KK)
?kopfhals:mrt2?/R ∈(02,03,
04, . . . ,98,KK)
?kopfhals:palpat2?/L und ?kopfhals:sonogr2?/L
?kopfhals:ct2?/L und ?kopfhals:mrt2?/L ∈ (00,99,YY)
?kopfhals:metpal2?
und
?kopfhals:metson2?
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
B: ?kopfhals:palpat2?/R und ?kopfhals:sonogr2?/R
?kopfhals:ct2?/R und ?kopfhals:mrt2?/R ∈ (00,99,YY)
und
und
oder
oder
oder
und
oder
oder
und
und
und
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.49
dann muss sein
?kopfhals:palpat2?/L
∈(02,03,04,
...
,98,KK)
oder
?kopfhals:sonogr2?/L ∈(02,03,04, . . . ,98,
KK) oder ?kopfhals:ct2?/L ∈(02,03,04, . . . ,98,KK) oder
?kopfhals:mrt2?/L ∈(02,03,
04, . . . ,98,KK)
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
67/N = 2c und 52 = R
67/N = 2c und 52 = L
67/N = 2c und 52∈(M,B)
67/N = 3
?kopfhals:palpat2?/L
∈(01,02,03,
...
,98,KK)
?kopfhals:sonogr2?/L
∈(01,02,03,
...
,98,KK)
?kopfhals:ct2?/L
∈(01,02,03,
...
,98,KK)
?kopfhals:mrt2?/L ∈(01,02,03, . . . ,98,KK)
?kopfhals:metpal2?
und
?kopfhals:metson2?
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
oder
oder
oder
?kopfhals:palpat2?/R
∈(01,02,03,
...
,98,KK)
?kopfhals:sonogr2?/R
∈(01,02,03,
...
,98,KK)
?kopfhals:ct2?/R
∈(01,02,03,
...
,98,KK)
?kopfhals:mrt2?/R ∈(01,02,03, . . . ,98,KK)
?kopfhals:metpal2?
und
?kopfhals:metson2?
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
oder
oder
oder
und
und
?kopfhals:palpat2?/R
oder
?kopfhals:sonogr2?/R
oder
?kopfhals:ct2?/R
oder
?kopfhals:mrt2?/R
∈
(01,02,03, . . . ,98,KK)
?kopfhals:palpat2?/L
oder
?kopfhals:sonogr2?/L
oder
?kopfhals:ct2?/L
oder
?kopfhals:mrt2?/L
∈
(01,02,03, . . . ,98,KK)
?kopfhals:metpal2?
und
?kopfhals:metson2?
und
?kopfhals:metct2? und ?kopfhals:metmrt2? 6= 3
?kopfhals:palpat2?/R oder ?kopfhals:palpat2?/L oder
?kopfhals:sonogr2?/R oder . . . oder ?kopfhals:mrt2?/R oder
?kopfhals:mrt2?/L ∈ (01,02,03, . . . ,98,KK)
?kopfhals:metpal2? = 3 oder ?kopfhals:metson2? = 3 oder
?kopfhals:metct2? = 3 oder ?kopfhals:metmrt2? = 3
68/M = X
62 = X
68/M = 0
62 = N
68/M = 1
62 = J
?kopfhals:klinstad2? = 00
66/T = is
67/N = ∈(0,X)
68/M = 0
?kopfhals:klinstad2? = 10
66/T = 1
67/N = 0
68/M = 0
?kopfhals:klinstad2? = 20
66/T = 2
67/N = 0
68/M = 0
?kopfhals:klinstad2? = 30
(66/T = 3 und 67/N = 0) oder (66/T ∈(1,2,3) und 67/N = 1)
68/M = 0
?kopfhals:klinstad2? = 41
(66/T =4a und 67/N ∈(0,1,2) oder (66/T ∈ (1,2,3) und 67/N = 2))
68/M = 0
?kopfhals:klinstad2? = 42
(66/T = 4b und 67/N) ∈(0,1,2) oder 67/N = 3
68/M = 0
?kopfhals:klinstad2? = 43
68/M = 1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.50
Wenn
dann muss sein
?kopfhals:dosak2?/T = E
48E (019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:dosak2?/N = E
48E (019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:dosakst2? = 00
?kopfhals:ptinva2? = C
?kopfhals:dosakst2? = 10
68/M = 0
?kopfhals:dosak2?/T = 1
?kopfhals:dosak2?/N ∈ (1,2)
?kopfhals:dosakst2? = 20
68/M = 0
(?kopfhals:dosak2?/T = 2 und ?kopfhals:dosak2?/N ∈ (0,1))
oder (?kopfhals:dosak2?/T ∈ (1,2) und ?kopfhals:dosak2?/N
∈(2a,2b))
?kopfhals:dosakst2? = 30
68/M = 0
(?kopfhals:dosak2?/T
=
3
und
?kopfhals:dosak2?/N
∈ (0,1,2a,2b)) oder (?kopfhals:dosak2?/T ∈ (1,2,3) und
?kopfhals:dosak2?/N = 2c))
?kopfhals:dosakst2? = 41
68/M = 0
?kopfhals:dosak2?/T = 4
?kopfhals:dosak2?/N ∈ (0,1)
?kopfhals:dosakst2? = 42
68/M = 0
(?kopfhals:dosak2?/T
=
4
und
?kopfhals:dosak2?/N
∈(2a,2b,2c)) oder ?kopfhals:dosak2?/N = 3))
?kopfhals:dosakst2? = 43
68/M = 1
?kopfhals:hart2? 6= E
48 ∈ (019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:hart2? = 1
66/T ∈(1,2)
67/N ∈(0,1)
68/M = 0
?kopfhals:hart2? = 2
(66/T = 3 und 67/N ∈ (0,1)) oder (66/T ∈ (1,2) und 67/N = 2)
68/M = 0
?kopfhals:hart2? = 3
(66/T ∈(1,2) und 67/N = 3) oder (66/T = 3 und 67/N = 2) oder (66/T = 4
und 67/N ∈(0,1))
68/M = 0
?kopfhals:hart2? = 4
(66/T =4 und 67/N ∈(2,3)) oder (66/T = 3 und 67/N = 3) oder 68/M = 1
?kopfhals:tumord? = 01 bis 05 ?kopfhals:dosak?/T ∈ (1,E)
und ?kopfhals:maxtud? = 001 bis 020
?kopfhals:tumord? = 01 bis 05 ?kopfhals:dosak?/T ∈ (2,E)
und ?kopfhals:maxtud? = 021 bis 098
?kopfhals:tumord? = 06 bis 20 ?kopfhals:dosak?/T ∈ (2,E)
und ?kopfhals:maxtud? = 001 bis 020
?kopfhals:tumord? = 06 bis 20 ?kopfhals:dosak?/T ∈ (3,E)
und ?kopfhals:maxtud? = 021 bis 040
?kopfhals:tumord? = 06 bis 10 ?kopfhals:dosak?/T ∈ (3,E)
und ?kopfhals:maxtud? = 041 bis 098
?kopfhals:tumord? = 21 bis 98 ?kopfhals:dosak?/T ∈ (3,E)
und ?kopfhals:maxtud? = 001 bis 021
?kopfhals:tumord? = 21 bis 98 ?kopfhals:dosak?/T ∈ (4,E)
und ?kopfhals:maxtud? = 021 bis 040
?kopfhals:tumord? = 11 bis 98 ?kopfhals:dosak?/T ∈ (4,E)
und ?kopfhals:maxtud? = 041 bis 098
69 = 01
?kopfhals:ptsyn2? bis ?kopfhals:sev2? = O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
dann muss sein
77 bis 110 = 69 ∈ (N,A)
109 = 2
60/N oder 67/N ∈ (1,2,3)
C10.51
47 ∈ (4,5)
60/N ∈ (1,2,3) oder 67/N ∈ (1,2,3)
109 = 3
47 ∈ (4,5)
115/R oder 116/R oder . . . oder
128/R = J
110/R 6= 0
115/L oder 116/L oder . . . oder
128/L = J
110/L 6= 0
115/R oder 116/R oder . . . oder
121/R = N
110/R = 2
115/R bis 121/R = J und 122/R
bis124/R = N und ( 125/Roder
126/R oder 127/R = N)
110/R = 3
115/R bis121/R = J und 122/R
bis124/R = N und 125/Rbis 127/R
= J und 128/R = N
110/R = 4
115/R bis121/R = J und (122/R
oder 123/R = N oder 124/R oder
128/R = J ) und 125/R bis 127/R = J
110/R = 5
115/L oder 116/L oder . . . oder
121/L = N
110/L = 2
115/L bis 121/L = J und 122/L
bis124/L = N und ( 125/Loder
126/L oder 127/L = N)
110/L = 3
115/L bis121/L = J und 122/L
bis124/L = N und 125/Lbis 127/L
= J und 128/L = N
110/L = 4
115/L bis121/L = J und (122/L
oder 123/L = N oder 124/L oder
128/L = J ) und 125/L bis 127/L = J
110/L = 5
142 = E oder 143 = E
69 ∈
/ (N,A)
162 oder
∈
/ (2,3,4)
?kopfhals:grad2?
160 6= 8051/3
162 oder
∈
/ (1,2)
?kopfhals:grad2?
160 ∈
/ (8020/3, 8041/3, 8074/3,8083/3)
162 oder
∈
/ (1,2,3)
?kopfhals:grad2?
160 ∈
/ (8020/3,8041/3)
162 oder ?kopfhals:grad2? = L
160 ∈
/ (8020/3,8041/3,8074/3,8083/3)
162 oder ?kopfhals:grad2? = H
1606=8051/3
?kopfhals:vitslk?6=E
110/R oder 110/L = 6
?kopfhals:regslk?6=E
110/R oder 110/L = 6
171 =
?kopfhals:fernme? = K
174/pT = is
?kopfhals:ptinva3? = C
174/pT = 1
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 00,1 bis 02,0
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
174/pT = 2
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 02,1 bis 04,0
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.52
dann muss sein
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
174/pT = 3
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 04,1 bis 98,9
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
174/pT = 4a
?kopfhals:ptinva3? = I
?kopfhals:sponkn3?
oder
?kopfhals:alvinfe3?
=
J
oder . . . oder ?kopfhals:gesiht3? oder ?kopfhals:larynx3?
oder
?kopfhals:muskzun3?
oder
. . . oder
?kopfhals:untkif3? ∈ (2,3,4)
174/pT = 4b
?kopfhals:ptinva3? = I
?kopfhals:spatma3?
oder
?kopfhals:procpt3?
?kopfhals:schdba3?
oder
?kopfhals:carint3?
?kopfhals:pteryg3?
oder
?kopfhals:lamproc3?
?kopfhals:schadl3? oder ?kopfhals:umschl3? ∈ (2,3,4)
oder
oder
oder
174/m = ?kopfhals:ptsyn3?/M = 1 oder ?kopfhals:ptsyn3?/O = 1
174/pN = X
(163/R = 00 oder 163/L∈ (00,99)) oder (163/R∈ (00,99) und 163/L = 00)
174/pN = 0
(164/R = 00 und 164/L ∈ (00,99)) oder (164/R ∈(00,99) und 164/L = 00)
174/pN = 1 und 52 = R
164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM, 001,002,003,. . . ,030)
174/pN = 1 und 52 = L
164/R ∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,030)
174/pN = 1 und 52 ∈(M,B)
A oder B
A: 164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,030)
B: 164R∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,030)
174/pN = 2a und 52 = R
164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
174/pN = 2a und 52 = L
164/R ∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
174/pN = 2a und 52 ∈(M,B)
A oder B
A: 164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
B: 164R∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
174/pN = 2b und 52 = R
164/R ∈(02,03,04,... 98,KK)
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM, 001,002,003,. . . ,060)
174/pN = 2b und 52 = L
164/R ∈(00,99)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.53
dann muss sein
164/L ∈(02,03,04,...98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
174/pN = 2b und 52 ∈(M,B)
A oder B
A: 164/R ∈(02,03,04,...98,KK)
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
B: 164/R∈(00,99)
164/L ∈(02, 03,04,...98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
174/pN = 2c und 52 = R
164/L ∈(01,02,03,...98,KK)
?kopfhals:dmlkmet?/a ∈(MMM, 001,002,003,. . . ,060)
174/pN = 2c und 52 = L
164/R ∈(01,02,03,...98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
174/pN = 2c und 52 ∈(M,B)
164/R und 164/L∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
174/pN = 3
164/L∈(01,02,03,. . . ,98,KK) oder 164/R∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(061,062,063,. . . ,098)
174/pM = 0
?kopfhals:fernme? = K
174/pM = 1
?kopfhals:fernme? ∈(Z,H)
175/(p)T = 69 = 1
70 6= 1
71 ∈ (N,A)
175/(p)T = is
69 = 2
70 = 1 oder 71 = 1
?kopfhals:ptinva3? = C
175/(p)T = 1
69 = 2
70 = 1 oder 71 = 1
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 00,1 bis 02,0
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
175/(p)T = 2
69 = 2
70 = 1 oder 71 = 1
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 02,1 bis 04,0
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
175/(p)T = 3
69 = 2
70 = 1 oder 71 = 1
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 04,1 bis 98,9
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈ (2,3,4)
175/(p)T = 4
69 = 2
70 = 1 oder 71 = 1
?kopfhals:ptinva3? = I
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈ (2,3,4)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
dann muss sein
175/ypT = 69 = 1
C10.54
70 6= 1
71 und 73 ∈ (N,A)
175/ypT = is
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
?kopfhals:ptinva3? = C
175/ypT = 1
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 00,1 bis 02,0
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
175/ypT = 2
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 02,1 bis 04,0
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
175/ypT = 3
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
?kopfhals:ptinva3? = I
?kopfhals:maxtud3?/a = 04,1 bis 98,9
?kopfhals:sponkn3? bis ?kopfhals:pravert3? ∈
/ (2,3,4)
175/ypT = 4a
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
?kopfhals:sponkn3?
oder
?kopfhals:alvinfe3?
oder . . . oder ?kopfhals:gesiht3?
oder ?kopfhals:larynx3?
oder ?kopfhals:muskzun3? oder . . . oder ?kopfhals:untkif3? ∈ (2,3,4)
175/ypT = 4b
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
?kopfhals:spatma3?
oder
?kopfhals:procpt3?
oder
?kopfhals:schdba3?
oder ?kopfhals:carint3?
oder ?kopfhals:pteryg3?
oder
?kopfhals:lamproc3?
oder ?kopfhals:schadl3? oder ?kopfhals:umschl3? oder
?kopfhals:pravert3? ∈ (2,3,4)
176/(p)N = 69 = 1
70 6= 1
71 und 73 ∈ (N,A)
176/(p)N = X
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
(163/R = 00 oder 163/L ∈ (00,99)) oder (163/R ∈ (00,99) oder
163/L = 00)
176/(p)N = 0
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
(165/R = 00 oder 165/L ∈ (00,99)) oder (165/R ∈ (00,99) oder
165/L = 00)
176/(p)N = 1 und 52 = R
69 = 2
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.55
dann muss sein
70 = 1 oder 71 = 1 oder 73 = 1
164/R = 01
165/R = 01
165/L ∈(00,99)
?kopfhals:dmlkmet?/b ∈(MMM, 001,002,003,. . . ,030)
176/(p)N = 1 und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/R ∈(00,99)
165/L = 01
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,030)
176/(p)N = 1 und 52 ∈(M,B)
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
A oder B
A: 165/R = 01
165/L ∈(00,99)
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,030)
B: 165R∈(00,99)
165/L = 01
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,030)
176/(p)N = 2a und 52 = R
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/R = 01
165/L ∈(00,99)
?kopfhals:dmlkmet?/b ∈(031,002,003,. . . ,060)
176/(p)N = 2a und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/R ∈(00,99)
165/L = 01
?kopfhals:dmlkmet?/b ∈(031,002,003,. . . ,060)
176/(p)N = 2a und 52 ∈(M,B)
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
A oder B
A: 165/R = 01
165/L ∈(00,99)
?kopfhals:dmlkmet?/b ∈(031,002,003,. . . ,060)
B: 165R∈(00,99)
165/L = 01
?kopfhals:dmlkmet?/b ∈(031,002,003,. . . ,060)
176/(p)N = 2b und 52 = R
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/R ∈(02,03,. . . ,98,KK)
165/L ∈(00,99)
?kopfhals:dmlkmet?/b ∈(MMM, 001,002,003,. . . ,060)
176/(p)N = 2b und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.56
dann muss sein
165/R ∈(00,99)
165/L ∈(02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,060)
176/(p)N = 2b und 52 ∈(M,B)
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
A oder B
A: 165/R ∈(02,03,. . . ,98,KK)
165/L ∈(00,99)
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,060)
B: 165/R∈(00,99)
165/L ∈(02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,060)
176/(p)N = 2c und 52 = R
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/L ∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/b ∈(MMM, 001,002,003,. . . ,060)
176/(p)N = 2c und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/R ∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,060)
176/(p)N = 2c und 52 ∈(M,B)
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/R und 165/L∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/b ∈(MMM,001,002,003,. . . ,060)
176/(p)N = 3
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
165/L∈(01,02,03,. . . ,98,KK) oder 165/R∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/b ∈(061,062,063,. . . ,098)
176/y = 69 = 1
70 6= 1
71 und 73 = 1 ∈ (N,A)
176/y = X
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
(163/R = 00 oder 163/L ∈ (00,99)) oder (163/R ∈ (00,99) oder
163/L = 00)
176/y = 0
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
(164/R = 00 oder 164/L ∈ (00,99)) oder (164/R ∈ (00,99) oder
164/L = 00)
176/y = 1 und 52 = R
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM, 001,002,003,. . . ,030)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.57
Wenn
dann muss sein
176/y = 1 und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R ∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,030)
176/y = 1 und 52 ∈(M,B)
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
A oder B
A: 164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,030)
B: 164R∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,030)
176/y = 2a und 52 = R
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
176/y = 2a und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R ∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
176/y = 2a und 52 ∈(M,B)
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
A oder B
A: 164/R = 01
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
B: 164R∈(00,99)
164/L = 01
?kopfhals:dmlkmet?/a ∈(031,002,003,. . . ,060)
176/y = 2b und 52 = R
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R ∈(02,03,. . . ,98,KK)
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM, 001,002,003,. . . ,060)
176/y = 2b und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R ∈(00,99)
164/L ∈(02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
176/y = 2b und 52 ∈(M,B)
69 = 2
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.58
dann muss sein
70 = 1 oder 71 = 1 oder 73 = 1
A oder B
A: 164/R ∈(02,03,. . . ,98,KK)
164/L ∈(00,99)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
B: 164/R∈(00,99)
164/L ∈(02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
176/y = 2c und 52 = R
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/L ∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(MMM, 001,002,003,. . . ,060)
176/y = 2c und 52 = L
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R ∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
176/y = 2c und 52 ∈(M,B)
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/R und 164/L∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(MMM,001,002,003,. . . ,060)
176/y = 3
69 = 2
70 = 1 oder 71 = 1 oder 73 = 1
164/L∈(01,02,03,. . . ,98,KK) oder 164/R ∈(01,02,03,. . . ,98,KK)
?kopfhals:dmlkmet?/a ∈(061,062,063,. . . ,098)
?kopfhals:mimet? = E
174/pN oder 176/(p)N oder 176/ypN ∈(0,X)
/
?kopfhals:pmzus? = E
174/pM ∈(0,X,9)
?kopfhals:dosak3?/pT = E
48 ∈(019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:dosak3?/pN = E
48 ∈(019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:dosak3?/pN = 1
(165/R = 01 und 165/L = 00) oder (165/R = 00 und 165/L = 01)
?kopfhals:dosak3?/pN = 2a
(165/R = 02 und 165/L = 00) oder (165/R = 00 und 165/L = 02)
?kopfhals:dosak3?/pN = 2b
(165/R = 03 und 165/L = 00) oder (165/R = 00 und 165/L = 03)
?kopfhals:dosak3?/pN = 2c
(165/R ∈(04,05) und 165/L = 00) oder (165/R = 00 und 165/L ∈(04,05))
?kopfhals:dosak3?/pN = 3
(165/R > 5 und 165/L = 00) oder (165/R = 00 und 165/L >5)
?kopfhals:mtudik? = 01 bis 05
und ?kopfhals:maxtud3? = 001
bis 020
?kopfhals:dosak3?/T∈(1,X,E)
?kopfhals:mtudik? = 01 bis 05
und ?kopfhals:maxtud3? = 021
bis 989
?kopfhals:dosak3?/T∈(2,X,E)
?kopfhals:mtudik? = 06 bis 20
und ?kopfhals:maxtud3? = 001
bis 020
?kopfhals:dosak3?/T∈(2,X,E)
?kopfhals:mtudik? = 06 bis 20
und ?kopfhals:maxtud3? = 021
bis 040
?kopfhals:dosak3?/T∈(3,X,E)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
dann muss sein
?kopfhals:mtudik? = 06 bis 10
und ?kopfhals:maxtud3? = 041
bis 989
?kopfhals:dosak3?/T∈(3,X,E)
?kopfhals:mtudik? = 11 bis 98
und ?kopfhals:maxtud3? = 041
bis 989
?kopfhals:dosak3?/T∈(4,X,E)
?kopfhals:mtudik? = 21 bis 98
und ?kopfhals:maxtud3? = 001
bis 020
?kopfhals:dosak?/T∈(3,X,E)
?kopfhals:mtudik? = 21 bis 98
und ?kopfhals:maxtud3? = 021
bis 989
?kopfhals:dosak?/T∈(4,X,E)
?kopfhals:mikkar? 6= E
160 ∈(8063/3,8070/3,8074/3,8075/3)
?kopfhals:papkar? 6= E
160 ∈(8070/2,8070/3)
177/Tu = E
69 = 1
177/Lk = E
69 = 1
178 = E
69 = 1
192 = J
190 ∈(I,T)
193 = J
190 = T
194 = 00
190 ∈(I,T)
195 = N
69 = 1
196 = 1 und 195 = N
174/pT = X
196 = 1 und 195 = J
175/(p)T und 175/yp ∈ (XX, )
197 = X und 195 = N
174/pT = X
C10.59
59/T = X
197 = is und 195 = N
174/pT = is oder (174/pT = X und 59/T = is)
197 = 1 und 195 = N
174/pT = 1 oder (174/pT = X und 59/T = 1)
197 = 2 und 195 = N
174/pT = 2 oder (174/pT = X und 59/T = 2)
197 = 3 und 195 = N
174/pT = 3 oder (174/pT = X und 59/T = 3)
197 = 4a und 195 = N
174/pT = 4a oder (174/pT = X und 59/T = 4a)
197 = 4b und 195 = N
174/pT = 4b oder (174/pT = X und 59/T = 4b)
197 = X und 195 = J
175/ypT = X
66/yT = X
197 = is und 195 = J
175/yp = is oder (175/yp = X und 66/yT = is)
197 = 1 und 195 = J
175/yp = 1 oder (175/yp = X und 66/yT = 1)
197 = 2 und 195 = J
175/yp = 2 oder (175/yp = X und 66/yT = 2)
197 = 3 und 195 = J
175/yp = 3 oder (175/yp = X und 66/yT = 3)
197 = 4a und 195 = J
175/yp = 4a oder (175/yp = X und 66/yT = 4a)
197 = 4b und 195 = J
175/yp = 4b oder (175/yp = X und 66/yT = 4b)
198 = 1
174/pN und 176/(p)N = X und 176/ypN = X
198 = 2
174/pN oder 176/(p)N 6= X
199 = X und 195 = N
60/N = X
199 = 0 und 195 = N
60/N = 0
199 = 1 und 195 = N
60/N = 1
199 = 2a und 195 = N
60/N = 2a
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
C10.60
Wenn
dann muss sein
199 = 2b und 195 = N
60/N = 2b
199 = 2c und 195 = N
60/N = 2c
199 = 3 und 195 = N
60/N = 3
199 = X und 195 = J
176/ypN = X
67/yN = X
199 = 0 und 195 = J
176/ypN = 0 oder (176/ypN = X und 67/yN = 0
199 = 1 und 195 = J
176/ypN = 1 oder (176/ypN = X und 67/yN = 1
199 = 2a und 195 = J
176/ypN = 2a oder (176/ypN = X und 67/yN = 2a
199 = 2b und 195 = J
176/ypN = 2b oder (176/ypN = X und 67/yN = 2b
199 = 2c und 195 = J
176/ypN = 2c oder (176/ypN = X und 67/yN = 2c
199 = 3 und 195 = J
176/ypN = 3 oder (176/ypN = X und 67/yN = 3
200 = X
174/pM und 61/M und 68/yM = X
200 = 0
174/pM oder 61/M oder 68/yM = 0
200 = 1
174/pM oder 61/M oder 68/yM = 1
201 oder 202 oder ... oder 211 = J
200 = 1
212 = 00
197 = is
212 = 10
197 = 1
200 = 0
212 = 20
197 = 2
200 = 0
212 = 30
197 = 3
200 = 0
212 = 41
197 = 4a
200 = 0
212 = 42
197 = 4b
200 = 0
212 = 43
200 = 1
?kopfhals:ddovca? = E
48∈ (019,051,052,090,091,099,100,102,103,108,109)
?kopfhals:ddovca? = 00 und
195 = N
?kopfhals:dosak3?/pT = is oder (?kopfhals:dosak3?/pT = X und
?kopfhals:dosak?/T = is)
?kopfhals:ddovca? = 10 und
195 = N
?kopfhals:dosak3?/pT = 1 oder (?kopfhals:dosak3?/pT = X und
?kopfhals:dosak?/T = 1)
?kopfhals:dosak3?/pN ∈(0,1) oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak?/N ∈(0,1))
200 = 0
?kopfhals:ddovca? = 20 und
195 = N
A oder B
A: ?kopfhals:dosak3?/pT = 1 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak?/T = 1)
?kopfhals:dosak3?/pN
∈(2a,2b)
oder
(?kopfhals:dosak3?/pN = X und ?kopfhals:dosak?/N ∈(2a,2b))
200 = 0
B: ?kopfhals:dosak3?/pT = 2 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak?/T = 2)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.61
dann muss sein
?kopfhals:dosak3?/pN
(?kopfhals:dosak3?/pN = X
∈(0,1,2a,2b))
und
∈(0,1,2a,2b)
oder
?kopfhals:dosak?/N
200 = 0
?kopfhals:ddovca? = 30 und
195 = N
A oder B
A:
?kopfhals:dosak3?/pT
∈(1,2)
oder
(?kopfhals:dosak3?/pT = X und ?kopfhals:dosak?/T ∈(1,2))
?kopfhals:dosak3?/pN = 2c oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak?/N = 2c)
200 = 0
B: ?kopfhals:dosak3?/pT = 3 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak?/T = 3)
?kopfhals:dosak3?/pN
(?kopfhals:dosak3?/pN = X
∈(0,1,2a,2b,2c))
und
∈(0,1,2a,2b,2c)
oder
?kopfhals:dosak?/N
200 = 0
?kopfhals:ddovca? = 41 und
195 = N
?kopfhals:dosak3?/pT = 4 oder (?kopfhals:dosak3?/pT = X und
?kopfhals:dosak?/T = 4)
?kopfhals:dosak3?/pN ∈(0,1) oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak?/N ∈(0,1))
200 = 0
?kopfhals:ddovca? = 42 und
195 = N
A oder B
A:
?kopfhals:dosak3?/pT
∈(1,2,3)
oder
(?kopfhals:dosak3?/pT = X und ?kopfhals:dosak?/T ∈(1,2,3))
?kopfhals:dosak3?/pN = 3 oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak?/N = 3)
200 = 0
B: ?kopfhals:dosak3?/pT = 4 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak?/T = 4)
?kopfhals:dosak3?/pN
(?kopfhals:dosak3?/pN = X
∈(2a,2b,2c)
∈
und
(2a,2b,2c)
oder
?kopfhals:dosak?/N
200 = 0
?kopfhals:ddovca? = 00 und
195 = J
?kopfhals:dosak3?/pT = is oder (?kopfhals:dosak3?/pT = X und
?kopfhals:dosak2?/T = is)
?kopfhals:ddovca? = 10 und
195 = J
?kopfhals:dosak3?/pT = 1 oder (?kopfhals:dosak3?/pT = X und
?kopfhals:dosak2?/T = 1)
?kopfhals:dosak3?/pN ∈(0,1) oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak2?/N ∈(0,1))
200 = 0
?kopfhals:ddovca? = 20 und
195 = J
A oder B
A: ?kopfhals:dosak3?/pT = 1 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak2?/T = 1)
?kopfhals:dosak3?/pN
∈(2a,2b)
oder
(?kopfhals:dosak3?/pN = X und ?kopfhals:dosak2?/N ∈(2a,2b))
200 = 0
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.62
dann muss sein
B: ?kopfhals:dosak3?/pT = 2 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak2?/T = 2)
?kopfhals:dosak3?/pN
(?kopfhals:dosak3?/pN = X und
∈(0,1,2a,2b))
∈(0,1,2a,2b)
oder
?kopfhals:dosak2?/N
200 = 0
?kopfhals:ddovca? = 30 und
195 = J
A oder B
A:
?kopfhals:dosak3?/pT
∈(1,2)
oder
(?kopfhals:dosak3?/pT = X und ?kopfhals:dosak2?/T ∈(1,2))
?kopfhals:dosak3?/pN = 2c oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak2?/N = 2c)
200 = 0
B: ?kopfhals:dosak3?/pT = 3 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak2?/T = 3)
?kopfhals:dosak3?/pN
(?kopfhals:dosak3?/pN = X
∈(0,1,2a,2b,2c))
und
∈(0,1,2a,2b,2c)
oder
?kopfhals:dosak2?/N
200 = 0
?kopfhals:ddovca? = 41 und
195 = J
?kopfhals:dosak3?/pT = 4 oder (?kopfhals:dosak3?/pT = X und
?kopfhals:dosak2?/T = 4)
?kopfhals:dosak3?/pN ∈(0,1) oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak2?/N ∈(0,1))
200 = 0
?kopfhals:ddovca? = 42 und
195 = J
A oder B
A:
?kopfhals:dosak3?/pT
∈(1,2,3)
oder
(?kopfhals:dosak3?/pT = X und ?kopfhals:dosak2?/T ∈(1,2,3))
?kopfhals:dosak3?/pN = 3 oder (?kopfhals:dosak3?/pN = X
und ?kopfhals:dosak2?/N = 3)
200 = 0
B: ?kopfhals:dosak3?/pT = 4 oder (?kopfhals:dosak3?/pT = X
und ?kopfhals:dosak2?/T = 4)
?kopfhals:dosak3?/pN
(?kopfhals:dosak3?/pN = X
∈(2a,2b,2c,3)
∈
und
(2a,2b,2c,3)
oder
?kopfhals:dosak2?/N
200 = 0
213 = XX
138 = XX
142 = X
143 = X
190∈ (U,Y)
213 = 00
A oder B
A: 138 ∈(00,01,02)
190 ∈(I,T)
/
B: 138 = XX
142 = V oder 143 = V
190 ∈(I,T)
/
213 = 01
138 = 01
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
10. KOPF- UND HALSTUMOREN I.
Wenn
C10.63
dann muss sein
190∈(I,T)
/
213 = 02
138 = 02
190∈(I,T)
/
213 = 10
138 ∈(21,22)
/
190 = T
213 = 11
138 ∈(21,22)
/
190 = I
213 = 21
47 ∈(4,5)
/
138 = 21
190∈ (U,Y)
213 = 22
139 = 22 oder 190 ∈(T,I)
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ nicht = Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17 Kolorektales Karzinom (in Bearbeitung)
ie Dokumentation „Kolorektales Karzinom“ 1 ist anwendbar bei allen invasiven Karzinomen,
einschliesslich schlecht differenzierte endokrine Karzinome. Dabei gelten als invasiv nur Karzinome, die zumindest in die Submukosa infiltrieren.
D
Sie wird nicht verwendet für
• hochgradige (high-grade) intraepitheliale und intramuköse Neoplasien (sogenannte In-situKarzinome) [70],
• gut differenzierte endokrine Tumoren (Karzinoide), gut differenzierte endokrine Karzinome
(maligne Karzinoide) und gemischt exokrin-endokrine Karzinome [70, 110],
• nicht-karzinomatöse maligne Tumoren wie maligne Lymphome oder Sarkome.
Die vorliegende Dokumentation berücksichtigt die Erfahrungen des Erlanger Registers kolorektaler Tumoren sowie der Deutschen Multizenterstudie „Kolorektales Karzinom“ (SGKRK) und ist
inhaltlich konform mit dem „Internationalen Dokumentationssystem (IDS) für kolorektale Karzinome“ [30, 111] sowie dem darauf aufbauenden Protokoll der Cancer Commission des College
of American Pathologists [17], das als Empfehlung für die histopathologische Untersuchung,
Begutachtung und Dokumentation bei kolorektalen Karzinomen gedacht ist. Weiterhin sind die
Empfehlungen der Deutschen Krebsgesellschaft bezüglich Standards in der Diagnostik und
Therapie [22, 23] sowie Klassifikation maligner Tumoren des Gastrointestinaltraktes [70] und die
Anwendungsleitlinie des Berufsverbandes Deutscher Pathologen zur pathologischen Diagnostik
kolorektaler Karzinome [6] sowie der Minimum Dataset des Royal College of Pathologists [102]
voll berücksichtigt.
1 Federführender
Autor: P. Hermanek, Datum der letzten Aktualisierung: 12/2002
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.2
Kolorektales Karzinom
1 7
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
1
Erhebungsteil-Nr. (A5)
I. Prätherapeutische Daten
A. Aufnahmedatum und Anlass für Arztbesuch (A6)
Tag
Aufnahmedatum
Tag
Monat
Monat
Jahr
Jahr
1
Anlass für Arztbesuch (S1)
2
T = Tumorsymptomatik führt zum Arzt, F = Krebsfrüherkennungsuntersuchung, G = Gesundheits-Check up, B = Berufliche
(arbeitsmedizinische) Vorsorgeuntersuchung, S = Selbstuntersuchung, L = Nachsorgeuntersuchung (Langzeitbetreuung)
A = Andere Untersuchung, X = Unbekannt
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.3
B. Anamnese, präkanzeröse Bedingungen und Läsionen
Tag
Monat
Jahr
Datum der ersten ärztlichen Tumor(verdachts)diagnose (A7)
Tag
Monat
3
Jahr
Präkanzeröse Bedingungen / (S3)
Hereditäre Syndrome
N=Nein
J=Ja
X=F.A.
Wenn ja, seit welchem
Jahr? (9999=F.A.)
Familiäre adenomatöse Polypose (FAP)
o
o
o
4
Abgeschwächte (attenuierte) FAP (AFAP)
o
o
o
5
Familiäre juvenile Polypose
o
o
o
6
Peutz-Jeghers-Syndrom
o
o
o
7
Li-Fraumeni-Syndrom
o
o
o
8
Familiäre Mammakarzinome / familiäres
Mamma-Ovar-Karzinom-Syndrom
o
o
o
9
Andere hereditäre Syndrome
o
o
o
10
N = Nein
J = Ja
X = F.A.
Amsterdam-Kriterien I
o
o
o
11
Amsterdam-Kriterien II
o
o
o
12
Bethesda-Kriterien
o
o
o
13
Mikrosatelliteninstabilität (MSI)
o
o
o
14
Mismatch-Repair-(MMR)-Gendefekte
o
o
o
15
N = Nein
J = Ja
X = F.A.
Chronische Colitis ulcerosa
o
o
o
16
M. Crohn
o
o
o
17
Sonstige chronische Kolitis
o
o
o
18
Ureterosigmoidostomie
o
o
o
19
Jahr
HNPCC-Diagnostik (S3)
Präkanzeröse Bedingungen
für sporadische Karzinome (S4)
Wenn ja, wann?
(9999 = F.A.)
Jahr
Kolorektale Adenome bei Blutsverwandten 1. Grades (S4)
J = Ja, N = Nein, X = F.A.
Früher schon kolorektale Adenome/Polypen?
20
21
0 = Nein, 1 = Ja, komplett abgetragen, 2 = Ja, fraglich komplett oder inkomplett abgetragen, X = F.A.
Falls ja:
Zahl abgetragener Adenome/Polypen
(9=F.A.)
Größe der abgetragenen Adenome/Polypen
22
1=bis 1 cm, 2=mehr als 1 cm, X=F.A.
23
Histologischer Befund und Zeitpunkt der Abtragung:
Polyp ohne bekannte Histologie
Wenn ja:
J=Ja, N=Nein, X=F.A.
In welchem Jahr erstmals? (9999=F.A.)
25
In welchem Jahr zuletzt? (9999=F.A.)
26
Adenom(e) mit Low-grade-Dysplasie
Wenn ja:
24
J = Ja, N = Nein, X = F.A.
In welchem Jahr erstmals? (9999=F.A.)
27
28
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.4
In welchem Jahr zuletzt? (9999=F.A.)
Adenom(e) mit Highgrade-Dysplasie
Wenn ja:
30
J = Ja, N = Nein, X = F.A.
In welchem Jahr erstmals? (9999=F.A.)
31
In welchem Jahr zuletzt? (9999=F.A.)
32
Adenom(e) mit unbekanntem Dysplasiegrad
Wenn ja:
29
33
J = Ja, N = Nein, X = F.A.
In welchem Jahr erstmals? (9999=F.A.)
34
In welchem Jahr zuletzt? (9999=F.A.)
35
Synchrone Adenome (S7)
J = Ja, N = Nein, X = F.A.
Cronkhite-Canada-Syndrom (S4)
J = Ja, N = Nein, X = F.A.
Vorausgegangene Cholezystektomie (S4)
Dermatomyositis (S4)
36
37
J = Ja, N = Nein, X = F.A.
38
J = Ja, N = Nein, X = F.A.
39
Gruppen mit erhöhtem Karzinomrisiko (S5)
40
0=Keine Risikoanamnese, 1=Erhöhtes Karzinomrisiko, Gruppe I, 2=Gruppe II, 3=Gruppe III, X=F.A.
Unterteilung des Karzinomrisikos aufgrund der Familienanamnese (S6)
41
1=Kat. 1: durchschnittlich bis leicht erhöht, 2=Kat. 2: mäßig erhöht, 3=Kat. 3: hoch, E=Entfällt (keine positive Familienanamnese, X=F.A.
Vorausgegangene Früherkennungsuntersuchung(en)
J = Ja, N = Nein, X = F.A.
42
C. Andere Primärtumoren (frühere, synchrone) (A8)
Frühere Tumorerkrankung(en)
43
N = Nein, E = Ja, ein Tumor, M = Ja, mehrere Tumoren, X = F.A.
Falls Tumor in Anamnese:
Lokalisation C
.
C
.
Jahr
Erkrankungsjahr
Synchrone(r) Primärtumor(en) in anderem/n Organ(en)?
Falls ja: Lokalisation
(nach Lokalisationsschlüssel)
44
45
N = Nein, J = Ja, X = F.A.
46
Tumor 1: C
.
1. C
.
47
Tumor 2: C
.
2. C
.
48
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.5
D. Allgemeine klinische Befunde
Körpergewicht (kg)
Körpergröße (cm)
(999 = F.A.)
49
50
(999 = F.A.)
Body-Mass-Index (S8)
(99,9=F.A.)
,
,
Diagnose in asymptomatischem Zustand (S9)
51
52
N = Nein, J = Ja
Klinische Symptomatik
Tumorkomplikationen
N = Nein
N = Nein
J = Ja
J = Ja
X = F.A.
Innere Fistel (S12)
o
o
53
Massive Blutung (S13)
o
o
54
Obstruktion (S14)
55
N = Nein, F = Für festen Stuhl, G = Für festen Stuhl und Gas, A = Für festen Stuhl und Gas mit Allgemeinerscheinungen,
J = Ja, ohne nähere Angaben
Perforation (mit/ohne Obstruktion)
56
N = Nein, G = Gedeckt, F = Frei mit diffuser Peritonitis, J = Ja, ohne nähere Angaben
Aszites
57
N = Nein, E = Zytologisch keine Tumorzellen (entzündlich), M = Zytologisch maligne Zellen, J = Ja, keine Zytologie
Allgemeiner Leistungszustand (nach ECOG) (A9)
58
0 = Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1 = Einschränkung der körperlichen Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen (z.B. leichte Hausarbeit oder Büroarbeit) möglich, 2 = Gehfähig, Selbstversorgung möglich, aber nicht arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3 = Nur begrenzte
Selbstversorgung möglich; 50% oder mehr der Wachzeit an Bett oder Stuhl gebunden, 4 = Völlig pflegebedürftig, keinerlei
Selbstversorgung möglich; völlig an Bett oder Stuhl gebunden, X = unbekannt
Gravierende Begleiterkrankungen (A10)
N = Nein
J = Ja
X = F.A.
Stärker eingeschränkte Lungenfunktion
o
o
o
59
Schwerwiegende Herzerkrankung
o
o
o
60
Zerebrale Durchblutungsstörung
o
o
o
61
Periphere arterielle Durchblutungsstörung
o
o
o
62
Stärker eingeschränkte Nierenfunkion
o
o
o
63
Leberzirrhose
o
o
o
64
Behandlungsbedürftiger Diabetes mellitus
o
o
o
65
Andere Begleiterkrankungen
o
o
o
66
Einschätzung des Operationsrisikos (A10)
67
1 = ASA 1, 2 = ASA 2, 3 = ASA 3, 4 = ASA 4, 5 = ASA 5, X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.6
E. Diagnostik (A11)
Tastbarer Rektumtumor (klinisches Stadium nach Mason) (S15)
68
0 = Kein tastbarer Tumor, 1 = CSI, 2 = CSII, 3 = CSIII, 4 = CSIV, X = F.A.
Tumormarker (S17)
CEA präoperativ
ng/ml
,
C-Klassifikation des AJCC (S17)
NNN,N = Normbereich, YYY,Y = Nicht untersucht
,
0=C0, 1=C1, X=CX
69
70
Bei Rektumkarzinomen: Präoperative Befunde bei Becken-MRT (S19)
(NN = ≤ 1 mm, XX = FA, EE = Entfällt, kein Rektumkarzinom, YY = Nicht untersucht)
Maximale Ausbreitung jenseits Musc. propria
mm
71
Primärtumor
mm
72
Verdächtiger Lymphknoten
mm
73
Extramulale Veneninvasion
mm
74
Satellit(en)
mm
75
Minimale Entfernung zur mesorektalen Fascie
Tumorrand
V=Verdrängend, I=Infiltrativ, X=F.A., E=Entfällt, kein Rektumkarzinom
Befall regionärer Lymphknoten
Befall extramuraler Venen
76
77
N=Nein, J=Ja, X=F.A., E=Entfällt, kein Rektumkarzinom
78
N=Nein, J=Ja, X=F.A., E=Entfällt, kein Rektumkarzinom
Präoperative mikroskopische Diagnose (Mehrfachnennungen möglich)
1.
2.
3.
79
N = Nein, I = Inzisionsbiopsie (Zangenbiopsie), S = Schlingenbiopsie, E = Exzisionsbiopsie/endoskop. Polypektomie,
Z = Zytologische Diagnose an Metastasen, H = Histologische Diagnose an Metastasen
F. Tumorlokalisation
Lokalisation des Primärtumors (nach Tumorlokalisationsschlüssel) (A12, S20)
C
C
80
Zusätzliche Angaben bei Rektumkarzinom
Entfernung von der Anokutanlinie (in cm) (S21)
(EEE = kein Rektumtumor)
,
,
81
Entfernung von der Linea dentata (in cm) (S21)
(EEE = kein Rektumtumor)
,
,
82
Ventral/dorsale Lage (S22)
V=Ventral, D=Dorsal, N=Nicht bestimmbar, E=Kein Rektumtumor, X=F.A.
Zusätzliche Angaben bei Karzinomen des Colon transversum
83
84
M = Tumor auf mittleres Drittel beschränkt, R = Befall oder Mitbefall des rechten Drittels, L = Befall oder Mitbefall des linken
Drittels, B = Befall oder Mitbefall des rechten und linken Drittels, E = Entfällt (kein Tumor des Colon transversum), X = F.A.
Korrektur der Lokalisation: (A12)
85
N = Nein, G = Ja, Gleiche Erhebung, A = Ja, Andere Erhebung
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.7
G. TNM-Klassifikation und klinisches Stadium
Primärtumor
Prätherapeutische TNM-Klassifikation (A15, S27 und Schema S. C17.52)
T
(m)
C
T
(m)
C
86
N
C
N
C
87
M
C
M
C
88
(m)
C
89
Klinische TNM-Klassifikation nach neoadjuvanter Therapie (A15, S27 und Schema S.
C17.52)
yT
(m)
C
yT
yN
C
yN
C
90
yM
C
yM
C
91
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.8
Kolorektales Karzinom
1 7
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
Geburtsdatum
1.
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
2
Erhebungsteil-Nr. (A5)
II. Daten zur Therapie
A. Vorgesehene und durchgeführte Therapiemodalitäten (A17)
N = Nein
J = Ja1
A = Abgelehnt
X = F.A.
Operation
o
o
o
92
Bestrahlung
o
o
o
93
Chemotherapie, systemische, neoadjuvant
o
o
o
94
Chemotherapie, systemische, adjuvant oder palliativ
o
o
o
95
Hormontherapie
o
o
o
96
Immuntherapie
o
o
o
97
Sonstige Therapie
o
o
o
98
1 Bei
mehr als einer durchgeführten Therapiemodalität die zeitliche Reihenfolge der Maßnahmen durch Ziffern kennzeichnen.
(Wenn nicht-chirurgische Therapie durchgeführt, zusätzliche Daten zu Strahlen-/medikamentöse Therapie erfassen!)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.9
B. Chirurgische Behandlung
Tag
Monat
Jahr
Datum der definitiven chirurgischen Behandlung (S32)
Tag
Monat
Operateur (S33)
99
Jahr
(Zweistellige örtliche Code-Nr.)
100
Operationszugang (A17)
101
KC = Konventionell-chirurgisch, PE = Perkutan-endoskopisch, KP = KC + PE, EE = Endoluminal-endoskopisch,
KE = KC + EE, EP = EE + PE
Dringlichkeit der Operation(S34)
Operationsintention (A18)
E = Elektiv, D = Dringlich, N = Notfall
102
K = Kurativ, P = Palliativ, D = Diagnostisch, X = F.A.
103
Art der chirurgischen Behandlung (S35)
104
1 = Lokale Therapie, 2 = Nicht-resezierende Chirurgie, 3 = Limitierte Resektion, 4 = Radikale Resektion
Nicht-resezierende Chirurgie (Mehrfachnennungen möglich)
1.
2.
3.
105
0 = Entfällt (keine nicht-resezierende Chirurgie), 1 = Nur explorative Laparotomie, 2 = Enterostoma, 3 = Umgehungsoperation, 4 = Koagulation durch elektrischen Strom, 5 = Laserdestruktion, 6 = Photodynamische Therapie, 7 = Kryotherapie,
8 = Endoskopischer Stent
Zeitlicher Ablauf der chirurgischen Therapie (S36)
1 = Einzeitig, 2 = Zweizeitig, 3 = Dreizeitig
Operative Behandlungseinleitung (Mehrfachnennungen möglich!)
106
1.
2.
3.
107
0 = Keine, 1 = Explorative Laparotomie, 2 = Enterostoma, 3 = Präliminäre Lasertherapie, 4 = Endoskopische Polypektomie,
5 = Lokale Exzision, 6 = Limitierte Resektion
Definitiver chirurgischer Eingriff (S37)
108
11 = Endoskopische Polypektomie, 12 = Submuköse peranale Exzision, 13 = Submuköse abdominale Exzision, 14 = Peranale Disc Excision, 15 = Posteriore Disc Excision, 16 = Abdominale Disc Excision, 21 = Segmentresektion, 22 = Ileozäkalresektion, 23 = Tubuläre Resektion, 31 = Hemikolektomie rechts, 32 = Transversumresektion, 33 = Hemikolektomie
links, 34 = Sigmaresektion, 35 = Hohe anteriore Resektion, 36 = Tiefe anteriore Resektion, 37 = Rektumexstirpation,
38= Hartmann-Operation, 39 = Tiefe anteriore Rektumresektion mit Pouchbildung, 41 = Koloanale Anastomose, 42 = Kolopouchanale Anastomose, 51 = Erweiterte Hemikolektomie rechts, 52 = Erweiterte Hemikolektomie links, 53 = Subtotale
Kolektomie, 54 = Totale Kolektomie, 55 = Proktokolektomie mit endständigem Ileostoma, 56 = Restorative Proktokolektomie mit Proktomukosektomie und ileoanaler Anastomose, 57 = Restorative Proktokolektomie mit Proktomukosektomie,
ileoanaler Anastomose und Pouch, 81 = Anderer Eingriff
Radioimmunoguided Surgery (S38)
N = Nein, J = Ja
Intraoperative Sentinellymphknoten-Darstellung (S39)
109
N = Nein, J = Ja
110
Bei Karzinom der rechten Flexur: Infrapylorische Lymphknotendissektion (S40)
Laterale Lymphknotendissektion (S41)
N = Nein, R = Rechts, L = Links, B = Beidseits
Operationstechnik bei endoluminal-endoskopischem Zugang
Technik der Tumormobilisation (S43)
N = Nein, J = Ja
K = Konventionell, N = No touch
111
112
K = Konventionell, M = Mikrochirurgie, E = Entfällt
113
114
Zusätzliche Angaben bei Patienten mit Ileus/Subileus
Intraoperative initiale Darmlavage
Intraluminaler Kolonbypass
N = Nein, J = Ja, X = F.A.
N = Nein, J = Ja, X = F.A.
Bei Rektumkarzinom: Grazilisplastik
N = Nein, J = Ja
Protektives Enterostoma (S44)
115
116
117
118
N = Nicht angelegt, P = Präliminar, G = Gleichzeitig mit Tumorresektion
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.10
Enterostomaverschluss bzw. Wiederanschluss nach Diskontinuitätsresektion
119
N = Nein, V = Verschluss eines protektiven Enterostomas, W = Wiederanschluss nach Diskontinuitätsresektion, B = Beides,
E = Entfällt (weder protektives Enterostoma noch Diskontinuitätsresektion)
Zusätzliche Angaben bei radikalen Rektumkarzinomoperationen
Mobilisierung der linken Flexur
N = Nein, J = Ja
120
Art der Beckendissektion (S45)
1 = Scharf, 2 = Stumpf, 3 = Wasserstrahltechnik
121
Mesorektumexzision (S46)
Ausmaß
Zugang
T = Total (TME), P = Partiell (PME), E = Entfällt (kein Rektumkarzinom)
122
K = Konventionell-chirurgisch, L = Laparoskopisch, D = Dorsoposteriore extrapelvine Pelviskopie
123
Beurteilung der mesorektalen Faszie durch Operateur (S46)
124
I = Intakt, G = Geringgradige Defekte, A = Ausgeprägte Defekte, T = Tumor makroskopisch an Oberfläche
Schonung des pelvinen Nervenplexus (Plexus hypogastricus inferior)
125
N = Nein, E = Einseitig, B = Beidseitig, X = F.A.
Minimaler aboraler Sicherheitsabstand (in cm) (S47) 999 = F.A.
1. in situ:
,
2. am frischen Resektat:
,
Mitentfernung von Nachbarorganen
N = Nein, E = En bloc, G = Getrennt
Biopsie aus Adhärenz zu Nachbarorganen (S50)
Prophylaktische Oophorektomie (S51)
,
126
,
127
128
N = Nein, J = Ja
129
N = Nein, J = Ja, E = Enfällt (Pat. männlich)
130
Nicht-tumorbedingte Simultaneingriffe (S52)
N = Nein, J = Ja
131
Örtliche Tumorzelldissemination (S53)
132
0 = Keine, 1 = Spontane Tumorperforation, 2 = Iatrogene Tumorperforation, 4 = Schnitt durch Tumorgewebe, 5 = 1+4,
6 = 2+4
Leberresektion im Rahmen der Ersttherapie (S56)
133
N = Nein, S = Synchron, M = Metachron (Bei Metastasen gesonderter Bogen ausfüllen!)
Zusätzliche Angaben bei Leberresektion im Rahmen der Ersttherapie (S57)
Präliminäre Biopsie
134
N = Nein, S = Stanzbiopsie, F = Feinnadelbiopsie, I = Inzisionsbiopsie, E = Exzisionsbiopsie, X = F.A.
Intervall Biopsie/Leberresektion (in Tagen)
135
(000 = Biopsie in gleicher Sitzung, EEE = entfällt, keine Biopsie, 999 = F.A.)
Entfernung anderer Fernmetastasen
Falls ja: Lokalisation
(nach Kurzschlüssel) (A14)
N = Nein, J = Ja
136
1.
1.
137
2.
2.
138
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.11
C. Klinische R-Klassifikation und Gesamtbeurteilung des
Tumorgeschehens
Klinische R-Klassifikation (A19)
139
00 = Kein Residualtumor(R0), 01 = Kein Residualtumor, Tumormarker normal (R0a), 02 = Kein Residualtumor, Tumormarker bleiben erhöht (R0b), 10 = Nur mikroskopischer Residualtumor (R1), 12 = Nur positiver zytologischer Befund in
Peritonealflüssigkeit (R1cy+), 21 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a), 22 = Makroskopischer Residualtumor, auch mikroskopisch bestätigt (R2b), 99 = Unbestimmt (RX)
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0,RX)
Lokoregionär (S58)
o
o
o
140
Leber
o
o
o
141
Andere abdominale Fernmetastasen
o
o
o
142
Extraabdominale Fernmetastasen
o
o
o
143
Gesamtbeurteilung des Tumorgeschehens nach nicht-chirurgischer Therapie
nach RECIST-Leitlinie 2000 (A20)
144
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression,
U = Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
Gesamtbeurteilung des Tumorgeschehens nach nicht-chirurgischer Therapie
nach WHO 1979/81 (A20)
145
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression,
U = Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
Tumormarker nach Tumorresektion (S59))
CEA
ng/ml
,
NNN,N = Normbereich, YYY,Y = Nicht untersucht
Andere Tumormarker (CA 19-9 u.a.)
,
N = Normalbereich, P = Pathologischer Bereich, Y = Nicht untersucht
146
147
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.12
D. Frühe Komplikationen der Therapie
Klinisch manifeste Anastomoseninsuffizienz (S60)
148
N = Nein, S = Stuhlfistel, L = Lokaler Abszess, D = Diffuse Peritonitis, E = Entfällt (keine Anastomose)
Sonstige chirurgische Komplikationen (S61)
N = Nein
J = Ja
Ileus
o
o
149
Innere Fistel
o
o
150
Bauchdeckenabszess
o
o
151
Bauchwanddehiszenz
o
o
152
Nachblutung
o
o
153
Sakrale Wundheilungsstörung
o
o
154
Andere chirurgische Komplikation(en)
o
o
155
N = Nein
J = Ja
Respiratorische Insuffizienz
o
o
156
Kardio-pulmonale Komplikationen
o
o
157
Renale Komplikationen
o
o
158
Andere nicht-chirurgische Komplikation(en)
o
o
159
Nicht-chirurgische Komplikationen
Sekundäre operative Eingriffe (A21)
N=Nein, J=Ja
Falls ja, Art des Eingriffs nach OPS-301 bzw. ICPM
Postoperativer Exitus (A22)
160
5
5
N = Nein, I = Innerhalb von 30 Tagen nach definitiver Operation, S = Später
161
162
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.13
Kolorektales Karzinom
1 7
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
3
Erhebungsteil-Nr. (A5)
III. Daten zur Pathologie
Pathologie-Eingangsnummer
163
Untersuchungsmaterial Primärtumor (A23)
164
K = Keine Untersuchung, Z = Nur Zytologie, B = Biopsie ohne Tumorresektion, T = Tumorteile (bei Tumorreduktion),
D = Darmresektat, L = Lokale Exzision/Polypektomie, M = Mukosaresektion (Mukosektomie), P = Piecemeal-Polypektomie
(endoskopisch)
A. Histologischer Typ und Grading
Histologischer Tumortyp nach ICD-O (A24, S62)
M
/ 3
M
/
3
Bestätigung der Tumorhistologie durch andere Institution (A24)
165
166
N = Nein, R = Register oder Referenzpathologie einer Studie, A = Anderes Pathologisches Institut, B = R + A
k
Grading (A25, S63)
a) konventionell
b) semiquantitativ
s
167
1 =G1, 2 = G2, 3 = G3, 4 = G4, L = Low Grade (G1-2), H = High Grade (G3-4), 0 = G0 (Grading nicht vorgesehen),
X = F.A.(GX)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.14
B. pTNM-Klassifikation und pathologisches Stadium
Regionäre lymphogene Metastasierung (S25, S64)
Zahl untersuchter regionärer Lymphknoten (98 = 98 und mehr)
168
Zahl regionärer Lymphknoten mit vitalem Tumor (98 = 98 und mehr)
169
dto., mit vitalem und/oder regressiertem Tumor (98 = 98 und mehr)
170
Fernmetastasen
Lokalisation mikroskopisch nachgewiesener Fernmetastasen (Kurzschluüssel A14)
1.
......................................
1.
171
2.
......................................
2.
172
3.
......................................
3.
173
pTNM-Klassifikation (A26, S64 und Schema S. C17.52)
pTNM nach 5. Aufl.
pTNM nach 6. Aufl.
pT
pT
(m)
(m)
pN
pN
pT
(m)
pN
pM
pT
(m)
pN
pM
pM
174
pM
175
5.
ypT nach 5. Aufl.
6.
nach 6. Aufl.
176
5.
ypN nach 5. Aufl.
nach 6. Aufl.
6.
177
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.15
C. Weitere Befunde und begleitende Veränderungen
Tumorresektion in wieviel Teilen?
(1 = en bloc)
178
Intraoperative Tumorzelldissemination (S53, S66)
N = Nein
J = Ja
Spontane Perforation
o
o
179
Iatrogene Perforation im Tumorbereich
o
o
180
Iatrogene Perforation außerhalb des Tumorbereichs
o
o
181
Schnitt durch Tumorgewebe
o
o
182
Lage des Tumors zur Peritonealumschlagfalte (S68)
183
1 = Oberhalb, 2 = In Höhe der Umschlagfalte, 3 = Unterhalb, X = F.A.
Zusätzliche Angaben bei Rektumextirpation (S21) (999 = F.A., EEE = Entfällt)
Makr. Entfernung
(in cm) des aboralen
Tumorrandes von
1 = am frischen
OP-Präparat
ohne Zug
2 = am fixierten,
ohne Zug aufgespannten OP-Präparat
3 = am fixierten,
nicht aufgesp.
OP-Präparat
– Linea anocutanea
,
,
,
1
,
2
,
3
,
184
– Linea dentata
,
,
,
1
,
2
,
3
,
185
Makroskopischer Befall der Serosa (S69)
186
N = Nein, J = Ja, F = Tumor im serosafreien Darmabschnitt, X = F.A.
Zusätzliche Angaben zur Lokalisation von Lymphknotenmetastasen (S25)
Topographie der Lymphknotenmetastasen
1 = Tumorfrei, 2 = Metastase(n) in Verzweigungsgebiet,
3 = Metastase(n) an benannten Gefäßstämmen, 4 = Metastase(n) o.n.A., Y = Nicht untersucht
1
2
3
4
Y
A. Ileocolica
o
o
o
o
o
187
A. colica dextra
o
o
o
o
o
188
A. colica media
o
o
o
o
o
189
A. colica sinistra
o
o
o
o
o
190
A. mesenterica inferior
o
o
o
o
o
191
Aa. sigmoideae
o
o
o
o
o
192
A. rectalis superior
Laterales Kompartiment (S41)
– A. rectalis media
o
o
o
o
o
193
o
o
o
o
o
194
– A. iliaca interna
o
o
o
o
o
195
– Obturatoria-LK
o
o
o
o
o
196
– A. iliaca communis
o
o
o
o
o
197
Infrapylorische Lymphknoten (S40)
Befall des apikalen Lymphknotens (S73)
Lymphknotendissektion en bloc
F = Tumorfrei, T = Tumorbefall, Y = Nicht untersucht
F = Tumorfrei, T = Tumorbefall, Y = Nicht untersucht
N = Nein, J = Ja
Durchmesser der größten Lymphknotenmetastase (in mm)
198
199
200
(PP = Pakete, 99 = F.A.)
201
Regressive Veränderungen nach neoadjuvanter Therapie (S75)
A. Regressionsgrading nach Dworak et al. 1997
Primärtumor
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.16
Regressionsgrad
202
0 = Keine regressiven Veränderungen, 1 = Regression ≤ 25% der Tumormasse, 2 = Regression > 25 - 50% der Tumormasse, 3 = Regression >50% der Tumormasse, 4 = Komplette Regression, E = Entfällt [keine neoadjuvante Therapie],
X = F.A.
Lokalisation vitalen Tumors
N = Nein
J = Ja
X = F.A.
Submukosa
o
o
o
203
Musc. propria
o
o
o
204
Subserosa / perirektal / perikolisch
o
o
o
205
Nachbarorgane
o
o
o
206
Viszerale Serosa
o
o
o
207
Regionäre Lymphknoten (E bzw. EE = Entfällt [keine neoadjuvante Therapie], 9 bzw. 99 = F.A.)
Regressionsgrad
208
0 = Keine regressiven Veränderungen, 1 = Regression ≤ 25% der Tumormasse, 2 = Regression > 25 - 50% der Tumormasse, 3 = Regression >50% der Tumormasse, 4 = Komplette Regression
Anzahl von Lymphknoten mit vitalem Tumorgewebe
209
Anzahl von Lymphknoten mit ausschließlich komplett regressiertem Tumorgewebe
210
Untersuchungsmethode (99 = F.A., EE = Entfällt, da keine neoadjuvante Therapie)
Areal des Primärtumors: Vollständige Untersuchung
211
N = Nein, J = Ja
K
Zahl untersuchter Kleinblöcke
G
Großblöcke
212
Regionäre Lymphknoten: Zahl untersuchter Kleinblöcke
213
B. Regressionsgrading Techn. Universität München
214
0 = Keine vitalen Tumorzellen (VTZ), 1 = < 10% VTZ, 2 = 10 - 50% VTZ, 3 = >50% - < 100% VTZ, 4 = alle Tumorzellen
vital, X = F.A.
C. Regressionsgrading der Japanese Society for Cancer of the Colon and Rectum (JSCCR)
215
00 = Grad 0, 11 = Grad 1a, 12 = Grad 1b, 20 = Grad 2, 30 = Grad 3, XX = F.A.
N = Nein
I = Intramural
E = Extramural
J = Ja,
o.n.A.
X = F.A.
o
o
o
o
o
216
Makroskopisch
o
o
o
o
o
217
Mikroskopisch Venen mit Durchmesser > 3mm
o
o
o
o
o
218
Mikroskopisch Venen mit Durchmesser ≤ 3mm
o
o
o
o
o
219
Invasion von nicht klassifizierten Gefäßen (S77)
o
o
o
o
o
220
Perineuralscheideninvasion (S77)
o
o
o
o
o
221
Lymphgefäßinvasion (L-Klassifikation) (A28, S77)
Veneninvasion (V-Klassifikation) (A28, S77)
Zusätzliche Angaben bei extramuraler Veneninvasion (S77)
222
1 = Dünnwandige Vene, 2 = Dickwandige Vene, X = F.A.
Histologie des Tumorrandes (S78)
223
E = Expansiv (gut begrenzt), I = Irregulär infiltrierend, X = F.A.
Entzündliche Infiltration (S79)
224
0 = Nein bzw. nicht ausgeprägt, 1 = Ausgeprägte peritumoröse Entzündung, 2 = Abszedierende peritumoröse Entzündung,
3 = 1+2, 4 = Ausgeprägte intratumoröse lymphoide Infiltration, 5 = 1+4, 6 = 2+4, 7 = 1+2+4, X = F.A.
Peritumoröse Lymphozytenaggregate (S80)
Peritumoröse Fibrose (S81)
N = Nein, J = Ja, X = F.A.
N = Nein, J = Ja, X = F.A.
225
226
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.17
Klassifikation nach Mikrosatellitenanalyse (S84)
227
S = Mikrosatellitenstabilität (MSS), G = Geringe Mikrosatelliteninstabilität (MSI-Low), A = Ausgeprägte Mikrosatelliteninstabilität (MSI-High), Y = Nicht untersucht
Adenomresiduen im Tumor (S85)
N = Nein, J = Ja, X = F.A.
228
Begleitende Veränderungen
Polypose-Syndrome (S3)
N = Nein
J = Ja
Familiäre adenomatöse Polypose (FAP)
o
o
229
Abgeschwächte (attenuierte) FAP (AFAP)
o
o
230
Sonstiges Polypose-Syndrom
o
o
231
Chronisch entzündliche Darmerkrankungen (S86)
Falls ja:
o
o
232
Art der Darmerkrankung
233
U = Chronische Colitis ulcerosa, C = Morbus Crohn, S = Chronische Strahlenkolitis, A = Andere, X = Unklassifiziert
Dysplasie
K = Keine, L = Low-grade-Dysplasie, H = Highgrade-Dysplasie, D = Dysplasie o.n.A., X = F.A.
Anzahl begleitender Adenome
(S87) (00 = Keine, 99 = F.A.)
Mit Low-gradeDysplasie
Mit Highgrade
Dysplasie
234
O.n.A
L
H
O
Flaches Adenom
235
Tubuläres Adenom
236
Tubulo-villöses Adenom
237
Villöses Adenom
238
Adenoma serratum
239
Sonstige begleitende Veränderungen
N = Nein
J = Ja
X = F.A.
Nicht-neoplastische Polypen
o
o
o
240
Divertikel/Divertikulose
o
o
o
241
Melanosis coli
o
o
o
242
o
243
Pneumatosis intestinalis
o
Durchführung von Spezialuntersuchungen (A29, S88)
o
N = Nein
J = Ja
DNA-Zytometrie
o
o
244
Immunhistologischer Nachweis von Tumormarkern,
tumorassoziierten Antigenen und Rezeptoren
o
o
245
Analyse spezifischer Zellproteine und Kohlehydrate
o
o
246
Analyse von Proliferationsmarkern
o
o
247
AgNOR-Analyse
o
o
248
Angiogenese / Microvessel density
o
o
249
Sonstige morphometrische Untersuchungen
o
o
250
Molekulare Marker im Tumorgewebe
o
o
251
Zytogenetische Untersuchungen
o
o
252
Sonstige Spezialuntersuchungen
o
o
253
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.18
D. R-Klassifikation und weitere Angaben zur Radikalität
Histologische Befunde an den Resektionsrändern (S89)
Bei Darmresektaten
Markierung
N=Nein J=Ja
Befund
T=Tumor- N=Nahe
befall
F=Tumorfrei
Y=Nicht
untersucht
M
B
Oraler Resektionsrand
o
o
o
o
o
o
254
Aboraler Resektionsrand
o
o
o
o
o
o
255
Zirkumferentieller Resektionsrand
o
o
o
o
o
o
256
Resektionsrand an Nachbarorganen
o
o
o
o
o
o
257
Resektionsrand an Fernmetastasen
o
o
o
o
o
o
258
Untersuchungstechnik bei zirkumferentiellem Resektionsrand
259
G = Großflächenschnitte, K = Kleinblöcke, X = F.A.
Wenn Kleinblöcke: Anzahl
(99 = F.A.)
260
Histologischer Befund an Staplermanschette
261
0 = Tumorfrei, 1 = Tumor an einem Rand, 2 = Tumor an beiden Rändern, 3 = Tumor o.n.A., E = Entfällt (keine Stapleranastomose, Y = nicht untersucht
Bei Polypektomien
und lokalen Exzisionen
Markierung
N=Nein
J=Ja
F=Tumorfrei
Befund
T=TumorN=Nahe
befall
Y=Nicht
untersucht
B
M
Seitlicher Resektionsrand
o
o
o
o
o
o
262
Tiefer Resektionsrand
o
o
o
o
o
o
263
Methodik der R-Klassifikation (A31)
264
K = Konventionell, M = Morphologische Methoden zum Nachweis isolierter Tumorzellen (insbesondere Immunzytochemie), N = Nicht-morphologische (molekularpathologische) Methoden zum Nachweis isolierter Tumorzellen, S = Sonstige
Spezialmethoden, X = F.A.
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0, RX)
Lokoregionär (S58)
o
o
o
265
Leber
o
o
o
266
Andere abdominale Fernmetastasen
o
o
o
267
Extraabdominale Fernmetastasen
o
o
o
268
Zusätzliche Angaben bei radikaler Entfernung von Rektumkarzinomen (S91)
Ausmaß der Mesorektumexzision
269
T = Totale Mesorektumexzision (TME), P =Partielle Mesorektumexzision (PME), K = Keine Mesorektumexzision
Zusätzliche Angaben bei partieller Mesorektumexzision (PME)
Entfernung der Durchtrennungsebene vom aboralen makroskopischen Tumorrand
(in cm) (EE,E = Entfällt, keine PME, 99,9 =F.A.)
— gemessen am frischen Resektat ohne Zug
,
— gemessen am fixierten, ohne Zug aufgespannten Resektat
— gemessen am fixierten, nicht aufgespannten Resektat
Coning
N = Nein, M = Mäßig, A = Ausgeprägt, E = Entfällt (keine PME)
,
,
,
270
,
271
,
272
273
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.19
Makroskopische Beurteilung der Resektatoberfläche
274
I = Intakt, glatt (lipomähnlich), U = Umschriebene(r) Defekt(e) ≤5 mm, N = Ausgedehnter(r) Defekt(e), Muskulatur nicht
sichtbar, S = Ausgedehnte(r) Defekt(e), Muskulatur sichtbar, E = Entfällt, kein radikal entferntes Karzinom im mittleren oder
unteren Rektumdrittel, X = F.A.
Photodokumentation der Resektatoberfläche
N = Nein, J = Ja
275
Ergebnis der Farbstoffmarkierung über A. rectalis superior
276
1 = Klasse 1: Kein Farbaustritt, 2 = Klasse 2: Punktförmiger Farbaustritt, 3 = Klasse 3: Flächenhafter Farbaustritt, Y = Nicht
durchgeführt
Klassifikation der chirurgischen Qualität (E = Entfällt, kein radikal entferntes Rektumkarzinom)
Nach MRC CLASSICC-Studie
Nach M.E.R.C.U.R.Y.-Studie
G = Gering, S = Suboptimal, O = Optimal, X = F.A.
277
1 = Grad 1 (good), 2 = Grad 2 (moderate), 3 = Grad 3 (poor), X = F.A.
278
Zusätzliche Angaben bei Rektumextirpation: Klassifikation der chirurgischen Qualität
im Bereich des M. levator ani bzw. des Analkanals nach M.E.R.C.U.R.Y.-Studie 1=Substandard,
279
2=Standard, 3=Erhöhte Radikalität, X=F.A., E=Entfällt, keine Rektumextirpation
Minimale Sicherheitsabstände
(in mm) (S92)
Makroskopisch
Histologisch
(888=Entfällt, 999=F.A.)
(NNN=<001, 888=Entfällt, 999=F.A.)
M.
H.
Oral
280
Aboral
281
Zirkumferentiell
282
An Nachbarorganen
283
An Fernmetastasen
284
Aboral Oral
Meßmethode bei makroskopischer Messung des aboralen und oralen Resektionsrandes
285
Aboral
Oral
1 = Am frischen Resektat ohne Zug, 2 = Am fixierten ohne Zug aufgespannten Resektat,
3 = Am fixierten nicht aufgespannten Resektat
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.20
Kolorektales Karzinom
1 7
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
2.
Geburtsdatum
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
4
Erhebungsteil-Nr. (A5)
IV. Definitive Stadiengruppierung und R-Klassifikation
(siehe auch Schema S. C17.52)
Definitive Stadiengruppierung nach neoadjuvanter Therapie?
N = Nein, J = Ja
286
Für definitive Stadiengruppierung maßgebliche Befunde (A32)
(alle TNM-Befunde linksbündig eintragen!)
Primärtumor: Maßgebliche Komponente
Kategorie∗
X
0
1
2
1 = T, 2 = pT
o
o
o
o
3
3a
3b
3c
3d
287
o
o
o
o
o
4
4a
4b
o
o
o
a) nach 5. Aufl.
288
b) nach 6. Aufl.
289
Regionäre Lymphknoten: Maßgebliche Komponente
Kategorie∗
X
o
0
o
1 = N, 2 = pN
1
290
o
2
o
a) nach 5. Aufl.
291
a) nach 6. Aufl.
292
Fernmetastasen: Gesamt-M
Kategorie∗
X
0
1
o
o
o
1cy+
o
293
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C17.21
Lokalisation von Fernmetastasen (mehrere Angaben möglich)
0 = Nein
1 = Ja
Nicht-regionäre Lymphknoten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
294
Leber . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
295
Peritoneum . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
296
Lunge . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
297
Pleura . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
298
Knochen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
299
Gehirn . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
300
Nebennieren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
301
Haut . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
302
Andere Lokalisationen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
303
Generalisiert . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
304
5.
Definitive Stadiengruppierung nach UICC (A32) nach: a) 5. Aufl.
b) 6. Aufl.
6.
305
10 = Stadium I, 20 = Stadium II, 21 = Stadium IIA, 22 = Stadium IIB, 30 = Stadium III, 31 = Stadium IIIA, 32 = Stadium IIIB,
33 = Stadium IIIC, 40 =Stadium IV, X = F.A.
Definitive R-Klassifikation (A33)
306
00 = Kein Residualtumor (R0), 01= Kein Residualtumor, Tumormarker normal (R0a), 02 = Kein Residualtumor, Tumormarker bleiben erhöht (R0b), 10 = Nur mikroskopischer invasiver Residualtumor (R1), 12 = Nur positiver zytologischer Befund
in Peritonealflüssigkeit oder Aszites (R1cy+), 21 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a),
22 = Makroskopischer Residualtumor, auch mikroskopisch bestätigt (R2b), XX= Unbestimmt (RX)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.22
Spezielle Verschlüsselungsanweisungen
S1 Anlass für Arztbesuch
Früherkennungsuntersuchungen werden in erster Linie bei entsprechender
Familienanamnese, nach Entfernung gutartiger Adenome, bei chronischer Colitis ulcerosa
und nach Diagnose einer familiären Adenomatose bei einem Blutsverwandten
vorgenommen.
Als „Nachsorgeuntersuchung“ gelten nur Untersuchungen im Rahmen der
Langzeitbetreuung nach behandelter Krebserkrankung des Kolorektums, nicht solche nach
Entfernung gutartiger Adenome.
S2 Krebserkrankungen bei Blutsverwandten
Etwa 5 - 15% aller kolorektalen Karzinome entstehen im Rahmen hereditärer Syndrome,
deren häufigstes der „Hereditary Non-Polyposis Colorectal Cancer“ (HNPCC) ist (s. S3).
Für die Erkennung dieses Syndroms ist die Erhebung einer Familienanamnese nicht nur
bezüglich kolorektaler Karzinome, sondern auch anderer maligner Tumoren von
entscheidender Bedeutung. Bei Diagnose eines kolorektalen Karzinoms ist daher stets
eine Familienanamnese zu erheben [22]. Hierbei ist auch die Feststellung des Alters, in
dem bei den Blutsverwandten ein Karzinom aufgetreten ist, von Bedeutung.
Im Erhebungsformular wird zunächst festgehalten, ob bei den aufgeführten
Blutsverwandten Krebserkrankungen vorgekommen sind. Falls dies zutrifft, sind
Lokalisation und Alter bei Erkrankung zu dokumentieren; die entsprechende laufende
Nummer wird oben eingetragen.
Auch beim sog. sporadischen kolorektalen Karzinom (s. S3) finden sich in der Anamnese
in 10 bis 20% Blutsverwandte 1. Grades (Eltern, Geschwister, Kinder), bei denen ebenfalls
kolorektale Karzinome auftraten. Eine derartige Familienanamnese zeigt ein erhöhtes
Risiko zur Entwicklung kolorektaler Karzinome an.
S3 Präkanzeröse Bedingungen/Hereditäre Syndrome
Kolorektale Karzinome kommen vermehrt im Rahmen hereditärer Syndrome vor (man
spricht auch von genetisch determinierten Karzinomen) [70, 81]. Im Gegensatz hierzu
werden alle anderen Karzinome als sogenannte sporadische kolorektale Karzinome
bezeichnet [52].
Bei familiärer adenomatöser Polypose (FAP) (Adenomatosis coli) finden sich im Kolon und
Rektum zahlreiche (Hunderte bis Tausende) polypöse Adenome. Unterschiedlich häufig
treten verschiedene extrakolonische Veränderungen auf. Patienten mit solchen
extrakolonischen Veränderungen wurden früher z. T. als Gardner-Syndrom eingestuft.
Bei der abgeschwächten (attenuierten) familiären adenomatösen Polypose (AFAP) handelt
es sich um eine Variante der FAP mit einer geringeren Zahl von Adenomen. Die meisten
hiervon sind im proximalen Kolon und flach, weshalb früher auch die Bezeichnung HFAS
(hereditary flat adenoma syndrome) gebraucht wurde. Karzinome treten meist erst im
späteren Alter auf [53, 79].
Auch bei zwei nicht-neoplastischen hamartomatösen Polyposesyndromen besteht ein
erhöhtes Risiko für kolorektale Karzinome [32].
Bei der familiären juvenilen Polypose besteht schon bei Auftreten von mehr als 5-10
juvenilen Polypen im Gastrointestinaltrakt ein erhöhtes Krebsrisiko, und zwar vor allem
dann, wenn es sich um sogenannnte atypische juvenile Polypen handelt; diese sind durch
papilläre Strukturen, nur geringe zystische Dilatation und geringe Stromakomponente
gekennzeichnet.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.23
Erst in den letzten Jahren wurde klar, daß beim Peutz-Jeghers-Syndrom ein relativ hohes
Krebsrisiko besteht. Die Karzinome entstehen aber nur relativ selten im Kolorektum und
nur selten in Polypen; extrakolonische Karzinome, z. B. in Mamma, Cervix uteri und
Pankreas überwiegen [41].
Als HNPCC („hereditary non-polyposis colorectal cancer“, Lynch-Syndrom) werden
kolorektale Karzinome auf dem Boden eines hereditären Syndroms bezeichnet [80, 81],
die oft multipel (syn- oder metachron), in relativ frühem Alter auftreten und das proximale
Kolon bevorzugen. Daneben können ein oder mehrere Adenome beobachtet werden, aber
keine Polypose. Das Syndrom tritt in 2 klinischen Formen auf: Entweder finden sich
lediglich kolorektale Karzinome (Lynch-Syndrom I), oder es treten zusätzlich auch maligne
Tumoren außerhalb des Kolons auf, insbesondere in Corpus uteri, Magen, Dünndarm,
Nierenbecken und Ureter sowie Ovar (Lynch-Syndrom II).
Die Erkennung eines HNPCC ist aus 2 klinischen Gründen wichtig:
1. Der Patient hat gehäuft mit syn- und metachronen Karzinomen anderer Organe zu
rechnen; daher ist die Diagnostik primär und im Laufe der Nachsorge auch auf
Magen, Dünndarm, weibliches Genitale, Niere und harnableitende Wege zu richten;
2. die Familienmitglieder sind einer entsprechenden Beratung und ggf. genetischen
Diagnostik zu unterziehen, um bei vorliegender genetischer Disposition eine
Betreuung im Sinne einer Früherkennung und ggf. auch einen prophylaktischen
chirurgischen Eingriff zu ermöglichen [22, 33, 39].
Grundlage der klinischen Verdachtsdiagnose des HNPCC sind zunächst die sogenannten
Amsterdam-Kriterien I [125]:
1. Mindestens 3 Familienmitglieder mit kolorektalem Karzinom;
2. Mindestens 2 aufeinanderfolgende Generationen betroffen;
3. Ein Familienmitglied erstgradig verwandt mit den beiden anderen;
4. Ein Erkrankter zum Zeitpunkt der Diagnose jünger als 50 Jahre;
5. Ausschluss einer familiären adenomatösen Polypose (FAP).
Für die klinische Verdachtsdiagnose HNPCC müssen alle 5 Punkte zutreffen.
Nach den Beschlüssen der ICG-HNPCC (International Collaboration Group on HNPCC)
[126] werden die Amsterdam-Kriterien I für die klinische Einteilung der HNPCC-Familien
den Amsterdam-Kriterien II gleichgestellt. Die Amsterdam-Kriterien II unterscheiden sich
von den Amsterdam-Kriterien I darin, daß Kriterium 1. nicht nur kolorektale Karzinome,
sondern auch Endometrium-, Dünndarm-, Ureter- und Nierenbeckenkarzinome
miteinschließt. Die Diagnose einer HNPCC-Familie kann daher auch dann gestellt werden,
wenn keine kolorektale Manifestation vorliegt.
Die Bethesda-Kriterien [105] dienen in erster Linie der Indikation zur Vornahme einer
Analyse auf Mikrosatelliteninstabilität. Sie treffen zu, wenn mindestens einer der
nachstehenden Punkte erfüllt ist:
1. Patienten mit Krebserkrankung in Familien, die die Amsterdam-Kriterien erfüllen.
2. Patienten mit zwei HNPCC-assoziierten Karzinomen, einschließlich synchroner und
metachroner kolorektaler Karzinome oder assoziierter extrakolonischer Karzinome.
3. Patienten mit kolorektalem Karzinom und einem erstgradigen Verwandten mit
kolorektalem oder assoziiertem extrakolonischen Karzinom und/oder einem
kolorektalen Adenom; eine der Krebserkrankungen wurde im Alter von < 45 Jahren
diagnostiziert, das Adenom bei < 40 Jahren.
4. Patienten mit kolorektalem Karzinom oder Endometriumkarzinom, diagnostiziert im
Alter von < 45 Jahren.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.24
5. Patienten mit rechtsseitigem Kolonkarzinom mit einem undifferenzierten
(solid/kribiformen) Zelltyp in der Histopathologie, diagnostiziert im Alter von < 45
Jahren.
6. Patienten mit kolorektalem Karzinom vom Siegelring-Typ, diagnostiziert im Alter von
< 45 Jahren.
7. Patienten mit Adenomen, diagnostiziert im Alter von < 40 Jahren.
Unabhängig von der Familienanamnese sollte der Verdacht auf ein HNPCC immer dann
gestellt werden, wenn in früherem Lebensalter ein muzinöses Adenokarzinom des
proximalen Kolons (Flexura lienalis und oral hiervon) oder ein medulläres Karzinom
diagnostiziert wird und wenn in einem Kolonkarzinom eine ausgeprägte intratumoröse
lymphoide Infiltration (s. S79) und/oder peritumoröse Lymphozytenaggregate (s. S80)
gefunden werden.
Das Vorliegen der Amsterdam-Kriterien (I oder II) und/oder der Bethesda-Kriterien wie
auch die angeführten klinisch-pathologischen Verdachtsmerkmale sollten eine
Mikrosatellitenanalyse veranlassen. Eine Mikrosatelliteninstabilität (MSI) ist bei fast 90%
aller HPNCC-Tumoren feststellbar, kommt allerdings auch bei fast 15% der sporadischen
Karzinome vor. Bei MSI sind daher der immunhistologische Nachweis von
Mismatch-Repair- (MMR-) Genprodukten (hMSH2, hMLH1, hMSH6 u. a.) in Tumorzellen
und schließlich ein Beweis von MMR-Gen-Mutationen durch Sequenzanalysen zu führen
[14, 33, 39].
Beim Li-Fraumeni-Syndrom treten multiple primäre Neoplasien bei Kindern und jungen
Erwachsenen auf, in 7% gastrointestinale Karzinome und dabei meistens im Kolorektum.
Weitere hereditäre Syndrome, bei denen auch kolorektale Karzinome vermehrt auftreten,
sind das Muir-Torre-Syndrom (HNPCC-Malignom mit Talgdrüsentumoren [16], das
Turcot-Syndrom (Kombination von HNPCC oder FAP mit Hirntumoren, meist
Glioblastomen) und das familiäre Mamma-Ovar-Karzinom-Syndrom (die dabei
beobachteten kolorektalen Karzinome treten in früherem Alter auf [31]).
S4 Präkanzeröse Bedingungen für sporadische Karzinome
Als präkanzeröse Bedingungen für sporadische Karzinome kommen in Frage chronische
Colitis ulcerosa (in einem Teil der Fälle auch im Pouch nach restorativer Proktokolektomie
[37], M. Crohn des Dickdarms und sonstige chronische Kolitiden (z. B. Strahlenkolitis,
Schistosomiasis intestinalis), weiterhin länger bestehende Ureterosigmoidostomien. Ein
erhöhtes Risiko für kolorektale Karzinome besteht auch nach Auftreten kolorektaler
Adenome sowie bei kolorektalen Adenomen bei Blutsverwandten 1. Grades (Literatur bei
[52]). Auch beim seltenen Cronkhite- Canada-Syndrom kommt es überdurchschnittlich
häufig zur Karzinomentwicklung (Lit. bei [137]). In einer neuen großen schwedischen
Studie ergab sich auch nach Cholezystektomie ein erhöhtes Risiko für rechtsseitieg
Kolonkarzinome (und Dünndarmkarzinome) [78]. Auch bei Patienten mit Dermatomyositis
ist das Risiko für kolorektale Karzinome erhöht [56].
S5 Gruppen mit erhöhtem Karzinomrisiko
Für die Indikation zu Vorsorge- bzw. Früherkennungsuntersuchungen und deren spezielle
Durchführung wurde in der Leitlinie der Deutschen Gesellschaft für Verdauungs- und
Stoffwechselkrankheiten [108] zwischen 3 Risikogruppen unterschieden:
Gruppe I: Personen mit einem individuell gesteigerten Risiko für sporadisches
kolorektales Karzinom:
• Verwandte ersten Grades von Patienten mit einem kolorektalen Karzinom,
• Verwandte ersten Grades von Patienten, bei denen ein kolorektales Adenom vor
dem 60.Lebensjahr nachgewiesen wurde,
• Patienten, bei denen 3 oder mehr Adenome oder ein mehr als 1 cm großes
Adenom vollständig abgetragen wurde(n) oder die Arenomabtragung fraglich
komplett oder inkomplett erfolgte.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.25
Gruppe II: Anlageträger für ein hereditäres kolorektales Karzinom: Patienten mit
•
•
•
•
•
•
familiärer adenomatöser Poylpose (FAP) ,
attenuierter familiärer adenomatöser Polypose
HNPCC
Peutz-Jeghers-Syndrom
juveniler Polypose
Cowden-Syndrom
Gruppe III: Risikopersonen auf dem Boden eienr chronisch-entzündlichen
Darmerkrankung: Patienten mit Colitis ulcerosa oder M. Crohn .
S6 Unterteilung des Karzinomrisikos aufgrund der Familienanamnese
In der australischen Leitlinie zur Vorbeugung, Früherkennung und Behandlung des
kolorektalen Karzinoms [94] werden Patienten vor allem nach der Familienanamnese in 3
Kategorien mit unterschiedlichem Risiko der Karzinomentwicklung unterteilt, für die
unterschiedliche Früherkennungsprogramme vorgesehen sind :
Kategerie 1: durchschnittliches oder leicht erhöhtes Risiko:
• kein kolorektales Karzinom in der Familienanamnese, kein vorangegangenes
kolorektales Karzinom, keine Colitis ulcerosa (durchschnittliches Risiko)
• kolorektales Karzinom bei 1 Verwandten 1. oder 2. Grades, diagnostiziert im Alter
von 55 Jahren oder später (Risikoerhöhung bis auf das Zweifache)
Kategorie 2: mäßig erhöhtes Risiko (3- bis 5-fach)
• kolorektales Karzinom bei 1 Verwandten 1. Grades, diagnsotiziert vor dem Alter
von 55 Jahren und ohne die nachstehend angeführten Hochrisikofaktoren
• kolorektales Karzinom bei 2 Verwandten 1. oder 2. Grades ungeachtet des
Zeitpunkts der Diagnose und ohne die nachstehend angeführen
Hochrisikofaktoren:
– multiple kolorektale Karzinome bei wenigstens 1 Verwandten 1. oder 2.
Grades
– Diagnose vor dem Alter von 50 Jahren
– wenigstens 1 Verwandter mit Endometrium- oder Ovarkarzinom (Verdacht auf
HNPCC)
Kategorie 3: hohes Risiko
• kolorektales Karzinom bei 3 oder mehr Verwandten 1. oder 2. Grades (Verdacht
auf HNPCC)
• kolorekatels Karzinom bei 2 oder mehr Verwandten 1. oder 2. Grades mit
Hochrisikofaktoren (siehe oben)
• kolorektales Karzinom mit großer Zahl kolorektaler Adenome (Verdacht auf FAP)
bei wenigstens 1 Verwandten 1. oder 2. Grades
• Nachweis einer APC-Gen-Mutation oder einer Mutation in einem MMR-Gen bei
wenigstens 1 Verwandten 1. oder 2. Grades
S7 Synchrone Adenome
Als Adenome werden hier nur solche Tumoren gewertet, die getrennt vom Karzinom früher
oder gleichzeitig mit dem Karzinom entdeckt werden. Nicht berücksichtigt werden
Adenome, die am Rande des Karzinoms in unmittelbarem Zusammenhang mit diesem
stehen (sogenannte Residuen eines präexistenten Adenoms).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.26
S8 Body-Mass-Index
Der Body-Mass-Index gilt heute als bester Parameter zur Beurteilung des
Ernährungszustandes. Die Berechung erfolgt durch Division des Körpergewichtes durch
die Körpergröße in Meter zum Quadrat:
BMI =
K örpergewicht(kg)
(K örpergröβ e in m)2
Als Normalbereich des BMI gilt 18,5 – 24,9, als Untergewicht < 18,5, als Ubergewicht
25,0 – 29,9, als Adipositas ≥ 30,0. Die Adipositas wird oft weiter unterteilt in Grad I (30,0 –
34,9), Grad II (35,0 – 39,9) und Grad III (≥ 40,0).
S9 Diagnose in asymptomatischem Zustand
Die Prognose von Patienten, bei denen das Karzinom in asymptomatischem Zustand
diagnostiziert wird, ist günstiger als bei Patienten mit karzinombedingten Symptomen.
Dabei hat es keinen Einfluß, ob die Diagnose bei Vorsorge- oder
Nachsorgeuntersuchungen gestellt wird oder ob das Karzinom als Zufallsbefund bei
ärztlicher Untersuchung wegen Symptomen anderer Erkrankungen entdeckt wird.
S10 Gewichtsverlust
Als Gewichtsverlust zählt nur die unbeabsichtigte Abnahme des Körpergewichts um
mindestens 2 kg innerhalb der letzten 3 Monate.
S11 Änderung der Stuhlgewohnheiten
Hierbei werden sowohl gehäufte Obstipationen oder zunehmende Perioden mit Durchfällen
als auch ein auffälliger Wechsel zwischen Obstipation und Diarrhö erfaßt.
S12 Innere Fistel
Hierzu zählen z. B. Sigma-Dünndarm-Fisteln und Rektovaginalfisteln.
S13 Massive Blutung
Eine massive Blutung liegt vor, wenn diese kreislaufwirksam ist oder eine Transfusion
erforderlich macht.
S14 Obstruktion
Nach den Vorschlägen des Internationalen Dokumentationssystems für kolorektale
Karziome [30, 111] ist für die Unterscheidung in Obstruktion für festen Stuhl und solche für
festen Stuhl und Gas die Röntgenübersichtsaufnahme des Abdomens maßgebend. Bei
Obstruktion für festen Stuhl und Gas ist der Darm aboral der Obstruktion im allgemeinen
luftleer, proximal der Obstruktion dilatiert und zeigt hier evtl. Spiegelbildung. Bei der
Obstruktion für festen Stuhl ist die Luftverteilung im Darm annähernd normal, proximal der
Obstruktion läßt sich teilweise impaktierter Stuhl nachweisen. Als Allgemeinerscheinungen
gelten Ubelkeit, Erbrechen, Abdominalschmerz, palpatorischer Peritonismus
(Bauchdeckenspannung) sowie schwerste Symptome im Sinne der Ileuskrankheit.
S15 Tastbarer Rektumtumor (Klinisches Stadium nach Mason)
Bei tastbaren Rektumkarzinomen wird eine klinische Stadieneinteilung nach Mason [84]
vorgenommen. Die Definitionen sind der Abb. 17.1 zu entnehmen.
„Unklarer Befund“ soll verschlüsselt werden, wenn ein tastbarer Befund zwar vorliegt, aber
nicht eindeutig den 4 Stadien zugeordnet werden kann.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.27
Abbildung 17.1: Klinische Stadieneinteilung nach Mason (Aus [84]).
S16 Leberperfusionsindex
Der Leberperfusionsindex (HPI) drückt das Verhältnis von arterieller zur
Gesamtdurchblutung der Leber aus. Bei Lebermetastasen ist der HPI in etwa 90%
abnormal. Nach bisher vorliegenden Daten an relativ beschränkter Patientenzahl scheint
ein abnormer HPI bei Patienten nach kurativer Resektion eines Karzinoms der Stadien I
bis III ein unabhängiger Indikator einer schlechten Prognose zu sein [127]. Der HPI wird
durch dynamische Leberszintigraphie bestimmt.
S17 Tumormarker
In neueren Untersuchungen (Literatur bei [18]) konnte gezeigt werden, daß der
präoperative CEA-Wert im Serum ein unabhängiger Prognosefaktor ist. Deshalb hat das
AJCC [18] eine C-Klassifikation als Zusatz zur TNM-Klassifikation vorgeschlagen. Ihre
Kategorien sind:
CX
C0
C1
Serum-CEA kann nicht beurteilt werden,
Serum-CEA nicht erhöht (< 5ng/ml),
Serum-CEA erhöht (≥ 5ng/ml)
S18 Andere Laborwerte
Die Werte sind jeweils rechtsbündig unter Berücksichtigung der Kommastelle einzutragen.
S19 Präoperative Befunde bei Becken-MRT
Nach vorläufigen Untersuchungen scheint mit einer hochauflösenden Dünnschicht-MRT
des Beckens [12] die Möglichkeit gegeben, das Ausmaß der Tumorinfiltration jenseits der
Muscularis propria und die Beziehungen des Tumors zur mesorektalen Faszie präoperativ
sehr genau bestimmen zu können. Dies ist insbesondere für die Beurteilung der
Möglichkeit einer R0-Resektion und damit die Indikation zur neoadjuvanten Therapie von
Bedeutung. Diese Untersuchungsmethode wird seit Anfang 2002 in einer prospektiven
internationalen Multizenterstudie (M.E.R.C.U.R.Y - Project: Magnetic Resonance Imaging
and Rectal Cancer European Equivalence Study [82] geprüft. Die vorgesehene
Dokumentation wurde übernommen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.28
S20 Lokalisation des Primärtumors
Im Schrifttum gibt es bezüglich der Abgrenzung zwischen Kolon und Rektum
unterschiedliche Definitionen, die für die vergleichende Beurteilung von
Therapieempfehlungen (Leitlinien) und Therapieergebnissen von Bedeutung sind. Die
nachstehenden Definitionen beruhen auf den Empfehlungen des Internationalen
Dokumentationssystems für kolorektale Karzinome [30, 111] sowie ergänzenden
Empfehlungen des TNM-Systems [122], denen auch die Vorschläge der Deutschen
Krebsgesellschaft zur Klassifikation maligner Tumoren [70] folgen.
Als Lokalisation ist bei Kolontumoren diejenige Region einzutragen, in der der größere Teil
des Tumors gelegen ist. Ein Tumor, der zu 2/3 im Colon ascendens und zu 1/3 im Zäkum
liegt, wird als Tumor des Colon ascendens klassifiziert.
Bei Tumoren, die zu gleichen Teilen in 2 Regionen liegen, wird nach dem TNM Supplement
2001 [122] C18.8 verschlüsselt.
Die Grenze zwischen Colon ascendens und Zäkum ist die Höhe der Valvula Bauhini.
Als Gebiet der Flexura hepatica und Flexura lienalis gilt ein Abschnitt von je 2 cm oral und
aboral der theoretischen Grenzlinie zwischen Colon ascendens und transversum bzw.
Colon transversum und descendens.
Die Grenze zwischen Sigma und Colon descendens liegt in Höhe der linken Crista iliaca;
hier beginnt das freibewegliche Mesosigma.
Das Rektum ist durch fehlende Appendices epiploicae und durch Fehlen der Tänien
gekennzeichnet. Es ist definiert als der aborale Dickdarmabschnitt, der in Höhe des
Promontoriums beginnt und bis zur oberen Grenze des Analkanals reicht. Bei Messung mit
dem starren Rektosigmoidoskop liegt die obere Grenze bei 16 cm ab Anokutanlinie. Für
die Einordnung eines Tumors zu Sigma bzw. Rektum ist die Höhe des unteren
Tumorrandes maßgebend. Liegt dieser bei 16 cm oder tiefer, wird der Tumor als
Rektumkarzinom klassifiziert [30, 111]. Tumoren des Analkanals zählen nicht zu den
kolorektalen Malignomen.
Die Einordnung in die Rektumdrittel erfolgt nach der Entfernung von der Anokutanlinie (s.
S21) bzw., falls diese nicht bekannt ist, nach der Schätzung durch den Operateur.
Maßgebend ist dabei der untere Tumorrand. Tumoren des oberen Rektumdrittels (C20.93):
unterer Tumorrand zwischen 12 und 16 cm; Tumoren des mittleren Rektumdrittels
(C20.92): unterer Tumorrand zwischen 7,5 und weniger als 12 cm; Tumoren des unteren
Rektumdrittels (C20.91): unterer Tumorrand weniger als 7,5 cm von der Anokutanlinie.
Die topographische Bezeichnung Rektosigmoid (C19.9) sollte nach den Vorschlägen des
IDS [30, 111] möglichst nicht verwendet werden, ist aber bei den seltenen Fällen, bei
denen eine Unterscheidung zwischen Rektum und Sigmakarzinom nach den obigen
Kriterien nicht möglich ist, anwendbar.
S21 Entfernung von der Anokutanlinie/Linea dentata
Nach dem Internationalen Dokumentatiosnsystem für kolorektale Karzinome [30, 111] ist
für die Becshreibung der Lage von Rektumkarzinomen die Entfernung des makroskopisch
erkennbaren unteren Tumorrandes von der Anokutanlinie maßgebend. Sie ist zu messen
bei der Rektosigmoidoskopie mit dem starren Rektoskop.
Im Schrifttum wird daneben oder anstatt zum Teil noch die Entfernung von der Linea
dentata angegeben z.B. auch nach den Empfehlungen des Royal College of Pathologists
[102]. Die Linea dentata liegt am unteren Ende der Übergangszone des Analkanals in
Höhe der Analpapillen und -krypten und ist im Mittel 2,1 cm von der Anokutanlinie entfernt,
wobei aber eine beträchtliche Variabilität beobachtet wird (1,0 bis 3,8 cm [96]. Um
Vergleiche mit dem Schrifttum zu ermöglichen, empfiehlt sich auch die Dokumentation der
Entfernung des Tumors zur Linea dentata.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.29
S22 Ventrale/dorsale Lage bei Rektumkarzinomen
Bei fortgeschrittenen ventral gelegenen Rektumkarzinomen besteht aus anatomischen
Gründen eher die Gefahr einer Invasion von Nachbarorganen (Samenblasne, Prostata,
Vagina, Harnblase) als bei dorsal gelegenen Tumoren. Daher wird die Lage des Tumors
zum Teil für die Indikation zu einer neoadjuvanten Therapie mitberücksichtigt. Eine
Unterscheidung in ventral und dorsal gelegenen Tumoren ist bei zirkulären oder
vorwiegend lateral gelegenen Tumoren nicht möglich.
S23 Invasionstiefe
Nach den Vorschlägen des TNM Supplement 2001 [122] wird innerhalb von (p)T4
zwischen Invasion von Nachbarorganen bzw. -strukturen [(p)T4a] und Perforation bzw.
Befall des viszeralen Peritoneums [(p)T4b] unterschieden. Eine freie Perforation eines
kolorektalen Karzinoms in die Peritonealhöhle wird als T4b klassifiziert.
Das AJCC [18] schlug vor, statt der von der UICC gewählten Formulierung „Perforation des
viszeralen Peritoneums“ für (p)T4 von „Befall des viszeralen Peritoneums“ zu sprechen.
Aufgrund der Untersuchungen von Shepherd et al. [109] ist ein solcher zu diagnostizieren,
wenn
1. Tumor nahe bei, aber nicht an der Serosaoberfläche gefunden wird und dabei am
Mesothel eine entzündliche und/oder hyperplastische Läsion vorliegt,
2. der Tumor an der Serosaoberfläche mit entzündlicher Reaktion, mesothelialer
Hyperplasie und/oder Erosion bzw. Ulzeration gefunden wird,
3. freie Tumorzellen an der Oberfläche über einer Ulzeration des viszeralen Peritoneums
nachgewiesen werden.
Nur Situation 2 und 3 entsprechen einer Perforation des viszeralen Peritoneums im Sinne
der UICC [122] und auch des Royal College of Pathologists [102]. Situation 1 (Tumorzellen
nahe bel der Serosaoberfläche) kann im Abschnitt IIIC dokumentiert werden.
Als Invasion von Nachbarorganen/-strukturen wird jede Fixation des Tumors an die
Umgebung bzw. die nicht mehr mögliche Abgrenzung zwischen Tumor und
Nachbarorgan/-struktur bei bildgebenden Verfahren verstanden. Der klinischen Diagnose
T4a in diesem Sinne entspricht erfahrungsgemäß nur in etwa der Hälfte der Fälle eine
tatsächliche neoplastische Infiltration der Nachbarorgane bzw. der Nachbarstrukturen.
Beim Rektumkarzinom gilt Infiltration des M. levator ani als Infiltration von
Nachbarstrukturen (T/pT4), nicht jedoch Infiltration des M. sphincter ani externus und
internus, s. S24 [122].
S24 Andere Abschnitte des Kolorektums
Eine intramurale direkte Ausbreitung eines Karzinoms eines Unterbezirks (Segments) des
Kolon in einen benachbarten Unterbezirk (Segment) - z. B. eines Karzinoms des Colon
ascendens in die Flexura hepatica - wird in der T-Kategorie nicht berücksichtigt. Gleiches
gilt für die direkte intramurale Ausbreitung eines Rektumkarzinoms in das Colon
sigmoideum und umgekehrt, eines Rektumkarzinoms in den Analkanal (Infiltration des M.
sphincter ani externus und internus) und eines Zäkumkarzinoms in das Ileum. Als (p)T4
wird ausschließlich eine direkte Ausbreitung in andere Abschnitte des Kolons klassifiziert,
die am Wege über die Serosa oder das Mesokolon erfolgt, z. B. die Ausbreitung eines
Sigmakarzinoms in das Zäkum [122].
S25 Regionäre Lymphknoten
Die regionären Lymphknoten für Kolonkarzinome sind je nach befallenem Unterbezirk
unterschiedlich [122]:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Appendix
Zäkum
Colon ascendens
Flexura hepatica
Colon transversum
Flexura lienalis
Colon descendens
Sigma
C17.30
an A. ileocolica
an A. ileocolica und A. colica dextra
an A. ileocoecalis, A. colica dextra und A. colica media
an A. colica media und A. colica dextra
an A. colica dextra, A. colica media, A. colica sinistra und A. mesenterica inferior
an A. colica media, A. colica sinistra und A. mesenterica inferior
an A. colica sinistra und A. mesenterica inferior
an Aa. sigmoideae, A. colica sinistra, A. mesenterica inferior und A. rectalis superior
Dabei gelten als regionäre Lymphknoten jene am Stamm der A. mesenterica inferior und
die Lymphknoten am Stamm und an den Verzweigungen der übrigen genannten Arterien.
Regionäre Lymphknoten für das Rektumkarzinom sind
• die Lymphknoten am Stamm und den Verzweigungen der A. rectalis superior und der
Aa. iliacae internae beidseits,
• die Lymphknoten am Stamm der A. mesenterica inferior,
• die perirektalen Lymphknoten: als solche zählen auch jene im Mesorektum
(Paraproktium), die lateral-sakralen und präsakralen Lymphknoten (einschließlich
jener am Promontorium [Gerota]) sowie jene an der A. rectalis media und A. rectalis
inferior einschließlich deren Verzweigungen.
Befallene Lymphknoten an anderen Gefäßstämmen als den oben angeführten gelten als
Fernmetastasen. Zum Beispiel wird bei einem Rektumkarzinom eine
Lymphknotenmetastase an der A. colica media als (p)M1 klassifiziert.
Wenn ein Primärtumor sich kontinuierlich auf einen anderen Unterbezirk des Kolorektums
ausbreitet, so gelten die Lymphknoten auch dieses Unterbezirkes als regionär. Bei direkter
Ausbreitung auf den Dünndarm werden auch die Lymphknoten des Mesenteriums der
befallenen Dünndarmschlinge als regionär bewertet [122].
Befall der Lymphknoten an den benannten Gefäßstämmen galt nach der 4. Auflage der
TNM-Klassifikation als (p)N3. Seit der 5. Auflage [120] wird in der N/pN-Klassifikation aber
ausschließlich die Zahl befallener regionärer Lymphknoten berücksichtigt (s. S72).
Von Chirurgen wird oft noch die alte Einteilung der Lymphknoten in epikolische,
parakolische, intermediäre und Hauptlymphknoten („principal nodes“) [60] verwendet. Die
epikolischen Lymphknoten (direkt am Kolon gelegen) und die parakolischen Lymphknoten
(entlang der Marginalarterie und zwischen dieser und dem Kolon) entsprechen den
perikolischen Lymphknoten. Die intermediären Lymphknoten schließen sowohl die
Lymphknoten entlang der Verzweigung der großen Gefäßstämme (nach TNM noch
perikolisch) als auch jene entlang der großen Gefäßstämme ein. Die Hauptlymphknoten
umfassen die Lymphknoten an der A. mesenterica inferior und jene an der A. mesenterica
superior. (Deren Befall gilt als Fernmetastasierung.)
S26 Nicht-regionäre abdominale Lymphknoten
Metastasen in anderen Lymphknoten als den perirektalen und perikolischen sowie jenen
an den entsprechenden großen Gefäßstämmen (s. S25) werden als nicht-regionäre
Lymphknoten angesehen und ihr Befall als Fernmetastasierung klassifiziert. Befall von
Lymphknoten an den Aa. iliacae externae und communes gilt ebenfalls als
Fernmetastasierung.
S27 Klinische TNM-Klassifikation
Die 5.Auflage der TNM-Klassifikation [120] und die 6. Auflage [123, 124] unterscheiden
sich lediglich hinsichtlich der Stadiengruppienrung und zwar durch die UnterteIlung der
Stadien II und III in der 6.Auflage:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.31
5. Aufl.
6. Aufl.
St. II
St. IIA
St. IIB
(p)T3 (p)N0 M0
(p)T4 (p)N0 M0
St. III
St. IIIA
St. IIIB
St. IIIC
(p)T1,2 (p)N1 M0
(p)T3,4 (p)N1 M0
jedes (p)T (p)N2 M0
Neuerdings hat das AJCC vorgeschlagen, Karzinome der Appendix von der
TNM-Klassifikation auszuschließen, ohne allerdings hierfür sprechende Daten vorzulegen
[18]. Nach der 5. Auflage von TNM [120] und auch dem TNM Supplement 2001 [122] ist
aber die TNM-Klassifikation auch für Karzinome der Appendix anzuwenden; statistische
Auswertungen sollen aber für Appendixkarzinome getrennt von anderen Kolonkarzinomen
erfolgen.
Als multiple simultane Tumoren gelten nur voneinander getrennte, makroskopisch
erkennbare Tumoren, nicht jedoch nur histologisch festgestellte isolierte Tumorbezirke in
der Nachbarschaft eines makroskopisch erkennbaren Tumors. Diese werden als Satelliten
gewertet (s. S71).
C-Faktor
Primärtumor
C1: Klinische Untersuchung, Rektosigmoidoskopie
C2: Koloskopie, Doppelkontrasteinlauf, Zystoskopie, Urographie, Sonographie (perkutan, endoluminal), CT, MRT, Biopsie
C3: Chirurgische Exploration einschließlich Biopsie und Zytologie
Regionäre
Lymphknoten
C1:
C2:
FernMetastasen
C1: Klinische Untersuchung, Standardröntgenaufnahmen
C2: Sonographie, Röntgenaufnahmen in speziellen Projektionen, CT,
MRT, Laparoskopie, Peritonealspülung, nuklearmedizinische Untersuchungen, Biopsie und Zytologie
C3: Chirurgische Exploration einschließlich Biopsie und Zytologie.
entfällt
Sonographie (perkutan, endoluminal), Urographie, CT, MRT, Biopsie, Zytologie
C3: Chirurgische Exploration einschließlich Biopsie und Zytologie
S28 Nähere Unterteilung des Stadiums III nach Merkel et al.
Das Stadium III ist prognostisch inhomogen. Daher wurde vom Erlanger Register
kolorektaler Karzinome (Merkel et al. [88]) eine Unterteilung in drei Substadien
vorgeschlagen:
Definition
Substadien
Häufigkeit
Beobachtete 5-Jahres-Uberlebensraten nach
Tumor-Resektion (mit 95%-Vertrauensbereich) (%)
IIIA
IIIB
T1,2 N1 M0
T3,4 N1 M0
T1,2 N2 M0
T3,4 N2 M0
10%
50%
81,0 (72,5 – 89,4)
57,8 (53,0 – 62,5)
40%
29,9 (24,9 – 34,8)
IIIC
Diese Unterteilung ist insbesondere bedeutungsvoll bei klinischen Studien und
interinstitutionellen Vergleichen von Therapiestudien.
Die Beziehungen zwischen der Unterteilung des Stadiums III nach Merkel et al [88] und
jener der 6. Auflage von TNM [123, 124] sind nachstehend schematisch dargestellt:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Merkel et al.
C17.32
6. Auflage TNM
IIIA
(p)T1,2 (p)N1
IIIA
(p)T3,4 (p)N1
(p)T1,2 (p)N1
IIIB
IIIB
IIIC
(p)T3,4 (p)N1
IIIC
S29 Zirkumferentielles Wachstum
Als „insulär“ wird ein Tumor bezeichnet, wenn er die Darmwand nicht zur Gänze zirkulär
befallen hat. Ein „semizirkulärer“ Tumor ist als insulär zu verschlüsseln.
S30 Makroskopischer Tumortyp (Abb. 17.2)
Nur eine Angabe ist möglich. Geringgradig erhabene Tumoren, bei denen die Vorwölbung
maximal der doppelten Höhe der Schleimhaut entspricht, werden als flach („flat“)
bezeichnet [48]. Sie können auch eine leichte zentrale Eindellung zeigen und heißen dann
„depressed“ [59]. Ulzeröse Tumoren mit erhabenen polypösen Rändern gelten als ulzerös.
Abbildung 17.2: Makroskopischer Tumortyp bei frühen und fortgeschrittenen Formen
„F.A.“ ist zu kodieren, wenn über den Tumortyp keine Angaben vorliegen,
„Unklassifizierbar“, wenn der Tumortyp zwar untersucht wurde, aber infolge
ungewöhnlicher Beschaffenheit nicht zwanglos in die vorgegebenen Kategorien
einzuordnen ist.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.33
S31 Pit-Pattern-Klassifikation
Zur besseren Erkennung umschriebener kleiner (1-5 mm messender) vorwiegend flacher
oder leicht eingesunkener Läsionen wird in Japan und in den letzten Jahren auch
zunehmend in westlichen Ländern die Chromoendoskopie mit intravitaler Färbung
eingesetzt [71, 93]. Dabei wird nach Farbstoffanwendung die sog. Pit-Pattern-Klassifikation
[76, 77] vorgenommen, bei der das Erscheinungsbild des Oberflächenreliefs der
Schleimhaut, speziell der Form der Kryptenmündungen mit hochauflösenden bzw.
Vergrößerungsendoskopen beurteilt wird. Die Klassifikation kann auch an Darmresektaten
mittels Stereomikroskopie vorgenommen werden [114]. Es werden folgende Typen
unterschieden (wobei allerdings die Interobservervariabilität relativ hoch ist [72] (Näheres
siehe [70]):
Typ I:
Typ II:
Typ IIIS:
Typ IIIL:
Typ VA:
Typ VN:
runde normale pits (Kryptenmündungen)
asteroide/ sternförmige und/ oder papilläre pits
tubuläre oder runde pits, kleiner als beim Normaltyp I
tubuläre oder runde pits, größer als beim Normaltyp I
irreguläre Anordnung und Größe von pits vom Typ IIIS , IIIL und/ oder IV
amorphes oder unstruktiertes Aussehen.
Typ I und II wird bei nicht-neoplastischen Läsionen, insbesondere hyperplastischen
Poylpen und entzündlichen Veränderungen gesehen. Infiltrierende Karzinome zeigen
überwiegend Typ IV und V. Die Häufigkeit invasiver Karzinome steigt vom Typ III bis zum
Typ VN stark an, so im Krankengut vcn Tanaka et al. [116] von 2% bei Typ IIIL über 4% bei
Typ IIIS, 6% bei Typ IV auf 20% bei Typ VA und 91% bei Typ VN.
S32 Datum der definitiven chirurgischen Behandlung
Als „Datum der definitiven chirurgischen Behandlung“ gilt bei mehrzeitigem Vorgehen der
Tag, an dem der am weitesten ausgedehnte Eingriff durchgeführt wurde, z. B.
1. bei zunächst angelegtem Anus praeter und später durchgeführter Sigmaresektion ist
das Datum der Sigmaresektion der Zeitpunkt der definitiven Karzinomoperation;
2. bei zunächst vorgenommener Polypektomie und danach angeschlossener radikaler
Resektion ist die letztere die definitive Karzinomoperation, und zwar auch dann, wenn
bei der 2. Operation kein Tumorgewebe mehr erkennbar ist.
S33 Operateur
Entsprechend den Empfehlungen der Working Party of World Congresses of
Gastroenterology [30, 111] ist in der Dokumentation kolorektaler Karzinome der Operateur
festzuhalten. An den einzelnen Kliniken sollte ein örtlicher Code festgelegt werden, der
anonym bleibt.
S34 Dringlichkeit der Operation
Als dringlich wird eine Operation bezeichnet, wenn sie wegen Tumorkomplikationen
innerhalb der ersten 48 h nach stationärer Aufnahme vorgenommen wird. Eine
Notfalloperation liegt vor, wenn die Operation innerhalb von 6 h nach stationärer Aufnahme
durchgeführt wird [30, 111].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.34
S35 Art der chirurgischen Behandlung
„Lokale Therapie“ umfasst lokale Tumordestruktion durch Elektrokoagulation, Kryotherapie
oder Laser, weiterhin endoskopische Polypektomie und lokale chirurgische Exzision (ohne
Resektion).
„Limitierte Resektion“ ist jede Darmresektion ohne systematische Dissektion der
regionären Lymphknoten einschließlich jener an den Gefäßstämmen. Segmentresektion,
Ileozäkalresektion und tubuläre Resektion entsprechen den limitierten Resektionen.
„Radikale Resektion“ ist eine Resektion mit systematischer Dissektion der regionären
Lymphknoten einschließlich jener an den Gefäßstämmen.
S36 Zeitlicher Ablauf der chirurgischen Therapie
Zweizeitige Eingriffe liegen vor, wenn z. B. zunächst wegen einer akut-dringlichen Situation
(Notfall) ein entlastendes Enterostoma angelegt wurde und erst zu einem späteren
Zeitpunkt die Tumorresektion erfolgt. Als zweizeitig gilt aber auch eine Behandlung, bei der
zunächst eine endoskopische oder chirurgische Polypektomie zur Klärung der Diagnose
und erst später eine radikale Resektion vorgenommen wird.
Dreizeitige Eingriffe liegen dann vor, wenn nach dem vorangegangenen Eingriff die
Tumorresektion ohne Wiederherstellung der Kontinuität des Darms erfolgt, diese vielmehr
in einer 3. Sitzung vorgenommen wird.
S37 Definitiver chirurgischer Eingriff
Die unter Code-Nr. 31-37 angeführten radikalen Resektionen sind konventionelle Eingriffe,
die unter 51 - 58 angeführten sogenannte erweiterte radikale Resektionen.
Koloanale Anastomosen (41) können sowohl bei konventionellen Eingriffen als auch bei
erweiterten radikalen Resektionen angelegt werden und sind wegen der besonderen Art
der Anastomosierung besonders hervorgehoben. Kolo-pouch-anale Anastomosen (42)
werden bei erweiterten radikalen Resektionen durchgeführt.
Als Sigmaresektion (34) wird eine hohe anteriore Resektion wegen eines Sigmakarzinoms
verstanden. Hohe anteriore Resektionen (35) (oft kurz als anteriore Resektion bezeichnet)
sind als Entfernung eines höhergelegenen Rektumkarzinoms mit intraabdominaler
Anastomose (oberhalb der peritonealen Umschlagsfalte) definiert. Bei tiefer anteriorer
Resektion (36) wird das Rektumkarzinom mit Anastomose unterhalb der peritonealen
Umschlagsfalte entfernt. Gelegentlich kann ein solcher Eingriff mit Pouchbildung
verbunden werden (38).
Unterscheidung zwischen Sigmaresektion (34) und Hemikolektomie links (33): Die
Sigmaresektion reicht maximal bis zur Mitte des Colon descendens nach oral; bei der
Hemikolektomie links werden das gesamte Colon descendens, die Flexur und die
linksseitige Hälfte des Colon transversum entfernt.
Erweiterte Hemikolektomie links (52): Hierbei werden das gesamte Colon transversum,
das Colon descendens und das Sigma entfernt. (Erweiterung in Form von Entfernung
anderer Organe - die sogenannte multiviszerale Resektion - wird nachfolgend unter
Mitentfernung von Nachbarorganen dokumentiert.)
Transversumresektion (32): Entfernung des gesamten Colon transversum einschließlich
der beiden Flexuren.
Erweiterte Hemikolektomie rechts (51): Entfernung des unteren Ileum, des Zäkum, des
Colon ascendens, der rechten Flexur und des gesamten Colon transversum. (Erweiterung
in Form von Entfernung anderer Organe - die sogenannte multiviszerale Resektion - wird
nachfolgend unter Mitentfernung von Nachbarorganen dokumentiert).
Subtotale Kolektomie (53):
1. Entfernung des unteren Ileums und des Kolons vom Zäkum bis zum Sigma mit
Ileosigmoidostomie oder
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.35
2. Entfernung des Kolons vom Beginn des Colon ascendens an bis zum Ubergang ins
Rektum mit Aszendorektostomie.
Totale Kolektomie (54): Entfernung des unteren Ileums und des Kolons bis zum Rektum mit
Ileorektostomie.
Die vollständige Entfernung von Kolon und Rektum kann entweder als herkömmliche
Proktokolektomie mit endständigem Ileostoma (55) oder als sogenannte restorative
Proktokolektomie mit ileoanaler Anastomose (56) oder mit zusätzlicher Bildung eines
Ileumpouchs (57) erfolgen.
S38 Radioimmunoguided Surgery
Bei der Radioimmunoguided Surgery (RIGS) wird versucht, durch präoperative
Verabreichung radioaktiver Substanzen mikroskopisch nicht sichtbare abdominale
Metastasen während der Operation durch ihre Radioaktivität zu entdecken und durch
deren Entfernung die Radikalität des Vorgehens zu erhöhen [2, 95].
S39 Sentinel-Lymphknoten-Darstellung
In den letzten Jahren wurde mehrfach über die Darstellung des/der
Sentinel-Lymphknoten(s) bei Kolon-und Rektumkarzinomen berichtet
[5, 19, 29, 69, 89, 106, 133]. Dabei zeigt sich zum Teil eine hohe Rate falsch negativer
Befunde (Anteil negativer Sentinel-Lymphknoten bei lymphknotenpositiven Patienten (45 60%). Für die Darstellung der Sentinel-Lymphknoten (durch Farbstoffe und/oder
Radionuklide) ergibt sich derzeit am ehesten insofern eine Indikation, als hierdurch eine
gewisse Hilfe für die histologische Bearbeitung der Lymphknoten und damit ein genaueres
pathologisches Staging gegeben ist [19, 106, 133].
S40 Infrapylorische Lymphknotendissektion
Bei Tumoren der rechten Flexur und des rechten Transversumdrittels wird gelegentlich
auch Metastasierung in die infrapylorischen Lymphknoten beobachtet. Daher wird an
manchen Institutionen diese Lymphknotengruppe mitentfernt. Ihr Befall muß nach dem
TNM-System als Fernmetastasierung klassifiziert werden. Die prognostische Bedeutung
des Befalls der infrapylorischen Lymphknoten bei Fernmetastasierung lediglich an dieser
Stelle ist noch ungeklärt.
S41 Laterale Lymphknotendissektion
Die laterale Lymphknotendissektion beim Rektumkarzinom wird in Japan propagiert u.zw.
vorwiegend bei Karzinomen unterhalb der Peritonealumschlagsfalte [54, 91, 92], in den
westlichen Ländern vor allem wegen der hohen Komplikationsrate aber kaum durchgeführt.
Das laterale Lymphknotenkompartiment umfasst die Lymphknoten außerhalb der
mesorektalen Faszie an den beiden Aa. rectales mediae und die Lymphknoten an den
beiden Aa. iliacae internae lateral des pelvinen Nervenplexus (einschl.
Obturatoria-Lymphknoten). Fakultativ werden auch die (nicht-regionären) Lymphknoten an
den Aa. iliacae communes et externae miteinbezogen.
S42 Japanische D-(Dissektions- )Klassifikation
Zur Beschreibung des Ausmaßes der Lymphknotendissektion wird in Japan [61] die
D-(Dissektions-)Klassifikation verwendet. Ihre Kategorien sind:
• D0: Keine oder inkomplette Dissektion der Lymphknotengruppe 1,
• DI: Komplette Dissektion der Lymphknotengruppe 1,
• D2: Komplette Dissektion der Lymphknotengruppen 1 und 2,
• D3: Komplette Dissektion der Lymphknotengruppen 1,2 und 3.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.36
Die „Lymphknotengruppen“ sind wie folgt definiert:
Lymphknotengruppen bei Kolonkarzinomen
• Gruppe 1: Para- und epikolische Lymphknoten bis 5 cm proximal und distal der
makroskopischen Tumorränder,
• Gruppe 2: Para- und epikolische Lymphknoten weiter als 5 cm von den proximalen
und distalen Tumorrändern sowie intermediäre Lymphknoten (entlang der benannten
Gefäße Aa. ileocolica, colica dextra, colica media, colica sinistra und mesenterica
inferior distal des Abgangs der A. colica sinistra),
• Gruppe 3: Lymphknoten am Ursprung von Aa. ileocolica, colica dextra, colica media
und colica sinistra) (fakultativ auch Lymphknoten an gastroepiploischen Gefäßen,
infrapylorische Lymphknoten und jene am Milzhilus),
• Gruppe 4: Lymphknoten an A. mesenterica inferior proximal des Abgangs der A.
colica media und paraaortale Lymphknoten.
Lymphknotengruppen bei Rektumkarzinomen
• Gruppe 1: Para- und epikolische Lymphknoten im Sigmabereich und pararektale
Lymphknoten an Aa. rectalis superior und inferior, bis 5 cm proximal und distal von
den makroskopischen Tumorrändern,
• Gruppe 2: Para- und epikolische Lymphknoten im Sigmabereich und pararektale
Lymphknoten an Aa. rectalis superior und rectalis inferior, weiter als 5 cm von den
proximalen und distalen Tumorrändern, ferner Lymphknoten an Aa. sigmoideae, am
Stamm der A. mesenterica inferior distal des Abgangs der A. cotica sinistra, an A.
rectalis media lateral des pelvinen Nervenplexus und an A. iliaca interna (fakultativ
inguinale Lymphknoten),
• Gruppe 3: Lymphknoten am Stamm der A. mesenterica inferior proximal des Abgangs
der A. cotica sinistra und an A. itiaca communis (fakultativ laterale und mediane
sakrale Lymphknoten und Lymphknoten an Aortenbifurkation und an A. iliaca
externa),
• Gruppe 4: Paraaoartale Lymphknoten.
S43 Technik der Tumormobilisation
Bei der „No-touch isolation“-Technik, von Turnbull et al. [118] eingeführt, wird vor jeder
Manipulation am Tumor und seiner engeren Umgebung eine Ligatur des Gefäßstieles
(zuerst Vene, dann Arterie) durchgeführt und das Darmlumen oral und aboral des Tumors
abgebunden. Wenngleich ein eindeutiger Beweis für den günstigen Effekt dieser Technik
nicht vorliegt, so ist diese Methode heute doch zu bevorzugen [46].
S44 Protektives Enterostoma
Hier werden nur Enterostomata dokumentiert, die protektiv sind, nicht jedoch definitive
Enterostomata, etwa bei Rektumexstirpation. Bei präliminarem protektivem Enterostoma
ist immer auch eine entsprechende Angabe in der Rubrik „Operative
Behandlungseinleitung“ erforderlich.
S45 Art der Beckendissektion
Die früher geübte stumpfe Herauslösung des Rektums wird heute allgemein abgelehnt
(„there is no place for blunt pelvic dissection for rectal cancer“ [15]). An einzelnen
Institutionen bzw. von einzelnen Chirurgen wird diese Methode aber auch mit gutem Erfolg
vorgenommen [99]. Neuerdings wird zur Erleichterung der Beckendissektion auch die
Wasserstrahltechnik eingesetzt [73, 74].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.37
S46 Mesorektumexzision
Die Bedeutung der Mesorektumexzision wird seit den Untersuchungen von Heald [44, 45]
zunehmend anerkannt [13, 15, 28, 43, 55].
Für Tumoren des mittleren und unteren Rektumdrittels wird die totale Mesorektumexzision
(TME) bis zum Beckenboden durchgeführt. Bei Tumoren des oberen Rektumdrittels erfolgt
die partielle Mesorektumexzision (PME). Dabei wird das Mesorektum in einer Höhe von
5 cm unterhalb des makroskopischen distalen Tumorrandes (gemessen in situ)
durchtrennt, wobei die Durchtrennungsebene in den äußeren Anteilen des Mesorektums in
gleicher Höhe wie in den inneren Anteilen und in der Muskelwand des Rektums liegen soll
(Vermeidung des sog. Coning) (s. S 91).
Sowohl bei der TME als auch bei der PME soll die Oberfläche des Mesorektums glatt und
intakt sein (lipomähnliches Aussehen) und keine Defekte und Einrisse zeigen. Diese
„Qualität“ der Mesorektumexzision soll vom Chirurgen selbst und später davon unabhängig
vom Pathologen beurteilt werden (s. S 91).
In der Klinik für Chirurgie des Kantonsspitals St. Gallen wird seit kurzem auch eine
endoskopische Resektion des Mesorektums nach lokaler Exzision eines Rektumkarzinoms
als Stagingoperation vorgenommen, um den regionären Lymphknotenstatus sicher
beurteilen zu können [135]. Der Zugang erfolgt nach lokaler Tumorexzision und
konventionellem Staging über eine dorsoposteriore extraperitoneale Pelviskopie (DEP).
S47 Minimaler aboraler Sicherheitsabstand
Unabhängig von der durch den Pathologen vorzunehmenden Messung des aboralen
Sicherheitsabstandes bei Rektumkarzinomen soll dieser auch durch den Operateur
bestimmt werden, und zwar sowohl noch in situ (vor Resektion) als auch nach
Durchführung der Resektion am frischen nicht ausgespannten Präparat. Maßgeblich ist
hierbei die Durchtrennung im Bereich der sogenannten eigentlichen Rektumwand, d. h. der
Schleimhaut, Submukosa und M. propria. Die Messung entfällt bei Rektumexstirpation.
S48 Prophylaxe einer Dünndarmretention im Becken
Nach tiefer anteriorer Resektion mit totaler Mesorektum-Exzision wird an manchen
Institutionen eine Omentoplastik empfohlen, um die Häufigkeit von
Anastomoseninsuffizienz zu verringern [3]. Bei Nachbestrahlung ist mit oft schweren
Komplikationen zu rechnen, wenn sich im kleinen Becken Dünndarm befindet. Um dies zu
verhindern, wird prophylaktisch das Beckenperitoneum verschlossen bzw. ein
resorbierbares Netz als Beckenverschluss eingenäht oder eine Omentoplastik
vorgenommen.
S49 Intraoperative Rektoskopie-Befunde
Nach Anlegen von Klammernahtanastomosen im unteren Rektum können durch
Rektoskopie noch intraoperativ Blutungen aus der Anastomose ausgeschlossen und die
Durchblutung und eventuelle Dehiszenzen erfasst werden [58]. Zusätzlich kann die
Dichtigkeit der Anastomose durch Instillation von Methylenblaulösung geprüft werden. Auf
diese Weise nachgewiesene Lecks können dann übernäht werden.
S50 Biopsie aus Adhärenz zu Nachbarorganen
Nach dem heutigen Standard der kolorektalen Karzinomchirurgie [23] ist bei Adhärenz
benachbarter Strukturen die En-bloc-Resektion der befallenen Organe im Sinne einer
multiviszeralen Resektion anzustreben. Biopsien aus der Gegend der vermuteten
Tumorinfiltration sind zu vermeiden, da diese zu einer örtlichen Tumorzelldissemination mit
dem Risiko eines lokoregionären Rezidivs führen können [136]. Daher ist im Sinne der
Qualitätssicherung die Vornahme von Biopsien aus Adhärenzen zu dokumentieren [50].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.38
S51 Prophylaktische Oophorektomie
Bei 0-9% der weiblichen Patienten mit kolorektalem Karzinom (durchschnittlich in 3,4%)
finden sich synchrone Ovarialmetastasen, die zum Teil erst bei der histologischen
Untersuchung der Ovarien entdeckt werden. Außerdem scheint das Risiko für primäre
Ovarialkarzinome bei Patienten mit kolorektalem Karzinom erhöht zu sein [98].
S52 Nicht-tumorbedingte Simultaneingriffe
Hier werden gleichzeitig mit der Karzinomoperation vorgenommene zusätzliche Eingriffe
wegen nichtneoplastischer Erkrankungen dokumentiert (z. B. Cholezystektomien,
Appendektomien oder Uterusexstirpationen). Wird eine Gallenblase, eine Appendix oder
ein Uterus wegen Verdachts auf Tumorinfiltration entfernt, wird dies unter dem Item
„Mitentfernung von Nachbarorganen“ dokumentiert. Die prophylaktische Entfernung von
Eierstöcken wird ebenfalls gesondert erfasst (s. S51).
S53 Örtliche Tumorzelldissemination
„Schnitt durch Tumorgewebe“ wird verschlüsselt, wenn
• bei der Mobilisation in den Tumor eingeschnitten wird, ohne dass aber die
Darmlichtung erreicht wird (in letzterem Fall läge eine iatrogene Perforation vor),
• bei der Resektion Tumor an den Resektionslinien durchschnitten wird,
• zunächst eine Resektion vorgenommen wird, bei der durch Tumor geschnitten wird,
danach aber in der gleichen Sitzung ein weiteres Stück Darm oder ein Nachbarorgan
reseziert wird und dann die Entfernung im Gesunden erfolgt [136].
S54 Zeitdauer der Operation
Bei einzeitiger operativer Behandlung (nur ein Eingriff) werden die Angaben zur Zeitdauer
der Operation, zur Dauer der Intensivbehandlung und zur Zahl der verabreichten
Bluttransfusionen nur in der Spalte „Ersteingriff“ eingetragen und die anderen Spalten für
den Zweit- und Dritteingriff gestrichen. Analog wird bei zweizeitigem Vorgehen die Spalte
für die 3. Operation gestrichen. Auch eine metachrone Leberresektion wird hier miterfasst.
S55 Bluttransfusionen
Dass nach ausgiebigen perioperativen Bluttransfusionen die Prognose des kolorektalen
Karzinoms ungünstiger ist, ist seit langem bekannt (Metaanalyse siehe [1]). Immer noch ist
aber offen, ob der Bluttransfusion ein unabhängiger prognostischer Einfluss zukommt oder
ob nicht ausschließlich die klinischen und operationstechnischen Umstände, die die
Bluttransfusionen erforderlich machen, maßgeblich sind [27, 57]
S56 Leberresektion im Rahmen der Ersttherapie
In die Ersterfassung gehen metachrone Leberresektionen nur dann ein, wenn sie wegen
bereits bei der Resektion des Primärtumors erkannter Lebermetastasen vorgenommen
werden (in der Regel innerhalb der ersten 3 Monate nach Darmresektion). Werden
Lebermetastasen erst im Follow-up entdeckt und dann reseziert, so ist dies in den
Verlaufsdaten zu dokumentieren.
S57 Zusätzliche Angaben bei Leberresektion im Rahmen der Ersttherapie
Hier sollen sowohl Biopsien vor der Operation des Primärtumors (z. B. perkutane Stanzoder Feinnadelbiopsien) als auch solche während der Operation des Primärtumors bzw.
der Leberresektion erfasst werden.
S58 Lokoregionärer Residualtumor
Als „lokoregionärer Residualtumor“ gilt belassener Tumor im Operationsgebiet als Rest des
nicht komplett entfernten Primärtumors oder Resttumor in regionären Lymphknoten.
Belassene Metastasen in nichtregionären abdominalen Lymphknoten sind als „andere
abdominale Fernmetastasen“ zu verschlüsseln.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.39
S59 Tumormarker nach Tumorresektion
Als postoperativer Wert von CEA nach Tumorresektion soll der Wert eingetragen werden,
der 7-14 Tage nach Tumorresektion erhoben wird.
S60 Klinisch manifeste Anastomoseninsuffizienz
Nur radiologisch zu diagnostizierende Anastomoseninsuffizienzen ohne klinische
Symptomatik bleiben unberücksichtigt.
S61 Chirurgische Komplikationen
Ein Ileus liegt vor, wenn in der Abdomenleeraufnahme stehende Schlingen und/oder
Spiegel sichtbar sind.
Eine Bauchwanddehiszenz ist auch dann zu vermerken, wenn sie nur inkomplett ist.
Als Nachblutung werden Blutungen dokumentiert, die kreislaufwirksam sind oder eine
Bluttransfusion oder eine operative Revision erforderlich machen.
S62 Histologischer Tumortyp
Die Bestimmung des histologischen Tumortyps erfolgt nach den Empfehlungen der
WHO-Klassifikation [41, 65], des Tumorhistologieschlüssels [35] und der Deutschen
Krebsgesellschaft [70].
Die in Frage kommenden Tumortypen sind:
Tumortyp
Adenokarzinom
Muzinöses Adenokarzinom
Siegelringzellkarzinom
Plattenepithelkarzinom
Adenosquamöses Karzinom
Medulläres Karzinom
Kleinzelliges Karzinom
Undifferenziertes Karzinom
ICD-O-Code-Nr.
Anmerkung
8140/3
8480/3
8490/3
8070/3
8560/3
8510/3
8041/3
8020/3
1.
2.
3.
4.
5.
6.
7.
8.
Anmerkungen:
1. Adenokarzinome können Areale mit Schleimbildung aufweisen; sofern diese weniger als 50%
des Tumors einnehmen, wird hierdurch die Einordnung als Adenokarzinom nicht beeinflusst.
Gleiches gilt für das Vorhandensein kleiner Herde von plattenepithelialer oder neuroendokriner
Differenzierung. Ein gemischt exokrin-endokrines Karzinom darf nur dann diagnostiziert
werden, wenn exo- und endokrine Zellen zu annähernd gleichen Teilen vorliegen (diese
Tumoren werden in der Organspezifische Tumordokumentation nicht erfasst).
2. Als muzinöses Adenokarzinom gilt ein Adenokarzinom, das zu mehr als 50% aus
extrazellulärem Schleim besteht.
3. Ein Siegelringzellkarzinom ist ein Tumor, der mehr als 50% Siegelringzellen mit intrazellulärem
Schleim enthält.
4. Nur Tumoren, die ausschließlich aus plattenepithelial differenzierten Anteilen
(Interzellularbrücken, Verhornung) bestehen, werden als Plattenepithelkarzinome klassifiziert.
Umschriebene Areale mit plattenepithelialer Differenzierung können auch in Adenokarzinomen,
ausgedehntere Areale in adenosquamösen Karzinomen beobachtet werden.
5. Das adenosquamöse Karzinom ist ein Tumor mit sowohl adenokarzinomatöser als auch
plattenepithelkarzinomatöser Komponente. Vorhandensein von nur umschriebenen Herden mit
plattenepithelialer Differenzierung in einem Adenokarzinom berechtigt nicht zur Diagnose eines
adenosquamösen Karzinoms.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.40
6. Das medulläre Karzinom besteht aus Zügen maligner Zellen mit bläschenförmigen Kernen,
deutlichen Nukleolen und reichlich Zytoplasma und weist eine ausgeprägte Infiltration mit
intraepithelialen Lymphozyten (TIL’s = tumorinfiltrierende Lymphozyten) auf. Der Tumor zeigt
trotz fehlender histologischer Differenzierung eine günstigere Prognose als schlecht
differenzierte Adenokarzinome und undifferenzierte Karzinome. Meist findet sich eine
Mikrosatelliteninstabilität hohen Grades (MIS-H). Stets sollte an ein HNPCC gedacht werden
bzw. dieses bewiesen oder ausgeschlossen werden (s. S 3).
7. Ein kleinzelliges Karzinom ist ein maligner Tumor, der in Histologie, Histochemie,
Immunhistologie und biologischem Verhalten dem kleinzelligen Karzinom der Lunge entspricht.
Der Tumor wird nach der WHO-Klassifikation endokriner Tumoren [110] als „schlecht
differenziertes neuroendokrines Karzinom“ bezeichnet. Obwohl hierfür in der ICD-O eine
eigene Code-Nummer (8246/3) vorgesehen ist, sollte dieser Tumor aber nach Vorschlägen der
WHO-Klassifikationen intestinaler wie auch endokriner Tumoren [65, 110] besser als
kleinzelliges Karzinom (8041/3) verschlüsselt werden,
8. Ein undifferenziertes Karzinom wird dann diagnostiziert, wenn der Tumor nirgends drüsige oder
plattenepitheliale Differenzierung zeigt, keine Schleimbildung erkennen läßt und auch die
Kriterien eines kleinzelligen Karzinoms nicht erfüllt. Der Tumor kann dabei uniform oder auch
pleomorph strukturiert sein. Zur Unterscheidung gegenüber kleinzelligen Karzinomen,
Lymphomen und leukämischen Infiltraten sind Schleimfärbungen und immunhistochemische
Methoden wertvoll.
In der WHO-Klassifikation 2000 der Tumoren des Verdauungssystems [41] wurden als
sonstige nicht-endokrine Karzinome ohne Literaturhinweise und ohne nähere
Beschreibung angeführt: Spindelzellkarzinom (sarkomatöses Karzinom) (8032/3),
pleomorphes (riesenzellhaltiges) Karzinom (8022/3), Chorionkarzinom (9100/3),
Panethzell-reiches Karzinom (Kryptenzellkarzinom), pigmentiertes Karzinom,
Stammzellkarzinom (die letzten 3 Typen sind in der ICD-O nicht erwähnt).
S63 Grading
Das Grading kann 4-stufig (G1 gut, G2 mäßiggradig, G3 schlecht differenziert, G4
undifferenziert) oder 2-stufig (Low grade, High grade) erfolgen. Das zweistufige Grading ist
wegen geringerer Interobservariabiltät zu bevorzugen [18]. Bei Vorliegen verschiedener
Differenzierungsgrade erfolgt die Einordnung nach dem ungünstigeren
Differenzierungsgrad. Beim Grading soll aber die Tumorrandzone nicht mitberücksichtigt
werden.
Abweichend von den Empfehlungen der WHO [41, 65] wird in Großbritannien das Grading
nach dem überwiegenden Anteil vorgenommen [102]. Das Vorkommen unterschiedlicher
Differenzierungsgrade kann im Abschnitt IIIC durch Angabe des jeweiligen prozentualen
Anteils dokumentiert werden, wodurch auch ein Vergleich mit Daten aus Großbritannien
möglich wird.
Konventionell beruht das Grading der Adenokarzinome auf dem Ausmaß der zytologischen
und strukturellen Ähnlichkeit zum Ausgangsgewebe unter Berücksichtigung auch der
Kernmorphie und der mitotischen Aktivität. High grade ist dementsprechend beim
Adenokarzinom dann gegeben, wenn die Ähnlichkeit mit normalem Epithel nur mit Mühe
erkennbar ist, wenigstens stellenweise starke Kernpolymorphie und reichlich Mitosen zu
sehen sind und die Drüsenbildung nur spärlich angedeutet und schwer erkennbar ist
In der WHO-Klassifikation 2000 [41] wird dazu alternativ ein semiquantitatives Grading
angegeben, das auf dem Anteil von Drüsen beruht: G1: >95% Drüsen, G2: 50-95%
Drüsen, G3: 5 - 50% Drüsen, G4: <5% Drüsen. Das College of American Pathologists [17]
schlug vor, dieses semiquantitative Grading zweistufig vorzunehmen: Low grade: >50%
Drüsenbildung, High grade: < 50% Drüsen. (In beiden Publikationen bleibt offen, wie ein
Tumor mit genau 50% Drüsen einzuordnen ist.)
High grade beim muzinösen Adenokarzinom liegt vor, wenn größere Mengen von
Siegelringzellen (aber weniger als 50%) oder kleine solide unregelmäßige Zellhaufen oder
reichlich Mitosen und starke Kernpolymorphie zu sehen sind.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.41
Beim High grade-Plattenepithelkarzinom fehlen Schichtung und Verhornung oder sind
diese nur minimal ausgeprägt. Interzellularbrücken sind nur minimal und schwer erkennbar,
Mitosen finden sich reichlich.
Beim adenosquamösen Karzinom wird die adenokarzinomatöse und die plattenepitheliale
Komponente gesondert beurteilt; der ungünstigere Grad bestimmt dann die
Gesamtbeurteilung.
Siegelringzellkarzinome sind per definitionem als G3, undifferenzierte und kleinzellige
Karzinome als G4 zu klassifizieren [122].
Beim medullären Karzinom entfällt ein Grading.
S64 Invasionstiefe / Regionäre lymphogene Metastasierung
Die Definitionen für die pT- und pN-Kategorien unterscheiden sich in der 5. und 6. Auflage
von TNM nicht. Allerdings ergeben sich insofern Unterschiede zwischen beiden Auflagen,
als für die Bestimmung der pT- und pN-Kategorien nach vorangegangener neoadjuvanter
Therapie unterschiedliche Kriterien gelten.
Dies betrifft 1) die Einstufung von vom Primärtumor getrennten Tumorknötchen im
Fettgewebe des Lymphabflussgebietes ohne nachweisbare Reste eines Lymphknotens
und 2) die Bestimmung der Tumorausbreitung nach vorangegangener neoadjuvanter
Therapie.
Ein vom Primärtumor getrenntes Tumorknötchen im Bindegewebe des
Lymphabflussgebietes ohne nachweisbare Reste eines Lymphknotens wird nach der
5. Auflage von TNM (gültig bis 31.12.2002) [120] dann als regionäre
Lymphknotenmetastase klassifiziert, wenn es über 3 mm groß ist; nach der 6. Auflage von
TNM (gültig ab 01.01.2003) [123, 124] wird ein solches Knötchen ungeachtet der Größe
als regionäre Lymphknotenmetastase klassifiziert, wenn es die Form und glatte Kontur
eines Lymphknotens aufweist.
Für die Bestimmung der Tumorausbreitung nach vorangegangener neoadvanter Therapie
wird in der 5. Auflage von TNM sowohl vitaler als auch regressierter Tumor (Narben,
fibrotische Areale, Granulatiosgewebe, Schleimseen etc.) berücksichtigt, nach der 6.
Auflage jedoch ausschließlich vitales Tumorgewebe. Dadurch ergeben sich nach
neoadjuvanter Therapie in einem Teil der Fälle auch Unterschiede in der
Stadiengruppierung.
S65 Ausmaß der perirektal-perikolischen Invasion
Die Messung der perikolischen/perirektalen Invasion erfolgt am histologischen Schnitt.
Besonders empfohlen werden hierfür Großflächenschnitte. Ansonsten sollen Blöcke von
der tiefsten Invasion herangezogen werden, wobei der Tumor mit angrenzendem intaktem
Fettgewebe nach Fixation senkrecht zur Darmachse lamelliert wird und Blöcke von der
Stelle entnommen werden, an der die tiefste Infiltration vorzuliegen scheint [104].
Bei der Bestimmung der Invasionstiefe des Primärtumors wird die direkte kontinuierliche
Ausbreitung des Tumors und die diskontinuierliche Ausbreitung in Form sogenannter
Satelliten berücksichtigt, nicht jedoch die Ausbreitung in Venen oder Lymphgefäßen [122];
letztere wird in der L- und V-Klassifikation gesondert erfasst (s. S77).
Als sogenannte Satelliten werden bis 3 mm große diskontinuierliche Tumorherde ohne
Nachweis von Residuen eines Lymphknötchens bezeichnet. Sind solche Tumorherde im
Bindegewebe des Lymphabflußgebietes größer als 3 mm, werden sie als regionäre
Lymphknotenmetastase berücksichtigt, sofern sie die Form und glatte Kontur eines
Lymphknotens aufweisen (s. S71 und S72).
Beispiele:
• Karzinom mit kontinuierlicher Ausbreitung in die Submukosa, Tumorzellen in kleiner
Vene innerhalb der Muscularis propria: pT1
• Karzinom mit kontinuierlicher Ausbreitung in die Muscularis propria, Satellit im
perirektalen Gewebe: pT3.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.42
Nach den Vorschlägen des TNM Supplement 2001 [122] wird die perimuskuläre Infiltration
je nach dem mikroskopisch gemessenen Ausmaß näher unterteilt:
• pT3a ≤ 1 mm
• pT3b > 1 - 5 mm
• pT3c > 5 - 15 mm
• pT3d > 15 mm
In neueren Untersuchungen konnten für das Rektumkarzinom signifikante Unterschiede
zwischen Tumoren mit einer perimuskulären Infiltration bis zu 5 mm (pT3a und 3b obiger
Unterteilung) und solchen mit weiter reichender Infiltration (pT3c und 3d) gezeigt werden
[87] u.zw. sowohl bezüglich Rate lokoregionärer Rezidive als auch für 5 Jahres- Uberleben;
dies traf bei lymphknotennegativen wie -positiven Patienten zu.
Bei Kolonkarzinompatienten des Stadiums II konnte neuerdings festgestellt werden, dass
perimuskuläre Infiltration von mehr als 15 mm (pT3d obiger Klassifikation) einen
ungünstigen prognostischen Faktor darstellt [86].
S66 Örtliche Tumorzelldissemination
Diese Feststellung soll unabhängig vom Operateur auch vom Pathologen vorgenommen
werden (s. S53).
S67 Tumordicke/Transversaler Darmumfang
Die Messung erfolgt nach Fixation makroskopisch auf lamellierenden Querschnitten durch
den Tumor, senkrecht zur Darmachse angelegt.
S68 Lage des Tumors zur Peritonealumschlagfalte
Nach der Lage zur Peritonealumschlagsfalte wird zwischen 3 Gruppen unterschieden [82]:
1. Tumoren zur Gänze oberhalb der Umschlagsfalte
2. Tumoren in Höhe der Umschlagsfalte
3. Tumoren zur Gänze unterhalb der Umschlagsfalte.
S69 Makroskopischer Befall der Serosa
Dieser Sachverhalt wird in erster Linie deshalb dokumentiert, um im pathologischen
Laboratorium eine Qualitätskontrolle sicherzustellen [30]. Wird makroskopisch ein
Serosabefall angenommen und ein solcher aufgrund der histologischen Untersuchung
nicht festgestellt, so sollten neue Gewebsblöcke zur histologischen Untersuchung
eingebettet werden.
S70 Abstrichzytologie von Serosa über dem Primärtumor
Durch Abstrichzytologie von der Serosa über dem Primärtumor kann der Befall des
viszeralen Peritoneums nachgewiesen werden, während bei der histologischen
Untersuchung u. U. diesbezüglich eindeutige Ergebnisse nicht erzielt werden [134].
S71 Zusätzliche Angaben bei pT 1-Tumoren
Die Schätzung ders Risikos bereits bestehender regionärer Lymphknotenmetastasen ist
für die Differentialindikation zwischen lokalen Therapieverfahren (Polypektomie,
Mukosektomie, lokale Exzision) und radikaler Chirurgie (mit systematischer
Lymphadenektomie) von wesentlicher Bedeutung. In Deutschland wird eine Unterteilung in
„low risk“ und „high risk“ vorgenommen [70]:
low risk: G1,2(low grade) und keine Lymphgefäßinvasion
high risk: G3,4 (high grade) oder Lymphgefäßinvasion (L1)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.43
Andere Hinweise auf das Risiko bereits bestehender Lymphknotenmetastasen beruhen auf
dem Ausmaß der Infiltration der Submukosa. Für pT1-Karzinome in gestielten Polypen
wurde eine stratigraphsiche Unterteilung von Haggitt et al [38] angegeben:
Level 1: Invasion nur in den Polypenkopf,
Level 2: Invasion bis zum Polypenhals (Grenze zwischen Kopf und Stiel),
Level 3: Invasion in den Polypenstiel,
Level 4: Invasion in die Submukosa der Darmwand unterhalb des Polypenstiels.
In Japan werden pT1-Karzinome in 3 Gruppen unterteilt, wobei die Definitionen allerdings
unterschiedlich sind:
a) Nivatvongs [97]
sm1: Invasion beschränkt auf oberes Drittel der Submukosa,
sm2: Invasion bis ins mittlere Drittel der Submukosa,
sm3: Invasion bis in unteres Drittel der Submukosa.
b) Tanaka et al [117]
sm1: Invasion bis 200 µm von Muscularis mucosae,
sm2: weder sm1 noch sm3,
sm3: Invasion bis an Muscularis propria.
Der Wert dieser zusätzlichen Unterteilungen von pTI-Tumoren gegenüber der in
Deutschland üblichen Klassifikation in Low und High risk ist bislang nicht erwiesen [70].
S72 Satelliten
Vom Primärtumor getrennte Tumorknötchen im perirektalen bzw. perikolischen Fettgewebe
ohne nachweisbare Reste eines Lymphknotens werden nach der 5. Auflage von TNM [120]
als diskontinuierliche Ausbreitung des Primärtumors (sog. Satelliten,
Bindegewebsmetastasen) in der pT-Klassifikation erfasst, sofern sie nicht größer als 3 mm
sind. Nach der 6. Auflage von TNM [123, 124] werden solche Tumorknötchen ohne
Berücksichtigung der Größe dann in der pT-Klassifikation erfasst, wenn sie eine
unregelmäßige Kontur aufweisen und nicht Form und glatte Kontur von Lymphknoten
zeigen (siehe auch S64).
Satelliten werden bei der pT-Klassifikation als diskontinuierliche Tumorausbreitung
berücksichtigt, insbesondere auch bei der Ausmessung der perirektalen bzw. perikolischen
Ausbreitung (s. S65). Bezüglich der Lokalisation von Satelliten wird einerseits der Bezug
zur Tumorhöhe, andererseits die Lokalisation in den Darmwandschichten berücksichtigt.
Dabei werden als intramurale Satelliten jene bezeichnet, die in der Submukosa und/oder
Muscularis propria liegen.
S73 Apikaler Lymphknoten
Als apikaler Lymphknoten gilt der Lymphknoten eines Lymphabflussgebietes, der am
nächsten der Resektionslinie am Mesokolon und damit am weitesten vom Tumor entfernt
liegt.
Sein Befall soll nach den Empfehlungen des Royal College of Pathologists [102] und der
australischen Leitlinie [94] dokumentiert werden.
S74 Lokalisation innerhalb der einzelnen Lymphabflussgebiete
Innerhalb der einzelnen Lymphabflussgebiete haben Cserni et al. [20] zwischen
Lymphknoten in Höhe des Tumors und der jeweils oral und aboral anschließenden 3 cm
langen Darmabschnitte („tumornahe ≤ 3 cm“) und weiter entfernt gelegenen Lymphknoten
(„tumorferne > 3 cm“) unterschieden. Nach den Untersuchungen von Cserni et al [20] ist
der Lymphknotenstatus im Bereich der tumornahen Lymphknoten in diesem Sinne nahezu
immer repräsentativ für den Gesamtlymphknotenstatus, da Metastasen jenseits der 3 cm
fast immer bei Befall auch der tumornahen Lymphknoten zu beobachten sind.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.44
S75 Regressive Veränderungen nach neoadjuvanter Therapie
Nach neoadjuvanter Therapie, die vor allem beim lokal fortgeschrittenen Rektumkarzinom
als kombinierte Radiochemotherapie zunehmend eingesetzt wird, findet man am
Tumorgewebe in wechselndem Ausmaß regressive Veränderungen, vor allem
unterschiedliche Typen der Nekrose und Fibrose mit spezifischen Gefäß- und
Zellveränderungen. Für ein Regressionsgrading wird die quantitative Schätzung der
Veränderungen vorgeschlagen, wie sie in der laufenden deutschen Multizenterstudie zur
neoadjuvanten Therapie des Rektumkarzinoms verwendet wird [26]. Die Graduierung soll
gesondert für den Primärtumor und die regionären Lymphknoten erfolgen. Wesentlich für
die Verlässlichkeit ist die Menge untersuchten Gewebes, weshalb die Zahl der histologisch
untersuchten Gewebsblöcke anzugeben ist. Bei Diagnose einer kompletten Regression ist
– zumindest in Studien – die vollständige Untersuchung des Primärtumors erforderlich.
Dies umfasst die Einbettung des gesamten Primärtumorareals und Aufarbeitung in je 3
Stufen (oberes, mittleres, unteres Drittel).
Alternativ kann auch ein Regressionsgrading verwendet werden, das an der Technischen
Universität München zunächst für Magenkarzinome eingesetzt wurde und nunmehr für alle
gastrointestinalen Karzinome benutzt wird [130].
In Japan wird ein Regressionsgrading mit den Graden 0 bis 3 verwendet [61]:
• Grad 0 (keine Veränderung): weder Nekrosen noch zelluläre oder strukturelle
Veränderungen nachweisbar
• Grad 1 (geringe Regrssion):
– Grad 1a: Nekrose oder Verschwinden des Tumors in weniger als 1/3 der Läsion
oder nur zelluläre oder strukturelle Veränderungen
– Grad 1b: Nekrose oder Verschwinden des Tumors in weniger als 2/3 der Läsion,
aber vitaler Tumor noch vorhanden
• Grad 2 (mäßiggradige Regression): Nekrose oder Verschwinden des Tumors in mehr
als 2/3 der Läsion, vitaler Tumor nicht vorhanden
• Grad 3 (starke Regression): Gesamte Läsion nekrotisch und/oder durch Fibrose mit
oder ohne granulomatöse Reaktion ersetzt, keine vitalen Tumorzellen.
Nicht empfohlen wird das von einzelnen Autoren [8, 11] übernommene Regressionsgrading
von Mandard et al. [83], das für Plattenepithelkarzinome des Ösophagus verwendet wird.
S76 Unterschiedliche histologische Strukturen (%-Anteil)
Bei uniform gebauten Tumoren wird bei der entsprechenden Struktur „98“ eingetragen, die
Kästchen für die anderen Komponenten werden freigelassen. Das Vorkommen
neuroendokriner Zellen in Adenokarzinomen scheint mit schlechterer Prognose verbunden
zu sein [21].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.45
S77 Invasion von Lymphgefäßen, Venen, nicht klassifizierbaren Gefäßen und
Perineuralräumen
Bei der Invasion vaskulärer Strukturen wird auch die Lokalisation berücksichtigt. Dabei ist
„intramural“ als „nicht jenseits der Muscularis propria“ definiert, „extramural“ bezeichnet die
Invasion der betreffenden Strukturen im Bereich des perikolischen bzw. perirektalen
Gewebes.
Vor allem der Befall extramuraler Venen ist ein ungünstiger prognostischer Faktor [119].
Dabei wird auch zwischen dünn- und dickwandigen Venen unterschieden.
Die Diagnose von Lymphgefäßeinbrüchen muß restriktiv erfolgen. Tumorzellen in
artefiziellen Gewebsspalten dürfen nicht als Lymphgefäßinvasion gewertet werden. Der
Nachweis von Endothel um die Tumorzellen ist erforderlich [49].
Nach Möglichkeit soll zwischen Lymphgefäßen und Venen unterschieden werden.
Vorhandensein von glatter Muskulatur und regelmäßig konzentrisch angeordneten
elastischen Fasern in der Wand spricht für Venen [90]. Bei kleinen Gefäßen der
Submukosa ohne Muskulatur kann es sich um postkapillare Venen oder Lymphgefäße
handeln. In diesen Fällen wird der Block „Invasion von nicht klassifizierbaren Gefäßen“
ausgefüllt.
Als Veneninvasion werden auch Tumorherde im Bindegewebe des Lymphabflussgebietes
ohne histologisch erkennbare Residuen von Lymphknoten klassifiziert, die unregelmäßige
Kontur aufweisen (vgl. S72)
Neuerdings hat das AJCC eine Unterteilung von pT1 vorgeschlagen:
• pT1a kein Nachweis von Lymphgefäß- oder Veneninvasion;
• pT1b Lymphgefäß- oder Veneninvasion [18].
Vom AJCC [17, 18] wird auch die Erfassung einer Perineuralinvasion im
pathohistologischen Gutachten empfohlen. Im TNM-Supplement [122] wurden hierfür die
Kategorien Pn0 (keine Perineuralinvasion) und Pn1 (Perineuralinvasion) als fakultative
Klassifikation vorgeschlagen.
S78 Histologie des Tumorrandes
Als „irregulär infiltrierend“ (schlecht begrenzt, tentakulär, diffus infiltrierend) ist der
Tumorrand dann zu klassifizieren, wenn sich ein dissoziierendes Wachstum zwischen
präexistentem Gewebe findet. Es erfolgt in der Regel in Form von einzeln liegenden
kleinen Drüsen oder einzelnen kleinen soliden Zellgruppen bzw. Einzelzellen ohne
Stromreaktion. Auch der Nachweis einer Perineuralinvasion erlaubt die Diagnose eines
irregulär infiltrierenden Tumorrandes [17, 66].
Beim „expansiven Tumorrand“ (gut begrenzt, „pushing“) findet sich eine mehr oder minder
scharfe Begrenzung zwischen Tumorgewebe und Normalgewebe. Letzteres wird nicht
dissoziiert, sondern komprimiert oder verdrängt [64].
Wenn das Tumorrandgebiet unterschiedlich beschaffen ist, soll die Klassifikation nach dem
überwiegenden Typ des Tumorrandes erfolgen.
S79 Entzündliche Infiltration
Bei der Beurteilung der peritumorösen Infiltration ist das Gebiet der tiefsten Tumorinvasion
maßgeblich. Ausgeprägte peritumoröse Entzündung („1“) soll dann diagnostiziert werden,
wenn sich eine mantelartige, nicht abszedierende entzündliche Infiltration findet. Es
überwiegen Lymphozyten; aber auch Plasmazellen, neutrophile und eosinophile
Granulozyten sowie Histiozyten können beigemengt sein [40, 64].
Eine ausgeprägte intratumoröse lymphoide Infiltration (TIL’s = tumorinfiltrierende
Lymphozyten) erweckt den Verdacht auf medulläres Karzinom und HNPCC (s.
S62/Anmerkung 6, S3 und S84), ist aber auch bei Nichtvorliegen dieser Veränderungen
ein prognostisch günstiger Faktor [101].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.46
S80 Peritumoröse Lymphozytenaggregate
„Peritumoröse Lymphozytenaggregate“ [40] sind knötchenartige
Lymphozytenansammlungen in der näheren Tumorumgebung. Ihr Vorkommen wird auch
als „Crohn-ähnliche lymphoide Reaktion“ bezeichnet [42].
S81 Peritumoröse Fibrose (Desmoplasie)
Bezüglich der prognostischen Bedeutung liegen kontroverse Publikationen vor (Literatur
bei [18]).
S82 Reaktive Veränderungen in perikolischen/perirektalen Lymphknoten
Reaktive Veränderungen der Lymphknoten im Abflußgebiet kolorektaler Karzinome sind
nicht selten [24]. Bei der follikulären Hyperplasie soll zwischen Fällen mit Vorkommen
dieser Veränderungen in mehr als 50% der regionären Lymphknoten und solchen mit
geringerem Auftreten unterschieden werden.
Das Fehlen jeglicher reaktiver Veränderung scheint mit schlechterer Prognose
einherzugehen [25].
S83 Prognosegruppen nach Sternberg et al.
Die Prognosegruppen nach Sternberg et al. [113] beruhen auf einem Score-System. Dabei
werden berücksichtigt:
a. Veneninvasion:
b. Invasionstiefe:
c. Regionäre Lymphknoten:
Nein = kein Punkt,
Ja = 1 Punkt;
Muscularis propria oder weniger tief = kein Punkt,
jenseits Muscularis propria = 1 Punkt;
ohne Metastasen = kein Punkt,
Metastasen = 1 Punkt.
Die Gesamtsumme der Punkte bestimmt die Prognosegruppe:
0 Punkte
1 Punkt
2 Punkte
3 Punkte
Prognosegruppe 1
Prognosegruppe 2
Prognosegruppe 3
Prognosegruppe 4
exzellente Prognose
intermediär - gute Prognose
intermediär - schlechte Prognose
schlechte Prognose
S84 Klassifikation nach Mikrosatellitenanalyse
Aufgrund der Testung auf Mikrosatellitenstabilität wurde vorgeschlagen, drei Gruppen von
kolorektalen Karzinomen zu unterscheiden [7, 62]:
1. Tumoren mit Mikrosatellitenstabilität (MSS ∼78%);
2. Tumoren mit geringer Mikrosatelliteninstabilität (MSI-L[ow] ∼10%);
3. Tumoren mit ausgeprägter Mikrosatelliteninstabilität (MSI-H[igh] ∼10%): hierbei
zeigen bei Testung von 5 Referenzmarkern 2 oder mehr, bei Testung einer größeren
Zahl von Markern ≥ 30-40% Instabilität.
Karzinome im Rahmen eines HNPCC gehören durchwegs zur Gruppe MSI-H.
Histopathologische Hinweise für ein MSI-H-Karzinom sind:
1. Medulläres Karzinom,
2. Muzinöses Adenokarzinom im proximalen Kolon (Flexura lienalis und oral hiervon),
3. Schlecht differenziertes Adenokarzinom im proximalen Kolon,
4. Karzinom mit ausgeprägter intratumoröser lymphoider Infiltration (s. S79) und/oder
Crohn-ähnlicher lymphoider Reaktion (s. S85).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.47
MSI-H-Karzinome verhalten sich (sowohl wenn sie sporadisch auftreten als auch bei
HNPCC) prognostisch günstiger als die anderen molekularen Gruppen
[36, 62, 67, 107, 129]. Die unabhängige prognostische Bedeutung des
Mikrosatellitenstatus bedarf aber noch weiterer Untersuchungen. MSI-H-Karzinome zeigen
aber eine höhere Tendenz zur Entwicklung multipler syn- und metachroner kolorektaler
Karzinome und sprechen wahrscheinlich auch weniger auf Chemotherapie an [62]. Weitere
Literatur bei [34].
S85 Adenomresiduen im Tumor
Als Adenomresiduen gelten benigne Adenomanteile in unmittelbarem Anschluss an das
infiltrative Karzinom. Vom Tumor durch normale Schleimhaut gesonderte Adenome werden
als begleitende Veränderungen dokumentiert.
S86 Chronische entzündliche Darmerkrankungen
Bei Karzinomen auf dem Boden einer chronisch-entzündlichen Darmerkrankung soll auch
dokumentiert werden, ob in den Resektionspräparaten im Anschluss an das Karzinom
oder an anderen Stellen Dysplasien vorhanden sind und welchen Grad diese haben. Die
Graduierung erfolgt nach den Vorschlägen einer internationalen Arbeitsgruppe [9].
S87 Begleitende Adenome
Als flaches Adenom (flat adenoma) gelten Läsionen, bei denen die Schleimhaut entweder
nicht oder maximal auf ihre doppelte Dicke verbreitert ist. Gelegentlich findet sich dabei
auch eine seichte zentrale Eindellung (sog. depressed adenomas).
Das Adenoma serratum zeigt bei schwacher Vergrößerung die typische sägezahnartige
Stuktur hyperplastischer Polypen, jedoch findet sich in den oberen Kryptenabschnitten
Epithel mit Dysplasien [63].
Für die Unterteilung in tubuläre, tubulovillöse und villöse Adenome gelten die
Empfehlungen der WHO [65]:
mindestens 80% tubulär strukturiert
mindestens 80% villös strukturiert
20% oder mehr tubulär und 20% oder mehr villös
strukturiert
tubuläres Adenom,
villöses Adenom
tubulovillöses Adenom
S88 Durchführung von Spezialuntersuchungen
Die hier angeführten Spezialuntersuchungen sind bisher in ihrem klinischen Stellenwert
noch nicht abgesichert. Möglicherweise ergeben sich in Zukunft hieraus Konsequenzen für
die Therapiewahl und für die Schätzung der Prognose. Zur Klärung dieser Frage sollen
Patienten, bei denen solche Untersuchungen vorgenommen wurden, identifizierbar sein.
Als sonstige morphometrische Untersuchungen werden Messungen der Kernflächen oder
der longitudinalen Kerndurchmesser dokumentiert.
Molekulare Marker, die im Tumorgewebe bestimmt werden, schließen ein 18q/DCC,
k-ras-Mutationen, Mikrosatelliteninstabilität (MSI) (s. S77), Thymidylat-Synthase (TS), p53,
p27, nm23, Bcl-2 u.a. (Literatur bei [4, 10, 18, 57, 68, 85, 100, 115, 119, 128].)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.48
S89 Histologische Befunde an den Resektionsrändern
Von der Untersuchung des oralen oder aboralen Resektionsrandes sowie der
Resektionsränder an Nachbarorganen kann bei großer Entfernung vom Tumor (mehr als
5 cm am frischen, nicht ausgespannten Resektat) abgesehen werden, sofern nicht ein
Tumor von hohem Malignitätsgrad (G3, 4) oder mit ausgedehnter Lymphgefäß- oder
Veneninvasion vorliegt [22].
Von besonderer Bedeutung ist die Untersuchung der zirkumferentiellen (lateralen, radialen,
tiefen) Resektionslinien am Mesorektum oder Mesokolon [30, 70, 111, 132].
Bei der Untersuchung der Resektionsränder sind sowohl kontinuierliche Ausläufer des
Primärtumors als auch Lymphknoten und diskontinuierliche Tumorherde im perirektalen
bzw. perikolischen Bindegewebe (sog. Satelliten) zu erfassen. Die entsprechenden
Befunde sollten dokumentiert werden. Tumorzellen in Lymph- und Blutgefäßen werden nur
dann berücksichtigt, wenn sie Kontakt mit dem Endothel oder Invasion der Gefäßwand
zeigen; andernfalls werden sie als in Lymphe oder Blut frei zirkulierende Tumorzellen nicht
erfasst [131].
Befall der viszeralen Serosa darf nicht als Befall der zirkumferentiellen Resektionslinien
angesehen werden, Serosapenetration wird bei der R-Klassifikation nicht berücksichtigt.
Für die Untersuchung empfiehlt sich die Markierung der Resektionsflächen durch Tipp-Ex®
oder Tusche. Dies gewährleistet eine sichere Identifizierung der tatsächlichen
Resektionslinien in den histologischen Schnitten.
Bei Stapleranastomosen ist der histologische Befund an der Staplermanschette
miteinzubeziehen. Bei Polypektomien und lokalen Exzisionen entspricht die
Abtragungsfläche in der Darmwand dem lateralen Resektionsrand.
Bis vor kurzem wurde bei der histologischen Beurteilung von Resektionsrändern lediglich
Tumor direkt an der Resektionslinie als positiv angesehen („tumor transsected“) [30]. Vor
allem von Quirke und im Vereinigten Königreich [102, 103, 104] wird auch dann von
Tumorbefall gesprochen, wenn Tumor 1 mm oder weniger von der Resektionslinie entfernt
angetroffen wird. Dieses Vorgehen befürwortet neuerdings auch das AJCC [18]. Nach den
Regeln der UICC [122] gilt jedoch nach wie vor, tumorbefallene Resektionsränder nur dann
zu diagnostizieren, wenn Tumor direkt an der Resektionslinie zu sehen ist. Jedoch sollen
Fälle mit Tumor 1 mm oder weniger von der Resektionslinie identifiziert und mit „Nahe“
verschlüsselt werden.
S90 Zytologische Untersuchung der zirkumferentiellen Resektionsflächen
Durch zytologische Untersuchung von Abstrichen von den zirkumferentiellen
Resektionsflächen (s. S89) am frischen Tumorresektionspräparat können bisweilen positive
Befunde erhoben werden, ohne dass sich bei der histologischen Untersuchung Tumor am
Resektionsrand nachweisen lässt. Derartige Befunde sind als R1 zu klassifizieren.
S91 Zusätzliche Angaben bei radikaler Entfernung von Rektumkarzinomen
Zur Beurteilung der Qualität des chirurgischen Vorgehens bei radikaler Entfernung von
Rektumkarzinomen sind vom Pathologen spezielle Angaben zur Entfernung des
Mesorektums erforderlich [50, 51, 70, 103].
Dabei ist zum Ausmaß der Mesorektumentfernung und ihrer Qualität Stellung zu nehmen.
Bei Tumoren des mittleren und unteren Rektumdrittels ist die totale mesorektale Exzision
(TME), d.h. die Entfernung des Mesorektums bis zu Beckenboden indiziert.
Bei Karzinomen des oberen Rektumdrittels genügt die Entfernung des Mesorektums bis zu
einer horizontalen Ebene, die bei Messung in situ 5 cm, bei Messung am frischen nicht
ausgespannten Resektat 3 cm unterhalb des distalen Tumorrandes liegt [50, 111]: sog.
partielle Mesorektumexzision (PME).
Die Qualitätsbeurteilung der mesorektalen Exzision schließt ein:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.49
1. Beurteilung der Oberflächenbeschaffenheit des Resektates bei TME und PME: bei
hoher Qualität des chirurgischen Eingriffs ist die Oberfläche glatt und intakt (mit
lipomähnlichem Aussehen), ohne Defekte und ohne Einrisse der Grenzlamelle (sog.
mesorektale, viszerale oder viszerale pelvine Faszie).
2. Bei PME ist zusätzlich festzustellen, dass die distale Resektionfläche kein sog.
Coning zeigt. Als solches wird eine nicht horizontal gelegene Ebene der distalen
Resektionfläche verstanden, bei der die Distanz zwischen der Ebene des distalen
Tumorrandes und der Resektionsfläche in den inneren Schichten (muskuläre
Rektumwand) größer ist als in den äußeren Lagen des Präparates (peripheres
Mesorektum) (Abb. 17.3).
Abbildung 17.3: Entfernung des Mesorektums bei Karzinomen des oberen Rektumdrittels. Die
punktierten Linien entsprechen dem Coning, das zu vermeiden ist (Aus Hermanek [50]).
Im Falle eines solchen Conings wird das Mesorektum peripher nicht ausreichend entfernt,
dabei ist das Risiko für lokoregionäre Rezidive erhöht.
Für die Beurteilung der mesorektalen Exzision wurde von Sterk et al. [112] eine
postoperative Farbdarstellung des Mesorektums angegeben. Hierbei wird am frischen
Resektat die A. rectalis superior freipräpariert und inzidiert, sodann nach Einführung einer
Knopfkanüle 10ml eines Gemisches von 1 Teil Tusche (Rotring Zeichentusche R 591417)
und 10 Teilen eines Plasmaexpanders (HAES. steril 6%, Fa. Fresenius) injiziert. Auch
Methylenblaulösung kann dazu verwendet werden [73, 74]. Die Beurteilung des Präparates
erfolgt nach folgendem Schema:
Klasse 1: Kein Farbaustritt während und nach der Injektion: komplette
Mesorektumsexzision,
Klasse 2: Punktförmige(r) Farbaustritt(e) während und nach der Injektion oft
makroskopisch nicht eindeutig erkennbare kleine Einrisse des Mesorektums,
Klasse 3: Flächenhafter Farbaustritt: makroskopisch unvollständige Mesorektumexzision.
Zur Beurteilung der Qualität der Chirurgie wurde für die CLASSICC-Studie des britischen
Medical Research Councils eine Unterteilung in 3 Stufen angegeben [103]:
• Qualitätsgrad 1 („poor“): Mesorektum irregulär, mit Defekten bis 1 cm2 oder Inzision
bis zur Muscularis propria; unregelmäßiger zirkumferentieller Resektionsrand mit
geringer Menge von Mesorektum und wenig Sicherheitsabstand an Vorderseite;
• Qualitätsgrad 2 („suboptimal“): mäßige Menge des Mesorektums mit einiger
Unregelmäßigkeit; mäßiges distales Coning kann vorhanden sein.
• Qualitätsgrad 3 („optimal“): gute Menge des Mesorektums, glatte Oberfläche, guter
Sicherheitsabstand an der Vorderseite, keine Defekte im Mesorektum.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.50
Eine ähnliche Graduierung, allerdings mit unterschiedlicher Zahlenbezeichnung erfolgt
auch in der M.E.R.C.U.R.Y-Studie [82]:
• Grad 1 („good“ ): Intaktes Mesorektum mit nur geringen Unregelmäßigkeiten der
glatten Mesorektumoberfläche, kein Defekt größer als 5 mm. Kein Coning.
• Grad 2 („moderate“): Mäßige Menge von Mesorektum mit Unregelmäßigkeiten an der
Mesorektumoberfläche. Mäßiges Coning. Muscularis propria nicht sichtbar (außer am
Ansatz der Levatormuskulatur).
• Grad 3 („poor“): Wenig Mesorektum mit Defekten bis zur Muscularis propria.
In der M.E.R.C.U.R.Y.-Studie wird bei abdomino-perienaler Rektumextirpation zusätzlich
auch die Qualität der Chirurgie im Bereich der Levatormuskulatur (wo kein Mesorektum
vorhanden ist) beurteilt u.zw. in 3 Kategorien:
• Substandard: Teile der Muscularis propria fehlend oder Eröffnung des Darmes oder
des Tumors;
• Standard: Muscularis propria erhalten, keine Eröffnung von Darm oder Tumor, keine
Levatoranteile entfernt;
• erhöhte Radikalität: Levatormuskulatur mitreseziert, keine Eröffnung von Darm oder
Tumor.
S92 Minimale Sicherheitsabstände
Bei makroskopischer Messung ist vor allem für den oralen und aboralen Resektionsrand,
aber auch für den Resektionsrand an Nachbarorganen die Angabe der Messbedingungen
unerlässlich [47]. Bezüglich der Notwendigkeit der histologischen Messung s. S89. Bei der
Messung des aboralen Sicherheitsabstandes im Rektum ist die Durchtrennungslinie der
sog. eigentlichen Rektumwand, d. h. Mukosa, Submukosa und M. propria maßgeblich.
Hiervon zu trennen ist die Durchtrennung im Mesorekturm (s. S91, Abb. 17.3).
Auch bei Messung der Sicherheitsabstände werden sowohl kontinuierliche Ausläufer des
Primärtumors als auch Satelliten und Lymphknotenmetastasen berücksichtigt. Tumorzellen
in Lymph-und Blutgefäßen werden nur dann miterfasst, wenn sie Kontakt mit dem Endothel
oder Invasion der Gefäßwand zeigen (vgl. auch S89).
S93 Risikogruppen bei R0-resezierten Kolonkarzinomen im Stadium II
Innerhalb der durch radikale Tumorresektion kurativ (R0) behandelten Patienten mit
Kolonkarzinom des Stadiums II kann nach Untersuchungen von Merkel et al [86] zwischen
einer Low-risk- und einer High-risk-Gruppe unterschieden werden
Als High-risk-Gruppe gelten:
1. Patienten mit dringlicher Operation oder Operation im Notfall (Operation innerhalb 48
Stunden nach Aufnahme)
2. Elektiv operierte Patienten mit Tumor im linken Kolon (Sigma und Colon descendens)
und histologisch bestimmter Infiltration jenseits der Muscularis propria mehr als
15 mm.
Low- und High-risk-Gruppen unterscheiden sich im Erlanger Krankengut hinsichtlich der
Rate der im Follow-up auftretenden Fernmetastasen (11% vs. 30%) und im
krebsbezogenen 5 Jahres-Uberleben (94% vs. 78%).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.51
S94 Risikogruppen nach Köhne et al. 2002
Bei palliativer 5-FU-basierter Chemotherapie im Stadium IV konnten Köhne et al. [75]
durch multivariate Analyse von 3825 Patienten (2549 Patienten zur Erstellung, 1276
Patienten zur Validierung) drei Risikogruppen mit unterschiedlichen medianen
Uberlebenszeiten abgrenzen.
RisikoDefinition
Mediane Uberlebensgruppe
ECOG
Zahl der Fernalkalische
Leukozeit in Monaten
metastasenloPhosphatase
zyten
PrimärValidierungskalisationen
U/l
109 /l
daten
daten
Low risk
0/1
1
-
-
Intermediate
risk
0/1
oder
>1
>1
< 300
-
1
-
< 10
High risk
0/1
oder
>1
oder
>1
>1
> 300
-
>1
-
-
-
-
> 10
15
14,7
10,7
10,5
6.1
6,4
S95 Japanische „Curability“-Klassifikation
In Japan [61] wird nach Entfernung kolorektaler Karzinome eine sog.
„Curability-Klassifikation“ vorgenommen, die zusätzlich zur R-Klassifikation noch andere
Parameter berücksichtigt und für chirurgische und endoskopische Tumorentfernung
unterschiedlich definiert ist.
Alle R1- und R2-Resektionen werden als Curability C (Cur C) klassifiziert. Innerhalb der
R0-Resektionen wird zwischen Curability A und B (Cur A und Cur B) unterschieden.
Einordnung in Cur A erfordert:
1. R0,
2. Fehlen von Fernmetastasen im Sinne der japanischen Definition (d.h. ausgenommen
Metastasen in nichtregionären abdominalen Lymphknoten) und
3. D-Kategorie (s. S42) muss gleich oder größer sein als japanische
Lymphknotenkategorie (D>n). Zum Beispiel ist bei n0 D0 ausreichend, bei n1
zumindest D1, bei n2 zumindest D2 notwendig etc.
Alle anderen R0-Resektionen werden als Cur B klassifiziert.
Japanische pathologische Lymphknotenklassifiaktion:
• n0: keine Lymphknotenmetastasen,
• n1: Metastasen in Lymphknotengruppe 1,
• n2: Metastasen in Lymphknotengruppe 2,
• n3: Metastasen in Lymphknotengruppe 3,
• n4: Metastasen in Lymphknotengruppe 4.
Definition der „Lymphknotengruppen“ siehe S42.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.52
Schema zur TNM/pTNM-Klassifikation
Angaben zu den durch einen seitlichen Balken gekennzeichneten Zeilen beziehen sich auf fakultative Ramifikationen
Primärtumor
Primärtumor kann nicht beurteilt werden
Kein Anhalt für Primärtumor
Infiltration der Submukosa
Infiltration der Muscularis propria
Infiltration von Subserosa bzw. perirektalem/periproktischem Gewebe
≤ 1 mm
> 1 - 5 mm
> 5 - 15 mm
> 15 mm
Infiltration von Nachbarorganen
oder Perforation des viszeralen Peritoneums
Infiltration von Nachbarorganen,
aber keine Perforation des viszeralen Peritoneums
Befall des viszeralen Peritoneums
TNM
pTNM
TX
T0
T1
T2
T3
T3a
T3b
T3c
T3d
T4
pTX
pT0
pT1
pT2
pT3
pT3a
pT3b
pT3c
pT3d
pT4
T4a
pT4a
T4b
pT4b
NX
N0
pNX
pN0
N1
N2
pN1
pN2
MX
M0
M1cy+
M1
pMX
pM0
pM1
Regionäre Lymphknoten
Regionäre Lymphknoten können nicht beurteilt werden
Keine regionären Lymphknotenmetastasen
Regionäre Lymphknotenmetastasen
1-3
>3
Fernmetastasen
Das Vorliegen von Fernmetastasen kann nicht beurteilt werden
Keine Fernmetastasen
Lediglich positiver Befund in Peritonealzytologie
Fernmetastasen vorhanden
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.53
Stadiengruppierung
Stadiengruppierung nach 5. Aufl. TNM
M0 / Gesamt-M0
(p)T
(p)N0
1
(p)N1
I
2
3
M1 / Gesamt-M1
(p)N2
III
IV
II
4
Stadiengruppierung nach 6. Aufl. TNM
Unterteilung des Stadiums II:
wenn (p)T3 . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
wenn (p)T4 . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Unterteilung des Stadiums II:
wenn (p)N1 (p)T1,2 . . . . . . . . . . . . . . . . . . . . . . . . . .
wenn (p)N1 (p)T3,4 . . . . . . . . . . . . . . . . . . . . . . . . . .
wenn (p)N2 . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Unterteilung des Stadiums III nach Merkel et al
p(T)
(p)N1
(p)N2
1,2
St. IIIA
St. IIIB
3,4
St. IIIB
St. IIIC
St. IIA
St. IIB
St. IIIA
St. IIIB
St. IIIC
Erfordernisse für pTNM:
pT:
Histologische Untersuchung des durch limitierte oder radikale Resektion entfernten
Primärtumors ohne makroskopisch erkennbaren Tumor an den zirkumferentiellen
(tiefen, lateralen), oralen und aboralen Resektionsrändern oder histologische Untersuchung des durch endoskopische Polypektomie oder lokale Exzision entfernten
Primärtumors mit histologisch tumorfreien Resektionsrändern oder mikroskopische
Bestätigung einer Perforation der viszeralen Serosa (pT4b) 1 oder mikroskopische
Bestätigung der Infiltration benachbarter Organe oder Strukturen (pT4a).
pN 0:
Histologische Untersuchung von üblicherweise 12 oder mehr regionären Lymphknoten2 .
pN 1:
Histologische Bestätigung von Metastasen in nicht mehr als 3 regionären Lymphknoten bei histologischer Untersuchung von üblicherweise 12 oder mehr regionären
Lymphknoten.
pN 2:
Histologische Bestätigung von Metastasen in mehr als 3 regionären Lymphknoten.
pM 1:
Mikroskopischer (histologischer oder zytologischer) Nachweis von Fernmetastasen.
1 Die
mikroskopische Bestätigung einer Perforation des viszeralen Peritoneums durch Tumorgewebe kann durch Untersuchung von
Biopsien oder durch Abstrichzytologie von der Serosa über dem Tumor erfolgen.
2 Wenn weniger als 12, aber mindestens ein regionärer Lymphknoten untersucht werden und diese(r) tumorfrei ist/sind,ist dem Befund pN0 in Klammern die Zahl befallener und untersuchter Lymphknoten zuzusetzen, um die Verlässlichkeit der pN-Klassifikation
anzuzeigen, z.B. pN0(0/4)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.54
Literatur
[1] Amato AC, Pescatori M (1998) Effect of perioperative blood transfusions on recurrence of colorectal
cancer. Metaanalysis stratified on risk factors. Dis Colon Rect 41: 570-585
[2] Arnold MW, Young DC, Hitchcock CL, Schneebaum S, Martin EW (1995) Radioimmunoguided
surgery in primary colorectal carcinoma: an intraoperative prognostic tool and adjuvant to traditional
staging. Am J Surg 170:315-318
[3] Averbach AM, Steves MA, Ettinghausen SE et al. (1998) Pelvic omentoplasty after low anterior
resection with total mesorectal excision. Contemp Surg 52:379-390
[4] Barozzi D, Ravaioli M, D’Errico A, Grazi GL, Poggioli G, Cavrini G, Mazziotti A, Grigioni WR (2002)
Relevance of biologic markers in colorectal carcinoma. A comparative study of a broad panel.
Cancer 94:647-657
[5] Bembenek A, Ulmer C, Schlag PM (2001) Sentinel-Lymphknoten- Diagnostik - Kolorektales
Karzinom und Analkarzinom. In: Schlag PM (Hrsg) Sentinel-Lymphknoten-Biopsie. ecomed,
Landsberg, S.191-197
[6] Berufsverband Deutscher Pathologen (2002) Anwendungsleitlinie zur pathologischen Diagnostik des
kolorektalen Karzinoms. Pathologe (in Vorbereitung)
[7] Boland CR, Thibodeau SN, Hamilton SR, Sidransky D, Eshleman JR, Burt RW et al. (1998) A
National Cancer Workshop on microsatellite instability for cancer detection and familial
predisposition: development of international criteria for the determination of microsatellite instability
in colorectal cancer. Cancer Res 58:5248-5257
[8] Bonzourene H, Bosman FT, Seelentag W, Matter M, Coucke P (2002) Importance of tumor
regression assessment in predicting the outcome in patients with locally advanced rectal carcinoma
who are treated with pre- operative radiotherapy. Cancer 94: 1121-1139
[9] Borchard F, Heilmann KL, Hermanek P, Gebbers H-O, Heitz Ph, Stolte M, Pfeifer U, Schaefer HE,
Wiebecke B, Schlake W (1991) Definition und klinische Bedeutung der Dysplasie im
Verdauungstrakt. Pathologe 12:50-56
[10] Bosman FT (2002) Postoperative histopathological evaluation: implications for prognosis. In:
Bleiberg H, Kemeny N, Rougier P, Wilke H (eds) Colorectal cancer. A clinical guide to therapy. Martin
Dunitz, London, pp. 81-89
[11] Bozzetti F. Andreola S, Rossetti C, Zucali R, Moroni E, Barotti D et al (1996) Preoperative
radiotherapy for resectable cancer of the middle-distal rectum: its effect on the primary lesion is
determined by endorectal ultrasound using flexible echo colonoscope. Int J Colorect Dis 11: 283-286
[12] Brown G (2000) The role of MRI in the pre-operative staging of rectal cancer. Imaging 12:141-150
[13] Büchler MW, Heald RJ, Maurer ChA, Ulrich B (Hrsg) (1998) Rektumkarzinom: Das Konzept der
Totalen Mesorektalen Exzision. Karger, Basel
[14] Christensen M, Katballe N, Wikman F, Primdahl H, Sorensen FB, Laurberg S, Orntoft TF (2002)
Antibody-based screening for hereditary nonpolyposis colorectal carcinoma compared with
microsatellite analysis and sequencing. Cancer 95: 2422-2430
[15] Cohen AM (1991) Surgical considerations in patients with cancer of the colon and rectum. Sem
Oncol 18:381-387
[16] Cohen PR, Kahn SR, Kurzrock R (1991) Association of sebaceous gland tumors and internal
malignancy: the Muir-Torre syndrome. Am J Med 90:606-613
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.55
[17] Compton CC for the members of the Cancer Committee, College of American Pathologists (2000)
Updated protocol for the examination of specimens removed from patients with carcinomas of the
colon and rectum, excluding carcinoid tumors, lymphomas, sarcomas, and tumors of the vermiform
appendix. Arch Pathol Lab Med 124:1016-1025
[18] Compton C, Fenoglio-Preiser CM, Pettigrew N, Fielding LP (2000) American Joint Committee on
Cancer Prognostic Factors Consensus Conference: Colorectal Working Group, Cancer
88:1739-1757
[19] Cserni G, Vajda K, Tarjan M, Bori R, Vajda K, Baltas B (1999) Nodal staging of colorectal carcinomas
from quantitative and qualitative aspects. Can lymphatic mapping help staging? Pathol Oncol Res
5:291-296
[20] Cserni G,Tarjan M, Bori R (2001) Distance of lymph nodes from the tumor. An important feature in
colorectal cancer specimens. Arch Pathol Lab Med 125:246-249
[21] DeBruine A, Wiggers T, Beek C, Volovics S, von Meyenfeldt M, Arends JW et al. (1993) Endocrine
cells in colorectal adenocarcinomas: incidence, hormone profile and prognostic relevance. Int J
Cancer Suppl 4:765-771
[22] Deutsche Krebsgesellschaft (1995) Diagnostische Standards - Lungen-, Magen-, Pankreas- und
kolorektales Karzinom (Hermanek P, Hrsg). Zuckschwerdt, München Bern Wien New York
[23] Deutsche Krebsgesellschaft (2002) Kurzgefasste interdisziplinäre Leitlinen 2002. Diagnose und
Therapie maligner Erkrankungen (Schmitt-Thomas B, Hrsg). Zuckschwerdt, München Bern Wien
New York
[24] Dworak O (1991) Morphology of lymph nodes in the resected rectum of patients with rectal
carcinoma. Path Res Pract 187:1020-1024
[25] Dworak O, Mansmann U, Altendorf-Hofmann A (1996) Prognostic significance of lymph node
reactions in rectal cancer - an uni- and miltivariate analysis. GI Cancer 2: 3-8
[26] Dworak O, Keilholz L, Hoffmann A (1997) Pathological features of rectal cancer after preoperative
radiochemotherapy. Int J Colorect Dis 12:19-23
[27] Edna T-H, Bjerkeset T (1998) Perioperative blood transfusions reduce long-term survival following
surgery for colorectal cancer. Dis Colon Rcet 41: 451-459
[28] Enker WE, Havenga K, Thaler HT, Cohen AM, Polyak T, Cranor M, McDermott K (1997) Total
mesorectal excision with pelvic autonomic nerve preservation in the operative treatment of rectal
carcinoma. In: Soreide O, Norstein J (eds) Rectal cancer surgery. Optimisation - standardisation documentation. Springer, Berlin Heidelberg New York
[29] Esser S, Reilly WT, Riley LB, Eyvazzadeh C, Arcona S (2001) The role of sentinel lymph node
mapping in staging of colon and recal cancer. Dis Colon Rect 44:850-856
[30] Fielding LP, Arsenault PA, Chapuis PH, Dent O, Gatright B, Hardcastle JD, Hermanek P, et al. (1991)
Clinicopathological staging for colorectal cancer: An international documentation system (IDS) and
an international comprehensive anatomical terminology (ICAT). J Gastroent Hepatol 6:325-344
[31] Ford D, Easton DF, Bishop DT, Narod SA, Goldgar DE (1994) Risks of cancer in BRCA1-mutation
carriers. Lancet 343: 692-695
[32] Friedl W, Kruse R, Jungk M, Back W, Loff S, Propping P, Jenne DE (1999) Hamartomatöse
Polyposis-Syndrome. Dtsch Ärztbl 96A:2285-2291
[33] Gebert J, von Knebel Doeberitz M (1999) Hereditäre Tumoren des Gastrointestinaltrakts
(FAP/HNPCC). Chirurg Gastroenterol 15:163-172
[34] Goldstein NS (2001) Recent pathology related advances in colorectal adenocarcinomas. Eur J Surg
Oncol 27:446-450
[35] Grundmann E, Hermanek P, Wagner G (1997) Tumorhistologieschlüssel. 2. Aufl. ADT
Tumordokumentation in Klinik und Praxis, Band 2. Springer, Berlin Heidelberg New York
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.56
[36] Gryfe R, Kim H, Hsieh ETK et al (2000) Tumor microsatellite instability and clinical outcome in young
patients with colorectal cancer. New Engl J Med 342:69-70
[37] Gullberg K, Lindforss U, Zetterquist H, Stalberg D, Reinholt FP, Veress B , Tribukait B et al (2002)
Cancer risk assessment in long-standing pouchitis. Int J Colorect Dis 17: 92-97
[38] Haggitt RC, Glotzbach RE, Soffer EE, Wruble LD (1985) Prognostic factors in colorectal carcinoma
arising in adenomas; implications for lesions removed by endoscopic polypectomy. Gastroenterology
89:328-336
[39] Hahn M, Kruppa Ch, Pistorius S, Schackert HK (1999) Prädiktive molekulare Diagnostik und
präventive Chirurgie des hereditären kolorektalen Karzinoms. Ein neues Interessengebiet der
chirurgischen Forschung. Zbl Chir 124:278-285
[40] Halvorsen TB, Seim E (1989) Association between invasiveness, inflammatory reaction,
desmoplasia and survival in colorectal cancer. J Clin Pathol 42:162-166
[41] Hamilton SR, Aaltonen LA (eds) (2000) Pathology and genetics of tumours of the digestive system.
WHO Classification of Tumours. IARC Press, Lyon
[42] Harrison JC, Dean PJ, El-Zeky F, Van der Zwaag R (1995) Impact of the Crohn’s-like lymphoid
reaction on staging of right-sided colon cancer: Results of multivariate analysis. Hum Pathol
26:31-38
[43] Havenga K, Enker WE, Norstein J, Moriya Y, Heald RJ, von Houwelingen HC, van de Velde CJH
(1999) Improved survival and local control after total mesorectal excision or D3 lymphadenectomy in
the treatment of primary rectal cancer: an international analysis of 1411 patients. Eur J Surg Oncol
25:368-374
[44] Heald RJ, Husband EM, Ryall RDH (1982) The mesorectum in rectal cancer surgery: The clue to
pelvic recurrence. Brit J Surg 69:613-616
[45] Heald RJ, Moran BJ, Ryall RDH, Sexton R, Mac Farlane JK (1998) Rectal cancer. The Basingstoke
experience of total mesorectal excision, 1978-1997. Arch Surg 133:894-899
[46] Herfarth Ch, Runkel N (1994) Chirurgische Standards beim primären Coloncarcinom. Chirurg
65:514-523
[47] Hermanek P (1989) Sicherheitsabstände bei anteriorer und tiefer anteriorer Resektion.
Begriffsbestimmung und Methodik. In: Gall FP, Zirngibl H, Hermanek P (Hrsg) Das kolorektale
Karzinom. Kontroverse Fragen, neue Ergebnisse. Zuckschwerdt, München Bern Wien San Francisco
[48] Hermanek P (1989) Dysplasie-Karzinom-Sequenz. In: Matek W (Hrsg) Früherkennung und
Nachsorge des Dickdarmkrebses. Springer, Berlin Heidelberg New York
[49] Hermanek P (1990) Malignant polyps - pathological factors governing clinical management. In:
Williams GT (ed) Gastrointestinal pathology. Current topics in pathology, vol 81. Springer, Berlin
Heidelberg New York
[50] Hermanek P (1998) Qualität der Chirurgie aus der Sicht des Pathologen. In: Büchler MW, Heald RJ,
Maurer ChA, Ulrich B (Hrsg) Rektumkarzinom: Das Konzept der Totalen Mesorektalen Exzision.
Karger, Basel
[51] Hermanek P (2000) Methodik der histopathologischen Untersuchung von Resektionen kolorektaler
Karzinome. Chir Gastroenterol 16:255-259
[52] Hermanek P, Wittekind Ch (1996) Präkanzeröse Bedingungen und Läsionen des Verdauungstrakts.
In: Hahn EG, Riemann JF (Hrsg) Klinische Gastroenterologie. 3. Aufl. Thieme, Stuttgart New York
[53] Hernegger GS, Moore HG, Guil1em JG (2002) Attenuated familial adenomatous polyposis. An
evolving and poorly understood entity. Dis Colon Rcetum 45: 127-136
[54] Hida J, Yasumoti M, Fujimoto K, Maruyama T, Okuno K, Shindo K (1997) Does lateral lymph node
dissection improve survival in rectal carcinoma ? J Am Coll Surg 184:475-480
[55] Hill GL, Rafique M (1998) Extrafascial excision of the rectum for rectal cancer. Brit J Surg 85:809-812
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.57
[56] Hill C, Zhang Y, Sigurgeirsson B, Pukkala E, Mellemkjaer L, Airio A, Evans SR, Felsen D (2001)
Frequency of specific cancer types in dermatomyositis and polymyositis: a population-based study.
Lancet 357: 96-100
[57] Hobday TJ, Erlichmann Ch (2001) Colorectal cancer. In: UICC Prognostic factors in cancer. 2nd ed
(Gospodarowicz MK, Henson DE, Hutter RVP, O’Sullivan B, Sobin LH, Wittekind Ch, eds). John
Wiley & Sons, New York
[58] Hohenberger W, Mohr VD, Göhl J (1993) Anastomosentechniken am unteren Intestinaltrakt. Chirurg
64:690-700
[59] Iishi H, Tatsuta M, Tsutsui S, Imanishi K, Otani T, Okuda S, Ishiguro S et al. (1992) Early depressed
adenocarcinoma of the large intestine. Cancer 69:2406-2410
[60] Jamieson JK, Dobson JF (1909) The lymphatics of the colon. Proc Roy Soc Med 2:149-152
[61] Japanese Society for Cancer of the Colon and Rectum (JSCCR) (1997) Japanese classification of
colorectal carcinoma. 1st English ed. Kanehara & Co, Tokyo
[62] Jass JR (1999) Towards a molecular classification of colorectal cancer. Int J Colorect Dis 14:194-200
[63] Jass JR (1999) Serrated adenoma and colorectal cancer. J Pathol 187: 499-502.
[64] Jass JR, Atkin WS, Cuzick J et al. (1986) The grading of rectal cancer: Historical perspectives and a
multivariate analysis of 447 cases. Histopathology 10:43-45
[65] Jass JR, Sobin LH (1989) Histological typing of intestinal tumours, 2nd edn. WHO International
Histological Classification of Tumours. Springer, Berlin Heidelberg New York
[66] Jass JR, Ajioka Y, Allen JP, Chan YF, Cohen RJ, Nixon JM, Radojkovic M, Restall AP, Stables SR,
Zwi LJ (1996) Assessment of invasive growth pattern and lymphocytic infiltration in colorectal cancer.
Histopathology 28:543-548
[67] Jass JR, Do K-A, Simms LA, Iino H, Wynter C, Pillay SP et al (1998) Morphology of sporadic
colorectal cancer with DNA replication errors. Gut 42:673-679
[68] Jessup JM, Loda M (1998) Prognostic markers in rectal carcinoma. Sem Surg Oncol 15:131-140
[69] Joosten JJA, Stobbe LJA, Wauters CAP, Pruszcynski M, Wobbers T, Ruers TJ (1999) Intraoperative
lymphatic mapping and the sentinel node concept in colorectal carcinoma. Br J Surg 86:482-486
[70] Junginger T, Hermanek P, Klimpfinger M (2002) Klassifikation maligner Tumoren des
Gastrointestinaltrakts I. Springer, Berlin Heidelberg New York
[71] Kiesslich R, van Bergh M, Hahn M, Hermann G, Jung M (2001) Chromoendoscopy with
indigocarmine improves the detection of adenomatous and nonadenomatous lesions in the colon.
Endoscopy 33: 1001-1006
[72] Kiesslich R, Thanka Nadar BJ, Hahn M, Mitschke E, Nafe B, Galle PR, Jung M (2002)
Intraobserver-Variation der Pit Pattern Klassifikation: Eine internationale Befragung. Endo heute 15:
28
[73] Köckerling F (2ooo) Neue technische Variante der totalen mesorektalen Exzision. Chirurg
Allgemeine 1:128-129
[74] Köckerling F, Yildirim C, Scheuerlein H (2000) Total mesorectal excision in rectal carcinoma using
water jet technique: optimal radicality, maximum autonomic nerve preservation. In: Bruch H-P,
Köckerling F, Bouchard R, Schug-Paß Ch (eds) New aspects of high technology in medicine.
Hannover, Oct, 16-20, 2000. Monduzzi, Bologna
[75] Köhne CH, Cunningham D, Di CF, Glimelius B, Blijham G, Aranda E, Scheithauer W et al (2002)
Clinical determinants of survival in patients with 5-fluorouracil-based treatment for metastatic
colorectal cancer: results of a multivariate analysis of 3825 patients. Ann Oncol 13: 308-317
[76] Kudo S, Hirota S, Nakajima T, Hosobe S, Kusaka H, Kobayashi T, Himori M, Yagynu A (1994)
Colorectal tumours and pit pattern. J Clin Pathol 47: 880-885
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.58
[77] Kudo S, Tamura S, Nakajima T, Yamano H, Kusaka H, Watanabe H (1996) Diagnosis of colorectal
tumorous lesions by magnifying endoscopy. Gastrointest Endosc 44: 8-14
[78] Lagergren J, Ye W, Ekbom A (2001) Intestinal cancer after cholecystectomy: Is bile involved in
carcinogenesis ? Gastroenterology 121: 542-547
[79] Lynch HT, Smyrk T, Mc Ginn T, Lanspa S, Cavalieri J, Lynch J, Slominski-Caster S, Cayonette MC,
Priluck I, Luce MC (1995) Attenuated familial adenomatous polyposis (AFAP): A phenotypically and
genotypically distinctive variant of FAP. Cancer 76:2427-2433
[80] Lynch HT, Smyrk T (1996) Hereditary nonpolyposis colorectal cancer (Lynch syndrome). An updated
review. Cancer 78:1149-1167
[81] Lynch HT, Lynch JP (1998) Genetics of colonic cancer. Digestion 59:481-490
[82] Magnetic Resonance Imaging and Rectal Cancer European Equivalence Study (M.E.R.C.U.R.Y
Project) (2002) Study Protocol (Study Coordinator I. Daniels, FRCS, Pelikan Centre, North
Hampshire Hospital, Basingstoke, Hampshire UK)
[83] Mandard AM, Dalibard F, Mandard J-C et al (1994) Pathologic assessment of tumor regression after
preoperative chemo-radiotherapy of esophageal carcinoma. Cancer 73: 2680-2686
[84] Mason AY (1975) Malignant tumours of the rectum. Clin Gastroent 4:582-593
[85] McLeod HL, Murray GI (1999) Tumor markers of prognosis in colorectal cancer. Br J Cancer
79:191-203
[86] Merkel S, Wein A, Günther K, Papadopoulos T, Hohenberger W, Hermanek P (2001) High risk
groups of patients with stage II colon cancer. Cancer 92: 1435-1443
[87] Merkel S, Mansmann U, Siassi M, Papadopoulos T, Hohenberger W, Hermanek P (2001) The
prognostic inhomogeneity in pT3 rectal carcinomas. Int J Colorect Dis 16:298-304
[88] Merkel S, Mansmann U, Papadopoulos T, Wittekind Ch, Hohenberger W, Hermanek P (2001) The
prognostic inhomogeneity of colorectal carcinomas stage III: a proposal for subdivision of stage III.
Cancer 92:2754-2759
[89] Merrie AEH, van Rij AM, Phillips LV, Rossaak JI, Yun K, McCall JL (2000) Diagnostic use of the
sentinel node in colon cancer. Dis Colon Rect 55:410-417
[90] Minsky BD, Mies C, Rich TA, Recht A (1989) Lymphatic vessel invasion is an independent prognostic
factor for survival in colorectal cancer. Int J Radiat Oncol Biol Phys 17:311-318
[91] Mori T, Takahashi K, Yasuno M (1998) Radical resection with autonomic nerve preservation and
lymph node dissection techniques in lower rectal cancer surgery and its results: the impact of lateral
lymph node dissection. Langenbeck’s Arch Surg 383:409-415
[92] Moriya Y, Sugihara K, Akasu T, Fujita S (1997) Importance of extended lymphadenectomy with
lateral node dissection for advanced lower rectal cancer. World J Surg 21:728-732
[93] Nagata S, Tanaka S, Haruma K, Yoshihara M, Sumii K, Kajiyama G, Shimamoto F (2000) Pit pattern
diagnosis of early colorectal carcinoma by magnifying colonoscopy: Clinical and histologic
implications. Intern J Oncol 16: 927-934
[94] NHMRC (National Health and Medical Research Council) (1999) Clinical practice guidelines: The
prevention, early detection and management of colorectal cancer. Biotext, Canberra
[95] Nieroda CA, Arnold MW, Barbera-Guillem E, Martin EW (1998) Lymphadenektomie beim
colorectalen Carcinom. Chirurg 69:717-724
[96] Nivatvongs S, Stern HS, Fryd DS (1981) The length of the anal canal. Dis Colon Rect 24:600-601
[97] Nivatvongs S (2000) Surgical management of early colorectal cancer. World J Surg 24: 1052-1055 .
[98] Pitt J, Dawson PM (1999) Oophorectomy in women with colorectal cancer. Eur J Surg Oncol
25:432-438
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.59
[99] Polglase AI, McMurrick PJ, Tremayne AB, Bhathal PS (2001) Local recurrence with principally blunt
dissection for carcinoma of the rectum and rectosigmoid. Dis Colon Rect 44:947-954
[100] Ratto C, Sofo L, Ippoliti M, Merico M, Doglietto GB, Cruciti F (1998) Prognostic factors in colorectal
cancer. Literature review for clinical application. Dis Colon Rect 41: 1033-1049
[101] Ropponen KM, Eskelinen MJ, Lipponen PK, Alhava E, Kosma V-M (1997) Prognostic value of
tumour-infiltrating lymphocytes (TILs) in colorectal cancer. J Pathol 182:318-323
[102] Royal College of Pathologists (2001) Minimum dataset for colorectal cancer, histopathology reports.
(Quirke P, Williams GT, coordinators). htpp://www.rcpath.org/activities/publications/ccancer.html
[103] Quirke P (1998) The pathologist, the surgeon and colorectal cancer - get it right because it matters.
Progress in Pathology 4:201-213
[104] Quirke P, Dixon MF (1998) The prediction of local recurrence in rectal adenocarcinoma by
histopathological examination. Int J Colorect Dis 3:127-131
[105] Rodriguez-Bigas MA, Boland CR, Hamilton SR et al. (1997) A National Cancer Institute Workshop
on hereditary nonpolyposis colorectal cancer syndrome; meeting highlights and Bethesda
guidelines. J Nat Cancer Inst 89:1758-1762
[106] Saha S, Bilchik A, Wiese D (2002) Sentinel lymph-node mapping in colorectal cancer. In: Bleiberg H,
Kemeny N, Rougier P, Wilke H (eds.) Colorectal cancer. A clinical guide to therapy. Martin Dunitz,
London pp. 73-79
[107] Sankila R, Aaltonen LA, Jarvinen HJ, Mecklin JP (1997) Better survival rates in patients with
MLH1-associated hereditary colorectal cancer. Gastroenterology 110:682-687
[108] Schmiegel W, Adler G, Frühmorgen P, Fölsch U, Graeven U, Layer P, Petrasch S et al (2000)
Kolorektales Karzinom: Prävention und Früherkennung in der asymptomatischen Bevölkerung Vorsorge bei Risikopatienten - Endoskopische Diagnostik, Therapie und Nachsorge von Polypen und
Karzinomen. Leitlinien der DGVS. Z Gastroenterol 38: 49-75
[109] Shepherd N, Baxter K, Love S (1997) The prognostic importance of peritoneal involvement in colonic
cancer. A prospective evaluation. Gastroenterology 112:1096-1102
[110] Solcia E, Klöppel G, Sobin LH (1999) Histological typing of endocrine tumours, 2nd ed. WHO
International Classification of Tumours. Springer, Berlin Heidelberg New York
[111] Soreide O, Norstein J, Fielding LP, Silen W (1997) International standardization and documentation
of the treatment of rectal cancer. In: Soreide O, Norstein J (eds) Rectal cancer surgery. Optimisation
- standardisation - documentation. Springer, Berlin Heidelberg New York
[112] Sterk P, Nagel T, Günter S, Schubert F, Klein F (2000) Verfahren zur postoperativen Kontrolle der
vollständigen Exzision des Mesorektums. Zbl Chir 125:370-374
[113] Sternberg A, Sibirsky O, Cohen D, Blumenson LE, Petrelli NJ (1999) Validation of a new
classification system for curatively resected colorectal adenocarcinoma. Cancer 86:782-792
[114] Tada S, Iida M, Yao T, Matsumoto T, Tsuneyoshi M, Fujishima M (1993) Stereomicroscopic
examination of surface morphology in colorectal epithelial tumors. Hum Pathol 24: 1243-1252
[115] Tahara E (1997) Molecular pathology of gastroenterological cancer. Springer, Berlin Heidelberg New
York
[116] Tanaka S, Haruma K, Ito M, Nagata S, Oh-E H, Hirota Y, Kunihiro M et al. (2000) Detailed
colonoscopy for detecting early superficial carcinoma: recent developments. J Gastroenterol 35,
Suppl XII: 121-125
[117] Tanaka S, Haruma K, Teixeira CR, Tatsuta S, Ohtsu N, Hiraga Y, Yoshihara M et al (1995)
Endoscopic treatment of submucosal invasive colorectal carcinoma with special reference to risk
factors for lymph node metastasis. J Gastroenterol 30: 710-717
[118] Turnbull RB, Kyle K, Watson FR, Spratt J (1967) Cancer of the colon: the influence of the „no-touch
isolation“ technic on survival rates. Ann Surg 166:420-427
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.60
[119] UICC (1995) Prognostic factors in cancer (Hermanek P, Gospodarowicz MK, Henson DE, Hutter
RVP, Sobin LH, eds). Springer, Berlin Heidelberg New York
[120] UICC (1997) TNM-Klassifikation maligner Tumoren, 5. Aufl. (Wittekind Ch, Wagner G, Hrsg).
Springer, Berlin Heidelberg New York
[121] UICC (1998) TNM Atlas. Illustrierter Leitfaden zur TNM/pTNM-Klassifikation maligner Tumoren,
4.Aufl. (Hermanek P, Hutter RVP, Sobin LH, Wagner G, Wittekind Ch, Hrsg). Springer Heidelberg
New York
[122] UICC (2001) TNM Supplement 2001, 2nd ed. A commentary on uniform use (Wittekind Ch, Henson
DE, Hutter RVP, Sobin LH, eds). John Wiley & Sons, New York
[123] UICC (2002) TNM classification of malignant tumours, 6th ed (Sobin LH, Wittekind Ch, eds). John
Wiley & Sons, New York
[124] UICC (2002) TNM Klassifikation maligner Tumoren, 6.Aufl. (Wittekind Ch, Meyer H-J, Bootz F, Hrsg).
Springer, Berlin Heidelberg New York
[125] Vasen HF, Mecklin JP, Khan PM, Lynch HT (1992) The International Collaborative Group on
Hereditary Non-Polyposis Colorectal Cancer (ICG-HNPCC). Dis Colon Rectum 34: 424-425
[126] Vasen HF, Watson P, Mecklin JP, Lynch HT (1999) New clinical criteria for hereditary nonpolyposis
colorectal cancer (HNPCC, Lynch syndrome) proposed by The International Collaborative Group in
HNPCC. Gastroenterology 116: 1453-1456
[127] Warren HW, Gallagher H, Hemingway DM, Angerson WJ, Bessent RG, Wotherspoon H, McArdle
CS, Cooke TG (1998) Prospective assessment of the hepatic perfusion index in patients with
colorectal cancer. Brit J Surg 85:1708-1712
[128] Watanabe T, Wu T-T, Catalano PJ, Uecki T, Satriano R, Haller DG, Benson III AB, Hamilton SR
(2001) Molecular predictors of survival after adjuvant chemotherapy for colon cancer. New Engl J
Med 344:1196-1206
[129] Watson P, Lin KM, Rodriguez-Bigas MA, Smyrk T, Lemon S, Shashidharan M et al (1998) Colorectal
carcinoma survival among hereditary nonpolyposis colorectal carcinoma family members. Cancer
83:259-266
[130] Werner M, Höfler H (2000) Pathologie. In: Roder JD, Stein HJ, Fink U (Hrsg) Therapie
gastrointestinaler Tumoren. Prinzipien der Chirurgischen Klinik und Poliklinik der Technischen
Universität München. Springer, Berlin Heidelberg New York
[131] Wittekind Ch, Compton CC, Greene FL, Sobin LH (2002) Residual tumor classification revisited.
Cancer 94:2511-2519
[132] Wolf HK, Simiantonaki N (1999) Die histopathologische Untersuchung des Rektumkarzinoms. Zbl
Chir 124:408-412
[133] Wong JH, Steinemann S, Caldena C, Bowles J, Namiki T (2001) Ex vivo sentinel node mapping in
carcinoma of the colon and the rectum. Ann Surg 233:515-521
[134] Zeng Z, Cohen AM, Hajdu S, Sternberg SS, Sigurdson ER, Enker W (1992) Serosal cytologic study
to determine free mesothelial penetration by intraperitoneal colon cancer. Cancer 70:737-740
[135] Zerz A, Beck J, Möl1e B, Lange J (2002) Endoskopische, rektumerhaltende Resektion des
Mesorektums – Eine neue Therapieoption beim tiefen T1-G2/3 - Rektumkarzinom. Eur Surg 34,
Suppl 183: 75-76
[136] Zirngibl H, Husemann B, Hermanek P (1990) Intraoperative spillage of tumor cells in surgery for
rectal cancer. Dis Colon Rectum 33:610-614
[137] Zügel NP, Hehl JA, Jechart G, Tannapfel A, Wienbeck M, Witte J (2001) Kolorektales Karzinom bei
Cronkhite-Canada-Syndrom. Z Gastroenterol 19:365-367
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.61
Weiterführende Literatur
Audisio RA, Geraghty JG, Longo WE (2001) Modern management of cancer of the rectum. Springer, New
York Berlin Heidelberg
Becker HD, Hohenberger W, Junginger Th, Schlag PM (Hrsg) (2002) Chirurgische Onkologie. Thieme,
Stuttgart New York
Bleiberg H, Kemeny N, Rougier Ph, Wilke HJ (eds) (2001) Colorectal cancer: A clinical guide to therapy.
Martin Dunitz, London
Büchler MW, Heald RJ, Maurer ChA, Ulrich B (Hrsg) (1998) Rektumkarzinom: Das Konzept der Totalen
Mesorektalen Exzision. Karger, Basel
Corman ML, Allison SI, Kuehne JP (2001) Handbook of colon and rectal surgery. Lippincott, Williams &
Wilkins, Philadelphia
Kelsen DP, Daly JM, Kern SE, Levin B, Tepper JA (2001) Gastrointestinal oncology: Priciples and practice.
Lippincott, Williams & Wilkins, Philadelphia
McArdle CS, Kerr DJ, Boyle P (2000) Colorectal cancer. Isis Medical Media, Oxford
Phillips RKS (ed) (2001) Colorectal surgery – a companion to specialist surgical practice. 2nd ed. WB
Saunders, London
Ponz de Leon M (2002) Colorectal cancer. Springer, Berlin Heidelberg New York
Raab R (Hrsg) (2003) Management des kolorektalen Karzinoms. Springer, Berlin Heidelberg New York
Rustgi AK (ed) (1995) Gastrointestinal cancer. Biology, diagnosis, and therapy. Lippincott-Raven;
Philadelphia New York
Saltz LB (ed) (2002) Colorectal cancer – multimodality management. Humana Press, New Jersey.
Scholefield JH (2000) Challenges in colorectal cancer. Blackwell Science, Oxford
Schölmerich J, Schmiegel W (Hrsg) (2001) Leitfaden kolorektales Karziom - Prophylaxe, Diagnostik,
Therapie UNI-MED, Bonn London Boston
Siewert JR (Hrsg) (2001) Onkologische Chirurgie. Springer, Berlin Heidelberg New York
Soreide O, Norstein J (eds) (1997) Rectal cancer surgery. Optimisation - standardisation - documentation.
Springer, Berlin Heidelberg New York
Wanebo HJ (ed) (1998) Surgery for gastrointestinal cancer. A multidisciplinary approach. Lippincott-Raven,
Philadelphia New York
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.62
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche
Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation kolorektales Karzinom sollte zumindest die
nachstehenden Bedingungen einschliessen. Die mit ”??” bezeichneten Bedingungen beziehen
sich auf Variable, die im aufgerufenen Datensatz nicht erfasst sind, sie können daher ausser
Acht gelassen werden.
Tabelle 17.1: Prüfbedingungen Kolorektales Karzinom
Wenn
dann muss sein
?kolor:gewver?
oder
?kolor:leiabg?
oder
?kolor:blustu? oder . . . oder
?kolor:tasttu? = J
52 = N
?kolor:nrablk?a
oder
?kolor:nrexlk?a
oder
...
oder ?kolor:andorg?a = J
?kolor:fernmet?a = J
86/T = X
?kolor:invtif?a = X
86/T = 0
?kolor:invtif?a = 0
86/T = 1
?kolor:invtif?a = 1
?kolor:dndarm?a bis ?kolor:invand?a 6= J
86/T = 2
?kolor:invtif?a = 2
?kolor:dndarm?a bis ?kolor:invand?a 6= J
86/T = 3
?kolor:invtif?a = 3
?kolor:dndarm?a bis ?kolor:invand?a 6= J
86/T = 4
?kolor:invtif?a ∈ (N,P)
86/T = 4a
?kolor:invtif?a = N
?kolor:dndarm?a = J oder ?kolor:wblgen?a = J oder . . .
oder ?kolor:invand?a = J
86/T = 4b
?kolor:invtif?a = P
87/N = X
?kolor:reglkm?a = X
87/N = 0
?kolor:reglkm?a = 0
87/N = 1
?kolor:reglkm?a = 1
87/N = 2
?kolor:reglkm?a = 2
88/M = X
?kolor:fernmet?a = X
88/M = 0
?kolor:fernmet?a = N
88/M = 1
?kolor:fernmet?a = J
89/yT = ?kolor:invtif?b = E
89/yT = X
?kolor:invtif?b = X
89/yT = 0
?kolor:invtif?b = 0
89/yT = 1
?kolor:invtif?b = 1
?kolor:dndarm?b bis ?kolor:invand?b 6= J
89/yT = 2
?kolor:invtif?b = 2
?kolor:dndarm?b bis ?kolor:invand?b 6= J
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.63
Wenn
dann muss sein
89/yT = 3
?kolor:invtif?b = 3
?kolor:dndarm?b bis ?kolor:invand?b 6= J
89/yT = 4
?kolor:invtif?b ∈ (N,P)
89/yT = 4a
?kolor:invtif?b = N
?kolor:dndarm?b = J oder ?kolor:wblgen?b = J oder . . .
oder ?kolor:invand?b = J
89/yT = 4b
?kolor:invtif?b = P
90/yN = ?kolor:reglkm?b = E
90/yN = X
?kolor:reglkm?b = X
90/yN = 0
?kolor:reglkm?b = 0
90/yN = 1
?kolor:reglkm?b = 1
90/yN = 2
?kolor:reglkm?b = 2
91/yM = ?kolor:fernmet?b = E
91/yM = X
?kolor:fernmet?b = X
91/yM = 0
?kolor:fernmet?b = N
91/yM = 1
?kolor:fernmet?b = J
?kolor:klstad?/5 = 10
(86/T ∈ (1,2) und 87/N = 0 und 88/M = 0) oder (89/yT ∈ (1,2) und
90/yN = 0 und 91/yM = 0)
?kolor:klstad?/5 = 20
(86/T ∈ (3,4) und 87/N = 0 und 88/M = 0) oder (89/yT ∈ (3,4) und
90/yN = 0 und 91/yM = 0)
?kolor:klstad?/5 = 30
(87/N ∈ (1,2) und 88/M = 0) oder (90/yN ∈ (1,2) und 91/yM = 0)
?kolor:klstad?/5 = 40
88/M = 1 oder 91/yM = 1
?kolor:klstad?/6 = 10
(86/T ∈ (1,2) und 87/N = 0 und 88/M = 0) oder (89/yT ∈ (1,2) und
90/yN = 0 und 91/yM = 0)
?kolor:klstad?/6 = 21
(86/T = 3 und 87/N = 0 und 88/M = 0) oder (89/yT = 3 und 90/yN
= 0 und 91/yM = 0)
?kolor:klstad?/6 = 22
(86/T = 4 und 87/N = 1 und 88/M = 0) oder (89/yT = 4 und 90/yN
= 1 und 91/yM = 0)
?kolor:klstad?/6 = 31
(86/T ∈ (1,2) und 87/N = 1 und 88/M = 0) oder (89/yT ∈ (1,2) und
90/yN = 1 und 91/yM = 0)
?kolor:klstad?/6 = 32
(86/T ∈ (3,4) und 87/N = 1 und 88/M = 0) oder (89/yT ∈ (3,4) und
90/yN = 1 und 91/yM = 0)
?kolor:klstad?/6 = 33
(87/N = 2 und 88/M = 0) oder (90/yN = 2 und 91/yM = 0)
?kolor:klstad?/6 = 40
88/M = 1 oder 91/yM = 1
99 bis 138 6= 92 ∈
/ (N,A)
105 6= 104 6= 2
107 6= 0
106 ∈ (2,3)
108 ∈ (11-16)
104 = 1
108 ∈ (21-23)
104 = 3
108 ∈ (31-57)
104 = 4
111 = J
80 = 16.3104 = 4
112 = J
80 = 20.9104 = 4
?kolor:japdis? ∈ (2,3)
104 = 4
113 6= E
101 ∈ (EE,KE,EP)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Wenn
dann muss sein
115 ∈
/ (X,)
52 = N
55 6= N
116 ∈
/ (X,)
52 = N
55 6= N
?kolor:konths? = N
108 ∈ (11,12,13,14,15,16,37,38,55,81)
117 = J
80 = 20.9-
119 = E
118 = N
120 bis ?kolor:transv? ∈
/ (,E)
80 = 20.9108 ∈ (35,36,37,38,39,41,42,55,56,57)
?kolor:dndret? 6= 108 ∈ (37,55)
?kolor:zpouch? 6= 108 ∈ (39,42,57,81)
?kolor:anhldt?
?kolor:transv? 6= YYY
bis
C17.64
108 ∈ (14,15,16,21,23,34,35,36,39,41,42,53,54,56,57)
132 6= 0
?kolor:digirek? ∈
/ (N,A,X)
139 ∈ (00,01,02)
92 oder 93 ∈
/ (N,A,X)
140 = J oder 141 = J oder 142 = J
oder 143 = J
139 ∈
/ (00,01,02,99)
144 = E
94 ∈ (N,A)
95 ∈ (N,A)
145 = E
94 ∈ (N,A)
95 ∈ (N,A)
146 = NNNN und 140 bis 143 ∈
(N,E)
139 = 01
146 = YYYY und 147 = Y
139 ∈
/ (01,02)
162 6= N
148 6= N oder 149 6= N oder . . . oder 160 6= N
167/a ∈ (4,H)
165 ∈ (8041/3, 8020/3)
167/b = 4
165 ∈ (8041/3, 8020/3)
167/a = 3
165 ∈ (8490/3, 8041/3, 8020/3)
167/b = 3
165 ∈ (8490/3, 8041/3, 8020/3)
167 = 0
165 = 8510/3
?kolor:dnndrm? ∈
/ (1,Y) oder
?kolor:wgenit? ∈
/ (1,Y) oder . . .
oder ?kolor:andereorg? ∈
/ (1,Y)
?kolor:pathinvtif?/v = 4 oder ?kolor:pathinvtif?/v+r
=4
171 6= 0
?kolor:fernmets? ∈ (Z,H)
174/pT=1
?kolor:pathinvtif?/v+r = 1
?kolor:perper?/v bis ?kolor:subkls?/v+r = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
174/pT=2
?kolor:pathinvtif?/v+r = 2
?kolor:perper?/v bis ?kolor:subkls?/v+r = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
174/pT=3
?kolor:pathinvtif?/v+r = 3
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
174/pT=3a
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (NN,01) und ?kolor:subkls?/v+r
∈
(A,X))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = A)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.65
Wenn
dann muss sein
174/pT=3b
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r
∈
(02,03,04,05)
und
?kolor:subkls?/v+r ∈ (X,B)) oder (?kolor:perper?/v+r =
99 und ?kolor:subkls?/v+r = B)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
174/pT=3c
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (06 bis 15) und ?kolor:subkls?/v+r
∈
(X,C))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = C)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
174/pT=3d
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (16 bis 98) und ?kolor:subkls?/v+r
∈
(X,D))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = D)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
174/pT=4
?kolor:pathinvtif?/v+r ∈ (4,5)
?kolor:dnndrm?
oder
?kolor:wgenit?
oder
?kolor:prosta? oder . . . oder ?kolor:andereorg? ∈
(2,3,4)
174/pT=4a
?kolor:pathinvtif?/v+r = 4
?kolor:dnndrm?
oder
?kolor:wgenit?
oder
?kolor:prosta? oder . . . oder ?kolor:andereorg? ∈
(2,3,4)
174/pT=4b
?kolor:pathinvtif?/v+r = 5
174/(m) ∈ (1,)
?kolor:zahlsyn? = 1
174/(m) > 1
?kolor:zahlsyn? > 1
174/pN=X
168 = 00
174/pN=0
170 = 00
174/pN=1
170 ∈ (01,02,03)
174/pN=2
170 ∈ (04-98)
174/pM=X
?kolor:fernmets? = Y
174/pM=0
?kolor:fernmets? = K
171 bis 173 = 174/pM=1
175/pT=1
?kolor:fernmets? ∈ (Z,H)
?kolor:pathinvtif?/v+r = 1
?kolor:perper?/v bis ?kolor:subkls?/v+r = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
175/pT=2
?kolor:pathinvtif?/v+r = 2
?kolor:perper?/v bis ?kolor:subkls?/v+r = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
175/pT=3
?kolor:pathinvtif?/v+r = 3
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
175/pT=3a
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (NN,01) und ?kolor:subkls?/v+r
∈
(A,X))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = A)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
175/pT=3b
?kolor:pathinvtif?/v+r = 3
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Wenn
C17.66
dann muss sein
(?kolor:perper?/v+r
∈
(02,03,04,05)
und
?kolor:subkls?/v+r ∈ (X,B)) oder (?kolor:perper?/v+r =
99 und ?kolor:subkls?/v+r = B)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
175/pT=3c
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (06 bis 15) und ?kolor:subkls?/v+r
∈
(X,C))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = C)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
175/pT=3d
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (16 bis 98) und ?kolor:subkls?/v+r
∈
(X,D))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = D)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
175/pT=4
?kolor:pathinvtif?/v+r ∈ (4,5)
?kolor:dnndrm?
oder
?kolor:wgenit?
oder
?kolor:prosta? oder . . . oder ?kolor:andereorg? ∈
(2,3,4)
175/pT=4a
?kolor:pathinvtif?/v+r = 4
?kolor:dnndrm?
oder
?kolor:wgenit?
oder
?kolor:prosta? oder . . . oder ?kolor:andereorg? ∈
(2,3,4)
175/pT=4b
?kolor:pathinvtif?/v+r = 5
175/(m) ∈ (1,)
?kolor:zahlsyn? = 1
175/(m) > 1
?kolor:zahlsyn? > 1
175/pN=X
168 = 00
175/pN=0
170 = 00
175/pN=1
170 ∈ (01,02,03)
175/pN=2
170 ∈ (04-98)
175/pM=X
?kolor:fernmets? = Y
175/pM=0
?kolor:fernmets? = K
171 bis 173 = 175/pM=1
176/5 = 1
?kolor:fernmets? ∈ (Z,H)
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 1
?kolor:perper?/v bis ?kolor:subkls?/v+r = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/5 = 2
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 2
?kolor:perper?/v bis ?kolor:subkls?/v+r = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/5 = 3
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 3
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/5 = 3a
92 = 2
93 = 1 oder 94 = 1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Wenn
C17.67
dann muss sein
(?kolor:perper?/v+r ∈ (NN,01) und ?kolor:subkls?/v+r
∈
(A,X))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = A)
?kolor:pathinvtif?/v+r = 3
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/5 = 3b
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r
∈
(02,03,04,05)
und
?kolor:subkls?/v+r ∈ (N,B)) oder (?kolor:perper?/v+r =
99 und ?kolor:subkls?/v+r = B)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/5 = 3c
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (06 bis 15) und ?kolor:subkls?/v+r
∈
(X,C))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = C)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/5 = 3d
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 3
(?kolor:perper?/v+r ∈ (16 bis 98) und ?kolor:subkls?/v+r
∈
(X,D))
oder
(?kolor:perper?/v+r
=
99
und
?kolor:subkls?/v+r = D)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/5 = 4
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r ∈ (4,5)
?kolor:dnndrm? ∈ (2,3,4) oder ?kolor:wgenit? ∈
(2,3,4) oder ?kolor:prosta? ∈ (2,3,4) oder . . . oder
?kolor:andereorg? ∈ (2,3,4)
176/5 = 4a
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 4
?kolor:dnndrm? ∈ (2,3,4) oder ?kolor:wgenit? ∈
(2,3,4) oder ?kolor:prosta? ∈ (2,3,4) oder . . . oder
?kolor:andereorg? ∈ (2,3,4)
176/5 = 4b
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 5
176/6 = 1
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v+r = 1
?kolor:perper?/v = E
?kolor:subkls?/v = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/6 = 2
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v = 2
?kolor:perper?/v = E
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Wenn
C17.68
dann muss sein
?kolor:subkls?/v = E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/6 = 3
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v = 3
?kolor:perper?/v 6= E
?kolor:subkls?/v 6= E
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/6 = 3a
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v = 3
(?kolor:perper?/v ∈ (NN,01) und ?kolor:subkls?/v ∈
(A,X)) oder (?kolor:perper?/v = 99 und ?kolor:subkls?/v
= A)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/6 = 3b
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v = 3
(?kolor:perper?/v ∈ (02,03,04,05) und ?kolor:subkls?/v
∈
(N,B))
oder
(?kolor:perper?/v
=
99
und
?kolor:subkls?/v = B)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/6 = 3c
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v = 3
(?kolor:perper?/v ∈ (06 bis 15) und ?kolor:subkls?/v ∈
(X,C)) oder (?kolor:perper?/v = 99 und ?kolor:subkls?/v
= C)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/6 = 3d
92 = 2
93 = 1 oder 94 = 1
?kolor:pathinvtif?/v = 3
(?kolor:perper?/v ∈ (16 bis 98) und ?kolor:subkls?/v ∈
(X,D)) oder (?kolor:perper?/v = 99 und ?kolor:subkls?/v
= D)
?kolor:dnndrm? bis ?kolor:andereorg? ∈ (1,Y)
176/6 = 4
?kolor:pathinvtif?/v ∈ (4,5)
176/6 = 4a
?kolor:pathinvtif?/v = 4
?kolor:dnndrm? = 2 oder ?kolor:wgenit? = 2 oder
?kolor:prosta? = 2 oder . . . oder ?kolor:andereorg? =
2
176/6 = 4b
?kolor:pathinvtif?/v = 5
177/5=X
168 = 00
177/5=0
170 = 00
177/5=1
170 ∈ (01,02,03)
177/5=2
170 ∈ (04,05,06, . . . ,98)
177/6=X
168 = 00
177/6=0
169 = 00
177/6=1
169 ∈ (01,02,03)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Wenn
dann muss sein
177/6=2
169 ∈ (04,05,06, . . . ,98)
?kolor:zangmm? = J
174/pN und 175/pN ∈(0,X)
/
177/5 und 177/6 6= 0
?kolor:zangfm? = 1
?kolor:zytper? ∈(K,I,B)
?kolor:fernmets? = K
?kolor:zangfm? ∈ (2,3)
174/pM=1 oder 175/pM=1
183 ∈ (1,2,3)
80=20.9–
184/1-3 bis 185/1-3 6= EEE
80=20.9108 ∈ (37,55)
?kolor:naheser?/a = J
?kolor:invtif?/a = 3
?kolor:naheser?/b = J
?kolor:invtif?/b = 3
?kolor:stratl? ∈ (2,3)
174/pT oder 175/pT oder 176/5 oder 176/6 ∈ (2,3,4)
?kolor:stratl? ∈ (4,5,6,7)
174/pT oder 175/pT oder 176/5 oder 176/6 ∈ (3,4)
187 ∈ (2,3,4) oder 188 ∈ (2,3,4)
oder 189 ∈ (2,3,4) oder . . . oder 197
∈ (2,3,4)
174/pN oder 175/pN oder 177/5 oder 177/6 ∈
/ (0,X)
198=T
174/pM oder 175/pM = 1
202 bis 215 6= 92 = 2
93 = 1 oder 94 = 1
204=J
176/5 oder 176/6 ∈ (2,3,4)
205=J
176/5 oder 176/6 ∈ (3,4)
206=J
176/5 oder 176/6 = 4
207=J
176/5 oder 176/6 = 4b
209 6= 00
177/5 oder 177/6 ∈(1,2)
210 6= 00
177/5 ∈(1,2)
177/6 = 0
?kolor:muzino? > 50
165=8480/3
?kolor:siegrz? > 50
165=8490/3
?kolor:platep? = 98
165=8070/3
184 und 185 = 00
167/k ∈(1,L)
?kolor:diff2?
6=
und
?kolor:diff3?
?kolor:diff4? = 00
00
und
C17.69
167/k ∈(2,L)
?kolor:zusang? ∈ (M,P)
165=8020/3
?kolor:pstern?=1
217 ∈ (N,Y)
218 ∈ (N,Y)
219 ∈ (N,Y)
174/pT und 175/pT ∈
/ (3,4)
174/pN und 175/pN ∈
/ (1,2)
?kolor:pstern?=4
217 ∈ (I,E,J) oder 218 ∈ (I,E,Y) oder 219 ∈ (I,E,J)
174/pT oder 175/pT ∈ (3,4)
174/pN oder 175/pN ∈ (1,2)
254 bis 257 6= 108 ∈ (21 – 57)
258 6= 133 6= N oder 136 = J
262 und 263 6= 108 ∈ (11 – 16)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.70
Wenn
dann muss sein
265=J
(254/B oder 255/B oder 256/B oder 257/B oder 262/B oder 263/B
= T) oder ?kolor:zytunt? = P
266=J oder 267=J oder 268=J
258/B = T
174/pM = 1 oder 175/pM = 1
269 6= 80 = 20.9-
270 bis 273 ∈
/ (EEE bzw. E)
122 = P
274 bis 276 6= 122 ∈ (T,P)
277=G
274 ∈ (N,S)
277=O
273=N
274=I
278=1
273=N
274 ∈ (I,U)
278=3
274 ∈ (N,S)
279 6= 108 ∈ (37,55)
280/M=000 oder 280/H=000
254/B = T
281/M=000 oder 281/H=000
255/B = T
282/M=000 oder 282/H=000
256/B = T
283/M=000 oder 283/H=000
257/B = T
284/M=000 oder 284/H=000
258/B = T
286=J
92=2
93=1 oder 94=1
287=1 und 286=N
174/pT und 175/pT=XX
287=1 und 286=J
176/5 und 176/6=XX
288=X und 286=N
86/T und 174/pT=XX
288=0 und 286=N
174/pT=0 oder (174/pT=X und 86/T=0)
288=1 und 286=N
174/pT=1 oder (174/pT=X und 86/T=1)
288=2 und 286=N
174/pT=2 oder (174/pT=X und 86/T=2)
288=3 und 286=N
174/pT=3 oder (174/pT=X und 86/T=3)
288=3a und 286=N
(?kolor:perper?/v+r ∈(NN,01) oder ?kolor:subkls?/v+r =
A)
174/pT ∈(3,3a)
288=3b und 286=N
(?kolor:perper?/v+r ∈(02 – 05) oder ?kolor:subkls?/v+r
= B)
174/pT ∈(3,3b)
288=3c und 286=N
(?kolor:perper?/v+r ∈(06 – 15) oder ?kolor:subkls?/v+r
= C)
174/pT ∈(3,3c)
288=3d und 286=N
(?kolor:perper?/v+r ∈(16 – 98) oder ?kolor:subkls?/v+r
= D)
174/pT ∈(3,3d)
288=4 und 286=N
174/pT=4 oder (174/pT=X und 86/T=4)
288=4a und 286=N
174/pT=4a oder (174/pT=X und 86/T=4a)
288=4b und 286=N
174/pT=4b oder (174/pT=X und 86/T=4b)
288=X und 286=J
89 und 176/5=XX
288=0 und 286=J
176/5=0 oder (176/5=XX und 89/yT = 0)
288=1 und 286=J
176/5=1 oder (176/5=XX und 89/yT = 1)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.71
Wenn
dann muss sein
288=2 und 286=J
176/5=2 oder (176/5=XX und 89/yT = 2)
288=3 und 286=J
176/5=3 oder (176/5=XX und 89/yT = 3)
288=3a und 286=J
(?kolor:perper?/v ∈(NN,01) oder ?kolor:subkls?/v+r = A)
176/5 ∈(3,3a)
288=3b und 286=J
(?kolor:perper?/v ∈(02 – 05) oder ?kolor:subkls?/v+r =
B)
176/5 ∈(3,3b)
288=3c und 286=J
(?kolor:perper?/v ∈(06 – 15) oder ?kolor:subkls?/v+r =
C)
176/5 ∈(3,3c)
288=3d und 286=J
(?kolor:perper?/v ∈(16 – 98) oder ?kolor:subkls?/v+r =
D)
176/5 ∈(3,3d)
288=4 und 286=J
176/5=4 oder (176/5=XX und 89/yT = 4)
288=4a und 286=N
176/5=4a oder (176/5=XX und 89/yT = 4a)
288=4b und 286=N
176/5=4b oder (176/5=XX und 89/yT = 4b)
289=X und 286=N
86 und 286/pT=XX
289=0 und 286=N
175/pT=0 oder (175/pT=XX und 86/T = 0)
289=1 und 286=N
175/pT=1 oder (175/pT=XX und 86/T = 1)
289=2 und 286=N
175/pT=2 oder (175/pT=XX und 86/T = 2)
289=3 und 286=N
175/pT=3 oder (175/pT=XX und 86/T = 3)
289=3a und 286=N
(?kolor:perper?/v ∈(NN,01) oder ?kolor:subkls?/v = A)
176/5 ∈(3,3a)
289=3b und 286=N
(?kolor:perper?/v ∈(02 – 05) oder ?kolor:subkls?/v = B)
176/5 ∈(3,3b)
289=3c und 286=N
(?kolor:perper?/v ∈(06 – 15) oder ?kolor:subkls?/v = C)
176/5 ∈(3,3c)
289=3d und 286=N
(?kolor:perper?/v ∈(16 – 98) oder ?kolor:subkls?/v = D)
176/5 ∈(3,3d)
289=4 und 286=N
175/pT=4 oder (175/pT=XX und 86/T = 4)
289=4a und 286=N
175/pT=4a oder (175/pT=XX und 86/T = 4a)
289=4b und 286=N
175/pT=4b oder (175/pT=XX und 86/T = 4b)
289=X und 286=J
89 und 176/6=XX
289=0 und 286=J
176/6=0 oder (176/6=XX und 89/yT = 0)
289=1 und 286=J
176/6=1 oder (176/6=XX und 89/yT = 1)
289=2 und 286=J
176/6=2 oder (176/6=XX und 89/yT = 2)
289=3 und 286=J
176/6=3 oder (176/6=XX und 89/yT = 3)
289=3a und 286=J
(?kolor:perper?/v+r ∈(NN,01) oder ?kolor:subkls?/v = A)
176/6 ∈(3,3a)
289=3b und 286=J
(?kolor:perper?/v+r ∈(02 – 05) oder ?kolor:subkls?/v =
B)
176/6 ∈(3,3b)
289=3c und 286=J
(?kolor:perper?/v+r ∈(06 – 15) oder ?kolor:subkls?/v =
C)
176/6 ∈(3,3c)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
C17.72
Wenn
dann muss sein
289=3d und 286=J
(?kolor:perper?/v+r ∈(16 – 98) oder ?kolor:subkls?/v =
D)
176/6 ∈(3,3d)
289=4 und 286=J
176/6=4 oder (176/6=XX und 89/yT = 4)
289=4a und 286=J
176/6=4a oder (176/6=XX und 89/yT = 4a)
289=4b und 286=J
176/6=4b oder (176/6=XX und 89/yT = 4b)
290=1 und 286=N
174/pN und 175/pN=X
291=X und 286=N
87/N=X
174/pN=X
291=0 und 286=N
174/pN=0 oder (174/pN=X und 87/N=0)
291=1 und 286=N
174/pN=1 oder (174/pN=X und 87/N=1)
291=2 und 286=N
174/pN=2 oder (174/pN=X und 87/N=2)
291=X und 286=J
90/yN und 177/5=X
291=0 und 286=J
177/5=0 oder (177/5=X und 90/yN=0)
291=1 und 286=J
177/5=1 oder (177/5=X und 90/yN=1)
291=2 und 286=J
177/5=2 oder (177/5=X und 90/yN=2)
292=X und 286=N
87/ und 175/pN=X
292=0 und 286=N
175/pN=0 oder 175/pN=X und 87/N=0)
292=1 und 286=N
175/pN=1 oder 175/pN=X und 87/N=1)
292=2 und 286=N
175/pN=2 oder 175/pN=X und 87/N=2)
292=X und 286=J
90/yN und 177/6=X
292=0 und 286=J
177/6=0 oder (177/6=X und 90/yN=0)
292=1 und 286=J
177/6=1 oder (177/6=X und 90/yN=1)
292=2 und 286=J
177/6=2 oder (177/6=X und 90/yN=2)
293=X und 286=N
88/M=X
174/pM=X und 175/pM=X
293=0 und 286=N
88/M=0 oder 174/pM=0 und 175/pM=X
293=1 und 286=N
88/M=1 oder 174/pM=1 und 175/pM=X
292=X und 286=J
174/pM und 175/pM und 87/yM=X
292=0 und 286=J
174/pM oder 175/pM oder 87/yM=0
292=1 und 286=J
174/pM oder 175/pM oder 87/yM=1
293=1cy+
(174/pM=0 und 175/pM=0) oder (175/pM=X und 175/pM=X
und ?kolor:nrablk?a bis ?kolor:andorg?a 6= J und
?kolor:nrablk?b bis ?kolor:andorg?b 6= J)
?kolor:zytnaw? ∈ (K,I,B)
294=J oder 295=J oder . . . oder
304=J
293=1
305/5=10 oder 305/6=10
(288 ∈ (1,2) und 291=0) oder (289 ∈ (1,2) und 292=0)
293=0
305/5=20
286 ∈ (3,4)
291=0
293=0
305/5=30
291 ∈ (1,2)
293=0
305/5 oder 305/6 = 40
293 ∈ (1,1cy+)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Wenn
dann muss sein
305/6 = 21
289 = 3
292=0
293=0
305/6 = 22
289 = 4
292=0
293=0
305/6 = 31
289 ∈ (1,2)
292=1
293=0
305/6 = 32
289 ∈ (3,4)
292=1
293=0
305/6 = 33
292=2
293=0
306=00
a)
oder
306=01
oder
306=02
oder
oder
und
262/B
a)
und
und
b)
und
263/B
und
263/B
und
254/B oder 255/B oder . . . oder 258/B
oder 262/B oder 263/B ∈ (F,N)
254/B bis 258/B und 262/B und 263/B 6= T
?kolor:zytunt? ∈ (N,Y)
147 ∈
/ (0001 bis 0049, NNNN)
b)
254/B bis 258/B und 262/B und
?kolor:zytunt? = Y
139=00
146 ∈
/ (0001 bis 0049, NNNN) oder 147 = P
a)
263/B
254/B oder 255/B oder . . . oder 258/B
oder 262/B oder 263/B ∈ (F,N)
254/B bis 258/B und 262/B und 263/B 6= T
?kolor:zytunt? ∈ (N,Y)
146 ∈
/ (0001 bis 0049, NNNN)
147 6= P
b)
254/B bis 258/B und 262/B
?kolor:zytunt? = Y
139=00
146 ∈ (0001 bis 0049, NNNN)
147 6= P
306=10
306=12
254/B oder 255/B oder . . . oder 258/B
oder 262/B oder 263/B ∈ (F,N)
254/B bis 258/B und 262/B und 263/B 6= T
?kolor:zytunt? ∈ (N,Y)
b)
254/B bis 258/B
?kolor:zytunt? = Y
139=00
a)
C17.73
139 ∈ (00,10)
254/B oder 255/B oder . . . oder 258/B oder 262/B
oder 263/B = T oder 139=P
254/B oder 255/B oder . . . oder 258/B
oder 262/B oder 263/B ∈ (F,N)
254/B bis 258/B und 262/B und 263/B 6= T
?kolor:zytunt? 6= P
?kolor:zytnaw? ∈ (K,I,B)
254/B bis 258/B und 262/B und 263/B = Y
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
17. KOLOREKTALES KARZINOM (IN BEARBEITUNG)
Wenn
C17.74
dann muss sein
?kolor:zytunt? 6= P
?kolor:zytnaw? ∈ (K,I,B)
139=12
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ = nicht Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30 Mammakarzinom (in Bearbeitung)
ie organspezifische Dokumentation „Mammakarzinom“ 1 ist anwendbar für alle nichtinvasiven
und invasiven Karzinome der weiblichen Brust. Sie findet auch Anwendung bei weiteren
primären Karzinomen, die nach brusterhaltender Therapie in der ipsilateralen Mamma auftreten,
falls folgende Voraussetzungen erfüllt sind:
D
• nach Entfernung des vorangegangenen Tumors Resektionsflächen sowohl bezüglich invasiver als auch intraduktaler Tumorkomponente tumorfrei;
• der vorangegangene Tumor war kein inflammatorisches Karzinom;
• nach klinischen und radiologischen Befunden neuer Tumor in einem anderen Quadranten
als vorangegangener Tumor;
• bei Lokalisation des neuen Tumors im gleichen Quadranten gegenüber früherem Tumor
unterschiedlicher histologischer Typ.
Werden nicht alle diese Voraussetzungen erfüllt, ist der neu aufgetretene Tumor als intramammärer Rezidivtumor einzustufen und in den Verlaufsdaten zu erfassen. Weitere neue
primäre Mammakarzinome sind als synchrone multiple Primärtumoren zu dokumentieren, wenn
sie innerhalb von 2 Monaten nach brusterhaltender Therapie des vorangegangenen Tumors diagnostiziert werden. Erfolgt die Diagnose zu einem späteren Zeitpunkt, sind sie als metachrone
multiple Primärtumoren zu erfassen.
Diese Dokumentation findet keine Anwendung bei
• Karzinomen der männlichen Brust,
• gemischt bindegewebig-epithelialen malignen Tumoren (maligner Phylloider Tumor),
• malignen mesenchymalen Tumoren (Angio-, Fibro-, Leiomyo-, Chondro-, Osteosarkom, malignes Hämangioperizytom),
• malignen Hauttumoren,
• malignen Lymphomen und Leukämien.
Manchmal liegt bei fehlendem Tumor in der Mamma ein Karzinom in der Axilla vor, das kein
angrenzendes Mammagewebe zeigt und auch keine eindeutigen Reste eines Lymphknotens
aufweist, so dass eine Unterscheidung zwischen einem Karzinom in einer überzähligen axillären
Mamma und einer axillären Lymphknotenmetastasierung (bei okkultem Mammakarzinom) nicht
mit Sicherheit getroffen werden kann. Solche Patientinnen ohne entsprechenden Befund in der
Mamma werden in dieser Dokumentation ebenfalls nicht erfasst.
Bei synchronen bilateralen Karzinomen wird für jede Seite ein eigener Erhebungsbogen
angelegt; synchrone multiple Karzinome in einer Brust werden in einem Erhebungsbogen
erfasst.
Bei dieser Dokumentation werden die Empfehlungen der AGO (Arbeitsgemeinschaft Gynäkologische Onkologie) [109], der Feldstudie zur Versorgung von Tumorpatienten des Tumorzentrums
München [129], jene der Association of Directors of Anatomic and Surgical Pathology [6] und
des College of American Pathologists [64] voll berücksichtigt, ebenso die „European Guidelines
for Quality Assurance in Mammography Screening“ [44] und die Interdisziplinäre Leitlinie der
Deutschen Krebsgesellschaft und der beteiligten medizinisch-wissenschaftlichen Gesellschaften
zu Diagnose und Therapie des Mammakarzinoms der Frau [36].
1 Federführender
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 10/2001
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.2
Mammakarzinom
3 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
1
Erhebungsteil-Nr. (A5)
I. Prätherapeutische Daten
A. Aufnahmedatum und Anlass für Arztbesuch (A6, S1)
Tag
Aufnahmedatum
Tag
Monat
Monat
Jahr
Jahr
1
Anlass für Arztbesuch (S1)
2
T= Tumorsymptomatik führt zum Arzt, F = Gesetzliche Früherkennungsmaßnahme, V = Nicht-gesetzliche Früherkennungsuntersuchung, S = Selbstuntersuchung, L = Nachsorgeuntersuchung (Langzeitbetreuung), A = Andere Untersuchung, X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.3
B. Anamnese, präkanzeröse Bedingungen und Läsionen
Erhöhtes Risiko für Mammakarzinom (S2)
N = Nein
J = Ja
X = F.A.
Familiäre/genetische Belastung
o
o
o
3
Früher Mammakarzinom
o
o
o
4
Früher atypische Epithelhyperplasie
o
o
o
5
Früher Malignom von Uterus, Ovar, Darm, Schilddrüse
o
o
o
6
Reproduktive Risikofaktoren
o
o
o
7
Hormonsubstitution in der Menopause
o
o
o
8
Zustand nach Mammabestrahlung
o
o
o
9
Familienanamnese (S3)
Mammakarzinom bei
N = Nein
J = Ja
X = F.A.
Blutsverwandten 1. Grades
o
o
o
10
Blutsverwandten 2. Grades
o
o
o
11
Falls ja:
Blutsverwandte
1. Grades
Blutsverwandte
2. Grades
1.
2.
Zahl der erkrankten Personen (9=F.A., E=Entfällt)
12
Zahl der Personen mit bilateralen
Mammakarzinomen (9=F.A., E=Entfällt)
1.
2.
13
1.
2.
Frühestes Erkrankungsalter (Jahre) (99=F.A., EE=Entfällt)
14
Sonstige Malignome bei Blutsverwandten 1. Grades
N = Nein
J = Ja
X = F.A.
Ovarialkarzinom
o
o
o
15
Endometriumkarzinom
o
o
o
16
Prostatakarzinom
o
o
o
17
O
Falls ja: Zahl der erkrankten Personen
Ovar
Endometrium
Prostata
E
P
18
(8=8 oder mehr, E = Entfällt, X=F.A.)
Mammakarzinom im Rahmen seltener hereditärer Syndrome
19
N=Nein, L=Li-Fraumeni-Syndrom, C=Morbus Cowden, A=Ataxie-Teleangiektasie-Syndrom, X=F.A.
Eigene Anamnese (S4)
Alter bei Menarche (Jahre)
Alter bei Menopause (Jahre)
Menopausenursache
Zahl der Geburten
(99 = F.A.)
20
(00 = Menstruiert noch, 99 = F.A.)
(N = Natürlich, O = Oophorektomie, bilaterale, E = Entfällt, X = F.A.)
(8=8 oder mehr, 9=F.A.)
Alter bei erster Schwangerschaft(Jahre)
Anzahl der Laktationsperioden
22
23
(00=Nicht zutreffend, 99 = F.A.)
(0=Nicht zutreffend, 9=F.A.)
Gesamtdauer der Stillzeit (Wochen)
21
(00=Nicht zutreffend, 99=F.A.)
24
25
26
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.4
Hormonelle Kontrazeption
N = Nein
J = Ja
X = F.A.
Östrogenbetont, biphasisch
o
o
o
27
Progesteronbetont, monophasisch
o
o
o
28
Ohne nähere Angaben
o
o
o
29
Stimulationsbehandlung im Rahmen
einer Infertilitätstherapie
o
o
o
30
Hormonelle Substitutionstherapie
o
o
o
Wenn ja, wieviele Jahre
(99=F.A.)
31
Monat
Wenn ja:
Wann letzte Gabe?
Art
Jahr
99 9999 = F.A.
32
33
0 = Ausschließlich Östrogen, K = Kombinationstherapie, X = F.A.
Tamoxifenverabreichung (S5)
Wenn ja:
Monat
Jahr
N = Nein, J = Ja, X = F.A.
34
Wie lange? (Monate)
35
Monat
Wann letzte Gabe?
Jahr
Monat
Zustand nach Bestrahlung der Mamma
Jahr
99 9999 = F.A.
36
N = Nein, J = Ja, X = F.A.
37
Jahr
Wenn ja: Welches Jahr
(9999 = F.A.)
38
Diabetes mellitus (S6)
(N = Nein, J = Ja, X = F.A.)
39
Alkoholabusus (S7)
40
0 = Keiner, 1 = ≤ 20g/Tag, 2 = > 20 - 40g/Tag, 3 > 40g/Tag, 4 = Ja, Menge nicht bekannt, X = F.A.
Alkoholabstinenz
41
0 = Keine, 1 = ≤ 2 Jahre, 2 = > 2 - 5 Jahre, 3 = > 5 - 10 Jahre, 4 = >10 Jahre, X = F.A.
Zustand nach Brustvergrößerung (S8)
N = Nein, J = Ja
42
Jahr
Wenn ja: Welches Jahr
(9999 = F.A.)
43
Vorausgegangene Früherkennungsuntersuchungen
Erste Früherkennungsuntersuchung
Welches Jahr? (9999 = F.A.)
Jahr
Klinisch
44
Jahr
Mammographie
45
Seitherige Untersuchungen (Durchschnittswert) - klinisch
46
0 = Keine, 1 = Jährlich, 2 = Alle 2 Jahre, 3 = Alle 3 Jahre, 4 = Seltener, X = F.A.
Seitherige Untersuchungen (Durchschnittswert) - Mammographie
47
0 = Keine, 1 = Jährlich, 2 = Alle 2 Jahre, 3 = Alle 3 Jahre, 4 = Seltener, X = F.A.
Letzte Untersuchung (Monat/Jahr) (99 9999 = F.A.)
Klinisch
Mammographie
Monat
Monat
Monat
Jahr
Monat
Jahr
Jahr
Jahr
48
49
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
Befund
C30.5
0 = Unverdächtig, 1 = Verdächtig, X = F.A.
50
Bereits früher Mammakarzinom (S9)
51
N = Nein, I = Ipsilateral, K = Kontralateral, B = Beidseits, X = F.A.
Jahr
Wenn ja: Welches Jahr
52
(9999 = F.A.)
Histologischer Typ (Zweifachnennung möglich)
1.
2.
53
D = Duktales Carcinoma in situ (DCIS), L = Lobuläres Carcinoma in situ (LCIS), N = Nichtinvasives Karzinom o.n.A., I =
Invasives Karzinom, E = Entfällt, X = F.A.
Früher regionäre Metastasen bei unbekanntem Primärtumor
54
N = Nein, H= Haut, A = Axilläre Metastasen, S = Sonstige
Jahr
Wenn ja: Welches Jahr
(9999 = F.A.)
55
Benigne proliferative Läsionen und atypische
Hyperplasien bei früheren Mammaexzisionen (S9)
N = Nein
I = Ipsilateral
K = Kontralateral
B = Beidseits
X = F.A.
Duktale Hyperplasie
o
o
o
o
o
56
Sklerosierende Adenose
o
o
o
o
o
57
Radiäre Narbe
o
o
o
o
o
58
Komplexe sklerosierende Läsion
o
o
o
o
o
59
Benigne papilläre Läsion (solitäres Papillom)
o
o
o
o
o
60
Benigne papilläre Läsionen (multiple Papillome)
o
o
o
o
o
61
Fibroadenom
o
o
o
o
o
62
Atypische duktale Epithelhyperplasie (ADH)
o
o
o
o
o
63
Atypische lobuläre Epithelhyperplasie (ALH)
o
o
o
o
o
64
Allgemeine Gefäßerkrankung (S10)
N = Nein, J = Ja, X = F.A
65
Tag
Monat
Jahr
Datum der ersten ärztlichen Tumor(verdachts)diagnose (A7)
Tag
Monat
66
Jahr
C. Andere Primärtumoren (frühere, synchrone) (A8)
Frühere Tumorerkrankung(en) (außer Mammakarzinom)
N = Nein, E = Ja, ein Tumor, M = Ja, mehrere Tumoren, X = F.A.
67
Falls Tumor in Anamnese:
Lokalisation C
.
C
.
Jahr
Erkrankungsjahr
68
69
Synchrones Mammakarzinom in kontralateraler Brust? (S11)
Synchrone(r) Primärtumor(en) in anderem/n Organ(en)?
N = Nein, I = Invasiv, S = in situ, X = F.A.
70
N = Nein, E = Ja, ein Tumor, M = Ja, mehrere Tumoren, X = F.A.
71
Falls ja, Lokalisation (nach Lokalisationsschlüssel)
1. C
.
2. C
.
1. C
.
72
2. C
.
73
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.6
D. Allgemeine klinische Befunde
Klinische Erscheinungsform (S12)
74
1 = Klinisch okkult, entdeckt bei Mammographie bei Patientin ohne Risikoerhöhung, 2 = Klinisch okkult, entdeckt bei
Mammographie bei Patientin mit erhöhtem Risiko, 3 = Klinisch okkult, entdeckt bei anderer Gelegenheit, 4= Klinisch Verdachtssymptome oder manifest
Körpergröße (in cm)
(999=F.A.)
Körpergewicht (in kg)
75
(999=F.A.)
Body-Mass-Index (S13)
(99,9=F.A.)
76
,
,
Allgemeiner Leistungszustand (nach ECOG) (A9)
77
78
0= Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1= Einschränkung bei körperlicher Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen möglich, 2= Gehfähig, Selbstversorgung möglich, aber nicht
arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3= Nur begrenzte Selbstversorgung möglich; 50% oder mehr der
Wachzeit an Bett oder Stuhl gebunden, 4= Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig an Bett oder
Stuhl gebunden, X=unbekannt
Gravierende Begleiterkrankungen (A10)
N = Nein
J = Ja
X = F.A.
Stärker eingeschränkte Lungenfunktion
o
o
o
79
Schwerwiegende Herzerkrankung
o
o
o
80
Zerebrale Durchblutungsstörung
o
o
o
81
Periphere arterielle Durchblutungsstörung
o
o
o
82
Stärker eingeschränkte Nierenfunktion
o
o
o
83
Leberzirrhose
o
o
o
84
Behandlungsbedürftiger Diabetes mellitus
o
o
o
85
Andere Begleiterkrankungen
o
o
o
86
Einschätzung des Operationsrisikos (A10)
1=ASA 1, 2=ASA 2, 3=ASA 3, 4=ASA 4, 5=ASA 5, X=F.A.
87
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.7
E. Klinische Diagnostik (A11)
Diagnose während Gravidität oder Stillperiode (S15)
Mikroskopische Diagnostik (S19)
N = Nein, G = Gravidität, S = Stillperiode
88
0=Keine
1=Blind
2=Ultraschallgesteuert
3=Stereotaktisch
orientiert
4=MRgesteuert
X=F.A.
Sekretzytologie
o
o
o
o
o
o
89
Zystenpunktatzytologie
o
o
o
o
o
o
90
Aspirationszytologie
o
o
o
o
o
o
91
Feinnadelbiopsie
o
o
o
o
o
o
92
Stanz-
(Grobnadel-)Biopsie1
o
o
o
o
o
o
93
Hochgeschwindigkeitsstanze1
o
o
o
o
o
o
94
Vakuum-Biopsie1
o
o
o
o
o
o
95
ABBI-Biopsie1
o
o
o
o
o
o
96
1 Stanz-
(Grobnadel-)Biopsien, Hochgeschwindigkeitsstanzen, Vakuum-Biopsien und ABBI-Biopsien werden allgemein auch als
Core- (Drill-) Biopsien bezeichnet
0=Keine
1=Blind
Mamillenbiopsie
o
o
Diagnostische Inzisionsbiopsie
o
o
o
o
Diagnostische Exzisionsbiopsie
o
o
o
o
Karzinomdiagnose am Schnellschnitt
2=Nach HerdMarkierung
3=Unter intraop.
Sonographie
4=Unter intraop.
Radiographie
X=F.A.
o
97
o
o
98
o
o
99
100
N = Nein, V = Verdacht, J = Ja, E = Entfällt (kein Schnellschnitt)
Tag
Monat
Jahr
Datum der ersten Biopsie mit Karzinomdiagnose
Tag
Monat
Kontrolle der Vollständigkeit
(S20)
101
Jahr
N=Nein
V=Ja, vollständig
R=Ja, vollständig,
aber randständig
U=Ja, unvollständig,
oder Läsion
nicht enthalten
X=F.A.
Präparateradiographie
o
o
o
o
o
102
Präparatesonographie
o
o
o
o
o
103
Schnellschnitthistologie
o
o
o
o
o
104
Paraffinschnitthistologie
o
o
o
o
o
105
Biopsie aus kontralateraler Brust (S21)
N = Nein, J = Ja, X = F.A.
106
F. Humangenetische Diagnostik
BRCA1-Mutationsanalyse
N = Nein, G = Geplant, K = Durchgeführt, keine Mutation, M = Mutation nachgewiesen
107
BRCA2-Mutationsanalyse
N = Nein, G = Geplant, K = Durchgeführt, keine Mutation, M = Mutation nachgewiesen
108
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.8
G. Tumorlokalisation
(Tumorsitz in Schema einzeichnen!)
Lokalisation des Primärtumors (nach
Tumorlokalisationsschlüssel) (A12, S22)
C
5 0
Seitenlokalisation (A13) R = Rechts, L = Links
109
110
H. TNM-Klassifikation und klinisches Stadium
Fernmetastasen
Wenn ja, Lokalisation (A14)
(Kurzschluüssel)
1.
...........................................
1.
111
2.
...........................................
2.
112
3.
...........................................
3.
113
Klinische TNM-Klassifikation (A15, S28 und Schema S. C30.49)
y
T
(m)
C
y
T
(m)
C
114
N
C
N
C
115
M
C
M
C
116
Klinisches Stadium (A16 und Schema S. C30.51)
117
00 = Stadium 0, 10 = Stadium I, 21 = Stadium IIA, 22 = Stadium IIB, 31 = Stadium IIIA, 32 = Stadium IIIB, 40 = Stadium IV,
XX = F.A.
I. Sonstige Tumorbefunde
Klinischer Response nach neoadjuvanter Chemotherapie (S29):
Prozentuale Reduktion des größten Tumordurchmessers
EE = Entfällt, nicht zutreffend, 98 = 98% und mehr, 99 = F.A.; falls keine Reduktion: 0A = Aufhellung, 00 = Keine
Aufhellung
Primärtumor
%
118
Axilläre Lymphknoten
%
119
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.9
Mammakarzinom
3 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
2
Erhebungsteil-Nr. (A5)
II. Daten zur Therapie
A. Vorgesehene und durchgeführte Therapiemodalitäten (A17)
N = Nein
J = Ja1
A = Abgelehnt
X = F.A.
Operation
o
o
o
120
Bestrahlung
o
o
o
121
Chemotherapie, systemische, neoadjuvant
o
o
o
122
Chemotherapie, systemische, adjuvant
o
o
o
123
Antihormonelle Therapie (medikamentös) (S30)
o
o
o
124
Hormontherapie (S30)
o
o
o
125
HER-2 Antikörper-Therapie
o
o
o
126
Sonstige Immuntherapie
o
o
o
127
Sonstige Therapie
o
o
o
128
1 Bei
mehr als einer durchgeführten Therapiemodalität die zeitliche Reihenfolge der Maßnahmen durch Ziffern kennzeichnen.
(Wenn nicht-chirurgische Therapie durchgeführt, zusätzliche Daten zu Strahlen-/medikamentöse Therapie erfassen!)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.10
B. Chirurgische Behandlung
Tag
Monat
Jahr
Datum der definitiven chirurgischen Behandlung (S31)
Tag
Monat
Operationsintention (A18)
129
Jahr
K =Kurativ, P = Palliativ, D = Diagnostisch, X = F.A.
130
Operationen an der Mamma (S35)
131
10 = Begrenzte Tumorexzision, 11 = „Große“ Tumorexzision, 12 = Segmentresektion, 13 = Quadrantenresektion, 21 =
Subkutane Mastektomie, 22 = Einfache Mastektomie, 23 = „Skin-sparing“-Mastektomie, 24 = Modifiz. radikale Mastektomie (Madden), 25 = Modifiz. radikale Mastektomie (Patey), 26 = Radikale Mastektomie (Rotter-Halstedt), 27 = Erweiterte
radikale Mastektomie, 40 = Reduktionsplastik, 50 = Andere Eingriffe
Zusätzliche Angaben bei Mastektomie:
Indikationen zur ablativen Therapie (S36)
N = Nein
J = Ja
Auch nach Nachexzision inkomplette Tumorentfernung
oder Sicherheitsabstand kleiner als 1 mm
o
o
133
Brustgrösse in Relation zu Tumorgrösse zu klein
o
o
134
Multizentrizität (S23)
o
o
135
Ausdrücklicher Patientenwunsch
o
o
136
Radiotherapie nicht möglich, weil flaches
Liegen oder Armabduktion ummöglich
o
o
138
Zustand nach früherer Bestrahlung im Brustbereich
o
o
139
Schwangerschaft in ersten 2 Trimestern
o
o
140
Allgemeine Gefässerkrankung (S10)
o
o
141
Mammographisch diffuse/ausgedehnte Kalzifikationen vom malignen Typ
o
o
142
Inflammatorisches Mammakarzinom (S14)
o
o
143
Okkultes Mammakarzinom mit axillärer Metastasierung
o
o
144
Mamillenexzision
N = Nein, J = Ja, X = F.A.
145
Primäre Brustrekonstruktion (2 Nennungen möglich) (S37)
146
N = Nein, L = M. latissimus dorsi-Lappen, U = Unterbauchgewebe, G = Gewebe vom Gesäß, F = Fremdkörperimplantation,
E = Expander, X = F.A.
Gleichzeitige Operation an kontralateraler Mamma
147
N = Nein, K = Wegen synchronen kontralateralen Karzinoms, B = Biopsie kontralaterale Seite, P = Plastisch-rekonstruktiver
Eingriff auch kontralateral, X = F.A.
Operation an regionären Lymphknoten (S38)
N = Nein, J = Ja, X = F.A.
148
Wenn ja:
Zugangswege
1 = Konventionell-chirurgisch, 2 = Endoskopisch, E = Entfällt, X = F.A.
Ausmaß (2 Angaben möglich)
149
1.
2.
150
1 = Sentinel-Node-Biopsie, 2 = Explorative Axillarevision, 3 = Axilladissektion Level I, 4 = Axilladissektion Level I und II, 5 =
Komplette Axilladissektion, 6 = Erweiterte Axilladissektion, E = Entfällt, X = F.A.
En-bloc-Entfernung axillärer Lymphknoten
151
N = Nein, J = Ja, E = Entfällt (keine LK oder nur ein LK entfernt), X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.11
Zusätzliche Angaben bei Sentinel-Node-Biopsie (S39)
Tracing-Methode
F = Farbstoffmethode, R = Radionuklidmethode, B = Beides, E = Entfällt, X = F.A.
152
Ort der Injektion
153
P = Peritumorös/Intraparenchymal, S = Subdermal/subareolär, E = Entfällt, X = F.A.
Detektion
N = Nicht erfolgreich, A = Axilla pos., M = Mammaria int. pos., B = Beides pos., E = Entfällt, X = F.A.
Intraoperativer histologischer Befund (S40)
154
155
0 = Negativ: pN0(sn), 1 = Isolierte Tumorzellen: pN0(i+)(sn), 2 = Mikrometastasen ≤ 2 mm: pN1a(sn), 3 = Metastasen >
2 mm: pN1b(sn), E = Entfällt, X = F.A.
Intraoperativer zytologischer Befund (S40)
156
N = Negativ, P = Positiv, U = Unklar, E = Entfällt, Y = Imprint-Zytologie nicht durchgeführt, X = F.A.
Entfernung von Fernmetastasen
N = Nein, J = Ja, X = F.A.
157
Örtliche Tumorzelldissemination
N = Nein, J = Ja (Schnitt durch Tumorgewebe), X = F.A.
158
Intraoperative Komplikationen
N = Nein
J = Ja
X = F.A.
Blutung (S41)
o
o
o
159
Anaesthesiekomplikation
o
o
o
160
Andere
o
o
o
161
C. Klinische R-Klassifikation und Gesamtbeurteilung des
Tumorgeschehens
Klinische R-Klassifikation (A19)
162
00 = Kein Residualtumor (R0), 01 = Kein Residualtumor, Tumormarker normal (R0a), 02 = Kein Residualtumor, Tumormarker bleiben erhöht (R0b), 10 = Nur mikroskopischer invasiver Residualtumor (R1), 11 = Nur mikroskopischer nichtinvasiver
Residualtumor (Carcinoma in situ) (R1is), 12 = Nur positiver zytologischer Befund in Pleural-/Peritonealflüssigkeit (R1cy+),
21 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a), 22 = Makroskopischer Residualtumor, auch
mikroskopisch bestätigt (R2b), 99 = Unbestimmt (RX)
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0, RX)
Lokoregionär
o
o
o
163
Fernmetastasen
o
o
o
164
Gesamtbeurteilung des Tumorgeschehens nach nicht-chirurgischer Therapie
n. RECIST-Leitlinie 2000 (A20)
165
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression, U =
Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
Gesamtbeurteilung des Tumorgeschehens nach nicht-chirurgischer Therapie
n. WHO 1979/81 (A20)
166
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression, U =
Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.12
D. Frühe Komplikationen der Therapie
Chirurgische Komplikationen
N = Nein
J = Ja
X = F.A.
Wundinfektion
o
o
o
167
Nachblutung (S41)
o
o
o
168
Nekrose (Haut, Subkutis)
o
o
o
169
Brustfibrose
o
o
o
170
Andere chirurgische Komplikation(en)
o
o
o
171
Nichtchirurgische Komplikationen
Sekundäre operative Eingriffe (A21)
N=Nein, J=Ja, X = F.A.
N=Nein, J=Ja, X = F.A.
Falls ja, Art des Eingriffs nach OPS-301 bzw. ICPM
Postoperativer Exitus (A22)
172
173
5
5
N = Nein, I = Innerhalb von 30 Tagen nach definitiver Operation, S = Später
174
175
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.13
Mammakarzinom
3 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
3
Erhebungsteil-Nr. (A5)
III. Daten zur Pathologie
Untersuchungsmaterial und allgemeine Angaben (A23)
Pathologie-Eingangsnummer
176
Art der untersuchten Präparate
Zytologie
Histologie
N = Nein
U = Ja, unfixiert
F = Ja, fixiert
Feinnadelaspirat
o
o
o
177
Zystenpunktat
o
o
o
178
Mammasekret
o
o
o
179
Feinnadelbiopsie
o
o
o
180
Grobnadel-/ Corebiopsie
o
o
o
181
Inzisionsbiopsie
o
o
o
182
Mamillenbiopsie
o
o
o
183
Brustreduktionsgewebe
o
o
o
184
Exzisionsbiopsie/
Brusterhaltende Therapie
o
o
o
185
Subkutane Mastektomie
o
o
o
186
Mastektomie (S42)
o
o
o
187
Beschaffenheit des Tumorresektates
188
U = Unversehrt, E = Einschnitt durch Chirurgen, G = Gewebsentnahme duch Chirurgen (biochemische Steroidrezeptorbestimmung oder sonstige Spezialuntersuchung), X = F.A.
Stichkanal vorangegangener Stanz- oder Vakuumbiopsie in Exzisionsbiopsie / brusterhaltender
Therapie / Mastektomie enthalten?
N = Nein, J = Ja, X = F.A.
Topographische Markierung durch Operateur
189
0 = Nein, 1 = Brust, 2 = Axilla, 3 = 1+2 , X = F.A.
190
Größe des Operationspräparates in cm (S43) (99,9 = F.A.)
Größter Durchmesser
1.
,
cm
1.
,
191
Andere Durchmesser
2.
,
cm
2.
,
192
3.
,
cm
3.
,
193
Größe des Hautlappens (in cm) (99,9 = F.A., EE,E = Entfällt)
Größter Durchmesser
,
cm
,
194
Dazu senkrechter Durchmesser
,
cm
,
195
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
Gewicht des Operationspräparates (in g)
Lage der mitentfernten Mamille
C30.14
(999 = F.A.)
196
Z=Zentral, E=Exzentrisch, N=Nicht mitentfernt, X=F.A.
197
Zahl eingebetteter Blöcke von Primärtumor und Umgebung (S44)
Großblöcke
Konventionelle Blöcke
G
K
Tumor ohne Resektionsrand
198
Resektionsränder
199
Methodik der definitiven histologischen Untersuchung von Sentinel-Node-Biopsien (S45)
200
E=Entsprechend EORTC, A=Aufwändiger, W=Weniger aufwändig, N=Sentinel-Node-Biopsie nicht untersucht
Methodik der histologischen Untersuchung von Lymphknotendissektionen (S45)
201
S = Selektiv, E = Entsprechend Europ. Leitlinie, A = Aufwändiger, N = Lk nicht untersucht
Makroskopisch erkennbarer Tumorbefund
N=Nein, S=Solitär, M=Multipel in gleicher Brust
202
Weitere Angaben bei brusterhaltender Operation
Präparateradiographie der Gewebescheiben durch Pathologen
N = Nein, J = Ja, X = F.A.
En-bloc-Präparat des Primärtumors (ohne etwaige Tumorbett-Biopsien)
203
204
J = Ja, N = Nein
wenn nein:
Übersendung in wieviel Teilen ?
Gründe für die Nachexzision
205
N = Nein
J = Ja
X = F.A.
Makroskopischer Eindruck des Operateurs
o
o
o
206
Präparatradiographie
o
o
o
207
Präparatsonographie
o
o
o
208
Schnellschnitt Tumor am Resektionsrand
o
o
o
209
Schnellschnitt Tumor nahe Resektionsrand (< 5mm)
o
o
o
210
Paraffinschnitt Tumor am Resektionsrand
o
o
o
211
Paraffinschnitt Tumor nahe Resektionsrand (< 5mm)
o
o
o
212
Markierung der Resektionsflächen durch Tusche oder ähnliches
N = Nein, J = Ja
Art der Aufarbeitung (S46)
213
214
1 = Lamellenartig, orientiert zur Präparateachse, 2 = Lamellenartig, orientiert zur Mamille, 3 = Lamellenartig, Orientierung
nicht bekannt, 4 = Selektiv, X = F.A.
Weitere Angaben bei Mastektomie
Falls Exzisionsbiopsie oder brusterhaltende Therapie vorausgegangen:
Resttumor verblieben?
N = Nein, J = Ja, X = F.A.
Falls ja: Größter Durchmesser des invasiven Resttumors
215
(in mm)
Mitentfernte Strukturen (außer Lymphknoten)
216
217
K = Keine, F = Faszie des M. pectoralis, M = Pektoralismuskulatur, B = Brustwand
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.15
A. Histologischer Typ und Grading
Histologischer Tumortyp nach WHO/AFIP (A24, S47) / ICD-O-Code (bis zu 2 Eintragungen!)
1.
/
M
/
218
2.
/
M
/
219
/
220
Bei invasiven Karzinomen: Histologischer Tumortyp nach Europäischer Leitlinie (S48) /
ICD-O-Code
/
M
Bestätigung der Tumorhistologie durch andere Institution (A23)
221
N = Nein, R = Register oder Referenzpathologie einer Studie, A = Anderes Institut für Pathologie, B = R + A
Grading (A25)
Bei invasivem Karzinom (S49)
222
1 = G1, 2 = G2, 3 = G3, N = GX wegen nicht adäquater Fixierung, X = GX aus anderen Gründen, E = Entfällt (kein invasiver
Tumor)
Gradingscorewert (Gesamtpunktwert)
223
N = GX wegen nicht adäquater Fixierung, E = Entfällt (kein invasiver Tumor), X = GX aus anderen Gründen, 9 = F.A., E =
Entfällt
Bei alleinigem duktalen Carcinoma in situ (S50) Kerngrading
224
1 = G1, 2 = G2, 3 = G3, N = GX wegen nicht adäquater Fixierung, X = GX aus anderen Gründen, E = Entfällt (kein DCIS)
B. pTNM-Klassifikation
Regionäre lymphogene Metastasierung (S27)
N = Nein, J = Ja, X = F.A.
225
Zahl untersuchter regionärer Lymphknoten (S54)
226
Zahl befallener regionärer Lymphknoten
227
Fernmetastasen
Lokalisation mikroskopisch nachgewiesener Fernmetastasen (A14)
1.
......................................
1.
228
2.
......................................
2.
229
3.
......................................
3.
230
pTNM-Klassifikation (A26 und Schema S. C30.49)
y
pT
pN
pM
(m)
y
pT
(m)
pN
231
232
pM
233
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.16
C. Weitere Befunde und begleitende Veränderungen
An invasiven Tumor anschließende nichtinvasive Komponente (S61)
N = Nein, J = Ja
234
Falls ja:
Größe der nichtinvasiven Komponente in Vielfachem der invasiven Komponente
Gesamtausdehnung des Tumors (in mm) (einschl. In-situ-Komponente)
,
,
(999 = F.A.)
235
236
1. Durchmesser (mm)
237
2. Durchmesser (mm)
238
3. Durchmesser (mm)
239
Intraduktale Komponente innerhalb des invasiven Karzinoms (in %) (S61)
240
00 = Keine intraduktale Komponente, EE = Entfällt, da kein invasives Karzinom, XX = F.A.
Nottingham-Prognose-Index (S62)
9,99 = F.A.
,
,
241
Bei nodalnegativen Patientinnen: St. Gallen-Risikogruppe (S63)
242
M = Minimales/geringes Risiko, D = Durchschnittliches/hohes Risiko, X = F.A., E = Entfällt (ungleich pN0 oder lediglich
Carcinoma in situ)
Mikroverkalkungen im Exzisionspräparat (S71)
N = Nein
F = Fokal
P = Prominent
X = F.A.
In nicht-karzinomatösen Mammagewebe
o
o
o
o
243
In DCIS
o
o
o
o
244
In invasivem Karzinom
o
o
o
o
245
Histologische Regression nach neoadjuvanter Chemo-/Radiotherapie (S73)
246
0- 4 = Regressionsgrade 0 - 4 nach [113], E = Entfällt, da keine neoadjuvante Therapie, 9 = F.A.
Zusätzliche Angaben beim duktalen Carcinoma in situ (DCIS) bzw. der intraduktalen
Tumorkomponente (S74)
Wenn heterogenes Kerngrading, prozentuale Anteile der einzelnen Grade
Grad 1
Grad 1 =
Grad 2 =
Grad 3 =
Grad 2
Grad 3
(99 = F.A.)
247
Nekrosen
248
N = Nein, P = Punktförmig, K = Komedonekrosen, X = F. A.
Polarität der Zellen
N = Nein, J = Ja, X = F.A.
Architektur bzw. Subtypen des DCIS
249
N = Nein
J = Ja
Wenn ja und mehrere Typen,
Rangordnung nach Häufigkeit
Komedotyp
o
o
250
Cribriform
o
o
251
Papillär
o
o
252
Mikropapillär
o
o
253
Solide
o
o
254
Clinging-Typ
o
o
255
Sonstiges (apokrin, klarzellig, siegelringzellig etc.)
o
o
256
Zusätzliche Angaben beim ausschließlichen duktalen Carcinoma in situ (DCIS) (S74)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.17
Van Nuys-Gruppe (S75)
257
1 = Non-high-grade, ohne Komedonekrosen, 2 = Non-high-grade, mit Komedonekrosen, 3 = High grade, X = F.A.
Van Nuys-Prognoseindex (S75)
9 = F.A.
Begleitende benigne proliferative Läsionen
und atypische Hyperplasien (S9, S76)
Punkte
258
N = Nein
I = Ipsilateral
K = Kontralateral
B = Beidseits
X = F.A.
Duktale Hyperplasie
o
o
o
o
o
259
Sklerosierende Adenose
o
o
o
o
o
260
Radiäre Narbe
o
o
o
o
o
261
Komplexe sklerosierende Läsion
o
o
o
o
o
262
Benigne papilläre Läsion (solitäres Papillom)
o
o
o
o
o
263
Benigne papilläre Läsionen (multiple Papillome)
o
o
o
o
o
264
Fibroadenom
o
o
o
o
o
265
Atypische duktale Epithelhyperplasie (ADH)
o
o
o
o
o
266
Atypische lobuläre Epithelhyperplasie (ALH)
o
o
o
o
o
267
Biochemische Bestimmung des Rezeptorstatus (S82) (0000 = Negativ, YYYY = Nicht bestimmt)
Östrogenrezeptor
(fmol/mg)
Progesteronrezeptor
(fmol/mg)
Immunhistologische Bestimmung des Rezeptorstatus (S82)
ER
268
PgR
269
PgR
ER
% pos. Tumorzellkerne
ER
PgR
270
(000 = keine pos. Kerne, XXX = F.A., YYY = n.u.)
Score nach Remmele u. Stegner (0-12, YY = n.u.)
271
Score nach Reiner et al. (0-7, Y = n.u.)
272
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
Durchführung von Spezialuntersuchungen (S83)
C30.18
N = Nein
J = Ja
X = F.A.
o
o
o
273
Tumorproliferation
DNA-Zytometrie
Ki-67 (MIB1)-Index
o
o
o
274
o
o
o
275
HER-2/neu mit sonstiger Methodik (S81)
o
o
o
276
bcl-2
o
o
o
277
o
o
o
278
p53
o
o
o
279
p16
o
o
o
280
o
o
o
281
CD31
o
o
o
282
VEGF
o
o
o
283
FGF
o
o
o
284
o
o
o
285
Urokinase- Plasminogenaktivator (uPA)
o
o
o
286
Plasminogen-Inhibitor-Typ I (PAI-I)
o
o
o
287
Plasminogen-Inhibitor-Typ II (PAI-II)
o
o
o
288
Kathepsin D
o
o
o
289
o
o
o
290
CD44-Varianten
o
o
o
291
e-Cadherin
o
o
o
292
Andere
o
o
o
293
o
o
o
294
Andere
Onkogenprodukte
Andere
Tumorsuppressor-Genprodukte (immunhistochemisch)
Andere
Tumorvaskularisation und Angiogenese
Andere
Proteasen und Proteaseinhibitoren
Andere
Adhäsionsmoleküle (immunhistochemisch)
Andere Untersuchung(en)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.19
D. R-Klassifikation und weitere Angaben zur Radikalität
Tumornachweis an den Resektionsrändern bzw. in Tumorbettbiopsien (S84)
Resektionsränder
Tumorbettbiopsien
N=Nein
F=Fokal
A=Ausgedehnt
Y=Nicht
untersucht
N=Nein
F=Fokal
A=Ausgedehnt
Y=Nicht
untersucht
Nichtinvasiver Tumor
kontinuierlich
o
o
o
o
o
o
o
o
295
Invasiver Tumor
kontinuierlich
o
o
o
o
o
o
o
o
296
Tumor in Gefäßen
o
o
o
o
o
o
o
o
297
Satellit
o
o
o
o
o
o
o
o
298
R
Bei Mastektomie mit Tumor an Resektionsrändern:
1.
Zusätzliche Angaben zur Lokalisation der tumorbefallenen Resektionsränder
Mehrfachnennungen möglich
B
2.
299
T = Tief (Muskulatur), S = Seitlich, H = Haut, X = F.A., E = Entfällt (kein Tumor an den Resektionsrändern, keine Mastektomie)
Zytologischer Befund an Abstrichpräparaten von den Resektionsrändern
300
B = Benigne Zellen, M = Maligne Zellen bei konventioneller Untersuchung, I = Nur immunzytochemisch nachgewiesene
maligne Zellen, Y = Nicht untersucht
Methodik der R-Klassifikation (A31)
301
K = Konventionell, M = Morphologische Methoden zum Nachweis isolierter Tumorzellen (insbesondere Immunzytochemie), N = Nicht-morphologische (molekularpathologische) Methoden zum Nachweis isolierter Tumorzellen, S = Sonstige
Spezialmethoden, X = F.A.
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0, RX)
Lokoregionär
o
o
o
302
Fernmetastase(n)
o
o
o
303
Minimale Sicherheitsabstände (in mm) (S85) (99 = F.A., NN = <1mm)
Makroskopisch:
304
Mikroskopisch: Invasiver Tumor
305
Mikroskopisch: Nichtinvasiver Tumor
306
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.20
Mammakarzinom
3 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
2.
Geburtsdatum
Tag
3.
Monat
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
4
Erhebungsteil-Nr. (A5)
IV. Definitive Stadiengruppierung und R-Klassifikation
(siehe auch Schema S. C30.51)
Für definitive Stadiengruppierung maßgebliche Befunde (A32)
(alle TNM-Befunde linksbündig eintragen!)
Primärtumor: Maßgebliche Komponente
Kategorie
X
0
is
1
1mic
1a
1a(i)
1a(ii)
1 = T, 2 = pT
1b
1b(i)
1b(ii)
1c
1c(i)
1c(ii)
2
2(i)
2(ii)
o
o
o
o
o
o
o
o
Regionäre Lymphknoten: Maßgebliche Komponente
Kategorie
X
0
1
1a
1b
o
o
o
o
o
307
1b(i)
1b(ii)
1b(iii)
1b(iv)
o
o
o
o
o
o
o
o
o
3
3(i)
3(ii)
4
4a
4b
4c
4d
o
o
o
o
o
o
o
o
1 = N, 2 = pN(sn), 3 = pN
o
o
o
o
308
309
2
2a
2b
3
o
o
o
o
310
Fernmetastasen: Gesamt-M
Kategorie
X
0
1
o
o
o
1cy+
1a
1b
o
o
o
311
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Patienten-ID (A3)
C30.21
Lokalisation von Fernmetastasen (mehrere Angaben möglich)
0 = Nein
1 = Ja
Nicht-regionäre Lymphknoten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
312
Leber . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
313
Peritoneum . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
314
Lunge . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
315
Pleura . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
316
Knochen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
317
Gehirn . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
318
Nebennieren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
319
Haut . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
320
Andere Lokalisationen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
321
Generalisiert . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
o
322
Definitive Stadiengruppierung nach UICC (A32)
323
00=St. 0, 10=St. I, 21=St. IIA, 22=St. IIB, 31=St.IIIA, 32=St. IIIB, 40=St. IV, 99=F.A.
Definitive R-Klassifikation (A33)
324
00 = Kein Residualtumor (R0), 01= Kein Residualtumor, Tumormarker normal (R0a), 02 = Kein Residualtumor, Tumormarker bleiben erhöht (R0b), 10 = Nur mikroskopischer invasiver Residualtumor (R1), 11 = Nur mikroskopischer nichtinvasiver
Residualtumor (Carcinoma in situ) (R1is), 12 = Nur positiver zytologischer Befund in Pleuraflüssigkeit (R1cy+), 21 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a), 22 = Makroskopischer Residualtumor, auch mikroskopisch
bestätigt (R2b), XX= Unbestimmt (RX)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.22
Spezielle Verschlüsselungsanweisungen
S1 Anlass für Arztbesuch
Als gesetzliche Früherkennungsmaßnahme ist derzeit beim Mammakarzinom
ausschließlich die klinische Untersuchung (Inspektion und Palpation) vorgesehen. Bei
einer Patientin, die bei Inspektion und Palpation anlässlich einer
Früherkennungsuntersuchung einen verdächtigen Befund zeigt, der sich bei weiterer
Diagnostik als Karzinom erweist, wird als Anlass für den Arztbesuch „Gesetzliche
Früherkennungsuntersuchung“ verschlüsselt. Ergibt sich bei einer gesetzlichen
Früherkennungsuntersuchung kein auffälliger Befund, wird aber eine Mammographie
durchgeführt und ergibt sich hierbei der Verdacht auf Karzinom, wird als Anlass für den
Arztbesuch „Nicht-gesetzliche Früherkennungsuntersuchung“ verschlüsselt.
S2 Erhöhtes Risiko für Mammakarzinom
In diesem Item soll eine grobe Übersicht über das Vorkommen von Risikofaktoren für
Mammakarzinome gegeben werden. Nach Bedarf können nähere Details in den folgenden
Abschnitten Familienanamnese und Eigene Anamnese dokumentiert werden.
Die größten Risikoerhöhungen für ein Mammakarzinom sind durch genetische Belastung
bzw. Familienanamnese gegeben (Näheres siehe S3). Auch früheres Mammakarzinom,
frühere Diagnose einer atypischen (duktalen oder lobulären) Epithelhyperplasie und
frühere Malignome von Uterus, Ovar, Darm und Schilddrüse gelten als Hochrisikofaktoren.
Die anderen angeführten Faktoren haben ein geringeres Risiko. Kombinationen,
insbesondere solche von mehreren Faktoren, sind mit beträchtlichem Risikoanstieg
verbunden.
Alle Faktoren, die das Risiko für Mammakarzinome erhöhen, scheinen auch die Prognose
zu beeinflussen [15, 25, 73].
Als reproduktive Faktoren sind hier zusammengefasst: frühe Menarche (vor dem 12.
Lebensjahr), späte Menopause (nach dem 52. Lebensjahr), keine Geburten oder späte
erste Geburt (nach dem 30. Lebensjahr).
S3 Familienanamnese
Bezüglich der Familienanamnese ist nicht nur das Vorkommen von Mammakarzinomen bei
Blutsverwandten 1. und 2. Grades, sondern auch die Lateralität (erhöhtes Risiko bei
bilateralen Mammakarzinomen in der Familie) und das Alter bei Auftreten des
Mammakarzinoms von Bedeutung; auch das Vorkommen von Ovarial-, Endometrium- und
Prostatakarzinomen bei Blutsverwandten 1. Grades (Eltern, Geschwister, Kinder) ist
wichtig.
Frauen mit positiver Familienanamnese erkranken durchschnittlich früher und zeigen
häufiger bilaterale Karzinome als Patientinnen mit negativer Familienanamnese.
Das familiäre Risiko wird von der British Association of Surgical Oncology [14] in zwei
Gruppen eingeteilt:
Hohes Risiko:
1. 4 oder mehr Mitglieder einer Familie mit Brust- oder Ovarialkarzinom
2. 3 Verwandte mit Brustkarzinom und durchschnittliches Alter bei Diagnose < 40 Jahre
3. Brust- oder Ovarialkarzinom bei 3 Verwandten, durchschnittliches Alter bei Diagnose
< 60 Jahre
4. Eine Verwandte mit Brust- und Ovarialkarzinom
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.23
Mäßiges Risiko (mindestens 3fach erhöht):
1. Eine Verwandte ersten Grades mit Brustkarzinom, diagnostiziert im Alter < 40 Jahre
2. 2 Verwandte ersten oder zweiten Grades mit Mammakarzinom, diagnostiziert im Alter
< 40 Jahre oder Ovarialkarzinom jeden Alters
3. 3 Verwandte ersten oder zweiten Grades mit Brust- oder Ovarialkarzinom jeden Alters,
4. eine Verwandte ersten Grades mit bilateralem Brustkarzinom, diagnostiziert im Alter
< 60 Jahre,
5. männlicher Verwandter mit Brustkarzinom jeden Alters
In Bezug auf die Assoziation mit anderen Tumoren bzw. anderen erblichen Syndromen
kann man beim genetisch bedingten Mammakarzinom 4 Formen unterscheiden
[80, 86, 99]:
1. Li-Fraumeni-Syndrom: Dominant vererbliches Syndrom, bei dem Mammakarzinome
durchschnittlich im Alter von 35 Jahren auftreten; häufig bilaterale Karzinome; andere
Tumoren in der Familie, insbesondere Weichteilsarkome, Osteosarkome,
Hirntumoren, Leukämien und Nebennierenrindentumoren.
2. M. Cowden („multiple hamartoma syndrome“): Multiple Hamartome in Haut und
Mundhöhle. In mehr als 90% der Patientinnen finden sich Mammatumoren, wovon
etwa die Hälfte Karzinome sind; diese treten durchschnittlich im Alter von rund 40
Jahren auf und sind oft bilateral.
3. Sog. „site-specific familial breast cancer “: Hierbei sind in der Familie ausschließlich
Mammakarzinome zu beobachten. Die Diagnose erfolgt meist prämenopausal,
wenngleich in höherem Alter als bei 1. und 2.; bilaterales Vorkommen wird häufiger
beobachtet als bei Patientinnen mit negativer Familienanamnese.
4. Familiäres Brust-Ovar-Karzinom: Wahrscheinlich ebenfalls dominant vererbbar;
durchschnittliches Alter bei Diagnose um 45 Jahre [16].
Bei positiver Familienanamnese findet man in einem Teil der Fälle Mutationen in den
Tumorsuppressorgenen BRCA1 und BRCA2 [83, 108]. Bei Nachweis einer solchen
Mutation beträgt das Risiko einer Erkrankung an Mamma- oder Ovarialkarzinom 70-90%
[74]. Das relative Risiko (im Vergleich zu einem „normalen“ Risiko von 1) wird für Personen
mit BRCA1- oder BRCA2-Mutationen mit 7, bei familiärer Belastung ohne diese Mutationen
mit 4 angegeben [34].
S4 Eigene Anamnese
Im Vergleich zur familiären Belastung bzw. zu genetischen Veränderungen sind alle
anderen Risikofaktoren von geringerer Stärke. Literaturübersicht bei [18, 34, 124].
Übereinstimmung besteht darüber, dass bei früher Menarche (<12 Jahre) und spätem
Beginn der Menopause (>50 Jahre) Mammakarzinome etwas häufiger auftreten. Gleiches
gilt für Frauen ohne Geburten und solche mit erster Geburt in späterem Alter (nach dem
30. Lebensjahr).
Die Bedeutung langer Stillzeiten, wie auch der oralen Kontrazeption wird kontrovers
beurteilt.
Hormonsubstitution in der Menopause scheint bei mehr als fünfjähriger Behandlung mit
einer Risikoerhöhung einherzugehen, wobei diese unabhängig davon ist, ob Östrogene
allein oder in Kombination mit Gestagenen gegeben werden [70].
Vor allem nach Bestrahlung junger Frauen wegen Lymphomen bzw. Morbus Hodgkin wurde
als Spätnebenwirkung auch die Entwicklung von Mammakarzinomen beobachtet [56].
Ausgeprägtes Übergewicht erhöht ebenfalls das Mammakarzinomrisiko.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.24
S5 Tamoxifenverabreichung
Tamoxifen wurde zur potentiellen Prävention in mehreren Studien mit unterschiedlichen
Ergebnissen geprüft, so dass eine definitive Beurteilung und eine Empfehlung zum
allgemeinen Gebrauch derzeit nicht möglich ist [17]. Dabei sind die Nebenwirkungen von
Tamoxifen und vor allem die höhere Rate an Endometriumkarzinomen zu berücksichtigen.
S6 Diabetes mellitus
Nicht nur ein behandlungsbedürftiger, sondern auch ein latenter Diabetes mellitus ist mit
„Ja“ zu verschlüsseln.
S7 Alkoholabusus
Bei regelmäßigem Alkoholkonsum von mehr als 40 g täglich scheint ein erhöhtes Risiko für
Mammakarzinom gegeben. Die Daten sind jedoch noch kontrovers [46, 107, 134, 146].
S8 Zustand nach Brustvergrößerung
Bisher gibt es keine Hinweise darauf, dass nach Brustvergrößerung häufiger
Mammakarzinome entstehen [90].
S9 Bereits früher Mammakarzinom / Benigne proliferative Läsionen und atypische
Hyperplasien bei früheren Mammaexzisionen
Als frühere Mammaexzisionen werden nur solche gezählt, die nicht in direktem zeitlichem
Zusammenhang mit der jetzigen Tumorerkrankung stehen. Somit werden hier Befunde
einer vorangegangenen diagnostischen Probeexzision (Exzisionsbiopsie) nicht
berücksichtigt, wenn aufgrund der Ergebnisse der histologischen Untersuchung
anschließend der Tumor behandelt wird.
Benigne proliferative Läsionen stehen hinsichtlich der Nomenklatur immer noch in
Diskussion [8, 97, 104, 105]. Es wird vorgeschlagen, diese wie folgt zu dokumentieren
[20, 21, 36, 122]:
1. Benigne proliferative Läsionen
• Duktale Hyperplasie: Intraduktale Epithelproliferation aus basalen Epithelzellen
mit Keratin 5/14-Expression und Drüsenepithelien mit Keratin 8/18/19-Expression
(Myoepithelien nicht beteiligt),
• Sklerosierende Adenose: Proliferation tubulärer Strukturen mit Vermehrung von
myoepithelialen Zellen und/oder Stromazellen: gelegentlich tumorartig (sog.
noduläre Adenose oder Tumoradenose),
• Radiäre Narbe: Zentrale Zone mit Hyalinose und Elastose um oft unregelmäßige
tubuläre Strukturen, zumeist radiär ausstrahlend; Parenchymstrukturen z.T. mit
duktaler Hyperplasie, papillären Proliferationen und/oder apokriner Metaplasie,
• Komplexe sklerosierende Läsion: Radiäre Narbe, mehr als 1 cm groß,
• Benigne papilläre Läsion (Papillom): Baumartiges fibrovaskuläres Stroma mit
luminalem Drüsenepithel und basalem Myothel, häufig mit duktaler Hyperplasie
kombiniert; solitäre Läsionen überwiegend in subareolären Gängen, multiple
Läsionen in peripheren terminalen duktulo-lobulären Einheiten und z.T. assoziiert
mit atypischer Hyperplasie oder DCIS,
• Fibroadenom: benigner Tumor aus Bindegewebe und Drüsen mit peri- und/oder
intrakanalikulärem Wachstum; andere proliferierende Läsionen oder
In-situ-Karzinome können assoziiert sein. Die Beurteilung des Risikos für
Karzinome wird kontrovers beurteilt [104].
2. Atypische Hyperplasien
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.25
• Atypische duktale Hyperplasie (ADH) (auch atypische intraduktale Hyperplasie,
AIDH): fokale Proliferation atypischer unimorpher Zellen mit den
Wachstumsmerkmalen eines DCIS. Klonaler neoplastischer Prozess mit
ähnlichen genetischen Veränderungen wie nicht-hochgradiges DCIS.
Neoplastische Zellen der ADH (und des nicht-hochgradigen DCIS) sind Keratin
5/6 negativ (duktale Hyperplasie und z.T. auch hochgradiges DCIS hingegen
Keratin 5/6-positiv).
• Atypische lobuläre Hyperplasie (ALH): Partielle oder komplette Verdrängung des
normalen Epithels in den Azini durch uniforme kleinzellige Elemente, die das
azinöse Lumen ausfüllen, aber nur gering erweitern. Zeigt ein etwa vierfach
erhöhtes Karzinomrisiko an.
Der Begriff normal/ „Normalvariante“ schließt heute geringgradige duktale Hyperplasie,
duktale Adenose sowie mikroskopische Dilatation azinöser oder lobulärer Strukturen mit
ein.
S10 Allgemeine Gefäßerkrankung
Allgemeine Gefäßerkrankungen (z.B. Vaskulitiden im Rahmen sog. Kollagenerkrankungen,
Lupus erythematodes) stellen Kontraindikationen für eine brusterhaltende Therapie dar, da
dabei Komplikationen wie insbesondere Haut- und Weichteilnekrosen gehäuft vorkommen
[84].
S11 Synchrones Mammakarzinom in kontralateraler Brust
Bei synchronen Primärtumoren in beiden Mammae ist für jeden dieser Tumoren eine
Ersterhebung vorzunehmen. Bei mehr als einem synchronen Primärtumor in der Mamma
einer Seite wird hingegen nur eine Ersterhebung angelegt. In der Dokumentation wird
hierbei der Tumor mit der höchsten T- bzw. pT-Kategorie im Detail beschrieben, das
Vorhandensein weiterer makroskopisch erkennbarer unabhängiger Tumoren erfasst (S23)
und in der TNM- bzw. pTNM-Klassifikation durch den Zusatz „(m)“ oder die Zahl der
Primärtumoren zur T-Kategorie (z.B. T3(2)) angezeigt [131].
S12 Klinische Erscheinungsform
Das klinisch okkulte Karzinom ist ein Karzinom, bei dem sich weder ein positiver
Inspektions- noch ein verdächtiger Palpationsbefund erheben lässt. Es wird in der Regel
durch Mammographie diagnostiziert. In seltenen Fällen wird ein klinisch okkultes Karzinom
ohne verdächtigen Befund in bildgebenden Verfahren bei der histologischen Untersuchung
wegen anderer Gründe (z.B. Entfernung eines Fibroadenoms, Reduktionsplastik) zufällig
gefunden.
S13 Body-Mass-Index
Der Body-Mass-Index gilt heute als bester Parameter zur Beurteilung des
Ernährungszustandes. Die Berechung erfolgt durch Division des Körpergewichtes durch
die Körpergröße in Meter zum Quadrat:
BMI =
K örpergewicht(kg)
(K örpergröβ e in m)2
Als Normalgewicht des BMI gilt 18,5 – 24,9, als Untergewicht < 18,5, als Übergewicht
25,0 – 29,9, als Adipositas ≥ 30,0. Die Adipositas wird oft weiter unterteilt in Grad I (30,0 –
34,9), Grad II (35,0 – 39,9) und Grad III (≥ 40,0).
Der Body-Mass-Index wird in Zusammenhang mit der Epidemiologie [76] und der Mortalität
beim Mammakarzinom [33] gebracht.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.26
S14 Klinische Symptomatik
Asymmetrische Gewebeverdichtung
Die Kategorie „Gewebsverdichtung“ wird hier gegenüber tastbaren „Knoten“ abgegrenzt,
um verdächtige asymmetrische Parenchymverdichtungen zu erfassen.
Inflammatorisches Karzinom
Die Diagnose „inflammatorisches Mammakarzinom“ wird im Wesentlichen aufgrund des
klinischen Erscheinungsbildes gestellt: diffuse braune Induration der Haut mit
erysipelähnlichem Rand, Ödem und Hyperämie; oft wird eine rasche Vergrößerung der
gesamten Brust angegeben. Häufig ist kein eigentlicher Tumor abgrenzbar. Ein Ödem der
Haut einschließlich Apfelsinenhaut berechtigt allein nicht zur Einordnung als
inflammatorisches Karzinom. Histologisch findet sich ein ausgedehnter Befall von
Lymphgefäßen der Dermis. Dies allein berechtigt jedoch bei Fehlen der klinischen
Symptome nicht zur Diagnose eines inflammatorischen Karzinoms [22, 145].
S15 Diagnose während Gravidität oder Stillperiode
Etwa 1 - 2% aller Mammakarzinome treten in der Schwangerschaft oder Stillperiode auf. In
der Schwangerschaft diagnostizierte Mammakarzinome zeigen im Vergleich zu solchen
außerhalb der Schwangerschaft im allgemeinen ein höheres Stadium. Innerhalb gleicher
Stadien unterscheidet sich die Prognose jedoch nicht [38, 95].
S16 Score für die Befundung
Der hier empfohlene Score für die Befundung entspricht den vom American College of
Radiology publizierten „BI-RADS“-Kategorien für die Befundung von Mammogrammen. Er
kann auch für die anderen bildgebenden Verfahren angewandt werden [2].
S17 Anzahl suspekter Herde (Mammographiebefund)
Die Anzahl suspekter Herde bezieht sich auf die ipsilaterale Brust; gezählt wird jeder
malignomsuspekte Herdbefund mit und ohne Mikroverkalkungen. Die Gesamtausdehnung
ist die gesamte metrische Ausdehnung unter Berücksichtigung aller involvierten Areale.
Diese Größe ist ausschlaggebend für die Wahl einer brusterhaltenden Therapie.
S18 Tumormarker
Tumormarker sind nach den Empfehlungen einer Konsensus-Tagung in Berlin im Jahre
1995 nicht Bestandteil der Nachsorge nach Mammakarzinom [63]. Nach den
ASCO-Leitlinien für Tumormarker wird die Bestimmung von CA 15-3 und CEA nur bei
Patientinnen mit Fernmetastasen, die in bildgebenden Verfahren nicht messbar sind, als
Marker des Ansprechens auf Chemotherapie empfohlen [3, 4, 5]. Nach den
Konsensus-Empfehlungen der European Group on Tumor Markers ist die Bestimmung von
CA 15-3 und CEA im Serum auch wertvoll für die Beurteilung der Prognose und zur
Früherkennung von Metastasen [32, 45].
Aufgrund ihrer geringen Sensitivität werden die Tumormarker CA 15-3 und CEA weder für
das Tumorscreening, die Tumordiagnose noch zum Tumorstaging beim Mammakarzinom
empfohlen. Während des Follow-up kann jedoch ein Anstieg der Tumormarker in ca.
40-50% der Patienten ein Rezidiv 3 - 6 Monate früher als klinische oder radiologische
Befunde anzeigen, und mit Hilfe dieser Marker kann das Ansprechen auf die Therapie
beim metastasierten Mammakarzinom in 70-80% der Patientinnen kontrolliert werden.
Nach den Empfehlungen des AJCC [145] sollte die Bedeutung der Tumormarker weiter
untersucht werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.27
S19 Mikroskopische Diagnostik
Als Feinnadelbiopsie gilt die Entnahme von Material mit dünnen Nadeln, deren
Außendurchmesser max. 0,9 mm beträgt, mit nachfolgender histologischer Bearbeitung.
Gewebsentnahmen mit dickeren Nadeln werden als Core- (Drill-, Stanz-,
Grobnadel-)Biopsien bezeichnet. Diese werden heute in der Regel mit besonderen
Instrumenten entnommen, z.B. als Hochgeschwindigkeitsstanze, als Vakuumbiopsie oder
als sog. ABBI-(Advanced Breast Biopsy Instrumentation-)Biopsie. Gezielte Entnahme mit
Steuerung unter Mammographie oder Stereomammographie wird bevorzugt
[66, 89, 115, 126, 144].
Bei der Auswertung aspirationszytologischer Befunde sollte auch die Anzahl positiver
Befunde berücksichtigt werden [10].
S20 Kontrolle der Vollständigkeit
Die Vollständigkeit der Exzision wird durch Präparatradiographie (neuerdings auch
Präparatsonographie [62], Schnellschnitthistologie oder Paraffinschnitthistologie überprüft.
Dies setzt in der Regel auch die genaue Kenntnis des präoperativen Befundes voraus.
„Randständig“ bedeutet in diesem Zusammenhang ein tangentiales Heranreichen des
invasiven oder intraduktalen Karzinoms an den Schnittrand (bis 1 mm oder weniger),
jedoch ohne Infiltration des Randes. Histologisch kann dies durch Schnittstufen überprüft
werden. Siehe auch „Minimale Sicherheitsabstände“ (S85).
S21 Biopsie aus kontralateraler Brust
Ergibt eine solche Biopsie ein nichtinvasives oder ein invasives Karzinom, wird dieses auch
unter I.C (Synchroner Primärtumor in anderem Organ) angegeben. In diesem Fall ist eine
zweite Erhebung mit einer weiteren Tumoridentifikationsnummer vorzunehmen. Andere
Befunde werden unter III.C dokumentiert.
S22 Lokalisation des Primärtumors
Die Code-Nummer des zentralen Drüsenkörpers (C 50.1) oder eines der vier Quadranten
(C 50.2 oberer innerer Quadrant, C50.3 unterer innerer Quadrant, C50.4 oberer äußerer
Quadrant, C50.5 unterer äußerer Quadrant) wird eingetragen, wenn der Tumor entweder
auf einen dieser Unterbezirke beschränkt oder zum Großteil in einem solchen gelegen ist.
Tumoren, die zu gleichen Teilen 2 oder mehrere Unterbezirke befallen, werden mit C50.8
(mehrere Teilbezirke) verschlüsselt. Lokalisation in der Mamille (C50.0) darf nur für einen
M. Paget ohne tastbaren Tumor in der Mamma verwendet werden.
In seltenen Fällen kommen Mammakarzinome in ektopischem Mammagewebe vor. Hierbei
ist zu unterscheiden zwischen überzähligen Mammae und aberrantem Mammagewebe.
Karzinome in einer überzähligen Mamma sind im Bereich der Milchleiste (bilateral von
Axillamitte über Brust zu medialer Leiste und Vulva) in der Axilla und in der Vulva
beschrieben worden. Für ein Karzinom in einer überzähligen axillären Mamma kann die
Code-Nummer C50.6 (axillärer Ausläufer) verwendet werden. Karzinome in einer
überzähligen vulvären Mamma werden als Tumoren der Vulva erfasst.
Karzinome in aberrierender Mamma wurden in der Haut bzw. Subkutis der
Klavikularregion, der vorderen Achselfalte, über dem Sternum und im Oberbauch
beschrieben. Für solche Karzinome kann die freie Code-Nummer C50.7 verwendet
werden.
Die Lokalisation in den inneren Quadranten und zentral hat auch nach neueren
Untersuchungen unabhängigen ungünstigen Einfluss auf die Prognose [147].
S23 Zahl gleichzeitiger Primärtumoren in derselben Brust
Hier werden nur klinisch bzw. makroskopisch erkennbare multiple, räumlich getrennte
gleichzeitige Primärtumoren erfasst, sofern diese mindestens 40 mm auseinander liegen
[122]. Nicht einbezogen sind hier multiple, nur mikroskopisch nachzuweisende Tumorareale
in der Umgebung eines einzigen makroskopisch feststellbaren Tumors (siehe S53).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.28
S24 Größter Tumordurchmesser
Die Tumorgröße kann klinisch durch Palpation und im Mammogramm (Kernschatten)
bestimmt werden. Häufig ergeben diese Methoden unterschiedliche Resultate. Nach den
Empfehlungen des TNM Supplements [132] soll dann die definitive Größe nach der
folgenden Formel [93] bestimmt werden:
Definitive Größe = 0,5 x Größe nach Palpation + 0,5 x mammographische Größe.
Analog kann bei zusätzlicher Messung mit Ultraschall oder MR-Mammographie verfahren
werden.
Bei nicht tastbaren Tumoren, die nur in bildgebenden Verfahren erkennbar sind, wird beim
Tastbefund „000“ und bei definitiver Beurteilung der Messwert des bildgebenden
Verfahrens eingetragen; soweit Messwerte mehrerer bildgebender Verfahren vorliegen,
wird der geringste Wert eingetragen.
S25 Brustwand- und Hautbeteiligung
Die „Brustwand“ schließt die Rippen, die Interkostalmuskulatur und den vorderen
Serratusmuskel mit ein, nicht aber die Pektoralismuskulatur.
Andere Hautveränderungen als Hautödem - einschließlich Apfelsinenhaut - und
Hautulzeration werden hier nicht erfasst, da sie die T-Klassifikation nicht beeinflussen. Dies
gilt insbesondere für Einziehungen der Haut oder der Mamille, Mamillenbefall durch Tumor
(siehe S60) und lediglich histologische Infiltration der Haut (Dermis) ohne Ulzeration und
ohne Hautödem.
S26 Ipsilaterale kutane Satelliten
Als ipsilaterale kutane Satelliten (Satellitenknötchen, Satellitenmetastasen) gelten klinisch
bzw. makroskopisch feststellbare ipsilaterale Metastasen in der Haut (einschl. Subkutis)
der erkrankten Brust. Ihr Vorkommen wird in der T- bzw. pT-Klassifikation erfasst. Nur
histologisch in der Haut erkennbare Tumorareale werden bei der Klassifikation nicht
berücksichtigt [132]. In der Haut der kontralateralen Mamma werden Satellitenmetastasen
als Fernmetastasen klassifiziert.
S27 Regionäre Lymphknoten
Regionäre Lymphknoten sind (Abb. 30.1):
1. Axilläre (ipsilaterale) Lymphknoten: interpektorale (Rotter-)Lymphknoten und
Lymphknoten entlang der V. axillaris und ihrer Äste: sie können in folgende Level [19]
unterteilt werden:
• Level I (untere Axilla): Lymphknoten lateral des lateralen Randes des M.
pectoralis minor;
• Level II (mittlere Axilla): Lymphknoten zwischen dem medialen und lateralen
Rand des M. pectoralis minor sowie die interpektoralen (Rotter-)Lymphknoten;
• Level III (apikale Axilla): Lymphknoten medial des medialen Randes des M.
pectoralis minor einschließlich der als subklavikulär oder apikal bezeichneten
Lymphknoten.
Anmerkungen:
(1) Die intramammären Lymphknoten werden als axilläre Lymphknoten, Level 1, klassifiziert.
(2) Ein mehr als 3 mm großes Tumorknötchen im axillären Binde- und Fettgewebe
(Lymphabflussgebiet) ohne histologischen Nachweis von Lymphknotenresten wird in der
N-Kategorie als regionäre Lymphknotenmetastase klassifiziert.
2. Ipsilaterale Lymphknoten an der A. mammaria interna. Lymphknoten, die dem Rand
des Brustbeins entlang in der endothorakalen Faszie der ipsilateralen
Interkostalräume lokalisiert sind.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.29
Abbildung 30.1: Regionäre Lymphknoten. 2 = Lymphknoten an A. mammaria interna. (Aus:
[130]).
Jede andere Lymphknotenmetastase wird als Fernmetastase (M1) klassifiziert,
einschließlich supraklavikulärer, zervikaler oder kontralateraler Lymphknotenmetastasen
an der A. mammaria interna. 1999 wurde vom AJCC vorgeschlagen, supraklavikuläre
Lymphknotenmetastasen in Zukunft als regionäre Lymphknotenmetastasen zu
klassifizieren [145].
Um eine sichere Unterteilung in Level für den Pathologen zu ermöglichen, sind
entsprechende klinische Angaben und Markierungen der Operationspräparate erforderlich.
Die Unterteilung nach Levels ist aus diagnostischen und prognostischen Gründen
wünschenswert.
S28 Klinische TNM-Klassifikation
Siehe S. C30.49, zum C-Faktor für die klinische TNM-Klassifikation vgl. nachfolgende Tab.
30.1:
Tabelle 30.1: C-Faktor für die klinische TNM-Klassifikation
Primärtumor
C1:
C2:
C3:
Klinische Untersuchung
Mammographie, Sonographie, Farbdoppler-Sonographie,
MR-Mammographie, Galaktographie, Pneumozystographie
Entfällt
Regionäre
Lymphknoten
C1: Klinische Untersuchung
C2: CT, Sonographie, MRT
C3: Chirurgische Exploration einschließlich Biopsie und Zytologie
FernMetastasen
C1:
C2:
Klinische Untersuchung, Standardröntgen
Röntgenaufnahmen in speziellen Projektionen, Schichtaufnahmen, CT,
Sonographie, Angiographie, MRT, nuklearmedizinische
Untersuchungen, Endoskopie, Biopsie und Zytologie
C3: Chirurgische Exploration einschließlich Biopsie und Zytologie
S29 Klinischer Response nach neoadjuvanter Chemotherapie
Als Response wird eine Verringerung des größten Primärtumordurchmessers um
mindestens 25% gewertet, was einer Reduktion des Volumens um etwa 60% entspricht
[114]. Auch eine Reduktion des Durchmessers axillärer Lymphknoten um mindestens 50%
wird als Response gewertet.
S30 Antihormonelle Therapie / Hormontherapie
Unter die medikamentöse antihormonelle Therapie fallen Antiöstrogene (z.B. Tamoxifen).
Hormontherapie ist bei Gabe von GnRH-Analoga zu verschlüsseln. Zusätzlich sind in
O RGANSPEZIFISCHE
diesen Fällen die Daten zur „Medikamentöse Therapie“ zu erfassen.
T UMORDOKUMENTATION 3. AUFL . GP
S31 Datum der definitiven chirurgischen Behandlung
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.30
S33 Zeitliche Abfolge der Eingriffe am Primärtumor
Als Exzisionsbiopsie (diagnostische Probeexzision) werden ausschließlich chirurgische
Biopsien (Probeexzisionen) berücksichtigt, nicht jedoch Aspirations-, Feinnadel-,
Grobnadel- oder Drillbiopsien. Erfolgt die Entfernung des Tumors in einem Schritt als
komplette Exzisionsbiopsie ohne weitere Nachexzisionen, wird ausschließlich
„brusterhaltender Eingriff“ angekreuzt.
S34 Zeitpunkt der Operation im Menstruationszyklus
Berücksichtigt wird jene Operation, bei der der Tumor erstmalig entfernt wird
(brusterhaltende Operation oder Mastektomie); eine diagnostische PE bleibt außer
Betracht, wenn danach in einer 2. Sitzung noch Tumor entfernt wird. Die Bedeutung der
Operation im Menstruationszyklus wird im Schrifttum unterschiedlich diskutiert [31, 60, 68].
S35 Operationen an der Mamma
Die unterschiedlichen Eingriffe sind in Tabelle 30.2 definiert.
Gelegentlich ist ein Mammakarzinom ein Zufallsbefund bei einer Mammareduktionsplastik.
Solche Fälle werden mit „40“ verschlüsselt.
Tabelle 30.2: Operationen an der Mamma
Code-Nr.
10
Operationsmethode
Begrenzte
Synonyme
Tumorexzision1
Ausmaß der Operation
Entfernung des Tumors mit umgebendem
Mammagewebe in einer Ausdehnung von
bis zu 2 cm
Lumpektomie,
Tumorektomie,
Tumorexzision
11
„Große“ Tumorexzision1
Entfernung des Tumors mit umgebendem
Mammagewebe (Ausdehnung > 2 cm)
12
Segmentresektion
Entfernung eines Segmentes mit entsprechenden Teilen der Haut und Faszie
13
Quadrantenresektion
Entfernung eines Quadranten mit entsprechenden Teilen der Haut und Faszie
21
Subkutane Mastektomie
Entfernung der Brustdrüse (Drüsenkörper)
unter Belassung von Haut und Mamille
22
Einfache Mastektomie
Entfernung der Brust mit Haut und Mamille,
aber ohne Muskel
23
„Skin-sparing“-Mastektomie
Entfernung der Brustdüse (Drüsenkörper)
mit Exzision der Areola mit Mamille
24
Modifizierte radikale
Mastektomie (Madden)
Entfernung der Brust mit Haut und Mamille
unter Belassung beider Brustmuskeln
25
Modifizierte radikale
Mastektomie (Patey)
Entfernung der Brust mit Haut und Mamille
sowie M. pectoralis minor
26
Radikale Mastektomie
(Rotter-Halsted)
Entfernung der Brust mit Haut und Mamille,
M. pectoralis major und minor
27
Erweiterte radikale
Mastektomie
Entfernung der Brust mit Haut und Mamille, M. pectoralis major und minor sowie Entfernung zusätzlicher Strukturen wie
z.B. Brustwand oder supraklavikulärer oder
Mammarialymphknoten
40
Reduktionsplastik
Reduktion des Brustdrüsengewebes ohne
Tumorverdacht
50
Andere Eingriffe
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.31
1
Die Unterscheidung zwischen begrenzter und „großer“ Tumorexzision entspricht der Nomenklatur von Veronesi [136].
An manchen Institutionen werden andere Bezeichnungen wie z.B. „weite Exzision“ oder „lokale Exzision“ mit anderen Definitionen verwendet; insbesondere wird bei Entfernung von 1 cm umgebenden Mammagewebes oft von „weiter“ Exzision
gesprochen.
S36 Indikationen zur ablativen Therapie
Vielfach wird heute empfohlen, die Gründe für die Vornahme einer Mastektomie
ausdrücklich zu dokumentieren. Dies dient dem Schutz vor etwaigen späteren Vorwürfen
einer unnötigen Mastektomie.
S37 Primäre Brustrekonstruktion
Hier werden nur Brustrekonstruktionen erfasst, die in gleicher Sitzung wie die Entfernung
der Brust erfolgen. Zu einem späteren Zeitpunkt erfolgende sog. sekundäre
Brustrekonstruktionen sind in den Verlaufsbögen zu erfassen.
S38 Operation an regionären Lymphknoten
Endoskopisch sind sowohl Sentinel-Node-Biopsie als auch explorative Axillarevision
möglich. Der endoskopische Zugangsweg zur Axilla ist eine experimentelle Methode mit
dem Ziel, hierdurch die in einem Teil der Patientinnen reduzierte
Schulter-Arm-Beweglichkeit nach axillärer Lymphknotendissektion zu vermindern [36, 75].
Als „komplette Axilladissektion“ wird die Dissektion der Lymphknoten aller 3 Level, als
„erweiterte Lymphknotendissektion“ eine Dissektion supraklavikulär und/oder an der
ipsilateralen A. mammaria interna bezeichnet. Als „En-bloc-Entfernung axillärer
Lymphknoten“ gilt die Mitentfernung axillärer Lymphknoten in belassenem Zusammenhang
mit dem Primärtumor. Bei mehrzeitiger Entfernung des Primärtumors ist dabei der
ausgedehnteste Eingriff maßgebend.
S39 Zusätzliche Angaben bei Sentinel-Node-Biopsie
Studien zur Sentinel-Node-Biopsie regionärer Lymphknoten beim Mammakarzinom weisen
darauf hin, dass durch Sentinel-Node-Biopsie in einem Teil der Fälle auf die axilläre
Lymphknotendissektion verzichtet werden kann, dass aber diese Methode vorerst noch
klinischen Studien vorbehalten sein sollte [13, 26, 69, 79, 103, 140, 145]. Bei
ausschließlicher Sentinel-Node-Biopsie wird dies durch den Zusatz „sn“ zur pN-Kategorie
kenntlich gemacht [65, 123, 145].
S40 Intraoperativer Befund
An dieser Stelle wird nur der intraoperative mikroskopische Befund dokumentiert, der
postoperative Befund an der Sentinel-Node-Biopsie wird im Teil III der Erhebung erfasst.
S41 Blutung / Nachblutung
Als Blutung bzw. Nachblutung werden solche Blutungen erfasst, die entweder
kreislaufwirksam sind oder eine Bluttransfusion oder eine Reoperation erfordern.
S42 Mastektomie
Einfache, „skin-sparing“-, modifiziert radikale, radikale und erweiterte radikale Mastektomie
werden zusammengefasst als „Mastektomie“ erfasst. Nähere Angaben über die
Operationsart werden unter II.B. festgehalten (s. S35).
S43 Größe des Operationspräparates (in cm)
Die Maßangaben sollen bei Übersendung in 2 oder mehreren Teilen als Schätzung des
Gesamtpräparates erfolgen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.32
S44 Zahl eingebetteter Blöcke von Primärtumor und Umgebung
Die Angabe der Zahl der untersuchten Blöcke gibt einen Überblick über die Genauigkeit
und damit Verlässlichkeit der histologischen Untersuchung [29, 36, 91, 105, 111, 112].
Entsprechende Empfehlungen wurden in Deutschland von Decker [35] veröffentlicht. Bei
Exzisionsbiopsien mit mammographisch verdächtigem Bezirk, jedoch makroskopisch nicht
erkennbarem Tumor, werden 10 Blöcke als adäquat angesehen [111]. Detaillierte
Empfehlungen für die histologische Bearbeitung in diesen Fällen sind in der Leitlinie der
Deutschen Krebsgesellschaft [36] veröffentlicht.
S45 Methodik der histologischen Lymphknotenuntersuchung
Entsprechend der Europäischen Leitlinie [122] wie auch der deutschen Leitlinie [36] sollen
alle nach enger Lamellierung der Dissektionspräparate auffindbaren Lymphknoten der
histologischen Untersuchung zugeführt werden. Bei makroskopisch offenkundig befallenen
Lymphknoten oder Lymphknotenkonglomeraten wird eine Scheibe eingebettet,
makroskopisch nicht sicher befallene Lymphknoten werden als Ganzes eingebettet, wenn
sie weniger als 5 mm dick sind, ansonsten in 2-3 Scheiben zerteilt. Die histologische
Untersuchung erfolgt dann in 2 Schnittebenen (empfohlener Abstand 150-200 µm).
Werden die Lymphknoten in einer weniger intensiven Methodik untersucht, wird dies als
„selektiv“ dokumentiert. Als „aufwendiger“ wird die Untersuchung dann eingestuft, wenn
entweder zum Auffinden der Lymphknoten Clearing-Methoden eingesetzt werden oder
wenn die Blöcke in mehr als 2 Schnittebenen untersucht werden.
Für die definitive Paraffinschnittuntersuchung von Sentinel-Node-Biopsien sollen nach den
Vorschlägen der EORTC Breast Cancer Cooperative Group [43] mindestens 3 Stufen im
Abstand von 500 µm untersucht werden, u.zw. jeweils ein Schnitt für H.E. und ein Schnitt
für Immunhistochemie mit Antikörpern gegen Zytokeratine.
S46 Art der Aufarbeitung
Verfahren der Wahl ist die lamellenartige Aufarbeitung [11]. Dabei wird das Exzisat in enge
Scheiben (maximal 0,5 cm dick) zerteilt (Abb. 30.2). Dies kann entweder senkrecht zur
Längsachse des Präparates [121] oder bei entsprechender topographischer Markierung
auch nach der Mamille orientiert (Methode Berlin-Buch [35]) erfolgen. Bei Lamellierung
senkrecht zur Längsachse des Präparates ist eine exaktere Bestimmung der Ausdehnung
der intraduktalen Tumorkomponente und der Randsituation möglich. Die lamellenartige
Bearbeitung ist auch für die Bestimmung der Tumorgröße und die Identifizierung von
intramammären Satelliten wertvoll (siehe S51, S53, S61).
Abbildung 30.2: Art der Aufarbeitung von Exzisionen bei brusterhaltender Therapie.
Bei selektiver Untersuchung werden im Falle einer durch Palpation oder Radiographie
identifizierbaren Läsion gezielt von dieser und den benachbarten Resektionsrändern
Blöcke entnommen. Die Zahl der Blöcke richtet sich nach der Größe der Läsion bzw. der
Exzision. Nach der Europäischen Leitlinie [122] sind bei Tumoren von mehr als 20 mm
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.33
Durchmesser etwa 3 Tumorblöcke wünschenswert, mindestens ein Block soll den dem
Tumorrand nächstgelegenen Resektionsrand erfassen.
S47 Histologischer Tumortyp nach WHO/AFIP
Bei der histologischen Klassifikation der Mammakarzinome wird zwischen nichtinvasiven
und invasiven Karzinomen und innerhalb dieser jeweils zwischen duktalen Karzinomen,
lobulären Karzinomen sowie Sonderformen unterschieden. In der nachstehenden Tab.30.3
sind neben den Entitäten, die in der WHO-Klassifikation [143] aufgeführt sind, auch einige
weitere Tumortypen angeführt, die als neue Entitäten im Tumoratlas des AFIP [105]
beschrieben werden; sie sind nachfolgend mit dem Zusatz „AFIP“ gekennzeichnet.
Die Grobunterteilung erfolgt in nichtinvasive Karzinome, invasive Karzinome und M. Paget
der Mamille (mit oder ohne nichtinvasives oder invasives duktales Karzinom).
Kombinationen von nichtinvasiven und invasiven Karzinomen werden immer als invasive
Karzinome klassifiziert (Kombinationen mit einer nichtinvasiven Komponente werden nur
dann mit einer zusätzlichen zweiten Code-Nummer verschlüsselt, wenn die nichtinvasive
Komponente überwiegt; ansonsten wird das Vorhandensein einer zusätzlichen
nichtinvasiven Komponente in einem eigenen Item unter III.C festgehalten). Kombinationen
eines M. Paget mit einem nichtinvasiven oder invasiven duktalen Karzinom werden mit
jeweils eigenen Code-Nummern verschlüsselt (s. unter Morbus Paget der Mamille).
In der ICD-O sind einige Tumortypen mit eigenen Code-Nummern angeführt, die weder in
der WHO-Klassifikation noch im AFIP-Tumoratlas als eigene Entitäten anerkannt werden
(nichtinvasives Komedokarzinom, nichtinvasives intraduktales papilläres Karzinom,
nichtinvasives intrazystisches Karzinom, invasives Komedokarzinom, intraduktales
papilläres Karzinom mit Invasion, invasives intraduktales und lobuläres Karzinom). Es wird
empfohlen, diese Bezeichnungen und Code-Nummern nicht zu verwenden.
Der häufigste Typ unter den invasiven Karzinomen ist das duktale Karzinom (nach [135]
ca. 80%); dann folgen das lobuläre Karzinom (ca. 10%), weiterhin das medulläre, das
tubuläre und das invasive kribriforme Karzinom (jeweils 2%). Alle anderen Karzinomtypen
sind wesentlich seltener und finden sich insgesamt in nur etwa 2% der Fälle.
Tabelle 30.3: Histologische Tumorklassifikation
Tumortyp
Nichtinvasive Karzinome
Intraduktales Karzinom (nichtinvasives duktales Karzinom, duktales Carcinoma in situ, DCIS)
Lobuläres Carcinoma in situ (LCIS)
Invasive Karzinome
Invasives duktales Karzinom
Invasives duktales Karzinom mit überwiegender intraduktaler Komponente
Invasives lobuläres Karzinom
Muzinöses Karzinom
Medulläres Karzinom
Atypisches medulläres Karzinom [AFIP]
Invasives papilläres Karzinom (Intraduktales papilläres
oder intrazystisch-papilläres Adenokarzinom mit Invasion)
Tubuläres Karzinom
Adenoid-zystisches Karzinom
Sekretorisches juveniles Karzinom
Apokrines Karzinom
Karzinome mit Metaplasie
a) Plattenepitheltyp
b) Spindelzelltyp
c) knorpeliger und knöcherner Typ
d) Mischtypen
ICD-O-Code-Nr.
Anmerkung
8500/2
1
8520/2
2
8500/3
8500/3 + 8500/2a
3
4
8520/3
8480/3
8510/3
8513/3
8503/3
5
6
7
7
8
8211/3
8200/3
8502/3
8573/3
9
10
11
12
13
8570/3
8572/3
8571/3
8570/3 + 8571/3a
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Karzinom mit osteoklastenähnlichen Riesenzellen [AFIP]
Zystisches hypersekretorisches Karzinom mit Invasion
[AFIP]
Karzinom mit endokriner Differenzierung (Karzinom mit
karzinoidähnlichen Merkmalen)
Lipidreiches (lipidsezernierendes) Karzinom
Invasives kribriformes Karzinom [AFIP]
Glykogenreiches Karzinom [AFIP]
Morbus Paget der Mamille
– M. Paget o. n. A. oder ohne duktales Karzinom
– M. Paget mit nichtinvasivem intraduktalem Karzinom
– M. Paget mit invasivem duktalem Karzinom
C30.34
8570/3 + 8572/3a
8571/3 + 8572/3a
8035/3
8508/3
14
15
–b
16
8314/3
8201/3
8315/3
17
18
19
20
8540/3
8543/3
8541/3
a
Doppelkodierungen nach dem Vorschlag des Tumorhistologieschlüssels [58].
Für diese histologische Klassifikation ist in der ICD-O-3 keine eigene Code-Nummer vorgesehen. Bis zur
näheren Klärung der Bedeutung dieses histologischen Typs wird empfohlen, diese Diagnose als Adenokarzinom o.n.A. 8140/3 zu verschlüsseln. Die im Tumorhistologieschlüssel vorgesehene Code-Nummer 8249/3
darf nicht mehr verwendet werden, da sie nunmehr dem atypischen Karzinoidtumor zugeordnet ist.
b
Anmerkungen:
1. Das intraduktale Karzinom (DCIS) manifestiert sich histologisch in Form mikropapillärer,
papillärer, kribriformer oder solider Strukturen oder als sog. Komedotyp (Epithelformationen mit
zentraler Nekrose) (s. S74). Eingeschlossen sind auch nichtinvasive intraduktuläre Tumoren,
also solche, die in den terminalen Gangsegmenten lokalisiert sind.
2. Das lobuläre Carcinoma in situ (LCIS) ist durch Ausbreitung atypischer Zellen in den Azini und
intralobulären Ductuli gekennzeichnet. Es werden dabei Zellen vom Typ A mit spärlichem
Zytoplasma und kleinen runden Kernen ohne Nukleoli und Zellen vom Typ B mit reichlichem
Zytoplasma und größeren, oft pleomorphen Kernen unterschieden; bei letzteren sind manchmal
Nukleoli zu sehen. Tumorzellen können sich auch pagetoid in das Epithel interlobulärer Gänge
ausbreiten, was aber nicht zur Diagnose einer Kombination von intraduktalem und lobulärem
Carcinoma in situ berechtigt. Ein LCIS sollte nur dann diagnostiziert werden, wenn die gesamte
Population eines Lobulus aus uniformen Zellen besteht, die keine Lumina mehr aufweisen und
mindestens die Hälfte der Azini eines Lobulus erweitert und mit den charakteristischen Zellen
ausgefüllt sind. Das AJCC hat vorgeschlagen, wegen der großen Schwierigkeiten der
Abgrenzung des LCIS gegenüber den atypischen lobulären Hyperplasien das LCIS nicht mehr
in Tumorregistern zu erfassen [145].
3. Das invasive duktale Karzinom ist definiert als Karzinom, das nicht in einen der anderen Typen
invasiver Karzinome fällt. Dies erklärt die im angelsächsischen Raum häufig verwendete
Bezeichnung „invasive ductal carcinoma NOS (not otherwise specified)“. Stellenweise finden
sich in diesem Tumor auch Strukturen anderer spezifischer Tumortypen, z.B. solche von
tubulären, medullären, papillären oder muzinösen Karzinomen. Diese in nur geringem Maße
vorkommenden Strukturen haben keinen Einfluss auf die Prognose; treten sie aber
ausschließlich oder überwiegend auf, muss der Tumor als entsprechende Sonderform
klassifiziert werden, weil dann die Prognose günstiger ist.
Die nicht selten gebrauchten Bezeichnungen Carcinoma simplex oder szirrhöses Karzinom
beziehen sich auf die Relation von Tumor zu Stroma, kennzeichnen aber nicht den
histologischen Tumortyp. Sie sollten daher nicht verwendet werden. So bezeichnete Tumoren
entsprechen in der Regel invasiven duktalen Karzinomen. Gelegentlich enthalten invasive
Karzinome duktale und lobuläre Anteile. Nach dem AFIP-Atlas [105] werden diese Tumoren
den invasiven duktalen Karzinomen zugeordnet.
4. Die Diagnose eines invasiven duktalen Karzinoms mit überwiegender intraduktaler Komponente
sollte nur gestellt werden, wenn die intraduktale Komponente mindestens 4mal so groß ist wie
die invasive Komponente.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.35
5. Das invasive lobuläre Karzinom zeigt uniforme kleine oder mittelgroße Zellen, vielfach in
„gänsemarschartiger“ Anordnung („indian file pattern“), im Stroma Desmoplasie, z. T.
siegelringzellartige Zellen. Neben einer klassischen Form werden Varianten unterschieden.
Diese werden in einem eigenen Item unter III.C. erfasst (s. auch S66).
6. Die Diagnose eines muzinösen Karzinoms soll nur dann gestellt werden, wenn in mindestens
75% so reichlich extrazellulärer Schleim vorhanden ist, dass er schon makroskopisch
erkennbar ist. Geringgradige, nur histologisch erkennbare Schleimmengen rechtfertigen nicht
die Diagnose eines muzinösen Karzinoms. Das muzinöse Karzinom wurde früher auch als
Kolloidkarzinom, Carcinoma gelatinosum, mukoides oder muköses Karzinom bezeichnet.
7. Als medulläres Karzinom wird ein Tumor klassifiziert, der zu mindestens 75% folgende 5
Kriterien erfüllt:
•
•
•
•
•
scharfe Begrenzung,
synzytiales Wachstum,
schlecht differenzierte Zellen,
hohe Mitoserate,
ausgeprägte lymphoplasmazelluläre Infiltration.
Die Prognose ist relativ gut. Ein Karzinom, das in mindestens 75% des Tumors synzytiales
Wachstum zeigt, aber nicht alle Kriterien des medullären Karzinoms erfüllt, wird als atypisches
medulläres Karzinom bezeichnet [105].
8. Die Diagnose eines invasiven papillären Karzinoms sollte nur gestellt werden, wenn papilläre
Strukturen im Tumor überwiegen (mindestens 75%), nicht aber bei umschriebenen papillären
Strukturen.
9. Als tubuläre Karzinome werden hochdifferenzierte Karzinome bezeichnet, die überwiegend
(mindestens zu 75%) aus gut begrenzten Tubuli bestehen. Diese sind von einer Reihe
regelmäßiger Zellen ausgekleidet und von reichlich fibrösen Stroma umgeben.
Definitionsgemäß sind diese Tumoren als G 1 zu klassifizieren. Die Differentialdiagnose
gegenüber der sklerosierenden Adenose bzw. gegenüber gut differenzierten duktalen
Karzinomen kann manchmal schwierig sein.
10. Adenoid-zystische Karzinome wurden früher auch als Zylindrome bezeichnet. Diese Tumoren
sind durch charakteristische kribriforme Muster gekennzeichnet und gleichen den
entsprechenden Tumoren der Speicheldrüse.
11. Das sekretorische Karzinom zeigt blass gefärbte Zellen, die ausgesprochene sekretorische
Aktivität vom Typ jener in Schwangerschaft und Laktation aufweisen. Das Sekret ist
muzikarmin- und PAS-positiv. Der Tumor kommt nicht nur im Alter unter 20 Jahren vor; er stellt
aber bei Patientinnen dieser Altersgruppe den Großteil der Mammakarzinome.
12. Die seltenen apokrinen Karzinome, früher auch als onkozytäre Karzinome oder
Schweißdrüsenkarzinome bezeichnet, sollen nur diagnostiziert werden, wenn Zellen mit
reichlich eosinophilem Zytoplasma (sog. apokrine Zellen) überwiegen. Umschriebene Areale
solcher Zellen können auch in anderen Tumoren vorkommen.
13. Karzinome mit Metaplasie sind invasive duktale Karzinome, die stellenweise metaplastische
Areale aufweisen.
14. Beim Karzinom mit osteoklastenähnlichen Riesenzellen handelt es sich um meist mäßig oder
schlecht differenzierte invasive duktale Karzinome, bei denen osteoklastische Riesenzellen um
die karzinomatösen Drüsen und auch in Drüsenschläuchen liegen. Erythrozyten und
Hämosiderin im reichlich vaskularisierten Stroma geben dem Tumor makroskopisch eine
dunkelbraune bis braunrote Farbe. Die Tumoren scheinen eine bessere Prognose als die
üblichen duktalen Karzinome zu besitzen.
15. Das zystische hypersekretorische Karzinom ist makroskopisch durch multiple Zysten
gekennzeichnet. Histologisch findet sich in den zystisch erweiterten Gängen eosinophiles
Sekret ähnlich Schilddrüsenkolloid, in den Zysten Zellproliferationen nach Art eines
mikropapillären intraduktalen Karzinoms, herdförmig mit Infiltration.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.36
16. Bei Karzinomen mit endokriner Differenzierung können sich strukturelle Zeichen endokriner
Differenzierung (karzinoide oder wesentlich seltener chorionkarzinomatöse Differenzierung)
oder aber ausschließlich zelluläre Differenzierungszeichen (wie insbesondere Argyrophilie)
oder auch ektopische Hormonproduktion (HCG, Kalzitonin, ACTH, Parathormon) zeigen. Fast
nie wird ein klinisches paraneoplastisches Syndrom beobachtet. Bis jetzt ist nicht erwiesen, ob
bzw. inwieweit sich diese Tumoren hinsichtlich Biologie und Prognose von anderen Karzinomen
unterscheiden.
17. Das lipidreiche Karzinom ist durch reichlich Lipide in den Zellen und kleine runde regelmäßige
Kerne gekennzeichnet.
18. Als invasive kribriforme Karzinome werden gut differenzierte Karzinome bezeichnet, die im
invasiven Teil vorwiegend kribriform wachsen und oft eine tubuläre Komponente aufweisen
(sog. klassisches kribriformes Karzinom) oder in weniger als der Hälfte kribriform wachsen,
sonst aber weniger gut differenziert und nicht kribriform erscheinen (sog. „mixed invasive
cribriform carcinoma“). Ihre Prognose ist wahrscheinlich günstiger als die der üblichen duktalen
Karzinome.
19. Glykogenreiche Karzinome zeigen scharf begrenzte, meist polygonale Zellen, ihr Zytoplasma ist
klar oder (seltener) feingranuliert oder schaumig; die hyperchromatischen Kerne liegen zentral.
Ihre Prognose ist wahrscheinlich ungünstiger als jene der gewöhnlichen duktalen Karzinome.
20. Als M. Paget wird eine Neoplasie bezeichnet, bei der große, mit H.E. schwach färbbare Zellen
in der Epidermis der Mamille, z.T. auch in den Milchgängen und Hautanhangsgebilden
angetroffen werden. Diese Paget-Zellen enthalten Schleim und (selten) Melaningranula, sind
einzeln oder in Nestern angeordnet und infiltrieren nicht das umgebende Bindegewebe.
Überwiegend findet sich gleichzeitig ein intraduktales Karzinom der Brust, seltener ein
invasives Karzinom.
Für die multivariaten Prognosemodelle des National Surgical Adjuvant Breast Project
(NSABP) werden die invasiven histologischen Typen in ungünstige, intermediäre und
günstige eingeteilt [49]:
• Ungünstig: Duktales Karzinom o.n.A., atypisches medulläres Karzinom.
• Intermediär: Lobuläres Karzinom, medulläres Karzinom, Kombinationen des duktalen
Karzinoms mit anderen Sonderformen, sonstige Kombinationsformen.
• Günstig: Muzinöses Karzinom, papilläres Karzinom, tubuläres Karzinom.
Das inflammatorische Karzinom ist kein histologischer Typ, vielmehr eine klinische Entität
(s. S14). Das histologische Substrat ist eine ausgedehnte Invasion dermaler Lymphgefäße.
In der Regel liegt ein invasives duktales Karzinom zugrunde. Die Dokumentation dieser
Sonderform des Mammakarzinoms erfolgt im Rahmen der klinischen Symptomatik (I.D.)
und des TNM-Systems (I.G., III.B.), nicht aber als histologischer Typ (obwohl in der ICD-O
hierfür eine eigene Codenummer vorgesehen ist).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.37
S48 Histologischer Tumortyp nach Europäischer Leitlinie [44]
In der Europäischen Leitlinie werden invasive Karzinome wie folgt eingeteilt:
„Reine Formen“
Duktales Karzinom NOS
Lobuläres Karzinom
Medulläres Karzinom
Muzinöses Karzinom
Tubuläres Karzinom
Gemischte Karzinome
Duktales Karzinom mit anderem Typ
Lobuläres Karzinom mit anderem Typ
Duktales und lobuläres Karzinom
Andere primäre Karzinome
Kribriformes Karzinom
Atypisches medulläres Karzinom
Spindelzellkarzinom
Papilläres Karzinom
Argyrophiles Karzinom
Sekretorisches Karzinom
Apokrines Karzinom
8500/3
8520/3
8510/3
8480/3
8211/3
8523/3
8524/3
8522/3
8201/3
8513/3
8032/3
8050/3
– (keine ICD-O-Nummer)
8502/3
8573/3
„Reine Formen“ werden im Allgemeinen nur dann diagnostiziert, wenn das entsprechende
histologische Muster in mindestens 90% des Tumors vorliegt. Von dieser Regel
ausgenommen sind Karzinome, die ausschließlich Strukturen eines tubulären und
invasiven kribriformen Karzinoms zeigen: in diesen Fällen wird ein reines tubuläres
Karzinom diagnostiziert, wenn mehr als 50% tubulär strukturiert sind, während bei
Vorhandensein von mehr als 50% eines invasiven kribriformen Karzinoms ein reines
kribriformes Karzinom zu diagnostizieren ist (in der Orginalliteratur findet sich keine
Angabe über das Vorgehen bei genau gleichen Teilen beider Strukturen).
Bei gemischten Karzinomen sollen die verschiedenen vorhandenen Strukturen angegeben
werden (siehe IIIC).
S49 Grading beim invasiven Karzinom
Beim invasiven duktalen Karzinom mit intraduktaler Komponente erfolgt die Feststellung
des Malignitätsgrades nur am invasiven Anteil. Der Malignitätsgrad soll in der
Tumorperipherie (Invasionsfront) bestimmt werden; kleine Karzinome sollen in ihrer ganzen
Fläche beurteilt werden, bei großen Tumoren sollen mehrere Präparate von verschiedenen
Stellen untersucht werden [10].
Das histopathologische Grading zur Beurteilung des Malignitätsgrades invasiver duktaler
Mammakarzinome erfolgt entsprechend der Empfehlung der AFIP [105] nach einer
Modifikation des von Bloom und Richardson vorgeschlagenen Gradings entsprechend
Elston und Ellis [40] (sog. Nottingham histologic grading, s. Tab. 30.4). Dieses Grading ist
nur möglich nach adäquater Fixation. Zur klinischen Relevanz siehe Pinder et al. [96].
Die Europäische Leitlinie [122] wie auch die Leitlinie der Deutschen Krebsgesellschaft [36]
sehen ein Grading nach Elston und Ellis auch für andere Tumortypen als das invasive
duktale Karzinom (o.n.A.) vor. Dies bereitet aber nicht unbeträchtliche Schwierigkeiten,
sodass es vom AFIP [105] derzeit nicht empfohlen wird. Insbesondere invasive lobuläre
Mammakarzinome (ILC) können nicht ohne weiteres diesem Gradingschema zugeordnet
werden, da eine Tubulusbildung in der Regel fehlt und die Kernpleomorphie und Mitoserate
meist gering sind. Dies entspräche einer Punktesumme von 5, entsprechend Grad 1.
Entsprechend ihrem biologischen Verhalten, welches dem der invasiven duktalen
Karzinome ähnelt, sind die ILC jedoch in der Regel als G2 zu klassifizieren [9]. In
Abhängigkeit von dem Subtyp und der Mitoserate des invasiven lobulären
Mammakarzinoms kann auch die Einstufung als G1 oder G3 gerechtfertigt sein [120]. Beim
muzinösen und beim papillären Mammakarzinom ist ein Kerngrading anhand der
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.38
Tabelle 30.4: Grading des invasiven Mammakarzinoms
Merkmale
Kriterien
Tubulusbildung
> 75%
10 - 75%
< 10%
Gering
Mittelgradig
Stark
1
2
3
1
2
3
0-5/10 HPF .
6-10/10 HPF
≥ 11/10 HPF
1
2
3
Pleomorphie der Tumorzellkerne
Mitoserate (HPF = Objektiv 40x, Gesichtsfeld 0,152 mm2 )
Punktwerte
Punktesumme: 3,4,5 = G1 (gut differenziert)
6,7 = G2 (mittelgradig differenziert)
8,9 = G3 (gering differenziert)
Kernpleomorphie möglich. Eine geringe Kernpleomorphie (entsprechend G1) liegt bei
kleinen, regelmäßigen Tumorzellkernen vor, eine starke Kernpleomorphie (entsprechend
G3) bei ausgeprägten Unterschieden der Kerngröße, prominenten Nukleoli und
Chromatinverklumpungen [127].
Beim tubulären, adenoid-zystischen, beim kribriformen und beim medullären
Mammakarzinom sollte nach Henson et al. [64] kein Grading vorgenommen werden.
S50 Grading beim alleinigen duktalen Carcinoma in situ
Das Grading des intraduktalen Mammakarzinoms wurde vor Kurzem in einer
internationalen Konsensus-Konferenz festgelegt und richtet sich nach Größe und
Morphologie der Zellkerne [30], siehe Tab. 30.5.
Tabelle 30.5: Grading des intraduktalen Mammakarzinoms
Kerngrad
1 oder
1
Allgemeine
Beschreibung
monomorph
Kerngröße
Merkmale
1,5 - 2 mal so groß
wie Erythrozyten1
Chromatin diffus feinverteilt, nur gelegentlich Nukleolen, nur gelegentlich
Mitosen
2
weder Kriterien von Kerngrad 1 noch von Kerngrad 3
3
ausgeprägt
pleomorph
gewöhnlich mehr
als 2,5-mal so groß
wie Erythrozyten 1
gewöhnlich bläschenförmige Kerne, meist irreguläre Chromatinverteilung;
deutliche, oft multiple Nukleolen; Mitosen auffallend
Größe von Gangepithelien
Finden sich in einem Tumor unterschiedliche Kerngrade; so soll der ungünstigste Grad
maßgebend für die Verschlüsselung sein, es soll aber auch der annähernde Prozentsatz
der verschiedenen vorhandenen Kerngrade festgehalten werden.
Beim lobulären Carcinoma in situ wird kein Grading vorgenommen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.39
S51 Tumorgröße
Bei Tumoren mit einer nichtinvasiven und einer invasiven Komponente ist als Tumorgröße
ausschließlich die Messung der invasiven Komponente anzugeben, da nur sie die
pT-Klassifikation bestimmt. Wenn z.B. eine große In-situ-Komponente von 4 cm und eine
kleine invasive Komponente von 0,5 cm besteht, wird der Tumor als pT1a klassifiziert. Bei
Unterschieden zwischen makroskopischer und histologischer Messung ist für die
pT-Klassifikation die histologische Messung entscheidend [36, 122].
S52 Invasion
Die Diagnose einer Mikroinvasion sollte nur gestellt werden, wenn kein Zweifel an einer
Tumorinfiltration in das Stroma besteht. Der Begriff Mikroinvasion (pT1mic) im Sinne des
TNM-Systems beinhaltet die Ausdehnung von Karzinomzellen jenseits der Basalmembran
in das angrenzende Gewebe, wobei kein Fokus größer als 0,1 cm ist. Bei Vorliegen
multipler mikroinvasiver Herde wird die Ausdehnung des größten Fokus herangezogen, um
die Mikroinvasion zu klassifizieren, nicht die Summe der Herde.
Abweichend von dieser Definition des TNM-Systems wird die Bezeichnung Mikroinvasion
in der Europäischen Leitlinie für die Qualitätssicherung beim Mammographie-Screening
[122] verwendet. Danach wird als „mikroinvasives Karzinom“ ein Tumor bezeichnet, dessen
dominante Läsion ein DCIS ist, der jedoch einen oder mehrere voneinander
unterscheidbare Invasionsherde im interlobären oder interduktalen fibrösen oder
Fettgewebe mit einem maximalen Durchmesser von 1 mm aufweist. Zusätzlich wird auch
der Begriff „mögliche Mikroinvasion“ verwendet. Hierbei sind auch fragliche Invasionsherde
im lobulären Stroma oder periduktalen Bindegewebe eingeschlossen. Die Dokumentation
dieser Befunde erfolgt im Erhebungsteil III.C.
S53 Intramammäre Satelliten
Als intramammäre Satelliten werden nur histologisch erkennbare Tumorareale im
Drüsenkörper in der Umgebung eines einzigen makroskopisch feststellbaren Tumors
bezeichnet.
Dass solche Satelliten tatsächlich Absiedelungen und nicht weitere neue Primärtumoren
sind, wird durch molekulargenetische Untersuchungen (klonale Analyse mit PCR) [88] und
die Topographie (Häufung in der Nähe des makroskopischen Hauptherdes [67]) gestützt.
Für Fälle mit solchen Satelliten werden häufig auch die Bezeichnungen Multifokalität und
Multizentrizität in unterschiedlicher Definition verwendet. Wesentlich ist die Abgrenzung
gegenüber makroskopisch erkennbaren und auch histologisch unabhängigen synchronen
multiplen Primärtumoren in der gleichen Brust [132].
S54 Zahl untersuchter regionärer Lymphknoten
In der TNM-Klassifikation wird für Staging-Zwecke eine Entfernung und histologische
Untersuchung von mindestens 6 Lymphknoten aus dem Level I der Axilla gefordert. Nach
den Vorschlägen der EORTC Breast Cancer Cooperative Group [43] und nach anderen
Autoren [47] sind mindestens 10 Lymphknoten aus Level I und II erforderlich. In den von
Bässler und Schnürch [11] formulierten Standards wird bei Dissektion aller 3 Level die
Untersuchung von 10 Lymphknoten, bei Dissektion nur des Levels I die von 6
Lymphknoten gefordert. Aufgrund der histologisehen Befunde an 1446 Patientinnen mit
kompletter Axilladissektion [138] wurde von Kiricuta u. Tausch [71] ein mathematisches
Modell entwickelt, um die Zahl der zu untersuchenden Lymphknoten des Levels I zu
bestimmen, die nötig ist, um mit 90%iger Sicherheit eine Patientin als pN0 klassifizieren zu
können. Hierbei ergab sich, dass 10 Lymphknoten des Levels I notwendig sind. In einer
anderen Publikation konnte von Kiricuta et al. [72] aufgrund von Überlebensberechnungen
aufgezeigt werden, dass nur dann eine entsprechend verlässliche pN-Klassifikation
gegeben ist, wenn mindestens 10 Lymphknoten aus Level I oder II tumorfrei sind oder bei
nachgewiesener axillärer Lymphknotenmetastasierung mindestens 18 Lymphknoten
histologisch untersucht wurden. Bei ausschließlicher Sentinel-Node-Biopsie wird dies
durch den Zusatz „sn“ zur pN-Kategorie kenntlich gemacht [65, 123, 145].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.40
S55 Durchmesser der größten Lymphknotenmetastase (in mm)
Die Messung von Lymphknotenmetastasen ist für die pN-Klassifikation erforderlich. Bei der
Messung sind alle drei räumlichen Dimensionen zu berücksichtigen. Daher ist nicht nur der
größte Durchmesser in den histologischen Schnitten, sondern auch der dazu senkrechte
Durchmesser von Bedeutung; dieser kann nur durch Stufenschnitte ermittelt werden.
In der Kategorie pN1 erfolgt die Subklassifikation nach der Größe der jeweils größten
Metastase. Bei multiplen Mikrometastasen in einem Lymphknoten sollen die größten
Durchmesser addiert werden. Diese Summe ist für die Klassifikation maßgebend. Z.B. wird
bei drei Metastasen mit Größen von 0,5, 0,8 und 1,0mm (Summe 2,3mm) pN1b und nicht
etwa pN1a klassifiziert [131, 132].
Einzelne Tumorzellen, die nur immunhistochemisch bestimmt werden, wie auch kleine
Tumorzellverbände innerhalb der Lymphsinus ohne Beziehung zum lymphatischen
Gewebe (sog. Tumorzellemboli oder intrasinusoidale Tumorzellembolien, auch „clandestine
Metastasis“) dürfen nicht als Mikrometastasen gewertet werden [65].
S56 Kapseldurchbruch
Die Ausbreitung einer Lymphknotenmetastase durch die Kapsel in das umgebende Bindeund Fettgewebe (sog. extranodale Weichteilausbreitung) wird in der pTNM-Klassifikation
bei Lymphknoten in der Größe von mehr als 0,2 bis kleiner als 2 cm berücksichtigt (bei
Vorhandensein pN1biii). Im Allgemeinen wird dieser Befund als Indikation für eine axilläre
Nachbestrahlung angesehen. Nach neueren Untersuchungen wird dies in Frage gestellt
[85].
S57 Paketartige Lymphknotenmetastasierung
Als paketartige Lymphknotenmetastasierung wird die schon makroskopisch erkennbare
Metastasierung in regionäre Lymphknoten bezeichnet, bei der die befallenen Lymphknoten
nicht gegeneinander verschieblich und miteinander verwachsen sind. Dieser Befund an
ipsilateralen axillären Lymphknoten führt - unbeschadet der Metastasengröße - zur
Klassifikation pN2. Dabei wird fakultativ zwischen Verwachsungen nur zwischen den
Lymphknoten (N2a/pN2a) und Verwachsungen auch mit angrenzenden anderen
Strukturen (z.B. großen Gefäßen) (N2b/pN2b) unterschieden.
S58 Untersuchung auf isolierte Tumorzellen
Zur Klassifikation von isolierten Tumorzellen in regionären Lymphknoten beim
Mammakarzinom liegt ein Vorschlag des AJCC [145] vor, der von jenem der UICC [65]
abweicht. Entsprechend dem allgemeinen Grundsatz der Organspezifischen
Tumordokumentation wird den Vorschlägen der UICC gefolgt.
S59 Invasion der Haut
Histologisch nachgewiesene direkte Invasion der Haut (Dermis, Epidermis) ohne
Ulzeration wird in der pT-Klassifikation nicht berücksichtigt, ist aber möglicherweise von
prognostischer Bedeutung. Diskontinuierlicher Hautbefall in Form von Satellitenmetastasen
wird hier nicht erfasst (s. unter III.B und S26), ebenso nicht Lymphgefäßinvasion in der
Kutis (s. unter III.B).
S60 Befall der Mamille
Die Mamille kann bei Mammakarzinomen befallen sein. Dem Befall der Mamille kann eine
Ausbreitung in Lymphgefäßen, intraduktales Wachstum oder eine kontinuierliche
Ausbreitung des Mammakarzinoms zugrunde liegen. Mamillenbefall wird in der
TNM-Klassifikation nicht berücksichtigt.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.41
S61 An invasiven Tumor anschließende nichtinvasive Komponente / Intraduktale
Komponente innerhalb des invasiven Karzinoms
Bei jedem invasiven Karzinom soll das Vorhandensein einer anschließenden nichtinvasiven
Komponente festgestellt werden; dabei sollte die metrische Größe der nichtinvasiven
Komponente abgeschätzt werden, sofern diese mindestens 2x größer ist als das invasive
Karzinom [121]. Diese Bestimmung kann bei lamellenartiger Aufarbeitung senkrecht zur
Längsachse (vgl. Abb. 30.2) durch Ermittlung der Relation der Anzahl befallener Lamellen
(L1) zur Gesamtzahl der Lamellen (L2) erfolgen (L1/L2 x mittlere Lamellendicke).
Räumlich vom invasiven Karzinom getrennte nichtinvasive Areale werden hier nicht
berücksichtigt; diese werden vielmehr als Satelliten bzw. - sofern schon makroskopisch
feststellbar - als synchrone Primärtumoren in gleicher Brust (III.B./I.G.) erfasst. Auch
innerhalb des invasiven Tumors können sich wechselnd ausgedehnte Areale eines
intraduktalen Karzinoms finden. Ihr Anteil ist ebenso wie der Anteil der an das invasive
Karzinom anschließenden nichtinvasiven Komponente von Bedeutung für die
Wahrscheinlichkeit lokaler intramammärer Rezidive nach brusterhaltender Therapie. In
diesem Zusammenhang wird im Schrifttum vielfach von EIC („extensive in situ component“)
gesprochen. Die Definition ist nicht einheitlich [121]; meist wird die Boston-Definition
verwendet [110]. Danach liegt EIC vor, wenn die intraduktale Komponente innerhalb des
invasiven Karzinoms 25% oder mehr beträgt und an den invasiven Tumor anschließend
eine nichtinvasive Komponente vorhanden ist. Das invasive duktale Karzinom mit
überwiegender intraduktaler Komponente (s. S47, Anm. 4) entspricht immer EIC.
S62 Nottingham-Prognose-Index
Der Nottingham-Prognose-Index [39, 92] gilt als sehr aussagekräftig bezüglich der
Langzeitprognose invasiver Karzinome [41]. Zur Berechnung und zur Bildung von
Risikogruppen siehe Tabellen 30.6 und 30.7.
Tabelle 30.6: Nottingham-Prognose-Index
Index = Größe (in cm) x 0,2 + Punktwert Grading + Punktwert Lymphknotenstatus
Punktwert für Grading:
G1 nach Elston und Ellis . . . . . .
G2 . . . . . . . . . . . . . . . . . . . . . . . . . . . .
G3 . . . . . . . . . . . . . . . . . . . . . . . . . . . .
1
2
3
Punktwert für Lymphknotenstatus
pN0 . . . . . . . . . . . . . . . . . . . . . . . . . . .
1-3 Lymphknoten pos. . . . . . . . .
4 oder mehr Lymphknoten pos.
1
2
3
Tabelle 30.7: Kategorien des Nottingham-Prognose-Index
Indexwert
Prognose
15-Jahres-Überlebensrate [51]
≤ 3,40
gut
80%
3,41 - 5,40
intermediär
42%
> 5,40
schlecht
13%
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.42
Tabelle 30.8: St. Gallen-Risikogruppen bei nodal-negativen Patientinnen mit
invasivem Mammakarzinom
ER/PgR Status1
Tumorgröße
Grading
Alter (Jahre)
Minimales oder niedriges
Risiko
Durchschnittliches / hohes
Risiko
Alle 4 Kriterien müssen zutreffen
Eines der 4 Kriterien muss
zutreffen
positiv oder gering positiv
≤ 2 cm (pT1)
G1
≥ 35
negativ
> 2 cm (pT2-4)
G2 oder G3
< 35
1 Als
ER/PgR-(Östrogen/Progesteronrezeptor-)positiv gelten Tumoren, bei denen > 10% der Kerne immunhistochemisch für Östrogen- und/oder Progesteronrezeptoren positiv sind. Als gering
ER-/PgR-positiv werden Tumoren bezeichnet, bei denen 1-10% der Kerne für Östrogen- oder
Progesteronrezeptoren positiv sind (vgl. S82).
S63 St. Gallen-Risikogruppen
Für die Indikation zur adjuvanten Therapie wurden seit Jahren auf Internationalen
Konferenzen zur adjuvanten Therapie des primären Mammakarzinoms in St. Gallen für
nodal-negativen Patientinnen Risikogruppen definiert. Seit der 7. St. Gallener Konferenz
[55] wird nur mehr zwischen zwei Patientinnen-Gruppen unterschieden (Tabelle 30.8).
Nach Meinung einiger Mitglieder des St. Gallener Konsensuspanels 2001 ist Angioinvasion
(Lymphgefäß-, Blutgefäßinvasion) ein Kriterium, das ein minimales/geringes Risiko
ausschließt. Andererseits weisen muzinöse Karzinome ein nur geringes Risiko für
Rückfälle auf.
S64 Tumornekrosen (beim invasiven duktalen Karzinom)
Unterschieden werden soll zwischen „fokal“ und „ausgedehnt“. Tumornekrosen können als
„ausgedehnt“ bezeichnet werden, wenn sie mindestens 50% des Tumors betreffen.
S65 Zentrale herdförmige Fibrose (Narbe)
In manchen invasiven duktalen Karzinomen findet sich zentral eine herdförmige Fibrose
(Narbenbezirk). Dieser Befund ist mit einer schlechteren Prognose verbunden [61], wobei
allerdings der unabhängige Einfluss noch nicht gesichert ist.
S66 Zusätzliche Angaben beim invasiven lobulären Karzinom
Die Unterteilung der invasiven lobulären Karzinome erfolgt nach den Vorschlägen des
AFIP-Tumoratlas [105]. Der klassische Typ zeigt gänsemarschartige („indian file pattern“)
oder trabekuläre oder ringähnliche Anordnung der Tumorzellen (sog. „target like pattern“,
d.h. ringartige Anordnung um präexistente Gänge oder Blutgefäße).
Varianten werden diagnostiziert, wenn neben den klassischen Bildern mehr als 30%
andere Wachstumsmuster vorkommen. Bei Varianten ist häufiger mit Bilateralität und
Multifokalität zu rechnen. Die prognostische Bedeutung der histologischen Varianten und
des Zelltyps ist noch nicht eindeutig geklärt [120].
S67 Mitoseindex
Der Mitosegehalt ist bei lymphknotenpositiven Patientinnen ein vom strukturellen und
zellulären Grading unabhängiger Prognosefaktor [28, 53].
Bei der Auszählung der Mitosefiguren sollte ein Mikroskop verwendet werden, bei dem das
Gesichtsfeld bei Obj. 40x 0,152 mm2 beträgt. Nur dann resultieren vergleichbare Daten.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.43
S68 Histologische Tumorbegrenzung
Unter „unscharf begrenzt“ wird auch die sternförmige Anordnung von radiär gerichteten
Ausläufern des Tumors verstanden. „Scharf begrenzt“ entspricht den sog. „pushing
margins“ mit Verdrängung der Umgebung.
S69 Angioinvasion
Vielfach wird nicht zwischen Lymphgefäß- und Blutgefäßinvasion unterschieden, sondern
summarisch von Angioinvasion gesprochen. Dabei werden nur peritumorale, nicht jedoch
intratumorale Gefäße berücksichtigt. Da Lymphgefäß1 - und Blutgefäßinvasion
(Veneninvasion) prognostisch unterschiedlich zu bewerten sind [105], wird empfohlen, eine
gesonderte Beurteilung vorzunehmen. Die Unterscheidung erfolgt nach der
Gefäßbeschaffenheit: Als Lymphgefäße gelten Gefäßräume, die von Endothel ausgekleidet
werden und in der Wand weder glatte Muskulatur noch Elastika aufweisen [105].
Peritumoröse Lymphgefäßinvasion zeigt eine erhöhte Wahrscheinlichkeit für bereits
bestehende regionäre Lymphknotenmetastasen an [24], hat aber auch unabhängige
prognostische Bedeutung und zwar insbesondere bei lymphknotennegativen Patientinnen,
vor allem bei pT1N0M0 [105].
Die prognostische Bedeutung der Blutgefäßinvasion wird unterschiedlich beurteilt (Lit.
siehe [105]).
Bei der Dokumentation von Lymph- und Blutgefäßinvasion sollen der Grad der Invasion
und die Lokalisation festgehalten werden. Diese Befunde geben Hinweise auf Multifokalität
bzw. Satelliten und sind für die Indikation zur brusterhaltenden Therapie von Bedeutung
[139].
S70 Elastose
Eine ausgeprägte Elastose ist meist mit dem Vorhandensein von Östrogenrezeptoren
assoziiert und wird in der Regel bei tubulären Karzinomen, seltener auch bei gut
differenzierten invasiven duktalen oder invasiven lobulären Karzinomen beobachtet.
S71 Mikroverkalkungen im Exzisionspräparat
Bei den Mikroverkalkungen handelt es sich in der Regel um sogenannte
Typ-II-Mikroverkalkungen, die Kalziumphosphatkristallen entsprechen [50]. Wesentlich
seltener und praktisch ausschließlich mit benignem Sekretkalk assoziiert sind
Typ-I-Mikroverkalkungen, bei denen es sich um Kalziumoxalatkristalle handelt. Diese sind
doppeltbrechend, nicht basophil, die v. Kossa-Färbung ist negativ. Typ-I-Mikroverkalkungen
können ohne Untersuchung im polarisierten Licht leicht dem Nachweis entgehen.
S72 Histologischer Typ der Mikroverkalkung
In der Europäischen Leitlinie [122] ist vorgesehen, in den histologischen Befunden
zwischen sog. benignen und malignen Kalzifikationen zu unterscheiden. Dabei wird
korpuskulärer Kalk (psammomatöser lamellärer Sekretkalk) als benigne, der
granulär-dystrophische Kalk (amorpher/polymorpher grobgranulärer Mikrokalk) (zumeist
bei High-grade DCIS) als maligne bezeichnet. Diese Unterteilung wird keineswegs
allgemein vorgenommen.
1 Die
übliche Bezeichnung für das Vorhandensein von Tumorzellen – einzeln oder in kleinen Gruppen – in Lymphgefäßen
ist „Lymphgefäßinvasion“, wie es auch von der UICC [131] vorgesehen ist. Rosen u. Oberman [105] sprechen allerdings
exakter von „lymphatic tumor emboli“, da ein Kontakt zur Gefäßwand für die Diagnose nicht erforderlich ist.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.44
S73 Histologische Regression nach präoperativer (neoadjuvanter)
Chemo-/Radiotherapie
Zunehmend wird im Rahmen multimodaler Therapiekonzepte Chemotherapie, z.T. auch in
Kombination mit Radiotherapie, eingesetzt [82]. Indikationen für eine derartige
neoadjuvante Therapie bestehen beim lokal fortgeschrittenen, primär nicht operablen
Mammakarzinom, beim inflammatorischen Karzinom und auch zur Tumorverkleinerung bei
geplanter brusterhaltender Therapie. In solchen Fällen soll am Tumorresektat die erzielte
Tumorregression histologisch beurteilt werden.
Die Regressionsgrade sind wie folgt definiert [119]:
• Grad 0: Kein sicherer Therapieeffekt.
• Grad 1: Vermehrte Tumornekrose mit herdförmiger resorptiver Entzündung und/oder
deutlichen zytopathischen Effekten.
• Grad 2: Weitgehende Tumornekrose mit nur fokal noch nachzuweisendem, evtl. auch
multifokalem minimalem invasivem Resttumor, nicht größer als 0,5 cm.
• Grad 3: Nur nichtinvasiver Resttumor.
• Grad 4: Kein Resttumor (komplette Remission).
S74 Zusätzliche Angaben beim duktalen Carcinoma in situ (DCIS)
Bei duktalem Carcinoma in situ erfolgt die Dokumentation entsprechend den
Empfehlungen der Konsensuskonferenz vom 25.-28.4.1997 in Philadelphia [30]. Dabei
werden grundsätzlich Kerngrading, Nekrose, Zellpolarität und Architektur gesondert
beschrieben. Zwischen diesen Parametern bestehen gewisse Beziehungen; so wird z.B.
beim Comedotyp relativ häufig Kerngrading 3, andererseits beim mikropapillären Typ
häufig Kerngrading 1 beobachtet. In früheren Klassifikationen [105] wurden die einzelnen
Parameter vielfach zur Beschreibung bestimmter Subtypen kombiniert, wodurch es aber
immer wieder zu nicht einzuordnenden Fällen kam.
Zu den Definitionen des Kerngrading beim DCIS siehe S50.
Bei den Nekrosen wird zwischen zonaler zentraler Komedonekrose und punktförmigen
Nekrosen unterschieden.
Als Zellpolarität wird die Anordnung der apikalen Zellanteile radiär gegen die (größeren
oder mikroazinären) Lumina verstanden.
Hinsichtlich Architektur wird nach den Empfehlungen der Konsensuskonferenz 1997
zwischen 5 Typen unterschieden:
• Komedotyp: solides intraepitheliales Wachstum mit zentraler (zonaler) Nekrose
• Kribriformer Typ: Lumen der Gänge erfüllt von brückenartigem Netzwerk, zwischen
dem sich runde Hohlräume finden
• Papillärer Typ: Gekennzeichnet durch Papillen mit fibrovaskulärem Grundstock im
Bereich größerer Gänge und auch intrazystisch
• Mikropapillärer Typ: Papillenbildungen epithelialer Zellen gegen die Lichtung, oft ohne
fibrovaskulären Grundstock, meist nur in mäßig weiten Gängen
• Solider Typ: Gänge erfüllt von soliden Proliferationen.
Zusätzlich ist als weiteres Wachstumsmuster das sog. clinging carcinoma
(Tapetenkarzinom) [7, 21] zu erwähnen, das immer zusätzlich zu anderen Typen vorkommt.
Beim Vorhandensein unterschiedlicher Architekturtypen sollen alle vorhandenen Muster
angegeben und nach ihrem Prozentanteil geordnet werden (häufigster Typ bezeichnet mit
1).
Zur prognostischen Bedeutung der näheren Klassifikation des duktalen Carcinoma in situ
siehe Schnitt u. Connolly 1997 [113], Fisher et al. 1999 [48] sowie Silverstein 1997 [116].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.45
S75 Van Nuys-Gruppe / Prognoseindex
Die Unterteilung des duktalen Carcinoma in situ in drei prognostische Gruppen (sog. Van
Nuys-Klassifikation) geht auf Silverstein et al. 1995 zurück [118] und bezieht sich auf das
Kerngrading beim DCIS und den Nachweis von Komedonekrosen.
Die Definitionen und die in der Orginalpublikation [118] mitgeteilten Lokalrezidivraten nach
brusterhaltender Therapie sind in Tabelle 30.9 wiedergegeben.
Tabelle 30.9: Van Nuys-Gruppen des DCIS
Kerngrading
Komedonekrosen
Intramammäre Rezidive
Beobachtungszeit
Van Nuys-Gruppe 1 Van Nuys-Gruppe 2
niedriges/mittel
ohne
mit
3,8%
11,1%
80 Mo.
81 Mo.
Van Nuys-Gruppe 3
hoch
ohne/mit
26,5%
68 Mo.
Davon abgeleitet ist der van Nuys-Prognoseindex [117], der zusätzlich zu dieser
Klassifikation auch die Größe und den Abstand zum Resektionsrand berücksichtigt (Tab.
30.10).
Tabelle 30.10: Van Nuys-Prognoseindex des DCIS
Score
1
2
3
Größe (mm)
≤ 15 16 - 40 ≥ 41
Minimale Distanz zum
≥ 10
1-9
<1
Resektionsrand (mm)
Van Nuys-Gruppe
1
2
3
Punktesumme: 3,4 = niedriges Rezidivrisiko
Punktesumme: 5,6,7 = mittleres Rezidivrisiko
Punktesumme: 8,9 = hohes Rezidivrisiko
S76 Begleitende benigne proliferative Läsionen und atypische Hyperplasien
Die Angaben erfolgen getrennt für die ipsi- und die kontralaterale Mamma. Die Angaben
über die kontralaterale Mamma berücksichtigen die histologischen Befunde einer Biopsie
aus der Gegenseite, wenn dort kein (infiltratives oder nichtinfiltratives) Karzinom
festgestellt wurde. (Bezüglich Definitionen siehe S9.)
S77 Nähere Angaben zur lymphogenen Metastasierung
Entsprechend den Empfehlungen der AGO (Arbeitsgemeinschaft für gynäkologische
Onkologie) [109] soll die Zahl untersuchter und befallener Lymphknoten gesondert für die
einzelnen Levels (s. S27) angegeben werden. Wenn keine Lymphknoten untersucht
wurden oder befallen sind, ist „00“ einzutragen. Ist wegen mangelnder Information des
Pathologen und fehlender Markierung des Präparates bei der pathologischen
Untersuchung eine Aussage nach Levels nicht möglich, soll „XX“ eingetragen werden. Zur
Definition der Mikrometastasen und ihrer Abgrenzung gegen Tumorzellemboli siehe A27
und [65].
Vor allem Befall des Level III ist ein unabhängiger ungünstiger Prognosefaktor [23].
Die Bedeutung einer gesonderten Angabe für jeden Level liegt darin, dass hieraus auch
bei Untersuchung lediglich des Level I oder der Level I und II Wahrscheinlichkeitsaussagen
bezüglich des Befalls der nicht dissezierten Level getroffen werden können [71]. Damit
kann die Indikation für eine etwaige axilläre Nachbestrahlung gestellt werden [71]. Als
„perinoduläres Wachstum“ ist nur der Durchbruch von Tumorgewebe durch die
Lymphknotenkapsel in das perinoduläre Gewebe zu verstehen. Das Vorkommen von
Tumorzellen in Lymphgefäßen außerhalb des Lymphknotens wird hier nicht erfasst [81].
Perinoduläres Wachstum hat unabhängigen Einfluss auf die Prognose [37].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.46
S78 Satelliten im axillären Fettgewebe
Knotige Tumorareale im Fettgewebe ohne erkennbare Reste lymphatischen Gewebes
werden als Satelliten bezeichnet, wenn sie kleiner als 3 mm sind. Größere derartige Herde
werden als Lymphknotenmetastasen gewertet [131, 132].
S79 Sinushistiozytose in regionären Lymphknoten
Ausgeprägte Sinushistiozytose in regionären Lymphknoten scheint ein günstiger
Prognosefaktor zu sein, wenngleich dies nicht unumstritten ist (Literatur bei [105]).
S80 Schnitt durch Tumorgewebe
„Schnitt durch Tumorgewebe“ ist zu verschlüsseln, wenn bei einer präliminären Exzision
diese nicht komplett erfolgt und dann in einem 2. Schritt (in gleicher Sitzung oder in zweiter
Sitzung) eine vollständige Exzision des Tumors oder eine Mastektomie im Gesunden
vorgenommen wird.
S81 HER-2/neu Bestimmung
Die immunhistochemische Bestimmung der Überexpression des HER-2/neu
Onkogenproduktes sollte erfolgen mit Verwendung kommerzieller Testkits (derzeit
erhältlich und von der FDA freigegeben: HercepTest von DAKO®) und/oder durch
automatisierte Nachweisverfahren (z.B.Ventana®). Als Primärantikörper wird zum
Nachweis von HER-2/neu von der Genentech-Herceptin-Studiengruppe Deutschland
A0485 (DAKO®) empfohlen [52]. Die Auswertung erfolgt dabei mittels eines vierstufigen
Scores, der sich auf mindestens 10% der Tumorzellen bezieht: 0 = negativ, 1+ = schwache,
kaum sichtbare Membranfärbung oder Membranfärbung, die die Tumorzelle nicht
vollständig umgibt, 2+ = schwache bis mäßige Membranfärbung, die die Tumorzellen
vollständig einschließt, 3+ = starke, zirkuläre Membranfärbung [94]. Score 2+ oder 3+ gilt
als immunhistochemisch positiv. Vor allem bei immunohistochemisch 2+ positiven
Befunden wird die FISH-Methode (Fluoreszenz-in situ-Hybridisierung) eingesetzt, die den
Grad der HER-2/neu Genamplifikation nachweist. Hierfür ist ebenfalls ein standardisierter
und von der FDA zugelassener Testkit kommerziell erhältlich (Inform HER-2/neu der Fa.
Ventana®). Für die Auswertung wird die Anzahl der Fluoreszenzsignale pro Zellkern
(indirekt also die Zahl der Genkopien) bestimmt.
Bestimmungen im Zytosol oder im Serum sind mit diesen Methoden nicht vergleichbar und
werden unter „HER-2/neu mit sonstiger Methodik“ verschlüsselt.
S82 Rezeptorstatus
Zur Bestimmung des Rezeptorstatus stehen biochemische und immunhistochemische
Methoden zur Verfügung. Anfänglich galt die biochemische Bestimmung
(DCC-Zytosol-Methode) als Goldstandard; zunehmend rückte die immunhistochemische
Bestimmung in den Vordergrund, insbesondere weil sie auch an Paraffinschnitten im
nachhinein und an Nadelbiopsien vorgenommen werden kann [87].
Auf einem Konsensus-Panel bei der 7. St. Gallener Konferenz zur adjuvanten Therapie [55]
ist für die Indikation zur adjuvanten Therapie nunmehr ausschließlich die
immunhistochemische Untersuchung maßgeblich.
Nach dem St. Gallener Konsensus 2001 [55] sind für die Indikation zur adjuvanten
Therapie 3 Patientinnengruppen zu unterscheiden:
1. Keine endokrine Ansprechbarkeit (rezeptornegativ): völlig fehlende Kernfärbbarkeit
sowohl für Östrogenrezeptor (ER) als auch für den Progesteronrezeptor (PgR),
2. Geringe endokrine Ansprechbarkeit (gering rezeptorpositiv): 1 - 10% der Kerne für ER
und/oder PgR positiv
3. Endokrine Ansprechbarkeit (rezeptorpositiv): >10% der Kerne für ER und/oder PgR
positiv.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.47
Das Ergebnis der immunhistochemischen Bestimmung sollte stets als Prozentsatz
positiver Kerne angegeben werden, fakultativ empfiehlt sich zusätzlich die Angabe eines
„Immunoreaktiven Score“ (IRS). Hierbei wird neben dem Prozentsatz positiver auch die
Färbeintensität berücksichtigt (Tabelle 30.11). Derzeit werden im deutschsprachigen Raum
2 Bewertungsschemata benutzt:
1. Score nach Remmele u. Stegner [102]
2. Score nach Reiner et al. [101]
Tabelle 30.11: Berechnung des semiquantitativen Scores für den immunhistologischen Rezeptorstatus (Immunreaktiver Score, IRS).
Prozentsatz pos. Kerne
Keine . . . . . . . . . . . . . . . . . . .
< 10% . . . . . . . . . . . . . . . . . .
10 - 50% . . . . . . . . . . . . . . . .
51 - 80% . . . . . . . . . . . . . . . .
> 80% . . . . . . . . . . . . . . . . . .
Punkte (PP)
0
1
2
3
4
Färbeintensität
Keine Färbung . . . . .
Schwache Intensität
Mäßige Intensität . .
Starke Intensität . . .
Punkte (SI)
0
1
2
3
IRS nach Remmele u. Stegner: PP x SI: Wert 0-12
(Cut-Off-Wert nicht angegeben, nach St. Gallen-Konsensus 1998 [54] gilt 2 und mehr als positiv)
IRS nach Reiner et al: PP + SI: Wert 0-7
(schwach positiv: 3; mittelgradig positiv: 4,5; stark positiv: 6,7)
S83 Spezialuntersuchungen
Im Mittelpunkt der Forschung stehen heute neue biologische und molekulare Faktoren, die
möglicherweise unabhängigen Einfluss auf die Prognose besitzen und / oder als
sogenannte prädiktive Faktoren für die Voraussage des Ansprechens auf bestimmte
Therapiemodalitäten von Bedeutung sind. Übersichten hierüber siehe bei
[27, 57, 133, 145] Für manche dieser Faktoren liegen bereits einzelne Berichte über die
unabhängige prognostische Bedeutung vor [12, 59, 77, 78, 98, 100, 106, 141, 142]; die
Daten sind jedoch noch nicht hinreichend gesichert und die Methodik vielfach nicht
hinreichend standardisiert, so dass diese Untersuchungen derzeit noch nicht im klinischen
Alltag eingesetzt werden, vielmehr Gegenstand weiterer Forschung sind [145]. Die
Therapiewahl, insbesondere die Indikation zur adjuvanten Therapie beruht auf den
klassischen Parametern, wie pTNM, Grading und Rezeptorstatus [36]. In diesem
Zusammenhang wird lediglich die Durchführung dieser Bestimmungen dokumentiert.
S84 Tumornachweis an den Resektionsrändern bzw. in Tumorbettbiopsien
Hier werden die Befunde der definitiven histologischen Untersuchung nach
Paraffineinbettung festgehalten. Methodisch ist die Anfertigung multipler Schnittstufen
senkrecht zur Resektionslinie wichtig. Ein nur fokaler Tumorbefall des Resektionsrandes
liegt vor, wenn dieser in einem <1 mm großen Areal infiltriert ist.
Für die Untersuchung der Resektionsränder bei brusterhaltender Therapie wurde die
zytologische Untersuchung von Abstrichpräparaten der Resektionsflächen und die
Tumorbett-Biopsie bzw. deren Kombinationen angegeben [42]. Auch der zusätzliche
Einsatz von Immunzytochemie wurde empfohlen [137]. Bezüglich der Relevanz sog.
Tumorbettbiopsien siehe [128].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.48
S85 Minimale Sicherheitsabstände
Bei jeder Art der Tumorentfernung soll der makroskopisch bestimmte minimale
Sicherheitsabstand angegeben werden. Eine histologische Ausmessung des minimalen
Sicherheitsabstandes ist nur bei Tumorexzisionen und Segmentresektionen obligat. Bei der
histologischen Messung wird nur die kontinuierliche Tumorausbreitung berücksichtigt;
dementsprechend bleiben Satelliten sowie Ausdehnung in Lymph- oder Blutgefäße hier
außer Betracht. Geringe minimale Sicherheitsabstände (weniger als 1 mm bzw. weniger
als 5 mm) werden von manchen Autoren als Tumorbefall der Resektionsränder gewertet
(Literatur bei [11]). Dies steht allerdings in Widerspruch zur gültigen R-Klassifikation.
Die Weite des Sicherheitsabstands ist aber von Bedeutung. So findet man beim DCIS mit
Sicherheitsabständen von weniger als 1 mm bei anschließender Nachexzision oder
Mastektomie in 76% der Fälle einen Residualtumor, während bei Sicherheitsabständen
von 1 mm oder mehr dies nur in 43% der Fall ist [118].
S86 Stadiengruppierung nach AJCC-Vorschlag 1999
Das AJCC [145] hat 1999 vorgeschlagen, bei der Stadiengruppierung statt der bisherigen
N/pN-Klassifikation lediglich die Zahl befallener Lymphknoten zu berücksichtigen und
zusätzlich den histologischen Malignitätsgrad einzubeziehen. Die so bestimmten Stadien
zeigen eine bessere prognostische Aussagekraft. Die Definitionen und die entsprechenden
Sterberaten (ohne adjuvante systemische Therapie) sind in Tabelle 30.12 dargestellt.
Tabelle 30.12: Stadiengruppierung nach AJCC-Vorschlag 1999
Stadium
T/pT
Modifiziertes
N/pN 1
Grad
M/pM
Sterberisiko
ohne adjuvante
systemische
Therapie
0
Tis
N0
-
0
-
I
T1mic,a,b
T1c
N0
N0
jeder
1,2
0
0
<10%
IIA
T1c
T2
T1
N0
N0
N1
3
1,2
jeder
0
0
0
10-30%
IIB
T2
T3
T2
N0
N0
N1
3
jeder
jeder
0
0
0
30-50%
IIIA
T1,2
T3
N2
N1,2
jeder
jeder
0
0
50-75%
IIIB
T4
jedes
jedes
N3
jeder
jeder
0
0
75-90%
IV
jedes
jedes
jeder
1
> 90%
1 N1
= 1-3 regionäre Lymphknoten histologisch tumorbefallen, N2 = 4-9 regionäre Lymphknoten histologisch tumorbefallen,
N3 = 10 oder mehr regionäre Lymphknoten histologisch tumorbefallen oder klinisch axilläre Lymphknoten verbacken
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.49
Schema zur TNM/pTNM-Klassifikation
Angaben zu den durch einen seitlichen Balken gekennzeichneten Zeilen beziehen sich auf fakultative Ramifikationen
Primärtumor
TX
T0
pTX
pT0
Tis
pTis
T1
pT1
T1mic
T1a
T1a(i)
T1a(ii)
T1b
T1b(i)
T1b(ii)
T1c
T1c(i)
T1c(ii)
T2
T2(i)
T2(ii)
T3
T3(i)
T3(ii)
T4
pT1mic
pT1a
pT1a(i)
pT1a(ii)
pT1b
pT1b(i)
pT1b(ii)
pT1c
pT1c(i)
pT1c(ii)
pT2
pT2(i)
pT2(ii)
pT3
pT3(i)
pT3(ii)
pT4
Ausdehnung auf Brustwand2
T4a
pT4a
Ödem (einschließlich Apfelsinenhaut) oder Ulzeration
der Brusthaut oder Satellitenmetastasen der Haut
der gleichen Brust3
Kriterien von (p)T 4a und (p)T 4b
Entzündliches (inflammatorisches) Karzinom5
T4b
pT4b
T4c
T4d
pT4c
pT4d
Primärtumor kann nicht beurteilt werden
Kein Anhalt für Primärtumor
Carcinoma in situ1
Brustwand2
Tumor ohne direkte Ausdehnung auf
Tumor ≤ 2 cm in größter Ausdehnung
oder
Haut3
weniger4
Mikroinvasion 0,1 cm oder
Tumor > 0,1 - 0,5 cm
Keine Invasion von Pectoralisfaszie oder -muskel
Invasion von Pectoralisfaszie oder -muskel
Tumor > 0,5 - 1 cm
Keine Invasion von Pectoralisfaszie oder -muskel
Invasion von Pectoralisfaszie oder -muskel
Tumor > 1 - 2 cm
Keine Invasion von Pectoralisfaszie oder -muskel
Invasion von Pectoralisfaszie oder -muskel
Tumor > 2 - 5 cm
Keine Invasion von Pectoralisfaszie oder -muskel
Invasion von Pectoralisfaszie oder -muskel
Tumor > 5 cm
Keine Invasion von Pectoralisfaszie oder -muskel
Invasion von Pectoralisfaszie oder -muskel
Tumor jeder Größe mit direkter Ausdehnung auf Brustwand oder Haut
1 Schließt
intraduktales Karzinom, lobuläres Carcinoma in situ und M. Paget der Mamille ohne nachweisbaren Tumor ein. Der mit einem nachweisbaren Tumor kombinierte M. Paget der Mamille wird entsprechend der Größe des Tumors klassifiziert.
2 Die Brustwand schließt die Rippen, die Interkostalmuskulatur und den vorderen Serratusmuskel mit ein, nicht aber die Pektoralismuskulatur.
3 Als Ausdehnung auf die Haut gelten Ödem (einschließlich Apfelsinenhaut) oder Ulzeration der Brusthaut oder Satellitenmetastasen der Haut
der gleichen Brust. Einziehungen der Haut oder der Mamille oder andere Hautveränderungen außer denjenigen, die in T4b und T4d aufgeführt
sind, können in T1, T2 oder T3 vorkommen, ohne die T-Klassifikation zu beeinflussen.
4 Unter Mikroinvasion wird ein Eindringen von Karzinomzellen über die Basalmembran hinaus in das angrenzende Gewebe verstanden. Kein
Invasionsherd darf mehr als 0,1 cm in größter Ausdehnung messen. Wenn multiple Mikroinvasionsherde vorliegen, wird nur die Ausdehnung
des größten Herdes für die Klassifikation verwendet. (Eine Summe aus der Größe aller Mikroinvasionsherde darf nicht gebildet werden.) Das
Vorhandensein multipler Mikroinvasionsherde sollte ebenso wie bei multiplen größeren Karzinomen festgehalten werden.
5 Entzündliche (inflammatorische) Karzinome der Brust sind durch eine diffuse braune Induration der Haut mit erysipelähnlichem Rand gekennzeichnet, gewöhnlich ohne eine palpaple Tumormasse
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.50
Regionäre Lymphknoten
Regionäre Lymphknoten können nicht beurteilt werden
Keine regionären Lymphknotenmetastasen
Metastase(n) in ipsilateralen beweglichen axillären Lymphknoten
pNX
pN0
pN1
pN1a
pN1b
pN1b(i)
pN1b(ii)
pN1b(iii)
pN1b(iv)
pN2a
pN2b
N3
pN3
MX
M0
M1
pMX
pM0
pM1
M1cy+
M1a
pM1a
M1b
pM1b
NX
N0
N1
Pathologische Subklassifikation der pN1-Kategorie:
Zahl der
befallenen
Lymphknoten1
≤ 0,2 cm
> 0,2 - ≤ 2 cm
intranodulär
1-3
pN1a
pN1b(i)
>3
pN1a
pN1b(ii)
> 2 cm
perinodulär
pN1b(iii)
pN1b(iv)
1 intrasinusoidale
Tumorzellen dürfen nicht als Mikrometastasen
klassifiziert werden (s. S55)
Metastasen in fixierten ipsilateralen axillären Lymphknoten
Lymphknoten untereinander fixiert
Lymphknoten an andere Strukturen fixiert
Metastasen in ipsilateralen Lymphknoten entlang
der A. mammaria interna
N2
N2a
N2b
pN2
Fernmetastasen
Das Vorliegen von Fernmetastasen kann nicht beurteilt werden
Keine Fernmetastasen
Fernmetastasen vorhanden
Lediglich positiver Befund in Pleurazytologie
Fernmetastasen in supraklavikulären Lymphknoten
(ipsi- und/oder kontralateral)
Andere Fernmetastasen
Gesamt-M
Gesamt-M X
Gesamt-M 0
Gesamt-M 1
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.51
Stadiengruppierung
(p)T
M0 / Gesamt-M0
(p)N0
(p)N1
0
(entf.)
is
St. 0
1
St. I
2
St. IIA
St. IIB
3
St. IIB
St. IIIA
4
(p)N2
(p)N3
M1 / Gesamt-M1
St. IIA
St. IIIA
St. IIIB
St. IV
St. IIIB
Erfordernisse für pTNM:
pT:
pN 0,1:
pN 2:
pN 3:
pM 1:
Histologische Untersuchung des Primärtumors ohne makroskopischen Tumor an den Resektionsrändern.
Untersuchung von 6 oder mehr Lymphknoten des Levels I der
Axilla.
Mikroskopische Bestätigung einer fixierten axillären ipsilateralen
Lymphknotenmetastase.
Mikroskopische Bestätigung einer Metastase in Lymphknoten an
der ipsilateralen A. mammaria interna.
Mikroskopischer (histologischer oder zytologischer) Nachweis
von Fernmetastasen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.52
Literatur
[1] Abrahamson J (1966) 857 breast biopsies as an outpatient procedure: Delayed mastectomy in 41
malignant cases. Ann Surg 163:478-483.
[2] American College of Radiology (1995) Breast imaging reporting and data system (BI-RADS). 2nd
ed. American College of Radiology, Retson, VA.
[3] American Society of Clinical Oncology (1996) Clinical practice guidelines for the use of tumor
markers in breast and colorectal cancer. J Clin Oncol 14:2843-2877.
[4] American Society of Clinical Oncology (1997) Recommended breast cancer surveillance guidelines.
J Clin Oncol 15:2149-2156.
[5] American Society of Clinical Oncology (1998) 1997 update of recommendations for the use of tumor
markers in breast and colorectal cancer. J Clin Oncol 16:793-795.
[6] Association of Directors of Anatomic and Surgical Pathology (1996) Recommendations for the
reporting of breast carcinoma. Hum Pathol 27:220-224.
[7] Azzopardi JG, Ahmed A, Millis RR (1979) Problems in breast pathology. Major Problems in
Pathology. Vol. 11. W B Saunder, Philadelphia PA.
[8] Bässler R (1994) Einteilung der Mastopathie nach Prechtel. chir praxis 47:21-23.
[9] Bässler R, Böcker W, Hermanek P, Pickartz H, Prechtel K, Schauer A, Schnürch HG, Stegner HE
(1992) Die gegenwärtige Situation des Gradings beim Mammakarzinom. Pathologe 13:130-134.
[10] Bässler R, Prechtel K, Schauer A, Maass H, Stegner HE (1999) 1. Rundtischgespräch über
Voraussetzungen und Konsequenzen der histopathologischen Diagnostik des Mammakarzinoms,
insbesondere nach brusterhaltenden Operationsmethoden. Verh Dtsch Ges Pathol 69:237-248.
[11] Bässler R, Schnürch HG (1994) Standards der pathohistologischen Aufarbeitung des
Mammakarzinoms. Ein Beitrag zur Qualitätssicherung in Pathologie und Praxis. Gynäkologe
27:23-36.
[12] Bankfalvi A, Terpe HJ, Breukelmann D, Bier B, Rempe D, Pschadka G, Krech R, Lelle RJ, Böcker W
(1999) Immunophenotypic and prognostic analysis of E-cadherin and beta- catenin expression
during breast carcinogenesis and tumour progression: a comparative study with CD44.
Histopathology 34:25-34.
[13] Barnwell JM, Arredondo MA, Kollmorgen D, Gibbs JF, Lamonica D, Carson W, Zhang P, Winston J,
Edge SB (1998) Sentinel node biopsy in breast cancer. Ann Surg Oncol 5:126-130.
[14] BASO Breast Specialty Group (1998) The British Association of Surgical Oncology Guidelines for
surgeons in the management of symptomatic breast disease in the UK (1998 revision). Eur J Surg
Oncol 24:464-476.
[15] Bastarrachea J, Hortobagyi GN, Smith TL, Kau SW, Buzdar AU (1994) Obesity as an adverse
prognostic factor for patients receiving adjuvant chemotherapy for breast cancer. Ann Intern Med
120:18-25.
[16] Beckmann MW, Niederacher D, Goecke TO, Bodden-Heidrich R, Schnürch H-G, Bender HG (1999)
Hochrisikofamilien mit Mamma- und Ovarialkarzinomen. Dtsch Ärztebl 94: A-161-167.
[17] Beckmann MW, Untch M, Rabe T, Schulz KD, Bender HG (1999) (Chemo-)Prävention des
Mammakarzinoms. Gynäkologe 32:150-157.
[18] Benichou J, Gail MH, Mulvihill JJ (1996) Graphs to estimate an individualized risk of breast cancer. J
Clin Oncol 14:103-110.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.53
[19] Berg JW (1955) The significance of axillary node levels in the study of breast carcinoma. Cancer
8:776-778.
[20] Böcker W (1997) Preneoplasia of the breast. Verh Dtsch Ges Pathol 81:502-513.
[21] Böcker W, Decker T, Ruhnke M, Schneider W (1997) Duktale Hyperplasie und duktales Carcinoma
in situ. Definition– Klassifikation–Differentialdiagnose. Pathologe 18:3-18.
[22] Bonnier P, Charpin C, Lejeune C, Romain S, Tubiana N, Beedassy B, Martin PM, Serment H, Piana
L (1995) Inflammatory carcinoma of the breast: a clinical, pathological, or a clinical and pathological
definition? Int J Cancer 62:382-385.
[23] Canavese G, Catturich A, Vecchio C, Tomei D, Gipponi M, Bruzzi P, Badellino F (1998) Prognostic
role of lymph-node level involvement in patients undergoing axillary dissection for breast cancer. Eur
J Surg Oncol 24:104-109.
[24] Chadha M, Chabon AB, Friedmann P, Vikram B (1994) Predictors of axillary lymph node metastases
in patients with T1 breast cancer. A multivariate analysis. Cancer 73:350-353.
[25] Chen AY, Levy L, Goepfert H, Brown BW, Spitz MR (2001) The development of breast carcinoma in
women with thyroid carcinoma. Cancer 92: 225-231.
[26] Chu KU, Turner RR, Hansen NM, Brennan MB, Bilchik A, Giuliano AE (1999) Do all patients with
sentinel node metastasis from breast carcinoma need complete axillary node dissection? Ann Surg
229:536-541.
[27] Classen S, Graeff H, Jänicke F, Sauer H, Wilmanns W (Hrsg) (1997) Prognostische und
therapierelevante Faktoren beim Mammakarzinom. Ergebnisse einer Konsensuskonferenz. Novartis
Pharma Verlag, Nürnberg.
[28] Clayton F, Hopkins CL (1993) Pathologic correlates of prognosis in lymph node-positive breast
carcinomas. Cancer 71:1780-1790.
[29] Connolly JL, Schnitt SJ (1988) Evaluation of breast biopsy specimens in patients considered for
treatment by conservative surgery and radiation therapy for early breast cancer. Pathol Annu
23:1-23.
[30] Consensus Conference Committee (1997) Consensus conference on the classification of ductal
carcinoma in situ. Cancer 80:1798-1802.
[31] Cooper LS, Gillett CE, Patel NK, Barnes DM, Fentiman IS (1999) Survival of premenopausal breast
carcinoma patients in relation to menstrual cycle timing of surgery and extrogen
receptor/progesterone receptor status of the primary tumor. Cancer 86:2053-2058.
[32] Crombach G (1998) Überlegungen zum rationellen Einsatz von Tumormarkern beim
Mammakarzinom. Schweiz Rundsch Med Prax 87:589-594.
[33] Daling JR, Malone KE, Doody DR, Johnson LG, Gralow JR, Porter PL (2001) Relation of Body Mass
Index to tumor markers and survival among young women with invasive ductal breast carcinoma.
Cancer 92:720-729.
[34] de Waal JC, Eiermann W, Engel J, Gauwerky J, Hölzel D, Keßler M, Mahl G, Sittek H, Sommer H,
Strigl B, Untch M (1998) Diagnostik. In: Sauer H (Hrsg) Manual Tumorzentrum München
Mammakarzinom. 8. Aufl. W Zuckschwerdt, München Bern Wien New York
[35] Decker T, Ruhnke M, Schneider W (1997) Standardisierte pathologische Untersuchung von MammaExzisionspraparaten. Relevanz innerhalb eines interdisziplinaren Praxisprotokolls für das
Qualitatsmanagement der brusterhaltenden Therapie. Pathologe 18:53-59.
[36] Deutsche Krebsgesellschaft und beteiligte medizinisch-wissenschaftliche Fachgesellschaften (2002)
Interdisziplinäre Leitlinie Diagnose und Therapie des Mammakarzinoms der Frau.
http://www.krebsgesellschaft.de/ISTO/Standards/index.html, voraussichtlich verfügbar ab März 2002.
[37] Donegan WL, Stine SB, Samter TG (1993) Implications of extracapsular nodal metastases for
treatment and prognosis of breast cancer. Cancer 72:778-782.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.54
[38] Elledge RM, Ciocca DR, Langone G, McGuire WL (1993) Estrogen receptor, progesterone receptor,
and HER-2/neu protein in breast cancers from pregnant patients. Cancer 71:2499-2506.
[39] Ellis IO, Elston CW, Blamey RW (1991) The Nottingham prognostic index (NPI) a combination of
multiple prognostic factors derived from the Nottingham Tenovus primary cancer study. Mod Pathol
4:11A.
[40] Elston CW, Ellis IO (1991) Pathological prognostic factors in breast cancer. I. The value of
histological grade in breast cancer: experience from a large study with long-term follow-up.
Histopathology 19:403-410.
[41] Elston CW, Ellis IO, Pinder SE (1998) Prognostic factors in invasive carcinoma of the breast. Clin
Oncol (R Coll Radiol) 10:14-17.
[42] England DW, Chan SY, Stonelake PS, Lee MJ (1994) Assessment of excision margins following wide
local excision for breast carcinoma using specimen scrape cytology and tumour bed biopsy. Eur J
Surg Oncol 20:425-429.
[43] EORTC Breast Cancer Cooperative Group (2000) Manual for clinical research and treatment in
breast cancer. 4th ed. Excerpta Medica, Almera, Netherlands.
[44] Europe Against Cancer (1996) European guidelines for quality assurance in mammography
screening. 2nd. ed. (de Wolff CJM und Perry MN eds.) ECSC-EC-EAEC, Brussels, Luxemburg.
[45] European Group for Serum Tumour Markers in Breast Cancer (1999) The objective measurement of
remission and progression in metastatic breast cancer by use of serum tumour markers. Eur J
Cancer 35:47-53.
[46] Ferraroni M, Decarli A, Franceschi S, La Vecchia C (1998) Alcohol consumption and risk of breast
cancer: a multicentre Italian case-control study. Eur J Cancer 34:1403-1409.
[47] Fisher B, Wolmark N, Bauer M, Redmond C, Gebhardt M (1981) The accuracy of clinical nodal
staging and of limited axillary dissection as a determinant of histologic nodal status in carcinoma of
the breast. Surg Gynecol Obstet 152:765-772.
[48] Fisher B, Dignam J, Wolmark N, Wickerham DL, Fisher ER, Mamounas E, Smith R, Begovic M,
Dimitrov NV, Margolese RG, Kardinal CG, Kavanah MT, Fehrenbacher L, Oishi RH (1999) Tamoxifen
in treatment of intraductal breast cancer: National Surgical Adjuvant Breast and Bowel Project B-24
randomised controlled trial. Lancet 353:1993-2000.
[49] Fisher ER, Anderson S, Redmond C, Fisher B (1993) Pathologic findings from the National Surgical
Adjuvant Breast Project protocol B-06. 10-year pathologic and clinical prognostic discriminants.
Cancer 71:2507-2514.
[50] Frappart L, Remy I, Lin HC, Bremond A, Raudrant D, Grousson B, Vauzelle JL (1986) Different types
of microcalcifications observed in breast pathology. Correlations with histopathological diagnosis and
radiological examination of operative specimens. Virchows Arch A Pathol Anat Histopathol
410:179-187.
[51] Galea MH, Blamey RW, Elston CW, Ellis IO (1992) The Nottingham Prognostic Index in primary
breast cancer. Breast Cancer Res Treat 22:207-219.
[52] Genentech-Herceptin-Studiengruppe Deutschland (1999) Herceptin-Erfahrungsaustausch:
Grundlagen, aktueller Stand und Perspektiven. Forum-DKG 14:90-92.
[53] Genestie C, Zafrani B, Asselain B, Fourquet A, Rozan S, Validire P, Vincent-Salomon A,
Sastre-Garau X (1998) Comparison of the prognostic value of Scarff-Bloom-Richardson and
Nottingham histological grades in a series of 825 cases of breast cancer: major importance of the
mitotic count as a component of both grading systems. Anticancer Research 18:571-576.
[54] Goldhirsch A, Glick JH, Gelber RD, Senn H-J (1998) Meeting highlights: International Consensus
Panel on the Treatment of Primary Breast Cancer. J Natl Cancer Inst 90:1601-1608.
[55] Goldhirsch A, Glick JH, Gelber RD, Coates AS, Senn H-J (2001) Meeting highlights: International
Consensus Panel on the Treatment of Primary Breast Cancer. J Clin Oncol 19: 3817-3827.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.55
[56] Goss PE, Sierra S (1998) Current perspectives on radiation-induced breast cancer. J Clin Oncol
16:338-347.
[57] Graeff H, Wilmanns W, Jänicke F, Sauer H, Classen S (1997) Prognostische und therapierelevante
Faktoren beim Mammakarzinom. Ergebnisse einer Konsensuskonferenz. Onkologe 3:409-412.
[58] Grundmann E, Hermanek P, Wagner G (1997) Tumorhistologischlüssel. 2.Aufl. Springer, Berlin
Heidelberg New York.
[59] Gullick WJ, Love SB, Wright C, Barnes DM, Gusterson B, Harris AL, Altman DG (1991) c-erbB-2
protein overexpression in breast cancer is a risk factor in patients with involved and uninvolved lymph
nodes. Br J Cancer 63:434-438.
[60] Harlap S, Zauber AG, Pollack DM, Tang J, Arena AE, Sternfels P, Borgen P, Norton L (1998) Survival
of premenopausal women with breast carcinoma: effects of menstrual timing of surgery. Cancer
83:76-88.
[61] Hasebe T, Tsuda H, Tsubono Y, Imoto S, Mukai K (1997) Fibrotic focus in invasive ductal carcinoma
of the breast: A histopathological prognostic parameter for tumor recurrence and tumor death within
three years after the initial operation. Jpn J Cancer Res 88:590-599.
[62] Heinrich J, Radmann D, Budner M (1997/98) Präparatesonographie. Eine neue Methode der
Qualitätssicherung in der operativen Therapie des Mammakarzinoms. chir praxis 53:399-408.
[63] Hellriegel KP, Schulz K-D (1995) Nachsorge bei Mammakarzinom-Patientinnen. Ergebnisse einer
Konsensus-Tagung. Forum-DKG 10:272-274.
[64] Henson DE, Oberman HA, Hutter RVP (1997) Practice protocol for the examination of specimens
removed from patients with cancer of the breast: a publication of the Cancer Committee, College of
American Pathologists. Members of the Cancer Committee, College of American Pathologists, and
the Task Force for Protocols on the Examination of Specimens from Patients with Breast Cancer.
Arch Pathol Lab Med 121:27-33.
[65] Hermanek P, Hutter RVP, Sobin LH, Wittekind Ch (1999) Classification of isolated tumor cells and
micrometastasis. Communication UICC.Cancer 86:2668-2673.
[66] Heywang-Köbrunner SH, Schaumloffel U, Viehweg P, Hofer H, Buchmann J, Lampe D (1998)
Minimally invasive stereotaxic vacuum core breast biopsy. Eur Radiol 8:377-385.
[67] Holland R, Veling SH, Mravunac M, Hendriks JH (1985) Histologic multifocality of Tis, T1-2 breast
carcinomas. Implications for clinical trials of breast-conserving surgery. Cancer 56:979-990.
[68] Holli K, Isola J, Hakama M (1995) Prognostic effect of timing of operation in relation to menstrual
phase of breast cancer patient–fact or fallacy. Br J Cancer 71:124-127.
[69] Keshtgar MRS, Waddington WA, Lakhani SR, Ell PJ (1999) The sentinel node in surgical oncology.
Springer, Berlin Heidelberg New York.
[70] Kimmig R, Seehaus D, Hillemanns P, Hepp H (1998) Hormonelle Substitution und Mammakarzinom.
In: Untch M, Konecny G, Sittek H, Keßler M, Reiser M, Hepp H (eds): Diagnostik und Therapie des
Mammakarzinoms. W. Zuckschwerdt, München Bern Wien New York.
[71] Kiricuta CI, Tausch J (1992) A mathematical model of axillary lymph node involvement based on
1446 complete axillary dissections in patients with breast carcinoma. Cancer 69:2496-2501.
[72] Kiricuta IC, Willner J, Kolbl O (1992) Die Bedeutung der Axilladiagnostik beim Mammakarzinom aus
der Sicht des Strahlentherapeuten. Ergebnisse einer retrospektiven Studie anhand von 671
Patientinnen. Strahlenther Onkol 168:390-396.
[73] Korzeniowski S, Dyba T (1994) Reproductive history and prognosis in patients with operable breast
cancer. Cancer 74:1591-1594.
[74] Kreienberg R, Grab D (1998) Moderne Krebsfrüherkennung in der gynäkologischen Praxis Möglichkeiten und Grenzen. Forum-DKG 13:552-560.
[75] Kuhn T, Santjohanser C, Koretz K, Bohm W, Kreienberg R (1999) Endoskopische axilläre
Lymphknotendissektion - Ergebnisse einer Pilotstudie. Zentralbl Gynakol 121:82-87.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.56
[76] La Vecchia C, Negri C, Franceschi S, Talamini R, Bruzzi P, Palli D, Decarli A (1997) Body mass index
and post-menopausal breast cancer: an age- specific analysis. Br J Cancer 75: 441–444.
[77] Leek RD, Kaklamanis L, Pezzella F, Gatter KC, Harris AL (1994) bcl-2 in normal human breast and
carcinoma, association with oestrogen receptor-positive, epidermal growth factor receptor- negative
tumours and in situ cancer. Br J Cancer 69:135-139.
[78] Lemoine NR, Barnes DM, Hollywood DP, Hughes CM, Smith P, Dublin E, Prigent SA, Gullick WJ,
Hurst HC (1992) Expression of the ERBB3 gene product in breast cancer. Br J Cancer
66:1116-1121.
[79] Liberman L (2000) Editorial: Pathologic analysis of sentinel lymph nodes in breast carcinoma.
Cancer 88:971-977.
[80] Lynch HT, Watson P, Shaw TG, Lynch JF, Harty AE, Franklin BA, Kapfer ChR, Tinley ST, Liu BC
(1999) Clinical impact of molecular genetic diagnosis, genetic counseling, and management of
hereditary cancer. Cancer 86:1629-1636.
[81] Mambo NC, Gallager HS (1977) Carcinoma of the breast: the prognostic significance of extranodal
extension of axillary disease. Cancer 39:2280-2285.
[82] Mamounas EP (1998) Overview of National Surgical Adjuvant Breast Project neoadjuvant
chemotherapy studies. Semin Oncol 25:31-35.
[83] Marcus JN, Page DL, Watson P, Narod StA, Lenoir GM, Lynch HT (1997) BRCA1 and BRCA2
hereditary breast carcinoma phenotypes. Cancer 80:543-556.
[84] McCormick B (1994) Selection criteria for breast conservation. The impact of young and old age and
collagen vascular disease. Cancer 74:430-435.
[85] Mignano JE, Zahurak ML, Chakravarthy A, Piantadosi S, Dooley WC, Gage I (1999) Significane of
axillary lymph node extranodal soft tissue extension and indications for postmastectomy irradiation.
Cancer 86:1258-1262.
[86] Narod StA (1997) Hereditary breast cancer syndromes. Cancer 80:537-542.
[87] Nizze H, al-Thobhani AK, Terpe H (1998) Steroidhormonrezeptorstatus und andere
immunohistochemische Prognosemarker bei benignen und malignen Erkrankungen der Mamma.
Zentralbl Chir 123, Suppl 5:14-18.
[88] Noguchi S, Aihara T, Koyama H, Motomura K, Inaji H, Imaoka S (1994) Discrimination between
multicentric and multifocal carcinomas of the breast through clonal analysis. Cancer 74:872-877.
[89] Oertli D, Zuber M, Müller D, Marti WR, Köchli OR, Torhorst J, Harder F (1998) Die Advanced Breast
Biopsy Instrumentation (ABBI), ein System zur stereotaktischen Exzision mammographisch
verdächtiger nicht- palpabler Befunde der Brustdrüse. Schweiz Med Wochenschr 128:811-816.
[90] Olbrisch RR (1999) Konsensuserklärung zur Sicherheit von Silikon-Brustimplantaten. Mitteil Dt Ges
Chir 38:197.
[91] Owings DV, Hann L, Schnitt SJ (1990) How thoroughly should needle localization breast biopsies be
sampled for microscopic examination? A prospective mammographic/pathologic correlative study.
Am J Surg Pathol 14:578-583.
[92] Page DL, Jensen RA, Simpson JF (1998) Routinely available indicators of prognosis in breast
cancer. Breast Cancer Res Treat 51:195-208.
[93] Pain JA, Ebbs SR, Hern RPA, Lowe S, Bradbeer JW (1992) Assessment of breast cancer size: a
comparison of methods. Eur J Surg Oncol 18:44-48.
[94] Pegram MD, Lipton A, Hayes DF, Weber BL, Baselga JM, Tripathy D, Baly D, Baughman SA,
Twaddell T, Glaspy JA, Slamon DJ (1998) Phase II study of receptor-enhanced chemosensitivity
using recombinant humanized anti-p185 HER2/neu monoclonal antibody plus cisplatin in patients
with HER2/neu-overexpressing metastatic breast cancer refractory to chemotherapy treatment.J Clin
Oncol 16:2659-2671.
[95] Petrek JA (1994) Breast cancer during pregnancy. Cancer 74:518-527.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.57
[96] Pinder SE, Murray S, Ellis IO, Trihia H, Elston CW, Gelber RD, Goldhirsch A, Lindtner J,
Cortes-Funes H, Simoncini E, Byrne MJ, Golouh R, Rudenstam CM, Castiglione-Gertsch M,
Gusterson BA (1998) The importance of the histologic grade of invasive breast carcinoma and
response to chemotherapy. Cancer 83:1529-1539.
[97] Prechtel K, Gehm O, Geiger G, Prechtel P (1994) Die Histologie der Mastopathie und das
kumulative Risiko ipsilateraler Mammakarzinome. Pathologe 15:158-164.
[98] Railo M, Nordling S, von Boguslawsky K, Leivonen M, Kyllonen L, von Smitten K (1993) Prognostic
value of Ki-67 immunolabelling in primary operable breast cancer. Br J Cancer 68:579-583.
[99] Rebbeck TR (1999) Inherited genetic predispostition in breast cancer. Cancer 86:1673-1681.
[100] Reed W, Hannisdal E, Host H, Nesland JM (2000) The prognostic value of p53 and c-erbB-2
immunostaining is overrated for patients with lymph node negative breast carcinoma. Cancer
88:804-813.
[101] Reiner A, Neumeister B, Spona J, Reiner G, Schemper M, Jakesz R (1990) Immunocytochemical
localization of estrogen and progesterone receptor and prognosis in human primary breast cancer.
Cancer Res 50: 7057-61.
[102] Remmele W, Stegner HE (1987) Vorschlag zur einheitlichen Definition eines Immunreaktiven Score
(IRS) für den immunhistochemischen Östrogenrezeptor-Nachweis (ER-ICA) im
Mammakarzinomgewebe. Pathologe 8:138-140.
[103] Reuhl T, Kaisers H, Markwardt J, Haensch W, Hohenberger P, Schlag PM (1998) Axillaausräumung
bei klinisch nodal-negativem Mammakarzinom. Kann die Indikation durch „sentinel node“-Nachweis
individualisiert werden? Dtsch Med Wochenschr 123:583-587.
[104] Rosen PP (1993) Proliferative breast „disease“. An unresolved diagnostic dilemma. Cancer
71:3798-3807.
[105] Rosen PP, Oberman HA (1993) Tumors of the mammary gland. Atlas of Tumor Pathology. Third
Series, Fascicle 7. Armed Forces Institute of Pathology, Washington, D.C.
[106] Royds JA, Stephenson TJ, Rees RC, Shorthouse AJ, Silcocks PB (1993) Nm23 protein expression
in ductal in situ and invasive human breast carcinoma. J Natl Cancer Inst 85:727-731.
[107] Schatzkin A, Longnecker MP (1994) Alcohol and breast cancer. Where are we now and where do we
go from here? Cancer 74:1101-1110.
[108] Scherneck S, Hofmann W (1999) BRCA1 und BRCA2: Mutationen und andere genetische
Veränderungen - praktische Relevanz. Chirurg 70:373-379.
[109] Schmidt-Matthiesen H (1988) Histopathologische Basisinformation als Voraussetzung für individuelle
gynäkologisch-onkologische Therapie. Empfehlungen der AGO, Stand Herbst 1987. Pathologe
9:251-257.
[110] Schnitt SJ, Connolly JL, Harris JR, Hellman S, Cohen RB (1984) Pathologic predictors of early local
recurrence in Stage I and II breast cancer treated by primary radiation therapy. Cancer
53:1049-1057.
[111] Schnitt SJ, Wang HH (1989) Histologic sampling of grossly benign breast biopsies. How much is
enough? Am J Surg Pathol 13:505-512.
[112] Schnitt SJ, Connolly JL (1992) Processing and evaluation of breast excision specimens. A clinically
oriented approach. Am J Clin Pathol 98:125-137.
[113] Schnitt SJ, Connolly JL (1997) Classification of ductal carcinoma in situ: striving for clinical relevance
in the era of breast conserving therapy. Hum Pathol 28:877-880.
[114] Schwartz GF, Birchansky CA, Komarnicky LT, Mansfield CM, Cantor RI, Biermann WA, Fellin FM,
McFarlane J (1994) Induction chemotherapy followed by breast conservation for locally advanced
carcinoma of the breast. Cancer 73:362-369.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.58
[115] Schwartz GF, Solin LJ, Olivotto IA, Ernster VL, Pressman PI, The Consensus Conference
Committee (2000) Consensus conference on the treatment of in situ ductal carcinoma of the breast.
April 22-25, 1999. Cancer 86:946-954.
[116] Silverstein MJ (1997) Ductal carcinoma in situ of the breast. Lippincott, Williams & Wilkins,
Philadelphia
[117] Silverstein MJ, Lagios MD, Craig PH, Waisman JR, Lewinsky BS, Colburn WJ, Poller DN (1996) A
prognostic index for ductal carcinoma in situ of the breast. Cancer 77:2267-2274.
[118] Silverstein MJ, Poller DN, Waisman JR, Colburn WJ, Barth A, Gierson ED, Lewinsky B, Gamagami P,
Slamon DJ (1995) Prognostic classification of breast ductal carcinoma-in-situ. Lancet
345:1154-1157.
[119] Sinn HP, Schmid H, Junkermann H, Huober J, Leppien G, Kaufmann M, Bastert G, Otto HF (1994)
Histologische Regression des Mammakarzinoms nach primärer (neoadjuvanter) Chemotherapie.
Geburtshilfe Frauenheilkd 54:552-558.
[120] Sinn HP, Kellerhoff NM, Kellerhoff R, Bastert G, Otto HF (1997) Subtypisierung und
Prognoseabschätzung beim invasiven lobulären Mammakarzinom. Pathologe 18:37-44.
[121] Sinn HP, Anton HW, Magener A, von Fournier D, Bastert G, Otto HF (1998) Extensive and
predominant in situ component in breast carcinoma: their influence on treatment results after
breast-conserving therapy. Eur J Cancer 34:646-653.
[122] Sloane JP, Amendoeira I, Apostolikas N, Bellocq JP, Bianchi S, Böcker W, Bussolati G, Connolly CE,
De Miguel C, Dervan P, Drijkoningen R, Elston CW, Faverly D, Gad A, Holland R, Jacquemier J,
Lacerda M, Lindgren A, Martinez Penuela J, Peterse JL, Rank F, Tsakraklides V, de Wolf C, Zafrani B
(1997) Leitlinien für die Pathologie–Anhang zu den Europäischen Leitlinien für die
Qualitätssicherung beim Mammographiescreening. Bericht der Arbeitsgruppe Pathologie der
Europäischen Gemeinschaft. Pathologe 18:71-88.
[123] Sobin LH (1999) Frequently asked questions regarding the application of the TNM classification.
Cancer 85:1405-1406.
[124] START (State of the Art Oncology in Europe) (1998) Breast Cancer. http://www.cancereurope.org/
START.
[125] Stauch G, Spallek A, Majewski A (1985) Lebenserwartung nach zweizeitiger Mastektomie wegen
Karzinom. Verh Dtsch Ges Pathol 69:370-375.
[126] Symmans WF, Weg N, Gross J, Cangiarella JF, Tata M, Mazzo JA, Waisman J (1999) A prospective
comparison of stereotaxic fine-needle aspiration versus stereotaxic core needle biopsy for the
diagnosis of mammographic abnormalities. Cancer 85:1119-1132.
[127] Tavassoli FA (2000) Pathology of the breast. 2nd ed. Appleton & Lange, Norwalk, CT.
[128] Taylor I, Mullee MA, Carpenter R, Royle G, McKay CJ, Cross M (1998) The significance of involved
tumour bed biopsy following wide local excision of breast cancer. Eur J Surg Oncol 24:110-113.
[129] Tumorzentrum München (1997) Empfehlungen zu ärztlichen Berichten beim Mammakarzinom.
Geburtshilfe Frauenheilkd 57:M26-28,41-45,62-66.
[130] UICC (1997) TNM-Atlas. 4th edn. Hermanek P, Hutter RVP, Sobin LH, Wagner G, Wittekind Ch
(eds). Springer, Berlin Heidelberg New York.
[131] UICC (1997) TNM classification of malignant tumours. 5th edn. Sobin LH, Wittekind Ch (eds). Wiley
& Sons, New York.
[132] UICC (2001) TNM Supplement 2nd ed. Wittekind Ch, Henson DE, Hutter RVP, Sobin LH (eds). John
Wiley & Sons, New York.
[133] UICC (2001) Prognostic factors in cancer. 2nd ed (Gospodarowicz MK, Henson DE, Hutter RVP,
O’Sullivan B, Sobin LH, Wittekind Ch, eds). John Wiley & Sons, New York.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.59
[134] Vachon CM, Cerhan JR, Dierkaut RA, Sellers TA (2001) Investigation of an interaction of alcohol
intake and family history on breast cancer risk in the Minnesota Breast Cancer Family Study. Cancer
92: 240-248.
[135] van Diest PJ, Belien JA, Zanstra PE, Wilhelm WW, Baak JP (1994) Integrated decision support
system/image archive for histological typing of breast cancer using a relation oriented inference
system.Histopathology 25:253-259.
[136] Veronesi U (1986) Malignant breast tumors. In: McKenna RJ, Murphy GP (eds): Fundamentals of
surgical oncology. McMillan, New York.
[137] Veronesi U, Farante G, Galimberti V, Greco M, Luini A, Sacchini V, Andreola S, Leoni F, Menard S,
Ronco M, et al (1991) Evaluation of resection margins after breast conservative surgery with
monoclonal antibodies.Eur J Surg Oncol 17:338-341.
[138] Veronesi U, Luini A, Galimberti V, Marchini S, Sacchini V, Rilke F (1990) Extent of metastatic axillary
involvement in 1446 cases of breast cancer. Eur J Surg Oncol 16:127-133.
[139] Veronesi U, Marubini E, Del Vecchio M, Manzari A, Andreola S, Greco M, Luini A, Merson M,
Saccozzi R, Rilke F, et al (1995) Local recurrences and distant metastases after conservative breast
cancer treatments: partly independent events. J Natl Cancer Inst 87:19-27.
[140] Veronesi U, Paganelli G, Viale G, Galimberti V, Luini A, Zurrida S, Robertson C, Sacchini V, Veronesi
P, Orvieto E, De Cicco C, Intra M, Tosi G, Scarpa D (1999) Sentinel lymph node biopsy and axillary
dissection in breast cancer: results in a large series. J Natl Cancer Inst 91:368-373.
[141] Walker RA, Denley H, Dookeran KA (1994) Cathepsin D in breast carcinomas - The role of the
stromal cell component. Oncol Rep 1:227-231.
[142] Weidner N, Folkman J, Pozza F, Bevilacqua P, Allred EN, Moore DH, Meli S, Gasparini G (1992)
Tumor angiogenesis: a new significant and independent prognostic indicator in early-stage breast
carcinoma.J Natl Cancer Inst 84:1875-1887.
[143] WHO (1981) Histological typing of breast tumors. International Histological Classification of
Tumours. World Health Organization, Geneva.
[144] Winzer K-J, Filimonow S, Frohberg H-D, Hamm B, Guski H (1999) Dreidimensionale Mammabiopsie
und Chirurgie. Chirurg 70:384-393.
[145] Yarbro JW, Page DL, Fielding LP, Partridge EE, Murphy GP (1999) AJCC prognostic factors
consensus conference. Cancer 86:2436-2446.
[146] Zhang Y, Kreger BE, Dorgan JF, Splansky GL, Cupples LA, Ellison RC (1999) Alcohol consumption
and risk of breast cancer: the Framingham Study revisited. Am J Epidemiol 149:93-101.
[147] Zucali R, Mariani L, Marubini E, Kenda R, Lozza L, Rilke F, Veronesi U (1998) Early breast cancer:
evaluation of the prognostic role of the site of the primary tumor. J Clin Oncol 16:1363-1366.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.60
Weiterführende Literatur
Bässler R (1997) Mamma. In: Remmele W (Hrsg) Pathologie. 2. Aufl. Band 4. Springer, Berlin Heidelberg
New York
Blake P, Lambert H, Crawford R (eds) (1998) Gynaecological oncology: A guide to clinical management.
Oxford University Press, Oxford
Bland KI, Copeland EW (1998) The breast: Comprehensive management of benign and malignant
diseases. 2nd ed. WB Saunders. Philadelphia PA
Bonk U (ed.) (2000) Breast cancer. International recommendations for an objective diagnosis. Urban &
Fischer, München Jena
Elston CW, Ellis IO (eds.) (1998) The breast. Churchill Livingstone, London
Harris JR, Lippman ME, Morrow M, Hellmann S (1996) Diseases of the breast. Lippincott, Williams &
Wilkins, Philadelphia PA
Kreienberg R, Möbus V, Alt D (1998) Management des Mammakarzinoms. Ein Leitfaden für die Praxis.
Springer, Berlin Heidelberg New York
Rosen PP (2001) Rosen’s breast pathology 2nd ed. Lippincott, Williams & Wilkins, Philadelphia PA
Rosen PP (1999) Breast pathology: Diagnosis by needle core biopsy. Lippincott, Williams & Wilkins,
Philadelphia PA
Silva OE, Zurrida S (2000) Breast cancer: A practical guide. Elsevier, Amsterdam
Silverstein MJ (1997) Ductal carcinoma in situ of the breast. Lippincott, Williams & Wilkins, Philadelphia PA
Sloane JP, Trott PA (2001) Biopsy pathology of the breast. 2nd ed. Arnold, London
Schmidt-Matthiesen H, Bastert G, Wallwiender D (Hrsg) (2000) Gynäkologische Onkologie. Diagnostik,
Therapie und Nachsorge der bösartigen Genital-Tumoren und des Mammakarzinoms. 6. Aufl. Schattauer,
Stuttgart New York
Tavassoli, FA (2000) Pathology of the Breast. 2nd ed. Appleton & Lange, Stanford CT
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.61
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche
Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation Mammakarzinom sollte zumindest die nachstehenden
Bedingungen einschliessen. Die mit ”??” bezeichneten Bedingungen beziehen sich auf Variable,
die im aufgerufenen Datensatz nicht erfasst sind, sie können daher ausser Acht gelassen
werden.
Wenn
dann muss sein
10 = J
3=J
11 = J
3=J
15 = J und 18 ≥ 2
3=J
16 = J und 18 ≥ 2
3=J
17 = J und 18 ≥ 2
3=J
20 ≤ 12
7=J
21 ≥ 52
7=J
23 = 0
7=J
24 ≥ 31
7=J
31 = J
8=J
37 = J
9=J
51 ∈
/ {N,X}
4=J
63 ∈
/ {N,X}
5=J
64 ∈
/ {N,X}
5=J
67 ∈
/ {N,X} und 68 ∈ {17 - -, 18 - -,
19 - -, 20 - -, 53 - -, 54 - -, 55 - -,
56.9 -, 73 - -}
6=J
114/m = ?mamma:gleichz? = 1
114/T = is
?mamma:pectoralis? ∈ {J,X} und ?mamma:brustwand?
∈
{N,X}
und
?mamma:oedem?
∈
{N,X}
und
?mamma:ulzeration? ∈ {N,X} und ?mamma:satelliten? ∈
{N,X} und ?mamma:inflammat? ∈ {N,X}
114/T = 1a
?mamma:klinsize? ≥ 00,1 und ?mamma:klinsize? ≤ 00,5
und ?mamma:brustwand? ∈ {N,X} und ?mamma:oedem?
∈ {N,X} und ?mamma:ulzeration? ∈ {N,X} und
?mamma:satelliten? ∈ {N,X} und ?mamma:inflammat? ∈
{N,X}
114/T = 1b
?mamma:klinsize? ≥ 00,6 und ?mamma:klinsize? ≤ 01,0
und ?mamma:brustwand? ∈ {N,X} und ?mamma:oedem?
∈ {N,X} und ?mamma:ulzeration? ∈ {N,X} und
?mamma:satelliten? ∈ {N,X} und ?mamma:inflammat? ∈
{N,X}
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.62
Wenn
dann muss sein
114/T = 1c
?mamma:klinsize? ≥ 01,1 und ?mamma:klinsize? ≤ 02,0
und ?mamma:brustwand? ∈ {N,X} und ?mamma:oedem?
∈ {N,X} und ?mamma:ulzeration? ∈ {N,X} und
?mamma:satelliten? ∈ {N,X} und ?mamma:inflammat? ∈
{N,X}
114/T = 2
?mamma:klinsize? ≥ 02,1 und ?mamma:klinsize? ≤ 05,0
und ?mamma:brustwand? ∈ {N,X} und ?mamma:oedem?
∈ {N,X} und ?mamma:ulzeration? ∈ {N,X} und
?mamma:satelliten? ∈ {N,X} und ?mamma:inflammat? ∈
{N,X}
114/T = 3
?mamma:klinsize? ≥ 05,1 und ?mamma:klinsize? ≤ 25,0
und ?mamma:brustwand? ∈ {N,X} und ?mamma:oedem?
∈ {N,X} und ?mamma:ulzeration? ∈ {N,X} und
?mamma:satelliten? ∈ {N,X} und ?mamma:inflammat? ∈
{N,X}
114/T = 4
?mamma:brustwand? = J oder ?mamma:oedem? = J oder
?mamma:ulzeration? = J oder ?mamma:satelliten? = J
oder ?mamma:inflammat? = J
114/T = - - i
?mamma:pectoralis? ∈ {J,X}
114/T = - - ii
?mamma:pectoralis? = N
115/N = X
?mamma:ipsilataxlk? = N
?mamma:ipsilatmalk? = N
115/N = 0
?mamma:ipsilataxlk? = K
?mamma:ipsilatmalk? ∈ {N,X}
115/N = 1
?mamma:ipsilataxlk? ∈ {S,M}
?mamma:ipsilatmalk? ∈ {N,X}
115/N = 2
?mamma:ipsilataxlk? ∈ {U,F}
?mamma:ipsilatmalk? ∈ {N,X}
115/N = 2a
?mamma:ipsilataxlk? = U
?mamma:ipsilatmalk? ∈ {N,X}
115/N = 2b
?mamma:ipsilataxlk? = F
?mamma:ipsilatmalk? ∈ {N,X}
115/N = 3
?mamma:ipsilatmalk? = J
116/M = X
?mamma:supklavlk? = X
?mamma:sonstfmet? = X
111 = 112 = 113 = 116/M = 0
?mamma:supklavlk? = N
?mamma:sonstfmet? = N
111 = 112 = 113 = 116/M = 1
?mamma:supklavlk? ∈
/ {N,X}
?mamma:sonstfmet? = J
111 6= 117 = 00
114 = is
115 ∈ {0,X}
116 ∈ {0,X}
117 = 10
114 = 1
115 = 0
116 = 0
117 = 21
(114 ∈ {0,1} und 115 = 1) oder (114 = 2 und 115 = 0)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Wenn
C30.63
dann muss sein
116 = 0
117 = 22
(114 = 2 und 115 = 1) oder (114 = 3 und 115 = 0)
116 = 0
117 = 31
(114 ∈ {0,1,2} und 115 = 2) oder (114 = 3 und 115 ∈ {1,2})
116 = 0
117 = 32
114 = 4 oder 115 = 3
116 = 0
117 = 40
116 = 1
117 = XX
(114 6= is und 116 = X) oder (114 ∈
/ {is,4} und 115 = X und 116 =
0) oder (114 = X und 115 6= 3 und 116 = 0)
129 6= 120 ∈
/ {N,A,X}
130 ∈ {K,P}
120 ∈
/ {N,A,X}
?mamma:brusterh? 6= 120 ∈
/ {N,A,X}
?mamma:nachex? 6= 120 ∈
/ {N,A,X}
?mamma:mast? 6= 120 ∈
/ {N,A,X}
?mamma:opmens? 6= 120 ∈
/ {N,A,X}
131 6= 120 ∈
/ {N,A,X}
145 = J
120 ∈
/ {N,A,X}
146 ∈
/ {N,X}
120 ∈
/ {N,A,X}
131 ∈ {21,22, . . . ,27}
147 ∈
/ {N,X}
120 ∈
/ {N,A,X}
148 = J
120 ∈
/ {N,A,X}
149 = E
148 ∈ {N,X}
150 = E
148 ∈ {N,X}
151 = E
148 ∈ {N,X}
151 = J
150/1 ∈ {3,4,5,6} oder 150/2 ∈ {3,4,5,6}
152 = E
150/1 6= 1
153 = E
150/1 6= 1
154 = E
150/1 6= 1
155 = E
150/1 6= 1
157 = J
120 ∈
/ {N,A,X}
158 = J
120 ∈
/ {N,A,X}
159 = J
120 ∈
/ {N,A,X}
160 = J
120 ∈
/ {N,A,X}
161 = J
120 ∈
/ {N,A,X}
163 = J
162 ∈ {00,01,02,99}
164 = J
162 ∈ {00,01,02,99}
165 = J
122 ∈ {N,A}
123 ∈ {N,A}
167 = J
120 ∈
/ {N,A,X}
168 = J
120 ∈
/ {N,A,X}
169 = J
120 ∈
/ {N,A,X}
170 = J
120 ∈
/ {N,A,X}
171 = J
120 ∈
/ {N,A,X}
173 = J
120 ∈
/ {N,A,X}
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Wenn
dann muss sein
175 6= N
120 ∈
/ {N,A,X}
222 = E
218 ∈ {8500/2, 8520/2}
224 = E
218 6= 8500/2
231/m = ?mamma:glztprtum? = 1
231/pT = is
?mamma:invas? = K
231/pT = 1
(?mamma:grdurchm?/mikro
∈
oder
(?mamma:grdurchm?/mikro
?mamma:grdurchm?/makro ∈ {001-200})
?mamma:invas? 6= K
?mamma:ulzhaut? ∈ {N,X}
?mamma:ipskutsat? ∈ {N,X}
?mamma:inflkarz? ∈ {N,X}
231/pT = 1mic
?mamma:grdurchm?/mikro = 001
?mamma:invas? ∈ {U,M}
?mamma:ulzhaut? ∈ {N,X}
?mamma:ipskutsat? ∈ {N,X}
?mamma:inflkarz? ∈ {N,X}
231/pT = 1a
(?mamma:grdurchm?/mikro
∈
oder
(?mamma:grdurchm?/mikro
?mamma:grdurchm?/makro ∈ {001-005})
?mamma:invas? = W
?mamma:ulzhaut? ∈ {N,X}
?mamma:ipskutsat? ∈ {N,X}
?mamma:inflkarz? ∈ {N,X}
231/pT = 1b
231/pT = 1c
231/pT = 2
231/pT = 3
(?mamma:grdurchm?/mikro
∈
oder
(?mamma:grdurchm?/mikro
?mamma:grdurchm?/makro ∈ {006-010})
?mamma:invas? = W
?mamma:ulzhaut? ∈ {N,X}
?mamma:ipskutsat? ∈ {N,X}
?mamma:inflkarz? ∈ {N,X}
(?mamma:grdurchm?/mikro
∈
oder
(?mamma:grdurchm?/mikro
?mamma:grdurchm?/makro ∈ {011-020})
?mamma:invas? = W
?mamma:ulzhaut? ∈ {N,X}
?mamma:ipskutsat? ∈ {N,X}
?mamma:inflkarz? ∈ {N,X}
(?mamma:grdurchm?/mikro
∈
oder
(?mamma:grdurchm?/mikro
?mamma:grdurchm?/makro ∈ {021-050})
?mamma:invas? = W
?mamma:ulzhaut? ∈ {N,X}
?mamma:ipskutsat? ∈ {N,X}
?mamma:inflkarz? ∈ {N,X}
(?mamma:grdurchm?/mikro
∈
oder
(?mamma:grdurchm?/mikro
?mamma:grdurchm?/makro ∈ {051-098})
?mamma:invas? = W
?mamma:ulzhaut? ∈ {N,X}
?mamma:ipskutsat? ∈ {N,X}
?mamma:inflkarz? ∈ {N,X}
231/pT = - - i
?mamma:infpectfasz? ∈ {N,X}
231/pT = - - ii
?mamma:infpectfasz? = J
C30.64
=
{001-200})
999
und
=
{001-005})
999
und
=
{006-010})
999
und
=
{011-020})
999
und
=
{021-050})
999
und
=
{051-098})
999
und
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.65
Wenn
dann muss sein
231/pT = 4
?mamma:ulzhaut? = J oder ?mamma:ipskutsat? = J oder
?mamma:inflkarz? = J
231/pT = 4b
?mamma:ulzhaut? = J oder ?mamma:ipskutsat? = J
231/pT = 4d
?mamma:inflkarz? = J
232 = X
226 = 00
232 = 0
226 6= 00
227 = 00
232 = 1
227 6= 00
?mamma:paklkmet? = N
?mamma:befipslatmalk? ∈ {N,X}
232 = 1a
227 6= 00
?mamma:dgrlkmet? = MM
?mamma:paklkmet? = N
?mamma:befipslatmalk? ∈ {N,X}
232 = 1b
227 6= 00
?mamma:dgrlkmet? ∈ {02-98}
?mamma:paklkmet? = N
?mamma:befipslatmalk? ∈ {N,X}
232 = 1b(i)
227 ∈ {01-03}
?mamma:dgrlkmet? ∈ {02-20}
?mamma:kapdbr? = N
?mamma:paklkmet? = N
?mamma:befipslatmalk? ∈ {N,X}
232 = 1b (ii)
227 ≥ 04
?mamma:dgrlkmet? ∈ {02, 03, . . . ,20}
?mamma:kapdbr? = N
?mamma:paklkmet? = N
?mamma:befipslatmalk? ∈ {N,X}
232 = 1b (iii)
227 6= 00
?mamma:dgrlkmet? ∈ {02, 03, . . . ,20}
?mamma:kapdbr? = J
?mamma:paklkmet? = N
?mamma:befipslatmalk? ∈ {N,X}
232 = 1b (iv)
227 6= 00
?mamma:dgrlkmet? ∈ {21, 22, . . . ,98}
?mamma:paklkmet? = N
?mamma:befipslatmalk? ∈ {N,X}
232 = 2
227 6= 00
?mamma:paklkmet? ∈ {U,F}
?mamma:befipslatmalk? ∈ {N,X}
232 = 2a
227 6= 00
?mamma:paklkmet? = U
?mamma:befipslatmalk? ∈ {N,X}
232 = 2b
227 6= 00
?mamma:paklkmet? = F
?mamma:befipslatmalk? ∈ {N,X}
232 = 3
?mamma:befipslatmalk? = J
233 = 0
?mamma:befsupklavlk? = K
?mamma:sonstfernmet? = K
228 = 229 = 230 = 233 = 1a
?mamma:befsupklavlk? ∈ {Z,H}
?mamma:sonstfernmet? = K
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Wenn
C30.66
dann muss sein
228 = LYM
229 = 230 = 233 = 1b
?mamma:sonstfernmet? ∈ {Z,H}
228 6= und = LYM
?mamma:makrbef? = K
202 = N
242 = E
232 ∈
/ {0,X}
198 = - - - -/2
242 = M
Differenz von 129 und Geburtsdatum ≥ 35
222 = 1
223 ∈ {3,4,5}
231/pT = 1
?mamma:genampl?/ER ∈ {001, 002, . . .
?mamma:genampl?/PgR ∈ {001, 002, . . . ,100}
242 = D
Differenz von 129 und Geburtsdatum ≤ 35
222∈ {2,3}
223 ≥ 6
231/pT ∈ {2,3,4}
?mamma:genampl?/ER = 000
?mamma:genampl?/PgR = 000
?mamma:tunekr? 6= 218 = 8500/3
?mamma:zentherdfnekr? 6= 218 = 8500/3
?mamma:histovar? 6= 218 = 8520/3
?mamma:tutypdukt? 6= 220 ∈ {8522/3, 8523/3, 8524/3}
?mamma:tutyplob? 6= 220 ∈ {8522/3, 8523/3, 8524/3}
?mamma:tutypmed? 6= 220 ∈ {8522/3, 8523/3, 8524/3}
?mamma:tutypmuz? 6= 220 ∈ {8522/3, 8523/3, 8524/3}
?mamma:tutyptub? 6= 220 ∈ {8522/3, 8523/3, 8524/3}
?mamma:tutypkri? 6= 220 ∈ {8522/3, 8523/3, 8524/3}
,100}
oder
?mamma:tutypand? 6= 220 ∈ {8522/3, 8523/3, 8524/3}
247 bis ?mamma:mikrinveur? 6=
218 =8500/2 oder 234 = J oder 240 6= 00
257 = 1
218 = 8500/2
224 ∈ {1,2}
248 ∈ {N,P}
257 = 2
218 = 8500/2
224 ∈ {1,2}
248 = K
257 = 3
218 = 8500/2
224 = 3
257 = X
218 = 8500/2
224 ∈ {N,X} oder 248 = X
302 = J
295/R ∈ {F,A} oder 295/B ∈ {F,A} oder 296/R ∈ {F,A} oder 296/B
∈ {F,A} oder 297/R ∈ {F,A} oder 297/B ∈ {F,A} oder 298/R ∈ {F,A}
oder 298/B ∈ {F,A}
305 = 00
296/R ∈ {F,A} oder 296/B ∈ {F,A} oder 297/R ∈ {F,A} oder 297/B
∈ {F,A} oder 298/R ∈ {F,A} oder 298/B ∈ {F,A}
306 = 00
295/R ∈ {F,A} oder 295/B ∈ {F,A}
308 = 1
231/pT = X
308 = 2
231/pT 6= X
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
Wenn
dann muss sein
308 = X
231 = X und 114 = X
308 = 0
231 = 0 oder (231 = X und 114 = 0)
308 = is
231 = is
308 = 1
231 = 1 oder (231 = X und 114 = 1)
308 = 1mic
231 = 1mic
308 = 1a
231 = 1a oder (231 = X und 114 = 1a)
308 = 1a(i)
231 = 1a(i) oder (231 = X und 114 = 1a(i))
308 = 1a(ii)
231 = 1a(ii) oder (231 = X und 114 = 1a(ii))
308 = 1b
231 = 1b oder (231 = X und 114 = 1b)
308 = 1b(i)
231 = 1b(i) oder (231 = X und 114 = 1b(i))
308 = 1b(ii)
231 = 1b(ii) oder (231 = X und 114 = 1b(ii))
308 = 1c
231 = 1c oder (231 = X und 114 = 1c)
308 = 1c(i)
231 = 1c(i) oder (231 = X und 114 = 1c(i))
308 = 1c(ii)
231 = 1c(ii) oder (231 = X und 114 = 1c(ii))
308 = 2
231 = 2 oder (231 = X und 114 = 2)
308 = 2(i)
231 = 2(i) oder (231 = X und 114 = 2(i))
308 = 2(ii)
231 = 2(ii) oder (231 = X und 114 = 2(ii))
308 = 3
231 = 3 oder (231 = X und 114 = 3)
308 = 3(i)
231 = 3(i) oder (231 = X und 114 = 3(i))
308 = 3(ii)
231 = 3(ii) oder (231 = X und 114 = 3(ii))
308 = 4
231 = 4 oder (231 = X und 114 = 4)
308 = 4a
231 = 4a oder (231 = X und 114 = 4a)
308 = 4b
231 = 4b oder (231 = X und 114 = 4b)
308 = 4c
231 = 4c oder (231 = X und 114 = 4c)
308 = 4d
231 = 4d oder (231 = X und 114 = 4d)
309 = 1
232 = X
309 = 2
232 6= X und 150/1 =1
309 = 3
232 6= X und 150 ∈ {2,3,4, . . . ,8}
310 = X
232 = X und 115 = X
310 = 0
232 = 0 oder (232 = X und 115 = 0)
310 = 1
232 = 1 oder (232 = X und 115 = 1)
310 = 1a
232 = 1a
310 = 1b
232 = 1b
310 = 1b(i)
232 = 1b(i)
310 = 1b(ii)
232 = 1b(ii)
310 = 1b(iii)
232 = 1b(iii)
310 = 1b(iv)
232 = 1b(iv)
310 = 2
232 = 2 oder (232 = X und 115 = 2)
310 = 2a
232 = 2a oder (232 = X und 115 = 2a)
310 = 2b
232 = 2b oder (232 = X und 115 = 2b)
310 = 3
232 = 3 oder (232 = X und 115 = 3)
311 = X
233 = X und 116 = X
311 = 1
233 = 1 oder 116 = 1
C30.67
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.68
Wenn
dann muss sein
311 = 1a
233 = 1a und 116 6= 1b
311 = 1b
233 = 1b oder 116 = 1b
312, 313, 314, 315, 316, 317, 318
bis 322 = N
311 = 0
312 = J und (313 bis 322 = N)
311 = 1a
313 oder 314 . . . oder 322 = J
311 = 1b
323 = 00
308 = is
310 ∈ {0,X}
311 ∈ {0,X}
323 = 10
308 = 1
310 = 0
311 = 0
323 = 21
(308 ∈ {0,1} und 310 = 1) oder (308 = 2 und 310 = 0)
311 = 0
323 = 22
(308 = 2 und 310 = 1) oder (308 = 3 und 310 = 0)
311 = 0
323 = 31
(308 ∈ {0,1,2} und 310 = 2) oder (308 = 3 und 310 ∈ {1,2})
311 = 0
323 = 32
308 = 4 oder 310 = 3
311 = 0
323 = 40
311 = 1
?mamma:defstadajcc? = 00
227 ∈ {00,XX}
?mamma:paklkmet? ∈ {N,X}
308 = is
311 ∈ {0,X}
?mamma:defstadajcc? = 10
227 = 0
?mamma:paklkmet? ∈ {0,X}
(308 ∈ {1mic,1a,1b}) oder (308 = 1c und 222 ∈ {1,2})
311 = 0
?mamma:defstadajcc? = 21
(222 = 3 und 227 = 00 und 308 = 1c) oder (222 ∈ {1,2} und 227 =
00 und 308 = 2) oder (227 ∈ {01,02,03} und 308 = 1)
?mamma:paklkmet? = N
311 = 0
?mamma:defstadajcc? = 22
(222 = 3 und 227 = 00 und 308 = 2) oder (227 = 00 und 308 = 3)
oder (227 ∈ {01,02,03} und 308 = 2)
?mamma:paklkmet? = 0
311 = 0
?mamma:defstadajcc? = 31
(227 ∈ {04,05, . . . ,09} und 308 ∈ {1,2}) oder (227 ∈ {01,02, . . .
,09} und 308 = 3)
?mamma:paklkmet? = 0
311 = 0
?mamma:defstadajcc? = 32
227 ∈ {10,11, . . . ,98} oder ?mamma:paklkmet? ∈ {U,F} oder
308 = 4
311 = 0
?mamma:defstadajcc? = 40
311 = 0
324 ∈ {00,01,02}
295/R ∈ {N,Y} und 295/B ∈ {N,Y} und 296/R ∈ {N,Y} und 296/B
∈ {N,Y} und 297/R ∈ {N,Y} und 297/B ∈ {N,Y} und 298/R ∈ {N,Y}
und 298/B ∈ {N,Y}
302 = E
303 = E
304 ∈
/ {00,99} und 305 ∈
/ {00,99} und 306 ∈
/ {00,99}
311 6= 1cy+
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
30. MAMMAKARZINOM (IN BEARBEITUNG)
C30.69
Wenn
dann muss sein
324 = 10
296/R = J oder 296/B = J oder 297/R = J oder 297/B = J oder
298/R = J oder 298/B = J
305 = 00 oder 306 = 00
324 = 11
295/R = J und 295/B = J
296/R ∈ {N,Y} und 296/B ∈ {N,Y} und 297/R ∈ {N,Y} und 297/B
∈ {N,Y} und 298/R ∈ {N,Y} und 298/B ∈ {N,Y}
306 = 00
324 = 12
295/R ∈ {N,Y} und 295/B ∈ {N,Y} und 296/R ∈ {N,Y} und 296/B
∈ {N,Y} und 297/R ∈ {N,Y} und 297/B ∈ {N,Y} und 298/R ∈ {N,Y}
und 298/B ∈ {N,Y}
304 6= 00 und 305 6= 00 und 306 6= 00
311 = 1(cy+)
324 = 21
162 = 21
305 = 99
306 = 99
324 = 22
162 = 22 oder 304 = 00
324 = XX
162 = XX
295/R = Y und 295/B = Y und 296/R = Y und 296/B = Y und
297/R = Y und 297/B = Y und 298/R = Y und 298/B = Y
302 = E
303 = E
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ nicht = Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35 Ovarialkarzinom (in Bearbeitung
ie Dokumentation „Ovarialkarzinom“ 1 ist anwendbar für primäre Ovarialkarzinome, entsprechend den sog. malignen Oberflächenepithel-Stroma-Tumoren [47] bzw. den „common epithelial tumors“ der FIGO [20]. Diese umfassen:
• seröse maligne Tumoren,
• muzinöse maligne Tumoren,
• endometrioide maligne Tumoren,
• maligne Klarzelltumoren,
• maligne Transitionalzelltumoren (einschl. Brenner-Tumoren),
• Plattenepithelkarzinome (ohne teratomatöse Elemente),
• maligne epitheliale Mischtumoren,
• undifferenzierte Karzinome,
• unklassifizierte bzw. histologisch nicht bestätigte Tumoren, die nach den Befunden bei der
Exploration offenkundig maligne sind.
Der Begriff „maligne Tumoren“ schließt neben offenkundig malignen Tumoren (Karzinome im
engeren Sinn) auch Tumoren von Borderline-Malignität (Karzinome von niedrigem Malignitätspotential) ein. Zu den endometrioiden malignen Tumoren werden auch die sog. „epithelial-stromal
and stromal tumours“, d.h. endometrioide Adenosarkome, maligne mesodermale (Müller) Mischtumoren (Karzinosarkome) und endometrioide Stromasarkome gerechnet [47, 60] wenngleich
diese im Annual Report der FIGO nicht ausdrücklich angeführt sind.
D
Nicht erfasst werden in dieser Dokumentation:
• extraovarielle serös-papilläre Adenokarzinome des Peritoneums,
• maligne Keimstrang-Stroma-Tumoren, wie Granulosazelltumoren, schlecht differenzierte
(sarkomatoide) Sertoli-Leydig-Zell-Tumoren,
• maligne Keimzelltumoren wie Dysgerminome, Dottersacktumoren, Embryonalkarzinome,
Polyembryome, Chorionkarzinome, unreife Teratome, Karzinoidtumoren (neuroendokrine
Tumoren), Becherzellkarzinoidtumoren, gemischte germinale Tumoren,
• Adenokarzinome des Rete ovarii,
• Maligne Mesotheliome, kleinzellige (neuroendokrine) Karzinome, hepatoide Karzinome,
• trophoblastäre Schwangerschaftstumoren,
• ovarunspezifische mesenchymale maligne Tumoren (Fibrosarkom, Neurofibrosarkom, Leiomyosarkom, Liposarkom u.a.),
• maligne Lymphome.
Diese Dokumentation steht weitgehend mit den Vorschlägen des American College of Pathologists [49] in Übereinstimmung und erfüllt die Anforderungen, die eine Qualitätssicherung in
der gynäkologischen Onkologie entsprechend den Empfehlungen von Webb et al. [58] möglich
machen.
1 Federführender
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 10/2001
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.2
Ovarialkarzinom
3 5
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
3.
Monat
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
1
Erhebungsteil-Nr. (A5)
I. Prätherapeutische Daten
A. Aufnahmedatum und Anlass für Arztbesuch (A6)
Tag
Aufnahmedatum
Tag
Monat
Monat
Jahr
Jahr
1
Anlass für Arztbesuch (S1)
2
T= Tumorsymptomatik führt zum Arzt, V = Nicht-gesetzliche Früherkennungsuntersuchung, S = Selbstuntersuchung, U =
Zufallsbefund bei Ultaschalluntersuchung des Abdomens aus anderen Gründen, L = Nachsorgeuntersuchung (Langzeitbeobachtung), A = Andere Untersuchung, X = Unbekannt
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.3
B. Anamnese, präkanzeröse Bedingungen (S2)
Tag
Monat
Jahr
Datum der ersten ärztlichen Tumor(verdachts)diagnose (A7)
Tag
Monat
3
Jahr
Erhöhtes Risiko für Ovarialkarzinom
N = Nein
J = Ja
X = F.A.
Familiäre/genetische Belastung
o
o
o
4
Früher Ovarialkarzinom
o
o
o
5
Früher Malignom von Mamma, Uterus, Darm
o
o
o
6
Reproduktive Risikofaktoren
o
o
o
7
Familienanamnese
Ovarialkarzinom bei
N = Nein
J = Ja
X = F.A.
Blutsverwandten 1. Grades
o
o
o
8
Blutsverwandten 2. Grades
o
o
o
9
Falls ja:
Blutsverwandte
1. Grades
Blutsverwandte
2. Grades
1.
2.
Zahl der erkrankten Personen (9=F.A., E=Entfällt)
10
Zahl der Personen mit bilateralen
Ovarialkarzinomen (9=F.A., E=Entfällt)
1.
2.
11
1.
2.
Frühestes Erkrankungsalter (Jahre) (99=F.A., EE=Entfällt)
12
Sonstige Malignome bei Blutsverwandten 1. Grades
N = Nein
J = Ja
X = F.A.
Mammakarzinom
o
o
o
13
Endometriumkarzinom
o
o
o
14
Prostatakarzinom
o
o
o
15
M
Falls ja: Zahl der erkrankten Personen
Mamma
Endometrium
Prostata
E
P
16
(8=8 oder mehr, E=Entfällt, 9=F.A.)
Ovarialkarzinom im Rahmen seltener hereditärer Syndrome
17
N=Nein, L=Li-Fraumeni-Syndrom, C=Morbus Cowden, A=Ataxie-Teleangiektasie-Syndrom, X=F.A.
Eigene Anamnese
Alter bei Menarche (Jahre)
Alter bei Menopause (Jahre)
Menopausenursache
Zahl der Geburten
(99 = F.A.)
18
(00 = Menstruiert noch, 99 = F.A.)
(N = Natürlich, O = Oophorektomie, bilaterale, E = Entfällt, X = F.A.)
(8=8 oder mehr, 9=F.A.)
Alter bei erster Schwangerschaft(Jahre)
Anzahl der Laktationsperioden
20
21
(00=Nicht zutreffend, 99 = F.A.)
(0=Nicht zutreffend, 9=F.A.)
Gesamtdauer der Stillzeit (Wochen)
19
(00=Nicht zutreffend, 99=F.A.)
22
23
24
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
Hormonelle Kontrazeption
N = Nein
C35.4
J = Ja
X = F.A.
Wenn ja, wieviele Jahre
(99=F.A.)
Östrogenbetont, biphasisch
o
o
o
25
Progesteronbetont, monophasisch
o
o
o
26
Ohne nähere Angaben
o
o
o
27
Stimulationsbehandlung im Rahmen
einer Infertilitätstherapie
o
o
o
28
Hormonelle Substitutionstherapie
o
o
o
29
Monat
Wenn ja:
Wann letzte Gabe?
Art
Monat
Jahr
Jahr
99 9999 = F.A.
30
31
0 = Ausschließlich Östrogen, K = Kombinationstherapie, X = F.A.
N = Nein
J = Ja
X = F.A.
Früher Bestrahlung im Beckenbereich
o
o
o
32
Zustand nach Tubenligatur
o
o
o
33
Zustand nach Hysterektomie
o
o
o
34
C. Andere Primärtumoren (frühere, synchrone) (A8)
Frühere Tumorerkrankung(en)
35
N= Nein, E = Ja, ein Tumor, M = Ja, mehrere Tumoren, X = F.A.
Falls Tumor in Anamnese:
Lokalisation C
C
.
.
Jahr
Erkrankungsjahr
37
Synchrone(r) Primärtumor(en) in anderem/n Organ(en)?
Falls ja, Lokalisation (nach Lokalisationsschlüssel)
36
1. C
N = Nein, E = Ja, ein Tumor, M = Ja, mehrere Tumoren
.
2. C
.
38
1. C
.
39
2. C
.
40
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.5
D. Allgemeine klinische Befunde
Körpergröße (in cm)
(999=F.A.)
Körpergewicht (in kg)
41
42
(999=F.A.)
Body-Mass-Index (S3)
,
(99,9=F.A.)
,
43
Tumorkomplikationen
Aszites
o
o
o
44
Hydronephrose
o
o
o
45
Akutes Abdomen
o
o
o
46
Ileus
o
o
o
47
Allgemeiner Leistungszustand (nach ECOG) (A9)
48
0= Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1= Einschränkung bei körperlicher Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen möglich, 2= Gehfähig, Selbstversorgung möglich, aber nicht
arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3= Nur begrenzte Selbstversorgung möglich; 50% oder mehr der
Wachzeit an Bett oder Stuhl gebunden, 4= Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig an Bett oder
Stuhl gebunden, X=F.A.
Gravierende Begleiterkrankungen (A10)
N = Nein
J = Ja
X = F.A.
Stärker eingeschränkte Lungenfunktion
o
o
o
49
Schwerwiegende Herzerkrankung
o
o
o
50
Zerebrale Durchblutungsstörung
o
o
o
51
Periphere arterielle Durchblutungsstörung
o
o
o
52
Stärker eingeschränkte Nierenfunktion
o
o
o
53
Leberzirrhose
o
o
o
54
Behandlungsbedürftiger Diabetes mellitus
o
o
o
55
Andere Begleiterkrankungen
o
o
o
56
Einschätzung des Operationsrisikos (A10)
1=ASA 1, 2=ASA 2, 3=ASA 3, 4=ASA 4, 5=ASA 5, X=F.A.
57
E. Klinische Diagnostik (A11)
Diagnose während Gravidität oder Stillperiode
N = Nein, G=Gravidität, S = Stillperiode
Zufallsbefund bei Operation aus anderen Gründen (S5)
58
N = Nein, J = Ja
Diagnose im Rahmen einer Früherkennungsuntersuchung
59
N = Nein
J = Ja
X = F.A.
Sonographie transvaginal
o
o
o
60
Transvaginaler Farbdoppler
o
o
o
61
Sonographie extern, abdominal
o
o
o
62
Sonographie extern, Becken
o
o
o
63
Tastbarer Tumor
N = Nein, J = Ja, X = F.A.
64
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.6
F. Tumorlokalisation
Lokalisation des Primärtumors (nach Tumorlokalisationsschlüssel) (A12)
Seitenlokalisation (A13)
C
5 6.9
R = Rechts, L = Links, B = Beidseitig
Korrektur der Lokalisation
65
66
N = Nein, A = Ja, Andere Erhebung, G = Ja, Gleiche Erhebung
67
G. TNM-Klassifikation und klinisches Stadium vor Operation
Fernmetastasen (S7)
68
N = Nein, nicht nachgewiesen, K = Klinisch nachgewiesen, H = Histologisch nachgewiesen, Z = Zytologisch nachgewiesen
Wenn ja, Lokalisation (A14)
(Kurzschluüssel)
1.
......................................
1.
69
2.
......................................
2.
70
3.
......................................
3.
71
Klinische TNM-Klassifikation (A15, S8 und Schema S. C35.34)
y
T
C
N
C
M
C
y
T
C
72
N
C
73
M
C
74
I. Humangenetische Diagnostik
BRCA1-Mutationsanalyse
N = Nein, G = Geplant, K = Durchgeführt, keine Mutation, M = Mutation nachgewiesen
75
BRCA2-Mutationsanalyse
N = Nein, G = Geplant, K = Durchgeführt, keine Mutation, M = Mutation nachgewiesen
76
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.7
Ovarialkarzinom
3 5
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
Geburtsdatum
1.
2.
Tag
Monat
3.
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
2
Erhebungsteil-Nr. (A5)
II. Daten zur Therapie
A. Vorgesehene und durchgeführte Therapiemodalitäten (A17)
N = Nein
J = Ja1
A = Abgelehnt
X = F.A.
Operation
o
o
o
77
System. Chemotherapie, taxanhaltig
o
o
o
78
System. Chemotherapie, platinhaltig
o
o
o
79
System. Chemotherapie, o.n.A.
o
o
o
80
Intraperitoneale Chemotherapie, o.n.A.
o
o
o
81
Endokrine Therapie
o
o
o
82
Immunotherapie
o
o
o
83
Gentherapie
o
o
o
84
Bestrahlung
o
o
o
85
Sonstige Therapie
o
o
o
86
1 Bei
mehr als einer durchgeführten Therapiemodalität die zeitliche Reihenfolge der Maßnahmen durch Ziffern
kennzeichnen. (Wenn nicht-chirurgische Therapie durchgeführt, zusätzliche Daten zu Strahlen-/medikamentöse
Therapie erfassen!).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.8
B. Radikale Primäroperation (S11)
Tag
Monat
Jahr
Datum der radikalen Primäroperation
Tag
Monat
Jahr
Vorausgegangene Eingriffe
87
(EE EE EEEE = Nicht durchgeführt)
N = Nein, J = Ja
88
Wenn ja:
Tag
Monat
Jahr
Datum der Laparoskopie
Tag
Monat
89
Jahr
(EE EE EEEE = Nicht durchgeführt)
Tag
Datum der Probelaparotomie
Tag
Monat
Jahr
Monat
Jahr
90
(EE EE EEEE = Nicht durchgeführt)
Malignitätsdiagnose durch Schnellschnitthistologie
Intraoperative Radioimmunszintigraphie (S12)
N = Nein, J = Ja, X = F.A.
N = Nein, J = Ja, X = F.A.
91
92
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.9
B1. Primärtumor/Fernmetastasen
Ovarbefall
R=Rechts, L=Links, E=Einseitig o.n.A., B=Beidseits
93
Staging
Lokale Ausbreitung
94
1 = Begrenzt auf Ovar (T1), 2 = Uterus/Adnexe (Ausbreitung oder Implantation) (T2), 3 = Andere Strukturen des Beckens
(T2), 4 = Peritoneum außerhalb des Beckens (T3), X = F.A.
Beziehung zur Ovarkapsel
95
K = Intakte Kapsel, R = Ruptur vor Operation, I = Iatrogene Ruptur bei Operation, O = Tumor an Oberfläche, B = Beides
(Ruptur und Tumor an Oberfläche), X = F.A.
Nähere Angaben bei Ausbreitung im Becken
F = Tumorfrei
T = Tumor
X = F.A.
Uterus
o
o
o
96
Kontralaterale Adnexe
o
o
o
97
Peritoneum parietale
o
o
o
98
Harnblasenperitoneum
o
o
o
99
Harnblase, innere Wandschichten
o
o
o
100
Peritoneum Dick-/Mastdarm
o
o
o
101
Peritoneum Dünndarm
o
o
o
102
Darmwand
o
o
o
103
Nähere Angaben bei peritonealer Ausbreitung außerhalb des Beckens
104
M = Makroskopisch erkennbar, H = Nur histologisch erkennbar, X = F.A.
Größte Peritonealmetastase außerhalb des Beckens (in cm) (S13)
,
,
105
(00,0 = Keine Peritonealmetastase, 99,9 = F.A.)
Aszites
106
N = Nein, W = Wenig (bis 500 ml), A = Ausgeprägt (>500ml), X = F.A.
Peritonealzytologie
107
K = Keine Materialentnahme, A = Aszites, S = Spülflüssigkeit, X = F.A.
Biopsien
1 = Entnommen,
makroskopisch unauffällig
2 = Entnommen,
makroskopisch verdächtig
3 = Nicht entnommen
Douglas
o
o
o
108
Ligg. sacrouterina
o
o
o
109
Beckenwand
o
o
o
110
Blasenumschlag
o
o
o
111
Bauchwand
o
o
o
112
Parakolische Rinne re.
o
o
o
113
o
o
o
114
o
o
o
115
o
o
o
116
li.
Zwerchfellkuppe re.
li.
Therapeutische Maßnahmen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
Eingriffe an Adnexen
C35.10
Rechts
Links
N=Nein
J=Ja
N=Nein
J=Ja
Ovarektomie
o
o
o
o
117
Teilentfernung Ovar
o
o
o
o
118
Tubenentfernung
o
o
o
o
119
R
Eingriff am Uterus
H = Hysterektomie, S = Suprazervikale Uterusexstirpation, A = Anderer
Lösung des Tumors von der Umgebung
L
120
N = Nein
S = Scharf
U = Stumpf
X = F.A.
Beckenwand
o
o
o
o
121
Harnblase
o
o
o
o
122
Rektosigmoid
o
o
o
o
123
Dünndarm
o
o
o
o
124
Bauchdecke
o
o
o
o
125
Sonstige Strukturen
o
o
o
o
126
Entfernung des großen Netzes (S14)
N=Nein, P=Partiell, K=Komplett
Peritonektomie (S14)
127
N = Nein
S = Scharf
U = Stumpf
Becken
o
o
o
128
Harnblase
o
o
o
129
Zwerchfellkuppe(n)
o
o
o
130
Leberkapsel
o
o
o
131
Mesenterium
o
o
o
132
Parietal, sonst. Lokalisation
o
o
o
133
Dünndarm
o
o
o
134
Dickdarm/Mastdarm
o
o
o
135
Viszeral, sonst. Lokalisation
o
o
o
136
Entfernung weiterer Becken- und Abdominalorgane (S14)
N = Nein
P = Partiell
K = Komplett
Harnblase
o
o
o
137
Rektum
o
o
o
138
Sigma
o
o
o
139
Colon descendens
o
o
o
140
Flexura lienalis
o
o
o
141
Colon transversum
o
o
o
142
Flexura hepatica
o
o
o
143
Colon ascendens
o
o
o
144
Caecum
o
o
o
145
Appendix
o
o
o
146
N = Nein
J = Ja
Dünndarmteilresektion
o
o
147
Splenektomie
o
o
148
Leberresektion
o
o
149
Pankreasteilresektion
o
o
150
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
Zahl angelegter Darmanastomosen
Enterostoma
C35.11
0=keine
151
N=Nein, J=Ja
152
B2. Regionäre Lymphknoten (S6)
Rechts
Links
K=Keine
Lk-Entfernung
E=Entfernung
einzelner Lk
D= Dissektion
K=Keine
Lk-Entfernung
E=Entfernung
einzelner Lk
D= Dissektion
Lk an A. iliaca interna /
Obturatoria-Lk
o
o
o
o
o
o
153
Lk an A. iliaca communis
o
o
o
o
o
o
154
Lk an A. iliaca externa
o
o
o
o
o
o
155
Lateral-sakrale Lk
o
o
o
o
o
o
156
Paraaortale Lymphknoten
o
o
o
o
o
o
157
Mesenteriale / mesokolische Lymphknoten
o
o
o
o
o
o
158
Inguinale Lymphknoten
o
o
o
o
o
o
159
R
L
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.12
B3. Klin. Beurteilung des Residualtumorstatus nach radikaler
Primäroperation
Residualtumor nach klinischer Beurteilung verblieben?
160
N = Nein, J = Ja, X = F.A.
Wenn ja:
Lokalisation von Residualtumor (S15)
N = Nein
J = Ja
X = F.A.
01 Genitale
o
o
o
161
02 Intraligamentär
o
o
o
162
03 Peritoneum Harnblase
o
o
o
163
04 Peritoneum Rektum
o
o
o
164
05 Peritoneum Beckenwand
o
o
o
165
06 Peritoneum Bauchwand
o
o
o
166
07 Peritoneum Dünndarm
o
o
o
167
08 Peritoneum Dickdarm
o
o
o
168
09 Peritoneum Leber
o
o
o
169
10 Peritoneum Milz
o
o
o
170
11 Peritoneum Zwerchfellkuppe(n)
o
o
o
171
12 Großes Netz
o
o
o
172
13 Mesenterium
o
o
o
173
14 Diffuse Peritonealmetastasen
o
o
o
174
15 Retroperitoneale Lymphknoten
o
o
o
175
16 Sonstige Lokalisation(en)
o
o
o
176
Größter Tumorrest (in cm) (S15)
,
,
177
(00,0 = Kein Tumorrest, 88,8 = Entfällt, da diffuse Peritonealmetastasen, 99,9 = F.A.)
Schlüssel-Nr. der Lokalisation des größten Tumorrestes
178
(Schlüssel s.o., 00=Kein Tumorrest, 99=F.A.)
B4. Allgemeine Angaben zur radikalen Primäroperation
Zeitdauer der Operation (in Minuten)
Dauer der Intensivbehandlung (in Tagen)
Zahl der verabreichten Blutkonserven (A17)
(999 = F.A.)
(99 = F.A.)
(99 = F.A.)
179
180
181
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.13
B5. Frühe Komplikationen der radikalen Primäroperation
Chirurgische Komplikationen
N = Nein
J = Ja
Revisionsbedürftige Blutung
o
o
182
Wundheilungsstörung
o
o
183
Ileus
o
o
184
Fistelbildung
o
o
185
Peritonitis
o
o
186
Andere chirurgische Komplikation(en)
o
o
187
Kardiopulmonale Komplikationen
o
o
188
Pneumonie
o
o
189
Lungenembolie
o
o
190
Thrombose
o
o
191
Harnwegskomplikationen
o
o
192
Nierenversagen
o
o
193
Andere nicht-chirurgische Komplikation(en)
o
o
194
Nicht-chirurgische Komplikationen
Sekundäre operative Eingriffe (A21)
N=Nein, J=Ja
195
Falls ja, Art des Eingriffs nach OPS-301 bzw. ICPM
Postoperativer Exitus (A22)
5
5
196
N = Nein, I = Innerhalb von 30 Tagen nach definitiver Operation, S = Später
197
C. Sekundäre Operation (S11)
Tag
Datum der Sekundäroperation
Tag
Monat
Jahr
Monat
Jahr
198
(EE EE EEEE = Nicht durchgeführt)
Malignitätsdiagnose durch Schnellschnitthistologie
Intraoperative Radioimmunszintigraphie (S12)
N = Nein, J = Ja, X = F.A.
N = Nein, J = Ja, X = F.A.
199
200
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.14
C1. Primärtumor/Fernmetastasen
Ovarbefall
R=Rechts, L=Links, E=Einseitig o.n.A., B=Beidseits
201
Staging
Lokale Ausbreitung
202
1 = Begrenzt auf Ovar (T1), 2 = Uterus/Adnexe (Ausbreitung oder Implantation) (T2), 3 = Andere Strukturen des Beckens
(T2), 4 = Peritoneum außerhalb des Beckens (T3), X = F.A.
Beziehung zur Ovarkapsel
203
K = Intakte Kapsel, R = Ruptur vor Operation, I = Iatrogene Ruptur bei Operation, O = Tumor an Oberfläche, B = Beides
(Ruptur und Tumor an Oberfläche), X = F.A.
Nähere Angaben bei Ausbreitung im Becken
F = Tumorfrei
T = Tumor
X = F.A.
Uterus
o
o
o
204
Kontralaterale Adnexe
o
o
o
205
Peritoneum parietale
o
o
o
206
Harnblasenperitoneum
o
o
o
207
Harnblase, innere Wandschichten
o
o
o
208
Peritoneum Dick-/Mastdarm
o
o
o
209
Peritoneum Dünndarm
o
o
o
210
Darmwand
o
o
o
211
Nähere Angaben bei peritonealer Ausbreitung außerhalb des Beckens
212
M = Makroskopisch erkennbar, H = Nur histologisch erkennbar, X = F.A.
Größte Peritonealmetastase außerhalb des Beckens (in cm) (S13)
,
,
213
(00,0 = Keine Peritonealmetastase, 99,9 = F.A.)
Aszites
214
N = Nein, W = Wenig (bis 500 ml), A = Ausgeprägt (>500ml), X = F.A.
Peritonealzytologie
215
K = Keine Materialentnahme, A = Aszites, S = Spülflüssigkeit, X = F.A.
Biopsien
1 = Entnommen,
makroskopisch unauffällig
2 = Entnommen,
makroskopisch verdächtig
3 = Nicht entnommen
o
o
o
216
Douglas
Ligg. sacrouterina
o
o
o
217
Beckenwand
o
o
o
218
Blasenumschlag
o
o
o
219
Bauchwand
o
o
o
220
Parakolische Rinne re.
o
o
o
221
o
o
o
222
o
o
o
223
o
o
o
224
li.
Zwerchfellkuppe re.
li.
Therapeutische Maßnahmen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
Eingriffe an Adnexen
C35.15
Rechts
Links
N=Nein
J=Ja
N=Nein
J=Ja
Ovarektomie
o
o
o
o
225
Teilentfernung Ovar
o
o
o
o
226
Tubenentfernung
o
o
o
o
227
R
Eingriff am Uterus
H = Hysterektomie, S = Suprazervikale Uterusexstirpation, A = Anderer
Lösung des Tumors von der Umgebung
L
228
N = Nein
S = Scharf
U = Stumpf
X = F.A.
Beckenwand
o
o
o
o
229
Harnblase
o
o
o
o
230
Rektosigmoid
o
o
o
o
231
Dünndarm
o
o
o
o
232
Bauchdecke
o
o
o
o
233
Sonstige Strukturen
o
o
o
o
234
Entfernung des großen Netzes (S14)
N=Nein, P=Partiell, K=Komplett
Peritonektomie (S14)
235
N = Nein
S = Scharf
U = Stumpf
Becken
o
o
o
236
Harnblase
o
o
o
237
Zwerchfellkuppe(n)
o
o
o
238
Leberkapsel
o
o
o
239
Mesenterium
o
o
o
240
Parietal, sonst. Lokalisation
o
o
o
241
Dünndarm
o
o
o
242
Dickdarm/Mastdarm
o
o
o
243
Viszeral, sonst. Lokalisation
o
o
o
244
Entfernung weiterer Becken- und Abdominalorgane (S14)
N = Nein
P = Partiell
K = Komplett
Harnblase
o
o
o
245
Rektum
o
o
o
246
Sigma
o
o
o
247
Colon descendens
o
o
o
248
Flexura lienalis
o
o
o
249
Colon transversum
o
o
o
250
Flexura hepatica
o
o
o
251
Colon ascendens
o
o
o
252
Caecum
o
o
o
253
Appendix
o
o
o
254
N = Nein
J = Ja
Dünndarmteilresektion
o
o
255
Splenektomie
o
o
256
Leberresektion
o
o
257
Pankreasteilresektion
o
o
258
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
Zahl angelegter Darmanastomosen
Enterostoma
C35.16
0=keine
259
N=Nein, J=Ja
260
C2. Regionäre Lymphknoten (S6)
Rechts
Links
K=Keine
Lk-Entfernung
E=Entfernung
einzelner Lk
D= Dissektion
K=Keine
Lk-Entfernung
E=Entfernung
einzelner Lk
D= Dissektion
Lk an A. iliaca interna /
Obturatoria-Lk
o
o
o
o
o
o
261
Lk an A. iliaca communis
o
o
o
o
o
o
262
Lk an A. iliaca externa
o
o
o
o
o
o
263
Lateral-sakrale Lk
o
o
o
o
o
o
264
Paraaortale Lymphknoten
o
o
o
o
o
o
265
Mesenteriale / mesokolische Lymphknoten
o
o
o
o
o
o
266
Inguinale Lymphknoten
o
o
o
o
o
o
267
R
L
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.17
C3. Klin. Beurteilung des Residualtumorstatus nach Sekundäroperation
Residualtumor nach klinischer Beurteilung verblieben?
N = Nein, J = Ja, X = F.A.
268
Wenn ja:
Lokalisation von Residualtumor (S15)
N = Nein
J = Ja
X = F.A.
01 Genitale
o
o
o
269
02 Intraligamentär
o
o
o
270
03 Peritoneum Harnblase
o
o
o
271
04 Peritoneum Rektum
o
o
o
272
05 Peritoneum Beckenwand
o
o
o
273
06 Peritoneum Bauchwand
o
o
o
274
07 Peritoneum Dünndarm
o
o
o
275
08 Peritoneum Dickdarm
o
o
o
276
09 Peritoneum Leber
o
o
o
277
10 Peritoneum Milz
o
o
o
278
11 Peritoneum Zwerchfellkuppe(n)
o
o
o
279
12 Großes Netz
o
o
o
280
13 Mesenterium
o
o
o
281
14 Diffuse Peritonealmetastasen
o
o
o
282
15 Retroperitoneale Lymphknoten
o
o
o
283
16 Sonstige Lokalisation(en)
o
o
o
284
Größter Tumorrest (Ausdehnung in cm) (S15)
,
,
285
(00,0 = Kein Tumorrest, 88,8 = Entfällt, da diffuse Peritonealmetastasen, 99,9 = F.A.)
Schlüssel-Nr. der Lokalisation des größten Tumorrestes
286
(Schlüssel s.o., 00=Kein Tumorrest, 99=F.A.)
C4. Allgemeine Angaben zur Sekundäroperation
Zeitdauer der Operation (in Minuten)
Dauer der Intensivbehandlung (in Tagen)
Zahl der verabreichten Blutkonserven (A17)
(999 = F.A.)
(99 = F.A.)
(99 = F.A.)
287
288
289
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.18
C5. Frühe Komplikationen der Sekundäroperation
Chirurgische Komplikationen
N = Nein
J = Ja
Revisionsbedürftige Blutung
o
o
290
Wundheilungsstörung
o
o
291
Ileus
o
o
292
Fistelbildung
o
o
293
Peritonitis
o
o
294
Andere chirurgische Komplikation(en)
o
o
295
Kardiopulmonale Komplikationen
o
o
296
Pneumonie
o
o
297
Lungenembolie
o
o
298
Thrombose
o
o
299
Harnwegskomplikationen
o
o
300
Nierenversagen
o
o
301
Andere nicht-chirurgische Komplikation(en)
o
o
302
Nicht-chirurgische Komplikationen
Sekundäre operative Eingriffe (A21)
N=Nein, J=Ja
Falls ja, Art des Eingriffs nach OPS-301 bzw. ICPM
Postoperativer Exitus (A22)
303
5
5
N = Nein, I = Innerhalb von 30 Tagen nach definitiver Operation, S = Später
304
305
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.19
Ovarialkarzinom
3 5
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
3
Erhebungsteil-Nr. (A5)
III. Daten zur Pathologie
Allgemeine Angaben
Pathologie-Eingangsnummer
306
Untersuchungsmaterial Primärtumor (A23)
307
K = Keine Untersuchung, Z = Nur Zytologie, B = Biopsie ohne Tumorresektion, T = Tumorteile (bei Tumorreduktion), R =
Resektat
A. Histologischer Typ und Grading
Histologischer Tumortyp nach ICD-O-3 (A24, S16)
Grading (A25, S17)
M
/
M
/
308
GB = Borderline, 01 = G1, 02 = G2, 34 = G3-4, XX = GX
309
Bestätigung der Tumorhistologie durch andere Institution (A23)
310
N = Nein, R = Register oder Referenzpathologie einer Studie, A = Anderes Institut für Pathologie, B = R + A
B. pTNM-Klassifikation
Fernmetastasen Lokalisation mikroskopisch nachgewiesener Fernmetastasen (A14)
1.
......................................
1.
311
2.
......................................
2.
312
3.
......................................
3.
313
pTNM-Klassifikation (A26 und Schema S. C35.34)
y
pT
y
pT
314
pN
pN
315
pM
pM
316
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.20
C. Weitere Befunde und begleitende Veränderungen
Zusätzliche Angaben bei Borderline-Tumor (S19)
Mikroinvasion
N = Nein, J = Ja, E = Entfällt, X = F.A.
317
Mikropapillärer Subtyp des serösen Borderline-Tumors
318
N = Nein, J = Ja, E = Entfällt, X = F.A.
Histologie peritonealer Implantationen
319
O = Ohne Invasion, M = Mit Invasion, E = Entfällt, X = F.A.
Subtyp bei muzinösem Borderline-Tumor
320
Z = Endozervikaler Typ, I = Intestinaler Typ, E = Entfällt, X = F.A.
Pseudomyxoma peritonei (S20)
321
N = Nein, J = Ja, E = Entfällt, X = F.A.
Intraoperative Tumorzelldissemination (Schnitt durch und/oder Einriß in Tumor)
Residuelles Ovargewebe
Rechts
322
N = Nein, J = Ja
Links
R
L
N=Nein
J=Ja
Y=Nicht untersucht
N=Nein
J=Ja
Y=Nicht untersucht
323
Endometriose
o
o
o
o
o
o
324
Endosalpingose
o
o
o
o
o
o
325
Einschlusszysten
o
o
o
o
o
o
326
Sonstiges
o
o
o
o
o
o
327
Befunde am Uterus
N=Nein
Endometrium (S24): Atrophie
J=Ja
Y=Nicht untersucht
o
o
o
328
Einfache Hyperplasie ohne Atypie
o
o
o
329
Komplexe Hyperplasie ohne Atypie
o
o
o
330
Einfache atypische Hyperplasie
o
o
o
331
Komplexe atypische Hyperplasie
o
o
o
332
Polypen
o
o
o
333
Myom(e)
o
o
o
334
Endometriose
o
o
o
335
Endosalpingose
N = Nein
F = Fokal
A =Ausgedehnt
Y = Nicht untersucht
Serosa im kl. Becken
o
o
o
o
336
Netz
o
o
o
o
337
Pelvine Lymphknoten
o
o
o
o
338
Tumorbiologische Spezialuntersuchungen (A29, S25)
N = Nein, J = Ja
339
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.21
D. R-Klassifikation und weitere Angaben zur Radikalität nach radikaler
Primäroperation
Histologische Befunde an den Resektionsrändern (S26)
340
F = Tumorfrei, T = Tumorbefallen, Y = Nicht untersucht
Methodik der R-Klassifikation (A31)
341
K = Konventionell, M = Morphologische Methoden zum Nachweis isolierter Tumorzellen (insbesondere Immunzytochemie), N = Nicht-morphologische (molekularpathologische) Methoden zum Nachweis isolierter Tumorzellen, S = Sonstige
Spezialmethoden, X = F.A.
Residualtumor verblieben?
342
N = Nein, H = Nur histologisch, M = Makroskopisch, X = F.A.
Wenn ja:
Lokalisation von Residualtumor (S15)
N = Nein
J = Ja
Y = Nicht untersucht
01 Genitale
o
o
o
343
02 Intraligamentär
o
o
o
344
03 Peritoneum Harnblase
o
o
o
345
04 Peritoneum Rektum
o
o
o
346
05 Peritoneum Beckenwand
o
o
o
347
06 Peritoneum Bauchwand
o
o
o
348
07 Peritoneum Dünndarm
o
o
o
349
08 Peritoneum Dickdarm
o
o
o
350
09 Peritoneum Leber
o
o
o
351
10 Peritoneum Milz
o
o
o
352
11 Peritoneum Zwerchfellkuppe(n)
o
o
o
353
12 Großes Netz
o
o
o
354
13 Mesenterium
o
o
o
355
14 Diffuse Peritonealmetastasen
o
o
o
356
15 Retroperitoneale Lymphknoten
o
o
o
357
16 Sonstige Lokalisation(en)
o
o
o
358
Größter Tumorrest (Ausdehnung in cm) (S15)
,
,
359
(00,0 = Kein Tumorrest, 88,8 = Entfällt, da diffuse Peritonealmetastasen, 99,9 = F.A.)
Schlüssel-Nr. der Lokalisation des größten Tumorrestes
360
(Schlüssel s.o., 00=Kein Tumorrest, 99=F.A.)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.22
E. Histopathologische Befunde bei Sekundäroperation (S11)
Residualtumornachweis
361
1=Kein Tumor, 2=Makroskopischer Residualtumor, vital ohne Regressionszeichen, 3=Makroskopischer Residualtumor, vital mit Regressionszeichen, 4=Nur mikroskopischer Residualtumor, vital ohne Regressionszeichen, 5=Nur mikroskopischer
Residualtumor, vital mit Regressionszeichen, 6=Residuen früheren Tumors (kein vitales Tumorgewebe), Y=nicht untersucht, E=Entfällt, keine Sekundäroperation
Wenn ja:
Lokalisation von Residualtumor (S15)
1
2
3
4
5
6
Y
01 Genitale
o
o
o
o
o
o
o
362
02 Intraligamentär
o
o
o
o
o
o
o
363
03 Peritoneum Harnblase
o
o
o
o
o
o
o
364
04 Peritoneum Rektum
o
o
o
o
o
o
o
365
05 Peritoneum Beckenwand
o
o
o
o
o
o
o
366
06 Peritoneum Bauchwand
o
o
o
o
o
o
o
367
07 Peritoneum Dünndarm
o
o
o
o
o
o
o
368
08 Peritoneum Dickdarm
o
o
o
o
o
o
o
369
09 Peritoneum Leber
o
o
o
o
o
o
o
370
10 Peritoneum Milz
o
o
o
o
o
o
o
371
11 Peritoneum Zwerchfellkuppe(n)
o
o
o
o
o
o
o
372
12 Großes Netz
o
o
o
o
o
o
o
373
13 Mesenterium
o
o
o
o
o
o
o
374
14 Diffuse Peritonealmetastasen
o
o
o
o
o
o
o
375
15 Retroperitoneale Lymphknoten
o
o
o
o
o
o
o
376
16 Sonstige Lokalisation(en)
o
o
o
o
o
o
o
377
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.23
Ovarialkarzinom
3 5
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
2.
Geburtsdatum
Tag
3.
Monat
Jahr
W
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
4
Erhebungsteil-Nr. (A5)
IV. Definitive Stadiengruppierung und R-Klassifikation
nach Abschluss der Ersttherapie (siehe auch S27 und Schema S. C35.34)
Für definitive Stadiengruppierung maßgebliche Befunde (A32)
(alle TNM-Befunde linksbündig eintragen!)
Primärtumor: Maßgebliche Komponente
T-Kategorie
X
0
1
1a
1b
1c
1 = T, 2 = pT
o
o
o
o
o
o
2
2a
2b
2c
Regionäre Lymphknoten: Maßgebliche Komponente
N-Kategorie
X
o
0
378
o
o
o
o
3
3a
3b
3c
o
o
o
o
379
1 = N, 2 = pN
380
o
1
o
381
Fernmetastasen: Gesamt-M
M-Kategorie
X
0
1
o
o
o
382
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Patienten-ID (A3)
C35.24
Lokalisation von Fernmetastasen (0 = Nein, 1 = Ja)
Nicht-regionäre Lymphknoten . . .
o
Knochen . . . . . . . . . . . . . . . . . . . . . . . . . .
o
384
Leber . . . . . . . . . . . . . . . . . . . . . . . . . .
o
Gehirn . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
386
Peritoneum . . . . . . . . . . . . . . . . . . . . .
o
Nebennieren . . . . . . . . . . . . . . . . . . . . .
o
388
Lunge . . . . . . . . . . . . . . . . . . . . . . . . . .
o
Haut . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
o
390
Pleura . . . . . . . . . . . . . . . . . . . . . . . . . .
o
Andere Lokalisationen . . . . . . . . . . . .
o
392
Generalisiert . . . . . . . . . . . . . . . . . . . . .
o
394
Definitive Stadiengruppierung (nach UICC bzw. FIGO) (A32, S9, Schema S. C35.34)
395
11=St. IA, 12=St. IB, 13=St. IC, 21=St. IIA, 22=St. IIB, 23=St. IIC, 31=St.IIIA, 32=St. IIIB, 33=St. IIIC, 40=St. IV, 99=F.A.
Definitive Beurteilung der Therapieergebnisse nach Abschluß der Ersttherapie (S27)
396
1 = Nach Primäroperation kein Residualtumor (R0), 2= Nach Interventionsoperation kein Residualtumor (R0), 3 = Nach
Second look-Operation kein Residualtumor (R0), 4 = Nach letztem Eingriff während Ersttherapie mikroskopischer Residualtumor (R1), 5 = Nach letztem Eingriff während Ersttherapie makroskopischer Residualtumor (R2), X=F.A. (RX)
Weitere Angaben, falls nach letztem Eingriff R1 oder R2 oder ausschließlich
nicht-chirurgische Therapie:
Gesamtbeurteilung des Tumorgeschehens nach Abschluss der Chemotherapie
nach RECIST-Leitlinie 2000 (A20)
397
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression, U =
Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
Gesamtbeurteilung des Tumorgeschehens nach Abschluss der Chemotherapie
nach WHO 1979/81 (A20)
398
V = Vollremission, R = Vollremission mit residualen Auffälligkeiten, T = Teilremission, B = Klinische Besserung des Zustandes, Kriterien für Teilremission jedoch nicht erfüllt, K = Keine Änderung, D = Divergentes Geschehen, P = Progression, U =
Beurteilung unmöglich, E = Entfällt (keine Chemotherapie), X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.25
Spezielle Verschlüsselungsanweisungen
S1 Anlass für Arztbesuch
Beim Großteil der Patientinnen wird das Ovarialkarzinom in einem späten Stadium
(Stadium III oder IV) diagnostiziert. Eine Früherkennungsuntersuchung (nicht gesetzlich)
wird derzeit nur bei Risikogruppen, insbesondere bei familiärer Belastung als gerechtfertigt
angesehen [13, 16, 28, 34]. Dabei werden transvaginale Sonographie und
CA-125-Bestimmungen im Serum eingesetzt [5, 12, 24].
S2 Anamnese, Präkanzeröse Bedingungen
Der wichtigste Risikofaktor für Ovarialkarzinome ist eine entsprechende Familienanamnese
[6, 13, 14], die bei etwa 5 - 10% aller Patientinnen positiv ist [17, 23, 36, 43]. Dabei ist
zwischen 2 Formen zu unterscheiden:
1. Patientinnen mit hereditärem Ovarialkarzinom (z.T. auch als familiäres
Ovarialkarzinom bezeichnet): Hiervon wird gesprochen, wenn mindestens zwei
Blutsverwandte 1. Grades an Ovarialkarzinom erkrankt sind (als Blutsverwandte 1.
Grades gelten Mutter, Geschwister oder Töchter). Diese hereditären Erkrankungen
werden heute weiter unterteilt [7] in:
i. „Hereditary Site-Specific Ovarian Cancer Syndrom“, bei familiärer Häufung von
Ovarialkarzinomen,
ii. „Hereditary Breast-Ovarian Cancer (BOC) Syndrom“, welches mit einer BRCA1oder BRCA2-Mutation assoziiert ist [16, 19],
iii. Lynch-Syndrom II (s. Kolorektum).
Bei der Mehrzahl dieser Patientinnen tritt das Ovarialkarzinom in relativ frühem Alter
auf [36]. Ob die Prognose bei hereditärem Ovarialkarzinom sich von jener bei
nicht-hereditären Tumoren unterscheidet, wird unterschiedlich beurteilt [27, 60].
2. Patientinnen mit nichthereditärer Familienanamnese: Hierzu zählen Patientinnen mit
nur einem Blutsverwandten mit Ovarialkarzinom.
Unter den Patientinnen mit Familienanamnese gehören 5 - 10% zu den hereditären
Formen, während der Großteil als nichthereditär eingestuft wird. Das Risiko für
Ovarialkarzinome ist bei Angehörigen einer Familie mit hereditärem Ovarialkarzinom bis
auf 50% erhöht, bei nichthereditärer Familienanamnese wird es auf das 3- bis 5fache der
Norm geschätzt [36].
Weitere Risikofaktoren sind frühere Karzinome von Kolon (2- bis 3fache Risikoerhöhung),
Mamma (2fache Risikoerhöhung) und Corpus uteri (2fache Risikoerhöhung) sowie
Gravidität in frühem Alter [8, 11, 38, 43]. Von geringerer Bedeutung ist eine frühere
Bestrahlung im Beckenbereich.
Eine Risikominderung wird langfristiger oraler Kontrazeption,
Östrogen-Substitutionstherapie in der Menopause, häufigen Schwangerschaften und
Stillperioden, später Menarche und früher Menopause sowie früherer Tubenligatur
[9, 26, 31, 42, 43] und (in geringerem Ausmaß) einer vorangegangenen Hysterektomie
zugesprochen [38].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.26
S3 Body-Mass-Index
Der Body-Mass-Index gilt heute als bester Parameter zur Beurteilung des
Ernährungszustandes. Die Berechung erfolgt durch Division des Körpergewichtes durch
die Körpergröße in Meter zum Quadrat:
BMI =
K örpergewicht(kg)
(K örpergröβ e in m)2
Der Body-Mass-Index wird in Zusammenhang mit der Epidemiologie des Ovarialkarzinoms
[38] gebracht.
S4 Gewichtsabnahme
Als Gewichtsabnahme zählt nur die unbeabsichtigte Abnahme des Körpergewichts um
mindestens 2 kg innerhalb der letzten 3 Monate.
S5 Zufallsbefund bei Operation aus anderen Gründen
Hier werden Patientinnen erfasst, deren Ovarialkarzinom bei einer Operation aus anderen
Gründen (gynäkologische oder gastrointestinale Erkrankungen) überraschend durch den
Operateur oder auch erst durch den Pathologen diagnostiziert wurde.
S6 Regionäre Lymphknoten
Die regionären Lymphknoten des Ovars sind:
1. Pelvine Lymphknoten
•
•
•
•
Lymphknoten an Aa. iliacae internae einschl. Obturatoria-Lymphknoten
Lymphknoten an Aa. iliacae communes,
Lymphknoten an Aa. iliacae externae,
lateral-sakrale Lymphknoten;
2. Paraaortale Lymphknoten im Abdominalbereich (einschließlich retroaortaler, paraund retrokavaler sowie interaortokavaler Lymphknoten);
3. Inguinale Lymphknoten.
Bei einseitigen Ovarialkarzinomen sind die jeweiligen Lymphknoten beider Seiten regionär.
Auch Lymphknoten im Abflußbereich von Peritonealmetastasen (T3/pT3) (z.B.
mesokolische) werden als regionäre Lymphknoten gewertet [57].
S7 Fernmetastasen
Peritonealmetastasen gelten beim Ovarialkarzinom nicht als Fernmetastasen und werden
ausschließlich in der T/pT-Klassifikation erfasst [56].
S8 Klinische TNM-Klassifikation (C-Faktor)
Siehe S. C35.34, zum C-Faktors für die klinische TNM-Klassifikation vgl. nachfolgende
Tab. 35.1:
S9 Klinisches Stadium
Das klinische Stadium wird nach TNM bestimmt. Die FIGO-Klassifikation [20]
unterscheidet beim Ovarialkarzinom nicht zwischen klinischem und pathologischem
Stadium; vielmehr wird dabei nur ein Stadium bestimmt, das eine Zusammenfassung
klinischer und pathologischer Befunde darstellt und dem definitiven UICC-Stadium
entspricht (s. Schema S. C35.34).
S10 Makroskopischer Tumortyp
Bei einseitigen Tumoren wird beim tumorfreien Ovar E=Entfällt angegeben.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.27
Tabelle 35.1: C-Faktor
Primärtumor
C1: Klinische Untersuchung, Rektosigmoidoskopie, Zystoskopie
C2: Sonographie, Farbdoppler, Urographie, Koloskopie,
Kolonkontrastdarstellung, Gastroskopie, Laparoskopie,
CT, MRT, Zytologie
C3: Chirurgische Exploration mit Biopsie und Zytologie
Regionäre
Lymphknoten
C1: Klinische Untersuchung
C2: Sonographie, CT, MRT, Biopsie und Zytologie
C3: Chirurgische Exploration
Fernmetastasen
C1:
C2:
Klinische Untersuchung, Standardröntgenaufnahmen
Sonographie, CT, MRT, Szintigraphie, Laparoskopie,
Biopsie und Zytologie, Tumormarker (CA 125)
C3: Chirurgische Exploration
S11 Radikale Primäroperation / Sekundäre Operationen
Bei klinischem Verdacht auf maligne Ovarialtumoren ist die primäre Laparotomie Verfahren
der Wahl. Sie dient einerseits der Bestimmung der Ausbreitung des Tumors im Becken und
Abdomen (Staginglaparotomie), andererseits der chirurgischen Therapie mit möglichst
vollständiger Entfernung des Tumors im Abdomen und Lymphknotenstaging bzw.
-dissektion. Dies gilt sowohl für frühe Stadien (I-IIA) als auch für fortgeschrittene Stadien
(IIB-IV). Im letzterem Fall werden alle erkennbaren Tumorherde am Peritoneum im Sinne
einer „aggressiven zytoreduktiven Chirurgie“ („debulking“) entfernt und multiple Biopsien
aus dem Peritoneum nach standardisiertem Schema auch aus makroskopisch
unauffälligen Arealen entnommen [12, 22].
Gelegentlich wird nach laparoskopischer Operation eines als benigne angesehenen
Ovarialtumors bei der histopathologischen Untersuchung überraschend Malignität
diagnostiziert. Es soll dann die Laparotomie möglichst bald (innerhalb von weniger als 7
Tagen) durchgeführt werden. Gelegentlich wird bei der ersten Laparotomie die Operation
wegen sehr ausgedehnter Tumorausdehnung als Probelaparotomie abgebrochen und die
Patientin an eine spezialisierte Institution überwiesen. In beiden Fällen soll das Datum der
vorangegangenen Eingriffe dokumentiert werden.
Wurde bei der Primäroperation Residualtumor belassen und spricht der Tumorrest nach
drei Zyklen Chemotherapie nach klinischer Beurteilung (bildgebende Verfahren) an, wird
eine sekundäre Operation als sog. Interventions- oder Intervalloperation durchgeführt, um
eine möglichst weitgehende operative Beseitigung des Tumors zu erreichen, bevor die
Chemotherapie fortgesetzt wird. Eine Zweitoperation nach Beendigung der Chemotherapie
aus Gründen einer Überprüfung des Therapieerfolges (sog. Second-look-Operation) wird
heute in der Regel nur mehr innerhalb von Studien durchgeführt.
S12 Intraoperative Radioimmunszintigraphie
Der Nutzen des Einsatzes der Radioimmunszintigraphie zur Entdeckung kleiner
Tumorareale bei der Laparotomie ist derzeit nicht erwiesen. Auch ergeben sich zum Teil
noch methodische Probleme [3, 33].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.28
S13 Größte Peritonealmetastase außerhalb des Beckens
Als „Becken“ werden nach der TNM-Klassifikation sowohl das kleine als auch das große
Becken verstanden [57]. Berücksichtigt werden hier nur Peritonealmetastasen außerhalb
des Beckens, denn nur diese beeinflussen die T/pT-Klassifikation. Bei der
Größenbestimmung wird nur die Flächenausdehnung am Peritoneum, nicht aber die
Invasionstiefe berücksichtigt. Makroskopisch erkennbare Metastasen bis zu 2cm Größe
werden als T3b, größere Metastasen als T3c klassifiziert. Die Einordnung erfolgt
ausschließlich nach der makroskopischen Beurteilung durch den Operateur. Die
mikroskopische Bestätigung der Metastasierung kann auch an einer kleineren Metastase
außerhalb des Beckens erfolgen [57].
S14 Entfernung des großen Netzes / Peritonektomie / Entfernung weiterer Becken- und
Abdominalorgane
Der Befall des großen Netzes und der angeführten Abschnitte des Peritoneums wird in der
T-Klassifikation erfasst. Entfernung von weiteren Becken- und Abdominalorganen gilt als
Behandlung von Fernmetastasen.
S15 Lokalisation von Residualtumor / Größter Tumorrest
Die Lokalisation von Resttumor und die Größe des Tumorrestes sind für die weitere
Therapie und die Prognose von Bedeutung [1, 29]. Im allgemeinen wird dabei zwischen
Patientinnen mit einem größten Tumorrest von 2 cm oder weniger und einem solchen von
mehr als 2 cm unterschieden [22]. Als „größter Tumorrest“ wird der Einzelherd mit der
größten Ausdehnung bezeichnet. Hierunter fallen auch plattenartige umschriebene
Karzinosen mit konfluierenden kleinen Metastasen. Bei diffusen Peritonealmetastasen wird
EE,E verschlüsselt.
S16 Histologischer Tumortyp
Die Bestimmung des histologischen Tumortyps soll nach der 2. Auflage der
WHO-Klassifikation [47] erfolgen, die mit der Klassifikation des AFIP [50] übereinstimmt.
Unter den in dieser Dokumentation erfassten malignen
Oberflächenepithel-Stroma-Tumoren („surface epithelial-stromal tumours“, sog. primäre
Ovarialkarzinome, „common epithelial tumours“) werden drei Merkmalskategorien
berücksichtigt.
1) Malignitätspotential
Es wird zwischen Geschwülsten von Borderline-Malignität (Karzinomen mit niedrigem
Malignitätspotential) und malignen Tumoren (offenkundig malignen Tumoren, invasiven
malignen Tumoren) unterschieden. Tumoren von Borderline-Malignität sind bei
Vorhandensein morphologischer Kriterien der Malignität (Epithelatypien, mitotische
Aktivität u.a.) durch das Fehlen einer offenkundigen Invasion des angrenzenden Stromas
gekennzeichnet. Nach den üblichen Klassifikationskriterien wären sie den nichtinvasiven
(In-situ-)Karzinomen zuzuordnen; nur ist diese Bezeichnung bei Ovarialgeschwülsten nicht
gebräuchlich. Tumoren von Borderline-Malignität können mehr oder weniger umfängliche
benigne Areale enthalten, ohne dass dies ihre Klassifikation beeinflusst. Bei gleichzeitigem
Vorkommen von Borderline- Veränderungen und invasiven malignen Anteilen erfolgt die
Einstufung als maligner Tumor.
Bei der Klassifikation dürfen ausschließlich die morphologischen Befunde im Eierstock
selbst, nicht aber jene an gegebenenfalls vorhandenen peritonealen Implantaten
berücksichtigt werden.
2) Epitheltyp
Es wird zwischen 6 verschiedenen Epitheltypen unterschieden:
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.29
Epitheltyp
Merkmale
Serös
Ähnlich dem Epitheltyp der Eileiter oder der Ovaroberfläche, z. T. Flimmerepithel (bei Borderline-Tumoren häufig, bei malignen Tumoren selten); oft Verschleimung, diese aber fast immer extrazellulär
Muzinös
Ausgeprägte Komponente von Zellen, die intrazellulär Schleim enthalten, ähnlich endozervikalen oder enteralem Epithel, z. T. vom Aussehen
der Becherzellen
Endometrioid
Aussehen wie in typischen endometrioiden Karzinomen des Endometriums, Schleimbildung möglich, wenn vorhanden, überwiegend extrazellulär, z. T. herdförmige plattenepithelähnliche Differenzierung
Klarzellig
Klarzellen (glykogenhaltig, ähnlich den Klarzellen in Nierenkarzinomen)
und/oder „hobnail cells“ („Schuhzwecken“-ähnliche Zellen mit spärlichem Zytoplasma und großen, gegen das Lumen vorspringenden Kernen), z. T. auch Zellen mit reichlich eosinophilem Zytoplasma, Siegelringzellen und/oder auch uncharakteristische flache oder kubische Zellen
Transitionalzellig
Epithelzellen, die urothelialen Übergangszellen ähneln.
Plattenepithelial
Plattenepithelial differenzierte Tumoren, soweit sie nicht wegen Vorkommens teratomatöser Elemente Keimzelltumoren zuzuordnen sind.
Die Diagnose eines gemischtzelligen epithelialen Tumors darf nur gestellt werden, wenn in
einem Tumor zwei oder mehr unterschiedliche Zelltypen in einem Anteil von jeweils mehr
als 10% vorhanden sind. Maligne Tumoren, deren Struktur zu wenig differenziert ist, um sie
einem der aufgelisteten Zelltypen zuordnen zu können, werden als undifferenzierte
Karzinome eingeordnet. Diese Diagnose soll auch gestellt werden, wenn neben
überwiegend undifferenzierten Arealen gelegentlich kleine Herde von Differenzierung zu
erkennen sind. In manchen undifferenzierten Karzinomen finden sich auch Areale ähnlich
neuroendokrinen (kleinzelligen) Karzinomen. Tumoren, die ausschließlich oder
überwiegend kleinzellig strukturiert sind, sollen als kleinzellige Karzinome klassifiziert
werden (diese werden in dieser Dokumentation nicht erfasst).
3) Wachstumstyp
Hierbei werden sowohl makroskopisches als auch histologisches Verhalten berücksichtigt.
Nicht alle Wachstumsformen kommen bei jedem Zelltyp vor. Zur Beschreibung des
Wachstumstyps werden verwendet:
• die Prefixe „Adeno-“ und „Zystadeno-“, z.B. seröses Adenokarzinom oder seröses
Zystadenokarzinom;
• die Adjektive „papillär“, „zystisch“ oder „papillär-zystisch“, z.B. seröses papilläres
Adenokarzinom, seröser zystischer Tumor von Borderline-Malignität, seröser
papillär-zystischer Tumor von Borderline-Malignität;
• das Suffix „-fibrom“ (ausgenommen bei Transitionalzell- bzw. Brenner-Tumoren), z.B.
muzinöses Adenofibrom von Borderline-Malignität, seröses Adenokarzinofibrom
(malignes muzinöses Adenofibrom), muzinöses Zystadenokarzinofibrom (malignes
muzinöses Zystadenofibrom);
• das Prefix „Oberflächen-“ , z.B. seröses Oberflächenpapillom von
Borderline-Malignität, seröses papilläres Oberflächenkarzinom.
Die vorkommenden Tumortypen sind, geordnet nach den Einteilungsprinzipien der WHO
[47], mit ihren ICD-O-3 - Codenummern nachstehend aufgelistet.
In der 3. Auflage der ICD-O (ICD-O-3) wurde insbesondere darauf geachtet, dass alle
Borderline-Tumoren den Verhaltenscode /1 erhalten, was in der ICD-O-2 nicht der Fall war.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.30
Tabelle 35.2: Histologische Tumorklassifikation
Tumortyp
A.
ICD-O-Code-Nr.
Anmerkung
8442/1
8462/1
8463/1
9014/1
(1)
Seröse Tumoren
– von Borderline-Malignität (mit niedrigem Malignitätspotential)
a)
b)
c)
Seröser zystischer Tumor von Borderline-Malignität
Seröser papillär-zystischer Tumor von Borderline-Malignität
Seröses Oberflächenpapillom von Borderline-Malignität
Seröses Adenofibrom oder Zystadenofibrom von Borderline-Malignität
– maligne
a)
b)
c)
B.
Seröses Adenokarzinom
Seröses papilläres Adenokarzinom oder Zystadenokarzinom
Seröses papilläres Oberflächenadenokarzinom
Seröses Adenokarzinofibrom oder Zystadenokarzinofibrom
(Seröses malignes Adenofibrom oder Zystadenofibrom)
8441/3
8460/3
8461/3
9014/3
(1)
(1)
Muzinöse Tumoren (vom endozervikalen Typ und vom intestinalen Typ)
– von Borderline-Malignität (mit niedrigem Malignitätspotential)
a)
b)
Muzinöser zystischer Tumor von Borderline-Malignität
Muzinöses Adenofibrom oder Zystadenofibrom von Borderline-Malignität
8472/1
9015/1
(1)
8480/3
8470/3
9015/3
(1)
8380/1
8380/1
(2)
8381/1
8381/1
(1)
(1,2)
8380/3
8380/3
(2)
8381/3
(1)
8381/3
(1,2)
8933/3
8951/3
8930/3
(2,4)
(2,4)
(2,4)
8444/1
8313/1
(1)
8310/3
8313/3
(1)
– maligne
a)
b)
C.
Muzinöses Adenokarzinom
Muzinöses Zystadenokarzinom
Muzinöses Adenokarzinofibrom oder Zystadenokarzinofibrom
(Malignes muzinöses Adenofibrom oder Zystadenofibrom)
Endometrioide Tumoren
– von Borderline-Malignität (mit niedrigem Malignitätspotential)
a)
b)
c)
d)
Endometrioider zystischer Tumor von Borderline-Malignität
Endometrioider zystischer Tumor von Borderline-Malignität
mit plattenepithelialer Differenzierung
Endometrioides Adenofibrom oder Zystadenofibrom von Borderline-Malignität
Endometrioides Adenofibrom oder Zystadenofibrom von Borderline-Malignität
mit plattenepithelialer Differenzierung
– maligne
a)
b)
e)
f)
g)
Endometrioides Adenokarzinom oder Zystadenokarzinom
Endometrioides Adenokarzinom oder Zystadenokarzinom
mit plattenepithelialer Differenzierung
Endometrioides Adenokarzinofibrom oder Zystadenokarzinofibrom
(Malignes endometrioides Adenofibrom oder Zystadenofibrom)
Endometrioides Adenokarzinofibrom oder Zystadenokarzinofibrom
mit plattenepithelialer Differenzierung
(Malignes endometrioides Adenofibrom oder Zystadenofibrom
mit plattenepithelialer Differenzierung)
Endometrioides Adenosarkom (homolog oder heterolog)
Maligner mesodermaler (Müller-) Mischtumor (homolog oder heterolog)
Endometrioides Stromasarkom
D.
Klarzelltumoren
c)
d)
– von Borderline-Malignität (mit niedrigem Malignitätspotential)
a)
b)
Klarzelliger zystischer Tumor von Borderline-Malignität
Klarzelladenofibrom oder -zystadenofibrom von Borderline-Malignität
– maligne
a)
b)
E.
Klarzelliges Adenokarzinom
Klarzelliges Adenokarzinofibrom oder Zystadenokarzinofibrom
(Malignes klarzelliges Adenofibrom oder Zystadenofibrom)
Transitionalzellige Tumoren
– von Borderline-Malignität (mit niedrigem Malignitätspotential)
Brenner-Tumor von Borderline-Malignität (proliferierender Brenner-Tumor)
9000/1
– maligne
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Tumortyp
a)
b)
F.
Maligner Brenner-Tumor
Transitionalzellkarzinom (Nicht-Brennertyp)
ICD-O-Code-Nr.
Anmerkung
9000/3
8120/3
Plattenepitheliale maligne Tumoren
Plattenepithelkarzinom (ohne teratomatöse Strukturen)
G.
C35.31
8070/3
(3)
Gemischtzellige epitheliale Tumoren
– von Borderline-Malignität (mit niedrigem Malignitätspotential)
8323/1 (a)
– maligne: Gemischtzelliges Karzinom
8323/3
H.
Undifferenziertes Karzinom
8020/3
I.
Unklassifizierter maligner epithelialer Tumor
8010/3
Der Zusatz (a) bei der Code-Nummer 8323/1 weist darauf hin, dass diese Codenummer weder in der ICD-O-2
noch in der ICD-O-3 vorgesehen ist, aber im Tumorhistologieschlüssel vergeben wurde und in der
WHO-Klassifikation verwendet wird.
Anmerkungen:
1. Die Unterscheidung zwischen Adenofibromen und Zystadenofibromen von
Borderline-Malignität bzw. deren malignen Formen kann durch das Item „Makroskopischer
Tumortyp“ (III.C.) erfolgen. Durch das Item „Papilläres Wachstum“ (III.C.) ist zwischen serösen
Adenokarzinomen und serösen papillären Adenokarzinomen zu unterscheiden.
2. Die Identifizierung der Varianten mit plattenepithelialer Differenzierung erfolgt durch das Item
„Zusätzliche Angaben bei endometrioiden Tumoren“ (III.C.). Ebenso können in diesem Item die
heterologen Varianten (siehe S21) erfasst werden.
3. Als Plattenepithelkarzinome werden nur solche hier erfasst, die sich nicht in germinalen
Tumoren entwickeln (letztere stellen die Mehrzahl aller Plattenepithelkarzinome im Ovar dar).
Es dürfen keine teratomatösen Elemente nachweisbar sein.
4. Diese Tumortypen zählen nach der WHO-Klassifikation zu den endometrioiden
Oberflächenepithel-Stroma-Tumoren. Nach dem TNM-Supplement 2001 [57] wird für diese
Tumortypen die TNM-Klassifikation angewendet. Daher sind diese Tumortypen auch in dieser
Dokumentation eingeschlossen, obgleich sie in der FIGO-Klassifikation nicht ausdrücklich
angeführt sind.
S17 Grading
Tumoren von Borderline-Malignität werden grundsätzlich als „GB“ eingeordnet.
Für die Dokumentation maligner Tumoren stehen die Grade G1, G2 und G3-4 zur
Verfügung. Undifferenzierte Karzinome werden immer als G 3 - 4 eingestuft.
Spezielle Regeln für das Grading der Ovarialkarzinome sind international nicht akzeptiert
[47, 49, 54]; insbesondere ist strittig, ob man ein einheitliches Grading für alle
histologischen Typen anwenden, oder ob man je nach Tumortyp unterschiedlich verfahren
sollte [53]. Ein Vorschlag für ein uniformes Grading, welches sich an die Kriterien des
Grading beim Mammakarzinom anlehnt, wurde unlängst unterbreitet [54].
S18 Untersuchung auf isolierte Tumorzellen
Zur Klassifikation von isolierten Tumorzellen in den regionären Lymphknoten liegt ein
Vorschlag des AJCC [60] vor, der von jenem der UICC [21] abweicht. Entsprechend dem
allgemeinen Grundsatz der organspezifischen Tumordokumentation wird den Vorschlägen
der UICC gefolgt.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.32
S19 Zusätzliche Angaben bei Borderline-Tumoren
Borderline-Tumoren sind Ovarialtumoren von niedrigem malignem Potential, die einige,
aber nicht alle morphologischen Charakteristika der Malignität aufweisen, aber keine
offensichtliche Stromainfiltration erkennen lassen [47]. Dabei können irreguläre
Einstülpungen von Tumorpapillen in das Tumorstroma eine lokale Invasion vortäuschen
(Pseudoinvasion). Davon abzugrenzen ist eine Mikroinvasion, die definiert ist als maximal
10mm2 in größter Ausdehnung messender und maximal 3 mm tief invasiver Bezirk [47].
Solche Befunde verschlechtern nach den bislang vorliegenden Daten die Prognose nicht
[32, 37].
Manche seröse Borderline-Tumoren zeigen ein „mikropapilläres“ Wachstum, das
charakterisiert ist durch stromaarme oder stromafreie Papillen oder kribriforme Muster.
Dieser Subtyp ist häufiger mit invasiven peritonealen Implantaten und schlechter Prognose
verbunden [51].
Prognostisch wichtig ist die Unterscheidung zwischen nicht-invasiven und invasiven
peritonealen Implantationen seröser Borderline-Tumoren [39, 52].
Bei muzinösen Borderline-Tumoren wird zwischen endozervikalem und intestinalem Typ
unterschieden. Beim ersteren ähnelt das Epithel jenem der Endozervix- und der
Magenantrumschleimhaut und zeigt keine Becherzellen. Letztere kennzeichnen den
intestinalen Typ. Beim endozervikalen Typ finden sich vielfach Papillen mit reichlich Stroma,
beim intestinalen Typ fehlen häufig Papillen oder sie sind zart und wenig ausgedehnt.
Peritoneale Implantationen sind beim endozervikalen Typ häufiger; andererseits kann der
muzinöse Typ mit einem Pseudomyxoma peritonei kombiniert sein (siehe S20).
S20 Pseudomyxoma peritonei
Ein Teil der muzinösen Borderline-Tumoren wird unter dem klinischen Bild des
Pseudomyxoma peritonei diagnostiziert. Hierbei finden sich makroskopisch gallertige
Schleimmassen im Abdomen, histologisch sieht man neben spärlich unterschiedlich
atypischem verschleimendem Epithel reichlich Schleimmassen im bindegewebigen
Stroma.
Häufig ist gleiches Tumorgewebe auch in der Appendix nachweisbar. Ob hierbei Ovar oder
Appendix Ausgangspunkt ist oder ob es sich um gleichzeitig entwickelte
Primärveränderungen handelt, wird kontrovers diskutiert [4, 40, 41, 50, 60]. Im allgemeinen
wird in solchen Fällen ein primärer Ovarialtumor angenommen und Staging und Therapie
entsprechend Ovarialtumoren durchgeführt [47, 50]. Es ist aber wichtig, diese Patientinnen
gesondert zu erfassen, da der Krankheitsverlauf ungünstiger ist als bei entsprechenden
Ovarialtumoren ohne das klinische Bild des Pseudomyxoms [50, 60].
Stets ist bei diesem klinischen Bild die metastatische Ausbreitung eines gastrointestinalen
oder Pankreas-Karzinoms auszuschließen.
S21 Zusätzliche Angaben bei endometrioiden Tumoren
Bei endometrioiden Tumoren findet man häufig herdförmig Plattenepitheldifferenzierung.
Diese kann entweder benigne oder maligne Kriterien aufweisen [47].
Bei endometrioiden Adenosarkomen und malignen mesodermalen (Müller-) Mischtumoren
wird zwischen homologen und heterologen Formen unterschieden. Bei homologen Formen
ähnelt das sarkomatöse Stroma entweder dem eines niedrig-malignen Stromasarkoms des
Endometrium oder einem Fibrosarkom. Bei heterologen Formen finden sich im Stroma
quergestreifte muskuläre Elemente, knorpelige Areale ähnlich einem Chondrosarkom
und/oder Osteoid oder Knochen wie bei Osteosarkomen [47].
S22 Zusätzliche Angaben bei gemischtzelligen epithelialen Tumoren
Entsprechend der WHO-Klassifikation [47] sind bei gemischtzelligen epithelialen Tumoren
die einzelnen Komponenten anzugeben. Nach den Empfehlungen des College of American
Pathologists [49] sollen die jeweiligen prozentualen Anteile geschätzt und dokumentiert
werden.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.33
S23 Hormonrezeptor-Bestimmung
Nachweis von Östrogen- und Progesteronrezeptoren scheint für eine günstige Prognose
zu sprechen [45]
S24 Befunde am Endometrium
Die Hyperplasien des Endometrium werden nach der WHO-Klassifikation [48] unter
Berücksichtigung der zytologischen Atypien in solche ohne Atypien und atypische
Hyperplasien eingestuft. Zusätzlich wird bei beiden Gruppen zwischen einfacher und
komplexer Hyperplasie unterschieden.
S25 Tumorbiologische Spezialuntersuchungen
Der immunhistologische Nachweis verschiedener Onkogenprodukte und
Suppressor-Genprodukte wurde in Zusammenhang mit dem Ansprechen auf
Chemotherapie und Prognose gebracht [2, 10, 15, 25, 30, 35, 44, 46, 55, 59]. Aufgrund der
fehlenden Standardisierung der Methodik sind die Ergebnisse jedoch nur schwer
vergleichbar. Daher soll hier nur die Tatsache der Durchführung von
Spezialuntersuchungen dokumentiert werden.
S26 Histologische Befunde an den Resektionsrändern
Bei inkompletten Entfernungen ist histologisch Tumorgewebe in der Regel an den
Exzisionen des Peritoneums, u.U. auch intraligamentär nachzuweisen.
S27 Definitive Beurteilung des Therapieergebnisses nach Abschluss der Ersttherapie
Falls durch Operation (Primäroperation, Interventionsoperation, Second look Operation)
Tumorfreiheit im Abdomen erreicht werden kann und keine extraabdominalen Metastasen
bestehen, ist die definitive Beurteilung durch die Klassifikation R0 gegeben. Wenn bei
Zurückbleiben von Residualtumor nach Operation die Ersttherapie durch Chemotherapie
ergänzt wird (immer, sofern keine Kontraindikationen bestehen), wird die Beurteilung des
Tumorgeschehens nach Abschluss dieser Chemotherapie als maßgebliches Ergebnis der
Ersttherapie dokumentiert.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.34
Schema zur TNM/pTNM-Klassifikation
Primärtumor
TNM
Primärtumor kann nicht beurteilt werden
Kein Anhalt für Primärtumor
Tumor auf Ovar(ien) begrenzt
Kapsel intakt, kein Tumor an Ovarialoberfläche, keine malignen
Zellen in Aszites oder Peritonealspülflüssigkeit
Tumor begrenzt auf ein Ovar
Tumor in beiden Ovarien
Kapselruptur oder Tumor an Ovarialoberfläche oder maligne Zellen in
Aszites oder Peritonealspülflüssigkeit
Tumor breitet sich im Becken aus
(direkte Ausbreitung oder Implantation)
Keine malignen Zellen in Aszites oder Peritonealspülflüssigkeit
Befall von Uterus und/oder Tube(n)
Befall anderer Strukturen des Beckens
Maligne Zellen in Aszites oder Peritonealspülfüssigkeit
Tumor mit mikroskopisch bestätigten
Peritonealmetastasen außerhalb des Beckens
Peritonealmetastasen außerhalb des Beckens
nur mikroskopisch erkennbar
Peritonealmetastasen außerhalb des Beckens ≤ 2 cm
Peritonealmetastasen außerhalb des Beckens > 2 cm
Regionäre Lymphknoten
Regionäre Lymphknoten können nicht beurteilt werden
Keine regionären Lymphknotenmetastasen
Regionäre Lymphknotenmetastasen
pTNM
TX
T0
T1
pTX
pT0
pT1
–
–
I
T1a
T1b
pT1a
pT1b
IA
IB
T1c
pT1c
IC
T2
pT2
II
T2a
T2b
T2c
pT2a
pT2b
pT2c
IIA
IIB
IIC
T3
pT3
III
T3a
T3b
T3c
pT3a
pT3b
pT3c
IIIA
IIIB
IIIC
TNM
Stadium
pTNM
NX
N0
N1
pNX
pN0
pN1
Stadium
–
–
IIIC
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.35
Fernmetastasen
TNM
Vorhandensein von Fernmetastasen kann nicht beurteilt werden
Keine Fernmetastasen
Fernmetastasen (ausgenommen Peritonealmetastasen)
pTNM
MX
M0
M1
pMX
pM0
pM1
Stadium
IV
Anmerkungen: Peritonealmetastasen gelten nicht als Fernmetastasen. Metastasen in der Leberkapsel zählen
zu T3/Stadium III, intraparenchymatöse Lebermetastasen zu M1/Stadium IV, ein maligner Pleuraerguß mit
positiver Zytologie zu M1/Stadium IV.
Stadiengruppierung
(p)T
M0
(p)N0
1a
IA
1b
IB
1c
IC
2a
IIA
2b
IIB
2c
IIC
3a
IIIA
3b
IIIB
(p)N1
IIIC
M1
IV
3c
Erfordernisse für pTNM:
pT1:
pT2:
pT3:
Histologische Untersuchung beider Ovarien
Mikroskopische Bestätigung von Tumor im Becken außerhalb der
Ovarien oder Nachweis von malignen Zellen in Aszites oder Peritonealspülflüssigkeit
Mikroskopische Bestätigung von Peritonealmetastasen außerhalb des Beckens.
Anmerkung: Finden sich nach dem Befund des Operateurs Peritonealmetastasen außerhalb des Beckens, liegt aber eine mikroskopische Bestätigung nur von Peritonealmetastasen innerhalb des Beckens vor, wird
der Tumor als T3 pT2 klassifiziert.
pN0:
pN 1:
pM 1:
Histologische Untersuchung eines pelvinen Lymphadenektomiepräparates mit 10 oder mehr Lymphknoten.
Mikroskopische Bestätigung einer regionären Lymphknotenmetastase.
Mikroskopischer (histologischer oder zytologischer) Nachweis
von Fernmetastasen (Peritonealmetastasen gelten nicht als
Fernmetastasen).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.36
Literatur
[1] Allen DG, Heintz AP, Touw FW (1995) A meta-analysis of residual disease and survival in stage III
and IV carcinoma of the ovary. Eur J Gynaecol Oncol 16:349-356.
[2] Anreder MB, Freeman SM, Merogi A, Halabi S, Marrogi AJ (1999) p53, c-erbB2, and PCNA status in
benign, proliferative and malignant ovarian surface epithelial neoplasms: a study of 75 cases. Arch
Pathol Lab Med 123:310-316.
[3] Bamias A, Epenetos AA (1995) Monoclonal antibodies in oncology: in-vivo targeting for
immunoscintigraphy and therapy of human malignancies. In: Ritter MA, Ladyman HM (eds.):
Monoclonal antibodies. Cambridge University Press, Cambridge.
[4] Battifora H, McCaughey WTE (1998) Tumors of the serosal membranes. Atlas of tumor pathology.
3rd series, fasc. 15. Armed Forces Institute of Pathology, Washington DC.
[5] Berek JS, Bast RC Jr (1995) Ovarian cancer screening. The use of serial complementary tumor
markers to improve sensitivity and specificity for early detection. Cancer 76:2092-2096.
[6] Cannon-Albright LA, Skolnick MH (1996) The genetics of familial breast cancer. Semin Oncol 23:1-5.
[7] Claus EB, Schwartz PE (1995) Familial ovarian cancer. Update and clinical applications. Cancer
76:1998-2003.
[8] Cooper GS, Schildkraut JM, Whittemore AS, Marchbanks PA (1999) Pregnancy recency and risk of
ovarian cancer. Cancer Causes Control 10:397-402.
[9] Cornelison TL, Natarajan N, Piver MS, Mettlin CJ (1997) Tubal ligation and the risk of ovarian
carcinoma. Cancer Detect Prev 21:1-6.
[10] Coukos G, Rubin SC (1998) Chemotherapy resistance in ovarian cancer: new molecular
perspectives. Obstet Gynecol 91:783-792.
[11] Daly M, Obrams GI (1998) Epidemiology and risk assessment for ovarian cancer. Semin Oncol
25:255-264.
[12] Deutsche Krebsgesellschaft (2000) Kurzgefaßte Interdisziplinäre Leitlinien 2000. Hermanek P (ed.).
W.Zuckschwerdt, München Bern Wien New York.
[13] Dorum A, Heimdal K, Lovslett K, Kristensen G, Hansen LJ, Sandvei R, Schiefloe A, Hagen B,
Himmelmann A, Jerve F, Shetelig K, Fjaerestad I, Trope C, Møller P (1999) Prospectively detected
cancer in familial breast/ovarian cancer screening. Acta Obstet Gynecol Scand 78:906-911.
[14] Dorum A, Kristensen GB, Abeler VM, Trope CG, Møller P (1996) Early detection of familial ovarian
cancer. Eur J Cancer 32A:1645-1651.
[15] Ferrandina G, Fagotti A, Salerno MG, Natali PG, Mottolese M, Maneschi F, De Pasqua A,
Benedetti-Panici P, Mancuso S, Scambia G (1999) p53 overexpression is associated with
cytoreduction and response to chemotherapy in ovarian cancer. Br J Cancer 81:733-740.
[16] Foulkes WD, Narod SA (1995) Hereditary breast and ovarian cancer: epidemiology, genetics,
screening and predictive testing. Clin Invest Med 18:473-483.
[17] Goldberg JM, Piver MS, Jishi MF, Blumenson L (1997) Age at onset of ovarian cancer in women with
a strong family history of ovarian cancer. Gynecol Oncol 66:3-9.
[18] Grundmann E, Hermanek P, Wagner G (1997) Tumorhistologischlüssel. 2.Aufl. Springer, Berlin
Heidelberg New York.
[19] Hamann U, Becher H, Zimmermann T, Pella K, Bastert G, Chang-Claude J (1996) German family
study on hereditary breast-ovarian cancer. J Med Genet 33:633-635.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.37
[20] Heintz APM, Odicino F, Maisonneuve P, Beller U, Benedet JL, Creasman WL, Ngan HYS, Sideri M,
Pecorelli S (2001) Carcinoma of the ovary. FIGO annual report, vol.24. J Epidemiol Biostat
6:107-138.
[21] Hermanek P, Hutter RVP, Sobin LH, Wittekind Ch (1999) Classification of isolated tumor cells and
micrometastasis. Communication UICC. Cancer 86:2668-2673.
[22] Jänicke F (1999) Das fortgeschrittene Ovarialkarzinom. Dtsch Ärztebl 96:A-281-288.
[23] Jishi MF, Itnyre JH, Oakley-Girvan IA, Piver MS, Whittemore AS (1995) Risks of cancer among
members of families in the Gilda Radner Familial Ovarian Cancer Registry. Cancer 76:1416-1421.
[24] Karlan BY, Platt LD (1995) Ovarian cancer screening. The role of ultrasound in early detection.
Cancer 76:2011-2015.
[25] Kassim SK, Ali HS, Sallam MM, Fayed ST, Seada LS, abd-Elkawy E, Seada, MA, Khalifa A (1999)
Increased bcl-2 expression is associated with primary resistance to chemotherapy in human
epithelial ovarian cancer. Clin Biochem 32:333-338.
[26] Kaufmann M, von Minckwitz G (1997) Ovarialkarzinom. In: Zeller WJ, zur Hausen H (eds): Onkologie
V-2.7. Ecomed, Landsberg/Lech.
[27] Lynch HT, Casey MJ, Lynch J, White TE, Godwin AK (1998) Genetics and ovarian carcinoma. Semin
Oncol 25:265-280.
[28] Mackey SE, Creasman WT (1995) Ovarian cancer screening. J Clin Oncol 13:783-793.
[29] Makar AP, Baekelandt M, Trope CG, Kristensen GB (1995) The prognostic significance of residual
disease, FIGO substage, tumor histology, and grade in patients with FIGO stage III ovarian cancer.
Gynecol Oncol 56:175-180.
[30] Matias-Guiu X, Prat J (1998) Molecular pathology of ovarian carcinomas. Virchows Arch
433:103-111.
[31] Miracle-McMahill HL, Calle EE, Kosinski AS, Rodriguez C, Wingo PA, Thun, MJ, Heath CW Jr (1997)
Tubal ligation and fatal ovarian cancer in a large prospective cohort study. Am J Epidemiol
145:349-357.
[32] Nayar R, Siriaunkgul S, Robbins KM, McGowan L, Ginzan S, Silverberg SG (1996) Microinvasion in
low malignant potential tumors of the ovary. Hum Pathol 27:521-527.
[33] Nicholson St, Epenetos AA (1995) Radioimmunoscintigraphy and ovarian cancer. Oncology in
practice 2:6-8.
[34] NIH Consensus Development Panel on Ovarian Cancer (1995) NIH consensus conference. Ovarian
cancer. Screening, treatment, and follow-up. JAMA 273:491-497.
[35] Pecorelli S, Odicino F, Ziglioni L (2001) Cancer of the ovary and Fallopian tube. In: UICC: Prognostic
factors in Cancer, 2nd ed (Gospodarowicz MK, Henson DE, Hutter RVP, O’Sullivan B, Sobin LH,
Wittekind Ch, eds). John Wiley & Sons, New York
[36] Piver MS, Goldberg JM, Tsukada Y, Mettlin CJ, Jishi MF, Natarajan N (1996) Characteristics of
familial ovarian cancer: a report of the first 1,000 families in the Gilda Radner Familial Ovarian
Cancer Registry. Eur J Gynaecol Oncol 17:169-176.
[37] Powell DE (1996) Low malignant potential tumors of the ovary: does microinvasion matter? Hum
Pathol 27:517-518.
[38] Purdie D, Green A, Bain C, Siskind V, Ward B, Hacker N, Quinn M, Wright G, Russell P, Susil B
(1995) Reproductive and other factors and risk of epithelial ovarian cancer: an Australian
case-control study. Survey of Women’s Health Study Group. Int J Cancer 62:678-684.
[39] Reich O, Lahousen M, Pickel H, Winter R (1999) Borderlinetumoren des Ovars - Darstellung eines
sich entwickelnden Konzeptes. Geburtshilfe Frauenheilk 59:488-494.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.38
[40] Ronnett BM, Kurman RJ, Zahn CM, Shmookler BM, Jablonski KA, Kass ME, Sugarbaker PH (1995)
Pseudomyxoma peritonei in women: a clinicopathologic analysis of 30 cases with emphasis on site
of origin, prognosis, and relationship to ovarian mucinous tumors of low malignant potential. Hum
Pathol 26:509-524.
[41] Ronnett BM, Zahn CM, Kurman RJ, Kass ME, Sugarbaker PH, Shmookler BM (1995) Disseminated
peritoneal adenomucinosis and peritoneal mucinous carcinomatosis. A clinicopathologic analysis of
109 cases with emphasis on distinguishing pathologic features, site of origin, prognosis, and
relationship to „pseudomyxoma peritonei“. Am J Surg Pathol 19:1390-1408.
[42] Rosenblatt KA, Thomas DB (1996) Reduced risk of ovarian cancer in women with a tubal ligation or
hysterectomy. The World Health Organization Collaborative Study of Neoplasia and Steroid
Contraceptives. Cancer Epidemiol Biomarkers Prev 5:933-935.
[43] Runnebaum IB, Mollenkopf A, Kreienberg R, Meerpohl HG (1998) Epiemiologische und
molekulargenetische Risikofaktoren beim Ovarialkarzinom. Onkologe 4:1096-1100.
[44] Sato S, Kigawa J, Minagawa Y, Okada M, Shimada M, Takahashi M, Kamazawa, S, Terakawa N
(1999) Chemosensitivity and p53-dependent apoptosis in epithelial ovarian carcinoma. Cancer
86:1307-1313.
[45] Scambia G, Benedetti PP, Ferrandina G, Distefano M, Salerno G, Romanini ME, D’Agostino G,
Fagotti A, Mancuso S (1996) Prognostic significance of receptors for epidermal growth factor,
estrogen, and progesterone in ovarian cancer. Ann N Y Acad Sci 784:202-208.
[46] Schneider A (1999) Immunhistochemische Bestimmung der Überexpression des
Tumorsuppressorgens p53, seines Mediatorgens WAF1/CIP1 und des Onkogens c-neu beim
Ovarialkarzinom, unter besonderer Berücksichtigung der Alterationen des p53 Suppressorgens.
Akademos Wissenschaftsverlag, Hamburg.
[47] Scully RE (1999) Histological typing of ovarian tumors. WHO International Histological Classification
of Tumours. 2nd ed. Springer, Berlin Heidelberg New York.
[48] Scully RE, Bonfiglio TA, Kurman RJ, Silverberg SG, Wilkinson ES (1994) Histological typing of
female genital tract tumours. 2nd edn. Springer, Berlin Heidelberg New York
[49] Scully RE, Henson DE, Nielsen ML, Ruby SG (1996) Practice protocol for the examination of
specimens removed from patients with ovarian tumors. A basis for checklists. Cancer 78:927-940.
[50] Scully RE, Young RH, Clement PB (1998) Tumors of the ovary, maldeveloped gonads, fallopian tube
and broad ligament. Atlas of Tumor Pathology. Third Series, Fasc. 23. Armed Forces Institute of
Pathology, Washington, D.C..
[51] Seidman JD, Kurman RJ (1996) Subclassification of serous borderline tumors of the ovary into
benign and malignant types. A clinicopathologic study of 65 advanced stage cases. Am J Surg
Pathol 20:1331-45
[52] Seidman JD, Kurman RJ (2000) Ovarian serous borderline tumors: a critical review of the literature
with emphasis on prognostic indicators. Hum Pathol 31:539-57.
[53] Silva EG, Gershenson DM (1998) Standardized histologic grading of epithelial ovarian cancer:
elusive after all these years. Gynecol Oncol 70:1.
[54] Silverberg SG (2000) Histopathologic grading of ovarian carcinoma: a review and proposal. Int J
Gynecol Pathol 19:7-15.
[55] Silvestrini R, Daidone MG, Veneroni S, Benini E, Scarfone G, Zanaboni F, Villa A, Presti M, Danese
S, Bolis G (1998) The clinical predictivity of biomarkers of stage III-IV epithelial ovarian cancer in a
prospective randomized treatment protocol. Cancer 82:159-167.
[56] UICC (1997)TNM classification of malignant tumours. 5th ed. Sobin LH, Wittekind Ch (eds). Wiley &
Sons, New York.
[57] UICC (2001)TNM Supplement 2nd ed. A commentary on uniform use. Wittekind Ch, Henson DE,
Hutter RVP, Sobin LH (eds). John Wiley and Sons, New York.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.39
[58] Webb MJ, Monaghan JM, Burghardt E, Kindermann G (1993) Quality assurance in gynecologic
oncology. In: Burghardt E, Webb MJ, Monaghan JM, Kindermann G (ed.): Surgical gynecologic
oncology. Thieme, Stuttgart New York.
[59] Wen WH, Reles A, Runnebaum IB, Sullivan-Halley J, Bernstein L, Jones LA, Felix JC, Kreienberg R,
el Naggar A, Press MF (1999) p53 mutations and expression in ovarian cancers: correlation with
overall survival. Int J Gynecol Pathol 18:29-41.
[60] Yarbro JW, Page DL, Fielding LP, Partridge EE, Murphy GP (1999) AJCC prognostic factors
consensus conference. Cancer 86:2436-2446.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.40
Weiterführende Literatur
Bösze P (ed) (1999) Prognostic factors in epithelial ovarian cancer. CME J Cynecol Oncol 4: 3-276.
Burghardt E, Webb MJ, Monaghan JM, Kindermann G (eds) (1993) Surgical gynecologic oncology. Thieme,
Stuttgart New York
Deligdish L, Cohen CJ, Altchek A (1993) Atlas of ovarian tumors. Igaku-Shoin, New York Tokyo
Gompel G, Silverberg SG (1993) Pathology in gynecology and obstetrics. 4th edn. Lippincott, Philadelphia
Jacobs I, Shepherd J, Oram D, Blackett T, Luesley D, Berchuck A, Hudson Ch (eds) (2002) Ovarian Cancer
2nd ed. Oxford University Press, Oxford.
Kühn W, Pickartz H (2001): Klinische Pathologie des weiblichen Genitale. Wissenschaftliche
Fachgesellschaft, Stuttgart.
Markman M, Hoskins WJ (eds) (1993) Cancer of the ovary. Raven Press, New York
Meerpohl H-G, Pfleiderer A, Profous ChZ (Hrsg) (1993) Das Ovarialkarzinom. Springer, Berlin Heidelberg
New York
Russell P, Farnsworth A (1997) Surgical Pathology of the ovaries. 2nd ed. Churchill Livingstone, London
Schmidt-Matthiesen H, Bastert G, Wallwiener D (Hrsg) (2000) Gynäkologische Onkologie. Diagnostik,
Therapie und Nachsorge der bösartigen Genital-Tumoren und des Mammakarzinoms. 6. Aufl Schattauer,
Stuttgart New York
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.41
Anhang (Empfohlene Prüfbedingungen)
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche
Konsistenz der Daten
Ein Prüfprogramm für die Dokumentation Ovarialkarzinom sollte zumindest die nachstehenden
Bedingungen einschliessen.
Die mit ”??” bezeichneten Bedingungen beziehen sich auf Variable, die im aufgerufenen
Datensatz nicht erfasst sind, sie können daher ausser Acht gelassen werden.
Wenn
dann muss sein
8=J
4=J
9=J
4=J
13 = J und 16/M ≥ 2
4=J
14 = J und 16/E ≥ 2
4=J
15 = J und 16/P ≥ 2
4=J
17 ∈
/ {N,X}
4=J
36 = 56.9 -
5=J
36 = 18.- -
6=J
36 = 19.- -
6=J
36 = 20.- -
6=J
36 = 50.- -
6=J
36 ∈ {54.- -, 55.9 -}
6=J
72 = T1
?ovar:lokausbrklin? = 1
72 = T1a
?ovar:lokausbrklin? = 1
(?ovar:ausbrovre? = T und ?ovar:ausbrovli? = F) oder
(?ovar:ausbrovre? = F und ?ovar:ausbrovli? = T)
?ovar:tunwaszi? 6= J und ?ovar:tunwperifl? 6= J und
?ovar:tunwpleur? 6= J
72 = T1b
?ovar:lokausbrklin? = 1
?ovar:ausbrovre? = T
?ovar:ausbrovli? = T
?ovar:tunwaszi? 6= J und ?ovar:tunwperifl? 6= J und
?ovar:tunwpleur? 6= J
72 = T1c
?ovar:lokausbrklin? = 1
?ovar:tunwaszi?= J oder ?ovar:tunwperifl? = J
72 = T2
?ovar:lokausbrklin? = 2
72 = T2a
?ovar:lokausbrklin? = 2
?ovar:ausbruter? = T
?ovar:ausbrharnbl? = N
?ovar:ausbrbeckgew? = N
?ovar:tunwaszi? 6= J und ?ovar:tunwperifl? 6= J und
?ovar:tunwpleur? 6= J
72 = T2b
?ovar:lokausbrklin? = 3
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Wenn
C35.42
dann muss sein
?ovar:ausbruter? = T
?ovar:ausbrharnbl? = T oder ?ovar:ausbrbeckgew? = T
?ovar:tunwaszi? 6= J und ?ovar:tunwperifl? 6= J und
?ovar:tunwpleur? 6= J
72 = T2c
?ovar:lokausbrklin? ∈ {2,3}
?ovar:tunwaszi? = J oder ?ovar:tunwperifl? = J
72 = T3
?ovar:lokausbrklin? = 4
73 = NX
?ovar:beckenlk?/R
und
?ovar:beckenlk?/L
?ovar:paraortlk?/R und ?ovar:paraortlk?/L
?ovar:inguinlk?/R und ?ovar:inguinlk?/L = X
73 = N0
?ovar:beckenlk?/R 6= M und ?ovar:beckenlk?/L 6= M und
?ovar:paraortlk?/R 6= M und ?ovar:paraortlk?/L 6= M
und ?ovar:inguinlk?/R 6= M und ?ovar:inguinlk?/L 6= M
und
und
?ovar:beckenlk?/R = F oder ?ovar:beckenlk?/L = F oder
?ovar:paraortlk?/R = F oder ?ovar:paraortlk?/L = F
oder ?ovar:inguinlk?/R = F oder ?ovar:inguinlk?/L = F
73 = N1
?ovar:beckenlk?/R = M oder ?ovar:beckenlk?/L = M oder
?ovar:paraortlk?/R = M oder ?ovar:paraortlk?/L = M
oder ?ovar:inguinlk?/R = M oder ?ovar:inguinlk?/L = M
74 ∈ {MX, M0}
68 ∈
/ {K, H, Z,}
69 = und 70 = und 71 = 74 = M1
68 ∈ {K, H, Z,}
?ovar:klinstad? = 11
72 = 1a
73 = 0
74 = 0
?ovar:klinstad? = 12
72 = 1b
73 = 0
74 = 0
?ovar:klinstad? = 13
72 = 1c
73 = 0
74 = 0
?ovar:klinstad? = 21
72 = 2a
73 = 0
74 = 0
?ovar:klinstad? = 22
72 = 2b
73 = 0
74 = 0
?ovar:klinstad? = 23
72 = 2c
73 = 0
74 = 0
?ovar:klinstad? = 31
72 = 3a
73 = 0
74 = 0
?ovar:klinstad? = 32
72 = 3b
73 = 0
74 = 0
?ovar:klinstad? = 33
72 = 3c oder 73 = 1
74 = 0
?ovar:klinstad? = 40
74 = 1
?ovar:klinstad? = XX
74 = X oder (74 = 0 und 73 =X) oder (74 = 0 und 72 =X)
87 = EEEEEEEE
77 ∈ {N, A, X}
96 = T
94 = 2
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
C35.43
Wenn
dann muss sein
97 = T
94 = 2
98 = T oder 99 = T oder 100 = T
oder . . . oder 103 = T
94 = 3
204 = T oder 205 = T
202 = 2
206 = T oder 207 = T oder 208 = T
oder . . . oder 211 = T
202 = 3
305 ∈ {I, S}
290 = J oder 291 = J oder 292 = J oder . . . oder 295 = J
314 = 1
?ovar:lokausbreit? = 1
?ovar:beckuter? ∈ {F, Y} und ?ovar:beckadn? ∈ {F, Y} und
?ovar:beckperi? ∈ {F, Y} und . . . und ?ovar:beckdarmw?
∈ {F, Y}
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
314 = 1a
?ovar:ovbef? ∈ {R, L, E}
?ovar:bezovkap? = I
?ovar:lokausbreit? = 1
?ovar:beckuter? ∈ {F, Y} und ?ovar:beckadn? ∈ {F, Y} und
?ovar:beckperi? ∈ {F, Y} und . . . und ?ovar:beckdarmw?
∈ {F, Y}
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
?ovar:tuzasz? 6= J und ?ovar:tuzperi? 6= J
314 = 1b
?ovar:ovbef? = B
?ovar:bezovkap? = I
?ovar:lokausbreit? = 1
?ovar:beckuter? ∈ {F, Y} und ?ovar:beckadn? ∈ {F, Y} und
?ovar:beckperi? ∈ {F, Y} und . . . und ?ovar:beckdarmw?
∈ {F, Y}
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
?ovar:tuzasz? 6= J und ?ovar:tuzperi? 6= J
314 = 1c
?ovar:bezovkap? ∈ {R, L, E}
?ovar:lokausbreit? = 1
?ovar:beckuter? ∈ {F, Y} und ?ovar:beckadn? ∈ {F, Y} und
?ovar:beckperi? ∈ {F, Y} und . . . und ?ovar:beckdarmw?
∈ {F, Y}
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
?ovar:tuzasz? = J oder ?ovar:tuzperi? = J
314 = 2
?ovar:lokausbreit? ∈ {2,3}
?ovar:beckuter? = T oder ?ovar:beckadn? = T oder
?ovar:beckperi? = T oder . . . oder ?ovar:beckdarmw? =
T
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
314 = 2a
?ovar:lokausbreit? = 2
?ovar:beckuter? = T oder ?ovar:beckadn? = T
?ovar:beckperi? ∈ {F, Y} oder ?ovar:beckharnb?
∈ {F, Y} oder ?ovar:beckhbinw? ∈ {F, Y} oder . . . oder
?ovar:beckdarmw? ∈ {F, Y}
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
?ovar:tuzasz? = N
314 = 2b
?ovar:lokausbreit? = 3
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Wenn
C35.44
dann muss sein
?ovar:beckperi? = T oder ?ovar:beckharnb? = T oder
?ovar:beckhbinw? = T oder . . . oder ?ovar:beckdarmw? =
T
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
?ovar:tuzasz? = N
314 = 2c
?ovar:lokausbreit? ∈ {2,3}
?ovar:beckuter? = T oder ?ovar:beckadn? = T oder
?ovar:beckperi? = T oder . . . oder ?ovar:beckdarmw? =
T
?ovar:ausbeck? ∈ {0, Y}
?ovar:grperimet? = 00.0
?ovar:tuzasz? = J oder ?ovar:tuzperi? = J
314 = 3
?ovar:lokausbreit? = 4
314 = 3a
?ovar:lokausbreit? = 4
?ovar:ausbeck? = H
?ovar:grperimet? 6= 00.0
314 = 3b
?ovar:lokausbreit? = 4
?ovar:ausbeck? = M
?ovar:grperimet? ∈ {00.1 bis 02.0}
314 = 3c
?ovar:lokausbreit? = 4
?ovar:ausbeck? = M
?ovar:grperimet? ∈ {02.1 bis 99.8}
315 = X
?ovar:untreglk? = 00
315 = 0
?ovar:untreglk? ∈ {01 bis 98}
?ovar:befreglk? = 00
315 = 1
?ovar:untreglk? ∈ {01 bis 98}
?ovar:befreglk? 6= 00
316 = 0
?ovar:fmetnachw? = K
311 = und 312 = und 313 = 316 = 1
?ovar:fmetnachw? ∈ {Z, H}
311 6= ?ovar:mikromet? 6= E
315 = 1
?ovar:zusangfmet? 6= E
316 = 1
317 6= E
308 = - - - -/1
318 6= E
308 ∈ {8442/1, 8462/1, 8463/1, 9014/1}
319 6= E
308 = - - - -/1
?ovar:lokausbreit? = 4
?ovar:beckperi? = T oder ?ovar:beckharnb? = T oder
?ovar:beckdickd? = T oder ?ovar:beckdunnd? = T
320 6= E
308 ∈ {8472/1, 9014/1}
?ovar:platepdif? 6= E
308 ∈ {8380/1, 8381/1, 8380/3, 8381/3, 8933/3, 8951/3}
?ovar:heterelem? 6= E
308 ∈ {8923/3, 8951/3}
?ovar:zwerchf? = H oder
?ovar:leberkap? = H oder
?ovar:mesent? = H oder . . . oder
?ovar:viszer? = H
?ovar:lokausbreit? = 4
?ovar:ausbeck? = H
?ovar:zwerchf? = M oder
?ovar:leberkap? = M oder
?ovar:mesent? = M oder . . . oder
?ovar:viszer? = M
?ovar:lokausbreit? = 4
?ovar:ausbeck? = M
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Wenn
dann muss sein
(?ovar:zwerchf? = F oder
?ovar:leberkap? = F oder
?ovar:mesent?
=
F
oder
...
oder ?ovar:viszer? =
F)
und
(?ovar:zwerchf?
und
?ovar:leberkap?
und
?ovar:mesent? und . . . und
?ovar:viszer? ∈
/ { H, M})
?ovar:lokausbreit? 6= 4
C35.45
?ovar:ausbeck? = 0
?ovar:infhar? ∈ {H, M}
?ovar:infrek? ∈ {H, M}
?ovar:infsig? ∈ {H, M}
?ovar:infapp? ∈ {H, M}
?ovar:infkol? ∈ {H, M}
?ovar:infdun? ∈ {H, M}
?ovar:beckhbinw? = T
oder
oder
oder
oder
?ovar:beckdarmw? = T
342 = N
340 = F
342 = X
340 = Y
342 = H
340 = T
342 = M
340 ∈ {T, Y}
343 = J oder 344 = J oder 345 = J
oder . . . oder 358 = J
342 ∈ {H, M}
359 = 00
342 = N
360 = 00
342 = N
362 = Y und 363 = Y und 364 = Y
und . . . und 377 = Y
361 ∈ {Y, E}
(362 = 1 oder 363 = 1 oder 364 = 1
oder . . . oder 377 = 1) und (362 bis
377 6= {2 bis 6}
361 = 1
378 = 1
314 = X
378 = 2
314 6= X
379 = X
72 = X und 314 = X
379 = 0
314 = 0 oder (314 = X und 72 = 0)
379 = 1
314 = 1 oder (314 = X und 72 = 1)
379 = 1a
314 = 1a oder (314 = X und 72 = 1a)
379 = 1b
314 = 1b oder (314 = X und 72 = 1b)
379 = 1c
314 = 1c oder (314 = X und 72 = 1c)
379 = 2
314 = 2 oder (314 = X und 72 = 2)
379 = 2a
314 = 2a oder (314 = X und 72 = 2a)
379 = 2b
314 = 2b oder (314 = X und 72 = 2b)
379 = 2c
314 = 2c oder (314 = X und 72 = 2c)
379 = 3
314 = 3 oder (314 = X und 72 = 3)
379 = 3a
314 = 3a oder (314 = X und 72 = 3a)
379 = 3b
314 = 3b oder (314 = X und 72 = 3b)
379 = 3c
314 = 3c oder (314 = X und 72 = 3c)
380 = 1
315 = X
380 = 2
315 6= X
381 = X
73 = X
315 = X
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
35. OVARIALKARZINOM (IN BEARBEITUNG
Wenn
dann muss sein
381 = 0
315 = 0 oder (315 = X und 315 = 0)
381 = 1
315 = 1 oder (315 = X und 315 = 1)
382 = X
74 = X
316 = X
383 = J oder . . . oder 393 = J
382 = 1
395 = 11
379 = 1a
381 = 0
382 = 0
395 = 12
379 = 1b
381 = 0
382 = 0
395 = 13
379 = 1c
381 = 0
382 = 0
395 = 21
379 = 2a
381 = 0
382 = 0
395 = 22
379 = 2b
381 = 0
382 = 0
395 = 23
379 = 2c
381 = 0
382 = 0
395 = 31
379 = 3a
381 = 0
382 = 0
395 = 32
379 = 3b
381 = 0
382 = 0
395 = 33
379 = 3c oder 381 = 1
382 = 0
395 = 40
382 = 1
396 = 1
342 = N
396 ∈ {2,3}
361 = 1
396 = 4
(342 = H und 361 = Y) oder 361 ∈ {4,5,6}
396 = 5
(342 = M und 361 = Y) oder 361 ∈ {2,3}
396 = X
342 = X und 361 = Y
C35.46
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ nicht = Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60 Lungenmetastasen
ie Dokumentation „Lungenmetastasen“1 wird bei der operativen Entfernung von Lungenmetastasen im Rahmen der Ersttherapie oder im weiteren Verlauf verwendet. Sie kann auch bei
den seltenen Fällen mit Diagnose von Lungenmetastasen bei unbekanntem Primärtumor (CUPSyndrom) [13] eingesetzt werden.
D
Die Dokumentation Lungenmetastasen wird auch angewandt, wenn nach Chemotherapie von
Metastasen hochsensibler Tumoren (in erster Linie germinale Tumoren und Osteosarkome) radiologisch Herde verbleiben, die regressierten Metastasen entsprechen und z. T. keine vitalen
malignen Tumorzellen enthalten oder - bei nichtseminomatösen germinalen Tumoren - nur benigne reife Teratomanteile zeigen (sog. adjuvante Metastasenchirurgie [21]).
Bei zweizeitig durchgeführter bilateraler Operation wird nur ein Erhebungssatz angelegt (siehe
auch (S1)).
Diese Dokumentation wird nicht angewandt bei palliativer endoskopisch-endoluminaler partieller Metastasenabtragung, Probethorakotomie oder ausschließlicher Entfernung mediastinaler
Lymphknotenmetastasen.
Die Dokumentation fußt vornehmlich auf den Erfahrungen der Thoraxklinik-Heidelberg
[5, 14, 19, 23] und berücksichtigt die Vorschläge des Internationalen Registers Lungenmetastasen [8, 16, 22].
1 Federführender
Autor: P. Hermanek, Datum der letzten Aktualisierung: 12/2004
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.2
Lungenmetastasen
6 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
1
Erhebungsteil-Nr. (A5)
I. Prätherapeutische Daten
A. Primärtumor
Primärtumor bekannt?
1
N = Nein, J = Ja
Falls Primärtumor bekannt:
Lokalisation (nach Tumorlokalisationsschlüssel) (A12)
C
Histologischer Tumortyp nach ICD-O-3 (A24)
M
C
/ 3
2
M
/ 3 3
Grading (A25)
4
1 =G1, 2 = G2, 3 = G3, 4 = G4, L = Low Grade (G1-2), H = High Grade (G3-4), X = F.A.(GX)
Tag
Monat
Jahr
Datum der Ersttherapie des Primärtumors (A17)
Tag
Monat
5
Jahr
Vorangegangene operative Entfernung von Fernmetastasen
6
N =Nein, E = Einmal, M = Mehrmalig
Falls ja: Lokalisation der entfernten Fernmetastasen
7
1 =Leber, 2 = Lunge, 3 = Andere (Mehrfachnennung möglich)
Tag
Datum der Operation bzw. bei mehrmaliger Entfernung der letzten Operation
Tag
Monat
Monat
Jahr
8
Jahr
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.3
B. Diagnose der Lungenmetastasen
Metastasen-Operations-Nr. (S1)
9
Tag
Monat
Jahr
Datum der Diagnose(S2)
Tag
10
Monat
Jahr
Anlass zur Diagnose
11
E = Erstdiagnose eines malignen Tumors, S = Symptome nach früherer Tumorerkrankung, N = Nachsorge nach früherer
Tumorerkrankung, X = F.A.
Krankheitsfreies Intervall (KFI) (S3)
999 = F.A., EEE = Entfällt, weil Primärtumor unbekannt
Monate
12
Tag
Monat
Jahr
Datum des Entschlusses zur operativen Therapie (S4)
Tag
Monat
13
Jahr
C. Ausmaß und Lokalisation der Lungenmetastasierung
Anzahl der Metastasen 00 = keine , 01-19 = 1-19, 20 = 20 und mehr, DD = Diff.Durchsetzung
Bei Diagnose
Bei Entschluss zur Operation
R
Rechts
Links
Rechts
D
R
L
O
L
Links
14
Lage der Metastasen(S5) P = Nur peripher, Z = Nur zentral-intermediär (hilusnah), B = Beides
Bei Diagnose
Bei Entschluss zur Operation
R
Rechts
Links
Rechts
Größter Durchmesser der größten Metastase
Bei Diagnose
Rechts
L
R
O
Links
L
15
00 = Keine Metastase, 98 = 98 mm und mehr, 99=F.A.
Bei Entschluss zur Operation
Links
D
Rechts
Links
D
O
R
16
L
17
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.4
D. Extrapulmonaler Tumor zum Zeitpunkt der Lungenmetastasendiagnose
Bei Diagnose
N=Nein
J=Ja
Bei Entschluss zur Operation
X=F.A.
N=Nein
J=Ja
X=F.A.
O
D
Primärtumor / Lokoregionäres Rezidiv
o
o
o
o
o
o
18
Regionäre Lymphknotenmetastasen (zu Primärtumor)
o
o
o
o
o
o
19
Intrathorakale Lymphknoten (S8) o.n.A.
o
o
o
o
o
o
20
- peribronchial (11-14)
o
o
o
o
o
o
21
- hilär (10) ipsilateral
o
o
o
o
o
o
22
- hilär (10) kontralateral
o
o
o
o
o
o
23
- subkarinal (7)
o
o
o
o
o
o
24
- andere mediastinale (1-6,8,9)
ipsilateral
o
o
o
o
o
o
25
- andere mediastinale (1-6,8,9)
kontralateral
o
o
o
o
o
o
26
Sonstige extrapulmonale Fernmetastasen
o
o
o
o
o
o
27
Wenn sonstige Fernmetastasen, Lokalisation(Kurzschlüssel, A14)
Bei Diagnose
Bei Entschluss zur Op
O
D
1.
........................
1.
28
2.
........................
2.
29
3.
........................
3.
30
E. Sonstige klinische Befunde
Klinische Symptomatik
Paraneoplastisches Syndrom (S10)
Anstieg von Tumormarkern (S11)
Tumormarker
CEA
NNN,N= Normalbereich
YYY,Y=Nicht untersucht
Bei Diagnose
Bei Entschluss zur Operation
N=Nein
J=Ja
X=F.A.
N=Nein
J=Ja
X=F.A.
o
o
o
o
o
o
31
o
o
o
o
o
o
32
Bei Diagnose
,
Bei Entschluss zur Op
,
D
33
O
34
Andere Tumormarker
N= Normalbereich
D
35
Y=Nicht untersucht
O
36
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.5
Lungenfunktion(S12) 999=F.A.
Bei Diagnose
Bei Entschluss zur Op
FEV1,0 gemessen
,
,
FEV1,0 prognostiziert
,
,
Diffusionskapazität
(DLCO ) prognostiziert
%
%
D
37
O
38
D
39
O
40
D
41
O
42
D
O
Weiterführende Diagnostik
O = Operabel, H = Hohes Risiko,
43
I = Inoperabel, Y = Nicht durchgeführt
Allgemeiner Leistungszustand (nach ECOG) (A9)
0 = Normale, uneingeschränkte Aktivität wie vor der Erkrankung, 1 = Einschränkung der körperlichen Anstrengung, aber
gehfähig; leichte körperliche Arbeit bzw. Arbeit im Sitzen möglich, 2 = Gehfähig, Selbstversorgung möglich, aber nicht
arbeitsfähig; kann mehr als 50% der Wachzeit aufstehen, 3 = Nur begrenzte Selbstversorgung möglich; 50% oder mehr
der Wachzeit an Bett oder Stuhl gebunden, 4 = Völlig pflegebedürftig, keinerlei Selbstversorgung möglich; völlig an Bett
oder Stuhl gebunden, X = Unbekannt
Bei Diagnose
Bei Entschluss zur Op
D
O
44
Einschätzung des Operationsrisikos(A10)
45
1 = ASA 1, 2 = ASA 2, 3 = ASA 3, 4 = ASA 4, 5 = ASA 5, X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.6
Lungenmetastasen
6 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
Geburtsdatum
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil-Nr. (A5)
2
II. Daten zur Therapie
A. Vorgesehene und durchgeführte Therapiemodalitäten (A17)
N = Nein
J = Ja 1
A = Abgelehnt
Operation
o
o
46
Bestrahlung
o
o
47
Chemotherapie, systemische
o
o
48
Chemotherapie, lokale
o
o
49
Hormontherapie
o
o
50
Immuntherapie
o
o
51
Präoperative Physiotherapie
o
o
52
Sonstige Therapie, welche:
o
o
53
1 Bei
mehr als einer durchgeführten Therapiemodalität ist die zeitliche Reihenfolge zu kennzeichnen. (Wenn eine nicht-chirurgische Therapie durchgeführt wurde, zusätzlich Therapiedaten (Strahlen-, medikamentöse Therapie) erfassen!)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.7
B. Metastasenresektion
Tag
Monat
Jahr
Datum der Operation (S14)
Tag
Monat
54
Jahr
N=Nein
J=Ja
Synchrone Operation des Primärtumors
o
o
55
Synchrone Operation eines lokoregionären Rezidivs
o
o
56
Synchrone Entfernung anderer Metastasen
(ausgenommen thorakale Lymphknoten)
o
o
57
Dringlichkeit der Operation(S15)
Operationsintention(A18, S16)
E = Elektiv, D = Dringlich, N = Notfall
58
K = Kurativ, A = Adjuvant, P = Palliativ, D = Diagnostisch
59
Operationszugang
60
V = Videoassistierte thorakoskopische Chirurgie (VATS), P = Primäre offene Chirurgie, S = Sekundäre offene Chirurgie
nach primärer VATS
Zusätzlich Angaben bei offener Chirurgie
61
L = Linksseitige laterale Thorakotomie, R = Rechtsseitige laterale Thorakotomie, M = Mediane Sternotomie, C = Clan-ShellZugang (beidseitige anteriore Thorakotomie mit horizontaler Sternotomie), B = Bilaterale zweizeitige laterale Thorakotomie,
X = F.A.
1
Art der Metastasenresektion (S17) (bis zu 3 Angaben möglich!)
2
3
62
1 = Atypische Keilresektion (atypische Segment-/Subsegmentresektion), 2 = anatomische Segmentresektion, 3 = Atypische
zentrale Resektion, 4 = Lobektomie, 5 = Bilobektomie, 6 = Pneumonektomie
Besondere Technik der Metastasenentfernung
63
N = Nein, U = Ultraschallaspirator, L = Laser, R = Radiofrequenzablation, X = F.A.
Radioimmunassistierte Chirurgie (S18)
N = Nein, J = Ja, X = F.A.
Zusätzliche Angaben zur Lokalisation
a) Keil-, Segmentresektion, Lobektomie
64
N = Nein
J = Ja
Oberlappen rechts
o
o
65
Mittellappen rechts
o
o
66
Unterlappen rechts
o
o
67
Oberlappen links
o
o
68
Unterlappen links
o
o
69
b) Pneumonektomie, Pleuropneumonektomie
70
R = Rechts, L = Links
Erweiterung der Metastasenresektion (S19)
N = Nein
J = Ja
Brustwand
o
o
71
Zwerchfell
o
o
72
Leber
o
o
73
Perikard
o
o
74
Andere mediastinale Strukturen
o
o
75
Exploration und Entfernung intrathorakaler Lymphknoten (S8)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
J=Ja, N=Nein
C60.8
Rechts
Links
a Exploration
N
b Entfernung
J
N
a Exploration
J
N
J
b Entfernung
N
J
aLbL
aRbR
Peribronchiale LK (13,14)
o
o
o
o
o
o
o
o
Hiläre LK (10-12)
o
o
o
o
o
o
o
o
76
77
b
a
Subkarinale LK (7)
a Expl
No
Jo
b Entf
No
Jo
78
aLbL
aRbR
Andere untere LK
mediastinale LK (8,9)
o
o
o
o
o
o
o
o
79
Aortale LK (5,6)
o
o
o
o
o
o
o
o
80
Obere mediastinale LK (1-4)
o
o
o
o
o
o
o
o
81
Örtliche Tumorzelldissemination
82
N = Nein, J = Ja (Schnitt durch Tumor)
Dauer der Operation (in Minuten)
Dauer der Intensivbehandlung (in Tagen)
Blutersatz (ml)
83
84
999 = F.A.
Intraoperativ
postoperativ
0000 = keiner
Intra
Post
Fremdblut
85
Eigenblut
86
C. Klinische R-Klassifikation und Gesamtbeurteilung des
Tumorgeschehens
Klinische R-Klassifikation (A19)
87
00 = Kein Residualtumor (R0), 1 = Nur mikroskopischer Residualtumor (R1), 2 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a), 3 = Makroskopischer Residualtumor, mikroskopisch bestätigt (R2b), X = Unbestimmt
(RX)
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0,RX)
Lokoregionär
o
o
o
88
Fernmetastase(n)
o
o
o
89
Normalisierung präoperativ erhöhter Tumormaker
90
N = Nein, J = Ja, E = Entfällt, da Tumormarker präoperativ nicht erhöht oder nicht bestimmt, X = F.A.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.9
D. Frühe Komplikationen der Therapie
Chirurgische Komplikationen
N = Nein
J = Ja
Nachblutung (S20)
o
o
91
Atelektase/Pneumonie
o
o
92
Wundinfektion
o
o
93
Parenchymfistel
o
o
94
Pleuraempyem
o
o
95
Sero- / Pneumothorax
o
o
96
Chylothorax
o
o
97
Bronchusstumpffistel
o
o
98
Andere chirurgische Komplikation(en)
o
o
99
Respiratorische Insuffizienz
o
o
100
Herzrhythmusstörungen
o
o
101
Andere kardiorespiratorische Komplikation(en)
o
o
102
Renale Komplikationen
o
o
103
Andere nicht-chirurgische Komplikation(en)
o
o
104
Nicht-chirurgische Komplikationen
Sekundäre operative Eingriffe (A21)
N=Nein, J=Ja
Falls ja, Art des Eingriffs nach OPS-301 bzw. ICPM
Postoperativer Exitus (A22)
105
5
N = Nein, I = Innerhalb von 30 Tagen nach Operation, S = Später
5
106
107
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.10
Lungenmetastasen
6 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
1.
2.
Geburtsdatum
Tag
3.
Monat
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
3
Erhebungsteil-Nr. (A5)
III. Daten zur Pathologie
Pathologie-Eingangsnummer YYYYYYY = Entfällt, da nicht untersucht
Biopsie
B
108
Resektat
R
109
A. Histologischer Typ und Grading
Histologischer Tumortyp nach ICD-O (A24) XXXX = F.A.
A Biopsie
M
/ 6
M
/ 6
M
/ 6 M
/ 6
110
B Lungenresektat
M
/ 6
M
/ 6
M
/ 6 M
/ 6
111
Bestätigung der Tumorhistologie durch andere Institutionen (A24)
112
N = Nein, R = Register oder Referenzpathologie einer Studie, A = Anderes Institut für Pathologie, B = R+A
Grading (A25) 1 = G1, 2 = G2, 3 = G3, 4 = G4, L = Low Grade (G1-2), H = High Grade (G3-4), X = F.A.(GX)
A Biopsie
113
B Lungenresektat
114
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.11
B. Anatomische Ausbreitung
Rechts
Links
Rechts
Links
Anzahl der Metastasen
115
00 = Keine, 01-19 = 1-19,
20 = 20 und mehr, DD = Diffuse Durchsetzung, XX = F.A.
Rechts
Größter Durchmesser
der größten Metastase (in mm)
Links
116
999=F.A
Kontinuierlicher Befall von Nachbarstrukturen
N = Nein
J = Ja
X = Nicht untersucht
Brustwand
o
o
o
117
Zwerchfell
o
o
o
118
Mediastinum
o
o
o
119
o
o
o
120
Andere
Intrathorakale Lymphknoten(S8) 99 = F.A.
Rechts
unters
befallen
Links
unters
befallen
U
Rechts
B
U
Links
B
Peribronchiale LK (13,14)
121
Hiläre LK (10-12)
122
Unt
Subkarinale LK (7)
Unters
Bef
Bef
123
U
B
U
B
Andere unt. med.(8,9)
124
Aortale LK (5,6)
125
Obere med. LK (1-4)
126
Sonstige Fernmetastasen
K = Keine nachgewiesen, Z = Zytologisch bestätigt, H = Histologisch bestätigt
127
Wenn sonstige Fernmetastasen, Lokalisation(Kurzschlüssel, A14)
1.
......................................
1.
128
2.
......................................
2.
129
3.
......................................
3.
130
C. Weitere Befunde und begleitende Veränderungen
LM
Histologische Tumorregression nach präoperativer Chemo- /Radiotherapie (S22)
Bei Metastasen nicht-seminomatöser germinaler Tumoren
LK
131
V = Vitale maligne Tumorzellen nachweisbar, T = Kein vitales malignes Tumorgewebe, nur reifes Teratom, R = Komplette
Regression, nur Fibrose und oder Nekrose, E = Entfällt, X = F.A.
Lungenmetastasen
Lymphknotenmetastasen
LM
Bei Metastasen anderer Tumoren
LK
132
10 = Regressionsgrad (RG) I, 20 = RG II, 21 = RG IIa, 22 = RG Iib, 30 = RG III, EE = Entfällt, XX = F.A.
Lungenmetastasen
Lymphknotenmetastasen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.12
D. R-Klassifikation und weitere Angaben zur Radikalität
Histologische Befunde an den definitiven Resektionsrändern
F = Tumorfrei, T = Tumor, U = Unbestimmbar, Y = Nicht untersucht
Lungenmetastasen
133
Andere Metastasen
134
Methodik der R-Klassifikation (A31)
135
K = Konventionell, M = Morphologische Methoden zum Nachweis isolierter Tumorzellen (insbesondere Immunzytochemie), N = Nicht-morphologische (molekularpathologische) Methoden zum Nachweis isolierter Tumorzellen, S = Sonstige
Spezialmethoden, X = F.A.
Lokalisation von Residualtumor
N = Nein
J = Ja
E = Entfällt (R0, RX)
Lokoregionär
o
o
o
136
Lungenmetastasen
o
o
o
137
Andere Fernmetastasen
o
o
o
138
Minimaler Sicherheitsabstand (S23) (in mm) (99 bzw. 999 = F.A.)
makroskopisch
139
histologisch
140
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
Patienten-ID (A3)
C60.13
Lungenmetastasen
6 0
Kenn-Nr (A1)
Zentrumsinternes Kennzeichen (A2)
Fachrichtung (A2)
Geburtsdatum
1.
2.
Tag
Monat
3.
Jahr
Geschlecht (M=Männlich, W=Weiblich)
Tumoridentifikationsnummer (A4)
Erhebungsteil-Nr. (A5)
4
IV. Definitive R-Klassifikation und Prognose(Risiko)-Gruppe
Definitive R-Klassifikation (A33, S24)
141
0 = Kein Residualtumor (R0), 1 = Nur mikroskopischer Residualtumor (R1), 2 = Makroskopischer Residualtumor, mikroskopisch nicht bestätigt (R2a), 3 = Makroskopischer Residualtumor, auch mikroskopisch bestätigt (R2b), X = Unbestimmt
(RX)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.14
Spezielle Verschlüsselungsanweisungen
S1 Metastasen-Operations-Nummer
Die 1. Operation wegen Lungenmetastase(n) erhält die Metastasen-Operations-Nummer 1.
Eine geplante zweizeitige bilaterale Entfernung von Lungenmetastasen gilt als eine
Operation. Bei weiteren Operationen werden jeweils neue Erhebungen angelegt und
fortlaufende Metastasen-Operations-Nummern vergeben.
S2 Datum der Diagnose der Lungenmetastasen
Hier wird der Zeitpunkt der klinischen Metastasendiagnose eingetragen. Dabei werden
eindeutige und auch verdächtige Befunde bei bildgebenden Verfahren berücksichtigt. Eine
mikroskopische Diagnose ist nicht erforderlich. Werden Lungenmetastasen erst
überraschend, während einer Thorakotomie entdeckt, wird hier das Datum der Operation
eingetragen.
S3 Krankheitsfreies Intervall
Als krankheitsfreies Intervall (KFI) gilt der Zeitraum zwischen „starting point“ und Diagnose
der Lungenmetastase. „Starting point“ ist bei primärer chirurgischer Therapie das Datum
der definitiven chirurgischen Behandlung des Primärtumors, bei neoadjuvanter oder
ausschließlich nicht-chirurgischer Therapie der Beginn dieser (siehe auch A17)). Bei
unbekanntem Primärtumor entfällt dieses Item.
S4 Datum des Entschlusses zur operativen Therapie
Bei Diagnose von resezierbar erscheinenden Lungenmetastasen wird, insbesondere bei
mehreren Metastasen in verschiedenen Lungenabschnitten und/oder zu erwartendem
größeren Parenchymverlust, vielfach zunächst etwa 6-8 Wochen abgewartet, um eine
etwaige Progredienz feststellen zu können, und erst dann über die anzuwendende
Therapie entschieden. Wenn schon bei der Diagnose der Entschluss zur Resektion fällt,
entfällt dieses Item, ebenso alle unter I.C. bis I.F. vorgesehenen Angaben zum Zeitpunkt
des Entschlusses zur Therapie.
S5 Lage der Metastasen / Lappenbefall
Als zentral-intermediär (hilusnahe) werden Metastasen bezeichnet, die nach den
bildgebenden Verfahren ihren Ausgang von Lappen- oder Segmentbronchien (zentral im
engeren Sinn) oder von den Teilungsstellen der Segmentbronchien oder
Subsegmentbronchien (intermediär) nehmen [6].
Bei der Dokumentation zum Lappenbefall wird „zentral“ angegeben, wenn die
Metastase(n) keinem Lappen zugeordnet werden können.
S6 Befall größerer Gefäße
Die klinische Klassifikation beruht auf den Befunden bildgebender Verfahren. Bei der
pathologischen Klassifikation wird sowohl makroskopisch als auch nur histologisch
nachweisbare Gefäßinvasion erfasst.
Als größere Gefäße gelten:
•
•
•
•
A. pulmonalis,
V. pulmonalis,
V. azygos,
V. cava superior.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.15
S7 Invasion von Nachbarstrukturen
Als Nachbarstrukturen gelten:
•
•
•
•
•
•
•
•
•
Brustwand,
Zwerchfell,
Perikard,
Mediastinum,
Herz,
große Gefäße,
Trachea,
Ösophagus,
Wirbelsäule.
S8 Intrathorakale Lymphknoten
Die Unterteilung der intrathorakalen Lymphknoten erfolgt entsprechend dem TNM-Atlas in
14 Gruppen, die jenen des Naruke-Schemas und der Klassifikation der American Thoracic
Society entsprechen [24].
Mediastinale Lymphknoten (N2 - LK)
(1) höchste (oberste) mediastinale
(2) paratracheale (obere paratracheale)
(3) prätracheale
(3 a) vordere (anteriore) mediastinale
Obere mediastinale LK
(3 b) retrotracheale (hintere) mediastinale
(4) tracheobronchiale (untere paratracheale) (incl. sog. Azygoslymphknoten)
(5) subaortale (Lymphknoten im Aortenfenster)
(6) paraaortale (Lymphknoten an Aorta ascendens oder phrenische Lymphknoten)
Aortale LK
(7) subkarinale
(8) parösophageale (unter Carina)
Untere mediastinale LK
(9) Lymphknoten im Lig. pulmonale
Peribronchiale und hiläre Lymphknoten (N1-LK)
(10) hiläre (am Stammbronchus)
(11) interlobäre
Hiläre LK
(12) lobäre
(13) segmentale
Peribrochiale LK
(14) subsegmentale
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.16
Die graphische Darstellung dieser 14 Gruppen erfolgt etwas unterschiedlich im sog.
Naruke-Schema [18, 24] Abb. (60.1) oder im Schema des American Joint Commitee on
Cancer [1] (Abb. 60.2).
Abbildung 60.1: Intrathorakale Lymphknoten nach dem sog. Naruke-Schema. (Aus TNMAtlas 1999 [24]).
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.17
Abbildung 60.2: Intrathorakale Lymphknoten nach dem Schema des AJCC 2002 (aus
AJCC 2002 [1]).
S9 Gewichtsverlust
Als „Gewichtsverlust“ zählt nur die unbeabsichtigte Abnahme des Körpergewichtes um
mindestens 2k̇g innerhalb der letzten 3 Monate.
S10 Paraneoplastisches Syndrom
Hier werden alle Patienten mit Ja dokumentiert, bei denen klinische Symptome einer
hormonellen Überfunktion vorliegen.
S11 Anstieg von Tumormarkern
Bei der Manifestation von Lungenmetastasen kann ein Anstieg entweder von einem nach
Ersttherapie normalisierten oder auch von einem pathologisch gebliebenem
Tumormarkerspiegel eintreten. Beides wird in diesem Item erfasst.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.18
S12 Lungenfunktion
Primäre Untersuchung ist die spirometrische Bestimmung des absoluten
Liter-Sekunden-Volumens „FEV1,0 gemessen “. Je nach geplanter Operation sind Patienten
operabel, bei denen das absolute Liter-Sekunden-Volumen > 2,5 (für eine
Pneumonektomie), > 1,75 (für eine Lobektomie) bzw. > 1,5 (für Segmentresektion) beträgt.
Werden diese Werte unterschritten, wird aus den Werten der quantifizierten
Perfusionsszintigraphie der Lunge die so genannte „FEV1,0 prognostiziert “ berechnet. Daraus
ergeben sich dann - wiederum in Abhängigkeit von der geplanten Operation - die
Kategorien „operabel“ (5-10 % Letalität), „hohes Risiko“ und „inoperabel“.
Abb. 60.3 zeigt das entsprechende Flussdiagramm gemäß den Richtlinien der Deutschen
Gesellschaft für Pneumonologie und der Deutschen Gesellschaft für Thorax-, Herz- und
Gefäßchirurgie [20]. Darin sind auch zusätzliche Untersuchungsverfahren angeführt, die
fallweise zur weiteren Beurteilung des operativen Risikos eingesetzt werden können.
FEV 1,0 gemessen
geplante Operation
Pneumonektomie
> 2,5
< 2,5
Lobektomie
> 1,75
< 1,75
Segmentresektion
> 1,5
< 1,5
FEV 1,0 prognostiziert
operabel
prognostische - Perfusionsszintigramm
Pneumonektomie
> 1,5
Lobektomie
Segmentresektion
> 1,2
operabel
1,0 - 1,5
(< 70 Jahre)
< 1,0
< 1,5
(> 70 Jahre)
< 0,8
hohes
Risiko
inoperabel
Zusätzliche Untersuchungen
(pulmonaler Gaswechsel – PaO2, PaCO2 (Ruhe, Belastung), DLCO
pulmonale Hämodynamik – PAP, PVR, PCW
submaximale O2-Aufnahme)
Abbildung 60.3: Lungenfunktionsprüfung. (Nach Schulz [20].)
In der European Thoracic Surgery Database [7] wird neben der Dokumentation der
prognostizierten FEV1,0 auch allgemein die Dokumentation der prognostizierten
Diffusionskapazität (DLCO ), synonym auch Transferfaktor (TLCO ) gefordert.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.19
S13 Verdopplungszeit der Lungenmetastasen (in Tagen)
Die Verdopplungszeit kann nur dann festgestellt werden, wenn eine oder mehrere scharf
begrenzte Lungenmetastasen diagnostiziert und über längere Zeit ohne Therapie
beobachtet werden.
S14 Datum der Operation
Bei zweizeitiger bilateraler Metastasenentfernung wird das Datum des ersten Eingriffs
eingetragen.
S15 Dringlichkeit der Operation
Als dringlich wird eine Operation bezeichnet, wenn sie wegen Tumorkomplikationen
innerhalb der ersten 48 h nach stationärer Aufnahme vorgenommen wird. Eine
Notfalloperation liegt vor, wenn die Operation innerhalb von 6 h nach stationärer Aufnahme
durchgeführt wird.
S16 Operationsintention
Wenn nach primärer Chemotherapie von Lungenmetastasen (insbesondere bei germinalen
Tumoren und Osteosarkomen) verbleibende Herde chirurgisch entfernt werden, wird von
adjuvanter Metastasenchirurgie gesprochen [21]. Diese Herde können vitale maligne
Tumorzellen enthalten oder nur aus Nekrose und/oder Fibrose bestehen, bei germinalen
Tumoren auch nur benigne Strukturen eines reifen Teratoms (sog. Ausreifung von
Metastasen) zeigen (siehe S22).
S17 Art der Metastasenresektion
Häufigster Eingriff ist die atypische Keilresektion. Bei multiplen Metastasen können in einer
Sitzung unterschiedliche Verfahren zur Anwendung kommen, so dass zur Dokumentation
die Möglichkeit mehrerer Angaben vorgesehen ist.
S18 Radioimmunassistierte Chirurgie
Bei radioimmunassistierter Chirurgie (radio-immuno-guided surgery, RIGS) wird zum
Nachweis von Lymphknotenmetastasen und kleinen, in bildgebenden Verfahren nicht
nachgewiesenen Lungenmetastasen mehrere Tage vor der Operation ein mit einem
langlebigen Nukleid markierter Antikörper appliziert. Durch den Einsatz von
Sondenmessungen kann dann der im Tumorgewebe gebundene Antikörper in metastatisch
befallenen Lymphknoten oder in der Lunge nachgewiesen werden. Das Verfahren wurde
bisher in erster Linie bei Metastasen von kolorektalen Karzinomen angewandt [17] und
bedarf der Überprüfung an größerem Krankengut.
S19 Erweiterung der Metastasenresektion
„Erweiterung der Metastasenresektion auf die Leber“ wird nur dann angegeben, wenn bei
der Entfernung einer Lungenmetastase eine Leberresektion wegen Übergreifens der
Lungenmetastase auf die Leber vorgenommen wird. Die gleichzeitige Entfernung einer
Lebermetastase wird als synchrone Entfernung anderer Fernmetastasen (ausgenommen
intrathorakaler Lymphknoten) dokumentiert.
S20 Nachblutung
Eine Nachblutung wird dokumentiert, wenn sie kreislaufrelevant ist oder eine
Bluttransfusion oder eine operative Revision (z. B. bei einem intrathorakalen Hämatom)
erforderlich macht.
S21 Satelliten
Satelliten sind kleine, bis maximal 2 cm vom Rand einer größeren Metastase lokalisierte
Tumorknötchen.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.20
S22 Histologische Tumorregression nach präoperativer Chemo-/Radiotherapie
Bei Lungenmetastasen nicht-seminomatöser germinaler Tumoren kann nach
Chemotherapie nicht nur eine Regression maligner Tumorzellen beobachtete werden,
sondern auch eine sog. Ausreifung erfolgen: es finden sich dann Strukturen eines reifen
(benignen) Teratoms. Im Krankengut des Memorial Sloan-Kettering Cancer Center New
York (153 Patienten) war in den resezierten Lungenmetastasen vitaler Tumor bei 44 %, nur
Nekrose und/oder Fibrose bei 29 % und nur reifes Teratom bei 25 % der Patienten
nachzuweisen. Diese unterschiedlichen Befunde haben wesentlichen Einfluss auf die
Prognose. Die 10 Jahres-Überlebensraten bei Nachweis vitalen malignen Tumorgewebes
betrugen nur 43 %, sonst 84 % (reifes Teratom) bzw. 86 % (nur Nekrose und/oder Fibrose)
[12]. Ähnliche Unterschiede in der Prognose ergaben sich auch bei Cagini et al. [4].
Für Metastasen anderer Tumoren gibt es derzeit kein international empfohlenes System für
das histologische Regressionsgrading. Es wird empfohlen, die in Deutschland für das
primäre Lungenkarzinom verwendete Methode von Junker et al. [11] bzw. Müller et al. [15]
zu benutzen (Tabelle 60.1).
Tabelle 60.1: Regressionsgrad nach Junker et. al. und Müller et. al.
Regressionsgrad
Definition
I
keine oder nur geringe (im allgemeinen spontane) Tumorregression
Unvollständige Tumorregression
Mehr als 10 % vitales Tumorgewebe
Weniger als 10 % vitales Tumorgewebe
Vollständige Tumorregression ohne Nachweis vitalen Tumorgewebes
II
II a
II b
III
Patienten mit Regressionsgrad I, II und II a werden als „Non-Responder“, solche mit II b
und III als „Responder“ zusammengefasst.
Als Kriterien einer therapieinduzierten Regression gelten kokadenartige Herde im
ehemaligen Tumorareal mit zentraler eosinophiler Nekrose, umgebender Resorptionszone
mit zahlreichen Schaumzellen und Übergang in neugebildetes gefäßreiches Bindegewebe
und peripheres fibröses Narbengewebe. Spontane Tumornekrosen zeigen vitale
Tumorsäume, unmittelbar angrenzend an Nekrosen, und am Rand überwiegend
granulozytäre Reaktion.
Die Regression in Lungen- und thorakalen Lymphknotenmetastasen ist oft unterschiedlich
ausgeprägt und soll daher gesondert dokumentiert werden.
S23 Minimaler Sicherheitsabstand (in mm)
Eine Angabe der histologisch gemessenen minimalen Entfernung des Tumors zur
Resektionslinie ist nur bei knappen Resektionen erforderlich, in der Regel nur dann, wenn
der makroskopische Abstand 10 mm oder weniger beträgt.
S24 Definitive R-Klassifikation
Die definitive R-Klassifikation nach Lungenmetastasen-Resektion berücksichtigt nicht nur
die lokale, sondern auch die Gesamtsituation, d. h. ob lokoregionärer Tumor oder Tumor an
anderen Stellen des Organismus zurückbleibt. Hierfür sind die Angaben der Abschnitte I.D,
II.B, III.B und III.D maßgebend.
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.21
S25 Klassifikation nach IRLM
1991 wurde ein Internationales Register Lungenmetastasen (IRLM) eingerichtet [8, 16, 22],
um die Ergebnisse der operativen Entfernung von Lungenmetastasen an Hand einer
großen Zahl von Resektionen aus verschiedenen Institutionen zu bewerten und wirksame
prognos-tische Faktoren zu klären.
Auf Grund multivariater Analysen wurde ein für alle Lungenmetastasen (außer solchen von
germinalen Tumoren und Wilms-Tumoren) anwendbares Klassifikationssystem in 4
Prognosegruppen (bei Pastorino et al.[16] als Stadien bezeichnet) erarbeitet (Tab. 60.2).
Dabei werden berücksichtigt:
• Vollständigkeit der Resektion (histologisch tumorfreie oder tumorbefallene
Resektionsränder),
• krankheitsfreies Intervall (≥ 36 Monate oder < 36 Monate),
• Zahl der Lungenmetastasen (solitär oder multipel).
Tabelle 60.2: Klassifikationssystem des IRLM [8]. Patienten mit Lungenmetastasen aller
Primärtumoren außer germinale Tumoren und Wilms-Tumoren.
Gruppe
Definition*
I
komplette Resektion,
819
kein Risikofaktor
komplette Resektion
1720
ein Risikofaktor
komplette Resektion
1553
zwei Risikofaktoren
inkomplette Resektion 581
II
III
IV
n
Überlebensraten **
5J
10 J
Mediane Überlebenszeit(Monate)
∼50 %
∼35 %
61
∼37 %
∼25 %
34
∼24 %
∼16 %
24
∼12 %
∼7 %
14
*Risikofaktoren: krankheitsfreies Intervall < 36 Monate, multiple Lungenmetastasen
**Überlebensraten in Publikationen nicht angegeben, nur in Form von Überlebenskurven dargestellt, daraus
annähernde Werte erstellt.
Die in Tabelle 60.2 angeführten Definitionen folgen der Formulierung der
deutschsprachigen Publikation [8]. In den englischen Publikationen [16, 22] sind die
Definitionen in den Tabellen und Listen insofern sprachlich inkorrekt formuliert, als es statt
komplette Resektion „resectable“ und statt inkomplette Resektion „unresectable“ heißt.
Allerdings geht aus dem Text eindeutig hervor, dass tatsächlich komplette bzw. inkomplette
Resektion gemeint ist, zumal im Register ausschließlich Patienten mit Resektion von
Lungenmetastasen (und nicht solche mit „unresectable“ Metastasen) aufgenommen sind.
Für die Prognose nach Lungenmetastasenresektion ist auch der Typ des Primärtumors
von Bedeutung. Besonders günstige Ergebnisse werden beim Wilms-Tumor und bei
germinalen Tumoren erreicht. Bei letzteren erfolgt dabei heute die Metastasenentfernung
durchwegs nach Chemotherapie (sog. adjuvante Metastasenresektion) ((siehe S22)). In
dieser Situation betrugen im IRLM die 5 Jahres-Überlebensraten 68 %, bei Metastasen
anderer Tumoren (außer Wilms-Tumoren) jedoch nur 34 %, die 10 Jahres-Überlebensraten
63 % gegenüber 23 %.
Eine ausführliche Diskussion über Prognosefaktoren findet sich bei Schirren et al. [19].
Dabei wird insbesondere darauf hingewiesen, dass bei Metastasen unterschiedlicher
Primärtumoren auch unterschiedliche Prognosefaktoren wirksam sind bzw. die einzelnen
Prognosefaktoren unterschiedlichen Einfluss ausüben. Daher ist eine einheitliche
prognostische Klassifikation mit gewisser Skepsis zu betrachten. Weitere Literatur zu
Prognosefaktoren bei Lungenmetastasen unterschiedlicher Primärtumoren bei Becker et
al. [2] sowie Büchler et al. [3].
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.22
S26 Risikogruppen bei kompletter thorakoskopischer Resektion von Lungenmetastasen
eines Nierenzellkarzinoms (Hoffmann et al. 2001)
Für Patienten, bei denen Lungenmetastasen eines Nierenzellkarzinoms thorakoskopisch
komplett entfernt wurden, wurde von Hoffmann et al. [9] eine Einteilung in 4 Risikogruppen
vorgeschlagen. Dabei wird berücksichtigt, ob und wieviele von 3 Risikofaktoren vorliegen.
Als solche gelten:
• Krankheitsfreies Intervall kleiner als 2 Jahre
• Metastasenzahl größer als 8
• Intrathorakale Lymphknotenmetastasen.
Tabelle 60.3 zeigt die Definitionen der 4 Gruppen und die zugehörigen
4-Jahres-Überlebensraten.
Tabelle 60.3: Risikogruppen nach Hoffmann et al. [9]
Gruppe
A
B
C
D
Definition: Zahl der
Risikofaktoren
4-Jahres-Überlebensraten (% )*)
0
1
2
3
∼65
∼35
∼20
0
*) Überlebensraten in Publikation nur in Form von Überlebenskurven dargestellt; daraus annähernde Werte
erstellt
S27 Risikogruppen nach operativer Entfernung von Lungenmetastasen eines
kolorektalen Karzinoms nach Ishikawa et al. 2003
Für Patienten, bei denen Lungenmetastasen eines kolorektalen Karzinoms komplett
entfernt wurden, wurde von Ishikawa et al. [10] eine Einteilung in 2 Risikogruppen
vorgeschlagen. Dabei ist Gruppe A definiert durch maximal 2 Lungenmetastasen und das
Fehlen von diskontinuierlichen extranodalen Tumorknötchen im perirektalen bzw.
perikolischen Fettgewebe um die regionären Lymphknoten (sog. Satelliten). Gruppe B
Schließt alle anderen Tumoren ein. Tabelle 60.4 zeigt die unterschiedliche Prognose dieser
beiden Gruppen.
Tabelle 60.4: Prognose der Risikogruppen nach Ishikawa et al. [10]
Gruppe A
Gruppe B
3 Jahren
5 Jahren
90,9%
90,9%
16,1%
8,1%
3 Jahren
5 Jahren
52,9%
39,7%
5,3%
5,3%
Gesamtüberleben nach
Krankheitsfreies Überleben
nach
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.23
Literatur
[1] American Joint Committee on Cancer (AJCC) (2002) Cancer staging manual, 6 th ed (Greene FL,
Page DL, Fleming ID, Fritz AG, Balch CM, Haller DG, Morrow M. eds). Springer, New York Berlin
Heidelberg
[2] Becker HD, Hohenberger W, Junginger Th, Schlag PM (2002) Chirurgische Onkologie, Thieme,
Stuttgart New York
[3] Büchler P, Pfannschmidt J, Rudek B, Dienemann H, Lehnert T (2002) Surgical treatment of hepatic
and pulmonary metastases from non-colorectal and non-neuroendocrine carcinoma. Scand J Surg
91: 147-154
[4] Cagini L, Nicholson AG, Horwich A, Goldstraw P, Pastorino U (1998) Thoracic metastasectomy for
germ cell tumors: Long term survival and prognostic factors. Ann Oncol 9: 1185-1191
[5] Dienemann H (2001) Lungenmetastasen. In: Siewert JR (Hrsg) Onkologische Chirurgie. Springer,
Berlin Heidelberg New York. S 393-406.
[6] Drings P, Hasse J, Hermanek P, Wagner G (2003) Klassifikation maligner ThoraxtumorenLunge-Pleura-Mediastinum. Springer, Berlin Heidelberg New York.
[7] European Society of Thoracic Surgeons (ESTSS) / European Association for Cardiothoracic Surgery
(EACTS) (2002) European Thoracic Surgery Database. http://www.ests.org.uk/dataset.htm
[8] Friedel G, Pastorino U, Buyse M, Ginsberg RJ, Girard P, Goldstraw P, Johnston M, McCormack P,
Pass H, Putnam JB, Toomes H (1999) Resektion von Lungenmetastasen. Langzeitresultate
prognostischer Faktoren auf der Basis von 5206 Fällen - The International Registry of Lung
Metastases. Zbl Chir 124: 96-103
[9] Hoffmann H, Muley Th, Dienemann H (2001) Ist die minimal-invasive Chirurgie für die Behandlung
von Lungenmetastasen geeignet? In: Schönleben K (Hrsg) Panta rei. Umdenken in der Chirurgie.
Sonderband zum Chirurgenkongress 2001. Hans Marseille Verlag, München, S. 67-76
[10] Ishikawa K, Hashiguchi Y, Mochizuki H, Ozeki Y, Ueno H (2003) Extranodal cancer deposit at the
primary tumor site and the number of pulmonary lesions are useful prognostic factors after surgery
for colorectal lung metastases. Dis Colon Rectum 46: 629-636
[11] Junker K, Thomas M, Schulmann K, Klinke V, Borse U, Müller K-M (1997) Regressionsgrading
neoadjuvant behandelter nichtkleinzelliger Lungenkarzinome. Pathologe 18: 131-140
[12] Liu D, Abolhoda A, Burt ME, Martinin N, Bains MS, Downey RJ, Rusch W, Bosl GJ, Ginsberg RJ
(1998) Pulmonary metastaseectomy for testicular germ cell tumor: A 28-year experience. Ann
Thorac Surg 66: 1709-1714
[13] Manegold C (1997) Threapie von Pleura- und Lungenmetastasen bei Tumorerkrankungen ohne
bekannten Primärtumor. Onkologie 3: 375-379
[14] Manegold C, Flentje M (1998) Nichtoperative Behandlung von Lungenmetastasen. In Drings P,
Vogt-Moykopf I (Hrsg) Thoraxtumoren, Diagnostik - Staging - gegenwärtiges Therapiekonzept 2.
Auflage Springer, Berlin Heidelberg New York, S. 670-680
[15] Müller K-M, Wiethege Th, Junker K (1998) Pathologie kleinzelliger Lungentumoren. Onkologie 4:
996-1004
[16] Pastrino U, McCormack PM, Ginsberg RJ (1998) A new staging proposal for pulmomary metastases.
Chest Surg Clinics North America 8: 197-202
[17] Prati U, Roveda R, Scopetta N, Ngntejen ST, Trotta F, Valsecchi P, Zonta A (1995)
Radioimmunoassisted surgery for lung metastases from colorectal cancer: results and perspectives.
Semin Surg Oncol 15: 223-225
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.24
[18] Schirren J, Richter W, Schneider P, Vogt-Moykopf I (1996) Grundlagen und Ergebnisse der
systematischen Lymphknotendissektion beim operierten Bronchialkarzinom. Chirurg 67: 869-876
[19] Schirren J, Muley T, Schneider P, Kugler C, Trainer C, Bülzebruck H, Vogt-Moykopf I (1998)
Chirurgische Therapie der Lungenmetastasen. In: Drings P, Vogt-Moykopf I (Hrsg) Thoraxtumoren,
Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl. Springer, Berlin Heidelberg New
York, S. 640-669
[20] Schulz V (1998) Präoperative Funktionsdiagnostik. In: Drings P, Vogt-Moykopf I (Hrsg)
Thoraxtumoren. Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl. Springer, Berlin
Heidelberg New York, S. 202-216
[21] Sunder-Plassmann L (2001) Thorax, Lunge und Mediastinum. In: Siewert JR Hrsg) Chirurgie.
Begründet von Martin Algöwer. 7. Aufl. Springer, Berlin Heidelberg New York, S. 301-358
[22] The international Registry of Lung Metastases (Working Comittee: Pastorino U, Buyse M, Friedel G
et al.) (1997) Long-term results of metastasectomy: Prognostic analyses based on 5206 cases. J
Thorac Cardiosvasc Surg 113: 37-49
[23] Tuengerthal SJ (1998) Diagnostik der Lungenmetastasen. In: Drings P, Vogt-Moykopf I (Hrsg)
Thoraxtumoren. Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl. Springer, Berlin
Heidelberg New York, S. 615-639
[24] UICC (1999) TNM Atlas. Illustrated guide to the TNM/pTNM classification of malignant tumors. 4th
ed. 1997. Corrected 2nd reprint 1999 (Hermanek P, Hutter RVP, Sobin LH, Wagner G, Wittekind Ch,
eds). Springer, Berlin Heidelberg New York
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.25
Weiterführende Literatur
Kolodziejski L, Góralczyk J, Dyczek S, Duda K, Nabialek T (1999) The role of surgery in lung metastases.
Eur J Surg Oncol 25: 410-417
Von Herbay A, Otto HF (1998) Pulmonale Metastasierung von primär extrapulmonalen Tumoren. In: Drings
P, Vogt-Moykopf I (Hrsg) Thoraxtumoren. Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl.
Springer, Berlin Heidelberg New York, S. 599-614
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
60. LUNGENMETASTASEN
C60.26
Anhang
Empfehlungen für die Erstellung eines Prüfprogramms auf inhaltliche
Konsistenz der Daten
Ein Prüfprogramm für die sollte zumindest die nachstehenden Bedingungen einschliessen.
Tabelle 60.5: Prüfbedingungen Lungenmetastasen
Wenn
dann muss sein
55 und 56 = N
18 /D und 18 /O und 19 /D und 19 /O 6= J
55 = J oder 56 = J
1=J
55 = J oder 56 = J
18 /D oder 18 /O oder 19 /D oder 19 /O = J
59 = A
46 6= 1-
59 = A
47 oder 48 = 1-
141 = 0
87 = 0
141 = 0
133 = F
141 = 0
134 = F
141 = 1
87 ∈ (0,1)
141 = 1
133 = T oder 134 = T
141 = 2
87 = 2
141 = 2
133 und 134 6= T
141 = 3
87 = 3
141 = 3
133 oder 134 = T
Legende: = leeres Eingabefeld, 6= = ungleich, ∈ = Element von, ∈
/ nicht = Element von
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
Teil D
Konversionsliste
I Konversionsliste: UICC-Stadium vs.
Beschreibung der Tumorausbreitung
Federführender Autor: P. Hermanek, Datum der letzten Aktualisierung: 01/2005
der UICC-Stadieneinteilung ist für direkte kontinuierliche Ausbreitung auf die Nachbarschaft
(Invasion von Nachbarorganen bzw. -strukturen) bei den einzelnen Organen eine Gruppierung
in unterschiedliche Stadien vorgesehen. Das Gleiche gilt für die regionäre lymphogene
Metastasierung, die in einzelnen Organen als Stadium IB, in anderen aber als Stadium IV
klassifiziert wird. Daher ist eine Überführung eines UICC-Stadiums in die Kategorien der
generellen Beschreibung der Tumorausbreitung nicht allgemein formulierbar, sondern muss
unterschiedlich für die verschiedenen Tumorlokalisationen bzw. -entitäten dargestellt werden.
I
N
In manchen Fällen ist allein auf Grund des UICC-Stadiums eine Überführung nicht möglich; es
sind vielmehr zusätzlich T-, N- oder M-Befunde, gelegentlich sogar einzelne spezielle Befunde
erforderlich, die durch die T-, N- oder M-Kategorien allein nicht feststellbar sind, sondern ein
Zurückgreifen auf die Originalbefunde des klinischen Stagings oder der histopathologischen
Begutachtung des Tumorresektates erfordern (z. B. bei Stadium III des Larynxkarzinoms oder
bei Stadium II kolorektaler Karzinome).
Falls dies nicht möglich ist, muss die generelle Beschreibung der Tumorausbreitung offenbleiben
(Verschlüsselung mit „X = Unbekannt“).
Die im Folgenden verwendeten Kürzel bedeuten: I: In situ (nichtinvasiv, intraepithelial), L:
lokalisiert (begrenzt auf das Ursprungsorgan), R: regional (Metastasierung in regionäre
Lymphknoten und/oder direkte kontinuierliche Ausbreitung auf Nachbarschaft), M:
Fernmetastasen (einschl. Metastasen in nichtregionären Lymphknoten)
Tabelle I.1: Konversionsliste
Tumorlokalisation bzw. -entität
UICC-Stadium
(6. Auflage)
Generelle Beschreibung
der Tumorausbreitung
Lippen und Mundhöhle,
Oropharynx, Hypopharynx
0
I, II
III
IVA, IVB
IVC
I
L
L
R
R
M
0
I
IIA, IIB, III, IVA, IVB
IVC
I
L
R
M
wenn N0
wenn N1
Nasopharynx
D1
I. KONVERSIONSLISTE: UICC-STADIUM VS. BESCHREIBUNG DER TUMORAUSBREITUNG
Tumorlokalisation bzw. -entität
UICC-Stadium
(6. Auflage)
D2
Generelle Beschreibung
der Tumorausbreitung
Larynx
0
I, II
III
wenn glottischer und supraglottischer Tumor auf den
Larynx begrenzt ist
sonst
I
L
L
IVA, IVB
IVC
R
R
M
0
I
II, III, IVA, IVB
IVC
I
L
R
M
I, II
III, IVA, IVB
IVC
L
R
M
Nasen- und Nasennebenhöhlen
Große Speicheldrüsen
Schilddrüse
Schilddrüse papillär und follikulär,
unter 45 Jahre
I
wenn T1,2 N0M0 oder T3
begrenzt auf Schilddrüse
N0M0
sonst
II
L
R
M
Schilddrüse papillär und follikulär,
45 Jahre und mehr und Schilddrüse
medullär
I, II
III
wenn T3 auf Schilddrüse begrenzt und N0
sonst
L
L
IVA, IVB
IVC
R
R
M
IVA, IVB
IVC
R
M
0
I, IIA
IIB, III
IV, IVA, IVB
I
L
R
M
Schilddrüse undifferenziert
Ösophagus
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. KONVERSIONSLISTE: UICC-STADIUM VS. BESCHREIBUNG DER TUMORAUSBREITUNG
Tumorlokalisation bzw. -entität
UICC-Stadium
(6. Auflage)
D3
Generelle Beschreibung
der Tumorausbreitung
Magen
0
IA
IB
II
IIIA, IIIB
IV
wenn N0
wenn N1
wenn N0
wenn N1
wenn M0
wenn M1
I
L
L
R
L
R
R
R
M
Dünndarm
0
I
II
III
IV
I
L
L
R
R
M
0
I
IIA
IIB, IIIA, IIIB
IV
I
L
L
R
M
0
I, II
IIIA, IIIB
IV
I
L
R
M
I, II, IIIA
IIIB, IIIC
IV
L
R
M
0
IA, IB
IIA
I
L
L
wenn T3
wenn T4
Kolon und Rektum
Analkanal
Leber
Gallenblase
wenn nur Serosapenetration,
sonst
IIB, III
IV
R
R
M
0
IA, IB
IIA, IIB, III
IV
I
L
R
M
Extrahepatische Gallengänge
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. KONVERSIONSLISTE: UICC-STADIUM VS. BESCHREIBUNG DER TUMORAUSBREITUNG
Tumorlokalisation bzw. -entität
UICC-Stadium
(6. Auflage)
D4
Generelle Beschreibung
der Tumorausbreitung
Ampulla Vateri
0
IA
IB, IIA, IIB, III
IV
I
L
R
M
0
IA, IB
IIA, IIB, III
IV
I
L
R
M
0
IA, IB
IIA
IIB
I
L
R
L
Pankreas
Lunge
wenn T3N0 ohne Infiltration von Nachbarstrukturen
(wenn nur wegen Atelektase oder obstruktiver Entzündung der ganzen Lunge T3)
sonst
IIIA, IIIB
IV
R
R
M
Pleuramesotheliom
IA, IB
II
III
IV
Knochen
(ausser Orbitalwand)
Weichteile
(ausser Orbita)
IA, IB, IIA, IIB
III
IVA
IVB
IA, IB, IIA, IIB, III
IV
wenn Infiltration des Zwerchfellmuskels oder des Lungenparenchyms
sonst
L
R
wenn M0
wenn M1
L
R
R
M
wenn M0
wenn M1a oder M1b
L
R
M
R
M
wenn M0
wenn M1
L
R
M
Karzinom der Haut
0
I, II
III
IV
I
L
R
M
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. KONVERSIONSLISTE: UICC-STADIUM VS. BESCHREIBUNG DER TUMORAUSBREITUNG
Tumorlokalisation bzw. -entität
UICC-Stadium
(6. Auflage)
D5
Generelle Beschreibung
der Tumorausbreitung
Malignes Melanom der Haut
0
I, IA, IB, IIA, IIB, IIC
III, IIIA, IIIB, IIIC
IV
I
L
R
M
0
I
IIA, IIB
IIIA, IIIB, IIIC
IV
I
L
L
R
R
M
0
I, IA, IB, II
III, IVA
IVB
I
L
R
M
0
I, II
III, IVA
IVB
I
L
R
M
0
IA, IA1, IA2, IB, IB1, IB2, IIA, IIB
IIIA, IIIB, IVA
IVB
I
L
R
M
0
IA, IB, IC, IIA, IIB
IIIA:
I
L
R
L
R
M
Mamma
wenn N0
wenn N1
Vulva
Vagina
Cervix uteri
Corpus uteri
wenn Adnexe befallen
sonst
IIIB, IIIC, IVA
IVB
Ovar
IA, IB, IC
IIA, IIB, IIC
IIIA, IIIB
IIIC
wenn Peritonealmetastasen
sonst
IV
L
R
M
M
R
M
Tuba uterina
0
IA, IB, IC
IIA, IIB, IIC
IIIA, IIIB
IIIC
IV
wenn Peritonealmetastasen
sonst
I
L
R
M
M
R
M
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. KONVERSIONSLISTE: UICC-STADIUM VS. BESCHREIBUNG DER TUMORAUSBREITUNG
Tumorlokalisation bzw. -entität
UICC-Stadium
(6. Auflage)
D6
Generelle Beschreibung
der Tumorausbreitung
Trophoblastäre Schwangerschaftstumoren
IA, IB, IC
IIA, IIB, IIC
IIIA, IIIB, IIIC, IVA, IVB, IVC
L
R
M
Penis
0
I
II
III
IV
wenn M0
wenn M1
I
L
L
R
R
R
M
wenn M0
wenn M1
L
R
R
M
wenn N0
wenn N1
Prostata
I, II
III
IV
Hoden
0
I, IS
IA
IB
II, IIA, IIB, IIC
III, IIIA
IIIB, IIIC
wenn M0
wenn M1, M1a,b
I
L
R
L
L
R
R
M
R
M
wenn M0
wenn M1
L
R
R
M
wenn M0
wenn M1
I
L
R
M
wenn T3a, T3b
wenn T4a
wenn M0
wenn M1
I
L
L
R
R
M
wenn pT1,2
wenn pT3,4
wenn pT2
wenn pT3,4
Niere
I, II
III
IV
Nierenbecken, Harnleiter
0a, 0is
I, II, III
IV
Harnblase
0a, 0is
I, II
III
IV
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. KONVERSIONSLISTE: UICC-STADIUM VS. BESCHREIBUNG DER TUMORAUSBREITUNG
Tumorlokalisation bzw. -entität
UICC-Stadium
(6. Auflage)
D7
Generelle Beschreibung
der Tumorausbreitung
Harnröhre
0a, 0is
I
II, III
IV
wenn M0
wenn M1
I
L
R
R
M
wenn M0
wenn M1
L
R
R
M
wenn T1a
sonst
wenn T2a
sonst
wenn T3
wenn T4
wenn M0
wenn M1
L
R
L
R
L
R
R
M
Iris
I, II
III
IV
Ziliarkörper
und Choroidea
I
II
III
IV
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
Teil E
Schlüssel
I Schlüssel 1: Folgeerkrankungen und
Folgezustände der operativen Therapie
Federführender Autor: H.P. Sinn, Datum der letzten Aktualisierung: 06/2005
Allgemein:
EME Emesis
GEW Gewichtsverlust
IAP
Inappetenz
INF
Infektneigung
KAC Kachexie
NAU Nausea
PHS Phantomschmerz
SMC Schmerzen, chronische
ALS
Allgemeine Folgeerkrankungen, sonstige
Bauchraum, Gastrointestinaltrakt:
ARI
Abszess, rezidivierender intraabdominaler
BSS Blindsacksymptomatik
BRI
Briden
CHR Cholangitis, rezidivierende
DAD Darmadhäsionen
DFI
Darmfistel
DAS Darmstenose
DIA
Diarrhoe
FFE
Fehlfunktion oder Fehllage eines Endotubus
FDU Frühdumping
GFI
Gallefistel
ILS
Ileostomie
LAB
Leberabszess
MDF Magen- oder Duodenalernährungsfistel (z. B. PEG, Witzelfistel)
MAB Malabsorption
MDI
Maldigestion
MET Meteorismus
NHR Narbenhernie (z. B. perineale)
OBS Obstipation
OFI
Ösophagusfistel
PFI
Pankreasfistel
PAT
Pankreatitis, rezidivierende oder chronische
POG Postgastrektomiesyndrom
REO Refluxösophagitis
RPF Retroperitonealfibrose
SFI
Sakralfistel nach Proktektomie
SST
Schluckstörungen
SSD Sigmoidostomie, doppelläufige
SSE Sigmoidostomie, endständige
SDU Spätdumping
STE
Steatorrhoe
STS
Stomaanlage, sonstige
STI
Stuhlinkontinenz
SZS
Syndrom der zuführenden Schlinge
TRS Transversostomie
BAS Folgeerkrankung des Bauchraumes und Gastrointestinaltraktes, sonstige
E1
I. SCHLÜSSEL 1: FOLGEERKRANKUNGEN DER OPERATIVEN THERAPIE
E2
Herz, Kreislauf, Blutgefäße, Blut:
ANA Anämie
ARH Arrhythmieneigung, Herzrhythmusstörung
DSP Durchblutungsstörung, periphere
HPL
Hypertonie, pulmonale
TVS
Thrombose der Vena subclavia bzw. axillaris, Beckenvenenthrombose
THS Thrombosen und postthrombotische Syndrome, sonstige
THR Thrombozytose, erhöhte Gerinnungsneigung
VDH Verziehung der Herzachse
HKS Folgeerkrankung von Herz, Kreislauf, Blutgefäßen und Blut, sonstige
Atemwege, Lunge, Thorax:
DTF
Ductus-Thoracicus-Fistel
EMP Empyemresthöhle, persistierende
HEI
Heiserkeit
HYV Hyperventilation
LRS
Larynx- bzw. Ringknorpelstenose
PYM Pleuraempyem
PEC Pleuraerguss, chylöser
PSW Pleuraschwielen
PTP
Pneumothorax, persistierender
PTS
Pneumothorax, spontaner
PIN
Pulmonale Insuffizienz
TST
Trachealstenose
TBC
Tracheobronchitis, chronische
TOF
Tracheoösophageale Fistel
TSA
Tracheostoma
ATS
Folgeerkrankung von Atemwegen, Lunge und Thorax, sonstige
Niere und ableitende Harnwege:
BFI
Blasenfistel
BHS Blasenhalsstenose
BST
Blasensteine
BLV
Blasenverlagerung
DKA Dauerkatheterisierung
HIN
Harninkontinenz
HYN Hydronephrose
MIK
Miktionsstörung, prolongierte Blasenentleerung
NLI
Nephrolithiasis
NBL
Neurogene Blase
NIA
Nierenabszess
NIZ
Niereninsuffizienz
PYN Pyelonephritis
RHB Restharnbildung
STZ
Stoma nach Zystektomie
SIN
Stressinkontinenz
UDI
Ureterdilatation
UFI
Ureterfistel
URS Ureterstenose
ZYS
Zystitis, Bakteriurie
NIS
Folgeerkrankung der Nieren und ableitenden Harnwege, sonstige
Genitalsystem:
ALP
Algopareunie, Dyspareunie
AZS
Azoospermie
EJS
Ejakulationsstörung
INT
Infertilität
OZS Oligozoospermie
PVO Potenzverlust, organischer
VFI
Vaginalfistel
VHE Vaginalhernie
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. SCHLÜSSEL 1: FOLGEERKRANKUNGEN DER OPERATIVEN THERAPIE
VSV
VLV
GES
E3
Verkürzung oder Schrumpfung der Vagina
Verlagerung der Vagina
Folgeerkrankung des Genitalsystems, sonstige
Knochen, Bindegewebe, Weichteile:
ASS Abszess, anderweitig nicht einzuordnen
BDH Bewegungseinschränkung des Hüftgelenks
BDS Bewegungseinschränkung des Schultergelenks
BSG Bewegungseinschränkung eines sonstigen Gelenks
FWI
Fehlhaltung der Wirbelsäule
FIS
Fistel, anderweitig nicht einzuordnen
LYA
Lymphödem des Armes
LYS
Lymphödem, sonstiges
LYZ
Lymphozele
NFS Narbenbildung mit funktioneller Störung
NKS Narbenbildung mit kosmetischer Störung
NHE Narbenhernie, anderweitig nicht einzuordnen
OMA Osteomalazie
OSS Osteomyelitis, anderweitig nicht erwähnt
OPO Osteoporose
PHL
Phlegmone
PFG Prothese als Folge von Gliedmaßenverlust
SOM Sternumosteomyelitis
WSC Wundheilungsstörung, chronische
KNS Folgeerkrankung von Knochen, Bindegewebe und Weichteile, sonstige
Haut und ihre Anhangsgebilde:
DPA
Dermatitis, perianale
DPY Dermatitis, pyodermische
HAT
Hautatrophie
HNE Hautnekrose
ULC Ulkus, chronisches
HAS Folgeerkrankung der Haut und ihrer Anhangsgebilde, sonstige
Hormonelle Störungen:
DMP Diabetes mellitus, pankreopriver
HPT Hypoparathyreoidismus
HTH Hypothyreose
MPV Menopause, vorgezogene
OGM Östrogen- oder Gestagenmangel
HOS Hormonelle Störung, sonstige
Nervensystem und Sinnesorgane:
APA
Akzessoriusparese
GSL Grenzstrangläsion (z.B. Stellatumläsion)
HSK Hornerscher Symptomkomplex
HYT Hyperthermie oder Hypohydrose der unteren Extremitäten
ISZ
Ischämie, zerebrale
LNP
Läsion des Nervus phrenicus
LNV
Läsion des Nervus vagus
NSA Nervenausfälle, sekundäre periphere afferente (z.B. durch Narbendruck, Lagerungsschäden)
NAL
Neuralgie
NRM Neurom
PEP Parästhesie, periphere
PPS Parese, periphere, anderweitig nicht einzuordnen
RCL Rekurrensläsion
SDG Störung des Geruchssinnes
NSS Folgeerkrankung an Nervensystem und Sinnesorganen, sonstige
Psychische Folgen:
ANG Ängste
DPR Depressionen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
I. SCHLÜSSEL 1: FOLGEERKRANKUNGEN DER OPERATIVEN THERAPIE
NRS
PLP
PSS
E4
Neurosen
Potenz- oder Libidoverlust, psychogener
Psychische Folgen, sonstige
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
II Schlüssel 2: Folgeerkrankungen der
Strahlen- und Chemotherapie
Federführender Autor: H.P. Sinn, Datum der letzten Aktualisierung: 06/2005
Immunsuppression:
BAK
Bakterielle und mykotische Infektionen, häufige
MYE Einschränkung der Knochenmarksfunktion, (chronisch) persistierende
VIR
Virale Infektionen, häufige
IMS
Schädigung des Immunsystems, sonstige
Therapiebedingte Tumoren:
ALL
Akute lymphatische Leukämie
AML
Akute myeloische Leukämie
CLL
Chronische lymphatische Leukämie
CML Chronische myeloische Leukämie
LUK
Lungenkrebs
MHG Morbus Hodgkin
MDP Myelodysplastisches Syndrom
NHL
Non-Hodgkin-Lymphom, malignes, sonstiges
OST
Osteosarkom
PLA
Plattenepithelkarzinom der Haut
THK
Schilddrüsenkarzinom
TUS
Solide Tumoren, sonstige
Nervensystem:
EEP
Entmarkungsenzephalopathie
HIA
Hirnatrophie
MML Myelopathie mit Lähmungen
MLS
Myelopathie mit Lhermitte-Syndrom
MSS Myelopathie mit Sensibilitätsstörungen
NPP
Neuropathie, persistierende periphere
RAG Radionekrose des Gehirns
MYS Rückenmarkschädigung, sonstige
HIS
Schädigung des Gehirns, sonstige
Sinnesorgane:
IOS
Innenohrschwerhörigkeit
KAT
Katarakt
OPT
Optikusschädigung
SIS
Schädigung von Sinnesorganen, sonstige
Mundhöhle:
KAR
Karies
TRI
Trismus
XER
Xerostomie
MUS Schädigung im Bereich der Mundhöhle, sonstige
Gastrointestinaltrakt:
ENS
Enteritis mit Stenose
ENT
Enteritis ohne Stenose
FEN
Fistel, enterale
HEP
Hepatopathie
KOS
Kolitis mit Stenose
KOL
Kolitis ohne Stenose
OSO Ösophagitis
PRS
Proktitis mit Stenose
PRO Proktitis ohne Stenose
GAS Schädigung des Gastrointestinaltraktes, sonstige
Herz:
E5
II. SCHLÜSSEL 2: FOLGEERKRANKUNGEN DER STRAHLEN- UND CHEMOTHERAPIE
MYO
KHK
PEK
HES
E6
Herzmuskelschädigung (z.B. Myokardfibrose)
Koronarsklerose
Perikarditis, obstruktive, Perikardfibrose
Schädigung des Herzens, sonstige
Lunge und Atemwege:
LAO
Larynxödem
LFI
Lungenfibrose
PNE
Pneumonitis, chemo- und radiotherapieinduzierte
LUS
Lungenfunktionseinschränkung, sonstige
Niere und ableitende Harnwege:
BUL
Blasenulkus
NFE
Nierenfunktionseinschränkung, persistierende
NII
Niereninsuffizienz, terminale
UHY Ureterstenose mit Hydronephrose
UST
Urethralstenose
SBL
Schrumpfblase
NHS Schädigung von Nieren und Harnwegen, sonstige
Endokrine Organe:
SUF
Schilddrüsenunterfunktion
STH
Strahlenthyreoiditis
EOS Schädigung der endokrinen Organe, sonstige
Gonaden:
AME Amenorrhoe
AZO
Azoospermie
TER
Teratogener Effekt, Hinweis auf
GOS Gonadenschädigung, sonstige
Knochen, Knorpel:
CHO Chondromalazie, Knorpelnekrose
KNN Knochennekrose
ORN Osteoradionekrose
KKS
Knochen- und Knorpelschädigung, sonstige
Weichteile, Gelenke:
FIB
Fibrose
KON Kontraktur
NEK
Nekrose
Haut und ihre Anhangsgebilde:
ALO
Alopezie, persistierende
HAF
Hautfibrosierung
PAR
Paravasat
RAD Radioderm
RAY
Raynaud-Phänomen, persistierendes
ULK
Ulkus, chronisches
HSO Schädigung der Haut und ihrer Anhangsgebilde, sonstige
Entwicklungsstörungen bei Kindern:
WAC Wachstumsstörung
ESO Entwicklungsstörung, sonstige somatische
EPS
Entwicklungsstörung, psychische
Sonstige Nebenwirkungen:
LOC
Lymphoedem, chronisches
SON Folgeerkrankung, sonstige
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
III Schlüssel 3: Komplikationen der
operativen Therapie
Federführender Autor: H.P. Sinn, Datum der letzten Aktualisierung: 06/2005
Komplikationen (alphabetisch geordnet) und ihre Kürzel:
ABD
ABS
ASF
ANI
AEP
ALR
ANS
AEE
API
BIF
BOG
BOE
BSI
CHI
DAI
DPS
DIC
DEP
DLU
DSI
ENF
GER
HEM
HUR
HAE
HFI
HNK
HZI
HRS
HNA
HOP
HYB
HYF
IFV
KAS
KES
KIM
KRA
KDS
LEV
LOE
LYF
LYE
MES
MIL
MED
MAT
MYI
RNB
NAB
NIN
OES
OSM
PAF
PIT
Abszess in einem Drainagekanal
Abszess, intraabdominaler oder intrathorakaler (z.B. Leberabszess, subphrenischer Abszess)
Abszess, subfaszialer
Akute Niereninsuffizienz
Alkoholentzugspsychose
Allergische Reaktion ohne Schocksymptomatik
Anaphylaktischer Schock
Anastomoseninsuffizienz einer Enterostomie
Apoplektischer Insult
Biliäre Fistel
Blutung, obere gastrointestinale (z.B. „Stressulkus“)
Bolusverlegung eines Endotubus
Bronchusstumpfinsuffizienz
Cholangitis
Darmanastomoseninsuffizienz
Darmpassagestörungen (z.B. protrahierte Atonie, Subileus, Ileus)
Disseminierte intravasale Koagulopathie
Drogenentzugspsychose
Druck- und Lagerungsschäden (z.B. Dekubitalulzera)
Duodenalstumpfinsuffizienz
Enterale Fistel
Gerinnungsstörung
Hämatemesis
Hämaturie
Hämorrhagischer Schock
Harnfistel
Hautnekrose im Operationsbereich
Herzinsuffizienz
Herzrhythmusstörungen
Hirnnervenausfälle
Hirnorganisches Psychosyndrom (z.B. „Durchgangssyndrom“)
Hyperbilirubinämie
Hypopharynxfistel
Ileofemorale Venenthrombose
Kardiogener Schock
Komplikationen einer Stomaanlage
Komplikation eines Implantates (Gefäßprothese, Totalendoprothese, Katheter)
Krampfanfall
Kurzdarmsyndrom
Leberversagen
Lungenödem
Lymphfistel
Lymphozele
Magenentleerungsstörung
Mechanischer Ileus
Mediastinitis
Mesenterialarterien- oder -venenthrombose
Myokardinfarkt
Nachblutung, revisionsbedürftig, anderweitig nicht erwähnt
Nachblutung, nicht revisionsbedürftig, anderweitig nicht erwähnt
Nahtinsuffizienz, anderweitig nicht erwähnt
Ösophagitis
Osteitis, Osteomyelitis
Pankreasfistel
Pankreatitis
E7
III. SCHLÜSSEL 3: KOMPLIKATIONEN DER OPERATIVEN THERAPIE
PAB
PPA
PAV
PER
PLB
PEY
PLE
PMN
PNT
PDA
PAE
RPA
RIN
SKI
SES
SFH
STK
TZP
TIA
TRZ
WUH
WSS
E8
Peranale Blutung
Periphere Parese
Peripherer arterieller Verschluss (Embolie, Thrombose)
Peritonitis
Platzbauch
Pleuraempyem
Pleuraerguss
Pneumonie
Pneumothorax
Protrahierte Darmatonie (paralytischer Ileus)
Pulmonalarterienembolie
Rekurrensparese
Respiratorische Insuffizienz
Septische Komplikation eines Implantates
Septischer Schock
Störungen des Flüssigkeits-, Elektrolyt- und Säurebasenhaushaltes
Stomakomplikation (z.B. Blutung, Nekrose, Stenose)
Thrombozytopenie
TIA (transitorische ischämische Attacke) oder RIND (reversibles ischämisches neurologisches Defizit)
Transfusionszwischenfall
Wundhämatom (konservativ therapiert)
Wundheilungsstörung, subkutane
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
IV Schlüssel 4: Gebietsschlüssel für die
Strahlentherapie
Federführender Autor: H.P. Sinn, Datum der letzten Aktualisierung:
06/2005
1.
1.1
1.2
1.3
1.4
1.5
1.6
1.7
ZNS
Hirnschädel
Kleinhirn
Hypophyse
Siebbein
Orbita
Retrobulbärregion
Myelon
2.
2.1
2.2
2.3
2.4
2.5
2.6
2.7
2.8
2.9
2.10
2.11
2.12
2.13
2.14
2.15
2.16
2.17
Kopf/Hals
Wange
Tonsille
Schilddrüse
Nasopharynx
Oropharynx
Hypopharynx
Oberkiefer
Unterkiefer
Mundboden
Zunge
Lippe
Larynx
Hals
Ohr
Nase
Nasennebenhöhlen
Gesichtsschädel
3.
3.1
3.2
3.3
3.4
3.5
3.6
3.7
Thorax
Mediastinum
Hilus und Mediastinum
Hilus
Ösophagus
Lunge o.n.A
Lunge zentral
Lunge peripher
4.
4.1
4.2
4.3
4.4
4.5
4.6
4.7
Abdomen
Abdomen
Leber
Leberhilus
Milz
Milzstiel
Magen
Pankreas
5.
5.1
5.2
5.3
5.4
5.5
5.6
Kleines Becken
Kleines Becken
Beckenwand
Beckenschaufel
Rektum
Sakralhöhle
Analfeld
6.
6.1
6.2
6.3
6.4
Urogenitalsystem
Niere
Nebenniere
Blase
Prostata
E9
6.5
Hoden
7.
7.1
7.2
7.3
7.4
7.5
Wirbelsäule
Halswirbelsäule
Brustwirbelsäule
Lendenwirbelsäule
Paravertebralgebiet
Sonstige Knochen
8.
8.1
8.2
8.3
8.4
Brust
Brustwand
Sternum
Mamma
Axilla
9.
9.1
9.2
9.3
9.4
9.5
9.6
9.7
9.8
Extremitäten
Hüfte
Oberschenkel
Unterschenkel
Fuß
Schulter-/Halsregion
Oberarm
Unterarm
Hand
10.
10.1
10.2
10.3
10.4
10.5
10.6
Weibliches Genitale
Cervix uteri
Corpus uteri
Parametrien
Ovar
Vagina
Vulva
11.
Haut
12.
12.1
12.2
12.3
Spezielle Felder
Ganzkörper
Halbkörper supradiaphragmal
Halbkörper infradiaphragmal
13.
13.1
13.2
13.3
13.4
13.5
13.6
13.7
13.8
13.9
13.a
13.b
13.c
Lymphknoten
Inguinale LK
Iliakale LK
Paraaortale LK
Subphrenische LK
Submentale LK
Mantelfeld
Y-Feld
Zervikale LK
Supraklavikuläre LK
Axilläre LK
Sternale und retrosternale LK
Beckenlymphabfluss
14.
Sonstige Gebiete
X
Fehlende Angaben
V Schlüssel 5: Common Toxicity Criteria (CTC) für
die Bewertung von Nebenwirkungen 1
Die nachfolgende Tabelle enthält die von der Phase-I/II-Studiengruppe der Arbeitsgemeinschaft Internistische
Onkologie (AIO) der Deutschen Krebsgesellschaft [1] erstellte deutschsprachige Fassung der aktualisierten Version
der CTC-(Common Toxicity Criteria)-Tabelle der EORTC 9/1992. Die Modifikationen dieser Gruppe sind durch ein
„(AIO)“ hinter der Codenummer gekennzeichnet. Sie wurde entsprechend den Vorschlägen der Leitkommission
Qualitätssicherung der Arbeitsgemeinschaft Radioonkologie (ARO) der Deutschen Krebsgesellschaft ergänzt durch
spezifische akute Nebenwirkungen während und nach Radiotherapie, denen die RTOG-(Radiation Therapy
Oncology Group)-EORTC-Systematik zu Grunde liegt [2-5].
Bei den Arten der Nebenwirkungen, die bei Chemo- und Radiotherapie unterschiedlich definiert sind, ist dies durch
den Zusatz „C“ (Chemotherapie) bzw. „R“ (Radiotherapie) gekennzeichnet. Nebenwirkungen, die nur nach
Radiotherapie dokumentiert werden, sind durch den Zusatz „R“ ersichtlich. Findet sich bei einer Art von
Nebenwirkung keine zusätzliche Bezeichnung der Therapiemodalität, gelten die angeführten Kriterien in gleicher
Weise für Chemo- und Radiotherapie.
Der Zusatz (AIO) in Spalte 1 bedeutet: Modifikation der Phase-I/II-Studiengruppe der AIO [1]. Der Zusatz (RTOG) in
Spalte 1 bedeutet: Modifikation der ARO ([2-5]).
Zwischenzeitlich liegt eine Version 2.0 der CTC vor, allerdings nur in englischer Sprache. Sie ist im Internet unter
http://ctep.info.nih.gov abrufbar.
1 Federführender
Autor: H.P. Sinn, Datum der letzten Aktualisierung: 02/2005
E10
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
E11
Literatur
[1] Berdel WE, Becker R, Edler L, Hanauske H-R, Kerpel-Fronius S, Rauschning W, Schmoll H-J, Sindermann H für
die Phase I/II-Studiengruppe der AIO (1994) Standard-Arbeitsanweisungen (Standard Operating Procedures, SOP)
der Phasi I/II-Studiengruppe der Arbeitsgemeinschaft für Internistische Onkologie (AIO) in der Deutschen
Krebsgesellschaft. Onkologie 17:311-338
[2] Perez CA, Brady LW (1993) Acute radiation morbidity scoring criteria (RTOG). In: Perez CA, Brady W (eds)
Principles and practice of radiation oncology, 2nd ed. Lippincott, Philadelphia, p. 51-53
[3] Seegenschmiedt MH, Sauer R (1993) Systematik der akuten und chronischen Strahlenfolgen. Strahlenther
Onkol 169:83-95
[4] Seegenschmiedt MH, Haase W, Schnabel K, Müller RP (1996) Leitlinien zur Dokumentation von
Nebenwirkungen in der Radioonkologie. Strahlenther Onkol 172:9-12
[5] Seegenschmiedt MH (1998) Nebenwirkungen in der Onkologie. Springer, Berlin Heidelberg New York
ACHTUNG: Seit 2004 ist das nachstehend geschilderte Klassifikationssystem ersetzt durch ein System des Cancer
Therapy Evaluation Program des National Cancer Institute (NCI) der USA. Dieses wurde unter der Bezeichnung
Common Terminology Criteria for Adverse Events (CTCAE), Version 3.0 Ende 2003 im Internet publiziert. Darin
werden auch Nebenwirkungen der Chirurgie und Strahlentherapie stärker berücksichtigt, auch chronische
Nebenwirkungen bzw. Folgeerkrankungen und Folgezustände miteingeschlossen. Anstelle der bisherigen 12 sind
nunmehr 28 Kategorien von Nebenwirkungen aufgelistet, ein Grad 5 (Tod durch Nebenwirkungen) wird neu
eingeführt. Insgesamt handelt es sich um eine ganz beträcbtllche Erweiterung des Umfangs der Klassifikation (1).
Die neue Klassifikation ist für alle neu beginnende Studien der EORTC verpflichtend. Auch neue Studien, die das
Gütesiegel A der Deutschen Krebsgesellscbaft erlangen wollen, sollen die neue Klassifikation anwenden.
Wegen des Umfanges der CTCAE, Version 3.0 ist wohl nur eine elektronische Dokumentation möglich. Solange
keine offizielle deutsche Fassung vorliegt, wird auf die im Internet abrufbare englische Fassung verwiesen:
http://ctep.cancer.gov.
Für Studien, in denen noch die früheren CTCT-Kriterien verwendet werden, sind diese nachstehend aufgelistet.
Literatur
[1] Rossion I (2004) Neuauflage der Common Toxicity Criteria. Forum-DKG 19/5: 33-34
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
Code
Toxizität/Grad (jeweils 0-4)
01
Laborwerte (N=Normalbereich)
E12
Hämatologie
01.01
01.02
01.03
01.04
01.05
Hämoglobin (g/100ml)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Leukozyten
(x
109 /l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Granulozyten (x 109 /l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Thrombozyten (x 109 /l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Lymphozyten (x 109 /l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3=“Stark“/ „Ausgeprägt“
Grad4 = „Lebensbedrohlich“
≥ 11,0
10,0 - 10,9
8,0 - 9,9
6,5 - 7,9
< 6,5
≥ 4,0
3,0 - 3,9
2,0 - 2,9
1,0 - 1,9
< 1,0
≥ 2,0
1,5 - 1,9
1,0 - 1,4
0,5 - 0,9
< 0,5
≥ 100,0
75,0 - 99,9
50,0 - 74,9
25,0 - 49,9
< 25
≥ 2,0
1,5 - 1,9
1,0 - 1,4
0,5 - 0,9
< 0,5
Blutgerinnung
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
01.06
E13
Fibrinogen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
0,99xN - 0,75xN
0,74xN - 0,50xN
0,49xN - 0,25xN
≤ 0,24xN
01.07
Prothrombinzeit
N
1,01xN - 1,25xN
1,26xN - 1,50xN
1,51xN - 2,00xN
> 2,00xN
01.08
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Partielle Thromboplastinzeit
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
1,01xN - 1,66xN
1,67xN - 2,33xN
2,34xN - 3,00xN
> 3,00xN
Niere/Blase
01.09
01.10
01.11
Kreatinin
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
1,01xN - 1,5xN
1,6xN - 3,0xN
3,1xN - 6,0xN
> 6,0xN
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
<3
3 - 10
> 10
Nephrotisches Syndrom
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
≤ 20
21 - 30
31 - 50
> 50
-
Proteinurie (g/l)
Harnstoff (mg%)
Leber
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
01.12
Bilirubin
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
01.13
01.14
E14
N
1,01xN - 1,5xN
> 1,5xN - 3,0xN
> 3,0xN
Transaminasen
(SGOT/PT)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Alkalische Phosphatase
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
1,01xN - 2,5xN
2,6xN - 5,0xN
5,1xN - 20,0xN
> 20,0xN
N
1,01xN - 2,5xN
2,6xN - 5,0xN
5,1xN - 20,0xN
> 20,0xN
Stoffwechsel
01.15
01.16
01.17
01.18
01.19
01.20
Hyperglykämie (mg/dl)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Hypoglykämie (mg/dl)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Amylase
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Hyperkalzämie (mmol/l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Hypokalzämie (mmol/l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Hypomagnesämie (mmol/l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
< 116
116 - 160
161 - 250
251 - 500
> 500 oder Ketoazidose
> 64
55 - 64
40 - 54
30 - 39
< 30 oder hypoglykämischer Schock
N
1,01xN - 1,5xN
1,6xN - 2,0xN
2,1xN - 5,0xN
> 5,0xN
< 2,65
2,65 - 2,87
2,88 - 3,12
3,13 - 3,37
> 3,37
> 2,1
2,1 - 1,95
1,94 - 1,75
1,74 - 1,51
≤ 1,50
> 1,4
1,4 - 1,2
1,1 - 0,9
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
01.21 (AIO)
01.22 (AIO)
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Hyponaträmie (mmol/l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Hypokalämie (mmol/l)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
02
Gastro-Intestinal-Trakt
02.01
Übelkeit
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
02.02
02.03
E15
0,8 - 0,6
≤ 0,5
> 135
131 - 135
126 - 130
121 - 125
≤ 120
> 3,5
3,1 - 3,5
2,6 - 3,0
2,1 - 2,5
≤ 2,0
Keine
Gering, normale Nahrungsaufnahme
möglich
Mäßig, Nahrungsaufnahme vermindert
Stark, keine Nahrungsaufnahme möglich
-
Erbrechen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Gering (1mal/Tag)
Mäßig (2 - 5mal/Tag)
Stark (6 - 10mal/Tag)
Bedrohlich (> 10mal/Tag) oder parentale Ernährung
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Keine
Gering vermehrt im Vergleich zu sonst
(2 - 3 Stühle/Tag)
Mäßig vermehrt (4 - 6 Stühle/Tag) oder
nächtliche Stühle oder mäßige Krämpfe
Stark vermehrt (7 - 9 Stühle/Tag) oder
Inkontinenz oder schwere Krämpfe
Bedrohlich (≥ 10 Stühle/Tag) oder blutige Diarrhoen
Diarrhoe
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
02.04
Stomatitis
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
02.05 (AIO)
Ösophagitis/Dysphagie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
02.06 (AIO)
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
02.08 (AIO)
Keine
Geringes Wundsein, Erytheme oder
schmerzlose Erosionen
Mäßig schmerzhafte Erytheme, Ödeme oder Erosionen; feste Nahrung
möglich
Stark schmerzhafte Erytheme, Ödeme
oder Ulzera; flüssige Nahrung nötig
Enterale oder parenterale Ernährung
nötig
Keine
Geringes Wundsein, Erytheme oder
schmerzlose Erosionen
Mäßig schmerzhafte Erytheme, Ödeme oder Erosionen oder mäßige Dysphagie; keine Analgetika nötig
Stark schmerzhafte Dysphagie, Ödeme oder Ulzera; keine feste Nahrungsaufnahme möglich oder Analgetika nötig
Kompletter Verschluss oder Perforation: enterale oder parenterale Ernährung
Gastritis/Ulkus
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
02.07 (AIO)
E16
Dünndarmobstruktion
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Gering; durch Antazida therapierbar
Mäßig; forcierte, aber konservative
Therapie nötig
Stark; therapieresistent, erfordert operatives Vorgehen
Perforation oder Blutung
Keine
Intermittierend, keine Therapie nötig
Nichtoperative Intervention nötig
Operation nötig
Intestinale Fistel
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Vorhanden, keine Therapie nötig
Nichtoperative Intervention nötig
Operation nötig
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
02.09 (AIO)
Obstipation
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
02.10C
(AIO)
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Geringes Erythem, Beläge oder
Schmerz, keine Therapie nötig
Fleckige, serosanguinöse Mukositis
oder Schmerzen ohne Narkotikabedarf
Konfluent fibrinöse Mukositis, Ulzeration oder Narkotika zur Schmerzbehandlung nötig
Nekrose, tiefe Ulzera oder Hämorrhagie; parenterale Ernährung
Speicheldrüsen, R=Definition gilt nur für Nebenwirkungen von Radiotherapie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
03
N
Geringes Erythem, Beläge oder
Schmerz, keine Therapie nötig
Fleckige, serosanguinöse Mukositis
oder Schmerzen ohne Narkotikabedarf
Konfluent fibrinöse Mukositis, Ulzeration oder Narkotika zur Schmerzbehandlung nötig
Nekrose, tiefe Ulzera oder Hämorrhagie; parenterale Ernährung
Mukositis, R=Definition gilt nur für Nebenwirkungen von Radiotherapie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
2.11R
(RTOG)
Keine
Geringe Obstipation
Mäßige Obstipation
Starke Obstipation; beginnender Subileus
Ileus > 96 h
Schleimhäute, C=Definition gilt nur für Nebenwirkungen von Chemotherapie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
02.10R
(RTOG)
E17
N
Geringe Mundtrockenheit oder Geschmacksstörung; zäher Speichel,
normale Kost möglich
Mäßige Mundtrockenheit oder Geschmacksstörung; Speichel sehr zäh;
feste bis breiige Nahrung möglich
Komplette Mundtrockenheit, kompletter Geschmacksverlust; flüssige Nahrung nötig
Akute Nekrose, tiefe Ulzera; parenterale Ernährung/PEG
Herz/Kreislauf
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
03.01
Arrhythmie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
03.02
Funktion (N = ursprüngliches Volumen)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
03.03
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Abfall der linksventrikulären Ejektionsfraktion um < 20% von N
Abfall der linksventrikulären Ejektionsfraktion um ≥ 20% von N
Geringe kongestive Herzinsuffizienz,
auf Therapie ansprechend
Erhebliche kongestive Herzinsuffizienz, therapiefraktär
Keine
Asymptomatisch; unspezifische TWellen-Abflachungen
Asymptomatisch; deutliche ST-und TWellenveränderung –> Ischämie
Mäßige klinische Symptomatik: Angina
pectoris ohne Infarktevidenz
Lebensbedrohliche klinische Symptomatik: akuter Infarkt
Perikard
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
03.05
Keine
Flüchtig, nicht therapiebedürftig
Wiederkehrend oder persistierend,
nicht therapiebedürftig
Persistierend und therapiebedürftig
Ventrikuläre Tachykardie oder Fibrillation; Monitoring nötig
Ischämie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
03.04
E18
N
Asymptotischer Erguss, keine Intervention nötig
Perikarditissymptomatik:
Reiben,
Brustschmerz, EKG-Veränderungen
Symptomatischer
Perikarderguss;
Drainage oder spezifische Therapie
nötig
Perikardtamponade; Drainage dringend nötig
Sonstiges
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Gering
Mäßig
Ausgeprägt
Lebensbedrohlich
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
03.06
Hypertonie (D = Diastolischer Blutdruck in mmHg)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
03.07
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
03.09 (AIO)
Keine
Kurzfristig Anstieg: RR > 20 (D) oder
auf RR > 150/100
Wiederholter/persistierender Anstieg:
RR > 20 (D) oder auf RR > 150/100
Ausgeprägter/persitierender Anstieg;
antihypertensive Therapie nötig
Lebensbedrohlicher Anstieg; hypertensive Krise
Hypotonie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
03.08 (AIO)
E19
Phlebitis/Thrombose/Embolie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Gering, nicht therapiebedürftig (vorübergehend Therapie möglich)
Mäßig, Flüssigkeitsersatz oder andere
Therapie nötig; keine stationäre Therapie
Stark; stationäre Therapie nötig; damit
Normalisierung innerhalb 48 h
Stationäre Therapie nötig, nach 48 h
nicht normalisiert
Keine
Oberflächliche Thrombophlebitis
Tiefe Phlebothrombose
Infarkt (zerebral, hepatisch, pulmonal
oder anderer) oder Lungenembolie
Ödeme
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
04
Lunge/Atmungsorgane
04.01
Dyspnoe
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Nur am Abend
Ganztags, keine spezielle Therapie nötig
Ganztags, spezielle Therapie nötig
Generalisierte Anasarka
Keine
Keine Symptome, pathologischer Lungenfunktionstest
Dyspnoe unter starker Belastung
Dyspnoe unter normaler Belastung
Ruhedyspnoe
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
04.02 (AIO)
04.03 (AIO)
04.04 (AIO)
04.05 (AIO)
04.06 (AIO)
04.07 (AIO)
04.08 (AIO)
E20
Blutgase (in mmHg)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
pO2 : > 85; pCO2 : ≤ 40
pO2 : 71 - 85 oder pCO2 : 41- 50
pO2 : 61 - 70 oder pCO2 : 51 - 60
pO2 : 51 - 60 oder pCO2 : 61 - 70
pO2 : ≤ 50 oder pCO2 : > 70
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
> 90% des Ausgangswertes
76 - 90% des Ausgangswertes
51 - 75% des Ausgangswertes
26 - 50% des Ausgangswertes
≤ 25% des Ausgangswertes
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Röntgenzeichen ohne Symptome
Röntgenzeichen mit Symptomen
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Röntgenzeichen ohne Symptome
Röntgenzeichen: Diuretika notwendig
Rasche Intubation nötig
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Röntgenzeichen ohne Symptome
Geringe Symptome; Steroide nötig
Starke Symptomatik; Sauerstoff nötig
Assistierte Beatmung nötig
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Vorhanden
-
Lungenfunktion
Lungenfibrose
Lungenödem
Pneumonitis
Pleuraerguss
ARDS (Adult Respiratory Distress Syndrome)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keines
Geringes
Mäßiges
Ausgeprägtes
Lebensbedrohlich
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
04.09 (AIO)
04.10
(RTOG)
Husten
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Gering; leichte Antitussiva
Mäßig; starke Antitussiva nötig
Stark; nicht kontrollierbarer Husten
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
N
Geringe oder intermittierende Heiserkeit, Reizhusten; geringes Schleimhauterythem; keine Therapie nötig
Ständig Heiserkeit, Reizhusten; Hals,
Mund- und Ohrenschmerzen, fibrinöses Exsudat, mäßiges Stimmbandödem; leichte Antitussiva nötig
„Flüstersprache“; starke Schmerzen;
konfluierendes fibrinöses Exsudat;
ausgeprägtes
Stimmbandödem;
starke Analgetika und Antitussiva nötig
Massive Dyspnoe, Stridor oder Hämoptysen; Intubation oder Tracheostoma
nötig
Kehlkopf
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
05
Niere und Blase
05.01 (AIO)
Hämaturie
05.02 (AIO)
05.03 (AIO)
E21
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Nur mikroskopisch sichtbar
Makrohämaturie ohne Gerinnsel
Makrohämaturie mit Gerinnsel
Bedrohlich, Transfusion nötig
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Nur mikroskopisch sichtbar
Blut makroskopisch sichtbar
Blasenspülung nötig
Zystektomie/Transfusion nötig
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Stressinkontinenz (Niesen etc.)
Spontan, Kontrolle möglich
Unkontrolliert
-
Hämorrhagische
Zystitis
Inkontinenz
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
05.04 (AIO)
Dysurie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
05.05 (AIO)
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Grad 4 = „Lebensbedrohlich“
N
Gering vermehrter oder nächtlicher
Harndrang; < 2xN
Mäßig vermehrter Harndrang ≥ 2xN,
aber ≤ 1x/h
Stark vermehrter Harndrang, > 1 x/h,
oder Katheterisierung nötig
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Vorhanden
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Unilateral, kein Eingriff nötig
Bilateral, kein Eingriff nötig
Inkomplett bilateral, Operation (Shunt,
Harnleiterschiene, Nephrotomie) nötig
Komplette bilaterale Obstruktion
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Vorhanden
-
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
05.08 (AIO)
05.09 (AIO)
06
Keine
Restharn > 100 cm3 ; gelegentlich Dysurie oder Katheter notwendig
Katheter immer zur Entleerung nötig
Operativer Eingriff (Transurethrale Resektion oder Dilatation) nötig
-
Harndrang
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
05.07 (AIO)
Keine
Geringe Schmerzen oder Brennen;
keine Therapie
Mäßige Schmerzen oder Brennen;
durch Medikamente kontrollierbar
Starke Schmerzen oder Brennen;
durch Medikamente nicht kontrollierbar
-
Harnverhaltung
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
05.06 (AIO)
E22
Blasenkrämpfe
Ureterobstruktion
Fistelbildung
Nervensystem
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
06.01
Sensorium
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
06.02
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Klar, wach
Leichte Somnolenz oder agitierte Stimmungslage
Mäßige Somnolenz oder agitierte
Stimmungslage
Starke Somnolenz, Agitiertheit, Desorientierung oder Halluzinationen
Koma, Anfälle oder toxische Psychose
Koordination
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
06.05
N
Geringe subjektive Schwäche; keine
Funktionseinbussen
Mäßige objektive Schwäche, ohne signifikante Funktionseinbußen
Ausgeprägte objektive Schwäche mit
schweren Funktionseinbußen
Paralyse
Bewusstsein
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
06.04
N
Verlust der tiefen Sehnenreflexe; geringe Parästhesien
Mäßiger objektivierbarer sensibler Verlust; mäßiggrade Parästhesien
Starker objektivierbarer sensibler Verlust oder Parästhesien mit Funktionseinbussen
-
Motorik
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
06.03
E23
N
Geringe Dyskoordination oder Dysdiadochokinese
Mäßiger Intentionstremor, Dysmetrie,
undeutliche Sprache oder Nystagmus
Ausgeprägte lokomotorische Ataxie
Zerebellare Nekrose
Gemütslage
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Geringe Angst oder Depression
Mäßige Angstzustände oder Depression
Starke Angstzustände oder Depressionen
Selbstmordabsichten
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
06.06 (AIO)
Kopfschmerzen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
06.07 (AIO)
Verhaltensänderungen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 4 = „Lebensbedrohlich“
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Gering vorhanden, kontrollierbar
Mäßig, schwer kontrollierbar
Stark, unkontrollierbar, arbeitsunfähig
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Gering verändert, z. B. metallisch
Deutlich verändert
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Gering, gelegentlich Medikamente
Mäßig, kontrollierbar, häufig Medikamente
Schlafstörungen trotz Medikamenten
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Gering herabgesetzt
Mäßig herabgesetzt und gestört
Stark gestört
-
Grad 3 = „Stark“/ „Ausgeprägt“
06.09 (AIO)
06.10 (AIO)
Keine
Gering, kurzfristig
Mäßig bis stark, aber vorübergehend
Sehr stark und langsfristig anhaltend
-
Keine
Änderung ohne negative Konsequenz
für sich selbst oder die Familie
Negativer Einfluss auf sich selbst oder
die Familie
Gefährdung für sich selbst oder andere
(oder die Umwelt)
Psychotisches Verhalten
Grad 2 = „Mäßig“/ „Deutlich“
06.08 (AIO)
E24
Schwindel/Vertigo
Geschmack
Schlafstörungen
07
Endokrines System
07.01 (AIO)
Libido
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
07.02 (AIO)
Amenorrhoe - Frau
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
07.03 (AIO)
07.04 (AIO)
Gynäkomastie - Mann
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Geringe
Deutliche und schmerzhafte
-
Grad 4 = „Lebensbedrohlich“
Keine
Gering oder < 1x/Tag
Mäßiggradig oder ≥ 1x/Tag
Stark und häufig, sehr beeinträchtigend
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Gering erkennbar
Verstärkt bzw. deutlich erkennbar
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 4 = „Lebensbedrohlich“
N
Asymptomatischer Hörverlust, nur audiometrisch fassbar
Mäßige Symptomatik; Tinnitus; geringe Hypakusis bei Audiometrie
Stark beeinträchtigender Hörverlust,
Korrektur mit Hörgerät (-hilfe) nötig
Nicht korrigierbare Ertaubung
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Gering vermindert
Mäßig vermindert
Syptomatischer subtotaler Sehverlust
Uni-/bilaterale Erblindung
Cushing-Syndrom
08
Sinnesorgane
08.01
Gehör/Hörvermögen
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
08.02
Keine
Ja
-
Hitzewallungen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
07.05 (AIO)
E25
Auge/Sehvermögen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
08.03C
(RTOG)
Konjunktivitis, C=Definition gilt nur für Nebenwirkungen von Chemotherapie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
08.03R
(RTOG)
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Geringes Erythem, Chemosis oder
Konjunktivitis mit/ohne Sklerainjektion:
starkes „Augentränen“: keine Steroide
oder Antibiotika
Mäßiges Erythem, Chemosis oder
Konjunktivitis mit/ohne Keratitis, Iritis
mit Photophobie: Steroide oder Antibiotika nötig
Starke Keratitis mit Kornea-Ulzeration
oder Sichttrübung; objektiver Visusverlust (= Sichttrübung); akutes Glaukom,
Panophthalmie
-
„Trockenes Auge“
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
08.05 (AIO)
Keine
Geringes Erythem, Chemosis oder
Konjunktivitis mit/ohne Sklerainjektion:
starkes „Augentränen“: keine Steroide
oder Antibiotika
Mäßiges Erythem, Chemosis oder
Konjunktivitis mit/ohne Keratitis, Iritis
mit Photophobie: Steroide oder Antibiotika nötig
Starke Keratitis mit Kornea-Ulzeration
oder Sichttrübung; objektiver Visusverlust (= Sichttrübung); akutes Glaukom,
Panophthalmie
-
Keratitis, R=Definition gilt nur für Nebenwirkungen von Radiotherapie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
08.04 (AIO)
E26
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Nein
Gering; keine Therapie nötig
Mäßig; artifizielle Tränenflüssigkeit nötig
Enukleation nötig
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Ja, vorhanden
-
Glaukom
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
08.06
(RTOG)
Otitis
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 4 = „Lebensbedrohlich“
Keine
Geringes Erythem, Otitis externa, Pruritus; keine Therapie
Mäßige (seröse) Otitis externa et media; lokale Therapie nötig
Starke serosanguinöse Otitis externa
et media; intensive Therapie nötig
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Gering verändert
Deutlich verändert
-
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
08.07
(RTOG)
Nase/Geruch
09
Haut/Allergie
09.01
Epidermis lokal (z.B. nach Injektionen)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
09.02C
E27
N
Geringe Schmerzen und Schwellung
Mäßige Schmerzen und Schwellung
mit Inflammation oder Phlebitis
Starke Schmerzen und Schwellung,
Ulzerationen
Plastisch-chirurgische Therapiemaßnahmen nötig
Epidermis systemisch (Gesamthaut betreffend), C=Definition gilt nur für Nebenwirkungen von Chemotherap
Grad 0 = „Keine“
N
Grad 1 = „Gering“/ „Leicht“
Gestreute makuläre oder papulöse
Eruption oder Erythem ohne Pruritus
oder andere assoziierte Symptome
Grad 2 = „Mäßig“/ „Deutlich“
Dicht gestreute makuläre oder papulöse Eruption oder Erythem mit Pruritus
oder anderen assoziierten Symptomen
Grad 3 = „Stark“/ „Ausgeprägt“
Generalisierte makuläre, papulöse
oder vesikuläre Eruption mit starken
assoziierten Symptomen
Grad 4 = „Lebensbedrohlich“
Generalisierte exfoliative oder ulzerierende Dermatitis
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
09.03
Allergie
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
09.04
(RTOG)
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
10
Allgemeinsymptome
10.01 (AIO)
Appetit
10.03
Keine
Vorübergehend; Schüttelfrost und Fieber < 38,0◦ C
Urtikaria, Schüttelfrost, Fieber ≥
38,0◦ C, leichter Bronchospasmus
Serumkrankheit,
Bronchospasmus,
parenterale Medikation nötig
Anaphylaxie
Haut/Unterhaut lokal (im Strahlenfeld)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
10.02
E28
N
Geringes Erythem, Epilation, trockene
Desquamation, reduzierte Schweißsekretion
Mäßiges Erythem, vereinzelt feuchte
Epitheliolyse (< 50%), mäßiges Ödem;
lokale Therapie möglich
Ausgeprägtes Erythem, konfluierende,
feuchte Epitheliolyse (≥ 50%), starkes
Ödem; intensive lokale Therapie nötig
Tiefe Ulzera, Hämorrhagie oder Nekrose; operative Therapie nötig
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Gering vermindert
Kurzfristig; < 1 Woche vermindert
Langfristig; ≥ 1 Woche vermindert
Völlige Appetitlosigkeit
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
< 5%
5,0 - 9,9%
10,0 - 19,9 %
≥ 20,0 %
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
< 5%
5,0 - 9,9%
10,0 - 19,9 %
≥ 20,0 %
-
Gewichtszunahme
Gewichtsabnahme
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
10.04
10.05
Blutungen
sche)
(klini-
Fieber/Infektion
11.01
Körpertemperatur
11.03 (AIO)
11.04 (AIO)
11.05 (AIO)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Gering; keine Transfusion
Mäßig; 1 - 2 Transfusionen/Episode
Stark; 3 - 4 Transfusionen/Episode
Massiv; > 4 Transfusionen/Episode
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Minimal, nicht auffallend
Mäßg fleckig; deutlich erkennbar
Komplett, aber reversibel
Komplett und irreversibel
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
37,1 - 38,0◦ C
38,1 - 40◦ C
> 40◦ C für < 24h
> 40◦ C für ≥ 24h; Hypotension
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Gering, nicht therapiebedürftig
Mäßig, orale Antibiotika nötig
Stark, i. v. Antibiotika/Antimykotika
Lebensbedrohliche Sepsis
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Kein
Gering oder kurzfristig
Ausgeprägt und langanhaltend
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Gering, keine Beeinträchtigung
Mäßig, Bewegungseinschränkung
Arbeitsunfähig
-
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
Gering und gelegentlich gesteigert
Häufig und nassgeschwitzt
-
Alopezie
11
11.02
E29
Infektion
Schüttelfrost
Myalgie/Arthralgie
Schweißtätigkeit
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
V. SCHLÜSSEL 5: COMMON TOXICITY CRITERIA (CTC)
E30
12
Allgemeinzustand
12.01
WHO/AJCC/ECOG-Performance Status; Karnofsky-Index (KI)
Grad 0 = „Keine“
KI 90 - 100%
Grad 1 = „Gering“/ „Leicht“
Voll ambulant, noch zu leichter Arbeit
fähig; KI 70 - 89%
Grad 2 = „Mäßig“/ „Deutlich“
Tags > 50% ambulant, meist Selbstversorgung, arbeitsunfähig; KI 50 69%
Grad 3 = „Stark“/ „Ausgeprägt“
Tags > 50% bettlägerig, begrenzte
Selbstversorgung, pflegebedürftig; KI
30 - 49%
Grad 4 = „Lebensbedrohlich“
Ständig bettlägerig, voll auf Hilfe angewiesen; KI < 30%
12.xx (AIO)
Weitere Befunde
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
N
„Gering“/ „Leicht“
„Mäßig“/ „Deutlich“
„Stark“/ „Ausgeprägt“
„Lebensbedrohlich“
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI Schlüssel 6: WHO-Empfehlungen für die
Bewertung von akuten und subakuten
Nebenwirkungen
Federführender Autor: H.P. Sinn, Datum der letzten Aktualisierung: 06/2005
Für die Bewertung von akuten und subakuten Nebenwirkungen der Strahlen- und Chemotherapie wurde ein
Beurteilungsschema von der WHO vorgeschlagen [1, 3], das weltweite Verbreitung gefunden hat. Es ist im
folgenden in deutscher Übersetzung, weitgehend nach Seegenschmiedt [2] wiedergegeben. Es findet Anwendung
für Nebenwirkungen, die vom 1. bis 90. Tag nach Therapiebeginn diagnostiziert werden.
Literatur
[1] Miller AB, Hoogstraten B, Staquet M, Winkler A (1981) Reporting results of cancer treatment. Cancer 47:207-214
[2] Seegenchmiedt MH (1998) Nebenwirkungen in der Onkologie. Springer, Berlin Heidelberg New York
[3] World Health Organization (WHO) (1979) WHO Handbook for reporting results of cancer treatment. WHO Offset
Publication No 48. World Health Organization, Genf
Kürzel
Blut (Erwachsene)
HGL
Hämoglobin (1 = g/100ml)
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≥ 11,0
9,5 - 10,9
8,0 - 9,4
6,5 - 7,9
< 6,5
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≥ 110
95 - 109
80 - 94
65 - 79
< 65
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≥ 6,8
5,9 - 6,7
4,95 - 5,8
4,0 - 4,9
< 4,0
Hämoglobin (2 = g/l)
Hämoglobin (3 = mmol/l)
E31
VI. SCHLÜSSEL 6: WHO-EMPFEHLUNGEN FÜR DIE BEWERTUNG VON AKUTEN UND SUBAKUTEN
NEBENWIRKUNGEN
LEU
GRA
THR
BLU
E32
Leukozyten (1000/mm3 )
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≥ 4,0
3,0 - 3,9
2,0 - 2,9
1,0 - 1,9
< 1,0
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≥ 2,0
1,5 - 1,9
1,0 - 1,4
0,5 - 0,9
< 0,5
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≥ 100
75 - 99
50 -74
25 - 49
< 25
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine
Petechien
Geringer Blutverlust
Ausgeprägter Blutverlust
Schwerst
beeinträchtigender
Blutverlust
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≤1,25xNa
1,26 - 2,5xNa
2,6 - 5xNa
5,1 - 10xNa
> 10xNa
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≤1,25xNa
1,26 - 2,5xNa
2,6 - 5xNa
5,1 - 10xNa
> 10xNa
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≤1,25xNa
1,26 - 2,5xNa
2,6 - 5xNa
5,1 - 10xNa
> 10xNa
Granulozyten (1000/mm3 )
Plättchen (1000/mm3 )
Hämorrhagie
Gastrointestinaltrakt
BIL
TRA
ALK
Bilirubin
Transaminasen (SGOT/SGPT)
Alkalische Phosphatase
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. SCHLÜSSEL 6: WHO-EMPFEHLUNGEN FÜR DIE BEWERTUNG VON AKUTEN UND SUBAKUTEN
NEBENWIRKUNGEN
ORA
Oral
Grad 0
Grad 1
Grad 2
Grad 4
Keine Änderung
Wundsein, Rötung
Rötung, Ulzera; feste Nahrung
möglich
Ulzera; flüssige Nahrung erforderlich
Ernährung nicht möglich
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Nicht vorhanden
Übelkeit
Gelegentliches Erbrechen
Therapiebedürftiges Erbrechen
Therapieresistentes Erbrechen
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine
Vorübergehend, ≤ 2 Tage
Erträglich, aber > 2 Tage
Unerträglich, therapiebedürftig
Hämorrhagie, Dehydratation
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≤1,25xNa
1,26 - 2,5xNa
2,6 - 5xNa
5,1 - 10xNa
> 10xNa
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
≤1,25xNa
1,26 - 2,5xNa
2,6 - 5xNa
5,1 - 10xNa
> 10xNa
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine
1+ / < 0,3g% / < 3g/l
2 - 3+ / 0,3 - 1,0g% / 3 -10g/l
4+ / > 1,0g% / > 10g/l
Nephrotisches Syndrom
Grad 3
UBL
DIA
E33
Übelkeit/Erbrechen
Diarrhoe
Niere
HAR
KRE
PRO
Blutharnstoff
Kreatinin
Proteinurie
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. SCHLÜSSEL 6: WHO-EMPFEHLUNGEN FÜR DIE BEWERTUNG VON AKUTEN UND SUBAKUTEN
NEBENWIRKUNGEN
HUR
E34
Hämaturie
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine
Mikrohämaturie
Makrohämaturie ohne Gerinnsel
Makrohämaturie mit Gerinnseln
(Blutungsbedingte) obstr. Uropathie
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine Änderung
Geringe Symptome
Belastungsdyspnoe
Ruhedyspnoe
Strenge Bettruhe erforderlich
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keines
Fieber < 38◦ C
Fieber 38◦ C - 40◦ C
Fieber > 40◦ C
Fieber mit Blutdruckabfall (Hypotension)
Grad 0
Grad 1
Grad 2
Keine
Ödem
Bronchospasmus; keine parenterale Medikation erforderlich
Bronchospasmus; parenterale
Medikation notwendig
Anaphylaxie
Sonstiges
LUN
FIE
ALL
Lunge
Fieber nach Medikation
Allergie
Grad 3
Grad 4
HAU
Haut
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine Änderung
Erytheme
Trockene Desquamation, Blasenbildung, Juckreiz
Feuchte Desquamation, Ulzeration
Exfol. Dermatitis; nekrotische
Veränderung, die chirurgischen
Eingriff erfordert
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. SCHLÜSSEL 6: WHO-EMPFEHLUNGEN FÜR DIE BEWERTUNG VON AKUTEN UND SUBAKUTEN
NEBENWIRKUNGEN
HAA
Haare
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
INF
E35
Keine Änderung
Minimaler Haarausfall
Mäßige, fleckenförmige Alopezie
Vollständige, aber reversible
Alopezie
Irreversible vollständige Alopezie
Infektion (Herd angeben)
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine
Geringe Infektion
Mäßige Infektion
Ausgeprägte Infektion
Massive Infektion mit Hypotension
Grad 0
Grad 1
Keine Änderung
Sinustachykardie, > 110 in Ruhe
Unifokale (monotope) VES, Vorhofarrythmie
Multifokale (polytope) ventrikuläre Extrasystolen (VES)
Ventrikuläre Tachykardie
Herz
RHY
Rhythmus
Grad 2
Grad 3
Grad 4
FUN
Funktion
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
PER
Keine Änderung
Asymptomatische, aber abnormale Herzzeichen
Vorübergehende
Dysfunktion
mit Symptomen, keine Therapie
nötig
Dysfunktion mit Symptomen,
aber therapeutisch beeinflussbar
Dysfunktion mit Symptomen,
therapierefraktär
Perikarditis
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine Änderung
Asymptomatischer Perikarderguss
Symptomatisch; keine Drainage
erforderlich
Herzbeuteltamponade; Drainage erforderlich
Herzbeuteltamponade; chirurgischer Eingriff erforderlich
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VI. SCHLÜSSEL 6: WHO-EMPFEHLUNGEN FÜR DIE BEWERTUNG VON AKUTEN UND SUBAKUTEN
NEBENWIRKUNGEN
E36
Neurotoxizität
BEW
Bewusstseinslage
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
NER
Periphere Nerven
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
OBS
DOL
XXX
Wach
Vorübergehende Lethargie
Somnolenz ≤ 50% der Wachphase
Somnolenz > 50% der Wachphase
Koma
Unbeeinträchtigt
Parästhesien und/oder verminderte Sehnenreflexe
Schwere Parästhesien und/ode
leichte Muskelschwäche
Unerträgliche
Parästhesien
und/oder ausgeprägte Muskelschwäche
Lähmung
Obstipationb
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keine
Geringe Verstopfung
Mäßige Verstopfung
Aufgetriebener Leib
Aufgetriebener Leib und Erbrechen
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Keiner
Gering
Mäßig
Ausgeprägt
Unerträglich
Grad 0
Grad 1
Grad 2
Grad 3
Grad 4
Normal
Gering/Leicht
Mäßig/Deutlich
Stark/Ausgeprägt
Lebensbedrohlich
Schmerzc
Weitere Befunde von klinischer Relevanz
a
Obergrenze des Normalwertes beim untersuchten Patientenkollektiv.
Hierbei nicht berücksichtigt: Obstipation aufgrund von Opiaten.
c Hierbei wird „Schmerz“ nur im Zusammenhang mit der Therapie, nicht krankheitsbedingt bewertet. Je nach
Toleranzgrenze des Patienten kann die Anwendung von Opiaten für die Schmerzeinstufung hilfreich sein.
b
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII Schlüssel 7: Bewertung chronischer
Nebenwirkungen nach Radiotherapie
Federführender Autor: H.P. Sinn, Datum der letzten Aktualisierung: 06/2005
Die nachstehend dargestellte Beurteilung chronischer Nebenwirkungen nach Radiotherapie ist eine
deutschsprachige Übersetzung und Modifikation der RTOG/EORTC-Kriterien [1], die von Seegenschmiedt und
Sauer 1993 erstellt und 1998 von Seegenschmiedt erneut publiziert wurde [2].
„Chronische Nebenwirkungen“ sind Strahlenfolgen ab dem 91. Tag nach Beginn der Radiotherapie. Vom 1.-90. Tag
nach Radiotherapie-Beginn gelten die Kriterien für akute Nebenwirkungen (siehe Schlüssel 5).
Der Radioonkologe muss bei der Beurteilung von Nebenwirkungen zwischen krankheits- und therapiebedingten
Erscheinungen unterscheiden. Daher sollte zu Beginn der Radiotherapie immer eine Basisuntersuchung
durchgeführt werden.
Treten Nebenwirkungen auf, die zum Tod des Patienten führen, werden diese für das auslösende Organ(system) mit
„5 = Tödlich“ kodiert.
Die mit „A“ markierten Definitionen sind ergänzt bzw. stimmen mit RTOG-Angaben für akute Nebenwirkungen [1]
überein.
Literatur
[1] Perez CA, Brady LW (1993) Late radiation morbidity scoring criteria (RTOG, EORTC). In: Perez CA, Brady LW
(eds) Principles and practice of radiation oncology. 2nd ed. p.53-55, Lippincott, Philadelphia
[2] Seegenschmiedt MH (1998) Nebenwirkungen in der Onkologie. Springer, Berlin Heidelberg New York
E37
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
E38
Toxizität/Grad
[1]
A
WHO/AJCC/ECOG-Performance Status; Karnofsky-Index (KI) in %
Grad 0 = „Keine“
Normal; KI: 90 - 100%
Grad 1 = „Gering“/ „Leicht“
Gering geminderte Leistungskraft; voll
ambulant; noch zu leichter Arbeit fähig;
KI 70 - 80%
Grad 2 = „Mäßig“/ „Deutlich“
Deutlich geminderte Leistungskraft;
tags > 50% ambulant; meist Selbstversorgung, arbeitsunfähig; KI 50 -60%
Grad 3 = „Stark“/ „Ausgeprägt“
Stark geminderte Leistungskraft; tags
> 50% bettlägerig; kaum Selbstversorgung, pflegebedürftig; KI 30 - 40%
Grad 4 = „Lebensbedrohlich“
Lebensbedrohlicher Zustand; ständig
bettlägerig und voll pflegebedürftig; KI
< 30%
[2]
A
Blut/Knochenmark
Leukozyten (N/µl)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
≥ 4000
< 4000 - 3000
< 3000 - 2000
< 2000 - 1000
< 1000
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
≥ 2000
< 2000 - 1500
< 1500 - 1000
< 1000 - 500
< 500/Sepsis
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
≥ 100
< 100 - 75
< 75 - 50
< 50 - 25
< 25/Spontanblutung
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
≥ 11,0
< 11,0 - 10,0
< 10,0 - 8,0
< 8,0 - 6,5
< 6,5/Kreislaufkollaps
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
≥ 32
< 32 - 28
< 28 - 24
< 24
Anämische Komplikationen
Neutrophile (N/µl)
Thrombozyten (x 103 /µl)
Hämoglobin (g/dl)
Hämatokrit (Vol.-%)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
E39
Blutung (klinisch)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Lokal; keine Therapie nötig
Mäßig; eventuell 1 - 2 Transfusionen
Ausgeprägt; 3 - 4 Transfusionen
Massiv; > 4 Transfusionen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Lokal; keine Therapie nötig
Systemisch; perorale Antibiotika
Sepsis; i. v. Antibiotika/Antimykotika
Lebensbedrohliche Sepsis
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Normal
Geringe Atrophie, Pigmentveränderungen; geringer Haarausfall
Flächige Atrophie, mäßige Teleangiektasie (≤ 50%); vollständiger Haarausfall
Ausgeprägte Atrophie, ausgeprägte
Teleangiektasie (> 50%)
Ulzeration/Nekrose (operative Therapie nötig)
Infektion
[3]
Haut
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Unterhautgewebe
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
[4]
Normal
Geringe asymptomatische Fibrose, ohne Kontraktur; gering reduziertes subkutanes Fettgewebe
Mäßige asymptomatische Fibrose mit
≤ 10% linearer Kontraktur (Mäßig reduziertes subkutanes Fettgewebe)
Ausgeprägte (symptomatische) Fibrose mit > 10% linearer Kontraktur; stark
reduziertes subkutanes Fettgewebe
Ulzeration/Nekrose (operative Therapie nötig)
Schleimhäute
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Geringe Atrophie oder Trockenheit der
Schleimhäute
Mäßige Atrophie oder Teleangiektasie;
reduzierte Schleimproduktion
Ausgeprägte Atrophie oder Teleangiektasie, Verlust der Schleimproduktion
Massive Ulzeration, Nekrose (operative Therapie nötig)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
[5]
Speicheldrüsen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
[6]
(Pharynx und) Speiseröhre
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
[7]
E40
Normal
Geringe
Mundtrockenheit;
aber
gute Stimulierbarkeit (normale Kostform/Ernährung)
Mäßige Mundtrockenheit; geringe Stimulierbarkeit (viel Flüssigkeit, breiige
Nahrung)
Komplette Mundtrockenheit; keine Stimulierbarkeit (keine festen Speisen,
flüssige Nahrung)
Fibrose (komplette Atrophie) (PEG/ parenterale Ernährung)
Normal
Geringe Fibrose; geringe Schluckstörung bei festen Speisen; keine
Schmerzen beim Schlucken; (normale
Kostform/Ernährung)
Mäßige Fibrose; keine normale Aufnahme von festen Speisen; halbfeste
(breiige) Nahrung nötig; Dilatation ggf.
indiziert
Ausgeprägte Fibrose (oder Dysphagie), nur Aufnahme von Flüssigkeit
möglich; Schmerzen beim Schlucken,
Dilatation nötig
Nekrose; Perforation; Fistel (operativer
Eingriff nötig oder PEG/parenterale Ernährung)
Kehlkopf
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
(Geringe) Heiserkeit (oder Reizhusten); geringes Stimmbandödem
Mäßige Heiserkeit/Reizhusten; mäßiges Stimmbandödem; Chondritis; symptomatische Therapie
„Flüstersprache“,
ausgeprägtes
Stimmbandödem; massive Chondritis;
intensive Lokaltherapie, Analgetika
Massive Dyspnoe und Stridor; Ulzeration; Nekrose (Intubation oder Tracheotomie)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
[8]
Lunge
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
[9]
E41
Normal; Blutgase pO2 > 85; pCO2 ≤
40
Keine oder geringe Symptome (trockener Reizhusten); geringe radiologische Zeichen (geringe Belastungsdyspnoe; pO2 71 - 85; pCO2 41 - 50)
Mäßig symptomatische Lungenfibrose
oder Pneumonitis (massiver Husten);
geringes Fieber; radiologisch fleckige
Veränderungen; mäßige Belastungsdyspnoe; pO2 61 - 70; pCO2 51 - 60
Ausgeprägt symptomatische Lungenfibrose oder Pneumonitis; radiologisch
dichte Veränderungen; starke Ruhedyspnoe; pO2 51 - 60; pCO2 61 - 70;
intensive medikamentöse Therapie
Massive respiratorische Insuffizienz;
permanente O2 -Gabe und kontrollierte Beatmung nötig (Blutgase; pO2 ≤
50; pCO2 > 70) (intensiv-medizinische
Maßnahmen))
Herz
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Keine oder geringe Symptome; kurzfristige EKG-Änderungen; T-Inversion,
ST-Veränderungen, Sinustachykardie
> 110 (in Ruhe)
Mäßige Angina pectoris bei Belastung;
mäßige Perikarditis; normale Herzgröße; ständige EKG-Veränderungen; T/ST-Veränderung, niedriges QRS (Medikamente nach Bedarf)
Ausgeprägte Angina pectoris, Perikarderguss, konstriktive Perikarditis;
mäßige Herzinsuffizienz; deutliche
Herzvergrößerung;
pathologische
EKG-Veränderungen; Perikardpunktion nötig
Perikardtamponade;
ausgeprägte
Herzinsuffizienz; ausgeprägte konstriktive Perikarditis (Operation oder
intensiv-medizinische Maßnahmen)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
[10] Oberer GI-Trakt
A
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
[11] (Unterer GI-Trakt:) Dünn- und Dickdarm
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
E42
Normal
Geringe Anorexie (≤ 5% Gewichtsverlust); Übelkeit (Erbrechen 1x/Tag); geringe abdominelle Schmerzen; keine
spezifische Therapie (Parasympatholytika oder Analgetika)
Mäßige Anorexie (≤ 15% Gewichtsverlust); Übelkeit oder Erbrechen (2
- 5x/Tag); Antiemetika nötig; mäßige
Bauchschmerzen: leichte (Parasympatholytika oder) Analgetika nötig
Ausgeprägte Anorexie (≥ 15% Gewichtsverlust); Übelkeit oder Erbrechen (6 - 10x/Tag), NG-/PEG-Sonde
oder parenterale Ernährung nötig; ausgeprägte Bauchschmerzen trotz Medikation; Hämatemesis, Meläna; starke Blähungen; Röntgen: weitgestellte
Darmschlingen
Nekrose, Perforation, Fistel; komplette Obstruktion (Ileus); GI-Blutung; PEG
oder parenterale Ernährung, Transfusionen, OP nötig
Normal
Gering reduzierte Stuhlkonsistenz, geringe Krämpfe: Stuhl ≤ 5x/Tag; geringer Schleim- oder Blutabgang
Deutlich verminderte Stuhlkonsistenz
und Bauchkrämpfe; Stuhl: > 5x/Tag;
viel Schleim- oder zeitweilig Blutabgang
Massiv vermehrte (wässrige) Stühle, operationsbedürftige Darmobstuktion (Ileus) oder Blutung
Nekrose, Perforation, Fistel; sonstige lebensbedrohliche Darmkomplikationen
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
E43
[12] Leber
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Geringe Müdigkeit, Übelkeit, Dyspepsie; geringfügig pathologische Leberfunktionen und Leberenzyme
Mäßige Symptomatik (Müdigkeit, Übelkeit, Dyspepsie); einige pathologische
Leberfunktionen und Leberenzyme,
normales Serumalbumin
Ausgeprägte Leberinsuffizienz, ausgeprägt pathologische Leberfunktion
und Leberenzyme, niedriges Albumin;
Ödeme und Aszites
Lebernekrose; hepatogene(s) Koma
oder Enzephalopathie; (parenterale Ernährung, portokavaler Shunt erforderlich)
[13] Niere
A
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Normal
Vorübergehende Albuminurie, keine
renale Hypertonie; geringe renale
Funktionsstörung (Harnstoff 25 - 35%,
Kreatinin 1,5 - 2,0 mg%, Kreatinin Clearance ≥ 75%)
Grad 2 = „Mäßig“/ „Deutlich“
Andauernde mäßige Albuminurie (2+);
geringe renale Hypertonie; keine renale Anämie; mäßige Funktionsstörung
(Harnstoff 36- 60%, Kreatinin 2,1 - 4,0
mg%, Kreatinin - Clearance 50 - 74%)
Grad 3 = „Stark“/ „Ausgeprägt“
Ausgeprägte Albuminurie (4+); ausgeprägte Hypertonie; Anämie (< 10g%);
ausgeprägte Nierenfunktionsstörung
(Harnstoff > 60%, Kreatinin > 4,0
mg%, Kreatinin - Clearance < 50%)
Grad 4 = „Lebensbedrohlich“
Maligne Hypertonie; urämisches Koma; Harnstoff > 100 mg% (chronisches Nierenversagen oder nephrotisches Syndrom; Dialyse)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Keine
Geringe Mikrohämaturie
Makrohämaturie ohne Gerinnsel
Makrohämaturie mit Gerinnseln
Massive Blutung; Transfusion nötig
Hämaturie
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
E44
[14] Harnleiter und Blase
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Geringe Schleimhautatrophie, geringe
(kleinflächige) Teleangiektasie; Harndrang gering verstärkt; Mikrohämaturie
Mäßig verstärkter Harndrang (>
6x/Tag, aber nicht mehr als 1x/h); generalisierte Teleangiektasie; zeitweilig
Makrohämaturie
Massiver Harndrang (> 1x/h) und Dysurie; ausgeprägte generalisierte Teleangiektasie (oft mit Petechien); häufig Hämaturie, reduzierte Blasenkapazität (< 150 - 100 cm3 )
Nekrose; Perforation; Fistel; schwere
Blasenkontraktur, stark reduzierte Blasenkapazität (< 100 cm3 ), schwere hämorrhagische Zystitis; Zystektomie nötig
[15] Knochen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Keine Symptome; keine Wachstumsverzögerung; (gering) reduzierte Knochendichte
Mäßige Schmerzen oder Spannungsgefühl; (mäßige) Wachstumsstörung;
irreguläre Knochensklerosierung
Ausgeprägte Schmerzen oder Spannungsgefühl; völliger Wachstumsstillstand; dichte Knochensklerosierung
Nekrose bzw. Osteoradionekrose;
Spontanfraktur
[16] Gelenke
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Geringe Gelenksteife (keine Symptome); geringe Funktionseinbußen
Mäßige Gelenksteife; zeitweilige oder
mäßige Gelenkschmerzen; mäßige
Funktionseinbußen
Ausgeprägte Gelenksteife; ausgeprägte Gelenkschmerzen mit ausgeprägten
Funktionseinbußen
Nekrose; vollständige Gelenksteife
(Ankylose mit Funktionsverlust)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
E45
[17] Gehirn (ZNS)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
[18] Rückenmark (Perphere Nerven)
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Geringe Kopfschmerzen, geringe Lethargie; geringe neurologische Ausfälle
Mäßige Kopfschmerzen, deutliche Lethargie (Somnolenz ≤ 50%/Tag); mäßige neurologische Ausfälle
Starke Kopfschmerzen und ausgeprägte ZNS-Störungen, z. B. teilweise Kraftverlust oder Dyskinesie (und
Somnolenz > 50%/Tag); ausgeprägte
neurologische Ausfälle
Krampfanfälle oder Lähmung, Bewusstlosigkeit (massive oder lebensbedrohliche neurologische Ausfälle)
Normal
Diskretes Lhermitte-Zeichen (Parästhesien; reduzierte Reflexe)
Ausgeprägtes Lhermitte-Zeichen (mit
Parästhesien oder Muskelschwäche)
Objektive (segmentale) neurologische
Ausfälle mit Parästhesien oder Paresen
Mono-, Para-, Tetraplegie
[19] Augen
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
Normal
Asymptomatische Linsentrübung; geringe Kornea-Ulzeration oder Keratitis
und/oder Konjunktivitis
Symptomatische Linsentrübung; mäßige Kornea-Ulzeration (Keratitis); mäßige Retinopathie oder Glaukom
Ausgeprägte Keratitis (Ulzeration);
ausgeprägte Retinopathie mit Netzhautablösung; ausgeprägtes Glaukom
Massive ophthalmologische Störungen; Panophthalmitis; uni- oder bilateraler Visusverlust
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP
VII. SCHLÜSSEL 7: BEWERTUNG CHRONISCHER NEBENWIRKUNGEN NACH RADIOTHERAPIE
[20] Ohren
A
Grad 0 = „Keine“
Grad 1 = „Gering“/ „Leicht“
Grad 2 = „Mäßig“/ „Deutlich“
Grad 3 = „Stark“/ „Ausgeprägt“
Grad 4 = „Lebensbedrohlich“
E46
Normal
Geringe Otitis externa mit Atrophie
oder Fibrose; keine Therapie; Audiogramm: Hörverlust (< 10dB)
Mäßige Otitis externa mit Atrophie oder
Fibrose; Tinnitus; lokale Therapie; mäßige Hypakusis (10 - 15dB)
Ausgeprägte Otitis externa et media;
ständiger Tinnitus, nicht medikamentös bedingt; starke Hypakusis (> 15 20dB)
Schwere Osteochondritis, Ulzerationen, Nekrose; vollständige ein/beidseitige Taubheit (> 20dB)
O RGANSPEZIFISCHE
T UMORDOKUMENTATION 3. AUFL . GP