Behandlung von Kopf – Hals – Tumoren
Werbung

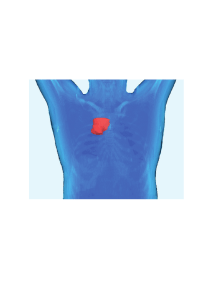
1 Praxis für Strahlentherapie Dr. med. Alexander Voigt Dr. med. Stefan Dietzsch Tel. 03447 52-1015 im MEDICUM, Am Waldessaum 8, 04600 Altenburg Behandlung von Kopf – Hals – Tumoren Hintergrund Unter dem Begriff Kopf-Halstumoren fasst man Tumorerkrankungen im Bereich der Mundhöhle, der Nasennebenhöhlen, des Rachens, des Kehlkopfes sowie der Speicheldrüsen im Kopfbereich zusammen. Hauptauslöser sind weiterhin Tabak und Alkohol. Allerdings können auch andere chemische Substanzen oder Virusinfektionen (EBV = Eppstein-Barr-Virus oder HPV = Humanes Papillomavirus) Verursacher sein. Je nach Lage und Ausdehnung treten unterschiedliche Symptome auf, die zur Diagnosestellung führen. Dies können z.B. Schmerzen, Schluckbeschwerden oder Heiserkeit sein. Vor Einleitung einer Therapie muss zunächst genau Art und Ausdehnung der Erkrankung ermittelt werden. Dazu gehört eine operative Spiegelung des gesamten oberen Verdauungs- und Atmungstraktes (sog. Panendoskopie) mit einer Gewinnung von Tumorgewebe zur Bestimmung des Tumortyps durch den Pathologen. Außerdem muss durch Computerund/oder Magnetresonanztomographien die Ausdehnung des Tumors selbst, eventuelle Absiedlungen in den Lymphdrüsen im Halsbereich und Metastasen in anderen Organen, wie z.B. der Lunge, bestimmt werden. Die Therapie richtet sich nach Lage und Ausdehnung des Tumors aber auch funktionellen Gesichtspunkten, d.h. möglichst geringe Einschränkungen der normalen Lebensführung und Lebensqualität durch die Therapie. Welche Therapie sich empfiehlt, wird in Tumorkonferenzen von Hals-Nasen-Ohrenärzten, Mund-KieferGesichtschirurgen, Onkologen, Radiologen und Strahlentherapeuten gemeinsam diskutiert. Da teilweise verschiedene Optionen mit vergleichbaren Heilungschancen aber unterschiedlichen Aufwänden und Risiken bestehen, kann der Patient auch mit entscheiden. Wann kommt die Bestrahlung zum Einsatz? Die Bestrahlung kann sowohl in der kurativen Therapie (Ziel Heilung) als auch bei weit fortgeschrittenen oder metastasierten Stadien in der palliativen Therapie (Ziel Symptomlinderung) angewandt werden. Bei kleinen Tumoren ohne Befall von Lymphdrüsen kann die Bestrahlung eine Alternative zur Operation darstellen. Dies gilt z.B. für Patienten mit erhöhtem Narkoserisiko. Im speziellen Fall der kleinen Kehlkopfkarzinome sind die Heilungschancen vergleichbar. Die laserchirurgische Operation hat insbesondere einen Vorteil durch die kürzere Behandlungszeit. Außerdem kann bei dem seltenen Wiederauftreten des Tumors (sog. Rezidiv) die Operation eventuell wiederholt oder alternativ eine Bestrahlung erfolgen. Demgegenüber ist die Stimmqualität insbesondere bei größeren oder ungünstig gelegenen Tumoren nach Bestrahlung besser. 2 In Deutschland wird bei größeren Tumoren und Lymphknotenbefall meist eine Operation angestrebt. Da trotz Entfernung aller sichtbaren Tumorherde ein erhöhtes Risiko für verbliebene mikroskopisch kleine Tumorzellnester besteht, muss in der Regel anschließend eine Bestrahlung erfolgen. Bei sehr hohem Risiko, z.B. wenn der Tumor nur sehr knapp entfernt werden konnte oder die Tumorzellen die Kapsel der befallenen Lymphdrüsen durchbrochen haben, sollte gleichzeitig eine Chemotherapie erfolgen. Sind der Tumor oder die Lymphknotenmetastasen zu ausgedehnt für eine Operation kann eine Bestrahlung mit gleichzeitiger Chemotherapie oder Immuntherapie auch eine Heilung erreichen. Ausgehend von den vielversprechenden Ergebnissen bei nicht operablen Erkrankungen kann in bestimmten Fällen die Chemostrahlentherapie auch bei operablen Tumoren als Alternative zur Operation angeboten werden. Dies gilt insbesondere wenn durch die Operation eine einschneidende Beeinträchtigung der Lebensqualität zu befürchten ist, wie zum Beispiel bei notwendiger kompletter Entfernung des Kehlkopfes. Bestimmte Tumoren z.B. im Bereich der Rachenmandel (sog. Tonsille) haben auch nach alleiniger Chemostrahlentherapie eine gute Prognose, so dass hier auch mit Chirurg und Strahlentherapeut individuell über Vor- und Nachteile eines operativen oder nicht-operativen Vorgehens diskutiert werden kann. Bei sehr ausgedehnten Befunden oder wenn Fernmetastasen in anderen Organen vorliegen, kann die Strahlentherapie zur Linderung von Symptomen wie Schmerzen oder Blutungsneigung eingesetzt werden (Siehe auch Informationsmaterial „Palliative Therapie). Was muss zur Vorbereitung auf eine Bestrahlung gemacht werden? In der Regel liegt zumindest der Unterkiefer mit den Zähnen im Bestrahlungsgebiet. Es ist wichtig, dass die Zähne auf Entzündungsherde untersucht werden, da sonst schwerwiegende Schäden auch des Kieferknochens drohen. Es muss daher vor der Bestrahlung eine gründliche zahnärztliche Untersuchung mit einer zusätzlichen Röntgenaufnahme erfolgen. Liegen Entzündungsherde oder schwerwiegend geschädigte Zähne vor, müssen diese saniert bzw. entfernt werden. Entsprechend des Zielgebietes der Bestrahlung und der geplanten Dosis kann abgeschätzt werden, ob im Behandlungszeitraum bestrahlungsbedingte Schluckbeschwerden drohen. Ist dies zu erwarten, sollte durch die Bauchdecke eine Magensonde angelegt werden (sog. PEG = perkutane endoskopische Gastrostomie). Dies erfolgt im Rahmen eines kleinen operativen Eingriffes. Nach der Anlage kann normal weiter gegessen werden. Wie wird ein Bestrahlungsplan erstellt? Für die Halsbestrahlung wird zunächst eine individuelle Bestrahlungsmaske angefertigt. Sie dient der Fixierung des Patienten während der Bestrahlung, damit nicht durch unwillkürliche Bewegungen das Zielgebiet verfehlt werden kann. Dafür wird eine spezielle Plaste auf ca. 70 Grad erwärmt und damit erweicht. Die Maske wird an Kopf, Hals und Schulter anmodelliert und härtet beim Auskühlen rasch aus. Patienten mit Platzangst kann vorher ein spezielles Medikament verabreicht werden. 3 Computertomograph für die Bestrahlungsplanung und Bestrahlungsmaske Die Bestrahlungsplanung erfolgt computergestützt und 3d-konformal. Das bedeutet, dass im nächsten Schritt eine Planungs-Computertomographie erfolgt. Dieses Computertomogramm (CT) wird als individuelles dreidimensionales Patientenmodell genutzt. Der Arzt markiert in diesem Modell den zu bestrahlenden Tumor. Zur Verbesserung der Genauigkeit können andere Bildgebungen, wie die Positronenemissionstomographie (PET), auf das Computertomogramm fusioniert werden. Für die Bestrahlung muss das Volumen je nach Lageunsicherheit und der Möglichkeit mikroskopischer, im CT und MRT nicht sichtbare Tumorausläufer um einen Sicherheitssaum erweitert werden. Außerdem werden alle Strukturen in der Umgebung, die bestmöglich geschont werden sollen, eingezeichnet (z.B. Rückenmark, Speicheldrüsen, Schluckmuskulatur und Kehlkopf). Im nächsten Schritt erstellt ein Medizinphysikexperte den Bestrahlungsplan. Es kommt in der Regel eine intensitätsmodulierte Radiotherapie (IMRT) zum Einsatz. Dabei werden 7-9 Bestrahlungsfelder angewandt, die um den Körper verteilt sind. Feldanordnung um den Körper bei IMRT 4 Die Felder sind in ihrer Intensität individuell moduliert, d.h. inhomogen. Dadurch kann die Dosis optimal an das Zielvolumen angepasst und die Risikoorgane bestmöglich geschont werden. Der Arzt kann sich in jedem CT-Schnitt die Dosisverteilung anschauen und mit Hilfe sog. Dosis-Volumen-Histogramme die Strahlenbelastung in jeder eingezeichneten Struktur beurteilen. Organbezogene Dosisgrenzwerte helfen dabei, dass Risiko für bleibende Spätkomplikationen zu minimieren. Dosisverteilung der Bestrahlung, rot = hohe Dosis im Bereich des Tumors; gelb = niedrigere Dosis im Bereich möglicher mikroskopisch kleiner Tumorzellnester Wie läuft eine Bestrahlung ab? Bereits nach dem Planungs-Computertomogramm werden durch die MTRA (Medizinisch technische Röntgen Assistenten) auf der Bestrahlungsmaske Markierungen angebracht. Zur Bestrahlung werden Sie mit der Maske auf dem Bestrahlungstisch gelagert und mit Hilfe eines Lasersystems entsprechend der Markierungen ausgerichtet. Zur ersten Bestrahlung werden Sie in der Regel gemäß der Bestrahlungsplanung nochmals verschoben und die endgültigen Markierungen angebracht. Zur Bestrahlung verlassen alle anderen Personen den Bestrahlungsraum. Sie werden aber durch ein Kamera- und Mikrofonsystem überwacht. Es können zunächst Röntgenaufnahmen erfolgen, die mit dem Bestrahlungsplan verglichen werden, um die Lagegenauigkeit zu kontrollieren. Gegebenenfalls wird die Lage korrigiert und neu markiert. Zur Bestrahlung bewegt sich das Gerät um Sie herum. Eventuell wird auch der Tisch gedreht. Aus verschiedenen Richtungen werden die Bestrahlungsfelder appliziert. Die Bestrahlung selbst dauert jeweils nur wenige Sekunden und ist nicht zu spüren. Eine Bestrahlungssitzung mit Lagerung, Einstellen der Felder und Applikation dauert ca. 10-15 Minuten. 5 Bestrahlungsgerät Wann beginnt die Bestrahlung und wie viele Sitzungen sind notwendig? Nach operativer Entfernung des Tumors beginnt die Bestrahlung nach Abschluss der Wundheilung ca. 4 -6 Wochen nach der Operation. Außerdem muss sowohl bei der postoperativen als auch bei der alleinigen Bestrahlung die eventuell notwendige Zahnsanierung abgeschlossen sein. Mussten Zähne gezogen werden, müssen für die Wundheilung ca. 10 Tage abgewartet werden. Die Behandlungen erfolgen 5x in der Woche, d.h. von Montag bis Freitag. Es sind in der Regel 30 bis 33 Sitzungen erforderlich, d.h. eine Behandlungsserie dauert ca. 6-7 Wochen. Bei palliativen Bestrahlungen mit dem Ziel der Symptomkontrolle werden kürzere Bestrahlungskonzepte angewandt. Die Dauer richtet sich nach Ausdehnung der Erkrankung und Allgemeinzustand des Patienten und liegt zwischen 2 und 4 Wochen. Welche Nebenwirkungen können auftreten? Durch moderne Bestrahlungstechniken (IMRT) kann das Risiko für schwerwiegende Nebenwirkungen reduziert werden. Allerdings treten während der Therapie häufig Bestrahlungsreaktionen der Haut und Schleimhäute auf. Die Hautreaktion zeigt sich zunächst durch eine Rötung, die teilweise mit Brennen einhergeht. Bei schwereren Verläufen kann sich die Haut auch trocken oder blasenähnlich ablösen. Schleimhautreaktionen im Mund und Schlund zeigen sich auch zunächst durch eine Rötung. Später können Schmerzen und weißliche Beläge auftreten. Häufig ist das Schlucken erschwert und zum Teil nicht mehr ausreichend möglich. Außerdem können Geschmacksstörungen und eine Mundtrockenheit auftreten. Die akuten Bestrahlungsreaktionen sind ca. 2-3 Wochen nach Behandlungsabschluss abgeheilt. Die Geschmacksstörungen können längerfristig bleiben, klingen aber in aller Regel wieder vollständig ab. Mögliche Spätfolgen der Bestrahlung sind insbesondere eine bleibende Mundtrockenheit und Schluckstörungen. Ziel der modernen Bestrahlung ist es deshalb die Speicheldrüsen und 6 Schluckstrukturen bestmöglich zu schonen, um das Risiko zu minimieren. Durch verminderten Speichelfluss und Speichelzusammensetzung sowie durch direkte Strahleneinwirkung kann es außerdem zu Zahnschäden kommen. Eine sorgfältige Mundpflege und engmaschige zahnärztliche Kontrollen sind deshalb auch nach Bestrahlungsabschluss sehr wichtig. Außerdem kann durch die Bestrahlung der Hals insgesamt etwas straffer und der Abfluss der Lymphflüssigkeit gestört werden. Dies gilt insbesondere wenn bereits durch vorherige operative Eingriffe Vernarbungen vorliegen. Was muss der Patient im Bestrahlungszeitraum beachten? Ein besonderes Augenmerk liegt auf der Haut- und Schleimhautpflege im Bestrahlungsgebiet. Im Behandlungszeitraum sollten keine Vollbäder erfolgen. Allerdings dürfen Sie sich duschen und waschen. Verwenden Sie dazu warmes Wasser und verzichten Sie im Bestrahlungsfeld auf reizende Stoffe wie zum Beispiel Seife oder Rasierwasser. Männer sollten sich nicht nass rasieren. Trockenrasuren sind möglich. Außerdem sollte während und auch nach der Bestrahlung direkte Sonnenstrahlung im Bestrahlungsgebiet vermieden werden. Achten Sie darauf, dass die Bekleidung im Kragenbereich nicht reibt. Vorbeugendes Pudern o.ä. ist nicht erforderlich. Sollte eine Hautreaktion auftreten, so zeigen Sie es Ihrem betreuenden Arzt. Es werden ggf. spezielle Salben mitgegeben oder verschrieben. Bitte verwenden Sie eigene Salben nur nach Rücksprache mit Ihrem Arzt. Zur Minderung der Schleimhautreaktion im Mund- und Rachenbereich sollten zusätzliche Reizungen vermieden werden. Vermeiden Sie deshalb sehr heiße oder stark gewürzte Speisen und Getränke. Verzichten Sie auf Zitrusfrüchte und Fruchtsäfte. Zur Schleimhautpflege ist Salbeitee am besten geeignet. Außerdem erhalten Sie vorbeugende Mundspüllösungen, die Sie mehrmals täglich und insbesondere nach dem Essen anwenden sollten. Sollte wegen der Schleimhautreaktion das Schlucken erschwert sein, kann die Ernährung über eine Magensonde (sog. PEG) erfolgen. Trotzdem sollte immer versucht werden, zumindest kleine Mengen zu schlucken, da sonst das Risiko für bleibende Schluckstörungen steigt. Stand: 01-2016