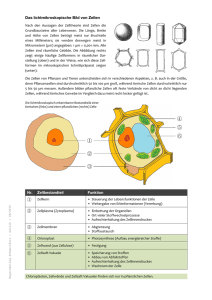
DENDRITISCHE ZELLHYBRIDE
Werbung

*DE69839215T220090319* (19) Bundesrepublik Deutschland Deutsches Patent- und Markenamt (12) (10) DE 698 39 215 T2 2009.03.19 Übersetzung der europäischen Patentschrift C12P 21/00 (2006.01) (97) EP 1 007 720 B1 (21) Deutsches Aktenzeichen: 698 39 215.9 (86) PCT-Aktenzeichen: PCT/US98/07353 (96) Europäisches Aktenzeichen: 98 918 140.9 (87) PCT-Veröffentlichungs-Nr.: WO 1998/046785 (86) PCT-Anmeldetag: 15.04.1998 (87) Veröffentlichungstag der PCT-Anmeldung: 22.10.1998 (97) Erstveröffentlichung durch das EPA: 14.06.2000 (97) Veröffentlichungstag der Patenterteilung beim EPA: 05.03.2008 (47) Veröffentlichungstag im Patentblatt: 19.03.2009 (51) Int Cl.8: (30) Unionspriorität: 43609 P (84) Benannte Vertragsstaaten: AT, BE, CH, CY, DE, DK, ES, FI, FR, GB, GR, IE, IT, LI, LU, MC, NL, PT, SE 15.04.1997 US (73) Patentinhaber: Dana-Farber Cancer Institute, Inc., Boston, Mass., US C12N 5/08 (2006.01) C12N 5/22 (2006.01) A61K 39/00 (2006.01) (72) Erfinder: GONG, Jianlin, Brookline, MA 02146, US; KUFE, Donald, Wellesley, MA 02181, US (74) Vertreter: Klunker, Schmitt-Nilson, Hirsch, 80796 München (54) Bezeichnung: DENDRITISCHE ZELLHYBRIDE Anmerkung: Innerhalb von neun Monaten nach der Bekanntmachung des Hinweises auf die Erteilung des europäischen Patents kann jedermann beim Europäischen Patentamt gegen das erteilte europäische Patent Einspruch einlegen. Der Einspruch ist schriftlich einzureichen und zu begründen. Er gilt erst als eingelegt, wenn die Einspruchsgebühr entrichtet worden ist (Art. 99 (1) Europäisches Patentübereinkommen). Die Übersetzung ist gemäß Artikel II § 3 Abs. 1 IntPatÜG 1991 vom Patentinhaber eingereicht worden. Sie wurde vom Deutschen Patent- und Markenamt inhaltlich nicht geprüft. 1/18 DE 698 39 215 T2 2009.03.19 Beschreibung Erfindungsgebiet [0001] Die Erfindung betrifft die zelluläre Immunologie. Erfindungshintergrund [0002] Dendritische Zellen („DC"s) sind potente Antigen präsentierende Zellen („APC"s) im Immunsystem. Es ist gezeigt worden, dass DCs alle für die T-Zellaktivierung und -proliferation erforderlichen Signale bereitstellen. Diese Signale können in zwei Typen unterteilt werden. Der erste Typ, der der Immunantwort Spezifität verleiht, wird über die Wechselwirkung zwischen dem T-Zellrezeptor/CD3-Komplex („TCR/CD3"-Komplex) und einem antigenischen Peptid, das durch ein Haupthistokompatibilitätskomplex „MHC" Klasse-I- oder -II-Protein auf der Oberfläche von APCs präsentiert wird. Diese Wechselwirkung ist notwendig, aber nicht ausreichend, damit die T-Zellaktivierung stattfindet. Tatsächlich kann der erste Signaltyp ohne den zweiten Signaltyp zu T-Zellanergie führen. Der zweite Signaltyp, kostimulatorische Signale genannt, ist weder antigenspezifisch noch MHC-beschränkt, und kann in der Gegenwart des ersten Signaltyps zu einer vollständigen Proliferationsreaktion von T-Zellen und zur Induktion von T-Zelleffektorfunktionen führen. [0003] Kostimulatorische Signale werden durch Wechselwirkung zwischen auf der Oberfläche von APCs und T-Zellen exprimierten Rezeptor-Liganden-Paaren erzeugt. Ein exemplarisches Rezeptor-Liganden-Paar ist eines der kostimulatorischen B7-Moleküle auf der Oberfläche von DCs und sein Gegenrezeptor CD28 oder CTLA-4 auf T-Zellen (Freeman et al., Science 262: 909–911, 1993; Young et al., J. Clin. Invest. 90: 229, 1992; Nabavi et al., Nature 360: 266, 1992). [0004] DCs sind die Nebenbestandteile verschiedener Immunorgane, wie etwa Milz, Thymus, Lymphknoten, Epidermis und peripherem Blut. Beispielsweise stellen DCs lediglich etwa 1% der unbehandelten Milz (Steinmau et al., J. Exp. Med. 149: 1, 1979) oder epidermaler Zellsuspensionen (Schuler et al., J. Exp. Med. 161: 526, 1985; and Romani et al., J. Invest. Dermatol. 93: 600, 1989) und 0,1 bis 1% der mononuklearen Zellen in peripherem Blut dar (Freudenthal et al., Proc. Natl. Acad. Sci. USA 87: 7698, 1990). Es sind Verfahren zur Erzeugung von dendritischen Zellen aus peripherem Blut oder Knochenmark-Progenitoren beschrieben worden (Inaba et al., J. Exp. Med. 175: 1157, 1992; Inaba et al., J. Exp. Med. 176: 1693–1702, 1992; Romani et al., J. Exp. Med. 180: 83–93, 1994; and Salluato et al., J. Exp. Med. 179: 1109–1118, 1994). [0005] Kürzlich haben mehrere Gruppen von Versuchen berichtet, Tumorzellen mit Antigen präsentierenden Zellen zu fusionieren, um eine Antitumorimmunantwort zu induzieren. Zhang et al. (Zhoghua Yi Xue Za Zhi, 77: 39–42, 1997) infizierten dendritische Zellen mit GM-CSF-Adenoviren und fusionierten diese an murine Melanomzellen. Diese wurden dann durch magnetische Sortierung angereichert. Guo et al. (Science 263: 518–520, 1994) fusionierten Tumorzellen mit aktivierten B-Zellen, wobei die fusionierten Zellen durch Selektion mit Kaninchen-Antiserum angereichert wurden. 1997 fusionierten Gong et al. (Proceedings of the American Association for Cancer Research, 38: 616) dendritische Zellen mit MC38-Karzinomzellen und Chen et al. (Proceedings of the American Association for Cancer Research, 38: 11) transduzierten dendritische Zellen mit DF3/MUC1. Moviglia (Transfus. Sci. 17: 643–649, 1996) fusionierte autologe Tumorzellen und aktivierte B-Zellen. Kurzfassung der Erfindung [0006] Die Erfindung zeichnet sich durch Zusammensetzungen zur Stimulierung eines Immunsystems aus. Diese Zusammensetzungen enthalten jeweils eine Vielzahl von Zellen, von denen wenigstens die Hälfte (beispielsweise mehr als 70 bis 80%) fusionierte Zellen sind, wobei jede dieser fusionierten Zellen durch Fusion zwischen wenigstens einer humanen dendritischen Zelle (beispielsweise einer aus einer Knochenmarkstruktur oder einer peripheren Blutzellkultur stammende DC) und wenigstens einer humanen nicht-dendritischen Zelle (beispielsweise eine Krebs- oder Tumorzelle, die aus einem primären oder metastatischen Tumor erhalten wurde) wird, wobei die humane dendritische Zelle und die humane nicht-dendritische Zelle aus dem selben Individuum erhalten wurden. Mit „Krebsantigen" ist ein antigenisches Molekül gemeint, das hauptsächlich oder vollständig von Krebszellen exprimiert wird, im Gegensatz zu normalen Zellen in einem den Krebs tragenden Individuum. Wenigstens die Hälfte (beispielsweise wenigstens 70% und vorzugsweise wenigstens 80%) der fusionierten Zellen in den Zusammensetzungen exprimieren MHC-Klasse-II-Moleküle, B7 und das Zelloberflächenantigen in einer Menge, die wirksam ist, um ein Immunsystem zu stimulieren. Mit „B7" ist irgendein Element (beispielsweise B7-1 oder B7-2) aus der B7-Familie von kostimulierenden Molekülen gemeint. 2/18 DE 698 39 215 T2 2009.03.19 [0007] Von dieser Erfindung werden zudem Verfahren zur Herstellung von fusionierten Zellen umfasst. Bei diesen Verfahren werden humane dendritische Zellen mit aus demselben Individuum erhaltenen humanen nicht-dendritischen Zellen, die ein Zelloberflächenantigen exprimieren, in der Gegenwart eines Fusionsmittels (beispielsweise Polyethylenglykol oder Sendai-Virus) fusioniert. Nach Kultivierung der Post-Fusionszellmischung in einem Medium (das optional Hypoxanthin, Aminopterin und Thymidin enthält) eine Zeitdauer lang (beispielsweise 5 bis 12 Tage) werden die kultivierten fusionierten Zellen auf der Grundlage der unterschiedlichen Hafteigenschaften der zwei Zellgruppen separiert. Die unfusionierten parentalen dendritischen Zellen proliferieren nicht und sterben daher ab. Auch wenn sie in der therapeutischen Zusammensetzung vorhanden bleiben, werden sie die Wirkungen der therapeutischen Zusammensetzung nicht stören. Die isolierten fusionierten Zellen, die typischerweise (a) MHC-Klasse-II-Protein, (b) B7 und (c) das Zelloberflächenantigen auf den nicht-dendritischen parentalen Zellen exprimieren, sind zur Stimulierung eines Immunsystems verwendbar. [0008] Die Erfindung stellt darüber hinaus auch Verfahren zur Aufrechterhaltung des DC-Phänotyps einer fusionierten Zelle durch dessen Refusionieren mit wenigstens einer zusätzlichen humanen dendritischen Zelle bereit. Die refusionierten Zellen exprimieren MHC-Klasse-II-Moleküle, B7 und das Zelloberflächenantigen der dendritischen parentalen Zellen und sind zur Stimulierung eines Immunsystems verwendbar. [0009] Die Zusammensetzungen der Erfindung können einem menschlichen Individuum verabreicht werden, um das Immunsystem zu stimulieren. Dieses Individuum kann infolge von Krebs eine Immunstimulation benötigen. Die DCs, die verwendet werden, um fusionierte Zellen zu erzeugen, werden aus diesem Individuum erhalten und die eigenen Zellen des Individuums werden für die Fusion mit ihren oder seinen eigenen DCs verwendet, um fusionierte Zellen zu erzeugen, die dem Individuum dann verabreicht werden. [0010] Die Stimulation des Immunsystems mit DC-Fusionszellen führt zur Steigerung der Immunität des Individuums gegen einen Krankheitszustand, der durch eine anormale Expression eines Zelloberflächenantigens gekennzeichnet ist, das auch auf den parentalen nicht-dendritischen Partnern der Fusionszellen vorhanden ist. Anormale Expression bedeutet, dass das Zelloberflächenantigen (1) nicht in normalem Gewebe exprimiert wird, (ii) in einem wesentlich höheren Pegel in erkrankten Zellen eines gegebenen Gewebetyps exprimiert wird als in normalem Gewebe des gleichen Typs, oder (iii) in erkrankten Zellen eines gegebenen Gewebetyps unterschiedlich modifiziert ist als in normalem Gewebe des gleichen Typs. Die Steigerung der Immunität geht mit der Steigerung der zellvermittelten oder humoralen Funktionen des Immunsystems oder beidem einher. [0011] Soweit es nicht anders definiert ist, weisen alle hierin verwendeten technischen und wissenschaftlichen Begriffe die gleiche Bedeutung auf, wie es üblicherweise von einem Durchschnittfachmann auf dem Gebiet verstanden wird, dem diese Erfindung angehört. Unten werden exemplarische Verfahren und Materialien beschrieben, obgleich bei der Ausführung oder beim Testen der vorliegenden Erfindung ähnliche oder äquivalente Verfahren und Materialien zu den hierin beschriebenen verwendet werden können. Im Fall einer Streitigkeit gilt die vorliegende Beschreibung. Die Materialien, Verfahren und Beispiele sind lediglich illustrativ und nicht dazu gedacht, einzuschränken. [0012] Andere Merkmale und Vorteile der Erfindung werden aus der folgenden Zeichnung, der Beschreibung und aus den Ansprüchen ersichtlich werden. Kurze Beschreibung der Zeichnung [0013] Fig. 1A ist ein Graph, der die Ergebnisse einer durchflusszytometrischen Analyse der angegeben Antigene auf der Oberfläche von DCs (DC), MC38-Zellen (MC38/MUC1) und fusionierten Zellen zeigt, die durch Fusion zwischen DCs und MC38/MUC1-Zellen (FC/MUC1) erzeugt wurden. [0014] Fig. 1B ist ein Graph, der die Tumorinzidenz in weiblichen C57BL/6-Mäusen (10 pro Gruppe) zeigt, denen 2 × 105 MC38/MUC1-Zellen (0), 2 × 106 DCs gemischt mit 2 × 105 MC38/MUC1-Zellen ( ), 2 × 105 FC/MUC1-Zellen (•) oder 5 × 105 FC/MUC1-Zellen (∎) subkutan injiziert wurden. Die Tumorinzidenz (>3 mm Durchmesser) wurde an den angegebenen Tagen nach der Injektion überprüft. Ähnliche Resultate wurden in drei separaten Experimenten erhalten. [0015] Fig. 1C ist ein Graph, der die [3H]-Thymidin-Inkorporation bei gemischten Leukozytenreaktionen zeigt. DCs (o), MC38/MUC1-Zellen (•) und FC/MUC1-Zellen ( ) wurden bestrahlt (30 Gy) und in den angegebenen Verhältnissen zu 1 × 105 allogenen Balb/c-T-Zellen hinzugefügt. Die [3H]-Thymidin-Aufnahme bei 6 h Inkubation wird als Mittelwert ± Standardfehler von drei Bestimmungen ausgedrückt. Ähnliche Resultate wurden bei 3/18 DE 698 39 215 T2 2009.03.19 drei separaten Experimenten erhalten. [0016] Fig. 2A ist ein Graph, der die Induktion von Antitumoraktivität durch FC/MUC1 in der Form von Prozent Tumorinzidenz zeigt. Gruppen von 10 Mäusen wurden zweimal in Intervallen von 14 Tagen 3 × 105 DC (o), 3 × 105 FC/MUC1 (•) oder PBS (☐) subkutan injiziert. Nach 14 Tagen wurden die Mäuse subkutan mit 2,5 × 105 MC38/MUC1-Zellen konfrontiert. Tumoren > 3 mm Durchmesser wurden als positiv gezählt. Ähnliche Resultate wurden bei drei separaten Experimenten erhalten. [0017] Fig. 2B ist ein Graph, der die Induktion von Anti-Tumor-Aktivität durch FC/MUC1 in der Form von Zytotoxizität zeigt. Mäuse, denen zweimal DC (o), FC/MUC1 (•) oder PBS (☐) injiziert wurde, wurden mit 2,5 × 105 MC38/MUC1-Zumorzellen konfrontiert. Splenozyten wurden 20 Tage nach Konfrontation isoliert und am angegebenen Effektor inkubiert: Zielverhältnisse mit MC38/MUC1-Zielzellen. Zytotoxische T-Lymphozytenaktivität („CTL"-Aktivität) wurde durch den 4-h LDH-Freisetzungstest bestimmt. Ähnliche Resultate wurden bei drei separaten Experimenten erhalten. [0018] Fig. 2C ist ein Graph, der die Induktion von Antitumoraktivität durch FC/MUC1 in der Form von Prozent Tumorinzidenz zeigt. Mäusen (8 pro Gruppe) wurden beginnend 4 Tage vor der ersten von zwei Immunisierungen mit FC/MUC1 fortfahrend bis zu 4 Tage vor der Konfrontation mit 5 × 105 MC38/MUC1-Zellen alle zwei Tage sowohl intravenös als auch intraperitoneal mAbs gegen CD4+ (☐) und CD8+ (•) injiziert. Ratten-IgG (o) wurde als eine Kontrolle injiziert. Tumoren > 3 mm wurden als positiv gewertet. Ähnliche Resultate wurden bei drei separaten Experimenten erhalten. [0019] Fig. 2D ist ein Liniengraph, der die Induktion von Antitumoraktivität durch FC/MUC1 in der Form von Zytotoxizität zeigt. Mäuse wurden wie oben mit mAbs gegen CD4+ (☐) und CD8+ (•), Ratten-IG (o) behandelt, mit FC/MUC1 immunisiert und dann mit MC38/MUC1-Zellen konfrontiert. Splenozyten wurden 20 Tage nach Tumorkonfrontation geerntet und mit MC38/MUC1-Zellen inkubiert. Die CTL-Aktivität (Mittelwert ± Standardfehler) wurde durch den 4-h LDH-Freisetzungstest bestimmt. Ähnliche Resultate wurden bei drei separaten Experimenten erhalten. [0020] Fig. 3A ist ein Graph, der die Verhinderung von MC38/MUC1 pulmonalen Metastasen nach Immunisierung mit FC/MUC1 zeigt. Gruppen von 10 Mäusen wurden zweimal FC/MUC1-Zellen oder PBS injiziert und dann nach 14 Tagen mit intravenöser Verabreichung von 1 × 106 MC38/MUC1-Zellen konfrontiert. Die Mäuse wurden 28 Tage nach der Konfrontation getötet. Pulmonale Metastasen wurden nach Färbung der Lungen mit Tusche gezählt (Wexler, J. Natl. Cancer Inst. 36: 641–643, 1966). [0021] Fig. 3B ist ein Graph, der die Behandlung von MUC38/MUC1 pulmonalen Metastasen nach Immunisierung mit FC/MUC1 zeigt. Gruppen von 10 Mäusen wurden intravenös 1 × 106 MC38/MUC1-Zellen oder MC38-Zellen injiziert. Die Mäuse wurden an Tag 4 und 18 nach Tumorkonfrontation mit 1 × 106 FC/MUC1 oder FC/MC38 immunisiert und dann nach zusätzlichen 10 Tagen getötet. Pulmonale Metastasen wurden für jede Maus gezählt. Ähnliche Ergebnisse wurden bei zweiseparaten Experimenten erhalten (10/10 Mäuse, die mit FC/MUC1 behandelt wurden, hatten beim zweiten Experiment keine pulmonalen Metastasen). Detaillierte Beschreibung der Erfindung [0022] Die Erfindung zeichnet sich durch (1) das Immunsystem stimulierende Zusammensetzungen aus, die fusionierte Zellen enthalten, die durch Fusion zwischen DCs und nicht-dendritischen Zellen gebildet werden, ferner durch Verfahren zur Stimulierung eines Immunsystems mit den Zusammensetzungen und Verfahren zur Erzeugung der fusionierten Zellen. [0023] DCs können aus Knochenmarkkulturen, peripherem Blut, Milz- oder anderem geeigneten Gewebe eines Menschen unter Verwendung von im Fachgebiet bekannten Protokollen erhalten werden. Knochenmark enthält DC-Progenitoren, die bei Behandlung mit Zytokinen, wie etwa Granulozyten-Makrophagen koloniestimuliernder Faktor („GM-CSF") und Interleukin 4 („IL-4"), proliferieren und in DCs differenzieren. So erhaltene DCs sind vergleichsweise unreif (beispielsweise im Vergleich zu Milz-DCs). Wie von den Anmeldern entdeckt wurde, sind diese unreifen DCs eher der Fusion zugänglich als die reiferen DCs, die in der Milz gefunden werden. Peripheres Blut enthält ebenfalls vergleichsweise unreife DCs oder DC-Progenitoren, die in der Gegenwart geeigneter Zytokine, wie etwa GM-CSF, propagieren und differenzieren können und ebenfalls bei der Fusion verwendet werden können. [0024] Die bei der Erfindung verwendeten nicht-dendritischen Zellen können aus irgendeinem Gewebe oder 4/18 DE 698 39 215 T2 2009.03.19 Krebs durch wohlbekannte Verfahren erhalten werden und können immortalisiert werden. Nicht-dendritische Zellen, die ein Zelloberflächenantigen von Interesse exprimieren, können durch Transfizieren der nicht-dendritischen Zellen eines gewünschten Typs mit einem Nukleinsäuremolekül, das ein das Antigen umfassendes Polypeptid kodiert, erzeugt werden. Exemplarische Zelloberflächenantigene sind MUC1, α-Fetoprotein, γ-Fetoprotein, karzinoembryonisches Antigen, fetales Sulfoglykoproteinantigen, α2H-Ferroprotein, plazentale alkalische Phosphatase und leukämie-assoziiertes Membranantigen. Verfahren zur Transfektion und Identifizierung von Antigenen sind im Fachgebiet wohlbekannt. [0025] Die Fusion zwischen den DCs und den nicht-dendritischen Zellen kann mit wohlbekannten Verfahren ausgeführt werden, wie etwa jenen unter Verwendung von Polyethylenglykol („PEG") oder Sendai-Virus. Das Verhältnis von DCs zu nicht-dendritischen Zellen bei der Fusion kann von 1:100 bis 1000:1 variieren, wobei ein Verhältnis von größer als 1:1 bevorzugt wird, wenn die nicht-dendritischen Zellen in Kultur stark proliferieren. Nach der Fusion sterben unfusionierte Zellen üblicherweise innerhalb weniger Tage in Kultur ab und die fusionierten Zellen können von den unfusionierten parentalen nicht-dendritischen Zellen durch die folgenden zwei Verfahren abgetrennt werden, von denen beide fusionierte Zellen mit ungefähr 50% Reinheit oder höher ergeben, d. h. die fusionierten Zellpräparate enthalten weniger als 50% und häufig weniger als 30% unfusionierte Zellen. [0026] Wenn die nicht-dendritischen Zellen in der Gegenwart eines gegebenen Reagens absterben oder wenigstens nicht proliferieren und diese Sensitivität durch die Fusion mit DCs überwunden werden kann, können die Post-Fusionszellmischungen, die die fusionierten sowie die parentalen Zellen enthalten, eine Zeitdauer lang, die ausreicht, um die meisten unfusionierten Zellen zu eliminieren, in einem Medium inkubiert werden, das dieses Reagens enthält. Beispielsweise ist eine Vielzahl von Tumorzelllinien infolge des Fehlens von funktionsfähiger Hypoxanthin-Guanin-Phosphoribosyltransferase („HGPRT") sensitiv auf HAT. Fusionierte Zellen, die durch DCs und diese Tumorzelllinien gebildet werden, werden gegen HAT widerstandsfähig, da DCs funktionsfähige HGPRT beisteuern. Auf diese Weise kann nach der Fusion eine HAT-Selektion ausgeführt werden, um unfusionierte parentale Zellen zu eliminieren. Im Gegensatz zu Standard-HAT-Selektionstechniken sollte die HAT-Selektion nicht länger als 12 Tage dauern, da die Anmelder finden, dass längeres Kultivieren zum Verlust von MHC-Klasse-II-Protein und/oder kostimulierenden B7-Molekülen auf den fusionierten Zellen führt. [0027] Das zweite Verfahren zur Abtrennung von unfusionierten Zellen von fusionierten Zellen basiert auf den unterschiedlichen Hafteigenschaften zwischen den fusionierten Zellen und den nicht-dendritischen parentalen Zellen. Es ist festgestellt worden, dass die fusionierten Zellen im Allgemeinen leicht an Gewebekulturbehältern haften. Wenn die nicht-dendritischen parentalen Zellen wesentlich stärker haften, beispielsweise im Fall von Karzinomzellen, können die Post-Fusionszellmischungen demgemäß eine kurze Zeitdauer lang (beispielsweise 5 bis 10 Tage) in einem geeigneten Medium kultiviert werden (HAT ist nicht erforderlich, kann aber hinzugefügt werden, wenn es das Wachstum der unfusionierten Zellen verlangsamt). Anschließend können die fusionierten Zellen sachte entfernt und abgesaugt werden, während die unfusionierten Zellen fest an den Gewebekulturbehältern angeheftet wachsen. Im Gegensatz dazu, wenn die nicht-dendritischen parentalen Zellen in Suspension wachsen, können sie nach der Kulturperiode sachte abgesaugt werden, während die fusionierten lose an den Behältern haftend zurückbehalten werden. Die fusionierten Zellen, die durch die oben beschriebenen Verfahren erhalten werden, bewahren typischerweise die phänotypischen Eigenschaften von DCs. Beispielsweise exprimieren diese fusionierten Zellen T-Zellen stimulierende Moleküle, wie etwa MHC-Klasse-II-Protein, B7-1, B7-2 und Adhäsionsmoleküle, die für APCs charakteristisch sind, wie etwa ICAM-1. Die fusionierten Zellen fahren auch fort, Zelloberflächenantigene der parentalen nicht-dendritischen Zellen zu exprimieren, und sind deshalb zur Induzierung von Immunität gegen die Zelloberflächenantigene verwendbar. Insbesondere wenn der nicht-dendritische Fusionspartner eine Tumorzelle ist, wird häufig gefunden, dass die Tumorigenität der fusionierten Zelle im Vergleich zu den parentalen Tumorzellen abgeschwächt ist. [0028] Im Fall, dass die fusionierten Zellen bestimmte DC-Eigenschaften verlieren, wie etwa die Expression der APC-spezifischen T-Zellen stimulierenden Moleküle, können sie (d. h. die primären fusionierten Zellen) mit dendritischen Zellen refusioniert werden, um den DC-Phänotyp wiederherzustellen. Es wird festgestellt, dass die refusionierten Zellen (d. h. die sekundären fusionierten Zellen) hochpotente APCs sind und in manchen Fällen eine geringere Tumorigenität aufweisen als primäre fusionierte Zellen. Die fusionierten Zellen können mit dendritischen oder nicht-dendritischen Zellen so oft wie gewünscht refusioniert werden. [0029] Fusionierte Zellen, die MHC-Klasse-II-Moleküle, B7 oder andere gewünschte T-Zellen stimulierende Moleküle exprimieren, können auch durch Panning oder fluoreszenzaktivierte Zellsortierung mit Antikörpern gegen diese Moleküle selektiert werden. 5/18 DE 698 39 215 T2 2009.03.19 [0030] Die fusionierten Zellen der Erfindung können verwendet werden, um das Immunsystem eines Menschen zur Behandlung einer Krankheit zu stimulieren. Um einen (primären oder metastatischen) Tumor in einem Menschen zu behandeln, kann diesem beispielsweise eine Zusammensetzung, die aus seinen eigenen DCs und Tumorzellen gebildet ist, verabreicht werden, beispielsweise an einer Stelle nahe dem Lymphgewebe. Die Zusammensetzung kann mehrere Male (beispielsweise drei oder fünf Mal) in einem geeigneten Intervall (beispielsweise alle zwei oder drei Wochen) und einer geeigneten Dosierung (beispielsweise ungefähr 105 bis 108, beispielsweise etwa 0,5 × 106 bis 1 × 106 fusionierte Zellen pro Verabreichung) gegeben werden. Um die Wirkung der Impfung zu überwachen, können zytotoxische T-Lymphozyten, die aus dem behandeltem Individuum erhalten wurden, auf ihre Potenz gegen Krebszellen in zytotoxischen Geweben getestet werden. Es können mehrere Verstärkungen nötig sein, um die Potenz der zytotoxischen T-Lymphozyten zu verstärken. Die Beschreibung I unten demonstriert, dass Fusionszellen, die durch Tumorzellen und syngenen DCs gebildet werden, Tumoren bei Tiermodellen verhindern und behandeln können. Die Beschreibung II demonstriert darüber hinaus, dass solche Fusionszellen sogar angeregte T-Zellen aktivieren können, die spezifisch für Tumorantigene sind. [0031] Mit einem intrazellularen Pathogen infizierte Zellen können ebenfalls als nicht-dendritischer Partner der Fusion zur Behandlung der durch dieses Pathogen verursachten Krankheit verwendet werden. Beispiele von Pathogenen schließen Viren (beispielsweise humanes Immunschwächevirus, Hepatitisvirus A, B oder C, Papillomavirus, Herpesvirus oder Masernvirus), Bakterien (beispielsweise Corynebacterium diphtheria, Bordetella Pertussis) und intrazelluläre eukaryotische Parasiten (beispielsweise Plasmodium spe., Schistosoma spe., Leishmania spe., Trypanosoma spp. oder Hycobacterium leere) ein, sind aber nicht darauf beschränkt. Zusammensetzungen, die die geeigneten fusionierten Zellen enthalten, werden einem Individuum (beispielsweise einem Menschen) in einem Regime verabreicht, das durch einen Fachmann als geeignet bestimmt wird. Beispielsweise kann die Zusammensetzung mehrere Male (beispielsweise drei oder fünf Mal) in einem geeigneten Intervall (beispielsweise alle zwei oder drei Wochen) und einer geeigneten Dosierung (beispielsweise ungefähr 105 bis 108 und vorzugsweise etwa 10 fusionierte Zellen pro Verabreichung) gegeben werden. [0032] Alternativ können nicht-dendritische Zellen, die mit einem oder mehreren Nukleinsäurekonstrukten transfiziert sind, von denen jedes eines oder mehrere identifizierte Krebsantigene oder Antige aus einem Pathogen kodiert, als die nicht-dendritischen Partner bei der Fusion verwendet werden. Diese Antigene brauchen nicht auf der Oberfläche der Krebszellen oder Pathogene exprimiert zu werden, so lange die Antigene durch ein MHC-Klasse-I- oder -II-Molekül auf den fusionierten Zellen präsentiert werden kann. Fusionierte Zellen, die durch DCs und diese transfizierten Zellen erzeugt werden, können sowohl zur Behandlung als auch zur Prophylaxe von Krebs oder einer Krankheit, die durch das Pathogen verursacht wird, verwendet werden. Beispielsweise können Fusionszellen, die MUC1 exprimieren, verwendet werden, um Brustkrebs, Ovarialkrebs, Pankreaskrebs, Prostatakrebs, Lungenkrebs und Myelom zu behandeln oder zu verhindern; Fusionszellen, die α-Fetoprotein exprimieren, können verwendet werden, um Hepatom oder chronische Hepatitis zu behandeln oder zu verhindern, wobei α-Fetoprotein häufig in erhöhten Pegeln exprimiert wird; und Fusionszellen, die prostataspezifisches Antigen exprimieren, können verwendet werden, um Prostatakrebs zu behandeln. Verfahren zur Transfektion und Identifizierung von Antigenen sind im Fachgebiet wohlbekannt. Die Verabreichung von Zusammensetzungen, die die derart produzierten fusionierten Zellen enthalten, ist oben beschrieben. [0033] Die folgenden Beispiele sind dazu gedacht, die Zusammensetzungen und Verfahren der Erfindung zu illustrieren, aber nicht einzuschränken. Beschreibung I: Fusion von dendritischen Mauszellen und nicht-dendritischen Zellen Materialien und Methoden Zellkultur und Fusion [0034] Murine (C57BL/6) MC38 Adenokarzinomzellen wurden stabil mit der DF3/MUC1 cDNA transfiziert, um die MC38/MUC1-Zelllinie zu erzeugen (Siddiqui et al., Proc. Natl. Acad. Sci. USA 85: 2320–2323, 1988; Akagi et al., J. Immunother. 20: 38–47, 1997). MC38, MC38/MUC1 und die syngenen MB49-Blasenkrebszellen wurden in DMBM bewahrt, das mit 10% hitzeinaktiviertem fetalem Rinderserum („FCS"), 2 mM Glutamin, 100 U/ml Penicillin und 100 μg/ml Streptomycin ergänzt war. [0035] DCs wurden aus Knochenmarkkultur unter Verwendung eines von Inaba et al. (J. Exp. Med. 176: 1693–1702, 1992) beschrieben Verfahrens mit Modifikationen erhalten. Kurz, Knochenmark wurde aus Röhrenknochen gespült und Erythrozyten wurden mit Ammoniumchlorid lysiert. Lymphozyten, Granulozyten und 6/18 DE 698 39 215 T2 2009.03.19 Ia+-Zellen wurden aus den Knochenmarkzellen durch Inkubation mit den folgenden monoklonalen Antikörpern („mAb"s) abgereichert: (1) 2.43, Anti-CD8 [TIB 210; American Type Culture Collection (ATCC), Rockville, MD]; (2) GK1.5, Anti-CD4 (TIB 207, ATCC); (3) RA3-3A1/6.1, Anti-B220/CD45R (TIB 146, ATCC); (4) B21-2, Anti-Ia (TIB 229, ATCC); und (5) RB6-8C5, Anti-Gr-1 (Pharmingen, San Diego, CA); und dann komplementiert. Die unlysierten Zellen wurden in 6-Well-Kulturplatten in RPMI-1640-Medium ausplattiert, das mit 5% hitzeinaktiviertem FCS, 50 μM 2-Mercaptoethanol, 1 mM HEPES (pH 7,4), 2 mM Glutamin, 10 U/ml Penicillin, 10 μg/ml Streptomycin und 500 U/ml rekombinantem murinem GM-CSF (Boehringer Mannheim, Indiana) ergänzt war. An Tag 7 der Kultur wurden nicht haftende und lose haftende Zellen gesammelt und in 100 mm Petrischalen (106 Zellen/ml; 8 ml/Schale) ausplattiert. Die nicht haftenden Zellen wurden nach 30 min Inkubation weggewaschen und zu den haftenden Zellen wurde RPMI-Medium hinzugefügt, das GM-CSF enthielt. Nach 18 Stunden in Kultur wurde die nicht haftende Zellpopulation zur Fusion mit MC38/MUC1-Zellen oder MC38 entfernt. [0036] Die Fusion wurde durch Inkubieren von Zellen mit 50% PEG in Dulbeccos phosphatgepufferter Kochsalzlösung („PBS") ohne Ca2+ oder Mg2+ bei pH 7,4 ausgeführt. Das Verhältnis von DCs zu Tumorzellen bei der Fusion betrug von 15:1 bis 20:1. Nach der Fusion wurden die Zellen 24 Tage lang in 24-Well-Kulturplatten in einem Medium ausplattiert, das HAT (Sigma) enthielt. Weil MC38-Zellen nicht sehr sensitiv für HAT sind, wurde HAT eher verwendet, um die Proliferation von MC38/MUC1- und MC38-Zellen zu verlangsamen, als sie zu töten. MC38/MUC1-und MC38-Zellen wuchsen fest angeheftet an den Gewebekulturkolben, während die fusionierten Zellen durch sachtes Pipettieren entnommen werden konnten. Durchflusszytometrie [0037] Die Zellen wurden mit PBS gewaschen und 30 min lang mit mAb DF3 (Anti-MUC), mAb M1/42/3.9.8 (Anti-MHC-Klasse-I), mAb M5/114 (Anti-MHC-Klasse-II), mAb 16-10A1 (Anti-B7-1), mAb GL1 (Anti-B7-2) und MAb 3E2 (Anti-ICAM-1) auf Eis inkubiert. Nach Waschen mit PBS wurde für weitere 30 min auf Eis mit Fluoreszeinisothiocyanat („FITC") konjugiertes Anti-Hamster-, -Ratten- und -Maus-IgG hinzugefügt. Die Proben wurden dann gewaschen, fixiert und durch FACSCAN (Becton Dickinson, Mount View, CA) analysiert. Zytotoxische T-Zellaktivität [0038] Die zytotoxische T-Zellaktivität („CTL"-Aktivität) wurde durch die Freisetzung von Laktatdehydrogenase („LDH") bestimmt (CytoTox, Promega, Madison, WI). Gemischte Leukozytenreaktionen [0039] Die DCs, MC38/MUC1- und FC/MUC1-Zellen wurden ionisierender Strahlung ausgesetzt (30 Gy) und 5 Tage lang zu 1 × 105 syngenen oder allogenen T-Zellen in flachbödigen 96-Well-Kulturplatten hinzugefügt. Die T-Zellen wurden durch Passieren von Milzsuspensionen durch Nylonwatte hergestellt, um restliche APCs abzureichern, und 90 min lang in 100 mm Gewebekulturschalen ausplattiert. Die [3H]-Thymidin-Aufnahme in nicht haftenden Zellen wurde 6 Stunden nach einem Impuls von 1 μCi/Well (GBq/mmol; Du Pont – New England Nuclear, Wilmington, DE) gemessen. Jede Reaktion wurde dreifach ausgeführt. In-vivo-Abreicherung von Immunzell-Teilmengen [0040] Mäusen wurden 4 Tage vor der ersten von zwei Immunisierungen mit FC/MUC1 bis zu 4 Tage vor der Konfrontation mit MC38/MUC1-Zellen alle zwei Tage sowohl intravenös als auch intraperitoneal mAb GK1.5 (Anti-CD4) mAb 2.43 (Anti-CD8) oder Ratten-IgG injiziert. Die Splenozyten wurden für die Durchflusszytometrie und die Analyse der CTL-Aktivität geerntet. Ergebnisse [0041] Murine MC38-Adenokarzinomzellen wurden an aus Knochenmark stammenden DCs fusioniert. Um erfolgreiche Fusionen zu demonstrieren, wurden zuerst MC38-Zellen verwendet, die stabil das DF3/MUC1 tumorassoziierte Antigen exprimieren (Siddiqui et al., Proc. Natl. Acad. Sci. USA 75: 5132–5136, 1978). Die Fusionszellen (FC/MUC1) exprimierten DF3/MUC1 sowie MHC Klasse I und II, B7-1, B7-2 und ICAM-1 (Fig. 1A). 7/18 DE 698 39 215 T2 2009.03.19 [0042] Darüber hinaus zeigten die meisten Fusionszellen eine DC-Morphologie mit verschleierten Prozessen und Dendriten. Fusionen von MC38-Zellen mit DCs (FC/MC38) führte zu ähnlichen Mustern von Zelloberflächenantigenexpression, mit der Ausnahme von nicht detektierbarem DF3/MUC1-Antigen. Die Injektion von MC38/MUC1-Zellen in Mäuse führte zur Bildung von subkutanen Tumoren (Fig. 1B). Ähnliche Befunde wurden mit MC38/MUC1-Zellen gemischt mit DCs (Fig. 1B) oder nach Mischen von MC38-Zellen mit DCs erhalten. Allerdings weisen die Befunde, dass in Mäusen, denen FC/MUC1 injiziert wurde, keine Tumoren gebildet wurden, darauf hin, dass die Fusionszellen nicht tumorigen sind (Fig. 1B). [0043] Dendritische Zellen sind potente Stimulatoren von primären MLRs (Steinman et al., Proc. Natl. Acad. Sci. U. S. A. 75: 5132–5136, 1978; van Voorhis et al., J. Exp. Med. 158: 174–191, 1983) und induzieren in vitro die Proliferation von allogenen CD8+-T-Zellen (Inaba et al., J. Exp. Med. 166: 182–194, 1987; Young et al., J. Exp. Med. 171: 1315–1332, 1990). Um die Funktion von FC/MUC1-Zellen teilweise zu charakterisieren, wurde ihre Wirkung in primären allogenen MLRs mit der Wirkung von DC- und MC38/MUC1-Zellen verglichen. Die Ergebnisse demonstrieren, dass FC/MUC1-Zellen, wie DCs, eine stimulatorische Funktion in allogenen MLR zeigen (Fig. 1C). Im Gegensatz dazu hatten MC38/MUC1-Zellen geringe Wirkung auf die T-Zellproliferation (Fig. 1C). [0044] Mäuse wurden zweifach mit FC/MUC1-Zellen immunisiert, um die In-vivo-Funktion zu testen. Tumoren entwickelten sich in Mäusen, die zweifach mit 106 bestrahlten MC38/MUC1-Zellen (Tabelle 1) immunisiert und anschließend mit MC38/MUC1-Zellen konfrontiert wurden. Im Gegensatz dazu blieben nach Immunisierung mit 2,5 × 105 FC/MUC1-Zellen alle Tiere nach Konfrontation mit MC38/MUC1-Zellen tumorfrei (Fig. 2A und Tabelle 1). Kontrolltiere, die mit DCs alleine oder PBS immunisiert und dann subkutan mit 2,5 × 105 MC38- oder MC38/MUC1-Zellen konfrontiert wurden, zeigten allerdings innerhalb von 10 bis 20 Tagen Tumorwachstum (Fig. 2A). [0045] Darüber hinaus hatte die Immunisierung mit FC/MUC1 oder FC/MC38 keine feststellbare Wirkung auf das Wachstum von artfremdem syngenen MB49-Blasenkarzinom (Tabelle 1). CTLs von Mäusen, die mit FC/MUC1-Zellen immunisiert wurden, induzierten die Lyse von MC38/MUC1, aber nicht von MB49-Zellen (Fig. 2B). Im Gegensatz dazu zeigten CTLs von Mäusen, die mit DCs oder PBS immunisiert wurden, keine erkennbare Lyse der MC38/MUC1-Ziele (Fig. 2B). [0046] Um die Effektorzellen, die für die Antitumoraktivität verantwortlich sind, weiter zu definieren, wurde Mäusen vor und nach Immunisierung mit FC/MUC1 intraperitonal Antikörper gegen CD4+- oder CD8+-Zellen injiziert. Die Abreicherung der jeweiligen Population um 80 bis 90% wurde durch durchflusszytometrische Analyse von Splenozyten bestätigt. Der Befund, dass die Injektion von Anti-CD4- und Anti-CD8-Antikörpern die Tumorinzidenz erhöht, weist darauf hin, dass sowohl CD4+- als auch CD8+-T-Zellen zur Antitumoraktivität beitragen (Fig. 2C). Darüber hinaus war die Abreicherung von CD4+- und CD8+-T-Zellen mit der verminderten Lyse von MC38/MUC1-Zellen in vitro verbunden (Fig. 2D). Tabelle 1: Potenz und Spezifität der durch Fusionszellen induzierten Antitumorimmunität Immunogen Tumorkonfrontation 6 a, bestrahlte MC38/MUC1 (1 × 10 ) Tiere mit Tumor 6 2/3 6 3/3 6 MC38/MUC1 (1 × 10 ) 0/10 6 0/10 MC38/MUC1 (1 × 10 ) MC38/MUC1 (2 × 10 ) 5 b, FC/MUC1 (2.5 × 10 ) MC38/MUC1 (2 × 10 ) 6 6/6 6 0/6 MB49 (5 × 10 ) 5 c, FC/MC38 (2.5 × 10 ) MC38 (1 × 10 ) 5 MB49(5 × 10 ) 6/6 Die Zahl in Klammern repräsentiert die zur Immunisierung oder Tumorkonfrontation verwendeten Zellen. [0047] Um zu bestimmen, ob die Immunisierung mit FC/MUC1-Zellen für die Verhinderung von Dissemination wirksam ist, wurde ein Modell von MC38/MUC1 pulmonalen Metastasen verwendet. Die intravenöse oder subkutane Immunisierung mit FC/MUC1 schützte vollständig gegen intravenöse Konfrontation mit MC38/MUC1-Zellen (Fig. 3A). Im Gegensatz dazu entwickelten alle nicht immunisierten Mäuse, die gleicherweise mit MC38/MUC1-Zellen konfrontiert wurden, über 250 pulmonale Metastasen (Fig. 3A). [0048] Bei einem Tiermodell wurden 4 Tage vor der Immunisierung mit FC/MUC1 MC38/MUC1 pulmonale 8/18 DE 698 39 215 T2 2009.03.19 Metastasen etabliert. Während Kontrollmäuse, die mit Vehikel behandelt wurden, über 250 Metastasen entwickelten, wiesen neun von zehn Mäusen, die mit FC/MUC1-Zellen behandelt wurden, keine erkennbaren Metastasen auf und eine Maus wies weniger als 10 Knötchen auf (Fig. 3B). Diese Befunde weisen darauf hin, dass die FC/MUC1-Immunisierung sowohl für die Verhinderung als auch für die Behandlung einer metastatischen Erkrankung verwendet werden kann. Beispiel I. Fusion von menschlichen DCs und Myelomzellen Materialien und Methoden [0049] Leykozyten in Buffy Coats (oder Leukopacks), die durch Leukophorese erhalten wurden, wurden durch Zentrifugieren in Ficoll fraktioniert. Die Fraktion, die mononukleare (periphere Blut-)Zellen enthielt, wurde 30 min lang bei 37°C in einem Kolben inkubiert, der RPMI 1640 enthielt, das mit 10% fetalem Rinderserum („FCS") ergänzt war. Nicht haftende Zellen wurden sachte weggewaschen. Einige von diesen nicht haftenden Zellenwaren ebenfalls DCs. Um diese DCs zu sammeln, wurden die Zellen 30 min bis 1 Stunde lang in RPMI 1640 inkubiert, das mit 20% FCS ergänzt war. Schwimmende Zellen wurden entfernt. Die restlichen haftenden Zellen wurden 2 bis 3 Tage lang in RPMI 1640 inkubiert, das mit 20% FCS ergänzt war. Die lose haftenden Zellen waren DCs. Die verbleibenden haftenden Zellen wurden über Nacht mit RPMI 1640 inkubiert, das mit 10% fetalem Rinderserum ergänzt war. Lose haftende Zellen wurden anschließend gesammelt und 5 bis 6 Tage lang bei einer Dichte von 106 Zellen/ml in einem Medium kultiviert, das GM-CSF (1000 U/ml) und 11–4 (100 U/ml) enthielt. Die sich ergebenden Zellen waren die DCs, die bei Fusionsexperimenten verwendet wurden. [0050] DCs wurden zudem aus Knochenmark-Stammzellkulturen erhalten. Kurz, die Stammzellen wurden in einen Kolben gegeben, der RPMI 1640 enthielt, das mit 10% FCS ergänzt war. Nach 30 min Inkubation bei 37°C wurden nicht haftende Zellen weggewaschen. Frisches RPMI 1640, das mit 10% FCS ergänzt war, wurde zu den verbleibenden, haftenden Zellen hinzugefügt. Nach Inkubation über Nacht wurden lose haftende Zellen gesammelt und 5 bis 6 Tage lang in einem Medium aus RPMI 1640/10% FCS inkubiert, das GM-CSF (1000 U/ml) und IL-4 (100 U/ml) enthielt. Die sich ergebenden Zellen waren DCs, die zur Verwendung bei der Fusion bereit waren. [0051] Die Zellfusion wurde zwischen DCs und menschlichen Myelomzellen MY5 ausgeführt, um fusionierte Zellen DC/MY5 herzustellen. Nach der Fusion wurden die Zellen 10 bis 14 Tage lang in HAT-Selektion gegeben. Zudem wurde IL-6 bei 20 ng/ml zur Kultur hinzugefügt, um das Überleben von DC/MY5-Zellen zu fördern. Die Prozeduren zur Fusion waren im Wesentlichen die gleichen wie oben bei Beschreibung I beschrieben, mit der Ausnahme, dass die fusionierten Zellen von den unfusionierten Myelomzellen auf der Grundlage des von den fusionierten Zellen gezeigten höheren Grads an Oberflächenhaftung separiert wurden. Ergebnisse [0052] Wie es durch Durchflusszytometrie gezeigt wurde, behielten die DC/MY5-Zellen die Phänotypeigenschaften ihrer parentalen Zellen: DC/MY5 wurde durch mAbs auf HLA-DR, CD38 (ein Myelomzellen-Oberflächenmarker), DF3 (ein Tumorzellen-Oberflächenmarker) und CD38 (ein DC-Zellen-Oberflächenmarker), B7-1 und B7-2 positiv gefärbt. MLR-Tests demonstrierten, dass diese fusionierten Zellen auch potente Stimulatoren für T-Zellen waren. Beschreibung 11: Umkehrung der Toleranz für menschliches MUC1-Antigen in mit Fusionszellen immunisierten MUC1 transgenen Mäusen Materialien und Methoden MUC1 transgene Mäuse [0053] Wie von Rowse et al. (Cancer Res. 58: 315–321, 1998) beschrieben, wurde eine C57B1/6-Mausrasse etabliert. 500 ng Schwanz-DNA wurden durch PCR unter Verwendung von MUC1-Primern, die den Nukleotiden 745 bis 765 bzw. den Nukleotiden 1086 bis 1065 entsprachen, amplifiziert, um das Vorhandensein von MUC1-Sequenzen zu bestätigen. Das PCR-Produkt wurde durch Elektrophorese in einem 1% Agarosegel detektiert (Rowse et al. oben). 9/18 DE 698 39 215 T2 2009.03.19 Zellkultur und Fusion [0054] Murine (C57B1/6) MC38- und MB49-Karzinomzellen wurden stabil mit einer MUC1 cDNA transfiziert (Siddiqui et al., Proc. Natl. Acad. Sci. USA 85: 2320–2323, 1988; Akagi et al., J. Immunotherapy 20: 38–47, 1997; Chef et al., J. Immunol. 159: 351–359, 1997). Die Zellen wurden in DMEM bewahrt, das mit 10% hitzeinaktiviertem FCS, 2 mM L-Glutamin, 100 U/ml Penicillin und 100 μg/ml Streptomycin ergänzt war. DC wurden aus Knochenmarkzellkulturen erhalten und mit den Karzinomzellen fusioniert, wie es oben in Beschreibung I beschrieben wurde. In-vitro-T-Zell-Proliferation [0055] Einzelne Zellpräparate von Milz und Lymphknoten wurden in RPMI-Medium suspendiert, das das mit 10% hitzeinaktiviertem FCS, 2 mM L-Glutamin, 100 U/ml Penicillin und 100 μg/ml Streptomycin ergänzt war. Die Zellen wurden mit 5 U/ml gereinigtem MUC1-Antigen stimuliert (Sekine et al., J. Immunol. 135: 3610–3616, 1985). Nach 1, 3 und 5 Tagen der Kultur wurden die Zellen 12 Stunden lang mit 1 μCi [3H]-Thymidin pro Well gepulst und mit einem halbautomatischen Zellernter auf Filtern gesammelt. Die Radioaktivität wurde durch Flüssigszintillation quantifiziert. Erzeugung von CD8+-T-Zelllinien [0056] Lymphknotenzellen („LNC") wurden in vollständigem RPMI-Medium suspendiert, das 5 U/ml MUC1-Antigen enthielt. Nach 5 Tagen der Kultur wurden 10 U/ml murines IL-2 hinzugefügt. An den Tagen 10 und 15 wurden die Zellen mit 5 U/ml MUC1-Antigen und 1:5 bestrahlten (30 Gy) syngenen Milzzellen als APCs restimuliert. Die T-Zellkulturen wurden nach Entfernen von toten Zellen durch Ficoll-Zentrifugieren und Abreichem von restlichen APCs durch Passieren durch Nylonwatte analysiert. Die T-Zellen wurden mit FITC-konjugierten Antikörpern gegen CD3e (145-2C11), CD4 (H129,19), CD8 (53-6.7), αβTcR (H57-597) und γδTcR (UC7-13D5)(PharMingen) angefärbt. Nach 1 Stunde langer Inkubation auf Eis wurden die Zellen gewaschen, fixiert und durch FACSCAN (Becton-Dickinson) analysiert. Zytotoxizitätstest [0057] Die In-vitro-Zytotoxizität wurde in einem Standard-51Cr-Freisetzungstest gemessen. Kurz, die Zellen wurden 60 Minuten lang bei 37°C mit 51Cr markiert und dann gewaschen, um nicht inkorporiertes Isotop zu entfernen. Die Zielzellen (1 × 104) wurden zu Wells von 96-Well-V-Bodenplatten hinzugefügt und 5 Stunden lang bei 37°C mit Effektorzellen inkubiert. Die Überstände wurden in einem Gammazähler auf 51Cr getestet. Die spontane Freisetzung von 51Cr wurde durch Inkubation von Zielzellen in Abwesenheit von Effektoren bestimmt, während die maximale oder Gesamtfreisetzung von 51Cr durch Inkubieren von Zielen in 0,1% Triton-X-100 bestimmt wurde. Der Prozentsatz der spezifischen 51Cr-Freisetzung wurde durch die folgende Gleichung bestimmt: % Freisetzung = [(experimentell – spontan)/(maximal – spontan)] × 100 Humorale Immunantwort [0058] Mikrotiterplatten wurden über Nacht bei 4°C mit 5 U/Well gereinigtem MUC1-Antigen beschichtet. Die Wells wurden mit PBS gewaschen, das 5% Pferdeserumalbumin enthielt, und dann 1 Stunde lang mit vierfachen Verdünnungen von Mausseren inkubiert. Nach Waschen und Inkubieren mit Ziegen-Anti-Maus-IgG konjugiert an Meerrettichperoxidase (Amersham Life Science) wurden durch Entwicklung mit o-Phenylendiamin (Sigma) und Messung in einem ELISA-Mikroplatten-Autoleser EL310 bei einer OD von 490 nm Antikörperkomplexe erfasst. Immunhistologie [0059] Frisch entfernte Gewebe wurden in flüssigem Stickstoff gefroren. In einem Kryostaten wurden Gewebeabschnitte von 5 μm Breite hergestellt und 10 min lang in Aceton fixiert. Die Schnitte wurden dann 30 min lang bei Raumtemperatur mit monoklonalem Antikörper DF3 (Anti-MUC1), Anti-CD4 (H129,19) oder Anti-CD8 (53-6.7) inkubiert und dann indirekter Immunperoxidasefärnung unter Verwendung des VECTASTAIN-ABC-Kits (Vector Laboratories) unterworfen. 10/18 DE 698 39 215 T2 2009.03.19 Ergebnisse [0060] Wie es in Beschreibung I gezeigt wurde, induzieren Impfstoffe, die aus Fusionen von DC und MC38/MUC1-Karzinomzellen (FC/MUC1) stammen, eine starke Antitumoraktivität. Um die Wirkungen der Impfung von MUC1 transgenen Mäusen mit FC/MUC1 zu beurteilen, wurden die Mäuse zweifach mit 5 × 105 FC/MUC1-und als Kontrollen mit 106 bestrahlten MC38/MUC1-Zellen oder PBS immunisiert. Nach der Konfrontation mit 106 MC38- oder MC38/MUC1-Zellen entwickelten alle mit bestrahlten MC38/MUC1-Zellen oder PBS immunisierten Mäuse Tumoren. Im Gegensatz dazu wurde bei Mäusen, die mit FC/MUC1 immunisiert wurden, kein Tumorwachstum beobachtet. Die Immunisierung der MUC1 transgenen Mäuse mit FC/MUC1 hatte keine Wirkung auf das Wachstum der artfremden MB49-Blasenkarzinome (Chen et al., J. Immunol. 159: 351–359, 1997). Allerdings wuchsen in den FC/MUC1-immunisierten Mäusen keine MB49-Zellen, die MUC1 exprimieren (MB49/MUC1). [0061] Um diese Ergebnisse zu erweitern, wurden CTLs aus den FC/MUC1-immunisierten Mäusen auf die Lyse von Zielzellen beurteilt. CTLs aus MUC1 transgenen Mäusen, die mit bestrahlten MC38/MUC1-Zellen oder PBS immunisiert wurden, zeigten geringe, wenn überhaupt, Reaktivität gegen MC38/MUC1-Zellen. Im Gegensatz dazu induzierten CTLs aus den mit FC/MUC1 immunisierten Mäusen die Lyse von MC38-, MC38/MUC1- und MB49/MUC1-, aber nicht von MB49-Zellen. Wie es bei Wildtyp-Mäusen gezeigt wurde (Beschreibung I oben), induziert die Immunisierung mit FC/MUC1 die Immunität gegen MUC1 und andere unbekannte Antigene auf MC38-Zellen. Demgemäß bestätigt die Demonstration, dass MB49/MUC1-, aber nicht MB49-Zellen durch CTLs lysiert werden, dass FC/MUC1 eine MUC1-spezifische Reaktion induziert. Darüber hinaus induzierte die Immunisierung der MUC1 transgenen Mäuse mit FC/MUC1, aber nicht mit bestrahlten MC38/MUC1 oder PBS, eine spezifische Antikörperreaktion gegen MUC1. [0062] Um zu bestimmen, ob T-Zellen aus den MUC1 transgenen Mäusen geprimed werden können, um eine Anti-MUC1-Reaktion zu induzieren, wurden drainierende LNC aus Mäusen isoliert, die mit bestrahlten MC38/MUC1-Zellen oder FC/MUC1 immunisiert wurden. Die LNC wurden in vitro mit MUC1-Antigen stimuliert. Die Ergebnisse demonstrieren, dass LNC aus Mäusen, die mit PBS oder bestrahlten MC38/MUC1-Zellen immunisiert wurden, in der Gegenwart von MUC1-Antigen nicht proliferierten. Im Gegensatz dazu reagierten LNC aus Mäusen, die mit FC/MUC1 immunisiert wurden, auf MUC1 mit Proliferation. Um die Induktion von CTLs gegen MUC1 zu bestätigen, wurden drainierende LNC aus MUC1 transgenen Mäusen isoliert, die mit FC/MUC1 immunisiert wurden, und in der Gegenwart von MUC1-Antigen und bestrahlten Splenozyten kultiviert. Die Zellen wurden durch FACSCAN am Beginn und an den Tagen 10 bis 15 der Kultur analysiert. Die Ergebnisse demonstrieren die Selektion einer vorherrschenden CD8+-T-Zellpopulation nach der Inkubation mit MUC1-Antigen. Anders als naive T-Zellen aus nicht immunisierten MUC1-transgenen Mäusen zeigten diese CD8+-T-Zellen spezifische CTL-Aktivität gegen MC38/MUC1- und MB49/MUC1-Ziele. Zusammen deuten die Ergebnisse darauf hin, dass die Immunisierung mit FC/MUC1 die Unreaktivität auf MUC1 in den MUC1 transgenen Mäusen umkehrt. [0063] Der Befund, dass die Unreaktivität auf MUC1 durch Immunisierung mit FC/MUC1 umgekehrt werden kann, weist darauf hin, dass dieser Impfstoff verwendet werden könnte, um Dissemination im Hintergrund von MUC1-Expression durch normales Epithel zu behandeln. Bei einem Behandlungsmodell wurden durch Schwanzveneninjektion von MC38/MUC1-Zellen in die MUC1 transgenen Mäuse MC38/MUC1 pulmonale Metastasen etabliert. Wohingegen mit Vehikel behandelte Kontrollmäuse pulmonale Metastasen entwickelten, hatten mit FC/MUC1 immunisierte Mäuse an Tag 2 oder 4 keine erkennbaren Metastasen. Diese Befunde weisen darauf hin, dass FC/MUC1-Immunisierungen verwendet werden können, um metastasierte Erkrankung bei den MUC1 transgenen Mäusen zu behandeln. Wichtig ist, dass gegen MC38/MUC1-Tumor geschützte Mäuse persistente Expression von MUC1-Antigen in normalem Bronchialepithel und anderen Geweben zeigte, die das Transgen exprimieren (Rowse et al., Cancer Res. 58: 315–321, 1998). Zudem zeigte die Färbung von MUC1-positiven Geweben mit Anti-CD4- und Anti-CD8-Antikörpern keine T-Zellinfiltration. [0064] Die Umkehrung der Unreaktivität gegen ein Selbstantigen in adulten Mäusen hat potentielle Bedeutung auf dem gebiet der Antitumorimmuntherapie. Das vorliegende Beispiel demonstriert, dass die Immunisierung mit den DC-Tumor-Fusionszellen eine Immunreaktion induziert, die ausreicht, um eine Abstoßung von etablierten Metastasen zu erreichen. Insbesondere hat die Induktion einer Anti-MUC1-Reaktion, die eine Antitumorimmunität verleiht, wenn überhaupt, nur geringe Wirkung auf normales sekretorisches Epithel, das MUC1 an apikalen Grenzbereichen entlang von Gängen exprimiert. Diese Befunde demonstrieren, dass die Induktion von Anti-MUC1-Immunität eine wirksame Strategie für die Behandlung von MUC1-positiven humanen Tumoren darstellt. 11/18 DE 698 39 215 T2 2009.03.19 Patentansprüche 1. Verfahren zur Herstellung einer fusionierten Zelle, umfassend: Bereitstellen einer Zellprobe, die (i) eine erste Vielzahl menschlicher dendritischer Zellen und (ii) eine Vielzahl menschlicher Tumor- oder Krebszellen, die ein Zelloberflächen-Antigen exprimieren, umfasst, wobei die Tumor- oder Krebszellen aus einem Primärtumor oder einer Tumormetastase erhalten werden; In-Kontakt-Bringen der Zellprobe mit einem Fusionsmittel, um eine Post-Fusionszellpopulation herzustellen, die eine fusionierte Zelle umfasst, welche das Fusionsprodukt wenigstens einer der dendritischen Zellen und wenigstens einer der Tumorzellen oder Krebszellen ist; Inkubieren der Post-Fusionszellpopulation in einem Medium, um eine kultivierte Zellpopulation herzustellen, die eine kultivierte fusionierte Zelle umfasst; und Trennen der kultivierten fusionierten Zelle von nicht fusionierten Zellen in der kultivierten Zellpopulation auf der Grundlage der unterschiedlichen Hafteigenschaften der kultivierten fusionierten Zelle und der nicht fusionierten Zellen oder durch HAT-Selektion, um eine isolierte fusionierte Zelle herzustellen, die (a) ein MHC-Klasse-II-Molekül, (b) B7 und (c) das Zelloberflächen-Antigen exprimiert, wobei die menschliche dendritische Zelle und die menschliche Tumor- oder Krebszelle aus demselben Individuum erhalten werden. 2. Verfahren nach Anspruch 1, das außerdem das Fusionieren der isolierten fusionierten Zelle mit mindestens einer menschlichen dendritischen Zelle umfasst, um eine sekundäre fusionierte Zelle herzustellen. 3. Verfahren nach Anspruch 1, bei dem die dendritischen Zellen vor der Fusion in Gegenwart von Zytokinen vermehrt werden. 4. Verfahren nach einem der Ansprüche 1 bis 3, wobei die dendritischen Zellen aus peripherem Blut erhalten werden. 5. Verfahren nach einem der Ansprüche 1 bis 4, wobei die sekundäre oder isolierte oder sekundäre fusionierte Zelle (i) ein MHC-Klasse-II-Molekül, (ii) B7 und (iii) das Zelloberflächen-Antigen exprimiert. 6. Verfahren nach einem der Ansprüche 1 bis 5, bei dem das Zelloberflächen-Antigen ein Krebs-Antigen ist. 7. Verfahren nach den Ansprüchen 1 bis 6, wobei das Medium Hypoxanthin, Aminopterin und Thymidin enthält. 8. Verfahren nach einem der Ansprüche 1 bis 7, wobei die Zeit zwischen dem Schritt des In-Kontakt-Bringens und dem Schritt des Trennens weniger als 10 Tage beträgt. 9. Fusionierte Zelle, die gemäß dem Verfahren nach einem der Ansprüche 1 bis 8 erhältlich ist. 10. Zusammensetzung zum Stimulieren eines Immunsystems, wobei die Zusammensetzung eine Vielzahl von Zellen umfasst, von der wenigstens die Hälfte fusionierte Zellen sind, wobei jede der fusionierten Zellen durch Fusion zwischen wenigstens einer menschlichen dendritischen Zelle und wenigstens einer menschlichen Tumor- oder Krebszelle, die ein Zelloberflächen-Antigen exprimiert, erzeugt wurde, wobei die menschliche Tumor- oder Krebszelle aus einem Primärtumor oder einer Tumormetastase erhalten wurde, wobei die menschliche dendritische Zelle und die menschliche Tumor- oder Krebszelle aus demselben Individuum erhalten wurden und wobei wenigstens die Hälfte der fusionierten Zellen (a) ein MHC-Klasse-II-Molekül, (b) B7 und (c) das Zelloberflächen-Antigen in einer Menge exprimiert, die zur Stimulierung eines Immunsystems wirksam ist. 11. Zusammensetzung nach Anspruch 10, wobei die menschliche dendritische Zelle aus peripherem Blut erhalten wurde. 12. Zusammensetzung nach Anspruch 10 oder Anspruch 11, wobei das Zelloberflächen-Antigen MUC-1 ist. 13. Zusammensetzung nach einem der Ansprüche 10 bis 12, wobei die Tumor- oder Krebszelle mit einem oder mehreren Nucleinsäure-Konstrukten transfiziert ist, von denen jedes ein oder mehrere identifizierte Krebs-Antigene oder Antigene aus einem Pathogen kodiert, und wobei die Antigene nicht auf der Oberfläche 12/18 DE 698 39 215 T2 2009.03.19 der Krebszellen oder der Pathogene exprimiert werden müssen, solange die Antigene durch ein MHC-Klasse-I- oder -II-Molekül auf den fusionierten Zellen präsentiert werden können. 14. Verwendung einer fusionierten Zelle wie in Anspruch 9 definiert zur Herstellung eines Medikaments zur Stimulierung des Immunsystems in einem Individuum. 15. Verwendung nach Anspruch 14, wobei das Individuum Krebs hat. 16. Verwendung wie in Anspruch 15 beansprucht, wobei die menschliche dendritische Zelle und die menschliche Tumor- oder Krebszelle aus demselben Individuum erhalten werden und das Medikament zur Verabreichung an denselben Menschen gedacht ist. 17. Verwendung nach einem der Ansprüche 14 bis 16, wobei das Individuum einen der folgenden Zustände hat: Brustkrebs, Eierstockkrebs, Pankreaskrebs, Prostatadrüsenkrebs, Lungenkrebs und Myelom. 18. Verwendung der Zusammensetzung nach einem der Ansprüche 10 bis 13 zur Herstellung eines Medikaments zur Stimulierung des Immunsystems in einem Individuum. 19. Verwendung nach Anspruch 18, wobei das Individuum Krebs hat. 20. Verwendung nach Anspruch 19, wobei das Zelloberflächen-Antigen MUC1 ist. 21. Verwendung nach Anspruch 19, wobei das Individuum einen der folgenden Zustände hat: Brustkrebs, Eierstockkrebs, Pankreaskrebs, Prostatadrüsenkrebs, Lungenkrebs und Myelom. 22. Zusammensetzung nach einem der Ansprüche 10 bis 13, wobei mehr als 70 bis 80% der Vielzahl von Zellen fusionierte Zellen sind. 23. Zusammensetzung nach einem der Ansprüche 10 bis 13 oder Anspruch 22, wobei wenigstens 70% der fusionierten Zellen in der Zusammensetzung (a) MHC-Klasse-II-Molekül, (b) B7 und (c) Zelloberflächen-Antigen exprimieren. 24. Zusammensetzung nach einem der Ansprüche 9 bis 13, 22 oder 23, wobei wenigstens 80% der fusionierten Zellen in der Zusammensetzung (a) MHC-Klasse-II-Molekül, (b) B7 und (c) Zelloberflächen-Antigen exprimieren. 25. Fusionierte Zelle, umfassend eine menschliche dendritische Zelle und eine menschliche Tumor- oder Krebszelle, die aus einem Primärtumor oder einer Tumormetastase erhalten wurde, wobei die fusionierte Zelle wenigstens ein Zelloberflächen-Antigen aus der Tumor- oder Krebszelle, wenigstens ein MHC-Klasse-II-Molekül und B7 exprimiert, wobei die menschliche dendritische Zelle und die menschliche Tumor- oder Krebszelle aus demselben Individuum erhalten wurden. 26. Fusionierte Zelle wie in Anspruch 25 beansprucht, wobei die dendritische Zelle aus peripherem Blut erhalten wurde. Es folgen 5 Blatt Zeichnungen 13/18 DE 698 39 215 T2 2009.03.19 Anhängende Zeichnungen 14/18 DE 698 39 215 T2 15/18 2009.03.19 DE 698 39 215 T2 16/18 2009.03.19 DE 698 39 215 T2 17/18 2009.03.19 DE 698 39 215 T2 18/18 2009.03.19