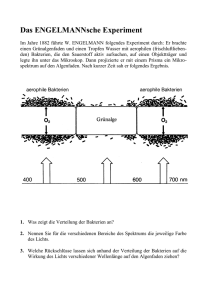
Skript zum Praktikum
Werbung

Zentrum für Hygiene und Medizinische Mikrobiologie Universitätsklinikum Gießen und Marburg Standort Marburg Praktikum der Medizinischen Mikrobiologie für Studierende der Pharmazie Altes Hygieneinstitut am Pilgrimstein Sommersemester 2017 Kurs für Studierende der Pharmazie: Leitung: Dr. Katrin Streubel Kursorganisation: Ingrid Nau ([email protected]) Claudia Trier ([email protected]) 2 Inhaltsverzeichnis: Seite Kursplan Verhaltensregeln Händedesinfektion 3 4 5 Abschnitt I: Bakteriologie A. Mikroskopieren, Kultivieren Färben und Identifizieren von Bakterien Übung 1: Mikroskopie (Lebendbeobachtung) von Bakterien Übung 2: Kultivierung von Bakterien Übung 3: Färben und Identifizierung von Bakterien 6 8 9 B. Bakterienflora der Umwelt Übung 4: Anzucht von Bakterien aus dem direkten Umfeld Übung 5: Anzucht von Bakterien des Erdbodens 15 17 C. Normale Bakterienflora des Menschen Übung 6: Anzucht von Bakterien aus dem Rachen Übung 7: Abgrenzung von S. aureus geg. anderen Mikrokokken Übung 8: Optochin-Test zur Identifizierung von S. pneumoniae Übung 9: Technik der Neisser-Färbung Übung 10: Technik der Kinyoun-Färbung 18 20 21 22 23 D. Austestung von Antibiotika Übung 11: Antibiotika-Resistenzbestimmung I (Agardiffusionstest) Übung 12: Antibiotika-Resistenzbestimmung II (MHK) 24 25 Abschnitt II: Mykologie Übung 13: Anfertigen von Grampräparaten Übung 14: Nachweis der Keimschlauchbildung Übung 15: Auseinandersetzung mit Schimmelpilzen 26 28 31 Abschnitt III: Hygiene Übung 16: Temperaturresistenz Übung 17: Nachweis von Keimen im Wasser Übung 18: Mikrobielle Besiedelung der Hände 36 37 41 Abschnitt IV: Parasitologie Übung 19: Mikroskopieren von parasitologischen Fertigpräparaten 44 Anhang 47 Sicherheitsbelehrung nach UVV Biotechnologie, Arbeitssicherheit, Unfallverhütung und Hygieneunterweisung Der/die Beschäftigte bestätigt mit seiner/ihrer Unterschrift auf der Anwesenheitsliste die Teilnahme an der Unterweisung 3 Übersicht: Kursteil 1: Abschnitt I Bakteriologie: Händedesinfektion Übung 1: Lebendbeobachtung von Bakterien Übung 2: Kultivierung von Bakterien (Testkeim) Übung 3: Färben von Bakterien Kursteil 2: Übung 2: Differenzierung von Bakterien (Testkeim) Übung 4: Anzucht von Bakterien aus dem direkten Umfeld Übung 5: Anzucht von Bakterien aus dem Erdboden Kursteil 3: Übung 2: Auswertung Differenzierung + Identifizierung des Testkeims Übung 4: Auswertung von Bakterien aus dem direkten Umfeld Übung 5: Auswertung von Bakterien aus dem Erdboden Kursteil 4: Übung 6: Anzucht von Bakterien aus dem Rachen Übung 7: Abgrenzung von S. aureus gegenüber anderer Micrococcaceae Übung 8. Optochintest Übung 9: Neisser-Färbung Übung 10: Kinyoun-Färbung Kursteil 5: Übung 6: Auswertung von Bakterien aus dem Rachen Übung 8: Auswertung Optochintest Übung 11: Resistenzbestimmung I (Antibiogramm) Übung 12: Resistenzbestimmung II (MHK mit Penicillin) Kursteil 6: Übung 11: Auswertung Resistenzbestimmung I (Antibiogramm) Übung 12: Auswertung Resistenzbestimmung II (MHK mit Penicillin) Abschnitt II Mykologie: Übung 13: Anfertigen von Grampräparaten Übung 14: Nachweis der Keimschlauchbildung Übung 15: Auseinandersetzung mit Schimmelpilzen Kursteil 7: Abschnitt III Hygiene: Übung 16: Temperaturempfindlichkeit verschiedener Bakterien Übung 17: Nachweis von Keimen im Wasser Übung 18: Übertragbarkeit von Mikroorganismen Kursteil 8: Übung 16: Auswertung Temperaturempfindlichkeit verschiedener Bakterien Übung 15: Auswertung Nachweis von Keimen im Wasser Kursteil 9: Abschnitt IV: Parasitologie Übung 19: Mikroskopieren von parasitologischen Fertigpräparaten 4 Verhaltensregeln zum Schutz vor Infektionen Während des Kurses besteht eine nicht vollständig vermeidbare, geringe Infektionsgefahr. Um ein unnötiges Risiko zu vermeiden ist deshalb jeder zu peinlichster Sauberkeit und Ordnung am Arbeitsplatz verpflichtet. (Es bestehen gesetzliche Vorschriften über das Arbeiten mit Krankheitserregern; siehe Infektionsschutzgesetz vom Juli 2000). Während der Kursstunde ist ein Kittel zu tragen. Für die Oberkleidung stehen Spinde zur Verfügung. Hautwunden an den Fingern sind durch einen Verband (Pflaster) zu schützen. Essen, Trinken und Rauchen sind im Kurssaal zu unterlassen. Lebensmittel sollen nicht mit in den Kurssaal genommen werden. Vor und unmittelbar nach Gebrauch ist die Öse abzuflammen. Verunreinigte und infizierte Objektträger, Pipetten und sonstige Materialien sind ohne Verzug in die Glasbehälter mit Desinfektionsmittel zu legen. Verunreinigungen der Hände, Kleidung oder des Arbeitsplatzes mit Erregern müssen sofort einem(r) Kursassistenten(in) zur Einleitung der Desinfektion gemeldet werden. Besondere Desinfektionsmaßnahmen sind unverzüglich einzuleiten, wenn Erreger in Hautwunden, den Mund oder das Auge eingebracht wurden. Vor Verlassen des Kurssaales muss eine sorgfältige Händedesinfektion erfolgen: Die Hände sind 2-3 min mit 5-8 ml Schnelldesinfektionsmittel aus den Wandspendern bis zur Trocknung einzureiben (Nagelspalte nicht vergessen), danach unter steter Zufuhr von warmen Wasser einzuschäumen und abzuspülen. Die Teilnahme am Mikrobiologischen Praktikum, zu dem auch die theoretische Einführung gehört, wird durch Anwesenheitskontrolle überprüft. Bei unentschuldigtem Fehlen ist die Scheinvergabe in Frage gestellt. Das Bestehen der Abschlussklausur ist Voraussetzung für die Scheinvergabe! Technische Hinweise Die Grundausstattung jedes Arbeitsplatzes umfasst ein Mikroskop mit Okular (8-10x) und mehreren Objektiven, darunter ein schwächeres (10x) und ein stärkeres (45x) Trockensystem sowie ein Immersionsobjektiv (90-100x), ferner eine Flasche mit Immersionsöl, einen Halter mit Platinöse, Platinnadel und Pinzette, plane und Hohlgeschliffene Objektträger sowie Deckgläser (18 x 18mm2), einen Bunsenbrenner, ein Glasgefäß mit Desinfektionslösung, ein Färbegestell über dem Abguss sowie Farblösungen, einem Reagenzglasständer und einem Filzstift. Für besondere Übungen werden die jeweils erforderlichen Geräte und Materialien ausgegeben. Jeder Kursteilnehmer ist für das ihm an seinem Arbeitsplatz überlassene Arbeitsgerät verantwortlich; dessen Verlust oder Beschädigung ist sofort der Kursleitung zu melden. Präparate und Kulturen dürfen auf keinen Fall aus dem Kurssaal entfernt werden. Die Kittel sind für die Kursdauer im BMFZ zu belassen; Wertgegenstände sind herauszunehmen. Im Erdgeschoß stehen zu diesem Zweck Spinde zur Verfügung, diese werden am Ende des Semesters geöffnet und der Inhalt nicht länger als 3 Monate aufbewahrt. Es ist darauf zu achten, dass die Bunsenflamme zum Gebrauch entleuchtet wird. Nach Gebrauch ist sofort auf Sparflamme umzustellen. Der Hahn muss rasch geschlossen werden, da sonst ein Rückschlag der Flamme eintritt. Achte auf die offene Flamme (Labormäntel, offenes Haar)! Ein Verschütten von Farblösungen ist tunlichst zu vermeiden. Farbflecke an den Händen lassen sich mit Desinfektionslösung entfernen. Nach Beendigung der Kursstunde sind die Arbeitsplätze wieder aufzuräumen. Das Immersionsobjektiv ist mit einem Leinenläppchen vom Immersionsöl zu säubern, FarbstoffFlaschen und Schalen sind zu schließen. Abfälle, wie Streichhölzer, Papierschnipsel, Glasscherben usw. gehören nicht in die Färbebecken, sondern in die Abfalleimer. Vor Verlassen der Arbeitsplätze müssen Bunsenbrenner, Mikroskoplampen und Wasserhähne ausgestellt werden. 5 Händedesinfektion Begriffserklärung: Ziel der Klinikhygiene ist die Verhinderung nosokomialer Infektionen. Dies sind Infektionen, die im Rahmen der stationären oder auch ambulanten Behandlung im Krankenhaus selbst erworben werden. Unter Desinfektion versteht man die Abtötung bzw. irreversible Inaktivierung von Krankheitserregenden Mikroorganismen (DIN 58 949) an und in kontaminierten Objekten. Erfasst werden vegetative Keime einschließlich Mykobakterien sowie Pilze (Wirkbereich A), Viren (Wirkbereich B) und Milzbrandsporen (Wirkbereich C). In der Regel wird eine Keimreduktion um 3-5 Log-Stufen (99,9 – 99,999%) erreicht. Zur Abtötung von Sporen der Erreger von Gasbrand oder Wundstarrkrampf (Wirkbereich D) müssen Sterilisationsverfahren angewandt werden. Sterilisation bedeutet das Abtöten bzw. das irreversible Inaktivieren aller vermehrungsfähigen Mikroorganismen (DIN 58 900). Bei der Sterilisation werden auch Bakteriensporen erfasst. Dies ist nicht gleichbedeutend mit Keimfreiheit, da tote Keime bzw. Bestandteile von Keimen vorhanden sein können: Toxine Polysaccharide Lipopolysaccharide (LPS) Bakterielle DNA Die hygienische Händedesinfektion dient der Keimverminderung und soll das Personal vor Infektionen schützen, sowie eine Weiterverbreitung von Krankheitserregern entgegenwirken. Erfasst wird die transiente Flora. Um die Keimverbreitung kontaminierter Hände zu verhindern, wird vor dem Waschen desinfiziert. Vorschrift Händedesinfektion: Entnahme des Desinfektionsmittels aus dem Spender durch Betätigung des Hebels mit dem Ellbogen, um Kontamination des Spenders zu vermeiden. - Nur trockene Hände desinfizieren! (Verdünnungseffekt) - Mindestens 3 ml (1-2 Hübe) Desinfektionsmittel bis zur Antrocknung in die Hände einreiben. - Hände waschen, abtrocknen (Einmalhandtuch), eincremen (Hautschutz) Die chirurgische Händedesinfektion soll Keime der Hautoberfläche und solche, die in der Haut angesiedelt sind, abtöten. Nicht kontaminierte Hände werden nach dem Waschen desinfiziert. Nicht selten kommt es bei Handschuhen zu Mikroperforationen, deshalb ist nach dem Tragen der Handschuhe eine Händedesinfektion sinnvoll. Händedesinfektion muss im mikrobiologischen Labor immer durchgeführt werden! Aufgabe: Kontrolle der hygienischen Händedesinfektion - Durchführung der hygienischen Händedesinfektion mit einem speziell präparierten Mittel - Betrachtung und Beurteilung der Verbreitung des Desinfektionsmittel unter einer Fluoreszenzlampe - Abwaschen der Farbstoffreste mit Seife und Wasser - Eincremen der Hände 6 Abschnitt I: Bakteriologie A. Mikroskopie, Kultivierung, Färben und Identifizierung von Bakterien Kursteil 1 Übung 1: Mikroskopieren von Bakterien im ungefärbten Präparat Die lichtmikroskopische Untersuchung steht am Anfang jeder bakteriologischen Untersuchung, sie ist, auch für Reinheitskontrollen, unentbehrlich. Form und Größe sowie Eigenbeweglichkeit der Bakterien können einfach beurteilt werden. Die Größe der Bakterien bewegt sich im Bereich des Auflösungsvermögens eines Lichtmikroskops, deshalb ist immer zur exakten Beurteilung die Ölimmersionstechnik notwendig. Die direkte Mikroskopie lebender, unfixierter Keime hat vor allem die Kontrastarmut der Objekte (Bakterien) zu überwinden. Dies kann durch spezielle Beleuchtungstechniken (Phasenkontrast, Dunkelfeldmikroskopie) erreicht werden. Aber auch im normalen Durchlichtmikroskop können ungefärbte Objekte beurteilt werden. Dazu stehen zwei Methoden zur Verfügung: Deckglaspräparat „Hängender Tropfen“. Ungefärbte Lebendpräparate werden bei gesenktem Kondensor und geschlossener Kondensorblende beobachtet. Zuerst wird mit einer schwachen Vergrößerung (10er Objektiv) der Tropfenrand gesucht und scharf eingestellt. Danach schwenkt man das 40er Objektiv ein. Den hängenden Tropfen betrachtet man mit dem 100er Ölimmersionsobjektiv und mit geschlossener Blende. Form und Größe Kokken Erythrozyt Diplokokken in Haufen in Ketten Keulen Hefezellen Stäbchen 5 µm Schrauben Stäbchen mit zentraler Endospore Beweglichkeit Flüssigkeitsstrom (eine Richtung) Brown'sche Molekularbewegung aktive Eigenbewegung 7 Technische Durchführung Sterile Materialentnahme aus einem Kulturröhrchen Durchführung: Vor Entnahme der Probe das Kulturröhrchen aufschütteln! Öse schräg halten, in der Gasflamme ausglühen, erkalten lassen Verschluss des Röhrchens mit dem kleinen Finger der rechten Hand abnehmen, nicht in offenes Röhrchen atmen! Röhrchenrand abflammen Mit der Öse Material entnehmen Röhrchenrand abflammen Röhrchen verschließen Das in der Öse enthaltene Material auf Objektträger aufbringen Öse ausglühen Ausglühen der Impföse Herstellung eines "Deckglaspräparates" für Nativ- oder Lebendpräparate: Durchführung: Mit der Öse aus dem Kulturröhrchen die Probe entnehmen und auf den Objektträger bringen Tropfen mit einem Deckglas bedecken Mikroskopie: 40er Objektiv, Blende schließen Aufgabe Übung 1: Mikroskopieren (Lebendbeobachtung) von Bakterien Herstellen eines Deckglaspräparates aus den Bouillonkulturen: Röhrchen a = Hefezellen Röhrchen b = Erythrozyten Röhrchen c = Pseudomonas fluorescens (gramneg. Stäbchen) Röhrchen d = Staphylococcus aureus (grampos. Kokken) Mikroskopie: 10er und 40er Objektiv Protokoll Übung 1: Lebendbeobachtung von Bakterien Form, Größe Deckglaspräparat von a Deckglaspräparat von b Deckglaspräparat von c Deckglaspräparat von d Deckglaspräparat vom Testkeim 8 Übung 2: Kultivieren von Bakterien Bakterien können in Flüssigkulturen und in semisoliden Agarnährmedien kultiviert werden. Die Anzüchtung auf Agarnährmedien bietet den Vorteil, einzelne Kolonien zu erhalten. Damit kann eine Keimisolierung aus einem Keimgemisch erreicht werden. Man unterscheidet Optimal-, Selektiv- und Differentialnährmedien. Ein Optimalnährboden bietet für sehr viele unterschiedliche Bakterien gute Wachstumsbedingungen (Beispiel: Blutagar). Ein Selektivnährboden lässt aufgrund von Zusätzen nur das Wachstum einiger Bakterienspezies zu (z.B. McConkey Agar zum selektiven Wachstum von gram-negativen Enterobacteriaceae). Ein Differentialnährboden macht bestimmte Stoffwechselleistungen oder Produkte von Bakterien sichtbar (z.B. Hämolyse auf Blutagar, Laktoseverstoffwechslung auf McConkey Agar). Darüber hinaus sind viele Bakterien durch ihre typische Koloniemorphologie erkennbar (z.B. schleimiges Wachstum von Klebsiella, schwärmendes Wachstum von Proteus, raues Wachstum von Bazillus). Technische Durchführung Beimpfung von Flüssigkulturen Durchführung: Mit ausgeglühter und wieder erkalteter Öse die Bakterien aufnehmen Durch Schräghalten der Flüssigkulturen werden die Bakterien in den oberen Bereich der Flüssigkeit gebracht und dort verteilt Öse wieder ausglühen. A Beimpfen flüssiger Medien an der Wand einreiben Fraktionierte Beimpfung der Nährbodenoberfläche mit der Öse Durchführung: Nach dem Ausglühen und Abkühlen der Öse wird ein Tropfen aus einem flüssigen Nährmedium, bzw. eine Kolonie von einer Bakterienkultur entnommen und auf der Hälfte der Agaroberfläche in engen, serpentinenartigen Impfstrichen verteilt. Anschließend wird die Öse wieder ausgeglüht. Mit der ausgeglühten und wieder abgekühlten Öse berührt man das bereits vorher beimpfte Feld und streicht dann ein Viertel der Agaroberfläche aus. Das gleiche wird noch ein zweites Mal durchgeführt. Beim Beimpfen der Agaroberfläche ist zu beachten, dass die Öse nur ganz leicht und locker auf dem geleeartigen Nährboden gleiten und die Agaroberfläche nicht verletzen wird. Die beimpften Agarplatten sind mit dem Deckel nach unten auf den Arbeitsplatz abzulegen. Durch diese sog. „fraktionierte Aussaat“ erreicht man verschiedene Bakterienkonzentrationen auf der Agaroberfläche und damit auch unterschiedlich dichtes Bakterienwachstum, was die Voraussetzung für das Anlegen von Reinkulturen ist. 3 Ö s e n a u s s tric h 1 . A u ss tric h Ö s e w e c h se ln 2 . A u ss tric h Ö s e w e c h se ln 3 . A u ss tric h S ch rä g h a lte n d e r A g a rp la tte B e sc h riftu n g a u f d e r N ä h rb o d e n se ite ! Aufgabe Übung 2: Kultivieren von Bakterien Testkeim (= Röhrchen mit der Platznummer) ausstreichen (im Dreiösenausstrich) auf: - Blutagar - MacConkey-Agar - Peptonagar Kulturen mit der Platznummer beschriften! Kulturen werden 16 - 24 h bei 37°C bebrütet, am nächsten Kurstag weiter bearbeitet. 9 Kursteil 2 Übung 3: Färben und Identifizieren von Bakterien Färben von Bakterien Die Anfertigung und Beurteilung gefärbter Präparate gehört zu den wichtigsten Fertigkeiten, die in diesem Kurs vermittelt werden sollen. Ein Präparat ist die schnellste und kostengünstigste Methode eines Keimnachweises. Die Unterscheidung von grampositiv und gramnegativ hat nicht nur systematische Bedeutung, sondern ist auch ganz entscheidend für die Auswahl von Antibiotika für eine initiale Therapie. Bakteriologische Färbungen: Für Färbungen stehen unterschiedliche Methoden zur Verfügung. Man unterscheidet Einfachfärbungen, die zur Kontrastverstärkung dienen, von Differentialfärbungen, die besondere Eigenschaften von Bakterien nachweisen. Beispiel von Einfachfärbungen ist die Methylenblaufärbung, für Differentialfärbungen die GramFärbung, die Kinyoun-Färbung (Ziehl-Neelsen-Färbung) und die Neisserfärbung. Beim Mikroskopieren von gefärbtem Untersuchungsmaterial sind ggf. weitere Punkte zu berücksichtigen wie z. B.: sonstige Gebilde (Zellkerne, Epithelien, Leukozyten, Zelldetritus), die Lagerung von Bakterien und Körperzellen zueinander, die ungefähre Menge der Bakterien pro Blickfeld (vereinzelt, mäßig viel, reichlich, massenhaft). Technische Durchführung Herstellen eines Färbepräparates Durchführung: Von Abstrichmaterial: Abstrich auf einem sauberen Objektträger ausdrücken und verteilen. Von Bakterienkolonien auf der Agarplatte: Auf einem sauberen Objektträger mit der ausgeglühten und wieder abgekühlten Öse ein Wassertröpfchen bringen. Mit einer in gleicher Weise sterilisierten Öse sehr wenig Bakterienmasse aus einer Kolonie aufnehmen Die Bakterienmasse an den Rand des Wassertröpfchens aufbringen und von dort in dieses homogen einreiben und das Tröpfchen ausbreiten Von Suspensionskultur (Flüssigkultur): Flüssigkultur aufschütteln, auf einen sauberen Objektträger mit der ausgeglühten und wieder abgekühlten Öse einen Tropfen Kulturmaterial bringen und verteilen. Präparat lufttrocknen lassen (Keine Trocknung in der Flamme!) Hitzefixierung: Objektträger (Schichtseite nach oben) 3x durch die blaue Flamme des Brenners ziehen Gramfärbung (Differenzialfärbung) Durchführung: Präparat Hitzefixieren Karbol-Gentianaviolett-Lösung Lugolsche Lösung Entfärben mit 96%igem Alkohol Abspülen mit Leitungswasser Gegenfärbung Safraninlösung Abspülen mit Leitungswasser Trocknen zwischen Filterpapier Mikrokopie: 100er Objektiv, Ölimmersion 3 Minuten 2 Minuten einige Sekunden 1 - 2 Minuten Beurteilung: Grampositive Bakterien = blauschwarz, Gramnegative Bakterien = rot 10 Identifizieren von Bakterien Identifizierung von Bakterien durch Bestimmung biochemischer Merkmale Biochemische Leistungen von Enzymen des Kohlehydrat- (Zuckerspaltung) und Aminosäurestoffwechsels (z.B. Decarboxylasen, Desaminasen) können durch Farbumschläge spezieller Indikatoren in sichtbar gemacht werden. Indikatoren sind entweder bereits in den Wachstumsmedien enthalten oder werden nachträglich zugegeben. Einige Teste können auch direkt mit isolierten Bakterienkolonien durchgeführt werden: Technische Durchführungen und Beurteilung der Reaktionen Beurteilung der Primärkulturen: Beschreibung des Wachstums auf den Kulturen von Pepton-, Blut-, MacConkey-Agar (Vorschläge dazu im Protokoll „Ergebnisse der kulturellen und biochemischen Prüfung“). Oxidase-Reaktion (Nadi-Oxidase): Die Chromoxidase ist ein Enzym der Atmungskette. Die positive Oxidase-Reaktion korreliert mit einem relativ hohen Gehalt an c-typischen Cytochromen. Durchführung: Eine Kolonie wird mit der Öse auf einem farblosen Oxidase-Testfeld verrieben. Positiv: Intensive Blaufärbung nach wenigen Sekunden. Katalase-Reaktion: Katalasebildende Bakterien spalten Wasserstoff, wobei der freiwerdende Sauerstoff zu einer Bläschenbildung führt. Katalase-positive Keime besitzen stets auch andere Hämenzyme, insbesondere ein Cytochrom-System, katalase-negative Keime sind meist cytochromlos. Durchführung: Einige Kolonien werden auf einen Objektträger übertragen, anschl. 2-3 Tropfen Katalase-Reagenz (3%ige H2O2) dazugeben. Positiv: Sofortige Bläschenbildung Dextrose-Medium: Säurebildung nach Kohlehydratabbau Es wird geprüft, ob Glucose unter aeroben Bedingungen, wie sie im flüssigen Glucosemedium herrschen (oxydativ), abgebaut werden kann. Der Indikator Bromthymolblau zeigt im positiven Fall einen Farbumschlag an. Das Glucosemedium enthält ferner ein DURHAM-Röhrchen zum Auffangen von Gas, das während des fermentativen Kohlenhydratabbaues entstehen kann. Durchführung: Glucose-Medium beimpfen und für 16-24h bei 37°C bebrüten. Beurteilung: Säurebildung positiv: Umschlagen des Indikators von blau nach gelb Gasbildung positiv: Gasblase im Durhamröhrchen Zitratverwertung: Das Substrat enthält als alleinige Kohlenstoffquelle Zitrat und als alleinige Stickstoffquelle ein Ammoniumsalz. Keime, die mit beiden Substanzen ihren Stoffwechsel bestreiten können, wachsen in diesem Medium. Die entstehende Alkalisierung führt zur Trübung des Mediums. Durchführung: Zitrat-Medium beimpfen und für 16-24h bei 37°C bebrüten. Positiv: Wachstum und Indikatorfarbumschlag nach blau 11 Nitratreduktionstest: Bei Vorhandensein des Enzyms Nitratreduktase wird Nitrat zu Nitrit und ggf. weiter zu Ammoniak oder molekularem Stickstoff reduziert. Entstandenes Nitrit kann durch das Griess-Reagenz (Sulfanilsäure + Alpha-Naphthalin) nachgewiesen werden. Wird Nitrat nur bis Nitrit reduziert, wird die Reaktion mit dem Griess-Reagenz positiv (Rotfärbung). Erfolgt eine weitergehende Reduktion, wird Nitrit vollständig zu Ammoniak und N2 reduziert, als Folge wird die Griess-Reaktion negativ. Eine negative Griess-Reaktion kann daher durch ein Fehlen der Nitratreduktase (keine Nitratreduktion) oder durch eine vollständige Reduktion von Nitrat zu Ammoniak oder elementaren Stickstoff verursacht werden. Um zwischen diesen Möglichkeiten zu unterscheiden, wird Zinkstaub zu der Reaktion hinzu gegeben. Zinkstaub reduziert Nitrat ebenfalls zu Nitrit. Tritt nach Zugabe von Zinkstaub eine Rotfärbung auf heißt dies, dass Nitrat noch vorhanden war, als keine bakterielle Nitratreduktase vorlag (Negative Reaktion). Erfolgt nach Zinkstaubzugabe keine Rotverfärbung, bedeutet dies, dass das Nitrat vollständig reduziert wurde (Positive Reaktion). Prinzip: Nitrat Nitratreduktase → Nitrit Zinkstaub → Ammoniak, Stickstoff ↑ Nachweis durch Griess-Reagenz Durchführung: Nitrat-Medium beimpfen und für 16-24h bei 37°C bebrüten. Beurteilung Nitratreduktionstest: Gasbildung: (Gasblase im Durham-Röhrchen) Alkalisierung: (Messung mit pH-Indikatorstäbchen) Anschl. einige Tropfen des Griess-Reagenz hinzufügen und ca. 5 Minuten warten. Rotfärbung: Positiv Tritt Keine Verfärbung auf: wird eine kleine Spatelspitze Zinkstaub in das Röhrchen gegeben. Tritt jetzt eine Rotverfärbung auf: negatives Ergebnis. Farblosigkeit bleibt: positives Ergebnis Kligler-Agar (Zwei-Zucker-Eisen-Agar): Durch den Gehalt an Glukose (0,1%), Laktose (1%), Phenolrot und Eisen-II-Sulfat ermöglicht der Kligler-Agar die gleichzeitige Erkennung mehrerer biochemischer Leistungen. Bei alleinigem Abbau der in limitierten Mengen vorhandenen Glukose kommt es nach 6 Stunden zur Säuerung (fermentativ) und zum Indikatorfarbumschlag (von rot nach gelb) der Agarschrägfläche und der Hochschicht. Durch aeroben Abbau von Proteinen wird bei weiterer Bebrütung im Schräganteil eine Realkalisierung bewirkt, in deren Folge der Indikator wieder umschlägt (von gelb nach rot). Bei Abbau der in großen Mengen vorhandenen Laktose findet die Realkalisierung nicht statt. Durchführung: - Impfnadel ausglühen und erkalten lassen C Beimpfen Schräg- Mit Impfnadel Bakterienkolonie aufnehmen Stichagarmedien (Kligler) - Impfnadel tief in den Agar einstechen - Impfnadel aus der tiefen Agarschicht ziehen und dabei zickzackförmig auf der Agarschrägfläche ausstreichen 1. - Impfnadel ausglühen 3. 16-24h bei 37°C bebrüten. 2. Beurteilung: Schrägfläche rot, Hochschicht gelb: Schrägfläche gelb, Hochschicht gelb: Schrägfläche rot, Hochschicht rot: Schwarzfärbung der Hochschicht: Blasen- und Rissbildung: Abbau von Glukose Abbau von Glukose und Laktose kein Abbau von Glukose und Laktose Bildung von H2S Gasbildung beim Glukoseabbau 12 SIM-Agar (Schwefelwasserstoffbildung-Indol-Motilität): Beim SIM-Agar handelt sich es um einen komplexen Agar, der mehrere Leistungen überprüft. Die Agarkonzentration ist so gewählt, dass gerade keine Verflüssigung eintritt. Bewegliche Bakterien beschwärmen diesen Leicht-Agar vollständig, während unbewegliche Bakterien nur am Impfstrich wachsen. B Außerdem wird Bildung von H2S und Indol nachgewiesen. Beimpfen Durchführung: Stichagarmedium - Impfnadel ausglühen und erkalten lassen - Mit Impfnadel eine Bakterienkolonie aufnehmen 1. - Impfnadel tief in den Agar einstechen - Impfnadel rausziehen und ausglühen 16-24h bei 37°C bebrüten 2. Beurteilung: Schwefelwasserstoffbildung (H2S): Positiv: Schwarzfärbung Indol-Bildung: Einige Tropfen Indol-Reagenz (Kovacs Reagenz) zusetzen Positiv: Roter Ring Motilität: Positiv: Homogenes Wachstum = beweglich Negativ: Wachstum nur am Impfstrich = unbeweglich Aufgabe Übung 3: Färben und Identifizieren von Bakterien Färben: 1. Von der Bakterienkultur ein Färbepräparate herstellen, lufttrocknen, hitzefixieren 2. Präparat nach Gram färben 3. Protokollieren im Protokollblatt Übungen 1-3 Mikroskopie: Objektiv 100er, Blende geöffnet, ohne Deckglas, mit Immersionsöl Identifizieren: 1. Beurteilung der Kulturen und Durchführung der biochemischen Tests (siehe Protokoll) 2. Protokollieren im Protokollblatt Übungen 1-3: 3. Beimpfen einer „Bunten Reihe Die Kulturen werden 16-24 h bei 37°C bebrütet, am nächsten Kurstag ausgewertet und der Keim identifiziert. 13 Protokoll Übungen 1-3: Ergebnisse der mikroskopischen, kulturellen und biochemischen Prüfungen Gramverhalten: positiv / negativ Morphologie: Kokken / Stäbchen Kolonieform: (auf Blutagar) Größe: mm im Durchmesser………. Kontur: rund / unregelmäßig / gekerbt / rhizoid /…. Profil: flach / erhaben / konvex / hochkonvex /…. Oberfläche: glatt / glänzend / matt / rau / gestreift/…. Konsistenz (Prüfung mit der Öse): salbenartig / membranös / schleimig Pigmentierung (auf Peptonagar): positiv / negativ Bildung löslicher Farbstoffe: positiv / negativ Katalase (auf Objektträger): positiv / negativ Oxidase (auf Oxidase Testfeld): positiv / negativ Hämolyse (auf Blutagar): positiv / negativ Wachstum auf MacConkey-Agar: positiv / negativ Laktosespaltung (auf MacConkey-Agar) positiv / negativ Kligler-Medium: (Anaerobe Säurebildung) Glukose: Gasbildung: positiv / negativ positiv / negativ Dextrose-Medium: (Aerobe Säurebildung) Glukose: Gasbildung: positiv / negativ positiv / negativ Nitrat-Medium: (Nitrit aus Nitrat) Gasbildung: Alkalisierung: Nitritreduktion: positiv / negativ positiv / negativ positiv / negativ SIM-Agar: Schwefelwasserstoffbildung: (H2S) Indol-Bildung: Motilität: positiv / negativ positiv / negativ positiv / negativ Zitrat-Medium: positiv / negativ 14 Identifizierungsschlüssel für grampositive und gramnegative Bakterien: Klebsiella pneumoniae - - - - - - - Morphologie 1 1 1 1 2 2,4,5 2 2 2 2 2 1 1,2,3,4 Sporenbildung - - - - + - - - - - - - + + + + + + + + + + + + + - - - - - - - + + + + + + (+) - - - - (+) + - + - + - - gelb weiß - - - - - - rot - - gelb schwa rz Oxidase v - - - v + + - - - - + v Katalase + + - - + + + + + + + v Kligler/Säure - - - + V + - + + + + - + Kligler/Gas - - - - - - + - + - Dextrose/Säure V - + + V + V + + + + V - Dextrose/Gas - - - - - V - + V + - Nitrat-Medium V - + - V - + + + + + V - SIM-Agar/H2S - - - - V - - V V V + - V SIM-Agar/Indol - - - V - - - V V V + - V SIM-Agar/ Motilität - - - - - V + V V V + - V Zitrat-Medium - - - - V V + - + + V Aerobes Wachstum Wachstum auf MacConkey Laktosespaltung (auf MacConkey) Pigmentierung Zeichenerklärung: + = positiv - = negativ v = variabel 1 = Kokken 2 = Stäbchen 3 = Keulenform 4 = Fadenform 5 = Schraubenform Schlussfolgerung aus den Ergebnissen der Übungen 1 und 2: Welcher der in der Tabelle aufgeführten taxonomischen Gruppe ist der untersuchte Keim zuzuordnen? ................................................................................ Bacteroidaceae Serratia marcescens - Neisseria Escherichia coli + Proteus vulgaris Pseudomonas + Bacillus sp. + Enterococcus + Streptococcus + Staphylococcus Gramverhalten Biochemische Leistungen Micrococcus Vibrio, Aeromonas Wahrscheinlichste taxonomische Gruppe 15 Kursteil 3 B. Bakterienflora der Umwelt Übung 4: Anzucht von Bakterien aus dem direkten Umfeld Die atmosphärische Luft hat im Gegensatz zum Erdboden und Wasser keine endogene Bakterienflora. Bakterielle Luftkontaminanten sind an schwebende Staubpartikel oder Flüssigkeitströpfchen gebundene Keime des Erdbodens oder stammen aus der endogenen physiologischen oder pathologischen tierischen Flora (Raumluft). Entsprechendes gilt für die meisten Gebrauchsgegenstände und mit Einschränkung für die äußere Haut des Menschen. Von primären Reservoirs über das Vehikel Luft (aerogene Infektion) oder durch kontaminierte Gegenstände (Schmierinfektion) übertragene Krankheitserreger spielt in der medizinischen Praxis eine erhebliche Rolle. Die Anzahl der übertragenen Keime steht dabei in der Regel in einem direkten Verhältnis zu der Wahrscheinlichkeit einer Infektion. Es gibt eine große Anzahl von Verfahren zur Luftkeimzahlbestimmung nebst unzähligen Modifikationen, die insbesondere von Krankenhaushygienikern verwendet werden (Operationssäle). Eine 100%ige Keimerfassung gibt es nicht. Dagegen lässt sich natürlich eine praktisch 100%ige Entfernung von Luftkeimen z.B. durch Luftfilter erreichen. Bei Luftkeimbestimmungen müssen theoretisch folgende 2 Vorraussetzungen gegeben sein: Schonender und umfassender Keimeinfang Optimale Kulturbedingungen Einige der gebräuchlichsten Verfahren sind: A: Keimeinfang (über Druck- oder Saugluft) B: Kultivierung 1. Wasserlöslicher Filter (Algen-, Gelatinetrockenfilter u.a.) 2. Membran-Filter(Cellulose-Acetat) nach Auflösung der Filter in Nährflüssigkeit → Membranfiltrierung wie A-2 nach Auflegen der Filter auf Agarplatten 3. Schlitzsammler auf Agarplatten der Keimeinfangagarplatten 4. Porensammler (z.B. 6-Stufensammler auf Agarplatten) wie A-3 5. Waschflaschen (mit Phosphatpuffer) a) als Luftdurchperler (geringer Durchfluss) b) als sog. Impinger (Flüssigkeitszerstäuber; to impinge = aufprallen) 6. Als grobquantitativer Sedimentationsverfahren siehe unter A-1 siehe unter A-1 auf Agarplatten 16 Aufgabe Übung 4: (Wird aus zeitlichen Gründen am Kurstag 2 angelegt!) Anzucht von Bakterien aus dem direkten Umfeld A = Raumluft B = Fußboden C = Gegenstand nach Wahl (z. B. Handy, Schmuck, Geldstück, etc.) - Platten mit der Platz-Nr. und zusätzlich mit dem Namen des gewählten Untersuchungsmaterials beschriften - für die Luftkeimuntersuchung wird die Agarplatte für die Dauer von 1 Stunde offen auf dem Arbeitstisch gelegt und anschließend mit dem Deckel verschlossen - zur Untersuchung des Fußbodens wird mittels eines angefeuchteten Watteträgers ein Abstrich abgenommen und das Material auf die sterile Agarplatte Übertragen - Die Kulturen werden eingesammelt und 16 – 24 h bei 37°C bebrütet Auswertung am nächsten Kurstag: Von je 2 unterschiedlichen Kolonien auf den Agarplatten wird die Morphologie und Nährbodenveränderung (Hämolyse) beschrieben, anschließend Präparate herstellen und nach Gram färben. Protokollieren in nachfolgender Tabelle Protokoll Übung 4: Anzucht von Bakterien aus dem direkten Umfeld: Keim Koloniemorphologie Form/Gramreaktion Vermutete Gattung 1 2 Welche Bakteriengattungen bzw. -spezies sind typischer nachzuweisen? in der Luft:....................................................................................................................... auf dem Fußboden:............................................................................... auf dem Gegenstand nach Wahl:..................................................................................... 17 Übung 5: Anzucht von Bakterien des Erdbodens Abbildung und Tabelle geben einige Hinweise auf die ökologische Bedeutung und die Gattungen der im Erdboden vorkommenden Bakterien. Ungefähre Zusammensetzung der Biomasse des Erdbodens Mikroorganismen im Erdboden (Bakterien-Gattungen mit med. Bedeutung sind fett gedruckt) Symbiotische Frei lebende Bakterien Rhizobium sp. Klebsiella sp. Actinomyceten und Pilze Azotobacter sp. Azotomonas sp. Spirillum sp. Bacillus sp. Enterobacter sp. Nocardia sp. Pseudomonas sp. Clostridium sp. etc. Algen Anabaena Calothrix Nostoc Stigonema Chlorogloea etc. Hefen Pullularia Rhodotorula Aufgabe Übung 5: Anzucht von Bakterien des Erdbodens - Eine Suspension von Gartenerde wird auf einem Blutagar fraktioniert ausgestrichen - Platten mit ungeraden Platznummern werden 16 – 24 h bei 37°C aerob bebrütet - Platten mit geraden Platznummern werden 16 – 24 h bei 37°C anaerob bebrütet Auswertung der Kulturen „Bakterien des Erdbodens“ am Kurstag 3: Aerobe Platte: Beschreibung von Morphologie und Nährbodenveränderung (Hämolyse) 2 verschiedener Kolonien Präparate herstellen und nach Gram färben Anaerobe Platte: Beschreibung von Morphologie und Nährbodenveränderung (Hämolyse) 2 verschiedener Kolonien Präparate herstellen und nach Gram färben Protokollieren in nachfolgender Tabelle Aerobe Keime Wachstum a. d. Nährboden: (Form, Größe, Hämolyse) Gramfärbung: (Morphologie, Gramverhalten) Vermutete Gattung Wachstum a. d. Nährboden: (Form, Größe, Hämolyse) Gramfärbung: (Morphologie, Gramverhalten) Vermutete Gattung 1 2 Anaerobe Keime 1 2 18 Kursteil 4 C. Normale Bakterienflora des Menschen Übung 6: Anzucht von Bakterien aus dem Rachen Identifizierung des Trägerstatus für potentielle pathogene Keime: Die nachfolgenden Tabellen geben einige Hinweise auf die Beteiligung der Gattung Streptococcus an zahnmedizinisch relevanten Krankheitsprozessen in der Mundhöhle. Normale Rachenflora (durchschnittliche Häufigkeit in der aufgeführten Reihenfolge abnehmend) Vergrünende Streptokokken Anhämolysierende Streptokokken Neisseria spp. Koagulase-neg. Mikrokokken Laktobakterien Corynebacterium sp. Candida sp. Borrelia sp. Fusobacterium sp. (~80%) (~5%) (~5%) (~5%) (~1%) (~1%) (~1%) (~1%) (~1%) Pathologische Rachenflora (im Erkrankungsfall und bei sog. Gesunden Trägern) Staphylococcus aureus (Koagulase positiv) Streptococcus pyogenes Streptococcus pneumoniae Neisseria meningitidis Haemophilus influenzae (Kapseltyp b) Opportunistische Enterobacteriaceae Candida albicans 19 Aufgabe Übung 6: Anzucht von Bakterien aus dem Rachen Herstellen eines Grampräparates und einer Kultur von der eigenen Rachenflora - Jeder Kursteilnehmer entnimmt bei seinem Nachbarn mit den Wattetupfern 2 Rachenabstriche - Mit dem 1. Wattetupfer ein Objektträger-Präparat herstellen, dabei den Tupfer kräftig auf dem Objektträger ausdrücken (kein Wasser zufügen!) - Objektträger lufttrocknen, Hitzefixieren und nach Gram färben - der 2. Rachenabstrich auf dem ersten Drittel einer Blutplatte ausstreichen, die beiden anderen Drittel mit der Öse ausstreichen - Kultur 16 – 24 h bei 37°C bebrüten Mikroskopie: - Zeichnen der verschiedenartig aussehenden Keime des Direktpräparates (Neben Plattenepithelien, Schleimfäden, gelegentlich Nahrungsresten sieht man in der Regel eine Vielzahl, z. T. sehr unterschiedlicher Bakterienformen) Nächster Kurstag: Beurteilung der Kultur von der eigenen Rachenflora Protokoll Übung 6: Grampräparat vom Rachenabstrich Protokoll Übung 6: Kultur der eigenen Rachenflora Keim 1 2 3 Wachstum a. d. Nährboden: (Form, Größe, Hämolyse) Gramfärbung (Morphologie, Gramverhalten) Vermutete Gattung 20 Übung 7: Abgrenzung von S.aureus gegenüber anderen Micrococcaceae Grampositive Haufenkokken gehören zur Familie der Micrococcaceae mit den beiden wichtigsten Genera Staphylococcus und Micrococcus. Bei letzteren handelt es sich meist um so genannte Luftkokken. Staphylococcus aureus ist einer der häufigsten Eiter- und Entzündungserreger beim Menschen. Er bildet invitro u.a. Plasmakoagulase, deren Nachweis neben dem einer DNase seine sichere Identifizierung ermöglicht. Dieses Enzym vermag Menschen- oder Kaninchenplasma (Citrat-, Oxalat- oder Heparinplasma) auf nicht ganz geklärte Weise zu koagulieren (Ausfällung von Fibrin). (Herstellung von Citratplasma: Mischen von Vollblut mit 3,8% Na-Citrat (4 Teile + 1 Teil) zentrifugieren, Überstand = Plasma). S. aureus-Stämme bilden meist gelbes oder gelbweißliches Pigment und auf Blutagar meist beta-Hämolyse. S.epidermidis und S.saprophyticus sind normale Haut- und Schleimhautkeime, kommen aber auch als opportunistische Infektions-Erreger (bei Abwehrschwäche, z.B. bei Immunsuppression u. postoperativ) vor. Sie sind wie alle Micrococcaceae (mit Ausnahme von S. aureus) Plasmakoagulase negativ. Koagulase-Reaktion: Durch das Enzym Koagulase wird das Fibrinogen im Zitratplasma von Menschen und Kaninchen in Fibrin überführt. Die Koagulase ist ein Pathogenitätsfaktor von Staphylococcus aureus. Suspendiert man Staphylococcus aureus in einen auf einem Objektträger befindlichen Zitratplasmatropfen, so kommt es zur Ausfällung von Fibrin, in dessen Netzwerk die Staphylokokken eingebettet sind. Makroskopisch erkennt man die Bildung kleiner Klümpchen in klarer Flüssigkeit (positives Ergebnis), die eine Agglutination erkennen lassen. Im Gegensatz zu anderen Staphylokokken besitzen fast alle Staphylococcus aureus-Stämme diesen "Clumping factor" an ihrer Zelloberfläche. Durchführung: Das verdächtige Keimmaterial wird mit einem sehr kleinen Wassertropfen auf einem Objektträger bis zur Homogenität verrieben. Dann wird mit der Pasteurpipette ein Tropfen Zitratplasma mit dem Keimmaterial vermischt. Positiv: Plasma koaguliert (Flockenbildung) Aufgabe Übung 7: Abgrenzung von S. aureus gegenüber sonstigen Mikrokokken - Betrachtung der Blutagarkulturen (bei Auflicht sowie gegen das Licht) auf erkennbare Unterschiede, z.B. Hämolyse etc. - Herstellen von Gram-Präparaten (von allen 3 Kulturen auf einem Objektträger) - Nachweis des Clumping-Faktors (Koagulase-Reaktion) im Objektträgertest - Protokolliere die in der nachfolgenden Tabelle aufgeführten Kriterien für die Keime A, B und C zur Identifizierung von S.aureus. 21 Protokoll Übung 7: Abgrenzung von S. aureus gegenüber sonstigen Mikrokokken Kriterien Keim A Keim B Keim C Koloniefarbe Hämolyse (Blutagar) Gramfärbung Kokkenform (Zeichnung) Clumping-Faktor Mutmaßliche Beweglichkeit Mutmaßliches Wachstum auf MacConkey-Agar Diagnose: Übung 8: Optochin-Test zur Identifizierung von S. pneumoniae Im Gegensatz zu sonstigen vergrünenden Streptokokken, die auf der Blutplatte ebenfalls mit Vergrünung und oft auch als Diplokokken wachsen ist S. pneumoniae sensibel gegenüber Optochin. Nach der Kultur bildet sich um das Testplättchen ein Hemmhof. Mit gruppenspezifischen Agglutinationstesten steht außerdem eine modernere immunologische Methode zur Streptokokken-Differenzierung zur Verfügung. Ein anderer Differenzierungstest ist der Nachweis der Gallelöslichkeit von Pneumokokken; aufgrund dieser Eigenschaft können Pneumokokken - im Gegensatz zu sonstigen vergrünenden Streptokokken - nicht als Erreger einer Cholangitis oder Cholecystitis vorkommen. Aufgabe Übung 8: Optochin-Test - Eine Blutagarplatte mit der Platznummer und einer Halbierungslinie versehen, die obere Hälfte der Platte wird mit 1, die untere Hälfte mit 2 beschriftet - Hälfte 1 wird mit den Bakterien der Kultur 1 im dichten Ausstrich beimpft. - Hälfte 2 wird mit den Bakterien der Kultur 2 im dichten Ausstrich beimpft, - jeweils in die Mitte beider Impffelder wird 1Optochin-Testplättchen aufgelegt und leicht angedrückt Kulturen werden 16 – 24 h bei 37oC bebrütet Protokoll Übung 8: Optochin-Test Bei welchem Streptokokkenstamm handelt es sich um S. pneumoniae? 22 Übung 9: Neisser-Färbung zum Nachweis von Corynebacterium Energiereiche Phosphatbindungen werden von zahlreichen Bakterienarten in Form von hauptsächlich aus Polyphosphat bestehenden Plasmaeinschlüssen als Reservestoffe gespeichert, z.B. von Spirillum volutans ("Volutin"), Lactobacillus- u. Corynebacterium-Arten. Die Darstellung von Polyphosphat (dunkelbraun bis schwarz bei gelbem Cytoplasma) mit Hilfe der Neisser-Färbung ist keineswegs für Diphtheriebakterien spezifisch. Es wird als positives Merkmal zur Charakterisierung von Diphtheriebakterien unerlässlich als frühester und schnellster diagnostischer Hinweis bei der Untersuchung von Rachen- bzw. Wundsekret in Diphtherie-Verdachtsfällen. (Endgültige Diagnose: Nachweis der Toxinbildung (z.B. Agardiffusionstest nach ELEK bei verdächtigen Reinkulturen). Neisser-Färbung (Differenzialfärbung) - Präparat hitzefixieren - Lösung "Neisser I", 30 Sekunden, abgießen, nicht mit Wasser abspülen! - Lösung "Neisser II", 15 Sekunden, abgießen, nicht mit Wasser abspülen! - zwischen Filterpapier trocknen Mikroskopie: 100er Objektiv, Immersionsöl Aufgabe Übung 9: Neisser- und Gram-Färbung - Präparate von den ausliegenden Kulturen herstellen Für die Gram-Färbung: je ein Präparat von C. diphtheriae und C. pseudodiphtheriae Für die Neisser-Färbung: je ein Präparat von C. diphtheriae und C. pseudodiphtheriae Mikroskopie: 100er Objektiv, Immersionsöl Protokollieren Protokoll Übung 9: (Farbskizzen!) Neisserfärbung Gramfärbung Gram-Färbung: [Reaktion von C. diphtheriae oben und von C. pseudodiphthericum unten einzeichnen] Neisser-Färbung: [Reaktion von C. diphtheriae oben und von C. pseudodiphthericum unten einzeichnen] 23 Demonstrationsplatte von Haemophilus influenzae Zur raschen Erkennung von Haemophilus influenzae kann das „Satellitenphänomen“ oder „Ammenphänomen“ gegenüber S.aureus ausgenutzt werden, d.h. in der Umgebung von S. aureus-Kolonien wächst Haemophilus influenzae schneller und üppiger. Nachweis von Haemophilus influenzae Durchführung: Eine Blutplatte wird mit Haemophilus influenzae ausgespatelt. Anschl. wird diese Platte mit einem Querstrich S.aureus beimpft. Platte 16-24h bei 37°C bebrüten Auswertung: Entlang dieser strichförmigen Kultur findet man schon nach 24 h feine Haemophilus-Kolonien Übung 10: Kinyoun-Färbung zum Nachweis von Mykobakterien Die Kinyoun-Färbung ist eine modifizierte Ziehl-Neelsen-Färbung. Die Mykobakterien sind „säurefest“. Freie Mykolsäuren in der Zellwand gehen mit Karbolfuchsin (Fuchsin + Phenol) eine Komplexbildung ein, die einer Entfärbung mit HCL-Alkohol standhält, während die nicht-säurefesten Bakterienarten dadurch entfärbt werden. Kinyoun-Färbung: (Differenzialfärbung) - Präparat hitzefixieren (ist bereits geschehen) - Karbolfuchsin →4 Min. - kurz mit Leitungswasser abspülen - Salzsäurealkohol (HCL-Alkohol) →3-5 Sekunden - kurz mit Leitungswasser abspülen - Methylenblau (Gegenfärbung) →30 Sekunden - kurz mit Leitungswasser abspülen - trocknen zwischen Filterpapier Mikroskopie: 100er Objektiv, Immersionsöl Aufgabe: Übung 10: Kinyoun-Färbung Sputum-Präparat nach Kinyoun färben Mikroskopie: 100er Objektiv, Immersionsöl Da Mykobakterien in klinischen Materialien in geringer Konzentration vorhanden sein können, müssen zahlreiche Gesichtsfelder durchmustert werden, wobei das Objektiv die Ausstrichfläche auf mäanderförmiger Bahn durchläuft. Protokollieren Protokoll Übung 10: Säurefeste Stäbchen (farbige Skizze!) 24 Kursteil 5 D. Austestung von Antibiotika Übung 11: Antibiotika-Resistenzbestimmung I (Agardiffusionstest) Die Resistenztestung von Bakterien gegenüber Antibiotika wird entweder mit dem Agardiffusionstest auf festen Nährböden oder mit dem Reihenverdünnungstest in flüssigen Medien durchgeführt. Mit dem Diffusionstest werden Hemmhöfe, mit dem Reihenverdünnungstest minimale Hemmstoffkonzentrationen ermittelt. Aufgabe Übung 11: Antibiotika-Resistenzbestimmung I (Agardiffusionstest) - Auf den Boden der beiden Müller-Hinton-Agarplatte wird die Platz-Nr.und der Name des zu prüfenden Stammes geschrieben. (S .aureus, E. coli oder häm.Streptokokken) - Mit der Öse wird von der zu testenden Kultur Material entnommen und in der Mineralbasis zu einer deutlich trüben Suspension aufgeschwemmt. - Die gesamte Oberfläche der beiden Müller-Hinton-Agarplatte wird unter Verwendung eines Wattetupfers mit der Bakteriensuspension bestrichen. - Anschließend werden mit den beiden Dispenser die Antibiotika-Plättchen auf den Agar aufgebracht. Getestet werden 12 verschiedene Antibiotika (6 pro Platte) - Kulturen (mit der Agarschicht nach oben) 16 - 24 h bei 37oC bebrüten Am nächsten Kurstag: Auswertung und Protokollierung nach folgendem Bewertungsmaßstab: Hofdurchmesser von 14 mm und größer = empfindlich = ++ Hofdurchmesser von <11-13 mm = schwach empfindlich = + kein Hemmhof <11 mm = resistent = Zur Therapie im Erkrankungsfall werden nur doppelt-wirksame (++) Antibiotika verwendet. Protokoll Übung 11: Agardiffusionstest Wirkstoffe Dispenser S. aureus Wildtyp Penicillin P ++ nicht gängig primär resistent.- ++ Ampicillin AM ++ ++ ++ Ampicillin/Sulbactam SAM ++ ++ ++ Piperacillin PIP ++ ++ ++ Cefazolin CZ ++ ++ ++ Cefotaxim CTX ++ ++ ++ Dispenser II Code Wildtyp IPM ++ ++ ++ Erythromycin E ++ nicht im Wirkspektrum ++ Ciprofloxacin CIP ++ ++ ++ Gentamicin GM ++ ++ ++ Co-Trimoxazol SXT ++ ++ nicht im Wirkspektrum TE ++ ++ ++ Tetracyclin Isolat Wildtyp Wildtyp Isolat S. pyogenes Code Imipenem Isolat E. coli Isolat Wildtyp Wildtyp Isolat Isolat 25 Hinweis auf Sekundärresistenz durch chromosomale Mutation oder plasmidgebundene Resistenzfaktoren: Streptococcus pyogenes (Gruppe A), Streptococcus pneumoniae, Neisseria gonorrhoeae, Treponema pallidum neigen nicht oder selten zur Ausbildung einer Resistenz gegen Penicillin. Für die entsprechenden Krankheiten stellt Penicillin das Antibiotikum der Wahl dar. Bei bestehender Penicillin-Allergie muss allerdings ein anderes Antibiotikum genommen werden (Erythromycin). Übung 12: Antibiotika-Resistenzbestimmung II (Minimale Hemmkonzentration) Aufgabe Übung 12: Antibiotika-Resistenzbestimmung II (Minimale Hemmkonzentration, MHK) Je 3 Kursteilnehmer bearbeiten einen Testkeim (Keim A, B oder C, angezüchtet auf Peptonagar) 1. Herstellen eines Grampräparates vom Testkeim auf der Peptonagarkultur 2. Herstellen einer Testkeim-Suspension: 3-5 Kolonien des Testkeims in ein Röhrchen mit Mineralbasis suspendieren (leichte Trübung) 3. Beschriften der sterilen Glukosebouillonröhrchen mit: Platznummer, 100 I.E., 10 I.E., 1 I.E., Kontrolle (I.E. = Internationale Einheiten Penicillin/ml) (In dem Glukosebouillonröhrchen das bereits 1000 I.E. beschriftet ist, befinden sich schon 1000 I.E. Penicillin) 4. Herstellen einer Penicillin-Verdünnungsreihe nach unterem Schema Verdünnungsreihe 5. 16-24h bei 37°C bebrüten Pipettierschema für die MHK Beschriftung der Röhrchen 1000 I.E. 100 I.E. 10 I.E. 1 I.E. Kontrolle Volumen im Röhrchen (ml) Penicillinkonzentration I.E./ml 5,0 1000 4,5 0 4,5 0 4,5 0 4,5 0 0,5 4,5 1000 1 Öse 0,5 4,5 100 1 Öse 0,5 4,5 10 1 Öse 0,5 4,5 1 1 Öse Überpipettieren Überpipettiertes Volumen (ml) Volumen im Röhrchen (ml) Penicillinkonzentration I.E./ml Beimpfung mit der Testkeim-Suspension verwerfen 0 4,5 0 1 Öse Protokoll Übung 12: MHK Internationale Einheiten Penicillin / ml (I.E. Pen.) (Trübung = Bakterienwachstum) Gattung od. Gruppe 1000 IE/ml 100 IE/ml 10 IE/ml 1 IE/ml Kontrolle A = Bacillus sp. B = E. coli C = S. aureus Schlussfolgerung: Hinsichtlich der wildtypischen Empfindlichkeit gegenüber Penicillin unterscheiden sich die untersuchten Spezies wie folgt: ……………………………………………………………………………………………………………… 26 Abschnitt II Mykologie Kursteil 6 Mykologie: Sprosspilze Schimmelpilze Einführung: Pilze sind heterotrophe, eine Zellwand ausbildende Eukaryonten, die auf oder in organischem Material einen Thallus ausbilden können und sich asexuell oder sexuell fortpflanzen. Sie kommen in Form von Einzelzellen (z.B. Bäckerhefe) und Zellverbänden (z.B. Hutpilze) vor. Sie besitzen kein Chlorophyll und sind somit nicht zur Photosynthese befähigt. Sie benötigen daher organische Kohlenstoff-Quellen (C-heterotroph) und können auch unter Lichtabschluss leben. Pilze sind als Einzeller aufzufassen. Bei manchen Pilzarten können sich einzelne Zellen aber unterschiedlich spezialisieren. Die einfachste, einzellige Form ist der Sprosspilz, heute als Hefe bezeichnet. Um die lediglich durch Sprossung sich fortpflanzenden Hefen von den echten (perfekten) Hefen, die zur Sexualsporenbildung befähigt sind (z.B. Ascomyceten) abzugrenzen, werden die Sprosspilze auch als nicht sporenbildende Hefen bezeichnet. Komplexere Strukturen kommen ebenfalls vor. Eine Pilzzelle kann sich verlängern, ohne sich zu teilen. Es resultiert eine fadenförmige Hyphe. Verschachteln sich mehrere Hyphen, entsteht ein Myzel. Bei einem Myzel dessen Hyphen alle von einer einzigen Zelle abstammen, handelt es sich um einen Thallus. Ist ein derartiges Hyphengeflecht lose strukturiert, liegt eine Kolonie vor. Bei einem Drittel der bislang bekannten Pilzarten ist der Entwicklungsgang der Hauptformen mit sexueller Reproduktion, meist unter Sporenbildung nicht bekannt. Diese Pilze werden als Fungi imperfecti (Deuteromycetes) zusammengefasst. Bei diesen Pilzen ist, da sich Haupt- und Nebenfruchtformen an ganz unterschiedlichen Standorten entwickeln und zudem morphologisch sehr unterschiedlich ausfallen, entweder die Zuordnung beider Formen nicht gelungen, oder die Pilze haben die Möglichkeit zur Ausbildung einer sexuellen Fruktifikation verloren. Die Gesamtzahl der Pilzarten wird auf 100.000 bis 250.000 geschätzt, lediglich ca. 180 Arten stehen mit Erkrankungen von Mensch und Tier in Zusammenhang. Hier findet man häufig imperfekte Pilzarten, sowohl in der Hefeform als auch in Form von Schimmelpilzen. Bei den letzteren spielen in der medizinischen Mykologie die charakteristischen Nebenfruchtformen, die asexuell gebildeten Sporen (Konidien) und deren besondere Fruchtkörper, für die Identifizierung eine wichtige Rolle. Neben Pilzinfektionen sind Mykoallergien, Mykotoxikosen durch sekundäre Stoffwechselprodukte und Myzetismus, die Pilzvergiftung durch Aufnahme von Strukturelementen von Pilzen, meist Basidiomyzeten (Hut- und Ständerpilze), in der Humanmedizin von Bedeutung. Im Kursabschnitt Mykologie werden an Hefen und Schimmelpilzen die wichtigsten klassischen Untersuchungsmethoden aus der Routinediagnostik vorgestellt. Andere Verfahren wie Serologie, Immunfluoreszenz, PCR etc. können nicht behandelt werden. Begriffe: Hyphe: Pilzfaden, Myzel – Hyphengeflecht Pseudomyzel: Ketten von Hefezellen, die hyphenartig verlängert sind Vegetative Sporen: Konidien = frei an Hyphen gebildete vegetative Ektosporen (Mikrokonidien sind einzellig, Makrokonidien sind mehrzellig, gewöhnlich septiert) Blastospore = Sprosszelle, Hefe im engeren Sinn, keine echte Spore im Sinne von Dauerformen! Chlamydospore = Hyphenabschnitte mit verdickter Zellwand Arthrospore = Quader- oder walzenförmiges Hyphenfragment Sexuelle Sporen: Ascosporen, Zygosporen, Basidiosporen = sexuelle Sporen, die in speziellen Sporenbehältern reifen. 27 In der medizinischen Mikrobiologie werden die Pilze ohne Rücksicht auf Klassenzugehörigkeit nach praktischen und klinischen Gesichtspunkten in folgende Gruppen, dem DHSD-System, eingeteilt: Dermatophyten Hefen Schimmelpilze Dimorphe Pilze ( =DHSD-System Von den Vertretern der anderen Gruppen unterscheiden sich die Dermatophyten, die Erreger der Dermatophytosen dadurch, dass sie nur oberflächliche Mykosen verursachen. Sie befinden sich auf der Haut und deren Anhangsgebilden und breiten sich gewöhnlich nicht über das Stratum basale hinweg in die Tiefe aus. Hefen lassen sich schon makroskopisch von den luftmyzelbildenden Schimmelpilzen unterscheiden. Sie wachsen auf Nährmedien meist in weißlichen, glatten Kolonien, ähnlich Bakterienkolonien. Für die Gruppe der dimorphen Pilze ist charakteristisch, dass sie im Organismus in der Hefephase, aber in der freien Natur luftmyzelbildend (wie Schimmelpilze) vorkommen. Orte, an denen Pilze Infektionen verursachen: Lunge Cryptococcus, Pneumocystis jiroveci, Aspergillus, Candida, Mucorales, (Blastomyces, Coccidioides, Paracoccidioides, Histoplasma)* Blut Candida, Cryptococcus, Fusarien, (Histoplasma)* Schleimhäute Candida, Cryptococcus, Fusarien, (Blastomyces)* Liquor Cryptococcus Harnwege Cryptococcus, Candida, (Blastomyces, Coccidioides, Histoplasma)* Nasennebenhöhlen Aspergillus, Mucorales, Fusarien (Sporothrix)* Subkutanes Gewebe (Mycetoma-Erreger, Sporothrix, Chromoblastomykose-Erreger)* Haut Dermatophyten, Fusarien, (Sporothrix, Chromoblastomykose-Erreger, Coccidioides, Paracoccidioides, Blastomyces)* Haare, Nägel Dermatophyten, Trichosporon*, Scopulariopsis Verschiedene (Disseminierte Infektionen) Candida, Cryptococcus, Aspergillus (Coccidioides, Paracoccidioides)* *in Mitteleuropa nicht endemisch 28 Sprosspilze 1. Candida albicans: Mit mehr als 150 Arten sind die Arten der Gattung Candida in der Umwelt weit verbreitet, 17 Arten wurden bislang als Infektionserreger beschrieben. Die am häufigsten mit Hefemykosen assoziierte Art Candida albicans hat ihren natürlichen Standort am Menschen bzw. Warmblüter, aber nicht in der Natur. Andere Arten wie Candida glabrata, Candida krusei, Candida tropicalis, Candida parapsilosis lassen sich auch aus der Umwelt isolieren und spielen somit bisweilen auch eine Rolle als Erreger von exogen übertragenen Hospitalinfektionen. Etwa 30% der Gesunden sind oral oder gastrointestinal mit Candida besiedelt, wobei die Keimzahl meist gering ist. Bei hospitalisierten Patienten steigt die Kolonisierungsrate proportional zur Aufenthaltsdauer im Krankenhaus an. Candida zählt zu den sog. opportunistischen Erregern. Eine Infektion entwickelt sich erst dann, wenn lokale oder systemische Faktoren dafür disponieren. So spielt die chronische Mazeration der Haut bei der Windeldermatitis des Säuglings oder der Intertrigo bei Fettleibigen eine Rolle. Ist die zelluläre Immunabwehr kompromittiert, kann es zur Ausbildung einer systemischen Organmykose mit anschließendem Multiorganversagen oder einer Pilzsepsis kommen. Beispielhafte Risikofaktoren für invasive Mykosen sind: extreme Altersgruppen (Neugeborene, sehr alte Menschen), chronisches Nierenversagen, Diabetes, Neutropenie, lymphoide Malignome, AIDS, Transplantation, Kortikosteroidtherapie, Polytraumata, Verbrennungen. Diagnostik: Die Anfertigung eines Nativ-, Methylenblau-, oder Grampräparates direkt vom Untersuchungsmaterial ist eine sehr schnelle und hilfreiche orientierende Methode, die vor allem bei Haut- oder Schleimhautinfektionen eine unmittelbare Erregerdiagnose ermöglicht. Mit der mikroskopischen Untersuchung von Punktaten kann man sofort wichtige morphologische und quantitative Informationen über die Pilz-Ätiologie einer Infektion erhalten und somit unverzüglich mit einer unter Umständen lebensrettenden antimykotischen Therapie beginnen. Der Nachweis einer systemischen Candida-Infektion dagegen ist schwer. Ein Nachweis von Pilze mittels Blutkulturflaschen ist nicht immer möglich. Der serologische Nachweis von Antikörpern gegen Candida ist mit Hämagglutinationstests, Immunfluoreszenz und ELISA-Techniken möglich, kann aber oft kaum zwischen einer Besiedlung und Infektion unterscheiden. Bei einer systemischen Infektion ist zwar mit einem Titeranstieg beim immunkompetenten Patienten zu rechnen, jedoch sind in der Regel die Betroffenen meist immunsupprimiert. Die klassische Diagnostik setzt immer noch die Kultur voraus, wobei heute durch den sog. CHROM-Agar eine Kultivierung mit gleichzeitiger Differenzierung durch verschiedene Farben der Kolonien realisiert wurde. Keimschlauchtest: Der Keimschlauchtest ist ein einfacher und kostengünstiger Nachweis zur Schnelldiagnose von C. albicans. Bereits am Tag der Anzucht können 90% aller C. albicans-Fälle diagnostiziert werden, ohne kommerzielle Testkits einsetzen zu müssen. Keimschlauch-negative Candida albicansStämme können durch Chrom- oder Reisagar nachgewiesen werden. Aufgabe Übung 13: Anfertigen von Grampräparaten Jeder Kursteilnehmer fertigt von den Proben 1 und 2 auf der vorliegenden Platte ein Grampräparat an. Vergleichen Sie das makroskopische und mikroskopische Aussehen der beiden Kulturen. Bei welcher der beiden Proben handelt es sich um die Sprosspilz- Kolonien? 29 Makroskopie: Probe 1 Probe 2 _______________________ _________________________ _______________________ __________________________ Mikroskopie: Probe 1 Probe 2 Bei welcher der beiden proben handelt es ich um die Sprosspilzkultur? ..................................... Keimschlauchtest Durchführung: Man nimmt mit der Öse einige Kolonien von Candida albicans auf und suspendiert die anhaftenden Hefezellen in einem Röhrchen mit 0,5-1ml Serum. In gleicher Weise stellt man zur Negativkontrolle eine Suspension mit Candida glabrata her. Die Röhrchen werden 1-2 Stunden im Heizblock bei 36°C bebrütet. Anschl. stellt man ein Deckglaspräparat her und mikroskopiert mit dem 10er oder 40er Objektiv. Blastosporen von C. albicans bilden in dieser Zeit einen Keimschlauch aus. Aufgabe Übung 14: Nachweis der Keimschlauchbildung Durchführung: Probe 1 = Candida albicans Probe 2 = Candida glabrata (Negativkontrolle) Die Proben sind bereits im Heizblock 1 h bei 36°C bebrütet worden und stehen 3x pro Tisch zur Verfügung. - Jeder Kursteilnehmer bringt mit der Öse einen Tropfen Hefesuspension auf einen Objektträger. - Der Tropfen wird mit einem Deckgläschen bedeckt und mikroskopiert. Mikroskopie: 10er – 40er Objektiv, ohne Öl! 30 2. Cryptococcus neoformans Seit dem Auftreten der AIDS-Epidemie zu Beginn der 80er Jahre ist weltweit eine deutliche Zunahme der Inzidenz von Cryptococcus-Infektionen zu beobachten. Gelegentlich können auch immunkompetente Personen betroffen sein. Wie bei allen opportunistischen Infektionen besteht aber meist eine Assoziation mit verschiedenen Grunderkrankungen wie Tuberkulose, chronische Nierenerkrankungen, Erkrankungen unter systemischer Corticoid-Therapie oder Immunsuppression im Zusammenhang mit Organtransplantation. Die Infektion mit Cryptococcus neoformans, einer im Warmblüter bekapselten Hefe, erfolgt aerogen durch Inhalation des Pilzes aus der Umgebung. Es handelt sich hierbei oft um die Sporen der perfekten Form, eines auf Getreide und Gräsern wachsenden Basidiomyzeten (Filobasidiella neoformans). Die Verbreitung der Kryptokokken erfolgt aber auch über Vögel, die mit den Gräsern und Samen auch die Sporen aufnehmen und mit ihren Exkrementen die infektionsfähigen Kryptokokken wieder ausscheiden, die sich im Verdauungstrakt vermehrt haben (Taubenkot). Im Wirtsorganismus entwickelt sich dann die gewöhnlich bekapselte Hefeform. In Abhängigkeit von der Immunitätslage wird die Infektion abgewehrt bzw. bleibt auf die Lunge beschränkt oder es folgt die hämatogene Disseminierung mit Befall des ZNS und verschiedener anderer Organe. Die Kryptokokkose manifestiert sich als Meningoenzephalitis und Meningitis beim Abwehrgeschwächten, in wenigen Fällen tritt eine kutane Kryptokokkose auf. Wegen der „unbemerkten“ Vermehrung ohne akute entzündliche Reaktion beginnt die Meningoenzephalitis schleichend, oft nur mit subakuten und uncharakteristischen Beschwerden (Kopfschmerz). Die pulmonale Kryptokokkose geht über einen längeren Zeitraum mit rekurrierenden unspezifischen Symptomen wie Fieber, Husten, Dyspnoe und eventuell pleuritischen Beschwerden einher. Diagnostik: Da Cryptococcus neoformans nicht als Schleimhautsaprophyt vorkommt, ist jeder Nachweis in menschlichem Untersuchungsmaterial diagnostisch signifikant. Im Vordergrund der Diagnostik stehen der mikroskopische und kulturelle Nachweis aus dem Liquor Sediment. Hierbei hat sich die direkte Mikroskopie nach Anfertigung eines Tuschepräparates bewährt. Im Gegensatz zu den mehr ovalen Candida-Zellen erscheinen die 3-20µm großen bekapselten Kryptokokken auffallend rund mit dicke, doppelt konturierter Zellwand. Um eventuelle Kontaminationen auszuschließen, sind mikroskopische Befunde stets kulturell zu bestätigen. Hier wird ein Kreatinin-Agar verwendet, der Cryptococcus neoformans an der Bildung eines braunen Pigments erkennbar macht (Melaninbildung wegen des Vorhandenseins von Phenoloxidase). Neben dem mikroskopischen Präparat stehen zur Schnelldiagnostik für Liquor-, Serum- und Urinproben Antigen-Nachweismöglichkeiten zur Verfügung. 31 Schimmelpilze Schimmelpilze sind in vielen Gattungen in der Natur verbreitet. Meist leben sie als Saprophyten auf abgestorbener organischer Substanz (Topfpflanzen und Essensreste in Kliniken!). Da ihre Bestandteile (Hyphenfragmente, Konidien) auch ständig in der Luft anzutreffen sind, werden sie somit ständig inhaliert. Unter bestimmten Umständen können einige Arten humanmedizinische Relevanz erlangen als: Erreger opportunistischer Infektionen Mykotoxinbildner Allergene Mit Zunahme der abwehrgeschwächten Patienten ist insbesondere die Häufigkeit von AspergillusInfektionen kontinuierlich angestiegen. Neben dem häufigsten Erreger aus dieser Gattung, Aspergillus fumigatus, werden auch andere Arten, wie Aspergillus niger nachgewiesen. Diese Infektionen sind immer lebensbedrohlich, da sie fast ausschließlich bei Patienten mit schweren Grunderkrankungen auftreten. Betroffen sind Patienten mit hämatologischen Neoplasien, mit Knochenmarkoder anderen Organtransplantationen. Gelegentlich finden sich auch beim immunkompetenten Patienten Aspergillus-Infektionen, die aber meist lokalisiert sind und in der Regel vorgeschädigtes Gewebe betreffen. Diagnostik: Für den Therapieerfolg ist eine frühzeitige Diagnosestellung essentiell. Der mikroskopische Nachweis von verzweigten Pilzfäden, z.B. im Sputum von Risikopatienten, ist diagnostisch hinweisend. Der negative mikroskopische Befund schließt eine Aspergillose nicht aus. Der kulturelle Nachweis ist zuverlässiger, kann aber einige Tage in Anspruch nehmen. Generell ist für den mikroskopischen oder kulturellen Nachweis Material aus Biopsie- oder Punktionsmaterial aus sterilen Körperregionen anzustreben. Bei der Interpretation der Befunde von Sputumproben von nicht abwehrgeschwächten oder bei fehlender klinischer Symptomatik kann die Abgrenzung einer Kolonisation von einer invasiven Infektion problematisch sein. Aus Blut, Liquor und Knochenmark lassen sich Aspergillen nur selten isolieren. Der Nachweis von Aspergillus aus der bronchoalveolären Lavage (BAL) ist zwar spezifisch, hat jedoch nur eine geringe Sensitivität. Serologische Tests zum Nachweis von Antikörpern finden Anwendung bei der allergischen pulmonalen Aspergillose und beim Aspergillom. Ihre Wertigkeit in der Diagnostik der invasiven Aspergillose ist unsicher. Aufgrund der fehlenden Immunantwort bei den meist erheblich abwehrgeschwächten Patienten fallen die Tests in der Regel negativ aus und erweisen sich daher als wenig brauchbar. Durch Nachweis zirkulierender Antigene konnte eine wesentliche Verbesserung der Frühdiagnostik erreicht werden, obwohl die Sensitivität der momentan zur Verfügung stehenden Tests häufig nicht ausreichend ist. Grundsätzlich basiert die Diagnostik der Schimmelpilze heute in der Medizinischen Mykologie und auch der Hygiene auf kulturellen und mikroskopischen Methoden. Wesentliche Merkmale sind neben der Koloniemorphologie insbesondere die charakteristischen Nebenfruchtformen der verschiedenen Spezies. Die charakteristischen Nebenfruchtformen von Schimmelpilzen der Gattungen Absidia, Aspergillus, Fusarium, Mucor, Penicillium, Rhizopus, Scopulariopsis werden vorgestellt. Zusätzlich zu den vorgelegten mikroskopischen Fertigpräparaten werden die zugehörigen Pilzkulturen als Demonstration aufgestellt. 32 Herstellung mikroskopischer Präparate von luftmyzelbildenden Pilzen: Die Nebenfruchtformen luftmyzelbildender Pilze sind berührungsempfindlich und daher gelingt die Darstellung intakter Nebenfruchtformen im mikroskopischen Präparat häufig erst nach mehrfachem Versuch! Einfache Techniken zur Herstellung von Präparaten sind: Objektträgerkultur (s. Abbildung) Tesafilmpräparat Objektträgerkultur Durchführung: Man schneidet mit einer Öse/Nadel aus einer Nährbodenplatte ca. 10x10 mm große Stücke und legt diese auf sterile Objektträger. Anschließend beimpft man die seitlichen 4 Flächen des Agarwürfels mit einer Pilzkultur und bedeckt die Würfeloberfläche mit einem Deckglas. Die Objektträgerkulturen werden in einer feuchten Kammer bebrütet. Die Pilze wachsen von den seitlichen Agarflächen auf die angrenzenden Glasoberflächen hinüber. Nach vorsichtigem Abheben des Deckgläschens und des Würfels vom Objektträger kann man zwei Präparate mit intakten Nebenfruchtformen erhalten. Während des Pilzwachstums lassen sich die verschiedenen Stadien auch mikroskopisch verfolgen. Da die Objektträgerkultur eine Beobachtungszeit von mehreren Tagen erfordert, müssen die praktischen Übungen auf das Tesafilmpräparat beschränkt bleiben. Tesafilmpräparat: Durchführung: - 1 Tropfen Lactophenolblau auf einen Objektträger geben - einen ca. 6 cm langer Klebestreifen (an beiden Enden anfassen) auf den Pilzrasen der unbekannten Pilzkultur leicht andrücken - Klebestreifen auf den Objektträger mit dem Tropfen Lactophenolblau kleben Aufgabe Übung 15: Auseinandersetzung mit Schimmelpilzen 1. Betrachtung von Objektträgerkulturen (=Fertigpräparate) verschiedener Schimmelpilz-Spezies 2a) Makroskopische Betrachtung, Beschreibung und Skizzierung einer unbekannten Schimmelpilzkultur 2b) Herstellen eines Tesafilm-Präparates von einer unbekannten Schimmelpilzkultur,- mikroskopieren und skizzieren, - Bestimmung der Gattung durch Vergleich mit den ausgestellten Schimmelpilzkulturen durch Vergleich mit den Fertigpräparaten und der mikroskopischen Bilder im Skript Mikroskopie: 10er – 40er Objektiv, ohne Öl ! 33 Protokoll: Unbekannte Schimmelpilzkultur Beschreibung der Kultur: Skizze von der Kultur: Skizze des Tesafilmpräparates: Höhe des Mycels: Kontur: Pigment: Oberfläche: Sonstiges: Identifizierung: Bei der unbekannten Schimmelpizkultur handelt es sich um: ……………………………………………… Skizzen einiger Schimmelpilze: Rhizopus Penicillium Alternaria Cladosporium Aspergillus fumigatus Scopulariopsis 34 Bilder einiger Schimmelpilze: Aspergillus niger (Elektronenmikroskopie) Kultur von Aspergillus niger Abbildung 1: Alternaria sp. Abbildung 2: Aspergillus sp. Abbildung 3: Cladosporium sp. Abbildung 4: Fusarium sp. 35 Abbildung 5: Geotrichum candidum Abbildung 6: Mucor sp. Abbildung 7: Penicillium sp. Abbildung 8: Scopulariopsis sp. Abbildung 9: Rhizopus sp. 36 Abschnitt III: Hygiene Kursteil 7 + 8 Übung 16: Temperaturresistenz Übung 17: Nachweis von Keimen im Trinkwasser Übung 18: Mikrobielle Besiedlung der Hände Aufgabe Übung 16: Testen der Temperaturempfindlichkeit verschiedener Bakterien Es sollen 2 verschiedene Bakteriensuspensionen und 3 unterschiedlich vorbehandelte Sporenstreifen bearbeitet werden, um anschl. zu beurteilen wie sich Hitze auf das Wachstum von Bakterien auswirken. Untersuchungsmaterial: 1. A = S. aureus 30 Min. bei 60°C vorbehandelt 2. B = E. coli 30 Min. bei 60°C vorbehandelt 3. C = Sporenstreifen unbehandelt 4. D = Sporenstreifen bei 120°C sterilisiert 5. E = Sporenstreifen bei 160°C 2, Stunden im Heißluftsterilisator sterilisiert Reagenzien und Werkzeug: 6 sterile Glucosebouillons Sterile Pipetten (in den Metalldosen) Holzklammern Pipettierschema: Die Suspensionen A + B gut aufschütteln! (Achtung: Deckel sind nicht dicht) 1. Suspension A → 1Tropfen in ein steriles Bouillonröhrchen, beschriften mit A1 2. Suspension A, aufkochen → 1Tropfen in ein steriles Bouillonröhrchen, beschriften mit A2 3. Suspension B → 1Tropfen in ein steriles Bouillonröhrchen, beschriften mit B 4. Sporenstreifen C → ca. 2ml Leitungswasser zugeben, aufkochen, anschl. den Inhalt eines sterilen Bouillonröhrchens zugeben 5. Sporenstreifen D → den Inhalt eines sterilen Bouillonröhrchens zugeben 6. Sporenstreifen E → den Inhalt eines sterilen Bouillonröhrchens zugeben Die 6 Bouillonkulturen werden 16-24 h bei 37°C bebrütet und am nächsten Kurstag ausgewertet und protokolliert. Protokoll Übung 16: Temperaturempfindlichkeit verschiedener Bakterien Untersuchungsmaterial Behandlung A1 = Staphylokokken-Bouillon bereits 30 Min. bei 60°C vorbehandelt A2 = Staphylokokken-Bouillon bereits 30 Min. bei 60°C vorbehandelt und anschl. aufgekocht bereits 30 Min. bei 60°C vorbehandelt B = E. coli-Bouillon C = Sporenstreifen D = Sporenstreifen E = Sporenstreifen Schlussfolgerung: Aufgekocht mit Leitungswasser (ca. 100°C) bei 120°C, 2 bar Wasserdampf autoklaviert 2 Stunden bei 160°C im Heißluftsterilisator sterilisiert Wachstum (+/-) 37 Nachweis von Keimen im Trinkwasser Theoretischer Hintergrund: Trinkwasser ist das wichtigste Lebensmittel, da es durch nichts anderes ersetzt werden kann. Daher sind der Schutz des Wassers und der sparsame Umgang mit Trinkwasser eine der wichtigsten Aufgaben des Menschen. Eine wichtige Grundlage zur Sicherung der Ressource Wasser ist die hygienische Überwachung des Trinkwassers, gesichert im Infektionsschutzgesetz und darauf basierend, der Trinkwasserverordnung (TrinkwV oder auch TVO). Ziel dieser Verordnungen ist die Sicherstellung von sauberem und hygienisch kontrolliertem Trinkwasser, das eine Gefährdung der menschlichen Gesundheit ausschließt. Dieses wird vor allem durch die Einführung von Grenzwerten für gesundheitsschädliche biologische und chemische Parameter erreicht. Von zentraler Bedeutung ist dabei die mikrobiologische Überwachung des Wassers (Anlage 1 der TrinkwV) sind die sicherstellen soll, dass keine potenziell gesundheitsschädlichen Darmkeime wie z.B. Escherichia coli und andere Enterobakterien im Wasser nachweisbar sind. Krankheitserreger im Trinkwasser Grundwasser aus ausreichender Tiefe enthält normalerweise nur wenige, unproblematische Keime. Mikrobielle Verunreinigungen entstehen durch: Unzureichende Filterwirkung des Bodens, v. a. bei Flachbrunnen Undichtigkeiten des Brunnens (Regenwasser, Hochwasser) Sekundärverkeimungen durch die Versorgungssysteme Unzureichende Aufbereitung (Desinfektion) Bildung von stabilen Biofilmen in Stagnationsbereichen Infektionen durch Trinkwasser Beispiele: Bakterien: - Salmonellen - Kolibakterien: (E. coli: meist Enteritis) - Shigellen, Campylobacter, Yersinia enterocolitica (Enteritis) - Vibrio cholerae - Chlamydien (C. trachomatis: Trachom, evtl. Erblindung) - Staphylokokken (S. aureus: Wundinfektionen, Lebensmittelvergiftung) - Clostridium perfringens (Lebensmittelvergifter) - Pseudomonaden (P. aeruginosa: über Kontakt: Wundinfektionen, Ohrinfektionen, Pneumonie) - Legionellen (L. pneumophila u.a.: indirekt über Aerosole: Pneumonie, Pontiac-Fieber), Viren: z.B. - Poliovirus (Polio: Kinderlähmung) - Echovirus, Astroviren, Rotaviren, Noroviren - Hepatitisvirus A und E (Hepatitis) Protozoen: - Entamoeba histolytica (Amöbenruhr) - Giardia lamblia (Lambliasis: Enteritis) Wurmkrankheiten: - V. a. in den Tropen und häufig indirekte Infektionen über das Wasser (z.B. Eindringen der Würmer oder Larven über die Haut: Schistosoma, Necator, Ancylostoma, Dracunculus, Strongyloides u.a.) - Ascaris lumbricoides (Spulwurm: Aufnahme der Eier aus Abwasserkontaminationen) - Enterobius vermicularis (v. a. bei Kindern. Infektion durch Wasser ist eine Ausnahme) 38 Der Infektionsweg ist normalerweise fäkal-oral, aber auch aerogene Infektionen (z.B. Legionellen über Aerosole) sowie Infektionen der Haut (Wunden, äußerer Gehörgang: Pseudomonas aeruginosa) oder der Augen (Konjunktiva: Chlamydia trachomatis) sind möglich. Einige Erreger verursachen Explosivepidemien (z.B. Cholera). Die kritische Infektionsdosis ist äußerst unterschiedlich: Vibrio cholerae 108 KBE E. coli, Salmonella enteritidis 106 KBE Salmonella typhi, Shigella dysenteriae 103 KBE Legionella pneumophila, Yersinia enterocolitica 10 KBE Enteroviren 1 - 10 PFU (plaque forming unit) Giardia 1 Oozyste Probleme der mikrobiologischen Überwachung des Trink- und Badewassers mittels bakterieller Indikatoren: Einige Mikroorganismen erreichen im Wasser und im Boden lange Überlebenszeiten (Tenazität), die weit über 50 Tage („50-Tages-Linie“: Grundlage von Schutzmaßnahmen gegen mikrobielle Beeinträchtigung der Wassers) hinausreichen können. Der Indikator für mögliche fäkale Infektionserreger im Trinkwasser Escherichia coli und Coliforme Keime nach der Trinkwasserverordnung ist nicht für alle Erreger anwendbar. Auch im gechlorten Wasser ist der Indikatorwert von E. coli nur eingeschränkt anwendbar, da E. coli im Vergleich zu einigen Krankheitserregern sehr chlorempfindlich ist. Für Mikroorganismen, die nicht fäkal-oral übertragen werden (Pseudomonas aeruginosa, Legionella pneumophila) sind die enterobakteriellen Indikatoren ebenfalls nicht sinnvoll. Die bakteriellen Indikatoren gelten auch für Viren und Protozoen, die teilweise auch gegen Desinfektionsmaßnahmen völlig anders reagieren. Im Trinkwasser werden regelmäßig Bakterien mit unterschiedlicher Signifikanz nachgewiesen: Potentielle Pathogene, d.h. Keime, die vor allem opportunistische Infektionen z.B. im Krankenhaus oder bei Immungeschwächten verursachen können. Weiterhin Bakterien, die Korrosionen, Färbungen oder Gerüche verursachen aber meist unproblematisch sind (Umweltkeime). Grenzwerte nach der Trinkwasserverordnung Parameter (Anl.1) Grenzwert Escherichia. coli 0/100ml Enterokokken 0/100ml Indikatorparameter (Anl. 3) Clostridium perfringens: 0/100ml Koloniezahl bei 22°C 100/ml am Zapfhahn 20/ml nach Abschluss der Aufbereitung 1000/ml bei Anlagen bis 1000m 3/Jahr Coliforme 0/100ml Koloniezahl bei 36°C 100/ml Bei Koloniezahl „Grenzwert“: Keine wesentlichen Änderungen Legionellen (Anl. 3.2) Maßnahmewert: 100/100ml Pseudomonas aeruginosa 0/100ml (Auf Anordnung des Gesundheitsamtes in „hygienerelevanten“ Bereichen) 0/250ml in „abgepacktem Wasser in Behältern. 39 Nachweis von Mikroorganismen nach der Trinkwasserverordnung: Koloniezahl: Als Koloniezahl (KBE: Koloniebildende Einheiten) wird die Zahl sichtbaren Kolonien definiert, die aus 1ml Wasser auf nährstoffreichen Agarnährböden bei einer Bebrütungstemperatur von 20°C + 2°C und 36°C + 1°C nach 44 + 4 Stunden gewachsen sind. Nach der neuen TrinkwV von 2001 wird die Koloniezahl nach Membranfiltration bestimmt. Über den Indikatorparameter KBE wird nur ein geringer Teil der tatsächlichen bakteriellen Belastung des Wassers erfasst. Der Nachweis von Escherichia coli und eingeschränkt coliformen Keimen gilt als Indikator einer fäkalen Verunreinigung des Wassers. Coliforme Bakterien sind häufig „Umweltkeime“ und nur teilweise fäkalen Ursprungs. Neben der Gattung Escherichia sind dies z.B. Citrobacter, Enterobacter, Serratia, Klebsiella u.a. Als weiterer Indikator für Darmkeime wurden in die TrinkwV die so genannten Enterokokken eingeführt. In der alten TrinkwV von 1990 wurden sie als Fäkal-Streptokokken (D-Streptokokken) bezeichnet. Der Parameter „Enterokokken“ zielt im Wesentlichen auf humane Fäkalindikatoren wie Enterococcus faecalis, E. durans, E. faecium, aber auch Umweltkeime, die z.B. auf pflanzlichen Rückständen leben, werden erfasst. Enterokokken sind wesentlich resistenter als coliforme Keime gegen chemische Desinfektionsmittel wie Chlor. Der Nachweis von Clostridium perfringens (früher nach der alten TrinkwV von 1990: Sulfitreduzierende, sporenbildende Anaerobier) erfolgt über Membranfiltration (aus 100ml). Es ist ein Indikatorparameter, der die möglich Beeinträchtigung des Trinkwassers durch Oberflächenwasser anzeigen soll. Wegen der hohen Stabilität dieser Keime gegen Desinfektionsmaßnahmen (Sporenbildner!) gilt Clostridium perfringens auch als Indikator für Chlor-resistente Organismen wie beispielsweise Oozysten von Cryptosporidium parvum. Die TrinkwV schreibt für spezielle Wasserversorgungssysteme und Anwendungen weitere bakterielle Untersuchungen vor wie zum Beispiel Legionellen (z. B. L. pneumophila) in Warmwassersystemen und aerosolbildenden Einheiten) und Pseudomonas aeruginosa im Badewasser und in Behälter abgefülltem Wasser, sowie auf Anordnung des Gesundheitsamtes in „Hygienebereichen“. Seit der letzten Änderung der TrinkwV (seit 01. 2012 in Kraft) müssen Legionellen auch in größeren Mietshäusern (mehr als 2 Parteien) mit entsprechenden Warmwasserspeichern (ab 4000 Liter) untersucht werden Im Verdachtsfall kann das Gesundheitsamt zusätzliche Untersuchungen fordern, so zum Beispiel: Darmpathogene Keime wie Salmonellen, Shigellen, Campylobacter, Yersinien, Parasiten wie Cryptosporidien oder Lamblien oder Viren. Nachweis und Differenzierung von E. coli, coliformen Keimen und Pseudomonaden „Einfache“ Differenzierungsmöglichkeiten: E. coli und Coliformen-Nachweis erfolgte früher in Laktosebouillon, heute (nach neuer TrinkwV) über Membranfilterung und Auszählung 1. Blutagar: Optimalnährboden, Hämolyse Nachweis 2. MacConkey-Agar: Selektivnährboden für gramnegative Bakterien. Laktoseverwertung-positiv: Bakterien bilden rötlich bis rötlich-violette Kolonien. Laktoseverwertung-negativ: Bakterien bilden helle Kolonien. 3. Cytochromoxidase-Reaktion: Cytochromoxidase ist ein Enzym der Atmungskette. Oxidase-Reagenz wird im Bereich verdächtiger Kolonien aufgetropft. Positive Reaktion: blauviolette Färbung der Kolonien nach 10-15 Sekunden 4. Laktose-Pepton-Bouillon (Vergärung von Laktose): a) enthält einen Indikator zum Nachweis von Säurebildung. Positiv: Farbumschlag von purpur nach gelb nach 24-44 h bei 36°C und 44°C b) enthält ein Durham-Röhrchen zum Nachweis von Gasbildung: Positiv: Deutlich sichtbare Gasblase im Durham-Röhrchen nach 24-44 h bei 36°C und 44°C 5. Weitere Differenzierungen: „Bunte Reihe“, standardisierte Mikromethoden 40 Einige Merkmale von E. coli, coliformen Keimen und Pseudomonaden +/- Coliform e Keime +/- Pseudomonaden +/- auf MacConkey-Agar + + - in Laktose-PeptonBouillon in Laktose-PeptonBouillon Test + + - + - - - - + Nachweis: Wie: Hämolyse: auf Blutagar Laktoseverwertung: Gas- und Säurebildung bei 36°C: Gas- und Säurebildung bei 44°C: Cytochromoxidase-Reaktion E. coli Aufgabe: (3er Gruppe pro Tisch) Nachweis und Differenzierung von Keimen im Wasser nach TrinkwV u.a. Es werden folgende Wasserproben aus Wassersystemen untersucht: - Trinkwasser aus Wasserhahn - Wasser aus dem Duschschlauch einer Patientendusche - Wasser aus einer lange nicht benutzten Augendusche 1.Von jeder Wasserprobe werden jeweils 0,5ml Wasser mit einer Pipette auf 2 Agarplatten getropft und mit einem Wattetupfer ausgestrichen: - Blutagar = Optimalnährboden (hämolysierende Mikroorganismen) - MacConkey-Agar = Selektivnährboden für gramnegative, insbesondere coliforme Keime in Wasser und Lebensmittel 2. von jeder Wasserprobe werden jeweils 1ml Wasser in eine 1,5-fach konzentrierter LaktosePepton - Bouillon zum Nachweis Laktose-Abbauender Bakterien überführt. Platten und Reagenzgläser mit Platznummer und Ort der Entnahmestelle beschriften, Inkubation: über Nacht bei 36°C Auswertung und Protokollierung am nächsten Kurstag. Protokoll: Nachweis von coliformen Keimen und Pseudomonaden Entnahmestellen Nachweis: Hämolyse: Laktoseverwertung: Gas- und Säurebildung bei 36°C: Oxidase-Reaktion Beurteilung: Wie: Augendusche (Labor) Duschschlauch (Patientenzimmer) Trinkwasser (Wasserhahn) Gas: Säure: Gas: Säure: auf Blutagar auf MacConkeyAgar in Laktose-PeptonBouillon Siehe Anleitung Seite 10 Gas: Säure: Keimzahl 41 Mikrobielle Besiedlung der Hände Theoretischer Hintergrund: Die Übertragung von Mirkoorganismen über die Hände der Mitarbeiter auf Patienten und die daraus resultierenden infektiösen Komplikationen sind seit vielen Jahren bekannt (Semmelweis) Auch heute werden die meisten nosokomialen Infektionen über die Hände übertragen, obwohl die Maßnahmen zur Unterbrechung der Infektionskette bekannt sind. Ursache ist meist die niedrige Compliance in der Händehygiene, seltener die Wirksamkeit der verwendeten Desinfektionsmittel. Es mag aber auch an der (Re)Kontamination der Hände von unbelebten Flächen liegen. Hände von Mitarbeitern im Gesundheitswesen tragen häufig Gram-positive, aber auch bisweilen Gram-negative Bakterien als transiente Flora. In zahlreichen Ausbrüchen sind die Hände direkt oder indirekt als Überträger von Bakterien auf die Patienten beschrieben. Bei Clostridium difficile Erkrankungen sind bis zu 60% der Hände der Mitarbeiter mit diesem Erreger kontaminiert. Die Übertragung von C. difficile auf bis zu 20% der Patienten über die Hände ist belegt. Die Übertragbarkeit verschiedener Viren über die Hände ist in verschiedenen Studien belegt. Hier stehen vor allem die behüllten Viren (z.B. Hepatitis) im Vordergrund. Die Übertragung unbehüllter Viren stellt nur in besonderen Bereichen ein Risiko dar. Nosokomiale Infektionen lassen sich in endogene und exogene Infektionen unterscheiden. Exogene Infektionen gehen von anderen Patienten, Mitarbeitern oder der unbelebten Umgebung aus. Hier spielen die Hände der Mitarbeiter eine maßgebliche Rolle bei der Übertragung von der Quelle zum Patienten. Endogene Infektionen gehen von der patienteneigenen Flora aus. So ist die Besiedlung eines Patienten mit Staphylococcus aureus im Nasen-Rachen-Bereich, bzw. der Hand ein prädisponierender Faktor für eine postoperative Wundinfektion. Um eine erfolgreiche Desinfektion der Hände zu gewährleisten wurden klare Vorgaben auf der Basis von Studien entwickelt, die sowohl die Methode der „Hygienischen Händedesinfektion“ zur Hospitalismus-Prophylaxe, als auch die „Chirurgische Händedesinfektion“ vor der OP regeln: Ausschnitt aus den Hygieneplänen des Marburger Klinikums Hygienische Händedesinfektion Die Hände des Personals sind das wichtigste Übertragungsvehikel von Krankheitserregern. Deshalb gehört die Händehygiene zu den wichtigsten Maßnahmen zur Verhütung von Krankenhausinfektionen. Bei tatsächlicher wie auch fraglicher mikrobielle Kontamination der Hände muss eine hygienische Händedesinfektion durchgeführt werden (Kategorie I A). Bei mutmaßlicher oder wahrscheinlicher Viruskontamination muss ein gegen die entsprechenden Viren wirksames Präparat, sofern dafür valide Prüfergebnisse vorliegen, verwendet werden (z.B. Isoliereinheit, Kinderstation, Verdacht oder gesicherte übertragbare Virusinfektion; Kategorie I B). Die hygienische Händedesinfektion ist so durchzuführen, dass die Kontaminationsflora noch auf den Händen weitgehend abgetötet wird (Kategorie I A). …….. Durchführung: Desinfektionsmittel in die hohlen, trockenen Hände geben. Nach dem unten aufgeführten Verfahren das Produkt 30 Sek. in die Hände bis zu den Handgelenken kräftig einreiben. Die Bewegungen jedes Schrittes fünfmal durchführen. Nach Beendigung des 6. Schrittes werden einzelne Schritte bis zur angegebenen Einreibedauer wiederholt. Im Bedarfsfall erneut Hände-Desinfektionsmittel entnehmen. Darauf achten, dass die Hände die gesamte Einreibezeit feucht bleiben. 1. Handfläche auf Handfläche 2. Rechte Handfläche über linkem Handrücken und linke Handfläche über rechten Handrücken. 3. Handfläche auf Handfläche mit verschränkten, gespreizten Fingern. 4. Außenseite der Finger auf gegenüberliegende Handflächen mit verschränkten Fingern. 5. Kreisendes Reiben des rechten Daumens in der geschlossenen li. Handfläche und umgekehrt. 6. Kreisendes Reiben hin und her mit geschlossenen Fingerkuppen der rechten Hand in der linken Handfläche und umgekehrt. 42 Wann ist eine hygienische Händedesinfektion vorgeschrieben? vor invasiven Maßnahmen, auch wenn dabei Handschuhe getragen werden, z.B. Legen eines Venen- oder Blasenkatheters, vor Endoskopie, Injektionen, Punktionen vor Kontakt mit Patienten, die im besonderen Maße infektionsgefährdet sind, z.B. Leukämie-, Verbrennungs-, polytraumatisierte, bestrahlte oder sonstige schwer erkrankte Patienten vor Tätigkeiten mit Kontaminationsgefahr, z.B. Bereitstellung von Infusionen, Aufziehen von Medikamenten vor und nach jeglichem Kontakt mit Wunden vor und nach Kontakt mit dem Bereich der Einstichstellen von Kathetern, Drainagen u. ä. nach Kontakt mit potentiell oder definitiv infektiösem Material (Blut, Sekret oder Exkremente) oder infizierte Körperregionen nach Kontakt mit potentiell kontaminierten Gegenständen, Flüssigkeiten oder Flächen (Urinsammelgefäße, Absaug-, Beatmungsgeräte u. -masken, Trachealtuben, Drainagen, Schmutzwäsche, Abfälle u. ä.) nach Kontakt mit Patienten, von denen Infektionen ausgehen können oder die mit Erregern von besonderer krankenhaushygienischer Bedeutung besiedelt sind (z.B. MRSA) nach Ablegen von Schutzhandschuhen nach Toilettenbenutzung nach Naseputzen Aufgabe: Abklatschuntersuchung der Hände Wir überprüfen die mikrobielle Kontamination der desinfizierten und nicht desinfizierteHand. Hierzu werden Kontaktproben sowohl von der desinfizierten als auch von der nicht desinfizierten Hand genommen. 1. Jeweils 2 Kursteilnehmer pro Bankreihe führen eine korrekte hygienische Händedesinfektion durch. Im Anschluss nehmen sie eine mikrobiologische Kontaktprobe durch Aufdrücken und leichtes Schieben des Kontakt-Nährbodens auf der desinfizierten Handinnenfläche. 2. Jeweils 2 Kursteilnehmer pro Bankreihe machen diesen Versuch ohne vorherige Händedesinfektion. 3. Die Kontaktproben beschriften, sie werden eingesammelt und bei 36°C über Nacht bebrütet. Auswertung am nächsten Kurstag! Protokoll: Händedesinfektion Proband Keimzahl desinfizierte Hand Keimzahl nicht desinfizierte Hand 43 Aufgabe: Übertragbarkeit von Mikroorganismen Um die Übertragbarkeit von Erregern und damit das daraus resultierende Infektionsrisiko gerade bei nosokomialen Infektionen abschätzen zu können, werden die Hände mit einem Fluoreszenzfarbstoff als Simulation einer bakteriellen, bzw. viralen Kontamination markiert. Tischreihe 1-10: - Die erste Person der Tischreihe reibt sich die Hände mit dem Fluoreszenzfarbstoff ein. - Schütteln Sie den anderen Kursteilnehmern in der Tischreihe die Hand. - Im Anschluss können Sie unter der bereit gestellten UV-Lampe feststellen, ob eine Kontaktübertragung stattgefunden hat. - Abwaschen der Farbstoffreste mit Wasser und Seife. - Eincremen der Hände Im Falle einer Übertragung, z. B. von MRSA, bleibt ohne anschließende Händedesinfektion ein unerkannt bleibender Vektor für die Verbreitung von MRSA im Krankenhaus bestehen. 44 Abschnitt IV: Parasitologie Kursteil 9 Übersicht über die wichtigsten humanpathogenen Parasiten A. PROTOZOEN B. VERMES 1. Apicomplexa: Toxoplasma gondii Plasmodium sp. Isospora Pneumocystis carinii 1. Plathelminthes (Plattwürmer) a) Trematoda (Saugwürmer) Fasciolopsis Faciola hepatica Opistorchis Schistosoma mansoni 2. Mastigophora: Trichomonas vaginalis Giardia lamblia Trypanosoma cruzi T. gambiense Leishmania donovani 3. Rhizopoda: Entamöba histolytica 4. Ciliaten: Balantidium coli b) Cestoda: (Bandwürmer) Taenia solium, saginata Echinococcus multilocularis Diphyllobothrium latum Hymenolepsis nana 2. Nemathelminthes (Fadenwürmer) Nematoda: Trichuris trichiura Ascaris lumbricoides Wuchereria bancrofti Trichinella spiralis C. ARTHROPODEN Krätzmilbe (Sarcoptes scabiei) Insekten als Überträger und Zwischenwirte. Aufgabe Übung 19: Mikroskopie von parasitologischen Fertigpräparaten 1. Malaria Die Diagnose einer akuten Malaria beruht auf dem mikroskopischen Nachweis der Plasmodien (vivax, malariae, falciparum) und Gameten im Blut (Ausstrich und Dicker Tropen), am besten kurz vor dem Schüttelfrost, gestellt. Die Entwicklungsformen liegen in Erythrozyten. Der Nachweis erfolgt meist nach Giemsa-Färbung (Plasma blau, Chromatin rot) der Präparate. Mikroskopieren Sie die bereits gefärbten Malariapräparate vom Menschen, fertigen Sie Zeichnungen verschiedener Parasitenformen an und stellen Sie eine Verdachtsdiagnose. Die Präparate bitte auf dem Tisch liegen lassen, nicht in die Desinfektionslösung geben! 45 2. Trypanosoma brucei Anstelle des Erregers der Schlafkrankheit Trypanosoma gambiense bzw. rhodesiense (15 - 30m) verteilen wir Tr. brucei, den für den Menschen ungefährlichen Erreger der Nagana (Tierseuche), der in Form und Bewegungsmodus dem Erreger der menschlichen Schlafkrankheit gleicht und ebenfalls durch den Stich der Glossinen übertragen wird. Mikroskopieren Sie die bereits gefärbten Präparate von Trypanosoma brucei und fertigen Sie Zeichnungen an. Präparate auf dem Tisch liegen lassen, nicht in die Desinfektionslösung geben! Vermes: Wichtig: Wurmeier-Präparate mit den Trockensystemen (10er und 40er Objektiv) und ohne Öl mikroskopieren, Blende schließen. Fertigen Sie Zeichnungen von Ascaris-, Trichuris- und Taenia-Eiern (Spul-, Peitschen- und Bandwurm) an. Präparate auf dem Tisch liegen lassen, nicht in die Desinfektionslösung! Ascaris (Nematoda) Taenia (Cestoda) Trichuris (Nematoda) 46 Anhang: Zusammensetzung von Kulturmedien, Reagenzien und Farblösungen Kulturmedien: 1. Flüssiges Thioglykolatmedium: Universelles Anzüchtungsmedium für aerobe und anaerobe Bakterien Tryptisch verdautes Casein 15,0 (g/l) 1-Cystin 0,5 Dextrose 5,0 Hefeextrakt 5,0 NaCl 2,5 Natrium-Thioglycolat 0,5 Resazurin (Redoxindikator) 0,001 Agar 0,75 End-pH 7,1 in 8 ml-Mengen in Kulturröhrchen abfüllen, 15 min bei 120 oC sterilisieren, bei Zimmertemperatur lagern (Haltbarkeit etwa 6 Wochen, danach muss durch Erhitzen auf 100oC erneut entgast werden). 2. Trypticase Soy Agar (Peptonagar für Anzüchtung und Stammhaltung): Trypticase (Casein-Digest) 15,0 (g/l) Phytone (Soya-Pepton) 5,0 NaCl 5,0 Agar 15,0 In 200 ml-Portionen 20 min bei 120oC sterilisieren, auf 50oC abkühlen, in Petrischalen gießen. 3. Blutagar: Universelles Anzüchtungsmedium und Medium zum Nachweis von Veränderungen des Erythrozytenstroma bzw. des Hämoglobins durch den bakteriellen Stoffwechsel. Herstellung: durch Zusatz von 6 Vol% sterilen, defibrinierten Hammelbluts zu dem sterilisierten und auf 50oC abgekühlten Peptonagar. 4. Kochblutagar: Hochwertiges Anzüchtungsmedium, insbesondere für Neisseria und Haemophilus. Herstellung: durch Zusatz von 5-10% sterilen defibrinierten Hammelbluts zu dem sterilisierten und auf 80oC abgekühlten Peptonagar, Inkubation des Gemisches für 15 min bei 80oC, Abkühlung auf 50oC und gießen. 5. Endo-Agar (Fuchsin-Laktoseagar): Selektivmedium für gramnegative Bakterien und Indikatormedium für Laktosefermentation Herstellung: Pepton "Witte" 10,0 (g/l) Na2HPO4 2,0 NaCl 6,0 Hefeextrakt 1,0 Fleischextrakt 3,0 Agar 20,0 NaOH q.s. pH 7,4-7,6 Für 15 min bei 120oC sterilisieren, auf 100oC abkühlen. Hitzeempfindliche Komponenten zusetzen: Lactose 10,0 (g/l) gesättigte alkoholische Fuchsin Lösung (filtriert) 5 ml Natriumsulfitlösung, 10%ig, so viel, dass der in heißem Zustand rosa gefärbte Nährboden nach dem Erkalten farblos wird (Probeplatte gießen!). Da die grampositiven Kontaminanten aus der Luft durch Fuchsin gehemmt werden, erfordert die Herstellung des Endoagars nicht die strengsten Sterilitätskautelen. 47 6. Polytropes Medium nach KLIGLER: Indikatormedium für Glucose- und Laktose Fermentation einschl. Gasbildung, H2SBildung sowie oxydativen Aminosäureabbau. Herstellung: Pepton 15,0 (g/l) Fleischextrakt 3,0 Hefeextrakt 3,0 Proteose-Pepton 5,0 Lactose 10,0 Dextrose 1,0 FeSO4 0,2 NaCl 5,0 Na-Thiosulfat 0,3 Agar 12,0 Phenolrot, atoxische Charge 0,024 pH = 7,0 In 5 ml-Portionen in Kulturröhrchen abfüllen, 15 min bei 120oC sterilisieren, in Schräglage erstarren lassen (Schrägfläche und Stichteil sollen etwa gleich groß sein). 7. Medium z. Nachweis der Säurebildung aus Kohlenhydraten, Zuckeralkoholen und Glykosiden : Herstellung: Peptonwasser-Basis: Liebigs Fleischextrakt 5,0 (g/l) Pepton "Witte" 10,0 NaCl 3,0 Na2HPO4 x 12 H2O 2,0 Indikator-Stammlösung: Bromthymolblau 1,0 g 0,1 N NaOH 25,0 ml A. dest. Ad 500,0 ml 12 ml der Bromthymolblau-Stammlösung/Liter Peptonwasserbasis zusetzen, 100 ml Portionen abfüllen und mit 0,5 Gew. % der Substrate versetzen. Die zu 5 ml Portionen in entsprechend gekennzeichnete Kulturröhrchen abgefüllten Medien werden fraktioniert sterilisiert, indem man sie an drei aufeinander folgenden Tagen für jeweils 15 min im Kochschen Dampftopf auf 90100°C erhitzt. Alternativ: Sterilisation durch Filtration. 8. Medium zum Nachweis der Nitratreduktion Herstellung: KNO3(nitritfrei!) 0,2 (g/l) Pepton "Witte" 5,0 pH 7,4 DURHAM-Röhrchen zum Nachweis von Gas sind vor der Sterilisation blasenfrei einzulegen. 5 ml Portionen in Kulturröhrchen abfüllen und 15 min auf 120°C erhitzen. 9. Trypsin Bouillon, Medium zum Nachweis der Indolbildung Herstellung: Pepton "Witte" 10,0 (g/l) Liebigs Fleischextrakt 5,0 Na2HPO4 2,0 NaCl 5,0 NaOH, qs., pH 7,2 Trypsin 0,2 Chloroform 10,0 ml Gut durchschütteln, 24 Std. bei 37°C bebrüten, filtrieren, mit 2 Volumina physiologischer Kochsalzlösung verdünnen, in Röhrchen abfüllen, im Koch'schen Dampftopf sterilisieren. 48 10. Medium zum Nachweis von Urease Herstellung: Pepton "Witte" 1,0 (g/l) NaCl 5,0 KH2PO4 2,0 Phenolrot, 1:500 6,0 ml/l pH: 6,8-6,9 Für 15 min bei 120oC sterilisieren Glucose 1,0 Harnstoff 20,0 Durch Filtration sterilisieren und dem auf 60°C abgekühltem Medium zusetzen. Steril in 5 ml Portionen abfüllen und bei 4oC lagern. 11. Definiertes Medium zum Nachweis der Utilisation einer einzigen organischen Energie- und Kohlenstoffquelle Herstellung: Mineralbasis NaCl 5,0 (g/l) MgSO4 x 7 H2O 0,2 (NH4)H2PO4 K2HPO4 1,0 pH 6,9 15min bei 120oC sterilisieren. Substrate (z.B. Monosaccaride, Natriumsalze, organischer Säuren) steril filtriert zu einer Endkonzentration von 0,5Gew. % zusetzen. Steril in 0,5 ml Portionen abfüllen. Als pH-Indikator kann Bromphenolblau (12 ml/l der oben unter Nr. 7angegebenen Stammlösung) vor der Hitzesterilisation zugesetzt werden. Farblösungen 1. Alkalische Methylenblaulösung nach LÖFFLER: Gesättigte alkohol. Lösung von Methylenblau 30 ml KOH 0,01 % in Wasser 100 ml 2. Reagenzien für die Gram-Färbung: a) Karbol-Gentianaviolettlösung: Gesättigte alkohol. Lösung von Gentianaviolett Phenol 2,5 Gew. % in Wasser (frisch bereitet) Vor Gebrauch filtrieren! 10 ml 90 ml b) Verdünnte LUGOLsche Lösung: Jod 1g Kaliumjodid 2 g im Mörser mit wenig Wasser lösen, mit Wasser auf 300 ml auffüllen c) Safraninlösung: 5 Gew.% Safranin in 96% Äthanol H2O 10 ml 90 ml 3. Reagenzien für die ZIEHL-NEELSEN-Färbung: a) Karbol-Fuchsin Lösung: gesättigte alkohol. Fuchsin Lösung 10,0 ml Phenol 5,0 Gew. % in Wasser 90,0 ml b) Salzsäure-Alkohol: HCl 25% 3,0 ml Ethylalkohol 100,0 ml 49 6. Reagenzien für die Polkörperchenfärbung nach NEISSER: a) Lösung A: Methylenblau 1,0 g Äthanol 96% 20,0 ml Lösen Eisessig 50,0 ml H2O 1000,0 ml b) Lösung B: Kristallviolett Äthanol 1,0 g 10,0 ml Lösen 200,0 ml H2O Gebrauchslösung: 2 Teile Lösung A + 1 Teil Lösung B = NEISSER I (Die Gebrauchslösung ist nur wenige Tage haltbar) c) Lösung C: (für die Gegenfärbung): Chrysoidin 1,0 g Lösen in: 300,0 ml heißem Wasser = NEISSER II Reagenzien 1. TMPD-Oxydase Reagenz N,N,N',N'-Tetramethyl-1,4-phenylen-diamin-dihydrochlorid, 1 Gew. %, wässrig, mit Ascorbinsäure partiell reduziert, wöchentlich frisch hergestellt. 2. Indolreagenz (Mod. KOVACS-HOFFMANN) p-Dimethyl-aminobenzaldehyd 5,0 g n-Butanol 75,0 ml HCl spez. Gew. 1,19 25,0 ml 3. Nitritreagenz (GRIESS-ILOSVAY) Lösung A: Sulfanilsäure 0,8 Gew.% in 5 N Essigsäure Lösung B: alpha-Naphthylamin, 0,5 Gew.% in 5 N Essigsäure Gebrauchslösung: Lösung A und B unmittelbar vor Gebrauch zu gleichen Teilen mischen.