Melanom
Werbung
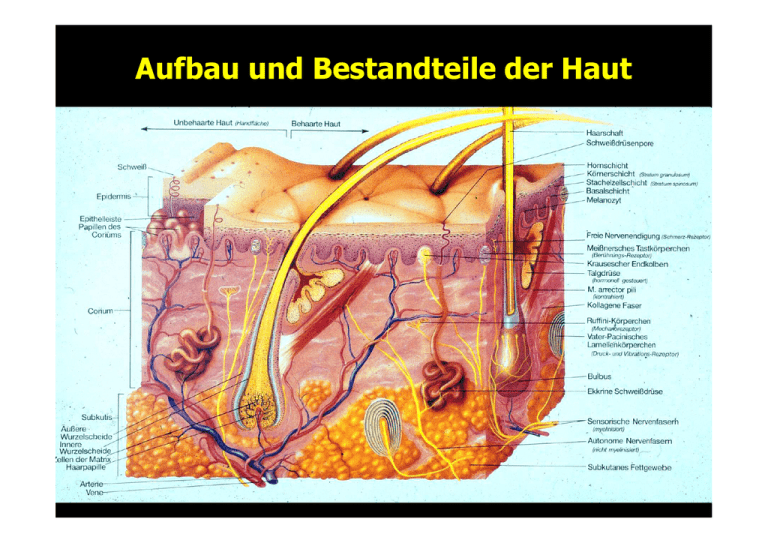
Aufbau und Bestandteile der Haut Aufbau und gerichtete Differenzierung der Epidermis Stratum corneum Stratum granulosum Stratum spinosum Stratum basale Die häufigsten soliden Tumore der Haut: Von den Melanozyten ausgehend: - Kutanes Melanom Von den Keratinozyten ausgehend: - Plattenepithelkarzinom (Spinaliom, Stachelzellkrebs) - Basalzellkarzinom (Basaliom) Dies sind die häufigsten Tumore beim Menschen überhaupt! Aus Melanozyten an der Junktionszone entstehen gutartige und bösartige Pigmentzell-Tumore Gutartig=Naevus Bösartig=Melanom Aktivierter Melanozyt Junktionszone Naevus=Muttermal gutartige Ansammlung von Pigmentzellen Gutartige Ansammlung von Pigmentzellen: Junktionsnaevus Gutartige Ansammlung von Pigmentzellen: Compoundnaevus Naevus pigmentosus et papillomatosus et pilosus Halonaevus = Sutton – Naevus ist der Ausdruck einer Immunreaktion gegen die Naevuszellen bzw gegen Strukturen von Melanozyten Blauer Naevus pigmentproduzierende Zellen in der Dermis Naevus spilus Kongenitaler Naevus klein, bis 4cm mittelgroß, bis 20cm Kongenitaler Naevus Gefahr der malignen Entartung bei Jugendlichen Dermabrasion sehr groß, >20cm Klinische Verdachtsdiagnose Melanom: Abgrenzung von Pigmentzell - Naevi Makroskopische Kriterien : A: Assymmmetrie B: Begrenzung C: Colorisierung D: Durchmesser Pigmentzell-Tumore : Gutartig: = Naevus Bösartig = Melanom A B Pigmentzell- Fleck Pigmentzell-Papel C D Melanom = A, B, (C), D Dysplastische Naevi gutartig Vorgehen bei dysplastischen NZN • Auflichtmikroskopie, Exzision verdächtiger Herde, Photodokumentation, 1/2-jährliche klinische Kontrollen Öl macht die Hornschicht durchsichtig und erlaubt einen Blick auf die Junktionszone normal verdächtig Die Problematik Beide Auflichtbilder erscheinen unverdächtig (ELM) Nur die Bildspeicherung im Computer (DELM) erlaubt die Beurteilung im zeitlichen Verlauf (neue Dimension der Beurteilung) Melanoma in situ Melanom entsteht häufig auf vorbestehendem Naevus MM Farbänderungen im Melanom : - Variation im Pigmentgehalt der Tu- Zelle - Hyperkeratose durch aufsteigende Zellen - Regression im Tumor Melanomtypen Lokalisation des Primärtumors m SSM Superficial spreading M. NM Noduläres M. w junge Patienten LLM ALM Lentigo Maligna M. Akro- leniginöses M. Oberflächlich spreitendes malignes Melanom (SSM, 65%) Oberflächlich spreitendes malignes Melanom mit knotigem Anteil Oberflächlich spreitendes malignes Melanom mit knotigem Anteil Amelanotisches Melanom Primär noduläres malignes Melanom (NMM; 20%) Primär noduläres malignes Melanom Lentigo maligna Melanom (LMM, 10%) Akrolentiginöses Melanom (ALM, 5%, ) Hutschinson´sches Zeichen DD: subunguale Einblutung Risikofaktoren • Melanom • Andere HautkrebsArten • • • • • • lebenslange Sonneneinwirkung ! • Verbrennungsnarben • Papillomaviren Melanom in der Familie viele Muttermale, atypisch Helle Haut (irischer Typ mit Sommersprossen) Sonnenbrände ! • Chemikalien • Schleimhaut: Rauchen ! Epidemiologie Inzidenz in der weißen, westlichen Bevölkerung: 10- 30 pro 100 000 Einwohner pro Jahr Das Melanom verdoppelt seine Häufigkeit alle 10 Jahre ! Es ist in einigen Ländern der häufigste Tumor in der Gruppe der 30-40-jährigen Häufigkeit von Metastasen • Melanom • Basalzell- Ca • Nie Metastasierung • Tumordicke < 0,75 mm : 2 - 4 % • Tumordicke > 1,5 mm : ca. 60% • Plattenepithel -Ca • größenabhängig < 1- …..% Überleben in Abhängigkeit von Tumordicke und Eindringtiefe des Melanoms (Primärtumor) Überlebenszeit in Jahren Prognose - orientierte Exzision des Primärmelanoms Tumordicke (Breslow) Resektionsrand (cm) Melanoma in situ < 2 mm > 2 mm > 4 mm 0,5 cm 1 cm 2 cm 3 cm Ab einer TD von 1mm plus Wächterlymphknotenchirurgie Melanom- Stadien und Therapie • Primärmelanom (incl. Satelliten Metas) • Stadium I /II : Chirurgie Ab einer TD von 1mm plus Wächterlymphknotenchirurgie Lymphknotenmetas. Inclus. Mikro-/MakroMetastasen. • Hämatogene Metas. • Stadium IIIa/IIIb :Chirurgie • Stadium IV • Chemotherapie, Strahlentherapie Immuntherapie Lymphknotenmetastasen Lymphknotendissektion Intransit- Metastasen zytostatische Extremitätenperfusion Morbidität einer kompletten Lymphadenektomie • • • • • • SEROM - 22% WUNDINFEKTION - 6% NEURALGIE, SCHMERZ - 14% HAUTNEKROSE - 3% LYMPHÖDEM - 6%-30% FUNKTIONSEINSCHRÄNKUNG 8% Sentinel- Lymphnode –Ektomie Wächterlymphknoten = erster drainierender Lymphknoten im Abflussgebiet Sentinel = primär tumordrainierender Lymphknoten = Mikrometastasen??? Melanom Nuklearmedizinische Diagnostik Patentblaumethode Gamma - Sonde Detektion von Mikrometastasen mittels Immunhistologischer Marker (monoklonale Antikörper) HE - Färbung HMB 45 Auch die Immunhistologie entdeckt nicht alle Metastasen, Reevaluation des SLN bei Patienten mit Rezidiv Mögliche Tumore in der Haut Basalzellkarzinom, Plattenepithelkarzinom Merkelzellkarzinom Tumore der Schweißdrüsen und Haarfollikel Lymphome Neurinome Fibrom, Histiozytom Dermatofibrosarkoma protuberans Lipom Hämangiom, Lymphangiom Verschiedene Sarkome Häufige gutartige Tumoren der Epidermis Seborrhoische Keratose = „Alterswarze“ Therapie: nicht nötig, kann mit einer Kürette oder einen scharfen Löffel abgekratzt werden, Heilung ohne Narben Merke: Manchmal DD malignes Melanom „gepunzt“ DD.: Melanom Papillomatöse fettige Oberfläche Cave Melanom! Stukkokeratose Häufige gutartige Tumoren der Epidermis Seborrhoische Keratose = „Alterswarze“ • Sehr häufig • Höheres Lebensalter • Gelblichbraune bis schwärzliche Papeln • Manchmal Juckreiz • Oberfläche „fettig“ • Wie „gepunzt“ • Wie „aufgeklebt“ • Relativ hart Zysten (keine eigentlichen Tumoren) Milien Von Epidermis ausgekleidete kleine Hornzysten Im oberen Korium, im Gesicht oft periokulär Mit Kanüle anritzen, harten Inhalt exprimieren Komedonen (Akne) Bei Akne, nach Verletzungen, Dermabrasion, Laserbehandlung, Epidermale Zysten Abszedierung möglich! Weitere häufige, gutartige Tumore Fibroma pendulans - Scherenschlag Landmannshaut Plattenepithelkarzinom Seborrhoische Warze Erytheme mit rauher Oberfläche = aktinische Keratosen Pigmentierte aktinische Keratose Aktinische Keratose = gutartige Vorstufe des Plattenepithelkarzinoms, nur Zellen der oberen epidermalen Schichten entartet, Zellen der Basalzellschicht intakt. 10% Übergang in invasives Plattenepithelkarzinom Aktinische Keratosen Lentigo maligna Cornu cutaneum Sonderform der aktinischen Keratose THERAPIE • Therapie : Kryotherapie • ca. 10-15s mit flüssigen Stickstoff einfrieren, durch diese Erfrierung 2. Grades wird die gesamte pathologische Epidermis als Blase abgehoben • Alternativ: Kürettage, Cremes mit 5- Flour Urazil, CO2-Laser, Imiquimod- Creme, Photodynamische Therapie Lichtschutzcremes! Morbus Bowen • Carcinoma in situ • Scharf begrenzte, schuppende oder erosiv verkrustete Plaques, • Lokalisation: Stamm, Kopf, Unterschenkel, Handrücken, • Ursachen: Arsenexposition (Winzer, Medikamente),Sonnenexposition, HPV Typ 16 Bowen-Karzinom Erythroplasia Queyrat • = M. Bowen der Übergangsschleimhäute • Scharf begrenzter, nassglänzender, feingranulierter roter Fleck, • Penis älterer Männer, größere Neigung zu Karzinombildung, Biopsie nach EMLA Creme • Exzision, Kryotherapie, CO2-Laser, Röntgenweichstrahltherapie Penis -CA Plattenepithelkarzinom = Spinaliom=spinozelluläres Ca • Klinisches Bild: Knoten oder Plaques rötlich, meist scharf begrenzt, mit Schuppenkrusten belegt, oft exulzeriert, uncharakteristisch, Fehldiagnosen häufig Plattenepithelkarzinom • Metastasierung möglich, aber selten und vorwiegend lymphogen Plattenepithelkarzinom • Erhöhte Metastasierungsneigung: • • • • • • • • Tumore, dicker als 5 mm undifferenzierte Karzinomen schleimhautnahe Karzinome Adnextumore Fistelkarzinome Ca in Radiodermen immunsuprimierte Patienten (nach Organtransplatation) Plattenepithelkarzinom • Chirurgische Therapie des Primärtumors: Histographisch kontrollierte Exzision, Radiotherapie möglich • Lymphknotenmetastasen: Lymphadenektomie, bei Kapseldurchbruch Nachbestrahlung • Chemotherapie: insgesamt wenig effektiv KERATOAKANTHOM • • • • • Epithelialer Tu Zentraler Hornpfropf Höheres Erwachsenenalter Anamnese wenige Wochen Randständig glänzend rote Papel mit Teleangiektasien • Spontane Rückbildung • Exzision, Kryotherapie • große Tumore hinterlassen hässliche Narben Immer komplett exzidieren, sonst Fehldiagnose Plattenepithelkarzinom KERATOAKANTHOM Basalzellkarzinom/ Basaliom Ulzeriertes Basaliom Solides Basaliom • Epithelialer Tu mit den Differenzierungsmöglichkeiten des embryonalen Haarkeimes, gekennzeichnet durch lokal destruierendes Wachstum aber fehlende Metastasierung Oberflächliches Basaliom Basalzellkarzinom/ Basaliom • Sonnenexposition zentrofaziale Lokalisation, Unterschenkel, • Genetische Faktoren, z.B.: Gorlin-GoltzSyndrom (multiple Naevi und Basaliome, Kieferzysten, Gabelrippen u. a. Fehlbildungen Randständige, hautfarbene bis rötliche Papeln Teleangiektasien Zentrale Ulzeration Basalzellkarzinom/ Basaliom • Hautfarbene oder rötliche, glänzende Knoten oder von Plaques oft kleinknotiger Aufbau, oft betonter Randwall, von Teleangiektasien durchzogen Teleangiektasien Rötliche glänzende Papeln Randwall Zentrale Ulzeration Basalzellkarzinom/ Basaliom • Sklerodermiformes Basaliom , wächst subklinisch weit ins gesunde Gewebe Teleangiektasien Narbige Bezirke Basalzellkarzinom/ Basaliom • Oberflächliches Basaliom = Rumpfhautbasaliom Erhabener Randwall Ulzeration kann vorkommen Basalzellkarzinom/ Basaliom • Pigmentiertes Basaliom (bei knotigen und oberlächlichen Basaliomen) Basalzellkarzinom Basaliom retroaurikulär Teleangiektasien! Randwall • Ulzeriertes Basaliom • Ulcus rodens • Ulcus terebrans = tiefe Ulzerationen, Knochenbeteiligung möglich Ulcus Eindringtiefe der UV-Strahlen UVB UVA Lichtalterung vorwiegend UVA-induziert Haut Cancerogenese: vorwiegend UVB-induziert UV-Schutz im Freien: •Mittagszeit meiden •Textiler Lichtschutz •Sonnencreme





![[Anrede / Name]](http://s1.studylibde.com/store/data/005400429_2-15acd268c8a29e50edcfca87e1426a33-300x300.png)



