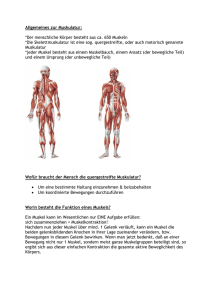
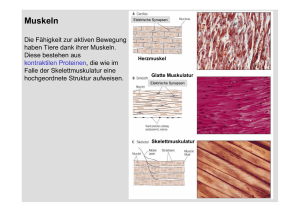
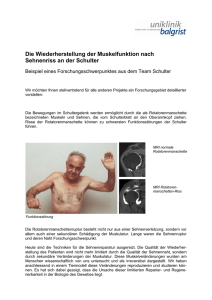
Zusammenfassung (43 Seiten)
Werbung

Leistungsphysiologie: = naturwissenschaftlich begründete (Physik, Biochemie…) Interpretation (Lehre, Forschung…) von den Körperfunktionen (z.B. Hf) des sich bewegenden Menschen mit seiner individuellen Leistungsfähigkeit. 1. Knochenfunktion Osteon – Funktionseinheit des Knochens Osteocyten: - Osteoblasten: zur Knochenbildung; sie sondern Grundsubstanz ab und bilden kollagene Fasern - Osteoklasten: vielkernige Riesenzelle; Fresszelle zum Knochenabbau Ossifikation (=Verknöcherung): - direkte (desmale) : „primär Knochen“ - indirekte (chondrale): „erst Knorpel, dann Knochen“ Knochenwachstum: - Längenwachstum: vom Epiphysenknorpel aus (enchondrale Ossifikation) - Dickenwachstum: von Schichten unterhalb des Periosts aus (perichondrale Ossifikation) - Zur Geburt nur vier knöcherne Zonen (sog. Kerne) angelegt; distaler Femur; proximale Tibia, jeweils beidseits - 3-5 Jahre nach Pubertätsbeginn: Schließen der Wachstumsfugen (m. 13,5 Jahre, w. 15 Jahre). Ende des Längenwachstums: 3-5 Jahre später Epiphysenlösung bei Gewalt führt zu einer Abnahme des Längenwachstums!! Trajektorien = sog. Spannungslinien, Verdickungen der Bälkchenstruktur Nicht nur Knochen, sondern auch Bindegewebe (=> Sehne) und Knorpel (Gelenkinnenauskleidung) zeigen Aktivitätshypertrophie) 2. Muskulatur Funktionsunterschiede: - glatte Muskulatur (Hohlorgane): langsam unwillentlich - quergestreifte Muskulatur (Skelettmuskulatur): schnell willentlich - Herzmuskulatur (Herz): schnell unwillentlich Myosin: dick (bis 15nm), dunkel, anisotrop, A-Abschnitt Aktin: dünn (bis 5nm), hell, isotop Gleitfilament-Theorie: - Myosin- und Aktinfilamente gleiten bei einer Längenänderung der Muskelfaser aneinander vorbei. Eine wesentliche Änderung der Eigenlänge beider Filamente tritt während dieses Vorganges nicht auf. - Bei der Muskelkontraktion werden die Aktinfilamente in den A-Abschnitt, d.h. in die Myosinzwischenräume, hineingezogen => Dadurch verkürzen sich die Sarkomere, und die H- und IAbschnitte werden schmaler. Der A-Abschnitt ändert seine Länge dabei nicht - Erreicht die Verkürzung ca. 60% der Ruhelänge, so stoßen die Aktinfilamente in der Mitte des AAbschnittes aufeinander und die Myosinfilamente gegen die Z-Scheibe. - Bei einer Dehnung werden entgegengesetzt die Aktinfilamente aus den A-Abschnitten herausgezogen. Damit nimmt das Ausmaß der Filamentüberlappung ab. Die Sarkomere werden länger. 1 Querbrückenzyklus: Er gibt modellhaft eine Erklärung für das Hineinwandern der Aktinfäden in die Myosinzwischenräume bei der Brückenbildung. - im Anfangszustand sind die Myosinköpfe fest mit den Aktinfäden verbunden. Durch Anlagerung von ATP und Reduktion der sarkoplasmatischen Kalziumkonzentration (CA**) löst sich der Myosinkopf vom Aktin - die ATPase-Funktion des Myosinkopfes spaltet das ATP in ADP+P. ADP+P verbleiben am Myosinkopf. Die ATP-Spaltung führt zur Verspannung des Myosinkopfes, vergleichbar mit dem Spannen einer Feder. - steigt die sarkoplasmatische Ca**-Konzentration, z.B. infolge einer erregungsbedingten Freisetzung aus dem sarkoplasmatischen Retikulum, kommt es zu einer festen Querbrückenbildung durch Anheftung des Myosinkopfes an ein benachbartes Aktin-Molekül - das Aktin verursacht eine Freisetzung des P, kurz danach auch des ADP. Dadurch wird die Verspannung in mechanische Energie umgesetzt, vergleichbar dem Loslassen einer gespannten Feder. Der Myosinkopf kippt von 90° auf ca.45°. Damit ist der Anfangszustand wieder erreicht. Ein Querbrücken-Zyklus dauert 10-100ms. Er kann von neuem beginnen, solange ATP vorhanden ist. Durch die Kippbewegung der Querbrücken werden die Aktinfilamente in der rechten und linken Sarkomerhälfte auf die Sarkomermitte zu bewegt. Pro geschlossener Querbrücke verkürzt sich das Sarkomer um etwa zweimal (beiderseits) 8-10nm; ca. 1% der Sarkomerlänge. Die Aktinfilamente werden durch das wiederholte Knüpfen, Drehen und Lösen der Querbrücken von rechts und links zur Sarkomermitte hingezogen. Da die Sarkomere in der Myofibrille hintereinandergeschaltet sind, addieren sich ihre minimalen Verkürzungen zu einer makroskopisch sichtbaren Bewegung. Voraussetzung für die Kontraktion ist die elektrische Erregung, die über den Nerv auf die Muskelzelloberfläche gelangt. Diese über die Muskelzellwand laufende Erregung breitet sich bis in die senkrecht zur Zelloberfläche angeordneten Einsenkungen (Quertubuli) aus. Diesen Quertubuli liegen beidseits eng zysternenförmige Erweiterungen des L-Systems des sarkoplasmatischen Retikulums an, die Kalziumionen in relativ hoher Konzentration enthalten. Durch die elektrische Erregung löst ein spannungsempfindliches Protein die Öffnung von Ca**-Kanälen im sarkoplasmatischen Retikulum aus. Dadurch steigt die Ca**-Ionenkonzentration im Sarkoplasma – also in unmittelbarer Nähe der Myofibrille – an. Folge: Tropomyosinfäden gleiten zwischen die Aktinkugeln => Anhaftstellen frei =>ATPase Aktivierung => Querbrückenzyklus => Glycogenspaltung gesteigert durch Enzymaktivierung (Muskelphosphorylase) ATP und Kontraktionszustand des Muskels: - ATP-Verarmung => Muskel starr => Querbrücke geknüpft (z.B. Totenstarre) - ATP in ausreichender Menge und ungespalten => Muskel erschlafft („Weichmacherwirkung“) - ATP in ausreichender Menge und gespalten => Muskelkontraktion => Querbrückenbildung Mechanische Eigenschaften des Muskels: Muskel kann sich durch einwirkende Kräfte auf mehr als 150% seiner Ausgangslänge dehnen. Dabei verlängert sich der Muskel durch geringe Kräfte zunächst stark. Mit zunehmender Muskeldehnung (Vordehnung) müssen immer größere Kräfte zur weiteren Dehnung eingesetzt werden. Der Muskel besitzt im Gegensatz zu Metallen einen kleinen Dehnungswiderstand, der zudem mit wachsender Vordehnung ansteigt. Dieses Verhalten ist mit dem des Kautschuks vergleichbar, jedoch anders als beim Stahldraht. Bei Stoffen, die wie der Muskel „Kautschukelastizität“ zeigen, verschieben sich größere Molekülkomplexe gegeneinander. Bei einem Material wie Stahl ist das Molekülgitter deformiert. Mechanische Eigenschaften des Muskels lassen sich am besten durch ein Modell beschreiben, in dem elastische Elemente und plastische Elemente parallel- und hintereinandergeschaltet sind. Die Sehnen, das Bindegewebe zwischen den Muskelzellen und die Muskelzellhülle (Sarkolemm) besitzen elastische Eigenschaften, d.h., sie lassen sich durch einwirkende Kräfte nur gering verformen (verlängern), da sie diesen Kräften einen Widerstand entgegensetzen. Entfällt die einwirkende Kraft, nehmen sie ihre Ausgangslänge ohne Verzögerung wieder ein. Die kontraktilen Myofibrillen besitzen hingegen im Wesentlichen plastische Eigenschaften, d.h., sie setzen der einwirkenden Kraft keinen nennenswerten dauernden Widerstand entgegen. Nach Aussetzen der verformenden Kraft verbleibt ein Verformungsrückstand (Verlängerung). Die plastischen Eigenschaften der kontraktilen Myofibrillen bestimmen die Dehnbarkeit im Bereich geringer Muskellängen. Bei stärkerer Dehnung steigt der Dehnungswiderstand erheblich an, da zunehmend elastische Strukturen (Sarkolemm, Bindegewebe, Titin) ins Spiel kommen. Die Ruhedehnungskurve des Muskels ist demnach keine Gerade – wie etwa beim Stahldraht, bei dem die Dehnungslänge proportional der dehnenden Kraft ist. Werden bei Ausgangslängen von 60-160% der Ruhelänge im Muskel jeweils isometrische Maximalkontraktionen ausgelöst, so ergibt sich ein Kraftmaximum bei der Ruhelänge . 2 Bei kleineren und größeren Ausgangslängen des Muskels nimmt die Kraft wieder ab, um bei 60% und 160% jeweils auf Null abzufallen. Außerdem setzt sich die gemessene Kraft oberhalb der Ruhelänge aus der zur Dehnung aufgewandten und der aktiv vom Muskel entwickelten Kraft zusammen. (Abb. S.47 unten im Skript) Kurve der isometrischen Maxima: Die totale Kraft bei einer bestimmten Vordehnung setzt sich aus der passiven Spannung und der aktiven Kontraktionskraft zusammen. Kontraktionsformen: - isotonische: Muskelverkürzung bei konstanter Last; Verkürzung umso schneller, je geringer die Last; Verkürzung ebenfalls am größten bei geringer Last. Geleistete mechanische Arbeit: Last x Hubhöhe (Kraft x Weg). Übersteigt die Last die maximal mögliche Kraftentwicklung, wird der aktive Muskel gedehnt (typische, sehr häufige Bremsbewegung, z.B. beim Bergabgehen) Keine äußerlich messbare Längenveränderung, sondern nur Kraft- bzw. Spannungsänderung - isometrische: Spannungsentwicklung ohne Muskelverkürzung (z.B. Stemmen einer zu großen Last); maximale Kraftentwicklung etwa bei Vordehnung auf Ruhelänge der Sarkomere (optimale Überlappung der Aktin- und Myosinfilamente). Bei der Stauchung des Muskels oder stärkerer Vordehnung ist die Kraftentwicklung geringer. - auxotonisch: Verkürzung und gleichzeitige Zunahme der Kraft (z.B. Speerwurf und andere ballistische, d.h, sehr schnelle Bewegungen). Verkürzungsgeschwindigkeit bei kleiner Last am größten. - Unterstützungszuckung: zunächst isometrische, dann auxotonische Kontraktion (z.B. Eimer hochheben); häufige Kontraktionsform im Alltag, Verkürzung fällt ebenfalls umso deutlicher aus, je geringer die Last ist. Mechanische Arbeit (Hubhöhe x Last) erreicht bei mittlerer Last Maximalwert (ermüdungsfreie Bedienung von Geräten erfordert entsprechendes Design). (zunächst entwickelt man nur Spannung und in dem Moment, wo man Hantel vom Boden hebt, verkürzt sich der Muskel) - Anschlagszuckung: anfängliche isotonische Verkürzung, dann nach „Anschlag“ weiter mit isometrischer Kontraktion, z.B. erst Zerbeißen weicher Nahrung, dann fester Kieferschluss; Muskel verkürzt sich zuerst isotonisch und in dem Moment, wo die Faust den Sandsack trifft, steigt im Muskel die Spannung deutlich an. Muskelmechanik: - Einzelzuckung: braucht etwa 80ms zum Maximum, etwas länger zum Erschlaffen; bewirkt nur eine sehr geringe Verkürzung bzw. Spannungsentwicklung. Nicht alle Muskeln zucken gleich schnell. Langsame Muskeln (für Haltearbeit) enthalten viel rotes Myoglobin („rote“ Muskeln). Schnelle Muskeln sehen „weiß“ aus (z.B. Augenmuskeln) - Tetanus: bei Mehrfacherregung setzt sich die neue Einzelzuckung auf den Kontraktionsrückstand der vorhergehenden Zuckung auf: Superposition oder Summation. Bei geringer Erregungsfrequenz sind die Einzelzuckungen noch erkennbar (unvollkommener oder teilfusionierter Tetanus). Bei Erregungsfrequenzen ab etwa 30Hz wird die maximale Kraft erzeugt (vollkommener oder glatter Tetanus) Der Muskelkater: - Mikrotrauma - kleinste mikroskopisch sichtbare Schädigung der Muskelzelle und des Muskelbindegewebes Befunde, die die Mikrotraumatheorie unterstützen: - Laktatbeseitigung in Minuten - Gewebeuntersuchungen zeigen Mikrorissfolgen Typische Auslösebedingungen für Muskelkater: - körperliche Aktivität nach langer Pause - ungewohnte Bewegungen auch bei trainierten Sportlern - starke Belastungen auch bei gut eingeübten Bewegungen (Wettkampf) - Gabe depolarisierender Muskelrelaxantien bei einer Narkose - Epileptische Anfälle 3 3. Zur funktionellen Einheit Nerv-Muskel Erregungsvorgang – Ruhe- und Aktionspotential: Elektrische Potentialdifferenzen im Gewebe und ihre Änderungen sind für den Ablauf vieler wichtiger Lebensvorgänge von Bedeutung. Sie sind mit dem Stofftransport durch die Zellmembran verknüpft und spielen eine entscheidende Rolle bei der Erregung und Erregungsleitung im Nerv und Muskel. Verantwortlich für die elektrischen Vorgänge im Gewebe sind positiv oder negativ geladene Atome oder Atomgruppen, sog. Ionen, wie K*, Na* und Cl- sowie andere Anionen (A-). Eine Potentialdifferenz zwischen Zellinnerem und der Zellumgebung kommt dadurch zustande, dass z.B. die negativ geladenen Ionen im Zellinneren gegenüber dem Zelläußeren überwiegen. Diese Potentialdifferenz beiderseits der Zellmembran wird als Membranpotential bezeichnet. Membranpotential in Ruhe und bei Erregung: Die Konzentration der einzelnen Ionen innerhalb der Zelle (Muskelzelle, Nervenzelle) unterscheidet sich von der Ionenkonzentration außerhalb der für die verschiedenen Ionen unterschiedlich gut durchlässigen Zellmembran. Die Konzentration innerhalb der Zelle liegen für Kalium höher, für Natrium und Chlorid niedriger als außerhalb. Die Ursache dieser unterschiedlichen Konzentrationen ist die unterschiedliche Durchlässigkeit der Membran in Ruhe für die einzelnen Ionen. In Ruhe ist die Zellmembran für Natrium so gut wie undurchlässig, für Kalium jedoch permeabel. Die im Inneren der Zelle höher konzentrierten Kaliumionen diffundieren entsprechend ihrem chemischen Konzentrationsgefälle auswärts (passiver Transport). Positive Ladungsträger verlassen damit die Zelle. Dadurch wird die Zelloberfläche gegenüber dem Zellinneren positiv geladen. Die in der Zelle gelegenen großmolekularen Anionen, in der Mehrheit Eiweißmoleküle, können den K*-Ionen nicht durch die Zellwand folgen, und K*-Ionen werden wegen ihrer entgegengesetzten Ladung an der Zelloberfläche festgehalten, da sich gegensinnige Ladungen elektrisch anziehen (elektrische Potentialdifferenz). So wird die Kaliumauswärtsdiffusion durch die in das Zellinnere gerichtete elektrische Potentialdifferenz zunehmend begrenzt. Der chemisch angetriebene Kaliumausstrom steht mit dem elektrisch getriebenen Kaliumeinstrom in einem Gleichgewicht. Die hierbei messbare Potentialdifferenz wird K*-Gleichgewichtspotential genannt. Ruhepotential: Zwischen dem Inneren der ruhenden Zelle und der Umgebung besteht in Ruhe eine Potentialdifferenz von ca. 60mV (Axone) bis -80mV (Muskelfasern). Das Innere der Zelle verhält sich dabei negativ gegenüber der Umgebung. Da in erster Linie die Kaliumionen und nur zum geringen Teil Natriumionen für das Zustandekommen des RP verantwortlich sind, wird das RP wesentlich vom Kalium-Gleichgewichtspotential (ca.-100mV) bestimmt. Aus der Tatsache, dass sich bei unterbrochener Sauerstoffversorgung des Gewebes die Ionenkonzentration innen und außen angleichen, wird geschlossen, dass Energie bereitgestellt werden muss, um die Konzentrationsdifferenzen für die Ionen aufrechtzuerhalten. Die Energiebereitstellung erfolgt durch Sauerstoff verbrauchende aktive Stoffwechselprozesse. Die Energie wird in der energiereichen Phosphatverbindung ATP gespeichert. In der Zellwand befinden sich spezifische Transportproteine, sog. „Ionenpumpen“. Die Tätigkeit dieser Pumpen befördert eingedrungene Na*-Ionen aus der Zelle entgegen einem chemischen und elektrischen Potentialgefälle hinaus und gleichzeitig K*-Ionen in die Zelle hinein. Man spricht von einer gekoppelten Na*-K*-Ionenpumpe (Na*-K*-ATPase). Diese Pumpentätigkeit (aktiver Transport) ist ein energiebenötigender Prozess. Die Energie für diesen Vorgang wird durch ATPSpaltung bereitgestellt. Die Na*-K*-ATPase ist ein Glykoprotein und liegt in der Zellmembran. Durch das Einnehmen verschiedener Konformationszustände wird der Ionentransport ermöglicht. Aus dem Skript: Ruhepotential: - negativer Ladungsüberschuß intrazellulär - für Kalium Gleichgewichtspotential - -70 bis -80mV - Ionenpumpen gekoppelt für Natrium und Kalium, Energie benötigend 4 Aktionspotential:(= der zeitliche Ablauf der Änderung des Membranpotentials während dieser sog. Erregung) Aus dem Skript: - =>Erregung => Na*-Permeabilität steigt => Na*-Ionen in die Zelle => Depolarisation auf +20 bis +40mV - über spezielle Kanäle…. Gelangt nun eine Erregung an die Zellmembran der Muskel- oder Nervenzelle, so nimmt die in Ruhe geringe Durchlässigkeit der Membran für Na*-Ionen erheblich zu (etwa um das 500fache). Positiv geladene Natriumionen dringen entsprechend ihrem Konzentrationsgefälle in die Zelle ein. Das negative Ruhemembranpotential nimmt dadurch im Betrag ab: es kommt zur Depolarisation. Wird das Membranpotential von ca.-80mV (Muskelzelle) auf einen kritischen Schwellenwert von -60mV gebracht, so steigt die Durchlässigkeit der Membran für Na*-Ionen weiter rasch an. Der Einwärtsstrom für Na* in die Zelle vergrößert sich. Das Zellinnere wird hierdurch um 30-40mV positiv gegenüber außen geladen („Overshoot“) (Abb. 32) Das AP pflanzt sich über Nerven- oder Muskelfaser von einer Stelle aus (z.B. unter der motorischen Endplatte) durch Depolarisierung der benachbarten Membranbezirke fort. Man spricht von einem fortgeleiteten AP, dem, z.B. am Muskel, die Zuckung (Kontraktion) folgt. Ist der Gipfel des APs erreicht, werden die eingetretenen Potentialänderungen wieder rückgangig gemacht: Es verringert sich zunächst wieder die Durchlässigkeit der Zellmembran für Na*. Der Na*-Einstrom wird so gestoppt. Im weiteren Verlauf steigt die Durchlässigkeit der Membran für K* an. Positiv geladene K*-Ionen verlassen das Zellinnere, das dadurch wieder negativ gegenüber der Umgebung wird. Dieser Vorgang wird Repolarisation genannt und läuft sehr rasch ab. Nach etwa 1ms verlangsamt sich die Repolarisation am motorischen Nerv und geht mit einem erkennbaren Knick in das sog. Depolarisierende Nachpotential über, bevor das RP wieder erreicht wird. Wird das RP in der Repolarisation durch die erhöhte K*-Leitfähigkeit der Membran unterschritten, so spricht man vom hyperpolarisierenden Nachpotential, das z.B. an den Nervenzellen des Rückenmarks häufig anzutreffen ist. Während der Repolarisation wird mit Hilfe der Na*-K*-Pumpe der Rücktransport von K*-Ionen in die Zelle und die Na*-Elimination aus der Zelle vorgenommen. Insgesamt gelangt bei einem AP nur ein sehr kleiner Teil der Ionen durch die Zellmembran, so dass viele APs nacheinander ausgelöst werden können. Das in der Nervenzelle gestartete AP wird über den Neuriten zur Muskulatur fortgeleitet und schafft dort die Voraussetzung für die Muskelkontraktion. Die Fortleitung des APs geschieht dabei prinzipiell wie folgt: zwischen der erregten,durch die Depolarisation außen negativ geladenen Stelle des Neuriten und den noch unerregten, positiv geladenen benachbarten Abschnitten besteht eine Potentialdifferenz. Aufgrund dieser Potentialdifferenz fließen lokale Ströme, die die unerregten Abschnitte depolarisieren, d.h. dort ein neues AP mit unveränderter Amplitude auslösen. In der marklosen Nervenfaser (z.B. Schmerzfaser) und an der Muskelfaser erfolgt die Leitung auf diese Weise kontinuierlich, d.h. die gesamte Neuritenoberfläche wird vom AP unter ständigem Zeitverlust durchlaufen. Bei den markhaltigen Nerven geschieht die Erregungsfortpflanzung etwa 10mal schneller. Die erregbare Oberfläche des Neuriten hat hier nur alle 2mm im Bereich der RANVIERschen Schnürringe direkten Kontakt mit der Umgebung. Nur dort kann der rasche Natriumeinwärtsstrom erfolgen und ein AP auslösen. Zwischen dem erregten und dem benachbarten noch unerregten Schnürring kommt es zu einem Ladungsausgleich durch innere und äußere Längsströme, die – analog zum elektrischen Leiter aus Metall – sehr rasch fließen. Zeitverzögernde Querströme durch Ionenverschiebungen sind infolge der elektrisch wirksamen Isolationsschicht der Markscheide nicht möglich. Zeitverluste ergeben sich so nur noch an den schmalen, relativ weit auseinanderliegenden Schnürringen durch Depolarisation. Die Zwischenabschnitte, die sog. Internodien, werden von der elektrischen Erregung gleichsam saltatorisch, d.h. springend, zurückgelegt. Man spricht von saltatorischer Fortleitung. So sind die bis zu 120m/s betragenden Leitungsgeschwindigkeiten von markhaltigen Nervenfasern zu erklären. Neuromuskuläre Übertragung: Motorische Endplatte-Muskelfaser An der motorischen Endplatte erfolgt die neuromuskuläre Übertragung (vom Nerv zum Muskel) auf elektrochemischen Weg wie folgt: In der motorischen Endplatte befinden sich sog. Vesikel. In diesen Bläschen ist der Überträgerstoff (Neurotransmitter) Acetylcholin (ACH) gespeichert. Der Nervenimpuls (AP) gelangt über marklose Endigungen des Axons (unter Abnahme seiner Amplitude) in die Sohlenplatte und setzt aus den der präsynaptischen Membran anliegenden Vesikeln ACH frei. Dabei kommt es aufgrund einer Erhöhung der Ca*-Konzentration während der Depolarisation zu einem Verschmelzen der Vesikelmembran mit der präsynaptischen Membran und nachfolgend zu einer Ausschüttung von ACH in den synaptischen Spalt (=> Exozytose). Das in den schmalen synaptischen Spalt freigesetzte ACH gelangt durch Diffusion relativ rasch an die subsynaptische Membran (Muskelfaser) und löst hier nach Anlagerung an die entsprechenden Rezeptoren eine 5 lokale Permeabilitätserhöhung für Na*-Ionen aus. Dadurch kommt es – wie beschrieben – zu einer Depolarisation des ca.-80mV betragenden RP um ca.50mV, die überschwellig ist. Diese „lokale Antwort“ des subsynaptischen (muskulären) Endplattenbezirks wird als Endplattenpotential (EEP) bezeichnet. Vom Endplattenbezirk aus besteht jetzt ein Potentialgefälle zur benachbarten ruhenden und daher umgekehet gepolten Muskelfasermembran, an der dadurch ein AP startet. Dieses AP pflanzt sich über die Muskelzellmembran beiderseits der motorischen Endplatte mit einer Geschwindigkeit von ca.6m/s fort und gelangt auch in die Quertubuli. Diese Quertubuli (Querröhren) sind Einstülpungen der Muskelzellmembran, die bis an die kalziumhaltigen Bläschen des sarkoplasmatischen Retikulums und damit in die Nähe der Myofibrillen reichen. Die durch einen Nervenimpuls präsynaptisch freigesetzte ACH-Menge wird subsynaptisch innerhalb von 2ms durch das Enzym Cholinesterase in die beiden unwirksamen Bruchstücke Cholin und Essigsäure gespalten. Dies ist notwendig, damit ein folgender Impuls ein neues AP auslösen kann. Die Muskelfaser muss bekanntlich rhythmisch erregt werden, wenn sie länger tätig sein soll (Superposition, Tetanus). Die motorische Endplatte stellt einen notwendigen Verstärker dar, der die APs des Neuriten durch chemische Vermittlung sicher überschwellig auf die Muskelfaser überträgt. Eine direkte elektrische Übertragung wäre unter den gegebenen Verhältnissen wegen der zu erwartenden hohen Stromverluste im synaptischen Spalt kaum möglich. Aus dem Skript: Erregung über Neurit => Acetylcholin-(ACH)-Freisetzung in den synaptischen Spalt, ACH zur subsynaptischen Muskelmembran => lokale Antwort => AP ca.6m/s auch in die Quertubuli; in deren Nähe liegt das sarkoplasmatische Retikulum (long. Tubulus) Ca**-Freisetzung => ATP-ase Aktivität hoch => Brückenbildung Neuromuskuläre Übertragung: - Depolarisation einer präsynaptischen Nervenendigung (motorische Endplatte) durch ein AP - Ausschüttung des Überträgerstoffes Acetylcholin - Reaktion mit Rezeptoren der postsynaptischen Membran - Öffnung von Kationenkanälen - Überschwellige Depolarisation der Muskelfasermembran und Fortleitung des AP Sequenz bei der Auslösung einer Muskelzuckung: - Reizung der Muskelfaser - AP (Membranerregung) - Elktromechanische Kopplung * Erregungsleitung im T-System * Kalziumfreisetzung aus dem Longitudinalsystem * Kalziumwirkung auf die Myofibrille - Kontraktion der Myofibrillen * zyklische Querbrückentätigkeit Motorische Einheit: Als motorische Einheit bezeichnet man eine motorische Nervenzelle mit ihrer efferent leitenden langen Nervenfaser und dem von ihr versorgten Kollektiv von Muskelfasern. Diese Muskelfasern, die von einer einzelnen Nervenfaser innerviert werden, treten auch gemeinsam in Aktion. Aus dem Skript: - fein abgestufte Bewegungen => Fingermuskulatur/Augenmuskulatur: 5-15 Muskelfasern/Axon - gröbere Bewegung => Kniegelenk-Strcker: 100-1000 Mf/Axon - kleine motorische Einheit: relativ große Zahl/cm² Muskel fein abgestufte Bewegungen (=> Feinmotorik) Kraft gering Eine Nervenfaser innerviert nur 5-15 Muskelfasern - große motorische Einheit: relativ geringe Zahl/cm² grob abgestufte Bewegungen Kraft hoch Eine Nervenfaser innerviert 100-2000 Muskelfasern Augenmuskulatur: doppelt so viele motorische Einheiten wie z.B. der M. biceps brachii 6 Superposition und Tetanus: Für die Dauer des AP ist die Muskelfaser nicht erregbar, sie ist refrektär. Erklärung: Folgen zwei überschwellige Reize in einem kürzeren Abstand als ca.1ms, so bleibt der zweite Reiz unwirksam. Er fällt in die Refraktärphase der ersten Erregung, d.h. in die frühe Repolarisationsphase. Trifft dagegen der folgende Reiz die Membran nach der Repolarisation, so kann ein neues AP ausgelöst werden. Hinter der ersten Erregung kann im Mindestabstand der Refraktärzeit eine zweite laufen. Bei einer Refraktärphase der markhaltigen Nervenfaser von ca.1ms könnten theoretischetwa 1000 Impulse pro Sekunde geleitet werden. Das wäre dann allerdings nur für kurze Zeit möglich, da sich die Refraktärzeiten bei hoher Reizfrequenz rasch verlängern. Die Zuckung der Muskelfaser oder des Muskels beim maximalen Reiz ist noch nicht die größtmögliche Verkürzung. Eine maximale Verkürzung wird erst durch Überlagerung rasch aufeinanderfolgender Kontraktionswellen erreicht. Man nennt die Überlagerung Summation oder Superposition der Kontraktion. Die folgende Erregung trifft auf eine noch nicht völlig erschlaffte Muskelfaser. Auf diesen Kontraktionszustand lagert sich die nächste Kontraktion auf und so fort. Diese Superposition ist dadurch möglich, dass die Kontraktion selbst 10mal langsamer abläuft als die vorausgegangene Erregung. Bei Erhöhung der Zahl der Erregungen auf ca.50/s entsteht schließlich eine Dauerverkürzung des Muskels (Tetanus) mit Zunahme der Kontraktionsamplitude. In diesem Stadium sind Einzelzuckungen nicht mehr erkennbar. Die niedrigste Erregungsfrequenz, bei der ein vollkommener (vollständiger) Tetanus auftreten kann, wird als Verschmelzungs- oder Fusionsfrequenz bezeichnet; je nach Muskel ergeben sich dabei erhebliche Unterschiede. Bei geringerer Reizfrequenz lassen sich die Einzelzuckungen dagegen noch unterscheiden (unvollständiger Tetanus). Alle willentlichen Aktivierungen des Skelettmuskels sind tetanischer Natur!! Die motorische Einheit entwickelt unter isometrischen Bedingungen im Tetanus mehr als die zehnfache Kraft im Vergleich zu einer einzelnen Kontraktion. Der sog. aktive Zustand in der Muskulatur (AP und Kalziumfreisetzung) hält bei niedriger Reizfrequenz nur kurze Zeit an. Die längerdauernde Verkürzung der kontaktilen Elemente (Aktin undMyosin) wird deshalb auf halben Wege abgebrochen. Bei höherer Reizfrequenz ist die Aktivierungsdauer länger und zur Entwicklung der maximalen Kraft ausreichend. Dabei sind nicht alle motorischen Einheiten gleichzeitig tätig. Der Tetanus resultiert aus abwechselnder Tätigkeit der Einheiten. Die Steigerung der Kraft erfolgt stufenweise durch Rekrutierung, d.h. durch Erhöhung der Zahl der eingesetzten motorischen Einheiten. Feinere und feinste Differenzierungen des Krafteinsatzes werden durch Modulation, d.h. durch Variation der Erregungsfrequenzen bereits aktivierter motorischer Einheiten, vorgenommen. Bis zu welchem Prozentsatz (der maximalen Kraft) der Kraftanstieg über Rekrutierung erfolgt, ist muskelspezifisch sehr unterschiedlich. Während die Rekrutierungsgrenze in den meisten gemischten Muskeln bei etwa 80% des entwickelbaren Kraftmaximums liegt, erreicht der M. adductor pollicis (Daumenanzieher) diese beispielsweise bereits bei 50%; ein höherer Kraftanstieg ist dann nur noch über Frequenzierung, d.h. durch eine Erhöhung der Erregungsfrequenz der Motoneurone, zu realisieren. Beim M.gastrocnemius werden hingegen bis in den 100%-Bereich weitere höherrangige motorische Einheiten „hinzugeschaltet“. Eine Verstärkung der Kontraktion ist möglich durch die Erregung zusätzlicher motorischer Einheiten (Rekrutierung), gefolgt von der Zunahme der Zahl der Erregungen pro Zeiteinheit (Frequenzierung). Explosivkrafteinsatz: 80-120 Erregungen/s 4. Leistungsbestimmende Faktoren für die Muskeltätigkeit – Krafttraining Leistungsbestimmende Faktoren für die Muskeltätigkeit: - Muskelfaserart - Formen der Muskelarbeit - Energiebereitstellung - Muskelquerschnitt und Muskelkraft - Ausgangslänge der Muskelfaser - Lastwiderstand und Verkürzungsgeschwindigkeit - Definitorische Problematik 7 Muskelfaserart/Muskelfasertyp: Die quergestreifte Skelettmuskulatur besteht hauptsächlich aus sog. Schnellen und langsamen Zuckungsfasern, die sich wie folgt charakterisieren lassen. Die langsamen Skelettmuskelfasern („slow twitch fibers“) überwiegen in Muskeln mit vorwiegend stützmotorischer Funktion wie z.B. dem M.soleus im Wadenbereich. Sie werden von kleinen alphaMotoneuronen des Rückenmarks über langsamer leitende Neuriten nervös versorgt, die bei Aktivierung kontinuierlich Erregungen mit geringerer Frequenz (10-20 AP pro Sekunde) aussenden, die zu langsameren, länger anhaltenden Kontraktionen dieser ermüdungsresistenten Muskelfasern führen. Diese ihren Energiebedarf vorwiegend aerob bereitstellenden Muskelfasern sind relativ dünn und von vielen Kapillaren umgeben, wodurch die Diffusionsstrecken für die Sauerstoffversorgung möglichst kurz sind. Sie erscheinen durch den hohen Myoglobingehalt dunkelfarben, rot („rote“ Muskulatur) und sind für längerdauernde Belastungen reich mit Mitochondrien sowie mit Enzymen des oxidativen Stoffwechsels ausgestattet. Die schnellen Skelettmuskelfasern („fast twitch fibers“) überwiegen in Muskeln mit primär zielmotorischen Funktionen, wie z.B. im M.triceps brachii als Strecker im Ellbogengelenk, und können sich erheblich schneller als die roten Muskelfasern kontrahieren. Sie werden über schnell leitende Neuriten innerviert, die von größeren alpha-Motoneuronen ausgehen. Diese Motoneurone ermüden allerdings rascher und „feuern“ nur kurzzeitig Aktionspotentialsalven von durchschnittlich 40/s. Aufgrund ihres geringeren Myoglobingehaltes sind schnelle Muskelfasern blassfarben und werden deshalb auch als „weiße“ Mukelfasern bezeichnet. Ihren Energiebedarf für die mehr Schnellkraft erfordernden Beanspruchungen stellen sie überwiegend anaerob bereit und sind entsprechend reich an Enzymen der Glykolyse. Im Vergleich zur schnellen Muskelfaser erreicht die langsame Faser die höchste Effizienz bei der Umwandlung chemischer in mechanische Energie ebenso wie die größte Leistung bei relativ niedrigen Kontraktionsgeschwindigkeiten. Die langsameren motorischen Einheiten sind zwar in der Lage, begrenzt auch höhere Verkürzungsgeschwindigkeiten zu entwickeln, allerdings nur mit erheblich gesteigertem Energieaufwand. Alle Fasern einer motorischen Einheit sind entweder rot („slow twitch“) oder weiß („fast twitch“), wobei die Fasern einer motorischen Einheit in gemischten Muskeln in der Regel über den gesamten Querschnitt verteilt sind. In der ausdauertrainierten Muskulatur überwiegt Typ1 („slow twitch“); in der stärker schnellkraftbeanspruchten Muskulatur überwiegt Typ2 („fast twitch“ in der Ausprägung llB und llA). Der Unterschied dieser vier Faserarten reicht bis in den molekularen Bereich der kontraktilen Eiweißfäden der Myofibrillen. Dabei scheint das Aktin bei allen Säugetierarten annähernd gleich gebaut zu sein. Das Myosinmolekül hingegen – bestehend aus zwei schweren Molekülketten (S,F) im Schaftbereich und mehreren leichten Ketten (s,f) im Kopfbereich – weist deutliche Unterschiede auf. Bei den schweren Myosinketten werden zwei schnelle (Fa,Fb) und eine langsame (S) und bei den leichten Myosinketten drei schnelle (f1,f2,f3) und zwei langsame (s1,s2) Ausprägungen unterschieden. Typ llX = schnellste Muskelfaservariante Typ l - Typ llC – Typ llA – Typ llB Die schnellsten Ketten – sowohl schwere als auch leichte – finden sich in den schnellen Fasertypen llB und llA, die langsamen schweren und die langsamen leichten Ketten in der langsamen Typ-1-Faser. Bemerkenswert ist allerdings, dass die Typ-1-Fasern auch unterschiedliche Anteile der schnellen leichten Ketten aufweisen, womit diese auch höhere Kontraktionsgeschwindigkeiten entwickeln können. Eine interessante Zwischenposition nimmt die llC-Faser ein. Sie enthält jeweils schnelle und langsame schwere sowie leichte Myosinketten, wodurch diese allerdings seltene Faserart (2% bis 5% aller Fasern) eine Übergangsform zwischen Typ1 (langsam) und Typ2 (schnell) darstellt. In diesem Zusammenhang ist die Möglichkeit der Umwandlung von schnellem in langsame Fasern und umgekehrt von besonderem sportpraktischem Interesse. Umwandlungsproblematik von Muskelfaserarten: - Kreuzinnervation: komplette Umwandlung energetisch und kontraktil - Elektr. Stimulation: ll =>l gelingt mit 10 Impulsen/s (= APfrequenz) in mehreren Wochen; l => ll gelingt nur, wenn die niederfrequente Dauerinnervation (10/s) der Einzelfaser durch Nervendurchtrennung wegfällt Folgerung: ll-Faser ist durch das Fehlen niederfrequentierter Dauerstimulation geprägt Trainingsbeobachtung: Sprinter => gute Ausdauerleistung nach längerer Ausdauertrainingsperiode Langstreckler => keine guten Sprintleistungen nach Sprinttrainingsperiode 8 genetische Faktoren: z.B. Beinlänge bestimmend Umweltfaktoren; langfristiges Training: llB => llA oder llC => l Ausdauertraining (intensiv): Mitochondrien auch in llB und llA zunehmend Inaktivität (Bettruhe): Ausdauer runter, Durchmesser: llB runter dann l runter Faserverteilung: Frauen: 30-75%: Typ l Männer: 20-80% Typl Arbeitsbedingungen der Muskulatur: Die Leistungsfähigkeit der Muskulatur wird ganz wesentlich von den unterschiedlichen Arbeitsbedingungen bestimmt, unter denen die Tätigkeit – speziell der Muskeleinsatz bei den verschiedenen sportartspezifischen Bewegungsabläufen – stattfindet. Beispielhaft seien genannt: Bewegungen mit kleiner oder großer Bewegungsamplitude aus einer sicheren zweibeinigen Standposition oder einem labilen Einbeinstand mit folglich geringerem oder ausgeprägterem stützmotorischen Muskeleinsatz sowie Bewegungen mit günstigen oder ungünstigen Hebelverhältnissen im Extremitätenbereich. Hinzu kommen die Besonderheiten der statischen (isometrischen) oder dynamischen (auxotonischen) Muskeleinsätze. Auch an der sportartübergreifenden Bewegung des Springens lässt sich diese Bewegungsvielfalt zeigen. Sprünge sind u.a. aus der Hockstellung ohne Auftaktbewegung (Skisprung) oder mit Auftaktbewegung (Volleyball-Schmetterschlag) wie auch als reaktiver Absprung aus schnellem Anlauf (Weit- und Dreisprung) möglich. - - statische Haltearbeit findet bei isometrischer Muskelkontraktion statt. Hierbei wird durch die vom Muskel entwickelte Kraft ohne sichtbare Muskelverkürzung einer äußeren Gegenkraft das Gleichgewicht gehalten (z.B. Halten einer Scheibenhantel). Da die Last dabei nicht bewegt wird, findet – trotz möglicherweise sehr hoher energetischer Anforderung – keine Arbeit im physikalischen Sinn statt. Der statisch belastete Muskel ermüdet rasch. Dynamische Arbeit liegt bei vorwiegend auxotonischer Kontraktion der Muskulatur vor. Bei den entsprechenden Bewegungsabläufen wechseln Kontraktion und Erschlaffung der Muskulatur einander ab, wobei dieser Wechsel einmal (azyklisch) oder wiederholt (zyklisch) erfolgen kann: azyklische Bewegungsabläufe: Sprung, Stoß, Wurf, Schlag, Schuss zyklische Bewegungsabläufe: Schwimmen, Rudern, Laufen, Radfahren Die dynamische Muskeltätigkeit kann weiterhin positiv/konzentrisch oder negativ/exzentrisch erfolgen. Beim Anheben eines Gewichtes wird die Last durch aktive Muskelverkürzung bewegt, und es wird dabei dynamisch konzentrisch gearbeitet (=> positive Arbeit). Beim kontrollierten Absetzen eines Gewichtes wird der kontrahierte Muskel dagegen durch die Last gedehnt: dynamisch exzentrische Arbeit (=> negative Arbeit). Energiestoffwechsel: Da jede Form der Muskelkontraktion Energie erfordert, werden die Energiebereitstellung und die Energienachlieferung – besonders bei längerdauernden zyklischen Abläufen – zu leistungsbestimmenden Faktoren für die Muskeltätigkeit. Zunächst wird die benötigte Energie aus sofort verfügbaren energiereichen Phosphatverbindungen entnommen, die in Abhängigkeit von der Intensität und Dauer der Muskeltätigkeit auf anaeroben und aeroben Wege wieder ergänzt werden. Auf anaerobem Wege (ohne Sauerstoffverbrauch) ist eine große Energiemenge pro Zeiteinheit – allerdings nur für kurze Zeit – verfügbar: Belastungen mit höchster Intensität (z.B. Sprint) sind nur kurzzeitig durchzuhalten. Auf aeroben Wege (mit Sauerstoffverbrauch) ist eine kleinere Energiemenge pro Zeiteinheit – allerdings für längere Zeit – bereitstellbar: Belastungen mit absolut geringer Intensität (z.B. Langstreckenlauf) können entsprechend über lange Zeiträume durchgehalten werden. Aus dem Skript: Die Muskelkontraktion kann nur erfolgen, wenn ausreichend ATP (Adenosintriphosphat) vorhanden ist. Die Bindung zwischen den beiden Phosphorsäuremolekülen ist sehr energiereich. Pro mol ATP wird bei der Spaltung jeweils 30kJ (ca.7kcal) frei. Der Energievorrat an ATP im Muskel beträgt etwa 5mmol/kg Muskulatur, womit sich nur etwa 3-4 maximale Muskelkontraktionen durchführen lassen. ATP muss fortlaufend resynthesiert werden. 9 Es gibt 3 verschiedene Resynthesewege: 1. anaerob: alaktazid (über Kreatinphosphat) => (Sarkoplasma) 2. anaerob: laktazid (über die Glycose) => (Sarkoplasma) 3. aerob: (über den Zitratzyklus und die Atmungskette) => (Mitochondrien) - rote Muskulatur: arbeitet ökonomischer = aerobe Energiebereitstellung: kleinere Energiemenge/s über lange Zeit (sie können auch größere Kraft entwickeln, arbeiten dann aber unökonomisch) weiße Muskulatur: arbeitet unökonomischer = anaerobe Energiebereitstellung: große Energiemenge/s, aber nur über kurze Zeit (40-60s) Abstufung der Kraft einer Muskelkontraktion: 40-100 N/cm Muskelquerschnitt Durch Rekrutierung: mehrere motorische Einheiten aktiv; Abstufung der aktivierten motorischen Einheiten bis 50% F max alle aktivierbaren motorischen Einheiten eingesetzt und Durch Frequenzierung: Änderung der Frequenz der APs, AP/s höher 30/s => 120/s Bei Muskeln des Extremitäten- und Rumpfbereiches ist jeweils eine bestimmte Größe der motorischen Einheit vorherrschend. Kleinere Einheiten => Haltearbeit (rot); Kapillardichte hoch Große Einheiten => Zielmotorik (weiß); Kapillardichte niedrig Ausgangslänge der Muskelfaser: Die Kraft, die der Muskel aktiv isometrisch entwickeln kann, hängt von seiner Länge zu Beginn der Kontraktion ab. Die größte aktiv entwickelte Kraft erreicht der Muskel bei seiner Ruhelänge im Körper. Bei dieser Länge ist der Muskel gegenüber dem völlig entspannten Zustand allerdings schon vorgedehnt. Durch die Vordehnung sind einerseits die elastischen Strukturen schon vorgespannt => die aktiv entwickelte Kraft kann gut über die Sehnen auf den Knochen übertragen werden; andererseits überlappen sich die Myosinund Aktinfilamente so weit, dass die maximale Zahl von Brückenbildungen möglich ist. Bei einer Dehnung des Muskels über seine Ruhelänge im unbelasteten Zustand hinaus nimmt die aktiv entwickelbare isometrische Kraft ab, da sich die Überlappungsbereiche zwischen den Aktin- und Myosinfilamenten verringern. Damit nimmt auch die Zahl von knüpfbaren Brücken ab und beträgt bei einer Sarkomerlänge von mehr als 3,5 mykrometern nahezu Null. Verkürzt sich der Muskel ( ), so nimmt die entwickelbare Kraft ebenfalls ab. Die Aktinfäden überlappen sich dabei so weit, dass die Myosinfilamente gegen die Z-Membran stoßen. Die Brückenbildungen werden behindert und führen in diesem Zustand nur zu einer geringen Kraftentwicklung. Addiert man zu der vom Muskel aktiv entwickelten isometrischen Kraft noch die durch die Dehnung der elastischen Strukturen des Muskels gespeicherte „elastische“ Kraft, so erhält man die messbare totale Kraft. Die totale Kraft des aktivierten Muskels steigt mit zunehmender Vordehnung weiter an, da die Zunahme der durch die Dehnung gespeicherten elastischen Kraft größer ausfällt als die Abnahme der aktiv entwickelbaren Muskelkraft. Lastwiderstand und Verkürzungsgeschwindigkeit: Der sportliche Alltag lehrt, dass schwere Gegenstände nur sehr langsam gehoben, bewegt oder geworfen werden können. Mit abnehmender Last wird umgekehrt die Verkürzungsgeschwindigkeit des Muskels größer. Die kraftGeschwindigkeits-Beziehung des Muskels stellt nach HILL eine Hyperbel mit folgender Gleichung dar: Verkürzungsgeschwingigkeit v = (max. isometr. Kraft F - Last F) x b Last F + a (a = Kraftkonstante, b = Längenkonstante) 10 Daraus ergibt sich: - mit steigender Last nimmt die Verkürzungsgeschwindigkeit des Muskels ab und umgekehrt. Je kleiner die Last ist, desto weniger der pro Zeiteinheit knüpfbaren Brücken zwischen Aktin- und Myosinfilamenten werden in den aktivierten motorischen Einheiten zum Halten der Last benötigt. Die geringe Zahl geknüpfter Brücken pro Zeiteinheit lässt eine relativ große Beweglichkeit zwischen den Aktin- und Myosinfilamenten als Voraussetzung für eine hohe Verkürzngsgeschwindigkeit zu. - Erreicht die Last F die maximale isometrische Muskelkraft F , so wird obiger Quotient und damit die Verkürzungsgeschwindigkeit zu Null. Die Kraft-Geschwindigkeits-Hyperbel in Abbildung 42 im Skript schneidet die Kraft Achse. Zur Entwicklung der maximalen isometrischen Kraft ist sowohl die maximale Zahl der willentlich aktivierbaren motorischen Einheiten eingesetzt als auch die maximale Zahl von Aktin-Myosin-Brücken pro Zeiteinheit in den einzelnen Muskelfasern geknüpft. Es besteht keine „Reserve“ mehr, die zur weiteren Spannungserhöhung rekrutiert werden könnte. - übersteigt die Last F die maximale isometrische Muskelkraft F , so wird die Verkürzungsgeschwindigkeit v negativ, d.h. der willentlich maximal aktivierte Muskel wird gedehnt. Es liegt dann die schon beschriebene Muskelkontraktion vor, die z.B. bei abbremsenden Bewegungen (Bergabläufe) eingesetzt wird. - Die vom Muskel abgegebene physikalische Leistung ergibt sich aus dem Produkt von Kraft und Geschwindigkeit. Die Leistungskurve zeigt bei etwa einem Drittel der Kraft und der Geschwindigkeit ihr Maximum. Physikalische Leistung = Kraft x Weg = Kraft x Geschwindigkeit Zeit - steigt die maximale (isometrische) Kraft F durch entsprechendes Krafttraining an, so ergibt sich, dass bei konstanter Last die Verkürzungsgeschwindigkeit prinzipiell zunimmt. Gelang beispielsweise vor Krafttrainingsbeginn das Ausführen einer einbeinigen Kniebeuge nur mit größter Mühe, so ermöglicht ein danach gestiegenes Maximalkraftniveau aufgrund nunmehr zusätzlich verfügbarer Aktin- und Myosinfilamente mit der entsprechend angestiegenen Zahl von knüpfbaren Brücken eine schnellere Kontraktion der Knie- und Hüftgelenkextensoren: die Verkürzungsgeschwindigkeit und damit die maximale Gelenkwinkelgeschwindigkeiten nehmen zu. Folglich trägt ein verbessertes Maximalkraftniveau in umso stärkerem Maße zu einer größeren Verkürzungsgeschwindigkeit bei, je enger sich die zu beschleunigende (konstante) Last der Maximalkraft annähert. Als Begründung ist anzugeben, dass die Maximalkraft vor allem durch die Gesamtanzahl knüpfbarer Brücken in den Parallelsarkomeren determiniert wird, die maximale Geschwindigkeit hingegen von der Kontraktilität, d.h. der Brückenbildungsrate pro Zeiteinheit in den Seriensarkomeren. Die daraus resultierende Verkürzung der Muskelfasern wird an der Dynamik von Gelenkwinkeländerungen äußerlich sichtbar. Definitorische Problematik: Die menschliche Motorik wird bei den vielfältigen Bewegungsabläufen im Sport oft gegensätzlich beansprucht und von den in der jeweiligen Sportart vorherrschenden Formen der Beanspruchung, z.B. Kraft (Gewichtheben), aerobe Ausdauer (Langstreckenlauf), Flexibilität (rhythmische Sportgymnastik), in ihrer Leistungsfähigkeit limitiert. Unter sportmedizinischem Aspekt werden 5 motorische Hauptbeanspruchungsformen – Koordination, Flexibilität, Kraft, Schnelligkeit und Ausdauer – unterschieden (nach HOLLMANN). Dieser definitorische Ansatz lässt – im Gegensatz zu den Begriffen wie „Fertigkeit“, „Fähigkeit“ oder „Eigenschaft“ – offen, ob der gesunde oder aber auch kranke Mensch überhaupt in der Lage ist, die an eine Zielbewegung geknüpfte(n) motorische(n) Anforderung(en) zu erfüllen. Eine sportphysiologische Grundlagendarstellung hat aber diese unterschiedlichen Ausgangssituationen zu berücksichtigen. Im negativen Fall gelingt es dem Kranken quantitativ oder qualitativ nicht oder noch nicht, eine bestimmte motorische Aufgabenstellung zu lösen. Der sich aus diesem Beanspruchungskonzept ergebende therapeutische Ansatz ist allgemein günstiger, als dem Patienten eine „Fähigkeit“ oder gar „Eigenschaft“ absprechen zu müssen. Unbestritten ist, dass der Kraft im motorischen Beanspruchungsprofil eine hervorgehobene Bedeutung zukommt: Weder eine primär auf Ausdauer noch eine auf Koordination, Flexibilität oder gar Schnelligkeit basierende Motorik lässt sich ohne bewegungserzeugende Kraftkomponenten verwirklichen. Eine vergleichbare definitorische Vielfalt ist bei den einzelnen Kategorien der Kraft und bei den zugehörigen Trainingsmethoden anzutreffen. Neben dem klassischen Konzept „Maximalkraft, Schnellkraft und Kraftausdauer“ werden in Abhängigkeit vom äußeren Erscheinungsbild der Kraft bei einander ähnlichen Bewegungsabläufen die Stoß-, Wurf-, Sprung- und Sprintkraft u.a. unterschieden (LETZELTER). 11 Eine andere, eher sportmechanische Betrachtungsweise geht sportartübergreifend von standardisierten KraftZeit-Verläufen aus und definiert daraus Begriffe wie Startkraft, Explosivkraft und Maximalkraft als Komponenten der Schnellkraft (BÜHRLE/SCHMIDTBLEICHER). Im sportmedizinisch-sportphysiologischen Bereich werden die Kontraktionsformen der Skelettmuskulatur bei der Kraftentwicklung (statisch isometrische, dynamisch konzentrische, dynamisch exzentrische und isokinetische Kontraktion) in den Vordergrund der Betrachtung gestellt und daraus entsprechende Krafttrainingsmethoden hergeleitet. Diese sportmedizinische Vorgehensweise begründet sich wiederum aus der Notwendigkeit, Gesunde und Kranke muskulär trainierend behandeln zu müssen. Bei dieser Einteilung sind vorbeugende und wiederherstellende Aspekte bei akuten oder chronischen motorischen Erkrankungen oder auch sog. Muskulären Dysbalancen zwischen agonistisch und antagonistisch tätigen Muskeln mit Fehlhaltungen am Skelettsystem gezielter zu berücksichtigen. Messung der Muskelkraft: Zur Beurteilung des Ist-Zustandes sowie von Trainingserfolgen ist die Messung der Muskelkraft notwendig. Zur besseren Vergleichbarkeit der Kraft verschiedener Muskeln der gleichen und unterschiedlichen Personen wird die gemessene Kraft auf die Einheit des Muskelquerschnittes (cm²) bezogen. Die Einheit des Muskelquerschnittes wurde gewählt, da die Muskelkraft von der anatomischen Muskellänge weitgehend unabhängig ist und hauptsächlich vom Muskelquerschnitt bestimmt wird. Dabei ist darauf zu achten, dass die Querschnittsmessung senkrecht zur Faserlängsachse erfolgt (=> aktiver physiologischer Querschnitt). Bei parallelfaserigen Muskeln (z.B. M.biceps brachii) stimmt dieser physiologische mit dem anatomischen Muskelquerschnitt überein. Beim gefiederten Muskel (z.B. Zehenstreckmuskel) verläuft der physiologische Querschnitt im spitzen Winkel zum anatomischen Querschnitt und ist größer als der letztere. Eine Verwendung des anatomischen Querschnittes würde folglich zu große relative Kraftwerte ergeben. Die Messung der Muskelkraft kann mittels Dynamometer (Prinzip der Federwaage => ungenau) oder genauer mit Dehnungsmessstreifen sowie mit piezoelektrischen Quarzkristallen (Anwendungsbereich: z.B. Kraftmessplatten), die bei Krafteinwirkung ihre elektrische Oberflächenladung verändern, erfolgen. Die Messung des aktiven Muskelquerschnittes durch metrische Umfangsmessung ist entsprechend ungenau. Seit einiger Zeit werden neben verbesserten Ultraschallverfahren (Prinzip der Echolotung) den Extremitätenquerschnitt darstellende Röntgenverfahren (=>Computertomographie) und neuerdings auch röntgenstrahlen-unabhängige Mthoden auf der Basis starker Magnetfelder (=>Kernspintomographie) bei der Flächenbestimmung von Muskelquerschnitten eingesetzt. Bei der Muskelkraftmessung ist zu berücksichtigen, dass die vom Meßsystem angezeigte Kraft in Newton lediglich den erzeugten Impuls bzw. die resultierende Kraft erfasst, nicht aber mit der Muskelkraft selbst identisch ist. Da die Gliedmaßenbewegung Rotationen um Achsen sind, wird nicht die Kraft direkt, sondern das sog. Drehmoment der Kraft ermittelt. Drehmoment = Kraft x Hebelarm Kraft = Masse x Beschleunigung (anatomischer Querschnitt = der Querschnitt, der im rechten Winkel durch die Längsachse des Muskels läuft; physiologischer Querschnitt = die Gesamtquerschnittsoberfläche aller Muskelfasern; Der anatomische Querschnitt ist nur bei parallel faserigen Muskeln mit dem physiologischen identisch, ansonsten aber immer kleiner als dieser.) Die Kraftmessung erfolgt nur an Hebeln (Unterschenkel/Unterarm) Längere Hebel => kleine Gewichtskraft bewegbar Kürzere Hebel => größere Gewichtskraft bewegbar Da die Gliedmaßenbewegungen Rotationen um Achsen sind, wird nicht die Kraft direkt, sondern das Drehmoment der Kraft ermittelt: Drehmoment = Kraft x Hebelarm 12 5. Die Wirbelsäule Das Krafttraining Bewegungen im Wirbelsäulenbereich: - Beugung und Streckung in der Medianebene 90°-0°-40° (nach vorne und hinten beugen) - Seitliche Neigung in der Frontalebene 70° nach links und rechts (Lateralflexion)(35° nach rechts und 35° nach links) - Drehung um die Längsachse (nicht im Lendenteil) 60° - Summierung von Teilbewegungen benachbarter Wirbel Kraftbeanspruchung einst und jetzt: - korrekte Hebetechnik, sonst größere Druck-Zug-Differenzen im Bandscheibenbereich mit der Gefahr des Prolaps (= Bandscheibenvorfall) von Nucleus-pulposus-Gewebe - Drehmoment-Gleichung Drehmoment der Last P1 x L1 = Drehmoment der Kraft P2 x L2 P2 = L1 L2 x P1 Technik beim Heben schwerer Lasten vom Boden: - Last knienah = kurzer Lastarm - Rücken gerade (Blick nach oben) - Gleichmäßige Beinbelastung - Ferse erhöht Kontraktionsart isometrisch (statisch) Krafttraining isometrisches KT auxotonisch (dynamisch) auxotonisch Konzentrisches KT (dynamisches KT) (früher: isotonisches KT) auxotonisch-exzentrisches KT (dynamisches KT) isokinetisches KT Sarkomerveränderung Gering verkürztes Sarkomer Sehne gering gedehnt=> Keine sichtbare Muskelverkürzung Sichtbare Sarkomerverkürzung=> Sichtbare Muskelverkürzung Sichtbare Sarkomerverlängerung Gegen den Widerstand des Kontrahierten Muskels => Sichtbare Muskelverlängerung Sichtbare Sarkomer- und MuskelverKürzung mit quasi konstanter Geschwindigkeit Maximalkraft: (isometrische MK entspricht dynamisch konzentrische MK mit hoher Last) Maximalkraft ist abhängig von: - Querschnitt des Muskels - Muskelfaserzahl - Muskelstruktur (z.B. gefiedert) - Inter- und intramuskuläre Koordination (z.B. Hebeltechnik) - Muskellänge - Kraftangriffsrichtung zur Knochenachse (Anstellwinkel) - Motivation 13 Training der Maximalkraft: submaximale Krafteinsätze in Serien als Wiederholungstraining: z.B. mit 60-80% von Fmax., 5-7 Wiederholungen Die Maximalkraft ist nahezu identisch bei maximalen isometrischen Krafteinsätzen und bei maximalen dynamisch-konzentrischen Krafteinsätzen!!! Je stärker die Sehne gespannt ist, desto verlustärmer gelingt die Kraftübertragung (ergo: hohe Sehnenspannung bei isometrischen Kontraktionen) Absolutkraft: Durch elektrische Reizungen ist die Absolutkraft (F abs.) realisierbar. Die Absolutkraft liegt beim Untrainierten (UT) 30-40% über willentlich entwickelbarer F max. Im ähnlichen Bereich liegt exzentrisch entwickelte F max. F max. exz. entspricht F abs. Kraftdefizit beenflusst durch: - Motivation (elektr. Reiz) - Massenträgheit - UT > KT - Armmuskel größere Defizite als bei Beinmuskel Schnellkraft (Fs): Definition: Bewegungsausführung in einer vorgegebenen Zeit mit möglichst großer Kraftentwicklung. - die Schnellkraft hängt ab von: Muskelquerschnitt Muskelfaserzusammenspiel (Rekrutierung) Aktionspotentiale pro Zeit (Frequenzierung) Sportmechanischer Situation Die Schnellkraft ist umso größer: - je steiler der Kraftanstieg - je größer die Maximalkraft - je länger die Kraftentwicklung dauert Training der Schnellkraft: Maximale Krafteinsätze z.B. 90-100% 1-3x Explosivkraft: Die größte Kraftzunahme pro Zeiteinheit während eines Kraft-Zeit-Verlaufs wird Explosivkraft genannt. Größenprinzip nach Hennemann: Kleine langsame motorische Einheiten Typ 1 (nach 100 ms max) sind aktiv vor größeren schnellen motorischen Einheiten (nach 60 ms max) => so sind steile Kraftanstiege möglich Weitere Kraftdimensionen: - Kraftausdauer = statische oder dynamische Kraftentwicklung über langen Zeitraum - Reaktives Kraftentwicklungsvermögen: einer exzentrischen Muskelkontraktion folgt eine konzentrische Kraftentwicklung, z.B. Tief-Hochsprünge Allgemeine Wirkungen des Krafttrainings: Verbesserung von: - Maximalkraft - Schnelkraft - Kraftausdauer - Sportartspezifischer Koordination (Technik) in kraftlimitierten Bewegungsabläufen - Lokaler Muskelausdauer Muskelquerschnittszunahme durch: Faserhypertrophie (Satellitenzellaktivierung, MAURO 1962) Faserhyperplasie (Zusammenlagerung) Faserverlängerung 14 Kraft hoch: Aktin, Myosin hoch = Zahl der geknüpften Brücken hoch, Sarkoplasmarelation runter, Neuritendurchmesser hoch Auswirkungen eines Krafttrainings: - Hypertrophie (je nach Art des Krafttrainings Vermehrung der Masse an ST- und FT-Fasern) - Hyperplasie (?) - Vermehrung der Myofibrillen, der Aktin- und Myosinfilamente - Vermehrung des Kreatinphosphats - Vergrößerung motorischer Nerven und der Synapsen, der Transmitterproduktion bzw. –freisetzung - Reduzierte elektrische Aktivität für eine gegebene submaximale Kraftbeanspruchung - Vergrößerung des Diaphysendurchmessers der Röhrenknochen, der Kortikalis und Vergrößerung der Knochenvorsprünge an den Muskel-Sehnen-Ansätzen - Verdichtung der Knochenstruktur - Dickenzunahme der Gelenkknorpel - Hypertrophie der Sehnenfasern und Ligamente 6. Herz/Sportherz Herzfunktion in Ruhe und bei Belastung - Herz-Kreislauf-System dient der Versorgung und Entsorgung - Transportröhren: Arterien-Kapillaren-Venen - Transportmittel Blut - Herz ventilgesteuerte Druck-Saugpumpe, rhythmisch arbeitend re./li. Gekoppelt Arterien: - Blut vom Herzen weg - Antransportfunktion Venen: - Blut zum Herzen hin - Abtransportfunktion Anatomisch gesehen bilden beide Herzhälften eine Einheit. Die linke Herzkammer pumpt während der Kontraktion Blut in die Aorta (Körperhauptschlagader), von der zahlreiche Arterien zu den verschiedenen Organen führen. Hier verzweigen sich die Arterien zu immer kleineren Gefäßen: zu leinen Arterien => Arteriolen => Kapillaren. In den Kapillaren (Haargefäße) finden die Sauerstoff- und Nährstoffabgabe aus dem Blut an die Gewebe, z.B. die Muskulatur, sowie die Kohlendioxid- und „Schlackstoff“-Aufnahme ins Blut statt. Von den Kapillaren gelangt das Blut über die Venolen => kleinen Venen => großen Venen => Hohlvenen durch den rechten Vorhof in die rechte Herzkammer. Durch Kontraktion der rechten Herzkammer wird das Blut durch die Lungenschlagader (truncus pulmonaris) => Lungenarterien => Lungenkapillaren => Lungenvenen => linker Vorhof zur linken Kammer transportiert. Körper- und Lungenkreislaufsystem bilden durch Hintereinanderschaltung einen geschlossenen Kreislauf. Die einzelnen Körperorgane sowie –abschnitte (z.B. Gehirn, Leber, Nieren, Arme, Beine) versorgenden Teilgefäßsysteme sind hingegen parallel gechaltet. rechtes Herz => Lungenkrieslauf linkes Herz => Körperkreislauf Aufgabe des Hochdrucksystems: Der höhere Druck im Hochdrucksystem ist eine Voraussetzung für die ausreichende Versorgung der Gewebe mit Blut. Hochdruckseite: - linke Kammer (in der Systole) - Arterien des Körperteils des Kreislaufs - Arteriolen 15 Niederdruckseite: - Kapillaren - Venolen - Venen - Rechter Vorhof - Rechte Kammer - Lungenarterien - Lungenkapillaren - Lungenvenen - Linker Vorhof - Linke Kammer (in der Diastole) Aufgabe des Niederdrucksystems: - relativ niedrige Druck reicht für Blutrückführung zum Herzen aus - ca. 80-85% des Blutvolumens befinden sich im Niederdrucksystem Funktion des Herzens: Phasen des Herzzyklus: Das Herz, dass nach dem Prinzip einer Druck-Saug-Pumpe arbeitet, muss sich nach dem Volumenauswurf aus den Kammern wieder in ausreichendem Maße füllen. Entsprechend unterscheidet man im Herzzyklus die Kontraktionsphase – Systole genannt – von der folgenden Erschlaffungsphase, der Diastole. Diese Phasen lassen sich aufgrund des Druck- und Volumenverhaltens in den Kammern (Ventrikeln) weiter in jeweils zwei Abschnitte unterteilen: Kontraktion = Systole ; Anspannungszeit (ca. 50ms) Austreibungszeit (ca. 210ms) Erschlaffungsphase = Diastole; Entspannungszeit (ca. 60ms) Füllungszeit (ca. 500ms) Diese Abschnitte folgen aufeinander und laufen im rechten und linken Ventrikel nahezu synchron ab. Unter Ruhebedingungen dauert die Diastole etwa doppelt so lange wie die Systole. Bei körperlicher Belastung (=>Herzfrequenzzunahme) verschiebt sich das Verhältnis von Diastolen- zu Systolendauer. Die Diastolendauer nimmt deutlich stärker ab, so dass bei einer Herzfrequenz von 150/min aus dem Verhältnis 2:1 eine Relation von 3:5 wird. Funktion der Herzklappen: Die Richtung des Blutstroms „Vene => Vorhof => Ventrikel => Arterie“ wird neben den wechselseitigen Kontraktionen von Vorhof und Kammer hauptsächlich durch die Ventilfunktion der Herzklappen garantiert. Die Segelklappen sperren während der Kammersystole den Blutrückfluss in die Vorhöfe. Die Taschenklappen verhindern während der Kammerdiastole einen Blutrückfluss aus den Arterien in die Kammern. Anspannungszeit Austreibungszeit Entspannungszeit Füllungszeit Segelklappen zu zu zu auf Taschenklappen zu auf zu zu Kontraktionsart isovolumetrisch auxoton isovolumetrisch auxoton Dauer kurz lang kurz länger (Ruhe) Schluss und Öffnung der Herzklappen ergeben sich einerseits aus ihrem anatomischen Bau sowie andererseits aus den Druckverhältnissen, die auf beiden Seiten der Klappen herrschen. Die Klappen öffnen sich immer dann, wenn der Druck „stromwärts“ größer ist: Druck im Vorhof größer als in der Kammer => Segelklappen auf (=> Füllungszeit); Druck in der Kammer größer als in den herznahen Arterien => Taschenklappen auf (=> Austreibungszeit) Coronardurchblutung: Der Energiebedarf des Herzens wird auf aeroben Wege aus dem oxidativen Abbau der Nährstoffe unter Sauerstoff-Verbrauch bereitgestellt. Dafür weist die Herzmuskelzelle eine große Zahl von Mitochondrien als Orte der oxidativen Energiebereitstellung auf. Das ständig rhythmisch tätige Herz kann die Energie kaum auf anaeroben Wege unter Laktatbildung bereitstellen, ist aber in der Lage, neben Glukose freie Fettsäuren und Laktat aus dem Blut aufzunehmen und zur Energiebereitstellung zu verwerten. 16 Entsprechend hoch ist mit bis zu 30ml/min der Sauerstoffverbrauch des Herzens (ca. 10% des gesamten Sauerstoff-Bedarfs in Ruhe), obwohl die Herzmasse mit ungefähr 300g nur etwa 0,5% der Körpermasse beträgt. Entsprechend groß ist auch die Durchblutung des Herzmuskels, die mit ca. 250ml/min ca.5% des Herzzeitvolumens in Ruhe ausmacht und bei körperlicher Belastung etwa vervielfacht werden kann. Das Herz wird nicht von den Kammern her, sondern über ein eigenes Gefäßsystem, die Herzkranz- oder Koronargefäße, durchblutet. Dabei sind in Abhängigkeit von den Herzphasen starke rhythmische Schwankungen zu beobachten. Automatie des Herzens: Das Herz schlägt auch außerhalb des Organismus weiter, denn die Erregung findet im Herzen selbst statt. Elektrische Erregungen sind wie bei der Skelettmuskulatur die Voraussetzung für die Kontraktion der Herzmuskulatur. Die Eregungsbildung erfolgt normalerweise im Sinusknoten, dem primären Erregungsbildungszentrum, auch primärer Schrittmacher genannt, rhythmisch mit einer Frequenz von ca.60-90 Impulsen/min. Vom Sinusknoten laufen die Erregungen radiär über die Vorhofmuskulatur zum AV-Knoten (= Atrioventrikularknoten). Nach einer verlangsamten Passage durch den AV-Knoten wird die Erregung wieder schneller – mit ca.2m/s – durch das HIS-Bündel (Kammerseptum) und die Endverzweigungen des Erregungsleitungssystem der Muskulatur in den Wänden der Herzkammern weitergeleitet. (Purkinje-Fasern) Die Funktion des Sinusknoten kann beim Vorliegen entsprechender Störungen vom AV-Knoten – allerdings mit deutlich geringerer Frequenz (ca. 40-60/min) – übernommen werden. Funktion des Sinusknotens kann bei dessen Ausfall mit ca. halber Frequenz vom AV-Knoten übernommen werden. Herznerven: Die autonome Herztätigkeit wird durch die Herznerven reguliert, die von den kreislaufsteuernden Zentren im verlängerten Mark zum Herzen ziehen und zum sog. Vegetativen Nervensystem gehören. Bezogen auf die Herzfunktion lassen sich im vegetativen Nervensystem ein die Herzfunktion fördernder Anteil, der sog. Sympathikus, und ein hemmender Anteil, der sog. Parasympathikus, unterscheiden. Die parasympatischen Nervenfasern werden im Kopf-Rumpf-Bereich hauptsächlich mit dem 10. Hirnnerven, dem Nervus vagus, geleitet. Deshalb wird der Parasympathikus oft auch Vagus genannt. Über diese vegetativen, dem Willen kaum zugänglichen Nerven kann sich das Herz mit seiner Förderleistung dem wechselnden Sauerstoffbedarf des Organismus anpassen. An den Nervenendigungen werden chemische Überträgerstoffe (Neurotransmitter) freigesetzt. Das sind vor allem Noradrenalin, aber in geringerem Maße auch Adrenalin beim Sympathikus sowie Azetylcholin beim Parasympathikus. Die Aktivität dieser Herznerven löst nicht – wie am Skelettmuskel – Kontraktionen aus, sondern beeinflusst (beschleunigt, verlangsamt) die autonome rhythmische Tätigkeit des Herzens nur. Dabei sind hauptsächlich 2 Wirkungen zu unterscheiden: - die herzfrequenzbeeinflussende, sog. chronotope Wirkung (chronos = Zeit) - die herzkraftbeeinflussende, sog. inotrope Wirkung Der Sympathikus steigert die Herzfrequenz durch Erhöhung der Frequenz der rhythmischen Spontanentladungen im Sinusknoten und dadurch, dass er die Erregungsleitung durch den AV-Knoten beschleunigt (=> Dromotropie). Der Parasympathikus verlangsamt die Herzfrequenz. Die Herzkraft wird durch den Sympathikus gesteigert und durch den Parasympathikus verringert. Ohne Herznerven weist das Herz des Menschen eine Frequenz von 100-120/min auf. Das belegt, dass in Ruhe der Einfluss des Parasympathikus auf den Sinusknoten überwiegt. Wichtige Funktionsgrößen des Herzens und deren Überprüfung: - Herzfrequenz (Hf): Anzahl der Herzschläge/min, entspricht beim Gesunden der Pulsfrequenz Veränderungen: Kind höher, im Alter geht er runter, bei Ruhe tiefer, bei Arbeit höher, bei Fieber höher Ruheherzfrequenz: Kind ca. 90 Schläge pro Minute Erwachsener: 60-80 Schläge pro Minute Max. Hf: Kind bis 240 Schläge/min. Erwachsender: 220 Schläge/min. – Lebensalter 17 Bradykardie: < 60 Schläge/min Tachykardie: > 100 Schläge/min. - Schlagvolumen (Vs): Blutmenge (ca. 80ml), das während der Systole von einem Ventrikel ausgeworfen wird. Im Mittel fördern beide Kammern die gleiche Menge Blut. Das Schlagvolumen ist von der Körperlage abhängig und beträgt beim Untrainierten infolge der schlechteren Herzfüllung im Stehen nur ca. 60ml, im Liegen bei besserer diastolischer Füllung der Herzkammern ca. 80ml. Herzzeitvolumen (HZV): Blutmenge, die das Herz pro Zeiteinheit fördert, z.B. in Liter/min Herzminutenvolumen(HMV): Das Herzminutenvolumen entspricht der vom Herzen in einer Minute ausgeworfenen Blutmenge. - Ruhe: Arbeit: Herzminutenvolumen (HMV) = Herzfrequenz (Hf) x Schlagvolumen (Vs) 4800ml/min = 60 S/min x 80 ml 15000 ml/min = 150 S/min x 100 ml Herzminutenvolumen ist abhängig von: - der Druckdifferenz zwischen arteriellem und venösem Druck - dem peripheren Strömungswiderstand HMV = ____Druck________ Strömungswiderstand HMV steigt mit steigender Druckdifferenz und abnehmendem Widerstand an. Der Strömungswiderstand ist abhängig von: - Gefäßlänge (l) - Gefäßradius - Zähigkeit des Blutes Ärztliche Untersuchung mittels: - Perkussion und Auskulation - Blutdruckmessung - Elektrokardiographie (EKG) - Ultraschall (Echokardiographie) - Röntgen - Herzkatheteruntersuchung Sportherz: Das durch Ausdauertraining vergrößerte Herz wird Sportherz oder Leistungsherz genannt. Charakteristika: - Herzwand dicker - Muskelfaser dicker durch Hypertrophie - keine Muskelfaserneubildung (Hyperplasie) - Herzhohlräume größer durch Dilatation relatives Herzvolumen (ml/kg) Normal Ausdauertrainierte (AT) In Einzelfällen bis zu - ca. 10,5 (Mann) ca. 9,5 (Frauen) ca. 15 ca. 20 größtes absolutes Herzvolumen: 1700 ml (gemessen an einem Rad-Profi) kritisches Herzgewicht: * absolut: 500g * relativ : 7g/kg 18 Sportarten: Leistungsfähigkeit des Sportherzens: - Herzvolumen höher - Schlagvolumen höher - HMV höher - VO2max höher (bedingt durch Anpassung im Energiestoffwechsel der Muskulatur) UT AT HMV max 20 l/min 30 l/min x O2 – Ausschöpfung max = VO2 max x 150 ml/l = 3000 ml O2/min x 170 ml/l = 5100 ml O2/min Funktionelle Anpassungen: - Ruhebradykardie => Parasympathikus hoch (Vagotonie) - Hf runter unter Belastung => Sympathikus runter bei gleicher Belastung Bedeutung für Sauerstoffbedarf bzw. Coronardurchblutung „Nachteile“ des Sportherzens: - schlechte Versorgung der dicken Herzmuskelfaser im Inneren mit O2 (nicht nachgewiesen) - Sportler mit Sportherz muss allmählich abtrainieren, sonst kommt es zum akuten „Entlastungssyndrom“ (extreme Bradykardie, Extrasystolen, Schlaflosigkeit) „Vorteile“ : - besitzt das größere Schlagvolumen sowohl in Ruhe als auch unter körperlicher Belastung - fördert im Vergleich zum Herzen des Untrainierten das gleiche HMV mit größerem Schlagvolumen und geringerer Herzfrequenz. - größere Leistungsfähigkeit - schlägt in Ruhe langsamer => energiesparend - maximale Sauerstoffaufnahme 7. Kreislauffunktion in Ruhe und bei körperlicher Belastung Funktion des Gefäßsystems: Arterielles System (li. Ventrikel und Arterien): - Antransport => Blutversorgung der Gewebe Sog. Niederdrucksystem (Kapillaren, Venen, re. Herz, Lungengefäße, li. Vorhof): - Abtransport und Blutspeicher Druckverlauf p und Blutströmungswiderstand v im Gefäßsystem mit Kreislaufgesetzen: Blutströmungsgeschwindigkeit: Die Blutströmungsgeschwindigkeit (v klein m) nimmt von der Aorta bis zu den Kapillaren ab und steigt in den Venen wieder an. (Abb.56) Da der Venengesamtquerschnitt kleiner ist als der Kapillargesamtquerschnitt, steigt die Blutströmungsgeschwindigkeit in den Venen gegenüber den Kapillargefäßen wieder an. Druckverlauf: Der mittlere arterielle Druck nimmt von der Aorta zur Peripherie ständig ab. Da die einzelnen Gefäßabschnitte pro Zeiteinheit vom gleichen Blutvolumen durchströmt werden, muss das unterschiedliche Druckgefälle durch unterschiedliche Strömungswiderstände bedingt sein. - kleines Druckgefälle in den Arterien => kleiner Strömungswiderstand - großes Druckgefälle in den Arteriolen => größter Strömungswiderstand 19 Kontinuitätsgesetz: Die entscheidende Größe für die Blutversorgung eines Organs ist die Stromstärke V, die auch als Stromzeitvolumen bezeichnet wird. Die Stromstärke ergibt sich aus dem Flüssigkeitsvolumen (Blutvolumen), das pro Zeiteinheit durch einen Röhrenquerschnitt (Gefäßquerschnitt) strömt. V = V t Die Strömungsgeschwindigkeit v (cm/s) ist die Geschwindigkeit der einzelnen Teilchen der Flüssigkeit (Blut), die in der Gefäßmitte am größten und in der Nähe der Gefäßwand am kleinsten ist. Mit v wird über den Gefäßquerschnitt A (cm²) gemittelte Blutströmungsgeschwindigkeit v besteht die Beziehung: V = Axv Da der linken Herzkammer immer so viel Blut pro Zeiteinheit zufließt, wie von ihr ausgeworfen wird, muss das Stromzeitvolumen auch durch jeden kompletten Gefäßquerschnitt zu jedem Zeitpunkt hindurchfließen. (=> Kontinuitätsgesetz). Das Stromzeitvolumen im Aortenquerschnitt, im Querschnitt aller kleinen Arterien bzw. aller Kapillaren bzw. aller Venen ist gleich groß. Da sich das Stromzeitvolumen aus dem Produkt von Gesamtquerschnitt und Strömungsgeschwindigkeit ergibt, muss bei Zunahme des Querschnittes die Strömungsgeschwindigkeit abnehmen und bei Abnahme des Querschnittes ansteigen. Der Gesamtgefäßquerschnitt nimmt von den Arterien über die Arteriolen bis zu den kapillaren zu und fällt dann in den Venen wieder ab. Entsprechend nimmt die Blutströmungsgeschwindigkeit zu den Kapillaren mit ca. 0,5 mm/s einen den Stoffaustausch begünstigenden niedrigen Wert und steigt in den Venen wieder an. Druckverlauf im Gefäßsystem: Gefäßtyp Aorta Arterien Arteriolen Kapillaren Venen Druck mmHg 100 80 70-35 35-15 <15 Durchmesser 20-25 mm < 100 mikrometer 5-25 mikrometer 5-10 mikrometer Geschwindigkeit v 50 cm/s 30 cm/s 0,5 mm/s ! 10 cm/s Mechanismen zur Förderung des venösen Rückstroms: - Muskelvenenpumpe: Kompression der Muskelvenen bei Muskelkontraktion Ventilwirkung der Venenklappen verhindert Rückstrom - Saug-Druck-PumpenEffekte der Atmung: Negativer intrathorakaler Druck bei Inspiration hat Saugwirkung auf angrenzende Gefäße und senkt Gefäßwiderstand. Gleichzeitig erhöht sich Druck im Bauchraum und presst venöses Blut herzwärts - Ventilebenenmechanismus Das Druckgefälle in den Venen kann vergrößert werden durch: - Verringerung des Druckes in den herznahen, zentralen Venen Einatmung => Drucksenkung im Thorax => Erweiterung der Venen im Brustraum => Senkung des Innendruckes bei gleichzeitiger Erhöhung des Druckes im Bauchraum durch das Tiefertreten des Zwerchfells => damit Vergrößerung des Druckgefälles zwischen den Venen im Bauchraum => vermehrter Blutrückfluss zum rechten Herzen - Erhöhung des Druckes in den peripheren Venen. Kontraktion der Skelettmuskulatur => Drucksteigerung in den intramuskulären Venen. Durch die Venenklappen kann der Blutstrom nur zentralwärts erfolgen. Nach der Muskelkontraktion füllt sich das leergedrückte Venensegment von peripher her wieder auf: => Muskelpumpe 20 Allgemeines Kreislaufgesetz nach Hagen und Poiseuille: Arterieller Blutdruck: Blutdruck = der in den Gefäßen herrschende Druck - abhängig von Alter, Geschlecht, … - Normalwerte: < 140 mmHg systolisch, < 90 mmHg diastolisch - Grenzwerthypertonie: 140-159 mmHg systolisch, oder 90-94 mmHg diastolisch - Hypertonie: (= chronisch erhöhter Blutdruck) > 160 mmHg systolisch, oder > 95 mmHg diastolisch - Hypotonie: = zu niedriger Blutdruck - sinkt: bei Nahrungsaufnahme, im Schlaf, Übergang vom Liegen zum Stehen, - steigt: bei psychischen Reizen, bei Muskelarbeit - Messung: blutig, unblutig direkte blutige Messung: eine mit einem Manometer verbundene Kanüle wird in das Gefäß eingestochen. Diese Methode liefert exakte Werte, bleibt aber dem Arzt vorbehalten indirekte, unblutige Messung (nach RIVA-ROCCI): Dem von innen auf der Gefäßwand lastenden Druck wirkt hierbei ein von außen ausgeübter Druck entgegen. Dazu wird eine 13cm breite Gummihohlmanschette um den Oberarm gelegt, die außen mit Leinwand überzogen ist. Der Manschettenhohlraum ist über Schläuche mit einem Quecksilber-Manometer oder aber mit einem Dosenmanometer mit Zeiger verbunden. Der Druck in der Manschette wird durch ein Gebläse (Gummiballon) rasch auf einen Wert gebracht, der ca. 30 mmHg über dem systolischen Druck liegt. Der Druck der Manschette überträgt sich auf die von ihr umschlossenen Weichteile und wirkt auf die Wand der Oberarmschlagader, die dadurch völlig komprimiert wird. Die Druckwellen können sich nicht mehr handwärts fortpflanzen, so dass die distalen (handnahen) Arterien pulslos sind. Lässt man nun den Manschettendruck über ein einstellbares Ventil langsam unter den systolischen Druck absinken, so vermögen die Druckspitzen der Pulse die komprimierte Arterie zu öffnen und sich als kleine Druckwellen handwärts auszubreiten. Während der kurzfristigen Öffnungszeit gelangt eine geringe Blutmenge in die handnahen Arterien. Im restlichen Teil der Pulsperiode ist der Druck in der Arterie oberhalb der Manschette niedriger als der Manschettendruck, d.h. die Arterie ist wieder verschlossen. Sinkt der Manschettendruck bis auf das Niveau des diastolischen Druckes ab, so ist die Arterie dauernd geöffnet. Ein Öffnen und Schließen der Arterie bei jedem Puls erfolgt also nur dann, wenn der Manschettendruck zwischen dem systolischen und dem diastolischen Druck liegt. Das rhythmische Öffnen und Schließen der Arterie führt zu den nachfolgenden Phänomenen: Über der Arteria brachialis in der Ellenbeuge ist bei jedem Öffnen ein Geräusch zu hören (KOROTKOFF-Geräusch = wenn man Arterie verengt, verändert sich der Blutstrom von fließend in turbulent; und dies verursacht die Geräusche); die Versuchsperson fühlt bei jedem Öffnen ein Klopfen unter der Manschette; die geringen Oszillationen des Manschettendruckes, die von der in den Weichteilen pulsierenden Arterie hervorgerufen werden, haben eine größere Amplitude, wenn sich die Arterie rhytmisch öfnet und schließt. Mit Hilfe dieser Phänomene kann man feststellen, zu welchem Zeitpunkt der Manschettendruck gleich dem systolischen bzw. dem diastolischen Druck ist. Bei absinkendem Druck ist der systolische Druck abzulesen, wenn der vorher verschwundene Radialpuls sich soeben fühlen lässt: palpatorisches Kriterium das erste KOROTKOFF-Geräusch über der Arteria brachialis in der Ellenbeuge mit dem Stethoskop gehört wird(=> auskulatorisches Kriterium) bzw. optisch oder akustisch angezeigt wird (elektrische Blutdruckmessung mit in die Manschette eingebautem Mikrophon) Bei weiter absinkendem Manschettendruck ist am Gerät der diastolische Druck abzulesen, wenn keine Geräusche mehr hörbar sind oder die Geräusche ihre Lautstärke abrupt verkleinern. Messmanschette in Herzhöhe, Manschettenbreite ca. ½ Oberarmumfang Der Blutdruck in der Aorta und den großen Arterien schwankt also zwischen einem maximalen Wert in der Systole, dem systolischen Druck, und einem minimalen wert am Ende der Diastole, dem diastolischen Druck. Normaler Blutdruck: - systolischer Druck: 120 mmHg - diastolischer Druck: 80 mmHg 21 Kapillarfunktion: Endothelschicht mit ca. 5nm Poren, ca. 40 Milliarden Kapillaren => 1000 m² Austauschfläche; 1mm³ Gewebe ca. 600 Kapillaren Diffusion: H2O des Plasmas in den Kapillaren pro min 40mal mit interstitieller Flüssigkeit getauscht => 60 l/min (ca. 85000l/Tag) Filtration: 20 l/Tag; Lymphe 2l/Tag Reabsorption: 18 l/Tag Ödem = Wsseranlagerung Kreislaufsystem und körperliche Arbeit, Sport…: S. 274ff in de Marees Herzkreislaufmessgrößen beim Untrainierten: Ruhe: Arbeit: Belastung, die ca.3-10min. angehalten werden kann Hf 60/min 150/min 200/min x x x x Schlagvolumen (Vs) 90 ml 100 ml 100ml = HMV = 5400 ml/min = 15000 ml/min = 20000 ml/min 5,4 l/min 15,0 l/min 20,0 l/min Mechanismen zur raschen Anpassung: - 1. zentrale Mitinnervation: parallel zur Steigerung der motorischen Zentren des Gehirns werden die vegetativen Kreislaufzentren im Hirnstamm aktiviert. Die Anpassung der Kreislaufleistung an die Muskelleistung wäre demnach ein primär zentraler Mechanismus. Die Aktivierung der Kreislaufzentren erfolgt allerdings nicht erst zu Arbeitsbeginn, sondern schon eher (=> „Vorstartreaktion“): Herzfrequenzsteigerung bei Startvorbereitung mit Zunahme von Atemfrequenz und Atemzugvolumen sowie Blutdrucksteigerung - 2. nervöse Rückmeldung aus der arbeitenden Muskulatur so O2-Bedarf gedeckt Ausdauertrainingseffekte: Sportherz: - O2-Bedarf des Myocards sinkt - Hf in Ruhe sinkt - Hf submaximal sinkt - Diastolendauer steigt - Ps sinkt - Kontraktilität sinkt - Katecholaminfreisetzung geringer - Blutflusseigenschaften werden verbessert 22 Verbesserte Kapillarisierung: - Querschnitt der Einzelkapillare steigt - Zahl eröffneter Kapillaren steigt - Zahl neu gebildeter Kapillaren steigt; dadurch - Austauschfläche größer - Diffusionsstrecke kleiner - nutritive, (d.h. ernährungsmäßige) Durchblutung steigt - submaximale Durchblutung sinkt - peripherer Widerstand sinkt - sympathischer Antrieb sinkt - Vo2max lokal steigt Anpassung des Energiestoffwechsels in der Muskelzelle: - Mitochondrienvolumen steigt - Enzymaktivität steigt (besonders aerober Stoffwechsel) - Myoglobingehalt nimmt zu - Fettsäurenverbrennung steigt - Glykogendepots im Muskel nehmen zu - aerob/anaerobe Schwelle rechtsverschoben (weniger Laktat bei gegebener Belastung) - LDL nehmen ab - HDL2 nehmen zu (daher Gefäßschutz) Ausdauertraining: - nicht lebensverlängernd - kein absoluter Schutz vor Herzinfarkten - aber länger „jünger“ und leistungsfähiger - überstehen von Krankheit höher Trainings-Intensität: < 50 Jahre alt: Hf train: 130-160 Schläge pro Minute (hängt von den Sportarten ab) > 50 Jahre alt: Hf train: 180 – Lebensalter Dauer: 30-40 min; Häufigkeit: 3-4 x/Woche (mittlere Intensität, Laufen ohne zu schnaufen) Ärztliche Untersuchung bei Personen über 35 Jahre notwendig Rangfolge optimaler Sportarten: - langsamer Dauerlauf - Rad fahren, Skilanglauf, Bergaufgehen - Schwimmen - Rudern/Kanu - Tennis, Hockey, Basketball, Fußball, Handball Kaum Ausdaueranpassungen: Squash, Tischtennis, Volleyball Gesundheitlich positive Effekte des Ausdauertrainings: - Cholesterin nimmt ab - LDL nehmen ab - HDL2 nehmen zu (daher Schutz vor Arteriosklerose) - Abnahme des Blutzuckerspiegels - Günstige Effekte auf die Blutgerinnung - Günstige Anpassung des Immunsystems - Positive Effekte auf die Psyche 23 8. Der Atemapparat, Atmungsfunktion und Leistungsanpassung Funktionen der Atemwege: - zuführende Atemwege: Anfeuchten, Erwärmen, Reinigen der Luft, Luftzuleitung, Abwehrfunktion - Riechepithel: Richfunktion = Die Nasenhöhlen enthalten in ihren obersten Abschnitten Riechschleimhaut. Beim Schnuppern entstehen wirbelförmige Luftströmungen im Bereich des Riechepithels, die die Verweildauer der Luft in diesem Bereich verlängern und so die Kontaktzeit der Duftstoffe mit den Riechzellen erhöhen. - Stimmbänder: Durchgang der Atemluft, Schutz der unteren Atemwege, Stimmorgan Funktionsprinzip des Gastransports: Gastransport auf zwei Wegen: 1. der Gastransport erfolgt über lange Streckenabschnitte (Atemwege, Gefäßsystem) mit großer Geschwindigkeit durch Konvektion. Die Konvektion, der Gastransport durch bewegte Gase oder Flüssigkeiten, wird durch zwei Pumpsysteme erzeugt: Beförderung der Gase in den Atemwegen durch ein Blasebalgsystem (Lunge, Thorax, Atemmuskulatur) Beförderung der Gase im Gefäßsystem durch das Herz (Ventilpumpe) 2. nur beim Übertritt der Gase von den Alveolen (Gasraum) in die Lungenkapillaren und von den Gewebskapillaren in die Zellen muss auch beim Menschen der Gastransport durch die relativ langsame Diffusion (langsame Wanderung von Teilchen vom Ort der höheren Konzentration zum Ort der niedrigeren Konzentration) erfolgen: damit der Gastransport auch an diesen Stellen möglichst rasch durchgeführt werden kann, sind die Diffusionsstrecken sehr kurz angelegt. Der Weg von den Lungenbläschen bis in die Kapillaren beträgt nur etwa 1/1000mm = 1 mikrometer und weniger um den Gastransport durch Diffusion in ausreichender Menge zu gewährleisten, sind außerdem die Austauschflächen groß Funktion von Thorax, Lunge, Atemmuskulatur: Der Brustkorb (Thorax) besteht aus Brustbein, Rippen und Brustwirbelsäule. Durch die Gelenkverbindungen zwischen Rippen und Wirbeln können die Rippen bewegt, d.h. gehoben und gesenkt werden, wodurch der Thoraxinnenraum vergrößert oder verkleinert wird. Der wichtigste Atemmuskel, das Zwerchfell (Diaphragma), schließt als horizontal liegende Muskelplatte den Thoraxraum nach unten gegen die Bauchhöhle ab. In Ruhe wölbt sich das erschlaffte Zwerchfell rechts und links kuppelförmig von unten in den Thoraxraum vor. Die Erschlaffung des Zwerchfells führt zur Verkleinerung des Thoraxraumes. Kontrahiert sich der Zwerchfellmuskel, so flachen sich die Kuppeln ab, und der Thoraxinnenraum vergrößert sich. Inspiration (= Einatmung): Der Thoraxinnenraum vergrößert sich durch Kontraktion von Zwerchfell und äußeren Zwischenrippenmuskeln (Mm. Intercostales externi) Hilfseinatemmuskeln: M. sternocleidomastoideus, M.pectoralis major und minor, M.serratus anterior erweitern den Thorax und damit die Atemwege durch Heben der Rippen. Exspiration (= Ausatmung):der Thoraxinnenraum verkleinert sich. Die Exspiration ist in Ruhe ein passiver Vorgang (=> Erschlaffung der Atemmuskulatur). Erdschwere, Kontraktion der Mm.intercostales interni Hilfsausatemmuskeln: Bauchwandmuskulatur, innere Zwischenrippenmuskulatur Die Lunge ist in den knöchernen Brustkorb eingespannt und von zwei dünnen Häuten – den Pleurablättern Lungenfell und Brustfell – umgeben. Zwischen den beiden Häuten befindet sich ein schmaler, mit Flüssigkeit gefüllter Gleitspalt (Pleuraspalt), in dem ständig ein Unterdruck herrscht. Da sich die Flüssigkeit im Gleitspalt nicht ausdehnen kann, erweitert sich der Spalt nicht. Die vom Lungenfell überzogene und mit diesem verwachsene Lunge kann sich deshalb nicht von der Brustwand abheben; sie wird gezwungen, den Thoraxbewegungen zu folgen: - Einatmung => Vergrößerung des Lungeninnenraumes - Ausatmung => Verkleinerung des Lungeninnenraumes Funktionsgrößen der Atmung in Ruhe und bei der Arbeit: Lungenvolumina: 24 Bei der Atmung ist der Luftwechsel in der Lunge nicht vollständig; die Lunge wird beim Ausatmen nicht vollständig entleert und beim Einatmen nicht maximal gefüllt. Man unterscheidet bei der Atmung entsprechend den verschiedenen Atemstellungen, die eingenommen werden können, folgende statische Lungenvolumina: - Atemzugvolumen(AZV): Lungenvolumen, das bei normaler Atmung ein- und ausgeatmet wird. Inspiratorisches Reservevolumen (IRV): Volumen, das nach einer normalen Einatmung noch zusätzlich eingeatmet werden kann Exspiratorisches Reservevolumen (ERV): Volumen, das nach einer normalen Ausatmung noch zusätzlich ausgeatmet werden kann Residualvolumen (RV): Volumen, das auch bei tiefster Ausatmung noch in der Lunge zurückbleibt. Es kann nicht ausgeatmet werden Totalkapazität (TK): Volumen, das sich nach maximaler Einatmung in der Lunge befindet. Die Totalkapazität setzt sich aus der Vitalkapazität und dem Residualvolumen zusammen. Vitalkapazität (VK): Volumen, dass nach maximaler Einatmung maximal ausgeatmet werden kann. Sie ist ein Maß für die Dehnbarkeit von Lunge und Brustkorb in Relation zur Kraft der Atemmuskulatur. Die Vitalkapazität stellt keine „vitale“ Größe dar! Vitalkapazität (VK) = AZV + IRV + ERV Dynamische Lungenvolumina: Mit Hilfe der im sog. Atemstoßtest ermittelten Einsekundenkapazität wird überprüft, welches Volumen in einer Sekunde nach maximaler Einatmung forciert ausgeatmet werden kann. Dieser Messwert wird in Prozent der Vitalkapazität angegeben (=> relative Einsekundenkapazität) und beträgt normalerweise ca.80%. Mit dem Atemgrenzwert wird das maximal mögliche Atemminutenvolumen geprüft, wobei aus Sicherheitsgründen nur für 10 s maximal schnell und maximal tief ein- und ausgeatmet wird. Der auf eine Minute bezogene Wert liegt normalerweise deutlich höher als das maximale Atemminutenvolumen bei schwerer körperlicher Arbeit. Anstieg der Atemfrequenz bei körperlicher Arbeit: Erw. (20-30 Jahre): Ruhe 12-16/min; max Arbeit 40-50/min Kind : Ruhe 30-40/min; max Arbeit 70/min Ruhe: Arbeit: Atemfrequenz (AF) 12/min 40/min x Atemzugvolumen = Atemminutenvolumen x (AZV) = (AMV) x 0,5 l = 6 l/min x 2,5 l = 100 l/min obstuktive Ventilationsstörung: = Einengung der Atemwege, z.B. durch Asthma oder Bronchitis) liegt vor, wenn Einsekundenkapazität weniger als 70% beträgt restriktive Ventilationsstörung: = Verminderung des funktionstüchtigen Lungenvolumens oder Behinderung der Lungenausdehnung); liegt vor, wenn Vitalkapazität weniger 70% des altersentsprechenden Normwertes liegt Totraum: Nur etwa 2/3 des eingeatmeten Luftvolumens (z.B. 350 von 500ml) gelangen in den Alveolarraum, in dem der Gasaustausch stattfindet. Die restlichen 150ml bleiben im Mund-, Rachen-, Larynx-, Tracheal- und Bronchialraum liegen. In diesen Räumen findet kein messbarer Gasaustausch statt. Deshalb wird dieser Raum im Hinblick auf den Gasaustausch als Totraum bezeichnet. Der anatomische Totraum umfasst die Atemwege bis zur Bronchiolen-Alveolen-Grenze. Sein Volumen hängt neben der Körperlänge auch von der Körperposition ab. Der funktionelle Totraum umfasst alle Räume, in denen kein Gasaustausch stattfindet, also zusätzlich auch nicht durchblutete, aber belüftete Alveolen. 25 Das Inspirationsvolumen ist somit ein Gemisch aus Totraumvolumen (liegengebliebene Frischluft mit 21% und 0,03 CO2, Rest: N2 und Edelgase) und Alveolarvolumen (14% O2, 5,6% CO2). Entsprechend liegen die mittleren Gaskonzentrationen des Exspirationsvolumens (16% O2 und 4% CO2, Rest: N2 und Edelgase. Normoventilation: Eine dem Stoffwechsel angepasste Atmung (Ventilation) Normalatmung; bei der in den Alveolen ein Kohlendioxidpartialdruck von etwa 40 mmHg (5,3 kPa) aufrechterhalten wird. Hyperventilation: Im Vergleich zum Bedarf wird zu schnell und zu tief geatmet, so sinkt die CO2-Konzentration ab. Steigerung der alveolären Ventilation, die über die jeweiligen Stoffwechselbedürfnisse hinausgeht. Hypoventilation: Minderatmung Minderung der alveolären Ventilation unter den Wert, der den Stoffwechselbedürfnissen entspricht. Polypnoe: = Mehratmung bei Arbeit Tachypnoe: = Zunahme der Atemfrequenz Bradypnoe: = Abnahme der Atemfrequenz Dyspnoe: = erschwerte Atmung, verbunden mit dem subjektiven Gefühl der Atemnot Apnoe: = Atemstillstand, hauptsächlich bedingt durch das Fehlen des physiologischen Atmungsantriebs (Abnahme des arteriellen Kohlendioxid-Partialdruckes) Atemzentrum = im verlängertem Rückenmark; Übergang zwischen Gehirn und Rückenmark Atmung als leistungsbegrenzender Faktor: Funktion der Atemspende: Ursachen: Trauma (Sturz), Schwimmen (Ertrinken), Skifahren (Lawinenunfälle) 3min. Atemstillstand = ca. 75% Wiederbelebungschance 5min. Atemstillstand = ca. 20% Wiederbelebungschance Atemwege beim Bewusstlosen blockiert Atemwege durch Überstrecken des Kopfes frei (80% wieder Spontanatmung) Rangfolge lebensrettender Sofortmaßnahmen: 1. Blustillung (arterielle Blutung) 2. Freimachen der Atemwege 3. Freihalten der Atemwege 4. Atemspende (Mund zu Nase) Merke: 15 Herzmassagen – 2 Atemspenden bei der Ein-Helfer-Methode 5 Herzmassagen 1 Atemspende bei der Zwei-Helfer-Methode 26 9. Blut Funktion: 1. Transport von: - Nährstoffen - Stoffwechselprodukten - Gasen - Wirkstoffen (Vitamine, Enzyme, Hormone) - Abwehrstoffen - Wasser - Elektrolyten - Wärme 2. Abwehrfunktion 3. Schutz vor Blutverlust (=> Blutstillung) 4. Pufferfunktion (Konstanthaltung der Wasserstoffionenkonzentration bzw. des pH-Wertes des Blutes) Farbe: Hellrot, dunkelrot Ursache: mit Sauerstoff hellrot; ohne Sauerstoff dunkelrot Menge: 7-8% des Körpergewichtes; das sind bei einem 70kg schweren Menschen: 0,07 Liter kg x 70kg = 4,9 l Zusammensetzung: - 55% Plasma - 45% Zellen (der Anteil der Blutzellen am Blutvolumen wird als Hämatokrit bezeichnet. Der Hämatokrit liegt bei der Frau mit ca.41% und beim Kind mit ca.37% niedriger als beim Mann (45%) und wird zu 99% von den roten Blutzellen bestimmt. Mit steigendem Hämatokrit wird das Blut „zähflüssiger“, d.h. seine innere Reibung (Viskosität) nimmt zu und zwar überproportional. Auf diese Weise erhöhen sich der Blutströmungswiderstand und folglich auch die vom Herzen zur Förderung eines bestimmten Herzminutenvolumens zu leistende Arbeit. Bildung: Rotes Knochenmark = blutbildendes Knochenmark - beim Kind: in platten Knochen und in Röhrenknochen - beim Erwachsenen: in platten Knochen; das rote Knochenmark aus den Röhrenknochen wird in gelbes Fettmark umgewandelt, das nicht mehr an der Blutbildung teilnimmt. Oxygenation: O2-Anlagerung an Eisen des Hämoglobinmoleküls Desoxygenation: O2-Abgabe vom Eisen des Hämoglobinmoleküls Hämoglobin (Normwerte): - Mann: 14,4-16,6 g/dl - Frau: 12,7-14,7 g/dl 1g Hb bindet maximal 1,34ml O2 15 g Hb ca. 20ml O2 = O2-Kapazität Myoglobin: O2-Speicher und –Transporteur in der MUskelzelle Anämie: Hb-Mangel Kohlenmonoxid-Einfluss, z.B. in Zigarettenrauch 27 Blut und Training: Einmalige körperliche Arbeit – ob Sprint oder ein- bis zweistündige Ausdauerbelastung – führt zu einer Blutvolumenabnahme von ca. 5-10% !!! Die Blutvolumenverkleinerung lässt sich wie folgt erklären: Körperliche Arbeit führt zum Anstieg des arteriellen Druckes und zur Abnahme des Strömungswiderstandes, wodurch der Blutdruck in den Kapillaren der tätigen Muskulatur ansteigt. Dadurch kommt es zur Zunahme des Flüssigkeitsaustrittes aus den Kapillaren in den interstitiellen Raum (Filtration). Gleichzeitig gelangen vermehrt kolloidosmotisch wirksame Moleküle (Milchsäure, Brenztraubensäure, …) aus der Muskelzelle in den Raum zwischen Zelle und Kapillaren, den interstitiellen Raum, d.h., der kolloidosmotische Druck im Interstitium steigt und unterstützt den gesteigerten Flüssigkeitsaustritt. Die Blutzellen und die meisten Plasmaeiweißmoleküle sind zu groß, um die kleinen Poren in der Kapillarwand passieren zu können. Folglich nehmen das Plasmavolumen und damit das Gesamtblutvolumen ab. Das Gesamtvolumen der Blutzellen und damit vor allem das der Erythrocyten bleibt jedoch nach einmaliger Arbeit konstant. Das unveränderte Erythrocytengesamtvolumen bezogen auf ein verkleinertes Blutvolumen ergibt eine Zunahme des Hämatokrit. Nach Sprintbelastungen sind diese Veränderungen größer als nach Ausdauerbelastungen. Nach Sprintbelastungen kommt es infolge der starken Steigerung des Energiebedarfs pro Zeiteinheit zur ausgeprägten Metabolitenfreisetzung und damit zur entsprechend größeren Zunahme des kolloidosmotischen Druckes im Interstitium. Zusätzlich führt der stärker gestiegene Druck in den Kapillaren zu einer stärkeren Filtration und damit Plasmavolumenverkleinerung. Nach Arbeitsende sinkt der Kappilardruck wieder, die osmotisch wirksamen Moleküle werden über die Blutbahn abtransportiert, und das Flüssigkeitsvolumen strömt wieder in die Blutbahn zurück. Nach ein bis zwei Stunden haben sich das Plasmavolumen und damit auch das Gesamtblutvolumen wieder normalisiert, von stärkeren Wasserverlusten durch thermoregulatorische Beanspruchung (Schwitzen) einmal abgesehen. Nach mehrstündigen Ausdauerbelastungen kann es bei entsprechender genetischer Disposition zur mechanischen Schädigung von Erythrocyten in den Gefäßen der Fußsohle und damit zu einer geringen Abnahme des Erythrocytengesamtvolumens kommen. Im Gegensatz zur Akutreaktion vergrößert sich das Blutvolumen durch Ausdauertraining, das über einen längeren Zeitraum durchgeführt wird. Es konnte festgestellt werden, dass diese Zunahme des Blutvolumens durch eine Zunahme des Plasmavolumens eingeleitet wird. Ausdauersportler besitzen eine größere Eiweißmenge im Blut. Das dadurch erhöhte Wasserbindungsvermögen des Blutes vergrößert das Plasmavolumen. Im Laufe der Zeit steigt auch das Erythrocytengesamtvolumen an, allerdings in geringerem Maße als das Plasmavolumen. An der ca. 25%igen Zunahme des Blutvolumens bei Ausdauertrainierten ist das Plasmavolumen zu etwa 2/3 und das Erythrocytenvolumen zu 1/3 beteiligt, was in der Bilanz zu einem geringeren Hämatokritwert führt. Die beschriebenen Befunde sind für den ausdauertrainierten Sportler in dreifacher Weise von Vorteil: - die Sauerstofftransportkapazität steigt durch das größere Gesamtvolumen an Erythrocyten und damit an Hämoglobin - das größere Plasmavolumen stellt eine „Wasserreserve“ für thermoregulatorische Belastungen (Schwitzen) dar. Der ausdauertrainierte Athlet kann offensichtlich ca. 250ml Plasmawasser verlieren, bevor sein Hämatokrit auf den Wert des Untrainierten angestiegen ist. - Die geringe Erythrozytenkonzentration im Blut bedeutet eine geringere Blutvisjosität und folglich einen kleineren Blutströmungswiderstand(=> Reduktion der Herzarbeit) Nach einmaliger körperlicher Belastung kommt es zu einer Vermehrung der Leukozyten, zur sog. Leukozytose. EPO-Doping: (Hormon: Erythropoietin) Die durch exogene Zufuhr erhöhte EPO-konzentration führt über eine verstärkte Erythrozytenneubildung zu einer verbesserten Sauerstofftransportkapazität und damit zu einer verbesserten Ausdauerleistung. Blutdoping: Beim Ausdauertrainierten vergrößert sich das Blutvolumen und damit die Sauertofftransportkapazität. Dieser langsam einsetzende Effekt kann auch durch Wiederzufuhr (Transfusion) von Eigenblut oder Erythrocytenkonzentraten aus Eigenblut bzw. durch blutgruppengleiches Fremdblut erzielt werden. Meist wird zum Blutdoping in mehreren Einzelportionen mehr als 1 Liter Blut abgenommen, konserviert, kühlgelagert und kurze Zeit vor dem Wettkampf wieder reinfundiert. Blutvolumen Plasmavolumen Zellvolumen Untrainierte 76 ml/kg 42 ml/kg 34 ml/kg Ausdauertrainierte 95 ml/kg (+ 25%) 55 ml/kg (+ 31%) 40 ml/kg (+ 18%) 28 Ausdauertraining: Bei einer 25%igen Zunahme des Blutvolumens ist das Plasmavolumen zu 2 Dritteln und das Erythrocytenvolumen zu 1 Drittel beteiligt. Verdauungssystem und Ernährung: Funktion der einzelnen Abschnitte: - Vorbereitung der Verdauung, zerkleinern - durchmischen - aufspalten, resorbieren - Eindickung, Wasserentzug Deckung des Energiebedarfs durch Hauptnährstoffe (pflanzlich, tierisch): - Kohlenhydrate - Fette (Lipide) - Eiweiße (Proteine) - Vitamine - Wasser - Elektrolyte - Spurenelemente Kohlenhydrate: - Monosaccharide (Einfach-Zucker): meist 3-6 C-Atome, mehrere Hydroxylgruppen, gut wasserlöslich Glucose (Traubenzucker) Fructose (Fruchtzucker) Galactose (Schleimzucker) Disaccharide (Zweifach-Zucker): aus 2 Monosacchariden Saccharose (Rohr-/ Rübenzucker; aus Glucose + Fructose) Lactose (Milchzucker; aus Glucose + Galactose) Maltose (Malzzucker; aus Glucose + Glucose) - Oligosaccharide (Mehrfach-Zucker): 3-10 Monosaccharide kommen vor in Zwieback, Toast, Sportlerdrinks - Polysaccharide: (Vielfach-Zucker): pflanzliche Stärke (in Kartoffeln, Getreide) aus zahlreichen Glucosemolekülen, kettenförmig angeordnet. 11- mehrere 100000 Glucoseeinheiten; kommen vor in Stärke, Zellulose, Glykogen, Amylopektin, etc. Amylasen sind Enzyme, die Polysaccharide spalten! Fette: - im Wasser nicht löslich Fette und fettähnliche Substanzen Lipide eigentliche Fette sind Triglyzeride (aus dem dreiwertigem Alkohol Glyzerin und drei Fettsäuren) Im Darm wird das Fett durch die Galle feintröpfig zerteilt. Lipasen (fettspaltende Enzyme) aus dem Pankreas spalten Fettsäuren ab, die durch die Darmwand resorbiert werden => zur Leber; dort werden wieder Triglyzeride aufgebaut… Fettsäuren: wichtiger Energielieferant bei Ausdauerbelastung Bei den Fettsäuren werden sog. Gesättigte und ungesättigte Fettsäuren unterschieden. Die ungesättigten Fettsäuren weisen in ihrem Molekül eine oder mehrere Doppelbindungen auf und sind „stoffwechselaktiver“ als die gesättigten Fettsäuren. Einige ungesättigte Fettsäuren (z.B. Linolsäure) kann der menschliche Organismus nicht selbst aus einfachen Bausteinen zusammensetzen (synthetisieren). Sie müssen folglich mit der Nahrung zugeführt werden (Linolsäure kommt in besonderes hoher Konzentration in pflanzlichen Keimölen vor). Man bezeichnet sie deshalb auch als essentielle (d.h. unentbehrliche) Fettsäuren. 29 Linol-Säure = 2-ach ungesättigt Linolen-Säure = 3-fach ungesättigt Kohlenhydrate und Fette sind Energielieferanten Eiweiße (Proteine) : - Großmolekulare Verbindungen, bestehen aus 20 Aminosäuren - Eiweißspaltung im Darm: Magen => Pepsinogen durch HCl zu aktivem Pepsin Pankreas => Trypsin; Chymotrypsin Darmwand => Peptidasen Zusammensetzung der Ernährung: - Energieträger: Kohlenhydrate (Glukose, Fruktose, Di-, Oligo-, Polysaccharide (Stärke)) Fette (Fettsäuren, essentielle Fettsäuren, Neutralfette) Baustoffe: Eiweiß (Aminosäuren, essentielle Aminosäuren) Mineralstoffe (Ca, P) Wirkstoffe: Vitamine Elektrolyte (Na, K, Mg, Ca) Spurenelemente (Zn, Co, Cu, Fe) Flüssigkeitsersatz: Wasser Ballaststoffe: Cellulose u.a. Empfohlene Nährstoffrelation im Vergleich zur tatsächlichen Nahrungsaufnahme: Fett Soll 30% Ist 38% Eiweiß 12% 12% Komplexe Kohlenhydrate 48% 24% Zucker 18% Alkohol 8% Wasseraufnahme – Wasserabgabe: Der Wasserbedarf eines Menschen ergibt sich im wesentlichen als Summe der für die Wärmeregulation und die Ausscheidung von Stoffwechselprodukten und Salzen, die nur in einer bestimmten Konzentration über die Niere ausgeschieden werden können, erforderlichen Mengen. 30 Vorsicht vor Wassermangel: - Wasserverlust 1-5%: Durst Schwäche Müdigkeit Übelkeit Wasserverlust 6-10% Schwindel Kopfschmerzen Atemnot Blutmangel Gehunfähigkeit Eine Bluteindickung infolge entsprechender Wasserverluste bedeutet Beeinträchtigung des Nähr- und Sauerstofftransports zu den Zellen sowie des Abtransports von Stoffwechselprodukten und Wärmeenergie. Überwärmung, Hitzestau bis zum Kreislaufversagen können die Folgen sein. Nährstoffrelation bei unterschiedlichen sportlichen Aktivitäten: Kraft (Wurf, Gewichtheben) Schnellkraft (sprint) Spielsportarten (Handball) Ausdauer (Skilanglauf) Eiweiß 22 Fett 36 Kohlenhydrate 42 18 30 52 18 28 54 15 25 60 Ballaststoffe: Unverdauliche Substanzen pflanzlicher Herkunft (z.B. Zellulose) enthalten z.B. in Obst und Gemüse, Kleie => Volumenvermehrung im Darm => Anregung der Darmperistaltik => Verkürzung der Passagezeit. Funktion: regelmäßige Darmentleerung Diarrhoe: Obstipation: Vitamine: - wichtige wasserlösliche Vitamine: B1 und B2 sind für den Kohlehydratabbau und die aerobe Energiebereitstellung notwendig. B6 ist für den Stoffwechsel der Aminosäuren und B12 für die normale Bildung der roten Blutkörperchen wichtig Vitamin C (Abwehr) fettlösliche Vitamine: A ist für den Sehvorgang D für den Knochenaufbau K für die Blutgerinnung E als Schutzfaktor vor unerwünschten Oxidationen 31 Mineralien (Elektolyte): 1. Man unterscheidet: Mineralien mit relativ hoher Konzentration im Organismus, die für den Salz- und Wasserhaushalt von Wichtigkeit sind. Hierher gehören die Kationen Natrium, Kalium, Calcium und Magnesium sowie die Anionen Chlorid und Phosphat. 2. Mineralien mit sehr geringer Konzentration im Organismus. Man spricht von den „Spurenelementen“ und zählt dazu die Kationen Eisen, Zink, Kupfer, Mangan und die Anionen Jod und Fluor. Jodid ist Bestandteil des Schilddrüsenhormons: Fluorid ist für den Zahn- und Knochenaufbau notwendig. Eisen ist Bestandteil des roten Blutfarbstoffes Hämoglobin. Eisenmangel führt zur Anämie, eine Verringerung der Hämoglobinkonzentration im Blut. Ernährungsregeln: - energetisch ausgeglichen bilanzieren (Mischkost, abwechslungsreich) - Übergewicht verringern - Fette, Cholesterin reduzieren (ca. 1g/kg pro Tag) Cholesterin bis 300 mg/Tag - Zucker (Mono- und Disaccharidaufnahme verringern, mehr Polysaccharide (nicht süß schmeckend) - Kochsalzaufnahme verringern - Alkoholkonsum verringern - Bewegung systematisch erhöhen - Ballaststoffaufnahme steigern Resorption: Porengröße in den einzelnen Darmabschnitten: - Jejunum: 0,8 nm (größte Resorption) - Ileum: 0,35 nm (mittlere Resorption) - Colon: 0,25 nm (geringe Resorption) Nahrungsaufnahme: => Verdauung: Aufschluss der Nahrungsstoffe bis zu resorbierbaren Verbindungen => Resorpton: Aufnahme der aufgeschlossenen Nahrungsstoffe aus dem Verdauungskanal in die Blut- und Lymphbahnen => Intermediärstoffwechsel: chemischer Umsatz hochmolekularer Verbindungen in stufenweisem Abbau zu niedermolekularen Verbindungen (Energiegewinnung) oder im Umbau zur Synthese körpereigener Substanzen unter Verknüpfung kataboler (abbauender) und anaboler(aufbauender) Vorgänge => Ausscheidung: Abgabe von Stoffwechselprodukten (z.B. Kohlendioxid, Wasser, Harnstoff) und nicht abbaufähigen Substanzen (z.B. Ballaststoffe) Body-Mass-Index (BMI) ist dem Broca-Index vorzuziehen, da er ein besseres Maß für den Anteil des Körperfettes, die Morbidität und Mortalität darstellt. Zudem sollte immer die Fettverteilung mit Hilfe der waistto-hip ratio (WHR) ermittelt werden. Broca-Index: Normalgewicht = Körperlänge – 100 BMI = Körpermasse Körperlänge 32 11. Auge Retinaaufbau und Sehfunktion: Augenhintergrund beim Betrachten mit dem Augenspiegel rötlich innen auf der Netzhaut kleine Gefäße (Arterien, Venen) sichtbar und so Gefäßzustand (z.B. bei arterieller Hypertonie) gut beurteilbar: - papilla nervi optici = blinder Fleck, Austritt des Sehnerven (naslwärts) macula lutea (=gelber Fleck) mit fovea centralis, Ort des schärfsten Sehens Äste der Augenarterien und –venen In der Retina liegen lichtabgewandt die sehempfindlichen Rezeptoren: Zapfen = Farbsehen und Helligkeitssehen (sog. photopisches Sehen) Stäbchen = Schwarz-Weiß-Sehen im Dämmerlicht (sog. skotopisches Sehen) Licht => Ganglienzellen, Bipolarzellen (verbinden Sehzellen und Ganglienzellen) => amakrine Zellen (verbinden Bipolarzellen und Ganglienzellen untereinander), Horizontalzellen (verbinden Sehzellen untereinander). 120 Millionen Stäbchen stehen in der Retina 6 Millionen Zapfen gegenüber. In der Mitte der foves centralis nur Zapfen; neben der fovea (parafoveal) hohe Stäbchendichte. Licht => Rhodopsinmolekül (Sehpurpur) in den Rezeptoren => absorbiert 1 Photon => hohe Energiestufe => zerfällt => Ca++ aktiviert => Na+-Kanäle in der Zellmembran der Außenglieder der Rezeptoren verstopft => weniger Na+ tritt in die Stäbchen ein => Hyperpolarisation als Rezeptorpotential => Zapfen rasch hyperpolarisiert, da Diffusionsstrecken gering. Im Dunkeln werden die Rhodopsinmoleküle wieder aufgebaut. Dunkeladaptation: Vom Hellen ins Dunkle: absolute Empfindlichkeit steigt langsam an, aber Sehschärfe bleibt reduziert, Stäbchen im Dunkeln wesentlich empfindlicher als Zapfen, d.h., im Dunkeln wird neben der fovea centralis am schärfsten gesehen. Helladaptation: Vom Dunkeln ins Helle: schnellere Anpassung in wenigen Sekunden, vorübergehend Blendung, Gestaltsehen zunächst vermindert. Farbsehen: Trichromatische Theorie nach Young-Helmholtz 3 Zapfentypen als unabhängige Empfängersysteme für Helligkeit und Farben (rot, grün, blau) angenommen. Gegenfarbentheorie nach Hering: Urfarben: Rot und gelb; grün und blau Rot/grün-Prozess: blau/gelb-Prozess; weiß/schwarz-Prozess postuliert. U.U. beide Theorien richtig: Netzhautrezeptoren trichromatisch organisiert; nervale Sehstrukturen aber nach dem Gegenfarbenprinzip arbeitend. Störungen des Farbsehens: Prot (rot)- Anomalie (Schwäche) Deuter (Grün)- Anomalie Prot-Anopie (Blindheit) Deuter-Anopie Nachtblindheit (Stäbchenfunktionsschwäche) 33 Akkomodation („Scharfstellen“): - Anpassung der Brechkraft - Fähigkeit des Auges, die Brennweite der Linse durch Krümmungsänderung – besonders der vorderen Linsenflächen der Bildentfernung anzupassen, um fixierte Gegenstände auf der Retina scharf abzubilden (Steuerung durch Spannungszunahme oder –abnahme der Zonulafasern (Aufhängefasern der Linse) Myopie (= Kurzsichtigkeit): Brennpunkt liegt in einer Ebene vor der Retina im Augeninneren; Augapfel zu lang. Fernakomodation: unscharfes Bild Nahakkomodation: naher Gegenstand scharfes Bild Fernakkomodation und (-) Brille: scharfes Bild Hyperopie (= Weitsichtigkeit): Brennpunkt liegt hinter der Retina; Augapfel zu kurz Fernakkomodation: unscharfes Bild Nahakkomodation: scharfes Bild für ferne Gegenstände; unscharfes Bild für nahe Gegenstände Fernakomodation und (+) Brille: scharfes Bild für ferne Gegenstände Nahakkomodation und (+) Brille: scharfes Bild für nahe Gegenstände Alterssichtigkeit (Presbyopie): Akkomodationsbreite (= Differenz der Brechkräfte zwischen Nah- und Ferneinstellung) verringert aufgrund des Elastizitätsverlustes der Linse im Altersgang. Der Nahpunkt, d.h. der kürzeste Abstand, bei dem bei maximaler Akkomodation noch ein scharfes Bild auf der Netzhaut entsteht, rückt weiter vom Auge weg. Durch eine Lesebrille kann die verlorengegangene Brechkraft entsprechend kompensiert werden. Gesichtsfeld: Teil der visuellen Umwelt, der mit fixiertem Kopf und fixiertem Auge wahrgenommen wird. Gesichtsfeldausfall = Skotom, bestimmt mittels Perimetrie. Raumsehen: Räumlicher Tiefeneindruck durch unterschiedliche Funktionen der beiden Augen im Kopf möglich Sehschärfe (Visus) = räumliches Auflösungsvermögen; ist die Fähigkeit, zwei räumlich sehr nah benachbart präsentierte Reize noch als Einzelreize erkennen zu können. Die zentrale Sehschärfe, d.h. die Sehschärfe für die Stelle des schärfsten Sehens auf der Netzhaut ( die fovea centralis), wird als Visus bezeichnet. Visus = 1_______________ Sehschärfe in Winkelminuten ( = alpha ) Dabei ist alpha der Sehwinkel des „kritischen Details“ in Winkelminuten, der in einem Reizmuster gerade noch erkannt wird. Ein Visus von 1 (normal) liegt dann vor, wenn zwei Punkte, die für das Auge im Abstand von einer Bogenminute erscheinen, noch getrennt wahrgenommen werden können. Fovea centralis hat größte Sehschärfe (größte Zapfendichte) Mindestsehschärfe für Sport: 0,5 (d.h. 2 Bogenminuten) auf dem besseren Auge. 34 12. Der Gleichgewichts- und Gehöraparat Funktionsweise des Hörens: Schalwelle auf => Trommelfell => Hammer, Amboß, Steigbügel => ovales Fenster => scala vestibuli ( Vorhoftreppe) => scala tympani (Paukentreppe) => rundes Fenster (Brechung der Schallwelle) => dabei kommt es zu Schwingungen der Basilarmembran => auf ihr befinden sich die Rezeptoren des Hörens, sog. Haarzellen, die bei 1000 Hz etwa 3 Hz (0,3%) unterscheiden können => Impuls über Hörnerv zum Gehirn Hohe Frequenzen (hohe Töne) – Wanderwellen in den Basalwindungen der Schnecke Niedrige Frequenzen (tiefe Töne) – Wanderwellen in den obersten Windungen der Schnecke Gleichgewichtsapparat: = hat eine führende Rolle als inneres, dreidimensionales Koordinationssystem des Menschen (Bezug im Raum) weiterhin tragen zum Gleichgewicht bei: - Rezeptoren im HWS-Bereich (Gelenke, Muskeln), Stellung des Kopfes zum Körper - Mechanorezeptoren der Haut - Muskelspindeln, Sehnenrezeptoren (Golgi), Gelenkrezeptoren - Retina und Blickmotorik Sinnesepithel und Sinneszellen: In der Macula und den Ampullen der Bogengänge Sinneszellen mit aufliegender gallertartiger Masse: - in den Bogengangsorganen ohne Kristalle, aber - im Macularorganen sind winzige Calcit-Kristalle aus CaCo3 eingelagert Bauprinzip der Sinneszellen: - Kelch-/Becherform, tragen an der Oberfläche sog. Stereocilien (20-100 Härchen); ein längeres Härchen am Rande (sog. Kinocilium) - Kraftvektoren auf Kinocilium zu gerichtet => kinociliopetal => Depolarisation (Aktionspotentiale/s häufiger) - Kraftvektoren vom Kinocilium weg gerichtet => kinociliofugal => Hyperpolarisation (Aktionspotentiale/s seltener) - Mechanorezeptoren mit sog. Bidirektionalem Verhalten (Zwei-Richtungs-Verhalten) Labyrinthäre Haarzelle = hochempfindlicher Richtungsdetektor (besonders in Ruhelage) < 0,1 mikrometer Auslenkungen werden angezeigt; Schwellenempfindlichkeit bis heute nicht genau feststellbar. Mechano-elektrische Transduktion: aufgrund der einwirkenden Beschleunigungsreize kommt das Gleichgewichtsorgan – auf jeweils unterschiedliche Art und Weise in Makula- und Bogengangsorganen ausgelöst – zu einer Abbiegung der Sinneshärchen, die über mehrere Zwischenschritte in einen elektrischen Reiz umgewandelt wird. Dieser Vorgang wird auch als mechano-elektrische Transduktion bezeichnet. Hypothesen: 1. elektische Ladungsverschiebungen auf Aktin-Myosin-Molejülen in Haarzellen, dadurch elektrische Feldstärke verändert 2. präformiertes Leck: K*-Ionen aus Endolymphe eintretend Leck hoch – Depolarisaton Leck niedrig – Hyperpolarisation 3. schlauchförmige Mikrotubuli in Sinneszellen apikobasal gelegen, Funktion noch unklar Der adäquate Reiz für die Sensoren des Vestibularapparates ist die Beschleunigung, d.h. die Geschwindigkeitsänderung pro Zeit. Dabei sprechen die Sinneszellen von Utrikulus und Sakkulus auf Translationsbeschleunigungen, die der Bogengänge auf Rotationsbeschleunigungen an. 35 Sinneszellen sind verbunden mit: Afferenten Nervenfasern (Rezeptor => ZNS = sensoneural) Efferenten Nervenfasern (ZNS => Rezeptor = neurosensorial) Habituation: = Gewöhnung (selektive, d.h. bewegungsspezifische Veringerung der Empfindlichkeit) von den vestibulären Kernen zentralvervöse Verschaltungen zu: - gamma-Motoneuronen der Extremitätenmusklatur - Augenmuskelkernen (=> Nystagamus) - Nervenkerngebiete der Gegenseite - Kleinhirn (Hirnstamm/Hypothalamus) Die vestibulär ausgelösten Augenbewegungen => Nystagamus: Komponeneten: langsame, entgegengesetzt zur Drehrichtung; zur Fixation von Gegenständen im Raum; schnelle; in die Drehrichtung als Rückstellbewegung postrotatorischer Nystagamus (Nystagamus = rhythmischer Wechsel zwischen langsamen und schnellen Augenbewegungen) = nach Stoppen einer Drehbewegung => schnelle Augenbewegung, nach der der Nystagamus benannt wird, entgegengesetzt zur Drehrichtung calorischer Nystagamus: durch Spülung des Gehörgangs mit warmen Wasser oder warmer Luft wird schnelle Nystagamuskomponente zur Gegenseite hervorgerufen sog. Frenzelbrille mit 15 dptr. Sammellinsen zur Nystagamusbeobachtung intersensorische Konflikte: = Konflikte infolge unterschiedlicher Meldungen zwischen zwei Sinnesorganen, z.B. Auge Gleichgewicht beim sog. Höhenschwindel, beim Balancieren mit geschlossenen Augen Kinetose = Reisekrankheit/Bewegungskrankheit Nausea = Übelkeit, Brechreiz Gleichgewicht und Sport: - beim Rudern: Rollen = Bewegungen um die Bootslängsachse Nicken = Bewegungen um die Bootsquerachse Gieren = Bewegungen um die Bootshochachse - beim Radfahren: - dynamische Gleichgewichtsbelastungen: Wasserspringen, Eiskunstlauf, Hammerwurf - statische Gleichgewichtsbelastungen: Handstand 36 Das Nervensystem und das Rückenmark: ZNS-Funktion: - bewusste Wahrnehmung (Auge, Ohr, Haut…) - willentliche Bewegung - Nachrichtenverarbeitung RM-Funktion: - Leitung: afferent (hinbringend) efferent (wegbringend) - einfache Haltungs- und Bewegungsmuster man unterscheidet nach der physiologischen Leitungsrichtung der APs efferent und afferent leitende Axone (Nervenfasern). Die efferenten Fasern – zu Bahnen oder Nerven gebündelt – leiten APs in zentrifugaler oder absteigender Richtung vom ZNS zur Muskulatur in der Peripherie; sie werden auch als motorische Fasern (Bahnen, Nerven) bezeichnet. Die afferenten Fasern leiten im Gegensatz dazu vom Sinnesrezeptor (Sensor) in der Peripherie aufsteigend (zentripetal) sensorische Impulse zum ZNS (sensorische Bahnen). Zellplasma mit Neurotubuli => im Axon zu langen parallelen Bahnen angeordnet. Stofftransport entlang der Neurotubuli in Partikelform, relativ schnell, bis 400 mm/Tag retrogard und anteograd (als intraaxonaler Transport (relativ schnell)) durch Unterbindung => langsamer Axonplasmastrom festgestellt => 1-2 mm/Tag Erregungsleitng über Axon: markloses Axon: langsam „fließend“, ca. 1m/s markhaltiges Axon: durch die starke Markhülle nur an den Ranvier`schen Schnürringen Na*-Einwärtstransport bei Erregung; rascher Ladungsausgleich durch innere und äußere Längsströme zur unerregten Stelle => schnelle, saltatorische Erregungsleitung (bis 120 m/s) Synapsen: am Axonende können erregende oder hemmende Funktionen haben; das Signal wird von der präsynaptischen Membran über chemische Zwischenträger (z.B. Acetylcholin) über den synaptischen Spalt zur subsynaptischen Membran übertragen. Überträgersubstanzen: - Acetylcholin (ACH) im Skelettmuskel - Gaba (Gamma-Amino-Buttersäure (acid) ) im Gehirn - Glycin im Gehirn - Noradrenalin, Adrenalin (veg. NS, z.B. am Herzmuskel) Spinale Motorik: Neben der Leitung sensorischer afferenter und motorischer efferenter Impulse besteht die Hauptaufgabe des RM in der Ausführung einfacher Haltungs- und Bewegungsmuster, die von übergeordneten Zentren kontrolliert und modifiziert werden, aber auch weitgehend unabhängig von diesen supraspinalen Strukturen des Nervensystems ablaufen können. Der funktionelle Baustein dieser spinalen Motorik ist der Reflex in der Ausprägung als Dehnungs- und Beugereflex. Der Reflex ist durch die Aufeinanderfolge von Reizaufnahme (Sensor), Erregungsleitung und Reizbeantwortung (Effektor) charakterisiert. Er stellt die rasch erfolgende motorische Antwort auf einen sensorischen Reiz dar. Da auch hemmend wirkende Reflexe bekannt sind, ist diese klassische Definition des Reflexes erweiterungsbedürftig. Allgemein definiert ist ein Reflex eine durch sensorische Afferenzen veranlasste Aktivitätsänderung von motorischen Nervenzellen, die die muskuläre Aktivität fördern oder hemmen. 37 Skript: Funktioneller Baustein => Reflex Reizaufnahme => Erregungsleitung => Reizantwort, dadurch rasche muskuläre Antwort gefördert oder gehemmt. Dehnungsreflex (Eigenreflex, monosynaptischer Reflex): Bsp. Patellarsehnenreflex Muskelspindel als Dehnungsrezeptor, parallel zur Muskulatur gelegen; Dehnung => Erregung über afferenten Ia-Neurit (80-120 m/s) => Hinterhorn des RM => Vorderhorn mit Umschaltung auf Motoneuron => efferenter A alpha-Neurit => motorische Einheit => Kontraktion (gegen die Dehnung gerichtete Verkürzung des Muskels zur Muskellängen-Konstanthaltung). Antwort nach ca. 40 ms. Sog. Gamma-Schleife: Kontraktile Endabschnitte der intrafusalen, d.h. in der Muskelspindel gelegenen, Muskelfasern, die von A gamma-Neuriten versorgt werden, können über übergeordnete (supraspinale) Zentren aktiviert werden; dadurch Dehnung des Mittelstückes => Erhöhung der Aktionspotentiale/s im arbeitenden Nerv => Muskelkontraktion wie beim Dehnungsreflex : sogenannte - gamma-Schleife; so - Erregung der Muskelspindel ohne Dehnung und - Empfindlichkeitsverstellung des Dehnungsreflexes möglich Muskelkontraktion also auf 2 Wegen erreichbar: 1. Erregung der alpha-Motoneurone vom Gehirn her und 2. gamma-Schleife als „Starterfunktion“ Golgi-Organe: Für autogene (im selben Muskel) Hemmung verantwortlich; polysynaptisch = mind. 2 Synapsen „in Serie“ geschaltete Messfühler für Spannungs- und Kraftänderungen in der Muskelsehne; sie sind aktivierbar durch: - passive Dehnung des Muskel-Sehnenapparates oder durch - Kraftzunahme (Kontraktion) des Muskels Motoneurone erhalten Informationen über Längen- und Kraftzustand der motorischen Einheit. Bsp.: Patellarsehnenreflex (PSR) – M.quadriceps kontrahiert, gleichzeitig Beuger gehemmt (Antagonistenhemmung) Möglicher Konflikt zwischen Längen- und Spannungskontrollsystem. Bedeutung der Dehnungsreflexe: Ausgangsposition für zielmotorische Bewegung; Störkomponentenbeseitigung. Flexorenreflex (Fremdreflex, Schutzreflex): Rezeptoren (in Haut, Gelenken…) polysynaptisch, Motoneurone meist Beugemuskeln, Fremdreflex, Schutzreflex („weg von schädlichen Reizen“), Extensorenmuskeln dabei erschlafft und auf Gegenseite kontrahiert als sog. „gekreuzter Extensorenreflex“. Peripheres Nervensystem: Bsp. Für Funktionsuntüchtigkeit peripherer Nerven z.B. im Hand-Unterarm_Bereich: - N.medianus: Lähmung: Schwurhand – Medianuslähmung – kann man nicht mehr alle Finger zur Faust schließen - N.ulnaris: Lähmung: Krallenhand – Ulnarislähmung - N. radialis: Lähmung: Fallhand – Radialislähmung 38 Querschnittslähmung bei Rückenmarksschädigung: Durch Trauma, Blutung, Tumor => Ausfall der Nerven unterhalb der betroffenen Stelle – Ausfall höher als „C4“ tödlich. Hemiplegie = Halbseitenlähmung Tetraplegie = 4 Extremitäten-Lähmung (Halsmark) Paraplegie = 2 Extremitäten-Lähmung Parese = unvollständige Lähmung Bau und Funktion des Gehirns: Reflexe: - Eigenreflex-Schwerkraft-Körperhaltung - Fremdreflex-Schädigung-Fluchtbewegung Nicht optimal Umweltanpassung durch: - Bewusstsein - Sprache und Gedächtnis Optimale Anpassung Bewusstsein beinhaltet: - gerichtete Aufmerksamkeit - Abstrahierfähigkeit - Verbalisierungsfähigkeit - Antizipation (Erwartung/Pläne) - Selbsterkenntnis - Wertvorstellungen (Ethos) Voraussetzung: hochentwickeltes ZNS (Hirnrinde/Neuronennetz) Motorisches System: - RM (spinale Ebene): einfache Haltungs- und Bewegungsmuster auf Reflexbasis (bewegungsfördernd/hemmend) Kontrolle der Spinalmotorik durch übergeordnete (supraspinale) Zentren. - - Hirnstamm: („alt“: Wasser => Land; Schwerkraft…) Andauernde Einwirkungen auf Anti-Schwerkraftmuskulatur mit dem Ziel: Körpergleichgewicht; Raumorientierung Vom Hirnstamm kontrollierte Bahnen zu Zwischenneuronen des RM wirken: teils hemmend, auf Extensoren-muskeln teils fördernd auf Flexorenmuskeln Durch den Hirnstamm wird eine variable Kontrolle der spinalen Motorik möglich. Das ermöglicht: Kontrolle der Stützmotorik und Koordination mit Zielmotorik (besonders durch Kleinhirn) Formatio reticularis: Neuronennetzwerk im Hirnstamm, so vielfältige - Verbindungen von Nervenbahnen, die: sensible (Schmerz, Tast…) und sensorische (Ton, Licht…) Qualitäten leiten. - Aufmerksamkeit (Wachheit) hier beeinflussbar Bsp.: Balance, Stanposition Kälteproblematik und Beugetonus 39 Motorische Zentren der Großhirnrinde (motorischer Cortex): Bei einer elektrischen Reizung dieser Zentren kmmt es zur Muskelbewegung der gegenüberliegenden Körperseite Vor der Zentralfurche liegt der primäre cortex, dahinter der somatosensorische Cortex, jeweils von zusätzlichen motorischen bzw. sensorischen Feldern umgeben. Direktweg zwischen motorischen Cortex und Motoneuronen im RM: Pyramidenbahn (tractus corticospinalis) - > ca. 1 Mill. Neuriten, abwärtsziehend: - durch Endhirn (Mark, innere Kapsel), Mittelhirn, Brückenhirn => - Kreuzung im verlängerten Mark; 80-90% der Neuriten kreuzen - Begünstigt Beugebewegung („jung, Primat“) - Fein abgestufte greifende und tastende Bewegung Motorische Felder der z.B. linken Großhirnhälfte repräsentieren rechte Körperhälfte und umgekehrt. Im motorischen Cortex ist die gesamte Skelettmuskulatur „landkartenartig“ vertreten (= Homunculus). Je motorisch differenzierter die Muskulatur der betreffenden Körpergebiete ist, desto kleiner und zahlreicher sind die zugehörigen motorischen Einheiten und umso mehr Neurone kontrollieren diese Muskulatur, die dann einen größeren Bereich der Hirnrinde beanspruchen. So wird verständlich, dass die Muskulatur des Gesichts und der Hände in dem auf dem Kopf stehenden „Körperschema“ ausgedehnt vertreten ist. Das „Körperschema“ ist mindestens zweifach in den primären und sekundären motorischen Feldern angelegt, wobei die Gliederung im ersteren mehr nach Muskeln, im letzteren mehr komplex nach Bewegungen (Rumpfneigung, Armbewegung) erfolgt. Zwischen Motorcortex und den Motoneuronen des RM bestehen direkte kontinuierliche und indirekte, durch Zwischenstationen unterbrochene Verbindungen. Der Direktweg zwischen Cortex und spinalen Neuronen ist der symmetrisch angelegte tractus corticospinalis, die Pyramidenbahn. In dieser Pyramidenbahn verlaufen mehr als eine Millionen Nervenfasern (Neuriten), die von größeren und kleineren Nervenzellen in den motorischen Rindenfeldern kommen, abwärts (efferent) durch folgende Hirnstrukturen - durch die sog. „innere Kapsel“ des Endhirns - durch die Hirnschenkel des Mittelhirns - durch die Brücke (pons) - durch das verlängerte Mark bis ins Rückenmark, wo sie nur teilweise direkt an den Motoneuronen der Vorderhörner des RM enden, in der Mehrzahl aber über sog. Zwischenneurone mit den Motoneuronen verbunden sind. An der vorderen Seite des verlängerten Marks bilden diese Neuritenbündel eine pyramidenförmige Verwölbung, deshalb der Name Pyramidenbahn. Unterhalb der Pyramide kreuzen 80-90% der Neuriten auf die jeweilige Geenseite und ziehen dann weiter abwärts zum RM. Aufgrund dieser Pyramidenkreuzung repräsentieren die motorischen Felder der linken Gehirnhälfte die Muskelgruppen der rechten Körperhälfte und umgekehert. Apoplexie = Schlaganfall Die Großhirnrinde ist ausführendes Organ differenzierter Bewegungsprogramme, nicht oberste Instanz für Selbstbewegungen. Handlungsantrieb für Bewegungen kommt neben Frontal- und Zwischenhirn besonders aus dem „limbischen System“ (= Großhirnabschnitte) Bereitschaftspotential: 800 ms vor Bewegung elektrische Aktivität räumlich vor dem primären motor. Rindenzentrum messbar => Bewegungsentwürfe im sog. Assoziationsfeldern des motor. Cortex zusammengestellt. Diese Bewegungsentwürfe werden weitergeleitet an: Basalganglien/Kleinhirn: dort präzise zeitliche und räumliche Anpassung der Bewegungsmuster (Stütz/Zielmotorik, Kurskorrektur) danach an Motorcortex zurück => Motorpotentiale zum RM. Ablauf für Selbstbewegung (z.B. Handstand)… 40 14. Endokrines System Zwei „Nachrichtensysteme“ koordinieren die Funktion von Zellen, Organen und Organsystemen: Nervensystem und endokrines System! Nachrichtenübermittlung im Nerven- und Hormonsystem Nachrichtensysteme Nervensystem (NS) - Träger: Aktionspotential (elektrisch) Nerven ms („kurz“) umschrieben - Wege: - Zeit: - Ziel: Endokrines System Hormone Hormone (chemisch) Blut/Lymphe Min bis h („länger“) allgemein Endokrine (nach innen absondernde) Drüsen geben die in ihnen gebildeten Hormone in den Blutkreislauf ab. Allgemeines Funktionsprinzip des Hormonsystems: Produktion und Ausschüttung des Hormons sind Bedarf des Organismus angepasste geregelte Größen. S. 235 Abb.99 mehrgliedriger hormoneller Regelkreis mit Rückkopplungsprinzip: Prinzip der übergeordneten hypothalmischen Rückkopplung: Je höher die Konzentration des effektorischen Hormons im Blut, desto eniger erden Releasing Hormone vom Hypothalamus gebildet und die Hypophyse setzt weniger glandotrope Hormone frei. Hormonarten: Man unterscheidet: - Neurosekretorische Hormone des Hypothalamus - Glandotrope Hormone des Hypophysenvorderlappen (glandula = Drüse) - Glanduläre Hormone der endokinen Drüsen (effektorische Hormone) - Gewebshormone mit Wirkung auf die Nachbarschaft (gleiches Organ) Hypothalamus-Steuerzentrum für: - somatische (körperbezogene) Prozesse (Skelettmuskulatur…) - vegetative, nichtwillentliche Prozesse (Kreislauf…) - hormonelle Prozesse (Zielorgan…) Der Hypothalamus ist zusammen mit der Hypophyse zuständig für: - adäquates Abwehrverhalten - adäquates Ernährungsverhalten (Darm, Magen..) - adäquates Reproduktionsverhalten (Partnerwerbung…) Hormone der Neurohypophyse (Hypopysenhnterlappen): - Adiuretin und Oxytocin - Im Hypothalamus gebildet - Axoplasmatischer Transport - beide sind Effektorhormone: Adiuretin = hemmt die H2O-Auscheidung in der Niere Oxytocin = bewirkt rhythmische Kontraktion der Uterusmuskulatur und der Epithelien des Brustdrüsenkörpers 41 Hormone der Adenohypophyse (Hypophysenvorderlappen; HVL): Die meisten Hormone des HVL sind Steuerhormone, die selbst wieder von Hypohalamushormonen gesteuert werden: Weg der Freisetzung dieser Releasing-Hormone: - sie gelangen über Neuriten an die wände kleiner Arterien, den sog. Spezialgefäßen. Nach Aufnahme in diese Arterien Übergang in die Portalgefäße (venös) und letztlich in das Kapillarsystem der Adenohypophyse => Abgabe und darauf Freisetzung der glandotropen Hormone. Glandotrope Hormone (Steuerhormone): - Follikelstimulierendes Hormon (FSH) - Luteinisierendes Hormon (LH) w.; identisch mit: - Interstitialzellen-stimulierendes Hormon (ICSH) m. - Thyreostimulierendes Hormon (TSH, Thyreotropin) auf Schilddrüse wirkend - Adrenocortikotropes Hormon (ACTH, Corticoprotein) auf Nebennieren wirkend Effektorhormone: - Prolactin (LTH), u.a.: Brustdrüse - Wachstumshormon (somatotropes Hormon, STH) Wirkung des Wachstumshormons (STH): - Peptidhormon, aus 191 Aminosäuren - wirkt auf den gesamten Organismus teilweise über Zwischensubstanzen (Somatomedine) - Vermehrte Bildung: Tiefschlaf, Stress, Arbeit, Sport - Längenwachstum in der Kindheit gesteigert - Anaboler Effekt am Muskel - Muskelkraftzunahme < Muskelmassensteigerung Durch Muskelquerschnittzunahme soll es die Muskelkraft erhöen Begriffe: - Gigantismus (vor Pubertät)… - Akromegalie (nach Pubertät) = Vergrößerung der Akren => z.B. Nase, Ohren, Kinn, Hände, Füße - STH als Pharmakon… - Nebenwirkungen des STH (Muskel…, Gelenke…, Herz: krankhafter Wachstumsprozess der inneren Organe) - Nachweis des STH… - STH-releasing Hormone als Nasenspray… Periphere Hormone: Am Beispiel Frau im Sport: - Ballettänzerinnen ca. 25% Amenorrhoe (d.h. ohne regelblutung) - Schwimmerinnen/Läuferinnen => Menarche verzögert - Zunahme der Laufkilometer => Zyklusstörung geht hoch - Fettanteil am Körpergewicht verringert sich, dadurch kommen Zyklusstörungen - Mindestfettgehalt/Mindestmenarchegewicht - Weibl. Effektorhormone bei sportl. Belastung höher (Insuffiziensgefahr höher) - Laufen und Anorexia nervosa (= Pubertätsmagersucht) Schilddrüse (= glandula thyreoidea): Funktion: Bildung von Thyroxin T4 und Trijodthyronin T3 stark jodhaltig unter Einfluß von TRH und TSH. T3 und T4 werden an das Blut abgegeben. 42 Wirkung des Schlddrüsenhormons: - Energieumsatz steigt, O2-Verbrauch steigt, Aktivierung mitochondrialer Enzyme - Fettsäuren und Glucose höher - Eiweißsynthese höher - Wachstum; geistige, körperliche Entwicklung höher - Verstärkung der Katecholaminwirkung (Hf höher, peripherer Widerstand höher, RR höher, Schweiß höher) Unterfunktion: Kretinismus beim Kind Myxödem beim Erwachsenden: Bradykardie, trockene Haut, Hypothermie Überfunktion: Basedow`sche Erkrankung (Struma, Exophthalamus, Trachykardie) Patienten mit Schilddrüsenüberfunktion sind nicht belastbar!! Die Nebennieren (= glandulae suprarenales): Bei allen Hormonen der dreischichtigen Nebennierenrinde handelt es sich um sog. Steroidhormone, die als Grundsubstanz das Cholesterin aufweisen. Aus dem Cholesterin entsteht über mehrere Zwischenschritte das Pregnenolon, das die direkte Ausgangssubstanz aller Steroidhormone darstellt (u.a. auch für die, die in den Hoden und Ovarien gebildet werden). Die Nebennierenrindenhormone werden auch unter dem Begriff „Kortikosteroide“ zusammengefasst. Synthese und Ausschüttung der Nebennierenrindenhormone werden in unterschiedlicher Stärke über die sog. Hypothalamisch-hypophysäre-adrenale Achse geregelt. Das im Hypothalamus gebildete KortikotropinReleasing-Hormon löst in der Adenohypophyse die Sekretion von Kortikotropin (ACTH) aus, das auf dem Blutweg zur Nebennierenrinde gelangt. Der stärkste Einfluss richtet sich auf die mittlere Rindenschicht; der Einfluss auf die äußere Schicht ist unter physiologischen Bedingungen nur sehr gering. In der äußeren Schicht der Nebennierenrinde, der zona glomerulosa, erfolgt die Produktion der sog. Mineralokortikoide, von denen das Aldosteron das bekannteste und wirksamste ist. Ihm kommt eine wichtige Funktion bei der Regulation des Elektrolyt- und Flüssigkeitshaushaltes zu. Aldosteron fördert in den Nieren (aber auch im Darm sowie in den Speichel- und Schweißdrüsen) die Rückresorption von Natrium (=> verringerte Wasserausscheidung). Auf der anderen Seite wird die Ausscheidung von Kalium erhöht. Die verschiedenen Mechanismen tragen auch zur Regulation des Blutdruckes bei. Die mittlere Schicht der Nebennierenrinde, die zona fasciculata, ist der Bildungsort der sog. Glukokortikoide, deren Hauptvertreter das Kortisol ist. Das Kortisol weist ein breites Funktionsspektrum im bereich des Stoffwechsels und der Entzündungshemmung auf, u.a. sind zu nennen: - Beeinflussung des Kohlenhydrat- und Eiweißstoffwechsels - Verstärkung der Herzkraft sowie Gefäßverengung im peripheren Kreilauf durch eine Verstärkung der Katecholaminwirkung - Entzündungshemmung durch Einschränkung der unspezifischen Abwehrmechaismen, aber auch der spezifischen Abwehr In der inneren Schicht, der zona reticularis, werden sog. Androgene (= männliche Geschlechtshormone) gebildet. Dabei tritt diese Schicht in ihrer Bedeutung allerdings deutlich hinter den Hauptbildungsort der Androgene, die Hoden, zurück: beim Mann sind ca. 2 Drittel der produzierten Androgenmenge testikulären Ursprunges; das wichtigste männliche Sexualhormon, das Testosteron, wird zu 95% in den Hoden und zu nur 5% in der Nebennierenrinde sezerniert. Darüber hinaus weisen die in der Nebennierenrinde gebildeten Androgene nur eine vergleichsweise geringe androgene Wirkung auf. Die anabole (= eiweißaufbauende) Wirkung ist allerdings deutlich ausgeprägt, was immer wieder zum Einsatz dieser Substanzen in der Dopingszene geführt hat. Als wichtigster Vertreter ist das Dehydroepiandrosteron (DHEA), daneben das Androstenndion zu nennen. 43