KARDIOLOGIE
Werbung
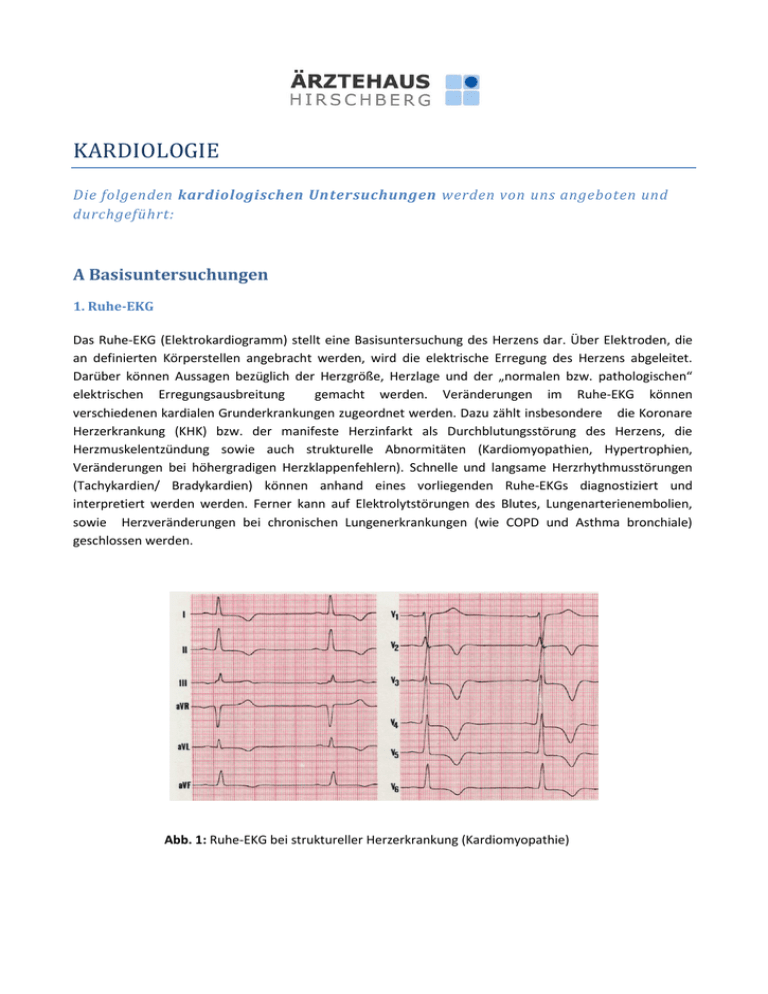
KARDIOLOGIE Die folgenden kardiologischen Untersuchungen werden von uns angeboten und durchgeführt: A Basisuntersuchungen 1. Ruhe-EKG Das Ruhe-EKG (Elektrokardiogramm) stellt eine Basisuntersuchung des Herzens dar. Über Elektroden, die an definierten Körperstellen angebracht werden, wird die elektrische Erregung des Herzens abgeleitet. Darüber können Aussagen bezüglich der Herzgröße, Herzlage und der „normalen bzw. pathologischen“ elektrischen Erregungsausbreitung gemacht werden. Veränderungen im Ruhe-EKG können verschiedenen kardialen Grunderkrankungen zugeordnet werden. Dazu zählt insbesondere die Koronare Herzerkrankung (KHK) bzw. der manifeste Herzinfarkt als Durchblutungsstörung des Herzens, die Herzmuskelentzündung sowie auch strukturelle Abnormitäten (Kardiomyopathien, Hypertrophien, Veränderungen bei höhergradigen Herzklappenfehlern). Schnelle und langsame Herzrhythmusstörungen (Tachykardien/ Bradykardien) können anhand eines vorliegenden Ruhe-EKGs diagnostiziert und interpretiert werden werden. Ferner kann auf Elektrolytstörungen des Blutes, Lungenarterienembolien, sowie Herzveränderungen bei chronischen Lungenerkrankungen (wie COPD und Asthma bronchiale) geschlossen werden. Abb. 1: Ruhe-EKG bei struktureller Herzerkrankung (Kardiomyopathie) 2. Langzeit-EKG Die Durchführung eines Langzeit-EKGs ist insbesondere bei Verdacht auf das Vorliegen von schnellen oder langsamen Herzrhythmusstörungen indiziert. Die dabei im Vordergrund stehenden Beschwerden umfassen z. B. Palpitationen, Herzrasen, Schwindel oder plötzliche Ohnmachtsanfälle (Synkopen). Über aufgeklebte EKG-Elektroden wird das EKG des Patienten in seinen Alltagssituationen kontinuierlich aufgezeichnet. Die Mindestdauer eines Langzeit-EKGs sollte bei 18 Stunden liegen. So ist es möglich, einen längeren Zeitraum der elektrischen Herzaktivität zu monitoren und auftretende Rhythmusstörungen zu diagnostizieren. 3. Langzeit-Blutdruck (RR)-Messung Eine Langzeit-Blutdruckmessung wird zur Sicherung der Verdachtsdiagnose „Bluthochdruck“ (Arterielle Hypertonie / RR) durchgeführt bzw. erlaubt eine Aussage über die medikamentöse Qualität der Einstellung eines bekannten Bluthochdrucks. Über eine Oberarmmanschette wird in definierten Zeitabständen eine RR-Messung durchgeführt und diese im internen Holter gespeichert. Daraus wird ein Blutdruck-Tagesprofil erstellt. Die Arterielle Hypertonie ist in der westlichen Welt einer der Hauptrisikofaktoren für die Entstehung der Atherosklerose. Eine fortgeschrittene Atherosklerose verursacht eine Durchblutungsstörung der Gefäße. Dies äußert sich in Abhängigkeit der Gefäßlokalisation als: 1. Koronare Herzerkrankung (KHK) bzw. Herzinfarkt an den Herzkranzgefäßen 2. erhöhtem Risiko für Schlaganfall (Apoplex) bei Engstellen der Halsschlagadern (Carotiden) 3. peripherer arterieller Verschlußkrankheit: pAVK, „Schaufensterkrankheit“ bei Verkalkung der Beinarterien und 4. Aortenektasie bzw. Aortenaneurysma bei pathologischer Ausdehnung der Bauchaorta. Ursachen der Arteriellen Hypertonie sind zu mehr als 95% genetische Faktoren („liegt in der Familie“). Seltenere Ursachen sind Erkrankungen der Nieren, der Nierengefäße und Hormonstörungen der Nebenniere. Nach den aktuellen Leitlinienempfehlungen wird bei den meisten Patienten ein Ziel- Blutdruck < 140/90mmHg befürwortet. 4. Belastungs-EKG (Ergometrie) Die Durchführung eines Belastungs-EKGs ist bei Verdacht auf Durchblutungsstörung des Herzens, seltener zur Diagnostik bei Herzrhythmusstörungen, indiziert. Ferner kann eine Aussage bezüglich des Trainingszustandes sowie des Blutdruck- und Pulsverhaltens der Patienten unter Belastung getroffen werden. Durch eine fahrradergometrische Belastung des Patienten wird der Herzmuskel vermehrt beansprucht, RR und Pulsfrequenz gesteigert. Vorliegende atherosklerotische Engstellen an den Herzkranzgefäßen (Koronararterien), die mglw. in Ruhe-Situation noch nicht relevant sind, können unter maximaler Belastung häufig demaskiert erkannt werden. Daher ist diese Untersuchung eine elementare Basisdiagnostik bei V. a. Koronare Herzerkrankung (KHK) bzw. als Verlaufskontrolle bei bekannter KHK. Sie dient ebenso der Überprüfung der klinischen Relevanz höhergradiger Herzklappenfehler (Vitien) sowie des RR- und Herzfrequenzverhaltens unter Belastung und der Provokation von Herzrhythmusstörungen. B Kardiale Bildgebungen 5. Echokardiographie (Ultraschall der Herzens), Farbduplexsonographie, CW- und PW-Doppler Die Echokardiographie mit Farbduplexsonographie und der CW- und PW-Dopplermethode dient der bildlichen Darstellung des Herzens. Im bewegten Ultraschall-Bild wird die Herzmorphologie (Herzgröße, Herzmuskeldicke, Größe der Vorhöfe, Herzbeutelbeurteilung, Aorta ascendens), die Herzfunktion (Pumpfunktion des linken und rechten Ventrikels) und die Funktion der Herzklappen beurteilt. So ist es möglich strukturelle Erkrankungen (z. B. Bei langjährigem Arteriellen Hypertonus, Kardiomyopathien, Speicherkrankheiten), Bewegungsstörungen des Herzmuskels (z. B. nach Infarkt, Narben, KHK, Lungenarterienembolien, Herzmuskelentzündung, Pulmonale Hypertonie) und Herzklappenfehler (Verdickungen und Verkalkungen, Prolaps, Insuffizienzen und Stenosen) festzustellen. Außerdem können Herzklappenprothesen (biologisch, mechanisch) auf ihre regelrechte Funktion überprüft werden. Angeborene „Löcher“ in den Herzscheidewänden können ab einer gewissen Größe sicher diagnostiziert, angeborene Herzfehler erkannt werden. Ein erhöhter „Lungendruck“, z. B. Bei chronischen Erkrankungen der Lunge (COPD, Asthma bronchiale), bei Z. n. Lungenarterienembolie, bei Erkrankungen des rheumatologischen Formenkreis wie Kollagenosen oder bei der primären Pulmonalen Hypertonie kann einfach und schnell diagnostiziert werden. Die Durchführung einer echokardiographischen Darstellung des Herzens ist zeitlich schnell und ohne schädliche Nebenwirkungen, wie z. B. Strahlung. Daher ist sie Methode der Wahl in der kardialen Bildgebung und grundlegende Basisdiagnosik zur Erkennung von Herzerkrankungen. 6. Dynamische Stressechokardiographie (Ulltraschall des Herzens unter körperlicher Belastung - Ergometrie) Die dynamische Stressechokardiographie bezeichnet die Echokardiographie während fahrradergometrischer Belastung. Sie stellt eine erweiterte Diagnostik dar und ist z. B. bei V. a. KHK bzw. zur Verlaufskontrolle bei bekannter KHK und Zustand nach Infarkt indiziert. Seltenere Indikationen sind gegeben bei höhergradigen Herzklappenvitien zur Relevanzbeurteilung, zur Abschätzung eines Lungenhochdrucks (Pulmonale Hypertonie) und Verdacht auf sog. Diastolische Dysfunktion des linken Ventrikels. Zu Untersuchung sitzt der Patient auf einem nach hinten und links gekippten Farhrradergometer. In verschiedenen definierten Belastungsstufen werden dann Ultraschallaufnahmen des „gestressten“ Herzens aufgenommen und mit Aufnahme des Herzens „in Ruhe“ verglichen. Dadurch können Veränderungen in der Bewegung des Herzmuskels, die durch Belastung provoziert werden, demaskiert und erkannt werden. 7. Weiterführende Bilgebungen und Diagnostik: Transösophagealer Ultraschall (TEE) Kardio- CT Kardio-MRT und Herzkatheteruntersuchungen (Koronarangiographie) werden in Kooperation mit den umliegenden Herzzentren angeboten. C Elektrophysiologische Untersuchungen / Rhythmologie 7. Nachsorge und Kontrolle von implantierten Herzschrittmacher Implantierte Herzschrittmacher müssen regelmäßig auf ihre korrekte Funktionsweise und Einstellung, auf regelrechte Elektrodenfunktion und Batterierestlaufzeit überprüft werden. Herzschrittmacher aller gängigen Fabrikate können in unserer Praxis nachgesorgt werden. Die Abfragegeräte der Firmen Medtronic, Boston Scientific und St. Jude Medical sind permanent in unseren Praxisräumen verfügbar. Bei allen anderen Fabrikaten bitten wir um vorherige Terminabsprache. Wir bitten den Schrittmacherausweis zu den Kontrollen mitzubringen. 8. Nachsorge und Kontrolle von implantierten Event-Recordern Event-Recorder können in unserer Praxis auf mögliche aufgetretene Herzrhythmusstörungen ausgelesen und im klinischen Kontext interpretiert werden. Ebenso werden sie auf ihre korrekte Funktionsweise und Einstellung sowie verbliebende Batterielaufzeit hin überprüft. 9. Nachsorge und Kontrolle von implantierten Defibrillatoren (ICD-Systemen) Patienten mit einem erhöhten Risiko für maligne schnelle (tachykarde) Herzrhythmusstörungen bzw. nach überlebtem plötzlichen Herztod werden mit einem sogenannten Implantierbaren Kardioverter-Defibrillator (ICD), kurz Defi versorgt. Dieses Gerät kann schnelle bösartige Herzrhythmen erkennen und ggf. dann z. B. durch Elektroschockabgabe beenden. Die Nachsorge umfasst die Kontrolle einer technisch einwandfreie Aggregat- und Elektrodenfunktion, das Auslesen des internen Speichers auf mögliche stattgehabte Herzrhyhthmusstörungen bzw. ICDTherapieabgabe und die Batterielaufzeit. 10. Nachsorge und Kontrolle implantierter CRT- Geräte (Cardiale Resynchronisations Therapie) CRT-Geräte werden zumeist als CRT-D (für Defibrillator), seltener als CRT-P (für Pacemaker: Schrittmacher) implantiert. Diese hochkomplexen Geräte beinhalten insgesamt 3 Elektroden, die bei Herzschwäche eine elektrische Re-Synchronisierung von linker und rechter Herzkammer bewirken. Dadurch wird letztlich die Herzmechanik optimiert, was in einer Verbesserung der Herzkraft resultiert. Dadurch wird insbesondere die körperliche Leistungsfähigkeit des Patienten und dessen Lebensqualität verbessert. Die Nachsorge und Kontrolle umfasst ebenfalls die Aggregat- und Elektrodenfunktion, das Auslesen des internen Speichers auf mögliche stattgehabte Herzrhyhthmusstörungen bzw. ICD-Therapieabgabe und die Batterielaufzeit. Ggf. Optimierung der Programmierung und Einstellung zur Erhöhung der Ansprechrate auf dies Therapieform. D erweiterte Kreislauf-Untersuchungen bei Schwindel und Synkopen 11. Schellong-Stehversuch bei V. a. Orthostatische Hypotonie Hypotonie bezeichnet einen systolischen Blutdruckwert (RR-Wert) < 100mmHg. Mit Orthostatischer Hypotonie wird eine gestörte Blutdruckregulation bezeichnet. Dazu muß es per Definition zu einem Abfall des systolischen RRs um mind. 20 mmHg oder des diastolischen RRs um mind. 10 mmHg im Stehen innerhalb von 3 Minuten nach dem Aufstehen aus der liegenden Position (mind. 4 Minuten) kommen. Ursache ist das „Versacken“ des venösen Blutes in den Beinen. Gehäuft wird die Orthostatische Hypotonie daher bei Patienten mit Varikosis, bei älteren Patienten und Patienten mit langjährigem Diabetes mellitus beobachtet. Abzugrenzen davon sind primäre Hypotonieformen insbesondere bei jungen Frauen, medikamentöse, endokrine und kardiovaskuläre Hypotonien sowie Hypotonien bei unzureichender Flüssigkeitsaufnahme, Mangelernährung, Elektrolytstörungen und Immobilität. Klinisch stehen Schwindel, Benommenheit, eventuell auch kurze Ohnmacht (Synkope) im Vordergrund. Die orthostatische Hypotonie kann durch Durchführung des Schellong-Stehversuches untersucht werden. Dazu muß der Patient 10 Minuten Liegen und anschl. 10 Stehen. In der Stehphase wird dann im Abstand von 1 Minute RR und Puls gemessen. Alternativ kann eine Kipptischuntersuchung erfolgen. Diese ist insbesondere bei V. a. Vasovagale Ursache einer Synkope indiziert. Kipptischuntersuchungen bieten wir in enger Kooperation mit den umliegenden Kreislaufzentren an. 12. Karotis-Druck-Versuch zum Ausschluß eines Hypersensitiven Karotissinus bzw. KarotisSinus-Syndrom Das Karotis-Sinus-Syndrom bezeichnet Schwindel und Synkopen, ausgelöst durch Drehbewegungen des Kopfes bzw. Massage / Druck im seitlichen Halsbereich. Ursache hierfür ist eine Überempfindlichkeit der Rezeptoren im Bereich der Karotisgabel. Neben der typischen Anamnese kann zur Diagnosesicherung der Karotis-Druckversuch durchgeführt werden. Hierzu wird nach sonographischem Ausschluß höhergradiger Verkalkungen der A. carotis ein manueller Druck erzeugt und kontinuierlich ein EKG abgeleitet sowie der RR in regelmäßigen Intervallen gemessen. Ein pos. Testergebnis ist gegeben, wenn eine Asystolie > 3 Sekunden Dauer und/ oder ein RR-Abfall um > 50mmHg auftritt (kardioinhibitorisch bzw. vasodepressorische Form. Therapie der Wahl ist die Implantation eines Herzschrittmachers. ANGIOLOGIE (=Gefäßlehre) Die folgenden angiologischen Untersuchungen werden von uns angeboten und durchgeführt: A Untersuchungen der Arterien 1. Arterien des Beckens und der unteren Extremitäten: Farbduplexsonographie, CW- und PWDopplermethode und ABI-Messung 1.1 Farbduplexsonographie Zur Darstellung der arteriellen Durchblutungssituation der Extremitäten und bei Verdacht auf pAVK (periphere arterielle Verschlußkrankheit, „Schaufensterkrankheit“) wird eine farbduplexsonographische Untersuchung der Arterien durchgeführt. Dabei kann eine manifeste höhergradige und klinisch relevante Atherosklerose der extremitätenversorgenden Gefäße diagnostiziert und Engstellen lokalisiert werden. Eine fortgeschrittene Atherosklerose der Becken- und Beinarterien verursacht klinische Beschwerden im Sinne von Schmerzen der Muskulatur nach einer bestimmten Gehstrecke („Claudicatio“). Nach Pausieren der körperlichen Belastung sistieren die Beschwerden („Schaufensterkrankheit“). Im weiter fortgeschrittenen Stadium könne dann auch Ruheschmerzen oder trophische Störungen (Hautdefekte) mit sogenannten Ulcera auftreten. Differentialdiagnostisch müssen venöse Ulcera, diabetische Veränderungen der kleinen Gefäße, thrombembolische Ursachen, Verletzungen, Hauterkrankungen, Vaskulitiden und die Thrombangiitis obliterans abgegrenzt werden. Ferner ist die farbduplexsonographie zum Ausschluß von katheterinduzierten Komplikationen (Aneurysma spuirum, Dissektion, Blutung) indiziert. 1.2 ABI-Messung Die ABI-Messung (Ankle Brachialis Index) ist eine zusätzliche Messung zur Diagnostik der pAVK. Sie setzt sich zusammen aus dem Quotienten zwischen gemessenen RR an den Unterschenkeln bzw. Füßen und den Oberarmen. Bei fortgeschrittener pAVK ist neben einer optimierten Medikation eine regelmäßiges Gehtraining indiziert. Bei entsprechender klinischer Symptomatik und Leidensdruck kann eine Katheteruntersuchung (BeckenBein-Angiographie) mit Ballondilatation (PTA: Perkutane transluminale Angioplastie) und ggf. Stentimplantation bzw. gefäßchirurgische operative Bypassversorgung erfolgen. 2. Arterien der oberen Extremitäten: Farbduplexsonographie, CW- und PW- Doppler Die Farbduplexsonographie der Arterien der oberen Extremitäten wird zum Ausschluß einer höhergradigen relevanten Atherosklerose mit Stenosen (z. B. Als Subclavian-Steal-Phänomen, Raynaud-Phänomen), bei V. a. Vaskulitis, thrombembolischen Komplikationen und Gefäßverletzungen (z. B. nach Katheterverfahren) durchgeführt. 3. Farbduplexsonographie der hirnversorgenden Gefäße: Carotiden und Vertebralarterien Die Farbduplexsonographie der extrakraniell hirnversorgenden Gefäße (Carotiden) dient dem Monitoring bzw. Verlaufskontrolle einer Atherosklerose der hirnversorgenden Gefäße am Hals, vor Eintritt in die Schädelbasis. Dies ist insbesondere bei Patienten mit erhöhtem Risiko für Atherosklerose (Art. Hypertonie, Diabetes mellitus, Rauchen, Familienanamnese) bzw.nach Schlaganfall (Apoplex) indiziert. Ca. 15% aller ischämischen Schlaganfälle nehmen ihren Ursprung im Bereich der Carotiden. Außerdem kann durch diese Untersuchung die sogennanten Vertebralarterien untersucht werden und ein sog. Subclavian-Steal-Syndrom mit Schwindelsymptomatik ausgeschlossen werden. 4. Farbduplexsonographie der Bauchaorta Der Ausschluß einer Erweiterung der Aorta (Aortenaneurysma, Aortenektasie) wird farbduplexsonographisch durchgeführt. Dies ist bei Patienten über 65 Jahren, Patienten mit langjährigem Bluthochdruck und Rauchern indiziert. Seltener sind genetische Bindegewebserkrankungen (Marfan- Syndrom, Ehler-Danlos-Syndrom) Ursache einer pathologischen Erweiterung der Bauchaorta (familiäre Häufung). 5. Sonographie und Farbduplexsonographie der Nieren und der Nierengefäße Ca. 5 % aller therapierefraktärer Bluthochdruckpatienten weisen eine sogennannte „sekundäre Bluthochdruckform“ auf. Eine Ursache dafür, ist die sogenannte Nierenarterienstenose (meist atherosklerotische Engstellen, seltene fibromuskuläre angeborene Engstellen). Die Diagnose einer Nierenarterienstenose mit meist konsekutiver pathologischer Veränderungen der Nierenmorphologie und -durchblutung (RIs) kann farbduplexsonographisch erfolgen. B Untersuchungen der Venen 1. Farbduplexsonographie zum Ausschluß einer tiefen bzw. oberfl. Venenthrombose (TVT, Thrombophlebitis) Tiefe Venenthrombosen äußern sich klinisch durch Schmerzen, Spannungsgefühl, Rötung und Überwärmung der betroffenen Extremität. Auslöser sind z. B. Immobilität, Verletzungen, bestehende Venenschwäche, Langstreckenreisen oder aktives Tumorleiden. Seltenere Ursachen sind genetische Mutationen in der Blugerinnunsgkaskade, die als sog. Thrombophilie zusammengefasst werden. Im Bereich der oberen Extremitäten sind implantierte venöse Herzschrittmacherelektrode oder Portsysteme häufige Ursachen für Venenthrombosen. Die Kompressionsduplexsonographie der Venen stellt den Goldstandard in der Diagose einer Venenthrombose dar. Ist eine Thrombose diagnostiziert worden, wird diese durch Kompressionstherapie mittels Wickeln oder Stützstrümpfen und Einleitung einer medikamentösen Blutverdünnung (Antikoagulation) therapiert. Oberflächige Venenentzündungen (Thrombophlebitis) äußern sich durch schmerzhafte Rötung und palpable Verdickung im Bereich oberflächiger Venen, meist bei bestehender Venenschwäche. 2. Farbduplexsonographie bei V. a. Varikosis, Chronisch Venöse Insuffizienz (CVI) und Postthrombotischem Syndrom Varikosis bzw. Varizen (Krampfadern) und die Chronisch Venöse Insuffizienz (CVI) bezeichnen allgemein ein Krampfader-Leiden. Krampfadern stellen eine Venenschwäche, genauer Venenklappenschwäche dar. Dadurch kommt es zur Flußumkehr des venösen Blutes und aufgrund der hydostatischen Kräfte zu einer Volumenbelastung peripher gelegener Venen- und Gewebeabschnitte. Verschiedene Varizentypen in Abh. der Tiefe und Lokalisation werden unterschieden. Sie sind meist genetischer Ursache als primäre Form, seltener nach stattgehabter Thrombose mit nachfolgendem sog. Postthrombotischem Syndrom (PTS) als sekundäre Ursache. Therapie der Wahl bei farbduplexsonographischer und klinischer Diagnose einer Varikosis ist die Kompressionstherapie mittels angepassten Strümpfen. In Abh. des Leidensdrucks, der klinischen Beschwerden und ggf. kosmetischer Aspekte kann ein operatives Vorgehend (Stripping, Laser) bzw. Sklerosierungsmethoden („Verödung“) zur Anwendung kommen.