Echokardiographie - Peter L. Reichertz Institut für Medizinische
Werbung

Echokardiographie
Skript zur gleichnamigen Vorlesung
Studiengang medizinische Informatik
Dozent Professor Dr. med. Rolf Engberding
Autor N. Anders, A. Hartwig, A. Radetzky, S. Vollmer
Inhaltsverzeichnis
1 Einfuhrung
4
2 Das Herz
6
2.1 Anatomie und Lage des Herzens . . . . . . . . .
2.1.1 Gestalt, Lage, Aufbau . . . . . . . . . .
2.1.2 Binnenraume und Klappen . . . . . . . .
2.1.3 Aufbau der Herzwand . . . . . . . . . .
2.1.4 Koronargefae . . . . . . . . . . . . . . .
2.1.5 Erregungsbildung und Reizleitung . . . .
2.2 Anatomie angrenzender Systeme . . . . . . . . .
2.2.1 Gefasystem . . . . . . . . . . . . . . . .
2.2.2 Das Blut . . . . . . . . . . . . . . . . . .
2.3 Physiologie . . . . . . . . . . . . . . . . . . . .
2.3.1 Herzaktion . . . . . . . . . . . . . . . . .
2.3.2 Systolischer und diastolischer Blutdruck
2.4 Elektrokardiographie . . . . . . . . . . . . . . .
2.5 Pathophysiologie . . . . . . . . . . . . . . . . .
2.5.1 Herzinfarkt und Angina Pectoris . . . . .
2.5.2 Herzinsuzienz . . . . . . . . . . . . . .
2.5.3 Allgemeine Herzfrequenzstorungen . . .
2.5.4 Rhythmusstorungen . . . . . . . . . . .
2.5.5 Klappenfehler . . . . . . . . . . . . . . .
3 Physikalische Grundlagen
3.1 Schall physikalisch . . . . . . . . . . . . .
3.1.1 Natur und Ausbreitung des Schalls
3.1.2 Schallenergie und deren Verluste . .
3.1.3 Reexion, Brechung, Streuung . . .
2
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
6
6
9
10
10
11
12
13
15
16
16
18
19
22
22
23
24
24
26
29
29
29
33
33
INHALTSVERZEICHNIS
3.2
3.3
3.4
3.5
3.6
3.1.4 Auflosung und Fokussierung . . .
Schallerzeugung . . . . . . . . . . . . . .
Bildgebungsverfahren . . . . . . . . . . .
3.3.1 Darstellungsmethoden des Signals
3.3.2 Scanner . . . . . . . . . . . . . .
3.3.3 Schallkopfwahl . . . . . . . . . .
Doppler-Verfahren . . . . . . . . . . . .
Sicherheitsaspekte . . . . . . . . . . . . .
Schall mathematisch . . . . . . . . . . .
3
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
4 Echokardiographie-Untersuchungstechniken
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
4.1 Patientenlagerung und typische Schallkopfpositionen . . .
4.2 Schnittebenen . . . . . . . . . . . . . . . . . . . . . . . . .
4.2.1 Linksparasternale lange Achse . . . . . . . . . . . .
4.2.2 Linksparasternale kurze Achse . . . . . . . . . . . .
4.2.3 Apikaler Vierkammerblick . . . . . . . . . . . . . .
4.2.4 Apikaler Zweikammerblick . . . . . . . . . . . . . .
4.2.5 Apikale lange Achse oder RAO-A quivalent . . . . .
4.2.6 Apikaler Funfkammerblick . . . . . . . . . . . . . .
4.2.7 Subkostaler Vierkammerblick . . . . . . . . . . . .
4.2.8 andere subkostale und suprasternale Schnittebenen
4.3 Auswertung und Bewertung eines Echokardiogramms . . .
4.3.1 Messungen im M-Mode . . . . . . . . . . . . . . . .
4.3.2 Messungen im 2D-Echokardiogramm . . . . . . . .
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
.
36
37
38
39
40
43
44
46
48
51
51
53
54
55
56
56
56
57
57
57
58
60
64
A Abkurzungsverzeichnis
67
B Norm- und Referenzwerte
69
C Fachwortverzeichnis
71
Kapitel 1
Einfuhrung
Sonographie ist die Anwendung von Ultraschallwellen zu Untersuchungszwecken.
Bei dem verwendeten Ultraschall handelt es sich um Schallwellen sehr hoher Frequenz, weit oberhalb von 20 kHz, der Wahrnehmungsgrenze eines guten menschlichen Gehors. Angewendet wird die Ultraschalltechnik nicht nur in der medizinischen
Diagnostik, sondern auch u.a. in der Echolotung, der Werkstoprufung, bei Nachrichtenubermittlung im Wasser und in der Mikroskopie.
Die Anwendung von Ultraschall zur medizinischen Diagnostik (Sonographie) beruht
auf der Erkenntnis, da Schallwellen hoher Frequenz an Grenzachen zwischen Bereichen unterschiedlicher Dichte reektiert und gebrochen werden. Durch die Reexion kann man solche Grenzschichten sichtbar machen, indem man die Laufzeit des
Signals bestimmt und daraus die Entfernung berechnet.
Die Anwendung von Ultraschall ist ein relativ junges Gebiet. Die Prinzipien der
Ultraschallerzeugung sind zwar schon seit 1847 (Magnetostriktion, d.h. Verkurzung
eines Metallstabes in einem Magnetfeld, entdeckt durch J.P.Joule[SCHAEM90].)
bzw 1881 (piezoelektrischer Eekt, d.h. Veranderung der Dicke oder Lange eines Kristalles durch ein angelegtes elektrisches Feld, entdeckt durch die Bruder
Curie[SCHAEM90].) bekannt, der erste Einsatz von Ultraschall in der Echolotung
fand jedoch erst 1912 bei der Suche nach der gesunkenen Titanic statt. Ultraschalltherapie wird seit 1939 am Patienten angewendet.
Diagnostisch wurde Ultraschall zuerst 1942 in Osterreich
von Dussik bei der Durchschallung eines menschlichen Schadels genutzt. Parallel zur Entwicklung in Europa
wurden in den USA durch die militarische Weiterentwicklung auch Fortschritte in
der medizinischen Anwendung verursacht: Ludwig entdeckte '49 die Moglichkeit,
Gallensteine aufzunden, Wild begann '50 mit Gewebeuntersuchungen. Ebenfalls
im Jahre 1950 legte der Schwede Leksell die Grundlagen zur Echoencephalographie,
der Ultraschalluntersuchung des intakten Schadels.
1953 untersuchten Edler und Hertz das schlagende Herz, um Mitralstenosen zu nden. Zur gleichen Zeit wurden von Mundt und Hughes in den USA Augenuntersuchungen mit Ultraschall durchgefuhrt. 1957 berichtete der Japaner Satomura uber
Dopplerverschiebung an bewegten Grenzachen.
Ein wichtiger Schritt wurde 1967 getan, als Krause und Soldner ihre Echtzeit4
5
Bildgebung einfuhrten, ein weiterer durch King (USA), der im Jahr 1972 als erster
ein zweidimensionales Bild erzeugte. Gleichzeitig wurde durch Bom in Rotterdam
die Technik zur zweidimensionalen Echtzeitdarstellung vorgestellt.
Ebenfalls 1967 wurde der von Satomura beobachtete Dopplereekt in den USSR
durch Love das erste Mal angewendet. 1981 stellte Brandestini den ersten Farbdoppler vor, vier Jahre spater war eine Echtzeit-Farbdoppler-Darstellung moglich.
Diese und weitere Daten nden sich in verschiedenen Buchern uber Sonographie,
beispielsweise in [MORNEB95] oder [JENSEN96].
Die Sonographie wird in fast allen Bereichen der Medizin zunehmend angewendet,
da es sich um eine sehr schonende Diagnosemethode handelt: Sie kann grotenteils
extern angewendet und wenn notig wiederholt werden, da keine Strahlenbelastung
entsteht; es werden fur die meisten Untersuchungen keine Kontrastmittel oder ahnliche Substanzen benotigt, die injiziert werden muten. Daruber hinaus sind die
Gerate beweglich und konnen zum Patienten gebracht werden.
Sonographie wird hauptsachlich in der Gynakologie, der Geburtshilfe, in Gastroenterologie und Kardiologie verwendet, aber auch zur Untersuchung von Kindern
(Padiatrie), in der Neurologie und in der Gefachirurgie und Angiologie (Gefauntersuchungen).
Schlielich wird die Ultraschalltechnik auch zur Behandlung eingesetzt, da die umgesetzte Schallenergie Warme erzeugt und so zur Kramposung und zur Durchblutungsforderung eingesetzt werden kann. Auch werden in der Ultraschalltherapie
durch Stowellen Nieren- und Gallensteine zertrummert und so aufwendige Operationen unnotig[MORNEB95].
Kapitel 2
Das Herz
In diesem Kapitel wird der Aufbau und die Funktion des Herzens dargestellt, beginnend bei der aueren Gestalt des Herzens bis hin zu mikroskopischen Gewebestrukturen. Die Funktion soll anhand des tatsachlichen Ablaufes der Herzaktion behandelt
werden. Abschlieend folgen einige Erkrankungen des Herzens, sowohl allgemeiner
Natur als auch Erkrankungen, die speziell das Diagnosefeld der Sonographie betreffen.
Vorbemerkung
Samtliche Richtungsangaben in diesem und den folgenden Kapiteln sind
| wie in der Anatomie ublich | immer aus der Sicht des Patienten.
2.1 Anatomie und Lage des Herzens
2.1.1 Gestalt, Lage, Aufbau
Das Herz (Cor) ist ein im Wesentlichen aus Muskelgewebe bestehendes Hohlorgan,
es liegt in der Mitte des Brustkorbes zwischen den Rippen und der Wirbelsaule.
Es ist eingeschlossen in einen Herzbeutel (Perikardbeutel), in dem es zwar an einigen Stellen befestigt ist, sich ansonsten jedoch relativ frei verschieben kann. Der
Herzbeutel und die auere Herzhaut (Epikard) bestehen aus Epithelgewebe, das
u.a. Oberachenstrukturen im Korper bildet und formgebende Funktion hat. Dieser Herzbeutel grenzt das Herz gegenuber den anderen Epithelgewebehauten im
Brustkorb ab. Die Grenze zum Bauchraum bildet das Zwerchfell, seitlich und hinten
bendet sich das Lungenfell, dem Brustbein (Sternum) zugewandt ist das Rippenfell.
Die Groe des Herzens entspricht in etwa dem eineinhalbfachen der Groe einer geballten Faust, sein Gewicht macht 0,5 % des gesamten Korpergewichtes aus. Durch
Training, aber auch durch pathologische Ursachen, kann die Groe des Herzens zunehmen.
6
2.1. ANATOMIE UND LAGE DES HERZENS
7
Abbildung 2.1: Herz und herznahe Gefae, Vorderwand, [FALLER95]
Die Form und Lage des Herzens ist gut in Abb. 2.1 zu erkennen. Die Herzspitze
beruhrt die vordere Brustwand in Hohe des 5. Zwischenrippenraums etwas einwarts
des Lots auf der Mitte des Schlusselbeines. Die Herzbasis liegt fast genau hinter
dem Brustbein, dort munden die groen Gefae (die den Korper versorgende Aorta,
die Pulmonalarterie und die Pulmonalvene, die Herz und Lunge verbinden, und die
groen Sammelvenen des Korpers) und xieren somit das Herz in seiner Lage. Gut zu
sehen ist in dieser Abbildung, wie sich der Aortenbogen um den linken Bronchialast
der Luftrohre herumlegt, um dann seitlich der Speiserohre Richtung Bauchraum zu
verlaufen, auch die Anheftung des Perikardbeutels an die groen Gefae ist in dieser
Abbildung dargestellt.
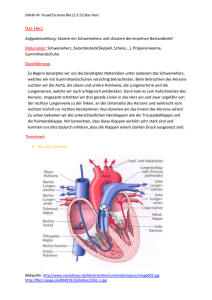
Der Innenraum des Herzens, dargestellt in Abb. 2.2, wird durch die Herzscheidewand
(Septum) vollstandig in zwei Bereiche eingeteilt, das "rechte Herz\ versorgt den
Lungenkreislauf und das "linke Herz\ den Korperkreislauf. Deswegen ist das linke
Herz deutlich kraftiger. Beide Herzhalften haben einen Vorhof (Atrium) und eine
Herzkammer oder Ventrikel (Ventriculus).
KAPITEL 2. DAS HERZ
8
Abbildung 2.2: Binnenraume und Klappen des Herzens, Cliparts CorelDraw
Von auen gesehen bildet der rechte Ventrikel den groten Teil der dem Brustbein
zugewandten Seite, der Vorderwand, nur auf der linken Seite ist ein kleiner Randstreifen des linken Ventrikels zu sehen. In Abb. 2.1 ist deutlich die vordere Zwischenventrikelfurche1, eine rinnenartige Vertiefung, zu sehen, die den rechten vom
linken Ventrikel trennt. Auf der der Wirbelsaule zugewandten Herzwand ist ebenfalls eine solche Rinne, die hintere Zwischenventrikelfurche. Weiter rechts ist der
rechte Vorhof, vom rechten Ventrikel durch die Kranzfurche2 abgetrennt, diese wird
auch Vorhof-Kammer-Grenze genannt. In den rechten Vorhof munden die groen
Sammelvenen des Korperkreislaufs, die obere und untere Hohlvene. Aus dem linken
Ventrikel entspringt die Aorta, die uber der aus der rechten Kammer kommenden
Lungenarterie und dem linken Bronchialast der Luftrohre einen Bogen beschreibt
und dann hinter dem Herzen und neben der Speiserohre abwarts verlauft.
Die untere, abgeplattete Flache des Herzens liegt auf dem Zwerchfell auf, sie wird
grotenteils vom linken Ventrikel gebildet, diese Flache tragt die Bezeichnung Hinterwand. Die der Wirbelsaule zugewandte Seite wird im wesentlichen vom linken
Vorhof und der in den Vorhof mundenden Lungenvene gebildet. Bilder und Fakten
In der Abbildung bei der R. interventricularis anterior zu nden. Die Zwischenventrikelfurche
wird fast immer mit ihrem lateinischen Namen benannt, Sulcus interventricularis
2 bei der rechten Herzkranzarterie
1
2.1. ANATOMIE UND LAGE DES HERZENS
9
dieses Abschnittes sind aus [FALLER95] entnommen.
2.1.2 Binnenraume und Klappen
Wie schon erwahnt, ist das Herz in zwei Vorhofe und zwei Kammern aufgeteilt.
Der Innenraum des Herzens ist komplett mit einem einschichtigen Epithelgewebe
ausgekleidet, dem Endokard. Wahrend die Wand der Vorhofe glatt ist, wolbt sich
die Muskulatur (Myokard) der Kammerwande aus und bildet Muskelwulste.
Einen U berblick uber die Binnenraume des Herzens gibt die Abb. 2.2. In den linken
Vorhof (Atrium sinistrum) munden die Lungenvenen (Vv. pulmonalis), aus der linken Kammer entspringt der Aortenstamm (Truncus aortae), der dann in den Artenbogen (Arcus aortae) ubergeht. In den rechten Vorhof munden die obere und untere
Hohlvene (V. cava superior und V. cava inferior), aus der rechten Kammer kommt
der Stamm der Lungenarterie (Truncus pulmonalis/ A. pulmonalis). Nicht ganz so
gut ist auf dieser Darstellung zu sehen, da das Muskelgewebe der linken Kammer
starker ist als das der rechten Kammer. Normalerweise ist das Myokard der rechten
Herzwand etwa 7 mm stark, das der linken Herzwand etwa 14 mm [FALLER95].
Abbildung 2.3: Klappenebene, Aufsicht, mit Koronararterienmundung, [FALLER95]
Um eine eindeutige Flurichtung des Blutes im Herzen vorzugeben, gibt es zwischen
den Vorhofen und den Kammern sowie zwischen den Kammern und den groen Arterien insgesamt vier Klappen, die zusammen in einer Ebene liegen und durch ein
Skelett aus Bindegewebe verbunden sind. Diese Klappenebene ist in Abb. 2.1 eingezeichnet. Eine Ansicht der Herzklappen zeigt Abb. 2.3 aus [FALLER95]. Zwischen
den Vorhofen und den Kammern liegt jeweils eine Segelklappe, die rechte Segelklappe hat drei Segel und wird Trikuspidalklappe genannt, die linke Segelklappe hat zwei
Segel und wird Bikuspidalklappe oder Mitralklappe genannt. Die freien Enden der
Segel sind mit Sehnenfaden an Muskelstrukturen in der Kammer, den Papillarmuskeln, befestigt, um ein Zuruckschlagen der Segel wahrend der Kontraktionsphase zu
verhindern.
KAPITEL 2. DAS HERZ
10
Am Eingang der groen Arterien bendet sich ebenfalls jeweils eine Klappe, die Pulmonalklappe an der Mundung der Lungenarterie (A. pulmonalis) und die Aortenklappe an der Aortenmundung. Diese Klappen bestehen aus drei taschenartigen, in die
Arterie hineinragenden Endokardstrukturen, die sich durch das hindurchstromende
Blut in der Kontraktionsphase dicht an die Wand legen. Nach der Kontraktion legen
sich die Rander der drei Taschen aneinander und verhindern so einen Ruckstrom in
die Herzkammern.
2.1.3 Aufbau der Herzwand
Die Herzwand besteht aus vier ungleich dicken Schichten. Die innerste Schicht ist
das Endokard, ein glattes, einschichtiges Epithelgewebe. Den eigentlichen Herzmuskel
bildet die zweite Schicht, das Myokard. Es besteht aus einer besonderen, im Korper
einzigartigen Muskulatur, die den normalen Muskeln der Skelettmuskulatur ahnelt,
jedoch im Gegensatz zu diesem nicht willkurlich beeinut werden kann. Der Hauptunterschied zwischen Skelettmuskelgewebe und Herzmuskulatur liegt darin, da die
Fasern des Herzmuskelgewebes durch netzformig angelegte Glanzstreifen miteinander verbunden sind, die eine elektrische Erregung weiterleiten. Dadurch breitet sich
eine an irgendeiner Stelle des Herzens ausgeloste Erregung immer uber das gesamte
Herz aus3 und bringt es damit nahezu gleichzeitig zu einer Kontraktion. Daruber
hinaus konnen Teile des Herzmuskelgewebes Erregungen nicht nur weiterleiten, sondern auch eigenstandig bilden. Diese Teile bilden das primare Reizerzeugungs- und
Reizleitungssystem des Herzens und sorgen dafur, da das Herz uberhaupt schlagt.
Eine eingehende Beschaftigung damit ndet spater, im Abschnitt 2.1.5, statt.
An die Auenseite des Myokard schliet sich das Epikard an, ebenfalls eine glatte, einschichtige Epithelgewebestruktur. Zusatzlich wird das Herz komplett von einem Beutel aus Epithelgewebe umgeben, dem Perikardbeutel. Dieser Perikardbeutel
grenzt, wie zu Beginn dieses Kapitels beschrieben, das Herz gegen andere Strukturen
im Torso ab. Zwischen Epikard und Perikard bendet sich ein dunner ussigkeitsgefullter Gleitspalt, der fur eine reibungslose Bewegung des Herzens im Herzbeutel
sorgt.
2.1.4 Koronargefae
Das Herz selbst wird von den Herzkranzgefaen (Koronargefaen) mit Blut versorgt.
Diese Gefae liegen auf dem Epikard auf und verlaufen in Rinnen, die zwischen verschiedenen Abschnitten des Herzens liegen. Abb. 2.1 zeigt die Koronargefae und
Rinnen der Vorderwand. Es gibt zwei Arterien, die das Herz versorgen; beide entspringen als erste A ste aus der Aorta unmittelbar oberhalb der Taschenklappen.
Diese verdecken die Einmundung der Gefae wahrend der Systole (Austreibungsphase), so da das Herz wahrend der Diastole oder Erschlaungsphase mit Blut
Eine Ausnahme davon bildet die Klappenebene, die aus nichtleitendem Binde- und Stutzgewebe
besteht und die Kammern elektrisch von den Vorhofen isoliert. Dies ist fur eine optimale Auswurfleistung des Herzens notwendig.
3
2.1. ANATOMIE UND LAGE DES HERZENS
11
versorgt wird. In Abb. 2.3 ist die Mundung der Koronararterien kurz hinter der
Aortenklappe zu sehen. Die linke Herzkranzarterie (A. coronaria sinistra) teilt sich
nach kurzem Verlauf noch einmal in zwei A ste auf. Der vordere Ast4 verlauft in
einer Rinne auf der Vorderwand zwischen linker und rechter Kammer5, der hintere
Ast6 geht zur Ruckseite des Herzens und versorgt dort die linke Ventrikelwand. Die
rechte Herzkranzarterie (A. coronaria dextra) verlauft nach ihrem Abgang aus der
Aorta zunachst in der Kranzfurche zwischen rechtem Vorhof und rechter Kammer
auf die Ruckwand des Herzens, wo ihr Endast sich in der hinteren Zwischenventrikelfurche zur Herzspitze hinzieht. An vielen Stellen gehen kleinere Arteriolen von den
groen Koronararterien ab. Die Koronarvenen sammeln das Blut und fuhren es in
die Kranzvenen, die ebenfalls in der Kranzfurche verlaufen und in den rechten Vorhof
munden. Die meisten Koronarvenen verlaufen antiparallel zu den Koronararterien.
2.1.5 Erregungsbildung und Reizleitung
Abbildung 2.4: Reizleitungssystem systematisch, [YOROWE92]
13 Sinusknoten
9 HISsches Bundel
18 linker Tawaraschenkel
5 Atrioventrikularknoten
11 rechter Tawaraschenkel
14 Papillarmuskeln
Das Herz ist als einzige Struktur des Korpers in der Lage, unabhangig vom zentralen
Nervensystem seine eigenen elektrischen Reize zu bilden. Der Hauptschrittmacher
4
5
6
Ramus interventricularis anterior
Sulcus interventricularis anterior, vordere Zwischenventrikelrinne
Ramus circumexus
KAPITEL 2. DAS HERZ
12
des Herzens ist der Sinusknoten, der im rechten Vorhof in Hohe der Einmundung
der oberen Hohlvene liegt. Er bildet die Reize fur den normalen Herzrhythmus, in
Ruhe also ca. 60{70 Schlage die Minute. Der Sinusknoten kann von auen durch
ein System von entgegengesetzt wirkenden Nerven des vegetativen Nervensystems
beeinut werden. Der Sympathikusnerv (Nervus sysmpathikus) hat hierbei eine
herzleistungssteigernde Wirkung, der Parasympathikus (N. parasympathikus) setzt
die Herzleistung herab7.
Der Reiz des Sinusknotens verteilt sich praktisch gleichzeitig uber die gesamte Wand
der Vorhofe. Zwischen den Vorhofen und den Kammern bendet sich die nichtleitende Bindegewebsschicht der Klappenebene. Sie sorgt dafur, da Vorhofe und Kammern nicht gleichzeitig kontrahieren. Die U berleitung des elektrischen Reizes vom
Vorhof zur Kammer ist Aufgabe des Atrioventrikularknotens (AV-Knoten), der den
Reiz normalerweise um 0,1{0,2 s verzogert ([FALLER95], Seite 148, P{Q-U berleitungszeit). Der Reiz gelangt dann im HIS-schen Bundel durch die Klappenebene des
Herzens und lauft zunachst in den Tawaraschenkeln auf der Oberache des Kammerseptums zur Herzspitze. Von dort verteilt sich der Reiz uber die Purkinje-Fasern im
gesamten Kammermyokard. Das Reizleitungssystem ist schematisch in Abbildung
2.4 dargestellt.
Auf diese Art und Weise wird eine rhythmische, autonome Herzerregung gewahrleistet. Aufgrund der Wichtigkeit der Herzerregung sind verschiedene Sicherheitssysteme eingebaut, fur den Fall, da Teile der Erregungsleitung ausfallen. Versagt der
Sinusknoten, so kann der AV-Knoten die Bildung der elektrischen Reize mit verminderter Frequenz ubernehmen, er bildet dann ca. 40{50 Reize pro Minute. Wenn
auch dieser versagt, kann als letzte Instanz das HIS-sche Bundel geordnete Reize
mit einer Frequenz von 20{30 pro Minute bilden. Weiter untergeordnete Teile des
Reizleitungssystems sind zwar auch in der Lage, Reize zu bilden, jedoch fuhren diese nicht mehr zu einer geordneten Herzaktion. Jeder derartige Ausfall eines Teils
des Reizleitungssystems stellt jedoch eine gefahrliche und unter Umstanden todliche Funktions- und Leistungseinschrankung des Herzens dar. Zwei Beispiele, der
Ausfall des Sinus-Knotens bzw. des AV-Knotens, sind spater in den Abschnitten
"Sick-Sinus-Syndrome\ und "AV-Block\ beschrieben.
2.2 Anatomie angrenzender Systeme
Im folgenden Abschnitt werden die angrenzenden Systeme des Kreislaufs beschrieben, die mit dem Herzen verbunden sind und ohne die das Herz bedeutungslos ware:
das Gefasystem und das Blut. Das vom Herzen bewegte Blut wird durch ein GeSympathikus und Parasympathikus bilden die Hauptnervenstrange des vegetativen oder unwillkurlichen Nervensystems. Ein Reiz des Sympathikusnervs fuhrt im Korper zur Vorbereitung
einer Fluchtsituation: Die Durchblutung der Muskulatur wird verstarkt, Atmung und Herzleistung
steigen, Verdauungstatigkeit und Hautdurchblutung werden verringert, um Blut fur die Muskulatur bereitzustellen. Ein Reiz des Parasympathikus regt dagegen die Verdauungstatigkeit an und
setzt Atmung und Herzfrequenz herab, man wird mude. Zur intensiveren Beschaftigung mit diesen
Vorgangen sei dem Leser die Lekture von [FALLER95] empfohlen.
7
2.2. ANATOMIE ANGRENZENDER SYSTEME
13
echt aus Gefaen im Korper verteilt und durch feinste Haargefae, die Kapillaren,
zu den einzelnen Zellen gebracht, wo Stowechselfunktionen stattnden. Abbildung
2.5 zeigt wichtige Gefae des Korpers. Der Gefasystem wird an dieser Stelle in einer raumlich Abfolge dargestellt. Spater, im Abschnitt uber die Herzaktion (2.3.1)
werden die Vorgange im Herzen nochmals in einer zeitlichen geordnet. Auerdem
wird die Zusammensetzung des Blutes behandelt.
Abbildung 2.5: Wichtige Gefae im Korper, Cliparts CorelDraw
2.2.1 Gefasystem
Das Gefasystem sorgt fur eine Verteilung des Blutes im Korper und leitet es zum
Kapillarsystem, wo verschiedene Stowechselfunktionen, allen voran der Gasaustausch, stattnden. In diesem Leitungssystem unterscheidet man zwei Arten von
Gefaen, die unterschiedlich aufgebaut sind: Arterien leiten das Blut vom Herzen
weg und verteilen es, Venen sammeln das Blut und leiten es zum Herzen hin.
Arterien bilden ein Hochdrucksystem. Sie mussen dem Blutdruck standhalten, den
das Herz wahrend der Kontraktionsphase aufbaut und daruber hinaus auch in der
14
KAPITEL 2. DAS HERZ
Fullungsphase des Herzens einen Druck aufrechterhalten, damit das Blut nicht zum
Stocken kommt. Arterien haben eine im Vergleich zu den Venen weit starkere Muskelschicht und verfugen uber elastische Fasern in ihrem Wandaufbau. Diese Muskelschicht kann unwillkurlich durch das vegetative Nervensystem beeinut werden,
so da der Innendurchmesser der Arterien vergroert oder verkleinert wird (Vasodilatation oder Vasokontraktion), auf diese Art und Weise werden die durchieende
Blutmenge und den Blutdruck reguliert. Die grote Arterie des Korpers ist die Aorta,
die direkt aus dem rechten Herzen entspringt, das arterielle System wird weiterhin
eingeteilt in Arterien und kleinere Arteriolen.
Venen bilden ein Niederdrucksystem, da der U berdruck des arteriellen Systems die
Kapillaren nicht passieren kann. Innerhalb der herznahen Venen herrscht sogar ein
Unterdruck, der die Fullung des rechten Vorhofes begunstigt. Venen haben insgesamt einen groeren Durchmesser und eine dunnere Wandschicht als Arterien, wobei
hauptsachlich die Muskelschicht schwacher ausgepragt ist. Die meisten Venen, mit
Ausnahme der herznahen Venen, verfugen uber Venenklappen ahnlich den Taschenklappen des Herzens, um ein Zuruckieen des Blutes aufgrund der Schwerkraft zu
verhindern. An der Aufrechterhaltung des venosen Ruckstroms zum Herzen ist die
Muskulatur der Beine beteiligt, die Atmung durch Erzeugen eines Unterdruckes im
Brustraum sowie einige weitere Faktoren. Kleinere Venen werden auch als Venolen
bezeichnet.
Der Weg des Blutes, nachzuvollziehen an den Abbildungen 2.2 und 2.5, beginnt
bei der linken Herzkammer. Eine systematische Darstellung des Gefasystems zeigt
Abb. 2.6. Er fuhrt dann uber die Aortenklappe in den Aortenbogen (Arcus aortae), von dem die Arterien fur den linken und rechten Arm (A. brachialis) und die
Kopfarterien (A. carotis) abgehen. Hinter dem Herzen zieht sich die Aorta seitlich
der Wirbelsaule in den Bauchraum und verzweigt sich in progressiv kleiner werdende Arterien und Arteriolen, die schlielich in das feinst verzweigte Kapillarsystem
munden. Diese Kapillaren erreichen jede Korperzelle, an ihren Wanden nden Stound Gasaustauschfunktionen uber Diusionsprozesse statt. Die einzelnen Kapillaren
munden in Venolen und Venen, die schlielich in der oberen und unteren Hohlvene
(V. cava superior und V. cava inferior) zusammenlaufen. Diese fuhren das Blut in
den rechten Vorhof, aus dem es uber die Trikuspedalklappe in den rechten Ventrikel
kommt. Wahrend der Kontraktionsphase pret das Herz das Blut dann durch die
Pulmonalklappe in die Lungenarterie (a. pulmonalis), das Blut verteilt sich uber Arteriolen im Kapillarsystem der Lunge, wo wiederum an den dunnen Membranwanden
der Lungenblachen Gasaustauschprozesse stattnden. Das Blut sammelt sich danach in den Lungenvenolen und der Lungenvene (v. pulmonalis) und gelangt in den
linken Vorhof und von dort uber die Mitralklappe in die linke Kammer, wo der
Kreislauf erneut beginnt.
Man unterteilt diesen Kreislauf in zwei Abschnitte, den Korperkreislauf von der
linken Kammer bis zum rechten Vorhof und den Lungenkreislauf von der rechten
Kammer bis zum linken Vorhof. Der Grundsatz, da Arterien sauerstoreiches Blut
fuhren, gilt nur im Korperkreislauf, die Lungenarterie fuhrt sauerstoarmes Blut zur
Lunge, die Lungenvene sauerstoreiches Blut zum linken Vorhof.
2.2. ANATOMIE ANGRENZENDER SYSTEME
15
Abbildung 2.6: Kreislauf systematisch mit wichtigen Organen, [FALLER95]
2.2.2 Das Blut
Das Blut ist keine reine Flussigkeit, vielmehr hat es feste Zellbestandteile, ussige
Bestandteile und in der Flussigkeit geloste Stoe.
Die festen, zellularen Bestandteile machen ca. 45% der Gesamtblutmenge aus. Sie
setzen sich aus den roten Blutkorperchen, den weien Blutkorperchen und den Blutplattchen zusammen. Die roten Blutkorperchen oder Erythrozyten ubernehmen den
Transport von Atemgasen, indem sie Sauersto an einen Hauptbestandteil ihrer
Zellen, das Hamoglobin, binden. Die weien Blutkorperchen oder Leukozyten haben
sehr vielfaltige Immunabwehrfunktionen, es gibt Leukozyten in unterschiedlichsten
Varianten. Die Blutplattchen oder Thrombozyten haben eine wichtige Aufgabe bei
Wundverschlu und Blutungsstillung.
Die Blutussigkeit, auch Plasma genannt, setzt sich zusammen aus Serum und Gerinnungsstoen. Das Serum besteht zu 90% aus Wasser, die anderen 10% sind geloste
Stoe, darunter Eiweie (70%), niedermolekulare Stoe wie Nahrstoe, Vitamine,
Spurenelemente, Hormone, Stowechselprodukte (20%) und Elektrolyte. Die verschiedenen Inhaltsstoe des Plasmas haben wichtige Funktionen in der Immunab-
16
KAPITEL 2. DAS HERZ
wehr, der Nachrichtenubermittlung im Korper, sie uben Transportfunktionen z.B.
fur Fette oder fur Eisen aus und sorgen fur einen ausgeglichenen Flussigkeitshaushalt
innerhalb und auerhalb der Zellen des Korpers.
Fur die Echokardiographie wichtig ist die Tatsache, da im stromenden Blut feste
Bestandteile existieren, an denen Schall reektiert wird; dadurch wird die Ermittlung
der Stromungsgeschwindigkeit des Blutes uber Doppler-Technik moglich.
2.3 Physiologie
Nachdem nun alle anatomischen Voraussetzungen geschaen sind, wird in diesem
Abschnitt die Funktionsweise oder Physiologie des Herzens beschrieben. Dabei werden die Vorgange im Herzen chronologisch geortet, einige Teile davon, insbesondere
die elektrischen Vorgange, wurden auch in vorangehenden Abschnitten beschrieben
und werden hier zeitlich eingeordnet.
2.3.1 Herzaktion
Eine normale Herzaktion, auch Herzzyklus oder Herzrhythmus genannt, mu dafur
sorgen, da das Blut in den Kammern schubweise und synchron in die angrenzenden
groen Arterien ausgeschuttet wird und dabei ein genugend hoher Druck aufgebaut
wird, um das Blut bis zum Kapillarsystem zu bringen. Dieser normale Herzzyklus
wiederholt sich dabei standig, er ndet in Ruhe normalerweise 60 bis 70 mal in der
Minute statt.
Die Herzaktion ist zweigeteilt. Die eine Phase betrit die Anspannung des Herzens,
wobei das Blut aus der Kammer in die Arterien ausgeschuttet wird und die Vorhofe
gefullt werden. Die zweite Phase ist die Erschlaung des Herzens, in der sich die
Kammer in zwei Schuben fullt. Die Anspannungsphase wird Systole, die Erschlaffungsphase Diastole genannt. Wahrend das Myokard die Pumpleistung erbringt,
sorgen die Klappen innerhalb des Herzens dafur, da das Blut auch in die richtige
Richtung iet.
Als willkurlicher Zeitpunkt fur den Beginn der Schilderung der Herzaktion wird
hier das Auslosen eines Reizes durch den Sinusknoten gewahlt. Der Sinusknoten
lost einen elektrischen Reiz aus, der sich uber die Glanzstreifen der Herzmuskulatur
(siehe Abschnitt 2.1.3) nahezu zeitgleich uber beide Vorhofe ausbreitet und an dem
elektrischen Einschnitt zwischen Vorhofen und Kammer stoppt. Gleichzeitig erreicht
der Reiz den AV-Knoten, der zwischen Vorhof und Kammer liegt (siehe Abschnitt
2.1.5). Der Reiz bringt die Muskulatur des Vorhofes zur Kontraktion, dadurch wird
das im Vorhof angesammelte Blut durch die jeweilige Segelklappe, die sich durch
Druck aus dieser Richtung leicht onen lat, in die Kammer gepret. Hierbei wird
eine vollstandige Fullung der Hauptkammer erreicht. Diese Phase ist in Abb. 2.7
dargestellt.
Wahrenddessen wird innerhalb des AV-Knotens der Reiz solange verzogert, da
2.3. PHYSIOLOGIE
17
Abbildung 2.7: Kontraktion der Vorhofe in der Enddiastole, Cliparts CorelDraw
zwischen der vollstandigen Kontraktion der Vorhofmuskulatur und dem Weitergeben
des Reizes etwa 0,1 bis 0,2 s liegen ([FALLER95], Seite 148, P{Q-U berleitungszeit.).
Danach leitet der Knoten den Reiz weiter an das HIS-sche Bundel, das die elektrische
Erregung uber die Tawara-Schenkel in die Purkinje-Fasern leitet (siehe Abschnitt
2.1.5) und damit die Muskulatur der Kammer beginnend bei der Herzspitze zur
Kontraktion anregt.
Damit beginnt die Systole, dargestellt in Abb. 2.8: die Segelklappen schlieen sich,
die Taschenklappen zu den Gefaen bleiben zunachst auch geschlossen, da in den
groen Gefaen noch ein hoherer Druck herrscht als in der Kammer. Dadurch wird in
der Kammer bei gleichbleibendem Volumen schnell ein sehr hoher Druck aufgebaut.
Sobald der Druck in der Kammer groer ist als der Blutdruck in den groen Gefaen
(in der Aorta ca. 80 mmHg | Millimeter Quecksilbersaule, die ubliche Maeinheit
fur den Blutdruck | entsprechend dem diastolischen Blutdruck, in der Pulmonalarterie ca. 20 mmHg) onen sich die Taschenklappen und das Blut wird in die Arterien
ausgeschuttet. Dabei verkurzt sich das Kammermyokard, die Herzspitze bewegt sich
zur Basis hin, gleichzeitig wird die Ventilebene zur Herzspitze hin verschoben. In
dieser Austreibungsphase wird das Schlagvolumen des Herzens, normalerweise etwa
70 ml, ausgeworfen.
Man beachte hierbei, da notwendigerweise das Schlagvolumen im rechten Herz dasselbe sein mu wie im linken, damit kein Ruckstau entsteht. Ist dies nicht gegeben,
handelt es sich um ein ernstes Krankheitsbild, die Herzinsuzienz.
Sobald dieses Volumen ausgetrieben ist, erschlat das Kammermyokard wieder, der
Druck in der Kammer sinkt. Im ersten Moment bleibt das Volumen in der Kammer
18
KAPITEL 2. DAS HERZ
Abbildung 2.8: Kontraktion der Kammern und Beginn der Systole, Cliparts CorelDraw
gleich, das Myokard dehnt sich noch nicht wieder. Dabei schlieen sich die Taschenklappen, sobald der Druck wieder unter den diastolischen Blutdruck sinkt, die Segelklappen sind ebenfalls noch geschlossen. Mit dem Schlieen der Taschenklappen
beginnt die Diastole. Sobald sich das Myokard wieder dehnt, sinkt der Druck in der
Kammer unter den Wert in den Vorhofen, dadurch onen sich die Segelklappen und
Blut stromt in die Kammer ein (Kammerfullung). Nach dieser ersten Kammerfullung
wiederholt sich der Herzzyklus nach kurzer Pause und beginnt wieder mit der aktiven
Kammerfullung durch die Kontraktion der Vorhofe.
Die Fullung der Vorhofe wird durch verschiedene Faktoren erreicht. Wie schon im
Abschnitt uber das venose System (Abschnitt 2.2.1) erwahnt, spielen Klappensysteme in den Venen, die Muskelpumpe und andere Faktoren hinein. Auch das Herz
leistet durch Aufbau eines Sogs einen aktiven Beitrag: Wie oben erwahnt, wird in der
Systole die Klappenebene zur Herzspitze hin gezogen. Dadurch vergroert sich der
Innenraum der Vorhofe, Blut wird aus dem venosen System in die Vorhofe gesaugt.
2.3.2 Systolischer und diastolischer Blutdruck
Innerhalb des arteriellen Gefasystem steht das Blut unter Druck, dieser sorgt dafur,
da es sich fortbewegt. Der Blutdruck fallt mit wachsender Verzweigung des Gefasystems stark ab. Man unterscheidet den systolischen Blutdruck, der als Spitzendruck
in der Austreibungsphase des Herzens entsteht, und den diastolischen Blutdruck,
der durch Gefaelastizitat in der Diastole aufgebaut wird. Er entsteht durch die
2.4. ELEKTROKARDIOGRAPHIE
19
sog. Windkesselfunktion der groen Gefae. In der Systole mu die Aorta binnen
kurzester Zeit ca. 70 ml Blut aufnehmen. Da die Stomungsgeschwindigkeit des Blutes an festen Orten zeitlich nahezu konstant ist, mu sie dieses Volumen zunachst
abfangen und das vom Herzen schubweise ausgeschuttete Blut kontinuierlich weiterleiten. Dazu dehnt sie sich stark aus und zieht sich dann, wenn die Systole endet,
wieder zusammen. Dadurch wird das Blut auch in der Diastole weitergepret. Der
dabei aufgebaute diastolische Blutdruck ist charakteristisch fur die Dauerbelastung
der Gefae, er liegt unterhalb des systolischen Blutdrucks.
Da der Blutdruck im Verlauf des arteriellen Systems abfallt, ist es wichtig, immer
an vergleichbaren Stellen zu messen. Die haugste Art der Blutdruckmessung geht
auf Riva-Rocci zuruck, dabei wird der Blutdruck uber der Ellenbeuge in Hohe des
Herzens gemessen. Genaueres zur Blutdruckmessung siehe [FALLER95]. Blutdruckwerte werden in mm Quecksilbersaule (mmHg) angegeben, diese alte Einheit hat
sich im medizinischen Bereich so stark durchgesetzt, da sie wohl nicht abgelost
wird8. Der systolische Blutdruck liegt in Ruhe zwischen 120 und 140 mmHg, der
diastolische meist um die 80 mmHg[FALLER95][JUH92]. Wahrend der systolische
Blutdruck bei Belastung stark ansteigt, teils auf Werte uber 200 mmHg, bleibt der
diastolische Blutdruck beim gesunden Menschen fast konstant.
Die einzelnen Abschnitte der Herzaktion sind ursachlich mit dem Reiz verbunden,
der sie auslost. Diesen elektrischen Reiz kann man messen und damit Aussagen
uber die Qualitat der Reizbildung und Reizleitung des Herzens erhalten. Mit diesem
Thema beschaftigt sich die Elektrokardiographie.
2.4 Elektrokardiographie
Die Herzmuskelzelle hat wie jede andere Muskelzelle im Korper die Fahigkeit, aufgrund eines chemischen oder elektrischen Reizes zu kontrahieren. Der eigentliche
Vorgang der Kontraktion ist ein kompliziertes Zusammenspiel verschiedener Teilaspekte, die fur die Zusammenhange in diesem Skript nicht wesentlich sind. Wer sich
damit genauer beschaftigen will, sei auf [FALLER95] verwiesen.
Wichtig im Zusammenhang mit der Kontraktion ist nur, da an diesem Vorgang
Ionen beteiligt sind, die durch einen von anderen Ionen hervorgerufenen elektrischen
Reiz freigesetzt werden. Durch eine unterschiedliche Verteilung der Ionen innerhalb
und auerhalb der Zellen entsteht an einer Zellmembran ein elektrisches Potential,
da als Membranpotential bezeichnet wird. Normalerweise benden sich innerhalb
einer Zelle rund 30mal mehr einfach positiv geladene9 Kaliumionen als auerhalb.
Auerhalb der Zelle benden sich mehr einfach positiv geladene Natriumionen als
innerhalb. Da jedoch die Durchlassigkeit der Zellmembran fur die kleineren Kaliumionen groer ist, benden sich insgesamt mehr positiv geladene Teilchen auerhalb
der Zelle als innerhalb. Die Hohe dieses Membranpotentials in Ruhe betragt norma100 mmHg entsprechen etwa 13,3 kPa.
Die Ladung der Ionen kommt dadurch zustande, da das entsprechende Atom durch Abgabe
oder Aufnahme von Elektronen einen stabilen Zustand erreicht. Gibt es dabei ein Elektron ab, so
ist es einfach positiv geladen, nimmt es eines aus, ist es einfach negativ geladen usw.
8
9
20
KAPITEL 2. DAS HERZ
lerweise -60 { -80 mV [FALLER95]. Wenn die Zelle einen passenden elektrischen oder
chemischen Reiz empfangt, ndet der Vorgang der Depolarisation statt, d.h. es onen sich fur sehr kurze Zeit in der Zellmembran Poren fur Natriumionen; diese Ionen
stromen, dem Konzentrationsgefalle folgend, in die Zelle ein und laden das Zellinnere gegenuber dem Zellaueren positiv auf. Das Membranpotential steigt kurzfristig
bis auf etwa +30 mV [FALLER95], bevor sich das Membranpotential durch vermehrten Ausstrom von Kaliumionen normalisiert. Diese Zelle ist dann inaktiv, bis
die normale Ionenverteilung durch einen aktiven Transportvorgang (Repolarisation)
wieder normalisiert ist. Die Kontraktion des Muskels wird durch die Umkehrung des
normalen Membranpotentials verursacht. Die Dierenz zwischen dem Ruhepotential und dem Maximalwert des Potentials bei der Depolarisation, d.h. die gesamte
Potentialdierenz, heit Aktionspotential.
Das Umschlagen des Membranpotentials kann man messen. Insbesondere ist in diesem Zusammenhang der Verlauf des Membranpotentials am regelmaig arbeitenden Herzmuskel von Interesse. Das durch den elektrischen Reiz erzeugte elektrische
Feld ist auf der Hautoberache zwar durch den elektrischen Widerstand des Gewebes deutlich kleiner als das Aktionspotential von ca. 100 mV, dennoch lassen sich
zwischen zwei Punkten an der Korperoberache, sofern sie in etwa die Herzachse einschlieen, Spannungsunterschiede messen. Zwischen dem linken Arm und dem
rechten Bein entstehen z.B. Spannungsunterschiede von 1 mV. Ein auf diese Art und
Weise gemessenes Elektrokardiogramm (EKG) gibt Auskunft uber Bildung, Ausbreitung und Ruckbildung der elektrischen Erregung uber Vorhofe und Kammern. Je
nach Lage der Elektroden unterscheiden sich die gemessenen elektrischen Impulse in
Form und Groe, man erhalt unterschiedliche Ableitungen des EKGs. Ein normales
EKG und die Zuordnung zur Reizausbreitung uber die Vorhofe und Kammern ist in
Abb. 2.9 zu sehen. Einige Varianten pathologischer EKGs zeigt Abb. 2.10.
Abbildung 2.9: Normales EKG und Zuordnung der Reizausbreitung, [MEMORIX94]
2.4. ELEKTROKARDIOGRAPHIE
21
Abbildung 2.10: Verschiedene Formen pathologischer EKGs, [MEMORIX94]
In der Echokardiographie dient das EKG hauptsachlich der Korrelation von Bild zu
Herzaktion, da fur das ungeschulte Auge eine Zuordnung der Herzbewegung zu einer
bestimmten Phase des Herzzyklus nicht leicht ist und das EKG hier einen sehr guten Anhaltspunkt gibt. Eine detaillierte Beurteilung des EKG-Bildes ist nicht notig.
Aus diesem Grunde wird eine sehr einfache Ableitung vorgenommen, bei der im
wesentlichen die Potentialdierenz zwischen einer Elektrode knapp unterhalb des
rechten Schlusselbeins und einer Elektrode auf der linken Seite etwa in Hohe des
Rippenbogens gemessen wird. Ein dritter, ublicherweise schwarzer Anschlu, bildet
eine Erdung gegenuber dem Rest des Korpers und kann an beliebiger Stelle, jedoch
moglichst weit von der Achse des Herzens entfernt, angebracht werden. Wahrend
es prinzipiell moglich ist, diese mitten auf die Stirn zu kleben, hat sich die linke
Schulter eingeburgert. Von den beiden anderen Elektroden, ublicherweise gelb und
rot markiert, wird die rote unter der rechten Schulter angeklebt, die gelbe links am
Rippenbogen. Um eine gute Ableitung zu erhalten, sollten die Elektroden weder
auf Knochen noch auf groe Fettgewebeansammlungen aufgeklebt werden. Manchmal sind bei dieser Ableitung die Elektroden im Weg und verdecken ein mogliches
Schallfenster (apikaler Zugang, siehe Kapitel 4.1). In solchen Fallen kann die gelbe
Elektrode rechtsseitig in Hohe des Rippenbogens aufgeklebt werden.
Jedes EKG-Bild enthalt funf charakteristische Zacken, die zu bestimmten elektrischen Aktivitaten des Herzens gehoren. Sie sind der Reihe nach von P bis T durchbe-
22
KAPITEL 2. DAS HERZ
nannt. Die kleine P-Welle, kurzer als 0,1 s, kennzeichnet die Erregungsausbreitung,
also den Vorgang der Depolarisation, uber den Vorhofen. Die Erregungsausbreitung lat sich gut an Abb. 2.9 verfolgen. Der Vorgang der Vorhofrepolarisation wird
uberlagert durch den QRS-Komplex. Nach der P-Welle ist eine kurze Zeit (P{QU berleitungszeit, 0,1{0,2 s) keine Potentialdierenz zu messen. Diese Verzogerung
wird durch den AV-Knoten verursacht und dient dazu, die Kammerfullung durch die
Vorhofkontraktion zu beenden, bevor die Kammerkontraktion beginnt (siehe auch
Abschnitt 2.3.1). Danach beginnt mit der Q-Zacke der QRS-Komplex, der zusammen weniger als 0,1 s dauert und den Beginn der Kammererregung kennzeichnet.
Die Kammerrepolarisation wird durch die T-Welle gekennzeichnet, die je nach Herzfrequenz 0,3{0,4 s nach dem QRS-Komplex auftritt. Zwischen QRS-Komplex und
T-Welle ist ebenfalls keine Potentialdierenz zu messen. Die Systole beginnt mit
dem QRS-Komplex und endet mit der T-Welle, sie dauert somit 0,4{0,5 s bei etwa
einem Herzzyklus pro Sekunde (60{70 pro Minute).
Anhand der Form und Verteilung dieser charakteristischen Zacken des EKGs kann
beurteilt werden, ob die Reizbildung und Reizleitung des Herzens normal funktioniert oder ob Storungen vorliegen. Daher bildet das EKG einen wichtigen Bestandteil bei der Erkennung und Beurteilung von Herzerkrankungen und wird auch in der
Notfallmedizin haug eingesetzt. Fast alle Erkrankungen, die im nachsten Abschnitt
behandelt werden, lassen sich im EKG erkennen.
2.5 Pathophysiologie | einige ausgewahlte Erkrankungen
Hier werden kurz einige der Erkrankungen besprochen, die zu Notfallsituationen
fuhren konnen, daruber hinaus wird auf Erkrankungen eingegangen, deren Diagnose
ublicherweise durch Echokardiographie geschieht.
Eine regelrechte Herz-Tatigkeit ist abhangig von einer ausreichenden Versorgung
und Entsorgung des Myokards durch die Koronargefae, von einer intakten Reizleitung, einem ausreichenden Blutangebot aus dem Kreislauf und einer normalen
anatomischen Stuktur, die nicht durch Erkrankungen, Verletzungen oder Verschlei
verandert sind. Herzfunktion und Kreislauffunktion sind direkt wechselseitig voneinander abhangig. Die Herzfunktion hangt indirekt auch von der Atmung ab.
2.5.1 Herzinfarkt und Angina Pectoris
Ein Herzinfarkt oder eine Angina Pectoris (wortlich ubersetzt: "Schmerz hinter der
Brust\ ) ist eine Storung der Herztatigkeit durch mangelhafte Versorgung des Myokard durch die Koronararterien. Hierbei ist die Angina Pectoris ein vorubergehender
Verschlu, der mit einem Krampf der Herzkranzgefae verglichen werden kann. Ein
solches Krankheitsbild ist weit harmloser als ein richtiger Herzinfarkt, da die Angina
Pectoris vorubergehend ist, jedoch ist sie ein Zeichen fur geschadigte Koronargefae
und haug ein Vorbote eines Herzinfarktes. Ein solcher Anfall endet fast immer
2.5. PATHOPHYSIOLOGIE
23
von alleine und dauert meist nicht langer als 10{15 min. Auch lat sich ein solcher
Angina-Pectoris-Anfall durch Gabe von gefaerweiternden Medikamenten leicht beenden.
Ein Herzinfarkt hingegen ist ein vollstandiger Verschlu einer Koronararterie. Dadurch wird das dahinterliegende Herzmuskelgewebe nicht mehr versorgt und stirbt
ab. Das auert sich durch einen starken, stechenden Schmerz in der Herzgegend,
manchmal mit einer Ausstrahlung des Schmerzes z.B. in die Arme, ein Gefuhl der
Einengung um den Brustkorb und Vernichtungsgefuhl/Todesangst. Auerdem bekommt der Patient eine fahle, kaltschweiige Haut und einen schnellen Puls.
Ursache einer solchen kompletten Verlegung ist Ablagerung von Fremdstoen in den
Gefaen (genannt Arteriosklerose, dabei lagert sich z.B. Kalk ab) oder ein Blutgerinnsel aus den Lungenvenen oder dem linken Herzen, das z.B. bei fehlerhafter Klappenfunktion entstehen kann. Aufgrund des Absterbens des Gewebes tragt dieser Teil
des Herzmuskels nicht mehr zur Pumpleistung des Herzens bei und stort auch noch
durch sein "totes Gewicht\die Funktion des umliegenden Gewebes. Dadurch kann
eine lebensbedrohliche Unterfunktion des Herzens auftreten und die Blutversorgung
des Korpers gefahrlich gestort werden. Durch Beeinussung des umliegenden gesunden Korpergewebes z.B. durch toxische Zerfallsprodukte konnen auch schwere, teils
todliche Rhythmusstorungen auftreten. Ist die Leistungseinschrankung einseitig, so
kann es auch zu einer Herzinsuzienz mit entsprechenden Folgen kommen.
Fur das Ausma und die Folgen eines Infarktes ist neben der Art des betroenen
Gefaes (Hauptast, Nebenast) ist vor allem die Dauer bis zur Einleitung eektiver
Manahmen entscheident. Von den Patienten, die innerhalb von 24 h an einem Herzinfarkt sterben, tun dies 50 % innerhalb der ersten 15 min und weitere 30 % nach
15{60 min. Wichtige Manahmen sind eine richtige Lagerung (Oberkorper leicht
erhoht), Beruhigung und ein sofortiger Notruf.
2.5.2 Herzinsuzienz
Wenn eine der beiden Kammern aufgrund eines Leistungsverlustes nicht mehr die
gleiche Blutmenge fordern kann wie die andere Kammer, kommt es auf jeden Fall zu
einem Ruckstau und damit einer gefahrlichen Drucksteigerung im venosen System,
das dieser Kammer vorgelagert ist. Eine Herzinsuzienz ist immer eine Folgeerkrankung. Ursache kann z.B. ein Herzinfarkt sein, aber auch andere Lungen- oder
Herzerkrankungen wie eine Lungenembolie (Verschlu eines Lungengefaes durch
ein Blutgerinnsel) oder eine Einblutung in den Perikardbeutel konnen eine Herzinsuzienz verursachen.
Bei einer Linksherzinsuzienz kommt es zu einer Drucksteigerung im Lungenkreislauf, was zunachst Atemnot verursacht und bei starker Drucksteigerung zum Abpressen von Blutplasma in die Zellzwischenraume des Lungengewebes oder in die Lungenblachen fuhrt. Diese Flussigkeitsansammlung in der Lunge wird Lungenodem
genannt, es ist eine lebensbedrohliche Atemstorung.
Ursache fur ein Rechtsherzversagen ist eine Drucksteigerung im Lungenkreislauf,
gegen die das rechte Herz arbeiten mu. Dadurch hat das rechte Herz eine hohere
24
KAPITEL 2. DAS HERZ
Dauerbelastung, der es irgendwann nicht mehr standhalt. Ursachen fur eine Rechtsherzinsuzienz konnen Asthma und chronische Lungenentzundung sein, aber auch
eine Linksherzinsuzienz fuhrt mit der Zeit zur Rechtsherzinsuzienz.
Es kommt bei diesem Krankheitsbild zu einem Ruckstau im groen Kreislauf,
hauptsachlich in den Organen Leber, Niere und andern Organen des Magen-DarmTraktes, wodurch die normalen Funktionen dieser Organe gestort werden.
2.5.3 Allgemeine Herzfrequenzstorungen
Herzfrequenzstorungen haben die Form einer verlangsamten (bradykarden) oder beschleunigten (tachykarden), normalen Herzaktion. Bei Frequenzen unter 50 pro Minute spricht man von bradykarden Herzfrequenzstorungen. Diese mussen nicht unbedingt ein Krankheitszeichen sein, z.B. haben Leistungssportler oft eine geringe
Herzfrequenz. Ursache einer Bradykardie konnen jedoch auch eine Reizung des Parasympathikus (siehe Abschnitt 2.1.5) durch Druck oder Medikamente sein, auch
langer anhaltender Sauerstomangel fuhrt zu einer Bradykardie. Ein Ausfall von
Teilen des Reizleitungssystems ist ebenfalls Ursache einer Bradykardie. Eine Bradykardie fuhrt zur Unterversorgung des Gewebes, insbesondere des Gehirns, mit
Sauersto.
Eine Tachykardie liegt bei einem erwachsenen Patienten dann vor, wenn er eine
Herzfrequenz von uber 100 Schlagen pro Minute vor hat. Kinder und Kleinkinder
haben normalerweise Herzfrequenzen von 80 bis 150, je nach Alter, auch kann die
Herzfrequenz bei Anstrengung und durch Nikotin-, Kaee-, Tee- oder Alkoholgenu
ansteigen. Krankhafte Ursachen einer Tachykardie konnen Vergiftungen, Storungen
im Ionengleichgewicht des Korpers, eine Kreislaufunterversorgung verschiedenster
Ursache mit Ausgleichstachykardie oder kurzfristiger Sauerstomangel sein. Bei den
letzten beiden Storungen steigert der Korper absichtlich die Herzfrequenz, um so
einen Ausgleich fur Mangelsituationen zu schaen. Das gelingt jedoch nur bis zu einer
bestimmten Grenze, da die Zeit, die dem Herzen zur Fullung zur Verfugung steht, bei
sehr hohen Frequenzen nicht ausreicht, so da das Herz-Zeit-Volumen wieder sinkt.
Dabei mu das Herz bei steigender Leistung mit zunehmend geringerem Sauerstoangebot auskommen. Eine Tachykardie kann in schwerste Rhythmusstorungen oder
direkt in einen Herzstillstand ubergehen, wenn das Herz aufgrund des verringerten
Sauerstoangebotes die geforderte Leistung nicht mehr erbringen kann.
2.5.4 Rhythmusstorungen
Sick-Sinus-Syndrom
Bei diesem Krankheitsbild ist die Funktion des Sinusknotens eingeschrankt, so da
es zu einer verminderten Herzfrequenz oder teilweisem Ausfall einzelner Herzaktionen kommt. Im Extremfall fallt der Sinusknoten als Hauptschrittmacher des Herzens
ganz aus, so da der AV-Knoten die Reizbildung ersatzweise mit verminderter Leistung ubernimmt. Dieser Vorgang ist im Abschnitt uber das Reizleitungssystem
2.5. PATHOPHYSIOLOGIE
25
(2.1.5) beschrieben. Als Folge davon treten sowohl eine Bradykardie als auch eine
Storung der normalen Vorhof-Kammer-Aktionsfolge mit darauolgender Verminderung der Pumpleistung auf: Der Vorhof wird normalerweise durch den Sinusreiz
erregt und schuttet das in ihm enthaltene Blutvolumen aus, bevor die Kammer ihren
Reiz erhalt, der vom AV-Knoten verzogert wird. Fallt der Sinusknoten aus, so wird
der Vorhof ruckwirkend durch den Reiz des AV-Knotens zur Kontraktion gebracht,
dieses ndet gleichzeitig mit der Kammerkontraktion statt, so da eine vollstandige
Kammerfullung nicht mehr gegeben ist.
Ein Sick-Sinus-Syndrom auert sich im EKG auf drei mogliche Arten: als Frequenzveranderung, als teilweiser Wegfall ganzer Herzaktionen oder | bei einem Totalausfall des Sinusknotens | als Bradykardie ohne Vorhof-(P-)Welle [MEMORIX94].
AV-Block
Eine U berleitungsstorung der Erregung im AV-Knoten wird AV-Block genannt.
Das kann je nach Ausma der Storung verschieden schwerwiegende Folgen haben.
Im einfachsten Fall (AV-Block I. Grades) ist die U berleitungszeit der Vorhoferregung verzogert, so da die P{Q-U berleitungszeit groer wird als 0,2s. Dadruch wird
die normale Koordination der Vorhof- und Kammeraktion beeintrachtigt. Andere
Moglichkeiten sind der langsame Anstieg der U berleitunszeit bis zu einem Maximum, dann der Ausfall einer gesamten Kammeraktion, woraufhin die P{Q-U berleitungszeit wieder bei einem Minimum beginnt und ansteigt (AV-Block II. Grades
Typ Wenkebach/Mobitz I) oder U berleitungen im Verhaltnis 2:1 oder 3:1 ausfallen
(AV-Block II. Grades Typ Mobitz II). Im Extremfall (AV-Block III. Grades) leitet
der AV-Knoten uberhaupt keine Signale mehr weiter, die Kammer wird mit einer
stark verringerten Frequenz aus dem HIS-schen Bundel erregt, wie im Abschnitt
Reizleitung (2.1.5) beschrieben. Es besteht kein Zusammenhang mehr zwischen Vorhofaktion und Kammeraktion, so da eine starke Leistungseinschrankung gegeben
ist.
Extrasystolen
Extrasystolen (ES) sind vorzeitige Kontraktionen des Herzens oder eines Herzteils.
Da nach jeder Kontraktion eine Ruhephase zum Aufbau des Membranpotentials
notwendig ist, tritt danach eine kompensatorische Pause ein, was die normale Herzaktion verzogert.
Auch beim gesunden Menschen treten ES auf, einige wenige Extrasystolen sind normal. Ihre Anzahl sollte jedoch eine ES pro Minute nicht uberschreiten. ES konnen
ihren Ursprung oberhalb der Kammern (supraventrikulare ES, SVES) oder innerhalb
der Kammern (ventrikulare ES, VES) haben. Je nach Lage des Erregungszentrums
der ES sieht der EKG-Impuls anders aus: SVES haben das Bild einer normalen,
vorzeitigen Herzaktion, VES haben deformierte Gestalt und stark vergroerte Gestalt. Das Aussehen der VES richtet sich nach dem Erregungszentrum im Herzen.
Die Gefahr bei ES ist, da sie zum Herzimmern fuhren konnen, wenn sie zu einem
falschen Zeitpunkt auftreten, namlich dann, wenn Teile der Herzwand ihr Ruhepo-
26
KAPITEL 2. DAS HERZ
tential schon wieder aufgebaut haben. Die ES fuhrt zum Aktionspotential an den
Zellen, die ihre kompensatorische Pause hinter sich haben. Alle anderen Zellen werden von der normalen Herzaktion erregt. Die Zellen, die durch die ES erregt wurden,
sind jedoch dann in ihrer kompensatorischen Pause, so da sie nicht mehr an der
normalen Herzaktion teilnehmen. Dadurch besteht die Gefahr eines Herzimmerns.
Hauge Extrasystolen oder insbesondere polytope (von unterschiedlichen Erregungszentren ausgehende ES mit verschiedener Gestalt im EKG-Bild) bedeuten eine akute
Lebensgefahr.
Kammer- oder Vorhofattern, Kammer- oder Vorhofimmern, Asystolie
Bei einer extremen Tachykardie kommt es soweit, da das Herz aufgrund fehlender
Zeit zur Fullung uberhaupt keine Auswurfleistung mehr erbringt. Dieses Phanomen
wird als Flattern bezeichnet, neuerdings auch als grobes Flimmern. Die elektrische
Aktion des Herzens ist zwar | bis auf die abnormal hohe Frequenz von 200{300
Schlagen pro Minute | noch normal, und die Aktionen der einzelnen Herzmuskelzellen sind auch noch koordiniert, jedoch ist keine Auswurfleistung mehr vorhanden
und bei einem Kammerattern ist faktisch ein Kreislaufstillstand eingetreten.
Kammerimmern ist eine vollig unkoordinierte Aktion verschiedener Abschnitte der
Herzwand mit eigenen, lokal gebildeten Reizen, diese Abschnitte des Herzens arbeiten nur noch gegeneinander und 'zucken` regelrecht. Auch hierbei kommt es zu
keiner Auswureistung.
Es ist moglich, da nur die Vorhofe immern oder attern, wenn es U berleitungsstorungen des Reizes vom Vorhof zur Kammer gegeben hat. Hierbei ist noch eine verringerte Leistung des Herzens moglich, die Kammern sind nur nicht mehr vollstandig
gefullt.
Der endgultige elektrische und mechanische Stillstand des Herzens wird als Asystolie
bezeichnet und an der bekannte Null-Linie im EKG zu erkennen. U bergange zwischen
groamplitudigem Flattern, dem niederamplitudigen Flimmern und einer Asystolie
sind schnell und ieend. Alle drei Zustande bedeuten einen Kreislaufstillstand und
fuhren innerhalb kurzer Zeit zum Tode, wenn nicht schnell Hilfe geleistet wird.
2.5.5 Klappenfehler
Mitralklappenfehler
Eine Mitralklappenstenose ist eine Verengung der Klappenonung, oft als Folge chronisch entzundlicher Prozesse. Dabei entzunden sich zunachst die freien Segelrander,
insbesondere die des vorderen Segels, welches fur die Klappenfunktion wichtiger
ist. Die Segel verdicken und verharten sich. Durch diese und andere Mechanismen
kommt es zu einer mangelhaften Onungsf
ahigkeit der Klappe, was zu einer Behinderung der diastolischen Kammerfullung fuhrt. Infolgedessen kommt es zu einer
U berdehnung und Drucksteigerung im linken Atrium, nicht selten verbunden mit
Vorhoimmern. Durch die entstehenden Turbulenzen wird die Bildung von Throm-
2.5. PATHOPHYSIOLOGIE
27
ben (Blutgerinnseln) begunstigt, die sich losreien konnen und im Korperkreislauf
zu Arterienverschlussen fuhren konnen. Durch eine Fortleitung der Stauung in die
Lungen entsteht eine Drucksteigerung im Lungenkreislauf, der einerseits zu einer
Verdickung des Bindegewebes in der Lunge fuhren kann und damit zu einer Minderversorgung des Korpers mit Sauersto, aber auch zu einer U berlastung des rechten
Herzens.
Eine reine Mitralinsuzienz ist haug eine Folge chronischer Myokarddilatation (M.erweiterung, M.-ausweitung) mit einer Vergroerung des Bindegewebsringes, der die
Klappe einfasst. Andere Ursachen konnen eine Schrumpfung der Klappensegel oder
ein Abri der die Klappe haltenden Sehnenfaden oder Papillarmuskeln sein. Die
Mitralinsuzienz kommt dadurch zustande, da die beiden Klappensegel sich nicht
mehr vollstandig aneinanderlegen und daher nicht mehr vollstandig schlieen. Aus
diesem Grunde kommt es in der Systole zu einem Ruckstrom in den linken Vorhof.
Bei einer Mitralinsuzienz kann es ebenfalls zur Thrombenbildung kommen, jedoch
ist dies weniger wahrscheinlich als bei einer Mitralstenose. Auch die Veranderung von
Lungengefaen und eine resultierende Rechtsherzbelastung ist unwahrscheinlicher
als bei einer Mitralstenose. Die hauptsachliche Komplikation einer Mitralinsuzienz
ist eine Linksherzinsuzienz.
Aortenklappenfehler
Eine Aortenstenose resultiert in den meisten Fallen aus anomalen Klappen, die
zum Teil nur zweiteilig sind oder Asymetrien und andere Anlageanomalitaten
aufweisen([FRANK95]). Solche fehlgebildeten Klappen verdicken und verkalken
aufgrund von Storungen im Blutu fruhzeitig. In den ubrigen Fallen ist eine
Entzundung Grund der Aortenklappenstenose, die zunachst eine Verklebung der
Trennachen, spater zur Starre und groachigen Verkalkung der Segel fuhrt.
Abzugrenzen von dieser Aortenstenose sind die arteriosklerotischen Aortenstenosen
bei alteren Kranken, bei der das Lumen der Aorta durch Ablagerungen eingeengt
ist, und angeborene Aortenstenosen.
Eine Aortenstenose wirkt sich erst dann auf den Blutstrom aus, wenn die O nungsache fur den Blutaustritt aus dem linken Ventrikel auf weniger als die Halfte reduziert ist. Dann kommt es zu einem systolischen Druckgefalle und schlielich zur
U berlastung des linksventrikularen Myokards. Es kann nach einer Kompensationsphase zum Anstieg der enddiastolischen Druckes kommen. Diese Drucksteigerung
wird an den linken Vorhof weitergegeben und wirkt auf den Lungenkreislauf, wodurch ein Lungenodem entstehen kann. Auch kann es zu einer Minderdurchblutung
der Koronargefae fuhren, welche wiederum Angina Pectoris-Beschwerden, Herzinfarkt oder Herzrhythmusstorungen bis hin zum Kammerimmern hervorrufen kann.
Eine Aorteninsuzienz ist in der Regel die Folge einer isolierten rheumatischen Verkleinerung der Segel oder einer Perforation. Auch hier gibt es angeborene Aortenfehler, die zu einer Aorteninsuzienz fuhren. Die Aorteninsuzienz ist generell weniger
gefahrlich als eine Aortenstenose. Eine schwere Aorteninsuzienz kann jedoch durch
die Steigerung des enddiastolischen Restvolumens und des enddiastolischen Druckes
28
KAPITEL 2. DAS HERZ
eine Mitralstenose verursachen.
Trikuspedalklappenfehler
Erworbene Fehler der Trikuspedalklappe kommen fast ausschlielich als Resultat
eines vorangehenden Mitralklappenfehlers vor. Trikuspedalinsuzienzen resultieren aus einer sekundaren Rechtsherzbelastung und folgender Erweiterung und Erschlaung des Bindegewebe-Ringes, der die Klappe einfat (Ringdilatation). Seltene Trikuspedalklappenfehler sind Insuzienzen aufgrund von entzundlichen Prozessen durch Drogenmibrauch. Auch eine Stenose kann aufgrund rheumatischer
Entzundungen vorkommen.
Trikuspedalklappenfehler fuhren zu einem Blutruckstau im venosen System des
Korperkreislaufes. Starke Auswirkungen hat dieser Ruckstau auf die Leber, auch
kann zur Flussigkeitsansammlung unter der Haut und im Bauchraum kommen.
Kapitel 3
Physikalische Grundlagen der
Ultraschall-Untersuchung
In diesem Kapitel werden physikalische und geratetechnische Grundlagen soweit dargestellt, da ein Verstandnis der Sonographieuntersuchung moglich ist. Den groten
Teil dieses Kapitels bilden die physikalischen Grundlagen, in denen Natur und Entstehung von Schallwellen, Reexion und Brechung und Auosungsprobleme kurz
besprochen werden. Ein weiterer recht umfangreicher Abschnitt beschaftigt sich mit
den technischen Realisierungen. Angerissen werden Doppler-Systeme und Sicherheitsaspekte, den Abschlu dieses Kapitels bildet eine vertiefende mathematische
Darstellung von Wellen und insbesondere Schallwellen.
3.1 Schall physikalisch
Die Ausarbeitungen in diesem Abschnitt beruhen hauptsachlich auf dem Kapitel
'Akustik` aus [SCHAEM90], eine andere gute Beschreibung bietet [TIPLER94].
Man unterscheidet beim Schall zwischen verschiedenen Bereichen, die jeweils durch
die Frequenz des Schalls charakterisiert sind. Wie erwahnt, ist der normale, horbare
Schall in einem Frequenzbereich zwischen der unteren Horgrenze bei 16 Hz und der
oberen Horgrenze, die in Abhangigkeit vom Alter zwischen 20 kHz bei Kindern und
10 kHz bei alten Menschen liegt. Das Frequenzgebiet oberhalb von 20 kHz wird
Ultraschall, das Gebiet unterhalb von 16 Hz als Infraschall bezeichnet. Die bisher
hochsten technisch realisierbaren Schallfrequenzen liegen im Bereich von 109 Hz und
werden als Hyperschall bezeichnet.
3.1.1 Natur und Ausbreitung des Schalls
Durch Beruhren eines Schallsenders kann man leicht erkennen, da die Schallerzeugung mit mechanischen Schwingungen verbunden ist. Diese Schwingungen werden
auf die Luft ubertragen und erregen dann das menschliche Ohr. Ursache von Schallwellen konnen jedoch auch gasformige schwingende Systeme sein, beispielsweise ein
29
30
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
periodisch unterbrochener Luftstrahl. Schallwellen konnen sich auch in Flussigkeiten
und Festkorpern ausbreiten, nicht jedoch im Vakuum. Damit unterscheiden sie sich
stark von Licht, einer elektromagnetischen Welle, das auf einem ganzlichen anderen
Prinzip beruht.
Schall breitet sich in Wellenform aus. Eine Schallwelle ist in Gasen und Flussigkeiten
eine elastische Longitudinalwelle, sie kann in Festkorpern auch als Transversalwelle
vorkommen oder in Spezialformen, die nur in stab- und plattenformigen Festkorpern
auftreten. Die Bezeichnung Longitudinalwelle kennzeichnet eine Welle, bei der die
Teilchen Schwingungen langs der Ausbreitungsrichtung ausfuhren, bei einer Transversalwelle schwingen sie senkrecht dazu. Den Unterschied zwischen Transversalwelle
und Longitudinalwelle zeigen die Abbildung 3.1 und 3.2, in denen die Auslenkung
von 15 hypothetischen Teilchen zu 15 aufeinanderfolgenden Zeiten gleichen Abstands
dargestellt sind.
Abbildung 3.1: Ausbreitung einer Transversalwelle, [SCHAEM90]
Eine Schallwelle ist gekennzeichnet durch raumliche und zeitliche Schwankungen
der Dichte, des Drucks und der Temperatur des Mediums. Insbesondere die Dichteschwankung ist im Bild 3.2 sehr gut zu sehen. In Bereichen, in denen die Teilchen
dicht beieinander stehen, ist die Dichte groer als in den Bereichen, wo sie weit voneinander weg sind. Die Teilchen des Mediums, z.B. die Molekule der Luft, schwingen
durch den Einu der Schallwelle um ihre Ruhelagen. Die veranderlichen Groen
des Schallfeldes sind die Wechseldichte, der Schallwechseldruck und die Wechselgeschwindigkeit der Teilchen. Die Wechseltemperatur wird hier vernachlassigt. Die
3.1. SCHALL PHYSIKALISCH
31
Abbildung 3.2: Ausbreitung einer Longitudinalwelle, [SCHAEM90]
Bedeutung dieser Groen ist folgende: Eine Dichteschwankung der Schallwelle, die
durch eine Veranderung der Teilchenverteilung zustandekommt, heit Wechseldichte.
Die Geschwindigkeit, mit der die Teilchen die Bewegung ausfuhren, wird Wechselgeschwindigkeit genannt. Da die Materiedichte Einu auf den Druck des Mediums
hat, gibt es eine periodische Druckschwankung (Schallwechseldruck), und da die Geschwindigkeit der Teilchen Einu auf die Temperatur des Mediums hat, verandert
sich die Temperatur.1
Die Schallwelle, also die Dichte- oder Druckstorung, breitet sich im Medium aufgrund von ruckstellenden Kraften aus, die aus den Wechselwirkungen von Molekulen
miteinander resultieren. Die Groe der Wechselwirkungskrafte wird durch die verschiedenen elastischen Eigenschaften beschrieben, wichtige elastische Eigenschaften
sind das Kompressionsmodul,
das ein Ma
fur das Verhaltnis von Druck zu relap
tiver Volumenanderung ist K = ; V=V , und das Elastizitatsmodul, das angibt,
wie die Spannung (Kraft pro Flache) im Verhaltnis zur relativen Langenanderung
(l=l) steht. Von diesen elastischen Eigenschaften hangt die Schallgeschwindigkeit
im Medium ab, in dem der Schall sich ausbreitet. Um einen Eindruck dieser Werte
zu geben, sind in Tabelle 3.1 einige reprasentative Werte fur das E- und K-Modul
aufgelistet. Die angegebene Einheit GN steht fur GigaNewton. Fur Knochen besteht
noch die Besonderheit, da das Elastizitatsmodul unterschiedlich ist, je nachdem,
ob der Knochen gedehnt (Spannung) oder zusammengedruckt (Schub) wird.
Fur Schallwellen in einer Flussigkeit oder einem Gas, in dem aufgrund der (im
1
Mathematisch werden diese Schallfeldgroen im Abschnitt 3.6 behandelt.
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
32
Medium
E-Modul K-Modul
GN m;2 GN m;2
Aluminium
67
75
Eisen(reinst)
215
173
Knochen (Spannung) 16
k.a.
Knochen (Schub)
9
k.a.
Wasser
{
2
Tabelle 3.1: Elastizitats- und Kompressionsmodule (vgl. [TIPLER94])
Vergleich zu Festkorpern) loseren Molekulstruktur keine Elastizitat existiert (man
suche in einem Gas eine Flache, an der man ziehen kann!) und damit das E-Modul
nicht existiert, gilt fur die Schallgeschwindigkeit c Formel 3.1:
s
c = K%
(3.1)
K : Kompressionsmodul
%: Dichte des Mediums
Es gibt andere Formeln, die die Abhangigkeit der Schallgeschwindigkeit von physikalischen Groen beschreiben, so z.B. eine Umformung der oben angegebenen Formel oder auch eine Beschreibung der Schallgeschwindigkeit in langen, stabformigem
Festkorper, in der das Kompressionsmodul der obigen Formel durch das Elastizitatsmodul ausgetauscht wird. Im allgemeinen wird die Schallgeschwindigkeit in ausgedehnten Festkorpern durch eine sehr viel komplexere Formel berechnet. Es ist jedoch
im Rahmen dieses Skriptes nicht notwendig, weitere Formeln anzugeben, da sie in
diesem Rahmen keine Bedeutung haben.
Das biologische Gewebe kann fur die physikalischen Betrachtung als zahe Flussigkeit
angesehen werden. Beispiele fur die Schallgeschwindigkeit in Gewebe und anderen
Bestandteilen des menschlichen Korpers sind in der Tabelle 3.2 auf Seite 36 zusammengefast.
Zur Beschreibung der Schallwelle benotigt man neben der Schallgeschwindigkeit c einige weitere Groen. Die zugrundeliegende Groe ist die relative Dichteschwankung
= %0% . Aus lassen sich weitere wichtige Kenngroen, wie Schnelle, Elongation und
Druck des Schallfeldes ableiten. Die Schnelle v = c ist die Geschwindigkeit, mit der
sich die schwingenden Atome um ihre Ruhelage bewegen (nicht zu verwechseln mit
der Ausbreitungsgeschwindigkeit der Welle). Die Elongation ist die Auslenkung der
Teilchen aus ihrer Ruhelage zu jedem beliebigen Zeitpunkt, haug verwendet wird
auch die Amplitude als Maximalwert der Elongation. Aus der Schnelle lat sich
mit der Kreisfrequenz ! = 2 (die Frequenz gibt die Anzahl Schwingungen pro
Sekunde an) die Elongation ausrechnen. Da die Schnelle die zugehorige Geschwindigkeit zur Strecke der Elongation ist, eilt die Elongation der Schnelle also um eine
viertel Wellenlange voraus.2
2
Zur mathematischen Beschreibung siehe wiederum Abschnitt 3.6.
3.1. SCHALL PHYSIKALISCH
33
3.1.2 Schallenergie und deren Verluste
Die Elongationsamplitude, die Schnelleamplitude und die Druckamplitude3 hangen
alle drei eng zusammen mit den Energiegroen des Schalls. Als Schallintensitat I
bezeichnet man die durch eine zur Ausbreitungsrichtung senkrecht stehende Flache
pro Sekunde hindurchtretende Energie. Die gesamte, pro Sekunde von einem Schallsender ausgestrahlte Energie wird als Schalleistung P bezeichnet.4
Die von einem Schallsender abgestrahlte Energie geht | ein relativ homogenes Medium vorausgesetzt | hauptsachlich durch drei Prozesse verloren: Die Verteilung
derselben Energie auf ein groeres Raumgebiet, wie z.B. bei kugelformiger Schallausbreitung, die Dissipation und die Absorption. Die Verteilung bei kugel- oder
zylinderformiger Schallausbreitung ist hier unwichtig. Die Dissipation ist eine Abnahme der Schallintensitat, deren Ursachen innere Reibung und Warmeleitprozesse
des Mediums sind, da in der U berdruckphase der Schallwelle mehr Warme abgegeben wird als in der Unterdruckphase aufgenommen werden kann. Bei der Dissipation
ist die Intensitatsabnahme ;dI proportional zur Intensiat I und zum Zuwachs der
Entfernung dr. Aus ;dI = mI dr erhalt man durch Integration die exponentielle
Abnahme I = I0e;mr mit dem Proportionalitatsfaktor m.
Die Absorption kommt durch unvollstandige Reexion zustande. Die Groe der Absorption wird durch den Schluckgrad eines Mediums angegeben, wobei der Quotient aus reektierter Intensitat und Ursprungsintensitat darstellt.
Aufgrund der Absorption ist der Bereich der zu verwendenden Frequenzen in der
Sonographie beschrankt. Es ist nicht moglich, die Frequenz beliebig hoch zu wahlen,
da der Absorptionsgrad mit steigender Frequenz zunimmt. Jedoch ist die Auosung
um so hoher, je hoher die Frequenz ist. Zur Darstellung oberachennaher Strukturen
verwendet man Ultraschall mit Frequenzen zwischen 7 und 15 MHz. Die Tiefe der
damit zu untersuchenden Strukturen liegt bei funf bis sieben Zentimetern. Tiefere
Organe, die bis zu 25 cm tief liegen (Schallweg 50 cm), erfordern eine Frequenz von
etwa 2 MHz. Abbildung 3.3 gibt einen U berblick uber die Eindringtiefen von Schallwellen verschiedener Frequenzen und uber die Untersuchungsgebiete. Zahlenwerte
fur die Frequenz, Wellenlange und Eindringtiefe nden sich in Tabelle 3.3.
3.1.3 Reexion, Brechung, Streuung
Fur die Schallausbreitung gelten die aus der Optik bekannten Gesetze fur Reexion
und Brechung5. Dabei ist zu beachten, da eine schallreektierende Oberache erheblich rauher sein kann als ein optischer Spiegel, da die Wellenlangen des Schalls
erheblich groer sind. Es ist unmittelbar einsichtig, da an einer reektierenden
Grenzache Druck und Normalkomponente der Schnelle stetig bleiben mussen, ansonsten wurde sich die Grenzache verschieben oder aufreien. Ebenso ist unmittelbar klar, da die Summe der Intensitaten der reektierten und der gebrochenen
Der Zusatz "-amplitude\ bedeutet, da jeweils der Maximalwert genommen wird
dto
Einfallswinkel=Ausfallswinkel (Reexion), n1 sin 1 = n2 sin 2 mit n Brechungsindex und Einfalls- respektive Ausfallswinkel
3
4
5
34
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
Abbildung 3.3: Relation der Schallfrequenzen und Eindringtiefen, Frequenzbereiche
fur einige Anwendungen, [MORNEB95]
Welle gleich der Intensitat der einfallenden Welle sein mu. Benutzt man nun das
ubliche Konzept des Strahls als Senkrechte auf den Wellenfronten, so kann man fur
die Forderungen folgende mathematische Formulierung nden:
p1 + p3 = p2
(3.2)
v1 cos (1) ; v3 cos (3) = v2 cos (2)
(3.3)
1 = ;3
(3.4)
sin (1) = 1 = c1
(3.5)
sin ( )
c
2
2
2
p: Schalldruck
v: Schnelle
: Winkel zwischen der Oberache und dem Strahl
: Wellenlange
Hierbei bezieht sich der Index 1 immer auf den einfallenden Strahl, der Index 2
immer auf den gebrochenen und der Index 3 auf den reektierten. Man kann mit
den angegebenen Gleichungen und dem akustischen Widerstand auch die Intensitat
der reektierten Welle und der gebrochenen angeben, diese Formeln fallen aber aus
diesen Grundlagen heraus und sind in Abschnitt 3.6 beschrieben. Reexion und
Brechung ermoglichen es, Schallfelder durch Reektoren und Linsen zu beeinussen,
z.B. zu fokussieren.
Einen weiteren Einu auf den reektierten Schall hat die Streuung. I.A. sind die
Trennachen zwischen den Medien verschiedener Dichte so rauh, da sie selbst unter den vereinfachten Reexionsbedingungen fur den relativ langwelligen Schall nicht
3.1. SCHALL PHYSIKALISCH
35
Abbildung 3.4: Reexion und Brechung eines schrag einfallenden Schallbundels,
[MORNEB95]
als glatte Schallspiegel angesehen werden konnen. Bei der Schallreexion wird jeder
Punkt der reektierenden Oberache zu Schwingungen angeregt und strahlt eine
Elementarwelle aus, die kugelformig ist. Die Uberlagerung
vieler Elementarwellen
ergibt z.B. eine ebene Wellenfront. Bei diesem Vorgang wird jedoch nicht in jede
Richtung dieselbe Intensitat abgestrahlt. Die meiste Intensitat wird bei Longitudinalwellen in der Schwingungsrichtung der Atome abgestrahlt, bei Transversalwellen
senkrecht zur Schwingungsrichtung. Dieses ist unmittelbar einsichtig, wenn man sich
das zu Schwingungen angeregte Atom als Primarerreger einer jeweiligen Welle vorstellt. Die Intensitat ist Null in der Richtung, die senkrecht auf derjenigen steht, in
der die meiste Intensitat abgestrahlt wird. Der Streuquerschnitt hangt von der Art
des streuenden Objektes ab, die Aufweitung eines ruckgestreuten Schallkegels von
der Wellenlange des Schalls und der Rauhigkeit der Oberache. Streuung im Gewebe ermoglicht die Beobachtung von Schallechos auch an schragen Grenzachen und
bildet somit die Voraussetzung fur die diagnostische Bildgebung mit Ultraschall.
Charakteristische Daten fur das Schallausbreitungsverhalten in verschiedenen Medien sind in Tabelle 3.2 zusammengefat. c steht fur die Ausbreitungsgeschwindigkeit
des Schalls. Eine Ultraschalluntersuchung ist nur dann moglich, wenn die durchschallten Medien nur gering unterschiedliche Schallgeschwindigkeiten haben, da ansonsten die Laufzeit des Signals keinen Ruckschlu mehr auf die Untersuchungstiefe
zulat. Die Dichte und die Schallimpedanz sind vor allen Dingen fur die mathematische Erfassung des Schalls notig, sie sind in dieser Tabelle der Vollstandigkeit halber
zusammengefat. % fur die Dichte des Mediums, Z = c% ist der Wellenwiderstand
oder die Schallimpedanz. Die Einheit der Schallimpedanz
ist nach dem Forscher Lord
g
Rayleight benannt, 1 Rayl entspricht 1 cm2s .
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
36
c
Dichte % Z = c%
Dampfung
g3
m
dB
Rayl
s
cm
MHz cm
Fett
1470 0,97
1,42 105
0,5
5
Knochenmark 1700 0,97
1,65 10
Muskel
1568 1,04
1,63 105
2
5
1540 1,055
1,66 10
0,7
Leber
5
Gehirn
1530 1,02
1,56 10
1
Knochen
3600 1,7{2,0 2,5{6,1 105 4{90
Wasser (20 C) 1492 1,00
1,49 105
0,002
Luft
331 0,00129 43
Tabelle 3.2: relevante physikalische Groen organischer Medien
Medium
3.1.4 Auflosung und Fokussierung
Es gibt eine physikalischen Grenze fur das Auflosungsvermogen bildgebender oder
darstellender Verfahren. Prinzipiell ist die Auflosung nur durch die Wellenlange der verwendeten Welle, in diesem Fall also der Schallwelle, begrenzt. In der Praxis
reduzieren jedoch auch noch andere Faktoren die Auflosung.
Das axiale Auflosungsvermogen gibt an, welchen minimalen Abstand zwei dicht
hintereinanderliegende Reektoren haben durfen, damit sie noch zu unterscheiden
sind. Dieses ist der Fall, wenn man erkennen kann, da zwei Echos vorliegen. Es
ist ublich, zwei Echos als getrennt anzusehen, wenn sie um ihre Halbwertsbreite
getrennt sind. Da ein Puls mindestens eine Wellenlange lang ist, ist die Halbwertsdauer t 1= = =c. Also ist der minimale noch auosbare axiale Abstand zweier
Punkte
z = ct=2 > =2
(3.6)
Die axiale Auosung ist also um so groer, je geringer die Dauer des Ultraschallimpulses ist, sie liegt dabei in der Groenordnung einiger Wellenlangen.
Die laterale Auosung gibt im 2D-Bild den minimalen Abstand zweier horizontal
benachbarter Punkte an. Sie ist ebenfalls von der Wellenlange abhangig, man kann
berechnen, da x > sein mu. Auf die laterale Auosung hat jedoch auch die
Feldverteilung des Signals einen starken Einu. Das Schallfeld eines Schallkopfes
besitzt einen naturlichen Fokus, durch eine zusatzliche Fokussierung ist es moglich,
den Bereich der Fokussierung naher an den Schallkopf heranzubringen, dieses ist z.B.
mit akustischen Linsen moglich. Bei elektronischen Arrays (beschrieben in Kapitel
3.3.2) ist auch eine weitere Fokussierung durch elektronische Verzogerung des Signals moglich. Dabei werden die Signale an den mittleren Elementen des Wandlers
verzogert, um bestmogliche Darstellung eines Signals zu gewahrleisten. Verandert
man wahrend des Empfangs eines Echosignals die Verzogerungszeiten derart, da
immer die Tiefe richtig fokussiert ist, aus der die Echosignale kommen, erreicht man
uber die gesamte Tiefe der Darstellung gute Scanergebnisse. Dieses Verfahren heit
dynamische Fokussierung. Fur eingehendere Beschaftigung mit der Fokussierung
3.2. SCHALLERZEUGUNG
37
wird der Interessierte an Fachliteratur verwiesen, zum Beispiel auf [MORNEB95].
Richtwerte fur die axiale und laterale Auosung sind in Tabelle 3.3 zusammengefat.
Sendefrequenz MHz
2
3,5
5
7,5
10
15
Wellenlange
bei c = 1500 ms
mm
0,75
0,43
0,30
0,20
0,15
0,1
Eindringtiefe
(hin und ruck)
cm
25
14
10
6,7
5
3,3
laterale axiale
Ortsauflosung
mm
mm
3
0,8
1,7
0,5
1,2
0,35
0,8
0,25
0,6
0,2
0,4
0,15
Tabelle 3.3: Relation zwischen Sendefrequenz und Untersuchungsgroen
3.2 Schallerzeugung
Obwohl es mehrere Moglichkeiten gibt, Ultraschall zu erzeugen, wie z.B. die GaltonPfeife, eine Art Trillerpfeife fur Ultraschallfrequenzen, sind zur Erzeugung groerer
Schallenergien nur zwei Verfahren relevant. Diese sind die Magnetostriktion und die
piezoelektrische Schallerzeugung. Die Magnetostriktion wurde 1847 von Joule entdeckt. Sie beruht darauf, da ein Eisen- oder Nickelstab bei Magnetisierung eine
Langenanderung erfahrt, genauer gesagt eine Verkurzung. Bringt man den Stab in
die Achse einer von Wechselstrom durchossenen Spule, so wird er im Rhythmus
der Wechselstromfrequenz ummagnetisiert und so zu einer elastischen Langsschwingung angeregt. Die maximale Schwingungsamplitude wird erreicht, wenn die Anregungsfrequenz der Eigenfrequenz des Stabes entspricht. Wenn man geeignete Stabe
benutzt, konnen mit diesem Verfahren Ultraschallfrequenzen bis zu 60 kHz erzeugt
werden.
Fur die Sonographie wichtig sind die piezoelektrischen Schallsender, mit denen sich
Frequenzen bis zu mehreren Millionen Hertz erzeugen lassen. Die Bruder Curie entdeckten im Jahre 1881, da bei Kristallen mit polaren Achsen, zu denen Quarz,
Turmalin, Zinkblende und Rohrzucker gehoren, durch Druck oder Dehnung elektrische Ladungen an den Enden der polaren Achsen auftreten[SCHAEM90]. Diese
Erscheinung nannten sie piezoelektrischen Eekt. Umgekehrt gibt es den reziproken
piezoelektrischen Eekt, bei dem ein derartiger Kristall, einem elektrischen Wechselfeld ausgesetzt, mechanische Deformation erfahrt, wenn die Richtung des E-Feldes
mit der polaren Achse zusammenfallt. Wiederum erreicht die Schwingungsamplitude
ein Maximum, wenn die Erregerfrequenz mit der mechanischen Eigenfrequenz des
Kristalles ubereinstimmt. Es ist ublich, Quarzplatten zu Dickenschwingungen anzuregen und Quarzstabe zu Langsschwingungen. Je nachdem, welche Erregung vorliegt,
38
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
wird die Eigenfrequenz leicht unterschiedlich berechnet. Fur die Langsschwingung
eines Stabes der Lange l cm ist die Eigenfrequenz
= 269000
l Hz
(3.7)
und fur die Dickenschwingung einer Quarzplatte der Dicke d cm
= 283900
(3.8)
d Hz.
Diese Zahlenwerte haben ihren Ursprung in physikalischen Eigenschaften der Kristalle, u.a. in ihrer Stuktur. Dem interessierten Leser sei [SCHAEM90] empfohlen.
Fur den fur die Sonographie erforderlichen Frequenzbereich konnten also Quarzplatten der Dicke 1,4 mm (2 MHz) bis 0,19 mm (15 MHz) verwendet werden, die mit
ihrer Eigenfrequenz erregt werden. Meistens werden heutzutage Keramiken benutzt,
die erst behandelt werden mussen, damit sie piezoelektrische Eigenschaften haben.
Dazu werden Elektroden an die Seiten des Wandlerelementes gebracht, dieses stark
erhitzt und unter Anlegen einer starken Spannung wieder abgekuhlt. Geeignete Keramiken sind Bariumtitanat, Bleititanat, Bleizirkonat und Bleimetaniobat.
Als Ultraschallempfanger fungieren die selben Kristalle. Wie schon erwahnt, gibt es
neben dem verwendeten reziproken piezoelektrischen Eekt, bei dem Schall durch
elektrische Anregung erzeugt wird, auch den eigentlichen piezoelektrischen Eekt,
bei dem angeregte elastische Schwingungen (z.B. durch Schallwellen) in elektrische
Impulse umgewandelt werden. Die Kristalle werden dabei im Wechsel als Sender und
als Empfanger betrieben.
Da man in der Diagnostik meist mit sehr kurzen Schallimpulsen arbeitet und der
Sender direkt darauf in den Empfangermodus umgeschaltet wird, mu die Eigenresonanz des Wandlers durch einen Dampfungskorper (Backing) geschwacht werden.
Dadurch wird das mechanische Nachschwingen nach dem Abschalten der elektrischen
Anregung vermindert und die Echosignale werden von der Ruckseite der Piezoscheibe nicht wieder reektiert. Daruber hinaus existiert ein radialer Dampfer, der die
Querschwingungen des Kristalles vermindern soll, und eine Anpaschicht, um den reektionsfreien U bertritt der Schallenergie in das biologische Gewebe zu ermoglichen.
Dies ist erforderlich, da der Wellenwiderstand von biologischem Gewebe und Piezokeramik stark unterschiedlich ist. Der Wellenwiderstand Z der meist aus Kunststo
bestehenden Anpaschicht liegt zwischen dem Wellenwiderstand der Piezoscheibe
und dem des biologischen Gewebes. Er ist fur einlagige Anpaschichten mit einer
Dicke von einer Viertel-Wellenlange (bzw. einem ungeraden Vielfachen davon) das
geometrische Mittel.
3.3 Bildgebungsverfahren
Nachdem physikalische Grundlagen der Schallausbreitung und -reexion geschaen
sind, werden in diesem Abschnitt technische Umsetzungen in Ultraschallgeraten besprochen.
3.3. BILDGEBUNGSVERFAHREN
39
3.3.1 Darstellungsmethoden des Signals
Fast alle in der Sonographie verwendeten Verfahren basieren auf der Echoimpulstechnik. Ein Schallkopf wandelt einen elektrischen Impuls in einen Schallimpuls
um, dieser durchdringt die verschiedenen Schichten des biologischen Gewebes und
wird jeweils teilweise reektiert. Ein Teil der reektierten Schallenergie erreicht den
Schallkopf wieder, der nun keine Impulse mehr aussendet, und erregt diesen zu mechanischen Schwingung. Dadurch erzeugt der Schall im Schallkopf durch den piezoelektrischen Eekt elektrische Signale, die verstarkt und gleichgerichtet werden.
Dieses Signal wird nun weiterverarbeitet. Da die Schallimpedanz Z bei den meisten
U bergangen nur geringfugig unterschiedlich ist, tritt der grote Anteil der Schallenergie durch die Grenzache hindurch6, wodurch man hintereinanderliegende Organe lokalisieren kann.
Im einfachsten Fall wird dieses Signal auf die Vertikalablenkung eines Oszillographen gelegt, dessen horizontale Zeitablenkung durch das Aussenden des Impulses
gestartet wird. Dadurch wird ein stehendes Bild erzeugt, bei dem die Amplituden
des reektierten Schall uber seiner Laufzeit aufgetragen werden. Dieses Verfahren
heit A-Mode oder Amplitudenmodulation. Man erhalt hierbei eine Vielzahl hintereinanderliegende Echos. Die Amplitude eines Signals ist ein Ma fur die reektierte
Energie,die um so groer ist, je groer der Impedanzunterschied der beiden an die
Grenzschicht angrenzenden Medien ist. Hierbei wird mit zunehmender Laufzeit des
Signals die Verstarkung erhoht, um die Intensitatsverluste durch Dissipation und
Absorption auszugleichen. Der Abstand z der Grenzache vom Schallkopf ergibt
sich zu
z = ct=2
(3.9)
t: Laufzeit.
Dieses A-Mode-Verfahren liefert nur eindimensionale Informationen, die daruber
hinaus nicht unmittelbar einen schnellen optischen Ruckschluss auf die Beschaenheit des Gewebes zulassen. Aus diesem Grunde wird die Primarinformation im BMode (Brightness-Mode) zu Helligkeitspunkten verschiedener Intensitat umgesetzt.
Je groer hierbei die Amplitude des A-Mode-Signals ist, desto heller ist der Bildpunkt im B-Mode. Dieses Verfahren hat zwei Vorteile. Es ist optisch schneller und
einfacher zu erfassen, und es codiert die eindimensionale Information auch tatsachlich
nur in eine eindimensionale Darstellung, da der Abstand der Grenzache durch den
y-Achsen-Abschnitt im Oszillographen gekennzeichnet wird und die Intensitat des
Signals durch die Helligkeit des Bildpunktes. Dadurch kann auf der noch nicht zur
Darstellung genutzten x-Achse eine weitere Bildinformation dargestellt werden.
Heute werden zwei Arten von Informationen auf der x-Achse dargestellt. Im Moder TM-Mode (von Time Motion Mode) werden die zeitlich aufeinanderfolgenden
Abtastungen auf dem Oszillographen nicht ubereinander, sondern auf der x-Achse
nebeneinander geschrieben. So entsteht ein Abbild der Bewegung, die die Grenzachen in der Beobachtungszeit ausfuhren.
Eine andere Moglichkeit bietet die zweidimensionale Bildgebung. Diese entspricht
6
Zur mathematischen Beschreibung vgl. Abschnitt 3.6
40
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
dem B-Mode dahingehend, da die Intensitat des Signals uber Helligkeitsstufen wiedergegeben wird. Der Schallstrahl wird jedoch nach jedem Sendeimpuls in der darzustellenden Ebene senkrecht zur Korperoberache oder zur Darstellung eines Sektors
vom Ausgangspunkt um einen festen Winkel verschoben, die jeweilige Lage des Sendeortes positioniert den Schreibstrahl entsprechend.
Zum Aufbau eines B-Bildes wurde ursprunglich der Schallkopf durch den Untersucher bewegt. Eine solche Bewegung ist bei den heutigen Scannern nicht mehr notig,
da die Abtastung des Sektors automatisiert wurde. Die heutzutage verwendeten
Scanner lassen sich in zwei Untergebiete einteilen: die mechanischen Scanner und
die elektronischen Scanner. Beiden Untergruppen gemein ist die Bildaufbauzeit: da
ein Ultraschallimpuls fruhestens dann abgestrahlt werden kann, wenn der vorhergehende den Schallwandler erreicht hat, folgt fur die Aufbauzeit eines Bildes der Breite
X und der Hohe Z
XZ ,
T = c2
(3.10)
X
wobei X der Zeilenabstand der Abtastung ist. Bei modernen Geraten werden die
Daten in einen Speicher geschrieben und erst dann dargestellt, wodurch auch bei
feinerer Abtastung ein ackerfreies Bild moglich ist und eine Darstellung des Bildes
in einer anderen Frequenz als der Bildaufbaufrequenz moglich wird.
Abbildung 3.5: Durchschallung des Herzens und Signalaufarbeitung, [MORNEB95]
3.3.2 Scanner
Es gibt verschiedene Arten zur Aufnahme von Schnittbildern. Diese sind nach dem
Prinzip der Abtastung benannt und beruhen alle darauf, eine Ebene des Untersuchungsobjekts regelmaig nach einer vorgegebenen zeitlichen Sequenz abzutasten.
3.3. BILDGEBUNGSVERFAHREN
41
Eine solche regelmaige Abtastung eines vorgegebenen Bereiches wird Scan genannt.
Man unterscheidet drei prinzipielle Scanmethoden: den Linearscan, bei dem der
Schallstrahl zur Untersuchung parallelverschoben wird, den Convexscan, bei dem die
Verschiebung des Schallstrahls langs einer konvex gebogenen Linse stattndet, und
den Sektorscan, bei dem ein von einem Punkt ausgehender Schallstrahl auf einem
Kreissektor bewegt wird. Diese letzte Abtastung wird in Polarkoordinaten dargestellt. Linear- und Convexscan haben recht groe Arrays und werden hauptsachlich
zur Ultraschalluntersuchung der Bauchorgane benutzt. Zur aueren Ultraschalluntersuchung des Herzens kann nur ein Sektorscan mittels Phased Array verwendet
werden.
Elektronische Scanner
Als "Array\ bezeichnet man eine reihenformige Anordnung von vielen piezoelektrischen Ultraschallwandlerelementen, die jeweils einzeln zu klein sind, um eine Richtcharakteristik zu haben. Ein Lineararray besteht aus n Elementen, von denen jeweils
eine Gruppe von m Elementen elektronisch geschaltet werden. Nur diese sind an der
Schallwandlung eines einzelnen Pulses beteiligt. Daraus ergibt sich ein Abtaststrahl,
der sehr viel kleiner ist als das gesamte Array. Ublich
bei Linearscannern ist eine Gesamtzahl von 60 bis 200 Elementen, die jeweils dieselbe Breite b haben, die zwischen
einer und vier Wellenlangen liegen kann. Davon werden Gruppen von acht bis 128
Elementen gleichzeitig aktiviert. Nachdem der Puls der Gruppe wieder empfangen
wurde, wird ein Element vom Rand der Gruppe abgeschaltet und dafur eines am anderen Rand der Gruppe hinzugeschaltet. Dadurch verschiebt sich der Scanstrahl um
die Breite eines Elements. Eine andere Moglichkeit besteht darin, nach dem ersten
Puls der Gruppe mit m Elementen an der einen Seite ein Element hinzuzuschalten,
ohne da auf der anderen Seite eines abgeschaltet wird. Der zweite Puls wird von
einer Gruppe mit m + 1 Elementen ausgesendet, der Scanstrahl ist hierbei nur um
eine halbe Elementbreite verschoben. Fur den nachsten Puls wird das erste Element
abgeschaltet, so da nun wieder eine Gruppe mit m Elementen sendet, die gegenuber
der Gruppe, die den ersten Impuls gesendet hat, insgesamt um eine Elementbreite
verschoben ist. Auf diese Art und Weise hat man mit einer Verdopplung der fur
einen Scan notwendigen Pulse gleichzeitig die Zeilendichte verdoppelt.
Das Convex-Array oder Curved-Array ahnelt dem Linear-Array, nur sind die Wandlerelemente des Schallkopfes nun auf einer konvexen Oberache angeordnet und
nicht auf einer Ebene. Der eigentliche Vorgang des Scannens lauft genauso ab wie
beim Linear-Array. Typische Werte sind eine Gesamtzahl der Elemente von uber 100
Stuck, von denen 16 bis 96 Elemente eine Gruppe bilden konnen. Der Krummungsradius ist zwischen 20 und 80 mm.
Sowohl bei dem Linear-Array als auch beim Convex-Array ist die laterale Auosung
um so groer, je groer die Gruppenbreite ist. Jedoch ist der Mittelpunkt der Abtastung jeweils im Mittelpunkt der Gruppe, so da man bei groeren Gruppenbreiten
einen Randuberstand von einer halben Gruppenbreite hat. Das Bild, das von einem
Array geliefert wird, ist daher schmaler als das Array selbst. Manchmal wird zum
Rand hin die Gruppenbreite zuruckgenommen, das bedeutet dann aber gleichzeitig
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
42
eine Verkleinerung der lateralen Auosung in diesem Bereich.
Die elektronische Abtastung eines Sektors wird durch das Phased Array bewirkt.
Ein Phased Array hat ublicherweise zwischen 48 und 128 Elementen bei einer Lange
des Arrays von 14 bis 28 mm und ist damit relativ klein. Den zur Sektorabtastung
notigen Schwenk des Schallstrahls bewerkstelligt die Elektronik dadurch, da die
einzelnen Elemente zeitverzogert aktiviert werden. Jedes Element sendet eine Zylinderwelle aus. Die U berlagerung all dieser Zylinderwellen ergibt in diesem Fall eine
ebene Wellenfront. Je nach Groe der Zeitverzogerung i ist diese ebene Wellenfront
gegenuber der Oberache des Array gekippt, da die Welle, die vom Element n ausgeht, schon eine Strecke von s = n c zuruckgelegt hat, sobald das Element n + 1
aktiviert wird. Der Schwenkwinkel ' der Wellenfront berechnet sich zu
' = arcsin (1 ;An) c [MORNEB95],
(3.11)
wobei A die Lange (Apertur) des Arrays ist. Die fur diesen Puls eektive Apertur ist die Projektion der Apertur A0 = A cos ('). Fur den Empfang unter einem Schwenkwinkel werden die Echosignale in vergleichbarer Weise phasenrichtig
verzogert aufgenommen.
Mechanische Sektorscanner
Bei der mechanischen Abtastung ist ein kreisformiger Einzelwandler dreh- oder
schwenkbar angeordnet und tastet mit einer vorgegebenen Winkelfrequenz einen
Sektor ab. Damit sind bereits die wichtigsten Parameter der Darstellung, namlich
der Abtastwinkel ', der uber einen Winkelgeber am Scanelement gemessen wird,
und der Abstand r festgelegt. Um eine Schallubertragung zu gewahrleisten, ist der
Wandler in eine Vorlaufussigkeit eingebettet und durch eine starre Ankopplungsmembran abgedeckt.
Es gibt zwei Methoden der mechanischen Abtastung. Das Rotorprinzip beruht darauf, da auf einem rotierenden Trager in gleichmaigen Winkelabstanden drei bis
funf identische Wandler angebracht sind. Da dieser Trager mit konstanter Winkelgeschwindigkeit rotiert, fallen Tragheitsmomente nicht ins Gewicht. Nur der jeweils
dem vorgesehenen Scansektor zugewandte Wandler ist aktiv, dessen Kennung und
der Abtastwinkel werden zur Bildverarbeitung weitergegeben. Diese Rotorsysteme
stellen hohe Anforderungen an die Wandler, da alle fast vollig identisch arbeiten
und ihre Abstrahlachsen exakt ubereinstimmen mussen. Auerdem mu die Winkelerfassung sehr genau sein.
Beim Wobblerprinzip wird ein einzelner Wandler in schwingende Bewegung um eine
feste Achse versetzt. Dabei sind die Anforderungen an den Wandler im Vergleich
zum Rotorprinzip viel geringer, jedoch machen sich je nach Schwingungsfrequenz
mehr oder weniger groe Tragheitsmomente bemerkbar. Auerdem mu eine gewisse
Totzeit der Abtastung an den Umkehrpunkten in Kauf genommen werden.
Allen mechanischen Systemen gemein ist jedoch der Nachteil, da sie insbesondere bei schnellen Modiwechsel nicht so exibel sind wie die elektronischen Scanner.
3.3. BILDGEBUNGSVERFAHREN
43
Auch ist eine gleichzeitige U berwachung von 2D-Brightness-Mode und M-Mode im
Gegensatz zu den elektronischen Scannern nicht moglich.
Die mechanische Losung kann sich gegenuber der elektronischen behaupten, da sie
ein deutlich besseres Preis-Leistungs-Verhaltnis hat und der Aufwand bei der Signalverarbeitung sehr viel geringer ist. Aufgrund eines symmetrischen Schallkopfaufbaus
fallt auch die bei der elektronischen Abtastung notwendige dynamische Fokussierung
weg. Wenn diese zusatzlich benutzt wird, werden die Ergebnisse im Nahbereich nochmals verbessert.
Geratetechnik
Zwischen dem Schallkopf und dem Monitor liegen noch weitere, wichtige Bauteile, die der Verarbeitung des Signals und der Steuerung des Wandlers dienen. Die
Steuerung des Wandlers ubernimmt das sogenannte Front-End, das bei einem mechanischen Schallkopf die Motorregelung und die dafur notigen Kontrollelemente
fur den Winkelencoder enthalt. Das Front-End eines elektronischen Arrays umfat
die Anpassung der n Arrayelemente auf die m Verarbeitungskanale, die Einheiten
zur Sende- und Empfangssignalverzogerung fur die Fokussierung und die Signalverzogerung zur Steuerung des Schwenks eines Phased Array. Angeschlossen an dieses Front-End ist der Frequenzgeber und der Schallkopf.
Das Signal wird dann an die Signalvorverarbeitung weitergeleitet, in dem durch einen
sogenannten Depth-Gain-Compensator das Signal tiefenabhangig verstarkt wird, um
den Intensitatsverlust im Gewebe auszugleichen. Auerdem enthalt die Signalvorverarbeitung Frequenzlter, Dynamikanpassung, Demodulation, Tiefpalterung und
eine Echoformveranderung, bei dem die Steilheit der Flanken gesteigert wird.
Darauf folgt der Scanconverter, der die Daten der verschiedenen Abtastmethoden in
das fur den Oszillographen notwendige karthesische Koordinatensystem ubertragt.
Hierbei ist eine digitale Zwischenspeicherung der Information notwendig, da das
Auslesen mit einer anderen Frequenz erfolgt als die Gewinnung des Ultraschallbildes. Daruber hinaus kann eine Korrelation durchgefuhrt werden, d.h. eine zeitliche
Mittelung von Einzelbildern im Bildspeicher.
Zwischen dem Scanconverter und dem Monitor bendet sich meist noch eine Signalnachverarbeitung, bei der uber verschiedene Kennlinien eine A nderung der Grauwertzuordnung im Endbild stattnden kann. Ein Blockbild dieses Aufbaus zeigt
Abb. 3.6.
3.3.3 Schallkopfwahl
Fur die Wahl eines Schallkopfes sind zwei Kriterien wichtig. Zunachst bestimmt die
Untersuchungstiefe die Frequenz, mit der gearbeitet werden mu. Da die Erregung eines Schallwandlerelementes mit seiner mechanischen Eigenfrequenz stattnden mu,
hat jeder Schallkopf nur eine diskrete Arbeitsfrequenz. Wie dargelegt, wird die Frequenz durch die Eindringtiefe des Schalls begrenzt, sollte aber gleichzeitig so hoch
wie moglich liegen, um eine gute Auflosung zu bieten. Auch beeinussen die Apertur
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
44
Monitor
6
Signalnachbearbeitung
Sender
?
Front-End
6
?
Schallkopf
6
- Signalvor-
verarbeitung
- Signalconverter
Bildspeicher
Abbildung 3.6: Prinzipieller Aufbau eines Sonographiegerates, [MORNEB95]
des Schallkopfes und die Fokussierung die maximale Eindringtiefe.
Das zweite Kriterium liefert die Anatomie des zu untersuchenden Gebietes. Um
fehlerhafte Darstellung zu vermeiden, darf es keine groen Dichtesprunge im durchschallten Gewebe geben. Eine Ultraschalluntersuchung kann aus diesem Grunde weder durch Knochen noch durch Gasansammlungen im Korper hindurch durchgefuhrt
werden. Insbesondere bei der Ultraschalluntersuchung des Herzens ist aufgrund der
Rippen der Bereich, in dem ein Scanner aufgesetzt werden kann, stark eingeschrankt,
so da die Verwendung eines Sektorscanners zwingend notwendig ist.
Da der Schallweg bis zum Herzen bei auerer Untersuchung recht weit ist, kann nur
mit Ultraschallfrequenzen bis etwa 3,5 MHz durchgefuhrt werden, was eine recht
geringe Auosung bedeutet. Fur spezielle Fragestellungen wird daher eine Unter
suchung mit eine Sonde in der Speiserohre durchgefuhrt (Osophagussonde).
Zum
einen ist eine Untersuchung des Herzens von der anderen Seite moglich, wodurch
neue Blickwinkel eronet werden, zum anderen konne sehr viel hohere Frequenzen
gewahlt werden und die Luft in der Lunge bewirkt keine Storung der Untersuchung.
3.4 Doppler-Verfahren
Der Oberbegri Doppler-Verfahren umfat heutzutage alle Verfahren, die der Geschwindigkeitsermittlung bewegter Flachen oder Flussigkeiten dienen. Nur einige
Systeme beruhen heute noch auf dem Doppler-Eekt. Es gibt modernere Vefahren
zur Geschwindigkeitsermittlung, die ebenfalls unter diesem Oberbegri zusammengefat sind, aber auf anderen physikalischen Eekten basieren. In Kurze werden hier
Beispiele fur beide Systeme vorgestellt. Hintergrunde zu diesem Thema ndet der
3.4. DOPPLER-VERFAHREN
45
interessierte Leser in Fachliteratur, z.B. in [JENSEN96].
Zunachst soll der Doppler-Eekt selbst erlautert werden. Der von einem bewegten
Medium (z.B. stromendes Blut) reektierte Schall unterscheidet sich in der Frequenz
vom eingestrahlten Schall. Dabei ist die Frequenzverschiebung proportional zur Geschwindigkeit des Mediums. Eine Frequenzverschiebung dieser Art heit DopplerVerschiebung, der Eekt Doppler-Eekt. Es gilt:
D = 2 (F =) cos ( )
(3.12)
D : Doppler-Frequenzverschiebung
: Winkel zwischen Einstrahlrichtung und Bewegungsrichtung des Streuers
F : Geschwindigkeit des Streuers
Durch diese Doppler-Verschiebung kann quantitativ die Geschwindigkeit eines stromenden Mediums und die Stromungsrichtung festgestellt werden, wenn in diesem
Medium bewegte streuende Teilchen, d.h. Gebiete anderer Dichte vorhanden sind,
wie es z.B. bei Blut der Fall ist. Bei einer Schallfrequenz von 5 MHz bewirkt eine
Bewegung von 10 cm/s eine Frequenzverschiebung von etwa 650 Hz.
Die einfachsten Systeme zur Geschwindigkeitsermittlung von Blut benutzen diesen Doppler-Eekt, indem sie eine kontinuierliche Schallwelle aussenden und die
Frequenz des zuruckgestreuten Schalls mit der des Ursprungssignals vergleichen.
Diese Systeme verwenden zwei Ultraschallkristalle, einen zum Senden, den anderen
zum Empfangen. Zur Auswertung der Information mu eine Fourier-Transformation
durchgefuhrt werden. Wahrend die ausgesendete Schallwelle nur eine diskrete Frequenz hat, besteht der zuruckgestrahlte Schall aus einem Spektrum von Schallwellen
verschiedener Frequenz, da die Blutgeschwindigkeit in einem Gefa nicht konstant
ist, sondern vielmehr von der Mitte des Lumens zum Rand abnimmt, da am Rand
Reibungseekte auftreten.
Die Informationen, die durch den CW-(Continuous Wave)Doppler gewonnen werden,
konnen auf verschiedene Art und Weise prasentiert werden. Die einfachste ist die
akkustische Ausgabe. Samtliche physiologisch moglichen Frequenzverschiebungen
durch den Doppler-Eekt sind im horbaren Bereich, so da eine Geschwindigkeitsverteilung einfach dadurch beurteilt werden kann, da man die Verschiebungsfrequenz
anhort. Andere Moglichkeiten sind, die Nulldurchgange der dominierenden Frequenz
zu zahlen und sie so zu bestimmen, oder uber Integration die Durchschnittsgeschwindigkeit zu bestimmen. Diese und andere Methoden sind in [JENSEN96] eingehend
besprochen.
Das Hauptproblem von CW-Doppler-Systemen liegt darin, da sie keine Information
uber die Tiefe des Untersuchungsgebietes liefern und daruber hinaus die Ergebnisse
von samtlichen im Untersuchungsbereich liegenden Gefaen (z.B. untereinanderliegende Arterien und Venen) zusammen prasentieren. Das liegt an der kontinuierlichen
Einstrahlung, die es unmoglich macht, die Laufzeit des Signals zu bestimmen.
Dies wird erst moglich mit dem Puls-Doppler-Verfahren. In diesem Verfahren kann
der klassische Doppler-Eekt gar nicht mehr verwendet werden. Eine kontinuierliche
Welle, wie sie beim CW-Doppler verwendet wird, besteht nach einer Einschwingphase nur aus einer einzigen Frequenz. Ein Schallpuls verhalt sich anders. Er besteht aus
46
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
einer U berlagerung vieler verschiedener Frequenzen, einem Spektrum. Da im Gewebe die Dampfung frequenzabhangig ist, werden hohere Frequenzen starker gedampft
als tiefere, so da sich die Durchschnittsfrequenz eines Schallpulses mit wachsender
Eindringtiefe verringert. Dieser Eekt heit Downshift[JENSEN96]. Die Frequenzverschiebung hangt von der Durchschnittsfrequenz, der Bandbreite des Signals und
der Eindringtiefe ab. Ein ublicher Schallpuls von der Durchschnittsfrequenz 3 MHz
erfahrt bei einer Eindringtiefe von 5 cm (Schallweg 10 cm) einen Downshift von
16 KHz, wahrend die Dopplerverschiebung, verursacht durch eine Blutgeschwindigkeit von 0,5 m/s im untersuchten Gefa gerade 2 KHz betragt. Das Puls-DopplerVerfahren nutzt aus, da nacheinander gesendete Signale, die vom selben Streuteilchen ausgehen, durch die sich verandernde Entfernung vom Sender leicht unterschiedliche Laufzeiten haben. Die Gewinnung und Darstellung solcher Informationen
ist komplex und wurde den Rahmen dieser Erorterung sprengen. Eine ausfuhrliche
und aktuelle Darstellung solcher Systeme ndet sich in [JENSEN96].
3.5 Sicherheitsaspekte
Die Ausfuhrungen in diesem Abschnitt beruhen auf dem entsprechenden Kapitel aus
[MORNEB95].
Die Ultraschalluntersuchung gilt generell als ungefahrlich und ist zur Zeit das bildgebende Verfahren mit der geringsten Patientenbelastung. Summationseekte von
Wiederholungs- oder Mehrfachuntersuchungen sind nicht bekannt. Voraussetzung
hierfur ist, da Grenzwerte der Schallintensitat nicht uberschritten werden. U ber
diese Grenzwerte wird noch lebhaft diskutiert, als Richtlinie gilt derzeit eine Arbeit, die fur das "American Institute of Ultrasound in Medicine\ erstellt wurde. Die
Ausfuhrungen in dieser Arbeit setzen bei einer beliebig langen Untersuchungszeit
einen Grenzwert fur die Schallbelastung von 100 mW/cm2 an. Bei hoheren Intensitaten soll das Produkt aus Intensitat und Zeit einen Grenzwert von 50 Ws/cm2
nicht uberschreiten.
Die zwei wesentlichen Gefahren des Ultraschalls sind Kavitationseekte und Temperaturerhohung im Gewebe.
Die Kavitation beruht darauf, da sich in der Unterdruckphase einer Schallwelle
Hohlraume im Gewebe bilden konnen, die Schaden verursachen. Begunstigt wird
die Hohlraumbildung durch schon vorhandene, mikroskopisch kleine Blaschen, die
als Kavitationskeime dienen konnen. Dieser Eekt ist nicht an eine andauernde Belastung gebunden, er kann bereits beim ersten Ultraschallimpuls auftreten; relevant
fur die Kavitationsblaschenbildung ist lediglich der negative Spitzenschalldruck. Die
Gefahr, da Kavitation auftritt, wird jedoch bei steigenden Frequenzen geringer; bei
den verwendeten Frequenzen entspricht der Druck, bei dem sich Kavitationsblaschen
bilden, etwa dem zehnfachen des Druckes, der durch die Ultraschalluntersuchung entsteht. Dieses wurde bei Kontrolluntersuchungen in entgastem Wasser durchgefuhrt,
in biologischem Gewebe kommt noch hinzu, da die Dampfung des Impulses sehr
viel groer ist als in Wasser. Selbst unter der Annahme, da in inhomogenem Gewebe geringere Drucke ausreichen wurden, ist der tatsachlich auftretende Schalldruck
3.5. SICHERHEITSASPEKTE
47
im Gewebe um mindestens eine Groenordnung zu klein, so da die Gefahr der
Kavitation ausgeschlossen werden kann.
Eine andere Gefahr ist die Erwarmung des Gewebes. In Untersuchungen wurde festgestellt, da eine lokale Erwarmung von bis zu 1,5 C auch uber einen langeren
Zeitraum gesundes Gewebe nicht schadigt. Da die Bedingungen bei den verschiedenen Darstellungsarten stark unterschiedlich sind, wird die Risikobetrachtung fur die
einzelnen Verfahren gesondert durchgefuhrt.
Im B-Bild-Verfahren wird der gesamte darzustellende Gewebeausschnitt immer wieder in Sektoren uberstrichen. Kein Gebiet wird kontinuierlich durchschallt. Die gesamte Schalleistung verteilt sich daher auf ein relativ groes Gebiet, wobei im Sinne
einer hohen Auflosung auch noch die Lange eines Impulses moglichst kurz gehalten
wird. Die Pulswiederholfrequenz (PWF), an die Metiefe gebunden, liegt ublicherweise deutlich unter 5 MHz. Die eingestrahlte Leistung fuhrt im B-Mode nur zu
einer unmebar kleinen Erwarmung des Gewebes, eine Patientenschadigung ist daher auszuschlieen.
Im M-Mode-Verfahren wird dieselbe Linie kontinuierlich abgetastet. Wahrend das
durchstrahlte Volumen somit deutlich geringer ist, ist die PWF gegenuber dem BMode-Verfahren im Allgemeinen deutlich geringer, sie betragt meist etwa 1 MHz. Die
reduzierte PWF kompensiert zum groten Teil das geringere durchschallte Volumen,
so da auch das M-Mode-Verfahren als absolut sicher eingestuft werden kann.
A hnliche Voraussetzungen sind auch beim PW-Doppler gegeben. Das durchschallte
Volumen ist relativ gering, die Anregungsimpulse sind in ihrer Amplitude ahnlich.
Jedoch ist Gefahr durch die sehr viel hohere Impulsfolgefrequenz gegeben, die bis zu
30 MHz gehen kann, auerdem sind die Einzelimpulse gegenuber den Impulsen bei
B- und M-Mode bis auf das dreifache verlangert. Bei unsachgemaer Handhabung
ist daher die Gefahr einer U berwarmung des Gewebes durchaus gegeben. Aus diesem Grunde mussen die Parameter Impulsfolge und Sendeintensitat in sachgemaer
Relation gewahlt werden, sinnvoll ist hier sicherlich eine Einschrankung der Kombinationmoglichkeiten durch die Software. Ist diese sachgemae Benutzung gegeben,
kann auch dieses Verfahren als sicher eingestuft werden.
Die Gefahren beim CW-Doppler sind als geringer einzustufen als die des PulsDopplers, obwohl die Leistung hier kontinuierlich zugefuhrt wird. Es werden jedoch
keine intensiven Fokussierungsgrade wie beim PW-Doppler benotigt, so da eine
lokale Erwarmung deutlich unwahrscheinlicher ist. Es mu aber auch hier darauf
geachtet werden, da die Sendeenergie der Metiefe entsprechend gewahlt wird, um
die Energiezufuhr zu begrenzen.
Das Farbdopplerverfahren stellt eine Kombination aus B-Bild und PW-Doppler dar.
Hinsichtlich des thermischen Aspektes liegt das Farb-Doppler-Verfahren zwischen
B-Mode und PW-Doppler.
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
48
3.6 Schall mathematisch
Dieser Abschnitt behandelt die mathematischen Grundlagen und Beschreibungen der verwendeten physikalischen Begrie. Diese Grundlagen werden anhand
[SCHAEM90] erarbeitet und lehnen sich stark an den Abschnitt 'Akustik` in diesem Buch an. Eine andere, recht gute Darstellung ndet sich in [MORNEB95]. Die
mathematische Beschreibung des Schalls ist fur das Verstandnis der physikalischen
Grundlagen der Sonographie zwar nutzlich, aber nicht unbedingt notwendig.
Begonnen wird mit der allgemeinen Beschreibung von Wellen. Wellen werden allgemeinen durch eine Dierentialgleichung beschrieben. Im eindimensionalen Fall gilt
hierfur:
d2 = c2 d2
(3.13)
dt2
dx2
: zeitlich veranderliche physikalische Groe wie z.B. Auslenkung oder el. Feldstarke
c: Ausbreitungsgeschwindigkeit der Welle
x: Ortskoordinate
t: Zeit
Die Dierentialgleichung wird durch einen ebenen komplexen Wellenansatz gelost,
dessen Realteil physikalisch relevant ist, dieser Realteil ist eine Sinus- oder Kosinusfunktion. ist also durch eine Sinus- oder Kosinusfunktion der Zeit beschrieben.
Betrachtet man die Auslenkung eines Teilchens aus der Ruhelage, die Elongation s ,
so gehorcht auch diese der sinusformigen Schwingung. Diese wird fur den Fall einer
ebenen Welle, die sich langs der x-Richtung fortpanzt, durch folgende Gleichung
beschrieben:
(3.14)
s = s^ sin 2 (t ; xc ) = s^ sin !(t ; xc )
s: Elongation
s^: Amplitude (Maximalwert der Elongation) der Schallwelle
! = 2 : Kreisfrequenz
Um aus dieser Gleichung die Schallschnelle zu erhalten, d.h. die Geschwindigkeit, mit
der die Atome um ihre Ruhelage schwingen, dierenziert man die obige Gleichung
nach der Zeit und erhalt
v = ddst = s^! cos !(t ; xc ) = v^ cos !(t ; xc )
(3.15)
Zur Darstellung des Schallwechseldruckes7 p gelangt man uber den Newtonschen
Ansatz der Bewegungsgleichung, nach der das Produkt aus Dichte und Beschleunigung d2s=dt2 gleich der wirkenden Kraft pro Volumen ist, wofur in diesem Fall nur
ein Druckgefalle in x-Richtung, ;dp=dx in Frage kommt. Man gelangt durch ein
weiteres Dierenzieren der Geschwindigkeit zur Darstellung:
Eine Schallwelle ist durch Dichteschwankungen gekennzeichnet. Da in einem Medium die raumliche Verteilung der Materie sowohl Einu auf die Dichte als auch auf den Druck hat, fuhrt eine
Veranderung der Dichte auch zu einer Veranderung des Druckes. Da die Veranderung eine periodische Schwankung ist, spricht man vom Schallwechseldruck.
7
3.6. SCHALL MATHEMATISCH
49
2
; ddxp = % ddt2s = ;s^%!2 sin !(t ; xc ) = ; ddpt
(3.16)
Integration dieser Gleichung liefert die gesuchte Abhangigkeit des Druckes von Ort
und Zeit
p = p0 + s^%!c cos !(t ; xc ),
(3.17)
wovon man sich am besten durch Ruckwartsdierentiation uberzeugen kann. Der
hier auftretende Term s^%!c = v^%c = p^ heit Druckamplitude.
Die Elongationsamplitude, die Schnelleamplitude und die Druckamplitude hangen
alle drei eng mit verschiedenen Energiegroen zusammen. Als Schallintensitat I bezeichnet man die Energie, die durch eine zur Ausbreitungsrichtung senkrecht stehende Flache pro Sekunde hindurchtritt, sie wird ublicherweise in Watt pro Quadratzentimeter gemessen. Die gesamte, pro Sekunde von einem Schallsender ausgestrahlte
Energie wird als Schalleistung P bezeichnet.
Da nach dieser Denition die Schallintensitat einen Quader von einem Quadratzentimeter Grundache und einer Hohe gleich dem Produkt der Schallgeschwindigkeit
mal der Zeit erfullt, kann man mit der mittleren Energiedichte oder Schalldichte E
die Formel I = E c angeben, mit der man die Schallintensitat berechnen kann, da
der Wert fur E allgemein aus der Wellenlehre als Funktion der Dichte, der Kreisfrequenz und der Amplitude bekannt ist. Fur die Schallintensitat ergibt sich daher mit
der Elongations-, der Schnelle- und der Druckamplitude
= 1 %c!2s^2 = 1 %cv^2 = 1 p^v^
(3.18)
I = Ec
2
2
2
Bei Formel 3.17 wurde schon einmal die Gleichung fur die Druckamplitude p^ = v^%c
angegeben. Stellt man diese um, so erhalt man eine Gleichung v^ = p^=%c, die formal
dem Ohmschen Gesetz der Elektrizitatslehre entspricht. Der Term %c steht an der
Stelle des Widerstandes, daher wird in Analogie der Schallwiderstand deniert als
Z = %c.
(3.19)
Dessen Einheit, g cm;2s;1, wird mit Rayl (gesprochen: Rayleight) bezeichnet und
auch akustisches Ohm genannt.
Typische Werte in der Sonographie sind[MORNEB95]:
I
p
s
v
<
<
<
<
100 mW/cm2
0; 6 105 Pa
2 10;6 mm
3; 5 cm/s
Mit Hilfe der Gleichungen fur die Intensitat und den Schallwiderstand (3.18 und 3.19)
und den in Kapitel 3.1.3 angegebenen Formeln fur die Reexion und die Bechung
50
KAPITEL 3. PHYSIKALISCHE GRUNDLAGEN
(Formeln 3.2 bis 3.5) kann man nun den Transmissionsgrad und den Reexionsgrad
angeben. Im folgenden stehen die Indizes 1 bis 3 jeweils fur den einfallenden, den
gebrochenen und den reektierten Strahl.
I
p
)I
v1 cos (1) ; v3 cos (3)
I3
Reexionsgrad
I1
I2
Transmissionsgrad
I1
pv
Zv
Zv2
v2 cos (2)
Z
cos
;
Z
cos
1
2
2
1
= Z cos + Z cos 1
2
2
1
= 4Z1Z2 cos 1 cos 2 2
(Z1 cos 2 + Z2 cos 1)
=
=
=
=
(3.20)
(3.21)
(3.22)
(3.23)
(3.24)
(3.25)
Fur senkrechten Einfall einer Schallwelle wird 1 = 0. Dann ergeben sich aus den
obigen Gleichungen die Formeln fur den Reexionskoezient R und den Transmissionskoezient T .
2
I
Z
;
Z
3
1
2
R = I = Z +Z
(3.26)
1
1
2
T = II2 = (1 ; R) = 4Z1 Z2 2
(3.27)
(Z1 + Z2)
1
Ein letztes Phanomen, was behandelt werden soll, ist die Beugung. An jeder Begrenzung von Schallbundeln ndet eine Beugung statt. Dabei weiten sich Bundel,
die durch ein Hindernis mit einem Durchmesser (Apertur) D eingegrenzt werden,
auf. Man betrachtet normalerweise nur den Winkel zwischen dem Hauptmaxium
und dem ersten Beugungsminimum, da die Intensitat des ersten Nebenmaximums
im Vergleich zum Hauptmaximum sehr viel geringer ist. Es gilt sin ' ' = 1; 22 D .
Um ein Objekt moglichst unverfalscht abzutasten und storende Streustrahlung von
weiter entfernten Strukturen zu minimieren, mu der Schallstrahl sich moglichst wenig aufweiten und quer zur Ausbreitungsrichtung rasch an Intensitat verlieren. Dazu werden akustische Linsen eingesetzt, an denen Beugung auftritt. Da der Winkel
' umgekehrt proportional zum Durchmesser der begrenzenden Onung
ist, sollte
eine solche Schallinse einen moglichst groen Durchmesser haben. Fur intensivere Beschaftigung mit dem Phanomen Beugung wird der Interessierte an optischphysikalische Fachliteratur wie z.B. [SCHAEO93] verwiesen.
Kapitel 4
EchokardiographieUntersuchungstechniken
In diesem Kapitel wird die korrekte Lagerung eines Patienten zur Echokardiographieuntersuchung angesprochen, ebenso typische Schall-Zugangswege zum Herzen und
die entsprechenden Schallkopfpositionen. Ausgehend von diesen Positionen werden
die verschiedenen Schnittebenen zur Darstellung des Herzens erarbeitet. Anhand der
erstellten Bilder wird die Vermessung, Beschreibung und Beurteilung der Parameter
erarbeitet.
4.1 Patientenlagerung und typische Schallkopfpositionen
Sowohl die Qualitat der Ultraschalluntersuchung als auch die Tolerierbarkeit fur
den Patienten kann durch eine richtige Lagerung verbessert werden. Gewohnlich
bekommt man die besten Ergebnisse aus einer Linksseitenlage heraus, wobei das
Kopfteil der Untersuchungsliege eine Neigung von etwa 30 haben sollte. Die Linksseitenlage des Patienten kann reguliert werden zwischen 30 und 90 , dazu sitzt der
Untersuchende in Hufthohe hinter dem Patienten auf der Liege. Zweckmaigerweise
beginnt die Untersuchung in leichter (ca 30) linksseitlicher Position, von der aus
die Lagerung, wenn notig, variiert werden kann. Zu berucksichtigen ist, da einige
Werte, insbesondere der rechtsventrikulare Durchmesser, mit der Lagerung leicht
variieren. Zu einer strengen Stadardisierung bei Verlaufsuntersuchungen gehort also
auch eine konstante Einhaltung der Patientenlagerung.
Abbildung 4.1 zeigt die vier typischen Zugangswege in der Echokardiographie, Abbildung 4.2 die beiden haugsten, die linksparasternale und die apikale Schallkopfposition, am liegenden Patienten. Entscheidend fur die Lage dieser Schallkopfpositionen
sind vor allen Dingen anatomische Gegebenheiten, damit die Bildqualitat moglichst
wenig durch Knochen und Lunge beeintrachtigt wird. Auerdem sollten aus jeder
Position reproduzierbar orthogonale Schnittebenen der Langs- und Querachse des
Herzens moglich sein.
51
52
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
Abbildung 4.1: U bersicht uber Schallkopfpositionen: (a) linksparasternal, (b) apikal,
(c) subkostal, (d) suprasternal, [ENGBE90]
Linksparasternale Schallkopfpos. Das Herz wird hierbei durch ein Fenster zwi-
schen den Rippen direkt seitlich des Brustbeines Sternum auf der linken Seite
angeschallt. Der Schallkopf wird dabei zwischen zwei Rippen aufgesetzt, und
zwar je nach Starke der U berlagerung durch das Lungengewebe im dritten bis
funften Zwischenrippenraum Intercostalraum, ICR. Diese Position ist in Abbildung 4.3 zu sehen. Es kann manchmal angeraten sein, sogar einen noch tieferen
ICR zu wahlen, dabei besteht jedoch die Gefahr einer schragen Anschallung
des Herzens.
Apikale Schallkopfpos. Die apikale Position gestattet eine Untersuchung des Herzens von der Herzspitze aus. Zum Aunden der richtigen Position sollte im
Bereich der Herzspitze (5. ICR etwa mittig, siehe 2.1) nach dem Herzspitzensto gefuhlt werden. Der tiefstmogliche ICR in diesem Bereich bietet sich als
Ultraschallfenster an, da damit auch eine nur tangentiale Anschallung so weit
als moglich vermieden wird, jedoch ist es oft nicht moglich, eine mehr oder weniger tangentiale Anschallung zu vermeiden. Aus der apikalen Position richtet
man den Schallkopf auf die rechte Schulter aus.
Subkostale Schallkopfpos. Dieser Zugang ist vor allem in der Padiatrie und
zur Untersuchung von Patienten mit Lungenemphysem (pathologische Luftansammlung in der Lunge auerhalb des normalen luftfuhrenden Weges) von
Bedeutung. Der Schallkopf wird zum Aunden der subkostalen Position im
Epigastrium (Oberbauchregion zwischen den Rippenbogen, zwischen Brustbein und Nabel) rechts oder links vom Schwertfortsatz aufgesetzt und auf die
linke Schulter des Patienten gerichtet. Durch leichten Druck beim Einatmen
auf erreicht man eine gute Ausrichtung auf das Herz.
4.2. SCHNITTEBENEN
53
Abbildung 4.2: Linksparasternale und apikale Schallkopfposition aus der Linksseitenlage mit schraggelegtem Oberkorper, linker Arm uber dem Kopf, [HIEN96]
Suprasternale Schallkopfpos. Hierbei wird der Schallkopf so auf dem Hals auf-
gesetzt, da er direkt oberhalb des Brustbeines und der Ansatzstelle der
Schlusselbeine zu liegen kommt, mittig oder leicht nach links oder rechts
versetzt. Dazu sollte der Patient ach auf dem Rucken gelagert sein, unter
Umstanden sogar mit leichter U berstreckung des Halses. Die beste Bildqualitat erhalt man in den Atempausen zwischen Aus- und Einatmung, nicht selten
erhalt man jedoch auch gute Bilder bei leichter Einatmung.
4.2 Schnittebenen
Um vergleichbare und reproduzierbare Ergebnisse zu erhalten, ist es notwendig, auch
Schnittebenen festzulegen. Das Herz ist aus jeder dieser Schallkopfpositionen in
vielen verschiedenen Winkeln anzuschallen, die allein durch Drehen oder Kippen
des Schallkopfes zustandekommen. Durch das Anschallen schrager oder verdrehter
Ebenen erhahlt man falsche Untersuchungergebnisse, insbesondere im Bereich der
quantitativen Auswertung. Daher ist es notwendig, Untersuchungsebenen genau zu
beschreiben und das Untersuchungspersonal im Aunden dieser Ebenen zu schulen.
Je nach Fragestellung kommen hierbei verschiedenen Schnittebenen zur Anwendung,
jedoch gibt es einige Schnittebenen, die unabhangig von der aktuellen Fragestellung
zu einer Routineuntersuchung dazugehoren.
Standartebenen sind:
linksparasternale lange Achse oder parasternaler Langsschnitt
linksparasternale kurze Achse oder parasternaler Querschnitt
apikaler Vierkammerblick
apikaler Zweikammerblick
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
54
Abbildung 4.3: Schallkopfauage fur linksparasternale Position, Ansicht von vorne
und von der Seite, [HIEN96]
apikale lange Achse oder RAO-A quivalent
apikaler Funfkammerblick
subkostaler Vierkammerblick
subkostale kurze Achse
suprasternale lange Achse
suprasternale kurze Achse
Von diesen Standartebenen, die sich dadurch auszeichnen, da sie aus den beschriebenen typischen Schallkopfpositionen aus anzuschallen sind, gehoren die ersten sieben (bis zum subkostalen Vierkammerblick) zu einer Routineuntersuchung, die letzten drei werden fur spezielle Fragestellungen hinzugenommen.
4.2.1 Linksparasternale lange Achse
Die Schnittbildung erfogt parallel zur Langsachse des Herzens (s. Abb. 4.4). Die
Ebene durchschneidet die rechstventrikulare Vorderwand, einen Teil des rechten
Ventrikels, das Kammerseptum, den Hohlraum des linken Ventrikels und die linksventrikulare Hinterwand. Dargestellt werden auch der linke Vorhof, die Mitralsegel
und in der Regel ein Papillarmuskel, die Aortenwurzel und die Aortenklappe. Vereinbarungsgema erfolgt die Schnittbildung so, da die Aorta am rechten Rand des
Sektors dargestellt wird. Haug wird dieser Schnitt als Ausgangspunkt einer MMode-Untersuchung benutzt, da eine einfache Beurteilung der Korrektheit moglich
ist, dazu mu der M-Mode-Strahl das Kammerseptum in Hohe des Mitralansatzes
der Papillarsehnen nahezu in einem rechten Winkel schneiden.
4.2. SCHNITTEBENEN
55
Abbildung 4.4: Torsoschnitt bei Anschallung linksparasternal lange Achse, [HIEN96]
4.2.2 Linksparasternale kurze Achse
Ausgehend von der Schnittebene der linksparasternalen langen Achse gelangt man
unter Beibehaltung der Schallkopfposition im selben ICR zur Darstellung der linksparasternalen kurzen Achse, indem man den Schallkopf um 90 im Uhrzeigersinn
dreht. Dadurch erreicht man eine zur linksparasternalen langen Achse senkrecht stehende Schnittebene. Durch leichtes Kippen des Schallkopfes entlang der Langsachse
des linken Ventrikels kann man eine ganze Reihe tomographischer Darstellungen
von der Herzspitze bis zur Herzbasis erhalten. Die Abbildungen 4.5, 4.6 und 4.7 zeigen einen Schnitt durch das Herz bei der Anschallung in linksparasternaler kurzer
Achse, einen U berblick uber die vier haugsten Darstellungen aus dieser Schnittebene und ein beispielhaftes 2D-Echokardiogramm in dieser Schnittebene in Hohe der
Aortenwurzel.
Abbildung 4.5: Torsoschnitt in der Anschallungsebene der linksparasternalen kurzen
Achse, [HIEN96]
56
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
Abbildung 4.6: U bersicht uber die haugsten verwendeten Darstellungen: die Aufzeichnung der Querachsen (b) erfolgt durch Rotation den Schallkopfes um 90 im
Uhrzeigersinn aus der Langsebene (a) heraus und Abwinkeln entsprechend der Richtung A (Herzbasis), B (Mitralsegelebene), C (Sehnenfaden/Papillarmuskelbereich)
und D (medioventrikular/apikal), [KOEHL96]
4.2.3 Apikaler Vierkammerblick
Hierbei erfolgt aus apikaler Schallkopfposition eine Ausrichtung des Schallkopfes
zur rechten Schulter. Die Schnittebene wird dann so eingestellt, da Mitral- und
Trikuspedalklappe etwa in der gleichen Ebene zur Darstellung kommen. Nach dem
Aunden dieser Markierungspunkte wird durch weitere leichte Rotation und durch
Kippen des Schallkopfes das Bild so ausgerichtet, da das Kammerseptum und in
der Verlangerung das Vorhofseptum nahezu senkrecht durch den Bildsektor laufen.
Hierbei kommt die linke Herzhalfte rechtsseitig und die rechte Herzhalfte linksseitig
vom Betrachter zur Darstellung. Eine schematische Darstellung der Schnittebene
und das entsprechende 2D-Echokardiogramm zeigt Abb. 4.8.
4.2.4 Apikaler Zweikammerblick
Aus dem apikalen Vierkammerblick erreicht man durch Rotation des Schallkopfes um
etwa 60{90 gegen den Uhrzeigersinn den apikalen Zweikammerblick, der den linken
Vorhof und den linken Ventrikel zeigt. Die schematische Darstellung der Schnittebene
und das 2D-Echokardiogramm zeigt Abb. 4.9.
4.2.5 Apikale lange Achse oder RAO-A quivalent
Diese Ebene wird durch leichtes Kippen des Schallkopfes und Rotation um weitere
10{20 aus dem Zweikammerblick erreicht. In dieser Darstellung erhalt man die zum
4.2. SCHNITTEBENEN
57
Abbildung 4.7: 2D-Echokardiogramm in der linksparasternalen kurzen Achse in
Hohe der Aortenwurzel, [ENGBE90]. Bezeichnung der Taschen der Aortenklappe: R
rechtskoronar, L linkskoronar, N nichtkoronar
apikalen Vierkammerbick orthogonale Schnittebene. Abb. 4.10 zeigt die schematische
Darstellung und das 2D-Echo dieses Schnittes.
4.2.6 Apikaler Funfkammerblick
Die bei dieser Schnittebene (s. Abbildung 4.11 dargestellte funfte Kammer entspricht
der Aortenwurzel. Man erreicht diese Schnittebene aus dem apikalen Vierkammerblick durch Rotation um etwa 30 im Uhrzeigersinn. Diese Darstellung erlaubt eine
ahnlich gute Beurteilung der linksventrikularen Ausubahn wie das RAO-A quivalent.
4.2.7 Subkostaler Vierkammerblick
Aus der subkostalen Schallkopfposition rotiert man den Schallkopf solange, bis
Trikuspidal- und Mitralklappe in derselben Ebene dargestellt werden. Der rechte
Ventrikel und der rechte Vorhof werden hierbei schallkopfnah, linker Ventrikel und
linker Vorhof schallkopern dargestellt (siehe Abbildung 4.12, die Herzspitze erscheint am rechten Rand des Sektors. Da in dieser Schnittebene die Herzspitze und
die rechtslateral gelegene Herzwand gut beurteilt werden konnen, eignet sich diese
Position besonders zum Einschatzen kleinerer Perikardeinblutungen.
4.2.8 andere subkostale und suprasternale Schnittebenen
In der subkostalen kurzen Achse erhalt man eine Darstellung der Herzbasis, des
rechtsventrikularen Ausutraktes und der Pulmonalklappe und eine Querschnittsabbildung des linken Ventrikels. Diese Position eignet sich fur Patienten mit Lungenemphysem (d.h. unnaturliche Aufblahung der Lunge, abnorme Vergroerung des
Luftgehaltes der Lunge mit oder ohne Zerstorung von Lungengewebe) und gelingt
auch bei solchen Patienten meistens in guter Qualitat.
Die Schnittebene der suprasternalen langen Achse wird verwendet, um den Aortenbogen und die angrenzenden Abschnitte der Aorta ascendens und descendens in
58
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
Abbildung 4.8: schematische Darstellung und 2D-Echokardiogramm des apikalen
Vierkammerblickes. Das Echokardiogramm zeigt oben das Bild wahrend der Diastole,
unten wahrend der Systole, [ENGBE90]
Langsrichtung und einen Querschnitt der rechten A. pulmonalis zu beurteilen. In
der suprasternalen kurzen Achse erhalt man dagegen einen Querschnitt des Aortenbogens und eine Langsdarstellung der rechten A. pulmonalis. Aus dieser Position ist
auch eine Registrierung der V. cava superior.
Schematische Darstellungen, 2D-Echokardiogramme und Arbeitshinweise fur diese
und andere atypische Schnittebenen nden sich in [ENGBE90]. Die dort beschriebenen atypischen Schallkopfpositionen dienen der Registrierung des rechten Herzens,
der Aorta, der Hohlvenen und des Vorhofseptums.
4.3 Auswertung und Bewertung eines Echokardiogramms
Die Auswertung eines Echokardiogramms hat drei Teilaspekte: die quantitative Vermessung, die Beschreibung und die Beurteilung. Hauptaspekt dieses Unterkapitels
wird die quantitative Vermessung sein.
Es kann sowohl ein 2D- als auch ein M-Mode-Echokardiogramm vermessen werden,
jedoch lassen sich die meisten Groen einfacher und zuverlassiger aus dem M-Mode
bestimmen. Das 2D-Echokardiogramm wird nur zur Vermessung von Groen herangezogen, die sich aus dem M-Mode nur sehr schlecht oder gar nicht bestimmen
4.3. AUSWERTUNG UND BEWERTUNG EINES ECHOKARDIOGRAMMS
59
Abbildung 4.9: 2D-Echokardiogramm und schematische Darstellung des apikalen
Zweikammerblickes, [ENGBE90]
Abbildung 4.10: 2D-Echokardiogramm und schematische Darstellung des apikalen
RAO-A quivalents, [ENGBE90]
lassen, wie z.B. die Groe des rechten Ventrikels. Eine Vermessung sollte nur aus
einem Monitorbild oder Ausdruch von guter Qualitat vorgenommen werden, moderne Sonographiegerate haben dazu eingebaute elektronische Vermessungshilfen.
Prinzipiell kann eine Vermessung genauso gut mit Hilfe eines Lineals durchgefuhrt
werden.
Da es am Anfang schwer ist, die Bewegungen und Verlaufe der M-Mode-Darstellung
zu verstehen, bietet sich die im Abschnitt 2.4 beschriebene EKG-Ableitung an, um
den Beginn der Systole (Q-Zacke) zu erkennen. Soll aus einem 2D-Echokardiogramm
vermessen werden, ist das EKG unerlalich zur zeitlichen Einordnung der Ablaufe.
Quantitative Auswertungen sollten nach der "leading-edge\ -Methode entsprechend
den Richtlinien der Amerikanischen Gesellschaft fur Echokardiographie ausgefuhrt
werden. Hierbei wird von Vorderkante zu Vorderkante der jeweils interessierenden
Echolinien gemessen, so da Fehler durch die Lange des Ultraschallimpulses weitgehend vermieden werden. Bei Benutzung dieser Methode wurden die geringsten
Abweichungen bei der Auswertung des selben Echokardiogrammes durch verschiedene Befunder beobachtet.
Alle in diesem Kapitel genannten Standart-Mewerte beziehen sich auf den angeblichen Durchschnittsburger von 1m70 Groe und 70 kg Korpergewicht.
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
60
Abbildung 4.11: 2D-Echokardiogramm und schematische Darstellung des apikalen
Funfkammerblickes, [ENGBE90]
Abbildung 4.12: 2D-Echokardiogramm und schematische Darstellung des subkostalen Vierkammerblickes, [ENGBE90]
4.3.1 Messungen im M-Mode
Wie bereits im Abschnitt 3.3 beschrieben, wird beim M-Mode-Echokardiogramm
die Bewegung entlang einer Gerade in zeitlicher Abfolge dargestellt. Die untersuchenden Strukturen sollten moglichst rechtwinklich getroen werden, um eine hohe
Intensitat zu geben. Im M-Mode wird eine deutlich bessere Auosung der fraglichen
Strukturen erzielt als im 2D-Mode, da keine schrag reektierte Streustrahlung die
Bildqualitat beeintrachtigt. Das 2D-Bild gestattet daher eine schnelle Orientierung,
wogegen das M-Mode eine deutlich bessere Bestimmung der Morphologie1 des Herzens sowie der Wand- und Klappenbewegung ermoglicht. Alle hier beschriebenen
Messungen werden im linksparasternalen Langschnitt durchgefuhrt. Abbildung 4.13
zeigt eine schematische und Abbildung 4.14 eine reale M-Mode-Aufnahme.
Groe des rechten Ventrikels
Die Groe des rechten Ventrikels (RV) lat sich im M-Mode nicht sonderlich genau bestimmen; deutlich bessere Werte liefert die Ausmessung des 2D-Bildes. Im
Longitudinalscan des M-Mode-Echokardiogramms sollte eine Messung nur erfolgen,
wenn sich sowohl die rechtsvnetrikulare Begrenzung des Kammerseptums als acuh
das Endokard der rechtsventrikularen Vorderwand klar abgrenzen lassen. Die Mes1
Morphologie: Lehre von Aufbau und Gestalt der Organe
4.3. AUSWERTUNG UND BEWERTUNG EINES ECHOKARDIOGRAMMS
61
Abbildung 4.13: Schematische Darstellung eines M-Mode-Echokardiogramms. Eingezeichnet sind die entsprechend der Amerikanischen Gesellschaft fur Echokardiographie routinemaig zu ermittelnden Mewerte, vgl. Abkurzungsverzeichnis,
[KOEHL96]
sung erfolgt dann an der Stelle, an der im dahinter liegenden linken Ventrikel die
Mitralsegel in die Sehnenfadenregion ubergehen (siehe Abb. 4.15). Der Normwert
liegt bei 20mm bis max. 30mm.
Groe des linken Vorhofes
Der Durchmesser des linken Vorhofes (LA) wird am Ende der Ventrikelsystole gemessen. Das ist der Zeitpunkt, zu dem die hintere Aortenwand die am weitesten
nach anterior (vorne) gerichtete Bewegung vollzogen hat und damit der linke Vorhof
den groten Durchmesser aufweist. Der Normwert liegt bei 20mm bis max. 40mm.
Durchmesser der Aortenwurzel
Die Ausmessung des Aortenwurzeldurchmessers (Ao, s. Abb. 4.16) erfolgt ebenso
wie die Bestimmung der Groe des linken Vorhofes aus der linksparasternalen Achse
in Hohe der groen Gefae an der Stelle, an der die Aortenklappentaschen sichtbar
sind. Die Schallrichtung liegt weitgehend senkrecht zur vorderen Thoraxwand, da nur
so eine annahrend senkrechte Durchschallung der Aortenwurzel erfolgt; eine Durchschallung im schragen Durchmesser ergabe zu hohe Werte. Wichtig ist auerdem,
da sich sowohl die vordere als auch die hintere Aortenwand an der auszumessenden Stelle systolisch und diastolisch als kontinuierliche Linie abbilden. Die Messung
selbst erfolgt am Ende der Ventrikeldiastole zu Beginn des QRS-Komplexes. Wurde
man die Messung wahrend der Ventrikelsystole durchfuhren, ware die Aorta durch
das ausgeschuttete Blutvolumen gedehnt und die gemessenen Werte fur den Aortendurchmesser lagen um ca. 2mm hoher. Der Normwert des Aortendurchmessers liegt
bei 20mm bis max. 40mm.
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
62
Abbildung 4.14: M-Mode-Aufzeichnung eines gesunden Patienten, [KOEHL96]
Abbildung 4.15: Darstellung des linksventrikularen Kavums in Hohe der Sehnenfaden durch Selektion einer M-Mode-Linie aus dem 2D-Echo der linksparasternalen langen Achse mit Darstellung der auszumessenden Parameter, [KOEHL96]
Durchmesser des linken Ventrikels
enddiastolisch Der linksventrikulare enddiastolische Durchmesser (LVEDD, s.
Abb. 4.15) wird im M-Mode-Echokardiogramm an der Stelle bestimmt, an der die
Mitralsegel in die Papillarsehnenfaden ubergehen. Die Spitze des vorderen Mitralsegels sollte an der Mestelle fruhdiastolisch gerade noch erkennbar sein. Fur die Ausmessung ist eine moglichst senkrechte Schallkopfposition anzustreben. Es sollten nur
solche M-Mode-Registrierungen verwendet werden, bei denen ein kompletter Longitudinalscan abgebildet ist. Das Endokard der linksventrikularen Hinterwand und
die linksventrikulare Begrenzung des Kammerseptums mussen sich systolisch und
diastolisch als durchgehende Linie darstellen, die Unterscheidung zwischen Endokard und Chordae (Sehnenfaden) mu eindeutig sein. Die Verstarkereinstellung mu
so vorgenommen werden, da einerseits die fur die Ausmessung wichtigen Strukturen als durchgehende Linien aufgezeichnet werden, diese andererseits aber moglichst
dunn dargestellt werden.
Der enddiastolische Durchmesser des linken Ventrikels betragt normalerweise 40mm
4.3. AUSWERTUNG UND BEWERTUNG EINES ECHOKARDIOGRAMMS
63
Abbildung 4.16: Darstellung der Aortenwurzel durch Selektion einer M-Mode-Linie
aus dem 2D-Bild der linksparasternalen langen Achse mit Darstellung der auszumessenden Parameter, [KOEHL96]
bis 56mm.
endsystolisch Der linksventrikulare endsystolische Durchmesser (LVESD, s. Abbildung 4.15) wird unter den gleichen Bedingungen wie der enddiastolische Durchmesser bestimmt. Er betragt normalerweise 24mm bis 41mm.
fractional shortening Aus LVEDD und LVESD kann der fur eine Funktionsbe-
urteilung des Herzens sehr wichtige Wert der prozentualen Durchmesserverkurzung
;LVESD 100% Der
oder fractional shortening berechnet werden. FS = LVEDD
LVEDD
Normwert von FS liegt zwischen 25% und 40 %.
enddiastolische Dicke des Kammerseptums
Die Bestimmung der Septumdicke (IVS, s. Abbildung 4.15) setzt voraus, da sich das
Kammerseptum systolisch und diastolisch an beiden Randern gut abgrenzen lat.
Wahrend die linksventrikulare Grenzache meistens unproblematisch zu erkennen
ist, hat man bei der Abgrenzung zum rechten Ventrikel oft Schwierigkeiten.
Die Ausmessung der Septumdicke erfolgt an der gleichen Stellen, an der auch die
Groe der beiden Ventrikel vermessen werden. Dabei mu darauf geachtet werden,
da die zu Beginn des QRS-Komplexes vorzunehmende Messung nicht zu nahe an
der Herzbasis erfolgt. Zusatzlich ist es unbedingt erforderlich, da die Schallrichtung
senkrecht zum Kammerseptum ist, was immer anhand des 2D-Bildes kontrolliert
werden sollte, da eine schrage Schallrichtung zu hohe Werte ergibt. Haug ist eine
schrage Schallrichtung auch daran zu erkennen, da sich die Septumbegrenzung nicht
uber den gesamten Herzzyklus kontinuierlich als glatt begrenzte durchgehende Linie
darstellt, sondern eine diastolisch-systolische Unterbrechung aufweit.
Die enddiastolisch Kammerseptumsdicke betragt normalerweise 7mm bis 12mm.
64
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
enddiastolische Dicke der linksventrikularen Hinterwand
Die Dicke der linksventrikularen Hinterwand (LVPW, s. Abbildung 4.15) wird ebenfalls zu Beginn des QRS-Komplexes bestimmt an der Stelle bestimmt, an der auch
Septumdicke und Groe der Ventrikel ermittelt werden. Die Verstarkung mu so
eingestellt werden, da die schwache Struktur des Hinterwandendokards klar dargestellt wird, andererseits die starkeren Epi- und Perikardstrukturen keine U berstrahlung aufweisen. Auerdem mu bei der Ausmessung darauf geachtet werden, da
sie nicht zu tief im linken Ventrikel erfolgt, da hier eine Verdickung durch falschlich
gemessene Teile des Papillarmuskels vorgetauscht werden kann.
Der Normwert des LVPW (enddiastolisch) liegt bei 7mm bis 12mm.
4.3.2 Messungen im 2D-Echokardiogramm
Abbildung 4.17: Apikaler Vierkammerblick zur Ermittlung der Langs- und Querdurchmesser der Kammern, als schematische Darstellung (links) und als 2DEchokardiogramm (rechts). Die zu messenden Langen sind als gestrichelte Linien
dargestellt. [KOEHL96]
Groe des rechten Vorhofs
Die Groe des rechten Vorhofes kann nur aus dem 2D-Echokardiogramm ermittelt
werden, da das M-Mode-Echo keine Aussagen uber dessen Groe zulat. Hierzu
werden die Langs- und Querdurchmesser des rechten Vorhofes in der apikalen Vierkammerdarstellung bestimmt (s. Abbildung 4.17).
4.3. AUSWERTUNG UND BEWERTUNG EINES ECHOKARDIOGRAMMS
Langsachse diastolisch:
angsachse systolisch:
Normwerte (vgl [KOEHL96]) L
Querachse diastolisch:
Querachse systolisch:
65
19mm { 29mm
33mm { 47mm
19mm { 33mm
24mm { 38mm
Groe des linken Vorhofs
Die Groe des linken Vorhofes kann aus dem 2D-Echokardiogramm wie die des rechten Vorhofes ermittelt werden.
Langsachse diastolisch:
19mm { 33mm
angsachse systolisch:
29mm { 44mm
Normwerte (vgl. [KOEHL96]) L
Querachse diastolisch:
16mm { 26mm
Querachse systolisch:
26mm { 37mm
Groe des rechten Ventrikels
Das 2D-Echokardiogramm ermoglicht wesentlich bessere Aussagen uber die Groe
des rechten Ventrikels als die M-Mode-Registrierung. Seine komplizierte anatomische Konguration und die Unmoglichkeit, ihn in seiner gesamten Groe in einer
einzigen Schnittebene gleichzeitig aufzuzeichnen, erschwert seine quantitative Auswertung aber auch im 2D-Echokardiogramm erheblich. Zur Auswertung wird in der
Darstellung des apikalen Vierkammerblickes die Langsachse von der Mitte der Trikuspidalklappe bis zur Kammerspitze, die Querachse dazu senkrecht am U bergang
vom basalen (an der Basis liegenden) zum mittleren Ventrikelareal vermessen. Die
entsprechenden Mepositionen sind auch der Abbildung 4.17 zu entnehmen.
Langsachse diastolisch:
63mm { 80mm
angsachse systolisch:
44mm { 61mm
Normwerte (vgl. [KOEHL96]) L
Querachse diastolisch:
23mm { 37mm
Querachse systolisch:
16mm { 29mm
Groe des linken Ventrikels
Obwohl diese Groe auch in der 2D-Registrierung aus der linksparasternalen
Langsachse ermittelt werden konnte, ist jedoch dieser Wert durch die im Vergleich
zur M-Mode-Registrierung schwierigere Abgrenzung gegenuber dem Endokard nicht
so gut geeignet. Auch dieser Wert wird daher in der 2D-Darstellung aus dem apikalen
Vierkammerblick ermittelt. Die Langsachse verlauft von der Mitte der Mitralklappe
zu dem am meisten apikalwarts dargestellten Ventrikelabschnitt, der Querdurchmesser wird rechtwinklig dazu am Ende des ersten Drittels der Langsachse bestimmt.
Auch diese Mepositionen konnen der Abbildung 4.17 entnommen werden.
Langsachse diastolisch:
72mm { 86mm
angsachse systolisch:
47mm { 61mm
Normwerte (vgl. [KOEHL96]) L
Querachse diastolisch:
40mm { 51mm
Querachse systolisch:
24mm { 35mm
66
KAPITEL 4. ECHOKARDIOGRAPHIE-UNTERSUCHUNGSTECHNIKEN
Aortenwurzeldurchmesser, Kammerseptumdicke
Diese zwei Groen werden aus der linksparasternalen Langs- oder Querachse bestimmt. Es gelten dieselben Bedingungen wie fur die Messungen aus der M-ModeDarstellung.
Anhang A
Abkurzungsverzeichnis
A.
Aa.
AAoW
ACC
AML
Ao
ATL
CH
EKG
EDD
EF
EN
EP
ESD
FS
IVS
LA
LS
LV
LVEDD
LVESD
LVPW
N.
PAoW
PER
PLAW
PML
RCC
RS
RV
RVAW
RVOT
Arteria
Arteriae (Mehrzahl)
anterior aortic wall | vordere Aortenwand
acoronary cusp | Aortenklappentasche aus dem akoronaren Sinus
anterior mitral leaet | vorderes Mitralsegel
Aorta
anterior tricuspid leaet | vorderes Trikuspidalsegel
Chordae | Sehnenfaden
Elektrokardiogramm
enddiastolic diameter | enddiastolischer Durchmesser
EF-Slope | EF-Abschnitt, die mesodiastolische Ruckschlagbewegung des vorderen Mit
Endokard
Epikard
endsystolic diameter | endsystolischer Durchmesser
fractional shortening | prozentuale systolische Durchmesserverkurzung des linken Vent
interventricular septum | Kammerseptum
left atrium | linker Vorhof
left septal border | linksventrikulare Septumbegrenzung
left ventricle | linker Ventrikel
left ventricular enddiastolic diameter | siehe EDD
left ventricular endsystolic diameter | siehe ESD
left ventricular posterior wall | linksventrikulare Hinterwand
Nervus
posterior aortic wall | hintere Aortenwand
Perikard
posterior left atrial wall | hintere Wand des linken Vorhofes
posterior mitral leaet | hinteres Mitralsegel
right coronary cusp | Aortenklappentasche aus dem rechtskoronartragenden Sinus
right septal border | rechtsventrikulare Septumbegrenzung
right ventricle | rechter Ventrikel
right ventricular anterior wall | rechtsventrikulare Vorderwand
right ventricular outow tract | rechtsventrikularer Ausutrakt
67
ANHANG A. ABKU RZUNGSVERZEICHNIS
68
V.
Vv.
Vena
Venae (Mehrzahl)
Anhang B
Norm- und Referenzwerte
Tabelle B.1: relevante physikalische Groen organischer Medien
c
m
s
Fett
1470
Knochenmark 1700
Muskel
1568
Leber
1540
Gehirn
1530
Knochen
3600
Wasser (20C) 1492
Luft
331
Medium
Dichte %
g
cm3
0,97
0,97
1,04
1,055
1,02
1,7{2,0
1,00
0,00129
Z = c%
Rayl
1,42 105
1,65 105
1,63 105
1,66 105
1,56 105
2,5{6,1 105
1,49 105
43
Dampfung
dB
MHz cm
0,5
2
0,7
1
4{90
0,002
Tabelle B.2: Relation zwischen Sendefrequenz und Untersuchungsgroen
Sendefrequenz MHz
2
3,5
5
7,5
10
15
Wellenlange
bei c = 1500 ms
mm
0,75
0,43
0,30
0,20
0,15
0,1
Eindringtiefe
(hin und ruck)
cm
25
14
10
6,7
5
3,3
69
laterale axiale
Ortsauflosung
mm
mm
3
0,8
1,7
0,5
1,2
0,35
0,8
0,25
0,6
0,2
0,4
0,15
ANHANG B. NORM- UND REFERENZWERTE
70
Tabelle B.3: Normgroen der Herzstrukturen
RV
LA
LVEDD
LVESD
FS
IVS
LVPW,
RA
LA
RV
LV
M-Mode-Echokardiogramm
20mm { max. 30mm
20mm { max. 40mm
40mm { max. 56mm
24mm { 56 mm
25% { 40%
enddiastolisch
7mm { 12mm
enddiastolisch
7mm { 12mm
2D-Echokardiogramm
Langsachse diastolisch
19mm { 29mm
Langsachse systolisch
33mm { 47mm
Querachse diastolisch
19mm { 33mm
Querachse systolisch
24mm { 38mm
Langsachse diastolisch
19mm { 33mm
Langsachse systolisch
29mm { 44mm
Querachse diastolisch
16mm { 26mm
Querachse systolisch
26mm { 37mm
Langsachse diastolisch
63mm { 80mm
Langsachse systolisch
44mm { 61mm
Querachse diastolisch
23mm { 37mm
Querachse systolisch
16mm { 29mm
Langsachse diastolisch
72mm { 86mm
Langsachse systolisch
47mm { 61mm
Querachse diastolisch
40mm { 51mm
Querachse systolisch
24mm { 35mm
Anhang C
Fachwortverzeichnis
-amplitude . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Der Zusatz "-amplitude\ kennzeichnet den Maximalwert der jeweiligen Variable, so ist z.B.
die Elongationsamplitude der Maximalwert der Elongation.
A-Mode-Verfahren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.3.1
Absorption . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.2
Altes Verfahren zur Signaldarstellung, Amplitudenmodulation. Wird nicht mehr zur Darstellung verwendet
Abnahme der Schallenergie durch unvollstandige Reexion.Die A. ist frequenzabhangig, der
Schluckgrad eines Mediums steigt ublicherweise mit der Frequenz.
Aktionspotential . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Dierenz zwischen dem ! Ruhepotential und dem Wert des ! Membranpotentials bei der
! Depolarisation
2.4
Anatomie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Lehre vom Aufbau der Organe
Angiologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Teilgebiet der Humanmedizin, befat mit Anatomie, Physiologie und Pathologie der Blutund Lymphgefae
Aortenklappe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.2
Atrioventrikularknoten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.5
Atrium . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.2
Auflosung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.4
! Taschenklappe zwischen dem linken ! Ventrikel und dem ! Arcus aortae
Teil des Reizleitungssystems des Herzens, zwischen ! Sinusknoten und ! HIS-schem Bundel
angeordnet. Verzogert den Reiz, der sich uber das Vorhofmyokard ausgebreitet hat, um 0,1{
0,2 s, bevor er an das HIS-sche Bundel weitergegeben wird. Kann bei Ausfall des Sinusknotens
eine Erregung mit einer Frequenz von 40{50 Reizen pro Minute bilden
Vorhof. Hier sind der rechte und linke Vorhof des Herzens gemeint
Die Auflosung einer Ultraschalluntersuchung wird durch die Frequenz des verwendeten Ultraschalls, die Fokussierung und die Feldverteilung des Signals bestimmt.
AV-Knoten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
! Atrioventrikularknoten
71
ANHANG C. FACHWORTVERZEICHNIS
72
B-Mode-Verfahren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.3.1
Signaldarstellungsverfahren, Brightness-Mode. Codiert Echoinformationen als Helligkeitsstufen. Meist kombiniert mit dem ! M-Mode-Verfahren oder einer 2D-Darstellung
Bikuspedalklappe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
to Mitralklappe
Bindegewebe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Binde- und das eng verwandte Stutzgewebe haben im Korper stutzende Funktion und sind
an Stowechselfunktionen beteiligt. Knorpel und Knochen bestehen aus Binde- bzw. Stutzgewebe. Im Herzen ist die ! Klappenebene eine wichtige Struktur aus B.
Bradykardie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.5.3
Convex Array . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.3.2
Ausdruck fur eine zu niedrige Herzfrequenz unter 50 Schlagen pro Minute.
Ultraschallwandler, dem ! Linear Array ahnlich, nur sind hier die Ultraschallwandler auf
einer gebogenen Oberache angebracht
Cor . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
lat. fur Herz
Depolarisation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
elektrischer Vorgang in Nerven- und Muskelzellen, bei dem das normale ! Ruhepotential der
Zelle durch einen auslosenden Reiz umschlagt. Dabei wird die Durchlassigkeit der Membran
fur die verschiedenen Ionensorten verandert, dadurch entsteht ein elektrischer Reiz, der mit
einer Aktion dieser Zelle verbunden ist.
2.4
dexter . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
lat.
rechts
Diagnose . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
D. ist die Benennung eines Krankheitsbildes nach der Krankheitslehre, in der Praxis ist die
Diagnose die Summe der Erkenntnisse, auf denen das arztliche Handeln beruht.
Diagnostik . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
D. ist ein Sammelbegri fur alle auf die "Erkennung\eines Krankheitsgeschehens gerichteten
Manahmen.
Diastole . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.3.1
Dissipation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.2
Erschlaungsphase des Herzens. In der D. weiten sich die Ventrikel, auf Zellebene wird die
Arbeitsfahigkeit des Myokards wiederhergestellt. In der Diastole fullen sich die Ventrikel
in zwei Schritten, zunachst durch passives Einstromen des Blutes aus dem Vorhof, danach
durch aktive Kontraktion des Vorhofes.
Abnahme der Schallenergie durch innere Reibung und Warmeleitprozesse im Medium.
Dopplerverfahren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.4
Dopplerverschiebung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.4
Zusammenfassender Begri fur verschiedene Methoden zur Messung von Flugeschwindigkeiten bewegter Medien bei der Sonographie. Nicht alle davon beruhen tatsachlich auf dem
Eekt der ! Dopplerverschiebung
D. ist die A nderung der Frequenz des reektierten Schalls, kommt anbewegten Grenzachen
zustande
73
Echoimpulstechnik . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Bei diesem in der Sonographie verwendeten Verfahren senden
Ultraschallimpulse aus und empfangen die Echos
! piezoelektrische Kristalle
3.3.1
EKG . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
! Elektrokardiogramm
Elektrokardiogramm . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.4
Elongation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1
Aufzeichnung der ! Depolarisations- und ! Repolarisationsvorgange am Herzen, um Auskunft uber die elektrische Funktionsfahigkeit des Herzens zu erhalten. Wichtiger Bestandteil
der ! Diagnostik des Herzens
Die Elongation ist die Auslenkung eines durch eine Welle in Schwingung versetzen Teilchens
aus seiner Ruhelage zu jeder beliebigen Zeit. Bei einfachen Wellen folgt ein solches Teilchen
einer Sinus- oder Cosinusschwingung.
Endokard . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.3
Epikard . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.3
Teil der Herzwand, innere ! Epithelgewebeschicht
auere Herzhaut, bestehend aus Epithelgewebe, schlagt nach auen um in den Perikardbeutel
Epithelgewebe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Deckgewebe aus einer oder mehreren Schichten platter, kubischer oder prismatischer Zellen.
Diese Zellen sind fast luckenlos zusammengefugt, im E.gewebe gibt es keine Gefae. E.gewebe
ist ein Schutz- und Stowechselorgan.
Fokussierung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.4
Eine gute Fokussierung, d.h. eine enge Begrenzung des Schallstrahls bedeutet ein gutes
Abtasten der untersuchten Struktur ohne Fremdeinusse benachbarter Strukturen.
Gastroenterologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Teilgebiet der inneren Medizin, das sich mit der normalen und pathologischen Anatomie und
Physiologie und den Erkrankungen des Verdauungsapperates befat.
Glanzstreifen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Strukturen im ! Myokard, die die einzelnen Muskelfasern netzartig miteinander verbinden.
Die Gl. konnen elektrische Erregungen weiterleiten.
2.1.3
Gynakologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
befat sich mit der Erkennung, Verhutung und Behandlung von Erkran'Frauenheilkunde`,
kungen
der weiblichen Geschlechtsorgane und mit der Geburtshilfe
Herzmuskulatur . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
! Myokard
Hinterwand . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Der Teil des Herzens, der auf dem Zwerchfell auiegt.
HIS-sches Bundel . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1
dritter Teil des Reizleitungssystems, liegt unterhalb des ! Atrioventrikularknotens und
durchstot die ! Klappenebene. Das H.-Bundel leitet den Reiz an die ! Tawara-Schenkel
weiter und kann bei Ausfall des AV-Knotens eigene Erregungen mit einer Frequenz von
20{30 Reizen pro Minute bilden
2.1.5
intravaskular . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
in einem oder in ein Blutgefaoder Lymphgefas
ANHANG C. FACHWORTVERZEICHNIS
74
Kammerseptum . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
! Septum zwischen den ! Kammern
Kardiologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Teilgebiet der inneren Medizin, das sich mit der Diagnose und Behandlung von HerzKreislauf-Erkrankungen befat
Klappenebene . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.5,2.1.2
Bindegewebsschicht zwischen im Herzen zwischen den Vorhofen und Kammern, trennt diese
elektrisch. In der K. liegen die ! Segel- und ! Taschenklappen.
Koronargefae . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.4
Die das Herz versorgenden Gefae, liegen auen auf dem Epikard auf. Die K. entspringen
der Aorta direkt uber der Aortenklappe und munden in den rechten Vorhof.
Kranzfurche . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Einschnitt auf der Auenwand des Herzens zwischen Vorhofen und Kammern
2.1
Kranzgefae . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
! Koronargefae
Linear Array . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Ultraschallscanner, Anordnung vieler (bis 200) kleiner ! piezoelektrischer Kristalle auf einer planen Oberache von bis zu 15 cm Breite. Wird z.B. zur Ultraschalluntersuchung der
Bauchorgane verwendet.
3.3.2
Longitudinalwelle . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1
Eine Longitudinalwelle ist dadurch gekennzeichnet, dadie Schwingungsrichtung der Teilchen
in der Ausbreitungsrichtung liegt
M-Mode-Verfahren . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.3.1
Mechanischer Sektorscanner . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.3.2
Signaldarstellungsverfahren, stellt ! B-Mode-Informationen uber der Zeit dar, um einen
Eindruck von Bewegungsmustern zu erhalten.
Mechanische Varianten eines Sektorscanners. Durch eine Bewegung der Wandlerelemente
wird ein Kreissektor abgetastet. M. Sektorscanner beruhen auf einem Rotor- oder Wobblerprinzip.
Membranpotential . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.4
elektrisches Potential an den Zellwanden von Muskel- und Nervenzellen, hervorgerufen durch
unterschiedliche Ionenkonzentration innerhalb und auerhalb der Zellen. Anregungen und
damit Funktionen der Zellen sind mit einer Veranderung des Membranpotentials verbunden.
Mitralklappe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.2
Mitralstenose . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.5.5
Myokard . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.3
Herzklappe zwischen dem linken ! Atrium und dem linken ! Ventrikel, auch zweizipige
! Segelklappe oder linke Segelklappe genannt.
Herzklappenfehler, ! Mitralklappe, ! Stenose
Teil der Herzwand. Das M. ist das eigentliche Herzmuskelgewebe und wird eingeschlossen von
! Endokard und ! Epikard. Das M. unterscheidet sich vom normalen Skelettmuskelgewebe
durch ! Glanzstreifen und die Fahigkeit von Teilen des M., eigene Erregungen zu bilden.
75
Neurologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Fachgebiet der Humanmedizin: Diagnostik, nichtoperative Therapie, Pravention, Rehabilitation und Begutachtung von Erkrankungen des gesamten Nervensystems und der Muskulatur
P-Welle . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.4
Teil des EKG-Bildes einer Herzaktion, kennzeichnet die Erregungsausbreitung und damit
die ! Depolarisation der Vorhofe
patho- . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Vorsilbe mit der Bedeutung 'krankhaft`oder 'Krankheit`
Pathologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Lehre von den abnormen und krankhaften Zustanden im Korper und deren Ursachen
Perikardbeutel . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.3
Herzbeutel, schliet das Herz vollstandig ein und ist verbunden mit der aueren Herzhaut,
dem Epikard
Perikard . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
! Perikardbeutel
Phased Array . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Ultraschallwandler, elektronischer Sektorscanner
3.3.2
Physiologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Lehre von der Funktion der Organe
Piezoelektrische Kristalle . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.2
Piezoelektrischer Effekt . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.2
Kristalle, bei denen der ! piezoelektrische Eekt und der ! reziproke piezoelektrische Eekt
nachweisbar sind
Geeignete Stoe (z.B. Kristalle) werden durch elektrische Felder zu Langs- oder Querschwingungen angeregt
Pulmonalklappe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.2
Purkinje-Fasern . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.5
! Taschenklappe zwischen dem rechten ! Ventrikel und der ! A. pulmonalis
letzter Teil des Reizleitungssystems, nehmen den Reiz der ! Tawara-Schenkel auf und leiten
ihn zu den einzelnen Empfangsstellen
Padiatrie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
'Kinderheilkunde`
QRS-Komples . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.4
Teil des EKG-Bildes einer Herzaktion, kennzeichnet die Erregunsausbreitung und damit die
! Depolarisation des Kammermyokards.
Reizleitungssystem . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Das Herz verfugt uber ein eigenstandiges Erregungsbildungs- und Reizleitsystem, das es
weitgehend unabhangig vom Rest des Nervensystems macht.
Repolarisation . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Durch eine ! Depolarisation wurde das normale Gleichgewicht der Ionen an den Zellwanden
umgekehrt. Die Zelle ist inaktiv. Bei dem Vorgang der Repolarisation wird nun durch einen
aktiven Transportvorgang der Membran das normale ! Ruhepotential wiederhergestellt,
damit die Zelle wieder funktionsfahig wird.
2.4
ANHANG C. FACHWORTVERZEICHNIS
76
Reziproker piezoelektrischer Effekt . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.2
Geeignete Stoe (z.B Kristalle) erzeugen bei erzwungener Dicken- oder Langenschwingung
elektrische Wechselfelder
Rhythmusstorungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.5.4
Storung im normalen Ablauf der elektrischen Herzerregung, meist ein schweres Krankheitsbild.
Ruhepotential . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Normales ! Membranpotential einer Zelle im inaktiven Zustand. Aufgrund der Verteilung
von Ionen ist das Zellinnere gegenuber dem A ueren positiv geladen, die Hohe dieses Ruhepotentials betragt -60 { -80 mV.
2.4
Schallenergieverluste . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.2
Schallenergieverteilung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.2
Schallwechseldruck . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.1
Schall . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.1
Verringerung der Schallenergie, verursacht durch ! Schallenergieverteilung, ! Dissipation,
! Absorption
Bei einer kreis- oder kugelformigen Ausbreitung einer Schallwelle nimmt die Schallenergie der
Wellenfront immer mehr ab, da dieselbe Ursprungsenergie auf einen immer groer werdenden
Raum verteilt wird.
Da die Materiedichte Einuauf den Druck des Mediums hat, gibt es aufgund der Dichteschwankung einer Schallwelle eine periodische Druckschwankung (Schallwechseldruck)
Schall ist eine elastische Longitudinalwelle, die sich in Materie mit Kompressionsmodulen
ausbreiten kann.
Schnelle . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
anderer Ausdruck fur die ! Wechselgeschwindigkeit
Segelklappe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Segelartige Klappe zwischen ! Atrium und ! Ventrikel, ! Mitralklappe, ! Trikuspedalklappe
2.1.2
Septum . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1
Scheidewand. Das Septum bezeichnet im Herzen die Trennwand zwischen den zwei
Kammern (Kammerseptum) bzw. den zwei Vorhofen (Vorhofseptum).
anat
sinister . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
lat.
links
Sinusknoten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.5
Hauptschrittmacher des Herzens. Nervenahnlicher, aus spezischen Herzmuskelzellen bestehender Knoten im rechten Vorhof in der Nahe der oberen Hohlvene, bildet autonom
vom vegetativen Nervensystem die rhythmische Herzerregung mit einer Frequenz von 60{70
Schlagen pro Minute
Sonographie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Anwendung von Ultraschall zur medizinischen ! Diagnostik
Stenose . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
1
angeborene oder erworbene dauerhafte Einengung eines Gefaes, einer Einmundung oder
eines Hohlraumes, z.B. infolge von Verwachsungen
77
Streuung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.3
Systole . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.3.1
Der Schall wird von einer Trennschicht nicht als ein eng begrenzter Strahl reektiert, sondern gestreut, d.h. in verschiedene Richtungen mit verschiedenen Intensitaten abgestrahlt.
Daher ist auch bei schragem Schalleinfall eine Beobachtung der Grenzache moglich. Die
Ultraschalluntersuchung betrachtet fast ausschlielich gestreute Impulse
Kontraktionsphase des Herzens. In der S. wird das Blutvolumen aus den Ventrikeln in die
angrenzenden groen Gefae ausgeworfen.
T-Welle . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Teil des EKG-Bildes einer Herzaktion, kennzeichnet die Erregungsruckbildung (! Repolarisation) des Kammermyokards.
2.4
Tachykardie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.5.3
Taschenklappe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.2
Tawara-Schenkel . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.5
Ausdruck fur eine zu hohe Herzfrequenz ab 100 Schlagen pro Minute.
Taschenartige Klappen aus drei Endokardausstulpungen zwischen ! Ventrikel und Gefa,
! Aortenklappe, ! Pulmonalklappe
Teil des Reizleitungssystems, dem ! HIS-schen Bundel nachgeordnet. Ziehen sich rechts
und links vom Kammerseptum zur Herzspitze und von dort innen auf der Auenwand der
Ventrikel zuruck Richtung Herzbasis.
Therapie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Summe der Manahmen zur Behandlung einer vorher durch die Diagnose erkannten Krankheit
Transversalwelle . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1
Eine Transversalwelle ist dadurch gekennzeichnet, dadie Schwinngungsrichtung der Teilchen
parallel zur Ausbreitungsrichtung liegt
Trikuspedalklappe . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.2
Ventrikel . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
2.1.2
Herzklappe zwischen rechtem ! Atrium und rechtem
rechte ! Segelklappe genannt
! Ventrikel, auch dreizipige oder
Im Zusammenhang dieses Skriptes sind damit stets die linke und rechte Herzkammer gemeint,
so es nicht anders erwahnt wird.
Vorhofseptum . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
! Septum zwischen den ! Vorhofen
Wechseldichte . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.1
Wechselgeschwindigkeit . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
3.1.1
Eine Dichteschwankung der Schallwelle, die durch eine Veranderung der Teilchenverteilung
zustandekommt, heit Wechseldichte.
Die Geschwindigkeit der schwingenden Teilchen einer Welle wird Wechselgeschwindigkeit
genannt.
Literaturverzeichnis
[MORNEB95] Heinz Morneburg (Hrsg.). Bildgebende Systeme fur die medizinische Diagnostik. Publicis MCD, 3. Auage, 1995
[SCHAEM90] Bergmann-Schaefer. Lehrbuch der Experimentalphysik, Band
1: Mechanik, Akustik, Warmelehre. Walter de Gruyter, 10. Auage, 1990
[SCHAEO93] Bergmann-Schaefer. Lehrbuch der Experimentalphysik, Band
3: Optik. Walter de Gruyter, 9. Auage, 1993
[TIPLER94] Paul A. Tipler. Physik. Spektrum Lehrbuch, 1. Auage, 1994
[JUH92] Bundesschule der Johanniter-Unfall-Hilfe e.V. (Hrsg.). Mindestausbildungsprogramm fur den Rettungssanitater, Umdrucksammlung gem.
Bund-Lander-Ausschu Rettungswesen. Im Selbstverlag, 4. Auage 1992
[YOROWE92] C. Yokochi, J.W. Rohen, E.L. Weinreb. Photographische Anatomie des Menschen. Schattauer-Verlag, 5. Auage 1992
[MEMORIX94] Sonke Muller. Memorix Spezial. Notfallmedizin. Chapman &
Hall, 2. korrigierte Auage 1994
[FALLER95] Adolf Faller. Der Korper des Menschen. Thieme Verlag, 12. nachbearbeitete Auage 1995
[FRANK95] G. Frank (Hrsg.). Herzchirurgie. PERIMED-spitta Verlag, 3. Auflage 1995
[JENSEN96] Jrgen Arendt Jensen. Estimation of Blood Velocities using
Ultrasound. Camebridge University Press, 1. Auage 1996
[ENGBE90] Rolf Engberding. Untersuchungstechniken in der Echokardiographie. Springer Verlag, 1. Auage 1990
[KOEHL96] E. Kohler. Ein- und zweidimensionale Echokardiographie mit
Dopplertechnik. Ferdinand Enke Verlag Stuttgart, 1. Auage 1996
[HIEN96] P. Hien. Echokardiographie-Handbuch. Springer Verlag, 1. Auage
1996
78