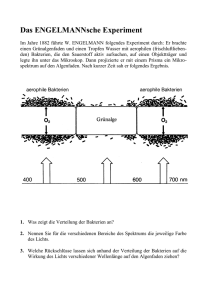
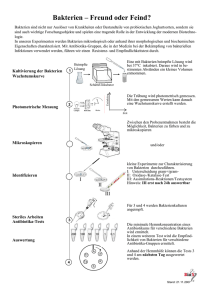
s. auch 2.1.1. - Institut für Medizinische Mikrobiologie
Werbung

Medizinische Mikrobiologie Vorlesungsskript Herbstsemester 2013 Institut für Medizinische Mikrobiologie Universität Zürich Prof. Dr. E. C. Böttger [email protected] Skript HS 2013 Übersicht Allgemeine Mikrobiologie und Infektionslehre Tag 1: Historischer Überblick Epidemiologie Desinfektion und Sterilisation Morphologie und Physiologie der Bakterien Taxonomie und Evolution S. S. S. S. S. Tag 2: Genetik der Bakterien Pathogenitätsfaktoren und Virulenzmechanismen I S. 15-17 S. 17-21 Tag 3: Pathogenitätsfaktoren und Virulenzmechanismen II Gast-Wirt-Beziehung Impfungen S. 22-23 S. 23-32 S. 33-34 Tag 4: Antibakterielle Chemotherapie S. 35-48 Tag 5: Mikrobiologische Diagnostik S. 49-53 1-2 2-6 6-9 10-13 13-14 Spezielle Medizinische Mikrobiologie Tag 5: Staphylokokken S. 53-57 Tag 6: Streptokokken Corynebakterien Bacillus anthracis S. 58-63 S. 64-65 S. 66-67 Tag 7: Enterobacteriaceae E. coli Salmonellen Neisserien S. S. S. S. 68-70 71-73 73-75 75-76 Tag 8: Campylobacter Helicobacter pylori Tropheryma whipplei Chlamydien Legionellen Coxiellen S. S. S. S. S. S. 77 77-79 80 81-82 82-83 84 Tag 9: Treponema pallidum Borrelia burgdorferi Anaerobier Clostridien S. S. S. S. 85-86 86-89 90-92 92-98 Tag 10: Mykobakterien Pilze S. 99-104 S. 105-108 Skript HS 2013 Inhaltsverzeichnis Organisation des Unterrichts und didaktisches Konzept I Lerntip II Lernziele III Lehrbücher III Prüfung IV Forschungsschwerpunkte und Arbeitsgruppen am Institut für Medizinische Mikrobiologie IV Lernzielkatalog Mikrobiologie 1. Themenblock "Grundlagen" V 2. Themenblock "Infekt, Abwehr, Systemerkrankungen" X 3. Themenblock "Atmung" XI 4. Themenblock "Bewegungsapparat" XII 5. Themenblock "Gastrointestinaltrakt" XII 6. Themenblock "Niere" XIII 7. Themenblock "Nervensystem" XIII 1. EPIDEMIOLOGIE; TAXONOMIE UND PHYSIOLOGIE 1 1.1. Als Krankheitserreger sind Bakterien erst seit der zweiten Hälfte des 19. Jahrhunderts bekannt 1 1.2. ''It's time to close the book on infectious diseases'': eine falsche Prognose 1 1.2.1. Es werden immer wieder neue Krankheitserreger entdeckt 2 1.3. Epidemiologie − Wie wird eine Infektionskrankheit übertragen? 2 1.3.1. Während einer der grössten Pestepidemien (1347-1352) wurde die europäische Bevölkerung um fast die Hälfte reduziert 2 1.3.2. Primäre Infektionsquellen 3 1.3.3. Epidemiologische Begriffe 3 1.3.4. Die Bedeutung sozialer Faktoren und Verhaltensweisen für Infektionskrankheiten 4 1.3.5. Vor allem verbesserte Hygiene und Impfungen haben dazu geführt, dass Seuchen in den Industrienationen ihren Schrecken verloren haben 4 1.3.6. Infektionen, die im Krankhaus erworben werden, bezeichnet man als nosokomiale Infektionen 5 1.3.7. Factors which predispose patients to hospital infection 5 1.3.8. Risk factors for post-operative infection 6 1.4. Prophylaxe – Wie wird eine Infektionskrankheit verhindert? Desinfektion, Sterilisation 6 1.4.1. Prophylaktische Massnahmen senken die Inzidenz einer Infektionskrankheit, während Antibiotika vor allem die Letalität einer Infektionskrankheit beeinflussen 6 1.4.2. Keimtötung erfolgt durch Hitze, Strahlung oder chemische Agentien 7 1.4.4. Kinetik der Keimabtötung 7 1.4.5. Gebräuchliche chemische Desinfektionsverfahren 8 1.4.4. Gebräuchliche Sterilisationsverfahren 9 1.5. Aufbau und Morphologie von Bakterienzellen 10 1.5.1. Prokaryonten (Bakterien) besitzen keinen Zellkern 10 Skript HS 2013 1.5.2. Bakterien vermehren sich durch Zweiteilung (exponentielle Vermehrung!) 10 1.5.3. Bakterien besitzen eine Zellwand 10 1.5.4. Das Peptidoglykan bildet den Hauptbestandteil der Zellwand von Bakterien 11 1.5.5. Gramnegative Bakterien besitzen eine äussere Membran 11 1.5.6. Morphologische Unterschiede sind wichtige Unterscheidungsmerkmale 12 1.6. Bakterienstoffwechsel 12 1.6.1. Medizinisch relevante Bakterien sind auf organische Kohlenstoffquellen angewiesen 12 1.6.2. Das Verhalten der Bakterien gegenüber Luftsauerstoff ist von diagnostischer Bedeutung 13 1.7. Taxonomie und Evolution 13 1.7.1. Unter Taxonomie versteht man das Beschreiben und Ordnen von Lebewesen in einem hierarchischen System 13 1.7.2. Phänotypische Eigenschaften der Bakterien sind wichtig für die Identifikation 13 1.7.3. Das bakterielle Spezieskonzept 14 1.7.4. Die ribosomalen RNA Moleküle (rRNA) stellen ideale Strukturen zur molekularen Identifikation von Bakterien dar 14 rRNA-Sequenzen ermöglich eine Darstellung der Verwandtschaftsverhältnisse verschiedener Organismen 14 GENETIK; PATHOGENITÄTSFAKTOREN,VIRULENZMECHANISMEN, TOXINE − WARUM MACHT EIN INFEKTIONSERREGER KRANK? 15 2.1 Genetik 15 2.1.1. Austausch genetischen Materials zwischen Bakterien erfolgt über parasexuelle Mechanismen (Transformation, Transduktion, Konjugation) 15 Durch parasexuelle Mechanismen können medizinische bedeutsame Eigenschaften übertragen werden 15 2.1.3. Schematischer Aufbau: Plasmid-Replikation, Mobilisation, Konjugation 15 2.1.4. Schematischer Aufbau – Integron und Insertionselement: Integration, Mobilisations-, Pathogenitätsgen 16 2.1.5. Konjugation und Transposition 16 2.1.6. Fremd-DNA integriert über chromosomale Rekombination ins Bakteriengenom 16 2.1.7. Die kurze Generationszeit und Plastizität des Bakteriengenoms ist Grundlage der bakteriellen Evolution 17 Pathogenitätsfaktoren, Virulenzfaktoren, Toxine − Warum macht ein Infektionserreger krank? 17 2.2.1. Das Paradigma der Henle-Koch-Postulate (1882) 17 2.2.2. Determinanten der Pathogenität 18 2.2.3. Mechanismen der Pathogenität 18 2.2.4. Genetische Grundlagen der Pathogenität 18 2.2.5. Systematik der Pathogenitätsfaktoren 18 2.2.6. Beispiele sezernierter Toxine bei Bakterien 19 2.2.7. Three ways in which bacterial exotoxins can contribute to progression of a disease 19 2.2.8. Beispielhafte Virulenzmechanismen von Bakterien 20 2.2.9. Beispiele von Infektionserregern und ihren Pathogenitätsfaktoren 20 2.2.10. Sind Bakterien Einzelgänger? − Das Phänomen der Biofilme 20 2.2.11. Bakterien-Wirt-Interaktion 21 1.7.5. 2. 2.1.2. 2.2. Skript HS 2013 PATHOGENITÄTSFAKTOREN, VIRULENZMECHANISMEN, TOXINE WARUM MACHT EIN INFEKTIONSERREGER KRANK? GAST-WIRT-BEZIEHUNG 22 3.1. Symptome einer Infektionskrankheit 22 3.1.1 Die Symptome einer Infektionskrankheit werden meist durch körpereigene Substanzen ausgelöst 22 3.1.2. Lipopolysaccharide sind Endotoxine, die bei Autolyse gramnegativer Bakterien freigesetzt werden 23 3.1.3. Superantigene sind meist von Bakterien sezernierte Exotoxine 23 3.2. Gast-Wirt-Beziehung und mikrobielle Ökologie 23 3.2.1. Haut und Schleimhäute des Menschen werden kurz nach der Geburt mit einer mikrobiellen Flora besiedelt (=Normalflora) 23 3.2.2. The human microbiome 24 3.2.3. Mikrobielle Ökologie 24 3.2.4. Eine Infektionskrankheit stellt eine komplexe Gast-Wirt-Beziehung dar 25 3.2.5. Die Immunabwehr des Wirtsorganismus beruht auf natürlichen Barrieren: unspezifische und spezifische Immunabwehr 26 Defekte des Immunsystems und Immunsuppression prädisponieren für Infekte durch unterschiedlichste Mikroorganismen 27 3.2.7. Ein paar Grundbegriffe der Infektionslehre ….. 28 3.2.8. Wirt und Pathogen − ein komplexes Gleichgewicht 29 3.2.9. Role of evolution and selection 31 3.3. Prophylaxe – Wie wird eine Infektionskrankheit verhindert? Impfung 33 3.3.1. Der Engländer Edward Jenner führte 1796 die erste − wissenschaftlich dokumentierte − Impfung durch 33 CHEMOTHERAPIE WIE WIRD EINE INFEKTIONSKRANKHEIT BEHANDELT? 35 4.1. Antibiotika - eine Definition 35 4.1.1. Wie und wo setzen wir Antibiotika ein? 35 4.1.2. Das Konzept der selektiven Toxizität (Paul Ehrlich) 36 4.1.3. Angriffspunkte von Antibiotika 36 4.1.4. Die wichtigsten Antibiotika 36 4.1.5. Antibiotika können bakteriostatisch oder bakterizid wirken 37 4.1.6. Minimale Hemmkonzentration (MHK) und minimale bakterizide Konzentration (MBK) 37 4.1.7. Drug susceptibility testin in-vitro versus clinical response in-vivo 37 4.1.8. Es gibt nur drei generelle Resistenzmechanismen 38 4.1.9. Mutationen und Erwerb von Fremd-DNA können zu Resistenz führen 38 4.1.10. β-Laktame hemmen die Quervernetzung des Peptidoglykans in der Bakterienwand 39 3. 3.2.6. 4. 4.1.10.1. Die drei generellen Resistenzmechanismen am Beispiel der β-Laktame-Resistenz 40 4.1.10.2. β-Laktamasen inaktivieren β-Laktame 40 4.1.10.3. Penicillin-Resistenz der Pneumokokken durch Genaustausch und homologe Rekombination 41 4.1.11. 41 Chinolone hemmen die DNA-Replikation und Transkription 4.1.11.1. Resistenz gegenüber Chinolonen Skript HS 2013 41 4.1.12. Aminoglykoside verursachen einen Falscheinbau von Aminosäuren 42 4.1.13. Makrolide interferieren mit der bakteriellen Proteinbiosynthese 42 4.1.14. Makrolidmodifizierende Enzyme (erm) und Resistenz 42 4.1.15. Induzierbare versus konstitutive erm-Resistenz 43 4.1.16. Ketolides are the newest generation of macrolide-based antibiotic compounds 43 4.1.17. The problem of selectivity 44 4.1.18. Entwicklung der erworbenen Antibiotiaresistenz 45 4.1.19. Kurzer historischer Überblick über die Entwicklung der Penicillin Resistenz bei S. aureus 45 4.1.20. Massnahmen zur Bekämpfung der Antibiotikaresistenz 46 4.1.21. Leitsätze zur Antibiotika-Therapie 46 4.1.22. Beispielhafte Darstellung verschiedener Resistenzmechanismen und ihrer Genetik 47 5. LABORDIAGNOSE − WIE WIRD EINE INFEKTIONSKRANKHEIT NACHGEWIESEN? STAPHYLOKOKKEN 49 5.1. Labordiagnose − Wie wird eine Infektionskrankheit nachgewiesen? 49 5.1.1. Zu den Aufgaben eines klinisch-mikrobiologischen Labors gehören Nachweis/Identifizierung von Krankheitserregern, Resistenztestung und epidemiologische Untersuchungen 49 5.1.2. Die wichtigste mikrobiologische Färbung ist die Gram-Färbung 49 5.1.3. Nachweis des Erregers erfolgt durch Mikroskopie, Kultur oder mit Hilfe molekularbiologischer Methoden 49 5.1.4. Identifikation von Mikroorganismen mittels MALDI-TOF 50 5.1.5. Über eine 16S rRNA-Analyse können Mikroorganismen molekularbiologisch identifiziert werden 51 5.1.6. Mittels molekularer Methoden können Infektketten aufgeklärt werden 52 5.1.7. Nachweis von Erregerbestandteilen 52 5.1.8. Nachweis einer erregerspezifischen Immunreaktion 52 5.1.9. Sensitivität, Spezifität, positiver und negativer Prädikativwert geben Auskunft über die Aussagekraft diagnostischer Testverfahren 52 5.2. Staphylokokken 53 5.2.1. Definition: Staphylokokken 53 5.2.2. Koagulase negative Staphylokokken (SKN) gehören zur Normalflora von Haut und Schleimhäuten 54 5.2.3. S. aureus gehört zusammen mit E. coli zu den häufigsten Erregern bakterieller Infekte des Menschen 54 5.2.3.1. Krankheitsbilder und Pathogenitätsfaktoren 54 5.2.3.2 1978: Toxic Shock Syndrome − Beschreibung eines neuen Krankheitsbildes 55 5.2.3.3. MRSA/ORSA synthetisieren ein zusätzliches, Methicillin/Oxacillin-Resistenz vermittelndes Penicillin Bindendes Protein (PBP2a) 55 5.2.3.4. Das Phänomen der Methicillin/Oxazillin Heteroresistenz 56 5.2.3.5. Methicillin versus Vancomycin Resistance in S. aureus 57 6. STREPTOKOKKEN, CORYNEBAKTERIEN, BACILLUS ANTHRACIS 58 6.1. Streptokokken 58 6.1.1. Definition: Streptokokken 58 6.1.2. Streptokokken werden aufgrund ihres Hämolysevermögens (α-, β-, γ-Hämolyse) sowie der Antigentität einer in der Zellwand vorkommenden Kohlenhydratstruktur eingeteilt 58 Skript HS 2013 6.1.3. Streptococcus Virulence Factors 59 6.1.4. Die wichtigsten Pathogenitätsfaktoren von pyrogenen Streptokokken sind ihre bakteriophagen-kodierten pyrogenen Exotoxine 59 6.1.5. Toxic Shock Syndrome versus Toxic Shock Like Syndrome 59 6.1.6. Streptokokken können immunologische Nachkrankheiten auslösen 60 6.1.7. Pathogenese und Krankheitsbilder von Infektionen durch S. pyogenes 60 6.1.8. Beta-hämolysierende Streptokokken der Gruppe B 61 6.1.9. Enterokokken besitzen als klassische Opportunisten ein geringes Pathogenitätspotential, aber ….. 61 6.1.10.1. Infektiöse Endokarditis: Symptome und Befunde 62 6.1.10.2. Infektiöse Endokarditis: Risikofaktoren 62 6.1.10.3. Infektiöse Endokarditis: Erregerspektrum 62 6.1.10.4. Infektiöse Endokarditis: Diagnostik 62 6.1.10.5. Infektiöse Endokarditis: Mikrobiologische Diagnostik 63 6.1.10.6. Infektiöse Endokarditis: Empirische Therapie 63 6.2. Corynebakterien und das Paradigma Exotoxin-vermittelter Krankheiten 64 6.2.1. Definition: Corynebakterien 64 6.2.2. Corynebacterium diphtheriae ist für das Krankheitsbild der Diphtherie verantwortlich 64 6.2.3. Das Diphtherie-Toxin-Gen ist Bestandteil eines Prophagengenoms 64 6.2.4. Eigenschaften des C. diphtheriae Toxin 64 6.2.5. Symptome der Diphtherie 65 6.2.6. Diagnostik: C. diphtheriae 65 6.3. Bacillus anthracis − der Erreger des Milzbrands 66 6.3.1. Definition: Bacillus 66 6.3.2. Aufgrund des Eintrittsortes von Bacillus anthracis unterscheidet man beim Menschen drei Formen von Milzbrand 66 6.3.3. Das Anthraxtoxin ist ein klassisches AB-Toxin 66 6.3.4. Milzbrand ist in erster Linie eine Krankheit von Herbivoren, wie Kühen, Schafen, Ziegen oder Pferden 67 6.3.5. Milzbrandsporen: ein biologischer Kampfstoff 67 6.3.6. Diagnose 67 6.3.7. Lungenmilzbrand kann nur durch frühzeitige Antibiotikabehandlung erfolgreich behandelt werden 67 6.3.8. Prävention 67 7. ENTEROBACTERIACEAE, NEISSERIEN 68 7.1. Enterobacteriaceae 68 7.1.1. Definition: Enterobacteriaceae 68 7.1.2. Krankheitsbilder 68 7.1.3. Pathogenitätsfaktoren 68 7.1.4. Die wichtigsten Vertreter der Enterobacteriaceae und die zugehörigen Krankheitsbilder 69 7.1.5. Multiresistente gramnegative Bakterien besitzen Multiresistenzplasmide 69 7.2. Escherichia coli 71 7.2.1. Krankheitsbilder 71 7.2.2. Die Anwesenheit bzw. Abwesenheit von Virulenzgenen ist entscheidend für das Krankheitsbild 71 Skript HS 2013 7.2.3. Enterovirulente Escherichia coli 71 7.2.4. Enterohämorrhagische E. coli (EHEC) besitzen ein bakteriophagen-kodiertes Toxin 72 7.2.5. EHEC: Epidemiologie 72 7.2.6. EHEC Ausbruch in Norddeutschland 73 7.3. Salmonellen 73 7.3.1. Salmonellen können aufgrund von O- und H-Antigenen in mehr als 2000 verschiedene Serovare unterteilt werden 73 7.3.2. Salmonella spp. und Escherichia coli 73 7.3.3. Krankheitsbild 74 7.3.4. Nachweis der Salmonellen 74 7.3.5. Therapie der Salmonellenerkrankung 74 7.3.6. In Nord- und Mitteleuropa werden die typhösen Salmonellen durch Reisende importiert; die enteritischen Salmonellen kommen in unserer Bevölkerung endemisch und epidemisch vor 75 Neisserien und die Paradigmen der 'Antigenetic Variation', des 'Molecular Mimicry' und des 'Harmful Host Response' 75 7.4.1. Definition: Neisserien 75 7.4.2. N. gonorrhoeae und N. meningitidis sind die beiden humanpathogenen Spezies der Gattung Neisseria 75 7.4.3. Virulence Determinants 75 7.4.4. Bei der Autolyse gramnegativer Bakterien werden Endotoxine (Lipopolysaccharide) freigesetzt 76 7.4.5. Mechanismus der molekularen Variabilität des Pilins von Gonokokken 76 7.4.6. Molecular Mimicry 76 7.4.7. Epidemiologie 76 7.4.8. Therapie 76 8. CAMPYLOBACTER, HELICOBACTER PYLORI, TROPHERYMA WHIPPLEI, CHLAMYDIEN, LEGIONELLEN, COXIELLEN 77 8.1. Campylobacter 77 8.2.1. Definition: Campylobacter 77 8.2. Helicobacter pylori und das Paradigma unbekannter Infektionskrankheiten 77 8.2.1. Definition: Helicobacter pylori 77 8.2.2. Die Geschwürskrankheit wurde früher als primär psychosomatische Krankheit betrachtet 78 8.2.3. Helicobacter pylori und die Geschwürskrankheit 78 8.2.4. Pathogenitätsfaktoren 79 8.2.5. Diagnostik 79 8.2.6. Therapie 79 8.3. Tropheryma whipplei und das Paradigma nicht-kultivierbarer Krankheitserreger 80 8.3.1. Morbus Whipple 80 8.4. Chlamydien und das Paradigma obligater Zellparasiten 81 8.4.1. Definition: Chlamydien 81 8.4.2. Die drei humanpathogenen Spezies der Chlamydiaceae: C. psittaci, C. pneumoniae und C. trachomatis 81 8.4.3. Der Vermehrungszyklus von Chlamydien 81 8.4.4. Diagnostik 82 7.4. Skript HS 2013 8.4.5. Therapie 82 8.5. Legionellen 82 8.5.1. Definition: Legionellen 82 8.5.2. Legionella pneumophila wurde erstmals 1977 beschrieben 82 8.5.3. Lebenszyklus der Legionellen in Amöben und intrazelluläre Vermehrung in menschlichen Makrophagen − two sides of the same coin? 83 8.5.4. Aus der Sicht von Legionella pneumophila ist die Infektion des Menschen eine Einbahnstrass 83 8.5.5. Diagnostik 83 8.6. Coxiellen 84 8.6.1. Coxiella burnetii – eine Zoonose 84 9. TREPONEMEN, BORRELIEN, ANAEROBIER, CLOSTRIDIEN 85 9.1. Treponemen und das Paradigma serologischer Infektionsdiagnostik 85 9.1.1. Definition: Treponema 85 9.1.2. Treponema pallidum: der Erreger der Syphilis 85 9.1.3. Die Syphilis wurde im 15. Jh. aus der Neuen Welt eingeschleppt 85 9.1.4. Treponema pallidum kann auf künstlichen Nährmedien nicht kultiviert werden 86 9.2. Borrelia burgdorferi 86 9.2.1. Definition und Vertreter der Borrelien 86 9.2.2. Das Krankheitsbild der Lyme-Borreliose ist vielgestaltig 86 9.2.3. Die Lyme-Borreliose ist das Paradigma einer Vektor übertragenen Zoonose; die Übertragung von Borrelia burgdorferi erfolgt über einen Zeckenstich 87 9.2.4. Lyme Disease − an epidemiological study 87 9.2.5. Diagnose 88 9.2.6. VlsE − ein Hauptantigen für die Borrelien-Serologie 88 9.2.7. Prävention 89 9.2.8. Therapie 89 9.2.9. Tick-borne bacterial diseases in Switzerland 89 9.3. Anaerobier 90 9.3.1. Generelles Konzept 90 9.3.2. Klassifikation anaerober Bakterien 90 9.3.3. The longitudinal distribution making up the normal flora of the human gastrointestinal tract 91 9.3.4. Infektionen mit anaeroben Bakterien sind häufig Mischinfektionen 91 9.3.5. Pathogenitätsfaktoren 92 9.3.6. Therapie 92 9.4. Clostridien 92 9.4.1. Definition: Clostridien 92 9.4.2. Epidemiologie 92 9.4.3. Klinische Manifestationen 92 9.4.4. Clostridienerkrankungen sind Toxinerkrankungen 93 9.4.5. Gasbrand und Clostridium spp. 93 9.4.6. Tetanus und Clostridium tetani 94 9.4.7. Pseudomembranöse Colitis und Clostridium difficile 94 Skript HS 2013 9.4.8. Botulismus und Clostridium botulinum 95 9.4.9. Wirkmechanismen clostridialer Neurotoxine 98 10. MYKOBAKTERIEN, PILZE 99 10.1. Mykobakterien 99 10.1.1. Definition: Mykobakterien 99 10.1.2. Mykobakterien werden eingeteilt in Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. africanum, M. canetti, M. microti) und nichttuberkulöse Mykobakterien 99 10.2. Klinische Manifestation 100 10.2.1. Tuberkulöse Mykobakterien werden über Tröpfcheninfektion übertragen; Reservoir ist der erkrankte Mensch 100 10.2.2. Nur 5-10% der infizierten Individuen entwickeln das Krankheitsbild der Tuberkulose 100 10.2.3. Risikofaktoren für Tuberkulose 101 10.2.4. Die Diagnose einer Tuberkulose basiert auf der klinischen Manifestation und dem Nachweis säurefester Stäbchenbakterien im Sputum 101 10.2.5. Tuberkulostatika und Behandlung der Tuberkulose 102 10.2.6. Chemotherapie 103 10.2.7. Impfung 103 10.2.8. Expositionsprophylaxe der Tuberkulose 103 10.2.9. Tuberkulose und Abwehr 103 10.3. Nichttuberkulöse Mykobakterien kommen ubiquitär vor 104 10.4. Pilze 105 10.4.1. Definition: Pilze 105 10.4.2. Anatomische Lokalisation von Pilzinfektionen 106 10.4.3. Barrieren, die Pilzinfektionen entgegenwirken 106 10.4.4. Übersicht über die medizinisch wichtigsten Pilze 106 10.4.5. Candida 107 10.4.6. Schimmelpilze 107 10.4.7. Cryptococcus neoformans 107 10.4.8. Therapie 108 10.4.9. Diagnostik 108 Skript HS 2013 Organisation des Unterrichts und didaktisches Konzept Medizinische Mikrobiologie (Bakteriologie, Mykologie) Vorlesung Praktischer Kurs Im Rahmen der angebotenen Lehrveranstaltungen soll das notwendige Wissen der Medizinischen Mikrobiologie einschliesslich der allgemeinen und speziellen Infektionskrankheitenlehre vermittelt werden, um klinischen Bezug, Therapie und Prophylaxe von Infektionserregern im Kontext mit den diagnostischen Verfahren verständlich zu machen. Das didaktische Konzept des Unterrichts besteht darin, − unter Verzicht auf den Anspruch auf systematische Vollständigkeit − wichtige Erregergruppen exemplarisch darzustellen. Daraus werden allgemeine Struktur- und Pathogenitätsprinzipien abgeleitet, damit Pathogenese, Diagnostik und Prophylaxe als Einheit begriffen werden können. Bereits zu diesem Zeitpunkt des Studiums sollen die mikrobiologischen Grundlagen nicht isoliert, sondern die Spezifika der Infektionserreger – soweit möglich – eng verzahnt mit dem Wissensstoff anderer Disziplinen – Immunologie, Pharmakologie, Pathologie, Klinik – dargestellt werden. Entsprechend dem didaktischen Konzept ist es nicht Anliegen der Hauptvorlesung blosses Faktenwissen zu vermitteln Faktenwissen lernen Sie im Lehrbuch. Vielmehr sollen Ihnen Lernhilfen in die Hand gegeben werden, die es Ihnen erlauben, selbständig Kausalketten zu knüpfen und nachzuvollziehen; Lernhilfen, die das Verständnis für das Fachgebiet fördern und es Ihnen erleichtern, sich das Fachwissen selbständig zu erarbeiten. Studierende, die nur eine Vorlesung hören, behalten vom Lernstoff sehr viel weniger als Studierende, die sich vor der Vorlesung mit zentralen Begriffen des Vorlesungsinhalts vertraut machen (Vorbereitung). Kein Lehrender kann bei den Studierenden Lernen erzwingen, lernen müssen Sie selbst – Sie können allenfalls dazu angeregt werden. Das Lernen kann Ihnen erleichtert, aber nicht abgenommen werden. Sie profitieren am meisten von dieser Hauptvorlesung, wenn Sie sich auf die jeweilige Vorlesungsstunde vorbereiten. Um Ihnen diese Vorbereitung zu erleichtern, wurde dieses Skript erstellt. Das Skript soll aber auch eine Erinnerungsstütze sein, um die besprochenen Themen im Eigenstudium zu vertiefen – zu diesem Zweck nimmt das Skript Bezug auf die jeweiligen Seiten im Kayser Lehrbuch. Dieses Skript soll Sie die nächsten zwei Jahre begleiten wann immer eine Lehrveranstaltung der Medizinischen Mikrobiologie angeboten wird, soll Ihnen dieses Skript als Nachschlagewerk dienen. Die Hauptvorlesung und der praktische Kurs sind inhaltlich aufeinander abgestimmte, komplementäre Veranstaltungen. Die Hauptvorlesung vermittelt den theoretischen Hintergrund und Rahmen, ohne den ein Verständnis des Praktikums, welches Einblicke in die labordiagnostische mikrobiologische Untersuchungsarbeit gibt, nicht möglich ist. Kritik und Anregungen: Prof. Dr. Erik C. Böttger Institut für Medizinische Mikrobiologie Gloriastrasse 30/32 8006 Zürich Email: [email protected] Telefon: 044 634 26 60 I Was ist Lernen? Veränderung bestehenden Wissens und Verknüpfung mit neuem Wissen Verbindungen zwischen einzelnen Wissenseinheiten herstellen und aufbauen Auswendigpauken ist kein Lernen! Lerntip Halten Sie sich beim Selbststudium stets an folgende sechs Fragen: Wie wird eine Infektionskrankheit übertragen? Epidemiologie Warum macht ein Infektionserreger krank? Pathogenitäts- und Virulenzfaktoren Weshalb treten welche Symptome auf? Gast-Wirt-Beziehung Wie wird eine Infektionskrankheit nachgewiesen? Diagnostik Wie wird eine Infektionskrankheit behandelt? Therapie Wie wird eine Infektionskrankheit verhindert? Prophylaxe Wenn Sie sich diese Fragen für die wichtigsten Krankheitserreger beantworten können, haben Sie sich ein fundamentales Verständnis der Medizinischen Mikrobiologie erworben. Viel Spass beim Lernen! II Lernziele Allgemeine Infektionslehre Pathogenitäts- und Virulenzfaktoren Gast-Wirt-Beziehung Infektabwehr Allgemeine Epidemiologie Desinfektion, Sterilisation Impfungen Aufbau und Morphologie der Bakterienzelle Bakteriengenetik Grundlagen der antibakteriellen Chemotherapie Wirk- und Resistenzmechanismen Therapieprinzipien Labordiagnose Systematik der Infektionserreger Beispiele wichtiger Infektionserreger: u.a. grampositive Kokken (Staphylokokken, Streptokokken) gramnegative Stäbchenbakterien (Escherichia coli, Salmonellen) Corynebacterium diphtheriae, Tropheryma whipplei, Helicobacter pylori Neisserien, Chlamydien, Treponema pallidum, Clostridien Mykobakterien, Aspergillus, Candida Lehrbücher F.H. Kayser, E.C. Böttger, R.M. Zinkernagel, O. Haller, P. Deplazes, J. Eckert Taschenbuch der Medizinischen Mikrobiologie, Georg Thieme Verlag, 12. Auflage, 2010 S. Suerbaum, H. Hahn, G.-D. Burchard, S.H.E. Kaufmann, T.F. Schulz Medizinische Mikrobiologie und Infektiologie, Springer Verlag, 7. Auflage, 2012 H. Hof, R. Dörries Duale Reihe: Medizinische Mikrobiologie, Georg Thieme Verlag, 4. Auflage, 2009 (nur bedingt empfehlenswert) III Prüfung Grundlage der schriftlichen Prüfung ist das Lehrbuch von F.H. Kayser et al., ergänzt um die Vorlesungs- und Kursinhalte Forschungsschwerpunkte und Arbeitsgruppen am Institut für Medizinische Mikrobiologie (www.imm.uzh.ch) Die Forschungsgruppen am Institut für Medizinische Mikrobiologie befassen sich mit grundlegenden Fragestellungen und Problemen der Medizinischen Mikrobiologie − Pathogenität, Virulenz, Therapie und Diagnostik. Prof. Dr. Erik C. Böttger Ribosome: drug target and function - Structural drug-ribosome interactions - Basic mechanisms of ribosome function Drug resistance: - Mechanisms and implications for therapy - Epidemiology Vaccine development Diagnostic microbiology Prof. Dr. Peter Sander Mycobacterium tuberculosis: - Lipoprotein transport and protein secretion - Host pathogen interaction - Vaccine development Dr. Frank Imkamp Bacterial protein degradation - Proteasome Prof. Dr. Reinhard Zbinden Dr. Guido Bloemberg Dr. Michael Hombach Clinical and diagnostic microbiology IV Lernzielkatalog Mikrobiologie 1. Themenblock ''Grundlagen'' 1.1 1.1.1 Allgemeine Infektionslehre Ätiologie 1.1.2 Infektion und Infektionskrankheit Aufnahme des Erregers und Ausbreitung im Organismus Adhärenz des Erregers, Kolonisationsfaktoren, Vermehrung, Virulenzfaktoren und Toxine des Erregers Immunabwehr: natürliche Resistenz, normale Standortflora, Haut- und Schleimhaut, Phagozytose (Makrophagen, Granulozyten) Manifestationsindex 1.1.3 Pathogenese Pathogenität und Virulenz Gast-Wirt-Beziehung Pathogenese und Immunpathogenese 1.1.4 Epidemiologie Pandemien, Epidemien, Endemien Morbidität, Inzidenz, Prävalenz, Mortalität, Letalität, Kontagiosität Nosokomiale Infektionen Ansteckungsquelle [Mensch, Tier (Zoonosen), Umwelt, Nahrungsmittel, Trinkwasser] Wirtsspektrum, Kranke und gesunde Keimträger, Dauerausscheider Eintrittspforte, Austrittspforte Übertragungsarten: Schmierinfektion, Tröpfcheninfektion, Aerosole, Hautkontakte, Bissverletzungen, Nahrungsmittel einschl. Trink- und Brauchwasser, Arthropoden als Vektoren 1.1.5 Diagnose Klinische Diagnose, ätiologische Diagnose (Erregernachweis, Erregernukleinsäurenachweis, Antikörpernachweis) Bewertung diagnostischer Verfahren: Sensitivität, Spezifität, positiver und negativer Vorhersagewert 1.1.6 Prophylaxe Expositionsprophylaxe, Dispositionsprophylaxe Umgebungsuntersuchungen Hygiene Desinfektion und Sterilisation Chemoprophylaxe Erregerbegriff Henle-Kochsche Postulate V 1.2 1.2.1 Allgemeine Bakteriologie Aufbau und Morphologie der Bakterienzelle 1.2.2 Zellwand Aufbau der Zellwand, Gramverhalten, Antigenität, Endotoxin 1.2.3 Zytoplasmamembran und Anhangsgebilde Geisseln, Fimbrien (Pili) 1.2.4 Sonderformen Sporenbildner Diagnostisch wichtige Eigenschaften von Bakterien 1.2.5 Vermehrung Generationszeit, Anreicherung, Reinkultur 1.2.6 Stoffwechsel aerobes und anaerobes Wachstum, artspezifische Stoffwechselleistungen 1.2.7 Antigenität Zellwand, Geissel, Kapsel, Exotoxine und Exoenzyme, Serotypisierung 1.2.8 Färbbarkeit Einfachfärbung, Färbungen nach Gram, ZiehlNeelsen, Immunfluoreszenz 1.2.9 Genotypie DNA, 16S rRNA, Nukleinsäureamplifikation (z.B. Polymerasekettenreaktion) Bakteriengenetik 1.2.10 Genomische DNA und Plasmide Struktur und Replikation des bakteriellen Chromosoms, Plasmide 1.2.11 Evolution, Genomanalyse Transfer genetischen Materials: Transformation, Konjugation, Transduktion Virulenz- und Resistenzplasmide, Pathogenitätsinseln, Transposon 1.3 1.3.1 Diagnose bakterieller Infektionen Materialentnahme 1.3.2 Transport Indikationsgerechte Materialgewinnung und Transport: Blutkultur, Liquor, Stuhl, Abstrich, Sekrete und Bioptate, Blut, Serum Verwendung geeigneter Transportmedien, insbesondere bei empfindlichen Erregern (z.B. Anaerobiern, Neisserien, Mykoplasmen) Konservierung der Keimzahl bei quantitativen Nachweisen (z.B. Urin) VI 1.3.3 Erregernachweis Mikroskopische Präparate, Nukleinsäureamplifikation (z.B. Polymerasekettenreaktion), Anzüchtung mittels Kultur (Anreicherungskulturen, Selektivnährböden, Differentialnährboden, Blutkultur, anaerobe Kultur) Typisierung: Morphologie (Kolonie, Einzelzelle), Stoffwechseleigenschaften, Exotoxine und Exoenzyme, Antigenanalyse, 16S-RNA-Analyse 1.3.4 Antikörpernachweis Indikation, Bewertung serologischer Ergebnisse, Sensitivität, Spezifität und Fehlermöglichkeiten 1.4 1.4.1 Normale Standortflora des Menschen Allgemeines 1.4.2 Residente und transiente Flora 1.4.3 Normalflora 1.4.4 Haut, Mundhöhle, Intestinaltrakt, Vagina 1.5 1.5.1 Grundlagen der antimikrobiellen Therapie Grundbegriffe Antibiotika, Antituberkulotika, Antimykotika 1.5.2 Wirkmechanismus, Wirkungsspektrum Angriffspunkte, Wirkmechanismen, Wirkungsspektrum Begriff der Bakterizidie und Bakteriostase Minimale Hemmkonzentration Definition der Sensibilität bzw. Resistenz, natürliche und erworbene Resistenz Synergismus, Antagonismus Kombinationstherapie 1.5.3 Resistenz und Resistenzmechanismen Mechanismen der Resistenz: Penetrationsbarriere, Antibiotika inaktivierende Enzyme, verminderte Affinität für die Zielstruktur Ursachen der Resistenzentstehung: Spontanmutation, Gentransfer, Transduktion, Transformation, Konjugation Kreuzresistenz, Plasmid/Transposon, konstitutive versus induzierbare Resistenz, Selektionsdruck, Multiresistenz 1.5.4 unerwünschte Wirkungen z.B. Toxizität, Wirkung auf physiologische Flora, pseudomembranöse Colitis Begriffsdefinition; Störung des ökologischen Gleichgewichts durch antibakterielle Chemotherapie Immunsuppression und Allgemeinerkrankungen Häufigkeit und Spektrum wichtiger Bakterienarten und Pilze, Standardflora VII 1.5.5 Resistenzbestimmung Verdünnungs- und Diffusionsverfahren Grenzwerte Ursachen der Diskrepanz von in-vitro-Befunden und klinischem Ergebnis 1.5.6 Therapieprinzipien Initialtherapie, kalkulierte Therapie Therapie nach Erregernachweis mit und ohne Resistenzbestimmung 1.5.7 Antibiotikaprophylaxe Indikationen und Resistenzprobleme 1.6 1.6.1 1.6.1.1 Antibakterielle und antimykotische Substanzen β-Lactam-Antibiotika Grundstruktur, Einteilung wichtigste Wirkstoffe Penicilline, Cephalosporine, β-LactamAntibiotika, Monobactame, Peneme, Inhibitorgeschütze β-Lactam-Antibiotika, β-LactamaseInhibitoren 1.6.1.2 Wirkungsmechanismus Penicillinbindeproteine, Hemmung der Zellwandsynthese 1.6.1.3 Resistenzmechanismen Methicillinresistenz, Betalaktamasen 1.6.2 1.6.2.1 Aminoglykoside typische Wirkstoffe z.B. Gentamicin, Amikacin 1.6.2.2 Wirkungsmechanismus Hemmung der Proteinbiosynthese 1.6.2.3 Resistenzmechanismen 1.6.3 1.6.3.1 Makrolide, Lincosamide wichtigste Wirkstoffe z.B. Clarithromycin, Clindamycin 1.6.3.2 Wirkungsmechanismus Hemmung der Proteinbiosynthese 1.6.3.3 Resistenzmechanismen 1.6.4 1.6.4.1 Chinolone typische Wirkstoffe z.B. Ciprofloxacin, Levofloxacin 1.6.4.2 Wirkungsmechanismus Hemmung der Topoisomerase 1.6.4.3 Resistenzmechanismen 1.6.5 1.6.5.1 Sulfonamide wichtigste Wirkstoffe z.B. Kombination mit Trimethoprim 1.6.5.2 Wirkungsmechanismus Hemmung der Folsäuresynthese 1.6.5.3 Resistenzmechanismen VIII 1.6.6 1.6.6.1 Antituberkulotika wichtigste Wirkstoffe 1.6.6.2 Anwendungsprinzip 1.6.6.3 Resistenzmechanismen 1.6.7 1.6.7.1 Antimykotika wichtigste Wirkstoffe 1.6.7.2 Wirkungsspektrum, Wirkungsmechanismen 1.7 1.7.1 Immunprophylaxe passive Immunisierung 1.7.2 Aktive Immunisierung (Schutzimpfung) 1.7.2.1 Impfstoffe Prinzip des Tot- und Lebendimpfstoffes [Inaktivierung, Erregerbestandteile, Selektion avirulenter Mutanten (attenuierte Impfstoffe), gentechnisch hergestellte Impfstoffe] 1.7.2.2 Applikation Auffrischimpfungen, Simultanimpfung, Impfung nach erfolgter Infektion (Postexpositionsprophylaxe) 1.7.2.3 Schutzimpfungen gegen bakterielle Infektionen z.B. Diphtherie, Haemophilus influenzae b, Keuchhusten, Meningokokken A und C, Pneumokokken, Tetanus, Tuberkulose Indikation, Applikation, Wirksamkeit, unerwünschte Wirkungen 1.8 Spezielle Bakteriologie u.a. grampositive Kokken (Staphylokokken, Streptokokken) gramnegative Stäbchenbakterien (Escherichia coli, Salmonellen) Corynebacterium diphtheriae Helicobacter pylori Mykobakterien Neisserien Chlamydien Treponema pallidum Clostridien Aspergillus Candida Isoniazid, Rifampicin, Ethambutol, Pyrazinamid, Streptomycin Kombinationstherapie, Therapiedauer Polyene (Amphotericin B, Nystatin), Azole (Fluconazol, Ketoconazol, etc.), Flucytosin, Allylamine (Terbinafin) Indikation lokale und systemische Therapie Gammaglobuline, Hyperimmunglobuline, Antiseren, monoklonale Antikörper Nebenwirkungen heterologer Seren Anwendungsbereiche IX 2. Themenblock "Infekt, Abwehr, Systemerkrankungen" 1. Unterrichtsziele: Wichtige Erreger bakterieller Systemerkrankungen grampositive und gramnegative Sepsiserreger Erregernachweis, Befundinterpretation Kenntnisse der Infektionswege, Epidemiologie, Risikofaktoren Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Morphologie und Physiologie der Bakterien", "Staphylokokken", "Streptokokken", "Enterobacteriaceae, E. coli" Kursskript, Tag "Sepsis" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 5.1 "Staphylokokken" (S. 245-250) 5.2 "Streptokokken" (S. 250-258) 5.12 "Enterobacteriaceae" (S. 292-296) 13.9 "Sepsis" (S. 710/711) 2. Unterrichtsziele: Antibiotikaresistenz: Mechanismen und Epidemiologie Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Antibakterielle Chemotherapie" Kursskript "Resistenzprüfung", "Leitsätze der Antibiotikatherapie" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 4.6 "Grundlagen der Antibiotikatherapie" (S. 200-220) X 3. Themenblock "Atmung" 1. Unterrichtsziele: Wichtige Erreger nosokomial und ambulant erworbener Pneumonien Kenntnisse der Pathomechanismen Kenntnisse der Infektionswege, Epidemiologie, Risikofaktoren, Prävention Diagnostik, Erregernachweis und Befundinterpretation Therapie Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Legionellen", "Chlamydien" u.a.m. Kursskript, "Respiratorische Infekte" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 5.2 "Streptococcus" (S. 250-258) 5.23 "Legionella" (S. 325-327) 13.2 "Respirationstrakt" (S. 685-689) 2. Unterrichtsziele: Pathogenese, Diagnostik und Therapie der Tuberkulose Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Mykobakteriosen" Kursskript, "Mykobakteriosen" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 5.9 "Mycobacterium" (S. 277-286) XI 4. Themenblock "Bewegungsapparat" Unterrichtsziele: Wichtige Erreger von Wund- und Protheseninfektionen einschliesslich Weichteilinfektionen, Erregerspektrum Kenntnisse der Infektionswege, Epidemiologie, Risikofaktoren, Prävention Kenntnisse der Pathomechanismen, z.B. bakterielle Exotoxine Diagnostik Therapie Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Staphylokokken", "Streptokokken", "Anaerobier", "Clostridien" Kursskript, "Wundinfektionen" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 5.1 "Staphylokokken" (S. 245-250) 5.6 "Clostridium" (S. 262-267) 13.10 "Fremdkörper" (S. 712/713) 13.12 "Haut- und Bindegewebe" (S. 715-720) 13.13 "Bewegungsapparat" (S. 720-723) 5. Themenblock "Gastrointestinaltrakt" Unterrichtsziele: Wichtige Erreger infektiöser Darmerkrankungen Kenntnisse der Infektionswege, Epidemiologie, Risikofaktoren, Prävention Kenntnisse der Pathomechanismen Diagnostik, Erregernachweis und Befundinterpretation Therapie Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Enterobacteriaceae", "E. coli", "Salmonellen" u.a.m. Kursskript, "Gastrointestinale Infektionen" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 5.13 "Salmonella" (S. 296-301) 5.14 "Shigella" (S. 301-302) 5.16 "Escherichia coli" (S. 306-308), 5.21 "Campylobacter, Helicobacter" (S. 319-322) 9.26 "Rotaviren und andere humanpathogene Reoviren" (S. 536-538) 9.12 "Caliciviren" (S. 504-505) XII 6. Themenblock "Niere" Unterrichtsziele: Wichtige Erreger bakterieller Infektionserkrankungen der Niere und der ableitenden Harnwege Kenntnisse der Infektionswege, Epidemiologie Kenntnisse der Pathomechanismen Diagnostik, Erregernachweis und Befundinterpretation Therapie Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Enterobacteriaceae", "E. coli" u.a.m. Kursskript, "Urininfektionen" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 5.16 "Escherichia coli" (S. 306-308) 5.17 "Enterobacteriaceae" (S. 308-309) 13.3 "Urogenitaltrakt" (S. 689-693) 7. Themenblock "Nervensystem" Unterrichtsziele: Wichtige Erreger bakterieller Erkrankungen des Nervensystems Kenntnisse der Infektionswege, Epidemiologie, Risikofaktoren, Prävention Kenntnisse der Pathomechanismen Diagnostik, Erregernachweis und Befundinterpretation Therapie Selbststudium: Vertiefung des Vorlesungsstoffes, siehe auch Vorlesungsskript, Kapitel "Neisserien" u.a.m. Kursskript, "Meningitis" Lehrbuch Medizinische Mikrobiologie, Kayser et al., Thieme Verlag 2010, 12. Auflage 5.11.2 "Neisseria meningitidis" (S. 290-292) 5.19.1 "Hämophilus influenzae" (S. 314-316) 5.28.2 "Borrelia burgdorferi" (S. 342-344) 13.7 "Nervensystem" (S. 702-706) XIII Tag 1: Historischer Überblick (Kayser et al.: S. 2-7) Epidemiologie (Kayser et al.: S. 45-55, 63-67) Desinfektion und Sterilisation (Kayser et al.: S. 55-63) Morphologie und Physiologie der Bakterien (Kayser et al.: S. 162-180) Taxonomie und Evolution (Kayser et al.: S. 230-243) 1. EPIDEMIOLOGIE; TAXONOMIE UND PHYSIOLOGIE 1.1 Als Krankheitserreger sind Bakterien erst seit der zweiten Hälfte des 19. Jahrhunderts bekannt; früher war man der Meinung, dass Epidemien durch giftige Dämpfe übertragen werden (Miasmentheorie von Hippokrates, 5. Jh. a. Chr.) 1.2. 1676 Mikroskopische Darstellung von Bakterien durch VAN LEEUWENHOEK 1857 Nachweis von Gärungsprozessen als Folge mikrobieller Fermentationsprozesse durch PASTEUR 1881 Entwicklung von Festnährböden zum Erhalt von Reinkulturen durch KOCH 1882 Kochsche Postulate Mycobacterium tuberculosis (KOCH) 1883 Corynebacterium diphteriae (KLEBS) Vibrio cholerae (KOCH) 1886 Streptococcus pneumoniae (FRAENKEL) 1887 Neisseria meningitidis (WECHSELBAUM) 1888 Salmonella enteritidis (GÄRTNER) 1889 Clostridium tetani (KITASATU) 1892 Haemophilus influenzae (PFEIFFER) 1894 Yersinia pestis (YERSIN) 1882ca. 1900 Entwicklung von Färbetechniken zur besseren lichtmikroskopischen Darstellung von Bakterien (KOCH, EHRLICH, PASTEUR, GRAM u.a.m.) ab 1950 Einsatz von Zellkulturverfahren für diagnostische Fragestellungen ab 1990 Ausbau von molekularbiologischen Arbeitsmethoden ''It's time to close the book on infectious diseases'' − William Stewart (Surgeon General USA, 1969): eine falsche Prognose infectious diseases directly account for 3 of the 10 leading causes of death infectious diseases account for 25% of all visits to physicians annual costs of infectious diseases reached $ 120 billion; about 15% of the nation’s total health-care expediture every year some 2 million people become infected while hospitalized, with more than 20.000 dying as a result of a nosocomial infection treatment of nosocomial infections costs $ 9.5 billion costs of treating drug-resistant pathogens are estimated at $ 4 billion Quelle: Center for Disease Control, Atlanta, USA (1992) 1 1.2.1. Es werden immer wieder neue Krankheitserreger entdeckt New Pathogens 1977 Legionella pneumophila Campylobacter spp. 1982 Enterohämorrhagische Escherichia coli Borrelia burgdorferi 1983 Helicobacter pylori 1989 Ehrlichia chaffeensis 1990 Bartonella henselae 1992 Mycobacterium genavense 2009 Streptococcus tigurinus 2010 Neoehrlichia mikurensis 1.3. Epidemiologie − Wie wird eine Infektionskrankheit übertragen? 1.3.1. Während einer der grössten Pestepidemien (1347-1352) wurde die europäische Bevölkerung um fast die Hälfte reduziert Obwohl erst in der zweiten Hälfte des 19. Jahrhunderts allgemein akzeptiert wurde, dass Mikroorganismen die grossen Volksseuchen verursachen, gab es schon früher Querdenker, die ihrer Zeit weit voraus waren. Mit dem Wissen unserer Zeit lassen sich die Grundlagen der Ätiologie der Infektionskrankheiten und der Seuchenlehre auf Girolamo Fracastoro (Hieronymus Fracastorius; 1493-1553) zurückführen; Ideen, welche in ihrer Zeit wenig beachtet und später vergessen wurden. Nach Fracastoro's Vorstellungen, niedergelegt in der 1546 erschienenen Schrift ''De contagionibus et contagiosis morbis et eorum curatione'' hat das Kontagium seine Ursache in den ''seminaria morbi'', die er für belebt hielt und die jeweils nur die ihnen eigene, gleichartige Krankheit hervorrufen. 2 1.3.2. 1.3.3. Primäre Infektionsquellen Infektionsquelle Erklärung Kranker Wichtigste Quelle. In der Regel werden die Erreger durch das gleiche Organsystem ausgeschieden, durch das sie aufgenommen wurden. Ausnahmen existieren. Inkubationsausscheider Ausscheidung während der Inkubationszeit. Typisch für viele Viruskrankheiten. Rekonvaleszenzausscheider Ausscheidung nach Überstehen der Krankheit. Typisch für enteritische Salmonellosen. Dauerausscheider Ausscheidung noch mehrere Monate (evtl. Jahre) nach Überstehen der Krankheit. Typisch für typhöse Salmonellosen. Keimträger Tragen pathogene Keime auf Haut oder Schleimhäuten mit sich herum, ohne selbst zu erkranken. z.B. Staphylococcus aureus. Tiere Kranke oder gesunde Tiere, die pathogene Erreger ausscheiden / beherbergen. z.B. enteritische Salmonellen, Lyme Borreliose. Umwelt Erdboden, Pflanzen, Wasser. Primäre Quellen von Mikroorganismen, deren natürlicher Lebensraum die entsprechenden Biotope sind. z.B. Clostridien, Legionellen, Pseudomonaden. Epidemiologische Begriffe Begriff Erklärung Sporadisches Auftreten Vereinzeltes Auftreten einer Infektionskrankheit ohne zeitlichen und räumlichen Zusammenhang Epidemisches Auftreten Örtlich und zeitlich gehäuftes Auftreten einer Infektionskrankheit Pandemie Zeitlich gehäuftes Auftreten einer Infektionskrankheit ohne örtliche Begrenzung Endemisches Vorkommen Vorkommen von Infektionskrankheiten in Bevölkerungskollektiven ohne zeitliche Begrenzung Epidemisches Auftreten Örtlich und zeitlich gehäuftes Auftreten einer Infektionskrankheit Pandemie Zeitlich gehäuftes Auftreten einer Infektionskrankheit ohne örtliche Begrenzung Morbidität Zahl der Erkrankten pro Bevölkerungskollektiv (z.B. 1000, 10'000, 100'000) Inzidenz Zahl der Neuerkrankungen pro Zeitperiode Prävalenz Zahl der Erkrankten zu einem bestimmten Zeitpunkt (Stichtag) Mortalität Zahl der an einer Krankheit Verstorbenen, bezogen auf ein Bevölkerungskollektiv Letalität Zahl der an einer Krankheit Verstorbenen, bezogen auf die Erkrankten Manifestationsindex Zahl Erkrankter pro Anzahl Infizierter Inkubationszeit Zeit von Infektion bis zum Auftreten erster Krankheitssymptome 3 1.3.4. Die Bedeutung sozialer Faktoren und Verhaltensweisen für Infektionskrankheiten Living Food Medicine the results water used in cooling systems provides suitable growth conditions for Legionella intensive husbandry under antibiotic protection leads to drug-resistant bacteria in animal products routine use of antibiotics in medicine deep-freeze storage, fast-food production and inadequate cooking (e.g. Listeria, Salmonella, EHEC) emergence of antibiotic-resistant bacteria as hazards to hospitalized patients (e.g. multi-resistant Staphylococcus aureus) Sex altered sexual habits Water breakdown of filtration systems overuse of limited water supplies increase in ownership of pets (particularly exotic species) increased frequency of journeys to tropical and subtropical countries Pets Travel 1.3.5. the causes altered environments e.g. air conditioning changes in food production and food handling practices development of opportunistic infections (e.g. Candida, C. difficile) promiscuity increases transmission of sexually transmitted diseases (e.g. gonorrhoea, syphilis, AIDS) diarrhoeal and other infections (e.g. cryptosporidiosis, leptospirosis, cholera) transmission of animal / human infections, through contamination (e.g. Toxoplasma, Toxocara) exposure to organisms and vectors not found in country of origin (e.g. malaria, yellow fever) Vor allem verbesserte Hygiene und Impfungen haben dazu geführt, dass Seuchen in den Industrienationen ihren Schrecken verloren haben Crude infectious disease mortality rate in the USA from 1900 through 1996 4 1.3.6. Infektionen, die im Krankenhaus erworben werden, bezeichnet man als nosokomiale Infektionen A C Q U IS IT IO N O F H O S P IT A L IN F E C T IO N self-infection cross-infection en vironm ental in fection air food dust w ater disinfectants etc. IV fluids catheters patient ventilatiors an d respiratory equipm ent patient hospital staff or patients patient w ashbow ls bedpans endo scopes Hospital-acquired infection can be endogenous, i.e. self-infection from another site in the body, or exogenous, from another person or from an environmental source. The sorts of organisms acquired from environmental sources depend on the nature of the source; e.g. moist areas tend to be colonized with gram-negative rods whereas air and dust-borne organisms are those that can withstand drying (e.g. aspergillus). The relative frequencies of different kinds of hospital infection vary for different patient groups, but overall urinary tract infections (UTI) are the most common hospital-acquired infections 42% 24% 11% 5% 18% 1.3.7. urinary tract infections surgical wound infections lower respiratory tract infections bacteraemia others Factors which predispose patients to hospital infection Hospital patients are not all at equal risk of infection. Some factors that predispose to infection can be influenced by, for example, treating underlying disease, improving specific immunity and avoiding inappropriate use of antibiotics. Other factors such as age are unalterable. Age patients at extremes of age are particularly susceptible Specific immunity patient may lack protective antibodies to e.g. measles, chicken-pox, whooping cough Underlying disease other (non-infectious) diseases tend to lead to enhanced susceptibility to infection, e.g. hepatic disease, diabetes, cancer, skin disorders, renal failure, neutropenia (either as a result of disease or of treatment) Specific medicaments cytotoxic drugs (including post-transplant immunosuppression) and steroids both lower host defences, antibiotics disturb normal flora and predispose to invasion by resistant hospital pathogens Trauma - accidental - intentional burns, stab or gunshot wounds, road traffic accidents disturb natural host defence mechanisms (barriers) surgery, intravenous and urinary catheters, peritoneal dialysis 5 1.3.8. Risk factors for post-operative infections The risks of infection after surgery have been studied in considerable detail and as a result surgeons are much more aware of the problems. “High-tech” surgery, however, is often long and difficult and predisposes the patient to post-operative infection. Length of pre-operative stay longer stay – more likely to become colonized with virulent and antibiotic-resistant hospital bacteria and fungi Presence of intercurrent infection operating on an already infected site more likely to cause disseminated infection Length of operation longer – greater risk of tissues becoming seeded with organisms from air, staff, other sites in patient Nature of operation any operation which results in faecal soiling of tissues has higher risk of infection (e.g. post-operative gangrene), “adventurous” surgery tends to carry greater risks Presence of foreign bodies e.g. shunts, prostheses, impairs host defences State of tissues poor blood supply encourages growth of anaerobes, inadequate drainage or presence of necrotic tissue predisposes to infection 1.4. Prophylaxe Wie wird eine Infektionskrankheit verhindert? Desinfektion, Sterilisation 1.4.1. Prophylaktische Massnahmen senken die Inzidenz einer Infektionskrankheit, während Antibiotika vor allem die Letalität einer Infektionskrankheit beeinflussen Gesetzliche Bestimmungen (Seuchengesetz, Meldewesen) Expositionsprophylaxe: Isolierung, Quarantäne Desinfektion, Sterilisation Dispositionsprophylaxe: Immunisierung (aktiv, passiv) Chemoprophylaxe 6 1.4.2. Keimtötung erfolgt durch Hitze, Strahlung oder chemische Agentien Wirkungsmechanismus 1.4.3. Denaturierung von Proteinen: Hitze, die meisten chemischen Desinfektionsmittel Denaturierung von Nukleinsäuren: UV-Strahlen, ionisierende Strahlen Zerstörung biologischer Membranen: oberflächenaktive Verbindungen, quaternäre Ammoniumverbindungen Sterilisieren ist das Abtöten bzw. das irreversible Inaktivieren aller vermehrungsfähigen Mikroorganismen Desinfizieren ist das Abtöten bzw. irreversible Inaktivieren aller Erreger übertragbarer Infektionskrankheiten. (Die Forderung "aller pathogener Erreger" ist im Hinblick auf Tetanus- und Gasbrandsporen unrealistisch und unter Berücksichtigung ihrer speziellen Epidemiologie auch unnötig.) Konservieren Keimtötende Verfahren werden zur Konservierung von Lebensmitteln eingesetzt. Kinetik der Keimabtötung Reaktion 1. Ordnung (exponentielle Abtötung); Wirksamkeit abhängig von: Empfindlichkeit der Mikroorganismen Aktivität der Noxe “Bacterial load“ D-Wert (= dezimale Abtötungszeit) Keimzahlreduktion bei Einwirkung konstanter Noxen K0 = Ausgangskeimzahl K = Keimzahl zum Zeitpunkt t k = konstanter Faktor, der für jede Spezies und Noxe unterschiedlich ist D = dezimale Reduktionszeit (nach Richards) 7 1.4.4. Gebräuchliche chemische Desinfektionsverfahren Konzentration (in wässriger Lösung) DesinfektionsWirkung Probleme Beispiel für Anwendungsbereich Alkohole ( Ethyl oder Isopropyl ) 60 – 80 % 1 min (M) Brennbar, hauttrocknend Haut Jodophore (organische Jodverbindungen) 100 – 1.000 ppm verfügbares Jod 5 min (M/N) Vorübergehende Färbung Haut Quaternäre AmmoniumVerbindungen 1:500-1:750 (N) Inaktivierung durch Seife, nicht gegen alle gramnegativen Stäbchen wirksam **** Flächen (nicht als alleiniger Wirkstoff empfohlen), Kombination mit Chlorhexidin sinnvoll (Haut) Diguanide (Chlorhexidin) 4% 5 min (M/N) Eiweissfehler ** Haut, Kombination mit quaternären Ammoniumverbindungen sinnvoll Chlor-Verbindungen 0.1 – 0.5 mg freies Cl- 15 min (M) Korrosiv, hautreizend, Eiweissfehler ** Wasser Glutaraldehyd 2 % (alkalisch) 15 min (M) Instabil, toxisch Instrumente Formaldehyd 0.5 – 1 % 60 min (M) Eiweissfehler, toxisch ** Flächen, Geräte Phenol-Verbindungen 1–2% 20 min (M/N) Korrosiv***, hautreizend Flächen, Geräte Substanz * ** *** **** M = mittelgradig (alle Keime außer Sporen), N = niedriggradig (ausgenommen Sporenbildner, Tuberkelbakterien, die meisten Viren) Wirkung beeinträchtigt durch organische Substanzen („Eiweißfehler“) 0.5 % NaHCO3 (Natriumbikarbonat)-Zusatz bei Gerätedesinfektion mit Phenolen wichtig, um Korrosion zu verhüten Kontamination von Stocklösungen mit gramnegativen Mikroorganismen kann ein Problem darstellen 8 1.4.5. Gebräuchliche Sterilisationsverfahren Verfahren Bedingungen Probleme Bemerkungen Dampf („Autoklavieren“) 121o C, 202 kPa, 15 min oder 134o C, 302 kPa, 3 min Empfindlichkeit vieler Materialien Empfehlenswerte Art der Sterilisation Heißluft 160o 2 h, oder 180o 30 min Empfindlichkeit vieler Materialien; Verpackung Preiswert Ionisierende Strahlen 2.5 x 104 Gy (Richtwert) Sicherheitsvorkehrungen, Gammastrahlen penetrieren gut, Elektronenstrahlen schlecht Verbandsmaterial, Kunststoffartikel, Nahtmaterial Ethylenoxid-Gas 400-850 mg/l 30-60% rel. Feucht. 50-60o 2 h Toxisch; ausreichende Belüftung nach Sterilisationsvorgang notwendig; explosiv, falls nicht in korrekter Mischung Methode der Wahl für hitzelabile Gegenstände Formaldehyd-Wasserdampf 5%, 60-75o,1 h Toxisch, schlechte Penetration, Belüftung notwendig Anstelle von Ethylenoxid Glutaraldehyd 2 % 10 h bei Zimmertemperatur Aktivierte Lösung instabil, toxisch Für hitzeempfindliche Geräte statt Ethylenoxid 9 1.5. Aufbau und Morphologie von Bakterienzellen 1.5.1. Prokaryonten (Bakterien) besitzen keinen Zellkern; dies ist der wichtigste Unterschied zu eukaryontischen Zellen Eigenschaft Prokaryont Eukaryont Kernmembran - + Zytoplasmamembran + + Zellwand mit Peptidoglykan + - Organellen (Mitochondrien, endoplasmatisches Retikulum, Golgi-Apparat) - + durch Zweiteilung geschlechtlich Plasmide + - Zellgrösse 1-5m Vermehrung Genomgrösse 6 7 1 x 10 -10 bp 20-100 m 1 x 109-1010 bp 1.5.2. Bakterien vermehren sich durch Zweiteilung (exponentielle Vermehrung!) 1.5.3. Im Gegensatz zu tierischen und menschlichen Zellen besitzen Bakterien eine Zellwand; die Zellwand der Bakterien ist ein wichtiger Angriffspunkt verschiedener Antibiotika 10 1.5.4. Das Peptidoglykan (Synonym: Murein) bildet den Bestandteil der Zellwand von Bakterien; das Peptidoglykan besteht aus Zuckerketten, die über Peptidseitenketten miteinander quervernetzt werden (crosslinking) G 1-4 (Gly)5 (Gly)5 G M M L-Ala L-Ala D-Gln D-Gln L-Lys L-Lys D-Ala D-Ala (Gly)5 (Gly)5 D-Ala D-Ala L-Lys L-Lys D-Gln D-Gln L-Ala L-Ala M M G G Struktur des Mureins bei Staphylococcus aureus G = N-Acetylglucosamin, M = Acetylmuraminsäure 1.5.5. Gramnegative Bakterien besitzen eine äussere Membran, in der neben zahlreichen Proteinen auch die medizinische wichtigen Lipopolysaccharide lokalisiert sind aussen innen Region I Region II sich wiederholende OligosaccharidEinheiten (O-spezifischeSeitenketten) Gn Region III Kernpolysaccharid Gal P Glc Gal Glc Hep Hep Lipid A (KDO)2 Lipid A Schematische Darstellung des Aufbaus von Lipopolysacchariden von Salmonellen KDO = Ketodesoxyoctonsäure, Hep = L-Glycero-D-mannoheptose, Glc = D-Glucose, Gal = D-Galactose, Gn = D-Glucosamin, P = Phosphorsäureester (nach Lüderitz, 1970) 11 1.5.6. Morphologische Unterschiede sind wichtige Unterscheidungsmerkmale 1.6. Bakterienstoffwechsel 1.6.1. Katabole Reaktionen Abbau von Nährsubstraten Anabole Reaktionen Biosynthese; Kopplung mit Energie liefernden, katabolen Reaktionen Organische Nährsubstrate Proteine, Aminosäuren, Polysaccharide, Zucker etc. Medizinisch relevante Bakterien sind auf organische Kohlenstoffquellen angewiesen; im Gegensatz dazu können Umweltbakterien eine Vielzahl von Energiequelllen nutzen (Sonnenlicht, verschiedene anorganische Substanzen) 1. Kohlenstoffquellen - autotroph; Kohlenstoff wird aus CO2 assimiliert - heterotroph*; organische Kohlenstoffquellen werden benötigt 2. Energiequelle - phototroph; Sonnenlicht dient als Energiequelle - chemotroph*; chemisch gebundene Energie wird als Energiequelle benötigt 3. Wasserstoffdonator - litotroph; anorganische Quellen wie H2S dienen als Wasserstoffdonatoren - organotroph*; Wasserstoff aus organischen Verbindungen wird benötigt * Bakterielle Krankheitserreger 12 1.6.2. Das Verhalten der Bakterien gegenüber Luftsauerstoff ist von diagnostischer Bedeutung Gruppe Stoffwechseltyp obligat aerob aerobe Oxidation fakultativ anaerob aerobe Oxidation obligat anaerob O2 ist notwendig zur Oxidation des organischen Substrates zu CO2 und H2O Gärung oder anaerobe Atmung verläuft ohne O2, organische Endprodukte entstehen Gärung O2 ist toxisch 1.7. Taxonomie und Evolution 1.7.1. Unter Taxonomie versteht man das Beschreiben und Ordnen von Lebewesen in einem hierarchischen System Taxonomy is an artificial system, created by man to understand nature, i.e. - 1.7.2. to describe organisms to identify organisms to determine phylogenetic relationships among organisms Phänotypische Eigenschaften der Bakterien sind wichtig für die Identifikation der Bakterien in der Labordiagnostik Phänotypische Eigenschaften - Färbeverhalten Zellmorphologie Wachstumsbedingungen Stoffwechselleistungen Klassifikation von Bakterien Färbung Gram positiv Gram negativ Physiologie Morphologie Eigenschaften Beispiele Kokken Haufen Ketten Staphylokokken Streptokokken Stäbchen Sporen keine Sporen anaerob Stäbchen Sporen Clostridien aerob Kokken keine Sporen Neisserien fakultativ anaerob Stäbchen keine Sporen Enterobacteriaceae aerob Bacillus Listerien 13 1.7.3. The zoological definition of a species as groups of interbreeding or potentially interbreeding natural populations that are reproductively isolated from other such groups cannot be applied to prokaryotes In essence, “the” species in bacteriology does not represent a natural entity but is a largely artificial idea which microbiologists have agreed upon to allow for a coherent taxonomic system in bacteriology. Spezieskonzept: Mitglieder einer Spezies zeigen eine Genomähnlichkeit von über 70%. 1.7.4. Die ribosomalen RNA Moleküle (rRNA) stellen eine ideale Struktur zur molekularen Identifikation von Bakterien dar Ribosomale RNA’s - universell vorhandene, konservierte Makromoleküle - die Nukleinsäuresequenz ribosomaler RNA’s ist durch konservierte, semikonservierte, variable und hypervariable Regionen gekennzeichnet - jeder Mikroorganismus besitzt eine spezifische rRNA Gensequenz - die evolutionäre Verwandtschaft von Mikroorganismen kann über eine Analyse von rRNASequenzunterschieden ermittelt werden 1.7.5. Ein phylogenetischer Stammbaum aufgrund der rRNA-Sequenz ermöglicht eine Darstellung der Verwandtschaftsverhältnisse verschiedener Organismen 14 Tag 2: Genetik der Bakterien (Kayser et al.: S. 181-200) Pathogenitätsfaktoren und Virulenzmechanismen I (Kayser et al.: S. 220-230) 2. GENETIK; PATHOGENITÄTSFAKTOREN, VIRULENZMECHANISMEN, TOXINE − WARUM MACHT EIN INFEKTIONSERREGER KRANK? 2.1. Genetik 2.1.1. Austausch genetischen Materials zwischen Bakterien erfolgt über parasexuelle Mechanismen (Transformation, Transduktion, Konjugation) 2.1.2. Durch parasexuelle Mechanismen können medizinisch bedeutsame Eigenschaften übertragen werden - Antibiotikaresistenz - Pathogenitäts- und Virulenzfaktoren i) Adhäsine und Invasine ii) Kapselbildung iii) Toxine 2.1.3. Schematischer Aufbau: Plasmid-Replikation, Mobilisation, Konjugation Pathogenitätsgene (Antibiotikaresistenzen, Virulenzfaktoren) Insertion und Exzision Konjugation (Gene für Pili) Replikation (Replikationsursprung) 15 2.1.4. Schematischer Aufbau – Integron und Insertionselement: Integration, Mobilisationsgen, Pathogenitätsgen Integron Chromosom Rekombinationsstelle Pathogenitätsgen (Antibiotikaresistenz, Virulenzfaktor) Mobilisationsgen Mobilisationsgen Rekombinationsstelle Pathogenitätsgen andere 2.1.5. andere Konjugation und Transposition Klebsiella Salmonella Tra Plasmid mit Apr Plasmid mit Tcr Konjugation Transposition Plasmid mit Apr und Tcr 2.1.6. Fremd-DNA integriert über chromosomale Rekombination ins Bakteriengenom 1. generelle Rekombination - Integration mittels homologer Rekombination 2. spezialisierte Rekombination 2.1. ortsspezifisch - wird über eine Integrase vermittelt - nur eine kleine Sequenz der zu integrierenden DNA muss mit der ''Wirts''-DNA homolog sein Integration von Plasmiden, Bakteriophagen-Genomen (als Prophage), Resistenz-Genkassetten 2.2. ortsunspezifisch - wird über eine Transposase vermittelt - Integration von DNA an unterschiedlichsten Stellen der ''Wirts''-DNA Integration von Virulenzfaktoren, Resistenz-Genen (einfache Transposons, zusammengesetzte Transposons) 16 2.1.7. Kurze Generationszeit und Plastizität des Genoms ermöglichen den Bakterien eine schnelle Anpassung an veränderte Umweltbedingungen (bakterielle Evolution) 1. Kurze Generationszeit Anpassung an veränderte Lebensbedingungen durch stochastische intrachromosomale Genomveränderungen, z.B. Punktmutation 2. Plastizität des Genoms Anpassung an veränderte Lebensbedingungen durch i) nichtstochastische intrachromosomale Genomveränderungen, z.B. Genomumlagerung, Rekombination, Leserastermutation ii) parasexuelle Mechanismen des Genaustauschs (interchromosomale Genomveränderungen) 2.2. Pathogenitätsfaktoren, Virulenzmechanismen, Toxine Warum macht ein Infektionserreger krank? Pathogenität: Eigenschaft eines Mikroorganismus, Krankheit auszulösen Virulenz: Ausprägungsgrad der krankheitserzeugenden Eigenschaften einer pathogenen Spezies Beispiel: Pathogen Corynebacterium diphtheriae avirulent: keine Toxinbildung wenig virulent: wenig Toxinbildung hochvirulent: viel Toxinbildung 2.2.1. Mit Hilfe der Henle-Koch-Postulate (1882) kann der Beweis erbracht werden, ob ein bestimmter Mikroorganismus für eine Krankheit verantwortlich ist 1. Postulat (Optischer Nachweis): Um als Erreger einer Infektionskrankheit zu gelten, müssen die Erreger mikroskopisch regelmässig nachweisbar sein. 2. Postulat (Kultureller Nachweis): Die Mikroorganismen sollen vom Kranken auf einen unbelebten Nährboden übertragen werden; sie müssen sich dort unter Beibehaltung ihrer charakteristischen Eigenschaften über Generationen hinweg fortzüchten lassen. 3. Postulat (Pathogenitätsnachweis): Die ausserhalb des Wirtes fortgezüchteten Mikroorganismen müssen, wenn sie einem geeigneten Versuchstier einverleibt werden, eine typische Krankheit erzeugen. 4. Postulat: Der Mikroorganismus muss aus dem derart experimentell infizierten Organismus erneut anzüchtbar sein. 17 2.2.2. Determinanten der Pathogenität 2.2.3. Infektion (Adhärenz und Kolonisierung von Schleimhautoberflächen) Invasion des Gewebes Adaptation und Vermehrung im Wirtsorganismus Interferenz mit den Abwehrvorgängen des Wirtes Schädigung des Wirtes Mechanismen der Pathogenität Zellständige Mechanismen i) Kapsel ii) Oberflächenstrukturen (z.B. Adhäsine, Antigenvariation) Toxine und sezernierte Faktoren i) lokale, am Infektionsort wirksame Toxine (z.B. Kollagenasen, Hyaluronidasen, Leukozidine, Hämolysine, Streptolysine, Streptokinasen) ii) fernab vom Infektionsort wirkende Toxine (z.B. Tetanustoxin) 2.2.4. Genetische Grundlagen der Pathogenität Plasmid bzw. Transposonkodiert - u.a. enteropathogene Toxine (E. coli), Adhäsine Phagenkodiert - u.a. Diphtherietoxin, Scharlachtoxin Chromosomale Kodierung - u.a. Kapsel, Adhäsine 2.2.5. Systematik der Pathogenitätsfaktoren Zellständig vs. Sezerniert (z.B. Kapsel, Adhäsine, Oberflächenstrukturen, Antigenvariation, LPS) Wirkort a) lokal am Infektionsort b) fernab vom Infektionsort Aufnahme a) Ingestion präformierten Toxins b) Schleimhautkolonisation und Toxinbildung c) Infektion und Toxinbildung Wirkmechanismus a) Extrazellulärsubstanz b) Zellmembran c) intrazellulär 18 2.2.6. Beispiele sezernierter Toxine bei Bakterien 2.2.7. Three ways in which bacterial exotoxins can contribute to progression of a disease Ingestion of preformed exotoxin Bacteria grow in food, produce exotoxin Exotoxin ingested with food Exotoxin causes symptoms Colonization of mucosal surface followed by exotoxin production Bacteria colonize mucosal surface Exotoxin produced at site of colonization Exotoxin acts on tissue colonized by bacteria or enters bloodstream Symptoms produced by exotoxin action Colonization of wound followed by local exotoxin production Bacteria in wound produce exotoxin(s) Bacteria colonize wound or form abscess in the body Exotoxin acts locally to damage tissue or enters bloodstream 19 2.2.8. Beispielhafte Virulenzmechanismen von Bakterien Adhärenz und Kolonisierung Toxine Beeinträchtigung der Ziliarbewegung respiratorischer Epithelien Pili Adhärenz an Schleimhautepithelien Adhäsine Haftung an spezifischen Rezeptor-tragenden Wirtszellen Matrixbildung Adhäsion an leblosen Oberflächen (z.B. Kunststoff) Invasion Toxine - Auflösung der schützenden Mucinschicht bei Schleimhäuten - Schädigung des umgebenden Gewebes Invasion der Wirtszelle Endozytose Adaptation und Vermehrung in Wirtsorganismen Siderophore Eisenaufnahme Stoffwechsel Adaptation des Stoffwechsels Interferenz mit den Abwehrvorgängen des Wirtes Kapsel Vermeidung der Phagozytose Antigenvariation Ausschaltung antigenspezifischer Antikörper Toxin-vermittelt Lyse von Phagozyten Immunglobulinproteasen Zerstörung von Antikörpern Antigenverwandtschaft Immuntoleranz Oberflächenproteine Hemmung der Aktivierung des Komplementsystems Schädigung des Wirtes Toxine, Enzyme Endotoxin (Lipid A) Zellschädigung Endotoxinschock 2.2.9. Beispiele von Infektionserregern und ihren Pathogenitätsfaktoren 2.2.10. Mikroorganismus verantwortlicher Pathogenitätsfaktor C. diphtheriae C. botulinum C. tetani S. pneumoniae N. meningitidis N. gonorrhoeae uropathogene E. coli V. cholerae Diphtherietoxin Botulinustoxin Tetanustoxin Kapsel Kapsel Pili Pili Choleratoxin Sind Bakterien Einzelgänger? − Das Phänomen der Biofilme Anheftung von Bakterien an Oberflächen und Ausbildung eines Biobelags, bestehend aus Bakterien eingebettet in eine Biofilmmatrix (=extrazelluläre Polymersubstanz, EPS) Fremdkörper-assoziierte Biofilme: Fremdkörper (Endoprothesen, Schrittmacher, Katheter, Shunt-Ventile etc.) werden durch Matrix-Proteine des Makroorganismus (Fibronektin, Fibrinogen, Laminin, Vitronektin) überzogen; an diese Proteine können Bakterien (z.B. Staphylokokken über Zellwand-assoziierte Proteine) spezifisch binden; Produktion von EPS, die häufig aus Polysacchariden besteht und deshalb auch Glykokalix genannt wird Biofilme können mehrere Millimeter dick werden, derartig eingekapselte Bakterien sind vor Immunsystem und Antibiotika geschützt mögliche chronische Infektionsherde. Karies: Anheftung oraler Bakterien (z.B. Streptococcus mutans) an Zahnschmelz; Bildung einer Glucan-Matrix aus Saccharose (=Zahnbelag, Plaque); durch katabolen Stoffwechsel Produktion saurer Metabolite (besonders bei Abbau von Zuckern) Zerstörung des Zahnschmelzes und des Dentins (polymikrobielle Infektion). 20 2.2.11. Bakterien-Wirt-Interaktion Extrazelluläre Bakterien Bakterielle Bestandteile, Toxine, u.a. Bacillus anthracis, Neisseria z.B. LPS, Lipoproteine, Anthraxtoxin Zytoplasmamembran Intrazelluläre Bakterien (Phagosom, Zytoplasma) Zellrezeptoren, z.B. TLRs, NLRs Zellrezeptoren, z.B. TLRs Bakterielle Bestandteile z.B. Proteine, Lipide Manipulation des Zytoskeletts, z.B. zelluläre GTPasen, u.a. Salmonella, Neisseria Manipulation der Phagosomenreifung, u.a. M. tuberculosis Manipulation der Autophagie, u.a. Francisella, Legionella Austritt aus dem Phagosom u.a. Listeria, Shigella Schutz vor oxiadativem (ROI), nitrosativem (RNI) Stress und antibakteriellen Peptiden, u.a. Ehrlichia, Salmonella Manipulation der Antigenpräsentation, u.a. Salmonella, Mycobacterium Manipulation der angeborenen Immunabwehr, z.B. Inflammasomaktivierung u.a. Mycobacterium Manipulation der wirtseigenen Genexpression, z.B. Cytokinexpression, u.a. Legionella, EPEC Extra- und intrazelluläre Bakterien interagieren auf vielfältige Weise mit den Zellen des Wirtes. Extrazelluläre Bakterien und ihre Bestandteile (Toxine, Lipopolysaccharide, Lipoproteine, Flagellen) binden an OberflächenRezeptoren (z.B. TOLL-Like Rezeptoren, Mannose-Rezeptor, FC-Rezeptor, Complement-Rezeptor). Hierdurch wird die Wirtszelle beeinflusst. Ähnliche Interaktionen existieren auch für intrazelluläre Bakterien und ihre Bestandteile. Bakterielle Pathogene unterlaufen oder manipulieren erfolgreich angeborene und erworbene Wirtsabwehrmechanismen. Einige Bakterien induzieren ihre Aufnahme in Wirtszellen; andere Bakterien vermeiden ihre Erkennung und Aufnahme. Intrazelluläre Pathogene sichern ihr Überleben durch Manipulation von Phagosomenreifung und Autophagie, Austritt aus dem Phagosom in das Zytoplasma, Abbau toxischer Wirtsprodukte und Interferenz mit der Antigenpräsentation. Einige Abwehrmechanismen werden sowohl von extrazellulären als auch von intrazellulären Pathogenen umgangen bzw. manipuliert. Abkürzungen: TLR = Toll-like Rezeptor; NLR = Nod-like Rezeptor; LPS = Lipopolysaccharid; ROI = reaktive Sauerstoffintermediate; RNI = reaktive Stickstoffintermediate; GTPasen = Guanosintriphosphat-spaltende Enzyme; EPEC = enteropathogene Escherichia coli. 21 Tag 3: Pathogenitätsfaktoren und Virulenzmechanismen II (Kayser et al.: S. 220-230) Gast-Wirt-Beziehung (Kayser et al.: S. 7-11) Impfungen (Kayser et al.: S. 437-440) 3. PATHOGENITÄTSFAKTOREN, VIRULENZMECHANISMEN, TOXINE − WARUM MACHT EIN INFEKTIONSERREGER KRANK? GAST-WIRT-BEZIEHUNG 3.1. Symptome einer Infektionskrankheit 3.1.1. Calor Rubor Tumor Dolor Functio laesa Die Symptome einer Infektionskrankheit werden meist durch körpereigene Substanzen Ausgelöst 22 3.1.2. Lipopolysaccharide sind Endotoxine (Bestandteil der gramnegativen Zellwand, s. 1.4.2.), die bei Autolyse gramnegativer Bakterien freigesetzt werden Typische Beispiele: Salmonellen Shigellen E. coli Neisserien Makrophagenaktivierung Aktivierung des Komplementsystems Wirkung auf das Kinin- und das Gerinnungssystem (Vasodilatation, Permeabilitätsstörungen, Verbrauchskoagulopathie) Waterhouse-Friedrichsen-Syndrom Herxheimer Reaktion 3.1.3. Superantigene sind meist von Bakterien sezernierte Exotoxine Typisches Beispiel: Toxic-shock-syndrome vermittelt durch das TSS Toxin von Staphylococcus aureus Aktivierung von T-Zellen und Makrophagen Freisetzung von Zytokinen Fieber, Exanthem, Blutdruckabfall 3.2. Gast-Wirt-Beziehung und mikrobielle Ökologie 3.2.1. Haut und Schleimhäute des Menschen werden kurz nach der Geburt mit einer mikrobiellen Flora besiedelt (= Normalflora) 101-3 10 5-6 10 9 10 2 10 6-7 10 3-6 10 5-7 10 3 10 9-11 Anzahl von Bakterien, die verschiedene Körperteile besiedeln; Zahlen entsprechen der Anzahl Organismen pro Gramm Gewebe / Flüssigkeit bzw. pro cm2 Hautoberfläche 23 3.2.2. The human microbiome Microbiome and Health Your microbiome is what you are exposed to e.g. microbial genes break down food, such as dietary fibers, aminoacids, carbohydrates e.g. microbial genes procedure vitamins and methane microbiome changes constantly (alcohol intake, diet, smoking …) microbiome establishes following birth Microbiome and Disease - 3.2.3. postantibiotische Enterokolitis postantibiotischer Soor Mikrobielle Ökologie Die Besiedlung des Menschen mit Normalflora (mikrobielle Ökologie) erfüllt zahlreiche wichtige Funktionen Schutz vor Pathogenen - Kolonisationsresistenz z.B. Darmflora z.B. Vaginalflora Produktion “schützender“ Substanzen z.B. Fettsäuren durch Hautflora Aufschluss von Nahrungsbestandteilen im Gastrointestinaltrakt z.B. Aufschluss komplexer Kohlenhydrate Produktion lebensnotwendiger Vitamine z.B. Vitamin K … aber auch unwichtige und eher unangenehme - z.B. Körpergeruch z.B. Mundgeruch z.B. Flatulenz 24 3.2.4. Eine Infektionskrankheit stellt eine komplexe Gast-Wirt-Beziehung dar Parasit Saprophyt Obligat pathogene Mikroorganismen Fakultativ pathogene Mikroorganismen (Opportunisten) Kommensalen (Normalflora) Pathogenität Empfänglichkeit Stumme/manifeste Infektion, Manifestationsindex Inkubationszeit, Infektionsmodus, Infektionsdosis Lokalinfektion, Allgemeininfektion Exogene/endogene Infektion Nosokomiale Infektion S Y M B IO T IC A S S O C IA T IO N S o n ly o n e se v e re p a r a sitism u n ila te ra l b e n e fit degree of h a r m to th e h o st c o m m e n sa lism sh e lte r a n d fo o d b e n e fit to th e tw o sp e c ie s m u tu a lism re c ip ro c a l b e n e fit sy m b io sis (a sso c ia tio n b e tw e e n sp e c ie s) b o th 100% dependence c lo se n e ss o f a sso c ia tio n ; fa c to r s p r o v id e d 25 3.2.5. Die Immunabwehr des Wirtsorganismus beruht auf natürlichen Barrieren; unspezifische und spezifische Immunabwehr Natürliche Barrieren, die einer Interaktion der Mikrobenoberfläche mit der Oberfläche der Wirtszelle entgegenwirken Unspezifische Faktoren Haut: Schleimhaut: Speichel: Respirationstrakt: Magen: Darm: Harntrakt: Trockenes Milieu; Hornschicht; saurer pH-Wert, bakterizide und fungizide Wirkung von Fettsäuren in Schweiss und in Sekreten von Talgdrüsen; Bakterien-Normalflora Epithelzellen bedeckender Schleim; Bakterien-Normalflora Lysozym (auch in Tränenflüssigkeit, wirkt vor allem auf gram-positive Bakterien zellwandauflösend); bakteriostatisch wirkende Substanzen, z.B. basische Proteine und antibakterielle Peptide von Leukozyten Gerichtete Ziliarbewegung des Flimmerepithels, die eingedrungene Partikel nach aussen befördert Salzsäure, die bakterientötend wirkt Peristaltik; Bakterien-Normalflora Harnstrom, der mechanisch einer Ansiedlung entgegenwirkt; die Länge der Urethra beim Mann (> 20 cm) bietet einen besseren Schutz gegen aszendierende Bakterien als die kurze Urethra (5 cm) der Frau Faktoren der Immunabwehr unspezifisch (natürliche Resistenz) spezifisch (erworbene Immunität) Genetische Faktoren humoral: Antikörper lgG lgM lgA Komplementsystem Phagozyten (polymorphkernige Granulozyten und Zellen des mononukleärphagozytären Systems) Entzündung Natural Killer Zellen zellulär: T-Lymphozyten (Helfer-T-Zellen, zytotoxische T-Zellen) B-Lymphozyten Interferone Eisenbindung (Transferrin, Lactoferrin) 26 3.2.6. Defekte des Immunsystems und Immunsuppression prädisponieren für Infekte durch unterschiedlichste Mikroorganismen Immundefekt Agammaglobulinämie, Hypogammaglobulinämie Häufige Infektion Häufige Mikroorganismen Infekte des Respirationstraktes, Otitis, Sinusitis Streptococcus pneumoniae, Haemophilus influenzae, Neisseria meningitidis Infekte des Respirationstraktes, bakterielle Sepsis, Meningitis Streptococcus pneumoniae, S.pyogenes, Haemophilus influenzae, Neisseria meningitidis, Enterobacteriaceae Meningitis, systemische Infekte Neisseria meningitidis, N.gonorrhoeae Sepsis, Infekte der Respirationsorgane Streptococcus pneumoniae, Haemophilus influenzae, Neisseria meningitidis Störung der Chemotaxis Kutane und subkutane Infekte Staphylococcus aureus, Candida Störung der Mikrobizidie Chronische Granulomatose Staphylococcus Komplementdefekt C1, 2, 3 oder 4 C5, 6, 7 oder 8 Asplenie, Hyposplenie Defekte der neutrophilen Granulozyten (PNG) aureus, Pseudomonas, Entero- bacteriaceae, Aspergillus, Candida Agranulozytose Granulozytopenie Defekte der zellulären Immunität Infekte des Oropharynx, des Respirationstraktes, der Staphylococcus aureus, Pseudomonas, Perianalregion, der Haut, Sepsis Enterobacteriaceae, Candida, Aspergillus Infekte der Respirationsorgane, des Zentralnervensystems, des Magen-Darm-Traktes, der Haut, Sepsis 27 Mykobakterien, Cryptococcus, Pneumocystis, Toxoplasma , Herpesviren, Candida, Cryptosporidium 3.2.7. Ein paar Grundbegriffe der Infektionslehre ….. Begriff Erklärung Pathogenität Virulenz Fähigkeit einer Erregerspezies, Krankheit hervorzurufen Ausmass der krankheitserzeugenden Eigenschaft eines Stammes einer pathogenen Spezies keine Krankheitserreger; natürliches Habitat ist tote organische Materie Mikroorganismen, die auf Kosten eines Wirts leben Normale Bewohner von Haut und Mukosa; die Gesamtheit der Kommensalen entspricht der Normalflora klassische Krankheitserreger können Krankheit bei abwehrgeschwächten Individuen verursachen, wenn die Situation für sie „opportun“ ist; oft Keime der Normalflora; gelegentlich aus der Umwelt, von Tieren oder von Keimträgern stammend Zeit zwischen Infektion und Auftreten von Krankheitssymptomen; charakteristisch für jede Krankheit; kann Stunden, Tage, Wochen, gelegentlich sogar Jahre betragen Gesamtheit der Wirtsspezies, die von einem Erreger infiziert werden können minimale Anzahl von Mikroorganismen, die eine bestimmte Infektionskrankheit verursachen Art des Eindringens eines Erregers in den Wirt Verunreinigung von Gegenständen, der Umwelt oder von Untersuchungsproben mit Mikroorganismen Anwesenheit von Mikroorganismen auf Haut oder Schleimhäuten; kein Eindringen ins Gewebe; Normalflora; gelegentlich können auch pathogene Mikroorganismen kolonisieren Eindringen von Mikroorganismen in einen Wirtsorganismus, Vermehrung und Reaktion des Wirts Infektion ohne klinische Symptome Infektion mit klinischer Symptomatik Häufigkeit der klinischen Manifestation einer Infektion Infektion, die von kolonisierenden Mikroorganismus ausgeht Infektion, die durch von aussen in einen Wirt eindringende Mikroorganismen verursacht wird im Krankenhaus erworbene Infektion (Harnwegsinfekte; Infekte der Respirationsorgane; Wundinfekte; Sepsis) der Infekt bleibt auf die Eintrittspforte und die nähere Umgebung beschränkt Lymphogene und/oder hämatogene Ausbreitung des Erregers vom Ort des Eindringens aus. Infektion von Organen, zu denen die Erreger eine spezifische Affinität (Organotropie) aufweisen. 3 Stadien: Inkubation – Generalisation – Organmanifestation Systemerkrankung Saprophyten Parasiten - Kommensalen - pathogene Mikroorganismen - Opportunisten oder fakultativ pathogene Mikroorganismen Inkubationszeit Infektionsspektrum Infektionsdosis Infektionsmodus Kontamination Kolonisation (Besiedlung) Infektion stumme Infektion Infektionskrankheit Manifestationsindex endogene Infektion exogene Infektion nosokomiale Infektion Lokalinfektion Allgemeininfektion Sepsis 28 3.2.8. Im Verlauf der Evolution hat sich in dem komplexen Gleichgewicht zwischen Wirt und Pathogen zu jedem Abwehrmechanismus des Wirts eine entsprechende Überlebensstrategie des Pathogens herausgebildet Abwehr und Evasionsstrategie Mechanische und andere Barrieren Phagozytose und unmittelbare Wirtsabwehr Verteidigung Antwort Mechanismus Beispiel Mikroben werden durch Körperflüssigkeit (bzw. Zilienbeweglichkeit im Respirationstrakt) von den Epitheloberflächen weggespült Feste Bindung an die Epitheloberfläche Oberflächenmolekül bindet an Rezeptormolekül der Wirtsepithelzelle Gonokokken E.coli Wechselwirkung mit der Zilienaktivität Produktion von ziliotoxischen/ ziliostatischen Molekülen Bordetella pertussis Pseudomonas spp. Epithelschranke Wirtszellmembran als Barriere (intrazelluläre Mikroben) Aktive Internalisierung (Invasion) durch Pathogendeterminierte Endozytose Reorganisation des Zytoskeletts Salmonella Shigellen Aufnahme und Abtötung durch Phagozyten Störung der Phagozytenfunktion oder Lyse des Phagozyten Leukozidine, Hämolysine etc. Staphylokokken Streptokokken Pseudomonas sp. E.coli Inhibierung der Phagozytose Kapsel behindert die Phagozytose Pneumokokken H.influenzae Inhibierung der Phago-Lysosomenfusion Hemmung der Reifung des Phagosoms M.tuberculosis Austritt aus dem Phagolysosom Bildung von zytolytischen Faktoren (Listeriolysin, Phospholipase) Listeria monocytogenes Mikroben konkurrieren mit dem Wirt um freies Eisen Mikroben besitzen eisenbindende Moleküle (Siderophoren) Pathogene Neisserien E.coli Pseudomonas sp. Wirtsmoleküle (Lactoferrin, Transferrin) vermindern die freie Eisenkonzentration 29 Phagozytose und unmittelbare Wirtsabwehr Humorale (spezifische) Immunabwehr Verteidigung Antwort Mechanismus Beispiel Komplementaktivierung Störung des alternativen Aktivierungsweges Bakterienoberfläche bindet Faktor H bzw. I Inaktivierung der alternativen C3 Konvertase C3bBb verschiedenste Bakterien Inaktivierung von Komplementkomponenten Produktion einer Elastase Pseudomonas aeruginosa Aktivierung von Makrophagen, z.B. durch Induktion proinflammatorischer Zytokine Störung der transkriptionellen Induktion Beeinflussung von Signalkaskaden der Wirtszelle durch bakterielle Komponenten L.monozytogenes Shigella flexneri S.typhimurium Yersinien Infizierter Wirt produziert antigenspezifische Antikörper Zerstörung des Antikörpers Bakterium produziert IgA Proteasen Gonokokken H.influenzae Streptokokken Antigenvariation Wechsel verschiedener Oberflächenantigene (Rekombination) Trypanosoma sp. Borrelia recurrentis Gonokokken Immuntoleranz Antigen mimicry (Antigenverwandschaft) K-Antigen von E.coli Gruppe B Meningokokken 30 3.2.9. Role of evolution and selection Pathogen - selection for genetic variants Host - genetic polymorphisms and diesease susceptibility selection for reistant populations (“susceptibility / resistance alleles”) MYXOMATOSIS Myxomatosis provides a well-studied, classic example of the evolution of an infectious disease in a highly susceptible population. Myxomavirus, which is spread mechanically by mosquitoes, normally infects South American rabbits (Sylvilagus brasiliensis), but they remain perfectly well, developing only a virus-rich skin swelling at the site of the mosquito bite. The same virus in the European rabbit (Oryctolagus cuniculus) causes a rapidly fatal disease. Myxomavirus was successfully introduced into Australia in 1950 as an attempt to control the rapidly increasing rabbit population. Initially, more than 99% of infected rabbits died (see Fig. right), but then two fundamental changes occurred. First, new, less lethal strains of virus appeared and replaced the original strain. This occurred because rabbits infected with these strains survived for longer and their virus was therefore more likely to be transmitted. Second, the rabbit population changed its character, as those that were genetically more susceptible to the infection were eliminated. In other words, the virus selected out the more resistant host, and the less lethal virus strain proved to be a more successful parasite. If the rabbit population had been eliminated the virus would also have died out, but the host-parasite relationship quite rapidly selected down to reach a state of better balanced pathogenicity. And, of course, Australia’s rabbit problem remained unsolved. Figure legend: Maxomatosis is the best-studied example of the appearance in a host population of a devastating, lethal microbe, which gradually settles down to a state of more balanced pathogenicity. 31 Exposition to infectious agents selects for resistant subpopulations – isolated populations without previous contact are extremely susceptible to disease, e.g.: - Smallpox Measles Poliomyelitis Tuberculosis Poliomyelitis Poliomyelitis in exposed, mixed communities in Hawaii 1938-1947 Population Total Caucasian Japanese Chinese Filipino Attach Rate per 100.000 5.5 10.2 3.9 2.7 1.7 Poliomyelitis in isolated communities Region Arctic Eskimos Nicobar Island (India) Guam Greenland St. Helena Year 1949 1948 1899 1932 1945 Population Size 275 10000 8000 1400 4000 Attack Rate per 100.000 21000 8000 5000 3600 1920 Tuberculosis Fulminant Infection and High Mortality on 1st Exposure in American Indians Black people Puerto Rican Eskimos Polynesians In 1890 tuberculosis was first introduced into the Saskatchewan Indian Reservation. The annual death rate was almost 10% of the total population. After three generations (50 years) half of the Indians had been eliminated - thereafter, the death rate declined to 0.5% 32 3.3. Prophylaxe – Wie wird eine Infektionskrankheit verhindert? Impfung 3.3.1. Der Engländer Edward Jenner führte die erste wissenschaftlich dokumentierte Impfung durch Edward Jenner (1749 – 1823) Behandlung mit harmlosem Kuhpockenvirus führte zu Immunität gegenüber dem verwandten und gefährlichen Pockenvirus (Variolavirus). Jenner prägte den Begriff ''Vaccination'' – von lat. vacca = Kuh. Aktive Immunisierung Impfstoff Krankheit / Erreger Bemerkungen Abgetötete Erreger Cholera Poliomyelitis (Salk) Poliomyelitis (Sabin) Gelbfieber Masern Röteln Fraglicher Impfschutz 3 Injektionen ; teuer Orale Applikation Guter Impfschutz Guter Impfschutz Mädchen vor Geschlechtsreife, Schutz vor Embryopathie Knaben Impfschutz umstritten Lebende, in der Virulenz abgeschwächte Mikroorganismen Mumps Tuberkulose (Bacillus Calmette-Guérin) Typhus Gereinigte Antigene - Proteine - Polysaccharide - Toxoide Hepatitis B Streptococcus pneumoniae Haemophilus influenzae b Neisseria meningitidis Diphtherie Tetanus Pertussis Fraglicher Impfschutz rekombinantes HBs-Antigen 23 Kapselpolysaccharide Kapselpolysaccharid Typ b Kapselpolysaccharid Typ A, C, Y, W-135 durch Formaldehyd entgiftete Toxine entgiftetes Toxin in Kombination mit gereinigten Proteinen 33 Impfung gegen bakterielle Pathogene Impfstoffe, welche auf Toxiden beruhen (z.B. Diphterietoxid) beeinflussen nicht die Infektion / Kolonisation durch das entsprechende Pathogen. Impfstoffe, welche auf Oberflächenbestandteil beruhen, beeinflussen die Infektion / Kolonisation durch das entsprechende Pathogen. Derartige Impfstoffe gegen fakultative Pathogene, welche häufig Bestandteil der Normalflora sind, werden somit die Zusammensetzung der Normalflora beeinflussen. Passive Immunisierung infection source of antibody indication Diphtheria Tetanus human, horse human, horse Varicella-zoster Gas gangrene Botulism Rabies human horse treatment in immunodeficiencies human Hepatitis B human post-exposure (plus vaccine) post-exposure prophylaxis,treatment post-exposure Immunitätsrate von MedizinstudentInnen der Universität Bern http://www.smw.ch/pdf/1999_13/1999-13-333.PDF 34 Tag 4: Antibakterielle Chemotherapie (Kayser et al.: S. 200-220) 4. CHEMOTHERAPIE WIE WIRD EINE INFEKTIONSKRANKHEIT BEHANDELT? 4.1. Antibiotika - eine Definition Antibiotika sind von Pilzen oder Bakterien gebildete oder synthetisch hergestellte Substanzen, die schon in geringer Menge das Wachstum von Mikroorganismen hemmen oder diese abtöten. 4.1.1. Wie und wo setzen wir Antibiotika ein? Behandlung von Infektionserkrankungen Chemoprophylaxe zur Verhinderung der Manifestation einer Infektionserkrankung (Dispositionsprophylaxe) z.B. Rifampicinprophylaxe bei Kontaktpersonen (Meningitis durch N.meningitidis), Isoniazidprophylaxe bei Konversion zu positivem Tine-Test (Tuberkulose) Perioperative Antibiotikaprophylaxe Minimierung postoperativer Infektionen Selektive Darmdekontamination Verhinderung septikämischer Infektionen bei KMT Patienten; Anfälligkeit für endogene Infektionen besonders durch gramnegative Erreger und Pilze aufgrund der iatrogen induzierten Immunsuppression Antibiotische Behandlung von Infektionserkrankungen Kalkulierte Chemotherapie Mutmasslicher Erreger Resistenzlage Gezielte Chemotherapie Erregerisolierung und Antibiogramm Route of infection: a possible avenue for pathogen eradication by targeting the host’s reservoir • Septicemic infections require systemic drug therapy Where do the bacteria come from? Is there a reservoir which needs to be considered? Does elimination of reservoir assist in eliminating ongoing systemic spread? • Failure of anatomical barriers – e.g. peritonitis requires surgery in case of gastrointestinal leakage • Stenotrophomonas maltophilia septicemia in patients treated with carbapenems • Mycobacterium avium septicemia in AIDS patients 35 4.1.2. Das Konzept der selektiven Toxizität (Paul Ehrlich): Antibiotika schädigen Mikroorganismen, aber nicht den Wirt 4.1.3. Angriffspunkte von Antibiotika Proteinbiosynthese RNA Aminoglycoside Tetrazykline Makrolide Chloramphenicol Oxazolidinone Rifampicin DNA Chinolone Zytoplasmamembran Stoffwechsel Purinsynthese (Sulfonamide, Trimethoprim) 4.1.4. Zellwandbiosynthese β-Lactame Vancomycin Carbapeneme Colistin Amphotericin B Nystatin Die wichtigsten Antibiotika Chemical class Examples Spectrum Mode of action Beta-Lactams (Penicillins, Cephalosporins) and semisynthetic Penicillins Penicillin G, Amoxycillin Cephalothin, Cefotoxim Gram-positive and Gram-negative bacteria inhibit steps in cell wall (peptidoglycan) synthesis and murein assembly Clavulanic Acid plus Beta-Lactams Clavulanic Acid / Amoxicillin (Augmentin) Gram-positive and Gram-negative bacteria Clavulanic acid is an inhibitor of beta-lactamases Glycopeptides Vancomycin Gram-positive bacteria Aminoglycosides Gentamicin Macrolides Erythromycin Tetracyclines Tetracycline Chinolone Ciprofloxacin Rifamycine Rifampicin Trimethoprim Sulfonamide combination of Trimethoprim / Sulfamethoxazol (Bactrim) Gram-positive and Gram-negative bacteria Gram-positive bacteria, Neisseria, Legionella, Mycoplasma Gram-positive and Gram-negative bacteria, Rickettsias Gram-positive and Gram-negative bacteria Gram-positive bacteria, mycobacteria Gram-positive and Gram-negative bacteria inhibit steps in murein (peptidoglycan) biosynthesis and assembly inhibit translation (protein synthesis) inhibit translation (protein synthesis) inhibit translation (protein synthesis) inhibit DNA-replication and transcription inhibit transcription inhibit bacterial folic acid synthesis 36 4.1.5. Antibiotika können bakteriostatisch oder bakterizid wirken Keimzahl Chemotherapeutikum ungehemmtes Wachstum 1010 Bakterizid: Aminoglykoside, Chinolone Bakterizid vorwiegend in Teilungsphase: Betalaktame und Derivate Bakteriostatisch: Sulfonamide, Tetrazykline Bakteriostase 105 Bakterizidie Latenzphase bis zum Wirkungseintritt Zeit Vermeide Kombination eines bakteriostatischen mit einem bakteriziden Antibiotikum: ein Lehr- oder Leersatz? In-vitro lässt sich häufig ein Antagonismus zwischen bakteriziden und bakteriostatischen Substanzen nachweisen (bakterizide Substanzen erfordern vielfach Vermehrung der Mikroorganismen), teilweise auch im Tiermodell, z.B. Aminoglykoside (bakterizid) und Chloramphenicol (bakteriostatisch). EINZIG KLINISCHES BEISPIEL: Pneumokokkenmeningitis † 21% Penicillin alleine † 79% Penicillin + Tetrazykline 4.1.6. Minimale Hemmkonzentration (MHK) und minimale bakterizide Konzentration (MBK) Minimale Hemmkonzentration (MHK): niedrigste Wirkstoffkonzentration mit vermehrungshemmender Wirkung Minimale bakterizide Konzentration (MBK): niedrigste Wirkstoffkonzentration, welche mindestens 99.9% der eingesetzten Bakterien abtötet 4.1.7. Drug susceptibility testing in-vitro versus clinical response in-vivo standardized test conditions correlation of in-vitro with in-vivo data → the predictive value of drug susceptibility testing must be assessed by clinical studies 37 4.1.8. Es gibt nur drei generelle Resistanzmechanismen • Enzymatische Veränderungen des Antibiotikums - Betalactam-Antibiotika: Betalaktamasen Aminoglykoside: Aminoglykosid-modifizierte Enzyme • Veränderung der Zielstruktur i. Synthese einer neuen Zielstruktur (plasmid- bzw. transposonkodiert) - Betalaktam-Antibiotika: veränderte Penicillin-bindende Proteine - Glykopeptide: veränderter Aufbau des Peptidoglykans ii. Mutation der Zielstruktur (Einschritt-, Vielschrittmechanismen) - Makrolide: ribosomale RNAs - Rifampicin: RNA Polymerase - Aminoglykoside: ribosomale RNAs iii. Enzymatische Modifikation der Zielstruktur - Makrolide: rRNA Methylasen - Aminoglykoside: rRNA Methylasen • Verhinderung der Aufnahme i. Influxmechanismen (Porine) - natürliche Resistenz ii. Effluxmechanismen (Transportproteine) - natürliche Resistenz 4.1.9. Mutationen und Erweb von Fremd-DNA (z.B. Plasmide) können zu Resistenz führen Antibiotikaresistenz durch Mutation Einschrittmuster Sensible Bakterienzelle Mutation Resistente Bakterienzelle Mehrschrittsmuster Sensible Bakterienzelle 1. Mutation Resistente Bakterienzelle Herabsetzung der Empfindlichkeit 2. Mutation 38 4.1.10. β-Laktame hemmen die Quervernetzung des Peptidoglykans in der Bakterienzellwand Primärer Wirkungsort der -Laktame sind die Penicillin-Bindeproteine (PBP), welche die letzten Schritte der Mureinbiosynthese, die Transpeptidasereaktion, katalysieren. Die PBP reagieren mit Laktamantibiotika, weil der -Laktamring eine strukturelle Ähnlichkeit mit dem Substrat der Transpeptidasereaktion, dem D-ala-D-ala der Peptidseitenkette des Peptidoglykans, zeigt. Das PBP wird vom -Laktam abgefangen und steht somit nicht mehr für die Transpeptidasereaktion zur Verfügung (kompetitive Hemmung). Betalaktamantibiotika können in drei Klassen eingeteilt werden, die mit jeweils unterschiedlicher Affinität an die verschiedenen PBP's eines Mikroorganismus binden: Penicilline und Derivate Cephalosporine und Derivate Carbapeneme und monozyklische Laktamantibiotika Quervernetzung des Peptidoglykans durch PBP. , N-Acetylglukosamin; , N-Acetylmuraminsäure; , Zuckerkette des Peptidoglykans; Ala, Alanin, Gln, Glutamin; X, Aminosäure; PBP, Penicillin-bindendes Protein; D-Ala-D-Ala, Substrat der PBP. General Structure of Penicillin Penicillin D-Alanyl - D-Alanin General Structure of Cephalosporins 39 From β-lactam action to cell death β-lactams block the active site (transpeptidase domain) of various PBPs PBPs are catalysing peptidoglycan (PG) crosslinking, e.g. required for cell wall synthesis, cell division (septum initiation) blocked PBPs do not recognize their substrate (PG, competitive inhibition) cell wall peptidoglycan crosslinking decreases uncrosslinked cell wall material accumulates cell wall damage is sensed by two component systems (TCSs) activation of autolytic activities damage of cell envelope by autolysins cell lysis and death 4.1.10.1 Die drei generellen Resistenzmechanismen am Beispiel der β-Laktam-Resistenz Target modification (penicillin binding proteins) - mutational (recombinational) target modification (e.g. Neisseria gonorrhoeae, Streptococcus pneumoniae); chromosomal - acquisition of a new target (e.g. Methicillin resistant Staphylococcus aureus); transposon Drug inactivation (lactamases) - plasmid and chromosomal, occurrence: many microorganisms Drug uptake / active efflux - modification of cell wall / carrier proteins; chromosomal; occurrence: Ps. aeruginosa, E. cloacae, S. marescens, K. pneumoniae, K. oxytoca, Neisseria spp. 4.1.10.2. β-Laktamasen inaktivieren β-Laktame, indem sie den β-Laktamring spalten; mittels Punkt-Mutationen erweitern β-Laktamasen ihr Aktivitätsspektrum Betalaktamasen und Resistenz MHK (g/ml) Organismus Betalaktamase Escherichia coli - Enterobacter cloacae Ampicillin Aztreonam Cefotaxim Imipenem Ampicillin/ Sulbactam 4 0.125 0.125 0.25 4 TEM-1 >256 0.125 0.125 0.25 4 TEM-12 >256 8.0 0.5 0.25 4 TEM-26 >256 32.0 1.0 0.25 4 MIR-1 >256 128.0 64.0 0.25 4 0.25 16 0.25 >256 Wild-Typ AmpC hoch 16 >256 0.25 64 0.06 32 Der Wild-Typ von E. coli verfügt über keine Betalaktamase; TEM-1 ist die häufigste plasmidkodierte Betalaktamase bei gram-negativen Bakterien; TEM-12 und TEM-26 sind durch Mutationen aus TEM-1 hervorgegangen; MIR-1 ist eine Breitspektrum-betalaktamase; der WildTyp von E. cloacae verfügt über eine induzierbare AmpC Betalaktamase; AmpC hoch ist ein Stamm mit konstitutiver AmpC Expression, der durch Mutation aus dem Wild-Typ hervorging; MHK = minimale Hemmkonzentration. 40 4.1.10.3. Penicillin-Resistenz der Pneumokokken durch Genaustausch und homologe Rekombination 4.1.11. Chinolone hemmen die DNA-Replikation und Transkription, indem sie mit DNA-Topoisomerasen (z.B. Gyrasen) interagieren; DNA-Topoisomerasen sind für die Entwindung der DNA-Doppelhelix verantwortlich 4.1.11.1 Resistenz gegenüber Chinolonen Mutational modification of target (chromosomal) type II topoisomerases: DNA Gyrase (gyrA), DNA topoisomerase IV (parC, grlA) occurrence: many microorganisms Active efflux / reduced uptake (chromosomal) occurrence: Ps. aeruginosa, Enterobacteriaceae, Staph. aureus Mutationen im gyrA-Gen von Escherichia coli und Chinolonresistenz ein Beispiel für eine Resistenz nach dem Mehrschrittmuster Position Wild-Typ Aminosäureaustausch MHK mg/l (Ciprofloxacin) - 0.01 67 Ala Ser 0.05 83 Ser Leu 0.40 84 Ala Pro 0.10 87 Asp Asn 0.20 67 Ala → Ser 83 Ser Leu 87 Asp Asn 10.00 Escherichia coli ist hochempfindlich für Chinolone, die minimale Hemmkonzentration liegt um mehrere log10 Stufen unterhalb der therapeutisch erreichbaren Spiegel. Eine einzelne Mutation im Gyrase (gyrA) Gen bewirkt einen Anstieg der minimalen Hemmkonzentration (MHK), reicht jedoch nicht aus, um eine klinisch wirksame Chinolonresistenz zu vermitteln. Für das Entstehen einer klinisch relevanten Chinolonresistenz in Escherichia coli ist eine Akkumulation verschiedenster Mutationen im gyrA Gen erforderlich, wobei jede dieser Mutationen für sich die MHK um den Faktor 4 bis 30 verändert. Erst eine Dreifachmutation an Aminosäurepositionen 67, 83 und 87 führt zu einer klinisch signifikanten Chinolonresistenz. 41 4.1.12. Aminoglykoside interferieren mit der bakteriellen Proteinbiosynthese, indem sie einen Falscheinbau von Aminosäuren verursachen und die Translokation blockieren Resistance to Aminoglycosides Drug modifying enzymes (plasmid encoded, chromosomal) Occurrence: many microorganisms Mutational target alteration (16S rRNA, chromosomal) Occurrence: Mycobacteria spp. and probably other organisms with a single copy rRNA operon, e.g. Mycoplasma spp. Target modification (enzymatic methylation of 16S rRNA; plasmid) Ocurrence: mainly Enterobacteriaceae Active efflux (chromosomal) Occurrence: mainly Pseudomonads 4.1.13. Makrolide interferieren mit der bakteriellen Proteinbiosynthese, indem sie die Peptidyltransferaseaktivität des Ribosomes blockieren Resistance to Macrolides Target modification (enzymatic methylation of A 2058 in the 23S rRNA; plasmid and chromosomal) Occurrence: many organisms Mutational alteration - 23S rRNA, chromosomal Occurrence: Mycobacteria spp. and other organisms with a limited number of chromosomal rRNA operons, e.g. Mycoplasma spp., Helicobacter pylori, Chlamydia spp., Streptococci spp. - Ribosomal protein (L4, L22; chromosomal) Occurrence: many microorganisms Active efflux (plasmid encoded and chromosomal) Occurrence: rarely observed – different microorganisms Drug modifying enzymes (plasmid encoded) Occurrence: rarely observed – Staph. aureus, Staph. haemolyticus 4.1.14. Makrolidmodifizierende Enzyme (erm) und Resistenz Macrolide resistance by enzymatic methylation of 23S rRNA A 2058 the problem of inducible resistance gene name: erm (enzymatic ribosomal modification) methylates 23S rRNA position A2058 (mono- or dimethylation) confers resistance towards macrolides and lincosamides i) Constitutive erm expression in-vitro resistance towards macrolides and licosamides in-vivo application of macrolides or lincosamides results in treatment failure ii) Inducible erm expression in-vitro resistance towards macrolides but not towards lincosamides in-vivo application of macrolides results in treatment failure in-vivo application of lincosamides frequently results in treatment failure 42 4.1.15. Induzierbare versus konstitutive erm-Resistenz Inducible erm-resistance may lead to constitutive resistance corresponding mutations are frequent ( ~10-6) frequent selection for mutants with constitutive resistance in the presence of noninducing drugs (lincosamides) D-Test Erythromycin Clindamycin Nachweis der induzierbaren MLSB Resistenz durch Erythromycin bei Staphylococcus aureus durch den Double Disk Test: die Induktion der MLSB Resistenz durch Erythromycin führt zu einem typischen D-förmigen Hemmhof um das Clindamycin-Blättchen. Laborbemerkung "Makrolide sind primär als unwirksam zu betrachten. Bei einer allfälligen Therapie muss damit gerechnet werden, dass mit einer einfachen Mutation die induzierbare MLS Resistenz konstitutiv wird (Frequenz 1/1 Million). Bei Therapie mit Clindamycin ist daher Vorsicht geboten." 4.1.16. Ketolides are the newest generation of macrolide-based antibiotic compounds Ketolides are presumed to be active in the presence of the main drug resistance mechanisms: rRNA methylases (erm), inducible (constitutive) efflux Ketolides show varying activity towards organisms endowed with these resistance mechanisms. The drug resistance mechanisms (efflux, erm) are characterized by a certain degree of variability with respect to i) expression, ii) specificity and iii) structure. active against inducible erm, since ketolides do not induce expression mutations may result in constitutive expression and thus drug resistance active against monomethylated A2058 (constitutive) only ermB in S. pneumoniae monomethylates; erm in general functions as dimethylase most efflux pumps transport macrolides and ketolides; however, exceptions may exist ketolides are structurally similar to macrolides, mutations may change the specificity of the pump 43 4.1.17. The problem of selectivity Many antibiotic compounds target the ribosome, a macro-molecular structure conserved in bacteria and eukaryotes. How is selectivity provided? Is selectivity the key to toxicity? Toxicity no yes yes yes Macrolides Aminoglycosides Oxazolidinones Hygromycin Identification of bacterial resistance mutations: natural rrn sequence polymorphisms determine drug selectivity h Drug Macrolides (e.g. Clarithromycin, Azithromycin, Erythromycin) rRNA Position resistant a mitochondrial cytoplasmic 2058 A G1 G 2059 A Ga Ca Ua Ga Ca disruption of base paring i A A A-U A-U a b c d e f g h i base pairing (A-U, G-C) Lincosamides (e.g. Clindamycin) 2058 A Gb Ub G G Aminoglycosides (4,6-deoxy-streptamines with a 6'NH3 group; e.g. Gentamicin, 1406 U U U 1408 1409 A C A C G C Tobramycin, Kanamycin) 1491 G C A2 1495 U Ad Cd c G (high level) G e, f U e, f C e, f U e, f Ad U U 1406 1496 1498 U C U Cg Ug Cg U C U U C U Hygromycin B 2 Eukaryotes susceptible 2057/2611 1 Eubacteria nucleotides marked in grey are involved in selectivity alteration of 1491G to A confers low level resistance e, f Pfister P. et al. (2004). J. Mol. Biol. 342: 1569-1581 Poehlsgaard J. et al. (2005). Antimicrob. Agents Chemother. 49: 1553-1555 Sander P. et al. (1996). Mol. Microbiol. 22: 841-848 Pfister P. et al. (2003). Chembiochem. 4: 1078-1088 Pfister P. et al. (2005). J. Mol. Biol. 346: 467-475 Hobbie S.N. et al. (2005). Antimicrob. Agents Chemother. 49: 5112-5118 Pfister P. et al. (2003). Antimicrob. Agents Chemother. 47: 1496-1502 Böttger E.C. et al. (2001). EMBO Rep. 2: 318-323 Douthwaite S. et al. (1993). J. Mol. Biol. 232: 725-731 44 Macrolides and lincosamides: selectivity and lack of toxicity is conferred by the natural resistance of cytoribosomes and mitoribosomes, resistance is associated with a guanine at 23S rRNA position 2058 Hygromycin: for hygromycin, a universal inhibitor of ribosome function, no selectivity exists, because within the binding site only mutational alterations of universally conserved nucleotides (but not of nucleotides exhibiting natural sequence polymorphism between bacteria and eucaryotae) result in resistance 4.1.18. Entwicklung der erworbenen Antibiotikaresistenz Community acquired S. pneumoniae S. typhi H.influenzae N. gonorrhoeae Salmonella sp. S. dysenteriae Shigella sp. Hospital acquired M. tuberculosis Enterococcus sp. Pseudomonaden Enterobacteriaceae S. aureus 1950 1960 1970 1980 1990 4.1.19. Kurzer historischer Überblick über die Entwicklung der Penicillin Resistenz bei S. aureus 1928 Alexander Fleming entdeckt Penicillin 1941 Einführung des Penicillins in den klinischen Gebrauch 1944 Penicillin-resistente S. aureus-Stämme - Plasmidkodierte Beta-Laktamase 1959 Einführung des ersten Beta-Laktamase-festen Penicillins Methicillin 1961 Methicillin-resistente S. aureus-Stämme - erworbene mec-Determinante kodiert für ein zusätzliches PBP mit geringerer Affinität zu Methicillin (Veränderung der Zielstruktur) 45 4.1.20. Massnahmen zur Bekämpfung der Antibiotikaresistenz Strenge Indikation Richtige Anwendung - kalkulierte Therapie - gezielte Therapie Antibiotika nur auf Rezept Therapiedauer Schutzimpfung, z.B. Haemophilus influenzae Hygienemassnahmen und Infektionsmanagement (Krankenhaus) Kombinationstherapie 4.1.21. Leitsätze zur Antibiotika-Therapie 1. Indikation zur Therapie mit Antibiotika - Fieber hat auch nicht-infektiöse Ursachen - Antibiotika sind keine Antipyretika - Antibiotika sind wirkungslos bei Virus- und Pilzinfektionen 2. Häufige Ursachen für Versagen einer Antibiotika-Therapie - Drug fever - Fremdkörperinfektion (Venen- und Blasenkatheter) - falsches Antibiotikum - Antibiotikum kommt nicht an Wirkort 3. Dauer der Antibiotika-Gabe - Richtlinien beachten 4. Standard-Antibiotika a. für das Krankenhaus b. für den Praktiker: - Cotrimoxazol (Sulfonamid/Trimethoprim) - Penicillin-V - Amoxicillin - Ampicillin / Clavulansäure - Cefuroxim-Azetil - Levofloxacin - Doxycylin - Roxithromycin 46 4.1.22. Beispielhafte Darstellung verschiedener Resistenzmechanismen und ihrer Genetik Antibiotikum Betalaktame Makrolide Tetrazykline a a Mechanismus Genetik Mikroorganismen Veränderte Penicillin bindende Proteine Chromosomal (Transposon) S. aureus S. epidermidis Chromosomal (Rekombination) S. pneumoniae N. gonorrhoeae N. meningitidis Staphylokokken Enterokokken Enterobacteriaceae N. gonorrhoeae N. meningitidis Moraxella P. aeruginosa Stenotrophomonas Acinetobacter H. influenzae Bacteroides Pseudomonaden Enterobacteriaceae Neisserien Streptokokken Enterokokken Staphylokokken Mykobakterien Mykoplasmen Helicobacter pylori Chlamydien Streptokokken Staphylokokken Streptokokken S. pneumoniae Betalaktamasen Chromosomal und Plasmid Permeabilität Chromosomal rRNA Methylasen Plasmid Verändertes Ribosom (23S rRNA, ribosomale Proteine) Chromosomal Effluxproteine Plasmid und Chromosomal Effluxproteine Plasmid Staphylokokken Streptokokken Enterokokken Veränderung des Ribosomes (Synthese eines Elongationsfaktorähnlichen Proteins) Plasmid N. gonorrheae Mykoplasmen Verändertes Ribosom (16S rRNA) Chromosomal Propionibakterien zu den Betalaktamen gehören Penicilline, Cephalosporine, Monobactame und Carbapeneme 47 Aminoglykosid-modifizierende Enzyme Plasmid Staphylokokken Enterokokken Streptokokken Enterobacteriaceae Pseudomonaden rRNA Methylasen Plasmid Enterobacteriaceae Verändertes Ribosom (16S rRNA) Chromosomal Mykobakterien Permeabilität Chromosomal Pseudomonaden Enterobacteriaceae Rifampicin Veränderte RNA-Polymerase Chromosomal Staphylokokken Streptokokken Enterobacteriaceae Pseudomonaden Mykobakterien Chinolone Veränderte DNA Gyrase/ DNA Topoisomerase Chromosomal Staphylokokken Streptokokken Pseudomonaden Enterobacteriaceae Neisserien Mykobakterien Permeabilität Chromosomal Pseudomonaden Enterobacteriaceae Verändertes Enzym Plasmid und Chromosomal Staphylokokken Streptokokken Enterobacteriaceae Neisserien Permeabilität Chromosomal Pseudomonaden Veränderter Aufbau des Peptidoglykans Chromosomal Enterokokken Lactococcus Lactobacillus Aminoglykoside Trimethoprim Sulfonamide Glycopeptide 48 Tag 5: Mikrobielle Diagnostik (Kayser et al.: S. 12-33) Staphylokokken (Kayser et al.: S. 245-250) 5. LABORDIAGNOSE WIE WIRD EINE INFEKTIONSKRANKHEIT NACHGEWIESEN? STAPHYLOKOKKEN 5.1. Labordiagnose Wie wird eine Infektionskrankheit nachgewiesen? 5.1.1. Zu den Aufgaben eines klinisch-mikrobiolgischen Labors gehören Nachweis/Identifizierung von Krankheitserregern, Resistenztestung und epidemiologische Untersuchungen; sämtliche labordiagnostischen Nachweisverfahren lassen sich auf einfache Prinzipien reduzieren: Diagnostische Nachweisverfahren Nachweis des Erregers (direkt) Nachweis von Erregerbestandteilen (direkt) Mikroskopie Kultur Molekularbiologische Verfahren - Antigene Toxine Nachweis einer erregerspezifischen Immunreaktion (indirekt) - Antikörper Identifizierung des Erregers Phänotypische Merkmale - Morphologie - Metabolismus - Antigene (z.B. Kapsel, Geisselantigene, Lipopolysaccharidstruktur, Toxine) Genetische Merkmale 5.1.2. Die wichtigste mikrobiologische Färbung ist die Gram-Färbung Aufgrund der Gram-Färbung werden die Bakterien in zwei Gruppen eingeteilt: grampositive und gramnegative Bakterien. The gram stain is a quick, easy, diagnostic tool. Gram stains can be performed in minutes, whereas culture results and definitive identification may take several days. Gram stain results provide valuable information about the likely pathogen and can be used to guide empiric therapy. 5.1.3. Nachweis des Erregers erfolgt durch Mikroskopie, Kultur oder mit Hilfe molekularbiologischer Methoden Mikroskopie Lichtmikroskopie - Nativpräparat - Spezielle Färbungen, z.B. Gramfärbung, Methylenblaufärbung, Ziehl-Neelsen-Färbung Immunfluoreszenz - Einsatz spezifischer Antikörper (direkt markiert mit einem Fluorochrom bzw. Entwicklung mit einem markierten Zweitantikörper) 49 Kultur Basismedien z.B. Blutnährboden, Kochblutnährboden diese Nährböden erlauben die Anzucht einer Vielzahl von Krankheitserregern Selektive Nährböden und Indikatornährböden (oft kombiniert: Differentialnährböden), z.B. MacConkey Agar (Enterobakterien), Telluritagar (Diphtheriebakterien), Bierwürzagar (Pilze), Löwenstein-Jensen Agar (Mykobakterien) diese Nährböden dienen meist dem Nachweis und der Isolierung von Krankheitserregern aus einem polymikrobiellen Keimgemisch Spezialnährböden diese Nährböden dienen dem Nachweis von Krankheitserregern, die besondere Anforderungen an das Kulturmedium stellen z.B. Brucellen, Chlamydien (Zellkultur) Molekularbiologie Zielstruktur - Universelle Zielstruktur, z.B. 16S rRNA - Erregerspezifische Zielstruktur (erregerspezifische Gene), z.B. Toxingene 5.1.4. Identifikation von Mikroorganismen mittels MALDI-TOF Matrix assisted laser desorption/ionization-time of flight Prinzip: Mikroorganismen werden mittels einer “Matrix” aus Acetonitril in eine Kristallgitterstruktur eingebettet. Ein Laser in einem Hochvakuum “sprengt” diese Kristallgitterstruktur und zerreisst die Mikroorganismen (desorption) in Bruchstücke (u.a. Proteine). Proteine tragen eine positive Ladung (ionization). Im einem Hochvakuum-“Flugrohr” wird an einen Detektor eine negative Ladung angelegt. Die positiv geladenen Proteine werden von der negativen Ladung angezogen. Die Fluggeschwindigkeit und -zeit (time of flight) bis zum Detektor verhält sich proportional zur Proteinmasse (je kleiner desto leichter und schneller). Ein “Protein-Massenspektrum” kann so bestimmt werden, welches für einen Organismus spezifisch ist und mit einer Referenzdatenbank zum Zwecke der Identifizierung abgeglichen werden kann (“Proteinmassen-Fingerabdruck”). 50 5.1.5. Über eine 16S rRNA-Analyse können Mikroorganismen molekularbiologisch identifiziert werden 1.7.4. 16S rRNA-Sequenzanalyse ausgehend von einer Reinkultur Böttger, EC, ASM News 1996, 62: 247 Kulturunabhängiger Nachweis von bakteriellen Krankheitserregern mittels Genamplifikation Böttger, EC. FEMS Microbiol. Lett. 1989, 62: 171 Beispielhafte Darstellung der Strukturbesonderheiten der 16S-rRNA mit den auf den unterschiedlichsten taxonomischen Ebenen konservierten Nukleinsäuresequenzen 51 5.1.6. 5.1.7. Mittels molekularer Methoden können Infektketten aufgeklärt werden - Molekulare Epidemiologie Restriktionslängenpolymorphismus (RFLP), “Footprinting“ Genomsequenzierung Nachweis von Erregerbestandteilen Antigennachweis mittels spezifischer Antikörper z.B. spezifische Kohlenhydratstrukturen (z.B. Cryptokokken, Streptokokken der Gruppe B) Toxinnachweis - immunologisch - Tierversuch (z.B. Botulismustoxin) - Zellkultur (z.B. Verotoxin bei EHEC) 5.1.8. Nachweis einer erregerspezifischen Immunreaktion erlaubt meist keinen direkten Erregernachweis; gibt vielfach nur indirekte Hinweise (Problem: Durchseuchung) und ist häufig für die akute Infektionsdiagnostik ungeeignet (Ausnahmen: Syphilisdiagnostik, Lyme Disease, Rheumatisches Fieber) 5.1.9. Sensitivität, Spezifität, positiver und negativer Prädikativwert geben Auskunft über die Aussagekraft diagnostischer Testverfahren Aussagekraft diagnostischer Testverfahren: 4-Felder Tafel Infizierte (n = 200) Nichtinfizierte (n = 9'800) Sensitivität: Test positiv Test negativ 180 richtig positiv 200 falsch positiv 20 falsch negativ 9’600 richtig negativ misst im Kollektiv der Infizierten die Häufigkeit richtig positiver Resultate richtig positv 180 Sensitivität (%) : x 100 = = 90.0% (Kollektiv der richtig positiv + falsch negativ 200 Infizierten) Spezifität: bestimmt im Kollektiv der Nichtinfizierten die Häufigkeit richtig negativer Resultate richtig negativ 9’600 Spezifität (%) : x 100 = = 98.0% (Kollektiv der richtig negativ + falsch positiv 9’800 Nichtinfizierten) Die Treffsicherheit eines Testverfahrens wird durch die Sensitivität und Spezifität beschrieben: je mehr falsch-positive Ergebnisse, desto geringer die Spezifität; je mehr falsch-negative Ergebnisse, desto geringer die Sensitivität. 52 Positiver Voraussagewert (Prädiktivwert) Wie gross ist die Wahrscheinlichkeit, dass eine Krankheit vorliegt, wenn der Test positiv ausfällt? richtig positiv (A) 180 Positiver Prädiktivwert (%) : x 100 = = 48.0% (Kollektiv der richtig positiv + falsch positiv 380 Infizierten und Nichtinfizierten) Negativer Voraussagewert (Prädiktivwert) Wie gross ist die Wahrscheinlichkeit, dass keine Krankheit vorliegt, wenn der Test negativ ausfällt? richtig negativ 9’600 Negativer Prädiktivwert (%) : x 100 = = 99.5% (Kollektiv der richtig negativ + falsch negativ 9’620 Infizierten und Nichtinfizierten) Die prädiktiven Werte des positiven und negativen Resultats sind von der Prävalenz abhängig (Sensitivität und Spezifität dagegen nicht); Sensitivitätsunterschiede beeinflussen hauptsächlich den negativen Vorhersagewert (kaum den positiven Prädiktivwert), Spezifitätsunterschiede beeinflussen den positiven Vorhersagewert (kaum den negativen Prädiktivwert). ist die Anzahl der Erkrankung in einer Population (s. 1.3.3.) Prävalenz: Zahl der Infizierten 200 Prävalenz (%) : x 100 = --- = 2.0% Zahl der Infizierten + Zahl der Nicht-Infizierten 10’000 Sensitivität Treffsicherheit eines Testverfahrens Spezifität Positiver Prädiktivwert Wertigkeit eines Testverfahrens Negativer Prädiktivwert 5.2. Staphylokokken 5.2.1. Definition: Staphylokokken - grampositive, unbewegliche Kokken in Haufen angeordnet fakultativ anaerob keine Sporenbildung Staphylococcus aureus (Koagulase positiv) Koagulase negative Staphylokokken (z.B. S. epidermidis, S. hämolyticus) 53 5.2.2. Koagulase negative Staphylokokken (SKN) gehören zur Normalflora von Haut und Schleimhäuten; problematisch sind Fremdkörperinfektionen Staphylococcus epidermidis 5.2.3. Glykokalixbildung - Adhärenz an Plastik Katheterinfektionen vgl. 2.2.10., ''Sind Bakterien Einzelgänger? Das Phänomen der Biofilme'' S. aureus gehört zu den häufigsten Erregern bakterieller Infekte des Menschen; S. aureus besiedelt die Nasenschleimhaut bei 10-30% der Bevölkerung S. aureus – ein Problemkeim Häufiger nosokomialer Infektionserreger Übertragung durch medizinisches Personal Zunehmende Resistenz gegenüber penicillinasefesten Betalaktamantibiotika, sogenannte Methicillin / Oxacillin resistente S. aureus (MRSA / ORSA) Grundlage ist die de-novo Synthese eines zusätzlichen Penicillin Bindenden Proteins (PBP2a) Problem der Resistenztestung in-vitro induzierbarer Resistenzmechanismus Heteroresistenz 5.2.3.1. Krankheitsbilder und Pathogenitätsfaktoren Staphylococcus aureus PATHOGENITÄTSFAKTOREN KRANKHEITSBILDER Ortsständig wirkende Enzyme (Plasmakoagulase, Hyaluronidase, Fibrinolysin, Lipase, DNase) - Ausbreitung im Gewebe Abszesse, Karbunkel, Wundinfektionen, Osteomyelitis, Sepsis, Pneumonie, Endokarditis Cytotoxine, Hämolysine (pore-forming toxins, e.g. PVL) - Zellschädigung Exfoliativtoxine - epidermolytisch: intraepidermale Spaltbildung zwischen Stratum spinosum und Stratum granulosum Staphylococcal scaled skin Syndrome (SSSS) Toxic-Schock-Syndrom Toxin - Freisetzung von Zytokinen, z.B. IL-1, IL-2, TNF - Endothelzellschädigung Toxic Schock Syndrom Enterotoxine Gastroenteritis 54 5.2.3.2. 1978: Toxic Shock Syndrome Beschreibung eines neuen Krankheitsbildes bei jungen Frauen Fieber Diffuses makulöses Exanthem Hyperämie der Schleimhäute (z.B. konjunktival) Hypotonie (< 100 mm Hg systolisch) Übelkeit, Erbrechen, Durchfall Desorientiertheit, Bewusstseinsstörung Das Krankheitsbild ist assoziiert mit dem Toxic Shock Syndrome Toxin; das Toxic Shock Syndrome Toxin ist ein Superantigen. 5.2.3.3. MRSA/ORSA synthetisieren ein zusätzliches Methicillin/Oxacillin-Resistenz vermittelndes Penicillin Bindendes Protein (PBP2a) MRSA ORSA Methicillin/ Oxacillin mec A-Gen PBP2a vgl. Methicillin Resistenter Staphylocccus aureus Oxacillin Resistenter Staphylococcus aureus -Laktamasefeste -Laktam Antibiotika -liegt auf einem Transposon, das über einen parasexuellen Mechanismus aufgenommen wurde -codiert für ein zusätzliches, ''fremdes'' Penicillin Bindendes Protein PBP2a weist geringere Affinität zu -Laktam Antibiotika auf als die ''eigenen'' PBP und übernimmt die Zellwandbiosynthese bei Anwesenheit von -Laktam Antibiotika (induzierbare Veränderung der Zielstruktur) 2.1.2. ''Durch parasexuelle Mechanismen können medizinisch bedeutsame Eigenschaften übertragen werden'' 4.1.8. ''Es gibt nur drei generelle Resistenzmechanismen'' 4.1.10. ''-Laktame hemmen die Quervernetzung des Peptidoglykans'' SCCmec MRSA • mecA, PBP2a • low-affinity penicillinbinding protein repressor mecI transmembrane low affinity PBP2a -lactam sensor-transducer mecR1 mecA 55 5.2.3.5. Das Phänomen der Methicillin/Oxacillin Heteroresistenz cfu/m l (lo g10) MRSA-heterogeneity oxacillin MIC <1 - >256 10 9 8 7 6 5 4 3 2 1 0 0.01 0.1 1 10 oxacillin m g/l 100 1000 MRSA strain 1 MRSA strain 2 MRSA strain 3 Kayser et al. Zeitschrift f Hygiene 1965, 151:45 the level of mecA expression (PBP2a) influences the resistance level the genetic background determines resistance level selection of high-level resistant MRSA Hygienemassnahmen beim Auftreten Oxacillin resistenter Staphylococcus aureus (ORSA) 1. Allgemeines ORSA sind in der Regel Hospitalkeime, die vor allem im stationären Bereich endemisch auftreten können. Sie können Erreger schwerster Infektionen sein, die sich nur mit potentiell toxischen und teuren Antibiotika (Vancomycin) therapieren lassen. Erregerquelle ist der kolonisierte oder infizierte Patient (Haut, Hände, Nasen-/Rachenraum, Blut- und Körperflüssigkeiten, Wunden, Wundsekrete). Die Übertragung erfolgt über Hände durch direkten Patientenkontakt, durch indirekten Kontakt mit Flächen, Gegenständen oder Geräten in der Patientenumgebung oder aerogen über Niesen oder Husten des Patienten. 2. Hygienemassnahmen gegen die Weiterverbreitung von ORSA Aufklärung aller am Patienten tätigen Personen über das Vorhandensein des Problemkeims und über die nachfolgend aufgeführten Isolierungsmassnahmen. „Den beschlossenen Massnahmen ist vom gesamten Personal, ob stationseigen oder konsiliarisch tätig, Folge zu leisten.“ 2.1. Isolierungsmassnahmen bei Patienten mit ORSA-Infektion oder Kolonisation sowie Patienten mit Kontakt zu ORSA (Zimmernachbarn, s. 2.7.) Einzelunterbringung oder Kohortenisolierung. Türen sind geschlossen zu halten. Warnhinweise sind gut sichtbar an der Aussenseite der Tür anzubringen. Es ist, soweit möglich, eine Zimmerpflege vorzusehen. Schutzmittel, wie Handschuhe, Mund-/Nasenschutz, saubere Kittel etc., sind vor dem Patientenzimmer gut erreichbar bereitzustellen. Lagerung von Gebrauchsartikeln (Einmalmaterialien, Medikamente etc.) im Patientenzimmer sind möglichst auf einen Tagesbedarf zu beschränken. Körperwäsche mit einer antimikrobiellen Waschlotion, 2x wöchentlich auch der Kopfhaare. Bettwäsche, Nachthemd, Handtücher, Waschlappen etc. täglich wechseln. Bei Patiententransport aus dringender Indikation, ist der Patient im Krankenzimmer auf Trage/Rollstuhl umzulagern. Das Krankenbett verbleibt im Raum. Ausserhalb des Krankenzimmers hat der Patient Einmalhandschuhe (nach Händedesinfektion), Mund-/Nasenschutz und, falls möglich, einen Schutzkittel zu tragen. Der Nachweis von ORSA berechtigt nicht zur Ablehnung konsiliarischer Untersuchungen in anderen Fachbereichen. Diese sind allerdings über den Status des Patienten sowie die notwendigen Hygienemassnahmen frühzeitig zu informieren. Bei Verlegung eines infizierten oder kolonisierten Patienten auf eine andere Station oder in ein anderes Krankenhaus, ist der weiterbehandelnde Arzt und die Station über den Status zu informieren. Befunde und dieses Merkblatt sind dem Verlegungsbericht beizufügen. 2.2 ORSA-Ausbruch Bei gleichzeitigem Auftreten von mehr als einem ORSA-Fall in einer Abteilung werden Nasen-/Rachenabstriche beim gesamten Personal durchgeführt. Bei ORSA-Nachweis werden die betroffenen Mitarbeiter therapiert (s. 2.6) und haben währenddessen bei allen Stationstätigkeiten einen Mund-/Nasenschutz zu tragen. Mitarbeiter auf Intensivstationen sind in Absprache mit dem Personalarzt/Pflegedienstleitung für die Dauer der Kolonisation anderweitig einzusetzen. 56 2.3. Personalverhalten Wirksamste Verhütungsmassnahme gegen ORSA-Ausbreitung ist die !!!!!! HYGIENISCHE HÄNDEDESINFEKTION !!!!! Diese ist vor und nach jedem Patientenkontakt durchzuführen. Einmalhandschuhe tragen ! Dies ersetzt nicht die hygienische Händedesinfektion, die vor sowie nach Benutzung von Handschuhen durchzuführen ist. Mund-/Nasenschutz anlegen ! Schutzkittel (sterilisierte OP-Kittel nicht notwendig) sind zu benutzen, wenn Personalkleidung in Kontakt mit dem Patienten, Oberflächen oder Gegenständen im Raum kommt. Vor Verlassen des Patientenzimmers sind Schutzkittel, Einmalhandschuhe und Mund-/Nasenschutz abzuwerfen und eine hygienische Händedesinfektion durchzuführen. Der Zugang zum ORSA-Patienten ist auf ein Minimum zu beschränken. 2.4. Reinigungsmassnahmen, Entsorgung Alle Flächen und Geräte einschliesslich des Bettgestells sind innerhalb des Patientenzimmers in definierten Zeiträumen desinfizierend zu reinigen. Dies gilt auch für benutztes diagnostisches und therapeutisches Equipment bevor es aus dem Zimmer entfernt wird. Abfall wird im Patientenzimmer (Abwurf mit Deckel) gesammelt und täglich entsorgt. Schmutzwäsche wird ebenfalls im Zimmer gesammelt und in den üblichen Wäschesäcken entsorgt. Nach Entlassung oder Aufhebung der Isolierung erfolgt eine Scheuer-Wischdesinfektion als Schlussdesinfektion (keine Raum-Sprühdesinfektion !) Patienten, die weiterhin stationär behandelt werden, sind für diese Tätigkeiten in ein anderes Zimmer zu verlegen (Bettwechsel erforderlich). 2.5 Besucherverkehr Besucher haben sich beim Pflegepersonal zu melden und sind in der Anwendung der Hygienemassnahmen zu unterweisen. Vor dem Patientenzimmer müssen Besucher einen Mund-/Nasenschutz und Schutzkittel anlegen. Vor Verlassen des Zimmers sind Schutzkittel abzuwerfen. Eine hygienische Händedesinfektion ist anzuschliessen. 2.6 Therapie von Infektionen und Kolonisationen mit ORSA Bei Infektionen mit ORSA ist eine Therapie mit der Abteilung Mikrobiologie/Infektiologie abzustimmen. Die Therapie der Kolonisation mit ORSA erfolgt in der Regel lokal mit der Gabe einer Mupirocin-haltigen Salbe für die Nase (Appl. Turixin ® - Salbe 4x tgl. für 5 Tage). Zwei Tage nach Beendigung der Behandlung sind Kontrollabstriche aus Nase und Rachenraum vorzunehmen. 2.7 Aufhebung der Isolierung Die Isolierungsmassnahmen für Patienten und Mitarbeiter dürfen erst nach drei negativen Abstrichserien von Nase, Rachen und ev. vorhandenen ORSA-Nachweisorten (Wunden etc.) im Abstand jeweils 48 Stunden aufgehoben werden. Die Materialbegleitscheine sind durch Ordnungszahlen zu kennzeichnen. Lässt sich ORSA in einer Abstrichserie nachweisen, sind Kontrollabstriche einmal wöchentlich vorzunehmen. Patienten, die in einem Zimmer mit einem ORSA-Patienten gelegen haben, (Kontaktpatienten 1. Grades) sind erst nach einer negativen Abstrichserie (Nase, Rachen, Wundbereiche) aus der Isolierung zu entlassen. Entlassung oder Verlegungen können unabhängig vom ORSA-Status erfolgen (Informationsweitergabe s. 2.1). 5.2.3.6. Methicillin versus Vancomycin Resistance in S. aureus Are MecA methicillin resistance and VanA-type vancomycin resistance compatible with each other in Staphylococcus aureus? MecA methicillin resistance: an altered penicillin-binding-protein PBP 2a crosslinks peptidoglycan with terminal D-Ala-D-Ala but with low affinity for betalactam antibiotic VanA-type vancomycin resistance: synthesis of an altered peptidoglycan with a terminal D-Ala-D-Lactate which does not bind vancomycin PBP 2a cannot crosslink peptidoglycan D-Ala-D-Lactate However, this example of antagonistic resistance mechanism cannot be generalized, as 1. Betalactam resistance due to PBP 2a is only found in S. aureus 2. Vancomycin resistance can be due to different mechanisms, e.g. vanA, vanB, vanC Severin et al. J. Biol. Chem 2004, 279: 3398-3407 Severin et al. Antimicrob. Agents Chemother. 2004, 48: 4566-4573 Fox et al. Antimicrob. Agents Chemother. 2006, 50: 2951-2956 Perichon et al. Antimicrob. Agents Chemother. 2006, 50: 3622-3630 57 Tag 6: Streptokokken (Kayser et. al.: S. 250-258) Corynebakterien (Kayser et al.: S. 270-267) Bacillus anthracis (Kayser et al.: S. 260-262) 6. STREPTOKOKKEN, CORYNEBAKTERIEN, BACILLUS ANTHRACIS 6.1. Streptokokken 6.1.1. Definition: Streptokokken - 6.1.2. grampositive, unbewegliche Kokken in Ketten oder als Pärchen angeordnet fakultativ anaerob keine Sporenbildung Streptokokken werden aufgrund ihres Hämolysevermögens (-, -, -Hämolyse) sowie der Antigenität einer in der Zellwand vorkommenden Kohlenhydratstruktur eingeteilt Streptokokken Hämolyse Gruppen-Antigen (Lancefield) Erkrankungen S. pyogenes A Pharyngitis, Pyodermien, Erysipel, StreptokokkenNachkrankheit, Scharlach, Nekrotisierende Fasciitis S. agalactiae B Wundinfektion Sepsis Meningitis S. faecalis, Enterokokken - D Endokarditis Mischinfektion Vergr. Streptokokken verschiedene S. pneumoniae - Karies Endokarditis Pneumonie Meningitis vgl. 4.1.10.1. ''Die drei generellen Resistenzmechanismen am Beispiel der β-Laktam Resistenz'' vgl. 4.1.10.3. ''Penicillin Resistenz der Pneumokokken durch Genaustausch und homologe Rekombination'' s. auch 2.1.1. ''Austausch genetischen Materials zwischen Bakterien: Transformation'' 58 6.1.3. 6.1.4. Streptococcus Virulence Factors Capsule antiphagocytic M protein antiphagocytic Lipoteichoic acid (Peptidoglycan) stimulates release of cytokines, e.g. IL-1, TNF Pyrogenic toxins (A-C) mediate scarlatiniform rash, “toxic shock like syndrome” (TSLS) Streptolysin S Streptolysin O lyses leukocytes, platelets and erythrocytes, stimulates release of lysosomal enzymes Streptokinase lyses blood clots, facilitates spread of bacteria in tissues Hyaluronidase lyses hyaluronic acid, facilitates spread of bacteria in tissues Desoxyribonuclease lyses DNA; decreases viscosity of inflammatory exsudates, facilitates spread of bacteria in tissues Die wichtigsten Pathogenitätsfaktoren von pyrogenen Streptokokken sind ihre bakteriophagen-kodierten pyrogenen Exotoxine Pyrogene Streptokokken-Exotoxine (PSE, A-C) (S. pyogenes) Scharlach (''erythrogenes Toxin'') ''Toxic-shock syndrome like disease'' - Freisetzung von Zytokinen, z.B. IL-1, IL-2, TNF - Endothelzellschädigung wirken als Superantigene 6.1.5. Toxic Shock Syndrome versus Toxic Shock Like Syndrome TSS S. aureus growing in a tampon or infected wound TSST-1 enters bloodstream (no bacteremia) Fever, rash, shock (death rate 3%) S. pyogenes growing in an infected wound Bacteria enter bloodstream, produce pyrogenic toxins (bacteremia) Fever, rash, shock (death rate 30%) TSLS 59 6.1.6. Streptokokken können immunologische Nachkrankheiten auslösen 6.1.7. Diagnose durch Bestimmung des Antistreptolysin O-Titers Pathogenese und Krankheitsbilder von Infektionen durch S. pyogenes (vereinfachtes, hypothetisches Schema, nach Kayser et al. S. 254) S. pyogenes (M-Protein; PSE; weitere Pathogenitätsfaktoren) Eindringen über Haut oder Mukosa Wirtsorganismus anti-M-Antikörper (+) anti-M-Antikörper (-) lokale Infektion stumme Infektion Impetigo, Erysipel, Phlegmone, Sinusitis, Otitis media, Tonsillitis oder generalisierte invasive Infektion anti-PSE-Antikörper (-) Risiko-MHC-Allotyp Sepsis septischer Schock nekrotisierende Fasziitis anti-PSE-Antikörper (-) Scharlach (Tonsillitis) 60 6.1.8. Beta-hämolysierende Streptokokken der Gruppe B finden sich bei einem Teil der erwachsenen Frauen im weiblichen Genitaltrakt (Kommensalen) verursachen bei Neugeborenen (ca. 1/1000 Geburten bei unbehandelter Mutter) Meningitis Risikofaktoren - vorzeitiger Blasensprung Geburtskomplikationen fehlende maternale Antikörper Prophlylaxe - Screening für Keimträger während Schwangerschaft bzw. kurz vor Geburt antibiotische Sanierung bzw. Antibiotikagabe sub partum - Two distinct group B streptococcus (S. agalactiae) neonatal meningitis: early onset disease (EOD) and late onset disease (LOD) • EOD: manifestation in neonates 0-6 d p. partum • LOD: manifestation in neonates 7-70 d p. partum Intrapartum administration of Penicillin decreases incidence of EOD but not of LOD Pathogenesis • EOD: infection sub partum, bacterial translocation, septicemia • LOD: infection sub partum, intestinal colonization, intestinal multiplication, bacterial translocation, septicemia 6.1.9. Enterokokken besitzen als klassische Opportunisten ein geringes Pathogenitätspotential, aber ..... Enterokokken als Problemkeime Vancomycin resistente Enterokokken (VRE) kommen natürlicherweise in der Umwelt vor Selektion durch Antibiotika, z.B. Cephalosporine (Enterokokken sind natürlicherweise resistent gegenüber Cephalosporinen), Vancomycin besonders ein Problem im Krankenhaus (nosokomiale Infektion): z.B. multimorbide Intensivpatienten, abwehrgeschwächte Patienten, Transplantation (KMT) Massnahmen: Antibiotikareduktion (Vancomycin) Überwachungskulturen Hygienische Massnahmen 61 6.1.10.1. Infektiöse Endokarditis: Symptome und Befunde Fieber Allgemeinsymptome - Schwäche, Gewichtsverlust, Nachtschweiss Pathologisches Herzgeräusch Periphere Hautmanifestationen - Petechien, Splitterhemorrhagien Neurologische Komplikationen - Hirnembolien Hirnabszess Embolien 6.1.10.2. Infektiöse Endokarditis: Risikofaktoren rheumatische Herzerkrankung kongenitale Herzerkrankung degenerative Herzklappenerkrankung Zustand nach herzchirurgischen Eingriffen intravenöser Drogenmissbrauch 20-30 % 10-20 % 10-20 % 10-20 % ca. 5 % 6.1.10.3. Infektiöse Endokarditis: Erregerspektrum Endocarditis bei Nativklappen vergrünende Streptokokken Staphylococcus aureus (Drogenabusus) > 90 % - HACEK Gruppe, z.B. Haemophilus, Cardiobacterium, Eikenella - Enterokokken - Gram-negative Mikroorganismen - Pilze Endocarditis bei Kunstklappen Koagulase-negative Staphylokokken Staphylococcus aureus > 80 % - Gram-negative Mikroorganismen - Pilze, HACEK Gruppe, Enterokokken - Propionibacterium acnes 6.1.10.4. Infektiöse Endokarditis: Diagnostik Herausforderung für den Praktiker - Bedrohliches Krankheitsbild - Oft uncharakteristische Zeichen Initial schwer von banaler Störung unterscheidbar Oft verzögerte Diagnose - Fieber und Herzgeräusch in über 85% Diagnostik: klinische Kriterien, Ultraschalluntersuchung Mikrobiologische Diagnostik - Blutkulturen - Entnahme vor der Antibiotikagabe und sofortige Abklärung im Spital 62 6.1.10.5. Infektiöse Endokarditis: Mikrobiologische Diagnostik 3 Blutkulturen innerhalb 24 Stunden, d.h. 6 Flaschen zu je 5-10 ml Blut - Volumen ist entscheidend (min. 30 ml) Nur wenige Bakterien pro ml Blut vorhanden - Darstellung einer kontinuierlichen Bakteriämie Entnahme möglichst vor Antibiotikagabe - Notfalls alle 6 Flaschen simultan abnehmen Möglichst viele Entnahmestellen - Beurteilung einer Haut-Kontaminante Koagulasenegative Staphylokokken, Propionibakterien, Corynebakterien sind typische Hautkontaminanten, wenn in 1 von 4 oder 6 Flaschen isoliert; cave bei Mehrfachisolation! Entnahmen durch i.v.-Katheter zeigen häufiger Kontaminanten; unbedingt verschiedene Entnahmestellen ! Fehler: - Antibiotikagabe vor Abnahme der Blutkultur Abnahme nur einer Blutkultur Interpretation von Kontaminanten als Erreger Interpretation von Erregern als Kontaminanten 6.1.10.6. Infektiöse Endokarditis: Empirische Therapie Klinische Situation Therapie Kommentar bei akutem Verlauf 3er-Therapie mit Penicillin G 6x4 Mio IE i.v., 4-6 Wo Garamycin 3x1.0 mg/kg i.v., 4-6 Wo Floxapen 6x2 g i.v., 4-6 Wo Wirksam gegen Strepto-, Entero- und die meisten Staphylokokken (ca. 80% der Erreger). Cave nosokomiale koagulasenegative Staphylokokken! Penicillinallergie 3er-Therapie mit Vancocin 2x15 mg/kg i.v., 4-6 Wo Garamycin 3x1.0 mg/kg i.v., 4-6 Wo Rimactan 2x600 mg p.o., 4-6 Wo 3er-Therapie mit Vancocin 2x15 mg/kg i.v., 6 Wo Garamycin 3x1.0 mg/kg i.v., 6 Wo Rimactan 2x600 mg p.o., 6 Wo Klappenprothesen 63 6.2. Corynebakterien und das Paradigma Exotoxin vermittelter Krankheiten 6.2.1. Definition: Corynebakterien - 6.2.2. 6.2.3. grampositive, unbewegliche Stäbchenbakterien aerob wachsend keine Sporenbildung Corynebacterium diphtheriae ist für das Krankheitsbild der Diphtherie verantwortlich Corynebacterium diphtheriae Diphtherie Apathogene Corynebakterien, z.B. C. xerosis Vorkommen: Haut, Rachen, Nase, Schleimhäute, Auge Das Diphtherie-Toxin-Gen ist Bestandteil eines Prophagengenoms; nur C. diphtheriae, die vom entsprechenden Phagen infiziert sind, sind pathogen Diphtherietoxin phagenkodiert ADP-Ribosylierung des Elongationsfaktors 2; führt zur Inhibion der Proteinbiosynthese 6.2.4. Eigenschaften des C. diphtheriae Toxin Zwei Polypeptide mit S-S Brücke mit einem katalytischen und einem Rezeptor-bindenden Teil H+ H+ NAD -SH E F -2 A D P -R ibose N iko tina m id H+ E F -2 Der Elongationsfaktor eEF2 in Säugetierzellen hat als eine strukturelle Besonderheit die modifizierte histidinähnliche Aminosäure Diphthamid. An dieser Stelle ist die Zelle verwundbar: das Toxin des Diphtherie-Erregers (Corynebacterium diphtheriae) katalysiert die Übertragung eines ADP-Ribose-Restes von NAD auf Diphthamid. Der ADP-ribosylierte Faktor eEF2 ist inaktiv, als Folge stirbt die Zelle ab. Das bakterielle Gegenstück, der Faktor EF-G, enthält die modifizierte Aminosäure nicht. Bakterien werden daher durch das Diphtherie-Toxin nicht angegriffen. Schritte: Rezeptorbindung Aufnahme durch Endocytose Spaltung der S-S Brücke Translokation der katalytischen Teils Wirkung des katalytischen Teils: ADP-Ribosylierung es EF-2 EF-2 in Säugetierzellen besitzt Diphthamid. Nur auf diese veränderte Aminosäure wird ADP-Ribosyl transferiert. EF2 + NAD EF2-ADP-Ribose + Nikotinamid + H+ Kontrolle der Toxinbildung durch chromosomalen Regulator: DtxR Fe++ aktiviertes Protein, welches Transkription des Toxingens blockiert keine Toxinbildung 64 6.2.5. Symptome der Diphtherie (Inkubationszeit 2-5 Tage) Lokalisierte Rachen-Diphtherie (auch Nase, Augen, Haut, Wunde) Erhöhte Temperatur Pseudomembranöse Angina mit fleckförmigen, später konfluierenden weissen (braunen) Belägen Fad-süsslicher Foetor ex ore Regionäre Lymphknoten geschwollen (weich) Intensives allgemeines Krankheitsgefühl 6.2.6. Progrediente Diphtherie Maligne Diphtherie (Diphtheria gravissima) Erhöhte Temperatur Deszendierender Croup mit Stenosierung Oberflächliche, beschleunigte Atmung Erschwertes Exspirium Patienten blass und zyanotisch Erhöhte Temperatur (ab 2.-3. Inkubationstag) Erbrechen, Bauchschmerzen Toxisches Kreislaufversagen Myokarditis Schwellung des Halses (Caesarenhals) Haut- und Schleimhautblutungen Nierenversagen Diagnostik: C. diphtheriae Diagnostik Kultureller Nachweis - Selektivagar, z.B. Telluritagar Biochemische Identifizierung Nachweis der Toxinproduktion - Elek-Test - PCR Therapie Bei Verdacht auf Diphtherie: ANTITOXINGABE ! Ergänzend antibiotische Behandlung (Penicillin, Makrolide) Epidemiologie Reservoir: ausschliesslich Mensch Übertragung: Tröpfcheninfektion Isolierung der Erkrankten und Überwachung von Kontaktpersonen Sanierung von Keimträgern Impfung schützt vor Erkrankung, aber nicht vor Besiedlung 65 6.3. Bacillus anthracis − Der Erreger des Milzbrands 6.3.1. Definition: Bacillus - grampositive Stäbchenbakterien - 6.3.2. aerob (fakultativ anaerob) Sporen bildend (Lebensfähigkeit der Sporen: mehrere Jahrzehnte) Aufgrund des Eintrittsortes von Bacillus anthracis unterscheidet man beim Menschen drei Formen von Milzbrand - Hautmilzbrand lokale Infektion, kaum systemische Symptome schmerzlose ödematöse Papel nach 5 bis 6 Tagen: schwarzes, kohleähnliches Geschwür > 99% Heilung bei Antibiotikabehandlung Darmmilzbrand - nach Verzehr kontaminierter sporenhaltiger Nahrungsmittel Inkubationszeit: 2-5 Tage akute Entzündung des Verdauungstraktes, Nausea, Appetitverlust, Erbrechen, Fieber, gefolgt von Abdominalschmerzen, Erbrechen von Blut und starkem Durchfall systemische Verbreitung des Erregers Problem der zu späten Diagnose: „point of no return“ - einatmen von B. anthracis-Sporen in Aerosolen (5000 – 15‘000 Sporen) Inkubationszeit: 3-5 Tage grippeähnliche Symptome systemische Verbreitung des Erregers unbehandelt: 90 % Letalität, 3-5 Tage nach Auftreten erster Symptome Problem der zu späten Diagnose: „point of no return“ Nasenabstrich als screening Lungenmilzbrand 6.3.3. Das Anthraxtoxin ist ein klassisches AB-Toxin Pathogenitätsfaktoren Kapsel - plasmidkodiert - Inhibition der Phagocytose Toxin bestehend aus 2 Komponenten: i) protective antigen (PA) ii) lethal factor (LF) bzw. edema factor (EF) - plasmidkodiert AB-Toxine bestehen aus zwei Untereinheiten (A und B): die Untereinheit B ist für die Bindung an spezifische Rezeptoren auf der Oberfläche von Zielzellen verantwortlich (bei B. anthracis: PA); die Untereinheit A stellt die eigentliche Wirkkomponente dar, welche Zellschädigung hervorruft (A-Anteil bei B. anthracis: LF bzw. EF). 66 6.3.4. Milzbrand ist in erster Linie eine Krankheit von Herbivoren, wie Kühen, Schafen, Ziegen oder Pferden - Sporen im Erdboden; kontaminierte Flächen sind auf Jahre hinaus verseucht Primär veterinärmedizinische Erkrankung (orale Aufnahme von Sporen Darmmilzbrand, Sepsis) - Infektion des Menschen durch Tiere oder kontaminierte tierische Produkte (Lederverarbeitung!), Milzbrand ist eine Berufskrankheit (''woolsorter‘s disease'') - keine Übertragung von Mensch zu Mensch 6.3.5. Milzbrandsporen: ein biologischer Kampfstoff - 6.3.6. Sperrung der englischen Insel Gruinard für 45 Jahre nach Durchführung von Freilandversuchen durch die britische Armee Epidemie 1979 in Sverdlowsk, Russland: 66 Tote (Unfall in Biowaffenfabrik) 2001: verseuchte Briefe in den USA Diagnose - 6.3.7. Erregernachweis Hautläsion Stuhl Sputum Blut Lungenmilzbrand kann nur durch frühzeitige Antibiotikabehandlung erfolgreich behandelt werden Penicillin Chinolone Problem: lange Therapiedauer, Erkrankungen bis mehrere Monate nach Infektion möglich (Widerstandsfähigkeit der Sporen) 6.3.8. eine einzelne Milzbrandspore macht keinen Milzbrand Prävention Kontrolle der Milzbrandinfektionen im Tierbereich durch Impfung Impfung exponierter Personen (Tierärzte, Abdecker, Soldaten) attenuierter Lebendimpfstoff zellfreier Impfstoff (Toxin) Chemoprophylaxe 67 Tag 7: Enterobacteriaceae (Kayser et al.: S. 292-296) - Escherichia coli (Kayser et al.: S. 306-308) - Salmonellen (Kayser et al.: S. 296-301) Neisserien (Kayser et al.: S. 287-292) 7. ENTEROBACTERIACEAE, NEISSERIEN 7.1. Enterobacteriaceae 7.1.1. Definition: Enterobacteriaceae - 7.1.2. gramnegative, teils bewegliche, teils unbewegliche Stäbchenbakterien fakultativ anaerob keine Sporenbildung Vergärung von Glucose und anderen Kohlenhydraten unter Säurebildung viele Vertreter der Enterobacteriaceae sind Bewohner des Darmtraktes von Mensch und Tier Krankheitsbilder - Eiter- und Entzündungserreger - Urethritis, Cystitis, Pyelonephritis - Nosokomiale Infektionen vgl. 1.3.6. ''Infektionen, die im Krankenhaus erworben werden, bezeichnet man als nosokomiale Infektionen'' vgl. 1.3.7. ''Factors which predispose patients to hospital infection'' vgl. 1.3.8. ''Risk factors for post-operative infections'' 7.1.3. Pathogenitätsfaktoren - Adhäsine - Invasine - Kapsel - Multiresistenz - Endotoxin ( LPS) - Bildung von Exotoxinen 68 7.1.4. Die wichtigsten Vertreter der Enterobacteriaceae und die zugehörigen Krankheitsbilder Krankheit Bemerkungen Sepsen, Wundinfekte, Infekte der Harnwege und des Respirationstrakts fakultativ pathogene Keime; verursachen nosokomiale Infekte; häufig resistent gegen Antibiotika Typhus abdominalis (Syn. Typhoides Fieber) Gastroenteritis (Diarrhö) septische Allgemeininfektion Shigella bakterielle Ruhr (Dysenterie) Durchfälle, Koliken, Tenesmen, oft Blut und Schleim im Stuhl Yersinia Y. pestis Pest systemische Allgemeininfektion; selten Enterokolitis, Lymphadenitis der Mesenteriallymphknoten Pseudoappendizitis, reaktive Arthritis, Erythema nodosum intestinale Infekte siehe darmpathogene E. coli Escherichia coli Citrobacter, Klebsiella, Enterobacter, Serratia, Proteus, Providencia, Morganella und weitere Salmonella S. typhi S. typhimurium S. enteritidis und weitere Y. enterocolitica Y. Pseudotuberculosis Escherichia coli 7.1.5. profuse, wässrige Durchfälle Multiresistente gramnegative Bakterien besitzen Multiresistenzplasmide Multiresistenzplasmide kodieren häufig für Antibiotika modifizierende Enzyme vgl. 4.1.8. 4.1.9. ''Es gibt nur drei generelle Resistenzmechanismen'' ''Mutationen und Erwerb von Fremd-DNA können zu Resistenz führen'' 4.1.10.2. ''-Laktamasen inaktivieren -Laktame, indem sie den -Laktamring spalten; mittels Punkt-Mutationen erweitern -Laktamasen ihr Aktivitätsspektrum'' 4.1.11.1. ''Resistenz gegenüber Chinolonen" 69 MERKBLATT über Hygienemassnahmen beim Auftreten von multiresistenten gramnegativen Keimen 1. Allgemeine Informationen über multiresistente gramnegative Erreger Multiresistente gramnegative Erreger treten vor allem im Krankenhaus und dort u.U. endemisch auf. Bei Multiresistenz dieser Erreger sind nur noch einzelne oder gar keine Antibiotika mehr therapeutisch wirksam. Diese Stämme werden unter Antibiotikaeinfluss entweder aus einer physiologischen Mischflora selektiert oder Resistenzmechanismen werden unter Therapie induziert. Bei epidemischem Auftreten werden sie dabei von Patient zu Patient über die Hände des Personals oder über Zwischenstationen in der Umgebung übertragen. Multiresistent können z.B. die folgenden gramnegativen Erreger sein: Stenotrophomonas maltophilia Acinetobacter baumannii Enterobacter cloacae Klebsiella pneumoniae Pseudomonas aeruginosa Serratia marcescens u.v.a. Der Nachweis dieser Keime ist nicht zwangsläufig mit einer Infektion gleichzusetzen, vielmehr handelt es sich nicht selten um eine Besiedlung ohne Infektzeichen. Alle o.g. Keime sind aber auch Erreger schwerster nosokomialer Infektionen. Infektionsquelle ist in der Regel der kolonisierte oder infizierte Patient (Haut, Schleimhaut, Hände, respiratorisches und Wundsekret, Körperflüssigkeiten). Die Übertragung erfolgt hauptsächlich über die Hände des medizinischen Personals. Die Flächen und Geräte in der Umgebung des Patienten können nach Kontamination oder unzureichender Aufbereitung zur Quelle werden. 2. Hygienemassnahmen zur Verhütung der Weiterverbreitung von multiresistenten, gramnegativen Erregern 2.1 2.2 2.3 2.4 2.5 2.6 2.7 Information des gesamten, am kolonisierten oder infizierten Patienten tätigen Personals über das Vorhandensein des Problemkeimes. Einhaltung der nachfolgend aufgeführten Isolierungsmassnahme durch Aerzte, Pflege-personal, Reinigungspersonal, Techniker, Studenten usw. (auch konsiliarisch tätiges Personal!). Die Notwendigkeit einer systemischen Therapie ist zwischen Klinik und Infektiologen/Mikrobiologen abzustimmen. Isolierungsmassnahmen sind bei Patienten mit Infektion oder Kolonisation mit multiresistenten, gram-negativen Keimen: Einzelunterbringung oder Kohortenisolierung von Patienten. Türen sind geschlossen zu halten. Warnhinweise sind für alle sichtbar an der Tür anzubringen. Die ausgewiesenen Isolierungsmassnahmen sind vom gesamten Personal einzuhalten, insbesondere auch von den nur zeitweise am Patienten tätigen Konsiliarien, Röntgenpersonal, Physiotherapeuten, Laborpersonal, usw. Tägliche Körperwäsche mit einer antimikrobiellen Waschlotion, 2x wöchentlich auch der Kopfhaare. Bettwäsche, Nachthemd, Handtücher, Waschlappen tägl. wechseln. Die Hygienemassnahmen inkl. Isolierung gelten bis zur Entlassung aus dem Krankenhaus. Kolonisierte Patienten in der Rekonvaleszenz können bei Einhaltung von Schutzmassnahmen (z.B. Handschuhe) das Krankenzimmer verlassen. Die Isolierung sollte nur nach dreimalig negativem Kontrollabstrich (48 Stunden Abstand) aufgehoben werden. Müssen kolonisierte / infizierte Patienten aus dringender Indikation transportiert werden, sollten sie, wenn möglich, vom Bett auf eine Trage umgelagert werden (Bett verbleibt im Patientenzimmer). Die Information über den Kolonisationsstatus ist mitzugeben, die Hygieneregeln müssen auch ausserhalb der Station (z.B. CT, Endoskopie...) unbedingt befolgt werden. Der Nachweis multiresistenter Keime berechtigt nicht zur Ablehnung konsiliarischer Untersuchungen in anderen Fachbereichen. Verhalten des Personals: Vor und nach infektionsträchtigen Eingriffen (z.B. endotracheales Absaugen, Manipulation am Venenkatheter, Blasenkatheter) ist eine hygienische Händedesinfektion durchzuführen. Einmalhandschuhe tragen! Im Isolierzimmer dort befindlichen Schutzkittel anziehen, der 1x (Intensivstation 3x) täglich gewechselt wird. Unbedingt Händedesinfektion vor Verlassen des Zimmers! Laufende Desinfektion aller Flächen und Geräte nach den etablierten, zugelassenen Verfahren. Nach Entlassung erfolgt Scheuer-Wischdesinfektion als Schlussdesinfektion (keine Raum-Sprüh-Desinfektion!). Besucher müssen sich beim Pflegepersonal melden und über die Hygieneregeln informiert werden. Sie sollten tgl. einen neuen Schutzkittel anlegen und vor Verlassen des Zimmers die Hände desinfizieren. Bei Verlegung infizierter oder kolonisierter Patienten auf eine andere Station oder in ein anderes Krankenhaus ist der weiterbehandelnde Arzt über den Status zu informieren; Befunde und dieses Merkblatt sind dem Untersuchungsbericht beizufügen. 70 7.2. Escherichia coli 7.2.1. Krankheitsbilder - 7.2.2. Diarrhoen Hämolytisch-urämisches Syndrom Harnwegsinfektionen Pneumonie Sepsis Meningitis Die Anwesenheit bzw. Abwesenheit von Virulenzgenen ist entscheidend für das Krankheitsbild Uropathogene E. coli - Adhäsine Darmpathogene E. coli - ETEC - EIEC - EHEC - EPEC / EAEC 7.2.3. Enterovirulente Escherichia coli ETEC Enterotoxin-bildende E.c. Cholera-ähnlich, wässrige Durchfälle; LT/ST, Adhäsine Kinder in Entwicklungsländern, Reisen Hitzestabile oder - labile Enterotoxine; stimulieren Guanylat - oder Adenylatcyclase, Flüssigkeits- und Elektrolytverlust EIEC enteroinvasive E.c. Dysenterie; gleiche Virulenzmechanismen wie Shigellen; verschiedenste Virulenzfaktoren Reisen Plasmidkodierte Invasionsmechanismen Reisen und Schweiz Cytotoxisches „Verotoxin“ („shiga-like“ Toxin); Typ III-Sekretionssystem; Adhäsionsfaktoren (chromosomale Pathogenitätsinsel) Adhäsionsfaktoren (aagR, AAF Locus, LEE Locus, chromosomale Pathogenitätsinsel); Typ III-Sekretionssystem erst wässrige, dann EHEC enterohämorrhagische E.c. blutige Durchfälle, Verotoxin-bildende E.c. Komplikationen (HUS, TTP); Cytotoxine, Adhäsine EPEC / EAEC enteropathogene E.c. enteroaggregative E.c. persistierende, wässrige Diarrhoe, Fieber, Erbrechen; Adhäsine, verschiedene Virulenzfaktoren Säuglingsdiarrhoe (selten), Reisen ? 71 7.2.4. Enterohämorrhagische E. coli (EHEC) besitzen ein bakteriophagen-kodiertes Toxin Enterohämorrhagische E. coli (EHEC) Pathogenitätsfaktoren - Fimbrien (Adhärenz; chromosomal kodiert) - „shiga-like“ Toxin (bakteriophagen kodiert) Krankheitsbilder - hämorrhagische Colitits häufige Komplikation (10%): - hämolytisch-urämisches Syndrom (HUS) akutes Nierenversagen, Thrombozytopenie, Anämie hohe Letalität Antibiotikatherapie wirkungslos besonders betroffen: Kinder < 5 J. Epidemiologie - Infektion durch kontaminierte Nahrungsmittel, besonders Rinderhackfleisch Diagnostik - Toxinnachweis mittels Zellkultur mittels molekularer Methoden - kultureller Erregernachweis (sorbitnegative E. coli, Serotyp 0157 H7) 7.2.5. EHEC: Epidemiologie Häufiger bakterieller Durchfallerreger Etwa 3% aller Durchfallstuhlproben Inzidenz ca. 13/105 Einwohner Sehr geringe Infektionsdosis (102 bis 103 Keime) Übertragung häufig durch Rindfleisch, nicht pasteurisierte Milch oder Schmierinfektion E. coli O157 häufigster Serotyp; Non O157 EHEC auf dem Vormarsch (O26, O111, O55, O103) Erreger sind sehr umweltresistent Inapparente Ausscheider E. coli O157:H7 – Carriage and Shedding in Cattle Infection Asymptomatic Shedding Highest in warmer months Duration of shedding per animal: ~ several weeks to ~ several months Quantity of organisms shed: ~ 10 2 to > 10 6 cfu per g feces Prevalence estimate ~ 28% of beef cattle infected (U.S., summer) 72 7.2.6. EHEC Ausbruch in Norddeutschland - Ende Mai 2011 – Anfang Juli 2011 • > 3000 EHEC Erkrankungen (blutige Diarrhoe) • > 800 HUS Fälle (hämolytisch-urämisches Syndrom) • 50 Todesfälle - Early Warning Robert-Koch-Institut, Berlin 23.05.2011 - letztes Erkrankungsdatum 04.07.2011 EHEC Ausbruch in Frankreich - Ende Juni 2011 • 16 EHEC Erkrankungen • 8 HUS Fälle • 11/16 Erkrankten nahmen an einer gemeinsamen Veranstaltung mit Essensverzehr in Begles teil Genomsequenzierung • Escherichia coli O104:H4 • EAEC (enteroaggregativer E. coli – aggR Gen; daneben die üblichen Pathogenitätsfaktoren wie Adhäsine, Typ III-Sezernierungssysteme u.a.m.) • Bakteriophagen-kodiertes Shigatoxin Übertragungsmechanismus • Keine Verbindung zu tierischem Reservoir (z.B. Rinder) • Kontaminierte Lebensmittel, z.B. Rohkost • Menschliche Ausscheider Infektionsquelle • Bockshornkleesamen (Import aus Ägypten, Lot #48088) 7.3. Salmonellen 7.3.1. Salmonellen können aufgrund von O- und H-Antigenen in mehr als 2000 verschiedene Serovare unterteilt werden sporenloses, gramnegatives, begeisseltes Stäbchen fakultativ anaerob O- (Körper, Polysaccharid) und H- (Geissel, Protein) Antigene 7.3.2. Salmonella spp. und Escherichia coli Nach heutigen Kriterien würden Salmonellen und E. coli eine Spezies bilden, da sie eine genomische Ähnlichkeit von 90% aufweisen Salmonella ist überklassifiziert; die vielen verschiedenen „Arten“ sind als Serovare bzw. Pathovare anzusprechen Pragmatischer Kompromiss: Aufteilung der Salmonellen in zwei Gruppen: i) S. typhi, S. paratyphi ii) S. enteritidis (über 2000 Serotypen) 73 7.3.3. Krankheitsbild Typhus (S. typhi, S. paratyphi A, B und C) Septikämisches Krankheitsbild, kleines Keiminokulum ausreichend, Nachweis des Erregers zuerst im Blut, später im Stuhl; Problem des Dauerausscheiders. Gastroenteritis (z.B. S. typhimurium, S. enteritidis, S. panama) Grosses Keiminokulum > 105 notwendig, natürlicher Schutz durch Azidität des Magens; septikämische Erkrankungen möglich bei Neugeborenen, Säuglingen, resistenzgeschwächten (HIV !) und sehr alten Patienten; Dauerausscheider selten. 7.3.4. Nachweis der Salmonellen Stuhl Blut Serologie - Stuhlprobe Blutkultur Antikörpernachweis über Gruber-Widal-Reaktion, entspricht einer Agglutinationsreaktion; im Prinzip nur bei Typhus, Paratyphus und septikämischen Erkrankungen sinnvoll Schema der Isolierung von Salmonellen aus Stuhl (Urin) Stuhl (Urin) Selektivnährmedium flüssiges Anreicherungsmedium Bebrütung ca. 16 Std. 37°C von "verdächtigen" Kolonien (Reinkultur) Selektivnährmedium Prüfung der biochemischen Leistungen durch Beimpfung geeigneter Differentialnährmedien Bebrütung ca. 16 Std. 37°C Auswertung der biochemischen Leistungen, Antigenanalyse durch Objektträgeragglutination mit bekannten Antiseren 7.3.5. weiterer Gang wie links Therapie der Salmonellenerkrankung Enteritis: symptomatisch Typhus: antibiotisch (Dauerauscheider: antibiotisch, Cholecystektomie) 74 7.3.6. In Nord- und Mitteleuropa werden die typhösen Salmonellen durch Reisende importiert; die enteritischen Salmonellen kommen in unserer Bevölkerung endemisch und epidemisch vor Epidemiologie 1) Typhus Erregerreservoir: Übertragung: Inkubationszeit: Mensch Wasser- und Lebensmittel 1-3 Wochen 2) Gastroenteritis Erregerreservoir: Übertragung: Inkubationszeit: Tier Fleisch (Geflügel) Eiprodukte Speiseeis und Milchprodukte (Problem der Aufbewahrung bei Zimmertemperatur und Unterbrechung der Kühlkette) 1-3 (5) Tage Salmonellenerkrankungen sind meldepflichtig Problem des Dauerausscheiders (Küchenpersonal) 7.4. Neisserien und die Paradigmen der 'Antigenetic Variation', des 'Molecular Mimicry' und des 'Harmful Host Response' 7.4.1. Definition: Neisserien - gramnegative, unbewegliche Kokken - keine Sporenbildung 7.4.2. N. gonorrhoeae und N. meningitidis sind die beiden humanpathogenen Spezies der Gattung Neisseria; andere Arten gehören zur Normalflora der Schleimhäute N. meningitidis (Meningokokken) Meningitis Arthritis Septicemia Pneumonia nonpathogenic Neisseria 7.4.3. N. gonorrhoeae (Gonokokken) Urethritis Cervicitis Salpingitis Septicemia Arthritis Conjunctivitis Pharyngitis Pelvic inflammatory disease part of the normal flora Virulence Determinants N. meningitidis antiphagocytic endotoxin capsule LPS N. gonorrhoeae Pilin outer membrane protein outer membrane porin outer membrane lipooligosaccharide transferring / lactoferrin binding proteins lgA protease initial binding to epithelial cells intimate attachment, contributes to invasion of host cells interferes with phagolysosome fusion in granulocytes elicits inflammatory response, triggers cytokine release iron acquisition digests lgA vgl. 2.2.8. ''Beispielhafte Virulenzmechanismen von Bakterien'' 75 7.4.4. Bei der Autolyse gramnegativer Bakterien werden Endotoxine (Lipopolysaccharide) freigesetzt Typisches Beispiel: Meningokokken (N. meningitidis) Freisetzung von Interleukin I und TNF: Fieber Makrophagenaktivierung Aktivierung des Komplementsystems Wirkung auf das Kinin- und das Gerinnungssystem (Vasodilatation, Permeabilitätsstörungen, Verbrauchskoagulopathie) Waterhouse-Friedrichsen-Syndrom vgl. 3.1.2. ''Lipopolysaccharide sind Endotoxine, die bei Autolyse gramnegativer Bakterien freigesetzt werden'' 7.4.5. Mechanismen der molekularen Variabilität des Pilins von Gonokokken 7.4.6. Molecular Mimicry The capsule of Neisseria meningitidis serotyp B consists of polysialic acid, a structure which is expressed during human embryogenesis in brain (attached to N-CAM) 7.4.7. Epidemiologie Übertragung nur durch den Menschen Gonokokken (N. gonorrhoeae) - Geschlechtsverkehr - sub partu 7.4.8. Meningokokken (N. meningitidis) - Tröpfcheninfektion Therapie Gonokokken Cephalosporine (häufig Penicillinresistenz aufgrund Penicillinase-bildender Stämme); Chinolone Meningokokken Meningitis: Penicillin G Chemoprophylaxe: Rifampicin 76 Tag 8: Campylobacter (Kayser et al.: S. 320) Helicobacter pylori (Kayser et al.: S. 321-322) Tropheryma whipplei (Kayser et al.: S. 236/S. 276) Chlamydien (Kayser et al.: S. 351-355) Legionellen (Kayser et al.: S. 325-327) Coxiellen (Kayser et al.: S. 347-351) 8. CAMPYLOBACTER, HELICOBACTER PYLORI, TROPHERYMA WHIPPLEI, CHLAMYDEN, LEGIONELLEN, COXIELLEN 8.1. Campylobacter 8.1.1 Definition: Campylobacter - gram-negative, spiralig gekrümmte Stäbchenbakterien - mehr als 40 Spezies und Subspezies - am häufigsten C. jejuni, C. coli Der bedeutendste Verursacher von bakterieller Gastroenteritis in der EU: - akute Gastroenteritis, z.B. (blutiger) Durchfall, krampfartige Bauchschmerzen, Fieber hohe Dunkelziffer >90% 9.2 Millionen Erkrankungen pro Jahr (EU-weit, Schätzung) 2.4 Milliarden Euro jährliche Kosten 90% C. jejuni, 10% C. coli Infektionsquelle: Geflügel Chinolonresistenz: Schweiz ~30% / Österreich ~60% Therapie: Makrolide 8.2. Helicobacter pylori und das Paradigma unbekannter Infektionskrankheiten 8.2.1. Definition: Helicobacter pylori - spiralig gekrümmtes, gramnegatives Stäbchen - mikroaerophil 77 8.2.2. Die Geschwürskrankheit wurde früher als primär psychosomatische Krankheit Betrachtet Die Geschwürskrankheit (Ulcus ventriculi et Ulcus duodeni) (aus: “Lehrbuch der Inneren Medizin“, R. Gross, P. Schölmerich, Schattauer Verlag, 1977) Ätiologie und Pathogenese keine isolierte Organveränderung, sondern Beeinflussung durch übergeordnete komplexe Vorgänge vegetative Labilität („Ulcusgesicht“) Stress (berufliche Belastung) fehlerhafte Ernährung (Nikotin, Kaffee, Alkohol) Disharmonie zwischen Motilität und Sekretion des Magens (gestörte Entleerung versus saurer Magensaft) „Ohne Säure kein Ulcus“ (Zuckerschwerdt 1935) Therapie Bettruhe Antazida Parasympatholytika Psychosedativa Psychotherapie Problem Häufig Rezidive 8.2.3. Helicobacter pylori und die Geschwürskrankheit - Hohe Durchseuchung der Bevölkerung (altersabhängig): mehr als die Hälfte der Menschheit ist infiziert, wird meist im Kindesalter über fäkal-orale Übertragung erworben und persistiert lebenslang - Ätiologische Bedeutung in der Genese der Geschwürskrankheit viele Jahre umstritten Klärung durch grossangelegte Therapiestudien Traditionelle Säurehemmung vs. Säurehemmung plus Chemotherapie Keimelimination senkt Rezidivhäufigkeit unter 10% 78 8.2.4. Pathogenitätsfaktoren - Adhärenz an Zellen des Magenepithels Alkalisierung der stark sauren Umgebung durch Bildung von Ammoniak (Urease) Bildung von Zytotoxinen (z.B. VacA) H. pylori - Virulence factors Factor Function Distribution LPS Inflammation All strains VacA Cytotoxicity All strains Urease Buffers stomach acid All strains cag PAI 31 genes coding for type IV secretion system Type I strains (Pathogenitätsinsel) 8.2.5. Diagnostik Nichtinvasiv: - ''Atemtest'': orale Aufnahme von 13C-markiertem Harnstoff, Messung des durch die Urease gebildeten radioaktiven CO2 in der Atemluft - Nachweis von Antikörpern (wenig geeignet zur akuten Infektionsdiagnostik) Invasiv: - Magenbiopsie Nachweis der Urease-Aktivität (Schnelltest) Erregernachweis (kulturell, molekulargenetisch) 8.2.6. Therapie Ziel: Keimeradikation Tripletherapie: Antibiotikakombination (z.B. Clarithromycin, Amoxicillin) plus Protonenpumphemmer (z.B. Omeprazol) Resistenzentwicklung, primäre Makrolidresistenz Reinfektionsrate < 1% pro Jahr 79 8.3. Tropheryma whipplei und das Paradigma nicht-kultivierbarer Krankheitserreger 8.3.1. Der Morbus Whipple ist eine seltene systemische Infektionskrankheit mit unterschiedlichen Manifestationen Morbus Whipple Vorwiegend Männer im Alter von 30 bis 60 Jahren betroffen Systemische Erkrankung Anämie, Hautpigmentierungen, Polyarthralgie und Arthritis, Diarrhoe, Maladsorption und Gewichtsverlust Im Dünndarm elektronenmikroskopisch grosse Menge von pleomorphen Bakterien nachweisbar Prompte Besserung auf antibiotische Therapie The New England Journal of Medicine ©Copyright, 1992, by the Massachusetts Medical Society Volume 327 JULY 30, 1992 Number 5 IDENTIFICATION OF THE UNCULTURED BACILLUS OF WHIPPLE’S DISEASE DAVID D. RELMAN, M.D., THOMAS M. SCHMIDT, PH.D., RICHARD P. MACDERMOTT, M.D., AND STANLEY FALKOW, PH.D. Abstract: Background. Whipple’s disease is a systemic disorder known for 85 years to be associated with an uncultured, and therefore unidentified, bacillus. Methods. We used a molecular genetic approach to identify this organism. The bacterial 16S ribosomal RNA (rRNA) sequence was amplified directly from tissues of five unrelated patients with Whipple’s disease by means of the Polymerase chain reaction, first with broad-range primers and then with specific primers. We determined and analyzed the nucleotide sequence of the amplifycation products. Results. A unique 1321-base bacterial 16S rRNA sequence was amplified from duodenal tissue of one patient. This sequence indicated the presence vgl. 5.1.5. of a previously uncharacterized organism. We then detected this sequence in tissues from all 5 patients with Whipple’s disease, but in none of those from 10 patients without the disorder. According to phylogenetic analysis, this bacterium is a grampositive actinomycate that is not closely related to any known genus. Conclusions. We have identified the uncultured bacillus associated with Whipple’s disease. The phylogenetic relations of this bacterium, its distinct morphologic characteristics, and the unusual features of the disease are sufficient grounds for naming this bacillus Tropheryma whipplei gen. nov. sp. nov. Our findings also provide a basis for a specific diagnostic test for this organism. (N Engl J Med 1992; 327: 293-301) "Über eine 16S rRNA-Analyse können Mikroorganismen molekularbiologisch identifiziert werden'' 80 8.4. Chlamydien und das Paradigma obligater Zellparasiten 8.4.1. Definition: Chlamydien - gramnegativ - obligate Zellparasiten - zwei Formen: Elementarkörperchen (ausserhalb der Wirtszelle) Initialkörperchen (innerhalb der Wirtszelle) 8.4.2. Die drei humanpathogenen Spezies der Chlamydiaceae: C. psittaci, C. pneumoniae und C. trachomatis Chlamydiaceae 8.4.3. C. psittaci Pneumonie C. pneumoniae häufig inapparente Infektion hohe Durchseuchung Infekte des Respirationstraktes (meist milder Verlauf) - „Grippeähnliche“ Infekte - Pharyngitis - Konjunktivitis - Bronchitis - Pneumonie C. trachomatis Trachom (Keratokonjuktivitis) Infektionen des Urogenitaltraktes Neugeborenenpneumonie Einschlusskonjunktivitis Lymphgranuloma venereum Serovar A-C Serovar D-K Serovar D-K Serovar D-K Serovar L Der Vermehrungszyklus von Chlamydien Infektion mit Elementarkörper () Umwandlung in Initialkörper ( ) und Vermehrung Rückbildung der Initialkörper in Elementarkörper () 81 8.4.4. Diagnostik Erregernachweis Immunfluoreszenz Molekulargenetische Verfahren Zellkultur 8.4.5. Therapie Makrolide Tetrazykline 8.5. Legionellen 8.5.1. Definition: Legionellen natürliches Habitat: - Feuchtbiotope, z.B. Warm- und Kühlwassersysteme (v.a. Duschköpfe, Luftbefeuchter, Inhalationskammern, Klimaanlagen, Kühltürme) - Legionellen können Wassertemperaturen bis 50°C tolerieren; Abtötung durch kurzzeitige Erhitzung auf 70°C Natürlicher Wirt: freilebende Amöben (in den Zysten der Amöben entziehen sich die Legionellen der Chloreinwirkung) 8.5.2. gramnegative, aerobe Stäbchenbakterien mehr als 10 humanpathogene Arten beschrieben Legionella pneumophilia ist der Erreger der Legionärskrankheit Legionella pneumophila wurde erstmals 1977 beschrieben, nachdem an einem Veteranentreffen der US-Streitkräfte 221 an Lungenentzündung erkrankten und 34 daran starben Krankheitsbild - - Legionellose, Legionärskrankheit Pneumonie Hohes Fieber, Schüttelfrost, "grippeähnliche Symptome", trockener unproduktiver Husten, Myalgie, Pleuritis, häufig Durchfälle Lethalität ohne Therapie > 15% Pontiac Fieber oft selbstlimitierend "grippeähnliche Symptome", aber weniger stark als bei Legionellose Therapie Makrolide 82 8.5.3. Lebenszyklus der Legionellen in Amöben und intrazelluläre Vermehrung in menschlichen Makrophagen two sides of the same coin? Pathogenitätsmechanismen - 8.5.4. Aus der Sicht von Legionella pneumophila ist die Infektion des Menschen eine Einbahnstrasse - 8.5.5. Vermehrung in professionellen Phagocyten Hemmung der Phago-Lysosomenfusion Infektion über Aerosole Keine Übertragung von Mensch zu Mensch Robuste Immunantwort ist oft ausreichend, um Infektion zu kontrollieren Risikofaktoren: Alter, Immunsuppression, chronische Lungenerkrankungen, Chemotherapie Diagnostik - Direkte Immunfluoreszenz - Kultur (Spezialmedien) - PCR - Antigennachweis im Urin (verlässlich nur für L. pneumophila) 83 8.6. Coxiellen 8.6.1. Coxiella burnetii – eine Zoonose - kleine, pleomorphe, gramnegative Stäbchenbakterien - anspruchsvolle Wachstumsbedingungen äußerst resistent gegen Austrocknung, Hitze, Kälte und Sonnenlicht, bleiben in getrockneten Materialien über Monate infektiös hochkontagiös (≤ 10 Keime) besonders Erkrankungen in der Nutztierzucht, z.B. Schafe, Ziegen erkrankte Tiere meist asymptomatisch Erregerausscheidung mit Kot und Urin Aborte (massive Erregerausscheidung – Placenta, Amnionflüssigkeit) menschliche Erkrankungen Pneumonie (“Q-Fieber“) Endokarditis meist über Inhalation, selten kontaminierte Lebensmittel Diagnose: Serologie, Erregernachweis mittels PCR 84 Tag 9: Treponema pallidum (Kayser et al.: S. 336-340) Borrelia burgdorferii (Kayser et al.: S. 342-344) Anaerobier Clostridien (Kayser et al.: S. 262-267) 9. TREPONEMEN, BORRELIEN, ANAEROBIER, CLOSTRIDIEN 9.1. Treponemen und das Paradigma serologischer Infektionsdiagnostik 9.1.1. Definition: Treponema - 9.1.2. Treponema pallidum, der Erreger der Syphilis, ist der bekannteste Vertreter der Gattung Treponema 9.1.3. spiralig gewundene Stäbchenbakterien (Spirochäten) T. pallidum supsp. pallidum T. pertenue T. carateum zahlreiche apathogene Arten Lues (Syphilis) Frambösie Pinta Die Syphilis wurde im 15. Jh. aus der Neuen Welt eingeschleppt Lues connata - Uebertragung von Mutter auf Fetus (diaplacentar) Abort bzw. schwerkranker Säugling Lues - Primärstadium (1-8 Wochen nach Infektion): Ulcus durus, regionäre Lymphadenitis (Primäraffekt, harter Schanker) Diagnostik: Nachweis der Treponemen im Geschwürsgrund, Serologie - Sekundärstadium (4-8 Wochen nach Primäraffekt): Generalisation, makulöse Exantheme, Condyloma lata Diagnostik: Serologie - Tertiärstadium (Monate bis Jahre nach Primäraffekt): Organbefall; Neurolues, Tabes dorsalis (Rückenmark), Progressive Paralyse (Enzephalopathie), Aneurysma Diagnostik: Serologie 85 9.1.4. Treponema pallidum kann auf künstlichen Nährmedien nicht kultiviert werden Serologische Diagnostik Screening Test TPHA (Treponema pallidum Hämagglutinationstest) Bestätigungstest FTA abs. (Fluoreszenz Treponema Antikörper Adsorptionstest) Aktivitätsnachweis VDRL (Veneral Disease Research Laboratory Test) IgM FTA abs. 9.2. Borrelia burgdorferi 9.2.1. Definition und Vertreter der Borrelien Borrelien sind spiralförmige Bakterien (Spirochäten) Erreger des Rückfallfiebers: Borrelia recurrentis Borrelia duttonii Borrelia hermsii Erreger der Lyme-Borreliose: Borrelia afzelii Borrelia burgdorferi Borrelia garinii 9.2.2. Das Krankheitsbild der Lyme-Borreliose ist vielgestaltig Stadium I (wenige Tage bis Wochen post infectionem) Erythema chronicum migrans (Primärläsion) Stadium II (Wochen bis Monate post infectionem) Meningoradikulitis, Menigitis, Karditis Stadium III (Monate bis Jahre post infectionem) Arthritis, Acrodermatitis chronica atrophicans, Meningoencephalitis 86 9.2.3. Die Lyme-Borreliose ist das Paradigma einer Vektor übertragenen Zoonose; die Übertragung von Borrelia burgdorferi erfolgt durch einen Zeckenstich Erregerreservoir: Wildtiere, z.B. Nagetier, Fuchs, Rotwild Übertragung: Zecken Zecken als Krankheitsüberträger Drei Entwicklungsstadien ● Adulte 9.2.4 Eier (deer and other medium / large mammals) Larven (mice, chipmunks and other small mammals) Nymphen (mammals, humans) • Jedes dieser drei Stadien benötigt zur Weiterentwicklung eine Blutmahlzeit; Wirtswechsel • Möglichkeit der transovariellen Transmission (selten bei B. burgdorferi, die Regel bei B. hermsii) Lyme Disease − an epidemiological study (Ostfeld et al., Plos Biol. 2006; 4:e145) Risk correlates with: dear abundance precipitation (current) growing-season temperature (prior year) mice, chipmunks abundance (prior year) abundance of acorn (2 years previously) weak weak weak strong strong ] Larvenstadium Diagram of Tick Life Cycle - I. scapularis Ostfeld et al., PLoS Biol 4(6): e145 Adulte Adulte Eier Eier Larven Larven Nymphen Nymphen The four life stages, egg, larva, nymph, adult, and the times during the life cycle that both abiotic GDD (temperature), PPT (precipitation) and biotic (acorns and various hosts) factors might exert influence. Year t is the year during which nymphal ticks seek hosts, including humans, and represents the focal year with respect to risk of exposure. Ausbreitung der Lyme Borreliose wird wesentlich durch das Larvenstadium bestimmt 87 9.2.5. Diagnose - Nachweis erregerspezifischer Antikörper Screening Test, z.B. Hämagglutionationstest Bestätigungstest mittels Western Blot Im Gegensatz zu Lues persistieren IgM Antikörper auch bei erfolgreicher Therapie, d.h. IgM Antikörper können nicht als Marker einer Krankheitsaktivität dienen. 9.2.6 VlsE − ein Hauptantigen für die Borrelien-Serologie Was ist VlsE und welche Funktion hat es? VlsE (variable major protein-like sequence, expressed) ist ein Oberflächenprotein von Borrelia burgdorferi. Nach dem Eindringen in den Wirtsorganismus verändern die Borrelien ständig das auf der Oberfläche exprimierte VlsE und versuchen so, der Erkennung und Eliminierung durch das Immunsystem zu entgehen. Das VlsE-Protein unterteilt sich in mehrere Abschnitte: Konservierte Bereiche, die als Transmembran-Domänen das VlsE in der Borrelienmembran verankern, sowie variable und invariable Regionen. Die variablen Regionen des VlsE weisen nach aussen und werden durch Rekombination ständig variiert, wodurch das angreifende Immunsystem immer wieder auf neue, veränderte Antigenepitope trifft. Die invariablen Regionen werden durch die variablen Regionen verdeckt und sind bei lebenden Borrelien dem direkten Zugriff des Immunsystems entzogen. Werden abgestorbene Borrelien von Antigen präsentierenden Zellen prozessiert und somit das ganze VlsE in Kontakt mit dem Immunsystem gebracht, bildet der Wirtsorganismus auch Antikörper gegen invariable und konservierte Bereiche des VlsE. Diese können sich zwar in vivo VlsE auf der Borrelien-Oberfläche nicht an die Borrelien binden, da ihre spezifischen Epitope verdeckt sind, sie eignen sich aber auf Grund der hohen Konservierung ihrer Zielantigene zur Diagnostik der Borreliose. Wie kommt die Vielfalt der variablen Regionen des VlsE zustande? Zur Herstellung des VlsE-Proteins besitzen die Borrelien in ihrem Genom 15 bis 20 sog. “variable major pro-teinlike sequence(vls)-Kassetten”, die gewissermaßen eine Bibliothek genetischer Information darstellen. Sie setzen sich jeweils aus 12 Genabschnitten zusammen: sechs invariablen Regionen und sechs variablen Regionen. Durch die Kombination verschiedener Elemente dieser Kassetten kann eine nahezu unbegrenzte Anzahl an Oberflächenproteinen hergestellt werden, die sich in ihren variablen Regionen unterscheiden (Rekombination). Die aus den einzelnen vls-Kassetten zusammen-gestellte DNS, die zur Synthese des Proteins genutzt wird, bezeichnet man als vlsE (E = exprimiert). Sie enthält zusätzlich die Transmembran-Domänen des VlsE-Proteins. VlsE wird ausschliesslich in vivo exprimiert, Borrelien in Zellkultur exprimieren dieses Antigen nicht. Literatur: Lawrenz et al., J. Clin. Microbiol. 37: 3997-4004 (1999); Eicken et al., J. Biol. Chem. 277: 2169121696 (2002) variable Regionen (VR) VR VR VR IR IR IR VR VR IR IR VR IR invariable Regionen (IR) konservierte Bereiche (Transmembran-Domänen) vgl. 7.4.5. "Mechanismus der molekularen Variabilität des Pilins von Gonokokken'' 88 9.2.7. Prävention - in Endemiegebieten entsprechende Kleidung im Wald (in Endemiegebieten sind bis zu 10% aller Zecken infiziert; mögliche Doppelinfektionen mit anderen zoonotischen Krankheitserregern: ''a tick is not a needle'') - sofortige mechanische Entfernung der Zecke - Impfung (in Entwicklung) 9.2.8. Therapie - Tetracykline oder Amoxicillin (Stadium I,II) - Cephalosporine (Stadium III) 9.2.9. Tick-borne bacterial diseases in Switzerland Pathogen Disease Symptoms Borrelia burgdorferi Lyme disease, borreliosis Erythema migrans, fever, headache, fatigue, neurological disorders, arthritis. Francisella tularensis Tularemia Cutaneous ulcers, lymphadenitis, pneumoniae. Rickettsia spp. Rickettsioses, spotted fever Anaplasma phagocytophylum Anaplasmosis Ehrlichia spp. Ehrlichiosis Candidatus Neoehrlichia mikurensis Neoehrlichiosis Emerg. Infect. Dis., 2010 Fever, malaise, weight loss headache, myalgias. J. Clin. Microbiol., 2013 89 9.3. Anaerobier 9.3.1. Generelles Konzept Die grobe Unterteilung der Bakterien in anaerobe, aerobe oder fakultativ anaerobe Bakterien basiert auf der Art und Weise, wie Bakterien für das Wachstum und andere Aktivitäten Energie gewinnen. Aerobe Bakterien benötigen zwingend molekularen Sauerstoff als terminalen Elektronenakzeptor. Im Gegensatz dazu können anaerobe Bakterien nicht wachsen, wenn Sauerstoff vorhanden ist; Sauerstoff ist giftig für sie und sie sind abhängig von anderen terminalen Sauerstoffakzeptoren. Ihr Metabolismus ist oft fermentativ, sie reduzieren organisches Material zu verschiedenen Endprodukten, wie organischen Säuren und Alkohol. Die fakultativ anaeroben Bakterien schliesslich sind die häufigsten. Sie bevorzugen Sauerstoff als terminalen Elektronenakzeptor; sie können aber auch wachsen, wenn Sauerstoff fehlt, indem sie andere Stoffe reduzieren. Aerobe Bakterien können nur wachsen, indem sie sich vor der Toxizität von Sauerstoff schützen (Superoxid Dismutase, Katalase, Peroxidase). Obligat anaerobe Bakterien besitzen diese Abwehr nicht; deshalb können sie in Luft nicht überleben. Infektionen mit anaeroben Bakterien sind meist verbunden mit der Abwesenheit von Sauerstoff an der betroffenen Stelle: z.B. Abszesse, devitalisiertes Gewebe und Fremdkörper. Verhalten der Bakterien gegenüber Luftsauerstoff Gruppe Stoffwechseltyp obligat aerob aerobe Oxidation fakultativ anaerob aerobe Oxidation obligat anaerob 9.3.2. O2 ist notwendig zur Oxidation des org. Substrats zu CO2 und H2O Gärung oder anaerobe Atmung verläuft ohne O2, organische Endprodukte entstehen Gärung O2 ist toxisch Klassifikation anaerober Bakterien Sporenbildner Grampositive Stäbchenbakterien Clostridium Keine Bildung von Sporen Grampositive Stäbchenbakterien u.a. Actinomyces Grampositive Kokken u.a. Peptostreptococcus Gramnegative Stäbchenbakterien u.a. Bacteroides Capnocytophaga Fusobacterium Gramnegative Kokken Veillonella 90 9.3.3. The longitudinal distribution making up the normal flora of the human gastrointestinal tract distribution of bacteria in the intestine Lactobacilli 1 Lactobacilli Streptococci Enterobacteriaceae Bacterioides ssp. 2 3 4 Bacteroides ssp., Fusobacterium ssp., Clostridium ssp., Bifidobacteria Enterobacteriaceae Enterococci Lactobacilli, S. aureus, Streptococci, Pseudomonas Bacteroides spp., Bifidobacteria, Enterobacteriaceae Enterococci 1: very low (103-105/g) 2: low (105-108/g) 3: medium (108-1010/g) 4: high (>1010/g) 9.3.4. Infektionen mit anaeroben Bakterien sind häufig Mischinfektionen common locations of infections involving anaerobic bacteria 91 9.3.5. Pathogenitätsfaktoren 9.3.6. Therapie Geringe Invasivität, geringe Virulenz - Abszesse durch Anaerobier sind immer Mischinfektionen Ortsständig wirkende Exotoxine Cytotoxine Chemotherapie - Metronidazol - Clindamycin - Betalaktam + Laktamaseinhibitor (Ampicillin / Sulbactam für leichtere Infektionen, z.B. Sinusitis; Piperacillin / Tazobactam für schwere Infektionen, z.B. Peritonitis) - Carbapeneme (nur für schwere Infektionen) Infektionen mit Anaerobiern sind immer Mischinfektionen, aerobe / fakultativ anaerobe Begleitflora nicht vergessen ! (z.B. Standardtherapie der Peritonitis: Piperacillin / Tazobactam, Aminoglykosid) Chirurgische Sanierung 9.4. Clostridien 9.4.1. Definition: Clostridien obligat anaerobe, grampositive Sporenbildner mehr als 50 Arten, davon ein Teil menschen- und tierpathogen 9.4.2. Epidemiologie Clostridien sind ubiquitär vorhanden und werden in der Erde und im Verdauungstrakt von Mensch und Tier gefunden 9.4.3. Klinische Manifestation Gasbrand (Gewebsnekrose) - Wundinfektion C. perfringens C. novgi C. septicum C. histolyticum Tetanus (Starrkrampf) - Wundinfektion C. tetani Pseudomembranöse Colitis - Fehlbesiedlung des Darms C. difficile Botulismus C. botulinum - Nahrungsmittelvergiftung - Wundbotulismus - Säuglingsbotulismus 92 9.4.4. Clostridienerkrankungen sind Toxinerkrankungen Mikroorganismus Toxin Wirkung Clostridium perfringens -Toxin Clostridium perfringens Clostridium tetani o-Toxin Phospholipase C (Wirkung auf Zellmembran) Hämolysin Clostridium difficile Enterotoxin A (Tcd A) Clostridium botulinum 9.4.5. Toxin Bedeutung in vivo Toxikämie, Zellnekrose, Hämolyse Zellnekrose Hämolyse Blockiert Wirkung überschiessende Aktion motorischer hemmender Neurone, MuskelNeurone krampf Wasser- und GlykosyltransElektrolytverlust im ferase Darm Zytotoxin B (Tcd B) Glykosyltransferase zytotoxisch Toxin blockiert Acetylcholinfreisetzung neurotoxische Wirkung, Lähmungen vgl. 2.2.6. ''Beispiele sezernierter Toxine bei Bakterien'' Gasbrand und Clostridium ssp. Gasbrand Toxine entfalten cytotoxische, proteolytische und gewebsschädigende Wirkung Muskelzerfall, Nekrosen, Hämolyse, Endothelzellschädigung mit Ödem Voraussetzung: anaerobe Verhältnisse, d.h. verschmutzte, tiefe Wunden mit schlechter Durchblutung, Fremdkörper, häufig Mischinfektionen Prophylaxe: chirurgische Wundtoilette Diagnostik: - klinisch - Mikroskopie - Kultur (nur zur Bestätigung) Therapie: - Antitoxin, hyperbare Oxigenierung, chirurgische Sanierung (Amputation) wichtig für Diagnose: Gasbrand kann sich rasch ausbreiten und innerhalb weniger Stunden zum Tod führen 93 9.4.6. Tetanus und Clostridium tetani Tetanus Tetanustoxin blockiert Wirkung hemmender Neurone im Rückenmark überschiessende Aktion motorischer Neurone, Muskelkrampf Voraussetzung: anaerobe Wundverhältnisse Prophylaxe: - chirurgische Wundtoilette - Impfung (aktiv und passiv) Diagnostik: - klinisch - Toxinnachweis (Tierversuch) - adäquate Überwachung, symptomatische Massnahmen, Therapie: z.B. künstliche Beatmung, Muskelrelaxation 9.4.7. Pseudomembranöse Colitis und Clostridium difficile Pseudomembranöse Colitis Toxine wirken zytotoxisch und führen zu Wasser- und Elektrolytverlust im Darm Voraussetzung: Diagnostik: Therapie: Fehlbesiedelung des Darms postantibiotische Colitis - Endoskopie - Toxinnachweis (ELISA, Zellkultur) Metronidazol (Vancomycin per os) Therapierefraktäre Clostridium difficile Infektion – rezidivierende Episoden einer pseudomembranösen Enterocolitis trotz mehrwöchiger Therapie mit Vancomycin kommt es nach Abschluss der Antibiotikatherapie immer wieder zu rezidivierenden “Schüben“ einer Enterocolitis • • unter Antibiotikatherapie sind weder Erreger noch Toxin nachweisbar im Rezidiv sind jeweils Erreger und Toxin nachweisbar was geht hier vor? • Resistenzentwicklung? • Exogene Reinfektion? • Genetische Prädisposition? • Versagen der “Kolonisationsresistenz“? (mikrobielle Ökologie) - die pseudomembranöse Enterocolitis ist primär eine endogene Infektion im Gefolge einer Antibiotikatherapie (auch wenn nosokomiale Infektionen beschrieben sind) - die antibiotische Therapie greift die vegetativen Erregerformen an, nicht aber die Sporen - auf diesem pathogenetischen Konzept aufbauende Therapiemöglichkeiten 94 9.4.8. Botulismus und Clostridium botulinum Clostridium botulinum (botulus = Wurst) Ubiquitär im Erdreich und in marinen Sedimenten vorkommend sowie teilweise im Darmtrakt von Tieren (z.B. Rinder, Geflügel) Sporen sind hitzeresistent (mehrstündiges Kochen); Abtötung durch gesättigten Wasserdampf (ca. 120C, 30 min.) Botulismustoxin Bakteriophagen kodiert (Serotyp C,D) - nicht alle Isolate von C. botulinum produzieren das Neurotoxin - obwohl C. botulinum der mit Abstand häufigste Toxinproduzent ist, können vereinzelt auch andere Clostridienarten dieses Toxin produzieren, i.e. C. baratii, C. butyricum COOH 10 kDA Vorläufertoxin S S Aktivierung durch proteolytische Spaltung NH2 COOH S S NH2 schwere Kette (Rezeptorbindung) NH2 COOH leichte Kette (enzymatische Aktivität) Botulismustoxin Neurotoxin; antigenetisch werden sieben Toxintypen unterschieden (A-G) - Botulismus des Menschen (A, B, E, F) Tierischer Botulismus: Rinder, Geflügel (C, D) Toxin hitzelabil; Inaktivierung durch 1 bis 5 min. Kochen oder 5-30 min. 800C Neurotoxin blockiert die Acetylcholin-vermittelte Signalübertragung (z.B. motorische Endplatte, parasympathische Synapsen) Klinische Formen des Botulismus Nahrungsmittelvergiftung Intoxikation; Verzehr von nicht genügend konservierten oder verdorbenen Nahrungsmitteln; Bildung des Toxins unter anaeroben Bedingungen, z.B. fehlerhaft sterilisierte Konserven, unsachgemäss haltbar gemachte Fisch- und Fleischprodukte (Wurst, Schinken) Wundbotulismus tiefe, verschmutzte Wunden mit anaeroben Verhältnissen; lokale Vermehrung des Erregers und Toxinproduktion Säuglingsbotulismus Aufnahme von Sporen; Vermehrung des Erregers und Toxinproduktion im Gastrointestinaltrakt (fehlende Kolonisationsresistenz); milder bis paralytischer Verlauf; geringe Letalität < 1% 95 Nahrungsmittelvergiftung C. botulinum im Nahrungsmittel Toxinproduktion orale Aufnahme des Toxins Wundbotulismus Kontamination der Wunde mit C. botulinum Sporen Säuglingsbotulismus Aufnahme von C. botulinum Sporen TOXIN IN DER BLUTBAHN Vermehrung von C. botulinum und Toxinproduktion Vermehrung von C. botulinum im Gastrointestinaltrakt und Toxinproduktion HEMMUNG DER ACETYLCHOLINVERMITTELTEN SIGNALÜBERTRAGUNG Körperliche Untersuchung und Anamnese typische durch das Neurotoxin ausgelöste Krankheitszeichen zusätzlich: Nahrungsmittelvergiftung: häufig Übelkeit, Erbrechen und Schwindel in der Regel nur spärliche epidemiologische Hinweise, da nur wenige Personen betroffen Wundbotulismus: Hinweis auf Trauma; entsprechende Verletzung Säuglingsbotulismus: typisches Alter (2-12 Monate) allgemeine Muskelschwäche („floppy infant Syndrom“) Obstipation Klinik Neurologische Symptome meist bilateral, beginnend mit Hirnnerven: - Lähmungserscheinungen der Augenmuskulatur (Lichtscheu, Doppelsehen, Akkomodations-Störungen, Pupillenstarre) - Mundtrockenheit, Schluck- und Sprechschwierigkeiten (Dysarthrie, Dysphagie) - Fortschreitende Lähmung der Stamm- und Extremitätenmuskulatur - Atemlähmung durch Paralyse der Zungen-, Pharynx- oder Zwerchfellmuskulatur Keine sensorischen Verluste; Sensorium bleibt voll erhalten Kein Fieber, normale Pulsfrequenz, normaler Liquor, kein Meningismus, keine Pyramidenbahnzeichen 96 Mikrobiologische Diagnose Nahrungsmittelintoxikation Nachweis des Toxins aus Mageninhalt, Serum oder Speiseresten Kultureller Nachweis des Erregers aus verdächtigen Nahrungsmitteln Wundbotulismus Nachweis des Toxins aus Serum Kultureller Nachweis des Erregers aus infizierter Wunde Säuglingsbotulismus Nachweis des Toxins aus Faeces oder Serum Kultureller Nachweis des Erregers aus Faeces Prophylaxe Nahrungsmittelintoxikation Lebensmittelhygienisches Problem Fachgerechtes Sterilisieren von Konserven Fachgerechte Zubereitung geräucherter oder gesalzener Fisch- und Fleischwaren Ausreichendes Erhitzen von Speisen Wundbotulismus Chirurgische Wundtoilette Säuglingsbotulismus Verzicht auf bestimmte biologische Nahrungsmittel in den ersten sechs Lebensmonaten, z.B. Honig Therapie Nahrungsmittelintoxikation - Magenspülung zur Entfernung restlichen Toxins - Gabe von polyvalentem (A, B, E oder A, B, C, D, E, F) Antitoxin Wundbotulismus - Chirurgische Wundtoilette - Gabe von Antitoxin - Antibiotikatherapie, z.B. Penicillin Säuglingsbotulismus - (Antibiotikatherapie) Cave Komplikationen: Aspirationspneumonie, Atemlähmung Adäquate Überwachung und symptomatische Massnahmen, z.B. künstliche Beatmung und andere intensivmedizinische Interventionen reduzieren die Letalität auf unter 10% 97 9.4.9. Wirkmechanismen clostridialer Neurotoxine Transcytosis Schematic view of a mammalian motor neuron and an interacting spinal inhibitory interneuron TenT The sites of action of tetanus (TeNT) and botulinum neurotoxins (BoNTs) are shown, together with their specific intracellular trafficking route. At the neuromuscular junction (NMJ), NTs are internalized in synaptic endosomal compartments, BoNT remains in the periphery. TeNT is sorted to the retrograde transport pathway. Both cytoskeletal elements, microtubules and actin microfilaments, are required for fast retrograde transport of TeNT in motor neurons. Crosses indicate the preferential sites of neuro-transmitter release inhibition caused by BoNTs (NMJ) and TeNT (inhibitory interneuron synapse of the spinal cord). Retrograde TeNT carriers TenT T Transcytosis TenT TeNT Retrograde transport The four-step cellular mechanism of action of clostridial neurotoxins. Similar to other bacterial protein toxins of the A-B family, tetanus (TeNT) and botulinum neurotoxins (BoNTs) follow a four-step mechanism to enter and inhibit neurons: membrane binding (1), internalization (2), translocation (3) and intracellular action (4). (1) Clostridial neurotoxins bind to polysialogangliosides, including GT1b, and specific proteins on the surface of neuronal cells. These lipid and protein receptors cluster in lipid microdomains, which are enriched in cholesterol and sphingolipids. In neuronal cells, TeNT binds polysialo-gangliosides and GPI-anchored proteins, including Thy-1, within lipid rafts. (2) Neurospecific binding is followed by internalization and sorting to specific intracellular routes which differ for BoNTs and TeNT. TeNT enters non-acidified carriers that are recruited to the fast retrograde transport pathway and then reaches adjacent inhibitory interneurons via transcytosis. BoNT-containing endocytic structures instead remain at the neuromuscular junction. (3) Upon arrival at their final destination, the light (L) chain has to cross the endocytic membrane to reach the cytoplasm. This translocation process is assisted by the N-terminal portion of the heavy chain (HN) and is triggered by acidification of the endosomal lumen. Acidic pH triggers a conformational change in the HN domain enabling its insertion into the lipid bilayer and the formation of a trans-membrane channel large enough to accommodate the unfolded L chain. (4) Different L chains specifically cleave distinct members of the SNARE family. TeNT (T) and BoNT serotype B, D, F and G act on VAMP/synaptobrevin localized on SV. BoNT-A and E cleave SNAP-25, where BoNT-C cleaves both syntaxin 1 and SNAP-25, two proteins of the presynaptic plasma membrane. 98 Mykobakterien (Kayser et al.: S. 277-286) Pilze (Kayser et al.: S. 360-387) Tag 10: 10. MYKOBAKTERIEN, PILZE 10.1. Mykobakterien 10.1.1. Definition: Mykobakterien - säurefeste, unbewegliche Stäbchenbakterien obligat aerob wachsend (?) lipidreiche, mykolsäurehaltige Zellwand - Aufbau der mykobakteriellen Zellwand Exrazellulärraum Glykolipide Lipoarabinomannan Mykolsäuren Arabinogalaktan Peptidoglykan Phosphatidylinositolmannosid Membran Protein 10.1.2. Zytoplasma Mykobakterien werden eingeteilt in Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. africanum, M. canetti, M microti) und nichttuberkulöse Mykobakterien; molekularbiologische Methoden erleichtern die Unterscheidung Obligat Pathogen Fakultativ Pathogen, z.B. Mycobacterium africanum Mycobacterium bovis Mycobacterium tuberculosis Mycobacterium leprae Mycobacterium ulcerans Mycobacterium abscessus Mycobacterium avium Mycobacterium chelonae Mycobacterium fortuitum Mycobacterium genavense Mycobacterium haemophilum Mycobacterium interjectum Mycobacterium intracellulare Mycobacterium kansasii Mycobacterium malmoense Mycobacterium marinum Mycobacterium mucogenicum Mycobacterium paratuberculosis Mycobacterium peregrinum Nichtpathogen, z.B. Mycobacterium gordonae Mycobacterium phlei 99 10.2. Klinische Manifestation der Tuberkulose 10.2.1. Tuberkulose manifestiert sich meistens im unteren Respirationstrakt und führt zu chronisch produktivem Husten, Fieber, Nachtschweiss und Gewichtsverlust Tuberkulöse Mykobakterien werden über Tröpfcheninfektion übertragen; Reservoir ist der erkrankte Mensch Pathogenitätsfaktoren M. tuberculosis - 10.2.2. Lipidreiche Zellwand vermittelt Schutz gegenüber reaktiven Sauerstoff- und Stickstoffmetaboliten Arretierung der Phagosomenreifung Intrazelluläre Persistenz Nur 5-10% der infizierten Individuen entwickeln das Krankheitsbild der Tuberkulose Primärtuberkulose Primärtuberkulose aerogen 2–3 Wochen 10% Jahre (50% - 75% 1-2 Jahre post infectionem) bis Jahrzehnte Primäraffekt Befall der lokalen Lymphknoten (Primäraffekt und Lymphknoten bilden den Primärkomplex, Ghon'scher Komplex) lymphogene / hämatogene Aussaat 2–3 Monaten Postprimärtuberkulose Postprimärtuberkulose Miliartuberkulose lokalisierte Streuherde (bei ungenügender Immunität) (oft Simon'sche Spitzenherde) verkäsende Nekrose, Kaverne Granulom (am Ort des Primäraffekts) Vernarbung, Verkalkung Abheilung (90%) extrapulmonale Organtuberkulose (hämatogene Streuung) offene Lungentuberkulose Reaktivierung Streuung über Bronchialsystem Daten zur Epidemiologie Infectivity depends on the bacterial load: 50 per cent of 0-14 year old household contacts of smear positive cases become infected, but only 5 per cent when the contact is culture positive but smear negative 5 to 15 per cent of infected people develop active disease 30 to 50 per cent of those with active disease become infectious, i.e. smear positive If 10 per cent of those infected develop active disease and 50 per cent of those with active disease themselves become infectious, it would be necessary for one case to infect 20 people in order to produce another infectious case and maintain the same level of infection in the population 100 10.2.3. Risikofaktoren für Tuberkulose 1. 2. 3. 4. 5. 6. Armut und sozialer Status allgemein abwehrschwächende Faktoren, z.B. Alkoholismus, Drogenabhängigkeit, Alter, Kachexie HIV Infektion Autoimmunerkrankungen (iatrogene Immunsuppression) Angeborene Immundefizienz Onkologische Erkrankungen Tuberkuloseinzidenz in Risikogruppen Risikogruppen Obdachlose (Glasgow) Obdachlose (Boston) Gefängnisinsassen (New York) Altersheimbewohner (tuberkulinpositiv bei Aufnahme) Altersheimbewohner (Tuberkulinkonverter) Tuberkulinpositive Flüchtlinge aus Indochina - alle Altersgruppen - > 65 J. Dialysepatienten (San Francisco) Ostindische Dialysepatienten (London) AIDS Patienten (Haiti) Inzidenz (pro 100.000) 1.946 317 105 2.400 5.900 926 7.160 5.800 25.000 60.000 (aus: Haas, D.W., R.M. Des Prez. „Mycobacterium tuberculosis“. In „Principles and practice of infectious diseases“, Eds. Mandell, G.L., J.E. Bennett, R. Dolin, 4th Edition, Churchill Livingstone, New York, U.S.A., 1995, p. 2213-2242 10.2.4. Die Diagnose einer Tuberkulose basiert auf der klinischen Manifestation und dem Nachweis säurefester Stäbchenbakterien im Sputum 1. Mikroskopie, z.B. Ziehl-Neelsen-Färbung, Auramin-Färbung Vorteil: Nachteil: schnell mangelnde Sensitivität (> 104 Keime/ml) keine Speziesdiagnose Verwechslung mit anderen säurefesten Bakterien 2. Kultur Vorteil: sensitiv (≥ 10 Keime/ml) Möglichkeit der Speziesidentifikation Möglichkeit der Resistenztestung Nachteil: sehr langwierig (ca. 3-8 Wochen) 3. Molekulare Nachweisverfahren Vorteil: schnell sensitiv Möglichkeit der Speziesidentifikation Möglichkeit der Resistenztestung 101 Ausgangsmaterial Anreicherung und Abtötung der Begleitkeime bei nichtsterilen Untersuchungsmaterialien, z.B. Sputum, Magensaft, Urin Direktpräparat (säurefeste Stäbchenbakterien) Molekulargenetischer Keim- und Resistenznachweis Kultur Differenzierung (biochemisch, molekulargenetisch) Resistenzbestimmung (phänotypisch, molekulargenetisch) Mantoux Test - Zelluläre Immunreaktion (positiv 6-8 Wochen nach Infektion) - Ablesung nach 48-72 h Eine positive Reaktion besagt, dass der Patient Kontakt mit Tuberkuloseerregern hatte (frühere Infektion) oder mit BCG aktiv geimpft wurde mittlerweile gibt es auch Tests, welche die zelluläre Immunreaktion in-vitro messen (Stimulation peripherer Blutlymphozyten mit M. tuberculosis-Proteinen) 10.2.5. Tuberkulostatika und Behandlung der Tuberkulose Standardtuberkulostatika Therapie der Tuberkulose Isoniazid Rifampicin Streptomycin Ethambutol Pyrazinamid unkomplizierte Lungentuberkulose Isoniazid, Rifampicin, Ethambutol und Pyrazinamid für 2 Monate, gefolgt von Isoniazid und Rifampicin für weitere 4 Monate komplizierte Lungentuberkulose, tuberkulöse Meningitis, Miliartuberkulose Isoniazid, Rifampicin, Pyrazinamid und Streptomycin für 2 Monate, gefolgt von Isoniazid und Rifampicin für 6-9 Monate 102 10.2.6. Chemotherapie Kontrolle des Therapieerfolgs - bei mikroskopisch positiven Ausscheidern: Negativierung (meist nach 1 Monat) - bei nur kulturell positiven Ausscheidern: Negativierung (meist nach 1 Monat) Problem der nicht adäquat durchgeführten Chemotherapie ist die Resistenzentwicklung! Die Resistenz ist ausschliesslich chromosomaler Natur und beruht auf sich zufällig ereignenden, spontanen Mutationen, z.B. Isoniazidresistenz 10-8 Rifampicinresistenz 10-8 Streptomycinresistenz 10-8 Die Wahrscheinlichkeit einer gleichzeitigen Resistenz gegen Isoniazid, Rifampicin und Streptomycin ist 10-24 Kombinationstherapie 1. zur Vermeidung einer Resistenzentwicklung 2. aufgrund synergistischer Wirkung 10.2.7. Impfung Abgeschwächter Lebendimpfstoff, M. bovis BCG die Impfung sollte im Neugeborenen- bzw. Säuglingsalter erfolgen (Impferfolg bei erstmaliger Impfung im Erwachsenenalter unsicher; im Erwachsenenalter muss vor einer BCG Impfung eine Tuberkulintestung durchgeführt werden, um überschiessende Impfreaktionen zu vermeiden) verhindert relativ zuverlässig Miliartuberkulose sowie tuberkulöse Meningitis; ansonsten Wirksamkeit umstritten, in Europa 7-20 mal niedrigere Infektionsrate als bei Nichtgeimpften kontroverse Diskussion über Vor- und Nachteile einer BCG-Impfung (schwere disseminierte BCG Infektionen bei Kindern mit angeborenen Immundefekten; Tuberkulintestung als diagnostisches Instrument wird aussagelos) 10.2.8. Expositions- und Dispositionsprophylaxe der Tuberkulose 1. Mundschutz (Tröpfcheninfektion) 2. Chemoprophylaxe (6 Monate Isoniazid) bei engem Kontakt, z.B. Familienangehörige, Altersheim bei Serokonversion 10.2.9. Tuberkulose und Abwehr • hohe genetisch determinierte natürliche Immunität Problem der genetisch Empfindlichen • keine zuverlässige post-infektiöse Immunität Problem für Impfstoffentwicklung, siehe Problematik der BCG Impfung 103 10.3. Nichttuberkulöse Mykobakterien kommen ubiquitär vor Risikofaktoren für Infektionen mit nichttuberkulösen Mykobakterien 1. Angeborene und erworbene Immundefizienzen (SCID, HIV-Infektion), iatrogene Immunsuppression (Transplantation, Autoimmunerkrankungen, Zytostatikatherapie) 2. Chronisch pulmonale Erkrankungen (z.B. Bronchiektasien, Zystische Fibrose, Silikose, Emphysem) 3. Fremdkörperimplantation (z.B. Mammaplastik) 4. Mangelhafte Asepsis (z.B. Wundversorgung, Spritzenabszess) 5. Chirurgische Eingriffe (z.B. Herzklappenersatz, Osteotomie) Durch nichttuberkulöse Mykobakterien verursachte Krankheitsbilder (Angabe der häufigsten Krankheitserreger) Lungenerkrankungen M. avium, M. intracellulare, M. kansasii, M. chelonae, M. abscessus, M. xenopi, M. malmoense Lymphadenitiden M. avium, M. malmoense, M. interjectum, M. lentiflavum Haut- und Weichteilinfektionen M. marinum, M. ulcerans, M. chelonae, M. abscessus, M. haemophilum Knochen- und Gelenkinfektionen verschiedene nichttuberkulöse Mykobakterien Disseminierte Infektionen M. avium, M. genavense Wund- und Fremdkörperinfektionen M. chelonae, M abscessus, M fortuitum Chemotherapeutische Behandlung von Infektionen durch langsamwachsende nichttuberkulöse Mykobakteriena Chemotherapeutika mit Aktivität gegen nichttuberkulöse Mykobakterien Therapie Makrolide (Clarithromycin, Azithromycin, Roxithromycin) 2-Deoxystreptamine (Amikacin, Kanamycin) Rifabutin (ein lipophiles Derivat des Rifampicins) Chinolone (Moxifloxacin) Ethambutol Clarithromycin, Rifabutin und Ethambutol für 6-12 Monate (ggf. zusätzlich Amikacin für die ersten 2-3 Monate) a z.B. M. avium, M. intracellulare, M. kansasii, M. genavense, M. xenopi, M. malmoense, M. interjectum, M. lentiflavum, M. haemophilum Die Chemotherapie von Infektionen durch schnellwachsende nichttuberkulöse Mykobakterien (z.B. M. abscessus complex, M. chelonae, M. fortuitum) ist problematisch - sichere Aktivität haben meist nur 2-Deoxystreptamine und Chinolone Rifabutin und Ethambutol sind prinzipiell unwirksam Makrolide sind unwirksam bei M. fortuitum und bestimmten Subspezies von M. abscessus (erm Gen) Therapie bleibt den Spezialisten vorbehalten (Speziallabor mit entsprechender Expertise, enge Zusammenarbeit mit Infektiologen) 104 10.4. Pilze 10.4.1. Definition: Pilze - eukaryotisch obligat aerob und fakultativ anaerob abhängig von exogenen, organischen Kohlenstoffquellen nicht zur Photosynthese befähigt Zytoplasmamembran enthält Sterole starre Zellwand, die aus Polymeren von Kohlenhydraten besteht (Glucan, Mannan, Chitin, Cellulose) morphologisches Grundelement: Hyphe und Sprosszelle 1. Vegetative Entwicklungsphase - Wachstum durch Hyphenbildung - Wachstum durch Sprossbildung 2. Fruktifikative Entwicklungsphase (asexuelle versus sexuelle Vermehrung) - asexuelle Reproduktionsorgane: aufgrund bestimmter Signale kommt es zur Ausbildung spezieller Sporen (Konidien, Sporangiosporen, Arthrosporen, Blastosporen), die als asexuelle Sporen bezeichnet werden entsprechen haploiden Genomen ohne Kernphasenwechsel - sexuelle Reproduktionsorgane: die sexuelle Vermehrung geht mit Meiose einher: Verschmelzung zweier haploider Genome Bildung einer diploiden Zygote Meiose und Bildung von 4 haploiden Kernen Sporenbildung (Askosporen, Zygosporen, Basidiosporen) 1a: 1b: 2: septierte Hyphe mit Verzweigungen Myzel Sprossformen 105 10.4.2. Anatomische Lokalisation von Pilzinfektionen 10.4.3. Oberflächlich Haut Subkutan Systemmykosen (Organbefall) - opportunistische Systemmykosen - primäre Systemmykosen Barrieren, die Pilzinfektionen entgegenwirken Haut und Schleimhaut als mechanische Barriere Kolonisationsresistenz durch bakterielle Schleimhautflora Neutrophile Granulozyten (unspezifische Immunität) Zelluläre Immunität (spezifische Immunität, T-Zellen) 10.4.4. Übersicht über die medizinisch wichtigsten Pilze Pilzgruppe 1. Sprosspilze (Hefen) Candida albicans Candida tropicalis Candida pseudotropicalis Candida parapsilolis Candida krusei u.a. Torulopsis glabrata Cryptococcus neoformans Malassezia furfur 2. Schimmelpilze Aspergillus fumigatus Aspergillus niger u.a. Mucor-Arten Rhizopus-Arten u.a. Scopulariopsis Cladosporium Madurella 3. Dermatophyten Trichophyton rubrum Trichophyton mentagrophytes Trichophyton schoenleinii u.a. Microsporum canis Microsporum audouinii Microsporum gypseum u.a. Epidermophyton floccosum 4. Dimorphe Pilze Coccidioides immitis Paracoccidioides brasiliensis Blastomyces dermatitidis Histoplasma capsulatum Sporothrix schenckii bevorzugt befallene Organe Haut, Schleimhäute (“Soor”), bei Abwehrschwäche Organmykosen, Sepsis Lunge, Gehirn Haut (Pityriasis) Lunge, Ohr Ohr, Nebenhöhlen Gefässe geschädigte Nägel Hirnabszesse, Verletzungsmykosen Verletzungsmykosen Haut, Nägel, Haare Favus (Kopfhaare, -haut) Haare, Kopfhaut, Haut Haut Lunge, Hirnhaut Mundhöhle, Lunge Lunge, Haut, Knochen Lunge nach Verletzungen: Geschwüre, Abszesse, Lymphangitis 106 10.4.5. Candida meist endogene Infektion Oberflächliche Infektion Soor (Haut, Schleimhäute) Ösophagitis Nagelmykose Organmykosen Pneumonie Peritonitis Endokarditis Sepsis Katheterassoziierte Infektionen Meningitis (Fremdkörper) Osteomyelitis Endophtalmitis Predisposing Factors for Candida Infections Burns Local occlusion Obesity Extremes of age Diabetes mellitus Malignancy (especially hematologic) Immunodeficiency states (chronic granulomatous disease, neutropenia, AIDS) Indwelling catheters Corticosteroids and other immunosuppressive agents Antibacterial antibiotics (especially broad-spectrum) 10.4.6. Schimmelpilze primär exogene Infektion (ubiquitär vorhanden) aerogene Aufnahme von Sporen (cave Baustellen !) Allergische bronchopulmonale Aspergillose Aspergillom (Nasennebenhöhlen, Lunge) Invasive pulmonale Aspergillose Expositionsprophylaxe für KMT Patienten (HEPA-Filter, Umkehrisolierung) nichtaerogene Aufnahme (meist Folge einer Verletzung) Otitis externa Keratitis, Endophtalmitis 10.4.7. Cryptococcus neoformans primär exogene Infektion aerogene Aufnahme Lunge (inapparente Infektion bei Immunkompetenz) hämatogene Streuung (bei Immundefizienz) Meningitis Diagnostik: - Antigennachweis - Kultur bei Immunsupprimierten bzw. AIDS-Patienten lebenslange Rezidivprophylaxe (Fluconazol) notwendig (Persistenz der Kryptokokken) 107 10.4.8. Therapie Candida Oberflächliche Infektionen, Infektionen der Haut und Hautanhangsgebilde lokal: Azolpräparate (z.B. Canesten) Polyenpräparate (Nystatin, Amphotericin B) Organbefall, systemische Infektionen systemisch: Azolpräparate (z.B. Fluconazol, Voriconazol) Amphotericin B Caspofungin Schimmelpilze Organbefall, systemische Infektionen systemisch: Amphotericin B Caspofungin 10.4.9. Diagnostik Oberflächliche Infektionen, Infektionen der Haut und Hautanhangsgebilde - Mikroskopie - Kultur Organbefall, disseminierte Mykosen - Kultur wenig sensitiv (Ausnahme: Crytokokkenmeningitis) - Antigennachweis wenig sensitiv (Ausnahme: Cryptokokkenmeningitis) - Antikörpernachweis hilft wenig - bildgebende Verfahren häufig Verdachtsdiagnose 108