1 Patienten-Information Übersicht über häufige Augenerkrankungen
Werbung

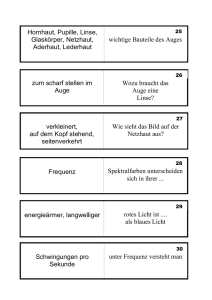
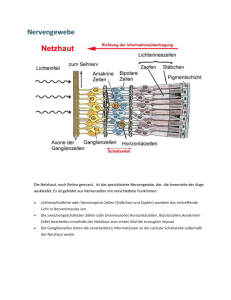
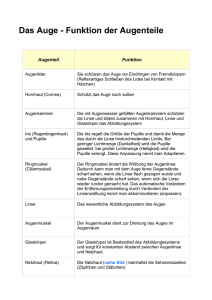
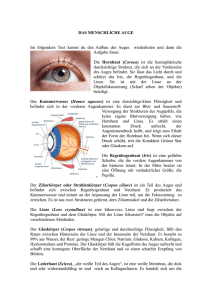
1 Patienten-Information Übersicht über häufige Augenerkrankungen und deren Behandlungsmöglichkeiten 2 Inhalte Die Anatomie des AugesSEITE 03 Trockenes Auge SEITE 04 Grauer Star (Katarakt – Eintrübung der Augenlinse)SEITE 05 Grüner Star (Glaukom) SEITE 08 Zuckerkrankheit und Auge (Retinopathia diabetica) SEITE 10 Altersbedingte Maculadegeneration (AMD)SEITE 12 Macular Pucker (Zentrale Epiretinale Membran) Maculaforamen SEITE 16 SEITE 17 Netzhautablösung (Ablatio Retinae)SEITE 18 Refraktive Chirurgie SEITE 19 Hornhauttransplantation SEITE 22 Ersatz der Regenbogenhaut (Iris)SEITE 24 Plastische Lidoperationen SEITE 25 3 Anatomie des Auges Glaskörper Zonulaapparat Retina, Chorioidea Kornea Fovea Optische Achse Linse N. opticus Ziliarkörper 4 Trockenes Auge Unter dem Begriff Trockenes Auge, beziehungsweise Benetzungsstörung, versteht man eine sehr häufige Erkrankung, an der jeder fünfte Augenpatient leidet. Die Ursache kann entweder in einer herabgesetzten Tränenproduktion oder einer Veränderung der Tränenflüssigkeit liegen. Die Symptome sind Rötung, Fremdkörpergefühl – wie Sand in den Augen – Brennen, Schmerzen, erhöhte Empfindlichkeit bei Luftzug oder rauchiger Luft und noch vieles mehr. Infolge gestörter Befeuchtung des Auges kann es auch paradoxerweise zu einem vermehrten Tränenfluss mit jedoch minderer Qualität der Tränenflüssigkeit kommen. Unbehandelt kann dies zu einer Schädigung der Hornhautoberfläche führen und in der Folge zu einer Entzündung der Hornhaut bei erhöhter Infektionsgefahr. Der Nachweis des trockenen Auges erfolgt durch den Augenarzt mittels des sogenannten Schirmer-Tests. Dabei wird ein Filterpapier in den Bindehautsack gelegt und damit die Produktion der Tränenflüssigkeit geprüft. Die Stabilität des Tränenfilms wird mittels eines Biomikroskopes untersucht, indem die Hornhaut mit einem Farbstoff angefärbt wird und dabei die Aufreißzeit des Tränenfilms beobachtet wird. Je nach Schweregrad der Benetzungsstörung stehen uns zahlreiche Präparate als Tränenersatz zur Verfügung. Außerdem besteht auch die Möglichkeit die Tränenkanälchen zu verschließen und spezielle Brillen mit seitlicher Abdeckung anzupassen. Starke Rötung des Auges bei Siccasyndrom (Trockenes Auge) Grauer Star Katarakt – Eintrübung der Augenlinse Die Augenlinse sitzt im vorderen Augenabschnitt und gehört zum optischen Apparat des Auges. Durch Verformung der Linse und damit Änderung ihrer Brechkraft ist sie imstande, entsprechend einem Objektiv eines Fotoapparates, Gegenstände von der Ferne bis zur Nähe scharf abzubilden. Beim Grauen Star verliert die Linse allmählich ihre Durchsichtigkeit, verbunden mit einer Abnahme der Farbempfindung, erhöhtem Blendungsgefühl, Verlust des Lesevermögens, bis schließlich nur noch Hell- und Dunkelunterschiede wahrgenommen werden können. Am häufigsten tritt der Altersstar ab etwa dem 60.Lebenjsahr auf. Auch andere Ursachen wie z.B. Diabetes, Neurodermitis, Entzündungen im Auge, Augenverletzungen etc. können zum Grauen Star führen. Die einzige Behandlungsmöglichkeit besteht in der operativen Entfernung der Linse. Bei den heutigen modernen Operationsverfahren wird durch einen kleinen tunnelartigen Schnitt die trübe Linse mittels Ultraschall (Phakoemulsifikation) zerkleinert und abgesaugt. In den nun leeren Kapselsack der Linse wird eine Kunststofflinse mit der gewünschten Dioptrienstärke implantiert, sodass postoperativ für einfache Tätigkeiten keine und für genaue eine leichte Brille benötigt wird. Mit diesem Eingriff ist es auch möglich, eine präoperativ vorhandene Weitsichtigkeit oder Kurzsichtigkeit zu beheben. Bei dieser Operationstechnik ist keine Naht mehr erforderlich. Dieser mikrochirurgische Eingriff gehört heute gesamtmedizinisch betrachtet zu den sichersten und vom Ergebnis her zu den erfolgreichsten Operationen. Ein eventuell nach der Operation auftretender Nachstar kann auf einfache Weise mittels ambulanter Laserbehandlung beseitigt werden. Grauer Star 5 nach Staroperation mit Linseneinpflanzung Nachstar nach Lasertherapie Grauer Star Katarakt – Eintrübung der Augenlinse Grauer Star – vor OP Grauer Star – erster postoperativer Tag 6 Grauer Star Nachstarbehandlung mit YAG-Laser Nachstar Nachstarbehandlung mit YAG-Laser 7 8 Grüner Star Glaukom Der Grüne Star gehört in der westlichen Welt zu den häufigsten Erblindungsursachen. Durch erhöhten Augeninnendruck – normale Augendruckwerte liegen zwischen 10 und 20 mmHg – kommt es zu einer Minderdurchblutung des Sehnervenkopfes im Auge und in der Folge zum Absterben von Sehnervenfasern und damit zu Gesichtsfeldausfällen. Die Ursache der Drucksteigerung liegt hierbei in einer Abflussstörung des Kammerwassers im Kammerwinkel. Unbehandelt führt die Erkrankung, meist beginnend mit Gesichtsfeldausfällen in der Peripherie, unweigerlich zur Erblindung. Es gibt eine Vielzahl von Glaukomformen, so können auch in seltenen Fällen bei normalen Druckwerten glaukombedingte Gesichtsfeldausfälle auftreten. Die häufigsten Formen sind das chronische Offenwinkelglaukom (Druckwerte bis etwa 40 mmHg) und das chronische Engwinkelglaukom (Druckwerte mitun- ter über 40­ mmHg). Die Beschwerden wie Sehstörungen oder Anstoßen mit dem Ellbogen auf Grund eines eingeschränkten Gesichtsfeldes und Kopfschmerzen werden anfänglich oft nicht bemerkt oder bagatellisiert, sodass die Patienten erst im fortgeschrittenen Stadium den Augenarzt aufsuchen. Regelmäßige Augenkontrollen beim Facharzt sind daher ab dem 40. Lebensjahr in ein- bis zweijährigen Abständen erforderlich. In fast allen Fällen kann das Fortschreiten des Grünen Stars durch eine lokale Tropftherapie, oder wenn dies nicht ausreicht, durch eine Operation verhindert werden. Die Wirkungsweise der augendrucksenkenden Tropfen basieren meist auf einer Verbesserung des Kammerwasserabflusses oder einer Verminderung der Kammerwasserbildung. Entscheidend für die Prognose mit entsprechender Therapieverordnung ist das frühzeitige Erkennen des Grünen Stars, da bereits vorhandene Gesichtsfeldschäden auch bei erfolgreicher Therapie irreversibel sind. Glaukompatient ist man meist ein Leben lang, daher sind regelmäßige Kontrollen beim Facharzt und penible Einhaltung der Therapie erforderlich, um das Gesichtsfeld zu erhalten bzw. ein Weiterschreiten des Glaukomschadens zu verhindern. 9 Grüner Star Glaukom Beim akuten Glaukomanfall kommt es durch eine plötzliche und massive Abflussbehinderung des Kammerwassers zu Druckwerten um 70 mmHg mit hochgradiger Sehverschlechterung, heftigen Schmerzen, Übelkeit und Erbrechen, weiter Pupille, das Auge ist gerötet und steinhart. In diesem Fall ist unverzüglich ein Augenarzt aufzusuchen, um eine bleibende Sehverschlechterung zu verhindern. Normales Gesichtsfeld Massive Gesichtsfeldeinschränkung Mäßige Gesichtsfeldeinschränkung Erblindung Zuckerkrankheit und Auge Retinopathia diabetica Die Zuckerkrankheit, der Diabetes mellitus, kann im Laufe von Jahren zu einer Sehverschlechterung führen, die bis hin zur Erblindung reichen kann. Bei etwa einem Drittel der Diabetiker treten Augenveränderungen auf. In der westlichen Welt ist die Retinopathia diabetica zwischen dem 25. Und 65. Lebensjahr die häufigste Erblindungsursache. Wir unterscheiden zwischen einem jugendlichen Diabetes (Typ 1), bei dem das Hormon Insulin zu wenig oder gar nicht in der Bauchspeicheldrüse gebildet wird, und dem Altersdiabetes (Typ 2), bei dem das Insulin gemindert wirkt. Durch die Störung im Zuckerstoffwechsel treten Gefäßveränderungen im Auge auf und in der Folge können Netzhautschäden entstehen. So kann es zu Ausbuchtungen der Gefäßwände, zu erhöhter Permeabilität (Durchlässigkeit) der Gefäße und damit zu Blutungen und Flüssigkeitsansammlungen sowie zu Ablagerungen von Stoffwechselschlacken in der Netzhaut kommen und so das Sehvermögen, vor allem wenn das Netzhautzentrum – die Macula – betroffen ist, erheblich beeinträchtigen. Bei wiederholt auftretenden Blutungen kommt es zu einer Fibrosierung (Bindegewebebildung) des Glaskörpers sowie zu Gefäßeinsprossungen und man spricht dann von einer proliferativen Retinopathie. Schließlich kann durch Verwachsung des fibrosierten Glaskörpers mit der Netzhaut und anschließender Schrumpfung, eine Netzhautablösung mit massiver Sehbeeinträchtigung entstehen. Entscheidend für die Prognose von Sehschäden durch die Zuckerkrankheit ist das möglichst frühe Erkennen von Augenveränderungen. Damit können unwiederbringbare Einbußen des Sehvermögens vermieden werden. 10 Neben einer optimalen Einstellung des Blutzuckers – Langzeitwert von HbA1C soll unter 7% liegen – und des Blutdruckes steht uns der Laser bei der Behandlung von Augenveränderungen als Mittel der Wahl zur Verfügung. Dabei werden mit dem Laser blutungsgefährdete Netzhautgefäße verschorft. Durch diese Behandlung kann, verglichen mit unbehandelten Patienten, eine weitere Verschlechterung etwa um die Hälfte verringert werden. 11 Zuckerkrankheit und Auge Retinopathia diabetica Liegt bereits eine Sehverschlechterung vor, so kann durch eine Laserbehandlung keine Sehverbesserung erzielt werden, sondern höchstens eine weitere Verschlechterung verhindert werden. Die besten Ergebnisse werden mit der Lasertherapie erzielt, wenn Netzhautveränderungen bereits vorliegen, ohne dass der Patient eine Beeinträchtigung wahrnimmt. Aus diesem Grunde sind bei Diabetikern regelmäßige Augenkon­ trollen durch den Augenarzt erforderlich, sowie eine enge Zusammenarbeit mit dem zuständigen Hausarzt oder Internisten. Ausgeprägte Veränderung am Augenhintergrund bei Diabetes mellitus mit vorwiegend Exsudaten Im fortgeschrittenen Stadium mit Gefäßneubildungen und Blutungen in den Glaskörper Altersbedingte Maculadegeneration (AMD) Die Macula, oder der gelbe Fleck, liegt im Mittelpunkt der Netzhaut und obwohl sie ein Areal von nur einigen mm² umfasst, besitzt sie bezüglich Sehfunktion höchste Wertigkeit. In ihrem Zentrum liegt die Fovea, ein Gebiet von 1,25°, welches für das Scharfsehen verantwortlich ist. Außerhalb der Fovea nimmt die Sehleistung rasch ab und beträgt am Rande der Macula nur noch etwa 10%. Außerdem ist die Macula für das Farbensehen zuständig. Der übrige, weit größere Teil der Netzhaut ist nicht so hoch differenziert, jedoch geeignet Umrisse und Hell-Dunkel-Kontraste wahrzunehmen. Bereits geringfügige Veränderungen innerhalb der Macula können zu erheblichen Sehstörungen und damit zu einer Beeinträchtigung der Lebensqualität führen. Die Macula besteht aus vielen feinen Sinneszellen, den Zapfen, die nach außen in eine Pigmentepithelschicht eintauchen. Daran angrenzend befindet sich die Aderhaut, welche die gefäßlose Macula durch Diffusion ernährt. Die durch den Stoffwechsel verursachten Abbauprodukte werden vom Pigmentepithel entsorgt. Lässt diese Leistung im Alter nach, dann kann sich eine Maculadegeneration entwickeln und das zentrale Gesichtsfeld beeinträchtigen. Der Betroffene sieht verschwommen oder verzerrt bzw. bei Fortschreiten der Erkrankung einen dunklen Fleck, sodass Personen nicht mehr erkannt werden und das Lesevermögen verloren geht. Das periphere Gesichtsfeld ist davon nicht betroffen, sodass der Patient Umrisse erkennen und sich in vertrauter Umgebung zurecht finden kann. 12 Trotz vieler Fortschritte in der Medizin ist derzeit eine Heilung der Maculadegeneration nicht möglich. In den letzten Jahren sind Behandlungsmethoden entwickelt worden, die zumindest in bestimmten Fällen eine Verzögerung des Leidens, ja sogar bei manchen Patienten eine Verbesserung des Sehvermögens ermöglichen. 13 Altersbedingte Maculadegeneration (AMD) Generell unterscheiden wir bei der Maculadegeneration eine trockene und eine feuchte Form. Die trockene Degeneration schreitet meist langsam voran, sodass das Lesevermögen lange erhalten bleiben kann. Bei der feuchten Form, die durch Gefäßneubildung der Aderhaut außerhalb des Pigmentepithels im Maculabereich verursacht wird, kommt es rasch zu einer progredienten Sehverschlechterung, die schließlich zum Verlust der Lesefähigkeit führt. Neuere Studien haben ergeben, dass im Frühstadium der Erkrankung durch Vita­ mine eine Verzögerung des Leidens­­ möglich ist. Altersbedingte trockene AMD Fortgeschrittene feuchte AMD mit Druseneinlagerungen (kann mit Blutung (massive Sehbeein- symptomlos sein) trächtigung) Amsler bei feuchter AMD Sehbehinderung aus der Sicht des Patienten bei fortgeschrit­ tener AMD Floureszenzangiographie bei feuchter AMD Altersbedingte Maculadegeneration (AMD) Bei der feuchten Form haben wir heute in vielen Fällen die Möglichkeit – wenn rechtzeitig erkannt – sie durch eine Laserbehandlung in die mildere, trockene Form umzuwandeln. Hier stehen uns zwei Verfahren zur Verfügung. Liegen die Gefäßneubildungen außerhalb der Fovea, so können sie durch eine thermische Laserbehandlung verödet werden, wobei eine eventuelle umschriebene Funktionseinschränkung zu Gunsten des Erhalts der höherwertigen Fovea in Kauf genommen wird. Bei Gefäßneubildungen im Foveabereich ist dieses thermische Verfahren nicht möglich, da durch Schädigungen der Sinneszellen das Scharfsehen schwer beeinträchtig werden kann. In den letzten Jahren wurde eine neue und erfolgversprechende Behandlungsmethode entwickelt, die sogenannte Pho- todynamische Therapie (PDT), bei welcher der photochemische Wirkstoff Verteporfin (Visudyne®) in die Armvene injiziert wird und der sich dann in der Folge selektiv in den neu gebildeten Gefäßen ablagert. Anschließend wird das betroffene Areal mit einem nicht thermischen Laser bestimmter Wellenlänge bestrahlt und dadurch der Wirkstoff Verteporfin (Visudyne®) aktiviert, wobei es unter Schonung der Sinneszellen in der Folge zu einer Verödung der neugebildeten Gefäßmembran kommt und damit das Sehvermögen erhalten bzw. verbessert werden kann. Meist sind mehrere Behandlungen erforderlich, um dieses Ziel zu erlangen. Erfolgversprechend hat sich eine Kombinationstherapie erwiesen, bestehend aus PDT und Injektion von Trimacinolon in den Glaskörper (intravitreal) oder neben dem Auge (parabulbär). Regelmäßige Kontrollen sind erforderlich, da trotz erfolgreicher Therapie Rezidive 14 auftreten können. Weitere Therapien mit einem breiten Anwendungsgebiet und guter Hoffnung auf eine Sehverbesserung stellt bei der feuchten AMD die Anti–VEGF (Vascular Endothelial Growth Factor) Behandlung dar. Es stehen uns dabei mehrere Substanzen, wie z.B. Avastin (Bevacizumab), Macugen (Pegaptanib), Lucentis (Ranibizumab), Eylea (Aflibercept) zur Verfügung, die intravitreal (in den Glaskörper) injiziert werden. Diese Medikamente wirken hemmend auf das Gefäßwachstum und führen zu einer Abschwellung der Netzhaut. Die Wirkung dieser Therapie ist jedoch nicht bleibend, das bedeutet, dass sie regelmäßig wiederholt und nachkontrolliert werden muss. Diese Methode kann auch bei der Behandlung des diabetischen Makulaödems, der Venenthrombose im Auge und bei der pathologischen Myopie mit Gefäßneubildungen zum Erfolg führen. Altersbedingte Maculadegeneration (AMD) Erforderlich ist auch, dass die intravitreale Verabreichung von Medikamenten unter sterilen Bedingungen im Operationssaal erfolgt. Wenn wir zusammenfassen, können wir feststellen, dass die AMD heute zu den häufigsten Erkrankungen mit Verlust des Lesevermögens in der westlichen Welt zählt und dass eine Heilung dieses Leidens derzeit nicht möglich ist. Jedoch kann bei rechtzeitigem Erkennen der AMD das Sehvermögen durch, die von uns heute zur Verfügung stehenden, Behandlungsmethoden in vielen Fällen über längere Zeit stabilisiert und zum Teil auch verbessert werden. Mittels Amslerkarten kann der Patient Selbstkontrollen durchführen und so etwaige Veränderungen frühzeitig feststellen. 15 16 Macular Pucker Zentrale Epiretinale Membran Beim Macular Pucker handelt es sich um eine Augenerkrankung, bei der sich zu Beginn im Bereich der Macula – das ist jene Stelle der Netzhaut, die für das Scharfsehen verantwortlich ist – eine dünne, durchsichtige Membran bildet. Die Erkrankung kann, ohne das Sehvermögen zu beeinträchtigen, in diesem Stadium stehen bleiben. Kommt es jedoch zum Fortschreiten der Erkrankung mit einer Verdickung und Schrumpfung der Membran, so kann dies zu einer milden bis massiven Herabsetzung des Sehvermögens und zu Metamorphopsien (Verzerrtsehen) führen. Die Ursache für die Entstehung der Membran ist zum Teil unbekannt. Sie ist oft vergesellschaftet mit einer Glaskörperabhebung. Auch nach Netzhautoperationen sowie nach schweren Augenverletzungen, Augapfelprellungen und entzündlichen Augenerkrankungen kann sie auftreten. Die einzige Behandlungsmöglichkeit besteht in einer mikrochirurgischen Entfernung der Membran. Dieser Eingriff zählt gesamtmedizinisch zu den anspruchsvollsten, mikrochirurgischen Operationen, wobei durch ständige Verfeinerung der Operationsmethode jetzt keine Naht mehr erforderlich ist. Bei entsprechender Indikation zur Operation ist eine Abnahme des Verzerrtsehens und eine Verbesserung der Sehleistung in bis zu 90% der Fälle zu erwarten. Abbildung 1 (siehe rechts oben) Abbildung 1: Für die Operation im Augeninneren sind drei Öffnungen an der Lederhaut erforderlich: Beleuchtung, Infusion, Vitrektom zur Absaugung des Glaskörpers) Entfernung der mit Indocyanin Darstellung der zentralen Epi- sichtbar gemachten Epiretinalen retinalen Membran mittels OCT Membran mittels Pinzette (Optische Kohärenztomographie) Maculaforamen Liegt eine Verbindung zwischen Glaskörper und Macula (vitreoretinale Adhärenz) vor, so kann dies durch Bewegung des Augapfels zu Zerrungen an der Macula führen. In der Folge kann sich in mehreren Schritten ein Maculaloch bilden und damit die Sehleistung bis zum Verlust des Lesevermögens herabsetzen. Außerdem können Bildverzerrungen (Metamorphopsien) auftreten. So ein idiopathisches Maculaforamen tritt bei etwa 33 von 10.000 Menschen im Alter über 55 Jahren auf. Frauen sind im Vergleich zu Männern etwa zwei- bis dreimal häufiger betroffen. 17 Die Häufigkeit einer Lochbildung am Partnerauge liegt bei bis zu 30%. In vielen Fällen kann ein mikrochirurgischer Eingriff (Vitrektomie) als einzige Therapie ein Fortschreiten der Erkrankung verhindern. Dabei wird der Glaskörper aus dem Auge entfernt und durch Flüssigkeit ersetzt. Die in machen Fällen vorhandenen Membranen im Bereich des Maculaforamen werden gleichzeitig entfernt. Entfernung des Glaskörpers und der inneren Membran bei Maculaforamen Darstellung des Maculaforamens mittels OCT (Optische Kohärenztomographie) 18 Netzhautablösung Ablatio Retinae Darunter versteht man die Ablösung der Netzhaut vom, nach außen hin angrenzenden, Pigmentepithel. Sie stellt eine bedrohliche Sehstörung dar, die unbehandelt zur Erblindung führt und in der Bevölkerung einen von zehntausend Menschen betrifft. Der Ursache nach können drei verschiedene Arten der Netzhautablösung unterschieden werden: Die Exsudative Netzhautabhebung tritt selten auf und kann durch Entzündungen oder Tumore im Auge entstehen. Die Therapie liegt in der Behandlung des Grundleidens. Die Traktive Netzhautablösung kann als Komplikation einer vorangegangenen Netzhautoperation, aber auch vor allem im Rahmen einer diabetischen Netzhauterkrankung auftreten, wobei es durch wiederholte Einblutungen in den Glaskörper und nachfolgende Gewebeneubildung zu Verwachsungen mit der Netzhaut kommen kann. Eine anschließende Kontraktion der neu gebildeten Gewebe führt schließlich zu einer traktiven Netzhautablösung. Netzhautablösung Netzhautriss mit Ablösung und Glaskörpereinblutung Netzhautablösung Ablatio Retinae Die operative Behandlung ist meist kompliziert und besteht aus einer Entfernung des Glaskörpers sowie der Membranen, die der Netzhaut aufliegen. Anschließend wird der Augapfel mit einem elastischen Band um­ gurtet und der Glaskörperraum mit Silikon­ öl aufgefüllt. Die Rhegmatogene Netzhautablösung tritt am häufigsten auf und entsteht meistens durch einen Riss oder ein Loch in der Netzhaut. Als Risikofaktoren gelten besonders die Kurzsichtigkeit, sowie vorangegangene Verletzungen oder Augenoperationen. Meist bemerkt der Patient, noch bevor es zur Ablösung gekommen ist, Mückenschwärme. Weiters können Lichterscheinungen wahrgenommen werden. In diesen Fällen, wenn der Patient rechtzeitig den Augenarzt aufsucht und die Netzhaut noch anliegend ist, kann durch eine Laserbehandlung der Netzhautdefekt abgesichert und damit eine Netzhautablösung verhindert werden. Kommt es zur Ablösung der Netzhaut, so bemerkt der Patient, wenn diese von unten sich ablöst, einen grauen Vorhang, der sich von oben heruntersenkt. Beginnt die Ablösung von oben, so nimmt der Patient eine aufsteigende graue Wand wahr. Die Behandlung der Ablösung erfolgt durch Aufnähen einer Silikonplombe (Exotamponade) auf die Sklera (Lederhaut). Die dadurch entstehende Eindellung der Lederhaut bewirkt wieder einen Kontakt zwischen Pigmentepithel und Netzhautriss. Anschließend wird von außen mit einer Kältesonde dieser Sklerabereich vereist, sodass in der Folge eine Entzündung mit anschließender Narbenbildung entsteht, womit der Netzhautdefekt mit der Unterlage wieder fest verbunden ist. 19 In schwierigen Fällen, wenn Verwachsungen mit dem Glaskörper vorhanden sind, kann es notwendig sein, den Glaskörper zu entfernen und zusätzlich eine Endo­ tamponade mit expandierenden Gasen vorzunehmen oder den Glaskörperraum mit Silikonöl aufzufüllen. Zusätzlich wird – um die Netzhaut zu entspannen – der Augapfel mit seinem Silikonband umgurtet. 20 Netzhautablösung Ablatio Retinae Intraoperative Aufname Abbildung 1 zeigt einen Netzhautlappenriss mit Netzhautabhebung verursacht durch den Zug eines Glaskörperstranges, welcher mit dem Vitrektom entfernt wird. In Abbildung 2 liegt die Netzhaut durch Auffüllen des Glaskörperraumes mittels eines expandierenden Gases wieder an. Abbildung 1 Abbildung 2 21 Refraktive Chirurgie Darunter versteht man einen operativen Eingriff am Auge zur Behebung von Fehlsichtigkeiten, vor allem der Kurzsichtigkeit (Myopie) und des Astigmatismus (Stabsichtigkeit), sowie der Weitsichtigkeit (Hyperopie), die durch Einpflanzung einer zusätzlichen Linse ins Auge behoben werden können. Dies ist einerseits mittels Fixierung der Linse an der Regenbogenhaut, und andererseits durch Positionierung hinter der Regenbogenhaut (retropupillar) möglich. Abbildung 2a Korrektur der Kursichtigkeit von – 11,0 auf - 0,5 Dioptrien durch Einpflanzung einer an der Regenbogenhaut fixierten Artisanlinse Abbildung 2b Abb. 2a und 2b: Implantation einer retropupillaren Faltlinse zur Korrektur der Kurzsichtigkeit. Zuerst wird die Linse mit einem Injektor in die vordere Augenkammer injiziert und abschließend hinter der Regenbogenhaut positioniert. 22 Hornhauttransplantation Sie ist erforderlich, wenn das Sehvermögen durch Veränderungen der Hornhaut zu einer deutlichen Herabsetzung des Sehvermögens führt und eine Verbesserung, weder durch eine Brille, noch durch eine Kontaktlinse möglich sind. Diese kann z.B. in folgenden Fällen erforderlich sein: Bei Keratokonus – kegelförmige Vorwölbung der Hornhaut – oder bei Hornhautnarben wie sie nach Verletzungen, Entzündungen und Verätzungen auftreten können. Keratokonus – kegelförmige Vorwölbung mit Verdünnung und Eintrübung der Hornhaut an der Kegelspitze Zustand nach perforierender Hornhauttransplantation Hornhauttransplantation Perforierende Hornhautverletzung durch Pfeilschuss Nach perforierender Hornhauttransplantation mit liegender Naht 23 Drei Monate später nach Nahtenentfernung 24 Ersatz der Regenbogenhaut (Iris) Meist erforderlich nach Augapfelverletz­ ungen mit Zerstörung von Irisgewebe und damit erhöhter Blendenempfindlichkeit, wie im vorliegenden Fall, nach stumpfer Augapfelprellung mit einem Holzscheit. Das Auge unmittelbar nach der Verletzung Nach der Operation mit kombiniertem Ersatz von Regenbogenhaut und Linse 25 Plastische Lidoperationen Oberlidstraffung bei Blepharochalasie (Schlupflidern) Vorher Vorher Vorher Nachher Nachher Nachher 26 Plastische Lidoperationen Oberlidstraffung bei Blepharochalasie (Schlupflidern) Vorher Vorher Vorher Nachher Nachher Nachher 27 Plastische Lidoperationen Oberlidstraffung bei Blepharochalasie (Schlupflidern) Vorher Vorher Vorher Nachher Nachher Nachher Plastische Lidoperationen Ober- und Unterlidstraffung Vorher Nachher 28 29 Plastische Lidoperationen Oberlidhebung bei Lidheberschwäche Vorher Vorher Nachher Nachher 30 Plastische Lidoperationen Ausgedehnter Lidtumor – Partielle Lidresektion mit Lippenschleimhaut-, Ohrknorpel- und Hauttransplantation Tumor am Unterlid – Vorher Nachher 31 Plastische Lidoperationen Tumorresektion mit Hauttransplantation vom Oberarm Kurz nach Hauttransplantation Nach Heilungsprozess 32 Plastische Lidoperationen Ausgedehnter Unterlidtumor Tumorresektion mit Hauttransplantation vom Oberarm Vorher Nach OP Impressum Sämtliche Inhalte dieser Broschüre sind Autor und für den Inhalt verantwortlich urheberrechtlich geschützt. Die auszugsweise Univ.-Prof. Dr. Gustav Bartl oder gänzliche Wiederveröffentlichung von Bei­ Mail: [email protected] trägen ist nur mit Zustimmung des Autors gestattet © Univ.-Prof. Dr. Gustav Bartl, 2016