Argonlaser Verfahren Chirurgische Verfahren Makularotation
Werbung

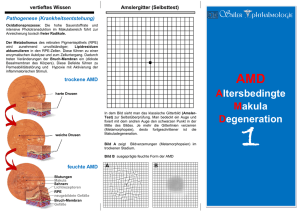
Abteilung für Netzhautund Glaskörperchirurgie Zentrum für Augenheilkunde Was ist die altersbedingte Makuladegeneration (AMD) ? Kennen Sie das? Plötzlich erscheinen gerade Linien krumm oder Buchstaben verschwimmen beim Lesen. Solche Anzeichen können mehr als eine Altersfehlsichtigkeit bedeuten und auf eine ernsthafte Erkrankung hinweisen: die altersbedingte Makuladegeneration (AMD). Sie ist für rund 30 Prozent aller Neuerblindungen verantwortlich und damit die häufigste Erblindungsursache in den westlichen Industrienationen. Bei der AMD handelt es sich um eine Augenerkrankung, die zum Verlust der Sehkraft im Bereich des schärfsten Sehens, der Makula (auch "gelber Fleck" genannt) führt. Alltagsbeschäftigungen wie Lesen, Fernsehen, Autofahren oder das Erkennen von Gesichtern werden mit fortschreitender Erkrankung immer weniger möglich. Nur das äußere Gesichtsfeld - und damit die Orientierungsmöglichkeit des Patienten - bleibt erhalten. Das Risiko an AMD zu erkranken, steigt mit dem Alter stetig an. Daher sollten Sie sich ab dem 50. Lebensjahr halbjährlich vom Augenarzt untersuchen lassen. Bei der AMD werden die ´trockene´ und die ´feuchte´ Verlaufsform unterschieden. Mit ca. 85 Prozent weitaus häufiger ist die trockene AMD. Bei dieser Form kommt es über Jahre zum Verlust von lichtempfindlichen Zellen der Netzhaut des Auges und somit zu einer langsamen Sehverschlechterung bei meist lang erhaltener Lesefähigkeit. Wirksame Behandlungsmöglichkeiten sind derzeit noch nicht bekannt. Bei der selteneren, aber wesentlich aggressiveren feuchten Form der Makuladegeneration wachsen krankhafte Blutgefäße in die Netzhaut ein. Die Gefäßwände sind undicht, Flüssigkeit und Blutbestandteile treten aus. Als Folge kommt es zu einer fortschreitenden Vernarbung mit Zerstörung der empfindlichen Nervenschicht der Netzhaut. Bei dieser Verlaufsform kann innerhalb kurzer Zeit ein massiver Sehverlust eintreten. Die altersbezogene Makuladegeneration verursacht keinerlei Schmerzen. Erstes Anzeichen kann verzerrtes Sehen sein: Gerade Linien erscheinen krumm oder gebogen, Konturen verzerren, Farben werden schwächer. Bald kommen Ausfälle in Form von Flecken hinzu, die sich ausdehnen und fast das ganze Gesichtsfeld, bis auf einen äußeren Kreis, einnehmen können. Die schnell verlaufende feuchte AMD ist die häufigste Ursache für Erblindung jenseits des 60. Lebensjahres. Meist wird die Erkrankung erst bemerkt, wenn auch das zweite Auge schon betroffen ist. Da bereits jeder vierte der über 65-Jährigen von verschiedenen Stadien der AMD betroffen ist, sind Früherkennung und - soweit möglich - Vorsorge besonders wichtig. Im folgenden werden Ihnen mehr Informationen zu den derzeit möglichen Therapieverfahren gegeben: • • • • • • • Argonlaser Verfahren Photodynamische Therapie VEGF Antagonisten Triamcinolone Chirurgische Verfahren • Membranextraktion • Makularotation • Pigmentepithel-Aderhaut Patch Rheopherese Nahrungsergänzung mit Vitaminen Argonlaserkoagulation Für Membranen die ganz nahe am Zentrum, jedoch nicht genau unter der Stelle des schärfsten Sehens liegen, kann man mit einem Argonlaser (Hitzelaser) behandeln. Dies betrifft also nur eine ganz spezielle kleine Gruppe von Membranen (ca. 5% aller Patienten mit einer feuchten Makuladegeneration). Das Verfahren hinterlässt eine Narbe, die als schwarzer Fleck im Gesichtsfeld sichtbar wird und beinhaltet ein recht hohes Rezidivrisiko. Engmaschige Kontrollen sind erforderlich. Photodynamische Therapie Zunächst wird Ihnen ein speziell für diese Behandlung entwickelter, lichtempfindlicher Farbstoff in den Blutkreislauf gespritzt. Dieser Farbstoff reichert sich in den krankhaften Blutgefäßen der AMD an und wird dort durch anschließende Beleuchtung mit einem besonderen Laserlicht aktiviert. Diese Aktivierung bewirkt ganz gezielt den Verschluss der krankhaften Blutgefäße ohne die umgebenden gesunden Netzhautschichten zu beeinträchtigen. In Abhängigkeit von der weiteren Entwicklung der Erkrankung kann eine Wiederholung der Behandlung erforderlich werden. Mehrere klinische Studien, die die Sicherheit und Wirksamkeit dieser neuen Behandlungsform belegen sind abgeschlossen, so dass Ihnen diese Therapie bei entsprechender Indikation empfohlen werden kann. Für bestimmte Formen der Erkrankung wird die Behandlung von der gesetzlichen Krankenkasse übernommen. VEGF Antagonisten (Lucentis™, Macugen™) VEGF (vascular endothelial growth factor) ist einer der wichtigsten Wachstumsfaktoren, die für das Auswachsen neuer Gefäße und für eine Ödembildung verantwortlich ist. Wenn VEGF für die Ausbildung neuer Gefäße verantwortlich ist, so liegt es nahe, VEGF zu hemmen um dadurch neue Gefäße zu beseitigen. Zwei solcher Hemmstoffe werden derzeit in klinischen Untersuchungen geprüft. Das Medikament muss in den Glaskörperraum gespritzt werden. Diese Injektionen müssen in 4-6wöchigen Abständen wiederholt werden. Wir führen derzeit in Köln vier Studien mit unterschiedlichen VEGF Hemmstoffe (Macugen™ und Lucentis™) bei Makuladegeneration durch. Zur Zeit können jedoch keine neuen Patienten mehr in diese Studien eingeschlossen werden. Es sind jedoch weitere Untersuchungen geplant, die die VEGF Hemmstoffe in Kombination mit einem Laserverfahren (der photodynamischen Therapie) untersuchen. VEGF Hemmstoffe werden in Zukunft auch in Kombination mit der PDT eingesetzt werden. Triamcinolone bei Makuladegeneration Triamcinolone ist ein Kortisonpräparat, das in den Glaskörperraum gespritzt wird und dort über einen Zeitraum von etwa 3 Monaten langsam freigesetzt wird. Verschiedene Untersuchungen haben zeigen können, dass Triamcinolone recht effektiv ein Makulaödem hemmen kann. Bei der Makuladegeneration wird das Triamcinolone derzeit in Kombination mit der PDT verwendet. In der Regel wird die PDT ambulant bei Ihnen durchgeführt werden. Eine Tage später erfolgt die stationäre Aufnahme zur Triamcinoloneinjektion. Chirurgische Verfahren zur Behandlung der altersabhängigen Makuladegeneration: Das „einfachste“ chirurgische Verfahren ist eine Entfernung der neuen Gefäße (Membranextraktion) unter der Netzhaut. Hiermit können zwar große Blutungen verhindert werden, aber es kommt im Bereich der entfernten Gefäßmembran zu einem Defekt in den Pigmentzellen. Nachfolgend geht die Aderhaut in diesem Bereich unter. Die Folge ist also eine doch sehr schlechte zentrale Sehschärfe, die sicher nicht zum Lesen reicht. Der Versuch, neue Pigmentzellen unter die Netzhaut zu transplantieren ist bislang daran gescheitert, dass diese neuen Zellen, wenn man sie im Anschluss an die Entfernung der Gefäßmembran unter die zentrale Netzhaut spritzt, eben keinen schönen Zellrasen bilden, sondern sich in Klümpchen ablagern. Die MARAN Studie beschäftigt sich mit der Untersuchung der Makularotation als Therapie bei der feuchten Form der altersbedingten Makuladegeneration. Das Prinzip der Makularotation ist der Versuch, durch die Drehung der gesamten Netzhaut das Sehzentrum, die Makula wieder auf einen Bereich mit intaktem Pigmentepithel und intakter Aderhaut zu bringen. Dies erlaubt in vielen Fällen die Stabilisierung der Sehschärfe und oft sogar eine Wiederherstellung der Lesefähigkeit. Wir untersuchen bei einer recht großen Patientenzahl (jeweils ca. 250 Patienten) die Makularotation im Vergleich zur Standardtherapie („nichts tun“ oder in einigen Fällen die Photodynamische Therapie). Diese Studie wird nicht weiter fortgeführt. Es gelingt nicht länger Patienten zu rekrutieren, in einer Zeit in der weitere klinische Studien mit deutlich geringerem chirurgischem Risiko Behandlungsalternativen darstellen. Eine Pilotstudie (Pigmentepithel-Aderhaut-Translokation (PATCH)), testet ein neues chirurgisches Verfahren für die Makuladegeneration. Hier wird– anders als bei der Makularotation – ein Stück Aderhaut mit den darüber liegenden Pigmentzellen aus der Peripherie der Netzhaut nach zentral unter die Makula verpflanzt. Dieses Verfahren wurde zuerst von Dr. Jan van Meurs aus Rotterdam vorgestellt. Wir haben die Methode in Zusammenarbeit mit der Klinik in Rotterdam auch experimentell untersucht. Die klinische Erfahrung zeigt, dass das Stückchen Aderhaut, das unter die Makula verpflanzt wird, Anschluss an die eigenen Gefäße findet. Bislang sind 50 Patienten mit diesem Verfahren operiert worden. Die bisherigen Ergebnisse stimmen uns zuversichtlich, dass dieses Verfahren ggf. auch für bestimmte Formen der trockenen Makuladegeneration erfolgversprechend sein könnte. Zusammen mit Rotterdam und Liverpool ist jetzt eine große Studie geplant. Rechts sieht man die Stelle des schärfsten Sehens durch krankhafte Veränderungen unter der Netzhaut (grün gezeichnet) gestört. Links sehen Sie, wie man unter diese Stelle von außen ein Stückchen Aderhaut unter das Zentrum transplantiert hat. Um die Netzhaut für die Operation abzulösen, muss zunächst das durchsichtige Glaskörpergel, das das Auge ausfüllt, entfernt werden. Am Ende der Operation wird der Augapfel zunächst mit wasserklarem Silikonöl ausgefüllt. Das Silikonöl sollte nach etwa einem bis drei Monaten wieder aus dem Auge entfernt werden. Der Glaskörperraum wird dann durch eine wässrige Lösung aufgefüllt. Nach der Aderhautverpflanzung kann es zu einer Bildung von Narbengewebe auf der Netzhautoberfläche kommen, die dann eine erneute operative Entfernung notwendig machen und eventuell eine erneute Füllung mit Silikonöl erfordern. Insgesamt erfordert die Aderhauttransplantation also mindestens zwei operative Eingriffe – die eigentliche Transplantation der Aderhaut und die spätere Silikonölentfernung. Mit der Operation sind Risiken verbunden, wie sie für jede andere Netzhautoperation auch gelten: • • • • • ein Verlust der zentralen Sehschärfe eine Blutung in das Auge eine Abschürfung der Hornhaut Blendempfindlichkeit eine Entzündung oder eine Infektion des Auges • • • • • • • • • eine nachfolgende Ablösung der Netzhaut eine Erhöhung des Augeninnendrucks (Glaukom) eventuelle Nachoperationen ein Wiederauftreten der Membran eine Flüssigkeitseinlagerung in die Netzhaut störende Doppelbilder Orientierungsschwierigkeiten die Erblindung des Auges der Verlust des Auges Zum heutigen Zeitpunkt ist es ungewiss, ob diese Operation zu einem besseren Sehen führt als der natürliche Verlauf der Erkrankung. Ziel der PATCH Studie ist es herauszufinden, ob diese Operationen einen Vorteil für den Patienten bringt. Um diese Frage zu beantworten werden die Ergebnisse der Patienten, die an PATCH teilnehmen, mit den bekannten Verläufen ohne Therapie verglichen. Rheopherese® Die Rheopherese®, ein eingetragener und geschützter Begriff, ist ein Verfahren zur Behandlung der Makuladegeneration und anderer Erkrankungen der Mikrozirkulation. Die Besonderheiten der Rheopherese®: • Die Rheopherese® ist ein von Wissenschaftlern der Kölner Universitätsklinik entwickeltes innovatives Therapieverfahren, das bestimmte Schadstoffe entfernt, die im Blut des Menschen enthalten sein können und wichtige Zivilisations-Krankheiten auslösen können. • Erstmalig ist jetzt auch eine Behandlung der häufigen, sogenannten trockenen Form der AMD möglich. • Beide Augen werden gleichzeitig behandelt, somit erhält das weniger oder noch nicht betroffene Auge eine Mitbehandlung oder eine Prävention. • Obwohl das Ziel der Behandlung die Makuladegeneration ist, profitieren auch alle anderen Organe und Gewebe von der verbesserten Mikrozirkulation. Weitere typische Krankheiten die mit einer gestörten Mikrozirkulation einhergehen: • Diabetische Retinopathie, ischämische Optikusneuropathie, Augenvenen Thrombose • Arteriosklerose, Atherothrombose • Durchblutungsstörungen der Extremitäten (sog. Schaufensterkrankheit), diabetischer Fuß, Koronare Herzkrankheit (Angina pectoris), akuter Hörsturz und akuter Tinnitus. • Durchblutungsstörungen im Gehirn Die Rheopherese® wird bei diesen Erkrankungen bereits eingesetzt oder wird in klinischen Studien des Apherese Forschungs-Institutes Köln in enger Zusammenarbeit mit der Universitätsaugenklinik Köln überprüft. • Die Behandlung ist effektiv und gut verträglich. Es handelt sich um eine extrakorporale Plasmatherapie, d.h. das Blut wird außerhalb des Körpers mittels bestimmter Filter gereinigt. Da außer Heparin (verhindert eine Gerinnung des Blutes im Schlauchsystem) keine Medikamente zugeführt werden müssen, können kaum Nebenwirkungen entstehen. • Die Rheopherese® verbessert die Durchblutung im gesamten Körper und beeinflusst damit das allgemeine geistige und körperliche Wohlbefinden. Wichtiger Hinweis: • Eine exakte Voruntersuchung durch einen mit der Rheopherese®-therapie vertrauten Arzt ist notwendig, da nicht allen Patienten mit einer Makuladegeneration geholfen werden kann. Manche Erkrankungsformen bedürfen einer anderen Therapie oder sind nicht behandelbar. • Die einmal zerstörten Sehzellen können nicht wieder hergestellt werden, die noch vorhandenen Sehzellen können jedoch vielfach in ihrer Funktion durch die Rheopherese® verbessert und geschützt werden. Vitamine Zunehmende Ablagerungen von Stoffwechselprodukten in bestimmten Schichten unter der Netzhaut, sog. „Drusen“, stehen am Anfang der Makuladegeneration und verursachen in der Regel keine nennenswerte Beeinträchtigung des Sehens. Am Augenhintergrund fallen diese Drusen als unterschiedlich große, gelbliche Punkte auf. In einer groß angelegten Studie, der „Age-Related Eye Disease Study“ (AREDS) wurden 4700 Patienten mit unterschiedlichen Formen der AMD über 7 Jahre hinsichtlich der Wirkung einer Hochdosis von Vitamin-Präparaten untersucht. Auf den Resultaten dieser Studie basieren die gegenwärtigen und aktuellen Empfehlungen zur Einnahme von Vitamin- und Spurenelement-Einnahme bei der AMD. Die Ergebnisse lassen sich wie folgt zusammenfassen: Nur wenn zahlreiche mittelgroße bis große Drusen in beiden Augen oder wenn in einem Auge bereits ein Spätstadium der AMD mit Gefäßneubildungen oder geographischer Atrophie aufgetreten ist, kann mit der Hochdosis-Vitamintherapie ein prophylaktischer Effekt beobachtet werden. Patienten ohne erkennbare Veränderungen oder mit lediglich einzelnen kleinen bis mittleren Drusen profitieren hiervon nicht. Für folgende Mengen an Vitaminen und Spurenelementen (tägliche Dosis) wurde der o.g. Effekt gezeigt: Vitamin C 500 mg Vitamin E 400 I.E. Beta-Carotin 15 mg Zink 80 mg Für andere Vitaminpräparate oder andere Mengen besteht kein Wirksamkeitsnachweis. Raucher sollten diese Therapie nicht durchführen, da Beta-Carotin hier einen nachteiligen Effekt bzgl. Lungenfolgeerkrankungen haben könnte. Inzwischen stehen mehrere Präparate zur Verfügung, die weitgehend die in der AREDStudie geprüften Dosierungen enthalten: z.B. Lutax AMD®, Ocuvite PreserVision®, ICaps®, Visiobalance®, Orthomol AMD Extra ®. Häufige Fragen: Was heißt Makula? Die Makula - oder auch der gelbe Fleck - in unserem Auge liegt im Mittelpunkt unseres Blickfeldes. Beim Blick durch den Sucher eines Fotoapparates sehen wir meistens einen kleinen Kreis, um das Bild, das wir fotografieren wollen, scharf einzustellen. Die Region der Makula entspricht in diesem Bild der inneren Fläche der beiden roten Kreise des Bildzentrums. Nur mit diesem Teil der Netzhaut wird fokussiert und optimal scharf gesehen, die Schärfe nimmt dann zu den Bildrändern hin kontinuierlich ab. Unser Blickfeld - auch Gesichtsfeld genannt - ist natürlich wesentlich größer als das eines Weitwinkelobjektives. Woran liegt das, und weshalb der Name "gelber Fleck"? Er heißt gelb, weil er besonders auf das Scharfsehen eingerichtet ist und ganz besondere Farbstoffe - Pigmente enthält. Was passiert eigentlich bei der Degeneration dieser Stelle der Netzhaut? Wie funktioniert die normale Abbildung? Wie Sie bereits wissen, findet die Abbildung auf einer Farbstoffschicht im Augeninneren statt, vergleichbar mit dem Film beim Fotoapparat. Auch hier haben wir verschiedene Farbstoffschichten, die aber erst im Farblabor entwickelt werden müssen. Den Prozess der Filmentwicklung übernimmt die eigentliche Netzhaut, die mit ihren Millionen von feinen punktförmigen Zellen auf der Farbstoffschicht aufliegt, um das Bild abzutasten. Diese Abtastung des Bildes geht natürlich in Echtzeit vonstatten. Die hierbei entstehenden elektrischen Ströme werden in einem dicken Kabelstrang, den Sehnerven, gesammelt und quer durch den ganzen Kopf an der Hirnanhangsdrüse vorbei über zusätzlich eingebaute Umschaltstellen des Gehirns, die auch die Verknüpfung z.B. zu unseren Gleichgewichtsorganen und zum Kleinhirn herstellt, zur sogenannten Sehrinde, dem Teil des Gehirns, mit dem wir in der Lage sind, die Informationen auch und überhaupt wahrzunehmen. Wie ist es bei der Degeneration? Degeneration heißt ja streng genommen: Abbau. Was ist abgebaut und welche Beschwerden hat man am Anfang dieser Erkrankung? Alles hat bekanntlich einen Anfang. Am Anfang eines Netzhautabbaues hat man meistens noch keine oder nur geringe Sehstörungen. Nach allem was man heute weiß, ist es wohl so, dass eine hauchdünne Schicht, die die Netzhaut vor schädlichen Stoffwechselabfallstoffen schützt, brüchig wird. Die Folge ist ein Mangel an wichtigen Nähr- und Schutzstoffen sowie Sauerstoff. Der Mangel wird durch neugebildete Blutgefäße ausgeglichen, die die Netzhaut langsam, aber sicher zerstören. Ab welchem Alter tritt diese Erkrankung auf? Sie tritt meistens jenseits des 40. Lebensjahres auf. Welche Maßnahmen der Früherkennung gibt es? Vorsorglich sollte man ab dem 40. Lebensjahr einmal jährlich eine augenfachärztliche Untersuchung durchführen lassen. Als Selbsttest dient der sog. Amslertest, den Sie hier online, oder aber auch als kleine Karte mit Anleitung bei jedem Augenfacharzt erhalten werden. Grundsätzlich gilt: Gerade in den Anfangsstadien von Augenerkrankungen der Netzhaut kann allermeist sehr gut mit Erfolg behandelt werden. Daher bei allen unklaren Störungen den Augenarzt aufsuchen. Wie sieht derzeit die Behandlung aus? Als erstes wird ihr behandelnder Augenarzt nach der Erweiterung der Pupille eine Angiographie, d.h. eine Gefäßdarstellung der Netzhaut durchführen. Auf dieser können dann kleine neugebildete Blutgefäße (im Sinne einer Feuchten Makuladegeneration) o. ä. sicher erkannt werden. Neugebildete Blutgefäße lassen sich entweder mit Laserstrahlen, mit einer Farbstoffverstärkten Lasertherapie (Photodynamische Therapie: PDT), mit Injektionen von Medikamenten in den Glaskörperraum, oder manchmal auch operativ behandeln. Sind keine Blutgefäße vorhanden und liegt eine bestimmte Form der sogenannten „trockenen Makuladegeneration“ vor, so wird man Ihnen eine Nahrungsergänzung mit Vitaminen empfehlen. • • • • • • Argonlaser Verfahren Photodynamische Therapie Chirurgische Verfahren • Membranextraktion • Makularotation • Pigmentepithel-Aderhaut Patch • Rheopherese VEGF Antagonisten Triamcinolone Nahrungsergänzung mit Vitaminen Wenn keine Behandlung mehr möglich scheint, was sollte man dann tun? Werde ich erblinden? Keine Angst, erblinden werden Sie nicht, wohl aber ist die Beeinträchtigung der Sehschärfe so stark, dass Sie z. B. nicht mehr Autofahren dürfen. Viele Dinge, die eine gute Schärfe erfordern, sind nicht mehr oder nur mit Einschränkung möglich, wie Bücher und Zeitung lesen, Fernsehschauen etc. Hier gibt es heute ebenfalls Hilfe: Vergrößernde Sehhilfen. Eine enge Zusammenarbeit, geduldvolles Austesten, hat schon vielen Patienten wieder eine Lebensqualität gegeben, an die sie nicht mehr geglaubt hatten. Abteilung für Netzhaut- und Glaskörperchirurgie - Zentrum für Augenheilkunde Kerpener Str. 62, 50937 Köln-Lindenthal www.retina-cologne.de Privatsprechstunde Telefon +49 (0)221 478-4105 Allgemeine Sprechstunde Telefon +49 (0)221 478-4313