Verfaßt von Smus Lukas 1999/2000
Werbung

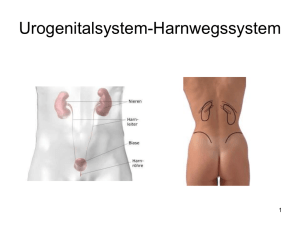
Verfaßt von Smus Lukas 1999/2000 Inhaltsverzeichnis: Die Geschlechtsorgane des Mannes: Die inneren männlichen Geschlechtsorgane: Hoden und Nebenhoden Samenleiter und Samenbläschen Vorsteherdrüse Die äußeren männlichen Geschlechtsorgane: Männliches Glied Hodensack Die Geschlechtsorgane der Frau: Die inneren weiblichen Geschlechtsorgane: Eierstock Eileiter Gebärmutter Scheide Die äußeren weiblichen Geschlechtsorgane: Große Schamlippen Kitzler Kleine Schamlippen Jungfernhäutchen Die Krankheiten der Geschlechtsorgane: Krankheiten der männlichen Geschlechtsorgane: Benigne Prostatahyperplasie Phimose Paraphimose Hodentorsion Nebenhodenentzündung Krankheiten der weiblichen Geschlechtsorgane: Harninkontinenz Bartholin-Zyste und Bartholin-Abzeß Condylomata acuminata Pruritus vulvae Endometriumhyperplasie Endometriose Adnexitis Ovarialkarzinom Die Geschlechtskrankheiten: Männliche und weibliche Geschlechtskrankheiten: Gonorrhoe Syphilis Die Geschlechtsorgane des Mannes Die inneren männlichen Geschlechtsorgane: Sie bestehen aus den Hoden, der Produktionsstätte der Samenfäden, den Nebenhoden, den Samenleitern, den Bläschendrüsen und der Vorsteherdrüse. Sie dienen der Samenerzeugung, Samenaufbewahrung und Samenleitung und liefern wichtige Sekrete. Hoden, Nebenhoden und ein Teil des Samenleiters bilden gemeinsam eine Ausstülpung der Bauchwand, den Hodensack. Hoden (Testis) und Nebenhoden (Epididymis): In jedem Hoden befinden sich zahlreiche Läppchen mit Hodenkanälchen, in denen ab der Pubertät aus den vorhandenen Urkeimzellen reife Samenzellen entstehen. Sie sind auch für die Bildung von Hormonen, Testosteron, verantwortlich, die sie direkt in die Blutbahn abgeben (endokrine Funktion), und eben für die Spermien, die über die HarnSamen-Röhre nach außen abgegeben werden (exokrine Funktion). Der Nebenhoden besteht aus einem breiten, abgestumpften Kopf, einem dünnen Körper und einem kräftigeren Schweif. Der letztere geht mit einer Umbiegung in den Samenleiter über. Die Nebenhoden liegen über und hinter den Hoden. Sie nehmen die unreifen Gameten aus der Testis auf und speichern diese bis zur Ejakulation auf. Während dieser Zeit reifen die Spermien aus. Samenleiter und Samenbläschen: Der Samenleiter, ein 50-60 cm langer Gang, beginnt am Schweif der Nebenhoden, steigt zunächst über den Leistenkanal auf, läuft seitlich an der Harnblase vorbei und dringt in die hinter und unterhalb der Harnblase liegende Prostata ein. Knapp oberhalb dieser Einmündungsstelle nehmen sie die Ausführungsgänge der Bläschendrüsen auf, die ein alkalisches Sekret produzieren. Erst unter Einwirkung dieses Sekrets werden die bis dahin ruhig gestellten Spermien beweglich. Innen, im Samenbläschen, befindet sich ein Netzwerk von größeren und kleineren Schleimfalten, die ein Labyrinth von Gruben und Kammern abgrenzen. Wenn man in ihm auch vereinzelt Samenfäden findet, so trägt es den Namen „Samenbläschen“ zu Unrecht, da es kein Reservoir für Samenfäden, sondern eine Drüse ist. Sein Ausführgang vereinigt sich mit dem Samenleiter zum Ausspritzungsgang. Vorsteherdrüse (Prostata): Die Vorsteherdrüse, Prostata, ist ein fester Körper von der Größe einer Eßkastanie, der die Harnröhre ringförmig umfaßt. Mit ihrer Basis ist sie der Blase zugewandt. Sie sondert ein milchiges Sekret ab, dessen Aufgabe es ist, das Spermakonzentrat zu verdünnen. Es wird zusammen mit dem Sperma bei der Ejakulation in die Harn-Samen-Röhre abgegeben. Diese verläuft von der Harnblase über die Prostata, Beckenboden und Penis bis zur Eichel. In sie münden die Ausführungsgänge einer Schleimdrüse ein, deren Sekret die verbliebenen Urinreste unwirksam macht. Die äußeren männlichen Geschlechtsorgane: Sie bestehen aus nur zwei Teilen: Penis und Hodensack; Männliches Glied (Penis): Das männliche Glied hängt in erschlafftem Zustande herab und liegt auf dem Hodensack. An der Unterseite des Gliedes liegt der Harnröhrenschwellkörper. Die Haut des Schaftes ist sehr dehnbar und verschiebbar. Nach vorn bildet sie eine Duplikatur, die als Vorhaut, die Eichel bedeckt und als Hautvorrat für die Erektionszustände dient. Die Vorhaut hat noch dazu an der Unterseite der Eichel ein zartes Halteband. Die Haut des Penis besitzt Talg-, Schweißdrüsen und Lanugohäarchen. Das innere Blatt der Vorhaut und die Haut der Eichel gleichen einer Schleimhaut. Haare und Schweißdrüsen fehlen. Hodensack (Scrotum): Der Hodensack hängt unter der Peniswurzel zwischen den Oberschenkeln und vor dem Damm herab. Eine mediane Naht deutet die Entstehung aus zwei Hälften an. Die Haut ist dunkler, dünn, fettlos, enthält zahlreiche große Talgdrüsen und wenige Haare. Sie wird durch die reichliche glatte Muskulatur gewöhnlich in zahlreiche Runzeln gelegt. Das spielt bei der Wärmeregulierung eine wesentliche Rolle. So können die Hoden bei kühler Außentemperatur durch eine unwillkürliche Kontraktion der glatten Muskelfasern näher an den Körper herangezogen werden. Die Geschlechtsorgane der Frau Die inneren weiblichen Geschlechtsorgane: Man versteht darunter jene weiblichen Genitalien, die oberhalb des Beckenbodens untergebracht sind. Die Grenze gegen die äußeren Geschlechtswerkzeuge bildet das Jungfernhäutchen. Sie bestehen aus dem Eierstock, dem Eileiter, der Gebärmutter und der Scheide. Eierstock (Ovarium): Der Eierstock ist ein abgeplatteter, länglich ovaler, 2,5-5 cm langer, 1,5-3 cm breiter und 0,61,5 cm dicker Körper. Die zwischen Uterus und Beckenwand liegenden Ovarien erfüllen sowohl endo- als auch exokrine Funktionen. Sie bilden Östrogene und Progesteron, geringe Mengen Androgene, die sie in die Blutbahn abgeben (endokrine Funktion), und die Eizellen (exokrine Funktion). Eileiter (Tuba): Die Eileiter sind etwa 10-12 cm lange und 0,5 mm dicke, von den Ovarien bis zum Uterus reichende Kanäle. Da sie durch Flimmerzellepithel ausgestattet sind, können sie die Eizelle, die vom Wimpertrichter des Eileiters aufgefangen wurde, innerhalb von 3-4 Tagen in die Gebärmutter transportieren. Dieser Vorgang wird durch wellenförmige Muskelkontraktionen unterstützt. Gebärmutter (Uterus): Der Uterus besteht aus dem Körper, einem engen Zwischenstück und dem Hals. Er ist ein dorsoventral abgeplatteter birnenförmiger Körper, der im Gebärmutterhals-Bereich rundlich wird. Die Gebärmutter ist ein etwa 7-8 cm großes, muskulöses Organ, in dem die vorgeburtliche Entwicklung stattfindet. Ihre äußere, aus glatter Muskulatur bestehende Wand vergrößert sich während der Schwangerschaft deutlich. Die regelmäßigen Kontraktionen dieses Muskels (=Wehen) sind Voraussetzung für den normalen Ablauf einer Geburt. Die innere Wand des Uterus besteht aus zwei Schichten, der Basal- und der Funktionsschicht. Die Funktionsschicht ist durch einen hohen Anteil von Drüsen gekennzeichnet. Sie wird unter hormonellen Einfluß monatlich erneuert bzw. abgebaut (Zyklus). Beim Eintritt einer Schwangerschaft übernimmt die Funktionsschicht der Gebärmutterschleimhaut solange die Ernährung der befruchteten Eizelle, bis der Kontakt zum mütterlichen Blutgefäßsystem hergestellt ist. Scheide (Vagina): Sie ist ein 8-10 cm langes, ventral-dorsal abgeplattetes Rohr, das von vorn unten nach hinten oben verläuft. Die Vagina, das eigentliche weibliche Begattungsorgan wird, an ihrem unteren Ende, bis zum ersten Geschlechtsverkehr durch das mehr oder weniger elastische Jungfernhäutchen, Hymen, begrenzt. Die am Scheideneingang gelegene Drüse entspricht in ihrer Funktion der Cowperschen Drüse und trägt zudem zum Feuchthalten der Schleimhaut bei. Die äußeren weiblichen Geschlechtsorgane: Bei der aufrecht stehenden Frau fällt eine dreiseitige Erhebung, der Schamberg, auf. Er ist durch eine Verdickung des Unterhautbindegewebes bedingt und trägt bei der geschlechtsreifen Frau die Schamhaare. Die letzteren enden nach oben (im Gegensatz zum Mann) in einer queren Linie und setzen sich nach hinten auf die großen Schamlippen fort. Die äußeren weiblichen Geschlechtsorgane bestehen insgesamt aus paarigen großen und kleinen Schamlippen und dem Kitzler. Große Schamlippen: Die zwischen den Oberschenkeln angelegenen, an der Außenfläche behaarten großen Schamlippen stellen ein Paar pralle Hautfalten dar, die zwischen sich die mediane Schamspalte fassen und einen gewissen Verschluß der Scheide nach außen herstellen. Die Schamspalte ist bei Frauen, die noch nicht geboren haben, gewöhnlich geschlossen. Nach mehreren Geburten bleibt sie leicht offen; unter Umständen kann sie weit klaffen. Die mit Haaren, Talg- und Schweißdrüsen versehene Haut der Außenfläche der großen Schamlippen ist trocken und pigmentiert. Zur Innenfläche hin verschwinden allmählich die Haare, Talg- und Schweißdrüsen. Die Haut wird röter, weicher und feuchter, gleicht mehr einer Schleimhaut. Die großen Schamlippen enthalten innen reichlich Fett- und Bindegewebe, glatte Muskulatur, sowie Nerven und Gefäße. Kitzler (Clitoris): Zwischen den großen Schamlippen ragt ein kleines rundliches Knöpfchen, der Kitzler, die Clitoris, hervor. Dieser Bereich ist wegen sehr vieler Nervenendigungen einer der sensibelsten der Frau. Er wird vorn und seitlich von einer kleinen Hautfalte umgeben. Von der Rück- bzw. Unterseite des Kitzlers zieht noch ein Paar feiner Hautfalten beiderseits zu den kleinen Schamlippen. Kleine Schamlippen: Die kleinen Schamlippen, zwei schmale dünne, fettfreie Hautfalten mit zahlreichen Talgdrüsen, umgeben den Scheidenvorhof. Normal sind sie von den großen Schamlippen verdeckt. Oft sind sie auch stärker in die Länge gezogen und hängen aus der Schamspalte heraus. Besonders große Formen nennt man auch „Hottentottenschürzen“, weil sie bei Hottentottenfrauen besonders häufig vorkommen. Die kleinen Schamlippen sind Bildungen der äußeren Haut, gleichen aber, soweit sie in der Schamspalte verborgen liegen, einer Schleimhaut. Sie bestehen aus Bindegewebe mit reichlichen elastischen Fasern und starken Venennetzen, die bei geschlechtlicher Erregung anschwellen. Jungfernhäutchen (Hymen): Bei Jungfrauen wird der Scheideneingang durch eine meistens halbmondförmige quere Hautfalte, den Hymen oder das Jungfernhäutchen, eingeengt. Der Hymen kann aber auch ringförmig, siebförmig sein oder den Eingang vollständig verschließen. Auch ein vollständiges Fehlen ist eine Möglichkeit. Das Jungfernhäutchen ist die Grenze zwischen äußerem und innerem Genitale. Durch den Geschlechtsverkehr zerreißt es im allgemeinen. Die Einrisse brauchen aber nicht einmal bis zum Rande zu gehen. Durch den Geburtsakt wird der Hymen vollständig zerquetscht. Nur spärliche Reste ragen als Wärzchen gegen den Scheideneingang vor. Die Krankheiten der Geschlechtsorgane: Krankheiten der männlichen Geschlechtsorgane: Benigne Prostatahyperplasie (BPH): Die BPH ist eine gutartige Gewebeproliferation. Die Gewebeknoten können den Harnabfluß behindern. Die benigne Prostatahyperplasie ist die häufigste urologische Erkrankung des über Fünfzigjährigen, von der jeder zweite Mann dieser Altersgruppe betroffen ist. ∙Symptome: Zeichen der mechanischen Blasenentleerungsstörung sind zunehmende Miktionsfrequenz und Nykturie (nächtliche Miktion), abnehmender Harnstrahl mit Verlängerung der Miktionszeit und Restharn. Dabei werden drei klinische Stadien unterschieden: Stadium der Kompensation ( I ): - Restharn < 10% des Miktionsvolumens - abnehmender Harnstrahl, häufiger Harndrang Stadium der beginnenden Dekompensation ( II ): - Restharn > 10% des Miktionsvolumens - abnehmender Harnstrahl, Nykturie - Harnweginfektion Stadium der Dekompensation ( III ): - Überlaufblase - Harnstauungsnieren ∙Komplikationen: Bei einer kurz vor der Dekompensation stehenden Blasenentleerung aufgrund der BPH kann durch bestimmte Reize wie Kälte, Alkohol oder Streß eine akute Harnverhaltung ausgelöst werden, bei der der Patient trotz prallvoller Blase und schmerzhaften Harndrang nicht miktionieren kann. ∙Therapie: Bei akuter Harnverhaltung wird mit einem Einmalkatheter katheterisiert. Wenngleich bei den meisten Patienten innerhalb weniger Wochen wieder eine Harnverhaltung auftritt, kann ein Teil danach restharnfrei miktionieren. Phimose: Eine primäre Phimose liegt bei einer angeborenen Enge des äußeren Vorhautringes vor. Dadurch läßt sich die Vorhaut nicht zurückziehen und die Eichel kann nicht gereinigt werden. Bis zum 3. Lebensjahr soll keine forcierte Lösung der Vorhautverklebung vorgenommen werden. ∙Komplikationen: Bei hochgradiger Vorhautverengung kann es zur akuten Harnverhaltung, zu chronischen Harnabflussstörungen und zur Entzündung der Eichel kommen. ∙Therapie: Die komplette Entfernung der Vorhaut führt zur Verbesserung der Genitalhygiene und damit zur Prophylaxe von Portio- und Peniskarzinomen, von den Beschwerden beim Geschlechtsverkehr mit Phimose abgesehen. Paraphimose: Darunter versteht man die Einklemmung der zu engen Vorhaut hinter den Eichelkranz mit schmerzhafter Schwellung und bläulicher Verfärbung der Eichel. ∙Therapie: Zuerst wird die unblutige Reposition versucht, indem das Ödem ausgepreßt und die Vorhaut zu reponieren versucht wird. Gelingt dies nicht, muß in Peniswurzelanästhesie eine operativer Eingriff vorgenommen werden. Hodentorsion: Bei der Hodentorsion tritt nach einer plötzlichen körperlichen Bewegung, aber auch im Schlaf spontan eine Drehung des Samenstrangs um die Längsachse auf. Häufigkeitsgipfel sind das Säuglingsalter und die Pubertät. ∙Symptome: Typisch ist der plötzlich einschießende stärkste Schmerz im Bereich eines Skrotalfaches mit Ausstrahlung in die Leiste. Der betroffene Hoden steht höher und zeigt eine Achsenfehlstellung. Er ist extrem druckschmerzhaft und zeigt zunächst weder eine Überwärmung noch eine Rötung der Skrotalhaut, wobei sich eine Walze im Bereich des Samenstranges tastet. Im Gegensatz zur Nebenhodenentzündung (siehe später) kommt es zu keiner Schmerzlinderung, sondern zu einer Schmerzzunahme bei Hochheben des Hodens und dadurch verursachtem Zug am Samenstrang. Mit zunehmender Dauer der Torsion wird die Skrotalhaut gerötet. Die Patienten sind bei einer akuten Torsion fieberfrei. ∙Therapie: Es muss eine sofortige operative Freilegung durchgeführt werden. Der Hoden kann innerhalb der ersten 6 Stunden erhalten werden. Nebenhodenentzündung: Sie ist eine hochfieberhafte Erkrankung, die sich im Verlauf von einigen Stunden entwickelt. Das betreffende Skrotalfach ist meist gerötet. Der extrem druckschmerzhafte Nebenhoden ist überwärmt, aufgetrieben und verdickt. Das Hochheben des Skrotalfaches bringt im Gegensatz zur Hodentorsion Linderung. Die Nebenhodenentzündung geht fast immer mit einem akuten Harnweginfekt einher. Das Risikoalter liegt im Gegensatz zur Hodentorsion viel höher und deshalb bei Patienten mit Restharnbildung. ∙Therapie: Hochlagern und Kühlen des Skrotums. Bei starker Schmerzhaftigkeit verwendet man ein leichtes Lokalanästhetikum. Gleichzeitig wird ein Antibiotikum verabreicht. Bei Restharn ist ein Dauerkatheter (durch die Bauchwand eingeführt) essentiell zur Verhinderung von Reinfektion durch infizierten Urin. Krankheiten der weiblichen Geschlechtsorgane: Harninkontinenz (HI): HI bedeutet ungewollter Harnabgang, worunter 10-20% der Frauen leiden. Der ungewollte Harnabgang hat für die betroffene Frau große psychische und soziale Konsequenzen. ∙Einteilung: Unter Streßinkontinenz (=Belastungsinkontinenz) versteht man den unfreiwilligen Harnabgang bei körperlicher Belastung durch Steigerung des inneren Druckes wie Husten, Lachen, Niesen, Pressen usw. durch Blasenhalsschwäche. Die Streßinkontinenz ist ein häufiges Symptom bei Senkungszuständen des inneren Genitale und wird in drei Schweregrade eingeteilt: - Grad 1: Harnverlust beim Husten, Lachen, Niesen (also bei massiver Erhöhung des inneren Druckes und damit vermehrtem Druck auf die Harnblase). - Grad 2: Harnverlust beim Heben von Lasten und Treppensteigen (also bei mittlerer Erhöhung des inneren Druckes). - Grad 3: Harnverlust bereits im Stehen (ohne besondere Belastung, die eine innere Druckerhöhung bedeuten würde). Neben der Streßinkontinenz gibt es noch die Dranginkontinenz. Sie ist ein zwanghafter Harndrang, der nicht willkürlich unterdrückt werden kann (z.B. häufig bei Harnweginfektionen). ∙Therapie: Die Behandlung der Streßinkontinenz ist notwendig, wenn sie die Frau belastet. Man kann sich leicht vorstellen, wie unangenehm es sein kann, wenn unfreiwillig Urin abgeht, ständig Vorlagen gebraucht werden, der typische Geruch die Problematik verrät usw. Viele Frauen mit schwerer Streßinkontinenz trauen sich gar nicht mehr außer Haus, brechen alle sozialen Kontakte ab und leben völlig isoliert. Leichte Grade der HI werden konservativ behandelt: Eine gute und konsequente Beckenbodengymnastik ist hier der erste Schritt. Besonders bei älteren Frauen, die aufgrund der erloschenen Ovarialfunktion einen Mangel an Östrogenen haben, kann durch lokale Östrogensalben- oder zäpfchenbehandlung in der Vagina eine deutliche Besserung erreicht werden. Durch die lokale Östrogenwirkung wird das Scheidenepithel besser aufgebaut und die Durchblutung gesteigert. Aufgrund der engen anatomischen Beziehung zwischen Scheide und Blase bzw. Blasenhals wirkt sich dies auch günstig auf eine Streßinkontinenz aus. Bei Streßinkontinenz 2. und 3. Grades ist eine operative Therapie zu erwägen. Eine Drangkontinenz ist nicht zu beheben. Die Streßinkontinenz ist die häufigste Form der HI bei Frauen. Bartholin-Zyste und Bartholin-Abzeß: Die Bartholin-Drüsen sind 2 kleine Drüsen im unteren Drittel der großen Schamlippen. Ihre Ausführungsgänge münden auf der Grenze zwischen dem unteren und mittleren Drittel der kleinen Schamlippen. Ihr Sekret feuchtet den Scheideneingang an. Bartholin-Zyste: Wenn die Ausführungsgänge durch Entzündungen verkleben, staut sich das Sekret der Bartholin-Drüsen. Es kommt zur Aufreibung von Drüse und Ausführungsgang mit zunehmender Schwellung im unteren Drittel der großen Schamlippen. Die Schwellung entwickelt sich zum Eingang der Vagina hin und kann die Größe eines Hühnereies erreichen. Dadurch werden Sitzen und Gehen sehr unangenehm. ∙Therapie: Sie besteht entweder in der operativen Ausschälung der Zyste oder der Öffnung der Zyste. Dabei wird die Zystenwand mit der Schamlippenhaut vernäht. Dadurch kann das Sekret ungehindert abfließen. Bartholin-Abzeß: Wenn die Ausführungsgänge verklebt sind und das Sekret aus der Bartholin-Drüse nicht abfließen kann, ist eine Infektion vorprogrammiert. Klinisch fällt neben der prall-elastischen Schwellung im Bereich der großen Schamlippen, bis zum Eingang der Vagina reichend, die Hautrötung und der große Schmerz auf. ∙Therapie: Die meist schlagartige Linderung bringende ist der Einschnitt der Zyste oder das Öffnen dieser, um dann die Zystenwand mit der Schamlippenhaut zuzunähen. Anschließend sollten Sitzbäder durchgeführt werden, um den infizierten Bereich zu spülen. Gerade wenn im hochentzündlichen Stadium operiert werden mußte, können sich die Zystenwände wieder verschließen. Dann droht ein Rückfall. Condylomata acuminata: Das sind gutartige Epithelwucherungen, die durch virale Infektionen hervorgerufen werden. Sie kommen im Vulva- und Vaginalbereich vor. Die Übertragung der Viren erfolgt durch Geschlechtsverkehr. Risikofaktoren für die Infektion sind: Chronischer Ausfluß, die Einnahme der Pille und Rauchen. ∙Symptome: Blumenkohlartige, weiche und spitze Tumoren können im Vulva- und Vaginalbereich entstehen. Zum Teil finden sich richtige Beete dieser Epithelwucherungen. ∙Therapie: In Frage kommt die elektrochirurgische Abtragung der Wucherungen oder die Entfernung mittels Laser. Es gibt aber häufig Rückfälle. Dann ist ein Therapieversuch mit Interferon angezeigt. Grundsätzlich sollte eine Mitbehandlung des Partners erfolgen, sonst kommt es immer wieder zu den sogenannten Pingpong-Infektionen, wobei sich die Sexualpartner immer wieder gegenseitig infizieren. Sollte es zu dieser Infektion während der Schwangerschaft kommen, muß die Geburt eventuell durch einen Kaiserschnitt beendet werden, um die Infektion des Neugeborenen zu vermeiden. Pruritus vulvae: Das ist ein Juckreiz im Bereich der Vulva, der ausgesprochen quälend sein kann. ∙Ursachen: Ursachen können ein allergisches Kontaktekzem, Dermatitis (z.B. durch mechanische Irritationen), aber auch andere dermatologische Krankheiten, Infektionen (z.B. durch Pilze) oder Parasiten sein. Stoffwechselkrankheiten wie Diabetes mellitus können Pruritus vulvae aber auch hervorrufen. Bei postmenopausalen Frauen ist dies eventuell durch Östrogenmangel bedingt. Häufig finden sich sekundär Veränderungen der Vulva durch Kratzen. Dabei können Kratzspuren entstehen aus denen es bluten kann. ∙Therapie: Die Therapie richtet sich nach der Ursache. Findet sich keine Ursache, kommen nach Probeentnahmen aus repräsentativen Stellen lokale Maßnahmen zur Anwendung. Es werden Sitzbäder (z.B. mit Kamille), Salben mit Östrogen-, Kortison- oder Testosteronzusätzen empfohlen. Auch die Vermeidung von reizenden Seifen oder Deodoranten bei der Intimpflege ist wichtig. Am besten ist immer noch die reine Anwendung von klarem Wasser ohne jegliche Zusätze. Endometriumhyperplasie: Das Endometrium ist ein hormonabhängiges Gewebe, das den Einflüssen der weiblichen Geschlechtshormone (Östrogene und Gestagene) unterworfen ist. Östrogene führen zu Profileration. Gestagene bewirken eine sekretorische Umwandlung des Endometriums, damit die weitere Wucherung aufhört. Fehlt der Gestageneinfluss auf das Endometrium und wird dieses von Östrogenen immer weiter zur Profileration angeregt, tritt Hyperplasie auf. Solche Zustände findet man z.B., wenn der Eisprung nicht stattfindet. Dann wird im Eierstock kein Gelbkörper entstehen und damit werden keine Gestagene gebildet. Die Östrogenproduktion geht aber immer weiter. Man unterscheidet drei Formen der Endometriumhyperplasie: Glanduläre und glandulär-zystische Hyperplasie: Bei fehlenden Gestagen- und anhaltendem Östrogeneinfluss findet man glanduläres oder ein glandulär-zystisches Endometrium mit erweiterten Drüsenschläuchen. Das Entartungsrisiko ist gering. Klinisch auffällig werden Blutungsstörungen oder Blutungen in der Postmenopause. Diese müssen durch eine fraktionierte Abrasio (Abkratzen, Abschabung) abgeklärt werden. Adenomatöse Hyperplasie des Endometriums: Hält der alleinige Östrogeneinfluss weiter an, entsteht aus der glandlären oder glandulär-zystischen Hyperplasie eine adenomatöse Hyperplasie. Ihr Entartungsrisiko ist groß. Auch hier werden Blutungsstörungen beobachtet und Postmenopauseblutungen. Polypen des Endometriums: Kommt es lokal begrenzt zu einer Proliferation des Endometriums, entstehen Polypen. Klinisch auffällig werden Blutungsstörungen oder Blutungen in der Postmenopause. Fraktionierte Abrasio ist erforderlich. ∙Therapie: Die fraktionierte Abrasio stellt eine diagnostische Maßnahme dar. Ist eine Hyperplasie des Endometriums nachgewiesen, muß eine Gestagentherapie erfolgen. Etwa nach 3-6 Monaten Behandlung sollte eine Kontroll-Abrasio durchgeführt werden. War die Gestagentherapie nicht in der Lage, die Hyperplasie zu beheben oder sind die Veränderungen ausgeprägter, muß die Entfernung der Gebärmutter zur Vermeidung eines Endometriumkarzinoms empfohlen werden. Endometriose: Funktionstüchtige Gebärmutterschleimhaut außerhalb des Gebärmutter-Hohlraumes nennt man Endometriose. Sie ist eine Krankheit des geschlechtsreifen Alters, nach der Menopause verschwinden die Beschwerden. Sie ist häufig: 2-3% aller Frauen sollen eine Endometriose haben. Bei Patientinnen mit unerfülltem Kinderwunsch wird sie besonders oft diagnostiziert. Wie die Endometriose entsteht, ist auch heute noch unklar. Endometrioseherde reagieren wie das normale Endometrium: Östrogene bewirken eine Proliferation, Gestagene eine Umwandlung, der Abfall der ovariellen Hormone führt zum Ödem im Endometrioseherd und zur Blutung. Bei den Endometrioseherden kann das Abbluten der Schleimhaut nicht nach außen geschehen, wie das im Gebärmutter-Hohlraum der Fall ist. Ödem und Blutung verursachen eine Raumforderung mit Schmerzen, die vor der Menstruation und zur Zeit der Regelblutung am stärksten sind und von Monat zu Monat zunehmen. Brechen Endometrioseherde auf, kommt es zu entzündlichen, später narbigen Reaktionen mit dem umliegenden Gewebe. Hierdurch können eisenharte Verwachsungen entstehen, die zu Dauerschmerzen führen können. ∙Symptome: - Blutungsstörungen - starke Bauch- oder Kreuzschmerzen, die zyklusabhängig auftreten, aber auch später zyklusunabhängig sein können - schmerzhafter Geschlechtsverkehr - Blutungen nach Geschlechtsverkehr - Verstopfung und schmerzhafte Defäkation - Sterilität ∙Diagnose: Während einer gynäkologischen Untersuchung kann man bläulich-rote, bläulich-schwarze oder bläulich-braune Flecken oder Knötchen finden. Gelegentlich sind die Endometrioseherde jedoch auch sehr schwer als solche zu erkennen, vor allem dann, wenn die typische Farbe fehlt. Handelt es sich um Endometrioseherde im Eierstock, können große Zysten entstehen, in die es zyklisch einblutet mit typischem „Schokolade- oder Teerinhalt“: Bei der Eröffnung einer solchen Zyste quillt das angesammelte Menstrualblut wie flüssige Schokolade oder wie Teer heraus. ∙Therapie: Einerseits versucht man die Endometrioseherde durch Operationen anderseits durch Medikament zu entfernen. Eines der operativen Verfahren ist das Herausschneiden. Ist dies nicht möglich versucht man die Endometrioseherde im inneren gerinnen zu lassen. Wenn die Eierstöcke befallen sind, werden diese meistens ausgeschält. Im schlimmsten Fall ist die Entfernung des betroffenen Organs nicht zu umgehen. Bei der medikamentösen Therapie ist das Ziel die Abnahme der Größe. Wirkungsvoll sind Gestagene. Die Behandlung sollte mindestens 6-9 Monate durchgeführt werden. Die Rückfälligkeit ist relativ hoch. Adnexitis: Die Adnexitis ist die häufigste gynäkologische Infektionskrankheit der nicht schwangeren Frau. Mehr als 70% der Betroffenen sind jünger als 25 Jahre. Ihre Folgen können schwerwiegend sein, z.B: Kinderlosigkeit, weil die Eileiter verkleben. In der Regel sind es aufsteigende Infektionen, die zu einer Adnexitis führen. Dies bedeutet, daß die Erreger den Gebärmutterhals passieren, über das Endometrium in den Eileiter gelangen, auf den Eierstock übergreifen und schließlich zu einer Infektion des umgebenden Bauchfells führen können. Die Infektion der Eileiterschleimhaut führt zur Absonderung von Sekret, welches in den freien Bauchraum abfließt und so auf das Bauchfell des kleinen Beckens gelangt, wo es eine Bauchfellentzündung hervorruft. Dies bedingt die heftigen Schmerzen und die Druckempfindlichkeit des Unterbauches. Wenn jetzt nicht konsequente Abhilfe geschaffen wird, kommt es zur Zerstörung der Schleimhautfalten im Eileiter. Damit ist der Eitransport vom Eierstock in den Gebärmutter-Hohlraum nicht mehr möglich. ∙Symptome: Die Adnexitis läuft in vier Stadien ab: akutes, subakutes, chronisches Stadium, Folgeerscheinungen. Akute Adnexitis: Bei der akuten Form stehen heftige Unterbauchschmerzen (eventuell einseitig, meist aber beidseitig), Fieber und beeinträchtigtes Allgemeinbefinden im Vordergrund. Subakute Adnexitis: Das subakute Stadium dauert einige Wochen. Die Symptome sind Druckempfindlichkeit des Unterbauches, eventuell noch leichte ziehende oder stechende Schmerzen im Unterbauch, leichtes Fieber und die Eileiter sind verdickt tastbar. Chronische Adnexitis: Das chronische Stadium verläuft milde. Keine erhöhten Temperaturen und nur noch geringe Druckempfindlichkeit der Adnexe sind festzustellen. Es kann aber immer wieder zum Aufflackern eines akuteren Krankheitsstadiums kommen. Folgeerscheinungen: Diese werden erst ab dem chronischen Stadium offensichtlich. Als Folge kann es zur Sterilität durch Eileiterverschluss und Eileiterschwangerschaften bei unvollständigem Verschluß kommen. Für chronische Schmerzen sind Verwachsungen im kleinen Becken verantwortlich. ∙Therapie: Im akuten Stadium ist die Therapie in der Regel konservativ. Zu den Allgemeinmaßnahmen zählen strikte Bettruhe, Schmerzmittel, leichte Kost und die Entfernung einer eventuell liegenden Spirale, da es die Infektion zumindest unterhält. Die Infektion sollte, je nach Erreger mit Antibiotika behandelt werden. Eine eventuelle Partnermitbehandlung wäre nicht schlecht. Ab dem subakuten Stadium müssen resorptionsfördernde Maßnahmen zur Vermeidung von ausgedehnten Verwachsungen ausreichend lange durchgeführt werden. Wenn die Temperatur wieder steigt, ist strikte Bettruhe und erneute Antibiotikaeinnahme einzuhalten. Im chronischen Stadium bestehen Beschwerden vor allem aufgrund von Verwachsungen. Wärmebehandlungen und die Therapie sind wie bei akuter Adnexitis, wenn die Infektion wieder aufflackert. Eventuell müssen Verwachsungen operativ beseitigt werden. ∙Prognose: Diese hängt davon ab, ob die Diagnose frühzeitig genug gestellt und die Therapie konsequent durchgeführt worden ist. Es drohen Sterilität, erhöhtes Risiko für Eileiterschwangerschaften und chronische Schmerzzustände durch Verwachsungen. Ovarialkarzinom: Das Ovarialkarzinom hat vor allem eine schlechte Prognose. Sein Altersgipfel liegt im 6. Lebensjahrzehnt, kommt aber in allen Alterstufen vor. Relativ häufig ist das zystische Ovarialkarzinom vom serösen Typ, das in etwa 50% doppelseitig auftritt. Es handelt sich um bösartige Geschwülste, die rasch wachsen und die Umgebung wird schnell mitbefallen. Ovarialkarzinome können Tochtergeschwulste in die Lymphknoten der Leiste und der Beckenwand setzen. Außerhalb der Bauchhöhle metastasiert das Ovarialkarzinom meist relativ spät. Metastasen finden sich dann zum Beispiel im Brustfell, der Lunge, in Knochen oder im Gehirn. ∙Symptome: Frühsymptome gibt es nicht. Die Patientinnen gehen oft erst wegen Zunahme des Leibumfanges, Gewichtsveränderungen, Stuhl- oder Miktionsbeschwerden und schlechtem Allgemeinbefinden zum Arzt. Gelegentlich finden sich Unterleibs- oder Kreuzschmerzen, Vollgefühl, Druckgefühl auf Blase oder Darm. Die meisten Ovarialtumoren werden zufällig entdeckt. ∙Therapie: Sie umfaßt die Operation und die Chemotherapie. Grundsätzlich gilt, daß jeder Ovarialtumor operiert werden muß. Bei Bösartigkeit sollte möglichst radikal operiert werden. Dabei kann es zur Entfernung beider Eierstöcke und Eileiter und der Gebärmutter kommen. Dieses radikale Vorgehen verbessert die Ansprechrate auf die postoperative Chemo- bzw. Bestrahlungstherapie. Von der empfohlenen Radikalität kann nur in ganz seltenen Fällen abgewichen werden. Dies ist meist bei jungen Frauen mit Kinderwunsch und extrem günstigem Tumor und günstigen Tumorstadium. Vor allem für Ovarialkarzinome, die sich bereits im gesamten Bauchraum ausgebreitet haben, steht die Chemotherapie im Vordergrund. Dabei sind Polychemo- den Monotherapien in ihren Erfolgsaussichten überlegen und besser verträglich, da die Dosis der einzelnen Komponenten niedriger gehalten werden können. Besonders platinhaltige Verbindungen haben die Remissionsraten verbessern könne. Ihre Nebenwirkungen auf das Knochenmark, die Niere und das Nervensystem müssen kontrolliert werden. Hat die Chemotherapie Erfolge gezeigt, so kann eine Zweitoperation eine noch weitergehende Tumorreduktion oder sogar eine komplette Tumorentfernung erzielen. Oft können durch Operation und Chemotherapie nur Remissionen erzielt werden, das heißt die Krankheit wird wieder auftreten. Die Geschlechtskrankheiten: Männliche und weibliche Geschlechtskrankheiten: Gonorrhoe (Tripper): Die Gonorrhoe ist eine weltweit verbreitete Infektionskrankheit, die beim Erwachsenen fast ausschließlich durch direkten Kontakt beim Geschlechtsverkehr übertragen wird. Es handelt sich um eine Lokalinfektion der Schleimhaut der Genital- und Harnorgane, die durch Gonokokken verursacht wird. Aber auch Neugeborene können während der Geburt infiziert werden und an einer Blennorrhoe erkranken, wenn die Mutter an Tripper leidet. Bei dieser Krankheit ist auch die Hornhaut des Kindes gefährdet. Ohne Behandlung kann sie sogar zur Erblindung führen. Schließlich ist bei Kleinkindern noch eine Schmierinfektion über Handtücher und Waschlappen oder durch Verschmieren von gonokokkenhaltigen mütterlichem Sekret auf Kleinkinder möglich. ∙Symptome: Nach einer Inkubationszeit von 2-12 Tagen (meist 3-4 Tage) beginnt die Erkrankung beim Mann mit einem Prickeln in der Harnröhre, Brennen beim Wasserlassen und einem eitrigen Ausfluß. Diese akute Gonorrhoe beschränkt sich zunächst als Entzündung auf die vordere Harnröhre. Bei etwa 50% der Patienten kann in der zweiten bis dritten Krankheitswoche auch der hintere Harnröhrenanteil befallen werden. Jetzt entsteht ständiger Harndrang sowie ein Druckgefühl in der Damm- und Analregion. Durch Aufsteigen der Keime können weitere Komplikationen entstehen. Unbehandelt geht sie bei abnehmender Symptomatik in die chronische Gonorrhoe über. Bei der Frau verläuft die Erkrankung oft symptomarm oder –los. Tripper äußert sich, wenn überhaupt, durch brennendes Gefühl oder Juckreiz und eitrigen Ausfluß. Ebenso wie beim Mann kann es während des chronischen Stadiums durch Aufsteigen der Keime auch zu weiteren Komplikationen kommen. Patienten im Stadium der chronischen Gonorrhoe sind wegen der oft vorhandenen Symptomlosigkeit eine wichtige Infektionsquelle. ∙Komplikationen: Eine sehr gefürchtete Spätkomplikation im Gefolge der Komplikationsmöglichkeiten während der chronischen Phase ist die Sterilität. ∙Diagnose: Diese erfolgt am besten durch den direkten mikroskopischen Erregernachweis aus Abstrichen. Er ist aber in der chronischen Phase unsicher, so dass in solchen Fällen eine Bakterienkultur angelegt werden muß, um gerade die wichtigen symptomlosen Fälle zu erkennen und zu behandeln, da sonst eine Verbreitung erfolgen kann. Als typische Lokalinfektion gibt es keine ausgedehnte Antikörperbildung, so dass serologische Methoden keine große Bedeutung haben. Eine Immunität wird nicht erworben. Daher gibt es keine aktive Impfung. ∙Therapie: Bisher erfolgte diese mit Penizillin. Ein Problem ist die zunehmende Penizillinresistenz, so dass heute oft auch auf andere Antibiotika zurückgegriffen werden muß. ∙Prophylaxe: Eine ganze Reihe von Maßnahmen dient der Prophylaxe. Dennoch nimmt Gonorrhoe zu. Sie ist als Geschlechtskrankheit meldepflichtig. Wichtig ist die Suche nach der jeweiligen Infektionsquelle, Verbot des Geschlechtsverkehrs bei Infektionsverdacht. Eine allgemeine Prophylaxe besteht in der Aufklärung besonders der Jugendlichen, die an der zunehmenden Tendenz der Gonorrhoe erheblich beteiligt sind. Gleichzeitig steigt die Anzahl der Frauen, die als Folge einer Gonorrhoe steril sind. Syphilis (Lues): Die Syphilis ist wie die Gonorrhoe eine weltweit verbreitete, aber chronische Geschlechtskrankheit, die zyklisch in drei Stadien abläuft. Sie ist durch unterschiedliche Hauterscheinungen charakterisiert, später können weitere Organe befallen werden, wobei das Zentralnervensystem und die Aorta oder andere Gefäße wegen der schwerwiegenden Folgen eine besondere Bedeutung haben. Der Erreger ist ein anaerober Lymph- und Gewebeparasit, der zu den Schraubenbakterien gehört. Infektionsquelle ist ausschließlich der erkrankte Mensch. In etwa 95% aller Fälle erfolgt die Infektion direkt beim Geschlechtsverkehr, in den restlichen 5% asexuell als Schmierinfektion durch enge Kontakte mit infektiösen Patienten oder beruflich bei Mitarbeitern des Gesundheitswesens über mit Lues verseuchtes Material. Auch durch nicht ordnungsgemäß untersuchte Blutkonserven kann eine Infektion erfolgen. Neben der sexuell oder asexuell erworbenen Syphilis gibt es eine angeborene Syphilis, die von einer infizierten Mutter während der Schwangerschaft auf das Kind übertragen wird. ∙Symptome: Syphilis I: Das Primärstadium beginnt 3 Wochen nach der Infektion mit einem Primäraffekt an der Eintrittsstelle des Erregers, das heißt vorwiegend im Genitalbereich. Bei homosexuellen Männern ist der Primäraffekt häufig im Analbereich zu finden. Weitere extragenitale Lokalisationen sind Lippen, Mund oder Finger. Beim Primäraffekt handelt es sich um einen derben, bohnen- bis kirschgroßen Knoten, der sich im weiteren Verlauf durch zentralen Zerfall in ein schmerzloses Ulkus mit einem wallartigen Rand umwandelt. Typisch sind die Schmerzlosigkeit und Derbheit. Es heilt innerhalb von 2-6 Wochen spontan ab. Ergänzt wird der Primäraffekt durch eine schmerzlose regionäre Lymphknotenschwellung. Die vergrößerten Lymphknoten sind ebenfalls hart und bleiben so über Monate bestehen. Während des Primärstadiums kommt es außerdem zu einer Milzschwellung sowie gelegentlich zu Durchfällen oder zu schmerzhaften Gelenkschwellungen. Syphilis II: Unbehandelt kann etwa 6-8 Wochen nach dem Primäraffekt durch Ausbreitung der Erreger über den Blut- und Lymphweg das Sekundärstadium folgen. In dieser Phase können neben hochinfektiösen Haut- und Schleimhautveränderungen sowie einer weiteren Lymphknotenschwellung auch Allgemeinsymptome wie Fieber, körperliche Schwäche, Müdigkeit, Glieder- und Kopfschmerzen vorhanden sein. Die Hauterscheinungen beginnen mit fleckförmigen Veränderungen ohne Juckreiz. Auch der behaarte Kopf ist betroffen und an diesen Stellen gehen später die Haare aus. Danach bilden sich Exantheme, wobei besonders typisch ein Befall der Handteller und Fußsohlen ist. Charakteristisch ist auch die symmetrische Verteilung. Zu den für die Syphilis II typischen Befunden gehört ein Schleimhautbefall in Form gräulicher Erosionen, die sehr infektiös sind. Auch Entzündungen des Nebenhodens, der Eierstöcke, der Gebärmutter sowie der Gelenke, der Leber und Hirnhäute sind möglich. Nach dem ersten Exanthem folgt zunächst eine als Frühlatenz bezeichnete Periode während der nur noch die Lymphknotenschwellung besteht, alle anderen klinischen Erscheinungen sind abgeklungen. Die Syphilis ist jetzt serologisch nachweisbar. Syphilis I, Syphilis II und Frühlatenz werden zusammenfassend als Frühsyphilis bezeichnet. Syphilis III: Bei vielen Patienten (> 50%) kann der weitere Verlauf bis zum Lebensende symptomlos bleiben. Bei etwa 30-40% entwickelt sich Jahre nach der Infektion ein Tertiärstadium, die Spätsyphilis, die Gegensatz zur Syphilis I und II nicht infektiös ist. Die Hautveränderungen bei der Syphilis III sind asymmetrisch angeordnet. Unter der Haut gelegene Knoten, die eine Walnußgröße erreichen können, erweichen oft und können durch Zerfall zu oft erheblichen Destruktionen führen. Diese Knoten können überall auftreten: z.B.: Gefäße, Lunge, Magen, Leber, Hoden, Knochen, Muskeln; ∙Diagnose: Wird durch die klinischen Symptome vermutet und durch Erregernachweis sowie serologische Untersuchungen bestätigt. Ab Lues II sind Antikörper nachzuweisen. ∙Therapie: Auch hier erfolgt sie durch Penizillin und es entsteht keine Immunität, sodaß wiederholte Infektionen möglich sind. ∙Prophylaxe: Die Meldepflicht als Geschlechtskrankheit dient der Erkennung von Infektionsquellen. Schon bei Verdacht besteht Verbot des Geschlechtsverkehrs. Die Maßnahmen entsprechen denen bei der Gonorrhoe.