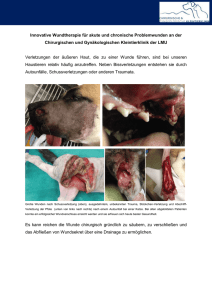
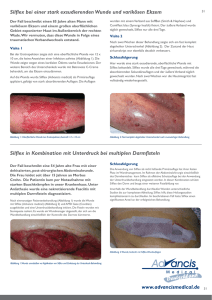
Manual zur Wundbehandlung
Werbung

Manual zur Wundbehandlung HOSPITALGESELLSCHAFT JADE-WESER mbH Wir für die Gesundheit an Jade und Weser Inhaltsverzeichnis 1.0 Vorwort...............................................................................................................................................3 1.1 Zielsetzung des Manuals im Klinikum.............................................................................................4 2.0 2.1 2.2 2.2.1 2.2.2 2.2.3 2.3 2.4. 2.5 2.6 2.6.1 2.6.2 2.6.3 2.6.4 2.6.5 2.6.6 2.6.7 2.6.8 2.7 2.7.1 2.7.2 2.7.3 2.7.5 Empfehlung zur primären Behandlung chron. Wunden.........................................................4 Begründung................................................................................................................................4 Allgemeines.................................................................................................................................4 Die AG Wundexperten..............................................................................................................5 Die Wunddokumentation, Fotografie und Wundanamnese................................................6 In den Anlagen finden sich:......................................................................................................7 Die Wundheilung........................................................................................................................8 Wundrandschutz.........................................................................................................................9 Allgemeine hygienische Anmerkungen................................................................................10 Wundzustände..........................................................................................................................11 Nekrose trocken........................................................................................................................11 Feuchte Nekrose + Fibrinbelag...............................................................................................12 Wundflächen mit Fibrinbelägen, Geweberesten.................................................................13 Fibrinbeläge + Granulation.....................................................................................................14 Granulation...............................................................................................................................15 Epithelisierung...........................................................................................................................17 Die infizierte Wunde..................................................................................................................18 Stark sezernierende, großflächige Wunde............................................................................20 Die Wundheilungsstörung........................................................................................................21 Aktive lokale Wundbehandlung bei Problemwunden........................................................22 Die Vakuumversiegelung........................................................................................................22 Protease modulierende Matrix...............................................................................................23 Madentherapie........................................................................................................................23 3.0 3.1 3.2 3.3 Die systemische Wunde...........................................................................................................25 Die chronische Wunde an der unteren Extremität...............................................................25 Diabetisches Fußsyndrom........................................................................................................30 Der Dekubitus............................................................................................................................35 4.0 Anlagen.....................................................................................................................................37 Manual zur Wundbehandlung 2 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 2 von 44 Version: 3 Änderungsdatum: 01.03.2016 Vorwort Sehr geehrte Patienten, Angehörige und Besucher, in Deutschland leiden bis zu 5 Mio. Menschen an chronischen Wunden. Unterschiedliche Behandlungsverfahren, mangelnde Absprachen zwischen Ärzten und Pflegekräften und eine Vielfalt an Produkten, Meinungen, Richtlinien und Standards erschweren oder verhindern einen kontinuierlichen Behandlungsweg für den Patienten. Die Hospitalgesellschaft mit ihren verschiedenen Standorten begegnet dieser Situation durch den Einsatz einer Projektgruppe, die zukünftig eine einheitliche, rationale und ökonomische Vorgehensweise durch Erarbeitung eines „Wundhandbuchs“ sicherstellt. Die in diesem Handbuch erarbeiteten Standards, Richtlinien und Ckecklisten für die Wundbehandlung sind zukünftig verbindlich. Die Projektgruppe hat sich bei der Erarbeitung den hohen Ansprüchen, das heißt, den entsprechend wissenschaftlichen Erkenntnissen der modernen Wundbehandlung gestellt. Um für unsere Patienten ein optimales therapeutisches Ergebnis zu erzielen, arbeiten wir strukturiert und interdisziplinär zusammen. Die Projektgruppe hat einen Produktkatalog der zukünftig in den Einrichtungen der Hospitalgesellschaft zu verwendenden Wundauflagen festgelegt. Die Erstellung eines klinikübergreifenden Wunddokumenationsbogens stellte eine besondere Herausforderung dar. Das Ihnen nun vorliegende Wundhandbuch informiert Sie über alle Aspekte der modernen Wundversorgung und gibt Anleitung bei klinischen Fragestellungen. Verschiedenen Publikationen aus Marburg und Hamburg und Internetrecherche unterstützten uns bei der Erstellung. Die Inhalte unterliegen einem kontinuierlichen Verbesserungsprozess. Wir freuen uns daher über konstruktive Meinungen, Kritik und Weiterentwicklungen zur Thematik und unserem Handbuch. Nur gemeinsam erreichen wir für den Patienten das bestmögliche Ergebnis. Wir freuen uns auf eine gute Zusammenarbeit. Brita Rohlfs Projektleiterin Birgit Töben Pflegedienstleitung Dr. Wilhelm Krick Chefarzt Allgemeinund Visceralchirurgie Mathias Schulz Chefarzt Unfallchirurgie Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 3 von 44 Version: 4 Änderungsdatum: 02.03.2016 3 1.1 Zielsetzung des Manuals im Klinikum a) Qualitätssicherung in der Wundbehandlung: Gleichbleibende bestmögliche Qualität zu möglichst niedrigen Kosten b) Sicherstellung eines adäquaten Informationsflusses innerhalb des Krankenhauses und auch an die weiterbehandelnden Berufsgruppen außerhalb des Krankenhauses c) Auf- und Ausbau einer „Interdisziplinarität“ in der Wundversorgung d) Vereinheitlichung und Eingrenzung der Produktpalette e) Transparenz in der Produktpalette 2.0 Empfehlung zur primären Behandlung chron. Wunden 2.1Begründung Die Entwicklung der Behandlungsleitlinie „Chronische Wunde“ ist mit der zunehmenden Vielfalt an Behandlungsmöglichkeiten für chronische Wunden und der daraus erwachsenen Unsicherheit in der lokalen Behandlung dieser Wunden begründet. Die Wirksamkeit vieler lokaler Wundtherapeutika ist wissenschaftlich nicht belegt und wurde daher in den Vergangenen Jahren für die Wundversorgung nicht mehr zugelassen. Die auf den einzelnen Stationen in unterschiedlichem Maße gelagerte Vielfalt an Verbandmittel führt häufig zu unstrukturierter Polypragmasie in der Behandlung schlecht heilender Wunden. Aufgrund fehlender oder nur schwacher wissenschaftlicher Evidenzen für die unterschiedlichen Behandlungsverfahren bleibt eine wesentliche Orientierungsmöglichkeit die praktische Erfahrung aller mit der Wundversorgung befasster Berufsgruppen. Grundlegende Informationsquellen für dieses Manual liegen in 1. begründeter wissenschaftlicher Expertenauffassung 2. der Expertise der einzelnen Arbeitsgruppenmitglieder 3.Expertenvoten Über dieses rational begründbare Therapieschema soll eine einheitliche primäre Wundtherapie am Krankenhaus etabliert werden. Darüber hinaus bleibt es jeder Fachabteilung unbenommen, etablierte und bewährte, in der Wirksamkeit nachgewiesene, ökonomisch sinnvolle Behandlungskonzepte für spezielle Wunden, beizubehalten und weiter zu entwickeln. Es konnte für die Wundtherapie gezeigt werden, dass interne Leitlinien oder Behandlungspfade zu einer Beschleunigung der Wundheilung und zu einer erheblichen Kostenreduktion führen. (Dzwierzynski et al., 1998) 2.2Allgemeines Dieses Manual ist als Empfehlung im Sinne eines konsiliarischen Therapievorschlages zu verstehen und entbindet den behandelnden Arzt nicht von seine Anordnungsverantwortung und das Pflegepersonal nicht von seiner Durchführungsverantwortung. Manual zur Wundbehandlung 4 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 4 von 44 Version: 3 Änderungsdatum: 01.03.2016 Alleine der behandelnde Arzt ist für die Behandlungsstrategie verantwortlich, wobei es ihm unbenommen bleibt, auf die Erfahrungskompetenz, insbesondere Pflegender, zurückzugreifen. Davon zu unterscheiden ist die Durchführungsverantwortung der den Verband anlegenden Person. Die in diesem Behandlungsplan empfohlenen Verbandstoffe bilden die Grundlage für die Lagerungsbestände von Verbandmitteln auf der Station 1. Verbandspezialitäten sind über die Station 1 zu beziehen. Neue Präparate der routinemäßigen lokalen Wundversorgung sollen ausschließlich nach ärztlicher Konsultation oder durch den Wundkonsildienst eingeführt werden. Patienten und Angehörige sind ausreichend über die Maßnahmen zu informieren und soweit möglich und nötig in die Behandlungsstrategie mit einzubeziehen. Eine exakte Verlaufs- und Behandlungsdokumentation ist unabdingbar und juristisch vorgeschrieben. Sie erlaubt im Sinne einer Qualitätsevaluation die Überprüfung der Wirksamkeit und Effizienz von Behandlungsstrategie und ist Nachweis für eine qualifizierte Tätigkeit. Die Dokumentation erfolgt mit einem standardisierten Instrument, innerhalb der EDV-gestützten Pflegedokumentation und beinhaltet die regelmäßige fotographische Darstellung des Wundzustandes. Allgemein ist neben der hier thematisierten lokalen Behandlung einer Wunde immer die systemisch, adjuvante Therapie unter Berücksichtigung der Wundätiologie wesentlicher Bestandteil einer umfassenden unter ganzheitlichen Gesichtspunkten betrachteten Wundtherapie. Dazu gehören beispielsweise die komplette Druckentlastung bei einem Dekubitus oder die suffiziente Kompressionstherapie beim Ulcus cruris venosum sowie Eingriffe zur Revaskularisierung arterio/ venöser Perfusionsstörungen. Weiterhin sind Faktoren wie Ernährung, Mobilität und Patientenedukationin die Überlegungen über die Versorgung einer chronischen Wunde mit einzubeziehen1. 2.2.1 Die AG Wundexperten (Anlage 2) Die Arbeitsgruppe Wundexperten hat folgende Aufgaben: (1)Die AG ist als beratende und unterstützende Instanz zu verstehen, die bei komplexen Wundversorgungsstrategien und Verbandspezialitäten sowohl den behandelnden Arzt als auch die Pflegenden mit Erfahrungs- und Durchführungskompetenz unterstützt, so dass langfristig die Behandlungskompetenz für komplexe Wunden im Stationsteam steigt. Patienten, Angehörige und behandelnde Berufsgruppen werden abteilungsübergreifend durch Mitglieder der AG beraten. Hierdurch wird auch die Versorgungskontinuität im Bereich der Wundversorgung gesichert. (2) Detaillierte Aufgaben der Mitglieder der AG Wundexperten • Festlegung des Therapieregimes – gemeinsam mit dem zuständigen Stationsarzt • „Prozess-Überwachung“ des Wundmanagements • Bedside teaching der Kolleginnen und Kollegen auf den Stationen • Schulung der Patienten und Angehörigen in speziellen Fragen der Wundversorgung • regelmäßige Teilnahme an Fortbildungen (1x im Jahr) zum Thema Wundmanagement •gemeinsame Verantwortung mit den Ärzten und Stationsleitungen für die Einführung des Wundmanagements auf den Stationen • Vorbereitung der halbjährlich stattfindenden Fallkonferenz 1 Dzwierzynski WW, Spitzt K., Hartz A., Gnuse C, et al. Improvement in resourca utilization after development of a clinical pathway for patients with pressure ulcers. Plast Reconstr. Surg 1998; 102: 2006-2011. Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 5 von 44 Version: 4 Änderungsdatum: 02.03.2016 5 • Halbjährliche Evaluation der Prozesse – Aufbereitung für das Reporting • Vorbereitung der halbjährlichen Fallkonferenz. Hierbei werden positive wie negative Verläufe diskutiert. Der Wundkonsildienst bereitet das Bildmaterial und die Verlaufdarstellung vor – die Einladung übernimmt der zu- ständige Arzt für das Wundmanagement. Dieser hat auch die Leitung der Sitzung. •Teilnahme an den halbjährlich stattfindenden Fallkonferenzen. Die Vorbereitung und Einladung obliegt der Pflegedienstleitung. (3) Prüfung von neuen Produkten sowie die Entscheidung über die Einführung neuer Produkte. Der AG werden die neuen Produkte durch Mitarbeiter der Wundprodukte herstellenden Firmen vorgestellt. Die Arbeitsgruppe Wundexperten prüft die Studienlage und die Sinnhaftigkeit des Einsatzes. (4) Die AG beleuchtet die Wirtschaftlichkeit der Wundversorgung in den Kliniken. Hierzu werden jährliche Übersichten der verbrauchten Materialien und die dadurch entstandenen Kosten interpretiert. Ziel soll nicht der Einsatz des billigsten Produktes sondern des effizientesten Produktes sein. 2.2.2 Die Wunddokumentation, Fotografie und Wundanamnese Eine exakte Verlaufs- und Behandlungsdokumentation ist unabdingbar und juristisch vorgeschrieben. Sie erlaubt im Sinne einer Qualitätsevaluation die Überprüfung der Wirksamkeit und Effizienz von Behandlungsstrategie und ist Nachweis für eine qualifizierte Tätigkeit. Die Dokumentation erfolgt mit einem standardisierten Wunddokumentationsbogen und beinhaltet auch die regelmäßige digitale fotographische Darstellung des Wundzustandes. Die initiale Wundfotografie erfolgt durch Mitarbeiter der Zentralen Ambulanz. Die Mitarbeiter der aufnehmenden Station erheben die Basiswerte (Ausdehnung, kurze Beschreibung) der Wunde. Die weiterführende Wundfotografie erfolgt spätestens alle 4-5 Tage oder bei maßgeblicher Veränderung der Wundsituation und in jedem Fall auch bei Entlassung. Eine umfassende Wundeinschätzung und -dokumentation findet zeitnah auf der peripheren Station statt. Weitere Erhebungen erfolgen bei Veränderung der Wundsituation. Digitalkamera´s für die Wundfotografie befinden sich auf den Stationen, wie in den Funktionsbereichen. Die erstellten Fotografien werden digital in die Patientenakte eingepflegt. Bei der Fotodokumentation ist auf Folgendes zu achten: • Die Wunde vor der Fotografie gut mit Ringer Lösung reinigen. • Die Ersterfassung erfolgt im ungereinigten Zustand. • Ein gleicher Abstand zur Wunde sollte immer eingehalten werden. • Eine gleicher Blickwinkel und eine gleiche Position sichern die Vergleichbarkeit der Fotos. • Die Wunde sollte 1/3tel des Fotos einnehmen. • Die Fotografie mit Blitzlicht sichert gleiche Lichtverhältnisse. • Zwingendes Muss sind Zentimeterskala, Datum, Initialen und Wundnummer im Wundfoto, somit auf dem Patienten. Die nachträgliche Beschriftung ist rechtlich nicht verwertbar. Besondere Fragen in der Wundanamnese sind: • Was ist die Ursache für die Wunde? Manual zur Wundbehandlung 6 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 6 von 44 Version: 3 Änderungsdatum: 01.03.2016 • Welchen Einfluss hat die Lokalisation der Wunde auf die Behandlung? • Welchen Einfluss hat die Wunde auf das Wohlbefinden des Patienten? • Wie groß ist die Wundfläche? • Sind Beläge auf der Wunde – Wenn Ja, welche? 2.2.3 In den Anlage findet sich: ANLAGE 1 Mitglieder der AG Wundexperten Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 7 von 44 Version: 4 Änderungsdatum: 02.03.2016 7 2.3 Die Wundheilung Der Ablauf der Wundheilung2 Die Schädigung und Zerstörung von Zellen und Gewebe löst im Körper eine sehr vielschichtige Reparaturkaskade aus, an der über 30 verschiedene Mediatoren und Substrate beteiligt sind. Die Reparatur (=Wundheilung) folgt dem schematisierten Ablauf (s.u.): Trauma Wichtig ist hierbei u.a. die saubere Definition des Begriffes „Ent↓ zündung“ als typische Körperreaktion („Hitze, Rötung, Schwellung, „Entzündung“ ↓ Schmerz“) und nicht als Prozess, bei dem Mikroorganismen eine Exsudationsphase (Reinigungsphase) Rolle spielen („Infektion“). In der Exsudationsphase reinigt der Kör↓ per die Wunde durch vermehrte Flüssigkeitsausschwemmung, in Granulationsphase (Gewebeneubildung) ↓ der Granulationsphase dringen unspezifische Zellen (Fibroblasten) Epithelisierungsphase (Hautdeckung) ins Wundgebiet vor und differenzieren dort zu Kollagengewebe. In der Epithelisationsphase (Organisationsphase) schiebt sich eine zuerst einschichtige Hautepithelschicht vom Wundrand über die Wunde. Unter optimalen Bedingungen verschließt sich die Wunde, die Epithelschicht differenziert zu kollagenösem Bindegewebe aus und erlangt nach Wochen bis Monaten mechanische Stabilität und Reißfestigkeit. Immer dann, wenn ein Stadium der Wundheilung unvollständig oder gar nicht verlassen wird (Durchblutungsstörung, Ernährungsstörung, mechanisches Aufreißen der Wunde, neue Traumata…) und mehrere Wundheilungsphasen parallel vorliegen, die Wunde über viele Wochen keine Heilungstendenz zeigt, spricht man von chronischen Wunden (Ulcus cruris, Dekubitus, diabetische Ulcerationen..). Als Wundheilung wird ein strukturierter Prozess bezeichnet, der über molekulare Signaltransduktion mit entsprechender Zellantwort letztendlich zu Reparaturmechanismen führt, die eine vollständige Abheilung geschädigter Gewebestrukturen möglich macht. Eine fundamentale Erkenntnis in der Erforschung von Wundheilungsprozessen ist die Variabilität von Wunden. Wunden können nach unterschiedlichen Kriterien eingeteilt werden: nach Größe, nach Wundtiefe, nach Ätiologie und nach Erscheinung. All diese Kriterien beeinflussen die Art der Wundheilung, deren Geschwindigkeit, die Dauer der unterschiedlichen Wundheilungsstadien und damit auch die Behandlung der Wunde. Andere extrinsische Faktoren wie Ernährungsstatus, Alter, systemische Erkrankungen, Lebensweise (Rauchen, Alkohol) und die persönliche Einstellung gegenüber der Wundheilung und die Behandlung der Wunde nehmen ebenfalls erheblichen Einfluss auf die Wundheilung. Entsprechend der Variabilität der Wundzustände ist auch eine Variabilität in den Behandlungsstrategien zu erwarten. Allerdings gibt es Grundprinzipien, die als essentiell für eine optimierte Wundheilung nachgewiesen werden konnten. Nachdem bis spät in die 70-80er Jahre traditionell gewebtes, steriles Baumwollmaterial als Wundabdeckung genutzt wurde, konnte in mehreren Studien die aktive Rolle moderner (semi- )okklusiver Verbandmaterialien in der Wundheilung nachgewiesen werden.(Bradley et al. 1999, Werner et al.,1991, Schultz et al, 2003, Selmer 1998, Anders et al, 1989, Jeffcoate et al.2003, Bishop et al. 2003), Leitlinie Dekubitus (1998) Eine physiologische temperaturadaptierte Wundfeuchte unterstützt die Wundheilung in hohem Maße: 1. Die Stabilität von essentiellen Proteinen (Wachstumsfaktoren) wird verlängert. 2. Die Funktion von Makrophagen und polymorpher Granulozyten wird unterstützt. Damit ist die interne Infektionsgefahr deutlich niedriger 3. Die Migration von Zellen des Bindegewebes werden optimiert. 4. Die Infektionsgefahr durch externe Mikroorganismen sinkt deutlich 2 (Quelle: Werner Sellmer, Handout 02/2007) Manual zur Wundbehandlung 8 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 8 von 44 Version: 3 Änderungsdatum: 01.03.2016 Angesichts einer zunehmenden Anzahl von Verbandstoffen gibt es einfache Konzepte, die ein moderner Verbandstoff erfüllen muss, um das geforderte physiologische Wundmilieu zu erhalten. Die Wundverhältnisse werden durch zeitgemäße Verbandstoffe positiv unterstützt und stabilisiert. Dies geschieht durch das durch die Produkte aufgebaute ideal feuchte Wundmilieu. Ausnahme: Verbandstoffe für das trockene Gangrän! Hier ist in der Regel eine trockene Verbandtechnik indiziert. Zeitgemäße Verbandstoffe sollten gute absorbierende und adhaesive Fähigkeiten aufweisen, um für einen möglichst langen Zeitraum ein optimales Wundmilieu zu garantieren. Die Adhäsionseigenschaften sollten die intakte Epidermis nicht schädigen und möglichst niedrige allergene Eigenschaften haben. Bei geschädigter Umgebungshaut ist auf klebende Eigenschaften der Produkte zu verzichten. Ein primäres Wunddressing ist der Wundfüllstoff, der einen intensiven Kontakt zwischen Wundgrund (Wundbasis) und Wunddeckmaterial herstellt. Das sekundäre Wunddressing umfasst den, die Wunde nach außen abschließenden Teil des Wundverbandes, es hat direkten Kontakt mit dem primären Wundfüllstoff. Als Kombinationswunddressing ist eine absorbierende Wundfläche mit Adhäsionsanteilen zu bezeichnen3. 2.4.Wundrandschutz Eines der Grundprinzipien der modernen Wundbehandlung ist der Aufbau und Erhalt eines feuchten Wundmilieus mit geeigneten Verbandstoffen. Von wesentlicher Bedeutung ist daher die Beachtung der Grenzbereiche Wunde/intakte Hautoberfläche. Die aktiven Wundverbände können bei unkorrekter Anlage oder bei Dislokation durch Bewegung oder mechanischer Beanspruchung gesunde intakte Hautareale schädigen. Daher ist der Wundrandbereich insbesondere dann zu schützen, wenn er Unregelmäßigkeiten oder stellenweise Epithelschäden aufweist. Wundtamponaden sollten grundsätzlich nicht auf Wundrandepithel (Ausnahme Hydrofaser) aufgebracht werden. Durch Aufbringen eines Schutzfilms (z.B. Cavilon® 3M), Applikation einer dünnen Polyurethan-Folie oder eines dünnen Hydrokolloids müssen bei der dauerhaften Anwendung von feuchten Wundverbänden die Wundrandbereiche geschützt werden. Da die Hydrofaser ausschließlich vertikal Flüssigkeiten bindet, kann auch dieses Füllmaterial als Wundrandschutz eingesetzt werden. Bei intakten Wundrändern und nur minimaler Exsudatmenge kann der Wundrandschutz entfallen. Bradley M. et al.(1999) Systematic reviews of wound care management: (2) Dressings and topical agents used in the healing of chronic woundstitle. Health Technology Assessment 17,2. Werner G.T., Eisenmenger W., Gadomski M:; Goede G. Schmidt A.: Der Dekubitus: Ursachen, Therapie und Prophylaxe – forensische Aspekte. Dtsch. Ärztebl. 88 (1991), 3-6 Schultz GS., Sibbald RG., Falanga V., Ayello EA., Dowsett C., Harding K., Romanelli M., Stacey MC., Teot L., Vanscheidt W.:Wound bed preparation: A systematic approach to wound management, Wound Repair Regen 2003 Mar; 11 Suppl 1: 1-28 Selmer W.: Wundbehandlung. Pflege aktuell 52 (1998): 426-429. Anders A. Hornmark AM., Fall PA., Linder L., Bergstrand B. Ehrnebo M., Munk S. Setterberg G.: Care of pressure sores: A controlled study of the use of a hydrocolloid dressing compared with wet saline gauze, Acta Dermato-Venerologica Supplement(Stockholm)149, 1989 Jeffcoate WJ., Harding KG: Diabetic foot ulcers, The Lancet, Vol 361, May 3, 2003, 1545-1551. Bishop SM, Walker M., Rogers AA., Chen WY.: Importance of moisture balance at wound-dressing interface. J. Wound Care 2003, April; 12(4): 125-128. Leitlinie Dekubitus. Initiative Chronische Wunden, 2. Auflage Köln 1998 AWMF –Leitlinie Ulkus Cruris Auböck J: Synthetische Wundverbände in der Behandlung des ulcus cruris. Phlebol 1994;23:78-84 Leitlinie Dekubitus. Initiative Chronische Wunden, 2. Auflage, Köln 1998. AWMF-Leitlinie Dekubitus, 1999 3 Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 9 von 44 Version: 4 Änderungsdatum: 02.03.2016 9 2.5 Allgemeine hygienische Anmerkungen Die Abstrichnahme bei neu aufgenommenen chronischen Wunden ist obligat! Die chronische Wunde zählt zur MRSA Risikogruppe. Eine MRSA besiedelte Wunde muß der die Klinik betreuende Hygienefachkraft gemeldet werden. Es gelten die im Intranet veröffentlichten Richtlinien zur MRSA Therapie. Spüllösungen Für alle Wundversorgungsstrategien gelten die hygienischen Regeln die auch in hausinternen Standards hinterlegt sind. Im Falle einer Wundreinigung oder Wundspülung mit isothermen Lösungen dürfen nur einmal aufgewärmte, sterile Lösungen verwendet werden, Restmengen sind zu verwerfen. Antiseptika Im stationären Bereich des Klinikums hat sich die Anwendung von Octenidin bei der Versorgung chronischer Wunden bewährt. Wir wissen um die Problematik, daß der Zeit Octenidin und Polyhexanid Arzneimittelzubereitungen im post stationären Bereich nicht verordnungsfähig beziehungsweise von den Krankenkassen nicht als Regelleistungen angesehen wird. Anwendung von Octenidin: Die klassische Spülung von Wunden und Wundtaschen sollte mit isotonen Lösungen erfolgen. Octenidin sollte man in Form einer mit Octenidin getränkten sterilen Kompresse auf die Wunde aufbringen und 2-3 Minuten dort verweilen lassen. Erst dann kann man davon ausgehen, daß auch ein Wirkungseintritt auf Grund der Kontaktdauer eingetreten ist. Manual zur Wundbehandlung 10 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 10 von 44 Version: 3 Änderungsdatum: 01.03.2016 2.6Wundzustände 2.6.1 Nekrose trocken Definition: Trockene Wunde, die durch einen nekrotischen trockenen Wundabschluss nach außen gekennzeichnet ist („schwarzer Wunddeckel“). Epidermis und subkutisches Gewebe sind avital und indolent. Ziel: Abklärung der Wundätiologie und Behandlung der primär ursächlichen Systemerkrankung (Diabetes mellitus, arterio-venöse Durchblutungsstörung, Druckentlastung) vor jeder lokalen Behandlung; ggf.Entfernung der Nekrose und aller avitalen Gewebeanteile. Eine trockene Nekrose ist häufig Ausdruck einer zugrunde liegenden Systemerkrankung wie Diabetes mellitus mit Angiopathien, arterio-venöse Perfusionsstörungen, permanent, mechanischer Druck oder Infektionen. Die pathophysiologischen Mechanismen der Chronizität sind trotz sehr unterschiedlicher Erscheinungsformen ähnlich. Alle zugrunde liegenden Gefäßschäden führen zu Ernährungsstörungen des Hautgewebes mit zunehmender Ischämie, Hypoxie und Nekrose. Ein chirurgisches oder pharmakologisches Nekrosedebridement führt ohne ursächliche Behandlung der Systemerkrankung zu einer offenen, chronischen Wunde mit durch die unbehandelte Grunderkrankung erheblich reduzierter Heilungschance. Keine Lokalbehandlung ohne Kausaltherapie! In diesem Fall sollte die trockene Nekrose, da sie als ein geschlossener Wundzustand zu bezeichnen ist, lokal zunächst nicht behandelt werden. Lokale Behandlung: umfassende Nekrosektomie, die vorzugsweise chirurgisch erfolgen sollte. Daneben ist in nahezu allen Fällen der trockenen Nekrose eine trockene Wundbehandlung mit sterilen Kompressen indiziert. Ein wesentlicher Bestandteil der Behandlung trockener Nekrosen ist der Schutz von intakten Haut­ arealen. Durch die Perfusionsstörungen neigen diese Bereiche zur Exsikose mit Bildung von Rhagaden und trockener Hautschuppung. Durch Anwendung einer einfachen Fettsalbe kann die Gefahr von sekundären Epidermisschäden gesenkt werden. Falls ein konservativer Therapieansatz von ärztlicher Seite ausdrücklich gewünscht wird und ätiologische Faktoren wie arterio-venöser Perfusionsstörungen und Angiopathien ausgeschlossen werden können, ist folgender konservativer Therapieansatz sinnvoll: Trockene Nekrose: Diese Nekrose sollte belassen werden, solange sie trocken ist und keine Entzündungszeichen (z.B. rote Ränder) aufweist. Feuchte Nekrose: Aufweichen und Lösen der Nekrosen durch Zufuhr von Feuchtigkeit in Form von Hydrogelen oder feuchten Tamponaden. Dieser konservative Behandlungsansatz ist im Vergleich zum chirurgischen Debridement wesentlich zeitaufwändiger. Durch Anritzen der Nekrose kann der Prozess der Nekrolyse unterstützt werden. Die Nekrolyse sollte immer unter dem Schutz von Antiinfektiva durchgeführt werden. Antiseptika Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 11 von 44 Version: 4 Änderungsdatum: 02.03.2016 11 Im stationären Bereich des Klinikums hat sich die Anwendung von Octenidin bei der Versorgung chronischer Wunden bewährt. Wir wissen um die Problematik, daß der Zeit Octenidin und Polyhexanid Arzneimittelzubereitungen im post stationären Bereich nicht verordnungsfähig beziehungsweise von den Krankenkassen nicht als Regelleistungen angesehen wird. 2.6.2 Feuchte Nekrose + Fibrinbelag Definition: Feuchte Wunde mit nekrotischen, avitalen Gewebeanteilen und graugelben Fibrinbelägen. Dieser Wundzustand ist durch graugelbe fibrinöse Beläge, Nekrosereste und hohes Sekretaufkommen charakterisiert. Avitale Gewebereste und Zelltrümmer stellen einen idealen Nährboden für Wundinfektionen dar, deshalb besteht in diesem Stadium in hohem Maße die Gefahr einer Wundinfektion. Die Beläge verhindern das Zellwachstum und den Aufbau einer strukturierten Granulationsschicht. Ziel: Konsequentes Wunddebridement, d.h. die Entfernung der avitalen Gewebereste vorzugsweise chirurgisch, in mehreren Sitzungen und die Wundreinigung, d.h. die wirksame Ableitung von Zelltrümmern und avitalen Zellen, um damit den Einstrom von Makrophagen und neutrophilen Granulozyten und die daraus resultierende Proteasenaktivierung, zu stoppen. Autolytische und mechanische Wundreinigung. Lokale Behandlung Die autolytische oder chirurgische Wundreinigung kann konservativ durch eine konsequent feuchte Wundbehandlung unterstützt werden, sofern moderate Sekretmengen diese Behandlungsstrategie zulassen. Die geschlossene Wundbehandlung unterstützt durch den Aufbau eines physiologischen Milieus (PH, Temperatur, Wundfeuchte) die Makrophagenaktivität und Funktion polymorphkerniger Granulozyten. Die Zufuhr von Feuchtigkeit ist häufig wegen hoher Sekretionsaktivität nicht notwendig, weshalb der Einsatz von Wundfüllstoffen wie Calciumalginate oder Hydrofasern das feuchte Wundmilieu stabilisieren und eine Matrix bilden, die der Aufnahme von avitalen Zelltrümmern dient. Wegen der erhöhten Infektionsgefahr und den in diesem Wundstadium in der Regel hohen Mengen an multiplen bakteriellen Kontaminationskeimen ist die Anwendung von Silberpräparaten als Tamponade bei tiefen Wunden oder als Wundauflagen bei oberflächlichen Wunden anzudenken. Bei einer entsprechenden Disposition soll hierzu der Wundkonsildienst konsultiert werden. Insbesondere sind Wunden in diesem Stadium in kurzfristigen Intervallen zu kontrollieren (mind. jeden 2. Tag). Bei zunehmenden lokalen Infektzeichen ist eine Semi-Okklussion kontraindiziert. Zu Beachten ist insbesondere bei tiefen Wunden die Anwendung ausreichender Füllstoffe, die einen Kontakt von Wundbasis und Deckmaterial (Hydrokolloid) gewährleisten (Transportfunktion). Die Größe der Wundabdeckung sollte exakt der Wundgröße angepasst sein, um den Kontakt zwischen Wundsekreten und intakter Epidermis zu minimieren. Bei sehr hohem Sekretaufkommen in der Wunde und/oder Anzeichen einer Wundinfektion kann kurzfristig eine offene, feuchte Wundbehandlung notwendig werden, da eine geschlossene Verbandtechnik nur dann Sinn macht, wenn das feuchtwarme Wundmilieu mindestens 24 Stunden aufrechterhalten bleiben kann. Andernfalls ist eine entsprechend geschlossene Behandlung sowohl therapeutisch als auch ökonomisch nicht sinnvoll. Faustregel:Ein geschlossener Verband sollte mindestens 24 Stunden die geschlossene Charakteristik halten können. Manual zur Wundbehandlung 12 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 12 von 44 Version: 3 Änderungsdatum: 01.03.2016 2.6.3 Wundflächen mit Fibrinbelägen, Geweberesten Definition: Feuchte Wunde mit Gewebeanteilen und graugelben Fibrinbelägen. Dieser Wundzustand ist durch graugelbe, fibrinöse Beläge, Gewebereste sowie reduziertes Sekretaufkommen gekennzeichnet. Es finden sich keine Nekrosen oder großflächige Gewebereste. Punktuell sind bereits Granulationsinseln erkennbar. Häufig sistieren chronische Wunden in dieser Situation bei unzureichender Kausaltherapie. Die fortlaufende Gewebeschädigung induziert den permanenten Einstrom von neutrophilen Granulozyten und Makrophagen mit hoher Zytokininaktivität, die Proteinasen aktiviert und damit den Abbau extrazellulärer Matrix induziert. Primäres Ziel: Kausaltherapeutisches Vorgehen mit Wirkungsevaluation. Konsequentes Wunddebridement, d.h. die Entfernung der avitalen Gewebereste vorzugsweise chirurgisch in mehreren Sitzungen und die Wundreinigung, d.h. die wirksame Ableitung von Zelltrümmern und avitalen Zellen im Sinne einer auto-lytischen und mechanischen Wundreinigung. Die autolytische oder chirurgische Wundreinigung kann konservativ durch eine konsequent feuchte Wundbehandlung unterstützt werden. Die geschlossene Wundbehandlung unterstützt durch den Aufbau eines physiologischen Milieus (pH, Temperatur, Wundfeuchte) den Aufbau von Granulationsgewebe und schafft ein ideales Milieu für Regenerationsprozesse und immunologische Wundkompetenz. Lokale Wundbehandlung Gründliche Wundbettsanierung mit wiederholten Debridements unterstützt durch eine konsequent okklusiv-feuchte Wundbehandlung. Je nach Wundtiefe sollten interaktive Wundauflagen (Calciumalginate, Hydrofasern) eine Sekretaufnahme ermöglichen und damit keimbelastete Sekrete und abgestorbene Zellstrukturen von der Wundoberfläche zurückhalten. Essentiell ist in dieser Phase eine lückenlose Tamponade des Gewebedefektes, um eine sichere Transportfunktion von der Wundbasis in den sekundären Verbandstoff zu gewährleisten. Die Abdeckung mit einer semipermeablen Wundauflage (Hydrokolloid/Pu-Schaumverband) ermöglicht bei eingeschränktem Gasaustausch ein physiologisch feuchtes Wundmilieu über längere Zeit. Auch hier sollte bei höheren Sekretmengen die offene Wundbehandlung (Tamponade mit Ringerlösung, Mullkompressen, offene Wundauflagen wie Wundgaze, nicht adhaesive PU-Schaumverbände) durchgeführt werden. Faustregel: Ein geschlossener Verband sollte mindestens 24 Stunden die geschlossene Charakteristik halten können. Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 13 von 44 Version: 4 Änderungsdatum: 02.03.2016 13 2.6.4 Fibrinbeläge + Granulation Definition: Die Wunde ist gelblich-weiß belegt und zeigt rötlich glänzendes Granulationsgewebe. Das Sekretaufkommen kann unterschiedlich von trocken bis hoch sezernös ausgeprägt sein. In der Regel zeigt sich jedoch in diesem Wundstadium ein mäßiges Sekretaufkommen, so dass in den meisten Fällen eine okklusiv-feuchte Wundbehandlung indiziert ist. Die Fibrinbeläge erschweren das Zellwachstum und behindern damit eine strukturelle Granulation. Anteiliges Granulationsgewebe ist äußerst vulnerabel und gegen mechanische Einflüsse sehr empfindlich. Man findet diesen Wundtyp häufig bei chronischen Wunden mit noch unzureichender Kapillarisierung unterschiedlicher Genese. Häufig sistieren Wunden in dieser Phase für längere Zeit. Primäres Ziel: Verbesserung des Ernährungszustandes der Wunde durch Behandlung der zugrunde liegenden Systemerkrankung, Aufrechterhaltung eines feuchten Wundmilieus, Verhinderung einer Wundinfektion, Schutz des empfindlichen Granulationsgewebes. Lokale Wundbehandlung Konsequentes Entfernen von Fibrinbelägen (mechanisch-autolytisch). Der Einsatz von Hydrogelen erleichtert die Ablösung von Fibrinbelägen. Erhalt eines feuchttemperierten Wundmilieus durch okklusiv-feuchte Lokalbehandlung. Trockene Wunden profitieren von einer induzierten Wundfeuchte (Hydrogele). Defektrekonstruktion durch Füllstoffe wie Calciumalginate und/oder Hydrofaser unterstützt das Mikroklima der Wunde und ermöglicht eine langfristige Wundkonditionierung durch verlängerte Verbandwechselintervalle. Manual zur Wundbehandlung 14 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 14 von 44 Version: 3 Änderungsdatum: 01.03.2016 2.6.5Granulation Proliferationsphase = Granulationsphase (Wundverschluss, Gefäßneubildung) Diese Wundheilungsphase ist geprägt von Aufbau und Differenzierung neuer Gewebe. Die Wund­ reinigung tritt in den Hintergrund. Die Differenzierung und Ausreifung von Proliferationszellen wie Fibroblasten und Histiozyten werden durch die Konstanz eines physiologischen Milieus unterstützt und gefördert. Die ungestörte Angiogenese sowie die Phagozytose sind ebenfalls Voraussetzung für eine ungestörte Wundheilung. Diese Phase ist gekennzeichnet durch Proliferations- (Vermehrung von Gewebe durch Wucherung oder Sprossung) und Differenzierungsprozesse von Histiozyten zu Fibroblasten (Grund-, Kittsubstanz, Bindegewebsfasern) bzw. die Proliferation von Kapillaren. Dadurch wird die ursprüngliche Gewebefunktion nahezu wiederhergestellt. Entzündungszellen nehmen in der Wunde zahlenmäßig ab und es lassen sich vermehrt Proliferationszellen an der Wundoberfläche nachweisen. Alle im Wundbereich auftretenden Zellen haben ihre spezielle Funktion: Makrophagen koordinieren den Heilungsablauf, Fibroblasten schließen entstandene Gewebslücken und ersetzen untergegangene Zellstrukturen, Angioblasten bilden neue Kapillaren und bauen so das Granulationsgewebe auf. Kennzeichnend ist die Defektauffüllung der Wunde mit neuen Gewebestrukturen. Fibroblasten sezernieren Kollagenfasern und Proteoglykane, die als gallertartige Substanz den extrazellulären Raum ausfüllt. Das Granulationsgewebe ist eine vorübergehende primitive Gewebeeinheit, die von einem feinen Netz von Mikrokapillaren durchzogen ist. Differenzierte Myofibroblasten induzieren eine Wundkontraktion, die zu einer Verkleinerung der Wundfläche führt. Zunehmender Gewebeumbau mit abnehmender Gefäßdichte und zurückgehender Wassereinlagerung führt zu stabilem Narbengewebe. Definition: Lachsrote, feucht-glänzende Wundoberfläche mit hellroten transparenten Körnchen. Die Wunde ist sauber, Granulationsgewebe ist vorhanden. Es ist keine Nekrose oder avitale Gewebereste vorhanden. Bei chronischen Wunden mit persistierenden trophischen Ernährungsstörungen findet man auch blass-rosige oder bläuliche Verfärbungen mit schmierigen Auflagerungen. Primäres Ziel:Erhalt eines möglichst konstanten feucht-temperierten Milieus um die Wundkonditionierung zu fördern und Epithelisierungsprozesse (Zellmigration) zu unterstützen. Schutz des Granulationsgewebes - Wundverschluss, durch Auffüllen des Hautdefektes - Schutz vor eindringenden Keimen und Flüssigkeitsverlust - Förderung der Angiogenese, um das neue Gewebe zu ernähren und mit Sauerstoff zu versorgen - Unterstützung der beginnenden Epithelisierung vom Wundrand ausgehend Der Verband soll den Gewebsaufbau fördern und schützen. Das Granulationsgewebe kann sich nur dann gut entwickeln, wenn in ausgewogenem Maße physiologisches Sekret vorhanden ist, das ein feuchtes Wundmilieu kreiert, in dem sich die Zellaktivitäten entfalten und die nutritiven Vorgänge ablaufen können. Das Wundbett darf nie austrocknen und muss permanent feucht gehalten werden. Die zur Verfügung stehenden hydroaktiven Wundauflagen ermöglichen es dabei, die Wunde problemlos feucht zu halten. Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 15 von 44 Version: 4 Änderungsdatum: 02.03.2016 15 Faustregel: Belassen Sie den Verband so lange wie es die Umstände zulassen auf dem Wundbereich. Die Wunde benötigt nun ihre Wundruhe! Trockene Wunden PU- Schaumverbände oder vorzugsweise Hydrokolloidverbände in Verbindung mit Hydrogelen und Tamponaden (z.B. Calciumalginate) oder Kombinationsauflagen (kolloidaler Außenabschluss mit polymeren Wundkissen) erreichen dieses Ziel optimal. Sie nehmen einen Teil der Feuchtigkeit auf und lassen sich insbesondere problemlos wieder von der Wunde entfernen, ohne schon entstandenes Granulationsgewebe zu schädigen. Feuchte Wunden/nasse Wunden Bei feuchten Wunden sollten PU-Schaumverbände oder Superabsorber in Kombination mit Füllstoffen (Calciumalginate, Hydrofaser) angewendet werden, damit die übermäßige Sekretion aufgenommen werden kann und Stoffwechselprodukte oder Zelltrümmer in der Matrix gebunden werden können. Eine schnellere Erschöpfbarkeit des Verbandes ist zu erwarten, und somit häufiger ein Verbandwechsel durchzuführen. Hier helfen extrem quellfähige Wundfüllstoffe aus Hydrofaser mit hohem Aufnahmevermögen für Sekrete die Wechselintervalle zu verlängern und möglichst lange ein physiologisches Wundmilieu aufzubauen. Manual zur Wundbehandlung 16 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 16 von 44 Version: 3 Änderungsdatum: 01.03.2016 2.6.6Epithelisierung Die Epithelisierung als Überhäutung der Wunde ist sehr eng mit der Ausbildung von Granulationsgewebe verknüpft. Dieses Gewebe ist rosa und findet sich an den Wundrändern und in kleinen Bezirken im gesamten Bereich der Wunde. Nur auf intaktem Granulationsgewebe ist die für die Epithelisierung notwendige Zellmigration vom Wundrand ausgehend möglich. Voraussetzung dafür ist eine ausreichende Wundfeuchte. Das Resultat dieser Re-Epithelisierung ist die Ausbildung eines dünnen gefäßarmen Ersatzgewebes mit fehlenden Epidermisbestandteilen wie Drüsen, Pigmentzellen, ... . Definition: Dünne Epithel überzogene Granulationsschicht Merkmale diese Phase - Rückbildung des Granulationsgewebes - Narbenbildung durch Ausreifen der Kollagenfasern - Re-Epithelisierung der Wundoberfläche wird abgeschlossen - Wundkontraktion Verkleinerung der Wundfläche Primäres Ziel: Schutz dieser sehr vulnerablen Epithelschicht. Erhalt eines feuchten Wundmilieus. Probleme dieser Phase 1. Neu gebildete Zellen brauchen Feuchtigkeit. Bei der normalen Wundheilung wird das frische Granulationsgewebe mit einer neuen feinen Hautschicht überzogen. Epithelisierende Wunden brauchen ein feuchtes Wundmilieu, weil die neu gebildeten Epithelzellen vom Wundrand aus über das feuchte Granulationsgewebe wandern und so die Wunde verschließen. 2. Verzögerung der Wundheilung. Ein Austrocknen der Wunde, das in diesem Stadium besonders bei großflächigen Wunden häufig vorkommt, behindert die Zellwanderung. So wird eine abschließende Wundheilung verzögert. Lokale Behandlung: Bei noch feuchten Wundbereichen Erhalt dieses feuchten Milieus durch eine entsprechend dünne Wundauflage (Hydrokolloid). Bei Ausbildung einer trockenen Epithelschicht kann mit dünner lokaler Salbenbehandlung die Geschmeidigkeit der Epithelschicht unterstützt werden. Zeitgemäßes Wundmanagement heißt: Die Wunde in ihrer jeweiligen Heilungsphase unterstützen. Alles zu unterlassen, was diese Phasen stören könnte. Schaffen eines physiologischen, feucht-warmen Klimas. Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 17 von 44 Version: 4 Änderungsdatum: 02.03.2016 17 2.6.7 Die infizierte Wunde Definition einer mit Mikroorganismen besiedelten Wunde Wundkontamination: Mikroorganismen sind vorhanden (jede chron. Wunde) Wundkolonisation: Mikroorganismen sind vorhanden, Keimzahl steigt Kritische Kolonisation Mikroorganismen sind vorhanden, Keimzahl steigt, Wundheilung stagniert Wundinfektion: Mikroorganismen sind vorhanden sowie lokale und systemische Infektions­ zeichen. Kritische Kolonisation Wenn die bakterielle Kolonisation einer chronischen Wunde eine kritische Grenze erreicht (> 105 Bakterien), wird das Gleichgewicht zwischen Keimbesiedelung und Abwehrreaktion des Patienten gestört und die Wunde zeigt eine Heilungsverzögerung. Klinische Zeichen dieser so genannten „kritischen Kolonisation“, die eine Zwischenstufe zwischen Kolonisation und Wundinfektion darstellt, sind vermehrte Schmerzen und Exsudatmenge, fragiles Granulationsgewebe und Stagnation der Wundheilung. In diesen Fällen ist der vorübergehende Einsatz von wenig gewebetoxischen Antiseptika oder von silberhaltigen Wundverbänden indiziert. Diagnostik: - Rötung der Wundumgebung - Spannung in der Wunde - Wundschmerz (fakultativ, cave bei Neuropathien) - Starke Sekretion übelriechende Sekrete - Keimzahlen in der Wunde >105 KBE - Die Abstrichnahme bei neu aufgenommenen chronischen Wunden ist obligat! Die chronische Wunde zählt zur MRSA Risikogruppe. Ätiologie: Begünstigung durch: Interne Infektion durch Fistelgänge zu interstinalen Organen Externe Infektion durch patienteneigen (interne) /externe Mikroorganismen Eingeschränkte oder fehlende lokale Immunreaktion - - - - neurotische, avitale Gewebereste in der Wunde Wundtaschen, Wundhöhlen und schwer zugängliche Wundbereiche geschwächten immunologischen Status tropische lokale Ernährungsstörungen (Diabetes mell., Ulkus cruris) Behandlungsziel: Dekontamination der Wunde Reduktion des hohen Sekretaufkommens Entfernung von avitalen Geweberesten und Nekrosen Förderung der Wundgranulation Behandlungsstrategie: - Eröffnung der Wunde (bei primär geschlossenen Wunden) - weitreichendes chirurgisches Debridement ggf. „second-lock-OP” - bei jedem Verbandwechsel Wundspülungen mit einem Antiseptikum (Octinedin, Polyhexanid) - permanente Spülungen mit Polihexanid-haltiger Lösung über einen kurzen Zeitraum (2-3 Tage) bei hohen Wundsekretmengen und ausgedehnten Wundverhältnissen - Einsatz von Silberpräparaten Manual zur Wundbehandlung 18 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 18 von 44 Version: 3 Änderungsdatum: 01.03.2016 bei hohen Sekretionsraten: offene Wundbehandlung mit dem Ziel einer schnellen Wundsäuberung und Dekontamination - tägliche Verbandwechsel, bei Bedarf häufiger - häufige Kontrollen auf ausreichende Wundfeuchte - nach ausgiebiger Wundreinigung Einlage von mit isothermer Ringerlösung oder kurzfristig polihexanidhaltige Lösungen (Lavanid©, Prontosan©) getränkten Kompressen, die trocken steril abgedeckt werden - gegebenenfalls permanente Wundspülung mit Ringerlösung/Polihexanid bei abnehmenden Sekretionsraten und Rückgang der Infektionszeichen und Keimzahlen: geschlossene Wundbehandlung mit dem Ziel des möglichst langen Erhaltes eines physiologischen feuchtwarmen Wundmilieus. - Unterstützung der Funktion von Granulozyten, Phagozyten und Histiozyten - Unterstützung der Wirksamkeit von Zytokinen (Interkeukin-1, TNF-a) und Wachstumsfaktoren (bFGF, EGF, PDGF) - Förderung der Zellmigration zur Angiogenese und Gewebeneubildung - Reduktion der Keimzahlen Nach Debridement und Wundreinigung mit NaCl 0,9% und octenisept, Einlage einer trockenen Saugkompresse (Calciumalginat) oder bei hoher Sekretionsrate/tiefer Wunde einer Hydrofaserwundeinlage. Bei noch hohen Keimzahlen oder/und hochresistenten Wundkeimen empfiehlt sich die primäre Anwendung einer mit einer Silberschicht bedampften Wundauflage direkt auf der Wundoberfläche (G. Müller et al.). Unter Okklusivverbänden werden die Keimzahlen durch Unterstützung immunkompetenter Zellen reduziert (Hutchinson J.J. et al. 1989). Merke: Nur dann eine geschlossene Verbandtechnik einsetzen, wenn der Verband mindestens 24 Stunden auf der Wunde belassen werden kann und die Keimzahl im Wundbereich abnimmt. Auch die Verbandwechsel infizierter Wunden sind grundsätzlich unter hygienischen Bedingungen durchzuführen! Lokale Antibiotika sind insbesondere für die Anwendung in chronischen Wunden nicht indiziert und daher abzulehnen. Sie verursachen zunehmende Multiresistenzen (Niedner R. t al., Modak S. et al., Mückley T. et al.) und haben häufig Lücken im Wirkungsspektrum. Hinzu kommt eine zunehmende Unverträglichkeitsproblematik, die durch den Einsatz von Kombinationspräparaten noch verschärft wird. Lokalantibiotika zeigen in vitro Untersuchungen ausgeprägte Wundheilungsstörungen (Sellmer W.2000). Nach entsprechender Resistenzprüfung sollten bei generellen Infektionszeichen (Fieber, Leukozytose, CRP hoch) Antibiotika systemisch eingesetzt werden4. Sedlarik KM, Piatek S. Lippert H. (1998) Wunden und Wundheilungsstörungen. In: Lippert H. (Hrsg.) Praxis der Chirurgie Allgemein- und Visceralchirurgie, Thieme, Stuttgart, New York, 190-207. Hutchinson J.J : Prevalence of wound infection under occlusive dressings: a collective survey of reported research. Wounds (1989): 123-133 G. Müller, Y. Winkler und A. Kramer, The Journal of Hospital Inektion, Volume: 53/3 Seite 211-214 Niedner R. et al. Zytotoxizität und Allergisierungsproblematik häufig eingesetzter antiinfektiver Lokaltherapeutika Modak S. Fox, CL. (1981) Sulfadiazine-silver-resistant pseudomonas in burns. Arch surg; 116:854-857 Mückley T., Lassner F (2001) Untersuchungen zu antibakteriellen Wirksamkeit von Lavasept und Mafenid bei Verbrennungswunden, ZfW, Juni,20. Ausgabe Sellmer W. (2000) Pharmakokinetische, pharmakodynamische und ökonmische Aspekte von lokalen Antiseptika und Antibiotika. Krhs.-Hyg. + Inf. Verh. 22 Heft 4: 118-121. Niedner, R.: Inhibition of wound healing by topical antimicrobial agents. In: Altmeyer, P. (Ed.): Wound healing and skin physology. Springer, Berlin 1995, S. 435 - 448. 4 Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 19 von 44 Version: 4 Änderungsdatum: 02.03.2016 19 2.6.8 Stark sezernierende, großflächige Wunde Feuchte offene Wundbehandlungen Indikation: Wundverhältnisse, die aufgrund hoher Sekretionsraten eine geschlossene Behandlung nicht länger als 24 Stunden tolerieren. Infizierte Wunden mit hohem Interventionsbedarf (z.B. hohe Sekretmengen) Wunden mit Fisteln, die hohe Sekretmengen fördern oder/und Wunden mit sehr aggressiven Sekretcharakteristika (interstinale Sekrete) Wunden, die wegen ihres Zustandes (großflächig Beläge, Nekrosen) einer täglichen chirurgischen Intervention (ggf. Debridement) bedürfen. Auch für diese Verbandtechnik gilt insbesondere der Grundsatz: Eine Wunde darf nicht austrocknen, sondern muss im Falle einer nicht geschlossenen Epithelschicht immer feucht gehalten werden. Procedere: Reinigung der Wunde (mechanisch) Anfeuchtung der Wunde mit getränkten Wundfüllstoffen wie Baumwollgaze und/oder hochsaugfähiger Hydrofaser. Als Feuchtmedium sollte Ringerlösung verwendet werden. Wundabdeckung mit trockenem saugfähigem Verbandstoff. Verbandwechsel mindestens zweimal in 24 Stunden. Häufige Verbandkontrollen auf ausreichende Feuchtigkeit und Erreichen der Sättigungsgrenze bei hohen Sekretmengen, ggf. Verbandwechsel. (Wenn Wundsekrete den Verband durchtränkt haben ist diese Grenze erreicht.) Ggf. Flüssigkeitssubstitution bei hohen Sekretmengen. Manual zur Wundbehandlung 20 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 20 von 44 Version: 3 Änderungsdatum: 01.03.2016 2.7 Die Wundheilungsstörung Definition: Ziel: Stagnation der Wundheilung > 7 Tage Trotz Stadiumsadaptierter lokaler Behandlung und erfolgreicher kausaler Therapie einer ursächlichen Systemerkrankung sind keine erkennbaren lokalen Heilungsfortschritte vorhanden oder der Wundzustand verschlechtert sich ohne erkennbare Ursache (Infektion, Verschlechterung des kausalen Grundleidens). Häufig sind unzureichend behandelte oder nicht therapierbare Grunderkrankungen (Tumorleiden, fortgeschrittene Arteriosklerose, schwerer Diabetes mellitus mit Angiopathien) Ursache für solche Wundzustände. Resultierende Gewebeschäden in der Wunde führen immer wieder zum Einstrom immunogener Zellen, (Granulozyten, Magrophagen) die Zytokinine produzieren, die extrazelluläre Matrix abbauen und damit Zellwanderung und die Bildung von Bindegewebe unterbinden. Unterstützung der Wundheilung durch aktive lokale Therapeutika. Verbesserung der Wundperfusion. Hemmung der lokalen Entzündungsreaktionen. Optimierung der Stoffwechselsituation Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 21 von 44 Version: 4 Änderungsdatum: 02.03.2016 21 2.7.1 Aktive lokale Wundbehandlung bei Problemwunden Aktive auf die Wundintegrität einwirkende Substanzen interagieren physikalisch, biologisch oder chemisch mit der Wunde und können so die Wundheilung maßgeblich beeinflussen. Da diese Therapieformen sehr kostenaufwändig und spezielle Kenntnisse in der Anwendung erforderlich sind, ist die Initiation und primäre Durchführung speziell geschulten Experten (Wundkonsildienst) oder dem speziell geschulten Arzt vorbehalten. Der Wundkonsildienst regelt ebenso die Materiallogistik und Überprüfung der Wirksamkeit durch ein engmaschiges Dokumentationsprozedere. Zur Grundauffassung bezüglich der Anwendung moderner High-Tech-Produkte gehört es, die außerordentlich wirksamen Produkte in der Wirksamkeit kontinuierlich zu überprüfen. Stellt sich nach kurzer Zeit (2-3 Tage) die gewünschte Wirkung nicht ein, so muß man die Anwendung des Produktes dringend hinterfragen und ggf. einen Therapiewechsel einleiten. 2.7.2 Die Vakuumversiegelung Indikation: Komplexe Wundverhältnisse mit tiefgehenden Wunden Hohe Wund-Flächenausdehnung Hohe Sekretionsraten Kontamination/Infektion mit Problemkeimen (MRSA, VRE) Meshed grafts Relative Kontraindikation (Anwendung durch Experten in besonders gelagerten Fällen) Fistel von Organen oder in großen Körperhöhlen Freiliegende Sehnen, Gefässe Nekrotische Wundoberfläche pAVK (wichtig ist die Kausaltherapie !) Tumorwunden (palliative Behandlung) Absolute Kontraindikation Osteomyelitis (unbehandelt; - wichtig ist die Kausaltherapie !) Tumorwunden (kurative Behandlung – Ausnahme die palliative Versorgung) Zur Vakuumversiegelung dürfen keine Redon Drainagen genutzt werden ! Im Rahmen der Anwendung der Vakuumversiegelung sind die Richtlinien des MPG zu beachten Merkmale Durch Applikation eines permanenten Vakuums auf die Wundoberfläche wird eine Beschleunigung der Wundkonditionierung um bis das Zehnfache erreicht. Die geschlossene Behandlungscharakteristik unterbindet jegliche sowohl endogene als auch exogene mikrobiologische Kontamination. Die Interventionsnotwendigkeit nimmt durch Verbandwechselintervalle von 3-7 Tagen erheblich ab. Prozess Die Wunde wird mechanisch gereinigt und falls notwendig weitgehend debridiert. Ein Polyurethanschwamm (PU) oder alternativ ein Polyvinyl-Alkohol-Schwamm (PVA) wird den Wundkonturen entsprechend zugeschnitten und in die Wunde eingelegt. Wundränder können bei Bedarf (z.B. bei Epidermisschäden) durch dünne Hydrokolloidauflagen geschützt werden. Komplett luftdichter Verschluss der Wunde. Applikation eines negativen Druckes über ein in die Versiegelungsfolie integrierten Saugpatch der über ein Schlauchsystem mit einem in der Vakuumpumpe integrierten Auffangbehälter verbunden ist. Die Sogstärke beträgt in der Regel zwischen 125 mmHG (PU-Schwamm) – 250 mmHG (PVASchwamm). Die Behandlungsdauer ist vom Zustand der Wunde abhängig und richtet sich nach der Sekretionsmenge und dem Konditionierungsgrad der Wunde. Manual zur Wundbehandlung 22 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 22 von 44 Version: 3 Änderungsdatum: 01.03.2016 Hat die Wunde etwa Hautniveau erreicht und liegen die Sekretionsraten in einem niedrigen Bereich, kann auf die okklusiv-feuchte Wundversorgung übergegangen werden5. 2.7.3 Protease modulierende Matrix Der Einsatz von oxydierter regenerierter Cellulose in Verbindung mit Kollagen in der Wundversorgung hat in klinischen Studien im Vergleich zu Feuchtverbänden mit kristalliner Kochsalzlösung signifikante Vorteile gezeigt. Bei exzessiver, extrazellulärer Proteolyse kommt es zur Dysregulation von Gewebeabbau und Gewebeaufbau und damit zu einem verstärkten Gewebeuntergang. Die in chronischen Wunden in hohem Maße nachzuweisende Proteaseaktivität ist ein Hinweis auf ein sistieren der Wunde im Zustand der inflammatorischen Phase. Die Protease modulierende Matrix ist in der Lage überschüssige Proteasen zu inaktivieren und damit die Wunde aus dem Zustand der andauernden Inflammation herauszuführen6. Die Matrix wird angefeuchtet (Ringerlsg.) und in die Wunde eingebracht und mit einer geeigneten Wundabdeckung (Polyurethanschaum, Kombinationsauflage) abgedeckt. Sie ist selbstresorbierend weshalb sich das Entfernen von Restmaterialien erübrigt7. 2.7.5Madentherapie Wichtige Richtlinien zur Madentherapie Biochirurgie-Verbände unterstützen das Debridement und die Behandlung von Problemwunden. Anwendungsgebiete: • Diabetische Wunden • Dekubitus • Dehiszente oder auch sekundär abheilende Wunden • Venöse Ulcera • Die Biochirurgie ist indiziert für die Reduktion von Wundinfektionen, einschließlich MRSA. Gegenindikationen: Maden dürfen nicht auf Wunden mit: • Blutungsneigung oder auf Wunden die in der Nähe eines frei liegenden großen Gefäßes liegen, verwendet werden. • bei Wunden die durch ein extensives chirurgisches Debridement therapiert werden • nicht einzusetzen bei Wunden mit unzureichender Durchblutung zur Unterstützung der Wundheilung 5 Fleischmann W, Strecker W, Bombelli M, Kinzl L. [Vacuum sealing as treatment of soft tissue damage in open fractures]. Unfallchirurg1993; 96(9): 488-92. Fleischmann W, Lang E, Kinzl L. [Vacuum assisted wound closure after dermatofasciotomy of the lower extremity]. Unfallchirurg 1996; 99(4): 283-7 4. Banwell P, Withey S, Holten I. The use of negative pressure to promote healing. Br J Plast Surg 1998; 51(1): 79. Morykwas MJ, Argenta LC, Shelton-Brown EI, McGuirt W. Vacuum-assisted closure: a new method forn wound control and treatment: animal studies and basic foundation. Ann Plast Surg 1997; 38(6): 553-62. Philbeck TE, Whittington KT, Millsap MH, Briones RB, Wight DG, Schroeder WJ. The clinical and cost effectiveness of externally applied negative pressure wound therapy in the treatment of wounds in home healthcare Medicare patients. Ostomy Wound Manage 1999; 45(11): 41-50. Collier. Know-how: A guide to vacuum-assisted closure (VAC). Nurs Times 1997; 93(5): 32-3. Tang AT, Ohri SK, Haw MP. Novel application of vacuum assisted closure technique to the treatment of sternotomy wound infection. Eur J Cardiothorac Surg 2000; 17(4): 482-4.Muller G. [Vacuum dressing in septic wound treatment]. Langenbecks Arch Chir Suppl Kongressbd 1997; 114: 537-41. Kovacs L, Kloppel M, Geishauser S, Schmiedl S, Biemer E. Vacuum sealing: a new and promising regimen in the therapy of radiation ulcers. Br J Surgery 1998; 85: 70. Mullner T, Mrkonjic L, Kwasny O, Vecsei V. The use of negative pressure to promote the healing of tissue defects: a clinical trial using the vacuum sealing technique. Br J Plast Surg 1997; 50(3): 194-9. 6 Ghatnekar et al. 2002, Cullen et al.2002 Veves A. et al. 2002 7 CB., Smith D., Mucculloch E., Silcock D., Morrison L. Mechanism of action of Promogran, a protease modulating matrix, for the treatment of diabetic foot ucers; Wound Rep Reg 2002; 10:16-25 Ghatnekar O., Willis M., Cost-effectiveness of treating deep diabetic foot ulcers with Promogran in four European countries, J. of wound care 11(2) Feb 2003-06-06 Veves A. Sheenan P., Pham HT., Randomized controlled trial of Promogran vs standard treatment in the management of diabetic foot ulcer; Arch Surg 137, July 2002 Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 23 von 44 Version: 4 Änderungsdatum: 02.03.2016 23 Darreichungsformen: Vita Pad ist ein steriler Verband mit einer Außenschicht aus Polyvinylalkohol Material und einem inneren abgeschlossenem Nylonnetz mit Abstandshalter aus Polyester. Biobag besteht aus einem abgeschlossenen Polyesternetz mit Polyvinylalkohol-Schwamm als Abstandshalter. Die Auswahl der Verbandgröße ist entsprechend der Wundgröße zu bemessen! Vita Pad und Biobag enthalten lebende Organismen. Es ist daher darauf zu achten, ideale Lebensbedingungen für die Larven aufrecht zu erhalten. Richtlinien zur Verwendung von Larven in Form von Vita Pad oder Biobag: •Der Verband muss feucht, aber nicht nass sein •Die Wunde muss ausgespült werden, um alle Fremdmaterialien oder Salben zu entfernen •Ausreichende Luftzirkulation durch den Verband sicherstellen •Der Verband darf nicht gequetscht werden (z. B. indem der Patient auf den Verband tritt) •Die Larvenaktivität muss regelmäßig kontrolliert werden Vermeiden Sie: •Die gleichzeitige Verwendung von Produkten, die für die Maden schädlich sind (z. B. Antiseptika, lokale Antibiotika oder Wundtherapeutika) •Die Verwendung von okklusiven Verbänden über den Larven •Zu festes Anlegen des Sekundärverbands. Bei Rückfragen bitte an die Arbeitsgruppe Wundexperten wenden. Manual zur Wundbehandlung 24 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 24 von 44 Version: 3 Änderungsdatum: 01.03.2016 3.0 Die systemische Wunde Folgende diagnostische Grunderhebungen sind bei Wunden der unteren Extremität durchzuführen: • • • • • Tasten der Fußpulse – arterieller Status – und Dokumentation des Ergebnisses Abklärung des Venenstatus und Dokumentation des Ergebnisses neurologischer Status – und Dokumentation des Ergebnisses orthopädischer Status – und Dokumentation des Ergebnisses internistischer Status – und Dokumentation des Ergebnisses (kardiologisch / nephrologisch) Bei Auffälligkeiten der Basisdiagnostik ist eine weitere Diagnostik vorzunehmen oder konsiliarisch einzufordern. Insbesondere: internistischer Status – kardiologisch/nephrologisch 3.1 Die chronische Wunde an der unteren Extremität Für den Erfolg einer lokalen Therapie ist eine exakte Ursachenanalyse eines Ulcus von entscheidender Bedeutung, da systemische Komponenten der Therapie unbedingt berücksichtigt werden müssen. Formen: Arterielle Ulzera sind ursächlich Folge eines insuffizienten arteriellen Blutflusssystems. Die Folge der arteriellen Durchblutungsstörung sind Ischämien und lokale Nekrosen. Die Erhebung des arteriellen Gefäßstatus ist für die Festlegung der geeigneten Therapie (Angioplastik, Amputationschirurgie) unerlässlich. Die Ulzera sind häufig an der Fuß-Außenseite lokalisiert und imponieren durch schmerzhafte Nekrosen, Häufig findet man die Claudicatio intermittens. (Schaufensterkrankheit). Nach dem Schweregrad der Symptome wird die pAVK in verschiedene Stadien eingeteilt. Die häufigste Klassifikation ist die nach Fontaine und bezieht sich auf die Gehstrecke, die ohne Schmerzen bewältigt werden kann: • Stadium I: keine Einschränkung der Gehstrecke • Stadium IIa: schmerzfreie Gehstrecke länger als 200 Meter • Stadium IIb: schmerzfreie Gehstrecke kürzer als 200 Meter • Stadium III: Schmerzen in Ruhe, vor allem nachts in horizontaler Lage in Zehen, Ferse und Fußsohle • Stadium IV: Absterben von Gewebe, Ausbildung von Nekrosen, offenen Geschwüren oder einer Gangrän. Endpunkt ist das Absterben der Extremität mit drohender Sepsis und schließlich Amputation. Diabetische Ulzera findet man häufig über Knochenvorsprüngen oder unter den Metatarsal-Knochen. Sie zeigen häufig Verhornung assoziiert mit dichten Nekrosen. Diese Ulzera haben häufig drei ätiologische Komponente mit unterschiedlicher Gewichtung: neuropathische, venöse und/oder arterielle Komponente. Diese Patienten benötigen wegen der Komplexizität des Krankheitsbildes eine umfassende systemisch, lokale Therapie und Aufklärung durch geschulte Spezialisten. Rheumatoide Ulzera sind tiefe, gut demarkierte Fußulzera die in der Regel auf dem Fußrücken oder an der Wade wie ausgestanzt erscheinen. Die Patienten mit rheumatoider Arthritis entwickeln auch häufig Ulzera mit venöser Komponente. Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 25 von 44 Version: 4 Änderungsdatum: 02.03.2016 25 Ulcus cruris venosum Pathogenetisch liegt dem Ulcus cruris venosum eine primäre oder sekundäre chronisch-venöse Insuffizienz zugrunde. Etwa ein Drittel der Frauen und (etwas weniger) der Männer in den westlichen Industriestaaten leiden unter relevanten Varizen. Die Inzidenz nimmt mit steigendem Alter zu. Bei der Entstehung spielen Alter, familiäre Disposition und die hormonelle Situation eine entscheidende Rolle. Pathophysiologisch kommt es zu einer Abnahme kontraktiler und einer Zunahme bindegewebiger Elemente, was zur Venendilatation und Klappeninsuffizienz führt. Minimalformen der Varikosen finden sich in Form von Besenreiser-Varizen und retikulären Varizen. Eine epifasziale Stammveneninsuffizienz ist in ca. 40% Ursache von venösen Ulzera (Grad III bis IV nach Hach). Bei einer Stammvarikose der Vena saphena magna finden sich die Ulzera an der Innenseite des distalen Unterschenkeldrittels. Häufig bilden sich mehrere Ulzera, die durch Größenzunahme verschmelzen können. Sehr große Ulzera können manschettenartig den ganzen Unterschenkel umgreifen (Gamaschenulcus). Bei einer Stammvarikosis der Vena saphena parva finden sich die Ulzera hingegen an der Außenseite des distalen Unterschenkels. Besiedlung der fibrinösen und nekrotischen Beläge mit Keimen sind die Regel. In der Ulcusumgebung kommt es durch die Ulcussekrete zu einer periulcerösen Ekzematisierung mit Streuphänomenen. Nicht selten finden sich bei diesen Patienten Sensibilisierungen mit der Konsequenz von allergischen Kontaktekzemen an den Unterschenkeln. Pathogenetisch ebenfalls von herausragender Bedeutung sind die sekundären Varikosen auf dem Boden eines postthrombotischen Syndroms. Hier bilden sich multiple Hautveränderungen, die in der klinischen Klassifikation der CVI nach der CEAP beschrieben werden. Klinische Klassifikation (C) der CVI nach CEAP Grad Ausprägung C0 Keine sichtbaren oder tastbaren Zeichen C1 Teleangiektasien oder retikuläre Varizen C2 Varizen C3 Ödem C4 Hautveränderung verursacht durch venöse Erkrankung (wie Pigmentierung, venöses Ekzem, Lipdermatosklerose) C5 Hautveränderung wie oben beschrieben mit abgeheilter Ulceration C6 Hautveränderung wie oben beschrieben mit aktivem Ulcus Klassifikation nach Widmer Grad Klinik 1 Ödem, subfaziale Stauung, Corona phlebectatica: (Lokale Gefüßerweiterung in der Knöchelregion und 2 oberhalb des Fußgewölbes) Unterschenkelödem, Hyperpigmentierung der Haut, Ekzem, Induration Dermatoliposklerose: (Haut und Beinmuskulatur bilden eine verhärtete, glänzende Einheit) Atrophie blanche: (weiße Hautstellen am Knöchel oder im Fußrückenbereich) Purpura jaune d´ocre:(ockerfarbene Veränderungen der Haut aufgrund wasserun­löslicher Eisen-Eiweiß-Verbindungen) 3 Stark entwickeltes (florides) oder abgeheiltes Ulkus Manual zur Wundbehandlung 26 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 26 von 44 Version: 3 Änderungsdatum: 01.03.2016 Der pathogene venöse Reflux mit Hypervolämie und Hypertension führt zu Gefäßdilatationen in den Kapillaren, zu einer erhöhten transkapillären Passage von Flüssigkeit (Ödem), Erythrozyten (Hämosiderinablagerung) und Proteinen ins Interstitium. Durch die Stimulation von Fibroplasten und der konsekutiven Kollagensynthese kommt es zur klinisch imposanten Dermatofaszioliposklerose. Die Störung der Mikrozirkulation führt zu einer endothelialen Expression von Adhesionsmolekülen und Einwanderung von Leukozyten. Inflammatorische Zytokine werden hochreguliert und die proteolytischen Enzyme der Leukozyten führen kontinuierlich zum Gewebeschaden und fibrotischen Umbau. Zumeist langsam fortschreitend entwickelt sich so das Ulcus cruris venosum. Die häufigsten Differentialdiagnosen für chronisch-venöse Ulzera sind arterielle Ulzera, mikroangiopathische Ulzera, Livedo-Vaskulopathien, post-traumatische Ulzera, Pyoderma gangraenosum und Hauttumore. Therapeutisch steht bei suffizientem tiefen Leitvenensystem zunächst die Sanierung der chronischvenösen Insuffizienz durch einen primär operativen Ansatz im Vordergrund. Eine Kompressionstherapie ist über die gesamte Zeitdauer der Behandlung notwendig. Die Chronizität der Erkrankung führt zu erheblichen Kosten durch häufige Pflegeeinsätze, hohe Materialkosten und Folgekosten. Etwas 4/5 der Patienten werden im ambulanten Pflegeumfeld behandelt. Autoimmunerkrankung Pyoderma gangraenosum: Bei rasch fortschreitenden therapieresistenten Ulzera in Verbindung mit einem unauffälligen Gefäßstatus sollte differentialdiagnostisch an ein Pyoderma gangraenosum gedacht werden. Das Pyoderma gangraenosum imponiert klinisch als polyzyklisch begrenzte, z. T. sehr tief gehende Ulzera mit düster-roten, teils matschig unterminierten Wundrändern, welche eine rasche Progression zeigen. Teilweise können auch Pusteln im Randbereich des Ulcus auftreten. Klassischerweise findet sich bei den Patienten kein Hinweis auf eine chronisch-venöse Insuffzienz oder eine periphere arterielle Verschlusskrankheit. An assoziierten Grunderkrankungen finden sich Colitis ulcerosa bzw. Morbus Crohn sowie die chronische Polyarthritis, monoklonale Gammopathien, myeloproliferative Prozesse und Lymphome. Histologisch zeigt sich meist eine diffus abzedierende leukozytäre Durchsetzung der Dermis mit einer epidermalen und dermalen Nekrose verschiedenen Ausmaßes. Die klassischen Zeichen einer nekrotisierenden Vaskulitis fehlen hingegen. Das Pyoderma gangraenosum bedarf einer immunsuppressiven Therapie, wobei sich die Kombination aus systemischen Kortikosteroiden mit Ciclosporin A als ausgezeichnet und schnell wirksam etabliert hat. Cave: Debridement: Beim Pyoderma Gangraenosum ist solange keine immunsuppressive Therapie mit Corticosteroiden durchgeführt wird ein Debridement kontraindiziert, da jedes Debridement die lokale Symptomatik verschlechtert. Ulzera bei Vaskulitiden und Livedo-Syndromen: Auch im Verlauf von Vaskulitiden, wie z. B. der leukozytoklastischen Vaskulitis der Haut sowie auch nekrotisierenden Systemvaskulitiden kann es zu Ulzerationen im Bereich der unteren Extremität kommen. Hierbei finden sich aber zumeist andere klinische Zeichen der Vaskulitis, wie z. B. petechiale Einblutungen der Haut oder eine typische Livedo-Zeichnung. In diesen Fällen ist immer eine histologische und immun-histologische Abklärung indiziert. Bei der Livedo-Vaskulitis handelt es sich streng genommen nicht um eine Vaskulitis, sondern um eine, auf die untere Extremität beschränkte, thrombotische Vaskulopathie dermaler Gefäße, die durch die Trias von Arthrophie blanche, Livedo racemosa sowie schmerzhafte und schlecht heilende Ulzera gekennzeichnet und wegen ihrer hohen Schmerzhaftigkeit und Langwierigkeit gefürchtet ist. Therapeutisch kommen hier Bettruhe, Analgetika sowie eine low-dose Heparinisierung in Frage. Zur Dauerbehandlung bzw. Prophylaxe können Thrombozytenaggregationshemmer eingesetzt werden. Bei größeren Ulzera ist die Exzision und plastische Deckung kaum vermeidbar. Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 27 von 44 Version: 4 Änderungsdatum: 02.03.2016 27 Diagnostik Bei der Anamneseerhebung sollten erfragt werden: die familiäre Belastung, Begleiterkrankungen, Risikofaktoren wie die berufliche Belastung und sportliche Aktivitäten, Operationen und Traumatisierungen der unteren Extremitäten und der Beckengürtelregion, Anzahl und Komplikationen von Schwangerschaften, Thrombosen und subjektive Symptome. Therapieresistente und morphologisch ungewöhnliche Ulzerationen müssen histologisch abgeklärt werden (z.B. Malignom-Verdacht). Besondere Strategien beim Ulcus cruris venosum Folgende Strategien werden für diese spezielle Art einer chronischen Wunde vom RCN (Royal College of Nurses) empfohlen. - Abschließende unzweifelhafte Diagnostik s.o. und initiale Wunddokumentation. - Nach sicherem Ausschluss einer arteriellen Genese Anlage eines mehrlagigen unterpolsterten Kompressionsverbandes mit Kurzzugbinden durch geschulte Pflegende. (Evidenz-Level I) - Suffizientes Schmerzassessment und adäquate Schmerztherapie. - Einmaliger Abstrich zur Überprüfung des Kolonisationsprofils der Wundfläche - In Abhängigkeit vom Kolonisationsprofil Reinigung der Wunde mit Antiseptika (Octenidin) oder thermoadaptierter Ringerlösung. - Konsequentes chirurgisches oder autolytisches Debridement vorhandener Beläge, Nekrosen vor aktiver Lokalbehandlung. - Lokale Stadien-adaptierte Wundtherapie nach den aufgeführten Prinzipien und unter Berücksichtigung der folgenden Punkte: Die Ursachensuche soll durch die spezielle Diagnostik der gefäßchirurgischen Abteilung komplettiert werden. Dazu gehört auch die Klärung der OP Frage. Kompressionstherapie Eine weitere unverzichtbare Begleitmaßnahme speziell beim Ulkus cruris venosum ist die kontrollierte Kompression der betroffenen Extremität. Während bei der rein chronisch venösen Insuffizienz ohne Gewebedefekt eine Kompression mit einem speziell angepassten Strumpf (Kompressionsklasse II/III) sinnvoll ist, sollte bei großflächigen Ulcera eine adaptiert/kontrollierte Kompression mit elastischen Kurzzugbinden erfolgen. Die Bindetechnik ist dabei nicht entscheidend sondern die Konstanz einer gleichmäßig starken Kompression. Es ist auf eine ausreichende Polsterung von Knochenvorsprüngen zu beachten. Vor der Maßnahme sollte der Patienten mindestens 30 min gelegen haben, um belastungsbedingte Ödeme in den unteren Extremitäten weitestgehend zu vermeiden. Wegen der starken Entfeuchtung der Haut durch die Kompressionsbinden ist vor Anlegen der Kompression eine intensive Hautpflege obligat. Nach Anlage eines Baumwollschlauchverbandes wird zur besseren Druckverteilung die betroffene Extremität mit einer Wattebinde umwickelt. Nun kann in definierten Tourenzügen die Kurzzugbinde angewickelt werden. Manual zur Wundbehandlung 28 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 28 von 44 Version: 3 Änderungsdatum: 01.03.2016 Kontraindikationen Kompressionstherapie laut AWMF Leitlinie 37/005 Ergänzt durch Expertenwissen des Klinikums absolute: ofortgeschrittene periphere arterielle Verschlusskrankheit odekompensierte Herzinsuffizienz oPhlegmasia coerulea dolens oStadium III und IV nach Fontaine (pAVK-Klassifikation) relative: oschwere Sensibilitätsstörungen der Extremitäten ofortgeschrittene periphere Neuropathie (z.B. bei Diabetes mellitus) oUnverträglichkeit auf Bindenmaterial onoch kompensierte periphere arterielle Verschlusskrankheit oStadium IIa nach Fontaine mit der Tendenz eher die Kompression durchzuführen oStadium IIb nach Fontaine mit der Tendenz eher die Kompression abzulehnen Physikalische Therapie o ein intensives kontrolliertes Gehtraining (Wadenpumpe + Kurzugtherapie) o die krankengymnastische Mobilisierung der bzw. des Betroffenen unter besonderer Beachtung der Sprunggelenksbeweglichkeit o die manuelle Lymphdrainage (Abhängigkeiten: kardiologisch, lymphologisch, Infektstatus) Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 29 von 44 Version: 4 Änderungsdatum: 02.03.2016 29 3.2 Diabetisches Fußsyndrom Das diabetische Fußsyndrom entsteht in den meisten Fällen aufgrund eines multifaktoriellen Geschehens, welches dann zur Ulzeration des Hochrisikofußes führt. Die distale sensible Polyneuropathie mit eingetretenem Sensibilitätsverlust wird erst dann ein Ulkus zur Folge haben, wenn andere extrinsische Faktoren wie Verletzungen, Verbrennungen durch Bettflaschen usw. und – als Hauptgrund – nicht passendes Schuhwerk oder intrinsische Faktoren, wie biomechanische Fußdeformitäten, hinzukommen. Die motorischen Neuropathien bewirken eine Flexionsdeformität der Zehen mit abnormalen Gehmustern mit der Folge der Ausbildung von Arealen erhöhter Druckbelastung (pathologisch erhöhter plantarer Druck). Die autonome Neuropathie führt zu Hautveränderungen mit Trockenheit und der Ausbildung von Rissen und Rhagaden. Selbst die pAVK allein ist eher selten mit spontaner Nekrotisierung verbunden, auch hier führen durch den Sensibilitätsverlust nicht bemerkte Druckschäden zu Läsionen, deren Infektion septische Thrombosen der versorgenden Gefäße und damit den Untergang des Gewebes bedingt. Weitere Risiko- oder Auslösefaktoren: Insuffiziente Maßnahmen der Fußpflege oder andere Traumata, Non-Compliance, Wissensdefizite, Mykosen. Diagnostik: Eine moderne Wundbehandlung kann Heilungshindernisse (Ischämie, ständige Traumatisierung und Infektion) nicht kompensieren. Daher müssen folgende 6 Fragen bei der Behandlung des DFS geklärt sein. 1) 2) 3) 4) 5) 6) Wundausmaß? Osteomyelitis? Infektion? Ischämie? Polyneuropathie (PNP)? Biomechanische Fußdeformität? Stoffwechsel? 1. Wie ist das Ausmaß der Wunde? Besteht eine Osteomyelitis? Eine Wunde muß zu Therapiebeginn sorgfältig untersucht werden, um festzustellen, wie tief eine eventuelle Infektion ausgebreitet ist, ob nekrotisches Material vorhanden ist und ob der Knochen mitbeteiligt ist. Sofern knöcherne Strukturen frei liegen oder auch sondiert werden können („probe to the bone“) ist die Wunde wahrscheinlich mit einer Osteomyelitis vergesellschaftet. Wunden, die tief bis zur Ebene von Knochen und Gelenken gehen nach Wagner als Stadium 3 klassifiziert. Dieses Stadium ist in der Regel mit einer akuten Osteomyelitis vergesellschaftet. Ggf. weitere radiologische Untersuchung zum Nachweis einer Osteomyelitis (Rö + MRT). Manual zur Wundbehandlung 30 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 30 von 44 Version: 3 Änderungsdatum: 01.03.2016 Wagner Stadium 0 entspricht einem Risikofuß (d.h. Diabetiker mit Fußfehlstellungen oder Hyperkeratosen; Pat. mit sensomotorischer Neuropathie mit erhöhten plantaren Drücken als auch Pat. mit stattgehabtem Ulcus). -> siehe unten bei Prävention! 2. Besteht eine Infektion? Die Diagnose einer Infektion wird klinisch anhand lokaler und systemischer Zeichen gestellt. Lokale Zeichen einer Infektion sind: Rötung, Schwellung, Schmerz und Gerüche. Rötung kann aber auch bei einer chronischen Wunde Zeichen einer fortgesetzten Druckbelastung sein. Schmerzen sind beim neuropathischem Ulcus nicht zu erwarten. Sichere lokale Zeichen sind Pus und Crepitationen beim Vorliegen gasbildender Keime. Systemische Zeichen einer Infektion sind: Fieber, BKS-Erhöhung, Leukozytose oder CRP. Diese systemischen Zeichen sind bei älteren und multimorbiden Patienten zur Infektionsdiagnostik verhältnismäßig unzuverlässig. Schweregrad der Infektion: Das Abschätzen des Schweregrades der Infektion bei DFS ist essenziell für die Auswahl eines antibiotischen Regimes. Die Schwere der Infektion beeinflusst die Applikationsart des Antibiotikums, die Notwendigkeit einer Hospitalisierung und den Einsatz chirurgischer Maßnahmen. Abstrich: Eine mikrobiologische Diagnostik mit Entnahme tiefer Proben zur Keimgewinnung ist bei der Erstvorstellung obligat. Mykose: Liegt eine therapiepflichtige Mykose vor? 3. Besteht eine Ischämie? Es muß sofort geklärt werden, ob eine relevante pAVK vorliegt. Die pAVK ist ein wesentlicher Risikofaktor für die Entstehung oder zumindest Prognose von mindestens 50 % der diabetischen Fußläsionen und ist wesentliche Ursache für schlechte Heilung, Progredienz der Wunde und Majoramputation. Pulsstatus: Ist ein kräftiger Puls über der A. dorsalis pedis oder A. tibialis posterior tastbar, erübrigen sich zunächst weitere diagnostische Maßnahmen. Ggf. Dopplerdokumentation aus forensischen Gründen. Bei nicht oder schlecht tastbarem Fußpuls sowie therapierefraktärem Verlauf weitere Diagnostik erforderlich! (Dopplerstatus, Duplex, Gefäßdarstellung, ...) Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 31 von 44 Version: 4 Änderungsdatum: 02.03.2016 31 4. Besteht eine Polyneuropathie (PNP)? Lange Diabetesdauer, lokale Symptome an den Füßen (Wahrnehmungsverlust, brennende oder stechende Schmerzen, Parästhesien, vermehrte Berührungsempfindlichkeit), Krallenzehenbildung, trockene Haut sowie Hyperkeratosen weisen auf eine PNP hin. Screening-Untersuchung mit Stimmgabel, Monofilament und Achillessehnenreflex. 5. Bestehen biomechanische Deformitäten? z.B. Krallenzehen? Hinweis auf pathologisch erhöhten plantaren Druck? Ungeeignetes Schuhwerk? Hallux valgus oder rigidus? Hohl- Knick- oder Senkfuß? Hinweis auf Charcot-Fuß (Diabetische Neuroosteoarthropathie DNOAP)? Therapieprinzipien: „D I W R O S S“ 1. Druckentlastung 2. Infektbehandlung 3. Wundbehandlung: stadiengerecht 4. Revaskularisierung: chirurgisch oder interventionell 5. OP: orthopädische Korrektur, Resektion oder Minor- oder Major-Amputation 6. Stoffwechseloptimierung (Glucose, Malnutrition) 7. Schulung und Sekundärprophylaxe 1. Druckentlastung: Druckentlastung ist wie eine gute Sauerstoffversorgung essenziell für die Wundheilung. Bei der akuten plantaren Läsion sowie der akuten DNOAP (Charcot-Fuß) ist möglichst eine vollständige Entlastung anzustreben. Bei Druckentlastung ist die konsequente Daueranwendung entscheidend (auch der kleine „ungeschützte“ Gang zur Toilette sollte vermieden werden). Die Patienten werden individuell nach funktionellen und wirtschaftlichen Gesichtspunkten therapiert. Therapieoptionen sind: Entlastungsschuhe, konfektionierte oder individuell hergestellte Orthesen, Total Contact Cast, Rollstuhl oder Immobilisation. Bei Orthesen und Immobilisation sollte eine Thromboseprophylaxe durchgeführt werden! Ein weiter zu berücksichtigender Aspekt ist die Gangsicherheit (ggf. zusätzliche Gehstützen). Zur Schuhversorgung zu unterschiedlichen Risikogruppen gibt es Versorgungsrichtlinien der AG Fuss der DDG. 2. Infektionsbekämpfung und -prophylaxe: Das diabetische Fußulcus fungiert als Portal für die Invasion einer systemischen Infektion (ausgehend von der Weichteilbegleitinfektion der Wunde oder der Osteomyelitis). Bei dem Systemcharakter des Diabetes mellitus besteht eine Infektabwehrschwäche auf zellulärer Ebene. Die Infektion (Vorliegen der klassischen Entzündungszeichen in der Wunde) ist ein gliedmaßenbedrohender Zustand und erhöht die Wahrscheinlichkeit für eine Amputation. Die Behandlung muss unverzüglich und aggressiv durchgeführt werden. Die nicht beherrschte Infektion führt zu den meisten beim Diabetes notwendigen Amputationen. Lipsky BA 2004 Bei unkritischer Anwendung von okklusiven Verbänden sind immer wieder Infektionen zu beobachten, sodass diese nur unter enger klinischer Überwachung und entsprechender Erfahrung des Therapeuten zur Anwendung kommen sollten. Manual zur Wundbehandlung 32 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 32 von 44 Version: 3 Änderungsdatum: 01.03.2016 Die Indikation zur Antibiose ist u.a. von dem Wagner-Stadium abhängig. Ab Stadium 2 Antibioseindikation überprüfen. Bei den meisten Patienten beginnt die antibiotische Therapie mit einem empirischem Regime. Nach Eingang der mikrobiologischen Diagnostik erfolgt eine Therapieanpassung. Häufig liegt eine polymikrobielle Besiedelung vor. Der häufigste Keim in chronischen Wunden und bei Ostitiden ist Staphylokokkus aureus (~ 50 %), allein oder kombiniert mit Staph. epidermidis (25 %), Enterobacter (40 %), Streptokokken (30 %). Ein Antibiotikaregime sollte ein Mittel mit Wirksamkeit gegen Staphylokokken und Streptokokken beinhalten. Antibiotisch vorbehandelte Patienten bzw. schwere bereits länger bestehende Infektionen (> 4 Wochen) müssen mit Breitspektrum-AB gegen gramnegative Bakterien und Enterokokken-Spezies abgedeckt werden. Bei nekrotischen, gangränösen oder übelriechenden Wunden ist im Regelfall auch die Wirksamkeit gegen Anaerobier mit zu berücksichtigen. Wenn Infektionen tief ins Weichteilgewebe oder in den Knochen vorgedrungen sind, ist im Regelfall eine Kombination aus Antibiotikatherapie und extensivem Debridement notwendig. Knochenresektion bzw. Partielle Amputationen werden hier bei nahe zu 2/3 der Patienten notwendig. 3. Wundbehandlung: stadiengerecht “It is generally not what you put on these wounds that heals them, but rather what you take off.” Armstong u. Athanasiou 1998 Debridement chirurgisch (auch autolytisch, biochirurgisch) als auch eine konsequente Kallusentfernung gilt als Voraussetzung für einen schnellen Wundverschluss. Reinigung mit neutraler Ringerlösung bei infektfreien Ulzera, bei Vorliegen eines Infektes konsequente Infektbehandlung mit Antiinfektiva (Octenidin, Polyhexanid), bei schweren Wundinfektionen und /oder systemischen Indikatoren ist eine systemische Antibiotikatherapie indiziert (siehe oben). Lokale Wundbehandlung nach den Prinzipien der modernen feuchten Stadienadaptierten Wundtherapie, wo zurzeit die Studienlage keine eindeutigen Auflagenpräferenzen zulässt. Bei unzureichender Durchblutung werden die Nekrosen zunächst trocken versorgt. Eine Abdeckung mit silberhaltigen Wundauflagen ist möglich. Bei lokalchirurgischen Maßnahmen ist ferner darauf zu achten, dass eine ausreichende Menge lebensfähiges Weichteilgewebe vorhanden ist, um nicht Knochen freizulegen. Behandlung von Beinödemen 4. Revaskularisierung: chirurgisch oder interventionell Für die Heilung einer (infizierten Wunde) ist eine optimale arterielle Perfusion Voraussetzung. 5. OP: orthopädische Korrektur oder Resektion; Minor- oder Major-Amputation Minor oder Majoramputation als ultima ratio nach gemeinsamen Entscheid. 6. Stoffwechseloptimierung Hyperglykämie sowie fördert bakterielle Aktivität und stört zusammen mit anderen Störungen des Stoffwechsels die Wundheilung, ebenso wie eine Malnutrition. Eine Optimierung des gesamten Stoffwechsels und Verbesserung der Ernährungssituation tragen zur Verbesserung der Wundheilung bei. Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 33 von 44 Version: 4 Änderungsdatum: 02.03.2016 33 7. Schulung und Sekundärprophylaxe Je nach Diagnoseergebnis Information von Betroffenen und Angehörigen über risikobewusstes Verhalten: Die Notwendigkeit einer außerordentlich sorgfältigen Beobachtung der Füße, die regelmäßige podologische Inspektion und Behandlung sowie der regelmäßige Besuch beim Facharzt muss den Betroffenen drastisch vor Augen geführt werden. Das Erkennen von kleinsten Veränderung im Bereich der unteren Extremitäten und das Einleiten sofortiger Maßnahmen kann häufig den Erhalt der Extremität bedeuten. regelmäßige med. Fußpflege durch Spezialisten Eine Schulung des Patienten bzgl. der Füße (Schulungsprogramm „Barfuss“) sensibel, individuell und konsequent muß mittelfristig eingeplant werden. Prävention des DFS: - Jährliche Inspektion und Untersuchung bei Diabetikern mit dem Ziel Neuropathien, Ischämien oder Deformationen rechtzeitig zu erkennen durch geschulte Diabetologen oder Podologen. - Beim Risikofuß (Wagner Stadium 0) besondere Schuhversorgung (siehe Versorgungsrichtlinien AG Fuß der DDG). Prophylaktische OP möglich? - Bei Diagnose einer Polyneuropathie professionelle Fußpflege alle 4-12 Wochen - Bei Vorliegen einer Fußschädigung Betreuung der Patienten durch eine Diabetes-Fußambulanz Manual zur Wundbehandlung 34 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 34 von 44 Version: 3 Änderungsdatum: 01.03.2016 3.3 Der Dekubitus Definition Gewebeschädigung infolge zu hoher Druckeinwirkung und daraus resultierender Minderdurch­ blutung. Ursache Druck + Zeit ! Oft in Verbindung mit Reibungs- und Scherkräften oder anderen Risikofaktoren wie Immobilität, höheres Lebensalter, Feuchtigkeit der Haut, Kachexie usw. Längere Druckwirkung schädigt die Haut und die darunter liegenden Weichteile direkt mechanisch oder sekundär durch Ischämie. Es entstehen vollständige oder partielle Nekrosen der Weichteile. Da Fettgewebe und Muskulatur empfindlicher auf Druck reagieren als die Haut, ist die Nekrose daher oft in der Tiefe ausgedehnter, als der an der Haut sichtbare Schaden vermuten lässt! Risikofaktoren • Immobilität • Mangelernährung (Diabetes mellitus, Anämie, Flüssigkeitsmangel, Fieber) • Tumorerkrankungen • Kachexie • Adipositas • Skelettdeformation (Rheuma, Frakturfolgen). • Fehlende Compliance (Demenz) • Paresen • Spastikbedingte Kontrakturen • Durchblutungsstörungen • Zentral sedierende Medikamente • Katecholamine • Chirurgische Eingriffe (Narkose, OP-Dauer, lange Aufwachphase) • Inkontinenz, Dauerkatheter, • Vorgeschädigte / trockene Haut .... Diagnostik Anamnese (Risikofaktoren) Vollständige Inspektion der Haut, ggf. Fingertest Spezielle-Diagnostik Nativbild- Röntgen Fisteldarstellung Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 35 von 44 Version: 4 Änderungsdatum: 02.03.2016 35 Fingerdrucktest: Unterscheiden lässt sich eine reaktive Rötung von einer irreversiblen Schädigung durch den Finger­ drucktest. Er ist bei einem Dekubitalulkus positiv. Durchführung: Man drückt leicht auf die zu sehende Hautrötung und achtet auf dies Veränderung dieser. Der Fingerdrucktest ist positiv, wenn sich die Rötung n i c h t wegdrücken lässt. Die Haut muss ab jetzt vollständig druckentlastet werden. Dekubitusklassifikation nach Grad (Seiler 1979) Grad I Hautrötung, die auf Druck nicht weiß wird (Fingertest) Grad II Oberflächenläsion der Haut (Blase, Hautabschürfung oder flaches Geschwür) Grad III Tiefenschädigung des Gewebes mit Muskel-, Sehnen-, Bänderbeteiligung (offenes, tiefes Geschwür) Grad IV Schädigung aller Schichten (Nekrosen, Osteomyelitisgefahr) Kausaltherapie Druckentlastung nach individuellem Bewegungsplan ggf. unter Einsatz der nötigen Hilfsmittel (Wechseldruck-, Superweichmatratze, DeCube, Lagerungskissen und -keile usw.) Beseitigung und / oder Reduzierung der Risikofaktoren. Weitere spezielle Aspekte sind dem hauseigenen Dekubitusprophylaxestandard zu entnehmen (siehe Anlage). Manual zur Wundbehandlung 36 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 36 von 44 Version: 3 Änderungsdatum: 01.03.2016 Besondere Strategien beim Dekubitus Folgende Strategien werden für diese spezielle Art einer chronischen Wunde empfohlen. - Abschließende unzweifelhafte Diagnostik der eindeutigen Entstehungsursache und initiale Wunddokumentation. - Suffizientes Schmerzassessment und adäquate Schmerztherapie. - Einmaliger Abstrich zur Überprüfung des Kolonisationsprofils der Wundfläche - In Abhängigkeit vom Kolonisationsprofil Reinigung der Wunde mit Antiseptika (Octenidin) oder thermoadaptierter Ringerlösung. - bei schweren Wundinfektionen mit systemischen Indikatoren (BSG hoch, Leukozytose, Keimnachweis, Fieber) ist eine systemische Antibiotikatherapie indiziert. - Konsequentes Debridement (1. Wahl: chirurgisch; 2. Wahl: autolytisch) vorhandener Beläge, Nekrosen vor aktiver Lokalbehandlung gelten als Voraussetzung für eine rasche Wundheilung. - Konsequente Druckentlastungals Voraussetzung für eine Vermeidung weiterer Nekrosen. Erstellen eines individuellen Bewegungs- und Mobilisationsplans. - Lokale Wundbehandlung nach den Prinzipien der modernen feuchten stadienadaptierten Wundtherapie. - Intensivpflichtige Patienten, die eine Katecholamintherapie erhalten, sollen auf spezielle Lagerungssysteme gelagert werden. Beachten Sie den internen Standard. - Lagerungssysteme sind IMMER in Abhängigkeit des tatsächlichen Körpergewichtes auszuwählen. _________________ 4.0Anlagen Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 37 von 44 Version: 4 Änderungsdatum: 02.03.2016 37 Anlage 1 Mitglieder der AG Wundexperten Frau Birgit Töeben Pflegedienstleitung Herr Dr. Jürgen Oberüber Oberarzt Chirurgie Herr Dr. Peter Nordmeyer Chefarzt Innere Medizin Frau Britta Rohlfs Assistentin der Pflegedienstleitung Frau Irja Otto Wundexpertin St. Marien-Stift Frau Wilma van Rahden-Grötschel Wundexpertin Station 1 Frau Kerstin Lane Wundexpertin Station 2 Frau Brigitte Elberling Frau Galina Schäfer Wundexpertin Station 2 Frau Nathalia Schwarzkopf Wundexpertin Station 3 Frau Christine Siegenthaler Wundexpertin Station 5 Frau Petra Siebels-Röbken Wundexpertin Station 6 Frau Sandra von Häfen Wundexpertin Station 7 Frau Charlene Jürgens Wundexpertin Station 8 Frau Urte Niemeyer Wundexpertin Zentrale Ambulanz Frau Tekla Michel Wundexpertin Intensivstation Wundexpertin Station 2 Manual zur Wundbehandlung 38 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 38 von 44 Version: 3 Änderungsdatum: 01.03.2016 Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 39 von 44 Version: 4 Änderungsdatum: 02.03.2016 39 Manual zur Wundbehandlung 40 Datei: Wundmanual Erstellt: Mai 2009 Verantwortlich: Wundmanagement AG Freigabe durch: PDL Seite: 40 von 44 Version: 3 Änderungsdatum: 01.03.2016 Manual zur Wundbehandlung Datei: Wundmanual Erstellt: Mai 2009 Ersteller: Wundmanagement AG Freigabe: PDL Seite: 41 von 44 Version: 4 Änderungsdatum: 02.03.2016 41 Hospitalgesellschaft Jade-Weser mbH Ansgaristraße 12 26382 Wilhelmshaven www.hgjw.de Tel.: 0 44 21/208-1206 Fax: 0 44 21/208-1318 St. Bernhard-Hospital gGmbH Claußenstraße 3 26919 Brake www.sbhospital.de Tel.: 0 44 01/105-0 Fax: 0 44 01/105-217 St. Johannes-Hospital gGmbH Bleichenpfad 9 Tel.: 0 44 51/920-0 26316 Varel Fax: 0 44 51/920-2215 www.krankenhaus-varel.de