Behandlungsstandard zur medikamentösen Schmerztherapie
Werbung

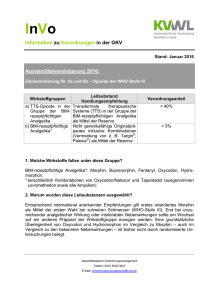
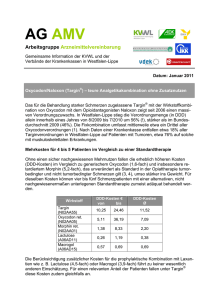
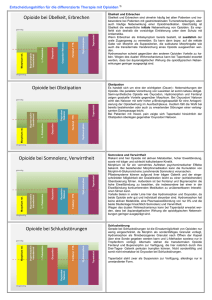
Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Behandlungsstandard zur medikamentösen palliativen Schmerztherapie Präambel: In der Behandlung von Palliativpatienten spielt die Schmerztherapie eine besondere Rolle. Oft funktionieren Organe wie Niere und Leber im palliativen Stadium nicht in gewohnter Art und Weise oder versagen sogar komplett ihre Dienste. Da viele Medikamente diese für Wirkung oder Ausscheidung benötigen, ist eine geeignete Auswahl der Wirkstoffe unabdingbar. Einige Medikamente brauchen die volle Funktion der Organe. Ansonsten führen sie durch Anstauung oder fehlender Wirkung zu schweren Nebenwirkungen, die sehr häufig zu Krankenhauseinweisungen führen. Unsere Patienten haben den Wunsch in aller Zufriedenheit ohne Schmerzen zu Hause zu sterben. Jeder Krankenhausaufenthalt schmälert die Lebensqualität des Sterbenden. Aus diesem Grund streben wir im Sinne des Patienten eine wirkungsvolle und nebenwirkungsarme Schmerztherapie an. Geschäftsstelle: e.V. Collinistraße 11, 68161 Mannheim Tel. 0621-40 170 – 300 Fax. 0621-40 170 199 Deutsche Apotheker Bank Mannheim KTO.: 000 722 3889 BLZ.: 670 906 17 Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ 1. Indikation Wichtigstes Ziel ist die Verbesserung der Lebensqualität von Patienten mit nicht heilbaren Erkrankungen, vorrangig aus dem onkologischen Bereich. Die geplanten Maßnahmen bei dieser integrierten medizinischen Betreuung sollen insbesondere: • die Lebensqualität verbessern • eine qualitativ bessere medikamentöse Therapie ermöglichen • eine Betreuung der Patienten auf der Versorgungsebene ermöglichen, die der Krankheitszustand erfordert • Krankenhausaufenthalte reduzieren • Notfalleinweisungen vermeiden • einen möglichst langen Aufenthalt im häuslichen Bereich und Entlastung der Angehörigen ermöglichen Insbesondere werden alle Aspekte des Schmerzes im Netzwerk durch die Einbindung von spezialisierten Schmerztherapeuten behandelt. 2. Maßnahmen vor Schmerzmittelgabe Schmerzdiagnose Vor Beginn einer medikamentösen Schmerztherapie sind Schmerzursache, -typ und -intensität sowie gleichzeitig bestehende Beschwerden zu erfassen, gemäß der W-Fragen: • Warum? (Schmerzursache) • Wo? (Lokalisation und Ausstrahlung) • Wie? (Schmerzqualität) • Wie stark? (Schmerzskala) • Wann? (Schmerztagebuch) • Wodurch (Was hilft/verschlimmert?) • Was noch? (Begleitbeschwerden, z.B. Übelkeit, Obstipation, Unruhe) • Wie lange? Wir unterscheiden dabei nozizeptiven Schmerz von neuropatischen Schmerz. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Nozizeptiver Schmerz Schmerzursache Schmerzcharakter Lokalisation Besonderheit Knochen dumpf, drückend gut lokalisierbar Dauerschmerz oft mit Weichteile pochend, bohrend bewegungsabhängigem Durchbruchschmerz Viszera dumpf, krampfartig, schlecht vegetative oft kolikartig lokalisierbar Begleitsymptome, Dermatome, Head-Zonen Ischämie hell, pochend Extremität; belastungsabhängig; auch viszeral abhängig von möglich Nahrungsaufnahme Neuropathischer Schmerz Schmerzursache Schmerzcharakter Lokalisation Besonderheit Schädigung oder brennend, im Versorgungsgebiet meist mit Irritation (Dys- einschießend, der neurologischen funktion) elektrisierend, betroffenen Störungen des Nervensystems heiß, Nervenstruktur einhergehend: spontan-provoziert, z.B. Parese, dauerhaft-paroxysmal Hyp-/Anästhesie, Par-/Dynästhesie, Allodynie, Hyperpathie Hyperalgesie Vor Einleiten einer medikamentösen Therapie sollte die Eliminationsfähigkeit des Körpers für Cyt P450abhängige und metabolisierungsrelevante Substanzen abgeklärt werden. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Dies hat unmittelbaren Einfluss auf die Auswahl und Dosierung der in Frage kommenden Therapeutika. Davon betroffen sind: - Antiphlogistika - Opioide - Antikonvulsiva - Antidepressiva - Bisphosphonate Zur Auswahl des in Frage kommenden Analgetikums spielen einige Faktoren eine entscheidende Rolle. • Niereninsuffizienz: Bei Niereninsuffizienz werden bestimmte Arzneistoffe oder aktive Metabolite, z.B. Morphin-6glucuronid (analgetisch aktiver Metabolit des Morphins) und ebenso Morphin-3-glucuronid schlechter ausgeschieden und können kumulieren, mit der Gefahr der Überdosierung und dem Auftreten unerwünschter Ereignisse wie Atemdepression, Sedierung. Daher sind solche Präparate für Patienten mit Niereninsuffizienz nicht geeignet. Die Bestimmung von Laborparametern lässt Rückschlüsse auf die Nierenfunktion zu: Bestimmung der Kreatinin Clearance (Abschätzung nach Cockroft): Männer: 140 – Alter (Lj) x KG (kg) /72 x Serum Kreatinin (mg/dl) Frauen: 0,85 x (140 - Alter (Lj) x KG (kg)/72 x Serum Kreatinin (mg/dl) Serumkreatinin eindeutig erhöht >2 mg/dl. Oder genauer: Bestimmung der glomerulären Filtrationsrate und Klassifizierung der Nierenfunktion gemäß der Empfehlung der Kidney Disease Outcome Quality Initiative (KDOQI) in folgende Stufen eingeteilt: Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Grad Clearance Symptome (ml/min/1,73m2) I >90 + Proteinurie Stadium der Nierenschädigung Keine Normaler oder erhöhte GFR II 60-89 Keine Geringgradiger Funktionsverlust III IV 30-59 15-29 Fatigue durch Anämie, Mittelgradiger Muskelkrämpfe Funktionsverlust + Nausea, Ödeme, Schwerer Appetitverlust, Schlaf- Funktionsverlust und Konzentrationsprobleme, Neuropathie V < 15 + Kopfschmerzen, Nierenversagen Juckreiz, Enzephalopathie, Tod Dosisanpassung von Medikamenten unter www.dosing.de • Leberinsuffizienz Bei Leberinsuffizienz werden Arzneistoffe langsamer, unvollständig oder gar nicht durch die Leber metabolisiert. Im Falle eines Prodrugs wie z.B. bei dem Opioid Tilidin, wird das Medikament nur unzureichend in seine analgetisch aktive Form, das Nortilidin, umgewandelt und ist damit analgetisch inaktiv. Bei oralen Kombinationspräparaten wie Tilidin/Naloxon oder Oxycodon/Naloxon wird das Naloxon bei schwerer Leberinsuffizienz im First Pass-Matabolismus der Leber nicht ausreichend in Naloxon-3-glucuronid umgewandelt und kann damit systemisch und damit antagonistisch wirksam werden. Bestimmung der Leberfunktion: Eine Erhöhung/Senkung spezieller Leberwerte lässt, neben der Anamnese und der Klinik, Rückschlüsse auf das Bild des Leberversagens zu: Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Laborwertveränderungen Senkung Erhöhung GOT Quick GPT Thrombozyten Bilirubin Kalium Bikarbonat Glukose Harnstoff Ggf. Bestimmung des Child-Pugh-Score (Klassifikation der Leberfunktion bei Leberzirrhose) Anhand von 5 Kriterien (3 Laborwerte und 2 klinische Befunde) wird eine Gesamtpunktzahl ermittelt. Es werden jeweils 1-3 Punkte vergeben, so dass ein Score von 5-15 erreicht werden kann. Kriterium 1 Punkt 2 Punkte 3 Punkte Einheit Serum-Bilirubin (gesamt) <2,0 2,0 - 3,0 >3,0 mg/dl Serum-Albumin >3,5 2,8 - 3,5 <2,8 g/dl INR <1,7 1,7 - 2,2 >2,2 ohne Einheit Aszites im Ultraschall keiner leicht mittelgradig ohne Einheit hepatische Enzephalopathie keine Stadium I-II Stadium III-IV ohne Einheit Anhand der Punktezahl erfolgt die Einteilung in die Child-Pugh-Stadien A bis C: Punktezahl Stadium Leberfunktion 1-Jahresüberlebensrate bis 7 Punkte: A gute Leberfunktion (Child A) ca. 100 % 8-10 Punkte: B mäßige Leberfunktion (Child B) ca. 85% > 11 Punkte: C geringe Leberfunktion (Child C) ca. 35% -> Pugh, R.N.H. et al. (1973): Brit. J. Surg. 60, (8): 646 -648. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ • Abklären Multimorbidität/andere Erkrankungen/weitere Medikation Ziel ist es Arzneimittelinteraktionen und unerwünschte Nebenwirkungen zu vermeiden. Viele Arzneimittel werden über Cytochrom P450 verstoffwechselt. Viele Medikamente wirken inhibitorisch oder induzierend auf Cytochrom P450 und hemmen oder beschleunigen somit den Abbau von Präparaten, die über Cytochrom P450 metabolisiert werden. Es kommt zu Über- oder Unterdosierungen der Präparate. Andere Präparate haben eine hohe Plasmaeiweißbindung und konkurrieren gegenseitig um Bindungsplätze am Plasmaeiweiß, z.B. Fentanyl mit Phenprocoumon oder Glibenclamid. Auch hier sind Arzneimitteldosierungen nicht mehr kalkulierbar. • Alter Hohes Alter geht häufig mit eingeschränkter Nieren- und Leberfunktion einher. • Obstipation Eine häufige Nebenwirkung von Opioiden ist Obstipation. Bei bereits vorhandener Obstipation wird dieses Symptom verstärkt auftreten. • Nebenwirkungen unter bestehender Medikation Gastrointestinale und / oder zentrale Symptome wie Übelkeit, Erbrechen, Müdigkeit, Schwindel, Obstipation. Festlegen von Behandlungszielen • Schmerzfreiheit/tolerierbare Schmerzen über 24 Stunden • Schmerzfreier Schlaf, Schmerzfreiheit in Ruhe • Schmerzfreiheit bei Alltagsaktivitäten • … • Der therapeutische Grundsatz aller Maßnahmen besteht darin, dass in der palliativen Therapie immer der Mensch und nicht die Erkrankung im Mittelpunkt steht. Jede Maßnahme muss sich an der Besserung der Lebensqualität, die sie bewirkt, messen lassen. Dokumentation • Im Behandlungsverlauf sind Wirkung und Nebenwirkung der Behandlung zu überprüfen und zu dokumentieren. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ • Geeignete Instrumente zur Erfassung der Schmerzintensität sind: Verbale, Numerische oder Visuelle Ratingskalen. Für demente Patienten gibt es entsprechende Bewertungskalen (s. Anlage) Symptomerfassung Schmerzen Luftnot Angst Übelkeit Erbrechen Schluckstörung Verstopfung Müdigkeit Anspannung Depressivität Desorientiertheit Verwirrtheit Schwäche Appetitmangel • 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. PA=Patientnangaben, FB=Frembbeobachtung,PT=Palliativteam __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark __nb __ kein __ leicht __ mittel __ stark __ sehr stark Wer erfasst und dokumentiert? (1) Pflegende (2) Ärzte (3) Physiotherapeuten (4) alle an der Versorgung teilnehmenden Leistungserbringer Wann wird gefragt und dokumentiert? • Bei Diagnosestellung (Ärzte), • in der täglichen Routine, • beim Arztbesuch (Ärzte), • 30-40 Minuten nach der Intervention (nach Gabe von Schmerzmitteln, wenn die Basismedikation nicht ausreichend war oder nach Therapieumstellung), • vor und nach der Krankengymnastik (Physiotherapeuten), Umlagerung, Aufstehen, • Patienten, die keine Schmerzen mehr haben, werden einmal am Tag befragt. PA FB PT Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Was wird abgefragt und dokumentiert? • Schmerzintensität • Ruheschmerz • Belastungsschmerz • Bei Patienten im Rahmen einer „multimodalen, interdisziplinären Schmerztherapie” werden Schmerzen mit einer Analogskala von 0 bis 10 erfasst (Numerische Rating-Skala [NRS]) • Zusätzlich nach Notwendigkeit (z. B. Zustandsveränderungen): • Schmerzqualität • Schmerzlokalisation Wo wird dokumentiert? • Die routinemäßige Erfassung der Schmerzintensität wird in der Patientenakte dokumentiert. Wann werden schmerz- oder medikationsassoziierte Symptome erfragt (Übelkeit, Erbrechen, Müdigkeit, Schlafstörungen und Angst)? • Immer, wenn der Patient ein Schmerzmittel bekommt, • immer, wenn eine Symptomkontrolle durchgeführt wird (Antiemetika o.ä.). 3. Allgemeine Grundprinzipien der Schmerztherapie • Eine kausale Behandlung wird, falls möglich und sinnvoll, gleichzeitig mit der symptomatischen begonnen (z.B. tumorreduktive, antibiotische und sonstige symptomatische Behandlungsverfahren). • Da die Schmerzwahrnehmung des Patienten durch soziale, psychische und spirituelle Faktoren moduliert wird, müssen diese bei der Therapieplanung berücksichtigt werden (interdisziplinäres, integratives und ggf. multimodales Konzept). Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Grundprinzipien der medikamentösen Schmerztherapie: • Orale Applikation bevorzugen. • Bei Dauerschmerzen grundsätzlich lang wirkende Retardpräparate benutzen. • Parenterale oder transdermale Gabe bei Unmöglichkeit der oralen Aufnahme (z. B. bei Dysphagie, Stomatitis, Bewusstseinstrübung, Erbrechen, stärksten Schmerzattacken, Schluckstörung). • Jede invasive Therapieform (parenteral, rückenmarksnah) bedarf der besonderen Indikation. • Die Schmerzmedikamente werden nach Zeitplan entsprechend ihrer Wirkdauer eingenommen. Häufigere Gaben der retardierten Opioide sind nicht sinnvoll, dennoch muss bei beschleunigter Elimination und Wiederkehr des Schmerzes ggf. das Dosierungsintervall angepasst werden. Z.B. Fentanyl TTS vom Wechsel alle 3 Tage auf Wechsel alle 2 Tage, oder retardiertes Hydromorphon 2xtägl auf 3xtägl. • Eine eventuelle Tagesrhythmik des Schmerzes muss durch asymetrische Dosierung berücksichtigt werden. • Als Bedarfsmedikation bei Durchbruchschmerzen eignen sich nicht-retardierte Zubereitungen (normal freisetzend). Als "Rescue" ist ein nicht-retardiertes Opioid gleicher Wirkstufe und Rezeptoraffinität wie das Retardpräparat geeignet. Im Idealfall handelt es sich um den gleichen Wirkstoff. In der Regel werden 1/10 bis 1/6 der Tagesdosis des retardierten Opioids als Rescue-Dosis empfohlen. Die Dosierungsempfehlung erfolgt nach professioneller Einschätzung der Schmerzproblematik in Kenntnis der spezifischen pharmakologischen Eigenschaften der einzusetzenden Substanz. • Bei starken Schmerzen oder zu erwartender rascher Schmerzprogression kann die Stufe II des WHO-Stufenschemas übersprungen werden. • Die Therapie wird individuell bis zum Erreichen einer adäquaten Schmerzlinderung aufgebaut. Gegen den Schmerz titrieren, bis eine ausreichende Schmerzreduktion erreicht ist. Bei unzureichendem analgetischen Effekt, Steigerung der Tagesdosis um jeweils 25-50% (keine Angst vor hohen Dosen!). Transdermale Systeme frühestens nach 48 Stunden erhöhen! • Die Sinnhaftigkeit einer weiteren Dosiseskalation ist vom schmerzreduzierenden Effekt und Ausbleiben schwerer Nebenwirkungen abhängig. • Entsprechend dem Schmerztyp ist in allen Stufen der Einsatz eines Koanalgetikums zu überprüfen. • Die gleichzeitige Verordnung von Nichtopioiden und Opioiden ist unter Umständen sinnvoll. • Häufige Nebenwirkungen werden prophylaktisch behandelt. • Art und Wirkung einer Vormedikation beachten (Umrechnungstabelle). Bei Therapieumstellung Orientierung an Äquipotenztabelle (Cave: Individuelle Dosistitration erforderlich!). Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ • Besondere Vorsicht bei Umstellung auf L-Methadon oder bei Änderung des Applikationsweges (z. B. Buprenorphin-Pflaster auf orales Opioid). Bei Opiatrotationen oder Wechsel des Applikationsweges ist Rücksprache mit dem Casemanager bzw. dem Schmerztherapeuten erforderlich. • Prophylaxe von Nebenwirkungen. • Immer schriftliche Einnahmeanleitung für Patient, Angehörige und Pflegedienste mitgeben. • An den Einsatz von anderen Therapieverfahren denken! Einsatz von Schmerzpräparaten bei Palliativpatienten Nicht-Opioide: • Bei leichten bis mittelschweren chronischen Schmerzen • Schrittweise Steigerung der Dosierung bis zur Schmerzlinderung • Maximaldosierungen der einzelnen Substanzen beachten • Metamizol und Paracetamol bei viszeralen Nozizeptorschmerzen • NSAR bei ossären und somatischen Nozizeptorschmerzen • Kontraindikationen und Nebenwirkungen beachten! • Coxibe bei Kontraindikationen für NSAR Nicht-Opioid Applikation Wirkdauer Einzeldosis Max. Tagesdosis (Stunden) (mg) (mg) Paracetamol Tabl, Supp. Lsg 4-6 1000 4000 Ibuprofen Tabl, 6-8 ab 200 2400 Granulat ab 200 Supp. ab 200 Ibuprofen retard Tabl. 8-12 800 2400 Naproxen Tabl. 12 ab 250 1000 Supp. Diclofenac Tabl. ab 500 6-8 Supp. ab 25 150 ab 50 Diclofenac retard Tabl. 8-12 ab 100 150 Cox-II-Hemmer Tabl. Kapseln 12-24 Je nach Je nach Substanz Substanz Metamizol Tabl., Lsg Methocarbamol Tabl. 4-6 500-1000 4000 6 750 7500 Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Schwache Opioide Bei chronischen Schmerzen in Kombination mit Nicht-Opioiden. Falls Opioide in Tagesdosis von 400 – 600 mg/Tag Schmerzen nicht ausreichend lindern, die Schmerzintensität zu Beginn der Therapie sehr hoch ist oder von vornherein mit rascher Tumorprogredienz und Schmerzzunahme zu rechnen ist: Sofort mit starken Opioiden therapieren. Schwache Applikation Wirkdauer Einzeldosis Max. Tagesdosis (Stunden) (mg) (mg) Tabl 12 60-300 240 Tabl, Tropfen, 4-6 50-100 400 Opioide Dihydrocodein retard Tramadol Supp. Tramadol retard Tabl., Kapseln 8-12 100-300 400 Tilidin/Naloxon Kapseln, Tropfen 4-6 50-100 600-800 50-100 Tilidin/Naloxon Tabl. 8-12 100-300 600-800 retard Starke Opioide Bei starken Schmerzen, auch in Kombination mit einem Nicht-Opioid. Substanz Beispiele für Zubereitungsform Einzeldosis Handelsnamen Wirkdauer in Stunden Fentanyl ® Durogesic SMAT Fentanyl Transdermales System ab 12,5 µg/h (48-)72 Buprenorphin Norspan®/ Transtec® Transdermales System ab 5 µg/h 48–168 Hydromorphon Palladon® retard/ Hydromorphon AL® Kapseln, Retardtabletten ab 4 mg 12 Hydromorphon Palladon® 1,3 mg/2,6 mg Kapseln ab 1,3 mg 4 Hydromorphon Palladon® injekt Injektionslösung ab 0,5 mg 4 Hydromorphon Jurnista® Tabletten ab 4 mg 24 Oxycodon/Naloxon Targin® Tabletten ab 5/2,5 mg 12 Oxycodon Oxygesic® Oxycodon-HCL AbZ® Tabletten ab 5 mg 12 Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Oxycodon Oxygesic® Akut Kapseln ab 5 mg 4 Oxycodon Oxygesic® injekt Injektionslösung ab 1 mg 4 Oxycodon Oxygesic® Dispersa Schmelztabletten ab 5 mg 4-6 Kombinationen von retardierten Opioiden mit kurz wirksamen Opioden: Lang wirksam Wirkdauer Kurz wirksam Wirkdauer Oxycodon/Naloxon Tabletten 12 Stunden 4-6 Stunden Oxycodon Tabletten 12 Stunden Fentanyl-Pflaster 48 Stunden Oxycodon Kapseln Oxycodon Schmelztabletten Oxycodon Kapseln Oxycodon Schmelztabletten Morphin Filmtabl. Morphin retardiert 12 Stunden Morphin Filmtabl. 4 Stunden Hydromorphon retard Kps. 12 Stunden Hydromorphon Hartkps. 4-6 Stunden 4-6 Stunden 4 Stunden 1,3 + 2,6 mg Hydromorphon 1xtägl 24 Stunden Hydromorphon Hartkps. 4-6 Stunden 1,3 + 2,6 mg Tilidin/Naloxon retard Tbl. (WHO II) 8 Stunden Tilidin/Naloxon Tropfen 4 Stunden Differenzialindikation von Opioiden Unter Morphin treten häufiger Nebenwirkungen auf als unter anderen Opioiden: • im Vergleich zu Oxycodon häufiger mäßig bis schwere Nebenwirkungen unter Morphin • seltener Halluzinationen unter Oxycodon • weniger Juckreiz unter Oxycodon • weniger Übelkeit und Erbrechen unter Oxycodon • weniger Sedierung und Müdigkeit unter Oxycodon • stärkere Blutdruck-Senkung und Tachykardien unter Morphin • ausgeprägte immunsupprimierende Wirkung unter Morphin im Gegensatz zu Oxycodon und Hydromorphon • Opioidinduzierte-Obstipation unter Morphin häufig Zur Veminderung bzw. Vermeidung einzelner Nebenwirkungen ist eine sinnvolle Auswahl des Analgetikums notwendig: Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Obstipation: Oxycodon/Naloxon • Obstipationsprophylaxe und Therapie der opioidinduzierten Obstipation, kausaler Therapieansatz Übelkeit, Erbrechen: Hydromorphon, Methadon, zur Sicherung der Medikamentenaufnahme unter Erbrechen auch Transdermale Systeme Fentanyl TTS/Buprenorphin TTS Dysphagie: Transdermale Systeme, sondengängige Opioid-Granulate (Morphin, Hydromorphon) Juckreiz: „Trial and error“ nach analgetischer Wirksamkeit, Opiatrotation, weg vom Morphin Verwirrtheit, Schwindel, Neuropathie, Viszeralschmerz: Oxycodon/Naloxon, Buprenorphin, Hydromorphon, Fentanyl Bei morphininduzierter Hyperalgesie: Dosisreduktion, Kombination mit S-Ketamin, Opiatrotation Bei Polymedikation und im Hochdosisbereich: Hydromorphon • Cytochrom P450–neutrale Verstoffwechselung • Niedrige Plasmaeiweißbindung Niereninsuffizienz: Buprenorphin, Hydromorphon, Oxycodon/Naloxon • Bei Niereninsuffizienz kein Morphin, da Morphin-3-glucuronid (MG3) und Morphin-6-glucuronid (MG6) bei eingeschränkter Nierenfunktion kumulieren können. MG6 ist analgetisch aktiver als Morphin, bei erheblich längerer Halbwertszeit als Morphin (6-8 Stdn. vs 4 Stdn.). Bei chronischer Niereninsuffizienz kann Halbwertszeit von MG6 auf bis zu 27 Stdn. verlängert sein. Die Kumulation kann zu Intoxikationserscheinungen mit lang anhaltender Atemdepression, chronischer Übelkeit und Erbrechen, kognitiven Funktionsstörungen, Halluzinationen und Koma führen. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ M3G wirkt möglicherweise opioidantagonistisch und wird mit neuroexzitatorischen Effekten (Myoklonien) in Verbindung gebracht. Im Gegensatz dazu: • hat Oxycodon keine klinisch relevanten Stoffwechselprodukte • hat Hydromorphon keine pharmakologisch aktiven Metabolite • hat Buprenorphin einen Metabolit mit geringer klinischer Relevanz Leberfunktionsstörung: Fentanyl TTS, Hydromorphon Kloke M, Hense J (2010) Leitlinien zur medikamentösen Schmerztherapie. Netzwerk Palliativmedizin Essen. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Wechsel des Opioids oder des Applikationsweges Bei unzureichender Analgesie - auch nach Dosiserhöhung oder bei Nebenwirkungen - wird ein Opioidwechsel (siehe Umrechnungsfaktoren Tabelle) empfohlen. Alternativ werden auch weitere Applikationsformen angewendet: • zu öffnende Kapseln, Granulate, Suspensionen, transmukosale Applikation, (kurzfristig) Suppositorien, transdermale Systeme (bei stabilem Schmerz, jedoch keine Erstanwendung in der Terminalphase). Weiterhin werden auch andere Applikationswege angewendet: • Subkutan • Intravenös • Bei Vorhandensein eines stabilen venösen Zuganges (z. B. Port) kann dieser auch ambulant benutzt werden. • peridural • Spinal Der Wechsel des Applikationsweges erfolgt unter Beachtung der jeweiligen Bioverfügbarkeit: Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Kloke M, Hense J (2010) Leitlinien zur medikamentösen Schmerztherapie. Netzwerk Palliativmedizin Essen. Bei neuropathischen oder anderen Schmerzen (siehe Tabellen) werden ergänzende Medikamente zusätzlich oder alleinig eingesetzt: Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Kloke M, Hense J (2010) Leitlinien zur medikamentösen Schmerztherapie. Netzwerk Palliativmedizin Essen. Zur Schmerztherapie mit Oxycodon in der Indikation des neuropathischen Schmerzes liegen viele aussagekräftige Publikationen vor. Von besonderer Bedeutung in dieser Indikation ist, dass Oxycodon in klinischen Studien das am besten dokumentierte Opioid mit nachgewiesener Wirksamkeit bei neuropathischen Schmerzen ist. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Kloke M, Hense J (2010) Leitlinien zur medikamentösen Schmerztherapie. Netzwerk Palliativmedizin Essen. 4. Interventionsgrenzen Sämtliche Behandlungen und Interventionen müssen sich am Palliativpatienten stets an der Verbesserung der Lebensqualität durch die durchgeführte oder geplante Maßnahme bewerten lassen. 5. Kontrolle/Verhalten Bei fehlender oder unzureichender Wirkung • kann ein WHO-Stufen- bzw. Opioidwechsel indiziert sein. • ist die Dosissteigerung eventuell noch nicht ausreichend erfolgt. • Führt die Dosissteigerung zu keiner adäquaten Wirkung, wird ein Opioidwechsel durchgeführt. • Führt die Dosissteigerung zur Schmerzzunahme (opioidinduzierte Hyperalgesie) wird ein Opioidwechsel oder ein alternatives Verfahren angewendet. • kann die Therapie nicht schmerztypadäquat sein (siehe vorherige Seite) und damit möglicherweise ein Koanalgetikum indiziert sein. • kann eine substanzbezogene Opioidtoleranz bestehen. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ Bei häufig/stark wechselnden Schmerzen • Bei Durchbruchschmerzen bei ansonsten suffizienter Analgesie empfiehlt sich die zusätzliche Gabe einer Bedarfsmedikation. Hierzu wird die normal freisetzende Zubereitung des Analgetikums verwendet. Die Dosis richtet sich nach der Höhe der Tagesmedikation (z.B. 1/6 der Tagesdosis des Basis-Opioids als Einzeldosis der zusätzlichen oralen Bedarfsmedikation). • Bei neuropathisch einschießenden Schmerzen zusätzliche Gabe eines Antikonvulsivums. • Tagesrhythmik von Schmerzen erfordert eine auf den Patienten abgestimmte individualisierte Dosierung der Analgetika in Abhängigkeit der individuellen Schmerzstärke im Tagesverlauf. Bei Nebenwirkungen bei adäquater Therapie ● ist (bei Schmerzfreiheit) eine Dosisreduktion möglich. ● besteht möglicherweise eine individuelle substanzbezogene Unverträglichkeit. • Es ist ein Wechsel der Substanz innerhalb der Stufe oder Ab-/Ersetzen der Substanz indiziert. ● ● sollte eine adäquate Prophylaxe häufiger Nebenwirkungen erfolgen, • bei NSAR: z. B. Magenschutz • bei Opioiden: Antiemese und laxative Behandlung können Beschwerden noch andere Ursachen haben und diese sollten ausgeschlossen werden, • z. B. Hirndruck, Organversagen,Tumorprogression, Fieber, Peritonealkarzinose, Elektrolytentgleisung 6. Literatur: 1. Husebo S, Klaschik E (Hrsg.) (2009) Palliativmedizin. Schmerztherapie, Gesprächsführung, Ethik. Aktualisierte 5. Auflage. Springer-Verlag Berlin, Heidelberg, New York. 2.Junker U, Lux A, Neugebauer EAG, Basler HD (2009) Schmerztherapie bei multimorbiden und betagten Patienten. MMP 32 (5): 175-181. 3.Klaschik E (2009) Medikamentöse Schmerztherapie bei Tumorpatienten. 10. überarbeitete Auflage. Pallia Med Verlag Bonn. Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ 4.Kloke M (2009) Therapie chronischer Tumorschmerzen. Onkologie heute 6: 47-51. 5.Kloke M, Hense J (2010) Leitlinien zur medikamentösen Schmerztherapie. Netzwerk Palliativmedizin Essen. 6.Lasek R, Müller-Oerlinghausen B, Berthold, HK, Ludwig W.D. (2007) Therapieempfehlungen der Arzneimittelkommission der Deutschen Ärzteschaft: Empfehlungen zur Therapie von Tumorschmerzen. Arzneiverordnung Praxis 34 (1): 3-29. 7.Mikus G (2009) Schmerztherapie. Ist Morphin anderen Opioiden noch ebenbürtig? Hess. Ärzteblatt 3: 180-183. 8.Schenk M, Rieger A (Hrsg.) (2008) Multimodale Tumorschmerztherapie. Uni-Med-Verlag Bremen, London, Boston. 9.Willenbrink HJ (2009) Schmerz- und Symptombehandlung bei Tumorpatienten. 19. Auflage. 10.Wirz S, Schenk M, Diemer M, Dreyhaupt G, Itting G, Hanekop G, Hege-Scheuing G, Jage J, Schlisio B, Wartenberg HC, Zimmermann M (2007) Kurzanleitung Tumorschmerz. Arbeitskreis Tumorschmerz. Deutsche Gesellschaft zum Studium des Schmerzes (DGSS). 11. Wörz R, Frank M, Achenbach U (2003): Retardiertes Oxycodon – eine Therapieoption bei starken neuropathischen Schmerzen. MMW Fortschr Med, Nr. III: 71-76 12. Watson CPN, Babul N, (1998): Efficacy of oxycodone in neuropathic pain. A randomized trial in postherpetic neuralgia. Neurology 50: 1837-1841 13. Watson CPN, Moulin D, Watt-Watson J, Gordon A, Eisenhoffer J (2003): Controlled release oxycodone relieves neuropathic pain: a randomised controlled trial in painful diabetic neuropathy. Pain 105: 71-78 Palliativnetzwerk Rhein-Neckar __________________________________________________________________________ 7. Sonstiges Hinweis: Bei dem vorliegenden Behandlungsstandard handelt es sich nur um Empfehlungen. Für jeden Patienten ist eine individuelle Therapie unter Einbezug bzw. Abwägung aller Umstände notwendig. Die Standard wurde mit freundlicher Unterstützung der Mundipharma Vertriebsgesellschaft mbH & Co.KG, Limburg/Lahn erstellt.