Spezielle Wohnformen für demenziell erkrankte Menschen
Werbung

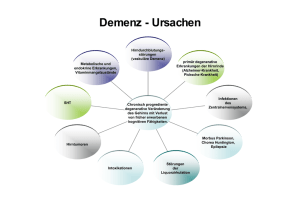
Diplomica Verlag Jennifer Zimmermann Leben mit Demenz Spezielle Wohnformen für demenziell erkrankte Menschen Jennifer Zimmermann Leben mit Demenz Spezielle Wohnformen für demenziell erkrankte Menschen ISBN: 978-3-8366-1887-8 Herstellung: Diplomica® Verlag GmbH, Hamburg, 2009 Covergestaltung: Diplomica Verlag Dieses Werk ist urheberrechtlich geschützt. Die dadurch begründeten Rechte, insbesondere die der Übersetzung, des Nachdrucks, des Vortrags, der Entnahme von Abbildungen und Tabellen, der Funksendung, der Mikroverfilmung oder der Vervielfältigung auf anderen Wegen und der Speicherung in Datenverarbeitungsanlagen, bleiben, auch bei nur auszugsweiser Verwertung, vorbehalten. Eine Vervielfältigung dieses Werkes oder von Teilen dieses Werkes ist auch im Einzelfall nur in den Grenzen der gesetzlichen Bestimmungen des Urheberrechtsgesetzes der Bundesrepublik Deutschland in der jeweils geltenden Fassung zulässig. Sie ist grundsätzlich vergütungspflichtig. Zuwiderhandlungen unterliegen den Strafbestimmungen des Urheberrechtes. Die Wiedergabe von Gebrauchsnamen, Handelsnamen, Warenbezeichnungen usw. in diesem Werk berechtigt auch ohne besondere Kennzeichnung nicht zu der Annahme, dass solche Namen im Sinne der Warenzeichen- und Markenschutz-Gesetzgebung als frei zu betrachten wären und daher von jedermann benutzt werden dürften. Die Informationen in diesem Werk wurden mit Sorgfalt erarbeitet. Dennoch können Fehler nicht vollständig ausgeschlossen werden und der Verlag, die Autoren oder Übersetzer übernehmen keine juristische Verantwortung oder irgendeine Haftung für evtl. verbliebene fehlerhafte Angaben und deren Folgen. © Diplomica Verlag GmbH http://www.diplomica-verlag.de, Hamburg 2009 Inhaltsverzeichnis 1. Einleitung ............................................................................. 4 1.1 Überblick......................................................................................... 5 2. Die demenzielle Erkrankung ................................................ 6 2.1 Definitionen .................................................................................... 6 2.2 Historische Entwicklung ................................................................. 8 2.3 Demenzformen ............................................................................. 13 2.3.1 Die Alzheimer-Krankheit.................................................................. 15 2.3.2 Die vaskuläre Demenz .................................................................... 16 2.3.3 Die frontotemporale Demenz........................................................... 17 2.3.4 Die Lewy-Körperchen-Demenz......................................................... 18 2.4 Epidemiologie ............................................................................... 18 2.4.1 Bevölkerungsentwicklung in Deutschland ......................................... 18 2.4.2 Prävalenz der Demenz .................................................................... 21 2.4.3 Inzidenz der Demenz...................................................................... 23 2.4.4 Aussichten..................................................................................... 24 2.5 Das Erleben bei einer demenziellen Erkrankung .......................... 25 2.5.1 Das Erleben der Betroffenen ........................................................... 25 2.5.2 Das Erleben der Angehörigen .......................................................... 31 2.5.3 Das Erleben des Pflegepersonals ..................................................... 33 2.5.4 Schlussfolgerung ............................................................................ 33 2.6 Symptome und Verlauf von Demenzerkrankungen ...................... 34 2.6.1 Kognitive Symptome....................................................................... 35 2.6.2 Psychische Störungen und Verhaltensänderungen............................. 36 2.6.3 Körperliche Symptome.................................................................... 38 2.6.4 Verlauf der Alzheimer-Krankheit ...................................................... 40 2.7 Diagnostik..................................................................................... 42 2.7.1 Abgrenzung einer demenziellen Erkrankung ..................................... 42 2.7.2 Frühdiagnose ................................................................................. 44 2.7.3 Diagnostische Verfahren ................................................................. 45 2.7.4 Kritische Betrachtung ..................................................................... 46 1 2.8 Hilfen zur Lebensbewältigung ...................................................... 47 2.8.1 Hilfen für pflegende Angehörige ...................................................... 50 2.8.2 Ökologische und Soziale Hilfen ........................................................ 52 2.8.2.1 Milieutherapie .......................................................................... 53 2.8.3 Medizinische Hilfen......................................................................... 54 2.8.4 Körperliche Hilfen........................................................................... 56 2.8.5 Psychologische Hilfen ..................................................................... 57 2.8.5.1 Einzelne Methoden ................................................................... 58 2.8.5.2 Selbst-Erhaltungs-Therapie ....................................................... 59 2.8.5.3 Realitätsorientierungstraining .................................................... 60 2.8.5.4 Biographiearbeit....................................................................... 62 2.8.5.5 Validation / Integrative Validation.............................................. 63 2.8.5.6 Basale Stimulation.................................................................... 66 2.8.5.7 Drei-Welten-Konzept ................................................................ 68 2.8.5.8 Personenzentrierter Ansatz ....................................................... 69 2.8.6 Rechtliche Hilfen ............................................................................ 72 2.8.7 Finanzielle Hilfen ............................................................................ 74 2.8.8 Resümee ....................................................................................... 78 3. Möglichkeiten der Pflege und Betreuung .......................... 80 3.1 Versorgungsformen für demenziell erkrankte Menschen ............. 80 3.1.1 Ambulante Pflege und Betreuung .................................................... 80 3.1.2 Teilintegrative Pflege und Betreuung ............................................... 81 3.1.3 Integrative Wohnformen................................................................. 84 3.1.4 Teilsegregative Wohnformen........................................................... 89 3.1.5 Segregative Wohnformen................................................................ 90 3.1.5.1 Wohngemeinschaften ............................................................... 92 3.1.5.2 Hausgemeinschaften .............................................................. 106 3.1.5.3 Spezielle Pflegebereiche.......................................................... 111 3.1.5.4 Internationale Wohnformen .................................................... 115 3.2 Chancen und Grenzen der Wohnformen ..................................... 117 3.2.1 Studie zur Dementenbetreuung in Hamburg ................................... 117 (vgl. Kapitel 3.1.5.3) ............................................................................. 117 3.2.1.1 Domusprinzip – Integrationsprinzip.......................................... 118 3.2.1.2 Dementenbetreuung – traditionelle Versorgung ........................ 119 2 3.2.1.3 Arbeitssituation des Pflegepersonals ........................................ 121 3.2.1.4 Situation der Angehörigen....................................................... 122 3.2.1.5 Vergleichsmöglichkeiten.......................................................... 123 3.2.2 Studien zu Wohngruppen für Demente........................................... 125 3.2.3 Studie zur Lebensqualität bei Dementen......................................... 127 3.2.4 Resümee ..................................................................................... 129 3.3 Ausblick....................................................................................... 130 4. Die Hausgemeinschaft des CBT-Wohnhauses St. Michael134 4.1 Vorstellung der Einrichtung ........................................................ 134 4.2 Entstehung der Hausgemeinschaft ............................................. 136 4.3 Umsetzung der Hausgemeinschaft ............................................. 139 4.3.1 Begleitungskonzept mit Hausgemeinschaftskonzept ........................ 139 4.3.2 Bewohner der Hausgemeinschaft................................................... 140 4.3.3 Mitarbeiter der Hausgemeinschaft ................................................. 142 4.3.4 Hilfen zur Lebensbewältigung........................................................ 142 4.3.5 Probleme bei der Umsetzung......................................................... 143 4.4 Schlussfolgerungen..................................................................... 144 5. Fazit ................................................................................. 147 Abkürzungsverzeichnis ........................................................ 151 Abbildungsverzeichnis ......................................................... 152 Tabellenverzeichnis.............................................................. 154 Literaturverzeichnis ............................................................. 155 Quellenverzeichnis ............................................................... 164 Anhang / Anlage 1 ............................................................... 166 Anhang / Anlage 2 ............................................................... 168 3 1. Einleitung Das Thema Demenz taucht in den Medien immer häufiger auf. Das ist kein Zufall, sondern Abbild einer realen Entwicklung. Denn durch die zunehmende Alterung der Gesellschaft, wächst auch die Gefahr an Alzheimer oder einer anderen Form von Demenz zu erkranken. Derzeit leben in Deutschland über eine Millionen Betroffene, und wenn die Wissenschaft zu keinen wesentlichen Therapieerfolgen kommt, wird bis zum Jahr 2050 mit einer Verdoppelung dieser Zahlen gerechnet.1 Auch in Altenpflegeheimen macht sich der demographische Wandel bemerkbar. Neben dem Durchschnittseinzugsalter steigt auch die Zahl der Bewohner, die an einer demenziellen Erkrankung leiden, kontinuierlich an. Wenn vor einigen Jahren kaum psychisch erkrankte Bewohner in Altenhilfeeinrichtungen zu finden waren, liegt der Wert derzeit bei ungefähr 65 %.2 Hinsichtlich dieser Zahlen werden Verantwortliche und Träger der Altenhilfeeinrichtungen in naher Zukunft mit gewaltigen Herausforderungen konfrontiert. Denn die Einrichtungen sind auf psychisch gesunde, ältere Bewohner ausgerichtet, und können die speziellen Bedürfnisse von demenziell erkrankten Menschen nur unzureichend befriedigen. So schrecken auch einige Angehörige Demenzerkrankter vor dem Schritt zurück, ihre Verwandten in einem Altenpflegeheim versorgen zu lassen. Sie erleben dort häufig noch ein Angebot, dass ihren Ansprüchen an eine annehmende, liebevolle und fördernde pflegerische Versorgung nicht genügt.3 Die Gesellschaft ist hier zum Handeln aufgerufen, denn eine angemessene Pflege und Betreuung demenziell erkrankter Menschen ist von vielen Faktoren abhängig. Es müssen innovative, spezielle Wohnformen eingreifen, die den Bedürfnissen der Betroffenen gerecht werden können. Auch die Heime sind an einer bedarfsgerechten Versorgung aller Bewohner interessiert. Nur so können sie wettbewerbsfähig bleiben und einen wachsenden Kundenstamm verzeichnen. Eine Auseinandersetzung mit geeigneten Wohnformen für demenziell erkrankte Menschen ist somit für alle Beteiligte von großer Bedeutung. 1 vgl. Statistisches Bundesamt (2003)a vgl. Kastner et al. (2007) 3 vgl. Bundesministerium für Familie, Senioren, Frauen und Jugend (2004) 2 4 1.1 Überblick Da eine angemessene Versorgung für Betroffene einer Demenzerkrankung von vielen Faktoren abhängt, werden im zweiten Kapitel zunächst wichtige Aspekte der Demenz erläutert. Es ist notwendig hierauf umfassend einzugehen, damit ein Gesamteindruck der Probleme der aktuellen Versorgungssituation entstehen kann. Das dritte Kapitel beschäftigt sich schließlich mit den Möglichkeiten der Pflege und Betreuung. Hierbei werden in Kapitel 3.1 zunächst die verschiedenen Versorgungsformen für demenziell erkrankte Menschen näher erläutert. Den Schwerpunkt bilden dabei die speziellen und neueren Wohnformen. Anschließend wird nach einer Vorstellung repräsentativer Studien in Kapitel 3.2 kritisch hinterfragt, ob die Wohnformen eine positive Wirkung auf Betroffene haben, und wo ihre Grenzen liegen. Anhand der gewonnenen Ergebnisse können so in Kapitel 3.3 die Schwierigkeiten zusammengefasst, und Empfehlungen für die Zukunft der Altenhilfeeinrichtungen ausgesprochen werden. Um die theoretischen Ausführungen mit der Praxis zu verbinden, wird im vierten Kapitel ein anschauliches Bild einer Hausgemeinschaft für demenziell erkrankte Menschen vorgestellt. Im Weiteren wird in Kapitel 5 ein Fazit der aktuellen Versorgungssituation gezogen sowie die Relevanz für die sozialpädagogische Arbeit dargestellt. Durch meine Berufstätigkeit in der Altenhilfe werden zum Teil theoretische Ausführungen durch Praxisbeispiele ergänzt. Während des Anfertigens dieses Textes musste ich feststellen, dass der Bereich der speziellen Wohnformen für demenziell erkrankte Menschen noch wenig erforscht ist. Doch gerade weil es hier Lücken gibt und die Entwicklung am Anfang steht ist es notwendig sich mit diesem Thema auseinander zu setzen. Denn die speziellen Wohnformen für demenziell erkrankte Menschen werden in naher Zukunft nicht nur einen hohen Stellenwert in der Altenhilfe, sondern in der gesamten Gesellschaft einnehmen. 5 2. Die demenzielle Erkrankung 2.1 Definitionen Das Wort Demenz wird im Wörterbuch als eine dauernde Geistesschwäche bezeichnet, die auf organischen Hirnschädigungen beruht. „Wenn man das Wort „Demenz“ in die beiden lateinischen Wörter „de“ und „mens“ aufteilt, kommt man dem Sinn des Begriffs näher: „De“ bedeutet „weg“ und „mens“ bedeutet „Sinn, Geist, Verstand.“ Eine sinnvolle Übersetzung von „Demenz“ wäre also: „Sich vom Geist oder Verstand entfernen.“ 1 Es gibt verschiedene Klassifizierungssysteme in denen eine Demenz definiert wird. Nachfolgend werden die Definitionen der Internationalen Klassifikation psychischer Störungen sowie des Statistischen Manuals psychischer Störungen erläutert. Diese modernen Klassifizierungssysteme finden auch in der Praxis häufig Anwendung. Nach der Internationalen Klassifikation psychischer Störungen (ICD-10) ist Demenz ein Syndrom „als Folge einer meist chronischen oder fortschreitenden Krankheit des Gehirns, mit Störung vieler höherer kortikaler Funktionen einschließlich Gedächtnis, Denken, Orientierung, Auffassung, Rechnen, Lernfähigkeit, Sprache, Sprechen und Urteilsvermögen im Sinne der Fähigkeit zur Entscheidung. Das Bewusstsein ist nicht getrübt. Die kognitiven Beeinträchtigungen werden gewöhnlich von Veränderungen der emotionalen Kontrolle, des Sozialverhaltens oder der Motivation begleitet, gelegentlich treten diese auch eher auf“.2 Für eine sichere Diagnose müssen die Symptome mindestens 6 Monate bestehen.3 Ausgehend von dieser allgemeinen Definition der ICD-10, werden verschiedene Formen der Demenz unterteilt und mit Schlüsselnummern versehen, damit eine genaue Klassifizierung erreicht werden kann. 1 Schaade et al. (2005), S. 11, Z. 12-16 Internationale Statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme. 10. Revision. Version 2006 auf www.dimdi.de/static/de/klassi/diagnosen/icd10/htmlgm2006/fr-icd.htm (dl. 13.02.2008) 3 siehe ebd. 2 6 Im Statistischen Manual psychischer Störungen (DSM-IV) wird bei einer Demenz eine nachweisbare Beeinträchtigung der Gedächtnisleistung gefordert. Hinzu muss mindestens eines der folgenden Kriterien kommen: • Beeinträchtigung des Urteilsvermögens oder abstrakten Denkvermögens; • Aphasie als Störung der Sprache; • Apraxie als Beeinträchtigung der Fähigkeit motorische Aktivitäten auszuführen, trotz funktionierender Motorik; • Agnosie als Unfähigkeit des Wiedererkennens, trotz funktionierender sensorischer Funktionen; • Persönlichkeitsveränderungen, im Hinblick auf ersichtliche Veränderungen der bestehenden Persönlichkeit. Neben diesen Kriterien muss eine deutliche Beeinträchtigung der sozialen Alltagsaktivitäten und persönlichen Beziehungen bestehen. Auch mögliche Differenzialdiagnosen wie eine Depression oder ein Delir (siehe Kapitel 2.7.1) müssen ausgeschlossen sein.1 Die Klassifizierungssysteme nach ICD-10 und DSM-IV unterscheiden sich erheblich in den zu erfüllenden Kriterien. Im DSM-IV wird auf eine allgemeine Definition der Demenz verzichtet, und der Begriff wird wesentlich weiter gefasst. So wird der DSM-IV der Vielgestaltigkeit des Demenz-Syndroms besser gerecht. Jedoch werden hierunter auch Störungen klassifiziert, die in der ICD-10 nicht erfasst werden. Das Demenz-Syndrom nach diesem Klassifizierungssystem ist hingegen an zeitliche Kriterien gebunden und unternimmt eine grobe Unterteilung der Demenzformen.2 1 2 vgl. Gatterer et al. (2005), gesamte obere Passage vgl. Alzheimer und andere Definitionen auf www.psychiatriegespräch.de 7 2.2 Historische Entwicklung Für psychisch Erkrankte gab es im späten Mittelalter keine organisierte Versorgung. Lediglich einige religiöse Einrichtungen sorgten durch milde Gaben für ein wenig Rückhalt. Im 17. und 18. Jahrhundert wurden die Außenseiter der Gesellschaft wie Behinderte, psychisch Kranke, Prostituierte oder Obdachlose zusammen in „Tollhäusern“ verwahrt. Diese zuchthausartigen Verwahranstalten sollten die Außenseiter von der Gesellschaft fern halten. Sie mussten dort körperlich schwer arbeiten und wurden bei Fehlverhalten hart bestraft. Versuche der Heilung oder Betreuung gab es nicht. In Verbindung mit einer „Demenz“ wurden zu der Zeit Menschen verstanden, die des Verstandes beraubt waren.1 In der zweiten Hälfte des 18. Jahrhunderts begann eine langsame Humanisierung der psychisch Erkrankten. Die „Tollhäuser“ wurden aufgelöst und es entstanden „Irrenanstalten“. 1797 prägte der Arzt Philipp Pinel schließlich den Begriff „Demenz“ als eine chronisch verlaufende Erkrankung. Diese sollte durch Zuwendung, Geduld und Milde geheilt werden. Maßnahmen wie das Eintauchen in kaltes Wasser oder Hungerkuren fanden jedoch noch häufig Anwendung. Auf diese Weise sollten die Betroffenen von der Erkrankung abgelenkt werden, und von ihr los kommen.2 Ganz auf Zwangsmittel verzichtet wurde erstmals in England. Beschäftigungsangebote, soziale Veranstaltungen sowie ein regelmäßiger Kontakt zwischen Arzt und Patient prägten die dortigen psychiatrischen Anstalten. Zu dieser Zeit erweiterte sich auch der Begriff der Demenz. Ärzte sprachen von einem Nachlassen der kognitiven Fähigkeiten,3 und psychische Erkrankungen gewannen zunehmend an Beachtung. Die Vermutungen über die Ursachen einer Demenz teilten sich. So glaubten Psychiater ausschließlich an psychologische Ursachen. Somatiker waren hingegen der festen Überzeugung, dass einer Demenz körperliche Ursachen zugrunde liegen müssen. Dementsprechend wurden verschiedene Interventionen an Betroffenen durchgeführt.4 Einen entscheidenden Wendepunkt in der geschichtlichen Entwicklung der Demenz gab Alois Alzheimer. Daher werde ich detailliert auf seine Arbeit eingehen. 1 vgl. Foucault (1967) vgl. Möller et al. (1996) 3 siehe ebd. 4 vgl. Maurer et al. (2000) 2 8 Alois Alzheimer verfügte über eine Doppelqualifikation als Psychiater und Neuropathologe. Ein besonderes Interesse hatte er an dem „Altersblödsinn“. So begann er Ende des 19. Jahrhunderts die biologischen Grundlagen der Demenz zu erforschen und erkannte, dass es verschiedene Formen von Demenzerkrankungen gibt. Zu dieser Zeit wurden nur 5 % der deutschen Bevölkerung älter als 65 Jahre, dementsprechend waren Altersdemenzen eine seltene Erscheinung. Die meisten Demenzen entstanden in Folge infektiöser Hirnerkrankungen, deren Ursachen in Krankheiten wie der Syphilis begründet waren. 1898 beschrieb Alois Alzheimer schließlich die „Dementia senilis“ als eine Erkrankung, die erst im höheren Alter auftritt und nicht vaskulär, also nicht durch eine Ischämie oder einen Infarkt verursacht wird.1 Im Rahmen seiner Tätigkeit als Psychiater behandelte Alois Alzheimer psychisch Erkrankte in der „Anstalt für Irre und Epileptische“ in Frankfurt. 1901 wurde die damals 51-jährige Auguste Deter von ihrem Ehemann in die Anstalt gebracht, nachdem es innerhalb eines Jahres zu besonderen Auffälligkeiten gekommen war. Auguste Deter konnte leichte Aufgaben nicht mehr erledigen, sie versteckte Dinge und zeigte ein starkes Gefühl der Eifersucht gegenüber ihrem Mann. Alois Alzheimer protokollierte am 26. November 1901 folgendes:2 „Wie heißen Sie? Auguste. Was sind Sie? Auguste. Familienname? Auguste. Wie heißt Ihr Mann? Ich glaube Auguste. Ihr Mann? Ach so. Wie alt sind Sie? 51. Wo wohnen Sie? Ach, Sie waren doch schon bei uns. Wo wohnen Sie? Ach, ich bin so verwirrt. Sind Sie verheiratet? Zu Auguste. Wo sind Sie hier? Hier und überall, hier und jetzt, Sie dürfen mir nichts übel nehmen. Wo sind Sie hier? Da werden wir doch wohnen. Wo ist ihr Bett? Wo soll es sein? 1 2 vgl. Bauer (1994) vgl. Maier (2004) 9 Zu Mittag isst Frau Auguste D. Schweinefleisch mit Karfiol 1. Was essen Sie? Spinat. (Sie kaut das Fleisch) Was essen Sie jetzt? Ich esse erst Kartoffeln und dann Kren 2. Neben der Befragung lässt Alzheimer die Patientin schreiben: Schreiben Sie eine Fünf. Sie schreibt: Eine Frau Schreiben Sie eine Acht. Sie schreibt: Auguste Beim Schreiben sagt sie wiederholt: Ich habe mich sozusagen verloren.“ 3 Die Behandlung von Auguste Deter erfolgte wie damals üblich durch Bäder, Turnen, strenge Diät und leichte elektrische Ströme in den Kopf. In einem Zeitraum von 4 ½ Jahren verschlimmerte sich das Verhalten. Alois Alzheimer beschrieb seine Patientin als aggressiv, abweisend und unruhig. Auch anfallsartiges Jammern und Schreien trat vermehrt auf. 1906 starb Auguste Deter im Alter von 56 Jahren an einer Blutvergiftung, die durch Wundliegen verursacht wurde. Alois Alzheimer untersuchte schließlich das Gehirn seiner Patientin.4 Hier fand er, wie auch schon bei seinen vorherigen Untersuchungen an Gehirnen von Patienten, Eiweißablagerungen zwischen den Nervenzellen. Diese nannte er Amyloid-Plaques. Neu war jedoch die Entdeckung von verklebten Faserbündeln (Neurofibrillen) des Tauproteins zwischen den Nervenzellen. Alois Alzheimer war unsicher ob es sich um eine früh aufgetretene, präsenile Form der „Dementia senilis“ handelte oder um eine eigenständige Krankheit.5 Im gleichen Jahr noch hielt er einen Vortrag über seine Entdeckungen vor der Versammlung der süddeutschen Irrenärzte in Tübingen. Diese zeigten jedoch kein großes Interesse, da Demenzen zu dieser Zeit eher selten auftraten.6 Emil Kraepelin, ein Freund und Kollege von Alois Alzheimer, führte den Begriff der Alzheimer-Krankheit 1910 erstmals in seinem Lehrbuch der Psychiatrie auf. Hier beschrieb Emil Kraepelin seine klinischen Beobachtungen als Psychiater. Sein Ziel war es, die psy1 Karfiol = Blumenkohl Kren = Meerrettich 3 Maier (2004), S. 7, Z. 6-37 4 vgl. Maier (2004) 5 vgl. Bauer (1994) 6 vgl. Viciano (2006) 2 10 chischen Erkrankungen zu klassifizieren. So beschrieb er die manisch-depressive Krankheit, die „Dementia praecox“ (später als Schizophrenie bezeichnet) und die AlzheimerKrankheit.1 Wenige Jahre später, im Jahr 1915, starb Alois Alzheimer im Alter von 51 Jahren an einem Nierenversagen.2 Abbildung 1: Alois Alzheimer und Auguste Deter Auch die Forschungen stellten sich weitestgehend ein. Erst in den 60er und 70er Jahren wurde das Thema Demenz wieder relevant. Denn auf Grund der zunehmend steigenden Lebenserwartung der Menschen, steigt auch das Risiko an einer Demenz zu erkranken.3 Die Veränderungen im Gehirn sind seit Alois Alzheimer weitestgehend bekannt, die Ursachen jedoch nicht. Daher wurde im medizinischen Bereich weiterhin viel geforscht. Die Forschung zu der psychologischen Betreuung von Betroffenen wurde hingegen vernachlässigt, sodass wenig finanzielle Unterstützung und qualifiziertes Personal bereit stand.4 1 vgl. Möhler (2003) vgl. Maier (2004) 3 vgl. Maurer et al. (2000) 4 vgl. Kitwood (2008) 2 11 Das Konzept des Verwahrens und Isolierens von demenziell erkrankten Menschen ist nach und nach aufgegeben worden, und es setzten sich andere Unterbringungskonzepte, wie etwa der Altenhilfe, durch.1 Aktuell leiden in Deutschland ungefähr eine Millionen Menschen über 65 Jahre an einer Demenz, denn der Hauptrisikofaktor dieser Erkrankung ist das Alter. Auch die Forschungen dauern noch an.2 Einige Wissenschaftler denken, dass Faktoren wie Ernährung, Alkohol, Rauchen, die Schulbildung, der berufliche und soziale Status eines Menschen, Bluthochdruck oder Rheuma eine gewichtige Rolle bei der Entstehung einer Demenz spielen könnten.3 Diese Vermutungen sind jedoch nicht bestätigt. Derzeit wird in Bonn ein Demenz-Zentrum erbaut, in dem circa 400 Wissenschaftler ab dem Jahr 2010 weiter an den Ursachen der Erkrankung forschen. Die Bundesrepublik Deutschland wendet für dieses Projekt jährlich 60 Millionen Euro auf. Eine gesicherte Erkenntnis der Wissenschaft heute ist, dass Enzyme an der Produktion von Amyloid-Plaques beteiligt sind, die im Gewebe im Gehirn verklumpen. Ein Ziel des Demenz-Zentrums wird sein, zu versuchen diese Enzyme zu hemmen.4 Festzuhalten ist jedoch, dass Alois Alzheimer vor über hundert Jahren einen damals „seltsamen“ Fall von Demenz beschrieben hat. Damit löste er eine Welle der Forschung aus. Einige Wissenschaftler sprechen von der Krankheit des 21. Jahrhunderts, und Alois Alzheimer hat als erster den Grundstein für immer noch andauernde Forschungen gelegt. Seine Beschreibung der Demenz lautete 1898:5 „Die Dementia senilis entwickelt sich in einem Lebensalter, in dem das Gehirn schon durchschnittlich eine erhebliche Einbuße an Gewicht erfahren hat und sich auch schon histologisch regelmäßig Zeichen der Seneszenz nachweisen lassen. Schon lange kennen wir eine solche Zunahme des Pigments in den Ganglienzellen und atheromatöse Veränderungen an den Gefäßen. Recht oft erreichen aber diese Veränderungen höhere Grade und bedingen dann die leichten und stillen Formen der Dementia senilis, vielleicht die häufigste der Geisteskrankheiten, die zahlreicher in der Familie, seltener in den Irrenanstalten zu 1 vgl. Stevenson et al. (1993) vgl. Bickel (2005) 3 vgl. Maier (2004) 4 vgl. Grosch et al. (2008) 5 vgl. Maier (2004) 2 12 finden ist. Andere Fälle aber zeigen neben einer zunehmenden, und schließlich außerordentliche Grade erreichenden Demenz Erregungszustände, bald mehr depressiven, bald mehr manikalischen Charakters, Verfolgungsideen und deliröse Erregungszustände. Es wurde ausgesprochen, dass die stille Form der Dementia senilis jeden betreffen könne, vielleicht den eher, der zu verkalkender Erkrankung veranlagt sei, während der mit schweren Erscheinungen einhergehende Altersblödsinn eine psychische, vererbliche Belastung voraussetzt. Die Auffassung, so bestechend sie klingen mag, erscheint mir kaum beweisbar.“1 2.3 Demenzformen Auf Grund ihrer Entstehung lassen sich Demenzen heute in primäre und in sekundäre Formen unterteilen. • Primäre Demenzformen werden durch eine direkte Hirnschädigung hervorgerufen. Innerhalb der primären Demenzformen wird zwischen degenerativen2 und nicht degenerativen Demenzen unterschieden. Hierbei ist von Bedeutung, ob es sich um einen kontinuierlichen Abbauprozess des Gehirns handelt oder ob eine einmalige Schädigung vorliegt. Zu den degenerativen primären Demenzen gehören insbesondere die AlzheimerKrankheit, die vaskuläre Demenz, die frontotemporale Demenz sowie die LewyKörperchen-Demenz. Seltenere Formen bilden die Demenz bei Morbus Parkinson, bei Chorea Huntington oder Prionenerkrankungen. Nicht degenerative primäre Demenzen werden durch eine einmalige Schädigung des Gehirns hervorgerufen. Beispiele hierfür können ein Gehirntumor, ein SchädelHirn-Trauma oder Gefäßentzündungen sein. Wenn diese Demenzen rechtzeitig als solche erkannt werden, kann der Schweregrad der Demenz gebessert, oder teilweise auch vollständig geheilt werden. Häufig werden diese Formen nicht zu den eigentlichen Demenzerkrankungen gezählt, da ihnen das Merkmal der fortschreitenden Verschlimmerung fehlt. 1 2 Maier (2004), S. 13, Z. 11-43 degenerativ = fortschreitend 13 • Sekundäre Demenzformen finden ihren Ursprung nicht in einer Hirnschädigung, sondern im übrigen Organismus. Die Ursachen hierfür sind vielfältig. Oft werden sie durch Medikamente, Alkohol oder Stoffwechselveränderungen verursacht. Die sekundären Demenzformen sind grundsätzlich behandelbar. Bei jahrelangem, chronischen Alkoholkonsum kann die Störung des Gedächtnisses jedoch vorhanden bleiben. Auch ist es im Alter nur bedingt möglich, bestimmte Medikamente abzusetzen.1 Demenzsyndrom Primäre Demenzformen (Hirnschädigung) Degenerative Demenzen -Alzheimer-Krankheit -Vaskuläre Demenz -Frontotemporale Demenz -Lewy-Körperchen-Demenz -Morbus Parkinson -Chorea Huntington -Prionenerkrankungen Sekundäre Demenzformen (keine Hirnschädigung) Nicht-degenerative Demenzen -Gehirntumor -Schädel-Hirn-Trauma -Gefäßentzündungen -Medikamente -Alkohol -Stoffwechselveränderungen Abbildung 2: Einteilung der Demenzformen 1 vgl. Kastner et al. (2007), gesamte Passage 14 Die Alzheimer-Krankheit, die vaskuläre Demenz, die frontotemporale Demenz sowie die Lewy-Körperchen-Demenz werden nachfolgend erläutert. Diese vier Demenzformen machen ungefähr 80 % der gesamten Demenzen aus.1 Die nachfolgend teilweise aufgeführten Symptome werden in Kapitel 2.6 näher beschrieben. 2.3.1 Die Alzheimer-Krankheit Die Alzheimer-Krankheit ist die häufigste Form der Demenzerkrankungen. Sie erfährt derzeit viel Aufmerksamkeit, und auch in der Öffentlichkeit ist sie präsent. Hierbei wird zwischen einer präsenilen und einer senilen Form unterschieden. Die präsenile Form tritt unter dem 65. Lebensjahr auf und zeigt eine vergleichsweise schnelle Verschlechterung des Allgemeinzustandes. Diese früh auftretende Form der Alzheimer-Krankheit kommt eher selten vor. Ungefähr 5 % der Alzheimer-Erkrankten machen sie aus. Die Ursachen liegen in erblichen Defekten bedingt, familiäre Genveränderungen an den Chromosomen 1, 14 und 21 werden vererbt.2 Diese Ursache gilt als erwiesen, sie sollte jedoch kritisch betrachtet werden. Zum Nachweis einer echten genetischen Verursachung müsste festgestellt werden, dass die Genveränderung jede Person in sich trägt, die diese Krankheit entwickelt und in keiner Person vorliegt, die sie nicht entwickelt. Es ist jedoch nicht erwiesen, dass Personen die keine Alzheimer-Erkrankung haben, die Genveränderung nicht in sich tragen.3 Die senile, also über 65 Jahren auftretende Form der Alzheimer-Krankheit kommt dagegen sehr häufig vor, und macht 95 % der Alzheimer-Erkrankten aus. Sie kann sowohl eine schnelle Verschlechterung des Allgemeinzustandes aufweisen als auch eine langsame und mildere. Letztere tritt in der Regel sehr häufig auf. Der Ausbruch der Krankheit erfolgt spontan. Die Ursachen hierfür sind nicht bekannt. Der größte Risikofaktor ist jedoch das Alter, denn die Zahl der Betroffenen verdoppelt sich alle 5 Jahre. Weitere mögliche Risikofaktoren werden derzeit diskutiert, sind jedoch nicht erwiesen. Es wird angenommen, dass genetische, psychologische, umweltbedingte und andere Faktoren eine gewichtige Rolle spielen.4 1 vgl. Kastner et al. (2007) vgl. Maier (2004) 3 vgl. Kitwood (2008) 4 vgl. Gatterer et al. (2005) 2 15 Die Veränderungen im Gehirn von Alzheimer-Erkrankten werden hingegen genau beschrieben (siehe Kapitel 2.2). So sind Neurofibrillenbündel und Amyloid-Plaques zu erkennen, die sich langsam ausbreiten. Es besteht hier eine kortikale Hirnatrophie, bei der die graue Substanz in der Hirnrinde allmählich verloren geht. Zunächst werden das limbische System, die Hippokampusregion und die Temporallappen befallen. Im Verlauf der Erkrankung breiten sich die Verklumpungen über das gesamte Gehirn aus, und schädigen nachhaltig alle Bereiche. Unklar ist noch, ob die Amyloid-Plaques ursächlich sind oder Reaktionen auf die Neurofibrillenbündel. Es konnte jedoch beobachtet werden, dass das Absterben der Zellen im Gehirn nach einem bestimmten Muster erfolgt, das bei vielen Alzheimer-Erkrankten zu erkennen ist. Somit treten auch die Symptome in ähnlicher Weise auf.1 Die Alzheimer-Krankheit ist gekennzeichnet durch einen schleichenden Krankheitsverlauf. Dieser schreitet jedoch kontinuierlich fort, und führt letztendlich zum Tod eines Betroffenen.2 Die durchschnittliche Krankheitsdauer beträgt 4,7 bis 8,1 Jahre.3 Zu Beginn der Erkrankung machen sich Merkfähigkeitsstörungen und Wortfindungsstörungen bemerkbar, und eine Krankheitseinsicht trübt sich. Im Verlauf treten neben den kognitiven Veränderungen zunehmend psychische Störungen und Verhaltensänderungen auf. In fortgeschrittenen Stadien kommen zudem körperliche Symptome hinzu. Meist versterben Betroffene an Sekundärerkrankungen, die sich im Verlauf der Demenz einstellen.4 In Kapitel 2.6.4 wird der Verlauf einer Alzheimer-Krankheit detailliert beschrieben. 2.3.2 Die vaskuläre Demenz Neben der Alzheimer-Krankheit (siehe Kapitel 2.3.1) stellt die vaskuläre Demenz die zweithäufigste degenerative Demenzform dar. Ursächlich sind bei dieser Form Durchblutungsstörungen im Gehirn. Der Begriff der vaskulären Demenz deckt ein weites Spektrum ab, denn die Durchblutungsstörungen können unterschiedliche Ursachen haben und verschiedene Bereiche des Gehirns betreffen. In der Regel kommt es zu einer subkortikalen Hirnatrophie, bei der die weiße Substanz des zentralen Nervensystems allmählich verloren geht. In manchen Fällen kann jedoch auch eine kortikale Störung vorliegen. 1 vgl. Maier (2004) vgl. siehe ebd. 3 vgl. Weyerer et al. (2006) 4 vgl. Maier (2004) 2 16