Ablaufplan, Aufklärung & Anamnese - Martini
Werbung

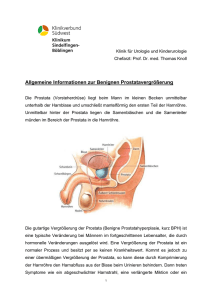
Ablaufplan, Aufklärung & Anamnese Vollständige Entfernung der Prostata (radikale roboterassistierte Prostatektomie) 2 Geplanter Ablauf Ihres Aufenthalts Aufgrund der hohen Anzahl radikaler Prostatektomien, die wir jährlich durchführen, haben wir aus Gründen der Qualitäts­ sicherung einen standardisierten Ablauf für den stationären Aufenthalt des Patienten entwickelt. Dieser versteht sich nicht als starre Sollvorgabe, sondern definiert vielmehr die Richtschnur des Verlaufs und die mit den jeweiligen Etappen verbun­ denen, notwendigen Maßnahmen. Selbstverständlich findet hierbei immer auch eine Anpassung an Ihren individuellen Heilungsverlauf statt. Ein wichtiger Vor­ teil ist, dass Sie sich durch die Kenntnis des geplanten Verlaufs besser auf diesen einstellen können. Nachfolgend möchten wir Ihnen daher die »Richtschnur« eines typischen Verlaufs darstellen. Aufnahmetag Am Tag der stationären Aufnahme erfolgen vor allem die für die Operation noch notwendigen Untersuchungen durch den Stationsarzt sowie die Vorbereitungen für Ihre Operation. Dies sind insbesondere: • Blutentnahme • EKG und ggf. Röntgenuntersuchungen (sofern nicht bereits ambulant durchgeführt) • Gespräch und Aufklärung über die Operation • körperliche Untersuchung • Ultraschalluntersuchungen • eventuell weitere Untersuchungen in Abhängigkeit von Vorerkrankungen und Befunden, z. B. eine spezielle Ultraschalluntersuchung Des Weiteren erfolgt ein ausführliches Gespräch über die Narkose mit dem Anästhesisten. Dieser verordnet Ihnen auch eine Schlaftablette für den Abend vor der Operation und eine Beruhigungstablette, die Sie am Morgen der ­Operation erhalten, wenn Sie für die Operation abgeholt werden. Schließlich zeigt Ihnen das Pflegepersonal die Station und Ihr Zimmer und informiert Sie über den pflegerischen Ab­ lauf während Ihres Aufenthalts. Falls von Ihnen gewünscht, findet auch ein Gespräch mit unseren Psychoonkologen statt. Die Reihenfolge des Ablaufs am Aufnahmetag kann sich aufgrund organisatorischer Gesichtspunkte verändern. Sie werden am Vortag der Operation abends nur noch eine leichte Mahlzeit zu sich nehmen. Bitte beachten Sie, dass Sie bis zur Operation nüchtern bleiben müssen. Dies gilt auch für Trinken und Rauchen. Im Verlauf des Tages erfolgt schließlich auch ein Gespräch über die geplante Operation mit Ihrem Operateur. Abends erhalten Sie zur Thrombose-Prophylaxe eine Heparinspritze in den Oberarm. Diese Injektionen erhalten Sie während des gesamten stationären Aufenthalts und Sie müssen sie auch über den stationären Verlauf hinaus durchführen. Operationstag Am Operationstag werden Sie nach Ihrer Vorbereitung durch das Pflegepersonal der Station in den Operationssaal gebracht. Sie werden rechtzeitig geweckt, sodass Sie ge­ nügend Zeit haben, zu duschen und sich die OP-Kleidung anz­ ­ uziehen. Diese bekommen Sie vom Pflegepersonal bereit­gestellt. Sie brauchen sich um nichts zu kümmern. Sollten Sie erst zu einer späteren Tageszeit operiert werden, ist es in den meisten Fällen möglich, bis zu sechs Stunden vor der Operation klare Flüssigkeiten zu sich zu nehmen. Dies sollte jedoch in jedem Fall in Rücksprache mit dem zustän­ Geplanter Ablauf Ihres Aufenthaltes digen Pflegepersonal erfolgen. Wir empfehlen, 24 Stunden vor Operationsbeginn nüchtern zu bleiben. Da die Rückver­ legung aus dem OP erst erfolgt, wenn Sie die Narkose fast vollständig im Aufwachraum der Anästhesie ausgeschlafen haben, kann es sein, dass diese erst am späten Nachmittag oder Abend stattfindet. Sie müssen an diesem Tag noch nüchtern bleiben und dürfen erst vier Stunden nach Been­ digung der OP schluckweise bis zu maximal 0,5 Liter trinken, da der Darm nach einer Vollnarkose extrem träge ist und bei sofortiger Nahrungsaufnahme die Gefahr von Übelkeit, Erbrechen und Blähungen besteht.Über Infusionen, die Ih­ nen über eine Venenverweilkanüle zugeführt werden, wird Ihr Flüssigkeitsbedarf für diesen Tag vollständig gedeckt. Aufgrund der langen Schlafphasen am Operationstag schla­ fen Sie voraussichtlich in der folgenden Nacht weniger gut. Gegen auftretende Wundschmerzen erhalten Sie Schmerz­ mittel über die Infusion oder eine Spritze. Sie werden bemerken, dass Sie Wunddrainagen haben, die helfen, Wundsekret aus der Wunde zu leiten. Diese werden üblicherweise circa zwei bis drei Tage, selten auch länger, belassen. Bei manchen Operationen ist die Einlage einer Wunddrainage allerdings nicht notwendig. Außerdem liegt ein Harnblasenkatheter in der Blase, um den Urin abzuleiten. Der Katheter kann Missempfindungen (z. B. das Gefühl ständigen Harndrangs) verursachen. Der Urin läuft jedoch kontinuierlich in einen Beutel am Bett. Auch die Farbe des Urins sollte Sie nicht beunruhigen: Aufgrund der inneren Wunde an der Harnröhre / Harnblase ist der Urin zunächst noch etwas blutig. Ebenfalls an dem Harnröhrenausgang kann neben dem Katheter auch während der nächsten Tage noch blutiges Sekret tropfenweise austreten. Auch dies sollte Sie nicht beunruhigen. Tag 1 Die erste Mobilisation, also das Aufstehen aus dem Bett, er­ folgt am Vormittag mithilfe des Pflegepersonals. Auch wenn Sie im Bett liegen, können Sie Ihren Kreislauf trainieren. In­ dem Sie die Wadenmuskulatur ab und zu im Liegen etwas anspannen und den in den Atemwegen angesammelten Schleim abhusten, leisten Sie einen wesentlichen Beitrag zur Vermeidung von Thrombosen (Blutgerinnsel in Beinvenen) und einer Lungenentzündung. Die Schmerzmittelgabe ist heute besonders wichtig, um Sie von Schmerzen zu befrei­ en, da Sie weder in Ihrer Mobilisation noch in Ihrer Atmung eingeschränkt sein dürfen. Die Schmerzmedikamente wer­ den nach einem festen zeitlichen Schema gegeben. Falls die Schmerzen dennoch stärker sein sollten, wenden Sie sich bitte an das Pflegepersonal. Und noch ein Tipp: Legen Sie beim Husten, Niesen oder sonstigen abrupten Bewegungen beide Hände auf die Wunde, um dem Druck entgegenzuwirken. Das Pflegepersonal unterstützt Sie beim Aufstehen und führt atem­ und krankengymnastische Übungen mit Ihnen durch. Der Verband wird aus Hygienegründen heute noch auf der frischen Wunde belassen und nicht gewechselt. Heute dürfen Sie auch schon leichte Kost und eine Trinkmenge von maximal einem Liter zu sich nehmen. Bitte beginnen Sie hiermit lang­ sam oder warten Sie etwas ab, wenn Sie das Gefühl haben, dies noch nicht zu vertragen. Wie bereits erwähnt, ist auch der Darm bei einer Narkose mit betroffen und deshalb unmittelbar im Anschluss extrem träge. Aufgrund eines erhöhten Flüssig­ keitsbedarfs werden Sie auch heute Infusionen erhalten. Bei einem komplikationsfreien Verlauf kann die Venenverweilka­ nüle bereits am Abend des ersten Tages entfernt werden. Tag 2 Heute sollten Sie zur Anregung des Kreislaufs häufiger auf­ stehen und auch schon vermehrt über die Station gehen. Sollten die vorher erwähnten Wunddrainagen nicht viel Sekret gefördert haben, können auch diese schon heute entfernt werden. Der Blasenkatheter verbleibt jedoch län­ ger in der Harnblase. Gelegentlich können sich Blutergüsse 3 4 und Wasser im Penis und den Hodenhäuten sammeln und zu Schwellungen und bläulichen Färbungen führen. In die­ sem Fall sollte mit einem Coolpack gekühlt und der Hoden hoch gelagert werden. Sollte sich der Stuhlgang noch nicht wieder eingestellt haben, bringen wir Ihnen Pflaumensaft als leichtes Abführmittel. Tag 3 bis 6 An diesen Tagen wird Ihre Mobilisation fortgeführt, und auch das Duschen ist nach Entfernung der Wunddrainage möglich. Sie werden sehen, dass es Ihnen jetzt bereits von Tag zu Tag deutlich besser geht. Sollte der Stuhlgang nach wie vor ausge­ blieben sein, erhalten Sie ein stärkeres Abführmittel. Bei üb­ licher Abheilung der genähten Verbindung zwischen der Harn­ röhre und der Blase (Anastomose) kann der Katheter ab Tag 5 kurz vor der Entlassung gezogen werden. Nach der Entfernung des Katheters bleiben Sie in der Regel noch einen Tag statio­ när. Dabei wird überprüft, ob Sie die Blase schon ausreichend entleeren können. Bei wenigen Patienten besteht nach der Katheterentfernung noch eine Schwellung der Anastomose, sodass ein selbstständiges Wasserlassen noch nicht möglich ist. In diesem Fall muss erneut ein Katheter eingelegt werden. Dies g ­ eschieht nach lokaler Betäubung der Harnröhre und ist wenig belastend. Die Katheterentfernung wird dann einige Tage später geplant, wenn die Schwellung abgeklungen ist. Eventuell ist die Heilung der Anastomose während des ­stationären Aufenthalts noch nicht abgeschlossen. Auch in diesem Fall wird die Entfernung des Katheters ambulant nach der Entlassung aus der Klinik vorgenommen. Ihr Operateur wird das Vorgehen individuell während des stationären Auf­ enthalts mit Ihnen besprechen. Falls der Katheter erst nach dem stationären Aufenthalt ent­ fernt wird, werden Sie einen ambulanten Termin in u ­ nserer Kli­ nik erhalten, bei dem der Katheter entfernt werden soll. Wir werden den Termin hierfür vor Ihrer Entlassung gemein­ sam festlegen. Selbstverständlich können Sie den Katheter auch bei Ihrem niedergelassenen Urologen entfernen ­lassen; beispielsweise wenn Sie eine weite Anreise zu unserer Klinik haben. Seien Sie bitte nicht beunruhigt, wenn der Urin sich im­ mer wieder etwas intensiver rötlich färbt. Der Grund hierfür ist, dass sich Blutkrusten aus dem Operations­gebiet ­ablösen. Sobald der endgültige Befund der feingeweblichen Untersu­ chung (Histologie) vorliegt, besprechen wir diesen sofort mit Ihnen und erläutern Ihnen das Ergebnis. Bitte haben Sie Ver­ ständnis, wenn in manchen Fällen das endgültige histologische Ergebnis bei der Entlassung noch nicht vorliegt. Im Institut für Pathologie des UKE, mit dem unsere Klinik zusammenarbeitet, sind sehr sorgfältig arbeitende Kollegen beschäftigt, die das entnommene Präparat nach einem sehr aufwendigen Verfah­ ren aufarbeiten. Diese feingewebliche Untersuchung ist um­ fangreicher als die sonst übliche histologische Aufarbeitung; die Ergebnisse sind daher auch sehr solide und erlauben eine zuverlässige Prognoseeinschätzung Ihrer Erkrankung. Vor der geplanten Entlassung wird ein Abschlussgespräch stattfinden, in dem Sie noch einmal alle Fragen und Unklar­ heiten mit dem Arzt besprechen können. Bitte lesen Sie hierfür noch im Vorfeld den Abschnitt über den weiteren geplanten Verlauf in unseren Entlassungsunterlagen, welche­Ihnen wäh­ rend Ihres Aufenthalts ausgehändigt werden. Aufklärung und Einwilligung zur geplanten vollständigen Entfernung der Prostata Bitte lesen und beantworten Sie die folgenden Seiten aufmerksam und in Ruhe zu Hause durch, bevor Sie zu Ihrem verein­ barten Aufnahmetermin zu uns kommen. Machen Sie sich bei Unklarheiten Notizen und konsultieren Sie ggf. auch Ihren Hausarzt oder Urologen. Eine ausführliche Be­sprechung aller auf Sie zutreffenden Punkte findet außerdem während des Aufnahmegesprächs mit dem Aufnahmearzt statt. Bitte beachten Sie auch, dass diese S ­ eiten Ihrer Akte beigefügt werden. Selbstverständlich erhalten Sie auf Wunsch ein weiteres Exemplar zu Ihrer Verfügung. Aufklärung und Einwilligung Name des aufklärenden Arztes: Name des Patienten: Aufklärung und Einwilligung zur vollständigen ­Entfernung der Prostata Sehr geehrter Patient, bei Ihnen ist eine vollständige Entfernung der Prostata mit Hilfe des da Vinci®-Systems geplant. Vor der Operation werden die Ärztinnen und Ärzte mit Ihnen über die Möglichkeiten und die Durchführung der Operation sprechen. Sie sollen über die typischen Risiken und Folgen sowie Behandlungsalternativen informiert werden, damit Sie sich entscheiden und in die Operation einwilligen können. Diese Aufklärung dient als Unterstützung und zur Dokumentation der wichtigsten Details für die geplante Operation. Zusammenfassung des Aufklärungsgesprächs Bei mir besteht ein Prostatakarzinom. Der Tumor entsteht innerhalb der Prostata. Unbehandelt durchbricht er dann die Kapsel und kann in die Samenblase, Harnblase oder andere benachbarte Organe einwachsen. Im fortgeschrittenen Sta­ dium können Tumorzellen über Lymphbahnen oder Blutge­ fäße die Prostata verlassen und sich als Tochtergeschwülste (Metastasen) in den Lymphknoten oder Knochen absiedeln. Eine frühe Diagnose des Tumors, solange er auf die Prostata be­ schränkt ist, ist mit den besten Heilungschancen verbunden. Die Dringlichkeit der Behandlung erschließt sich aus dem vorliegenden Tumorstadium. Bei einem frühen Tumorsta­ dium ist oft eine Behandlung innerhalb mehrerer Wochen bis Monate ausreichend. Dies ist aber individuell im Einzel­ fall zu entscheiden. Mir wurde zur Behandlung des Prosta­ takarzinoms die radikale Prostatektomie vorgeschlagen. Ziel dieser Operation ist die vollständige Entfernung des bösar­ tigen ­Tumors. Dabei werden die Prostata und die Samen­ blasen, ggf. auch die Lymphknoten, mit dem in der Prostata befindlichen Teil der Harnröhre entfernt. Beschreibung der Behandlung Über einen ersten kleinen Zugang knapp oberhalb des Bauchnabels wird zuerst der Bauchraum mit Kohlendioxid gefüllt und hiernach die Kamera eingebracht. Nun werden unter Sicht die weiteren fünf Trokare (Führungsrohre für die Instrumente) platziert. Bei Bedarf werden Verwachsungen im Bauchraum gelöst. Es erfolgt der Zugang in das kleine Becken unter Eröffnung des Bauchfells seitlich der Blase. Die Harnblase wird nun mobilisiert, sodass die Freilegung der Prostata erfolgen kann. Nach Lösen von ihren Veranke­ rungen an der Beckenwand und an der Beckenmuskulatur und nach Unterbinden der unter Umständen sehr kräfti­ gen venösen Blutgefäße, die an der Vorderseite der Prosta­ ta verlaufen, wird zunächst die Harnblase direkt oberhalb der Pros­tata durchtrennt. Es folgt die Lösung der Samen­ blasen und Samenleiter, sowie die Mobilisation der Prosta­ ta vom Enddarm, dem sie direkt anliegt. Je nach Befund in den präoperativen Prostatabiopsien werden die Gefäßner­ venstränge, welche der Prostata direkt anliegen und zur Potenz notwendig sind, vorsichtig von der Prostatakapsel abgeschoben. Diese „nervschonende“ Methode geschieht je nach Tumorbefall beidseitig, einseitig oder ist unter Um­ ständen auch gar nicht möglich. Dies wird vor der Operation mit Ihnen besprochen. Hiernach wird die Harnröhre direkt unterhalb der Prostata durchtrennt. 5 6 Die nun mobile Prostata wird in einem Bergebeutel bis zum Ende der Operation verwahrt. In bestimmten Fällen wird intraoperativ ein so genannter Schnellschnitt durchgeführt, d. h. die Kontaktstellen der Prostata zu den Nervensträngen werden mikroskopisch untersucht, um sicherzustellen, dass die Nervenstränge be­ lassen werden können oder entfernt werden müssen (z. B. bei Tumorkontakt). Hierbei wird die Prostata zu diesem Zeit­ punkt geborgen. Danach wird die Verbindung der Harnwege durch eine fortlaufende Naht zwischen der Harnröhre und dem Blasenhals wieder hergestellt. Diese Verbindung wird über einen Dauerkatheter, der in Harnröhre und Blase liegt, geschient. In den Fällen, wo das Risiko eines Lymphknoten­ befalles durch das Prostatakarzinom besteht, erfolgt die Entnahme der zur Prostata zugehörigen Lymphknoten. Hier­ nach wird die Prostata über einen kleinen Schnitt aus dem Bauchraum geborgen. Zur Drainage von Lymphflüssigkeit, Blut und eventuell austretendem Urin wird gegebenenfalls ein Drainageschlauch eingelegt und in einen Beutel auf dem linken Unterbauch ausgeleitet. Die Operation endet mit dem Verschluss der kleinen Bauchschnitte. Die Drainagen werden dann entfernt, wenn kein Wundsekret und keine Lymphflüs­ sigkeit mehr über sie abgeleitet werden. Dies kann bereits in der ersten Woche der Fall sein, sich in einzelnen Fällen aber mehrere Wochen, also auch über die Entlassung aus der sta­ tionären Behandlung hinaus, verzögern. Der Dauerkatheter wird entfernt, wenn die Verbindung zwischen Blase und Harnröhre wasserdicht verheilt ist. Zeigt sich der Verdacht auf eine Undichtigkeit, verbleibt der Katheter etwas länger und bei Bedarf wird eine Röntgenuntersuchung der genäh­ ten Verbindung durchgeführt. Behandlungsalternativen Neben der Operation gibt es weitere Methoden der Behand­ lung des Prostatakarzinoms. Die Therapie richtet sich grund­ sätzlich zum einen nach dem Stadium und der Aggressivität des Tumors, aber auch nach Alter und Begleiterkrankungen des Patienten. Hierzu gehören die hormonelle Behandlung durch Medikamente oder die Entfernung des hormonpro­ duzierenden Hodengewebes, die Strahlenbehandlung sowie das abwartende Beobachten (»Aktive Überwachung«) ohne eingreifende Behandlung. Diese Behandlungsmethoden ha­ ben, wie die operative Behandlung, ihren Platz bei speziellen Patientengruppen und speziellen Tumorstadien. Mit mir ist ausführlich diskutiert worden, warum in meinem Fall die Ra­ dikaloperation der Prostata angezeigt ist und warum sie für mich die geeignetste Behandlungsmethode der Tumorer­ krankung darstellt. Nach Diskussion der Vor- und Nachteile habe ich mich für eine radikale Prostatektomie mit eventu­ eller Entfernung der Lymphknoten entschieden. Ich bin darüber informiert worden, dass die Operation mit dem da Vinci®-System eine Alternative neben ande­ ren O ­perationstechniken (z. B. der klassischen offenen ­Operation) darstellt. Die jeweiligen Vor- und Nachteile der einzelnen Techniken sind mit mir besprochen worden. Aufklärung und Einwilligung 7 8 Die radikale Entfernung der Prostata gehört zu den großen urologischen Operationen. Da die radikale Prostatektomie in der Martini-Klinik sehr häufig durchgeführt wird, verläuft die Operation in der Mehrzahl der Fälle komplikationslos. Mir ist jedoch bekannt, dass folgende Risiken bei diesem Eingriff existieren und die beschriebenen Komplikationen auf­ treten können: Schmerzen Im Bereich des Dammes können in den ersten Tagen nach dem Eingriff Schmerzen oder Missempfindungen auftreten. Die Häufigkeit und Intensität nehmen in der Regel nach dem ersten Tag rasch und kontinuierlich ab. Blutungen Da die Prostata von besonders dicken Venen umgeben ist, können Blutungen oder ein Bluterguss auftreten. Gelegent­ lich kann auch der Urin blutig verfärbt sein oder blutige SamenfIüssigkeit austreten. Die Notwendigkeit einer Gabe von Bluttransfusionen ist sehr gering. Ich weiß, dass solche Blutkonserven auf infektiöse Substanzen, insbesondere auf Hepatitis- und AIDS-Erreger, untersucht worden sind. Mir ist bekannt, dass trotzdem ein Restrisiko einer Infekti­ on durch diese Erreger bei Gabe von Fremdblut besteht. Das Risiko wird für Hepatitis C mit 1:30.000, für Hepatitis B mit 1:50.000 und für HIV (Folge: AIDS) mit 1:3.000.000 pro transfundierter Konserve beziffert. Eine Übertragung von z. B. BSE, Variante der Creutzfeldt-Jakob-Erkrankung, oder derzeit unbekannten Erregern wird als extrem selten einge­ schätzt. Nach einer Blutübertragung kann eine Kontrollun­ tersuchung erfolgen. Über die prinzipielle Möglichkeit einer Eigenblutspende bin ich informiert. Infektionen Entzündungen der Prostata (Prostatitis) können nach der Punktion auftreten. Bei Infektionen in der Tiefe des Beckens könnte sich hier Eiter ansammeln (Abzess). Die Wahrschein- lichkeit von Infektionen ist in unserer Klinik bei diesem Ein­ griff sehr gering. Es erfolgt deshalb eine Antibiotikagabe, um Infektionen vorzubeugen. Allergie (Überempfindlichkeit) Während der Operation und des stationären Aufenthaltes kommen Sie mit Medikamenten, Desinfektionsmitteln und anderen Stoffen in Kontakt. Selten kann es hier zu einer Überempfindlichkeitsreaktion kommen. Diese kann sich als­ Schwellung, Hautausschlag oder in Form von Erbrechen äu­ ßern. Schwerwiegende Reaktionen wie Atemstörungen oder Kreislaufstillstand sind sehr selten. Aufklärung und Einwilligung Verletzung benachbarter Organe Verletzungen benachbarter Organe durch die Nadel sind ex­ trem selten. Möglich sind hier Verletzungen der Harnröhre, der Harnblase, des Enddarms sowie angrenzender Nerven und Gefäße. Mögliche Folgen können Fistelbildungen, Blut­ ergüsse im Dammbereich, Darmverletzungen, Gefühlsstö­ rungen der Haut, Druckgefühl und Schmerzen sein. Bei Harn- verhalt durch Schwellung der Prostata oder Verletzung der Harnröhre besteht die Notwendigkeit, einen Blasenkatheter unter Umständen auch über längere Zeit zu tragen. Durch die Gabe von Spritzen, Blutentnahmen oder Infusionen sind Haut- und Weichteilschäden (Venenentzündungen, Sprit­ zenabzesse) nicht auszuschließen. Operationsbedingte Lagerungsschäden Während der Operation ist eine Lagerung auf einem Operati­ onstisch erforderlich. Die korrekte Lagerung wird nach einem genau festgelegten Schema gemeinsam durch den Opera­ teur, den Anästhesisten und die Pflegefachkräfte durchge­ führt und kontrolliert. Lagerungsschäden (z. B. Druckstel­ len und Nervenschäden) treten deshalb sehr selten auf, können aber trotz ordnungsgemäßer Lagerung und regel- mäßiger Kontrollen grundsätzlich nicht ausgeschlossen werden. Meist bilden sich die Funktionsstörungen innerhalb weniger Wochen zurück und können zum Beispiel gut mit Krankengymnastik behandelt werden. In seltenen und un­ günstigen Fällen kann es jedoch zu bleibenden Beschwerden mit Taubheitsgefühl, Schmerzen und Missempfindungen kommen. Bleibende Lähmungen sind extrem selten. Lymphfluss / Lymphocele Durch die Entfernung der Lymphknoten kommt es nach der Operation bei jedem Patienten zum Austritt von Lymph­ flüssigkeit in das Becken. Diese Wundflüssigkeit fließt über die während der Operation gelegten Drainagen ab. In der Regel kommt dieser Lymphfluss innerhalb der ersten ein bis zwei Wochen zum Stillstand. In wenigen Fällen kann es jedoch länger, manchmal auch mehr als einen Monat dauern, bis keine Lymphe mehr fließt. Mir ist bekannt, dass erst nach Beendigung des Lymphflusses die Wunddrai­ nagen entfernt werden können. Auch nach Entfernung der Drainagen sowie bei liegenden, jedoch nicht optimal fördernden Drainagen kann es zum Aufstau von Lymph- flüssigkeit im Becken kommen. Dabei können die großen Beckenvenen komprimiert werden, wodurch das Risiko einer Blutgerinnselbildung in den Becken- und Beinvenen steigt. Um die Ansammlung von Lymphflüssigkeit (Lymphocele) im Becken auszuschließen, werden bei mir nach der Operation regelmäßig Ultraschalluntersuchungen durchgeführt. Bei einer Flüssigkeitsansammlung – ­ trotz Drainagen oder nach Ziehen der Drainagen – muss unter örtlicher Betäubung er­ neut eine Drainage gelegt werden. Dies kommt sehr selten vor. Gelegentlich ist eine operative Ableitung der Lympho­ celen notwendig. Thrombose / Embolie Durch die Manipulation an der Prostata, aber auch aufgrund der Lagerung während des operativen Eingriffs besteht das Risiko einer Thrombose, d. h. einer Gerinnselbildung in den Venen des Beckens oder der Beine. Thrombosen führen zu 9 10 Schwellungen und später oft zu Durchblutungsstörungen. Das größte Risiko einer Thrombose ist, dass sich das Blutge­ rinnsel ablöst und in die Lunge transportiert wird (Lungenembolie). Eine Verschleppung von Blutgerinnseln ist auch in andere Organe wie Hirn (Schlaganfall) oder Nieren möglich. Sowohl das Thromboserisiko als auch das Risiko einer Lun­ genembolie ist in unserer Klinik sehr gering. Dringt – sehr selten – Luft (Gas) in ein Blutgefäß ein, so kann es zu einer Luftembolie kommen, die eine intensivmedizinische Be­ handlung erfordert Thromboseprophylaxe Zur Vermeidung von Blutgerinnseln in den Venen (Throm­ bosen) erhalte ich während meines Aufenthalts täglich eine feine Spritze mit sogenanntem fraktioniertem Heparin in den Oberarm. Das generelle Tragen von Thrombosestrümpfen hal­ ten die meisten Gerinnungsfachleute nicht für sinnvoll. Sollte ich aufgrund zuvor bereits bestehender Erkrankungen aber angepasste Strümpfe besitzen, bringe ich diese zu meinem stationären Aufenthalt mit. Gleiches gilt auch für bereits bestehende Medikation mit Heparinspritzen (siehe Medika­ mente). Wir empfehlen die frühzeitige Mobilisation und das regelmäßige Anspannen der Waden und Beine (»Fahrradfah­ ren im Bett«) schon am OP-Tag zur Ergänzung der medika­ mentösen Therapie (Heparin). In sehr seltenen Fällen kann durch die Gabe von Heparin eine Störung der Blutgerinnung auftreten (HIT), die zu einem Abfall der Blutplättchenzahl und Ausbildung von Blutgerinnseln führen kann. Anastomosenleck / länger dauernde Katheterversorgung Der Dauerkatheter schient die Nahtverbindung zwischen Blase und Harnröhre (Anastomose) an der Entnahmestelle der Prostata. Der Katheter kann entfernt werden, wenn die Verbindung wasserdicht geheilt ist. In Abhängigkeit der Urinfärbung mit Blut, die dem Heilungsverlauf entspricht, wird der Dauerkatheter entfernt. Ggf. kann die Dichtigkeit durch eine Ultraschall- oder Röntgenuntersuchung belegt werden. Falls während des stationären Aufenthaltes die Anastomose noch nicht ausreichend abgeheilt ist, verlässt man die Klinik dann mit dem noch liegenden Katheter. Vor der Entlassung passen wir den Katheter an, sodass Sie sich relativ frei bewegen können. Zudem wird vor der Entlassung der Termin zu einer ambulanten Kontrolluntersuchung und, je nach Ergebnis der Untersuchung, auch zur Entfernung des Dauerkatheters vereinbart. Länger als drei Wochen tragen lediglich sehr wenige der Patienten einen Dauerkatheter. Anastomosestrikturen Die Verbindung zwischen Blase und Harnröhre heilt un­ ter Bildung einer kleinen Narbe aus. Bei sehr wenigen der Patienten verengt sich durch die Narbenschrumpfung im Laufe von Monaten, manchmal Jahren, der Übergang zwi­ schen Blase und Harnröhre. Der Patient bemerkt dann, dass der Harnstrahl abgeschwächt und die Blasenentleerung er­ schwert ist. Es kann unmöglich werden, die Blase zu entlee­ ren (Harnverhalt). Oft reicht es aus, mit einem Katheter die Enge aufzuweiten. Vereinzelt muss die Enge aber operativ durch ein Blasenspiegelinstrument geweitet werden. Aufklärung und Einwilligung Akutes Nierenversagen Aufgrund von Durchblutungsstörungen und Blutdruck­ schwankungen während der Operation, insbesondere bei größerem Blutverlust und durch kurzfristige Harnabfluss­ störungen, kann es in den Tagen nach der Operation in seltenen Fällen zu einem akuten Nierenversagen kommen. Dabei können die Nieren nicht genügend Flüssigkeit aus­ scheiden und die Entgiftungsfunktion des Körpers nicht ausreichend wahrnehmen. In vielen Fällen sind außer einer Begrenzung der Flüssigkeitszufuhr keine weiteren Maßnah­ men zur Behandlung erforderlich, da die Nierenfunktion spontan wieder aufgenommen wird. Wenn die spontane Erholung länger dauert, kann es notwendig sein, zwischen­ durch eine Dialyse (Blutwäsche an der künstlichen Niere) durchzuführen. Konvertierung / Reoperation In wenigen Fällen kann es notwendig sein, aufgrund von Narkoseschwierigkeiten im Rahmen der Gasfüllung des Bauchraumes, aber auch bei z. B. zu starken Verwachsungen im Bauchraum, von der laparoskopischen auf die offene Me­ thode umzusteigen. Hierfür dürfen wir Ihr ausdrückliches Einverständnis voraussetzen, sonst müsste die Operation unterbrochen werden, damit wir erneut mit Ihnen sprechen könnten. Sollte nach zunächst kompletter Operation mit dem da Vinci®-System eine erneute Operation (= Revision) notwendig sein (z. B. bei einer Nachblutung), so wird diese üblicherweise per Bauchschnitt durchgeführt. Pneumothorax Selten kann das Gas in den Brustraum gelingen und die Lun­ ge verdrängen. Dann kann es notwendig sein, kurzfristig eine Saugdrainage einzulegen, um die Atmung zu verbessern. Narben- / Leistenbruch Sehr selten kann es zu einem Narbenbruch (Porthernie) der Bauchwand kommen, die eine erneute Operation im Verlauf notwendig machen kann. Durch eine Gewebeschwächung kann es zu einer Ausbildung von Brüchen im Bereich der Nar- ben (Narbenbruch) oder der Leiste kommen (Leistenbruch). Da hier die Gefahr einer Darmeinklemmung oder Abklem­ mung des Samenstranges besteht, kann unter Umständen eine operative Behandlung notwendig werden. Darmverschluss Sehr selten kann nach der Operation, infolge einer vorüber­ gehenden Darmlähmung, ein Darmverschluss auftreten. Dies kann durch Verwachsungen nach vorangegangenen Operationen begünstigt werden. Weitere Therapien, aber auch Nachoperationen, können dann notwendig werden. 11 12 Lungenentzündung Durch die Operation und die Schmerzen nach der Operati­ on wird die Lunge nicht wie üblich entfaltet. Der Sekretstau begünstigt das Auftreten von Lungenentzündungen, die zu den möglichen Komplikationen jeder Bauchoperation ge­ hören. Ein diszipliniertes Abhusten von Schleim, trotz even­ tueller Schmerzen, und Atemgymnastik verringern dieses Risiko erheblich. Das Pflegepersonal wird mir alle Techniken zur Verhinderung von Lungenentzündungen nach der Ope­ ration demonstrieren. Gerade hier ist zur Verhütung von Komplikationen meine Mitarbeit besonders gefordert. Das Risiko von Lungenentzündungen ist dadurch sehr gering. Harninkontinenz Der Schließmuskel der Harnröhre befindet sich direkt unter­ halb der Prostata. Bei der Entfernung der Prostata kommt es deshalb immer zu einer Störung des Schließmuskelappa­ rats. Daher haben nahezu alle Patienten nach Entfernen des ­Dauerkatheters zunächst Schwierigkeiten, den Urin vollstän­ dig zu halten, und es kommt unter gewissen Belastungen zu einem unwillkürlichen Urinverlust (Inkontinenz). Der Urinverlust tritt besonders beim Aufstehen aus dem Liegen, beim Husten, Niesen und bei schnellen körperlichen Bewe­ gungen auf. Im Liegen ist das Risiko des Harnverlusts meist deutlich geringer als im Stehen. Diese Symptome beobach- ten fast alle Patienten direkt nach Entfernung des Katheters. Erfreulicherweise stabilisiert sich die Kontinenz mit zuneh­ mendem zeitlichen Abstand von der Operation. Nach zwölf Monaten sind bereits über 95 Prozent der Patienten kontinent. Ich weiß, dass die Besserung der Kontinenz durch Training des Schließmuskels beschleunigt werden kann. Kommt es zu keiner ausreichenden Besserung der starken Harninkonti­ nenz gibt es verschiedene operative Methoden zur Verbesse­ rung: eine endoskopische Unterspritzung des Schließmuskel­ bereichs, eine Schlingenoperation im Bereich der Harnröhre oder die Implantation eines künstlichen Schließmuskels. Erektile Dysfunktion Weil sich Tumorzellen gern entlang der Nervenscheiden aus der Prostata heraus ausbreiten, werden auf den betroffenen Seiten bei der radikalen Entfernung der Prostata die umge­ benden Blutgefäße und Nerven mit entfernt. Die entnom­ menen Nerven versorgen allerdings auch die Schwellkörper, wo sie bei einer Erektion die Blutfüllung steuern. Wurden die Nerven neben der Prostata durchtrennt, so können sich die Schwellkörper nicht ausreichend mit Blut füllen und die Erektion nach sexueller Stimulation bleibt schwach oder fehlt ganz. Nach radikaler Prostatektomie ohne Nerverhal­ tung kommt es daher leider praktisch immer zum vollstän­ digen Verlust der natürlichen Erektionsfähigkeit. Aus der Analyse der entnommenen Gewebeproben vor der Operation (Biopsie) oder während der Operation (Schnellschnitt) kann man festlegen, ob einseitig oder beidseitig die Nerven geschont werden dürfen. Können die Nerven beidseitig er­ halten werden, erholt sich die Versteifungsfähigkeit des Gliedes bei neun von zehn Patienten. Bei 56 Prozent der Patienten mit einer beidseitigen Nerv­ schonung ist Geschlechtsverkehr ohne Hilfsmittel, wie etwa Viagra, möglich. Weitere 34 Prozent der Patienten können Geschlechtsverkehr mit der Unterstützung von Medika­ ­ menten wie Viagra ausführen. Nach einseitiger Nerverhal­ tung haben 76 Prozent Erektionen. 30 Prozent können Ge­ schlechtsverkehr ohne Hilfsmittel ausführen, die übrigen brauchen Hilfsmittel wie z. B. Viagra. Kommt es nach der Operation zu einer anhaltenden Erektionsschwäche, gibt es Aufklärung und Einwilligung verschiedene Möglichkeiten, doch eine Erektion zu ermögli­ chen. Am häufigsten wird die Methode des Einspritzens von erektionsfördernden Substanzen in den Penis angewandt. Al­ ternativen sind eine Vakuumpumpe oder eine Penisprothese. Eine weitere diesbezügliche Beratung kann über Ihren Uro­ logen erfolgen. Die Lust an sexueller Aktivität und das Emp­ finden hierbei – einschließlich der Fähigkeit, einen sexuellen Höhepunkt (Orgasmus) zu erleben – wird durch die Operation nicht gestört und bleibt erhalten. In der Literatur gibt es Berichte, dass nach der Operation eine geringe Penisverkürzung auftreten kann. Dies entspricht nicht unseren Erfahrungen, kann aber nicht ausgeschlossen werden. Infertilität Bei der Entfernung der Prostata werden die Samenleiter, die in die Prostata münden, unterbunden. Auch bei erhaltener oder künstlich wiederhergestellter Erektion kommt es zwar zum sexuellen Höhepunkt, jedoch nicht mehr zum Samen­ erguss. Entsprechend besteht nach der Operation auch keine Möglichkeit mehr, Kinder zu zeugen. Grundsätzlich besteht vor der Operation die Möglichkeit, Samen für eine spätere künstliche Befruchtung einzufrieren. Über Kontaktadressen und Kosten informieren wir Sie auf Wunsch gern. Erfolgsaussichten Die Erfolgsaussichten und Heilungsraten sind abhängig vom Stadium der Tumorerkrankung. Wenn der Tumor rechtzeitig erkannt werden konnte und ein organbegrenztes Stadium vorliegt, sind die Heilungschancen durch eine Operation sehr gut. Überschreitet der Tumor die Grenzen des Organs, kann er noch bei über der Hälfte der Fälle komplett entfernt werden. Bei diesem fortgeschrittenen Tumorstadium kann es in circa 40 Prozent der Fälle zu erneutem Tumorwachstum kommen, das im Operationsbereich, häufiger aber in den Lymphknoten und als Fernabsiedlung in den Knochen auftreten kann. Eine Nachbestrahlung kann dann immer noch im Hinblick auf das Fortschreiten der Erkrankung bei der Hälfte der Patienten erfolgreich sein. Dies sind statistische Werte. Bei mikroskopischen Tumorresten am entfernten Präperaterand oder bei einem Befall der Lymphknoten kann eine weitere medikamentöse Therapie und/oder Bestrahlung notwendig werden. Die individuelle Situation wird vor der Entlassung in einem ­Abschlussgespräch oder ­danach telefonisch b ­ esprochen. 13 14 Verhaltensregeln: Vor und nach dem Eingriff Ich bin darauf hingewiesen worden, dass ich die Anwei­ sungen des Anästhesisten und des Pflegepersonals bei der Operationsvorbereitung genau beachten muss, insbeson­ dere, dass ich entsprechend den Anweisungen der Narko­ seärzte und des Pflegepersonals mehrere Stunden vor der Operation nichts mehr essen und trinken darf. Mir ist be­ kannt, dass es wichtig ist, nach dem Eingriff frühzeitig wie­ der mobil zu werden, besonders, um das vorher erläuterte Thrombose- und Lungenentzündungsrisiko gering zu halten. Nach Entfernung des Dauerkatheters werde ich versuchen, durch gezieltes Training des Beckenbodens und des Schließ­ muskels nach Anleitung den Verschlussapparat der Harn­ röhre zu trainieren. Damit die Wunde verheilt und das Risiko eines Narbenbruchs gering gehalten wird, werde ich mich in den ersten vier Wochen nach dem Eingriff von belastenden körperlichen Aktivitäten fernhalten und keinen Sport trei­ ben. In den ersten drei Monaten nach dem Eingriff werde ich schweres Heben gänzlich vermeiden. Mir ist bekannt, dass eine Wiedervorstellung beim Urologen nach meiner Entlas­ sung unerlässlich ist, um den weiteren Heilungsverlauf fach­ ärztlich zu kontrollieren und später Kontrolluntersuchungen auf Tumorfreiheit zu ermöglichen. Ist eine weiterführende Behandlung nach der Operation notwendig oder treten Pro­ bleme auf, steht die Martini-Klinik für Rückfragen selbstver­ ständlich zur Verfügung. Im Falle von akut auftretenden Problemen nach der Ent­ lassung ist außerdem die Zentrale Notaufnahme des Uni­­ versitätsklinikums Hamburg-Eppendorf (Neues Klinikum,­ Gebäude O10) jederzeit für mich erreichbar, entweder ­ per­­sönlich oder unter der Telefonnummer +49 (0) 40 741035002. Ich weiß, dass sich die Ärzte der Martini-Klinik einmal im Jahr über den aktuellen Stand meiner Erkrankung durch Frage­bögen informieren möchten. Fragen zum Aufklärungsgespräch Im Gespräch mit dem Arzt sollten Sie nach allem fragen, was Ihnen wichtig erscheint oder noch unklar ist. Notieren Sie sich Ihre Fragen auf diesem Aufklärungsbogen, damit Sie beim Gespräch nichts vergessen. Einwilligung Einwilligung Über die geplante Operation sowie evtl. notwendige Erweiterungen des Eingriffs und seine wesentlichen Vor- und Nachteile hat mich Frau/Herr Dr. in einem Aufklärungs­ gespräch ausführlich informiert. Dabei konnte ich alle mir wichtigen Fragen zur Art und Bedeutung des Eingriffs, speziellen Risiken und möglichen Komplikationen, Folgemaßnahmen (z. B. Bluttransfusionen) und den entsprechenden Risiken sowie zu alternativen Behandlungen stellen. Ich fühle mich ausreichend informiert, habe keine weiteren Fragen und willige nach angemessener Bedenkzeit in die ge­ plante Operation ein. Besondere Probleme bei mir kamen ausführlich zur Sprache. Ich bin auf mögliche körperliche, seelische und berufliche Schwierigkeiten in der Zeit nach dem Eingriff hingewiesen worden. Sollte es medizinisch erforderlich sein, willige ich auch in unvorhersehbare Erweiterungen des Eingriffs (z. B. Entfernung des Blasenhalses bei Tumorbefall) oder eine ggf. notwendige Blutübertragung ein. Ort / Datum Unterschrift Patient / ggf. Zeuge Ort / Datum Unterschrift Ärztin / Arzt ○ Ich wünsche keine Kopie der Aufklärung Ort / Datum / Uhrzeit Unterschrift Patient / ggf. Zeuge ○ Ich habe eine Kopie der Aufklärung erhalten 15 Anamnesebogen Anamnesebogen Sehr geehrter Patient, Sie werden demnächst in unserer Klinik behandelt. Dieser Fragebogen dient der Erfassung ­Ihrer speziellen Krankheitsge­ schichte. Dadurch wird es uns erleichtert, ein umfassendes Bild ­Ihrer Beschwerden zu erlangen und auch Erkrankungen aus dem nicht urologischen Bereich sorgfältig zu erfassen. Wir bitten Sie bereits im Vorfeld der Behandlung um sorgfältige B ­ eantwortung dieses Fragebogens. Selbstverständlich er­ folgen ein ärztl­iches und pflegerisches Aufnahme- und Aufklärungsgespräch sowie eine genaue Untersuchung. So haben Sie die Ge­legenheit, ohne Zeitdruck alle wichtigen Fragen zu überdenken. Persönliche Daten Name Geburtsdatum Größe / Gewicht Beruf PLZ/Wohnort Straße Telefon (privat/beruflich) 17 18 Sind Sie berentet? ○ ja, seit ○ nein Ansprechpartner / Telefonnummer Angehöriger / Ansprechpartner während Ihres Aufenthalts in der Martini-Klinik Allergien / Infektionskrankheiten Sind Allergien bekannt? ○ ja, seit Wenn ja, welche? ○ nein Ihr Urologe Hausarzt / Häusliche Versorgung Weitere behandelnde Ärzte Besteht bzw. bestand eine der folgenden Infektionskrankheiten: Hepatitis B○ ja Hepatitis C○ ja HIV (AIDS)○ ja Tuberkulose○ ja ○ nein ○ nein ○ nein ○ nein Haben Sie schon einmal eine Bluttransfusion erhalten? ○ ja ○ nein Halten Sie eine Diät ein? ○ ja, seit ○ nein Versorgen Sie sich selbst? ○ ja nein, ich benötige Hilfe bei □ Essen / Trinken □ Waschen / Körperpflege □ Ankleiden □ Toilette Familienanamnese Bestehen oder bestanden bei Blutsverwandten (Mutter, Vater, Geschwister) bösartige ­Erkrankungen (Krebs)? ○ nein ○ ja, und zwar bei Alkohol, Nikotin, Suchtmittel Tragen Sie ein Hörgerät? ○ ja ○ nein Trinken Sie regelmäßig Alkohol? ○ ja ○ nein Tragen Sie Kontaktlinsen oder eine Brille? ○ ja ○ nein Sind Sie Raucher? ○ ja, seit Jahren, Zigaretten pro Tag. ○ nein, ich habe noch nie geraucht. ○ nein, ich rauche seit Jahren nicht mehr. Tragen Sie herausnehmbaren Zahnersatz? ○ ja ○ nein Benötigen Sie eine Gehhilfe? ○ ja ○ nein Besteht anderweitiger regelmäßiger Suchtmittelkonsum? ○ ja ○ nein Treiben Sie regelmäßig Sport? ○ ja ○ nein Sind oder waren Sie beruflich Schadstoffen ausgesetzt? ○ ja ○ nein Anamnesebogen Medikamente Vorerkrankungen Nehmen Sie regelmäßig Medikamente ein? ○ nein ○ ja, folgende: Leiden Sie unter einer der folgenden Krankheiten oder unter einem der folgenden Symptome (Krankheitszeichen)? [1.] Herzerkrankungen Medikament morgens Dosierung mittags abends zur Nacht Herzrhythmusstörungen ○ ja Herzmuskel- oder -klappenentzündung ○ ja Herzinfarkt ○ ja Herzklappenfehler ○ ja Herzinsuffizienz (Herzschwäche) ○ ja Beinödeme (Wasser in den Beinen) ○ ja Luftnot ○ ja Hoher Blutdruck ○ ja Herzkranzgefäßverkalkung (KHK) ○ ja Angina pectoris (anfallsweise Luftnot, Brustschmerzen bei Belastung, Kälte usw.) ○ ja ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein Sonstiges: [2.] Kreislauf- und Gefäßerkrankungen Nehmen Sie Medikamente zur Blutverdünnung (z. B. Aspirin, ASS, Marcumar, Heparin) ein? ○ ja ○ nein Krampfadern Thrombose / Embolie Schlaganfall Durchblutungsstörungen Wenn ja, seit wann sind diese abgesetzt? Sonstiges: ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein Nehmen Sie Cortisonpräparate ein? ○ ja ○ nein Nehmen Sie regelmäßig Schlafmittel ein? ○ ja ○ nein Nehmen Sie regelmäßig Abführmittel ein? ○ ja ○ nein [3.] Atemwegs- und Lungenerkrankungen Asthma Chronische Bronchitis Lungenemphysem Husten oder Erkältung mit Fieber ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein 19 20 Sonstiges: [6.] Stoffwechselerkrankung Zuckerkrankheit Hohe Blutfettwerte Schilddrüsenüberfunktion Schilddrüsenunterfunktion ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein ○ ja ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein ○ nein ○ ja ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein ○ nein [4.] Lebererkrankungen Sonstiges: Fettleber Gallensteine Leberverhärtung (Zirrhose) ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein Sonstiges: [7.] Auge Netzhautablösung Grauer Star (Linsentrübung) Grüner Star Kurzsichtigkeit Weitsichtigkeit [5.] Verdauungstrakt Bauchspeicheldrüsenentzündung Morbus Crohn Colitis ulcerosa Magengeschwür Refluxkrankheit (saures Aufstoßen) Magenschleimhautentzündung Darmpolypen Divertikel Hämorrhoiden Neigung zur Verstopfung Übelkeit/Erbrechen Blut im Stuhl Unbeabsichtigter Gewichtsverlust ○ ja kg / Monat ○ nein ○ ja ○ ja ○ ja ○ ja ○ ja ○ ja ○ ja ○ ja ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein ○ nein Sonstiges: [8.] Nerven- und Gemütserkrankungen Anfallsleiden Depressionen Schizophrenie Suchtkrankheiten Migräne Sonstiges: Sonstiges: Anamnesebogen [9.] Skelett- oder Muskelerkrankungen Knochen- oder Muskelschwund Knochenbrüche Verschleiß (Arthrose) Rheuma Bandscheibenvorfall Urologische Vorerkrankungen / Operationen / Krankenhausaufenthalte ○ ja ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein ○ nein Datum Krankenhaus Operationen Sonstiges: [12.] Miktionsverhalten Schmerzen beim Wasserlassen ○ ja ○ nein Häufiger Harndrang ○ ja ○ nein Wie oft gehen Sie zum Wasserlassen? tagsüber: mal | nachts: mal [10.] Blut Mangel an roten Blutkörperchen Mangel an weißen Blutkörperchen Mangel an Blutplättchen Blutgerinnungsstörung ○ ja ○ ja ○ ja ○ ja ○ nein ○ nein ○ nein ○ nein Haben Sie Blut im Urin? ○ ja, seit ○ nein Besteht eine Harnstrahlabschwächung? ○ ja, seit ○ nein Sonstiges: Hatten Sie schon einmal eine Harnverhaltung? ○ ja, seit ○ nein [11.] Sonstige nicht erwähnte Erkrankungen und Gebrechen Voroperationen Sind Sie schon einmal operiert worden? Krankenhaus [13.] PSA-Verlauf Falls bei Ihnen bereits in den letzten Jahren PSA-Werte bestimmt worden sind, dann tragen Sie diese PSA-Werte bitte chronologisch in die folgende Tabelle ein: ○ nein ○ ja, und zwar Datum Leiden Sie unter unwillkürlichem Urinverlust? ○ ja ○ nein Operationen Datum PSA Datum PSA 21 22 [14] Kardiologisches Risikoprofil Haben Sie eine Herzerkrankung (Bluthochdruck, KHK / Herzkranzgefäßverkalkung, Herzklappenfehler, ­Herzrhythmusstörungen) ○ ja ○ nein Interventionen am Herzen Bypass-OP ○ ja ○ nein Herzkatheter/Stent ○ ja ○ nein Belastbarkeit im Alltag (Brustschmerzen / Luftnot beim Treppensteigen 2. bis 3. Stock)? ○ ja ○ nein Wenn Sie eine dieser Fragen mit »Ja« beantwortet haben: Ist der letzte kardiologische Befund älter als sechs Monate? ○ ja ○ nein Falls ja, ist eine erneute Abklärung mit Belastungs-EKG und Herzecho notwendig. Achtung: Bei beschichteten Stents ist die OP erst nach einem Jahr möglich (Doppelantikoagulation mit ASS + Plavix für 365 Tage nötig). Datum Unterschrift 23 Für Notizen Stand: Januar 2014 Martini-Klinik am UKE GmbH Martinistraße 52 20246 Hamburg Tel.: +49 (0) 40 7410-51300 Fax: +49 (0) 40 7410-51323 E-Mail: [email protected] www.martini-klinik.de