11"Obstruktive zerebrovaskuläre Erkrankungen"
Werbung

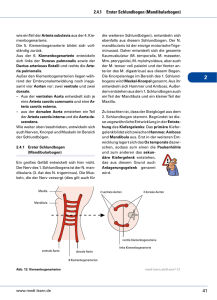
11"Obstruktive zerebrovaskuläre Erkrankungen" Die Zerebrovaskuläre Erkrankungen stellen in unserem Lande die dritthäufigste Todesursache dar. Hierbei handelt es sich nach einer kooperativen Studie in 84% der Fälle um Folgen einer Hirn-Mangeldurchblutung (zerebrale Ischämie in 53% thrombotisch und in 31% embolisch bedingt) und in 16% um hämorrhagische Schlaganfälle (10% intrazerebral, 6% subarachnoidal) . Ateriosklerotische Wandveränderungen, die sich bevorzugt im Gebiet der Karotisbifurkation entwickeln, führen zur Stenose bis hin zum Verschluß der A. carotis interna und können embolische oder hämodynamisch bedingte Hirndurchblutungsstörungen bis hin zum Hirninfarkt (Schlaganfall, Apoplex) verursachen. In Deutschland erkranken jährlich etwa 300.000 Menschen neu an zerebrovaskulären Erkrankungen, wovon viele durch Hirnleistungsstörungen und schwere neurologische Ausfallserscheinungen behindert und pflegebedürftig bleiben. Ohne entsprechende therapeutische Maßnahmen kommt es bei 50 % dieser Patienten innerhalb der folgenden Jahre zu einer weiteren Verschlechterung der Symptomatik bis hin zum tödlichen Hirninfarkt, wenn nicht rechtzeitig therapeutisch eingegriffen wird. Nachdem 1953 erstmals eine Carotisstenose erfolgreich operiert wurde, ließ sich erst jetzt durch randomisierte Studien nachweisen, daß rekonstruktive hirngefäßchirurgische Eingriffe insbesondere bei der Carotisstenose einen signifikant positiven Effekt auf den Krankheitsverlauf haben. Die über lange Zeit in Zweifel gezogenen Operationsindikationskriterien konnten durch zwei groß angelegte randomisierte Multi-Center-Studien geklärt werden. Die NASCET-Studie (North American Symptomatic Carotid Endarterectomy Trial) bewies im Jahre 1991, daß die Karotisdesobliteration die bestmögliche Behandlung für Patienten mit einer symptomatischen höhergradigen Karotisstenose (70 bis 99 Prozent) darstellt. Durch die Karotisdesobliteration ließ sich das Morbiditäts-Mortalitätsrisiko in der operativ behandelten Gruppe um 17 Prozent senken. Die ACAS-Studie (Asymptomatic Carotid Atherosclerosis Study) kam 1995 zu dem Ergebnis, daß die Karotisdesobliteration auch bei asymptomatischen Patienten mit einer arteriosklerotisch bedingten Karotisstenose von 60 Prozent und höher zu einer signifikanten Reduktion des relativen Schlaganfallrisikos führt. Die absolute Risikoreduktion ist jedoch gering, da das jährliche Schlaganfallrisiko für dieses Gruppe nur 2% beträgt. Voraussetzung dafür, daß der Patient von einem operativen Eingriff profitiert, ist, daß das Operationsrisiko unter 5% bzw. 3% Prozent bei asymptomatischen Patienten liegt. Als beste medikamentöse Behandlung wurde bei allen Patienten die Ausschaltung von Risikofaktoren wie Arteriosklerose, Hypertonie, Diabetes mellitus, Hypercholisterinämie und Nikotinabusus gesehen. Sowohl die konservativ als auch operativ behandelten Patienten wurden mit 300 bis 600 mg Aspirin täglich behandelt. Es läßt sich hieraus ableiten, daß einem Schlaganfall vorgebeugt werden kann und daß neurochirurgische Maßnahmen während des therapeutischen Fensters die Prognose des Schlaganfalls verbessern können. 11 Wassmann: Durchblutungsstörungen des Gehirns 1 11.1Pathophysiologie Das Gehirn beansprucht zu seiner Durchblutung fast 20 % des Herzminutenvolumens, obwohl sein Gewicht nur etwa 2 % des Körpergewichtes beträgt. Solange der systolische arterielle Blutdruck nicht unter 60 mm Hg fällt bzw. 16 mm Hg nicht überschreitet, wird die Hirndurchblutung durch die sogenannte Autoregulation des Gehirns in weiten Grenzen konstant gehalten und beträgt im Mittel 50-55 ml/100g/min. Diese Autoregulation steuert die Weite der Blutgefäße im Gehirn und damit dessen Durchblutung in Abhängigkeit vom pH sowie dem Sauerstoff- und Kohlendioxidpartialdruck des Blutes. Unterschreitet der systolische Blutdruck Werte von 60 mmHg, z. B. im Schockzustand, kann die Autoregulation des Gehirnkreislaufes nicht mehr ausgleichend wirken: Das Gehirn wird nicht mehr ausreichend mit Blut versorgt. Wird die Hirndurchblutung auf Werte unter 25ml/100g/min reduziert, treten die Folgen der zerebralen Ischämie auf: anaerober Hirnstoffwechsel, Laktatansammlung, Hirnödem, Erlöschen der elektrischen Hirnaktivität, Versagen der Natrium/Kalium-Pumpenfunktion, Reduzierung der Bildung energiereichen Phosphate (ATP), so daß wichtige Gehirnfunktionen ausfallen. Handelt es sich um eine kurzzeitige Durchblutungsminderung des Gesamtgehirns, kommt es zu Ohnmachtserscheinungen, längerdauernde allgemeine Minderdurchblutungen des Gehirns können zu irreversiblen Schäden des Gesamtgehirns führen. Hirnareale mit einer Durchblutung um 15 ml/100g/min ("Penumbragebiet") zeigen eine Störung der Hirnfunktionsstoffwechsels bei erhaltenem Strukturstoffwechsel, so daß sich hier die Hirnfunktion erholen kann, wenn die Ursache der zerebralen Iscchämie kurzfristig beseitigt wird. Bei vollständigem Ausfall der Blutversorgung des Gehirns tritt nach 6-10 Sekunden Bewußtlosigkeit ein. Unter pathophysiologischen Bedingungen ist die regulierende Größe für die Hirndurchblutung der zerebrale Perfusionsdruck, der definiert ist als die Druckdifferenz zwischen arteriellem Druck und intrakraniellem Druck. Zur ausreichenden Versorgung des Gehirns mit Sauerstoff und Glukose sollte dieser Wert oberhalb von 50 - 60 mm Hg liegen. Als Risikofaktoren für die Entstehung von Hirnarterienverengungen (Stenosen) haben sich Diabetes mellitus, Nikotinkonsum, Hypercholesterinämie, Übergewicht, Hypertonie, choronare Herzkrankheiten und absolute Arrhythmie erwiesen. Unter diesen Risikofaktoren erwies sich der Nikotinkonsum vor allem bei jüngeren Patienten als signifikantes Risiko für Hirninfarkte bei extrakraniellen Stenosen. Die absolute Arrhythmie bei Vorhofflimmern nahm im höheren Lebensalter zu und war dann häufiger mit einem embolischen Hirninfarkt verknüpft. Die Hypercholesterinämie fand sich als signifikanter Risikofaktor bei Hirninfarkten arteriosklerotischer Genese bei 60 - 80jährigen Patienten. Die Hypertonie fand sich als Risikofaktor gleichmäßig über alle Altersgruppen verteilt, besonders häufig bei Hirninfarkten mit zerebraler Mikroangiopathie. Wird durch eine obstruktive Hirngefäßerkrankung das zum Versorgungsgebiet dieser Arterie gehörende Hirngebiet nicht mehr ausreichend mit Blut versorgt, resultiert eine örtlich begrenzte Störung der Gehirntätigkeit mit neurologischen bzw. psychischen Ausfallserscheinungen (fokales neurologisches Defizit). Über den an der Hirnbasis gelegenen kollateralen Arterienkreislauf (Circulus arteriosus 11 Wassmann: Durchblutungsstörungen des Gehirns 1 Willisii) besteht die Möglichkeit, die Hirndurchblutung über die gegenseitige Arteria carotis interna und die beiden Arteriae vertebrales zu kompensieren. Hierdurch kann eine vorübergehende Minderdurchblutung einer Hirnregion unter Einschaltung anderer zu dem mangelhaft durchbluteten Gebiet führenden Arterien (Kollateralen) wieder verbessert werden, so daß sich die Hirntätigkeit wieder normalisieren kann. Kommt es zu einem Verschluß einer Arterie des Gehirns ohne ausreichende Kollateralisierung, so ist die Folge ein irreversibler Hirninfarkt. In jedem Falle einer Minderdurchblutung, aber erst recht in jedem Falle einer Infarzierung des Hirngewebes kommt es zu einem umgebenden Hirnödem, dessen Ausprägung abhängig ist von der Größe des minderdurchbluteten bzw. infarzierten Hirnareals. Durch ein massives Hirnödem bei größeren Hirninfarkten können schwerste Störungen der Gesamtfunktion des Gehirns und unter Umtänden sogar der Tod des Patienten bewirkt werden. In der Regel jedoch treten Mangeldurchblutungen des Gehirns und Hirninfarkte relativ lokalisiert auf, so daß das umgebende Hirnödem nicht ausreicht, über den erhöhten Kopfinnendruck zu einer anhaltenden Bewußtseinsstörung des Patienten zu führen. Prädilektionsstellen für arteriosklerotisch bedingte Stenosen oder Verschlüsse sind die Teilungsstelle der Arteria carotis im Halsbereich sowie die Arteria cerebri media. Bei Verschlüssen im Stromgebiet der Arteria cerebri media kann es zu ausgedehnten Hirninfarkten kommen, die sich in Halbseitenlähmung äußern (Abb. 11-1). Es ist jedoch auch möglich, daß der Verschluß einer kleinen Hirnarterie, welches nur ein kleines Hirngebiet versorgt, durch das aber wichtige Bahnen laufen (z. B. Capsula interna), größere neurologische Störungen erzeugt, was als "strategischer Hirninfarkt" bezeichnet wird. Infolge der hohen Spezialisierung einzelner Hirnareale ist es nicht möglich, daß nach einem regionalen Hirninfarkt andere Hirnregionen die Funktion des untergegangenen Hirngewebes übernehmen können. 11.2 Klinik zerebraler Durchblutungsstörungen Die Auskultation der Karotisbifurkation sollte eine Routinemaßnahme bei der physikalischen Untersuchung jedes - auch asymptomatischen Patienten sein, da eine Karotisstenose in etwa 60 Prozent der Fälle mit einem auskultierbaren Strömungsgeräusch verbunden ist. Aus der klinischen Symptomatik kann die sichere Diagnose eines Hirngefäßinsultes nicht gestellt werden. Immer ist die Magnetresonanztomographie oder Computertomographie des Schädels erforderlich, um die Differentialdiagnose vaskulärer Insult, Hirnblutung, Hirntumor oder Sinusthrombose zu klären. Die Einteilung des Schlaganfalls nach der zeitlichen Entwicklung der neurologischen Symptomatik und deren Rückbildung (Tab. 12) ist unvollständig. Eine Subtypisierung erfolgt nach der Pathophysiologie in: zerebrale hämodynamisch ausgelöste Makroangiopathie, Mikroangiopathie (Diabetes mellitus, Hypertonie), kardiogene Embolie und sonstige Ursache des Insult. Karotis-Verschlußkrankheiten können zu vorübergehenden oder bleibenden Störungen der abhängigen Hirngebiete führen. Da vorwiegend das Stromgebiet der Arteria cerebri media betroffen ist, kommt es zu Störungen der Bewegungen der gegenüberliegenden Körperseite (Abb. 11-1). Durchblutungsstörungen der Arteria cerebri anterior (Frontalhirn) führen zu Störungen der Bewegungen in den Beinen sowie zu psychischen Veränderungen. 11 Wassmann: Durchblutungsstörungen des Gehirns 1 Durchblutungsstörungen im Bereich der Arteria cerebri posterior können sich in Sehstörungen, aber auch in Störungen beim Lesen und Schreiben sowie beim Rechnen äußern. Verschlußkrankheiten der Arteria vertebralis bzw. basilaris rufen eine breites Symptomenspektrum hervor von Gleichgewichtsstörungen, uncharakteristischen bilateralen Gefühlsempfindungsstörungen, Hirnnervenlähmungen bis hin zur Tetraparese oder vegetativen Hirnstammfunktionsstörungen mit Atem- und Kreislaufstörungen, wenn eine rechtzeitige Revaskularisation nicht möglich ist. 11.3Diagnostik zerebraler Durchblutungsstörungen Kurzdauernde Lähmungen, Gefühlsempfindungsstörungen oder Wortfindungsstörungen (als transitorisch-ischämische Attacken bezeichnet) sind als Warnsymptome eines drohenden Schlaganfalles anzusehen. Aus diesem Grunde sollte eine frühstmögliche Untersuchung und Behandlung erfolgen, um einen kompletten Schlaganfall vorzubeugen (Abb. 11-2). Als erste diagnostische Maßnahme bietet sich die Doppler-Sonographie an, eine Ultraschallmethode zur Bestimmung der Durchströmung der hirnversorgenden Arterien, insbesondere im Halsbereich, aber auch mit Hilfe der transkraniellen Doppler-Sonographie zur Erfassung der Durchströmung der intrakraniellen Arterien. Durch diese Methode lassen sich nichtinvasiv und beliebig oft wiederholbar Stenosen, Verschlüsse und das Einsetzen einer Kollateralversorgung über die meist offengebliebene Arteria carotis externa bei hämodynamisch wirksamer Stenosierung der Arteria carotis interna leicht erfassen. Nach Injektion eines radioaktiven Isotops ermöglicht die dynamische Hirnszintigraphie durch Erfassung von Regionen mit geminderter Aktivitätsanreicherung, einen Hirninfarkt nachzuweisen und die Hirndurchblutung qualitativ zu beurteilen. Zur quantitativen Bestimmung der regionalen Hirndurchblutung, die bei gesunden Erwachsenen etwa 55 ml/100 g Hirngewebe pro Minute beträgt, sind sogenannte Auswaschmethoden geeignet, die die Berechnung der Gewebsdurchblutung ermöglichen. Hierbei wird radioaktives Xenon 133 inhaliert oder injiziert und durch eine Anzahl von Detektoren über dem Schädel registriert. Durch Inhalation von stabilem Xenon 133 kommt es im zerebralen Computertomogramm zu einer Kontrastanhebung des Hirnparenchyms, woraus auf die Hirndurchblutung geschlossen werden kann. Im kranialen Computer-Tomogramm lassen sich abgelaufene Hirninfarkte (Abb. 11-2, 11-3) nach etwa 24 Stunden erstmals erfassen. Die Magnet-Resonanz-Tomographie dagegen ermöglicht die Darstellung eines Hirninfarktes schon 1-3 Stunden nach Auftreten eines vaskulären Insultes mit Hirnschrankenstörung und Beginn des Hirnödems. Die Positronen-Emissions-Tomographie kann die regionale Hirndurchblutung in Verbindung mit dem zerebralen Stoffwechsel (Glukose-, Sauerstoffutilisation) darstellen. Ergibt sich der Verdacht auf eine neurochirurgisch angehbare Hirngefäßerkrankung oder die Möglichkeit, frühzeitig eine Lyse eines embolisch verschlossenen Gefäßes durchführen zu können, ist derzeitig immer noch die selektive Darstellung der hirnversorgenden Gefäße (selektive digitale Subtraktions-Angiographie) angezeigt. Hierbei werden über einen durch die Arteria femoralis eingebrachten Katheter mit Kontrastmittel zunächst der Aortenbogen und 11 Wassmann: Durchblutungsstörungen des Gehirns 1 die abgehenden Hirngefäße dargestellt. Anschließend ist in Abhängigkeit von der klinischen Symptomatik eine selektive Angiographie der intrakraniellen Gefäße möglich und in besonderen Fällen auch die Fibrinolyse eines akut verschlossenen Gefäßes. Auch mit der Magnet-Resonanz-Tomographie oder der CT-Angiographie lassen sich bereits nichtinvasiv gute Darstellungen des Hirngefäßsystems erzielen (vgl. Abb.3-21). 11.4Therapie zerebraler Durchblutungsstörungen 11.4.1Allgemeine Behandlung In der akuten Phase der schweren Hirndurchblutungsstörung ist das therapeutische Ziel die Verbesserung der lokalen Hirngewebsperfusion durch Fibrinolyse, Antikoagulation oder Hämodilution. Die Auflösung eines Thrombus in einer hirnversorgenden Arterie (Fibrinolyse) kann mit Streptokinase, Urokinase oder einem Gewebs-Plasminogen-Aktivator (TPA) innerhalb der ersten sechs Stunden nach einem Hirninfarkt versucht werden. Die Heparinisierung soll im Sinne einer Prophylaxe eine weitere Thrombusapposition verhindern. Die Senkung eines erhöhten Hämatokritwertes durch Gabe von Stärkelösungen kann im Sinne der Hämodilution zur Verbesserung der lokalen Perfusion führen. Die Verminderung der sekundären ischämischen Zellschädigung durch sogenannte hirnprotektive Substanzen wird erprobt. In jedem Fall stellt der Apoplex einen medizinischen Notfall dar, der akut einer neurochirurgischen-neurologischen Abklärung und Intensivtherapie bedarf. Die flächendeckende Einrichtung von "Stroke-Units" in Deutschland kann es ermöglichen, daß Patienten unverzüglich nach einem erlittenem Apolex diagnostiziert, bei Thrombembolie fibrinolysiert, bei kritisch raumforderndem Hirninfarkt kraniektomiert und zerebroprotektiv in jeder Hinsicht behandelt werden können. Nach Überstehen der akuten Schlaganfallphase und evtl. Durchführung von speziellen neurochirurgischen Behandlungsmaßnahmen wird die Erkennung und Behandlung der Risikofaktoren für die entstandende Hirngefäßerkrankung im Vordergrund stehen. Zur Vorbeugung einer erneuten Hirnembolie wird eine Langzeitbehandlung mit einem Thrombozytenaggregationshemmer erfolgen, wodurch die Plättchenaggregation gehemmt wird (z. B. mit 100 mg Azetylsalizylsäure oder 2 x 250 mg Ticlopedin). 11.4.2 Spezielle neurochirurgische Behandlung - Karotisdesobliteration Randomisierte kooperative Studien haben gezeigt, daß die Karotisdesobliteration das Risiko eines Patienten, einen schweren Schlaganfall zu erleiden, signifikant senken kann, wenn eine höhergradige Karotisstenose (>60%) vorliegt und das Operationsrisiko gering ist. Nachdem von De Bakey 1953 eine gefäßchirurgische Rekonstruktion der Halsschlagadern durchgeführt wurde, fand diese Operationstechnik eine zunehmende Verbreitung (Abb. 11-5 und 11-6), die eine hämodynamisch wirksame Stenosierung der Kartotis oder eine Emboliequelle beseitigt. Um das perioperative Risiko für den Patienten soweit wie möglich einschätzen zu können, empfiehlt sich die präoperative Durchführung einer Pan-Angiographie, um zusätzliche 11 Wassmann: Durchblutungsstörungen des Gehirns 1 Hirngefäßstenosen aufzudecken und die Kollateralversorgung abzuklären (Abb. 11-6). Ferner können Funktionsteste zur Bestimmung der zerebrovaskulären Reservekapazität unter EEGKontrolle und transkranieller Doppler-Sonographie durchgeführt werden. Das internistische Narkose- und Operationsrisiko wird sorgfältig abgeklärt. Folgende intraoperative Maßnahmen werden durchgeführt, um das Risiko eines embolischen und ischämischen Hirninfarktes so niedrig wie möglich zu halten: Es erfolgt eine perioperative Heparinisierung des Patienten, ein Shunt wird nach Abklemmen und Eröffnen der Karotis nur dann eingelegt, wenn Zeichen einer unzureichenden zerebrovaskulären Kollateralversorgung bestehen. Während der Abklemmung der Karotis erfolgt eine sogenannte Barbituratprotektion, wodurch der Hirnstoffwechsel vorübergehend reduziert wird. Als intraoperative Monitoringmethoden zur Erfassung einer unzureichenden zerebrovaskulären Kollateralversorgung während der Abklemmphase eignet sich die EEGÜberwachung und die transkranielle Doppler-Sonographie. Die Desobliteration und die Gefäßnaht erfolgt in mikrochirurgischer Technik, um ein optimales Strömungsprofil des Halsgefäßes zu erreichen (Abb.11-5) und das Einnähen eines Patch zu vermeiden. Postoperativ werden regelmäßige neurologische und dopplersonographische Kontrolluntersuchungen durchgeführt. 11.4.2.2 Extra-intrakranielle arterielle Bypass-Operation Findet sich bei einem Patienten mit den Zeichen einer Hirnmangeldurchblutung im Angiogramm ein Verschluß der Arteria carotis interna, so ist dieser im Regelfall nicht mehr operativ rekanalisierbar. Yasargil und Donaghy nutzten 1968 die mikroneurochirurgische Technik, um eine Verbindung zwischen dem extra- und intrakraniellen Kreislauf herzustellen, um den zerebralen Kollateralkreislauf nach einem Karotisverschluß zu entlasten und neuen ischämischen Ereignissen vorzubeugen oder auch um funktionelle Störungen in einem Penumbragebiet zu verbessern (Abb. 11-7). Um den Effekt dieser extra-intrakraniellen arteriellen Bypass-Operation zu untersuchen, wurde über die Jahre 1977 bis 1982 eine kooperative randomisierte Studie durchgeführt, die einen positiven Effekt nicht nachweisen konnte. Der wesentliche Grund hierfür ist darin zu sehen, daß es zu damaliger Zeit noch nicht möglich war, bei der Operationsindikationsstellung eine embolisch bedingte Insuffizienz der Hirndurchblutung von einer hämodynamisch bedingten Insuffizienz zu unterscheiden. Bei der größeren Gruppe von Patienten ist die Ursache der zerebralen Ischämie auf ein embolisches Geschehen zurückzuführen. Eine kleinere Untergruppe der Patienten mit zerebralischämischen Symptomen entwickelt diese durch eine grenzwertige Reduktion des arteriellen zerebralen Perfusionsdruckes als Folge eines Hirngefäßverschlusses. Hierbei ermöglicht es der Autoregulationsmechanismus der Hirndurchblutung, daß es zunächst zu einer kompensatorischen zerebralen Vasodilatation mit Erhöhung der Sauerstoffextraktionsrate und einem Anstieg des zerebralen Blutvolumens kommt. Ist dieser Kompensationsmechanismus ausgeschöpft, so führt eine weitere hämodynamische Belastung, z. B. ein Absinken des Blutdruckes zur Entwicklung zerebral-ischämischer Symptome. Für diese Patientengruppe stellt die Durchführung eines extra-intrakraniellen arteriellen Bypasses eine Maßnahme zur Verbesserung der zerebrovaskulären Reservekapazität dar und verhindert das Eintreten eines 11 Wassmann: Durchblutungsstörungen des Gehirns 1 schweren Schlaganfalles. Der Nachweis der hämodynamisch bedingten zerebralen Ischämie ist durch die PositronenEmissions-Tomographie (PET) möglich, da neben der Messung der Hirndurchblutung auch die Bestimmung des zerebralen Blutvolumens und des zerebralen Sauerstoffmetabolismus möglich ist. Weniger aufwendig und breiter verfügbar, ist die Bestimmung der sogenannten zerebrovaskulären Reservekapazität (CVRC) durch Stimulationsteste der Hirndurchblutung. Die Hirndurchblutung kann durch Inhalation eines 5%igen CO²-Luftgemisches oder durch intravenöse Gabe eines Karboanhydrasehemmers (DiamoxR) gesteigert werden, was mit der transkraniellen Doppler-Sonographie erfaßbar ist. Führt ein solcher Stimulationstest bei Patienten mit klinischen Zeichen einer Hirnmangeldurchblutung und nachgewiesenem Karotisverschluß zu keiner ausreichenden Steigerung oder gar zu einem paradoxen Abfall der Hirndurchblutung (Steal-Phänomen), so liegt bei diesem Patienten eine hämodynamisch bedingte zerebrale Ischämie vor mit erheblich erhöhtem Risiko, einen Schlaganfall zu erleiden. In einem solchen Falle ist anzunehmen, daß diese Patienten von der operativen Anlage eines extra-intrakraniellen Bypasses profitieren (Abb.11-8). Ferner ergibt sich die Indikation zur Bypass-Operation, wenn es bei Patienten mit Hirngefäßmißbildungen absehbar ist, daß zur operativen Versorgung ein länger dauernder Verschluß eines wichtigen hirnversorgenden Gefäßes notwendig ist. 11.4.2.3 Dekompressive Kraniotomie beim Klein-/Hirninfarkt Das postischämisch auftretende Hirnödem kann so erheblich sein (malignes Hirnödem Abb. 11-4), daß es zu einer Herniation von Hirngewebe nach kaudal mit Kompression des Hirnstammes kommt. Bei einem raumfordernden Kleinhirninfarkt erfolgt der Verschluß des 4. Ventrikels und eine direkte Kompression des Hirnstammes mit retrograder Einklemmung. Es besteht Einigkeit über neurochirurgische Maßnahmen bei kritischen Kleinhirninfarkten. Bestehen klinisch Zeichen des erhöhten intrakraniellen Drucks (Übelkeit, Erbrechen, Bewußtseinsstörung) bei Nachweis eines Hydrocephalus occlusus durch Verschluß des 4. Ventrikels, so erfolgt die Entlastung des Hydrocephalus über eine externe Ventrikeldrainage deren Überlauf 15-20 cm über das Ventrikelniveau eingerichtet wird. Wenn sich der Zustand des Patienten in der Folge nicht stabilisiert oder gar verschlechtert, ergibt sich die Indikation zur dekompressiven Kraniotomie der hinteren Schädelgrube mit Duraeröffnung und Entfernung des infarzierten Kleinhirngewebes (Abb. 11-9). Bei kritischen raumfordernden Großhirninfarkten, überwiegend nach einem embolischen Verschluß der Arteria cerebri media wird nach Ausschöpfung von konservativen Maßnahmen zur Reduzierung des erhöhten intrakraniellen Druckes (Hyperventilation, Osmotherapeutika, Barbiturattherapie, Hypothermie) als ultima ratio eine dekompressive Kraniektomie erprobt. Hierbei erfolgt die Kraniotomie mit Entnahme eines großen Kalottenfragmentes (>12x12 cm) mit Duraplastik, wodurch der Druck auf basale Zisternen und den Hirnstamm reduziert wird.