Dick- und Dünndarm - St. Marien
Werbung

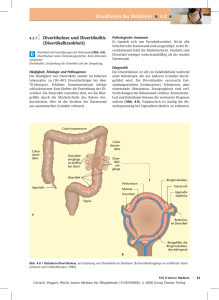
St. Marien-Hospital Hamm Klinik für Gastroenterologie Chefarzt: Dr. med. Peter Rohde St. Marien–Hospital Hamm Patienteninformationen zu zentralen Krankheitsbildern der Gastroenterologie Dick- und Dünndarm 1. 2. 3. 4. 5. Polypen des Dickdarms Dickdarmkrebs Morbus Crohn Colitis ulcerosa Divertikel Liebe Leser, bitte bedenken Sie: unsere Patienteninformationen dienen lediglich der allgemeinen Information. Sie ersetzen nicht das ausführliche Gespräch mit Ihrem Arzt. Ihr Team der Klinik für Gastroenterologie Klinik Knappenstraße 19, 59071 Hamm Tel. 0 23 81 / 18-21 50 Fax 0 23 81 / 18-21 52 eMail: [email protected] St. Marien-Hospital Hamm Dick- und Dünndarm 1. Polypen des Dickdarms Polypen sind Vorwölbungen der Darmschleimhaut und recht häufige Veränderungen des Dickdarms, die im Alter zunehmen. Unter dem 30. Lebensjahr finden sich Polypen verstärkt nur bei Colitis-Patienten und bei der familiärer Häufigkeit (erbliche Prädisposition). Ab dem 50. Lebensjahr ist ein deutlicher Anstieg der Häufigkeit zu verzeichnen. Polypen können in allen Dickdarmabschnitten vorkommen und bis zu mehreren Zentimetern groß werden. Meist haben sie einen Durchmesser von 7 bis 20 mm. In vielen Fällen bilden sie die Vorstufen für die gefährlichen Darmtumore. a) Vorkommen Kleinere Polypen fallen zunächst überhaupt nicht auf. Mit zunehmender Größe kommt es allerdings zu Blutungen, wobei die Größe mit der Blutungsfrequenz korreliert. Unerheblich dabei ist, ob das Blut auf dem Stuhl aufgelagert ist oder nur bei der Reinigung des Anus auffällt. Bei den bösartigen Bildungen im Mastdarm kann es zu schleimigen Abgängen kommen. Diese können erhebliche Ausmaße annehmen und zu auffallenden Flüssigkeitsverlusten führen. Durch den massiven Elektrolytund Wasserverlust kann sich ein Nierenversagen entwickeln. Virtuelle 3-D-Darstellung des Darmes Entsprechend große Polypen bedingen eine Passagebehinderung. Je nach dem Füllungszustand des Darmes klagen die Patienten über diffuse Schmerzen im Bauchbereich. Vor allem eine Blähung im rechtsseitigen Dickdarm bis in die Appendixregion wird als schmerzhaft beschrieben. Hier lässt sich auch eine walzenförmige und druckschmerzhafte Resistenz tasten. Selten kommt es zur vollständigen Verschluss des Darmes. b) Diagnose Polypen im Enddarmbereich können oft durch den tastenden Finger diagnostiziert werden. Auch Röntgenaufnahmen zeigen Polypen. Doch kann ein hoher Prozentsatz, die kleiner als 10 mm sind, mit dieser Methode nicht diagnostiziert werden. –1– St. Marien-Hospital Hamm Die endoskopische Untersuchung ermöglicht eine genaue Diagnose. Einen entscheidenden Stellenwert nimmt auch die histologische Untersuchung ein. Die Polypen werden speziell bearbeitet und hauchdünn geschnitten. Danach werden diese Schnitte eingefärbt und mit einem hochauflösenden Mikroskop beurteilt. Die Histologie ermöglicht eine genaue Klassifikation der unterschiedlichen Polyparten. c) Therapie Die Entfernung von Polypen (Polypektomie) kann endoskopisch oder operativ erfolgen. Zur Abtragung der größeren Polypen hat sich die Diathermieschlinge als Standard bewährt. Bei dieser Methode wird der Polyp mit einer Art Lasso eingefangen. Die Schlinge wird um den Stiel oder um die Basis des Polypen gelegt und zusammengezogen. Durch die Gabe einer genau definierten Strommenge auf die Stahl-schlinge wird das darin befindliche Gewebe unter Hitze durchtrennt und die Blutgefäße gleichzeitig verschlossen. Die Polypektomie ist für den Patienten schmerzlos und bei kleineren Polypen ambulant durchführbar. Bei größeren Polypen wird wegen des Risikos einer Nachblutung der Patient stationär für einen Tag überwacht. Im Falle einer Nachblutung kann diese in den meisten Fällen endoskopisch gestillt werden oder steht von ganz alleine. Ganz selten ist eine operative Blutstillung erforderlich. Sehr große Polypen können durch einen operativen Eingriff entfernt werden, wobei auch hier möglichst endoskopische Methoden angewandt werden konnen (Laparoskopie). Dazu sind nur wenige kleine Schnitte erforderlich. –2– St. Marien-Hospital Hamm 2. Dickdarmkrebs Das Karzinom des Dickdarms ist der häufigste Tumor des Bauchraumes. Männer und Frauen sind etwa gleich häufig betroffen. Das Risiko an einem Krebs zu erkranken steigt ab dem 50. Lebensjahr stetig an, die Häufigkeitsspitze liegt bei circa 70 Jahren. Die Ursachen für die Krebsentstehung sind wahrscheinlich vielfältig. Gesichert angenommen wird eine erbliche Belastung. So ist das Risiko statistisch gesehen um das 3-fache höher, wenn ein Elternteil von einem Dickdarmkarzinom betroffen ist. Auffallend ist auch, dass der Krebs bei dieser Patientengruppe im wesentlich jüngeren Alter auftritt. (siehe auch Darmkrebsvorsorge) a) Vorkommen Ein Karzinom kann sich aus einem Polypen oder aus einer unauffälligen Schleimhaut entwickeln. Die Bedeutung der Entstehung von Karzinomen aus Polypen wird durch folgende Erkenntnisse unterstrichen. Dabei zeigen Polypen unter 10 mm ein Entartungsrisiko von 1 Prozent, bei 20 mm großen Polypen steigt das Risiko bereits deutlich an und liegt bei noch größeren Polypen über 50 Prozent. Neben der Größe der Polypen ist auch die Art und die Struktur für die weitere Entwicklung entscheidend. Die Auswirkungen von verschiedenen Umweltfaktoren und vor allem die Essgewohnheiten sind noch nicht gesichert. Angenommen wird jedoch ein höheres Risiko bei ballaststoffarmer und cholesterinreicher Ernährung. b) Symptome Leider sind die Symptome dieses Krebsleidens oft erst in einem fortgeschrittenen Stadium feststellbar. Denn anfangs verursacht dieses Karzinom überhaupt keine Beschwerden. So sollten vor allem Blutungen ernst genommen werden, da sie in jedem Stadium des Krebsleidens auftreten und es damit demaskieren können. Die Untersuchung auf okkultes (verstecktes) Blut im Stuhl ermöglicht als Screening-Untersuchung eine frühzeitige Diagnose . Ein schleichender Blutverlust durch Blut im Stuhl führt zu einem Eisenmangel und damit zu Müdigkeit und Abgeschlagenheit. So ist als einziger laborchemischer Parameter ein niedriger Eisenspiegel bereits Anlass für eine gezielte Abklärung des Dickdarms. –3– St. Marien-Hospital Hamm Sobald der Tumor zu einer Behinderung der Passage führt, sind Veränderungen der Stuhlgewohnheiten zu bemerken. Es kommt zu einem auffallenden Wechsel zwischen Verstopfung und Durchfall. Im Extremfall entwickelt sich ein Darmverschluss. Der Bauch wird nun hochgradig aufgetrieben, Stuhlabgänge und zumeist unstillbares Erbrechen sind die Kardinalsymptome. Schlagartig einsetzende heftigste Schmerzen im gesamten Bauch können durch einen Durchbruch erklärt werden. Ein Krebs des Dickdarms bricht jedoch eher selten in die freie Bauchhöhle durch, öfters findet sich ein Einwachsen mit Fistelbildung in die Bauchdecke. Dabei besteht über dem Tumor eine deutliche Vorwölbung, diese ist oft gerötet und stark druckschmerzhaft. Im Gegensatz zur freien Perforation ist der übrige Bauch weich und unauffällig. Eine chirurgische Versorgung muss beim freien Durchbruch sofort angestrebt werden. c) Therapie Die Entscheidung zur Operation wird mit der Diagnose gestellt. Nach dem operativen Eingriff können medikamentöse und strahlentherapeutische Therapien bei fortgeschrittenen Tumoren kombiniert durchgeführt werden. Die Operation ist zumeist unabhängig von der Größe des Tumors. Je nach Lokalisation im rechtsseitigen oder linksseitigen Dickdarm wird die Entfernung des tumortragenden Segmentes mit dem versorgenden Gefäßsystem angestrebt. Wichtig ist auch die Entfernung der abführenden Lymphbahnen und Lymphknoten. Denn über diese können Tumorzellen verschleppt werden und zur einer Ausbreitung des Tumors führen. Ein künstlicher Ausgang (Stoma) ist nur dann unbedingt erforderlich, wenn der Schließmuskel vom Tumor befallen ist und eine Entfernung desselben notwendig wird. Bei tief sitzenden Tumoren kann vorübergehend ein künstlicher Ausgang zum Schonung der Naht angelegt werden. Dieses Stoma wird nach 2-3 Monaten bei unauffälliger Schließmuskelfunktion wieder verschlossen. Chemotherapie und Strahlentherapie Für die Tumore des Darmtraktes kommt die Chemotherapie im Anschluss an die Operation zum Einsatz, wenn histologisch ein Befall der Lymphknoten festgestellt worden ist. Unter Umständen kommt auch eine präoperative Chemo-/Strahlentherapie des tiefen Mastdarmkarzinoms in Betracht. Ein Protokoll legt den Ablauf vor der Operation genau fest. Die genau definierte Bestrahlungsdosis wird über einen Zeitraum von 1-4 Wochen verabreicht. Die einzelne Therapie dauert dabei nur wenige Minuten und ist leicht ambulant durchführbar. Begleitet wird die Bestrahlung durch eine gleichzeitig durchgeführte Chemotherapie. 2-3 Wochen danach erfolgt die Operation. In einer Vielzahl von –4 – St. Marien-Hospital Hamm Fällen kommt es dadurch zu einer deutlichen Verkleinerung des Tumors, manchmal sogar zum kompletten Verschwinden des Krebses. Trotzdem wird derzeit im Anschluss die Operation durchgeführt, da noch keine verlässlichen Langzeitergebnisse der alleinigen Strahlentherapie vorliegen. 3. Morbus Crohn Morbus Crohn ist eine chronisch entzündliche Darmerkrankung, die praktische alle Abschnitte vom Mund bis zum After abschnittsweise befallen kann. Den Namen erhielt diese Erkrankung von Dr. Crohn, der 1932 eine typische Veränderung im Bereich der letzten Dünndarmschlinge und im aufsteigenden Abschnitt des Dickdarmes als eigenständige Erkrankung erkannte. a) Symptome Der Erkrankung liegt eine entzündliche Reaktion der gesamten Darmwand zugrunde. Bei Befall der Schleimhaut bilden sich Geschwüre aus. Eine Schwellung der gesamten Darmwand führt zu einer Einengung, die eine Passagebehinderung oder sogar einen Darmverschluss verursachen kann. Außerdem besteht eine Neigung zu Fistelbildungen. Dies sind Verbindungsgänge, die sich als Folge der Entzündung zwischen aneinanderliegenden Darmschlingen ausbilden können. Die Erkrankung verläuft schubweise mit spontaner, unvorhergesehener Verschlechterung und Phasen relativen Wohlbefindens. Morbus Crohn kommt bei Männern und Frauen etwa gleich häufig vor. Zumeist tritt die Erkrankung bereits um das 20ste Lebensjahr auf. Ein zweiter Gipfel liegt zwischen dem 50sten und dem70sten Lebensjahr. Die Krankheit beginnt unterschiedlich. Entweder mit einem akuten Schub oder mit leichten Durchfällen. Schleimige, blutige Durchfälle sind das typische Symptom. Die Stuhlfrequenz im akuten Intervall beträgt bis zu 20 mal pro Tag. Es bestehen wechselnd starke Schmerzen krampfartigen Charakters, vor allem im rechtsseitigen Unterbauch. Oft kann an dieser Stelle ein schmerzhafter Tumor getastet werden. Daneben finden sich allgemeine Beschwerden wie ein deutliches Krankheitsgefühl, eine blasse Hautfarbe durch den schleichenden Blutverlust und gelegentlich fieberhaften Temperaturen. Anhaltende Durchfälle führen zu Gewichtsverlust, Unterernährung und Mangelerscheinungen. Eine Beeinträchtigung der Nahrungspassage führt zu Appetitlosigkeit, Blähungen und in letzter Konsequenz zu einem kompletten Darmverschluss mit wiederholtem Erbrechen. –5– St. Marien-Hospital Hamm Der Morbus Crohn kann auch andere Organe befallen. Oft bestehen gleichzeitig Gelenksschmerzen als Ausdruck einer Gelenksbeteiligung, sowie vermehrt Nierensteine und auch Gallensteine. Das Karzinomrisiko beim Morbus Crohn liegt um das 5-7fache über der Norm. Zumeist geht ein mehr als 10-jähriger Verlauf der Karzinomentstehung voraus. Das Risiko der Krebsentwicklung betrifft sowohl den Dick- wie auch den Dünndarm. b) Ursachen und Entstehung Die Ursachen, die zur Entstehung des Morbus Crohn führen sind derzeit nicht geklärt. Angenommen wird eine genetische Disposition (familiäre Häufung). Während der letzten Jahrzehnte konnte eine deutliche Zunahme der Erkrankungshäufigkeit festgestellt werden. Dies könnte durch Umwelteinflüsse und Veränderungen der Lebensweise erklärt werden. c) Diagnose Zur Diagnostik des Morbus Crohn müssen in erster Linie Infektionserkrankungen (Yersinien, Salmonellen, Shigellen), antibiotikabedingte Darmentzündungen, eine Glutenunverträglichkeit, eine Colitis ulcerosa, eine Entzündung des Blinddarmfortsatzes aber auch tumoröse Prozesse des Darmes als Ursache der Beschwerden ausgeschlossen werden. Für die klinische Diagnose eines Morbus Crohn muss beachtet werden, dass die Symptome zumeist bereits über einen längeren Zeitraum (mehr als 6 Wochen) bestehen. Kurzfristige, oft selbstaufhörende Infektionserkrankungen können dadurch ausgeschlossen werden. Gesichert werden kann die Diagnose durch die Endoskopie und Biopsie (Gewebeentnahme) aus der Darmschleimhaut. Für die Röntgenuntersuchung ist eine komplette Darstellung von Magen, Dünnund Dickdarm erforderlich. So können auch asymptomatische Läsionen im oberen Gastrointestinaltrakt erfasst werden. Es finden sich Ulcerationen (zum Begriff siehe colitis ulcerosa) und kleinste Fisteln. Typisch ist der segmentale Befall mit einem Pflastersteinrelief, Wandstarre und Lumeneinengung. Bei laborchemische Untersuchungen finden sich eine Vermehrung der weißen Blutkörperchen und eine erhöhte Blutsenkung als Ausdruck der Entzündung. Als –6– St. Marien-Hospital Hamm Folge des Blutverlustes sind die roten Blutkörperchen und auch der Eisenspiegel erniedrigt. Durch eine mikrobiologische Untersuchung des Stuhls können Infektionen ausgeschlossen werden. d) Therapie Der akute Krankheitsschub wird mit entzündungshemmenden Medikamenten behandelt. Schwere Verlaufsformen können durch die Gabe von Cortison erfolgreich therapiert werden. Bei Versagen oder Unverträglichkeit gegenüber einer Cortisontherapie können relativ früh Immuntherapeutika eingesetzt werden. Eine spezielle Diät gibt es leider nicht. Zumeist wird eine leicht verdauliche, vitaminreiche Kost empfohlen. Bei massiven Durchfällen müssen Elementardiäten verabreicht werden. Das sind speziell zusammengesetzte, hochkalorische, angereicherte Lösungen, die entweder getrunken oder über eine Nasensonde verabreicht werden können. 50-70 Prozent der Patienten werden im Verlauf Ihrer Krankheit operiert. Zumeist sind Fistelbildungen im Dünndarm, ein Tumor im rechten Unterbauch oder ein Darmverschluss der Anlass für ein operatives Vorgehen. Bei den operativen Eingriffen wird eine körperschonende minimal-invasive Chirurgie angestrebt. –7– St. Marien-Hospital Hamm 4. Colitis ulcerosa Die Colitis ulcerosa ist eine chronisch entzündliche Darmerkrankung, die vom Mastdarm kontinuierlich ausgehend den gesamten Dickdarm betreffen kann. Klinisch ist die Colitis durch ihren wechselhaften Verlauf mit akuten Phasen und mehr oder weniger langen Remissionen (Ruhezustand) gekennzeichnet. Männer sind häufiger betroffen als Frauen. Auftreten kann die Erkrankung in jedem Lebensalter, wobei ein Hauptgipfel um das 20. Lebensjahr besteht. Die Faktoren, die zu einer Colitis ulcerosa führen, sind weitgehend unbekannt. In mehreren Untersuchungen wird die ursächliche Wirkung von körpereigenen Autoantikörpern beschrieben. Das sind vom Körper produzierte Abwehrstoffe, die primär gegen Nahrungsbestandteile oder Darmkeime gebildet werden, aber später auch die Oberflächenstruktur des Darmes schädigen. Psychische Faktoren dürften ebenso zum Krankheitsbild gehören und können vor allem für den Verlauf bestimmend sein. Für die Colitis ulcerosa ist seit langem ein hohes Entartungsrisiko bekannt, wobei die Häufigkeit von der Ausdehnung der Erkrankung und von der Verlaufsdauer abhängt. Die einzig relativ verlässliche Früherkennungsmaßnahme stellt eine routinemäßig durchgeführte Coloskopie dar. a) Symptome Klinisches Leitsymptom ist der blutige, eitrige Durchfall. Die Colitis beginnt oft schleichend und unmerklich bis schließlich massive Blutstühle zum Arzt führen. Eine Frequenz von 20-30 Stuhlabgängen pro Tag ist nicht außergewöhnlich. Krampfartige Bauchschmerzen bestehen vor allem im Unterbauch vor und während des Stuhlganges. Typisch ist der schubhafte Verlauf. Akute Phasen und symptomfreie Intervalle (Remissionen) wechseln einander ab. Die Remissionen können über viele Jahre dauern, doch treten die Schübe gewöhnlich in kürzeren Abständen auf. Fulminante Verlaufsformen sind schwere und akut lebensbedrohliche Zustandsbilder. Diese sind gekennzeichnet durch einen plötzlichen Beginn mit ausgeprägten Durchfällen und hohem Fieber. Der massive Flüssigkeits- und Eiweißverlust aus dem linksseitigen Dickdarm führt rasch zur Verschlechterung des Allgemeinzustandes. –8– St. Marien-Hospital Hamm b) Diagnose Die Diagnose kann durch die Endoskopie und durch Röntgenuntersuchungen gestellt werden. Die Oberfläche des Mastdarmes ist entzündlich verändert und blutet leicht. Es finden sich kleine Schleimhautdefekte. Im fortgeschrittenen Stadium ist die Schleimhaut der befallenen Darmabschnitte weitgehend zerstört. Großflächige Ulcerationen, einzelne Inseln mit normalem Gewebe und Polypenbildungen wechseln einander ab. c) Therapie Zumeist ist eine ambulante Behandlung möglich. Nur bei schweren Verlaufsformen ist eine stationäre Aufnahme erforderlich. Bewährt hat sich bei hochakuten Stadien die zusätzliche Gabe von Cortisonpräparaten. Bei schlechtem Ansprechen auf die konventionelle Therapie werden mit gutem Erfolg immunsupprimierende Medikamente verabreicht. Eine psychotherapeutische Behandlung kann sich günstig auswirken. Eine Operation ist notwendig, sobald ein Karzinom oder eine hochgradige Schleimhautveränderung nachgewiesen wurde. Notfallmäßig muss bei Komplikationen der Colitis operiert werden (Durchbruch, massive Blutung, kompletter Darmverschluss, erhebliche toxische Verlaufsform mit schweren Allgemeinsymptomen). Die chirurgischen Verfahren haben die komplette Entfernung des erkrankten Dikkdarms als Ziel. Dies bedeutete früher nicht nur die Entfernung des gesamten Dickdarmes, sondern auch die definitive Anlage eines künstlichen Dünndarmausganges (anus praeter). Neue Operationstechniken ermöglichen zumeist eine Schonung des analen Schließmuskelapparates. Auch ist es heute bereits möglich, den Schließmuskel durch aufwendige Rekonstruktionen mit eigenen Muskelanteilen zu ersetzten oder durch die Implantation prothetischer Hilfsmittel die Kontinenz zu erhalten. Vorübergehend muss jedoch auch in diesen Fällen ein künstlicher Ausgang in Kauf genommen werden. Die operative Entfernung des erkrankten Darmes bedeutet für die meisten Patienten eine definitive Heilung. –9– St. Marien-Hospital Hamm 5. Divertikel Divertikel sind Ausstülpungen der Darmwand, die durch einen erhöhten Druck im Bereich der einmündenden Arterien entstehen. Die Divertikel, die sich kurz vor dem Enddarm befinden, sind Pseudodivertikel, deren Wand nur von den innersten Darmschichten gebildet wird. Im Unterschied dazu sind die seltenen Divertikel am Beginn des Dickdarms Aussackungen der gesamten Darmwand und zumeist angeboren. a) Symptome Die Häufigkeit der Dickdarmdivertikel nimmt mit dem Alter zu. Unter dem 30sten Lebensjahr sind Divertikel fast nie zu finden. Dagegen werden bei der Hälfte der über 70-Jährigen Divertikel diagnostiziert, wobei in überwiegender Zahl ein Abschnitt im Endbereich des Darms (Sigma) betroffen ist. Die Divertikelentstehung wird mit der ballaststoffarmen Kost der westlicher Zivilisation in Zusammenhang gebracht. Faserarme Kost wird langsamer transportiert, außerdem wird zusätzlich ein biochemischer Faktor in schlackenarmer Ernährung angenommen, der zu einer Muskelverkrampfung des Dickdarmes führen kann. Aber während die unkomplizierte Divertikelkrankheit zumeist nur mit einer Passagestörung, Verstopfung, Krämpfen und geringfügigen Bauchschmerzen einhergeht stellt die Entzündung der Divertikel (Divertikulitis), insbesonders die komplizierte Form (Durchbruch, Ileus, Blutung) eine schwerwiegende und unter Umständen sogar lebensbedrohliche Erkrankung für den Patienten dar. Stuhlansammlungen in den Divertikel können zu einer Entzündung der Darmwand führen. Kleinste Durchbrüche der Darmwand bedeuten ein Übergreifen der entzündlichen Veränderung auf die umgebenden Strukturen. Da meist mehrere nebeneinanderliegende Divertikel betroffen sind, kann sich rasch ein ausgedehnter entzündlicher Tumor bilden. Im Weiteren kann das Zentrum der Entzündung eitrig einschmelzen (Abszess) oder in die Bauchdecke und benachbarte Organe (Dünndarm, Harnblase, Bauchdecke) einbrechen und zu einer Fistelbildung führen. Ein Durchbruch in die freie Bauchhöhle stellt die schwerste Komplikation dar. Andererseits kann ein entzündlicher Divertikeltumor auch ohne Folgen ausheilen. Zumeist kommt es jedoch zu einer Fibrosierung und Narbenbildung und in weiterer Folge zu einer Engstellung (Stenose) in der Nähe des Endbereichs des Darms (Sigma). – 10 – St. Marien-Hospital Hamm b) Diagnose Zur Diagnose empfiehlt sich die klassische Röntgenuntersuchung. Dabei können Fisteln oder Engstellen gut zur Darstellung gebracht werden. Idealerweise kann eine Kontrastmittel-Computertomographie bei entzündlichen Divertikelerkrankungen angewendet werden. Zur Lokalisation von Blutungen wird die Angiographie (Gefäßröntgen) der versorgenden Schlagader genutzt. Zum Einsatz kommen kann auch eine nuklearmedizinische Untersuchung in unserem Haus (Szintigraphie). Bei der massiven Divertikelblutung kann die Koloskopie praktiziert werden. c) Therapie Die unkomplizierte Divertikulose bedarf keiner weiteren Therapie. Als Prophylaxe hat sich die Senkung des Drucks im Dickdarm durch faserreiche Nahrung und entsprechende Flüssigkeitszufuhr bewährt. Weizenkleie, Vollkornprodukte, Obst und Gemüse dominieren die Ernährungsempfehlungen. Pflanzliche Quellmittel und milde abführende Substanzen können auch medikamentös verabreicht werden. Eine leichtere Entzündung und auch der erste Schub einer schweren Divertikulitis können zumeist konservativ mit Nahrungskarenz, Infusionstherapie, Antibiotika sowie Spasmolytika behandelt werden. Die Indikation zu einer Operation wird bei dem Versagen der konservativen Maßnahmen und bei einem wiederholten Verlauf gestellt. Vor allem beim jüngeren Patienten sollte hier eher großzügig vorgegangen werden, da erfahrungsgemäß das Risiko von späteren Komplikationen ungleich größer ist. Die Empfehlung der European Association for Endoscopic Surgery (EAES) lautet: Operation nach 2 Divertikulitisschüben, da erst nach 1-2 Schüben Komplikationen auftreten. Eine sofortige Operation ist auch zur Entfernung eines entzündlichen Tumors angezeigt. Die Operation wird mit einem mehr oder weniger langer Schnitt in der Mitte des Bauches durchgeführt. In den letzten Jahren hat sich zunehmend auch die laparoskopische Sigmaentfernung etabliert. Dabei wird die Operation nur durch wenige zentimetergroße Schnitte operiert. Lediglich zur Entfernung des Darmes ist ein entsprechend großer Schnitt notwendig. – 11 –