Die Aufgaben der Haut - Ihre Homepage bei Arcor
Werbung

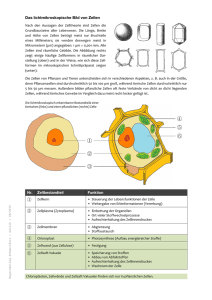
Die Aufgaben der Haut Mit einer Fläche von 1,5 - 2 m2 und einem Gewicht von 3,5 - 10 kg ist die Haut das größte Organ des menschlichen Körpers. Die Haut hat mehrere Funktionen: • Sie trennt die "Innenwelt" von der "Außenwelt« und schützt den Körper so vor schädlichen Umwelteinflüssen. • Die Haut ist mit ihren diversen Rezeptoren und Tastkörperchen ein wichtiges Sinnesorgan und stellt somit eine Verbindung zur Außenwelt her • Sie hat eine wichtige Regulatorfunktion, indem sie über die Abgabe von Flüssigkeit (z.B. in Form von Schweiß) sowie durch Verengung und Erweiterung der Hautgefäße die Körpertemperatur konstant hält. Darüber hinaus greift die Haut ausgleichend in den Wasserhaushalt ein, indem sie gewissermaßen als natürliche Barriere einem extremen Wasserverlust entgegenwirkt und über Drüsensekrete Wasser und Salz abgibt. Der Aufbau der Haut Grob unterteilt besteht die Haut aus drei Schichten: der Oberhaut (Epidermis) als äußerster Schicht, der Lederhaut (Korium) und der darunter liegenden Unterhaut (Subcutis). Epidermis und Korium, also die oberen Schichten, werden oft zur Cutis zusammengefasst. Ferner unterscheidet man zwei Hauttypen: die Leisten- und die Felderhaut. Letztere hat ihren Namen durch gruppenförmig stehende Bindegewebspapillen der Lederhaut, welche die Hautoberfläche in Felder aufgeteilt erscheinen lassen. Die Felderhaut enthält Haare, Schweiß- und Talgdrüsen. Die Leistenhaut wird dagegen durch kammartig stehende Bindegewebspapillen in Hautleisten aufgeteilt. Sie enthält nur Schweißdrüsen, aber keine Haare und Talgdrüsen. Man findet sie nur an den Handflächen und Fußsohlen (alle anderen Hautflächen entsprechen der Felderhaut). Die Oberhaut (Epidermis) ist die äußerste Schicht der Haut. Sie ist gefäßlos und je nach Körperregion zwischen 0,03 mm und 4 mm dick. Sie besteht aus einem mehrschichtigen verhornten Plattenepithel, das hauptsächlich aus Keratinozyten (kernhaltigen Hornzellen) aufgebaut ist. Diese Zellen produzieren den Hornstoff Keratin, der zum einen eine Wasser abweisende und mechanisch schützende Schicht bildet und zum anderen der Haut Festigkeit verleiht. Schichten der Oberhaut Die Keratinozyten der Oberhaut sind normalerweise in vier Lagen aufgeschichtet. Wo die mechanische Belastung am größten ist, z.B. an den Hand- und Fußsohlen, hat die Epidermis sogar fünf Schichten. Man unterscheidet vom Körperinneren zur Oberfläche hin: Basalzellschicht (Stratum basale): So wird eine einfache Zellschicht aus sich ständig teilenden, länglichen Zellen genannt. Die durch fortlaufende Vermehrung neugebildeten Zellen schieben sich Richtung Oberfläche und werden dabei allmählich zu Zellen der Stachelzellschicht. Sie verlieren zunächst ihren Kern und werden dann abgeschilfert und von den nachdrängenden jüngeren Zellen ersetzt - ein Kreislauf ohne Ende. Die Basalzellschicht der haarlosen Haut führt berührungsempfindliche Nervenendigungen, die MerkelTastscheiben genannt werden. Stachelzellschicht (Stratum spinosum): Sie besteht aus acht bis zehn Reihen von zum Teil melaninhaltigen Zellen mit stacheligen Ausläufern ("spinosus" = stachelig), über welche die Zellen miteinander verbunden sind. Die Zellen bilden über diese Brücken ein Gerüst, das die Epidermis stabil hält und ihr Elastizität verleiht. Körnerschicht (Stratum granulosum): Diese Schicht besteht aus drei bis fünf Reihen spindelförmiger flacher Zellen, die Keratohyalin enthalten, eine zur Hornbildung (Keratinbildung) wichtige Substanz. Ferner scheidet die Körnerschicht ölähnliche Substanzen aus, die die Epidermis geschmeidig machen. In dieser Hautschicht verlieren die lebenden Keratinozyten ihren Kern und werden zu den kernlosen Keratozyten (kernlosen Hornzellen). Glanzschicht (Stratum lucidum): Elastische Verschiebeschicht aus platten, kernlosen Zellen, die Eleidin (bas. Eiweißkörper) enthalten. Diese Schicht findet sich nur an Handtellern und Fußsohlen. Sie besteht aus mehreren Reihen von durchsichtigen, flachen Zellen ("lucidus" = leuchtend), die ebenfalls die Haut vor mechanischer Belastung schützen. Hornschicht (Stratum corneum): Mechanische und chemische Barriere aus zusammengepreßten Zellresten Diese Schicht besteht aus 25 - 30 Reihen flacher und vollständig mit Keratin gefüllter Zellen (Korneozyten). Zwischen ihnen liegt ein Fettfilm, der ähnlich wie Mörtel zwischen Steinen für die Festigkeit dieser Hautschicht sorgt und außerdem vor Verdunstung schützt. Die Korneozyten werden ständig abgeschilfert und stellen die eigentliche Trennschicht zwischen dem Körperinneren und der Außenwelt dar. In der Basal- und Stachelzellschicht findet man die Melanozyten. Sie produzieren Melanin, ein Pigment, das der Haut seine Farbe verleiht und die tieferen Hautschichten vor schädlichen UV-Strahlen schützt. (Bei übermäßiger Sonnenbestrahlung können die Melanozyten allerdings Schaden nehmen und sich in Tumorzellen verwandeln. Es kann dann ein malignes Melanom entstehen, ein bösartiger Hauttumor, der außer in Frühstadien kaum erfolgreich behandelt werden kann.) Die Verhornung der Oberhaut Das Horn gibt der Haut seine Wasser abweisende Eigenschaft. Die Verhornung erfolgt dadurch, dass die in der Basalschicht neu gebildeten Zellen in Richtung Hautoberfläche geschoben werden. Während dieser Wanderung verschwinden Zytoplasma, Zellkern und Zellorganellen und werden durch den Hornstoff Keratin ersetzt. Zuletzt werden die verhornten Zellen an der Oberfläche abgerieben. Dieser Prozess der Erneuerung mit seiner Wanderung der Zellen von innen nach außen dauert insgesamt ungefähr zwei Wochen. Die Lederhaut (Korium, Dermis) Die unter der Oberhaut liegende, bindegewebige Lederhaut ist im Bereich der Leistenhaut (Hand- und Fußsohlen) bis zu 2,4 mm dick, dagegen nur 0,3 mm dünn an den Augenlidern, am Penis und am Hodensack. Sie verleiht der Haut einerseits Reißfestigkeit, aber gleichzeitig auch die Möglichkeit zur elastischen Dehnung. Der Ausdruck Lederhaut rührt daher, dass aus der Lederhaut tierischer Häute durch Gerben Leder gewonnen wird. Der obere Abschnitt der Lederhaut, die Papillarschicht (Stratum papillare): reich an Zellen und Kapillaren, die die Aufgabe hat, die Epidermis zu ernähren. Besteht aus lockerem Bindegewebe, das feine elastische Fasern besitzt. Die Grenze zur Oberhaut ist durch kleine, zapfenartige Ausziehungen vergrößert, die dermale Papillen genannt werden. In ihnen verlaufen Blutkapillaren, die die Oberhaut versorgen. Die dermalen Papillen dienen nicht nur einer festen Verzahnung mit der Oberhaut, sondern werfen die Oberhaut auch zu linienartigen Mustern auf, den Hautlinien. Diese Linien erleichtern das Greifen und geben jedem Finger seinen charakteristischen Fingerabdruck. Einige dermale Papillen enthalten Berührungsrezeptoren, die Meissner-Tastkörperchen, die vor allem im Bereich der Fingerbeeren vorkommen. Vorkommende Zellarten: Fibroblasten: Faserbildung, Phagozytose, Speicherung Histiozyten: speichernde Makrophagen, je nach Inhalt nennt man sie Schaumzellen, Melano- oder Chromatophoren Mastzellen: bilden Histamin und Heparin Lymphozyten: leisten immunologischeAbwehraufgaben Der untere Abschnitt der Lederhaut, die Geflechtschicht (Stratum reticulare): ist aus hartem Bindegewebe aufgebaut, das neben kollagenen und elastischen Fasern auch Blutgefäße, Fettgewebe, Haarfollikel, Nerven, Talgdrüsen und Gänge von Schweißdrüsen enthält. Die Kombination von kollagenen und elastischen Fasern macht die Haut elastisch und trotzdem stabil. Die Unterhaut (Subcutis) Die Unterhaut besteht aus lockerem Bindegewebe. Sie ist die Verschiebeschicht der Haut zu den darunter liegenden Schichten wie Muskelfaszien (Muskelscheiden) oder Periost (Knochenhaut). In der Unterhaut liegen die Schweißdrüsen, die unteren Abschnitte der Haarbälge sowie spezielle Druckund Vibrations-Tastkörperchen, die nach ihren Entdeckern Vater-Pacini-Lamellenkörperchen genannt werden. In der Unterhaut verlaufen außerdem größere Blutgefäße und Nerven. Die Hautanhangsgebilde Unsere Haut ist nicht nackt: Sie besitzt Hautanhangsgebilde, nämlich Haare, Hautdrüsen und Nägel. Alle Hautanhangsgebilde durchstoßen den Oberhautbereich und münden auf die Oberfläche. Haare Haare finden sich an fast allen Körperstellen der Felderhaut. Ihre wichtigste Aufgabe ist der Schutz des Körpers vor Kälte und mechanischer Belastung. Die Kopfhaare schützen den Schädel gleich einer luftigen Mütze vor zu starker Sonneneinstrahlung. Die Augenbrauen und Augenwimpern bewahren das Auge vor Fremdkörpern. Haare in den Nasenlöchern verhindern, dass Insekten oder Schmutzpartikel eingeatmet werden. Schließlich haben die Haare in fast allen Kulturen eine große ästhetische und identitätsstiftende Bedeutung (z.B. "Punker"). "Schöne" Haare zu haben bedeutet, gesund, gepflegt und attraktiv zu sein. Anatomisch gesehen muss man sich ein Haar als einen Faden von zusammengeflochtenen, verhornten Zellen vorstellen. Es besteht jeweils aus einem Haarschaft und einer Haarwurzel. Die Wurzel reicht bis in die Cutis, manchmal auch bis in die Unterhaut. Jedes Haar ist mit einer TaIgdrüse vergesellschaftet, deren Ausführungsgang am Haarschaft mündet. Die Haarwurzel wird durch den Haarfollikel umschlossen. Er besteht aus zwei Schichten von epidermalen Zellen: dem externen und dem internen Wurzelblatt. Umgeben werden die beiden von der bindegewebigen Wurzelscheide (Haarbalg). Um die Haarfollikel herum enden Nervenfasern. Sie sind sehr empfindlich und registrieren auch feinste Haarbewegungen wie z.B. einen leichten Luftzug. Das in der Haut gelegene Ende eines jeden Haares verbreitert sich in eine zwiebelförmige Struktur, die Bulbus genannt wird. In seinem Kern befindet sich die Haarpapille, die viele Blutgefäße enthält und das wachsende Haar mit Nahrung versorgt. Der Bulbus enthält außerdem die Zellschicht, von der aus neue Haarzellen gebildet werden. Sie wird Matrix genannt. Entlang des Haarfollikels verläuft ein Bündel von glatten Muskelzellen. Dieses Bündel wird auch als M. errector pilii bezeichnet. Bei Kälte und Stress kontrahieren sich die Muskelfasern und stellen so die Körperhaare senkrecht: Es bildet sich die Gänsehaut. Ein gesunder Erwachsener verliert durchschnittlich 70 - 100 Haare pro Tag. Die normale Wachstumsgeschwindigkeit von ca. 0,4 mm pro Tag und der natürliche Regenerationszyklus können diesen Verlust kompensieren. Allerdings werden diese Mechanismen durch chronische Krankheiten, Medikamente, Bestrahlungen und psychischen Stress beeinträchtigt: Es kommt zum Haarausfall (Alopezie) und im Extremfall zur Glatzenbildung. Die Hautdrüsen Bei den Hautdrüsen unterscheidet man Talgdrüsen, Schweißdrüsen und Duftdrüsen. Außerdem gibt es im äußeren Gehörgang noch Drüsen, die Ohrschmalz produzieren. Die größte Hautdrüse ist eigentlich die weibliche Brust. Sie gehört aber funktionell zu den Geschlechtsorganen. Talgdrüsen Talgdrüsen sind im allgemeinen an Haarfollikel gebunden. Der sekretproduzierende Anteil der Drüsen liegt im Korium und öffnet sich in den Haarfollikel. Lippen, Penis, Eichel, kleine Schamlippen, Augen und Augenlider enthalten Talgdrüsen, die jeweils unabhängig von Haaren an der Oberfläche münden. Hand- und Fußsohlen besitzen keine Talgdrüsen. Das von den Talgdrüsen produzierte Sekret ist eine Mischung aus Fetten, Cholesterin, Protein und Elektrolyten. Der Talg bewahrt das Haar vor Austrocknung und erhält die Haut geschmeidig, zudem verhindert er eine übermäßige Wasserverdunstung und das Wachstum von Bakterien. Die ekkrinen Schweißdrüsen Schweißdrüsen verteilen sich über die ganze Körperoberfläche. Lediglich der Lippenrand, das Nagelbett, Eichel, Klitoris, kleine Schamlippen und Trommelfell sind ausgespart. Schweißdrüsen haben die größte Dichte im Bereich der Hand- und Fußsohlen. Die Ausführungsgänge der Schweißdrüsen enden in einer Hautpore. Der Schweiß ist eine Mischung aus Wasser, Salz, Harnstoff, Harnsäure, Aminosäuren, Ammoniak, Zucker, Milchsäure und Ascorbinsäure (Vitamin C). Seine Aufgabe ist einerseits die Regulation der Körpertemperatur, zum anderen die Ausscheidung von Stoffwechselendprodukten. Zusätzlich wird durch das saure Sekret der Schweißdrüsen (pH 4,5) der so genannte Säureschutzmantel der Haut hergestellt, der das Keimwachstum auf der Haut hemmt. Die apokrinen Duftdrüsen Duftdrüsen befinden sich in den Achselhöhlen, der Schamregion und im Bereich der Brustwarzen. Sie produzieren ein duftendes Sekret. Die Sekretion ist durch psychische Faktoren beeinflussbar. Das Sekret der Duftdrüsen lässt zusammen mit dem typischen Schweißgeruch einen individuellen Körpergeruch entstehen. Sie haben als sexuelle Duftdrüsen nur noch rudimentäre Funktion. In den entsprechenden Arealen herrscht alkalisches bis neutrales Milieu vor, was eine physiologische Lücke im Säureschutzmantel der Haut bedeutet. Die Nägel Nägel sind Platten von dicht gepackten, harten, verhornten Zellen der Oberhaut. Sie er leichtern das Greifen und die Feinmotorik im Umgang mit kleinen Gegenständen. Außerdem verhindern sie Verletzungen an den Finger- und Zehenenden. Der überwiegende Teil des sichtbaren Nagels, die Nagelplatte, erscheint wegen des darunter liegenden, gut durchbluteten Nagelbettes rosafarben. Auf diesem Nagelbett schiebt sich der Nagel nach vorne. Der weißliche, halbmondförmige Abschnitt am proximalen Nagelende wird Lunula genannt. Die Lunula erscheint weißlich, weil das darunter liegende Nagelbett wegen des dazwischen liegenden, dichten Stratum basale (auch Nagelmatrix genannt) nicht mehr durchscheinen kann. Das Nagelhäutchen (Cuticula) hat keine direkte Funktion, es entspricht vom Aufbau der Hornschicht der Epidermis. Der Nagel wächst, indem sich die Oberflächenzellen der Nagelmatrix in verhornte, tote Nagelzellen umwandeln. Durchschnittlich beträgt der Längenzuwachs eines Fingernagels 0,5 - 1 mm pro Woche. Da die Nägel transparent (durchscheinend) sind, ist die Farbe des durchscheinenden Nagelbetts ein guter Beobachtungsparameter für die Sauerstoffversorgung des Organismus: rosige Fingernägel bestätigen eine genügende Sauerstoffsättigung des Blutes; sind sie blau oder blass, so deutet dies auf einen Sauerstoffmangel (oder eine zu kalte Extremität) hin. Der Nagelfalz - ein Hautwulst an den Rändern der Nagelplatte - ist eine Gefahrenstelle für das Eindringen von bakteriellen Infektionen, die als Panaritium (Nagelbetteiterung) heftige Schmerzen verursachen können. Zusammenfassung der Hautfunktion (Aufgaben) Schutz gegenüber Krankheitserregern und chemischen Substanzen durch Säureschutzmantel und Hornschicht Schutz vor Austrocknung durch die Hornschicht Schutz vor mechanischer Belastung durch die Hornschicht und das Bindegewebsfasernetz in der Lederhaut Schutz vor Wärmeverlust durch das Unterhautfettgewebe Schutz vor UV-Strahlung durch die Bräunungsreaktion (Melanozyten) Konstanthalten der Körpertemperatur durch Regulierung der Hautdurchblutung und Schwitzen Reizaufnahme durch Sensoren und freie Nervenendigungen: z.B. Wärme, Kälte, Schmerz und Berührung Vitamin D Produktion aus Cholesterin unter UV-Bestrahlung Effloreszenzen. Um bei der Vielzahl von möglichen Hauterscheinungen eine Systematik zu schaffen, habe Hautärzte die Effloreszenzenlehre entwickelt: Effloreszenzen ("Hautblüten") sind alle sicht- und tastbaren Hautveränderungen. Aussehen und Verteilung der Effloreszenzen sind für manche Hauterkrankungen so charakteristisch (pathognomonisch), dass es ohne weitergehende Untersuchung möglich ist, eine Diagnose durch genaues Ansehen zu stellen ("Blickdiagnose", z.B. bei Windpocken oder Gürtelrose). Man unterscheidet erste Erscheinungen eines Krankheitsgeschehens auf vorher gesunder Haut, primäre Effloreszenzen, und sekundäre Effloreszenzen, die aus den Primäreffloreszenzen durch Umwandlung, Entzündung, Rückbildung oder Abheilung, also auf bereits kranker Haut, entstehen. Primäre Effloreszenzen Fleck (Macula)Knötchen (Papula)Knoten (Nodus)Bläschen Vesicula)Blase (Bulla)Pustel (Pustula)Quaddel (Urtica) Sekundäre Effloreszenzen Schuppe (Squama)Kruste(Crusta)Erosion(Erosio)Abschürfung (Excoriatio) Rhagade (Rhagas)Geschwür (Ulcus)Narbe(Cicatrix) PRIMÄRE EFFLORESZENZEN FLECK (Makula) Definition Vorübergehend oder bleibend veränderte Abweichung in der Hautfärbung bei unveränderter Oberflächenstruktur und Konsistenz. Man unterscheidet korneal, subkorneal und kutan gelegene Flecke. Genese veränderte Gefäßfüllung Erytheme: flächenhafte Rötungen infolge Gefäßdilatation; hellrot bei Hyperämie, dunkelrot bei Stauung Roseolen: linsengroße Makula Blutaustritt ins Gewebe - Purpura: exanthemische Ausbreitung punktförmiger Blutungen - Petechien: follikelnahe, punktförmige Blutungen - Vibices: striemenartige Purpura - Ekchymosen: flächenhafte Blutungen Pigmentation oder Pigmentschwund Makula, die durch vermehrte Gefäßfüllung verursacht wurden, lassen sich mit dem Glasspatel wegdrücken (Diaskopie). KNÖTCHEN (Papel, Papula) und KNOTEN (Nodulus, Nodus, Tuber, Tumor) Definition Über das Hautniveau ragende, feste, bis zu erbsgroße Erhebungen werden Papeln genannt, bei größerem Umfang spricht man von Knoten. Eine Papel heilt meist narbenlos ab, während ein Knoten eine Narbe hinterläßt. Genese epidermal: Ansammlung von Zellen oder Zellprodukten in der Epidermis kutan: Ansammlung von Zellen oder Zellprodukten im Corium gemischt: Ansammlung von Zellen oder Zellprodukten in Epidermis und Corium BLÄSCHEN (Vesicula) und BLASE (Bulla) Definition Ein- oder mehrkammriger, mit Flüssigkeit gefüllter Hohlraum bis zu Erbsgröße (Vesicula) oder größer (Bulla). Genese subkorneal: Flüssigkeit hebt Stratum corneum von der übrigen Epidermis. Intraepidermal: - Spongiose: Ödem drängt die Zellen auseinander - Akantholyse: Epidermiszellen verlieren den Kontakt untereinander. subepidermal: Adhäsion zwischen Epidermis und Corium ist vermindert. PUSTEL (Pustula) Definition Effloreszenz, die einen mit dem bloßen Auge erkennbaren, mit Eiter gefüllten Hohlraum enthält. Genese Primäre Pustel: Ansammlung von Leukozyten im Gewebe Sekundäre Pustel: Einwanderung von Leukozyten in ein Bläschen QUADDEL (Urtika) Definition Flüchtiges, nur Stunden bestehendes Ödem im Corium von hellem Farbton, das von einem roten Vorhof umgeben ist. Genese Plasmaaustritt aus den Gefäßen ins Corium. SEKUNDÄRE EFFLORESZENZEN KRUSTE (Crusta) Definition Auflagerungen, die aus eingetrocknetem Sekret, Blut oder nekrotischem Gewebe bestehen. Eiter: schmutzig-braune Krusten Blut: dunkelrot-schwärzliche Krusten Serum: honiggelbe Krusten Genese Entstehen bei fehlender Hornschicht aufgrund von Läsionen oder bei Platzen einer Blase und anschließendem Eintrocknen. Hat sich unter ihnen eine neue Hornschicht gebildet, fallen die Krusten ab. WARZEN VERRUCAE PLANAE JUVENILES (Plane juvenile Warzen) Erreger Papillom-Virus (karyotroper DNS-Virus) aus der Gruppe der Papova-Viren Realisationsfaktoren Die Inkubationszeit beträgt meist mehrere Wochen. Da die Warzen virushaltig sind, kann es durch Kratzen, Rasieren etc. zur Aussaat bzw. Verschleppung auf andere Körperpartien kommen. Symptomatik Die planen juvenilen Warzen kommen meist bei Kindern oder Jugendlichen vor. Es handelt sich um unregelmäßig begrenzte, kaum erhabene, hautfarbene Papeln ohne ausgeprägte Verhornung, die meist zahlreich auftreten. Therapie - Schältherapie mit Resorcin-Zinkpaste - direktes Entfernen durch Kryotherapie oder Elektrokoagulation - systemische Gabe von Vitamin A - Suggestionstherapie (!?) Spontane Abheilungen sowie Fälle hartnäckiger, therapieresistenter Warzen wurden beobachtet VERRUCAE VULGARES (Vulgäre Warzen) Erreger: Papillom Virus (karyotroper DNS-Virus) aus der Gruppe der Papova-Viren Realisationsfaktoren Mangelhafte Durchblutung, Hyperhidrosis, Fehlbelastungen. Möglichkeit der Übertragung! Symptomatik Im Gegensatz zu den Verrucae planae juveniles findet man die vulgären Warzen auch bei Erwachsenen. Es handelt sich um harte, grau-gelbe, unregelmäßig begrenzte Papeln mit oft stark verhornter Oberfläche (blumenkohlartige Wucherung). Ein Befall der Schleimhäute ist möglich. Therapie - Ätzbehandlung mit Phenol, Podophyllin oder Argentum nitricium - Kryotherapie mit Kohlensäureschnee oder flüssigem Stickstoff, dadurch Blasenbildung und Abstoßung - Elektrokoagulation und anschließende Abtragung mit scharfem Löffel - Suggestionstherapie (!?) Auch hier werden spontane Abheilungen sowie Fälle hartnäckiger Therapieresistenz beobachtet. CONDYLOMATA ACUMINATA (Feigwarzen, Feuchtwarzen) Erreger: Papillom-Virus (karyotroper DNS-Virus) aus der Gruppe der Papova-Viren Realisationsfaktoren Die Warzen entstehen bevorzugt auf den ständig feuchten Hautpartien des Genital-, Anal- und Dammbereiches und greifen leicht auf die Schleimhäute von Vagina, Urethra und Rektum über. Begünstigt werden sie durch - Fluor vaginalis – Schweißbildung - mechanisches Reiben - Phimose – Balanitis - Oxyuriasis - Candidiasis - unspezifische Urethritis - Gonorrhoe - Syphilis Symptomatik Schmalbasig aufsitzende, grau-gelbe bis rötliche, stecknadelkopfgroße Papeln, die konfluieren und wuchern können (monströse Riesenformen werden immer häufiger beobachtet). Die Konsistenz ist zunächst weich, später hart durch zunehmende Verhornung. Condylomata acuminata können maligne entarten! Therapie Suche und Beseitigung der auslösenden Ursache! kleinere Formen: Ätzbehandlung mit Podophyllin-Lösung größere Formen: elektrokautische Entfernung mit anschließender Curettage Nachbehandlung mit austrocknendem Puder DD Condylomata lata (Lues II) PSORIASIS VULGARIS (Schuppenflechte) Definition: stark erhöhte Bildung neuer Keratinocyten in der Basalzellschicht, deren Schichten in stark verkürzter Zeit durchlaufen werden, so dass sich unreife Hornzellen übermäßig an der Hautoberfläche ansammeln. Häufigkeit der Erkrankung für einzelne Bevölkerungsgruppen zwischen 0,2 und 6 %, durchschnittlich 2% der Bevölkerung. Erstmanifestation zwischen dem 15. und 30. Lebensjahr. Bedeutung von Erbfaktoren und Provokationsfaktoren Die Psoriasis wird einfach autosomal-dominant vererbt, und zwar wird nicht die manifeste Erkrankung vererbt, sondern die Bereitschaft, durch bestimmte äußere und innere Reize psoriatisch zu reagieren. Folgende Provokationsfaktoren können bei bestehender psoriatischer Anlage das Auftreten von psoriatischen Einzelherden oder Krankheitsschüben auslösen: - Infekte (Grippe, Angina) - hormonelle Faktoren - klimatische Reize ( im Sommer Besserung, im Winter Verschlechterung). - Traumen - psychische Belastung (Streß) Hautsymptomatik Als typische Primäreffloreszenz findet sich ein scharf begrenzter, hyperämischer Fleck, der von einer wechselnd starken, silbrig weißen Schuppenauflagerung bedeckt ist (erythemato-squamöse Effloreszenz). Bevorzugte Stellen (Prädilektionsstellen): behaarter Kopf und Haaransatz, Streckseiten von Ellenbogen- und Kniegelenken (symmetrisch) und Kreuz/Steißbeingegend. Ausschlag kann prinzipiell aber auch in anderen Körperbereichen und auch an Schleimhaut (z,B. Glans penis = Eichel) auftreten. Oft sind auch Finger- und Fußnägel befallen (psoriatischer Ölfleck, Tüpfelnägel) Die Psoriasis schmerzt nicht und juckt wenig oder gar nicht. Akute Psoriasis Bei akuten Schüben findet man häufig kleine punktförmige (Psoriasis punctata) oder tropfenförmige Läsionen (Psoriasis guttata) ohne typische Prädilektionen, oft mit Juckreiz verbunden. Chronische Psoriasis Die chronisch stationäre Form der Psoriasis ist durch stärker infiltrierte, schuppende Herde charakterisiert, die sich an den sogenannten Prädilektionsstellen in geringer Zahl finden. Diagnostik: - Familienanamnese: oft sind leibliche Verwandte auch schon an Psoriasis erkrankt. - charakteristisches Aussehen des Ausschlags - Nachweis der so genannten Psoriasisphänomene: Kerzenfleckphänomen: Bei vorsichtigem Kratzen lösen sich silbrig weiße, lamellöse Schüppchen ab, etwa wie von einem erstarrten Kerzentropfen. Phänomen des letzten Häutchens: Fährt man mit dem Kratzen fort, so kann eine feucht glänzende, dünne Epithelschicht freigelegt werden (entspricht der Basalzellschicht). Tautropfenphänomen-(Auspitz-Phänomen): Wird diese Epithelschicht auch noch abgehoben, so kommt es zu mehreren punktförmigen Blutaustritten (sog. blutiger Tau) aufgrund einer Läsion der in die Papillenspitzen hinauslaufenden Kapillaren. A: C: D: Asymmetrie des Herdes, B: Begrenzung unscharf oder polyzyklisch, Coloration ungleichmäßig: hellbraune, dunkle und schwarze Anteile, Durchmesser ungleich lang. E: Erhabenheit des Herdes MALIGNES MELANOM (Melanomalignom, Melanokarzinom, Melanoblastom) Bösartigste Geschwulst der Haut, die an jeder Stelle der Haut und Schleimhäute auftreten kann. Seit einigen Jahren nimmt die Erkrankungshäufigkeit zu. Viele epidemiologische Befunde sprechen dafür, daß diese Zunahme mit der vermehrten UV-Exposition in Zusammenhang steht. Betroffen sind meist - jugendliche Erwachsene (bis 30 Jahre) - Personen mittleren Alters (45 - 50 Jahre). Vor der Pubertät sind maligne Melanome selten. Entstehungsmöglichkeiten Melanome gehen von den pigmentbildenden Zellen (Melanozyten) aus. Drei Möglichkeiten der Entstehung sind bekannt aus einem Naevuszellnaevus (40 - 50 %) (naevogenes Melanom) durch Lichteinflüsse, Traumen, Entzündungen, unsachgemäße Behandlung des Naevus, allgemeine Resistenzschwäche und andere, noch unbekannte Faktoren. aus einer Melanosis circumscripta praeblastomatosa (30 - 40 %) (Lentigo-maligna-Melanom) auf vorher normaler Haut (10 - 30 %) (Melanom d'emblee) durch traumatische oder entzündliche Veränderungen. Ein statistisch erhöhtes Krankheitsrisiko weisen die Ehepartner von Melanomträgern auf, wobei noch unklar ist, ob Partnerselektion oder gemeinsame Exposition von Bedeutung ist. Klinische Bilder der Melanomtypen Die meisten Melanome sind braun-schwarze bis bläulich-schwarze, rasch wachsende Geschwülste von harter Konsistenz und oft bogiger Begrenzung. Folgende Typen können unterschieden werden LENTIGO-MALIGNA-MELANOM (LMM) Im Bereich der Lentigo-maligna-Läsion entwickelt sich vorwiegend bei älteren Menschen und oft erst nach jahrelanger Latenz ein infiltrativer Tumor. Erste klinische Zeichen sind geringe Reliefveränderungen, danach folgen deutliche Knotenbildungen und Ulzerationen. Lentigo maligna (Melanosis circumscripta präblastomatosa Dubreuilh, Primäre melanosis, Morbus DUBREUILH) Pathogenese Traumatische Irritation Entzündungen falsche Behandlung Klinisches Bild Rund-ovaler, münzgroßer, unregelmäßig begrenzter, bräunlicher Fleck mit dunkelbraunen oder schwarzen Einlagerungen, der sich langsam peripherwärts ausdehnt. Therapie Totale Exzision oder Röntgenweichstrahltherapie Prognose Bei rechtzeitiger Therapie gut. Unterbleibt sie, entwickelt sich langsam auf dem Boden des Dubreuilh-Flecks ein malignes Melanom. AKROLENTIGINÖSES MELANOM (ALM) Wahrscheinlich eine Standortvariante des Lentigo-maligna-Melanoms, Vorkommen in der Leistenhaut von Hand und Fuß. Zunächst Lentigo-maligna-ähnliche, scheinbar makulöse Veränderung. Eine Reliefänderung wird erst bei fortschreitendem Wachstum sichtbar. SUPERFIZIELL SPREITENDES MELANOM (SSM) Das SSM ist die häufigste Melanomart. Es tritt frühestens in der Pubertät auf, meist jedoch im mittleren und höheren Alter. Frauen sind häufiger betroffen, hier vor allem die Extremitäten, insbesondere die Unterschenkel, bei Männern vorwiegend Kopf- und Stammbereich. PRIMÄR NODULÄRES MELANOMALIGNOM (NMM) Vorkommen bei beiden Geschlechtern gleich häufig von der Pubertät an. Es entsteht meist auf vorher intakter Haut (Melanom d'emblee) oder aus einem Naevuszellnaevus (naevogenes Melanom). Von vornherein knotig wachsende Geschwulst mit oft scheckiger, häufig auch fehlender Pigmentierung. Anfangs ist die Oberfläche atrophisch glatt, bald wird sie erosiv, ulzeriert und verkrustet. Keine besonderen Prädilektionsstellen. Metastasierung Die Metastasierung erfolgt frühzeitig: lymphogene Hautmetastasen zunächst in Tumornähe Absiedlungen in weiter entfernte Lymphknoten Hämatogene Aussaat von Tumorzellen, vor allem in Leber, Lunge, Gehirn, Herz, Haut, Knochen, Pankreas, Nebennierenrinde. Grundsätzlich kann jedes Organ befallen sein. Prognose Die Prognose des Melanoms hängt ab von der biologischen Natur: LMM günstiger als SSM – SSM günstiger als NMM seinem Stadium bei der Entdeckung und der Invasionstiefe: je kleiner der Tumor, desto günstiger ist seine Heilungschance der Lokalisation: Befall der Extremitäten günstiger als Befall des Rumpfes Geschlecht: durchschnittliche 5-Jahres-Überlebensquote bei Frauen 31 %, bei Männern 18 % der Immunitätslage.