Der Diabetes mellitus
Werbung

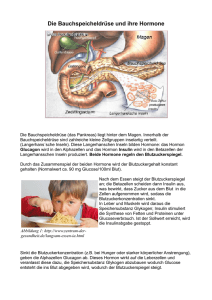
Der Diabetes mellitus (griech: „honigsüßer Durchfluss“) 1. Geschichte: Schon in der Antike kannten Ärzte den „honigsüßen Durchfluss“, 100 n. Chr. wurde er bereits als eine „rätselhafte Krankheit“ beschrieben. Erst im 17. Jahrhundert beschrieb Thomas Willis zum ersten Mal den honigsüßen Geschmack des Urins, welcher dem Arzt in früheren Zeiten zur Diagnose des Diabetes mellitus diente. 1868 entdeckte Paul Langerhans in der Bauchspeicheldrüse eigenartige Zellhaufen, deren Bedeutung er jedoch noch nicht kannte. Sie werden 1893 nach ihm benannt. 1889 stellte Oskar Minkowski fest, dass nach der Entfernung der Bauchspeicheldrüse bei Tieren Diabetes auftritt. Erst das Spritzen von Extrakten der Bauchspeicheldrüse nach der Entfernung verhindert das Auftreten der Krankheit. 1921 gelang es Banting und Best aus den Langersschen Zellen reiines Insulin zu isolieren. Am 30. Juli 1921 probierte man das Insulin erstmals an einem Diabetes erkrankten Jungen aus, der danach wieder gesund wurde. 1979 wurde menschliches Insulin künstlich hergestellt. 2.Definition und Ursachen der Erkrankung: 2.1 Definition: Der Diabetes mellitus, auch Zuckerharnuhr genannt, ist ein chronische Stoffwechselstörung, bei der zu wenig Insulin gebildet wird( Typ I ), oder das genügend vorhandene Insulin nicht freigesetzt werden kann ( Typ II ). Das Hormon Insulin wird in der Bauchspeicheldrüse (Pankreas) gebildet, genauer gesagt in den Langerhans’schen Zellen. Insulin spielt eine wichtige Rolle im Stoffwecshsel des Menschen. Eine unzureichende Insulinproduktion führt deswegen auch zu einer Erhöhung des Blutzuckerspiegels, einem Anstieg des Harnzuckers oder zu einer Störung des Fett- und Eiweißstoffwechsels. Seite 1 / 13 Laut der Weltgesundheitsorganisation leidet man an Diabetes mellitus, wenn die Blutzuckerwerte im nüchternen Zustand über 120 mg/dk, die Werte nach einer Mahlzeit über 200 mg/dl liegen. 2.2 Ursachen: Die früher häufig angenommene Theorie, dass Diabetes vererbt wird, stimmt nicht. Dies wäre wegen der Evulotion nicht denkbar, da nur zum Überleben wichtige Eigenschaften weitervererbt werden – Individuen mit Diabetes-Anlage wären jedoch nicht lebensfähig. Man nimmt jedoch an, dass eine gewissen Anlage (zb zur Insulinempflindlichtkeit) weitervererbt werden kann. Als weitere ursachen für Diabetes nennen Experten die Ernährung, Virusinfektionen und Autoimmunerkrankungen. Bei den verschiedenen Diabetes-Typen spielen jedoch verschiedene Ursachen eine Rolle. 3. Die verschiedenen Diabetes-Arten: 3.1 TypI-Diabetes: Dieser Diabetes-Typ tritt meist im Kindes-oder Jugendalter auf und macht 1015% aller Krankheitsfälle aus. Diese Form wird auch Insulinmangeldiabetes oder „insulinabhängiger Diabetes“ genannt, da kein eigenes Insulin gebildet werden kann. Der Typ-IDiabetes gehört zu den Autoimmunerkrankungen, also eine Krankheit bei welcher der Körper Antikörper gegen Körpereigenes Gewebe bildet. 3.1.1 Auftreten des Typ-I-Diabetes: Die Anzahl der Typ-I-Diabetes Patienten schwankt stark je nach Land, die Zahl der Neuerkrankungen steigt.Nach groben Schätzungen erkranken in Europa jährlich 10 200 Kinder (unter 15). In den meisten Ländern nahm der Anteil der Menschen, die an Typ-I-Diabetes erkrankten, in den letzten 20 Jahren zu. Sehr hoch war dabei der Anstieg in nordeuropäischen Ländern – dort verdoppelte sich die Zahl im Laufe von 20 bis 30 Jahren. In Österreich leiden rund 40 000 Menschen an Typ-I-Diabetes. 3.1.2 Ursachen und Verlauf des TypI: Als Ursache für diese Krankheitsform nimmt man heute ein Zusammenspiel von Erbfaktoren, Virusinfektionen und Autoimmunerkrankungen an. Die Erbinformation, welche für den TypI-Diabetes vorhanden sein muss, liegt auf den kurzen Arm des Chromosoms Nr6 und gehgen mit einer Häufung der Leukozytenantigene HLA DR3 und DR4 einher. Seite 2 / 13 Doch auch wenn eine besondere Veranlagung vorhanden ist, muss die Krankheit nicht ausbrechen. Aus das Überspringen der Krankheit über mehrere Generationen hinweg ist möglich. Daher wird vermutet, dass neben der genetischen Voraussetzung erst bestimmte Virusinfektionen (wie zb eine Grippe-, Masern- oder Grippeinfektion) zum Ausbruch der Krankheit führen. Dieser Virusinfekt führt zu einer so genannten Autoimmunerkrankung. Dies bedeutet, dass der Körper Abwehrstoffe gegen sein körpereigenes Gewebe bildet. Die Antikörper werden Inselzellenantikörper genannt und diese richten sich gegen die eigenen insulinbildenden Betazellen in der Bauchspeicheldrüse. Im Laufe der fortschreitenden Erkrankung kommt es schließlich zu einer völligen Zerstörung der insulinbildenden Zellen. Erst wenn ca. 80% der Betazellen zerstört sind kommt es zum Auftreten der für die Krankheit typischen Symptome. Zwischen dem Beginn der Erkrankung und dem Auftreten der Symptome können Wochen, oft aber auch Monate oder Jahre vergehen. Oft kommt es nach dem Auftreten der Krankheitssymptome nach einem scheinbaren, vorübergehenden Verschwinden des Diabetes. In Wahrheit schreitet die Zerstörung der Betazellen jedoch weiter fort, bis kein Eigeninsulin mehr gebildet werden kann. Deswegen ist es wichtig sofort mit Insulin zu behandeln. 3.1.3 Symptome, Auswirkungen: Da der Blutzucker die Eigenschaft besitzt, Wasser an sich z binden, kommt es zu einer vermehrten Urinproduktion und zum Ausscheiden des Zuckers. Um den Wasserverlust auszugleichen kommt es zu einem gesteigerten Durstgefühl und übermäßiger Flüssigkeitsaufnahme. Der Traubenzuckermangel ( Glucosemangel ) in den Körperzellen führt indessen zu Leistungsminderug, Mattigkeit und Abgeschlagenheit, oft klagen Patienten auch über Konzentrationsschwäche und Lustlosigkeit. Bereits unmittelbar nach dem Auftreten der ersten Symptome kann es auch zu Fett – und Eiweißstoffwechselstörungen kommen: statt aus Glucose Energie zu gewinnen, werden körpereigene Fette und Eiweiße abgebaut – die Folgen sind Gewichtsabnahme und Muskelschwund. Da sich saure Abbauprodukte (Ketone, z.B. Aceton) im Verlauf des Prozesses im Körper anhäufen, kann es zu einer Übersäuerung des Blutes bis hin zum Coma diabeticum kommen. Doch die erhöhte Blutzuckerkonzentration führt bei dauerhaft erhöhten Blutzuckerwerten auch zu Durchblutungssörungen fast aller Organe (Siehe Spätfolgen). Typ-I-Diabetes wird mit einer Wahrscheinlichkeit von ca. drei bis fünf Prozent von einem Elternteil auf das Kind oder die Kinder vererbt. Sind beide Eltern Diabetiker so steigt das Risiko, dass die Kinder ebenfalls an Diabetes erkranken auf rund 10 bis 25 Prozent. Seite 3 / 13 3.2. Typ-II-Diabetes: Typ-II-Diabetes wurde früher auch Altersdiabetes genannt, da er meistens bei 50-60-Jährigen auftritt. Er kommt aber auch bei weitaus jüngeren Menschen vor, da bei dieser Form des Diabetes die angeborene oder erworbene Insulinempfindlichkeit und falsche Ernährung die Hauptursachen sind. Beim Typ-II-Diabetes kann das an sich genügend vorhandene Insulin nicht freigesetzt werden, oder wirken, weil die Rezeptoren defekt sind. 3.2.1 Auftreten des Typ-II-Diabetes: Typ-II-Diabetes kommt weitaus häufiger vor als der Typ-I. In Europa gibt es 20mal mehr Diabetiker vom Typ II – etwa 90% der Diabetiker leiden an dieser Form. Vor allem in den Industrieländern und bei Menschen aus Entwicklungsländern, welche sich dem westlichen Lebensstil angepasst haben (zb indische Bevölkerung in Großbritannien) kommt es zu einem erhöhten Risiko. 3.2.2 Ursachen und Verlauf des Typ-II: Die Ursachen des Typ-II-Diabetes liegen in einer angeborenen oder erworbenen Insulinempflindlichkeit (=Insulinresistenz), welche durch die in den Industrieländern vorkommende Überernährung und die daraus oft resultierende Fettsucht verstärkt wird. Diese Überernährung führt zu einem vermerten Glucoseangebot. Wegen diesem vermehrten Glucoseangebot und der Insulinresistenz muss der Körper mehr Insulin freisetzen, die Bauchspeicheldrüse mehr Insulin herstellen. Diese Mehrarbeit über einen langen Zeitraum führt zu einer Erschöpfung der Betazellen. Weiters kommt es durch den überhöhten Insulinspiegel im Blut zu einer Abnahme der Insulinrezeptoren an der Körperzelle. Der Stoffwechsel kann dadurch nicht mehr ordnungsgemäß erfolgen. Dazu ein Beispiel : Insulin = der Schlüssel, Insulinrezeptoren = Schlösser, Zelle = Haus Beim Typ-II-Diabetes hieße das also, dass die Zahl der Türschlösser zu den einzelnen Häuser abnimmt und teilweise die verhandenen Schlüüssellöcher auch verbogen werden, so dass die an sich vorhandenen Schlüssel nicht mehr passen. Beim Typ-II-Diabetes muss man zwischen den sogenannten Typ-IIa (=schlanke Typ-II Diabetiker mit vorhandenem Insulilnmangel) und dem Typ-IIb, mit einer genügenden Insulineigenproduktion und in erster Linie vorhandene Insulinverwertungsstörungen wegen Übergewicht, unterscheiden. Diese Unterteilung ist in erster Hinsicht wichtig, da aufgrund der jeweiligen Störung andere Therapien nötig sind. So muss der Typ-IIb Diabetiker zuerst abnehmen, damit sein ausreichend vorhandenes Insulin wieder wirken kann. In der medikamentösen Behandlung werden vor allem die sogenannten Biguanide und die Acarbose eingesetzt. Seite 4 / 13 3.2.3 Symptome: Die Symptome und der Verlauf dieses Diabetes-Typen gleicht dem des Typ-II. Aufgrund des absoluten Insulinmangels sin die Symptome beim Beginn des Typ-I-Diabetes sehr viel heftiger, wobei der Typ-II am Anfang völlig beschwerdenfrei verlaufen kann. So wird der TypII oftmals rein zufällig vom Arzt diagnostiziert. Der Typ-II hat ein Vererbungsrisiko von 40% und kann bis heute noch nicht geheilt werden. 3.3 Weitere Diabetes-Formen: 3.3.1 Eine Unterordnung des Typ-II-Diabetes ist der MODY-Diabetes (=Maturity onset of diabetes in youth). Bei dieser Diabetesform kommt es zum Auftreten eines Typ-IIDiabetes bereits im Jugendalter und er weist mit 50-80% eine höhere Vererblichkeit auf. 3.3.2 Der „Latent Autoimune Diabetes in Adults“ (LADA) liegt ziwschen Typ 1- und Typ 2Diabetes und gilt als eine Besonderheit des Diabetes mellitus. Diese Form betrifft rund 10% der beim Typ-II eingestuften Diabtikerdenn diesen Patienten muss kein Eigeninsulin gespritzt werden (so wie es auch beim Typ-II der Fall ist), doch werden die Antikörper, die beim Typ-II die Betazellen bei diesem Typ ebenfalls gefunden. Fachleute bezeichnen den LADA-Diabetes ach als eine „schleichende Form des Typ-IDiabetes“. Die Erkrankten sind meist und 45 Jahre alt und schlank. 3.3.3 Der Pankreoprive Diabetes: Beim teilweisen oder gar völligen Ausfall der Bachspeicheldrüse kommt es wegen dem Mangel oder völligen Fehlen von Insulin zu einer diabetischen Stoffwechselstörung. Darüber hinaus kommt es noch zu einer Verdauungsstörung, da bei der Verdauung die Mithilfe des Bauchspeichels fehlt, welcher Enzyme für die Fett-und Kohlehydratverdauung enthält. In der Therapie ist es deswegen wichtig, nicht nur das fehlenden Insulin zu ersetzen sondern es müssen dem Körper auch jene Enzyme zugeführt werden, die normalerweise die Bauchspeicheldrüse herstellt. 4 Diagnose des Diabetes mellitus: 4.1 Blutzuckerwert/Urinzuckerwert : Ein wichtiger und vor allem leicht feststellbarer Faktor ist der Harnzucker, das bedeitet der Gehalt an Glucose (=Traubenzucker) im Urin. Dieser gibt Rückschlüsse auf den Zuckergehtalt im Blut. Seite 5 / 13 Der Blutzucker liegt bei gesunden Menschen unter 120mg/dl, erst ab einem Wert von 160 bis 180mg/dl liegt Diabetes vor. Da die Nieren das Blut reinigen und filtrieren werden mit dem Urin überschüssige GlucoseMoleküle ausgeschieden. Bei einem Blutzuckerspiegel über 160mg/l wird die „Nierenschwelle“ erreicht und es kommt zu einer stark erhöhten Glucoseausscheidung über die Nieren. Die Nierenschwelle ist der Zeitpunkt, ab dem man den Zucker im Urin nachweisen kann. Sie ist bei jedem Menschen, vor allem aber in jedem Alter anders. Besonders während der Schwangerschaft kann es hier zu ganz unterschiedlichen Ergebnissen kommen. Mit Hilfe eines Teststreifens kann der Urinzuckerwert mühelos gemessen werden. 4.2 Der Urinacetonwert: Aceton kann ebenfalls im Urin nachgewiesen werden, wenn anstatt der Kohlehydrate Fettreserven für den täglichen Energiegebrauch benötigt werden. Aceton kann ebenfalls durch spezielle Teststreifen gemessen werden. Diese speziellen Körper findet man zb bei Insulinmangel beginnender Blutzuckerentlgeisung Gewichtsabnahme ( man spricht dabei vom „Hungeraceton“ ) nach lange andauernden Unterzucker (Hypoglykämie, siehe Anhang) 4.3 Oraler Glucosetoleranztest: Diese Methode wird angewendet, wenn sowohl die Blutzuckerbestimmung als auch die Urinzuckerbestimmung keine klaren Ergebnisse bringen. Beim Glucosetoleranztest erhält der Patient morgens nüchtern nach der ersten Blutabnahme (für Blutglucose) eine Zuckerlösung (zb 75g Traubenzucker gelöst in 300ml Wasser oder ein ähnliches Zuckergemisch) zu trinekn. Diese Zuckerlösung muss innerhalb von 10 Minuten getrunken werden. Nach 60 und nach 120 Minuten erfolgen dann Blutentnahmen, an welchen Blutglucosebestimmungen durchgeführt werden. Beträgt der Blutzuckerwert im Vollblut nach einer Stunde über 120mg/dl und nach zwei Stunden über 200mg/dl, so liegt ein Diabetes mellitus vor. Kein Nachweis für eine Glucoseverwertungsstörung besteht, wenn sowohl der Blutzucker nach der 1-Stunden-Entnahme unter 120mg/dl und der 2-Stunden-Blutzucker unter 140mg/dl liegen. Seite 6 / 13 4.4 Augen: Auch an den Augen kann ein Arzt die diabetische Netzhauterkrankung erkennen, denn durch die schwächere Durchblutung werden vor allem die kleinen Blutgefäße von Augen und Nieren in Mitleidenschaft gezogen. An den kleinen Blutgefäßen des Augenhintergrundes kann man bei Diabetes kleine Aussackungen an den haarfeinen Äderchen erkennen. Im Verlauf der Krankheit kann es auch noch zu Fettablagerungen und Blutungen in der Netzhaut kommen, welche ebenfalls deutlich zu erkennen sind. 5. Therapie/Behandlung von Diabetes: 5.1 Diät und Ernährung: Besonders beim Diabetes-Typ-II ist eine besonderes Diät erforderlich, da die meisten Diabetiker dieses Types übergewichtig sind. Ein paar Kilo Gewichtsabnahme können die Blutzuckerwerte stark verbessern. Die Diabetesdiät ist nichts anderes als eine veränderte Normalkost, die vielmes einer weitgehend gesunden und schmackhaften Vollwerternährung gleicht als einer Magerkost. Sie wird auch für alle Menschen empfohlen. Sie beinhaltet – wie auch beim Nichtdiabetiker – eine Mischkost aus den drei Grundnährstoffen Kohlenhydrate, Fette und Eiweiß. Hinzu kommen Spurenelemente, Vitamine, Mineralien und viel Wasser. 50-60% der Ernährung sollten die Kohlenhydrate ausmachen, da sie die wichtigsten Energielieferanten sind. Bei Diabetikern sollten die Kohlehydrate nur aus Polysacchariden (also Mehrfachzucker) bestehen, da diese erst im Verdauungstrakt gespalten werden und nicht wie Monosaccharide gleich ins Blut übergehen. Nur 35% der Nahrungsenergie sollten aus Fetten stammen. Ein niedriger Fettanteil in der Nahrung schont die Gefäße, wobei ein hoher Anteil zusätzlich noch die Wirkung des Insulins abschwächen kann. Da eine kontrollierte Eiweißzufuhr die Nieren schont, sollte der Anteil am Energiewert 15% betragen. Eiweiß ist nicht nur Kalorienträger sondern auch zum aufbau bestimmter Körpersubstanzen notwendig. Es kann jedoch nicht gespeichert werden, sodass es dem Körper täglich durch die Nahrung zugeführt werden muss. 5.2 Tabletten: Lediglich beim Typ-II kommt eine Tablettentherapie in Frage (er verfügt über eine restliche Eigenproduktion), welche die Diät jedoch nicht ersetzen kann. Wie oben erwähnt müssen Seite 7 / 13 die Typ-II-Diabetiker zuerst eine Gewichtsabnahme anstreben, da sie meistens übergewichtig sind. Dies geschieht mit Hilfe einer gezielten Diät und zusätzlicher körperliches Aktivität. Erst dann wird eine Behandlung mit Tabletten begonnen, wobei folgende Wirkstoffe eingesetzt werden: Acarbose, Biguanide, Guar, Metformin (dienen einer Verlangsamung der Kohlehydratverdauung); SulfonylHarnstoffe, Metformin (Stimulierung der Insulinprodutkion). 5.3 Insulin: Insulin muss bei absoluten Indulinmangel ( Typ-I) ider bei ausbleibender Normalisierung des Blutzuckerspiegels durch Tabletten und Diät gespritzt werden. Es setzt sich aus 51 Aminosäuren zusammen und es gibt feine Unterschiede bei der Anordnung der Aminosäuren zwischen menschlichen Insulin, Rinderinsulin oder Schweineinsulin. 5.3.1 Die Gewinnung des für die Therapie erforderlichen Insulins kann auf 3 Wegen geschehen: tierische Insuline werden von der Bauchspeicheldrüse geschlachteter Tiere gewonnen, Humaninsuline werden entweder durch chemische Umwandlung des Schweineinsulins in Humaninsulin oder aus Nährlösungen (tierischer Herkunft) von gentechnologisch veränderten Bakterien oder Hefezellen hergestellt. 5.3.2 Verschiedene Insulinarten: Alt-Insuline: Verwendung bei absolutem Insulinmangel, sie haben einen raschen Wirkungseintratt bei kurzer Wirkungsdauer. Verzögerungs-Insuline: Geben die Wirkstoffe verzögert ab, auch die Wirkungsdauer wird verlängert da sie mit Zusätzen versetzt sind. Dies macht eine nur mehr 2-malige Injektion täglich notwendig. Protrahiert wirkende Insuline: Sie können in einer einmaligen Dosis verabreicht werden, da der Wirkungseintritt sehr langsam erfolgt aber die Wirkungsdauer lange anhält. Kombinations-Insuline: Sie verbinden den schnellen Wirkungseintritt von Alt-Insulinen mit der langen Wirkungsdauer der Verzögerungs-Insuline, da sie eine Mischung aus diesen beiden sind. 5.3.3 Insulintherapie: Insulin kann nicht oral ( also mündlich ) eingenommen werden, da es der Körper sofort als Eiweiß verdauen und unwirksam machen würde. Deshalb ist es nötig, Insulin immer unter die Haut zu spritzen. Dabei unterscheidet man unter der zu injizierenden Baselrate Seite 8 / 13 (=Grundrate, die immer vorhanden sein muss) und dem zusätzlichen, bei Mahlzeiten zu verabreichenden, Insulin. Dies geschieht meist morgens und abends um Frühstück und Abendessen durch das Normal-Insulin abzudecken. Die Mittagsmahlzeit wird durch die Wirkung des Verzögerungs-Insulins abgedeckt. Zwischen diesen drei Hauptmahlzeiten sind aufgrund des erhöhten Insulinspiegels noch 3 weiter Zwischenmahlzeiten nötig. 5.3.4 Die Insulilnverabreichung kann auf 3 Wegen geschehehn: 5.3.4.1 Insulinspritze: Das Insulin wird mit Hilfe einer mehrkantig geschliffenen Spritze ins Unterhautfettgewebe injeziert – dadurch ist eine gleichmäßige Aufnahme ins blut gewährleistet. Geeignete Orte für die Injektion sind die seitlichen Gesäßpartien, die Oberschenkel, Oberarme und die Bauchhaut ( an diesen Hautbezirken befindet sich nämlich gut ausgebildetes Unterhautfettgewebe). Bei zu tiefem Einstechen in die unterhalb liegende Muskulatur wird das Insulin zu schnell freigesetzt, bei zu flachem Einstechen kommt es zu Hautreizungen. Deshalb gibt es spezielle Schulungs- und Trainingsprogramme. 5.3.4.2 Insulinpen: Dies ist eine Injektionshilfe die äußerlich einem Stift ähnelt. Dabei wird auf eine austauschbare Patrone mit einem größeren Insulinvorrat eine Injektionsnadel aufgeschraubt. Nach dem Einstechen kann man auf Knopfdruck die jeweils gewünschte Insulinmenge injezieren. 5.3.4.3 Insulinpumpe: Dabei handelt es sich um ein Gerät, welches durch die regelmäßige Abgabe kleinster Insulinmengen in das Unterhautfettgewebe den Baselbedarf (=Grundbedarf) und den gesamten blutzuckerspiegel immer ziemlich konstant zu halten. 5.4 Transplantation: 5.4.1 Inselzellentransplantation: Seit 1996 wird versucht, Diabetikern die zerstörten Betazellen durch Transplantationen zu ersetzen. Bei 10% der Operierten konnte nach der Transplantation eine insulinunabhängigkeit erreicht werden. Besonders in den letzten Jahren häufen sich die Erfolge, so haben die neuen Inselzellen eine Funktionsdauer von 3 Jahren. Seite 9 / 13 4.4.2 Transplantation der Bauchspeicheldrüse: Heute werden Transplantationen von Bauchspeicheldrüsen fast nur bei Diabetikern durchgeführt, die wegen des Versagens eines anderen Organs –zumeist der Nieren- eine Übertragung fremden Gewebes benötigen.Ca 90% der 400 jährlich operierten Diabetiker überleben den Eingriff. Je nach Operationsmethode und nach Art der Organspende (von Lebendspendern oder Toten) funktionieren nach ein bis zwei Jahren noch 4070% der transplantierten Organe. Nach einer Bachspeicheltransplantation kommen die Diabetiker meist ohne zusätzliches Insulinspritzen aus und und auch die Folgeerkrankungen, sofern nicht zu stark ausgeprägt, bilden sich zurück. 5.4 Neue Therapien und Medikamente: 5.4.1 Für Typ-II: Insulin-Sensitizer Da beim Typ-II durch eine Insulinresistenz zuerst das vorhandene Insulin nicht wirken kann 6. Behandlungsziele: 5.5.1 Akzeptanz des Diabetes: Das Wichtigste ist, dem Patienten ein erfülltes Leben zu ermöglichen. Dies geht aber nur durch das Annehmen oder Akzeptieren der Krankheit und nicht durch deren Verdrängung. Dies wird aber nur durch umfassende Kenntnisse der Erkrankung sowie dem Einbauen der Erkenntnisse in den Lebensplan erreicht. 5.5.2 Freiheit von Beschwerden: Das Akzeptieren der Krankheit ist auch abhängig durch den Erfolg der medizinischen Behandlung, wobei umgekehrt wiederum die Akzeptanz den Erfolg der medizinischen Behandlung beeinflussen kann. Das Ziel der medizinischen Behandlung ist es, die Beeinträchtigung durch die Erkrankung und die Therapie möglichst gering zu halten. 6. Gefahren bei Diabetes mellitus: 6.1 Hyperglykämie (Überzuckerung): Wegen fehlender Symptome erkennt der Patient eine Hyperglykämie erst bei einer Blutzuckermessung. Sie liegt vor, wenn der Blutzuckerwert 160,g/dl übersteigt. In einem solchen Seite 10 / 13 Fall mangelt es an Insulin, der Blutzucker kann deshalb nicht in die Körperzellen gelangen. Es muss sofort Insulin injeziert werden, da der im blut schwimmende Zucker den Körperzellen Wasser entzieht (Dehydration). Die Folge: der Diabetiker kann bewusstlos werdenund es kommt zu Ketoazidose (Ausscheidung von Zucker und Aceton im Urin). Diese Bewusstlosigkeit nennt man Diabetisches Koma (Coma diabeticum). 6.2 Hypoglykämie (Unterzuckerung): Man spricht von einer Unterzuckerung, wenn der Blutzuckerwert unter 45mg/dl liegt, selbst wenn noch keine Einschränkungen der Leistungsfähigkeit feststellbar sind. Häufig jedoch kommt es zu Störungen der Gehirn- und Nervenfunktionen. Die Hypoglykämie tritt bei zu großer Insulinwirkung, nach Alkoholgenuss oder bei zu großer körperlicher Belastung auf. 7. Folgeschäden und Folgeerkrankungen: 7.1 Diabetische Augenveränderung ( diabetische Retinopathie): Die kleinen Blutgefäße am Augenhintergrund sind sehr häufig betroffen. Hier kommt es zu Kapillarverschlüsse, das Blut tritt aus und es kommt zu kleinsten Blutungen. Später bilden sich in der Umgebung neue Gefäße, welche dann jedoch in den Glaskörper des Auges wuchern. Sie sind außerdem undicht – so kommt es zu erneuten Blutungen. Da die neuen Gefäße auch schrumpfen droht eine Netzhautablösung mit Erblindung. Nur durch regelmäßige Kontrollen können diese Augenschäden erkannt werden. 7.2 Nieren ( Nephropathie): Etwa ein Drittel der Diabetiker sind durch dieser Form der Nierenerkrankung, die meist nach 10-15 Diabetesjahren, gefährdet. Dabei kann die Niere ihrer Filterfunktion nicht mehr nachkommen, da die, durch Diabetes, verzuckerten Eiweiße die kleinen Blutgefäße in den Nierenkörperchen verschließen. Im Endstadium kann die Niere ihrer Aufgabe als Ausscheidungsorgan nicht mehr Seite 11 / 13 nachkommen - es kommt es zum Nierenversagen. Eine Dialyse (Blutwäsche) wird dann unumgänglich. 7.3 Nerven ( Neuropathie): Bei vielen Diabetikern kann es zur Störung der peripheren Nerven kommen. Durch einen dauerhaft erhöhten Blutzuckerspiegel werden die feinen Blutgefäße, die die Nerven der Arme und Beine versorgen, geschädigt. So kommt es zu Durchblutungsstörungen der Nervenfasern. Patienten klagen dann über ein Taubheitsgefühl, brennende Fußsohlen, Krämpfe in den Waden oder Ameisenkribbeln. Eine Verbesserung tritt nur durch Herstellung eines normalen Blutzuckerwertes ein. 7.4 Arteriosklerose (Gefäßverkalkung): Fast alle Menschen bekommen in ihrem Leben Arteriosklerose, doch vor allem Patienten mit leichtem Zucker sind besonders davon betroffen. Durch die Arteriosklerose können die einzelnen Organe nicht mehr genügend durchblutet werde, da die elastischen Gefäße durch Kalkeinlagerungen starr und porös geworden sind. Weitere Risikofaktoren für eine Arteriosklersose sind vor allem Bluthochdruck, Fettstoffwechselstörungen, Übergewicht und Rauchen. 7.5 Fußkomplikationen: Bei vielen Diabetikern entwickelt sich ein charakteristisches Krankheitsbild: der diabetische Fuß. Da die großen Gefäße verkalken und die kleinen Gefäße durch Einlagerungen von Zucker verändert werden, kommt es zu verschlüssen mit Mangeldurchblutung. Die Veränderung der Nerven lässt den Betroffenen Temperaturveränderungen, Verletzungen und schmerzhafte Druckschädigungen nicht mehr wahrnehmen. Dies führt zu Infektionen, Hornbildungen, Geschwüren, Schwielenbildung und Fußbrand. Oftmals kommt es sogar zu Fußamputation. 8. Vorbeugung: Seite 12 / 13 Da Diabetes auch durch Fettleibigkeit verursacht werden kann sollte man vor allem auf sein Körpergewicht achten. Mit dem Body Mass Index (BMI) kann jeder leicht selbst berechnen, ob man an Untergewicht oder Übergewicht leidet: Der BMI berechnet sich aus dem Körpergewicht [kg] dividiert durch das Quadrat der Körpergröße [m2]. Die Formel lautet: BMI = Körpergewicht : (Körpergröße in m)2. Die Einheit des BMI ist demnach kg/m2 Alter 19-24 Jahre 25-34 Jahre 35-44 Jahre 45-54 Jahre 55-64 Jahre >64 Jahre BMI 19-24 20-25 21-26 22-27 23-28 24-29 Liegen die Werte über der Norm, so leidet man an Übergewicht, darunter an Untergewicht. Seite 13 / 13









![Orale Therapie [Kompatibilitätsmodus]](http://s1.studylibde.com/store/data/001975487_1-10b98183ba9b54b866e1c6db91c7ea7c-300x300.png)