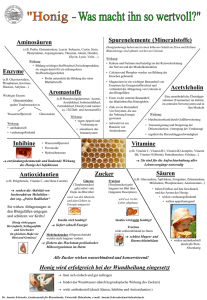
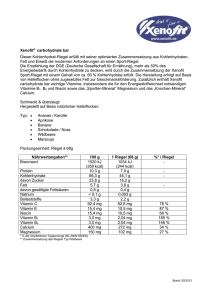
K1 450.000 mcg
Werbung

Vortragsmanuskript Vtamin D 3 und Vitamin K2: Geschichte Die Entdeckung von Vitamin D ist mit der Suche nach einem Heilmittel für Rachitis verknüpft. Im Jahre 1919 konnte gezeigt werden, dass die Heilung von Rachitis durch Bestrahlung mit künstlich erzeugtem UV-Licht möglich ist,[120] zwei Jahre später wurde dies ebenfalls durch die Bestrahlung mit normalem Sonnenlicht nachgewiesen.[121] Unabhängig von diesen Erkenntnissen war etwa zeitgleich der britische Arzt Sir Edward Mellanby davon überzeugt, dass Rachitis durch ein Ernährungsdefizit ausgelöst werde und konnte ebenfalls 1919 an Experimenten mit Hunden zeigen, dass Rachitis durch Butter, Milch und insbesondere Lebertran geheilt werden konnte. Er hielt daraufhin das erst kurz zuvor in Lebertran entdeckte Vitamin A für den auslösenden Faktor. Es war bekannt, dass Vitamin A durch Oxidation zerstört wird. Lebertran verliert deshalb nach oxidativer Behandlung die Fähigkeit, Nachtblindheit zu heilen. So behandelter Lebertran war jedoch weiterhin in der Lage, Rachitis zu kurieren. Der Chemiker Elmer Verner McCollum (in Zusammenarbeit mit dem Kinderarzt John Howland) schloss daraus, dass ein weiterer Stoff, unabhängig vom bekannten Vitamin A, für diese Wirkung verantwortlich war.[122] Als das vierte gefundene Vitamin (nach den Vitaminen A, B und C) wurde es daraufhin „Vitamin D“ genannt Professor Linus Pauling Linus Carl Pauling (* 28. Februar 1901 in Portland, Oregon; † 19. August 1994 in Big Sur, Kalifornien) war ein US-amerikanischer Chemiker. Er erhielt 1954 den Nobelpreis für Chemie für seine Forschungen über die Natur der chemischen Bindung und ihre Anwendung bei der Aufklärung der Struktur komplexer Substanzen. 1963 erhielt er für sein großes Engagement im Jahre 1962 den Friedensnobelpreis als besondere Auszeichnung für seinen Einsatz gegen Atomwaffentests. Pauling ist damit neben Marie Curie der bislang einzige Träger zweier unterschiedlicher Nobelpreise. Mit Hilfe eines Guggenheim-Stipendiums reiste Pauling 1926 nach Europa, um bei Arnold Sommerfeld in München, Niels Bohr in Kopenhagen und Erwin Schrödinger in Zürich weiterzustudieren. Alle drei arbeiteten auf dem neuen Feld der Quantenmechanik. Er widmete die zwei Jahre in Europa ganz seiner Arbeit und entschied, dass dies der zukünftige Schwerpunkt seiner Forschungen sein sollte. Damit wurde er einer der ersten Wissenschaftler auf dem Gebiet der Quantenchemie. 1927 übernahm er eine Assistenzprofessur am Caltech für Theoretische Chemie. 1932 führte er das Konzept der Elektronegativität ein. Unter Verwendung der 1 In den 1930er-Jahren begann Pauling mit der Veröffentlichung von Aufsätzen über die Natur von chemischen Bindungen, die 1939 in seinem berühmten Buch Die Natur der chemischen Bindung (Originaltitel: The Nature of the Chemical Bond) veröffentlicht wurden. Vor allem für seine Arbeiten auf diesem Gebiet erhielt er 1954 den Nobelpreis für Chemie „für seine Forschungen über die Natur der chemischen Bindung und deren Anwendung zur Erhellung der Strukturen von komplexen Substanzen“. 1958 übergaben Pauling und seine Frau der US-Regierung eine Petition, die von mehr als 11.000 Wissenschaftlern unterzeichnet wurde und ein Ende der Atomtests verlangte. Der darauf folgende öffentliche Druck führte zu einem Moratorium und einem Testverbot, das John F. Kennedy und Nikita Chruschtschow 1963 unterschrieben. Am Tag, an dem der Vertrag in Kraft trat, vergab das NobelpreisKomitee an Pauling den Friedensnobelpreis: „Linus Carl Pauling hat sich seit 1946 immer unablässig eingesetzt, nicht nur gegen Atomwaffentests, nicht nur gegen die Verbreitung von Atomwaffen, auch nicht gegen deren Verwendung, sondern gegen alle Kriegsführung als Maßnahme zur Lösung internationaler Konflikte.“ Begründung der orthomolekularen Medizin 1966, im Alter von 65 Jahren, begann er die Ideen des Biochemikers Irwin Stone (1907–1984) zu übernehmen, der in großen Dosen von Vitamin C ein Mittel gegen Erkältungen sah. Pauling jedoch ging noch weiter und glaubte, dass man mit Vitamin C auch Krebserkrankungen vorbeugen könnte. Er selbst nahm jeden Tag etwa 18 Gramm Vitamin C zu sich und ging mit plakativen Formulierungen („Vitamine, Vitamine!“) gegen fast jedes medizinische Problem vor. Als Pauling 1974 in den Ruhestand ging, gründete er zusammen mit Albert von SzentGyörgyi (Medizinnobelpreisträger 1937 für Forschungen im Bereich der biochemischen Vorgänge von Vitamin C) und Edmund T. Williams das Institut für orthomolekulare Medizin (heute: Linus Pauling Institute an der Oregon State University) Pauling starb im Alter von 93 Jahren auf seiner Farm in Big Sur in Kalifornien . Bis ins hohe Alter galt Pauling als rüstig und geistig rege. Matthias Rath Matthias Rath (* 1955 in Stuttgart) ist ein deutscher Arzt und Alternativmediziner. Er gilt als Begründer der so genannten „Zellularmedizin“. Nach Abschluss seines Medizinstudiums in Münster und Hamburg arbeitete Rath am Universitätsklinikum Eppendorf, wo er 1989 promovierte, sowie am Deutschen Herzzentrum in Berlin. 1990 nahm er eine Tätigkeit als erster Direktor für die Herz2 Kreislauf-Forschung am Linus Pauling Institute of Science and Medicine in Kalifornien an. Der Chemiker Linus Pauling hatte die Theorie aufgestellt, dass hochdosiertes Vitamin C und andere Nährstoffe nicht nur vor Erkältungen schützten, sondern auch gegen Krebs vorbeugen könnten. Pauling verbrachte seine letzten Jahre damit, die von Pauling selbst orthomolekulare Medizin genannt Wissenschaftsrichtung weiter zu vertifen.. Aus explorativen Untersuchungen zum Zusammenhang eines Mangels bestimmter Mikronährstoffe und dem Auftreten von Arteriosklerose leitete Rath die schlüssig belegte Hypothese ab, dass Vitamin C ein Einflussfaktor bei der Entstehung von HerzKreislauferkrankungen sein kann. Demnach setzt erst eine dauerhafte Unterversorgung an Vitamin C jenen Reparaturmechanismus mit Lipoprotein (a) in Gang, der in geschwächten Gefäßwänden deren zunehmende Verengung bedinge und so letztlich Thrombosen verursache. Bereits 1992, während seiner Arbeit an Paulings Institut, begann Rath in den USA damit, hochdosierte Vitaminpräparate zu entwickeln. Die Vermarktung der Präparate erfolgte zunächst unter Paulings Namen. Rath gründete 1994 ein eigenes Forschungsund Entwicklungsinstitut im kalifornischen Santa Clara. Hauptsächlicher Untersuchungsgegenstand ist die Rolle von Mikronährstoffen bei der Vorbeugung und Behandlung einer Vielzahl von chronischen Krankheiten. Insbesondere gilt der Ansatz der Erforschung von Nährstoffsynergien.[3] Etwa zur gleichen Zeit verlegte Rath seine Aktivitäten zurück nach Europa. Auf Grundlage von Paulings Theorien entwickelte Rath hier seine Zellularmedizin. Professor Michael Holick Michael F. Holick (* 1946) ist ein US-amerikanischer Arzt und Biochemiker. Sein Forschungsschwerpunkt liegt in der Vitamin-D-Forschung. Holick identifizierte sowohl Calcidiol, die zirkulierende Hauptform von Vitamin D, als auch Calcitriol, die aktive Form von Vitamin D. Sein wissenschaftliches Schaffen war die Grundlage für neue Diagnostika und Therapeutika für Vitamin-D-assoziierte Erkrankungen. University Lecture: The D-Lightful Vitamin D for Health by Michael F. Holick was presented by Michael F. Holick, PhD, MD, Professor of Medicine, Physiology and Biophysics at the Boston University School of Medicine 2013. 3 Uwe Gröber - Apotheker und Mikronährstoff-Experte - Leiter der Akademie für Mikronährstoffmedizin, Essen - Schwerpunkte: Mikronährstoffmedizin, Prävention und Stoffwechsel-Optimierung (Metabolic Tuning), Wechselwirkungen zwischen Arzneimitteln und Mikronährstoffen, komplementäre Verfahren in der Onkologie und Diabetologie, Leistungsoptimierung im Sport. - Autor zahlreicher Publikationen und Fachbücher, Mitherausgeber der Zeitschrift für Orthomolekulare Medizin (Hippokrates Verlag), Mitglied der Arbeitsgemeinschaft Prävention und integrative Medizin in der Onkologie (PRIO) der Deutschen Krebsgesellschaft. - Neben seiner medizinischwissenschaftlichen Beratungstätigkeit ist er seit Jahren europaweit in der Aus- und Fortbildung von Ärzten, Apothekern und Ernährungswissenschaftlern tätig. für Ärzte und Heilpraktiker – die Ganzimmunakademie - Dear Volker Schendel , Thank you for your recent correspondence. Although we have not read this book, Audiorezension zu: Eberhard J. Wormer: Vitamin D – Kopp – Verlag, Rottenburg, 2014, 256 S., € 14,95 - ISBN-10: 3864451590 - ISBN-13: 978-3864451591 - Heilen mit der Kraft des Sonnenhormons – eine medizinische Revolution http://d.mp3vhs.de/vonabisw/rezensionen/Wormer.mp3 here is vitamin D half-life information that is readily available on the internet: Calcitriol (1,25-dihydroxyvitamin D3), the active form of vitamin D, has a half-life of about 15 hours, while calcidiol (25-hydroxyvitamin D3) has a half-life of about 15 days. For your convenience, here is a link to detailed vitamin D information from the National Institutes of Health: http://ods.od.nih.gov/factsheets/VitaminD-HealthProfessional/ If there is anything else that we can help you with, please e-mail us or call the advisor helpline at (800) 226-2370; international customers dial 001-954-202-7660. We will be glad to assist you. Thank you for choosing Life Extension as your trusted source of health information. For Longer Life, 4 Life Extension Member Support Vitamin D Fact Sheet for Health Professionals Introduction See Consumer for easy-to-read facts about Vitamin D. Vitamin D is a fat-soluble vitamin that is naturally present in very few foods, added to others, and available as a dietary supplement. It is also produced endogenously when ultraviolet rays from sunlight strike the skin and trigger vitamin D synthesis. Vitamin D obtained from sun exposure, food, and supplements is biologically inert and must undergo two hydroxylations in the body for activation. The first occurs in the liver and converts vitamin D to 25hydroxyvitamin D [25(OH)D], also known as calcidiol. The second occurs primarily in the kidney and forms the physiologically active 1,25-dihydroxyvitamin D [1,25(OH)2D], also known as calcitriol [1]. Vitamin D promotes calcium absorption in the gut and maintains adequate serum calcium and phosphate concentrations to enable normal mineralization of bone and to prevent hypocalcemic tetany. It is also needed for bone growth and bone remodeling by osteoblasts and osteoclasts [1,2]. Without sufficient vitamin D, bones can become thin, brittle, or misshapen. Vitamin D sufficiency prevents rickets in children and osteomalacia in adults [1]. Together with calcium, vitamin D also helps protect older adults from osteoporosis. Table of Contents Introduction Reference Intakes Sources of Vitamin D Vitamin D Intakes and Status Vitamin D Deficiency Groups at Risk of Vitamin D Inadequacy Vitamin D and Health Health Risks from Excessive Vitamin D Interactions with Medications 5 Vitamin D and Healthful Diets References Disclaimer Vitamin D has other roles in the body, including modulation of cell growth, neuromuscular and immune function, and reduction of inflammation [1,3,4]. Many genes encoding proteins that regulate cell proliferation, differentiation, and apoptosis are modulated in part by vitamin D [1]. Many cells have vitamin D receptors, and some convert 25(OH)D to 1,25(OH)2D. Serum concentration of 25(OH)D is the best indicator of vitamin D status. It reflects vitamin D produced cutaneously and that obtained from food and supplements [1] and has a fairly long circulating half-life of 15 days [5]. 25(OH)D functions as a biomarker of exposure, but it is not clear to what extent 25(OH)D levels also serve as a biomarker of effect (i.e., relating to health status or outcomes) [1]. Serum 25(OH)D levels do not indicate the amount of vitamin D stored in body tissues. In contrast to 25(OH)D, circulating 1,25(OH)2D is generally not a good indicator of vitamin D status because it has a short half-life of 15 hours and serum concentrations are closely regulated by parathyroid hormone, calcium, and phosphate [5]. Levels of 1,25(OH)2D do not typically decrease until vitamin D deficiency is severe [2,6]. There is considerable discussion of the serum concentrations of 25(OH)D associated with deficiency (e.g., rickets), adequacy for bone health, and optimal overall health, and cut points have not been developed by a scientific consensus process. Based on its review of data of vitamin D needs, a committee of the Institute of Medicine concluded that persons are at risk of vitamin D deficiency at serum 25(OH)D concentrations <30 nmol/L (<12 ng/mL). Some are potentially at risk for inadequacy at levels ranging from 30–50 nmol/L (12–20 ng/mL). Practically all people are sufficient at levels ≥50 nmol/L (≥20 ng/mL); the committee stated that 50 nmol/L is the serum 25(OH)D level that covers the needs of 97.5% of the population. Serum concentrations >125 nmol/L (>50 ng/mL) are associated with potential adverse effects [1] (Table 1). Table 1: Serum 25-Hydroxyvitamin D [25(OH)D] Concentrations and Health* [1] nmol/L** ng/mL* Health status Associated with vitamin D deficiency, leading to rickets in infants and <30 <12 children and osteomalacia in adults Generally considered inadequate for bone and overall health in healthy individuals 30–50 12–20 ≥50 ≥20 Generally considered adequate for bone and overall health in healthy individuals >125 >50 Emerging evidence links potential adverse effects to such high levels, particularly >150 nmol/L (>60 ng/mL) * Serum concentrations of 25(OH)D are reported in both nanomoles per liter (nmol/L) and nanograms per milliliter (ng/mL). ** 1 nmol/L = 0.4 ng/mL 6 An additional complication in assessing vitamin D status is in the actual measurement of serum 25(OH)D concentrations. Considerable variability exists among the various assays available (the two most common methods being antibody based and liquid chromatography based) and among laboratories that conduct the analyses [1,7,8]. This means that compared with the actual concentration of 25(OH)D in a sample of blood serum, a falsely low or falsely high value may be obtained depending on the assay or laboratory used [9]. A standard reference material for 25(OH)D became available in July 2009 that permits standardization of values across laboratories and may improve method-related variability [1,10]. Reference Intakes Intake reference values for vitamin D and other nutrients are provided in the Dietary Reference Intakes (DRIs) developed by the Food and Nutrition Board (FNB) at the Institute of Medicine of The National Academies (formerly National Academy of Sciences) [1]. DRI is the general term for a set of reference values used to plan and assess nutrient intakes of healthy people. These values, which vary by age and gender, include: Recommended Dietary Allowance (RDA): average daily level of intake sufficient to meet the nutrient requirements of nearly all (97%–98%) healthy people. Adequate Intake (AI): established when evidence is insufficient to develop an RDA and is set at a level assumed to ensure nutritional adequacy. Tolerable Upper Intake Level (UL): maximum daily intake unlikely to cause adverse health effects [1]. The FNB established an RDA for vitamin D representing a daily intake that is sufficient to maintain bone health and normal calcium metabolism in healthy people. RDAs for vitamin D are listed in both International Units (IUs) and micrograms (mcg); the biological activity of 40 IU is equal to 1 mcg (Table 2). Even though sunlight may be a major source of vitamin D for some, the vitamin D RDAs are set on the basis of minimal sun exposure [1]. Table 2: Recommended Dietary Allowances (RDAs) for Vitamin D [1] Age Male Female Pregnancy Lactation 0–12 months* 400 IU (10 mcg) 400 IU (10 mcg) 1–13 years 600 IU (15 mcg) 600 IU (15 mcg) 14–18 years 600 IU (15 mcg) 600 IU (15 mcg) 600 IU (15 mcg) 600 IU (15 mcg) 19–50 years 600 IU (15 mcg) 600 IU (15 mcg) 600 IU (15 mcg) 600 IU (15 mcg) 51–70 years 600 IU (15 mcg) 600 IU (15 mcg) >70 years 800 IU (20 mcg) 800 IU (20 mcg) * Adequate Intake (AI) 7 Sources of Vitamin D Food Very few foods in nature contain vitamin D. The flesh of fatty fish (such as salmon, tuna, and mackerel) and fish liver oils are among the best sources [1,11]. Small amounts of vitamin D are found in beef liver, cheese, and egg yolks. Vitamin D in these foods is primarily in the form of vitamin D3 and its metabolite 25(OH)D3 [12]. Some mushrooms provide vitamin D2 in variable amounts [13,14]. Mushrooms with enhanced levels of vitamin D2 from being exposed to ultraviolet light under controlled conditions are also available. Fortified foods provide most of the vitamin D in the American diet [1,14]. For example, almost all of the U.S. milk supply is voluntarily fortified with 100 IU/cup [1]. (In Canada, milk is fortified by law with 35–40 IU/100 mL, as is margarine at ≥530 IU/100 g.) In the 1930s, a milk fortification program was implemented in the United States to combat rickets, then a major public health problem [1]. Other dairy products made from milk, such as cheese and ice cream, are generally not fortified. Ready-to-eat breakfast cereals often contain added vitamin D, as do some brands of orange juice, yogurt, margarine and other food products. Both the United States and Canada mandate the fortification of infant formula with vitamin D: 40–100 IU/100 kcal in the United States and 40–80 IU/100 kcal in Canada [1]. Several food sources of vitamin D are listed in Table 3. Table 3: Selected Food Sources of Vitamin D [11] IUs per serving* Food Cod liver oil, 1 tablespoon Percent DV** 1,360 340 Swordfish, cooked, 3 ounces 566 142 Salmon (sockeye), cooked, 3 ounces 447 112 Tuna fish, canned in water, drained, 3 ounces 154 39 Orange juice fortified with vitamin D, 1 cup (check product labels, as amount of added vitamin D varies) 137 34 115-124 29-31 Yogurt, fortified with 20% of the DV for vitamin D, 6 ounces (more heavily fortified yogurts provide more of the DV) 80 20 Margarine, fortified, 1 tablespoon 60 15 Sardines, canned in oil, drained, 2 sardines 46 12 Liver, beef, cooked, 3 ounces 42 11 Egg, 1 large (vitamin D is found in yolk) 41 10 Ready-to-eat cereal, fortified with 10% of the DV for vitamin D, 0.75-1 cup (more heavily fortified cereals might provide more of the DV) 40 10 6 2 Milk, nonfat, reduced fat, and whole, vitamin D-fortified, 1 cup Cheese, Swiss, 1 ounce 8 * IUs = International Units. ** DV = Daily Value. DVs were developed by the U.S. Food and Drug Administration to help consumers compare the nutrient contents among products within the context of a total daily diet. The DV for vitamin D is currently set at 400 IU for adults and children age 4 and older. Food labels, however, are not required to list vitamin D content unless a food has been fortified with this nutrient. Foods providing 20% or more of the DV are considered to be high sources of a nutrient, but foods providing lower percentages of the DV also contribute to a healthful diet. The U.S. Department of Agriculture's (USDA's) Nutrient Database Web site lists the nutrient content of many foods and provides a comprehensive list of foods containing vitamin D arranged by nutrient content and by food name. A growing number of foods are being analyzed for vitamin D content. Simpler and faster methods to measure vitamin D in foods are needed, as are food standard reference materials with certified values for vitamin D to ensure accurate measurements [15]. Animal-based foods can provide some vitamin D in the form of 25(OH)D, which appears to be approximately five times more potent than the parent vitamin in raising serum 25(OH)D concentrations [16]. One study finds that taking into account the serum 25(OH)D content of beef, pork, chicken, turkey, and eggs can increase the estimated levels of vitamin D in the food from two to 18 times, depending upon the food [16]. At the present time, the USDA’s Nutrient Database does not include 25(OH)D when reporting the vitamin D content of foods. Actual vitamin D intakes in the U.S. population may be underestimated for this reason. Sun exposure Most people meet at least some of their vitamin D needs through exposure to sunlight [1,2]. Ultraviolet (UV) B radiation with a wavelength of 290–320 nanometers penetrates uncovered skin and converts cutaneous 7-dehydrocholesterol to previtamin D3, which in turn becomes vitamin D3 [1]. Season, time of day, length of day, cloud cover, smog, skin melanin content, and sunscreen are among the factors that affect UV radiation exposure and vitamin D synthesis [1]. Perhaps surprisingly, geographic latitude does not consistently predict average serum 25(OH)D levels in a population. Ample opportunities exist to form vitamin D (and store it in the liver and fat) from exposure to sunlight during the spring, summer, and fall months even in the far north latitudes [1]. Complete cloud cover reduces UV energy by 50%; shade (including that produced by severe pollution) reduces it by 60% [17]. UVB radiation does not penetrate glass, so exposure to sunshine indoors through a window does not produce vitamin D [18]. Sunscreens with a sun protection factor (SPF) of 8 or more appear to block vitamin D-producing UV rays, although in practice people generally do not apply sufficient amounts, cover all sun-exposed skin, or reapply sunscreen regularly [1,19]. Therefore, skin likely synthesizes some vitamin D even when it is protected by sunscreen as typically applied. The factors that affect UV radiation exposure and research to date on the amount of sun exposure needed to maintain adequate vitamin D levels make it difficult to provide general guidelines. It has been suggested by some vitamin D researchers, for example, that approximately 5–30 minutes of sun exposure between 10 AM and 3 PM at least twice a week to the face, arms, legs, or back without sunscreen usually lead to sufficient vitamin D synthesis and that the moderate use of commercial tanning beds that emit 2%–6% UVB radiation is also effective [6,20]. Individuals with limited sun exposure need to include good 9 sources of vitamin D in their diet or take a supplement to achieve recommended levels of intake. Despite the importance of the sun for vitamin D synthesis, it is prudent to limit exposure of skin to sunlight [19] and UV radiation from tanning beds [21]. UV radiation is a carcinogen responsible for most of the estimated 1.5 million skin cancers and the 8,000 deaths due to metastatic melanoma that occur annually in the United States [19]. Lifetime cumulative UV damage to skin is also largely responsible for some age-associated dryness and other cosmetic changes. The American Academy of Dermatology advises that photoprotective measures be taken, including the use of sunscreen, whenever one is exposed to the sun [22]. Assessment of vitamin D requirements cannot address the level of sun exposure because of these public health concerns about skin cancer, and there are no studies to determine whether UVBinduced synthesis of vitamin D can occur without increased risk of skin cancer [1]. Dietary supplements In supplements and fortified foods, vitamin D is available in two forms, D2 (ergocalciferol) and D3 (cholecalciferol) that differ chemically only in their side-chain structure. Vitamin D2 is manufactured by the UV irradiation of ergosterol in yeast, and vitamin D3 is manufactured by the irradiation of 7-dehydrocholesterol from lanolin and the chemical conversion of cholesterol [6]. The two forms have traditionally been regarded as equivalent based on their ability to cure rickets and, indeed, most steps involved in the metabolism and actions of vitamin D2 and vitamin D3 are identical. Both forms (as well as vitamin D in foods and from cutaneous synthesis) effectively raise serum 25(OH)D levels [2]. Firm conclusions about any different effects of these two forms of vitamin D cannot be drawn. However, it appears that at nutritional doses vitamins D2 and D3 are equivalent, but at high doses vitamin D2 is less potent. The American Academy of Pediatrics (AAP) recommends that exclusively and partially breastfed infants receive supplements of 400 IU/day of vitamin D shortly after birth and continue to receive these supplements until they are weaned and consume ≥1,000 mL/day of vitamin D-fortified formula or whole milk [23]. Similarly, all non-breastfed infants ingesting <1,000 mL/day of vitamin D-fortified formula or milk should receive a vitamin D supplement of 400 IU/day [23]. AAP also recommends that older children and adolescents who do not obtain 400 IU/day through vitamin D-fortified milk and foods should take a 400 IU vitamin D supplement daily. However, this latter recommendation (issued November 2008) needs to be reevaluated in light of the Food and Nutrition Board's vitamin D RDA of 600 IU/day for children and adolescents (issued November 2010 and which previously was an AI of 200 IU/day). Vitamin D Intakes and Status The National Health and Nutrition Examination Survey (NHANES), 2005–2006, estimated vitamin D intakes from both food and dietary supplements [4,24]. Average intake levels for males from foods alone ranged from 204 to 288 IU/day depending on life stage group; for females the range was 144 to 276 IU/day. When use of dietary supplements was considered, these mean values were substantially increased (37% of the U.S. population used a dietary supplement containing vitamin D.) The most marked increase was among older women. For women aged 51–70 years, mean intake of vitamin D from foods alone was 156 IU/day, but 404 IU/day with supplements. For women >70 years, the corresponding figures were 180 IU/day to 400 IU/day [1]. 10 Comparing vitamin D intake estimates from foods and dietary supplements to serum 25(OH)D concentrations is problematic. One reason is that comparisons can only be made on group means rather than on data linked to individuals. Another is the fact that sun exposure affects vitamin D status; serum 25(OH)D levels are generally higher than would be predicted on the basis of vitamin D intakes alone [1]. The NHANES 2005–2006 survey found mean 25(OH)D levels exceeding 56 nmol/L (22.4 ng/mL) for all age-gender groups in the U.S. population. (The highest mean was 71.4 nmol/L [28.6 ng/mL] for girls aged 1–3 years, and the lowest mean was 56.5 nmol/L [22.6 ng/mL] for women aged 71 and older. Generally, younger people had higher levels than older people, and males had slightly higher levels than females.) 25(OH)D levels of approximately 50 nmol/L (20 ng/mL) are consistent with an intake of vitamin D from foods and dietary supplements equivalent to the RDA [1]. Over the past 20 years, mean serum 25(OH)D concentrations in the United States have slightly declined among males but not females. This decline is likely due to simultaneous increases in body weight, reduced milk intake, and greater use of sun protection when outside [25]. Vitamin D Deficiency Nutrient deficiencies are usually the result of dietary inadequacy, impaired absorption and use, increased requirement, or increased excretion. A vitamin D deficiency can occur when usual intake is lower than recommended levels over time, exposure to sunlight is limited, the kidneys cannot convert 25(OH)D to its active form, or absorption of vitamin D from the digestive tract is inadequate. Vitamin D-deficient diets are associated with milk allergy, lactose intolerance, ovo-vegetarianism, and veganism [1]. Rickets and osteomalacia are the classical vitamin D deficiency diseases. In children, vitamin D deficiency causes rickets, a disease characterized by a failure of bone tissue to properly mineralize, resulting in soft bones and skeletal deformities [17]. Rickets was first described in the mid-17th century by British researchers [17,26]. In the late 19th and early 20th centuries, German physicians noted that consuming 1–3 teaspoons/day of cod liver oil could reverse rickets [26]. The fortification of milk with vitamin D beginning in the 1930s has made rickets a rare disease in the United States, although it is still reported periodically, particularly among African American infants and children [3,17,22]. Prolonged exclusive breastfeeding without the AAP-recommended vitamin D supplementation is a significant cause of rickets, particularly in dark-skinned infants breastfed by mothers who are not vitamin D replete [27]. Additional causes of rickets include extensive use of sunscreens and placement of children in daycare programs, where they often have less outdoor activity and sun exposure [17,26]. Rickets is also more prevalent among immigrants from Asia, Africa, and the Middle East, possibly because of genetic differences in vitamin D metabolism and behavioral differences that lead to less sun exposure. In adults, vitamin D deficiency can lead to osteomalacia, resulting in weak bones [1,5]. Symptoms of bone pain and muscle weakness can indicate inadequate vitamin D levels, but such symptoms can be subtle and go undetected in the initial stages. Groups at Risk of Vitamin D Inadequacy 11 Obtaining sufficient vitamin D from natural food sources alone is difficult. For many people, consuming vitamin D-fortified foods and, arguably, being exposed to some sunlight are essential for maintaining a healthy vitamin D status. In some groups, dietary supplements might be required to meet the daily need for vitamin D. Breastfed infants Vitamin D requirements cannot ordinarily be met by human milk alone [1,28], which provides <25 IU/L to 78 IU/L [23]. (The vitamin D content of human milk is related to the mother's vitamin D status, so mothers who supplement with high doses of vitamin D may have correspondingly high levels of this nutrient in their milk [23].) A review of reports of nutritional rickets found that a majority of cases occurred among young, breastfed African Americans [29]. A survey of Canadian pediatricians found the incidence of rickets in their patients to be 2.9 per 100,000; almost all those with rickets had been breast fed [30]. While the sun is a potential source of vitamin D, the AAP advises keeping infants out of direct sunlight and having them wear protective clothing and sunscreen [31]. As noted earlier, the AAP recommends that exclusively and partially breastfed infants be supplemented with 400 IU of vitamin D per day [23], the RDA for this nutrient during infancy. Older adults Older adults are at increased risk of developing vitamin D insufficiency in part because, as they age, skin cannot synthesize vitamin D as efficiently, they are likely to spend more time indoors, and they may have inadequate intakes of the vitamin [1]. As many as half of older adults in the United States with hip fractures could have serum 25(OH)D levels <30 nmol/L (<12 ng/mL) [2]. People with limited sun exposure Homebound individuals, women who wear long robes and head coverings for religious reasons, and people with occupations that limit sun exposure are unlikely to obtain adequate vitamin D from sunlight [32,33]. Because the extent and frequency of use of sunscreen are unknown, the significance of the role that sunscreen may play in reducing vitamin D synthesis is unclear [1]. Ingesting RDA levels of vitamin D from foods and/or supplements will provide these individuals with adequate amounts of this nutrient. People with dark skin Greater amounts of the pigment melanin in the epidermal layer result in darker skin and reduce the skin's ability to produce vitamin D from sunlight [1]. Various reports consistently show lower serum 25(OH)D levels in persons identified as black compared with those identified as white. It is not clear that lower levels of 25(OH)D for persons with dark skin have significant health consequences. Those of African American ancestry, for example, have reduced rates of fracture and osteoporosis compared with Caucasians (see section below on osteoporosis). Ingesting RDA levels of vitamin D from foods and/or supplements will provide these individuals with adequate amounts of this nutrient. People with inflammatory bowel disease and other conditions causing fat malabsorption Because vitamin D is a fat-soluble vitamin, its absorption depends on the gut's ability to absorb dietary fat. Individuals who have a reduced ability to absorb dietary fat might require vitamin D supplementation [34]. Fat malabsorption is associated with a variety of medical conditions, including some forms of liver disease, cystic fibrosis, celiac disease, and Crohn's disease, as well as ulcerative colitis when the terminal ileum is inflamed [1,3,34]. In addition, 12 people with some of these conditions might have lower intakes of certain foods, such as dairy products fortified with vitamin D. People who are obese or who have undergone gastric bypass surgery A body mass index ≥30 is associated with lower serum 25(OH)D levels compared with nonobese individuals; people who are obese may need larger than usual intakes of vitamin D to achieve 25(OH)D levels comparable to those of normal weight [1]. Obesity does not affect skin's capacity to synthesize vitamin D, but greater amounts of subcutaneous fat sequester more of the vitamin and alter its release into the circulation. Obese individuals who have undergone gastric bypass surgery may become vitamin D deficient over time without a sufficient intake of this nutrient from food or supplements, since part of the upper small intestine where vitamin D is absorbed is bypassed and vitamin D mobilized into the serum from fat stores may not compensate over time [35,36]. Vitamin D and Health Optimal serum concentrations of 25(OH)D for bone and general health have not been established; they are likely to vary at each stage of life, depending on the physiological measures selected [1,2,6]. Also, as stated earlier, while serum 25(OH)D functions as a biomarker of exposure to vitamin D (from sun, food, and dietary supplements), the extent to which such levels serve as a biomarker of effect (i.e., health outcomes) is not clearly established [1]. Furthermore, while serum 25(OH)D levels increase in response to increased vitamin D intake, the relationship is non-linear for reasons that are not entirely clear [1]. The increase varies, for example, by baseline serum levels and duration of supplementation. Increasing serum 25(OH)D to >50 nmol/L requires more vitamin D than increasing levels from a baseline <50 nmol/L. There is a steeper rise in serum 25(OH)D when the dose of vitamin D is <1,000 IU/day; a lower, more flattened response is seen at higher daily doses. When the dose is ≥1,000 IU/day, the rise in serum 25(OH)D is approximately 1 nmol/L for each 40 IU of intake. In studies with a dose ≤600 IU/day, the rise is serum 25(OH)D was approximately 2.3 nmol/L for each 40 IU of vitamin D consumed [1]. In 2011, The Endocrine Society issued clinical practice guidelines for vitamin D, stating that the desirable serum concentration of 25(OH)D is >75 nmol/L (>30 ng/ml) to maximize the effect of this vitamin on calcium, bone, and muscle metabolism [37]. It also reported that to consistently raise serum levels of 25(OH)D above 75 nmol/L (30 ng/ml), at least 1,500-2,000 IU/day of supplemental vitamin D might be required in adults, and at least 1,000 IU/day in children and adolescents. However, the FNB committee that established DRIs for vitamin D extensively reviewed a long list of potential health relationships on which recommendations for vitamin D intake might be based [1]. These health relationships included resistance to chronic diseases (such as cancer and cardiovascular diseases), physiological parameters (such as immune response or levels of parathyroid hormone), and functional measures (such as skeletal health and physical performance and falls). With the exception of measures related to bone health, the health relationships examined were either not supported by adequate evidence to establish cause and effect, or the conflicting nature of the available evidence could not be used to link health benefits to particular levels of intake of vitamin D or serum measures of 25(OH)D with any level of confidence. This overall conclusion was confirmed by a more recent report on 13 vitamin D and calcium from the Agency for Healthcare Research and Quality, which reviewed data from nearly 250 new studies published between 2009 and 2013 [38]. The report concluded that it is still not possible to specify a relationship between vitamin D and health outcomes other than bone health. Osteoporosis More than 40 million adults in the United States have or are at risk of developing osteoporosis, a disease characterized by low bone mass and structural deterioration of bone tissue that increases bone fragility and significantly increases the risk of bone fractures [39]. Osteoporosis is most often associated with inadequate calcium intakes, but insufficient vitamin D contributes to osteoporosis by reducing calcium absorption [40]. Although rickets and osteomalacia are extreme examples of the effects of vitamin D deficiency, osteoporosis is an example of a long-term effect of calcium and vitamin D insufficiency. Adequate storage levels of vitamin D maintain bone strength and might help prevent osteoporosis in older adults, non-ambulatory individuals who have difficulty exercising, postmenopausal women, and individuals on chronic steroid therapy [41]. Normal bone is constantly being remodeled. During menopause, the balance between these processes changes, resulting in more bone being resorbed than rebuilt. Hormone therapy with estrogen and progesterone might be able to delay the onset of osteoporosis. Several medical groups and professional societies support the use of HRT as an option for women who are at increased risk of osteoporosis or fractures [42,43,44]. Such women should discuss this matter with their health care providers. Most supplementation trials of the effects of vitamin D on bone health also include calcium, so it is difficult to isolate the effects of each nutrient. Among postmenopausal women and older men, supplements of both vitamin D and calcium result in small increases in bone mineral density throughout the skeleton. They also help to reduce fractures in institutionalized older populations, although the benefit is inconsistent in community-dwelling individuals [1,2,45]. Vitamin D supplementation alone appears to have no effect on risk reduction for fractures nor does it appear to reduce falls among the elderly [1,2,45]; one widely-cited metaanalysis suggesting a protective benefit of supplemental vitamin D against falls [46] has been severely critiqued [1]. However, a large study of women aged ≥69 years followed for an average of 4.5 years found both lower (<50 nmol/L [<20 ng/mL]) and higher(≥75 nmol/L [≥30 ng/mL]) 25(OH)D levels at baseline to be associated with a greater risk of frailty [47]. Women should consult their healthcare providers about their needs for vitamin D (and calcium) as part of an overall plan to prevent or treat osteoporosis. Cancer Laboratory and animal evidence as well as epidemiologic data suggest that vitamin D status could affect cancer risk. Strong biological and mechanistic bases indicate that vitamin D plays a role in the prevention of colon, prostate, and breast cancers. Emerging epidemiologic data suggest that vitamin D may have a protective effect against colon cancer, but the data are not as strong for a protective effect against prostate and breast cancer, and are variable for cancers at other sites [1,48,49]. Studies do not consistently show a protective or no effect, however. One study of Finnish smokers, for example, found that subjects in the highest quintile of baseline vitamin D status had a threefold higher risk of developing pancreatic cancer [50]. A recent review found an increased risk of pancreatic cancer associated with high levels of serum 25(OH)D (≥100 nmol/L or ≥40 ng/mL) [51]. 14 Vitamin D emerged as a protective factor in a prospective, cross-sectional study of 3,121 adults aged ≥50 years (96% men) who underwent a colonoscopy. The study found that 10% had at least one advanced cancerous lesion. Those with the highest vitamin D intakes (>645 IU/day) had a significantly lower risk of these lesions [52]. However, the Women's Health Initiative, in which 36,282 postmenopausal women of various races and ethnicities were randomly assigned to receive 400 IU vitamin D plus 1,000 mg calcium daily or a placebo, found no significant differences between the groups in the incidence of colorectal cancers over 7 years [53]. More recently, a clinical trial focused on bone health in 1,179 postmenopausal women residing in rural Nebraska found that subjects supplemented daily with calcium (1,400–1,500 mg) and vitamin D3 (1,100 IU) had a significantly lower incidence of cancer over 4 years compared with women taking a placebo [54]. The small number of cancers (50) precludes generalizing about a protective effect from either or both nutrients or for cancers at different sites. This caution is supported by an analysis of 16,618 participants in NHANES III (1988–1994), in which total cancer mortality was found to be unrelated to baseline vitamin D status [55]. However, colorectal cancer mortality was inversely related to serum 25(OH)D concentrations. A large observational study with participants from 10 western European countries also found a strong inverse association between prediagnostic 25(OH)D concentrations and risk of colorectal cancer [56]. Further research is needed to determine whether vitamin D inadequacy in particular increases cancer risk, whether greater exposure to the nutrient is protective, and whether some individuals could be at increased risk of cancer because of vitamin D exposure [48,57]. Taken together, however, studies to date do not support a role for vitamin D, with or without calcium, in reducing the risk of cancer [1]. Other conditions A growing body of research suggests that vitamin D might play some role in the prevention and treatment of type 1 [58] and type 2 diabetes [59], hypertension [60], glucose intolerance [61], multiple sclerosis [62], and other medical conditions [63,64]. However, most evidence for these roles comes from in vitro, animal, and epidemiological studies, not the randomized clinical trials considered to be more definitive [1]. Until such trials are conducted, the implications of the available evidence for public health and patient care will be debated. One meta-analysis found use of vitamin D supplements to be associated with a statistically significant reduction in overall mortality from any cause [65,66], but a reanalysis of the data found no association [45]. A systematic review of these and other health outcomes related to vitamin D and calcium intakes, both alone and in combination, was published in August 2009 [45]. Health Risks from Excessive Vitamin D Vitamin D toxicity can cause non-specific symptoms such as anorexia, weight loss, polyuria, and heart arrhythmias. More seriously, it can also raise blood levels of calcium which leads to vascular and tissue calcification, with subsequent damage to the heart, blood vessels, and kidneys [1]. The use of supplements of both calcium (1,000 mg/day) and vitamin D (400 IU) by postmenopausal women was associated with a 17% increase in the risk of kidney stones over 7 years in the Women's Health Initiative [67]. A serum 25(OH)D concentration consistently >500 nmol/L (>200 ng/mL) is considered to be potentially toxic [5]. Excessive sun exposure does not result in vitamin D toxicity because the sustained heat on the skin is thought to photodegrade previtamin D3 and vitamin D3 as it is formed [6]. In addition, 15 thermal activation of previtamin D3 in the skin gives rise to various non-vitamin D forms that limit formation of vitamin D3 itself. Some vitamin D3 is also converted to nonactive forms [1]. Intakes of vitamin D from food that are high enough to cause toxicity are very unlikely. Toxicity is much more likely to occur from high intakes of dietary supplements containing vitamin D. Long-term intakes above the UL increase the risk of adverse health effects [1] (Table 4). Most reports suggest a toxicity threshold for vitamin D of 10,000 to 40,000 IU/day and serum 25(OH)D levels of 500–600 nmol/L (200–240 ng/mL). While symptoms of toxicity are unlikely at daily intakes below 10,000 IU/day, the FNB pointed to emerging science from national survey data, observational studies, and clinical trials suggesting that even lower vitamin D intakes and serum 25(OH)D levels might have adverse health effects over time. The FNB concluded that serum 25(OH)D levels above approximately 125–150 nmol/L (50– 60 ng/mL) should be avoided, as even lower serum levels (approximately 75–120 nmol/L or 30–48 ng/mL) are associated with increases in all-cause mortality, greater risk of cancer at some sites like the pancreas, greater risk of cardiovascular events, and more falls and fractures among the elderly. The FNB committee cited research which found that vitamin D intakes of 5,000 IU/day achieved serum 25(OH)D concentrations between 100–150 nmol/L (40–60 ng/mL), but no greater. Applying an uncertainty factor of 20% to this intake value gave a UL of 4,000 IU which the FNB applied to children aged 9 and older, with corresponding lower amounts for younger children. Table 4: Tolerable Upper Intake Levels (ULs) for Vitamin D [1] Age Male Female Pregnancy Lactation 1,000 IU 1,000 IU 0–6 months (25 mcg) (25 mcg) 7–12 months 1,500 IU (38 mcg) 1,500 IU (38 mcg) 1–3 years 2,500 IU (63 mcg) 2,500 IU (63 mcg) 4–8 years 3,000 IU (75 mcg) 3,000 IU (75 mcg) ≥9 years 4,000 IU 4,000 IU (100 mcg) (100 mcg) 4,000 IU 4,000 IU (100 mcg) (100 mcg) Interactions with Medications Vitamin D supplements have the potential to interact with several types of medications. A few examples are provided below. Individuals taking these medications on a regular basis should discuss vitamin D intakes with their healthcare providers. Steroids Corticosteroid medications such as prednisone, often prescribed to reduce inflammation, can reduce calcium absorption [68,69,70] and impair vitamin D metabolism. These effects can further contribute to the loss of bone and the development of osteoporosis associated with their long-term use [69,70]. 16 Other medications Both the weight-loss drug orlistat (brand names Xenical® and alliTM) and the cholesterollowering drug cholestyramine (brand names Questran®, LoCholest®, and Prevalite®) can reduce the absorption of vitamin D and other fat-soluble vitamins [71,72]. Both phenobarbital and phenytoin (brand name Dilantin®), used to prevent and control epileptic seizures, increase the hepatic metabolism of vitamin D to inactive compounds and reduce calcium absorption [73]. Vitamin D and Healthful Diets The federal government's 2010 Dietary Guidelines for Americans notes that "nutrients should come primarily from foods. Foods in nutrient-dense, mostly intact forms contain not only the essential vitamins and minerals that are often contained in nutrient supplements, but also dietary fiber and other naturally occurring substances that may have positive health effects. ...Dietary supplements…may be advantageous in specific situations to increase intake of a specific vitamin or mineral." For more information about building a healthful diet, refer to the Dietary Guidelines for Americans and the U.S. Department of Agriculture's food guidance system, MyPlate . The Dietary Guidelines for Americans describes a healthy diet as one that: Emphasizes a variety of fruits, vegetables, whole grains, and fat-free or low-fat milk and milk products. Milk is fortified with vitamin D, as are many ready-to-eat cereals and some brands of yogurt and orange juice. Cheese naturally contains small amounts of vitamin D. Includes lean meats, poultry, fish, beans, eggs, and nuts. Fatty fish such as salmon, tuna, and mackerel are very good sources of vitamin D. Small amounts of vitamin D are also found in beef liver and egg yolks. Is low in saturated fats, trans fats, cholesterol, salt (sodium), and added sugars. Vitamin D is added to some margarines. Stays within your daily calorie needs. References 1. Institute of Medicine, Food and Nutrition Board. Dietary Reference Intakes for Calcium and Vitamin D. Washington, DC: National Academy Press, 2010. 2. Cranney C, Horsely T, O'Donnell S, Weiler H, Ooi D, Atkinson S, et al. Effectiveness and safety of vitamin D. Evidence Report/Technology Assessment No. 158 prepared by the University of Ottawa Evidence-based Practice Center under Contract No. 29002.0021. AHRQ Publication No. 07-E013. Rockville, MD: Agency for Healthcare Research and Quality, 2007. [PubMed abstract] 17 3. Holick MF. Vitamin D. In: Shils ME, Shike M, Ross AC, Caballero B, Cousins RJ, eds. Modern Nutrition in Health and Disease, 10th ed. Philadelphia: Lippincott Williams & Wilkins, 2006. 4. Norman AW, Henry HH. Vitamin D. In: Bowman BA, Russell RM, eds. Present Knowledge in Nutrition, 9th ed. Washington DC: ILSI Press, 2006. 5. Jones G. Pharmacokinetics of vitamin D toxicity. Am J Clin Nutr 2008;88:582S-6S. [PubMed abstract] 6. Holick MF. Vitamin D deficiency. N Engl J Med 2007;357:266-81. [PubMed abstract] 7. Carter GD. 25-hydroxyvitamin D assays: the quest for accuracy. Clin Chem 2009;55:1300-02. 8. Hollis BW. Editorial: the determination of circulating 25-hydroxyvitamin D: no easy task. J. Clin Endocrinol Metab 2004;89:3149-3151. 9. Binkley N, Krueger D, Cowgill CS, Plum L, Lake E, Hansen KE, et al. Assay variation confounds the diagnosis of hypovitaminosis D: a call for standardization. J Clin Endocrinol Metab 2004;89:3152-57. [PubMed abstract] 10. National Institute of Standards and Technology. NIST releases vitamin D standard reference material , 2009. 11. U.S. Department of Agriculture, Agricultural Research Service. 2011. USDA National Nutrient Database for Standard Reference, Release 24. Nutrient Data Laboratory Home Page, http://www.ars.usda.gov/ba/bhnrc/ndl . 12. Ovesen L, Brot C, Jakobsen J. Food contents and biological activity of 25hydroxyvitamin D: a vitamin D metabolite to be reckoned with? Ann Nutr Metab 2003;47:107-13. [PubMed abstract] 13. Mattila PH, Piironen VI, Uusi-Rauva EJ, Koivistoinen PE. Vitamin D contents in edible mushrooms. J Agric Food Chem 1994;42:2449-53. 14. Calvo MS, Whiting SJ, Barton CN. Vitamin D fortification in the United States and Canada: current status and data needs. Am J Clin Nutr 2004;80:1710S-6S. [PubMed abstract] 15. Byrdwell WC, DeVries J, Exler J, Harnly JM, Holden JM, Holick MF, et al. Analyzing vitamin D in foods and supplements: methodologic challenges. Am J Clin Nutr 2008;88:554S-7S. [PubMed abstract] 16. Taylor CL, Patterson KY, Roseland JM, Wise SA, Merkel JM, Pehrsson PR, Yetley EA. Including food 25-hydroxyvitamin D in intake estimates may reduce the discrepancy between dietary and serum measures of vitamin D status. J Nutr 2014;144:654-9. [PubMed abstract] 17. Wharton B, Bishop N. Rickets. Lancet 2003;362:1389-400. [PubMed abstract] 18. Holick MF. Photobiology of vitamin D. In: Feldman D, Pike JW, Glorieux FH, eds. Vitamin D, Second Edition, Volume I. Burlington, MA: Elsevier, 2005. 19. Wolpowitz D, Gilchrest BA. The vitamin D questions: how much do you need and how should you get it? J Am Acad Dermatol 2006;54:301-17. [PubMed abstract] 20. Holick MF. Vitamin D: the underappreciated D-lightful hormone that is important for skeletal and cellular health. Curr Opin Endocrinol Diabetes 2002;9:87-98. 21. International Agency for Research on Cancer Working Group on ultraviolet (UV) light and skin cancer. The association of use of sunbeds with cutaneous malignant melanoma and other skin cancers: a systematic review. Int J Cancer 2006;120:111622. [PubMed abstract] 22. American Academy of Dermatology. Position statement on vitamin D . November 1, 2008. 18 23. Wagner CL, Greer FR; American Academy of Pediatrics Section on Breastfeeding; American Academy of Pediatrics Committee on Nutrition. Prevention of rickets and vitamin D deficiency in infants, children, and adolescents. Pediatrics 2008;122:11421152. [PubMed abstract] 24. Bailey RL, Dodd KW, Goldman JA, Gahche JJ, Dwyer JT, Moshfegh AJ, et al. Estimation of total usual calcium and vitamin D intakes in the United States. J Nutr 2010;140:817-822. [PubMed abstract] 25. Looker AC, Pfeiffer CM, Lacher DA, Schleicher RL, Picciano MF, Yetley EA. Serum 25-hydroxyvitamin D status of the US population: 1988-1994 compared with 20002004. Am J Clin Nutr 2008;88:1519-27. [PubMed abstract] 26. Chesney R. Rickets: an old form for a new century. Pediatr Int 2003;45: 509-11. [PubMed abstract] 27. Goldring SR, Krane S, Avioli LV. Disorders of calcification: osteomalacia and rickets. In: DeGroot LJ, Besser M, Burger HG, Jameson JL, Loriaux DL, Marshall JC, et al., eds. Endocrinology. 3rd ed. Philadelphia: WB Saunders, 1995:1204-27. 28. Picciano MF. Nutrient composition of human milk. Pediatr Clin North Am 2001;48:53-67. [PubMed abstract] 29. Weisberg P, Scanlon KS, Li R, Cogswell ME. Nutritional rickets among children in the United States: review of cases reported between 1986 and 2003. Am J Clin Nutr 2004;80:1697S-705S. [PubMed abstract] 30. Ward LM, Gaboury I, Ladhani M, Zlotkin S. Vitamin D-deficiency rickets among children in Canada. CMAJ 2007;177:161-166. [PubMed abstract] 31. American Academy of Pediatrics Committee on Environmental Health. Ultraviolet light: a hazard to children. Pediatrics 1999;104:328-33. [PubMed abstract] 32. Webb AR, Kline L, Holick MF. Influence of season and latitude on the cutaneous synthesis of vitamin D3: Exposure to winter sunlight in Boston and Edmonton will not promote vitamin D3 synthesis in human skin. J Clin Endocrinol Metab 1988;67:373-8. [PubMed abstract] 33. Webb AR, Pilbeam C, Hanafin N, Holick MF. An evaluation of the relative contributions of exposure to sunlight and of diet to the circulating concentrations of 25-hydroxyvitamin D in an elderly nursing home population in Boston. Am J Clin Nutr 1990;51:1075-81. [PubMed abstract] 34. Pappa HM, Bern E, Kamin D, Grand RJ. Vitamin D status in gastrointestinal and liver disease. Curr Opin Gastroenterol 2008;24:176-83. [PubMed abstract] 35. Malone M. Recommended nutritional supplements for bariatric surgery patients. Ann Pharmacother 2008;42:1851-8. [PubMed abstract] 36. Compher CW, Badellino KO, Boullata JI. Vitamin D and the bariatric surgical patient: a review. Obes Surg 2008;18:220-4. [PubMed abstract] 37. Holick MF, Binkley NC, Bischoff-Ferrari HA, Gordon CM, Hanley DA, Heaney RP, Murad H, Weaver CM. Evaluation, treatment, and prevention of vitamin D deficiency: an Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab 2011;96:1911-30. [PubMed abstract] 38. Newberry SJ, Chung M, Shekelle PG, Booth MS, Liu JL, Maher AR, et al. Vitamin D and calcium: a systematic review of health outcomes (update). Evidence report/technology assessment No. 217 prepared by the Southern California Evidencebased Practice Center under contract No. 290- 2012-00006-I. AHRQ Publication No. 14-E004-EF. Rockville, MD: Agency for Healthcare Research and Quality, 2014. 39. National Institutes of Health Osteoporosis and Related Bone Diseases National Research Center. Osteoporosis overview . October 2010. 19 40. Heaney RP. Long-latency deficiency disease: insights from calcium and vitamin D. Am J Clin Nutr 2003;78:912-9. [PubMed abstract] 41. LeBoff MS, Kohlmeier L, Hurwitz S, Franklin J, Wright J, Glowacki J. Occult vitamin D deficiency in postmenopausal US women with acute hip fracture. JAMA 1999;251:1505-11. [PubMed abstract] 42. National Institute of Arthritis and Musculoskeletal and Skin Diseases, National Institutes of Health. Osteoporosis Handout on Health . NIH Publication No. 11-5158; 2011. 43. American College of Obstetricians and Gynecologists. Hormone Therapy , April 2013. 44. North American Menopause Society. The 2012 hormone therapy position statement of: The North American Menopause Society. Menopause 2012;19:257-71. [PubMed abstract] 45. Chung M, Balk EM, Brendel M, Ip S, Lau J, Lee J, et al. Vitamin D and calcium: a systematic review of health outcomes . Evidence Report/Technology Assessment No. 183 prepared by the Tufts Evidence-based Practice Center under Contract No. 2902007-10055-I. AHRQ Publication No. 09-E015. Rockville, MD: Agency for Healthcare Research and Quality, 2009. 46. Bischoff-Ferrari HA, Dawson-Hughes B, Staehelin HB, Orav JE, Stuck AE, Theiler R, et al. Fall prevention with supplemental and active forms of vitamin D: a metaanalysis of randomised controlled trials. BMJ 2009;339:b3692. [PubMed abstract] 47. Ensrud KE, Ewing SK, Fredman L, Hochberg MC,Cauley JA, Hillier TA, et al. Circulating 25-hydroxyvitamin D levels and frailty status in older women. J ClinEndocrinolMetab 2010;95:5266-5273. [PubMed abstract] 48. Davis CD. Vitamin D and cancer: current dilemmas and future research needs. Am J Clin Nutr 2008;88:565S-9S. [PubMed abstract] 49. Davis CD, Hartmuller V, Freedman M, Hartge P, Picciano MF, Swanson CA, Milner JA. Vitamin D and cancer: current dilemmas and future needs. Nutr Rev 2007;65:S71S74. [PubMed abstract] 50. Stolzenberg-Solomon RZ, Vieth R, Azad A, Pietinen P, Taylor PR, Virtamo J, et al. A prospective nested case-control study of vitamin D status and pancreatic cancer risk in male smokers. Cancer Res 2006;66:10213-9. [PubMed abstract] 51. Kathy J. Helzlsouer for the VDPP Steering Committee. Overview of the Cohort Consortium Vitamin D Pooling Project of Rarer Cancers. Am J Epidemiol 2010;172:4-9. [PubMed abstract] 52. Lieberman DA, Prindiville S, Weiss DG, Willett W. Risk factors for advanced colonic neoplasia and hyperplastic polyps in asymptomatic individuals. JAMA 2003;290:2959-67. [PubMed abstract] 53. Wactawski-Wende J, Kotchen JM, Anderson GL, Assaf AR, Brunner RL, O'Sullivan MJ, et al. Calcium plus vitamin D supplementation and the risk of colorectal cancer. N Engl J Med 2006;354:684-96. [PubMed abstract] 54. Parfitt AM. Osteomalacia and related disorders. In: Avioli LV, Krane SM, eds. Metabolic bone disease and clinically related disorders. 2nd ed. Philadelphia: WB Saunders, 1990:329-96. 55. Freedman DM, Looker AC, Chang S-C, Graubard BI. Prospective study of serum vitamin D and cancer mortality in the United States. J Natl Cancer Inst 2007;99:1594602. [PubMed abstract] 56. Jenab M, Bueno-de-Mesquita HB, Ferrari P, van Duijnhoven FJB, Norat T, Pischon T, et al. Association between pre-diagnostic circulating vitamin D concentration and risk 20 of colorectal cancer in European populations: a nested case-control study. BMJ 2010;340:b5500. [PubMed abstract] 57. Davis CD, Dwyer JT. The 'sunshine vitamin': benefits beyond bone? J Natl Cancer Inst 2007;99:1563-5. [PubMed abstract] 58. Hyppönen E, Läärä E, Reunanen A, Järvelin MR, Virtanen SM. Intake of vitamin D and risk of type 1 diabetes: a birth-cohort study. Lancet 2001;358:1500-3. [PubMed abstract] 59. Pittas AG, Dawson-Hughes B, Li T, Van Dam RM, Willett WC, Manson JE, et al. Vitamin D and calcium intake in relation to type 2 diabetes in women. Diabetes Care 2006;29:650-6. [PubMed abstract] 60. Krause R, Bühring M, Hopfenmüller W, Holick MF, Sharma AM. Ultraviolet B and blood pressure. Lancet 1998;352:709-10. [PubMed abstract] 61. Chiu KC, Chu A, Go VL, Saad MF. Hypovitaminosis D is associated with insulin resistance and beta cell dysfunction. Am J Clin Nutr 2004;79:820-5. [PubMed abstract] 62. Munger KL, Levin LI, Hollis BW, Howard NS, Ascherio A. Serum 25hydroxyvitamin D levels and risk of multiple sclerosis. JAMA 2006;296:2832-8. [PubMed abstract] 63. Merlino LA, Curtis J, Mikuls TR, Cerhan JR, Criswell LA, Saag K. Vitamin D intake is inversely associated with rheumatoid arthritis: results from the Iowa Women's Health Study. Arthritis Rheum 2004;50:72-7. [PubMed abstract] 64. Schleithoff SS, Zittermann A, Tenderich G, Berthold HK, Stehle P, Koerfer R. Vitamin D supplementation improves cytokine profiles in patients with congestive heart failure: a double-blind, randomized, placebo-controlled trial. Am J Clin Nutr 2006;83:754-9. [PubMed abstract] 65. Autier P, Gandini S. Vitamin D supplementation and total mortality: a meta-analysis of randomized controlled trials. Arch Intern Med 2007;167:1730-7. [PubMed abstract] 66. Giovannucci E. Can vitamin D reduce total mortality? Arch Intern Med 2007;167:1709-10. [PubMed abstract] 67. Jackson RD, LaCroix AZ, Gass M, Wallace RB, Robbins J, Lewis CE, et al. Calcium plus vitamin D supplementation and the risk of fractures. N Engl J Med 2006;354:66983. [PubMed abstract] 68. Buckley LM, Leib ES, Cartularo KS, Vacek PM, Cooper SM. Calcium and vitamin D3 supplementation prevents bone loss in the spine secondary to low-dose corticosteroids in patients with rheumatoid arthritis. A randomized, double-blind, placebo-controlled trial. Ann Intern Med 1996;125:961-8. [PubMed abstract] 69. Lukert BP, Raisz LG. Glucocorticoid-induced osteoporosis: pathogenesis and management. Ann Intern Med 1990;112:352-64. [PubMed abstract] 70. de Sevaux RGL, Hoitsma AJ, Corstens FHM, Wetzels JFM. Treatment with vitamin D and calcium reduces bone loss after renal transplantation: a randomized study. J Am Soc Nephrol 2002;13:1608-14. [PubMed abstract] 71. McDuffie JR, Calis KA, Booth SL, Uwaifo GI, Yanovski JA. Effects of orlistat on fatsoluble vitamins in obese adolescents. Pharmacotherapy 2002;22:814-22. [PubMed abstract] 72. Compston JE, Horton LW. Oral 25-hydroxyvitamin D3 in treatment of osteomalacia associated with ileal resection and cholestyramine therapy. Gastroenterology 1978;74:900-2. [PubMed abstract] 73. Gough H, Goggin T, Bissessar A, Baker M, Crowley M, Callaghan N. A comparative study of the relative influence of different anticonvulsant drugs, UV exposure and diet 21 on vitamin D and calcium metabolism in outpatients with epilepsy. Q J Med 1986;59:569-77. [PubMed abstract] Disclaimer This fact sheet by the Office of Dietary Supplements provides information that should not take the place of medical advice. We encourage you to talk to your healthcare providers (doctor, registered dietitian, pharmacist, etc.) about your interest in, questions about, or use of dietary supplements and what may be best for your overall health. Any mention in this publication of a specific brand name is not an endorsement of the product. Reviewed: November 10, 2014 Ihr individueller Befund Auf Ihren Wunsch wird im medizinischen Labor die Konzentration von Vitamin D (gemessen in der Speicherform 25-Hydroxy-Cholecalciferol) in Ihrem Kapillarblut bestimmt. Vitamin D dient in mehr als 30 Geweben und Organen des Körpers als zentraler Schalter für wichtige Stoffwechselfunktionen. Bei vielen Menschen liegt die Vitamin-D-Konzentration aufgrund der Ernährungsbedingungen und fehlender Sonneneinstrahlung bei unter 31 Nanogramm pro Milliliter (ng/ml) und damit unterhalb der von vielen Therapeuten geforderten Mindestkonzentration. Ihr Messergebnis Gemessen wird im Fachlabor die Speicherform des Vitamin D, das sogenannte 25-OH (25-Hydroxy-Cholecalciferol), da es die beste Aussagekraft bezüglich der allgemeinen Grundversorgung gibt. Werte zwischen 50 und 90 ng/ml liegen im sicheren Bereich. Allgemeine Ernährungsempfehlungen sehen zwar noch eine Konzentration ab 20 ng/ml als normal an, Experten aus dem Fachgebiet der Orthomolekularen Medizin 22 empfehlen aber alle hingegen einen Spiegel von mindestens 40-60 ng/ml als Zielwert für eine optimale und präventive Versorgung. Mitunter werden Vitamin D-Konzentrationen auch in der Einheit μg/l oder nMol/l angeben. Die Umrechnung ist 1 ng/ml = 1 μg/l = 2,5 nMol/l. Für die Vitamin D-Konzentration (25-OH Vit D) wird aus Ihrer Blutprobe eine Konzentration in ng/ml ermittelt. Sie sollten versuchen, einen Wert von mindestens 40 ng/ml zu erreichen, um eine Mindestversorgung zu gewährleisten Vitamin-D-Konzentration unter 11 ng/ml - Kritisch niedriger Vitamin-D-Spiegel 11 - 40 ng/ml - Langfristiger Vitamin-D-Mangel 40 - 50 ng/ml - Mindest - Vitamin-D-Versorgung 50 - 90 ng/ml - gute Vitamin-D-Versorgung Wie können Sie persönlich Ihren Vitamin-D-Spiegel in den optimalen Bereich bringen? Basierend auf Ihrem aktuellen Vitamin-D-Status, müssten Sie Ihren persönlichen Zielwert für Ihre individuelle Vitamin-D-Konzentration festlegen für einen ng/ml Wert. Die Zufuhr muss individuell an Ihr Gewicht angepasst werden. Wann sollte Vitamin D supplementiert (ergänzt) werden? Eine Supplementierung über eine spezielle bilanzierte Diät oder direkte Vitamin-D-Einnahme ist aus ärztlicher Sicht spätestens anzuraten, wenn die Vitamin-D-Spiegel unter 40 ng/ml sinken. Vitamin D kann durch erhöhte Sonneneinstrahlung auf die Haut (UVB-Strahlung) oder externe Supplementierung erhöht werden. Allerdings blockieren bereits relativ schwache Sonnenschutzcremes die Vitamin-D-Bildung sehr stark. Die Vitamin-D-Versorgung sollte regelmäßig überprüft und angepasst werden Schwankungen der Vitamin-D-Konzentration über das Jahr hinweg sind ganz natürlich, da der Körper selbst auch über die Haut Vitamin D aus Cholesterin produzieren kann, wenn sie der Sonne (UVB-Strahlung) ausgesetzt wird. Wenn Sie Ihre Vitamin-D-Versorgung optimieren möchten, sollten die Spiegel überprüft werden, da die benötigte Menge individuell unterschiedlich ist. 23 Vitamin D ist fettlöslich. In Abhängigkeit von der Menge des Fettgewebes wird dem Körperkreislauf Vitamin D entzogen, so dass ein erhöhter Bedarf entsteht, um optimale Blutkonzentrationen aufrecht zu erhalten. Daher kann der Bedarf entsprechend dem Körpergewicht zwar berechnet werden, eine regelmäßige Kontrollmessung ist dennoch sinnvoll. Verändert sich Ihr Gewicht, insbesondere der Fettanteil oder die Dauer der Sonneneinstrahlung auf die Haut, hat dies ebenfalls Einfluss auf den individuellen Vitamin-D-Spiegel. Ältere Menschen können nur 25 % selbst bilden im Vergleich mit dem 20 – Jährigen , der im Hochsommer bei einem Sonnenbad mehr als 10.000 I.E bildet. Warum sind die Vitamin-D-Spiegel bei vielen Menschen dauerhaft zu niedrig? Vitamin D kann vom Körper zu 95% selbst über die Haut aus Cholesterin produziert werden, wenn sie regelmäßig und ausreichend der Sonne (UVB-Strahlung) ausgesetzt ist. Dabei ist zu beachten, dass bereits eine Sonnencreme mit Lichtschutzfaktor 8 die körpereigene Produktion von Vitamin D weitgehend blockiert. Die Besonnung im Solarium ist nur wirksam, wenn die Strahlung auch UVB enthält. Bei nicht ausreichendem Sonnenlicht ist eine ausreichende Aufnahme allein über gesunde Ernährung nur schwer zu realisieren, da natürliche Vitamin-D-Gehalte meist sehr gering sind, wenn nicht häufig fetter Fisch (Aal, Hering, Lachs) verzehrt wird. Die Bedingungen, unter denen der moderne Mensch in der Evolution entstand, lassen darauf schließen, dass eine Vitamin-D-Konzentration von 80 ng/ml als seinerzeit gültige Norm anzusehen ist. Eine Berufsgruppe, in der diese Werte heute noch erreicht werden, sind die Rettungsschwimmer an den Küsten Amerikas und Australiens. Die geltenden Normalwerte wurden hingegen an zufällig ausgewählten Büroarbeitern ermitteln, die einen Mittelwert von etwa 27 ng/ml aufwiesen. Der geltende "Normalwert" stellt demnach im Vergleich zu der von der Evolution vorgesehenen Situation tatsächlich einen Vitamin-D-Mangel dar. Der untere Grenzwert von 10 ng/ml wurde gesetzt, weil man darunter unweigerlich schwerste Erkrankungen, nämlich die Knochenerweichung (Rachitis, Osteomalazie) beobachtet. Dies führt zu hochgradigen Schäden und daher wird auch jedes Neugeborene prophylaktisch mit Vitamin D behandelt. Jeder Wert unter 40 ng/ml schränkt bereits bestimmte, Vitamin D vermittelte, Funktionen ein und ist aus orthomolekularmedizinischer Sicht nicht akzeptabel. Effekte von Vitamin D Vitamin D spielt bei einer Vielzahl von Körperfunktionen eine wichtige Rolle. Tatsächlich ist Vitamin D kein Vitamin sondern ein Hormon, was die Vielzahl seiner steuernden Funktionen erklärt. Die Vielzahl von positiven Effekten, die von einer optimierten Vitamin-D-Versorgung ausgeht, weist auf seine zentrale Bedeutung hin. Einige davon sind im Folgenden kurz angerissen. 24 Muskeln Ein Mangel an Vitamin D führt zu Reduktion der Sprungkraft, Maximalkraft und Schnellkraft. Eine gesteigerte Vitamin-D-Zufuhr fördert die Zahl an gebildeten Muskelfasern und Muskelzellen. Weiter wird die Calcium-Freisetzung im Muskel gefördert. Geriatrie Die Stärkung der Muskulatur und des Knochenbaus durch Vitamin D ist auch im Alter von besonderer Bedeutung. Eine gute Vitamin-D-Versorgung vermeidet die vorzeitigte Pflegebedürftigkeit und senkt das Sturzrisiko und damit die Gefahr für Oberschenkelhalsbrüche. Nervensystem Nicht ausreichende Vitamin-D-Versorgung beeinflusst Erkrankungen wie Alzheimer, Parkinson, multiple Sklerose, Depression, Schizophrenie und Autismus. Ein optimierter Vitamin-D-Spiegel führt im Allgemeinen zu verbesserter Stimmung. Immunsystem Vitamin D fördert die Produktion von körpereigenen Abwehrstoffen (Kallikrein, Defensin). Es hat weiter positiven Einfluss auf die Aktivität des Immunsystems. Die Fehlsteuerung bei Überreaktionen wie Autoimmunerkrankungen und Allergien wird abgeschwächt. Diabetes Eine Vitamin-D-Zufuhr von 2.000 I.E. pro Tag senkt das Risiko an Typ-1-Diabetes, einer Autoimmunkrankheit, die zur Zerstörung der Insulin produzierenden Zellen führt, zu erkranken um 78%. Zurück geführt wird dies auf den positiven Einfluss von Vitamin D auf normale Funktionen des Immunsystems. Für Schwangere wird empfohlen eine präventive Versorgung des Embryos durch Supplementierung mit 6.000 I.E. Vitamin D pro Tag abzusichern. Im Fall des Typ-2-Diabetes, der durch Insulinresistenz, ausgelöst durch Übergewicht, Bewegungsmangel, Schlafmangel, Stress oder auch Rauchen entsteht, kann Vitamin D positiven Einfluss durch Stimulation der Anlage und Funktion von Insulinrezeptoren ..................................................................................................................................................................................... .................... auf Muskel- und Fettzellen haben. Eine Vitamin-D-Konzentration von 32 ng/ml senkt das Typ-2-Diabetes Risiko um 75% gegenüber einer Mangelsituation von 14 ng/ml. Gefäßspannung, Arteriosklerose Vitamin D fördert die Elastizität der Gefäßwand und reduziert die Entzündungsneigung. Vitamin-D- Konzentrationen ab 30 ng/ml senken bei Menschen das Bluthochdruckrisiko um 600% im Vergleich zu Menschen mit einer Vitamin-D-Konzentration von nur 15 ng/ml. Herzfunktion Vitamin D wirkt positiv auf die Funktion des Herzmuskels. Das Risiko für Herz- und Hirn-Infarkte ist bei niedriger Vitamin-D-Konzentration (unter 15 ng/ml) um 200% erhöht im Vergleich zu Menschen mit einer Vitamin-D-Konzentration von über 30 ng/ml. Asthma/COPD Die steigende Asthma-Rate wird auch mit Vitamin D in Zusammenhang gebracht. Vitamin-D-Mangel kann die Lungenfunktion verschlechtern, das Immunsystem schwächen und Entzündungsvorgänge verstärken. 25 Rachitis Vitamin-D-Mangel führt bei Kleinkindern zu einer Knochenerweichung mit Verformung (Rachitis). Durch die heute standardmäßige empfohlene Zufuhr von 400 oder 500 I.E. Vitamin D pro Tag werden im Mittel Werte über 11 ng/ml erreicht. Muttermilch kann den Vitamin-D-Bedarf des Säuglings in der Regel nicht decken, wenn nicht mindestens (!) 2.000 I.E. Vitamin D pro Tag supplementiert werden. Bei Frauen während der Schwangerschaft wird in der orthomolekularen Medizin eine Supplementierung von 6.000 I.E pro Tag empfohlen, um Schäden vorzubeugen. Knochenbau Vitamin-D-Mangel bei Erwachsenen führt in Verbindung mit Calciummangel zu einer anderen Form der Knochenerweichung ohne Verformung (Osteomalazie) und einer fehlenden Aushärtung des sich im ständigen Umbau befindlichen Knochengewebes. Anzeichen können Müdigkeit, Schwäche, Muskelschmerzen, Schlafstörungen, Druckempfindlichkeit sein. Das Risiko von Stürzen und Knochenbrüchen steigt. Supplementierung mit Vitamin D Um die Versorgung mit Vitamin D zu erhöhen, können sowohl apotheken- oder rezeptpflichtige Vitamin-D-Präparate (Calciferol), Nahrungsergänzungsmittel auch spezielle bilanzierte Diäten eingesetzt werden. Je nach Klassifizierung sind die Vitamin-D-Gehalte pro Tablette oder Kapsel unterschiedlich. Bei einer Zufuhr über Vitamin-D-Präparate sind Dosierungen bis 1.000 I.E. pro Tablette rezeptfrei erhältlich. Dabei werden Vitamin D3 (tierisches Vitamin D aus Wolle/Lanolin, Cholecalciferol) und Vitamin D2 (pflanzliches Vitamin D aus Pilzen, Ergocalciferol) unterschieden. Auch spezielle bilanzierte Diäten dürfen Vitamin D enthalten. Die laut Deutscher Gesellschaft für Ernährung (DGE) empfohlene tägliche Zuführung von Vitamin D liegt bei 400 I.E. Diese Werte scheinen angesichts der Studienlage bei weitem zu niedrig. Die kanadische pädiatrische Gesellschaft empfiehlt 2.000 IE. pro Tag für werdende Mütter. Das Bundesamt für Risikobewertung nennt 2.000 I.E als Obergrenze für die tägliche Zufuhr. Studien zeigen, dass mit einer Supplementierung von 2.000 I.E. der Vitamin D Spiegel stabilisiert werden kann. Im Winter werden von Orthomolekularmedizinern bis zu 10.000 I.E. empfohlen. Eine Korrektur eines erniedrigten Vitamin-D-Spiegels gelingt damit. Therapeutisch wird Vitamin D in Dosierungen von bis zu 50.000 I.E. eingesetzt. Für eine optimierte Versorgung aller durch Vitamin D positiv beeinflussten Körperfunktionen ist eine Konzentration von 50-90 ng/ml anzustreben. Bei stark erniedrigter Vitamin-D-Konzentration ist der Spiegel möglicherweise allein durch die Gabe von frei verkäuflichen Präparaten nicht ausreichend anzuheben. In diesen Fällen sollte ein Arzt konsultiert und der Vitamin-D-Spiegel regelmäßig kontrolliert werden. Beispiel: Pro 70 kg Körpergewicht sind zusätzlich 10.000 I.E. Vitamin D erforderlich, um den Spiegel um 1 ng/ml zu erhöhen. Als Annahme ist der Ausgangswert 20 ng/ml, der Zielwert sind 50 ng/ml (untere Grenze idealer Bereich). Somit fehlen für einen 70 kg schweren Menschen zu Beginn 26 Mehr als 200.000 I.E. Vitamin D. Zusätzlich zur Erhaltungsdosis von 5.000 I.E. Vitamin D3 pro Tag kann dies innerhalb von 4-5 Wochen erreicht werden durch: a) Intensives Ganzkörper Sonnenbaden ohne Sonnencreme über 20 Tage für jeweils mindestens 10 Minuten. b) Zufuhr von täglich10.000 I.E. Vitamin D durch bilanzierte Diät oder apothekenpflichtiges Präparat c) Verschreibung von Vitamin-D-Tabletten mit höherer Dosierung vom Arzt, z.B. Dekristol mit 20.000 I.E. pro Kapsel, 1 mal täglich über 10 Tage. d) Einnahme von Vitamin-D-Kapseln als Nahrungsergänzungsmittel, rezeptfrei erhältlich mit bis zu 7.000 I.E. je Kapsel. Vitamin D Bildung durch Sonnenlicht Vitamin D kann in der Haut durch direkte Sonneneinstrahlung (UVB-Strahlung) aus Cholesterin (wird über die Talgdrüsen ausgeschieden) gebildet werden. Bei direkter Sonneneinstrahlung von 10 Minuten produziert der Körper dabei 10.000 - 20.000 I.E. Vitamin D, wenn keine Sonnenmilch aufgetragen ist. Ab Lichtschutzfaktor 8 wird die Vitamin-D-Produktion weitgehend unterbunden. Vitamin D Aufnahme mit der Nahrung Vitamin D ist in größeren Mengen in fettem Seefisch (Hering, Lachs, Sardinen), Muscheln, Eigelb und ebenso in Pilzen und in geringen Mengen in Milchprodukten enthalten. Fisch: Aal: 25 μg/100g, Hering 18 μg/100g, Lachs 18 μg/100g, Sardinen 10 μg/100g Muscheln: Jakobsmuschel 5 μg/100g Eigelb: 4 μg/100g Milchprodukte: Gouda 1 μg/100g, Butter 1 μg/100g Pilze: Steinpilze (Vit. D2) 3 μg/100g, Champignons (Vit. D2) 3 μg/100g Hinweis: 25 μg Vitamin D entsprechen 1.000 I.E. Vitamin D Literaturhinweise Biesalski HK, Köhrle J und Schümann K. (2002) Vitamine, Spurenelemente und Mineralstoffe, pp. 21-33. Georg Thieme Verlag, Stuttgart Spitz J, Reichrath und Lehman: D (2012) Vitamin D - Update 2012. Dustri-Verlag, München Worm N (2010) Heilkraft D. systemed Verlag, Lünen Gröber U (2008) Orthomolekulare Medizin: Ein Leitfaden für Apotheker und Ärzte. Wissenschaftliche Verlagsgesellschaft, Stuttgart 27 von Helden R (2011) Gesund in sieben Tagen: Erfolge mit der Vitamin-D-Therapie 11. Auflage Hygeia-Verlag Uwe Gröber / Prof.Dr. med. Michael F. Holick: Vitamin D - Die Heilkraft des Sonnenvitamins, Wissenschaftliche Verlagsgesellschaft Stuttgart, 2012, 301 Seiten , ISBN-10:380473037X , ISBN-13:978-3804730373, € 39,90 Dr. Kate Rhéaume-Bleue: Vitamin K2 and the Calcium Paradox: How a Little-Known Vitamin Could Save Your Life, 2013, € 22,99 Vitamin D nimmt unter den Vitaminen eine besondere Rolle ein. Denn streng genommen handelt es sich nicht um ein Vitamin, sondern um ein Hormon. Es kann im Gegensatz zu den meisten anderen Vitaminen vom Körper selbst gebildet werden. Die Voraussetzung dafür ist allerdings, dass ausreichend Sonnenlicht (UVB-Strahlung) auf die Haut einwirkt. Vitamin D ist an zahlreichen Stoffwechselprozessen im Körper beteiligt und hat für unsere Gesundheit und unsere Leistungsfähigkeit eine herausragende Bedeutung. Das Problem: Etwa 80 Prozent der Deutschen haben eine Vitamin D-Unterversorgung1 bzw. nehmen zu wenig Vitamin D auf. Wissenschaftliche Vorträge zu Vitamin D3, Vitamin K2, MSM, http://www.urlaub.astrologiedhs.de/45.html Vitamin C etc. etc. Empfehlung für Ärzte und Heilpraktiker – die Ganzimmunakademie: http://www.ganzimmun.de/seiten/termine_start.php und Vitamin K2 - Menachinon 7. 28 Bei einer Supplementierung von 1 Kapsel täglich Dekristol 20.000 I.E. , kombiniert mit täglich 5 Kapseln Super K von lifeextension = https://www.lifeextensioneurope.de/super-k-with-advanced-k2-complex-90softgels?gclid=CI_s4_f1wsECFfLJtAodAFgA4Q = 5000 mcg K1 = 5000 mcg K2 Menachinon 4 = 1000 mcg K2 Menachinon 7 Berlinische Monatsschrift, Dezemberausgabe 1784 in Beantwortung der Frage: Was ist Aufklärung? Immanuel Kant: „Aufklärung ist der Ausgang des Menschen aus seiner selbst verschuldeten Unmündigkeit. Unmündigkeit ist das Unvermögen, sich seines Verstandes ohne Leitung eines anderen zu bedienen. Selbstverschuldet ist diese Unmündigkeit,wenn die Ursache derselben nicht am Mangel des Verstandes, sondern der Entschließung und des Mutes liegt, sich seiner ohne Leitung eines andern zu bedienen. Sapere aude! Habe Mut, dich deines eigenen Verstandes zu bedienen! ist also der Wahlspruch der Aufklärung.“ Nach der Messung (z.B. 75 nmol /l muß ein Zielwert definiert werden, z.B. der obere Zielwert von den Experten bei Lifeextension, nämlich 80 ng/ml = 200 nmol /l. Im statistischen Mittel werden 100 I.E. Vitamin D 3 (Quelle LEF) pro 1ng/ml = 2,5 nmol/l Erhöhung des Blutwerts benötigt. Also bei einem Ausgangswert 75 nmol/l=30 ng/ml und einem Zielwert von 200 nmol/l=80ng/ml 29 sollten, LEF folgend, 5.000 I.E. Vitamin D3 täglich supplementiert werden und nach etwa 3 Monaten neu gemessen werden. Z.B. jeden vierten Tag eine Kapsel Dekristol 20.000.I.E. pro Kapsel. Zusätzlich dazu zur Kontrolle des Calciumstoffwechels sollte mindestens eine Kapsel täglich von LEF Super K eingenommen werden = http://www.lef.org/Vitamins-Supplements/item01724/Super-K-with-Advanced-K2Complex Den Empfehlungen von Dr. von Helden http://www.vitamindelta.de/ in etwa folgend könnte am Anfang die Strategie wie folgt sein: 1. Jeden zweiten Tag für 14 Tage 1 Kapsel Dekristol 20.000 I.E. http://www.mibe.de/tl_files/dp_de/content/produkte_mibe/gebrauchsinformationen/dek ristol_20000/Gebrauchsinformationen.pdf 2. Täglich 1 Kapsel Super K LEF Danach alle 4 Tage eine Kapsel Dekristol 20.000 , aber auf Dauer (genau genommen für das restliche Leben), 30 täglich jeden Tag eine Kapsel Super K von LEF. Diese Strategie ist jedenfalls ohne jede Gefahr für den Calciumstoffwechsel. Interessant ist ein Fall mit Hochdosisstrategie: Ausgangswert 25 – OH –Vitamin D im Juli 2014: 221 nmol / l = 88,4 ng / ml und einem Calciumwert von 10,3 mg/dl. Danach täglich 1 Kapsel Dekristol 20.000 I.E je Kapsel kombiniert mit 5 Kapseln Super K täglich = 5000 mcg K 1 = 5000 mcg K2 Menachinon 4 = 1000 mcg K2 Menachinon 7 also pro Monat 30 x 5000 mcg K 1 = 150.000 mcg K1 30 x 5000 mcg K2 MK 4 = 150.000 mcg K2 MK 4 30 x 1000 mcg K2 MK 7 = 30.000 K2 MK 7. Gemessen wurde dann am 27. Oktober 2014: 25 – OH – Vitamin D : 31 253 nmol/ l = 101,2 ng / ml. Calcium: 9,4 mg / dl. In Summe wurden also eingenommen über drei Monate ca.: Dekristol Vitamin D 3 mit 1.800.000 I. E. K1 450.000 mcg K2 MK 4 450.000 mcg K2 MK 7 90.000 mcg. Anscheinend hat der K- Komplex den Calciumstoffwechsel stabilisiert Cholecalciferol (auch Colecalciferol oder kurz Calciol), Vitamin D3 ist das physiologisch in allen nichtpflanzlichen Eukaryoten und so auch im Menschen vorkommende Vitamin D. Da das Secosteroid im Körper mit Hilfe von UVB-Strahlung (Dorno-Strahlung) in der Haut aus 7-Dehydrocholesterol gebildet werden kann, ist der historische Begriff Vitamin der Definition nach nicht zutreffend. In der Nahrung kommt es vor allem in Fettfischen vor oder wird den Lebensmitteln als Nahrungsergänzungsmittel zugefügt. Es hat im Körper die Funktion eines Prohormons und wird über eine Zwischenstufe zu dem Hormon Calcitriol umgewandelt. Vitamin D spielt u.a. eine wesentliche Rolle bei der Regulierung des Calcium-Spiegels im Blut und beim Knochenaufbau. Ein Vitamin-D-Mangel führt mittelfristig bei Kindern zu Rachitis und bei Erwachsenen zu Osteomalazie. Seit den 1990er Jahren wurde gezeigt, dass das Vitamin-D-System in verschiedenen anderen Geweben insbesondere autokrine Funktionen hat, welche die Zelldifferenzierung, die Hemmung der Zellproliferation, die Apoptose, die Immunmodulation und die Kontrolle anderer hormonaler Systeme umfasst. 32 Dass ein hoher Vitamin-D-Spiegel mit stark reduziertem Sterberisiko verbunden ist, ergab 2012 eine Metaanalyse des Copenhagen University Hospital mit einer Beobachtungszeit von 29 Jahren und insgesamt 10.170 Probanden, die zum Ergebnis hatte, dass ein hoher Spiegel an Vitamin D eine 81 % geringere Wahrscheinlichkeit einem tödlichen Herzinfarkt zu erliegen bedeutet.[13] Eine Unterversorgung mit Vitamin D scheint nach bisherigen Untersuchungen ein Risikofaktor für folgende Erkrankungen zu sein: Autoimmunkrankheiten[14] (wie z. B. Multiple Sklerose,[15] Morbus Crohn,[16] Diabetes mellitus Typ 1,[8] Systemischer Lupus erythematodes[17]) Asthma: 25(OH)Vitamin-D3-Spiegel unter 30 ng/ml sind bei Asthma von Erwachsenen typisch und am stärksten ausgeprägt bei Patienten mit schwerem und/oder unkontrolliertem Asthma. Diese Tatsache unterstützt die Hypothese, dass das Anheben zu niedriger Vitamin-D-Spiegel in der Prävention und Behandlung von Asthma wirksam sein könnte.[18][19] In einer an der University of Colorado durchgeführten Studie an knapp 19.000 Personen zeigte sich, dass Menschen mit stark verringertem Vitamin-D-Spiegel ein um etwa ein Drittel erhöhtes Risiko für Atemwegsinfekte besitzen. Bei Asthma steigt das Risiko sogar auf das Fünffache an.[20] Es gibt Studien, die eine Supplementierung mit Vitamin D in Zusammenhang mit der Entstehung von Allergien bringen.[21] Ob das auch für andere Autoimmunerkrankungen gilt, ist umstritten. Insbesondere betrachten einige Autoren den „Vitamin-D-Mangel“ als eine Folge der Erkrankung selbst.[22] Osteopenie und Osteoporose Sturzrisiko: Durch Supplementation von Vitamin D lässt sich die Anzahl der Stürze von Menschen über 65 Jahren reduzieren. Die Einnahme von 700 bis 1000 IE reduzierte das Sturzrisiko um 19 Prozent. Serumspiegel von 25-Hydroxy-Vitamin-D unter 60 nmol/l (? 24 ng/ml) hatten keinen Schutzeffekt.[27] Allgemein erhöhte Sterblichkeit[9] Demenz[28] und Parkinson-Krankheit[29] Hirnleistungsstörung[30] Schlafstörungen wie obstruktivem Schlaf-Apnoe-Syndrom [31], verlängertem Einschlafen[32] und Tagesmüdigkeit[33] Muskelschwäche und -schmerzen und Fibromyalgie[34][35] Infektionskrankheiten wie Tuberkulose oder Atemwegsinfekte[36][37][38] Vitamin D und Calcium sind protektiv bezüglich Dickdarmkrebs[39] 33 Eine Vielzahl weiterer Krebsarten,[40][41] wie z. B. Brustkrebs,[42] Leukämie, Nierenkrebs, Ovarialkarzinom, Pankreaskarzinom sowie Karzinome des Halses, des Kopfes und des Oesophagus. Parodontitis bei Schwangeren.[43] Ferner ist das Vitamin-D-System wichtig für die Entwicklung und Funktion des Nerven- und Muskelsystems. Das Syndrom des akuten Vitamin-D-Mangels ist in seinem Vollbild durch Myalgie, Adynamie, neurologische Störungen, Orthostatische Dysregulation und Skelettbeschwerden charakterisiert (Akronym M-A-N-O-S).[44][45] Impotentia generandi In den vergangenen Jahren wurde von Reproduktionsmedizinern in Dänemark erkannt, dass Vitamin D eine bedeutende Rolle im Bereich der Reproduktionsmedizin spielen könnte. Es konnte nachgewiesen werden, dass die Motilität der Spermatozoen offensichtlich von Vitamin D abhängt. Die Motilität der Spermatozoen ist ein entscheidender Faktor bei der Befruchtung der Eizelle.[46][47][48][49] Physiologie Biosynthese von Vitamin D3 Die meisten Wirbeltiere einschließlich des Menschen decken einen Großteil ihres Vitamin-D-Bedarfs durch Sonnenbestrahlung ihrer Haut; dies kommt auch bei bestimmten Planktonarten vor (Phytoplankton coccolithophor Emeliani huxleii).[50] Definitionsgemäß sind Vitamine Substanzen, die der Körper selbst nicht herstellen kann, aber zum Leben benötigt werden und daher zugeführt werden müssen. Die Vorstufen des sogenannten Vitamin D werden aber vom Körper selbst hergestellt. Zum im Körper vorhandenen Provitamin 7-Dehydrocholesterol (der Ausgangssubstanz der Vitamin-D-Synthese) muss dann allerdings noch Sonnenlicht hinzukommen. Vitamin D3 wird also aus historischen Gründen als Vitamin bezeichnet. Aufgrund seiner endogenen Synthese und der Tatsache, dass seine Wirkung neben dem Syntheseort auch andere Gewebe betrifft, müsste Vitamin D3 als Prohormon bezeichnet werden. Lichtinduzierte Bildung In der Haut sind die höchsten Konzentrationen des 7-Dehydrocholesterols im Stratum spinosum und Stratum basale vorhanden. Beim Menschen und den meisten Säugetieren ist 7-Dehydrocholesterol für die Vitamin-D-Bildung reichlich vorhanden 34 Wird 7-Dehydrocholesterol mit UV-Licht mit Wellenlängen im Bereich 290–315 nm (UV-B-Strahlung) und mindestens 18 mJ/cm²[52] bestrahlt, kann im 7Dehydrocholesterol durch eine fotochemisch induzierte 6-Elektronen-konrotatorische elektrocyclische Reaktion der B-Ring aufgebrochen werden: Es entsteht Prävitamin D3. Das Prävitamin D3 ist thermodynamisch instabil und erfährt einen (1-7)sigmatropen Shift eines Protons von C-19 nach C-9 mit nachfolgender Isomerisation: Es entsteht Vitamin D3. Das Vitamin D3 gelangt in das Blut und wird dort vor allem an das VitaminD-bindende Protein (DBP) gebunden zur Leber transportiert, wo es weiter zu 25(OH)Vitamin D3 hydroxyliert wird. Im Reagenzglas sind nach drei Tagen 80 % des Prävitamin D3 zu Vitamin D3 isomerisiert, in der Haut ist dies nach acht Stunden geschehen.[50] Selbstregulation der lichtinduzierten Synthese Langfristig ergibt sich ein Schutz vor einer Vitamin-D-Intoxikation durch eine vermehrte Bildung von Melanin in der Haut, welches UV-Licht der Wellenlängen 290– 320 nm resorbiert (Bräunung, dunkler Hauttyp in südlichen Ländern). Der 7-Dehydrocholesterolgehalt der Haut sinkt mit dem Alter. Ferner nimmt beim Menschen im Alter die Fähigkeit der Haut, Vitamin D3 zu bilden, ungefähr um den Faktor 3 ab im Vergleich zu einem 20-jährigen Menschen.[50] Für die blasse Haut eines hellhäutigen, jungen, erwachsenen Menschen ist die minimale Erythemdosis (MED) (wenn die Haut anfängt, rot zu werden) an einem sonnigen Sommermittag auf 42° Breite in Meereshöhe (entsprechend Boston, Barcelona oder Rom) nach 10 bis 12 Minuten erreicht, ein dunkelhäutiger Mensch benötigt entsprechend 120 Minuten. Wird die Haut dieser Menschen entsprechend ganzkörperbestrahlt, gibt sie innerhalb der nächsten 24 Stunden eine Menge vergleichbar mit 10.000 bis 20.000 IE (250 µg bis 500 µg) Vitamin D3 aus Nahrungsmitteln an das Blut ab, ein Vielfaches der Nahrungsempfehlungen von 200 bis 500 IE Vitamin D3 täglich.[52] Eine starke Vitamin-D3-Bildung in der Haut ist also schon bei einer kurzen, aber intensiven Sonnenbestrahlung mit hohem UV-B-Anteil möglich. Vitamin D3 35 25-Hydroxylierung des Vitamin D3 Vitamin D3 wird, vor allem gebunden an das Vitamin-D-bindende Protein, über das Blut in die Leber transportiert. Dort wird es von dem Enzym Cytochrom P450 2R1 in den Mikrosomen zu Calcidiol (25(OH)Vitamin D3) hydroxyliert. Eine frühere Vermutung, dass diese Reaktion auch in den Mitochondrien stattfindet, wurde inzwischen widerlegt.[55][56] Calcidiol (25(OH)Vitamin-D3) wird in der Leber wieder an Vitamin-D-bindendes Protein gebunden und in das Blut abgegeben. Dort hat es eine Halbwertszeit von ca. 19 Tagen.[1] Diese enzymatische Reaktion ist wahrscheinlich keiner nennenswerten Regulation unterworfen, da der 25(OH)Vitamin-D3-Spiegel im Blut ziemlich genau die längerfristige Vitamin-D3-Versorgung der letzten drei bis vier Monate widerspiegelt, während der Vitamin-D3-Spiegel die Versorgung der letzten Stunden bis Tage anzeigt. 25(OH)Vitamin D3 25(OH)Vitamin D3 (Calcidiol) ist eine Speicherform des Vitamin D3. Eine solche muss es geben, um die großen Spitzen und Pausen der hauptsächlichen Vitamin-DVersorgung durch das Licht abfangen zu können. Die mittel- bis längerfristige VitaminD-Versorgung eines Organismus lässt sich am besten über den Blutspiegel des 25(OH)Vitamin D3 bestimmen (Näheres siehe unten). Das so gebildete 25(OH)D3 gelangt nun, hauptsächlich wieder an das Vitamin-Dbindende Protein gebunden, zu seinen Zielgeweben, zum Beispiel zu den Nieren, wo es dann zum Calcitriol (1?,25(OH)2Vitamin D3) aktiviert wird (siehe unten). Dieses erst ist der hauptsächlich aktivierende Ligand für den Vitamin-D-Rezeptor. Dieser letzte Aktivierungsschritt ist auf vielen Ebenen redundant und von Gewebe zu Gewebe unterschiedlich reguliert, um immer an den momentanen Bedarf des Körpers und des Zielgewebes an die Vitamin-D-Wirkung angepasst zu sein. 25(OH)Vitamin D3 kann wahrscheinlich selbst auch, jedoch ca. hundertmal weniger als Calcitriol, den Vitamin-D-Rezeptor aktivieren. Dies kommt bei einer Vergiftung mit Vitamin D3 zum Tragen, wenn die letzte Regelung der Aktivierung des Vitamin D3 durch überhöhte 25(OH)Vitamin-D3-Spiegel übergangen wird.[57] Aktivierung von 25(OH)Vitamin D3 zu Calcitriol 36 Die Vitamin-D-Metabolite werden als Komplex zusammen mit dem Vitamin-Dbindenden Protein (VDBP) im Blutplasma transportiert. In den Nierenkörperchen (Glomeruli) bindet dieser Komplex an Cubilin-Moleküle in der Zellmembran von proximalen Tubuluszellen, und wird anschließend mithilfe des Megalins in die Zelle verfrachtet und dort freigesetzt. In den Lysosomen wird der Komplex durch Peptidasen wieder getrennt, wodurch 25(OH)Vitamin D3 frei im Zytosol diffundiert.[58] An der Plasmamembran der Mitochondrien der Zellen des proximalen Tubulus der Nieren kann das 25(OH)Vitamin D3 durch -Hydroxylase zum biologisch aktiven 1,25(OH)2Vitamin D3 (Calcitriol) weiter hydroxyliert oder durch die gegensätzlich regulierte 24-Hydroxylase zum 24R,25(OH)2Vitamin D3 inaktiviert werden oder die Nierenzelle unverändert wieder in das Blut verlassen (um dort erneut an VDBP gebunden zu werden). Die Bildung des 1,25(OH)2Vitamin D3 in der Niere ist fein reguliert: die wichtigsten Faktoren, die seine enzymatische Bildung über eine Aktivierung der 1?-Hydroxylase direkt fördern, sind unabhängig voneinander ein erhöhtes Parathormon, ein verringerter Calciumspiegel und ein niedriger Phosphatspiegel im Blut. 1,25(OH)2D3 selber hemmt die 1?-Hydroxylase und aktiviert die 24-Hydroxylase. Indirekt, zumeist über das Parathormon, beeinflussen unter anderem Calcium, Östrogen, Glucocorticoide, Calcitonin, Somatotropin und Prolactin die Calcitriolbildung. Glucocorticoide bewirken einen Mangel an Calcitriol. (Deshalb ist es während einer systemischen Corticoidtherapie, wenn Vitamin D genommen werden muss, notwendig, Vitamin D in aktiver Form als Alphacalcidol (derzeitige Medikamente in Deutschland: „EinsAlpha“, „Bondiol“, „Doss“), zu verwenden.) All diese Regulationen dienen dazu, gerade soviel Vitamin D zu synthetisieren, dass der Körper in seiner momentanen Situation seinen Calcium- und Phosphatbedarf decken kann. Die Regulation der 24R,25(OH)2D3-Bildung erfolgt durch die gleichen Faktoren, jedoch in umgekehrter Richtung.[57] In anderen Geweben wird die Aktivierung des 25(OH)Vitamin D3 zu 1?,25(OH)2Vitamin D3 durch andere Faktoren geregelt: Zytokine, Wachstumsfaktoren usw. 1,25(OH)2D3 liegt in sehr viel geringerer Konzentration als 25(OH)D3 und auch hauptsächlich an DBP gebunden im Blut vor. Die Konzentration insbesondere von freiem 1,25(OH)2D3 (Calcitriol) ist streng geregelt und weitgehend mit seiner Aktivität korreliert. Sie ist ferner weitgehend unabhängig von der Konzentration seines Vorläufers 25-Hydroxy-Cholecalciferol (Calcidiol) oder des VDBP.[57] In den Zellen der Zielorgane wirkt 1,25(OH)2D3 (Calcitriol) wie ein Steroidhormon: Es wird an ein intrazelluläres Rezeptorprotein, den Vitamin-D-Rezeptor (VDR), gebunden 37 und in den Zellkern transportiert. Dort assoziiert der Vitamin-Rezeptor-Komplex an die DNA und verändert die Transkription verschiedener hormonsensibler Gene, was schließlich zu Änderungen in der Proteinsynthese mit entsprechenden biologischen Wirkungen führt. Abbau von Vitamin D3 1,25(OH)2D3 (Calcitriol) wird durch 24-Hydroxylase zur wasserlöslichen Calcitroinsäure abgebaut, die über die Galle ausgeschieden wird.[59] Die 24Hydroxylase wird durch das Gen CYP24A1[60] codiert. Aufnahme von Vitamin D3 aus der Nahrung Vitamin D3 ist kein gewöhnlicher Nahrungsbestandteil. Erst in den letzten 10 Jahren wird zunehmend erkannt, mit welchen Zivilisationskrankheiten (außer der Rachitis und Osteomalazie) der endemische Lichtmangel der modernen Gesellschaften einhergeht (siehe unter Calcitriol). Daher wird der öffentlich zu empfehlende Tagesbedarf (RDA) an Vitamin D3 unter Wissenschaftlern und Verantwortlichen für die Gesundheitsversorgung lebhaft diskutiert. Die derzeitigen Empfehlungen werden von Forschern auf diesem Gebiet als entweder irrelevant (für ausreichend UVBlichtexponierte Personen) oder unzureichend (für die Mehrzahl der Bevölkerung in zivilisierten Gesellschaften höherer Breiten) angesehen. Der Bedarf an Vitamin D über die Nahrung wird umso größer, je kürzer die Zeit ist, die ein Mensch im direkten Tages- bzw. Sonnenlicht verbringt. Dabei ist die Synthese in der Haut nicht unbedingt proportional zu deren Sonnenexpositionszeit, sondern hängt unter anderem auch ab vom Gehalt der Haut an der Vorstufe 7-DHC. Die zunehmende Verwendung von Sonnenschutzcreme vermindert darüber hinaus auch bei Aufenthalten in der Sonne die Synthese von Vitamin D. Daher ist das Argument, die Aufnahme von Vitamin D sei neben der Eigenproduktion nur von sekundärer Bedeutung, nicht zutreffend. Die Deutsche Gesellschaft für Ernährung (DGE) hat Richtwerte für die Vitamin-DMenge angegeben, die alimentär (das heißt durch Nahrungszufuhr) abgedeckt werden sollte. Sie empfiehlt darin für Säuglinge im ersten Lebensjahr täglich 10 µg und für die anderen Kinder und Erwachsenen 20 µg (800 IE) Vitamin D3. In Deutschland werden den meisten Säuglingen im ersten Lebensjahr und eventuell noch im zweiten Winter täglich eine Tablette mit 12,5 µg Vitamin D3 (500 IE) zur Rachitisprophylaxe gegeben. 38 In Europa gelten zum Teil höhere Referenzwerte für Kinder und Jugendliche. In offiziellen Empfehlungen sind die Angaben zur maximalen täglichen Zufuhr beispielsweise für die Altersgruppe von 4 bis 10 Jahren doppelt so hoch, für die Altersgruppe der 11- bis 17-Jährigen dreimal so hoch: Säuglinge (6–11 Monate): 10–25 µg (400 – 1000 IE) pro Tag, Kleinkinder (1–3 Jahre): 10 µg (400 IE) pro Tag, Kinder (4– 10 Jahre): 0–10 µg (0–400 IE)pro Tag und Jugendliche (11–17 Jahre): 0–15 µg (0–600 IE) pro Tag.[67] Aktuelle Leitlinien in den USA empfehlen 5 µg (200 IE) täglich für Kinder und jüngere Erwachsene, 10 µg (400 IE) für 50– bis 70-Jährige und 15 µg (600 IE) für Über-70Jährige. Man hat abgeschätzt, dass die tägliche Zufuhr von 1 IE Vitamin D3 bei Erwachsenen den 25(OH)Vitamin-D3-Spiegel im Blut um ca. 0,007 ng/ml steigert (unterschiedlich je nach Vitamin-D-Status). Es bedarf bei ca. 80 kg schweren Erwachsenen täglich ca. 114 µg (4600 IE) Vitamin D3, um einen ausreichenden 25(OH)Vitamin-D3-Spiegel von 80 nmol/l = 32 ng/ml im Blut langfristig zu halten, sofern keine Vitamin-D-Bildung durch Licht hinzukommt.[68] Wenn eine stillende Mutter täglich 100 µg (4000 IE) Vitamin D einnimmt (wenn sie keinem UV-B-Licht ausgesetzt ist), erscheint in ihrer Muttermilch genug Vitamin-DAktivität, dass der Säugling vor einem Vitamin-D-Mangel ohne weitere Zufuhr sicher geschützt ist. Bei 50 µg (2000 IE) ist dies noch nicht sicher der Fall (die Anzahl der untersuchten Frauen war aber gering). Vitamin D in Muttermilch Der Muttermilchgehalt an Vitamin-D-wirksamen Komponenten ist bemerkenswert knapp. Er ist sehr von dem Vitamin-D-Status der Mutter abhängig. Bereits hydroxyliertes 25(OH)Vitamin D3 macht den größten Anteil der antirachitischen Aktivität der Muttermilch aus. Der Vitamin-D-Gehalt in der fetthaltigeren Hintermilch (die der Säugling zuletzt trinkt) ist größer als in der Vordermilch. Wenn die in höheren Breiten lebenden Mütter 50 µg (2000 IE) Vitamin D3 täglich im Winter einnehmen, erreicht ihre Muttermilch die antirachitische Aktivität unsupplementierter Mütter im Sommer, die Antwort ist jedoch individuell sehr unterschiedlich.[70] Haben Mütter einen für sie subklinischen Vitamin-D-Mangel (wie die meisten Frauen in zivilisierten Gesellschaften fernab des Äquators im Winter und vor allem auch in islamischen Gesellschaften), so haben die Säuglinge ein wesentlich höheres Risiko, rasch einen relevanten Vitamin-D-Mangel zu entwickeln. So wird in einer kürzlich vom „National Institute of Child Health and Human Development“ in den USA 39 durchgeführten und im „The Archives of Pediatrics & Adolescent Medicine“ im Juni 2008 erschienenen Studie behauptet, dass in den USA im Winter bis zu 78 % von mit Muttermilch gestillten Babys im Winter an Vitamin-D-Mangel leiden könnten. Insgesamt scheint aber auch für den Säugling die Bildung des Vitamin D3 in der Haut den natürlichen Hauptrachitisschutz darzustellen. Nach einigen Studien ist nicht nur ein Vitamin-D-Mangel gefährlich für Babys, zu viel Vitamin D wird mit einem erhöhten Auftreten von Schizophrenie in Verbindung gebracht.[71] Möglicherweise geht das aktuell im Blut der Mutter vorhandene Vitamin D3 wesentlich besser in die Muttermilch über (30–80 %) als das bereits hydroxylierte 25(OH)Vitamin D3 (0,5 %); ob dies so stimmt, wird noch erforscht. Vitamin D in Nahrungsmitteln Unter nicht immer und überall gegebenen optimalen Bedingungen (siehe oben) kann die Haut eines jungen erwachsenen Menschen 10.000–20.000 IE (250–500 µg) Vitamin D täglich bilden. Dagegen enthalten nur wenige Nahrungsmittel Vitamin D3 in vergleichbaren Mengen. Es findet sich vor allem in Fettfischen, Innereien, Eiern und in begrenztem Maße auch in Milchprodukten. In Pilzen (z. B. Hefen) ist das Mycosterin Ergosterin enthalten, das sich bei ausreichender UV-Licht-Bestrahlung in biologisch aktives Ergocalciferol (Vitamin D2) umwandeln kann. In einer Studie der Universitätsklinik Freiburg konnte demonstriert werden, dass Zuchtchampignons, die mit UV-B-Strahlung behandelt wurden, signifikante Mengen an Vitamin D2 bildeten (491 ?g oder 19.640 IE pro 100 g Zuchtchampignons). Die Verabreichung der so angereicherten Zuchtchampignons waren Vitamin D2-Supplementen ebenbürtig. Ähnliche Ergebnisse können auch mit Shiitake, Maitake, Shimeji oder anderen Pilzen erzielt werden. Im Falle von Shiitake konnten Werte von bis zu 267.000 IE pro 100 g Shiitakepilze bei 14 Stunden Sonnenlichtexposition erreicht werden.[72][73] medizinisch als auch juristisch als ausschlaggebend.[105] Vitamin-D3-Mangel Symptome Aufgrund der unterschiedlichen Ursachen für Vitamin-D-Mangel gibt es eine Vielzahl an Symptomen. Diese finden sich sowohl am Skelett- als auch am Nervensystem. Dazu kommen noch ein paar weitere Punkte, die weder dem einen noch dem anderen 40 System zuzuordnen sind. Zu den Symptomen gehören Müdigkeit, verlangsamtes Denken, Depression, Muskelschwäche und -krämpfe, Schmerzen in den Knien und im Rücken, Schlafstörungen, Hautprobleme, erhöhte Anfälligkeit für Infekte und bakterielle Infektionen.[106] Die eindrucksvollsten Symptome, die krankheitskennzeichnend sind, findet man am menschlichen Skelett. An erster Stelle stehen hier die Skelettschmerzen und Knochenverbiegungen, welche durch Diaphysenschäden entstehen. Des Weiteren kommt es zu Achsenabweichungen, die durch Knieverformungen zustande kommen, und Auftreibung bzw. Brechung der metaphysären Wachstumsfugen. Durch diese Veränderungen im Skelettsystem entstehen klinische Bilder wie die Skoliose, der Glockenthorax, der rachitische Rosenkranz (umschriebene Rippenschwellung an der Knorpel-Knochen-Grenze) oder die Kyphose. Der zweite Symptomkreis beruht auf Veränderungen im Nervensystem. Hier werden vor allem eine Neigung zur Tetanie, eine muskuläre Hypotonie und auch eine allgemeine motorische Entwicklungsverzögerung beobachtet. Darüber hinaus können Patienten mit Vitamin-D-Mangel epileptische Anfälle haben. Weitere Symptome sind Herzrhythmusstörungen, die durch eine Hypokalzämie entstehen können, eine allgemein erhöhte Infektanfälligkeit und eine Zahnfleischwucherung, die sogenannte Gingivahyperplasie.[107] Die Höhe des Sonnenstands ist unter anderem ein entscheidender Faktor für die Vitamin-D3-Bildung in der Haut. Wird sie bei sonst guten Lichtbedingungen ganztägig so unterschritten, dass kein Vitamin D3 mehr in der Haut gebildet werden kann, spricht man von dem „Vitamin-D-Winter“. Zudem spielen für die Lichtintensität eine Rolle: die Bewölkung, das Ozon, die Höhe über dem Meeresspiegel, die Beschaffenheit der Erdoberfläche usw. Ab einer bestimmten Summe UV-B-Lichtabsorbierender Faktoren ist die Lichtintensität zu gering, um noch Vitamin D3 in der Haut bilden zu können. In den gemäßigten Breiten steigt die Vitamin-D-Bildung in der Haut mit der Höhe des Sonnenstands exponentiell an und ist daher stark jahreszeitabhängig. Bei niedrigem Sonnenstand mit vorwiegendem UVA-Anteil des Sonnenlichts ist die Grenze zwischen effektiver Vitamin-D-Bildung in der Haut und Sonnenbrand schmal oder eben gar nicht erreichbar. Nördlich des 52. Breitengrads Hannover,London, Ruhrgebiet und nach anderen Forschungen schon des 42. Breitengrads (Barcelona, Norditalien) kann im Winter kein Vitamin D3 in der Haut gebildet werden. Unterhalb des 37. Breitengrads (Los Angeles, Sizilien) sei dagegen eine ausreichende Vitamin-D-Biosynthese sicher über das ganze Jahr möglich. Einfluss der Hautbeschaffenheit 41 Je heller die Haut, desto besser kann UV-B-Strahlung für die Vitamin-D-Bildung genutzt werden. Menschen, die im Laufe der Ausbreitung des Menschen von Afrika in nördliche Breiten ausgewandert sind, entwickelten helle Haut.[52] Die einzige Ausnahme bilden die Inuit, die erst seit relativ kurzer Zeit die Arktis bewohnen und ihren Vitamin-D-Bedarf durch die Nahrung decken (Fettfische). Nicht angepasst sind wir an vergleichsweise sehr moderne Lebensumstände: Weitgehendes Leben in geschlossenen Räumen, unter Glas, bei künstlichem Licht, unter einer UV-B-Licht filternden Smogglocke, konsequente Benutzung von Sonnencreme oder weitgehend vollständige Bedeckung der Haut mit Kleidern unter freiem Himmel. Schon im alten Rom war die Mangelerkrankung Rachitis beschrieben worden; besonders zu den Zeiten der beginnenden Industrialisierung im 19. Jahrhundert und Anfang des 20. Jahrhunderts – und zu dieser Zeit insbesondere in den Industriestädten Europas und Nordamerikas – war sie weit verbreitet.[109] In der ersten Hälfte des 20. Jahrhunderts erkannte man den Zusammenhang zwischen Rachitis, Sonnenlicht und Vitamin D3. Wenn Menschen mit dunkler Haut heute in höheren Breiten leben, vergrößert sich ihr Risiko für einen Vitamin-D-Mangel zusätzlich. Besonders während der Schwangerschaft kann der Mangel entstehen. Die Supplementation von Vitamin D in der Schwangerschaft kann wegen des hohen Bedarfs unzureichend sein. Einen Mangel fanden Lisa Bodnar und Kollegen in einer Studie bei 80 Prozent der Afroamerikanerinnen und knapp der Hälfte der weißen US-amerikanischen Frauen, und dies, obwohl neun von zehn der insgesamt 400 Schwangeren eine VitaminSupplementation betrieben.[112] Laborwerte Die Bestimmung des Vitamin-D3-Spiegels im Blutserum reflektiert nur die Vitamin-DAufnahme mit der Nahrung bzw. die Eigensynthese in der Haut während der letzten Stunden bis Tage. Für eine Untersuchung des längerfristigen Vitamin-D-Status ist die Bestimmung des 25(OH)Vitamin-D3-Spiegels im Blut, in das Vitamin D3 in der Leber rasch umgewandelt wird (siehe oben), sinnvoller. Die Halbwertszeit des 25(OH) Vitamin D3 in der Blutzirkulation ist je nach Vitamin-D-Gesamtstatus 1–2 Monate. Bis sich nach einer Änderung der täglichen Vitamin-D-Zufuhr ein neues Fließgleichgewicht mit einem dann wieder stabilen Serumwert einstellt, vergehen bis zu vier Monate.[70] Das 25(OH)D3 lässt sich seit Anfang der 1980er Jahre bestimmen und ermöglichte ein weitergehendes Verständnis für die Physiologie des Vitamin D3. Die Angabe der 42 Messwerte erfolgt entweder in Gewichts- oder molaren Konzentrationseinheiten, wobei 1 ng/ml etwa 2,5 nmol/l entspricht. Bewertung des 25(OH)Vitamin-D3-Spiegels Spirale von ausreichender Vitamin-D-Versorgung bis zur klinisch manifesten Rachitis Menschen aus südlichen Ländern, die viel der Sonne ausgesetzt sind und ihre Haut nicht komplett bedecken, haben häufig Serumkonzentrationen von 50 bis 90 ng/ml. Bei den noch ursprünglich lebenden Massai und Hadza wurde ein mittlerer 25(OH)VitaminD3-Spiegel von 46 ng/ml gemessen. Ab einer Serumkonzentration von unter 30 ng/ml kompensiert der Körper mangelnde Vitamin-D-Wirkungen auf den Calciumhaushalt mit einem erhöhten Parathormon (s. u.). Die Calciumabsorption im Darm ist im Wesentlichen von der aktiven Form 1?,25(OH)2Vitamin D3) beeinflusst und unabhängig vom 25 (OH) Vitamin-D3 Spiegel.[115] Ältere Studien hatten angenommen, dass die Calciumabsorption im Darm ab einem 25(OH)Vitamin-D3-Spiegel unter 30 ng/ml gebremst wird.[116] Werte unter 11 ng/ml bedeuten eine ernste Rachitisgefahr für Kleinkinder und Säuglinge sowie eine Osteomalaziegefahr für den Erwachsenen. Werte unter 20 ng/ml bedeuten einen langfristig relevanten Vitamin-D-Mangel (auch wenn eine manifeste Rachitis oder Osteomalazie nicht zwangsläufig auftritt). Werte zwischen 20 und 40 ng/ml bedeuten einen relativen Mangel („Insuffizienz“). Werte zwischen 40 und 60 ng/ml bedeuten . This article may be reprinted free of charge provided 1) that there is clear attribution to the Orthomolecular Medicine News Service, and 2) that both the OMNS free subscription link http://orthomolecular.org/subscribe.html and also the OMNS archive link http://orthomolecular.org/resources/omns/index.shtml are included. FOR IMMEDIATE RELEASE Orthomolecular Medicine News Service, February 3, 2015 Top Vitamin D Research of 2014 by William B. Grant, PhD (OMNS Feb 3, 2015) Higher vitamin D blood levels may reduce the risk of many types of disease including autoimmune diseases, cancers, cardiovascular disease, dementia, diabetes mellitus and falls 43 and fractures. Research into the health effects associated with vitamin D continued to be strong in 2014. The number of publications with vitamin D in the title or abstract listed at pubmed.gov increased from 3,119 in 2011 to 3,919 in 2014. Seven vitamin D researchers (listed after this report) worked together to pick the 20 papers in 2014 that made the most contribution to understanding the health effects of vitamin D in 2014. Papers are not in priority order, but instead grouped by type of study. For the purpose of this article "vitamin D" in the blood is a measurement of 25-hydroxyvitamin D or 25(OH)D. Do randomized controlled trials work for vitamin D? No one refutes the fact that vitamin D is beneficial to the skeletal system. There are many studies (randomized controlled trials [RCT] and also epidemiological) that support this hypothesis. What is at odds is whether or not vitamin D is beneficial to the non-skeletal system. There are many observational (epidemiological, or association) studies that show vitamin D is beneficial, and many RCTs that show it isn't. Does that mean that vitamin D does not aid in disease prevention? Or does it mean that the RCT model does not work for nutrients? Randomized Control Trials in 2014 Vitamin D3 supplementation in patients with chronic obstructive pulmonary disease [Martineau, 2014] A vitamin D trial in the UK in which patients with chronic obstructive pulmonary disease (COPD) were given 120,000 IU vitamin D3 every two months for a year found that vitamin D3 supplementation was protective against moderate or severe exacerbation in those with baseline 25(OH)D concentrations < 50 nmol/L (20 ng/mL) but not for those with concentrations > 50 nmol/L. Vitamin D3 supplementation had no effect on upper respiratory infections. This is consistent with previous RCTs that used high doses at infrequent intervals, every 2 months in this case; however other trials that used an adequate dose given daily have shown reduction in upper respiratory tract infections. Vitamin D promotes vascular regeneration [Wong, 2014] This study demonstrated that vitamin D improved cardiovascular disease. The German team investigated this effect several ways. They showed that supplementation with 4000 IU/day of vitamin D3 increased the number of circulating angiogenic myeloid cells, which promote growth and vascular regeneration necessary for a healthy cardiovascular system. A similar result was found in a mouse model, which also demonstrated restoration of impaired angiogenesis (new vessel formation) function. They also examined the mechanisms by which vitamin D acted. Vitamin D and depression: a systematic review and meta-analysis comparing studies with and without biological flaws. [Spedding, 2014] This paper reported on a statistical average of many studies of vitamin D RCTs without methodological flaws and found that vitamin D supplementation resulted in a statistically significant improvement in clinical depression. However, the same analysis of vitamin D RCTs with methodological flaws found a statistically significant worsening of depression. The major flaws identified included not increasing 25(OH)D concentrations and not measuring baseline or final 44 25(OH)D concentrations. Vitamin D supplementation of > 800 IU/d was somewhat favorable in the management of depression. Effect of vitamin D supplementation on antibiotic use: a randomized controlled trial. [Tran, 2014] A post hoc (conducted after the study was completed) analysis of a vitamin D RCT involving 644 Australian residents aged 60-84 years found a significant reduction in prescribed antibiotics if they were over the age of 70 years and taking 60,000 IU of vitamin D3 monthly compared with the placebo groups. The effect was not significant for those < 70 years of age. This study suggests that taking an average of 2000 IU/day vitamin D3 reduces the risk of infections, most likely respiratory infections, in older adults. Observational studies of Vitamin D Observational studies provide some of the strongest evidence to date for beneficial health outcomes related to vitamin D. Observational studies measure vitamin D status and health outcomes for every participant. Blood samples are taken at the time of enrollment and people are followed for several years. Vitamin D is said to be effective if positive health outcomes result. Vitamin D and risk of cause specific death: systematic review and meta-analysis of observational cohort and randomised intervention studies [Chowdhury, 2014] This paper was a review of observational and RCT studies that showed a correlation between vitamin D and specific mortality outcomes. One conclusion was that supplementation with vitamin D3 significantly reduces overall mortality among older adults. They used data from 73 cohort studies (849,412 participants) and 22 RCTs (30,716 participants). In the RCTs, all cause mortality rate was reduced by 11% for vitamin D3 supplementation but increased by 4% for vitamin D2 supplementation. In addition, their meta-analysis of cancer-specific incidence and mortality rates comparing those who started in the lowest third of vitamin D blood concentrations against those in the highest third suggests that vitamin D may have a much stronger impact on survival after developing cancer than on reducing the risk of developing cancer to start with. Meta-analysis of all-cause mortality according to serum 25hydroxyvitamin D [Garland, 2014] An analysis of 32 observational studies found that as 25(OH)D concentrations increased from 13 nmol/L (5 ng/ml) to 90 nmol/L (36 ng/ml) there is a linear reduction in all-cause mortality. At concentrations greater than 90 nmol/L (36 ng/ml), no further improvement was observed. This finding is important in that it did not find any evidence for a U-shaped relationship showing higher risk for both low and high 25(OH)D concentrations as has been reported in some studies. Furthermore, the risk for all-cause mortality rate for those with 25(OH)D concentration < 25 nmol/L (10 ng/mL) was 1.9 compared to that for those with concentrations > 100 nmol/L (40 ng/mL). Low vitamin D level is an independent predictor of poor outcomes in Clostridium difficile-associated diarrhea [Wang, 2014] A study in New York found that 25(OH)D concentration and age were the only independent predictors of response to the highly fatal Clostridium difficile-associated diarrhea (CDAD). Subjects with 25(OH)D concentration < 53 nmol/L (21 ng/mL) were 4.75 times more likely to fail to resolve CDAD after 30 days than subjects with 25(OH)D concentrations > 75 nmol/L (30 ng/mL). This is an 45 important finding since CDAD rates are increasing due to antibiotic resistant strains of CD. Avoidance of sun exposure is a risk factor for all-cause mortality: results from the MISS cohort [Lindqvist, 2014] An observational study in Sweden involving 29,518 women followed for up to 20 years with 2,545 reported deaths found that the mortality rate for those who avoided sun exposure was approximately twice as high as those who were most exposed to the sun. This difference explained 3% of all deaths and is important since UVB doses in Sweden are generally low and virtually absent for six months of the year. Production of vitamin D may explain most of the differences between sun exposure amounts, although other beneficial effects of solar UV exist, such as release of nitric oxide resulting in reduction of blood pressure, as well as vitamin D-independent effects on the immune system. 25-Hydroxyvitamin D in the range of 20 to 100 ng/ml and incidence of kidney stones [Nguyen, 2014] GrassrootsHealth (510c3) initiated a voluntary reporting project called D*action. There are over 7,000 in the cohort, of which 2,012 have reported their data for a median of 19 months. In this cohort, there has been no evidence of an association of 25(OH)D and kidney stones. What was a risk factor for kidney stones in this study was high body mass index. This study counters the Women's Health Initiative study that reported an elevated risk of kidney stones for women taking 400 IU/d vitamin D3 and 1500 mg/d calcium. Prediagnostic circulating vitamin D levels and risk of hepatocellular carcinoma in European populations: a nested case-control study [Fedirko, 2014] An observational study involving 520,000 participants in the European Prospective Investigation into Cancer and Nutrition (EPIC) cohort, of which 138 developed hepatocellular carcinoma (HCC) or liver cancer, found that higher levels of 25(OH)D reduced incidence of HCC. Each 10 nmol/L (4 ng/mL) increase in 25(OH)D concentration was associated with a 20% average decrease in risk of HCC. The large number of participants in the study with a very small number of cases indicates the difficulty of demonstrating the beneficial effect of vitamin D for the rare cancers. The authors noted that the result did "not change after adjustment for biomarkers of preexisting liver damage, nor chronic infection with hepatitis B or C viruses." Plasma vitamin D concentration influences survival outcome after a diagnosis of colorectal cancer [Zgaga, 2014] A study in Ireland and Scotland involving 1,598 patients with stage I to III colorectal cancer, found that 25(OH)D concentrations (measured approximately 15 weeks after diagnosis of colorectal cancer) were associated with survival rates. Those in the highest third of 25(OH)D concentrations with a median concentration of 51 nmol/L (20 ng/mL) compared to the lowest third with a median concentration of 10 nmol/L (4 ng/mL) had a 32% lower risk of cancer-specific mortality rate and a 30% lower risk of all-cause mortality rate over a ten-year follow-up period. This study provides support for the idea that people diagnosed with cancer should raise their 25(OH)D concentration to above a minimum of 50 nmol/L (20 ng/mL), Meta-analysis of vitamin D sufficiency for improving survival of patients with breast cancer [Mohr, 2014] Two meta-analyses found significantly increased cancer survival rates with higher concentration of 46 25(OH)D at time of diagnosis. For breast cancer, results from five studies found that those with 25(OH)D concentration of 75 nmol/L (30 ng/mL) had half the 5-20 year mortality rate as those with a lower concentration of 30 nmol/L (12 ng/mL). Could vitamin D sufficiency improve the survival of colorectal cancer patients? [Mohr, 2014] In this meta-analysis for colorectal cancer, results from four studies found that those with 25(OH)D concentration of 80 nmol/L (32 ng/mL) had 60% of the 6-20 year mortality rate as those with 45 nmol/L (18 ng/mL). Reduced 25-hydroxyvitamin D and risk of Alzheimer's disease and vascular dementia [Afzal, 2014] Two papers reported that those with low 25(OH)D concentrations had increased risk of developing vascular dementia and Alzheimer's disease. This first one is from Denmark. A study involving 418 people followed for 30 years found a 25% increased risk of Alzheimer's disease and a 22% increased risk of vascular dementia for those with baseline 25(OH)D concentration < 25 nmol/L (10 ng/ml) compared to > 50 nmol/L (20 ng/ml) Vitamin D and the risk of dementia and Alzheimer disease [Littlejohns, 2014] In this second paper on dementia and Alzheimer disease, a study in the United States involving 1,658 participants followed for 5.6 years found a 125% increased risk of Alzheimer's disease for those with severely deficient 25(OH)D levels (< 25 nmol/L (10 ng/mL)), and a 53% increased risk for those with deficient levels ( ≥ 25 to < 50 nmol/L) compared to participants with sufficient concentrations ( ≥ 50 nmol/L (20 ng/mL)). Pregnancy Post-hoc comparison of vitamin D status at three time points during pregnancy demonstrates lower risk of preterm birth with higher vitamin D closer to delivery [Wagner, 2014] There is considerable interest in the role of vitamin D during pregnancy. In a reanalysis of results from two maternal vitamin D supplementation trials conducted in South Carolina, it was found that: "(1) maternal vitamin D status closest to delivery date was more significantly associated with preterm birth, suggesting that later intervention as a rescue treatment may positively impact the risk of preterm delivery, and (2) a serum concentration of 100 nmol/L (40ng/mL) in the 3rd trimester was associated with a 47% reduction in preterm births." Vitamin D in fetal development: Findings from a birth cohort study [Hart, 2014] A study in Australia compared maternal 25(OH)D concentration at 18 weeks' pregnancy with outcomes of the children years later. The authors found that "maternal vitamin D deficiency during pregnancy was associated with impaired lung development in 6-year-old offspring, neurocognitive difficulties at age 10, increased risk of eating disorders in adolescence, and lower peak bone mass at 20 years." 47 Vitamin D and pre-eclampsia: original data, systematic review and meta-analysis [Hypponen, 2014] A review of vitamin D supplementation and 25(OH)D concentrations during pregnancy found vitamin D reduces the risk of pre-eclampsia. For 25(OH)D concentration, the combined risk reduction was 48% with higher level circulating vitamin D. For vitamin D RCTs, the combined risk reduction was 34% for vitamin D supplementation vs. a placebo. This review provides further support for the importance of vitamin D supplementation and raising 25(OH)D concentrations during pregnancy. Randomization An approach recently being applied to evaluating whether vitamin D can be considered causally linked to health outcomes is Mendelian randomization analysis. In this approach, genetic variants known to be affected by vitamin D are compared to health outcomes. The advantage of this approach is that the results should be independent of baseline 25(OH)D concentrations, which vary over time. The disadvantage is that only a few factors are considered and the most important ones affecting 25(OH)D concentrations may not be included. Genetically low vitamin D concentrations and increased mortality: mendelian randomization analysis in three large cohorts [Azfal, 2014] In a study involving 95,766 white participants of Danish descent, genetic variations of DHCR7 (related to vitamin D synthesis) and CYP2R1 (hepatic 25-hydroxylation), which slightly lower plasma 25(OH)D concentrations over the lifetime of the subjects, were examined. As 25(OH)D increased, significant reductions were found for all-cause, cancer and other mortality rates, but not for cardiovascular mortality. These results are interesting, but the method is not strong enough to rule out a protective role of vitamin D in reducing risk of cardiovascular disease. Some regard this approach as particularly weak, since the serum 25(OH)D concentration depends much more in the general population upon solar exposure than upon genes. Guidelines for optimizing design and analysis of clinical studies of nutrient effects [Heaney, 2014] Most vitamin D RCTs were based on guidelines designed for pharmaceutical drugs where the only source of the agent is the medication in the trial, and there is a linear dose-response relation between the agent and the outcome. Dr. Heaney asserts that neither assumption is valid for vitamin D trials. Instead, vitamin D trials should: 1. 2. 3. 4. 5. Start with an understanding of the 25(OH)D concentration-health outcome relationship. What are we expecting to find? Measure 25(OH)D concentrations of prospective trial participants and only enroll those with values near the low end of the relation. Supplement with enough vitamin D to raise 25(OH)D concentrations to near the upper end of the relation. Measure 25(OH)D concentrations throughout the trial. Optimize the status of other nutrients related to vitamin D so that vitamin D is the only limiting factor in the response. Unfortunately, many of the ongoing vitamin D trials have not been designed with these or similar guidelines in mind. As a result, it may be some time before vitamin D RCTs will be able to provide 48 adequate evidence to confirm or refute the findings of observational studies for non-skeletal diseases. Conclusion Research on the health benefits of solar UVB exposure and vitamin D continues at a rapid pace. We appear to be in the middle of the golden age of vitamin D research, a period with much progress in understanding the effects of UVB exposure and vitamin D for a large range of health outcomes. We are shifting from discovery to evaluation of previous findings and testing the role of vitamin D in prevention and treatment of various diseases. While many of the findings from ecological and observational studies are strong, it appears that health systems and policy makers are awaiting results from large on-going RCTs before they accept UVB exposure and vitamin D as valid factors for health. Unfortunately, most of the RCTs currently underway and due to be completed before the end of the decade, including large-scale RCTs in several countries, have not been properly designed, so they may not shed light on vitamin D's preventive powers. Thus, it may be another decade before the true health benefits of vitamin D and sunlight are accepted. Meanwhile, various types of research will continue and it will be up to individuals and their health care providers to evaluate the available evidence and act accordingly. For additional information on solar UVB and vitamin D: http://www.grassrootshealth.net/ http://www.healthresearchforum.org.uk/ http://www.ncbi.nlm.nih.gov/pubmed http://scholar.google.com/ http://www.sunarc.org/ http://www.vitamindcouncil.org/ http://www.vitamindsociety.org/ http://www.vitamindwiki.com/VitaminDWiki Other OMNS Press Releases on Vitamin D This press release is the fifth in the series on vitamin D by the Orthomolecular Medicine News Service. Previous articles: 1. Vitamin D Stops Cancer; Cuts Risk In Half. American Cancer Society Drags its Feet. Oct. 2, 2008. http://orthomolecular.org/resources/omns/v04n11.shtml 2. Why You Need More Vitamin D. A Lot More. Sept. 16, 2011. http://orthomolecular.org/resources/omns/v07n07.shtml 3. Top Vitamin D Papers of 2011, Dosage Recommendations and Clinical Applications. April 10, 2012; http://orthomolecular.org/resources/omns/v08n12.shtml 4. Vitamin D is Now the Most Popular Vitamin. Jan. 17, 2013. http://orthomolecular.org/resources/omns/v09n01.shtml Peer review by: Barbara J Boucher, MD, FRCP, Centre for Diabetes, Blizard Institute, Bart's & The London School of Medicine & Dentistry, Queen Mary University of London, London, UK. John J. Cannell, MD, Director, Vitamin D Council, San Luis Obispo, CA, http://www.vitamindcouncil.org/ Cedric F. Garland, DrPH, Professor, Department of Family and Preventive Medicine, Division of 49 Epidemiology, University of California San Diego, La Jolla, CA William B. Grant, Ph.D., Director, Sunlight, Nutrition and Health Research Center, San Francisco, CA, http://www.sunarc.org/ Michael F. Holick, M.D., Ph.D., Department of Medicine, Section of Endocrinology, Nutrition, and Diabetes, and the Vitamin D, Skin, and Bone Research Laboratory, Boston University Medical Center, Boston, MA, http://drholick.com/, Interview at http://www.doctoryourself.com/holick.html Henry Lahore, Director, http://www.vitaminDwiki.com, Port Townsend, WA Pawel Pludowski, M.D., Department of Biochemistry, Radioimmunology and Experimental Medicine, The Children's Memorial Health Institute, Warsaw, Poland References: Afzal S, Bojesen SE, Nordestgaard BG. Reduced 25-hydroxyvitamin D and risk of Alzheimer's disease and vascular dementia. Alzheimers Dement. 2014 May;10(3):296-302. Afzal S, Brondum-Jacobsen P, Bojesen SE, Nordestgaard BG. Genetically low vitamin D concentrations and increased mortality: mendelian randomisation analysis in three large cohorts. BMJ. 2014 Nov 18;349:g6330. http://www.ncbi.nlm.nih.gov/pubmed/25406188 Chowdhury R, Kunutsor S, Vitezova A, Oliver-Williams C, Chowdhury S, Kiefte-de-Jong JC, Khan H, Baena CP, Prabhakaran D, Hoshen MB, Feldman BS, Pan A, Johnson L, Crowe F, Hu FB, Franco OH. Vitamin D and risk of cause specific death: systematic review and meta-analysis of observational cohort and randomised intervention studies. BMJ. 2014 Apr 1;348:g1903. http://www.bmj.com/content/348/bmj.g1903?view=long&pmid=24690623 Fedirko V, Duarte-Salles T, Bamia C, Trichopoulou A, Aleksandrova K, Trichopoulos D, Trepo E, Tjonneland A, Olsen A, Overvad K, Boutron-Ruault MC, Clavel-Chapelon F, Kvaskoff M, Kühn T, Lukanova A, Boeing H, Buijsse B, Klinaki E, Tsimakidi C, Naccarati A, Tagliabue G, Panico S, Tumino R, Palli D, Bueno-de-Mesquita HB, Siersema PD, Peters PH, Lund E, Brustad M, Olsen KS, Weiderpass E, Zamora-Ros R, S nchez MJ, Ardanaz E, Amiano P, Navarro C, Quir¢s JR, Werner M, Sund M, Lindkvist B, Malm J, Travis RC, Khaw KT, Stepien M, Scalbert A, Romieu I, Lagiou P, Riboli E, Jenab M. Prediagnostic circulating vitamin D levels and risk of hepatocellular carcinoma in European populations: a nested case-control study. Hepatology. 2014 Oct;60(4):1222-30. http://www.ncbi.nlm.nih.gov/pubmed/24644045 Garland CF, Kim JJ, Mohr SB, Gorham ED, Grant WB, Giovannucci EL, Baggerly L, Hofflich H, Ramsdell J, Zeng K, Heaney RP.Meta-analysis of all-cause mortality according to serum 25hydroxyvitamin D. Am J Pub Health. 2014 Aug;104(8):e43-50. http://www.ncbi.nlm.nih.gov/pubmed/24922127 Hart PH, Lucas RM, Walsh JP, Zosky GR, Whitehouse AJ, Zhu K, Allen KL, Kusel MM, Anderson D, Mountain JA. Vitamin D in fetal development: Findings from a birth cohort study. Pediatrics. 2015 Jan;135(1):e167-73. http://www.ncbi.nlm.nih.gov/pubmed/25511121 Heaney RP. Guidelines for optimizing design and analysis of clinical studies of nutrient effects. Nutr Rev. 2014 Jan;72(1):48-54. http://www.ncbi.nlm.nih.gov/pubmed/24330136 Hyppönen E, Cavadino A, Williams D, Fraser A, Vereczkey A, Fraser WD, B nhidy F, Lawlor D, Czeizel AE. Vitamin D and pre-eclampsia: original data, systematic review and meta-analysis. Ann NutrMetab. 2013;63(4):331-40. (published in 2014) 50 http://www.ncbi.nlm.nih.gov/pubmed/24603503 Lindqvist PG, Epstein E, Landin-Olsson M, Ingvar C, Nielsen K, Stenbeck M, Olsson H. Avoidance of sun exposure is a risk factor for all-cause mortality: results from the MISS cohort. J Intern Med. 2014 Jul;276(1):77-86. http://www.ncbi.nlm.nih.gov/pubmed/24697969 Littlejohns TJ, Henley WE, Lang IA, Annweiler C, Beauchet O, Chaves PH, Fried L, Kestenbaum BR, Kuller LH, Lang KM, Lopez OL, Kos K, Soni M, Llewellyn DJ. Vitamin D and the risk of dementia and Alzheimer disease.Neurology. 2014 Sep 2;83(10):920-8. Martineau AR, James WY, Hooper RL, Barnes NC, Jolliffe DA, Greiller CL, Islam K, McLaughlin D, Bhowmik A, Timms PM, Rajakulasingam RK, Rowe M, Venton TR, Choudhury AB, Simcock DE, Wilks M, Degun A, Sadique Z, Monteiro WR, Corrigan CJ, Hawrylowicz CM, Griffiths CJ. Vitamin D3 supplementation in patients with chronic obstructive pulmonary disease (ViDiCO): a multicentre, double-blind, randomised controlled trial. Lancet Respir Med. 2014 Dec 1. pii: S2213-2600(14)702553. doi: 10.1016/S2213-2600(14)70255-3. [Epub ahead of print] http://www.ncbi.nlm.nih.gov/pubmed/25476069 Mohr SB, Gorham ED, Kim J, Hofflich H, Cuomo RE, Garland CF. Could vitamin D sufficiency improve the survival of colorectal cancer patients? J Steroid Biochem Mol Biol. 2014 Dec 19. pii: S0960-0760(14)00316-1. doi: 10.1016/j.jsbmb.2014.12.010. [Epub ahead of print] http://www.ncbi.nlm.nih.gov/pubmed/25533386 Mohr SB, Gorham ED, Kim J, Hofflich H, Garland CF. Meta-analysis of vitamin D sufficiency for improving survival of patients with breast cancer. Anticancer Res. 2014 Mar;34(3):1163-6. http://www.ncbi.nlm.nih.gov/pubmed/24596354 Nguyen S, Baggerly L, French C, Heaney RP, Gorham ED, Garland CF. 25-Hydroxyvitamin D in the range of 20 to 100 ng/mL and incidence of kidney stones. Am J Public Health. 2014 Sep;104(9):17837. http://www.ncbi.nlm.nih.gov/pubmed/24134366 Spedding S. Vitamin D and depression: a systematic review and meta-analysis comparing studies with and without biological flaws. Nutrients. 2014 Apr 11;6(4):1501-18. http://www.ncbi.nlm.nih.gov/pubmed/24732019 Tran B, Armstrong BK, Ebeling PR, English DR, Kimlin MG, van der Pols JC, Venn A, Gebski V, Whiteman DC, Webb PM, Neale RE. Effect of vitamin D supplementation on antibiotic use: a randomized controlled trial. Am J Clin Nutr. 2014 Jan;99(1):156-61. http://www.ncbi.nlm.nih.gov/pubmed/24108783 Wagner CL, Baggerly C, McDonnell SL, Baggerly L, Hamilton SA, Winkler J, Warner G, Rodriguez C, Shary JR, Smith PG, Hollis BW. Post-hoc comparison of vitamin D status at three time points during pregnancy demonstrates lower risk of preterm birth with higher vitamin D closer to delivery. J Steroid Biochem Mol Biol. 2014 Nov 13. pii: S0960-0760(14)00268-4. doi: 10.1016/j.jsbmb.2014.11.013. [Epub ahead of print] http://www.ncbi.nlm.nih.gov/pubmed/25448734 Wang WJ, Gray S, Sison C, Arramraju S, John BK, Hussain SA, Kim SH, Mehta P, Rubin M. Low vitamin D level is an independent predictor of poor outcomes in Clostridium difficile-associated diarrhea. Therap Adv Gastroenterol. 2014 Jan;7(1):14-9. http://www.ncbi.nlm.nih.gov/pubmed/24381644 Wong MS, Leisegang MS, Kruse C, Vogel J, Schürmann C, Dehne N, Weigert A, Herrmann E, Brüne B, Shah AM, Steinhilber D, Offermanns S, Carmeliet G, Badenhoop K, Schröder K, Brandes RP. Vitamin D promotes vascular regeneration. Circulation. 2014 Sep 16;130(12):976-86. 51 http://www.ncbi.nlm.nih.gov/pubmed/25015343 Zgaga L, Theodoratou E, Farrington SM, Din FV, Ooi LY, Glodzik D, Johnston S, Tenesa A, Campbell H, Dunlop MG. Plasma vitamin D concentration influences survival outcome after a diagnosis of colorectal cancer. J Clin Oncol. 2014 Aug 10;32(23):2430-9. http://www.ncbi.nlm.nih.gov/pubmed/25002714 Nutritional Medicine is Orthomolecular Medicine Orthomolecular medicine uses safe, effective nutritional therapy to fight illness. For more information: http://www.orthomolecular.org Find a Doctor To locate an orthomolecular physician near you: http://orthomolecular.org/resources/omns/v06n09.shtml The peer-reviewed Orthomolecular Medicine News Service is a non-profit and non-commercial informational resource. Editorial Review Board: Ian Brighthope, M.D. (Australia) Ralph K. Campbell, M.D. (USA) Carolyn Dean, M.D., N.D. (USA) Damien Downing, M.D. (United Kingdom) Michael Ellis, M.D. (Australia) Martin P. Gallagher, M.D., D.C. (USA) Michael Gonzalez, D.Sc., Ph.D. (Puerto Rico) William B. Grant, Ph.D. (USA) Michael Janson, M.D. (USA) Robert E. Jenkins, D.C. (USA) Bo H. Jonsson, M.D., Ph.D. (Sweden) Peter H. Lauda, M.D. (Austria) Thomas Levy, M.D., J.D. (USA) Stuart Lindsey, Pharm.D. (USA) Jorge R. Miranda-Massari, Pharm.D. (Puerto Rico) Karin Munsterhjelm-Ahumada, M.D. (Finland) Erik Paterson, M.D. (Canada) W. Todd Penberthy, Ph.D. (USA) Gert E. Schuitemaker, Ph.D. (Netherlands) Robert G. Smith, Ph.D. (USA) Jagan Nathan Vamanan, M.D. (India) Atsuo Yanagisawa, M.D., Ph.D. (Japan) Andrew W. Saul, Ph.D. (USA), Editor and contact person. Email: [email protected] This is a comments-only address; OMNS is unable to respond to individual reader emails. However, readers are encouraged to write in with their viewpoints. Reader comments become the property of OMNS and may or may not be used for publication. To Subscribe at no charge: http://www.orthomolecular.org/subscribe.html To Unsubscribe from this list: http://www.orthomolecular.org/unsubscribe.html 52 This news release was sent to [email protected]. If you no longer wish to receive news releases, please reply to this message with "Unsubscribe" in the subject line or simply click on the following link: unsubscribe This article may be reprinted free of charge provided 1) that there is clear attribution to the Orthomolecular Medicine News Service, and 2) that both the OMNS free subscription link http://orthomolecular.org/subscribe.html and also the OMNS archive link http://orthomolecular.org/resources/omns/index.shtml are included. Orthomolecular.org | 3100 N. Hillside Ave | Wichita, KS 67219 | USA Riordan Clinic 3100 N Hillside Ave Wichita, Kansas 67219 United States 01.04.2013 Artikel senden | Drucken | Die zehn Symptome eines Vitamin-DMangels, die Sie kennen sollten Aurora Geib Die Einnahme von Vitamin D in jungen Jahren kann langfristig gesund für den Körper sein. Die Ergebnisse einer an der Universität Zürich durchgeführten Studie bestätigen, dass die konsequente Einnahme von Vitamin D für die Knochengesundheit nötig ist. 53 Viele glauben, es reiche aus, sich gesund zu ernähren, doch leider enthalten nur wenige Lebensmittel nennenswerte Mengen an Vitamin D. Nach Aussage von Dr. Heike A. BischoffFerrari von der UZH müssten täglich zwei Portionen fetten Fischs, beispielsweise Lachs oder Makrele, verzehrt werden, wenn man sich nur über die Ernährung mit Vitamin D versorgen wollte. Also muss der Vitamin-D-Spiegel durch Sonnenlicht und Ergänzungsmittel gesteigert werden, um das volle Potenzial des Sonnenscheinvitamins für gesunde Körperfunktionen zu nutzen. Die irrige Meinung, den Vitamin-D-Spiegel durch die Ernährung aufrecht erhalten zu können, ist indessen nicht ganz unbegründet, denn Vitamin D ist kein isoliertes Vitamin. Bei seinen vielfältigen Funktionen wirkt es im Verbund mit anderen Vitaminen und Nährstoffen wie 54 Magnesium, das sich in grünem Blattgemüse wie Spinat findet. Diese Besonderheit von Vitamin D trägt dazu bei, viele chronische Erkrankungen unter Kontrolle zu halten. Die vielen Gesichter von Vitamin D Noch vor wenigen Jahrzehnten waren die Mediziner überzeugt, Vitamin D diene lediglich dazu, Knochen und Zähne gesund zu erhalten. Durch neuere Fortschritte in der Wissenschaft rückt dieses Vitamin jedoch ins Rampenlicht: Sie belegen seine vielfältige Rolle in einem gesunden Körper und auch seine Fähigkeit, das Risiko von Krankheiten zu senken, die zuvor nicht mit dem Vitamin oder einem Mangel daran in Verbindung gebracht wurden. Doch diese neueren Erkenntnisse über das Potenzial von Vitamin D scheinen nicht allen zu gefallen. Die heutige Lebensweise mit der Arbeit in geschlossenen Räumen hat dazu beigetragen, dass der Vitamin-D-Mangel weltweit um sich greift. Komplizierter wird es dadurch, dass nicht jedem bewusst ist, dass ihm Vitamin D fehlen könnte. Mangelt es mir an Vitamin D? Am besten lässt sich ein Vitamin-D-Defizit durch einen Bluttest ermitteln. Sie können entweder Ihren Arzt bitten, diesen Test vorzunehmen, oder ein Test-Kit für zu Hause kaufen. Aber Ihnen mangelt es mit Sicherheit an Vitamin D, wenn Sie unter den folgenden Beschwerden leiden. Dann sollten Sie so schnell wie möglich Ihren Arzt über präventive und heilende Maßnahmen zu Rate ziehen. 1. Grippe – Bei einer in den Cambridge Journals veröffentlichten Studie wurde entdeckt, dass ein Vitamin-D-Mangel Kinder für Erkrankungen der Atemwege prädisponiert. Eine Behandlungsstudie ergab, dass die Gabe von Vitamin D die Häufigkeit von Atemwegsinfektionen bei Kindern senkt. 2. Muskelschwäche – Laut Michael F. Holick, einem führenden Experten für Vitamin D, wird Muskelschwäche meistens durch ein Vitamin-D-Defizit hervorgerufen, denn wenn die Skelettmuskulatur richtig arbeiten soll, müssen ihre Vitamin-D-Rezeptoren durch die Zufuhr von Vitamin D erhalten werden. 55 3. Schuppenflechte – Eine in der britischen PubMed-Datenbank veröffentlichte Studie belegt die Wirksamkeit von synthetischen Vitamin-D-Analoga bei der Behandlung der Schuppenflechte. 4. Chronische Nierenleiden – Laut Holick können Patienten mit fortgeschrittenen Nierenleiden (insbesondere, wenn diese eine Dialyse nötig machen) nicht die aktive Form von Vitamin D bilden. Sie müssen deshalb 1,25-Dihydroxyvitamin-D3 oder Analoga einnehmen, um den Kalzium-Stoffwechsel zu unterstützen, das Risiko von nierenbedingten Knochenerkrankungen zu senken und den Spiegel von Nebenschilddrüsenhormon zu regulieren. 5. Diabetes – Auf der Website Lancet.com wurde über eine finnische Studie berichtet, bei der 10.366 Kindern in den ersten Lebenstagen täglich 2.000 internationale Einheiten (IE) Vitamin D3 verabreicht wurden. Die Kinder wurden 31 Jahre lang beobachtet, bei allen war das Typ2-Diabetes-Risiko um 80 Prozent vermindert. 6. Asthma – Vitamin D kann die Schwere von Asthmaanfällen mindern. Wissenschaftliche Untersuchungen in Japan ergaben, dass Asthmaanfälle bei Schulkindern erheblich seltener auftraten, wenn die Kinder täglich ein Ergänzungsmittel mit 1.200 IE Vitamin D einnahmen. 7. Parodontose – Patienten mit dieser chronischen Zahnfleischerkrankung, die mit geschwollenem, blutendem Zahnfleisch einhergeht, sollten ihren Vitamin-D-Wert steigern, so dass Defensine und Cathelicidine gebildet werden. Letztere sind Verbindungen mit antimikrobiellen Eigenschaften, die die Menge an Bakterien im Mundraum reduzieren. 56 8. Herzkreislauf-Erkrankung – Die Herzinsuffizienz wird mit Vitamin-D-Mangel in Verbindung gebracht. Untersuchungen an Krankenschwestern der Harvard University ergaben, dass bei Frauen mit niedrigen Vitamin-D-Werten (17 ng/ml [42 nmol/l] ein um 67 Prozent erhöhtes Bluthochdruckrisiko bestand. 9. Schizophrenie und Depression – Auch diese Krankheiten werden mit einem Vitamin-DDefizit in Verbindung gebracht. Bei einer Studie wurde entdeckt, dass eine ausreichende Versorgung mit Vitamin D für Schwangere und Kinder nötig war, um die Vitamin-DRezeptoren im Gehirn zu versorgen, die für die Entwicklung des Organs und die geistige Tätigkeit im späteren Leben unabdingbar sind. 10. Krebs – Wissenschaftler am Georgetown University Medical Center in Washington entdeckten einen Zusammenhang zwischen hoher Vitamin-D-Aufnahme und geringerem Brustkrebsrisiko. Die Erkenntnisse, die bei der American Association for Cancer Research vorgestellt wurden, ergaben, dass höhere Dosen des Sonnenscheinvitamins bei Patienten, die bereits an Krebs erkrankt waren, mit einer Senkung des Tumorwachstums um 75 Prozent und einer 50-prozentigen Reduzierung der Tumorhäufigkeit in Verbindung standen. Interessant war dabei, dass eine Vitamin-Ergänzung hilfreich war, Entstehung und Wachstum von Brustkrebs einzuschränken, insbesondere bei Östrogen-empfindlichen Tumoren. Prävention ist proaktiv Vor diesen verschiedenen Krankheiten, die mit einem Vitamin-D-Mangel in Verbindung gebracht werden, sollten Sie keine Angst haben. Eine proaktive Prävention kann dazu beitragen, viele dieser chronischen Erkrankungen zu vermeiden. Zudem kann durch einen Spaziergang in der Sonne sehr viel Geld gespart werden – von der inneren Gemütsruhe gar nicht zu reden. Sparen Sie sich den Schirm für Regentage. 57 Amazon Es gibt ein grundsätzlich wachsendes Interesse an Vitamin D (Cholecalciferol) in der Öffentlichkeit. Das wird unter anderem an den Verkaufszahlen von Vitamin D-Präparaten sichtbar: zwischen 2008 und 2009 gab es eine Verdopplung der Verkaufszahlen und eine 6fache Steigerung seit 2001. Leider liegen wenige gesicherte Ergebnisse über die Auswirkung der zusätzlichen Vitamin-DEinnahme auf die Serumspiegel vor. Ziel dieses Artikels ist es, die Informationen aus unterschiedlichen Quellen zusammenzutragen und basierend darauf eine Empfehlung abzugeben. Den Anfang macht eine Auswertung der Daten von 3.667 Personen, die an einer CohortenStudie teilnahmen und über die Auswirkung der Einnahme von Vitamin-D-Präparaten auf den 25-(Hydroxycholecalciferol)-Spiegel (=25(OH)D) berichtet haben1. Das auch als Calcidiol bekannte 25(OH)D ist ein Metabolit und entsteht nach der oralen Einnahme aus Vitamin D. Es hat eine Halbwertszeit von nur wenigen Tagen. Es handelt sich um die Hauptspeicherform von Vitamin D im Körper. Das Molekül wird an ein Vitamin-DBinde-Protein gekoppelt und verbleibt im Blutplasma. Es gibt jedoch auch die Annahme, dass Vitamin D wegen seines lipophilen (fettliebendenfettlöslichen) Charakters auch im Fettgewebe gespeichert werden könnte. Das wird gerne als eine mögliche Ursache für den häufig vorkommenden Vitamin-D-Mangel bei übergewichtigen Menschen angegeben. Dies ist jedoch eine rein theoretische Annahme, die bis jetzt den Beweis schuldig geblieben ist. Die Umwandlung zu 25(OH)D wird durch ein Enzym katalysiert und findet überwiegend in der Leber statt. Sowohl das unbehandelte Vitamin D als auch 25(OH)D sind nicht aktive Formen des Moleküls. Die Aktivierung erfolgt durch eine weitere Hydroxylierung zu 1,25(OH)D (Calcitriol) im Zytoplasma von Nierenzellen. Die Ergebnisse der Studie unter Leitung von Dr. Heaney lassen sich wie folgt zusammenfassen: 1. Die Steigung des 25(OH)D-Spiegels durch orale Einnahme von Vitamin-DPräparaten erfolgt nicht linear, sondern in Form einer Sättigungskurve (s. Abbildung 1). 2. Einnahmen von bis zu 10.000 IE Vitamin D täglich führten in keinem einzigen Fall zu potentiell toxischen Werten (200 ng/ml). 3. Um einen 25(OH)D-Serumspiegel von mindestens 40 ng/ml mit einer Wahrscheinlichkeit von 97,5 % zu erreichen, benötigt man 9.600 IE/Tag. 4. Schlussfolgerung: Die Autoren halten Einnahmen von bis zu 40.000 IE/Tag für ungefährlich in Bezug auf Vitamin-D-Toxizität. Vergleicht man die Ergebnisse mit den üblichen Empfehlungen z.B. der deutschen DGE und der Ärzte, die sich im Bereich von 400-800 IE/Tag bewegen, so fällt doch der sehr grosse 58 Unterschied ins Auge. Auch die höchstsicheren Dosierungsangaben des Schweizer BAG sowie der amerikanischen FDA widerspiegeln nicht den wissenschaftlichen Stand zum heutigen Zeitpunkt. Wem soll man nun trauen?! Es sollte beachtet werden, dass es sich bei der Auswertung der hier präsentierten Daten nicht um Schätzungen, sondern um reale Messwerte handelt. Bekanntlich ist jede Messung fehleranfällig, die Diskrepanz zwischen den Ergebnissen dieser Studie und den offiziellen Empfehlungen liegen aber im Bereich von relevanten Grössenordnungen, so dass man im vorliegenden Fall keinen Messfehler zur Begründung der absurd niedrigen Empfehlungen heranziehen kann. Warum die DGE und die Ärzteschaft so niedrige Empfehlungen aussprechen, ist wahrscheinlich eher politisch motiviert und wurde bereits in anderen Artikeln ausgiebig besprochen (siehe „Wie viel Vitamin D brauche ich wirklich?!“). Festzuhalten bleibt, dass sich das Ergebnis dieser wissenschaftlich unhaltbaren Empfehlungen in dem durchschnittlichen Serumgehalt von 25(OH)D der Bevölkerung deutlich widerspiegelt. Dieser erreicht in den USA und in Deutschland nicht einmal 20 ng/ml. Dabei werden Werte unter 30 ng/ml allgemeinhin als pathologisch angesehen. Lassen Sie uns die Studie kritisch hinterfragen. Welche Fehlerquellen gibt es, die das Ergebnis verfälschen könnten?! Bei einer Analyse muss man sich zuerst der Auswahl der Teilnehmer widmen. Hier gab es keinerlei Ausschlusskriterien in Bezug auf Alter, Geschlecht oder Gesundheitszustand. Kann man von dem als Standard geltenden „randomisierten“ Studiendesign sprechen, nach dem die Probanden zufällig ausgesucht werden müssen? Nein, denn die Teilnehmer wurden aus den Besuchern eines Seminars über Vitamin D und Besuchern einer Internetseite, www.GrassrootsHealth.net rekrutiert. Kann das einen so starken Einfluss auf das Ergebnis der Auswertung haben? Eindeutig nein, da die Tatsache, dass man sich für Vitamin D interessiert, keinerlei Einfluss auf die physiologische Aufnahme oder Verwertung von Vitamin D hat. An der Studie haben Menschen aller Nationalitäten und Ethnien teilgenommen, die größte Gruppe waren mit über 90 % Weisse nicht-spanischer Herkunft. Das durchschnittliche Alter lag bei 51,3 (± 13,4) Jahren. Der Aufenthaltsort der Teilnehmer lag beim Breitengrad 40,6 (± 6,7). Zum Vergleich: Deutschland liegt auf dem 51. Breitegrad. Viel interessanter ist jedoch das Gewicht der Probanden, denn wie oben bereits kurz angedeutet, ist der 25(OH)D-Spiegel durchaus gewichtsabhängig. Doch auch hier gab es keine Auffälligkeiten: Das mittlere Gewicht betrug 73, 8 (± 17,1) kg bei einer Körpergrösse von 1,70 (± 0,10) m. Die Messung erfolgte mit einem ZRT Laboratory (Beaverton, OR, USA) Blutstropfen-Kit, das eingeschickt wurde und mittels Hochleistungsflüssigkeitschromatographie (high performance liquid chromatography, HPLC), gefolgt von Massenspektrometrie (MS) 59 vermessen wurde. Der Validierung diente die RIA-Methode (RIA, radioimmunoassay), eine allgemein anerkannte Labortechnik zur quantitativen Bestimmung kleinster Substanzmengen. Kann das angewandte Verfahren zu erhöhten Messwerten geführt haben? Nein. Falls doch, dann wäre nur denkbar, dass die Werte zu niedrig ausfallen, denn die Patienten mussten selbstständig einen Blutstropfen auf einen Träger geben, eintrocknen lassen und postalisch an das Labor senden. Bedingt durch hohe Luftfeuchtigkeit und Temperatur wäre ein Abbau von 25(OH)D denkbar, jedoch keine Zunahme. Wie gesagt, es wäre nur theoretisch denkbar, denn Untersuchungen im Vorfeld haben ergeben, dass die 25(OH)D-Konzentration bei Raumtemperatur für mindestens einen Monat stabil bleibt. Die beiden anderen Verfahren, HPLC und MS, gehören zu den genauesten unserer Wissenschaft zur Verfügung stehenden Messmethoden überhaupt. Das einzige tatsächliche Manko dieser Auswertung in meinen Augen ist die Tatsache, dass der Magnesium-Status der Probanden nicht untersucht wurde. Wie bereits in anderen Artikeln beschrieben (siehe „Ohne Magnesium kein Vitamin D“), sind alle Schritte der enzymatischen Vitamin- D-Aktivierung und -regulierung vom Vorhandensein von Magnesium abhängig. Es gibt eine Untersuchung2, die belegt, dass es einen statistisch relevanten Zusammenhang zwischen dem Gehalt an Magnesium und dem Gehalt und der Wirksamkeit von Vitamin D in Bezug auf die Mortalität gibt. Mit anderen Worten und stark vereinfacht ausgedrückt: Die Einnahme von Magnesium kann den gleichen Effekt wie die Einnahme von Vitamin D haben. Zusammenfassend kann geschlussfolgert werden, dass diese Untersuchung verlässliche Daten liefert und eine sichere Einschätzung über die benötigte Menge an Vitamin-DPräparaten erlaubt, um einen bestimmten Serumspiegel aufzubauen. In der Abbildung 1 sind die Serum-25(OH)D-Konzentrationen in ng/ml als Funktion der täglichen Vitamin-D-Einnahme dargestellt. Jeder Kreis entspricht dabei einem Messwert. Demnach sind 3.667 Kreise in der Abbildung vorhanden, die aber aufgrund der hohen Dichte nicht immer als solche erkennbar sind. Diese Abbildung erlaubt es, die Aussagen der Wissenschaftler schnell und ohne größeren Rechenaufwand zu überprüfen. Der Bereich bis 10.000 IE täglich und bis 100 ng/ml wurde nochmal mit einem grünen Rechteck hervorgehoben. Hier befinden sich die meisten Messwerte und somit sind die Aussagen über diesen Bereich am sichersten. Man sieht eindeutig, dass die tägliche Einnahme von bis zu 10.000 IE mit einer hohen Wahrscheinlichkeit zu keinem Serumspiegel über 100 ng/ml führt. Es sind lediglich 60-70 Messwerte, die eine höhere Serumkonzentration als 100 ng/ml hervorrufen. Betrachten man den Konfidenzintervall von 95% (rot gestrichelte Linien), so liegen lediglich 5-8 Messwerte ausserhalb davon. Der Konfidenzintervall ist eine statistische Grösse, die rein rechnerisch ermittelt wird und den Bereich angibt, in dem ein Messwert mit einer gegebenen Wahrscheinlichkeit -hier 95 %- anzutreffen ist. Im oberen Teil der Abbildung ist die Annäherungsgleichung für das Verhältnis der oralen Vitamin-D-Einnahme zum Serum-25(OH)D dargestellt. Die Gleichung besteht aus drei Teilen: 1. Die Anfangswerte für 25(OH)D ( hier 32,9 ng/ml). 2. Der zweite Teil beschreibt die exponentielle Sättigungsfunktion der hepatischen 25Hydroxylase. 3. Der dritte Teil ist linear und beschreibt eine Reaktion 0.Ordnung für die 25Hydroxylase. 60 Abbildung 1: Serum-25(OH)D als Funktion der täglichen Vitamin-D-Einnahme. Die rote Linie zeigt die Annäherungskurve zu den gesammelten Daten und entspricht der Gleichung in oberem Teil der Grafik. Die äußeren gestrichelten Linien begrenzen den Konfidenz- oder Vertrauensintervall, also den Bereich, in dem sich die Werte mit einer Wahrscheinlichkeit von 95 % befinden. Der Grüne Kasten rahmt die Messwerte bis 100 ng/ml bei einer täglichen Einnahme bis 10.000 IE ein (verändert nach1). 61 Die oft gestellte Frage in den Praxen und Kliniken ist, wie viel Vitamin D muss zugegeben werden, um einen bestimmten Anstieg zu erreichen. Eine übersichtliche und klare Aussage lässt sich aus der Abbildung 2 entnehmen. Hier ist der Anstieg des Serum 25(OH)D pro eingenommene 1000 IE in Abhängigkeit vom aktuellen Vitamin D-Spiegel dargestellt. Wie man direkt sehen kann, fällt die Steigung umso schwächer aus je mehr Vitamin D man bereits im Blut hat. Angefangen mit 10 ng/ml beträgt die durchschnittliche Steigung pro täglich eingenommene 1.000 IE rund 11 ng/ml, bei 30 ng/ml Abbildung 2: Steigerung der Serum-25(OH)D-Konzentration pro 1.000 IE in Abhängigkeit von der bereits vorhanden Vitamin-DKonzentration im Blut1. steigt der Spiegel um 8 ng/ml, bei 50 ng/ml nur um 5 ng/ml. Hat man bereits 90 ng/ml oder mehr im Blut -weit entfernt von jeder Toxizität ist- erreicht man mit der Verwendung von zusätzlichen 1000 IE Vitamin D3 lediglich eine Steigerung von 1,6 ng/ml. Das ist ein verschwindend kleiner Wert, denn man darf nicht vergessen, dass 25(OH)D eine Halbwertszeit von ledglich rund 3 Wochen hat3. Das bedeutet, dass pro Monat ca. 20 % (1030 %) des Vitamins D abgebaut werden. Es handelt sich um einen körpereigenen Schutzmechanismus, der verhindert dass toxische 25(OH)D-Werte im Serum erreicht werden. 62 Eine weitere Arbeit unter Leistung des designierten Vitamin-D-Forschers Bruce W Hollis, der mittlerweile seit mehr als 30 Jahren an dem Thema forscht, kommt zu einem ähnlichen Ergebnis4. Das Ziel der Wissenschaftler war es, die Geschwindigkeit der Hydroxylierung von Vitamin D3 unter unterschiedlichen Bedingungen zu untersuchen. Für diesen Zweck wurde 30 erwachsenen Probanden beider Geschlechter eine einmalige Dosis von 100.000 IE verabreicht. Anschließend wurden die Konzentrationen von Vitamin D3 und 25(OH)D gemessen und in einen Graphen eingetragen, siehe Abbildung 3. Im Schnitt hat die Einnahme von 100.000 IE Cholecalciferol zu einem Serumanstieg von lediglich 13,6 ng/ml des 25(OH)D-Wertes geführt. Das ist konform sowohl mit der Grafik in der Abbildung 2 als auch mit den Messungen aus der Abbildung 1. Abbildung 3: Zeitlicher Verlauf der Änderung von Vitamin D und 25(OH)D ausgehend von einer Baseline nach einer einmaligen oralen Einnahme von 100.000 IE Vitamin D3 getestet an 30 Erwachsenen beider Geschlechter. 2,5 nmol/l ≙ 1 ng/ml. Zudem sollen die wertvollen Arbeiten des deutschen Arztes Dr. med. Raimund von Helden vorgestellt werden5. Basierend auf praktischer Erfahrung in der Praxis und fundierter wissenschaftlicher Recherche hat Dr. von Helden zwei Formeln hergeleitet, die es ermöglichen, einfach und schnell die nötige Vitamin-D-Dosis zu berechnen. Grundsätzlich unterscheidet Dr. von Helden zwischen zwei Therapieformen: Die Anfangstherapie oder die Aufladungsphase und die Dauertherapie. Folgende Abbildung soll die Wichtigkeit einer Aufladung beleuchten. 63 Abbildung 4: Vitamin-D-Spiegel in Abhängigkeit von der Zeit bei unterschiedlicher täglicher Vitamin-D-Aufnahme. Zugrundeliegende Annahmen: Körpergewicht 70 kg; Erhöhung des Vitamin-D-Spiegels um 1 ng/ml bei einer einmaligen Einnahme von 10.000 IE; Kein Vitamin-D-Gewin durch UVB-Bestrahlung der Haut; Absinken des Vitamin-D-Spiegels um 20 % pro Monat; Anfangswert 10 ng/ml Quelle: Dr. med. Raimund von Helden. "Gesund in sieben Tagen", Hygeia Verlag Dresden 2011, ISBN 978-3-939865-12-4 Verzichtet man auf die Aufladungsphase, bei der höhere Mengen Vitamin D innerhalb einer kurzen Zeit eingenommen werden, so dauert es zuweilen Monate, ehe man den gewünschten Serumspiegel erreichen kann. Wie die Kurven für die tägliche Einnahme von 1.000 IE oder 2.000 IE zeigen, dauert es über ein Jahr bis sich ein Gleichgewicht einstellt. Selbst bei der Einnahme einer relativ hohen Dosis von 4.000 IE verstreichen Monate, ehe sich akzeptable Vitamin-D-Werte einstellen. Ausserdem zeigt das Schaubild, dass die von den offiziellen Stellen empfohlenen 400 IE – 800 IE täglich zu einem Gleichgewicht von 6 ng/ml bzw. 12 ng/ml führen, verschwindend kleinen Werten, die keinesfalls akzeptabel sind. Diese entsprechen leider dem aktuellen Durschnitt im deutschsprachigen Raum. 64 Nutzt man dagegen die Anfangstherapie, so kann der Zielwert für Vitamin D innerhalb kürzester Zeit erreicht werden. Anschliessend verwendet man nur so viel Vitamin D, wie für die Beibehaltung des Gleichgewichtsspiegels erforderlich. Für einen Zielwert von 50 ng/ml (in der Grafik erkennbar als dicke schwarze Linie) bedeutet das: Eine einmalige Anfangstherapie wird mit 400.000 IE und eine Dauertherapie mit 3.333 IE täglich durchgeführt. Beide Werte lassen sich leicht mit den unten aufgeführten Formeln berechnen (s. Abbildung 5). Bei der Anfangstherapie sollte allerdings beachtet werden, dass die Versorgung mit Magnesium eine Schlüsselrolle beim Vitamin-D-Stoffwechsel spielt. Im Idealfall sollte man schon einige Wochen vorher mit der Einnahme von Magnesium beginnen, um die Zellspeicher zu füllen und während der Einnahme der Anfangsdosierung, die einmalig oder auf einige Tage verteilt stattfinden kann, die Menge an zugeführtem Magnesium kurzzeitig erhöhen. 65 Abbildung 5: Formeln für die Berechnung der Dosierung bei Anfangs- und Dauertherapie. Quelle: Dr. med. Raimund von Helden. "Gesund in sieben Tagen", Hygeia Verlag Dresden 2011, ISBN 978-3-939865-12-4 66 Man darf jedoch nicht vergessen, dass die individuellen Unterschiede in der Resorptionsrate und Verstoffwechselung von Vitamin D zum Teil sehr gross sein können und die oben dargestellten Formeln nur eine Schätzung der benötigten Mengen an Vitamin D erlauben. Für diesen Effekt gibt es zahlreiche Gründe: Der Zustand der Darmepithelien und somit die Resorptionsfähigkeit; die monatliche Abbaurate variiert von 10 % bis 30 %; die Versorgung mit Magnesium u.v.m. Ein Ausdruck dieses Phänomens ist die große Streuung der einzelnen Messdaten laut Abbildung 1 und Abbildung 6. Die schwarze Kurve in der Abbildung 6 entspricht der roten Kurve in der Abbildung 1 und stellt die Annäherunkurve dar, die eine Schätzung des Verlaufs des Serum-25(OH)D in Abhängigkeit von der eingenommenen Erhaltungsdosis erlaubt. Obwohl die beiden Untersuchungen aus unterschiedlichen Quellen und Ländern stammen, erkennt man einen ähnlichen Verlauf. Bei niedrigen Spiegeln zeigen beide Graphen einen starken Anstieg in der Serumkonzentration, der mit zunehmendem Spiegel abflacht, so dass bei höheren Dosierungen die Serumkonzentrationsteigerung an 25(OH)D viel schwächer ausfällt. Hinter diesem Phänomen verbirgt sich der bereits angedeutete natürliche Schutzmechanismus, der eine Überdosierung an Vitamin D erschwert. 67 Abbildung 6: Vitamin-D-Spiegel unterschiedlicher Patienten in Abhängigkeit von der wöchentlichen Erhaltungsdosis bezogen auf ein Gewicht von 70 kg (Institut Vitamindelta.de)5. Aktuelle wissenschaftliche Zusammenfassungen zu den Auswirkungen höherer Dosierungen von Vitamin D lassen sich auch den nachfolgenden Quellen entnehmen: 1. Dr. Reinhold Vieth - Vitamin D & Policy Creation - Event date: 10/8/13 - Ph.D., Professor, Departments of Nutritional Sciences, Department of Laboratory Medicine & Pathobiology, University of Toronto https://www.youtube.com/watch?v=P92PF_4BqNw http://d.mp3vhs.de/vonabisw/Vitamind3/Film8.mp4 Vieth - Download Powerpoint: http://grassrootshealth.net/media/download/vieth102013webinarppt.pdf http://d.mp3vhs.de/vonabisw/Vitamind3/Vieth.pdf 2. Forschungsdirektor Prof. Dr. med. Robert P. Heaney (GrassrootsHealth, San Diego): "Whats a Vitamin D Deficiency" unter https://www.youtube.com/watch?v=dnOEiC0yu_k http://d.mp3vhs.de/vonabisw/k2/RH7.avi Wissenschaftlich aktuelle Angaben zur Sicherheit und Toxizität in Zusammenhang mit Vitamin-D-Supplementierung finden ab Minute 30:17 im Vortrag. siehe auch Folie H28: „Es gibt keine Toxizität unterhalb von 500 nmol/l (= 200ng/ml) nach Massgabe der derzeit (Dezember 2014) vorhandenen Literatur zu Vitamin D“ http://d.mp3vhs.de/vonabisw/Vitamind3/RH/H28.jpg siehe auch Folie H29: „Es gibt keine Toxizität unterhalb von 30.000 I.E. pro Tag dauerhafte Supplementierung von Vitamin D3 (Colecalciferol) nach Massgabe der derzeit (Dezember 2014) vorhandenen Literatur zu Vitamin D“ http://d.mp3vhs.de/vonabisw/Vitamind3/RH/H29.jpg Die Folien zu dem Vortrag sind hier abrufbar: http://d.mp3vhs.de/vonabisw/Vitamind3/RH/Robert Heaney.docx 68 Zuletzt soll ausdrücklich darauf hingewiesen werden, dass vor jeder Selbstbehandlung mit Vitamin D ein Arzt oder Heilpraktiker konsultiert werden sollte und eine Bestimmung der aktuellen Vitamin-D-Konzentration im Blut unerlässlich ist. Dies ist mittlerweile auch mit postalisch versendeten Labortests möglich (siehe u.a. medivere.de). Ebenfalls empfiehlt es sich, nach Erstdosierung sowie einigen Wochen Dauerverwendung den Spiegel kontrollhalber nochmals zu bestimmen, um den tatsächlichen Erfolg zu überprüfen. Leider ist es möglich, dass Sie Ihren Arzt durch Übergabe der o.g. wissenschaftlichen Fakten erst informieren müssen. In Lehre & Praxis arbeiten Mediziner häufig noch mit veralteten Daten aus Zeiten, in denen die wissenschaftlichen Analysemethoden der Labore und damit auch der Erkenntnisstand noch unterentwickelt waren. Reference List 1. Garland, C. F., French, C. B., Baggerly, L. L. & Heaney, R. P. Vitamin D supplement doses and serum 25-hydroxyvitamin D in the range associated with cancer prevention. Anticancer Res. 31, 607-611 (2011). 2. Deng, X. et al. Magnesium, vitamin D status and mortality: results from US National Health and Nutrition Examination Survey (NHANES) 2001 to 2006 and NHANES III. BMC. Med. 11, 187 (2013). 3. Haddad, J. G., Matsuoka, L. Y., Hollis, B. W., Hu, Y. Z. & Wortsman, J. Human plasma transport of vitamin D after its endogenous synthesis. J. Clin. Invest 91, 2552-2555 (1993). 4. Heaney, R. P. et al. 25-Hydroxylation of vitamin D3: relation to circulating vitamin D3 under various input conditions. Am. J. Clin. Nutr. 87, 1738-1742 (2008). 5. Dr. med. Raimund von Helden. "Gesund in sieben Tagen", Hygeia Verlag Dresden 2011, ISBN 978-3-939865-12-4 6. Danksagung: http://www.vonabisw.de/6.html - Volker H. Schendel – Ministerialrat a. D., Freier Wissenschaftsjournalist, Kleiststr. 45, 30916 Isernhagen Tags: vitamin d hoch dosiert 69