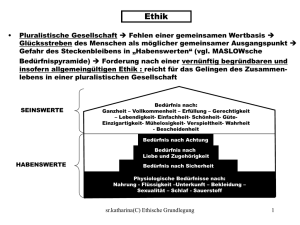
Schwierige ethische Entscheidungen in der Neonatologie im Lichte
Werbung

Aus der Arbeitsgruppe Klinische Ethik Support & Begleitforschung Universitätsspital Basel / Universitäre Psychiatrische Kliniken, Institut für Bio- und Medizinethik, Universität Basel und der Abteilung für Neonatologie des Universitätskinderspitals beider Basel (UKBB) Arbeit unter der Leitung von Prof. Dr. rer. soc. Stella Reiter-Theil (Leitung, Klinische Ethik Support & Begleitforschung Universitätsspital Basel / Universitäre Psychiatrische Kliniken, Institut für Bio- und Medizinethik, Universität Basel) und Dr. René Glanzmann (Stv. Leiter Abt. Neonatologie des Universitätsspitals beider Basel Medizinische Fakultät, Universität Basel) Schwierige ethische Entscheidungen in der Neonatologie im Lichte elterlicher Wertvorstellungen Eine Fallserie Masterthesis Vorgelegt der Medizinischen Fakultät der Universität Basel Von Mirella Muggli aus Meggen/LU Studierende der Medizin an der Universität Basel Anonymisierung und Selbstständigkeitserklärung Hiermit bestätige ich, dass die Anonymisierung der persönlichen und medizinischen Daten in der Masterthesis von Mirella Muggli mit dem Titel Schwierige ethische Entscheidungen ” in der Neonatologie im Lichte elterlicher Wertvorstellungen – eine Fallserie“ den üblichen Standards entsprechen und damit ausreichend sicher ist. Des Weiteren erkläre ich, die vorliegende Masterthesis selbstständig und den Grundsätzen wissenschaftlicher Ehrlichkeit und Standards entsprechend verfasst zu haben. Insbesondere versichere ich, dass ich alle wörtlichen und sinngemässen Übernahmen aus anderen Werken als solche gekennzeichnet habe. Es ist mir bekannt, dass bei unlauterem Vorgehen meinerseits die Medizinische Fakultät das Recht hat, mit den auf Grund dieser Arbeit verliehenen Titel zu entziehen. Waldenburg, den 13.4.2012 Mirella Muggli Bemerkung Um die Lesbarkeit des Textes zu erleichtern, wurde bei Personenbezeichnungen die männliche Form verwendet. Selbstverständlich sind jeweils männliche und weibliche Personen gemeint. 1 Danksagung Ich möchte mich bei all jenen, die bei der Verwirklichung dieser Arbeit mitgeholfen und mich unterstützt haben, ganz herzlich bedanken. Einen besonderen Dank möchte ich Frau Prof. Dr. Stella Reiter-Theil (Leitung, CESAR) aussprechen, für die umfassende Betreuung der Arbeit von Seiten der Medizinethik sowie Hilfe und Unterstützung in methodischen Belangen. Den Mitarbeitern der Arbeitsgruppe Klinische Ethik Support & Begleitforschung danke ich für zahlreiche Anregungen, insbesondere aus Diskussionen im Kolloquium und für Hilfe bei der Entwicklung des Dokumentationsbogens. Gleichermassen bedanken möchte ich mich bei Dr. med. René Glanzmann (UKBB) für die Betreuung der Arbeit von neonatologischer Seite sowie die ausführliche Einführung in die neonatologische Abteilung des UKBB. Einen grossen Dank richte ich an die Eltern der Patientin 3, welche mir die wertvolle Möglichkeit zu einem persönlichen Interview gegeben haben. Damit haben sie einen sehr grossen und wichtigen Beitrag zu meiner Arbeit geleistet. Herzlichen Dank! Des Weiteren möchte ich mich auch speziell bei Eva Tiefenauer, der Autorin meiner PartnerMasterthesis, bedanken. Die gute Zusammenarbeit bei der Erarbeitung des Dokumentationsbogens sowie wertvolle Anregungen durch einen fortlaufenden Austausch haben massgeblich zum Gelingen dieser Arbeit beigetragen. Meinem Gefährten in allen Lebenslagen, Fabian, danke ich für die nie endende moralische Unterstützung und Hilfe beim Layout. 2 Inhaltsverzeichnis 1 Einleitung 5 2 Fragestellung und Zielsetzung 6 3 Theorie 7 3.1 Ethik . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 7 3.2 Ethikkonsil . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 7 3.2.1 Auslöser und Zielsetzung . . . . . . . . . . . . . . . . . . . . . . . . 8 3.2.2 Vorgehensweise . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 9 3.2.3 Rolle des Patienten und seiner Angehörigen im Ethikkonsil . . . . . 10 3.2.4 Evaluation von Ethikkonsilen . . . . . . . . . . . . . . . . . . . . . . 11 Neonatologie . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 12 3.3.1 Definitionen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 12 3.3.2 Postnatale Adaptation . . . . . . . . . . . . . . . . . . . . . . . . . . 13 3.3.3 Empfehlung für die Betreuung von extremen Frühchen . . . . . . . . 13 3.3.4 Probleme des Neugeborenen . . . . . . . . . . . . . . . . . . . . . . . 14 3.4 Ethische Beratung in der Neonatologie . . . . . . . . . . . . . . . . . . . . . 14 3.5 Sterbehilfe und Therapiebegrenzung . . . . . . . . . . . . . . . . . . . . . . 15 3.6 Spiritualität und Wertvorstellungen . . . . . . . . . . . . . . . . . . . . . . . 17 3.6.1 Begriffsdefinitionen . . . . . . . . . . . . . . . . . . . . . . . . . . . . 17 3.6.2 Einfluss von Wertvorstellungen auf den Entscheidungsprozess . . . . 19 3.3 4 Methodik 21 4.1 Einleitung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 21 4.2 Der ’embedded researcher’ . . . . . . . . . . . . . . . . . . . . . . . . . . . . 21 4.3 Qualitative Inhaltsanalyse . . . . . . . . . . . . . . . . . . . . . . . . . . . . 21 4.4 Kasuistik . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 21 4.5 Entwicklung des Dokumentationsbogens . . . . . . . . . . . . . . . . . . . . 22 5 Resultate 5.1 27 Drei Fallvorstellungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 27 5.1.1 Patient 1 . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 27 5.1.2 Patient 2 . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 29 5.1.3 Patientin 3 . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 33 3 6 Diskussion 36 6.1 Entwicklung eines Dokumentationsbogens . . . . . . . . . . . . . . . . . . . 36 6.2 Vergleich von zwei Fallbeispielen . . . . . . . . . . . . . . . . . . . . . . . . 36 6.2.1 Krankheitsgeschichte . . . . . . . . . . . . . . . . . . . . . . . . . . . 36 6.2.2 Ethische Problematik . . . . . . . . . . . . . . . . . . . . . . . . . . 37 6.2.3 Wertvorstellungen und Spiritualität . . . . . . . . . . . . . . . . . . 38 Elterninterview . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 40 6.3 7 Schlussfolgerung 41 A Anhang 46 A.1 Fragenkatalog Elterninterview . . . . . . . . . . . . . . . . . . . . . . . . . . 46 A.1.1 Einleitung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 46 A.1.2 Fragen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 46 A.1.3 Abschluss . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 47 A.2 Elterninterview 17.03.11 . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 47 A.3 Dokumentationsbogen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 71 A.4 Abkürzungen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 89 4 1 Einleitung Das steigende Durchschnittsalter von Müttern bei der Entbindung sowie die zunehmende Anwendung von medizinisch unterstützter Fortpflanzung führen zu einer steigenden Zahl von Risikoschwangerschaften und in deren Folge zu mehr Früh- und Neugeborenen, welche durch angeborene oder erworbene gesundheitliche Probleme der Pflege auf einer neonatologischen Station bedürfen [7]. Gleichzeitig macht die medizinische Forschung rasante Fortschritte und durch eine nahezu exponentielle Vermehrung des medizinischen Wissens und Könnens stellt sich immer mehr die Frage der Sinnhaftigkeit. Besonders im Bereich der Neonatologie, mit speziellem Augenmerk auf die intensivmedizinische Betreuung, ist diese Frage nur schwer zu beantworten. Ein neugeborenes Kind hat nicht die Möglichkeit, seine Wünsche betreffend Erhaltung des Lebens oder Therapieentscheidungen, resp. –limitierungen zu äussern. Folgerichtig ist in der Neonatologie der Patientenwille des Kindes niemals bekannt. Daher muss im wohlverstandenen Interesse des nicht urteilsfähigen Patienten entschieden werden [42]. Die Verantwortung dafür obliegt nicht nur dem betreuenden Klinikteam, welches anhand von medizinischen Daten eine möglichst akkurate Aussage bezüglich zukünftiger Lebenserwartung und –qualität zu tätigen versucht. Sie obliegt insbesondere auch den Eltern: Sie dürfen und sollen im besten Interesse des Kindes entscheiden. Solche Entscheidungen über Leben oder Tod sind besonders für die Eltern ” eine enorme, manchmal kaum zu ertragende Belastung“ [42]. Dass es dabei zu schwerwiegenden ethischen Dilemmata im Entscheidungsprozess für die betroffenen Eltern, aber auch für das betreuende Team, kommen kann, ist also naheliegend. In solchen Situationen besteht das Angebot einer ethischen Beratung durch eine Fachperson ( Ethikkonsil“). Dabei sollen durch einen strukturierten Ablauf der Entscheidungsprozess ” unterstützt und mögliche Handlungsoptionen unter ethischen Gesichtspunkten beleuchtet und erörtert werden. Diese klinischen Ethikberatungen haben sich seit Jahren und der Gründung der Vorgängereinrichtungen der jetzigen Abteilung Klinische Ethik Support & Begleitforschung am ibmb, ehemals IAEME bzw. Fachbereich für Medizin- und Gesundheitsethik, in Basel gut etabliert und es ist eine enge Zusammenarbeit mit der medizinischen Fakultät sowie den verschiedenen Abteilungen des Universitätsspitals Basel entstanden. Daher ist die vorliegende Arbeit auch als Ausdruck und Würdigung des vertrauensvollen Verhältnisses zwischen CESAR und der Abteilung für Neonatologie des UKBB zu sehen. 5 2 Fragestellung und Zielsetzung Die Entscheidungen über Therapiebegrenzungen und –limitierungen, auch im Sinne einer Palliation, sind vor allem im Bereich der Neonatologie, wo Leben und Tod nahe beieinander liegen eine verantwortungsvolle und schwierige Aufgabe. Es gilt zu entscheiden, ob eine therapeutische Massnahme für das Kind noch sinnvoll ist und ein Benefit generiert werden kann, oder ob durch die Therapie zusätzliches Leiden geschaffen, resp. das Leiden unnötig verlängert wird. Diese Fragestellung widerspiegelt die stetig wachsende Bedeutung der klinischen Ethikberatung, die auch Pfäfflin et al. ansprechen. Die Autoren zeigen auf, dass die Begleitforschung des Ethikkonsils nicht dem Grad dessen Wichtigkeit in der Klinik entspricht und für Evaluation ein grosser Bedarf besteht. [27] Unter anderem aus diesem Grund war es von Beginn an ein Ziel dieser Arbeit, eine Methode zur Dokumentierung neonatologischer Fälle, welche ein Ethikkonsil benötigten, zu etablieren. Anhand des von uns entwickelten Dokumentationsbogens soll es in Zukunft möglich sein, stattgehabte klinische Ethikberatungen in strukturierter Form zu analysieren und evaluieren. Diese Methode dient hoffentlich auch als Grundlage für nachfolgende Arbeiten und soll weiter entwickelt und verfeinert werden. Ein weiterer Schwerpunkt dieser vorliegenden Arbeit ist es, einen Einblick in die Phänomenologie der elterlichen Wertvorstellungen zu gewinnen. Wie bereits angetönt, ist es für das klinische Team und auch für die Eltern eine schwierige und belastende Aufgabe, im wohl verstandenen Interesse eines urteilsunfähigen, neugeborenen Patienten derart weitreichende Entscheidungen zu treffen. Dass die entscheidungsmittragenden Angehörigen sich in diesem Entscheidungsprozess nicht vollständig von eigenen Interessen und Wertvorstellungen freimachen können, ist nur natürlich. Boss et al. konnten bereits aufzeigen, dass die eigenen Wertvorstellungen für die Eltern bei der Entscheidung über Reanimationsmassnahmen bei kranken oder extrem frühgeborenen Kindern zum Teil wichtiger waren als die Einschätzung des Arztes bezüglich Morbidität und Tod. Dennoch fehlt bis anhin eine standardisierte Methode, welche diese Werte effektiv in die Diskussion und den Entscheidungsprozess miteinbezieht. [5] Wir möchten anhand von zwei authentischen Krankengeschichten die vorhandenen elterlichen Wertvorstellungen analysieren und den möglichen Einfluss auf den Entscheidungsvorgang aufzeigen. 6 3 3.1 Theorie Ethik Die Ethik (griechisch: ethos, gewohnte/r Ort, Sitte, Brauch) wird hinzugezogen, sobald die vorherrschende Moral, also das Verständnis von gut und böse, die grundlegenden Überzeugungen eines Menschen von den Normen, Regeln und Werten des alltäglichen Lebens, fragwürdig wird. Anhand der Ethik wird die Moral reflektiert; sie soll z.B. Entscheidungen durch Argumente für oder gegen diese rechtfertigen. Während die deskriptive Ethik die bestehende Moral in einer Gesellschaft beschreibt, widmet sich die normative oder präskriptive Ethik ethischen Normen und Werten. Die Metaethik ergründet die Bedeutung von moralischen Begriffen und die Begründung von moralischen Werturteilen. [3] Die deontologische sowie die teleologische Theorie können als die zwei wichtigsten Begründungsansätze der Ethik bezeichnet werden. Nach der erstgenannten werden Handlungen einzig danach beurteilt, ob sie einem anerkannten moralischen Prinzip folgen. Die zweite Theorie hingegen misst die moralische Güte einer Handlung daran, ob sie geeignet ist, ein bestimmtes Ziel zu fördern. [3] Die angewandte Ethik ist die Ausdifferenzierung der Ethik in unterschiedliche Bereiche des Lebens. Dazu gehört auch die Medizinethik. Dieser Bereich der Ethik zieht keine bestimmte ethische Theorie vor, sondern bleibt offen für unterschiedliche Positionen und moralische Systeme. Es ist ihre erklärte Aufgabe, ethische Theorien kritisch zu hinterfragen und neue Ansätze zu erarbeiten. [28], [45], [26], [37] 3.2 Ethikkonsil Das Ethikkonsil (auch ethische Beratung, Ethikkonsultation, engl.: clinical ethics consultation) ist ein wichtiger Bestandteil der gelebten Medizinethik. Es ist ein Angebot von einzelnen Ethikfachpersonen oder Teams für medizinische Kliniken und Institutionen zur Unterstützung bei ethisch schwierigen Therapieentscheidungen und eine Möglichkeit, ethische Fachkompetenz in die Entscheidungsprozesse einfliessen zu lassen [12]. Der Bedarf nach ethischer Beratung wird durch die klinisch Tätigen und die Patienten bestimmt. Verunsicherung und Konflikte in der Klinik bezüglich der Frage, welche Entscheidungen am ehesten ethisch vertretbar seien, lassen das Bedürfnis nach Hilfestellung, allgemeiner Orientierung und Beratung aufkommen. [33] Weitere Gründe für die zunehmende Bedeutung des klinischen Ethikkonsils in der Medizin sind die heutige Wertepluralität bezüglich Religion, politischer Ideologie oder dem eigenen Lebensstil, welche ein wachsendes ethisches Bewusstsein hervorrufen. Auch das Sterben im Spital ist durch grosse medizini7 sche Fortschritte zu einem bedeutenden ethischen Thema geworden. Zusätzlich bekommen rechtliche und ökonomische Aspekte zunehmenden Einfluss auf die klinische Entscheidungsfindung. [36] 3.2.1 Auslöser und Zielsetzung Mögliche Anlässe für klinische Ethikkonsultationen wurden von Reiter-Theil in 4 Kategorien eingeteilt [36]: 1. Unsicherheit in der ethischen Beurteilung einer klinischen Frage 2. Wahrnehmung eines Konfliktes zwischen ethischen Verpflichtungen 3. Schwierigkeiten mit einem Dissens über eine klinisch relevante ethische Frage im Kreis der Behandelnden und Betreuenden 4. Probleme, die sich aus der Haltung, bzw. der Kooperation des Kranken oder der Angehörigen für das klinische Team ergeben. Als häufigste Themen, die in Ethikkonsultationen diskutiert werden, wurden von DuVal et al. 2001 genannt: Entscheidungen am Lebensende (74%), Fragen nach Patientenautonomie (57,2%) und Konflikt (39,4%). Religiöse oder kulturelle Fragen wurden deutlich weniger häufig genannt (5,3%). Die wichtigsten Trigger, die dabei zu einer Beratung führten waren: Wunsch nach Konfliktlösung, Unterstützung im Umgang mit schwierigen Patienten oder Familienmitgliedern, emotionale Auslöser, Hilfe bei einer bevorstehenden Entscheidung, rechtliche oder richtlinienbezogene Fragen, durchdenken von ethischen Fragestellungen, Förderung der Kommunikation, Fairness und Gerechtigkeit, der Versuch einer schwierigen Situation zuvorzukommen. Ein Bewusstsein für diese Triggerfaktoren erleichtert es der beratenden Ethikfachperson, die ethischen Probleme anzusprechen und ermöglicht eine Integration des Ethikkonsils in das klinische Setting. Die Daten von DuVal zeigen auch, wie wichtig, zusätzlich zu den klassischen Fähigkeiten des Ethikers, ein ethisches Dilemma zu identifizieren und analysieren, die Fähigkeit ist, Konflikte zu lösen und emotional geladene Situationen zu handhaben. [11] Ethische Beratungen sollen mithelfen, eine ethisch überzeugende Krankenbetreuung umzusetzen. Auch ist es ein erklärtes Ziel, nötige Voraussetzungen am Arbeitsplatz sowie die personelle Kompetenz zu unterstützen. Die Zielsetzungen sind also nicht nur kurzfristig angelegt, sondern bemühen sich auch um einen nachhaltigen und präventiven Beitrag z.B. zur Bewältigung zukünftiger ähnlicher Probleme. [33] Als langfristige weitere Wirkungen in der Medizin können unter anderen die Sensibilisierung für ethische Fragen, Vermittlung von Grundbegriffen, Unterstützung der Reflexion und Kommunikation über ethische Fragen, 8 Förderung eines Berufsübergreifenden ethischen Dialogs am Arbeitsplatz genannt werden. [37] 3.2.2 Vorgehensweise Die Ethikkonsultationen, die z.B. auf Anfrage der Abteilung Neonatologie des Universitätskinderspitals beider Basels durchgeführt werden, folgen dem Basler Ansatz. Zentrale theoretische und methodische Grundlagen sind die vier Prinzipien der Medizinethik nach Beauchamp und Childress sowie der systematische Perspektivenwechsel. Vier-Prinzipien-Ansatz der Medizinethik [1]: 1. Respekt vor Autonomie des Patienten 2. Vermeiden von Schaden 3. Hilfeleistung (beneficence) 4. Gerechtigkeit Die Auflistung der vier Prinzipien entspricht keiner prioritären oder hierarchischen Ordnung. Vor jedem praktischen Entscheid findet eine Neuorientierung bezüglich der Gewichtung der einzelnen Prinzipien statt. Bei der Beantwortung von ethischen Fragestellungen kann es aber zu einem Konflikt zwischen eigentlich gleichwertigen Prinzipien und ihrer Umsetzung kommen. Dies ist jedoch nicht zwangsläufig ein Nachteil der Methode. Denn die Alternative wäre ein Ansatz, der kein Raum für individuelle Unterschiede und situative Besonderheiten lässt, sondern eine Prioritätenordnung autoritativ vorgibt. Prinzipienethik sollte jedoch auf individueller Kompetenz basieren und eine Vielfalt von Auffassungen und Interpretationen zulassen. [33] Dieser Vier-Prinzipien-Ansatz wird mit dem systematischen Perspektivenwechsel kombiniert. Die grundlegende Fähigkeit, die Perspektive eines anderen einzunehmen, eröffnet ” als Grundlage des Verstehens erst den Weg zu einem systematischen Perspektivenwechsel.“ [33] Da bei einer Ethikkonsultation meist mehrere Personen involviert sind, mischen sich verschiedene Perspektiven, welche die Wahrnehmung eines Problems sowie die ethische Analyse beeinflussen können. Durch einen systematischen Wechsel der Perspektiven sollen die wesentlichen Bedürfnisse, Rechte und Pflichten der Beteiligten beleuchtet werden. So soll die bestmögliche Annäherung an ein Modell der Unparteilichkeit erreicht werden, welches sich an das Gerechtigkeitsprinzip von John Rawls anlehnt. (...) dieses qualifiziert den Weg ” zu einer Entscheidung dann als gerecht, wenn alle, die an der Entscheidung teilhaben, unabhängig von ihrer tatsächlichen Position mit den Folgen einverstanden sein könnten, (...)“. 9 [33] Diese Methode ermöglicht es, sich von der Befangenheit der eigenen Sicht zu befreien und so eine umfassende und ausgewogene Einschätzung der Gesamtsituation zu erreichen. [33] Systematischer Perspektivenwechsel nach Reiter-Theil[33]: • Ich-Perspektive: Bedürfnisse der beteiligten Individuen, persönliche Werte, professionelles Selbstverständnis, Grenzen der Belastbarkeit u.a., Rechte des Patienten. • Ich-Du-Perspektive: Beziehungsebene zwischen Patient und Arzt/Betreuer bzw. Bezugsperson: Erwartungen, Versprechen, Vertrauen, Überforderung, etc. • Persönliche Wir-Perspektive: Beziehungskontext des Patienten, vor allem Familie und Angehörige; Beziehungskontext des Arztes/Betreuers, vor allem das Team • Institutionelle Perspektive: Leitbild, Werteorientierung, Hierarchie, Entscheidungsund Handlungsraum, Gewissensfreiheit des Einzelnen in der Institution, Einschränkungen z.B. durch Rationierungen • Professionelle Perspektive: Standards des Fachgebietes, rechtliche Rahmenbedingungen, professionelle Ethik, z.B. Sorgfaltspflichten • Kollektive Perspektive: Wertehorizont, z.B. Mitgliedschaft in einer religiösen oder politischen Gemeinschaft; persönliche Verantwortung als Mitglied der Gesellschaft Im Verlauf des Ethikkonsils kommt es nicht nur auf das Outcome, sondern auch auf den Prozess selbst und die Vorgehensweise in der Beratung an. Die beratende Fachperson sollte lösungsorientiert und partizipativ vorgehen. Ein neutraler Ansatz, bei dem die Ethikfachperson nur in die Rolle eines Moderators schlüpft, wirkt auf den ersten Blick verlockend, lässt jedoch, wie Reiter-Theil in einer Übersichtsarbeit aus dem Jahr 2008 bemerkt, eine wichtige Aufgabe ausser Acht: Sie soll Verantwortung für die Qualität des Prozesses ” übernehmen und dafür einstehen können, dass das Ergebnis ethisch vertretbar und auf einer soliden Bewertung der Argumente beruht“. [30] Damit die Ethikfachperson ihre Aufgabe ausfüllen kann, braucht sie – neben der ethischen Kompetenz – auch fundierte Kenntnisse in Gesprächsführung, Beratung und Kommunikation. Weitere notwendige Qualifikationen sind ein vertieftes Wissen und analytische Kompetenz in der Ethik selbst sowie eine akademische Qualifikation in medizinischer Ethik. Daneben sollte sie auch in einem der Heilberuf sachkundig sein und die eigene Persönlichkeit sinnvoll weiterentwickeln. [36] 3.2.3 Rolle des Patienten und seiner Angehörigen im Ethikkonsil Bezüglich des Einbezugs von Patienten, respektive ihrer Angehörigen in die ethische Beratung wurde bislang noch wenig geforscht, und es fehlen eindeutige Empfehlungen bezüglich 10 eines geeigneten Vorgehens. Dies wird auch im allgemeinen Fehlen von Standards für klinische Ethikkonsultationen reflektiert. Es ist eine Grundvoraussetzung des Entscheidungsfindungs- und Beratungsprozesses, dass die Perspektive des Patienten, beziehungsweise seiner Angehörigen ernst genommen und miteinbezogen wird. Auf welchem Weg dies am besten erreicht wird, sollte jedoch eine Sache der Kontextualisierung sein. [35] Die meisten ethischen Beratungen werden vom behandelnden Team ausgelöst. Es stellt sich deshalb die Frage, ob die klinischen Ethikkonsile zu Arzt-zentriert sind und sich die Wünsche und Bedürfnisse des Behandlungsteams zu stark durchsetzen. Über die Ansprüche und Wünsche von Patienten und ihren Familien an eine ethische Beratung existieren bislang keine Studien. Im Falle einer Anfrage durch Patienten oder seine Angehörigen selbst, besteht die grosse Herausforderung für die Ethikfachperson darin, die Balance zwischen Neutralität gegenüber und Fürsprache für den Patienten und seine Familie zu finden. Sie soll nicht nur für die Wünsche und Vorstellungen des Patienten eintreten, sondern auch die ” andere Seite“ systematisch in die Entscheidungsfindung einbinden. Der Ansatz des systematischen Perspektivenwechsels hilft dabei, eine allfällige Parteilichkeit auszubalancieren und erleichtert das gegenseitige Verständnis. [35] Wie Reiter-Theil et al. in ihrer Arbeit über die Rolle von Angehörigen bei Entscheidungen am Lebensende erwähnt, sind diese bei der Betreuung von Patienten am Lebensende in einer schwierigen Situation: Sie sollen den Patienten unterstützen und begleiten, fühlen sich aber gleichzeitig oft hilflos und trauern. Viele Angehörige wünschen sich in die Entscheidungsfindung aktiv einbezogen zu werden und sehen dies als ihr Recht. Vom ethischen Standpunkt aus kann es als Verpflichtung betrachtet werden, die Angehörigen einzubinden. [31] Die im Rahmen der ECOPE-Studie durchgeführten Aufarbeitung einer prospektiven Fallserie (Vollerhebung) von 40 neonatalen Patientengeschichten hält fest, dass in 20% der Fälle die Eltern nicht angemessen einbezogen wurden, die daher ihre Wünsche nicht ausreichend einbringen oder eventuell gar nicht entwickeln konnten. Es wird jedoch auch festgehalten, dass auch eine mögliche Überforderung der Eltern berücksichtigt und eventuell kompensiert werden muss. Es könne sogar ” Entscheidung zu entlasten (...)“.[32] 3.2.4 (...) ethisch geboten sein, die Eltern teilweise von der Evaluation von Ethikkonsilen Klinische Ethikkonsile haben in den letzten Jahren beträchtlich an Bedeutung gewonnen, die Begleitforschung und Evaluation der Konsile tauchen jedoch – in Europa und im deutschsprachigen Raum – erst seit wenigen Jahren in der Literatur auf. Obwohl Forschungsfragen, mögliche Methoden, Standards und Instrumente sowie Vorschläge für mögliche messbare Outcome-Kriterien bereits 1996 in Chicago formuliert wurden, erschienen seither nur 11 sehr wenige Studien. Mögliche Erklärungen dafür sind, dass die passenden Instrumente zur Evaluation schwierig zu entwickeln sind, dass die Studien methodische Mängel aufwiesen, z.B. kleine Fallzahlen; auch ist das Herstellen einer Kontrollgruppe hier extrem schwierig. Eine weitere methodische Schwierigkeit der Evaluation von Ethikkonsilen ist, dass sich Outcome-Kriterien nur schlecht im Voraus bestimmen lassen, weil der adäquate Outcome erst im Beratungsprozess selbst identifiziert wird. Fest steht jedoch, dass durch die steigende Bedeutung der klinischen Ethik ein grosser Bedarf für Begleitforschung und Evaluation von klinischen Ethikberatungen besteht. [27] 3.3 3.3.1 Neonatologie Definitionen Die Neonatologie ist ein Teilgebiet der Kinderheilkunde, das sich mit neugeborenen Kindern befasst. Als ein Neugeborenes wird das Kind bis und mit dem 28. Lebenstag bezeichnet. Bei der Angabe des Alters, des Kindes wird meist das Gestationsalter verwendet, welches eigentlich die Dauer der Schwangerschaft bezeichnet. Gerechnet wird ab dem ersten Tag der letzten Menstruationsblutung. Als eine normale Schwangerschaftsdauer werden 280 Tage, resp. 40 Wochen bezeichnet mit einem Spielraum von der 37. bis zur 42. Schwangerschaftswoche (SSW). Anhand des Gestationsalters wird auch die Reife des neugeborenen Kindes bestimmt: als ein reifes Neugeborenes wird ein Kind mit Gestationsalter 259-293 Tage (vollendete 37− <42 Wochen) angegeben. Folglich wird ein Neugeborenes mit einem Gestationsalter <259 Tagen (<37 vollendete Wochen) als ein unreifes, beziehungsweise frühgeborenes Kind oder Frühchen bezeichnet. Als übertragenes Neugeborenes zählt ein Kind ab >294 Tagen (42 Woche oder mehr). Ohne die Reife der Kinder zu berücksichtigen werden die Neugeborenen auch nach Gewicht eingeteilt. Da vor allem die untergewichtigen Kinder medizinische Probleme haben, sollen hier die entsprechenden Abstufungen aufgeführt werden. Ab einem Gewicht von <2500g gilt ein Neugeborenes als untergewichtig ( low birth weight infant“ = LBW), davon abgegrenzt ” werden sehr untergewichtige Neugeborene ( very low birth weight infant“ = VLBW) mit ” einem Geburtsgewicht <1500g und extrem untergewichtige Neugeborene ( extremely low ” birth weight infant“ = ELBW) mit einem Geburtsgewicht <1000g. Aus dem Verhältnis des Gestationsalters zum Gewicht lässt sich eine weitere Einteilung ableiten: eutrophe Kinder haben ein Geburtsgewicht zwischen der 10. und 90. Perzentile. Hypotrophe Kinder kommen mit einem Geburtsgewicht <10. Perzentile ( small for ge” stational age“ =SGA), hypertrophe Kinder mit einem Gewicht >90. Perzentile zur Welt ( large for gestational age“ = LGA). [23] ” 12 3.3.2 Postnatale Adaptation Der Vorgang der Geburt ist für das Kind sowie für die Mutter, mit grossem Stress verbunden. Vor allem für das Kind bedeutet es eine extreme Umstellung, vom im Wasser lebenden Fetus wird es zum Luft atmenden Neugeborenen. Die Vitalfunktionen wie z.B. Atmung, Kreislauf, Wärmehaushalt und Ernährung, werden nun nicht mehr von Plazenta und Eihäuten gewährleistet, sondern gehören von einem Moment zum nächsten zu den Aufgaben des Kindes. Dass diese Vorgänge besonders bei unreifen Kindern leicht störbar sind, ist daher naheliegend. Umso mehr ist eine schnelle und genaue Diagnostik von grösster Wichtigkeit. Diese beinhaltet anders als bei reifen Neugeborenen nicht nur das Apgarschema, da die damit beurteilten Parameter wie Atmung, Herzfrequenz, Hautfarbe, Muskeltonus und Reflexe stark vom Gestationsalter, also von der Reife des Kindes abhängig sind. Auch die prognostische Aussagekraft bezüglich des neurologischen Outcomes ist bei Frühgeborenen stark eingeschränkt. Daher hat sich für sehr untergewichtige Frühgeborene der CRIB-Score [16] durchgesetzt. Als Ergänzung wird der pH-Wert aus dem Blut der Nabelschnurarterie hinzugezogen, welcher eine Aussage über die während Wehen und Geburt entstandene Sauerstoffunterversorgung erlaubt. [24] 3.3.3 Empfehlung für die Betreuung von extremen Frühchen Laut einer japanischen Studie liegt die Untergrenze für die Überlebensfähigkeit unter optimalsten Bedingungen bei 22 vollendeten SSW [25]. Im letzten Jahr wurden jedoch von der schweizerischen Gesellschaft für Neonatologie die überarbeiteten Empfehlungen zur Behandlung von Neugeborenen an der Grenze zur Lebensfähigkeit (22-26. Gestationswochen) herausgegeben. Die Grenze für den Einsatz von intensivmedizinischen Massnahmen wurde bei einem Gestationsalter von 24 SSW belassen, ebenso wie die Empfehlung bei Neugeborenen mit einer Schwangerschaftsdauer von unter 24 Wochen die Betreuung nur auf palliative Massnahmen zu beschränken. Bei unsicherem Gestationsalter (ungefähres Gestationsalter =23 vollendeten Wochen) sollte ein geschultes Team der Neonatologie direkt im Gebärsaal über die adäquate Therapie entscheiden. [44] Im Vergleich von deutschsprachigen Richtlinien zur Betreuung von Frühgeborenen an der Grenze zur Lebensfähigkeit hat sich gezeigt, dass diese grundsätzlich auf den gleichen Prinzipien beruhen. In der Anwendung führen sie jedoch zu unterschiedlichen Umsetzungen und es werden nationale Unterschiede erkennbar. In allen Leitlinien zeigt sich die Schwierigkeit der Abwägung zwischen einem pragmatischen, am Gestationsalter orientierten Ansatz und der Erfordernis, das Kind und seine Familie in ihrer Individualität zu betrachten. [14] 13 3.3.4 Probleme des Neugeborenen Durch die Unreife und das niedrige Gestationsalter lassen sich die häufigsten, medizinischen Probleme von kranken Neugeborenen erklären. Dabei kann man diese in zwei grosse Gruppen einteilen: Frühchen leiden vor allem unter ihrer Unreife (Ikterus, Atemnotsyndrom, Apnoeanfälle, Saug- und Schluckstörungen, intrakranielle Blutungen, Infektionen, Probleme der Temperaturregulation), wohingegen hypotrophe Kinder aufgrund ihrer intrauterinen Mangelernährung häufiger mit einer fetalen oder postnatalen Hypoxie und Hypoglykämien zu kämpfen haben. [23] Neben diesen erworbenen spielen auch die angeborenen Erkrankungen eine grosse Rolle. Eine Ursache dafür ist sicher in der zunehmenden Anwendung der assistierten Reproduktion zu finden. Sie ist nicht nur verantwortlich für eine stark erhöhte Frühgeburtlichkeit [41], sondern auch für eine hohe Fehlbildungsrate. In einer australischen Studie konnte gezeigt werden, dass Kinder, welche durch intrazytoplasmatische Spermieninjektion oder mittels In Vitro Fertilisation gezeugt wurden, im Vergleich zu natürlich gezeugten Kindern eine doppelt so hohe Rate an schweren Fehlbildungen hatten. [13] Etwa ? der angeborenen Erkrankungen sind Fehlbildungen im Bereich des Muskel- und Skelettsystems, des kardiovaskulären Systems und des inneren Urogenitalssystems. Aber auch Fehlbildungen durch Chromosomen-Aberrationen, des Zentralnervensystems oder des Gastrointestinaltraktes sind relativ häufig. In 20% der Fälle fallen diese Fehlbildungen schwer, also auch lebensbedrohlich aus. Dazu gehören vor allem die Erkrankungen des kardiovaskulären Systems, welche 6-20% aller Todesfälle im ersten Lebensmonat ausmachen. [29] 3.4 Ethische Beratung in der Neonatologie Die rasante Entwicklung der Medizin hat, wie bereits erwähnt, der Neonatologie grosse Fortschritte beschert. Zahlreiche Probleme in der Behandlung von schwerkranken Frühund Neugeborenen konnten so gelöst werden, gleichzeitig wurden aber auch neue Probleme geschaffen. Doch nicht nur die Fortschritte in der Technik, sondern auch das Fach der Neonatologie an sich kann ethische Dilemmata hervorbringen. Gerade dieses Gebiet hat hinsichtlich der Abläufe bei Organversagen und Sterbeprozessen eine hohe Wirksamkeit und Invasivität. Aus diesem Grund bedarf es einer ethischen Reflexion bezüglich des Sinnes dieser Massnahmen im Hinblick auf zentrale ethische Kriterien. [32] Ein Säugling wird immer anders gesehen als ein älteres Kind oder ein Erwachsener. Das fundamentale Recht auf umfassende medizinische Therapie steht zur Debatte, wenn der 14 Patient ein neugeborenes Kind ist. Aus Sicht der Neonatologie sind Neu- und Frühgeborene im Nachteil. Die Eltern sind gesetzlich berechtigt, über die Therapie ihres Kindes zu entscheiden und moralisch verpflichtet, das Interesse des Kindes zu vertreten. Treffen sie eine Entscheidung zugunsten einer Therapie, die aber z.B. ein Überleben mit schweren Behinderungen nach sich ziehen könnte, hat das nicht nur Auswirkungen auf das Kind, sondern auf die ganze Familie. Bei diesen Konsequenzen kann es den Eltern schwer fallen, nur im besten Interesse des Kindes zu handeln, und es stellt sich die Frage, inwiefern die Eltern schlussendlich nicht doch ihre eigenen Interessen in den Vordergrund stellen. Der frühere, durch den Arzt ausgeübte Paternalismus, wurde sozusagen ersetzt durch einen Paternalismus, der durch die Eltern ausgeübt wird. Das Prinzip des Respekts vor der Autonomie des Patienten selbst ist bei Neugeborenen nicht umsetzbar. [15] Eine kanadische Studie aus dem Jahr 2008 besagt: newborn infants and particulary pre” term infants are systematically devalued, (...)“[19]. Zu dieser provokanten Aussage gelangten die Autoren mittels eines anonymen Fragebogens; mit diesem wurden anhand von fiktiven Fällen unterschiedliche Populationen von Ärzten und Studenten befragt, ob eine Reanimation und intensivmedizinische Behandlung im besten Interesse ( best interest“) des Patienten ” sei. Beim Frühgeborenen mit einem Gestationsalter von 24 Wochen waren dies lediglich 69% im Vergleich zu 97% und 94% bei einem 2 Monate alten, resp. einem 7 Jahre alten Kind. Diese Einschätzung wurde offenbar weniger als erwartet auf Basis von medizinischen Daten gefällt, da bei anderen Patientengeschichten ein deutlich schlechteres Outcome angegeben wurde. Eine weitere bemerkenswerte Aussage der Autoren ist, dass in den beiden Fällen an den Extremen des Lebens, bei einem 80-jährigen Patienten und beim Frühgeborenen statistisch signifikant mehr Personen dem fiktiven Wunsch der Angehörigen, nicht zu reanimieren, also eine Therapie vorzuenthalten ( withholding“), entsprechen würden - auch, ” wenn sie vorher einer Reanimation zugestimmt hatten. Es scheint, dass es bei sehr alten und sehr jungen Patienten leichter fällt, das Vorenthalten einer Therapie zu akzeptieren. [19] Durch diese besondere Konstellation hat die klinische Ethik und mit ihr die ethische Beratung in der Neonatologie einen grossen Stellenwert. 3.5 Sterbehilfe und Therapiebegrenzung Oft wird zwischen Palliation und Sterbehilfe“ nicht deutlich unterschieden, resp. werden ” die beiden Begriffe von Angehörigen des behandelnden Teams irrtümlich gleichgesetzt. Als palliative care“ wird laut Weltgesundheitsorganisation (WHO) der ganzheitliche Ansatz ” bezeichnet, welcher die Lebensqualität eines sterbenden Patienten und explizit auch seiner Familie verbessern soll. Dies geschieht durch Prävention und Linderung von Leiden, durch 15 eine frühe Erkennung und adäquate Beurteilung von Problemen physischer, psychosozialer oder spiritueller Natur. Dabei wird das Sterben als ein natürlicher Prozess angesehen, welcher weder beschleunigt noch verzögert werden soll. Der Ansatz der palliative care“ kann ” durchaus auch Untersuchungen für eine bessere Einschätzung der klinischen Situation und den Einsatz von Therapien, wie Operationen, Bestrahlung oder Chemotherapie beinhalten, ist also keineswegs mit Nichts-Tun“ gleichzusetzen. [48] ” Obwohl laut WHO der Sterbeprozess an sich nicht gestört werden sollte, wird im Verlauf einer fortschreitenden, schweren Krankheit durch Unterlassen ( withholding“) oder Abbruch ” ( withdrawel“) einer Therapie ebendieser Prozess beeinflusst. In einem solchen Fall ist die ” juristische Unterscheidung zwischen den verschiedenen Arten von Sterbehilfe fundamental. • Direkte aktive Sterbehilfe: Gezielte Tötung zur Verkürzung der Leiden eines anderen Menschen. Durch eine dritte Person wird dem Patienten mit klarer Absicht ein Medikament verabreicht, als dessen direkte Folge der Tod des Patienten eintritt. Dies ist nach Artikel 111 (vorsätzliche Tötung), Artikel 114 (Tötung auf Verlangen) und Artikel 113 (Totschlag) des schweizerischen Strafgesetzbuches (StGB) strafbar. • Indirekte aktive Sterbehilfe: Die Verkürzung der Lebensdauer und ein möglicherweise früher eintretender Tod werden als Nebenwirkung von eingesetzten Medikamenten (z.B. Morphium) in Kauf genommen. Diese Art der Sterbehilfe wird im StGB nicht klar geregelt, gilt aber als grundsätzlich erlaubt. Auch in den Richtlinien bezüglich der Sterbehilfe der Schweizerischen Akademie der Medizinischen Wissenschaften (SAMW) wird diese Form als zulässig erachtet. • Passive Sterbehilfe: Sie bezeichnet den Verzicht auf den Beginn oder den Abbruch von lebenserhaltenden Massnahmen. Diese Form wird gesetzlich ebenfalls nicht ausdrücklich geregelt, wird aber als erlaubt angesehen. • Beihilfe zum Suizid: Wer aber äus selbstsüchtigen Beweggründen”jemandem Beihilfe zum Suizid leistet, wird nach Art. 115 StGB mit Freiheitsstrafe bis zu fünf Jahren oder Geldstrafe bestraft. Bei der Suizidbeihilfe wird dem Patient die tödliche Substanz vermittelt, welche der Suizidwillige ohne Mithilfe Dritter selbst einnimmt. Nach den SAMW-Richtlinien ist diese Form der Sterbehilfe kein Bestandteil der ärztlichen Tätigkeit. [6] In der Ärzteschaft besteht eine grosse Unsicherheit bezüglich Sterbehilfe und der Umsetzung von therapiebegrenzenden Massnahmen. Beck et al. konnten zeigen, dass zum Beispiel das Stoppen einer mechanischen Beatmung von vielen der interviewten Ärzten als aktive ” Sterbehilfe“ und somit fälschlich als illegal eingestuft wird. Die Befürchtung, man könnte 16 durch Abbrechen einer Therapie eine Straftat begehen, führt unter den Betroffenen zu grossem, emotionalem Stress. Eine Folge davon ist, dass Therapien nicht abgebrochen, sondern auch bei Sinnlosigkeit“ weitergeführt werden und somit zu einer Verlängerung des Leidens ” für den Patienten führen. [2] In der bereits erwähnten in Deutschland durchgeführten Vollerhebung der Krankengeschichten von 40 schwer kranken Neugeborenen konnte festgestellt werden, dass die ethischen und rechtlichen Grenzen zugunsten einer primär lebenserhaltenden Behandlung in allen untersuchten Fällen eingehalten wurden. Es konnte auch gezeigt werden, dass bei Entscheidungen, ob eine Therapie (...) im Interesse der Leidensminderung konsequenter einzuschränken ” (...)“[32] sei, wenig Sicherheit besteht. Die Autoren hielten sogar fest, dass die Umstellung auf eine palliative Betreuung und die Entscheidung für eine Therapiebegrenzung eher zu spät erfolgte. [32] 3.6 Spiritualität und Wertvorstellungen Die Bedeutung von Religion und Spiritualität für therapeutische Entscheidungen am Lebensende werden nur langsam von der Forschung als wichtiges Thema erkannt [46]. Das Verständnis dafür ist deshalb so wichtig, da durch die Globalisierung auch in der Medizin der Bedarf entsteht, sich mit den unterschiedlichen kulturellen und religiösen Hintergründen der Patienten und ihrer Angehörigen zu beschäftigen [8]. 3.6.1 Begriffsdefinitionen Religion (französisch, von lat. religio, Gottesfurcht“. Auch zurückzuführen auf religere, ” immer wieder lesen“, oder religare, zurückbinden“) ist ein Sammelbegriff für zahlreiche, ” ” historische Erscheinungen, die auf dem (...) spezifischen Bezug zwischen dem Transzen” ” denten“ einerseits und den Menschen andererseits in einer deren Verhalten normativ bestimmenden Weise (...)“[38] beruhen. Es gibt zahlreiche Versuche, den Begriff der Religion zu definieren, jedoch wird keine der Definitionen allgemein anerkannt. [39] Im Brockhaus Religionen wird der Begriff wie folgt definiert: (...) Religion (erscheint) als ein existenz- und ” situationsbezogenes und entsprechend uneinheitliches und uneindeutiges Phänomen (...), als eine spezifische Funktion des Menschseins, die es ausserhalb der Welt des Menschen nicht gibt. Formal lässt sich Religion beschreiben als ein (Glaubens-) System, das in Lehre, Praxis und Gemeinschaftsformen die letzten“ (Sinn-) Fragen menschlicher Gesellschaft und ” Individuen aufgreift und zu beantworten versucht. (...) Entsprechend der jeweiligen Heilsvorstellungen, die ihr zugrunde liegen, und in Relation zur jeweiligen Unheils“-Erfahrung ” hat jede Religion ein Heilsziel“ und zeigt einen Heilsweg“. Das Heilsziel kann als Leben bei ” ” 17 Gott oder in Gott, zukünftiges Leben in einem Heilsreich (...), Vereinigung mit Gott, Ver” klärung“ des Menschen und der Welt vorgestellt werden (Christentum, Islam), aber auch als Aufrechterhaltung oder Wiederherstellung der einmal gegebenen Ordnung (Stammesreligion) oder als Zur-Ruhe-Kommen und Überwindung des Kreislaufs der Wiedergeburten (Buddhismus, Hinduismus). Es steht in enger Beziehung zur jeweiligen Unverfügbarkeit“, ” die als personale (Gott, Götter) und nichtpersonale (Weltgesetz, Erkenntnis, Wissen) Transzendenz vorgestellt wird.“ [38] Religionssoziologisch betrachtet ist eine Religion also auch ein Welterklärungs- und Lebensbewältigungssystem. [38] Das Christentum1 bezeichnet die Gesamtheit der Anhänger des christlichen“ Glaubens ” und diesen Glauben an sich. Klare Kennzeichen des Christentums sind der Monotheismus, das Bekenntnis zu Jesus Christus, auf welchen diese Glaubensrichtung zurückgeht, die Nachfolge Jesu, spezifische moralische Normen (z.B. Nächstenliebe) sowie die Hoffnung auf eine ohne Vorbedingungen geschenkte Erlösung. Die strikte Orientierung an Jesus als Heils” mittler“ ist sicherlich das mitunter wichtigste Merkmal dieser Glaubensrichtung. Jesus wird als von Gott gesandt angesehen, und so sieht sich das Christentum selbst als auf göttlicher Offenbarung basierend. Daher wird das Christentum auch als Offenbarungsreligion bezeichnet. [9] Weiterhin wird das Christentum auch als Erlösungsreligion angesehen, die ganze christliche Frömmigkeit (...) ist auf die durch Jesus Christus vollbrachte Erlösung bezo” gen.“ [10] Gottes Wille erfüllt der Gläubige, indem er sich den Bedürftigen so zuwendet, wie Gott selbst es tun würde. Und so wie Gott die Menschen liebt, sollen die Menschen ihre Nächsten, also auch ihre Feinde, lieben. Dies findet im Doppelgebot der Liebe“ in den Evangelien seinen ” Ausdruck: der Gläubige soll Gott, den Herrn, aus ganzem Herzen lieben, dies gilt als das grösste Gebot. Dem gleichgesetzt ist jedoch das Gebot, den Nächsten zu lieben wie sich selbst. Die christliche Ethik orientiert sich vor allem an diesem Doppelgebot, daneben sind auch die Zehn Gebote wegweisend. [10] Der Islam (vom arab. Verb aslama sich hingeben“, sich Gott ergeben“ [18]) ist eine ” ” durch den Propheten Mohammed begründete monotheistische Weltreligion. Der Ausdruck (...) Muslim ist die Partizipialform von Aslama: derjenige, der sich Gott hingibt“.“ [18] ” ” Der Begriff Islam“ bezeichnet die uneingeschränkte Ergebung in den Willen des einen Got” tes, Allah. Im Gegensatz zum Christentum ist nicht Mohammed als Begründer das Zentrum des Heilsgeschehens, sondern der Koran. Diesem kommt als Niederschrift der Offenbarung 1 In den nachfolgend beschriebenen neonatologischen Fällen handelt es sich um zwei christlich und eine muslimische geprägte Familie. Deshalb werden hier lediglich das Christentum und der Islam besprochen. 18 Gottes und als Ursprung des Glaubens und Norm des Handelns die grösste Autorität zu. Mohammed gilt nur“ als dessen menschlicher Botschafter. Grundlegendes Merkmal für ” den Islam ist der besonders strenge Monotheismus. Alle gottgewollten Verhaltensweisen sind im islamischen Recht, der Scharia, abgefasst. Darin werden neben rechtlichen auch kulturelle und ethische Normen festgehalten. Da die Muslime ein Leben in grösstmöglicher Übereinstimmung mit der Scharia anstreben, hat der Islam den Charakter einer Gesetzesreligion erhalten. Einige wichtige ethische Normen des Islams sind Gerechtigkeit, Gehorsam, Geduld, Dankbarkeit, Solidarität und Aufrichtigkeit. Die fünf Säulen“ des Islam beinhalten die kultischen Pflichten, die jedem Muslim aufgetra” gen sind: Aussprechen des Glaubensbekenntnisses ( schahada“), fünfmal tägliches Ritual” gebet ( salat“), Pflichtalmosen ( zakat“), Fasten ( saum“) im Monat Ramadan sowie die ” ” ” Wallfahrt nach Mekka ( hadjdj“). [17] ” Der Begriff der Spiritualität steht heute weitgehend gleichbedeutend mit dem Terminus der Frömmigkeit. Er bezeichnet (...) eine vom Glauben getragene und grundsätzlich die ” gesamte menschliche Existenz unter den konkreten Lebensbedingungen prägende geistige“ ” Orientierung und Lebensform.“(Brockhaus, Spiritualität) Die mittelalterliche Wortbildung spiritualitas“ stammt aus dem Christentum und bezeichnet ursprünglich die Geistigkeit“, ” ” (...) also das innere geistige Wesen im Gegensatz zur Materialität (...).“[43] ” Werte werden von den verschiedenen Fachrichtungen der Wissenschaft unterschiedlich verstanden. Sozialwissenschaftlich gesehen sind Werte soziale Regeln und Einstellungen auf Ebene der Vernunft und/oder der Gefühle, welche in einem Individuum verankert sind. Aus ihnen entsteht das Handeln des Einzelnen resp. der Gruppe. Sie sind auch Ausdruck einer sozialen Kompetenz. Der Begriff Wert bezeichnet zusammengefasst (...)einander ergänzende ” oder ausschliessende Deutungen von Motiven, Interessen und Zielen (...)“[47]. Alle Wertungen orientieren sich nach Zeit, Raum, Symbol und Regel. [47] 3.6.2 Einfluss von Wertvorstellungen auf den Entscheidungsprozess Eine amerikanische Studie von Robinson et al. über die Rolle von Spiritualität am Lebensende konnte zeigen, dass sich Eltern von Kindern auf einer pädiatrischen Intensivstation bei Entscheidungen am Lebensende unter anderem auf ihre Spiritualität stützen. Auch um im Todesfall dem Verlust eine Bedeutung zu geben und für emotionale Unterstützung, wurde die eigene Spiritualität als wichtig angegeben. Trotz der hochtechnisierten Umgebung erlebten die Eltern das Sterben ihres Kindes als eine spirituelle Reise ( spiritual journey“). ” Die Eltern identifizierten vier wichtige religiöse oder spirituelle Themen, die am Lebensende wichtig waren: Gebete, Glaube, Zugang zu und Unterstützung durch die Kirche ( clergy“) ” 19 sowie die Vorstellung einer transzendenten Eltern-Kind-Beziehung, die auch über den Tod hinaus besteht. [40] Boss et al. zeigten, dass Mütter bei Entscheidungen über die Reanimation von extrem unreifen Neugeborenen oder Neugeborenen mit letalen angeborenen Anomalien Religion, Spiritualität, Hoffnung und Mitgefühl als wichtigste Werte im Entscheidungsprozess empfanden. Die Aussagen der Ärzte bezüglich Morbidität und Mortalität hatten weniger Einfluss auf ihre Entscheidung. Die Eltern gaben an, dass, obwohl sie medizinische Informationen mehrfach erhalten hatten, die schlussendliche Entscheidung dennoch vor allem auf den eigenen Emotionen beruhte. Fünfzehn Prozent der Mütter wurden durch künstliche Reproduktion schwanger und 54% hatten in der Vergangenheit bereits Fehlgeburten oder den Tod des eigenen Kindes erlebt. Diese Frauen beschrieben sich in der Studie selbst als emotional sehr stark verbunden mit dem Kind, das entgegen aller Wahrscheinlichkeit zur Welt kam. Dies könnte ein Grund für die starke Gewichtung der elterlichen Wertvorstellungen in der Entscheidung sein. Auch das Verhalten der Ärzte in der Diskussion war für die Eltern wichtig: Der Ausdruck von Hoffnung und Mitgefühl wurde als sehr wichtig empfunden. Dabei ging es nicht darum, eine gute Prognose mitzuteilen. Diejenigen Ärzte, die ihre Emotionen zeigten und berührt waren durch das Schicksal der Familie, vermittelten den Eltern am meisten Hoffnung. Die Autoren regen weitere Studien an, welche Methoden zum effektiven Miteinbezug der elterlichen Wertvorstellung in die Entscheidungsfindung untersuchen sollen. [5] Auch Robinson et al. regen die Angehörigen des klinischen Teams und auch die Spitalseelsorger an, den Eltern ein wohlwollendes Umfeld für ihre spirituellen und religiösen Wertvorstellungen sowie eine Kultur der Akzeptanz und Integration der spirituellen Perspektiven zu schaffen. So würde es den Eltern vielleicht leichter fallen, ihre persönlichen Wertvorstellung und deren Einfluss auf den Entscheidungs-prozess zu äussern. [40] Damit Neonatologen die Familie in solch schwierigen Entscheidungen am Lebensende führen und unterstützen können, ist aber laut einer weiteren Studie der Gruppe um Boss zusätzliches Training in Kommunikation nötig. Die befragten Ärzte gaben an, dass sie sich unter anderem am wenigsten dafür vorbereitet fühlten, die spirituellen und religiösen Bedürfnisse der Eltern anzusprechen und zu diskutieren. Gerade die kommunikativen Fähigkeiten, welche für die Angehörigen angesichts einer Entscheidung am Lebensende besonders wichtig sind, sind nach Boss nicht ausreichend geübt. [4] 20 4 4.1 Methodik Einleitung Von Beginn an war es eines der Ziele dieser Arbeit, ein Instrument zu entwickeln, anhand dessen man systematisch auf der neonatologischen Abteilung des Universitätskinderspitals Basel stattgehabte Fälle auch für Forschungszwecke dokumentieren und analysieren kann. Bei der Entwicklung unseres Dokumentationsbogens orientierten wir uns an dem Ansatz des embedded researcher“ [34]. Weitere wichtige methodische Grundlagen sind die qualitative ” Inhaltsanalyse nach Mayring [22] sowie die ethische Kasuistik. 4.2 Der ’embedded researcher’ Bei diesem Ansatz erhält ein Forscher Zugang zur Station, den betreffenden Patientenunterlagen und den Behandelnden, ist jedoch nicht direkt in die Patientenversorgung involviert. Die Datenerhebung wird aus einer objektiv beobachtenden Position durchgeführt, ohne die klinischen Abläufe zu stören. Diese Methode ermöglicht es, nah an den Kern der zu untersuchenden Problematik heranzukommen, so dass sich eine realistischere Sicht auf die ethischen Aspekte der klinischen Praxis ergibt. [34] Das Vorgehen kombiniert methodische Prinzipien der systematischen Dokumentation mit der Beobachtung im Feld“ und der Fallstudie unter ” Einbezug des betreuenden Personals mittels Befragung. Mit diesem Ansatz wird es möglich, auch unvorhergesehene ethische Problembereiche aufzudecken. [32] 4.3 Qualitative Inhaltsanalyse Anhand der qualitativen Inhaltanalyse nach Mayring lassen sich Kommunikationsmaterialen wie z.B. Protokolle von Ethikkonsilen oder Interview-Mitschriften systematisch nach inhaltsanalytischen Regeln bearbeiten und auswerten. Dabei analysiert man nicht nur den manifesten, sondern auch den latenten Inhalt. Wichtige Grundkonzepte dabei sind: (1) Einordnung in ein Kommunikationsmodell, wobei auch die Entstehungssituation des Textes oder der soziokulturelle Hintergrund beachtet wird; (2) Regelgeleitetheit, wonach man das Material, ein Ablaufmodell befolgend, in einzelnen Analyseeinheiten schrittweise bearbeitet; (3) man orientiert sich an einem Kategoriensystem, in das die einzelnen Analyseaspekte eingeordnet werden. [22] 4.4 Kasuistik Die Kasuistik (lat. casus: Fall) widmet sich der Betrachtung von Einzelfällen und ist einer der traditions-reichsten Ansätze in der Medizinethik. Jonsen bezeichnet einen Fall als den Wirkungsbereich von spezifischen Umständen. Zur kasuistischen Argumentation definiert er 21 drei Hauptschritte: Zuerst sollen die relevanten Fragestellungen herausgearbeitet werden, welche die Struktur der zu untersuchenden ethischen Thematik bilden. Jonsen, Siegler und Winslade schlagen eine Reduktion auf vier hauptsächliche Fragestellungen vor [21]: 1. medical indications“ (medizinische Angaben), ” 2. patient preferences“ (Präferenzen des Patienten), ” 3. quality of life“ (Lebensqualität) und ” 4. contextual features“ (Kontextmerkmale). ” Diese bilden die Hauptgruppen, in welche die spezifischen Umstände eines Falles eingeordnet werden können. Im zweiten Schritt werden die involvierten Prinzipien gewichtet. Dabei wird laut Jonsen zwischen der Gewichtung, welche die Prinzipien durch die einzelnen Details eines Falles erhalten und der Gewichtung, welche den Prinzipien an sich bereits innewohnt, klar unterschieden. Es wird auch betont, dass die Prinzipien, Werte und Umstände als ein grosses Ganzes angesehen und bewertet werden müssen. Zuletzt soll eine feste Grundlage für die moralische Berechtigung einer für den Fall vorgeschlagenen Lösung geschaffen werden. Der Kasuist testet seine Schlussfolgerungen mittels der analogen Argumentation. Diese beruht auf einem Vergleich zwischen ähnlichen Fällen oder auch zwischen dem zu untersuchenden Fall und einem so genannten Präzedenzfall. Dabei findet eine Reflexion über die Ähnlichkeiten und Unterschiede der Fälle statt [20]. 4.5 Entwicklung des Dokumentationsbogens2 Als Vorlage für unseren Dokumentationsbogen wurden uns freundlicherweise zwei von Esther Bühler † und Barbara Meyer-Zehnder unter Leitung von Stella Reiter-Theil entwickelte Bogen zur Erfassung von Fällen auf der geriatrischen Abteilung, resp. im Bereich der chirurgischen Intensivpflege zur Verfügung gestellt. Die Vorlagen mussten, da sie aus der Erwachsenenmedizin mit ihrer langsameren Krankheitsdynamik stammen und auf Fälle mit längerdauerndem Verlauf ausgelegt sind, an die neonatologischen Fälle und ihre bedeutend schnellere Dynamik angepasst werden; darin besteht vor allem die methodische Leistung dieser Masterarbeit. Wir haben die ursprüngliche Dreiteilung (Beginn, Verlauf, Abschluss) aufgehoben und einen Bogen mit zwei Hauptabschnitten, Medizin und Ethik, geschaffen. Um 2 den Grad der Standardisierung möglichst hoch zu halten, wurden die Diese Masterarbeit wurde in engem Austausch mit der Masterarbeit von Eva Tiefenauer durchgeführt. 22 Antwortmöglichkeiten – wo möglich – mittels Dropdown-Listen oder Feldern zum Ankreuzen eingeschränkt. Da in der Neonatologie die Individualität der Fallverläufe und entsprechend auch der Ethikkonsile relativ gross ist, wurde mittels zahlreicher offener Felder die Möglichkeit für freie und ausführliche Notizen geschaffen. Zunächst erfolgt im medizinischen Abschnitt die Erfassung der Patientengeschichte des betroffenen Kindes, welche die grundlegenden Informationen für die ethische Beratung selbst sowie deren Aufarbeitung liefern. Nach einigen allgemeinen Angaben (Grund zur Aufnahme in die Studie, Anzahl Ethikkonsile, durchgeführte Therapiebegrenzungen) erfassen wir in einer gesonderten Maske die Daten zur Schwangerschaft und Geburt: • Auffälligkeiten in Ultraschall, Labor während Schwangerschaft • Andere besondere Befunde (Chorionzottenbiopsie, Amniozentese) • Bestehen einer Mehrlingsschwangerschaft • Geburtsmodus (spontan, Vakuum, Forceps, Sectio cesarea) • Geburtskomplikationen In der Maske zur Erfassung der kindlichen Angaben werden folgende Punkte eingetragen: • Initialen, Geschlecht und Geburtsdatum des Patienten (diese Daten werden aus Gründen der Schweigepflicht durch eine Nummer ersetzt) • Gestationsalter bei Geburt • Geburtsgewicht, -länge und Kopfumfang • Grunderkrankungen sowie Grund für den Aufenthalt auf der neonatologischen Intensivstation • Anzahl Ethikkonsile (Zeitpunkt, Art: informell oder mit Ethikfachperson) • Sonstiges (Blutgruppe, direkter Coombstest, Nationalität, Sprache, Konfession, Anzahl Lebenstage, resp. Datum des Exitus letalis etc.) In der Maske für die mütterlichen Angaben sind folgende Punkte enthalten: 23 • Anzahl Schwangerschaften (Gravida) und Geburten (Para) • Entstehungsmodus der aktuellen Schwangerschaft (spontan, IVF, Hormonsubstitution) • Alter bei Geburt des betreffenden Kindes • Blutgruppe, Auffälligkeiten in der Serologie • Erkrankungen, Risikofaktoren Danach folgt eine Maske für die eigentliche Dokumentation der Patientengeschichte: • Anamnese des Kindes inklusive: – Familienanamnese (bekannte hereditäre Erkrankungen, bekannte Risikofaktoren) – Sozialanamnese (Zivilstand und Berufstätigkeit der Eltern, Geschwister) • Erstversorgung (gibt wichtige Informationen bezüglich des Gesundheitszustandes des Kindes) • Status bei Eintritt (Beurteilung allgemeiner Zustand mittels APGAR-Score, danach Auflistung der einzelnen Organsysteme: Neurologie, Herz und Kreislauf, Lunge und Atmung, Gastrointestinaltrakt, Urogenitaltrakt, Skelett und Haut) • Status im Verlauf (allgemeine Einschätzung des Verlaufs (gleich, schlechter, besser), weitere Änderungen im Verlauf aufgelistet nach oben genannten Organsystemen, zusätzlich Beschreibung der Ernährung) Die Masken zur Erfassung der durchgeführten Diagnostik und Verordnungen umfassen folgende Punkte: • Diagnosen, geordnet nach Datum und Lebenstag mit entsprechender Prognose (ausserdem Bemerkung bezüglich für Prognose entscheidende Diagnosen und Begründung der Prognose) • Verordnungen, geordnet nach Datum des Beginns und des Endes (unterteilt in Flüssigkeit und Nahrung, Medikamente, Beatmung, Diagnostik, Varia, Angabe der Invasivität für den Patienten) • Therapielimitierungen, geordnet nach Datum des Entscheids (verantwortliche Person, Grund für Therapielimitierung) 24 Damit ist die Erfassung der Krankengeschichte abgeschlossen, es folgt in einem zweiten Schritt die Dokumentation des Ethikkonsils. Zunächst werden die stattgehabten Ethikkonsile einzeln aufgezeichnet. In der dafür konzipierten Maske werden folgende Punkte erfasst, die sich stark nach der Protokollstruktur der Ethikkonsile richtet: • Konsilnummer und Datum • Anwesende • Beratungsfokus und Problemstellung – kurze Wiederholung der medizinischen Aspekte – Ethische Aspekte (Grund für die Einberufung, ethischer Fokus, relevante normative Elemente, Perspektivenwechsel) – Psychosoziale Aspekte (Situation der Familie, etc.) • Beratungsverlauf und Schwerpunkte • Optionen (Vermerk von Pro und Contra, z.B. durch welche Partei wird die Option unterstützt?) • Fazit der Besprechung • Konsens (ja oder nein?) Im Anschluss haben wir die Möglichkeit geschaffen, eine Synthese aus den einzelnen Ethikkonsil-Protokollen zu generieren, um so eine Beschlussfassung in ihrer Entwicklung über mehrere Konsile dokumentieren zu können. Ein weiterer wichtiger Teil unseres Dokumentationsbogens ist die Aufarbeitung des Einbezugs der Eltern in die ethische Entscheidungssituation. In der dafür entstandenen Maske werden folgende Punkte vermerkt: • Vorangegangene Informationsgespräche mit den Eltern und Aufklärung • Entscheidungsfähigkeit der Eltern • Einfluss anderer Angehöriger 25 • Elternwünsche und –haltung betreffend Information und Einbezug in Entscheidungsfindung • Haltung der Eltern betreffend Therapie und Procedere Als vorletzter Schritt wird der spezifische Schwerpunkt der Arbeit, resp. die ethische Fragestellung mit einem kurzen Fragebogen erörtert. In dieser Maske werden neben der Beantwortung der jeweiligen Fragen folgende Punkte vermerkt: • Quelle (Krankenakte, Interview mit OA, AA oder Pflege) • Datum Zum Ende wird der Abschluss der Dokumentation eingetragen. Als mögliche Gründe werden aufgelistet: • Exitus letalis • Limitierungsdiskussion abgeschlossen, mit oder ohne Massnahmen • Limitierungsmassnahmen aufgehoben (mit Grund) Der Fragebogen wurde an einem Probefall (Patient 1) laufend getestet und angepasst. Dieser Fall ermöglichte es uns erst die oben beschriebene Problematik zu erkennen und die nötigen Änderungen vorzunehmen. 26 5 Resultate 5.1 Drei Fallvorstellungen Da es sich in unserer Arbeit um eine kleine Fallserie handelt, sind die Krankengeschichten sowie die Analyse der stattgehabten ethischen Beratungen aussagekräftiger als eine Statistik. Aus diesem Grund sollen die Kinder direkt vorgestellt werden. Die Patienten 2 und 3 werden weiterhin auch bezüglich der elterlichen Wertvorstellungen ausführlich besprochen. 5.1.1 Patient 1 Patient 1 kommt in der 39+4 SSW mit einem Geburtsgewicht von 2760g (7. Perzentile) per primäre Sectio caesarea zur Welt. In den pränatal durchgeführten Ultraschallkontrollen wurden bereits ein Nackenödem in der Frühschwangerschaft sowie der Verdacht auf eine Oesophagusatresie, einen muskulären Ventrikelseptumdefekt und eine Beckenniere links festgestellt. Des Weiteren zeigte sich im Verlauf der Schwangerschaft eine intrauterine Wachstumsretardierung (IUGR) des Kindes. Nach der Geburt schreit das Kind zwar spontan, zeigt jedoch eine angestrengte Spontanatmung. In der Folge wird die Diagnose eines Atemnotsyndroms gestellt. Die Sauerstoffsättigung ist deutlich zu niedrig, beide Lungen sind belüftet, aber sekretverlegt mit groben Rasselgeräuschen. Mittels Einsatz einer Beatmungshilfe (Continuous Positive Airway Pressure (CPAP)), kann eine Verbesserung der Sauerstoffsättigung erreicht werden, ohne CPAP kommt es jedoch rasch zur Erschöpfung. Daher wird im Verlauf auf einen Rachentubus gewechselt. Ein vollständiges Einführen der Magensonde ist wegen Anstossens nicht möglich, und es kann ausschliesslich Luft aspiriert werden, was den Verdacht auf eine Oesophagusatresie bestätigt. Der Patient wird im Alter von ca. 45 Minuten auf die Neonatologie verlegt. Noch am ersten Lebenstag wird die Oesophagusatresie mit Fistulierung mittels Primäranastomose operativ versorgt. Postoperativ kommt es zu einer arteriellen Hypotonie, welche mit Katecholamin behandelt werden muss. Im Verlauf stabilisieren sich die Blutdrücke. Bei der Umlagerung nach der Operation wird der Patient akzidentell extubiert, die Reintubation gestaltet sich sehr schwierig. Auch im Verlauf bleibt die Beatmungssituation weiterhin schwierig mit wiederholten Spastiken bei trachealer Engstelle und Bronchialhypoplasie rechts, Apnoen, intermittierenden Beatmungskrisen mit CO2-Retention und zunehmenden pleuralen Ergüssen. Die pulmonale Hypertonie wird ab dem 3. bis zum 10. Lebenstag mit NO behandelt. Im Verlauf kommt es dennoch zu einer erneuten Zunahme der pulmonalen 27 Hypertonie sowie zur Entwicklung einer Rechtsherzinsuffizienz. Des Weiteren fallen dem Team am zweiten Lebenstag Zuckungen im Gesicht- und Halsbereich sowie orale Automatismen auf. Bei Progredienz der Symptome und den oben beschriebenen Apnoen am Beatmungstubus, welche ebenfalls krampfverdächtig sind, wird eine Therapie mit Phenobarbital begonnen. Ein am dritten Lebenstag durchgeführtes EEG zeigt eine cerebrale Anfallsbereitschaft, was die Krampfanfälle bestätigt. Am selben Tag wird ein MRI des Schädels angefertigt, welches einen frischen, wahrscheinlich embolischen cerebralen Insult parietal links zeigt. Am zweiten Lebenstag werden zervikale Wirbelmissbildungen festgestellt, woraufhin der Verdacht auf ein VACTERL-Assoziation (Kombination komplexer Fehlbildungen: Vertebral, Anal/aurikulär, Cor (Herzfehler), Tracheo-oesophageale Fisteln, Ösophagusatresie, Renal, Limb (Gliedmasse)) geäussert wird. Bei anhaltend schwieriger Beatmungssituation nimmt das Team Kontakt auf mit Spezialisten eines Referenzzentrums mit der Frage nach der Operationsfähigkeit der tracheobronchialen Stenosen. Am 11. Lebenstag des Patienten wird der Fall vom Spezialistenteam besprochen, welches vermeldet, dass eine Operation aufgrund der Langstreckigkeit der Stenose nicht möglich sei. Ausserdem sei ein Eingriff an einer Herzlungenmaschine mit Heparinisierung beim vorbestehenden cerebralen Insult per se kontraindiziert.3 Aufgrund der Unsicherheit im Behandlungsteam bezüglich des weiteren Vorgehens bei der sehr ungewissen Prognose wird am 12. Lebenstag des Patienten ein ethisches Konsil einberufen. Dabei wird berichtet, dass die Eltern oft anwesend seien und wiederholt Hoffnung auf Heilung äusserten. Sie würden durch die aktuelle Situation immer mehr belastet erscheinen. Auch wird der grosse Kinderwunsch der Eltern erwähnt und deren selbstkritische Äusserungen darüber, dass sie die Schwangerschaft durch Reproduktionsmedizin erlangt hätten. Es wird vermutet, dass sie sich deswegen Vorwürfe machen. Im Verlaufe der Besprechung werden die beiden Optionen (Operation ja oder nein) zur Lösung des Hauptproblems ausführlich diskutiert, jedoch wird – auch unter Einbezug der externen Spezialisten – kein Heilungserfolg erwartet. Des Weiteren wird diskutiert, ob man den Eltern die Möglichkeit, eine Zweitmeinung einzuholen, anbieten sollte oder nicht. Es wird befürchtet, dass man damit suggerieren würde, dass eine Operation doch eine adäquate Erfolgswahrscheinlichkeit hätte. Im Team wird beschlossen, den Eltern psychologische Unterstützung anzubieten. In einem 3 Gemäss Krankenakte 28 Gespräch soll versucht werden, ihnen die Zusammenhänge verständlich zu machen, so dass sie eine realistische Einschätzung der Situation gewinnen können. Es soll über die verbleibende Möglichkeit so informiert werden, dass keine falschen Hoffnungen entstehen würden. So soll den Eltern die Möglichkeit gegeben werden, an der Entscheidung mitzuwirken. 4 Aufgrund des abschlägigen Bescheids der Spezialisten wird im Verlauf die Entscheidung zu einem erneuten Versuch der Beatmungsentwöhnung getroffen, mit der Massgabe, bei einer respiratorischen Insuffizienz im Sinne einer Palliation keine Reintubation vorzunehmen, da die Prognose als infaust eingestuft wird. In der Folge kommt es beim Patienten zu häufiger und schwerer werdenden spastischen, obstruktiven Episoden mit CO2-Retention. Am 17. Lebenstag kommt es zu einer erneuten Krise. Bei progressiver Verschlechterung und der Unmöglichkeit einer kausalen Therapie wird in Präsenz und mit Einverständnis der Eltern der Therapieabbruch entschieden. Der Patient wird extubiert und den Eltern für den Abschied gegeben. In der Autopsie erfolgt die Bestätigung der VACTERL-Assoziation mit Fusionswirbeln und mehreren Halbwirbeln ohne Rippen, einem Vorhofseptumsdefekt, Trachealstenosen, Oesophagusatresie, Beckenniere links, antevertierte Nase, tief sitzenden dysmorphen Ohren und Vierfingerfurchen beidseits. Des Weiteren stellt man den Verdacht auf eine Schocklunge. Als Todesursache wird ein kardio-pulmonales Versagen festgehalten.5 5.1.2 Patient 2 Patient 2 kommt in der 32+1 SSW mit einem Geburtsgewicht von 1080g (¡5. Perzentile) mittels einer primären Sectio cesarea zur Welt. Bereits in den pränatalen Ultraschallkontrollen in der 24. Schwangerschaftswoche wurden eine Wachstumsretardierung, ein Polyhydramnion mit mittelgradiger Lungenhypoplasie, ein Zwerchfellhochstand links mit Magen intrathorakal sowie der Verdacht auf einen perimembranösen Ventrikelseptumdefekt festgestellt. Diese Befunde, in Kombination mit dem errechneten Risiko für eine Aneuploidie im Ersttrimestertest von 1:22, legten den Verdacht auf eine mögliche Trisomie 18 nahe. Weitere, invasive Diagnostik wurde auf Wunsch der Eltern nicht durchgeführt. Insbesondere die Mutter äusserte sich klar gegen einen Schwangerschaftsabbruch, der dann gegebenenfalls indiziert hätte sein können. Vier Tage vor Geburt kommt es zu einem intermittierend pathologischen CTG, woraufhin der Entscheid zur Lungenreifung und für eine elektive Sectio getroffen wird. 4 5 Gemäss Protokoll des Ethikkonsils Gemäss Krankenakte 29 Bei der Erstversorgung zeigt sich das Kind hypoton, bradykard und nicht atmend. Nach einzelnen Beatmungsstössen mit der Maske steigt die Herzfrequenz auf über 100bpm. In der 4. Lebensminute wird der Patient nasal intubiert, darunter stabilisiert sich die Sättigung bei 95%. Nach Anlage eines Nabelvenenkatheters werden NaCl und im Anschluss Konakion (Vitamin K) und Clamoxyl (Antibiotikum) verabreicht. Beim Eintrittsstatus zeigt sich das Kind wach und aufmerksam. Bei beiden Händen ist der Zeigefinger angedeutet über den Mittel- und Ringfinger geschlagen, ausserdem hat der Patient einen eher kleinen Kopf sowie einen ausladenden Hinterkopf. Diese Zeichen werden als Stigmata einer Trisomie 18 betrachtet. Am ersten Lebenstag bestätigt die genetische Untersuchung eine freie Trisomie 18. Am sechsten Lebenstag erfolgt die definitive Diagnose eines Mosaiks. Jedoch ist trotz Mosaik der Phänotyp bei diesem Patienten schwer ausgeprägt. Die Prognose wird als sehr schlecht bezüglich des Überlebens und der Langzeitprognose eingeschätzt. Ebenfalls am ersten Lebenstag wird eine Echokardiografie durchgeführt, dabei bestätigt sich ein mittelgrosser bis grosser perimembranöser Ventrikelseptumdefekt. Ausserdem werden ein grosser persistierender Ductus arteriosus, eine schwere pulmonale Hypertonie sowie eine Tricuspidalinsuffizienz festgestellt. Beim Ventrikelseptumdefekt besteht die absolute Notwendigkeit für eine operative Versorgung, da es sonst im Verlauf zu einer Herzinsuffizienz kommt. In einer konventionellen Röntgenaufnahme sowie mittels Sonographie wird am ersten Lebenstag der Zwerchfellhochstand bestätigt. Es zeigt sich zudem eine Verlagerung von Milz und Anteilen des linken Leberlappens in den Thoraxraum. Durch den massiven Zwerchfellhochstand wird die Lunge weitgehend aus dem linken Hemithorax verdrängt und das Herz auf die Gegenseite gedrückt. Die Lunge ist dadurch insgesamt stark beeinträchtigt, das Kind wird wahrscheinlich nie alleine atmen können. Auch die Ernährungssituation ist unbefriedigend. Der Patient wird zunächst total parenteral ernährt. Ab dem 5. Lebenstag wird ein langsamer enteraler Kostaufbau versucht. Er verträgt jedoch keine Milch, hat immer gallige Magenreste und eine retrograde Peristaltik des Darmes. Es wird eine anatomische Fehlbildung vermutet. 6 Gemäss Krankenakte 30 6 Die Eltern haben einen türkischen Migrationshintergrund, die Verständigung auf Deutsch gelingt problemlos. Es ist das erste gemeinsame Kind des Paares, die Mutter hat bereits ein erwachsenes Kind aus erster Ehe. Bei Geburt ist die Mutter 49 Jahre alt, ansonsten bestehen keine familiären Risikofaktoren oder bekannte hereditäre Erkrankungen. Die Mutter bezeichnet das Kind immer wieder als Gott-gewollt“ oder als Geschenk Gottes“. ” ” Am vierten Lebenstag wird aufgrund der Unsicherheit im klinischen Team bezüglich der Beurteilung der Handlungsoptionen ein ethisches Konsil einberufen. Bei der Diskussion der Behandlungsoptionen wird der Erfolg von Korrekturversuchen aus chirurgischer Sicht sehr zurückhaltend beurteilt. Der Benefit wird bei hoher Belastung durch die Eingriffe für das Kind als gering eingeschätzt. Der Chirurg möchte jedoch das Kind nicht vorschnell aufgeben, es soll keine Vernachlässigung, resp. Unterversorgung des Patienten erfolgen. Im Beratungsverlauf wird festgehalten, dass ein palliatives Konzept im Sinne des Kindeswohles angemessen sei. Dies würde jedoch nicht bedeuten, dass nichts“ mehr gemacht wird, auch ” eine Operation könnte im Sinne eines palliativen Konzeptes sein. In der Runde wird eine Therapielimitierung im Rahmen eines palliativen Konzeptes beschlossen. Dieses umfasst einen Verzicht auf Reanimation, Bebeuteln bei Atemproblemen sowie gezielte Schmerzbehandlung bei Bedarf. Das Einverständnis der Eltern sei dafür zu gewinnen. Allenfalls sollte ihnen Zeit und Hilfestellung angeboten werden, um die Empfehlung zu verstehen und nachzuvollziehen. Als zweiter Vorschlag wird auch ein Therapieabbruch, also z.B. Extubation diskutiert, diese soll aber in einem weiteren Ethikkonsil besprochen und dann erst definitiv beschlossen werden.7 In etlichen intensiven Gesprächen mit den Eltern, bei denen auch die erwachsene Tochter (Jahrgang 1991) zur Unterstützung der Mutter anwesend ist, wird mehrfach erläutert, dass eine Trisomie 18 unheilbar ist und eine sehr schlechte Prognose bezüglich des Überlebens und eine schlechte Langzeitprognose bei Überlebenden hat. Eine operative Versorgung wird von Seiten der Chirurgie nunmehr abgelehnt, da diese bezüglich der Prognose wenig Verbesserung bringen würde, eher entstünde zusätzliches Leiden für das Kind und ein hohes Mortalitätsrisiko. Den Eltern wird auch erklärt, dass das Kind nach einer möglichen Extubation früher oder später versterben würde. Bei den Gesprächen scheint die Mutter in ihrer Trauer sehr gefangen zu sein, kann daher zum Teil schwer kommunizieren. Sie wünscht zwar Information und Einbeziehung in den Entscheidungsprozess, scheint zeitweise aber dafür wenig zugänglich. Der Vater ist eher zurückhaltend, distanziert und wenig kommunikativ. Er erweckt den Eindruck, nicht all7 Gemäss Protokoll Ethikkonsil 1 31 zu sehr in die Entscheidungen eingebunden werden zu wollen. Die Halbschwester hingegen beteiligt sich aktiv an den Gesprächen und ermuntert auch die Mutter, mit dem Team zu kommunizieren. Sie ist gut informiert, lässt sich alles ausführlich erklären und fragt bei Unklarheiten nach. Auch versucht sie der Mutter die Situation zu erklären und wirkt so eventuell auch auf deren Entscheidung ein. Die Mutter äussert grosse Hoffnung, dass ihr Kind weiter lebt und möchte eigentlich keine Extubation. Sie und auch der Vater möchten aber ihr Kind nicht auf den Arm nehmen, da sie eine zu starke Bindung befürchten. Dies zeigt, dass sie die Aussichtslosigkeit der Situation doch auf gewisse Weise realisieren. Schlussendlich kann die Mutter der aus ihrer Sicht Vernunftsentscheidung“ dennoch zustimmen, sagt aber, dass sie vom Herzen her nicht zu” stimmen möchte.8 In einem zweiten, informellen ethischen Konsil (ohne Ethikfachperson) am 7. Lebenstag werden die anstehende Extubation und das nachfolgende Prozedere besprochen. Die psychosoziale Situation der Eltern wird erneut rekapituliert. Es wird beschlossen, dass die Extubation bis spätestens am 11. Lebenstag erfolgen solle. Bis dahin soll das palliative Therapiekonzept weitergeführt werden. Nach der Extubation soll keine Reintubation oder CPAP-Beatmung erfolgen, das Kind soll aber Sauerstoff über eine Nasenbrille erhalten. Am Verzicht auf eine Reanimation wird festgehalten. Bei einem allfälligen Infekt soll auf eine Diagnostik oder eine Therapie verzichtet werden.9 Die Eltern stimmen nach zahlreichen Gesprächen der Extubation zu, um im besten Interesse des Kindes zu handeln. Wie es Gottes Wille sei, dass ihr Kind geboren wurde, so solle es auch in seiner Hand liegen, ob es nach der Extubation weiter lebt oder stirbt, so die Äusserung der Eltern. Am 11. Lebenstag wird der Patient extubiert und verstirbt bei respiratorischer Insuffizienz in den Armen der Halbschwester und im Beisein des Vaters. Eine Autopsie wird von den Eltern abgelehnt. Aus Nachbesprechungen wird deutlich, dass die Eltern immer noch hadern, ob sie die richtige Entscheidung getroffen haben. Die Mutter ist bis zum Schluss und über den Tod des Kindes hinaus sehr ambivalent. Sie äussert nach dem Versterben, dass sie gehofft hätte, das Kind würde für ein paar Monate weiterleben.10 8 Gemäss informellem Interview mit zuständigem Oberarzt (OA) sowie Krankenakte Gemäss Protokoll Ethikkonsil 2 10 Gemäss Krankenakte 9 32 5.1.3 Patientin 311 Patientin 3 kommt in der 39+4 SSW mit einem Geburtsgewicht von 1660g als Totgeburt spontan zur Welt. Schon in der ersten sonographischen Untersuchung in der 7. SSW bestand der erste Verdacht auf eine mögliche IUGR. Beim Ersttrimestertest ergab sich zudem für Trisomie 18 ein errechnetes Risiko von 1:7. Da der Befund trotz diesem hohen Risiko zunächst noch unklar war (das Kind war zwar klein, aber nicht abnorm), verzichteten die Eltern zunächst auf eine invasive Diagnostik, um das ungeborene Kind nicht zu gefährden. Bei einer weiteren sonographischen Untersuchung ca. in der 25. SSW ergab sich nun der definitive Befund einer IUGR, weiterhin fielen auch überlappende Finger an beiden Händen auf. Als Konsequenz wurde nun eine Amniocentese durchgeführt, welche den Befund einer freien Trisomie 18 ergab. Zusätzlich bestand bei der Mutter eine Toxoplasmose Serokonversion, wobei unklar war, ob die Übertragung vor oder während der Schwangerschaft stattgefunden hatte. Im nach der Geburt untersuchten Fruchtwasser können keine Toxoplasmen nachgewiesen werden.12 Nachdem der genetische Befund vorlag, hatten die Eltern noch 10 Tage Zeit, sich für oder gegen eine Abtreibung zu entscheiden, welche aus medizinisch indizierten Gründen bis zur 26. SSW möglich gewesen wäre. Da die Eltern selbst eine ethische Besprechung wünschten und auch in Anspruch nahmen, konnten sie für ein Interview mit der Autorin gewonnen werden. Bevor dieses von der Autorin geführt wurde, erfolgte eine intensive Vorbereitung: Ausarbeitung und Erprobung des Gesprächsleitfadens, Übungen im Rollenspiel mit Feedback unter Anleitung der Betreuerin im Kolloquium. Über den Entscheidungsprozess äussern sich die Eltern wie folgt: (...) im Vorfeld haben wir klar gesagt, was auch immer kommen wird, wir nichts unter” nehmen würden; es nützt ja nichts, machen kann man nichts oder machen will ich nichts, also nicht eingreifen in dem Sinne. Und danach, als es dann klar war, habe ich immer noch so gedacht, aber dann begann ich schon hin und her zu überlegen: Ist das wirklich richtig? Stimmt das? Geht das auf ? Passt das?“ (Vater) Da gab es Wechselbäder von bis zu 20 Mal pro Tag, am Morgen stand ich auf und hatte ” das Gefühl, das geht nicht, ich kann mich nicht darauf einlassen, dass das Kind jetzt so einen Leidensweg vor sich hat und ich auch, die ganze Familie, das geht nicht. Und konnte die nächste Stunde einfach überleben, mit dieser Vorstellung einer friedvollen Verabschiedung. Aber eine Stunde später habe ich gesagt, nein das bringe ich nicht fertig, das ist eine Abtreibung, das kann ich nicht.“ (Mutter) 11 12 Für das Interview liegt eine Einverständniserklärung vor Gemäss Krankenakte 33 Gemeinsam traf das Paar die Entscheidung, nicht einzugreifen, sondern die Schwangerschaft auszutragen. (...) wir haben entschieden, nicht einzugreifen, weil das nicht gestimmt hätte. Trotzdem ” hatten wir noch die Hoffnung, dass es sich noch im Bauch verabschiedet,(...)“ (Vater) Wie in der Aussage des Vaters bereits angedeutet, hatten sie stets die Hoffnung, dass das Kind sich auf natürlichem Weg verabschieden möge. (...) dass das Kind noch hätte leben müssen, das war für mich die schlimmste Vorstel” lung. Die schönste Vorstellung war für mich wirklich, dass das Kind sich verabschiedet im Mutterleib.“ (Mutter) Und was mich dann auch wieder beschäftigt hat, dass wir uns quasi den Tod eines Men” schen wünschen, also die Hoffnung, dass es sich im Bauch verabschiedet, dass wir danach nicht entscheiden müssen, ist gleichbedeutend damit, dass wir uns den Tod eines Menschen wünschen. Und da bekam ich auch wieder Stress und Gewissensbisse, das war ganz, ganz schwierig. Aber für mich war dies dann schlussendlich doch der optimalste Weg.“ (Mutter) Es bestand die grosse Sorge, dass bei der Geburt eines lebenden Kindes durch invasive Massnahmen und Intubation das Leiden des Kindes medizinisch verlängert werden könnte. Also bei mir hat eine grosse Rolle gespielt, dass das Kind nicht leiden muss, und da war ” für mich plötzlich auch der Aspekt von dieser Hightechmedizin, die irgendwann zum Fluch werden kann. Einfach diese Überlegung, das Kind würde beatmet, es würde sondiert, das war für mich eine ganz schwierige Vorstellung. Und auch: ein Leben künstlich zu verlängern, ein Leben, das nicht lebensfähig ist, (...). Was ist dann schlussendlich am wenigsten ein Leiden für das Kind(...).“ (Mutter) Um ihre Entscheidung zu reflektieren sowie das Vorgehen nach der Geburt eines lebendes Kindes zu besprechen und ethisch abzusichern, vereinbarten die Eltern noch während der Schwangerschaft ein Gespräch mit der Ethikfachperson. Im Gespräch lag der ethische Fokus darauf, die Handlungsoptionen zu beurteilen und die Grenzen des Handlungsspielraumes abzustecken. Dabei stand klar das Prinzip der Schadensvermeidung im Sinne der Linderung von Leiden im Zentrum, das Kind sollte nach der Geburt nicht leiden und ein fortgesetztes Leiden verhindert werden. Das Paar wurde als sehr differenziert wahrgenommen. Sie haben bereits ein gesundes Wunschkind und hätten gern ein zweites lebensfähiges Kind bekommen. Es war den Eltern wichtig, eine ethisch tragfähige Entscheidung zu treffen, zu der sie stehen und mit der sie anschliessend auch leben können. Diese sollte auch handlungsleitend für die Geburtshilfe sein. Die Eltern wünschten sich, dass das Kind weder 34 intensivmedizinisch betreut, noch per Sonde ernährt wird, sondern nur per Flasche oder an der Brust. Dieser Wunsch war angesichts der Diagnose und Prognose einer Trisomie 18 gut nachvollziehbar. Ihre Vorstellungen widerspiegelten eine emotionale Verbundenheit mit dem ungeborenen Kind, ihre Trauer über den kommenden Verlust und auch ihre Verantwortung, einen guten Abschied und ein würdiges Sterben zu ermöglichen. Das hierfür erarbeitete Vorgehen wurde als gut begründet beurteilt, es sollte Kind und Eltern vermeidbare Belastungen durch lebensverlängernde Massnahmen ohne Erfolgsaussicht ersparen.13 Des Weiteren holte sich das Paar psychologische Unterstützung, welche dabei half, die Entscheidung weiter zu festigen. (...) beim Psychologen nachher ging es wirklich darum, was fühlen wir, wo stehen wir ” jetzt mit unseren Gefühlen. Wo stehst du? Wo stehe ich? Wo stehen wir? Und das hat schlussendlich für die Entscheidungsfindung geholfen, es war nicht nur etwas, sondern es waren so Puzzlesteine.“ (Mutter) Trotz dieser differenzierten Vorbereitung auf die mögliche Geburt eines lebenden Kindes, blieben gewisse Zweifel bestehen. Je näher es gekommen ist, desto mehr haben wir gemerkt, das klappt wahrscheinlich nicht, ” dass man sich das im Vorfeld gut sortiert und sagt, das macht eigentlich Sinn. Sobald das Kind da ist, kommt nochmals etwas Anderes. Wir haben einfach gehofft, dass es nicht leiden muss.“ (Vater) In der 39. SSW kommt es dann schliesslich zur Geburt des leblosen Kindes. Eine Autopsie wurde nicht durchgeführt.14 13 14 Gemäss Protokoll des Ethikkonsils Gemäss Krankenakte 35 6 Diskussion 6.1 Entwicklung eines Dokumentationsbogens Der für diese Arbeit eigens entwickelte Dokumentationsbogen soll zukünftig für die laut Pfäfflin et al. wichtige und nötige Aufarbeitung von Ethikkonsilen dienen [27]. Für die in der vorliegenden Arbeit analysierten Fälle hat er sich u.E. bereits bewährt. Die vorgeschlagene Aufgliederung der Patientengeschichte in Eintrittsstatus und weiteren Verlauf sowie die Auflistung der Diagnostik und Therapie nach Datum hat sich als sehr passend für die schnelle zeitliche Dynamik eines neonatologischen Falls erwiesen. Wir wissen nicht, inwieweit der Bogen – ggf. in modifizierter Form – auch für andere Bereiche der Pädiatrie und andere Zentren geeignet ist, in denen ethische Fallbesprechungen stattfinden. Ein Nachteil ist die Erprobung an einer sehr kleinen Fallzahl. Daher wäre es ein mögliches Ziel von weiteren Arbeiten, den ethischen Teil dieses Dokumentationsbogens so anzupassen und zu verallgemeinern, das auch Ethikkonsile in anderen Bereichen dokumentiert und analysiert werden können. Insgesamt kann der Bogen noch weiter entwickelt und verfeinert werden. Des Weiteren kann mit nachfolgenden Arbeiten eine Art Falldatenbank angelegt werden, welche wiederum als Basis für weitere Analysen oder zur Weiterbildung dienen könnte. 6.2 6.2.1 Vergleich von zwei Fallbeispielen Krankheitsgeschichte Sowohl bei Patient 2, als auch bei Patientin 3 liegt eine chromosomale Aberration, eine Trisomie 18 vor. Diese geht mit starken somatischen und kognitiven Beeinträchtigungen einher und hat allgemein eine hohe Mortalitätsrate während und nach der Schwangerschaft. Bei beiden Kindern wurden bereits in den pränatalen sonographischen Untersuchungen Stigmata dieser Erkrankung festgestellt. Patient 2 kommt mittels einer elektiven Sectio cesarea in der 32+1 SSW zur Welt. Während der Schwangerschaft haben die Eltern trotz eindeutiger Verdachtsmomente jegliche weitere invasive Diagnostik abgelehnt. Bereits am ersten Lebenstag bestätigen sich die vermuteten Fehlbildungen im Bereich des Herzens sowie des Zwerchfells, ebenso wie die genetische Diagnose einer freien Trisomie 18. Eine operative Therapie ist insofern wenig erfolgsversprechend, als dass sie nichts an der Grundkrankheit und damit an der Prognose zu ändern vermag. In einem ersten Ethikkonsil wird aufgrund dieser Ausgangslage ein palliatives Behandlungskonzept beschlossen. Die Eltern können nach ausführlichen Gesprächen dafür gewonnen werden. In einem zweiten, informellen Ethikkonsil wird die Extubation des Kindes beschlossen, welche am 11. Lebenstag erfolgt. Daraufhin verstirbt das Kind am selben Tag. 36 Patientin 3 kommt in der 39+4 SSW tot zur Welt. Bei diesem Kind wird die Trisomie 18 bereits während der Schwangerschaft mittels einer Amniocentese diagnostiziert. Die Eltern haben sich trotz der Diagnose gegen eine medizinisch indizierte Spätabtreibung ausgesprochen und bereits während der Schwangerschaft das Vorgehen bei der möglichen Geburt eines lebenden Kindes durchdacht. Um die Entscheidung für ein palliatives Vorgehen ethisch tragfähig zu gestalten, wenden sie sich noch während der Schwangerschaft an eine Ethikfachperson; gemeinsam mit dem Neonatologen wird das entsprechende Vorgehen besprochen, welches sowohl dem Kind, als auch den Eltern prolongiertes Leiden ersparen soll. Die endgültige Entscheidung wird den Eltern jedoch durch die Geburt des toten Kindes abgenommen. 6.2.2 Ethische Problematik Obwohl in beiden Fällen eine ähnliche Ausgangslage vorliegt, gibt es doch einige Unterschiede. Während bei Patient 2 trotz Verdachtsmomenten während der Schwangerschaft die ethische Problematik erst nach der Geburt ihr ganzes Ausmass annahm, setzten sich die Eltern bei Patientin 3 bereits während der Schwangerschaft mit den möglichen Szenarien auseinander und bereiteten sich differenziert vor. Im weiteren Verhalten der jeweiligen Eltern äussern sich die unterschiedlichen Coping-Strategien: Das Verhalten der Eltern von Patient 2 kann als eher passiv beschrieben werden, sie können und wollen zum Teil nicht an Gesprächen teilnehmen; vor allem die Mutter ist stark in ihrer Trauer gefangen, was die Kommunikation erschwert. Sie äussern stets grosse Hoffnung auf Heilung, und es scheint, als wollten sie die Situation nicht wahrhaben. Gleichzeitig verweigern sie aber Körperkontakt mit dem Kind aus Angst vor einer zu starken Bindung, was darauf hinweist könnte, dass ihnen die Prognose doch auf eine gewisse Weise bewusst ist. Die Eltern von Patientin 3 hingegen ergreifen stärker die Initiative und suchen sich aktiv selbst Hilfe und Unterstützung. Die Anfrage für das Ethikkonsil geht von ihnen aus, was bislang eher selten vorkommt. Sie bezeichneten dieses Gespräch als sehr wichtig und hilfreich für ihren Entscheidungsprozess. Es war auch sehr anregend (...). Sie hat uns auch Fragen gestellt, bei denen wir sagen ” mussten, so haben wir das noch nie angesehen. (...). Das war sehr hilfreich. Es war durchaus psychologisch angehaucht, sage ich jetzt mal, durchaus, wie soll man sagen, seelsorgerisch oder was das richtige Wort sein mag.“ (Vater) Was ich wirklich auch sehr geschätzt habe, waren diese Gespräche (...) und dass sie sich ” auch Zeit genommen haben. (...). Das war sehr. . . das war Gold wert.“ (Mutter) 37 Eventuell wäre die Einbeziehung von betroffenen Eltern in das Ethikkonsil also eine Möglichkeit, diese noch gezielter bei der Entscheidungsfindung zu unterstützen. Fraglich wäre jedoch, ob sich dies für jeden eignet oder ob bei Elternpaaren wie im Fall 2 beschrieben, die Überforderung dadurch noch gesteigert würde. Des Weiteren stellen sich natürlich auch Fragen bezüglich des organisatorischen und zeitlichen Aufwandes, wenn das Ethikkonsil verstärkt auch den Eltern von hospitalisierten Neugeborenen angeboten würde. Sofern Eltern aber eine ethische Besprechung wünschen oder in ein Ethikkonsil eingebunden werden möchten, sollten geeignete Formen und Wege gefunden werden, ihnen entgegen zu kommen. 6.2.3 Wertvorstellungen und Spiritualität In beiden Fällen spielen die Wertvorstellungen der Eltern eindeutig in den Entscheidungsprozess hinein: Die muslimischen Eltern des Patienten 2 äussern mehrfach, dass das Kind ein Geschenk ” Gottes“ oder Gott-gewollt“ sei und deuten so den Glauben an eine höherstehende Macht ” an. Der Vater äussert sich diesbezüglich sinngemäss: Wir glauben doch an einen Gott, er ” heisst einfach anders.“1 Obwohl sie sich nicht als streng religiös oder einer Gemeinschaft angehörig fühlen, ist doch eine offensichtliche spirituelle Haltung vorhanden, welche es den Eltern vielleicht auch erschwerte, das Kind loszulassen und der Entscheidung zur Extubation zuzustimmen. Gleichzeitig ermöglicht aber dieselbe Haltung auch, die im Verlauf gefällte und durchgeführte Entscheidung zu akzeptieren und einzuordnen, indem die Vorstellung geäussert wird, dass falls das Kind versterben sollte, dies in Gottes Hand“, resp. ” ausserhalb unserer Macht“ liegen würde. ” Die Eltern von Patientin 3 äussern ähnlich auch den Einfluss ihres christlichen Hintergrundes, bezeichnen sich aber nicht als streng religiös. Ja, ich denke unser christlicher Hintergrund ist wahrscheinlich schon auch prägend ist. Wir ” sind in dieser Gesellschaft aufgewachsen. Wir sind nicht sehr aktiv praktizierende Christen, aber es ist wahrscheinlich trotzdem indirekt oder unterbewusst prägend.“ (Mutter) Für sie spielt bei der Entscheidung vor allem der Respekt vor dem Leben an sich eine grosse Rolle. (...), dass wir nicht Gott spielen sollen; auch eine Art von Demut. Wir Menschen können ” nicht solch grundlegende Entscheidungen treffen, das steht uns nicht zu.“ (Mutter) 38 Das Leben ist grundsätzlich etwas Geheimnisvolles und etwas Höheres, und da sind wir ” nicht berechtigt, darüber zu entscheiden, ob oder nicht (. . . ). Das geht nicht.“ (Vater) Daneben werden aber auch andere Vorstellungen genannt, welche vor allem in der Verarbeitung als hilfreich empfunden wurden. (...) auch die Vorstellung von Reinkarnation, dass das Kind oder diese Seele jetzt ein” fach diese kurze Zeit gebraucht hatte, um weiterzukommen (...). Das sind alles Dinge, die vielleicht schon auch noch eine Rolle gespielt haben, (...), eigentlich nicht so sehr in der Entscheidungsfindung, sondern mehr auch nachher, diese Situation aushalten zu können, das gab mir sehr viel.“ (Mutter) (...), dass quasi dieses Schicksal einen Sinn macht, nur ist das ein höherer Sinn, den ” wir in unserer Wahrnehmung nicht erfassen können. Mir hat auch diese Vorstellung der Anthroposophen geholfen, dass die Kinder sich ihre Eltern aussuchen. (...) Ich hatte das Gefühl, dieses Kind hat sich uns ausgesucht, weil es bei uns das bekommt, was es braucht, für sein Leben. Und das war vielleicht eben diese Zeit, die es bei mir im Bauch haben konnte. Und dass es eben doch Sinn macht, aber unsere Wahrnehmung ist zu begrenzt, als dass wir das vielleicht intellektuell, kognitiv einordnen könnten.“ (Mutter) Diese Aussagen beider Elternpaare bestätigen somit auch die bereits erwähnte Studie von Robinson et al., dass die eigene Spiritualität dabei hilft, dem Verlust einen Sinn zu geben und eine wichtige emotionale Stütze darstellt [40]. Auch die Studie von Boss et al. widerspiegelt sich in den Erkenntnissen der vorliegenden Arbeit in der Hinsicht, dass spirituelle oder religiöse Werte sowie Hoffnung bei Entscheidungen am Lebensende eine wichtige Rolle spielen [5]. Aus der eigenen Arbeit auf der neonatologischen Abteilung wissen wir bereits um die gute Zusammenarbeit mit den Spital-Seelsorgern. Den Eltern von Patient 2 wurde auch ein solches Angebot gemacht, welches sie jedoch ablehnten.15 Dies zeigt, dass in der Klinik bereits eine Sensibilität für die Thematik besteht und Bemühungen vorhanden sind, die spirituellen und religiösen Wertvorstellungen von Angehörigen zu integrieren. Wie Robinson et al. in ihrer Arbeit vorschlagen, soll dafür ein wohlwollendes Umfeld geschaffen werden [40]. Jedoch ist noch kein erkennbar standardisiertes Verfahren vorhanden, die Wertvorstellungen zu erfragen und in die Diskussion zu integrieren. In diesem Bereich besteht einerseits von Seiten der behandelnden Teams noch mehr Handlungs- und Trainingsbedarf, damit dieses Thema ohne Scheu direkt angesprochen werden kann. Andererseits muss die Fragestellung sicherlich noch vertieft erforscht werden, um ein solches Verfahren entwickeln zu können. 15 Gemäss Krankenakte 39 6.3 Elterninterview Ein wertvoller Teil dieser Arbeit entstand durch ein persönliches Interview mit den Eltern von Patientin 3, welches uns eine einmalige Möglichkeit eröffnete, direkten Einblick in die Phänomenologie der elterlichen Wertvorstellungen zu gewinnen. Da in dieser Arbeit nur ein solch ausführliches Interview geführt wurde, konnte keine qualitative Analyse des Inhaltes nach Mayring durchgeführt werden [22]. Daher wäre es ein sinnvolles Ziel für die ethische Begleitforschung, weitere derartige Interviews zu führen, um durch anschliessende Analyse des Inhalts eine wissenschaftlich fundierte Aussage über elterliche Wertvorstellungen treffen zu können. Eine weitere wichtige Frage, die sich aus diesem Interview ableitet, ist die, ob sich solche Gespräche nach dem Abschluss eines Falles zur Aufarbeitung eignen und daher angeboten werden sollten. Das interviewte Elternpaar äusserte sich positiv über das Gespräch. (...) es ist auch wieder ein Teil dieser Verarbeitung. Wir können nicht immer und immer ” wieder darüber sprechen, aber es auch nach wie vor ein grosses Thema, es ist nicht einfach so, dass es abgeschlossen ist.“ (Mutter) Man kann also vermuten, dass solche Gespräche nicht nur für die ethische Begleitforschung, sondern auch für die betroffenen Angehörigen selbst einen Benefit bedeuten können und sie in der Verarbeitung unterstützen. Fragen wie die nach dem organisatorischen und personaltechnischen Aufwand sollten ebenfalls im Rahmen einer grösseren Interviewstudie mit Eltern zu beantworten sein. 40 7 Schlussfolgerung Der zur Analyse von neonatologischen Fällen entwickelte Dokumentationsbogen hat sich im Rahmen der von uns untersuchten Fälle gut bewährt. Es stellt sich die Frage, inwieweit der Bogen – ggf. in modifizierter Form – auch für andere Bereiche der Pädiatrie und andere Zentren geeignet ist, in denen ethische Fallbesprechungen stattfinden. Wir regen eine weitere Verbesserung und Anpassung des Bogens an, damit auch informelle ad hocEthikbesprechungen (wie sie in der Pädiatrie vorkommen; vgl. Boesch-Willi 2008) oder auch Protokolle von anderen Standorten erfasst werden können. Die Arbeit kann trotz kleiner Fallzahl die einschlägig bekannten Studien bestätigen, nach denen Religion, Spiritualität und Wertvorstellungen bei Entscheidungen am Lebensende eine wichtige Rolle spielen. Auch konnte gezeigt werden, dass die Faktoren nicht nur für die Entscheidung an sich, sondern auch für die Verarbeitung der schwierigen Erfahrungen entscheidend sind. Durch das Elterninterview konnten einzigartige Einblicke in die Phänomenologie der elterlichen Wertvorstellungen gewonnen werden. Für standardisierte Aussagen wäre eine Interviewstudie mit einer grösseren Fallzahl erstrebenswert. Von solchen Interviews kann aber nicht nur die Forschung profitieren, sondern auch für die Befragten selbst könnten diese nützlich sein. Zu klären ist, für welche Betroffene sich diese Form einer Befragung eignet und welche Angehörigen eher überfordert wären. Diese Frage könnte ebenfalls im Rahmen einer extensiveren Interviewstudie beantwortet werden. Eine weitere Erkenntnis aus dem Interview ist, dass auch die Eltern von einer Beteiligung am Ethikkonsil auf ihren Wunsch profitieren und in ihrer Entscheidungsfindung unterstützt werden könnten. 41 Literatur [1] Beauchamp TL, Childress JF. Principles of Medical Ethics. New York: Oxford University Press; 1994 [2] Beck S, Van de Loo A, Reiter-Theil S. A “little bit illegal”? Withholding and withdrawing of mechanical ventilation in the eyes of German intensive care physicians. Medicine, Health Care and Philosophy. 2008; 11: 7-16 [3] Bösch-Willi A Schwierige ethische Entscheidungen in der Neonatologie. Inauguraldissertation, Medizinische Fakultät Basel; 2008 (Betreuer: Reiter-Theil S, Hoesli I) [4] Boss RD, Hutton N, Donohue PK, Arnold RM. Neonatologist Training to Guide Family Decision Making for Critically Ill Infants. Arch Pediatr Adolesc Med 2009; 163(9): 783788 [5] Boss RD, Hutton N, Sulpar LJ, West AM, Donohue PK. Values Parents Apply to Decision-Making Regarding Delivery Room Resuscitation for High-Risk Newborns. Pediatrics. 2008; 122: 583-589 [6] Bundesamt für Justiz. Die verschiedenen Formen der Sterbehilfe und ih- re gesetzliche Regelung (Internet). (Zitiert am 21.01.12) Verfügbar auf: http: //www.bj.admin.ch/content/bj/de/home/themen/gesellschaft/gesetzgebung/ sterbehilfe/formen\_der\_sterbehilfe.html [7] Bundesamt für Statistik (Internet). (Zitiert am 14.02.12) Verfügbar auf: http://www. bfs.admin.ch/bfs/portal/de/index/themen/14/02/03.html [8] Büssing A, Ostermann T, Koenig HG. Relevance of religion and spirituality in German patients with chronic diseases. Int J Psychiatry Med 2007; 37: 39-57 [9] Christentum. In: Der Brockhaus Religionen. Glauben, Riten, Heilige. Herausgegeben von der Lexikonredaktion des Verlags F.A. Brockhaus, Mannheim; 2004. S. 121-128 [10] Christentum. In: Tworuschka U (Hrsg). Lexikon – Die Religionen der Welt. Gütersloh: Gütersloher Verlags-Haus; 1999. S. 86-88 [11] DuVal G, Sartorius L, Clarridge B, Genlser G, Danis M. What triggers requests for ethics consultations? J Med Ethics 2001; 27(suppl I): 124-9 [12] Fletcher JC, Siegler M. What are the goals of ethics consultation? A consensus statement. The Journal of Clinical Ethics 1996; 7: 122-126 42 [13] Hansen M, Kurinczuk JJ, Bower C, Webb S. The risk of major birth defects after intracytoplasmatic sperm injection and in vitro fertilization. N Engl J Med 2002; 346: 725-730 [14] Henschtel R, Reiter-Theil S. Behandlung Frühgeborener an der Grenze der Lebensfähigkeit: Deutschsprachige Leitlinien im Vergleich. Dtsch Arztebl 2008; 105(3): 47-52 [15] Hentschel R, Lindner K, Krueger M, Reiter-Theil S. Restriction on ongoing intensive care in neonates: a prospective study. Pediatrics 2006; 118: 563-569 [16] International Neonatal Network. The CRIB (clinical risk index in babies) score: A tool for assessing initial neonatal risk and comparing performance of neonatal intensive care units. Lancet 1993; 342: 193-198 [17] Islam. In: Der Brockhaus Religionen. Glauben, Riten, Heilige. Herausgegeben von der Lexikonredaktion des Verlags F.A. Brockhaus, Mannheim 2004. S. 281-289 [18] Islam. In: Tworuschka U (Hrsg). Lexikon – Die Religionen der Welt. Gütersloh: Gütersloher Verlags-Haus; 1999. S. 150-151 [19] Janvier A, Leblanc I, Barrington KJ. The Best-Interest Standard Is Not Applied for Neonatal Resuscitation Decisions. Pediatrics 2008; 121: 963-969 [20] Jonsen AR. Casuistry and Clinical Ethics. In: Sugarman J,Sulmasy DP (Hrsg). Methods in Medical Ethics. Second Edition. Georgetown University Press, Washington; 2010. S.109-126 [21] Jonsen AR, Siegler M, Winslade W. Introduction. In: Jonsen AR, Siegler M, Winslade W (Hrsg). Clinical ethics. A practical approach to ethical decisions in clinical medicine. 6. Edition. New York: McGraw-Hill 1; 2006. S. 1-11 [22] Mayring P. Qualitative Inhaltsanalyse. Forum Qualitative Sozialforschung 2000; 1(2), Art. 20 [23] Obladen M. Das untergewichtige Neugeborene. In: Obladen M, Maier RF (Hrsg). Neugeborenenintensivmedizin – Evidenz und Erfahrung. 7. Edition. Barthlen W, Stiller B (Mitarbeit). Heidelberg: Springer Medizin Verlag; 2006. S. 1-20 [24] Obladen M. Gestörte postnatale Adaptation. In: Obladen M, Maier RF (Hrsg). Neugeborenenintensivmedizin – Evidenz und Erfahrung. 7. Edition. Barthlen W, Stiller B (Mitarbeit). Heidelberg: Springer Medizin Verlag; 2006. S. 21-40 43 [25] Oishi M, Nishida H, Sasaki T. Japanese experience with micropremies weighing less than 600 grams born between 1984 to 1993. Pediatrics 1997; 99:E7 [26] Patzig G, Schöne-Seifert B. Theoretische Grundlagen der Ethik in der Medizin. In: Kahlke W, Reiter-Theil S (Hrsg). Ethik in der Medizin. Stuttgart: Thieme, 1995. S.1-9 [27] Pfäfflin M, Kobert K, Reiter-Theil S. Evaluating Clinical Ethics Consultation: A European Perspective. Cambridge Quarterly of Healthcare Ethics 2009;1 8: 406-419 [28] Pieper A, Thurnherr U. Einleitung. In: Pieper A, Thurnherr U (Hrsg). Angewandte Ethik. Eine Einführung. München: C.H. Beck’sche Verlagsbuchhandlung; 1998. S. 7-13 [29] Queisser-Luft A, Spranger J. Fehlbildungen bei Neugeborenen. Dtsch Arztebl 2006; 103: A2464-2471 [30] Reiter-Theil S. Ethikberatung in der Klinik – ein integratives Modell für die Praxis und ihre Reflexion. Therapeutische Umschau 2008; 65: 359-365 [31] Reiter-Theil S, Mertz M, Meyer-Zehnder B. The complex role of relatives in end-of-life decision-making: an ethical analysis. HEC-Forum 2007; 19(4): 341-364 [32] Reiter-Theil S, Lindner K, Hentschel R. Lebenserhaltung und Sterbebegleitung in der Neonatologie – Eine empirische Ethikstudie zu kritischen Therapieentscheidungen. Z Palliativmed 2005; 6: 11-19 [33] Reiter-Theil S. Klinische Ethikkonsultation. Eine methodische Orientierung zur ethischen Beratung am Krankenbett. Schweizerische Ärztezeitung 2005; 86: 346-352 [34] Reiter-Theil S. Does empirical research make bioethics more relevant? The embedded ” researcher“ as a methodological approach. Medicine, Health Care and Philosophy 2004; 7: 17-29. [35] Reiter-Theil S. Balancing the perspectives. The patient´s role in clinical ethics consultation. Medicine, Health Care and Philosophy 2003; 6: 247-254 [36] Reiter-Theil S. Ethics consultation on demand: concepts, practical experiences and a case study. Journal of Medical Ethics 2000; 26: 198-203 [37] Reiter-Theil S. Ethik in der Klinik – Theorie für die Praxis: Ziele, Aufgaben und Möglichkeiten des Ethik-Konsils. Ethik Med 1999; 11: 222-232 [38] Religion. In: Der Brockhaus Religionen. Glauben, Riten, Heilige. Herausgegeben von der Lexikonredaktion des Verlags F.A. Brockhaus, Mannheim 2004. S. 550-552 44 [39] Religion. In: Tworuschka U (Hrsg). Lexikon – Die Religionen der Welt. Gütersloh: Gütersloher Verlags-Haus; 1999. S. 255-257 [40] Robinson MR, Thiel MM, Backus MM, Meyer EC. Matters of Spirituality at the End of Life in the Pediatric Intensive Care Unit. Pediatrics 2006; 118(3): 719-729 [41] Schieve LA, Meikle SF, Ferre C, Peterson HB, Jeng G, Wilcox LS. Low and very low birth weight in infants conceived with use of reproductive technology. N Engl J Med 2002; 346: 731-737 [42] Schweizerische Akademie der Medizinischen Wissenschaften. Recht der Patientinnen und Patienten auf Selbstbestimmung (Internet). In: Medizinisch-ethische Richtlinien der SAMW. 2005. Verfügbar auf: www.samw.ch [43] Spiritualität. In: Der Brockhaus Religionen. Glauben, Riten, Heilige. Herausgegeben von der Lexikonredaktion des Verlags F.A. Brockhaus, Mannheim 2004. S. 607 [44] Swiss Society of Neonatology (Berger TM, Bernet V, El Alama S, Fauchère JC, Hösli I, Irion O et al.). Perinatal care at the limit of viability between 22 and 26 completed weeks of gestation in Switzerland - 2011 Revision of the Swiss recommendations. Swiss Med Wkly. 2011; 141: w13280 [45] Thurnherr U. Einleitung: Was versteht man unter angewandter Ethik? In: Thurnherr U (Hrsg). Angewandte Ethik zur Einführung. Hamburg: Junus Verlag; 2000. S. 7-15 [46] Unruh AM. Spirituality, religion and pain. Can J Nurs Res 2007; 39: 66-86 [47] Werte. In: Auffarth C (Hrsg). Metzler-Lexikon Religion: Gegenwart – Alltag – Medien. Band 3 P-Z. Imhof A, Kurre S (Mitarbeit). Stuttgart: JB Metzlersche Verlagsbuchhandlung und Carl Ernst Poeschel Verlag GmbH; 2000. S. 660-663 [48] WHO Definition of Palliative Care (Internet). (zitiert am 21.02.12) Verfügbar auf: http://www.who.int/cancer/palliative/definition/en 45 A Anhang A.1 Fragenkatalog Elterninterview A.1.1 Einleitung Zuerst möchte ich Ihnen nochmals ganz herzlich dafür danken, dass Sie dieses Gespräch ermöglichen! Ich denke, wir werden für dieses Gespräch ca. eine Stunde brauchen, aber selbstverständlich können Sie immer unter- oder auch abbrechen, wenn es für Sie zu viel wird. Wenn es für Sie in Ordnung ist, würde ich, wie schon erwähnt, das Gespräch aufzeichnen. Ich werde das Gespräch anschliessend persönlich abschreiben, wobei ich Ihnen selbstverständlich eine vollständige Anonymisierung garantiere. Ich werde weder Initialen, noch Geburtsdaten oder ähnliches verwenden. Die Aufnahmen müssen wir für einige Zeit aufheben, wenigstens bis die Arbeit angenommen ist. Danach können wir sie löschen, wenn Sie das möchten. Und wenn Sie wünschen, kann ich Ihnen die fertige Arbeit zukommen lassen. Ich habe mir hier einige Fragen notiert, an die wir uns aber nicht strikt halten müssen und ich werde vielleicht auch gewisse Dinge noch genauer erfragen. A.1.2 Fragen • Wann und wie haben Sie erfahren, dass Ihr Kind Trisomie 18 hat? • Konnten Sie sich unter Trisomie 18 etwas vorstellen? Hat der Arzt es Ihnen erklärt? Wie haben Sie sich informiert? • Wie haben Sie das aufgenommen? Wie haben Sie diese Situation erlebt? • Wie sind Sie zu einer Entscheidung über die weiteren Schritte gelangt? – Was hat /hätte Ihnen geholfen? Hat rückblickend gesehen etwas gefehlt, was hätte es noch gebraucht? – Haben Sie Hilfe angeboten bekommen, selbst gesucht, in Anspruch genommen? • Wie würden Sie Ihre Entscheidung mit Ihren eigenen Worten erläutern? • War Ihnen Ihre Entscheidung sofort /schnell klar? Haben Sie ev. geschwankt? • Ist diese Entscheidung auf bestimmte, persönliche Werte zurückzuführen? – Bestanden diese schon bevor Sie erfahren haben, dass Ihr Kind krank ist? Oder wurden Sie durch die Konfrontation mit dieser Situation erst konkretisiert? – Gab es einen Wandel der Wertvorstellungen? 46 – In welcher Richtung sind diese Wertvorstellungen eingebettet? (religiös, ev. bei einem bestimmtem Autor?) – Haben /Hatten Sie auch Wertvorstellungen, die ev. miteinander im Konflikt stehen /gestanden sind? Gibt /Gab es Spannung zwischen verschiedenen Wertvorstellungen? – Hatten Sie Befürchtungen, man würde Ihre Entscheidung nicht annehmen? • Wie sind Sie auf die Möglichkeit einer Ethikberatung aufmerksam geworden? • Wie empfanden Sie das ethische Gespräch? A.1.3 Abschluss • Gibt es noch etwas, dass Ihnen wichtig erscheint? Etwas, dass ich nicht gefragt habe? • Haben Sie Fragen an mich? A.2 Elterninterview 17.03.1116 Zuerst würde ich Sie gerne fragen, wann Sie erfahren haben, dass Ihr Kind Trisomie 18 hat und wie das für Sie war? Mutter: Eigentlich war schon von Anfang an ein wenig der Verdacht da, es könnte vielleicht etwas nicht gut sein. In der Woche 7 bei der ersten Untersuchung war es etwas kleiner, als es sein müsste. Aber es ist ja, glaube ich, auch noch oft so, dass man den Eisprung nicht genau festlegen kann und dann muss man den Geburtstermin nach hinten verschieben. Dort hatte ich schon einen Verdacht, ich hatte nicht das Gefühl das ich den (den Eisprung)17 später gehabt habe. Und dann ist auch bei jeder Untersuchung etwas mehr hinzugekommen. Ich hatte auch noch einen Toxoplasmose-Infekt durchgemacht, wo man nicht wusste, ob das jetzt vor der Zeugung war oder direkt danach. Das hat mich eigentlich auch schon ein bisschen beunruhigt. Und deshalb war eigentlich von Anfang an schon ein wenig Stress vorhanden. Aber dass es dann kleiner war in der 7. Schwangerschaftswoche, nehme ich an, dass das wirklich wegen der Trisomie 18 war. Da war ich nie so locker, oder viel weniger; also in der ersten Schwangerschaft war ich auch nicht locker in dem Sinne, aber ich war schon beunruhigter. Dann ging es darum eine Fruchtwasserpunktion zu machen. In der ersten Schwangerschaft hat man das nicht gemacht, weil es auch keine Hinweise dazu gegeben hat. Und in der zweiten (Schwangerschaft), dadurch das der Foetus kleiner war, hat der Arzt uns das empfohlen. Wir haben uns das dann überlegt, das war ja in der 18. 16 17 Schriftliche Einverständniserklärung liegt vor Anmerkungen der Autorin in Klammern 47 Schwangerschaftswoche, und ich habe mir eigentlich auch gedacht, dass ich das mache. Aber je näher der Termin kam, desto mehr haben wir uns auch Gedanken gemacht, was wäre, wenn das Kind gesund ist. Dann würden wir es mit dieser Punktion willentlich gefährden, auch wenn nur eine kleine Wahrscheinlichkeit da ist, aber sie ist da. Und deshalb haben wir sie dann trotzdem abgesagt, diese Fruchtwasserpunktion. Danach ist das Kind dann immer gewachsen, aber immer auf der untersten Perzentile und nach der 18. Woche ist es rausgefallen, also es war unter der 10. Perzentile. Und da mussten wir sagen, ja jetzt ist es wirklich auffällig. Vorher war immer noch die Wahrscheinlichkeit, dass vielleicht ist doch noch alles gut ist, es einfach ein kleines Kind ist, weil man hat sonst eigentlich nichts gesehen, keine Schädigungen oder ähnliches, was ja eigentlich aussergewöhnlich ist. Dann ist es aus dem Normbereich herausgefallen, das war so ca. in der 24. Woche. Da sagte uns auch der Arzt ganz klar, dass es pathologisch ist. Der Verdacht einer Trisomie 18 bestand schon, bei diesem Ersttrimestertest wurde eine hohe Wahrscheinlichkeit berechnet. In der 12. Schwangerschaftswoche macht man ja diese Blutuntersuchung und dann in der 13., 14. Woche wussten wir, dass eine grosse Wahrscheinlichkeit da ist. Hundertprozentig gewusst haben wir es in der 25. Schwangerschaftswoche, als genau dann, wann die Ärzte diese Regelung haben, dass ab jetzt wäre das Kind mit medizinischer Unterstützung lebensfähig wäre und bis zur 26. Woche könnte man noch in dem Sinne eine Abtreibung machen. Wir haben das also ca. in der 25. Woche definitiv gewusst und hatten dann etwa 10 Tage Zeit, um uns zu überlegen, was wir machen wollen. Das ist nicht viel Zeit. Mutter: Nein, wirklich nicht! Wie war das für Sie in diesem Moment, als man es gewusst hat? Vater: Es war ein Hin und Her. Also, wenn wir den Aspekt der Wertvorstellungen betrachten, für den Sie sich interessieren: im Vorfeld haben wir klar gesagt, was auch immer kommen wird, wir nichts unternehmen würden; es nützt ja nichts, machen kann man nichts oder machen will ich nichts, also nicht eingreifen in dem Sinne. Und danach, als es dann klar war, habe ich immer noch so gedacht, aber dann begann ich schon hin und her zu überlegen: Ist das wirklich richtig? Stimmt das? Geht das auf? Passt das? Wir hatten dann in Basel nochmals eine Untersuchung und die Ärztin, die diese gemacht hat, hat dann auch gesagt, eine Fruchtwasserpunktion müsse man jetzt machen. Die haben wir dann auch gemacht und dann war es klar. Und die Ärztin sagte auch, wir sollen warten, bis wir das Ergebnis wissen und dann müssten wir nochmals überlegen. Ich denke, das ist einfach so, man kann sich 48 das nicht vorstellen, bevor man noch nicht weiss, was wirklich Sache ist. Und das war dann auch wirklich so! Konnten Sie sich vorher unter Trisomie 18 schon etwas vorstellen? Mutter: Also, ich bin im sozialen Bereich tätig und ich hatte nie ein Kind mit Trisomie 18 zur Betreuung, das gibt es ja ganz selten, dass ein Kind überlebt. Und ich musste wirklich in der Fachliteratur nachschlagen gehen. Das haben wir dann auch gemacht. Vater: Das Internet ist dafür sehr nützlich, jemand hat eine Arbeit geschrieben, ich weiss nicht, ist es eine Doktorarbeit oder auch so eine Masterarbeit, der hat eigentlich nichts anderes gemacht, als diese Abnormitäten nach einem Raster zu erklären, Trisomie 13, Trisomie 18 und was es sonst noch alles gibt, und dann hat dann aufgezeigt, was das Bild ist, was passiert in der Regel, welche Schädigungen kann das Kind haben, wie lange lebt es. Das war schrecklich! Es ist einem schlecht geworden, wenn man das gelesen hat. Und da haben wir nachher gewusst, um was es geht. Vorher nicht, nein. Noch nie gehört, Trisomie 18. Trisomie 21 ist ein Begriff, von dem haben wir auch schon gehört. Aber Trisomie 18, da haben wir gar nicht gewusst, dass es das gibt. Wurden Sie von der Ärztin in Basel noch informiert? Oder hat es sonst jemand von den Ärzten noch erklärt? Mutter: Wir haben da nicht nachgefragt, das konnten wir selbst nachschlagen. Das war auch nicht eine Erwartung von uns, dass wir informiert werden. . . Vater: Es war ja auch noch nicht klar, sie hat einfach gesagt, es gäbe eine grosse Wahrscheinlichkeit dafür, dass es eine Trisomie 13 oder 18 sein könnte, aber es war noch nicht definitiv klar. Und entsprechend haben wir auch gesagt, wir schauen jetzt ob es wirklich so ist. Wir haben uns ein Stück weit auch immer noch gewehrt und haben immer noch gehofft, dass es nicht so ist. Wie haben Sie es dann schlussendlich erlebt, als klar war, dass es eine Trisomie 18 ist? Vater: Das war, wie soll man sagen, schreckliche Gewissheit. Vor allem auch weil Trisomie 18 genetisch ist. Meine Frage war dann auch noch, ob es noch Spielraum gibt, weil man hört ja immer wieder solche Geschichten, dass man irgendeinen Befund hat, der eindeutig erscheint, aber dann ist es ganz anders gekommen und das Kind war gesund und 49 die Aufregung war für nichts. Aber bei der Genetik gibt es ja eigentlich nicht viel zu deuten. Unser Arzt sagte: das ist ein Befund, das ist handfest, Punkt. Es erklärte uns, dass es noch Nachuntersuchungen gibt, das sei dann nur noch eine Frage von drei Tagen oder so, wo man noch Kulturen macht, ich kenne mich da zu wenig aus, aber er habe noch nie erlebt, dass da eine andere Geschichte herausgekommen ist, nachdem der erste Befund in diese Richtung ging. Nachdem wir in Basel waren, hatten wir dann noch etwa eine Woche, um uns Gedanken zu machen, was wäre denn, wenn das nicht gut wäre und haben wie gesagt angefangen, uns über Trisomie 18 und 13 zu informieren. Und es hatte von beidem etwas: Also Schrecken in dem Sinne, dass wirklich der worst case eingetreten ist, aber es ist jetzt wenigstens klar. Weil bei einem Bild (sonographischer Befund), ist es ja nicht definitiv klar, es ist einfach wahrscheinlich. Die Ärzte konnten diese Bilder auch lesen und wir haben auch gesagt, das sieht wirklich nicht gut aus, da ist etwas, aber was? Und dieser genetische Befund war dann klar, über das mussten wir nicht mehr diskutieren, sondern jetzt konnten wir wirklich beginnen, uns über das Gedanken zu machen, weil es so ist. Schrecklich, aber erleichternd in dem Sinne, dass es klar ist. Also klar, es ist gesund, oder klar, es ist nicht gesund. Und wenn es nicht gesund ist, was es genau hat und wie schwer krank es ist. Die Wahrscheinlichkeit, dass es überlebt liegt ja unter ca. 60% und andere sterben noch im Mutterbauch, so ungefähr, also sehr heftig. Und dann ging die Frage los: und jetzt, was machen wir? Greifen wir ein? Greifen wir doch nicht ein? Da hatten wir das Gefühl, das ist nicht lebenswert, wenn das jetzt so auf Welt kommt. Wenn man hört: es trinkt nicht, es atmet nicht, es hat sonst nachher keine Aussichten alt zu werden. Was ist das für ein Leben? Sollen wir da eingreifen? Sollen wir nicht? Ich war der, der zuvor gesagt hat, da können wir nichts machen, das ist eigentlich etwas, das wir einfach akzeptieren müssen, das gehört dazu, das ist nicht zu diskutieren. Aber als es dann klar war, habe ich dann doch geschwankt, auch in die Richtung, dass es vielleicht doch gescheiter ist für alle Beteiligten, das Kind abzutreiben. Angefangen davon , wenn es sowieso nicht überlebt, dann. . . , und jetzt geht es richtig los, dass der Bauch wächst und dass eigentlich alle sehen, wir bekommen Nachwuchs und damit wird es zum grossen Thema. Und wir wissen, es wird zu einem ziemlich schlimmen Thema. Eben, was hat denn dieses Kind vom Leben, wenn es so ein (. . . ) Leben hat. Ist das wirklich richtig? Geht das wirklich? Soll es wirklich noch leiden müssen, etc. Aber danach hat es wieder gekippt und dann musste man sagen: nein, das geht über unsere Kräfte, das ist nicht unser Entscheid, für mich ist es besser, wenn wir das jetzt einfach so lassen, wie es ist und dann schauen, wie es kommt. Mutter: Also bei mir hat eine grosse Rolle gespielt, dass das Kind nicht leiden muss und da war für mich plötzlich auch der Aspekt von dieser Hightechmedizin, die irgendwann zum Fluch werden kann. Einfach diese Überlegung, das Kind würde beatmet, es würde 50 sondiert, das war für mich eine ganz schwierige Vorstellung. Und auch: ein Leben künstlich zu verlängern, ein Leben, das nicht lebensfähig ist, mit dieser Hightechmedizin. Was ist dann schlussendlich am wenigsten ein Leiden für das Kind: die künstliche Verlängerung? Oder halt, dass sich das Kind dort verabschieden kann, wo es ihm am wohlsten ist? Und das ist im Mutterbauch. Dazu kam die Frage: Habe ich überhaupt ein Recht, eine Entscheidung so zu fällen? Aber es war schon auch speziell, diese Vorstellung. Ich habe immer gedacht, ich wäre da ziemlich autonom, ich habe da meine subjektive Einstellung, aber das ist überhaupt nicht so. Also die Werte der Gesellschaft, die beeinflussen einen sehr. Für mich war es da wirklich auch hilfreich, dass sogar eine Neonatologie (René Glanzmann, RG) sagt: bei Trisomie 18 machen wir gewisse Hilfestellungen schlichtweg nicht. Wenn sie dann gesagt hätten: doch, da intubieren wir noch, das hätte uns schlussendlich auch wieder beeinflusst in der Entscheidung. Und ich war eigentlich beinahe erleichtert, dass sogar eine Neonatologie zu diesem Punkt ganz klar sagt: nein, da möchten wir wenn möglich nicht künstlich verlängern. Ich hatte mir vorgestellt, dass ich viel weniger abhängig wäre von dieser Hightechmedizin. Und es ist nicht das erste Mal, dass ich mich mit solchen Themen auseinandersetze, im Rahmen meiner Ausbildung haben wir darüber gesprochen. Aber wenn es dann einen wirklich betrifft, ist das ganz etwas anderes. Für mich war das vorher klar, dass ich keine Hightechmedizin möchte, das wäre nachher eine Qual. Man sieht die Kinder, die dank dem überleben, mit schwersten Schädigungen, was nachher eine Odyssee ist, für die Eltern, für die Kinder, für alle. Ich dachte immer, das würde ich sicher nie machen, aber wenn man mitten drin ist, hätten wir es nicht geschafft, uns dagegen zu stellen. Vater: Es wäre nachher interessant geworden, also interessant, es wäre schrecklich geworden, wenn das Kind überlebt hätte; es kam ja tot zur Welt, es starb ja an dem Tag als es zur Welt kam. Wir haben uns im Vorfeld immer die Frage gestellt: wenn es nicht atmet, was machen wir? Würden wir dann nicht trotzdem sagen, wir hätten gerne das volle Programm? Oder können wir in diesem Zustand trotzdem sagen: Es nützt nichts und jetzt schauen wir einfach, dass es einen schönen Tod hat. Ich glaube, wenn man uns das Kind auf den Arm gegeben hätte, dann wären wir nicht in der Lage gewesen einfach zu sagen, ja wir lassen den Dingen ihren Lauf, das ist besser so. Sondern wir hätten wahrscheinlich gesagt: lass es uns probieren, vielleicht nützt es ja trotzdem etwas. Das sind riesige Kräfte, die einem in alle Himmelsrichtungen reissen. Mutter: Mehr im Sinne von: wir lassen es beatmen, also nicht intubieren, das macht die Neonatologie nicht, sondern einfach mit Sauerstoff, mit einer Maske. Im Sinne von: wir können nicht zusehen wie unser Kind erstickt. Also, nein, sondieren wollen wir eigentlich nicht, aber können wir zulassen, dass unser Kind verhungert, wollen wir zulassen, dass un- 51 ser Kind verdurstet. Also einerseits die lebensverlängernden Massnahmen, bei denen man sagt, ja. Andererseits dann eben, es stirbt dann einfach und wir müssen zusehen, wie es verdurstet. Das war ganz schlimm, diese Vorstellung. Das wäre die allerschlimmste Variante gewesen. Und meine Hoffnung war immer, dass es sich im Bauch verabschieden kann und dass wir nichts entscheiden müssen. Wie sind sie dann zu einer Entscheidung über die nächsten Schritte gekommen? Wie ging das weiter in dieser kurzen Zeit? Mutter: Wir wurden sehr gut betreut von Herrn Glanzmann von der Neonatologie am Unispital und von Frau Reiter-Theil (SRT). Wir hatten zuerst ein Gespräch mit ihm, wo er uns aufgeklärt hat, was macht man überhaupt mit diesen Kindern, wie interveniert man usw. Und dann hat er auch erzählt, dass wir auch die Möglichkeit hätten, ein ethisches Gespräch zu machen, wo er auch Frau Reiter-Theil einladen würde und das haben wir dort wahrgenommen. Wir waren enorm dankbar, das war für uns der Lichtblick in dieser ganz schwierigen Zeit. Da wurden wir super betreut. Und das hat sicher auch geholfen. Vater: Das war zwar kurz, aber ich weiss nicht ob es besser wäre, wenn es länger geht, weil das fast nicht entscheidbar ist am Schluss. Es kann einem ja auch niemand den Entscheid abnehmen. Das Konsil hat nicht dazu geführt, dass Frau Reiter-Theil gesagt hat, so müsst’ ihr es machen, das haben wir auch nicht erwartet. Von dem her war es eigentlich fast besser so: kurz und intensiv, wir konnten irgendwie auf den Punkt kommen, herausfinden, was stimmt jetzt für uns. In diesem Gespräch konnten wir zuerst auch nochmals besprechen, was es im fachlichen Sinn bedeutet, was mit diesem Kind passiert, was mögliche Szenarien sind, die sich ergeben können. Und dazu auch, was sind die Reaktionen, was macht die Neonatologie, was sagt der Ethiker oder die Ethikerin dazu, ist das aus ihrer Sicht vertretbar. Es half, das Terrain zu verstehen oder auszuleuchten. Danach konnten wir uns wiederum Gedanken machen, was wir damit anfangen. Und da sind wir dann eigentlich wirklich zum Entschluss gekommen, dass es nicht stimmen würde, wenn wir eingreifen würden. Mutter: Also wir hatten eigentlich die schulmedizinische Sicht, den Herrn Glanzmann und eine ethische Sicht. Oder nein, es war nicht, eben wie mein Mann sagt, vorgegeben., Wir fühlten uns auch sehr wahrgenommen, auch von der Ethik her, in dem Sinne, dass es auch ethisch ist, diese Wertvorstellungen der Eltern wahrzunehmen. Das hat mir auch sehr geholfen. Zusätzlich hatten wir uns auch noch psychologische Hilfe selbst organisiert, wo wir das in zwei oder drei Gesprächen mehr herauskristallisieren konnten. Schlussendlich geht es auch nicht nur um mich, ich bin nicht allein in dieser Entscheidung, mein Mann 52 ist auch dabei. Und da wird man auf das wesentlichste des ganzen Denkens, des Fühlens zurückgeworfen. Das ist einfach Zufall, dass wir das gleiche entschieden haben. Viel schwieriger wäre noch gewesen, wenn wir noch unterschiedliche Meinungen gehabt hätten. Und das war wirklich absoluter Zufall, denke ich. Das haben wir in diesen Gesprächen herauskristallisiert: wo stehst du, wo stehe ich? Und so konnten wir gemeinsam diese Entscheidung eigentlich aus vollem Herzen treffen. Vater: Man weiss im Vorfeld ja nicht, wie man . . . Ich hatte das Gefühl, da sei alles klar. Da ist dann sehr schnell nichts mehr klar. Und man kann sich ja nicht sicher sein, dass die Ehefrau klar auch auf dieser Schiene ist, sag ich mal salopp. Aber wenn es dann wirklich so ist und ob man dann selbst noch an dem Punkt ist, wo man geglaubt hat, dass man ist, das ist nicht so klar. Deshalb finde ich auch, dass es manchmal wirklich auch Zufall ist, dass man zum gleichen Schluss kommt. Mutter: Es ist auch ein Segen, dass es für uns beide stimmt, dass wir in Frieden sind mit dieser Situation. Das ist wirklich ein Segen. Das wäre das schlimmste gewesen, wenn es nicht so gewesen wäre. Auch dass das Kind noch hätte leben müssen, das war für mich die schlimmste Vorstellung. Die schönste Vorstellung war für mich wirklich, dass das Kind sich verabschiedet im Mutterleib. Und die andere Vorstellung, eben es würde noch leben und dass du anders entschieden hättest als ich und wir so unser Kind gemeinsam betreuen müssten, das wäre das absolut Schlimmste gewesen. Im Nachhinein gesehen: Gibt es etwas, dass Ihnen noch geholfen hätte? Oder etwas wovon Sie sagen können, das hat Ihnen besonders geholfen? Mutter: Nein, von mir aus eigentlich nicht. Wir haben uns selbst überlegt, was wir brauchen und haben uns das auch eigenständig organisiert. Vater: Also ich glaube, das mit Basel war schon ein Glücksfall. Mutter: Das wollte ich gerade sagen: eigentlich war es ein Glücksfall, dass Herr Scott, das ist mein Gynäkologe, uns nach Basel verwiesen hat. Wir wären ja nie auf das gekommen. Er wollte noch eine Zweitmeinung oder hat gesehen, da ist irgendetwas und bei diesen Fällen schickt er die Leute nach Basel. Und im Prinzip sind wir eigentlich durch ihn nach Basel gekommen. Alleine wären wir nie auf die Idee gekommen, nach Basel zu gehen. Wir hätten vielleicht eine Zweitmeinung eines Gynäkologen oder einer Praxis hier in Olten eingeholt. Aber Basel war von dem her ein Zufall, aber eine super Fügung. 53 Vater: Ja, das sind Profis. Herr Glanzmann spricht da aus langjähriger Erfahrung. Man hat wirklich gemerkt, er weiss, um was es geht. Er konnte uns sehr kompetent von der fachlichen Seite her erklären, wie es herauskommen könnte, was er schon gesehen hat, was er schon erlebt hat. Aber dann auch als Mensch, wie man mit dem umgehen soll. Was er sich da selbst für Gedanken gemacht hat, was er schon erlebt hat. Und auch Frau Reiter-Theil, die das auch sehr gut gemacht hat. Er hat uns sie (SRT) zusätzlich empfohlen und das war wirklich sehr gut. Mit dem haben wir auch keine Zeit verloren, wir sind dann wirklich direkt auf den Punkt gekommen. Also nicht noch über drei Stationen, bis wir soweit waren, dass uns jemand erklären konnte, was das bedeutet, wie man jetzt mit dem umgehen kann, soll, darf, nicht darf. Jemand anders haben wir gar nicht mehr gebraucht. Wir waren froh, dass wir nicht nochmals an einem anderen Spital von vorne beginnen müssten, weil das wäre Zeitverlust gewesen. Mutter: Und was uns auch sehr erstaunt hat, war, dass wir innerhalb kurzer Zeit einen Termin erhalten haben. Also ich meine, Herr Glanzmann ist eine vielgefragte Person, Frau Reiter-Theil auch. Als ich das erste Mal versucht habe, mit ihm Kontakt aufzunehmen, habe ich mich darauf eingestellt, dass ich 10 Telefonate führen muss und beim 10. Mal habe ich ihn dann vielleicht dran oder wenn ich Pech habe, nur die Sekretärin. Und er war immer parat, auch telefonisch erreichbar und das war natürlich goldig, weil uns ja sehr wenig Zeit geblieben ist, da hat die Zeit eine grosse Rolle gespielt. Also könnte man demnach sagen, nach diesen Gesprächen mit Herrn Glanzmann und Frau Reiter-Theil war die Entscheidung klar oder haben Sie auch danach noch geschwankt? Vater: Da war danach auch noch der Psychologe, also der Dritte im Bunde, der war nicht aus Basel. Nach dem war dann die Entscheidung klar. Mutter: In Basel hatten wir mehr die Facts und auch noch ein wenig einen ethischen Hintergrund, in welche Richtung die Ethik geht. Da haben wir gemerkt, dass das sehr entlastend war. Es war nicht einfach so, dass die Ethik sagt: so oder so. Sondern für die Ethik spielen auch die Wertvorstellungen der Eltern eine ganz grosse Rolle, auch die Gesellschaft, der Zeitgeist, alles. Man konnte es ein wenig einordnen und beim Psychologe nachher ging es wirklich darum, was fühlen wir, wo stehen wir jetzt mit unseren Gefühlen. Wo stehst du? Wo stehe ich? Wo stehen wir? Und das hat schlussendlich für die Entscheidungsfindung geholfen, es war nicht nur etwas, sondern es waren so Puzzlesteine. 54 Wie würden Sie Ihre schlussendliche Entscheidung in Worte fassen? Vater: Also wir haben entschieden, nicht einzugreifen, weil das nicht gestimmt hätte. Trotzdem hatten wir noch die Hoffnung, dass es sich noch im Bauch verabschiedet, so dass wir nicht zu diesen Fragen kommen, die sich dann ergeben hätten, wenn das Kind auf die Welt gekommen wäre. Das wäre rundum schrecklich gewesen. Dann zu entscheiden, ob es zu trinken erhalten soll oder nicht, zu entscheiden, ob wir jetzt wirklich richtig beatmen oder nur mit Beruhigung, aber nicht wirklich, dass es etwas nützen würde, mit Maske. Je näher es gekommen ist, desto mehr haben wir gemerkt, das klappt wahrscheinlich nicht, dass man sich das im Vorfeld gut sortiert und sagt, das macht eigentlich Sinn. Sobald das Kind da ist, kommt nochmals etwas anderes. Wir haben einfach gehofft, dass es nicht leiden muss. Wir haben uns da die Frage gestellt, wie das dann gehen soll, dass es nicht leidet. Und ob es nicht eine grosse Qual ist, wenn nachher nichts klappt, wenn das Kind nicht atmen kann, nicht trinken kann und wenn sonstige Schädigungen zum Vorschein kommen, die man im Vorfeld nicht gesehen hat, aber die ja sehr fein im Gewebe sind, die man so nicht sehen kann. Wir hatten die Hoffnung, dass der Entscheid nicht dazu führt, dass das Kind ein heftiges (schlimmes?) Leben hat und wir dann hin und her gerissen werden, wenn das Kind wirklich auf der Welt ist. Mutter: Es war eigentlich alles sehr ambivalent in dieser Entscheidungsphase. Und was mich dann auch wieder beschäftigt hat, dass wir uns quasi den Tod eines Menschen wünschen, also die Hoffnung, dass es sich im Bauch verabschiedet, dass wir danach nicht entscheiden müssen, ist gleichbedeutend damit, dass wir uns den Tod eines Menschen wünschen. Und da bekam ich auch wieder Stress und Gewissensbisse, das war ganz, ganz schwierig. Aber für mich war dies dann schlussendlich doch der optimalste Weg. Natürlich hätten wir gerne ein gesundes Kind und nicht ein Kind, das leiden muss und dem ein absoluter Leidensweg vorbestimmt ist. Vater: Also es war nicht klar, in dem Sinne, dass jetzt alles gut war, sondern es war irgendwo eine erste Entscheidung in der Hoffnung, dass die Konsequenzen daraus gute sein werden. Mutter: Aber auch im Nachhinein muss man sagen, da war dieser Prozess der Entscheidungsfindung und als die Entscheidung dann gefällt war, war auch grosse Erleichterung da, weil es vorher nicht einfach so klar war. Da gab es Wechselbäder von bis zu 20 mal pro Tag, am Morgen stand ich auf und hatte das Gefühl, das geht nicht, ich kann mich nicht darauf einlassen, dass das Kind jetzt so einen Leidensweg vor sich hat und ich auch, die ganze Familie, das geht nicht. Und konnte die nächste Stunde einfach überleben, mit dieser 55 Vorstellung einer friedvollen Verabschiedung. Aber eine Stunde später habe ich gesagt, nein das bringe ich nicht fertig, das ist eine Abtreibung, das kann ich nicht. Also das waren wahnsinnige Wechselbäder, für mich, für dich glaube ich auch, aber vielleicht etwas weniger. Und als dann die Entscheidung einmal gefällt war, war zuerst einmal grundsätzlich eine Erleichterung da. Können Sie diese Entscheidung auf gewisse persönliche Wertvorstellungen zurückführen? Können Sie eine Vorstellung benennen, die diese Entscheidung geprägt hat? Mutter: Ja ich denke schon, dass da unsere Wertvorstellungen im Hintergrund sind. Zum Beispiel, dass wir nicht Gott spielen sollen; auch eine Art von Demut. Wir Menschen können nicht solch grundlegende Entscheidungen treffen, das steht uns nicht zu. Vater: Das Leben ist grundsätzlich etwas geheimnisvolles und etwas höheres und da sind wir nicht berechtigt darüber zu entscheiden, ob oder nicht (. . . ). Das geht nicht. Das ist so der Wert dahinter. Mutter: Und auch, dass quasi dieses Schicksal einen Sinn macht, nur ist das ein höherer Sinn, den wir in unserer Wahrnehmung nicht erfassen können. Mir hat auch diese Vorstellung der Anthroposophen geholfen, dass die Kinder sich ihre Eltern aussuchen. Das hat mir extrem geholfen. Ich hatte das Gefühl, dieses Kind hat sich uns ausgesucht, weil es bei uns das bekommt, was es braucht, für sein Leben. Und das war vielleicht eben diese Zeit, die es bei mir im Bauch haben konnte. Und dass es eben doch Sinn macht, aber unsere Wahrnehmung ist zu begrenzt, als dass wir das vielleicht intellektuell, kognitiv einordnen könnten. Haben Sie das schon so klar sagen können, bevor Sie gewusst haben, dass Ihr Kind krank ist? Oder wurde es erst durch die Konfrontation mit einer solch schwierigen Situation konkretisiert? Mutter: Also für mich wurde es schon erst in dieser Situation konkretisiert. Vorher hatte ich quasi schon einen theoretischen Approach durch meine Ausbildung und auch durch meine Arbeit, aber das ist nachher natürlich ganz, ganz anders, als ich dann emotional betroffen war. Das kann man wirklich nicht vergleichen. Das hatte auch die Gynäkologin in Basel gesagt, das fand ich noch gut, diese Vorstellung. Sie sagte, wissen Sie, jetzt kann ich schon sagen, wenn ich theoretisch Brustkrebs hätte, würde ich mir diese Brust abnehmen lassen. Aber wenn ich dann effektiv betroffen bin, weiss ich nicht, ob ich noch gleich entscheiden würde. Und das war für mich auch so, ich hätte jetzt nie mehr einfach so Meinungen, die 56 einfach festgelegt sind. Sondern wenn ich in der Situation bin, dann entscheide ich vielleicht anders. Wobei ich jetzt gleich entschieden habe, also die theoretische Überlegung hat dann schlussendlich zu der gleichen Entscheidung geführt. Aber diese Entscheidung war extrem viel schwankender, weniger stark. Vater: Zum Schluss sind wir zur gleichen Entscheidung gekommen, das denke ich auch, es kam nicht etwas ganz anderes raus, aber es war ein anderer Weg. Das, was man das Gefühl hatte, es ist das Richtige, war dann plötzlich doch in Frage gestellt. Und wir kamen dann wieder zu diesem Entscheid, aber halt schon auf eine andere Art als einfach nur theoretisch. Bei all diesen Wertvorstellungen, wie zum Beispiel, dass das Leben Vorrang hat, da sagt man ja das ist klar, ja das ist so, aber wenn es dann konkret wird, ist man dann trotzdem nochmals in einer ganz anderen Ausgangslage. Es sind auch so Vorstellungen, wie: das mag irgendwo trotzdem Sinn machen, dass da ein grösseres Ganzes ist, wo man ja nicht weiss was für ein Ganzes. Also nicht in dem Sinne, dass eine konkrete Theologie dahinter wäre Aber einfach, dass es etwas gibt, dass wir nicht wissen, und das darüber hinaus. Das denke ich schon, ja das ist hilfreich, das ist irgendwo tröstend. Also könnte man sagen, die Wertvorstellungen waren auf eine gewisse Weise schon da, aber man musste sie hinterfragen und nochmals genau durchdenken durch diese Situation? Mutter: Ich würde sagen, sie waren theoretisch schon da und nachher haben wir sie gelebt. Mit allen Konsequenzen. Vater: Wir hatten die Hoffnung, dass der Plan irgendwie so aufgeht, wie wir es uns erhoffen. Aber es war dann nicht so, dass wir dachten, jetzt sei ist alles rund. Es hätte irgendwie so kommen können, dass das Kind überlebt hätte und schlimmste Dinge da auf uns zugekommen wären, was wir uns überhaupt nicht gewünscht haben. Was aber irgendwie verbunden war mit diesem Entscheid. Es war nicht so, dass wir gesagt haben, jetzt sei alles gut und wir können zurück zur Tagesordnung, wir hätten das Ei des Kolumbus gefunden, das überhaupt nicht. Mutter: Es klingt jetzt so einfach, aber das war auch eine Prüfung für unsere Partnerschaft, das hat uns durchgeschüttelt. Und du standest an einem anderen Ort als sich zeitweise und dann fanden wir uns mal wieder und gingen nachher wieder auseinander, in der Entscheidung. Und auch nachher, als wir uns entschieden hatten, da war ich als Frau schon auch noch einmal ganz anders betroffen, wie als Mann, weil ich ja einfach physiologisch das Kind austrage, ich spüre das Kind. Ja, das war auch eine Herausforderung. 57 Gab es vielleicht auch einen Wandel in diesen Wertvorstellungen? Vater: Ich denke, wenn dann eher den Respekt davor, dass ein Entscheid auch anders ausfallen kann und das dass irgendwo auch voll nachvollziehbar wäre. Oder sagen wir, man wird weniger dogmatisch. Man denkt nicht mehr, dass es nur so rauskommen kann, dass man sich nur für das Leben entscheiden kann. Dass das klar sei, weil wenn man es nicht so macht, macht man etwas falsch. Ich muss sagen, so könnte ich das heute nicht mehr sagen. Ich habe vollen Respekt, wenn jemand anders entscheidet, ich kann nicht über denjenigen urteilen. Vielleicht hätte ich vorher noch eher gesagt, das sei ja logisch, nein nicht logisch, aber dieser Wert ist ja einfach ein Wert, den man jetzt hat und das kann ja nicht sein, dass. . . So. Mutter: Ja genau, das Gefühl habe ich auch. Vater: Es ging ein Stück weit die Dogmatik verloren, über solche Fragen eine letzte Antwort geben zu können und zu sagen, das ist sie und wer die nicht so umsetzt, der macht etwas falsch. Jetzt erwähnten Sie (die Mutter) vorher schon die Anthroposophen. Können Sie sonst noch eine Richtung nennen, in welcher diese Wertvorstellungen vielleicht eingebettet wären? Sei es religiös, oder sei es ein Autor. Mutter: Ja, ich denke unser christlicher Hintergrund wahrscheinlich schon auch prägend ist. Wir sind in dieser Gesellschaft aufgewachsen. Wir sind nicht sehr aktiv praktizierende Christen, aber es ist wahrscheinlich trotzdem indirekt oder unterbewusst prägend. Des Weiteren waren auch Gespräche mit anderen Leuten, mit unseren Freunden wichtig, die zum Teil esoterische Hintergründe haben. Oder auch die Vorstellung von Reinkarnation, dass das Kind oder diese Seele jetzt einfach diese kurze Zeit gebraucht hatte, um weiterzukommen in dieser Reinkarnation. Das sind alles Dinge, die vielleicht schon auch noch eine Rolle gespielt haben, die mir nachher geholfen haben, eigentlich nicht so sehr in der Entscheidungsfindung, sondern mehr auch nachher, diese Situation aushalten zu können, das gab mir sehr viel. Vater: Ja, das sind schon so christliche Werte, aber nicht nur diese Zum Beispiel die Reinkarnation ist, glaube ich ja, mehr buddhistisch angehaucht. Aber so Vorstellungen haben irgendwie gepasst, das hat gestimmt und geholfen. 58 Mutter: Es hat mir schon auch den Weg zur Spiritualität mehr geöffnet, es ging ein Fensterchen auf. Weil anders kann man, glaube ich, mit dieser Situation gar nicht umgehen, es braucht eine geistige, eine spirituelle Vorstellung, die einem hilft. Und das war unter anderem diese Vorstellung der Reinkarnation? Mutter: Es waren quasi alles einzelne Bauteile, die, wenn man sie sich gegenüberstellt eigentlich völlig konträr sind, Reinkarnation gibt es im christlichen Glauben nicht oder Anthroposophie ist mit der reformierten oder der katholischen Theologie auch nicht ganz vergleichbar. Es sind einzelne Wahrnehmungsebenen der Spiritualität, die einem helfen. Also nicht nur die gesellschaftliche Ebene, sondern auch noch eine geistige Ebene. Vater: Also eine religiöse Ebene, oder wie man dem sagen will. Wir haben unser Kind dann auch mit einem christlichen Ritus beerdigt, das war sehr stimmig. Aber auch hier ging es nicht um die Religion an sich, sondern es ging darum, dass dies für uns so gepasst hat. Es gibt ja durchaus auch Werte, die verbinden sind. Zum Beispiel im Buddhismus heisst es ja auch: du sollst nicht töten. Er sagt es vielleicht anders, schätze das Leben, oder wie auch immer, aber es ist nicht fremd. Sie sagten vorher auch, dass Sie sehr geschwankt haben. Könnten Sie auch sagen, dass gewisse Wert oder gewisse Vorstellungen im Konflikt standen, dass es Spannungen zwischen verschiedenen Wertvorstellungen? Mutter: Absolut! Ich meine, du sollst nicht töten und wir hatten die Hoffnung, dass sich das Kind schon verabschiedet. Das war zum Teil sehr ambivalent, wahnsinnig ambivalent. Vater: Das ging wirklich nicht geradeaus, war nicht klar und eindeutig. Auf der einen Seite soll es leben, aber was wäre das für ein Leben. Ist das wirklich das Leben? Wir stellten uns auch die Frage, ob man dem Kind nicht mehr einen Gefallen tut, indem man unterbricht, als wenn man es laufen lässt, wo ist der Leidensfaktor kleiner, beim Kind selber? Geht es dem Kind gut, geht es ihm nicht gut? Leidet es? Dann der Frau, die ganze Thematik wird öffentlich oder zumindest teilweise. Das ist auf der einen Seite etwas positives, indem sich vielleicht andere auch kümmern und uns unterstützen, aber nicht nur, weil man mit Leuten spricht, mit denen man gar nicht sprechen will und wo vielleicht nicht jeder sagt, schön, toll für euch, wir freuen uns. Wir haben uns gedacht, wir schauen wie es rauskommt, aber wir möchten nicht mit jedem darüber sprechen. Eigentlich war der Grundton klar, wir wollen es leben lassen, wir wollen nicht eingreifen, aber wir hatten schon auch Respekt (Angst) 59 davor, ob das so rundum aufgeht. Mutter: Diese Entscheidung, was lebenswert ist und was nicht, dürfen wir das entscheiden? Aber Sie meinten Wertvorstellungen, die vielleicht konträr sind, oder? Das ist schwierig zu beantworten. Es ist eher so: die Wertvorstellungen zu verbinden, mit dem was wir nachher auch wirklich leben oder mit unseren Wünschen oder mit unseren Hoffnungen, das war zum Teil in Diskrepanz. Aber die Wertvorstellungen untereinander. . . das ist noch schwierig, das könnte ich nicht unbedingt sagen. Vater: Es waren mehr die Fragen, was stimmt, was geht auf? Wie schaffen wir es, dass niemand leidet oder auf jeden Fall nicht übermässig, dass man mit der Situation nachher auch in Frieden sein kann, dass es irgendwie rund ist etc. Das waren eigentlich eher die Fragen, es war nicht die Frage, was ist der Wert, kann ich das, darf ich das? Also eben, du sollst nicht töten“, das hat schon auch mitgespielt, aber auch welche Art? Was heisst ” denn das? Es stirbt ja sowieso. Es ist ja nicht Leben, das ein Potential vor sich hat, von 80 Jahren und eine Entwicklung vor sich hat, sondern die Entwicklung ist auf 6 oder 9 Monate beschränkt. Es mag dann im besten Fall das Stadium eines 9 Monate alten Kindes annehmen, auch wenn es älter wird. Der Wert war klar, aber wie ist er anzuwenden. Heisst denn das jetzt das oder heisst es das? Mutter: Genau Also war eigentlich dort die Spannung. Mutter: Ja Vater: Es war eher so: wenn man diesen Wert nimmt, den Wert des Lebens, was macht man dann jetzt? Heisst das unterbrechen? Wird dieser Wert nicht auch so gelebt? Hatten Sie die Befürchtung, dass man die Entscheidung nicht so annimmt, oder dass Sie sozusagen überstimmt werden? Mutter: Vom Umfeld? Genau. Mutter: Direkt, würde ich sagen, eigentlich nicht. Aber wir haben natürlich unsere Ent- 60 scheidungen auch so gefällt, wie sie noch wohlwollend würde aufgenommen werden. Also wir sind eigentlich sehr auf Bewunderung gestossen, wir seien so stark. Ich weiss nicht, vielleicht hat das auch noch eine Rolle gespielt. Ich würde zwar nicht sagen, dass es bewusst eine Rolle gespielt hat, aber ich hatte dann schon auch das Gefühl, ich müsste mich rechtfertigen. Die anderen können schon sagen, das würde ich nie machen, eine Abtreibung, aber wenn sie dann wirklich in der Situation sind, würde das vielleicht anders aussehen. Vielleicht hat das auch noch reingespielt, aber ich würde jetzt nicht sagen bewusst reingespielt, sondern unbewusst. Und ich glaube es hat auch die Entscheidung jetzt nicht so beeinflusst. Ich habe mich nicht unter Druck gefühlt, dass ich mich deswegen so entschieden habe. Das nicht. Aber es hat mich nicht gestresst. Vater: Ich war noch überrascht von der Medizin. Ich hatte eigentlich eher erwartet, dass die in Richtung Abtreibung gehen. Das war meine Erwartung, nach dem Motto, wir haben die Technik, wir wissen um was es geht, klarer Fall, also was sollen wir da noch Ressourcen, Energie, Zeit und überhaupt investieren, punkt, Diskussion beendet. Und das war nicht der Fall, also mit Herrn Glanzmann überhaupt nicht. Mutter: Ich hatte die andere Vorstellung, ich dachte die Schulmedizin geht Richtung Hightechmedizin und einfach alles dransetzen, was ja schlussendlich ein totaler Fluch wäre. Vater: Ja das auch. Aber, entweder, oder. Jetzt abtreiben, jetzt wo man es weiss und kann. Und nachher, wenn man es nicht macht, dann einfach das andere Extrem, so was zu ” tun möglich ist, lass es mich machen“. Und beides war ja nicht der Fall. Mutter: Ja, das stimmt. Vater: Jeder hatte das Gefühl, dass wir das wissen, in welche Richtung es gehen sollte, und dass das unsere Aufgabe, unsere Entscheidung ist. Und das überraschende war wirklich, dass er (RG) gesagt hat, ich werde keine Initiative ergreifen, da das volle Instrumentarium auszurollen, überhaupt nicht. Wenn jemand ausrollt, dann sind sie es, die uns den Auftrag geben, dann machen wir es, aber die Empfehlung bekommen sie von uns nicht. Das hat mich sehr überrascht. Ich dachte, dass man dann gegen eine Apparatur anlaufen wird, das war überhaupt nicht der Fall. Mutter: Ja, das war eigentlich sehr erleichternd, dass wir den Eindruck hatten, das wir da wirklich auch etwas zu sagen haben. Ich hatte auch die Befürchtung, sobald wir nachher in der Schulmedizin drin sind, wie sehr haben wir dann die Entscheidung noch in der Hand. 61 Und wie sehr ist die Entscheidung nicht bei den Ärzten, die gegen unseren Willen handeln und sagen: wir wollen dieses Leben um jeden Preis erhalten. Das war mir nicht klar. Also das war für mich auch ein wenig eine Bedrohung. Also war das auch die Befürchtung, dass man dann im Spital entscheidet: nein, hier wird das aber so gemacht? Mutter: Ja, das habe ich so erwartet Vater: Sozusagen, nach dem Eid des Asklepios (Hippokrates) oder wie er heisst, wir sind für das Leben da und nicht für das Sterben und wenn wir noch etwas tun können für das Leben, dann tun wir das. Also wenn wir jetzt intubieren, besteht eine Möglichkeit, dass das Kind überlebt, wenn wir eine Sonde setzen auch, also machen wir das. Ob es Sinn macht oder nicht, ist eine andere Frage, aber im Augenblick ist es der Job, Leben zu erhalten, wir haben noch Instrumente und Mittel, lass uns diese anwenden, ich bin verpflichtet, das zu tun. Das war meine Vorstellung, dass das so funktioniert. Mutter: Genau, das habe ich auch gedacht. Vater: Das war die grosse Überraschung, dass das nicht so ist. Mutter: Also wie weit, dass wir da auch dann ein Stück weit entmündigt werden würden, in dieser Entscheidung. Jetzt habe ich noch eine Frage zum ethischen Gespräch allgemein, wie haben Sie das erlebt? Sie haben schon angedeutet, dass es Ihnen sehr geholfen hat. Mutter: Also, das Gespräch selbst? Ja, Genau. Vater: Auch überraschend. Wir haben uns noch die Frage gestellt, ja, ist das denn ethisch aus ihrer Sicht vertretbar, wenn wir jetzt (das Kind) nicht ernähren würden, sie könnten ja eine Sonde setzten und dann ist die Frage immer noch, was machen sie genau, ist es Wasser oder sind das wirklich Nährstoffe. Wo dann sie (SRT) gesagt hat, es ist auch vorstellbar, dass es ethisch vertretbar ist, das nicht zu machen, also nicht zu ernähren, aufgrund der Tatsache, dass es eben kein Potential hat fürs Leben. Einfach solche Gedanken, wo sie die 62 gleiche Meinung hat, einfach mal zu hören, doch, man kann sich das auch vorstellen. Nicht von irgendjemandem, der nie mit so etwas zu tun hat, sondern jemand, der sich mit dem wirklich beschäftigt. Und, locker ist das falsche Wort, aber irgendwo die Beweglichkeit in diesen Themen, das war wirklich sehr hilfreich. Also nicht dogmatisch, dass es sozusagen klar ist und nur noch darum geht, dass ihr es auch einseht und wir helfen euch jetzt zu der Einsicht, dass. . . Das Modell selbst suchen. Also Herr Glanzmann sagte, ob das jetzt aus medizinischer Sicht auch so ist, dass man nur Flüssigkeit geben würde, keine Nahrung, das wüsse er so nicht, das müsste er sich nochmals überlegen, ob er das vertreten könnte, ob er das dann wirklich machen würde. Bei alldem, dass sie ja eigentlich nicht sagen konnten, so ist es, sondern ein Stück weit auch gesucht haben, das war eigentlich hilfreich, das war gut. Sie kommen nicht und erklären, wie es jetzt ist und wir haben es einfach noch nicht ganz verstanden, aber sie können es uns problemlos mit zwei oder drei Beispielen erklären und dann wissen wir es dann auch. Mutter: Da habe ich mir die Sicht der Ethik viel dogmatischer vorgestellt. Ich hatte die Vorstellung, dass das sehr vergeistigte Leute sind, die sich hinter dem Bürotisch Vorstellungen über das Leben machen, wie es jetzt richtig ist, ethisch vertretbar, eben sehr dogmatisch. Und dass das überhaupt nicht so ist, das hat mich auch sehr erleichtert. Das spricht auch sehr für diese Ethik. Aber ich denke, das ist auch sehr land- und kulturabhängig. Vater: Es war auch sehr anregend, sie war wirklich anregend. Sie hat uns auch Fragen gestellt, bei denen wir sagen mussten, so haben wir das noch nie angesehen. Zum Beispiel, was gewisse Dinge auch noch bedeuten könnten oder in welche andere Richtung man noch überlegen könnte Das war sehr hilfreich. Es war durchaus psychologisch angehaucht, sage ich jetzt mal, durchaus, wie soll man sagen, seelsorgerisch oder was das richtige Wort sein mag. Es war nicht ein Ableiten von irgendwelchen Dogmen, die klar sind und die man jetzt nur noch gut anwenden muss auf das. Sondern es war wirklich ein. . . Was heisst das für sie? Was bedeutet es und wie wird das vielleicht an einem anderen Ort gemacht. Was hat man schon erlebt, was kann man sich als Modell für sich vorstellen. Das war sehr hilfreich. Mutter: Es ist eben doch sehr individuell und es kommt auch sehr auf die Eltern an, mit welchem Entscheid sie nachher leben müssen. Dass es so eine grosse gedankliche Flexibilität gibt. Gut, gibt es jetzt zum Schluss noch etwas, das Ihnen ganz wichtig erscheint, das ich vielleicht nicht gefragt habe? Etwas, das Sie gerne noch sagen würden? 63 Vater: Sie haben eigentlich gut gefragt. Ich denke einfach, es gibt keine perfekte, definitive Lösung. Wir haben es jetzt nicht abgehandelt, also wir können Ihnen auch nicht sagen, es ist ein klarer Fall, so muss man es machen, es kommt gut so. Keine Ahnung. Es bleibt unsicher, es bleibt irgendwo uneinschätzbar und es bleibt. . . ja, gefährlich oder es bleibt unklar. Nicht, dass wir, weil wir das jetzt durchgemacht haben und das selbst erlebt haben, damit jetzt wissen, so ist es und das können wir festhalten und Sie können es weitergeben, weil wir wissen es nämlich jetzt. Wir hatten das Glück, denke ich, dass es für uns jetzt in Frieden ist, dass es aufgegangen ist, was immer aufgehen heissen mag, so wie sich diese Situation jetzt ergeben hat. Dass das am Schluss dann auch Leiden für das Kind. . . ich denke im Mutterbauch ist es ihm wirklich gut gegangen und wo es dann darum gegangen wäre, auf die Welt zu kommen, ist das dann nicht die Situation gewesen, die weitergegangen ist. Also wirklich grosses Glück, Holz anfassen, dass das so gekommen ist. Aber es hätte auch ganz anders kommen können. Und ich weiss auch nicht, ob es etwas genützt hätte, wir hätten viel früher eine Fruchtwasserpunktion machen können, die wir ja auch glaubten machen zu müssen. Ich weiss auch nicht, ob es genützt hätte, wenn wir viel mehr Zeit gehabt hätten, dass wir von der 12. Woche bis zur, welche Woche war das? Bis zur 26. Woche? Mutter: Ja, genau. Von der 18. bis zur 26. Woche hätte man dann Zeit gehabt. Ja sagen wir, bis das Resultat da gewesen wäre, von der 19. Woche an, da hätte man 7 Wochen Zeit gehabt. Ich denke nicht, das war erleichternd, dass wir auch nicht so viel Zeit hatten, weil das hätte sich einfach hinausgezogen, diese Gefühle hätten sich hinausgezogen, wir hätten diese Entscheidung auch hinausgezogen. Vater: Ich denke, es braucht irgendwie den Zeitpunkt, wo es heisst, und jetzt ist es soweit, man kann dann nachher nicht mehr rückwärts, was jetzt kommt, gilt. Zum Eingreifen ist jetzt der letzte Zeitpunkt, wenn du eingreifen willst, dann musst du es jetzt sagen, nachher machen wir es nicht mehr. Ich denke, das ist hilfreich, weil es bringt es einfach auf den Punkt. Das ist so eine heftige Entscheidung, das schiebt man so lange man es irgendwie kann, vor sich her. Nach dem Motto, vielleicht kommt mir noch etwas Neues in den Sinn, oder vielleicht habe ich noch irgendeinen Aspekt nicht gesehen, der. . . Das macht es eigentlich nur noch schlimmer. Man leidet nur länger, bis man sich findet oder bis man sich durchringt. Mutter: Was, glaube ich, wichtig war in diesem Prozess, war, dass wir uns Leute gesucht haben, die auf unser Boot aufspringen. Also wir haben zunächst zusammen diese Entscheidung gefällt und danach haben wir uns entsprechend auch die Leute ausgesucht, die das mittragen, das war irgendwie noch wichtig. Also nach der Entscheidung. Vater: Die mitmachen, oder die sagen, das ist gut so, wir unterstützen euch. 64 Mutter: Da hatten uns auch Herr Glanzmann und Frau Reiter-Theil ermuntert, dass wir das nachher tun müssen. Da wäre ich vielleicht im Moment nicht so drauf gekommen, aber sie haben uns auf diese Thematik aufmerksam gemacht. Dass wir entsprechend, nachdem wir diese Entscheidung gefällt haben, auch Leute aussuchen, die das mittragen können. Dass wir da nicht alleine sind, dass wir diese Unterstützung auch haben. Vater: Und du hast auch noch jemand anderes besucht, eine andere Frau, die das auch gehabt hat. Also ihr Kind hatte eine Trisomie 13, nicht Trisomie 18. Und mit ihr ausgetauscht, wie das für sie war, was sie da als hilfreich empfunden hat, was nicht, was sie im nachhinein nochmals tun würde, was sie nicht mehr tun würde. Also wirklich mit Gleichgesinnten oder Gleichbetroffenen austauschen. Das war wirklich gut. Mutter: Das war sehr gut, ja. Das war nicht über Basel, eine Hebamme hat mir eine Adresse weitervermittelt, nachdem ich angefragt habe. Vater: Eben, das ist Gebot der Stunde, sich versuchen mit Leuten, die irgendwie da in diesem Raum auch zuhause sind, auszutauschen. Die gibt es ja auch nicht, wie Sand am Meer, das ist ja nicht gerade Normalität. Ja und jeder Fall ist dann halt trotzdem wieder anders und nicht alles trifft auch auf die eigene Situation zu. Mutter: Was ich wirklich auch sehr geschätzt habe, waren diese Gespräche mit Herrn Glanzmann und Frau Reiter-Theil und dass sie sich auch Zeit genommen haben. Sie haben sich lange Zeit genommen, das eine Gespräch ging fast zwei Stunden lang und Herr Glanzmann wurde immer wieder angepiepst und er hat sich sehr Zeit genommen. Das war sehr. . . das war Gold wert. Vater: Er weiss, von was er spricht und man hat wirklich gemerkt, dass eine grosse Erfahrung da ist. Ich meine, der Hausarzt, der hatte das auch noch nie erlebt, er konnte sehr wohl nachlesen und sagen, was es darum herum gibt, was die Forschung sagt, welche Untersuchungen es gibt, aber durchgemacht hat er das noch nie. Das ist kein Vorwurf. Aber das macht es für ihn dann schwieriger Empfehlungen abzugeben. Mutter: Ja und wenn er das, der Gynäkologe, nicht so mitgetragen hätte, unseren Entscheid, dann hätten wir auch den Arzt gewechselt, also das war für uns eigentlich eine Bedingung. Das bedeutet durchaus, dass wir auch abhängig waren von den Ärzten, was sie für eine Meinung haben und wie sie reagieren, was sie tun würden und was nicht. Es ist 65 auch eine Erleichterung, wenn wir spüren, die Ärzte haben nicht einfach die Meinung und sie bringen uns jetzt noch auf den guten Pfad, bis wir es selbst auch eingesehen haben. Dass wir durchaus eine grosse Entscheidungsfreiheit hatten. Hätten Sie sonst eventuell noch eine Frage an mich? (beide lachen) Vater: Nein, eigentlich nicht. Mutter: Ja, in wie weit hat jetzt dieses Gespräch Sie beeinflusst in Ihren Wertvorstellungen oder in Ihrer zukünftigen Berufstätigkeit, wenn Sie das schon so schnell sagen können? Ja, das ist eine gute Frage, ob man das so schnell sagen kann. Also ich glaube, mich hat sicher einfach diese Arbeit allgemein geprägt und unter anderem dann auch dieses Gespräch Ich habe wieder gesehen, dass man nicht einfach, wie Sie es auch gesagt hat, dogmatisch etwas sagen kann und das wird dann in jeder Situation umgesetzt. Sondern wenn man effektiv in einer Situation ist, es auch sehr anders und auch sehr individuell ist. Und dass es sicher auch wichtig ist, jemand so einbeziehen zu können und solche Wertvorstellungen auch wahrzunehmen und zu sehen, wo diese Eltern jetzt stehen. So kommt es dann ja vielleicht auch für alle Beteiligten, wie soll man sagen, besser raus, Als wenn man nur sein Buch hernimmt und sagt: nein ich muss nach meiner Liste weiterfahren, ich kann das leider nicht berücksichtigen. Mutter: Verantwortung auch mithelfen zu tragen, also die Verantwortung liegt nicht einfach nur bei den Eltern, liegt nicht nur bei den Ärzten, sondern das optimale ist es eigentlich, wenn gemeinsam diese Verantwortung tragen kann. Das war für mich wichtig, dass wir nicht alleine sind in diesem Prozess. Ich glaube, das war bei mir in dieser Art vorher schon auch vorhanden, aber wenn man sich dann auch damit zu befassen beginnt, dass es dann auch klarer wird. Und ich merke auch, dass es ein paar Mitstudenten gibt, denen ich dann meine Arbeit erklären musste und die konnten das nicht so nachvollziehen. Es kamen dann Fragen wie: Ja aber was machst du? Was misst du dann? Diese Konfrontation, es jemandem erklären zu müssen, was ich mache und wieso ich das mache und wieso ich das wichtig finde, ich glaube, das hat mich auch geprägt. Mutter: Also nicht einfach, wissenschaftlich kann man es eruieren, und es gibt (k)ein Richtig oder (k)ein Falsch, es ist messbar, sondern es ist eben eine nicht messbare Variable. 66 Genau. Mutter: Führen Sie dann noch mehr Gespräche durch, oder mit Ihrer Freundin, hat sie noch ein Gespräch mit einer anderen Familie? Also ich glaube, das ist wirklich einmalig, weil es auch sehr unüblich ist, dass Eltern bei diesem Ethikkonsil, bei dieser ethischen Besprechung anwesend sind. Mutter: Aha, das wusste ich nicht. Vater: Ich wüsste gar nicht, wie das ohne gehen soll. Also es ist eigentlich eher so, dass dann Herr Glanzmann oder ein anderer Oberarzt kommt und sagt, wir sind uns da nicht sicher, wie man weitermachen soll, wie sieht das ethisch aus, was gibt es für Optionen. Es ist oftmals auch wichtig, dass das behandelnde Team sich einig werden kann, ja wir können dahinter stehen, was wir tun. Zum Beispiel arbeitet die Pflege ja sehr eng an diesen Kindern und es für sie natürlich nochmals etwas anderes ist, als für den Oberarzt, der nur“ seine Visiten macht. So kann das Team einig werden bezüglich des ” weiteren Vorgehens und die Gespräche mit den Eltern werden dann meist von den Ärzten durchgeführt. Vielleicht wird das in Zukunft anders sein, es ist wirklich etwas sehr neues. Mutter: Das hat mich jetzt erstaunt, ich dachte, so wie wir das Gespräch dort geführt haben, das sei ab und zu der Fall, dass die Eltern dabei sind bei diesem ethischen Konsil. Ah, das ist gar nicht so? Also ich könnte jetzt auch nicht konkret sagen, wie jetzt dieses Verhältnis ist von Gesprächen mit Eltern und ohne, aber es ist sehr wahrscheinlich schon eher die Minderheit. Mutter: Da habe ich aber das Gefühl, das wäre ein wesentlicher Faktor, wenn sich die ethische Medizin entwickeln will, dass man die Eltern enger einbezieht. Es kommt sicher auch auf die Eltern selbst drauf an, wir stehen an einem anderen Ort, als eine islamische Familie, aber dass man das berücksichtigt, wo die Eltern stehen und sie auch mit ins Boot nimmt. Dass es so in diese Richtung gehen könnte, ich denke, da hätte schon Entwicklungspotential. Vater: Es war wirklich sehr hilfreich, diese Meinungen zu bekommen, sie auch zu hören 67 gemeinsamen diskutieren, wie siehst du das, wie sehe ich das, was heisst das, was bedeutet es auf der medizinischen Seite, das hilft. A versteht man es besser und B fühlt man sich in einem Netz, man merkt andere sind auch unterwegs, zusammen mit uns, wir werden nicht komplett alleine gelassen. Mutter: Genau! Vater: Auch wenn sie es nicht genau wissen, oder auch nicht wissen. Es braucht ein bisschen ein Netz, es braucht mehrere, die Untersuchungen helfen beizutragen, damit es gut kommt. Und wenn man das weglassen würde, dann wären wir. . . zwei, drei ganz wichtige Pfeiler, die helfen oder Anker, an denen man sich noch halten kann, sind dann weg. Mutter: Zu sehen, andere ringen auch, es ist nicht einfach. . . es gibt ein Richtig und ein Falsch, auch andere sind davon betroffen und suchen mit uns diesen Weg, wir sind nicht alleine, das hat sehr geholfen. Vater: Gut, ich glaube, sonst gibt es keine Fragen. Mutter: Doch, was mich noch Wunder nehmen würde, das Interview mit der anderen Familie, hat das schon stattgefunden oder wo steht diese Familie? Also mit der anderen Familie, das zweite Kind, das in meiner Arbeit vorkommen wird, da wird es kein Gespräch geben. Das ist, glaube ich wirklich einmalig, dass man wirklich so direkt fragen konnte und das so direkt erfahren konnte. In diesem Fall konnten wir mit einem anderen Oberarzt, mit Herr Neumann, lange über den Fall sprechen. Es war auch eine Trisomie 18, es war aber, denke ich, eine sehr andere Situation. Ich hatte jetzt doch das Gefühl, dass Sie mir das gut beschreiben konnten, wie das ist für Sie und bei der anderen Familie, vor allem die Mutter war sehr in ihrer Trauer gefangen, sie konnte gar nicht wirklich kommunizieren. Das war das einzige Kind des Ehepaares und für sie war das ein Geschenk Gottes, an dem sie so festgehalten hat und dass man mehr oder weniger vom Team aus sagen musste, wir würden dieses Kind gerne extubieren und dann sehen, wie es selbst weiterkommt. Und da konnten sie sagen, das ist ausserhalb unserer Macht, das ist auch Gottes Wille, genauso wie dieses Kind zu uns gekommen ist. Das war auch sehr schwankend, auf der einen Seite, dass es nicht ihr Entscheid ist und auf der anderen Seite, als das Kind dann doch bald verstorben ist, sagte die Mutter trotzdem, sie hätte gehofft, dass. . . Es war noch eher bis zum Schluss sehr ambivalent und es waren sehr grosse Hoffnungen vorhanden, aber auf der anderen Seite haben sie auch gesehen, wie die Situation ist und wollten das Kind 68 nicht halten, weil vor allem auch die Mutter dachte, dass dann eine solche Bindung entsteht und dann wird es noch schlimmer. Also dieses, auf der einen Seite haben sie die Situation realisiert und hatten andererseits immer Hoffnung, dass alles gut wird. Mutter: Noch so eine Hoffnung auf Heilung. Aber ein Gespräch mit den Eltern, das wäre nicht möglich gewesen. Da hatten wir einfach vor allem, was aus der Akte ersichtlich war, oder auch was Frau Reiter-Theil dokumentiert. Und die Informationen vom zuständigen Oberarzt. Das war auch so ein Ethikkonsil, das ohne Eltern stattgefunden hat, sondern es sind einfach sonst viele Gesprächen mit den Eltern durchgeführt worden, wo dann der Oberarzt dabei war, und jemand Pflege. Und da kam die Genetik eben erst zum Schluss dazu, weil die Mutter schon während der Schwangerschaft trotz Vorzeichen sagte, nein sie möchte das (Vorsorgeuntersuchungen) nicht, sie glaubt daran, dass das Kind gesund ist. Und deshalb war auch die Genetik bei diesen Beratungen dabei und wegen den anderen Problemen, die jeweiligen Experten. Da ist das eher so gelaufen. Vater: Herr Glanzmann hat auch von einem Fall erzählt, den er als junger Arzt erlebte. Eben die Überlebenschancen von Trisomie 18 sind sehr klein und die Wahrscheinlichkeit, dass es nicht zur Welt kommt, ist gross und wenn es zur Welt kommt, lebt es nur ganz kurz. Und er sagte, er bekommt jedes Jahr zu Weihnachten eine Karte von einer Familie, die ein Trisomie 18 Kind hat, das inzwischen 16 Jahre alt ist. Also einfach nur um. . . das Spektrum ist unglaublich, es gibt nicht einfach ein Schema F, nach dem man sich richten kann. Offenbar stimmt das für diese Familie, das ist gut, dieses Kind so zu haben, obwohl es auch Probleme gesundheitlicher Natur hat, es muss sehr gepflegt werden, etc, ist das gut so, es stimmt. Und entgegen aller medizinischer Aussagen lebt es, so lange wie es eigentlich statistisch gar nicht möglich ist, oder nicht drin liegt, was auch immer. Mutter: Und das war da meine Horrorvorstellung, vor dem hatte ich wahnsinnig Angst. Vater: Und für diese Familie ist es das Gegenteil, für sie ist das offenbar etwas. . . Mutter: Ja, also das glaube ich nicht, dass das immer. . . Vater: Ja, aber, im Sinne von, das ist jetzt älter geworden und es ist länger da. Also ich habe das so verstanden. 69 Mutter: Ich habe es so verstanden, dass diese Familie durchaus auch ihre Zweifel und Ängste hat, und ihre Schwierigkeiten, aber dass es einfach so ist und sie packen dieses Schicksal und leben damit, weißt du. So habe ich das schon verstanden. Mehr eben, einerseits, diese Horrorvorstellung und gleichzeitig auch, irgendwie wie verurteilt, dass ich eine Horrorvorstellung habe, dass das Kind leben könnte. Vater: Aber Sie werden nachher im medizinischen unterwegs sein und nicht auf der ethischen Seite? Ethik ist jetzt einfach ein Teil davon, der mit dabei ist, aber nicht im Sinne, dass das der Hauptast ist, auf dem Sie nachher arbeiten werden? Es ist natürlich eine andere Ausbildung, aber ich bin der Überzeugung, dass uns Ethik immer irgendwie begleiten oder begegnen wird und wichtig ist. Und deshalb finde ich es auch gut, dass man da auch etwas in Erfahrung bringen kann über eine solche Beratung. Eben, wie sie gesagt haben, dass es vielleicht ein Anstoss ist, dass man die Eltern noch mehr sollte auch bei solchen Gesprächen dabei haben, oder was auch immer dann am Schluss rauskommt. Mutter: Also, ich finde es super, dass Sie sich mit dieser Thematik beschäftigen. Ich habe das Gefühl, das tut der Schulmedizin gut, Sie hinzu zu bekommen. Vater: Haben wir Ihnen geholfen? Sind das diese Dinge, womit Sie etwas anfangen können? Auf jeden Fall und ich möchte mich nochmals herzlich bedanken, für diese Gelegenheit! Vater: Gern geschehen! Mutter: Das ist gern geschehen! Ich habe mich auch gefreut, weil es ist auch wieder ein Teil dieser Verarbeitung. Wir können nicht immer und immer wieder darüber sprechen, aber es auch nach wie vor ein grosses Thema, es ist nicht einfach so, dass es abgeschlossen ist. Da ist auch eine grosse Trauer da, trotzdem, aber auch ein grosser Frieden, ich bereue diese Entscheidung absolut nicht. Vater: Und wir nehmen auch gerne ein Exemplar Ihrer Arbeit! Mutter: Genau, auf jeden Fall. Gut, vielen Dank! 70 A.3 Dokumentationsbogen 71 Schwierige ethische Entscheidungen in der Neonatologie Dokumentationsbogen für die Masterarbeiten von E. Tiefenauer und M. Muggli Inhalt Anmerkungen ........................................................................................................................................4 Teil 1: Medizin ..........................................................................................................................................5 Patientendaten und Krankengeschichte ................................................................................................6 Dokumentation ..................................................................................................................................6 Daten Schwangerschaft und Geburt .................................................................................................6 Daten Patient ....................................................................................................................................6 Daten Mutter .....................................................................................................................................7 Anamnese .............................................................................................................................................8 Jetziges Leiden .................................................................................................................................8 Systemanamnese .............................................................................................................................8 Familienanamnese ............................................................................................................................8 Sozialanamnese ................................................................................................................................8 Erstversorgung ......................................................................................................................................9 Status bei Eintritt .................................................................................................................................10 Allgemein ........................................................................................................................................10 Neurologie .......................................................................................................................................10 Herz/Kreislauf ..................................................................................................................................10 Lunge/Atmung .................................................................................................................................10 Gastrointestinaltrakt (GIT) ...............................................................................................................11 Urogenitaltrakt (UGT) ......................................................................................................................11 Skelett/Haut .....................................................................................................................................11 Anderes (z.B. Diskrepanzen zw. versch. Dokumentationen) ..........................................................12 Status im Verlauf .................................................................................................................................13 Neurologie .......................................................................................................................................13 Herz/Kreislauf ..................................................................................................................................13 Lunge/Atmung .................................................................................................................................13 Gastrointestinaltrakt (GIT) ...............................................................................................................13 Ernährung .......................................................................................................................................14 Urogenitaltrakt (UGT) ......................................................................................................................14 Skelett/Haut .....................................................................................................................................14 Anderes (z.B. Diskrepanzen zw. versch. Dokumentationen) ..........................................................14 Diagnosen ...........................................................................................................................................15 Verordnungen ......................................................................................................................................17 Flüssigkeit und Nahrung .................................................................................................................17 Medikamente ...................................................................................................................................17 Beatmung ........................................................................................................................................18 Diagnostik .......................................................................................................................................18 Varia ................................................................................................................................................19 Therapielimitierung ..............................................................................................................................20 Teil 2: Ethik .............................................................................................................................................21 Protokoll Ethikkonsile ..........................................................................................................................22 Beratungsfokus/Problemstellung ....................................................................................................22 Medizinische Aspekte .................................................................................................................22 Ethische Aspekte ........................................................................................................................22 Psychosoziale Aspekte ...............................................................................................................23 Beratungsverlauf/Schwerpunkt(e) ...................................................................................................23 Optionen ..........................................................................................................................................23 Durch die Argumente, Ausführungen o.ä. der Ethikfachperson ggf. unterstützte Option ...............23 Neu aufgetretene Probleme im Verlauf des Konsils .......................................................................23 Vorschläge/Empfehlungen für das weitere Vorgehen .....................................................................23 Fazit ................................................................................................................................................24 Konsens der anwesenden Beteiligten .............................................................................................24 Synthese Ethikkonsilprotokolle ............................................................................................................25 Einbezug der Eltern in ethische Entscheidungssituationen .................................................................26 Ethische Fragestellungen ....................................................................................................................28 Situationen mit Dissens ...................................................................................................................28 Sind Situationen mit Dissens schriftlich oder mündlich festgehalten worden? ...........................28 Zwischen welchen Parteien traten Situationen mit Dissens auf? ...............................................28 Wie wurde mit den Dissens-Situationen konkret umgegangen? ................................................28 Konnten die Konflikte beseitigt werden? .....................................................................................29 Einfluss elterlicher Wertvorstellungen auf die Entscheidungsfindung .............................................29 Welche (religiösen, spirituellen) Wertvorstellungen haben die Eltern und inwiefern äussern sie diese? .........................................................................................................................................29 Wie leben die Eltern ihre Wertvorstellungen in der konkreten Situation (auf der Station, im Umgang mit dem Kind/Behandlungsteam) aus? ........................................................................29 Wie wirken sich die elterlichen Wertvorstellungen auf die Entscheidung(en) aus? ....................30 Wie konnten die elterlichen Wertvorstellungen im Falle eines Konsenses mit der beschlossenen Entscheidung in Einklang gebracht werden? ..............................................................................30 Bemerkungen ..................................................................................................................................30 Dokumentationsabschluss ...................................................................................................................31 Grund ..............................................................................................................................................31 Bemerkungen (Autopsie, Gespräche, etc.) .....................................................................................31 Anmerkungen - - Der vorliegende Dokumentationsbogen basiert auf einer Grundlage zweier Dokumentationsbögen von E. Bühler, B. Meyer-Zehnder und S. Reiter-Theil (2009). Im Rahmen der Masterarbeiten von E. Tiefenauer und M. Muggli wurde er für die jeweiligen Fragestellungen entsprechend angepasst und modifiziert. Im folgenden Dokumentationsbogen werden nur Angaben erfasst, welche für die Fragestellung der jeweiligen Masterarbeit relevant sind. Der Dokumentationsbogen erhebt keinen Anspruch auf Vollständigkeit. Um die Lesbarkeit des Textes zu erleichtern, wurde bei Personenbezeichnungen die männliche Form verwendet. Selbstverständlich sind jeweils männliche und weibliche Personen gemeint. Allfällige Redundanzen im Dokumentationsbogen sind beabsichtigt und dienen der besseren Übersichtlichkeit. Abkürzungen: AA = Assistenzarzt AZ = Allgemeinzustand IPS = Intensivpflegestation IVF = in vitro Fertilisation kogn. = kognitiv NW = Nebenwirkungen OA = Oberarzt o.A. = ohne Angabe P = Perzentile POX = Pulsoximetrie som. = somatisch SSW = Schwangerschaftswoche 4 Teil 1: Medizin 5 Patientendaten und Krankengeschichte Dokumentation Dokumentations-Nr.: Dokumentation durch: Information zur Aufnahme in Masterarbeit durch: Dokumentationsbeginn am: Dokumentationsende am: Eintritt Neonatologie am: Austritt Neonatologie am: Konfession: Ethischer Dissens aufgetreten: Pränatale Therapielimitierung durchgeführt: o.A. o.A. o.A. o.A. nein nein nein nein nein ja: ja: ja, ja, ja, Grund für Aufnahme in Masterarbeit: Auffälligkeiten im Ultraschall: o.A. Daten Schwangerschaft und Geburt Auffälligkeiten im Labor: Geburt: o.A. nein klar ja: ja: mek spontan, Lage des Kindes: Vakuum Forceps Sectio caesarea: primär o.A. Spezielle Befunde während Schwangerschaft (Chorionzottenbiopsie, Amniozentese,etc.): Fruchtwasser: o.A. nein sekundär Dokumentations-Nr.: Dokumentation durch: blutig Geburtskomplikationen: o.A. Geburtsgewicht (g): Geschlecht: Initialen Patient: Daten Patient Mehrlingsschwangerschaft: 6 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Geburtslänge (cm): Kopfumfang (cm): Geburtsdatum: Gestationsalter bei Geburt (SSW): Exitus letalis: nein ja* *Todesursache: * Datum (Anz. Lebenstage): Dokumentations-Nr.: Dokumentation durch: Anamnese Jetziges Leiden Systemanamnese Familienanamnese Bekannte hereditäre Erkrankungen: Bekannte Risikofaktoren: Bemerkungen: Blutgruppe: Grunderkrankung(en): Sozialanamnese Direkter Coombstest: Grund für Neo-IPS-Aufenthalt: o.A. Berufstätigkeit Mutter: o.A. o.A. nein nein ja: ja: Geschwister: 8 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie o.A. nein ja* *Anzahl: *bekannte Erkrankungen: *Bemerkungen: Berufstätigkeit Vater: Bemerkungen: Zivilstand Eltern: spontan künstlich (z.B. IVF, Hormonsubstitution, etc.) o.A. Nationalität, Sprache: Konfession: Versicherungsklasse: Anzahl ethische Konsile (am X-ten Lebenstag): - davon informell (ohne Ethikfachperson): - davon on demand (mit Ethikfachperson): - davon mit Eltern: Daten Mutter Gravida: Para: Schwangerschaft: Alter bei Geburt des Kindes (Jahre): Blutgruppe: Auffälligkeiten Serologie: Erkrankungen/Risikofaktoren: 7 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Erstversorgung 9 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Status bei Eintritt Apgar-Score 5min: 0 Herzfrequenz 0 Hautfarbe 0 Atmung 0 Tonus 0 Reflexe o.A. Allgemein Apgar-Score 1min: 0 Herzfrequenz 0 Hautfarbe 0 Atmung 0 Tonus 0 Reflexe o.A. Arteriell: Venös: Oedeme: Hyperaktivität des Herzens: Neurologische Störungen: Fundus spiegelbar: Vigilanz: o.A. o.A. o.A. o.A. o.A. o.A., nein nein nein nein nein ja ja ja: ja ja ja ja: nein, Grund: o.A. pH Nabelschnurblut: AZ: Bemerkungen: Zyanose: o.A. nein Neurologie Herzgeräusche: o.A. POX: Blutdruck: Puls: Herz/Kreislauf Bemerkungen: Geräusche Fontanelle: Bemerkungen: Lunge/Atmung Atmung: 10 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Apgar-Score 10min: 0 Herzfrequenz 0 Hautfarbe 0 Atmung 0 Tonus 0 Reflexe o.A. Anomalien: Missbildungen: Klitorishypertrophie: hyperpigmentiertes Skrotum: Deszensus testis: Miktion: Missbildungen: Magenrest: Mekonium: Atemhilfe: Sauerstoffbedarf: Apnoen: Lungenauskultation: Thoraxasymmetrien: o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. o.A. nein nein nein nein nein nein nein nein nein nein nein nein nein nein normal nein ja: ja, Anz.: ja: ja: ja: ja ja ja ja ja: ja, Farbe: ja ja: ja, FiO2: ja Atemfrequenz: Exantheme: o.A. nein ja: ja Hämangiom: o.A. nein abgeschwächt Venenzeichnung: o.A. Fontanellen: Skelett/Haut Bemerkungen: Urogenitaltrakt (UGT) Bemerkungen: Abdomen: Gastrointestinaltrakt (GIT) Bemerkungen: Sauerstoffsättigung (%): Marmorierung: 11 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: asymmetrisch Bemerkungen: Anderes (z.B. Diskrepanzen zw. versch. Dokumentationen) 12 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Status im Verlauf Neurologie Verlauf (allgemein): Bemerkungen: Splenomegalie: Hepatomegalie: o.A. o.A. o.A. dolent nein nein ja ja indolent ja Dokumentations-Nr.: Dokumentation durch: Nierenloge: Ernährung nein ja o.A. nein nein, adäquate Gewichtszunahme: o.A. ja ja, ja, Anteil: Pupillenreaktion vorhanden: o.A. nein nein Bemerkungen: Reflexe vorhanden: o.A. o.A. Verlauf (allgemein): Spastik: mit Flasche: ja ja, nein ja nein o.A. nein ja o.A. gestillt: o.A. nein ja schlaffe Lähmung: parenteral: o.A. nein ja, Anteil: Muttermilch: o.A. nein Fremdmuttermilch: ja nein nein Bemerkungen: o.A. Bemerkungen: nein Urogenitaltrakt (UGT) Verlauf (allgemein): Miktion im Strahl (nur ): Skelett/Haut Verlauf (allgemein): o.A. 14 ja: Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Anderes (z.B. Diskrepanzen zw. versch. Dokumentationen) Frakturen: ja o.A. o.A. ja Formulamilch: mit Sonde: nein ja ja, mit: ja, o.A. nein ja, Farbe: nein nein ja, Darmgeräusche: o.A. nein ja o.A. o.A. Herz/Kreislauf nein ja Verlauf (allgemein): o.A. nein Bemerkungen: Bradykardien: o.A. nein Bemerkungen: o.A. Resistenzen: o.A. nein ja: ja, Tachykardien: Rekapillarisationszeit (s): Lunge/Atmung Verlauf (allgemein): Sättigungsabfall: Gastrointestinaltrakt (GIT) Magenrest: o.A. nein Verlauf (allgemein): Erbrechen/Reflux: o.A. Bemerkungen: Stuhlgang: Anreicherung: Schmerz: 13 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Diagnosen Datum Diagnose (Lebenstag) Prognose Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie 15 Bemerkungen Dokumentations-Nr.: Dokumentation durch: Welche Diagnosen sind bestimmend für die Prognose? Worauf begründet sich die Prognose bei diesen Diagnosen? Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie 16 Dokumentations-Nr.: Dokumentation durch: Verordnungen Datum (Stop) Datum (Stop) Flüssigkeit und Nahrung Datum (Start) Medikamente Datum (Start) Verordnung Verordnung 17 Bemerkung Bemerkung Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Beatmung Datum (Start) Diagnostik Datum Datum (Stop) Indikation Verordnung Massnahme(n) 18 Bemerkung Diagnose Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Varia Datum (Start) Datum (Stop) Dokumentations-Nr.: Dokumentation durch: Invasivität/Belastung Verordnung/Bemerkung für Patient 19 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Massnahme Therapielimitierung Datum Verantwortlicher (Funktion) Bemerkung/Grund 20 * Reanimationsverordnung: nach Möglichkeit Angabe ob medikamentös, elektrisch oder mechanisch Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Information Eltern Teil 2: Ethik 21 Protokoll Ethikkonsile Konsilnummer: Datum: Teilnehmer/innen: Protokollführer/in: Andere (z.B. Expertenmeinung, Gesetz): Richtlinien: Prinzipien 2: Respekt vor der Autonomie des Patienten, Schadensvermeidung, Hilfeleistung, Gerechtigkeit, Dokumentations-Nr.: Dokumentation durch: Unsicherheit in der ethischen Beurteilung einer klinischen Frage Wahrnehmung eines Konfliktes zwischen ethischen Verpflichtungen Schwierigkeiten mit einem Dissens auf der Station über eine klinisch relevante ethische Frage im Kreis der Behandelnden und Betreuenden Probleme, die sich aus der Haltung bzw. Kooperation der Angehörigen für das klinische Team ergeben anderes: Beratungsfokus/Problemstellung Medizinische Aspekte Ethische Aspekte Grund für Einberufung1: Ethischer Fokus: Normative Elemente: Perspektivenwechsel1: Ich-Perspektive: o.A. Ich-Du-Perspektive: o.A. Persönliche Wir-Perspektive: o.A. Institutionelle Perspektive: o.A. Professionelle Perspektive: o.A. Kollektive Perspektive: o.A. 22 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Psychosoziale Aspekte Pro Beratungsverlauf/Schwerpunkt(e) Option Optionen Favorisiert durch: Ärzteschaft, Pflege, Eltern, andere: Favorisiert durch: Ärzteschaft, Pflege, Eltern, andere: Favorisiert durch: Ärzteschaft, Pflege, Eltern, andere: Contra Dokumentations-Nr.: Dokumentation durch: Durch die Argumente, Ausführungen o.ä. der Ethikfachperson ggf. unterstützte Option Neu aufgetretene Probleme im Verlauf des Konsils Bemerkung Vorschläge/Empfehlungen für das weitere Vorgehen Vorschlag 1. 2. 23 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie 3. Fazit Ethische Begründung: Konsens der anwesenden Beteiligten ja teilweise nein Bemerkungen: Dokumentations-Nr.: Dokumentation durch: 1 Reiter-Theil S. Klinische Ethikkonsultation – eine methodische Orientierung zur ethischen Beratung am Krankenbett. Schweizerische Ärztezeitung; 2005. Beauchamp TL, Childress JF. Principles of Medical Ethics. New York: Oxford University Press; 1994. 2 24 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Synthese Ethikkonsilprotokolle Problemstellung Konsil-Nr. Beschlussfassung und Vereinbarungen im Verlauf der Dokumentation 25 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Beschlussfassung und Vereinbarungen am Ende der Dokumentation Mutter: Vater: o.A. o.A. ja ja nein, Grund: nein, Grund: Anzahl: einmalig, durch , Datum: mehrmals, durch , Datum: o.A. ja, betreffend: Diagnose Therapie Therapieoptionen NW/Risiken Prognose anderes: nein, Grund: Dokumentations-Nr.: Dokumentation durch: Einbezug der Eltern in ethische Entscheidungssituationen Vorangegangene Informationsgespräche mit Eltern und Aufklärung: Entscheidungsfähigkeit aktuell gegeben: Einfluss anderer Angehöriger (inwiefern): Elternwünsche betreffend Information und Miteinbezug zur Entscheidungsfindung: o.A. Wünsche wurden erfragt und/oder sind bekannt mutmasslich bekannt Wünsche wurden nicht erfragt und/oder sind nicht bekannt Bemerkungen: o.A. Verwandte: Freunde: andere: nicht vorhanden Elternhaltung betreffend Information und Miteinbezug zur Entscheidungsfindung: Haltung ist bekannt und/oder wurde erfragt mutmassliche Haltung Haltung ist nicht bekannt o.A. genaue Information und Mitsprache bei Entscheidungsfindung gewünscht genaue Information, aber keine Mitsprache gewünscht grobe Information erwünscht, Delegieren der Mitsprache an Fachleute kein Informations- oder Mitspracheinteresse Bemerkungen: Elternhaltung betreffend Therapie/Procedere: Patient soll um jeden Preis am Leben erhalten werden Therapie, solange Chance auf Heilung besteht Therapie, solange Chance auf „lebenswertes Leben“ besteht Therapie nur, solange Patient nicht leidet Therapie unterlassen/abbrechen Delegation der Kompetenz an Fachleute anderes: 26 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Bemerkungen: Bemerkungen: 27 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Ethische Fragestellungen Situationen mit Dissens Datum und und . . . Dissens Dissens über Bemerkungen: Dissens über Bemerkungen: Dissens über Bemerkungen: Dokumentations-Nr.: Dokumentation durch: , nämlich , nämlich , nämlich . . . Sind Situationen mit Dissens schriftlich oder mündlich festgehalten worden? nein ja: Nr. Quelle 1 2 3 und Zwischen welchen Parteien traten Situationen mit Dissens auf? 1. Zwischen Bemerkungen: Quelle: Datum: 2. Zwischen Bemerkungen: Quelle: Datum: 3. Zwischen Bemerkungen: Quelle: Datum: Wie wurde mit den Dissens-Situationen konkret umgegangen? 1. Quelle: Datum: 2. Quelle: Datum: 3. Quelle: 28 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: Wie wirken sich die elterlichen Wertvorstellungen auf die Entscheidung(en) aus? Dokumentations-Nr.: Dokumentation durch: Datum: 30 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Bemerkungen Quelle: Datum: Quelle: Datum: Quelle: Datum: Wie konnten die elterlichen Wertvorstellungen im Falle eines Konsenses mit der beschlossenen Entscheidung in Einklang gebracht werden? Quelle: Datum: Quelle: Datum: Quelle: Datum: ja: teilweise: nein: ja: teilweise: nein: Konnten die Konflikte beseitigt werden? 1. 2. 3. ja: teilweise: nein: Einfluss elterlicher Wertvorstellungen auf die Entscheidungsfindung Welche (religiösen, spirituellen) Wertvorstellungen haben die Eltern und inwiefern äussern sie diese? Quelle: Datum: Quelle: Datum: Quelle: Datum: Wie leben die Eltern ihre Wertvorstellungen in der konkreten Situation (auf der Station, im Umgang mit dem Kind/Behandlungsteam) aus? Quelle: Datum: Quelle: Datum: Quelle: Datum: 29 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentationsabschluss Grund Tod eingetreten Limitierungsdiskussion abgeschlossen mit Massnahmen Limitierungsdiskussion abgeschlossen ohne Massnahmen Limitierungsmassnahmen aufgehoben, Grund: Bemerkungen (Autopsie, Gespräche, etc.) 31 Dokumentationsbogen für schwierige ethische Entscheidungen in der Neonatologie Dokumentations-Nr.: Dokumentation durch: A.4 Abkürzungen • CPAP: continuous positive airway pressure • IUGR: intrauterine growth restriction (Intrauterine Wachstumsretardierung) • OA: Oberarzt • SRT: Fr. Prof. S. Reiter-Theil • SSW: Schwangerschaftswoche • StGB: Strafgesetzbuch • RG: Dr. med. R. Glanzmann • WHO: Weltgesundheitsorganisation (World Health Organisation) 89