09 Ratgeber Blasenkrebs
Werbung

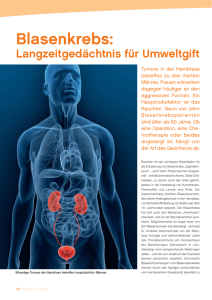
Info > Reihe Blasenkrebs Früherkennung, Therapie und Nachsorge Impressum Herausgeber: Krebsgesellschaft Nordrhein-Westfalen e.V. Autoren: Dr. med. G. Niegisch, Facharzt für Urologie, Urologische Klinik, Universitätsklinikum Düsseldorf Dr. med. I. Rathert, Fachärztin für Urologie, Leitung: Sektion Urinzytologie, Klinik für Urologie, Kinderurologie und Urologische Onkologie, Krankenhaus Düren, Akademisches Lehrkrankenhaus der RWTH-Aachen (Beitrag Tipps zur Senkung des Erkrankungsrisikos S.11- 13 und Urinzytologie) Anna Arning/ Agathe Swiatoszczyk, Krebsgesellschaft NRW Dinah Oelschläger, Krebsgesellschaft NRW Redaktion: Gestaltung: Fotos/Grafiken: S.6 U.S. National Cancer Institute's Surveillance, Epidemiology and End Results (SEER) Program; S.8 Krebs in Deutschland 2007/2008, Robert Koch-Institut, S.11 Benjamin Thorn/pixelio.de; S.12 wikimedia; S.18 By Harmid, via Wikimedia Commons; S. 19 Wikimedia Commons, S.33 Barmer GEK; S.35 Krebsgesellschaft NRW Alle Rechte, insbesondere das Recht auf Vervielfältigung und Verbreitung sowie der Übersetzung, vorbehalten. Kein Teil des Werkes darf in irgendeiner Form (durch Fotokopie, Mikrofilm oder ein anderes Verfahren) ohne schriftliche Genehmigung der Krebsgesellschaft NRW reproduziert werden. 1. Auflage: Dezember 2013 Die Herstellung dieser Broschüre wurde durch Spenden gefördert. Inhalt Lage und Funktion der Harnblase . . . . . . . . . . . . . . . . . . . . .07 Häufigkeit von Blasenkrebs . . . . . . . . . . . . . . . . . . . . . . . . . .08 Ursachen, Risikofaktoren und Vorsorge . . . . . . . . . . . . . . . . .09 Symptome . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .14 Diagnostik . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .15 Tumorarten . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .20 Erkrankungsverlauf und Tumorstadien . . . . . . . . . . . . . . . .21 Behandlungsmöglichkeiten . . . . . . . . . . . . . . . . . . . . . . . . . .26 Blasenkrebs ohne Muskelbefall . . . . . . . . . . . . . . . . . . . .26 Blasenkrebs mit Muskelbefall . . . . . . . . . . . . . . . . . . . . . .30 Metastasierter Blasenkrebs . . . . . . . . . . . . . . . . . . . . . . . .34 Rehabilitation und Nachsorge . . . . . . . . . . . . . . . . . . . . . . .36 Anschlussheilbehandlung und Rehabilitation . . . . . . . . .36 Mit der Erkrankung leben . . . . . . . . . . . . . . . . . . . . . . . . . . .37 Ergänzende Maßnahmen . . . . . . . . . . . . . . . . . . . . . . . .37 Beratung und Selbsthilfe . . . . . . . . . . . . . . . . . . . . . . . . . . . .39 Glossar . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .40 Adressen . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .50 Beratung . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .52 Broschüren & Internet . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .54 WICHTIGER HINWEIS Die Texte dieser Broschüre wurden von onkologischen Spezialisten erstellt oder überprüft. Der Inhalt wird regelmäßig aktualisiert. Wie jede Wissenschaft ist die Medizin ständigen Entwicklungen unterworfen. Forschung und klinische Erfahrung erweitern Erkenntnisse, insbesondere was Behandlung anbelangt. Die Broschüre ist zur ersten Information gedacht und erhebt keinen Anspruch auf Vollständigkeit. Das Gespräch mit dem behandelnden Arzt kann und soll sie nicht ersetzen. Vorwort Sehr geehrte Leserin, sehr geehrter Leser, Blasenkrebs ist ein in der Harnblase entstehender bösartiger Tumor, der überwiegend von speziellen Schleimhautzellen ausgeht, welche die Blase von innen auskleiden. Nach diesen sogenannten Urothelzellen wird Blasenkrebs auch Urothelkarzinom genannt. In Nordrhein-Westfalen erkranken jährlich etwa 7.000 Menschen an Blasenkrebs. Oft entstehen die Neubildungen in der Harnblase an mehreren Stellen gleichzeitig. In drei von vier Fällen bleiben die Tumoren auf die Schleimhaut beschränkt und haben dann gute Heilungschancen. Betrifft das Tumorwachstum jedoch die Muskulatur, steigt das Risiko für eine Streuung und die Prognose wird deutlich schlechter. Es ist daher von großer Wichtigkeit, dass ein Blasentumor frühzeitig erkannt und behandelt wird. Schnelltests zur Früherkennung sind bislang jedoch wenig aussagekräftig. Umso wichtiger ist es, Symptome zu beachten, die auf Blasenkrebs hinweisen könnten. Mit der vorliegenden Broschüre wollen wir Ihnen einen Überblick über die Entstehung von Blasenkrebs, mögliche Symptome und die erforderliche Diagnostik darstellen. Zudem erhalten Sie Informationen zu den verschiedenen Behandlungsmöglichkeiten. Auf diese Weise wollen wir Sie dabei unterstützen, die Erkrankung zu verstehen und gemeinsam mit Ihrer Ärztin oder Ihrem Arzt, die für Sie passende Therapieentscheidung zu treffen. Krebsgesellschaft Nordrhein-Westfalen e.V. 6 Harnleiter Muskel Bindegewebe zw. Schleimhaut und Muskelschicht (Submucosa) Bauchfell (Peritoneum) Schleimhaut (Mucosa) Öffnung des Harnleiters Bindegewebe Trignonum Innerer Schließmuskel Prostata (diese nur beim Mann) Äußerer Schließmuskel 7 Lage und Funktion der Harnblase Die Harnblase befindet sich im vorderen Beckenbereich und liegt vor dem Enddarm (Rektum) beim Mann bzw. vor der Scheide (Vagina) bei der Frau. Nach unten wird sie durch den Beckenboden begrenzt, beim Mann zusätzlich durch die Prostata. Oberhalb der Harnblase findet sich die Bauchhöhle. Die Harnblase ist aus einer Muskelschicht und einer die Innenseite auskleidenden Schleimhaut (Mukosa) aufgebaut. Letztere besteht wiederum aus drei Schichten: den oberflächlichen Deckzellen (Urothel), einer Bindegewebsschicht und einer dünnen Muskelschicht. Blasenkrebs entsteht in der Regel aus den Urothelzellen. Die Harnblase dient zur Speicherung des in den Nieren produzierten Urins und fasst bei Frauen etwa 350 bis 450 ml und bei Männern 450 bis 550 ml. Sie wird von einem komplexen Nervengeflecht gesteuert, das ab einem Alter von etwa vier Jahren ausgebildet ist und ein kontrolliertes Wasserlassen ermöglicht. Der Urin gelangt von den Nieren über die sogenannten Harnleiter in die Harnblase. Die Harnleiter sind ebenfalls mit Urothel ausgekleidet. 8 Die Häufigkeit von Blasenkrebs In Europa erkranken jährlich etwa 100.000 Menschen an Blasenkrebs. In Deutschland sind es nach Erhebungen des Robert Koch Institutes 28.000 Menschen pro Jahr. Die Erkrankung tritt in der Regel erst im höheren Lebensalter (65 bis 70 Jahre) auf. Männer sind dreimal so häufig betroffen wie Frauen. Prozentualer Anteil der häufigsten Krebsneuerkrankungen in Deutschland (ohne nicht melanotischen Hautkrebs) Quelle: Krebs in Deutschland 2007/2008, eine gemeinsame Veröffentlichung des Robert Koch-Instituts und der Gesellschaft der epidemiologischen Krebsregister in Deutschland e.V., 8. Ausgabe, Robert Koch-Institut, Berlin 2012 9 Ursachen, Risikofaktoren und Vorsorge Die genauen Ursachen für die Entstehung von Blasenkrebs sind bisher noch nicht bekannt. Es können viele Faktoren eine Rolle spielen. Einige Risikofaktoren kann man aber klar benennen: Rauchen Das Risiko an einem Blasenkarzinom zu erkranken ist für Raucher nachgewiesenermaßen erhöht: Im Vergleich zu einem Nichtraucher ist das relative Risiko eines Rauchers um das Vier- bis Sechsfache höher. Man vermutet, dass bei Männern etwa die Hälfte der Blasenkarzinome auf den Konsum von Zigaretten zurückzuführen ist. Ein wesentlicher Faktor scheint dabei die Ausscheidung krebserregender Stoffe mit dem Urin zu sein, die durch den Zigarettenrauch in den menschlichen Körper gelangen. Während der Urin in der Blase gespeichert wird, befinden sich diese Stoffe in direktem Kontakt mit den Deckzellen und können dort Veränderungen hervorrufen, welche die Tumorentstehung und das Tumorwachstum begünstigen. Diese Veränderungen können langfristig bestehen bleiben. Um das relative Risiko für die Entstehung eines Harnblasenkrebses wieder auf das Niveau eines Nichtrauchers abzusenken, sind 20 Jahre Rauchfreiheit erforderlich. Durch das Einstellen des Rauchens kann allerdings auch bei bereits bestehender Harnblasenkrebserkrankung oftmals das Risiko eines Fortschreitens der Tumorerkrankung gesenkt werden. 10 Berufliche Exposition Der chronische Kontakt mit aromatischen Aminen (z.B. 2-Naphtylamin oder Benzidin), wie sie in der Farb-, Lack- oder Gummi-, aber auch der Textil- und Kunststoffindustrie verwendet werden, erhöht das Erkrankungsrisiko. Gibt es Hinweise auf einen beruflichen Kontakt mit diesen Stoffen, so wird die Anzeige des Verdachtes an die zuständige Berufsgenossenschaft geleitet, um etwaige Rentenversicherungsansprüche geltend zu machen. Sonstige Risikofaktoren Die längere Einnahme bestimmter Medikamente steht ebenfalls mit einem erhöhten Auftreten von Blasenkrebs im Zusammenhang. Beispiele sind das inzwischen nicht mehr zugelassene Schmerz- und Rheumamittel Phenacetin, sowie das heute erhältliche und häufig genutzte Paracetamol (bei Einnahme über einen längeren Zeitraum und hoher Dosierung) oder das Zytostatikum Cyklophosphamid. Auch chronische Infektionen der Harnblase, insbesondere wenn sie durch Blasensteine oder dauerhafte Harnableitungen (Blasenkatheter) entstanden sind, begünstigen die Entstehung von Blasentumoren. Die in weiten Teilen Afrikas und Arabiens verbreitete Bilharziose kann ohne Behandlung zum Blasenkrebs führen. Bilharziose ist eine Infektionskrankheit, die über Würmerlarven aus Gewässern über den Magen-Darm-Trakt übertragen wird. 11 Zur Vorsorge von Blasenkrebs können Sie selbst einen wesentlichen Beitrag leisten: Viel trinken! Am besten in Form von Wasser, Tee oder verdünnten Fruchtsäften. So werden Schadstoffe verdünnt und vermehrt ausgeschieden. Nicht rauchen! Ganz aufhören oder so wenig wie möglich, denn die Dosis macht das Gift. Der schädliche Qualm enthält über 300 Schadstoffe und gehört zu den Risikofaktoren Nr. 1 für die Entstehung von Blasenkrebs. Die Schadstoffe werden zwar zunächst eingeatmet, haben so Kontakt zum Lungengewebe, werden von dort aus aber im Körper weiter transportiert, zum Teil als Gefahrstoffe erkannt und über die Nieren und ableitenden Harnwege ausgeschieden. Bei der Passage und beim Verweilen in der Blase, können die Stoffe das Gewebe schädigen und die Krebsentstehung auslösen! Selbst wenn eine Blasenkrebserkrankung bereits festgestellt wurde, ist es wichtig, das Rauchen einzustellen, da sich dadurch das Risiko erneut zu erkranken verringert. 12 Arbeitsschutzmaßnahmen beachten! Informieren Sie sich beim Arbeitgeber über Ihr mögliches berufliches Risiko. Tragen Sie einen angemessenen Atemschutz und Schutzhandschuhe. Die Räume gut lüften! Vor allem der Umgang mit Farbstoffen, Lacken, Lösungsmitteln und Gummi kann gefährlich sein. Arbeiten Sie in einer Druckerei, in einer Kokerei, in einem Friseurbetrieb, in einer Färber- oder Gerberei, in einer chemischen Reinigung, im Bergbau, an einer Tankstelle, als Maler oder Lackierer, als Chemiearbeiter oder Laborant, als Busfahrer (Gummiabrieb der Reifen) oder in einem Gummiverarbeitendem Betrieb? Dann sollten von Ihrem Betriebsarzt regelmäßige (1 x jährlich) Urinzytologische Untersuchungen auf das Vorkommen von Tumorzellen veranlasst werden. Zu beachten ist dabei eine oft lange Latenzzeit (zum Teil 10 bis 15 Jahre) bis zur Blasenkrebsentstehung bei entsprechender Belastung durch krebserzeugende Stoffe. Blasenkrebs kann als Berufserkrankung anerkannt werden, wenn er im Zusammenhang mit Schadstoffen am Arbeitsplatz entstanden ist. Es besteht eine gesetzliche Meldepflicht, die Betroffenen den Zugang zu Vergünstigungen im Zusammenhang mit der Erkrankung ermöglicht. Berichten sie Ihrem Arzt über Risikomöglichkeiten Stichwort „Berufsanamnese ab Schulentlassung“. 13 Entzündungen ernst nehmen! Eine chronische Entzündung sollte erkannt und behandelt werden, da auch diese als Risiko für die Krebsentstehung gilt. Beim dauerhaften tragen eines Blasenkatheters sollte sehr auf ausreichende Trinkmengen und regelmäßige Kontrolluntersuchungen geachtet werden. Familiäres Risiko beachten! Gab oder gibt es Blutsverwandte, die an Blasenkrebs erkrankt sind? Sich selbst beobachten! Der Urin sollte klar bis hellgelb gefärbt sein. Ein regelmäßiger Blick in die Toilette kann helfen, sichtbare Spuren von Blut im Urin zu erkennen (als Rosa-, Rot- oder Braunfärbung sichtbar). Die sogenannte schmerzlose Makrohämaturie (sichtbares Blut im Urin) gilt als wichtigstes Alarmsignal für Blasenkrebs! Aber Achtung: Der Verzehr von Roter Beete kann den Urin rot verfärben. Bei Auffälligkeiten, wie Auftreten von Blut im Urin, ist eine weitere Abklärung nötig! Sprechen Sie mit Ihrer Hausärztin oder Ihrem Hausarzt und vereinbaren Sie einen Termin bei einer Fachärztin oder einem Facharzt für Urologie. 14 Symptome Alle für den Blasenkrebs typischen Symptome können auch bei anderen, harmloseren Erkrankungen auftreten. Weil sie aber Hinweisgeber auf Blasenkrebs sein können, sollte bei ihrem Auftreten immer eine ärztliche Abklärung erfolgen. Das klassische Symptom für das Vorliegen von Blasenkrebs ist das schmerzlose, sichtbare Vorhandensein von Blut im Urin. Allerdings kann auch der Nachweis von mit dem bloßen Auge nicht sichtbaren Blut im Urin auf das Vorliegen eines Blasenkrebses hinweisen, beispielsweise im Rahmen einer hausärztlichen Routineuntersuchung. Weitere typische Symptome, sind Schmerzen und Brennen beim Wasserlassen sowie häufiger Harndrang, der bis zur Inkontinenz gehen kann. In fortgeschrittenem Stadium kann durch das Wachstum eines Harnblasentumors der Urinabfluss aus den Nieren behindert werden (Harnstauung); Beschwerden wie Flankenschmerzen sowie reduzierte Urinmenge, Müdigkeit, Mattigkeit und Abgeschlagenheit können hinzukommen. Ist die Erkrankung bereits in einem Stadium, in dem der Blasentumor Tochtergeschwülste (Metastasen) ausgebildet hat, können – je nach Lage der Metastasen – Beschwerden wie Knochenschmerzen, erhöhte Leberwerte, Bluthusten und Luftnot bestehen. Blutbeimengungen im Urin oder andere Beschwerden beim Wasserlassen (Brennen, ständiger Harndrang, ohne dass es einen hinreichenden anderen Grund gibt, z.B. akute Blasenentzündung, Nierensteine) sollten Sie unbedingt fachärtzlich abklären lassen. 15 Oberhaut (Epidermis) Diagnostik Besteht aufgrund von typischen Beschwerden wie sichtbares Blut im Urin oder Schmerzen und Brennen beim Wasserlassen ohne Infektnachweis der Verdacht auf Blasenkrebs, muss durch einen Urologen eine weitere Abklärung in Lederhaut (Dermis) die Wege geleitet werden. Urinuntersuchungen Das Urinsediment oder eine Urin-Teststreifen-Untersuchung kann durch den Nachweis von nicht-sichtbarem Blut einen ersten Hinweis auf das Vorliegen von Blasenkrebs geben. Allerdings sind diese Untersuchungen sehr unspezifisch, da auch andere Erkrankungen des harnableitenden Systems (Steine, Entzündungen) oder der Niere Blutbeimengungen im Urin verursachen können. Dennoch sollte nach Ausschluss eines Harnwegsinfekts oder bei wiederholtem nicht-sichtbarem Blut im Urin eine urologische Abklärung erfolgen. Mithilfe einer mikroskopischen Untersuchung (Urinzytologie) werden die angefärbten zellulären Bestandteile des Urins untersucht. Unterscheidet sich das Aussehen dieser Urothelzellen in Bezug auf bestimmte Kriterien vom Aussehen normaler Urothelzellen, kann vom Vorliegen eines Harnblasenkarzinoms ausgegangen werden. Insbesondere beim Nachweis von aggressiven Blasentumoren ist die Treffsicherheit dieser Untersuchung sehr hoch. Dagegen sind die Zellveränderungen, die sich bei den weitaus häufigeren niedrig-malignen Tumoren finden, oftmals so gering, dass auch die Urinzytologie unauffällig ist. Darüber hinaus kann das Ergebnis einer urinzytologischen Untersuchung durch eine ganze Reihe von anderen Faktoren wie Harnwegsinfektionen oder Steinen verfälscht werden. Daher ist die alleinige Urin- 16 zytologie nicht ausreichend, um die Diagnose eines Harnblasenkrebses zu bestätigen oder auszuschließen. Sind der Untersucherin oder dem Untersucher die klinischen Begleitumstände bekannt, ist die Treffsicherheit der Zytologie jedoch sehr hoch. Daher sollte die Untersuchung bei der Urologin bzw. beim Urologen durchgeführt werden. Bei der Verwendung von molekularen Urinmarkern wird das Vorliegen von tumorspezifischen Proteinen oder genetischen Veränderungen im Zellkern der abgelösten Urothelzellen im Urin untersucht. Auch wenn bei einigen dieser Tests die Treffsicherheit für die Erkennung von low-grade (niedrig malignen, weniger gefährlichen) Tumoren höher ist als die der Urinzytologie, wird der alleinige Einsatz dieser Untersuchung zum Ausschluss oder zur Diagnose eines Harnblasenkrebses nicht empfohlen. Ein weiteres Problem einiger dieser Testverfahren sind falsch-positive Befunde. Der Test zeigt dann fälschlicherweise das Vorhandensein eines Tumors bei einem gesunden Patienten an. Bei einigen Markertests wird eine Rate von bis zu 40% falsch-positiver Befunde beschrieben. Daher eignen sich diese Untersuchungen nicht als Vorsorgetest bei Patienten ohne Beschwerden. Ihre Anwendung sollte individuell entschieden werden bzw. auf die Tumornachsorge beschränkt bleiben. Blasenspiegelung (Zystoskopie) Eine Blasenspiegelung stellt zum heutigen Zeitpunkt das urologische Standardverfahren in der Diagnostik des Harnblasenkrebses dar. Bei dieser ambulanten Untersuchung wird ein spezielles Endoskop (Zystoskop) über die Harnröhre in die Harnblase eingeführt. Mit diesem Instrument kann dann die gesamte Innenwand der Harnblase auf das Vorliegen eines Tumors untersucht werden. In der Regel kommen für diese Untersuchung heute flexible Instrumente zum Einsatz. Im Gegensatz zu den früher oftmals verwendeten „starren“ Zystoskopen können sich diese Instrumente dem natürlichen Harnröhrenverlauf anpassen. Kombiniert mit einer ausreichenden Betäubung der Harnröhre durch ein spezielles Gleitmittel, kann eine Blasenspiegelung normalerweise weitgehend schmerzfrei durchgeführt werden. Die Blasenspie- 17 gelung wird oftmals durch die Entnahme einer Urinzytologie ergänzt, um Oberhaut (Epidermis) bösartige Veränderungen der Blasenschleimhaut festzustellen. Zeigt sich bei einer Zystoskopie das Vorhandensein eines Blasentumors oder kann beim Verdacht auf einen Blasentumor ein solcher nicht ausgeschlossen werden, wird eine Gewebeentnahme (Biopsie) erforderlich. In der Regel erfolgt diese jedoch durch eine spezielle Zystoskopie, die sogenannte transurethrale Resektion. Urinzytologie Bei der Urinzytologie werden die abgeschilferten Zellen des Urins, der Blasen-, Harnleiter- oder Nierenbeckenspülflüssigkeit zunächst zahlenmäßig angereichert (durch schnelles, sanftes Schleudern = zentrifugieren) und anschließend angefärbt. Das ist der Unterschied zur ungefärbten Harnsedimentuntersuchung. Es können so unter dem Mikroskop die stärker angefärbten und besonders die bösartigen und besonders die gefährlicheren (high-grade)-Tumorzellen gut erkannt werden. Ist bei auffälliger Zytologie die Blasenspiegelung unauffällig, so kann dies ein besonders frühzeitiger und wichtiger Hinweis für einen Tumor von Harnleiter oder Nierenbecken sein! 18 Bildgebende Verfahren Der Ultraschall (Sonographie) dient zum Nachweis einer Harnabflussbehinderung des oberen Harntraktes (Niere, Harnleiter), wie er gelegentlich bei einem Harnblasenkrebs oder auch beim Harnsteinleiden auftreten kann. Darüber hinaus kann durch eine Ultraschalluntersuchung das Vorliegen von Tumorabsiedlungen in den Bauchorganen (z.B. Leber) oder in den Lymphknoten des rückwärtigen Bauchraums untersucht werden. Harnblasenkrebs kann durch diese Untersuchung weder diagnostiziert noch ausgeschlossen werden. Eine Kontrastmitteldarstellung des oberen Harntraktes dient ebenfalls zum Nachweis bzw. Ausschluss einer Harnabflussbehinderung. Außerdem wird auf Veränderungen des Harnleiters und des Nierenbeckens geachtet, die auf das Vorliegen eines Urothelkarzinoms im oberen Harntrakt hinweisen können. Da je nach Lokalisation eines Harnblasenkarzinoms das Risiko für ein zeitgleich bestehendes Karzinom des Harnleiters oder des Nierenbeckens bis zu 8 % beträgt, müssen auffällige Befunde bei dieser Untersuchung weiter abgeklärt werden. 19 Durch eine Computertomographie (CT) und/oder eine MagnetresonanzTomographie (MRT) wird bei nachgewiesenem Harnblasenkrebs die lokale Ausdehnung des Tumors untersucht und nach Organ- und Lymphknotenabsiedlungen des Tumors gefahndet. Ähnlich wie bei der Sonographie sind jedoch eine eindeutige Diagnose oder der sichere Ausschluss einer Harnblasenkrebserkrankung mit diesen Untersuchungen nicht möglich. Kommen neben dem Harnblasenkarzinom neu aufgetretene Knochenschmerzen hinzu, kann das Skelettsystem zusätzlich zu CT und MRT durch eine Knochenszintigraphie auf das Vorliegen von Metastasen untersucht werden. 20 Tumorarten Der mit 90 % häufigste in Europa vorkommende bösartige Tumor der Blase ist das Urothelkarzinom. Diese Tumoren entstehen aus der Blasenschleimhaut selbst. Seltener treten Plattenepithelkarzinome auf, die unter anderem aus chronischen Entzündungsreizen herzuleiten sind, also z.B. bei Dauerkatheterträgern auftreten können. Adenokarzinome entstehen aus im Rahmen der Embryonalentwicklung versprengtem Drüsengewebe in der Harnblase. Weiterhin besteht die Möglichkeit, dass ein Tumor in der Blase als Metastase von anderen Malignomen, z.B. Magen-Darm-Tumoren oder Brustkrebs, entstanden ist. Sarkome entstehen aus dem Bindegewebe der Harnblase. Aufgrund der Häufigkeit des Urothelkarzinoms befasst sich der folgende Textabschnitt mit diesem Tumor. 21 Erkrankungsverlauf und Tumorstadien Es gibt zwei verschiedene Formen des Urothelkarzinoms: • das nicht-muskelinvasive Blasenkarzinom und • das muskelinvasive Blasenkarzinom. Diese beiden Formen unterscheiden sich wesentlich in der Tumorbiologie, im klinischen Verlauf und hinsichtlich der Prognose. Nicht-muskelinvasives Urothelkarzinom Beim nicht-muskelinvasiven Urothelkarzinom bleibt der Tumor auf die Blasenschleimhaut beschränkt, wächst nicht in den Muskel ein und findet daher keinen Anschluss an Blut- oder Lymphgefäße. Eine Metastasierung ist infolgedessen unwahrscheinlich. 70 bis 80 % der erstmalig diagnostizierten Blasenkarzinome sind nicht-muskelinvasiv. Diese Art von Tumor kann allerdings wiederkehren oder zu einem muskel-invasivem Karzinom werden. Tumorstadien nach UICC (Union internationale contre le cancer) (dt. Internationale Vereinigung gegen Krebs) Ta Tis T1 nicht-invasives papilläres Karzinom Carcinoma in situ Karzinom infiltriert das Schleimhautbindegewebe, ohne jedoch die Muskelschicht zu erreichen 22 Das sogenannte Grading beschreibt, wie aggressiv der Tumor wahrscheinlich wächst. Es gibt an, wie sehr sich die Krebszellen von normalem Blasengewebe unterscheiden: Tumorzellen, die als „gut differenziert” bezeichnet werden, sind gesunden, ausgereiften Zellen noch recht ähnlich. „Schlecht differenzierte” Zellen haben nur noch wenig Ähnlichkeit mit gesunden Zellen, sie wachsen deutlich aggressiver. Bei Blasenkrebs unterscheiden Fachleute nach einer Klassifikation der Weltgesundheitsorganisation WHO von 2004 sogenannte „Papilläre urotheliale Neoplasien niedrigen malignen Potentials” (PUNLMP) von gut differenzierten „Low-grade-Tumoren” und schlecht bis undifferenzierten „High-gradeTumoren”. Es gibt zudem noch eine ältere Einteilung der WHO aus dem Jahre 1973, die von einigen Urologen und Pathologen noch mitbenutzt wird. Im Folgenden sind daher beide Klassifikationen aufgeführt: Einteilung nach dem Differenzierungsgrad (WHO, 2004): 1. 2. 3. 4. Papillom PUNLMP (Papilläre urotheliale Neoplasie mit niedrigem Malignitätsgrad) Low-Grade Tumor (niedrig maligne, weniger aggressiv) High-Grade Tumor (hoch maligne, häufig aggressiv) 23 „Alte” Einteilung nach dem Differenzierungsgrad (WHO, 1973) G1 G2 G3 gut differenziert, genetisch stabil, wenig Unterschied zu normaler Blasenschleimhaut, wenig aggressiv mäßig differenziert wenig differenziert, genetisch instabil, massive Unterschiede zu normaler Blasenschleimhaut, sehr aggressiv BEISPIEL: Ein nicht-invasives papilläres Karzinom, das mäßig differenziert ist, wird als „TaG2“ betitelt. 24 Einteilung nach dem Risiko für ein Rezidiv* oder für eine Progression** Die Therapie des nicht-muskelinvasiven Harnblasenkarzinoms (Operation, Nachbehandlung mit Chemo- und oder Immuntherapeutika) hängt wesentlich von der Risikogruppe ab. Die Einteilung der Risikogruppe erfolgt folgendermaßen: niedriges Risiko (low-risk Tumoren), z.B. ein einzelner, kleiner TaG1-Tumor Rezidivwahrscheinlichkeit Progressionswahrscheinlichkeit nach 1 Jahr 15 % 0,2 % nach 5 Jahren 31 % 0,8 % mittleres Risiko (intermediate-risk Tumoren), z.B. mehrere TaG2-Tumoren oder ein einzelner T1G2 Rezidivwahrscheinlichkeit Progressionswahrscheinlichkeit nach 1 Jahr 24 - 38% 1 -5% nach 5 Jahren 46 - 62% 6 - 17% hohes Risiko (high-risk Tumoren), z.B. mehrere T1G3-Tumoren oder einzelner T1G3-Tumor mit begleitendem Tis Rezidivwahrscheinlichkeit Progressionswahrscheinlichkeit nach 1 Jahr 61% 17% nach 5 Jahren 78% 45% Bei den angegebenen Werten handelt es sich um statistische Richtwerte. Das individuelle Risiko muss gemeinsam mit dem behandelnden Urologen besprochen werden! * ** Rezidiv meint das Wiederauftreten einer Krankheit. Progression steht für das Fortschreiten einer Erkrankung. 25 Muskelinvasives Urothelkarzinom Beim muskelinvasiven Urothelkarzinom wächst der Tumor in die Muskelschicht ein und findet Anschluss an Blut- oder Lymphgefäße. Eine Metastasierung in Nachbarorgane (z. B. Darm, Prostata, Gebärmutter, Scheide) sowie in weiter entfernte Organe (z.B. Lunge, Leber, Knochen) ist daher möglich. 20 bis 30 % der erstmalig diagnostizierten Blasenkarzinome sind muskelinvasiv. Die Hälfte dieser Patienten entwickelt Metastasen innerhalb von zwei Jahren oder hat sie bereits bei der Erstdiagnose. Etwa die Hälfte der Patienten mit einem muskelinvasiven Karzinom überlebt länger als fünf Jahre. Tumorstadien nach UICC (Union internationale contre le cancer) T2 T3 T4 Tumor wächst in den Blasenmuskel ein Tumor wächst in das die Blase umgebende Bindegewebe ein Tumor wächst in Nachbarorgane (Prostata, Gebärmutter, Scheide, Bauchwand, Beckenwand) ein N1-N3 Befall von Beckenlymphknoten M1 Metastasen in anderen Organen Die Therapie des muskelinvasiven Harnblasenkarzinoms (Operation, Strahlentherapie, Chemotherapie) hängt im Wesentlichen vom Tumorstadium ab und muss individuell mit dem behandelnden Urologen besprochen werden. 26 Behandlungsmöglichkeiten Blasenkrebs ohne Muskelbefall Bei Blasenkrebs ohne Muskelbefall ist die sogenannte transurethrale Resektion (TUR) die Methode erster Wahl, da sie in zweierlei Hinsicht von Relevanz ist: Sie ist zum einen diagnostisch hilfreich, da ein tumorverdächtiger Befund direkt beim Eingriff abgeklärt werden kann. Zum anderen hat sie auch therapeutische Bedeutung: Tumoren können während der TUR komplett abgetragen werden. Der Eingriff ist sowohl in Vollnarkose oder Teilnarkose (Spinalanästhesie) möglich. Dabei wird ein spezielles Zystoskop über die Harnröhre in die Harnblase eingeführt. Der Tumor und die darunterliegende Muskelschicht werden elektrochirurgisch abgetragen, wobei das Abtragen der Muskelschicht dem Ausschluss eines Muskelbefalls dient. Das anschließende Verschorfen des Wundgrundes wird mittels elektrischen Stroms vorgenommen. Der Eingriff ist relativ unkompliziert; er hat in der Regel einen ein bis drei Tage dauernden stationären Aufenthalt zur Folge. In einzelnen Fällen ist der Eingriff auch ambulant möglich. Nach dem Eingriff erhält der Patient für ein bis zwei Tage einen Blasenkatheter, um die Blase regelmäßig spülen zu können. Dies vermeidet die Bildung von Blutgerinnseln. Mögliche Komplikationen und Risiken Häufiger: In Folge der Operation kann es zu Blutbeimengungen im Urin, zu Brennen beim Wasserlassen oder zu vermehrten Wasserlassen kommen. Es kann sich auch eine Blasenentzündung einstellen. 27 Selten: In einigen Fällen kann es zu Verletzungen der Harnröhre oder der Blasenwand und stärkeren Nachblutungen kommen. Es kann sich eine bleibende Verminderung der Blasenkapazität einstellen. Das entnommene Gewebe wird vom Pathologen feingeweblich untersucht. Abhängig vom Befund und von der Größe des Tumors ist gegebenenfalls ein zweiter Eingriff erforderlich. Alternativ wird bei wiederkehrenden Niedrigrisiko-Tumoren (Ta low-grade) eine elektrische Koagulation (Verkochung von Gewebe) vorgenommen. Hierdurch wird verhindert, dass durch wiederholte Resektionen mittels TUR die Blasenwand vernarbt und (weitere) Störungen der Blasenfunktion auftreten (Kapazitätsverlust, Dranginkontinenz). Lokale Instillationsbehandlung Bei einer Instillationsbehandlung wird ein Medikament in die Harnblase eingefüllt. Man unterscheidet die Frühinstillation und adjuvante Instillationsbehandlung: Frühinstillation Bei allen Patienten sollte innerhalb der ersten 24 Stunden nach der TUR für etwa 30 bis 60 Minuten ein Chemotherapeutikum in die Harnblase eingefüllt werden. Dies senkt die Wahrscheinlichkeit, dass ein weiterer Tumor in der Blase wächst. Bei starker postoperativer Blutung oder sehr ausgedehnten Resektionen ist die Frühinstallation allerdings nicht möglich. Adjuvante Instillationsbehandlung Eine adjuvante Instillationsbehandlung ist immer abhängig vom Risikoprofil (siehe Abschnitt Erkrankungsstadien). Besteht ein niedriges Risiko, so ist die Behandlung nicht erforderlich. Bei einem mittleren und hohen Risiko wird diese Behandlung empfohlen. 28 Es gibt zwei Arten der adjuvanten Instillationsbehandlung: Bei der intravesikalen Chemotherapie werden Tumorzellen durch das C h e motherapeutikum direkt abgetötet. Es gibt verschiedene Wirkstoffe, z.B. Mitomycin, Epirubicin u.a. Diese Möglichkeit der Therapie senkt die Rezidivrate. Als Therapiedauer werden bis zu zwölf Monate empfohlen. Die intravesikale Immuntherapie aktiviert das körpereigene Immunsystem durch die Verabreichung von BCG (Bacillus Calmette-Guérin). Hierbei handelt es sich um einen abgeschwächten Lebendimpfstoff gegen Tuberkulose. Das Immunsystem kann Tumorzellen abtöten. Diese Therapie senkt die Rezidivund Progressionsrate. Die Wahl des Verfahrens ist jeweils vom klinischen und histologischen Bild abhängig. Bei mittlerem Progressionsrisiko wird entweder die intravesikale Immuntherapie oder eine Chemotherapie angewandt; bei hohem Progressionsrisiko oder Carcinoma in situ ausschließlich die Immuntherapie BCG. Die Therapiedauer beträgt mindestens ein Jahr, maximal bis drei Jahre. Mögliche Komplikationen und Risiken Häufig: In Folge der Behandlung kann es zu Brennen beim Wasserlassen oder vermehrten Wasserlassen kommen. Selten: In einigen Fällen kann es zu Unverträglichkeitsreaktionen, Entzündungen oder Infektionen kommen. 29 Nachsorge Die Nachsorge ist ein wesentlicher Baustein der Therapie von Blasenkarzinomen ohne Muskelbefall. Das frühe Erkennen von Rezidiven ist insbesondere bei Hochrisikopatienten wesentlich für den klinischen Verlauf. Dabei ist die Nachsorgetherapie immer auch abhängig vom Risikoprofil: a. Niedriges Rezidiv- und Progressions-Risiko: Blasenspiegelung 3 und 9 Monate nach TUR, dann jährlich für 5 Jahre b. Hohes Progressions-Risiko: In den ersten zwei Jahren alle 3 Monate eine Blasenspiegelung sowie eine Urinzytologie, dann für 3 Jahre alle 6 Monate, dann jährlich. Zusätzlich jährliche Bildgebung des oberen Harntraktes c. Mittleres Progressions-Risiko: individuell angepasstes Nachsorge-Schema, am besten wie bei Hochrisikopatienten 30 Blasenkrebs mit Muskelbefall Radikale Zystektomie Bei Blasenkrebs mit Muskelbefall ist die sogenannte radikale Zystektomie als Standardtherapie erforderlich. Ebenso kommt sie in speziellen Fällen bei Tumoren ohne Muskelbefall zum Einsatz, z.B. bei Hochrisiko-Tumoren, beim Versagen einer BCG-Therapie oder bei durch eine TUR nicht kontrollierbaren Tumoren. Die Heilungsrate durch Zystektomie liegt im Stadium T2 bei bis zu 80%, im Stadium T4 oder bei Lymphknotenbefall bei 20 bis 40 %. Der Eingriff beim Mann erfordert die Entfernung von Harnblase, Prostata, Samenblasen. Bei der Frau ist die Entfernung von Harnblase, Gebärmutter, einem Teil der vorderen Scheidenwand, ggf. Eierstöcke erforderlich. In jedem Fall geht es darum, das tumortragende Organ und die Organe, in die ein Blasenkrebs mit hoher Wahrscheinlichkeit einwächst, zu entfernen. Zusätzlich bei beiden Geschlechtern kann die Entfernung der Beckenlymphknoten vonnöten sein, wo häufig Lymphknotenmetastasen entstehen. Wurde die Harnblase beim Eingriff komplett entfernt, so muss der Urin anderweitig abgeleitet werden. Hierzu gibt es mehrere Möglichkeiten: Harnleiter-Haut-Fistel: Bei dieser Methode wird der Harnleiter in die Bauchhaut eingenäht, und der Urin wird in einen Auffangbeutel abgeleitet (Urostoma). Ileum-Conduit: Einnähen der Harnleiter in ein Darmsegment, das wiederum in die Bauchhaut eingenäht wird. Der Urin wird in einen Auffangbeutel abgeleitet. Diese Methode weist ein niedrigeres Risiko für Harnwegsinfektionen auf als die Harnleiter-Haut-Fistel. 31 Ersatzharnblase: Der „Beutel“ wird aus einem Darmsegment gebildet; Harnleiter und Harnröhre werden an diesen Beutel angeschlossen. Als weitere, alternative Verfahren sind sowohl eine Harnleiter-DarmImplantation als auch katheterisierbare Reservoirs möglich: Bei der Harnleiter-Darm-Implantation werden die Harnleiter in den Enddarm eingepflanzt, das heißt, der Urin wird mit dem Stuhl ausgeschieden. Die katheterisierbare Reservoirs werden aus dem Darm gebildet. Die Entleerung des Reservoirs erfolgt mithilfe eines Katheters. Die Wahl der Harnableitung erfolgt nach operativen bzw. anatomischen Faktoren. So ist beispielsweise die Frage bedeutsam, ob genügend Darm für eine Ersatzblase intakt ist, bzw. ob der Schließmuskel und die Harnröhre beim Eingriff erhalten bleiben konnten. Zudem werden individuelle Faktoren berücksichtigt, die Sie für sich berücksichtigen und gemeinsam mit Ihrem Arzt besprechen sollten: Welches Verfahren lassen mein Gesundheitszustand und meine psychische Belastbarkeit zu? Mit welcher Methode kann ich mich am besten arrangieren? Der Selbsthilfeverband Deutsche ILCO e.V. bietet Betroffenen vielfältige Unterstützung im Umgang mit der künstlichen Harnableitung. Auch der Selbsthilfebund Blasenkrebs kann hilfreiche Auskünfte erteilen. Entsprechende Kontaktdaten finden Sie im Anhang. 32 Komplikationen und Risiken Typische Komplikationen eines großen Baucheingriffs sind Blutungen, Infektionen oder Verletzung von Nachbarorganen. In Folge des Eingriffs kann es auch zu Thrombosen, Embolien oder einem Darmverschluss kommen. Komplikationen abhängig von der Art der Harnableitung: Hier kann es zu Inkontinenz, erektilen Dysfunktion oder zu unzureichender Nahrungsverwertung durch den Darm (Malabsorptionssyndrom) kommen. Multimodale Therapie (TUR-BT + Radiotherapie + Chemotherapie) Neben der radikalen Zystektomie gibt es zudem die multimodale Therapie. Diese Therapiemöglichkeit wird in ausgewählten Fällen (z.B. bei organbegrenzten Tumoren) in Betracht gezogen und erfolgt in mehreren Schritten. Die Heilungsraten sind mit denen der radikalen Zystektomie vergleichbar. Folgende Maßnahmen werden der Reihe nach durchgeführt: 1. Sorgfältige transurethrale Resektion aller sichtbaren Tumoren 2. Bestrahlung der Harnblase in Kombination mit einer Chemotherapie (in der Regel 5 Wochen Bestrahlung, in der 1. Woche und in der 5. Woche zusätzlich Chemotherapie) 3. Nach Abschluss der Bestrahlung Entnahme von Gewebeproben. Wird kein Tumor mehr nachgewiesen, kann die Nachsorge eingeleitet werden. 4. Bei Nachweis von (Rest-)Tumorzellen erfolgt eine radikale Zystektomie Typische Komplikationen der Strahlen- / und Chemotherapie In Folge der Behandlung kann es zu Entzündungen des Darms, zu Narbenbildung von Darm und Harnleitern, zu chronischen Blasenentzündungen oder Knochenmarksdepression kommen. Blutbildveränderungen, Haarausfall, Fatigue, Übelkeit, Erbrechen sind möglich. 33 Neoadjuvante oder adjuvante Chemotherapie Die neoadjuvante Chemotherapie wird vor der Durchführung einer radikalen Zystektomie angewandt. Sie hat zum Ziel, durch Verkleinerung des Tumors die Operabilität zu verbessern. Zudem können bereits im Körper verteilte Tumorzellen (Mikrometastasen) abgetötet werden. Diese Therapie wird von den Fachgesellschaften empfohlen, weil sie die Überlebenswahrscheinlichkeit verbessern kann. Allerdings profitieren nur ein bis zwei von 20 Patienten von dieser Methode. Ob diese Therapiemöglichkeit angewendet wird, hängt auch von individuellen Faktoren ab. Die adjuvante Chemotherapie wird nach der Durchführung einer radikalen Zystektomie angewandt. Auch hier ist das Ziel, durch Abtöten von möglicherweise im Körper verteilten Tumorzellen die Überlebenswahrscheinlichkeit zu verbessern. Bislang ist in Studien allerdings nicht eindeutig nachgewiesen, ob es tatsächlich einen Überlebensvorteil gibt. Nachsorge Aufgrund des hohen Rezidivrisikos und der hohen Metastasierungsrate ist die Nachsorge sehr wichtig, um ein mögliches Fortschreiten frühzeitig zu erkennen. Auch nach Entfernung der ursprünglichen Harnblase sind die regelmäßige Kontrollunteruchung durch Zystoskopie (Spiegelung) der Ersatzblase beim Urologen und die Urinzytologie (sowohl vom Darmersatzblasenurin, als auch bei vorhandener Rest-Harnröhre durch Harnröhrenspülzytologie) wegen der möglichen Entstehung weiterer Tumore wichtig. Häufig werden auch Computertomographien des Körperstamms durchgeführt. Diese Kontrollen finden in den ersten fünf Jahren nach einer Zystektomie oder multimodalen Therapie halb- bis vierteljährlich statt. Danach sind jährliche Kontrollen vorgesehen. 34 Metastasierter Blasenkrebs Im metastasierten Stadium ist in der Regel keine Heilung mehr möglich. Schwerpunkt der Behandlung ist daher eine Stabilisierung des Krankheitsverlaufs bzw. die Linderung von Beschwerden. Dies ist über einen gewissen Zeitraum mittels Chemotherapie möglich. Chemotherapie Mit Blick auf eine mögliche Chemotherapie sollten im Gespräch mit dem Arzt u.a. folgende Entscheidungskriterien abgewogen werden: • • • • • Sind Beschwerden vorhanden? Welche Begleiterkrankungen gibt es? Welche Chemotherapie könnte überhaupt verabreicht werden? Sind häufige stationäre Aufenthalte tolerabel? Wie groß ist die Bereitschaft, evtl. Nebenwirkungen in Kauf zu nehmen? Operative Eingriffe Operationen sind möglich und sinnvoll, wenn einzelne Metastasen vorliegen. Ansonsten sollten gezielte operative Eingriffe nur bei Beschwerden vorgenommen werden, z.B. die Entfernung eines Lymphknotens, der einen Nerv einengt und so Schmerzen verursacht. Strahlentherapie Sie ist dann vorzuziehen, wenn Beschwerden durch Metastasen bedingt sind, zum Beispiel bei Knochenschmerzen durch Knochenmetastasen. 35 Palliative Versorgung Auch wenn in diesem Stadium der Erkrankung keine Heilung mehr möglich ist, gibt es dennoch Behandlungsmöglichkeiten zur Linderung von Beschwerden. Beispielsweise kann eine Kortisongabe das Allgemeinbefinden bessern und Abgeschlagenheit sowie Appetitmangel beheben. Wie die meisten Menschen möchten auch Krebskranke in der letzten Phase ihres Lebens möglichst viel Zeit in der Umgebung verbringen, in der sie sich am wohlsten fühlen und die ihnen das größtmögliche Maß an selbstständiger Lebensgestaltung gewährt. Grundvoraussetzung zur Realisierung dieses Wunsches ist eine sorgfältige Behandlung von Schmerzen und anderen körperlichen Belastungen. Zugleich sollte eine angemessene psychosoziale Betreuung und Begleitung von Patienten und Angehörigen gewährleistet sein. Für diese sogenannte palliative Versorgung und Begleitung stehen in Deutschland verschiedene spezialisierte Einrichtungen wie ambulante Fachpflegedienste, Hospizgruppen, stationäre Hospize oder Palliativstationen zur Verfügung. Wo Sie ein solches Angebot in Ihrer Nähe finden, können Sie bei den im Anhang genannten Ansprechpartnern erfahren. 36 Rehabilitation und Nachsorge Anschlussheilbehandlung und Rehabilitation Die Anschlussheilbehandlung hat zum Ziel, die körperliche Leistungsfähigkeit wieder herzustellen sowie die psychische Situation der Krebsbetroffenen zu verbessern. Hierbei wird besonders auf mögliche Neben- oder Folgewirkungen der Akuttherapie eingegangen. So kann beispielsweise der Umgang mit einer künstlichen Harnableitung während der Rehabilitation in Ruhe gezeigt und eingeübt werden. In Einzel- und Gruppenberatungen kann außerdem die Grundlage für die Rückkehr in den Alltag oder für weitere eventuell notwendige Behandlungen gelegt werden. Die meisten Betroffenen machen mit der Anschlussheilbehandlung gute Erfahrungen. Möglichst schon vor, auf jeden Fall aber während der Behandlung im Krankenhaus, sollten Sie mit Ihrem Arzt die Frage der Anschlussheilbehandlung bzw. Rehabilitation klären. Um Ihren speziellen Bedürfnissen als Blasenkrebspatient gerecht werden zu können, sollte die Reha- Klinik auf die Nachsorge dieser Tumorart spezialisiert sein. Der Kliniksozialdienst ist bei der Auswahl einer geeigneten Klinik und bei der Antragstellung behilflich. 37 Mit der Erkrankung leben Ergänzende Maßnahmen Viele Betroffene fragen sich, was sie neben der eigentlichen Therapie und Nachsorge des Blasenkarzinoms tun können, um den Heilungsprozess zu unterstützen und bei Rückkehr in den Alltag eine befriedigende Lebensqualität wieder zu erlangen. Hier können Empfehlungen helfen, wie sie prinzipiell auch für gesunde Menschen gelten. Ausgewogene Ernährung, sorgsamer Umgang mit Genussmitteln, regelmäßige Bewegung an der frischen Luft oder auch ein bewusstes Zeitmanagement tragen ganz wesentlich zu Gesundheit und Wohlbefinden bei. Weiterhin ist erwiesen, dass gemäßigter Ausdauersport auch Krebspatienten gut tut. Durch gezielte Bewegung können Funktionseinschränkungen leichter behoben und ein positives Lebensgefühl erreicht werden. Ängste, Traurigkeit und Erschöpfungszustände kommen bei Krebspatienten, die im Rahmen der NachsorgeSport treiben, deutlich seltener vor. 38 Fragen Sie aber, bevor Sie (wieder) mit dem Sport beginnen, auf jeden Fall Ihren Arzt nach möglichen Einschränkungen. In NRW hat der Landessportbund langjährige Erfahrung mit speziellen Angeboten für Krebspatienten. Die Kontaktdaten finden Sie im Anhang. Insbesondere beim nicht-muskelinvasiven Blasenkarzinom: Rauchstopp! Rauchen ist nachgewiesenermaßen der stärkste Risikofaktor für die Entstehung des Blasenkrebses. Um das Risiko, an Blasenkrebs zu erkranken wieder zu normalisieren, sind zwanzig Jahre Rauchfreiheit nötig. Aber selbst wenn ein Blasenkrebs bereits festgestellt ist, ist die Rezidivwahrscheinlichkeit niedriger, wenn Sie aufhören zu rauchen! Ausführliche Informationen zum Themenbereich „Mit der Erkrankung leben” finden Sie in den Broschüren „Mit Leib und Seele leben“ und „Komplementäre Behandlungsmethoden bei Krebserkrankungen“ der Krebsgesellschaft NRW. 39 Beratung und Selbsthilfe Aufgrund verbesserter Früherkennungsund Behandlungsmöglichkeiten haben heute immer mehr Menschen die Möglichkeit, nach der akuten Therapie und Nachsorge ihren gewohnten Alltag wieder aufzunehmen. Auch wenn der Krebs erfolgreich behandelt wurde, fällt dies nicht immer leicht. Sowohl mögliche Nebenwirkungen und Folgen der Therapie, als auch die Furcht vor einem Rezidiv oder extreme Abgeschlagenheit und Erschöpfung (FatigueSyndrom) können das Lebensgefühl noch über Jahre beeinträchtigen. Um den Weg zurück in den Alltag zu erleichtern, gibt es verschiedene Angebote, die Krebserkrankten spezifische Unterstützung bieten. Dazu gehören z.B. Selbsthilfegruppen und Krebsberatungsstellen, wie sie in ganz Nordrhein-Westfalen zu finden sind. Der Austausch mit ebenfalls an Blasenkrebs erkrankten Menschen oder der Besuch von angeleiteten Gesprächskreisen z.B. gemeinsam mit Angehörigen - hilft vielen Betroffenen, das innere Gleichgewicht wieder zu finden. Auch Einzelgespräche mit psychoonkologischen Fachleuten können Schritt für Schritt Entlastung bringen. Im Anhang finden Sie Adressen von Institutionen und Ansprechpartnern, die bei bestimmten Fragestellungen weiterhelfen. Darüber hinaus gibt die Krebsgesellschaft NRW gerne Auskunft über Angebote in der Region. 40 Glossar Abdomen, abdominal: Bauch, Ober-/Unterleib; die Bauchregion betreffend Adenokarzinom: So bezeichnet man einen bösartigen Tumor, der aus Drüsengewebe hervorgegangen ist. Die gutartige Zellveränderung von Drüsengewebe nennt man dagegen Adenom Adjuvant: Die Wirkung zusätzlich unterstützend Amine: Stoffe, die krebserzeugend sind Analgosedierung: Im Gegensatz zur Vollnarkose eine Art „Dämmerschlafnarkose”, bei der zur örtlichen Betäubung ein schnell wirksames Schlafmittel und unterstützend ein Schmerzmittel verabreicht wird Anamnese: Krankengeschichte Antiemetikum (Pl. Antiemetika): Medikament, das Übelkeit und Erbrechen verhindert bzw. abschwächt. Antiemetika werden besonders bei der Behandlung von Nebenwirkungen der Chemotherapie und Strahlentherapie eingesetz Benigne: Gutartig; gutartige Tumore Bilharziose: Infektionskrankheit, in deren Folge sich Würmer entwickeln; diese siedeln sich bevorzugt im Darm oder in der Blase an. Erkrankungen, die hierdurch entstehen, können langfristig zu Krebs führen Biopsie: Mit einem Instrument (z.B. Spezialkanüle, Zangeninstrument oder Skalpell) wird Gewebe entnommen und mikroskopisch untersucht Carcinoma in situ (cis): Feingeweblicher Befund eines frühen Karzinoms noch ohne invasives Wachstum, früheste Stufe einer Krebserkrankung Chemotherapie: Behandlung mit chemischen Substanzen, die das Wachstum von Tumorzellen im Organismus hemmen 41 Chemotherapie, intravesikale: Sonderform der Chemotherapie, bei der Medikamente durch ein dünnes Röhrchen direkt in die Blase eingeführt werden und dort eine Zeit lang beiben Computertomographie (CT): Schichtweises Röntgen mit Computersteuerung; die einzelnen Schichten werden durch den Computer zusammengesetzt, so dass sich ein dreidimensionales Bild ergibt, auf dem auch kleinere Tumore oder Metastasen sichtbar sind Differenzierungsgrad: Beurteilung des Malignitätsgrades bösartiger Tumoren anhand histologischer und zytologischer Kriterien (Übereinstimmung mit Strukturen des Ausgangsgewebes) Dysurie: Gestörte Blasenentleerung Endoskop: Optisches Instrument, mit dem Hohlorgane – z.B. Blase und Magen – von innen angeschaut werden können Endoskopie: Verfahren, mit dem durch ein optisches System innere Hohlorgane wie der Magen oder der Darm von innen angeschaut werden können Erektile Dysfunktion: Die Unfähigkeit, eine ausreichende Versteifung des Gliedes zu erreichen oder zu halten Erythrozyten: Rote Blutkörperchen, die für den Sauerstofftransport im Blut zuständig sind Grading: Einteilungen der Tumorzellen nach ihrem Reifegrad und Grad der Bösartigkeit. Dies beschreibt, wie stark die Krebszellen im Aussehen von gesunden Zellen abweichen. Das Grading ist bei verschiedenen Gewebearten unterschiedlich. Beim Harnblasen-, Harnleiter- und Nierenbeckenkrebs unterscheidet man jeweils die meist gutatigen Papillome (inkl. PUNLMP), die nur selten bösartigen G1-2, Low-Grade Tumore und die häufig bösartigen G2-3, High-Grade Tumore Hämaturie: Vermehrte Ausscheidung roter Blutkörperchen im Harn 42 Glossar Harninkontinenz: Unwillkürlicher Urinabgang High-Grade Tumor: Tumor mit hohem Malignitätsgrad, häufig agressiv. Histologie: Lehre von den Geweben des Körpers; bei der histologischen Untersuchung wird das entnommene Gewebe auf seine Bestandteile untersucht; sie dient damit der Diagnose Ileum: Letzer Teil des Dünndarms Ileus: Darmverschluss Immunsystem: Abwehrsystem unseres Körpers Indikation: Grund zur Verordnung eines bestimmten Verfahrens Indiziert: Angezeigt, ratsam erscheinend Induktionstherapie: Phase intensiver Chemotherapie bis zum Erreichen der Rückbildung des Tumors Infektion: Das Eindringen und Vermehren von krankheitserregenden Mikroorganismen im Körper Inkontinenz: Unwillkürlicher Harn- oder Stuhlabgang Inspektion: Untersuchung, genaue Betrachtung Insuffizienz: Ungenügende Funktion eines Organs (Organsystems) Karzinogene: Krebsfördernde, -auslösende Substanzen Karzinom: Bösartiger Tumor, der in den Epithelgeweben entsteht, z.B. in der Haut, den Schleimhäuten, der Lunge Katheter: Röhren- oder schlauchförmiges, starres oder biegsames Instrument zum Einführen in Hohlorgane 43 Kernspintomographie, Magnetresonanztomographie (MRT): Bildgebendes Untersuchungsverfahren ohne Strahlenbelastung: Eine von außen um den Körper erzeugtes starkes, aber ungefährliches Magnetfeld veranlasst die körpereigenen Wasserstoffatome dazu, Signale zurückzusenden. Diese können von einem Computer zu einem Bild des Körperinneren zusammengesetzt werden Knochenszintigraphie: Untersuchung des Knochengerüstes mit Hilfe einer strahlenden Substanz; diese wird dem Körper zugeführt, sie verteilt sich danach im Körper, und die Verteilungsdichte wird mit einem Abtastgerät aufgenommen Kontrastmittel: Substanz, die bei der bildlichen Darstellung von inneren Organen in das Venensystem, in eine Körperhöhle oder in ein Hohlorgan eingespritzt wird, wenn der natürliche Bildkontrast zu schwach wäre, um die wichtigsten Unterschiede zu erkennen Leukozyten: Weiße Blutkörperchen; werden in verschiedene Formen unterteilt, u.a. in Lymphozyten; übernehmen bestimmte Funktionen im Immunsystem Lokalanästhesie: Örtliche Betäubung Low-Grade-Tumor: Tumor mit niedrigem Malignitätsgrad, selten agressiv Lymphknoten: Die Lymphknoten sind an zahlreichen Stellen des Körpers (Lymphknotenstationen) Filter für das Gewebswasser (Lymphe) einer Körperregion. Die oft verwendete Bezeichnung Lymphdrüse ist falsch, da die Lymphknoten keinerlei Drüsenfunktion besitzen. Die Lymphknoten sind ein wichtiger Teil des Immunsystems Makrohämaturie: Rötliche bis braune Verfärbung des Urins, die durch Blut im Urin verursacht wird Metastase: „Tochtergeschwulst“, die – im Gegensatz zum Lokalrezidiv – entfernt vom Ursprungsherd an einer anderen Stelle im Körper entsteht. Die Ausbreitung der Tumorzellen erfolgt meist über die Blut- und Lymphbahnen 44 Glossar Neoadjuvante Therapie: Chemo- oder Hormontherapie, die vor der Operation durchgeführt wird, um den Tumor schrumpfen zu lassen und damit besser operabel zu machen Neoblase: Erstazblase, meist aus einem Stück des Dünndarms gewonnen Palliativ: Krankheitsmildernd, nicht heilend (im Gegensatz zu kurativ); Maßnahmen zur Beseitigung von Symptomen, ohne die zugrunde liegende Erkrankung beseitigen zu können. Die palliative Therapie bezieht sich auf Krankheitssituationen, in denen die Heilung eines Krebspatienten nicht mehr möglich ist. Sie umfasst eine lebensverlängernde oder symptomlindernde Behandlung, vor allem eine intensive Schmerztherapie und die Linderung von anderen Krankheitssymptomen Papillom: Gutartiger Blasentumor (WHO 2004) Pathologe: Facharzt für Gewebsuntersuchungen (Pathologie). Peritoneum: Bauchfell Plattenepithelkarzinome: Sind von den Epithelien der Haut und der Schleimhäute ausgehende bösartige Tumore Pollakisurie: Verstärkter Harndrang, bei nur jeweils einer geringen Menge Urin Positronen-Emissions-Tomographie (PET): Bisher selten durchgeführte Untersuchung, bei der über die Aufnahme einer radioaktiv markierten Substanz und ihrem nachfolgenden Stoffwechsel ein Bild des Körpers oder einzelner Abschnitte angefertigt wird; Tumoren und/oder Metastasen weisen meist einen gegenüber gesundem Gewebe erhöhten Stoffwechsel auf und heben sich dadurch in dem tomographischen Bild vom gesunden Gewebe ab Postoperativ: Nach einem chirurgischen Eingriff; postoperative Behandlung: Behandlung nach einer Operation Pouch: Zur Beutelform vernähtes Darmstück mit einer Art Auslassventil, in dem Urin oder Darminhalt gesammelt werden kann 45 Primärtumor: Die zuerst entstandene Geschwulst, von der Metatstasen ausgehen können Prognose: Voraussichtlicher Krankheitsverlauf Progression: Fortschreiten der Krankheit; progressionsfreie Zeit: Zeit bis zum Fortschreiten der Erkrankung Prophylaxe: Verhütung von und Vorbeugung gegen Krankheiten PUNLMP: englisch, Papillary urothelial neoplasm of low malignant potential (WHO 2004) deutsch: papilläre Urotheliale Neoplasie mit niedrig malignem Potential (sehr selten bösartig) Pyelographie, intravenöse: Darstellung des Nierenbeckens im Rahmen einer Röntgenkontrastdarstellung der Nieren, des Nierenbeckens, der Harnleiter und der Blase nach intravenöser Injektion eines jodhaltigen Röntgenkontrastmittels, das von den Nieren ausgeschieden wird und die Harnwege füllt Radiotherapie (Strahlentherapie): Anwendung ionisierender Strahlen zu Heilungszwecken; hierbei werden grundsätzlich sehr viel höhere Strahlendosen notwendig als bei der Anfertigung eines Röntgenbildes zu diagnostischen Zwecken. Unterschieden wird zwischen interner Strahlentherapie („Spickung“ mit radioaktiven Elementen) und externer Strahlentherapie, bei der ein Patient in bestimmten, genau festgelegten Körperregionen von außen bestrahlt wird. Beide Methoden können auch gemeinsam zur Bekämpfung eines Tumorleidens eingesetzt werden. Die Strahlentherapie unterliegt strengen Sicherheitsauflagen, die eine Gefährdung des Patienten vermeiden helfen Regression: Rückbildung; das Schrumpfen o. Verschwinden eines Krebsherdes. Rehabilitation: Alle med., psychotherapeutischen, sozialen und beruflichen Maßnahmen, die eine Wiedereingliederung in Familie, Gesellschaft und Berufsleben zum Ziel haben; diese Maßnahmen sollen es den Patienten ermöglichen, besser mit krankheitsbedingten Problemen fertig zu werden 46 Glossar Rekonstruktion: Wiederherstellung eines zerstörten Gewebsteiles Rekonvaleszenz: Genesungs- und Wiederherstellungsphase Remission: Rückbildung von Krankheitszeichen, z.B. eines Tumors; Remission ist nicht gleichbedeutend mit Heilung. Unter der Nachweisgrenze kann die Erkrankung noch aktiv sein und zu einem Rückfall führen. Man unterscheidet zwischen der kompletten Remission, bei der kein Tumor mehr nachweisbar ist und der teilweisen (partiellen) Remission, bei der zwar nicht alle, aber viele Tumoranzeichen beseitigt sind. Komplette Remission: Ein Tumor ist für mindestens vier Wochen nicht nachweisbar; Heilung erst nach Jahren, wenn kein Anzeichen eines neuen Auftretens verzeichnet wird. Partielle Remission: eine Verringerung der Tumorgröße um mindestens die Hälfte in einem Zeitraum von mehr als vier Wochen ohne Anzeichen von Krebswachstum an anderen Stellen des Körpers Remissionsrate: Anteil erfolgreich behandelter Patienten einer Untersuchungsgruppe, wenn eine Tumorverkleinerung (partielle Remission) oder die vollständige Rückbildung des Tumors erzielt wurde Resektion: Operative Entfernung von kranken Organteilen Retardpräparat: Medikament mit verzögerter Wirkstofffreisetzung, auch „Depotpräparat“ genannt; die Freisetzung des Wirkstoffes erfolgt gesteuert und unverändert über einen längeren Zeitraum Retroperitonealbereich: Der hinter dem Bauchfell gelegene Bauchraum Rezidiv: Erneutes Auftreten eines Tumors nach vorheriger Behandlung; man unterscheidet zwischen Lokalrezidiv und Metastasen. Rezidivfreie Krankheitsintervalle: Zeitraum bis zum Auftreten neuer Tumorherde Sonographie: Ultraschalluntersuchung; bildgebendes Verfahren, bei dem energiereiche Schallwellen durch Gewebe, Tumore, Blutgefäße oder Knochen in unterschiedlicher Weise reflektiert werden 47 Stadieneinteilung (Staging): Bei bösartigen Tumoren wird die Ausbreitung innerhalb des Entstehungsorgans in die Nachbarorgane und in andere Organe festgelegt, wobei die Größe des ursprünglichen Tumors (Primärtumor), die Zahl der befallenen Lymphknoten und die Metastasen formelhaft erfasst werden (siehe auch TNM-Klassifikation, Grading) Stoma: Eine chirurgisch hergestellte Öffnung, z.B. ein künstlicher Darmoder Blasenausgang in der Darmwand Symptom: Krankheitszeichen Szintigraphie: Wichtiges bildgebendes Verfahren in der Tumordiagnostik; schwach radioaktive Substanzen werden nach der Verabreichung kurzfristig im Gewebe gespeichert und lassen dort krankhafte Veränderungen erkennen Therapie: Kranken-, Heilbehandlung Thrombozyten: Blutplättchen, leiten die Blutgerinnung ein TNM-Klassifikation: Gruppeneinteilung bösartiger Tumoren nach ihrer Ausbreitung. Es bedeutet: T = Tumor, N = Nodi (regionäre Lymphknoten); M = Fernmetastasen. Durch Zuordnung von Indexzahlen werden die einzelnen Ausbreitungsstadien genauer beschrieben. Ein Karzinom im Frühstadium ohne Metastasierung würde damit z.B. als T1 N0 M0 bezeichnet Transurethral: Weg durch die Harnröhre in die Blase Transurethrale Resektion (TUR): Entfernung eines Blasentumors durch die Harnröhre mit Hilfe eines Endoskops; der Tumor wird durch eine Hochfrequenz-Strom führende Schlinge abgetragen. Der Eingriff erfolgt unter Narkose Tumor: Jede gutartige (benigne) oder bösartige (maligne) Geschwulst ist ein Tumor. Der Begriff ist in der Medizin völlig wertneutral 48 Glossar Tumorlokalisation: Ort der Entstehung eines Tumors Tumormarker: Körpereigene Substanzen, die von wachsenden Neoplasmen vermehrt gebildet und in das Blut abgegeben werden. Der Nachweis dieser Tumormarker im Blut oder im Urin des Patienten dient hauptsächlich der Verlaufsbeobachtung und ergänzt weitere klinische Untersuchungen Tumornachsorge: Maßnahme im Anschluss an die Operation; sie bestehen sowohl aus Hilfen, um besser mit den Folgen der Erkrankung zu Recht zu kommen als auch aus vorsorgenden Maßnahmen zur Verhinderung der Wiedererkrankung und schließlich auch aus Maßnahmen zur Früherkennung einer Wiedererkrankung Tumorstadien: Das Ausmaß eines Tumors bei Diagnosestellung bzw. seines Fortschreitens wird klinisch in Stufen, sogenannten „Stadien“ beschrieben Ultraschall: Schallwellen mit einer Frequenz über ca. 20 kHz; werden in der Medizin zur Wärmeerzeugung im Gewebe verwendet, zur Vernebelung von Arzneimitteln und besonders zur exakten Vermessung von Organen und Tumoren (Diagnose); Ultraschalluntersuchung: Sonographie Ureteroskopie: Harnleiter- / Nierenspiegelung Urethroskopie: Endoskopische Untersuchung der Harnröhre (Urethra) Unrinsediment (Harnsediment): Eine Aufbereitung des Urins zur mikroskopischen Beurteilung der festen Bestandteile. Werden bestimmte nicht-lösliche Bestandteile im Urinsediment nachgewiesen, so kann dies ein Hinweis auf bestimmte Erkrankungen der Niere oder der harnableitenden Organe sein. Die Untersuchung des Urinsediments ist einfach durchzuführen und gibt als diagnostische Methode wichtige orientierende Hinweise im Rahmen einer mikrobiologischen Beurteilung oder des sogenannten Urinstatus Urinzytologie: Im Labor, beim Urologen oder auch Pathologen, wird Urin oder Urinspülflüssigkeit mittels Zellanreicherung und Zellanfärbung auf veränderte und bösartige Zellen hin untersucht 49 Urogenitaltrakt: System der Organe der Harnbereitung und der ableitenden Harnwege: Nieren, Harnleiter, Blase und Harnröhre sowie Geschlechtsorgane Urographie: Röntgenuntersuchung der Harnwege; dem Patienten wird ein jodhaltiges Kontrastmittel in die Vene gespritzt, das von den Nieren ausgeschieden wird und die Harnwege füllt; im Abstand von einigen Minuten erfolgen dann mehrere Röntgenaufnahmen Urostoma: Künstlich angelegte Öffnung in der Bauchdecke zur Harnableitung, z.B. nach operativer Entfernung der Harnblase über ein Darmstück oder einen Harnleiterstumpf Urothelkarzinom: Krebserkrankung, die von der Schleimhaut der ableitenden Harnwege ausgeht Uterus: Gebärmutter Zystektomie: Das operative Entfernen der Harnblase Zystoskopie: Blasenspiegelung Zytologie: Lehre vom Bau und der Funktion der Zellen. Bei der zytologischen Untersuchung wird die Beschaffenheit der Zellen in der Gewebeprobe oder der Gewebsflüssigkeit untersucht; sie dient damit der Diagnose oder Differentialdiagnose bei Verdacht auf einen Tumor Zytostatika: Arzneimittel, die das Tumorwachstum hemmen oder die Tumorzelle direkt angreifen Zytotoxizität: Schädlichkeit einer bestimmten Substanz für die Zelle. Die Bezeichnung wird häufig für die unerwünschten Nebenwirkungen der Krebsmedikamente verwendet. Auch in der Behandlung nichtbösartiger Erkrankungen werden unter Umständen zytotoxische Medikamente eingesetzt 50 Adressen & Ansprechpartner Krebsgesellschaft NRW Volmerswerther Str. 20 40221 Düsseldorf Tel.: 02 11 / 15 76 09 90 www.krebsgesellschaft-nrw.de Arbeitsgemeinschaft für Krebsbekämpfung der Träger der gesetzlichen Krankenund Rentenversicherung NRW Universitätsstr. 140 44799 Bochum Tel.: 02 34 / 89 02 - 301 www.argekrebsnw.de Behinderten-Sportverband Nordrhein-Westfalen e.V. Friedrich-Alfred-Str. 10 47055 Duisburg Tel.: 02 03 / 71 74 150 www.bsnw.de Deutsche Krebsgesellschaft e.V. Kuno-Fischer-Straße 8 14057 Berlin Tel.: 0 30 / 322 93 29 0 www.krebsgesellschaft.de Deutscher Hospiz- und PalliativVerband e.V. Aachener Straße 5 10713 Berlin Tel.: 030 / 82 00 75 80 www.dhpv.de Deutsche Krebshilfe e.V. Buschstr. 32 53113 Bonn Tel.: 02 28 / 7 29 90 - 0 www.krebshilfe.de Institut zur wissenschaftlichen Evaluation naturheilkundlicher Verfahren a.d. Universität zu Köln Joseph-Stelzmann-Str. 9 50931 Köln Tel.: 02 21 / 4 78 - 64 14 www.iwenv.de KID - Krebsinformationsdienst Heidelberg Tel.: 0800 / 4 20 30 40 www.krebsinformation.de LAG Hospiz NRW Im Nonnengarten 10 59227 Ahlen Tel.: 0 23 82 / 76 00 7 65 www.hospiz-nrw.de LandesSportBund NRW e.V. Friedrich-Alfred-Str. 25 47055 Duisburg Tel.: 02 03 / 73 81 - 836 www.lsb-nrw.de 51 Selbsthilfe Blasenkrebs Deutsche ILCO e.V. Bärenbruch 39 44379 Dortmund Tel.: 02 31 / 61 39 83 www.ilco.de Frauenselbsthilfe nach Krebs Landesverband NRW e.V. Kirchfeldstraße 149 40215 Düsseldorf Tel.: 02 11 / 34 17 09 www.frauenselbsthilfe.de Selbsthilfe-Bund Blasenkrebs e.V Thomas-Mann-Straße 40 53111 Bonn Tel.: 02 28 / 33 889 - 150 Hotline: 02 08 / 62 19 60 41 www.blasenkrebs-shb.de www.forum-blasenkrebs.net Fachgesellschaften www.auo-online.de Arbeitsgemeinschaft Urologische Onkologie e.V. in der Deutschen Krebsgesellschaft, mit Hintergrundinformationen und Hinweisen auf aktuelle klinische Studien. www.urologenportal.de Gemeinsames Portal des Berufsverbands der Deutschen Urologen e.V. und der Deutschen Gesellschaft für Urologie e.V., mit Suchfunktion nach niedergelassenen Fachärzten. www.uroweb.org Europäische Gesellschaft für Urologie (European Association of Urology, EAU) www.kontinenz-gesellschaft.de Die Deutsche Kontinenzgesellschaft e.V. bietet für Betroffene, die nach einer Blasenkrebserkrankung Probleme mit der Kontrolle des Harns haben, praktische Tipps für den alltäglichen Umgang mit diesem heiklen Problem. Auch in der Versorgung tätige Fachleute finden viele Informationen zur Behandlung von Harninkontinenz. 52 Beratung Unabhängige Patientenberatung Deutschland (UPD) Die Unabhängige Patientenberatung Deutschland vermittelt unabhängige und neutrale Information. Ratsuchenden steht ein Beratungstelefon zur Verfügung; Beratung in regionalen Büros wird ebenfalls angeboten. Zwei mal pro Woche steht die Beratungshotline auch in türkischer und russischer Sprache zur Verfügung. Bundesweites kostenloses Beratungstelefon: 0 800 / 0 11 77 22 Montag, Mittwoch und Freitag von 10.00 bis 18.00 Uhr Donnerstag von 10.00 bis 20.00 Uhr Beratung in russischer und türkischer Sprache Montag und Mittwoch von 10.00 bis 12.00 Uhr und von 15.00 bis 17.00 Uhr: 0 800 / 0 11 77 23 (türkisch) 0 800 / 0 11 77 24 (russisch) Im Internet: www.upd-online.de 53 Psychosoziale Erstberatung der Krebsgesellschaft NRW für Nordrhein-Westfalen Eine Krebserkrankung löst Ängste und Fragen aus. Entsprechend groß ist das Bedürfnis nach qualifizierter Beratung. Die Krebsgesellschaft NRW ist seit vielen Jahren Anlaufstelle für Fragen rund um Krebserkrankungen. Tel.: 02 11 / 30 20 17 57 Montag von 09:00 bis 13:30 Uhr Donnerstag von 13:30 bis 17:00 Uhr Schriftlich: Krebsgesellschaft NRW Volmerswerther Straße 20 40221 Düsseldorf Fax: 02 11 - 30 32 63 46 [email protected] Ambulante psychonkologische Beratung Landesarbeitsgemeinschaft (LAG) der Krebsberatungsstellen in NRW Die LAG ist ein Zusammenschluss von Krebsberatungsstellen, die krebskranke Menschen und Angehörige qualifiziert und kostenlos informieren, beraten und psychoonkologisch begleiten. Unter www.lagkbs.de erfahren Sie, wo Sie wohnortnah Informationen, Beratung und Begleitung finden. 54 Broschüren & Internet Die grüne Info-Reihe: Krankheitsbilder und begleitende Themen Mit den „grünen Ratgebern“ bietet die Krebsgesellschaft NRW eine Reihe von Broschüren, die allgemein verständlich über verschiedene Krebsarten und begleitende Themen informieren. Die Broschüren zu einzelnen Krankheitsbildern behandeln die Themen Früherkennung, Diagnosestellung sowie aktuelle Therapie- und Nachsorgemöglichkeiten. Ergänzend dazu gibt es eine Reihe von entitätsübergreifenden Ratgebern mit Texten zu Bewegung und Sport, Ernährung oder zur Linderung von Nebenwirkungen. Alle Ratgeber der Info-Reihe können innerhalb Nordrhein-Westfalens kostenlos bei der Krebsgesellschaft NRW bestellt werden. Telefonische Bestellungen: 02 11 / 15 76 09 90 Downloads und Online-Bestellungen unter www.krebsgesellschaft-nrw.de Broschüren zu verschiedenen Krebsarten • Ratgeber Brustkrebs (auch in türkischer Sprache verfügbar) • Ratgeber Dickdarmkrebs (auch in türkischer Sprache verfügbar) • Ratgeber Gebärmutterhalskrebs und Gebärmutterkörperkrebs • Ratgeber Hautkrebs • Ratgeber Hodenkrebs • Ratgeber Lungenkrebs • Ratgeber Prostatakrebs (auch in türkischer Sprache verfügbar) • Was bedeutet ein auffälliger PAP-Abstrich bei der gynäkologischen Krebsfrüherkennung? Broschüren zu begleitenden Themen • HPV-Impfung • Komplementäre Behandlungsmethoden bei Krebs • Mit Leib und Seele leben: Was Krebserkrankte für sich tun können • Sozialleistungen bei Krebserkrankungen • Den letzten Weg gemeinsam gehen 55 Internetangebote der Krebsgesellschaft NRW www.krebsgesellschaft-nrw.de Hauptseite der Krebsgesellschaft NRW mit der Möglichkeit, Broschüren zu Krebserkrankungen und begleitenden Themen zu bestellen und herunter zu laden, Kontakte zu weiteren Ansprechpartnern. www.krebs-check.com Internetseite der Krebsgesellschaft NRW mit Informationen zur Vorbeugung und Früherkennung von Krebserkrankungen. Erklärung von Vorsorgemaßnahmen; inkl. persönlicher Vorsorgeplan. www.komplementaermethoden.de Internetseite der Krebsgesellschaft NRW in Zusammenarbeit mit dem Institut zur wissenschaftlichen Evaluation naturheilkundlicher Verfahren an der Universität zu Köln mit Informationen über naturheilkundliche Maßnahmen, die eine Krebstherapie ergänzen können. www.krebsberatungduesseldorf.de Internetseite der Krebsberatung Düsseldorf mit Beratungsangeboten für Betroffene und Angehörige aus der Region Düsseldorf. Krebsgesellschaft Nordrhein-Westfalen e.V. Volmerswerther Straße 20 40221 Düsseldorf Tel.: 02 11/15 76 09 90 Fax: 02 11/15 76 09 99 [email protected] www.krebsgesellschaft-nrw.de Wir helfen Menschen sich vor Krebs zu schützen. Wir helfen Krebsbetroffenen mit ihrer Krankheit umzugehen. Und wir helfen die Behandlung von Krebs zu erforschen. Bitte helfen Sie uns mit Ihrer Spende. Spendenkonten: Commerzbank Düsseldorf Konto 1 330 000 BLZ 300 400 00 Swift - BIC COBADEFFXXX IBAN DE07 3004 0000 0133 0000 00 Deutsche Bank Düsseldorf Konto 3 770 377 BLZ 300 700 24 Swift - BIC DEUT DE DBDUE IBAN DE86 300 700 240 3770 377 00 Stadtsparkasse Düsseldorf Konto 101 514 88 BLZ 300 501 10 Swift - BIC DUSSDEDDXXX IBAN DE63 3005 0110 0010 15 14 88