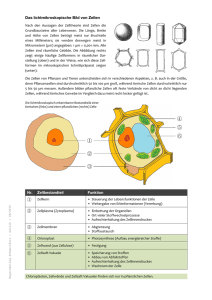
Allgem.Patho_Skript - Frintroper Praxis für Naturheilkunde
Werbung

Begleitungsskript zum Kurs Allgemeine Pathologie Inhaltsverzeichnis AP-Skript 1. Atrophie 2. Hyperplasie 3. Hypertrophie 4. Metaplasie 5. Dysplasie 6. Zellschwellung 7. Zellverfettung 8. Pigmenteinlagerung 9. Nekrose (provozierter Zelltod) 10. Apoptose (programmierter Zelltod) 11. Chemische Noxen 12. Metallabrieb/Endoprothese 13. Physikalische Noxen 14. Fremdkörperreaktion 15. Biologische Noxen 16. Überempfindlichkeitsreaktion -Typ I (Anaphylaktischer Reaktionstyp) 17. Überempfindlichkeitsreaktion -Typ IV (Verzögerter Reaktionstyp) 18. Sarkoidose 19. Autoimmunreaktion 20. Transplantatabstoßung 21. Reaktive Veränderungen 22. Akute Entzündung 23. Chronisch fibrosierende Entzündung 24. Chronisch fibrosierende Entzündung 25. Pseudotumoröse entzündlich-reaktive Gefäßproliferation 26. Hamartom 27. Teratom 28. Epitheliale Tumore 29. Mesenchymale Tumoren 30. Lymphom 31. Atherosklerose 32. Koronarsklerose 33. Myokardinfarkt 34. Thrombose/Rekanalisiertes Gefäß 35. Stauungslunge/Stauungsleber 36. Nebennierenrindenadenom 37. Struma colloides nodosa vs. follikuläres Schilddrüsenadenom 38. Struma basedowiana (Hyperthyreote Struma, Graves’ disease) 39. Nebenschilddrüsenadenom 40. Karzinoid der Appendix 41. Bronchialkarzinom 42. Lungenödem 43. Schocklunge 44. Lungenfibrose 45. Pankreaskarzinom 46. Virushepatitis 47. Leberzirrhose 48. Gastritis (B-Gastritis durch H. pylori) 49. Magenkarzinom 50. Akute lymphatische Leukämie 51. Wolman's disease 52. Osteogenesis imperfecta 53. Morbus Hirschsprung (= Megacolon congenitum) 54. Retinoblastom 55. Die klinische Obduktion Begleitungsskript zum Kurs Allgemeine Pathologie 1. Atrophie Definition: Eine Organ- bzw. Gewebsverkleinerung, die auf eine volumetrische Verkleinerung der einzelnen Zellen zurückzuführen ist. Sie kann in jedem Organ vorkommen, aber vor allem in der Skelett- und Herzmuskulatur, im Zentralnervensystem und in den Geschlechtsorganen. Pathogenese: Adaptation der Zelle an eine verminderte Aktivität, Arbeitsbelastung, Blutversorgung, Ernährung oder reduzierte neurale oder endokrine Stimulation. Zunächst verliert die Zelle Teile ihrer funktionellen Substanz (Atrophie). Später kommt es dann auch zu einem numerischen Zellverlust (numerische Atrophie. Man unterscheidet: - Involutionsatrophie: vorübergehend gebildete oder vergrößerte Organe oder Strukturen werden wieder zurückgebildet (Ductus Botalli, Mamma lactans, Thymus) - Inaktivitätsatrophie: (Muskulatur) - Trophoneurotische Atrophie: die Innervation der Gefäße ist gestört, und somit atrophiert das durch diese Gefäße versorgte Gewebe (z.B. Mal perforans bei Tabes dorsalis, M. Sudeck bei Extremitätenverletzungen) - Vaskuläre Atrophie: durch verminderte Durchblutung hervorgerufen (Atrophie des Leberparenchyms bei Pfortaderverschluß) - Druckatrophie: (z.B. Zwerchfellschnürfurche der Leber) - Altersatrophie: (senile Atrophie des Gehirns) Beispiel Hodenatrophie: Hodenatrophien sind häufige Ursachen einer Infertilität beim Mann. Ein großes Problem stellen hier die im Abdomen (eher selten) oder Leistenkanal (in 1% aller 1-jährigen Knaben) steckengebliebenen Hoden dar (Kryptorchismus, in 25% bilateral). Sofern dies nicht innerhalb der ersten 1-2 Lebensjahre chirurgisch revidiert wird, kommt es zur Hodenatrophie, gekennzeichnet durch interstitielle Fibrosierung, Reifungsstörung auf immer früheren Stufen der Spermatogenese und schließlich Ersatz des Keimepithels durch SertoliZellen (Sertoli-only Syndrom). Interessanterweise zeigen auch die vollständig deszendierten kontralateralen Hoden eine zunehmende Reifungsstörung (Hormondysbalance!), sodaß auch ein unilateraler Kryptorchismus zur Sterilität führen kann. Weitere Ursachen für eine Hodenatrophie sind: Perfusionsstörung (durch Atherosklerose), Endzustand nach entzündlicher Orchitis, Bestrahlung (auch therapeutisch!), Hormonstörungen (Hypopituitarismus, Verabreichung weiblicher Hormone zur Therapie eines Prostatakarzinoms), sowie genetische Störungen (z.B. Klinefelter-Syndrom). Begleitungsskript zum Kurs Allgemeine Pathologie 2. Hyperplasie Definition: Eine Organvergrößerung, die auf eine numerische Vermehrung der einzelnen Zellen zurückzuführen ist (zu unterscheiden von der Hypertrophie, in der die Zellzahl gleich bleibt). Pathogenese: Es gibt verschiedene Faktoren, welche die Mitosetätigkeit steigern und somit zu einer Proliferation der Zellen führen: - Überschreiten der kritischen Zellmasse - Expression von Protoonkogenen oder Wegfall von Mitosehemmstoffen - Aktivierung des Heterochromatins - Synthese von DNS-Synthese beeinflussenden Proteinen - Störung der Zellkommunikation Eine ausreichende Blutversorgung ist Grundvoraussetzung. Eine Hyperplasie ist reversibel, wenn der auslösende Stimulus wegfällt. Beispiel Prostatahyperplasie (benigne noduläre Prostatahyperplasie; BPH): Sie ist eine der häufigsten Erkrankungen beim Mann im höheren Lebensalter. Ein Großteil aller Männer über 60 Jahre leidet an ihren urodynamischen Folgen (Harnretention mit Balkenblase, Megaureteren, Hydronephrose, Pyelonephritiden). Sie beruht auf einer hormonellen Dysbalance, die zu einer mit knotigem Umbau einhergehenden Vergrößerung der Drüse führt, wobei überwiegend der periurethrale Anteil der Drüse von den Umbauprozessen betroffen ist (im Gegensatz zum Karzinom, das meist in den peripheren Drüsenanteilen liegt und so dem tastenden Finger bei der großen Hafenrundfahrt gut zugänglich ist). Pathogenetisch steht die vermehrte Androgenproduktion im Mittelpunkt (Dihydrotestosteron stimuliert das Prostatawachstum). Morphologie: Es kommt zu einer zahlenmäßigen Vermehrung des sonst regelhaft konfigurierten Epithels, der faserbildenden Zellen, sowie der glatten Muskulatur. Größe und Gewicht der Prostata nehmen stark zu (Gewicht bis zu 60-200gr). Es können fibroleiomyomatöse Knoten (= Knotenbildung aus Bindegewebe „fibro-) und glatten Muskelzellen „leiomyo-„), glanduläre oder glandulär-zystische Abschnitte (makroskopisch schwammartiger Aspekt) überwiegen. Bei begleitender chronischer Entzündung (häufig!) kann der bindegewebige Anteil zunehmen. Dem fibromuskulären Stroma sitzt eine Basalzellschicht und die Zone der sekretorischen Epithelien auf. Je nach Stärke der Hyperplasie haben sich intraglanduläre Papillen mit einem schmalen kapillarführenden Stroma ausgebildet. Das Epithel kann auch abflachen und kribriforme (siebartige) Muster ausbilden. Stets finden sich jedoch zwei Zellreihen, eine myoepitheliale Zellschicht (die wie bei der Brustdrüse für die Austreibung des gebildeten Sekretes zuständig ist) sowie die eigentliche Epithelschicht. Dies ist wichtig, da beim Karzinom stets nur die zentrale, eigentliche Epithelschicht proliferiert und eine myoepitheliale Zellschicht nicht mehr nachweisbar ist. Begleitungsskript zum Kurs Allgemeine Pathologie 3. Hypertrophie Definition: Eine Organvergrößerung, die auf eine volumetrische Vergrößerung der einzelnen Zellen zurückzuführen ist. Beachte: im Gegensatz zur Hyperplasie keine Zunahme der Zellzahl. Die Hypertrophie betrifft in der Regel Gewebe, die aus nicht teilungsfähigen Zellen aufgebaut sind (z.B. Herzmuskelzellen). Pathogenese: Auf einen Stimulus hin wird die DNS-Synthese und damit die RNS- und Proteinsynthese angekurbelt. Außerdem wird der Energieverbrauch der Zelle so gedrosselt, dass viele energiereiche Substrate für die intrazellulären Wachstumsvorgänge zur Verfügung stehen. Man unterscheidet die kompensatorische Hypertrophie (bei vermehrter Arbeitsbelastung, z.B. Myokardhypertrophie bei Aortenstenose oder Bluthochdruck) und die endokrine Hypertrophie (durch hormonelle Reize ausgelöst, z.B. gravider Uterus unter Östrogeneinfluß). Beispiel Linksherzhypertrophie: Bei einer vermehrten Druckbelastung des Herzens durch eine arterielle Hypertonie (Bluthochdruck) oder eine Aortenstenose im Bereich der Klappe oder des Aortenbogens (=Koarktation der Aorta) oder bei einer vermehrten Volumenbelastung bei insuffizienten (=undichten) Herzklappen kommt es in den Herzmuskelzellen zu einem stark vermehrten Energiebedarf. Dieser wird durch eine Vermehrung der Mitochondrien, der Myofibrillen und des sarkoplasmatischen Retikulums gedeckt. Die Zellen nehmen an Größe zu. Es kommt zu der sogenannten kompensatorischen Hypertrophie. Je nach auslösendem Stimulus ist die Ausprägung der Hypertrophie verschieden: eine Druckbelastung (z.B. bei Bluthochdruck) führt zur konzentrischen Dickenzunahme des Myokards; eine Volumenbelastung (z.B. bei einer insuffizienten Mitralklappe) führt zu einer dilatativen Hypertrophie. Wenn die Herzmasse die Grenze von 500g überschreitet (sogenannte kritische Herzmasse), kommt es zu einem Sauerstoffmangel, da die Kapillaren dann das hypertrophierte Gewebe nicht mehr ausreichend versorgen können. Auch eine gesteigerte Apoptose trägt zur allmählichen myokardialen Dysfunktion im Falle einer pathologischen Linksherzhypertrophie bei. Entwarnung für Sportler: Interessanterweise (und bisher ungeklärt) ist eine Herzmuskelhypertrophie aufgrund gesteigerter körperlicher Aktivität nicht mit einer myokardialen Dysfunktion assoziiert. Morphologie: Hypertrophierte Herzmuskelzellen sind dicker, länger und verzweigter als normal belastete Myokardiozyten. Die Zellkerne sind, da polyploid (bis zu 16-facher Chromosomensatz), ebenfalls länger und größer und können bizarre Formen annehmen. Die Zahl der Kerne bleibt gleich, nimmt jedoch auf die Fläche bezogen zunehmend ab. Zwischenräume der entspiralisierten Muskelzüge des Ventrikels werden durch kollagenfaseriges Bindegewebe aufgefüllt (=feinfleckige Fibrosierung). Begleitungsskript zum Kurs Allgemeine Pathologie 4. Metaplasie Definition: Umwandlung eines differenzierten Gewebes in ein anderes differenziertes Gewebe. Pathogenese: Es gibt verschiedene Wege, wie eine Metaplasie zustande kommen kann: - Stammzellmetaplasie: Hier werden sogenannte Reservezellen (Zellen mit hoher prospektiver Potenz) aufgrund einer chronischen Reizung in ein auf den jeweiligen Reiz resistenteres Gewebe umgewandelt. Hierbei wird jedoch ein Teil der vorherigen Funktion des Gewebes eingebüßt (häufig in Wechselgeweben: Blutbildungsorgane, Schleimhäute). - Direkte Metaplasie: Hier wandeln sich ausdifferenzierte Zellen ohne Zellteilung in ausdifferenzierte Zellen eines anderen Typs um (z.B. Umwandlung von Gefäßwandmyozyten in reninproduzierende endokrine Zellen in ischämisch belasteten Nieren). - Indirekte Metaplasie: Hier wandeln sich ausdifferenzierte Zellen über eine Zwischenstufe in eine andersartige Zelle um. Epitheliale Metaplasien sind eine Anpassung an einen chronisch-entzündlichen Reiz und meist reversibel: Plattenepithelmetaplasie (i) des respiratorischen Flimmerepithels bei chronischer Sinusbronchitis, (ii) des mehrreihigen Zylinderepithels bei chronischer Cholezystitis oder Zervizitis, (iii) des glandulären Zylinderepithels in der Prostata oder im Endometrium durch Entzündung oder Östrogeneinwirkung, (iv) des Urothels bei chronischer Entzündung oder Urolithiasis. Intestinale Metaplasie: Umwandlung von Magenschleimhaut in eine dem Dünndarm ähnliche Schleimhaut bei chronischer Gastritis. Urothelmetaplasie: in urethranahen Prostatadrüsen Mesenchymale Metaplasien: Transformation des Binde- und Stützgewebes bei funktioneller Beanspruchung: Umwandlung in hyalinen Knorpel bei Kompression, in Sehnengewebe bei Dehnung und in Knochen bei chronischer Muskelquetschung (Myositis ossificans). Beispiel Barrett-Ösophagus: Er ist definiert als Epithelmetaplasie des distalen Ösophagus mit Ausbildung eines hochspezialisierten Zylinderepithels nach Art einer „intestinalen“ Metaplasie. Er entsteht durch langandauernden gastroösophagealen Reflux des sehr sauren Speisebreis („Sodbrennen“). Es gilt die Faustregel, dass 10% aller Patienten mit Refluxkrankheit einen Barret-Ösophagus und knapp 10% dieser Patienten wiederum ein Adenokarzinom des Ösophagus entwickeln. Dies geschieht über zunehmende dysplastische Veränderung des Epithels (siehe Dysplasie). Pathogenetisch ist noch nicht geklärt, ob es sich beim Barrett-Ösophagus um eine direkte Metaplasie handelt oder aber ob pluripotente Stammzellen in das chronisch gereizte Plattenepithel einwandern und sich hier in Zylinderepithel differenzieren. Morphologie: Schleimhautmetaplasie mit unterschiedlichen Zelltypen: schleimbildende Oberflächenepithelien mit einem Bürstensaum, Becherzellen, Drüsenhalszellen, neuroendokrine (enterochromaffine) Zellen, Paneth-Körnerzellen, Haupt- und Belegzellen. Diese Veränderungen sind teils inselartig über den distalen Ösophagus verstreut oder auch langstreckig konfluierend. Begleitungsskript zum Kurs Allgemeine Pathologie 5. Dysplasie Definition: Eine zelluläre und histologische Abweichung eines Gewebes von der Norm (epitheliale Atypie). Pathogenese: Eine reversible Veränderung, die sich bei Wegfall des Stimulus, wie chronische Reizung oder Entzündung, wieder zurückbilden kann. Dysplastische Zellen besitzen das Potential zu einer malignen Entartung. Sie zeigen charakteristische zytologische und histologische Veränderungen. Innerhalb eines epithelialen Verbundes beginnen die dysplastischen Veränderungen an der Epithelbasis (unteres Drittel) und setzen sich zur Oberfläche hin fort. Schließlich kommt es zur „full-thickness“ Dysplasie und damit zum Carcinoma in situ (Basalmembran intakt!). Histologisch zeigen die Zellen vergrößerte Kerne mit dichter und zunehmend grobscholliger Chromatinzeichnung (Hyperchromasie), eine unterschiedlich ausgeprägte Kerngrößenvariabilität (= Kernpleomorphie) und eine erhöhte Mitosezahl als Ausdruck gesteigerter Proliferationsaktivität. Die funktionelle Ausrichtung der Epithelien (= Schichtung) geht zunehmend verloren (= Polaritätsverlust). Beispiel Cervix-CIN III (= cervical intraepithelial neoplasia, Grad III): Der Begriff Cervikale intraepitheliale Neoplasie (CIN) umfasst alle Präkanzerosen der Portio, von der leichten Dysplasie bis hin zum Carcinoma in situ (CIS). Prädisponierende Faktoren: Infektion mit humanem Papillomavirus (gelegentlich in Verbindung mit Herpes-, Zytomegalievirus- oder Chlamydieninfektion), früher Geschlechtsverkehr, häufiger Partnerwechsel, mangelnde Hygiene, chronische Entzündung, Einnahme oraler Kontrazeptiva, Zigarettenrauchen. Morphologie: CIN I (leichte Dysplasie): leichte Veränderung der Polarität und der basoapikalen Epithelschichtung, Zellkerne sind etwas vergrößert und ungleich groß CIN II (mittelschwere Dysplasie): Übergang zwischen CIN I und CIN III CIN III (schwere Dysplasie): Zellatypien stehen im Vordergrund, die Epithelschichtung ist aufgehoben, d.h. atypische Zellen finden sich bis in die obersten Zellagen hinein, assoziiert mit zahlreichen Mitosen, Vorwachsen des atypischen Plattenepithels in die Zervixdrüsen und Verdrängung derselben oder Carcinoma in situ: basoapikale Differenzierung und Polarisierung fehlen, Zellen sind vertikal statt horizontal zur Oberfläche angeordnet, zahlreiche Mitosen, die Basalmembran wird nicht durchbrochen (Abgrenzung zum Karzinom!). Begleitungsskript zum Kurs Allgemeine Pathologie 6. Zellschwellung Pathogenese: Bei Zellschädigungen, die zu einer Störung des Zellstoffwechsels führen (Hypoxie), bei osmotischen Störungen (Dehydrierung, Infusion) oder bei Membranschädigungen, kann Wasser in die Zelle und deren Organellen einströmen. Im Rahmen der Ischämie kommt es durch Verarmung an energiereichen Phosphaten (ATP!) zu einem Zusammenbruch der zellulären Homöostase (Na-K-Pumpe) und damit zum Einstrom von Flüssigkeit in die Zelle. Es bilden sich Vakuolen, die so große Ausmaße annehmen können, dass das Zytoplasma schaumig und balloniert erscheint. Lichtmikroskopisch wird diese Zellschädigung als hydropische Schwellung bezeichnet. Sie ist potentiell rückbildungsfähig, wenn jedoch die Ursachen persistieren oder der Zellschaden sehr groß ist, kommt es zum Zelltod (Nekrose). Beispiel: Akute tubuläre Schwellung der Niere: Beim Kreislaufschock kann es auf zwei Arten zu einer renalen Insuffizienz (akutes Nierenversagen) kommen: 1. Nierenversagen durch funktionelle Ausschaltung der Nieren aus dem Blutkreislauf 2. Nierenversagen durch Verlegung der Arteriolen und Glomeruli durch hyaline Thromben. In beiden Fällen kommt es zu einer Ischämie der Nieren und somit zu einem Erliegen des Zellstoffwechsels mit konsekutivem Ausfall der Ionenpumpen und Zusammenbruch der Barrierefunktion der Zellmembran. Wasser kann in die Tubuluszellen einströmen. Auch nephrotoxische Substanzen (wie z.B. Quecksilber, Blei, Cadmium) und eine hypokaliämische Stoffwechsellage können zu einer hydropischen Schwellung der Tubulusepithelien führen. Schließlich ist die hydropische Zellschwellung ein Zeichen der akuten Nierenschädigung in den frühen Phasen nach Organtransplantation. Morphologie: Die Tubulusepithelzellen erscheinen aufgetrieben und zeigen eine erhöhte Transparenz und Vakuolisierung des Zytoplasmas. Begleitungsskript zum Kurs Allgemeine Pathologie 7. Zellverfettung Pathogenese: Bei fast allen Zellschädigungen sind mikroskopisch intrazelluläre Fetttropfen sichtbar. Sie sind Zeichen für einen lokal gestörten Zellstoffwechsel. Diese Zellschädigung wird auch als fettige Degeneration oder fettige Metamorphose bezeichnet. Die Zellverfettung kann sich innerhalb von Tagen ausbilden, ist jedoch auch rückbildungsfähig, wenn die Ursachen beseitigt werden. Bei Fortbestehen kann es zur Nekrose des Gewebes kommen. Folgende klinische Ursachen liegen ihr zugrunde: Hypoxie, Toxinwirkung, Diabetes mellitus, chronischer Alkoholabusus, Unterernährung. Pathogenetisch relevante Mechanismen: Gesteigerte alimentäre Zufuhr von Fett oder gesteigerte Lipolyse. (großtropfige, läppchenzentrale Verfettung der Leberepithelien oder Nierentubuli). Lokales Überangebot im Rahmen von Nekrosen oder bei Cholesterinstoffwechselstörungen. (Lipide oder Cholesterin werden in Histiozyten oder Mikrogliazellen phagozytiert und gespeichert). Verminderter Lipidabbau im Rahmen einer Hypoxie oder bei kongenitalem Mangel an lipolytischen Enzymen, (läppchenzentrale Leberverfettung oder sogenannte Myocardtigerung) Fettsäuresynthesestörungen: sie führen zu generalisierten oder lokalen Verfettungen (z.B. Xanthelasmen). Emulgierungs- und Transportstörungen: bei Mangel an Cholin (Mangelernährung, Hunger) und Phospholipiden sowie Lipoproteinen. (großvakuolige Zellverfettung, da Lipide nicht mehr emulgiert oder transportiert werden) Beispiel akute Leberverfettung: (heißt Fettleber, wenn >50% aller Hepatozyten betroffen sind) - läppchenzentrale Verfettung: meist durch Hypoxie verursacht (z.B. Lebertransplantation) - kleintropfige Verfettung: steht immer am Anfang einer Leberverfettung, kann Hinweis auf tiefgreifende hepatozelluläre Stoffwechselstörungen sein Morphologie: Kleine lipidhaltige Vesikel im hepatozellulären Zytoplasma (mikrovesikuläre Verfettung) oder einzelne, große Lipidvakuolen, die den Zellkern an die Zytoplasmaperipherie verdrängen. (Anmerkung: Fettvakuolen erscheinen im histologischen Schnitt als optisch leere Räume, da im Rahmen der Deparaffinierung fettlösliche Substanzen aus dem Gewebe herausgelöst werden). Begleitungsskript zum Kurs Allgemeine Pathologie 8. Pigmenteinlagerung Pathogenese: Manche Pigmente sind normale Bestandteile einer Zelle (z.B. Melanin), andere hingegen werden unter abnormalen Bedingungen gebildet (Lipofuszin, Hämoglobinabbauprodukte) und/oder abgelagert (Kohlestaub, Marlboro, Tätowierung). Bei Störungen in bestimmten Stoffwechselschritten oder Abbauvorgängen kann es zu einer Anhäufung und Einlagerung von endogenen Pigmenten kommen. Die Vermehrung dieser Farbstoffe in einem Gewebe kann somit ein wichtiges Zeichen für eine Stoffwechselschädigung sein. Neben Lipofuszin (siehe unten) und Melanin (griech. melas = schwarz; endogenes Pigment der Melanozyten) sind Homogentisinsäure (schwarzes Pigment bei Patienten mit Alkaptonurie - erkennbar an den dunklen Flecken auf der Unterhose) und Hämosiderin (goldbraunes Eisenpigment als Hinweis auf zurückliegende und/oder rezidivierende Blutung, z.B. bei Endometriose; positive Berliner-blau Reaktion) zu merken. Wichtig auch das Bilirubinpigment, ein grün-braunes Pigment, welches sich bei Abflußstörungen (z.B. Pankreaskopfkarzinom) in den Sinusoiden der Leber ansammelt und in erhöhter Konzentration im Blut zur „Gelbsucht" führt. Beispiel: braune Atrophie des Herzens: Häufig findet man ein braunes Pigment – Lipofuszin – in den Zellen atrophischer Organe. Es ist ein indirekter Hinweis auf die "Abnutzung" eines Gewebes. Lipofuszin (lat. fuscus = braun) entsteht aus Lipidanteilen zugrundegegangener Zytoplasmastrukturen (durch Lipidperoxidation ungesättigter Fettsäuren), die nicht oder nur zu einem geringen Teil in Lysosomen abgebaut werden können. Es hat eine gelb-braune Eigenfarbe und kommt in feingranulärem, oft perinukleärem Verteilungsmuster in Parenchymzellen verschiedener Organe, insbesondere in Herzmuskelzellen älterer Patienten, vor (braune Degeneration oder braune Atrophie). Beim physiologisch alternden Menschen findet man es in der Regel jedoch erst nach dem 70. Lebensjahr, bei unterernährten und tumorkachektischen Menschen aber schon viel früher. Morphologie: Die feingranulären gelb-braunen Lipofuszinablagerungen finden sich in der Herzmuskelzelle meist im perinukleären Zytoplasma. Begleitungsskript zum Kurs Allgemeine Pathologie 9. Nekrose (provozierter Zelltod) Definition: örtlicher Gewebetod, Absterben von Organen, Organteilen oder Geweben. Der Beginn des irreversiblen Zellschadens kündigt sich durch charakteristische Veränderungen des Zytoplasmas und des Zellkerns an. Die Zellen zeigen zunächst eine trübe Schwellung und eine fehlende Basophilie des Zytoplasmas. Die Kerne werden schließlich kleiner und chromatindichter. Die Verdichtung und Verplumpung bezeichnet man als Kernpyknose. Im weiteren Verlauf kommt es zu einer Zerkrümelung (Karyorrhexis) und verstärkten Basophilie des Kerns. Schließlich wird der Kern durch intrazelluläre Enzyme aufgelöst und es kommt zur Karyolyse. Die groben Umrisse der Zelle sind noch erhalten, sie ist jedoch kernlos und kräftig eosinrot. Man unterscheidet: Koagulationsnekrose: Das Gewebe zeichnet sich durch einen verminderten Feuchtigkeitsgehalt und eine relative Festigkeit aus, sodaß grobe architektonische Strukturen „schemenhaft“ erhalten bleiben. Lysosomale Enzyme spielen eine untergeordnete Rolle. Die Koagulationsnekrose ist die häufigste Form des Zelluntergangs in allen Geweben außer dem Zentralen Nervensystem. Erst durch die Wirkung von Entzündungszellen kommt es zum Abräumen des nekrotischen Gewebes (vgl. auch Herzinfarkt). Noxe -> oxidative Phosphorylierung bricht zusammen -> Umstellung auf anaerobe Glykolyse -> Übersäuerung des Gewebes -> Eiweißdenaturierung, Zytoskelettauflösung. Noxe -> oxidative Phosphorylierung bricht zusammen -> zelluläre Transportprozesse kommen zum Erliegen > Anstau von Calcium intrazellulär mit Verkalkung des nekrotischen Gewebes und Phospholipaseaktivierung, die zur Zellmembranschädigung mit Nexusverlust und zur Bildung von Arachidonsäureabkömmlingen führt, die wiederum für die perifokale Entzündung und Anstieg der Körpertemperatur verantwortlich sind. Kolliquationsnekrose: nach anfänglicher hydropischer Gewebsschwellung (siehe dort) kommt es zur raschen enzymatischen Auflösung des nekrotischen Materials, welches als Erweichungsherd (Malazie) imponiert. Es überwiegt der hydrolytische Gewebsabbau (bei Hirninfarkten). Liquifizierende Nekrosen finden sich ferner als Folge einer Gewebszerstörung durch Entzündungszellen (z.B. feuchte Gangrän). Verkäsende Nekrose (im Zentrum verkäsender Granulome bei Tuberkulose; siehe dort). Fettgewebsnekrose: Eine Sonderform der Zerstörung von Fettgewebe nach Trauma (häufig nach Resektion eines Knotens aus der Brust) oder während einer akuten Pankreatitis (Kalkspritzernekrosen durch Wirkung der ausgetretenen Pankreaslipase). Beispiel: Niereninfarkt: Der ischämische Niereninfarkt ist meistens durch eine Embolie, gelegentlich auch durch atherosklerotischen Gefäßverschluß verursacht. Morphologie: Das Infarktareal ist im HE-Schnitt blasser als das umgebende Gewebe (hier zeigen die Zellen alle Merkmale einer Nekrose). Der Infarkt ist von einem hämorrhagischen Randsaum umgeben. Zwischen ihm und dem Infarkt findet sich ein bandförmiges Infiltrat aus polymorphkernigen Granulozyten. Kleine Infarktareale werden durch Narbengewebe ersetzt. Bei größeren Infarkten sieht man noch nach Jahren die Struktur der Nekrose. Begleitungsskript zum Kurs Allgemeine Pathologie 10. Apoptose (programmierter Zelltod) Definition: Untergang bestimmter Zellen in einem Gewebe, der das Resultat eines zelleigenen Selbstzerstörungsprozesses ist und durch eine Schrumpfung der „Zellleichen“ charakterisiert ist („Schrumpfnekrose“). Die untergegangenen Zellen werden dann schließlich durch Phagozytose abgeräumt. Es finden sich keine Zeichen zytoplasmatischer Anpassungsreaktionen oder einer reparativ-resorptiven Entzündung. Es sind nie größere Zellverbände, sondern immer einzelne Zellen betroffen! Pathogenese: Es kommt entweder am Ende der Lebenszeit einer Zelle, nach einem ihr eigenen Selbstmordprogramm oder durch äußere Faktoren wie z.B. die Perforine der zytotoxischen T-Zellen zur Apoptose. Auf Transkriptions- und Translationsebene kommt es zu Modifikationen, die zur Bildung von letalen Proteinen führen, welche wiederum über Endonukleaseaktivierung das Kernchromatin irreversibel verklumpen. Weiterhin kommt es zu irreversiblen Zytoplasmaschädigung mit Kalziumsequestration in Mitochondrien und Lysosomen. Vorkommen: - bei der Graft-versus-Host-Reaktion, werden die gegen die Wirtsantigene sensibilisierten Spenderzellen zu autoreaktiven zytotoxischen Effektor-T-Zellen. Sie schädigen vor allem die Epithelien von Epidermis, Darm und Leber, was als gehäufte Apoptosen in den Geweben imponiert (Hautbiopsie zur Diagnose der GVHD). - in der Embryogenese, zum Beispiel bei der Gestaltung der Gliedmaßenanlagen. - in der Leber kommt es bei letalen Hepatozytenschäden zu Apoptosen. Die abgestorbenen Leberepithelien fallen als eosinophile Korpuskel (sogenannte Councilman-Körperchen) auf. - bei hämatologischen Tumoren ist häufig eine defekte Apoptose ursächlich. Die neoplastischen Zellen werden dadurch „unsterblich“ und vermehren sich unkontrolliert. Doch bei dem häufig rasanten Wachstum von Tumoren und der hohen Proliferationsrate finden sich auch hier apoptotische Zellen. - bei HIV-Infektion: Apoptose der T4-Helferzellen. Beispiel: Tumor mit vielen Apoptosen: Schlecht differenziertes, verhornendes Plattenepithelkarzinom des Mundbodens. Morphologie: Fokal ulzerierter Tumor plattenepithelialer Genese. Der Tumor bildet unterschiedlich große solide Nester, gelegentlich läßt sich eine Ausbildung kleiner Hornperlen nachweisen. In größeren Komplexen auch zentrale Nekrosen. Die neoplastischen Keratinozyten weisen eine zugunsten der Kerne verschobene Kern-Plasma-Relation auf, überwiegend besteht eine mäßige (unterschiedlich geformt), fokal auch starke Pleomorphie (unterschiedliche Kernformen), z.T. erheblich vergrößerte hyperchromatische Zellkerne (= mit verdichtetem Chromatin). Zahlreiche Mitosen, darunter auch atypische multipolare Bröckelmitosen und immer wieder auch Apoptosen. Begleitungsskript zum Kurs Allgemeine Pathologie 11. Chemische Noxen Eine wichtige Gruppe von Lungenparenchymerkrankungen sind die sogenannten Staublungen-Krankheiten . Das Einatmen von anorganischen Stäuben und deren Ablagerung in den Lungen führt zu Gewebsveränderungen, die als Pneumokoniosen bezeichnet werden. Hierbei gelangen Staubpartikel in die terminalen Bronchiolen und schließlich in die Alveolen, wobei die sehr kleinen Partikel eine besonders schädigende Wirkung ausüben (0.5-6µm Durchmesser). Hier kommt es dann zu einer Entzündungsreaktion, wobei Alveolarmakrophagen erfolglos versuchen, die Partikel zu phagozytieren. Die massive Freisetzung von Proteasen, Elastasen, Kollagenasen, Prostaglandinen, und freien Sauerstoffradikalen, sowie die begleitende Stimulation der T-Helferzellen und der Lungenfibroblasten (zur gesteigerten Proliferation und Kollagensynthese), erklären hinreichend die chronische, charakteristischerweise granulomatöse Entzündung. Die Granulombildung wird dabei als Versuch des Körpers gewertet, einen epithelähnlichen (daher „epitheloidzellig“) Ringwall aus Makrophagen auszubilden um den Erreger/Fremdkörper abzugrenzen und ihn damit einem besonders hohen mikrobiziden bzw. „fremdkörperiziden“ Milieu auszusetzen. Pneumokoniosen sind größtenteils als Berufserkrankungen anerkannt. Die wichtigsten Pneumokoniosen sind die Silikose und die Asbestose mit Latenzzeiten zwischen 18 Monaten und 30 Jahren. Die Asbestose wird durch Inhalation von Asbeststaub ausgelöst. Als Langzeitfolgen sind eine vermehrte Inzidenz von peripheren Adenokarzinomen und vor allem auch von Mesotheliomen zu nennen (vor allem bei Rauchern!), sowie das Cor pulmonale. Beispiel: Silikose Einatmen von kieselsäurehaltigem (=quarzhaltigem) Staub (Silikondioxyd; bei Arbeitern im Bergbau, der steinverarbeitenden Industrie, Keramik- und Putzmittelindustrie sowie Gussputzer und Sandstrahlreiniger). Folgen: chronische Bronchitis und Lungenemphysem; gesteigertes Risiko, an Tuberkulose zu erkranken (100fach erhöht); Cor pulmonale mit akutem Rechtsherzversagen (aufgrund der sowohl restriktiven als auch obstruktiven Ventilationsstörung) Morphologie: Zellreiche epitheloidzellige Granulome mit Riesenzellen; intra- und extrazellulär gelegene Quarzkristalle (diese zeigen eine charakteristische Doppellichtbrechung, die jedoch leider an den Kursmikroskopen nicht nachweisbar ist); zellärmere Granulome mit zentral deutlich vermehrtem Fasergehalt; hyaline Ausfällungen. Das typische Quarzgranulom ist ein rundes oder ovales, hyalin verschwieltes, 1 bis 2mm großes Knötchen, umgeben von einem schmalen Saum eines staubzellenreichen Gewebes (staubbeladene Histiozyten und Makrophagen). Diese silikotischen Knötchen können auch zu einer Schwiele (=Narbenplatte) konfluieren. Es kommt allmählich zu einem fibrotischen Umbau der Lunge. Begleitungsskript zum Kurs Allgemeine Pathologie 12. Metallabrieb/Endoprothese Der vollständige oder teilweise Ersatz eines Gelenkes durch Endoprothesen, die aus speziellen Metallen und Kunststoffen hergestellt werden (am häufigsten im Hüft- und Kniegelenk eingesetzt), können zu folgenden Komplikationen führen: Akutschäden: Schädigung des Knochens beim Einsetzen der Endoprothese durch mechanische Traumatisierung (Haarrisse, Frakturen) oder Hitzeentwicklung (beim Aushärten des Zements kommt es aufgrund der Polymerisierung zu einer starken Hitzeentwicklung). Chronische Komplikationen: Toxische/allergene Wirkung der implantierten Materialien (v.a. Nickel); Abrieb des implantierten Materials mit Ausbildung einer Fremdkörperreaktion des Körpers; kompensatorische Fehlbelastungen des Skelettsystems durch die veränderte mechanische Belastung der Extremität; selten: Sarkomentwicklung (Nickel kann nach Phagozytose in Makrophagen und Fibroblasten die Bildung von reaktiven Sauerstoffradikalen katalysieren und zur Schädigung des Heterochromatins sowie zur Inaktivierung von Tumorsuppressorgenen beitragen). Beispiel: Metallabrieb: Der Abrieb von Endoprothesenmaterial an den Gleitflächen stellt ein besonderes Problem dar. Hier kommt es zur Entwicklung eines Granulationsgewebes mit Histiozyten und Fremdkörperriesenzellen, das in den Knochen eindringen kann und zu seiner Zerstörung führt. Morphologie: Histologisch erkennt man fibrosiertes Gewebe (Narbengewebe) mit fokalen Gefäßproliferationen und geringer bis mäßiggradiger lymphoplasmazellulärer Entzündungszellinfiltration. In mehreren Arealen lassen sich Makrophagen nachweisen, die zahlreiche schwarze Partikel (z.B. Nickel) im Zytoplasma (d.h. in Heterophagievakuolen) enthalten. Umschrieben Knochengewebe sowie proliferierte Chondrozyten, außerdem Nachweis von im polarisierten Licht doppelbrechendem Fremdmaterial (mit den Kursmikroskopen nicht möglich) sowie zahlreichen mehrkernigen Riesenzellen. Umschrieben Fibrinablagerungen. Daneben Anteile einer reaktiv verbreiterten (weil durch die Entzündungsreaktion chronisch gereizten) Tunica synovialis. Begleitungsskript zum Kurs Allgemeine Pathologie 13. Physikalische Noxen Aktinische Zellschäden werden durch Strahlen verursacht. Dazu gehören korpuskuläre Strahlen (z.B. α-, βoder Neutronen-Strahlung) und biologisch aktive elektromagnetische Wellen (also solche mit kurzer Wellenlänge und hoher Frequenz; z.B. UV-, Röntgen- oder γ-Strahlung) Die Strahlenempfindlichkeit einer Zelle hängt von ihrer Differenzierung und von ihrer Regenerationsfähigkeit ab, außerdem ist ausschlaggebend, in welchem Stadium des Zellzyklus sie sich befindet. Da die DNA ein wichtiges subzelluläres Ziel der Strahlen darstellt, sind rasch teilende Zellen sehr strahlensensibel, z.B. blutbildende Zellen, Keimzellen, Epithel des GI-Traktes. Radiogene Zellschäden betreffen (i) den Zellkern (Kernpyknose, DNS- oder Chromosomenschäden, Riesenzellbildung), (ii) die Zellmembran (Zerstörung der Disulfidbrücken von Transportproteinen mit konsekutiven osmotischen Zellschäden), (iii) die Organellen (Entkoppelung der oxidativen Phosphorylierung durch Zerstörung der beteiligten Proteine mit Schwächung der Lysosomenmembran und Freisetzung ihrer Enzyme ins Zytoplasma). Radiogene Gewebsschäden am Beispiel der Strahlenvaskulopathie: es kommt zunächst zu einer lumenverlegenden Schwellung des strahlenempfindlichen Endothels und zu einer Lockerung der Nexus mit Einstrom von Plasmabestandteilen in das Interstitium. Bei stärkerer Schädigung kommt es zu Einblutungen und Thrombenbildung. In der Spätphase kommt es häufig zu Angiektasien und zur Bildung von Aneurysmen, welche rupturieren können und dann zu starken Blutungen führen. In strahlengeschädigtem Gewebe geht das kapillarbildende Mesenchym zugrunde und es entsteht ein zellarmer Kollagenfaserfilz, eine Sklerose. Wichtige Beispiele für Strahlenschäden sind außer der Strahlenvaskulopathie und der Speicheldrüsenfibrose (siehe unten) die Strahlendermatitis, die konstriktive Pericarditis, die Strahlenpneumonie und –fibrose der Lunge, sowie die Keimzellatrophie mit dadurch bedingter Sterilität. Beispiel: Strahlenfibrose der Speicheldrüse Die Strahlenschädigungen der Speicheldrüse entwickeln sich innerhalb von 24h nach einer Applikation ionisierender Strahlen und können sich ohne Behandlung in wenigen Tagen zurückbilden. Ihr Schweregrad hängt von der Strahlendosis ab. Pathogenetisch spielen die Freisetzung von Zytokinen (z.B. Interleukin-1 und Tumornekrosefaktor) und Wachstumsfaktoren (basic fibroblast growth factor (bFGF), transforming growth factor-beta (TGFß) aus Makrophagen eine wichtige Rolle. Da die Bestrahlung jedoch meist mehrfach in regelmäßigen Abständen wiederholt wird (z.B. bei Radiotherapie eines Mundbodenkarzinoms), kommt es allmählich zum narbigen Umbau der Speicheldrüse und zum Funktionsverlust. Klinisch besteht eine Mundtrockenheit und im Serum und Harn steigt die Speichelamylase. Morphologie: Initial findet sich ein Ödem und eine Acinusnekrose. Später kommt es zur Atrophie des Parenchyms und Gangepithelveränderungen mit Metaplasie und atypischen Proliferationen und schließlich zu einer Fibrose. Auffällig dabei die längere Persistenz der strahlenresistenteren Gänge im Vergleich zu den strahlensensiblen Acini, die früh zugrunde gehen und durch Narbengewebe ersetzt werden. Begleitungsskript zum Kurs Allgemeine Pathologie 14. Fremdkörperreaktion Definition: Fremdkörpergranulome treten beim Menschen immer dann auf, wenn korpuskuläre Gebilde in den Organismus gelangen, die entweder kristallin oder metallisch sind oder aus Polymerisaten bestehen (chirurgisches Nahtmaterial!). Diese Fremdkörper können vom Körper schlecht abgebaut werden. Es kommt zu einem Versuch der Makrophagen, die Fremdkörper zu phagozytieren. Da diese zwar phagozytiert (falls sie klein genug sind), nicht jedoch intrazellulär abgebaut werden können, verbleiben sie in den Heterophagievakuolen. Schließlich kommt es zu deren Ruptur, und die freiwerdenden lysosomalen Enzyme setzen eine Entzündungsreaktion in Gang, mit Zerstörung des angrenzenden Gewebes und Granulombildung (siehe Metallabrieb und Silikose). Diese Granulome bleiben über Jahre bestehen, es sei denn, es kommt zur Abszedierung und zum Durchbruch an die Körperoberfläche (z.B. Holzsplitter im Daumen, wer kennt das nicht). Beispiele für Fremdkörpergranulome sind: Chirurgisches Nahtmaterial, Holzsplitter, Glasfasern, Metalle (siehe oben), Silikon (rupturierte Mammaimplantate!), aber auch körpereigene Substanzen (wenn am falschen Ort), wie z.B. Speichel (bei Austritt ins Gewebe nach Verlegung des Ausführgangs einer Speicheldrüse), Keratin (bei der Ruptur eines Atheroms; =Grützbeutel), Cholesterin (z.B. Cholesteatom im Gehörgang), Fetttröpfchen (z.B. Chalazion im Augenlid als Reaktion auf Talgdrüsenlipide). Beispiel: Fadengranulom: Polymer-Fadenmaterial kann vom Körper nicht abgebaut werden (ist ja zum Teil auch erwünscht, sonst könnte man ja resorbierbares Nahtmaterial nehmen). Dieses Nahtmaterial ist polarisationsoptisch doppelbrechend (vgl. entsprechende Abbildung in Riede Schäfer, S. 247). Morphologie: Fremdkörperriesenzellen und sklerosiertes Narbengewebe kapseln die einzelnen Fadenanteile gegen das angrenzende Fett- und Bindegewebe ab. Begleitungsskript zum Kurs Allgemeine Pathologie 15. Biologische Noxen Bei Aspergillusinfekten der Lunge handelt es sich meist um eine Infektion durch Inhalation der Sporen von Aspergillus fumigatus oder eine Ausbreitung dieses Pilzes z.B. von der Mundhöhle aus. Man findet ihn überall (ubiquitär), aber er kommt hauptsächlich in Kompost und Heu vor. Auch in Blumenerde ist er zu finden (daher keine Blumentöpfe im Krankenzimmer, besonders bei abwehrgeschwächten Patienten!). Bei Patienten mit akuter Leukämie, AIDS, oder unterdrückter Neutrophilenfunktion (z.B. im Rahmen der Chemotherapie, nach Stammzell- oder Organtransplantation) invadiert er häufig die Lungen und vermehrt sich dort unkontrolliert. Die Schimmelpilze weisen zahlreiche Antigene und Toxine (Aflatoxin) auf. Je nach Abwehrlage kommt es zu verschiedenen Erscheinungsbildern der Aspergillose: Allergische bronchopulmonale Aspergillose: hier kommt es bei Pilzkontakt zu einer Typ-I- und Typ-IIIÜberempfindlichkeitsreaktion (s.u.) gegen Aspergillusantigene (Antikörper vom IgE- und IgG-Typ werden gebildet). Es kommt zu anfallsweise auftretender Schleimsekretion und Eosinophilie, dabei können gelegentlich Pilzpfröpfe im schleimigen Auswurf nachgewiesen werden. Das Krankheitsbild ist als eosinophile Herdpneumonie charakterisiert, die sich vor allem in der Lungenperipherie abspielt. Hier findet man kollabierte, mit eosinophilen Granulozyten durchwanderte Alveolen. Die Bronchien zeigen eine hypertrophierte Bronchialmuskulatur und eine Hyperplasie von Schleimdrüsen und Becherzellen, wie bei einer Bronchitis bei Asthma bronchiale. Nekrotisierende Aspergillusbronchopneumonie: betroffen sind Patienten, deren Immunsystem so gestört ist, dass sie keine Antikörper mehr bilden können. Bei gleichzeitiger Cortisontherapie ist zudem die Phagozytose der Pilzsporen verhindert. Beispiel: Aspergillusinfekt der Lunge Morphologie: Die Pilzfäden wachsen ohne Rücksicht auf anatomische Strukturen quer durch die nekrotischen Gefäßwände der kleinen Pulmonalarterien in das Lumen und verschließen es. Folglich kommt es zu einem thrombotischen Verschluß und einer Koagulationsnekrose der Alveolarwände. Man findet nur ein dürftiges Lymphozyteninfiltrat (Immunschwäche) und ein fibrinös-hämorrhagisches Exsudat mit Pilzen. Nach einiger Zeit kommt es zu einer granulomatösen Entzündung mit zentral nekrotischem, tuberkulose-ähnlichem Infiltrat und epitheloidem Randsaum. Begleitungsskript zum Kurs Allgemeine Pathologie 16.Überempfindlichkeitsreaktion -Typ I (Anaphylaktischer Reaktionstyp) Die Einteilung der Allergien richtet sich nach der Zeitspanne, die vom Zeitpunkt der Antigenapplikation bis zum Auftreten der klinischen Symptome vergeht. Antikörpervermittelte Reaktionen treten bereits Minuten oder Stunden nach der Antigengabe auf, zellvermittelte (T-Zellsystem) hingegen erst nach 1-2 Tagen. Die anaphylaktische Sofortreaktion tritt schon wenige Minuten nach Antigenkontakt auf und wird durch IgEAntikörper vermittelt. Nach erstem Antigenkontakt kommt es zu keiner nennenswerten Reaktion, da die Antigene abgebaut werden, bevor die Antikörper in großen Mengen an den Zellen gebunden werden. Nach dem zweiten Antigenkontakt sind jedoch schon Antikörper vorhanden und werden wiederum vermehrt gebildet. Sie verlassen sehr rasch die Blutbahn um sich an Gewebsmastzellen anzulagern. Bei gleichzeitiger Komplementbindung kommt es zur Zellschädigung von Gewebsmastzellen und basophilen Granulozyten und die enthaltenen biogenen Amine wie Histamin und Serotonin gelangen in den Extrazellularraum. Dort führen sie unter anderem zu einer Permeabilitätserhöhung der Gefäße und einer Konstriktion der glatten Muskulatur der kleinen Bronchien, und so kommt es zu den typischen Reaktionen, wie wir sie beim Heuschnupfen oder Asthma bronchiale kennen. Beispiel: Sinusitis mit Eosinophilie Hier treten meist Pollen oder andere Stäube als Allergene in Aktion und lösen über die Histaminfreisetzung aus den Mastzellen und basophilen Granulozyten einen serösen Exsudationsprozeß aus. Morphologie: Die allergische Genese einer chronischen Entzündung der Nasennebenhöhlenschleimhaut ist durch folgende histologische Befunde gekennzeichnet: respiratorisches Zylinderepithel mit deutlich vermehrten Becherzellen, bandförmig verdickter, eosinroter Basalmembran sowie einem ödematös aufgelockerten, entzündlich infiltrierten Schleimhautstroma mit reichlich eosinophilen Granulozyten. Begleitungsskript zum Kurs Allgemeine Pathologie 17. Überempfindlichkeitsreaktion -Typ IV (Verzögerter Reaktionstyp) Darunter versteht man diejenigen Reaktionen, die durch spezifisch sensibilisierte T-Lymphozyten vermittelt werden und durch die Beteiligung angelockter Lymphozyten und Makrophagen, die nicht spezifisch gegen das betreffende Antigen sensibilisiert sind, verstärkt werden. Klassisches Modell dieser Reaktion ist die Tuberkulinreaktion: 1-2 Tage nach intrakutaner Verabreichung von Tuberkulin an mit Tuberkelbakterien infizierte oder geimpfte Patienten kommt es zur T-Zellabhängigen Überempfindlichkeitsreaktion im Bereich der Injektionsstelle. Hier findet sich ein Infiltrat aus T-Lymphozyten und Makrophagen. Es kommt zur Schwellung und Rötung der Haut; es können auch Nekrosen entstehen. Diese Überempfindlichkeitsreaktion soll hier jedoch für die Vorstellung der Entzündungserkrankung Tuberkulose „missbraucht“ werden. Die immunogenen Granulome sind Ausdruck einer verzögerten oder zellvermittelten Überempfindlichkeitsreaktion (Typ IV). Das morphologische Erscheinungsbild ist vielfältiger als das der Fremdkörpergranulome. Nekrosen in Granulomen sind typischerweise bei drei Krankheiten zu beobachten: bei der Tuberkulose (TB), bei der Syphilis und bei der rheumatoiden Arthritis (rA). Wenn Granulome fusionieren, können sie als Tumor imponieren. Bei der TB spricht man von Tuberkulom, bei der Syphilis von Gumma, und bei der rA von Rheumaknoten. Beispiel: Tuberkulose: Ziel der Abwehr ist es, die Vermehrung der Tuberkelbakterien zu stoppen. Die verzögerte Überempfindlichkeitsreaktion hat die Zerstörung der Makrophagen zum Ziel, die die Tuberkelbakterien enthalten. Dadurch sollen mit den Makrophagen auch die Tuberkelbakterien zerstört werden. Die Granulome sind also ein Indiz dafür, dass die Elimination des antigenen Agens Mühe macht. Klinisch imponieren drei Stadien: das Primärstadium, die hämatogene Aussaat, und die Organtuberkulose. Morphologie: Tuberkulöse Granulome können zentral eine verkäsende Nekrose aufweisen. Immer wieder Nachweis von mehrkernigen Riesenzellen mit hufeisenförmig angeordneten Zellkernen (wie bei der Sarkoidose, unterschiedlich nur die Nekrose). Begleitungsskript zum Kurs Allgemeine Pathologie 18. Sarkoidose Die Sarkoidose (M. Boeck) gilt als Autoimmunkrankheit. Sie befällt bevorzugt Lymphknoten, Lungen, und Haut, gelegentlich auch Knochenmark, Milz, Speicheldrüsen oder gar Augen. Eine konkrete Ursache konnte bis heute nicht identifiziert werden, wobei ein persistenter, schlecht eliminierbarer Erreger als Auslöser angenommen wird (die Suche richtet sich nach wie vor intensiv auf mögliche atypische Mykobakterien). Die Diagnose Sarkoidose kann erst dann gestellt werden, wenn alle anderen, eine granulomatöse Entzündung auslösende Erreger ausgeschlossen wurden (v.a. Pilze, Mykobakterien). Klinisch wird die Sarkoidose entweder durch Lungenfunktionsstörungen manifest (Kurzatmigkeit) oder durch Sehstörungen, meist aber als Zufallsbefund durch verbreiterte Hiluslymphknoten im Thorax-Röntgenbild (z.B. Einstellungsuntersuchung). 60-70% der Patienten verlieren später die Symptome, 20% bleiben klinisch stationär, und nur 10% zeigen eine pulmonale Progression mit progredienter Lungenfibrose und Entwicklung eines Cor pulmonale, aber auch seltener Herz- oder ZNS-Schädigungen. Morphologie: Die Granulome bei der Sarkoidose unterscheiden sich von den verkäsenden Tuberkelgranulomen durch das Fehlen einer zentralen Nekrose (Ausnahmen bestätigen jedoch die Regel, wie gelegentliche verkäsende Nekrosen auch in Sarkoidosegranulomen beweisen). Sie bestehen aus Epitheloidund mehrkernigen Riesenzellen und werden zudem von einem dichten Saum aus Lymphozyten und Plasmazellen umgeben. Im Zentrum der Granulome finden sich gelegentlich Schaumannkörperchen (lamelläre Konkremente aus Kalzium und Proteinen) und Asteroidkörperchen (sternförmige Einschlüsse). Begleitungsskript zum Kurs Allgemeine Pathologie 19. Autoimmunreaktion Als Autoimmunerkrankungen (Autoaggressionserkrankungen), werden alle diejenigen Krankheitsbilder bezeichnet, bei denen Immunreaktionen eine Rolle spielen, die sich gegen körpereigene Substrate richten. Sie können humoraler oder zellgebundener Art sein und gehen mit Zell- und Gewebsschäden einher. Ein normaler Organismus reagiert nicht gegen eigene Gewebsbestandteile und ist ihnen gegenüber tolerant. Wird diese Autoimmuntoleranz jedoch durchbrochen, so wirkt körpereigenes Gewebe pathogen auf den eigenen Organismus und es kommt zur Autoimmunisierung. Neben der Hashimoto Thyreoiditis (siehe unten) zählen die perniziöse Anämie (gegen Parietalzellen gerichtete Autoaggression), die Myasthenia gravis (gegen Acetylcholinrezeptoren auf der motorischen Endplatte gerichtete Autoaggression) und der Diabetes mellitus Typ 1 (gegen Langerhans’sche Inselzellen gerichtete Autoaggression) zu den organspezifischen Autoimmunerkrankungen. Zu den nichtorganspezifischen Autoimmunerkrankungen zählt die autoimmunhämolytische Anämie (AK gegen Erythrozytenoberflächenantigene) und der Systemische Lupus erythematodes (SLE; gegen alle möglichen Antigene gerichtete Antikörper, vor allem aber antineutrophile zytoplasmatische Antikörper, ANCAs). Ätiologie: Für die Entstehung einer solchen Reaktion und die Bildung von Autoantikörpern gibt es verschiedene Theorien: - Durch Denaturierung von Proteinen werden einzelne, sonst verborgene Antigendeterminanten (bestimmte Moleküle) freigelegt. - Zugänglichwerden intrazellulär gelegener Stoffe, die sonst vor dem Immunsystem abgeschirmt waren. - Veränderung von sonst tolerierten Antigenmolekülen durch Virusinfekte (Mediatorrolle von Interferon gamma), bakterielle Entzündungen (Mediatorrolle von Tumornekrosefaktor), oder Medikamente. - Primäre Störung des Immunsystems durch veränderte Immunzellen (Veränderungen der Aminosäuresequenz oder der Konformation der Histokompatibilitätsproteine; MHCP, bitte nachlesen). Beispiel: Hashimoto Thyreoiditis (Chronische lymphozytäre Thyreoiditis) Sie ist die häufigste Thyreoiditisform und auch die häufigste Ursache einer Hypothyreose. Bevorzugt sind Frauen im 4./5. Lebensjahrzehnt betroffen. Die Aggression richtet sich gegen veränderte bzw. vermehrt exprimierte MHCPs auf der Oberfläche von Schilddrüsenepithelien. Die chronisch lymphozytäre Thyreoiditis Hashimoto ist außerdem gehäuft mit anderen Autoimmunerkrankungen assoziiert. Der Beginn dieser Erkrankung ist meist unmerklich und die Mehrzahl der Patienten werden erst im Spätstadium aufgrund ihrer Hypothyreose diagnostiziert. Antikörper gegen thyreoidale Peroxidase (anti-TPOAK) sind in 95%, Thyreoglobulinantikörper (TAK) in 70% der Fälle in erhöhten Titern im Blut nachweisbar. Morphologie: Es kommt zunächst zu einer erheblichen Vergrößerung des Organs und histologisch sieht man eine diffuse Durchsetzung des Interstitiums mit Lymphozyten und Plasmazellen. Oft entwickeln sich Lymphfollikel mit Keimzentren. Das Parenchym geht innerhalb der Infiltrate zugrunde, wobei immer wieder sogenannte lymphoepitheliale Läsionen (Zerstörung des Epithels durch Lymphozyten) zu sehen sind. Die Fibrose ist anfangs gering. Im fortgeschrittenen Stadium kommt es zu ausgedehnten Vernarbungen mit Zerstörung nahezu aller Follikel und einer Schrumpfung des Organs. Im Endstadium finden sich im fibrinösen Gewebe nur noch schüttere, rundzellige Infiltrate, kaum noch intaktes Schilddrüsenparenchym (dies erklärt hinreichend die Hypothyreose). Begleitungsskript zum Kurs Allgemeine Pathologie 20. Transplantatabstoßung Das Problem bei der Organtransplantation besteht darin, dass das Immunsystem des Empfängers das Transplantat als fremd erkennt und es bekämpft (abstößt). Bei der hyperakuten Abstoßungsreaktion richten sich im Empfängerorganismus bereits vorhandene (präformierte) Antikörper gegen AB0-Antigene auf Erythrozyten und gegen Histokompatibilitätsantigene auf der Endotheloberfläche des transplantierten Organes (MHCP-2) und zerstören diese. Eine solche hyperakute Abstoßungsreaktion ist ein dramatisches Ereignis, bei dem die zuvor rosarote, ausreichend durchblutete Niere noch während der OP unter den Augen des Transplantationschirurgen allmählich dunkelrot anläuft, anschwillt, und schließlich die Funktion einstellt. Bei der akuten Abstoßungsreaktion kommt es durch die Wirkung von spezifisch gegen das Transplantat gebildeter zytotoxischer T-Zellen zu einer Hypersensitivitätsreaktion (Typ II). Die Antikörper sind dabei gegen Histokompatibilitätsantigene auf Parenchymzellen (MHCP-1) und auf Endothelzellen (MHCP-2) gerichtet. Es kommt zur Parenchymdestruktion mit Funktionsverlust (z.B. Kreatininanstieg nach Nierentransplantation) und zur Schaumzellbildung in kleinen Arteriolen. Bei der chronischen Abstoßung kommt es durch allmähliche, der klassischen Atherosklerose ähnelnde Veränderungen der kleinen Blutgefäße (konzentrische Intimaobliteration) zu einem Funktionsverlust durch Gewebshypoxie. Ursächlich spielt hier die übersteigerte Präsentation von „Fremdantigenen“ durch dendritische Zellen und andere antigenpräsentierende Zellen des Empfängers eine wichtige Rolle. Vermittelt durch zahlreiche Zytokine (z.B. IL-2, TNF, IFN-gamma, etc.) kommt es zur vermehrten Expression von Adhäsionsmolekülen auf Endothelzellen, zur Schädigung des Endothels, zur Induktion eines prothrombotischen Faktors (tissue factor), und damit zur Atherosklerose-ähnlichen Gefäßveränderung. Bei der Graft-versus-Host-Reaktion (GVHD) greifen NK Zellen (natural killer cells) und zytotoxische T-Zellen des Transplantates (meist ein Knochenmarkstransplantat) die Organe des Empfängers an (dies äußert sich in einer Zerstörung (und Apoptose, siehe dort) der Epithelien in Leber (Hepatosplenomegalie), Darmschleimhaut (Durchfall, Ulzera der Darmschleimhaut), und Epidermis (Hautrötung). Beispiel: Akute Transplantatabstoßung der Niere: Entweder nach wenigen Tagen oder aber auch erst nach Monaten oder Jahren kommt es plötzlich bei nicht mehr ausreichender Immunsuppression (Immunsuppressiva bei Organtransplantierten obligatorisch) zu einer akuten Abstoßungsreaktion, die sich klinisch durch einen angestiegenen Kreatininspiegel oder durch Beinödeme (Proteinverlust) äußert. Morphologie: Dichtes lymphoplasmozytäres Entzündungszellinfiltrat im Bereich des Interstitium mit Auseinanderdrängung des Raumes zwischen Glomerula und Tubuli. Zerstörung der Tubulusepithelien durch einwandernde zytotoxische (T-) Lymphozyten. Infiltration des subendothelialen Raumes durch zytotoxische T-Zellen (sog. Endothelitis). Begleitungsskript zum Kurs Allgemeine Pathologie 21. Reaktive Veränderungen Eine Entzündung ist ein Abwehrprozess des Organismus unter Einbeziehung des Immunsystems, der zu seiner Individualitätswahrung beiträgt. Man unterscheidet akute von chronischen Entzündungen. Akute exsudative Entzündungsreaktion: - mit gesteigerter Gefäßpermeabilität, die zu einem Ausschwitzen von einem Exsudat führt und dadurch zu einer Verdünnung der Noxe beiträgt - mit Transmigration von Blutzellen zur Noxenausschaltung - mit einer Verlangsamung des Blutstroms, um die Ausbreitung der Noxe zu verhindern Dies alles wird von Entzündungsmediatoren gesteuert. Die verschiedenen Formen der akuten Entzündung werden nach dem dominierenden Exsudatsbestandteil und dem Exsudationsort untergliedert: serös, seröskatarrhalisch, fibrinös, eitrig, hämorrhagisch. Dazu kommen noch nekrotisierende oder gangräneszierende Entzündungen. Chronisch granulierende Entzündung (Abszeß, Ulkus oder Fistel) mit kapillarreichem Mesenchym in Form von Granulationsgewebe. Chronisch granulomatöse Entzündung mit knötchenförmiger Zusammenlagerung von Entzündungszellen (Granulom). Beispiel: Tonsillitis Der Rachen übernimmt mit seinen Rachen-, Gaumen- und Zungenmandeln (dem Waldeyer`schenRachenring) eine wichtige Funktion in der Auseinandersetzung des Körpers mit einwandernden Mikroorganismen. Demzufolge gehören entzündliche Läsionen zu den klinisch häufigsten reaktiven Gewebsveränderungen dieser Region. Sie führen zu einer Gewebsvermehrung in diesem Bereich des Respirationstraktes und engen ihn somit ein (Enge = Angina). Die Tonsillitis wird meist durch Rhinoviren, Echoviren, Adenoviren, Influenzaviren und seltener RS (respiratory syncytial) Viren ausgelöst, wobei sich häufig bakterielle Infekte (vor allem beta-hämolysierende Streptokokken und auch Staphylokokken) sekundär aufsetzten (Superinfektion). Besonders schwergradige Verläufe finden sich gelegentlich bei Säuglingen und Kindern, sowie im Rahmen von Grunderkrankungen, die mit einer Schwächung des Immunsystems einhergehen (Diabetes, AIDS, andere Formen der Immundefizienz). Die Superinfektion mit betahämolysierenden Streptokokken ist insofern von großer Bedeutung, da die Gefahr einer Poststreptokokkenglomerulonephritis und eines rheumatischen Fiebers besteht (bitte unbedingt nachlesen). Akute Tonsillitiden können rezidivieren und führen allmählich zu einer Größenzunahme des Organes (chronisch-hyperplastische Tonsillitis) mit der dadurch bedingten Angina des Rachenringes. Morphologie: Bei der Tonsillitis lacunaris findet man Eiterpfröpfe (Granulozyten) in den Krypten (Zelldetritus, Fibrin und Granulozyten, zum Teil auch Pilze oder Bakterien). Es können auch Kryptenanteile durch einen Abszeß zerstört sein (Gewebseinschmelzung mit Granulozyten). Als Zeichen früher schon abgelaufener Entzündungen findet man Narbenareale. Eine nekrotisierende Tonsillitis findet man bei EBV-Infektion, Scharlach, Diphtherie, Angina Plaut-Vincent. Ein Übergriff auf das angrenzende Muskel- und Bindegewebe und die angrenzenden Speicheldrüsen nennt man Peritonsillitis, ggfls. Peritonsilarabszess. Beachte die unregelmäßige Vergrößerung der Keimzentren innerhalb des hyperplastischen lymphatischen Gewebes. Begleitungsskript zum Kurs Allgemeine Pathologie 22. Akute Entzündung Beispiel: Akute Appendizitis Die akute Appendizitis ist eine der häufigsten Ursachen einer notfallmäßigen Laparotomie bei Kindern und Jugendlichen. Bei älteren Patienten kommt es häufig erst in einem späten Stadium zu einer Symptomatik, und diese kann sehr unspezifisch sein, so dass es hier erst spät zu einer Operation kommt. Trotz ihrer Häufigkeit stellt die Appendizitis ein großes diagnostisches Problem dar, da differentialdiagnostisch sämtliche akuten Entzündungen des Bauchraumes (z.B. mesenteriale Lymphadenitis), zum Teil auch Erkrankunegn0des Thoraxraumes (z.B. Myokardinfarkt) in Frage kommen, bei jungen Frauen zudem die Erkrankungen der inneren Geschlechtsorgane (z.B. Salpingitis). Die wichtigsten Säulen der Appendizitisdiagnostik sind (i) Fieber, (ii) (Loslaß-)Schmerzen im rechten Unterbauch mit Abwehrspannung, (iii) Übelkeit und Durchfall und (iv) Leukozytose (bis zu 15.000-20.000 Leukos/mm3). Trotz dieser Kriterien wird selbst der beste Chirurg in ca. 20-25% aller Fälle einen normalen Blinddarm vorfinden, doch stehen Unannehmlichkeiten und OP-Risiko selbst dann noch in einem sehr guten Verhältnis zu der hohen Morbidität und Mortalität eines durchgebrochenen Blinddarmes (ca. 2%). Hier finden sich dann häufig schon fortgeschrittene entzündliche Veränderungen bis hin zur Ruptur, Gangrän und ausgedehnter Peritonitis. Ätiologisch findet sich in ca. 5080% aller Appendizitiden ein Hinweis auf Obstruktion des Lumens (durch Kotstein, Gallenstein, Tumor, oder Oxyuriasis vermicularis). Morphologie: Die Frühphase ist durch den appendizitischen Primäraffekt gekennzeichnet, das heißt durch eine Ansammlung von Granulozyten in der Mukosa und Submukosa, sowie etwas später ein flaches Ulkus in der Tiefe einer Schleimhautbucht mit einem granulozytären Exsudat an der Oberfläche und Granulozyten in der Appendixlichtung („katharralische Appendizitis“). Im weiteren entwickelt sich eine diffuse Leukozyteninfiltration aller Wandschichten mit einem fibrinöseitrigen Exsudat auf der Serosaseite („Durchwanderungsperitonitis“). Von hier aus greift die Entzündung auf das viszerale Peritoneum des Mesenteriolums über (wodurch es zu Schmerzen im rechten Unterbauch kommt). Im weiteren Verlauf kann es dann zur Entwicklung einer abszedierenden Appendizitis kommen und bei Entstehung von Wandnekrosen können diese mit Fäulniserregern besiedelt werden und es kommt zur gangränösen Appendizitis. Das letzte Stadium ist die Perforation, entweder frei in der Bauchhöhle oder von angrenzendem Gewebe (vor allem dem großen Netz) abgegrenzt (=“gedeckt“). Begleitungsskript zum Kurs Allgemeine Pathologie 23. Chronisch fibrosierende Entzündung Beispiel 1: Chronisch fibrosierende Cholezystitis Die chronische Cholezystitis ist die häufigste Gallenwegserkrankung und sie ist meist (ca. 90%) auf ein Gallensteinleiden (Cholezystolithiasis) und die dadurch bedingte temporäre Obstruktion des Gallenganges zurückzuführen. Etwa 10-20% aller Einwohner der Industrienationen tragen Gallensteine, meist Cholesterinsteine (80%) oder Bilirubin-Kalzium = Pigment-Steine. Ca. 1 Million Patienten werden jährlich mit Gallensteinen diagnostiziert und 500.000 werden pro Jahr operiert. Risikofaktoren für Gallensteine: Frauen>Männer 2:1, Industrienationen, Adipositas, Östrogen (Pille, Schwangerschaft), Alter (5% mit 40 J., 30% mit 80 J.), außerdem mögliche hereditäre Faktoren. Ohne Gallensteine entwickeln nur sehr schwer kranke Patienten eine akute Cholezystitis (nach Trauma, großen Operationen, Verbrennungen, Sepsis und Multiorganversagen, aber auch postpartal und nach langandauernder intravenöser Ernährung). Die steintragende Gallenblase macht sich häufig mit kolikartigen Oberbauchbeschwerden bemerkbar. Es kommt durch die Obstruktion des Ausführganges durch den Stein zu einem Anstieg des luminalen Druckes, zu Schmerzen, zu Andauung der Schleimhaut durch die Gallensalze, und zur Perfusionsstörung der Mukosa. Erst sekundär kann sich evtl. eine bakterielle Infektion aufsetzen. Wenn ein Gallensteinleiden durch Zufall bei einer Sonographie entdeckt wird, sollte die Gallenblase entfernt werden, auch wenn es sich um einen jungen Patienten handelt und er keinerlei Beschwerden hat. Zwar bekommen ca. 80% der Patienten nie eine klinische Symptomatik, doch wenn es im höheren Lebensalter bei ihm dann zu Beschwerden durch die Steine kommt, ist das Risiko, eine Operation durchzuführen, viel höher, zumal eine Operation in einen akut entzündeten Bauchraum hinein ein zusätzliches OP-Risiko besitzt. Außerdem ist das Risiko bei Gallensteinleiden, ein Gallenblasenkarzinom zu entwickeln, erhöht. Methoden, die Steine aufzulösen (durch Medikamente oder Schallwellen) sind nicht sinnvoll, da die Gallenblase, die einmal Steine gebildet hat immer wieder dazu neigt. Die Ursache wird also nicht bekämpft. Klinisch äußert sich die akute Cholezystitis meist in einem schweren, plötzlichen, sehr schmerzhaften (rechter Oberbauch) Ereignis mit Fieber, Leukozytose, Übelkeit, Durchfall und Tachykardie. In den meisten Fällen (ca. 75%) heilt die akute Entzündung nach ca. einer Woche allmählich ab (nur um später mit hoher Wahrscheinlichkeit wieder aufzuflammen, deshalb jetzt prophylaktisch cholezystektomieren). In ca. 25% der Fälle muß bei Persistenz und Verschlimmerung der klinischen Symptomatik mit deutlich erhöhtem OP-Risiko unmittelbar chirurgisch interveniert werden, um der Gefahr der Perforation vorzubeugen. Morphologie: Das Kurspräparat zeigt eine chronische Cholezystitis. Die Veränderungen können charakteristischerweise sehr diskret sein, was in krassem Widerspruch steht zu der ausgeprägten klinischen Symptomatik. Bei der histologischen Untersuchung findet sich eine leicht- bis mäßiggradige chronische Entzündung der Schleimhaut mit einer Hypertrophie der M. propria (als Ausdruck rezidivierender Entzündungen). Die Submukosa schließt ein lymphoplasmazelluläres Infiltrat ein. Drüsenähnliche Schläuche, die als Fortsätze der Schleimhauttäler die gesamte Gallenblasenwand durchsetzen (Pseudodivertikel), bezeichnet man als Aschoff-Rokitansky’sche Sinus. Die Subserosa ist durch eine chronisch fibrosierende Entzündung beträchtlich verbreitert. Sie schließt kleine histiozytäre Granulome ein. Begleitungsskript zum Kurs Allgemeine Pathologie 24. Chronisch fibrosierende Entzündung Beispiel 2: Chronisch fibrosierende Pankreatitis Die primäre chronische Pankreatitis ist eine entzündlich-fibrosierende Erkrankung des Drüsenparenchyms. Sie ist die Folge wiederholter akuter Entzündungen mit dadurch bedingtem Untergang des interstitiellen und vor allem des azinären Gewebes mit Entwicklung von irreversiblen Lumenveränderungen der Gänge. Ursächlich spielen entweder eine Lumenobstruktion des Pankreasganges, z.B. durch Gallensteine, eine wichtige Rolle (vor allem Frauen, 3:1), in den Industrienationen jedoch in erster Linie der Alkoholabusus (vor allem Männer 6:1). Weitere Ursachen wurden diskutiert, doch bleiben 10-20% der Pankreatitiden „idiopathisch“ (nicht erkennbar Ursache). Ätiologie: Es kommt zur Pankreatitis, wenn Azinuszellen zugrunde gehen, durch Zusammenbruch der Barriere zwischen verschiedenen subzellulären Kompartimenten inaktive Proenzyme (z.B. Prophospholipase, Proelastase) mit Aktivatoren (v.A. Trypsin) in Kontakt geraten und damit aktive Enzyme beginnen, das Pankreasparenchym anzudauen. Folge ist die multifokale, später konfluierende und auf extrapankreatische Gewebe (z.B. Netz, Peritoneum, Subkutis) übergreifende Fettgewebsnekrose mit Verseifung (kalkspritzerhafte Fettgewebsnekrosen durch die kombinierte Wirkung von Pankreasenzymen und Kalzium). Ätiologisch spielen auch Mikrozirkulationsstörungen, Entzündungszellinfiltration mit Freisetzung von Zytokinen, Mediatoren und Sauerstoffradikalen eine wichtige Rolle. Schließlich werden auch Blutgefäße zerstört und es kommt zur hämorrhagischen Pankreatitis. Diese heilt in einem Grossteil der Fälle ab (5% initiale Mortalität im Schock), und wird ggfls. zur chronisch rezidivierenden Pankreatitis. Klinische Leitsymptome sind rezidivierende, zum Teil sehr starke, auch kolikartige Oberbauchschmerzen, die Stunden bis Tage andauern können und charakteristischerweise gürtelförmig in den oberen Rücken ausstrahlen (DD: Magenulkusperforation, Mesenterialvenenthrombose mit Darmgangrän, durchgebrochene Cholezystitis). Weitere Symptome: Nahrungsintoleranz (Fett), Maldigestion aufgrund der Einschränkung der exokrinen Pankreasfunktion und in 1/3 der Fälle ein Insulinmangeldiabetes. Laborchemisch imponiert vor allem bei der akuten Pankreatitis der Anstieg des Serumspiegels von Lipase und Amylase. Morphologie: Histologisch sieht man eine starke Bindegewebsvermehrung (Narbenzüge als Hinweis auf zurückliegende akute Entzündungsschübe) mit Entzündungszellinfiltraten (Lymphozyten, Plasmazellen, Histiozyten). Zunächst kommt es zu einer interlobulären Fibrose und schließlich dringt das Bindegewebe in die Drüsenazini ein (intralobuläre Fibrose), splittet sie auf und führt zu deren vollständigen Untergang. Charakteristischerweise bleiben Ausführgänge und Langerhans’sche Inseln wesentlich länger erhalten und gehen erst im fortgeschrittenen Stadium der chronischen Pankreatitis unter. Es können kleinere oder sogar größere konfluierende Nekrosen mit Zystenbildung auftreten. Begleitungsskript zum Kurs Allgemeine Pathologie 25. Pseudotumoröse entzündlich-reaktive Gefäßproliferation Als Reaktion auf ein Trauma oder eine chronische Entzündung kann es zu einer tumorartigen Veränderung kommen, die durch die granulationsgewebeartige Proliferation von Kapillaren gekennzeichnet ist. Es wird vermutet, dass Östrogen dabei eine Rolle spielt (gehäuftes Auftreten in der Schwangerschaft), doch ist dies letzlich wissenschaftlich nicht bewiesen. Beispiel: Pyogenes Granulom: Das pyogene Granulom ist ein auffallend schnell wachsender Tumor der Haut oder der oralen Schleimhaut, welcher oft oberflächlich ulzeriert und entsprechend leicht blutet. In ca. einem Drittel der Fälle ist tatsächlich ein Trauma ursächlich. Es besteht nach lokaler Entfernung eine ausgeprägte Rezidivgefahr. Relativ gehäuft kommt der Tumor ferner bei schwangeren Frauen vor (ca. 1% aller Schwangeren entwickeln ein pyogenes Granulom in der Mundhöhle, welches nach der Entbindung rasch spontan verschwindet – Rolle von Östrogen vermutet, aber nicht bewiesen). Morphologie: Das pyogene Granulom besteht histologisch aus einer dichten, an Granulationsgewebe erinnernden Proliferation von kleinen Blutgefäßen, assoziiert mit Ödembildung und Entzündungszellinfiltration (Lymphozyten, Monozyten, Makrophagen). Begleitungsskript zum Kurs Allgemeine Pathologie 26. Hamartom Hamartome zählen zu den tumorähnlichen Läsionen. Es sind Fehlentwicklungen (atypisch differenzierte Keimgewebe), die umschrieben in einem Gewebe auftreten und als Tumoren aus unorganisierten, wenngleich ausdifferenzierten Zellverbänden imponieren. Meist überwiegt das Bindegewebe. Obwohl Hamartome aus den gleichen, vollständig ausdifferenzierten Zellverbänden bestehen wie diejenigen des umgebenden Organes, entsprechen sie nicht dessen Gewebsarchitektur. Hamartome sind somit keine Neoplasien! Sie treten in verschiedenen Organen und Geweben entweder einzeln oder in mehreren Organsystemen gleichzeitig auf (vgl. vor allem die tuberöse Sklerose und andere Phakomatosen). Auch finden sie sich gelegentlich assoziiert mit verschiedenen Grunderkrankungen, wie z.B. die hamartomatösen Polypen des Gastrointestinaltraktes im Rahmen des Peutz-Jeghers-Syndroms und die pigmentierten Lisch-Knötchen in der Iris, die bei der Diagnose einer Neurofibromatose hinweisgebend sein können. Wenngleich die Ätiologie klar definiert und gegenüber den gutartigen Neoplasien abgegrenzt ist, so sind sich viele Mediziner nicht immer einig, zu welcher Gruppe manche Tumore zugeordnet werden sollen (z.B. Hämangiome, Lymphangiome, Adenome der Leber, Nierenfibrome, Entwicklungszysten in der Niere, dem Pankreas oder der Lunge). Vor allem das gehäufte Auftreten im Kindesalter spricht für eine Interpretation als Hamartome. Beispiel: Chondrohamartom der Lunge: Ein Chondrohamartom ist in der Lunge gewöhnlich asymptomatisch und wird als Zufallsbefund bei Röntgenuntersuchungen (entweder Routineuntersuchung beim Betriebsarzt oder im Rahmen des Tumorstagings) gefunden. Dennoch muß zur Abklärung eines malignen Prozesses (vor allem einer Lungenmetastase) eine histologische Differenzierung erfolgen, die bei entsprechender Lokalisation oft nur durch Thorakotomie möglich ist. Der Tumor ist meist 1 bis 4 cm groß, kann selten auch einen Durchmesser von bis zu 20 cm erreichen. Das Chondrohamartom der Lunge ist immer gutartig. Morphologie: Die Hauptmasse wird von Knorpel gebildet, in dem sich gelegentlich Spalten befinden, die von kubischem oder Flimmerepithel ausgekleidet sein können. Außerdem kommt manchmal fibröses oder myxomatöses Bindegewebe, Fettgewebe, sowie gelegentlich glatte Muskulatur vor. Immer wieder auch Nachweis lymphatischen Gewebes. Der Tumor wächst sehr langsam und wird von einer Pseudokapsel aus atelektatischem (druckbedingt nicht ventiliertem und minderperfundiertem) Lungengewebe umgeben. Begleitungsskript zum Kurs Allgemeine Pathologie 27. Teratom Das Teratom ist eine angeborene Mischgeschwulst. Es ist eine durch Störung der Entwicklung entstandene embryonale Tumorart, die aus mehreren organartigen Teilen besteht. Es geht von allen drei Keimblättern aus und zeigt häufig eine maligne Entartung; vor allem das Teratom des Hodens, das häufig mit anderen malignen Keimzelltumoren (meist einem embryonalen Karzinom) assoziiert ist (seltener dagegen das Teratom des Ovars). In einem ungeordneten Nebeneinander sind die Differenzierungsprodukte aller drei Keimblätter zu sehen, die von den pluripotenten Zellen der Gonaden, aber auch gelegentlich von versprengten pluripotenten Zellen aus anderen Regionen (z.B. im Sakrokokzygealraum, Mediastinum, Retroperitoneum) ausgehen. Beispiel: Teratom des Ovars: Es ist zu 99% benigne und wird auch Dermoidzyste genannt. Es enthält reife Derivate aller drei Keimblätter, doch überwiegt meist die ektodermale Differenzierung (in Haare, Zähne, Talgdrüsen). Das Teratom des Ovars tritt gehäuft im Säuglings- und Adoleszentenalter auf, mit einem Maximum der Diagnose im zweiten Lebensjahr (kongenital vorhandene Teratome) und einem zweiten Maximum im Adoleszentenalter und jungen Erwachsenenalter (zwar pränatal schon vorhandene, aber nur langsam wachsende Teratome). Es gibt auch monodermale Läsionen, in denen nur eine Keimblattdifferenzierung vorhanden ist (Struma ovarii, Karzinoid). Teratome mit malignen Anteilen werden als unreife Teratome bezeichnet und entwickeln sich entsprechend des betroffenen Keimblattanteiles u.a. zu Plattenepithelkarzinomen, Melanomen, Schilddrüsenkarzinomen. Morphologie: Die Dermoidzyste (reifes, zystisches Teratom) zeigt häufig Anteile ektodermaler Herkunft (z.B. Haut und Haare), aber auch Anteile mesodermaler und entodermaler Differenzierung. Makroskopisch sind schon Haare, Zähne, Knochen oder Epidermis erkennbar, die von einer derben, glatten Kapsel umgeben sind. Mikroskopisch kommen dann außerdem gelegentlich noch periphere Nerven, Hirngewebe, Darmepithel oder Nebennierengewebe zum Vorschein. Die Gewebeformen liegen regellos durcheinander und sind in ausdifferenziertes lockeres Bindegewebe eingebettet. Begleitungsskript zum Kurs Allgemeine Pathologie 28. Epitheliale Tumore Bösartige Geschwülste, die von den Epithelien ausgehen, bezeichnet man als Karzinome. Plattenepithelkarzinome entstehen auf dem Boden des Plattenepithels der äußeren Haut, der Mundhöhle, der Speiseröhre, der Scheide, des Anus oder des Penis. Sie können jedoch auch auf dem Boden einer Plattenepithelmetaplasie, beispielsweise im Bronchialtrakt oder in der Harnblasenschleimhaut, entstehen. Es handelt sich um maligne Neoplasien, die sich aus einem Progreß von dysplastischen Vorstufen heraus entwickeln (vgl. CIN III in diesem Skript). Die Diagnose eines Karzinoms beruht in der Regel auf dem Nachweis invasiven Tumorwachstums, wobei je nach Organsystem und Ausgangsgewebe unterschiedliche Strukturen, in jedem Fall aber die Basalmembran, durchbrochen sein müssen, um die „Karzinom“-diagnose zu stellen (z.B. Invasion durch Muskularis mucosae beim Kolonkarzinom, durch die bindegewebige Kapsel beim Schilddrüsenkarzinom, etc.). Beispiel: Plattenepithelkarzinom der Mundhöhle (Zunge): Das Plattenepithelkarzinom stellt über 90% der bösartigen oralen Neubildungen dar und betrifft bevorzugt den unteren Teil der Mundhöhle. Es geht aus meist multifokal in der gesamten Mundhöhle verteilten nichtinvasiven Präkanzerosen hervor, die in der Mundhöhle als Leukoplakie (griech.: leukos = weiß, weißer derber Fleck) bezeichnet werden. Diese wiederum entstehen allmählich durch chromosomale Aberrationen aufgrund einer langjährigen unphysiologischen Reizung (vor allem durch Alkohol und Rauchen, sowohl Zigarettenrauch und vor allem an der Lippe durch Pfeifenrauch). Das Plattenepithelkarzinom wächst meist diffus infiltrierend und neigt zu frühzeitiger Lymphknotenmetastasierung und breiter Infiltration in das umgebende Gewebe. Gelegentlich sieht man ein exophytisches Tumorwachstum durch dann meist besser differenziertere Zellverbände (= bessere Prognose). Entsprechend der Lokalisation und der dadurch bedingten Früherkennung und chirurgischen Eradizierbarkeit liegt die 5-Jahresprognose zwischen 90% (Lippenkarzinome) und 20-30% (Mundbodenkarzinome). Morphologie: Die Tumorzellen tragen Züge der Keratinozyten der normalen Epidermis, das heißt, die Zellen sind groß, eosinophil, teilweise fusiform abgeplattet, und zeigen zum Teil sehr deutliche Zell-Zell-Grenzen mit strickleiterähnlichen Anordnungen von Desmosomen (= Intrazellularbrücken). Die Kerne variieren leicht bis mäßig in Form, Größe und Chromatingehalt. Vereinzelt sieht man Mitosen. Die Tumorzellen bilden solide Formationen und häufig zapfenartige Formationen „Tumorfinger“. Typisch für ein gut differenziertes Plattenepithelkarzinom ist die zumeist parakeratotische Verhornung, häufig unter dem Bild von Hornperlen. Begleitungsskript zum Kurs Allgemeine Pathologie 29. Mesenchymale Tumoren Sie stammen aus Geweben des Mesoderms: Skelett, Binde- und Stützgewebe, Gefäße, Blutzellen sowie Urogenitaltrakt. Gutartige Tumoren sind: Rhabdomyom (quergestreifte Muskulatur), Leiomyom (glatte Muskulatur), Fibrom (Bindegewebe), Lipom (Fettzellen), Chondrom (Knorpelgewebe), Osteom, Hämangiom und Nävuszellnävi. Bösartige Tumoren sind entsprechend: Rhabdomyosarkom, Leiomyosarkom, Fibrosarkom, Liposarkom, Chondrosarkom, Osteosarkom, Hämangiosarkom und malignes Melanom. Beispiel 1: Lipom (gutartig): Gutartiger Tumor, der sich von reifen Fettzellen herleitet. Es ist der häufigste Weichgewebstumor des Erwachsenen, und tritt meist im mittleren Erwachsenenalter auf. Meist im subkutanen Fettgewebe gelegen und gelegentlich auch intramuskulär (erhöhte Rezidivneigung!). Immer wieder finden sich Beimischungen anderer Zellverbände (z.B. Angiolipome mit vermehrten kleinen Blutgefäßen, Fibrolipome mit prominentem Bindegewebsanteil). Lipome unterscheiden sich z.T. konsequent in ihren Chromosomenaberrationen, z.B. 12q14-15, 6q, 13q in reinen Lipomen vs. 16q und 13q in pleomorphen Lipomen. Lipome sind indolent, Angiolipome oft sehr schmerzhaft. Morphologie: Ein in der Größe sehr variabler Fettgewebstumor, der im Randbereich von einer bindegewebigen Kapsel umgeben ist und von zarten bindegewebigen Septen lobuliert wird. Die Adipozyten sind gleichförmig (homogene Größenvariation aufgrund des unterschiedlichen Anschnittes der Zellen) mit randlichen, unauffälligen Zellkernen. Beispiel 2: Liposarkom (bösartig): Maligner Tumor aus gewucherten Zellen, welche reife und unreife Fettzellen nachahmen. Sie bevorzugen Erwachsene in der 5. bis 6. Lebensdekade, meist Männer, und finden sich meist im Bereich der Oberschenkel, des Rückens und des Retroperitoneums. Sie sitzen meist tiefer im Weichgewebe als Lipome und können gelegentlich multizentrisch auftreten. Manche Liposarkome zeigen eine charakteristische chromosomale Aberration (z.B. t(12,16) beim myxoiden Liposarkom). Liposarkome neigen zur Rezidivierung und mit jedem Rezidiv zur allmählichen Dedifferenzierung hin zu einem immer maligneren Tumor, welcher schließlich metastasieren kann. Aus diesem Grund muß der Diagnose eines (auch hoch differenzierten) Liposarkoms eine radikale, komplette chirurgische Tumorentfernung folgen. Morphologie: Hier zeigen sich unterschiedlich große Lipozyten, mit zum Teil atypischen, gering bis mäßig pleomorphen Zellkernen (zahlreiche Tumorzellen zeigen eine randliche Kompression der vergrößerten, hyperchromatischen Kerne nach Art einer Siegelringzelle. Sie werden dann als Lipoblasten bezeichnet). An zahlreichen Stellen ist zelldichtes Tumorgewebe mit spindelförmigen Zellelementen und mäßiger bis hochgradiger Zell- und Kernpleomorphie. Schlechter differenzierte Liposarkome zeigen oft in einem Großteil des Tumors keine Differenzierung in Adipozyten, was die Diagnostik deutlich erschweren bzw. unmöglich machen kann, wenn nicht zahlreiche repräsentative Schnittstufen untersucht werden bzw. wenn nicht alles Tumorgewebe zur Diagnostik in die Pathologie gesandt wird (sondern in „Privatgewebebanken“ der Einsender endet. Begleitungsskript zum Kurs Allgemeine Pathologie 30. Lymphom Lymphome gehen von dem lymphatischen System aus. Der klinische Verlauf reicht von nahezu gutartig (langsam wachsend, indolent) bis hochmaligne, wobei viele Lymphome im Lauf der Jahre eine allmähliche Progression hin zu maligneren Verlaufsformen zeigen. Ätiopathogenetisch sollten sie nicht von den Leukämien unterschieden werden, da sich hier lediglich die Verteilungsmuster im Körper unterscheiden und es zudem zahlreiche Grenzüberschreitungen gibt (z.B. Leukämische Aussaat eines fortgeschrittenen, nun therapierefraktären Lymphoms). Eine wichtige Unterscheidung ist jedoch in Hodgkin-Lymphome (M. Hodgkin) und Non-Hodgkin-Lymphome (NHL), da sich diese Krankheiten sowohl bezüglich des Ausbreitungsmusters als auch der Therapie deutlich unterscheiden: Die Hodgkin-Lymphome ((gekennzeichnet durch das Auftreten von Hodgkin-Zellen (= atypische blasenartige Zellen mit großem, gelapptem Kern) und Sternberg-Riesenzellen (Fusion mehrerer Hodgkin-Zellen, mit großen Nukleolen in hellen Kernen)) zeigen eine zunächst lokale Begrenzung, was eine chirurgische Resektion ermöglicht (nach vorangegangenem staging zur Bestimmung der Tumorausdehnung im Körper) wohingegen bei NHLs aufgrund der frühen Tumorzelldisseminierung im Körper nur systemische Therapieansätze sinnvoll sind. Lymphome gehen aus lymphoiden Zellen hervor, die in unterschiedlichen Stadien der Zellreifung entartet sind (z.B. hochdifferenzierte, follikuläre B-Zell-Lymphome oder Plasmozytome vs. undifferenzierte precursor cell Lymphome). Alle Lymphome gehen auf eine einzige entartete Zelle zurück und sind deshalb monoklonal. Sie lassen sich anhand der Expression von zahlreichen Oberflächenmarkern heute sehr gut durchflußzytometrisch differenzieren. Ca 80-85% aller NHLs gehen aus der B-Zell-Linie hervor. Beispiel: Hochmalignes Non-Hodgkin-Lymphom der B-Zell-Reihe: Nach der erst vor wenigen Jahren erneuerten REAL-Klassifikation werden Lymphome in B- und T-Zell-Lymphome und in niedrig- und hochmaligne Lymphome unterteilt. Zu den hochdifferenzierten B-Zell-Lymphomen zählt das follikuläre Lymphom (dort finden sich die B-Zellen ja üblicherweise auch in einem Lymphknoten), zu den wenig differenzierten das diffuse, großzellige B-Zell-Lymphom. Das follikuläre Lymphom kann in einem Lymphknoten auch leicht mit einer reaktiven Lymphknotenschwellung verwechselt werden, doch können hier entsprechende immunhistochemische Markerstudien differenzieren helfen. Die Diagnose eines hochmalignen Lymphoms (wie hier das Kurspräparat) ist biesbezüglich einfacher: Morphologie: Scharfbegrenzter, nicht umkapselter, diffus (nicht follikulär) wachsender Tumor mit überwiegend großen blastenartigen Zellen mit unregelmäßig geformten, teilweise eingekerbten, blassen Zellkernen und deutlich prominenten Nukleolen, gelegentlich auch mehreren Nukleolen. Das Zytoplasma ist überwiegend nur sehr schwer abgrenzbar (da kaum noch vorhanden). Dazwischen kleinere lymphoide Elemente (Beimischung nichtneoplastischer Lymphozyten). Massenhaft Mitosen, auch atypische Mitosen. Gelegentlich pyknotische Zellkerne mit gut abgrenzbarem, stark eosinophilem Zytoplasma (Apoptosen). Begleitungsskript zum Kurs Allgemeine Pathologie 31. Atherosklerose Die Atherosklerose mit ihren Folgeerkrankungen wie Myokard- und Zerebralinfarkt ist für die Mehrheit der Todesfälle in den westlichen Ländern verantwortlich. Die Atherogenese (Entstehung der Atherosklerose) ist ein chronischer Prozeß, der in der Regel in der frühen Kindheit beginnt und unaufhaltsam fortschreitet. Die Atherosklerose ist jedoch keine primär degenerative Erkrankung, sondern im wesentlichen durch drei aufeinanderfolgende, zum Teil auch parallel nebeneinander ablaufende Prozesse gekennzeichnet: In der ersten Phase kommt es zu einer Adhäsion und transendothelialen Emigration von Monozyten, die subendothelial zu Makrophagen differenzieren, Cholesterin aufnehmen, und als Schaumzellen eine Wegbereiterfunktion für die nachfolgenden Schritte in der Atherogenese übernehmen. In der zweiten Phase – der Proliferationsphase – kommt es nun zur Proliferation glattmuskulärer Zellen in der Gefäßmedia. Die durch zunächst vitale, später nekrotisch zerfallende Schaumzellen ausgebildeten Lipidkerne in atherosklerotischen Läsionen werden gegen den Blutstrom von einer dichten bindegewebigen Kappe abgetrennt. Ätiologisch letztlich ungeklärt, sind die Mechanismen der Atherosklerose in verschiedenen Hypothesen pathophysiologisch eingegrenzt. Eine zentrale Rolle spielt in jedem Fall das (enzymatisch oder oxidativ modifizierte) LDL (low density Lipoprotein), sowohl als Baustoff früher atherosklerotischer Läsionen, als auch als Mediator (z.B. chemotaktische Wirkung auf zirkulierende Monozyten, Differenzierungsstimulus für Makrophagen, Entzündungsmediator für Komplement und andere Komponenten des Immunsystems etc.). Weitgehende Akzeptanz besitzt die „response to injury“ Hypothese, wonach die Atherogenese durch eine Endothelschädigung (z.B. durch mechanische Faktoren (Hochdruck) oder durch chemisch/toxische Faktoren (Zigarettenrauch, Diabetes)) ausgelöst und unterhalten wird. Es kommt durch diese Prozesse zu einer allmählichen Zunahme der Dicke der Gefäßwand und zu einer exzentrischen Lumenobliteration, die erst spät im Verlauf der Erkrankung – und in Abhängigkeit von dem verbleibenden vasodilatatorischen Restpotential des Gefäßes – hämodynamisch relevant wird (vgl. Koronarsklerose). Dabei ist es interindividuell sehr unterschiedlich, ob sich die Atherosklerose primär in der Aorta, den Herzkranzgefäßen, den Renalarterien oder z.B. den Hirnbasisgefäßen manifestiert. Risikofaktoren der Atherogenese: Hypercholesterinämie (insbesondere LDL>HDL), Adipositas, Rauchen, mangelnde sportliche Betätigung, Hochdruck, Diabetes mellitus. Die Atherosklerose muß pathophysiologisch strikt von anderen Arterienerkrankungen abgegrenzt werden, wie z.B. der Mönckeberg’schen Mediasklerose, der Arteriolosklerose, der fibrointimalen Hyperplasie und der Transplantatvaskulopathie. Begleitungsskript zum Kurs Allgemeine Pathologie 32. Koronarsklerose Die koronare Herzerkrankung ist die Manifestation der Atherosklerose an den Herzkranzarterien. Bedingt durch flußlimitierende Koronarstenosen kommt es zur Koronarinsuffizienz, der ein Mißverhältnis zwischen Sauerstoffbedarf des Myokards und Sauerstoffangebot durch die Herzkranzgefäße zugrunde liegt. Von großer Bedeutung ist dabei ferner die Dilatationsreserve des Koronargefäßes. Entsprechend der Lokalisation der atherosklerotischen Läsion (meist innerhalb der ersten 2 - 3cm nach Abgang des Koronargefäßes aus der Aorta) kommt es zu Funktionsstörungen des betroffenen Myokardareals: Arrhythmien, Angina pectoris, Herzinfarkt, plötzlicher Herztod. Prädisponierend für eine Minderperfusion ist vor allem eine hochdruckbedingte Linksherzhypertrophie, in der die Herzarbeit und damit der Sauerstoffbedarf weiter gesteigert ist. Ätiologisch relevant sind die gleichen Mechanismen und Risikofaktoren, wie sie im Kapitel Atherosklerose vorgestellt wurden. Wichtig ist im Bereich der Koronargefäße ferner die Problematik der Plaqueinstabilität. Sofern die fibröse Kappe den Blutstrom (und damit die sehr aggregationsfreudigen Plättchen) von dem Atherominhalt (Lipidkern) fernhält, ist die Durchblutung meist ungestört. Erst durch Plaqueruptur kommt es zur Anlagerung eines muralen (wandständigen) Thrombus und schließlich zur kompletten Gefäßobliteration durch einen okklusiven Thrombus. So kann man sich auch erklären, daß recht junge Menschen plötzlich am Herzinfarkt versterben, die nie zuvor eine entsprechende klinische Symptomatik, wie z.B. eine Angina pectoris, gekannt haben (plötzlicher Herztod). Ätiologisch relevant für die Plaqueruptur sind letztlich wieder die gleichen Mechanismen, die die Atherogenese unterhalten und auch die gleichen Risikofaktoren. So ist es auch sehr empfehlenswert, selbst für einen langjährigen „Sünder“ mit manifester Koronarsklerose, seine Risikofaktorlast zu reduzieren (mit rauchen aufhören, mit Sport anfangen, etc.). Diagnostisch von zentraler Bedeutung ist die Herzkatheteruntersuchung, in der sowohl durch Verabreichung eines Kontrastmittels die Lumendurchgängigkeit des Koronarsystems beurteilt werden kann, ferner durch Injektion verschiedener Mediatoren die Dilatationsreserve der Gefäße überprüft wird, und schließlich wichtige Hinweise auf den Funktionszustand des Myokards erlangt werden können. Auch ist es möglich, über den Katheter direkte Interventionen zu unternehmen: Verabreichung lytischer Medikamente beim frischen Infarkt, Plazieren von Stents zur Offenhaltung gefährdeter Areale, Ballondilatation, etc.. Therapeutisches Mittel der Wahl ist nach wie vor die Bypassoperation, in der Venensegmente aus dem Bein (oder besser Anteile der A. mammaria) proximal der Éngstelle angenäht und dann auf einen Koronargefäßanteil distal der Engstelle genäht werden. Die Engstelle wird umgangen (bypass). Morphologie: Lumenobliteration durch fortgeschrittene atherosklerotische Läsion mit Lipidkern, fibröser Kappe und ausgeprägter Myofibroblastenproliferation mit Gefäßwandverbreiterung. In vielen Läsionen ist ein wandständiger Thrombus nachweisbar. Begleitungsskript zum Kurs Allgemeine Pathologie 33. Myokardinfarkt Der Herzinfarkt stellt eine ischämische Koagulationsnekrose dar. Er wird durch Sauerstoffmangel bei Sklerose, Thrombose oder selten Embolie der Herzkranzgefäße hervorgerufen. Mit den üblichen Routinefärbungen werden die frühesten feingeweblichen Veränderungen 12 bis 24 Stunden nach Infarktbeginn sichtbar. Morphologie: nach 24h: Die nekrotischen Herzmuskelfasern zeigen einen Verlust der Querstreifung. Sie sind verschmälert und weisen im Vergleich zu den normalen Myokardiozyten eine verstärkte Eosinophilie (Ausdruck der beginnenden Koagulationsnekrose) und einen feingewellten Verlauf auf. Im Interstitium sieht man ein eiweißarmes Ödem sowie eine Hyperämie der Kapillaren als morphologischen Ausdruck einer frühen entzündlichen Reaktion. nach 3 Tagen: Die infarzierten Herzmuskelfasern sind kräftig eosinrot gefärbt, die Kerne haben ihre Anfärbbarkeit mit Hämalaun verloren. Im Interstitium erkennt man ein granulozytäres Entzündungszellinfiltrat. Diese akute entzündliche Reaktion nimmt in den folgenden Tagen weiter zu, und die nekrotischen Herzmuskelfasern werden aufgelöst, teilweise unter dem Bild von leeren Sarkolemmschläuchen. nach 10 Tagen: Der größte Teil des nekrotischen Gewebes ist durch die polymorphkernigen Granulozyten und Makrophagen abgeräumt. Im Infarktgebiet herrschen nunmehr Makrophagen, Lymphozyten und Plasmazellen vor. Innerhalb eines ödematös aufgelockerten Maschenwerkes aus Stützgerüstfasern sieht man wenige Kapillaren und einzelne Fibroblasten als früheste Zeichen einer Organisation. nach 14 Tagen: Die Nekrose ist vollständig resorbiert und durch ein fibrovaskuläres Granulationsgewebe ersetzt. Während der folgenden Wochen unterliegt das zuvor gefäßreiche Granulationsgewebe einer allmählichen fibrösen Metamorphose. Gegen Ende des zweiten Monats liegt nur noch eine faserreiche, zellarme Narbe vor. Begleitungsskript zum Kurs Allgemeine Pathologie 34. Thrombose/Rekanalisiertes Gefäß Man versteht darunter den vollständigen oder teilweisen Verschluß eines Gefäßes durch ein intravital entstandenes, fibrinhaltiges Thrombozytenaggregat. Die Thrombose ist eine intravitale Blutgerinnselbildung, die man als inadäquate Blutstillung bezeichnen kann und folglich in ihrem Ablauf große Ähnlichkeit mit ihr hat. Es gibt drei Faktoren, die die Bildung einer Thrombose begünstigen (Virchow Trias, thrombogene Trias): - Gefäßwandläsionen (Endothelschäden durch Ischämie, Endotoxin) - Hämodynamikstörungen (Störung der Blutströmung, Wirbelbildung) - Hyperkoagulabilität (Thrombozytose, Schwangerschaft, Antikonzeption) Solange die Thromben nicht vollständig organisiert sind, können sie sich ganz oder teilweise von der Gefäßwand ablösen, mit dem Blutstrom verschleppt werden und andere Gefäßlichtungen verstopfen. Auf diese Weise entsteht eine Embolie. Das Schicksal des wandhaftenden Thrombus ist entweder die Auflösung (Fibrinolyse) oder die Organisation und Vernarbung, wenn die Thrombolyse ausbleibt. Der Thrombus induziert dann eine Proliferation von Bindegewebszellen der Gefäßwand, an der er haftet, sowie ein Einsprossen von Kapillaren in das Thrombusmaterial hinein (der Thrombus wird also durch Granulationsgewebe ersetzt). Dabei können sich im Thrombus Spalten bilden, in die Gefäßendothelien einwachsen. Durch Erweiterung dieser zunächst kapillären Spalten entstehen von Endothelien ausgekleidete Kanäle, die den Thrombus in Längsrichtung vollständig durchziehen und schließlich die getrennten Gefäßstrecken wieder miteinander verbinden. Es kommt zur Rekanalisation. Man unterscheidet 4 verschiedene Arten von Thromben: - Abscheidungsthrombus: über Endothelläsionen in Arterien und im Herzen; Thrombozyten lagern sich ab, Fibrin wird eingebaut; in dem Fibrinnetz verfangen sich Erythrozyten und Leukozyten (eine weiß-rote Schichtung entsteht); grau-roter, elastischer Thrombus - Gerinnungsthrombus: bei Stagnation der Blutsäule kommt es durch Hypoxie zur Mediatorfreisetzung aus dem Thrombus und konsekutiver Aktivierung der Gerinnung; roter brüchiger Thrombus - gemischter Thrombus: durch einen Abscheidungsthrombus kommt es zu einer Stase und damit zu einer Bildung eines Gerinnungsthrombus - hyaliner Thrombus: bei Verbrauchskoagulopathie; aus zerfallenen Thrombozyten und Fibrin Morphologie: Mesenterialgefäß mit Nachweis eines hochgradig das Lumen stenosierenden, in Organisation befindlichen Thrombus, teilweise rekanalisiert. Begleitungsskript zum Kurs Allgemeine Pathologie 35. Stauungslunge/Stauungsleber Die Stauungslunge entwickelt sich bei Rückstauung des Blutes aus dem linken Herzen, z.B. nei Mitralstenose. Danach handelt es sich um eine passive Hyperämie mit morphologischen Veränderungen je nach Schweregrad der Stauung. Morphologie: Im akuten Stadium sieht man lediglich eine Hyperämie mit weiten, knopfförmigen, in die Alveolarlichtung vorspringenden Kapillaren und ein interstitielles Ödem. Im Lumen finden sich dicht gelagerte Erythrozyten. Länger andauernde Stauung (subakut bis subchronisch) führt zu einem stärkeren Erythrozytenaustritt in die Alveolen mit Phagozytose durch Alveolarmakrophagen und Umwandlung des Hämoglobins in Hämosiderin (die mit dem braunen Pigment beladenen Zellen werden auch als Herzfehlerzellen bezeichnet.). Die Alveolarwände werden durch eine Vermehrung von Bindegewebsfasern und der Basalmembran zunehmend dicker. Die chronische Blutstauung (braune Induration) zeichnet sich durch stark verdickte Alveolarsepten (Sklerose durch kollagene Fasern, Verdickung der Basalmembran) und reichlich hämosiderinbeladene Alveolarmakrophagen (Herzfehlerzellen) im Sputum aus. Eisen kann frei werden und im Bindegewebe sowie in den elastischen Fasern gleichzeitig abgelagert werden. Die Stauungsleber entwickelt sich durch den Aufstau des Blutes bei Behinderung des venösen Rückstroms zum rechten Herzen (Rechtsherzinsuffizienz). Morphologie: Zunächst ist das Läppchenzentrum betroffen. Später bilden sich Stauungsstraßen. Im Beginn der Stauung findet man in der Übersicht rote Läppchenzentren und erweiterte Sinusoide, die mit reichlich Erythrozyten gefüllt sind. Im Stauungsgebiet werden die Leberbälkchen durch die erweiterten Sinusoide komprimiert und druckatrophisch. Durch Sauerstoffmangel kommt es weiterhin zu einer fettigen Degeneration der Zellen. Dauert die Blutstauung längere Zeit an, kommt es zur Vereinigung der seenartigen Stauungsgebiete eines Läppchenzentrums zu anderen, benachbarten Läppchen. Es bilden sich sogenannte Stauungsstraßen. Die Sinusoide sind hochgradig erweitert und die Leberzellen gehen zugrunde, sodaß die Wände der Sinusoide gar nicht mehr erkennbar sind. Das erhaltene Parenchym ist meist verfettet. Begleitungsskript zum Kurs Allgemeine Pathologie 36. Nebennierenrindenadenom Sie sind benigne kleine Tumore, durch eine Faserkapsel gut von der restlichen Nebennierenrinde abgrenzbar und gehen von den adrenokortikalen Zellen aus. Die Mehrzahl ist solitär. Man unterscheidet endokrin aktive von endokrin inaktiven Adenomen der Nebennierenrinde. Die endokrin inaktiven Adenome sind in der Regel Zufallsbefunde. Die Adenome kommen in jedem Lebensalter vor. Bei jungen Menschen sind sie meist hormonell aktiv, bei älteren Menschen können sie etwas häufiger endokrin inaktiv sein. Conn-Syndrom: Aldosteronproduzierende Nebennierenadenome sind mit 80% die häufigsten Ursachen eines primären Hyperaldosteronismus (die restlichen Fälle sind oft bilaterale diffuse Nebennierenrindenhyperplasien). Frauen sind doppelt so häufig betroffen wie Männer. Durch die vermehrte und Rückkopplungsmechanismen entzogene Aldosteronproduktion kommt es zur vermehrten Rückresorption von Natrium im Nierentubulus und zur vermehrten Exkretion von Kalium. Klinisch führt dies zum Bluthochdruck (Vermehrung des intra- und extravaskulären Volumens durch Natrium- und damit auch Wasserrückresorption) und zu neurologischen Erscheinungen (Hypokalämie löst Muskelschwäche, Parästhesien, Sehstörungen, Tetanus aus). Laborchemisch finden sich neben erhöhten Aldosteronwerten erniedrigte Reninwerte. (Dies im Gegensatz zum renalen Hochdruck, wo sowohl Renin als auch Aldosteron erhöht sind). Therapie: Adenome der Nebennierenrinde können chirurgisch entfernt werden, die bilaterale NNRHyperplasie muß medikamentös behandelt werden. Gelegentlich finden sich auch Adenome der NNR, die andere Hormone produzieren: Kortisol (oft mit Cushing-Syndrom vergesellschaftet. Bitte nachlesen), Androgene/Östrogene (adrenogenitale Syndrome, bitte nachlesen), etc.. Morphologie: Histologisch erkennt man neben Anteilen einer regelrechten Nebenniere eine weitgehend homogene Proliferation aus Zellen der Nebennierenrinde mit kleinen rundovalen Kernen sowie reichlich blaßbasophilem, feingranulärem Zytoplasma. Der Tumor ist durch eine zarte Kapsel weitgehend geradlinig umschlossen. In verschiedenen Arealen zeigt der Tumor eine z.T. ausgeprägte Kernpleomorphie mit Nachweis bizarrer Tumorriesenzellen, die wie bei verschiedenen endokrinen Tumoren nicht als Hinweis auf Malignität mißinterpretiert werden dürfen. Mitosefiguren fehlen jedoch nahezu vollständig. Anmerkung: wenngleich Aldosteron in den Zellen der Zona glomerulosa gebildet wird, so bestehen aldosteronproduzierende Adenome paradoxerweise überwiegend aus Zellen, die morphologisch eher Zellen der Zona fasciculata entsprechen. Begleitungsskript zum Kurs Allgemeine Pathologie 37. Struma colloides nodosa vs. follikuläres Schilddrüsenadenom Als Struma bezeichnet man jede Vergrößerung der Schilddrüse, die in der Regel durch eine Funktionsstörung hervorgerufen wird. Ätiologisch steht die Minderfunktion (verringerte Produktion von Schilddrüsenhormonen) im Vordergrund, meist aufgrund eines Jodmangels, mit kompensatorischer Hochregulation des Serum TSH-Spiegels, dadurch Stimulation der Schilddrüse und Induktion einer Hypertrophie sowie Hyperplasie des Follikelepithels und schließlich einer Größenzunahme des Organes. Man unterscheidet morphologisch kolloidreiche (Struma colloides) und kolloidarme (Struma parenchymatosa) Formen. Rezidivierende Schübe von Hyperplasie und nachfolgender kolloider Involution führen über kurz oder lang von einer einfachen Struma zu einem knotigen Umbau und damit zu einer sogenannten Knotenstruma. Die Knotenstruma ist entweder endemisch (falls mehr als 10% der Bevölkerung betroffen, z.B. im Voralpengebiet) oder sporadisch mit auffälliger Bevorzugung des weiblichen Geschlechtes. Klinik: durch die kompensatorische Hyperplasie der Schilddrüse wird meist ein euthyreotes Gleichgewicht der Schilddrüsenhormonproduktion erreicht, sodaß klinische Symptome meist auf die kosmetisch und funktionell (Schluckstörungen) störende Tumorbildung im Halsbereich beschränkt sind. Morphologie: Bei der Struma colloides nodosa erkennt man besonders große Follikel, die mit einem homogenen, eosinroten Kolloid angefüllt sind. Das Follikelepithel ist abgeflacht. Infolge von Durchblutungsstörungen kann es zu regressiven Veränderungen mit Nekrosen und Blutungen kommen, die als hyalinisierte Narben oder Ansammlungen von Cholesterinkristallen mit Fremdkörperreaktionen imponieren. (Pathologische Diagnose: Struma colloides nodosa mit regressiven Veränderungen) Das Schilddrüsenadenom ist eine benigne Neoplasie des Follikelepithels. Ätiologisch liegt meist (50-75% der Fälle) eine Funktionsstörung des TSH Rezeptors zugrunde, mit unkontrollierter, konsekutiver Aktivierung der cAMP Kaskade und dadurch bedingt vermehrter TSH-Stimulation. Frauen sind häufiger betroffen als Männer. Die meisten Adenome sind szintigraphisch kalt (d.h. es wird nicht vermehrt radioaktiv markiertes Iod eingelagert), eine Minderheit (ca. 10%) ist szintigraphisch heiß, klinisch begleitet von Symptomen der Schilddrüsenüberfunktion. Übersteigt die Hormonproduktion des Adenoms den Hormonbedarf, wird das umliegende Schilddrüsengewebe über die Hypophyse supprimiert und erscheint atroph. Morphologie: Das Adenom ist gut abgekapselt und bildet histologisch verschiedene Gewebsmuster. Man findet ausgereifte makrofollikuläre Adenome, unausgereifte trabekuläre (=embryonale) oder mikrofollikuläre (=fetale) Adenome mit unterschiedlichem Kolloidgehalt sowie onkozytäre Adenome. Im Zentrum oft regressive Veränderungen (Verkalkungen, Narben). Wichtig ist die Integrität der Kapsel um das Adenom. Wird diese infiltriert, zeigt dies die Fähigkeit des Tumors zum invasiven Wachstum: es liegt ein Karzinom vor. Begleitungsskript zum Kurs Allgemeine Pathologie 38. Struma basedowiana (Hyperthyreote Struma, Graves’ disease) Der Morbus Basedow ist die häufigste Ursache einer Hyperthyreose und geht mit einer diffusen Hypertrophie und Hyperplasie der thyreoidalen Follikelepithelien einher. Er tritt familiär gehäuft auf, betrifft meist junge und mittelalterliche (20-60 Jahre) Frauen (5-7:1) und geht klinisch häufig mit einem Exophthalmus einher (15% der Fälle, Hervorstehen des Augapfels, vgl. Marty Feldman), jedoch auch weit seltener mit einem prätibialen Myxödem (3% der Fälle, schuppige Verdickung und Verhärtung der prätibialen Haut). Die Struma basedowina zählt zu den Immunthyreopathien, gehäuft assoziiert mit HLA-B8 und –DR3. Gehäuft Assoziation mit anderen Autoimmunerkrankungen (z.B. perniziöse Anämie, SLE, rheumatoide Arthritis, Diabetes). Autoreaktive Antikörper gegen TSH-Rezeptorantigene aktivieren die Adenylatcyclase und führen so zu einer Dauerstimulation der Schilddrüsenepithelien; es kommt so zu einer exzessiven Bildung von T3 und T4, außerdem wird das Wachstum der Thyreozyten ausgelöst. Die schilddrüsenstimulierenden Immunglobuline führen zur Einlagerung von Matrixbestandteilen in die retroorbitalen Gewebe (Exophthalmus) und die Augenmuskeln (Augenmuskelschwäche). Klinisch imponieren die Symptome des Hyperthyreoidismus (Tachykardie, Schweißneigung, innere Unruhe), sowie charakteristisch ein lautes „Nonnensausen“ aufgrund der starken Durchblutung der hyperaktiven, vergrößerten Schilddrüse. Therapie: Thyreostatika, subtotale Thyreoidektomie, Radiojodtherapie. Morphologie: Sie zeigt alle Zeichen der inkretorischen Hyperaktivität: spärliches, leicht basophiles Follikelkolloid mit ausgeprägten Resorptionsvakuolen im blassen Restkolloid. Die Schilddrüsenfollikel sind durch Einfaltungen und papilläre Zellknospen der hochzylindrischen Thyreozyten sternförmig umgestaltet (Sanderson-Polster; beachte: im Gegensatz zu echten Papillen, wie man sie z.B. beim papillären Schilddrüsenkarzinom findet, besitzen diese hypertrophen „Papillen“ keine bindegewebigen, gefäßführenden Stiele). In niedriger Vergrößerung herrscht der Eindruck vor: zu viele Zellen. Im Interstitium findet man häufig ein Lymphozyteninfiltrat, gelegentlich mit Lymphfollikelbildung. Begleitungsskript zum Kurs Allgemeine Pathologie 39. Nebenschilddrüsenadenom Das Nebenschilddrüsenadenom ist ein gutartiger, langsam wachsender Tumor, der von dem Parenchym der Parathyroidea ausgeht und in 80% der Fälle Parathormon sezerniert. Es ist der häufigste Grund (ca. 80%) für einen primären Hyperparathyreoidismus. Es kommt in jedem Lebensalter vor und eine familiäre Häufung wird beschrieben. Adenome sind – wie übrigens auch die meisten NSD-Hyperplasien – monoklonal, das heißt sie stammen von einer Zelle ab. Verschiedene sporadische chromosomale Abnormalitäten wurden identifiziert, die zum Teil das Zellzyklusgen Cyclin D1 betreffen, zum Teil das Gen für MEN1 (multiple endokrine neoplasie 1-Syndrom), ohne letzteres jedoch auszulösen. Zytologisch handelt es sich vor allem um Hauptzelladenome, seltener um oxyphile, wasserhelle oder riesenkernige Adenome. Als Reaktion auf den erhöhten Serumkalziumspiegel sind die anderen 3 NSD meist in ihrer Funktion supprimiert. Wenn die Hyperkalzämie nach Resektion des Adenoms nicht weggeht oder rasch wiederkommt, dann liegt wohl doch eine Mehrdrüsenhyperplasie vor und nicht ein solitäres Adenom. Im Gegensatz zum primären Hyperparathyreoidismus ist der sekundäre Hyperparathyreoidismus ausgelöst durch eine chronische Reduktion des Serumkalziumspiegels, meist aufgrund einer Nierenfunktionsstörung (Nierenfunktionsstörung reduziert Phosphatausscheidung; der erhöhte Phosphatspiegel unterdrückt den Kalziumspiegel und stimuliert kompensatorisch die Nebenschilddrüsen zu erhöhter Parathormonsekretion. Dies führt zur Mehrdrüsenhyperplasie, meist alle 4 NSDs vergrößert). Wenn diese erhöhte PTH-Produktion nach Korrektur des Nierenversagens bzw. der Hypokalzämie erhöht bleibt, spricht man von tertiärem Hyperparathyreoidismus, der nur durch Resektion der NSDs korrigiert werden kann. Morphologie: Adenome sind meistens solitäre Knoten (nur in 2-5% multipel), die meist in den unteren Epithelkörperchen lokalisiert sind. Häufig liegen atypische Adenome auch ektop, z.B. retrosternal. NSDAdenome sind immer scharf begrenzt und von einer zarten bindegewebigen Kapsel umgeben. Histologisch hat das Präparat ein solides, trabekuläres, tubuläres und follikuläres Aussehen. Meist jedoch finden sich dicht bei dicht liegende Hauptzellen mit kleinen runden Kernen ohne wesentliche Kernpleomorphie. Immunhistochemisch läßt sich Parathormon nachweisen. Umgebendes gesundes Drüsengewebe ist oft funktionell supprimiert und zeigt vermehrt intrazytoplasmatische Fettvakuolen. Begleitungsskript zum Kurs Allgemeine Pathologie 40. Karzinoid der Appendix Im diffusen endokrinen Zellsystem werden alle Zellen zusammengefaßt, die verstreut in den Organsystemen des Magen-Darm-Traktes und im Bronchialsystem liegen und denen eine endo-/parakrine Funktion zukommt. Diese Zellen sind vermutlich neuroepithelialen Ursprungs. Karzinoid ist der alte Begriff für neuroendokrine Tumore. Dies sind Tumore, deren Stammzellen dem diffusen neuroendokrinen System entspringen. Die Bezeichnung Karzinoid weist auf die Ähnlichkeit mit einem echten Karzinom hin. Es handelt sich hierbei um einen soliden, infiltrierend und langsam wachsenden, semimalignen Tumor. Je nach Lokalisation verhalten sich diese Tumore unterschiedlich. Neuroendokrine Tumore der Appendix und des Rektum metastasieren praktisch nie, die des Magens und Dünndarms um so häufiger, mit schlechterer Prognose. Neuroendokrine Tumore sezernieren gelegentlich Neuropeptide oder biogene Amine wie das Serotonin (das zu Symptomen wie Diarrhö, Hitzewallungen, Tachykardie und Asthmaanfällen führen kann, wenn es in der Leber aufgrund einer Metastase nicht mehr abgebaut werden kann). Auch können neuroendokrine Tumore je nach Hormonproduktion verschiedene Syndrome auslösen (Gastrinom – Zollinger-Ellison Syndrom, adrenokortikoide Sekretion – Cushing Syndrom, Insulinom, etc.). Morphologie: Histologisch erkennt man Längs- und Querschnitte der Appendix mit intakter Schleimhaut. Die Submukosa ist fibrös verbreitert mit Ablagerungen von Fettgewebszellnestern. Stellenweise ist die Schleimhaut von den Lymphozyten und einzelnen Granulozyten durchsetzt (als Ausdruck einer diskreten Appendizitis, die zur klinischen Symptomatik und nachfolgenden Resektion dieses Blinddarms geführt hat – das Karzinoid war wie in fast allen Fällen auch hier ein Zufallsbefund). Apikal erkennt man reichlich, überwiegend plexiform solide wachsende, die Muskularis propria durchsetzende Tumorformationen. Geringgradige desmoplastische Stromareaktion im Tumorbereich. Die Subserosa ist frei von Tumorformationen. Die Serosa ist erhalten. Die Tumorzellen wachsen in kleinen Zellballen aus uniformen Zellen mit wenig eosinophilem Zytoplasma und kleinen rund/ovalen Kernen, die ein Salz- und PfefferChromatinmuster zeigen. Immunhistochemisch Nachweis von Chromogranin, Synaptophysin, neuronspezifischer Enolase, elektronenmikroskopisch Nachweis elektronendichter Granula im Zytoplasma). Begleitungsskript zum Kurs Allgemeine Pathologie 41. Bronchialkarzinom Das Bronchialkarzinom ist eine maligne Entartung des Epithels von Bronchien und Bronchiolen, seltener auch neuroendokriner Zellen aus dem Bereich der Bronchien und Bronchiolen (diffuses neuroendokrines System). Je nach Ausgangszelle unterscheidet man das: - Plattenepithelkarzinom (25-40%) - Adenokarzinom (25-40%) - kleinzellige Bronchialkarzinom (20-25%) - großzellige Bronchialkarzinom (10-15%) Das Bronchialkarzinom ist der zweithäufigste Tumor überhaupt und die häufigste Krebstodesursache bei Männern. Vor wenigen Jahren hat das Bronchialkarzinom auch bei Frauen das Mammakarzinom als häufigste Krebstodesursache überholt. Der Häufigkeitsgipfel liegt im 55.-60. Lebensjahr (was der über 20-30 Jahre andauernden chronisch additiven Akkumulation von genetischen Angriffen Rechnung trägt. Dies ist auch insofern relevant, als ein langjähriger Raucher sein Herzinfarktrisiko durch plötzliche Rauchabstinenz innerhalb weniger Monate auf das Niveau eines Nichtrauchers reduziert, sein Krebsrisiko jedoch über viele Jahre hinweg sehr stark erhöht bleibt). Die dramatische Zunahme des Zigarettenrauchens seit dem Zweiten Weltkrieg hat sich entsprechend in einem um 20-25 Jahre verzögertem, ähnlich dramatischem Anstieg der Lungenkrebsinzidenz und –mortalität niedergeschlagen (Männer 1950: 20/100.000, 1977:74/100.000, Frauen 1950: 4.5/100.000, 1977: 31/100.000, US-Daten). Zigarettenrauchen ist für 85% der Bronchialkarzinome verantwortlich: 95-98 % der Plattenepithelkarzinome und der Kleinzeller, und immerhin 75% der Adenokarzinome sind mit Zigarettenrauch assoziiert. Weitere Risikofaktoren sind Asbestexposition (vor allem bei Werft- und Bauarbeitern), Lungennarben (Kavernen einer Lungentuberkulose) und eine gewisse, bislang unvollständig erforschte genetische Disposition. Das Adenokarzinom ist der dritthäufigste bösartige Tumor der Lunge. Es ist bevorzugt in der Lungenperipherie gelegen (Plattenepithelkarzinome und Kleinzeller finden sich meist hilusnah) und eine sichere Beziehung zu einem Bronchus ist häufig nicht mehr feststellbar. Es entwickelt sich auch häufig in Narbengewebe und entspringt den drüsenproduzierenden Zellen. Es metastasiert früh (häufig führt die Metastase zur Erstdiagnose!) lymphogen und hämatogen (Gehirn, Leber, Knochen). Interessanterweise sind in fast der Hälfte der Fälle Metastasen in den Nebennieren zu beobachten. Eine Sonderform des Adenokarzinoms der Lunge ist das aus den kleinen terminalen Bronchiolen hervorgehende bronchoalveoläre Karzinom, das makropathologisch an eine Lungenentzündung erinnert und histologisch durch einen weitgehenden Erhalt der Mikroarchitektur der Lunge gekennzeichnet ist. Mit einem wesentlichen Unterschied: die Alveolarsepten sind nun nicht mehr von normalen, sondern von einer klonalen Proliferation maligner Tumorzellen ausgekleidet. Morphologie: Man erkennt drüsenähnliche Strukturen. Die kubischen bis zylindrischen, oft schleimproduzierenden Zellen bilden tubuläre, azinäre oder papilläre Formationen. Zum Teil ausgeprägte Schleimbildung. Die schlecht differenzierte Variante des Adenokarzinoms ist durch überwiegend solide Tumorformationen gekennzeichnet und die Tumorzellen sind größer (zur Unterscheidung von anderen großzelligen undifferenzierten Karzinomen ist ein histologischer Schleimnachweis erforderlich). Begleitungsskript zum Kurs Allgemeine Pathologie 42. Lungenödem Es handelt sich um eine Ansammlung von Flüssigkeit in der Lunge, die im alveolären Interstitium beginnt und sich bis in die Alveolen fortsetzten kann. Je nach Lokalisation spricht man von einem interstitiellen oder intraalveolären Lungenödem. Man unterscheidet außerdem kardial von nichtkardial bedingten Lungenödemen. Das kardial bedingte Lungenödem entsteht meist als Folge einer Linksherzinsuffizienz. Weitere wichtige Ursachen eines Lungenödems sind: Nierenversagen (damit Flüssigkeitsüberladung des Organismus), ARDS (direkte Schädigung von vaskulärem Endothel und Alveolarepithelien, siehe Schocklunge), Entzündungen (vgl. Aspergillusinfektion) und allergische Reaktionen. Es entsteht pathophysiologisch auf die gleiche Weise wie auch die peripheren Ödeme: - erhöhter hydrostatischer Druck (entweder kardial, z.B. bei Linksherzinsuffizienz, oder Mitralklappenstenose oder renal durch Volumenüberlastung des Organismus) - verringerter osmotischer Druck und onkotischer Druck (z.B. Nephrotisches Syndrom, Enteropathien mit Proteinverlust, Hypoalbuminämie, Lebererkrankungen, etc.) - erhöhte Permeabilität der alveolokapillären Membran (Entzündungen, Aspiration, Schock, Sepsis, Strahlenschaden, Medikamente wie Bleomycin und Amphotericin, Toxine, Allergene, etc.) - verringerte Transportkapazität der Lymphgefäße Morphologie: Makroskopisch sind die Lungen deutlich schwerer, vor allem in den tiefen Abschnitten der Unterlappen (doppeltes bis dreifaches Gewicht). Auf der Schnittfläche entleert sich reichlich schaumige Flüssigkeit mit zahlreichen ausgetretenen Erythrozyten. Histologisch ist in den Alveolen eine homogene, eosinrote, zellfreie Flüssigkeit erkennbar. Nur ganz vereinzelt sind abgeschilferte Alveolarepithelien zu erkennen. Die Kapillaren sind hyperämisch. Bei längerem Bestehen, insbesondere bei einem kardial bedingten Lungenödem (z.B. Mitralklappenstenose), finden sich auch zahlreiche hämosiderinbeladene Alveolarmakrophagen (Herzfehlerzellen) in den Alveolarlumina. Begleitungsskript zum Kurs Allgemeine Pathologie 43. Schocklunge Unter Schock versteht man ein akutes generalisiertes Kreislaufversagen mit kritischer Mangeldurchblutung der terminalen Strombahn lebenswichtiger Organe und fortschreitender ischämischer Hypoxidose. In der Lunge kommt es zu einer Mangelversorgung der Alveolardeckzellen sowie zur Schädigung der Kapillargefäße. Die Kapillarschädigung führt über eine erhöhte Kapillarpermeabilität zu einer starken Exsudation von Fibrin in die Alveolen sowie Ödembildung und Entzündungszellinfiltration im Interstitium – exsudative Alveolitis. Das intraalveoläre Fibrin-Exsudat führt zusammen mit Trümmern geschädigter Zellen zur Bildung hyaliner Membranen. Ebenfalls von der Hypoxie betroffen sind die Pneumozyten Typ II, die nun vermindert Surfactant bilden. Somit kommt es zu Atelektasen. Durch die Freisetzung von Entzündungsmediatoren, vor allem auch aus aktivierten Granulozyten und Makrophagen (z.B. Zytokine, Lipidmediatoren) kommt es zur weiteren chemotaktischen Anlockung zirkulierender Leukozyten und zur weiteren Gewebeschädigung. Ein Circulus vitiosus entsteht. Morphologie: Es zeigen sich hyaline Membranen, die den Gasaustausch durch eine Verlängerung der Diffusionsstrecke beeinträchtigen. Sie sind serofibrinöse Exsudationen, die sich wie Häute auf die Alveolarwände lagern. Es kommt weiterhin zu Lungenatelektasen. Die Alveolarsepten sind durch interstitielle Ödeme plump verbreitert, entzündliche Infiltrate finden sich ebenfalls im Interstitium. Im weiteren Verlauf beginnen Fibroblasten, die Lunge mit Kollagenfasern auszubauen und es entsteht eine Lungenfibrose (siehe dort). Begleitungsskript zum Kurs Allgemeine Pathologie 44. Lungenfibrose Unter Lungenfibrose versteht man Lungenerkrankungen, die aus entzündlichen Prozessen im Interstitium hervorgehen. Durch diffuse Schädigung der Alveolarsepten, wie sie vor allem im Rahmen eines Kreislaufschocks auftritt, werden sowohl alveolare Deckzellen als auch die für den Gasaustausch obligaten Kapillargefäße geschädigt. Es entwickelt sich anfangs eine exsudative Alveolitis (s. Schocklunge). Etwa eine Woche nach Schockbeginn kommt es zu reparativen Vorgängen, welche u.a. durch ausgeprägte Aktivierung von Fibroblasten geprägt sind. Die anfangs hyalinen Membranen werden zumeist fibrös ersetzt. Dieses Stadium wird als sklerosierende Alveolitis bezeichnet. Die Alveolarsepten werden durch fibröses interstitielles Bindegewebe weiter verbreitert, Kollagen im Interstitium abgelagert. Das Endergebnis dieses Prozesses ist eine interstitielle Lungenfibrose. Durch die fibröse Verbreiterung der Alveolarsepten wird die Diffusionstrecke für den Gasaustausch derart verlängert, daß es oftmals zu deutlichen Funktionseinschränkungen kommt. Morphologie: Makroskopisch erscheint das Lungenparenchym nun grau und fest. Die Alveolarsepten sind plump fibrös verbreitert, sodass die ursprünglich feinen Septennetze zu einem fibrösen Gerüst geworden sind, welches eher an (Bienen-)Waben erinnert – sog. „Wabenlunge“. Diese Fibrose ist in aller Regel irreversibel, sodass ein Endzustand entsteht, bei welchem der entzündliche Prozeß bereits vollständig abgeklungen sein kann, interstitielles Ödem oder hyaline Membranen sind dann nicht mehr nachweisbar. Auch sind darum Entzündungszellinfiltrate keine Voraussetzung zum Nachweis einer Lungenfibrose, obwohl diese aus einem entzündlichen Prozeß hervorgeht. Begleitungsskript zum Kurs Allgemeine Pathologie 45. Pankreaskarzinom Nach dem Kolon- und Magenkarzinom ist es der dritthäufigste Tumor des Verdauungstraktes. Der Häufigkeitsgipfel liegt im 6. Lebensjahrzehnt. Nur Lungen-, Dickdarm-, Mamma- und Prostatakarzinome fordern noch mehr Tumortodesopfer. Die Ätiologie ist noch unbekannt aber begünstigende Faktoren sind Rauchen, Alkohol und eine chronische Pankreatitis. Das Pankreaskarzinom ist in den meisten Fällen ein Adenokarzinom und geht von den Gangepithelien der kleinen Pankreasgänge aus (duktales Karzinom in mehr als 90% der Fälle). In weniger als 10% der Fälle zeigt das Karzinom eine partiell plattenepitheliale oder sarkomatöse Differenzierung oder geht von den Acinusepithelien aus (azinäres Karzinom). Prädilektionsort ist der Pankreaskopf (60-70% der Fälle). Hier können schon kleine Knoten durch Einengung der Papille oder des Ductus pancreaticus zu einem Sekretstau innerhalb des Pankreas führen und damit zur klinischen Manifestation. Wenn sie den Ductus choledochus einengen, der am Pankreaskopf vorbeiführt, dann kann es zu einem Ikterus kommen, der auch häufig das erste Symptom des Pankreaskarzinoms ist (die Karzinome im Schwanzbereich bleiben oft symptomlos). Allgemein gilt, daß das Pankreaskarzinom sehr spät, also erst dann klinisch manifest wird, wenn es auf benachbarte Strukturen übergreift oder einen Sekret/Gallestau verursacht. Dies bedeutet, daß es in einem Stadium entdeckt wird, in dem es meist inoperabel ist (sehr frühe hämatogene und lymphogene Metastasierung). Die Prognose ist extrem schlecht: nur ca. 3% der Patienten leben nach 5 Jahren. Erschwerend kommt dazu, daß Pankreaskarzinome schon sehr früh hemmungslos in benachbarte Organe vorwachsen. Chirurgische Maßnahme bei einem Pankreaskopfkarzinom ist eine Operation nach Whipple mit Teilresektion des Pankreas, 2/3 Resektion des Magens, Resektion des Duodenums, der Gallenblase und des Duktus choledochus (dieser große Eingriff ist jedoch leider meist palliativer Natur). Morphologie: Pankreasgewebe aus einem Whipple’schen Resektat mit einem gering differenzierten duktalen Adenokarzinom des Pankreaskopfes. Das Pankreasgewebe wird infiltrierend durchsetzt von einem großzelligen, teils drüsigen, teils undifferenzierten, teils auch in soliden und trabekulären Formationen wachsenden Tumors. Hochdifferenzierte tubuläre Tumorformationen sind eher eine Seltenheit im Pankreas. Mittel- bis hochgradige Anisozytose und Anisonukleose. Das Zytoplasma ist deutlich eosinophil, die Zellkerne weisen ein zumeist grobschollig verteiltes Chromatin auf. Außerdem zeigen sich einige oder viele Mitosefiguren, Tumorzellnekrosen und mäßige lymphozytäre Begleitentzündung. Tumorummauerung und Kompression von peripheren Nerven. Perineurale und lymphangische Karzinose. Begleitungsskript zum Kurs Allgemeine Pathologie 46. Virushepatitis Man unterscheidet eine akute von einer chronischen Hepatitis. Wenn eine Hepatitis nach 6 Monaten nicht abgeheilt ist, spricht man von einer chronischen Hepatitis. Die akute Hepatitis ist eine diffuse (nichteitrige) Leberentzündung, die zu 95% durch eines von 5 Viren (die mit den Buchstaben A bis E bezeichnet werden) hervorgerufen werden. Übertragungswege (fäkal-oral, hämatogen, sexuell, perinatal) und Inkubationszeiten (15-180 Tage) variieren stark innerhalb der verschiedenen Virushepatitiden. Andere Ätiologien: autoimmun, chemisch-toxisch (Alkohol, Medikamente), primär biliäre Zirrhose, Stoffwechselerkrankungen (M. Wilson, Hämochromatose). Zwei Drittel der Hepatitiden verlaufen asymptomatisch, die übrigen zeigen im Prodromalstadium Müdigkeit, Abgeschlagenheit, gastrointestinale Beschwerden (die auch an einen grippalen Infekt erinnern können), aber auch Arthralgien und Hautmanifestationen (z.B. Spider Nävi, Plantar- und Palmarerytheme, Exantheme). Später kommt es dann zu einer mehr leberspezifischen Symptomatik, mit oder ohne Hepatomegalie (+/- Milzund Lymphknotenschwellung). In einem Drittel zusätzlich Ikterus (nach dessen Erscheinen sich der Patient meist schon wieder besser fühlt). Zusätzliche Manifestationen: Amenorrhoe, Gynäkomastie. Komplizierte Verlaufsformen: Cholestatische Form (mit Erhöhung des Bilirubins und der Transaminasen), protrahierte und rezidivierende Verlaufsformen, fulminante Hepatitis mit Lebernekrose, Viruspersistenz (vor allem bei Hepatitis B und C), mit Leberzirrhose und Leberzellkarzinom als Spätkomplikation. Morphologie: Entzündungszellinfiltrat zunächst im Bereich der Portalfelder, mit späterem Übergriff auf die Läppchen (Mottenfraßnekrose), vereinzelt Einzelzellnekrosen und apoptotische Zelluntergänge (CouncilmanKörperchen), Proliferation von Kupffer’schern Sternzellen (Makrophagen), ballonierte Hepatozyten, zum Teil Ansammlung von Hämosiderin und/oder Ceroidpigment. In chronischen Verlaufsformen brückenbildende Fibrose und Übergang in Zirrhose (siehe dort). Die Klassifikation der Hepatitis folgt der Ätiologie, dem Grad der entzündlichen Aktivität, und dem Ausmaß der Fibrose. Begleitungsskript zum Kurs Allgemeine Pathologie 47. Leberzirrhose Spätfolge verschiedenster Lebererkrankungen. In den Industrienationen ist jedoch der Alkohol mit 60% ätiologisch verantwortlich, gefolgt von Virushepatitiden (10%) und biliären Erkrankungen (z.B. primäre biliäre Zirrhose, 10%), Hämochromatose, Autoimmunhepatitis etc.. Ca. 10-15% der Zirrhosefälle bleiben ätiologisch ungeklärt (kryptogene Zirrhose). Wenn die Zirrhose erst einmal ihr Vollbild gezeigt hat, ist die Ätiologie meist nicht mehr definitiv zu diagnostizieren (auch nicht am Leberstanzzylinder oder gar am Leberresektat, z.B. nach Lebertransplantation). Bei uns ca. 250 Todesfälle pro 100.000 Einwohner, wobei Männer doppelt so häufig wie Frauen betroffen sind. Pathophysiologisch kommt es zu einer exzessiven Bildung und Ablagerung von Kollagen (Typ I und III), wobei als Hauptproduzenten die in den Disse’schen Räumen liegenden Ito-Zellen identifiziert wurden. Diese fungieren normalerweise als Vitamin A-Speicher. Toxine (Alkohol, Medikamente) und ein entsprechendes Zytokinmilieu fördern die Kollagenablagerung. Die Klinik ist zunächst ähnlich wie die der chronischen Hepatitiden. Zeichen der späteren Dekompensation sind hämorrhagische Diathese (aufgrund Funktionsverlust der Leber mit Reduktion der Bildung von Gerinnungsfaktoren), Portalstauungszeichen (proteinarmer Aszites, Caput medusae, Hämorrhoiden, Ösophagusvarizen), im Endstadium schließlich hepatische Encephalopathie. Eine gefürchtete Spätkomplikation ist ferner das hepatozelluläre Karzinom. Morphologie: Leberweite Zerstörung der Läppchen- und Gefäßstrukturen der Leber, entzündliche Fibrose, Ausbildung bindegewebiger Septen zwischen benachbarten Portalfeldern (porto-portale Septen) und zwischen Portalfeldern und Zentralvenen (porto-zentrale Septen), Ausbildung von Regeneratknoten (Pseudoleberläppchen ohne Zentralvene, zwischen 1 mm und bis zu mehreren cm im Durchmesser). Dabei wird zwischen einer floriden Zirrhose (mit Entzündungszellinfiltration und Nekrosen) und einer inaktiven Zirrhose unterschieden. Begleitungsskript zum Kurs Allgemeine Pathologie 48. Gastritis (B-Gastritis durch H. pylori) Die chronischen Gastritiden werden in Typ A, B und C eingeteilt. Die Typ A-Gastritis (Korpusgastritis = Autoimmungastritis) ist durch Antikörper gegen Parietalzellen, gegen H+ und K+-ATPase und gegen intrinsic factor gekennzeichnet. Durch Schwund der Belegzellen entwickelt sich eine Anazidität (5% der chronischen Gastritiden). Die Typ B-Gastritis (Antrumgastritis = Helicobacter pylori-Gastritis, 85% der chronischen Gastritiden) wird durch eine Infektion der Magenschleimhaut mit HP hervorgerufen. Die Infektion erfolgt oraloral oder fäkal-oral. Die Durchseuchung der Bevölkerung nimmt mit dem Lebensalter zu. Die Dichte der HPBesiedelung bestimmt den Grad der Gastritis (erkennbar am Ausmaß der Schleimhautinfiltration mit Lymphozyten und Plasmazellen) und die Aktivität der Gastritis (erkennbar am Ausmaß der Schleimhautinfiltration mit neutrophilen Granulozyten). Die Typ C-Gastritis wird durch Gallereflux, nichtsteroidale Antiphlogistika oder Alkohol ausgelöst (chemisch-toxische Gastritis, 5-10% der chronischen Gastritiden). Bei der Befundung sind folgende Kriterien ausschlaggebend: Ätiologie (A,B oder C); Topographie (Antrum, Korpus oder der ganze Magen); Chronizität (Infiltration der Lamina propria mit Lymphozyten oder Plasmazellen); Aktivität (Dichte der neutrophilen Granulozyten); Ausmaß der Atrophie der Drüsenkörper; Art der intestinalen Metaplasie (komplett: Paneth’sche Körnerzellen + Becherzellen, inkomplett: nur Becherzellen); Besiedelung mit HP(+,++,+++) H. pylori ist ein nur 3.5µm langes, gewundenes (spiraliges) gram-negatives Bakterium. Es produziert Urease und damit schafft es sich innerhalb des durchaus lebensfeindlichen Magensaftes ein Milieu, in dem es überleben kann. H. pylori kann heute antibiotisch „eradiziert“ werden, was die Ulkusbehandlung revolutioniert hat. Morphologie: Histologisch findet man bei der HP-Gastritis zusätzlich zum chronischen lymphoplasmazellulären Infiltrat (chronische Gastritis!) noch eine granulozytäre Entzündungskomponente. Die Granulozyten durchwandern die Epithelien der Magenschleimhautfoveolen und zerstören diese, sodaß oberflächliche Schleimhautpartien erodiert werden. Sie werden durch Fibrin bedeckt. Immer wieder auch Nachweis von Kryptenabszessen. Die kommaförmigen Erreger sind der Mukosaepitheloberfläche angelagert. Die Suche nach HP erfordert Erfahrung und Geduld. Verzweifeln Sie nicht, wenn Ihnen die Erreger nicht gleich ins Auge fallen. Sie müssen sorgsam die Schleimhautoberfläche nach kleinen, angedeutet spiraligen stäbchenförmigen Erregern absuchen (Hinweis: dort suchen, wo die Granulozyten sind. Noch ein Tip, wenn in einer chronischen Gastritis Granulozyten nachgewiesen werden, dann ist es mit an Sicherheit grenzender Wahrscheinlichkeit eine HP-Gastritis. Begleitungsskript zum Kurs Allgemeine Pathologie Begleitungsskript zum Kurs Allgemeine Pathologie 49. Magenkarzinom Es ist der häufigste Tumor (90%) des Magens. Er geht von der Schleimhaut aus und gehört zu den malignen epithelialen Tumoren. Die Inzidenz für das Magenkarzinom liegt in Deutschland bei 20/100.000 Einwohnern jährlich. Männer sind doppelt so häufig betroffen wie Frauen. Der Häufigkeitsgipfel liegt jenseits des 50. Lebensjahres, aber 10% der Patienten sind zwischen dem 30. und 40. Lebensjahr. Zu den begünstigenden Faktoren, ein Magenkarzinom zu entwickeln, gehören: - genetische Disposition und nationale Herkunft: positive Familienanamnese, Blutgruppe A; hohe Inzidenz in China, Japan und Finnland - Ernährungsfaktoren: hoher Nitratgehalt der Nahrung - andere Erkrankungen: Helicobacter pylori-Gastritis, Chronisch atrophische Autoimmungastritis, - Zustand nach Magenresektion, Adenomatöse Magenpolypen, M. Ménétrier Das Magenkarzinom wächst meist solitär und metastasiert lymphogen, hämatogen (Leber, Lunge, Knochen, Gehirn), per continuitatem. Außerdem können sich Abtropfmetastasen in den Ovarien (Krukenbergtumor) oder im Douglas-Raum bilden. Morphologie: In der Lauren-Klassifikation werden die Magenkarzinome nach ihrem Wachstumsmuster eingeteilt, was eine zentrale Bedeutung für die Wahl und das Ausmaß des Resektionsverfahrens hat: intestinaler Typ (expansiv, polypös wachsend und gut begrenzt) und diffuser Typ (infiltrativ wachsend, schlecht begrenzt). Dazuhin gibt es einen entsprechenden Mischtyp mit beiden Wachstumsformen. Die häufigsten histologischen Wachstumsmuster sind drüsig/schleimbildende Karzinome einerseits und verstreutzellig wachsende Siegelringkarzinome andererseits. Selten: Plattenepithelkarzinome, adenosquamöse Karzinome, kleinzellige Karzinome und undifferenzierte Karzinome. Wichtig ist außerdem die Abgrenzung zwischen dem Frühkarzinoms des Magens (das nur Mukosa und Submukosa infiltriert hat, mit hervorragender Prognose) und den tiefer infiltrierten Karzinomformen (mit sehr schlechter Prognose). Begleitungsskript zum Kurs Allgemeine Pathologie 50. Akute lymphatische Leukämie Maligne klonale Neoplasie der hämatopoetischen Zellen: Systematisierte diffuse, autonome Proliferation einer Leukozytenrasse im Knochenmark mit Ausschwemmung unreifzelliger Vorläuferzellen (= Blasten) ins Blut. Unreifzellig ist ein zytologischer Begriff und bezieht sich auf die Morphologie der leukämischen Zellen. Akut ist ein klinischer Begriff und bezieht sich auf den Verlauf der Erkrankung. Pathophysiologisch relevant ist neben einer erhöhten Proliferation des neoplastischen Klons auch die fehlende Ausreifung der Lymphoblasten (Differenzierungsstörung). Abzugrenzen ist die akute lymphatische Leukämie (ALL) von der akuten myeloischen Leukämie (AML), in der die klonale Neoplasie Zellen der myeloischen Zellreihe betrifft (diese Zellen tragen im Gegensatz zu den lymphatischen Zellen myeloperoxidasepositive Granula im Zytoplasma). Ca. 4 Fälle/100.000 Einwohner/Jahr. 80% der akuten Leukämien im Kindesalter sind ALL (häufigste maligne Erkrankung im Kindesalter). Ursachen können Knochenmarkschäden durch ionisierende Strahlen oder chemische Substanzen sein aber auch genetische Faktoren werden verantwortlich gemacht. Es kommt zur neoplastischen Transformation der hämatopoetischen Stammzellen und Expansion des malignen Zellklons auf Kosten der normalen Hämatopoese. Die klinische Symptomatik resultiert aus einer progredienten Knochenmarkinsuffizienz, wobei sich die Anämie (Fehlen der roten Blutkörperchen) in Müdigkeit und Abgespanntheit, die Leukopenie in einer erhöhten Infektanfälligkeit, und die Thrombopenie in petechialen Blutungen, Nasenbluten, und Zahnfleischbluten äußern. Ferner führt die Expansion des Zellklons im Knochenmark zu Knochenschmerzen. ALL-Subtypen: L1 = Kindlicher-Typ (85% der Fälle), vorwiegend kleine Blasten, gute Prognose, L2 = Erwachsener-Typ (ca. 15% der Fälle), heterogene Zellpopulation, L3 = Burkitt-Typ (1-2% der Fälle), vorwiegend Blasten, sehr schlechte Prognose. Mittels Chemotherapie wird heute bei 90% aller Patienten eine Remission erreicht, eine Heilung in zwei Dritteln der Fälle. Am besten sprechen die 2-10 jährigen Kinder mit prä-B-ALL an (B-Zell Blasten), wesentlich schlechter die Erwachsenen, die mit Leukämien reifer Lymphozyten (v.a. die L3-ALL). Auch unterscheidet sich die Ansprechrate von der chromosomalen Aberration: Leukämien aufgrund von Hyperploidien sprechen besser an, solche aufgrund von Translokationen (z.B. t(9;22) = Philadelphia Chromosom) sprechen schlechter an. Morphologie: Im Blut und Knochenmark finden sich wenig differenzierte oder undifferenzierte Blasten mit großen atypischen Nukleolen, schmalem, basophilem Zytoplasmasaum (diese Zellen können 60-100% des Differentialblutbildes ausmachen). In fortgeschrittenen Fällen finden sich leukämische Infiltrate in zahlreichen Organen, vor allem in Leber, Milz, Lymphknoten und Hoden (siehe auch dieser Fall). Charakteristischerweise umwachsen leukämische Infiltrate die normalen anatomischen Strukturen (hier: Tubuli seminiferi), ohne sie zunächst zu zerstören. Begleitungsskript zum Kurs Allgemeine Pathologie 51. Wolman's disease Als Beispiel einer Stoffwechselstörung, die den Fettstoffwechsel, speziell den Cholesterinabbau betrifft (andere Stoffwechselstörungen betreffen den Aminosäure-, den Kohlehydrat-, den Kalium-, Phosphat- und Magnesiumstoffwechsel oder aber auch den Wasser-, Elektrolyt- und Säure-Basenhaushalt). Durch eine fehlende oder reduzierte Funktion der sauren lysosomalen Lipase kommt es zur körperweiten Ansammlung von Cholesterylestern und Triglyzeriden. Dies führt zur klinischen Manifestation mit Hepatosplenomegalie, Steatose und Vakuolisierung von Hepatozyten und Kupffer'schen Sternzellen, periportaler Ansammlung von lipidbeladenen Schaumzellen mit nachfolgendem zirrhotischem Umbau der Leber, Gelbsucht, Anämie, Erbrechen, Steatorrhoe und Wachstumsstörungen. Ein charakteristisches und diagnostisch wichtiges Phänomen ist die radiologisch nachweisbare Verkalkung der Nebennieren (durch Ansammlung von Schaumzellen mit Nekrose und dystropher Verkalkung im Bereich der fötalen Zone, der Zona reticularis und der internen Zona fasciculata; Zona glomerulosa und äußere Zona fasciculata sind unauffällig). Schaumzellen finden sich ferner in der Lamina propria des Gastrointestinaltraktes, im Knochenmark (Anämie!), der Lunge, Milz, in Lymphknoten, im Gefäßsystem und im Gehirn (Oligodendroglia, Schwann'sche Zellen, Ganglienzellen). Ultrastrukturell kann man in den betroffenen Zellen Cholesterylkristalle sowie zahlreiche lipidbeladene Lysosomen nachweisen. Die Erkrankung wird autosomal rezessiv vererbt. Das Gen ist auf Chromosom 10q24-25 lokalisiert. Aufgrund genetischer Heterogenität gibt es je nach allelischem Phänotyp eine sehr aggressive Frühform (die sich kurz nach der Geburt in anhaltendem, schwallartigem Erbrechen, Hepatosplenomegalie und Nebennierenverkalkung äußert und in der Regel in 6 Monaten zum Tode führt) und eine weniger aggressive Spätform (die erst wesentlich später und milder auftritt, sodaß die Patienten das frühe Erwachsenenalter erreichen können und neben den oben genannten klinischen Manifestationen mit einer beschleunigten Atherosklerose einhergeht). Trotz der Hypercholesterinämie finden sich keine Xanthome wie bei Patienten mit familiärer Hypercholesterinämie. Diagnostisch wichtig neben der Nebennierenverkalkung ist der Nachweis von vakuolisierten Lymphozyten im peripheren Blut, von Schaumzellen in der Knochenmarksbiopsie, beweisend ist jedoch der biochemische Nachweis des verursachenden Enzymdefektes. Eine Therapie gibt es nicht. Morphologie: In der Leberstanze findet sich eine mikrovesikuläre Verfettung nahezu aller Hepatozyten, sowie eine Prominenz der Kupffer’schen Sternzellen, die ein schaumiges Zytoplasma aufweisen mit zum Teil dicht gepackten Cholesterin-Nadellücken. Positive Reaktion in PAS-Färbung (mit Diastase). Begleitungsskript zum Kurs Allgemeine Pathologie 52. Osteogenesis imperfecta Osteogenesis imperfecta ist eine Gruppe seltener (4 – 7 pro 100.000 Neugeborene) phänotypisch verwandter Erkrankungen aufgrund einer defekten Synthese von Typ I Kollagen. Nicht nur Knochen sind betroffen, sondern alle Kollagen Typ I-reichen Gewebe wie Sehnen, Gelenke, Ohren, Augen, Haut und Zähne. Kollagen ist ein Heterotrimer aus zwei alpha 1 und einer alpha 2 Kette, die in zwei unterschiedlichen Loci auf Chromosom 7 und 17 gebildet und bei entsprechenden Mutationen reduziert oder gestört synthetisiert werden oder nicht in ihrer Tertiärstruktur (Triplehelix) angeordnet werden können. Der Erbgang ist autosomal dominant oder sporadisch (Neumutationen). Die häufigste Form der Osteogenesis imperfecta (Typ I, 80%) wird autosomal dominant vererbt und geht mit der geringsten klinischen Manifestation einher. Die Lebenserwartung ist normal. In der Kindheit vermehrte Knochenbrüchigkeit, dann Besserung nach der Pubertät. Die Knochenbrüchigkeit ist bedingt durch eine Mineralisierungsstörung des Skeletts, verminderte Bildung der Sekundärspongiosa und stark verdünnte Corticalis. Röntgenologisch erscheint der Knochen durchsichtig. Histologisch geht im Bereich der Epiphysenfuge der Säulenknorpel direkt in Osteoid über, unter Umgehung einer ordentlichen enchondralen Ossifikation. Weitere Befunde: blaue Skleren (aufgrund des reduzierten Kollagengehaltes der Skleren scheinen die darunterliegende Choroidea und Blutgefäße schwarz/blau durch), Schwerhörigkeit (aufgrund von Abnormalitäten der Gehörknöchelchen), Zahnentwicklungsstörungen (kleine, unförmige, blau-gelbe Zähne aufgrund von Dentinbildungsstörung). Die Ausbildung der einzelnen Symptome ist insgesamt sehr variabel, aber innerhalb einer Familie auffällig konstant. Die Intelligenz ist normal, die Gehfähigkeit meist erhalten. Der mit 10 % zweithäufigste Typ 2 ist meist in utero bei der Geburt oder perinatal letal. Die Kinder zeigen zahlreiche Knochenfrakturen schon in utero, blaue Skleren und eine charakteristische Kopfform mit verbreitertem, weichem Stirnschädel (Kautschukschädel) mit weiten offenen Nähten und Fontanellen. Diese Form geht meist auf eine Neumutation zurück, da beide Eltern nicht betroffen sind. Aufgrund des verkleinerten deformierten (Skoliose) Thorax sind die Lungen meist hypoplastisch und führen so zur Hypoxie und dadurch zum Tod des Kindes. Sofern die Kinder bei allen Formen der Osteogenesis imperfecta die ersten Lebensjahre erleben, kommt es aufgrund der rezidivierenden Frakturen und der sehr corticalisverdünnten Knochen zu zunehmenden Deformierungen und Verbiegungen (Säbelscheidentibia, Hirtenstabfemur, komprimierte Fisch- oder Uhrglaswirbel). Die überschießende Kallusbildung kann radiologisch und morphologisch mit einem Osteosarkom verwechselt werden. Gehäuft bei der Osteogenesis imperfecta sind ferner kardiale Manifestationen mit kollagenreduzierten, schlaffen Klappensegeln und entsprechend häufiger Aortenklappen-, weniger Mitralklappenregurgitation. Forensisch von Bedeutung ist schließlich die Abgrenzung der Osteogenesis imperfecta von Kindesmisshandlung (multiple Frakturen), die gelegentlich sehr schwierig sein kann. Eine Hautbiopsie kann hier wesentlich weiterhelfen. Seit wenigen Jahren kann die besonders schwere Form der Osteogenesis imperfecta (Typ II) durch Nachweis der Mutation in Chorionzotten pränatal diagnostiziert werden. Therapie: Orthopädische, unterstützende Therapie, die auf die Selbständigkeit der Patienten abzielt. Begleitungsskript zum Kurs Allgemeine Pathologie 53. Morbus Hirschsprung (= Megacolon congenitum) Seltene Erkrankung (1 in 5.000 Neugeborene, männlich:weiblich 4:1) durch Fehlinnervation des distalen Dickdarmes (meist nur Rektum und distales Sigma, in 80% der Fälle) durch verzögertes Einwandern von Ganglienzellen aus der Neuralleiste in der 9. bis 12. Woche der Embryonalentwicklung. Es fehlen Ganglienzellen sowohl im Auerbach'schen (myenterischen) als auch im Meissner'schen (submukösen) Plexus. Dies führt zu einer funktionellen Engstellung des betroffen Darmsegmentes und damit zur klinischen Symptomatik Obstipation/Ileus und Wachstumsstörung. Das proximal der Engstelle gelegene Darmsegment zeigt eine Dilatation, die unbehandelt zu Ulzerationen, Enterocolitis und schließlich Perforation führt (Megacolon congenitum). In seltenen Fällen ist das Querkolon (10%), das Coecum (5%) oder noch seltener der Dünndarm betroffen (long segment Hirschsprung). Der Befall des gesamten Kolons heißt auch ZuelzerWilson-Syndrom). Klinisch wird die Erkrankung meist in den ersten Lebenswochen, nach dem Abstillen (und damit festerer Konsistenz des Darminhaltes) oder erst im späten Kindes- oder gar Erwachsenenalter manifest. Präsentierende Symptome sind Erbrechen, Obstipation, Verweigerung der Nahrungsaufnahme, Gedeihstörung und schlechter Allgemeinzustand. Diagnostisch zentral ist der Kontrastmitteleinlauf (zeigt das verengte aganglionäre Segment), die rektale Untersuchung (hoher Tonus der leeren Rektumampulle, wobei sich die Schleimhaut dem Fingerling anlegt), eventuell gekoppelt mit Rektummanometrie und die Rektumbiopsie. Morphologie: Histologisch kann das Fehlen von Ganglienzellen einerseits (Hämatoxylin-EosinStandardfärbung) und die Hypertrophie cholinerger lumbosacraler Nervenfasern andererseits (Acetylcholinesterase-Färbung am Gefrierschnitt) nachgewiesen werden. Die Therapie besteht in einer chirurgischen Resektion des aganglionären Segments, entweder zweizeitig mit vorübergehender Anlage eines Anus praeter (vor allem bei gleichzeitig bestehender Enterocolitis) oder einzeitig als pull-through Operation, wobei ein ganglienhaltiges Darmsegment mit dem internen Analsphinkter anastomosiert wird. Die gehäufte Assoziation mit Down-Syndrom (10% der Fälle) oder anderen neurologischen, kardialen oder genitourologischen Störungen (5% der Fälle) lässt die Vermutung zu, dass M. Hirschsprung Teil einer generalisierten Neuralleistenentwicklungsstörung ist (Neurocristopathie). Auch die familiäre Häufung (10% der Fälle) spricht für diese Vermutung. 1994 wurde eine Assoziation familiärer M. Hirschsprung-Fälle mit Mutationen des ret-Protoonkogens auf Chromosom 10 festgestellt, die außerdem mit MEN II verbunden ist, sowie wenig später ein zweites Gen auf Chromosom 12. Differentialdiagnostisch kann ein Megacolon auch auf eine Zerstörung von Ganglienzellen im Rahmen der Chagas-Krankheit zurückgeführt werden. Auch eine Lumeneinengung durch einen Tumor, durch zähes Mekonium (bei Mukoviszidose), eine Entzündung (M. Crohn, Colitis ulcerosa) oder auch eine funktionelle psychosomatische Störung können Ursache der hier vorliegenden klinischen Symptomatik sein. In den letztgenannten Störungen lassen sich selbstverständlich Ganglienzellen in den entsprechenden Darmabschnitten nachweisen. Begleitungsskript zum Kurs Allgemeine Pathologie 54. Retinoblastom Dieser seltene (1:20.000 Neugeborene, 200 Fälle pro Jahr in den USA, häufiger in Ländern Afrikas, Asiens und Südamerikas) maligne Tumor von Kleinkindern (mittleres Manifestationsalter 15 – 18 Monate) geht aus Zellen des embryonalen Retinaepithels hervor. Die klinische Manifestation ist in der Regel Sehverlust, Strabismus und ein charakteristischer weißer Fleck in der Pupille (Leukokorie, amaurotisches Katzenauge). Gelegentlich ist die Symptomatik auch pseudoentzündlich, mit einem geröteten, druckschmerzhaften Auge, das eine Uveitis, Endophthalmitis oder Panophthalmitis sowie eine glaukomähnliche Symptomatik simuliert. Morphologie: Der Tumor wächst meist als kleiner Knoten, entweder endophytisch in den Glaskörper hinein oder exophytisch in den Subretinalraum und die Retina hinein. Histologisch findet sich ein Tumor aus kleinen, dicht bei dicht liegenden, undifferenzierten Zellen mit großen hyperchromatischen Kernen und deutlich verschobener Kern-Zytoplasma-Relation (andere embryonale solide Tumore des Kindesalters sehen auch so aus [z.B. Neuroblastom etc.]). Es finden sich zahlreiche Mitosen und auch ausgedehnte Nekroseareale und dystrophe Verkalkungen. Charakteristisch in differenzierten Arealen ist die Ausbildung von Rosetten (FlexnerWinterstein oder Homer-Wright) um zentrale Lumina aus sauren Mukopolysacchariden. Blumenstraussartige Tumorzellansammlungen (Fleuretten) als Hinweis auf eine Photorezeptor-Differenzierung sind Ausdruck einer besonders guten Differenzierung und einer exzellenten Prognose (auch als Retinozytom bezeichnet, als Reflektion der besonders guten Zelldifferenzierung). Orbitaüberschießendes Wachstum entlang des Sehnerven oder entlang von Blutgefäßen oder aber durch hämatogene Streuung und Aussaat in Knochen, Knochenmark, Halslymphknoten oder Gehirn ist heute aufgrund der raschen, guten Diagnostik selten. Dazu dienen die ophthalmologische Untersuchung (bei Kleinkindern häufig in Narkose) durch einen erfahrenen Ophthalmologen, Ultraschall, CT und MRT. Die Therapie zielt auf die Tumoreradikation bei Erhalt der Sehkraft hin: Photokoagulation, Kryotherapie, externe Radiatio. Sofern dies nicht gelingt, ist eine Enukleation Mittel der Wahl, ggf. bei ausgedehntem, orbitaüberschreitendem Wachstum gekoppelt mit einer systemischen Chemotherapie. Das Fünfjahresüberleben der kleinen Patienten liegt heute in den Industrienationen bei über 97%. Die besondere Bedeutung dieses seltenen malignen Tumors liegt jedoch in seiner genetischen Ätiologie, deren Entdeckung Wegbereiterfunktion für unser heutiges Verständnis von Tumorsuppressorgenen hatte. Wir wissen heute, dass bei der Familienform des Retinoblastoms (60% aller Fälle) eine Mutation des RB-Gens auf Chromosom 13 (13q14) vererbt ist. Dieses Gen kodiert für ein nukleäres Phosphoprotein (PRB) welches in nicht phosphorylierter (aktiver) Form in der G1-Phase des Zellzyklus den Transkriptionsaktivator E2F1 bindet und somit inaktiviert. Erst die Phosphorylierung (Inaktivierung) von PRB durch zyklinabhängige Kinasen "befreit" E2F1 und erlaubt die Transkription von bestimmten Genen und somit den Zellzyklusprogress in der S-Phase. Wenn in einer Zelle also eines der beiden RB-Gene intakt ist, ist die Zellzyklusregulation intakt. Erst wenn auch noch das zweite RB-Gen durch eine somatische Mutation in einer Retinazelle gestört ist (was in 95% der Mutationsträger eintritt), kommt es zum Retinoblastom. Durch seine zentrale inhibierende Rolle in der Zellzyklusregulation ist das RB-Gen als Tumorsuppressorgen definiert. Bei der sporadischen Form des Retinoblastoms müssen entsprechend in einer Retinazelle durch zwei unabhängige Mutationen beide RB-Gene ausgeschaltet werden (2-Hit-Theorie nach Knudson). Die statistische Wahrscheinlichkeit dieser Ereignisse erklärt auch, dass familiäre Retinoblastome früher auftreten, häufiger bilateral und auch innerhalb eines Auges oft multibel auftreten, während sporadische Retinoblastome später und immer unilateral auftreten. Interessant ist ferner die Beobachtung, dass Patienten, die ein familiäres Retinoblastom überlebt haben, mit hoher Wahrscheinlichkeit (30 – 50% der Fälle) später im Leben einen malignen Zweittumor, meist ein Osteosarkom, seltener ein Ewing-Sarkom oder ein Pinealoblastom bekommen. Auch bei anderen soliden Tumoren des Erwachsenenalters werden RB-Gen-Mutationen festgestellt (in 50 – 85% der kleinzelligen Bronchialkarzinome, in 10 – 30% der Mammakarzinome, Urothelkarzinome oder Prostatakarzinome). Aus dem Verständnis dieser Zusammenhänge ergeben sich auch Konsequenzen für die genetische Beratung betroffener Familien. Zwar sind die Keimbahnmutationen an dem mit 20 KB sehr großen Gen recht unterschiedlich, doch sind sie innerhalb einer Familie konstant und können als Basis für die Diagnose bei Geschwistern und Nachkommen des Indexfalles herangezogen werden, sodass den nicht betroffenen Kindern die sehr belastenden regelmäßigen fundoskopischen Untersuchungen erspart werden können. Begleitungsskript zum Kurs Allgemeine Pathologie 55. Die klinische Obduktion Obduktion, Autopsie und Sektion sind Begriffe, die synonym für die innere Leichenschau nach pathologischanatomischen Gesichtspunkten verwendet werden. Schon seit den frühesten Anfängen werden in der Medizin Obduktionen durchgeführt und die Erkenntnisse, die durch die makroskopischen Organ- und Gewebeveränderungen gewonnen wurden, haben vielfach bis heute Gültigkeit. Sie gaben erstmals Einblick in die Ursache und den Verlauf von Krankheiten. Aber auch die Folgen oder Erfolge von Therapien können am besten durch eine Obduktion erfasst werden. Die Ansicht, dass die Obduktion nur noch in Einzelfällen erforderlich ist, wird durch folgende Zahlen widerlegt: 20% aller klinischen Diagnosen können durch die Obduktion nicht bestätigt werden (vor allem bei der Lokalisation maligner Tumoren) (es gibt Statistiken, die von einer Zahl zwischen 40 und 60% weltweit ausgehen) über 30% der Leberzirrhosen, sowie über 50% der Tuberkulosen (vor allem die Miliartuberkulose) werden erst bei der Obduktion festgestellt. Die Obduktion kann für die Klinik also völlig überraschende Ergebnisse bringen. Sie ist die wichtigste Methode zur Qualitätssicherung sowohl für die klinische Medizin, als auch für die Pathologie und bildet die Grundlage einer verlässlichen Epidemiologie und Gesundheitspolitik. Die Feststellung der Todesursache ist in über 90% der Fälle am Obduktionsgut möglich. Daher ist es bedauerlich, dass in unserem Land die Obduktionen in weniger als 10% der Todesfälle erfolgen und somit Erkenntnisse, die man aus der Untersuchung verstorbener Menschen gewinnen könnte, verloren gehen. Folgende Arten von Obduktionen sind zu unterscheiden: Die klinische Obduktion: Obduktion der in den Krankenhäusern verstorbenen Patienten unter Zustimmung der Verstorbenen oder ihrer Angehörigen. Sie überprüft die klinischen Diagnosen und Therapien und versucht, ungeklärte pathogenetische Zusammenhänge aufzuklären und eine epikritische Darstellung der Krankheitsverläufe zu ermöglichen, in der auch die Vorerkrankungen berücksichtigt werden. Der behandelnde Arzt erhält so wichtige Informationen, die er bei künftigen ähnlichen Fällen berücksichtigen kann und die somit auch seinen Patienten zugute kommen. Aber auch für die Pathologen selbst, die durch ihre histologischen Untersuchungen in die intravitale Diagnostik eingebunden sind, bedeutet die Obduktion eine Qualitätssicherung. Ausführende sind die Pathologen und Ärzte in den Instituten für Pathologie der Universitäten und Prosekturen der Krankenhäuser. Die gerichtliche Obduktion: Sie wird bei Verdacht einer strafbaren Handlung oder bei nicht identifizierten Leichen von der Staatsanwaltschaft beantragt und vom zuständigen Gericht angeordnet. Ausführende sind zwei Ärzte, wobei einer gerichtsmedizinische Fachkenntnisse aufweisen oder Gerichtmediziner sein muss. Vertreter der Staatsanwaltschaft und der Polizei können anwesend sein. Feuerbestattungssektion: Vor jeder Feuerbestattung wird durch den Amtsarzt (oder einem dazu ermächtigten Arzt, dem diese Aufgabe vom Gesundheitsamt übertragen wird) eine 2. Leichenschau durchgeführt. Es soll damit verhindert werden, das Beweise eines nicht natürlichen Todes durch die Einäscherung beseitigt werden. Wenn die Todesursache durch die Leichenschau, die Prüfung der Todesbescheinigung oder Befragung des behandelnden Arztes unklar ist, wird eine Sektion durchgeführt und in Abhängigkeit von ihren Ergebnis wird der Feuerbestattung zugestimmt. Seuchensektion: Durch das Gesundheitsamt angeordnet, in Fällen mit klinisch nicht abgeklärtem Verdacht auf ansteckende Infektionskrankheiten Versicherungssektion: Sie wird von den Versicherungsträgern angeordnet und wird von Versicherungen vorgeschrieben bei plötzlichem Tod aus unklarer Ursache oder bei beruflicher Exposition mit bestimmten Noxen. Die Einwilligung ist meist Bestandteil des Versicherungsvertrages. Ausgeführt wird sie von beauftragten Pathologen oder Rechtsmedizinern. Privatsektion: Sie wird entweder vom Verstorbenen zu Lebzeiten oder von dessen Angehörigen gewünscht und bedarf keiner behördlichen Genehmigung. Sie wird von beauftragten Pathologen oder Rechtsmedizinern ausgeführt. Verwaltungssektion: Durch die Staatsanwaltschaft, bei außerklinischen, plötzlichen und unklaren Todesfällen angeordnet. Sie wird von Pathologen oder Rechtsmedizinern ausgeführt. Nachsektion: Die Sektion einer schon fachgemäß obduzierten Leiche unter Anordnung der Staatsanwaltschaft bei Klärungsbedarf neu aufgetauchter Fragen, die durch das bereits asservierte Gewebe nicht beantwortet werden können. Oder als private Nachsektion, falls Angehörige das Ergebnis der ersten Sektion anzweifeln. Anatomische Sektion: Sie werden an anatomischen Instituten der Universitäten durchgeführt und dienen der Forschung und Lehre. Sie werden an Leichen durchgeführt, die der Anatomie testamentarisch zu Lebzeiten oder durch dazu berechtigte Angehörige zur Verfügung gestellt werden. Begleitungsskript zum Kurs Allgemeine Pathologie Exhumierung und Sektion: Sie wird vorwiegend bei rechtlichen Fragestellungen durchgeführt. Eine Benachrichtigung der Angehörigen ist erforderlich, jedoch nicht ihre Zustimmung. Bei Exhumierung und Sektion aufgrund von Versicherungsansprüchen müssen die Angehörigen und zuständigen Behörden einwilligen. Das Ziel all dieser Obduktionsformen ist die Feststellung der Hauptleiden (Grundleiden und Folgeleiden), der Nebenerkrankungen, der Todesursache, sowie ihrer pathogenetischen Zusammenhänge. Der Dialog mit den behandelnden Ärzten ist daher unerlässlich und die wichtigsten Informationen über Erkrankungen und Krankheitsverlauf sollten dem sezierenden Arzt vor der Obduktion mitgeteilt werden. Die Obduktion kann auf diese Weise an bestimmte klinische Fragestellungen angepasst werden. Auch die Anwesenheit der behandelnden Ärzte bei der sich an die Obduktion anschließenden Falldemonstration oder bei den klinisch-pathologischen Konferenzen ist von großer Bedeutung, da sonst die weiteren Aufgaben und Ziele der klinischen Obduktion nur schwer erfüllt werden können: - Überprüfung der klinischen Diagnosen - Erkennung von Therapieerfolgen oder –schäden - studentische Ausbildung sowie die ärztliche Weiterbildung - wissenschaftliche Krankheitsforschung - Befunderhebung für die Todesursachen- und Krankheitsstatistik - Erkennung neuer Krankheiten - Aufklärung der Angehörigen Die äußere Leichenschau: Die äußere Leichenschau wird bei jedem Verstorbenen durchgeführt und dient der Feststellung des Todes. Sie ist die Grundlage für die Ausstellung des Totenscheins. In ihm müssen der Zeitpunkt des Todes, die unmittelbare Todesursache, das Grundleiden, eventuelle Ansteckungsgefahren, sowie die Todesart (natürlicher oder nicht natürlicher Tod) angegeben werden. Sowohl in der Klinik als auch in der freien Praxis wird die Leichenschau von einem approbierten Arzt vorgenommen. Es muss eine gründliche äußere Besichtigung der entkleideten Leiche einschließlich ihrer Rückseite stattfinden. Dabei muss mindestens ein sicheres Todeszeichen (Totenflecke, Totenstarre, Fäulnis) vorliegen. Vorgehen bei klinischen Obduktionen: Wird nun von dem behandelnden Arzt eine Sektion angefordert, so ist das Vorgehen folgendes: Zu Beginn wird nochmals eine sorgfältige äußere Besichtigung des Leichnams durchgeführt und hierbei werden alle Auffälligkeiten wie Hautkolorit, Narben, Läsionen, Katheter und Punktionsstellen beschrieben. Dann erfolgt die Öffnung der Kopf-, Brust- und Bauchhöhle mit Entnahme und Präparation der darin befindlichen Organe. Bei der Präparation sollten die krankhaften und operativen Zusammenhänge erhalten bleiben, sodass sie den Klinikern bei der anschließenden Falldemonstration dargestellt werden können. Danach folgt dann die Isolierung der Organe, um sie zu wiegen und auszumessen. Schließlich werden von den routinemäßig untersuchten Organen (Herz, Lunge, Leber, Milz, Nieren, Knochenmark) sowie von makroskopisch auffälligen Geweben Proben entnommen, um diese anschließend histologisch zu begutachten. Dokumentation klinischer Obduktionen: Jede Obduktion wird sofort durch ein ausführliches Sektionsprotokoll dokumentiert, in dem eine klare Beschreibung (keine Diagnosen) der gefundenen makroskopischen Veränderungen erfolgt. Zusammen mit den mikroskopischen Befunden wird dann ein Obduktionsbericht erstellt, in dem das Grundleiden, letale Komplikationen und die unmittelbare Todesursache sowie Nebenbefunde angeführt werden. In der pathologisch-anatomischen Diagnose werden die beschriebenen Veränderungen in Diagnoseform in ihrem pathogenetischen Zusammenhang dargestellt. Schließlich wird dann in der Epikrise nochmals in einem leicht verständlichen Text erläutert, wie das Grundleiden zum Tode geführt hat. Außerdem werden klinische und pathologisch-anatomische Zusammenhänge diskutiert. Weltweit ist ein starker Rückgang der klinischen Obduktionsraten zu verzeichnen. Hier einige Zahlen: Anzahl von Obduktionen bezogen auf die Anzahl der Verstorbenen in den Krankenhäuser der USA Schwedens der DDR der BRD 1964 41% 1969 46% 1970 30% 1980 14% 1974 18% 1995 22% 1987 18% 1985 5,6% 1988 12% 1995 1,2% 1999 0-5% Es ist nicht erstaunlich, wenngleich erschreckend, dass es Ärzte gibt, die während ihrer Ausbildung oder beruflichen Tätigkeit nie an einer klinischen Obduktion teilgenommen haben.