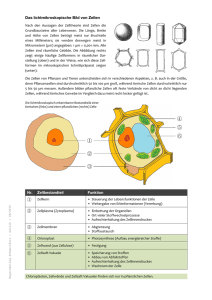
LV - Medizinische Hochschule Hannover
Werbung

Aus der Klinik für Thorax-, Herz- und Gefäßchirurgie der Medizinischen Hochschule Hannover (Prof. Dr. med. A. Haverich) und der Klinik für Herz-, Thorax- und Gefäßchirurgie des Klinikums Braunschweig (Priv. Doz. Dr. med. W. Harringer) REKONSTRUKTION VON ISCHÄMISCHEM HERZMUSKELGEWEBE DURCH KARDIOMYOBLASTENTRANSPLANTATE - EXPERIMENTELLE UNTERSUCHUNGEN - HABILITATIONSSCHRIFT zur Erlangung der Venia legendi für das Fach Chirurgie vorgelegt von Dr. med. Ingo Kutschka Hannover im Februar 2007 Man muß diese Welt nicht verstehen, man muß sich nur darin zurechtfinden... Albert Einstein, dt.-amerikan. Physiker, 1879 - 1955 für Christina, Jonas und Philipp VORWORT Aktuelle wissenschaftliche Erkenntnisse der Stammzellforschung lassen uns zunehmend besser verstehen, unter welchen Voraussetzungen gesunde Zellen erkranktes Gewebe ersetzen können. Auch auf dem Gebiet der Herzinsuffizienztherapie erhofft man sich durch den gezielten Einsatz spezieller Stammzellpopulationen neue wegweisende Therapiekonzepte. Eine Vielzahl experimenteller Studien konnte bereits zeigen, daß die Transplantation derartiger Zellen in geschädigtes Myokard zu einer Verbesserung der Herzfunktion führen kann. Aufgrund dieser ermutigenden Ergebnisse werden derzeit klinische Studien durchgeführt, die eine Injektion von humanen Knochenmarkstammzellen als supportive Maßnahme zur Myokardrevaskularisation testen. Erste Ergebnisse, unter anderem an der Medizinischen Hochschule Hannover, deuten auch hier auf einen positiven Einfluß der transplantierten Zellen hin. Die Transplantation von Stammzellen in das Myokard kann sowohl interventionell im Rahmen einer Koronarangiographie/-plastie als auch operativ im Rahmen einer Herzoperation durchgeführt werden. Während für eine einfache Zellinjektion der interventionelle Ansatz nahe liegender erscheint, ermöglicht die chirurgische Technik darüber hinausgehende Konzepte, wie z.B. den partiellen Ersatz von postinfarziellem Narbengewebe durch stammzelltragendes bioartifizielles „Myokard“. Aus der Sicht des Herzchirurgen stellt vor allem die Entwicklung dieser bioartifiziellen Gewebe zur Myokardrekonstruktion eine besondere Herausforderung dar. Zukünftiges Ziel ist es, mechanisch stabile, biokompatible Trägergewebe mit geeigneten Zellen und gegebenenfalls supportiven Medikamenten zu kombinieren, um so ein widerstandsfähiges, vitales Gewebetransplantat zu erzeugen. Derartige Transplantate könnten zukünftig als partieller Myokardersatz Anwendung finden und so vielen Patienten eine neue Therapieoption für die schwere ischämische Kardiomyopathie bieten. Inhaltsverzeichnis I. Kutschka INHALTSVERZEICHNIS 1. EINFÜHRUNG 1 1.1 Die Behandlung der ischämischen Kardiomyopathie durch Zelltransplantate - Wunsch oder Wirklichkeit ? 1 1.2 Myokardiale Zelltransplantation, Myoblasten, embryonale und hämatopoetische Stammzellen 3 1.3 Tissue Engineering, bioartifizielles Myokard, partielle Myokardtransplantation 6 1.4 In vivo Beobachtung der Zelltransplantate – optische Biolumineszenz 8 2. FRAGESTELLUNG UND ZIELSETZUNG 11 3. MATERIAL UND METHODEN 13 3.1 Zellkultur und Gentransduktion 13 3.1.1 H9c2-Kardiomyoblasten 13 3.1.2 Zellkulturbedingungen und Zellaufbereitung 13 3.1.3 Gentransfer von Firefly Luciferase und Green Fluorescent Protein 14 3.1.4 Bestimmung der geeigneten Zelldichte für die Kollagenmatrix 15 3.1.5 Zusatz von Matrigel und Wachstumsfaktoren (rFGF, hVEGF) 16 3.1.6 Anti-apoptotischer Gentransfer von humanem Bcl-2 auf H9c2-Kardiomyoblasten 17 3.2 Tiermodelle 18 3.2.1 Tierhaltung 18 3.2.2 Implantation von Kollagenmatrix in das Abdomen der Ratte 19 3.2.3 Transplantation allogener Kardiomyoblasten in die Bauchwand der Ratte 20 3.2.4 Ex situ Transplantation von Kollagen-/Kardiomyoblastentransplantaten in infarziertes Rattenmyokard 22 3.2.5 Heterotopes Herztransplantationsmodell an der Ratte 26 3.2.6 Gefäßgestielte Matrix-Prävaskularisation zur Zelltransplantation 27 Inhaltsverzeichnis I. Kutschka 3.3 Experimentelle Diagnostik 29 3.3.1 In vivo optical Bioimaging mit D-Luciferin 29 3.3.2 Histologie, Histomorphometrie und Immunhistologie 30 3.3.3 Magnetresonanz Imaging (MRI) 33 3.3.4 Echokardiographie 35 3.4 Statistik 37 4. ERGEBNISSE 38 4.1 Vaskularisierung von Kollagenmatrix 38 4.2 Einfluß von Kollagen und Wachstumsfaktoren auf H9c2-Myoblasten in vitro 40 4.3 In vivo Überlebensanalyse von H9c2-Zellen im Skelettmuskel 42 4.4 Einfluß von Kollagenmatrix und Wachstumsfaktoren auf das Überleben von Kardiomyoblasten im ischämischen Herzmuskel 44 4.5 Zellverteilung in einem gefäßgestielten, prävaskularisierten Kardiomyoblastentransplantates 47 4.6 Adenoviraler Bcl-2 Gentransfer auf H9c2-Zellen - Einfluß auf das Überleben von Kardiomyoblastentransplantaten 48 4.7 Histomorphometrie 53 4.8 Immunhistologische Analyse der Zelldifferenzierung nach Transplantation 54 4.9 Auswirkung der myokardialen H9c2-Gewebetransplantation auf die Funktion des ischämischen Herzens 59 5. DISKUSSION 63 5.1 Biolumineszenzimaging zur Analyse von Transplantatüberleben 63 5.2 Überleben von allogenen Kardiomyoblasten in ischämischer Muskulatur 66 5.3 Einfluß einer Kardiomyoblasten/Kollagen-Transplantation auf die Funktion heterotop transplantierter Herzen 69 5.4 Anti-apoptotischer Gentransfer von humanem Bcl-2 – Einfluß auf die Zelltransplantation 71 5.5 Experimentelles Konzept und Limitationen 73 5.6 Aktueller Stand klinischer Studien 75 Inhaltsverzeichnis I. Kutschka 6. ZUSAMMENFASSUNG 79 7. DANKSAGUNG 81 8. LITERATUR 83 9. ABKÜRZUNGSVERZEICHNIS 98 10. ORIGINALPUBLIKATIONEN 100 Einführung I. Kutschka 1. EINFÜHRUNG 1.1 Die Behandlung der ischämischen Kardiomyopathie durch Zelltransplantate - Wunsch oder Wirklichkeit ? Trotz deutlicher Fortschritte in der medikamentösen, interventionellen und operativen Therapie ist die koronare Herzerkrankung weiterhin die häufigste Todesursache in der westlichen Welt (1,2). Die anhaltend hohe Gesamtmortalität der koronaren Herzerkrankung ist bedingt durch eine Veränderung des Krankheitsverlaufes. Heutzutage sterben mehr Menschen an den Langzeitfolgen eines Herzinfarktes als an dem Infarktereignis selbst (2,3). Die ischämische Kardiomyopathie ist die häufigste Ursache der chronischen Herzinsuffizienz, welche bei mehr als der Hälfte der betroffenen Patienten innerhalb von 5 Jahren zu Tode führt (4). Es besteht daher ein dringender Bedarf an neuen Therapieoptionen zur Behandlung einer steigenden Anzahl betroffener Patienten. Die chronische Herzinsuffizienz geht einher mit myokardialen Umbauvorgängen, die als Remodeling bezeichnet werden. Dies umfasst den Verlust an Kardiomyozytenmasse, Veränderungen der Geometrie des Herzens, molekulare und zelluläre Umbauvorgänge, sowie neurohormonelle Prozesse (5). Zur umfassenden Therapie dieser komplexen Vorgänge, erscheint das Konzept einer myokardialen Applikation von vitalen Zellen sehr interessant. Die kardiale Stammzell- oder Myoblastentransplantation stellt derzeit die aussichtsreichste Option zur Revitalisierung infarzierten Myokards und damit zur Verkleinerung des Infarktareals dar. Früher wurde eine Selbstregeneration des Herzens aufgrund des terminal differenzierten Status der Kardiomyozyten definitiv ausgeschlossen. Inzwischen konnte gezeigt werden, daß Kardiomyozyten grundsätzlich teilungsfähig sind, wenn auch nur in sehr geringem Umfang (6). Auch die Einwanderung von extrakardialen Stamm- oder Progenitorzellen in das Myokard konnte nachgewiesen werden. Bei männlichen Patienten nach geschlechts- 1 Einführung I. Kutschka inkongruenter Herztransplantation konnten diese Zellen in den transplantierten Herzen anhand des Y-Chromosoms identifiziert werden (7-9). Inzwischen ist durch weiterführende Untersuchungen eine begründete Skepsis bezüglich der potentiellen Selbstregenerationsfähigkeit des Myokards entstanden. Neu entdeckte Phänomene wie Zellfusion zwischen transplantierten Stammzellen und Empfängerzellen sind eine mögliche Erklärung für die genannten Beobachtungen (10-12). Es ist derzeit noch unklar, welche Auswirkung diese Zellfusionsphänomene auf das geschädigte Myokard haben. Jedenfalls wird eine signifikante Transdifferenzierung von Stammzellen in Kardiomyozyten, als Ursache für den funktionellen Einfluß auf das geschädigte Myokard, als zunehmend unwahrscheinlich angesehen (13,14). Auch die geringe Anzahl überlebender Zellen im Grenzzonengebiet eines Myokardinfarktes spricht gegen einen relevanten kontraktilen Einfluß der Zellgrafts (15,16). Trotz dieser Beobachtungen zeigen eine Vielzahl experimenteller Studien (17-19), und auch klinischer Studien (20-22), eine signifikante Verbesserung der Herzfunktion nach Stammzell- oder Myoblastentransplantation. Ursächlich hierfür sind höchstwahrscheinlich parakrine Mechanismen, wie die Sekretion oder Stimulation von angiogenen Wachstumsfaktoren und Cytokinen durch transplantierte Zellen (23-25). Da diese Effekte auch ganz wesentlich von der Anzahl der überlebenden Transplantatzellen abhängig sind, ist die Erforschung und Weiterentwicklung zellsupportiver Maßnahmen erforderlich. Von entscheidender Bedeutung können hier z.B. eine begleitende Applikation von extrazellulärer Matrix als Trägersubstanz, die Verabreichung antioxidativ wirkender Medikamente oder auch eine Unterstützung mit Wachstumsfaktoren sein. Ein weiterer interessanter Ansatz ist die Modifikation der Transplantatzellen durch eine gentherapeutisch induzierte Überexpression von kardioprotektiven Genen. Hierfür könnte sich z.B. das B-cell-lymphoma-gene-2 (Bcl-2) eignen. Die Proteine der Bcl-2-Familie greifen in die Regulation der Apoptoseauslösung ein, können aber darüber hinaus auch den nekrotischen Zelltod verzögern (26-29). So konnte die intrakoronare Injektion eines Bcl-2tragenden Adenovirus eine Reduktion der myokardialen Apoptose nach Herztransplantation bewirken (30). 2 Einführung 1.2 I. Kutschka Myokardiale Zelltransplantation Adulte und embryonale Stammzellen, Myoblasten Grundsätzlich kommen verschiedene Zelltypen für die Anwendung am Herzen in Frage. Klinische Studien werden derzeit mehrheitlich mit adulten Knochenmarkstammzellen durchgeführt. Ein entscheidender Vorteil ist, daß diese autogenen Zellen keine Abstoßung verursachen und folglich keine Immunsuppression erforderlich machen. Entsprechend besteht auch keine Einschränkung aufgrund ethischer Bedenken. Während in älteren experimentellen und auch klinischen Studien ein unselektiertes Gemisch von autogenen Knochenmarkszellen zur Anwendung kam (20), wird zunehmend eine Charakterisierung und Selektierung der Zellen anhand von Oberflächenantigenen vorgenommen. Zur Differenzierung hämatogener Knochenmarkstammzellen eignet sich das Oberflächenantigen CD34. Neuere klinische Studien verwenden daher heute Zelltransplantate, die mit CD34 positiven Zellen angereichert sind (21,31). In der BOOST Studie (22) konnte mit einer intrakoronaren Verabreichung von autogenen Knochenmarkstammzellen in Verbindung mit perkutaner koronarer Intervention (PCI) eine etwa 7-%ige Verbesserung der linksventrikulären Ejektionsfraktion (EF) erreicht werden. Da wie bereits erwähnt, eine Differenzierung dieser Zellen in Kardiomyozyten unwahrscheinlich ist, sind die potentiell parakrinen Effekte dieser Zellen besonders wichtig. Von spezieller Bedeutung bezüglich einer Induktion von Neoangiogenese sind hier endotheliale Progenitorzellen, die anhand ihrer Oberflächenantigene CD34+, CD133+ und VEGFR2+ selektiert werden können (32-34). Ein weiterer sehr viel versprechender Ansatz in der Zelltherapie der chronischen Herzinsuffizienz ist die Anwendung humaner embryonaler Stammzellen (hESC). Diese werden aus der inneren Zellmasse der Blastozyste gewonnen und sind zunächst pluripotente undifferenzierte Zellen. In Gegenwart von Differenzierungsinhibitoren können sie in der Zellkultur proliferieren und sich ständig selbst erneuern (35). Werden die Inhibitoren entfernt, differen- 3 Einführung I. Kutschka zieren die Stammzellen in vitro und entwickeln sich zu bestimmten Zelllinien bei gleichzeitiger Einbuße ihrer proliferativen Kapazität (36,37). Die in vitro Differenzierung erfordert einen initialen Schritt der Zellaggregation, das Erzeugen von so genannten „Embryoid Bodies“ (38,39). Nach ein bis vier Tagen kontinuierlicher Differenzierung können Kardiomyozyten anhand kontrahierender Areale innerhalb der Embryoid Bodies leicht identifiziert werden (40). Die aus hESC erzeugten Kardiomyozyten weisen dieselben morphologischen und genetischen Merkmale auf wie in vivo differenzierte Kardiomyozyten. Sie exprimieren alle kardialen Marker in normaler entwicklungsbedingter zeitlicher Abfolge und haben dieselben elektrophysiologischen Charakteristika wie neonatale oder fetale Kardiomyozyten (40,41). Im Gegensatz zu sehr frühen Differenzierungsstadien reagieren terminal differenzierte Zellen auch auf beta-adrenerge Stimulation (42). Einige experimentelle Studien (43-45) haben die Anwendung von embryonalen Stammzellen an einem Infarktmodell der Maus bzw. Ratte untersucht und einen positiven Einfluß der Zelltransplantation auf die Herzfunktion nachweisen können. Noch unklar ist die Frage der Immunogenität der embryonalen Stammzellen. Nach aktuellen Studien kommt es mit zunehmender Differenzierung der Zellen nach Transplantation zur Ausbildung einer humoralen und zellulären Immunreaktion, was im klinischen Einsatz voraussichtlich eine systemische Immunsuppression erforderlich machen würde (46,47). Das Ausmaß einer Abstoßung ist nach wie vor unklar, man geht jedoch davon aus, daß es ohne medikamentöse Immunsuppression zu einem Verlust des Transplantates kommt. Eine weitere Limitation und Gegenstand aktueller Forschung ist ein nachgewiesenes kanzerogenes Potential dieser Zellen durch dysregulierte Proliferation mit Ausbildung von Teratomen (48-50). Diese hängt sowohl vom Empfängergewebe (48) als auch vom Differenzierungsgrad der Zellen zum Zeitpunkt der Transplantation ab (50). Des weiteren limitieren ethische Aspekte den Einsatz embryonaler Stammzellen (51). Ihre Verfügbarkeit ist in Deutschland gesetzlich signifikant eingeschränkt. Trotz ihres enormen Potentials für die Stammzelltherapie bleibt die embryonale Stammzellforschung aufgrund dieser Limitationen zunächst auf die Grundlagenforschung beschränkt. 4 Einführung I. Kutschka Auch skelettale Myoblasten können für eine kardiale Zelltherapie genutzt werden. Sie werden aus einer Muskelbiopsie des Patienten gewonnen und in vitro angereichert. Die Vorteile dieses Verfahrens liegen in dem autogenen Konzept und in der einfachen Zellkultur dieser robusten Zellen. Es handelt sich um muskelbildende Zellen, die sich durch Teilungs- und Migrationsfähigkeit auszeichnen und am Regenerationsprozess der Muskulatur beteiligt sind (52,53). Skelettale Myoblasten behalten ihre Fähigkeit zur Zellteilung in vitro (52,53). Ein Nachteil dieser Zellen ist, daß sich ihre elektromechanischen Eigenschaften von denen der Kardiomyozyten unterscheiden (54). Ob eine Transdifferenzierung von skelettalen Myoblasten in einen HerzmuskelPhänotyp möglich ist, wird kontrovers diskutiert. Taylor (55) und Chiu (56) beschreiben nach Transplantation in das Myokard eine Differenzierung dieser Zellen in kardiomyozyten-ähnliche Zellen und die Ausbildung von GAPJunctions mit dem Empfängermyokard. Nachdem die Applikation dieser Zellen in mehreren experimentellen Studien zu einer Verbesserung der Linksherzfunktion führte (55,56,57), wurden auch klinische Studien initiiert. Entsprechend den Studien mit adulten Knochenmarkstammzellen konnte auch hier eine Verbesserung der Herzfunktion erzielt werden (58,59). Menasche und Mitarbeiter konnten bei 10 Patienten nach intramyokardialer Injektion von autogenen, skelettalen Myoblasten eine Verbesserung der Ejektionsfraktion von 24 % auf 32 % feststellen (59). Leider führte der klinische Einsatz zu einem gehäuften Auftreten von malignen ventrikulären Rhythmusstörungen. Da es sich jedoch um Patienten mit deutlich reduzierter Linksherzfunktion und deshalb signifikant erhöhtem Risiko für eine ventrikuläre Extrasystolie handelte, bleibt ein kausaler Zusammenhang unklar. Zur Sicherheit der Studienpatienten umfasst das Studiendesign der aktuell durchgeführten MAGIC (Myoblast Autologous Graft in Ischemic Cardiomyopathy) Studie die Implantation eines Defibrillators (ICD). Auch andere Zelltypen, wie fetale Kardiomyozyten (60), mesenchymale Stammzellen (61), glatte Muskelzellen (62), endotheliale Progenitorzellen (63), Fibroblasten (64) und Zellen aus dem Nabelschnurblut (65) wurden in experimentellen Studien zur myokardialen Zelltransplantation eingesetzt. 5 Einführung I. Kutschka Herkunft Verfügbarkeit Expandierbarkeit Differenzierung zu kardiomuskulärem Phänotyp Klinische Erfahrung Sicherheitsbedenken/ Probleme Fetale Kardiomyozyten allogen eingeschränkt ethische Bedenken nein ja nein Abstoßung Embryonale Stammzellen allogen eingeschränkt ethische Bedenken gut ja nein Abstoßung Teratome Skelettale Myoblasten autogen gut altersabhängig diskutiert ja Arrhythmien Unselektierte Knochenmarkzellen autogen gut altersabhängig diskutiert ja Kalzifikation Mesenchymale Stammzellen autogen gut altersabhängig diskutiert nein Kalzifikation Hämatopoetische Stammzellen autogen gut gut diskutiert ja nein Fibroblasten autogen gut gut nein nein nein Tab. 1: 1.3 Vorteile und Nachteile verschiedener Zelltypen, die zur myokardialen Restoration eingesetzt wurden (modifiziert nach Leor et al., 2005, Referenz Nr. 66) Tissue Engineering, bioartifizielles Myokard, partielle Myokardtransplantation Bei entsprechender Bestätigung durch weitere klinische Studien könnte sich eine intramyokardiale, transendokardiale (20) oder transkoronare Stammzellinjektion (22) zu einer etablierten interventionellen Therapie entwickeln. Bei großen Infarktarealen hingegen, mit Ausbildung von linksventrikulären Aneurysmen, erscheint eine Injektion von Stammzellen in das narbige, ausgedünnte Infarktareal wenig Erfolg versprechend. Nur eine operative Rekonstruktion mit Ersatz bzw. Augmentation des terminal geschädigten Myokards durch ein mechanisch stabiles, zelltragendes Gewebetransplantat könnte zu einer Verbesserung der Herzfunktion führen (67,68). Die Transplantation 6 Einführung I. Kutschka derartiger Gewebekonstrukte in infarzierte Areale des Herzens wurde tierexperimentell bereits wiederholt erfolgreich durchgeführt (61,62,69). Ein weiteres gutes Indikationsgebiet für derartige bioartifizielle myokardiale Gewebe stellen auch kongenitale Herzfehler dar. Ein maßgeschneidertes autogenes Transplantat verspricht hier eine längere Lebensdauer im Vergleich zu Allografts und eine mögliche Adaptation an das wachsende Herz (70,71). In zunehmendem Maße gelingt die Besiedelung verschiedener biologischer Matrices mit Stammzellen und somit ein entscheidender Schritt auf dem Wege zum bioartifiziellen Myokard (72-74). Dennoch ist der gegenwärtige Stand weit vom Ideal entfernt. Derzeit können solche einfachen Gewebekonstrukte weder den 3-dimensionalen Aufbau des Herzens, noch die asymmetrische Anordnung der Herzmuskelfasern, noch das dichte Gefäßnetzwerk des Myokards nachbilden. In aller Regel enthalten diese Konstrukte nur einen Zelltyp und ein bestimmtes Matrixmaterial und vernachlässigen so das Zusammenspiel verschiedenster Komponenten der intakten Muskulatur (75). Nach wie vor ist eine adäquate Gefäßversorgung nur in den Randbereichen eines soliden Transplantates gewährleistet. Die Versorgung von Transplantatzellen im Inneren dieser Matrices mit Sauerstoff und Nährstoffen ist bisher nur im Zellkulturmedium gegeben und stellt in vivo ein noch ungelöstes Problem dar (76). Aufgrund des sehr limitierten Einwachsens von Kapillaren aus dem Empfängergewebe in die Matrix, ist derzeit eine erfolgreiche Transplantation von größeren, soliden Gewebekonstrukten noch nicht möglich. Auch eine nachweisbare Induktion von Neoangiogenese durch Verabreichung von angiogenen Wachstumsfaktoren (77-79) beseitigt dieses Problem nicht ausreichend. Mögliche Lösungsansätze hierfür sind eine kombinierte Besiedelung der Gewebekonstrukte mit Kardiomyozyten und endothelialen Progenitorzellen (77) oder eine in vitro Vaskularisierung kombiniert mit einem „Sandwich“ Aufbau des späteren Transplantats aus mehreren dünnen Schichten. Ein anderer Weg zur Lösung dieses Problems ist die Nutzung einer biologischen vaskularisierten Matrix. An der medizinischen Hochschule Hannover ist es gelungen, porcine Dünndarmsegmente unter Erhalt der mesenterialen Gefäßstrukturen zu dezellularisieren und gezielt mit glat- 7 Einführung I. Kutschka ten Muskelzellen, Urothelzellen und endothelialen Vorläuferzellen zu besiedeln (80). Hierdurch konnte in vitro ein gefäßgestieltes, vitales Gewebetransplantat erzeugt werden. Unter Nutzung geeigneter Zellen zur Besiedelung besitzt diese Technik auch das Potential zur Erzeugung eines vaskularisierten bioartifiziellen Gewebepatches zur Rekonstruktion myokardialer Defekte. Unabhängig hiervon wurde bisher die Rolle der 3-dimensionalen mikrostrukturellen Umgebung des Zelltransplantates, bezüglich des Einflusses auf Zellbesiedlung, -proliferation und -differenzierung nur zureichend untersucht. Kollagene als natürliche Bestandteile der extrazellulären Matrix unterstützen das Zellwachstum sowohl in der Zellkultur als auch in vivo (72-74,81). Die Vorteile einer Kollagenmatrix liegen in Ihrer großen Oberfläche für Zellbesiedlung, ihrer Porosität für Kapillareinsprossung, ihrer mechanischen Stabilität, ihrer Biodegradibilität und ihrer minimalen Immunogenität (66,68,82). Deshalb stellen Kollagene, in solidem, gelförmigem oder flüssigem Zustand, einen idealen Grundbaustein zur Weiterentwicklung von bioartifiziellem Myokard dar. Ziel ist es, durch eine Kombination von verschiedenen Matrixbestandteilen ggf. unter Zusatz von Medikamenten und Wachstumsfaktoren, eine möglichst „zellfreundliche“ Umgebung zu schaffen. Auf diese Weise könnte es gelingen das drastische Zellsterben unmittelbar nach Transplantation zu reduzieren und die kritische Phase bis zur Einsprossung von Kapillaren aus dem Empfängergewebe zu überbrücken. 1.4 In vivo Beobachtung der Zelltransplantate – optische Biolumineszenz Zur Erfassung der Zellvitalität in den jeweiligen Gewebetransplantaten sind histologische Analysen nur bedingt geeignet. Durch eine histologische Auswertung entsteht nur eine Momentaufnahme zu einem bestimmten Beobachtungszeitpunkt. Zur histologischen Verlaufsbeurteilung bezüglich Zellzahl und -vitalität sind serielle Untersuchungen zu verschiedenen Zeitpunk- 8 Einführung I. Kutschka ten erforderlich, wodurch eine Vielzahl von Versuchstieren erforderlich wird. Folglich können interindividuelle Unterschiede zwischen den einzelnen Tieren die Ergebnisse signifikant beeinflussen. Eleganter sind zu diesem Zweck neuere Untersuchungsverfahren, die eine longitudinale in vivo Verlaufsbeobachtung bestimmter Zellen ermöglichen. Eine Möglichkeit stellt hier das optische Biolumineszenzverfahren dar. Es nutzt eine enzymatische Reaktion zwischen genetisch modifizierten Zellen und einem speziellen Substrat (z.B. Firefly-Luciferase/D-Luciferin) als interne Lichtquelle. Das Substrat wird im Tierexperiment in der Regel intraperitoneal verabreicht und erreicht über die Blutbahn innerhalb weniger Minuten die Zielzellen, deren Lichtemission mit einer hochsensiblen optischen Kamera detektiert wird (83,84). Dieser Vorgang kann am lebenden Versuchstier in verschiedenen Zeitintervallen wiederholt werden. Dieses Verfahren wird in der onkologischen Grundlagenforschung seit einiger Zeit genutzt um in Kleintierexperimenten maligne Zellen zu lokalisieren und zu verfolgen (85,86). Zunehmend wird das optische Biolumineszenzverfahren auch zur Evaluierung der Zellzahl und -vitalität bei Zelltransplantationsexperimenten eingesetzt (15,82,87). Negrin und Contag konnten vor kurzem anhand von durchflußzytometrischen Analysen zeigen, daß das optische Biolumineszenzsignal linear mit der Anzahl der vitalen Zielzellen korreliert (88, Abb.1). Das optische Bioimaging ist ein benutzerfreundliches Verfahren, welches sich durch kurze Untersuchungszeiten auszeichnet. Mehrere Tiere können gleichzeitig untersucht werden, wodurch die Analyse vieler Tiere zu einem Untersuchungszeitpunkt ermöglicht wird. Die Sensitivität dieser Technik ist hoch, was sich in dem guten Verhältnis zwischen Zielsignal und Hintergrundrauschen (Signal-to-noise-ratio) widerspiegelt (83,88). Aufgrund der genannten Eigenschaften diente diese Methode in unseren tierexperimentellen Untersuchungen als maßgebliches Verfahren zur Analyse der Zellvitalität nach Kardiomyoblastentransplantation in ischämisches Myokard. 9 Einführung a) I. Kutschka b) c) Überarbeitet und übersetzt mit der Erlaubnis von Macmillan Publishers Ltd: Nature Reviews Immunology: RS Negrin, CH Contag. In vivo imaging using bioluminescence: A tool for probing graft-versus-host disease. Nat Rev Immunol. 2006;6:484-90, Copyright (2006) Abb.1 a) In diesem Beispiel wird die Sensitivität des Biolumineszenzimaging (BLI)-Verfahrens in einem Maus B-Zell Lymphom Modell gezeigt. Die Tumorzellen exprimierten Luciferase und Green Fluorescent Protein (GFP). Die Tiere wurden zu verschiedenen Zeitpunkten des Krankheitsverlaufes untersucht. Zwei Mäuse werden an dem gleichen definierten Zeitpunkt dargestellt. b) Unmittelbar nach dem BLI wurden die Tumorzellen aus Leber und Milz dieser Tiere mittels Durchflußzytometrie quantifiziert. Dies wurde mit Hilfe des GFP-Signals sowie spezifischer fluoreszierender Antikörper gegen den B-Zell-Marker CD19 durchgeführt. Es werden die Ergebnisse der beiden Tiere aus a) gezeigt. c) Die Menge der GFP-positiven Zellen korreliert gut mit den Biolumineszenzsignalen, die in vivo bestimmt wurden. Maus 1 (rot) und Maus 2 (blau) sind zusammen mit anderen Mäusen aus dem Experiment aufgetragen. Dieses Experiment zeigt, daß BLI ein zuverlässiges Messverfahren zur Bestimmung der Anzahl vitaler Zellen in vivo darstellt. 10 Fragestellung I. Kutschka 2. FRAGESTELLUNG UND ZIELSETZUNG Ziel dieser Untersuchungen war es, den Einfluß von Kollagenmatrices auf das Überleben von transplantierten Kardiomyoblasten zu testen. Hierzu wurde in verschiedenen Versuchen eine Kombination von Kardiomyoblasten und Kollagenstrukturen in die Skelettmuskulatur der Ratte bzw. in ischämisches Rattenmyokard transplantiert. Des weiteren sollte der Einfluß von Wachstumsfaktoren und der Effekt einer Modifikation der Myoblasten durch antiapoptotischen Gentransfer untersucht werden. Als wesentliches Messverfahren für die Beurteilung der Zellzahl und -vitalität in vivo diente das optische Biolumineszenzimaging. Weiterhin sollte die Auswirkung der Zell-bzw. Gewebetransplantation auf die Linksherzfunktion analysiert werden. Hierzu wurden echokardiographische und magnetresonanztomographische Untersuchungen durchgeführt. Im einzelnen wurden folgende Ziele verfolgt: 1. Identifizierung einer geeigneten Kollagenmatrix für die Besiedlung mit H9c2-Kardiomyoblasten der Ratte. Beurteilung der Kapillareinsprossung und der inflammatorischen Reaktion zweier verschiedener Kollagenträger nach abdomineller Implantation. 2. In vitro Evaluierung der Vitalität von H9c2-Kardiomyoblasten nach Zellbesiedelung einer Kollagenmatrix. Bestimmung der optimalen Besiedelungszeit und Zelldichte. 3. Untersuchung des Überlebens von H9c2-Kardiomyoblasten nach Transplantation in die Bauchwand der Ratte. Vergleich einer einfachen Zellinjektion mit einer Injektion von Zellen in Kollagensuspension. Vergleich der Zellvitalität nach Transplantation in gesunde oder kältegeschädigte Muskulatur. 11 Fragestellung I. Kutschka 4. Etablierung und Modifikation eines speziellen heterotopen Herztransplantationsmodells an der Ratte, welches neben einer myokardialen Zell-/ Gewebetransplantation in infarziertes Myokard eine funktionelle Analyse der Herzfunktion ermöglicht. 5. Evaluierung von kollagengestützten H9c2-Transplantaten im Vergleich zu Zellinjektionen bzgl. Zellüberleben nach Transplantation in dem unter (4) genannten Modell. 6. Evaluation und Validierung des Biolumineszenzverfahrens im Vergleich zu histologischen Befunden. 7. Untersuchung des Einflusses von VEGF und FGF auf das Überleben von H9c2-Gewebetransplantaten in Modell (4). 8. Etablierung einer adenoviralen Gentransduktion von humanem Bcl-2 auf H9c2-Kardiomyoblasten (AdCMVhBCL2/H9c2). 9. Evaluierung der AdCMVhBcl-2/H9c2 Zellen bzgl. Survival in den experimentellen Modellen (3) und (4). 10. Analyse der Linksherzfunktion nach Myokardinfarkt und H9c2-Gewebetransplantation mittels Echokardiographie und Magnetresonanztomographie. 12 Methoden I. Kutschka 3. MATERIAL UND METHODEN 3.1 Zellkultur und Gentransfer 3.1.1 H9c2-Kardiomyoblasten Die H9c2-Zelllinie wurde aus embryonalem Herzgewebe von BDIX Ratten gewonnen (89). Diese mononukleären Kardiomyoblasten (American Type Culture Collection, ATCC, Rockville, Md., USA) sind in Zellkultur adhärent und spindelförmig (Abb.2a). Sie besitzen eine Kombination typischer Eigenschaften skelettaler und kardialer Muskelzellen (89,90). Hescheler und Mitarbeiter konnten zeigen, daß diese Zellen sowohl morphologische Charakteristika von unreifen embryonalen Herzmuskelzellen besitzen, aber auch einige Elemente des typischen elektrophysiologischen und hormonellen Signalweges adulter Herzzellen aufweisen (89). Als herzspezifische Zellen mit Proliferationskapazität eignen sich diese Zellen daher für die kardiale Zelltransplantation im Rattenmodell. 3.1.2 Zellkulturbedingungen und Zellaufbereitung Die H9c2-Zellen wurden in Kulturflaschen mit einer Zelldichte von etwa 105 Zellen/cm2 als Monolayerkultur angesetzt. Als Kulturmedium wurde Dulbecco’s modified Eagle’s medium (DMEM, GIBCO, Kat. Nr. 11995-065) mit Zusatz von 10%-igem fetalem Kälberserum, Penicillin (100 IU) und Streptomycin (100µg/ml) verwand. Die Zellkulturen wurden bei 37° unter 5%-CO2 Atmosphäre inkubiert. Das Kulturmedium wurde alle zwei Tage erneuert (89,90). Zur Zellgewinnung wurden die Zellen zweimal mit PBS gewaschen, unter Zugabe von Trypsin gelöst (Abb. 2b) und bei ca. 180 x g und 4°C für 5 Minu- 13 Methoden I. Kutschka ten zentrifugiert. Es folgte dann die Bestimmung der Zellzahl und die Aliquotierung. b a Abb. 2 H9c2-Kardiomyblasten in Zellkultur, (a) spindelförmig, adhärent, (b) rund nach Trypsinisierung 3.1.3 Gentransfer von Firefly Luciferase und Green Fluorescent Protein Um die H9c2-Zellen für das Biolumineszenzverfahren und die Immunhistologie vorzubereiten wurde eine genetische Modifikation durchgeführt, die zu einer stabilen Expression von Firefly Luciferase (FLuc) und von Green Fluorescent Protein (GFP) führte. Der Reportergentransfer wurde freundlicherweise am Institut für Radiologie und Bioengineering der Stanford School of Medicine unter der Leitung von Prof. Sanjiv S. Gambhir von Ian Y. Chen durchgeführt. Zur Reportergentransduktion diente ein lentiviraler Vektor mit cytomegaloviralen Promoter, der die Expression des FLuc-Reportergenes und des GFP-Reportergenes steuerte. Das FLuc-Reportergen war stromaufwärts und das GFP-Reportergen stromabwärts einer internen ribosomalen Eintrittsstelle (IRES) lokalisiert (Abb.3). Die Zellen wurden dann einer Durchflußzytometrie (Fluorescence activated cell sorting, FACS) unterzogen. Mit dem Biolumineszenzverfahren wurden diejenigen Zellklone mit der höchsten Lichtemission identifiziert und isoliert. Alle 4 Wochen wurde die Stabilität der Luciferase-Expression mittels in vitro Bioimaging getestet. 14 Methoden Abb. 3 I. Kutschka Lentivirale Transduktion von Green Fluorescent Protein (GFP) und Firefly Luciferase (FLuc) Reportergenen mit Hilfe eines cytomegaloviralen Promoters. Darstellung der enzymatischen Reaktion zwischen Firefly Luciferase (Fluc) und dem Substrat D-Luciferin, sowie der Expression von Green Fluorescent Protein (GFP). (Darstellung modifiziert übernommen aus Referenz Nr. 97, Fig.1 mit freundlicher Genehmigung des Institutes für Radiologie und Bioengineering der Stanford School of Medicine, USA) 3.1.4 Bestimmung der geeigneten Zelldichte für die Kollagenmatrix Zur Bestimmung der geeigneten Zelldichte innerhalb der 3-dimensionalen Kollagenmatrix wurden Gelfoam® (GF)-Blöcke (3x3x1 mm) unter sterilen Bedingungen in eine 96-Well Kulturplatte eingebracht und mit einer unterschiedlichen Zahl von Zellen besiedelt. 15 Methoden I. Kutschka Es kamen 0,5 x 106, 1 x 106 und 2 x 106 H9c2-Zellen zur Anwendung (Abb. 4). Die Zellen wurden in Kulturmedium suspendiert und direkt in die GFBlöcke injiziert. Als Kontrolle dienten Wells mit Medium und H9c2-Zellen ohne GF-Matrices. Die Versuche wurden pro Zellzahl in 3-facher Ausfertigung durchgeführt. Nach 24 Stunden wurden die Kulturplatten unter Zugabe von 1 µg/ml D-Luciferin (Biosynth, Schweiz) mit dem Biolumineszenzverfahren ausgewertet. Hierzu wurde die Lichtemission der einzelnen Wells mit einem sehr lichtempfindlichen Imaging System (IVIS 50, Xenogen, USA) gemessen. Nach Zugabe des Substrates wurde das Signal in 60-SekundenIntervallen bestimmt und das Peak-Signal der entsprechenden „Region of interest“ (ROI) ermittelt. GF+ Medium Abb. 4 1x106 H9c2 Medium 0,5 x106 H9c2 + GF + Medium 1x106 H9c2 + GF + Medium 2 x106 H9c2 + GF + Medium In vitro Bestimmung der idealen Zelldichte für definierte Kollagenträger. ® GF: Gelfoam 3.1.5 Zusatz von Matrigel und Wachstumsfaktoren (rFGF, hVEGF) Zur Testung des Einflusses von Wachstumsfaktoren wie rVEGF (rat vascular endothelial growth factor, B&D Biosciences, USA) oder hFGF (human basic fibroblast growth factor, B&D Biosciences, USA) auf das Zellüberleben wurden zunächst in vitro Versuche durchgeführt. Hierzu wurden GF-Blöcke (3x3x1 mm) in eine 96-Loch Kulturplatte eingebracht. Jeweils 50µl Medium mit 5 x 105 H9c2-Zellen wurden in die GF-Blöcke injiziert. Nun wurde den 16 Methoden I. Kutschka einzelnen Wells hVEGF in verschiedenen Konzentrationen (15 ng/ml, 30 ng/ml, and 150 ng/ml) und rFGF in verschiedenen Konzentrationen (0.5 ng/ml, 1 ng/ml and 5 ng/ml) zugegeben. Für jede Konzentration wurden 4 Gewebeproben erstellt. Als Kontrolle dienten Gewebeproben mit gleicher Zellzahl ohne Zugabe von Wachstumsfaktoren. Nach 24 Stunden wurden die Kulturplatten mit dem Biolumineszenzverfahren wie unter 3.1.4 beschrieben ausgewertet. In den entsprechenden Versuchsgruppen zur Zelltransplantation in die Bauchwandmuskulatur (3.2.3) oder in das Myokard (3.2.4/5) wurde den Zellpräparaten unmittelbar vor der Zellapplikation Matrigel (BD Biosciences, USA) beigesetzt. Matrigel ist eine semi-liquide gelförmige BasalmembranMatrix aus Sarkom Zellen der Maus, die eine Reihe extrazellulärer Gewebeproteine, wie Laminin und Kollagen Typ IV, sowie unterschiedliche Wachstumsfaktoren enthält (91). Wir wählten eine „growth factor reduced“ Variante des Matrigels, um die Auswirkung einer zusätzlichen rFGF bzw. hVEGF Applikation besser von dem alleinigen Matrigel-Effekt differenzieren zu können. Obwohl diese extrazelluläre Matrix einen reduzierten Anteil an Wachstumsfaktoren enthielt, ist dennoch davon auszugehen, daß geringe Mengen an TGFß, FGF u.a. vorhanden waren. Zur Vereinfachung wird dieses Präparat im weiteren als „Matrigel“ oder „MG“ bezeichnet. Die Zellen wurden nach Auszählung in 50µl eisgekühltem Matrigel suspendiert. Das hVEGF bzw. das rFGF wurde dem Matrigel unmittelbar vor der Zellsuspension in einer Konzentration von 10µg/ml beigefügt. 3.1.6 Anti-apoptotischer Gentransfer von humanem Bcl-2 auf H9c2Kardiomyoblasten Um die transplantierten H9c2-Zellen widerstandsfähiger gegen schädigende Einflüsse zu machen, wurden die Zellen mit dem humanen Bcl-2 Gen transduziert. Dieses Gen greift regulierend auf die Auslösung der Apoptose ein und kann ein vorzeitiges Zellsterben verzögern (26-29). Zur Transduktion von 17 Methoden I. Kutschka hBcl-2 auf die H9c2-Zellen diente ein rekombinanter, E1 deletärer Cytomegalievirus, der das humane Bcl-2 Gen trug (AdCMVhBcl-2). Dieser Virus wurde uns freundlicherweise von David T. Curiel (Gene Therapy Center, University of Alabama, Birmingham, USA) zur Verfügung gestellt. Der leere Vektor Ad5BglII (AdvNull) diente als Kontrolle (University of Iowa Gene Transfer Vectore Core, Iowa City, Iowa, USA). Die H9c2-Kardiomyoblasten wurden in 75 ml Kulturflaschen angesetzt und bis zu einer Konfluenz von 80% vermehrt. 24 Stunden später wurde die Transduktion mit AdCMVhBcl-2 durchgeführt. Zur Kontrolle wurde die gleiche Prozedur mit AdvNull und mit Kulturmedium durchgeführt. Für AdCMVhBcl-2 kamen Virusmengen von 100, 200 und 400 MOI (multiplicity of infection) zur Anwendung. Die Versuche wurden jeweils in 6-facher Ausfertigung durchgeführt. Für AdvNull wurde eine MOI von 200 gewählt. Die Zellen wurden eine Stunde bei 37° und 5%iger CO2 -Atmosphäre inkubiert, dann mit PBS gewaschen und mit Medium bedeckt. Das Kulturmedium wurde in der Folge alle 24 Stunden gewechselt. Drei Tage nach dem adenoviralen Gentransfer wurden die Zellen trypsinisiert, zentrifugiert (s.o.), gezählt und aliquotiert. Nach Angleichen des Proteingehaltes wurde mittels eines ELISA (Enzyme linked immunoabsorbant assay) Tests (Onkogene, San Diego, USA) der Erfolg der adenoviralen hBcl-2 Transduktion überprüft und die bestgeeignete MOI ermittelt. Der Test wurde entsprechend der Anleitung des Kits durchgeführt. Die Lichtabsorption wurde bei einer Wellenlänge von 450 nm gemessen. 3.2 Tiermodelle 3.2.1 Tierhaltung Die Tierhaltung sowie sämtliche chirurgischen und interventionellen Maßnahmen wurden entsprechend der Richtlinien des „Guide for the Care and 18 Methoden I. Kutschka Use of Laboratory Animals (National Institutes of Health, volume 25, no28, revised 1996) und den Richtlinien für den Gebrauch von Labortieren zur Forschung und Lehre des Departments of Comparative Medicine der Stanford University durchgeführt. 3.2.2 Implantation von Kollagenmatrix in das Abdomen der Ratte Zur in vivo Evaluierung verschiedener Kollagenträger bezüglich Vaskularisierung und Inflammationsinduktion wurden die Kollagenmatrices in das Abdomen von 6 männlichen, erwachsenen Sprague Dawley Ratten (Harlan Sprague Dawley, Inc., Indianapolis, USA) implantiert. Zur Anwendung kamen folgende im Handel erhältliche Kollagenpräparate: 1) Tachotop® (TT, Nycomed, Germany): resorbierbare equine Kollagen-Matrix 2) Gelfoam® (GF, Upjohn, USA): resorbierbare porcine Gelatine/Kollagen-Matrix Beide Präparationen besitzen eine poröse 3-dimensionale Struktur, eignen sich zur Besiedelung mit Zellen, resorbieren sich innerhalb von 4-6 Wochen und werden üblicherweise klinisch als Hämostyptikum eingesetzt. Die Kollagenschwämme wurden steril auf eine Größe von 3x3x1 mm zugeschnitten. Nach Narkoseeinleitung mit Ketamin i.m. (25 mg/kg) wurden die Versuchstiere mit einer Isofluorane-Inhalationsnarkose (2%) narkotisiert. Nach medianer Laparotomie wurde jeweils ein, mit sterilem NaCl angefeuchtetes, Stück Tachotop® in das linke Nierenlager (Abb. 5) implantiert. In gleicher Weise wurde in das rechte Nierenlager ein entsprechendes Stück Gelfoam® implantiert. Die Kollagengewebe wurden in ihrem Lager durch eine 8.0 Prolene Naht fixiert, das Nierenlager wurde mit einer fortlaufenden Naht verschlossen. Nach Kontrolle auf Bluttrockenheit erfolgte der schichtweise Wundverschluss. Nach 7 (n=3) bzw. 14 Tagen (n=3) wurden die Tiere getö- 19 Methoden I. Kutschka tet, die Kollagenblöcke wurden mit Umgebungsgewebe entnommen und histologisch aufgearbeitet. Abb. 5 Implantation von Kollagenmatrix (gelber Pfeil) in das linke Nierenlager 3.2.3 Transplantation allogener Kardiomyoblasten in die Bauchwand der Ratte Fünf männliche, erwachsene Lewis Ratten (240-280g, Harlan Sprague Dawley, Inc., Indianapolis, USA) wurden mit Ketamin i.m. (25 mg/kg) und kontinuierlicher Isofluorane-Inhalation (2%) narkotisiert. Es folgte eine mediane Laparotomie und eine ausgedehnte Mobilisierung der Haut beidseits nach lateral. Auf der linken Seite der Bauchwandmuskulatur wurde mit Hilfe eines in Flüssigstickstoff gekühlten Metallstabes an zwei Stellen ein definierter Kälteschaden (Kryoläsion) der Muskulatur von ca. 8 mm Durchmesser gesetzt. Die Einwirkung der Kälte war pro Stelle jeweils über 60 Sekunden. 20 Methoden I. Kutschka Die derartig behandelten Stellen wiesen eine deutlich sichtbare, weißliche Verfärbung mit Gewebeödem auf. Auf der rechten Bauchwandseite wurde kein Kälteschaden gesetzt, es wurde stattdessen ein korrespondierendes Areal gleicher Größe markiert. Die rechtsseitige gesunde Muskulatur diente als Kontrolle für die Zellinjektion. Vorteil dieses Modells war die Möglichkeit eines intraindividuellen Vergleichs, wobei der Einfluß der Empfängertiere auf die Transplantate ausgeschlossen werden konnte. Darüber hinaus waren die zu untersuchenden Zellen sehr oberflächlich gelegen, wodurch die Detektion bereits sehr kleiner Zellmengen mit dem Biolumineszenzverfahren erleichtert wurde. Kältegeschädigte Muskulatur Gesunde Muskulatur H9c2/Matrigel H9c2/Matrigel H9c2/PBS H9c2/PBS Abb. 6 Transplantation von H9c2-Kardiomyoblasten in die Bauchwandmuskulatur. Zellsuspension in Matrigel oder in Phosphate Buffered saline (PBS) 21 Methoden I. Kutschka Die vier Areale wurden mit jeweils 0,5 x 106 H9c2-Zellen injiziert. Für die beiden kranial gelegenen Stellen wurden die Zellen in einer eisgekühlten Matrigel-Suspension (BD Biosiences, USA) aufbereitet (Abb. 6). Für die beiden kaudalen Areale wurden die Zellen in Phosphat gepufferter Kochsalzlösung (Phosphate buffered saline, PBS) suspendiert (Abb. 6). Nach Zellinjektion wurde die Wunde verschlossen. Am 1, 5 und 10 postoperativen Tag wurde das Zellüberleben in vivo mit dem Bioimagingverfahren analysiert (siehe 3.3.1). Das gleiche Modell wurde auch zur Evaluierung der H9c2-Kardiomyoblasten nach Gentransduktion mit humanem Bcl-2 angewandt (n=5). Hierbei wurden in die beiden kaudalen Stellen normale H9c2-Zellen (0,5 x 106) injiziert, in die beiden kranialen Areale wurden genetisch veränderte AdCMVhBCl-2/H9c2 Zellen (siehe 3.1.6) appliziert. Beide Zellvarianten waren jeweils in eisgekühltem Matrigel suspendiert. 3.2.4 Ex situ Transplantation von Kollagen-/Kardiomyoblastentransplantaten in infarziertes Rattenmyokard Erwachsene männliche Lewis Ratten (240-280g, Harlan Sprague Dawley, Inc., Indianapolis, USA) dienten als Spendertiere. Nach Narkoseeinleitung mit Ketamin (25mg/kg) wurden die Tiere intubiert und mechanisch ventiliert. Die Narkose wurde mit Isofluorane (2%) aufrechterhalten. Nach medianer Sternotomie wurde der Ramus interventrikularis anterior (RIVA) in seinem proximalen Anteil durch eine Prolene 8.0 Naht ligiert. Es stellte sich ein großer anterolateraler Myokardinfarkt ein, der anhand einer lividen Verfärbung des Myokards leicht identifizierbar war (Abb. 7). Nach 5 Minuten wurde die Aorta ascendens geklemmt und eine antegrade Perfusion des Herzens mit 5 ml kalter Kardioplegie-Lösung (modifizierte Stanford Kardioplegie) durchgeführt. Schließlich folgte die Entnahme des Herzens. Die Cava inferior wurde vorher mit einer Mersilene-Ligatur verschlossen. Die weitere Präpara- 22 Methoden I. Kutschka tion des Herzens, sowie die Implantation der GF-Matrices erfolgte ex situ auf dem Eisbett. Die kalte Ischämiezeit bis zur Reperfusion nach Transplantation betrug bei allen Gruppen 60-70 Minuten. Die weitere Vorbereitung des Herzens umfasste zunächst eine End-zu-End Anastomose des linken Herzohres mit der Pulmonalarterie (Prolene 8.0). Abb. 7 Myokardinfarkt (gelb markiertes Areal) nach Ligatur des RIVA Dann wurde bei allen Herzen, die für eine Gelfoam®-Implantation vorgesehen waren, das infarzierte Areal des linken Ventrikels tangential präpariert, so daß sich eine ca. 4x4 mm große intramuskuläre Tasche ausbildete (Abb.8,9). Bei allen Herzen, die für eine Kollagenimplantation vorgesehen waren, wurde ex situ ein 3x3x1 mm großes angefeuchtetes Stück Gelfoam® in die präparierte Tasche eingebracht und die Tasche mit einer fortlaufenden Prolene 9.0 Naht verschlossen (Abb. 8,9). 23 Methoden I. Kutschka Bezüglich des Zelltransfers und der Kollagenimplantation entschlossen wir uns für ein zweizeitiges Vorgehen, wie es bereits von anderen Autoren beschrieben wurde (66,68). Während das Kollagen unter kontrollierten Bedingungen ex situ eingebracht wurde, erfolgte die Zellapplikation unmittelbar vor Reperfusion des heterotop transplantierten Herzens als Injektion in die bereits eingebrachte Matrix. Dieses Vorgehen hat folgende Vorteile im Vergleich zu einem in vitro Besiedeln der Matrix: Die warme Ischämiezeit der Zellen bleibt auf ein Minimum reduziert, das Risiko einer Kontamination des Transplantates ist deutlich minimiert und die Anzahl der eingebrachten Zellen bleibt genau bestimmbar. Letzteres ist vor allem für die spätere Verlaufsbeobachtung mit dem Biolumineszenzverfahren von entscheidender Bedeutung. Abb. 8 Tangentiale Präparation einer intramyokardialen Tasche zur Aufnahme des Transplantates. 24 Methoden I. Kutschka Gelfoam® (+ H9c2 Myoblasten) LV Abb. 9 LAD-Ligatur Myokardtasche Infarkt LV Implantation der Gelfoam® -Matrix in das Infarktareal. LV: Linker Ventrikel; LAD: Left anterior descending artery Folgende Testgruppen und Kontrollgruppen wurden für myokardiale H9c2Kardiomyoblastentransplantation vorgesehen: • Infarkt + H9c2 Injektion (1 x106, 50 μl PBS) • Infarkt + Gelfoam® + H9c2 Injektion (1 x106, 50µl PBS) • Infarkt + Gelfoam® + H9c2 Injektion (1 x106, 50 μl Matrigel) • Infarkt + Gelfoam® + H9c2 Injektion (1 x106, 50 μl Matrigel) + hVEGF • Infarkt + Gelfoam® + H9c2 Injektion (1 x106, 50 μl Matrigel) + rFGF • Infarkt + Gelfoam® + AdCMVhBcl2/H9c2 Injektion (1x106, 50 μl Matrigel) • Kontrolle ohne Infarkt und ohne Zelltransplantation • Kontrolle mit Infarkt ohne Zelltransplantation • Kontrolle mit Infarkt + Gelfoam® + PBS Injektion (50 μl) Die Testgruppen bestanden aus jeweils 9, die Kontrollgruppen aus jeweils 6 Tieren. 25 Methoden I. Kutschka 3.2.5 Heterotopes Herztransplantationsmodell an der Ratte Nach entsprechender Vorbereitung und Narkose (siehe 3.2.4) der Empfängertiere (männliche, erwachsene Lewis Ratten, 240-280 g), erfolgte die mediane Laparotomie und eine Dissektion der infrarenalen Aorta sowie der Vena Cava. Nach Ausklemmen der Aorta erfolgte zunächst die Aorto-aortale Anastomose mit einer fortlaufenden Prolene 8.0 Naht (Abb. 10,11). Anschließend wurde die Vena Cava superior des Spenderherzens mit der Vena Cava inferior des syngenen Empfängers anastomosiert (Abb.10). Die Besonderheit dieses Modells („Working heart model“) ist, daß die Herzen sich antegrad mit Blut füllen und der linke Ventrikel antegrad in die Aorta des Empfängers auswerfen kann (61). Hierdurch wird eine funktionelle Beurteilung des linken Ventrikels auch im heterogenen Transplantationsmodell möglich. Unmittelbar vor Reperfusion wurde die H9c2-Kardiomyoblastensuspension (50µl, 1x106 Zellen) in die implantierte GF-Matrix bzw. in das infarzierte Areal injiziert. Nach ausreichender Reperfusion und Kontrolle auf Bluttrockenheit wurde das Abdomen schichtweise verschlossen. Aorto-aortale Anastomose SVC-IVC Anastomose PA-LA Anastomose LAD-Ligatur Infarkt IVC-Ligatur Abb.10 Heterotopes „Working heart” Modell. SVC: Superior Vena Cava, IVC: Inferior Vena Cava, PA: Pulmonary Artery, LAD: Left Anterior Descending Artery, LA: Left Atrium 26 Methoden I. Kutschka Abb. 11 Aorto-aortale Anastomose Trotz syngener Herztransplantation erhielten alle Tiere mit H9c2-Transplantation orales Cyclosporin (7,5 mg/kg/Tag) um eine Abstoßung der allogenen H9c2-Kardiomyoblasten zu vermeiden. 3.2.6 Gefäßgestielte Matrix-Prävaskularisation zur Zelltransplantation Drei weitere Lewis Ratten (240-280g) wurden als Empfängertiere ausgewählt. Bei diesen Tieren wurde 2 Wochen vor der beschriebenen (3.2.5), heterogenen Herztransplantation ein 3x3x1 mm messendes Stück Gelfoam® in das Omentum majus implantiert um eine Prävaskularisierung der Matrix zu erreichen. Es erfolgte die Entnahme eines Spenderherzens (3.2.4) mit entsprechender Präparation der Myokardtasche. Nach heterotoper Transplantation des Herzens erfolgte die Dissektion des kollagentragenden Omentumpedikels unter Schonung der Gefäßversorgung und das Einbringen des Pedikels in die Tasche. Der Pedikel wurde dann vorsichtig am Epikard fixiert 27 Methoden I. Kutschka (Abb. 12). Schließlich wurde, wie bereits beschrieben, die H9c2-Myoblasteninjektion (in 50µl PBS) vorgenommen. Aufgrund der technisch sehr schwierigen Operation war leider keine ausreichende Standardisierung zu erzielen, weshalb diese Versuchsreihe nach 3 Tieren abgebrochen werden musste und nicht in die weitere Auswertung aufgenommen werden konnte. Das operative Vorgehen sowie die Ergebnisse des Bioimaging sind folglich nur exemplarisch dargestellt (Abb. 12, Abb. 28). Dennoch könnte diese Technik nach entsprechender Weiterentwicklung des Verfahrens eine gute Option für die Vaskularisierung derartiger Transplantate darstellen. Omentum Infarkt LV Abb. 12 Implantation von Kollagenmatrix als gefäßgestielter Omentum majus Pedikel 28 Methoden I. Kutschka 3.3 Experimentelle Diagnostik 3.3.1 In vivo optical Bioimaging mit D-Luciferin Vor dem Wundverschluß nach heterotoper Herztransplantation wurde ein intraperitoneal gelegener Port-Katheter mit subkutan gelegenem Injektionsadapter eingelegt. Dies ermöglichte die fehlerfreie, intraperitoneale Verabreichung des Substrates D-Luciferin. Eine versehentliche Injektion in subkutanes Gewebe oder Darmlumen konnte hiermit ausgeschlossen werden. Für das Bioimaging nutzten wir das System IVIS 50 der Firma Xenogen (Abb. 13). Die Tiere wurden mit 2%-iger Isofluorane Inhalationsnarkose betäubt, im abdominellen Bereich sorgfältig rasiert und in die Untersuchungskammer eingebracht. Die Narkose wurde durch eine kontinuierliche Zufuhr des Narkosegases in die Kammer aufrechterhalten. Das Zielareal wurde optimal zu der oben gelegenen lichtempfindlichen CCD-Kamera ausgerichtet. Abb. 13 IVIS 50 Bioimaging System (Xenogen, USA), Department of Radiology, Stanford University 29 Methoden I. Kutschka Die Lichtemission der H9c2-Zellen wurde pro Scan über 5 Minuten aufgezeichnet. Die Scans wurden solange wiederholt bis der Peak-Level überschritten war. Hierzu waren etwa 6-10 einzelne Scans erforderlich. Das Peak Signal (photons/sec) von einer definierten Region of Interest (ROI) wurde mit der Living Image Software 2.5 (Xenogen) ermittelt und ausgewertet. Die Untersuchungen für das Bauchwandmodell (3.2.3) wurden an den Tagen 1, 5 und 10 nach der Zelltransplantation durchgeführt. Das Imaging nach myokardialer Zelltransplantation (3.2.4/5) erfolgte an den postoperativen Tagen 1, 5, 8, 14, 28. 3.3.2 Histologie, Histomorphometrie und Immunhistologie Die Kollagenproben aus dem Abdomen der Tiere wurden nach 14 Tagen entnommen. Die Tiere wurden hierzu schmerzfrei durch Exsanguination in Narkose getötet. Nach Formalinfixierung und Einbettung in Paraffin wurden die Proben geschnitten (6µm) und mit Hematoxylin/Eosin (H&E) und Masson’s Trichrom gefärbt. Die H&E Schnitte dienten zur Beurteilung der Zellinfiltration und inflammatorischen Reaktion. Die Trichrom Färbungen wurden zur histomorphometrischen Analyse (Openlab; Improvision, USA) verwand. Der prozentuale Anteil an Zellen, Bindegewebe und Kollagenmatrix wurde anhand 6 randomisierter Regions of Interest (ROI, 4 x Randbereich, 2x Zentrum), auf je 3 Schnittebenen pro Präparat, histomorphometrisch analysiert. Anhand der Farbunterschiede konnte eine Farbkodierung und eine prozentuale Flächenberechnung durchgeführt werden (Abb. 14). Zusätzlich wurde eine Auszählung der Gefäße in den ROI’s durchgeführt. 30 Methoden I. Kutschka A B Abb. 14 Automatische histomorphometrische Kodierung der Gewebebestandteile (Trichrom, 20x) in einem vaskularisierten Gelfoam®-Kollagenpräparat: Zellen (A/rot, B/grün), Gelfoam® (A/dunkelblau, B/rot), Bindegewebe (A/hellblau, B/gelb) An den postoperativen Tagen 10 (Bauchwandmodell) bzw. 14 (n=3) und 28 (myokardiale Zelltransplantation) wurden die Tiere durch Exsanguination in Narkose getötet. Die entsprechenden Anteile der Bauchwandmuskulatur bzw. die Herzen wurden entnommen und für 2 Stunden in 2%-igem Paraformaldehyd fixiert. Es folgte eine Kryoprotektion in 30%-iger Succrose über Nacht. Die Präparate wurden in Optimum Cutting Temperature Compound (OCT) bei –70°C eingefroren. Zur Charakterisierung der transplantierten Zellen wurden die transversalen Gefrierschnitte durch das Infarktareal (6µm, 4 Level/Herz) mit folgenden primären Antikörpern (AK) inkubiert: polyklonale Alexa-Fluor-488-konjugierte anti-GFP AK (Molecular Probes, USA), rabbit anti-α-sarcomeric-actin AK (Sigma-Aldrich,USA) und rabbit anti-connexin 43 AK (Sigma-Aldrich, USA). Als sekundäre Antikörper kamen Alexa 546- oder Alexa 647 konjugierte AK (Molecular Probes, USA) zum Einsatz. Die Zellkerne wurden mit Hoechst (Sigma-Aldrich, USA) gegengefärbt. Die Schnitte wurden unter einem Fluoreszenzmikroskop (Axioplan, Zeiss, Deutschland) ausgewertet. Zusätzliche Gefrierschnitte (n=3) wurden mit anti-platelet endothelial cell adhesion molecule (PECAM)/CD31 Antikörpern (Chemicon, USA) in Kombina- 31 Methoden I. Kutschka tion mit der Hoechst Zellkernfärbung zur Identifikation von Endothelzellen angefertigt. Das Schnittpräparat mit der größten Fläche an implantierter Matrix wurde unter geringer Vergrößerung fluoreszenzmikroskopisch ausgewertet. Mit einer kalibrierten Histomorphometrie-Software (Openlab; Improvision, USA) wurde die neovaskularisierte Matrixfläche anhand der Endothelzellen bestimmt und als Verhältnis zur Gesamtfläche der Kollagenmatrix beschrieben. Zur Verifizierung des Biolumineszenzverfahrens wurde bei den GF/H9c2 Transplantaten und den H9c2-Injektionen die Einheilung des Transplantates und die Anzahl vitaler Zellen mittels Fluoreszenzmikroskopie anhand eines semi-quantitativen Scores abgeschätzt (Abb. 15). Zehn randomisierte ROIs wurden in jedem Präparat unter 40-facher Vergrößerung ausgewählt und beurteilt. Als ROI wurde der Grenzbereich zwischen Infarkt, Transplantat und gesundem Herzmuskel definiert. Die Scores der einzelnen Präparate wurden aufsummiert und für jede Gruppe als Mittelwert berechnet. Zur Bestimmung der Infarktgröße, Analyse der Zellmorphologie und Identifizierung von malignen Zellen wurden zusätzliche Schnitte mit Hematoxylin/Eosin (HE) and Masson’s Trichrome gefärbt. Vier Schnittebenen durch den infarzierten Bereich wurden mit computer-assistierter Planimetrie (AutoCAD, Autodesk, USA) vermessen. Die Infarktgröße wurde als Prozentsatz der gesamten linksventrikulären Fläche eines transversalen Schnittpräparates angegeben. Zusätzlich wurde die Dicke der anterioren und der posterioren linksventrikulären Wand bestimmt. Zur Verifizierung einer erfolgreichen Bcl-2 Transduktion wurden die AdCMVhBcl-2/H9c2-Zellen trypsinisiert, in Kulturmedium resuspendiert, für 5 Minuten bei 180 x g und 4°C zentrifugiert und in 10%-igem Paraformaldehyd fixiert. Die Zellen wurden dann erneut zweimalig zentrifugiert und in PBS resuspendiert. Zuletzt erfolgte die Suspension in destilliertem Wasser und das Auftragen auf einen Objektträger. Zur Färbung wurde ein Rabbit anti-hBcl-2 Antikörper (Rockland, USA) und ein biotinylierter Donkey anti-Rabbit IgG Antikörper (Biomeda, USA) verwand. 32 Methoden H9c2 Injektion I. Kutschka 0 H9c2/GF (keine Zellen) Grenzzone 1 2 3 Abb. 15 Histologie Score 0: Keine Zellen 1: Einzelne GFP+ Zellen im Infarktbereich oder im Bereich der Grenzzone, runde Zellen, keine Verzahnung mit dem Empfängermyokard, keine Zellen im Zentrum des Infarktes 2: Zellgruppen von GFP + Zellen in der Infarkt Grenzzone, einzelne Zellen spindelförmig, einzelne Zellen im Zentrum des Infarktes 3: Einwachsen der GFP+ Zellen in die Grenzzone, Zellen großteils spindelförmig, gute Verzahnung mit dem Empfängermyokard, Zellgruppen im zentralen Bereich des Infarktes Repräsentative Bilder der H9c2/GF-Gruppe (rechts) und der H9c2-Kontrollgruppe (links) 3.3.3 Magnetresonanz Imaging (MRI) Vier Wochen nach Myoblastentransplantation und heterotoper Herztransplantation wurde bei je 3 Tieren pro Gruppe eine EKG-getriggerte Magnetresonanztherapie des heterotopen Herzens durchgeführt (Abb.16,17). Wir be- 33 Methoden I. Kutschka nutzten einen 4.7 Tesla Kleintierscanner mit folgender Spezifikation: Unity Inova Konsole (Varian, USA), Magnet mit 15 cm horizontaler Ausbohrung (Oxford Instruments, UK), GE Techron Gradienten (12 G/cm) und einer Volumenspule mit einem Innendurchmesser von 5 cm (Varian, USA). Die Tiere wurden mit 2%-igem Isofluorane narkotisiert. Für das EKG-Gating und das Monitoring der Herzfrequenz wurden 2 subkutane EKG Elektroden (SA Instruments, Inc., Stony Brook, USA) nahe des heterotopen Herzens platziert. Über diese Elektroden wurde gleichzeitig die Atembewegung und die Körpertemperatur gemessen. Die linksventrikuläre Funktion wurde anhand einer EKG getriggerten Cine-Sequenz (TE 2.8 ms, TR 160 ms, FA 60°, FOV 3.0 cm2, Matrix 128×128, Slice Gap 0 mm, Slice Thickness 1.0 mm, 8 NEX, 12 Herzzyklen) evaluiert. Zur Ermittlung der korrekten Ebene für die erforderlichen Kurzachsschnitte werden die erforderlichen Kippwinkel anhand Orientierungsschnitten ermittelt (double oblique aquisition). Die Datenanalyse (Abb.16) wurde mit der MR Vision Software (Winchester, USA) durchgeführt. Die linksventrikuläre Ejektionsfraktion wurde nach Erfassung der endokardialen und epikardialen Begrenzungen des Myokards in der Endsystole und der Enddiastole berechnet. Abb. 16 MRI Analyse: Endokardiale (gelb) und epikardiale Begrenzungen (grün) des linken Ventrikels in der Diastole (A) und Systole (B) 34 Methoden I. Kutschka Abb. 17 MRT für Kleintiere, Department of Radiology, Stanford University 3.3.4 Echokardiographie Als weitere Funktionsdiagnostik führten wir 2 (n=9 Tiere/Gruppe) und 4 Wochen postoperativ (n=6 Tiere/Gruppe) eine Echokardiographie (Sequoia 256, Acuson, USA) unter Verwendung eines 15,8 Mhz Schallkopfes durch. Unter inhalativer Narkose mit Isofluorane 2% wurden standardisierte Schnitte entlang der langen und kurzen Achse des heterotopen Herzens angefertigt. Die Kurzachsschnitte wurde auf Höhe der Papillarmuskelebene gelegt. Das Fractional Shortening (FS) wurde anhand von M-Mode Bildern berechnet (Abb.18). Zusätzlich wurde die Dicke der linksventrikulären Vorderwand und des Septums bestimmt. 35 Methoden I. Kutschka MV graft Abb. 18 Papillarmuskulatur LV Echokardiographie nach heterotoper Herztransplantation im Modell der Ratte: Longitudinaler Schnitt (lange Achse) durch den linken Ventrikel (LV) mit Darstellung des Kollagen/Zelltransplantates (graft) und des vorderen Mitralsegels (MV). M-Mode (links unten). Querschnitt (kurze Achse) auf Höhe der Papillarmuskulatur (rechts). Entwicklung und Testung einer Echokardiographieplattform für Kleintiere Zur Vereinfachung des Handlings während der Echokardiographie von Kleintieren entwickelten wir eine spezielle Plattform zur Lagerung der Versuchstiere. Es handelt sich um einen Metallrahmen, der an einem massiven Metallständer montiert ist und sich sowohl in der kurzen als auch in der langen Achse frei bewegen lässt. Der Rahmen lässt sich in allen Neigungseinstellungen fest arretieren. Als Besonderheit kann der zweiteilige Metallrahmen mit einer ultraschallkompatiblen, durchsichtigen Folie bezogen werden, wodurch ein Zugang für den Schallkopf auch von unten möglich wird. Hierdurch sind Untersuchungen der Tiere auch in Bauchlage möglich. Aufgrund der speziellen Anatomie der Ratte (große Leber) kann hierdurch vor allem das apikale Schallfenster zum Herzen verbessert werden (92). Die heterotop transplantierten Herzen sind grundsätzlich aufgrund ihrer oberflächlichen, abdominellen Lage gut für Ultraschalluntersuchungen zugänglich. Dennoch war diese Vorrichtung auch hier für eine standardisierte Untersuchung sehr hilfreich. 36 Methoden I. Kutschka Das Versuchstier wird mit Klettbändern auf der Plattform gesichert. Über eine Schlauchvorrichtung kann kontinuierlich Narkosegas appliziert werden (Abb. 19). Der Zeit und Personalaufwand der Untersuchungen konnte durch dieses Hilfsgerät deutlich reduziert werden. Abb. 19 Echokardiographie-Plattform für Kleintiere. Untersuchung einer Ratte in Bauchlage durch eine Membran 3.4 Statistik Alle Daten bezüglich der in vitro Untersuchungen, ELISA, Histologie, Histomorphometrie, Echokardiographie und MRT werden als Mittelwert ± Standardabweichung angegeben. Die in vivo Bioimaging Daten sind als Mittelwert ± Standardfehler aufgeführt. Alle Vergleiche bezüglich Zellüberleben (Biolumineszenz, Histologie, Histomorphometrie) und Ventrikelfunktion wurden bei nicht gegebener Normalverteilung mit dem Mann-Whitney U-Test durchgeführt (SPSS für Windows, Version 11.0). Die ELISA Daten wurden bei Normalverteilung mit dem Student’s t-Test analysiert. Unterschiede wurden als signifikant eingestuft, wenn p< 0.05 war. 37 Ergebnisse I. Kutschka 4. ERGEBNISSE 4.1 Vaskularisierung von Kollagenmatrix Zunächst sollten zwei verschiedene Kollagenmatrices bezüglich ihrer Eignung als Gewebetransplantate verglichen werden. Insbesondere sollte eine entzündliche Reaktion des Empfängergewebes auf die Implantation der unterschiedlichen Matrices untersucht werden. Des weiteren wurde das Ausmaß einer Gefäßeinsprossung gemessen und verglichen. Hierzu wurden Gelfoam®- und Tachotop®- Blöcke in das Nierenlager von Sprague-Dawley Ratten implantiert (3.2.2). Sieben bzw. 14 Tage nach Implantation der Kollagenträger in das Nierenlager der Ratte zeigten sich deutliche Unterschiede zwischen den beiden Implantaten. Gelfoam® (GF) wies eine signifikant bessere Strukturstabilität, eine geringere Zellinfiltration und eine bessere Vaskularisation im Vergleich zu Tachotop® auf (Tab. 2, Abb. 20). In den H&E Schnitten zeigte sich in den Präparaten eine geringere inflammatorische Reaktion (Abb. 21). Aufgrund dieser Ergebnisse wurde für alle weiteren Experimente Gelfoam® verwand. Gelfoam® Tachotop® Tag 7 Tag 7 Kollagen 25±7 Bindegewebe Zellinfiltration . Gefäßanzahl (n/ROI) Tab. 2 Gelfoam® Tachotop® p Tag 14 Tag 14 p 14±4 <0.01 30±5 10±3 <0.01 19±4 17±5 ns 11±4 13±5 ns 12±6 23±7 <0.01 12±2 22±6 <0.01 9.9±3.0 4.4±2.5 <0.01 10.2±3.7 6.4±2.7 0.01 Histomorphometrische Analyse von Gelfoam® - und Tachotop® -Blöcken 7 bzw. 14 Tage nach Implantation in das Nierenlager. Insgesamt 18 Regionen (ROI) wurden pro Präparat gemessen. Die Werte entsprechen dem prozentualen Anteil an der Gesamtfläche der ROI ± SD. 38 Ergebnisse I. Kutschka Gelfoam® Tachotop® 18 16 Gefässe (n/ROI) 14 12 p< 0.01 p=0.01 10 8 6 4 2 0 7 Tage 14 Tage Abb. 20 Anzahl der Gefäße/ROI nach 7 und 14 Tagen; ROI: Region of Interest A B Abb. 21 Vergleich von Gelfoam® (A, links) und Tachotop® (B, rechts). (A) Geringe Inflammation, Kapillareinsprossung (gelbe Pfeile); (B) Ausgeprägte Entzündung, Zellinfiltration, thrombosierte Kapillaren (grüne Pfeile). 39 Ergebnisse 4.2 I. Kutschka Einfluß von Kollagen und Wachstumsfaktoren auf H9c2Myoblasten in vitro Nach Auswahl der geeigneten Matrix sollte in der Zellkultur eine Besiedelung mit H9c2-Kardiomyoblasten durchgeführt werden. Es wurde eine geeignete Zellzahl für definierte Gelfoam®-Blöcke ermittelt. Der Einfluß der Matrices auf das Zellüberleben in vitro wurde mittels optischer Biolumineszenz untersucht (3.1.4). Nach 24 Stunden zeigten H9c2-Zellen die zusammen mit GF-Matrix inkubiert wurden ein signifikant höheres Biolumineszenzsignal (1x106: 1577 ± 250 x 103 p/s; 0.5x106: 650 ± 47 x 103 p/s), als Zellen die sich in reinem Kulturmedium befanden (426 ± 23 x 103 p/s; p<0.03, Abb. 22). Medium Medium + Gelfoam® Keine Zellen 0.5 x 106 H9c2 1.0 x 106 H9c2 Abb. 22 In vitro Biolumineszenzsignale von H9c2-Zellen in Gelfoam® und Medium. 24 Stunden nach Zellbesiedelung und Inkubation. Niedrigere Signale nach Inkubation in reinem Medium (links) im Vergleich zur Inkubation auf GF-Blöcken (rechts). Unter den GF Präparaten erzielten Präparate mit höherer Zelldichte (1.0 x 106) bessere Signale als Präparate mit 0.5 x 106 Zellen. Gezeigt sind repräsentative Proben. 40 Ergebnisse I. Kutschka Eine Zelldichte von 1 x 106 Zellen pro GF-Matrix führte nach 24 Stunden zu einem signifikant (p<0.05) höheren Biolumineszenzsignal (1484 ± 324 x 103 p/s) verglichen zu Zelldichten von 0.5 x 106 (472 ± 163 x 103 p/s) oder 2 x 106 (861 ± 115 x 103 p/s, Abb. 23) Keine Zellen 0.5 x 106 H9c2 1.0 x 106 H9c2 2.0 x 106 H9c2 ® Abb. 23 In vitro Biolumineszenzsignale von H9c2-Zellen in Gelfoam 24 Stunden nach Zellbesiedelung und Inkubation. Gezeigt sind repräsentative Proben mit unterschiedlicher Zellzahl. Eine Zelldichte von 1.0 x 106 erzielte bei einer standardisierten Matrixgröße von 3x3x1 mm die besten Signale. Weiterhin sollte anhand von in vitro Experimenten der Einfluß von Wachstumsfaktoren auf die GF/H9c2 Gewebe untersucht werden. Hierzu wurden GF-Blöcke mit 0.5 x 106 H9c2-Zellen besiedelt. Es wurden unterschiedliche Mengen an rVEGF (Recombinant Rat Vascular Endothelial Growth Factor) oder hFGF (Human Basic Fibroblast Growth Factor) zugegeben (3.1.5). Nach 24 Stunden Inkubation führte die Zugabe von rVEGF bzw. hFGF zu signifikant erhöhten Biolumineszenzsignalen verglichen mit Kontrollen ohne Wachstumsfaktorenzusatz (Abb. 24). Das beste Ergebnis wurde nach Zugabe von 30 ng/ml rVEGF bzw. 1 oder 5 ng/ml hFGF erzielt. Für hFGF unterschieden sich die beiden Dosierungen 1ng/ml und 5 ng/ml nicht. 41 Ergebnisse I. Kutschka 6000 rVEGF Photons x 104/s Kontrolle hFGF 5000 4000 3000 2000 1000 0 15 30 150 0.5 1.0 5.0 ng/ml Abb. 24 In vitro Biolumineszenzsignale von 0.5 x 106 H9c2-Zellen mit Gelfoam® unter Zugabe von rVEGF (weiß) und hFGF (grau) nach 24 Stunden Inkubation. p für alle rVEGF und hFGF Gruppen <0.05 im Vergleich zu Kontrollen ohne Wachstumsfaktoren (schwarz). 4.3 In vivo Überlebensanalyse von H9c2-Zellen im Skelettmuskel Der Einfluß von Matrigel auf das Überleben der H9c2-Kardiomyoblasten wurde in vivo zunächst in einem neu entwickelten Modell an der Bauchwandmuskulatur der Ratte untersucht. Hierzu wurden 0.5 x 106 H9c2-Zellen entweder in Matrigel oder in PBS suspendiert und in die Bauchwandmuskulatur injiziert. Verglichen wurde zudem das Zellüberleben in normalem und in kältegeschädigtem Muskel (3.2.3). 42 Ergebnisse I. Kutschka Tag 1 Tag 5 Tag 10 Tier 1 Tier 2 Kontrolle Kryoläsion Kontrolle Kryoläsion Kontrolle Kryoläsion 67 ± 9 x 10^3 H9c2/MG 24.0 ± 6.0 + x 10^6 9.9 ± 1.8 + x 10^6 <60 x 10^3 449 ± 129 * x 10^3 <60 x 10^3 H9c2/PBS 19.6 ± 5.1 # x 10^6 6.7 ± 1.2 # x 10^6 <60 x 10^3 137 ± 36 * x 10^3 <60 x 10^3 <60 x 10^3 Abb. 25 Injektion von H9c2-Kardiomyoblasten in die Bauchwandmuskulatur. Repräsentative Biolumineszenzsignale von je 2 Tieren nach 1, 5 und 10 Tagen. Bei jedem Tier ist die kältegeschädigte Muskulatur in der Aufsicht rechts, die Kontrollmuskulatur links. Zellinjektion in die beiden unteren Areale mit PBS, in die beiden oberen Areale mit Matrigel. Matrigel gestützte Zellen zeigten im kältegeschädigten Muskel höhere Signale verglichen zu Kontrollzellen. Tab. 3 Mittlere Biolumineszenzsignale von 5 Tieren nach Transplantation von H9c2-Zellen in kältegeschädigte Bauchwandmuskulatur (Kryoläsion) oder in gesunden Muskel (Kontrolle). Die Daten sind korrespondierend zu Abb. 25 angeordnet. MG: Matrigel, Kryoläsion: kältegeschädigtes Empfängergewebe, PBS: Phosphate buffered saline. +,#,*: p<0.05 43 Ergebnisse I. Kutschka Wir beobachteten eine unterschiedliche Überlebenscharakteristik im Hinblick auf die Empfängermuskulatur. Nach Injektion in die gesunde Bauchwandmuskulatur des Empfängers waren die Signale an Tag 1 für beide Gruppen (H9c2/Matrigel und H9c2/PBS) deutlich höher als nach Injektion in kältegeschädigten Muskel (p<0.05). Danach stellten wir einen rapiden Zelltod in den gesunden Muskelbereichen fest, so daß hier nach 5 und 10 Tagen keine Zellen mehr nachgewiesen werden konnten. In den kältegeschädigten Arealen waren die Zellen an Tag 5 zwar deutlich reduziert, blieben aber nachweisbar (Abb. 25). Fünf Tage nach Transplantation in die Skelettmuskulatur der Bauchwand zeigten H9c2/Matrigel-Transplantate deutlich höhere Biolumineszenzsignale als die Kontrollzellen. An Tag 10 waren die Signale aller transplantierten Zellen sehr niedrig und nahe dem Hintergrundsignal (Abb. 25, Tab. 3). 4.4 Einfluß von Kollagenmatrix und Wachstumsfaktoren auf das Überleben von Kardiomyoblasten im ischämischen Herzmuskel Schließlich wurden die H9c2-Kardiomyoblasten in Verbindung mit verschiedenen Kombinationen aus Gelfoam®, Matrigel und Wachstumsfaktoren in ischämischen Herzmuskel der Ratte transplantiert. Hierzu wurde zunächst eine LAD (left anterior descending artery) Ligatur des Spenderherzens durchgeführt. Nach Entnahme des Herzens folgte eine ex-situ Implantation des bioartifiziellen Gewebes und schließlich die heterotope Transplantation des Herzens in syngene Empfängertiere (3.2.4 und 3.2.5). Die mittleren Biolumineszenzsignale der einzelnen Gruppen unterschieden sich am 1. Tag nach Zelltransplantation nicht (p>0.3). Dies bestätigte ein standardisiertes chirurgisches Vorgehen mit Verabreichung vergleichbarer Zellzahlen. Die Signale in den einzelnen Gruppen waren bis zum 8. postoperativen Tag deutlich rückläufig, was auf einen raschen Zelltod der trans- 44 Ergebnisse I. Kutschka plantierten Zellen hindeutete. An Tag 5 und 8 zeigten die kollagengestützten Transplantate (GF/H9c2 und GF/H9c2/MG) signifikant höhere Biolumineszenzsignale (p<0.03) als Herzen mit H9c2-Injektion (Abb. 26,27). Die Zugabe von rVEGF oder hFGF zu den GF/H9c2/MG Transplantaten konnte das Zellüberleben nicht weiter verbessern. Die H9c2-Kontrollen und die GF/H9c2 Transplantate erreichten an Tag 14 den Bereich des Hintergrundsignals und wurden deshalb an Tag 28 nicht mehr untersucht. Alle Matrigel gestützten Transplantate (±VEGF/FGF) waren an Tag 28 noch nachweisbar (Abb. 26,27) H9c2 Injektion 1200 GF H9c2 GF H9c2 MG GF H9c2 MG/VEGF GF H9c2 MG/FGF 1000 photons/s x 103 800 *p<0.01 *p<0.01 *p<0.01 †p=0.03 †p<0.01 †p<0.01 # p<0.01 # p<0.01 *p<0.01 †p<0.01 # p=0.02 600 400 * † 200 # + 0 1 5 8 14 28 Background + 1 5 8 14 28 1 5 8 14 28 1 5 8 14 28 1 5 8 14 28 Tage postoperativ Abb. 26 In vivo Biolumineszenzimaging von H9c2-Kardiomyoblastentransplantaten in ischämischem Herzmuskel: Signifikant höhere Signale für GF/H9c2-Transplantate im Vergleich zu Zellinjektionen an den Tagen 5, 8 und 14. Die Daten wurden verglichen zur Kontrollgruppe mit H9c2-Zellinjektion (*: Tag 5, †: Tag 8, #: Tag 14, +: nicht untersucht). GF: Gelfoam®, MG: Matrigel, VEGF: Rat Vascular Endothelial Growth Factor, FGF: Human Basic Fibroblast Growth Factor, grauer Balken: Background 45 Ergebnisse I. Kutschka Tag 5 GF/H9c2/MG GF/H9c2 H9c2 Tag 1 Abb. 27 Biolumineszenzsignale and Tag 1 und 5 nach H9c2 Zelltransplantation und heterotoper Herztransplantation. Bei vergleichbarem Ausgangssignal an Tag 1 sind an Tag 5 die Signale der GF/H9c2/MG Gruppe (unten) deutlich höher als die Signale der GF/H9c2 Gruppe (Mitte) und der H9c2 Kontrollgruppe (oben). 46 Ergebnisse 4.5 I. Kutschka Zellverteilung in einem gefäßgestielten, prävaskularisierten Kardiomyoblastentransplantat Die unter 3.2.6 beschriebene Technik einer gefäßgestielten Zell-/Gewebetransplantation mit Hilfe eines Omentumpedikels konnte nicht ausreichend standardisiert werden um statistisch verwertbare Ergebnisse zu erzielen. Die Versuchsreihe wurde aufgrund zu großer technischer Schwierigkeiten nach 3 Tieren beendet. Bei zwei Tieren kam es aufgrund zu langer Ischämiezeiten zu einem Transplantatversagen des heterotopen Herzens. Bei einem Tier konnte ein Zellüberleben bis zum 14. postoperativen Tag nachgewiesen werden. Ein deutlicher Überlebensvorteil der Zellen im Vergleich zu den anderen kollagengestützten Transplantaten zeigte sich in diesem einen Fall nicht. Es konnte jedoch mittels dem Biolumineszenzverfahren eine interessante Verteilung der Zellen entlang des Omentumpedikels festgestellt werden (Abb. 28) Abb. 28 Biolumineszenzimaging an Tag 5 nach gefäßgestielter Gewebetransplantation von GF/H9c2 mit Hilfe eines Omentumpedikels (links). Zellverteilung entlang des Pedikels (gelber Pfeil). Zum Vergleich eine normale H9c2/GF Transplantation (rechts). 47 Ergebnisse I. Kutschka 4.6 Adenoviraler Bcl-2 Gentransfer auf H9c2-Zellen - Einfluß auf das Überleben von Kardiomyoblastentransplantaten Mit dem Ziel die Zelltransplantate robuster zu machen und damit die Überlebensfähigkeit in ischämischem Gewebe zu verbessern, wurde eine Transduktion der Zellen mit dem anti-apoptotischen humanen Bcl-2 Gen durchgeführt. Immunhistologie Eine erfolgreiche Expression von humanem Bcl-2 (hBcl-2) in H9c2-RattenKardiomyoblasten nach adenoviraler Transduktion mit AdCMVhBcl-2 wurde mittels anti-hBcl-2 Immunhistologie nachgewiesen. Nach Inkubation mit Streptavidin-Horseradish Peroxidase und Färbung mit 3’,3’-Diaminobenzidin (DAB) konnten die Zellen anhand ihrer braunen Farbe identifiziert werden (Abb. 29 A). Unter dem Fluoreszenzmikroskop konnte bestätigt werden, daß die GFP Expression (und damit auch FLuc) nicht beeinträchtigt war (Abb. 29 B). Die Färbung der Kontrollzellen (H9c2 und H9c2/AdvNull) mit anti-hBcl-2 Antikörpern war negativ. B A Abb. 29 (A) Immunhistologie zur Identifizierung der hBcl-2 Expression von H9c2 Zellen (DAB Färbung, 40 x). (B) Fluoreszenzmikroskopie zur Kontrolle der GFP-Expression nach AdCMVhBcl-2 Transduktion. 48 Ergebnisse I. Kutschka ELISA Der hBcl-2 ELISA ergab signifikant höhere humane Bcl-2 Proteinmengen in AdCMVhBcl-2/H9c2 Zellen im Vergleich zu H9c2 und AdvNull/H9c2 Kontrollzellen (p<0.01 für MOI 100, 200 und 400 des AdCMVhBcl-2 Virus im Vergleich zu beiden Kontrollgruppen). Am effektivsten war eine Transduktion mit MOI 400 (Abb. 30), welche deshalb für die weiteren Versuche zur Anwendung kam. Die Austestung noch höherer MOI’s war aufgrund der beschränkten Verfügbarkeit des Virus nicht möglich. p<0.01 2.0 1.8 hBcl-2 Protein (U/mg) 1.6 *# p<0.02 1.4 *# 1.2 1.0 0.8 *# 0.6 0.4 # * 0.2 0 MOI 100 MOI 200 MOI 400 AdCMVhBcl-2/H9c2 H9c2 AdvNull/H9c2 Kontrollen Abb. 30 hBcl-2 ELISA von H9c2-Kardiomyoblasten nach adenoviraler Transduktion (schwarz) mit unterschiedlicher Multiplicity of Infektion (MOI). Ein leerer Vektor (AdvNull, grau) und normale H9c2 Zellen (weiß) dienten als Kontrolle. * # p<0.01 49 Ergebnisse I. Kutschka Transplantation von AdCMVhBcl-2/H9c2 in die Bauchwandmuskulatur Während der 10-tägigen Beobachtungszeit waren die Biolumineszenzsignale der hBcl-2 modifizierten Zelltransplantate deutlich höher als die der H9c2Kontrollzellen (Abb. 31,32). Nur die AdCMVhBcl-2/H9c2 Transplantate waren nach 10 Tagen in vivo nachweisbar, die Signale der Kontrollzellen waren zu diesem Zeitpunkt auf dem Hintergrundniveau (<60 photons/s x 103). Trotz statistischer Signifikanz könnten die Unterschiede an Tag 10 auch durch eine Varianz der Messwerte bei niedriger Signalintensität bedingt gewesen sein. Wie schon bei den normalen Kollagentransplantaten (4.3) beobachtet, waren an Tag 5 die Signale aus den kältegeschädigten Arealen höher als die Signale aus den kontralateralen Kontrollarealen mit gesundem Empfängergewebe (p=0.06 [hBcl-2] and p<0.01 [Kontrollen], Abb. 31,32). Abb. 31 Biolumineszenzimaging 5 Tage nach H9c2 Zelltransplantation in die Bauchwandmuskulatur. Die anatomisch linksseitige Muskulatur (Aufsicht rechts, schwarze Kreise) war kältegeschädigt, die kontralaterale Muskulatur (rote Kreise) diente zur Kontrolle. Die beiden oberen Areale wurden mit AdCMVhBCl-2/H9c-2-Zellen, die beiden unteren Areale mit H9c2-Zellen injiziert. 50 Ergebnisse I. Kutschka AdCMVhBcl-2/H9c2 H9c2 Day 1 Day 5 Day 10 500 50000 photons/s x 10^3 1400 40000 1200 * ^ 400 †† 1000 300 30000 800 20000 600 * # 200 ^ † 400 100 10000 200 0 Kontrolle ** †† # † 0 0 Kryoläsion ** Kryoläsion Kontrolle Kryoläsion Kontrolle Abb. 32 Biolumineszenzimaging nach H9c2-Zelltransplantation in die Bauchwandmuskulatur. Kältegeschädigte Muskulatur (Kryoläsion, blauer Hintergrund) vs. gesunde Muskulatur (weißer Hintergrund). AdCMVhBcl-2/H9c2-Zellen (schwarz) vs. H9c2Zellen (weiß). *p=0.04, ^p=0.06, #p<0.01, †p<0.01, **p=0.01, ††p<0.01. Achtung: Unterschiedliche Intensitätsskala für die Tage 1, 5 und 10 Myokardiale Transplantation von AdCMVhBcl-2/H9c2 An den postoperativen Tagen 1, 5 und 8 waren die Biolumineszenzsignale der AdCMV-hBcl-2/H9c2 Zellen signifikant höher als die Signale der H9c2Kontrollzellen (p<0.05, Tab 3). Beide Zelltypen wurden jeweils mit GF und Matrigel transplantiert. Während die Signale der Kontrollgruppe kontinuierlich schwächer wurden, kam es in den AdCMVhBcl-2/H9c2 Transplantaten zwischen Tag 1 und Tag 5 zu einem Anstieg der Biolumineszenzsignale (Abb. 33, Tab. 4). Das mittlere Signal der AdCMVhBcl-2/H9c2 Gruppe war an Tag 5 etwa 10-fach stärker als das der Kontrollgruppe. Zwischen Tag 5 und Tag 14 kam es allerdings auch hier zu einem drastischen Zellsterben. In beiden Gruppen waren vitale Zellen bis zu Tag 28 nachweisbar. Die Signale waren allerdings nach 4 Wochen nur geringfügig über dem Hintergrundniveau. 51 Ergebnisse I. Kutschka Tag 5 H9c2 AdCMVhBcl-2/H9c2 Tag 1 Abb. 33 Biolumineszenzimaging an Tag 1 und 5 nach H9c2-Zelltransplantation und heterotoper Herztransplantation. Signifikant höhere Signale der AdCMVhBcl-2/H9c2 Zellen (oben) im Vergleich zu H9c2-Kontrollzellen (unten). Signalanstieg in der AdCMVhBcl-2/H9c2-Gruppe (oben) zwischen Tag 1 und 5. d1 d5 d8 d14 d28 AdCMV hBcl-2/H9c2 4298±1099 * 7456±2881 # 1595±577 + 338±77 201±17 H9c2 1009±128 * 705±75 # 512±75 + 324±56 131±7 Tab. 4 Signifikant höheres Biolumineszenzsignal für AdCMVhBcl-2/H9c2 Zellen im Vergleich zu H9c2-Kontrollzellen an den postoperativen Tagen 1 (*p=0.01), 5 (#p=0.03) und 8 (+p<0.05). Die Unterschiede an Tag 28 sind möglicherweise bedingt durch Fehler bei niedrigen Signalintensitäten. 52 Ergebnisse 4.7 I. Kutschka Histomorphometrie Die Infarktgröße wurde mittels histomorphometrischer Analyse bestimmt (3.3.2). Vier Wochen nach der Operation war die Ausdehnung des Myokardinfarktes vergleichbar in allen Gruppen (Tab. 5). Das Verhältnis zwischen der anterioren (AWD) und der posterioren (PWD) Wanddicke war signifikant größer in den GF/H9c2/MG (±VEGF/FGF)-Gruppen im Vergleich zu infarzierten Kontrollherzen (p<0.05) oder Herzen nach H9c2-Injektion (p<0.02, Tab.5). Eine Transduktion mit hBcL-2 oder die Zugabe von rVEGF bzw. hFGF hatte keinen Einfluß auf die Infarktgröße. Histomorphometrie Infarktfläche Infarkt 0.34 ± 0.04* Infarkt/mH9c2/Inj. 0.35 ± 0.03 ns* 0.54 ± 0.19# ns+ GF/keine Zellen 0.37 ± 0.03 ns* 0.62 ± 0.19 ns+# GF/mH9c2 0.35 ± 0.03 ns* 0.62 ± 0.10 ns+# GF/mH9c2/MG 0.39 ± 0.07 ns* 0.75 ± 0.14 <0.05+# GF/mH9c2/MG/VEGF 0.34 ± 0.05 ns* 0.79 ± 0.08 <0.02+# GF/mH9c2/MG/FGF 0.40 ± 0.06 ns* 0.76 ± 0.07 <0.02+# GF/AdvCMVhBcl2/H9c2/MG 0.38 ± 0.06 ns* Tab. 5 p AWD/PWD p 0.47 ± 0.17+ k.D. Computergestützte Histomorphometrie (H&E Färbungen). Die Infarktgröße ist als Verhältnis der Infarktfläche zur Gesamtfläche des linken Ventrikels (LV) dargestellt. Die Analyse des LV-Myokards ist als Verhältnis der anterioren Wanddicke (AWD) zur posterioren Wanddicke (PWD) dargestellt. k.D.: keine Daten, Abkürzungen siehe Abb. 26. . 53 Ergebnisse I. Kutschka Abb. 34 Schnittpräparat durch die kurze Achse eines Herzens 2 Wochen nach GF/H9c2 Transplantation (grüne Linie) in den infarzierten Bereich (gelbe Linie). Das Bild ist durch Fotomontage aus mehreren Einzelbildern zusammengesetzt (H&E Färbung) 4.8 Immunhistologische Analyse der Zelldifferenzierung nach Transplantation Bei allen Präparaten konnten wir Gefäßeinsprossung in das Transplantat beobachten, das Ausmaß der Neovaskularisation war jedoch nach Gabe von rVEGF oder hFGF deutlich größer. Die mittlere Vaskularisation im Randbe- 54 Ergebnisse I. Kutschka reich des Transplantates war 51±16% (GF/mH9c2), 55±21% (GF/H9c2/MG), 95±7% (GF/H9c2/MG/VEGF) und 78±23% (GF/ mH9c2/MG/ FGF). Die Zelltransplantate konnten anhand von anti-GFP-Färbungen eindeutig identifiziert werden. In der Infarktgrenzzone fanden sich spindelförmige, lang gestreckte GFP-positive Kardiomyoblasten, die zum Teil mit der gesunden Herzmuskulatur verzahnt waren (Abb. 15. Score 2,3; Abb. 35: C,D,E; Abb. 36: B,E). Dies kann als eine mögliche mechanische Interaktion zwischen den Zellgrafts und dem Empfängermyokard interpretiert werden. Im Inneren des Infarktareals waren die GFP-positiven Zellen eher von runder Form und vor allem entlang kleiner eingewachsener Kapillaren zu finden (Abb. 15: Score 1; Abb. 35: F). Die H9c2-Zellen differenzierten nicht in multinukleäre Myotuben, wie es in vitro beobachtet wurde, sondern zeigten sich mononukleär, was auf eine verbliebene proliferative Kapazität hindeuten kann (Abb. 35: E; Abb. 36: C,F; Abb. 37: F,I). Es konnten keine malignen Zellen oder Tumore gefunden werden. Dies traf insbesondere auch auf die Zelltransplantationen nach adenoviraler hBcl-2 Transduktion zu. Neben GFP exprimierten die Zellen αSarcomeric-Actin, was auf einen adulten Muskelzell-Phänotyp hindeutete (Abb. 36: D-F, Abb. 37 D-I). Eine Expression von Connexin 43, als Hinweis für die Formation von GAP-Junctions, konnte nicht nachgewiesen werden (Abb. 36: A-C). Wie bereits anhand der Biolumineszenzergebnisse vermutet wurde, konnten im gesunden Skelettmuskel 10 Tage nach Zelltransplantation keine Zellen nachgewiesen werden. Im kältegeschädigten Muskel fanden sich einzelne GFP-positive Zellen. Die Zellmorphologie unterschied sich nicht von den myokardial transplantierten Zellen. 55 Ergebnisse I. Kutschka A D B E C F Abb. 35 Immunhistologie und Fluoreszenzmikroskopie. GFP-positive H9c2-Kardiomyoblasten 4 Wochen nach Transplantation in ischämisches Myokard. Färbung mit polyklonalem Alexa-488 konjugiertem anti-GFP Antikörper (Molecular Probes, USA), Zellkernfärbung (E) mit Hoechst (Sigma Aldrich, USA) Die H9c2-Zellen richten sich entlang der Kardiomyozyten des Empfängers aus (AD), nehmen eine Spindelform an (C,D) und bleiben mononucleär (E). In der Grenzzone des Infarktes sind die Zellen häufig entlang einwachsender Gefäße zu finden (F). 56 Ergebnisse A I. Kutschka D Connexin 43 α - Sarcomeric Actin 20um B C 20um E GFP F merged GFP merged Abb. 36 Immunhistologie und Fluoreszenzmikroskopie. H9c2-Zellen 4 Wochen nach Transplantation in ischämisches Myokard. Färbung mit polyklonalem Alexa-488 konjugiertem anti-GFP Antikörper, Zellkernfärbung (C,F) mit Hoechst Connexin 43 Färbung (rabbit anti-connexin 43 Antikörper; A,B,C): Die spindelförmige GFP-positive H9c2-Zelle in der Mitte der Bilder B,C (gelbe Pfeile) exprimiert kein Connexin 43, während die übrige Muskulatur das typische gepunktete Expressionsmuster von Connexin 43 entlang der Zellgrenzen aufweist (A,C, weiße Pfeile). α-Sarcomeric-Actin Färbung (rabbit anti-α- sarcomeric-actin Antikörper; D,E,F): Das Empfängermyokard exprimiert α-Sarcomeric-Actin (D, hellblaue Pfeile). Vier GFP+-H9c2 Zellen (E, rote Pfeile) weisen ebenfalls Expression von α-SarcomericActin auf (A,F, pink Pfeile). 57 Ergebnisse I. Kutschka α-Sarcomeric Actin GFP A B merged C 20 µm D F E 20 µm G H I 20 µm Abb. 37 Immunhistologie und Fluoreszenzmikroskopie. AdCMVBcl-2/H9c2-Zellen 4 Wochen nach Transplantation in ischämisches Myokard. Färbung mit polyklonalem Alexa-488 konjugierten anti-GFP Antikörper (grün) und einem rabbit anti-α-sarcomeric-actin Antikörper (rot). Zellkernfärbung mit Hoechst (blau). Die Zellen exprimieren GFP (A,D,G: grüne Zellen). Sowohl das Empfängergewebe als auch die AdCMVBcl-2/H9c2-Zellen exprimieren α-Sarcomeric-Actin (B,E,H, rote Zellen). In der Überblendungsdarstellung (merged, C,F,I) bestätigt sich, daß die GFP-positiven AdCMVBcl-2/H9c2-Zellen auch α-Sarcomeric-Actin exprimieren (gelbe/hellgrüne Zellen). A-C: Wenige GFP-positive Zellen (grün) verstreut im Myokard des Empfängers. D-F: Drei GFP-positive Zellen exprimieren α-Sarcomeric-Actin (weiße Pfeile). G-I: Cluster von mononukleären H9c2-Zellen in einem infarzierten Bereich, ebenfalls Expression von α-Sarcomeric-Actin. 58 Ergebnisse I. Kutschka Für Gelfoam® gestützte H9c2-Transplantate und H9c2-Injektionen wurde eine semi-quantitative Auswertung unter Nutzung des unter 3.3.2 beschriebenen Scores durchgeführt. Hierbei zeigten sich bei GF/H9c2 Transplantaten mehr spindelförmige GFP-positive H9c2- Zellen in der Randzone des Infarktes (Abb. 38). Insgesamt korrelierte der histologische Eindruck gut mit den in vivo Biolumineszenzdaten dieser beiden Gruppen. Histologiescore 2 p=0.05 1 0 H9c2 Injektion H9c2/GF Abb. 38 Mittelwerte der Histologie-Scores 4 Wochen nach myokardialer H9c2-Zellinjektion (weiß) und nach kollagengestützter H9c2-Zelltransplantation (schwarz) 4.9 Auswirkung der myokardialen H9c2-Gewebetransplantation auf die Funktion des ischämischen Herzens Echokardiographie Zwei und vier Wochen postoperativ war das Fractional Shortening (FS) der heterotopen Herzen bei den Kontrolltieren mit Infarkt oder mit Infarkt und GFImplantation (ohne Zellen) im Vergleich zu gesunden heterotopen Herzen deutlich reduziert. Sowohl H9c2-Zellinjektionen als auch GF/H9c2-Trans- 59 Ergebnisse I. Kutschka plantationen verbesserten das FS (Tab. 6, Abb. 39). Die beste LV-Funktion infarzierter Herzen wurde nach Transplantation von GF/H9c2/MG gemessen. Die Zugabe von rVEGF oder hFGF verbesserte das FS nicht weiter. Nach 4 Wochen war die anteriore Wanddicke (AWD) in allen Gruppen mit GF/H9c2 Grafts größer, verglichen mit Infarktkontrollen (p<0.05, Tab. 5). Die Wandstärke des Septums unterschied sich nicht zwischen den einzelnen Gruppen. Die Ergebnisse nach 2 und 4 Wochen, sowie die Messungen der Wanddicke sind in Tabelle 6 dargestellt. Zur besseren Veranschaulichung der Werte sind die 4-Wochen Ergebnisse zusätzlich als Säulengraphik dargestellt (Abb. 39). Echokardiographie 2 Wochen FS 4 Wochen p FS p AWD kein Infarkt 0.29±0.03 0.29±0.09 2.2±0.5 Infarkt 0.11±0.01+ 0.14±0.05++ 1.6±0.4# Infarkt/H9c2/Inj. 0.17±0.02 GF/PBS 0.14±0.03* GF/H9c2 0.23±0.06 <0.03* 0.17±0.05 GF/H9c2/MG 0.27±0.10 <0.01* GF/H9c2/MG/VEGF 0.25±0.11 GF/H9c2/MG/FGF GF/hBcl-2/H9c2/MG Tab. 6 <0.04+ 1.9±0.4 ns# 2.0±0.3 0.05# 0.06** 2.0±0.2 <0.03# 0.21±0.03 <0.03** 2.5±0.2 <0.01# <0.01* 0.19±0.03 <0.05** 2.2±0.3 <0.02# 0.18±0.06 0.06* 0.17±0.03 0.05** 2.4±0.2 <0.01# 0.22±0.02 <0.03* 0.21±0.04 <0.05** 2.6±0.4 <0.01# 0.18±0.04 <0.03++ p 0.15±0.04** Fractional Shortening (FS) 2 und 4 Wochen postoperativ. Die Infarkt/H9c2/Injektions-Gruppe wurde mit der Infarkt-Kontrollgruppe verglichen (+/++). Die GF/H9c2-Gruppen wurden individuell mit der GF/PBS-Gruppe verglichen (*/**). Messung der anterioren Wanddicke (AWD, 4 Wochen postoperativ) in mm. Die Gruppen wurden mit den Infarktkontrollen verglichen (#). 60 Ergebnisse I. Kutschka Echokardiographie 0,40 Fractional Shortening 0,35 0,30 0,25 * 0,20 ** * ** ** ** 0,15 0,10 0,05 GF/hBcl-2/H9c2/MG GF/H9c2/MG/FGF GF/H9c2/MG/VEGF GF/H9c2/MG GF/H9c2 Infarkt/H9c2/Inj. GF/PBS Infarkt kein Infarkt 0,00 Abb. 39 Fractional Shortening 4 Wochen postoperativ. Die Infarkt/H9c2/Injektions-Gruppe (weiß) wurde mit der Infarkt-Kontrollgruppe verglichen (schwarz). Die GF/H9c2Gruppen (farbig) wurden individuell mit der GF/PBS-Gruppe verglichen (Gittermuster). p (*/**) < 0.05 Magnetresonanz Imaging (MRI) Nach 4 Wochen war die linksventrikuläre Auswurffraktion (LVEF) bei den Infarktkontrollen und den GF/PBS Herzen signifikant niedriger (p<0.03) als bei den heterotopen Kontrollherzen. H9c2-Zellinjektionen und GF/H9c2 Transplantate verbesserten die LVEF nicht signifikant (p<0.03). GF/H9c2/MG Transplantate konnten die LVEF signifikant verbessern. Der Zusatz von hFGF and rVEGF erbrachte keinen zusätzlichen Effekt auf die LVEF. Die Daten sind zur besseren Veranschaulichung sowohl in Tabellenform (Tab. 7) als auch als Säulengraphik dargestellt (Abb. 40). 61 Ergebnisse I. Kutschka p MRI LVEF (%) kein Infarkt 57.3±9.0 Infarkt 33.0±3.6+ Infarkt/H9c2/Inj. 33.0±15.6 GF/PBS 34.0±6.0* GF/H9c2 42.0±10.4 0.07* GF/H9c2/MG 48.7±7.9 0.03* GF/H9c2/MG/VEGF 40.1±7.5 0.09* GF/mH9c2/MG/FGF 48.0±8.0 0.03* GF/hBcl-2/H9c2/MG 47.0±6.0 0.05* Tab. 7 ns+ Linksventrikuläre Ejektionsfraktion (LVEF) in Prozent, 4 Wochen postoperativ. Die Infarkt/ H9c2/Injektion-Gruppe wurde mit der Infarkt-Kontrollgruppe verglichen (+). Die GF/H9c2-Gruppen wurden individuell mit der GF/PBS-Gruppe verglichen (*). 70 MRI 60 * * 50 LVEF (%) 40 * * 30 20 10 GF/hBcl-2/H9c2/MG GF/H9c2/MG/FGF GF/H9c2/MG/VEGF GF/H9c2/MG GF/H9c2 Infarkt/H9c2/Inj. GF/PBS kein Infarkt 0 Abb. 40 Linksventrikuläre Ejektionsfraktion (LVEF) 4 Wochen postoperativ. Die GF/H9c2Gruppen (farbig) wurden individuell mit der GF/PBS-Gruppe verglichen (Gittermuster). p (*) < 0.05 62 Diskussion I. Kutschka 5. DISKUSSION 5.1 Biolumineszenzimaging zur Analyse von Transplantatüberleben Einige wenige Studien setzten bisher das optische Biolumineszenzimaging zur in vivo Detektion kardialer Zelltransplantate ein (15,87,93). In den aktuellen Studien, die unserer Arbeit zugrunde liegen, nutzten wir dieses Verfahren erstmals zur Evaluierung eines therapeutischen Effektes extrazellulärer Matrixkomponenten auf das Überleben von Zelltransplantaten (82,94). Als nicht invasive Technik kann dieses Verfahren, im Gegensatz zur Histologie, am lebenden Tier eingesetzt werden und erlaubt eine longitudinale Verlaufsbeobachtung der Zelltransplantate. Aufgrund der sequentiellen Datenerhebung verringert sich die Zahl der erforderlichen Versuchstiere deutlich. In Korrelation zu unseren histologischen Befunden konnten wir mit dem optischen Biolumineszenzverfahren valide, quantitative und reproduzierbare in vivo Daten von kardialen Zelltransplantaten gewinnen. Auch andere Autoren haben dieses Verfahren im Vergleich zu histologischen Methoden getestet und für valide befunden (15,87). So konnte erst kürzlich von Contag und Negrin mittels Durchflußzytometrie gezeigt werden, daß das optische in vivo Biolumineszenzsignal linear mit der Anzahl der vitalen, markierten Zellen korreliert (88). Besonders wichtig ist in diesem Zusammenhang eine stabile Genexpression der Firefly-Luciferase (FLuc). Wu und Kollegen berichten, daß bei adenoviralem Gentransfer ein Teil der Signalreduktion nicht auf den Tod der Zellen, sondern auf einen Rückgang der Reportergenexpression im Rahmen der Zellteilung zurückzuführen ist (15). Im Falle einer adenoviralen Transduktion bleibt das Reportergen episomal lokalisiert und wird nicht vollständig in das Genom integriert. Durch Zellteilung reduziert sich somit die Anzahl der vorhandenen Reportergenkopien im Verhältnis zur Gesamtzahl an vitalen Zel- 63 Diskussion I. Kutschka len. Dies kann in reportergenbasierten Survivalanalysen, wie z.B. der antiGFP-Immunhistologie oder des FLuc-D-Luciferin Biolumineszenzimaging zu einer signifikanten Unterschätzung der Anzahl vitaler Zellen führen. Wir haben dieses potentielle Problem vermieden, indem wir eine Gentransduktion mit einem lentiviralen Vektor durchführten. Dies führte zu einer Integration des Reportergens in das Genom mit konsekutiver stabiler Genexpression und proportionalem Anstieg von Reportergenen durch Zellteilungen. Regelmässige in vitro Kontrollen des Biolumineszenzsignals bestätigten die stabile Expression von Firefly-Luciferase. Durch die Kopplung des FLuc-Genes und des GFP-Gens über eine interne ribosomale Eintrittsstelle (IRES) sollten die histologischen Befunde mit den Ergebnissen des Biolumineszenzimaging übereinstimmen. Unsere semiquantitative histologische Analyse zeigte eine gute Korrelation zu den BLI-Daten. Auch andere Arbeitsgruppen haben ähnliche Experimente mit GFP- und Luciferase exprimierenden Zelltransplantaten durchgeführt und konnten ebenfalls eine gute Übereinstimmung beider Signale nachweisen (88). Verschiedene adeno- und lentivirale Vektoren wurden genutzt um zwei Reportergene gleichzeitig mit Hilfe eines IRES Elementes zu exprimieren (95-97). In all diesen Studien korrelierte die Expression der beiden stromaufwärts bzw. stromabwärts des IRES-Elementes gelegenen Gene sehr gut. Der lentivirale Vektor für unsere Studien wurde in der gleichen Weise konstruiert wie ein anderer Vektor, der von unserer Forschungsgruppe kürzlich zur PET-Diagnostik erzeugt und validiert wurde (97). Der Unterschied bestand lediglich darin, daß anstelle des HSV-1-Thymidinkinase Reportergens das GFP-Reportergen in den Backbone des Vektors kloniert wurde. Wir konnten daher davon ausgehen, daß die Luciferase- und GFP-Signale gut miteinander korrelieren. Die Tatsache, daß GFP-positive Zellen auch dann noch fluoreszenzmikroskopisch entdeckt wurden, wenn das Biolumineszenzsignal bereits erloschen war, liegt an der eingeschränkten Sensitivität des Biolumineszenzverfahrens. Die Lichtdetektion ist abhängig von der Lage des Zielorganes und der Lichtabsorption des umgebenden Gewebes. In subkutanem Gewebe liegt die Nachweisgrenze bei etwa 103 Zellen (83). Aufgrund der oberflächlichen Lage der Bauchwandmuskulatur, 64 Diskussion I. Kutschka aber auch der günstigen Lage der heterotopen Herzen, konnten wir in unseren Experimenten bis zu 4 Wochen nach Zelltransplantation vitale Zellen in vivo nachweisen. Eine intrathorakale Zelldetektion in einem in situ Modell der Ratte würde aufgrund der Lichtabsorption des Thorax wesentlich größere Zellzahlen erfordern. Wichtig ist in diesem Zusammenhang auch eine zuverlässige Verabreichung des D-Luciferins. Bei der Applikation kann es zu einer versehentlichen Injektion des Substrates in das Darmlumen kommen, was zu einer deutlichen Reduktion des Signals führt. Mit einer fehlerhaften Injektion kann in etwa 10% der Fälle gerechnet werden (bisher nicht veröffentlichte Erfahrungsberichte aus Stanford). Wir haben deshalb das beschriebene Portsystem implantiert und konnten so Fehlinjektionen sicher ausschliessen. Ein weiterer Punkt, der in diesem Zusammenhang in der Literatur Beachtung findet, betrifft die Möglichkeit eines Gen/Promoter Silencing in Gegenwart von inflammationsbedingter Zytokinausschüttung (98). Hiermit ist vor allem dann zu rechnen, wenn die Gentransduktion mit Hilfe immunogener Adenoviren durchgeführt wird (99). Obwohl das Phänomen in unseren Studien nicht genauer untersucht wurde, gehen wir aufgrund der Verwendung eines nur minimal immunogenen Lentivirus davon aus, daß unsere Ergebnisse durch Gen-Silencing nicht wesentlich beeinflusst wurden. Als Alternative zur optischen Biolumineszenz für die longitudinale Überlebensanalyse von Zelltransplantaten kommen entweder eine serielle Immunhistologie oder eine Real-Time-PCR in Frage. Mittels PCR können z.B. anhand des SRY Gens männliche Grafts in weiblichen Empfängern identifiziert werden. Auch diese beiden Verfahren haben ihre spezifischen, technisch bedingten Nachteile. Im Falle einer PCR Analyse kann ein unterschiedliches Ausmaß an DNA Extraktion aus den transplantierten Zellen zu einer falschen Einschätzung der Zellzahl führen. Die Nachteile der histologischen Verfahren liegen in der aufwendigen Herstellung der Präparate mit potentiellen Fehlern bei Einbettung, Schneiden, Fixieren oder Färben. Es besteht die Gefahr durch festgelegte Schnittebenen eine signifikante Anzahl von Zielzellen zu verfehlen. Nachdem in den meisten Modellen eine histologische in vivo Analyse nicht möglich ist, addieren sich Fehler durch interindividuelle 65 Diskussion I. Kutschka Unterschiede zwischen den Versuchstieren. Obwohl die Immunhistologie das deutlich sensitivere Verfahren im Vergleich zur optischen Biolumineszenz darstellt, liegen ihre Vorteile hauptsächlich in der qualitativen Analyse spezieller Zelltypen bezüglich spezifischer Zellmarker, sowie in der Beurteilung extrazellulärer Strukturen und nicht in der Quantifizierung vitaler Zellen. Zu diesem Zweck, insbesondere zur Verlaufsbeobachtung des Zellüberlebens, scheint das Biolumineszenzverfahren objektiver und besser geeignet. 5.2 Überleben von allogenen Kardiomyoblasten in ischämischer Muskulatur Übereinstimmend mit der Literatur (13,15,100,101), konnte auch in diesen Untersuchungen ein früher Zelltod der transplantierten Zellen festgestellt werden. Als Ursache hierfür ist im wesentlichen eine Kombination aus Ischämie und oxidativem Stress auf dem Boden einer inflammatorischen Reaktion des Empfängergewebes anzusehen (100,101). In wieweit auch eine Abstoßung allogener Zellen hier eine Rolle spielt (46,47) wurde in dieser Studie nicht weiter untersucht. Wir gehen jedoch davon aus, daß durch die Gabe von Cyclosporin eine potentielle Abstoßung verhindert wurde. Sollte dennoch eine Abstoßungsreaktion aufgetreten sein, müsste diese auf alle Gruppen gleich verteilt gewesen sein und dürfte somit unsere vergleichenden Untersuchungen nicht beeinträchtigt haben. Gleiches trifft auch auf den Einfluß eines möglichen Reperfusionsschadens nach heterotoper Transplantation zu. Nach Injektion der Kardiomyoblasten in die Bauchwandmuskulatur konnte ein drastisches Absterben der Transplantatzellen nachgewiesen werden. Am fünften postoperativen Tag war das BLI-Signal der Zellen auf 10% des Ausgangswertes reduziert, nach 10 Tagen waren die Zellen nicht mehr sicher in vivo nachweisbar. In diesem Experiment konnte weiterhin gezeigt werden, daß das Zellsterben in gesunder Empfängermuskulatur besonders ausge- 66 Diskussion I. Kutschka prägt war. Im Gegensatz hierzu hatten Zellen die in kältegeschädigtes Gewebe transplantiert wurden einen deutlichen Überlebensvorteil. Die Ursache hierfür ist bisher nicht geklärt. Auf dem Gebiet der Leberzelltransplantation konnte gezeigt werden, daß eine Präkonditionierung der Leber durch Ischämie und Reperfusion, im Vergleich zur gesunden Leber, zu einer verbesserten Zellproliferation transplantierter Zellen führt (102,103). Demnach könnte ein Ischämie/Reperfusionsschaden auch einen positiven Einfluß auf das Zellüberleben in skelettaler oder myokardialer Muskulatur haben. Ursächlich ist möglicherweise eine Aktivierung protektiver parakriner Mechanismen durch die inflammatorische Reaktion in geschädigtem Gewebe. Einige Autoren beobachteten eine vermehrte Expression von VEGF und FGF in ischämischer Skelettmuskulatur (104-106) und konnten als Folge der vermehrten VEGF Expression eine Kapillarvermehrung in ischämischer Unterschenkelmuskulatur nachweisen (106). Weiterführende histologische Untersuchungen mit Endothelzellmarkern (z.B. PECAM) und Zellproliferationsmarkern (z.B. BrdU oder Ki67) könnten zur weiteren Klärung dieser Beobachtungen beitragen. Wir konnten weiterhin zeigen, daß Matrigel als semi-liquide Kollagenmatrix das Überleben von Kardiomyoblasten in der Skelettmuskulatur signifikant verbessern kann. Dies kann zum einen mit der Freisetzung geringer Mengen verschiedener Wachstumsfaktoren (91,107) begründet werden, zum anderen nimmt Matrigel bei Körpertemperatur einen gelförmigen Zustand an und bietet so einen strukturellen Support für Zellbesiedelung und Differenzierung (69). Innerhalb der ersten Woche nach Transplantation der Kardiomyoblasten in die ischämische Herzmuskulatur kam es zu einer Reduktion des Biolumineszenzsignals auf weniger als 25% des Ausgangswertes. Der kombinierte Einsatz von soliden und liquiden (Gelfoam® bzw. Matrigel) Kollagenstrukturen als Trägersubstanz führte auch nach myokardialer Zelltransplantation zu einer deutlichen Verbesserung des Zellüberlebens. Im Vergleich zu einfachen Zellinjektionen war das Biolumineszenzsignal mit Gelfoam®- und MatrigelUnterstützung 8 Tage nach Zelltransfer etwa 3-fach höher. Zusätzlich zu den bereits genannten Vorteilen des Matrigels bietet die 3-dimensionale Struktur 67 Diskussion I. Kutschka des Gelfoams® eine große Oberfläche zur Zellbesiedelung und kann gleichzeitig, aufgrund ihrer Porosität, als Leitstruktur für eine Kapillareinsprossung dienen (68,70,74,81). Die porcine Gelfoam®-Matrix zeigte sich einer Vergleichsmatrix aus equinen Kollagenfibrillen bezüglich Kapillareinsprossung und Inflammation deutlich überlegen. Anhand von Endothelzellmarkern konnten wir ein gutes Einwachsen von Kapillaren in die Gelfoam®-Matrix nachweisen. Dies traf vor allem auf Transplantate mit zusätzlicher VEGF oder FGF Applikation zu. Wie unsere Biolumineszenzdaten zeigten, war jedoch das Zellüberleben, entgegen unserer Erwartungen trotz vermehrter Kapillareinsprossung in den VEGF- oder FGF-Transplantaten, nicht wesentlich verbessert. Möglicherweise war die einmalige Applikation zum Zeitpunkt der Transplantation nicht ausreichend. Eine persistierende transgene Expression von Wachstumsfaktoren erscheint hier effektiver (108-110) und sollte aus diesem Grund weiter untersucht werden. In Übereinstimmung mit anderen Autoren (72,74,81) konnten wir auch anhand unserer in vitro Daten zeigen, daß solide Kollagenstrukturen wie Gelfoam® unter kontrollierten Zellkulturbedingungen zum Überleben von Kardiomyoblasten beitragen. Dieser Effekt lässt sich nur durch einen strukturellen Support der Zellen erklären, da parakrine Einflüsse aus dem Empfängergewebe hier nicht zum Tragen kommen. Wie es aufgrund der Biolumineszenzdaten zu erwarten war, wurden auch histologisch nur relativ wenige GFP-positive Kardiomyoblasten identifiziert. Diese Zellen waren mononukleär, was auf eine fortbestehende proliferative Kapazität hindeutet. Wie von anderen Autoren beschrieben, finden sich die Zellen vornehmlich in der Grenzzone zwischen Matrix und ischämischem Empfängermuskel (45). Teilweise nehmen die Kardiomyoblasten eine Spindelform an und richten sich entlang der Empfängerkardiomyozyten aus. Dies kann auf eine mögliche mechanische Interaktion mit dem Empfängermyokard hindeuten. Im Inneren des Infarktes behalten die H9c2-Zellen eine eher rundliche Form und sind vor allem entlang einwachsender Kapillaren anzutreffen. Anhand unserer Antikörperfärbungen konnten wir nachweisen, 68 Diskussion I. Kutschka daß die H9c2-Kardiomyoblasten α-Sarcomeric Actin, als Hinweis für Z-Linien von skelettalen oder kardialen Myotuben, exprimieren. Obwohl dies auf einen Muskelzellphänotyp hindeutet, konnten wir eine Expression von Connexin 43, als Marker für die Ausbildung von GAP-Junctions zwischen den Zellen, nicht nachweisen. Dies ist ein deutlicher Hinweis, daß die transplantierten H9c2-Zellen nicht elektromechanisch an den Empfängermuskel koppeln und somit keinen direkten mechanischen Beitrag zur Verbesserung der Herzfunktion leisten können. 5.3 Einfluß einer Kardiomyoblasten/KollagenTransplantation auf die Funktion heterotop transplantierter Herzen Anhand unserer echokardiographischen und magnetresonanztomographischen Diagnostik konnten wir nachweisen, daß eine Transplantation von Kardiomyoblasten in ischämisches Rattenmyokard zu einer Verbesserung der Linksherzfunktion führt. Insbesondere die Transplantation der H9c2Myoblasten zusammen mit einer Gelfoam®/Matrigel-Matrix zeigte eine signifikante Verbesserung des Fractional Shortening und der linksventrikulären Auswurffraktion. Diese Beobachtung stimmt mit den Ergebnissen anderer Studien, bei denen verschiedene Zelltypen in Verbindung mit extrazellulärer Matrix zur Anwendung kamen, überein (45,61,62,69,111,112). In eingeschränkter Form konnte auch nach einfacher H9c2-Zellinjektion eine Verbesserung der Herzfunktion beobachtet werden. Diese echokardiographischen Befunde konnten jedoch mittels MRI nicht bestätigt werden. Wir beobachteten sowohl in der histologischen als auch in der echokardiographischen Auswertung, daß bei den GF/Matrigel-Gruppen die Dicke der infarzierten anterolateralen Herzwand signifikant größer war als bei den Kontrollgruppen ohne Kollagenmatrix. Dies weist darauf hin, daß die GF/H9c2/MG-Trans- 69 Diskussion I. Kutschka plantate möglicherweise einer Ausdünnung der Ventrikelwand entgegenwirken und Remodelingprozesse beeinflussen können (45,69). Kürzlich veröffentlichte Daten unterstützen diese Beobachtung und zeigen, daß eine myokardiale Kollageninjektion oder -implantation alleine, auch ohne Zelltransplantation, die Herzfunktion nach Myokardinfarkt signifikant verbessern kann (113,114). Auch eine transgene Expression von Elastin durch transplantierte Zellen konnte im Kleintierexperiment die linksventrikuläre Funktion verbessern (115,116). Ein stabilisierender Effekt auf die infarktgeschädigte Ventrikelwand durch GF/Matrigel-Transplantate ist somit gut vorstellbar, selbst wenn die transplantierten Zellen mehrheitlich nicht überleben. Es bleibt die Frage, ob die Dickenzunahme der anterioren Ventrikelwand lediglich ein temporärer Effekt durch die Implantation von bioartifiziellem Gewebe ist, oder ob die Gewebeimplantation kardiale Remodelingprozesse derart beeinflusst, daß es zu einer dauerhaften Verbesserung der Herzfunktion kommt. Unsere histologischen Untersuchungen zeigten jedenfalls, daß die Kollagenmatrix 4 Wochen postoperativ, zum Zeitpunkt der Wandstärkemessungen, bereits weitestgehend resorbiert war. Auch ein Gewebeödem, basierend auf einer inflammatorischen Reaktion, konnte nicht nachgewiesen werden. Wir gehen daher davon aus, daß die Implantation von zellbesiedelten Kollagenmatrices möglicherweise dauerhaft einer Ausdünnung des Myokards entgegenwirkt. Die Persistenz dieses Effektes konnte in unserer Studie aufgrund der kurzen Beobachtungszeit nicht beurteilt werden. Ob die transplantierten Zellen selbst, wie von einigen Autoren beschrieben, durch Induktion parakriner Regelmechanismen (117-120) eine Funktionsverbesserung des Herzens bewirken, muß in weiterführenden Experimenten untersucht werden. In jedem Fall konnten wir einen gewissen Zusammenhang zwischen dem Überleben der Zellen in der frühen Phase nach Transplantation und der späteren Linksherzfunktion feststellen. Im Gegensatz zu den zellbesiedelten Matrices, konnte bei alleiniger Gelfoam®-Implantation in unseren histomorphometrischen Untersuchungen keine Zunahme der ventrikulären Wandstärke nachgewiesen werden. Wir nehmen deshalb an, daß das initiale Überleben der Zellen, auch wenn es nur für wenige Tage ist, von entscheidender Bedeu- 70 Diskussion I. Kutschka tung für den Restorationsprozess des Myokards ist. Insbesondere parakrine Einflüsse auf Neoangiogenese und Narbenbildung werden hier diskutiert (115-120). Hierbei ist es wichtig zu betonen, daß der myokardiale Restorationsprozess wahrscheinlich keine Differenzierung der transplantierten H9c2Kardiomyoblasten in funktionsfähige Kardiomyozyten beinhaltet, wie auch andere Autoren (15) in ihrer histologischen Analyse zeigen konnten. 5.4 Anti-apoptotischer Gentransfer von humanem Bcl-2 Einfluß auf die Zelltransplantation Die Zelltransplantate sind im Empfängermyokard einer Reihe von zellschädigenden Einflüssen ausgesetzt, die einen drastischen Zelltod verursachen können (16). Die inflammatorische Reaktion im Transplantationsgebiet führt sowohl zu nekrotischem als auch zu apoptotischem Zelltod (30,121,122). Insgesamt ist dies ein komplexer Vorgang und umfasst in der Regel auf molekularer Ebene die Komponenten beider Formen des Zelluntergangs (123). Während die Zellnekrose vereinfacht einen unspezifischen Zelltod mit Dysregulation des onkotischen Druckes und Lyse der Zellmembran darstellt, wird mit dem Begriff Apoptose ein genetisch kodierter, programmierter Zelltod bezeichnet. Die Apoptose wird von einem Gleichgewicht verschiedener Gene reguliert, die den programmierten Zelltod entweder fördern oder verhindern (124,125). Es ist bekannt, daß auch Ischämie und Reperfusion, beides wichtige Einflussgrößen im Zusammenhang mit kardialer Zelltransplantation, Apoptose induzieren können (124,126-129). Hierdurch ergibt sich grundsätzlich die Möglichkeit, durch gentherapeutische Manipulation von apoptoseregulierenden Proteinen, Einfluß auf das Überleben von kardialen Zelltransplantaten zu nehmen. Wir haben in dieser Studie einen gezielten adenoviralen Gentransfer des anti-apoptotischen humanen B-Cell Lymphoma Gen 2 (Bcl-2) auf H9c2-Kardiomyoblasten durchgeführt und konnten zeigen, daß die adenovirale Transduktion auf diese Zellen möglich ist und zu einer 71 Diskussion I. Kutschka ausreichenden Genexpression führt. Andere Autoren führten eine Transduktion von Bcl-2 auf embryonale Stammzellen durch (130,131) und zeigten, daß selbst unter Serum- und „Feeder“-Zell freien Zellkulturbedingungen eine Zellproliferation möglich ist (130). Neue Studien belegen auch, daß sowohl nach Myokardinfarkt als auch nach Ischämie und Reperfusion, die Bcl-2 Expression signifikant hochreguliert wird um einen unkontrollierten Zelltod zu limitieren (124,132). Auch nach intrakoronarer Injektion eines Bcl-2-tragenden Adenovirus konnte eine Reduktion der Apoptose in einem Herztransplantationsmodell der Ratte gefunden werden (30). Weiterhin konnte eine Überexpression von Bcl-2 in kardialen Fibroblasten nachgewiesen werden, welche bekanntermaßen sehr resistent gegen zellschädigende Noxen sind (125). Unsere AdCMVBcl-2/H9c2 Zellen zeigten nach Transplantation in die Bauchwand ein signifikant besseres Überleben als die Kontrollzellen. Auch nach Transplantation in ischämisches Myokard wiesen die AdCMVBcl2/H9c2 Zellen, während der ersten 8 postoperativen Tage, signifikant höhere Biolumineszenzsignale im Vergleich zu H9c2-Kontrollzellen auf. Während die BLI-Signale der H9c2-Kontrollen innerhalb der ersten 5 postoperativen Tage auf 70% des Ausgangswertes rückläufig waren, kam es in den AdCMVBcl2/H9c2-Zellen zu einem 75%-igen Anstieg der BLI-Signale zwischen Tag 1 und Tag 5. Diese Ergebnisse deuten darauf hin, daß eine Bcl-2 Überexpression die Zellen vor einem apoptotischen Zelltod schützten kann (30,121,124) und eventuell sogar eine Zellproliferation nach Transplantation ermöglicht. Interessanterweise waren die Signale jedoch nach dem 5. postoperativen Tag deutlich rückläufig und waren an Tag 28, wie auch die Kontrolltransplantate, auf Hintergrundniveau angelangt. Ursache hierfür war möglicherweise eine Downregulation der hBcl-2 Genexpression durch Cytokine, die ein „Silencing“ des CMV Promotors bewirken können (98). Möglicherweise haben die Zellen hierdurch nach 14 Tagen ihren Überlebensvorteil vollständig eingebüßt. Als mögliche Lösung des Problems kommt entweder die Anwendung nicht viraler Promotoren (z.B. Ubiquitin oder Beta-Actin) oder weniger immunogener Viren (z.B. Lentivirus) in Frage. Unsere Befürchtung, daß die 72 Diskussion I. Kutschka transgene Expression von Bcl-2 möglicherweise zu einer Tumorinduktion führt, bestätigte sich nicht. Die Zellen wiesen die gleiche Morphologie wie H9c2-Kontrollzellen auf. Im Vergleich zu den Kontrollzellen fanden sich vermehrt Zellkluster mit runden mononukleären Zellen. Diese Beobachtungen stehen im Kontrast zu bisher unveröffentlichten Untersuchungen unserer Arbeitsgruppe (D. Lebl, Dep. of Cardiothoracic Surgery, Stanford) die zeigten, daß es nach hBcl-2 Transduktion und Transplantation von embryonalen Mausstammzellen in ischämischen Herzmuskel zur Ausbildung von Teratomen kommen kann. Obwohl die Überexpression von Bcl-2 einige Zellen zur Ausbildung von Neoplasien prädisponieren kann, zeigt eine aktuelle Studie, daß die isolierte Überexpression von humanem Bcl-2 selbst nicht onkogen ist (29). Verglichen mit pluripotenten Stammzellen sind hier differenzierte Kardiomyoblasten wahrscheinlich weniger empfänglich für Genmutationen. Trotz initial besserem Zellüberleben konnte durch die Bcl-2 Transduktion der transplantierten Myoblasten keine weitere Verbesserung der Herzfunktion erzielt werden. Mit einer dauerhafteren Genexpression könnte ein längeres Anhalten der anti-apoptotischen Wirkung erzielt werden, wodurch möglicherweise auch eine weitere Verbesserung der Herzfunktion zu erzielen ist. 5.5 Experimentelles Konzept und Limitationen Ob das Modell einer heterotopen „working heart“ Herztransplantation zur Analyse des Zellüberlebens und der Herzfunktion grundsätzlich geeignet ist, muß auf dem Boden verschiedener Aspekte beurteilt werden. In situ Modelle sind zwar zur Funktionsbeurteilung des Herzens besser geeignet, sind aber limitiert auf die Injektion von Zellen in das infarzierte Myokard. Selbst bei vorsichtigem chirurgischem Vorgehen und einfacher Zellinjektion ist im Falle der Induktion eines großen Myokardinfarktes die Mortalität der Tiere hoch. Eine großflächige intramyokardiale Transplantation von zelltragendem Gewebe dürfte unter in situ Bedingungen in der Ratte ohne extrakorporale Perfusion 73 Diskussion I. Kutschka kaum möglich sein. In unserem Falle ermöglichte die ex situ Implantation der Matrix in die Infarktareale und die kontrollierte Injektion der Zellen am ruhenden Herzen vor Reperfusion eine gute Standardisierung der gesamten Prozedur. Vor allem eine standardisierte Zellapplikation war für die spätere longitudinale Beobachtung des Zellüberlebens mit dem optischen Biolumineszenzverfahren von entscheidender Bedeutung. Wir entschieden uns daher für ein, bereits von anderen Autoren beschriebenes, zweizeitiges Vorgehen für die Zell- und Matrixapplikation („in situ tissue engineering“). Anstelle einer in vitro Besiedelung der Kollagenmatrix wurden die Zellen am Ende des Eingriffes, vor Reperfusion des heterotopen Herzens, in die zuvor implantierte Matrix injiziert (66,68). Hierdurch konnte sowohl die warme Ischämiezeit für die Zellen als auch das Kontaminationsrisiko der Transplantate auf ein Minimum reduziert werden. Mit diesem Vorgehen konnten wir die bestmögliche Kontrolle über die verabreichte Zellzahl erzielen, was sich in vergleichbaren Baseline-Biolumineszenzsignalen nach Zelltransplantation widerspiegelte. Die funktionellen Daten, die mit diesem Modell gewonnen wurden, sind mit Vorsicht zu betrachten. Obwohl wir echokardiographisch und anhand von MRI-Bildsequenzen eine antegrade Füllung und ein antegrades Auswerfen der heterotopen Herzen nachweisen konnten, muß eingeräumt werden, daß verschiedenste Einflüsse, wie die Qualität der Anastomosen, Ischämie und Reperfusion, Kardioprotektion und die Synchronisation des heterotopen mit dem nativen Herzen die Funktion beinträchtigen können. Im Gegensatz zu dem klassischen heterotopen Transplantationsmodell, welches lediglich eine retrograde Koronarperfusion ohne antegrade linksventrikuläre Füllung aufweist, ist mit diesem Modell zumindest eine vergleichende Untersuchung der Linksherzfunktion möglich. Bezüglich der Analyse des Zellüberlebens halten wir das Biolumineszenzimaging grundsätzlich für ein objektives Verfahren. Der mittlere Standardfehler (SEM) der Biolumineszenzdaten unserer Versuchsgruppen lag trotz des komplexen Herztransplantationsmodells in einem Bereich von etwa 25 %. Dies ist im Vergleich zu ähnlichen Studien (133), die in technisch deutlich einfacheren Modellen eine SEM von 10-20% erreichten, ein gutes Ergebnis. 74 Diskussion I. Kutschka Dennoch ist auch hier auf mehrere mögliche Fehlerquellen hinzuweisen. Diese umfassen im wesentlichen eine potentielle Reduktion der Reportergenexpression durch mehrfache Zellpassagen (bei episomaler Genlokalisation), eine lagebedingte Änderung der Lichtabsorption, Bewegungsartefakte, Injektionsfehler bei der Substratapplikation und eine unterschiedliche individuelle Aufnahme des Substrates in die Blutbahn. Zur besseren Kontrolle dieser Fehlerquellen diente, wie bereits unter 5.1 erwähnt, eine stabile lentiviraleTransduktion des FLuc-Reportergenes, die kontrollierte Substratapplikation über einen Portkatheter und die exakte Positionierung der Tiere unter kontinuierlicher Inhalationsnarkose während der Untersuchung. Zum Ausschluß einer inter-individuellen Variabilität zwischen einzelnen Versuchstieren und für den intra-individuellen Vergleich verschiedener Zelltransplantate, wurde das Bauchwandmodell entwickelt. 5.6 Aktueller Stand klinischer Studien Die ermutigenden Ergebnisse vieler experimenteller Studien im Bereich der kardialen Zelltransplantation führten zunächst zu einigen klinischen Pilot- und Safety-Trials, in welchen sich, entsprechend der tierexperimentellen Daten, ebenfalls Hinweise für eine Verbesserung der Linksherzfunktion ergaben (20,21,22,134,135,136). Die Transplantation von selektierten Knochenmarkstammzellen bzw. von Progenitorzellen aus zirkulierendem Blut zeigte zudem keine wesentlichen unerwünschten Nebeneffekte (134,135). Im Gegensatz hierzu führte die Transplantation von skelettalen Myoblasten in dem ersten Patientenkollektiv von 9 Patienten mit schwerer ischämischer Kardiomyopathie zu einer erhöhten Inzidenz ventrikulärer Tachykardien (136). In der darauf folgenden placebokontrollierten, randomisierten Phase II der MAGIC Studie (Myoblast Autologous Grafting in Ischemic Cardiomyopathy) erhielten deshalb alle Patienten zur Sicherheit und zum Monitoring eventuell auftretender ventrikulärer Tachykardien einen implantierten Cardiodefibrilla- 75 Diskussion I. Kutschka tor (137). Nach aktuellen Berichten von den Scientific Sessions der American Heart Association im November 2006 war diese Phase II Studie initial für 300 Patienten geplant. Sie wurde jedoch nach Einschluss von 120 Patienten von dem zuständigen Monitoringkommitee abgebrochen, da 6 Monate nach Zelltransplantation keine signifikante Verbesserung der linksventrikulären Funktion in der Myoblasten-Gruppe gezeigt werden konnte (138). Zum Zeitpunkt der Zwischenauswertung im November 2006 waren insgesamt 97 Patienten aus 24 europäischen Zentren analysiert (138,139). Es zeigte sich echokardiografisch bezüglich der beiden primären Endpunkte, Änderung der regionalen myokardialen Wandbeweglichkeit und der linksventrikulären Ejektionsfraktion (LVEF), kein Unterschied zwischen der Placebogruppe und den beiden unterschiedlich dosierten Myoblasten-Gruppen (138-140). Lediglich der endsystolische- und der enddiastolische Durchmesser des linken Ventrikels war bei den Patienten der hochdosierten Myoblasten-Gruppe signifikant verringert, was auf eine Reduktion des Remodelings hindeuten könnte (138). Es wurde weiterhin betont, daß bezüglich der Safety-Endpunkte, einschließlich des Auftretens ventrikulärer Tachykardien, keine Unterschiede zwischen den Gruppen feststellbar waren, und Myoblastentransplantate deshalb, anders als nach den Pilotstudien befürchtet, als sicher angesehen werden können (138-140). Es ist geplant, die Technik der Myoblastentransplantation weiter zu verbessern und eine ähnliche Studie mit einem größeren Patientenkollektiv zu wiederholen. Auch selektierte Knochenmarkzellen wurden inzwischen im Rahmen großer randomisierter klinischer Studien transplantiert. Der placebokontrollierte Multicenter-REPAIR-AMI Trial (Reinfusion of Enriched Progenitor Cells and Infarct remodeling in Acute Myocardial Infarction) inkludierte 204 Patienten. Es konnte gezeigt werden, daß die Patienten 4 Monate nach katheterinterventioneller Revaskularisation und intrakoronarer Verabreichung von Knochenmark-Progenitorzellen (bone-marrow-derived progenitor cells, BMC) eine größere Verbesserung der Linksherzfunktion zeigten als Patienten nach isolierter Revaskularisation ohne Zelltransplantation (141). Die Unterschiede zwischen den untersuchten Gruppen bezüglich eines LVEF-Anstieges waren 76 Diskussion I. Kutschka statistisch signifikant, die absolute Differenz von weniger als 5% war jedoch nur gering (141). Dies bestätigte weitgehend die Ergebnisse der BOOST Studie der Medizinischen Hochschule Hannover aus dem Jahr 2004 (22). Das Follow-Up der REPAIR-AMI Studie, ein Jahr nach Zelltransplantation, zeigte für die BMC-Gruppe eine signifikante Reduktion des vordefinierten kombinierten klinischen Endpunktes bestehend aus Mortalität, Re-Infarktrate und Erforderlichkeit einer erneuten Revaskularisation (142). Im Gegensatz zu diesen Berichten konnte eine aktuelle größere skandinavische Studie (ASTAMI, Autologous stem cell transplantation in acute myocardial infarction) 6 Monate nach intrakoronarer Verabreichung von BMC bei Patienten mit akutem Myokardinfarkt keinen Effekt auf die linksventrikuläre Funktion nachweisen (143). Auch andere Autoren konnten keinen wesentlichen Effekt von BMC auf die Funktion des infarzierten Myokards feststellen (144). Die widersprüchlichen Ergebnisse der genannten Studien sind möglicherweise auf eine unterschiedliche Zellaufbereitung und eine unterschiedliche Anzahl der verabreichten Zellen zurückzuführen (145). Auch die chirurgische, direkte intramyokardiale Verabreichung von selektierten CD133+-Knochenmarkzellen wurde im Rahmen von koronaren Bypassoperationen untersucht. Hier zeigte sich in einer randomisierten, prospektiven Studie der Universitätsklinik Rostock eine signifikant bessere Linksherzfunktion sowie eine verbesserte Perfusion des Infarktareals bei Patienten mit koronarer Revaskularisation und Transplantation von CD133+-Knochenmarkzellen verglichen zur alleinigen koronaren Bypassoperation (146). Die Ergebnisse dieser ersten größeren kontrollierten Studien sind sehr kontrovers. Es zeigt sich, daß unterschiedliche Progenitorzellen, wie auch skelettale Myoblasten, möglicherweise das Potential besitzen auf das ventrikuläre Remodeling einzuwirken. Die genauen Mechanismen dieses Effektes sind noch unklar und erfordern weitere Grundlagenforschung. Eine Verbesserung der Linksherzfunktion ist derzeit, wenn überhaupt, nur in geringem Maß zu erzielen. 77 Diskussion I. Kutschka Zukünftige Studien müssen sich auf eine Optimierung des Zelltyps, der Zellverabreichungsmethode, des Transplantationszeitpunktes und der Zellaufbereitungsmethode konzentrieren. 78 Zusammenfassung I. Kutschka 6. ZUSAMMENFASSUNG Wir konnten in unseren Untersuchungen eindeutig zeigen, daß sich das optische Biolumineszenzverfahren gut zur in vivo Identifizierung von kardialen Zelltransplantaten eignet. Wir konnten mit dieser Technik darüber hinaus erstmals auch die Auswirkungen verschiedener supportiver Maßnahmen bezüglich des Zellüberlebens von Kardiomyoblasten vergleichend untersuchen. In Kombination mit den beiden vorgestellten Kleintiermodellen ist es uns gelungen die frühpostoperative Überlebenskurve von Kardiomyoblasten-Grafts umfangreich in vivo zu analysieren. Hierbei zeigte sich, daß innerhalb der ersten Tage nach Zelltransplantation ein drastischer Zelltod eintritt und nur wenige dieser Zellen in ischämischer Umgebung dauerhaft überleben. Diese finden sich entsprechend unserer histologischen Beobachtungen hauptsächlich in der vaskularisierten Grenzzone zwischen Infarkt und gesundem Myokard. Wir beobachteten, daß der frühe Zelltod, bedingt durch Ischämie und Inflammation, durch supportiven Einsatz kollagener Matrixstrukturen deutlich verzögert werden kann. Der Einsatz solcher Matrices führt während der ersten 14 postoperativen Tage zu einem signifikant besseren Zellüberleben verglichen mit einfachen Zellinjektionen. Die artifizielle extrazelluläre Matrix dient als Leitstruktur für eine Kapillareinsprossung, ruft wenig immunogene Reaktion hervor und unterstützt gleichzeitig aufgrund der großen Oberfläche die Zellbesiedelung und Zelldifferenzierung. Matrigel als semi-liquide extrazelluläre Matrix eignet sich gut zur Zellsuspension und kann die Neoangiogenese durch Freisetzung geringer Mengen von Wachstumsfaktoren fördern. Unsere Kardiomyoblastentransplantate überlebten am längsten in einem CompositeGraft bestehend aus Gelatine-Matrix (Gelfoam) und Matrigel. Die Zugabe von hochdosierten Wachstumsfaktoren, wie VEGF oder FGF, verbesserte in unseren Versuchen, trotz eindeutiger histologischer Hinweise für eine gesteigerte Angiogenese, das Zellüberleben nicht weiter. In einem zweiten Schritt ist es uns gelungen, H9c2-Kardiomyoblasten für eine begrenzte Zeit vor Apoptose in dem ischämischen Empfängermyokard 79 Zusammenfassung I. Kutschka schützen. Mittels adenoviraler Transduktion konnten wir eine temporäre Überexpression des anti-apoptotischen Bcl-2 Gens in den H9c2-Kardiomyoblasten erzielen. Dies führte während der ersten Woche nach Transplantation zu einem deutlichen Überlebensvorteil dieser Zellen, ohne eine maligne Zellproliferation zu induzieren. Nach 2 Wochen war dieser Effekt abgeklungen und das Biolumineszenzsignal unterschied sich später nicht von den Kontrollzellen. Die Ursache ist vermutlich in einer Downregulation der Genexpression in inflammatorischer Umgebung zu suchen. Sollte in weiterführenden Versuchen eine stabilere Genexpression gelingen, könnte dies ein deutlich besseres Langzeitüberleben der Zelltransplantate ermöglichen. Wir beobachteten nach kombinierter Kollagen-/Kardiomyoblasten Transplantation eine signifikante Verbesserung der Linksherzfunktion. Diesen Effekt führen wir im wesentlichen auf eine mechanische Stabilisierung der Ventrikelwand durch die kollagenen Gewebetransplantate zurück. Unsere immunhistologischen Untersuchungen zeigten, daß die transplantierten Zellen keine GAP-Junctions zur elektromechanischen Kopplung mit den Kardiomyozyten des Empfängers ausbilden. Eine Differenzierung zu adulten Kardiomyozyten konnte nicht nachgewiesen werden. Diese Tatsache, und die insgesamt sehr geringe Anzahl überlebender Zellen, macht es sehr unwahrscheinlich, daß die transplantierten Zellen durch aktive Kontraktion eine Verbesserung der Linksherzfunktion bewirken. Aufgrund der positiven Korrelation zwischen frühpostoperativem Zellüberleben und Steigerung der Linksherzfunktion ist jedoch anzunehmen, dass die Zellgrafts durch Induktion parakriner Mechanismen zur Steigerung der Herzfunktion beitragen können. Die Persistenz dieses Effektes und die genauen molekularen Mechanismen müssen in weiterführenden Untersuchungen geklärt werden. 80 Danksagung I. Kutschka 7. DANKSAGUNG Mein derzeitiger Chef Herr PD Dr. Wolfgang Harringer und mein ehemaliger Chef Herr Prof. Dr. Axel Haverich haben mich ermutigt auf diesem Forschungsgebiet tätig zu werden. Beide haben mich bei der Bewerbung für Forschungsstipendien zur Finanzierung meines Vorhabens in vollem Umfang unterstützt. Ich danke Herrn PD Dr. Harringer für die einjährige Freistellung von meiner klinischen Tätigkeit und Herrn Prof. Haverich für die enge Kooperation zwischen den beiden chirurgischen Abteilungen in Braunschweig und Hannover, wodurch eine Kontinuität meiner wissenschaftlichen Arbeit ermöglicht wurde. Ich bedanke mich an dieser Stelle herzlich bei der Deutschen Gesellschaft für Kardiologie, die mein Projekt mit dem Bayer-Stipendium des Jahres 2004 unterstützt hat, sowie bei der Deutschen Gesellschaft für Thorax-, Herz-, und Gefäßchirurgie für die Förderung im Rahmen des Thoraxchirurgischen Forschungsstipendiums. Beide Stipendien haben mir im Jahre 2004 einen Aufenthalt als Research Fellow im Labor des Departments of Cardiothoracic Surgery der Stanford Medical School in Californien ermöglicht. Unter der Leitung von Prof. Dr. Robert C. Robbins, inzwischen Leiter des genannten Departments, konnte ich mein eigenes Projekt mit größter Unterstützung durchführen und an mehreren Projekten im Bereich der kardialen Stammzelltherapie mitwirken. Das ehemals von Prof. Norman Shumway gegründete Labor für thorakale Transplantationsforschung hat, zuletzt unter Leitung von Prof. Robbins, seine Schwerpunkte auf die Bereiche Transplantationsimmunologie und Stammzellforschung gesetzt und hier international einen ausgezeichneten Ruf erworben. Die hervorragenden strukturellen und personellen Vorraussetzungen dieses Forschungslabors, sowie die ausgezeichneten Möglichkeiten interdisziplinärer Zusammenarbeit haben es ermöglicht, innerhalb des knapp bemessenen Zeitraums von Januar bis Dezember 2004, eine Vielzahl von Experimenten, die als Grundlage dieser Arbeit dienten, durchzuführen. 81 Danksagung I. Kutschka An dieser Stelle bedanke ich mich bei allen Kollegen in Stanford, Hannover und Braunschweig für Ihre Kooperation und Hilfe. Besonders hervorheben möchte ich Pauline Chu und Dr. Georges von Degenfeld für Ihre unermüdliche Mithilfe bei der histologischen Aufarbeitung, Ian Chen für seine Unterstützung bei Zellkultur und Gentransfer, sowie Ahmad Sheikh, Stephen Hendry, Jeremy Pearl und Ramachadra Sista für Ihre Hilfe bei der experimentellen Durchführung und Datenerfassung. Besonders zu betonen ist die Mitarbeit von Grant Hoyt, der als technischer Assistent mit größter Routine und Geduld eine Vielzahl technisch schwieriger Operationen durchgeführt hat. Ohne die Mithilfe der genannten Personen wäre eine Umsetzung des Projektes nicht möglich gewesen. Mein ganz besonderer Dank gilt Herrn Dr. Theodoros Kofidis, der mich bereits in Deutschland und später in Stanford bei der Entwicklung und Durchführung meiner Projekte unterstützt hat. Ich danke Herrn Prof. Dr. Ivo Steinmetz für das Korrekturlesen dieser Arbeit. Von unschätzbarem Wert war nicht zuletzt der uneingeschränkte Rückhalt meiner gesamten Familie. Ich bedanke mich bei meinen Eltern für Ihre immer gegenwärtige Unterstützung und bei meiner Frau Christina für ihren bedingungslosen und unermüdlichen Einsatz in der Organisation aller familiären Belange. 82 Literaturverzeichnis I. Kutschka 8. LITERATUR 1. Murray CJ, Lopez AD. Mortality by cause for eight regions of the world: Global Burden of Disease Study. Lancet. 1997;349(9061):1269-76.. 2. Heart Disease and Stroke Statistics—2006 Update. A Report From the American Heart Association Statistics Committee and Stroke Statistics Subcommittee Circulation. 2006;113:e85-e151. 3. Botkin NF, Spencer FA, Goldberg RJ, Lessard D, Yarzebski J, Gore JM. Changing trends in the long-term prognosis of patients with acute myocardial infarction: a population-based perspective. Am Heart J. 2006;151(1):199-205. 4. Ho KK, Anderson KM, Kannel WB, Grossman W, Levy D. Survival after the onset of congestive heart failure in Framingham Heart Study subjects. Circulation. 1993; 88(1):107-15. 5. Mann DL. Mechanisms and models in heart failure: A combinatorial approach. Circulation. 1999;100(9):999-1008. 6. Beltrami AP, Urbanek K, Kajstura J, Yan SM, Finato N, Bussani R, Nadal-Ginard B, Silvestri F, Leri A, Beltrami CA, Anversa P. Evidence that human cardiac myocytes divide after myocardial infarction. N Engl J Med. 2001;344(23):1750-7. 7. Hruban RH, Long PP, Perlman EJ, Hutchins GM, Baumgartner WA, Baughman KL, Griffin CA. Fluorescence in situ hybridization for the Ychromosome can be used to detect cells of recipient origin in allografted hearts following cardiac transplantation. Am J Pathol. 1993;142(4):97580. 8. Muller P, Pfeiffer P, Koglin J, Schafers HJ, Seeland U, Janzen I, Urbschat S, Bohm M. Cardiomyocytes of noncardiac origin in myocardial biopsies of human transplanted hearts. Circulation. 2002;106(1):315. 9. Quaini F, Urbanek K, Beltrami AP, Finato N, Beltrami CA, Nadal-Ginard B, Kajstura J, Leri A, Anversa P. Chimerism of the transplanted heart. N Engl J Med. 2002; 346(1):5-15. 10. Wang X, Willenbring H, Akkari Y, Torimaru Y, Foster M, Al-Dhalimy M, Lagasse E, Finegold M, Olson S, Grompe M. Cell fusion is the principal source of bone-marrow-derived hepatocytes. Nature 2003;422:897-901. 11. Vassilopoulos G, Wang PR, Russell DW. Transplanted bone marrow regenerates liver by cell fusion. Nature 2003;422:901-4. 83 Literaturverzeichnis I. Kutschka 12. Medvinsky A, Smith A. Stem cells: Fusion brings down barriers. Nature 2003;422:823-5. 13. Balsam LB, Wagers AJ, Christensen JL, Kofidis T, Weissman IL, Robbins RC. Haematopoietic stem cells adopt mature haematopoietic fates in ischaemic myocardium. Nature 2004;428:668-73. 14. Murry CE, Soonpaa MH, Reinecke H, Nakajima H, Nakajima HO, Rubart M, Pasumarthi KB, Virag JI, Bartelmez SH, Poppa V, Bradford G, Dowell JD, Williams DA, Field LJ. Haematopoietic stem cells do not transdifferentiate into cardiac myocytes in myocardial infarcts. Nature. 2004;428:664-8. 15. Wu JC, Chen IY, Sundaresan G, Min JJ, De A, Qiao JH, Fishbein MC, Gambhir SS. Molecular imaging of cardiac cell transplantation in living animals using optical bioluminescence and positron emission tomography. Circulation. 2003;108(11):1302-5. 16. Reinecke H, Zhang M, Bartosek T, Murry CE. Survival, integration, and differentiation of cardiomyocyte grafts: a study in normal and injured rat hearts. Circulation 1999;100(2):193-202. 17. Orlic D, Hill JM, Arai AE. Stem cells for myocardial regeneration. Circ Res 2002;91:1092-1102. 18. Li RK, Weisel RD, Mickle DA, Jia ZQ, Kim EJ, Sakai T, Tomita S, Schwartz L, Iwanochko M, Husain M, Cusimano RJ, Burns RJ, Yau TM. Autologous porcine heart cell transplantation improved heart function after a myocardial infarction. J Thorac Cardiovasc Surg. 2000;119(1): 62-8. 19. Scorsin M, Hagege A, Vilquin JT, Fiszman M, Marotte F, Samuel JL, Rappaport L, Schwartz K, Menasche P. Comparison of the effects of fetal cardiomyocyte and skeletal myoblast transplantation on postinfarction left ventricular function. J Thorac Cardiovasc Surg. 2000;119(6):1169-75. 20. Perin EC, Dohmann HF, Borojevic R, Silva SA, Sousa AL, Mesquita CT, Rossi MI, Carvalho AC, Dutra HS, Dohmann HJ, Silva GV, Belem L, Vivacqua R, Rangel FO, Esporcatte R, Geng YJ, Vaughn WK, Assad JA, Mesquita ET, Willerson JT. Transendocardial, autologous bone marrow cell transplantation for severe, chronic ischemic heart failure. Circulation. 2003;107(18):2294-302. 21. Stamm C, Westphal B, Kleine HD, Petzsch M, Kittner C, Klinge H, Schumichen C, Nienaber CA, Freund M, Steinhoff G. Autologous bonemarrow stem-cell transplantation for myocardial regeneration. Lancet. 2003; 361:45-6. 84 Literaturverzeichnis I. Kutschka 22. Wollert KC, Meyer GP, Lotz J, Ringes-Lichtenberg S, Lippolt P, Breidenbach C, Fichtner S, Korte T, Hornig B, Messinger D, Arseniev L, Hertenstein B, Ganser A, Drexler H. Intracoronary autologous bonemarrow cell transfer after myocardial infarction: the BOOST randomised controlled clinical trial. Lancet 2004;16;364:141-8. 23. Kinnaird T, Stabile E, Burnett MS, Epstein SE. Bone-marrow-derived cells for enhancing collateral development: mechanisms, animal data, and initial clinical experiences. Circ Res. 2004;95(4):354-63. 24. Kinnaird T, Stabile E, Burnett MS, Lee CW, Barr S, Fuchs S, Epstein SE. Marrow-derived stromal cells express genes encoding a broad spectrum of arteriogenic cytokines and promote in vitro and in vivo arteriogenesis through paracrine mechanisms. Circ Res. 2004;94(5):678-85. 25. Kamihata H, Matsubara H, Nishiue T, Fujiyama S, Tsutsumi Y, Ozono R, Masaki H, Mori Y, Iba O, Tateishi E, Kosaki A, Shintani S, Murohara T, Imaizumi T, Iwasaka T. Implantation of bone marrow mononuclear cells into ischemic myocardium enhances collateral perfusion and regional function via side supply of angioblasts, angiogenic ligands, and cytokines. Circulation. 2001;104(9):1046-52. 26. Hockenbery D, Nunez G,Milliman C, Schreiber RD, Korsmeyer SJ. Bcl2 is an inner mitochondrial membrane protein that blocks programmed cell death. Nature. 1990; 348:334-6. 27. Korsmeyer SJ. Bcl-2: a repressor of lymphocyte death. Immunol Today. 1992;13(8):285-8. 28. Kane DJ, Ord T, Anton R, Bredesen DE. Expression of Bcl-2 inhibits necrotic neural cell death. J Neurosci Res. 1995;40(2):269-75. 29. Shimizu S, Kanaseki T, Mizushima N, Mizuta T, Arakawa-Kobayashi S, Thompson CB, Tsujimoto Y. Role of Bcl-2 family proteins in a non-apoptotic programmed cell death dependent on autophagy genes. Nat Cell Biol. 2004;6:1221-8. 30. Miniati DN, Lijkwan MA, Murata S, Martens J, Coleman CT, Hoyt EG, Robbins RC. Effects of adenoviral up-regulation of bcl-2 on oxidative stress and graft coronary artery disease in rat heart transplants. Transplantation. 2003;76:382-6. 31. Hofmann M, Wollert KC, Meyer GP, Menke A, Arseniev L, Hertenstein B, Ganser A, Knapp WH, Drexler H. Monitoring of bone marrow cell homing into the infarcted human myocardium. Circulation. 2005; 111(17):2198-202. 85 Literaturverzeichnis I. Kutschka 32. Asahara T, Masuda H, Takahashi T, Kalka C, Pastore C, Silver M, Kearne M, Magner M, Isner JM. Bone marrow origin of endothelial progenitor cells responsible for postnatal vasculogenesis in physiological and pathological neovascularization. Circ Res. 1999;85(3): 221-8. 33. Lin Y, Weisdorf DJ, Solovey A, Hebbel RP. Origins of circulating endothelial cells and endothelial outgrowth from blood. J Clin Invest. 2000;105(1):71-7. 34. Kobari L, Giarratana MC, Pflumio F, Izac B, Coulombel L, Douay L. CD133+ cell selection is an alternative to CD34+ cell selection for ex vivo expansion of hematopoietic stem cells. J Hematother Stem Cell Res. 2001;10(2):273-81. 35. Wobus AM, Boheler KR. Embryonic stem cells: prospects for developmental biology and cell therapy. Physiol Rev. 2005;85(2):63578. 36. Wiese C, Kania G, Rolletschek A, Blyszczuk P, Wobus AM. Pluripotency: capacity for in vitro differentiation of undifferentiated embryonic stem cells. Methods Mol Biol. 2006;325:181-205. 37. Odorico JS, Kaufman DS, Thomson JA. Multilineage differentiation from human embryonic stem cell lines. Stem Cells. 2001;19(3):193-204. 38. Gissel C, Doss MX, Hippler-Altenburg R, Hescheler J, Sachinidis A. Generation and characterization of cardiomyocytes under serum-free conditions. Methods Mol Biol. 2006;330:191-219. 39. Guo XM, Zhao YS, Chang HX, Wang CY, E LL, Zhang XA, Duan CM, Dong LZ, Jiang H, Li J, Song Y, Yang XJ. Creation of engineered cardiac tissue in vitro from mouse embryonic stem cells. Circulation. 2006;113(18):2229-37. 40. Boheler KR, Czyz J, Tweedie D, Yang HT, Anisimov SV, Wobus AM. Differentiation of pluripotent embryonic stem cells into cardiomyocytes. Circ Res. 2002;91(3):189-201. 41. Hescheler J, Fleischmann BK, Lentini S, Maltsev VA, Rohwedel J, Wobus AM, Addicks K. Embryonic stem cells: a model to study structural and functional properties in cardiomyogenesis. Cardiovasc Res. 1997;36(2):149-62. 42. Maltsev VA, Ji GJ, Wobus AM, Fleischmann BK, Hescheler J. Establishment of beta-adrenergic modulation of L-type Ca2+ current in the early stages of cardiomyocyte development. Circ Res 1999;84:13645. 86 Literaturverzeichnis I. Kutschka 43. Singla DK, Hacker TA, Ma L, Douglas PS, Sullivan R, Lyons GE, Kamp TJ. Transplantation of embryonic stem cells into the infarcted mouse heart: formation of multiple cell types. J Mol Cell Cardiol. 2006;40(1): 195-200. 44. Min JY, Yang Y, Sullivan MF, Ke Q, Converso KL, Chen Y, Morgan JP, Xiao YF. Long-term improvement of cardiac function in rats after infarction by transplantation of embryonic stem cells. J Thorac Cardiovasc Surg. 2003;125(2):361-9. 45. Kofidis T, de Bruin JL, Hoyt G, Ho Y, Tanaka M, Yamane T, Lebl DR, Swijnenburg RJ, Chang CP, Quertermous T, Robbins RC. Myocardial restoration with embryonic stem cell bioartificial tissue transplantation. J Heart Lung Transplant. 2005; 24(6):737-44. 46. Kofidis T, deBruin JL, Tanaka M, Zwierzchoniewska M, Weissman I, Fedoseyeva E, Haverich A, Robbins RC. They are not stealthy in the heart: embryonic stem cells trigger cell infiltration, humoral and Tlymphocyte-based host immune response. Eur J Cardiothorac Surg. 2005;28(3):461-6. 47. Swijnenburg RJ, Tanaka M, Vogel H, Baker J, Kofidis T, Gunawan F, Lebl DR, Caffarelli AD, de Bruin JL, Fedoseyeva EV, Robbins RC. Embryonic stem cell immunogenicity increases upon differentiation after transplantation into ischemic myocardium. Circulation. 2005;112 (I):16672. 48. Cooke MJ, Stojkovic M, Przyborski SA. Growth of teratomas derived from human pluripotent stem cells is influenced by the graft site. Stem Cells Dev. 2006; 15(2):254-9. 49. Fujikawa T, Oh SH, Pi L, Hatch HM, Shupe T, Petersen BE. Teratoma formation leads to failure of treatment for type I diabetes using embryonic stem cell-derived insulin-producing cells. Am J Pathol. 2005;166(6):1781-91. 50. Brederlau A, Correia AS, Anisimov SV, Elmi M, Paul G, Roybon L, Morizane A, Bergquist F, Riebe I, Nannmark U, Carta M, Hanse E, Takahashi J, Sasai Y, Funa K, Brundin P, Eriksson PS, Li JY. Transplantation of human embryonic stem cell-derived cells to a rat model of Parkinson's disease: effect of in vitro differentiation on graft survival and teratoma formation. Stem Cells. 2006;24(6):1433-40. 51. Badura-Lotter G. Ethical, biological and legal aspects in the use of human embryonic stem cells in Germany. Hum Reprod Genet Ethics. 2001;7(2):38-44. 87 Literaturverzeichnis I. Kutschka 52. Sim EKW, Jiang S, Ye L, Lim YL, Ooi OC, Haider KH. Skeletal myoblast transplant in heart failure. J Card Surg 2003;18:319-27. 53. Marelli D, Desrosiers C, el-Alfy M, Kao RL, Chiu RC. Cell transplantation for myocar-dial repair: an experimental approach. Cell Transplant. 1992;1(6):383-90. 54. Reinecke H, MacDonald GH, Hauschka SD, Murry CE. Electromechanical coupling between skeletal and cardiac muscle. Implications for infarct repair. J Cell Biol. 2000;149(3):731-40. 55. Taylor DA, Atkins BZ, Hungspreugs P, Jones TR, Reedy MC, Hutcheson KA, Glower DD, Kraus WE. Regenerating functional myocardium: improved performance after skeletal myoblast transplantation. Nat Med. 1998;4(8):929-33. 56. Chiu RC, Zibaitis A, Kao RL. Cellular cardiomyoplasty: myocardial regeneration with satellite cell implantation. Ann Thorac Surg. 1995;60(1): 12-8. 57. Jain M, DerSimonian H, Brenner DA, Ngoy S, Teller P, Edge AS, Zawadzka A, Wetzel K, Sawyer DB, Colucci WS, Apstein CS, Liao R. Cell therapy attenuates deleterious ventricular remodeling and improves cardiac performance after myocardial infarction. Circulation. 2001;103(14):1920-7. 58. Menasche P, Hagege AA, Scorsin M, Pouzet B, Desnos M, Duboc D, Schwartz K, Vilquin JT, Marolleau JP. Myoblast transplantation for heart failure. Lancet 2001; 357(9252):279-80. 59. Menasche P, Hagege AA, Vilquin JT, Desnos M, Abergel E, Pouzet B, Bel A, Sarateanu S, Scorsin M, Schwartz K, Bruneval P, Benbunan M, Marolleau JP, Duboc D. Autologous skeletal myoblast transplantation for severe postinfarction left ventricular dysfunction. J Am Coll Cardiol. 2003;41(7):1078-83. 60. Li RK, Jia ZQ, Weisel RD, Mickle DA, Choi A, Yau TM. Survival and function of bioengineered cardiac grafts. Circulation. 1999;100 (II):63-9. 61. Krupnick AS, Kreisel D, Engels FH, Szeto WY, Plappert T, Popma SH, Flake AW, Rosengard BR.A novel small animal model of left ventricular tissue engineering. J Heart Lung Transplant. 2002;21(2):233-43. 62. Matsubayashi K, Fedak PW, Mickle DA, Weisel RD, Ozawa T, Li RK. Improved left ventricular aneurysm repair with bioengineered vascular smooth muscle grafts.Circulation. 2003;108:219-25. 88 Literaturverzeichnis I. Kutschka 63. Wu X, Rabkin-Aikawa E, Guleserian KJ, Perry TE, Masuda Y, Sutherland FW, Schoen FJ, Mayer JE Jr, Bischoff J. Tissue-engineered microvessels on three-dimensional biodegradable scaffolds using human endothelial progenitor cells. Am J Physiol Heart Circ Physiol. 2004;287:480-7. 64. Li RK, Yau TM, Weisel RD, Mickle DA, Sakai T, Choi A, Jia ZQ. Construction of a bioengineered cardiac graft. J Thorac Cardiovasc Surg. 2000;119:368-75. 65. Kadner A, Zund G, Maurus C, Breymann C, Yakarisik S, Kadner G, Turina M, Hoerstrup SP. Human umbilical cord cells for cardiovascular tissue engineering: a comparative study. Eur J Cardiothorac Surg. 2004;25:635-41. 66. Leor J, Amsalem Y, Cohen S. Cells, scaffolds, and molecules for myocardial tissue engineering. Pharmacol Ther. 2005;105:151-63. 67. Mann BK, West JL. Tissue engineering in the cardiovascular system: progress toward a tissue engineered heart. Anat Rec. 2001;263(4):36771. 68. Leor J, Cohen S. Myocardial tissue engineering: creating a muscle patch for a wounded heart. Ann N Y Acad Sci. 2004;1015:312-9. 69. Kofidis T, de Bruin JL, Hoyt G, Lebl DR, Tanaka M, Yamane T, Chang CP, Robbins RC. Injectable bioartificial myocardial tissue for large-scale intramural cell transfer and functional recovery of injured heart muscle. J Thorac CardioVasc Surg 2004; 128:571-8. 70. Ozawa T, Mickle DA, Weisel RD, Koyama N, Wong H, Ozawa S, Li RK. Histologic changes of nonbiodegradable and biodegradable biomaterials used to repair right ventricular heart defects. J Thorac Cardiovasc Surg 2002;124:1157-64. 71. Ozawa T, Mickle DA, Weisel RD, Koyama N, Ozawa S, Li RK. Optimal biomaterial for creation of autologous cardiac grafts. Circulation. 2002; 106 (I):176-82. 72. Kofidis T, Akhyari P, Wachsmann B, Mueller-Stahl K, Boublik J, Ruhparwar A, Mertsching H, Balsam L, Robbins R, Haverich A. Clinically established hemostatic scaffold (tissue fleece) as biomatrix in tissue and organ-engineering research. Tissue Eng 2003;9(3):517-23. 73. Kofidis T, Ruhparwar A, Akhyari P, Haverich A. A novel contractile bioartificial myocardial tissue – on the way to the bioartificial heart. J Heart Lung Transplant.2001 20(2):188. 89 Literaturverzeichnis I. Kutschka 74. Gonen-Wadmany M, Gepstein L, Seliktar D. Controlling the cellular organization of tissue-engineered cardiac constructs. Ann N Y Acad Sci 2004;1015:299-311. 75. Kofidis T, Balsam L, de Bruin J, Robbins RC. Distinct cell-to-fiber junctions are critical for the establishment of cardiotypical phenotype in a 3D bioartificial environment. Med Eng Phys. 2004;26(2):157-63. 76. Griffith LG, Naughton G. Tissue engineering--current challenges and expanding opportunities. Science. 2002;295(5557):1009-14. 77. Hirschi KK, Skalak TC, Peirce SM, Little CD.Vascular assembly in natural and engineered tissues. Ann N Y Acad Sci. 2002;961:223-42. 78. Tabata Y. Tissue regeneration based on growth factor release.Tissue Eng. 2003;9:5-15. 79. Silvestre JS, Tamarat R, Ebrahimian TG, Le-Roux A, Clergue M, Emmanuel F, Duriez M, Schwartz B, Branellec D, Levy BI.Vascular endothelial growth factor-B promotes in vivo angiogenesis. Circ Res. 2003;93(2):114-23. 80. Schultheiss D, Gabouev AI, Cebotari S, Tudorache I, Walles T, Schlote N, Wefer J, Kaufmann PM, Haverich A, Jonas U, Stief CG, Mertsching H. Biological vascularized matrix for bladder tissue engineering: matrix preparation, reseeding technique and short-term implantation in a porcine model. J Urol. 2005;173:276-80. 81. Boccafoschi F, Habermehl J, Vesentini S, Mantovani D. Biological performances of collagen-based scaffolds for vascular tissue engineering. Biomaterials 2005;26(35):7410-7. 82. Kutschka I, Chen IY, Kofidis T, Arai T, v Degenfeld G, Sheikh AY, Hendry SL, Pearl J, Hoyt G, Sista R, Yang PC, Blau HM, Gambhir SS, Robbins RC. Collagen matrices enhance survival of transplanted cardiomyoblasts and contribute to functional improvement of ischemic rat hearts. Circulation. 2006;114 (I):167–173. 83. Rice B, Cable M, Nelson M. In vivo imaging of light-emitting probes. J Biomed Opt 2001;6:432-440. 84. Contag C, Ross B. It's not just about anatomy: in vivo bioluminescence imaging as an eyepiece into biology. J Magn Reson Imaging 2002;16: 378-87. 85. Contag C, Jenkins D, Contag P, Negrin R. Use of reporter genes for optical measurements of neoplastic disease in vivo. Neoplasia 2000; 2:41-52. 90 Literaturverzeichnis I. Kutschka 86. Wetterwald A, van der Pluijm G, Que I. Optical imaging of cancer metastasis to bone marrow: a mouse model of minimal residual disease. Am J Pathol 2002;160:1143-1153. 87. Koransky ML, Ip TK, Wu S, Cao Y, Berry G, Contag C, Blau H, Robbins R. In vivo monitoring of myoblast transplantation into rat myocardium. J Heart Lung Transplant 2001;20(2):188-189. 88. Negrin RS, Contag CH. In vivo imaging using bioluminescence: a tool for probing graft-versus-host disease. Nat Rev Immunol. 2006;6(6):48490. 89. Hescheler J, Meyer R, Plant S, Krautwurst D, Rosenthal W, Schultz G. Morphological, biochemical, and electrophysiological characterization of a clonal cell (H9c2) line from rat heart. Circ Res 1991;69;1476-1486. 90. Pagano M, Naviglio S, Spina A, Chiosi E, Castoria G, Romano M, Sorrentino A, Illiano F, Illiano G. Differentiation of H9c2 cardiomyoblasts: The role of adenylate cyclase system. J Cell Physiol. 2004; 198(3):408-16. 91. Kleinman HK, McGarvey ML, Hassell JR, Star VL, Cannon FB, Laurie GW, Martin GR. Basement membrane complexes with biological activity. Biochemistry 1986; 25:312-8 92. Litwin SE, Katz SE, Morgan JP, Douglas PS. Serial echocardiographic assessment of left ventricular geometry and function after large myocardial infarction in the rat. Circulation 1994;89(1):345-54. 93. Min JJ, Ahn Y, Moon S, Kim YS, Park JE, Kim SM, Le UN, Wu JC, Joo SY, Hong MH, Yang DH, Jeong MH, Song CH, Jeong YH, Yoo KY, Kang KS, Bom HS. In vivo bioluminescence imaging of cord blood derived mesenchymal stem cell transplantation into rat myocardium. Ann Nucl Med. 2006;20(3):165-70 94. Kutschka I, Kofidis T, Chen IY, v Degenfeld G, Zwierzchoniewska M, Hoyt G, Arai T, Lebl DR, Hendry SL, Sheikh AY, Cooke DT, Connolly A, Blau HM, Gambhir SS, Robbins RC. Adenoviral human-Bcl-2 transgene expression attenuates early donor cell death following cardiomyoblast transplantation into ischemic rat hearts. Circulation. 2006;114 (I):174180 95. Chen IY, Wu JC, Min JJ, Sundaresan G, Lewis X, Liang Q, Herschman HR, Gambhir SS. Micropositron emission tomography imaging of cardiac gene expression in rats using bicistronic adenoviral vectormediated gene delivery. Circulation. 2004;109(11):1415-20. 91 Literaturverzeichnis I. Kutschka 96. Yu Y, Annala AJ, Barrio JR, Toyokuni T, Satyamurthy N, Namavari M, Cherry SR, Phelps ME, Herschman HR, Gambhir SS. Quantification of target gene expression by imaging reporter gene expression in living animals. Nat Med. 2000;6(8):933-7. 97. De A, Lewis XZ, Gambhir SS. Noninvasive imaging of lentiviralmediated reporter gene expression in living mice. Mol Ther. 2003;7:68191. 98. Qin L, Ding Y, Pahud DR, Chang E, Imperiale MJ, Bromberg JS. Promoter attenuation in gene therapy: interferon-gamma and tumor necrosis factor-alpha inhibit transgene expression.Hum Gene Ther. 1997;8(17):2019-29. 99. Penuelas I, Mazzolini G, Boan JF, Sangro B, Marti-Climent J, Ruiz M, Ruiz J, Satyamurthy N, Qian C, Barrio JR, Phelps ME, Richter JA, Gambhir SS, Prieto J. Positron emission tomography imaging of adenoviral-mediated transgene expression in liver cancer patients. Gastroenterology. 2005;128(7):1787-95. 100. Thum T, Bauersachs J, Poole-Wilson PA, Volk HD, Anker SD. The dying stem cell hypothesis: immune modulation as a novel mechanism for progenitor cell therapy in cardiac muscle. J Am Coll Cardiol. 2005, 15;46(10):1799-802. 101. Geng YJ. Molecular mechanisms for cardiovascular stem cell apoptosis and growth in the hearts with atherosclerotic coronary disease and ischemic heart failure. Ann N Y Acad Sci 2003;1010:687–97. 102. Malhi H, Gorla GR, Irani AN, Annamaneni P, Gupta S. Cell transplantation after oxidative hepatic preconditioning with radiation and ischemia-reperfusion leads to extensive liver repopulation. Proc Natl Acad Sci U S A. 2002;99(20):13114-9. 103. Gagandeep S, Sokhi R, Slehria S, Gorla GR, Furgiuele J, DePinho RA, Gupta S. Hepatocyte transplantation improves survival in mice with liver toxicity induced by hepatic overexpression of Mad1 transcription factor. Mol Ther. 2000;1(4):358-65. 104. Palmer-Kazen U, Wariaro D, Luo F, Wahlberg E.Vascular endothelial cell growth factor and fibroblast growth factor 2 expression in patients with critical limb ischemia. J Vasc Surg. 2004;39(3):621-8. 105. Choksy S, Pockley AG, Wajeh YE, Chan P. VEGF and VEGF receptor expression in human chronic critical limb ischaemia. Eur J Vasc Endovasc Surg. 2004;28(6):660-9. 92 Literaturverzeichnis I. Kutschka 106. Luo F, Wariaro D, Lundberg G, Blegen H, Wahlberg E. Vascular growth factor expression in a rat model of severe limb ischemia. J Surg Res. 2002;108(2):258-67. 107. Philp D, Chen SS, Fitzgerald W, Orenstein J, Margolis L, Kleinman HK. Complex extracellular matrices promote tissue-specific stem cell differentiation. Stem Cells 2005;23(2):288-96. 108. Yau TM, Kim C, Li G, Zhang Y, Weisel RD, Li RK. Maximizing ventricular function with multimodal cell-based gene therapy. Circulation. 2005; 112 (I):123-8. 109. Yau TM, Li G, Weisel RD, Reheman A, Jia ZQ, Mickle DA, Li RK. Vascular endothelial growth factor transgene expression in celltransplanted hearts. J Thorac Cardiovasc Surg. 2004;127(4):1180-7. 110. Askari A, Unzek S, Goldman CK, Ellis SG, Thomas JD, DiCorleto PE, Topol EJ, Penn MS. Cellular, but not direct, adenoviral delivery of vascular endothelial growth factor results in improved left ventricular function and neovascularization in dilated ischemic cardiomyopathy. J Am Coll Cardiol. 2004;43(10):1908-14. 111. Kondoh H, Sawa Y, Miyagawa S, Sakakida-Kitagawa S, Memon IA, Kawaguchi N, Matsuura N, Shimizu T, Okano T, Matsuda H. Longer preservation of cardiac performance by sheet-shaped myoblast implantation in dilated cardiomyopathic hamsters. Cardiovasc Res. 2006;69(2):466-75. 112. Memon IA, Sawa Y, Fukushima N, Matsumiya G, Miyagawa S, Taketani S, Sakakida SK, Kondoh H, Aleshin AN, Shimizu T, Okano T, Matsuda H. Repair of impaired myocardium by means of implantation of engineered autologous myoblast sheets. J Thorac Cardiovasc Surg. 2005;130(5):1333-41. 113. Gaballa MA, Sunkomat JN, Thai H, Morkin E, Ewy G, Goldman S. Grafting an acellular 3-dimensional collagen scaffold onto a nontransmural infarcted myocardium induces neo-angiogenesis and reduces cardiac remodeling. J Heart Lung Transplant. 2006;25(8):94654. 114. Dai W, Wold LE, Dow JS, Kloner RA. Thickening of the infarcted wall by collagen injection improves left ventricular function in rats: a novel approach to preserve cardiac function after myocardial infarction. J Am Coll Cardiol. 2005;46:714-9. 115. Mizuno T, Yau TM, Weisel RD, Kiani CG, Li RK. Elastin stabilizes an infarct and preserves ventricular function. Circulation. 2005;112 (I):81-8. 93 Literaturverzeichnis I. Kutschka 116. Mizuno T, Mickle DA, Kiani CG, Li RK. Overexpression of elastin fragments in infarcted myocardium attenuates scar expansion and heart dysfunction. Am J Physiol Heart Circ Physiol. 2005;288(6):2819-27. 117. Fazel S, Chen L, Weisel RD, Angoulvant D, Seneviratne C, Fazel A, Cheung P, Lam J, Fedak PW, Yau TM, Li RK. Cell transplantation preserves cardiac function after infarction by infarct stabilization: augmentation by stem cell factor. J Thorac Cardiovasc Surg. 2005;130(5):1310 118. Dai W, Hale SL, Martin BJ, Kuang JQ, Dow JS, Wold LE, Kloner RA. Allogeneic mesenchymal stem cell transplantation in postinfarcted rat myocardium: short- and long-term effects. Circulation. 2005;112(2):21423. 119. Tang YL, Zhao Q, Qin X, Shen L, Cheng L, Ge J, Phillips MI. Paracrine action enhances the effects of autologous mesenchymal stem cell transplantation on vascular regeneration in rat model of myocardial infarction. Ann Thorac Surg. 2005; 80(1):229-36 120. Uemura R, Xu M, Ahmad N, Ashraf M. Bone marrow stem cells prevent left ventricular remodeling of ischemic heart through paracrine signaling. Circ Res. 2006;98(11):1414-21. 121. Cooke DT, Hoyt EG, Robbins RC. Overexpression of human Bcl-2 in syngeneic rat donor lungs preserves posttransplant function and reduces intragraft caspase activity and interleukin-1beta production. Transplantation. 2005;79:762-7. 122. Ferrari R, Agnoletti L, Comini L, Gaia G, Bachetti T, Cargnoni A, Ceconi C, Curello S, Visioli O. Oxidative stress during myocardial ischaemia and heart failure. Eur Heart J. 1998;19:2-11. 123. Fiers W, Beyaert R, Declercq W, Vandenabeele P. More than one way to die: apoptosis, necrosis and reactive oxygen damage. Oncogene. 1999;18(54):7719-30. 124. Zhao W, Lu L, Chen SS, Sun Y. Temporal and spatial characteristics of apoptosis in the infarcted rat heart. Biochem Biophys Res Commun. 2004;325:605-11. 125. Mayorga M, Bahi N, Ballester M, Comella JX, Sanchis D. Bcl-2 is a key factor for cardiac fibroblast resistance to programmed cell death. J Biol Chem. 2004;279:34882-9. 94 Literaturverzeichnis I. Kutschka 126. Freude B, Masters TN, Robicsek F, Fokin A, Kostin S, Zimmermann R, Ullmann C, Lorenz-Meyer S, Schaper. Apoptosis is initiated by myocardial ischemia and executed during reperfusion. J Mol Cell Cardiol. 2000; 32(2):197-208. 127. Gottlieb RA, Burleson KO, Kloner RA, Babior BM, Engler RL. Reperfusion injury induces apoptosis in rabbit cardiomyocytes. J Clin Invest. 1994;94(4):1621-8 128. Hill IE, MacManus JP, Rasquinha I, Tuor UI. DNA fragmentation indicative of apoptosis following unilateral cerebral hypoxia-ischemia in the neonatal rat. Brain Res. 1995;676(2):398-403. 129. Kajstura J, Cheng W, Reiss K, Clark WA, Sonnenblick EH, Krajewski S, Reed JC, Olivetti G, Anversa P. Apoptotic and necrotic myocyte cell deaths are independent contributing variables of infarct size in rats. Lab Invest. 1996;74(1):86-107. 130. Yamane T, Dylla SJ, Muijtjens M, Weissman IL. Enforced Bcl-2 expression overrides serum and feeder cell requirements for mouse embryonic stem cell self-renewal. Proc Natl Acad Sci U S A. 2005;102: 3312-7. 131. Lebl DR, Cooke DT, Kofidis T, Swijnenburg RJ, Tanaka M, Kutschka I, Robbins RC. Gene transfer of human BCL-2 into embryonic stem cells enhances cell survival following transplantation into ischemic mouse myocardium. Circulation. 2005; Suppl Vol 10, No. 17, III-302; 1445. 132. Grunenfelder J, Miniati DN, Murata S, Falk V, Hoyt EG, Kown M, Koransky ML, Robbins RC. Upregulation of Bcl-2 through caspase-3 inhibition ameliorates ischemia/reperfusion injury in rat cardiac allografts. Circulation. 2001;104 (I):202-6. 133. Gheysens O, Lin S, Cao F, Wang D, Chen IY, Rodriguez-Porcel M, Min JJ, Gambhir SS, Wu JC. Noninvasive evaluation of immunosuppressive drug efficacy on acute donor cell survival. Mol Imaging Biol. 2006;8(3): 163-70. 134. Schachinger V, Assmus B, Britten MB, Honold J, Lehmann R, Teupe C, Abolmaali ND, Vogl TJ, Hofmann WK, Martin H, Dimmeler S, Zeiher AM. Transplantation of progenitor cells and regeneration enhancement in acute myocardial infarction: final one-year results of the TOPCAREAMI Trial. J Am Coll Cardiol. 2004;44(8):1690-9. 95 Literaturverzeichnis I. Kutschka 135. Stamm C, Kleine HD, Choi YH, Dunkelmann S, Lauffs JA, Lorenzen B, David A, Liebold A, Nienaber C, Zurakowski D, Freund M, Steinhoff G. Intramyocardial delivery of CD133+ bone marrow cells and coronary artery bypass grafting for chronic ischemic heart disease: safety and efficacy studies. J Thorac Cardiovasc Surg. 2007;133(3):717-25. 136. Hagege AA, Marolleau JP, Vilquin JT, Alheritiere A, Peyrard S, Duboc D, Abergel E, Messas E, Mousseaux E, Schwartz K, Desnos M, Menasche P. Skeletal myoblast transplantation in ischemic heart failure: long-term follow-up of the first phase I cohort of patients. Circulation. 2006;114(I):108-13. 137. Menasché P. First randomized placebo-controlled Myoblast Autologous Grafting in Ischemic Cardiomyopathy (MAGIC) trial. Late-Breaking Clinical Trial Abstracts From the American Heart Association’s Scientific Sessions 2006. Circulation 2006;114;2423-2427. DOI: 10.1161/CIRCULATIONAHA.106.179868. Accessed online at http://circ.ahajournals.org. on April 27 138. Wood S. No MAGIC cure for ischemic cardiomyopathy with autologous myoblasts, but LV remodeling effects "encouraging". theheart.org. [HeartWire > Other News]; November 15, 2006. Accessed online at http://www.theheart.org/article/755313.do on April 27, 2007. 139. American Heart Association. Implanting muscle cells to treat heart failure seems safe, promising. scientificsessions.americanheart.org. [Late-Breaking Clinical Trial News Release 9]; November 15, 2006, NR06-1127 (SS06/Menasché/MAGIC). Accessed online at http://scientificsessions.americanheart.org/portal/scientificsessions/ss/lb ctnewsrelease20069 on April 17, 2007 140. Brickwedel J, Menasche P, Alfieri O, Janssens S, McKenna W, Boehm DH, Reichenspurner, H. The MAGIC Phase II Study (Myoblast Autologous Grafting in Ischemic Cardiomyopathy): an interim analysis. The International Society for Minimally Invasive Cardiothoracic Surgery. ISMICS.org. Accessed online at http://www.ismics.org/abstracts/2007/ISMICS07_5.html on April 17, 2007 141. Schachinger V, Erbs S, Elsasser A, Haberbosch W, Hambrecht R, Holschermann H, Yu J, Corti R, Mathey DG, Hamm CW, Suselbeck T, Assmus B, Tonn T, Dimmeler S, Zeiher AM; REPAIR-AMI Investigators. Intracoronary bone marrow-derived progenitor cells in acute myocardial infarction. N Engl J Med. 2006;355(12):1210-21. 96 Literaturverzeichnis I. Kutschka 142. Schachinger V, Erbs S, Elsasser A, Haberbosch W, Hambrecht R, Holschermann H, Yu J, Corti R, Mathey DG, Hamm CW, Suselbeck T, Werner N, Haase J, Neuzner J, Germing A, Mark B, Assmus B, Tonn T, Dimmeler S, Zeiher AM; REPAIR-AMI Investigators. Improved clinical outcome after intracoronary administration of bone-marrow-derived progenitor cells in acute myocardial infarction: final 1-year results of the REPAIR-AMI trial. Eur Heart J. 2006;27(23):2775-83. 143. Lunde K, Solheim S, Aakhus S, Arnesen H, Abdelnoor M, Egeland T, Endresen K, Ilebekk A, Mangschau A, Fjeld JG, Smith HJ, Taraldsrud E, Grogaard HK, Bjornerheim R, Brekke M, Muller C, Hopp E, Ragnarsson A, Brinchmann JE, Forfang K. Intracoronary injection of mononuclear bone marrow cells in acute myocardial infarction. N Engl J Med. 2006;355(12):1199-209. 144. Janssens S, Dubois C, Bogaert J, Theunissen K, Deroose C, Desmet W, Kalantzi M, Herbots L, Sinnaeve P, Dens J, Maertens J, Rademakers F, Dymarkowski S, Gheysens O, Van Cleemput J, Bormans G, Nuyts J, Belmans A, Mortelmans L, Boogaerts M, Van de Werf F. Autologous bone marrow-derived stem-cell transfer in patients with ST-segment elevation myocardial infarction: double-blind, randomised controlled trial. Lancet. 2006;367(9505):113-21. 145. Seeger FH, Tonn T, Krzossok N, Zeiher AM, Dimmeler S. Cell isolation procedures matter: a comparison of different isolation protocols of bone marrow mononuclear cells used for cell therapy in patients with acute myocardial infarction. Eur Heart J. 2007;28(6):766-72. 146. Stamm C, Kleine HD, Choi YH, Dunkelmann S, Lauffs JA, Lorenzen B, David A, Liebold A, Nienaber C, Zurakowski D, Freund M, Steinhoff G. Intramyocardial delivery of CD133+ bone marrow cells and coronary artery bypass grafting for chronic ischemic heart disease: safety and efficacy studies. J Thorac Cardiovasc Surg. 2007;133(3):717-25. 97 Abkürzungsverzeichnis I. Kutschka 9. ABKÜRZUNGSVERZEICHNIS AK Antikörper Bcl-2 B-cell-lymphoma-gene-2 BLI Bioluminescence Imaging BOOST Randomized controlled study of “BOne marrOw transfer to enhance ST-elevation infarct regeneration” BMC Bone-marrow-derived progenitor cells CABG Coronary artery bypass graft(ing) CPC Progenitor cells derived from circulating blood EF Ejection fraction ELISA Enzyme linked immunoabsorbant assay FA Flip angle FACS Fluorescence activated cell sorting FLuc Firefly luciferase (gene) FOV Field of view FS Fractional shortening GF Gelfoam® GFP Green fluorescent protein gfrMG Matrigel ( „growth factor reduced“) hESC Human embryonic stem cells hVEGF Human vascular endothelial growth factor i.m. intramuskulär i.p. intraperitoneal ICD Implantable Cardioverter Defibrillator IRES Internal ribosomal entry site IVC Inferior vena cava LA Left atrium LAD Left anterior descending artery LV Left ventricle/ventricular 98 Abkürzungsverzeichnis MAGIC I. Kutschka Randomized controlled study of “Myoblast Autologous Graft in Ischemic Cardiomyopathy” MG Matrigel MOI Multiplicity of infection MRI Magnet resonance imaging MRT Magnet resonance tomograph(y) MV Mitral valve NaCl Natriumchlorid NEX Number of excitation OCT Optimum cutting temperature compound p/s Photons per second PA Pulmonary artery PBS Phosphate buffered saline PCI Percutaneous coronary intervention PCR Polymerase chain reaction PECAM Anti-platelet endothelial cell adhesion molecule PET Positron emission tomography rFGF Rat basic fibroblast growth factor RIVA Ramus interventrikularis anterior rpm Rotations per minute s.o. siehe oben s.u. siehe unten SD Standard deviation SEM Standard error of the mean SRY-Gen Sex determining region of Y SVC Superior vena cava TE Echo time TGFβ Transforming growth factor beta TR Repetition time 99 Originalpublikationen I. Kutschka 10. ORIGINALPUBLIKATIONEN Kutschka I, Chen IY, Kofidis T, Arai T, v Degenfeld G, Sheikh AY, Hendry SL, Pearl J, Hoyt G, Sista R, Yang PC, Blau HM, Gambhir SS, Robbins RC. Collagen matrices enhance survival of transplanted cardiomyoblasts and contribute to functional improvement of ischemic rat hearts. Circulation. 2006;114:I-167–173 Kutschka I, Kofidis T, Chen IY, v Degenfeld G, Zwierzchoniewska M, Hoyt G, Arai T, Lebl DR, Hendry SL, Sheikh AY, Cooke DT, Connolly A, Blau HM, Gambhir SS, Robbins RC. Adenoviral human-Bcl-2 transgene expression attenuates early donor cell death following cardiomyoblast transplantation into ischemic rat hearts. Circulation. 2006;114:I-174-180 Kutschka I, Chen IY, Kofidis T, von Degenfeld G, Sheikh AY, Hendry SL, Hoyt G, Pearl J, Blau HM, Gambhir SS, Robbins RC. In vivo bioluminescence imaging of collagen supported cardiac cell grafts. Accepted for publication in J Heart Lung Transplant 11/2006 Kutschka I, Sheikh AY, Sista R, Hendry SL, Chun HJ, Hoyt G, Kutschka WK, Pelletier MP, Quertermous T, Wu JC, Robbins RC. A Novel Platform Device for Rodent Echocardiography. Submitted to ILAR 10/2006 100