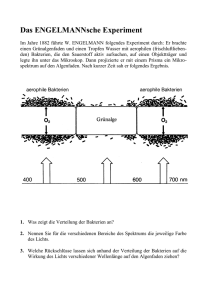
- broesel
Werbung

Mikrobiologie Der Mensch hat etwa 1013 Körperzellen und ist von etwa 1014 Mikroorganismen (ca. 500 verschiedene Bakterien und dazu noch paar Pilze und Viren) besiedelt, die allerdings meistens nützlich oder unschädlich sind, z.B. sind einige Sorten Bakterien und Pilze für die Verdauung notwendig. Bei geschwächtem Immunsystem werden sonst unbedenkliche Keime oft gefährlich. WHO Report 95, häufigste Erkrankungen >2 Mrd 1.8 Mrd 248 Mio 97 Mio 94 Mio 78 Mio 45 Mio 43 Mio 10 Mio ständig krank Diarrhoe (Kinder <5 Jahren) Atemwegsinfektionen Chlamydien (STD) Trichimonaden Gonorrhoe Masern Pertussis (Keuchhusten) Polio-bedingte Behinderung häufigste Todesursachen 4.3 Mio 4.1 Mio 3.9 Mio 3.0 Mio 2.7 Mio 2.0 Mio 1.2 Mio ischäm. Herzerkrankungen untere Atemwegsinfektionen (Kinder <5 Jahren) zerebrovaskuläre Erkrankungen Durchfallerkrankungen (Kinder <5 Jahren) Tuberkulose Malaria Masern In Deutschland sind Infektionen generell die dritthäufigste Todesursache. Viele sehr wichtige Erreger wurden erst in den letzten Jahren entdeckt, etwa S. aureus erst 1981, HIV 1983, Helicobacter pylori 1983, Prionen 1996. Dass immer noch neue Erreger entdeckt werden und auftreten, liegt an Mutationen der Mikroorganismen, wodurch oft aus harmlosen Stämmen Krankheitserreger werden oder wodurch sich gefährliche, aber kaum infektiöse Erreger plötzlich schnell ausbreiten können. Eine andere Möglichkeit ist die Entwicklung von Resistenzen. Problematik von Infektionen Häufigkeit 17 Mio. Tote / Jahr dritthäufigste Todesursache Ausbrüche auch in Industriestaaten Neue Erreger 30 „neue“ Erreger in den vergangenen 20 Jahren Resistenz 13,6% Vancomycin-resistente Enterokokken Teuer bis 1 Mrd. Euro / Jahr für nosokomiale Infektionen Bis zu einem Drittel der Infektionen könnten durch gute Desinfektion in der Klinik vermieden werden. Viele Infektionen können auch über Haustiere übertragen werden. Aufbau der Mikroorganismen Bakterien enthalten eine ringförmige DNA und Plasmide im Zellplasma, umhüllt von einer Zytoplasmamembran, einer Zellwand, und, manchmal, von einer Kapsel, die diesen Erregern eine gewisse Immunität gegenüber phagozytierenden Immunabwehrzellen gibt. Schließlich werden Fremdkörper durch Molekularstrukturen auf deren Oberfläche erkannt, wird diese von einer Kapsel umgeben oder verändert sich ständig, bekommt das Immunsystem Probleme. Grob kann man Bakterien in gramnegative und grampositive aufteilen; die gramnegativen haben noch eine äußere Membran, dafür keine Zellwand. Gramnegative Bakterien färben sich bei Gramfärbung rot an, grampositive blau. Die Zellwand besteht aus einem Mureingerüst, das aus Peptidoglycanen mit eingelagerten Lipoteichoicsäure und Teichoicsäurefäden besteht. An dieser dicken Peptidoglycanschicht setzen viele Antibiotika an, die z.B. den Aufbau der Zellwand verhindern; teilweise wirken diese sogar bei gramnegativen Bakterien. Die äußere Zellmembran der gramnegativen Bakterien enthält in der äußeren Lipidschicht zahlreiche Lipopolysaccharide (LPS = Endotoxin), die einen septischen Schock hervorrufen können. Auf jeden Fall bewirkt das LPS massive Ausschüttung von Mediatoren aus Mastzellen, Verklumpung von Thrombocyten, Minderdurchblutung von Geweben und Fieber, ist also der Auslöser der meisten sichtbaren Krankheitszeichen. Auf jeden Fall hat man schonmal die Rezeptoren für das LPS entdeckt, die sich toll-like receptor nennen (TLR). Diese Rezeptoren werden bei Kontakt mit einem gramnegativen Bakterium aktiviert und setzen eine Kaskade in Gang, an deren Ende das Molekül NF-κB aktiviert wird, ein zentral wichtiger Transkriptionsfaktor, der die Ablesung von mehr als 100 Genen steuern kann; es beginnt eine de novo-Transkription, die zur Bildung von Entzündungsstoffen und Rezeptoren führt, die dann zur Zellinvasion durch diese Bakterien führen kann. Virulente Erreger bilden dazu normalerweise eine Palette an Toxinen, die inflammatorisch wirken können, also Entzündungen hervorrufen. Viele Symptome einer Erkrankung gehen nicht direkt auf die Wirkung des Erregers zurück, sondern sind allgemeine Körperreaktionen, wie etwa Fieber und Entzündungsreaktionen. So muss man bei einigen Infektionen zusätzlich zu Antibiotika noch Cortison geben, um die sonst destruktive Entzündungsreaktion zu unterdrücken, etwa bei Hirnhautentzündungen oder Entzündungen der Lunge. Geschichte 1890 War Robert Koch der Erste, der postulierte, dass Krankheiten auf Erreger zurückgehen; verbreitet war die Auffassung, Krankheiten würden durch schlechte Gerüche o.Ä. entstehen. Koch-Henle-Postulate: 1. Erregernachweis bei Krankheit 2. Reinkultur des Erregers 3. Re-Inokulation des Erregers ruft Krankheit hervor Sind diese Punkte erfüllt, geht die Krankheit auf diesen bestimmten Erreger zurück. 1988 Molekulare Äquivalente der Koch-Henle-Postulate (S. Falkow): 1. Identifikation von Genen, die für Pathogenitätsfaktoren kodieren 2. Ausschalten dieser Gene führt zum Verlust der Virulenz 3. Komplementation der Gene führt zur Virulenz Sind diese Punkte erfüllt, geht die Krankheit auf diese bestimmten Gene des Erregers zurück. Dieser neue Ansatz war wichtig, da oft eine sonst harmlose Bakteriensorte harmlos auf der Haut jedes 2. Menschen leben kann und dann plötzlich schwere Infektionen hervorruft, weil ein oder wenige Gene mutiert sind. Aufbau von Mikroorganismen Kern DNA Mitochondrien Prokaryonten = Bakterien DNA im Zytoplasma, keine Kernmembran = Nukleoid als Nukleoid, als Plasmide - Eukaryonten = Pilze, Protozoen Nukleus mit Kernmembran im Kern, in Mitochondrien + ER Zellwand starre Mureinschicht Größe 0,2-5 µm Vermehrung Querteilung + nur bei Pilzen: Chitin, Cellulose, Mannane, Glucane Hefen: 5-10 µm Protozoen: 1-150µm geschlechtlich, Querteilung Man hat zwar schon das Genom vieler Mikroorganismen (Bakterien, Hefen, usw) sequenziert, aber die genetische Variabilität ist bei Bakterien sehr viel größer als bei Menschen. Während sich bei uns von Individuum zu Individuum das Genom nur um wenige Prozentpunkte unterscheidet, kann ein Haemophilus-Bakterium sich um ~10% von einem anderen unterscheiden, so dass die komplette Genomsequenzierung eines Bakteriums relativ zu sehen ist. Pathogenität Eigenschaften von Mikroorganismen, mittels derer sie eine Krankheit auslösen → Qualität Virulenz Ausmaß der Pathogenität. Krankheitspotential pathogener Mikroorganismen in einem bestimmten Wirt. → Quantität → Wirtsabhängig → Maß: LD50 Sonderfall: opportunistische Erreger, die fakultativ pathogen sind, d.h. bei gesunden Menschen sind sie harmlos, bei immunsupprimierten oder schon kranken Wirten werden sie aktiv und pathogen. Pathogenitätsstrategien Habitat intrazellulär fakultativ intrazellulär extrazellulär Chlamydien, Rickettsien (langsam, chronisch) Legionella, Salmonella Staphylokokken, E. coli (eitrig, akut) Verlauf akut (hit-and-run) chronisch-persistierend Vibrio cholerae, Rhinoviren (eher unspezifischen Immunsystem beteiligt) Mykobakterien, Treponema pallidum (eher spezifisches IS beteiligt) Pathogenitätsfaktoren Ziel: Kolonisierung, Schädigung von Geweben und/oder Zellen, also → Verbreitung Typ Fitness-Faktoren Siderophore Adhäsine Invasine Exotoxine, Aggressine, Spreading factor Endotoxin Kapsel Impedine Moduline Funktionen Wachstumsvorteil, Habitatanpassung Fe3+-Aufnahme, duale Rolle: Immunsuppression Adhärenz an Zellen, Gewebe Invasion in Zellen, Gewebe Enzyme, Zerstörung von Zellen, Geweben Complementresistenz, Schock Phagozytoseresistenz Evasion der Immunantwort Modulation der Immunantwort Folgen der Adhärenz von Bakterien an Zellen: Das Zytoskelett der Zielzelle wird beeinflusst, so dass etwa der Erreger phagozytiert wird. Manche Bakterien induzieren eine Apoptose an der Zielzelle, um sie ganz auszuschalten. Manche öffnen Ionenkanäle in der Zellmembran, um einen Flüssigkeitsverlust zu bewirken. Die Adhärenz der Bakterien an die Körperzellen ist selektiv, so können Bakterien nur an Zellen kleben, auf deren Zellmembran bestimmte Moleküle vorkommen, die nach dem Schlüssel-Schloss-Prinzip zu Adhäsinen der Bakterienmembran passen. Es langt nicht, dass Bakterien gewisse Pathogenitätsfaktoren haben, um eine erfolgreiche Infektion zu gewährleisten. Diese müssen auch bei dem Prozess der Aufnahme ins Gewebe, Übergang ins Blut usw. jeweils kompliziert gesteuert, ein- und ausgeschaltet werden, um richtig wirken zu können. Am Beispiel der Gonorrhoe: Die Diplokokken (runde Bakterien, die zu zweit in einer Kapsel sind) haben außen wichtige Membranproteine und Pili, mit denen sie sich an die Epithelzellen der Urethra „andocken“ und eine Signalkaskade auslösen, die dazu führt, dass sie aufgenommen und auf der anderen Seite (basolateral) sogar wieder ausgeschieden werden (Invasion und Transzytose). Sie aktivieren dann wieder über LPS die TLR-Rezeptoren (siehe oben), die zu einer Entzündungsreaktion führen, und locken damit Leukozyten an. Sie werden dann auch von Monozyten aufgenommen, überleben aber dank der dann aufgebauten Kapsel intrazellulär. Der Vorteil an der Sache ist, dass die Monozyten im Verlauf der Entzündungsreaktion gleich noch das Epithel zerstören und die N. gonorrhoeae sich mit dem Eiter gleich weiterverbreiten können; sie wollen ja nicht in das Bindegewebe unter dem Epithel kommen, da dort nur jede Menge Leukozyten, Immunkomplexe usw. auf sie warten, dort können nur sehr wenige Bakterienarten überleben. Ein bekannter Mechanismus, die Immunantwort zu umgehen, ist, dass am Anfang der Invasion Gene abgelesen und exprimiert werden, die dann später reprimiert werden. So haben diese Bakterien ein H2-Protein in ihren Flagellen, das als Antigen erkannt wird und gegen das Antikörper gebildet werden. Es folgt in der Gensequenz der Promoter, das H2-Gen und ein rH1-Gen, ein H1-Repressorprotein, das die Exprimierung des H1-Gens inhibiert. In der Phase zwei der Infektion invertiert sich der Promotor, so dass H2 und das rH1 nicht mehr exprimiert werden, d.h. das erkannte Antigen wird nicht mehr gebildet und die dann gebauten Antikörper laufen praktisch ins Leere. Das Ablesen des H1-Gens wird nun nicht mehr inhibiert, so dass nun das H1-Protein in die Flagellen eingebaut wird und das Bakterium eine weiter Zeit lang keine Angriffe vom spezifischen Immunsystem zu befürchten hat. Diese Änderung tritt durch das Binden eines bestimmten Proteins an zwei Stellen innerhalb des Promoters auf, wodurch eine Schleife der DNA zwischen diesen zwei Stellen herausgeschnitten wird. Eine weitere Möglichkeit von Neisseria gonorrhoeae, seine Piliproteine zu ändern, liegt in der Struktur der DNA. Es gibt dort zwei Stellen, die sehr ähnlich aussehen, aber weit auseinander liegen. Kommen sich diese zufällig nahe genug, können sie sich spontan rekombinieren. Eine dieser zwei Stellen kodiert zwar auch für das Pili S-Protein, ist aber silent, wird also nicht exprimiert, die andere ist aktiv. Beide enthalten invariable und variable Genabschnitte; beim Rekombinieren ändern sich die variablen Abschnitte, so dass die silent und expressed-Variante nachher anders aussieht. Das entstehende Protein ist nach der Rekombination natürlich etwas anders und wird nicht mehr von den Antigenen erkannt. Pathogenitätsfaktoren von Helicobacter pylori: H. pylori produziert Zytotoxine, die zum Zelltod bestimmter Zellen auf der Schleimhautoberfläche des Magens führen, LPS, das der Mimikry (Tarnung) dient und Entzündungsfaktoren freisetzt → Entzündung. Um im extrem überlebensfeindlichen Milieu des Magens zu überleben, produzieren sie Ureasen, die zur Alkalisierung führen, Adhäsine, mit denen sie sich an bestimmte Zellen binden, und haben Flagellen, mit denen sie sich auch gegen die Magenperistaltik auf der Schleimhaut bewegen können → Invasion. Eine H. pylori-Infektion führt zu einer verminderten Freisetzung von Somatostatin und einer erhöhten Freisetzung von Gastrin und H+-Ionen. Tetanus Tetanus ist ein Beispiel für eine Erkrankung, die nur toxinvermittelt ist. C. tetani, die z.B. in einer kleinen Hautwunde bei Wundheilungsstörungen anaerob wachsen, produzieren das Tetanospasmin, das entlang von Nervenzellen zu Synapsen wandert und im Rückenmark die Freisetzung inhibitorischer Transmitter hemmt. Das führt zu einer konstanten Überstimulation, die zu einer maximalen Kontraktion aller Muskeln führt; unbehandelt führt das zum Ersticken bei Bewusstsein durch die ständige Kontraktion der Atemmuskulatur. Botulismus C. botulinum produziert anaerob z.B. im Wurstkonserven oder schlecht geräuchertem Schinken das Botulinustoxin, das die Acetylcholinausschüttung hemmt und somit zu einer schlaffen Lähmung führt. Die Patienten kommen meist mit Schluckbeschwerden und sehen Doppelbilder. In Deutschland verläuft es meist nicht so schlimm, da die lokalen Stämme Toxin B produzieren, das nicht so stark wirkt wie das z.B. in den USA öfter produzierte Toxin A. Antibiotika Penicillin 1929 von Alexander Fleming entdeckt, 1945 analysiert und synthetisiert; Nobelpreis für Fleming. Unterschied Bakterien - Eukaryote Zellen Man sucht sich für möglichst selektive Antibiotika natürlich Unterschiede in den Stoffwechselwegen. Der wichtigste ist die Zellwand, die tierische Zellen nicht haben, aber fast alle Bakterien. Die Membranstruktur ist ebenfalls unterschiedlich, und statt 50+40 = 80S Ribosomen haben Bakterien 40+30 = 70S Ribosomen, die sich selektiv angreifen lassen. Faktoren für den antibiotischen Therapieerfolg 1. In vitro-Aktivität des Antibiotikums 2. Immunstatus des Patienten; es bleiben auch nach Antibiotikatherapie immer einige Bakterien übrig, die vom Immunsystem des Patienten erledigt werden müssen. Deshalb erzielt man bei immunsupprimierten (Transplantat) oder immunkompromittierten (AIDS) Patienten nie einen Heilungserfolg mit Antibiotika. 3. Infektionslokalisation. Je nach Ort der Infektion (z.B. abgekapselter Abszess im Gehirn) kann das Antibiotikum besser oder schlechter eindringen. Daraus muss man beim Einsatz von Antibiotika achten: A. Wirkungsmechanismus B. Wirkungstyp C. Wirkungsspektrum / Resistenz D. Pharmatokinetik (Wo wirken sie? Liquorraum, Auge?) E. Nebenwirkungen F. Antibiotikatestverfahren Antibiotika wirken auf diese Bakterien-Stoffwechselkomplexe: 1. Zellwandsynthese Penicilline, Cephalosporine, Bacitracin, Cyctoserine, Vancomycin, Fosfomycin, Carbapenems 2. DNA-Replikation (DNA-Gyrase) Nitroimidazole, Quinolone 3. Proteinsynthese (50S-Inhibitoren, 30S-Inhibitoren) 50S: Erythromycin, Chloramphenicol, Clindamycin. 30S: Tetracycline, Spectinomycin, Streptomycin, ... 4. Folsäurestoffwechsel 5. DNA-abhängige RNA-Polymerase Wirkungstyp bakteriostatisch ↔ - Hemmung der Keimvermehrung - Keine Keimreduktion durch Antibiotikum - Keine Wirkung auf ruhende Keime bakterizid - irreversible Störung der Zellfunktion - bewirkt Zelltod - absolute B.: ruhende und wachsende Keime Resistenzen natürlich ↔ erworben Genetik: - Mutation (chromosomal): Selektion - Konjugation: Transfer von Resistenzplasmiden (R-Plasmide), tritt häufiger auf als positive Mutation. Die Bakterien verlieren die einmal erworbene Resistenz auch nicht mehr so schnell; man findet heute in Deutschland noch nach dem jahrzehntelangen Verzicht auf Chloramphenicol-Einsatz (wegen den Nebenwirkungen) Bakterien mit Chloramphenicol-Resistenz. Mechanismen: - Inaktivierende Enzyme: Betalactamase, Aminoglycosidasen, Chloramphenicol-Acetyltransferase - Resistente Zielmoleküle: α-Untereinheit der Gyrase bei Chinolonen, PBP-2a vermittelt Penicillinresistenz bei Staphylokokken, 23S-rRNA Methylase (modifizieren RNA) vermittelte Makrolid-Resistenz - Permeabilitätsmechanismen: reduzierter Influx, gesteigerter Efflux, z.B. bei Tetracyclinen. Empfindlichkeitstestung Wichtige Begriffe: MHK: Minimale Hemmkonzentration - in vitro geringste Konzentration, welche Wachstum aller Bakterien hemmt Beziehung zu Agardiffusionstest: log2MHK ~ dHemmhof (nicht immer, z.B. bei Metronidazol) MBK: Minimale bakterizide Konzentration - in vitro geringste Konzentration, die nach 24h zum Absterben aller Bakterien führt (99,99%). - Empfindlichkeit eines Erregers gegenüber denjenigen Antibiotikakonzentrationen, die dem mittleren Serumspiegel im Applikationsintervall bei parenteraler Gabe entspricht. - Einstufung als: empfindlich - mäßig empfindlich - resistent - Verwandte Methode: Bouillondilution, Agardilution, Agardiffusion Nebenwirkungen Biologische Nebenwirkungen - Soor, Aphthosis ulcerosa - Pseudomembranöse Kolitis - Herxheimer-Reaktion „echte“ Nebenwirkungen - Allergische Reaktion - Toxische Wirkung (je nach Antibiotikum) wie etwa: - Innenohrschädigung - Thrombocytopenie - gastrointestinale Störungen (Durchfall halt) - periphere Neuropathie - u.A. Das Problem ist natürlich, dass der Darm mit jeder Menge symbiontischer Bakterien besiedelt ist, die beim Antibiotikaeinsatz ebenfalls ins Gras beißen, dann kommt es zu Verdauungsstörungen, und es kann sogar sein, dass der Darm durch Pilze besiedelt wird, die dann Toxine bilden können, was wieder zu einer massiven Colitis führen kann. Die Herxheimer-Reaktion besteht darin, dass man bei massiver Antibiotikagabe anfangs sehr viele Bakterien zerstört, wobei dann Endotoxine frei werden können und es zu einer immunologischen Reaktion kommt bis hin zum immunologischen Schock. Arten von Antibiotika 1. Penicilline / Cephalosporine 2. Aminoglykoside 3. Clindamycin 4. Cotrimoxazol 5. Chinolone 6. Metronidazol (bei anaeroben Bakterien) Betalactam-Antibiotika: Wirkungsweise: Hemmung der Zellwandsynthese mit kosekutivem Zelltod wachsender Bakterien, Hemmung der Zellwand-Quervernetzung. - Kovalente Bindung an Penicillin-bindende Proteine (PBP) - Hemmung der PBP Transpeptidasefunktion - Hemmung der Peptidoglykanvernetzung - Stopp des Zellwandaufbaus - Zelltod durch die fehlende osmotische Barriere und Freisetzung autolytischer Enzyme aus der Zellwand Das Ganze kann natürlich nur dann stattfinden, wenn das Bakterium sich vermehrt, da nur dann die Zellwand aufgebaut wird; ruhende Bakterien werden nicht davon betroffen, da sie ja schon einen vollständige Zellwand haben. Zu den Betalactam-Antibiotika zählen Penicilline, Cephalosporine, Carbapeneme, Monobaktame. Betalactam-Antibiotika werden sehr schnell, v.a. renal, eliminiert, und müssen deshalb mehrmals täglich gegeben werden. Sie werden gut in Leber, Niere, Lunge, Haut, Schleimhaut verteilt, aber schlecht in der Muskulatur, in Nerven, Liquor und ZNS (wegen der Blut-Hirn-Schranke). Sie haben wenige Nebenwirkungen, aber es treten relativ häufig Allergien auf, nach denen man sich auf jeden Fall, wenn möglich, erkundigen muss, bevor man etwa Penicillin gibt. Normalflora Die „Normalflora“ ist in allen Lehrbüchern mit weniger als 10% der Seitenzahl der Infektionen stark unterrepräsentiert. Pasteur: „Bakterien sind für das Leben des Menschen essentiell!“ Tägliches Aufkommen an Darmflora - 50-200g Stuhl (100g Stuhl/Person) - 10g Bakterien pro Tag und Person - 6 Milliarden Menschen Es werden also jeden Tag 6000 Tonnen Bakterien allein mit dem menschlichen Stuhl ausgeschieden. Entwicklung der Normalflora Phase 1 2 3 ... Zeitdauer In utero Post partal Stillperiode Bakterien Bakterienfrei Laktobazillen, Streptokokken, Enterobacteriaceae ... Besiedelung des Menschen - Haut und Schleimhäute - Autochthone ↔ transiente Flora (transiente Flora nimmt man mit der Nahrung auf und scheidet sie wieder aus) - Anzahl der Bakterien ist 10x größer als die der Körperzellen. - Die höchste Bakteriendichte herrscht im Oropharynx (Mund- und Rachenraum) und Intestinaltrakt, Magen kaum. - 1014 Bakterien pro Gramm Stuhl im Kolon - Die Trachea ist bis zur Bifurkation besiedelt, danach unter physiologischen Bedingungen keimfrei. - Bei Intubation Besiedelung bis in die Brochien. - >90% der Florabakterien sind strikte Anaerobier, also fast alle Darmtrakt. - Strikte Anaerobier spielen in der Infektionsmedizin eine sehr untergeordnete Rolle. - Die Flora adaptiert sich sehr gut an den Standort und die biologische Nische. → Stabilität physiologischer Leistungen Beispiel: Bindehaut Die Bindehaut ist eine der empfindichen Grenzflächen des Körpers, die mit vielen Tricks für Bakterien unattraktiv gemacht werden muss: Tränen, Lidschlag, Lysozym, Lactoferrin, β-Lysin, Komplement und Immunglobuline. Man findet als Folge nur 10² bis 10³ Bakterien pro cm² und nur 1-10 Bakterienarten. Der Vergleich: Die Bindehaut gleicht einem Fußballfeld, ringsum auf den Rängen (Epithel) dichtbesetzte Ränge, auf dem Fußballplatz (Bindehaut) dagegen fast niemand. Haut- oder Schleimhautflora? Haut 103-106 /cm² trocken, kühl Propionibacterium acnes, Staphylococcus spp., Corynebacterium spp. Bindehaut 102-103 feucht, kühl Propionibacterium acnes, Staphylococcus spp., Corynebacterium spp. Schleimhaut 108-109 feucht, warm Streptococcus spp., Neisseriaceae, Lactobacillus spp., pigmentierte Anaerobier, Anaerobier:Aerobier 100:1 Die Bindehaut gleicht also in vieler Weise der Haut und hat sogar niedrigere Keimraten, obwohl sie (ohne Lysozym usw.) bessere Lebensbedingungen bieten würde. Der Unterschied ist, dass sich im Auge Corynebakterien befinden, die lipophil sind. Es gibt ganz spezielle Corynebakterien, die ausschließlich im Auge wachsen und sich vom Lipidfilm der Tränenschicht ernähren. Darm Der Darm ist ein wichtiges immunologisches Organ, dort kommen Peyer‘sche Plaques vor, die wie Lymphfollikel in Lymphknoten aussehen und in denen sich jede Menge B-Zellen aufhalten. - >80% der B-Zellen und lymphatischen Zellen sind im Gastrointestinaltrakt, also viel mehr als in Milz + LK + Blut - Steuerung einer adäquaten Immunantwort Im Darm kommt vor allem IgA vor. Bakterienflora - Hohe Bakteriendichte (1014Zellen/g Stuhl) - >400 Spezies - 60-80% bislang nicht kultivierbare „unentdeckte“ Bakterien - >99% obligate Anaerobier (Bacteroides spp., Eubacterium spp.) Vorteile für den Organismus: - Produktion von kurzkettigen Fettsäuren (Butyrat) - Produktion von Vitaminen (K, B12) - Produktion sekundärer Gallensäuren - Dekonjugation von Gallensäuren, Hormonen, Medikamenten u.a. - Methanobrevibacter smithii ↔ Sulfatreduzierende Bakterien Die Bakterienflora im Darm ist sehr resistent, sie muss ja ständig mit Gallensäuren und weiteren hochtoxischen Stoffen leben, die sehr viele andere Bakterienstämme schnell auslöschen. Wenn man die Pille mit Antibiotika einnimmt, kann es sein, dass sie nicht wirkt, da die Wirkstoffe nicht dekonjugiert und damit nicht aufgenommen werden können. Die Darmflora produziert also entweder Sulfate (Karzinogen) oder sie produziert Methan (Inaktivierung von Karzinogenen), je nachdem, welche Bakterienstämme ein Mensch in seiner Darmflora hat. Es stellte sich heraus, dass Polyp-Patienten z.B. oft Bacteroides valgatus und Fuobacterium prausnitzii haben, die sehr wenig gefährdeten ländlich lebenden Afrikaner dagegen häufig Eubacterium aerofaciens und nochwas. Einfluss der Flora auf die Epithelien - Villus-Aufbau, Mucin-Abbau bei keimfreien Tieren - Villi in keimfreien Tieren sind länger und schmaler - Langsamerer Zellumsatz - Massive Mucus-Ansammlung (der Mucus wird von der Flora abgebaut und kann abtransportiert werden - ↑ Sekretion von Defensinen - Motilität ↑ (enteroendokrine Antwort ↑) - Modulierung der Expression von Genen - → Expression epithelialer Gene bei besiedelten Mäusen - Na+/Glukose Kotransporter - Colipase - Sprr2a - Induktion von Glykokonjugaten (Fucose, die als Substrat von Bakterien verwendet werden kann) - Expression ist speziesabhängig Die Aufnahme von Nahrungsbestandteilen wird also bei besiedelten Mäusen erheblich erleichtern im Vergleich zu keimfreien Mäusen. Einfluss der Flora auf das Immunsystem - ↑↑ lymphatischer Zellen in Lamina propria - Vermehrung der M-Zellen - ↑ Peyer‘sche Plaques, mesenteriale LK - ↑ Chemotaxis - ... Regulierung der Bakterienflora - Induktion von Nährstoffen - B. thetaiotaomicron (induziert Fucose-Konjugate) → Bifidobakterium benutzen die Fucose dann - Modulierung von potentiellen Adhäsinen - Spezifische Nutzung von Glykokonjugaten (Blutgruppe A+B) - Nutzung von Substratketten - Konkurrenz um Nährstoffe (Methanogene oder Sulfatreduzierer) - Veränderung der physikalischen Bedingungen (Redoxpotential) - Produktion von Bacteriocinen, also praktisch bakterielle Antibiotika, die vor allem nahe verwandte Bakterien töten Streptokokken - Grampositive Kettenkokken, kugelförmige Bakterien, die sich zu langen Ketten zusammenlagern - Schleimhautparasiten - führen zur Hämolyse: β-Hämolyse (vollständig) α-Hämolyse (H2O2 → Fe2+ → Fe3+ → Vergrünung γ-Hämolyse (fehlende Hämolyse) β-Hämolyse → apathogen, also normale Schleimhautflora α-Hämolyse → pathogene Erreger Einteilung der beta-hämolysierenden Streptokokken Serogruppen A-H und K-V (Lancefield-Schema) Unterschiede des C-Polysaccharides Gruppe A: oberflächliche Vereiterungen tiefe Vereiterungen Sepsis Scharlach Gruppe B: Meningitis Sepsis Eiterung Gruppe C, G, F: Eiterung Sepsis Gruppe D: Enterokokken Pathogenese Adhäsion Etablierung M-Protein → Antiphagozytär, 80 Serovare Invasion Hyaluronidase → Gewebsauflösung Streptokinase Gewebeschädigung Streptococcus pyogenes Krankheitsbilder: - Erysipel - Impetigo contagiosa - Phlegmone - Nekrotisierende Fasciitis - Sepsis (z.B. Puerperalfieber) - Scharlach - Akute Glomerulonephritis - Akutes Rheumatisches Fieber Therapie: - Penicillin - Cephalosporine - Bei Penicillinallergie: Makrolide Nekrotisierende Fasciitis Entwicklung von flächigen Nekrosen der Subcutis und Fascien innerhalb von 1-2 Tagen. Gruppe A-Streptokokken, gelegentlich Mischinfektionen mit anaeroben Erregern. Klinik: Fieber, Rötung, Schwellung, innerhalb von Stunden Gangränentwicklung Komplikation: Verbrauchkoagulopathie, septischer Schock, Tod (Letalität 25-50%, also sehr hoch) Therapie: radikales chirurgisches Debridement, Antibiotikatherapie (Penicillin + Clindamycin gg anaerobe), Intesivtherapie Erysipel Akute Infektion der Lymphspalten des Koriums durch Streptokokken der Gruppe A, manchmal B. Eintrittspforte ist ein Insektenstich oder etwa Interdigitalmykosen. Klinik: Kopfschmerz, Fieber, Schüttelfrost, Erythem (Entwicklung innerhalb von Stunden), Ödembildung, Überwärmung, Druchschmerz, zungenförmige Ausläufer Therapie: Eintrittspforte behandeln, Penicillin Impetigo contagiosa Streptococcus pyogenes, Streptokokken der Gruppen C und G - Nach Bagatelltraumen - Makulöses Erythem → gespannte wasserklare stecknadelkopfgroße Bläschen mit entzündlichem Hof - Bläschen platzen → honiggelbe Krusten, infektiös - Weiterverbreitung durch Kratzen - Abheilung ohne Narbenbildung Komplikation: Postinfektiöse Glomerulonephritis bei 4% der Patienten. Therapie: Penicillin G Streptococcus agalacticae Erkrankungen: Erwachseneninfektion: Sepsis, Otitis, Pneumonie, Meningitis Neugeboreneninfektion: Sepsis, Meningitis, Pneumonie Therapie: Wie Streptokokken Gruppe A Meningitis: Ceftriaxon-Therapie, da es viele Erreger abdeckt, nach Erregernachweis: Penicillin G + Rifampicin Early-onset: Late-onset: Manifestation innerhalb der ersten postpartalen Stunden bis fünf Tagen. Latenzzeit von sieben Tagen bis drei Monaten Erhöhtes Risiko bei: Vorzeitiger Blasensprung, Frühgeburt, Zervixinsuffizienz, Besiedelung und niedriger Antikörperspiegel der Mutter → schwache Leihimmunität. Wichtig: Prophylaxe, von jedsem Kind einen Ohrabstrich und einen Rachenabstrich. Ohr deshalb, weil der Kopf am ersten durch den Geburtskanal geht und am meisten abbekommt, wenn die Mutter die Teile hat. Staphylokokken Grampositive Haufenkokken, der pathogenste Erreger ist Staphylococcus aureus. Staphylococcus aureus Koagulase (Fibrinkapsel) Staphylokinase (Plasminogen → Plasmin) DNAse (Ausbreitung der Erreger) clumping factor (Adhärenz) Staphlokokken-Enterotoxine TSST-1 (Mg2+-Mangel, TNFα, IL-2) Exfoliatine A/B S. aureus breitet sich aus und kapselt sich dann wieder ab, so dass sich die Krankheit in Schüben ausweitet. Therapie Cephalosporine Isoxazolylpenicilline (Oxacillin, Dicloxacillin, Flucloxacillin) Penicillinaseblocker (Clavulansäure, Tazobactam, Sulbactam) MRSA (methicillin-resistenter Staphylococcus aureus): - verändertes Penicillinbindeprotein - mec-A-Gen - bei Erkrankung: Linezolid (Reserveantibiotikum gegen vancomycinresistente Erreger), Vancomycin - bei Besiedelung (30% basal mit Staphylokokken, einige mit MRSA): Hygienemaßnahmen Furunkel Bakterielle, abszedierende Entzündung, ausgehend von Haarfollikeln Erreger: S. aureus Klinik: tiefe entzündliche Infiltration, druckschmerzhafter, hyperthermer, fluktuierender Abszess, Lymphangitis, Lymphadenitis, Fieber. Therapie: Stichinzision, antibiotische Salben, Cephalosporin + Gentamycin bei lymphogener oder hämatogener Aussaat. Focussuche bei Rezidiv und Immunsuppression. Gesichtsfurunkel Cave: Sinus cavernosus, nicht ausdrücken, der Erreger streut ins Gehirn, Thrombose! Therapie: Vorsichtige Stichinzision, Bettruhe, Sprechverbot, weiche Kost, i.v. Antibiotikatherapie, Cephalosporin. Sinus-cavernosus-Thrombose: Venöse Entsorgung über die Vv. angulares Karbunkel Auftreten von beetartigen Furunkeln wird als Karbunkel bezeichnet, tritt häufig in der Nackenregion auf. Staphylococcal-Scaled-Skin-Syndrome Lebensbedrohliche, durch Exfoliatine ausgelöste blasige Ablösung der Haut. Epidemiologie: Säuglinge, Kleinkinder, immunologisch geschwächte Erwachsene Ätiologie: Akantholytischer Spalt und Blasenbildung durch Exfoliatine Klinik: Scharlachartiges Exanthem, diffuse Rötung, schlaffe Blasen, KEIN Schleimhautbefall Komplikationen: Sekundärinfektionen, Pneumonie, Sepsis Diagnose: Therapie: Prognose: DD: Histologie (akantholytische Blasenbildung im Bereich des Stratum granulosum), Nachweis von S. aureus aus Fokalherden (Rachen). Fokussuche: Rachenabstrich, Analabstrich, Vaginalabstrich usw. machen und Untersuchung unter Angabe Fokussuche! anfordern. Intensivpflege, Isoxazolylpenicilline, Cephalosporine Abheilung innerhalb von zwei Wochen medikamentöses Lyell-Syndrom Staphylococcus epidermidis Hauptbestandteil der physiologischen Haut- und Schleimhautflora, Gram-positive Haufenkokken. Koagulase: negativ. Besiedelung von Plastikmaterialien Katheterassoziierte Sepsis Meningitis Peritonitis → Polysaccharidschleim → ZVK (zentraler Venenkatheter) → Shunt → CAPD Wenn das Viech auf solchen Plastikteilen hockt und in aseptischer Umgebung Infektionen macht, einfach ersetzen und gut is. Wundinfektionen Fallbericht I: - 73-jähriger Mann mit Z.n. Hemikolektomie 1995 bei Colon-Ca pT4, N0, M0, G2, Diabetes mellitus IIb - Aktuelle Symptomatik: Schmerzen, Gewichtsverlust - Diagnose Tumorrezidiv - Therapie: Debulking, Transversumresektion, Splenektomie - Verlauf: 1. Tag post OP: Schmerzen, Fieber (39°C), V.a. Pneumonie Es wurde dann ein Röntgenthorax angefertigt, auf dem man heftige Verschattungen erkennt. - weitere Verlauf: 2. Tag post OP: massive pulmonale Verschlechterung - Verlegung auf die Intensivstation - Weiteres Vorgehen: Eröffnung der Wunde bei deutlichen Infektzeichen, Nekrektomie - Histologie: areaktive Nekrosen, also keine aufräumenden Zellen vorhanden, alles tot - Mikrobiologie: anaerobe Sporenbildner - Diagnose: Gasbrand - Therapie: Penicillin G 3 x 10 Mega, Clindamycin 4 x 600mg, Amoxicillin / Clavulansäure 3 x 2,2g Gasbrand Definition: Unter einem Gasbrand versteht man eine lokale Muskelentzündung und im schwersten Falle Muskelnekrose, die durch verschiedene Toxine von Bakterien der Gattung Clostridium, und hier in der Hauptsache von Clostridium perfringens, hervorgerufen wird. Gattung Clostridium - Anaerobier: Die meisten Clostridien sind obligate Anaerobier, für die Sauerstoff sogar toxisch ist. - Sporenbildner: Zwei Erscheinungsformen kommen vor: - Vegetative Form: plumpe grampositive Stäbchen - Sporenform: ohne Stoffwechsel, lange überlebensfähig, resistent gegen Umwelteinflüsse Es gibt eigentlich nur zwei Gattungen Sporenbildner, die wichtig sind; bei den anaeroben Clostridium, bei den aeroben Bacillus, z.B. Bacillus anthracis, der Milzbranderreger (weißes Pulver in Briefen...). Clostridium perfringens, ausgewählte Pathogenitätsfaktoren: Toxin Alpha (Phospholipase C) Beta Epsilon Jota Gamma Theta Ny Lambda Kappa My Funktion Lyse von Zellmembranen Nekrotisierend Nekrotisierend ADP-Ribosylierung von Aktin Nekrotisierend Hämolysierend, Zytolysierend Desoxyribonuklease Proteinase Kollagenase Hyluronidase Nicht jeder Nachweis von Clostridien in irgendeiner Wunde ist gleichbedeutend mit der Diagnose „Gasbrand“, man unterscheidet verschiedene Formen der clostridiellen Weichteilbesiedlung: - Einfache Wundkontamination: 30-80% der traumatischen Wunden sind wohl mit Clostridien kontaminiert. - Anaerobe Zellulitis: Bei geringen Mengen an devitalisiertem Gewebe mit verringertem Blutfluss Gasbildung nur lokal und entlang der Faszien, aber keine Invasion von gesundem Gewebe - Gasgangrän bzw. Myonekrose: Akute Invasion von gesundem, lebendem Muskel, der nicht durch Trauma oder Ischämie beeinträchtigt war. Prädispositionsfaktoren: - Aufnahme der Clostridien - Exogener Gasbrand Tiefe, penetrierende Verletzungen (Messerstichverletzungen, Schusswunden, Polytrauma) - Endogener Gasbrand Bakteriämie im Rahmen von Tumoren (Colon, gynäkologisch) oder Operationen / Geburtskomplikationen - Vermehrung der Clostridien - Senkung des Sauerstoffpartialdruckes im Gewebe z.B. durch Verletzungen mit Gefäßbeteiligung, aber auch internistische Krankheitsbilder (pAVK, Diabetes mellitus) - Reduktion der Infektionsabwehr (z.B. Diabetes mellitus, Tumoren, Immundefektsyndrome) Krankheitsbild: - Kurze Inkubationszeit (5-48 Stunden) - Symptome: - Starke Schmerzen im betroffenen Gebiet - Schwellung und bräunliche Verfärbung - Oft kein Fieber! - Evtl. Entleerung einer stinkenden Flüssigkeit - typisch: Knistern bei Palpation, kann auch fehlen bei tiefen Infektionen oder entlang von Faszien - Schocksymptome: Unruhe, Tachykardie, RR-Abfall - führt unbehandelt in wenigen Stunden zum Tod des Patienten Diagnostik von Clostridium perfringens: - Gasbrand ist zunächst eine klinische Diagnose - Auf Grund der therapeutischen Konsequenz ist dennoch eine schnelle mikrobiologische Diagnostik anzustreben. - Geeignetes Untersuchungsmaterial: - Wundsekret - Abstriche aus dem Nekroserandbereich (in der Nekrose haben sie sich schon selber mit ihren Toxinen zerstört) - Diagnostik von C. perfringens: - Mikroskopie: plumpe grampositive Stäbchen - Wachstum nur anaerob - Auf Blut Doppelzonenhämolyse mit ganz heller Zone, wo die Viecher selbst wachsen, und außenrum helle Zone, in die manche hämolytische Enzyme diffundiert sind - Lezithinase positiv (Nachweis von α-Toxin) - In der Gaschromatografie APB-Peak Therapie: 1. Chirurgische Therapie: Nekrektomie mit vollständiger Abtragung der Nekroseränder, da dort die Clostridien wachsen. 2. Intensivmedizinische Behandlung 3. Antibiotische Therapie Penicillin G: 40 Mega täglich; hohe Konzentrationen, um im minderdurchbluteten Gewebe ausreichende Spiegel zu erreichen. Clindamycin: 4 x 600mg: Reduziert die Toxinbildung, man weiß aber nicht warum 4. Diskutiert wird die hyperbare Sauerstofftherapie, also den Patient in eine Überdruckkammer mit erhöhtem Sauerstoffpartialdruck stecken, da Sauerstoff toxisch für die Clostridien ist. Der Gasbrand ist eine recht seltene Erkrankung hier, im Jahr 1999 gab es 550 Fälle in ganz Deutschland. Pseudomonas aeruginosa Eigenschaften: - Gramnegatives Stäbchen - Sehr anspruchsloser Erreger, „Nass- und Pfützenkeim“ - Schnell wachsender Keim, Generationszeit 20min - Kann im Unterschied zu Enterobacteriacae Zucker nicht fermentativ, sondern nur oxidativ verwenden, und zählt daher zu den Non-Fermentern. - Kann ο-Aminoacetonphenon produzieren, einen Duftstoff mit lindenblütenartigem Geruch. - Viele Patienten bilden ein grünliches Pigment, man erhält also einen grünlich-bläulichen Eiter... Pathogenitätsfaktoren: - Fimbrien vermitteln Adhärenz - Alginat schützt gegen Phagozytose - Enzyme (Proteasen, Elastase) befähgien zur Invasion - Zytotoxine und Hämolysine spielen eine Rolle bei der Gewebeschädigung - Endotoxin (LPS) und Exotoxine (Exotoxin A und S) bewirken die systemischen Wirkungen einer Infektion Risikogruppen und Krankheitsbilder: Risikogruppe Krankheitsbild Dauerbeatmung, CF (cystische Pneumonie Fibrose = Mukoviszidose) Verbrennungen, Ulcus cruris Hautinfektionen DK-Patienten, nach Zystoskopie Harnwegsinfektionen Schwerkranke im Krankenhaus Sepsis Diabetes mellitus Nekrotisierende Otitis Kontaktlinsenträger Keratitis, Endophthalmitis i.v. Drogenabusus Osteomyelitis, Endokarditis alle möglichen Otitis externa Diagnostik: - Wachstum auf einfach zusammengesetzten wie auf Cetrimid-haltigen Kulturmedien - Auf Blutagar Ofenrohrglanz der Kolonien - Auf Blutagar β-Hämolyse - Farbstoffbildung - Charakteristischer Geruch der Kolonien - Positive Oxidase-Reaktion - In Zweifelsfällen biochemische Identifikation möglich (api 20 NE - Bunte Reihe) - Molekularbiologischer Nachweis (PCR) möglich Resistenzlage und Therapie: - Die konstitutive Bildung einer β-Laktamase bewirkt die Resistenz gegen viele Penicilline und Cephalosporine. - Auch für alle anderen in Frage kommenden Antibiotika gibt es resistente Stämme. - Empfehlenswert ist daher die Therapie nach Antibiogramm - Vor Antibiogramm ist eine Kombination aus Aminoglykosid (z.B. Tobramycin) und Pseudomonas-Cephalosporin (z.B. Ceftazidim) ratsam. - Weitere oft wirksame Mittel: Piperacillin / Tazobactam, Ciprofloxacin, Meropenem. Alles sind i.v.-Medikamente bis auf Ciprofloxacin, die Therapie ist also stationär und langwierig. Weil die Resistenzlage schon so schlecht ist, sollte man auf jeden Fall ein Antibiogramm machen und nach Erhalt gleich schaun, ob die Therapie tatsächlich passt. Bei CF-Patienten ist es besonders problematisch, weil die oft schon jahrelang Antibiotika kriegen und die bei ihnen vorkommenden Pseudomonas aeruginosa-Erreger wegen des ständigen Bombardements oft schon gegen alle außer einem oder zwei Antibiotika resistent oder immun sind. Diphterie und Scharlach - beides primäre Erkrankungen des Respirationstraktes (v.a. oben) - beides bakteriell verursacht - beides durch bakterielle Toxine verursacht - beide Toxine sind „phagenkodiert“ Phageninfektionen sind sozusagen die „Geschlechtskrankheit der Bakterien“; Bakterien werden mit Phagen infiziert und produzieren daraufhin Toxine, die sie normalerweise nicht produzieren könnten. Erreger Streptococcus pyogenes (Lancefield: Gruppe A, beta-hämolysierend), grampositive Kettenkokken (engl: „scarlet fever“). Krankheiten - Akute eitrige Pharyngitis (Angina lacunaris) - „Scharlach“ (Pharyngitis mit Exanthem) - Pyodermie (oberflächliche Infektion der Haut, Impetigo contagiosa) - Erysipel (Infektion der tieferen Hautschichten) - nekrotisierende Fasciitis (akut lebensbedrohlich) - A-Streptokokkensepsis (akut lebensbedrohlich) Angina / Scharlach - Epidemiologie Epidemiologie: 10%-20% der Menschen: symptomlose Keimträger; Häufigkeitsgipfel: Kinder im Vorschul- und Schulalter. Säuglinge erkranken nicht: „Nestschutz“ (sekretorische Antikörper der Muttermilch). Erkrankung gehäuft in Gemeinschaftseinrichtungen, wie z.B. Kindergarten. Jahreszeitliche Erkrankungsgipfel: Oktober bis März Infektionsweg: Tröpfcheninfektion, selten Schmierinfektion Scharlach - Klinik Beginn: Komplikationen: Immunol. Folgen: Spätfolgen: Letalität: unspezifisch, Tonsillitis, Pharyngitis. Hochfieberhafter Verlauf, exsudative Pharyngitis (Angina lacunaris). Inkubationszeit: 2-4 Tage Peritonsillarabszess, Sinusitis, Otitis media, Fortgeleitete Infektionen (Pneumonie, Sepsis) akutes rheumatisches Fieber, akute Glomerulonephritis Endokardschädigung, Nierenschädigung unbehandelt bis zu 50% In der Regel eindeutige Klinik: - kleinfleckiges Exanthem, stecknadelkopfgroß - Beginn subclavikulär, danach Ausbreitung - periorale Blässe - „Himbeerzunge“ Scharlach - Diagnostik Im Labor: Kultivierung des Rachenabstriches, Suche nach beta-hämolysierenden Streptokokken, Lancefield-Klassifikation mittels Agglutination („A-Streptokokken“), serologische Untersuchungen Antistreptolysin O > 400E (Latenz 8-14 Tage, Höhe korreliert nicht mit Schwere der Krankheit). Die serologische Untersuchung ist nur dafür gut, wenn immunologische Komplikationen auftreten, für die normale Behandlung dauert sie zu lange. Scharlach - Therapie Wegen der ernsthaften Folgeerkrankungen sollte jede A-Streptokokkeninfektion behandelt werden! - Mittel der Wahl: Penicillin V (10-14 Tage p.o., 100.000 E/kg/d) - alternativ: Cephalosporine / Makrolide (Erythromycin) - Chemoprophylaxe: Kleinkinder und Kinder (Pen-G, 5d 50.000 E/kg/d) Scharlach - Pathogenese Pyrogene Streptokokkenexotoxine: (PSE A, B, C): verantwortlich für Fieber, Exanthem, wirken als Superantigene und sind phagenkodiert! Man hat im April 2001 das Genom von Streptococcus pyogenes sequenziert. Seine Größe beträgt 1,85 MB. Man fand 14 pathogene Gene wahrscheinlich viraler Herkunft; man könnte also im Lauf seines Lebens theoretisch 14mal an Scharlach erkranken... wahrscheinlich eher nicht, da man noch nicht genau weiß, was die Teile genau machen. M-Protein: Streptolysin 0,S Streptokinase: ... an der Außenseite der Mureinschicht, 80 Serovare, antiphagozytär, Antikörper reagieren mit Wirtszellepitopen („molekulares Mimikry“) zerstören Zellmembranen, O-Streptolysin: Antigen (wird für serologische Untersuchungen verwendet) löst Fibrin auf, fördert Ausbreitung im Gewebe. Scharlach - Folgeerkrankungen Dummer Satz: „Das rheumatische Fieber leckt am Knie, beißt in die Niere und ins Herz!“ 1. Rheumatisches Fieber: Pathogenese: Molekulares Mimikry des Protein M und Herzklappengewebe / Gelenkskapselgewebe Gelenkbefall: Auftreten 2-3 Wochen nach Infekt, akute Polyarthritis der großen Gelenke, altatorischer Gelenksbefall, in der Regel selbstlimitierend nach 2 Wochen. Karditis: Zufallsbefund bis zur dekompensierten Herzinsuffizienz Erythema anulare: 10-20% bei RF Chorea minor: choreatische Bewegungen der Hände. Im Gegensatz zu Chorea major selbstlimitierend und nicht erblich. 2. Akute Glomerulonephritis: Latenz: 2-3 Wochen nach Infekt Pathogenese: Ablagerungen von Immunkomplexen an der Außenseite der Basalmembran, C3-Verbrauch Klinik: rostbrauner Urin, Proteinurie bis hin zum ANV, Ödeme, Bluthochdruck, gute Heilungstendenz Therapie: hochdosiert Penicillin Diphtherie - Übersicht Erreger: Krankheit: Unterformen: Infektionsweg: Corynebacterium diphtheriae Diphterie Tonsillopharyngealdiphtherie: weißliche Beläge, süßlicher Geruch Kehlkopfdiphterie: Übergreifen auf den Larynx Nasendiphtherie: eitrig-blutige Sekretion, systemische Manifestation Augendiphtherie Hautdiphtherie: häufig sekundäre Wundinfektion, v.a. in tropischen Ländern Tröpfcheninfektion Diphtherie - Definition „Die Diphtherie ist eine akute Infektionskrankheit, die durch das Toxin des Corynebacterium diphtheriae verursacht wird. Sie beginnt lokal und zeigt im weiteren Verlauf eine systemische Intoxikation.“ Die Diphtherie ist eine altbekannte Krankheit, schon im 17. Jh. tötete sie 60.000 Kinder in Neapel. Diphtherie - Epidemiologie - 1920 zählte man in den USA ca. 150.000 Fälle von Diphtherie pro Jahr, von denen ca. 15.000 tödlich verliefen. - Zwischen 1980 und 1986 traten 24 Fälle auf, von denen 2 tödlich waren (Impfung) - In Westeuropa niedrige Inzidenz. - In der ehemaligen Sowjetunion traten 1994 48.000 Fälle von Diphtherie auf, an denen 1.700 Personen starben. - Reutlingen: 1989 3 Fälle. Nach Jahren der Sicherheit neue Bedrohung durch die starke Migration v.a. aus den ehemaligen Sowjetstaaten. Diphtherie - Klinik Beginn: unspezifisch, Tonsillitis, Pharyngitis rascher Verlauf (Höhepunkt der Erkrankung nach 4 Tagen) Inkubationszeit: 2-5 Tage Komplikationen: absteigende Infektion, Übergriff auf Larynx und Tracheobronchialsystem Blutungsneigung systemische Manifestation: Toxische Myokarditis, toxische Neuropathie (z.B. Schlucklähmung) Leberentzündung, Nierenfunktionseinschränkung Herz-Kreislaufversagen, Tod Spätfolgen: Polyneuritis / Lähmungen, Kardiomyopathie Letalität: unbehandelt bis zu 50% Diphtherie - Pathogenese Diphtherietoxin: Toxin A: Toxin B: Phagenkodiertes Exotoxin, nur in tox+-Stämmen vorhanden. Besteht aus A- (toxische Wirkung) und B-Untereinheit (Bindung an Zellen). Die A-Untereinheit hat 22kD, die B-Untereinheit 40kD, sie sind über eine Disulfidbrücke verbunden. Die Expression wird reguliert durch Dtx-Regulator (eisenabhängig): Eisenmangel → DtxR → Toxinsynthese → Zelltod → freies Eisen. Unsere Zellen dienen also nur als Eisenlieferant. Das Diphterietoxin ist phagenkodiert, also „Infektion“ apathogener C. diphtheriae mit Tox-Gen; deswegen in der Diagnostik: Toxinnachweis steht im Vordergrund, da es auch Corinaebakterien ohne das Toxingen gibt. Inaktivierung des zellulären Elongationsfaktors EF-2 durch Ribosylierung, dadurch Inhibition der Proteinbiosynthese und Zelltod. Bindet an „Heparin-binding EGF-like growth factor (HB-EGF) receptor“; dieser ist an Myokard und Neuronen stark exprimiert (Zelltropismus) Diphtherie - Diagnostik Die Diagnose erfolgt am Patienten, die Bestätigung im Labor! Pseudomembranen abziehen, darunter (blutig) einen Abstrich entnehmen, evtl. auch Membran mit einsenden. Im Labor: Toxin-Nachweis mit ELEK-Test ... Diphtherie - Therapie Besser als die Therapie ist eine frühzeitige Impfung! - Bei begründetem klinischem Verdacht: sofort Antiserum (Pferdeserum, passive Immunisierung) - 30.000 bis 120.000 E i.v. sofort (eliminiert das ungebundene Toxin), aber: 10% Serumkrankheit - Penicillin G (Ergänzungstherapie): 14 Tage (100.000 E/kg/d) - Symptomatische Behandlung - Strenge Bettruhe bis zu 6 Wochen - Umgebungsuntersuchung nicht vergessen - Meldepflicht bei Erkrankung und Tod Diphtherie - Impfung - Impfung im Grundimmunisierungsprogramm (2 Monate, 3 Monate, 4 Monate, 12 Monate) - Danach alle 10 Jahre Auffrischung - Impfung erfolgt mit Toxoid (formalinbehandeltes Toxin) - Impfung meist zusammen mit Tetanus-Impfung (TD/d) - Impfung schützt vor Krankheit, jedoch nicht vor Besiedlung mit tox+ C. diphtheriae. Schauts mal auf http://www.8ung.at/gesundleben/merkblatt/merkblatt-4-97.htm nach... Atemwegsinfektionen Man unterscheidet ambulant (außerhalb des Krankenhauses) und nosokomiale (im Krankenhaus) erworbene Infektionen. Nosokomiale Infektionen sind normalerweise die gefährlicheren, da es sich um multiresistente Erreger handelt. Pneumonien - Lobärpneumonie: - Bronchopneumonie: - Interstitielle Pneumonie: Ausbreitung bis an die Lungenlappengrenzen Ausgang von Bronchien, multifokal Entzündung im Lungeninterstitium Streptokokken sind die häufigsten Erreger der Lobärpneumonie, man untersucht dann das Sputum und fertigt einen RöThorax an. Dasselbe gilt in etwa für die Bronchopneumonie, bei der interstitiellen Pneumonie dagegen untersucht man oftmals das Blut auf Antikörper, da es sich nicht um protektiven Husten handelt und kaum Schleim produziert wird, so dass man das Sputum auch schlecht auf die Erreger untersuchen kann. Die häufigsten Erreger der ambulant erworbenen bakteriellen Pneumonie sind: Streptococcus pneumoniae, Haemophilus influenzae, Mycoplasma pneumoniae, Legionella spp. Begleiterkrankungen bei ambulant erworbenen Pneumonien: 1982 1985 1993 (in Prozent) kardiovaskulär 32 34,5 38,9 COPD 16,9 23,3 31,4 Diabetes mellitus 16 11,2 14,4 Chronisches Nierenversagen 14 4,7 11,4 Immunsuppression 21 n.d. 17,4 HIV-Infektion 0 7,5 10,2 andere 17 21,5 53,8 Die Letalität bei einer Pneumonie mit S. pneumoniae liegt bei 10-15%, bei älteren oder HIV-Patienten liegt sie sogar bei 50%. Pneumokokken verursachen klassischerweise eine Lobärpneumonie: - lappenfüllende Pneumonie - plötzlicher Beginn - Symptome: - protektiver Husten - Pleuraschmerz - Fieber (>40°C, septisches Fieber) - Schüttelfrost - braunes / gelbes Sputum - Verwirrung - Herpes labialis - Hämoptysen (Bluthusten) - Untersuchungen: - Sputum (Grampräparat, gleich ab unters Mikroskop damit, etwa 60% „Trefferquote“) - Blutkultur (Blut abnehmen, aerob und anaerob inkubieren, schaun was drin wächst, sicherer als Sputum) - Thorax-Röntgen: Lungeninfiltrat suchen - Blutbild - mikrobiologisch kann man noch Pleuraexsudat, Trachealsekret oder bronchioalveoläre Lavage untersuchen - Komplikationen: - Pleuraempyem - Meningitis - ... Im Sputum findet man dann etwa Sprosspilze wie Candida spp. (besonders bei Immunsupprimierten), Leukozyten und die typischen Pneumokokken, die oft als Diplokokken zu zweit zusammenliegen. Erhält man große Zellen mit kleinem Zellkern im Sputum, weiß man, das sind Epithelzellen aus dem Speichel und verwirft die Probe, da im Speichel einfach zu viele Erreger vorhanden sind (108 pro ml Speichel). Streptococcus pneumoniae - grampositive Diplokokken - nicht klassifizierbar in Lancefield-Klassifikation - vergrünendes Wachstum (alpha-Hämolyse) - Kapselbildung (Virulenzfaktor, schützt vor Phagozytose) Pneumokokken - Pathogenitätsfaktoren - Polysaccharidkapsel (Inhibition der Phagozytose und des alternativen Komplementsystemweges, über 90 Typen) - Oberflächenproteine: Adhäsine - IgA-Proteasen: zerstören sekretorische Antikörper - Neuraminidase: verflüssigt Schleim - Hyaluronidasen: Ausbreitung im Gewebe - Pneumolysin: Porenbildung in Wirtszellmembran, hemmt Zilienbewegung (Raucher ham auch Probleme mit Zilien) - Natürliche Kompetenz: DNA-Aufnahme → genetische Variabilität Pneumokokken - mikrobiologische Diagnostik - Material: Sputum, Trachealsekret, Blutkulturen (!), Liquor, Abstriche - Transport: schnell (Autolyse von Bakterien) - Schnelltest möglich durch Antikörper Pneumokokken - Therapie Therapeutikum der ersten Wahl: Penicillin G, Penicillin V, Cephalosporine. Penicilline haben eine MHK (minimale Hemmkonzentration), die 100x niedriger ist als die anderer Antibiotika. Das ist wichtig, weil die Bioverfügbarkeit im Alveolarraum auch relativ schlecht ist und deswegen die ideale Therapie angestrebt werden sollte anstatt Breitbandantibiotika zu geben. Penicillin-Resistenz durch modifizierte PBP: - USA, Südafrika, Ungarn, Spanien: 20% - Deutschland: 1-2% Therapiealternativen (z.B. bei Penicillinallergie): - Erythromycin - Chloramphenicol Pneumokokken - Immunität - Bei Batkeriämie: Abtötung im retikuloendothelialen System (Milz) - Fehlen der Milz: Hohes Risiko für Infektionen (OPSI-Syndrome = overwhelming post splenectomy infection) - Impfung: Pneumovax, empfohlen für Risikogruppen Tuberkulose - die „weiße Pest“ Definition: Durch Mykobatkerien verursachte Infektion, die typischerweise die Lungen befällt und von dort aus andere Organmanifestationen hervorrufen kann. Auch bekannt als Schwindsucht, Blutsturz, Phtis. Epidemiologie weltweit: Russland: Pro Jahr rund 60 Millionen Tb-Krankheitsfälle, 8 Millionen Neuerkrankungen und 3,5 Millionen Todesfälle, 2 Milliarden Menschen infiziert. 1999: 123.400 Neuerkrankungen. Von etwa einer Million Häftlingen: 10% Erkrankung, 20.000 Gefangene in den vergangenen beiden Jahren verstorben. Tuberkulose - Übertragung Aerogen (Tröpfcheninfektion), Stuhl (Darm-TBC), Auswurf (lange infektiös), Urin (Nieren-TBC), Tiere (Rinder, Pferde), Laborinfektionen. Zur Infektion ist ein enger Kontakt zu dem Erkrankten notwendig; es liegt eine Abhängigkeit von der Ausscheidungsmenge vor (bei den Haushaltskontakten). Wenn das Sputum mikroskopisch positiv ist, ist das Risiko 50% (multibazillär), wenn es negativ ist, nur 5% (paucipazillär). Als Faustregel kann man sich merken, dass von 100 Kontaktpersonen 10 infiziert werden und 1 erkrankt. Mycobacterium tuberculosis - Krankheitsbilder Nach 2-3 Wochen Primäraffekt: Befall der lokalen Lymphknoten (Primäraffekt und Lymphknoten bilden den Primärkomplex, Ghon‘scher Komplex. Nach 2-3 Monaten kommt es bei den meisten Patienten zu einem Granulom am Ort des Primäraffekts, das vernarbt und verkalkt und in 90% der Fälle abheilt, in 10% der Fälle allerings irgendwann reaktiviert wird. Manchmal kommt es statt einem Granulom zu lokalisierten Streuherden oder sogar zu einer sogenannten Miliartuberkulose (bei ungenügender Immunität), die oft tödlich endet. Bei den 10% der Infizierten, die die Primärtuberkulose überstanden haben, aber nach Jahren oder Jahrzehnten nochmals erkranken (Postprimärtuberkulose), kommt es normalerwese zu einer endogenen Erkrankung mit verkäsender Nekrose/ Kaverne. Diese kann sich zu einer offenen Lungentuberkulose oder einer andere Organe betreffenden Tbc entwickeln. Bei der Primärtuberkulose bemerkt man 4-6 Wochen nach der Infektion nur milde klinische Symptome, wie leichtes Fieber, was auch das Hauptproblem an der Tbc ist... deshalb sind die Gesundheitsämter auch so erpicht darauf, die Leute so früh wie möglich zu finden, da sie anfangs behandelt werden können, später kaum noch. Wenn sich die Tuberkulose ungestört entwickeln kann, bilden sich in der Lunge manchmal Kavernen, wenn die einzelnen Nekrosen zusammenwachsen; dort kann es dann zu einer problematischen Aspergillus-Besiedlung kommen. Im Röntgenbild erkennt man einen röntgendichten, hellen Rand um eine unauffällige Stelle... unauffällig deshalb, weil die Kaverne ja wie die Lunge luftgefüllt ist und dunkel erscheint. Außerdem kann man im Rö-Thorax auch verkalkte Lymphknoten erkennen, die normalerweise am Lungenhilus liegen. Patienten mit einer offenen Tuberkulose muss man im Krankenhaus isolieren, auch wenn sie keine Lust darauf haben. Man muss sie dann mit der Begründung der Fremdgefährdung festhalten. Im histologischen Präparat eines Granuloms erkennt man eine zentrale Nekrose („Verkäsung“), einen Epitheloidzellwall mit Makrophagen und mehrkernige Riesenzellen (Langerhans‘sche Zellen). Ein Granulom ist immer Ausdruck einer mangelnden Erregereradikation! Symptome: - subfebrile Temperaturen - Gewichtsverlust / Leistungsknick - zunehmender Husten - Nachtschweiß → Differentialdiagnostisch muss man jetzt denken an: Lungentumoren - Hämoptysen, Thoraxschmerzen, Atemnot Tuberkulose - extrapulmonale Manifestation - Meningitis (Hirnnervenparese) - Lymphknoten-Tbc (Lungenhilus- oder Halsbereich) - Urogenitaltrakt - Knochen und Gelenke - Nebennierenrinden-Tbc - Nieren-Tbc mit Anschluss an den Harnleiter (infektiöser Urin) - Knochen-Tbc, vor allem in den Wirbeln, die praktisch „weggefressen“ werden (Gibbus-Bildung) Unterbrechung von Infektketten - (Zwangs-)Isolierung von erkrankten Ausscheidern - Rasche Behandlung von Erkrankten (nach etwa 2 Wochen sind sie nicht mehr infektiös) - Untersuchung von Kontaktpersonen - Untersuchung von Risikogruppen (Mediziner...) - Chemoprophylaxe → Namentliche Meldung innerhalb von 24h ans Gesundheitsamt! Mykobakterien-Features - Unbewegliche aerobe nicht sporenbildende Stäbchenbakterien - keine Anfärbbarkeit nach Gram - langsam wachsend (Generationszeit: 6-24h) - lipidreiche Zellwand: intrazelluläre Persistenz, Resistenz gegen einfache Desinfektionsmittel, Säurefestigkeit) - Säurefestigkeit wird diagnostisch genutzt: Säurefärbung (Ziehl-Neelsen-Färbung, Mykobakterien sehn dann rot aus) Die lipidreiche Zellwand unterscheidet die Mykobatkerien von allen anderen Bakterien. Virulenzfaktoren: - Cord-Faktor (Glykolipid) - Zusammenlagerung - Wachse - ... - Die Pathogenität von Mykobakterien beruht im Wesentlichen auf der Hemmung der effektiven Abtötung in vivo. - Keine Abtötung im Makrophagen (nur in Makrophagen, die von spezifischen T-Zellen aktiviert sind). - Intrazelluläre Persistenz durch Inhibition der Phagolysosomenfusion. - Streng zelluläre Immunität. Eine M. tuberculosis-Infektion bleibt solange kontrolliert, wie die Immunitätslage es zulässt (AIDS?). Krankheitsauslösende Faktoren - HIV-Infektion - Drogenabhängigkeit - Diabetes mellitus - Silikose (Bergarbeiter, die kleine Silikatkristalle einatmen → Lunge ständig entzündet) - Cortison-Therapie - Alter (<3 und >60 Jahre) - Mangelernährung Tuberkulose - Diagnose - Anamnese / klinische Untersuchung - Tuberkulin-Test - Tine-Test (10 IE Tuberkulin): Induration >5mm pos. - Mendel-Mantoux-Test (intrakutan, aufsteigende Dosis) - Bildgebende Verfahren (Rö-Thorax) - und natürlich Mikrobiologie: - Sputum (Bronchiallavage) - Magensaft (säurefest... man hustet sie hoch und schluckt sie runter) - ... Bei Kulturanzüchtung erreicht man eine Spezifität von 100%... M. tuberculosis wächst nicht auf normalen Agar-Medien, sondern z.B. auf Eigelb. Die Viecher bilden gelbliche Bobbel, die etwa so hoch wie breit wachsen. Therapie der Tuberkulose Erstrangmittel: - Isoniazid (INH) Zellwand - Rifampicin (RMP) Proteinsynthese - Pyrazinamid (PZA) unbekannt - Streptomycin (SM) Proteinsynthese - Ethambutol (EMB) Zellwand - Prothionamid (PTH) Zweitrangmittel: - Paraaminosalicylsäure - Cycloserin oder so - ... Strategie: Kombinationstherapie, weil man mit weniger Einzelsubstanz die Effekte kombinieren kann. Man vermeidet Nebenwirkungen und vermindert die Resistenzentwicklung. Außerdem greift man das Bakterium in unterschiedlichen Wachstumsphasen an. Normalerweise gibt man 3-4 Substanzen über 6 Monate. Zum Beispiel bei unkomplizierter Lungentuberkulose: Monat 1-2: Isoniazid, Rifampicin, Pyrazinamid; Monat 3-6: Isoniazid und Rifampicin. Effizienz unter richtiger Therapie: 95% Heilung. Effizienz in Deutschland 2002: 81,1% (RKI 2003). Zunehmendes Problem: Multiresistenz (Def.: Resistenz gegenüber zwei Erstrangmitteln). 2002 waren in Deutschland 2,7% der Isolate multiresistent. Lebendimpfstoff BCG: - Bacille Calmette-Guérin (M. bovis BCG) - kann Miliartuberkulose verhindern, jedoch nicht das Angehen der Infektion Pilzinfektionen Pilze - Eukaryonten - Die Zellwand besteht aus Chitin, Glykan, Mannoproteine, die Zytoplasmamembran aus Ergosterol - Sexuelle Vermehrung → Telemorph - Vegetative Vermehrung (ungeschlechtlich) → Anamoph oder Synanamorph, manche Pilze haben verschiedene Arten - Fungi perfecti haben mehrere Arten der Vermehrung (vegetativ + sexuell) - Fungi imperfecti oder Deuteromyzeten nennt man Pilze, die sich nur vegetativ vermehren können Medizinische Einteilung: - Sprosspilze (Hefen) - Schimmelpilze - Dermatophyten (Hautpilzerreger) - Erreger von Systemmykosen (dimorphe Pilze), kommen überwiegend im Süden Nordamerikas und Südamerika vor Grundformen der Pilze: Hefepilze vermehren sich durch Sprossung, man sieht große Zellen, oft mit einem kleinen Spross seitlich. Hefe kann sich allerdings auch in Form eines Pseudomyzels ausbreiten, wobei sie sehr lange, verzweigte Strukturen bilden. Andere Pilze wachsen normalerweise in septierten Hyphen (z.B. Aspergillus), in denen man einzelne Zellen nicht mehr richtig voneinander abgrenzen kann. Manche sehr aggressive Schimmelpilze bilden könozytische Hyphen, die keine Zellunterteilung mehr haben und in denen die Kerne frei herumschwimmen. Candida albicans bildet verschiedene Formen aus, im Gewebe normalerweise in Sprosspilzform, bei geringeren Temperaturen (in der Kultur) eher die Pseudomyzelform mit Hyphen. Risikofaktoren - Neutropenie (Fehlen von funktionstüchtigen Leukozyten) - Knochenmarkstransplantation - Dysfunktion von Granulozyten, Makrophagen - Diabetes mellitus - Frühgeborene - HIV - Kortikosteroide, Immunsuppressiva - Leukämie - Transplantierte - Mukositis (keine intakte Schleimhaut) - ZVK - Breitspektrumantibiose - Intensivpatienten - Verbrennungspatienten Prädisponierende Immundefekte - Hämatologische Neoplasien Tumorerkrankungen (Tumoren wirken immunsuppressiv) Diabetes mellitus Autoimmunerkrankungen HIV Häufigste Erreger in der Klinik sind - C. albicants ~50% - C. tropicalis ~25% - C. parapsilosis - C. krusei - C. glabrata Candidiasis - Physiologische Schleimhautbesiedelung - Endogene Infektion sehr viel häufiger als eine exogene Infektion - Endogene Infektion: Der natürliche Standort des Erregers ist der Patient - Exogene Infektion: Der natürliche Standort des Erregers ist außerhalb des Patienten - Mukokutane Candidiasis (Soor), die Besiedelung dabei geht nie über die Schleimhaut hinaus - hämatogene Disseminierung kann vorkommen, die bis zum septischen Schock führen kann - hepatolienale Candidiasis: typisch für das Spätstadium einer Candidiasis Diagnose: - Überwachungskulturen der Schleimhäute (Rachen, Stuhl, Urin, Vagina) - Infektionsdiagnose: - Blutkulturen (schlechte Sensivität, ~25%, Sensitivität erhöht sich mit dem Volumen) - Antigen- (Mannan-)Tests, Mannan ist Zellwandbestandteil - PCR, da wenig Candida im Blut ist und schwer anzuzüchten - Urinkulturen → Jede Candidurie kann Ausdruck einer Candiämie sein, liegt aber oft an der normalen Besiedelung - Biopsien (bei hepatolienale Form, verbietet sich oft bei Patienten, z.B. mit Neutropenie) - Serologie Pathogenität: - C. albicans - häufiger Nachweis - häufigster Erreger - primär antimykotika-sensibel - bei HIV-Patienten oft sehr resistent - C. tropicalis - seltener - sehr invasiv, überwindet die Schleimhautschranke schneller als C. albicans - C. parapsilosis - i.d.R. exogene Infektion, gehört nicht zur physiologischen Schleimhautflora - häufig Infektion des ZVK - C. krusei und C. glabrata - primär resistent gegen Azole (Fluconazol) Aspergillus species - A. fumigatus A. niger A. flavus ... > 80% Aspergillose - Exogene Infektion - Staubexposition - Umbaumaßnahmen - Blumenerde (keine Blumentöpfe im Krankenhaus) - Nahrungsmittel (vor allem Nüsse) - Inhalation - Lungenherde - Sinusitis → Hämatogene Streuung Diagnose: Aspergillus wächst unglaublich schnell, innerhalb eines Tages hebts bei einer Kultur den Deckel von der Petrischale. Genauso schnell wächst er auch beim Menschen. - Überwachungskulturen machen keinen Sinn - Infektionsdiagnose - Blutkulturen sind i.d.R. negativ, Schimmelpilze lassen sich trotz hämatogener Verbreitung nicht anzüchten - Antigentest (häufig wiederholen) ist das Mittel der Wahl - PCR ist sehr gut, dauert aber zu lange (2 Tage) - Serologie eingeschränkt - Biopsie aus Läsionen Andere Schimmelpilzmykosen - Exogene Infektion Inhalation (NNH) Ingestion (Nüsse) Verletzungen Antimykotika Angriffspunkte: - Zellmembran (Polyene und Triazole) - Zellwand (Echinocandine) - DNA-Synthese (Fluor-Cytosin) - Protein-Synthese-Hemmer sind gerade ind er Entwicklung (Sordarine) Polyene: Komplexbildung mit Cholesterol und Ergosterol (Porenbildung, osmotische Wirkung, der Pilz stirbt) Amphotericin B ist momentan das beste Mittel mit einem breiten Wirkungsspektrum. Primär resistent sind dagegen zur Zeit Candida lusitaniae und Aspergillus terreus. Die Resistenzentwicklung unter Therapie ist selten, Verlaufskontrolle normalerweise nicht nötig. Amphotericin B ist allerdings sehr toxisch, vor allem nephrotoxisch... Triazole: Hemmen die Ergasterolsynthese, bewirken also eine Akkumulation untypischer Sterole in der Zellmembran. Das führt zu einem Integritätsverlust der Zellmembran und Wachstumsinhibition der Pilzzelle. Für die systemische Therapie nimmt man normalerweise Fluconazol, das vor allem gegen Candida wunderbar wirkt, außer gegen C. glabrata und C. krusei; wirkt allerdings nicht gegen Schimmelpilze. Itraconazol wirkt auch ganz gut gegen Candida, und vor allem gut gegen Aspergillus species. Voriconazol gibts au no. Alle Azole haben gemein, dass sie viel besser verträglich sind und auch fluconazolresistente Candidae erreichen. Sie haben außerdem eine sehr gute Wirksamkeit gegen Schimmelpilze. Endokarditis und Sepsis Endokarditis Entzündung von Endokard und Herzklappen; sie kann infektiös oder rheumatisch bedingt sein oder durch Kollagenosen entstehen. Die Herzklappen sind physiologischerweise glatt wie ein Kinderpopo, bei einer Endokarditis dagegen lagern sich Plaques aus Bakterien, Fibrin und Thrombozyten an. Leitsymptome bei einer Endokarditis sind Fieber, Herzgeräusche und Anämie. Nach dem ersten Herzton hört man ein rauhes, schnell abklingendes Rauschen. Bei der akuten Endokarditis hat man hohes Fieber, es entstehen Embolien, die durch kleine Partikel, die sich von der entzündeten Herzklappe abschilfern, auftreten. Es kann eine Herzinsuffizienz auftreten, das Herzgeräusch tritt dagegen eventuell spät auf, da sich die Erreger schnell in die Herzklappe hineinfressen können. Die akute Endokarditis ist in der Regel gut und sicher zu diagnostizieren. Als Erreger kommen in Frage: Staphylococcus aureus, Streptococcus pneumoniae (Pneumokokken) und Streptokokkus pyogenes. Eine subakute Endokarditis geht schleichend und mit unspezifischen Symptomen einher, evtl. tritt nicht einmal Fieber auf. Es tritt jedoch ein neues Herzgeräusch auf, man sollte deswegen jeden Patienten, den man übernimmt, initial gut durchchecken und alle Herzgeräusche aufschreiben. Wenn man also anfangs unauffällige Auskultationsbefunde hat und später beim selben Patienten ein sonst auch physiologisch auftretendes, auffälliges Herzgeräusch findet, muss man immer an eine Endokarditis denken. Eine subakute Endokarditis wird vor allem von vergrünenden Streptokokken hervorgerufen (S. sanguinis usw.). Außerdem kommen Erreger der HACEK-Gruppe (gramnegative Stäbchen) in Frage, die auch physiologischerweise in der Mundhöhle vorkommen, wie etwa Haemophilus, Actinobacillus, Cardiobakterium, Eikenella, Kingella. Prädisponierend für eine Endokarditis sind früher aufgetretenes rheumatisches Fieber, kongenitale Herzfehler (VSD, bikuspidale Aortenklappe), degenerative Klappenveränderungen, symptomatischer Mitralklappenprolaps und eine künstliche Klappenprothese (Prothesenendokarditiden stellen 10-20% aller Endokarditiden). Ohne Strukturläsionen sind Endokarditiden selten; in der Regel sorgt der Patient dann selbst dafür, dass er eine Endokarditis kriegt, etwa Trikuspidalklappenentzündung bei Drogenabhängigen. Damit eine Endokarditis entstehen kann, muss auf jeden Fall eine Bakteriämie vorliegen, z.B. bei - Zahnextraktion (18-85%) - Peridontalchirurgie (33-88%) - Tonsillektomie (28-38%) - Zähneputzen (0-26%) ... Die Zahlen sagen aus, in wieviel Prozent der Fälle es zu einer Bakteriämie kommt. Diese muss natürlich nicht zu einer Endokarditis führen. Diagnose: - Anamnese - Herzecho - Laborbefunde - körperliche Untersuchung - BSG, CRP, Komplement, zirkulierende Immunkomplexe (auf http://www.thieme.de/elm/lambertz-lethen/daten/0720002.htm hats nen Film zum Herzecho anscheinend) Therapie: - Bei Streptokokken: Penicillin G und Gentamicin (bei Penicillinallergie Ceftriaxon) - Bei Enterokokken Amoxicillin und Gentamicin (bei Allergie/Resistenz Vancomycin + Gentamycin) - Bei Staphylokokken: Vancomycin und Rifampicin Vorsicht: Enterokokken sind immer grampositiv; Vancomycin wirkt dagegen nicht gegen gramnegative Bakterien, da es die Zellwand angreift. Wer braucht Prophylaxe? - hohes Risiko bei - Herzklappenprothesen (ein Fünftel aller Endokarditiden) - Zustand nach bakterieller Endokarditis - Risiko bei - angeborene Herzfehler (z.B. VSD) - erworbene Herzklappenfehler - operierte Herzfehler mit Restbefund - Mitrlaklappenprolaps mit Mitralinsuffizienz Bei Hochrisikopatienten gibt man 1h vor und 6h nach dem Eingriff Amoxicillin, bei Allergie Clindamycin. Bei Risikopatienten gibt man dieselben Medikamente, aber nur einmal 1h vor dem Eingriff. Sepsis Unterscheiden muss man Sepsis, SIRS (systemic inflammatory response syndrome) und das Waterhouse Friedrichsen Syndrom, die oft nicht klar voneinander abzutrennen sind. Eine Sepsis ist eine Bakteriämie verbunden mit Symptomen; man hat zuerst eine lokale Infektion, die in eine systemische Infektion übergeht, die dann zu Organdysfunktionen und Gerinnungsstörungen führt → Lebensgefahr. Dasselbe kann auch ohne systemische Infektion durch die systemisch vorhandenen bakteriellen Bestandteile auftreten, gefolgt von einer überschießenden Immunreaktion. Symptome: - Leukozytose > 12.000/mm³ oder Leukopenie >4000/mm³ - Fieber > 38°C oder Hypothermie unter 36°C - Tachypnoe > 20/min oder Hypokapnie mit PaCO² < 32mmHg - Tachykardie > 90/min Wenn mindestens zwei dieser Symptome zutreffen, muss man von einer Sepsis ausgehen. Solche Symptome treten zwar auch sonst öfters auf, etwa bei Grippe oder nach dem Joggen (...), aber es ist momentan die gängige Definition für Sepsis. Septischer Schock: Ein anhaltender Blutdruckabfall trotz adäquater Flüssigkeitszufuhr durch Zentralisierung des Kreislaufs. Bei einem „normalen“ Kreislaufschock kommt es zur Tachykardie, Blutdruckabfall bis unter 80mmHg systolisch, Kaltschweißigkeit, Zentralisation mit Hautblässe usw. Ein septischer Schock kann etwas anders ablaufen, anfangs können die Patienten noch völlig gesund aussehen. Er wird durch bakterielle Bestandteile hervorgerufen: spezifische Toxine und Zellwandbausteine. Bei gramnegativen Bakterien LPS (Lipopolysaccharide), bei grampositiven Lipoteichonsäure und Peptidoglykan, bei Pilzen Mannane. Diese Moleküle binden an TLRs, sogenannte „toll like Rezeptoren“ (das war eine Tübinger Forscherin, die diese Rezeptoren bei Drosophila zuerst entdeckte und einfach „toll“ nannte, um der Anglisierung entgegenzuwirken :o) Der Körper reagiert darauf mit der Ausschüttung sowohl proinflammatorischer als auch antiinflammatorischer Zytokine; zuerst kommt eine hyperdyname Schockphase, gefolgt von einer „Immunparalyse“. Dass antiinflammatorische Zytokine ausgeschüttet werden, weiß man noch nicht lange, deshalb behandelte man früher, indem man die proinflammatorischen binden und unwirksam machen wollte. Die Patienten starben dann erstaunlicherweise schneller und in höherer Anzahl als die nicht behandelten, da das Immunsystem dann zusammen mit den sowieso schon ausgeschütteten antiinflammatorischen Zytokinen völlig handlungsunfähig wurde. Waterhouse-Friedrichsen-Syndrom: massive Hämorrhagien mit Einblutungen in Haut und Organe (vor allem NNR), tritt vor allem bei Kleinkindern auf, dann auch mit Niereninsuffizienz, und wird häufig durch Meningokokken verursacht. Diagnostik der Sepsis: In der Klinik: Blutkulturen und Focussuche. - Focussuche: - Rö-Thorax - Urinkulturen - Knochenmarkskulturen - BAL - Katheter Bei den Kulturen kommt am häufigsten raus: S. aureus, E. coli, Staphylokokkus epidermidis, Enterokokken... der Rest macht zahlenmäßig relativ wenig aus. Bei Kathetersepsis treten vor allem intraluminal Koagulase-negative Staphylokokken auf, vor allem Staph. epidermidis. Therapie: - Antibiose - Ursache beseitigen - Abszesse spalten - Katheter entfernen - Operation (bei Darmperforation, Cholezystitis o.ä.) - Symptome bekämpfen Dauer mindestens 10-14 Tage, nur bei K- Staph. evtl. kürzer. Man gibt am besten Cephalosporine kombiniert mit Aminoglykosiden. Bei Staphylokokkus aureus gibt man am besten eine gezielte Antibiose mit Cefazolin und Rifampicin oder Vancomycin und Rifampicin, dieselbe Therapie auch für S. epidermidis. Zecken Es werden drei Krankheiten durch Zecken auf den Menschen übertragen: - Borrelia (1-30% Durchseuchung der Zecken in der Region, je nach Alter; 50 Fälle pro 100.000 pro Jahr in D) - FSME (Frühsommermeningoenzephalitis, 0,1% vor, 1-7% nach der Blutmahlzeit; 250 Fälle pro Jahr in D) - Ehrlichia (sehr selten) Das Risiko einer Übertragung ist noch relativ gering, wenn die Zecke weniger als einen Tag drangehockt ist, deshalb so schnell wie möglich raus damit; dabei ist es nicht sooo wichtig, dass der Stachel unbedingt entfernt wird, da dann nur eine geringe Wundinfektion entsteht, die normalerweise völlig ungefährlich ist, der Stachel eitert dann raus. Die Zecken mit Öl oder Uhu abzutöten, ist ziemlich kontraproduktiv, da sich im Sterben die Speichelproduktion und damit das Risiko einer Ansteckung stark erhöht, also einfach raus damit, so schnell wie möglich. Werden Zecken nicht gestört, lassen sie sich nach etwa zwei Tagen wieder abfallen. Sie leben normalerweise auf Gräsern oder Büschen, nicht höher als einen Meter, und leben dann bis zu mehreren Monaten von einer Mahlzeit, bevor sie sich den nächsten Wirt suchen müssen. Borrelien Genus: Borrelia burgdorferi sensu lato Es gibt drei Spezies die sehr heterogen sind, deshalb gibt es in Europa keinen Impfstoff. In den USA kommt nur eine Spezies vor, dort kann man sich impfen lassen. Stadium I: - Erythema migrans Tage bis Wochen. Von der Läsion aus breitet sich eine Hautrötung aus; die Antikörperdiagnose ist in diesem Stadium noch negativ. Stadium II: - Erythema migrans - multiple Läsionen - Lymphadenosis benigna cutis (Lymphozytom); tritt meist am Ohrläppchen auf - Karditis; AV-Block - Meningitis, Menigoradikulitis (M. Bannwarth) Wochen bis Monate. Die klinischen Verläufe sind sehr heterogen, deswegen macht es große diagnostische Schwierigkeiten. Stadium III: - chronisch progressive Enzephalomyelitis - chronische Arthritis (Lyme-Arthritis); meist das Kniegelenk betroffen - Acrodermatitis chronica atrophicans (ACA); meist Hände betroffen, die Haut wird pergamentartig dünn. Das Stadium III tritt sehr spät auf; während Stadium I und II noch im Sommer und Spätsommer stark gehäuft auftreten, kommen Stadium III-Erkrankungen relativ gleichmäßig über das ganze Jahr vor. Arthritis: Septisch: Staphylococcus aureus Salmonella Pneumokokken Haemophilus influenzae Mycoplasmen Gonokokken Mykobakterien (Borrelia) Stadium I Erythema migrans Stadium II Multiple Erytheme Borrelien-Lymphozytom Karditis Neuroborreliose Ophthalmoborreliose Reaktiv (steril): Yersinia Campylobacter Salmonella Shigella Borrelia ... Erregernachweis Antikörpernachweis Hautbiopsie Serum Hautbiopsie Hautbiopsie (Myocardbiopsie) Liquor Serum Serum Serum Liquor/Serum-Paar Serum Stadium III Arthritis Acrodermatitis chronica atrophicans Chronisch progrediente Enzephalomyelitis Gelenk-Punktat Synovia-Biopsie Hautbiopsie Liquor Serum Serum Serum Liquor/Serum-Paar Das Liquor/Serum-Paar funktioniert so: Man nimmt innerhalb weniger Stunden Liquor und Serum ab, dann bestimmt man die Gesamt-IgG und die spezifischen IgG. Den Liquor/Serum-Index bestimmt man, indem man Liquor und Serum auf identische IgG-Konzentration verdünnt und dann in der Liquor und Serum-Verdünnung die Antikörper-Einheiten (E/ml) bestimmt. E/ml in der Liquor-Verdünnung : E/ml in der Serum-Verdünnung = Liquor/Serum-Index. Signifikant ist das Ergebnis, wenn der Index >= 2,0 ist. Ansonsten liegt keine Neuroborreliose vor! Serologische Stufendiagnostik bei Lyme-Borreliose: ELISA (IgM, bleibt Monate bis Jahre, IgG, bleibt lebenslang) falls reaktiv → IFT-ABS (IgG, IgM) bzw. Immunoblot Therapie der Lyme-Borreliose Stadium 1 2 3 Antibiotikum Dosis Applikation Doxycyclin 200mg po Amoxycillin 500mg po Penicillin V 1g po Ceftriaxon 2g iv Cefotaxim 2g iv Penicillin G 3g iv Doxycyclin oder Amoxycillin wie oben Ceftriaxon 2g iv Cefotaxim 2g iv Penicillin G 3g iv Doxycyclin oder Amoxycillin wie oben Anzahl Dosen/Tag Dauer (Tage) 1 14 3 14 3 14 1 14 3 14 4 14 1 3 4 21 21 21 Magen-Darm-Infektionen Erreger Bakterien: Campylobacter Salmonella Pathogene E. coli Yersinia Shigella Clostridium difficile Aeromonas Mycobacterium Vibrio cholerae Clostridium perfringens Staphylococcus aureus Bacillus cereus Viren: Rotaviren Adenoviren Norwalkviren Cytomegalieviren Parasiten: Entamoeba histolytica Giardia lamblia Cryptosporidium Microsporidium Blastocystis hominis Cyclospora Campylobacter pylori befällt nur den Magen und ruft dort Entzündungen hervor. „Lebensmittelvergiftungen“ gehen entweder auf Mikroorganismen zurück, die Infektionen und Intoxikationen verursachen können, oder direkt auf toxische Stoffe. Strategien enteropathogener Erreger Toxine Invasion lokale systemische lokal systemisch Vibrio cholerae Staphylococcus aureus EIEC, Shigella Salmonella, Yersinia, Campylobacter Superantigene sind Antigene, die nicht prozessiert werden können. Sie binden an MHC-Rezeptoren und können polyklonal T-Zellen stimulieren, bis hin zum anaphylaktischen Schock. „M cell targeting“ sind Yersinia, Salmonella, Campylobacter, Shigella. Sie können nicht an die normalen Darmzotten binden, sondern an bestimmte Oberflächenmoleküle an Zellen in Peyerschen Plaques, die keinen Bürstensaum besitzen. Salmonellen bilden einen sog. Sekretionsapparat aus, mit dem sie Proteine direkt in Körperzellen sezernieren können. Sie injizieren zwei Proteine, die zur Umlagerung des Aktin-Zytoskeletts führen, wodurch die Salmonellen aufgenommen und auf der basolateralen Seite der Zelle wieder ausgespuckt werden. Das funktioniert dadurch, dass die zwei Proteine verschiedene GTPasen aktivieren, die über Mediatoren zur Aktinumlagerung und auch Expression verschiedener Gene führen (Zytokine → Entzündungsreaktion). Diese Art der Phagozytose wird als „membrane ruffling“ bezeichnet. Die einwandernden Granulozyten bei solchen Infektionen (Yersinien, Salmonellen, ...) zerstören dann die tight junctions des Epithels, wodurch es im Endeffekt zum Durchfall kommt, da zuviel Flüssigkeit ins Lumen gelangt und nicht mehr richtig resorbiert werden kann. Bei Salmonellen etwa hat man noch gar kein bakterielles Toxin gefunden, das die Symptome verursachen könnte, sie treten also wahrscheinlich nur durch die Entzündungsreaktion auf. Shigellen dagegen dringen von basolateral in die Enterozyten ein und zerstören sie nach und nach. Problematik von Darminfektionen - Antibiotikatherapie schwierig (in der Regel selbstlimitierende Erkrankungen) - extraintestinal Komplikationen (reaktive Arthritis, rheumatische Erkrankungen) - schwierige Diagnostik (Pathotypen: viele Viren, Parasiten, Bakterien, teuer zu diagnostizieren) - fehlende Impfstoffe Die Erreger wirken auch sehr unterschiedlich, je nach Ernährungszustand des Befallenen. In der 3. Welt ist die Erkrankungsrate nicht nur auf Grund der schlechten hyghienischen Bedingungen so schlecht, sondern auch wegen der ganzen Mangelernährungen. Mikrobiologische Diagnostik 1. Komplexe Direktnachweisverfahren: Kombination von Anreicherungskultur, Selektion und DNA/Toxin-Analyse 2. Serologie: Pathogenitätsfaktoren, Antigentest, Antikörpernachweis 3. Direkt-/Schnellnachweis: Schweineteuer, funktionieren im Prinzip wie ein Schwangerschaftstest mit Filterstreifen Stufendiagnostik bei Diarrhoe Kriterium 1 Kriterium 2 Kriterium 3 Kriterium 4 Regionale Häufigkeitsverteilung der Erreger Individuelle Patientenfaktoren (6A-Regel) Alter Abwehrlage Ausland (Cholera) Alimentation (bei schlechtem Essen Salmonellen) Antibiotika Ambulant/Stationär (Clostridien im Krankenhaus) Klinische Symptomatik Stuhlbeschaffenheit (heute weniger wichtig, sehr unspezifisch) E. coli Es gibt einige Wirkgruppen darmpathogener E. coli, die man kennen sollte... - EHEC für enterohämorrhagische E. Coli - ETEC für enterotoxische E. coli - EIEC für enteroinvasive E. coli - AIEC für adhäsive und invasive E. coli, die vielleicht M. Crohn und Colitis ulcerosa verursachen können Grundausstattung: Gene für Metabolismus, Wachstum, ... auf dem Chromosom. Pathogenitätsfaktoren: Gene für Adhänsine, Invasine, Toxine über Plasmide, Phagen, Pathogenitätsinseln auf dem Chromosom. Verlauf einer EHEC-Infektion bei Kindern: Infektion → kurze Inkubationszeit von 3 Tagen → wässrige Diarrhoe, kolikartige Bauchschmerzen → nach 5-6 Tagen blutige Diarrhoe → nach einer weiteren Woche bei 85% spontane Ausheilung, bei dem Rest entwickelt sich ein HUS (hämolytisch-urämisches Syndrom), bei dem die Niere bis zur Dialysepflichtigkeit geschädigt werden kann. Wichtig für die Pathogenität der EHEC ist das normalerweise Phagenkodierte Shiga-Toxin. Die Phagenproduktion kann durch UV, Mitomycin C oder Antibiotika induziert werden, diese fangen dann an, Bakterien der Darmflora zu befallen und führen dabei zu einem horizontalen Gentransfer. Die antibiotische Therapie bei Kindern mit EHEC-Infektionen erhöht das Risiko, ein HUS zu entwickeln, da durch Antibiotika wie Cotrimoxazol eine Phageninduktion, Toxininduktion und Elimination der Normalflora auftritt. Die Hauptquelle von E. coli-Infektionen sind Rinder und Milch, auch von Burgerketten mit schottischem Namen gehen gerne E. coli-Infektionen aus. Nosokomiale Übertragung: - niedrige Infektionsdosis oft ausreichend (10-100 Erreger) - direkte und indiriekte Schmierinfektion - Isolierung der Patienten - Schutz des Personals - evtl. Screening von Mitpatienten EHEC-Diagnostik: - Screening (Stuhlkultur) - Toxinnachweis (PCR, ELISA) - ... EAEC - Klinischer Verlauf: (EAEC = enteroaggregative E. coli) - Akute und chronische Diarrhoe im Kindesalter - wässrige Durchfälle - ... Die Viecher heißen deshalb enteroaggregativ, weil sie eine starke aggregative Adhärenz zeigen. Was noch wichtig ist: - Indikation einer Therapie v.a. bei Immunsuppression. - 40% der EAEC besitzen Resistenz gegenüber Tetracylcinen, Ampicillin, Mezlocillin, Piperacillin, Gentamicin. - EAEC sind meist resistent (90%) gegen Cotrimoxazol Meldepflicht bei bakteriellen Darminfektionen (nach dem Infektionsschutzgesetz) lokal: an das Gesundheitsamt innerhalb von 24h dort: ans Robert-Koch-Institut (Berlin) Folgen: Umgebungsuntersuchung etc. neu: Labor + behandelnder Arzt müssen melden Kalkulierte Therapie bei Magen-Darm-Infektionen Enteritis: In der Regel keine Antibiotika! Wenn doch, dann: Ciprofloxaxin alternativ: Aminopenicillin Co-Trimoxazol Clarithromycin (Bei Campylobacter) Indikationen: schwerer Verlauf mit hohem Fieber Säuglinge Patienten mit Immundefekt (Noch) nicht evidenzbasiert: Probiotika: - Nissle E. coli (Mutaflor) - Saccharomyces boulardii (Perenterol) „Biotherapeutic agents“: - Laktoferrin? - Rinderkolostrum (Laktobin)?? - Hyperimmunkolostrum??? - Joghurt???? Es gibt zwar Studien, die zeigen, dass solche probiotischen Präparate etwas nützen, aber es gibt ebenso Studien, die zeigen, dass es nichts nützt. Was man jetzt glauben soll, bleibt noch offen. Zeug wie probiotischer Joghurt wird nicht wahrscheinlich viel bringen, schadet aber auch nichts. Urlaubsregel Nummer 1 Peel it, boil it, cook it, or forget it! Naja... Campylobacter jejuni Mikroaerophile (schwierig anzuzüchten), gekrümmte Gram-negative Stäbchen Quelle: Geflügel (30% Durchseuchung) und Schweine Pathogenität: Flagellen, Invasivität, Enterotoxine, Zellzyklustoxin Klinik: Diarrhoe, starke Bauchschmerzen Komplikationen: - Guillain-Barree-Syndrom (Polybradikulitis, aszendierende Lähmung) LPS-Mimikry Glykolipide GM1, v.a. Lior11 → die LPS sind ähnlich den Lipiden in Nervenscheiden → Autoimmunrekation - Reaktive Arthritis - Erythema nodosum (Vaskulitis) - Uveitis - Reiter-Syndrom Diagnostik: 1. Stuhlkultur (Spezialkultur) 2. Serologie: Immunoblot mit Membranproteinen, Lior4 bei Enteritis, Lior11 bei G-B-Syndrom 3. DNA-Nachweis bei extraintestinalen Läsionen Therapie: Anamnese wegen Resistenz! Aus Thailand z.B. immer multiresistenter Campylobacter. - Erythromycin R (14% Resistenz BRD, 69% Thailand) - Ciprofloxacin R (20% Europa) - Imipenem R (2% Europa) Yersinia Yersinia pestis ist der berüchtigte Pesterreger, der über Ratten übertragen wird. uns interessieren aber die häufigeren Y. enterocolitica und Y. pseudotuberculosis. Klinisches Bild: Diagnostik: - Erythema nodosum - Uveitis, Eritis - reaktive Arthritis. Kann 2-3 Monate nach der Durchfallerkrankung auftreten. - Spondylarthropathie 1. Stuhlkultur (inklusive Kälteanreicherung; sie vermehren sich prächtig bei Kälte) 2. Serologie: Widal-Agglutination, ELISA IgG, Immunoblot (YopV) Das Erregerspektrum bei reaktiver Arthritis umfasst Chlamydia trachomatis, Yersinia enterocolitica, Campylobacter jejuni, seltener sind Salmonellen, Shigella usw. Salmonella S. Typhi: S. Tyhpimurium: S. Enteritidis: Typhuserreger (RHS Organe/Knochenmark, Roseolen, Fieber, Bradykardie), systemische Infektion Enteritis Enteritis Quelle: Geflügel, andere Tiere, Wurst, Käse, Eier, Fische, Möwenkot, Paprika (Chips!), Pfeffer, Schokolade... Salmonellen werden nicht durch Einfrieren abgetötet, sie persistieren Jahre. 0,3 - 1% der Bevölkerung sind passagere Keimträger und Ausscheider. Die Inkubationszeit beträgt nur Stunden bis zwei Tage, bei S. typhi dagegen 1-2 Wochen. Die Infektionsdosis ist sehr hoch, man muss 106 bis 108 Erreger aufnehmen, außer Säuglinge oder Patienten mit verminderter Magensäureproduktion (Säureblocker). Therapiert wird nur symptomatisch, die Krankheitsdauer ist immer selbstlimitierend, ein paar Tage. Diagnostik erfolgt über Stuhl oder Serum. Eine Immunität lässt sich nicht entwickeln, da es zu viele Serotypen gibt, die Prophylaxe besteht also nur in guter Hygiene. Die gastrointestinale Flora 400-500 Spezies, 99% obligat anaerobe Bakterien. „Kolonisationsresistenz“ durch Bakterien der Darmflora: Die vorhandenen Bakterien schaffen es normalerweise, eine Ansiedelung von pathogenen Keimen zu verhindern, jedenfalls bis zu einer gewissen Anzahl (Inokulationsmenge), sie wirken also protektiv, und zwar über verschiedene Mechanismen, etwa die Bildung von Toxinen und die Stimulation des Immunsystems sowie die rein mechanische Hinderung der pathogenen Keime. Anaerobierinfektionen - endogene Infektionen - Mischinfektionen mit aeroben Bakterien (die den Sauerstoff verbrauchen und somit die Voraussetzungen schaffen) - zumeist abszedierend/putride (eitrig) - durch Störung der Integrität der Schleimhäute Prädisponierende Faktoren - Fremdkörper (z.B. verschluckte Holzsplitter) - Trauma/OP - Diabetes mellitus/Antiopathien (anaerobes Milieu) - Immunsuppression - Aminoglykosidtherapie (Selektion der Anaerobier, die alle resistent gegen Aminoglykoside sind) - Aerobierinfektionen Typen von Anaerobierinfektionen In Klammern der Anteil der Anaerobier an diesen Infektionen. Nichtinvasive Hohlorganinfektionen: - Vaginose (>50%) - Harnwegsinfekte Hohlorganinfektionen mit evtl. septischer Ausbreitung: - Aspirationspneumonie (50-90%) - Appendizitis - Cholezystitis / Cholangitis - Chronische Bronchitis mit Bronchiektasen, Kavernenbildung Invasive Gewebeinfektionen: - Abszesse im Bauchraum - Hirnabszesse (90%) - Peritonitis - Sepsis (eher selten, etwa 10%) - Osteomyelitis Obligat anaerobe gramnegative Stäbchen Therapie: Antibiotika-Resistenz (in %) von B. fragilis: - Ampicillin 16,0 - Amoxicillin / Clavulansäure 1,0 - Mezlocillin 6,0 - Cefoxitin 3,0 - Cefotetan 23,0 - Ceftazidim 41,0 - Imipenem 0,3 - Clindamycin 9,0 - Tetrazyklin 64,0 - Chloramphenicol 0,7 - Ciprofloxacin 56,0 - Metronidazol 0,0 Clostridium species - Grampositive Stäbchenbakterien - Obligat anaerob - Sporenbildung (Dauerform, sehr resistent gegen Hitze, Antibiotika, Desinfektionsmittel, lange überlebensfähig) - Induktion der Sporenbildung durch schlechte Lebensbedingungen, Nährstoffmangel - ca. 130 Spezies; heterogene Gruppe. Einteilung nach der Art der Sporenbildung und der physiologische Leistung. Enterotoxigene Clostridiumspezies: - Clostridium botulinum - nach 2 Sekunden war die Folie wieder weg, superhektische Vorlesung... Klassischer Botulismus: - Intoxikation von präformiertem Toxin durch unzureichend sterilisierte Nahrungsmittel unter anaeroben Bedingungen - vor allem betroffen: Konserven, Räuchenwaren (Fisch, Schinken) - Krankheitsbild bestimmt vom Neurotoxin (7 Serotypen, davon vor allem A und B humanpathogen) - Verbreitung des Toxins über Lymphe und Blut - Zielorgan: Neuromuskuläre Endplatten - Peptidasewirkung, Hemmung des Rezeptors, Lähmungserscheinungen, die Patienten sterben an Atemnot. Säuglingsbotulismus: - Beschreibung 1976 - Inkubation 3-30 Tage - Obstipation, Lethargie, Apathie - Saug- und Schluckstörungen - Schwaches Schreien - Verlust der Kopfkontrolle („floppy babies“) - Grenzt sich vom klassichen Botulismus ab, es kommt zu einer Kolonisation des Darms mit C. botulinum - Intrakorporale (enterale) Toxinproduktion - Wo treten die Sporen auf? - Pflanzen, Pollen (Honig: 30-50% sporenkontaminiert, also: Honig für Säuglinge kontraindiziert...) - Staub - selten auch bei Erwachsenen nach Kolonchirurgie, unter Antibiotika oder bei Wundbesiedelung Antibiotika-assoziierte Colitis - selten beschrieben vor 1970 - ältere, v.a. hospitalisierte Patienten - nach Antibiotikagabe (Clindamycin, Cephalosporine, Ampicillin), oder auch Zytostatika - Erreger: Clostridium difficile - pathogenetisch sind Toxin A und B - Toxin A: - Enterotoxin - chemotaktische Wirkung auf PMN (polymorphkernige Neutrophile) → Inflammation - Bindung an Monozyten → Zytokinfreisetzung - Toxin B: - Zytolytisches Toxin - Wirkung nur in Verbindung mit Toxin A - Rezeptoren im subepithelialen Gewebe - Die Besiedelung im Colon mit C. difficile ist altersabhängig: - ~ 50% Säuglinge - ~ 5-10% Erwachsene - ~ 20% hospitalisierte Patienten - Die Erkrankungsinzidenz ist invers zur Besiedlung, Säuglinge entwickeln nie eine pseudomembranöse Colitis. - Gründe: - atoxigene vs. toxigene Stämme - Keine Rezeptoren vorhanden - Mucinschicht noch anders Pseudomembranöse Colitis - wenig symptomatische Verläufe - Bildung einer Pseudomembran im Darm - lebensbedrohlich durch möglichen Schock oder Perforation des Darms - rezidivierende Verläufe - Therapie: - symptomatisch durch Flüssigkeitszufuhr - antibiotisch vor allem Metronidazol oder Vancomycin oral (wird nicht resorbiert, hohe Konz. im Darm) Clostridium perfringens - Wächst auch gerne noch unter aeroben Bedingungen, wenn auch nicht mehr so schnell. - Klassischer Erreger der Lebensmittelvergiftung: - Erregervermehrung in Nahrungsmitteln - Toxinproduktion bei Versporung im Magensaft - Sporadische Fälle von intestinaler Toxinproduktion (Auslöser noch unbekannt) Diagnose Erregernachweis Klassischer Botulismus Ø Säuglingsbotulismus +++ Pseudomembranöse Colitis Nicht pathognomonisch C. perfringens-Enteritis Ø, physiologisch Toxinnachweis Tierversuch evtl. im Stuhl +++ ELISA, Zellkultur bei sporadischen Fällen Therapie Klassischer Botulismus: Säuglingsbotulismus: Pseudomembranöse Colitis: C. perfringens-Enteritis: i.v. Antitoxin symptomatisch Antibiotika oral, symptomatisch, Rezidivprophylaxe symptomatisch Harnwegsinfektionen Während Männer zwischen 1 und 45 Jahren praktisch nie Harnwegsinfektionen bekommen, liegt die Rate der bakteriellen Besiedlung bei Frauen linear ansteigend zwischen 1% bei 10-jährigen bis 10% bei 70-jährigen. Das liegt daran, dass die weibliche Harnröhre einfach viel kürzer ist (~2 cm) und an der Nähe der weiblichen Harnöffnung zum Anus. Harnwege 1. Oberer Harntrakt 2. Unterer Harntrakt Nierenbecken (Pyelonephritis) Harnleiter Harnblase (Zystitis) Harnröhre (Urethritis) (Prostata, Samenbläschen etc.) (Prostatitis) Bakterien sind als Standardflora in der Harnröhre anwesend, die Harnblase dagegen ist normalerweise steril. Klassifikation 1. - oberer HWI - unterer HWI 2. - unkompliziert = primär = spontan (z.B. Frauen, nicht-obstruktiv) - kompliziert = sekundär (z.B. iatrogen, obstruktiv, nosokomial, Dauerkatheter) 3. - Kinder (eher komplizierte) - Erwachsene Bei Frauen ist eine geringe Miktion, ein Reflux des Harns aus der Harnröhre in die -blase, fast schon physiologisch, beim Mann dagegen ist dies auf Grund der langen Urethra unwahrscheinlich, zusätzlich ist das ständig produzierte Prostatasekret (die Prostata liegt direkt hinter der Harnblase) bakterizid. Uropathogene Mikroorganismen E. coli Proteus Klebsiella Pseudomonas Enterococcus Staphylococcus Candida häufigster Erreger, 80% primäre HWI, 50% sek. HWI assoziiert mit Steinbildung, Komplikationen Komplikationen, Diabetiker, Multiresistenz HWI, Multiresistenz oft bei Tx, in 8% Urosepsis junge Frauen nach Antibiotika, Immunsupprimierte Pathogenitätsmechanismen Adhäsine, Fimbrien/Pili: Typ I Mannose-sensitives Haemagglutinin fim-Operon Phasenvariation/invertierbarer Promotor binden Uroplakin Ia und Ib auf Urothel Typ II Mannose-resistent ... ... Bei E. coli sind fünf Pathogenitätsinseln bekannt, die etwa für Haemolysin oder S-Fimbrien kodieren. P. mirabilis hat eine schwärmende Beweglichkeit, er differenziert in einen Phänotyp mit vielen Geißeln (hypermotil) und aktiviert 80x Urease und Haemolysin. Die Urease bewirkt eine Erniedrigung des pHs im Urin, was zur Ausfällung bestimmter Ionen führen kann → Harnsteine. Haemolysin hly Porin; lysiert Leukozyten, Tubulusepithel Zytotoxischer nekrotisierender Faktor 40% Pyelonephritis, 3% Stuhl Siderophore Fe3+-Aufnahme Immunsuppression? Wirtsempfänglichkeit für HWI Geschlecht Alter Katheter/Obstruktion Sozioökonomische Faktoren Abwehrmechanismen - Urinfluss - Bakterizide des Urins/Prostatasekret - Tamm-Horsfall-Glykoprotein (aus luminalen Zellen im Nierenmark, blockt Bindung von Bakterien) - Entzündung - Spezifische Immunantwort P-Blutgruppenantigene: p Phänotyp: synthetisieren keine Glykolipide, die als Rezeptor für P-Fimbrien dienen → vermindertes HWI-Riskiko P Phänotyp: P-Fimbrien „funktionieren“ → höheres HWI-Risiko Infektionswege Normalerweise handelt es sich um aszendierende Infektionen, vor allem aus der Darmflora; nur in weniger als 1% der Fälle kommt es durch einen Sepsis mit einer disseminierenden Infektion zu einer HWI. Klinik der HWI 1. Zystitis: „lokale, auf ein Organ begrenzte Krankheit“; aber: 30-50% subklinische Pyelonephritis 2. akute Pyelonephritis: generalisierte systemische Erkrankung ↓ (Schub, Übergang) 3. chronische Pyelonephritis: klinische und mikrobiologisch häufig o.B. Definitionen - Bakteriurie: - Pyurie: - sterile Pyurie: Bakterien im Urin Leukozyten im Urin DD Chlamydien (50%), Mykobakterien Das Problem an der Diagnose ist die Urethra-Flora, deshalb immer quantitative und qualitative Diagnostik. Bei Verdacht auf Zystitis untersucht man deshalb den Mittelstrahlurin: Spontane Miktion, der erste Anteil wird verworfen (man hofft, dass dabei die Urethra-Bakterien zum größten Teil herausgespült wurden), der mittlere Anteil wird zur Diagnostik verwendet. Dennoch ist auch der Mittelstrahlurin nie steril, nur von einem sauber eingeführten Blasenkatheter oder durch eine Blasenpunktion kann man unkontaminierten Urin aus der Blase erhalten. Mikrobiologische Diagnostik bei HWI 1. Sediment - zentrifugiert (obsolet!) - unzentrifugiert (Zählkammer, Gram-Färbung) 2. und schon war die Folie weg. Zählt man über 105 Keime pro ml Mittelstrahlurin, liegt sicher eine Infektion vor; bei einer Zahl zwischen etwa 104 und 105 muss man abklären, unter 103 liegt keine Infektion vor (außer man untersucht Katheter- oder Punktionsurin, der absolut steril sein sollte). Faktoren mit Einfluss auf die Keimzahlbestimmung: Antibiotika Zytostatika Osmolarität Trinkmenge Diuretika Hyposthenurie Urin-pH Harnstoffkonzentration Die beste Möglichkeit, den Urin auf die Keimlast zu bestimmen, ist „Urikult“, ein Teststäbchen mit einem Agarnährboden, das man kurz in den Urin eintaucht und abtropfen lässt. Dann lässt man das Zeug wachsen und bewertet die Anzahl der gewachsenen Kolonien mit einem Vergleichsschema. Erhält man keine Leukozyten im Urin, gibt man, auch wenn der Keim und die Keimzahl typisch sind (E. coli 105/ml), keine Antibiotika, da es sich wahrscheinlich um ein Artefakt handelt, etwa wenn die Urinprobe einen halben Tag beim Transportdienst rumlag. Es sei denn, der Patient ist immunsupprimiert oder liegt mit Z.n. Knochenmarkstransplantation in der inneren. Therapie von HWI Bettruhe viel Flüssigkeit (nicht bei Abflussstörungen) Wärme spezifische Antibiotikatherapie: - Zystitis: single dose (single shot), damit werden 99% gekillt, langt normalerweise short course (3-7 Tage) - Pyelonephritis leicht: 3 Wochen p.o. schwer: 3 Wochen i.v. (Dauertherapie / Prophylaxe) Sexuell übertragbare Erkrankungen Von mikroskopischen und makroskopischen Erregern... Gardnerella vaginalis ... ist ein gramnegatives kleines Stäbchen und gehört zur Normalflora. Wenn sie sich allerdings stark vermehren, werden sie pathogen. Sie leben vor allem intrazellulär, bewirken übelriechenden Ausfluss und können Infektionsbeschwerden machen. Bei starkem Befall muss man mit Antibiotika behandeln oder Probiotika geben (in diesem Fall schlichtweg Lactobazillen), die die pathogenen Keime verdrängen. Krankheitserreger Bakterien: I. Ordnung - Treponema pallidum (harter Schanker, Syphilis) - Neisseria gonorrhoeae (Gonorrhö, gram- Diplokokken) - Chlamydia trachomatis D-K (häufigste Infektion, nicht meldepflichtig) - Gardnerella vaginalis - Hämophilus ducreyi (weicher Schanker) - Chlamydia trachomatis L1-L3 Pilze: Protozoen: Ektoparasiten: Viren: II. Ordnung (selten/DD:Flora) - Gardnerella vaginalis - Mykoplasma - Pseudomonas - Ureaplasma - B-Streptokokken - Anaerobier - S. aureus - Enterobacteriaceae - D-Streptokokken - hämolytische Streptokokken Candida albicans (v.a. bei Frauen, wenn mit Antibiotika behandelt) Trichomonas vaginalis Phtirius pubis (Schamlaus) Sarcoptes scabiei (Krätze) HSV II (Herpes simplex-Virus Typ II), HPV (humanes Papillomavirus), HIV (humane immune deficiency virus), CMV (Cytomegalievirus), HBV (Hepatitis B-Virus), Molloscum contagiosum Die Anzahl der gemeldeten Geschlechtskrankheiten ging ab etwa 1980 stark zurück, was auf den verbreiteteren Gebrauch von Kondomen zurückzuführen ist. Das lag wahrscheinlich vor allem an der Berichterstattung über AIDS... Die vorliegenden Zahlen sind allerdings sehr unzuverlässig, da bei einem solch tabuisierten Thema und mit den unangenehmen Folgen, die eine Meldung ans Gesundheitsamt zur Folge hat, die meisten Fälle wahrscheinlich gar nicht gemeldet werden. Urethritis Das häufigste Krankheitsbild, an sich nicht meldepflichtig. 30% der Urethritiden sin dgonorrhoische U., davon 70% von Gonokokken und 30% Mischinfektionen von Gonokokken und Chlamydien. Gonokokken behandelt man einfach mit Penicillin oder Cephalosporin, gegen die intrazellulären Chlamydien wirkt Erythromycin (Makrolid), Ciprofloxacin (Gyrasehemmer) und Doxicyclin (Tetracycline). 70% der Urethritiden sind postgonorrhoische U. und nicht-gonorrhoische U., davon die meisten durch Chlamidien, der Rest durch Ureaplasmen oder andere Viecher. Eine Urethritis verläuft bei Männern sehr viel schwerer und symptomreicher als bei Frauen. STD-Diagnostik (sexually transmitted diseases) - Materialgewinnung - ... Neisseria gonorrhoeae - Epidemiologie 250 Mio. Fälle pro Jahr In der BRD 1/1000 Einwohner Neisseria gonorrhoeae - Pathogenität Die Gonokokken haben Pilii und Membranproteine, mit denen sie an spezifische Rezeptoren von Epithelzellen binden können. Dadurch werden sie aufgenommen und basal wieder freigesetzt (sie landen in der Lamina propria des Gewebes, Transcytose), außerdem werden die Epithelzellen aktiviert, sie produzieren Zytokine. Diese Zytokine führen zur Rekrutierung von Granulozyten und Monozyten, die die Erreger phagozytieren, aber nicht effektiv intrazellulär abtöten können, so dass sie dort teilweise weiterleben. Die Entzündungsreaktion durch Mediatoren führt dann zu einer Zerstörung der Epithelzellschicht und dem Schmerzreiz. Pathogenitätsfaktoren: - Membranproteine - OPA I (Porin) - OPA II (hohe Antigenvariabilität) - Pili - pil-Gene z.T. ins Chromsom integriert = Minikassetten - induzieren Transzytose - IgA Protease - MIRP - LPS (das altbekannt Lipopolysaccharid) Neisseria gonorrhoeae - Klinik - gramnegative Diplokokken - Inkubationszeit: 2-7 Tage - Symptome bei Frauen: - untere Go: Zervitis Bartholinitis oft asymptomatisch - obere Go: Endometritis Adnexitis Peritonitis - bei Kindern: Keratokonjunctivitis - bei Männern: Urethritis Prostatitis Epididymitis Folgen: Strikturen, Sterilität, Eileiterschwangerschaften... Neisseria gonorrhoeae - Diagnostik Mikroskopie: Kultur: Serologie: Molekularbiologie: Methylenblau, Gramfärbung Thayer-Martin-Medium Bunte Reihe, Oxidase + nutzlos, die Antikörper sind zu unspezifisch PCR, i.d.R. nicht indiziert, da typisches Grampräparat Neisseria gonorrhoeae - Therapie Ziel: Früher: Heute: plus: Sofortheilung (da normalerweise schlechte Compliance) Penicillin G unkompliziert Ceftriaxon, Cefotaxim, 1x i.v./i.m. kompliziert Ceftriaxon, Cefotaxim, 10 Tage i.v. (max. 4 Wochen) gegen Chlamydien behandeln, Partner/in mitbehandeln Nosokomiale Infektionen Der geplante Dozent ist leider nicht da, weil er Urlaub hat, deswegen handeln wir das Thema in 5 Minuten mit einem Stellvertreter ab („superpeinlich...“). Unter einer „nosokomialen Infektion“ versteht man eine im Krankenhaus erworbene Infektion. Der Unterschied zwischen „normalen“ und nosokomialen Infektionen ist, dass im Krankenhaus durch die massive Anwendung von Antibiotika multiresistente Stämme selektiert werden, vor allem Pseudomonas aeruginose, Staphylokokkus aureus und Klebsiella irgendwas. Man atmet, wenn man im Krankhaus ist, automatisch die Aerosole ein, die dort vorhanden sind, die natürlich auch Ausscheidungen von Patienten enthalten. Dadurch kommt es immer wieder zu Infektionen mit resistenten Erregern, wodurch man noch spezifischer therapieren muss, wodurch sich noch resistentere Stämme herausselektieren, sozusagen ein Teufelskreis. Die Patienten im Krankenhaus haben zudem alle gewisse Risikofaktoren, so dass Infektionen dort immer schwerer als bei gesunden Personen verlaufen. Diese Risikofaktoren können etwa in einer Immunsupprimierung, einer Immunkompromittierung (durch Traumen) oder das Nichtvorhandensein natürlicher Barrieren (Haut nach OP) bestehen. Zusätzlich kann es zu aufsteigenden Infektionen aus dem Darm über den Magen bis in die oberen Atemwege kommen, die durch eine Intubation oder Magensonden begünstigt werden. Insofern kann man zwischen exogenen und endogenen nosokomialen Infektionen unterscheiden; die exogenen entstehen durch äußere Einwirkung, etwa Einatmen von infektiösen Aerosolen oder Übertragung durch das Pflegepersonal, die endogenen durch sowieso schon im Patient vorhandene Erreger, die auf einmal pathogen werden. - 40% der nosokomialen Infektionen sind Harnwegsinfekte - 15-20% sind Pneumonien, davon gehen 30% tödlich aus - 10-20% sind Wundinfektionen, dabei vor allem Staphylokokken, bei Bauch-OPs Enterokokken / E. Coli / Anaerobier - 5-10% Sepsis... wichtig ist hier eine frühe Erkennung Die Übertragung bei nosokomialen Infektionen ist atypisch, d.h. die Patienten werden oft bei OPs infiziert, wobei der Arzt atypische Erreger in sterile Wunden bringen kann. Gut die Hälfte der Infektionen wären durch eine gute Händedesinfektion vermeidbar; man könnte also einige Hundertausend Patienten im Jahr retten, da 5-10% der stationären Patienten eine nosokomiale Infektion abbekommen. Der Rest wird etwa über Blumen oder Besucher infiziert (in Blumenerde wimmelts nur so von potentiell pathogenen Keimen). Parasitosen ... können ausgelöst werden von: - Einzellern (Protozoen) - Würmern (Helminthen) - Gliederfüßlern (Arthropoden) Je nach Wirt sind die Parasiten pathogen oder nicht, da sie nur mit manchen Wirten überleben können und außerdem auch verschiedene Stadien in verschiedenen Wirten haben (Wirtswechsel während des Entwicklungszyklus), in einigen von denen sie nicht parasitär leben. - i.d.R. Wirtswechsel - Endwirt: geschlechtsreife Parasiten - Zwischenwirt: asexuelle Formen - Zum Wirtswechsel Entwicklung resistenter Stadien (Eier, Zysten) - alternativ Wirte als Überträger (vor allem bei Arthropoden) Heute gehts um die: Protozoen Protozoen sind echte Eukaryonten und vermehren sich durch Zweiteilung. Zum Teil kann eine Kernteilung erfolgen, bevor sich das Zytoplasma teilt, es gibt also mehrkernige Stadien (Schizont/Meront). Daraus entwickelt sich dann wieder der Merozoit, der einkernig ist, und aus diesem wieder der Trophozoit, der stoffwechselaktiv ist. Zum Teil vermehren sich Protozoen geschlechtlich. Pneumocystis carinii - 1909 durch Chagas entdeckt (Dr. Carinii) - Nach dem 2. Weltkrieg: interstitielle Pneumonie bei schlecht ernährten Säuglingen - Seit 1960: Pneumonie bei Immunsupprimierten, da wurde man erstmals richtig auf den Parasit aufmerksam - Seit 1980: Pneumonie bei AIDS, eine der häufigsten Todesursachen dieser Patienten - Besonderer taxonomischer Status: Pilz oder Protozoon? Man dachte zuerst, dass es sich um ein Protozoon handelt, da der Erreger ähnliche EntwicklungsEs handelt sich tatsächlich, das weiß man mittlerweise, um einen Pilz, der eine rRNA und eine Zellwand mit 1,3β-Glukan besitzt. Die Zellmembran enthält kein Ergosterol, deshalb wirkten die alten Antimykotika nicht. Der Erreger zeigt eine hohe Wirtsspezifität, es gibt z.B. Menschenstämme und Mäusestämme. Die Rattenstämme heißen Pneumocystis carinii, die humanen Stämme Pneumocystis jiroveci. Entwicklungszyklus: Trophozoit + Trophozoit → Sporozyste → Zyste (5-8µm, 8 haploide Sporozoiten, dicke Zystenwand) → Trophozoit Der erreger ist nicht anzüchtbar. Es ist sehr schwierig, einen Erreger zu erforschen, den man nicht anzüchten kann, deshalb weiß man noch recht wenig über seine Pathogenität: - Major Surface Glycoprotein (MSG, gpA) - hoch immunogen (d.h. praktisch jeder, der damit in Berührung kommt, bildet Antikörper) - antigene Variation Epidemiologie: - Habitat unbekannt, halt irgendwo in der Umwelt... ? - Frühe asymptomatische Infektion, denn viele Kinder haben messbare Antikörper gegen MSG, fast keine erkranken. Dann gibt es zwei Theorien, wie die Infektion auftritt: 1. Der Erreger wird in der frühen Jugend akkumuliert und schlummert irgendwo im Körper, bis die latente Infektion reaktiviert wird. Dafür spricht: - gleiche Stämme persistieren bei Tieren - hohe Wirtsspezifität - antigene Variation - vor PcP schon DNA nachweisbar 2. Transiente Infektion und Reinfektion, die nur bei immunkompromittierten zu einer Manifestation führt. Dafür spricht: - nur begrenzte Passage im Tiermodell - schnelle Erregerelimination bei Gesunden - z.T. Ausbrüche - verschiedene Stämme bei verschiedenen Infektionen Pathogenese: - Inhalation - Adhärenz an Alveolen - Extrazelluläre Proliferation - Suppression der Epithelien - starke inflammatorische Reaktion mit TNF-α und IL-1 Die Alveolarmakrophagen bilden die „first line Defense“. Sie können der Infektion Herr werden, aber nur, wenn sie durch CD4-T-Zellen unterstützt und aktiviert werden. Risikopatienten sind deshalb: - HIV mit CD4 < 200/mm³ - Transplantierte - Immunsupprimierte Klinik: - schleichender Beginn - rapide Progression - respiratorische Insuffizienz - Leitsymptome: Tachypnoe, niedrige Sauerstoffsättigung, ... Diagnose und Therapie: - radiologisch und klinisch - Erregernachweis in BAL (broncho-alveoläre Lavage), mikroskopisch (Kapselfärbung) und mit PCR - Therapie mit Trimethoprim / Sulfamethoxazol (15-20mg / kg / d, 14-21 Tage) - alternativ Inhalationsprophylaxe bei Risikopatienten Toxoplasma gondii Gehört einer besondere Gruppe von Protozoen an, den Apicomplexa, Klasse Sporozoa. Der Erreger hat eine geringe Wirtsspezifität und kommt bei Mensch, Schaf, Schwein, Rind, Pferd, Hund, Katze usw. vor. Er ist weltweit verbreitet und erreicht eine hohe Durchseuchung, die altersabhängig steigt (weltweit ~30%). Es gibt drei Genotypen, was aber klinisch nicht bedeutend ist. Entwicklungszyklus: - Oozysten: - Endprodukt des Geschlechtszyklus (in der Katze) - Dauerstadium - Sporulation nach 2-4 Tagen außerhalb eines Wirts - Tachyzoiten schlüpfen aus den Sporen, wenn sie vom nächsten Wirt aufgenommen werden - intrazelluläre Proliferationsformen - schnelle Vermehrung - Pseudozyste - Bradyzoiten entstehen aus den Tachyzoiten durch Umwandlung - Zystenstadium - langsame Vermehrung - Zysten infektiös Klinische Manifestation: - Infektion des Immunkompetenten - Infektion des Immunsupprimierten - Okuläre Toxoplasmose - Kongenitale Toxoplasmose Toxoplasmose des Immunkompetenten: - häufig - 80-90% subklinisch - benigne und selbstlimitierend - ~1% cervicale Lymphadenitis - lebenslange latente Infektion mit Bradyzoiten-Zysten - humorale und zelluläre Immunität Toxoplasmose des Immunsupprimierten: - reaktivierte Infektion nach der Erstinfektion - sobald der Wirt immunkompromittiert ist, entwickeln sich wieder Tachyzoiten aus den Bradyzoiten-Zysten - tritt auf bei Morbus Hodgkin, HIV, Lymphomen, Transplantierten - Organtransplantation (Herz-TX): Risiko der Erstinfektion über Zysten in den Transplantaten! (möglichst keine Organe von Seropositiven auf Seronegative) - Knochenmarkstransplantation: Reaktivierung der Zysten, da keine Immunität mehr vorhanden ist (möglichst kein Knochenmark von Seronegativen auf Seropositive) - Enzephalitis, Myokarditis, Pneumonie, okuläre Toxoplasmose - sehr hohe Letalität okuläre Toxoplasmose: - kann bei einer Erstinfektion auftreten - ebenfalls bei Reaktivierung - Spätmanifestation der kongenitalen Toxoplasmose nach Jahrzehnten noch möglich - nekrotisierende Herde im Fundus mit starker vitrealer Inflammation - kann ein- und beidseitig auftreten kongenitale Toxoplasmose: - Erstinfektion der Mutter in der Schwangerschaft, nur dabei kommt es zur Parasitämie, da noch keine Abwehr - 10-25% im 1. Trimenon - 30-54% im 2. Trimenon - noch mehr im 3. Trimenon... - Schwere der Erkrankung sinkt im SS-Verlauf - 10% schwere Fälle, ZNS - 15% leichte Fälle, Chorioretinitis - 75% subklinische Fälle mit evtl. später Manifestation Diagnose: - Serologisch (IgG, IgM): - Toxoplasmose des Immunkompetenten - Toxoplasmose in der Schwangerschaft - kongenitale Toxoplasmose - Erregernachweis (histologisch, PCR) - Infektion des Immunsupprimierten (die können ja keine IgG, IgM bilden) - intrauterine Infektion Therapie: - wirksam nur gegen Tachyzoiten, man bekommt keinen Patient toxoplasmenfrei - Indikationen: - Erstinfektion in der Schwangerschaft (Übertragungsrisiko vermindern, fötale Infektion behandeln) - akute, klinisch manifeste Infektionen, vor allem natürlich bei okulärer T. - 1.-20. SSW: Spiramycin (nicht plazentagängig) - ab der 20. SSW: Sulfadiazin und Pyrimethamin - bei Immunsupprimierten: - Pyrimethamin + Sulfadiazin oder Clindamycin - 4-6 Wochen nach der klinischen Heilung - z.T. lebenslange Prophylaxe, da man den Erreger nie ganz wegkriegt Prävention: - serologische Überwachung von Schwangeren (schon positiv = super, keine Parasitämie möglich) - Kontrolle und Aufklärung seronegativer Frauen - kein Verzehr von potentiell zystenhaltigem Fleisch, also alles schön durchbrutzeln Impfungen Heute gibt es kaum noch (in Industrieländern) lebensgefährliche Infektionen, jedenfalls im Vergleich zu früher. Die drei Standbeine sind Hygiene (vorbeugend), Chemotherapie (v.a. Antibiotika) und Impfungen. Frühgeschichte der Impfung am Beispiel der Pocken - Pharaoh Ramses V starb wahrscheinlich 1157 B.C. an Pocken Von den Spaniern (Cortez) wurden die nach Amerika eingeschleppt Im 18. Jh. gab es große Pockenepidemien. 1000 wurde in China die Variolation (getrocknete Pusteln von Pockenopfern werden zur Impfung verwendet) durchgeführt. - 1718 Lady Montagu lernt diese Methode im Osmanischen Reich und impft ihren Sohn 1796 Jenner impft mit Kuhpocken 1956 WHO-Impfprogramm 9. Dezember 1979: Die Pocken gelten als ausgerottet Definition Aktive Immunisierung: Gabe von Bestandteilen von pathogenen Organismen (Antigene) oder attenuierten Erregern führt zu schützender Immunantwort. Passive Immunisierung: Gabe von Antikörpern gegen ein oder mehrere Antigene. Warum ist eine Impfung möglich? Bei der aktiven Immunisierung werden die Antigene von Makrophagen (oder anderen antigenpräsentierenden Zellen wie dendritische Zellen) aufgenommen und präsentiert auf MHC II-Molekülen. Unreife Helfer-T-Zellen erkennen mit ihrem T4-Oberflächenrezeptor das Antigen und werden unter gleichzeitigem Einfluss von Interleukinen (von der antigenpräsentierenden Zelle) zu reifen Helfer-T-Zellen. Gleichzeitig können auch zytotoxische T-Zellen die Antigene auf dem MHC II erkennen und werden in Interaktion mit den reifen T-Helfer-Zellen zu reifen zytotoxischen T-Zellen, die dann Zellen mit Antigene angreifen und lysieren können. Außerdem gibts noch die Th-Zell-vermittelte B-Zellantwort, bei der spezifische Antikörper rauskommen (aus differenzierten Plasmazellen, wieder unter mithilfe der reifen Th-Zellen). Impfung ist die beste Alternative zur Kontrolle von viralen Erkrankungen: - nur wenig antivirale Medikamente, keine Heilung - Schwierigkeit, die Replikation von Viren spezifisch zu hemmen Impfung ist auch wichtig zur Kontrolle bakterieller Infektionen - Umgehung des Antibiotika-Resistenzen-Problems Kriterien für einen guten Impfstoff - induziert protektive Immunantwort keine Erkrankung keine Nebenwirkungen langanhaltende Immunität kostengünstig (breite Bevölkerung immunisieren) stabil (Masernimpfstoff ist z.B. hitzeempfindlich, d.h. in der 3. Welt schwer einsetzbar) Darreichungsform einfach Lebend attenuierte Impfstoffe - Impfstoff enthält ganze lebende Organismen, die sich zu einem gewissen Maße vermehren - Pockenvakzine besteht aus Vacciniavirus (Kuhpocken), die bestimmte Antigene mit dem Pockenvirus (Variola) teilen. - Gefahren: Es kann zu einer Mutation kommen, so dass die Erreger wieder pathogen werden (Reversion), und die Krankheit kann ausbrechen. Diese Gefahr besteht vor allem bei Polio in einem von 100.000 Fällen. - Masern, Mumps und Polio (oral) wurden durch Wachstum von replizierenden Viren in nicht humanen Wirten und Selektion auf neue human apathogene Stämme produziert. - Ein Polioimpfstamm wurde aus einer natürlich in der humanen Population vorkommenden apathogenen Mutante gewonnen. - Wichtigster Impfstoff dieser Sorte: Masern, Mumps, Röteln (MMR). Impfempfehlung: 1. Impfung 12-15 Monate (nicht voher, da vorher noch Antikörper von der Mutter vorhanden sind) 2. Impfung 5.-6. Lebensjahr (ggf. 4 Wochen nach 1. Impfung) Das Problem ist, dass die erste Impfung viele machen, die zweite nicht mehr, deshalb gibts bei uns immer noch Masern, Mumps, Röteln. - Andere Impfstoffe dieser Sorte: Polio, Rotaviren, Gelbfieber, ... Vorteile: - Ahmt eigentliche Erkrankung nach und daher ist - Immunantwort auch meist wie beim eigentlichen Erreger: IgG, AgA, T-H- und T-C-Antwort und Gedächtniszellen - Manchmal orale Gabe möglich. - Längere Persistenz, geringere Dosis. - Allergenität gering Nachteile: - Gefahr der Erkrankung bei immunsupprimierten Patienten und durch Impfstammmutation. - Qualitätsicherung sehr teuer... Transport- und Langzeitlagerprobleme, z.B. Masernimpfstoff in den Tropen. - Impfversager, wenn der Impfstoff sich im Körper nicht vermehrt. - Gegen Bakterien schwierig herzustellen. Inaktivierte (Tot-)Impfstoffe - Impfstoff enthält abgetötete oder dauerhaft inaktivierte Erreger, die sich nicht mehr vermehren können. Zur Zerstörung der DNA behandelt man mit Formaldehyd, Hitze oder UV-Bestrahlung. Enthält alle Antigene, die bei einer natürlichen Infektion vorhanden wären. Beispiel: Der neue Polioimpfstoff. Impfempfehlung: 1. Impfung 3. Lebensmonat 2. Impfung 5. Lebensmonat 3. Impfung 12.-15. Lebensmonat Influenza. Impfempfehlung: Personen über 60 Jahre oder bei gesundheitlicher Gefährdung, wenn man mit großen Menschenmassen zu tun hat. Tollwut: Impfempfehlung: Präexpositionell z.B. Förster und evtl. Indienreisende (Hunde). Postexpositionell nach Biss. Typhus: Bei Reisen in Endemiegebiete. Vorteile: - Kann die Krankheit nicht auslösen. - Die Antwort zeigt von Person zu Person geringere Varianz als Lebendimpfstoff. - Stabiler. - Oft billiger zu produzieren. Nachteile: - Ahmt eine natürliche Infektion nicht so gut nach. - I.d.R. nur Antikörperantwort (IgG, meist kein IgA), meist keine zellvermittelte Immunität. - Die Immunität ist nicht so dauerhaft. - Es werden große Menge an Antigen benötigt. - Könnte eine Entzündung auslösen (Endotoxin) oder andere Nebenwirkungen. Toxoid-Vakzine - Bei bakteriellen Erkrankungen, deren Effekte hauptsächlich oder ganz durch Toxine bewirkt werden, können inaktivierte Toxine (Toxoide) als Vakzine verwendet werden. - Toxin chemisch verändert, z.B. über Formaldehyd. - Antigeneigenschaften bleiben erhalten. - Nicht mehr toxisch. - Beispiele: Diphterie, Tetanus. Impfempfehlung: Als Dreifachkombination mit azellulärer Pertussisvakzine aP (Pertussistoxoid und Pertussisantigene). 1. Impfung 3. Lebensmonat 2. Impfung 4. Lebensmonat 3. Impfung 5. Lebensmonat 4. Impfung 12.-15. Lebensmonat; Tetanus oft auch postexpositionell. Vorteile: - wie inaktivierter Impfstoff - Nur eine Komponente mit geringen Nebenwirkungen. Nachteile: - wie inaktivierter Impfstoff Komponenten- (Subunit-)Vakzine - Die Vakzine besteht aus einem gereinigten Antigen des Pathogens. - Beispiel: Hepatitis B, wird heutzutage vor allem aus genmanipulierten Hefezellen gewonnen. Es besteht HBsAg, einem viralen immundominanten Antigen. Neisserien; die Kapsel besteht aus Polysacchariden, die den Hauptpathogenitätsfaktor darstellen. Sie induzieren opsonierende Antikörper, die zur Bekämpfung der Infektion ausreichend sind. Nachteile: - wie inaktivierter Impfstoff - i.d.R. nur Anitkörperantwort (IgG) - Polysaccharide sind TI-2-Antigene, die keine Th-Zell-vermittelte B-Zell-Antwort auslösen. Konjugierte Vakzine Eine Polysaccharid-Komponenten-Vakzine kann durch Kopplung des Polysaccharids an ein Proteinantigen verbessert werden: konjugierte Vakzine. Proteine für die Konjugation: Diphterie und Tetanustoxid. Verbesserung der Impfwirkung - Adjuvantien verbessern der Impferfolg durch Induktion einer Entzündung. Alum (Aluminiumhydroxid) ist das einige beim Menschen zugelassene Adjuvans. Es hat eine Depotwirkung und verbesserte Aufnahme durch Makrophagen zur Folge. - Einfache Applikation: - orale Gabe (einfacher und billiger) - intranasale Gabe in Erprobung - Entwicklung von transgenen Pflanzen zur Impfung (Kartoffeln, Tomaten) - Verbesserung von Lebendimpfstoffen, gezielte Mutation durch Gentechnologie Probleme und Nebenwirkungen Impfreaktionen wie Rötung, Schwellung, Schmerz etc. Reverse Mutation bei Lebendimpfstoffen, z.B. 3/Million bei oraler Poliovakzine. Kontraindikationen - akute Erkrankung Allergie gegen Impfstoffbestandteile wenn vermeidbar, Schwangerschaft Konsil mit Facharzt bei bekannt immundifizienten Patienten bei Gabe von Lebendimpfstoff Falsche Kontraindikationen - subfebriläre Behandlung Frühgeburt chronsiche Erkrankungen Krampfanfälle Dermatosen, Ekzeme