Sport Koronar - Koronarsport Bietigheim
Werbung

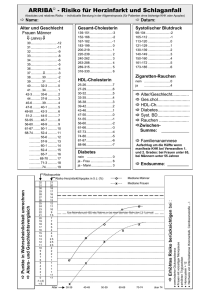
Koronarsport Bietigheim-Bissingen e.V. Koronarsport – warum? Beim Koronarsport (coronar = lat.: „Kranz“) handelt es sich um eine Trainingsform, in der gezielt auf Erkrankungen des Herz- Kreislaufsystems eingegangen wird. Die den Herzmuskel kranzförmig umschließenden und das Herz mit Nährstoffen und vorallem Sauerstoff versorgenden Blutbahnen, werden deshalb Herzkranzgefäße oder Koronararterien genannt. Für den Koronarsport gilt, daß die körperliche Bewegung die Durchblutung der Herzkranzgefäße fördert. Durch diese Art Ausdauersport wird wesentlich zur Rehabilitation des Patienten nach einem Herzinfarkt oder einer anderen Herzoperation beigetragen. Im Unterschied zum Sport für Gesunde muß Koronarsport auf den Herzpatienten abgestimmt und exakt dosiert werden. D.h. die sportlichen Belastungen werden möglichst genau de beeinträchtigten Herz-Kreis-laufZustand des einzelnen Patienten angepaßt. So müssen bei den Übungen die Dauer und die Häufigkeit so dosiert werden, daß sie das Herz-Kreislaufsystem in seiner Funktion verbessern - aber in keinster Weise überbeanspruchen. Ca. jeder dritte Herz-Kreislauf-Todesfall und nahezu jeder sechste Todesfall überhaupt ist auf eine koronare Herzkrankheit zurückzuführen. Wie wir zwar alle wissen, sorgt vor allem der Ausdauersport dafür, daß die Koronararterien optimal durchblutet werden und der Herzmuskel den lebenswichtigen Sauerstoff erhält. Doch muß an dieser Stelle auf einen bedeutsamen Unterschied aufmerksam gemacht werden, daß derselbe Sport beim völlig gesunden Menschen gut und sinnvoll ist – beim Herz-Kreislaufpatienten jedoch sich dieser Sport nicht ohne weiteres auch als „Koronarsport“ nach einem Herzinfarkt eignet. Im Unterschied zum Gesundheitssport nämlich muß der Koronarsport für Herzpatienten besonders fein und exakt dosiert werden. Im Koronarsport müssen die sportlichen Belastungen jeweils genau auf den - mehr oder weniger beeinträchtigten - HerzKreislauf-Zustand des einzelnen Patienten abgestimmt werden. Dabei wird die Intensität, Dauer und Häufigkeit der Übungen so dosiert werden, daß sie einerseits zu einer Funktionsverbesserung des HerzKreislaufsystems führen, andererseits das Herz des Koronarsportlers aber nicht über- beanspruchen, weil sonst möglicherweise evtl. ein - erneuter - Herzinfarkt auftreten könnte. Deshalb bietet der Koronarsport Bietigheim-Bissingen e.V. derzeit 6 gemischte Gruppen mit unterschiedlicher Belastbarkeit an. Dies stellt einen wichtigen Bestandteil der Prävention und der Gesundungsförderung dar. Die genaue Dosierung der Belastung wird durch unseren med. Beirat festgelegt. Dieser besteht aus kompetenten und meist noch praktizierenden Ärzten. Um verantwortungsbewusst die Patienten am Übungsabend bzw. an der ca. 75-minütigen Übungseinheit teilnehmen lassen zu können, erfolgt der Sport unter Leitung von zertifizierten Übungsleiterinnen und in Anwesenheit von mind. 1 Arzt. Auch ist die Gruppengröße auf 20 Teilnehmer begrenzt. Wichtig und kennzeichnend ist also immer die Zusammenarbeit zwischen Arzt, Patienten und Übungsleiter/in. Als Voraussetzung zur Teilnahme an einer der Gruppen im Koronarsport Bietigheim-Bissingen e.V. dient eine Verordnung zum Koronarsport durch den Hausarzt (Basis: REHA- od. Klinikbericht) mit evtl. Bestätigung der Kostenübernahme durch die Krankenkasse. Nach Beendigung der Zuzahlungsphase durch die Kasse tragen die Mitglieder die Kosten als Selbstzahler aus eigener Tasche und können dann natürlich weiterhin am Koronarsport aktiv teilnehmen. Folgende Zielsetzungen werden schwerpunktmäßig im Koronarsport verfolgt: • Stabilisierung und Verbesserung der körperlichen Leistungsfähigkeit • Ökonomisierung der Herz- und Kreislaufbelastung • positive Einflussnahme auf das Körpergewicht • Aufklärung über gesunde Lebensweise • psychische Rehabilitation • Soziale Integration mit Stärkung des Selbstbewusstseins Durch das enge Zusammenarbeiten von Medizinern, Übungsleitern, Patienten und nicht zuletzt den anderen ebenfalls Betroffenen, wird zum einen gewährleistet, daß die Teilnehmer »richtig« Sport treiben. Damit finden sie leicht zu einer persönlich sinnvollen Sportart mit adäquaten Belastungsintensität. Zum anderen treffen sich hier Menschen mit ähnlichen Krankheitsbildern und Problemen. Das bietet die Möglichkeit des Aus-tausches gemeinsamer Erfahrungen und Erlebnisse und damit auch wichtiger psychologischer Hilfen zur Überwindung und Bewältigung der Herzkrankheit. Die 6 Koronargruppen in Bietigheim-Bissingen treffen sich immer montags (siehe Übungszeiten und Örtlichkeit im Ordner „Wo“ und „Wann“) für 75 Minuten. Zwar stehen dabei Sport und Bewegungstherapie im Mittelpunkt. Aber neben den sportlichen Übungen spielen auch gesundheitserzieherische Fragen wie Ernährungsberatung, Probleme des Raucherverhaltens, der Gebrauch von Medikamenten, alternative Trainings- und Sportmöglichkeiten (z.B. Nordic Walking, Schwim-men, Rudern u.a.) eine wichtige Rolle. Und natürlich ist der soziale Aspekt, beim anschließenden Zusam-mensitzen bei einem kleinen Bierchen, auch Bestandteil der ganzheitlichen Gesundheitsverbesserung. Wem der Weg nach Bietigheim-Bissingen zu weit ist oder umzugsbedingt die Region verlässt, der kann gerne ein Verzeichnis der meisten Herz- bzw. Koronarsportgruppen, die es in Baden-Württemberg gibt, beim WBRS (Württembergischer Behinderten- und Rehabilitationssportverband e.V.) erfragen. Welcher Gruppe würde ich zugeteilt werden? Derzeit haben wir in Bietigheim-Bissingen 3 verschiedene Typen von Koronar- bzw. Herzgruppen: • Die Übungsgruppen 1 und 3 zur weiteren Nachsorge bzw. Rehabilitation nach einem Herzinfarkt oder nach einer Herzoperation. Teilnehmerkreis: Belastbarkeit bis ca. 75 Watt. • Die Trainingsgruppen 2 und 5 zur weiteren Steigerung und Stabilisierung der verbesserten Gesundheit nach einem Herzinfarkt oder nach einer Herzoperation. Teilnehmerkreis: Belastbarkeit mit mindestens 75 Watt (bis ca. 125 Watt). • Die Trainingsgruppen 4 und 6 zur Stabilisierung der gesamtheitlichen Gesundheit und weiterer Ausbau der Leistungsfähigkeit durch spezielle die Ausdauer fördernde Übungen. Teilnehmerkreis: stabilisierte Patienten nach einem Herzinfarkt oder anderen Herzoperationen, mit einer Belastbarkeit von > 125 Watt. Was genau ist eigentlich eine KHK? Zu den weltweit am häufigsten auftretenden Herzerkrankungen gehört die KHK (koronare Herzkrankheit). Rund 1,5 Millionen Betroffene gibt es alleine in Deutschland. Und alarmierend ist daß die Patientenzahlen weiter steigen. Aber was ist eigentlich eine KHK und warum führt eine KHK zu Schmerzen im Brustraum (= Angina pectoris) oder löst plötzlich einen Herzinfarkt aus? Nicht nur die zahlreichen Organe im Körper wie z. B. Gehirn und Nieren werden zuverlässig mit sauerstoffreichem Blut durch unser Herz versorgt, sondern auch der Herzmuskel selbst. Die Blutversorgung des Herzmuskels erfolgt über die so genannten Herzkranzgefäße oder Koronararterien, die von der Hauptschlagader (Aorta) abzweigen und den Herzmuskel fein verästelt überziehen (Abb. 1). Abb. 1: Die Koronararterien (rot dargestellt) überziehen den Herzmuskel und versorgen ihn mit sauerstoffreichem Blut, wohingegen die Koronarvenen (blau dargestellt) für den Rücktransport des sauerstoffarmen Bluts sorgen. Sind die Koronararterien krankheitsbedingt nicht mehr in der Lage, den Herzmuskel mit ausreichenden Mengen an sauerstoffreichem Blut zu versorgen, spricht man von einer koronaren Herzkrankheit bzw. abgekürzt von einer KHK. Die häufigste Ursache einer solchen KHK ist dabei die Arteriosklerose (umgangssprachlich Gefäßverkalkung), bei der es stellenweise zu Verdickungen der Gefäßwände und entsprechenden Engstellen (= Stenosen) kommt (Abb. 2), woraufhin der Blutfluss in den betroffenen Arterien stark abnehmen kann. Abb. 2: Bei einer KHK können die Koronararterien verstopfen, woraufhin einzelne Herzmuskelabschnitte nicht mehr ausreichend mit Blut versorgt werden. Warum verursacht eine KHK Schmerzen? Eine KHK muss nicht in jedem Fall zu Symptomen führen. Zu Beschwerden kommt es erst, wenn die Verengungen der Blutbahn so stark fortgeschritten sind, dass in einzelnen Herzmuskelabschnitten ein deutlicher Sauerstoffmangel auftritt. Dies kann zur Übersäuerung im Herzmuskelgewebe (Abfall des pHWertes) führen und Schmerzen im Herzbereich verursachen. Dies wird medizinisch als Angina pectoris bezeichnet (Angina pectoris = lat. "Brustenge"; angina: "die Enge", pectus: "der Brustkorb/die Brust"). Aufgrund komplexer Nervenverbindungen können diese Schmerzen dann auch in andere Körperregionen ausstrahlen, z.B. in den Schulterbereich, in den Unterkiefer, in den Rücken zwischen die Schulterblätter oder in andere nahe gelegene Körperregionen. Hinweis: Bei vielen Betroffenen treten die Angina pectoris - Beschwerden nur unter körperlicher Belastung auf, z. B. wenn der Herzmuskel beim Sport oder bei anstrengendem Treppensteigen sehr viel mehr sauer- stoffreiches Blut benötigt als dies in Ruhe der Fall ist, aber der Blutfluss in den Koronararterien aufgrund der Engstellen nicht ausreichend gesteigert werden kann. Der Herzinfarkt Bei einer KHK kann es in den Herzkranzgefäßen zu Einrissen der krankhaft veränderten Gefäßinnenwände kommen, an denen sich daraufhin kleine Blutgerinnsel bilden. Solche Blutgerinnsel können zum Verschluss einer Koronararterie führen und somit einen Herzinfarkt verursachen (= abgestorbenes Herzmuskelgewebe meist aufgrund einer mangelnden Zufuhr an sauerstoffreichem Blut). Der Herzinfarkt (Fachbegriff: Myokardinfarkt) ist ein lebensbedrohliches Ereignis, verursacht durch einen plötzlichen vollständigen Verschluss eines Herzkranzgefäßes. Schnelles Handeln ist beim akuten Herzinfarkt entscheidend: Denn verschließt eines der 3 großen Herzkranzgefäße (Koronararterien), wird ein Teil des Herzmuskels nicht mehr mit Sauerstoff und Nährstoffen versorgt. Gelingt es nicht, das Gefäß innerhalb weniger Stunden wieder zu eröffnen, stirbt das Muskelgewebe, das von der Blutzufuhr abgeschnitten ist, ab. Das betroffene Gewebe wird als Infarkt bezeichnet. Je größer das verschlossene Gefäß, desto größer auch der Infarkt. Das Risiko für einen plötzlichen Herztod ist bei akutem Herzinfarkt aufgrund einer möglichen schweren Herzrhythmusstörung (Kammerflimmern) besonders hoch. Auch kann bei einem großen Infarkt die Pumpleistung des Herzens so stark beeinträchtigt sein, dass der Kreislauf mehr oder weniger zusammenbricht; man spricht dann von einem kardiogenen Schockzustand. Daher gilt es, schon bei Verdacht auf einen Herzinfarkt keine Zeit zu verlieren und sofort den Notarzt zu rufen!! Jährlich erleiden in Deutschland etwa 300.000 Menschen einen Herzinfarkt - fast jeder zweite Betroffene verstirbt, bevor er das Krankenhaus erreicht. Der Herzinfarkt liegt somit hierzulande bei den Todesursachen ganz vorn, wobei die Sterblichkeit bei Frauen höher ist als bei Männern. Frauen sind zwar in jungen und mittleren Lebensjahren durch Östrogene (weibliche Geschlechtshormone) vor einem Herzinfarkt relativ gut geschützt, doch nach den Wechseljahren steigt die Infarktrate bei ihnen an. Da zudem bei Frauen häufiger uncharakteristische Infarkt-Symptome wie Bauchschmerzen, Übelkeit und Erbrechen auftreten, werden die Beschwerden oft erst spät richtig gedeutet, das Sterberisiko erhöht sich entsprechend. Viele Infarkte ereignen sich in den Morgenstunden. Eine mögliche Erklärung dafür ist, dass mit Tagesanbruch der Spiegel verschiedener Kreislauf-wirksamer Hormone im Blut ansteigt, wodurch auch Blutdruck und Herzfrequenz höher werden. Meist geht einem Herzinfarkt eine Arteriosklerose der Herzkranzgefäße (koronare Herzkrankheit) voraus. Hierbei sind die Herzkranzgefäße durch fetthaltige, teilweise verkalkte Ablagerungen an den Gefäßwänden, so genannte Plaques, mehr oder weniger verengt. Diese Koronararteriensklerose entwickelt sich hauptsächlich dadurch, dass verschiedene schädliche Einflüsse (z.B. Bluthochdruck, Rauchen, Zucker, Fette) auf die empfindliche Innenhaut (Endothel) der Gefäße einwirken. Diese Schädigung ermöglicht z.B. dem Blutfett LDL-Cholesterin unter das Endothel in die Gefäßinnenwand einzudringen. Die LDL-Partikel können dort eine Entzündung auslösen. Heilt die Entzündungsreaktion aus, bleiben Bindegewebsnarben und Verkalkungen zurück, die Plaque. Die Gefäßwand wird dicker und beginnt das Gefäß zu verengen. Neue Entzündungsherde in der Plaque können diese an der Gefäßinnenseite aber auch plötzlich einreißen lassen. Augenblicklich decken Blutplättchen diesen Riss ab. Dabei können sie einen so großen Blutpropfen (Gerinnsel oder Thrombus) bilden, so dass das Blutgefäß an dieser Stelle ganz verschlossen wird, es kommt zum akuten Herzinfarkt. Nicht arteriosklerotisch-bedingte Ursachen für den Verschluss eines Herzkranzgefäßes sind sehr selten und werden deshalb hier nicht berücksichtigt. Herzrhythmus-Störungen Kommt es bei einer KHK in einzelnen Herzmuskelabschnitten zu einem Mangel an sauerstoffreichem Blut, kann dies im Herzgewebe die elektrische Erregungsausbreitung stören, die für das rhythmische Zusammenziehen des Herzmuskels von grundlegender Wichtigkeit ist. Als Folge können Herzrhythmusstörungen wie z. B. Vorhofflimmern auftreten, bei dem sich die Herzmuskelzellen der Vorhöfe nicht mehr gleichzeitig zusammenziehen und von dem in Deutschland nach derzeitigen Schätzungen etwa 800.000 Menschen betroffen sind. Häufig liegt dabei als Grunderkrankung eine KHK vor, wobei auch andere Ursachen wie etwa ein Bluthochdruck oder Herzklappen-Erkrankungen verantwortlich sein können, was immer im Einzelfall genau abgeklärt werden muss. Nach einem großen Herzinfarkt können auch lebensbedrohliche Rhythmusstörungen auftreten, die im Grenzgebiet zwischen gesundem Herzmuskel und Narbengewebe entstehen. Herzschwäche Die KHK gehört neben zu hohen Blutdruckwerten zu den häufigsten Ursachen einer Herzschwäche. Denn bei einer KHK können die krankhaft veränderten Koronararterien den Zufluss von sauerstoffreichem Blut zum Herzmuskel so stark verringern, dass im Laufe der Zeit die Pumpkraft des Herzmuskels deutlich nachlässt, was als Herzschwäche (= Herzinsuffizienz) bezeichnet wird. Häufigste Ursache ist ein Herzinfarkt, wenn ganze Abschnitte des Herzmuskels absterben und vernarben. Aufgrund der verminderten Pumpkraft kann es bei einer Herzschwäche dann zu einem Rückstau des Blutes vor dem Herzen kommen, was evtl. Wassereinlagerungen im Gewebe (sog. Ödeme) nach sich ziehen kann. Zudem geraten Menschen mit einer Herzschwäche oft schnell in Atemnot (z. B. beim raschen Gehen, Treppensteigen manchmal sogar schon in Ruhe). Risikofaktoren Als Risikofaktoren 1. Ordnung für eine KHK gelten Rauchen (auch Passivrauchen erhöht das Risiko um ca. 25%), Bluthochdruck (arterielle Hypertonie), Diabetes mellitus, Fettstoffwechselerkrankungen (Hypercholesterinämie: Gesamtcholesterin >250 mg/dl, LDL >160 mg/dl, HDL <35 mg/dl, Hyperlipidämie) und eine familiäre/genetische Disposition (Herzinfarkte bei Geschwistern oder Eltern). Risikofaktoren 2. Ordnung sind Bewegungsmangel und Fettleibigkeit (Adipositas, >30% des Sollgewichts), erhöhte Lipoprotein-(a)-Werte (Lp(a) >30 mg/dl), Fibrinogenwerte und Homocysteinwerte (>9 mmol/l) sowie emotionaler Stress und Zeit- bzw Leistungsdruck. Risikofaktoren Als Risikofaktoren für einen Herzinfarkt gelten: Rauchen Bluthochdruck hohe Blutfettwerte Diabetes mellitus Übergewicht Bewegungsmangel Lebensalter (Männer über 45 Jahre; Frauen über 55 Jahre) erbliche Faktoren: Herzinfarkte, Bypass-OP, Schlaganfall bei Familienangehörigen ersten Grades Stress Zur Hochrisikogruppe für einen Herzinfarkt gehören vor allem Personen mit besonderer Ausprägung einzelner oben aufgeführter Faktoren oder häufiger noch mit einer Kombination verschiedener Risikofaktoren. Stark gefährdet sind auch Patienten mit bekannter Herzgefäßerkrankung oder Zustand nach Herzinfarkt sowie Patienten mit Arteriosklerose, wie z. B. peripherer arterieller Verschlusskrankheit (pAVK) oder Arteriosklerose der großen Schlagadern. Unter Berücksichtigung der verschiedenen Risikofaktoren können Sie Ihr persönliches 10-Jahres-Risiko für einen Herzinfarkt online berechnen. Dieser Wert gibt die Wahrscheinlichkeit für einen Herzinfarkt innerhalb der nächsten 10 Jahre an. Falls Sie Ihre Blutfettwerte (Cholesterin- und Triglyzerid-Werte), die in diesem Test abgefragt werden, nicht kennen, lassen Sie diese von Ihrem Arzt bestimmen. Liegt Ihr 10-Jahres-Risiko über 20% oder treffen mehrere Risikofaktoren auf Sie zu, sollten Sie sich regelmäßig von einem Facharzt für Innere Medizin (Internist) untersuchen und behandeln lassen. Komplikationen der KHK und des Herzinfarktes Als frühe Komplikationen, d. h. in den ersten 48 Stunden, gelten die elektrische Instabilität des Herzens mit Rhythmusstörungen und vor allem das Kammerflimmern, das bei 80 % der Patienten auftritt, die beim Infarkt am ,,Herzstillstand“ versterben, insbesondere in den ersten Stunden nach Infarkteintritt. Bei weiter bestehenden gefährlichen Rhythmusstörungen aus der Herzkammer können Herzchirurgen und Kardiologen auch einen Kardioverter-Defibrillator (AICD oder „Defi“), meist auch mit Schrittmacherfunktion, implantieren. Bei ausgeprägter Linksherzinsuffizienz und drohendem Herzversagen mit den Folgen der Lungenstauung und des Lungenödems sowie bei beginnendem kardiogenen Schock (10 - 15% der Fälle (Kammerflimmern und Pumpversagen sind die beiden häufigsten Todesursachen nach Infarkt) können Herzchirurgen notfallmäßig eine intraaortale Ballonpumpe (IABP) oder auch ein mechanisches Kreislaufunterstützungssystem (assist device) als letzte lebensrettende Maßnahme implantieren. Als spätere Komplikationen bei ausgedehntem Herzmuskelinfarkt kann ein Durchbrechen der Herzmuskelwand (Herzruptur) mit Bluterguß im Herzbeutel (Herzbeuteltamponade) auftreten, die notfallmäßig herzchirurgisch versorgt werden müssen. Auch eine Riß in der Herzscheidewand (Ventrikelseptumruptur, in der Echokardiografie nachweisbar) und ein Absterben von Teilen der Mitralklappe (Papillarmuskelnekrose/-abriß mit akuter hochgradiger Mitralinsuffizienz, die nur durch einen sofortigen Klappenersatz behoben werden kann) sind Spätkomplikationen. Sogar noch nach 6 Wochen kann es zur Ausbildung eines Herzwandaneurysmas (Aussackung der Narbe) bei 10% aller Infarktpatienten kommen. Komplikationen eines Aneurysmas sind Emboliegefahr mit der Folge eines Schlaganfalls, Linksherzinsuffizienz, Rhythmusstörungen und Ruptur des Aneurysmas mit Herzbeuteltamponade. Deshalb wird hier in einem herzchirurgischen Eingriff das Herzwandaneurysma resiziert. Allgemein beträgt die Wahrscheinlichkeit, im Laufe des Lebens eine KHK zu entwickeln, für Männer nahezu 50%, für Frauen 32%. Anzeichen & Symptome eines Herzinfarkts Ein Herzinfarkt tritt für den Betroffenen meist überraschend auf. Leitsymptom ist der Brustschmerz, der überwiegend hinter dem Brustbein lokalisiert ist. Typisch sind plötzliche, oft in Ruhe auftretende, länger als 15-20 Minuten anhaltende und eventuell auch rasch zunehmende Schmerzen sowie ein Engegefühl und starker Druck im Brustkorb. Die Schmerzen strahlen häufig in die Arme (vermehrt links), in die Schultergegend, in den Unterkiefer oder in den Oberbauch aus. Der Infarktschmerz wird vielfach als unerträglich, vernichtend oder mit dem Gefühl, die Brust werde von einem Schraubstock eingezwängt, beschrieben. Charakteristisch ist auch, dass der Schmerz länger anhält als ein gewöhnlicher Angina-pectoris-Anfall . Die Patienten klagen neben dem ausgeprägten Gefühl der Brustenge, Atemnot, über Todesangst und starke Unruhe. Begleitend treten häufig Schwitzen, Übelkeit und Erbrechen auf. Oft sinkt der Blutdruck, allerdings kann er aufgrund der Stresssituation bzw. der Ausschüttung von Stresshormonen (Adrenalin) auch erhöht bzw. normal sein. Je größer der Infarkt ist, umso schwerer sind in der Regel die auftretenden Symptome. Beschwerdebild gleich sich nicht - Frauen leiden anders Doch nicht alle Betroffenen haben die Beschwerden in gleicher Form. Bei Frauen können die typischen Warnzeichen z.B. einen anderen Charakter haben. So werden von ihnen oft vorrangig Schmerzen im Oberbauch, verbunden mit Übelkeit und Erbrechen, angegeben. Manche Herzinfarkte verursachen auch keine („stummer Infarkt"), nur geringe oder untypische Symptome und werden erst nachträglich diagnostiziert, meist anlässlich einer EKG-Untersuchung. Diese Patienten sind häufiger zuckerkrank als Patienten mit charakteristischen Symptomen. Erste Hilfe Bei dem leisesten Verdacht auf einen Infarkt sollte sofort der Notarzt über den Notruf 112 oder die örtliche Notrufnummer alarmiert werden! Jede Minute zählt! Der Umweg über den Hausarzt kostet wertvolle Zeit. Wichtig ist es, im Telefonat den Verdacht auf Herzinfarkt zu äußern. Bis zum Eintreffen des Notarztes sollten Hilfeleistende den Betroffenen beruhigen. Damit der Patient besser atmen kann, gilt es den Oberkörper hoch zu lagern und enge Kleidung wie etwa Kragen oder Krawatte zu öffnen. Im Falle eines Kreislauf-Stillstands, also wenn der Patient bewusstlos, keine Atmung zu erkennen bzw. kein Puls tastbar ist, muss sofort mit einer Herzdruckmassage und der Mund-zu-Mund/Nase-Beatmung begonnen werden. Akute lebensbedrohliche Komplikationen Der gefährlichste Zeitraum für Komplikationen sind die ersten 48 Stunden nach dem Akutereignis! Eine ständige Überwachung auf der Intensivstation ist daher in dieser Akutphase unbedingt notwendig. Lebensgefährliche Herzrhythmusstörungen Etwa die Hälfte der Patienten mit akutem Herzinfarkt stirbt, bevor sie das Krankenhaus erreicht. Ursache ist in den meisten Fällen eine schwere Herzrhythmusstörung, das so genannte Kammerflimmern. Die extrem erhöhte Herzschlagfrequenz führt zum funktionellen Herzstillstand. Beim Kammerflimmern müssen sofort lebensrettende Maßnahmen eingeleitet werden. Dazu zählen eine unverzügliche Herzdruckmassage und der Einsatz eines Stromstoßgeräts (Defibrillator). Herzleistungsschwäche Da in den meisten Infarkt-Fällen die linke Herzkammer, die die wesentliche Pumpleistung erbringen muss, betroffen ist, kann sich noch im akuten Stadium oder aber im weiteren Verlauf eine Herzschwäche (Herzinsuffizienz) entwickeln. Die schwerste Form des Pumpversagens ist der kardiogene Schock. Führendes Symptom der Herzschwäche ist die Atemnot. Sie kommt dadurch zustande, dass sich Blut von der Infarktgeschädigten Herzkammer in die Lunge zurück staut und sich hierdurch die Sauerstoffaufnahme verschlechtert. Weitere Akutkomplikationen Das absterbende Herzmuskelgewebe im Infarktbereich ist, so lange sich noch kein Narbengewebe ausgebildet hat, gegenüber (Blut-)Druckbelastungen weniger widerstandsfähig als im Normalzustand. So ist ein Einriss (Ruptur) der Herzwand im Infarktbereich eine mögliche Akutkomplikation des Infarktes - mit unmittelbarer Todesfolge. Eine schwere Störung der Pumpfunktion der linken Herzkammer kann auch eintreten, wenn der muskuläre Halteapparat der linken Herzklappe (Mitralklappe) vom Infarkt betroffen ist (akute Mitralklappeninsuffizienz). Die resultierende Schlussunfähigkeit der Mitralklappe bedeutet so viel Mehrarbeit für die Herzkammer, dass deren Leistungsfähigkeit deutlich nachlässt. Spätkomplikationen Die Entwicklung einer chronischen Herzschwäche ist die häufigste Spätkomplikation nach einem erlittenen Herzinfarkt. Nach überstandener Akutphase und abgeschlossener Narbenbildung stellt sich allmählich heraus, wie viel arbeitsfähiges Herzmuskelgewebe noch erhalten ist. Dieses versucht sich, durch strukturelle Veränderungen der Mehrbelastung anzupassen. Am Ende dieses mit einer Vergrößerung der Herzkammer einhergehenden Prozesses steht oft die chronische Herzschwäche. Gelegentlich bildet sich im Bereich der Infarktnarbe eine bis faustgroße Auswölbung (Aneurysma). Wenn ein solches Aneurysma die Pumpfunktion der Herzkammer zu sehr schwächt, kann herzchirurgisch eine Beseitigung dieses Narbengewebes versucht werden. Weitere häufige Spätkomplikationen sind vor allem Herzrhythmusstörungen, aber auch wieder auftretende Angina-pectoris-Anfälle. Die Wahrscheinlichkeit einen erneuten Herzinfarkt zu erleiden, ist deutlich erhöht. Untersuchungen & Diagnose Aufgrund der vielfältigen und oft nicht eindeutig zuzuordnenden Beschwerden ist es manchmal schwierig, einen Herzinfarkt sofort zu erkennen. Es können sich andere schwerwiegende Erkrankungen dahinter verstecken, die ähnliche Symptome aufweisen und auch als absolute Notfälle gelten. In der Akutsituation müssen daher verschiedene Differentialdiagnosen berücksichtigt werden. Dazu zählen beispielsweise eine Herzbeutelentzündung (Perikarditis), ein Einriss der großen Körperschlagader (Aortendissektion), eine Lungenembolie, ein Pneumothorax, eine Lungenentzündung, eine akute Bauchspeicheldrüsenentzündung oder eine Gallenkolik. Diagnostische Maßnahmen: Zur Diagnosefindung werden gewöhnlich folgende Untersuchungen durchgeführt: Elektrokardiografie: Die Elektrokardiografie, d.h. die Messung der Herzstromkurve, ist das wichtigste Untersuchungsverfahren bei einem Infarkt-Verdacht. Die Darstellung der Herzstromkurve, das Elektrokardiogramm (EKG), kann im Falle eines Infarkts über die Lokalisation sowie über den Zeitpunkt des Infarkteintritts gewisse Auskunft geben. Hilfreich für die Diagnosestellung sind alte EKG-Befunde, die der Arzt zum Vergleich heranziehen kann. Das EKG ist für die Diagnose des akuten Herzinfarkts besonders aussagekräftig, wenn ein so genannter transmuraler Infarkt (Infarkt, der den Herzmuskel von der äußeren bis zur inneren Schicht erfasst) vorliegt. Dies ist immer dann der Fall, wenn ein bestimmter Abschnitt der EKG-Kurve, die so genannte ST-Strecke, bogenförmig angehoben ist. Dieser Infarkt wird als ST-Hebungsinfarkt bezeichnet. Schwieriger ist die Infarktdiagnose, wenn trotz typischer Infarktschmerzen die ST-Strecke nicht angehoben ist. Bei diesem NichtST-Hebungsinfarkt (NSTEMI) kann der Arzt nur dann die Diagnose „Herzinfarkt" stellen, wenn spezielle „Herzenzyme" (s. auch Laboruntersuchungen) bei der Blutuntersuchung positiv sind. Die Unterscheidung zwischen beiden Infarkttypen hat besondere Bedeutung für die Wahl der Soforttherapie. Bestätigt sich der Infarkt-Verdacht ist in der Akutphase eine kontinuierliche EKG-Überwachung am Monitor notwendig, um mögliche Komplikationen wie Herzrhythmusstörungen frühzeitig zu erkennen und behandeln zu können. Körperliche Untersuchung: Typischerweise wirkt ein Herzinfarkt-Patient blass, ängstlich, klagt über Übelkeit und neigt zu kalten Schweißausbrüchen. Blutdruck und Pulsfrequenz sind erhöht. Kollaps, Bewusstlosigkeit und Herz-KreislaufStillstand können bei Betroffenen mit schwer wiegenden Herzrhythmusstörungen wie Kammerflimmern auftreten. Bezeichnend für die Diagnose „Herzinfarkt" ist auch, dass die Schmerzen durch Ruhe bzw. das gefäßerweiternde Medikament Nitroglycerin (Spray) nicht oder kaum beeinflussbar sind. Bei der Untersuchung mit dem Stethoskop („Hörrohr") versucht der Arzt, mögliche Komplikationen zu erkennen: außerhalb des Grundrhythmus vorzeitige Herzschläge (Extrasystolen); sie treten häufig bei einem Infarkt auf feuchte Rasselgeräusche über den Lungen bei linkseitiger Herzschwäche (Linksherzinsuffizienz) mit Lungenstauung/Lungenödem (Blutflüssigkeit im Lungengewebe) auffällige Herzgeräusche als Hinweis auf ein Herzklappenproblem (Mitralklappeninsuffizienz) „Perikardreiben" bei einer Entzündung des Herzbeutels (Pericarditis) Laboruntersuchungen: Im Blut sind bei akutem Herzinfarkt bestimmte Substanzen erhöht. Sie unterscheiden sich hinsichtlich ihrer Empfindlichkeit und Aussagekraft (Spezifität) für einen Infarkt, ferner hinsichtlich des zeitlichen Verlaufs von Anstieg, höchstem Wert und Abfall der Konzentration. Daraus lassen sich Rückschlüsse auf den Zeitpunkt des Infarktbeginns und die Größe des Infarktgebietes ziehen. Spezifische Parameter: Troponin I und T: Dieses Enzym steigt bereits 3 Stunden nach Infarktbeginn an und ist der erst mögliche Labornachweis für eine Herzmuskelschädigung. Die Troponin-Bestimmung wird nach 6-12 Stunden wiederholt. Liegt ein Anstieg von Troponin I oder T ohne die typischen EKG-Veränderungen vor, spricht man von einem „Nicht-STHebungsinfarkt (NSTEMI)" (s. auch Elektrokardiografie). Gesamt-CK (Creatinin-Kinase) und CK-MB-Anteil: Diese Enzyme steigen im Blut bei Schädigungen der Herz- und Skelettmuskulatur an. Die Höhe des CKAnstieges und die Infarktgröße hängen miteinander zusammen. Beträgt der CK-MB-Anteil zwischen 6 und 20% der Gesamt-CK spricht dies für eine Schädigung des Herzmuskels. Bildgebende Befunde: Echokardiografie: Die Ultraschalluntersuchung des Herzens (Echokardiografie) (Link zu Untersuchungsmethoden) ist ein aussagekräftiges, nicht-invasives und für den Patienten schonendes Verfahren, welches schnell durchführbar ist. Die Echokardiografie liefert vor allem in der Akutphase und in der Folgezeit wichtige Informationen über die Größe und Funktion der vom Infarkt betroffenen Herzkammer sowie über die Herzklappenfunktion. Koronarangiografie/Katheteruntersuchung: Dieses invasive Verfahren ist eine äußerst wichtige Methode in der Herzinfarkt-Diagnostik und -Therapie. Dabei wird in der Regel ein großes arterielles Gefäß in der Leistengegend oder Ellenbeuge punktiert und über diesen Zugang ein Katheter in die Herzkranzgefäße geschoben. Über den Katheter wird jodhaltiges Kontrastmittel in die Koronargefäße gespritzt. Dadurch werden die Gefäße, Engstellen und Gefäßverschlüsse auf dem Röntgen-Bildschirm sichtbar gemacht. Die Koronarangiografie soll so schnell wie möglich, d.h. möglichst innerhalb von 90 Minuten nach Infarkteintritt durchgeführt werden, um durch Wiedereröffnung des verschlossenen Infarktgefäßes Herzmuskelgewebe vor dem Absterben zu retten. Magnetresonanztomografie (MRT) und Computertomografie (CT): Die Magnetresonanztomografie (MRT) und die Computertomografie (CT) gewinnen zunehmend an Bedeutung als nicht-invasive Methoden zur Darstellung der Herzkranzgefäße und zur Beurteilung der Infarktgröße. Im akuten Infarktstadium hat jedoch die invasive Kathetertechnik wegen der damit verbundenen Therapiemöglichkeit (Ballondilatation) den Vorrang. Behandlung eines Herzinfarktes Bei der Durchführung der Therapie gilt: Jede Minute zählt - „time is muscle"! Je schneller sie eingeleitet wird, desto mehr Herzmuskelgewebe kann vor dem Untergang gerettet werden, weniger Komplikationen treten auf und die Gefahr einer chronischen Herzschwäche wird vermindert. Die Prognose hängt daher entscheidend davon ab, wie schnell der Notarzt eintrifft und wie weit der Patient von einem Krankenhaus entfernt ist. Auf dem Land sind die Anfahrtswege beispielsweise oft lang, hier ist manchmal der Transport mit einem Hubschrauber notwendig. Erstmaßnahmen: Ist der Notarzt eingetroffen, werden vor Ort folgende Erstmaßnahmen eingeleitet: Lagerung mit angehobenem Oberkörper Sauerstoffzufuhr über eine Nasensonde Legen eines venösen Zuganges, um darüber Medikamente zu verabreichen Anschließen des Patienten an ein EKG bzw. Monitor mit Überwachung der Herzfrequenz, des Herzrhythmus, der Sauerstoffsättigung und des Blutdruckes Defibrillationsbereitschaft des Rettungsteams Gabe von Medikamenten (abhängig von der Standardmedikation des Patienten): Nitroglycerin (1 Kapsel unter die Zunge (nicht bei Blutdruck unter 90mmHg!) oder 2 Sprühstöße) Heparin, Azetylsalizylsäure, Clopidogrel zur Verhinderung neuer Thrombenbildung Betablocker bei erhöhter Pulsfrequenz (Tachykardie) Morphin oder Diazepam (Valium), um den Patienten zu beruhigen und die Schmerzen zu nehmen ggf. Medikamente (Metoclopramid oder Triflupromazin) gegen Übelkeit und Erbrechen Atropin bei sehr langsamen Puls Wiedereröffnung des betroffenen Herzgefäßes (Reperfusionstherapie) Die weitere Therapie hängt von der Ausstattung des angesteuerten Krankenhauses ab und sollte innerhalb der ersten 90 Minuten nach Schmerzbeginn erfolgen, um eine Infarktausdehnung zu verhindern. Ziel ist es, eine Wiedereröffnung (Reperfusion) des verschlossenen Gefäßes zu erreichen. Ist eine kardiologische Abteilung mit einem Herzkatheterlabor vorhanden, wird daher in der Regel umgehend eine Koronarangiografie mit Ballondilatation/PTCA und Stentimplantation eingeleitet. D.h. nach der Aufdehnung der Herzkranzgefäße (=Ballondilatation/PTCA) wird eine Gefäßstütze aus Edelstahl (=Stent) an der Engstelle platziert, um einen erneuten Verschluss zu verhindern. Die innerhalb von 60-90 Minuten nach Schmerzbeginn durchgeführte Ballondilatation/PTCA gilt bei akutem Herzinfarkt als Therapie der ersten Wahl. Wird der Patient in ein Krankenhaus ohne diese Ausstattung gebracht, sollte er in der Regel innerhalb der ersten 3 Stunden in ein kardiologisches Zentrum verlegt werden. Ist dies nicht möglich, ist innerhalb der ersten 3 Stunden die Therapie der Wahl die konservative (Thrombo)Lyse. Dabei wird versucht, mit intravenös verabreichten Medikamenten (Fibrino- bzw. Thrombolytika) das Blutgerinnsel aufzulösen, so dass die Durchblutung des Gefäßes wieder funktioniert. Gelingt dies nicht, kann immer noch eine Ballondilatation/PTCA innerhalb der ersten 12 Stunden erfolgen. Besonderheiten im therapeutischen Vorgehen: Bei Patienten mit so genannten Nicht-ST-Hebungsinfarkten (NSTEMI) - sichtbar im EKG - ist ein Nutzen der unverzüglichen Reperfusionstherapie (Ballondilatation/PTCA) nicht belegt, eine Lyse-Therapie darf nicht erfolgen. Es ist daher unmittelbar nach Diagnosestellung eine antithrombotische Therapie mit Azetylsalizylsäure und Clopidogrel sowie Heparin einzuleiten. Eine Herzkatheteruntersuchung sollte laut der Leitlinien der kardiologischen Fachgesellschaften innerhalb von 48 Stunden erfolgen. Weitere Maßnahmen: Nach erfolgreicher Akuttherapie wird der Patient je nach Kreislaufstabilität noch mindestens für 2-3 Tage auf der Intensivstation überwacht. Die Überwachung beinhaltet ein kontinuierliches Monitoring von EKG und Blutdruck. Die medikamentöse Weiterbehandlung besteht gewöhnlich in: Azetylsalizylsäure (ASS), nach Stent in Kombination mit Clopidogrel, ACE-Hemmer oder AT1-Antagonisten, Betablocker und Cholesterinsenker (Statine). Weiter erhält der Patient leichte Kost und wird unter krankengymnastischer Anleitung allmählich mobilisiert. Verlauf und Rehabilitation Bei unkompliziertem Verlauf beträgt der Krankenhausaufenthalt zwischen 7 und 14 Tagen. Danach wird eine Anschlussheilbehandlung in einer Rehabilitationsklinik oder einem ambulanten Therapiezentrum durchgeführt. Dort stehen Bewegungstherapie, Gesundheitserziehung und psychische Stabilisierung auf dem Programm. Weiter empfiehlt sich die Teilnahme an ambulanten Herzgruppen, um die Wiedereingliederung ins Alltags- und Berufsleben zu erleichtern. Alle Infarkt-Patienten sollten, wenn keine Kontraindikationen vorliegen, d.h. nichts gegen die Einnahme spricht, dauerhaft folgende Medikamente nehmen: Betablocker Azetylsalizylsäure (ASS) Cholesterinsenker (Statine) ACE-Hemmer oder AT1-Antagonisten Diese Präparate verbessern die Prognose und reduzieren die Gefahr eines erneuten Infarktes. In jedem Fall sollten Patienten nach einem überstandenen Herzinfarkt sich regelmäßig von ihrem Internisten bzw. Kardiologen durchchecken lassen. Wichtiger Hinweis Sobald der Verdacht auf einen Herzinfarkt vorliegt, dürfen keine Medikamente mehr intramuskulär verabreicht werden. Dies würde eine eventuell anstehende Lyse-Therapie verhindern, da es dann zu kräftigen Blutungen in dem betreffenden Muskel kommen kann. Quellenangabe: 1. Wikipedia 2. www.internisten-im-netz.de 3. Deutsche Herzstiftung Weitere wichtige Informationen gibt es bei folgenden Links http://www.dgk.org Deutsche Gesellschaft für Kardiologie, -Herz- und Kreislaufforschung http://www.cardionews.de Cardio-News, Online-Zeitschrift der Deutschen Gesellschaft für Kardiologie, -Herz- und Kreislaufforschung http://www.dgk.org/leitlinien Diagnostik- und Therapie-Leitlinien der Deutschen Gesellschaft für Kardiologie, -Herz- und Kreislaufforschung http://www.paritaet.org/hochdruckliga/indexv4.htm Homepage der Deutschen Liga zur Bekämpfung des hohen Blutdruckes e.V., Deutsche HypertonieGesellschaft http://www.netdoktor.de/selbsthilfe_themen.htm Selbsthilfegruppen http://www.medizin.de Suchmaschine Medizin/Kardiologie im Internet http://chdrisk.uni-muenster.de/framingham.php?iSprache=2&iVersion=1&iSiVersion=0 Individuelle Risikoermittlung für Herzinfarkt und KHK nach dem Framingham-Schema http://chdrisk.uni-muenster.de/calculator.php?iSprache=2&iVersion=1&iSiVersion=0 Individuelle Risikoermittlung für Herzinfarkt und KHK nach dem PRROCAM-Schema