FACHRICHTLINIE Nr. 11 MRSA - Institut für Krankenhaushygiene
Werbung

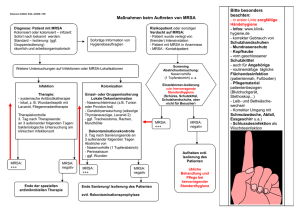
FACHRICHTLINIE Nr. 11 MRSA 1. Erreger Der Methicillin sensible Staphylococcus aureus (MSSA) ist ein fakultativ pathogener Keim, der bei einem Drittel der Bevölkerung vor allem im Nasenvorhof zeitweise oder dauerhaft als Kolonisationskeim zu finden ist. Der Methicillin resistente Staphylococcus aureus (MRSA- Resistenz gegen die Markersubstanzen Methicillin/Oxacillin/Cefoxitin) tritt als fakultativ pathogener Erreger derzeit in drei Varianten auf: • • • ha-MRSA (hospital associated/acquired MRSA ca- MRSA (community associated MRSA) la- MRSA (livestock associated MRSA) Derzeit ist der ha- MRSA sowohl in medizinischen Einrichtungen als auch in Pflegeeinrichtungen bedeutsam und führt bei Transmissionen überwiegend zu Kolonisation der Haut und Schleimhaut. MRSA kolonisierte Patienten haben nach aktueller Studienlage ein mindestens 4-fach erhöhtes Risiko einer konsekutiven MRSA Infektion. Bei Patienten mit vorbestehenden Komorbiditäten ist im Falle einer Kolonisation sogar in bis zu 30 % im Verlauf mit einer MRSA- Infektion zu rechen. Der ca- MRSA findet seinen Ausgang zumeist im ambulanten Bereich. Eine verbesserungswürdige Standardhygiene insbesondere bei Menschen sozialer Randgruppen, enge körperliche Kontakte (Saunabesuche, Sportklubs), Auslandsaufenthalte sowie auch die Zugehörigkeit zur MSM- Szene (Men who have sex with Men) forcieren deren Verbreitung. Zudem hat ca- MRSA die Eigenschaft aufgrund des Panton-Valentin-Leucocidins (PVL) in die Haut einzudringen und u.a. Furunkulosen, Abszesse bis hin zur nekrotisierenden Fasciitis hervorzurufen. Der la- MRSA ist zumeist außerhalb von Krankenhäusern, vor allem in der Landwirtschaft bei der Masttierhaltung (Mastbetrieb, Schlachtbetriebe, etc.)-, als auch bei in diesen Betrieben tätigen Personen nachzuweisen. Die Grenzen der hier dargestellten MRSA-Varianten sind nicht fest, sondern MRSA Stämme können durch besiedelte Patienten zwischen Krankenhaus und Allgemeinbevölkerung ausgetauscht werden bzw. auch aus der Bevölkerung (ca-MRSA; la-MRSA) ins Krankenhaus importiert werden. Der Resistenzmechanismus des MRSA beruht auf einer mecA-Gen-vermittelten Resistenz gegen alle Penicilline, Cephalosporine der 1. bis 4. Generation und Carbapeneme (Ausnahme: MRSAwirksame Cephalosporine z.B. Ceftarolin), die durch die Bildung eines zusätzlichen Penicillinbindeproteins (PBP2a) mit nur geringer Affinität zu ß-Laktam-Antibiotika bedingt ist. Häufig sind bei in Krankenhäusern zirkulierenden MRSA-Stämmen zusätzliche Antibiotikaresistenzen gegen verschiedene weitere Antibiotikaklassen (z.B. Makrolide, Chinolone, Lincosamide, Tetracycline) zu finden. Im Falle eines Nachweises von MRSA ist es aus krankenhaushygienischen und therapeutischen Aspekten wichtig, zwischen einer (asymptomatischen) Besiedelung (Kolonisation) und einer symptomatischen Infektion zu unterscheiden. © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 1 / 10 FACHRICHTLINIE Nr. 11 2. Übertragungsweg MRSA sind in der Lage in der unbelebten Umgebung des Patienten und im Staub über Wochen bis Monate (7 Tage bis 7 Monate) zu persistieren. MRSA kann nicht nur bei direktem Kontakt mit dem Patienten, sondern auch bei Kontakt mit kontaminierten Gegenständen oder Oberflächen der Patientenumgebung übertragen werden. Als wichtigster Übertragungsweg ist hierbei die direkte/indirekte kontaktassoziierte Übertragung über die Hände zu erachten. Die regelrechte und indikationsgemäße Durchführung der Händehygiene (s. FRL 01) kann diesen Übertragungsweg unterbrechen. Zudem kann MRSA bei nasaler oder pharyngealer Besiedelung oder bei Infektionen der tieferen Atemwege durch Tröpfchen übertragen werden. Bei großflächigen, nicht abgedeckten Wunden sowie schuppenden Dermatosen ist ebenso mit der Freisetzung MRSA- tragender Partikel zu rechnen. Die genaue Transmissionsdosis von MRSA ist unbekannt, aber eine Menge von 100 KBE (koloniebildende Einheiten) beim Eintrag in eine offene Wunde oder Hautdefekt scheint für eine daraus resultierende Infektion ausreichend. 3. Erregernachweis Screening: MRSA-Screening dient der Identifizierung asymptomatischer MRSA-Träger, um im Rahmen eines Maßnahmenbündels zur Vermeidung nosokomialer Übertragung, möglichst zeitnah adäquate Hygienemaßnahmen und Dekolonisierungsmaßnahmen einleiten zu können. In Anlehnung an die Screening- Empfehlungen des RKI soll gemäß aktueller Risikostratifizierung ein Screening bei folgenden Indikationen (Risikopatienten, Kontaktpatienten, Risikointerventionen) erfolgen, um bereits die aus der vorstationären Ära mitgebrachten MRSA- Fälle zu erkennen. Ein Patient mit einer MRSA- Anamnese hat ein fünf Mal höheres Risiko auch Jahre nach Feststellung der MRSA- Kolonisation erneut bei stationärer Aufnahme als besiedelt diagnostiziert zu werden als ein Patient ohne MRSA- Anamnese. Studien in Langzeitpflegeeinrichtungen zeigen, dass MRSA-positive Bewohner in den meisten Fällen eine reine Kolonisation ohne Anzeichen einer Infektion aufweisen. Abstriche: • • • Nasenvorhöfe (beidseits-gepoolt) Mund-Rachen Haut (Axilla, Haargrenze, Leiste, Perineum) Höchste Sensitivität bei der Kombination von: Nase/Rachen, keratinisierter Haut und Perineum Optional: • • • © IKM 2015 Wunden Austrittsstellen von Drainagen, Stomata und Kathetern Trachealsekret (bei Intubation) FRL 11: MRSA /Version 4.0 Seite 2 / 10 FACHRICHTLINIE Nr. 11 Untersuchungsart (Indikation s. u.): • Molekularbiologisch (PCR) • Mikrobiologisch (Kultur) Risikopatienten: • Patienten mit bekannter MRSA- Anamnese • Häufig hospitalisierte Patienten (mehr als zweimal innerhalb der letzten 12 Monate) • Patienten aus medizinischen Einrichtungen mit bekannter MRSA- Problematik • Patienten mit chronischen Wunden • Patienten mit Devices (=Zugänge, z.B. PEG, ZVK, HWK, etc.) • Dialysepflichtige Patienten • Patienten mit Sepsis, Pneumonie oder/und schwerer Wundinfektion innerhalb der letzten 6 Monate (Antibiotikatherapie) • Patienten aus der Landwirtschaft mit Schweinemasthaltung • (Übernahme)Patienten aus Ländern mit bekannt hoher MRSA- Prävalenz Kontaktpatienten: Definition: Mobile Patienten, die länger als 24 Stunden mit dem Indexpatienten im gleichen Zimmer untergebracht waren. Ein Screening dieser Patienten erfolgt nach ärztlicher Anordnung bzw. nach Rücksprache mit der Krankenhaushygiene. Abstriche: siehe oben Risikointerventionen: • Orthopädie (Implantation von alloplastischem Material) • Herzchirurgie • Dialyse • (Abteilungen mit bekannt erhöhter, postinterventioneller MRSA- Inzidenz) Durchführung: PCR (molekularbiologisch): • • Bei Aufnahmescreening Bei vermutetem Ausbruchsgeschehen MERKE: Nach molekularbiologischem (PCR) Erstnachweis ist immer ein mikrobiologischkultureller Nachweis (Antibiogramm, Typisierung) durchzuführen. © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 3 / 10 FACHRICHTLINIE Nr. 11 Folgeuntersuchungen: Bei bereits bekannten MRSA- Patienten ist nur der mikrobiologisch- kulturelle Nachweis sinnvoll, da mittels PCR unter Umständen auch nur MRSA- Bruchstücke von bereits avitalen Bakterien nachgewiesen werden und somit falsch- positive Befunde entstehen können. Wann: • • 2 Tage nach Eradikation 1 x / Woche f. alle Intensivpatienten bzw. Risikopatienten • Vorangegangener Kolonisations- bzw. Infektionsort Wo: Durchführung: • Kultur • Keine PCR unter Eradikationsmaßnahmen! Patienten, bei denen im Rahmen der mikrobiologischen Routine-Diagnostik MRSA entdeckt wird: In Ergänzung zur Nachweislokalisation wird auf ärztliche Veranlassung die Durchführung folgender Kontrollabstriche empfohlen: • Rachen, keratinisierte Haut und Perineum • Wunden, Hautläsionen • Austrittsstellen von Drainagen, Stomata und Kathetern • Trachealsekret (bei Intubation) Durchführung: • PCR 4. Hygienemaßnahmen Hygienische Händedesinfektion: s. FRL 01 Information: • Information an alle Mitarbeiter (alle Berufsgruppen!!!) • Bei diagnostischen/therapeutischen Maßnahmen sowie bei Verlegung des Patienten Information der Kontaktpersonen, -station (Transportdienst, Rettung, Ambulanz, Station, etc.) • Information der Besucher (s. „Information für Patienten und Angehörige zu multiresistenten Erregern“) © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 4 / 10 FACHRICHTLINIE Nr. 11 Schutzkleidung: • Flüssigkeitsdichte Einmalschürze (Einmalschutzkittel) bei erwartetem Kontakt mit Sekreten, und/oder Blut bzw. langärmeliger flüssigkeitsdichter Einmalschutzkittel bei geplanten Tätigkeiten mit engem Körper-(Patienten)kontakt • Flüssigkeitsdichter Einmalschutzkittel oder Einmalschürze sind patientenbezogen und einmalig zu verwenden • Nach Ablegen von Einmalschutzkittel oder Einmalschürze ist eine hygienische Händedesinfektion durchzuführen Handschuhe: • Einmalhandschuhe bei erwartetem Kontakt mit Sekreten, Exkreten und/oder Blut patientenbezogen verwenden • Vor dem Anziehen und nach dem Ablegen der Einmalhandschuhe ist eine hygienische Händedesinfektion durchzuführen (s. FRL 01) Mund-, Nasenschutz (MNS): • Bei MRSA- Nachweis im Nasen-Rachenraum und gleichzeitig bestehender Atemweginfektion des Patienten sowie bei starkem Hustenreiz anderer Genese (z.B. Asthma, COPD, starker Raucher, Cystische Fibrose, etc.) • Bei großflächigen, nicht abgedeckten Wunden und stark schuppenden Dermatosen • Bei Tätigkeiten mit möglicher Tröpfchenbildung (z. B. Absaugung, Intubation, Atemtherapie, etc.) • Nach Ablegen des MNS ist eine hygienische Händedesinfektion durchzuführen Reinigung-, und Desinfektion: • MRSA werden sicher durch alle Desinfektionsmittel mit nachgewiesener bakterizider Wirksamkeit, unter der Berücksichtigung der vorgegebenen Einwirkzeit, inaktiviert • Tägliche Wischdesinfektion der patientennahen (Handkontakt-) Flächen (Nachttisch, Türgriffe etc.) und des Bodens bzw. nach potentieller Kontamination • Medizinische Geräte (Stethoskope, Blutdruckmessgeräte, etc.) mit direkten Patientenkontakt patientenbezogen verwenden bzw. unmittelbar nach Gebrauch desinfizieren • Wäsche direkt im Zimmer in einen entsprechenden Wäschesack geben und verschließen. Bei potentieller Durchnässung ist ein flüssigkeitsdichter Übersack zu verwenden • Gebrauchte Instrumente direkt im Zimmer in einem geschlossenen Behälter entsorgen Räumliche Isolierung (s. FRL 38): • Die Kontaktisolierung (Einzel oder Kohorte) von Patienten mit MRSA- Nachweis wird generell empfohlen • MRSA positive Patienten mit sezernierenden Erkrankungen, offenen Wunden, unkontrollierter Diarrhoe, frischen Stomata sowie komplett fehlender Compliance sind zu isolieren © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 5 / 10 FACHRICHTLINIE Nr. 11 • Frisch operierte Patienten mit noch liegenden Drainagen und sezernierenden Wunden als auch immunsupprimierte Patienten sind nicht mit MRSA infizierten / kolonisierten Patienten in einem Zimmer unterzubringen MERKE: • Die räumliche Abtrennung von Patienten mit multiresistenten Erregern ist lediglich ein Element in einem Bündel von Einzelmaßnahmen. Wenn z.B. Hände vor und nach Patientenkontakt nicht desinfiziert werden und Handschuhe sowie Schutzausrüstung nicht patientenbezogen verwendet werden, kann auch kein Einzelzimmer helfen. Maßnahmen in Operationssälen und Eingriffsräumen: • Keine besondere Reihenfolge aus infektionspräventiven Aspekten notwendig • Kein Wechsel der Dienst-, und Bereichskleidung (außer nach Kontamination) • Normale Desinfektion der Oberflächen. Nach Auftrocknen sofortige Wiederbenutzung des Untersuchungs-, Behandlungs-, Eingriffs-, OP- Raumes möglich. Infektionspräventive Maßnahmen gelten für alle Erreger! Personal als MRSA- Träger • Personalscreening nur nach Rücksprache mit der Krankenhaushygiene • Nachweis als Momentaufnahme, in der Regel keine dauerhafte Besiedelung (CAVE: z.B. Dermatosen an den Unterarmen) • Zur epidemiologischen Abklärung ist die Typisierung der nachgewiesenen Erreger notwendig (Kultur) Transport / Verlegung von MRSA- Patienten • Information s.o. • Sezernierende Wunden sind dicht zu verbinden • Das Bett ist vor Transfer frisch zu überziehen • Bei Kolonisation / Infektion des Respirationstraktes und starkem Husten (s.o.) sollte der Patient einen Mund-, Nasenschutz verwenden • Nach dem Transport ist das Transportmittel einer Wischdesinfektion zu unterziehen • Nach dem Transport muss der Transportdienst eine Händedesinfektion durchführen 5. Sanierung/Dekolonisierung Die Sanierung dient dazu, eine Infektion des Patienten zu verhindern, die generelle MRSA- Last zu senken und somit die Wahrscheinlichkeit einer MRSA-Transmission im Krankenhaus auf andere Patienten zu minimieren. Patienten mit MRSA-Besiedelung haben ein höheres Risiko, dass eine Kolonisierung zu einer MRSA-Infektion führt und konsekutiv eine erhöhte MRSA assoziierte Mortalität. © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 6 / 10 FACHRICHTLINIE Nr. 11 Dekolonisierungsmaßnahmen während des Krankenhausaufenthalts können zu einer dauerhaften MRSA-Sanierung führen, langfristig liegt der Erfolg einer MRSA-Eradikation bei ca. 60%. Bei ca. 40% der primär erfolgreich behandelten Patienten ist MRSA in späteren Nachuntersuchungen (innerhalb von 6 Monaten) wieder nachweisbar, wobei es sich hier in erster Linie um Neubesiedelungen und nicht um ein Versagen der Eradikation handelt. Bei Patienten spielt die Bewertung von Risikofaktoren wie Hautläsionen, die Anwesenheit von körperfremden Materialien, mehrere besiedelte Körperstellen sowie Antibiotikatherapie, die nicht gegen MRSA gerichtet ist, für den Erfolg einer Sanierungsmaßnahme eine entscheidende Rolle. Die Dekolonisierungsmaßnahmen erfolgen generell nur auf ärztliche Veranlassung! Nasale Dekolonisierung: Die nasale Dekolonisierung erfolgt mit topisch zu applizierenden Antibiotika bzw. Antiseptika nur auf ärztliche Veranlassung. Mupirocin ist das am besten untersuchte topische Antibiotikum und führt in 90% der Fälle zu einer erfolgreichen Eradikation. Schema: Mupirocin- Nasensalbe (Bactroban ®) 3 x täglich über 5 Tage Bei nachgewiesener Mupirocin-Resistenz kann auf folgende alternativ Präparate ausgewichen werden. Alternativpräparate: • Betaisodona® (z.B. Spray 1,25% f. die Nase, magistrale Zubereitung) • Octenisept® (Octenilin®), (derzeit keine Zulassung als Arzneimittel, sondern als Kosmetikum, daher ausschließlich evidenz-basierter „Off-Label-use“ möglich) • PVP-Iod-Salbe (Braunovidon® Salbe ) • Prontoderm Nasal Gel ® (Polyhexanid-Betain-Komplex) • Fucidine® (Fusidinsäure) Entsprechend aktueller Studien gibt es einen Hinweis darauf, dass Chlorhexidin- bzw. Polyhexanid-haltige Präparate durch Mucin im Nasensekret inaktiviert werden können. Oropharyngeale Dekolonisierung: Bei Besiedelung im Rachen kommen antiseptische Gurgellösungen zum Einsatz. Schema: • 3 x täglich über 5 Tage Nach jedem Zähneputzen bzw. jeder Mundpflege wird der Mund, insgesamt mindestens dreimal täglich mit der verordneten antiseptischen Lösung ausgespült (eine Minute im Mund behalten, © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 7 / 10 FACHRICHTLINIE Nr. 11 dann im Rachen gurgeln und ausspucken, anschließend ca. 10 min nicht essen und trinken). Bei intubierten Patienten ist eine antiseptische Mundpflege durchzuführen. • Zahnprothesen müssen täglich gereinigt und desinfiziert werden (Einlegen mit Prothesenpflegetabletten bzw. in Instrumentendesinfektionsmittellösung) • Täglich frische Zahnbürsten verwenden Anmerkung: Chlorhexidinhaltige Präparate haben einen sehr scharfen Geschmack und können bei längerer Anwendung zu Schleimhautirritationen oder einer Dunkelfärbung der Zähne führen. Präparate: • Chlorhexidinhaltige Mundspüllösungen • Octenisept® Octenidinhydrochlorid (Octenidol®), (derzeit keine Zulassung als Arzneimittel, sondern als Kosmetikum, daher ausschließlich evidenz-basierter „Off-Label-use“ möglich) • Betaisodona-Mundantiseptikum ® (Mundipharma) • Prontoral Mundspüllösung® (Polyhexanid-Betain-Komplex), (derzeit keine Zulassung als Arzneimittel, sondern als Medizinprodukt, daher ausschließlich evidenz-basierter „Off-Labeluse“ möglich) Dekolonisierung der Haut und Haare Eine Dekolonisierung der Haut/Haare kann über antiseptische Waschungen oder mit antiseptischen Waschhandschuhen(hauben) erfolgen. Schema: • die orale/nasale Haarwaschungen Dekolonisierung begleitend tägliche antiseptische Körper- und Präparate: • Chlorhexidinhaltige Lösungen (z.B. Hibiscrub®) • Octenidinhydrochlorid (Octenisan®), (derzeit keine Zulassung als Arzneimittel, sondern Kosmetikum, daher ausschließlich evidenz-basierter „Off-Label-use“ möglich) • Polyhexanid-Präparate (z.B. Prontoderm® Solution, Prontoderm® Foam), (derzeit keine Zulassung als Arzneimittel, sondern als Medizinprodukt, daher ausschließlich evidenzbasierter „Off-Label-use“ möglich) Begleitende Maßnahmen: • • • • • • Täglich frische Leibwäsche, Kleidung, Waschlappen und Handtücher verwenden gleiches gilt für andere textile Hilfsmittel Am Tag 1, 2, 5 der Behandlung wird die Bettwäsche vollständig gewechselt Gegenstände des täglichen Lebens (z.B. Rasierapparat, Kamm, Hörgerät, Brille, Armbanduhr, Schmuck, Nagelfeile etc.) desinfizieren alle Pflegeutensilien (Fieberthermometer, Blutdruckmanschette, etc.) nur personenbezogen verwenden Leibwäsche und Handtücher gesondert sammeln und bei mind. 60˚C mit Vollwaschmittel aufbereiten © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 8 / 10 FACHRICHTLINIE Nr. 11 • • Vorliegende Hautläsionen sind soweit wie möglich zu sanieren Tägliche Wischdesinfektion der patientennahen Flächen Wunden: • Bei MRSA infizierten Wunden sollten lokal antiseptische Präparate auf der Basis von Polyhexanid, PVP-Iod oder Octenidin-dihydrochlorid zur Anwendung kommen (s. FRL 30) Bei Anzeichen einer systemischen Infektion, bei MRSA-infizierten Wunden bzw. bei MRSANachweis in primär sterilen Körperflüssigkeiten hat eine systemische Antibiotikatherapie unter Berücksichtigung des vorliegenden Antibiogramms zu erfolgen. 6. Dauer der speziellen Hygienemaßnahmen: Die hygienischen Maßnahmen können aufgehoben werden, wenn zwei Tage nach Beendigung der Sanierungsmaßnahmen, zumindest 2, an aufeinanderfolgenden Tagen gewonnene Abstriche kulturell negativ sind! Alle zuvor besiedelten Lokalisationen müssen kontrolliert werden. Anmerkung: Die Aussagekraft von Abstrichen, die während der antiseptischen Dekolonisierung gewonnen werden, ist stark eingeschränkt. Kontrollabstriche: Wann: • • 2 Tage nach Eradikation An mind. 2 aufeinanderfolgenden Tagen • Vorangegangener Kolonisations- bzw. Infektionsort Wo: Durchführung: • Kultur • Keine PCR zur Erfolgskontrolle von Eradikationsmaßnahmen! Die Hygienemaßnahmen können nach Erhalt aller negativen Befunde aufgehoben werden! © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 9 / 10 FACHRICHTLINIE Nr. 11 7. Erfolglose Dekolonisierung: • • • Bei nicht erfolgreicher erster Dekolonisierung können weitere Dekolonisierungsversuche angeschlossen werden. Primär steht hier vor allem das Beseitigen von vorliegenden Risikofaktoren bzw. dekolonisierungshemmenden Faktoren (z.B. Wunden, Fremdkörper, (Devices), Hautläsionen, etc.) im Vordergrund, um eine erfolgreiche Behandlung zu garantieren. Bei fortbestehenden dekolonisierungshemmenden Faktoren kann eine dauerhafte Dekolonisierung möglicherweise nicht erreicht werden. Bei erfolgloser Sanierung im ambulanten Umfeld ist ev. nach einem Erregerträger in der unmittelbaren Patientenumgebung (Familienmitglieder, Mitbewohner, Haustiere, etc.) zu suchen und diese ggf. mitzubehandeln. Literatur: • Empfehlungen zur Prävention und Kontrolle von Methicillinresistenten Staphylococcus aureus-Stämmen MRSA) in medizinischen und pflegerischen Einrichtungen; Bundesgesundheitsbl 2014 · 57:696–732; Empfehlung der Kommission für Krankenhaushygiene und Infektionsprävention (KRINKO) beim Robert KochInstitut • Umsetzung der MRSA- Empfehlung der KRINKO von 1999- Aktuelle Hinweise des Vorstands der DGKH; HygMed 2009; 34(3) • Isolierungsmaßnahmen in der Intensivmedizin; krankenhaushygiene up2date 4; 2009 • Übersicht über aktuelle Eradikationsstrategien bei Methicillin- resistenten Staphylococcus aureus (MRSA) aus verschiedenen Ländern; HygMed 2007; 32 (10) • Reduktion von nosokomialen MRSA- Fällen in 37 Akutkliniken der Maximal-, Regel-, und Grundversorgung durch strikte Einhaltung der Basishygienemaßnahmen; Krh.-Hyg.+ Inf.verh. 33 Heft 4 © IKM 2015 FRL 11: MRSA /Version 4.0 Seite 10 / 10