Ernährungsbroschüre bei chronisch - MSD
Werbung

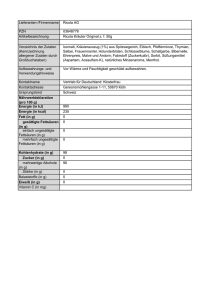
Ernährung bei chronisch-entzündlichen Darmerkrankungen (Morbus Crohn und Colitis ulcerosa) Informationen für Patienten Inhalte Vorwort...................................................................................................................................... 5 Was sind chronisch-entzündliche Darmerkrankungen?...................................................... 7 Welche Rolle spielt die Ernährung?........................................................................................ 8 Ausgewählte Nährstoffe und ihre Funktion........................................................................ 10 Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden?................................................................................ 14 Entzündlicher Schub.................................................................................................................. 14 Ruhephase................................................................................................................................. 15 Komplikationen..........................................................................................................................22 Tipps für den Alltag................................................................................................................24 Was bedeuten die medizinischen Fachbegriffe?.................................................................26 Rezepte....................................................................................................................................28 Melonensalat mit Käse..............................................................................................................29 Zarte Hähnchenfilets mediterraner Art im Reisring................................................................... 31 Gemüse-Pasta nach italienischer Art........................................................................................32 Vanillecouscous mit frischer Himbeersauce..............................................................................34 3 Inhalte 4 Vorwort Liebe Patientinnen und Patienten, bei einer chronisch-entzündlichen Darmerkrankung (CED) stellt sich häufig die Frage nach einem Zusammenhang der Erkrankung mit der Ernährung. Noch gibt es keine wissenschaftlich belegte Diät für CED-Patienten. Oft können Sie mit einer Ernährung, die individuell Ihrem Krank­ heitsverlauf angepasst ist, Ihren Darm entlasten. Diese Broschüre enthält Empfehlungen zur Ernährung in verschiedenen Krankheitsphasen und bei eventuell auftretenden Komplikationen wie beispielsweise Durchfall. Wahrscheinlich kennen Sie das: Appetitlosigkeit und die Angst vor Beschwerden können einem schon mal die Lust aufs Essen verderben. Da aber eine Mangelernährung einen erheblichen Einfluss auf den Krankheitsverlauf haben kann, ist eine bedarfsdeckende Ernährung von großer Bedeutung. Und nicht zuletzt: Nahrungsaufnahme ist nicht nur Zufuhr von lebensnotwendigen Stoffen, sondern auch wesentlicher Bestandteil unserer Kultur. Diese Broschüre soll Sie daher auch unterstützen, die Freude am Essen zu bewahren oder wiederzugewinnen. Alles Gute für Sie und genießen Sie Ihre Mahlzeiten! 5 Vorwort 6 Was sind chronisch-entzündliche Darmerkrankungen? Chronisch-entzündliche Darmerkrankungen (CED) sind durch immer wiederkehrende oder andauernde Entzündungen des Verdauungstraktes gekennzeichnet. Die beiden wichtigsten chronisch-entzündlichen Darmerkrankungen sind Morbus Crohn, bei dem der gesamte Verdauungstrakt betroffen sein kann, und Colitis ulcerosa, bei der der Dickdarm von den Ent­zündungen betroffen ist. Bei Morbus Crohn können die Beschwerden vielfältig sein. Dazu gehören unter anderem Bauchschmerzen und Durchfälle. Bei schweren Verlaufsformen von CED kann es zu blutigen Durchfällen, krampfartigen Bauchschmerzen oder Fieber kommen. Die Krankheitsursachen für CED sind noch nicht vollständig geklärt. Bei den therapeu­­tischen Maßnahmen kann neben einer medikamentösen Behand­lung oder einer Operation auch die Ernährung eine Rolle spielen. CED MÖGLICHE URSACHEN Morbus Crohn Es wird angenommen, dass ein Zusammen­spiel folgender Faktoren Ursache für eine CED sein kann: • g esamter Verdauungstrakt kann betroffen sein (von Mundhöhle bis After) • erbliche Veranlagung • g esamte Darmwand beeinträchtigt • gestörtes Immunsystem • schubweiser Verlauf • Umwelteinflüsse (Rauchen, Infektionen, Schadstoffe) Colitis ulcerosa • psychische Faktoren • ausschließlich der Dickdarm betroffen • veränderte Darmflora • Darmschleimhaut beeinträchtigt • m eist schubweiser oder chronischanhaltend entzündlicher Verlauf • Ernährung 7 Welche Rolle spielt die Ernährung? In akut entzündlichen Phasen, insbesondere wenn der Dünndarm bei Morbus Crohn betroffen ist, kann es zu einer unzureichenden Aufnahme von Nährstoffen, Vitaminen, wichtigen Mineralstoffen oder Spurenelementen kommen. Beschwerden wie ständige Durchfälle und Erbrechen können zu einer reduzierten Energie- und Nährstoffaufnahme beitragen. Dies kann zu Mangel­ erscheinungen und Gewichtsverlust führen. Da Mangelernährung einen erheblichen Einfluss auf den Krankheitsverlauf hat und auch das Risiko für Komplikationen nach einer Operation erhöhen kann, ist die Aufrechterhaltung des Ernährungsstatus durch eine vollwertige und bedarfs­ deckende Ernährung von großer Bedeutung. Ursachen für eine Mangelernährung können sein: verminderte Nahrungsaufnahme durch Appetitlosigkeit oder Angst vor Beschwerden eingeschränkte Dünndarmfunktion Durchfälle erhöhter Nährstoffbedarf durch Entzündungsprozesse Wechselwirkungen zwischen Medikamenten und Nährstoffen Da bei Colitis ulcerosa nur die Dickdarmschleimhaut von entzündlichen Veränderungen betroffen ist, treten hier Mangelerscheinungen seltener auf als bei Morbus Crohn. Bei akuten Schüben mit vermehrten Durchfällen ist es aber auch hier wichtig, auf eine aus­reichende Flüssigkeits- und Energieversorgung zu achten. 8 Welche Rolle spielt die Ernährung? Da der Eiweißbedarf bei Patienten mit CED erhöht sein kann, sollte auf eine ausreichende Zufuhr von Eiweißen geachtet werden. Mangelzustände sollten durch eine ausgewogene Ernährung, die sich an der „leichten Vollkost“ (nach der Deutschen Gesellschaft für Ernährung) orientiert, vermieden werden. Lebensmittel, die Beschwerden verursachen, sollten zunächst vorübergehend aus dem Kostplan genommen werden. Eine spezielle Diät für Patienten mit Morbus Crohn oder Colitis ulcerosa ist wissenschaftlich nicht belegt. Es gibt jedoch Hinweise darauf, dass eine angemessene Ernährung den Allgemeinzustand positiv beeinflussen kann. So gibt es Empfehlungen, wie Mangelernährung vermieden oder behandelt werden kann. Um eine bedarfsgerechte Ernährung bei CED-Patienten zu gewährleisten, können je nach Ernährungszustand und Phase der Erkrankung Supplemente, eine Trinknahrung oder auch eine künstliche Ernährung zum Einsatz kommen. 9 Ausgewählte Nährstoffe und ihre Funktion Tabelle 1a: T agesbedarf, Vorkommen und Funktion ausgewählter Nährstoffe sowie Auswirkungen bei Nährstoffmangel 10 Nährstoff Zufuhr pro Tag* Vorkommen Vitamin A 0,8 – 1,1 mg (E) Leber b-Carotin 2,0 – 4,0 mg (S) tiefgelbes, orange-farbenes Gemüse (Karotten), grünes Blattgemüse, Brokkoli, Grünkohl, Obst Vitamin B12 3,0 µg (E) Leber, Fleisch, Fisch, Milch und Milchprodukte, Eier, Sauerkraut Vitamin D 20 µg (S) bei fehlender körpereigener Bildung Fettfische (Hering, Makrele, Lachs), Leber, Margarine, einige Speisepilze, Eigelb Vitamin D wird bei UVB-Lichteinwirkung in der Haut vom Menschen selbst gebildet Vitamin K 60 – 80 µg (S) grünes Gemüse, Milch und Milchprodukte, Fleisch, Eier, Obst, Getreide Folat 300 µg (E) Nahrungsfolat Tomaten, Spinat, Kohlsorten, Salate, Orangen, Vollkornbackwaren, Weizenkeime, Kartoffeln, Fleisch, Leber, Milch, Milchprodukte, Eier * Empfohlene Zufuhr (E), Richtwert (R), Schätzwert (S) pro Tag für Jugendliche und Erwachsene im Alter von 15 bis unter 65 Jahren (nicht spezifisch für CED-Patienten) Funktion Mangelerscheinungen Sehvermögen, gesunde Haut und Schleimhäute, Immunabwehr zum Beispiel: • A bwehrschwäche • Austrocknung der Tränendrüsen und der Augenbindehaut • Nachtblindheit • verringerte Sehschärfe Vorstufe von Vitamin A, antioxidative Wirkung (möglicher Schutzfaktor vor Krebs) siehe Vitamin A Blutbildung, Abbau einzelner Fettsäuren • Blutarmut (Anämie) • Schädigung des Rückenmarks Knochenstoffwechsel, Knochenbildung, Beteiligung an weiteren Stoffwechselprozessen (z. B. im Muskel und bei der Infektabwehr) zum Beispiel: • Rachitis (Kinder) • Knochenerweichung • Osteoporose (Erwachsene) an der Bildung von Blutgerinnungsfaktoren beteiligt, Regulation der Knochenbildung kommt bei gesunden Erwachsenen nicht vor, bestimmte Krankheiten können Mangel verursachen, dann besteht erhöhte Neigung zu Blutungen z. B. Blutbildung, Zellteilung und -neubildung zum Beispiel: • Störungen des Blutbildes • Anämie • Schwangerschaftskomplikationen Ausgewählte Nährstoffe und ihre Funktion Tabelle 1b: T agesbedarf, Vorkommen und Funktion ausgewählter Nährstoffe sowie Auswirkungen bei Nährstoffmangel 12 Nährstoff Zufuhr pro Tag* Vorkommen Eisen 10 – 15 mg (E) Fleisch, Wurstwaren, Brot, Gemüse (z. B. Spinat, Erbsen) Dabei kann der Körper Eisen aus Lebensmitteln tierischer Herkunft besser verwerten als solches aus pflanzlichen Lebensmitteln. Magnesium 300 – 400 mg (E) Vollkornprodukte, Milch und Milchprodukte, Leber, Geflügel, Fisch, viele Gemüsearten, Kartoffeln Calcium 1000 – 1200 mg (E) Milch und Milchprodukte, Brokkoli, Grünkohl, Rucola, Hülsenfrüchte, Nüsse, einige Mineralwässer Kalium 2000 mg (S) für eine minimale Zufuhr Bananen, Kartoffeln, Trockenobst, Spinat, Champignons Zink 7 – 10 mg (E) Fleisch, Eier, Milch, Käse, Hülsenfrüchte, Vollkornprodukte * Empfohlene Zufuhr (E), Richtwert (R), Schätzwert (S) pro Tag für Jugendliche und Erwachsene im Alter von 15 bis unter 65 Jahren (nicht spezifisch für CED-Patienten) Funktion Mangelerscheinungen Sauerstofftransport, Blutbildung • Blutarmut (Anämie) • erhöhte Infektanfälligkeit • verminderte körperliche Leistungsfähigkeit • A bgeschlagenheit, Erschöpfung Aktivierung von Enzymen, Förderung der Knochen­ mineralisierung, Erregung der Muskulatur • Funktionsstörungen der Herzund Skelettmuskulatur • Krämpfe Bausteine für Zähne und Knochen, beteiligt an Blutgerinnung und Reiz­weiterleitung im Nervensystem • Minderwuchs • Entkalkung von Knochen, im Alter kann es zu Osteoporose kommen Gewebespannung, Reizweiterleitung, Regulation des Wasserhaushalts • Muskelschwäche • Darmlähmung • Funktionsstörungen des Herzens Bestandteil oder Aktivator zahlreicher Enzyme und Hormone • Wachstumsverzögerungen • Appetitlosigkeit • entzündliche Veränderungen der Haut • Beeinträchtigung des Geschmacksempfindens, Infektabwehr und Wundheilung Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Eine ausgewogene Ernährung kann neben anderen Aspekten des Lebensstils wie beispiels­ weise Bewegung einen positiven Einfluss auf die Lebensqualität von CED-Patienten haben. In bestimmten Krankheitsphasen oder bei auftretenden Komplikationen kann zur Abdeckung des Nährstoffbedarfs auch auf eine teilweise oder vollständige künstliche Ernährung zurück­ gegriffen werden, z. B. durch eine zusätzliche orale Gabe von bestimmten Nährstoffen. Ihr Arzt wird Sie hierzu beraten und angemessene Maßnahmen treffen, damit Ihr Ernährungsbedarf auch während eines Entzündungsschubs ausreichend gedeckt ist. Entzündlicher Schub Gerade bei einem starken entzündlichen Schub kann es sein, dass der Energie- und Nähr­­stoff­­ bedarf nicht über die normale Ernährung abdeckbar ist, da der Darm mit einer normalen abwechslungsreichen Kost überfordert ist. Schmerzende Durchfälle können zu Appetitlosigkeit führen, teilweise wird die Nahrungsaufnahme verweigert oder vermieden. Je nach Ernährungszustand und Phase der Erkrankung kann mit einer speziellen Trinknahrung, einer Sondenernährung oder mit einer Ernährung durch Infusionstherapie in der Klinik eine angemessene Nährstoff­ aufnahme erreicht werden. 14 Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Ruhephase Liegt keine Krankheitsaktivität mehr vor, spricht man von der Ruhephase oder auch von der Remissions­ phase. Nach einer künstlichen Ernährung während des Schubs sollte ein schrittweiser Kostaufbau erfolgen, um den Magen-Darm-Trakt wieder an eine normale Nahrungszufuhr zu gewöhnen. Auch nach einer Operation am Verdauungstrakt ist ein Kostaufbau zu empfehlen. Stufenschema 2. Stufe: kohlenhydratbetont, 1. Stufe: sehr fettarm, ballastleicht verdauliche, vor allem kohlenhydrat- stoffreduziert, sehr haltige Lebensmittel, magere eiweißreiche Lebensmittel praktisch fettfrei, ballaststoffarm 3. Stufe: fettarme, ballaststoff­ reduzierte, magere eiweißreiche Lebensmittel 4. Stufe: leichte Vollkost mit ausreichend Ballaststoffen unter Berücksichtigung von Unverträglichkeiten wie z. B. einer Laktoseintoleranz schrittweise Steigerung der Menge in mehreren kleinen Mahlzeiten 15 16 Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Wenn Sie Ihren Speiseplan auf „leichte Vollkost“ umstellen, sollten Sie eventuelle Nahrungsmittelunverträglichkeiten dabei berücksichtigen. Im Allgemeinen ist die leichte Vollkost gut verträglich und vermeidet schwer verdauliche bzw. unverträglichkeitsauslösende Nahrungsmittel, um Beschwerden wie Durchfall, Blähungen, Schmerzen oder Übelkeit zu vermeiden. Zur besseren Verträglichkeit werden auch schonendere Garmethoden, wie Dünsten oder Dämpfen, dem starken Anbraten oder Frittieren vorgezogen. Die leichte Vollkost sollte dabei, ebenso wie die normale Vollkost, ein ausgeglichenes Nährstoffverhältnis von 55 % Kohlenhydraten, 30 % Fett und 15 % Eiweiß aufweisen. Eine Übersicht zu Lebensmitteln nach dem Prinzip der leichten Vollkost finden Sie in Tabelle 2 auf Seite 18. Nährstoffverteilung (leichte) Vollkost 15 % Proteine 30 % Fette 55 % Kohlenhydrate 17 Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Tabelle 2: Leichte Vollkost – Lebensmittelauswahl und Zubereitung geeignete Lebensmittel 18 Fleisch- und Wurstwaren alle fettarmen Sorten: Kalb, Rind, Huhn, Schwein, Pute, Fasan, Geflügelwurst, Kochschinken, Bierschinken, Corned Beef, Sülzen Fisch und Fischwaren fettarme Sorten (unpaniert): Forelle, Kabeljau, Rotbarsch, Seelachs, Seeaal, Schellfisch Milch und Milchprodukte fettarme Kuhmilch (1,5 %), wenig Kuhmilch (3,5 %), Kondensmilch, Magerquark, Buttermilch, Joghurt, Kefir, milde Schmelz-, Schnitt- und Weichkäsesorten (bis 30 % Fett i. Tr.) Fette kleine Mengen Pflanzenöle, Butter, ungehärtete Halbfettpflanzenmargarine; Kochfett: 5 – 10 g/Tag, Streichfett: 30 – 40 g/Tag Eier 2 – 3 Eier pro Woche; Zubereitung: weich gekocht, Rührei, Omelette, Eierstich Gemüse und Kartoffeln geschält: Zucchini; gegart: Blumenkohl, Brokkoli, Chinakohl, Kohlrabi, Romanesco, Sellerie, Möhren, Fenchel (Knolle), Pastinake, Schwarzwurzeln, Spargel, Blattsalate, Kresse; in Maßen: Aubergine, Paprika, Tomate (nach Verträglichkeit), Spinat, rote Beete, Chicorée, frische Erbsen, Gemüsemais, Kartoffeln (Pellkartoffeln, Salzkartoffeln, Kartoffelpüree, Kartoffelklöße aus gekochten Kartoffeln) Obst Banane, Apfel (Mus, Kompott), Honigmelone, Mango, Papaya, Orange (Filets), Mandarine (Filets), Beeren als Püree ohne Kerne: Erdbeere, Himbeere, Johannisbeere, Brombeere, Heidelbeere, Ananaskompott, Quittenkompott Nüsse und Samen als Mehl: Haselnuss, Mandel Getreideprodukte Mischbrot, Nudeln, Reis, Gries, Milch-, Buttermilchbrötchen, feine Vollkornbackwaren, Hefekuchen, Rührkuchen, Quark-Öl-Teig Zucker und Süßigkeiten kleine Mengen: Schokolade, Butterkeks, Gelee, Konfitüre, Honig, Gummibären, Bonbons, Kaugummi, Götterspeise, Kaltschale, rote Grütze, Traubenzucker Getränke verdünnter Obstsaft, entkoffeinierter Bohnenkaffee, kohlensäurefreies Mineralwasser, Tee, Gemüsesaft Sonstiges kleine Mengen: Salzstangen, Laugengebäck; frische Kräuter: Basilikum, Petersilie, Lorbeer, Wacholderbeere, Salz, Muskat, Nelke, Zimt, Tomatenmark Zubereitungsformen Kochen, Dünsten, Dämpfen, Grillen ohne Fett; Garen in: Folie, Tontopf, beschichteter Pfanne / Topf, Backofen, Mikrowelle Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? eher ungeeignete Lebensmittel fettes, paniertes, gepökeltes Fleisch, scharf gebratenes oder geröstetes Fleisch, Fertigprodukte fette, panierte Fischgerichte, in Öl oder Marinade, Salzheringe, Aal, Lachs, Fertigprodukte Joghurt ab 10 % Fett, Käse ab 40 % Fett, Schimmelkäse, Sahne tierische Fette: Speck, Schmalz; Streichfette mit Anteil an gehärteten Fetten fettreiche Eierspeisen, Mayonnaise; Zubereitung: hart gekocht, Spiegelei blähendes, faserreiches Gemüse: Zwiebeln, Grün-, Spitz- und Rosenkohl, Hülsenfrüchte, Rot-, Weißkohl, Wirsing, Frühlingszwiebeln, Knoblauch, Porree, Schnittlauch, Meerrettich, Radicchiosalat, Radieschen; Pommes Frites, Kroketten, Bratkartoffeln größere Mengen an nicht voll ausgereiftem und besonders hartschaligem, rohem Stein- und Kernobst: Pfirsich, Nektarine, Pflaume; Stachelbeere, Weintrauben, Birnen, Grapefruit, Limette, Pomelo, Zitrone, Avocado, Mirabelle, Kirsche, Feige, Granatapfel, Litschi, Passionsfrucht größere Mengen aller Nusskerne, Mandeln, Kokosnuss, Erdnuss grobe Vollkornbackwaren mit Samen; fettreiche Gebäcke: Croissant, Blätterteig; Frischbackwaren Süßigkeiten mit hohem Fettanteil: Nougat, Marzipan, Pralinen, Schokolade, Nuss-Nougat-Creme stark kohlensäurehaltige Getränke, alkoholische Getränke, stark gezuckerte Getränke, Bohnenkaffee Mayonnaise; fette Backwaren: Cremetorte, Blätterteig, fettes Hefegebäck; starke gewürzte Speisen: Fertiggerichte, Chips, Erdnüsse; scharfe Gewürze: Cayennepfeffer, Chili, Curry, Meerrettich, Paprikapulver, Senf (max. 1 Teelöffel), Sojasoße, Tabasco starkes Anbraten, Rösten, Frittieren, Anbraten mit Speck und Zwiebeln, Panieren 19 Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Hat sich Ihr Magen-Darm-Trakt für längere Zeit beruhigt und liegt keine Krankheitsaktivität und keine Komplikation vor, können Sie Ihre Ernährung auf eine normale Vollkost umstellen. Hier dienen im Allgemeinen die „10 Regeln der Deutschen Gesellschaft für Ernährung e. V. (DGE)“ als guter Leitfaden für eine gesunde und ausgewogene Ernährung. Bei der Lebensmittelauswahl sollten Sie individuelle Unverträglichkeiten berücksichtigen. So tritt bei vielen Morbus-Crohn-Patienten mit Dünndarmbefall oftmals eine Laktoseintoleranz auf. Im Dünndarm wird nämlich das Laktose-spaltende Enzym Lactase gebildet. Ist dieses nicht in ausreichender Menge vorhanden, werden Milchprodukte schlecht vertragen. Milchprodukte können dann auch Durchfälle und Bauchschmerzen verursachen oder verstärken. Auch Lebensmittelallergien (z. B. gegen Weizen oder Milcheiweiß) können bei CED-Patienten häufig auftreten und sollten bei der Lebens­­mittelauswahl berücksichtigt werden. Der Ernährungskreis der Deutschen Gesellschaft für Ernährung e. V. (DGE) dient als Wegweiser für eine vollwertige Ernährung. Er teilt das reichhaltige Lebensmittelangebot in sieben Gruppen ein und erleichtert so die tägliche Lebensmittelauswahl. Je größer ein Kreissegment ist, desto größere Mengen sollten täglich aus der Gruppe verzehrt werden. Lebensmittel aus kleinen Segmenten sollten sparsam ver­ wendet werden. Für eine abwechslungsreiche Ernährung sollte die Lebensmittelvielfalt der einzelnen Gruppen genutzt werden. 1. Getreide, Getreideprodukte, Kartoffeln 2. Gemüse, Salat 3. Obst 4. Milch und Milchprodukte 5. Fleisch, Wurst, Fisch und Eier 6. Öle und Fette 7. Getränke DGE-Ernährungskreis ®, Copyright: Deutsche Gesellschaft für Ernährung, Bonn 21 Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Komplikationen Bei CED können neben den entzündlichen Schüben auch andere Komplikationen auftreten, die ebenfalls einen Einfluss auf die Ernährung haben können. Mögliche Komplikationen können sein: Stenosen (Engstellen im Darm), Fisteln (abnormaler, röhrenförmiger Verbindungsgang zu anderen Organen oder der Körperoberfläche) oder ein Kurzdarmsyndrom aufgrund einer operativen Entfernung von kranken Darmabschnitten. Steatorrhö (Fettstuhl), Laktose­intoleranz oder eine erhöhte Oxalsäureausscheidung (Niere) sind Folgen einer Dünndarm­schädigung. Mögliche Komplikationen Kurzdarm­ syndrom 22 Laktose­ intoleranz Fisteln Engstellen im Darm Durchfall und Fettstuhl Wie kann die Ernährung an die verschiedenen Krankheitsphasen angepasst werden? Die Deutsche Gesellschaft für Ernährung (DGE) empfiehlt im Allgemeinen, ausreichend Ballaststoffe zu sich zu nehmen. Das gilt aber nicht generell bei Patienten mit chronisch-entzündlichen Darmerkrankungen. Bei Komplikationen wie zum Beispiel Engstellen im Darm oder während eines Schubs sollte auf ballaststoffreiche und faserige Lebensmittel und auf Körner verzichtet werden. Wie könnte ein ballaststoffarmer Speiseplan z.B. bei einer Stenose aussehen? Frühstück: Weißbrot mit Butter, Konfitüre, Wurst und/oder Käse Mittagessen: Nudelsuppe mit Fleisch oder Fisch und gekochtem Gemüse, Kompott zum Nachtisch Abendessen: Weißbrot mit Butter, Wurst und/oder Käse Zwischendurch: Banane, Zwieback, Joghurt In bestimmten Phasen der Erkrankung kann es erforderlich werden, auf eine ballaststofffreie Trinknahrung zurückzugreifen. Das entlastet den Darm und gewährleistet die ausreichende Zufuhr von Nährstoffen. Ihr Arzt wird Sie hierzu beraten und angemessene Maßnahmen treffen. 23 Tipps für den Alltag Empfehlungen für eine gesunde und leicht verträgliche Ernährung: 1. Teilen Sie Ihre Nahrungsmenge auf mehrere kleine Mahlzeiten auf und kauen Sie gründlich. 2. Nehmen Sie sich ausreichend Zeit zum Essen. 3. Trinken Sie genügend (mindestens 1,5 bis 2 Liter pro Tag). 4. Vermeiden Sie stark angebratene und sehr kräftig gewürzte Speisen. 5. Verzichten Sie auf große Mengen blähender Nahrungsmittel. 6. Genießen Sie größere Obstportionen möglichst nicht in Verbindung mit viel Flüssigkeit. Trinken Sie vor allem keine kohlensäurehaltigen Getränke oder Säfte dazu. 7. Setzen Sie bei einem stark ausgeprägten Fettstuhl leicht verdaubare Fette, sogenannte MCT-Fette, ein. 8. Vermeiden Sie wegen des erhöhten Infektionsrisikos rohes Fleisch, rohen Fisch und Rohmilchprodukte. 24 Tipps für den Alltag 25 Was bedeuten die medizinischen Fachbegriffe? Fistel Krankheitsbedingte röhren- oder röhrennetzartige Verbindung zwischen einem inneren Hohl­organ (z. B. dem Darm) und anderen Organen oder der Körperoberfläche. Ileum Dritter und letzter Dünndarmabschnitt, mündet in den Dickdarm. Kurzdarmsyndrom Auswirkungen des Verlusts größerer Dünndarmabschnitte. Dazu gehört insbesondere ein Mangel an bestimmten Nährstoffen und Vitaminen. Laktoseintoleranz Unverträglichkeit von Milchzucker, weil als Folge fehlender oder verminderter Produktion des Verdauungsenzyms Lactase der mit der Nahrung aufgenommene Milchzucker nicht verdaut wird. MCT-Fette Mittelkettige gesättigte Fettsäuren, die vor allem in Pflanzenfetten wie Kokosfett und Palmkernöl vorkommen. Ödem Ansammlung von wässriger Flüssigkeit im Körpergewebe, die zur Schwellung des betroffenen Gewebes führt. Eine Ödembildung wird auch als Wassereinlagerung bezeichnet. 26 Was bedeuten die medizinischen Fachbegriffe? Remissionsphase Phase mit temporärer oder dauerhafter Besserung der Krankheitssymptome, oft auch als Erholungsphase oder als Ruhephase einer Erkrankung bezeichnet. Schub Vorübergehende Phase mit hoher Krankheitsaktivität, gekennzeichnet beispielsweise durch eine Verstärkung der Symptome. Steatorrhö Erhöhter Fettgehalt im Stuhl (auch Fettstuhl oder Pankreasstuhl genannt) als Folge einer Fettver­­dauungsstörung, d. h., Nahrungsfette werden im Dünndarm nur ungenügend gespalten oder / und nur mangelhaft aufgenommen. Stenose Verengung von Hohlorganen oder Gefäßen. Die Stenose kann ent­­weder angeboren sein oder durch bestimmte auslösende Faktoren verursacht werden, beispielsweise durch eine Entzündung, die dann zu einer Verengung in einem Darmabschnitt führt. Rezepte 28 Rezepte Melonensalat mit Käse Zutaten (4 Portionen): ½ Honigmelone 100 g kernlose Weintrauben, blau 60 g Edamer, laktosefrei, 30 % Fett i. Tr. 4 EL Joghurt, laktosefrei 50 ml Orangensaft, mild (Babysaft) Salz, Zitronenmelisse Zubereitung: Die Melonenkerne entfernen, die Melone schälen und in mundgerechte Stücke schneiden. Die Trauben mit heißem Wasser abspülen und die Haut abziehen. Den Schnittkäse in feine Streifen schneiden und mit dem Obst vermischen. Für die Marinade Joghurt und Orangensaft verrühren, Salz und fein gehackte Zitronenmelisse dazugeben und die Marinade über den Salat geben. Mit einigen Blättchen Zitronenmelisse garnieren. Nährwertangabe pro Portion: Energie 97 kcal (406 kJ) · Fett 2,6 g · Kohlenhydrate 11,3 g · Eiweiß 6,2 g · ß-Carotin 1,6 mg · Vitamin D (Calciferol) 50,5 ng · Vitamin B12 (Cobalamin) 455 ng · Vitamin C (Ascorbinsäure) 31,8 mg · Calcium 188 mg · Zink 847 µg · Ballaststoffe 1,1 g · Wasserlösliche Ballaststoffe 254 mg · Wasserunlösliche Ballaststoffe 825 mg · Gesättigte Fettsäuren 1,6 g · Einfach ungesättigte Fettsäuren 761 mg · Mehrfach ungesättigte Fettsäuren 157 mg · n-3 Fettsäuren 58 mg · n-6 Fettsäuren 99,1 mg 29 Nährwertangabe pro Portion: Energie 410 kcal (1720 kJ) · Fett 11,5 g · Kohlenhydrate 29,2 g · Eiweiß 46,3 g · ß-Carotin 914 µg · Vitamin D (Calciferol) 15 ng · Vitamin B12 (Cobalamin) 1 µg · Calcium 196 mg · Zink 2,8 mg · Ballaststoffe 3,1 g · Wasserlösliche Ballaststoffe 0,8 g · Wasserunlösliche Ballaststoffe 1,9 g · Gesättigte Fettsäuren 5,2 g · Einfach ungesättigte Fettsäuren 3,6 g · Mehrfach ungesättigte Fettsäuren 1,5 g · n-3 Fettsäuren 0,4 g · n-6 Fettsäuren 1,1 g 30 Rezepte Zarte Hähnchenfilets mediterraner Art im Reisring Zutaten (4 Portionen): 1 EL Rapsöl 4 Hähnchenfilets, à 150 g 125 g Mozzarella 350 g Zucchini 2 Fleischtomaten, 400 g 1 Bund Oregano oder Basilikum 125 g Basmatireis, 1 Kochbeutel Salz, Alufolie Zubereitung: Reis nach Packungsangabe garen. Den Backofen auf 200 °C vorheizen. Aus Alufolie 4 Quadrate, ca. 25 x 25 cm, schneiden und mit Rapsöl bepinseln. Die Hähnchenbrust abspülen, mit Küchenkrepp trocknen und von Sehnen und der weißen Haut befreien. Jede Hähnchenbrust mehrmals schräg bis zur Hälfte einschneiden. Oregano abspülen, trockenschleudern, 4 Zweige beiseitelegen und von den restlichen die Blättchen abzupfen. Mozzarella in dünne Scheiben schneiden, diese mild salzen, in der Hälfte des Oregano wenden und in die Fleischeinschnitte stecken. Die Zucchini abspülen und in kleine Würfel schneiden. Die Fleischtomaten häuten, die Kerne entfernen und ebenfalls in kleine Würfel schneiden. Die Zucchini- und Tomatenwürfel auf den Folienstücken verteilen, mild salzen und mit dem restlichen Oregano bestreuen. Die Hähnchenfilets darauflegen und die Folienpäckchen fest verschließen. Die Folienpäckchen im Backofen bei 200 °C 30 Minuten backen. Die Servierteller im Backofen vorwärmen. Den gegarten Reis in vier Portionen teilen und mittels kalt ausgespülter Ringform auf den Tellern anrichten. Den Inhalt der Folienpäckchen in den Reisring füllen. Mit Oreganozweig garnieren. Die Folienpäckchen können vorbereitet und bis zum Backen im Kühlschrank gelagert werden. 31 Rezepte Gemüse-Pasta nach italienischer Art Zutaten (2 Portionen): 500 g Zucchini 1 EL Rapsöl 100 g Nudeln (Tortiglioni oder Penne) 80 g Frischkäse, laktosefrei ½ Bund Basilikum Salz Zubereitung: Backofen auf 220 °C vorheizen. Ein Backblech mit Backpapier belegen oder ein antihaftbeschichtetes Blech verwenden. Basilikum waschen und trocknen. Einige Blätter für die Garnierung beiseite legen. Den Rest in feine Streifen schneiden. Zucchini waschen, trocknen und in Scheibchen schneiden. Leicht salzen und auf Küchenkrepp entfeuchten. Rapsöl unter die Scheibchen mischen und diese auf dem Backblech auslegen. Im Backofen unter Grill/Oberhitze leicht braun backen und warmhalten. Die Nudeln in Salzwasser kochen. 2 – 3 Esslöffel Kochwasser für die Sauce zurückbehalten. In einer hohen, vorgewärmten Schüssel den Frischkäse mit dem Kochwasser verrühren und die Nudeln sowie die Basilikumstreifen unterheben. Zum Schluss die warmen Zucchini untermischen, mit Salz abschmecken und mit Basilikum garnieren. Nährwertangabe pro Portion: Energie 319 kcal (1330 kJ) · Fett 10,3 g · Kohlenhydrate 40,8 g · Eiweiß 14,5 g · ß-Carotin 1,1 mg · Vitamin D (Calciferol) 15 ng · Vitamin B12 (Cobalamin) 400 ng · Vitamin C (Ascorbinsäure) 40,3 mg · Calcium 139 mg · Zink 1,5 mg · Ballaststoffe 5,3 g · Laktose (Milchzucker) 0 g · Wasserlösliche Ballaststoffe 1,6 g · Wasserunlösliche Ballaststoffe 3,7 g · Gesättigte Fettsäuren 2,1 g · Einfach ungesättigte Fettsäuren 4,2 g · Mehrfach ungesättigte Fettsäuren 3,1 g · n-3 Fettsäuren 0,9 g · n-6 Fettsäuren 2,2 g 32 33 Rezepte Vanillecouscous mit frischer Himbeersauce Zutaten (2 Portionen): 150 g Couscous 225 ml Milch, laktosefrei 1 Vanilleschote 1 EL Honig 300 g Himbeeren Zitronenmelisse zum Garnieren Zubereitung: Die Vanilleschote aufschneiden, das Mark herausstreichen und zum Couscous geben. Die entmarkte Hülse in der Milch aufkochen. Den Couscous und das Vanillemark mit der heißen Milch vermengen und 10 Minuten quellen lassen. Die Vanillehülse herausnehmen. Mit Honig abschmecken und den gequollenen Couscous mit einer Gabel auflockern. Die Himbeeren verlesen, waschen und abtropfen lassen. 2 Beeren für die Garnierung zur Seite legen und den Rest pürieren. Das Püree durch ein feines Sieb streichen, damit die Kernchen entfernt sind. Vanillecouscous und Himbeersauce schichtweise in Gläser füllen und mit den Himbeeren und der Zitronenmelisse garnieren. Kann sehr gut vorbereitet werden. Sollte bei CED nicht kühlschrankkalt verzehrt werden! Nährwertangabe pro Portion: Energie 156 kcal (654 kJ) · Fett 4,4 g · Kohlenhydrate 20 g · Eiweiß 6,2 g · ß-Carotin 45 µg · Vitamin D (Calciferol) 191 ng · Vitamin B12 (Cobalamin) 450 ng · Vitamin C (Ascorbinsäure) 40 mg · Calcium 202 mg · Zink 1,4 mg · Ballaststoffe 10,5 g · Laktose (Milchzucker) 0 · Wasserlösliche Ballaststoffe 2,2 g · Wasserunlösliche Ballaststoffe 8,3 g · Gesättigte Fettsäuren 2,4 g · Einfach ungesättigte Fettsäuren 1,2 g · Mehrfach ungesättigte Fettsäuren 0,5 g · n-3 Fettsäuren 0,2 g · n-6 Fettsäuren 0,3 g Weitere leckere Rezepte finden Sie unter www.darm-experte.de 34 Impressum Herausgeber: MSD SHARP & DOHME GMBH Lindenplatz 1 85540 Haar www.msd.de Wissenschaftliche Beratung: Professor Dr. med. Yurdagül Zopf Dr. oec. troph. Hans Joachim Herrmann Klinische und experimentelle Ernährungsmedizin Universitätsklinikum Erlangen Stand: November 2015 Weitere Informationen zu chronisch-entzündlichen Darmerkrankungen erhalten Sie unter: www.darm-experte.de MSD INFOCENTER schnell – zuverlässig – kompetent 0800 / 673 673 673 MSD SHARP & DOHME GMBH Lindenplatz 1 85540 Haar www.msd.de GAST-1156930-0000 11/16 Gebührenfreie Service-Nummer | 24 Stunden täglich