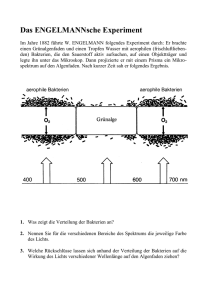
MiBi Ultrakurz - WordPress.com
Werbung

Mikrobiologie ultrakurz Michael Jelden 24. Januar 2015 „Medicine is the art of amusing the sick until nature heals them.“ Inhaltsverzeichnis Bakterien . . . . . . . . . . . 3 III. Parasiten . . . . . . . . . . . . 29 *Allgemeines . . . . . . . . . . . . . . 3 Protozoen (Einzeller) . . . . . . . . . 29 Gram+ Bakterien . . . . . . . . . . . 4 Gram– Bakterien . . . . . . . . . . . . 15 Differenzierung von Bakterien . . . . 21 I. Pilze . . . . . . . . . . . . . . . . . . . 31 Würmer . . . . . . . . . . . . . . . . . 31 II. Viren . . . . . . . . . . . . . . 22 IV. *Impfungen . . . . . . . . . . 33 *Allgemeines . . . . . . . . . . . . . . 22 Methoden und Sonstiges . . . . . . . . 34 Virostatika . . . . . . . . . . . . . . . 22 Virusreplikation . . . . . . . . . . . . 23 V. Antibiotikatherapie . . . . . . 35 Viren . . . . . . . . . . . . . . . . . . 23 Index . . . . . . . . . . . . . . . . . . 38 Einleitung Die Therapie mikrobiologische Infektionen erfordert oftmals die genaue Identifikation des Erregers, um diejenigen Mittel zu identifizieren, die den Erreger erfolgreich bekämpfen können. Dazu gehört der Aufbau der Zellwand von Bakterien (Gram+ oder Gram-), denn diese ist Zielpunkt verschiedener Antibiotika, dazu gehört auch die Analyse von Stoffwechselleistungen von Bakterien, denn diese sind für einzelne Spezies spezifisch. Es gehört auch dazu, ob Bakterien aerobes oder anaerobes Milieu brauchen, oder ob sie mit beiden Bedingungen klarkommen. Andererseits muß aber zunächst festgestellt werden, ob eine Erkrankung überhaupt bakterieller Genese ist, oder ob sie viralen, parasitären oder anderen Ursprungs ist, z. B. Mikrobiologie ultrakurz ein Pilz. Diese Unterscheidung kann oft, aber nicht immer, anhand klinischer Symptome, der klinischen Untersuchung und einer Blutuntersuchung getroffen werden. Bei Verdacht auf einzelne Erreger ist darüber hinaus eine weiterführende, mikrobiologische Diagnostik notwendig, z. B. mit PCR oder Elisa. In diesem Skript gilt die Devise: Häufiges ist häufig, Seltenes ist selten. Häufiges sollte man wirklich wissen! Seltenes nachsehen zu müssen ist keine Schande. Dieses Skript befaßt sich mit dem Häufigen. Korrekturen, Anmerkungen und Ergänzungen, Fehler, Kommentare und Klagen bitte an 𝑗𝑒𝑙𝑑𝑒𝑛@𝑔𝑚𝑎𝑖𝑙.𝑐𝑜𝑚. Gut beherrschen sollte man für Prüfungen – aber auch im wirklichen Leben – folgende Keime: • Staphylococcus • Streptokokken • Enterokokken, Enterobakterien, Pneumokokken • Mykobakterien • Clostridien • Treponema pallidum • Malaria • Kinderviren: Mumps, Masern, Röteln • Hepatitis • HIV • Herpesviren • Impfungen Wer will und fleißig ist (oder zu faul zum Nachschlagen), der darf auch dies hier noch wissen: • Neisserien (Gonokokken, Meningokokken) • Pseudomonas • Vibrionen • Legionellen • Haemophilus • Treponema pallidum • Borellien • Bordatella pertussis • HPV • FSME Die „wichtigsten“ Themen und Keime sind in Nachfolgenden mit einem Sternchen (*) markiert. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 2 Mikrobiologie ultrakurz Teil I. Bakterien *Allgemeines Bakterien-DNA hat einen einfachen Chromosomensatz und enthält keine Introns, nur Exons. Mutationen können auch nicht kompensiert werden, denn es gibt kein zweites Allel. Extrachromosomale DNA befindet sich auf Plasmiden, die besonders gut zwischen Bakterien (auch über Artgrenzen hinweg) ausgetauscht werden können. Enzymsysteme für die Synthese der Zellwand (Transpeptidasen) sind mit der Zytoplasmamembran assoziiert. Die Transpeptidasen werden auch als Penicillinbindeproteine bezeichnet. Phagen sind Viren, die Bakterien befallen, sie vergrößern dadurch die Pathogenität von Bakterien. Staph. aureus kann z. B. erst nach Infektion mit einem Phagen das Pantoin Valentin Toxin produzieren, Corynebakterien produziert erst dann das Diphtherietoxin. Strept. pyogenes verursacht dann erst Scharlach, sonst aber nur eine Pharyngitis. Viele Bakterien können Erythrozyten und/oder Hämoglobin schädigen oder abbauen. Von dieser Hämolyse gibt es drei Geschmacksrichtungen: 1. 𝛼-Hämolyse: „Vergrünung“ durch Reduktion von Hb durch 𝐻2 𝑂2 . 2. 𝛽-Hämolyse: Komplette Auflösung der Erythrozyten durch Hämolysine mit Hofbildung im Medium. 3. 𝛾-Hämolyse: Ist keine Hämolyse. Sage noch Einer, die Mikrobiologen haben keinen Humor. . . Virulenzfaktoren (=Pathogenitätsfaktoren) sind Eigenschaften eines Mikroorganismus (Bakterien, Viren, Parasiten, etc.), die seine krankmachende Wirkung (Virulenz ) bestimmen und vergrößern. Es gibt prinzipiell 4 Arten von Virulenzfaktoren: 1. Antiphagozytosefaktoren 2. Invasionsfaktoren 3. Adhäsine 4. Toxine Wichtigster Antiphagozytosefaktor bei Bakterien ist die Kapsel. Die Kapsel entfaltet ihre antiphagozytäre Wirkung dabei durch Oberflächenproteine (z. B. Koagulase , clumping factor etc.). Sie kann sich durch molekulare Mimikry vor dem Immunsystem verstecken, oder sie kann Substanzen absondern, die Zellen des Immunsystems schädigen (z. B. Phagozytentoxine wie Leukozidine). Invasionsfaktoren sind Substanzen, die das Wirtsgewebe schädigen und dadurch dem Erreger praktisch die Türe öffnen. Dazu gehört z. B. die Streptokinase , die (durch Aktivierung von Plasminogen) Fibrin auflöst, mit dem der Körper versucht hatte, Erreger zu isolieren, oder Hyaluronidase, die Bindegewebe für die Ausbreitung von Erregern „vorbereitet“. Adhäsine sind Strukturen, die es einem Erreger erleichtern, sich an eine Zielzelle zu haften. Dazu gehören z. B. Fimbrien oder Pili (die auch den Austausch von DNA oer RNA zwischen den Erreger selbst ermöglichen). ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 3 Mikrobiologie ultrakurz Toxine werden unterteilt in Endo- und Exotoxine. Exotoxine werden nach außen abgegeben, sind also Toxine, die von lebenden Bakterien produziert und sezerniert werden, oft nur nach Infektion mit Phagen. Dazu gehören z. B. Lipasen, Neurotoxine, Cholera- und Diphterietoxine. Endotoxine sind im Inneren des Bakteriums enthalten und kommen bei allen gramnegativen Bakterien in den Lipopolysacchariden (LPS) der äußeren Membran vor und werden beim Absterben des Bakteriums freigesetzt. Es gibt aber nur ein bekanntes Endotoxin, das Lipid A, das demenstprechend in den LPS aller Gram- Bakterien enthalten ist. Die toxische Wirkung des Lipid A setzt sich zusammen aus der Erzeugung von Fieber (über Freisetzung von Interleukin 1 aus Makrophagen), Vasodilatation (bis hin zum septischen Schock ) durch Freisetzungvon TNF𝛼 und Aktivierung des Komplementsystems und der Gerinnung. Alle gramnegativen Bakterien besitzen außerdem eine chromosomal kodierte Betalaktamase Diese genetische Information wird aber nur bei wenigen Arten konstitutiv, also „von Natur aus“ exprimiert, sondern erst nach Induktion durch äußere Reize oder Phagen. Gram+ Bakterien *Staphylokokkus Gram+ Aerobier. Bildet relativ große Kolonien (Trauben, griech. staphylos), die goldgelb schimmern. Weitere Einteilung in Koagulase+ oder Koagulase- Staphylokokken – je nachdem sie eben genau diesen Virulenzfaktor produzieren oder nicht. Koagulase-positiv: Staph. aureus Ein echter Superstar und Alleskönner. Macht nicht nur krank, sondern auch 𝛽-Hämolyse. Nachweis durch Koagulase und Clumping Factor (Fibrinausfällung). Der produzierte Eiter1 ist gelb, rahmig und geruchslos. Staph. aureus ist ein häufiger Verursachen von Lebensmittelvergiftungen: Die Symptome treten bereits ein nach wenigen Stunden. Die Erkrankung ist leicht und wird meist gleich durch Brech-Durchfall eliminiert. Eine Enteritis wird dabei ausgelöst durch Toxine (bes. durch das Enterotoxin B), eine Colitis durch Bakterien, die im Colon Toxine bilden. Weitere Virulenzfaktoren sind die Polysaccharidkapsel mit Protein A, die das Bakterium vor der Phagozytose durch Makrophagen schützt2 . Staph. aureus ist ein fakultativ intrazellulärer Erreger Die Enterotoxine, die Staph. aureus bildet sind Superantigene3 . Komplikationen: Impeti- 1 Was ist eigentlich Eiter? Eiter ist ein Exsudat, das meist als Reaktion auf eine bakterielle Infektion im Rahmen der zellulären Entzündungsreaktion entsteht. Er besteht aus fettig degenerierten Granulozyten und enzymatisch durch die Proteasen der Leukozyten eingeschmolzenem Gewebe. Farbe und Geruch können Hinweise auf dem Erreger geben, z. B. riecht Eiter von E.coli und Anaerobiern nach Fäkalien. Eiter von Staph. aureus ist gelb und riecht nach nichts, bei Pseudomonas ist er blaugrün, bei Streptokokken gelb-grünlich. Bei Beimischung von Blut kann die Farbe in rosa bis braun umschlagen. „Ubi pus, ibi evacua.“ 2 Das Protein A bindet Antikörper an deren Fc-Fragment, also genau „verkehrt herum“, als es für eine effektive Opsonierung notwendig wäre. Dadurch erkennen Makrophagen den Fc-Teil nicht und eine Aufnahme und Zerstörung unterbleibt. 3 Superantigene sind Antigene, welche zu einer antigen-unabhängigen Aktivierung von T-Lymphozyten führen und als Toxine wirken. Sie sind die potentesten Aktivatoren von T-Lymphozyten und stehen im ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 4 Mikrobiologie ultrakurz go follicularis oder Impetigo contagiosa: Eine hochinfektiöse Hauterkrankung, die besonders häufig bei Neugeborenen und im Kindersalter auftritt, mit exsudierenden Bläschen, um die sich charakteristische honiggelbe Krusten bilden. Auch möglich durch S. pyogenes (s. u.). Verursacht auch Furunkel, Abszesse und durch Invasion über Braunülen (hochakute) Endokarditis (es gibt auch eine subakute Endokarditis lenta, die meist durch 𝛼-hämolysierende Streptokokken ausgelöst wird.). Sogennante Plastikinfektionen entstehen durch einen Biofilm auf Kathetern. 20% aller Fälle entstehen durch Staph. aureus, 70% durch Koagulase- Staphylokokken und der Rest durch andere Gram- Keime wie z. B. Pseudomonas. Das TSS (Toxic Shock Syndrome) trat früher bei Frauen auf, die eine (damals) neue Langzeittamponsorte verwendet hatte. Heutige Tampons sind sicher(er). Verursacher ist ein Staph. aureus-Stamm, der nach Phageninfektion das TSST-1 (toxic shock syndrome toxine 1) produzieren, das als Superantigen wirkt Der M. Ritter von Rittershein (Scaled Skin Syndrome) entsteht durch Exfoliatin A und B (ebenfalls Superantigene). Therapie gegen alle: Penicillin, Oxacillin, Vancomycin. Resistenzen von Staph. aureus beruhen auf dem MecA-Gen, z. B. PBP 2a für Methicilinresistenz, VAN A -> D-Ala, D-Ala Veränderung für Vancomycinresistenz. Durch Resistenzentwicklung entsteht MRSA (Methicillin-resistenter Staph. aureus)4 . Unterscheidung zwischen verschiedenen MRSA-Typen: hMRSA: Hospital acquired. Resistent gegen Oxacillin/Methicillin, Krankenhaus-Epidemien. cMRSA: Community acquired. Neue und aggressive Variante durch Phageninfektion, produziert das PVL ( Panton Valentin Leukocidin) und verursacht sehr aggressive Infektionen. Koagulase-negative Staphylokokken Koagulase-negative Staphylokokken gehören zur normalen menschlichen (bes. Haut-) Flora und sind bei immunkompetenten Personen nicht pathogen. Bei immunsupprimierten Patienten können sie jedoch hartnäckige Nosokomialinfektionen auslösen, typischer Infektionsweg sind dabei länger liegende Katheter oder Drainagen. Kein Koagulase– Staphylokokkus macht irgendeine Form der Hämolyse (d. h. alle machen 𝛾-Hämolyse). Staph. epidermidis besitzt ein großes Spektrum bei Antibiotikaresistenzen, z. B. werden Penicillinasen gebildet, die Penicillin und Methicillin deaktivieren. Staph. epidermidis kann dabei zu MRSE mutieren: Methicillin-resistente Staph. epidermidis. Die Therapie von Infektionen mit Staph. epidermidis erfordern immer ein Antibiogramm (bei dem die Proben vor Beginn der Therapie entnommen werden müssen!). Staph. saprophyticus ist ein häufiger Erreger unkomplizierter Harnwegsinfektionen5 , Zusammenhang mit einer Vielzahl von Krankheiten, die sich auf die T-Zelltoxizität zurückführen lassen. Sie können Fieber, Schädigungen von Organen und die Ausbildung eines großflächigen und konfluierenden Exanthem verursachens. 4 Methicillin der in den USA gebräuchliche Name für das Antibiotikum Oxacillin. 5 HWIs kommen in 95–98% der Fälle über den Aufstieg der Erreger über die Harnröhre zustande, in den übrigen Fällen über den Blutweg. Unkomplizierte Harnwegsinfekte sind per definitionem alle ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 5 Mikrobiologie ultrakurz die bei der Frau als Urethritis und/oder Zystitis. Häufig entsteht auch eine Zystitis mit Staph. saprophyticus nach Geschlechtsverkehr: Honeymoon-Zystitis. Cave: Harnwegsinfekte beim Mann sind per definitionem immer komplizierte Harnwegsinfekte, meist liegt eine Prostatitis oder Pyelonephritis zugrunde. Therapie: Staph. saprophyticus ist in den meisten Fällen sensibel gegenüber Cotrimoxazol.. Wegen zunehmender Resistenzen wird heute für die Therapie von Harnwegsinfekten eher das Epoxyd-Antibiotikum Fosfomycin empfohlen. *Streptokokken Gram+, fakultativ anaerobe Bakteriengattung, die in relativ kleinen, graue Kolonien Ketten bildet. Die vielen unterschiedlichen Subspecies werden je nach Polysaccharid-Antigenstruktur (C-Substanz) nach Lancefield A-W eingeteilt. Die Kultur das Bakteriums stellt hohe Ansprüche. Der produzierte Eiter ist schmutzig-braun, dünnflüssig und spärlich. Virulenzfaktoren sind Streptolysin O und S, Streptokinase (Thrombolyse!), Fibrolysin. Sie lösen damit Fibrinausfällungen der unspezifischen Abwehr auf. Bakterien der Gattung Streptococcus ssp. werden gewöhnlich mit dem Buchstaben S. abgekürzt6 Alle Streptococcus-Arten sind Penicillin-sensibel. Streptococcus pyogenes Pyogenes = Eitererzeugend. Gehört zu den Streptokokken der Gruppe A und macht 𝛽-Hämolyse. Hauptmanifestation im oberer Respirationstrakt, z. B. Pharyngitis oder Tonsillitis. Virulenzfaktoren sind u. a. das M-Protein, das den Keim vor Phagozytose schützt7 und Streptokinase. sowie weitere DNAsen, Proteasen und Hyaluronidasen, die dem Bakterium die Ausbreitung im Gewebe ermöglichen. Nach Phageninfektion mit Prophage 𝛽 ist S. pyogenes in der Lage das Pyogene Streptokokken-Exotoxin (PSE) (“Scharlachtoxin“) zu produzieren (Scharlach manifestiert sich durch ein feinfleckiges, von den Leistenbeugen ausgehendes und zum Kopf aufsteigendes Exanthem mit perioraler Blässe und ganz roter „Himbeerzunge“). Es kommt in drei Varianten von (A, B und... C!) und wirkt als Superantigen S. pyogenes verursacht auch Hautinfektionen, z. B. Impetigo contagiosa (auch durch Staph. aureus, s. o.) und Impetigo follicularis. Bei Penetration in tiefere Gewebsschichten entsteht eine Phlegmone, die eine eitrige, sich diffus ausbreitende Infektionserkrankung des interstitiellen Bindegewebes ist, und das Erysipel (Wundrose). Es kann auch zu einer nekrotisierenden Fasziitis oder einem Streptokokken-induzierten toxischen Schocksyndrom (STSS) kommen8 . Nachweis durch Kultur aus Abstrich, Blut oder Liquor, Typisierung durch Latexag- HWIs bei anatomisch unauffälligen, normal geformten Harnwegen, komplizierte HWIs sind alle HWIs bei Männern (meist Prostatitis), und HWIs beim Vorliegen anatomischer Besonderheiten wie Nierenanomalie, Harnröhrenstriktur usw. 6 Die Abkürzung „ssp.“, die man immer mal wieder sieht, z. B. in Steptococcus ssp., steht übrigens für subspecies = Unterarten. 7 Einige Stämme haben eine Kapsel aus Hyaluronan, die denselben Effekt hat. 8 meist wird das Toxic Shock Syndrome aber durch Straphylokokken ausgelöst ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 6 Mikrobiologie ultrakurz glutination. S. pyogenes ist Bacitracin positiv9 , d. h. er ist empfindlich gegen Bacitracin. Schnelltest durch Nachweis von Streptolysin O. Therapie: Penicillin während min. 10 Tage, bei Unverträglichkeit Makrolide. Cave, autoimmune Komplikationen: Akute Post-Streptokokken-Glomerulonephritis)10 und rheumatisches Fieber11 . In der Folge kommt es zu Entzündungen am Herzen (Endo-, Myooder Perikarditis), der Gelenke (Arthritis), der Haut (Erythema nodosum mit Bildung von Knötchen) oder auch der Muskulatur (Polymyositis). Bakterien sind dabei nicht mehr nachweisbar.Diese Komplikationen sind in unseren Breiten selten geworden, da Antibiotika zur Verfügung stehen und eingesetzt werden. Bei älteren Patienten und bei Patienten aus anderen Ländern ist es aber durchaus häufig, insb. Klappenvitien (bes. Mitral- und Aortenstenose) und Niereninsuffizienz als Komplikation eines Streptokokkeninfents anzutreffen. Die Streptokinase aus S. pyogenes wird therapeutisch zum Auflösen von Thromben eingesetzt, seine DNSasen kommen bei der Wundbehandlung zum Einsatz. Kritisch ist der Keim v. a in der Geburtshilfe: Perinatale Infektionen mit S. pyogenes sind typischerweise Erkrankungen vom „early onset type“, der Erkrankung liegt eine unzureichende Leihimmunität durch die Mutter zugrunde, betroffen sind v. a. Frühgeborene. Sepsis, Meningitis mit hoher Letalität. Die „late onset type“ Erkrankung ist meist nicht durch Infektion im Geburtskanal bedingt, der Keim wird auch durch das Pflegepersonal übertragen. Diese Form kann sich in einer Menigitis äußern, die mit 25% eine sehr hohe Letalität hat. Prävention: Bei Schwangeren wird am Ende der Schwangerschaft (35.–37. SSW) eine Vorsorgeuntersuchung empfohlen (“B-Streptokokken-Screening“) Therapie: Bei Bakteriennachweis bei einer Schwangeren wird kurz vor der Geburt Ampicillin gegeben. Therapie der Neugeborenensepsis nach Erregernachwie durch Kombinationen aus Aminopenicillinen, Cephalosporinen (3. Gen.) und Aminoglykosiden, evtl. Metronidazol und/oder Vancomycin. Streptococcus agalactiae Streptokokken der Gruppe B, 𝛽-Hämolyse. Sie gehören zur normalen Gastrointestinal- und Genitalflora und sind primär tierpathogen. Unter besonderen Umständen können sie aber beim Menschen zu Sepsis, Wund- und Harnwegsinfekten führen, v. a. bei den ganz Kleinen, den ganz Alten und den Immunsupprimiertenm, v. a. aber als Erreger der Neugeborenensepsis. Nachweis: S. agalactiae produzieren den CAMP-Faktor12 , der die Hämolyse verstärkt . 9 Polypeptid-Antibiotikum, hemmt die Zellwandsynthese von grampositiven Bakterien wie Staphylokokken, und Neisserien. 10 Pathogenese: Antigen-Antikörperkomplexe, die zu einer Komplementaktivierung führen. Es handelt sich also um eine Überempfindlichkeitsreaktion von Typ III., s. HämatoOnko ultrakurz. 11 Kreuzreaktionen zwischen Streptokokken-Antigenen und körpereigenen Strukturen, vor allem Kollagen IV 12 Der CAMP-Faktor verstärkt die hämolytische Wirkung von 𝛽-Hämolysin aus Staphylokokken und S. agalactiae. Er kann auch dem Nachweis von Listerien dienen. Der Name ist ein Akropnym aus "Christie Atkins Munch-Petersen", die 3 Forscher, die 1944 das Phänomen entdeckt haben. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 7 Mikrobiologie ultrakurz Pneumokokken Pneumokokken sind eine Unterart der Streptokokken. (Streptococcus pneumoniae) Sie sind paarweise angeordnete Diplokokken und machen 𝛼-Hämolyse (Vergrünung), im Gegensatz zu den übrigen Streptokokken haben sie keine Lancefield-Antigene. Sie verursachen besonders bei Säuglingen, Kleinkindern, älteren Menschen und Personen mit chronisch Krankheiten schwere Infektionen. Nachweis aus Blut, Sputum, Liquor und Urin per Anzucht und Mikroskopie. Zur Abgrenzung zu anderen 𝛼-hämolysierender Streptokokken dienen Tests auf Empfindlichkeit gegen Optochin und der Nachweis der Auflösung der Zellkapseln unter Na-Desoxycholatlösung (Gallelöslichkeit). Der wichtigste Pathogenitätsfaktor ist ihre Polysaccharidkapsel, die dem Phagozytoseschutz dient. Je stärker sie ausgeprägt ist, desto schwerwiegender verläuft die Infektion. Pneumokokken sind die wichtigsten Erreger von Lobärpneumonien, von Otitis media (häufigster Erreger) und Sinusitiden, aber auch eine penetrierende und schmerzhaft Infektion der Cornea, das odt rasch verlaufende Ulcus serpens. Sekundär kann aus einem Infekt der oberen Atemwege eine Pneumokokken-Meningitis entstehen. Besonders gefährdet sind Patienten mit Z. n. nach Splenektomie durch das Post-SplenektomieSyndrom (OPSI, overwhelming postsplenectomy infection syndrome). Dazu kommt es, weil Makrophagen durch die nun fehlende Filterfunktion der Milz einen Funktionsdefekt erleiden, der zur eingeschränkten Abwehr bekapselter Bakterien führt. Als Prophylaxe empfiehlt sich sehr die Impfung gegen Pneumokokken vor Splenektomie. Prävention: Impfung. Der Konjugat-Impfstoff enthält die Polysaccharide der am häufigsten vorkommenden Kapseltypen. Für Säuglinge und Kleinkinder liegt ein anderer Impfstoff vor, der speziell die Kapselpolysaccharide von Pneumokokken enthält, die am häufigsten bei Säuglingen im Blut nachgewiesen werden konnten. Die Impfung wird für Kinder mit niedrigem Geburtsgewicht und Gedeihstörungen empfohlen. Therapie: Penicillin oder Aminopenicilline (bes. bei V. a. Parallelinfektion mit Hämophilus influenzae), bei resistenten Stämmen Rifampicin oder Vancomycin. Ungefähr 40–70 % aller Menschen sind symptomlose Träger. Oralstreptokokken Gruppe von Streptokokken des Rachenraums ohne Lancefield-Antigene. Sie machen 𝛼-Hämolyse, deshalb heißen sie auch „vergrünende Streptokokken“ (lat. viridans). Häufige Erreger von Appendizitis, Endokarditis. Bei Risikopatienten erfolgt daher Endokarditisprophylaxe bei Zahnbehandlung. Auch Erreger von Karies (v. a. Streptococcus mutans)13 . Enterokokken Streptokokken der Serogruppe D (Lancefield D), die sich zu Diplokokken zusammenlagern. Sie machen variabel 𝛼- oder 𝛾-Hämolyse und sind Katalase-negativ15 , 14 13 S. mutans baut fermentativ Kohlenhydrate zu Lactat ab. Der daraus resultierende Abfall des pH-Werts führt zur Demineralisation der Zahnsubstanz. Außerdem produzieren sie extrazelluläre Polysaccharide, welche von anderen Bakterien als Lebensraum genutzt werden. Die auf diesem Biofilm wachsenden Bakterien produzieren Substanzen, die den Zahnschmelz angreifen. 14 Zweiergruppen 15 Katase katalysiert die Reaktion von Wasserstoffperoxid zu Wasser und Sauerstoff. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 8 Mikrobiologie ultrakurz können aber Aesculin spalten16 . Generell nur schwach virulent, gehören aber zu den klinisch bedeutsamen Krankheitserregern. Besonders wichtige Vertreter sind E. faecalis und faecium. Sie sind normale Darmbewohner (bis zu 50%) und pH-resistent bis 9,6. Sie sind unempfindlich gegen 6,5% NaCl und vertragen Temperaturen von 10 bis 45 Grad. Sind unempfindlich gegen Gallensalze. Machen v. A. Harnwegsinfekte (etwa 50%). Alle Enterokokken sind resistent gegen Cephalosporine, Aminoglykoside und einige Penicilline (Enterokokkenlücke)! Therapie nach Antibiogramm, dann meist mit Breitbandantibiotika/Aminoglykosiden. Durch die Gabe von Glycopeptiden können zusätzlich Vancomycin-resistente Enterokokken (VRE) entstehen (Vancomycin-resistente Enterokokken), bes. aus E. faecalis. Hier ist die Therapie schwierig, evtl. wirkt Tigecylin. Resistenzen werden über horizontalen Gentransfer mit Austausch von VanA- oder VanB-Genclustern weitergegeben. Anfällig für Erkrankung sind - wie immer - Alte und Schwache. In Lebensmitteln spielen Enterokokken eine wichtige Rolle bei Fermentations- und Reifungsprozessen und tragen zum besonderen und gewünschten Geschmack der Lebensmittel (z. B. Käse, Wurst) bei. Corynebakterien Gram+, aerob oder fakultativ anaerobe Bakterien mit charakteristischer Keulenform. Produziert nur nach Infektion mit Phagen die Diphterietoxine A und B, die die Proteinbiosyntese in infizierten Zellen hemmen und das Krankheitsbild Diphterie verursachen: Bellender Husten (“echter“ Krupp17 ), Pseudomembranen in Mund und Rachenraum (die die Tonsillengrenze überschreiten), Fieber, Mundgeruch, „Caesarenhals“ (Schwellung des Halses). Erregernachweis mit Neisser-Färbung! Die Erkrankung ist meldepflichtig! Prophylaxe: Impfung. Durch die gute Durchimpfung ist die Erkrankung in unseren Breiten eine Rarität geworden. Es gibt zwei Varianten des Impfstoffes: „D“ bei Kindern mit viel Antigen, „d“ bei Erwachsenen mit wenig Antigen. Komplikationen: Pneumonie, Myokarditis. Das Corynebakterium minutissimum (fakultativ pathogen,Teil der physiologischen Hautflora) ruft das Erythrasma hervor, bei dem eine nicht juckende, scharf begrenzte, flächige, rotbraune Effloreszenz mit diskreter Schuppung entsteht, vor allem in intertriginösen Arealen (z.B. Leisten- und Achselbereich, großen Hautfalten generell). Bazillen Gram+, stäbchenförmige Bakterien, aerob oder fakultativ aerob. Bilden (Endo-) Sporen18 aus. Sie kommen u. a. im Erdreich vor. 16 Aesculin ist ein Glucosid aus der Rosskastanie, das zur Gruppe der Cumarine gehört. Enterokokken können es zu Glucose und Aesculetin zu hydrolysieren. In Gegenwart von Eisen(III)-Ionen bildet das Aesculetin einen olivgrünen bis schwarzen Komplex. Dieser Nachweis wird als Aeskulinspaltung oder Aesculinhydrolyse bezeichnet. 17 von schottisch croup, „Heiserkeit“ 18 Endosporen werden im Gegensatz so Exosporen innerhalb des Bakteriums gebildet ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 9 Mikrobiologie ultrakurz Bazillus subtilis : Kann industriell zur Produktion von Enzymen verwendet werden, z. B. für Waschmittel. Einige Stämme bilden das Antibiotikum Bacitracin oder Vitamin B2 (Riboflavin). Bazillus anthracis Erreger des Milzbrandes, Biokampfstoff. Mit 1-6 𝜇m ist es ein extrem großes Bakterium. Bei Befall keine Wundtoilette durchführen, da der Erreger sonst immer wieder neuen Sauerstoff bekommt und sich besser vermehren kann. Produziert das Milzbrandtoxin, das durch Bildung eines Porenbildenden Toxins zum Zelltod fürt. Prinzipiell alle Zellen sind sensibel gegen das Toxin, auch die Zellen des Immunsystems. In vivo bildet das Bakterium eine Kapsel aus Polyglutamyl aus, die es vor Phagozytose durch das Mononukleäre Phagozytierende System (MPS) schützt. In der Kultur auf Blutagar fehlt diese Kapsel meist. Lungenmilzbrand: Aufnahme über Staub → Bronchiopneumonie, innerhalb 3 Tagen zu 50% letal. Hautmilzbrand: Ulkus mit schwarzem Schorf. Darmmilzbrand: Durch Aufnahme von kontaminiertem Fleisch (von infizierten Tieren), sehr selten. Therapie: Ciprofloxacin oder Doxycyclin, monoklonale Antikörper als Antitoxine. Komplikationen: Sepsis. Bazillus cereus Katalase+, fakultativ pathogen. Lebensmittelvergiftung durch Enterotoxine: Emetisches Toxin Cereulid: Führt rasch zu Übelkeit und Erbrechen, selten Brechdurchfall, Toxin ist hitzeunempfindlich. Diarrhoe-Toxin: Wässrige Durchfälle nach 8-16 Stunden, Toxin ist säure- und hitzeempfindlich. Die Sporen sind hitzeunempfindlich. Die Bakterien verursachen besonders in Milchprodukten starke Geschmacksveränderungen, daher ist die Gefahr der Vergiftung durch diese Lebensmitteln nicht sehr groß. B. cereus ist häufig auch in Reis, besonders, wenn er warm gehalten wird (Reiskocher). *Clostridien Gram+, spindelförmige (griech. kloster „Spindel“) obligat anaeobe Bakterien, Sporenbildner. Infektionen mit diesen Bakterien sind meist Mischinfektonen, weil Aerobier den Sauerstoff verbrauchen müssen. Tetanussporen sehen aus wie Streichhölzer oder Trommelschlägel, Sporen von C. botulinum wie Tennisschläger. Die von ihnen verursachten Erkrankungen sind immer Toxinvermittelt. Kultur in speziellen Medien unter CO2 -Atmosphäre. Clostridium tetani Kommt ubiquitär vor, z. B. in der Erde. Das Toxin Tetanospasmin verursacht muskuläre Übererregung durch Ausfall der hemmenden Renshaw-Zellen → Hemmung der Hemmung auf Rückenmarksebene. Typische Tetanus-Trias: Ophistotonus, Trismus19 , Risus sardonicus bei vollem Bewusstsein, Exitus durch Ersticken. Nachweis: Test an Mäusen, Nachweis des Tetanustoxins im Serum des Patienten. Schädlich ist das Toxin (Endotoxin), daher: 19 Kieferklemme durch Tonuserhöhung der Kaumuskulatur ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 10 Mikrobiologie ultrakurz Therapie: Antidot und Antibiose mit Penicillin, chirurgisches Débridement, evtl. Antikonvulsiva und Muskelrelaxanzien. Ophistotonus kann übrigens auch bei Meningitis auftreten. Prophylaxe: Impfung, Wiederholungsimpfungen alle 10-15 Jahre. Geimpft wird mit einem Toxoidimpfstoff, der gegen das Toxin (ein Protein) gerichtet ist. Clostridium botulinum C. botulinum ist relativ unempfindlich gegen Sauerstoff20 Kann 8 verschiedene Toxine bilden, von denen 4 humanpathogen sind. Botox (Botulinumtoxin) hemmt Ausschüttung von ACh an der Präsynapse der motorischen Endplatte. Der Keim benötigt einen neutralen pH-Wert zum Wachstum. Zur Vergiftung kommt es durch den Verzehr verdorbenen Konserven (gewölbter Deckel bei Konservendosen durch Bildung von CO2 ). Wundbotulismus ist eher selten. Die Klinik bei Vergiftung beginnt mit Doppelbildern, Mydriasis und undeutlicher Aussprache, verringerter Speichelproduktion und Schluckstörungen, gefolgt von der Lähmung motorischer Nerven. Exitus durch Atemlähmung. Therapeutische Anwendung bei fokalen Dystonien (z. B. Blepharospasmus, Torticollis), bei Strabismus und Hyperhidrose, aber auch in der kosmetischen Medizin zu Reduktion mimisch bedingter Falten. Clostridium perfringens 𝛼- und 𝛽-Hymolyse: Doppelhämolyse. Wie C. botulinum unempfindlich gegen Sauerstoff. Verursacht nach Eindringen durch Wunden Gasbrand. Das geht extrem schnell, meist bleibt nur die Amputation. C. püerfringens ist auch ein häufiger Lebensmittelvergifter. Jer nach Serotyp führt die Vegiftung zu einer milden oder schweren Form der Vergiftung. Der milde Typ der Vergiftung führt nach 10-15 Stunden zu Durchfällen und Darmspasmen und ist meist selbsteliminierend. Die schwere Form führt zur Enteritis necroticans („Gasbrand“), einer hochgradig nekrotisierenden Infektion des Jejunums mit hoher Letalität. Clostridium difficile “Homburger Keim”, hier wird besonders viel daran geforscht. Natürlicher Darmbewohner, der sich nur dann gegen die sonstige Darmflora durchsetzt, wenn zu viel Antibiotika gegeben wurden → Antibiotika-assoziierte pseudomembranöse Colitis. Kann sich gut ausbreiten, da er Kollagen durch Kollagenase abbaut. Therapie mit Vancomycin, weil es eine gute Darmpassage hat. Listerien Gram+, aerobe, begeißelte, oft kokkoide Stäbchen, die auch noch bei 4°C wachsen und keine Sporen bilden. Sie sind Katalase+, Indol-, Oxidase- und bilden kleine graue Kolonien mit 𝛽-Hämolyse. Sie sind widerstandsfähig gegenüber Kälte, Hitze, saurem oder basischem Milieu, Trockenheit und hohen Salzkonzentrationen. Kälteanreicherung ist auch bei 5-10°C möglich (Problem bei Kühlung!). Sie sind anspruchlos und brauchen wenig Nährstoffe, sie könne deshalb auch in nährstoffarmen Medien lange überleben. Nachweis per PCR. 20 Die meisten Anaerobier sind empfindlich gegen Sauerstoff und können damit bekämpft werden. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 11 Mikrobiologie ultrakurz Listerien kommen vor allem in unerhitzten tierischen Lebensmitteln vor (rohen Fleischwaren, Geflügel, Meeresfrüchten, durch Verschleppung auch in Kochschinken oder Räucherlachs, in unerhitzter Milch und Rohmilchkäse, in der Rinde von Weichkäsen und Schimmelkäse). Die Listeriose wird ausgelöst durch Listeria monocytogenes und verläuft bei Gesunden meist leicht oder subklinisch, sonst mit Fieber und Durchfällen. Gefährdet sind auch hier v. a. die ganz Kleinen, Alten, Schwachen und Immunsupprimierten. Therapie: Amoxicillin. Komplikationen: Sepsis, Meningoenzephalitis, in der Schwangerschaft Aborte. Actinomyzeten Gram+ anaerobe Stäbchen von variabler Dicke und Länge21 . Aktinomykosen sind immer Mischinfektionen aus Aerobiern und Anaerobiern, v. a. verursacht duch Actinomyces israelii. Lokale, durch endogene Infektion entstehende Eiterungen mit Ausbreitungen, Fistelbildung und tumorartigen derben Wucherungen. Es bilden sich Fisteln und Drusen, Drusen sind Ansammlungen von Bakterien, umgeben von einem Lymphozytenwall mit radiär filamentöse Aktinomyzeten, daher der alte Name Strahlenpilz. Das Auffinden der Drusen ist wichtig, da hier Erreger gewonnen werden können. Die Kultur und Identifizierung der Erreger ist aufwendig und dauert lange. Therapie: Inzision, min. 8 Wochen Penicillin! Nokardien Gram+ Stäbchen, ähnlich wie Mykobakterien sind sie in der Kinyoun-Färbung partiell säurefest, wachsen verzweigt. Bei Immunsupprimierten Patienten tritts das Krankheitsbild der Nocardiose auf, mit Bronchiopneumonie und Lungenabszess, dann Befall des ZNS mit Enzephalitis. Therapie: Cotrimoxazol, Doxyzyklin. *Mykobakterien Gram labil. Mykobakterien bilden kein Toxin, sondern wachsen raumfordernd → mechanische Zerstörung des umliegenden Gewebes. Sie besitzen keine Zellwand, sondern eine Wachs- und fettreiche Hülle aus Mykolsäure, deren Synthese ist der Ansatzpunkt für die Therapie. Mykobakterien werden in die Gruppen I-IV nach Runyon22 unterteilt je nach Wachstumsgeschwindigkeit und Pigmentierung bei Belichtung (Photochromogenität). M. tuberkulis und leprae gehören zur Gruppe III. *M. tuberculosis Säurefestes Stäbchen (aus der Gattung der Actinomycetales). Ansteckung durch Tröpfcheninfektion, Haupteintrittspforte ist die Lunge, dort Knötchenbildung und Zerstörung des Lungengewebes sowie Streuung tuberkulöser Herde im Körper. Sehr ansteckend, 5 Stunden Exposition sind zur Infektion ausreichend. Etwa jeder dritte Mensch auf der Welt ist mit M. tuberculosis infiziert. . . Verursacht die Tuberkulose, die zunächst einen einzelnen Herd in der Lunge bildet mit Beteiligung des dazugehörigen Lymphknotens. Die Entzündungsherde werden von Blutabwehrzellen eingeschlossen. Es bilden sich kleine Knötchen (“Tuberkel“). So abgekapselt 21 Trotz des Namens habe sie nichts mit Pilzen zu tun, wurden aber aufgrund ihres pilzartigen Wachstums Strahlenpilz genannt 22 nach Ernest Runyon 1959 ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 12 Mikrobiologie ultrakurz verursachen die Tuberkuloseherde keine Beschwerden und haben in der Regel auch keinen Anschluss an die Atemwege (geschlossenen Tuberkulose) und ist definitionsgemäß nicht ansteckend, da keine Krankheitserreger ausgeschieden werden. Die Mykobakterien können so jahrelang im Körper überleben.Bei mindestens zehn Prozent der Menschen, die sich mit Tuberkulose angesteckt haben, bricht die Krankheit zu einem späteren Zeitpunkt aus: Vermehrung der Bakterien in der Lunge mit Zerstörung von Lungengewebemit Gewinnung von Anschluss an die Atemwege → aushusten. Der Auswurf enthält jetzt Bakterien – der Patient leidet an offener Tuberkulose. Im fortgeschrittenen Stadium können durch Aussaat der Bakterien über hämatogene Streuung weitere Organe befallen werden (Miliartuberkulose (hirsekornartige Tuberkulose). M. tuberculosis leben als obligat intrazelluläre Parasiten in Makrophagen und können dort aufgrund ihrer Zellwand nicht lysiert werden. Sie produzieren auch Katalase und SuperoxidDismutase zur Verteidigung gegen reaktive Sauerstoffspezies. Außerdem haben sie eine erhöhte DNA-Mutationsrate wegen einer schlecht funktionierenden DNA-Polymerase, die viele Ablesefehler produziert (wie man sieht sind Mutationen nicht für alle schlecht. . .). Sie besitzen eine gute Verteidigung gegen Antibiotika durch spezifische Effluxpumpen und zahlreiche Mutationen in Enzymen, die die Antibiotika ursprünglich angreifen sollten. Nachweis/Kultur: Kann wachsen auf Glycerol-Eier- oder Löwenstein-Jensen-Agar und wird dann Kinyoun gefärbt (wird pink). Auch die Färbung nach Ziehl-Neelsen (für säurefeste Stäbchen) ist möglich (Keim wird rot). Der Keim wächst allerdings zu langsam für einen effizienten Kulturnachweis (Generationszeit 6-24 h, zum Vergleich: E. coli: 20 min). Die Kultur würde 4-6 Wochen dauern. Daher erfolgt der Nachweis heute durch PCR. Diagnose: Tuberkulintest, der aber nach Impfung falsch positiv sein kann! Der Erfolg einer Impfung ist daher zweifelhaft. Eine Impfung wird - wenn überhaupt - nur nach negativem Test gemacht. Beim Stempeltest (Mendel-Mantoux) wird das Ergebnis 2-3 Tage später abgelesen. Therapie: 5er Kombi aus Antibiotika über 6-9 Monate (Merkwort P.R.E.I.S: Pyracinamid, Rifampicin, Ethambutol, Insoniacid, Streptomycin). 3 davon wirken spezifisch auf die Mykolsäuresynthese (P. E. I.). Pyracinamid ist zwar lebertoxisch, wirkt aber auch gegen Keime in verkäsenden Nekrosen und in abgestorbenem Gewebe. Rifampicin stört die Proteinbiosynthese (und macht Körperflüssigkeiten rot). Tuberkulose ist wichtig! M. leprae Erreger der Lepra. Der Nachweis von M. laprae ist kulturell nicht möglich außer in der Tatze des Gürteltiers. . .Der Keim ist nicht sehr ansteckend. Es gibt drei Lepratypen: Lepromatöse Lepra (Löwenkopf, schwerste Form, Tod durch Sekundärinfektionen), tuberkulide Lepra (die Extremitäten faulen unbehandelt schmerzlos ab, ansonsten relativ gutartig, gute Heilungstendenz), Lepra intermediata (borderline Typ, entwickelt sich je nach Abwehrlage in eine der beiden anderen Arten). Die Therapie dauert noch länger als bei Tuberkulose, das Bakteriensterben bei Therapie hat heftige UAWI. M. bovis Erreger der Rindertuberkulose (beim Rind). Beim Menschen entsteht Darmtuberkulose z. B. über rohe Milch. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 13 Mikrobiologie ultrakurz MOTT Mycobacteria other than tuberculosis, nicht-tuberkulöse Mykobakterien. Hauptmanifestationen: Lunge, Lymphknoten, Haut. M. marinum: Schwimmbad-Granulome (Aquariumkrankheit), M. ulcerans: Buruligeschwür. Diese Keime sind vor allem problematisch bei AIDS: Lungeninfektionen. Nachweis: Kultur aus ausreichen Gewebematerial. Therapie: Schwierig, es gibt viele Resistenzen, auch gegen Isoniazid. Zur Anwendung komtt eine Kombination aus 3-6 Chemotherapeutika. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 14 Mikrobiologie ultrakurz Gram– Bakterien Nur Staphylokokken und Streptokokken sind Gram-positive Kokken, alle andere Kokken sind demzufolge Gram*Enterobakterien Gram- Stäbchen, fakultativ anaerob. Haben LPS23 in der Zellwand, die beim Zerfall als Pyrogen wirken, also Fieber erzeugen. Weitere Differenzierung über die Laktoseverwertung durch 𝛽-Galaktosidase. • Laktose-Verwerter: „Coliforme Bakterien“. Gehören zur normale (Darm-)Flora und sind fakultativ/opportunistisch pathogen. : Escherichia, Citrobacter, Klebsiella, Enterobacter. Außer E-coli können sie auch Citrat verwerten. Klebsiella, Enterobacter und Citrobakter besitzen viele Resistenzen: Antibiogramm! Diese 3 machen fast ausschließlich nosokomiale Infektionen. • Laktose-nicht-Verwerter: Sind obligat pathogen, z. B. Salmonella, Shigella. Sie machen „alte“ Krankheiten wie Typhus (Salmonella) und Ruhr (Shigella). E. coli Vergärt Glukose, Laktose und Mannitol unter Gasbildung und bildet Indol (wichtige Reaktion!). Kann Laktose verwerten (ECKE). Hauptproduzent von Vitamin K! Modellorganismus von Genetik, Biochemie und Mikrobiologie. Es gibt viele Resistenzen, ein Antibiogramm ist daher obligatorisch. Häufigster Erreger von (bes. nosokomialen) Harnwegsinfekten. Nachweis: Wächst auf McConkey- oder Endo-Agar oder bunte Reihe 24 . E- coli ist ein Verunreinigungs-Indikator: In 100ml Wasser darf kein einziges Bakterium enthalten sein. Es ist insgesamt ein wichtiges Bakterium! Es gibt unterschiedliche Stämme von E- coli mit eignem Pathogenitätsspektrum: EHEC : Enterohämorrhagisch, bildet Shigatoxin A und B, diese wirken entero- und cytotoxisch, hämolytisch und nierenschädigend. Besitzen zusätzliche entero- und cytotoxische Pathogenitätsfaktoren, Infektionen damit sind deshalb gravierend. Unterscheidung von „standard“ E. coli über die Klinik (Stuhlprobe enthält sowieso E. coli. . .) oder PCR. Typische Krankheitsbilder sind die Thrombotisch-thrombozytopenische Purpura (TTP) und das Hämolytisch-urämische Syndrom (HUS). Gefürchtet ist vor allem HUS aufgrund der Gefahr eines terminalen Nierenschadens. Hierbei sind alle Altersgruppen betroffen, jedoch vor allem Kinder unter 6 Jahren. Enteropathogene E. coli, EPEC : Enteropathogen, tritt vor allem auf bei Babys und Kleinkindern durch kontaminiertes Trinkwasser auf (Eselsbrücke: P=B). Mithilfe des EPEC 23 Lipopolysaccharide 24 Bei der sogenannten Bunten Reihe handelt es sich um eine labortechnische Methode zur Bestimmung (Identifizierung) von Bakterien anhand verschiedener Merkmale. Dabei wird auf bestimmte Enzymaktivitäten, den Abbau von Substraten, die Bildung von Stoffwechselprodukten und bestimmte Fähigkeiten (beispielsweise aktive Bewegung) geprüft. Die Bunte Reihe besteht aus Reagenzröhrchen, gegebenenfalls auch Petrischalen, die mit verschiedenen Nährmedien beschickt sind. Die Nährmedien enthalten Reagenzien und Indikatoren zum Nachweis von bestimmten Eigenschaften, die eine Bestimmung von Bakterien auf Ebene der Gattung oder sogar der Art ermöglichen. Beimpft werden die Röhrchen mit einer Reinkultur des zu bestimmenden Bakteriums. Die Ergebnisse (positiv oder negativ) werden mit einer Tabelle verglichen und so kann man mit einer bestimmten Wahrscheinlichkeit die unbekannte Reinkultur einer Spezies zuordnen. (Wikipedia) ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 15 Mikrobiologie ultrakurz Adhäsionsfaktor (EAF) heften sich die EPEC an die Epithelzellen des Dünndarms und injizieren dann Toxine in die Enterozyten und zerstört dadurch Mikrovilli. Enterotoxische E. coli, ETEC : Enterotoxisch, häufiger Erreger der Reisediarrhoe (=„Montezumas Rache“): Aus den Tropen (T=T). Bilden ein hitzelabiles Enterotoxin vom A/B Typ (LT I und LT II), sowie ein hitzestabiles Enterotoxin (ST). Es wirkt ähnlich wie Cholera und resultiert in einer sekretorischen Diarrhoe, bei der viel Wasser und Elektrolyte verloren gehen. Um an der Darmwand zu bleiben braucht dieses Bakterium Fimbrien. Enteroinvasive E. coli, EIEC : Penetrieren die Epithelzellen des Kolons und vermehren sich dort. Klinik ähnlich der Shigellen-Ruhr mit Fieber und blutig-schleimigen Durchfällen, aber nicht ganz so schlimm wie die „echte“ Ruhr (Eselsbrücke Ruhr=Rühr-Ei)25 . Uropathogene E. coli, UPEC : sind häufig für unkomplizierte Harnwegsinfektionen verantwortlich. E. coli wird auch als Probiotikum verabreicht: Mutaflor, mit nicht ganz klarem Nutzen. . .26 Salmonella Gram-, Laktose-, begeisselt, fäkal-orale Übertragung. Nachweis durch Abbau von Gallensalzen auf den Selektivmedien (z. B. McConkey, auf Leifson werden Salmonellen schwarz!), die andere Bakterien nicht überleben. Salmonella bilden auf Leifson-Agar schwarze Kolonien. Die über 2000 Salmonellen-Arten werden aufgrund ihrer Kapsel-Antigene O, H oder M mit dem Gruber-Vidal-Test serologisch unterschieden und danach nach dem Kaufmann-White-Schema eingeordnet. Nachweis: Bunte Reihe. Anzucht auf Leifson-, Wilson-Blair- oder McConkey-Agar oder in Bouillons. Man unterscheidet zwischen den Enteritis- und den Typhus/Paratyphus-Salmonellen. Im Gegensatz zu S. typhi, bei denen eine geringe Infektionsdosis mit bereits 100-1000 Bakterien ausreicht, um Typhus auszulösen, ist bei S. enterica eine hohe Infektionsdosis mit 100.000-1.000.000 Erregern nötig. Salmonella enterica typhi/paratyphi Gram- Stäbchen. Erreger von Typhus27 und Paratyphus. Typhus macht erbsbreiartigen Durchfall und erzeugt Darmnekosen. Die Inkubationszeit beträgt wenige Tage bis 3 Wochen. Die Erkrankung hat eine charakteristische Fieberkurve mit Stadium incrementi (1 Woche), langanhaltendem Stadium fastidii (2-3 Wochen 40 - 41°) mit relativer Bradykardie, Leukopenie und Bwußtseinsstörungen und Roseolen an Oberlörüper und am Bauch. Typhuszunge: In der Mitte deutlich grau-weißlich belegt, an den Rändern und der Zungenspitze freie rote Ränder. S. typhi wirkt über Toxin und macht Darmnekrosen im Bereich der Peyer-Plaques, die zu massiven Darmblutungen 25 Es gibt übrigens eine Escherichia Art mit Namen Escherichia hermannii - von deren Existenz zumindest ein gewisser Prüfer gerne hört. . . 26 Der Stamm Escherichia coli Nissle 1917 (Handelsname Mutaflor) zählt zu den am häufigsten untersuchten Probiotika. Er wurde während des Ersten Weltkrieges vom Stuhl eines Soldaten isoliert, der im Gegensatz zu seinen Kameraden nicht an Durchfall litt. Der Stamm ist mittlerweile sequenziert und besitzt sechs verschiedene Systeme, um Eisen aufzunehmen, wodurch er Konkurrenten aus dem Feld schlägt. 27 Vom altgriechischen typhos, was ‚Dunst‘, ‚Nebel‘, ‚Rauch‘, ‚Dampf‘, aber auch im übertragenen Sinne ‚Schwindel‘ oder ‚benebelter Geisteszustand‘ bedeutet. Dies bezieht sich auf die neurologischen Symptome der Krankheit. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 16 Mikrobiologie ultrakurz führen. Nachweis der über 2000 Thyphus-Unterarten per Kaufmann-White-Schema nach O-, H- und M- Oberflächenantigenen. Therapie: Symptomatisch, in schweren Fällen bei vitaler Bedrohung nach Antibiogramm Gyrasehemmer (z.B. Ciprofloxacin), Cotrimoxazol oder in schweren Fällen mit Chloramphenicol. Typhus produziert 5-10% 28 Dauerausscheider29 , die Erkrankungen ist meldepflichtig! Als Paratyphus bezeichnet man ein abgeschwächte Variante des Typhus, deren Erreger S. paratyphi ist. Prophylaxe: Hygiene ist der beste Schutz. Eine Impfprophylaxe gegen Typhus kann sowohl mit Tot- als auch mit Lebendimpfstoffen durchgeführt werden und schützt etwa 60 bis 70 Prozent der Geimpften. Salmonella enteridis Macht Lebensmittelvergiftung, Brech-Durchfall und evtl. Koliken nach ca. 1 Tag Inkubationszeit. Dringt in die Zelle ein wie Typhus. Im Gegensatz zur Salmonella typhi ist das Toxin der S. enteridis relativ schwach. Produziert Die Erkrankung ist meldepflichtig und erzeugt Dauerausscheider! Therapie: Symptomatisch durch Flüssigkeits- und Elektrolytgabe, evtl. Spasmolytika. Vibrio cholerae/El Tor, Shigella dysenterii Beides Gram- Stäbchen. Erreger von Cholera (Vibrio, Reiswasserdurchfall) und Ruhr (Shigella, blutig-schleimige Durchfälle), beide Erkrankungen sind hauptsächlich gefährlich wegen Wasser- und Elektrolytverlust. Infektionen mit Vibrio werden heute meist durch den El Tor Stamm verursacht, dessen Erkrankungen meist leichter und weniger oft letal verlaufen als die anderer Stämme. Ein anderer Stamm ist TTX-Produzent im Kugelfisch. Shigella dysenterii Es gibt viele verschiuedene Shigellen, aber nur S. dysenterii produziert das Shigatoxin. Die Shigatoxine sind nicht für den Durchfall verantwortlich, sondern für den hämolytische Verlauf. Eindringen über M-Zellen im Darm, dann „von hinten“ über die basolaterale Seite in die Zelle. Das Toxin ist entero- und neurotixisch. Rote Ruhr: Mit Blut, sie ist die schlimmere Version. Weiße Ruhr: Nur Wasserverlust, das Fieber ist nicht so hoch. Durchfälle bis zu 30x am Tag. Die Ruhr kann zur Reiter-Trias 30 führen (wie auch eine Infektion mit Gonokokken), und sie kann ZNS-Spätfolgen haben. S. dysenterii wachsen NUR auf Leifson-Agar. Zur Infektion mit Ruhr braucht es sehr wenig Erreger (Übertragung bereits durch kontaminierte Fliegen möglich. . .!), Typhus braucht ein bisschen mehr, S. enteridis sehr viel mehr. Salmonella, Vibrio und Shigella machen Dauerausscheider, weil die Bakterien in den Gallengängen persistieren können. Vibrio cholerae dringt nicht in die Zelle vor sondern wirkt nur über sein Toxin. 28 Dauerausscheider 29 Der Keim kann im Gallensystem persistieren. 30 Als Reiter-Trias werden die Hauptsymptome der reaktiven, seronegativen Arthritis bezeichnet: Arthritis, Konjunktivitis/Uveitis und Urethritis ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 17 Mikrobiologie ultrakurz Klebsiella pneumoniae Gegeißelte, bewegliche Bakterien. Bilden schleimige Kolonie auf glukosehaltigen Nährböden, Kultur auf McConkey-Agar. Pneumonie. Sie besitzen natürliche Resistenz gegen Penicillin G und Aminopenicillin. Enterobacter Ist Aminopenicillinresistent! Therapie gegen alle Enterobakterien: Co-Trimoxazol, Ciproflixacin oder Cephalosporin nach Antibiogramm. Auch die Gram- Campylobacter jejuini und duodeni können für Durchfallerkrankungen verantwortlich sein. Unter dem Mikroskop hat Campylobacter eine korkenzieherartige Form. Ausheilung in der Regel spontan, Therapie bei Persistiern Makrolide, z. B. Erythromycin. Neisserien Gram- Diplokokken. Gonokokken Diplokokken in Kaffeebohnenform. Fakultativ intrazellulär. Brauchen es warm und feucht und machen Tripper (Gonorrhö) mit den Symptomen Bonjour-Tröfchen, Urethritis. Leicht (sexuell) übertragbar. Therapie: Penicillin. Komplikation: Reiter-Trias. Cave: Neugeborenen-Blenorrhöe (Neugeborenen-Blindheit) → Silbernitrat postnatal in die Augen oder AB. Meningokokken Semmelförmige Diplokokken. Fakultativ intrazellulär. Bei ca. 10% normale Besiedelung im Pharynx. Bekapselt, besitzt einen Transferrin-Rezeptor → klaut Fe+ +. Verursacht Meningitis, besonders häufig bei Kindern im ersten Lebensjahr mit 10% Letalität. Unbehandelt auch beim Erwachsenen bis zu 70% Letalität. Therapie: Penicillin. Impfung nach 13 verschiedenen Serogruppen. Tropen/Afrika: „Meningitisgürtel“ mit Serogruppen A und C. In Deutschland kommt fast nur Serogruppe B vor, dafür gibt es erst seit 2013 einen Impfstoff. Bei Meningolokken-Sepsis (und bei HIB-Sepsis oder OPSI-Syndrom) kann als Komplikation das Waterhouse-Friderichsen-Syndrom auftreten, das mit hoher Letalität behaftet ist (bis zu 90%). Zerfallende Erreger setzen Endotoxine frei, die die Gerinnung aktivieren mit der Folge von massiver Thrombenbildung, DIC31 , Purpura fulminans (nicht erhabenes, unregelmässiges Exakthem im Hautniveau durch Mikrothromboembolien). Pseudomonas aeruginosa Gram- Stäbchen. Wächst überall, sogar auf Desinfektionsmittel, „Pfützenkeim“, er bildet schleimige, schillernde Schlieren und kommt in feuchten Umgebungen vor, z.. B. auf Beatmungsschläuchen, in Luftbefeuchtern, Inkubatoren, Waschbecken, Blumenvasen, Kaffeemaschinen, Seifenbehältern. Reiner Aerobier, Katalase+. Riecht aromatisch, chlormäßig. Zucht auf McConkey Agar, es erfolgt aber kein Farbumschlag. Der Oxidase-Test ist positiv. Pseudomonas ist ein opportunistischer Krankheitserreger und Hospitalismuskeim. Erreger der Otitis externa (Schwimmer-Ohr) und Otitis media (am häufigsten durch Pneumokokken). Meist ist er der verantwortliche Keim für das Bikini-Zonen-Erythem. Bei 31 disseminated intravascular coagulation ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 18 Mikrobiologie ultrakurz Wundinfektionen: Blau-grüne Färbung, süßlich-aromatischer Geruch. Macht blau-grünen Eiter. Besonders gefährlich bei Intubierten und bei Mukoviszidose-Pat. → Pneumonie. Produziert im Kugelfisch das TTX (wie auch ein Vibrio-Stamm). Therapie: Problematisch, da die meisten Pseudomonas-Arten Resistenzen aufweisen, insbesondere Penicillinresistenz. Außerdem Bildung eines Biofilms, der Penetration von Antibiotika erschwert. Cephalosporine der 3. Generation, Fluorchinolone nach Antibiogramm. Genau die Stämme, die beim Menschen Krankheit erzeugen werden auch eingesetzt, um mit Erdöl verunreinigte Wasser und Böden wieder zu sanieren. Bacteroides fragilis Gram-, obligat anaerobes Stäbchen. Mischinfektionen mit Peritonitis und Abszessen, Pneumonie. Sind primär resistent gegen Aminoglykoside, bilden meist 𝛽-Laktamase. Nachweis: Schwierig, strikt anaerobe Kultur. Therapie: Metronidazol., aber meist chirurgisch. *Treponema pallidum Gram-, lange Spirale (Spirochät=Schraubenbakterien, wie Borellien), beweglich. Verursacher der Syphillis (=Lues): Das Chamäleon unter den Krankheiten ( „Lues, bist du es?“), dessen Inzidenz wieder stark ansteigt. Übertragung bei Geschlechtsverkehr über kleinste Läsionen. Verlauf in 3 Stadien: Hochkontagiöses Primärstadium (4-6 Wochen) mit Primäraffekt (Lues I): Nach drei bis vier Wochen erscheint am Penetrationsort der Bakterien in die Haut oder Schleimhaut ein schmerzloses oder schmerzarmes Geschwür, dessen Randbereich verhärtet ist (Ulcus durum=harter Schanker)). Sekundärstadium (Lues II) mit grippeartigen Allgemeinsymptomen und LK-Schwellungen und Hauterscheinungen (Exantheme, Papeln=Condylomata lata, die Condylomata acuminata=Feigwarzen werden durch HPV verursacht) am ganzen Körper. Verursacht auch Haarausfall: Mottenfraßalopezie , Alopecia luetica. Nach 3-5 Jahren Übergang ins Tertiärstadium (Lues III) mit Ausbreitung im ganzen Körper und Bildung von Gummen (knötchenartigen, gummiartigen Verdickungen) und Geschwüren. Dann evtl. als 4. Stadium Neurolues (Lues IV) mit Enzephalitis, Libidosteigerung, Wahrnehmungsstörungen, evtl. Demenz. Als „Lues maligna“ wird eine Syphillis mit mehreren Primäraffekten gleichzeitig bezeichnet. Treponemen sind plazentagängig: Lues connata=Angeborene Syphillis. Nachweis: Nicht anzüchtbar! Screening mit sehr sensitivem VDRL-Test (Venereal Disease Research Laboratory, der nicht auf Treponemen, sondern auf veränderte Cardiolipine reagiert), oder mit TPHA (Treponema-Pallidum-Hämagglutinations-Assay: Erys mit Treponema-Antigen werden mit Patientenserum vermischt. Hat der Patient Antikörper im Blut, so vernetzen sich die Erys → Hämagglutination, die mit bloßem Auge sichtbar ist). Wenn der Suchtest positiv ist wird der sehr spezifische Fluoreszenz-Treponemen-AntikörperAbsorptionstest (FTA-Abs-Test) gemacht. Therapie: Penicillin i.v., bei Allergie Cephalosporine, Tetrazykline oder Makrolide. Chlamydien Gram-, obligat intrazellulär. Die Erkrankungen betreffen u. a. die Schleimhäute im Augen-, Atemwegs- und Genitalbereich. Häufigster Verursacher sexuell übertragener Erkrankungen weltweit. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 19 Mikrobiologie ultrakurz Humanpathogene Arten: Chlamydophila pneumoniae verursacht chronische Bronchitis und Lungenentzündungen. Für Chlamydia pneumoniae wird auch eine mögliche Beteiligung an Atherosklerose diskutiert. : Verursacht je nach Serovar entweder Entzündungen im Genitalbereich (Chlamydiose) oder Bindehautentzündung (Trachom). Das Trachom ist eine Bindehautentzündung, die ohne Therapie zur Erblindung führt. Es ist weltweit die weltweit die häufigste Ursache für erworbene Blindheit, besonders in Afrika. Es ist problemlos durch Antibiotika therapierbar, aber meist haben die Patienten keinen Zugang zu AB. . .. Die Chlamydiose, die Infektion der Geschlechtsorgane, ist symptomarm, als Komplikation kann bei Frauen Unfruchtbarkeit durch Tubenverklebung aufteten, bei Mann eine reaktive Arthritis mit Reiter-Trias. Dasselbe Serovar ist auch Auslöser des Paratrachom (Schwimmbadkonjunktivitis) bei Erwachsenen Chlamydia psittaci ist Auslöser der Ornithose (Papageienkrankheit). Diese Erkrankung ist beim Menschen sehr selten und ähnelt einer schweren Lungenentzündung. Therapie gegen alle: Tertazykline. Borellia burgdorferi Gram-, lange Spirale (Spirochät=Schraubenbakterien, wie Treponema). Übertragen durch Zecken (wie auch das FSME-Virus: Neurogenes Flavivirus, FSME ist bei Weitem nicht so schlimm wie Borreliose!). Borellien verursachen Lyme-Borreliose und Neuroborreliose. Stadium I: Wenige Tage nach dem Stich: Erythema migrans=Ausbreitung der Bakterien subkutan kreisförmig mit Allgemeinsymptomen und „Borrelien-Grippe“. Hier ist Spontanheilung oder Heilung durch Antibiotika (Tetrazykline wie Doxyzyklin) möglich. Stadium II: Nach einigen Wochen stärkere Allgemeinsymptome, Arthalgien, radikuläre Neuralgien, Myalgien. Auch hier noch Heilung mit Antibiotika möglich. Stadium III: LymeArthritis, Polyneuropathie, Enzephalitis, Enzephalomyelitis, chronische Müdigkeit. Das ist jetzt wirklich ganz ganz schlecht. . .Keine Impfung möglich, Expositionsprophylaxe. Yersinia pestis Gram- Stäbchen aus Familie der Enterobakterien: Verursacher der Pest. Zoonose, die vom Floh (Xenopsylla cheopis) übertragen wird. Der Pathogenitätsfaktor wird im Floh aber nicht ausgebildet, weil er zu kalt ist. . .! Von Mensch zu Mensch ist die Erkrankung aber extrem ansteckend. Proteus mirabilis Gram- Stäbchen, fakultativ anaerob. Wächst in Schwärmen (große Schuppen) - keine Einzelkolonien! Bildet Urease, kann also Harnstoff Spalten, erhöht dadurch pH → Harnsteinbildung. Seltener Krankheitserreger, wenn, dann sind es meist Harnwegsinfekte. Proteus sind wie die meisten Enterobakterien sehr beweglich und haben daher ein H-Antigen. Therapie nach Antibiogramm meist mit Cephalosporinen der 3. Generation. Resistenzen gegen Tetrazykline u. A.! Produziert 𝛽-Laktamase. Legionellen Gram- Stäbchen, fakultativ intrazellulär. Aerobier, wächst auf Duschköpfen. Verursacher der Legionärskrankheit32 , einer atypischen Pneumonie. Kommt am ehesten aus 32 So genannt aufgrund der Erstbeschreibung nach einem Legionärstreffen bei Philadelphia. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 20 Mikrobiologie ultrakurz Klimaanlagen und schlecht eingestellten Warmwasseranlagen. Wächst nur auf AktivkohleHefe-Extrakt-Agar. Bordatella pertussis Gram- Stäbchen. Macht Keuchhusten (Pseudokrupp) mit Erstickungsanfällen und maximalem pharyngealem inspiratorischem Stridor. Häufige Komplikation: Plätzen von Konjunktivalgefässen. Sehr gefährlich bei den ganz Kleinen. Prophylaxe: Impfung, gemeinsam mit Diphtherie und Tetanus (DTP). Haemophilus infuenzae Gram- Stäbchen, fakultativ anaerob. Wird in verschiedene Klassen eingeteilt, die wichtigste humanpathogene Klasse ist HI der Gruppe b = HIB. Haemophilus liebt Häm und braucht u. a. NAD und NADP. Er wächst daher nur auf Kochblutagar gut. Wenn er bekapselt ist, ist er obligat pathogen. Lebt im oberen Atmungssystem und verursacht durch Tröpfcheninkektion Bronchitis, Epiglottitis und Pneumonie, bei Kindern gerne auch Meningitis. Die Epiglottitis ist ein lebensbedrohliches Krankheitsbild, das aber in Deutschland durch Impfung sehr selten geworden ist. Nachweis: Kultur auf Blutagar aus Sputum oder Blut. Staph. aureus als „Amme“ verbessert seinen Stoffwechsel durch seine NAD-Produktion (“Schiffchenbildung“). Seine DNA wurde 1995 als erstes Lebewesen komplett sequenziert. Therapie: Penicillin/Ampicillin. Prophylaxe: Impfung. Haemophilus ducrey verursacht den Weichen Schanker (Geschlechtskrankheit). Haemophilus aegypticus macht Konjunktivitis, die in Afrika häufig zu Blindheit führt, mit Antibiotika theoretisch sehr leicht therapierbar. Helicobacter pylori Gram- Stäbchen, ein mikroaerophiles Mitglied der Gattung Helicobacter. Es wurde erst in den 90ern entdeckt, da man vorher nicht glaubte, Bakterien könnten im sauren Magenmilieu überleben. H. pylori macht fast alle Ulcera duodeni und viele Ulcera ventriculi (die zu Magenkrebs entarten können) sowie eine atrophische Gastritis. Kann durch das Enzym Urease Harnstoff verwerten, daher Nachweis mit Urease-Schnelltest. Therapierbar mit „French Triple“: Amoxicillin, Clarithromyzin und PPI oder „Italian Triple“: Metronidazol, Clarithromyzin und PPI Differenzierung von Bakterien • Staphylokokken untereinander: Koagulase • Staphylokokken gg. Streptokokken: Katalase • Streptokokken untereinander: – Bacitracin (S. pyogenes/andere Streptkokken) – Optochin (S. pneumoniae/andere Streptokokken) – Hämolyseverhalten: 𝛼-, 𝛽-, 𝛾– CAMP-Faktor : S. agalactiae hat eine verbesserte Hämolyse in Anwesenheit von Staph. aureus (=Ammenphänomen) • Aesculin-Spaltung: Enterokokken • Citrat-Verwertung: Citrobakter • Oxidase-positiv ist N. gonorrhoeae • Urease-positiv ist Proteus mirabilis (Harnsteine) ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 21 Mikrobiologie ultrakurz Teil II. Viren *Allgemeines Viren sind infektiöse Einheiten. Sehr klein: 1𝜇m. Sie können sich nur in einer Zelle vermehren. Einteilung nach Nukleinsäuretyp (DNA, RNA), Symmetrie und Hülle. Viren mit Hülle sind leichter durch Desinfektion zu eliminieren. Behüllllte Viren sind virulenter, da sie schlechter von Ig angegriffen werden können. RNA-Viren sind sehr anfällig für Mutationen. Im Wesentlichen ist ein Virus eine Nukleinsäure, auf der die Informationen zur Steuerung des Stoffwechsels einer Wirtszelle enthalten sind, insbesondere zur Replikation der VirusNukleinsäure und zur weiteren Ausstattung der Viruspartikel (Virionen33 ). Die Lipidhülle stammt von der Wirtszelle und dient zur Tarnung vor dem Immunsystem. Ein Virus kann außerdem eine Kapsel oder Hülle haben, die noch Enzyme enthalten kann, z. B. Proteasen. Umhüllte Viren sind besser geeignet, chronische oder latente Infektionen hervorzurufen (wie zum Beispiel HIV, chronische Hepatitis B, C oder D, oder Herpes). Sie werden aber leicht deaktiviert, wenn die Hülle austrocknet oder chemisch durch Seife oder Gallensäuren angegriffen wird, z. B. auch im Magen-Darm-Trakt. Deshalb werden umhüllte Viren meist durch Tröpfcheninfektion übertragen und infizieren dann den Atemtrakt (Lokalinfektion). Hüllenlose Viren können sehr umweltstabil sein und sowohl Austrocknung als auch Desinfektionsmittel überstehen. Hygienische Maßnahmen dienen hier eher dazu, möglichst viele Viren wegzuschwemmen. Hüllenlose Viren werden deshalb leicht per Kontaktinfektion bzw. Schmierinfektion übertragen und gelangen unbeschadet durch den Magen-Darm-Trakt. Retroviren widersprechen dem Dogma der Molekularbiologie (DNA → RNA → Protein) indem sie folgenden Weg nehmen: RNA → DNA (durch reverse Transkriptase) → RNA → Protein. Der Name ist ein Akronym für Reverse Transkriptase Onkoviren). Die reverse Transkriptase RT ist dabei eine im Virusgenom enthaltene RNA-abhängige DNA-Polymerase, die die Synthese von DNA aus RNA ermöglicht. Verbreitung von Viren im Körper: Hämatogen (Influenza, HIV - fast alle) oder neurogen (Tollwut, Herpes) oder beides (FSME). Diagnose: PCR, Klinik. Der zytopathische Effekt (CPE) bezeichnet die Auswirkung der Virusvermehrung auf die Wirtszelle. Es gibt verschiedene Arten des zytopathischen Effekts: Zelllyse, Pyknose (z. B. Polioviren), Zellfusion (z. B. Masernvirus, HSV, Parainfluenzavirus), intranukleäre Einschlüsse (z. B. Adenoviren, Masernvirus), intraplasmatische Einschlüsse (z. B. Tollwutvirus, Pockenvirus). Virostatika Wirkung der 3 wichtigsten Virostatikatypen: 1. Nukleinsäureanaloga → Kettenabbruch. Z. B. bei Herpes: Aciclovir. 33 Virionen sind die Zustandsform von Viren außerhalb von Zellen ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 22 Mikrobiologie ultrakurz 23 2. Neuraminidasehemmer hemmen die Ausknospung und damit Freisetzung von intrazellulär entstandenen Virusreplikationen. Z. B. bei Influenza 3. HAART (Highly Active Anti Retroviral Therapy): 3er Kombination aus (nukleosidischen/nichtnukleosidischen) Reverse-Transkriptase-Hemmern und Proteasehemmern und evtl. Integrasehemmer, z. B. bei HIV Virusreplikation Die 6 Schritte der Virusreplikation (Merkwort: AIU RAF): 1. Adsorption (Andocken an Wirtszelle) 2. Injektion des Virusgenoms 3. Uncoating: Ablegen der Proteinhülle und Integration ins Wirtsgenom 4. Replikation des Virusgenoms 5. Assembly: Zusammenbau zu neuen Viren 6. Freisetzung durch Ausschleusung (Knospung, die Neuraminidase hemmt dies) oder Lyse (lytische Virusvermehrung) Viren Influenza Virusgrippe: Fieber!→ Influenza-Virus. Das Influenza-Virus hat 2 Mutationswege: Shiftund Drift, deswegen gibt es jedes neue Jahr neue Viren. Es gibt 2 Pathogenitätsfaktoren: H: Hämaglutinin-Subtyp (zum Andocken an der Wirtszelle, es gibt 14 davon, nur bei Influenza-Virus Typ A). N: Neuraminidase, für die Freisetzung (ca. 9 Subtypen). Die verschiedenen Subtypen können immer wieder neu miteinader kombiniert werden, dadurch entsteht eine sehr große Zahl verschiedener Viren. Die Erkrankung ist immunsystembedingt, wie bei fast allen Viruserkrankungen. Nur durch die Immunreaktion (TNF, Entzündungsreaktion, CRP, Interleukine. . .) fühlt man sich krank (Influenza, Hepatitis), mit wenigen Ausnahmen z. B. HIV. Shift: Etwa alle 10 Jahre. Macht weltweite Pandemien. Entsteht aus 2 Influenza-Typen, die sich im Wirt kreuzen, z. B. H3N5 und H1N7 machen einen neuen H3N7. Es ist auch möglich, dass dies mit einem humanathogenen und einem nicht humanpathogenen Virus (z. B. Vogel, Schwein) passiert und dass dadurch ein neues, humanpathogenes Virus entsteht. Drift: Etwa alle 2 Jahre. Dadurch kommen die alle paar Jahre auftretenden Epidemien zustande. Punktmutationen der RNA-Viren. Z. B. H1N1. Therapie: 2 wichtige: Amantadin: Blockiert den M2-Ionenkalan → kein Uncoating. Neuramidase-Hemmer (Oseltamivir/Tamiflu): Hemmt die Freisetzung der neuen Virenbabys. Muss innerhalb der ersten 24 Stunden angewendet werden! Impfung ist empfohlen für Kinder und ab 60 Jahren. „Grippaler Infekt“: Andere Influenza-/ Parainfluenza-Viren, Adeno-, Coronaviren, Coxsackieviren u. a. Flaviviridae Verursachen FSME (Meningitis ist doof, Enzephalitis aber schlimm!), Gelbfieber, Hanta, Denguefieber, Hepatitis C. Hämatogene und neurogene Ausbreitung, bei Gelbfieber aber rein hämatogene Ausbreitung mit spezifischem Ausbreitungsweg im Körper. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] Mikrobiologie ultrakurz Gelbfieber: Fieber, Übelkeit und Schmerzen, manchmal schwere, mitunter letale Verläufe mit Leberschädigung, Ikterus und hämorragischem Fieber. Denguefieber: Hämorrhagisches Fieber. Hanta: Symptomkomplex „Hämorrhagisches Fieber mit Renalem Syndrom“ (HFRS) Bei den Erkrankungen tritt eine relative Bradykardie auf (wie auch bei Typhus)! Prophylaxe: Impfung! Die Erkrankung hat eine hohe Letalität (Gegen Dengue ist keine Impfung möglich!) *HIV Behülltes RNA Retrovirus. Ist behüllt und deshalb nicht sehr infektiös. Sehr mutagen, kommt von Affen. Seine Protease spaltet 3 Proteine, die das Virus im Körper erst richtig aktivieren. HIV gelangt in die CD4 Zellen und zerstört sie. Es enthält die Enzyme Protease, Reverse Transkriptase und Integrase . Die Protease spaltet hydrolytisch synthetisierte Virus-Proteine und überführt dadurch die Virus-Proteine in ihre funktionelle Form. Die Integrase baut virale DNA-Stränge in die Chromosomen der Wirtszelle ein. Seine Oberfächenproteine sind: • GP120: Zur Konformationsänderung und zum Andocken an die Zelle • GP41: Adhäsion, darpber gelangt das Virus in die Zelle hinein. Übertragung über Geschlechtsverkehr, Sekrete, Mutter-Kind-Übertragungen: Das Virus ist normalerweise nicht plazentagängig, Übertragung perinatal über Blutkontakt), Stillen, i.v. Drogen. . .Die Erkrankung entsteht letztlich durch Untergang der CD4 Zellen. Die kritische Grenze liegt bei 350 CD4 Zellen pro 𝜇l Blut (Norm: 800). Infektionsmechanismus: Schleimhäute → Langerhanszellen und andere Makrophagen → Lymphknoten → CD4. Das Virus kann nur über Oberflächenproteine CCR4 und CXCR5 in die Zelle eindringen. Dieses sind die entscheidenden Proteine der Infektion. Langerhanszellen präsentieren diese Proteine. Manche Völker/Stämme in Afrika exprimieren keine CXCR5 und sind daher immun! Erkrankung: Mononukleose, B-Symptomatik, Herpes, auch Herpes Zoster (der bei jungen Menschen ohne HI sehr selten ist!). Später dann beim Vollbild AIDS Mundsoor (durch Candida albicans), Kaposi-Sarkom (durch HHV 8), Burkitt-Lymphom (durch HHV 4 = EBV), Cervixkarzinom (durch HPV) als opportunistische Erkrankungen die von der Immunschwäche durch CD4-Untergang profitieren. CMV-Infektion und CMV-Retinitis, dadurch Blindheit. Auch die Toxoplasmose bricht bei AIDS aus. Eine gefürchtete Komplikation ist die Pneumonie durch Pneumocystis carinii. Diese spezifische Pneumonie endet meist mit dem Tod des Patienten. Häufigste neurologische Komplikation von HIV: Hirntoxoplasmose. Die Viruslast ist zu Beginn sehr hoch und ohne Antikörper, sie wird in der Folge niedriger. Die Gefahr der akzidentiellen Übertragung beträgt bei HBV 30%, bei HCV 3%, bei HIV aber nur 0,3%. Diagnose: Erst ELISA (Sensitivität), dann Western Blot (Spezifität). Die Viruslast wird mit PCR bestimmt. Gesucht werden z. B. die Proteine GP41 und SGP120. Bei positivem Ergebnis das Ganze nochmal. Die Erkrankung ist meldepflichtig, aber nicht namentlich. Anmerkung zur PCR: In den ersten Wochen gibt es ein diagnostisches Fenster, weil noch keine AK gebildet wurden. Daher benötigt man die Amplifikation durch PCR. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 24 Mikrobiologie ultrakurz Medikamentöse Therapie gegen HIV: HAART (s. o.). *Hepatitis Hepatitiden können viral, autoimmun, bakteriell, Noxen (v. a. Alkohol) ausgelöst werden. Viren: A, B, C, D, E. Nicht die Viren machen krank, sondern die Immunreaktion des Körpers mit Entzündung. Es handelt sich um eine immunopathogene Erkrankung, die die eigenen Hepatozyten zerstört. Unspezifische Klinik mit Ikterus, Pruritus, Oberbauchbeschwerden. Die Transaminasen steigen bei allen Hepatitiden an. Eine chronische Hepatitis ist definiert als Hepatitis, die länger als 6 Monate dauert. Hepatitis A Unbehülltes Virus, fäkal-orale Übertragung. Gelangt wie alle unbehüllten Viren unbeschadet durch den Magen-Darm-Trakt durch. Chronifiziert nicht, bricht aber fast immer aus. Bei Kindern ist die Erkrankung weniger schwer, weil das Immunsystem noch nicht ausgewachsen ist. Inkubationszeit 2-6 Wochen. Vor Krankheitskeim werden am meisten Viren ausgeschieden. Impfbar (10 Jahre Schutz), nicht wirklich behandelbar. Eine einmal durchgemachte Hepatitis A hinterlässt meist lebenslange Immunität, eine Impfung aber nur Immunität für ca. 10 Jahre. Hepatitis E Wie A, die Erkrankung ist aber für Schwangere sehr gefährlich (30% Sterblichkeit), jedoch nicht fruchtschädigend. Nur bei Transplantierten sind chronische Verläufe möglich. Hepatitis B DNA + RNA-Virus, besitzt RT! Behülltes Virus - Übertragung über Blut uns andere Körperflüssigkeiten, es gelangt also nicht durch Magen-Darm-Trakt. . .! Fast 100% Übertragung von Mutter zu Kind (perinatal und über die Muttermilch), 30% Wahrscheinlichkeit der Übertragung bei Nadelstichverletzungen (bei HIV 0,3%). Komplikation: Enzephalitis (bei Hepatitis B und C). Mit HAART behandelbar, wie HIV. 70% der Infektionen verlaufen inapparent, die Infektion ist aber trotzdem ansteckend. Lange Inkubationszeit von 2-6 Monaten. Das Virus besitzt verschiedene Antigene, gegen die Antikörper gebildet werden: • Surface Antigen ((Anti-)HBs), ein Oberflächenprotein des HBs • Core Antigen ((Anti-)HBc), Protein aus dem Virus, das nur bei Infektion freigesetzt wird • Exkretorisches Antigen ((Anti-)HBe), das bei der Vermehrung HBV in den Hepatozyten an die Blutbahn abgegeben wird Hepatitis-Serologie: Wie bei allen Infektionen werden nach einer Infektion zunächst die Akut-Antikörper von Typ IgM gebildet. Sobald spezifische IgG von Plasmazellen gebildet wurden sinkt der IgM-Titer und es werden IgG-Antikörper gebildet. Geimpft wird mit dem Oberflächenprotein, dem HBs-Antigen, infolgedessen steigt nach der Impfung zunächst der Anti-HBs-IgM-Titer. Nach ca. 2 Monaten sinkt der Anti-HBsIgM-Titer und der Anti-HBs-IgG-Titer übersteigt die IgM. Bei stattgehabter Impfung und ohne HBV-Infektion sind Anti-HBs-Antikörper die einzigen Antikörper, die im Blut vorhanden sind (Anti-HBc positiv). Nach einer Infektion werden zusätzlich zu HBs auch HBc und HBe frei und es werden Anti-HBc und Anti-HBeAntikörper gebildet. Der beste Parameter zur Unterscheidung sind Anti-HBc-IgG, die nur ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 25 Mikrobiologie ultrakurz 26 nach Infektion positiv sind. Bei einer akuten Hepatitis B sind anti-HBc-IgM immer positiv und die Anti-Hbs-Antikörper zu 90%. Prophylaxe: Impfung! Postinfektionsprophylaxe: Interferone. Bei Kindern unter 5 verläuft die Infektion fast immer inapparent, chronifiziert aber!!! Serum-Parameter: Postinfektiös: HBs und HBe AG steigen an. Dann erst kommen Anti-HBs, Anti-HBc und Anti-HBe. HBc AG gibt es nicht im Serum, da es in den Hepatozyten bleibt. Zuerst kommen - wie immer - IgM, dann erst IgG, die dann auch eine vergangene Infektion oder Immunität nach Impfung anzeigt. Hepatitis B ist weltweit die häufigste Ursache des HCC34 entsteht nicht primär durch das Virus, sondern durch chronische Entzündung bei Hepatitis B. Je höher die Viruslast im Blut, umso höher das HCC-Risiko. Daher ist die Reduktion der Viruslast ein wichtiges Therapieziel. Hepatitis C Behülltes RNA-Virus, Übertragung über den Blutweg. Nicht so sehr infektiös, aber fast immer chronifizierend (85%), macht auch HCC. Therapie: PEG-Interferon 𝛼 und Ribavirin. Es gibt keine Impfung! Postinfektionsprophylaxe: Interferone (auch bei Hepatitis B). Hepatitis D Braucht obligatorisch die Hülle von Hep B und macht Hep B dabei kaputt. 34 Hepatozelluläres Karzinom. Es ist in Thailand wegen flächendeckender Impfungen bei Geburt ausgerottet. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] Mikrobiologie ultrakurz *“Kinderkrankheiten“: Mumps, Masern, Röteln Der Mensch ist einziges Reservoir für diese Viren. Übertragung durch Tröpfcheninfektion. Alle 3 sind hoch ansteckend. Sie hinterlassen meist eine lebenslange Immunität. Impfung: MMR mit 2, 3, 4, 12 Monaten und mit 5 Jahren. Mumps „Parotitis epidemica“, respiratorische Symptome. Viele inapparente Verläufe („stille Feiung“). Komplikationen: Meningitis, Innenohrschwerhörigkeit, Orchitis. Masern Das Virus ist verwandt mit Rinderpest und Hundestaupe. Gefährliche Krankheit, besonders durch die passagere Immunsupression, die sie hervorruft und durch die gefährliche Komplikationen begünstigt werden. Zwei Krankheitsphasen: 1. Hohes Fieber, Allgemeinsymptome: „verrotzt, verheult, verschwollen“, “Koplik-Flecken“ an der Mundschleimhaut sind selten zu sehen, da sie sich bilden und verschwinden, bevor das typische Exanthem ausbricht. 2. Exanthemstadium, hinter den Ohren beginnend, konfluierend. Meist Ausheilung nach 4-5 Tagen. Komplikationen: Masern-Enzephalitis (!), Pneumonie, Otitis Media. Meldepflichtige Erkrankung. Röteln Fieber, Allgemeinsymptome. Exanthem mit Effloreszenzen. Patient ist schon vor Ausbildung des Exanthemstadium ansteckend. In der Schwangerschaft dramatisch: Hoch teratogen → -Embryopathie mit Herzfehler, Taubheit und Katarakt. Neurotrope Viren Tollwut (Rabies) Übertragung meist durch Fledermäuse. Die Erkrankten werden aggressiv und wütend, sie bekommen Angst vor Wasser. Nach Infektion heilbar durch Aktiv- und Passivimpfung, nach Ausbruch der Erkrankung aber immer tödlich. Tod durch Atemlähmung. Virale Meningitiden machen: HIV, Hepatitis, FSME, Herpes-Viren VZV (HSV=HHV1/2). Herpes-Menigitiden sind davon die Schlimmsten, sie gehen in eine Enzephalitis über. Das CRP ist meist hoch, obwohl es eine Virusinfektion ist. HPV (Papillomavirus) Unbehülltes DNA-Virus. Machen Warzen an der Haut und im Genitalbereich. Karzinogenes Virus, löst Karzinome von Cervix, Vulva und Penis aus. Bei benignem Verlauf Bildung von Warzen: Vor allem von HPV 2 und 4 ausgelöste Hyperkeratose und Hyperplasie der Epidermis. Das Virus wandert durch die Basalschicht ins Stratum corneum und bildet dort die Warze. Das Virus besitzt Enzyme E6 und E7, die das P53 tseilweise supprimieren. Episomales Virusgenom (=nicht in DNA integriert) ist ein Zeichen für benignen Verlauf → Warze (Zellen des stratum corneum proliferieren). Beim malignen Verlauf wird das Virusgenom komplett in die Wirts-DNA integriert, das P53 wird komplett unterdrückt. So kann der Tumor wachsen → Krebs. Genitale Warzen haben die Tendenz zur Entartung. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 27 Mikrobiologie ultrakurz Super High Risk HPV sind die Typen 16 und 18. Impfung ist möglich gegen die Typen 6, 11, 16 und 18. Bei Mädchen erfolgt die Impfung meist zwischen 12 und 15 Jahren, sollte aber eigentlich so früh wie möglich erfolgen. Jungs sollten auch geimpft werden. Benigne HPV Typen: 2 und 4 Diagnose: PCR. Durchseuchungsrate ca. 99%. *Herpesviren 𝛼-Herpes: Simplex=HHV 1, Genitalis=HHV 2, Zoster=HHV 3. 𝛽-Herpes: CMV=HHV 5, Roseolo-Virus=HHV 6+7. 𝛾-Herpes: EBV=HHV 4, Kaposi-Sarkom=HHV 8. 𝛼 repliziert schneller als 𝛽 und dieser schneller als 𝛾, daher die Benennung. Alle Herpesviren persistieren und ziehen sich in Ganglien zurück, mit der Ausnahme von EBV (HHV 4), der sich in die B-Lymphozyten zurückzieht. HHV 1 : Lippenherpes. 100% Durchsuchung, 10% haben Symptome, 1% mit fieberhafter Alllgemeinerkrankung. Ausnahmefall: Herpes-Meningitis mit 70% Letalität, deshalb bekommen alle stationären Herpes-Fälle Aciclovir (Guanosin-Analogon). HHV 2 : Macht eher Genitalherpes. Herpes neonatorum: Hohe Säuglingsletalität peripartal durch HHV 2. HHV 3 : Windpocken, Zoster. Sehr ansteckend, schon 2 Tage vor und 9 Tage nach den Symptomen. Wangenexanthem an der Mundschleimhaut. „Sternenhimmel“, weil alle Exanthemstadien gleichzeitig auftauchen. Therapie: Aciclovir, wenn man richtig krank wird (selten). Komplikation: Pneumonie bei Zoster. Bakterielle Superinfektion wegen dem Aufkratzen des Exanthems. Das Virus ist embryopathogen: Abort. Diagnose: Klinik, PCR. HHV 4 (=EBV): Geht noch Infektion zurück in die B-Lymphozyten, wo er persistiert. Löst die Mononukleose (=Kissing Disease) aus: Differentialdiagnose bei Angina. Werden bei Immunkompetenz durch zytotoxische T-Zellen eliminiert. Selbst beim Gesunden sind 5 von 10.000.000 Zellen infiziert. Nur sehr geringe Expression seiner Gene. Macht auch das BurkittLymphom (v. a. bei Vollbild AIDS) und das Nasopharynxkarzinom (endemisch in Hongkong, Maghreb). Kann nach der Erstinfektion jederzeit reaktiviert werden (insbesondere bei Immunsupression) und führt dann zu Wiedererkrankung. ZNS-Befall ist selten, dann aber klinisch dominant. Therapie: Ganciclovir. HHV 5 (=CMV): Generelle Virämie mit Fieber, Hepatitis, Lymphknotenschwellung, Allgemeinsymptomen. Im Mutterleib: Teratogen, verursacht Hörschäden beim Embryo (früher häufigste Ursache der Schwerhörigkeit), Mikrozephalie. Bei Erstinfektion mit CMV nach Transplantation oder wenn die Spenderniere CMV mitbringt Gabe von Ganciclovir (verkürzt die Virusausscheidung, verkürzt aber nicht die Krankheitsdauer), Reduktion der Immunsupression und Gabe von Rituximab (Anti-CD20 Ak.) CMV kann im Blut persistieren und wird dann kontinuierlich im Urin ausgeschieden. Dort bleiben die Viren auch nachweisbar. HHV 6+7 (=Roseolo-Virus): 3-Tage-Fieber des Kleinkindes mit makulopapulöse Effloreszenzen am Stamm und in geringerem Ausmaß an den Extremitäten. Geht an die CD-4 Zellen, genauso wie HIV. Auch Nierenabstossung bei Transplantation. HHV 8 : Macht das Kaposi-Sarkom bei Vollbild AIDS. HHV 4, 8, HBV, HCV und HPV sind die wichtigsten kanzerogenen Viren beim Menschen, man kann sie jeweils bestimmten Tumoren zuordnen. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 28 Mikrobiologie ultrakurz Adenoviren Unbehüllte Viren, die meist Erkrankungen der Atemwege auslösen: Schnupfen (Rhinitis), Pharyngitiden mit Schwellungen der Rachenmandel, aber auch Zystitiden oder Gastroenteritiden. Übertragung fäkal-oral oder über Tröpfcheninfektion. Hochansteckend. Andere Erkältungsviren sind Coronaviren, Coxsackie-Viren, Echoviren, ParainfluenzaViren usw. Adenoviren sind auch Auslöser der Keratokonjunktivitis epidemica: Eine hochkontagiöse (und meldepflichtige) Entzündung der Binde- und Hornhaut (Cornea) des Auges (“Augengrippe“), für die es kaum Therapiemöglichkeiten gibt und die zur Eintrübung der Hornhaut führen kann. Parvoviren Parvus (lat.) = klein. Sehr kleine, unbehüllte, sehr resistente Viren, die normalerweise nur Tierpathogen sind. Humanpathogen ist nur das Parvovirus B19, das die Ringelröteln auslöst. Es ist das kleinste bekannte humanpathogene Virus, wird über Tröpfcheninfektion übertragen und befällt lytisch die erythropoetischen Vorläuferzellen. Dadurch ist es besonders gefährlich für Menschen mit reduzierter Ery-Überlebenszeit, z. B. Föten. Es ist daher eines der teratogenen Viren (wie Röteln oder CMV). Das Parvovirus H-1 hat in Kulturen von Neuroblastomen zerstörerische Wirkung auf das Tumorgweebe, aber nicht auf die Wirtszelle! Es wird daher als Therapiemöglichkeit gegen das Glioblastom erforscht. Teil III. Parasiten Protozoen (Einzeller) sind bewegliche Einzeller mit meist heterotropher 35 Lebensweise, die als tierisch angesehen werden. Sie haben eine Zellmembran und besitzen im Gegensatz zu Bakterien einen Zellkern. *Plasmodien: Malaria Internistischer Notfall, relativ breite Symptombasis von Fieber bis Enzephalitis. Es gibt verschiedene Plasmodien, bei denen die Erkrankung unterschiedlich verläuft: Plasmodium falciparum (schwerste Erkrankung, Malaria tropica), Plasmodium vivax und ovale (Malaria tertiana), Plasmodium malariae (Malaria quartana), benannt nach der Zyklusdauer z. B. drei Tage bei tertiana. Die Übertragung erfolgt über die weibliche Anopheles-Mücke (die männliche Mücke sticht nicht tief genug). Sexuelle Vermehrung des Plasodium findet in der Mücke statt, die asexuelle Vermehrung in Erythrozyten. Die zyklische Vermehrung durch Lyse der befallenen Zellen führt zu periodischem Fieber. Die Mücke infiziert sich am malariakranken Menschen, dabei nimmt sie weibliche und männliche Gametozyten auf, die geschlechtsreif werden und zur Zygote verschmelzen. An 35 Lebewesen, deren Metabolismus von bereits vorhandenen organischen Verbindungen abhängt. Sie können keine organischen Verbindungen aus ausschließlich anorganischen herstellen ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 29 Mikrobiologie ultrakurz der Magenwand der Mücke Reifung zur Oozyste, die Tausende von Sporozoiten erzeugt, die über die Speicheldrüse in den Menschen injiziert werden. Der Zyklus im Menschen: Im Blut: Der Sporozoit wandert in die Leber → Schizonten , Umwandlung in Merozoiten (quasi die Transportform), die die Erythrozyten befallen → Trophozeut (im Ery) → wieder Sporozoit etc. Die Trophozeuten bilden „Knobs“ (Beulen) an Erythrozyten und verursachen so auch thrombembolische Komplikationen. P. falciparum vermehrt sich nicht regelmäßig, daher Dauerfieber. P. vivax, ovale: Vermehren sich alle 48 Stunden, P. malariae vermehrt sich alle 72 Stunden, daher periodisches Fieber alle 2 oder 3 Tage. P. vivax und malariae können chronifizieren und in Form von Hipnozoiten persistieren. Nachweis: „Dicker Tropfen“ oder Giemsa-gefärbter Ausstrich. Therapie: Chloroquin 36 (auch für Prävention). Zuhause weiternehmen gegen Hipnozoiten. Menschen mit Sichelzellanämie sind teilweise resistent gegen Malaria, auch hinterlassen Infektionen zumindest für einige Zeit eine gewisse Immunität. Doxyzyklin ist auch gute Prophylaxe, ist aber in Deutschland noch nicht zugelassen für diesen Zweck. Toxoplasma gondii Intrazellulärer Gewebsparasit → Toxoplasmose. Endwirt des Parasiten ist die Katze, in der die sexuelle Vermehrungstattfindet. Zwischenwirt ist der Mensch, in dem der asexuelle Teil der Vermehrung stattfindet. Die infizierte Katze kotet unreife Oozysten, die in 48-72 Stunden zu infektiösen Einheiten reifen und aufgenommen werden. Diese durchdringen oft schon im Pharynx, spätestens aber im Darm die Schleimhaut des Wirts. Toxoplasmose ist als Krankheitsbild selten! Einmal infiziert – immer infiziert. Die Infektion verläuft fast immer symptomlos. Erstinfektionen im 1. Trimenon der Schwangerschaft führen zum Abort, danach zu Frühgeburt und/oder Fetopathie. Die konnatale Toxoplasmose ist eine der wichtigsten konnatalen Infektionen und ist meldepflichtig. Prophylaxe: Exposition vermeiden. Entamoeba histiolytica Amöbe, Erreger der Amöbenruhr, die weltweit vorkommt. Übertragung fäkal-oral. Im Dickdarm entwickelt sich aus der Zyste die vegetative Form, die sich vermehren und wiederum Zysten hervorbringen kann. Besitzt die Fähigkeit, ins Gewebe einzudringen. Sie verursacht herdförmige Dickdarmnekrosen und Ulzerationen und führt zu blutig-schleimigen („himbeergeleeartigen“) Durchfällen. Nachweis: Mikroskopisch aus dem Stuhl. Therapie: Metronidazol. Prophylaxe: Hygiene. Trypanosoma brucei Erreger der afrikanischen Schlafkrankheit. Vektor ist die Tse-TseFliege. Die Erreger vermehren sich zunächst lokal, streuen dann hämatogen und lymphogen und befallen im Finalstadium das ZNS. Die Schlafkrankheit hat 3 Stadien: Ödematöse Schwellung an der Einstichstelle, dann Fieber, Lymphknotenschwellung, neurologische Symptome, dann schließlich Lethargie, Koma, Exitus. Nachweis: Mikroskopisch im Blut, Liquor oder Lymphknotenpunktat. Die 36 Chloroquin hemmt die Fe-Polymerisation der Plasmodien, dadurch wird Fe für Plasmodien giftig → Tod den Plasmodien! ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 30 Mikrobiologie ultrakurz Therapie ist schwierig, da die Wirkstoffe eine hohe Toxizität haben und teilweise nicht die Bult-Hirn-Schranke passieren. Giardia lamblia Einzeller aus der Gattung Giardia, einer der häufigsten Parasiten im Stuhl. Besitzt keine Mitochondrien und Peroxisomen, sondern Mitosomen. Ca. 10% aller Menschen sind infiziert, meist unbemerkt. Sonst macht er Durchfall oder Blähungen. Therapie mit Metronidazol, meldepflichtig. Pilze Pilze wachsen auf Pilzagar: Sabaurod-Agar, hellgelb-durchsichtig. Aufbau: Keine Zellwand wie Bakterien, sondern eine Zellmembran aus Ergosterin, auf die die Pilzmittel wirken (z. B. Amphotericin B). Candida albicans Hefe-Pilz, bildet große, runde weißliche („albicans“) Kolonien und kann das Krankheitsbild der Candidose (“Soor”) bei Immunsuprimierten. Mundsoor: Kann jeder kriegen, Ösophagussoor nur bei AIDS. Therapie: Fluconazol. Saccharomyces cerevisiae, die Bierhefe ist übrigens auch eine Candia-Art. Aspergillus Schimmelpilz. Aspergillus Penicilium: Penicillin. Roquefort-Käse entsteht durch Aspergillus Roqueforti. Aspergillus niger und A. flavus bilden Aflatoxine, die schon in geringen Dosen (10µg/kg KG) lebertoxisch und kanzerogen sind und von denen über 20 Arten bekannt sind. Die exogen-allergische Alveolitis oder Farmerlunge ist eine Lungenerkrankung, die durch zuviel Aspergillus auf Stroh entsteht. Pneumozystis jirovecii Der Pilz verursacht eine atypische Pneumonie, besonders bei AIDS-Kranken. Therapie mit Cotrimoxazol, da dieser Pilz kein Ergosterin bildet. Würmer Würmer pflanzen sich in Zyklen fort. Sie werden mit dem Stuhl ausgeschieden, es juckt am Popo, man kratzt sich und nimmt sie mit den Fingern wieder auf. Sie legen bis zu 20.000 Eier am Tag. Saug-, und Bandwürmer werden allgemein mit Praziquantel behandelt. Bilharziose Infektion durch Schistosoma: Saugwurm mit sexueller Vermehrung im Menschen und asexueller Vermehrung in der Posthornschnecke, die vor allem in stehenden und langsam fließenden Gewässern zu finden ist. Das Männchen ist fett, das Weibchen lang und dünn, die Hochzeit erfolgt durch Aufnahme eines Weibchens in die Bauchfalte des Männchens. Diese Kopulation hält ein Leben lang an. . .daher der Beiname „Pärchenegel“. Sie leben in endständigen Venen, wo sie sich von Erythrozyten und Serum ernähren. Durch Entzündungsreaktionen in diesen Wohn-Venen werden Gefäßendothelien durchlässig und ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 31 Mikrobiologie ultrakurz ein Teil der Eier kann in Harnblase, Darm, Leber, Lunge und Gehirn gelangen. Mehr als die Hälfte bleibt aber in den Gefäßen, wo sie Thrombosen auslösen können. Da die Schistosomen bis zu 20 Jahre im in der Nähe der Blasenwand befindlichen perivesikulärem Gewebe überleben können und durchgehend Eier ablegen, führt die chronische Entzündung zu Miktionsbeschwerden, Blut im Urin, Narbenbildung, und die Elastizität der Blasenwand schwindet langsam. Schistosoma kann Blasenkarzinome und Leberzirrhose hervorrufen. Therapie: Praziquantel. Taeniae/Bandwürmer Es existieren u. a. der Fischbandwurm (Ursache für Vit. B12Mangel), der Schweinebandwurm und der Rinderbandwurm. Können über 10m lang werden! Ihre Eier sehen „mehrschichtig“ aus. Der Fuchsbandwurm (Echinococcus multilocularis) verursacht die schwerste parasitäre Erkrankung, die aber in Europa sehr selten ist. Er befällt in 97% aller Fälle die Leber, kann aber auch in Nieren und Milz Zysten bilden, die durch hämatogene Streuung von netzwerartig miteinander verbundenen Zysten metastasieren. Die Zysten enthalten die Finnen (Larven) des Wurms. Das Platzen solcher Zysten im Körper kann eine anaphylaktische Reaktion auslösen (s. Dr. House. . .). Therapie: Operative Exzision und Chemotherapie mit Benzimidazolen (z. B. Albendazol). Dracunculus medinensis „Medinawurm“, befallene Zwischenwirte (mikroskopische Ruderfußkrebse) werden mit dem Trinkwasser aufgenommen. Die Larven werden in Magen freigesetzt, gelangen in den Darm, durchdringen dort die Schleimhaut und paaren sich. Das Männchen stirbt, das befruchtete Weibchen wächst weiter (bis zu einen Meter lang!) und wandert durch das Gewebe zu den Extremitäten, meist zu den Unterschenkeln oder Füßen. Dort siedelt es sich im Bindegewebe der Unterhaut an, was beim befallenen Menschen in der Regel extreme Schmerzen verursacht. Das Kopfende des Wurms verursacht durch Abscheidungen ein größeres Geschwür, das beim Kontakt mit Wasser aufplatzt und Eier freigibt. Dort wird per Inzision in dieses Geschwür das Vorderende freigelegt, langsam auf ein Holzstöckchen aufgedreht und rausgezogen. . . Befall ist sehr selten geworden, es könnte nach der Rinderpest und den Pocken die dritte Krankheit werden, die vollständig ausgerottet wurde. Kommt von dieser Therapie das Symbol des „Stab des Hippocrates’“? Ascaris lumbricoides „Spulwürmer’“ aus der Gattung der Fadenwürmer (Nematoden), der bis zu 40cm lang wird. Haben ein hochinteressantes und sehr ausgeklügeltes Leben: Nach Aufnahme von mit Kot kontaminierter Nahrung (also fäkal-oral) durch den Wirt (der Mensch ist der einzige Wirt) schlüpfen die Larven im Dünndarm ihres Wirtes und wandern über die Blutgefäße in die Leber und in die Lunge. Aus der Lunge werden die Larven hochgehustet und wieder abgeschluckt. Dieser Prozess wird "tracheale Wanderung"genannt. Die Larven leben im Darm und wandern von dort in Leber und Lunge. Von dort werden die Larven abgehustet und wieder heruntergeschluckt („tracheale Wanderung“). Erneut im Darm angekommen, entwickeln sich die Larven dann zu adulten Würmern. Nachweis: Mikroskopie des Stuhls. Therapie: Praziquantel ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 32 Mikrobiologie ultrakurz Hakenwurm Der Hakenwurm aus der Familie der Nematoden (Fadenwürmer) ist in den Tropen die häufigste Ursache für Anämie (in Industrieländer: GI-Blutungen). Teil IV. *Impfungen Lebendimpfstoff : Zelluläre Antwort → lebenslange Immunität. Totimpfstoff : Regt die humorale Abwehr an → muss immer wieder nachgeimpft werden. Toxoid-Impfstoffe (Untergruppe der Totimpfstoffe) sind denaturierte/deaktivierte (=entgiftete) Toxine, deren antigene Wirkung erhalten wurde. Sie werden bei Impfungen eingesetzt, die nicht gegen einen Erreger impfen, sondern gegen ein Toxin, , v. a. gegen Tetanus. Antigene sind normalerweise an Lipide oder Kohlenhydrate gekoppelt, außer bei Konjugatimpfstoff (z. B. Pbeumokokken). Bei Totimpfstoff müsste man zwischen den Einzeldosen eigentlich gar keinen zeitlichen Abstand einhalten, bei Lebendimpfstoff schon. MMR, Influenza sind Lebendimpfstoffe. Bei Polio kann es wegen der hohen Rückmutationsrate des Virus möglicherweise zur Erkrankung durch die Impfung bei Lebendimpfstoff kommen, deshalb ist dieser nicht mehr zugelassen. Jetzt wird ein Totimpfstoff ohne Risiko verwendet. Aber: Es gibt auch Non-Responder!!! Aktive Immunisierung: Antigen/inaktiver/abgeschwächter Erreger. Passive Immunisierung: Antikörper (Ig). Beides zusammen: Simultanimpfung, besonders zur Postexpositionsprophylaxe, z. B. für Tetanus, Tollwut. Kontraindikationen für Impfungen: Infekt, allergische Reaktion bei vorheriger Impfung. In der Schwangerschaft keine Lebendimpfung! Kinder können ab 2-3 Monaten Totimpfstoff bekommen, ab ca. 1 Jahr Lebendimpsftoff. In Deutschland gibt es keine Impfpflicht. Den Impfkalender muß man sich gut angucken und auswendiglernen! Aber weiter unten steht alles Wichtige. . . *Stiko-Empfehlungen Kinder TDP (Tetanus/Diphterie/Pertussis): 2., 3., 4., 12. Monat, 5. Jahr. Auffrischung alle 10 Jahre. Tetanus und Diphterie sind Toxoidimpfstoffe! Polio: 2., 3., 4., 12. Monat Haemophilus Influenzae: Impffolge wie bei DTP. Mumps, Masern, Röteln: 12. Monat, 20. Monat (Lebendimpfstoff) Varizellen: 12. Monat, 20. Monat (Lebendimpfstoff) Weitere Impfungen: • Hepatitis B: wie DTP, Auffrischung bis 2014 je nach Titer, seitdem keine Auffrischung mehr. • HPV: Alle jungen Frauen (3x, am besten so jung wie möglich). • Influenza: Für Risikopersonen, alle Jahre neu (Lebendimpfstoff) ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 33 Mikrobiologie ultrakurz • Diphterieimpfung: d oder D. Bei Kindern D (mehr Antigen), bei Erwachsenen d (weniger Antigen, sonst ist die RImpfreaktion zu stark!). • Meningokokken: Gegen die in Deutschland vorkommende Serogruppe B konnte man bisher nicht impfen, nur gegen A und C. Konjugat-Impfstoff. Seit neuestem ist in Deutschland auch ein Impfstoff gegen B zugelassen. • Pneumokokken: Impfung für Personen >60 Jahre und vor Splenektomie (wegen OPSI). Konjugatimpfstoff, da AG an Lipiden oder Polysacchariden weniger immunogen sind (aktiviert nur B-Lymphozyten) als an Peptide konjugiert (aktiviert auch TLymphozyten). • FSME: Kinder im Saarland sollten geimpft werden. Obwohl die Erkrankung nicht so schlimm ist, Borreliose ist viel schlimmer. . . • Tuberkuloseimpfung: Bescheidener Erfolg. • Pocken sind durch ausgerottet durch Impfung. Methoden und Sonstiges Gram-Färbung Gram+: Blau. Farbstoff bleibt in der dicken Murein-Schicht der Zellwand hängen und lässt sich nicht auswaschen. Gram-: Rot, Farbstoff ließ sich mit Ethanol auswaschen. Agar-Arten • (Koch-)Blut-Agar: Rot, enthält Hb. Zum Nachweis von Hämolyse. Für Staph. aureus, Strept. pyogenes etc. • McConkey-Agar: Selektiv für Gram-, weist Laktoseabbau nach (dann Farbumschlag), enthält Gallensalze. Für Salmonellen, Shigellen, coliforme Bakterien, Pseudomonas aeruginosa. • Aesculin-Agar: Für Enterekokken (können Aesculin verwerten). • Leifson-Agar: Zur Differenzierung von Laktose-Verwertern und nicht-Verwertern. Enthält Gallensalze, Laktose und Indikatorfarbstoff. Für ECKE-Keime. • Glycerol-Eier- oder Löwenstein-Jensen-Agar: Für Tbc. • Sabaurod-Dextrose-Agar: Für Pilze, z. B. Candida, Schimmelpilze, Hefen. Hat einen sauren pH gegen Bakterien. Bunte Reihe Die Binte Reihe ist eine laborchemische Methode zur Identifikation von Bakterien anhand Enzymaktivität, Substratabbau, Bewegung etc. Resistenzmechanismen 𝛽-Laktmase und ESBL37 (Breitband-beta-Laktamasen, können mehr Laktamasen spalten), Mutationen (2a) in den Penicillinbindeproteinen (PBP)38 , die essentiell für die Synthese der bakteriellen Zellwand sind. 37 Extended Spectrum beta-lactamases 38 Alle 𝛽-Laktam-Antibiotika binden an PBP ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 34 Mikrobiologie ultrakurz Molekularbiologische Methoden PCR: Zur Amplifikation von DNA. Es müssen genug Nukleoside da sein, außerdem braucht man Taq-Polymerase und 2 Primer für den Anfang der beiden DNA-Stränge. Dann: 1. Denaturierung, 2. Primerhybridisierung (Annealing), 3. Elongation (Elongation). ELISA: Antikörperbasiertes Nachweisverfahren für Proteine, Viren und niedermolekulare Verbindungen im „Gläschen“ mit ja-oder-nein-Antwort. Das nachzuweisende Antigen wird über einen Erstantikörper gebunden und angereichert, ein Enzym-gekoppelter Zweitantikörper („Detektionsantikörper“) führt zur Reaktion eines Farbstoffsubstrats. Western Blot: Nachweis von Proteinen auf Elektrophoreseplatte (Immunoblot). Auftrennung per Elektrophorese in Banden, dann Immunnachweis per Farbstoff und Vergleich mit Referenz-Banden. Southern Blot: DNA-Elektrophorese Northern Blot: RNA-Elektrophorese Suchtests und Bestätigungstests Suchtests sind hoch sensitiv um alle Träger - und evtl. mehr - zu delektieren. Bestätigungstests sind hoch spezifisch, um die falsch-positiven auszusortieren. Händedesinfektion Wann? • Vor Patientenkontakt • Nach Patientenkontakt • Nach Arbeiten in der Umgebung des Patienten • Vor aseptischem Arbeiten • Nach Kontakt mit potentiell infektiösem Material Nicht unmittelbar nach dem Händewaschen die Hände desinfizieren: Der Schutzfilm der Haut ist dann durchlässig - es kommt zu Hautreizungen, wird trocken und rissig und tut weh. Teil V. Antibiotikatherapie *Wichtigste Antibiotika Enzymsysteme für die Synthese der Zellwand (Transpeptidasen) sind mit der Zytoplasmamembran assoziiert. Die Transpeptidasen werden auch als Penicillinbindeproteine (PBPs) bezeichnet. Alle gramnegativen Bakterien besitzen eine chromosomal kodierte Betalaktamase, doch wird diese genetische Information nur bei wenigen Arten konstitutiv exprimiert, allenfalls nach Induktion wie z. B. durch Befall mit Phagen. Beta-Laktam-AB hemmen die Mureinsynthese, stören die Quervernetzung. Gegen Gram+ und Gram-. Beispiele: Penicillin, Cephalosporin, Carbapeneme (Carbapeneme sind BetaLaktamasefest!) Bakteriostatisch. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 35 Mikrobiologie ultrakurz 36 Glykopeptide blockieren im Gegensatz zu den Beta-Laktamen den Auswärtstransport der Murein-Moleküle und nicht deren Quervernetzung. Nur gegen Gram+. Reserveantibiotka. Z. B. Vancomycin (nephrotoxisch!). Tetrazykline, Aminoglykoside und Makrolide hemmen die Proteinsynthese und wirken gegen Gram+ und -, bakteriostatisch. Bei Erwachsenen: Irreversible Innenohrschäden. Tetrazykline nicht bei Kinder → Knochenund Zahnschäden. Chinolone sind Gyrasehemmer, z. B. Ciprofloxacin. Bakteriostatisch. Sulfonamide stören die Folsäuresynthese. Man sollte bei min. einem AB erklären können, wie es wirkt! „Rick klaut Milch im Tetra-Pack“: Tetrazykline gegen Ricketstien, Chlamydien, Mykoplasmen. Allgemeines zur Antibiotikatherapie • Penicillin G wirkt sehr gut gegen Streptokokken und Pneomokokken (kann aber nur parenteral gegeben werden), Penicillin V ist sein orales Pendant. • Cephalosporine wirken nicht bei Enterokokken („Enterokokkenlücke“), aber gut gegen Staph. aureus, Streptokokken und Pneumokokken und auch gegen Salmonellen, E. coli und Proteus. • Cephalospprine der 2. Generation (z. B. Cefuroxim) werden bei mittelschweren Infektionjen der Haut und Weichteile sowie bei Infekten der Atem- und Harnwege eingesetzt. • Ceftriaxon als Cephalosporin der 3. Generation ist sehr gut ZNS-gängig und wird angewendet bei bakterieller Meningitis und Neuroborreliose. In der Pädiatrie ist es als Breitbandantibiotikum gegen die häufigsten Erreger im Kindesalter (Meningokokken, Pneumokokken, Haemophilus) wirksam. • Flucloxacillin („Staphylokokkenpenicillin“) ist ein penicillinasefestes 𝛽-Lactam-Antibiotikum, welches besonders gut gegen 𝛽-Lactamase bildende Staphylokokken wirkt. • Carbapeneme sind Reserveantibiotika mit extrem breitem Wirkungsspektrum Gram+, Gram- und Anaerobier, aber nicht gegen MRSA, Mykoplasmen, Chlamydien, Legionellen. • Keime des Urogenitaltraktes sind meist Gram-negativ und verstoffwechseln Nitrat zu Nitrit: U-Sticks. • Carbapeneme, Fluorchinolone der Gruppe III u. IV sowie Piperacillin/Tazobactam sind die Substanzen mit dem breitesten Wirkspektrum. • Während der Schwangerschaft sollten nur Penicilline, Makrolide und Cephalosporine der 1. oder 2. Generation eingesetzt werden. • Makrolide sind hepatotoxisch, Carbapeneme neurotoxisch, Tetrazykline hepato- und nephrotoxisch. • Glykopeptide dürfen aufgrund ihrer nephrotoxizität nicht in Kombination mit NSAR, Aminoglykosiden, Furosemid gegeben werden. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] Mikrobiologie ultrakurz • In einem Krankenhaus wird oft anders therapiert als außerhalb, da einerseits das Erregerspektrum anders ist, andererseits aber auch oft solche Fälle in die Klinik kommen, bei denen eine allgemeine Antibiose versagt hat. Kalkulierte Antibiotikatherapie Bei der gezielten Antibiose wird ein identifizierter Erreger, möglichst nach Erstellung eines Antibiogramms, mit dem bestpassende Antibiotikum behandelt. Wenn der Erreger noch nicht bekannt ist oder wenn seine gezielte Bestimmung nicht möglich ist (oder aufgrund der Erkrankung nicht notwendig erscheint), so wird er mit einer sogennanten kalkulierte Antibiose behandelt. Diese Behandlung ist empirisch und basiert auf erfahrungsgemäßem Behandlunserfolg beim betreffenden Infekt. Es wird versucht das angenommene Erregerspektrum bestmöglich abzudecken, sie soll Erreger also bekämpfen, ohne sie mikrobiologisch identifiziert zu haben. Dabei wird davon ausgegangen, daß bakterielle Erreger von Pneumonien, Harnwegs-, Wundinfekten und anderen in den meisten Fällen zu den „üblichen Verdächtigen“ für die jeweilige Erkrankung gehören, gegen die man „kalkuliert“ mit den Antibiotika vorgehen kann, die eben bei diesen „üblichen Verdächtigen“ wirksam sind. Diese Therapie wird dann möglicherweise geändert, sobald das Ergebnis aus dem Labor da ist. Achtung: Proben fürs Labor (Abstrich/Blutkultur) müssen in jedem Fall vor Beginn jeder Art von Therapie entnommen werden! Besondere Hinweise zur Anwendung Fluorchinolone und Aminoglykoside wirken „nach“, d. h. die Wirkung hält noch an, wenn der Antibiotikaspiegel unter die minimale Hemmkonzentration abgefallen ist (sog. postantibiotischer Effekt). Achtung: Rifampicin ist ei starker Induktor der CYP450 und hat zahlreiche Arzneimittelinteraktionen (Kontrazeptiva!). Makrolide sollten wegen der alarmierend steigenden Zahl Makrolid-resistenter Stämme eher vermieden werden. Zur Anwendung dürfen sie aber in der Pädiatrie kommen, aufgrund ihres günstigen Wirkspektrums und ihrer sehr guten Verträglichkeit. ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected] 37 Index Ösophagussoor, 30 3-Tage-Fieber, 27 𝛽-Hämolysin, 7 Protein A, 4 Stadium fastidii, 15 Abszesse, 5 Aciclovir, 27 Aciclovir , 27 Aciclovir, 21 Actinomyces israelii, 12 Actinomyzeten, 12 Adenoviren, 27 Adhäsine, 3 Aesculin, 8, 20 Aeskulinspaltung, 8 Aflatoxine, 30 Agar-arten, 33 AIDS, 23 Aktive Immunisierung, 32 Akut-Antikörper , 24 Albendazol, 31 Allel, 3 Alopecia luetica, 18 Amöbenruhr, 29 Amantadin, 22 Aminoglykoside, 34 Amme, 20 Amphotericin B, 30 Annealing, 33 Anopheles-Mücke, 28 Antibiogramm, 5 Antibiotikatherapie, 34 Antiphagozytosefaktor, 3 Appendizitis, 8 Aquariumkrankheit, 13 Ascaris lumbricoides, 31 Aspergillus, 30 Atrophische Gastritis, 20 Bacitracin, 9 Bacitracin , 20 Bacteroides fragilis, 18 Bandwürmer, 31 Bazillen, 9 Bazillus anthracis, 10 Bazillus cereus, 10 Bazillus subtilis, 9 Benzimidazolen, 31 Betalaktamase, 4 Bierhefe, 30 Bikini-Zonen-Erythem, 17 Bilharziose, 30 Blasenkarzinom, 30 Blepharospasmus, 11 Bordatella pertussis, 20 Borellia burgdorferi, 19 Botox, 11 Botulinumtoxin, 11 Bronchitis, 19 Bunte reihe, 33 bunte Reihe , 14 Burkitt-Lymphom, 23 Buruligeschwür, 13 Caesarenhals, 9 CAMP-Faktor, 7, 20 Campylobacter duodeni, 17 Campylobacter jejuini, 17 Candida albicans, 30 Candidose, 30 CCR4, 23 Cervixkarzinom, 23, 26 Chinolone, 35 Chlamydia psittaci, 19 Chlamydia trachomatis, 19 Chlamydien, 18 Chlamydiose, 19 Chlamydophila pneumoniae, 19 Cholera, 16 chronische Bronchitis, 19 chronische Hepatitis, 24 Citrat, 20 Clostridien, 10 Clostridium botulinum, 11 Clostridium difficile, 11 Clostridium perfringens, 11 Clostridium tetani, 10 Clumping Factor, 4 clumping factor, 3 CMV, 27 CMV-Retinitis, 23 Colitis , 4 Condylomata lata, 18 Cornea, 8 Cotrimoxazol, 6 CXCR5, 23 Denguefieber, 22 Dicker Tropfen, 29 Differenzierung von Bakterien, 20 Diphterie, 9 Diphterietoxin, 9 Diplokokken, 8 DNA, 3 DNAsen, 6 Doppelbilder, 11 Doxyzyklin, 29 Dracunculus medinensis, 31 Drift, 22 Durchfall, himbeergeleeartig, 29 E. coli, 14 early onset type, 7 EBV, 27 Echinococcus, 31 ECKE-KeimeECKE-Keime, 14 Effluxpumpe, 13 EHEC, 14 EIEC, 15 Einzeller, 28 Eiter, 4 ELISA, 33 Elongation, 33 Endokarditis, 5, 7, 8 Endokarditisprophylaxe, 8 Endosporen, 9 Endotoxine, 4 Entamoeba histiolytica, 29 Enteritis , 4 Enterobakterien, 14 Enterokokkenlücke, 9 Enterotoxin B, 4 Enterotoxine, 4 EPEC, 14 Erysipel, 6 Erythrasma, 9 ESBL, 33 ETEC, 15 Ethambutol, 13 Exfoliatin A und B, 5 exogen-allergische Alveolitis, 30 Exon, 3 Exotoxine, 4 Giardia lamblia, 29 Glioblastom, 28 Glomerulonephritis, 7 Glykopeptide, 34 Gonokokken, 16, 17 Gram+ Bakterien, 4 Gram- Bakterien, 14 Gram-Färbung, 33 Grippaler Infekt, 22 Gruber-Vidal-Test, 15 Gummen, 18 Hyaluronidase, 3 Hyaluronidasen, 6 Hyperhidrose, 11 IgG, 24 IgM, 24 Immunoblot, 34 Immunsuppression, 30 Impetigo contagiosa, 5, 6 Impetigo follicularis, 5, 6 Impfung bei Kindern, 32 Impfung in der Schwangerschaft, 32 Hämaglutinin, 22 impfungen, 31 Hämolyse, 3 Hämolytisch-urämisches Syn- Induktion, 4 Influenza, 22 drom, 14 Insoniacid, 13 Händedesinfektion, 34 Haemophilus aegypticus, 20 inspiratorischer Stridor, 20 Integrase, 23 Haemophilus ducrey, 20 Integrasehemmer, 22 Haemophilus infuenzae, 20 Interleukin 1, 4 Hakenwurm, 31 Intrazelluläre Erreger, 4 Hanta, 22 Farmerlunge , 30 Intron, 3 Harnwegsinfektion, 5 Fermentation von LebensmitInvasionsfaktoren, 3 Harter Schanker, 18 teln, 9 Italian Triple, 20 HBc, 24 Fibrin, 3, 4 HBe, 24 Kalkulierte AntibiotikatheraFibrolysin, 6 HBs, 24 pie, 35 Fimbrien, 3 Helicobacter pylori, 20 Kanzerogene Viren, 27 Fischbandwurm , 31 Hepatitis, 24 Kaposi-Sarkom, 23, 27 Flaviviridae, 22 Hepatitis-Serologie, 24 Kapsel, 3 Fosfomycin, 6 Herpes, 23, 36 Karies, 8 French Triple, 20 Herpes Zoster, 23 Katalase, 8, 13, 20 FSME, 19, 22 Herpesviren, 27 Kaufmann-White-Schema, FTA-Abs-Test, 18 Heterotrophie, 28 15 Fuchsbandwurm , 31 HFRS, 23 Keratokonjunktivitis epideFurunkel, 5 Hipnozoiten, 29 mica, 27 Hirntoxoplasmose, 23 Keuchhusten, 20 Gallelöslichkeit, 8 HIV, 23 Keulenform, 9 Gallensalze, 15 Honeymoon-Zystitis, 6 Kinderkrankheiten, 25 Gametozyten , 28 honiggelbe Krusten, 5 Klebsiella pneumoniae, 16 Ganciclovir, 27 horizontaler Gentransfer , 9 Koagulase, 3, 4, 20 Gasbrand, 11 HPV, 26 Kollagenase, 11 Gelbfieber, 22 Komplementsystem, 4 geschlossenen Tuberkulose, Humor, 3 HUS, 14 12 Konjugatimpfstoff, 32 Konjunktivitis, 20 Koplik-Flecken, 26 Krupp, 9 Mondsoor, 30 Mononukleose, 23 Mononukleose , 27 MOTT, 13 Lancefield-Klassifikation, 6, Mottenfraßalopezie, 18 7 MRSE, 5 Late onset type, 7 Mumps, 25, 26 Latexagglutination, 6 Mundsoor, 23 Lebendimpfstoff, 31 Mutationen, 3 Lebensmittelvergiftung, 4, Mykobakterien, 12 16 Legionellen, 19 Nadelstichverletzung, 24 Lepra, 13 Neisser-Färbung, 9 Leukozidine, 3 Neisseria gonorrhoeae, 17 Lipid A, 4 Neisseria meningitidis, 17 Lipopolysaccharide, 4 Neisserien, 17 Listeria, 11 nekrotisierenden Fasziitis, 6 Listeria monocytogenes, 11 Nematoden, 31 Lobärpneumonie, 8 Neugeborenensepsis, 7 Lues connata, 18 Neuraminidase, 22 Lues maligna, 18 Neuraminidasehemmer, 22 lytische Virusvermehrung, 22 Neurolues, 18 Nokardien, 12 M-Protein, 6 Northern Blot, 34 M. bovis, 13 Nukleinsäure, 21 M. leprae, 13 Nukleinsäureanaloga, 21 M. marinum, 13 M. Ritter von Rittershein, 5 offener Tuberkulose, 12 M. tuberculosis, 12 Oozyste, 28 M. ulcerans, 13 Ophistotonus, 10 Makrolide, 34 OPSI, 8 Makrophagen, 4 Optochin, 8 Malaria, 28 Optochin , 20 Masern, 25, 26 Ornithose, 19 MecA-Gen, 5 Oseltamivir, 22 Medinawurm, 31 Otitis externa, 17 Mendel-Mantoux, 13 Otitis media, 8 Meningitis, 8, 17 Oxacillin, 5 Meningokokken, 17 Oxidase, 20 Merozoiten, 28 Pärchenegel, 30 Methicillin, 5 Pantoin Valentin Toxin, 3 Miliartuberkulose, 13 Panton Valentin Leukocidin, Milzbrand, 10 5 Mitosomen, 29 Papageienkrankheit, 19 molekulare Mimikry, 3 Parasiten, 28 Paratrachom, 19 Paratyphus, 15 Parvoviren, 28 Passive Immunisierung, 32 Pathogenitätsfaktor, 3 PBP, 33, 39 PBP 2a, 5 PCR, 33 PEG-Interferon 𝛼, 25 Penicillin, 30 Penicillinase, 5 Penicillinbindeproteine, 33 Penicillinbindeproteine (PBPs) , 3 Peniskarzinom, 26 Perinatale Infektionen, 7 Peyer-Plaques, 15 Pfützenkeim, 17 Phagen, 3 Phagozytentoxine, 3 Phagozytose, 6 Pharyngitis, 6 Phlegmone, 6 Photochromogenität, 12 Pili , 3 Pilze, 30 Plasmid, 3 Plasmodien, 28 Plastikinfektionen, 5 Pneumocystis carinii, 23 Pneumokokken, 7 Pneumozystis jirovecii, 30 Pocken, 31 Polioimpfung, 32 Post-SplenektomieSyndrom, 8 Postantibiotischer Effekt, 36 Posthornschnecke, 30 Postinfektionsprophylaxe, 25 Primäraffekt, 18 Primerhybridisierung, 33 Probiotikum, 15 Protease, 23 Proteasehemmern, 22 Proteasen, 6 Proteus mirabilis, 19 Protozoen, 28 PSE, 6 Pseudokrupp, 20 Pseudomembran, 9 pseudomembranöse Colitis, 11 Pseudomonas aeruginosa, 17 Purpura fulminans, 17 Pyogenes StreptokokkenExotoxin, 6 Pyracinamid, 13 Scaled Skin Syndrome, 5 Scharlach, 6 Scharlachtoxin, 6 Schiffchenbildung, 20 Schistosoma, 30 Schizonten, 28 Schlafkrankheit, 29 Schraubenbakterien, 18 Schwangerschaft, 29 Schweinebandwurm, 31 Schwimmbad-Granulom, 13 Schwimmbadkonjunktivitis, 19 Schwimmer-Ohr, 17 septischer Schock, 4 Röteln, 25, 26 Shift, 22 Rabies, 26 Shigatoxin, 14 reaktive Sauerstoffspezies, 13 Shigella dysenterii, 16 Reisediarrhoe, 15 Simultanimpfung, 32 Reiter-Trias, 16, 17, 19 Soor, 30 Resistenzmechanismen, 33 Southern Blot, 34 Retroviren, 21, 23 Spirochäten, 18, 19 Reverse Transkriptase, 21 Splenektomie, 8 Reverse-TranskriptaseSporen, 9 Hemmer, 22 Sporozoiten, 28 rheumatisches Fieber, 7 ssp., 6 Ribavirin, 25 Stab des Hippocrates, 31 Riboflavin, 9 Staph. aureus, 4 Rifampicin, 13 Staph. epidermidis, 5 Rinderbandwurm, 31 Staph. saprophyticus, 5 Rinderpest, 31 Staphylokokkus, 4 Ringelröteln , 28 Stempeltest, 13 Roseolen, 15 Strabismus, 11 Roseolo-Virus, 27 Strahlenpilz , 12 Ruderfußkrebs, 31 Streptococcus mutans, 8 Ruhr, 16 Streptococcus pneumoniae, 7 Runyon, 12 Streptokinase, 3, 6 Streptokokken, 6 S. agalactiae, 7 Streptokokken-Schnelltest, 6 S. enteridis, 16 Streptolysin, 6 S. pyogenes, 6 Streptolysin O, 6 S. typhi, 15 Streptomycin, 13 Sabaurod-Agar, 30 Saccharomyces cerevisiae, 30 Superantigen., 6 Salmonella, 15 Superantigene, 4 Superoxid-Dismutase, 13 Taeniae, 31 Tamiflu, 39 Tampon, 5 Teratogene Viren, 26–28 Tetanospasmin, 10 Tetanus, 10 Tetanusimpfung, 32 Tetrazykline, 34 Thromben, 7 Thrombotisch- thrombozytopenische Purpura, 14 TNF𝛼, 4 Tollwut, 26 Tonsillitis, 6 Torticollis, 11 Totimpfstoff, 31 Toxic Shock Syndrome, 5, 6 Toxoid-Impfstoffe, 31 Toxoidimpfstoff, 10 Toxoplasma gondii, 29 Toxoplasmose, 23 TPHA, 18 Tracheale Wanderung, 31 Trachom, 19 Transaminasen, 24 Transpeptidasen, 3, 34 Treponema pallidum, 18 Trismus, 10 Trophozeut, 28 Tse-Tse-Fliege, 29 TSST-1, 5 TTP, 14 tTrypanosoma brucei, 29 Tubenverklebung, 19 Tuberkulintest, 13 Tuberkulose, 12 Typhus, 15 Typhuszunge, 15 Ulcos duodeni, 20 Ulcus durum, 18 Ulcus serpens, 8 Mikrobiologie ultrakurz Ulcus ventriculi, 20 Unfruchtbarkeit, 19 UPEC, 15 Urease, 20 Urethritis , 6 VanA, 9 VanB, 9 Vasodilatation, 4 VDRL-Test, 18 Vergrünung, 3 verkäsenden Nekrose, 13 Vibrio cholerae El Tor, 16 42 Viren, 21 Virionen, 21 Virostatika, 21 Virulenz, 3 Virulenzfaktor, 3 Virusreplikation, 22 Vitamin K, 14 Vulvakarzinom, 26 Würmer, 30 Warzen, 26 Warzen, genitale, 26 Waterhouse-FriderichsenSyndrom, 17 Weicher Schanker , 20 Western Blot, 33 Windpocken, 27 Wundrose, 6 Yersinia pestis, 19 Zellwandsynthese, 3, 34 Zoster, 27 Zystitis, 6 Zytopathischer Effekt, 21 Zytoplasmamembran, 3 ©Michael Jelden, Version vom 24. Januar 2015. Email: [email protected]