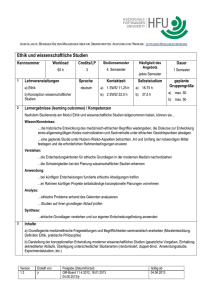
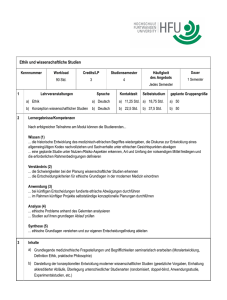
PDF-Download - Zentrum für Medizinische Ethik
Werbung

Zentrum für Medizinische Ethik MEDIZINETHISCHE MATERIALIEN Heft 157 DAS REGENSBURGER MODELL ZUR AUSBILDUNG IN KLINISCHER ETHIK Günter Fröhlich Gerhard Rogler 3. Auflage Februar 2007 Dr. phil. Günter Fröhlich ist Lehrbeauftragter für „Ethik der Medizin“ an der Medizinischen Fakultät der Universität Regensburg. Daneben unterrichtet er am Institut für Philosophie der Universität Regensburg und ist Lehrbeauftragter für „Ethik der Sozialen Arbeit“ am Fachbereich Sozialwesen der Fachhochschule Regensburg. [email: [email protected]] Prof. Dr. med. Dr. phil. Gerhard Rogler ist Oberarzt an der Klinik und Poliklinik für Innere Medizin I am Universitätsklinikum Regensburg, 93042 Regensburg: [email: [email protected]] Inhalt Seite Die Stellung der Medizinethik im Curriculum der Medizinerausbildung an der Universität Regensburg……… …………………………………………………1 Ablauf des Kurses……………………………………………………………………………...3 Ethik-Vorlesung………………………………………………………………………………..4 Thema 1: Patientenautonomie, Probleme des Aufklärungsgesprächs, und Einwilligung……………………………………………………………………...13 Thema 2: Beziehung zwischen Patienten, Ärzten, Pflegenden und Angehörigen……………15 Thema 3: Umgang mit Tod und Sterben, Sterbebegleitung und Sterbehilfe…………………17 Thema 4: Umgang mit Kindern, vor allem bei psychischen oder onkologischen Erkrankungen…………………………………………………………………………22 Thema 5: Selbstverständnis von Ärzten und Studierenden in der Medizin…………………..25 Klausur und Evaluation……………………………………………………………………….28 Schulung der Tutoren…………………………………………………………………………30 Zum Bedenken………………………………………………………………………………..33 Anhang: 1. Stundenplan………………………………………………………………………………...36 2. Tugendkataloge für Arzt und medizinische Laien…………………………………………37 3. Bochumer Arbeitsbogen zur medizinethischen Praxis…………………………………….38 4. Medizinethische (klinikethische) Begründungsstrategien…………………………………40 Herausgeber: Prof. Dr. Dr. Jochen Vollmann, Prof. Dr. Hans-Martin Sass, Prof. Dr. Michael Zenz Zentrum für Medizinische Ethik Bochum, Ruhr-Universität, Gebäude GA 3/53, 44780 Bochum TEL (0234) 32-22749/50 FAX +49 234 3214-598 Email: [email protected] Internet: http://www.medizinethik-bochum.de Der Inhalt der veröffentlichten Beiträge deckt sich nicht immer mit der Auffassung des ZENTRUMS FÜR MEDIZINISCHE ETHIK BOCHUM. Er wird allein von den Autoren verantwortet. Das Copyright liegt beim Autor. © Günter Fröhlich, Gerhard Rogler Schutzgebühr: Bankverbindung: ISBN: 3-931993-39-6 1. Auflage Dezember 2004, 3. Auflage 2007 € 6,00 Sparkasse Bochum, Kto.-Nr. 133 189 035, BLZ: 430 500 00 Das Regensburger Modell zur Ausbildung in Klinischer Ethik Protokoll der Blockwoche für das 4. Klinische Semester zur Ausbildung in Ethik der Medizin nach der neuen ÄAppO an der Medizinischen Fakultät der Universität Regensburg Günter Fröhlich und Gerhard Rogler, Regensburg Die Stellung der Medizinethik im Curriculum der Medizinerausbildung an der Universität Regensburg Ethisch problematische Entscheidungen sind ein Teil des ärztlichen Alltags. Die Vermittlung eines ethischen Basiswissens oder die Anleitung zu einer strukturierten Aufarbeitung eines ethischen Problems war jedoch bisher nicht Inhalt der medizinischen Ausbildung. Dies wurde von Studierenden der Medizin immer wieder bemängelt und als Defizit empfunden. Dies hat sich nun geändert. Nach der neuen Ärztlichen Approbationsordnung vom 27. Juni 2002 (welche verbindlich zum Sommersemester 2004 umgesetzt werden musste) soll „[die Ärztliche Ausbildung auch] ... die geistigen, historischen und ethischen Grundlagen ärztlichen Verhaltens auf Basis des aktuellen Forschungsstandes vermitteln.“ Als so genannte „... Querschnittsbereiche, in denen Leistungsnachweise zu ... erbringen“ sind, werden für die Zulassung zum Zweiten Abschnitt der ärztlichen Prüfung unter anderen genannt: „Geschichte, Theorie, Ethik der Medizin“. In Regensburg ist es bereits während des Vorklinikums möglich, im Rahmen eines Wahlpflichtfachs über 2 SWS (mit Leistungsnachweis) Seminarkurse und Vorlesungen in Philosophie zu besuchen, die vom Institut für Philosophie der Universität Regensburg angeboten werden. Die Alternativen in der Fächerauswahl sind hierbei Seminare aus dem Bereich des Strafrechts, den Wirtschaftwissenschaften, Mathematik-Übungen für Naturwissenschaftler und Sprachkurse. Diese Veranstaltungen werden meist im 2. oder 4. Semester besucht. Die Möglichkeit, Philosophiekurse zu besuchen, ist neu. Gesicherte Zahlen hierfür liegen nicht vor. In den vergangenen zwei Semestern nutzten etwa 20 Studierende im Vorklinikum pro Semester dieses Angebot. Besucht wurden vor allem Veranstaltungen aus dem Bereich der Medizinethik. Das Curriculum während des klinischen Ausbildungsabschnittes in Regensburg sieht eine Pflichtveranstaltung zum Thema „Theorie, Geschichte und Ethik der Medizin“ von mindestens 20 Stunden vor. Die Struktur dieser Veranstaltung ist nicht vorgeschrieben, ein zumindest teilweiser Seminarcharakter ist erwünscht. Das Curriculum weist das Fach zudem als sogenanntes „Querschnittsfach“ aus. 1 Die ethische Ausbildung am Klinikum der Universität Regensburg wird in einem Blockkurs (eine ganze Woche) zu Beginn des vierten Klinischen Semesters durchgeführt. Insgesamt umfasst der Kurs (ohne Leistungsnachweisprüfung und Evaluation) 32 Stunden. Gemessen an der Gesamtstundenzahl von 868 Stunden gemäß ÄAppO §27 (1) für die Fächer und die Querschnittsbereiche im Hinblick auf den Zweiten Abschnitt der Ärztlichen Prüfung beträgt der Anteil des Faches „Geschichte, Theorie und Ethik der Medizin“ in Regensburg etwa 3,5 %. Eine weitere ethische Ausbildung ist während des klinischen Studienabschnittes aktuell nicht realisiert und im Curriculum nicht vorgesehen. Sie wird allerdings seitens der Studierenden auf der Basis freiwillig zu besuchender Lehrveranstaltungen dringend erwünscht. In Regensburg wurde von Studierenden sogar eine Vortragsreihe zu medizinethischen Fragen über das Semester hinweg organisiert. Die ethische Ausbildung geschieht nicht am Patientenbett, sondern soll in einer Reflexion über ethische Problemfelder des klinischen Alltags bestehen. Verzichten wollte man bewusst auf die brisanten und in der Öffentlichkeit heftig und kontrovers diskutierten Themen, wie sie z. B. durch die Fortschritte in der Reproduktionsmedizin und in der Gentechnik entstanden sind. Andere Fragen, welche sowohl die öffentliche Diskussion wie den ärztlichen Alltag betreffen, wie z. B. die nach Abtreibung vs. Schutz des ungeborenen Lebens, Probleme der Transplantationsmedizin, Konflikte mit klinischen Studien und Gerechtigkeitsfragen in der Gesundheitsökonomie, wurden zwar nicht ausdrücklich als solche thematisiert, aber in einzelnen Fallanalysen integriert angesprochen. Die Blockveranstaltung war aus Vorlesungen und Seminaren gemischt. In einem Vorlesungsblock über sechs Stunden wurde zur Einführung in den Blockkurs und in das Thema der klinischen Ethik (ethische Probleme im ärztlichen Alltag, ärztliche Verantwortungsstrukturen, Begriff der Ethik und des Ethos, Medizinethische Modelle) eine erste Orientierung geboten. Diese Vorlesungen wurden ergänzt durch Vorlesungen über Geschichte der Medizin (Schwerpunkte: Antike Medizin und Medizin im Dritten Reich; 6 Stunden) und Theorie der Medizin (Schwerpunkte: Wichtigkeit der Reflexion über theoretische Konzepte der Medizin; 2 Stunden). Das übrige Wochen-Programm bestand aus Seminarveranstaltungen – vorgesehen waren studentische Kleingruppen mit bis zu höchstens 15 Studierenden –, welche von Tutoren (Oberärzte und Assistenzärzte aus den Kliniken der Inneren Medizin I und II und der Abteilung für Hämatologie/Onkologie des Universitätsklinikums Regensburg) geleitet wurden. 1 2 Die Seminare deckten die folgenden Themen ab. Diese orientieren sich an den Vorschlägen der Lehrziele, welche von der „Akademie für Ethik in der Medizin in Göttingen“ entwickelt wurden. Wir haben uns dabei auf die Bereiche beschränkt, die uns unmittelbar für den Klinikalltag relevant erschienen: 1) Patientenautonomie, Einwilligung in Therapien, Patientenverfügungen, Ziele des Aufklärungsgesprächs, Einwilligung (4 Stunden) 2) Kommunikation zwischen Ärzten, Patienten, Angehörigen, Pflegepersonal, Arzt und Patient, Kommunikation und Entscheidungsprozesse, Umgang mit Informationen (4 Stunden) 3) Umgang mit Tod und Sterben, Sterbebegleitung und Sterbehilfe, Todesdefinitionen, Entscheidungen am Lebensende, Therapiebegrenzung und Therapieverzicht, Palliativmedizin, rechtliche Hinweise, Patientenverfügungen (4 Stunden) 4) Umgang mit Kindern, v. a. bei psychischen oder onkologischen Erkrankungen, Frage nach dem Kindeswohl, Zustimmung und Einwilligung der Eltern, Umgang mit Kindesmisshandlung und –missbrauch, Neonatologie, Umgang mit Anderssein, Grenzen des Krankheitsbegriffs, Leid und Schmerzen bei Kindern, Umgang mit Kunstfehlern, Forschung am Menschen (4 Stunden) 5) Selbstverständnis von Ärzten und Studierenden der Medizin, Ärztliche Berufsordnung, Gute klinische Praxis, Ärztliche Beteiligung an polizeilichen Maßnahmen, Folter, Todesstrafe, Beitrag der Medizin zum gesellschaftlichen Verständnis von Gesundheit, Krankheit und Behinderung (2 Stunden). Es war ursprünglich vorgesehen, einen weiteren Seminarblock zum Thema Gesundheitsökonomie anzubieten. Hierzu findet aber an der Universität Regensburg ein eigener Blockkurs im Zweiten Jahr des Klinischen Studiums statt. 2 Ablauf des Kurses In einem ersten Schritt sollten die Studierenden lernen, ethische Probleme anhand von Fallbeispielen zu erkennen und zu analysieren und in einem zweiten Schritt ihre eigenen moralischen Vorstellungen mit Hilfe von Konfliktfällen hinterfragen. Es ging zu keiner Zeit darum, diese Konflikte vollständig aufzulösen und einheitlichen Problemlösungen zuzuführen. Solche versagen nämlich im ärztlichen Alltag, da die moralische Beurteilung jedes Falls vom konkreten Situationskontext abhängt, dieser aber immer variiert. Zwar 1 Einer der Stundenpläne des Blockkurses, welche ab dem Wintersemester Geltung hat, findet sich im Anhang 1. 3 wurden medizinisch „brisante“ Fälle vorgestellt, im Vordergrund standen aber nicht die medizinisch-wissenschaftlichen Beurteilungen, sondern das Einüben der Fähigkeit angesichts medizinischer Befunde an Patienten auch eine medizin-ethische Dimension, vor allem innerhalb der Arzt-Patienten-Beziehung im Spannungsbogen von der Selbstbestimmung des Patienten und der ärztlichen Verantwortung zu erkennen. Das zentrale didaktische Hilfsmittel lag in der sequenzierten Fallanalyse, wie sie vor allem in Ulm für die medizinethische Lehre verwendet wird. Fälle werden darin abschnittsweise vorgetragen oder leicht modifiziert fortgesetzt, um an ihnen zentrale ethische Konflikte in der Diskussion mit den Studierenden zu demonstrieren. Die Fälle wurden z. T. selbst entwickelt bzw. aus der Literatur entnommen und für den jeweiligen Zweck aufbereitet. (Als sehr hilfreich erwiesen sich hierfür die „Medizinethischen Materialien“ des Zentrums für Medizinische Ethik in Bochum oder die Zeitschrift Ethik in der Medizin, ersch. beim Springerverlag.) Es soll im Folgenden eine kurze Zusammenstellung der in der einführenden EthikVorlesung 3 und den Seminaren angesprochenen Themen und Fragen geboten werden – die Fallvorstellungen sind dabei sehr verkürzt wiedergegeben. Jeder Arzt, der klinische Erfahrung hat, wird aber sehr schnell Ergänzungen vornehmen können, welche die Fälle sachlich und inhaltlich erweitern. Für die ethische Auseinandersetzung sind bei der vorliegenden Darstellung in erster Linie Fragen formuliert, da die Fälle nur als Ausgangspunkt für Diskussionen und nicht als faktische Vorgaben dienten. Um nicht vom Ende her zu argumentieren, sind gerade sequenzierte Falldarstellungen gewinnbringend für Kurse in der Medizinethik einzusetzen. Ethik-Vorlesung In einem ersten Schritt sollte deutlich gemacht werden, dass ethische Probleme Phänomene des klinisch-ärztlichen Alltags sind und keineswegs nur in besonderen Situationen wie in der Intensivmedizin oder der Tumortherapie auftreten. So steht in der täglichen Praxis z. B. schon in Frage, welche Nebenwirkungen eines präventiv gegebenen Medikaments man bei welcher Effektivität (Number needed to treat) akzeptieren will. Wenn z. B. ein Medikament einen Herzinfarkt bei einem von 60 Patienten verhindern kann, gleichzeitig aber zu Polyneuropathie und Libidoverlust bei 20% der Behandelten führt, ist 2 „Gesundheitsökonomie, Gesundheitssystem und Öffentliche Gesundheitspflege“ ist ein von der ÄÄppO eigens vorgesehener Querschnittsbereich, in dem ein Leistungsnachweis zu erbringen ist. 3 Die Vorlesungen zur Geschichte und Theorie der Medizin (insgesamt 8 Stunden) lagen außerhalb unserer Verantwortung und finden im vorliegenden Text keine Berücksichtigung mehr. 4 eine Abwägung und eine ethische Entscheidung im Hinblick auf die Lebensqualität des einzelnen Patienten offenbar notwendig. Fragestellungen dieser Art sind zentrale ethische Probleme der Präventivmedizin, zeigen aber andererseits bereits, dass die klinische Ethik keine Leitlinien oder „Patentlösungen“ bieten kann. Der Patientenwille, ob es nun der „mutmaßliche“ oder der verbal geäußerte ist, wird, was die einzuschlagende Therapie angeht, mitentscheidend. Dies leitet zu einem weiteren typischen klinisch ethischen Problemfeld über: Dem Spannungsverhältnis zwischen Leitlinien und Patientenautonomie, Behandlungsalternativen und individualisierter Medizin. Durch die aktuellen Entwicklungen, durch das Aufstellen von Leistungskatalogen, Bezahlung der Kliniken nach Durchschnittsleistungen pro Fall (sog. DRG-System) sowie durch die Definition von öffentlich publizierten Leitlinien und Standards wird der Arzt im öffentlichen Verständnis zunehmend zum Dienstleister, an den ein bestimmter Anspruch herangetragen werden kann, der dann vom Arzt auch einzulösen ist. Andererseits werden von Patienten und Patientenverbänden der Mangel an einer individualisierten Medizin und der Verlust der persönlichen Beziehung zwischen Arzt und Patient beklagt. In dieses Konfliktfeld werden die heutigen Medizinstudenten entlassen, ohne darauf vorbereitet zu sein. Eine reine Dienstleistungsmedizin würde auch eine Verschiebung der Schwerpunkte der medizinischen Ethik bedeuten. Das „In-Beziehung-Treten“ von Arzt und Patient, das aufzubauende Vertrauensverhältnis, das die Grundlage vieler klinisch ethischer Ansätze ist, kann bei einem Dienstleister-Arzt nicht mehr dieselbe Bedeutung haben, wie sie es zu Zeiten der – zugegebenermaßen eher paternalistisch geprägten – traditionellen Arzt-Ethik hatte. Mit dem sanktionierten (kostendeckenden) Abarbeiten von Untersuchungen als ärztlicher Tätigkeit oder sogar mit der Auswahl von Patienten mit dem erwarteten besten Kosten-Einnahmen-Verhältnis (oder auch noch mit der Konkurrenz der Kliniken und Krankenhäuser um diese Patienten) hat eine Entwicklung eingesetzt, die in ihrer weitreichenden Bedeutung für das ärztliche Selbstverständnis den Studenten begreiflich gemacht werden sollte. Ein weiterer Punkt, der ethische Fragen im klinischen Alltag aufwirft, ist das sog. „Placeboproblem“. Darf der Arzt selbst versuchen, – möglicherweise auch in suggestiver Weise – Hoffnungen zu wecken, oder sollte er sich auf evidenz-basierte schulmedizinische Kenntnisse zurückziehen. Wie soll er ein Aufklärungsgespräch durchführen: Berichtet er über jede denkbare Komplikation einer Untersuchung – wobei bekannt ist, dass Untersuchungsangst die Komplikationsrate erhöht – oder versucht er, den Patienten nur zu beruhigen? Kann er Hoffnungen auf Therapieeffekte wecken, wenn er selbst nicht an diese 5 wirklich glaubt (z. B. bei Tumorpatienten)? Gerade dies sind Fragen des ärztlichen Alltags, die nicht nur in Ausnahmesituationen auftreten. Klinische Ethik muss sich neben dem Problem der notwendigen Aufklärung des Patienten auch mit den Themen „Sterben“ und „Tod“ auseinandersetzen. Situationen, die mit den Grenzbereichen des Lebens verbunden sind, werden zwangsläufig jeden Arzt betreffen. Wie weit kann man in der Schmerzbehandlung cerebraler Metastasen bei einem Mammakarzinom gehen, wenn die Prognose völlig aussichtslos ist? Darf man die Schmerzbekämpfung mit Morphinen bis in einen Bereich fortführen, in dem die Atemdämpfung durch diese Medikamente vielleicht schon selbst zum Tod führt oder diesen zumindest beschleunigt? Sollte eine 92 jährige Patientin reanimiert werden, wenn ihre Tochter versichert, dass ihre Mutter das nicht wollte und ein wenige Tage altes Formular bescheinigt, dass die Patientin auf eigenen Wunsch und eigene Verantwortung und gegen ärztlichen Rat aus einer stationären Behandlung entlassen wurde? Sollte ein Bein bei psychosomatisch bedingten Schmerzen amputiert werden, wenn kein fassbares Korrelat der Schmerzen außer den Angaben des Patienten vorhanden ist? Wie verhält man sich bei einer medizinischen Aufklärung über die Risiken einer Knochenmarktransplantation, da man weiß, dass an der Therapie etwa 30% der Behandelten sterben werden? Werden Studenten bei diesen Vorlesungen befragt, ob sie medizinischen Leitlinien oder klinische Ethik für wichtiger halten, entscheidet sich meist eine Mehrheit für die Leitlinien. Man kann ganz allgemein davon ausgehen, dass jüngere Ärzte medizinische Leitlinien bevorzugen, während ältere sich dagegen eher einem deutliches Defizit an Sicherheit in Fragen der klinischen Ethik bewusst sind. Zu Beginn des Kurses überwiegt also auch die Meinung, dass klinisch-ethische Konflikte durch klare Handlungsanweisungen vermeidbar sind. Ein Ziel unseres Kurses, dies zu widerlegen, konnte erreicht werden. Am Ende war sich die überwiegende Mehrheit darüber im Klaren, dass Behandlungsrichtlinien klinisch ethische Fragen nicht entschärfen, sondern vielmehr neue Fragen und Probleme aufwerfen. Weiterhin wurden die Grundlagen einer Ethik der ärztlichen Verantwortung entwickelt, gängige medizin-ethische Modelle vorgestellt, Grundfragen, Methoden und Herangehensweisen innerhalb der Ethik erläutert sowie die maßgeblichen ethischen Begründungsstrategien skizziert. Zum Schluss wurde erläutert, welchen Gewinn man sich bei den Themenseminaren durch die Analyse von klinischen Konfliktfällen erhofft. Der philosophische Frage, was Verantwortung überhaupt ist, nähert man sich am besten unter hermeneutischen Gesichtspunkten. Verantwortung für etwas übernehmen kann 6 man dann fassen als „dieses etwas von sich selbst her zu betrachten und ihm auf diese Weise gerecht zu werden“, Verantwortung für jemanden dagegen als „diesem jemand gerecht zu werden“. Verantwortung heißt dann zuerst (und insbesondere in ethischen Zusammenhängen), dass man den Menschen, dem man gerecht werden soll, als Person wahrnimmt; als Person, die von sich selbst her verstanden werden will. Durch die Übernahme von Verantwortung macht man sich gewissermaßen zum Anwalt einer Sache bzw. zum Stellvertreter der Bedürfnisse einer Person. Die Verantwortung verlangt darüber hinaus nach einer Rechtfertigung, ob der Verantwortung auch Genüge getan wurde. Nun sieht sich der Arzt in seinem Handeln verschiedenen Verantwortungsbereichen gegenüber. Die innere Haltung im Bemühen, diesen Verpflichtungsbereichen gerecht zu werden, kann man als das „Ethos des Arztes“ bezeichnen. Diese Bereiche sind das ArztPatienten-Verhältnis, die Verpflichtung des Arztes auf das Heilen (Ethos des Heilens), das Verhalten den Institutionen gegenüber und der verantwortliche Einsatz der Mittel, d. h. in erster Linie der verwendeten oder zugrundeliegenden Methoden, welche eingesetzt werden, um Erkenntnisse zu gewinnen und Therapien durchzuführen. Das besondere Arzt-Patientenverhältnis ergibt sich schon aus dem unmittelbaren Bezug zu einer anderen Person, welche in besonderer Weise auf Hilfe angewiesen ist, und durch die darauf bezogenen besonderen Fachkenntnisse des Arztes. Diese beiden Umstände führen zwangsläufig zu einem hierarchisch strukturieren Verhältnis. Diese Hierarchie ist für bestimmte Bereiche dieses Verhältnisses letztlich wohl nicht zu überwinden. Sie verträgt sich jedoch nicht mit der neuzeitlichen Auffassung des Menschen als eines freien Wesens, das selbst bestimmen will, was mit ihm geschieht. Medizin-ethische Überlegungen richten ihr Augenmerk also auf die weitgehende Berücksichtigung des Willens und der Wünsche des Patienten. Allerdings versuchte schon die antike Arztkunst den Patienten vor einer Willkür des Arztes zu schützen. Ein Zeugnis hierfür ist der Eid des Hippokrates. Neben standesrechtlichen Verpflichtungen formulierte man damals schon die Prinzipien, niemals dem Patienten Schaden zuzufügen (primum nil nocere), sondern im Gegenteil nur zum Wohle des Kranken tätig zu sein (bonum facere). Man erkannte eine besondere Verpflichtung dem menschlichen Leben gegenüber, forderte korrekte Verhaltensweisen gegenüber den Kranken und verpflichtete sich zum Schweigen über das bei der ärztlichen Behandlung Erfahrene. Daneben erkannte man auch Grenzen des ärztlichen Handelns an. Auch das „Ethos des Heilens“ ist ein Versuch, innerhalb des hierarchischen Verhältnisses einen Ausgleich zu finden, indem sich der Arzt uneingeschränkt auf das Wohl 7 und die Heilung des Patienten verpflichtet. Hierbei stellen sich freilich die Fragen, wie das Wohl des Patienten genauer zu fassen ist und in welcher Beziehung das Wohl des Patienten zum medizinisch Machbaren, gesundheits-ökonomisch Bezahlbaren und zum medizinischen Fortschritt – wobei das Wohl eines einzelnen jetzt zu behandelnden Patienten mit dem Wohl anderer, später zu behandelnder Patienten konfligiert – steht. Im „Ethos den Institutionen gegenüber“ stellen sich die Fragen nach der Gesundheitsökonomie, nach dem Alltag in der Klinik, nach dem Umgang von Ärzten und Pflegern untereinander und mit nicht-medizinischem bzw. nicht-pflegerischem Personal, mit der Verwaltung, dem Umgang mit Daten, den rechtlichen Bestimmungen und den Gesetzen. Im „Ethos bezüglich der Mittel“ fragt man nach dem Zustandekommen von medizinischen Forschungsergebnissen und Therapiekenntnissen (z. B. in Bezug auf Menschenversuche während des Dritten Reiches oder bei Fragen des Embryonenschutzes). Hierher gehören aber auch die Fragen, inwiefern der Patient eigene Verantwortung trägt und wie weit der Arzt diese auch einfordern darf. Zumindest stellt sich die Frage angesichts von Therapiealternativen. Dem Wohl des Patienten kann der Arzt nur gerecht werden, wenn er eine Therapie findet, welche der Patient von seinem Selbstverständnis, von seinen Lebensumständen und von seinen Wertvorstellungen her akzeptieren und welcher er dann von daher auch zustimmen kann. Das „Ethos des Arztes“ beruht damit im Wesentlichen auf einem Partnerschaftsverhältnis zwischen Arzt und Patient. Die gängigen medizinethischen Modelle versuchen dieses Verhältnis näher zu beschreiben und daraus Handlungsanleitungen für den Arzt abzuleiten: Ein wichtiges Modell stammt von Beauchamp und Childress. 4 Man nimmt hierbei an, dass der Arzt sich im Handeln an vier mittleren Prinzipien orientieren kann: Selbstbestimmung (respect for autonomy), Schadensvermeidung (nonmaleficence), Fürsorgepflicht (beneficence) und Gerechtigkeit (justice). Man hält dabei die Prinzipien für interkulturell vermittelbar und für selbstevident. Außerdem könne man im Konfliktfall die Prinzipien untereinander abwägen. Doch kritisieren vor allem Europäer, dass die Prinzipien nicht ausreichend begründet seien. Im Konfliktfall stoßen sie offenbar unvermittelbar aufeinander, da man keine Kriterien angeben kann, wie sie gewichtet werden müssen. Edmund Pelegrino vertritt dem gegenüber die Ansicht, dass die vier Prinzipien erster Ordnung durch Prinzipien zweiter Ordnung ergänzt werden müssen. Er nennt: Wahrhaftigkeit, Ehrlichkeit, Wahrung der 8 Privatsphäre, Schweigepflicht, Vertrauenswürdigkeit, Mitleid, Einfühlungsvermögen, Hilfsbereitschaft, Wohlwollen, unter den entsprechenden Umständen auch Tapferkeit. Pelegrino will damit antike und mittelalterliche Tugend-Theorien in die Medizinethik einführen. 5 : In einer Art Zusammenschau fordert Hanns Peter Wolff für der Ethik des Arztes sowohl medizinische Pflichten als auch ethische Prinzipien und ärztliche Tugenden. Für die Pflichten greift er auf das Corpus hippocraticum zurück (Verpflichtung zur Hilfeleistung, Verschwiegenheit und Achtung vor dem menschlichen Leben), ergänzt es aber durch die Wahrhaftigkeit, die Verantwortlichkeit und die Selbstbestimmung des Patienten. Als Prinzipien formuliert er Fürsorge (Hilfeleistung und Schadensverhütung), Selbstbestimmung und Patientenaufklärung (gegründet auf dem Respekt vor der Freiheit und Würde des Menschen) und Gerechtigkeit sowie soziale Verträglichkeit. Als Tugenden sollte der Arzt Geduld aufbringen, Einfühlungsvermögen besitzen und mitempfinden können. 6 Hans-Martin Sass entwickelt zuletzt eine differentialethische Methodik (Bochumer Arbeitsbogen zur Medizinethik). Er versteht Ethik als „konsensfähigen Inhalt rationaler Güterabwägung“. Sie sei verbal vermittelbar und diskutierbar. Das Ethos dagegen sei ein Vorbild und müsse vorgelebt werden. Sass fordert Ergänzungen der bisherigen Prinzipienund Wertorientierung durch eine Güterabwägung der Grundgüter des primum nil nocere, des bonum facere, der paternalistischen Verantwortung des Arztes und der selbstbestimmenden Autonomie des Patienten. Eine Auflösung von Konflikten bei Sich-Ausschließen zweier Prinzipien könne nur in der Interaktion zwischen Arzt und Patient innerhalb der Betrachtung des Einzelfalles erfolgen. Darüber hinaus seien Nachfolgegüter (auf der Grundlage der vertrauensvollen Zusammenarbeit zwischen Arzt und Patient) gefordert: Wahrheit am Krankenbett, Schweigepflicht und Zustimmung nach Aufklärung (informed consent). Daraus ließe sich eine prinzipielle Patientenethik entwickeln, die im Abwägen von Gesundheitsrisiko und Lebensqualität und von Einwilligung und Selbstverantwortung bestehe. Das alles habe in einer „asymmetrischen Vertrauenspartnerschaft“ zu gipfeln, in welcher der Arzt neben der Aufklärung auf die Verpflichtung des Patienten hinweist. Hier habe man zwischen Informationsrecht und Informationspflicht 4 und zwischen Präventionsrecht und T.L. Beauchamp, J.F. Childress, Principles of biomedical ethics, Oxford 1989. Vgl. Edmund D. Pelegrino, The virtuous Physician, and the Ethics of Medicine, in: Earl F. Shelp (ed.), Virtue and Medicine, Dortrecht 1985, 237-255. 6 Vgl. Hanns Peter Wolff, Arzt und Patient, in: Hans-Martin Sass (Hg.), Medizin und Ethik, Stuttgart 1999, 184211. 5 9 Präventionspflicht abzuwägen. Außerdem bestehe ein Recht auf Verfügungen für den Betreuungsfall und eine Pflicht zur Solidarität. 7 Von diesen Vorbedingungen ausgehend erschließen sich relativ leicht die Anlage und die Verwendungsweise des „Tugendkatalogs für Arzt und medizinische Laien“ und des „Bochumer Arbeitsbogens zur medizinethischen Praxis“. Die beiden Hilfsmittel werden vorgestellt und kurz erläutert. Es wird darauf hingewiesen, dass sich die Falldiskussionen während der Themenseminare nach Möglichkeit am Bochumer Arbeitsbogen orientieren.8 Obwohl für das ärztliche Handeln eine Orientierung an den mittleren Prinzipien (und den damit notwendigen Ergänzungen) zunächst maßgeblich ist – nicht zuletzt, weil die Prinzipien tatsächlich konsensfähig sind –, erscheint es uns nötig, auch innerhalb einer Vermittlung ärztlicher Ethik auf den Umstand hinzuweisen, dass diese Orientierung für den Einzelnen immer zu kurz greifen wird. Der verantwortlich handelnde Mensch verlangt zwangsläufig danach, seine eigene moralische Überzeugung und seine daraus abgeleiteten Handlungen wesentlich tiefgreifender zu begründen. Der Rückgriff aber auf derlei (Letzt-)begründungsstrategien gilt als überflüssig und gefährlich. Zumeist handele es sich dabei – so der Vorwurf – um hoch theoretische und unüberschaubar komplexe Spitzfindigkeiten, welche für die „Praxis“ keinerlei Relevanz hätten und die zuletzt nur zu einem Grabenkampf um die im Grunde unversöhnlichen Begründungsstrategien führen könnten. Doch kann man aus der Beschäftigung mit der traditionellen ethischen Theorie wesentlich mehr lernen als nur die Fähigkeit, den eigenen Begründungsansatz gegenüber dem vermeintlichen Gegner besser rechtfertigen zu können. Zunächst ergeben sich nämlich aus der Beschäftigung mit der grundlegenden Literatur gewisse ethische Grundfragen, welche sich bei jedem Ansatz wiederfinden. Zwar fällt die Beantwortung dieser Fragen im einzelnen ganz anders aus, und mit der Schwerpunktsetzung auf bestimmte Begriffe ergeben sich verschiedene Wertorientierungen und Handlungsanweisungen; dennoch ist entscheidend, dass sich bei jeder Ethik – Ethik verstanden als „reflektiert-philosophisches Nachdenken über das richtige und gute Verhalten“ – die gleichen Fragen nach dem Leben und unseren Zielen, nach unserem Glück und der Freundschaft, nach der Verpflichtung und dem Sollen, nach dem 7 Vgl. hierzu Hans Martin Sass, Ethik-Unterricht im Medizinstudium, Methoden, Modelle. Ziele in der Integration von Medizinethik in die medizinische Aus- und Fortbildung, Bochum 1996; Hans Martin Sass, Herbert Viefhues, Güterabwägung in der Medizin. Ethische und ärztliche Probleme, Heidelberg 1991; HansMartin Sass, Hippokratisches Ethos und Nachhippokratische Ethik, Bochum 1994 (vgl. hierin auch den „Tugendkatalog für Arzt und medizinische Laien“; vgl. Anhang 2); vgl. auch den „Bochumer Arbeitsbogen zur medizinethischen Praxis. Wissenschaftliche und ethische Analyse zur Behandlung eines medizinischen Falles“ (erstmals in Heft 2 der „Medizinethischen Materialien“ des Zentrums für Ethik in der Medizin, Bochum 1987; vgl. Anhang 3). 10 Nutzen, der Verantwortung und nach der Freiheit und nicht zuletzt die Frage nach dem Guten immer wieder neu stellen. Um diese Fragen nun kreist nicht nur das Denken der großen Philosophen, sondern das Denken jedes Menschen. Und es lässt sich annehmen, dass nicht nur die Philosophen zu unterschiedlichen Antworten kommen, sondern eben auch die „normalen“ Menschen. Auch für den Arzt sind diese Fragen in zweierlei Hinsicht relevant: Zum einen schärft er durch die Auseinandersetzung mit den ethischen verschiedenen Begründungstypen seine eigene ethische Urteilsfähigkeit. Zum anderen aber weiß er in der Auseinandersetzung im Team und vor allem in seiner Auseinandersetzung mit dem Patienten, dass es verschiedene Möglichkeiten gibt, sein Leben einzurichten und sein Handeln zu begründen. Ohne dieses Wissen wird er dem Patienten als selbstbestimmter Person mit einer unter Umständen völlig konträrer Wertvorstellung niemals gerecht werden können. Das Gemeinsame der Wertorientierung erkennt er dabei in der Auseinandersetzung auch des anderen Individuums mit den gleichen philosophisch-ethischen Grundfragen. Deswegen ist der Hinweis auf unterschiedliche Begründungsstrategien innerhalb der Ethik und ihre grundsätzliche Anerkennung (echte Toleranz) auch kein blanker Relativismus. Im Wesentlichen unterscheidet man – um nur die einschlägigen zu nennen – teleologische, formale und utilitaristische Begründungsformen in der Ethik. Die teleologische, tugendethische bzw. eudämonistisch Begründungsform geht zurück auf Aristoteles (384-321 v. Chr.). Dieser sieht das Ziel des menschlichen Handelns in der Erreichung der Eudaimonia (Glückseligkeit), die sich durch die Kombination eines „guten Lebens“ – das betrifft die äußeren Lebensbedingungen – und eines „guten Handelns“ einstellt. Das „gute Handeln“ besteht in eine Orientierung am „Mittleren“ unter Vermeidung von Extremen. Wer das Mittlere trifft, handelt nach Aristoteles „tugendhaft“. Die „Tugend“ bei Aristoteles ist also ein „Möglichst-Gut“ jeder Handlung in der Orientierung am Maß der Mitte. Er unterscheidet eine Tugend des Charakters und der Haltung („Ethos“) sowie eine des Verstandes („Klugheit“ und „Einsicht“). Der Hauptvertreter der prinzipiellen, formalistischen bzw. deontologischen Richtung ist Immanuel Kant (1724-1804). Dieser ist der Meinung, dass moralische Handlungen weder durch persönliche Neigungen oder Wünsche noch durch eine Abschätzung und eine Bewertung der Handlungsfolgen motiviert sein dürfen. Jenes bringe uns generell vom rechten Weg ab, zu diesem seien wir letztlich nicht ausreichend in der Lage, da wir die Folgen unserer 8 Beide Hilfsmittel – Tugendkatalog und Arbeitsbogen – wurden den Studierenden in der Veranstaltung im Handout zur Verfügung gestellt. 11 Handlungen nicht vollständig oder nahezu vollständig berechnen könnten; außerdem bewerteten wir die Folgen unserer Handlungen wieder nur nach unseren Vorlieben. Dagegen sollen wir uns an das objektiv gegebene moralische Gesetz des kategorischen Imperativs halten („Handle nur nach derjenigen Maxime, durch die du zugleich wollen kannst, daß sie ein allgemeines Gesetz werde!“). Dieses dient als Prüfinstanz unserer Handlungsregeln. Seine Anwendung garantiere die Allgemeinheit unserer Prinzipien. Für die Folgen unserer Handlungen werden wir dadurch in gewisser Weise entlastet. Nach John Stuart Mill (1806-1873) und dem Utilitarismus (hedonistisch und empirisch) sollten uns zur moralischen Beurteilung unserer Handlungen ausschließlich die Folgen interessieren; und zwar insofern, als sie uns nützen oder schaden. Im Nutzen für den Menschen und darüber hinaus für die Allgemeinheit einer Gesellschaft sei das Gute zu sehen. Am meisten nütze uns die Befriedigung unserer Interessen und unserer Bedürfnisse. Das utilitaristische Paradigma ist im anglo-amerikanischen Raum das meist verbreitete Begründungsschema, vor allem auch in der Medizin- und in der Bioethik. Innerhalb dieser Paradigmen gibt es freilich verschiedene Ausformungen. 9 Jenseits dieser unterschiedlichen Formen der moralischen Grundlagen – aber gewiss nicht unabhängig davon – kann es im medizinisch-klinischen Alltag zu ethischen Konflikten in den Wertentscheidungen zwischen den Beteiligten einer Behandlungsentscheidung und innerhalb der Wertorientierung jedes einzelnen kommen. Daneben gibt es noch Konflikte in den Kommunikationsstrukturen, welche aber sehr häufig ebenfalls Konflikte in den Wertstrukturen sind. Der erste Schritt auf dem Weg zu einer Lösung dieser Konflikte muss demnach darin bestehen, sich die Wertstrukturen der beteiligten Personen und die Wertkonflikte innerhalb typischer Situationen des ärztlichen Alltags zu verdeutlichen. Dem dient in der ethischen Ausbildung von Medizinstudierenden die Analyse von exemplarischen Fällen 10 . Zum einen können an Hand der Übungsfälle die eigenen moralische Intentionen und Positionen bewusst gemacht und in einem zweiten Schritt geschärft und reflektiert werden. Zum anderen lernt man daran, ethische Konflikte und die eigene Position zu diesen zu verbalisieren. Die Fähigkeit, ethisch zu argumentieren, kann also geübt werden. Das Ziel von ethischen Entscheidungen innerhalb problematischer Behandlungssituationen ist die Konsistenz der Handlungen während einer Therapie, innerhalb des Behandlungsteams, unter Umständen sogar innerhalb einer Klinik. Das bedeutet, dass Behandlungsmaßnahmen 9 Vgl. hierzu auch Anhang 4. Man spricht hierbei vom narrativen Ansatz. Die Alternative dazu besteht im systematischen Aufarbeiten von Positionen der ethischen Problemfelder innerhalb des medizinischen Spektrums, indem man die Argumente für und wider erörtert. 10 12 nicht ohne klare Gründe einmal so und dann wieder anders durchgeführt werden dürfen. Um solche „ethischen Leitlinien“ zu formulieren, muss einem aber von Grund auf klar sein, was man für ethisch richtig hält und welche Ziele man damit verbindet. Für die Lösung von Kommunikationsproblemen (v. a. der schweren Art) braucht es freilich einen professionellen psychologischen Berater. Auch dieser aber ist angewiesen auf die Kommunikationsfähigkeit der Beteiligten. Ethische Begründungen und die Fähigkeit, ethisch zu argumentieren, erleichtern hierbei die Arbeit eines solchen Beraters oder machen ihn sogar von vornherein überflüssig. Wir wenden uns im Folgenden den Themenbereichen für die klinische Ethik zu. Thema 1: Patientenautonomie, Probleme des Aufklärungsgesprächs und Einwilligung Fallvorstellung 1 11 : Bei der körperlichen Untersuchung infolge einer Notfallaufnahme (Sturz im Pflegeheim), wurde bei einer 78jährigen Rentnerin ein Mammakarzinom diagnostiziert. Die Patientin verweigerte jede Therapie. Es wurde diskutiert: Ist die Haltung der Patientin nachvollziehbar? Wie reagiert der Arzt bzw. die Ärztin? Wie wird die Patientin aufgeklärt? Was heißt Patienten-Autonomie? Welche Alternativen gibt es zu einer operativen Entfernung des Knotens? Wie ist der Krankheitsverlauf ohne Therapie? Welche Nachteile sind dabei für den Alltag der Patientin zu erwarten? Welche Konsequenzen hat die Operation? Welche Konsequenzen muss man überhaupt bei Therapieverweigerung beachten? Wann thematisiert der Arzt gegenüber den Patienten deren Tod? Würde die Bewertung anders ausfallen, wenn es sich um eine 35jährige Patientin handelte? Gibt es bei einer jüngeren Patientin andere Motive, eine solche Operation zu verweigern? Welcher Unterschied besteht bezüglich der Patientenautonomie zwischen kurativen und palliativen Maßnahmen? Wie ist der Gesamtzustand der Patientin einzuschätzen? Bestehen weitere Erkrankungen? Inwiefern muss die Familie einer solchen Patientin mit in die Entscheidungen einbezogen werden? Es stellt sich weiter die Frage nach der Urteilsfähigkeit der Patientin. Es wurde dann berichtet, dass für die 78jährige Frau infolge eines hirn-organischen Psychosyndroms schon vor längerer Zeit eine Amtspflegschaft eingerichtet worden war. Es wurde Rücksprache mit der neurologischen Abteilung gehalten, inwiefern die Patientin überhaupt noch einwilligungsfähig war. Der dann befragte Betreuer der Patientin lehnte 11 Modifiziert nach Carmen Kaminsky, Ethische Aspekte medizinischer Fälle – kommentiert und diskutiert. Ergebnisse der IV. Fallstudien des Zentrums für Medizinische Ethik (Medizinethische Materialien Heft 62), Bochum 1990, 55f. 13 jedoch eine kurative Therapie mit dem Hinweis auf die Lebensqualität der Patientin ebenfalls ab. Was bedeutet eine Amtspflegschaft oder eine Betreuungssituation? Für welche Bereiche werden solche Pflegschaften eingerichtet? Welche Arten von Betreuung gibt es? Wer entscheidet über eine Pflegschaft? Was sieht das Betreuungsrecht vor? Wie ist mit Betreuern von Patienten umzugehen? Gibt es finanzielle Aspekte der Therapie oder der Therapieverweigerung? Was ist zu beachten, wenn der Betreuer in einem Verwandtschaftsverhältnis zum Patienten steht? Was ist unter Lebensqualität und dem Lebenswert allgemein zu verstehen? Fallvorstellung 2 12 : 45jähriger Patient mit Amyotropher Lateralsklerose (ALS), progredienter Verlauf; trotz künstlicher Ernährung (infolge Schluckstörungen) und einer nichtinvasiven Überdruckbeatmung mittels Maske wurde der Patient insgesamt als sehr kommunikativ beschrieben. Er bediente sich, als er noch zuhause versorgt werden konnte, des Computers und er unterhielt auf diese Weise zahlreiche E-Mailkontakte. Wegen eines HerzKreislaufstillstands infolge einer Aspirationspneumonie wurde er reanimiert und anschließend intubiert. Es stellte sich heraus, dass infolge eines hypoxischen Hirnschadens weite Bereiche der Großhirnfunktion ausgefallen waren. Der Patient wurde irreversibel apallisch. Die Frau des Patienten verlangte, nachdem sie als Betreuerin vom Vormundschaftsgericht eingesetzt wurde, die Extubation. Aus Gesprächen mit ihrem Mann wüßte sie, dass er nur beatmet werden wollte, wenn die Möglichkeit der Wiedererlangung des Bewusstseins bestünde. Eine Extubation würde aber infolge der Atemwegserkrankung sehr schnell zum Tod führen. Es wurde diskutiert: Wer darf/muss den Tubus entfernen (heftige Diskussion!)? Wie steht man zu iatrogen bedingtem Leid? Wie ist der Patientenwille zu eruieren? Reicht eine Erklärung der Frau zur Bestimmung des mutmaßlichen Willens des Patienten aus? Was ist unter dem „mutmaßlichen Patienten-Willen“ zu verstehen? Hätte im vorliegenden Fall schon vorher auf mögliche Komplikationen aufmerksam gemacht werden müssen, damit der Patientenwille zuverlässig eruiert und dokumentiert hätte werden können? Wie hat eine solche Patientenaufklärung zu erfolgen? Unter welchen Voraussetzungen ist eine Patientenaufklärung überhaupt „rechtfertigend“? Welche Funktionen hat eine Aufklärung des Patienten aus juristischer Sicht? Unter welchen Bedingungen und in welcher Form hat eine Patientenaufklärung zu erfolgen? Was sind die Ziele einer Aufklärung des Patienten? Wann 12 Nach Charly Gaul, „Kann Autonomie ‚fremdvertreten‘ werden? Philosophische, medizinische und juristische Überlegungen zur Einstellung lebenserhaltender Therapie bei Schwerstkranken unter Wahrung der Autonomie der Betroffenen“, in: Ethik in der Medizin 14,2002, 162ff.) 14 sind Aufklärungen unwirksam? Wer klärt den Patienten auf? Welche Inhalte müssen Aufklärungen enthalten? Thema 2: Beziehung zwischen Patienten, Ärzten, Pflegenden und Angehörigen Das Problem der unterschiedlichen Kommunikationsebenen, welchen der Arzt im Alltag ausgesetzt ist, wurde an Hand von sequenzierten Rollenspielen vermittelt. Das Rollenspiel fungiert hier nur als Methode, innerhalb von gespielten Konfliktsituationen eine Selbsterfahrung zu erzeugen oder zu simulieren, an Hand derer die ethischen Dimensionen dieser Konflikte gleichsam „erfühlt“ und dann im Plenum diskutiert und reflektiert werden konnten. Der Schwerpunkt dieses Themenkomplexes lag ebenfalls auf der Patientenaufklärung bzw. der Aufklärung der Angehörigen. Häufig treffen Ärzte auf das kommunikative Problem als Nicht-Fachärzte, Auskunft über einzelne Fachfragen zu geben, für die sie in ihrer vollen Tragweite nicht ausreichend ausgebildet sein können. Die Folge ist eine Unsicherheit im Umgang mit Patienten. Auf der einen Seite hat der Arzt gegenüber dem Patienten einen enormen Wissensvorsprung, auf der anderen Seite darf ihn das nicht dazu verleiten, über den Patienten leichtfertig hinweg zu reden und zu entscheiden. Diese Gefahr besteht besonders angesichts einer Unsicherheit in ausgesprochenen Fachfragen, v. a. wenn es um den Verlauf und die Prognose von ernsthaften Erkrankungen geht. Diesen Situationen sind in erster Linie Allgemeinärzte, Bereitschaftsdienst-Ärzte und Notaufnahme-Ärzte ausgesetzt. Dienstpläne nehmen zumeist nämlich keine Rücksicht darauf, dass ein Arzt noch jung, neu und unerfahren ist. Das erste Rollenspiel 13 bestand in einer solchen Notaufnahme-Situation. Zuerst wurde den Studierenden aber die Frage gestellt, wie diese das Dilemma von Wahrhaftigkeit bei einer schweren Erkrankung und dem Vertrauen, wenn man für die spezifische Erkrankung kein Facharzt ist, beurteilen. In wie weit soll in solchen Situationen die Tragweite einer Diagnose mitgeteilt werden? Wir nahmen den Fall eines jugendlichen Patienten, der sich am späten Nachmittag zusammen mit seinem Bruder in der Notaufnahme vorstellt. Er klagt lediglich über Rachenschmerzen. Vom Hausarzt ist der Notaufnahme-Arzt telefonisch über den Verdacht auf eine akute Leukämie informiert. Der Patient selbst wirkt unsicher und ängstlich. Die Notaufnahme fungiert in diesem Beispiel als Zwischenstation vor der Aufnahme auf eine hämatologische Spezialstation. Der Notaufnahme-Arzt ist kein Spezialist und verfügt nicht über gesichertes Wissen über die Prognose, über die Therapie und über die Risiken von Erkrankung und Therapie. Er weiß gerade, dass manchmal keine Heilung bei akuten 15 Leukämien möglich ist, dass die Therapie allerdings erhebliche Belastungen für den Patienten und seine Angehörigen mit sich bringt, dass Patienten auch an den Nebenwirkungen von Chemotherapien, die mitunter sehr heftig sein können, versterben und dass die Therapie mehrere Monate dauert. Die Situation war für den Notaufnahme-Arzt zusätzlich problematisch gestaltet: Er war mit drei weiteren, schwer kranken Patienten beschäftigt, zudem war in einer halben Stunde ein weiterer bewusstloser Patient für den Schockraum angekündigt. Im Falle des Leukämiekranken muss als erstes „medizinisch-technisches“ Ziel ein Differentialblutbild zur Diagnosesicherung erstellt werden, das dann von einem Arzt des hämatologischen Hintergrunddienstes beurteilt werden muss, um die Schwere der Erkrankung und damit den Therapiebeginn festzustellen. Wie findet der Arzt einen Zugang zum Patienten? Wie erklärt er ihm die Notwendigkeit von Untersuchungen im Stadium der unsicheren Diagnose? Wie verfährt man bei der Aufklärung des Patienten? Wie erklärt man ihm seine Krankheit? Welche Begriffe verwendet man (Leukämie, Krebserkrankung, Blutkrebs)? Was tut man, wenn der Patient sich nicht mit dem Verweis auf den Spezialarzt zufrieden gibt? Wie macht man ihm die Notwendigkeit der Untersuchungen klar (obwohl die meisten Patienten zufrieden sind, wenn mit ihnen „irgendetwas“ passiert!)? Dürfen Angehörige, welche den Patienten begleitet haben, bei dem Gespräch dabei sein? Sollte die eigene Stellung innerhalb der Klinikhierarchie vor dem Hintergrund des aktuellen Ausbildungsstandes mitgeteilt werden? Inwiefern trägt das zur Verunsicherung des Patienten bei? Sollte man die Fragen des Patienten steuern? Wie reagiert man auf seine Fragen: Was passiert mit mir? Was fehlt mir? Muss ich hier bleiben? Bekomme ich Medikamente? Dauert die Behandlung lange? Ist es schlimm? Wie reagiert man auf eine Abwehrhaltung des Patienten, der die Diagnose (Krebs!) nicht glauben will, vor allem, wenn man sich selbst mit der Diagnose noch nicht sicher ist? Was sagt der Arzt, wenn der Patient eine Prognose verlangt? Zumeist stehen solche Gespräche zwischen Arzt und Patient auch noch unter enormem Zeitdruck. Wie geht man mit Störungen um (Pflegekräfte, Hausfunk)? Wie steht es um das Vertrauensverhältnis zum Patienten, wenn ein Schichtwechsel bevorsteht? Kann man ihn „auf eigenen Verantwortung“ entlassen? Stellt sich die Frage nach einer Suizidgefährdung? Zweites Rollenspiel: Andere Probleme stellen sich für den Stationsarzt. Dieser ist Fachmann und hat ausreichende und fundierte Erfahrungen mit Leukämieerkrankungen. Das Problem, wie man den Patienten über die Art seiner Erkrankung aufklärt, stellt sich hier auf einer anderen Ebene: Wie steht es dabei um Wahrscheinlichkeitsaussagen und den damit 13 Die Rollenspiele sind entwickelt von Dr. Falitsa Mandraka und Dr. Florian Obermeier. 16 verbundenen Prognosen? Hat der Patient überhaupt eine Möglichkeit, statistische Aussagen zu verstehen? Was mutet man ihm damit zu? Wie vermittelt man die Alternativen von Behandlungen? Wie spricht man über die Dauer einer Therapie? Wie steht es um die besonderen Lebensumstände des Patienten? Wie weit werden diese durch den Aufenthalt auf der Station und die Chemotherapie eingeschränkt? Wie viel Zeit bleibt insgesamt überhaupt zur Klärung dieser Fragen? Wer darf den Patienten aufklären? Wo hat ein solches Gespräch idealerweise stattzufinden? Wie geht man dabei mit den Angehörigen um? Wie reagiert man auf Differenzen innerhalb der Familie, soweit sie die Behandlung oder aber auch die Familie und ihre Struktur selbst betreffen? Muss der Arzt dabei unter Umständen den Vermittler spielen? Wie geht man mit Medikamentenstudien um? Kann sich der Patient nach einer eingehenden Aufklärung durch den Arzt weigern, an einer Studie teilzunehmen? Wie sehen die Formulare aus, mit deren Hilfe der Arzt aufklärt und der Patient seine Einwilligung bekundet? Sind solche Formulare sinnvoll? Sind die verwendeten Fragebögen zu „technisch“? Ähnliches gilt für die Formulare zur Aufklärung von Operationen, diagnostischen Eingriffen (z. B. im Hinblick auf eine Knochenmarkpunktion) oder Therapien (z. B. Chemotherapie). In welcher Hinsicht werden dabei das Wohl und der Wille des Patienten berücksichtigt? Darf man ihm oder seinen Angehörigen angesichts der Situation des Patienten etwas verschweigen? Muss man das nicht sogar unter Umständen? Thema 3: Umgang mit Tod und Sterben, Sterbebegleitung und Sterbehilfe Dieser Themenbereich ist für die ethische Ausbildung von Medizinern ein außerordentlich zentraler. Jedem Menschen fällt es schwer, Entscheidungen zu treffen, die sich auf das Lebensende eines anderen Menschen beziehen. Ärzte haben sehr häufig mit solchen Entscheidungen zu tun. Die ethische Problematik wurde im Wesentlichen an Hand von Falldarstellungen aufgezeigt. Die Darstellungen wurden stellenweise unterbrochen, um theoretische Inhalte mit Hilfe von Folien und Handouts zu verdeutlichen. Dies betraf in erster Linie das Vorgehen zur Todesfeststellung unter Erläuterung der „Richtlinien zur Feststellung des Hirntodes“ der Bundesärztekammer. Weitere Inhalte waren der Umgang mit Patientenverfügung, Einwilligung und Betreuung sowie die unterschiedlichen Konstellationen der Sterbebegleitung, Sterbehilfe (aktive, passive, indirekte, direkte, freiwillige und unfreiwillige) und Beihilfe zur Selbsttötung. Beim letzten Bereich stellte sich zudem die Frage des Rechtsanspruchs des Patienten und der Strafwürdigkeit bestimmter Handlungen des Arztes. 17 Weitere Probleme dieses Fragenkomplexes ergaben sich aus den Anforderungen der Sterbebegleitung (Grundsätze der Bundesärztekammer) und bei der Frage nach dem mutmaßlichen Willen des Patienten. Fallvorstellung 1 14 : Ein dreißigjähriger Patient wurde mit einem nichtseminomatösen, bereits stark metastasierten (Pankreas, Leber, Lunge, Skelett) Hodenkarzinom auf eine Onkologie-Station eingewiesen. Nach der Orchiektomie werden mehrere Zyklen Chemotherapie (unter starken Nebenwirkungen) durchgeführt. Die Metastasen in Lunge und Pankreas waren nur gering rückläufig und nahmen nach Abbruch der Behandlung an Größe zu. Die behandelnden Ärzte entschlossen sich zu einer Hochdosis-Chemotherapie und zur Durchführung einer Stammzellapherese. Das schlechte Ansprechen auf die Chemotherapie deutete auf eine infauste Prognose hin. Die Therapie hatte deshalb in erster Linie palliativen Charakter. Es wurden die Unterschiede zwischen kurativer und palliativer Medizin erläutert. Manchmal keimt während einer palliativen Behandlung bei Patienten wie Ärzten Hoffnung auf, die Therapie wird dann gegebenenfalls ausgeweitet. Würde man dann schon von kurativen Maßnahmen reden? Meist wollen die Patienten „unbedingt“ überleben und Ärzte können sich – schon von ihrem Selbstverständnis her – diesem Wunsch nicht entziehen. Wie ist mit dem Patienten zu reden, um ihn über seine schlechte Prognose und damit über seinen bevorstehenden Tod aufzuklären? Sind mehrere Gespräche nötig? Wie langsam bereitet man den Patienten vor? Welche Probleme bringen eine zu schnelle und totale Aufklärung mit sich? In welcher Hinsicht ist bei der Aufklärung die Familie des Patienten einzubeziehen? Gibt es eine Pflicht der Angehörigen, dem Patienten beizustehen? Kann der Arzt diese Pflicht einfordern? Und, wenn ja, wie? Auf welche Weise ist zunächst einmal der Familienhintergrund und die Sozialstruktur der Familie zu eruieren und in der Aufklärung besonders zu berücksichtigen? Schon vor jeder Chemotherapie sollte im Grunde über die Frage nach dem Tod und nach dem Behandlungswillen des Patienten gesprochen werden. Bei Komplikationen oder der Verschlechterung des Gesamtzustands (Ausweitung der Krankheit, Infektionen etc.) kann ein derartiges Gespräch erschwert oder sogar unmöglich sein. Nur wenige Ärzte kommen aber früh auf dieses Thema zu sprechen. Dafür gibt es verschiedene, nahe liegende Gründe, die nicht nur die „medizinische Kunst“ selbst zu vertreten hat. Da im vorliegenden Fall weitere Komplikationen zu erwarten sind, ist ein Gespräch über die zu ergreifenden Maßnahmen offenbar dringend angezeigt, auch für eine 18 Patientenverfügung, für die Eruierung des Patientenwillens und für die Frage, ob gegebenenfalls ein Betreuer im Sinne eines Verfügungsbeauftragten eingesetzt werden soll – und wenn ja, wer diese Aufgabe (aus der Familie?) übernehmen soll. Angesichts des schlechten Zustands des Patienten und angesichts des Drucks, unter dem er und seine Familie zwangsläufig stehen, sind in dieser Phase die investigativen Möglichkeiten bereits außerordentlich beschränkt. Bei der Wiederaufnahme wirkte der Patient desorientiert, aggressiv, abwehrend; er sprach verwaschen. Nach Beugekrämpfen und einem Opisthotonus wurde der Patient intubiert und analgesiert. Es bestand der Verdacht auf Meningitis. Verschiedene Diagnoseverfahren (CCT, MRT, Liquorpunktion) ergaben aber noch nach längerer Zeit keinen eindeutigen Befund. Da weitere Hinweise auf Meningitis (KM-Enhancement) bestanden, aber keine Hinweise auf Blutungen, Apoplexie, RF oder maligne Zellen und nur wenige Entzündungszellen im Liquor gefunden wurden, wurde antibiotisch therapiert. Kann man davon sprechen, dass der Zustand des Patienten durch die ärztlichtherapeutischen Maßnahmen, also iatrogen, verschlechtert wurde? Wie geht der Arzt damit um? Wie steht es im vorliegenden Fall um den Willen des Patienten? Die Familie leistet offenbar nicht mehr nur Beistand, sondern muss zunehmend die Entscheidungen des Behandlungsteams mittragen. Selbst Patientenverfügungen, wenn sie denn vorliegen, sind nicht immer eindeutig zu interpretieren. Was versteht man dabei unter einer „gemeinsamen Entscheidung“? Wie werden Therapieziele festgelegt? Wie ist mit Patientenverfügungen umzugehen? Binden sie den Arzt in jedem Fall? Im Seminar wurden so genannte Entscheidungsdiagramme besprochen, die helfen sollen, situationsadäquat (über Ja-Nein-Fragen zum Konsens in Akutsituationen, bei NichtEinwilligungsfähigkeit, bei lebensverlängernden Maßnahmen, bezüglich eines mutmaßlichen Willens usf.) Behandlungsziele in der Auseinandersetzung mit Patienten, Familie und Betreuer festzulegen. Ein wichtiger Aspekt all dieser Verfahren ist die Dokumentation der Entscheidungsfindung. Von hier ausgehend wurden die Fragen nach der Autonomie des Patienten, nach Patientenverfügungen, nach aktiver und passiver Sterbehilfe, nach den rechtlichen Bedingungen einer „Betreuungssache“ (wann ist das Vormundschaftsgericht einzuschalten? usf.) und nach den Grenzen der ärztlichen Behandlungspflicht erörtert. Im vorliegenden Fall verstarb der Patient. Der Tod wurde als „Hirntod“ diagnostiziert. Es wurde erläutert, was „Hirntod“ bedeutet und wie ihn der Arzt feststellt. Da sich im geschilderten Fall die Ärzte über die Ursachen der massiven Verschlechterung in den letzten 14 Der Fall wurde entwickelt von den Dr. Thomas Müller und Dr. Julia Langgartner 19 Monaten informieren wollten, wurde eine Obduktion erwogen. Diese wurde gerichtlich untersagt. Verträgt sich das Forschungsinteresse überhaupt mit der Würde des Toten? Ist angesichts der Interessen anderer Patienten, denen die Forschungsergebnisse der Obduktion helfen würden, nicht angezeigt? Fallvorstellung 2 15 : Ein 53jähriger Patient litt an fortgeschrittener Herzinsuffizienz infolge einer Herzmuskelerkrankung. Um das Überleben bis zur vorgesehenen Herztransplantation (seltene Blutgruppe, Übergewicht) zu ermöglichen, musste ihm eine künstliche Herzpumpe zur Unterstützung der linken Herzkammer eingesetzt werden. Später wurde der Patient wegen einer Sepsis, welche infolge einer Infektion der Herzpumpe entstand, auf die Intensivstation aufgenommen. Zwar konnte die Sepsis kontrolliert werden, mehrere Hirninfarkte verkomplizierten allerdings den Krankheitsverlauf. Nach einer schweren Hirnschädigung infolge einer ausgedehnten Hirnblutung musste der Patient wegen der infausten Prognose von der High-urgency-Liste für die Organtransplantation genommen werden. Die blutgerinnungshemmenden Medikamente mussten abgesetzt werden, um die fortschreitende Hirnblutung einzudämmen. Nachdem keine sinnvolle Therapiemöglichkeit mehr bestand und die Prognose infaust war, wird in Absprache mit den Angehörigen die künstliche Herzpumpe abgeschaltet, woraufhin der Patient am nächsten Tag verstarb. In diesem Fall stellen sich ethische Fragen bezüglich Organtransplantationen. Die künstliche Herzpumpe fungierte allein als Überbrückungsmaßnahme bis zur Transplantation. Nachdem eine Transplantation wegen des schlechten Zustands und der weiteren Erkrankungen des Patienten nicht mehr möglich ist, ergab sich zwingend, keine Therapieeskalation mehr zu unternehmen. Im Grunde müsste dann konsequenterweise auch die Herzpumpe abgeschaltet werden. Ist das aber so ohne weiteres zu verantworten? Wer schaltet die Pumpe ab? Wo liegen die Unterschiede zwischen einer Therapiebegrenzung und einer Therapieeskalation? Auch hier schließen sich Fragen der Sterbehilfe, der Sterbebegleitung und dem Ergreifen von palliativen Maßnahmen an. Fallvorstellung 3: 16 Eine 84jährige Patientin befand sich wegen Krampfadern und Ulcera cruris (Unterschenkelgeschwüre) in stationärer Behandlung. Plötzlich übergab sie sich beim Mittagessen und wurde bewusstlos. Der herbeigerufene Arzt ertastete keinen Puls mehr und rief das Reanimationsteam, das 20 Minuten lang ohne Erfolg reanimierte. Unter Reanimationsbedingungen wurde die Frau auf die Intensivstation gebracht; nach Anlage eines externen Schrittmachers bei AV-Block III (bei einer atrioventrikulären Überleitungsstörung 15 Aus: Ethik in der Medizin 14,2002, 215ff.: „Fall und Kommentare. Therapieabbruch auf der Intensivstation. Ein Fallbericht zur Abschaltung einer künstlichen Herzpumpe“. 20 III. Grades ist der Schrittmacher dringend indiziert) stabilisierte sich ihr Kreislauf. Noch nach drei Tagen aber wachte sie nicht adäquat auf und auch die kraniale CT lieferte keinen eindeutigen Befund. Die Patientin war akut schrittmacherabhängig und es stand zu erwarten, dass sie es wohl dauerhaft bleiben würde. Da sie nicht ansprechbar war, bestellte das Amtsgericht ihren Sohn als Betreuer. Weiterhin zeigte die Patientin keine eindeutigen Reaktionen. Bei längerer Liegezeit des Schrittmachers und bei Fieber der Patientin waren die Entfernung des externen Schrittmachers und die Anlage eines dauerhaften Schrittmachers indiziert. In diesem Augenblick tauchte auf der Station die Tochter der Patientin mit einem Patiententestament auf, das jede lebensverlängernde Maßnahme im Falle einer unheilbaren Erkrankung bzw. dauernder Bewusstlosigkeit untersagte. Auch der Sohn sprach sich als Betreuer dagegen aus, dass ein permanenter Schrittmacher eingesetzt würde. Er gab an, er wolle seiner Mutter jedes weitere Leid ersparen, nachdem anscheinend keine Aussicht auf ihre Genesung mehr bestehe. Erneut wurde das Vormundschaftsgericht angerufen, da Ärzteund Pflegeteam eine Weitertherapie für sinnvoll hielten. Das Gericht ordnete darauf hin die Therapie (SM-Implantation) an. Zwei Wochen später konnte die Patientin die Intensivstation bei mäßigem Allgemeinzustand, aber mit zufrieden stellendem neurologischem Befund verlassen. Eine Reanimation ist immer mit erheblichen Risiken für den Patienten verbunden. Neben den drohenden neurologischen Ausfällen (Hypoxie bis hin zum appallischen Syndrom – je nach dem Zeitpunkt des Reanimationsbeginns) ist der Sinn einer Reanimationsmaßnahme abhängig von der Grunderkrankung. Die ist aber für das Rettungsteam häufig gar nicht erkennbar. Wie lange soll also reanimiert werden, wenn die Maßnahmen keinen schnellen Erfolg zeigen? Im vorliegenden Fall ergibt sich noch nach Tagen kein befriedigender Befund, der eine eindeutig positive Prognose zulässt. Dann taucht auch noch ein Patiententestament auf. (Das möglicherweise ja schon eine Verfügung zur Unterlassung einer Wiederbelebung enthält!) Welchen (rechtlichen) Stellenwert hat dieses Testament? Inwiefern sind darin enthaltene Bestimmungen auf den konkreten Fall anzuwenden? Weiterhin liegen mündliche Äußerungen eines vom Amtsgericht bestellten Betreuers und eines weiteren nahen Angehörigen der Patientin vor. Muss sich der Arzt an den darin geäußerten Willen halten? Welche Rechtfertigung gibt es, dennoch das Vormundschaftsgericht anzurufen, um eine Weitertherapierung juristisch abzusichern. Inwiefern wird dadurch die Arzt-Patienten- (bzw. die Arzt-Betreuer-) Beziehung belastet? Auch muss bedacht werden, dass sich die Lebensqualität der Patientin nach dem Zwischenfall (womöglich erheblich) verschlechtert hat. 16 Der Fall wurde entwickelt von Dr. Julia Langgartner. 21 Wie steht es überhaupt mir der Einbeziehung von Fragen zur Lebensqualität der Patienten nach Reanimationen oder intensivmedizinischen Maßnahmen? Die geschilderten Fälle bildeten jeweils auch den Ausgangspunkt der Erörterung und Diskussion um die Feststellung des Hirntodes (beim Testistumor), um die Grundsätze der Sterbebegleitung und Sterbehilfe (im Anschluss an der Fall mit der künstlichen Herzpumpe) und um die Patientenverfügung (im Fall der reanimierten Dame). Thema 4: Umgang mit Kindern, vor allem bei psychischen oder onkologischen Erkrankungen Die zentrale Frage der Blockveranstaltung zur Medizinischen Ethik an der Universität Regensburg lag im Problem der Einwilligung durch den Patienten. Es lag nahe, in dieser Hinsicht auch in Bezug auf Kinder und Jugendliche nachzufragen. Man merkt dabei sehr deutlich, dass das Einwilligungsproblem mehrgliedrig ist. Bei einem kleinen Kind entscheiden über sein Wohl im Normalfall die Eltern. Was aber ist bei Entscheidungen durch die Eltern, wenn sie anscheinend nicht dem Wohl des Kindes entsprechen? Es geht hier offenbar gar nicht um den stellvertretenden Willen des Kindes, welcher durch die Eltern vertreten wird, sondern nur um dessen Wohl, wie immer das näher zu bestimmen ist. Bei älteren Kindern oder Jugendlichen, bei denen man annimmt, dass sie bestimmte Entscheidungen schon selbst treffen können, wird es teilweise wesentlich komplexer. Welche Entscheidungen sind das, die der Jugendliche selbst beurteilen kann? Wer beurteilt, ob der Jugendliche tatsächlich in der Lage ist, seine Entscheidung zu treffen? Die beiden folgenden Fälle sollten die unterschiedlichen Aspekte verdeutlichen: Fallvorstellungen 1 17 : Während eines Geburtsvorgangs kam es zu Komplikationen, welche infolge einer Hypoxämie zu einem schweren Hirnschaden führten. Die Untersuchung nach der Geburt ergab, dass der Säugling zudem mehrfach erheblich behindert war (Speiseröhrenatresie, Aortenisthmusstenose, Darmatresie). Das Kind wurde künstlich ernährt. Wegen der Hirnschäden wird es niemals selbst Nahrung zu sich nehmen oder sinnvoll kommunizieren können. Die Eltern wurden gebeten, in eine operative Öffnung des Oesophagus einzuwilligen, damit das Baby auf natürliche Weise ernährt werden konnte. Ihnen wurde zudem mitgeteilt, dass eine Darmoperation nötig werden könnte und dass in ein paar Jahren mit Sicherheit eine Herzoperation durchgeführt werden müsste. Die Eltern verweigerten die Zustimmung zur Operation. Sie wollten nicht, dass ihr Kind leiden müsse. Welche Pflichten hat der Arzt? Handelten die Eltern mit ihrer Weigerung, die Operation 22 durchführen zu lassen, verantwortlich? Wie sind dem gegenüber die Risiken der Operationen zu bewerten? Es stellen sich hier zunächst noch eine Reihe medizinischer Fragen: Wie hoch ist die Lebenserwartung mit bzw. ohne OP? Empfindet das Kind Schmerzen? Wie ist das „Wohl des Kindes“ im vorliegenden Fall zu bestimmen? Wie sind die Lebensumstände des Kindes zu bewerten? Müssen die Krankheiten des Kindes getrennt voneinander oder in ihrer vorliegenden Kombination betrachtet werden? Welchen Begriff des Lebens (biologisch, medizinisch, „geistig“) legt man in den Antworten zu diesen Fragen zugrunde? Ist das Leben ein absoluter Wert, den es in jedem Fall zu erhalten gilt? Gibt es ein Recht auf Leben in jedem Fall? Oder gibt es ein Recht auf ein „schönes bzw. angenehmes, komplikationsloses, schmerzfreies usf.“ Leben? Wie ist das Leben im Alter bzw. in Krankheit zu betrachten? Ändert sich dann der Begriff? Wie steht man zu Lebensverlängerungen durch die ärztliche Kunst? Wie ist bei all diesen Fragen mit dem Begriff des salus aegroti umzugehen? Die Nicht-Einwilligung der Eltern wurde von den Studierenden einhellig kritisiert. Es wurden verschiedene Möglichkeiten diskutiert, wie die als notwendig erachtete Operation durchgesetzt werden könnte. Wenn der Arzt die Eltern nicht zu überreden vermag, sollte er ihnen für diese Entscheidung das Sorgerecht entziehen lassen. Welche Probleme bringt ein solches Vorgehen von Ärzten mit sich? In welchen Fällen ist es aber dennoch geboten? Ein weiterer wichtiger Problembereich, der sich angesichts des Falls eröffnen lässt, ist der Umstand, dass die Hypoxie aufgrund von Komplikationen während des Geburtsvorgangs aufgetreten ist. Es stellt sich die Frage, ob die Krankheit damit iatrogen ist. Wie sind also die Umstände beschaffen, unter denen die Komplikationen aufgetreten sind? Haben Ärzte hier möglicherweise bestimmte notwendige Maßnahmen versäumt? Wer hat Schuld an solchen Vorkommnissen – etwa der junge und unerfahrene, völlig überlastete, nach einem 24- oder sogar 30 - Stunden-Dienst noch zur Geburt gerufene Assistenzarzt? Wie ist mit ärztlichen Kunstfehlern überhaupt umzugehen? Gibt es eine Verantwortung der Klinik in solchen Fällen? Wie geht man mit dem Wissen darüber um, dass man selbst oder aber ein Kollege einen Fehler gemacht hat, der zu massiven Problemen geführt hat? Fallvorstellung 2 18 : Örkan, ein 6jähriger türkischer Junge aus einem kleinen anatolischen Dorf, war an einer akuten lymphatischen Leukämie erkrankt. Seine Mutter war in Deutschland aufgewachsen und hatte in die Türkei geheiratet. Die Familie war nur auf Besuch in Deutschland. Örkan war das älteste von drei Kindern der Familie. Der Vater, der 17 18 Aus Kaminsky 1990, 32ff. Der Fall wurde entwickelt von Prof. Dr. Bernd Salzberger. 23 kein Wort Deutsch sprach, hatte große Schwierigkeiten zu verstehen, dass eine Behandlung mit „giftigen“ Medikamenten notwendig sein sollte. Er wollte das erst mit seinem Imam besprechen. Nachdem in der medizinischen Analyse geklärt wurde, welche Art Krankheit ALL ist, wie häufig sie auftritt, welche Therapien möglich sind, welche Heilungschancen bestehen und welcher Verlauf bei Therapieverzicht zu erwarten ist, stellt sich die Frage, wer an der Entscheidung zur Therapie für den Jungen beteiligt ist. Wie steht Örkan zu der indizierten Chemotherapie? Wie muss man ihm erklären, was mit ihm passiert? Wie muss er während der Therapie betreut werden? Wie erklärt man ihm, dass er sterben wird, wenn er nicht therapiert wird; wie, dass er an der Therapie sterben kann? „Versteht“ er seine Krankheit oder das, was mit ihm passiert und passieren wird? Wie steht er zum Leben und zum Tod? Wie sind die Eltern aufzuklären? Wie erläutert ein Arzt gegenüber Laien medizinische Details? Wie geht man mit den Sprachbarrieren um? Was bedeutet es, wenn der Vater erst seinen Imam fragen will? Wie vermittelt man Informationen überhaupt angesichts eines anderen kulturellen Hintergrunds? Wie geht man dabei mit dem Zeitdruck um, da die Therapie möglichst frühzeitig beginnen muss? Die erste Behandlung war erfolgreich, Örkan kam in eine vollständige Remission, musste sich aber regelmäßig in der Klinik vorstellen. Die Familie entschloss sich, in Deutschland zu bleiben. Im Alter von 12 Jahren entwickelte Örkan ein Rezidiv, das auf eine erneute Behandlung ansprach. Während der Behandlung traten aber mehrere Komplikationen auf, unter anderem eine Sepsis und eine intrazerebrale Blutung, die zu einer spastischen Hemiparese der linken Körperhälfte führte. Die Eltern trennten sich während der Behandlung, Örkan und seine Schwester lebten bei der Mutter, sein jüngster Bruder, der 9 Jahre alt war, lebte beim Vater. Auf Grund der hohen Rückfallgefahr sollte eine intensivierte Chemotherapie mit allogener Stammzelltransplantation erfolgen. Eine Suche nach einem Spender wurde eingeleitet. Die oben genannten Fragen stellen sich unter zwei veränderten Bedingungen erneut. Erstens bestand durch die Behandlung ein höheres Lebensrisiko für den Jungen. Zweitens war Örkan älter geworden. Aufgrund der Erfahrungen mit seiner Krankheit, die er schon gemacht hatte, konnte er schon besser einschätzen, ob er die Behandlung fortsetzen wollte. Der Wille des Jungen war also verstärkt zu berücksichtigen. Es lässt sich an dieser Stelle auch diskutieren, wie man verfährt, wenn die Entscheidung des Jungen für oder gegen die Therapie anders ausfällt, als die seiner Mutter. Infolge der Komplikationen im Verlauf der neueren Chemotherapie stellte sich auch die Frage nach der kurz- und mittelfristigen Lebensqualität 24 Örkans. Wenn ein Jugendlicher diese selbst beurteilen will, stellt sich unter Umständen das Problem, ob man gegen den Patientenwillen einen Kooperationszwang verlangen könne. Angesichts der Ausweglosigkeit der Situation bei Therapieverzicht muss man überlegen, ob man einen minderjährigen Patienten nicht zu einer Therapie zwingen muss. Wann ist ein Jugendlicher überhaupt bereit und fähig, einer Therapie zuzustimmen bzw. diese abzulehnen? Es stellte sich heraus, dass der jüngere Bruder ein geeigneter Knochenmarkspender war. Der Vater zweifelte am Sinn der Behandlung und hatte Sorge, dass auch der jüngere Bruder durch die Behandlung Schaden nehmen könnte. Er wollte in die Türkei zurückkehren und den jüngeren Sohn mitnehmen. Nach Klärung der medizinischen Details einer Knochenmarktransplantation – insbesondere unter der Voraussetzung der Zumutbarkeit und des Risikos für den jüngeren Bruder – wird festgestellt, dass sich der Personenkreis, welcher von der Krankheit Örkans betroffen und welcher inzwischen sogar unmittelbar zustimmungsberechtigt ist, sich inzwischen auf das zweite Kind und wiederum den Vater erweitert hat. Wieder ergaben sich Sprachprobleme. Da der Vater die Organspende seines jüngeren Sohnes in der ersten Reaktion ablehnte, wurde diskutiert, ob es so etwas geben könnte, wie einen Organspendenzwang. Thema 5: Selbstverständnis von Ärzten und Studierenden der Medizin Die Studierenden wurden zuerst gefragt, warum sie überhaupt Medizin studieren wollten. Wenn auch einer der Studierenden angab, er wolle seine potentielle und zukünftige Schwiegermutter beeindrucken, lagen die übrigen Antworten durchweg im Bereich des Erwartbaren. Die eine Gruppe von Antworten betraf das Studium selbst und seine Nähe zu naturwissenschaftlichen Methoden, eine zweite hatte innerfamiliäre Krankheiten zum Thema oder gab an, aufgrund von Vorbildern Arzt werden zu wollen und eine dritte Gruppe von Antworten verlegte sich auf den sicheren Beruf und sein gesellschaftliches Ansehen. Die unterschiedlichen Antworten wurden analysiert und hinterfragt. In einem zweiten Schritt wurde das ärztliche Rollenverständnis im „Eid des Hippokrates“ mit der Präambel der Berufsordnungen der Bundesärztekammer und der Landesärztekammern verglichen. Mit der Annahme der Approbation verpflichtet sich immerhin jeder deutsche Arzt mit seiner Unterschrift auf die darin festgelegten Grundsätze. Wie steht es um die Formulierungen „Dienst an der Menschlichkeit“, „Würde“, „Ehre und edle Überlieferung des ärztlichen Berufes“ usf.? Es wurde diskutiert, ob solche Formulierungen veraltet sind und durch neue ersetzt werden sollten. Angesichts der allgemein 25 angenommenen Tatsache, dass sich ohnehin kein Arzt an diesen Idealen orientierte (es müsste freilich erst einmal hinterfragt werden, ob das so stimmt), wurde die Frage gestellt, ob solcherlei Gelöbnisse nicht obsolet oder aber ob sie gerade nötig wären und insofern ein Regulativ bildeten. Die Grundsätze des Berufs wurden sodann mit den Antworten aus der Befragung der Studierenden verglichen. Ein anderer Themenbereich befasste sich hier mit Rollenkonflikten des praktizierenden Arztes angesichts verschiedener, in einzelnen Situationen konkurrierender Prinzipien und Anforderungen, auf die er verpflichtet ist (Schweigepflicht, Doppelrolle: Vertreter eines Berufsstandes oder sogar einer Behörde und Verpflichtung auf das Wohl des einzelnen Patienten). Falldarstellung 1 19 : Eine 17jährige Patientin erzählte dem Hausarzt beiläufig von der Alkoholabhängigkeit ihrer Mutter („Sie säuft wie ein Loch!“). Der Arzt dürfte der Mutter aber nicht erzählen, dass er das von ihr wüßte, da sie sonst erhebliche Probleme mit ihrer Mutter bekäme. Nachdem die Tochter die Praxis verlassen hatte, fiel dem Arzt ein, dass er in der darauf folgenden Woche wegen eines bevorstehenden operativen Eingriffs ein Gespräch mit der Mutter führen wollte. Wegen der Narkose könnte es unter bestimmten Umständen bei der Operation zu erheblichen und lebensbedrohlichen Komplikationen kommen, wenn den behandelnden Ärzten die Alkoholabhängigkeit nicht bewusst wäre. Welchen Prinzipien unterliegt der Arzt innerhalb seiner praktischen Tätigkeiten? Auf der einen Seite ist er der Tochter gegenüber an das Schweigegebot gebunden, auf der anderen Seite ist er ebenso dem Wohl der Mutter verpflichtet. Wenn er sich von seiner Kenntnis nichts anmerken lässt, gefährdet er seine Patientin in Bezug auf den bevorstehenden Eingriff. Besteht die Möglichkeit, bei der Tochter anzurufen, um sie zu bitten, sie möge mit der Mutter reden? Dann verletzt er die Schweigepflicht, welche er gegenüber der Krankheit der Mutter hat. Wie glaubwürdig sind die Beteiligten? Wie soll sich der Hausarzt im Gespräch mit der Mutter verhalten? Kann er sie direkt auf ihre Alkoholabhängigkeit ansprechen? Soll er sie besser beiläufig fragen, ob sie hin und wieder etwas trinke? Er kann sich dabei möglicherweise denken, dass das entschiedene Abstreiten des Umstandes durch die Frau in direkter Proportionalität zur Schwere ihrer Suchtabhängigkeit steht. Darf er vorschützen, es seien im Hinblick auf die Operation noch diagnostische Tests (z. B. eine Blutentnahme) nötig, um dadurch den Alkoholkonsum (Restalkohol, erhöhte Leberwerte) nachzuweisen? Muss er sie letztlich zum Geständnis drängen, die Operation verschieben oder sogar absagen? Die 26 Tochter leidet offenbar schon mehrere Jahre unter der Alkoholabhängigkeit ihrer Mutter, sonst würde sie sich kaum einer solchen Wortwahl bedienen. Oder kann es sein, dass die Tochter übertreibt? Wie geht ein Arzt generell mit Informationen über seine Patienten um, die er nicht aus dem ärztlichen Gespräch erhält, sei es durch private Kontakte oder über Dritte? Fallvorstellung 2 20 : Eine, in ihrer Kindheit von ihren Eltern arg vernachlässigte Patientin geriet mit 12 Jahren das erste Mal in Kontakt mit Marihuana und stand mit 14 wegen Drogenmissbrauchs vor Gericht. Sie konsumierte in den folgenden Jahren auch Beruhigungsmittel und LSD. Nach ihrem Schulabschluss nahm sie eine Ausbildung auf. Durch ihren Freund kam sie mit 18 Jahren in Kontakt mit Heroin. Um den Drogenkonsum zu finanzieren, unternahm sie zuerst Drogenkurierdienste nach Holland, später prostituierte sie sich. Nach drei Selbstmordversuchen, 13 erfolglosen Entziehungskuren und vier langzeitigen Rehabilitierungs-Behandlungen bewarb sie sich – sie war dann 25 Jahre alt – um die Aufnahme in ein neu eingerichtetes Methadon-Programm. Sollte sie zugelassen werden? Die psycho-soziale Struktur der Patientin ist Teil ihrer Krankheitsgeschichte. Sie hatte offenbar infolge ihrer Mentalität und Sozialisation wenig Selbstvertrauen. Der Drogenkonsum wirkte psychisch weiter instabilisierend. Diese Persönlichkeitsstruktur und die damit verbundenen Verhaltensweisen bewerten wir (und die Umwelt der Patientin) nicht nur medizinisch, sondern auch ethisch. Bemerkenswert ist in dieser doppelten Hinsicht, dass die Patientin immer wieder erhebliche Anstrengungen unternahm (mehrere „kalte“ Entzüge und Langzeitmaßnahmen), um von den Drogen weg zu kommen. Mehrere Suizidversuche sind psychisch ebenfalls als Ausbruchsversuche zu deuten, auch wenn diese freilich anders zu bewerten sind. Sollte die Aufnahme in das Programm erfolgreich sein, ist die Patientin begleitend psychotherapeutisch zu versorgen! Hierbei muss allerdings auch die Frage gestellt werden, warum frühere Therapien gescheitert waren. Des Weiteren ist für ein soziales Umfeld zu sorgen, das auf die Patientin stabilisierend wirkt. Das ist freilich keine genuin ärztliche Aufgabe. Zur psychischen Stabilisierung – und damit zur „Heilung“ oder zur Verbesserung der allgemeinen Situation der Patientin ist ein solches Umfeld aber unabdingbar. Für den Arzt stehen auf der Gegenseite der häufige Missbrauch der Methadonversorgung als „Zusatzversorgung“, die schlechte Prognose, die hohen Kosten, möglicherweise ein anderer Patient mit weitaus besserer Prognose, ein unter Umständen schlechter Einfluss auf andere Programm-Teilnehmer oder vielleicht auch die Ansicht des Arztes, dass ein Drogenersatz-Programm generell nicht sehr erfolgreich sein kann. Der Arzt 19 20 Der Fall stammt aus den Arbeitsunterlagen der Arbeitskreises Ethik in der Medizin der Universität Ulm. Aus Kaminsky 1990, 45ff. 27 muss sich aber darüber im Klaren sein, dass er die Patientin bei Verweigerung der Aufnahme in das Programm aufgeben würde. Nachdem die junge Frau schon so viel unternommen hatte, dürfte sie aber wohl eine weitere Chance verdient haben. Ein weiterer moralischer Aspekt ist hierbei sicher auch das Mitgefühl. Über den Fall hinaus wurden Situationen besprochen, bei denen mangelnde Kooperation der Patienten den Therapieerfolg bedroht – so z. B., wenn ein stationär betreuter Drogenabhängiger die Klinik einfach verlässt, um seinen Entzug „zu unterbrechen“. Sollte dieser weiter behandelt werden? Wie macht der Arzt seinem Patienten am besten klar, dass der Erfolg der Therapie maßgeblich von seiner Kooperation abhängt (generelles Stichwort: Therapietreue)? Unter welchen Voraussetzungen gibt man eine neue Chance und wann ist es die letzte? Ärztliches Handeln steht weit häufiger noch in solchen geschilderten Spannungsbezügen, z. B. auch bei der Mitarbeit bei polizeilichen Maßnahmen wie der Anordnung zur Blutentnahme infolge auffälligen Verhaltens im Straßenverkehr. Wenn die Person sich weigert, müssen offenbar Zwangsmaßnahmen durchgeführt werden. Für den Arzt bleibt dieser Umstand ein ethisches Problem, auch wenn eine einfache Blutentnahme zu Zwecken der polizeilichen Beweissicherung rein rechtlich nicht als Körperverletzung gilt. Klausur und Evaluation Am Ende der Blockwoche stand als Grundlage zu einem Leistungsnachweis eine Klausur an. Neben einigen wenigen Fragen zu Themen aus der philosophischen und aus geschichtlichen Vorlesung (20% des Klausurumfangs) sollten Fragen zu zwei Fallsequenzen aus den Themenbereichen 1 und 3 (je 40% des Klausurumfangs) beantwortet werden. Bewertet wurde die ethische Analyse an Hand des Maßstabs der dargestellten Vielschichtigkeit. Es kam in den Seminarveranstaltungen wie in der Klausur nicht auf die Antworten und Lösungen der dargestellten Probleme als vielmehr auf das Erkennen und Namhaftmachen der unterschiedlichen Problemebenen ethischen Argumentierens im Hinblick auf medizinethische Fragestellungen an. Freilich mussten auch Teilbereiche gelernt werden, wie z. B. die Richtlinien einer gelungenen und rechtmäßigen Patienten-Aufklärung, die Grundlagen zur Feststellung der Entscheidungsfähigkeit des Patienten und der Gültigkeit von Patientenverfügungen oder die Unterschiede in den Arten der Sterbebegleitung und der Sterbehilfe. Die am Ende der Blockwoche durchgeführte Evaluation fiel im Urteil der Studierenden außerordentlich positiv aus. In der Kritik stand (neben der Raumsituation und 28 den zu großen Seminargruppen) in erster Linie der Vorlesungsblock „Geschichte der Medizin“ und „Theorie der Medizin“, in zweiter Linie Vorlesungen zu den Themen überhaupt. Es spiegelt sich dabei in besonderer Weise die bisherige einseitige Orientierung des Medizinstudiums wieder. Medizinstudierende sind dadurch auf der einen Seite überlastet, was die Vermittlung medizinischen Wissens angeht, auf der anderen Seite sind sie es offenbar nicht gewohnt, präsentierten geschlossenen Gedankengängen zu folgen, wie sie in Vorlesungen (z. B. über Ethik, Geschichte und Theorien der Medizin) dargeboten werden. Vor diesem Hintergrund fiel das Urteil der Studierenden über die Ethik-Vorlesung noch ausgesprochen positiv aus. Dies liegt freilich auch an den Themen der Ethik, die weit geeigneter sind, zu provozieren oder das Nachdenken anzuregen, weil sie sehr viel weniger faktenorientiert sind. Auch hier wurde allerdings besonders die Möglichkeit hervorgehoben, Fragen zu stellen und die Fähigkeit der Dozenten, auf diese auch einzugehen. Die Auswahl der Themen für die Seminare wurde positiv hervorgehoben. Verhaltenes Interesse ergab sich für eine Erweiterung der Themen „Medizin und Genetik“ und „Transplantationsmedizin“. Die Studierenden schätzen vor allem auch die Fallorientierung, welche eine hohe Praxisrelevanz garantiere. Hierzu waren noch mehr Angebote erwünscht. Die Blockwoche hatte sich zum Ziel gesetzt, das Nachdenken der Medizinstudierenden anzuregen, eigene Positionen zu hinterfragen und ethische Problembereiche erkennen zu können. Dies wurde zweifellos in hervorragender Weise erreicht. Dennoch schien es nach Abschluss der Blockwoche und der Klausur, als fühlten sich die Studierenden mit ihren Gedanken alleine gelassen. Wie vor allem aus ihrer medizinisch-fachlichen Ausbildung gewohnt, wollten sie Lösungen für die aufgeworfenen Probleme. Dieser Umstand erfordert offensichtlich zwei Maßnahmen: Zum einen muss innerhalb der Lehrveranstaltungen noch verstärkter darauf hingewiesen werden, dass die Ethik versucht, eine Orientierung zu geben, dass sie aber nicht in der Lage ist, Lösungen für jeden Fall vorzugeben. Selbst in der akuten Konfliktsituation ist der Handelnde des Nachdenkens nicht überhoben. Doch fällt dieses leichter, wenn es in der konkreten Situation nicht erst beginnt. Zweitens fordert der Umstand im Laufe des medizinischen Studiums weitere Angebote ethischen Unterrichts in Form von philosophischen und medizinethischen Grundlagenseminaren, wohl auch in Form der so ungeliebten Unterweisung mittels Vorlesungen oder Vortragsreihen. Über eine erhebliche Ausweitung des Angebots an ethischer Ausbildung während des klinischen Studiums hinaus erscheint es uns auch notwendig, ein Angebot an juristischer und psychologischer Schulung, insbesondere Gesprächsführung, zu schaffen. Das steht freilich auch im Zusammenhang mit der ethischen Ausbildung. Es musste ja während der 29 Seminarveranstaltung – besonders zu den Themen 1 und 3 (bezüglich Aufklärung, Einwilligung, Patientenverfügung, Sterbehilfe usf.) – immer wieder auch auf rechtliche Dimensionen hingewiesen werden. Und dass die Medizin einer zunehmenden Juridifizierung 21 gegenübersteht, ist kaum zu bestreiten. Ein Kurs über die juristischen Rahmenbedingungen und Konsequenzen des ärztlichen Handelns wäre eine sinnvolle Ergänzung des klinischen Curriculums. So etwas ist freilich nur von dafür ausgebildeten Juristen zu leisten. 22 Des Weiteren wäre auch eine fundierte Ausbildung in Gesprächsführung wünschenswert – vor allem Thema 2 legt das nahe. Hier böte sich – zumindest im Wesentlichen – das Modell der nicht-direktiven, klient-zentrierten Gesprächstherapie nach Carl R. Rogers als Paradigma an. Auch dieses Themengebiet sollte von Fachleuten gelehrt werden. Wir würden von einer Auseinandersetzung mit diesen Themenbereichen im Umfang von etwa je einer Semesterwochenstunde eine weitere Steigerung der Qualität des Medizinstudiums erwarten. Der ganz besondere Dank gilt an dieser Stelle den beteiligten Ärztinnen und Ärzten, welche die Seminarkurse vorbereiteten und durchführten: Herrn Dr. Joachim Hahn, Frau Tanja Kaiser, Frau Daniela Kemptner, Frau Dr. Julia Langgartner, Herrn Matthias Lubnow, Frau Anne Mackensen, Frau Dr. Falitsa Mandraka, Herrn Dr. Thomas Müller, Herrn Dr. Florian Obermeier und Herrn Prof. Dr. Bernd Salzberger. Für die vielfältige Unterstützung sei ausdrücklich auch Frau Edith Faltermeier gedankt. Schulung der Tutoren Es ist im gegebenen Zusammenhang noch zu erläutern, auf welche Weise die Tutoren geschult wurden, um für die Durchführung der Kurse vorbereitet zu sein. Diese Einweisung verfolgte – ihrer Idee nach – drei Ziele: Erstens sollten die Themen für die Seminarblöcke vorbesprochen und erläutert werden, damit der Unterricht für die Studierenden nach einem gemeinsamen und einheitlichen Plan abläuft. Zwar ergaben sich dabei Doppelungen (und auch Überschneidungen mit den Vorlesungen – z. B. wurde der Hippokratische Eid insgesamt viermal, jeweils aber aus verschiedener Perspektive erläutert), vor allem aber das Zentralthema der Patienteneinwilligung stellte sich vor jedem Hintergrund je anders dar und 21 Vgl. Wolfgang Wieland, Strukturwandel der Medizin und ärztliche Ethik. Philosophische Überlegungen zu Grundfragen einer praktischen Wissenschaft, Heidelberg 1986 (Abhandlungen der Heidelberger Akademie der Wissenschaften, Philosophisch-Historische Klasse, 1985,4). 22 Für eine erste Orientierung hervorragend bewährt hat sich uns Reinhard Dettmeyer, Medizin und Recht für Ärzte, Grundlagen – Fallbeispiele, medizinrechtliche Fragen, Berlin u. a. 2001. Das exzellent gegliederte und sehr verständlich geschriebene Buch bietet einen schnellen Über- und Einblick zu einzelnen Fragen des Rechts für Mediziner. 30 wurde durch die Wiederholungen vertieft. In der Vorbereitung wurden die Fallgeschichten ausgewählt und gemäß der Lehrvorgaben der Akademie für Ethik in der Medizin (Göttingen) strukturiert. Für die Gestaltung und Gewichtung waren freilich die Lehrenden jeweils selbst verantwortlich. Dennoch wurde die Strukturierung an Hand eines gemeinsamen Planes als außerordentlich hilfreich empfunden. Alle Tutoren schafften es dann auch, die Lerninhalte und -anforderungen mit einem sinnvollen und abwechslungsreichen Stundenaufbau und einer diskussionsfreudigen Atmosphäre – die Evaluation bestätigte das – zu verbinden. Zweitens sollten in der Schulung die Tutoren mit der Verwendungsweise des Bochumer Arbeitsbogens für medizinethische Praxis vertraut gemacht werden, um diesen als Hilfsmittel für die sequenzierten Fallanalysen zu verwenden. Das Wechseln zwischen dem konkreten Fall und der formalen Struktur des Arbeitsbogens erwies sich allerdings als wesentlich komplexer und schwieriger durchzuführen, als zunächst erwartet. Man verließ sich eher auf die eigene moralische Intention und die Lehrzielvorgaben, die dadurch auch zu Haltepunkten innerhalb der Themenblöcke wurden. Dennoch erachten wir den Arbeitsbogen für außerordentlich hilfreich. Offenbar ist aber ein außerordentliches Maß an Übung notwendig, um ihn in Studierenden-Kursen fruchtbar verwenden zu können. Vor allem Lernende, die das erste Mal mit ihm arbeiten, werden mit einer zu großen Fülle an Orientierungen und ethischen, von der Fragerichtung her relativ unbekannten Sachfragen konfrontiert. Zum dritten sollte den Tutoren ein fundierter Einblick in ethisches Argumentieren und Begründen gewährt werden. Eine der wichtigsten ethischen Einsichten besteht darin, dass andere Menschen die in Frage stehenden Situationen von einer anderen Blickrichtung und von einer anderen Wertorientierung als der eigenen wahrnehmen und beurteilen können. Diese Einsicht wirkt sich innerhalb einer Medizinethik vor allem auch dahingehend aus, als der Patient in seiner Wertorientierung besser wahrgenommen und verstanden werden kann. Im Unterricht mit Studierenden ist diese Einsicht unabdingbar. Es geht nämlich in ethischen Diskussionen mit einer erheblichen Demotivierung der Beteiligten einher, wenn sich einzelne der Teilnehmer in ihrer Werthaltung nicht ernst genommen fühlen. Um den anderen ernst zu nehmen gehört es aber, den Begründungstyp erkennen zu können. Solche ethischen Begründungstypen gibt es zwar viele, man unterscheidet im Wesentlichen aber drei Grundtypen, nämlich den aristotelischen, den kantischen und den utilitaristischen Begründungstyp. Die Notwendigkeit einer solchen Letztbegründung moralischer Normen wird in der Medizinethik fast durchweg bestritten. Es wird argumentiert, dass man sich hier nicht einig 31 werden könne – im Gegensatz zur Anerkennung so genannter „mittlerer Prinzipien“ (Beauchamp und Childress). Orientiert man sich allerdings an einer gut begründeten persönlichen Verantwortung des Arztes für sein Handeln – wofür es gewiss einige Gründe gibt – steht nicht unbedingt die Einigung mit allen anderen Ärzten im Vordergrund, sondern eben die individuelle und subjektive Wertorientierung des Arztes. Angesichts der heutigen pluralen Vorstellungen über ethische Wertorientierung scheinen eine Pluralisierung der ärztlichen Ethosformen und damit eine Orientierung des einzelnen Arztes an „seiner“ Ethosform durchweg angebracht. Was sich vor diesem Hintergrund allerdings ausschließt, ist eine intolerante Haltung anderen Ethosformen gegenüber. Vor allem werden Konfliktsituationen damit nicht einfach verdrängt, sondern bewusst gestellt und möglicherweise ausgetragen. So sehen wir es als notwendig an, die Frage nach einer Letztbegründung moralischer Normen unter ausdrücklicher Betonung ihrer Vielfalt innerhalb der medizinischen Ethik wieder ganz neu zu stellen. Die drei ethischen Hauptbegründungstypen wurden in den Vorbereitungskursen an Hand der philosophischen Originalliteratur vorgestellt. Erstaunlich dabei war, dass die Relevanz für das ärztliche Handeln bei allen drei Begründungstypen schon durch die Hauptanliegen der Philosophen: Nachdenken über die Ziele des eigenen Lebens und Handelns (Aristoteles), Ausrichten des Handelns an Prinzipien (Kant), Beförderung der allgemeinen Wohlfahrt durch die nutzenorientierte Folgenanalyse (Mill) von den Beteiligten als unmittelbar einsichtig beurteilt wurde. 23 Nun hat sich allerdings die Übertragung dieser Begründungsformen auf die sequenzierten Fallstudien und ihre Handhabung in der Auseinandersetzung mit den Studierenden als wesentlich schwieriger erwiesen, als das erwartet worden war. Es gehört wohl doch eine längere Übung dazu, die Begründungstypen in den Aussagen der Studierenden nicht nur zu erkennen, sondern sie auch noch auf ihre Konsequenz hin zu analysieren und zu überprüfen. Viele der Meinungsverschiedenheiten zwischen den Studierenden ergaben sich dann auch aufgrund unterschiedlicher ethischer Wertorientierungen der Studierenden, ohne dass diese erstens in ihren Grundlagen erkannt und hinterfragt werden konnten und zweitens die Studierenden selbst über die Struktur ihrer Wertorientierungen auch nicht ohne weiteres belehrt werden konnten. Es ist freilich ein bekanntes Problem, dass solche Werthaltungen ohne tiefere Einsichten in die Struktur generellen ethischen Argumentierens nicht problematisiert werden können, da man dann nicht 23 Im Anhang 4 findet sich eine Übersicht der drei genannten ethischen Begründungsstrategien, welche auf klinik-ethische Problembereiche bezogen wird. 32 in der Lage ist, von jenen Abstand zu nehmen oder zu ihnen auf Distanz zu gehen. Auch vor diesem Hintergrund ist die ethische Begründungsfrage in der medizinischen Ethik offenbar gerade nicht als obsolet zu qualifizieren. Wenn sich dieser Punkt dennoch als problematisch herausstellte, so zeigte sich parallel zur Auseinandersetzung mit den ethischen Grundlagentheorien eine Einstimmung der Tutoren auf ethische Fragestellungen schlechthin, was zu einem intensiven Austausch gerade auch über akute ethische Problemlagen auf den verschiedenen Stationen führte. Zum Bedenken Das zentrale Problem medizinethischer Diskurse an Hand von Fallstudien ist das der Einwilligung zu den Therapiemaßnahmen durch den Patienten. Die Themenbereiche, welche gerade besprochen wurden, sind auf dieses „Zentralthema“ hin vernetzt. Medizinethik ist dem gegenüber aber wesentlich mehr. Es gehört hierzu nämlich neben sozialmedizinischen Themen und neben der Frage nach der theoretischen Fundierung ärztlichen Wissens und Handelns auch die Auseinandersetzung mit ethischen Begründungsmodellen, mit dem personalen ArztPatienten-Verhältnis (dem gegenüber die Einwilligung nur eine Detailfrage ist), mit dem Heilauftrag, dem damit verbundenen Fürsorgeaspekt, mit dem Aspekt des Dienens des Arztes und vor allem mit dem Menschenbild, das der einzelne Arzt hat oder das in bestimmten Haltungen von Ärzten verankert ist. Medizin ist, wie es z. B. Günther Pöltner formuliert, eine praktische Wissenschaft und keine bloße Verlängerung physiologisch- naturwissensschaftlichen Wissens, das auf den Menschen übertragen und an ihm angewandt wird. Als praktische Wissenschaft, also als methodisch gewonnenes Wissen des Handelns in bestimmten Situationen (solchen nämlich, in denen es um Krankheiten im weitesten Sinne geht), muss sie einerseits auf all ihren Ebenen die Grundlagen des Handelns und andererseits die Grundlagen des damit verbundenen Menschenbildes methodisch reflektieren. Beides sind durchweg philosophische Unternehmungen und, da es in der Medizin in erster Linie um das Handeln geht, durchweg auch ethische. Der Adressat des ärztlichen Handelns aber ist der Mensch. Deswegen kann man mit gewisser Berechtigung davon sprechen, dass sich die Frage nach dem Menschen (vor allem als Kranker, weil von der Krankheit her das ärztliche Handeln seinen Ausgangspunkt nimmt und seine Berechtigung hat) eine Frage ist, welche in gewisser Weise von jeder Ethik gestellt werden muss. Diese zentrale Frage – die nach dem Menschen – ist nun aber eine, die von der Diskussion um Situationen und Fälle des ärztlichen Alltags allenfalls ihren Ausgang nehmen 33 kann. Sie stellt sich explizit nämlich auf einer ganz anderen Ebene der Reflexion; obwohl sie, wenn sie thematisiert wurde, nachdrücklich Auswirkungen auf das Handeln des einzelnen Arztes hat. Die Thematisierung der Frage scheint aber gegenüber den Alltagssituationen als abstrakt. Nur wenn man ausdrücklich darauf zu achten gewillt ist, bemerkt man, dass sie allen ärztlichen Beurteilungen (ja sogar bei der Beurteilung von genuin medizinischen Fakten durch den Arzt) immer schon zugrunde liegt und in jede einzelne Handlung dieses Arztes mit einfließt. Für Aristoteles noch war gerade das etwas ganz und gar Selbstverständliches. Wenn sich die Fragestellung nicht als natürliche aus den Analysen von ethisch problematischen Fällen und Situationen des ärztlichen Alltags ergibt, muss man fragen, wie sie überhaupt gestellt werden kann, wie sie also für den, dem sie sich nicht schon von vorne herein stellt, motivierend sein kann. Empfindet man die Frage nämlich als abstrakt und als weit entfernt vom ärztlichen Handeln, so wird man sich nicht mit ihr beschäftigen wollen. Wenn sie aber gestellt werden muss, so fragt sich, wie mit ihr vor dem Hintergrund der Forderung, Erkennen und Lösen medizin-ethischer Probleme seien am besten an Hand von Fallstudien zu lernen – wie sie z. B. die neue ÄAppO (§ 2) erhebt – umzugehen ist. Die konkrete Konflikt-Situation erhellt im besten Falle die eigene ethische Haltung und die Prinzipien, nach denen man selbst als Arzt handelt. Möglicherweise ergeben sich auch Lücken oder Widersprüche in Teilbereichen, über die man noch nicht nachgedacht hat, die – nun entdeckt – aufgefüllt werden können. Die „eigene Ethik“ und das generelle Verhalten angesichts ethischer Probleme werden sich dann aber nicht ändern. Dennoch muss das Arbeiten mit Fallbeispielen auch für die Ethik in der klinischen Ausbildung den Ausgangspunkt ethischer Veranstaltungen bilden; insbesondere auch, weil den Studierenden der Medizin der Umgang mit diesen Fällen vertraut ist. Unseres Erachtens muss das LehrAngebot in Medizinethik für die klinischen Semester aber wesentlich erweitert werden. Allerdings besteht die Frage, ob überhaupt gewollt sein kann, dass sich die „eigene Ethik“ und das eigenen Verhältnis zu ethischen Fragestellungen ändern solle – das ist jedenfalls nahe liegender Weise das Ziel von Ethik-Kursen. Ethik kann wohl nicht die Aufgabe haben, neue Menschen hervorzubringen. Und doch stellt sich die Frage nach einem neuen Menschen, wenn wir behaupten, ein Blick auf die anthropologischen Grundlagen der Medizin verändere das, was gemeinhin unter Medizin verstanden wird, nämlich: die technische Umsetzung des besten verfügbaren medizinischen Wissens und die Ergänzung dieses Verfahrens mit möglichst viel Empathie und Zuwendung zum Patienten – schließlich handle es sich um eine beweisbare Tatsache, dass Patienten, welche gut umsorgt würden, schneller gesundeten. 34 Die theoretische Forderung, die sich aus dieser Einsicht ergibt, besteht dann darin, dass man die Behandlung durch die Technik der Zuwendung ergänzt! Ist hier aber nicht schon die Intention, um die es bei der helfenden Zuwendung geht, verstellt und damit verloren? Die Fragen hängen schon in der Weise zusammen, als sich die Zuwendung als Zuwendung zu einem Menschen versteht. Auch hierbei wird das Bild des Menschen, welches derjenige hat, der sich zuwendet, die Grundlage der Art und Weise der Zuwendung bestimmen. Wenn sich ein Arzt von seinem Menschenbild aber keine Rechenschaft ablegt – d. h. nur, dass er sich selbst in ein begründetes Verhältnis zu dem gesetzt hat, was er unter dem Menschen versteht –, wird er den Vorurteilen, welchen er in dieser Frage gerade anhängt, hoffnungslos ausgeliefert sein. Es bleibt als Ergebnis festzuhalten, dass es zur Medizinethik dazugehört, die Frage nach einem ethischen Menschenbild zu stellen. Diese Frage liegt bereits jeder Beurteilung einer konkreten Situation immer schon zugrunde. Sie ergibt sich nicht erst aus Fallstudien, sondern aus einer philosophischen Reflexion auf die Grundlagen des Menschen und des Menschseins; die Suche einer Antwort kann ihren Ausgang dabei durchaus auch in den Grundlagen des ärztlichen Handelns und seinen Bedingungen nehmen. 35 Anhang 1: Stundenplan Gruppe A Zeit 08.15 – 09.45 Uhr Montag Einführung Verantwortung des 10.15 – 11.45 Uhr Arztes, Medizinethische Probleme 11.45 – 12.30 Uhr Mittag Dienstag Mittwoch Thema 4: Geschichte und Kinder- und JugendTheorien der Medizin medizin, psychische und onkologische Erkrankungen im Geschichte und Kindesalter, Theorien der Medizin Probleme der Therapieverantwortung Mittag Thema 3: 12.30 – 14.00 Uhr Ethische Positionen Sterbebegleitung und Sterbehilfe 14.30 – 16.00 Uhr 16.15 – 17.45 Uhr Thema 5: Verantw. und Selbstverständnis von Ärzten u. Studierenden Thema 3: Sterbebegleitung und Sterbehilfe Mittag Thema 1: Patientenautonomie. Aufklärung und Einwilligung Thema 1: Patientenautonomie. Aufklärung und Einwilligung Donnerstag Freitag Geschichte und Theorien der Medizin Klausur Geschichte und Theorien der Medizin Evaluation Mittag Thema 2: Beziehungen zw. Patienten, Ärzten, Pflegenden u. Angehörig. Thema 2: Beziehungen zw. Patienten, Ärzten, Pflegenden u. Angehörig. Anhang 2: Tugendkataloge für Arzt und medizinische Laien [aus: Heft 92: Sass, Hans-Martin: Hippokratisches Ethos und Nachhippokratische Ethik. Juni 1994.] Regeln für den medizinischen Laien 1. Suche Dir einen Arzt Deines Vertrauens. 2. Sei verantwortlich und mündig im Umgang mit Deiner Gesundheit und in der Bestimmung der Kriterien Deiner Lebensqualität. 3. Vermeide Gesundheitsrisiken und nutze die Möglichkeiten der prädiktiven und präventiven Medizin. 4. Erwarte von der Medizin Heilung oder Milderung, aber sei Dir der Grenzen und Risiken medizinischer Intervention bewußt. 5. Verlange Information und Rat von Ärzten und Mitarbeitern und sei Ihnen ein verantwortlicher und zuverlässiger Partner. 6. Erkenne die in den verschiedenen Lebensaltern, auch in Krankheit und Behinderung liegenden Möglichkeiten und Herausforderungen individueller Lebensqualität. 7. Benenne einen Betreuer und lege nach Rücksprache mit Deinem Arzt diejenigen Werte und Prinzipien fest, an denen sie sich orientieren sollen, wenn Du einmal nicht mehr selbst entscheiden kannst. 8. Trage Deinen Teil bei zum verantwortlichen und solidarischen Umgang mit den Leistungen und Kosten des Gesundheitswesens. Regeln für den Arzt 1. Behandle Deinen Patienten als Mitmenschen, nicht nur ihre oder seine Symptome. 2. Hilf Deinem Patienten zu Gesundheitsverantwortung und Gesundheitsmündigkeit. 3. Integriere die Befunde von 'Blutbild' und 'Wertbild' des Patienten in Diagnose, Intervention und Interventionsüberprüfung. 4. Sei Dir der Leistungen und Grenzen des technisch Machbaren bewußt und diskutiere sie mit Deinem Patienten. 5. Sei Deinem Patienten in Beratung und Behandlung ein guter Experte, respektiere Werte, Wünsche und Schwächen. 6. Nutze die Möglichkeiten biomedizinischer und bioethischer Ausbildung und Fortbildung zur Erhaltung und Verbesserung Deines Dienstes für den Patienten und die Gesundheitspflege. 7. Hilf Deinem Patienten beim Aufstellen von Betreuungsverfügungen und nutze sie in Absprache mit einem Betreuer adjuvantiv oder regulativ bei Therapieentscheidungen und in der Sterbebegleitung. 8. Trage Deinen Teil bei zum verantwortlichen und solidarischen Umgang mit den Leistungen und Kosten des Gesundheitswesens. Anhang: 3 Bochumer Arbeitsbogen zur medizinethischen Praxis [Heft 2 der Medizinethischen Materialien: Bochumer Arbeitsbogen zur medizinethischen Praxis. September 1987] Wissenschaftliche und ethische Analyse zur Behandlung eines medizinischen Falles Feststellung der medizinisch-wissenschaftlichen Befunde: Feststellung der medizinethischen Befunde Die Grundlage für die Befunderhebung erfolgt nach den anerkannten und bewährten Prinzipien wissenschaftlicher Diagnostik: Die Grundlage für die Befunderhebung ist eine Bewertung nach den folgenden drei Prinzipien: Allgemeine Überlegungen: Gesundheit und Wohlbefinden des Patienten: Wie lautet die Diagnose des Patienten und wie ist seine Prognose? Welche Behandlung kann aus medizinischer Sicht angesichts dieser Diagnostik und Prognostik vorgeschlagen werden? Welche Therapiealternativen können angeboten werden? Welches sind die allgemeinen Erfolgsaussichten der vorgeschlagenen Therapiemöglichkeiten? Welche Prognose besteht ohne die vorgeschlagenen Behandlungen? Welche Schäden können bei den einzelnen alternativen Therapieweisen auftreten? (Verschlechterung des Wohlbefindens, Schmerzen, Lebensverkürzung? Körperliche oder geistige Beeinträchtigung des Patienten? Angst?) Spezielle Überlegungen: Wird die ins Auge gefaßte Behandlung dem Patienten medizinisch nutzen? Wird sie die allgemeine Prognose im speziellen Fall günstig beeinflussen? Zu welchem Grade? Könnte sie dem Patienten in Bezug auf seine Heilung oder sein Wohlbefinden schaden? In welchem Ausmaß? Wie wägen sich Nutzen und Schäden gegeneinander ab? Ärztliches Handeln: Liegen adäquate Behandlungsvoraussetzungen vor: Personelle? Team? technischapparative? Berücksichtigung des Standes der medizinischen Forschung und ärztlichen Erfahrung? Welche wichtigen Fakten sind unbekannt? Sind die benutzten medizinischen Schlüsselbegriffe hinreichend klar? Zusammenfassung: Welche Behandlung wäre optimal angesichts des medizinisch-wissenschaftlichen Befundes? Selbstbestimmung des Patienten: Was ist über das Wertsystem des Patienten bekannt? Welche Einstellung hat der Patient intensivmedizinischen, palliativen oder reanimierenden Behandlungsformen gegenüber? Ist der Patient über Diagnose, Prognose und Therapie hinreichend informiert? Wie weit kann der Patient in die Bewertung einbezogen werden oder inwieweit kann sie ihm ganz überlassen werden? Wer kann sonst stellvertretende Entscheidungen für den Patienten fällen? Stimmt der Patient der Therapie zu? Ärztliche Verantwortung: Gibt es Konflikte zwischen der ethischen Beurteilung des Arztes, des Patienten, des Pflegeteams oder der Familie? Kann ein solcher Konflikt durch eine bestimmte Behandlungsoption gemildert oder beseitigt werden? Wie wird sichergestellt, daß insbesondere auch die folgenden Prinzipien nicht verletzt werden: das Vertrauensverhältnis zwischen Patient und Arzt, das Prinzip der Wahrhaftigkeit und Glaubwürdigkeit und die ärztliche Schweigepflicht? Welche wichtigen Fakten sind unbekannt? Sind die benutzten ethischen Schlüsselbegriffe und ihr Verhältnis zueinander hinreichend klar? Zusammenfassung: Welche Behandlung wäre optimal angesichts des medizinethischen Befundes? Zusätzliche Fragen zur ethischen Bewertung Behandlung des Falles Welche Optionen (alternative Lösungsmöglichkeiten) bieten sich angesichts eines möglichen Konfliktes zwischen medizinisch-wissenschaftlichen und medizinethischen Befunden an? Welche der vorgenannten wissenschaftlichen und ethischen Kriterien sind von diesen alternativen Optionen betroffen? Welche Optionen würden im Wertprofil des Patienten am angemessensten sein? Wer könnte oder sollte als Berater hinzugezogen werden? Ist eine Überweisung des Falles aus medizinischen oder ethischen Gründen an andere angezeigt? Was sind die konkreten Verpflichtungen des Arztes bei der gewählten Behandlung? Was sind die Verpflichtungen des Patienten, des Pflegepersonals, der Familie, des Gesundheitswesens? Gibt es Argumente gegen die Entscheidung? Wie ist diesen Argumenten zu begegnen? Ist die Entscheidung ethisch konsensfähig? Für wen? Warum? Wurde sie mit dem Patienten diskutiert und seine Zustimmung erreicht? Revision der Entscheidung? 1. Bei Fällen von langdauernder Behandlung: Werden die eingeschlagene medizinische Behandlung und ihre ethische Bewertung routinemäßig überprüft? Ist die Behandlung flexibel genug, um sich ändernden medizinisch-wissenschaftlichen und medizinethischen Befunden anzupassen? Was ist bei unvorhergesehenem Auftreten medizinisch-wissenschaftlicher oder medizinethischer völlig neuer Befunde am Behandlungsgesamt zu ändern? Wie steht der Patient zur Änderung der Behandlungsstrategie? Erfolgt bei infauster Prognose eine Abwägung zwischen intensivmedizinischen und palliativen Therapiemaßnahmen? Ist sichergestellt, daß hierbei der explizite oder mutmaßliche Wille des Patienten berücksichtigt wird? 2. Bei Fällen von erheblicher sozialer Relevanz: Welche familiären, emotionalen, lebensstilrelevanten, beruflichen oder ökonomischen Folgelasten entstehen? Können diese Folgelasten vom Patienten, seinen Angehörigen oder der Solidargemeinschaft getragen werden? Wird die soziale Integration des Patienten, seine Lebensfreude und Persönlichkeitsentfaltung gefördert? Welche Bedeutung hat die Beantwortung dieser Fragen für die medizinwissenschaftliche und die medizinethische Güterabwägung? Zusammenfassung: Welche Entscheidung wurde angesichts des Verbundes zwischen den medizinischwissenschaftlichen und den medizinethischen Befunden und der vorgenommene Güterabwägung getroffen? Wie lassen sich die medizinethischen Entscheidungen und die vorgenommenen Güterabwägungen klar und kurz zusammenfassen? 3. Bei Fällen therapeutischer oder nichttherapeutischer Forschung: Ist die Versuchsanordnung angesichts der medizinethischen Aspekte optimal? Ist die Forschung notwendig? Hat der Proband/Patient nach Aufklärung seine Zustimmung gegeben? Welche Gründe könnte es dafür geben, daß die Aufklärung nicht vollständig war oder nicht voll verstanden wurde? Welche Gründe könnte es dafür geben, daß der Proband/Patient nicht völlig freiwillig seine Zustimmung erteilt hat? Ist sichergestellt, daß bei der Auswahl der Patienten diese nicht gegenüber anderen Patienten bevorzugt oder benachteiligt werden? Hat der Proband/Patient das Recht, jederzeit die Teilnahme am Versuch zu beenden, und ist ihm dies hinreichend und in verständlicher Form mitgeteilt worden? 39 Anhang 4: Medizinethische (klinikethische) Begründungsstrategien Orientiert am: Verhältnis Arzt-Patient, Bezug zum Handeln, institutionelle Einbindung, Gerechtigkeit, Bezug zu Fachlichkeit und dem medizinischen Wissen, Bezug zu Recht und Gesetz Tugendethik Bezugsgröße Prinzipienethik Ärztliches Ethos Handlungsfolgen Rechtsorientierung Rechtsverhältnisse bilden den Hintergrund des Handelns, insbesondere des institutionellen Handelns. Rechtsbestimmungen orientieren sich am Ethos und dem medizinisch Geforderten. die Gesellschaft/ den anderen / den Patienten ärztliche Erfahrung und technisches Können, umfassende Folgenabschätzung, Güterabwägung, Kalkulation und Behandlungsalternativen, Ausgleich der unterschiedlichen Ansprüche von Gesellschaft und Individuum, Teamorientierung, Arbeitsteilung, Abstimmung mit anderen, mittlere Prinzipien, Verzicht auf Letztbegründung Gerechtigkeitsüberlegungen auf der Grundlage von Verteilungsaspekten Das Recht/ Gesetz regelt den Umgang und die allgemeinen, gesellschaftlich geforderten Standards. Als Recht gilt das, auf was man sich vor dem Hintergrund der gesellschaftlichen Bedingungen geeinigt hat. Hauptvertreter Aristoteles Verantwortung gründet sich auf Wertorientierung Absolut-ethische (bzw. religiöse) Prinzipien den Arzt die festen Regelstrukturen des Arzt-Patienten-Verhältnisses Respekt, Patientenautonomie: Die Würde des Toleranz, Patienten und seine Selbstbestimmung Fürsorglichkeit, bilden das oberste Prinzip. Hierbei kann Empathie, Mitgefühl, die voluntas aegroti gegen die salus intellektuelle Redlichkeit, aegroti stehen. ethische Kompetenz des Arztes, Patientenaufklärung, Gerechtigkeit als Ausgleich von Zutei- Rechte und Pflichten des Arztes, Heillungsverschiebungen auftrag, Gerechtigkeit gemäß Zuteilungsansprüchen Utilitaristische Ethik Das Recht/ Gesetz bedarf einer Einbindung in ethische Grundlagen und Entscheidungen. Es bildet aber eine eigene, den medizinischen Bereich gegenüberliegende Größe, welche staatliche und gesellschaftliche Forderungen an die Medizin stellt. Immanuel Kant John Stuart Mill Zentrum für Medizinische Ethik Medizinethische Materialien Die unterstrichenen Hefte sind derzeit leider vergriffen, können im Sonderfall aber als Kopie oder e-file geliefert werden. Heft 98: Stotz, Gabriele: Theoretische und ethische Probleme der psychiatrischen Diagnose. März 1995. Heft 99: Vollmann, Jochen: Fürsorgen und Anteilnehmen: Ethics of Care. April 1995. Heft 100: Hinrichsen, Klaus V.; Sass, Hans-Martin: 10 Jahre Zentrum für Medizinische Ethik. Juni 1996. Heft 101: Schreiber, Hans-Ludwig: Die Todesgrenze als juristisches Problem - Wann darf ein Organ entnommen werden? Juli 1995. Heft 102: Hartmann, Fritz: Lebens- und Hilfeleistungen im Sterben. 2. Aufl. Februar 1995. Heft 103: Kielstein, Rita (Hg.): Ethische Aspekte in der Nephrologie. 2. Aufl. Februar 1995. Heft 104: Bernat, Erwin: Antizipierte Erklärungen und das Recht auf einen selbstbestimmten Tod. Januar 1996. Heft 105: Richter, Gerd; Schmid, Roland M.: Ethische Perspektiven der Gentherapie 1995. Januar 1996. Heft 106: Bauer, Axel: Braucht die Medizin Werte? Gedanken über die methodologischen Probleme einer „Bioethik“. März 1996. Heft 107: Tausch, Reinhard: Empirische Untersuchungen zu Sinn-Erfahrungen und Wertauffassungen. Juli 1996. Heft 108: Sass, Hans-Martin: Ethik-Unterricht im Medizinstudium; Methoden, Modelle und Ziele der Integration von Medizinethik in die medizinische Aus- und Fortbildung. August 1996. Heft 109: Meyer, Frank P.: Salus aegroti suprema lex; Probleme klinischer Studien aus der Sicht eines Mitgliedes einer Ethikkommission - Schwerpunkt Onkologie. August 1996. Heft 110: Sass, Hans-Martin: Reform von Gesundheitswesen und Krankenhäusern in verantwortungsethischer Perspektive. August 1996. Heft 111: Sass, Hans-Martin, Kielstein, Rita: Die medizinische Betreuungsverfügung in der Praxis. Vorbereitungsmaterial, Modell einer Betreuungsverfügung, Hinweise für Ärzte, Bevollmächtigte, Geistliche und Anwälte. 7. Auflage Dezember 2000. Heft 112: Spittler, Johann F.: Sterbeprozess und Todeszeitpunkt - Die biologischen Phänomene und ihre Beurteilung aus medizinischer Sicht. August 1996. Heft 113: May, Arnd; Gawrich, Stefan; Stiegel, Katja: Empirische Erfahrungen mit wertanamnestischen Betreuungsverfügungen. 2. Auflage Juli 1997. Heft 114: Biller, Nikola: Der Personbegriff in der Reproduktionsmedizin. September 1997. Heft 115: Kaminsky, Carmen: Gesagt, gemeint, verstanden? Zur Problematik der Validität vorsorglicher Patientenverfügungen. Oktober 1997. Heft 116: Baumann, Eva: Gesellschaftliche Konsensfindung und Humangenetik. Oktober 1997. Heft 117: May, Arnd: Betreuungsrecht und Selbstbestimmung am Lebensende. September 1998. Heft 118: Zülicke, Freddy: Chancen und Risiken von Gentechnik und Reproduktionsmedizin. September 1998. Heft 119: Meyer, Frank P.; Sass, Hans-Martin: Klinische Forschung 2000. Oktober 1998. Heft 120: Grossmann, Wilfried; Maio, Giovanni, Weiberg, Anja: Ethik im Krankenhausalltag - Theorie und Praxis. Oktober 1998. Heft 121: Das Ulmer Modell medizinethischer Lehre: Sponholz, Gerlinde; Allert, Gebhard; Keller, Frieder; Meier-Allmendinger, Diana; Baitsch, Helmut: Sequenzierte Falldiskussion für die praxisnahe Vermittlung von medizinethischer Kompetenz (Ethikfähigkeit); Uhl, Andreas; Lensing; Claudia: Perspektiven und Gedanken zur medizinethischen Ausbildung. August 1999. Heft 122: Schmitz, Dagmar; Bauer, Axel W.: Evolutionäre Ethik und ihre Rolle bei der Begründung einer zukünftigen Medizin- und Bioethik. März 2000. Heft 123: Hartmann, Fritz: Chronisch Kranksein als Grenzlage für Kranke und ihre Ärzte. März 2000. Heft 124: Baberg, Henning T.; Kielstein, Rita; Sass, Hans-Martin (Hg.): Der Behandlungsverzicht im Blick des Bochumer Inventars zur medizinischen Ethik (BIME). April 2000. Heft 125: Spittler, Johann F.: Locked-in-Syndrom und Bewusstsein – in dubio pro vita. August 2000. Heft 126: Ilkiliç, Ilhan: Das muslimische Glaubensverständnis von Tod, Gericht, Gottesgnaden und deren Bedeutung für die Medizinethik. September 2000. Heft 127: Maio, Giovanni: Ethik und die Theorie des "minimalen Risikos" in der medizinischen Forschung. September 2000. Heft 128: Zenz, Michael; Illhardt, Franz Josef: Ethik in der Schmerztherapie. November 2000. Heft 129: Godel-Ehrhardt, Petra; May, Arnd T.: Kommunikation und Qualitätssicherung im Betreuungsrecht – Ergebnisse einer Befragung zur Mailingliste [email protected]. März 2001. Heft 130: Dabrock, Peter; Klinnert, Lars: Würde für verwaiste Embryonen? Ein Beitrag zur ethischen Debatte um embryonale Stammzellen. Juli 2001. Heft 131: Meyer, Frank P.: Ethik der Verantwortung. Verkommt »Evidence Based Medicine« zu »Money Based Medicine«? März 2002. Heft 132: Sass, Hans-Martin: Menschliche Ethik im Streit der Kulturen. 2. Auflage Januar 2003. Heft 133: Knoepffler, Nikolaus: Menschenwürde als Konsensprinzip für bioethische Konfliktfälle in einer pluralistischen Gesellschaft. März 2002. Heft 134: Quante, Michael: Präimplantationsdiagnostik, Stammzellforschung und Menschenwürde. März 2002. Heft 135: Köchy, Kristian: Philosophische Grundlagenreflexion in der Bioethik. März 2002. Heft 136: Hengelbrock, Jürgen: Ideengeschichtliche Anmerkungen zu einer Ethik des Sterbens. Juli 2002. Heft 137: Schröder, Peter: Vom Sprechzimmer ins Internetcafé: Medizinische Informationen und ärztliche Beratung im 21. Jahrhundert. Juli 2002. Heft 138: Zühlsdorf, Michael T.; Kuhlmann, Jochen: Klinische und ethische Aspekte der Pharmakogenetik. August 2002. Heft 139: Frey, Christofer; Dabrock, Peter: Tun und Unterlassen beim klinischen Entscheidungskonfliktfall. Perspektiven einer (nicht nur) theologischen Identitätsethik. August 2002. Heft 140: Meyer, Frank P.: Placeboanwendungen – Die ethischen Perspektiven. März 2003 Heft 141:Putz, Wolfgang; Geißendörfer, Sylke; May, Arnd: Therapieentscheidung am Lebensende- Ein "Fall" für das Vormundschaftsgericht? 2. Auflage August 2003. Heft 142: Neumann, Herbert A.; Hellwig, Andreas: Ethische und praktische Überlegungen zur Einführung der Diagnosis Related Groups für die Finanzierung der Krankenhäuser. Januar 2003. Heft 143: Hartmann, Fritz: Der Beitrag erfahrungsgesicherter Therapie (EBM) zu einer ärztlichen Indikationen-Lehre. August 2003. Heft 144: Strätling, Meinolfus; Sedemund-Adib, Beate; Bax, Sönke; Scharf, Volker Edwin; Fieber, Ulrich; Schmucker, Peter: Entscheidungen am Lebensende in Deutschland. Zivilrechtliche Rahmenbedingungen, disziplinübergreifende Operationalisierung und transparente Umsetzung. August 2003. Heft 145: Hartmann, Fritz: Kranke als Gehilfen ihrer Ärzte. 2. Auflage Dezember 2003. Heft 146: Sass, Hans-Martin: Angewandte Ethik in der Pharmaforschung. Januar 2004. Heft 147: Joung, Phillan: Ethische Probleme der selektiven Abtreibung: Die Diskussion in Südkorea. Januar 2004. Heft 148: May, Arnd T; Brandenburg, Birgitta: Einstellungen medizinischer Laien zu Behandlungsverfügungen. Januar 2004. Heft 149: Hartmann, Fritz: Sterbens-Kunde als ärztliche Menschen-Kunde. Was heißt: In Würde sterben und Sterben-Lassen? Januar 2004. Heft 150: Reiter-Theil, Stella: Ethische Probleme der Beihilfe zum Suizid. Die Situation in der Schweiz im Lichte internationaler Perspektiven. Februar 2004. Heft 151: Sass, Hans-Martin: Ambiguities in Biopolitics of Stem Cell Resarch for Therapy. März 2004. Heft 152: Ilkilic, Ilhan: Gesundheitsverständnis und Gesundheitsmündigkeit in islamischen Traditionen. 3. Auflage März 2005. Heft 153: Omonzejele, Peter F.: African Concepts of Health, Disease and Treatment [A Future for Traditional Medicines and Spiritual Healings? A Postscript on Peter F Omonzeleje by Hans-Martin Sass]. April 2004. Heft 154: Lohmann, Ulrich: Die neuere standesethische und medizinrechtliche Entwicklung in Deutschland – Wandel des Menschenbildes? Mai 2004. Heft 155: Friebel, Henning; Krause, Dieter; Lohmann, Georg und Meyer, Frank P.: Verantwortungsethik. Interessenkonflikte um das Medikament - Wo steht das Medikament? Juni 2004. Heft 156: Kreß, Hartmut: Sterbehilfe - Geltung und Reichweite des Selbstbestimmungsrechts in ethischer und rechtspolitischer Sicht.1. Auflage September 2004, 3. Auflage März 2005. Heft 157: Fröhlich, Günter und Rogler, Gerhard: Das Regensburger Modell zur Ausbildung in klinischer Ethik. Dezember 2004. Heft 158: Ilkilic, Ilhan; Ince, Irfan und Pourgholam-Ernst, Azra: E-Health in muslimischen Kulturen. Dezember 2004. Heft 159: Lenk, Christian; Jakovljevic, Anna-Karina: Ethik und optimierende Eingriffe am Menschen. 2.Auflage Februar 2005. Heft 160: Ilkilic, Ilhan: Begegnung und Umgang mit muslimischen Patienten. Eine Handreichung für die Gesundheitsberufe. 1. Auflage Juli 2003 (Tübingen), 5. Auflage April 2005. Heft 161: Hartmann, Fritz: Vom Diktat der Menschenverachtung 1946 zur "Medizin ohne Menschlichkeit" 1960; Zur frühen Wirkungsgeschichte des Nürnberger Ärzteprozesses. 1. Auflage Februar 2005, 2. Auflage März 2005. Heft 162: Strätling, Meinolfus u.a.: Die gesetzliche Regelung der Patientenverfügung in Deutschland. Juni 2005. Heft 163: Sass, Hans- Martin: Abwägungsprinzipien zum Cloning menschlicher Zellen. Januar 2006. Heft 164: Vollmann, Jochen: Klinische Ethikkomitees und klinische Ethikberatung im Krankenhaus. Ein Praxisleitfaden über Strukturen, Aufgaben, Modellen und Implementierungsschritte. Januar 2006. Heft 165: Sass, Hans- Martin: Medizinische Ethik bei Notstand, Krieg und Terror. Verantwortungskulturen bei Triage, Endemien und Terror. Februar 2006. Heft 166: Sass, Hans-Martin: Gesundheitskulturen im Internet. E-Health-Möglichkeiten, Leistungen und Risiken. 1. Auflage Februar 2006, 2. Auflage März 2006. Heft 167: May, Arnd T.; Kohnen, Tanja: Körpermodifikation durch Piercing: Normalität, Subkultur oder Modetrend? Mai 2006 Heft 168: Anderweit, Sabine; Ilkilic, Ilhan; Meier-Allmendinger, Diana; Sass, Hans-Martin; Cheng-tek Tai, Michael: Checklisten in der klinisch-ethischen Konsultation. Mai 2006 Heft 169: Kielstein, Rita; Kutzer, Klaus; May, Arnd; Sass, Hans-Martin: Die Patientenverfügung in der ärztlichen Praxis. April 2006 Heft 170: Brenscheidt, Juliane; May, Arnd T.; May, Burkard; Kohnen, Tanja; Roovers, Anna; Sass, Hans-Martin: Zentrum für Medizinische Ethik Bochum 1986 – 2006. Heft 171: Dabrock, Peter; Schröder, Peter: Public Health Gen-Ethik. 1. Auflage August 2006. Heft 172: Berg, Michael: Lebensbeendende Behandlungsbegrenzung bei Wachkomapatienten – „passiver Suizid“ im Spannungsfeld von pflegerischem Berufsethos und Selbstbestimmungsrecht des Patienten am Beispiel des „Kiefersfeldener-Falles“ 1. Auflage Oktober 2006 Bestellschein An das Zentrum für Medizinische Ethik Ruhr-Universität Bochum Gebäude GA 3/53 44780 Bochum Tel: (0234) 32 22749/50 FAX: (0234) 3214 598 Email: [email protected] Homepage: http://www.medizinethik-bochum.de Bankverbindung: Konto Nr. 133 189 035, BLZ 430 500 01 Sparkasse Bochum Name oder Institut: Adresse: ( ) Hiermit abonniere(n) wir/ich die Reihe MEDIZINETHISCHE MATERIALIEN zum Sonderpreis von € 4,00 pro Stück ab Heft Nr.____. Dieser Preis schließt die Portokosten mit ein. ( ) Hiermit bestelle(n) wir/ich die folgenden Einzelhefte der Reihe MEDIZINETHISCHE MATERIALIEN zum Preis von € 6,00 (bei Abnahme von 10 und mehr Exemplaren € 4,00 pro Stück). Hefte Nummer: _____________________________________________ ZUSAMMENFASSUNG Fröhlich und Rogler stellen das Modell eines Blockseminars in Medizinischer Ethik für die medizinische Ausbildung nach den Regeln der neuen Approbationsordnung vor. Konzeption und Inhalt dieses Modells sind fallorientiert und klinknah. Schlüsselwoerter: Palliativmedizin, Patientenautonomie; Patientenverfügung; Arzt-Patient-Beziehung; Pädiatrie; ärztliche Ethik; Tod und Sterben; Gesundheitsbegriff; Krankheitsbegriff ABSTRACT Froehlich and Rogler discuss a model of an intensive course in medical ethics, as required by the new German examination and licensing regulation ÄAppO. Concept and content of the course are case-based and clinically oriented. Key Words: patient autonomy; physician-patient interaction; death and dying; palliative medicine; advance directive; paediatrics; physician's ethics; definition of health, disease, disorder. ISBN: 3-931993-39-6