- Zahnarzt Egelsbach Frohberg
Werbung
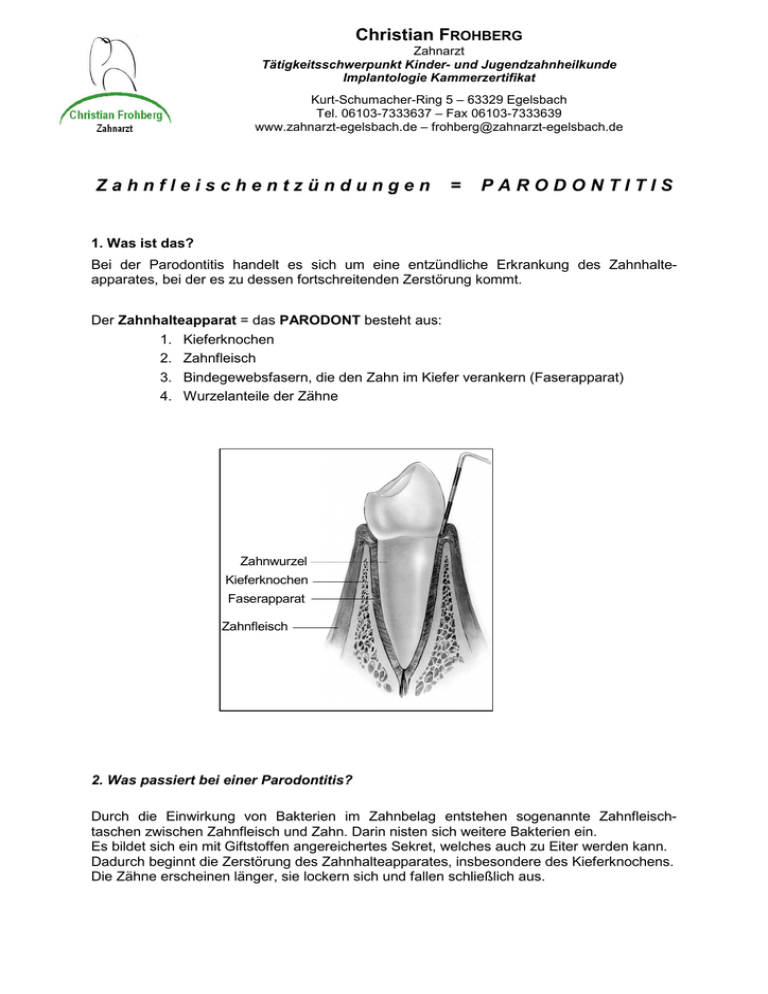
Christian FROHBERG Zahnarzt Tätigkeitsschwerpunkt Kinder- und Jugendzahnheilkunde Implantologie Kammerzertifikat Kurt-Schumacher-Ring 5 – 63329 Egelsbach Tel. 06103-7333637 – Fax 06103-7333639 www.zahnarzt-egelsbach.de – [email protected] Zahnfleischentzündungen = PARODONTITIS 1. Was ist das? Bei der Parodontitis handelt es sich um eine entzündliche Erkrankung des Zahnhalteapparates, bei der es zu dessen fortschreitenden Zerstörung kommt. Der Zahnhalteapparat = das PARODONT besteht aus: 1. Kieferknochen 2. Zahnfleisch 3. Bindegewebsfasern, die den Zahn im Kiefer verankern (Faserapparat) 4. Wurzelanteile der Zähne Zahnwurzel Kieferknochen Faserapparat Zahnfleisch 2. Was passiert bei einer Parodontitis? Durch die Einwirkung von Bakterien im Zahnbelag entstehen sogenannte Zahnfleischtaschen zwischen Zahnfleisch und Zahn. Darin nisten sich weitere Bakterien ein. Es bildet sich ein mit Giftstoffen angereichertes Sekret, welches auch zu Eiter werden kann. Dadurch beginnt die Zerstörung des Zahnhalteapparates, insbesondere des Kieferknochens. Die Zähne erscheinen länger, sie lockern sich und fallen schließlich aus. Christian FROHBERG Zahnarzt Tätigkeitsschwerpunkt Kinder- und Jugendzahnheilkunde Implantologie Kammerzertifikat Kurt-Schumacher-Ring 5 – 63329 Egelsbach Tel. 06103-7333637 – Fax 06103-7333639 www.zahnarzt-egelsbach.de – [email protected] Stadien der Parodontitis 1. Zahnfleischentzündung 2. frühe Parodontitis Rötung u. Schwellung vom Zahnfleisch, dadurch Ausbildung v. Pseudotaschen und dadurch vertiefte Sondierungstiefen Konkrementablagerungen Vertiefte Sondierungstiefen durch die Ausbildung von echten Taschen beginnender Kieferknochenverlust 3. fortgeschrittene Parodontitis 4. schwere Parodontitis Konkrementablagerungen Kieferknochenverlust ca. 1/3 der Wurzellänge des Zahnes Haftkraftverlust von über 50% beginnende Zahnbeweglichkeit großer Knochenverlust über die ½ Wurzellänge, mit sichtbarer Zahnbeweglichkeit Haftkraftverlust von ca. 75% oder mehr Christian FROHBERG Zahnarzt Tätigkeitsschwerpunkt Kinder- und Jugendzahnheilkunde Implantologie Kammerzertifikat Kurt-Schumacher-Ring 5 – 63329 Egelsbach Tel. 06103-7333637 – Fax 06103-7333639 www.zahnarzt-egelsbach.de – [email protected] 3. Wie kommt es zu einer Parodontitis? Eine Parodontitis entsteht durch das Zusammenspiel mannigfaltiger Faktoren, wie: • Mundhygiene • Speichelzusammensetzung und –menge • Ernährungsgewohnheiten • Allgemeinerkrankungen, wie Diabetes (Zucker), Herzschwäche etc. • Vererbung durch die Eltern • zusätzliche Faktoren: z. B. Rauchen Das Zusammenspiel der oben genannten Faktoren führt zu einem veränderten Milieu in der Mundhöhle – zu einer Ansäuerung (Azidose). In diesem verändertem Milieu können bestimmte Bakterien, sog. Anaerobier, sich besonders gut vermehren. Der Zahnbelag - die Plaque (= zersetzte alte Speisereste) - enthält diese Bakterien. Die Bakterien erzeugen mit ihrem Stoffwechsel Giftstoffe und Säuren, die Zähne und Zahnfleisch und damit den Zahnhalteapparat direkt angreifen. Zahnstein, klebrige Nahrungsreste, überstehende Füllungsränder, Zahnlücken, Defekte an den Zähnen u. v. m. begünstigen die Bildung von bakteriellen Belägen. Wenn man also bereits an Parodontitis erkrankt ist kommt aus diesem Grunde der Mundhygiene eine besonders große Bedeutung zu! Denn die häufigste Ursache für das Ausbrechen der Parodontitis ist eine unzureichende Pflege von Zahnfleisch und Zähne!!! Da man meistens die Ursachen der Parodontitis (Auslöser für Milieuänderung) selbst nicht ausschalten kann, bleibt dem Patienten und Zahnarzt nur eine Möglichkeit: Man entzieht den Bakterien die Plaque/den Zahnbelag und damit ihre Lebensgrundlage! Betreibt man eine regelmäßige, systematische Reinigung der Zähne und des Zahnfleisches, dann beseitigt man die gefährlichen Beläge - das Gemisch aus Bakterien und alten Speiseresten - und nimmt den Bakterien somit die Grundlage zur Weiterentwicklung. Damit verringert man auch die Bildung des Zahnsteines, der durch Einlagerung von Mineralien aus dem Speichel in diese Beläge entsteht. Zahnstein reizt das Zahnfleisch und muss entfernt werden, denn die poröse muschelkalkähnliche Struktur ermöglicht immer wieder eine Neuansiedelung der Bakterien. Eine Neubildung wird durch systematische, regelmäßige Mundhygiene weitgehend verhindert. 4. Was ist zu tun und warum in dieser Reihenfolge? 1. Es erfolgt eine MundHygiene-Unterweisung (MHU) Der Patient wird in einer auf seine individuelle Situation abgestimmte Mundhygiene unterwiesen, so dass er in der Zukunft in der Lage ist, Zähne und Zahnfleisch optimal zu pflegen. 2. Nach etwa 10 Tagen erfolgt eine Kontrolle der häuslichen Zahnpflege und der Patient erfährt eine gründliche Zahnreinigung, um Zahnstein zu entfernen und die hohe Stabilität des Biofilms auf der Zahn- und Wurzeloberfläche zu zerstören. Dieser schützt in intakter Form die Bakterien. Außerdem kann man erkennen, wie das Zahnfleisch auf die Reinigung reagiert (ursachengerichtete Ersttherapie). Christian FROHBERG Zahnarzt Tätigkeitsschwerpunkt Kinder- und Jugendzahnheilkunde Implantologie Kammerzertifikat Kurt-Schumacher-Ring 5 – 63329 Egelsbach Tel. 06103-7333637 – Fax 06103-7333639 www.zahnarzt-egelsbach.de – [email protected] 3. Nach weiteren 3 Wochen wird der Zustand des Zahnfleisches und der Mundhygiene erneut kontrolliert. Jetzt erst kann der eigentliche Zustand des Zahnhalteapparates überprüft werden. Das Zahnfleisch - befreit von Zahnstein und Belägen - hat sich oberflächlich erholt. Nur die Bereiche, die der Reinigung unzugänglich sind, werden auch weiterhin Anzeichen für eine Entzündung aufweisen: Tiefe Zahnfleischtaschen, in denen sich immer noch ein aktiver Biofilm mit Bakterien auf der Zahnwurzeloberfläche befindet. Sind solche Bereiche noch zu finden, muss eine systematische parodontologische Therapie erfolgen. Zu diesem Zwecke wird dann ein Antrag bei der Krankenkasse gestellt (bei gesetzlich versicherten Patienten). Es werden alle Zahnfleischtaschen gemessen, ein Röntgenbild angefertigt und Abdrücke von den Kiefern erstellt. 4. Bei der konventionellen Pa-Therapie werden die tiefen Zahnfleischtaschen mit Hilfe von speziellen Ultraschallgeräten gereinigt. Es werden Konkremente (Zahnstein unterhalb des Zahnfleischsaumes) entfernt und die Integrität des aktiven Biofilms wird soweit wie möglich zerstört. Allerdings bleiben bei der konventionellen Therapie die Zunge und die Mandeln als sich stets erneuerndes Keimreservoir unberücksichtigt. Problemkeime werden nicht aus dem Zahnfleisch entfernt, sondern nur zum Teil reduziert. Es werden hygienische Verhältnisse geschaffen – mehr nicht! 5. Nach der mechanischen Minimierung der mikrobiellen Plaque liegt das Zahnfleisch jetzt aber stramm an, ist nicht mehr geschwollen, die Taschentiefe ist deutlich verringert, der Mundgeruch ist mehr oder weniger komplett verschwunden. In der Regel ist eine konventionelle, operative Behandlung (bei der es zu unangenehmen Zahnüberempfindlichkeiten und Zahnfleischrückgang kommen kann) nicht mehr erforderlich. Man kann bei einer fortgeschrittenen Form der Parodontitis, wenn Zahnverlust droht, immer noch graziler operieren. 6. Entscheidend für den dauerhaften Erfolg ist die kontinuierliche Kontrolle auf Reinfektion der Taschen und rechtzeitig wiederkehrende Prophylaxemaßnahmen. 7. Regelmäßige (1/4-jährliche - je nach Befund) professionelle Zahnreinigung in Verbindung mit der Zerstörung des subgingvalen (unter dem Zahnfleischsaum gelegenen) Biofilms kann die Reinfektion verhindern oder verlangsamen(notwendige Erhaltungstherapie). 8. Durch die Entzündungsfreiheit des Zahnfleisches ist oft eine Wiederherstellung der Zugänglichkeit der Zahnzwischenräume mit einer Interdentalbürste möglich. 9. Unterstützend kann der Mund mit einer Mundspüllösung wie Meridol, Listerine etc. eine halbe Stunde nach dem Zähneputzen abends ausgespült werden. Denkbar ist auch eine kontrollierte Chlorhexidin-Kur. Die Keimreduktion der Zunge erfolgt mit einem Zungenreiniger. 10. Bei langen Zähnen oder freiliegenden Zahnhälsen ist zur Vorbeugung von Karies ein Speziallack (Fluor-Protektor) einsetzbar. Christian FROHBERG Zahnarzt Tätigkeitsschwerpunkt Kinder- und Jugendzahnheilkunde Implantologie Kammerzertifikat Kurt-Schumacher-Ring 5 – 63329 Egelsbach Tel. 06103-7333637 – Fax 06103-7333639 www.zahnarzt-egelsbach.de – [email protected] Bakterielle Untersuchung zur Bestimmung des Risikos einer Zahnbetterkrankung (Parodontitis / Parodontopathie) und Unterstützung der geplanten Therapie Wissenschaftliche Untersuchungen der letzten Jahre haben gezeigt, dass Zahnbetterkrankungen (Stützgewebe- und Knochenverlust) mit einer typischen Keimzusammensetzung im Zusammenhang stehen. Von bisher ca. 20 bekannten Keimen mit dieser Wirkung sind 5 Organismen genauer untersucht worden: Actinobacillus actinomycetem comitans, Porphyromonas gingivalis, Prevotella intermedia, Bacteroides forsythus und Treponema pallidum. Ihre Abwesenheit in dem Belag unterhalb des Zahnfleisches (subgingivale Plaque) kann als Zeichen einer Stabilität des Zahnhalteapparates gewertet werden. Die Anwesenheit dieser Keime bedeutet dagegen ein erhöhtes Risiko für das Stützgewebe des Zahnes und bei Implantaten. Mittels Polymerasen-Kettenreaktionen ( = PCR Nukleinsäurendiagnostik), einem Gen-Test zur Ermittlung der DNS-Sequenz, kann man den Infektionsgrad und das daraus resultierende Risiko für Stützgewebe- und Knochenverlust bestimmen. Es ergibt sich daraus die Möglichkeit, eine Infektion frühzeitig zu erkennen, bevor die Zerstörung allzu stark geworden ist. Diese Tests können bei der Entscheidung für oder gegen eine bestimmte Behandlungsmethode wichtige Hinweise geben, wie dieser spezielle Fall angegangen werden muss: Reicht eine rein mechanische Therapie aus und wenn ja welche, oder müssen zusätzlich Antibiotika verabreicht werden, um den gewünschten Behandlungserfolg zu erzielen und wenn ja, welche? Die Risiken einer unterlassenen oder unspezifischen therapeutischen Maßnahme müssen so gering wie möglich gehalten werden. Auch für den Behandlungserfolg als Nachkontrolle finden diese Tests ihre Anwendung (möglicherweise 6 Wochen danach - je nach klinischem Erscheinungsbild). Werden hohe Werte festgestellt, ist eine neue Behandlung an den Risikozähnen erforderlich. Sind die oben genannten Keime nicht mehr nachweisbar, hat man die größtmögliche Sicherheit, dass die durchgeführte Therapie und die weiteren Erhaltungsmaßnahmen zu einer Gesundung des Zahnfleisches und des Zahnhalteapparates geführt haben (Qualitätssicherung). Die klinische Untersuchung wie Lage des Zahnfleischsaumes, Sondierungstiefe mit oder ohne Blutung und allenfalls Knochendichte im Röntgenbild zeigen nur den Zustand vor oder nach der Behandlung - aber nicht, wie der weitere Verlauf der Erkrankung einzuschätzen ist. „Ist der vorhandene Befund/das erhaltene Resultat stabil?“ Das Ziel jeder parodontalen Therapie ist die Beherrschung der Infektion d. h. starke Verminderung der krankmachenden (parodontal-pathogenen) Keime. Zahnfleischerkrankungen können die Ursache sein für erhöhtes Thromboserisiko, koronare Herzerkrankungen, Hirnschlag, 7,5fach erhöhtes Risiko einer Frühgeburt mit verringertem Geburtsgewicht oder sogar Aborte. Diese Untersuchungen und die damit verbundenen Antibiotikagaben wurden 1998 neu eingeführt (microDent- Test) sind derzeit keine Kassenleistung und müssen privat bezahlt werden (zielgerichtete antimikrobielle Therapie). Die Unkosten betragen zur Zeit etwa € 90,00 Eventuell muss auch der/die Partner/in getestet werden (z.B. Bakterienaustausch beim Kuss), d. h. doppelte Unkosten. Die Proben werden eingeschickt. Das Untersuchungsergebnis liegt etwa nach 2 Wochen vor. Welche Tests gibt es? 1. Parodontogene Keime mittels Bakterienkultur bzw. Gen-Test(Nukleinsäurendiagnostik) 2. Kariesprophylaxe und Speicheldiagnostik zur Kariesrisikobestimmung 3. Abklärung von Candida-Infektionen (Pilze)