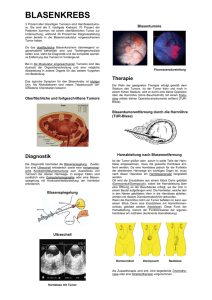
Anatomische Grundlagen
Werbung

Diplomarbeit Befall des Unterkieferknochens bei Mundbodenkarzinom eingereicht von Bärbel Grabuschnig Matr. Nr.: 0111240 zur Erlangung des akademischen Grades Doktor der Zahnmedizin (Dr. med. dent.) an der Medizinischen Universität Graz ausgeführt an der Abteilung für Mund-, Kiefer- und Gesichtschirurgie Der Universitätsklinik für Zahn-, Mund- und Kieferheilkunde unter der Anleitung von Univ. Prof. Dr. Hans Kärcher Dr. Dr. Wolfgang Zemann DI Irene Mischak Graz, am Bärbel Grabuschnig Ehrenwörtliche Erklärung Ich erkläre ehrenwörtlich, dass ich die vorliegende Arbeit selbstständig und ohne fremde Hilfe verfasst habe, andere als die angegebenen Quellen nicht verwendet habe und die den benutzten Quellen wörtlich oder inhaltlich entnommenen Stellen als solche kenntlich gemacht habe. Graz, am Unterschrift Danksagungen Herrn Univ.Prof. Dr. Hans Kärcher gebührt großer Dank für die Betreuung meiner Diplomarbeit, sowie für die Bereitstellung sämtlicher Patientenakten zur Erhebung der Daten. Herrn OA Dr.Dr. Wolfgang Zemann danke ich als Zweitbetreuer für die aufgebrachte Zeit zur Korrektur meiner Diplomarbeit. DI Irene Mischak danke ich für die Ausarbeitung meiner Daten und die Gestaltung der Tabellen. Mein besonderer Dank geht an meine Eltern, Großeltern, meine Tante und meinen Bruder, die mich alle während des gesamten Studiums unterstützt haben und ohne deren Ermutigung die Absolvierung nicht möglich gewesen wäre. Ein weiterer besonderer Dank gilt meinem Freund Dr. Andreas Jeglitsch, der mir mit viel Geduld bei der Gestaltung und Formatierung meiner Diplomarbeit eine sehr große Hilfe war. 3 Inhaltsverzeichnis Eidesstattliche Erklärung ................................................................................................... 2 Danksagungen ...................................................................................................................... 3 Abbildungsverzeichnis ........................................................................................................ 5 1. Zusammenfassung ........................................................................................................... 6 2. Excecutive Summary ....................................................................................................... 7 3. Einleitung ......................................................................................................................... 8 4. Pathologische Grundlagen .............................................................................................. 9 4.1. Das Plattenepithelkarzinom ................................................................................................. 9 5. Anatomische Grundlagen ............................................................................................. 11 5.1. Anatomie und Entwicklung der Mandibula ..................................................................... 11 5.2. Anatomie des Mundbodens- Regio sublingualis .............................................................. 13 5.3. Anatomie des Halses ........................................................................................................... 14 5.3.1. Trigonum caroticum ................................................................................................... 14 6. Das Mundbodenkarzinom ............................................................................................ 16 6.1. Tumor .................................................................................................................................. 16 6.2. Stadien und Prognose der Tumorkrankheit ..................................................................... 19 6.3. Tumorsymptomatik ............................................................................................................ 21 6.4. Basisdiagnostik .................................................................................................................... 23 6.5. Therapie ............................................................................................................................... 29 6.5.1. Operative Behandlung ................................................................................................ 29 6.5.2. Plastische und rekonstruktive Chirurgie .................................................................. 34 6.5.2.1. Grundprinzipien des Gewebeersatzes .............................................................................. 34 6.5.2.2. Knochenersatz .................................................................................................................... 35 7. Material und Methodik ................................................................................................. 38 8. Ergebnisse ...................................................................................................................... 40 9. Diskussion ....................................................................................................................... 47 10. Literaturverzeichnis .................................................................................................... 52 4 Abbildungsverzeichnis Abbildung 1: Endophytisches Wachstum .............................................................................. 9 Abbildung 2: Exophytisches Wachstum ............................................................................... 10 Abbildung 3: Ulzeröses Wachstum ....................................................................................... 10 Abbildung 4: Anatomie der Mandibula ............................................................................... 11 Abbildung 5: Regio sublingualis ........................................................................................... 13 Abbildung 6: Trigonum caroticum ....................................................................................... 14 Abbildung 7: TNM- Klassifikation ....................................................................................... 20 Abbildung 8: Radikale Neck- Dessiction ............................................................................. 31 Abbildung 9: Neck - Dissection: Zugang über T-Schnitt, Zugang nach McFee, Zustand nach konservativer Neck Dissection, Zustand nach radikaler NeckDissection ........................................................................................................................ 33 Abbildung 10: Rekonstruktionsplatte zur Befestigung von Knochentransplantaten ...... 35 5 1. Zusammenfassung Das Plattenepithelkarzinom des Mundbodens gehört mit seinen drei Hauptrisikofaktoren Rauchen, Alkohol und schlechter Mundhygiene zu den häufigsten malignen Geschehnissen in der Mundhöhle. Ein Karzinom zeichnet sich durch sehr rasches infiltratives Wachstum aus, welches auch Nachbarstrukturen nicht verschont. So bilden sich Ulzerationen im Bereich der Wangen, des Mundbodens und der Gingiva bis hin zu Infiltrationen in den Knochen. Ist dieser von Tumorzellen besetzt, so handelt es sich immer um einen Tumor der Klasse 4 nach der international anerkannten TNM- Klassifikation. Weiters werden diese Tumoren nach Differenzierungsgrad eingeteilt. Diese Einteilung nennt man histologisches Grading. Je undifferenzierter ein Tumor ist und je höher seine TNMKlassifikation ausfällt, desto schlechter ist die Prognose für den Patienten. Um überhaupt feststellen zu können, ob der Knochen von Tumorzellen infiltriert wurde, bedarf es einiger aufwändiger Techniken. Der Knochen muss vor der Untersuchung durch den Pathologen entkalkt, eingebettet und schnittfähig gemacht werden. Die Entkalkung erfolgt mittels Säuren. Vor der Beurteilung müssen die Präparate noch gefärbt werden. Im Rahmen dieser Studie wurden 86 Patientenakten der Abteilung für Mund-, Kiefer- und Gesichtschirurgie der Grazer Universitäts- Zahnklinik mit der Diagnose Mundbodenkarzinom aufgearbeitet. Der Frauenanteil beträgt 15,1 % und der Männeranteil 84,9 %. 13 Patienten wurden nicht in die Auswertung einbezogen, weil in ihren Fällen kein Knochen entnommen wurde. Bei den restlichen 73 war in 27,4 % der Fälle der Knochen infiltriert und in 72,6 % nicht. Die Statistik zeigt einen Zusammenhang von Tumorinfiltration mit Tumorgröße gemäß der TNM- Klassifikation. Frühe Erkennung und rasches interdisziplinäres Reagieren können helfen, den Patienten noch in therapierbaren Stadien zu behandeln. Dabei spielt der Zahnarzt als Erstdiagnostiker eine wesentliche Rolle. 6 2. Excecutive Summary With it’s main risk factors of smoking, alcohol and a bad mouth hygiene, the squamous cell carcinoma of the base of the mouth is one of the most common malignant diseases of the oral cavity.A carcinoma is characterised through a very rapid infiltrativ growth, not even sparing the neighbouring structures. Cosequently, ulcerations in the cheek-, mouthbase-, and gingiva- areas, and even infiltrations into the bone develop. If this bone is seized with tumor cells, it is, after the internationally acclaimed TNMclassification, most commonly a tumor of the class 4. Furthermore these tumors are classified through grades of differentiation, also known as „histological grading“. The more indifferent a tumor, and the higher it’s TNM- classification , the worse the patient’s prognosis turns out. In order to detect if the bone has been infiltrated by the tumor, a number of complex techniques come in use. Prior to screening, the bone has to be decalcified, embedded and prepared for slicing by the pathologist. The decalcification is carried out using acids. Before judgement through the pathologist, the specimens have to be coloured. Within this study at the Department of Maxillofacial Surgery of the Medical Centre Graz, Austria 86 patients’ files with a diagnosis of squamous cell carcinoma of the base of the mouth have been analysed. While 84,9 % of the patients were male, only 15,1 % were female. In 13 cases no bone was extracted, and the patients were not included in the evaluation. Of the other 73 patients, 27,4 % already had an infiltrated bone, whereas 72,6 % hadn’t. In accordance with the TNM- classification, the statistic shows us a correlation of the tumor infiltration and the size of the tumor. Early detection, as well as an urgent, interdisciplinary reaction can help curing the patient while still being in the treatable stage. Hereby the dentist, being the primary diagnostician, plays a significant role. 7 3. Einleitung Die vorgelegte retrospektive Studie beschreibt die Häufigkeit des tumorösen Knochenbefalls der Mandibula nach radikalchirurgischer Operation, durchgeführt an der Grazer Abteilung Pathologieberichte für von Mund86 Kiefer- und Patientenakten Gesichtschirurgie. mit der Es Diagnose wurden die „isoliertes Mundbodenkarzinom“ untersucht. Als isolierte Mundbodenkarzinome definiert man solche, die weder klinisch noch histologisch dem Knochen direkt aufsitzen. Auf Grund der erheblichen postoperativen Beeinträchtigungen der Patienten sowohl in ästhetischer als auch in funktioneller Sicht werden radikalchirurgische Operationen viel diskutiert. Dank mikrochirurgischer Transplantate ist es aber heutzutage machbar ein ästhetisch zufriedenstellendes Ergebnis zu erzielen. Da es trotz modernen Techniken nicht hundertprozentig möglich ist, präoperativ eine Infiltration in den Knochen sicher auszuschließen, ist man in Graz der Meinung, dass in allen Fällen Knochen im Sinne einer Kontinuitätsresektion zu resezieren ist, in denen der Tumor nicht weiter als ein Zentimeter vom Knochen entfernt liegt. Dadurch soll dem Risiko eines Rezidivtumors weitestgehend entgegen gewirkt werden. Die Kastenresektion wird in Graz nicht gemacht, da ihre Sinnhaftigkeit bezweifelt wird. Für diese Entscheidung spricht auch die Tatsache, dass sich das Mundbodenkarzinom nicht nur per continuitatem, sondern auch durch Embolisation der Lymphgefäße des Unterkieferperiostes verbreiten kann, wie eine Studie von Fischinger et al.1 zeigt. Dies rechtfertigt eine aus Sicherheitsgründen durchgeführte radikal- chirurgische Therapie. 1 Fischinger, J.; Kambic, V.; Gale, N.; Zargi, M.; Zerdoner, D.: Zur Frage der Erhaltung des Unterkiefers bei der chirurgischen Behandlung des Mundbodenkarzinoms, Fortschritte der Kiefer- und Gesichtschirurgie, Ein Jahrbuch, Band XXXVII 8 4. Pathologische Grundlagen 4.1. Das Plattenepithelkarzinom Das Plattenepithelkarzinom ist ein plattenepithelial differenziertes Karzinom mit oder ohne Verhornung. Wie der Name sagt entsteht es im Plattenepithel (Haut-, Mund-, Ösophagusschleimhaut). Maligne epitheliale Tumoren (Karzinome) zeigen abhängig von ihrer Lokalisation unterschiedliche Wuchsformen. Geht der Tumor vom Oberflächenepithel eines Hohlorgans oder der Haut aus, unterscheidet man folgende drei Wuchsformen: Endophytisch: solide oder knotige Tumorformationen infiltrieren die Wand eines Hohlorgans oder Gewebes. Abbildung 1: Endophytisches Wachstum2 Exophytisch: Tumoren, ausgehend von Oberflächenepithel, wachsen blumenkohlartig nach außen, das heißt in ein Lumen oder an die Oberfläche. Ihre Oberfläche ist entweder glatt konturiert oder leicht polypös. 2 H.H.Horch; Praxis der Zahnheilkunde 10, Mund-,Kiefer-und Gesichtschirurgie 2; 3.Auflage 9 Abbildung 2: Exophytisches Wachstum 2 Ulzerös: Tumore mit einer Tumornekrose im Zentrum. Kann bei endophytischem sowie bei exophytischem Wachstum vorkommen. Abbildung 3: Ulzeröses Wachstum 2 Um die Morphologie des Plattenepithelkarzinoms zu beschreiben, liegt ein makroskopisch als endophytisch wachsender, knotiger, oberflächlich ulzerierter Tumor vor. Die Histologie zeigt große, polygonale bzw. spindelzellige Tumorzellen mit atypischen Kernen und Mitosen. Mikroskopisch sind sie mäßig bis gut differenziert (histologisches Grading) mit infiltrativem Wachstum. Zu unterscheiden ist noch das verhornende vom nicht verhornenden Plattenepithelkarzinom. Ersteres zeigt entweder konzentrische Hornperlen oder eine Einzelverhornung. Faktoren wie Rauchen, Alkohol, schlechte Mundhygiene oder Viren (humanes PapillomaVirus) machen das Plattenepithelkarzinom zum häufigsten malignen Tumor der Mundhöhle. 3 3 Böcker, Denk, Heitz; Pathologie, 2. Auflage 2000 10 5. Anatomische Grundlagen 5.1. Anatomie und Entwicklung der Mandibula Abbildung 4: Anatomie der Mandibula 4 Der Unterkiefer, Mandibula, besteht aus zwei, beim Neugeborenen noch bindegewebig verbundenen Hälften, welche sich im ersten Lebensjahr knöchern vereinigen. Seine Teile sind ein basaler, halbkreisförmiger Körper (Corpus mandibulae) und zwei Kieferäste (Rami mandibulae), die lateral im Kieferwinkel (Angulus mandibulae) aufsteigen. Kranial teilt sich der Ramus mandibulae in zwei Fortsätze: den Gelenkfortsatz (Processus condylaris) und den spitzen Muskelfortsatz (Processus coronoideus). Der Gelenkfortsatz teilt sich weiter in einen Gelenkkopf (Caput mandibulae) und einen Hals (Collum mandibulae). Am Collum befindet sich eine Grube (Fovea pterygoidea), an der der M. pterygoideus lateralis ansetzt. Der Processus coronoideus dient dem M. temporalis zum Ansatz. Sowohl außen als auch innen besitzen die Kieferäste raue Flächen, die dem M. masseter und dem M. pterygoideus medialis als Ansatzflächen dienen. 4 A.Waldeyer, A. Mayet; Anatomie des Menschen 2, 16. Auflage 11 Auf der Innenseite beider Rami befindet sich das Foramen mandibulae, das von einem Knochenspan (Lingula mandibulae) medial bedeckt wird. Durch das Foramen treten A., N. und V. alveolaris inferior in den Canalis mandibulae. Vom Foramen auf dem Canalis läuft der Sulcus mylohyoideus, welcher den gleichnamigen Nerv enthält. Direkt oberhalb des Sulcus liegt die Linea mylohyoidea, die dem M. mylohyoideus als Ursprung dient. An der Innenseite des Corpus mandibulae befinden sich noch zwei Gruben (Fovea sublingualis; Fovea submandibularis), in denen die gleichnamigen Drüsen liegen, sowie die Fossa digastrica, die dem M. digastricus als Ansatz dient. Dem massiven Bogen des Unterkieferkörpers liegt der schmälere zahntragende Fortsatz (Pars alveolaris) auf. Er trägt die Alveoli dentales, in denen sich die Wurzeln der Zähne befinden. Die Alveoli selbst sind durch die Septa interalveolaria getrennt, die Alveoli mehrwurzeliger Zähne sind weiter unterteilt durch Septa interradicularia. Auf der Außenseite des Corpus befindet sich ca. auf Höhe des zweiten Prämolaren das Foramen mentale. Hier treten A., N. und V. alveolaris inferior zur Haut aus. 12 5.2. Anatomie des Mundbodens- Regio sublingualis Abbildung 5: Regio sublingualis5 Im Gegensatz zum Dach wird der Boden der Mundhöhle von Weichteilen gebildet. Die Zunge wird topographisch nicht als Mundboden gesehen, sie ist vielmehr ein auf dem Boden ruhender Muskelkörper. Die Region rund um sie herum und zwischen ihr und dem Unterkiefer bezeichnet man als Regio sublingualis. Diese Region ist bei nach oben geschlagener Zunge ganz zu überblicken. Das Dach bildet die Mundschleimhaut, lateral bildet der Unterkiefer die Grenze, medial die Mm. genioglossi und die Mm. geniohyoidei und den Boden bildet der M. mylohyoideus. Nach hinten und unten verbindet sie sich mit dem Trigonum submandibulare. An der Unterseite der Zunge befindet sich das Frenulum linguae und zu beiden Seiten davon die Carunculae sublinguales. Hier münden der Ductus submandibularis und der Ductus sublingualis major, die Ausführungsgänge der gleichnamigen Drüsen. Zu beiden Seiten ziehen von den Carunculae Wülste, Plicae sublinguales, nach hinten. Unter ihnen liegt die Glandula sublingualis, deren hinterer Teil mit zahlreichen Gängen, Ductus sublingualis minores, neben der Zunge mündet. Vom vorderen Teil zieht der Ductus sublingualis major, wie schon erwähnt, zur Caruncula. Der Ductus submandibularis läuft medial der Glandula sublingualis. Mit ihm laufen der N. lingualis und die A. und V. sublingualis. 5 Anton Hafferl; Lehrbuch der topographischen Anatomie, neu bearbeitet von W.Thiel, 3. Auflage 13 Der eigentliche Mundboden ist ein Muskel, der M. mylohyoideus, der aufgrund seiner Eigenschaft auch den Namen Diaphragma oris trägt. Es trennt die Gebilde der Mundhöhle von denen des Halses. Der M. mylohyoideus ist ein unpaarer Muskel. Seine Fasern verlaufen vom Zungenbeinkörper zur Linea mylohyoidea der Mandibula. 5.3. Anatomie des Halses 5.3.1. Trigonum caroticum Abbildung 6: Trigonum caroticum6 Im Trigonum caroticum kann man beim Lebenden den Puls der A. carotis tasten . Unter der Haut befindet sich das Platysma, unter welchem man wiederum den N. transversus colli und den R. colli n. facialis findet, die sich verbinden. Weiters sind die Muskeln sichtbar. Sie bilden die Begrenzungen des Trigonums, nämlich kranial der Venter posterior des M. digastricus in Begleitung des M. stylohyoideus, ventral der Venter superior des M. omohyoideus und dorsal der vordere Rand des M. sternocleidomastoideus. 6 A.Waldeyer, A. Mayet; Anatomie des Menschen 2, 16. Auflage 14 Über den oberen Rand des Dreiecks ragt die Gl. submandibularis und im hinteren oberen Winkel findet man noch den Ramus colli der Gl. parotis. Die beiden Drüsen werden vom Tractus angularis getrennt. Seinen wichtigsten Inhalt stellt der Gefäß- Nervenstrang dar. Vor ihm verlaufen die Vv. facialis, lingualis und thyroidea superior, die sich in verschiedenster Weise vereinigen und in die V. jugularis interna münden. Während ihres Verlaufs durch das Trigonum caroticum liegen die Gefäße des GefäßNervenstranges immer anders zueinander. Er betritt das Dreieck zunächst am Vorderrand des M. sternocleidomastoideus . Die V. jugularis interna liegt hier lateral und vor der A. carotis communis und gelangt im weiteren Verlauf an ihre dorsolaterale Seite. Dorsal grenzen sie an die prävertebralen Muskeln, medial an den Pharynx. Zusätzlich zu den beiden Gefäßen befinden sich noch medial zwischen ihnen der N. vagus, medial der Arterie der R. cardiacus n. vagi, lateral auf ihr die Radix superior und hinter der Vene oder zwischen ihr und der Arterie die Radix inferior. Die beiden Radices verbinden sich vor den Gefäßen zur Ansa cervicalis. Diese versorgt die Unterzungenbeinmuskulatur außer den M. thyrohyoideus. Die A. carotis communis teilt sich im Bereich des oberen Randes der Cartilago thyreoidea in die A. carotis interna und die A. carotis externa. Der innere Ast liegt zunächst lateral des äußeren, schiebt sich aber bald dahinter. Direkt auf der Teilungsstelle befindet sich das Glomus caroticum. Es handelt sich hierbei um ein Paraganglion, welches Chemorezeptoren besitzt, die im Blut den Sauerstoff- und Kohlendioxid- Partialdruck sowie dessen ph- Wert registrieren. Innerviert wird es von Fasern des N. glossopharyngeus und des N. vagus sowie von sympathischen Fasern des Ganglion cervicale superius. Impulse werden von hier in die Medulla oblongata (Atem- und Kreislaufzentrum) geleitet. Kommt es zu einem Absinken des Sauerstoffgehaltes im Blut oder zu einem Anstieg des Kohlendioxidgehalts, so werden reflektorisch Atemfrequenz und –tiefe erhöht. 7 Die A.carotis interna zieht, gemeinsam mit der V.jugularis interna und dem N. vagus, bedeckt von allen Stylomuskeln zur Schädelbasis in den Canalis caroticus ohne Äste abzugeben. 7 http://dic.academic.ru/dic.nsf/dewiki/528849 15 Die A. carotis externa gibt mehrere Äste ab. Ihre ventralen Äste sind die A. thyroidea superior, die zum unteren Pol der Schilddrüse zieht und weitere Äste abgibt, die A. lingualis, die bald am Hinterrand des M. mylohyoideus verschwindet, und die A. facialis, die das Dreieck medial vom Venter posterior des M. digastricus verlässt und ins Trigonum submandibulare zieht. Ihre dorsalen Äste sind die A. occipitalis, die nach hinten und lateral verläuft, parallel mit dem Venter posterior des M. digastricus und der Ramus sternocleidomastoideus, der parallel zum N. accessorius zum Muskel läuft. Ihr medialer Ast ist die A. pharyngea ascendens, die entlang der Pharynxwand nach oben läuft. Medial vom Venter posterior des M. digastricus, zwischen V. jugularis interna und A. carotis interna, betritt der N. hypoglossus das Dreieck. Hier entlässt er gleich die Radix superior der Ansa cervicalis, deren Fasern er weiter oben aufgenommen hat. Ein Teil dieser cervicalen Fasern verlässt ihn weiter ventral als Ramus thyrohyoideus. Sein weiterer Verlauf ist bogenförmig (Arcus n. hypoglossi) und geht zur Zungenmuskulatur. 8 9 10 6. Das Mundbodenkarzinom 6.1. Tumor Das Wort „Tumor“ leitet sich aus dem Lateinischen ab und bedeutet Anschwellung, Geschwulst. Für Mediziner ist ein Tumor eine Neubildung, die ohne Steuerung durch übergeordnete Organismen wächst. Es handelt sich um ein autonomes Wachstum. Das Hauptmerkmal ist die Zellneubildung oder Neoplasie. Normalerweise halten sich in einem Organismus Zellneubildung, Zelldifferenzierung und Zelluntergang die Waage. Alles wird von hormonähnlichen Stoffen und Mediatoren gesteuert um unkontrollierte Wachstums- und Differenzierungsvorgänge zu verhindern. Versagt dieses System, dann beginnen Zellen autonom zu wachsen. 11 12 8 Anton Hafferl; Lehrbuch der topographischen Anatomie, neu bearbeitet von W.Thiel, 3. Auflage A.Waldeyer, A. Mayet; Anatomie des Menschen 2, 16. Auflage 10 Rohen; Anatomie für Zahnmediziner, 3. neu bearbeitete Auflage 11 E. Krüger; Lehrbuch der chirurgischen Zahn-,Mund- und Kieferheilkunde, Band 2 12 N. Schwenzer, M. Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage 9 16 Ausgangspunkt für das Wachstum ist entweder eine Zelle oder eine Gruppe von Zellen, die als Geschwulstanlage bezeichnet werden. Sie entsteht durch langes Einwirken kanzerogener Faktoren auf gesundes Gewebe und so kann mit der Zeit ein Tumor entstehen. Er kann ruhen, sich zurückbilden oder sich durch Zellvermehrung innerhalb der Geschwulstanlage vergrößern. Auf Grund der Folgen für den Erkrankten, der schweren Behandlung vor allem bei fortgeschrittenen Tumorstadien und der überwiegend schlechten Prognose für den Tumorerkrankten ist die Früherkennung von besonderer Bedeutung. Diese Krankheit führt durch die zunehmende Auszehrung (Tumorkachexie), das Einwachsen in lebensnotwendige Organe und die Fernmetastasierung unweigerlich zum Tod des Betroffenen. Der Prozess der Tumorentstehung wird Kanzerogenese genannt, tumorerzeugende Substanzen bezeichnet man als Kanzerogene und bei Substanzen, die das Tumorwachstum begünstigen jedoch nicht hervorrufen, spricht man von Kokanzerogenen. Das Tumorwachstum kann sehr unterschiedlich sein und anhand dieser Arten kann man zwischen benignen und malignen Tumoren unterscheiden. Der benigne Tumor zeichnet sich durch sein expansives (verdrängendes) Wachstum aus. Eine Bindegewebskapsel trennt ihn von seiner Umgebung. Innerhalb der Tumormassen kommt es zur Zellvermehrung und so wächst er. Dabei infiltriert und destruiert er keine Nachbarstrukturen, sondern verdrängt sie lediglich. Dadurch ergibt sich auch die oft milde Symptomatik, die durch die langsame Druckentwicklung des wachsenden Gewebes bedingt ist. Außerdem besitzen gutartige Tumoren immer eine gewisse Ähnlichkeit mit ihrem Ursprungsgewebe und verursachen keine Tochtergeschwülste, so genannte Metastasen, im übrigen Organismus. Daher ist die Überlebensprognose bei benignen Tumoren grundsätzlich gut, außer bei ungünstiger Lokalisation (z.B.: Tumoren der Hirnhaut). Demgegenüber wächst der maligne Tumor infiltrierend- destruierend und dringt so in das umliegende Gewebe ein und zerstört es. Er ist von keiner bindegewebigen Kapsel umgeben, wächst entlang des geringsten Widerstandes und ist durch die unscharfe Randbeziehung zum gesunden Nachbargewebe auffällig. Mit steigender Malignität nehmen die Zellteilungsrate und der Entdifferenzierungsgrad zu. Am ungünstigsten ist ein entdifferenzierter Tumor dessen Ursprungsgewebe kaum noch erkannt werden kann. 17 Auf Grund der lokalen Aggressivität ihrer Tumorzellen bleiben Malignome meist nicht lange symptomlos. Ulzerationen, Blutungen durch zerstörte Gefäßwände, Sensibilitätsstörungen, Paresen oder Frakturen sind die Folge. Ein weiteres Merkmal eines bösartigen Geschwürs ist die Bildung von ebenso bösartigen Tochtergeschwüren, Metastasen, in anderen Organen, die durch Tumorzellaussaat entweder über lymphogenen oder hämatogenen Weg erfolgt. Die Rezidivneigung bei Malignomen ist stärker ausgeprägt als bei gutartigen Geschwüren, was die schlechte Prognose, vor allem bei Ausbleiben der Behandlung, bedingt. Die Benennung der Karzinome richtet sich weiter nach der Art des Muttergewebes. So gibt es von Oberflächenepithel ausgehende Plattenepithelkarzinome und Adenokarzinome, die von Drüsenepithel ausgehen. Sarkome bezeichnet man einmal nach der gebildeten paraplastischen Substanz als Fibro-, Osteo-, und Lymphosarkome oder nach der Zellform als Spindelzell-, Rundzell- und Riesenzellsarkom. Wie schon erwähnt, ist die Metastasierung eines der Merkmale von bösartigen Tumoren. Bei Metastasen handelt es sich um Tochtergeschwülste, die gebildet werden, wenn sich Zellen des Primärtumors absiedeln und an anderer Stelle zu wachsen beginnen. Ihr Gewebsbild gleicht dem des Primärtumors. Grundsätzlich unterscheidet man zwei Metastasierungswege, die lymphogene und die hämatogene Metastasierung. Bei ersterem kommt es zu einem Einbruch des Tumorgewebes in die Lymphgefäße und dabei werden die Tumorzellkomplexe mit dem Lymphstrom in einen der lokoregionalen Lymphknoten, die Filterstation des lymphatischen Systems, befördert. Dort können sie anhaften und Lymphknotenmetastasen hervorrufen oder weiter in die nächste Filterstation gelangen und dort hängen bleiben. Die Tumorzellkomplexe können aber auch in das Blutgefäßsystem einbrechen und nach Art einer Thrombembolie eine hämatogene Metastasierung hervorrufen. Der „Tumorzellthrombus“ löst sich nach vollständigem Durchwachsen der Gefäßwand von ihr ab und wird als Embolus mit dem Blutstrom abtransportiert. Auf diesem Weg gelangt er in Organe und wächst in Form von Organmetastasen weiter. 13 14 15 13 E. Krüger; Lehrbuch der chirurgischen Zahn-,Mund- und Kieferheilkunde, Band 2 N. Schwenzer, M. Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage 15 H.H.Horch; Praxis der Zahnheilkunde 10, Mund-,Kiefer-und Gesichtschirurgie 2; 3.Auflage 14 18 6.2. Stadien und Prognose der Tumorkrankheit Der Verlauf dieser Krankheit ist gekennzeichnet durch allmähliche und unaufhörliche Progredienz. Bei Tumoren der Mundhöhle schreitet das Krankheitsbild angefangen mit der lokalen Präkanzerose im Mund fort zu einem generalisierten und systemischen Krankheitsbild. Weiters ist sie noch geprägt von lokalen Lymphknotenmetastasen und Fernmetastasen in anderen Organsystemen. Insbesondere bei malignen Tumoren müssen Informationen über Art und Ausdehnung des Primärtumors, sowie über lokale, beziehungsweise Fernmetastasen eingeholt werden. So wird mit Hilfe dieser Parameter (Größe des Tumors, seine Lage, der Zustand der regionären Lymphknoten, die Nachweisbarkeit von Fernmetastasen und die Histologie des Tumors) die Erkrankung zuverlässig beschrieben. Dieser Prozess wird Tumorstaging genannt. Karzinome der Mundhöhle z.B. metastasieren bevorzugt in die lokoregionären Lymphknoten des Halses und weniger primär in Lunge, Leber oder Skelettsystem. Zur genauen Abklärung können unterschiedliche Methoden angewandt werden: CT (Knochen und Weichteildarstellung) MRT (Darstellung von Weichteiltumoren) Sonographie (Darstellung von zugänglichen Weichteiltumoren) Skelettszintigraphie (Knocheninvasionsbeurteilung) Endoskopie PET (Positronen- Emissions- Tomographie) Um Aussagen über die Prognose und die Therapie treffen zu können, muss eine Klassifizierung vorgenommen werden. Man verwendet die 1973 entwickelte Klassifizierung der Union Internationale Contre le Cancer (UICC), die als TNM- Schema bekannt ist. Die Abkürzung T steht für Tumorgröße, N für Nodus (Lymphknoten) und M für Metastase. 19 Die Unterlagen dieser Klassifizierung liefern Inspektion, Palpation und Röntgenbefund vor der Behandlung. Da dieses Schema tumor- und lokalisationsbezogen ist, ist die Klassifizierung für z.B. Mundhöhlenkarzinome und Magenkarzinome unterschiedlich. Die Stadieneinteilung, die für die wichtigsten Tumoren im Mund- Kiefer und Gesichtsbereich gilt, ist in Abbildung 7 dargestellt. Abbildung 7: TNM- Klassifikation16 Auf der Basis dieser Tumorstadieneinteilung lässt sich für jeden Patienten mit einem Tumor im Kopf- Halsbereich eine individuelle Tumorformel erstellen. Beispielsweise handelt es sich bei einem 2,4 cm großen Primärtumor im größten Durchmesser und einer Metastase in einem solitären ipsilateralen Lymphknoten von 2 cm im größten Durchmesser und keinen Fernmetastasen T2 N1 M0. Ob Tumorzellen in den Lymphknoten vorhanden sind oder diese nur entzündlich- reaktiv vergrößert sind, spielt beim Lymphknotenbefund keine Rolle. Es ist in jedem Fall ein positiver Lymphknotenbefund nach der TNM- Klassifikation. 16 N.Schwenzer, M.Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage, Kapitel 5, Michael Ehrenfeld, Joachim Prein mit einem Beitrag von Gernot Jundt und Ernst Waldhart 20 Die Tumorformel kann durch eine Spezifikation der Untersuchungsart, den sogenannten Sicherheitsfaktor C (Certainty) ergänzt werden. Er verdeutlicht, auf welcher Basis die TNM- Formel erstellt wurde. Diese Klassifikation wird seit Jahrzehnten verwendet und ist auch schon mehrmals aktualisiert worden. So kam 1978 erst das T4- Stadium dazu, 1987 die drei Kategorien Tx , T0 und Tis. Von größerer Bedeutung ist neben der „klinischen Klassifikation“, die alleine auf Grund klinischer Befunde vorgenommen wird, die „Pathologische Klassifikation“ pTNM. Sie bedingt eine erneute Klassifikation des Tumors posttherapeutisch nach histologischer Untersuchung des resezierten Gewebes durch den Pathologen. Dabei wird eine neue Tumorformel erstellt, die im Unterschied zur präoperativen Klassifikation mit einem p für Pathologie versehen wird, z.B. pT2 pN1 pM0. Die beiden Klassifikationen können durchaus unterschiedlich sein, was eine Rolle für die weitere Therapieplanung spielt. Um den Malignitätsgrad von Tumoren auch auf histologischer Basis klassifizieren zu können, wurde das histologische Grading eingeführt. „Grad_1_(G1): Hoher Differenzierungsgrad mit reichlich Verhornung und Interzellularbrücken und Riesenzellen. Grad_2_(G2): Wenig Verhornung und Interzellularbrücken. Vermehrt Mitosen und Polymorphie. Grad_3_(G3): Keine Differenzierungsprodukte. Reichlich Mitosen und atypische Mitosen. Starke Polymorphie.“ 17 6.3. Tumorsymptomatik Sie entsteht auf Grund von morphologischen und funktionellen Veränderungen, die die Entwicklung eines Tumors bedingen und gibt Auskunft über Herkunft, Lokalisation, Dignität und Ausdehnung eines Tumors. In Regionen wie der Mundhöhle, den Lippen oder der Gesichtshaut, die dem Behandler gut zugänglich und dadurch gut zu untersuchen sind, fällt die Symptomatik sehr eindeutig aus. Weniger eindeutig zeigt sie sich in Regionen, wo Tumoren vollständig von gesunden Strukturen umgeben sein können. Sie können klinisch 17 Zitat: Eberhard Krüger; Lehrbuch der chirurgischen Zahn-, Mund- und Kieferheilkunde, Band 2; S. 392 21 lange Zeit stumm bleiben. Es handelt sich dabei um Tumoren der Nasennebenhöhlen, der Orbita, der Schädelbasis oder des retromaxillären Raumes. Zur allgemeine Symptomatik des Tumorwachstums im Kopf- Halsbereich: In erster Linie kommt es zu einem Tumorwachstum ohne erkennbaren Reiz, das sich unabhängig von anatomischen Barrieren (Knochenwände, Faszien) und der Körperform (Form des Gesichtes, Form der Mundhöhlenwände) ausbreitet. Die spontane Heilung bleibt aus. Nach kurzer Zeit entsteht eine sichtbare und palpierbare Schwellung, die im Mund mit folgender Klinik einhergeht: Obstruktion, Schluckstörung, kloßige Sprache, Atembehinderung, Verlegung von Ausführungsgängen Sekretrückstau, Gefäß- und Nervenkompression Schmerzen. Handelt es sich um einen Knochentumor, so kommt es meist zu Auftreibungen des Kiefers. Die Folgen davon sind zum einen eine Änderung des Prothesensitzes, zum anderen Zahnkippungen, Zahnwanderungen und Zahnausstoß, sowie Weichteilkompression, Anhebung des knöchernen Orbitabodens Doppelbilder und Auftreibungen der Stirnhöhlenvorderwand bzw. der Gesichtsschädelknochen. Zusätzlich sind noch die regionären Lymphknoten geschwollen und palpierbar, aber nicht druckdolent. Ein unterschiedliches Bild der Symptomatik zeigt sich auch bei infiltrierender Tumorausdehnung und destruierender Tumorausdehnung. Dabei kommt es einerseits zu Infiltrationen und narbigen Einziehungen der Haut und Schleimhaut, Infiltrationen von Nervengewebe und damit verbundenen Schmerzen und Infiltrationen von Weichgewebe bei Lymphknoten nach rupturierter Kapsel. Andererseits zeigen destruierte Haut und Schleimhaut das klinische Bild der Ulzeration und Nekrose, damit verbunden sind Infektionen, Schmerzen und Fieber. Gefäße sind zerstört, es kommt zu Blutungen, blutigem Speichel und Nasenbluten. Das klinische Bild von Knochendestruktionen zeigt pathologische Frakturen, Zahnlockerungen und Wurzelresorptionen, sowie eine Auflösung des Orbitabodens, was das Sehen von Doppelbildern zur Folge hat. Eine Destruktion von Nervensträngen hat Sensibilitätsausfälle und motorische Funktionsausfälle (Paresen) zur Folge. Sind Sympatikus und Parasympatikus betroffen, kommt es auch im vegetativen Nervensystem zu Dysfunktionen. Nicht selten findet man Spuren der Destruktion auch an der Hautoberfläche in Form einer Fistel, die aus dem Durchbruch des Mundhöhlenkarzinoms durch Wange, Gaumendach oder den Mundboden resultiert. 22 Die Tumorzellstreuung oder Metastasierung zeigt eine eigene Symptomatik. Die betroffenen regionären Lymphknoten sind geschwollen und tastbar. Fernmetastasen haben je nach Lokalisation andere klinische Folgen. Im Knochen kann es zu pathologischen Frakturen und Knochenschmerzen kommen, Metastasen in der Lunge schränken ihre Funktion ein und können einen Pleuraerguss bedingen, Metastasen in der Leber, die knotig und geschwollen ist, stauen den Gallenabfluss (Ikterus) und behindern die Proteinbiosynthese, was die Blutgerinnung stört. Der Allgemeinzustand des Patienten wird durch die Tumorerkrankung ebenfalls stark beeinträchtigt. Der Körper ist zunehmend ausgezehrt und kachektisch, die Kräfte schwinden und der Appetit nimmt ab. 18 19 6.4. Basisdiagnostik Die Entdeckung und Erfassung der Tumorsymptomatik erfordert keine aufwändige Diagnostik, sondern kann im Rahmen der klinischen Basisuntersuchung vom Zahnarzt oder behandelnden Arzt erhoben werden. Sie hält sich im Wesentlichen an vier Punkte: Anamnese, Inspektion, Palpation und Funktionsprüfung. Die klinische Untersuchung wird unterstützt durch bildgebende Verfahren. Anamnese Wie bei allen Erkrankungen beginnt die Diagnostik mit der Erhebung der Anamnese. Sie liefert wichtige Hinweise auf das Vorhandensein und die Progression der Krankheit. Ermittelt im ärztlichen Gespräch kann sie noch durch ein Formblatt unterstützt sein. Im Wesentlichen sollte auf folgende Punkte eingegangen werden: Lebensgewohnheiten Dazu gehört das Erfragen der Ernährungsgewohnheiten und der tumorspezifischen Risikofaktoren, wie die Konsumation von Genussmitteln, 18 H.H. Horch; Praxis der Zahnheilkunde 10, Mund-, Kiefer- und Gesichtschirurgie 2;3. Auflage; Kapitel 6 von Hans- Robert Metelmann 19 Eberhard Krüger; Lehrbuch der chirurgischen Zahn-, Mund- und Kieferheilkunde, Band 2 23 Tabak und Alkohol (beide sind Kokanzerogene), Tumorerkrankungen bei Eltern und Geschwistern, berufliche Exposition und Medikamenteneinnahme. Zurzeit ist eine genetische Disposition für Malignome in Mund-, Kiefer- und Gesichtsbereich, insbesondere für das häufige Mundhöhlenkarzinom, nicht nachgewiesen. Dynamik des Beschwerdebildes Dazu gehören die Angaben des Patienten über die Art der Symptome und den Zeitpunkt ihres Auftretens, sowie deren Verlauf. Aussagen über die Entwicklungsgeschwindigkeit des Krankheitsbildes sind ebenfalls von Bedeutung und müssen registriert werden. Schnelles Wachstum mit ulzerierter, blutender oder nässender Tumoroberfläche und das Vorliegen von Sensibilitätsstörungen und Paresen deuten auf ein malignes Geschehen hin. Langsames Wachstum mit glatter gut abgrenzbarer Tumoroberfläche spricht für eine gutartige Neubildung. Allgemeinzustand Dabei richten sich die Fragen des Befunders speziell auf auffällige und verdachterregende Beschwerden oder Selbstbeobachtungen des Patienten. Schmerzen, Fieber und Funktionsausfälle, stark reduzierter Allgemeinzustand und Verlust der Leistungsfähigkeit deuten auf eine Tumorerkrankung hin. Starke Gewichtsabnahmen ohne klare Ursache sind auffällig, ebenso Veränderungen von Gesichtsform und Aussehen. Vorbefunde und Vorbehandlungen Hilfreich sind sowohl Fragen nach früheren Krankenhausaufenthalten und Arztbesuchen als auch Fragen nach vorausgegangenen Malignomen oder Benignomen, Operationen, Bestrahlungen oder Chemotherapien. Aktuelle Befunde von anderen behandelnden Ärzten sind unbedingt in die Anamnese mit einzubeziehen. Inspektion Patienten sind vor Inspektion der Mundhöhle als Ganzes anzusehen, um das gesamte Erscheinungsbild zu beurteilen. Wie ist der Allgemeinzustand des Patienten, sein Ernährungszustand, seine Stimmung, zeigt er auffällige Krankheitszeichen? Anschließend erfolgt die systematische Betrachtung der Kopf- Hals- Region. Die Inspektion dient in erster Linie dazu, Auskunft über die Oberflächengestaltung eines Tumors zu bekommen. Ulzerierte Tumoroberflächenbeschaffenheit lässt auf ein malignes Geschehen deuten, 24 glatte Oberfläche auf benignes. Nach genauer Untersuchung des Halses, der Gesichts- und Kopfhaut, der Ohren und Lippen auf Deformitäten, Läsionen, Pigmentflecken, Ulzera und Blutspuren erfolgt die Inspektion der Mundhöhle. Besondere Beachtung wird den Prädilektionsstellen für Tumoren des Mund-, Kiefer- und Gesichtsbereichs geschenkt. Intraoral sind diese der vordere Mundboden, der Zungenrand, die Wange und der Alveolarfortsatz, extraoral die Augenlider, Lippen, Nase und Ohren (Basalzellkarzinome). Knochenauftreibungen mit Verdrängungen der Zähne sprechen für Knochentumoren oder Zysten, Weichteilschwellung für eine Geschwulst des Weichgewebes oder eine entzündliche Infiltration. Farbveränderungen, die sich in Form von schwarzen Pigmentierungen manifestieren, findet man bei malignen Melanomen. Als Maßstab für Mundhygiene wird der Zahnstatus herangezogen. Zahnersatz wird zunächst in situ belassen, um zu überprüfen, ob dieser selbst Störquelle ist, und wird erst danach entfernt. Auf auffälligen Foetor sollte ebenfalls geachtet werden. Er gibt Hinweis auf Nikotin- und Alkoholabusus sowie auf ein ulzerierendes Mundhöhlenkarzinom, welches auf Grund der anaeroben Bakterien einen fauligen Geruch aufweist. Eine abschließende Dokumentation mit genauer Befundbeschreibung, Vermessung der Läsion zur Verlaufskontrolle und ein Fotostatus sind unerlässlich. Palpation Das geeignete Untersuchungsverfahren für Befunde unter der Haut, sprich die tiefen Weichgewebe und Knochenoberflächen, ist die Palpation. Durch sie verschafft man sich einen Überblick über Konsistenz, Abgrenzung und Ausdehnung des Tumors, sowie über seine Beziehung zu den Nachbargeweben. Weiches, scharf abgegrenztes und gut verschiebliches Tumorgewebe ist meist gutartig. Derbes, unscharf abgegrenztes und mit der Umgebung verwachsenes Gewebe weist auf bösartiges Geschehen oder entzündliche Infiltration hin. Die Palpation erfolgt bimanuell mit leicht aufgelegten Fingern. Auch hier werden Kopf, Gesicht, Hals und Mundhöhle systematisch untersucht. Unerlässlich ist die Untersuchung der regionären Lymphknoten am Hals auf Metastasen. Sie können als erstes auf einen, vielleicht noch winzigen Primärtumor, der weder gesehen noch getastet werden kann, in der Mund- und Gesichtsregion hinweisen. Beim Lymphknotenstatus sollten Größe, Verschieblichkeit, Konsistenz und Druckempfindlichkeit untersucht werden. Liegen Lymphknotenmetastasen vor, sind sie als derbe Vergrößerungen der Knoten tastbar, die anfangs verschieblich sind und später mit 25 der Umgebung verwachsen können. Bei fehlender Inflammation sind sie nicht druckschmerzhaft. Funktionsprüfung Eine klinische Funktionsprüfung ist ebenfalls vonnöten, da viele Tumorsymptome, vor allem im Anfangsstadium der Krankheit, nicht durch Inspektion und Palpation entdeckt werden können. Sie sind nur als Störung der Funktion erkennbar. Sensibilitätsstörungen sensibler Nerven deuten darauf hin, dass der Nerv tumorbedingt komprimiert, infiltriert oder destruiert wird. Überprüft werden Sensibilitätsstörungen mit der zahnärztlichen Sonde, wobei der Patient den Unterschied zwischen spitz und stumpf angeben muss und ob er zwei Punkte als solche unterscheiden kann. Paresen sind die Folge einer Störung motorischer Nerven. Sie sind zum Teil schon bei der Inspektion auffällig in Form von hochstehenden Mundwinkeln, verstrichener Nasolabialfalte, einseitig fehlenden Stirnfalten und Konjunktivitis. Wie schon erwähnt, wird die Diagnosefindung durch den Einsatz von bildgebenden Verfahren erleichtert. Das Röntgen dient der Darstellung von Hartgewebsstrukturen, vor allem der Diagnostik von Knochentumoren. Zur schnellen Übersicht des zahntragenden Abschnitts eignet sich das Orthopantomogramm (OPG), für Detaildarstellungen der Zahnfilm und bei speziellen Fragestellungen Übersichtsaufnahmen des Schädels (posterior- anteriorer und seitlicher Strahlengang) oder der Nasennebenhöhlen. Deutliche Röntgenbefunde mit Hinweis auf Tumoren sind: Osteolysezeichen mit scharfer Begrenzung (benigne Tumoren, Zysten), „Knochenfraß“ mit unscharfer Begrenzung (maligner Tumor, Osteomyelitis), Zahnwurzelresorptionen und Zahnverdrängungen (benigner oder maligner Tumor), Verschattungen der Knochenstruktur (knochen- oder zahnhartsubstanzbildender Tumor), Zahnretentionen, Verschattungen der Nasennebenhöhlen und fehlende seitliche Knochenwand der Kieferhöhle (Kieferhöhlentumor, Oberkieferzysten). Nach Eingriffen am Knochen spielt die Röntgenaufnahme auch in der postoperativen Verlaufskontrolle eine wichtige Rolle. Neben den Röntgenaufnahmen im KopfHalsbereich wird im Rahmen der Tumordiagnostik auch ein Thoraxröntgen angefertigt, welches dem Ausschluss von Lungenmetastasen dient. Zum Ausschluss eines Tumors der Glandula parotis kann eine Kontrastmitteldarstellung notwendig sein. Nicht selten werden 26 auffällige Röntgenbefunde als Zufallsbefunde im Rahmen einer zahnärztlichen Routineuntersuchung erhoben. Unerlässlich in der Tumordiagnostik ist heute auch die Computertomographie (CT). Sie ist ein Standardverfahren, das wichtige Informationen über die Ausdehnung eines Tumors sowohl im Weichgewebe als auch in knöchernen Strukturen gibt. CTs können nativ oder mit Hilfe von Kontrastmitteln durchgeführt werden. Koronale und axiale Schichtungen sind ebenso möglich wie Dichtemessungen in den Geweben. In erster Linie wird sie zur Diagnostik des Primärtumors herangezogen. Eine CT zeigt die genaue Lokalisation eines Tumors, seinen größten Durchmesser und Charakteristika wie Invasionen in Nachbarstrukturen oder Kapselbildungen. Weiters spielt die CT eine wichtige Rolle in der Diagnostik von lokoregionalen Metastasen und Fernmetastasen. Da bekannt ist, dass Lymphknotenmetastasen im Falle von Kopf- Hals- Karzinomen vorwiegend im Halsbereich auftreten, wird eine so genannte Kopf- Hals- CT in einem Untersuchungsgang angefertigt. Dadurch werden Primärtumor und lokoregionale Metastasen kombiniert erfasst. Zur Diagnostik von Fernmetastasen erfolgt die CT aber nicht als routinemäßige Screeninguntersuchung, sondern nur bei begründetem Verdacht, wie einer auffälligen Thoraxröntgenaufnahme oder verdächtiger Abdomensonographie. In der Tumornachsorge ist die CT ebenfalls von Bedeutung. Auf Grund der hohen Strahlenbelastung ist aber eventuell an ein anderes bildgebendes Verfahren, wie die Kernspin- oder Magnetresonanztomographie (MRT),zu denken. Sie kann ebenso zur Diagnostik von Primärtumoren, lokoregionalen Metastasen, Fernmetastasen und zur Tumornachsorge herangezogen werden. Prinzipiell kann auch die Sonographie zur Tumordiagnostik und Metastasensuche herangezogen werden. Dennoch hat diese Methode große Einschränkungen durch die Tatsache, dass Binnenstrukturen (von Knochen oder Weichgewebe), die im Schallschatten des Knochens liegen, nicht abgebildet werden können. Eine weitere Möglichkeit bieten nuklearmedizinische Untersuchungen, wie die Skelettszintigraphie und die Positronen- Emissions- Tomographie (PET). Dabei werden radioaktive Substanzen entweder peroral oder intravenös appliziert. Diese Substanzen reichern sich in den Organen an und senden Gammastrahlen aus, welche dann von speziellen Szintillationskameras registriert und graphisch dargestellt (Szintigramm) werden. Bei der Skelettszintigraphie wird hauptsächlich Technetium- 99m- Phosphat verwendet. 27 Sie dient der Suche nach Fernmetastasen, Knocheninvasionen (können auf diese Art bereits im Frühstadium, noch bevor sie röntgenologisch sichtbar sind, dargestellt werden) oder Knochentumoren, wobei heute eher die CT bzw. die MRT zu bevorzugen sind, da sie durch die Möglichkeit der Weichgewebsdarstellung wichtige Zusatzinformationen für den Operateur liefern. Das Prinzip der PET, durchgeführt an der Abteilung für Radiologie des LKH - Graz, besteht darin, dem Patienten intravenös radioaktiv markierten Zucker (Tracer) zu verabreichen. Es handelt sich hierbei um 18 Fluor-Desoxyglucose (18 FDG ), welche im menschlichen Körper wie Traubenzucker verstoffwechselt wird und somit keinerlei Schäden nach sich zieht. In maligne entarteten Zellen, die einen erhöhten Energieumsatz und somit auch Traubenzucker- Verbrauch im Vergleich zu benignen Zellen aufweisen, reichert es sich vermehrt an. Dazu gehören Tumore, Metastasen und Entzündungen. Sichtbar wird der radioaktive Zucker auf einem Bild der PET - Kamera, das sowohl Primärtumor, als auch kleinste Metastasen deutlich erkennen lässt. Der Tracer wird nach einer Halbwertszeit von 110 Minuten über den Harn ausgeschieden. 20 Zu erwähnen ist, dass durch das Knochenszintigramm alleine keine Differenzierung zwischen Knochenentzündung oder tumorösen Veränderungen möglich ist. Die Unterscheidung muss über die Begleitsymptomatik eruiert werden. Die PET ist heute enorm wichtig zur Diagnostik von Metastasen und Rezidiven. Gewebe mit hohem Glukosestoffwechsel sind durch sie nachweisbar. Diese Untersuchung besitzt eine hohe Sensitivität und bietet die Möglichkeit, sehr schnell Auskunft über das Vorhandensein von lokalen und Fernmetastasen zu bekommen. Um bei Verdacht auf das Vorliegen einer Tumorkrankheit eine sichere Diagnose stellen zu können, ist es notwendig, Gewebe zu entnehmen und histologisch zu untersuchen. Das kann anhand einer Gewebeprobe (Biopsie) erfolgen oder durch Untersuchung des gesamten, bei einer Operation entnommenen, Gewebestückes. Durchgeführt wird eine solche Untersuchung mittels Feinnadelpunktion. So werden Tumorzellverbände gewonnen, ausgestrichen und zytologisch untersucht. Kernatypien, Polymorphien oder Mitosestörungen deuten mit großer Wahrscheinlichkeit auf ein malignes Geschehen hin. Es handelt sich dabei aber um kein ungefährliches Unterfangen, da man durch das „Herausschneiden“ von Teilen der Tumormasse eine Zellabsiedelung befürchtet. 20 www.nuklearmedizin.de/pat_info/petbrosch_04/pet_bro_04.pdf 28 Dennoch ist es auch aus forensischen Gründen notwendig, eine sichere Diagnose vor einschneidenden Therapiemaßnahmen zu stellen, um so die möglichen Konsequenzen der Krankheit mit dem Patienten besprechen zu können. Intraoperativ besteht noch die Möglichkeit einer sogenannten Schnellschnittuntersuchung zur Beurteilung der Resektionsränder bei Weichgewebstumoren. Dabei wird das entnommene Gewebsstück tiefgefroren, mittels Kryotom geschnitten und dann gefärbt. Bereits nach 10 bis 15 Minuten kann es der Pathologe beurteilen und eine Schnelldiagnose stellen. Im Vergleich zur Biopsie hat die Schnellschnittuntersuchung weniger diagnostische Aussagekraft und mit ihr sind auch keine exakten differenzialdiagnostischen Einschätzungen möglich, Rückschlüsse auf die Dignität aber durchaus. 21 22 23 24 6.5. Therapie Die Tumortherapie kann einerseits auf die vollständige Heilung der Erkrankung ausgerichtet und somit kurativ sein oder es wird versucht, die Symptomatik zu lindern, dann spricht man von einer palliativen Therapie. Die Ziele der kurativen Tumortherapie werden einerseits durch die vollständige Entfernung und Zerstörung der Zellen erreicht (radikale Tumorentfernung), andererseits auch durch die vollständige Genesung des Patienten und die Bewahrung seiner Lebensqualität. Dazu gehören Wiederherstellung von Form und Funktion und der Erhalt von vitalen Strukturen. Grundsätzlich ist die Therapie von Tumoren im Kopf- Halsbereich heutzutage auf die Beseitigung des Primärtumors ausgerichtet. Deshalb ist die Operation die erste Wahl und somit Standardtherapie. Weitere, ebenfalls als Standard geltende Verfahren, sind die Strahlentherapie (Radiatio) und die medikamentöse Krebsbehandlung (zytostatische Chemotherapie). 6.5.1. Operative Behandlung Die chirurgische Tumorentfernung ist bei allen gutartigen Tumoren und einer Mehrzahl von bösartigen Tumoren das Vorgehen der Wahl. 21 H.H. Horch; Praxis der Zahnheilkunde 10, Mund-, Kiefer- und Gesichtschirurgie 2;3. Auflage; Kapitel 6 von Hans- Robert Metelmann; S.273- 277 22 Eberhard Krüger; Lehrbuch der chirurgischen Zahn-, Mund- und Kieferheilkunde, Band 2; S.286- 289 23 N.Schwenzer, M.Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage, Kapitel 5, Michael Ehrenfeld, Joachim Prein mit einem Beitrag von Gernot Jundt und Ernst Waldhart; S.104- 108 24 K.Schroll, G.Watzek; Zahnärztliche Chirurgie 3, Kapitel 4, M.Rasse; S.123- 126 29 Nicht nur bei kurativer Intention, auch unter palliativer (Tumorverkleinerung, lokale Entfernung von Metastasen) ist die Operation die am häufigsten angewandte Therapieform. Ihre Art und ihr Umfang hängen von Histologie, Lokalisation, Dignität, Größe und Stadium des Tumors ab. Die Eingriffe sind zeitlich aufwändig und teilen sich in mehrere Einzelschritte, wie die Anlage eines Tracheostomas, die Zugangsoperation zur Darstellung des Primärtumors, die Tumorausräumung und die Entfernung von Lymphknotenmetastasen en bloc und zum Schluss die Rekonstruktion von Form und Funktion. Die benigne Geschwulst wird mitsamt ihrer meist vorhandenen Kapsel ohne beziehungsweise sehr geringem Sicherheitsabstand entfernt. Die schonende Entfernung gewährleistet den Erhalt von Nachbarstrukturen. Allerdings ist das Risiko der unvollständigen Entfernung erhöht. Zusätzliche Strahlen- und Chemotherapie sind nicht indiziert. Voraussetzung um eine gute Heilungschance zu garantieren ist die vollständige Tumorentfernung „in sano“. Das bedeutet, dass alle Schnitt- und Abtragungsflächen (Wundränder und –flächen) in gesundem Gewebe liegen müssen. Verbleibt ein Rest des tumorösen Gewebes mit teilungsaktiven Zellen, lassen diese den Tumor an der gleichen Stelle neu entstehen (lokoregionäres Rezidiv) oder weiterwachsen (Residualtumor). Unter Radikaloperation versteht man das operative Vorgehen bei malignen Tumoren unter bewusster Mitnahme von reichlich gesundem Gewebe der Umgebung. Bei Mundhöhlenkarzinomen werden beispielsweise Sicherheitsabstände von 1- 2 cm gefordert. Da derartige Operationspräparate ausnahmslos einer pathohistologischen Untersuchung unterzogen werden, lässt sich leicht feststellen, ob dieser Tumor mit genügend Sicherheitsabstand entfernt wurde und wie breit er an seiner schwächsten Stelle ist. Trotzdem ist es möglich, dass einzelne Tumorausläufer gelegentlich der Befundung entgehen und der Pathologe nicht mit Sicherheit sagen kann, ob der Abstand ausreichend ist. In solchen Fällen empfiehlt sich eine Nachresektion. Der Operateur hat weiters auch die Möglichkeit, zwischenzeitlich Randproben an die Pathologie zu schicken, die als Schnellschnitte befundet werden und ihm so die Möglichkeit bieten, den Sicherheitsabstand noch während des Eingriffes weiter auszudehnen. 30 Leider ist das bei knöchernen Präparaten nicht möglich, weil die Entkalkung, die vor der Befundung zu erfolgen hat, zu lange dauert. Der pathohistologische Befund ist auch eine wichtige Entscheidungshilfe für die Indikation von zusätzlichen Behandlungsmaßnahmen, wie Chemo- oder Strahlentherapie. Diese werden, beim Nachweis von Metastasen, der Operation angeschlossen. Bei nachgewiesener Metastasierung in die Lymphknoten beziehungsweise bei Verdacht auf Mikrometastasen, die sich der Darstellung entzogen haben, müssen die regionären Lymphknoten mit dem Primärtumor gemeinsam entfernt werden, sprich, bei nachgewiesenem Karzinom sind vergrößerte regionäre Lymphknoten tastbar. Primärtumor und Lymphknotennetz sollten immer im Block entfernt werden, da das einzelne Herauslösen von Knoten immer unvollständig ist und so auch eine Tumorzellstreuung vermieden werden kann. Man nennt eine solche Lymphknotenausräumung am Hals auch Neck- Dissection. Weiters unterscheidet man zwischen einer konservativen / funktionellen und einer radikalen Neck- Dissection. Der Unterschied besteht darin, dass bei der funktionellen Neck- Dissection ein- oder beidseitig das gesamte Lymphknotennetz des Halses mitsamt seinem einbettenden Weichgewebe entfernt wird und umgebendes Gewebe wie Muskeln, Nerven und Gefäße geschont werden, während bei der radikalen Neck- Dissection zusätzlich zum Lymphknotennetz auch alle resizierbaren Nachbargewebe mit entfernt werden. Dazu gehören unter anderem die Vena jugularis interna, der Nervus accessorius, die Ansa cervicalis, die Musculi sternocleidomastoideus, omohyoideus und eventuell das Platysma, sowie das gesamte Binde- und Fettgewebe der Halsgefäßscheide. Abbildung 8: Radikale Neck- Dessiction 25 25 N.Schwenzer, M.Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage, Kapitel 5, Michael Ehrenfeld, Joachim Prein mit einem Beitrag von Gernot Jundt und Ernst Waldhart 31 Es wird versucht, die radikale Operation nur in den seltensten Fällen auf beiden Seiten durchzuführen, da der venöse Blutabfluss und der Lymphabfluss des Gehirns durch beidseitiges Fehlen der Vena jugularis interna gefährdet wären. Dies hätte Schwellungen und Ödeme im Gesicht zur Folge, welche sich jedoch mit der Zeit zurückbilden. Falls es auf Grund der Metastasierung notwendig ist, beidseits radikal zu operieren, wird trotzdem versucht eine Vena jugularis zu erhalten. Bei der Behandlung eines nachgewiesenen N0- Halses können die radikale und die funktionelle Neck- Dissection als gleichwertige Behandlungsmethoden betrachtet werden. Kann jedoch ein positiver Lymphknoten am Hals nachgewiesen werden, so steigt die Wahrscheinlichkeit, dass noch weitere Lymphknoten betroffen sind, signifikant an. Somit zeigt sich, dass die funktionelle Neck- Dissection nur bei Patienten ohne pathologisch auffällige Lymphknoten gemacht werden soll. 26 An der Grazer Kieferchirurgie wird in allen Fällen eine radikale Neck- Dissection durchgeführt, in denen präoperativ kein N0- Hals diagnostiziert wird. Überraschende Ergebnisse bei Patienten mit intraoralen oder oropharyngealen Plattenepithelkarzinomen die klinisch als N0 diagnostiziert wurden zeigt eine Studie von Ross et al.27 Hierbei wurden 61 Patienten zwischen Juni 1998 und März 2002 untersucht. Alle zeigten klinisch negative Halslymphknoten. Bei allen wurde intraoperativ eine Biopsie des Sentinel- Lymphknotens mit oder ohne Neck- Dissection durchgeführt. In 44 % der Fälle wurden dabei positive Halslymphknoten gefunden. 26 W.J Campbell, J.I. De La Torre; Head and Neck Cancer- Squamous Cell Carcinoma; eMedicine Plastic Surgery (http://emedicine.medscape.com/article/1289986-overview) 27 G.L.Ross, D.S. Soutar, D.G. McDonald, T. Shoaib, I.G. Camilleri, A.G. Robertson; Improved staging of cervical metastases in clinically node- negative patients with head and neck squamous cell carcinoma. Annals of Surgical Oncology, 11 (2). 213-218 32 Das zeigt, dass durch klinisches Staging Mikrometastasen im Bereich der Halslymphknoten nicht ausgeschlossen werden können. Die Halslymphknoten werden durch Hautinzisionen dargestellt. Häufig verwendet werden die Y- förmige Schnittführung nach CRILE 28 und die Doppelinzision nach McFEE 28. Abbildung 9: Neck- Dissection: Zugang über T-Schnitt, Zugang nach McFee, Zustand nach konservativer NeckDissection, Zustand nach radikaler Neck- Dissection 29 28 H.H. Horch; Praxis der Zahnheilkunde 10, Mund-, Kiefer- und Gesichtschirurgie 2;3. Auflage; Kapitel 6 von Hans- Robert Metelmann, S.303 29 N.Schwenzer, M.Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage, Kapitel 5, Michael Ehrenfeld, Joachim Prein mit einem Beitrag von Gernot Jundt und Ernst Waldhart 33 6.5.2. Plastische und rekonstruktive Chirurgie Die primäre Defektdeckung stellt nach der Tumorentfernung einen weiteren sehr zeitaufwändigen Schritt dar. Als Ersatz von Haut, Schleimhaut, Muskel, Knochen, Knorpel, Nerven und Fettgewebe eignen sich gestielte Lappen und mikrovaskulär reanastomosierte Transplantate. Vereinzelt ist es im Gesicht von Vorteil verlorengegangenes Gewebe durch Epithesen zu ersetzen um so bessere ästhetische Ergebnisse zu erzielen. Weiters spielt in der plastischrekonstruktiven Chirurgie eine unauffällige Schnittführung eine große Rolle. Neben vielen anderen Faktoren beeinflussen Schnittrichtung und Wundrichtung das Bild einer Narbe ganz maßgeblich. 6.5.2.1. Grundprinzipien des Gewebeersatzes Freie Transplantate Ein Gewebsstück wird völlig aus seinem Verbund gelöst und in ein Empfängerbett neu eingebettet. Gestielte Transplantation Das entnommene Gewebsstück bleibt über einen Stiel (Gewebebrücke, Blutgefäß) mit der Entnahmestelle in Verbindung. Gestielte Transplantate können in Nahlappen (das Transplantat stammt aus der Nähe der Empfängerregion) und Fernlappen (das Transplantat stammt aus einer weiter entfernten Körperregion) unterteilt werden. Mikrochirurgische Transplantation Das Gewebsstück wird mitsamt seinen ernährenden Blutgefäßen (Arterie und Vene), welche abgetrennt werden, aus der Spenderregion entnommen und mit Hilfe von Operationsmikroskopen und mikrochirurgischen Instrumenten an ortständige Gefäße im Empfängerbett geschlossen. Das Transplantat wird sofort durchblutet. Die autogene Transplantation spielt bei Rekonstruktionen in Mund-, Kiefer- und Gesichtsbereich die wichtigste Rolle. Die häufigste Indikation stellt der Hautersatz dar. In weiterer Folge werden auch Fett, Muskel, Nerven, Knorpel und Knochen ersetzt. 34 6.5.2.2. Knochenersatz Der Knochenersatz zur Wiederherstellung der Kontinuität des Unterkiefers ist nicht nur aus ästhetischen Gründen sehr wichtig. Die Funktion der Mandibula ist sowohl bei der Mundöffnung, beim Sprechen bzw. Schlucken und Atmen vonnöten. Daher können größere Knochendefekte hier zu erheblichen Störungen führen. Sie werden mit mikrochirurgischen Knochentransplantaten gedeckt. Solche Transplantate bestehen aus einem Knochensegment und Muskulatur. Während die Osteozyten des transplantierten Knochens zugrunde gehen, überleben periostnahe Zellen und Zellen des Markraums, wenn das Transplantat direkten Anschluss an das Transplantatbett hat. Weiters enthält der Knochen noch Proteine, (bone morphogenetic proteins) die eine Knochenneubildung bedingen. Abbildung 10: Rekonstruktionsplatte zur Befestigung von Knochentransplantaten30 Auch beim Knochenersatz wird zwischen freien und gestielten Transplantaten unterschieden. Mikrochirurgische haben gegenüber freien den Vorteil, dass sie keine Knochenresorption erfahren und auf Grund ihres eigenen Gefäßstiels nahezu unabhängig vom Transplantatlager sind. Die prä- und postoperative Strahlentherapie bei Malignomen im Kopf- Halsbereich verschlechtern die Vaskularisation in diesem Gebiet erheblich. Erst seit der Entwicklung der Mikrogefäßchirurgie konnten die Einheilungsergebnisse und Rekonstruktionserfolge deutlich verbessert werden. 30 H.H. Horch; Praxis der Zahnheilkunde 10, Mund-, Kiefer- und Gesichtschirurgie 2;3. Auflage; Kapitel 6 von Hans- Robert Metelmann 35 Spenderregion für freie Knochentransplantate ist zum Beispiel der Beckenkamm. Er wurde 1915 erstmals als Beckenkammspan aus Kompakta und Spongiosa von Lindemann 31 vorgestellt und ist heute noch durchaus in dieser Form in Verwendung. Andere Regionen spielen für die Rekonstruktion des Unterkiefers eine geringere Rolle. Rippen oder Teile der Schädelkalotte werden nur zu konturverbessernden Operationen verwendet. Östrup 32 und Fredrickson 32 waren die ersten, die 1974 ein mikrochirurgisch revaskularisiertes Knochentransplantat (Rippe) experimentell als Unterkieferersatz transplantierten. 1973 wurde von Taylor 33, Miller 33 und Ham 33 für den gleichen Zustand ein Fibulatransplantat gewählt. Später beschrieben Taylor 34 et al. die Transplantation von Beckenkammspänen einmal mit A. und V. circumflexa ilium superficialis sowie mit A. und V. circumflexa profunda als ernährende Gefäße. 1985 beschrieben Swartz 35 und seine Mitarbeiter die Transplantation eines Osteomyokutanlappens von der Scapula zum Ersatz der Mandibula. Ein heute beliebtes Transplantat ist das mikrochirurgische Beckenkammtransplantat. Zur Augmentation eines extrem atrophierten Unterkiefers wurde von Kärcher et al. 36 erstmals ein gefäßgestieltes Beckenkammtransplantat verwendet. Versorgt wird es von der A. circumflexa ilium profunda. Seiner Größe wegen ist es besonders gut zur Rekonstruktion des Unterkiefers geeignet. Nicht selten wird der Beckenkamm mit zusätzlichen Haut- und Muskelanteilen entnommen und als osteomuskulokutanes Transplantat verwendet. Es ist möglich, mit diesem Transplantat bis zu zwei Drittel der Mandibula zu ersetzen. Für später anfallende prothetische Versorgungen bietet es genug Höhe und Breite um Implantate zu inserieren. Eine Alternative wäre ein mikrochirurgisches Scapulatransplantat zu verwenden. 31 Lindemann, A.: Über die Beseitigung der traumatischen Defekte der Gesichtsknochen. In: Bruhn, Chr. (Hrsg.): Die gegenwärtigen Behandlungswege der Kieferschußverletzungen. IV- VI, S.243. Bergmann, Wiesbaden 1915 32 Oestrup, L.T., Fredrickson, J.M.: Distant transfer of a free living bone graft by microvascular anastomoses Plast Reconstr Surg 54,274 (1974) 33 Taylor, G.J., Miller, G.D.H., Ham, F.J.: The free vascularized bone graft clinical extension of microvascular techniques. Plast Reconstr Surg 55,55 (1975) 34 Taylor, G.J., Watson, N.: One stage repair of compound leg defects with free, revascularized flaps of groin skin ans iliac bone. Plast Reconstr Surg 61, 494 (1978) 35 Swartz, W.M., Banis, J.C., Newton, E.J., Ramasastry, S.S., Jones, N.F., Acland, R.: The osteocutaneous scapula flap for mandibular and maxillary reconstruction. Plast Reconstr Surg 77, 530 (1986) 36 Kärcher,H., Köle.H., Borbely.L.; Knochenaufbau eines atrophischen Unterkiefers mit einem gefäßgestielten Beckenkamm. (1986) Dtsch Z Mund Kiefer Gesichtschir 10:464-468 36 Kärcher et al. 37 benutzten ein osteokutanes Scapulatransplantat beispielsweise 1988 zur Rekonstruktion des Oberkiefers nach einer Schussverletzung. Seine Gefäßversorgung ist die A. subscapularis. Es ist weit kleiner als das Beckenkammtransplantat und von seiner Länge stark limitiert. Zusätzlich kann ein fasciokutaner Scapulalappen, Parascapulalappen oder ein muskulokutaner Latissimus- dorsi Lappen entnommen werden. Ein weiteres Beispiel wäre noch der Fibulalappen, der von der A. peronea versorgt wird. Hier können weitaus längere Transplantate als am Beckenkamm entnommen werden. Es ist möglich, den gesamten Unterkiefer zu rekonstruieren. Dennoch ist das Knochenangebot eines Beckenkammtransplantats deutlich größer. Eine mit einem Fibulatransplantat rekonstruierte Mandibula ähnelt einem atrophischen Unterkiefer. Langgestreckte Defekte des Unterkiefers sind seine Hauptindikation. Letztendlich werden Kieferdefekte durch Prothesen mit oder ohne Obturatoren versorgt. Sind die Defekte für einen Obturator zu groß, muss er geteilt werden und durch Riegel oder Magnete zusammengehalten werden. 38 39 40 37 Kärcher,H., Eskici A., Zwitting P.; Oberkieferrekonstruktion mit dem osteokutanen Scapulalappen (1988). Z Stomatol 85: 371-377 38 N.Schwenzer, M.Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage, Kapitel 11, Norbert Schwenzer, Michael Ehrenfeld; S.379- 416 39 H.H. Horch; Praxis der Zahnheilkunde 10, Mund-, Kiefer- und Gesichtschirurgie 2;3. Auflage; Kapitel 7 von Jürgen Reuther und Josip S. Bill; S.331- 365 40 K.Schroll, G.Watzek; Zahnärztliche Chirurgie 3, Kapitel 4, M. Rasse; S.128- 130 37 7. Material und Methodik Es wurden 86 Krankenakten von Patienten mit Mundbodenkarzinom aufgearbeitet, die im Zeitraum von 1988 bis 2008 in der Abteilung für Mund- Kiefer und Gesichtschirurgie des LKH Universitätsklinikums Graz operiert wurden. Es handelt sich um 13 weibliche und 73 männliche Patienten. Die Tumorstadien- Einteilung erfolgte in allen Fällen gemäß der TNM- Klassifikation der UICC von 1978. Einschlusskriterien waren die OP- Tauglichkeit der Patienten sowie die Möglichkeit, den Tumor zu resezieren als auch ein ausführlicher Pathologiebericht einschließlich der entkalkten Knochenpräparate. Dem gegenüber stehen Ausschlusskriterien, wie klinisch eindeutig dem Alveolarkamm aufsitzende Tumoren, Knochentumoren und nicht resektable Karzinome. Operationsverlauf: Tumorresektion In allen Fällen erfolgte die Resektion des Tumors, sowie die Resektion des benachbarten Knochensegments. Nach einem Hautschnitt nach McFee wurde das Malignom freipräpariert und unter Einhaltung eines ausreichenden Sicherheitsabstandes von mindestens 1 bis 1,5 cm en bloc entfernt. Grenzschnitte wurden entnommen und ad Pathologie zur histologischen Schnellschnittdiagnostik geschickt. War sichergestellt, dass alle Grenzen tumorfrei sind, konnte mit der Rekonstruktion begonnen werden. Zuvor musste der Patient umgelagert werden um zu den jeweiligen Entnahmestellen zu gelangen. Zur Wiederherstellung des Unterkieferknochens wurde ein Knochen aus dem Beckenkamm entnommen. Um Muskeln, Haut und Schleimhaut im Gesicht zu rekonstruieren, wurde ein mikrovaskulär gestieltes Transplantat, vorzugsweise ein Latissimus- dorsi Transplatat, welches im Operationsgebiet an die vorbereiteten Anschlussgefäße angeschlossen wird, entnommen. Abschließend erfolgte ein spannungsfreier Wundverschluss. Bei 73 Patienten wurde eine Unterkieferteilresektion durchgeführt, bei 13 Patienten wurde kein Knochen entnommen. Der größte Unterkieferanteil hatte eine Länge von 10 cm, der kleinste eine Länge von 3,5 cm. Die Tumorausdehnung lag zwischen 0,6 und 7,5 cm. 38 Befundet wurden die Präparate von der Abteilung für Pathologie des LKH Universitätsklinikums Graz. Knochen wurden mittels EDTA- Entkalkung schnittfähig gemacht und dann der Untersuchung unterzogen. Sekundäre Defektdeckung wurde nicht in die Untersuchung miteinbezogen. Bei allen Patienten wurde im Falle eines regionären Lymphknotenbefalls eine Nachbestrahlung durchgeführt. 39 8. Ergebnisse Untersucht wurde das gesamte ambulante Patientengut in einem Zeitraum von 20 Jahren. Dabei wurde bei 86 Patienten ein isoliertes Mundbodenkarzinom diagnostiziert, klinisch und radiologisch nicht auf der Mandibula aufsitzend. Unter diesen Tumorpatienten befanden sich 13 Frauen (15,1 %) und 73 Männer (84,9 %). Bei 13 (15,1 %) dieser 86 Patienten wurde kein Knochen entfernt, bei 73 wurde eine Unterkieferteilresektion durchgeführt und der Knochen untersucht. Die histopathologische Aufbereitung der entkalkten Knochenpräparate ergab, dass bei 20 (27,4 %) der 73 Patienten der Knochen infiltriert war und bei 53 (72,6 %) keine Knocheninfiltration nachgewiesen werden konnte. Bei 5 (38,5 %) der 13 Frauen sowie bei 15 (25 %) der 73 Männer war der Knochen vom malignen Gewebe infiltriert, woraus zu schließen ist, dass im untersuchten Patientenkollektiv durchschnittlich mehr Frauen von einer Infiltration des Knochens betroffen wären. Das Durchschnittsalter des Patientenguts betrug 56,1 Jahre wobei der älteste Patient 81 und der Jüngste 35Jahre alt war. Bei 20 Patienten war chronischer Alkoholabusus, bei 21 Patienten ein chronischer Nikotinabusus als Risikofaktor bekannt. Die Ergebnisse der Histopathologie zeigten bei den 73 Patienten denen Knochen entnommen wurde, in 20 Fällen (27,4 %) ein T1- Stadium, in 20 Fällen (27,4 %) ein T2Stadium, in 9 Fällen (12,3 %) ein T3- Stadium, in 20 Fällen (27,4 %) ein T4- Stadium, in 3 Fällen (4,1 %) ein Tx- Stadium und in einem Fall (1,4 %) das Tis- Stadium. Das histologische Grading ergab in 10 Fällen (13,7 %) Grad 1, in 34 Fällen (46,6 %) Grad 2 und in 29 Fällen (39,7 %) Grad 3. Größe des Primärtumors bei allen Patienten mit Knochenentnahme Stadium In % Anzahl T1 T2 T3 T4 Tx Tis 27,4 27,4 12,3 27,4 4,1 1,4 20 20 9 20 3 1 40 Größe des Primärtumors bei allen Patienten mit Knochenentnahme 30 25 % 20 15 10 5 0 T1 T2 T3 T4 Tx Tis Stadium Histologisches Grading bei allen Patienten mit Knochenentnahme Differenzierungsgrad G1 G2 G3 In % 13,7 46,6 39,7 10 34 29 Anzahl Histologisches Grading bei allen Patienten mit Knochenentnahme 50 40 % 30 20 10 0 G1 G2 G3 Differenzierungsgrad Bei Patienten ohne Knocheninfiltration (53) ergab sich in 19 Fällen (35,8 %) das T1Stadium, in 16 Fällen (30,2 %) das T2- Stadium, in 8 Fällen (15,1 %) das T3- Stadium, in 8 Fällen (15,1 %) das T4- Stadium, in einem Fall (1,9 %) das Tx- Stadium und in einem Fall (1,9 %) das Tis- Stadium. Im histologische Grading zeigte sich in 8 Fällen (15,1 %) Grad 1, in 30 Fällen (56,6 %) Grad 2 und in 15 Fällen (28,3 %) Grad 3. 41 Größe des Primärtumors ohne Knocheninfiltration T1 T2 T3 T4 Tx Tis 35,8 30,2 15,1 15,1 1,9 1,9 19 16 8 8 1 1 Stadium In % Anzahl Größe des Primärtumors ohne Knocheninfiltration 40 35 30 % 25 20 15 10 5 0 T1 T2 T3 T4 Tx Tis Stadium Histologisches Grading bei Tumoren ohne Knocheninfiltration Differenzierungsgrad G1 G2 G3 In % 15,1 56,6 28,3 8 30 15 Anzahl Histologisches Grading bei Tumoren ohne Knocheninfiltration 60 50 % 40 30 20 10 0 G1 G2 G3 Differenzierungsgrad 42 Bei Patienten mit Knocheninfiltration (20) wurden in einem Fall (5 %) ein T1- Stadium, in 4 Fällen (20 %) ein T2- Stadium, in einem Fall (5 %) ein T3- Stadium, in 12 Fällen (60 %) ein T4- Stadium und in 2 Fällen (10 %) ein Tx- Stadium klassifiziert. 2 Fälle (10 %) waren histologischer Grad 1, 4 Fälle (20 %) Grad 2 und 14 Fälle (70 %) Grad 3. Größe des Primärtumors mit Knocheninfiltration T1 T2 T3 T4 Tx Tis In % 5 20 5 60 10 0 Anzahl 1 4 1 12 2 0 Stadium Größe des Primärtumors mit Knocheninfiltration 70 60 50 % 40 30 20 10 0 T1 T2 T3 T4 Tx Tis Stadium Histologisches Grading bei Tumoren mit Knocheninfiltration Differenzierungsgrad G1 G2 G3 In % 10 20 70 Anzahl 2 4 14 43 Histologisches Grading bei Tumoren mit Knocheninfiltration 80 70 60 % 50 40 30 20 10 0 G1 G2 G3 Differenzierungsgrad Bei der Betrachtung der Tumorgröße als isolierten Parameter fällt auf, dass die Stadien T1, T2 und T4 in gleicher Häufigkeit vorkommen. Bei Tumoren ohne Knocheninfiltration überwiegt das T1- Stadium deutlich, hingegen bei Tumoren mit Infiltration ins benachbarte Knochengewebe das T4- Stadium. Auch im histologischen Grading wird deutlich, dass hauptsächlich undifferenzierte Tumoren (G 3) den Knochen infiltrieren (70 %). In der Beurteilung der Tumorklassifikation aller Frauen (13) fanden sich in 3 Fällen (23,1 %) Tumoren der Kategorie T1, in 4 Fällen (30,8 %) Tumoren der Kategorie T2, in 2 Fällen (15,4 %) Tumoren der Kategorie T3, in 3 Fällen (23,1 %) Tumoren der Kategorie T4 und einer (7,7 %) der Kategorie Tx. Im histologische Grading zeigte sich in 3 Fällen (23,1 %) Grad 1, in 7 Fällen (53,8 %) Grad 2 und in 3 Fällen (23,1 %) Grad 3. Größe des Primärtumors bei allen Frauen Stadium In % Anzahl T1 T2 T3 T4 Tx Tis 23,1 30,8 15,4 23,1 7,7 0 3 4 3 3 1 0 44 Größe des Primärtumors bei allen Frauen 35 30 25 % 20 15 10 5 0 T1 T2 T3 T4 Tx Tis Stadium Histologisches Grading bei allen Frauen Differenzierungsgrad G1 G2 G3 In % 23,1 53,8 23,1 3 7 3 Anzahl Histologisches Grading bei allen Frauen 60 50 % 40 30 20 10 0 G1 G2 G3 Differenzierungsgrad Bei den Männern (73) wurde in 23 Fällen (31,5 %) das T1- Stadium, in 21 Fällen (28,8 %) das T2- Stadium, in 7 Fällen (9,6 %) das T3- Stadium, in 18 Fällen (24,7 %) das T4Stadium, in 3 Fällen (4,1 %) das Tx- Stadium und in einem Fall (1,4 %) das Tis- Stadium diagnostiziert. In 9 Fällen (12,3 %) handelte es sich um den histologischen Grad 1, in 35 Fällen (47,9 %) um Grad 2 und in 29 Fällen (39,7 %) um Grad 3. 45 Größe des Primärtumors bei allen Männern Stadium In % Anzahl T1 T2 T3 T4 Tx Tis 31,5 28,8 9,6 24,7 4,1 1,4 23 21 7 18 3 1 Größe des Primärtumors bei allen Männern 35 30 25 % 20 15 10 5 0 T1 T2 T3 T4 Tx Tis Stadium Histologisches Grading bei allen Männern Differenzierungsgrad G1 G2 G3 In % 12,3 47,9 39,7 9 35 29 Anzahl Histologisches Grading bei allen Männern 60 50 % 40 30 20 10 0 G1 G2 G3 Differenzierungsgrad 46 9. Diskussion Die Therapie von Mundbodenkazinomen wird nach wie vor kontraversiell diskutiert, zumal sowohl funktionelle, physiologische als auch psychosoziale Auswirkungen für die Betroffenen eine Rolle spielen. Das Ausmaß der Knocheninfiltration durch den Tumor entscheidet über die weiteren Therapiemöglichkeiten, die von palliativ bis radikalchirurgisch sein können. Die vorliegende Studie beschreibt die Häufigkeit des tumorösen Knochenbefalls nach radikalchirurgischer Resektion des Unterkiefers bei isolierten Mundbodenkarzinomen. Isolierte Mundbodenkarzinome wurden als klinisch und radiologisch nicht dem Knochen direkt aufsitzend definiert. Auf Grund der erheblichen ästhetischen und funktionellen Beeinträchtigung die eine Kontinuitätsresektion der Mandibula für den Patienten mit sich bringt, wird diese häufig in Frage gestellt. Durch verbesserte mikrochirurgische Operationstechniken wie zum Beispiel mikrovaskulär- gestielte Knochen- und Hauttransplantate können vor allem ästhetisch zufriedenstellende Ergebnisse erzielt werden. Gerade die Ästhetik ist für das psychologische und gesellschaftliche Wohlbefinden des Patienten von enormer Wichtigkeit. Im Bereich der Funktion wie zum Beispiel der Schluck-, Sprech- und Kaufähigkeit ist der Betroffene meist stark beeinträchtigt. Darum ist der Behandler gerade in diesem Bereich gefordert, Verbesserungsmöglichkeiten zu finden. Ein solches Beispiel sind Jejunumtransplantate zur Rekonstruktion der Zunge bei Hemiglossektomie, die aus heutiger Sicht besser geeignet sind als Hauttransplantate, weil sie der Mundschleimhaut viel ähnlicher sind und deshalb mehr Akzeptanz beim Patienten finden. Großer Nachteil dabei ist, dass es sich um einen Mehrhöhleneingriff handelt, bei welchem mit erheblich mehr Komplikationen zu rechnen ist und aus diesem Grund nur mehr sehr selten zur Anwendung kommt. Durch anschließende Logopädie mit Sprech- und Schlucktraining wird dem Patienten ermöglicht, sich leichter an die neuen Gegebenheiten zu gewöhnen und damit umzugehen. Vorteilhaft für den Chirurgen wäre, sich schon präoperativ ein Bild über den Zustand des Knochens beziehungsweise des Periostes zu machen, um beurteilen zu können ob eine Unterkieferkontinuitätsresektion zu erfolgen hat oder ob eine Kastenresektion ausreichend ist. 47 Da dies nicht immer möglich ist, versucht man dieses Problem durch exaktere präoperative Diagnostik bzw. präoperative Vorbehandlungen zu lösen. Die Methode Biers 1982 41 , ein Plattenepithelkarzinom immer nur radikal zu resezieren, ist hinsichtlich heutiger modernster Techniken nur mehr eingeschränkt anwendbar. So werden präoperative Maßnahmen diskutiert welche es ermöglichen sich schon vor dem operativen Eingriff ein Bild über die Situation zu machen. 42 Eine Studie von Klug C. et al zeigt die Möglichkeit einer präoperativen Radiochemotherapie vor allem bei Patienten mit Tumorstadium III und IV, eingeteilt nach der Klassifikation der UICC. Die Patienten dieser Studie wurden alle einer präoperativen Radiochemotherapie unterzogen und anschließend nach einem Zeitraum von vier bis sechs Wochen radikal operiert. Uneinigkeit besteht lediglich darin, ob prä- oder postoperativ eine Radiochemotherapie zu erfolgen hat. Von Vorteil ist die niedrigere Strahlendosis bei präoperativer Strahlentherapie, sowie dass das freie Transplantat, welches zur Rekonstruktion verwendet wird nicht durch Strahlen gefährdet wird und es somit nicht zu Wundheilungsstörungen kommen kann. Andererseits sind durch radiogene Vorschädigungen die Anschlussgefäße im Halsbereich in einem schlechteren Zustand, was die Anastomosierung mit Gefäßen des Transplantates bei der Rekonstruktion erschwert. Alle diese Therapieansätze leisten einen erheblichen Beitrag zur Verbesserung der Lebensqualität der Patienten. Für die präoperative Beurteilung von Tumorgröße und Ausdehnung steht die sogenannte PET bzw. die PET in Kombination mit einer CT (Positronen- Emissions- Tomographie plus Computertomographie) zur Verfügung, die in vielen Fällen an der Grazer Klinik zum Einsatz kommt. CT und MRT zeigen zwar ganz exzellent anatomische Details, leider aber keine leicht vergrößerten Lymphknoten mit Metastasen. Daher eignet sich vor allem die Kombination aus PET mit CT besonders in der frühzeitigen Tumordiagnostik aber auch zum Nachweis von Rezidiven. Erfassung von Größe, sowie die Tumorlokalisation und die Bestimmung des Tumorstadiums sind ebenfalls möglich. Eine Kombination aus PET und CT ermöglicht die gleichzeitige Darstellung eines pathologischen Stoffwechsels und umliegender anatomischer Strukturen mit einer hohen räumlichen Auflösung. 41 Bier,J.: Definition zum radikalchirurgischen Vorgehen bei Plattenepithelkarzinomen der Mundhöhle Dtsch. Z. Mund-Kiefer-GesichtsChir. 6 (1982) 369-372 42 Klug,C.; Berzaczy,D.; Voracek,M.; Nell,C.; Ploder,O.; Millesi,W.; Ewers,R.: Preoperative radiochemotherapy in the treatment of advanced oral cancer: Outcome of 276 patients 48 Mit dieser Methode ist es somit einfacher für den Chirurgen die effektivste Therapiemöglichkeit zu finden und unnötige, den Patienten belastende Maßnahmen, zu vermeiden. 43 An der Abteilung für Mund- Kiefer- und Gesichtschirurgie des LKH Graz wurde unter Feichtinger et al. 44 die Möglichkeit der Kombination von PET und CT vorgestellt. Es spielt in der präoperativen Tumordiagnostik eine wesentliche Rolle. Mit einer Punktionsnadel, die durch ein Navigationssystem gesteuert wird, kann punktgenau eine Biopsie entnommen werden. Auf diese Art ist das iatrogene Verletzungsrisiko reduziert. Ferner ermöglicht dieses System eine genaue präoperative Behandlungsplanung. Es können sowohl ausgedehnte Tumore, als auch Lokalrezidive genau diagnostiziert werden, die eventuell keine eindeutige anatomische Abgrenzung während der Operation aufweisen. So kann man sich schon vorab ein Bild über Größe und Lokalisation des Malignoms machen. All diese Punkte machen das PET/CT zu einem wichtigen Instrument in der Tumordiagnostik. Es ist in der Kopf- Hals- Chirurgie hilfreicher als die konventionelle CT und Ultraschall geführte Biopsietechniken. Zeigen sich bei der Durchführung von bildgebenden Verfahren sichtbare Zeichen einer knöchernen Beteiligung des Tumors, entscheidet man sich in der Regel zur Kontinuitätsresektion des Unterkiefers. Eine weitere Hilfe, sich präoperativ ein Bild über den Knochenzustand zu machen, nämlich die Durchführung einer intraoperativen Schnellschnittdiagnostik des Periostes, wird von der Bochumer Klinik empfohlen. Marchetta et al. 45 46 beschrieben dieses 1961 und 1974 als natürliche Barriere, wodurch es bei intaktem Zustand eindeutig als Indikator für die kontinuitätserhaltende Unterkieferresektion gesehen werden kann. Marchetta konnte bei der Untersuchung seiner Resektionspräparate, bei denen zwischen Karzinom und Knochen ein Abstand von mindestens einem Millimeter festzustellen war, keine Tumorzellen in den Lymphgefäßen des Unterkieferperiostes darstellen, und fordert daher die Unterlassung der Knochenresektion bei der Operation von Tumoren in unmittelbarer Knochennähe. 43 www.nuklearmedizin.de/pat_info/petbrosch_04/pet_bro_04.pdf Feichtinger,M,;Aigner,R.M.;Santler,G.;Kärcher,H.: Case Report: Fusion of positron emission tomography (PET) and computed tomography (CT) images for image-guided endoscopic navigation in maxillofacial surgery: Clinical application of a new technique 45 Marchetta,F.C.; Sako,K.; Badillo,J.: Periosteal lymphatics of the mandible and intra- oral carcinoma. Am J Surg 108 (1964) 505-507 46 Marchetta,F.C.; Sako,K.; Murphy,J.B.: Periosteum of the mandible and intra- oral carcinoma Am J Surg 122 (1971) 711- 713 44 49 Im Gegensatz dazu fordern andere Autoren (Sloughter 1949, Heidsieck 1968, 49 Jahnke 1975 50 47 Ward u. Robben 1951, 48 ) eine Unterkieferteilresektion bei nahe gelegenem Mundbodenkarzinom. Auch in einer Studie von Fischinger J. et al. 51 wurde festgestellt, dass sich das Mundbodenkarzinom nicht nur per continuitatem, sondern auch durch Embolisation der Lymphgefäße des Unterkieferperiostes verbreiten kann. Daher wird aus Sicherheitsgründen immer eine radikal chirurgische Therapie angeraten. Die Ergebnisse der vorgelegten Studie, bei der ein Patientengut von 86 Patienten mit der Diagnose Mundbodenkarzinom untersucht wurde, ergab eine Knocheninfiltration in 27,4 % der Fälle. In 72, 4 % der Fälle konnte nach pathohistologischer Untersuchung keine Tumorinfiltration in den Knochen nachgewiesen werden. Dieses Ergebnis entspricht dem Ergebnis einer ähnlichen Untersuchung von Swearingen et al. 1986, Pesch 1982, 53 Carter et al. 1983, 54 O’Brien et al. 1986, 55 52 Weidenbecher u. Barttelbort et al. 1987 56 , bei welcher die Invasion des Unterkiefers 20- 25 % betrug. Eine andere Studie, die sich mit der Indikation zur Unterkieferteilresektion bei Tumoren der unteren Mundhöhlenetage (Bremerich A., Bochum 57 57 Akuamoa- Boateng E., 57 Machtens E., ) beschäftigt, konnte in 78 % der Fälle ein nicht tumorinfiltrierter Knochen festgestellt werden. 47 Sloughter, D.P.: Excision of the mandible for neoplastic disease. Surgery 26 (1949) 507- 511 Ward, G.E.; Robben, J.O.: A composite operation for radical neck dissection and removal of cancer of the mouth. Cancer 4 (1951) 98- 109 49 Heidsieck, C.: Zur Technik der Radikaloperation des Mundbodencarcinoms. Der Chirurg 39 (1968) 137141 50 Jahnke, V.: Die Chirurgie der Zungen- und Mundbodentumoren. Arch. Oto- Rhino- Laryng. 210 (1975) 275- 288 51 Fischinger, J.; Kambic, V.; Gale, N.; Zargi, M.; Zerdoner, D.: Zur Frage der Erhaltung des Unterkiefers bei der chirurgischen Behandlung des Mundbodenkarzinoms, Fortschritte der Kiefer- und Gesichtschirurgie, Ein Jahrbuch, Band XXXVII 52 Swearingen, A.G.; Mc Graw, J.P.; Palumbo, V.D.: Roentgenographic pathologic correlation of carcinoma of the gingiva involving the mandible. Am J Roentgenol 96 (1966) 15 53 Weidenbecher, M.; Pesch, H.-J.: Zur Frage der generellen Unterkieferteilresektion bei knochennah gelegenen Karzinomen der Mundhöhle und des Oropharynx. HNO 30 (1982) 453 54 Carter, R.L.; Tsao, S.W.; Burmann, F.F.; Pittham, M.R.; Clifford, P.; Shaw, H.J.: Patterns and mechnisms of bone invasion by squamous cell carcinoma of the head and neck. Am J Surg 146 (1983) 146 55 O’Brian, Chr.J.; Catrer, R.L.; Soo, Kh.-Ch.; Barr, L.C.; Hamlyn, P.J.; Shaw, H.L.: Invasion of the mandible by squamous cell caecinoma of the oral cavity and oropharynx. Head Neck Surg 8 (1986) 247 56 Barttelbort, S.C.; Balm, S.L., St. Ariyan: Rim mandibulectomy for cancer of the oral cavity. Am J Surg 154 (1987) 423 57 Bemerich, A.; Akuamoa- Boateng, E.; Machtens, E.: Indikation zur Unterkieferteilresektion bei Tumoren der unteren Mundhöhlenetage, Fortschritte der Kiefer- und Gesichtschirurgie, Ein Jahrbuch, Band XXXVII 48 50 Einerseits sprechen diese Zahlen für eine weniger radikale operative Vorgangsweise vor allem bei Tumorstadium I und II, andererseits ist zu erwähnen, dass heute trotz radikalchirurgischer Techniken, die bei einem T4- Stadium unersetzlich sind, ein ästhetisch sehr zufriedenstellendes Ergebnis erreicht werden kann, auf Grund der hervorragenden Methoden der rekonstruktiven Chirurgie. Weiters zeigt sich in der vorgelegten Studie ein signifikanter Zusammenhang zwischen Tumorgröße (eingeteilt gemäß der TNM- Klassifikation der UICC von 1979) und Knocheninfiltration. So sind in Fällen, bei denen der Knochen nicht infiltriert ist, die Tumorstadien 1 (35,8 %) und 2 (30,2 %) deutlich höher, während in Fällen mit Knocheninfiltration zu 60 % eindeutig das T4- Stadium dominiert. Zusammenfassend ist zu sagen, dass bei einem Abstand des Tumors von über einem Zentimeter zum Knochen dieser erhalten werden kann. Ist der Abstand geringer, oder sitzt der Tumor dem Periost auf, muss eine Kontinuitätsresektion durchgeführt werden. Die Kastenresektion hat einen zweifelhaften Sinn, weswegen sie in Graz nicht gemacht wird. 51 10. Literaturverzeichnis A.Waldeyer, A. Mayet; Anatomie des Menschen 2, 16. Auflage Anton Hafferl; Lehrbuch der topographischen Anatomie, neu bearbeitet von W.Thiel, 3. Auflage Barttelbort, S.C.; Balm, S.L., St. Ariyan: Rim mandibulectomy for cancer of the oral cavity. Am J Surg 154 (1987) Bemerich, A.; Akuamoa- Boateng, E.; Machtens, E.: Indikation zur Unterkieferteilresektion bei Tumoren der unteren Mundhöhlenetage, Fortschritte der Kiefer- und Gesichtschirurgie, Ein Jahrbuch, Band XXXVII Bier,J.: Definition zum radikalchirurgischen Vorgehen bei Plattenepithelkarzinomen der Mundhöhle. Dtsch. Z. Mund-Kiefer-GesichtsChir. 6 (1982) Böcker, Denk, Heitz; Pathologie, 2. Auflage 2000 Carter, R.L.; Tsao, S.W.; Burmann, F.F.; Pittham, M.R.; Clifford, P.; Shaw, H.J.: Patterns and mechnisms of bone invasion by squamous cell carcinoma of the head and neck. Am J Surg 146 (1983) E. Krüger; Lehrbuch der chirurgischen Zahn-,Mund- und Kieferheilkunde, Band 2 Feichtinger,M,;Aigner,R.M.;Santler,G.;Kärcher,H.: Case Report: Fusion of positron emission tomography (PET) and computed tomography (CT) images for image-guided endoscopic navigation in maxillofacial surgery: Clinical application of a new technique Fischinger, J.; Kambic, V.; Gale, N.; Zargi, M.; Zerdoner, D.: Zur Frage der Erhaltung des Unterkiefers bei der chirurgischen Behandlung des Mundbodenkarzinoms, Fortschritte der Kiefer- und Gesichtschirurgie, Ein Jahrbuch, Band XXXVII 52 G.L.Ross, D.S. Soutar, D.G. McDonald, T. Shoaib, I.G. Camilleri, A.G. Robertson; Improved staging of cervical metastases in clinically node- negative patients with head and neck squamous cell carcinoma. Annals of Surgical Oncology, 11 (2) H.H.Horch; Praxis der Zahnheilkunde 10, Mund-,Kiefer-und Gesichtschirurgie 2; 3.Auflage Heidsieck, C.: Zur Technik der Radikaloperation des Mundbodencarcinoms. Der Chirurg 39 (1968) http://dic.academic.ru/dic.nsf/dewiki/528849 Jahnke, V.: Die Chirurgie der Zungen- und Mundbodentumoren. Arch. Oto- RhinoLaryng. 210 (1975) K.Schroll, G.Watzek; Zahnärztliche Chirurgie 3 Kärcher,H., Eskici A., Zwitting P.; Oberkieferrekonstruktion mit dem osteokutanen Scapulalappen (1988). Z Stomatol 85 Kärcher,H., Köle.H., Borbely.L.; Knochenaufbau eines atrophischen Unterkiefers mit einem gefäßgestielten Beckenkamm. (1986) Dtsch Z Mund Kiefer Gesichtschir 10 Klug,C.; Berzaczy,D.; Voracek,M.; Nell,C.; Ploder,O.; Millesi,W.; Ewers,R.: Preoperative radiochemotherapy in the treatment of advanced oral cancer: Outcome of 276 patients Lindemann, A.: Über die Beseitigung der traumatischen Defekte der Gesichtsknochen. In: Bruhn, Chr. (Hrsg.): Die gegenwärtigen Behandlungswege der Kieferschußverletzungen. IV- VI, S.243. Bergmann, Wiesbaden 1915 Marchetta,F.C.; Sako,K.; Badillo,J.: Periosteal lymphatics of the mandible and intra- oral carcinoma. Am J Surg 108 (1964) 53 Marchetta,F.C.; Sako,K.; Murphy,J.B.: Periosteum of the mandible and intra- oral carcinoma. Am J Surg 122 (1971) N. Schwenzer, M. Ehrenfeld; Spezielle Chirurgie, Zahn-,Mund- und Kieferheilkunde 2; 3. Auflage O’Brian, Chr.J.; Catrer, R.L.; Soo, Kh.-Ch.; Barr, L.C.; Hamlyn, P.J.; Shaw, H.L.: Invasion of the mandible by squamous cell caecinoma of the oral cavity and oropharynx. Head Neck Surg 8 (1986) Oestrup, L.T., Fredrickson, J.M.: Distant transfer of a free living bone graft by microvascular anastomoses. Plast Reconstr Surg 54,274 (1974) Rohen; Anatomie für Zahnmediziner, 3. neu bearbeitete Auflage Sloughter, D.P.: Excision of the mandible for neoplastic disease. Surgery 26 (1949) Swartz, W.M., Banis, J.C., Newton, E.J., Ramasastry, S.S., Jones, N.F., Acland, R.: The osteocutaneous scapula flap for mandibular and maxillary reconstruction. Plast Reconstr Surg 77, 530 (1986) Swearingen, A.G.; Mc Graw, J.P.; Palumbo, V.D.: Roentgenographic pathologic correlation of carcinoma of the gingiva involving the mandible. Am J Roentgenol 96 (1966) Taylor, G.J., Miller, G.D.H., Ham, F.J.: The free vascularized bone graft clinical extension of microvascular techniques. Plast Reconstr Surg 55,55 (1975) Taylor, G.J., Watson, N.: One stage repair of compound leg defects with free, revascularized flaps of groin skin ans iliac bone. Plast Reconstr Surg 61, 494 (1978) W.J Campbell, J.I. De La Torre; Head and Neck Cancer- Squamous Cell Carcinoma; eMedicine Plastic Surgery (http://emedicine.medscape.com/article/1289986-overview) 54 Ward, G.E.; Robben, J.O.: A composite operation for radical neck dissection and removal of cancer of the mouth. Cancer 4 (1951) Weidenbecher, M.; Pesch, H.-J.: Zur Frage der generellen Unterkieferteilresektion bei knochennah gelegenen Karzinomen der Mundhöhle und des Oropharynx. HNO 30 (1982) www.nuklearmedizin.de/pat_info/petbrosch_04/pet_bro_04.pdf 55