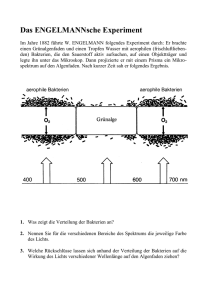
Makrolidantibiotika – Wirkspektrum, Anwendungsgebiete und
Werbung

Diplomarbeit Makrolidantibiotika – Wirkspektrum, Anwendungsgebiete und Wechselwirkungen eingereicht von Daniela Jakovljevic zur Erlangung des akademischen Grades Doktor(in) der gesamten Heilkunde (Dr. med. univ.) an der Medizinischen Universität Graz ausgeführt am Institut für experimentelle und klinische Pharmakologie unter der Anleitung von AO Univ. Prof. Dr.med.univ. Josef Donnerer Graz, am 04. 05. 2016 Eidesstattliche Erklärung Ich erkläre ehrenwörtlich, dass ich die vorliegende Arbeit selbstständig und ohne fremde Hilfe verfasst habe, andere als die angegebenen Quellen nicht verwendet habe und die den benutzten Quellen wörtlich oder inhaltlich entnommenen Stellen als solche kenntlich gemacht habe. Graz, am 04. 05. 2016 Daniela Jakovljevic eh i Danksagungen An erster Stelle möchte ich mich bei Herrn AO. Univ.-Prof. Dr.med.univ. Josef Donnerer für die Hilfestellung bei der Auswahl des Themas und für die hervorragende Betreuung bedanken. Ein großes Dankeschön an meine ganze Familie, besonders an meine Geschwister, die sich bemüht haben, für mich da zu sein und mich moralisch zu unterstützen. Zum größten Dank bin ich meinem lieben Ehemann Mladen verpflichtet, der mir das Studium ermöglicht hat. Ich bin ihm unendlich für seine Liebe und sein Vertrauen dankbar! An dieser Stelle möchte ich auch meinen Kindern Dank aussprechen. Meine entzückende Tochter Lorena und mein lieber Sohn Adrian erfüllen mich mit großem Stolz und sind für mich die größte Motivation. Letztendlich bedanke ich mich bei allen Freunden und Wegbegleitern, die mir während der Studienzeit begegnet, und mir auf irgendeine Art und Weise zur Seite gestanden sind. ii Zusammenfassung Im ersten Teil dieser Arbeit werden die Entstehung und Entwicklung der Bakteriologie, sowie die wesentlichen Grundlagen der antiinfektiven Chemotherapie vorgestellt. Damit soll ein allgemeines Grundverständnis über Bakterien und Antibiotika vermittelt werden. Im zweiten Teil wird genauer und spezifischer auf das Thema Makrolide eingegangen, die eine sehr komplex aufgebaute Gruppe der Antibiotika darstellen. Mittels ausführlicher Literaturrecherche wurde nach Publikationen über Wirkmechanismen der Makrolide und ihren Einsatz bei verschiedensten Erkrankungen gesucht. Es folgte eine umfassende Beschreibung des Wirkspektrums, der Anwendungsgebiete, der genauen Angriffspunkte und aller bekannten Neben- und Wechselwirkungen. Auch das Problem der schnellen Resistenzbildung wurde behandelt und Mechanismen der bakteriellen Resistenzentstehung gegenüber Makrolidsubstanzen, sowie Mechanismen zur Resistenzvermeidung aufgezeigt. Hauptsächlich kommen Makrolide wegen ihrer antibiotischen Wirkung im Kindes- und Erwachsenenalter zum Einsatz. Da sie ein breites Erregerspektrum, eine sehr gute Gewebspenetration und Fähigkeit zur intrazellulären Anreicherung aufweisen, kommen sie am häufigsten in der Therapie von bakteriell bedingten Atemwegserkrankungen vor, wie die ambulant erworbene Pneumonie. Viele Forschungsarbeiten decken nun aber ganz andere Eigenschaften der Makrolidantibiotika auf und zeigen Möglichkeiten, wie diese in der Therapie von diversen Krankheiten genutzt werden können. Allen voran ist es der immunmodulierende Effekt, der das Einsatzgebiet der Makrolide erweitert, und das nicht nur im Bereich Atemwegserkrankungen. Sie vermögen unter anderem, durch Beeinflussung zellulärer Mechanismen in die Entzündungsreaktion einzugreifen. Laut vieler veröffentlichter Studien wird diese antiinflammatorische Eigenschaft der Makrolide erfolgreich angewendet, z.B. in der Behandlung von entzündlich bedingten Darmerkrankungen, Atopischer Dermatitis, Psoriasis, rheumatoider Arthritis und sogar nach Herztransplantationen, zur Vermeidung von Abstoßungsreaktionen. Zu dieser immunsuppressiven Gruppe der Makrolide zählen Tacrolimus, Pimecrolimus, Sirolimus und Everolimus. iii Aber auch andere Eigenschaften, wie z.B. die prokinetische und antineoplastische Wirkung der Makrolide eröffnen neue Behandlungsmöglichkeiten. Dazu wurden Versuchsergebnisse analysiert und interpretiert, um aufzuzeigen, ob diese genannten Effekte der Makrolide therapeutisch erfolgreich umsetzbar sind. iv Abstract In the first part of this diploma thesis is the developmental history of bacteriology as well as the essential bases of anti-infective therapy are presented. This should provide a general basis for understanding bacteria and antibiotics. In the second part the topic macrolides is discussed more specifically and in more detail, because they are a very complex group of antibiotics. It was searched for publications on the mechanisms of action and the use of macrolides in various diseases. A comprehensive description about the pathogen spectrum, applications, the mechanisms of action and all known side effects and interactions followed. Also the problem of bacterial resistance, detailed mechanisms of how bacteria become resistant against macrolides and possibilities for prevention of bacteria resistance were analysed. In adults and children macrolides are mainly used because of their antibiotic effects. Since they affect a broad spectrum of pathogens, have a very good tissue penetration and the capability for intracellular accumulation, they are most commonly used in the therapy of bacterially induced respiratory diseases, such as community-acquired pneumonia. Many research papers reveal completely different characteristics of macrolide antibiotics and show new possibilities to use them in the treatment of various diseases. Mainly it is the immunomodulating effect, which expanded the use of macrolids beyond respiratory diseases. They are able to influence cellular signal transduction and thus intervene in the inflammatory response. According to many published studies this anti-inflammatory effect is successfully used to treat inflammation-induced bowel diseases, atopic dermatitis, psoriasis, rheumatoid arthritis. Macrolides are also used after heart transplantation to prevent rejection reactions. Tacrolimus, Pimecrolimus, Sirolimus und Everolimus belong to this newer immunosuppressive group of macrolides. But also other properties, like the prokinetic and antineoplastic effect of macrolides, open up new treatment options. New results from experimental studies have been analyzed and interpreted to show whether these mentioned effects of macrolides can be successfully implemented therapeutically in the future. v Inhaltsverzeichnis Danksagungen ....................................................................................................................... ii Zusammenfassung ................................................................................................................ iii Abstract.................................................................................................................................. v Inhaltsverzeichnis ................................................................................................................. vi Glossar und Abkürzungen .................................................................................................... ix Abbildungsverzeichnis ......................................................................................................... xi Tabellenverzeichnis ............................................................................................................. xii 1 Einleitung ...................................................................................................................... 1 1.1 Allgemeine Bakteriologie ....................................................................................... 1 1.2 Geschichte ............................................................................................................... 1 1.3 Definition und Aufbau der Bakterien ..................................................................... 4 1.4 Morphologische Bakterienformen .......................................................................... 9 1.5 Darstellung der Bakterien und Identifizierung ..................................................... 11 1.6 Kultivierung von Bakterien .................................................................................. 12 1.7 Identifizierung von Bakterien ............................................................................... 15 1.8 Molekulare Grundlagen der Bakterienzelle .......................................................... 15 1.8.1 Genetische Struktur und Organisation ........................................................... 15 1.8.2 Genetische Diversität..................................................................................... 16 1.9 Vermehrung und Stoffwechsel ............................................................................. 16 1.10 Antibiotische Therapie ...................................................................................... 18 1.10.1 Hintergrund: .................................................................................................. 18 1.10.2 Historischer Rückblick: ................................................................................. 19 1.10.3 Pharmakologische Grundlagen antibiotischer Therapie ................................ 19 1.10.4 Einteilung nach pharmakodynamischen Kriterien ........................................ 20 1.10.5 Einteilung nach pharmakokinetischen Kriterien ........................................... 22 vi 2 Material und Methoden ............................................................................................... 25 3 Ergebnisse – Resultate ................................................................................................. 26 3.1 Makrolidantibiotika .............................................................................................. 26 3.2 Wirkspektrum und Wirkmechanismus ................................................................. 27 3.2.1 Bakteriostatische Wirkung der Makrolide..................................................... 27 3.2.2 Antiinflammatorische Wirkung der Makrolide: ............................................ 29 3.2.3 Immunsuppressive Wirkung der Makrolide .................................................. 30 3.2.4 Prokinetische Wirkung der Makrolide .......................................................... 31 3.2.5 Wirkung der Makrolide gegen vorzeitige Zellalterung ................................. 32 3.2.6 Anti - neoplastische Wirkung der Makrolide ................................................ 33 3.3 Pharmakokinetik ................................................................................................... 34 3.3.1 Intrazelluläre Anreicherung von Makroliden in Phagozyten ........................ 36 3.3.2 Messung von Makroliden in Gewebe mittels Mikrodialyse .......................... 36 3.4 Indikationen .......................................................................................................... 38 3.5 Anwendung in der Kinder und Jugendheilkunde ................................................. 40 3.6 Anwendung in der Therapie von Atemwegserkrankungen .................................. 41 3.7 Anwendung in der Therapie von Konjunktivitis .................................................. 43 3.8 Anwendung in der Therapie von entzündlich bedingten Hauterkrankungen ....... 43 3.9 Anwendung in der Therapie chronisch entzündlicher Darmerkrankungen .......... 45 3.10 Anwendung in der Therapie von neuroinflammatorischen Erkrankungen ....... 45 3.11 Anwendung in der Therapie von rheumatoider Arthritis und anderen rheumatischen Erkrankungen .......................................................................................... 46 3.12 Anwendung in der Therapie viraler Infektionen ............................................... 48 3.13 Resistenz ........................................................................................................... 49 3.13.1 Entwicklung und Problematik der Resistenz ................................................. 49 3.13.2 Resistenzmechanismen .................................................................................. 51 3.13.3 Resistenzmechanismus gegen Makrolide ...................................................... 52 3.13.4 Resistenzbekämpfung .................................................................................... 53 vii 3.14 3.14.1 3.15 Unerwünschte Wirkungen ................................................................................. 55 Interaktionen .................................................................................................. 57 Dosierungen ...................................................................................................... 59 4 Diskussion ................................................................................................................... 61 5 Literaturverzeichnis ..................................................................................................... 64 Quellennachweis: Abbildungen........................................................................................... 72 viii Glossar und Abkürzungen ATP Adenosintriphosphat AUC Area under the curve=Fläche unter der Konzentrations-ZeitKurve, (entspricht der Bioverfügbarkeit einer Substanz) BPD Bronchopulmonale Dysplasie CD-80 Cluster of Differentiation 80 (Protein) CMV Cytomegalievirus COX2 Cyclooxygenase2 CYP3A4 Cytochrom P450-Isoenzym DMARDs disease-modifying anti-rheumatic drugs DNA Desoxyribonukleinsäure ER Endoplasmatisches Retikulum E. coli Escherichia coli EKG Elektrokardiogramm EMR Erythromycin Resistance Gene ENA-78 Chemokin ESBL Extended-Spectrum-Betalactamasen FFP Filtering Face Piece (partikelfiltrierende Halbmaske) FKBP-12 Peptidyl-prolyl cis-trans isomerase GM-CSF Granulozyten-Monozyten-Kolonie-stimulierender Faktor HGPS Hutchinson-Gilford-Syndrom (Progeria infantilis) HLPC High Performance Liquid Chromatography (chromatographisches Trennverfahren) HMG-CoA-Reduktase 3-Hydroxy-3-Methylglutaryl-Coenzym-A-Reduktase ICAM Intrcellular Adhesion Molecule IL Interleukin iNOS Stickstoffmonoxid Isoform Kbp Kilobasenpaar LPS Lipopolysacharid MBK Minimale bakterizide Konzentration mef Macrolide Efflux Gene ix MFS Major-Facilitator-Superfamilie (membrane transport protein) MHK (=MIC) Minimale Hemm-Konzentration µm Mikrometer MIP Makrophage inflammatory protein MRSA Methicillin-resistenter Staphylococcus aureus mTOR mechanistic/mammalian Target of Rapamycin NF-AT Nuclear Factor of activated T-cells NF-B Nuclear Factor of B-Cells NO Stickstoffmonoxid NSRA nichtsteroidale Antirheumatika PAB p-Aminobenzoesäure PASI Psoriasis Area and Severity Index PBPs Penicillinbindungsproteine p-gp p-Glycoprotein p38MAPK p38-mitogenaktivierte Proteinkinase PTR Peptidyl-Transferase Ring QT-Intervall Abschnitt zwischen De- und Repolarisation der Herzkammern im Elektrokardiogramm RA Rheumatoide Arthritis RANTES regulated on activation, normal T cell expressed (Lungenzytokin) RNA Ribonukleinsäure mRNA Boten-RNA rRNA ribosomale RNA tRNA Transfer-RNA RSV Respiratory Syncytial Virus SAalpha2,6Gal Influenza virus receptor TNF Tumornekrosefaktor T3SS Typ-III-Sekretionssystem VEGF Vascular Endothelial Growth Factor x Abbildungsverzeichnis Abbildung 1: Leeuwenhoeks berühmte erste Zeichnung von Bakterien im Mundspeichel .. 2 Abbildung 2: Aufbau Bakterienzelle ..................................................................................... 4 Abbildung 3: Aufbau Bakterienzellwand .............................................................................. 8 Abbildung 4: Bakterienformen ............................................................................................ 11 Abbildung 5: Blutagarplatte.. .............................................................................................. 13 Abbildung 6: Kombiniertes Selektiv/Indikator-Medium nach Beimpfen mit E. coli und Salmonella enterica (MacConkey-Agar).. ........................................................................... 14 Abbildung 7: Vermehrung Bakterienzelle........................................................................... 18 xi Tabellenverzeichnis Tabelle 1: Zytoplasmamembran-Proteine der Bakterienzelle [51,7]..................................... 7 Tabelle 2: Angriffspunkte der Antibiotika [12,17].............................................................. 21 Tabelle 3: Einteilung Makrolide [25] .................................................................................. 26 Tabelle 4: Erregerspektrum der Makrolidantibiotika und Krankheitsbeispiele [12]........... 28 Tabelle 5: Pharmakologische Eigenschaften der Makrolide [12, 23] ................................. 37 Tabelle 6a: Überblick über Indikationsgebiete und dazu empfohlene Makrolidantibiotika [12, 29, 24, 43] .................................................................................................................... 38 Tabelle 6b: Überblick über Indikationsgebiete und dazu empfohlene Makrolidantibiotika [12, 29, 24, 43] .................................................................................................................... 39 Tabelle 7: Kontraindikationen der Makrolidantibiotika [57, 29, 12] .................................. 56 Tabelle 8a: Makrolidsubstanzen und Dosierungen [23, 12];Strukturformeln entnommen aus: Quelle: https://de.m.wikipedia.org/wiki/erythromycin; https://de.m.wikipedia.org/wiki/clarithromycin; https://de.m.wikipedia.org/wiki/azithromycin; https://de.m.wikipedia.org/wiki/roxithromycin; ................................................................. 59 Tabelle 8b: Makrolidsubstanzen und Dosierungen [23, 12];Strukturformeln entnommen aus: Quelle: https://de.m.wikipedia.org/wiki/telithromycin; https://de.m.wikipedia.org/wiki/spiramycin ........................................................................ 60 xii 1 Einleitung 1.1 Allgemeine Bakteriologie Wenn wir heute an Bakterien denken, verbinden wir sofort Infektionen und Krankheiten damit. Doch selbst als man über die Anwesenheit von diesen kleinsten Lebewesen Bescheid wusste, konnte man sie noch lange nicht mit bestimmten Krankheiten in Verbindung bringen. Bakterien gibt es überall auf dieser Erde, am höchsten Gipfel, im tiefsten Ozean und in jedem Organismus. Allen voran wegen der Eigenschaft sich für lange Zeit „schlafend“ zu legen und ihren Stoffwechsel so lange herunterzufahren, bis sie mit organischen Material in Berührung kommen und wieder geeignete Umgebungsverhältnisse gegeben sind. Bakterien sind aber keinen falls nur „böse“ und krankmachend, viele sind harmlos oder sogar wichtig für den menschlichen Organismus und seinen Lebensraum. „Gute“ Bakterien im menschlichen Verdauungstrakt z.B. ermöglichen die Produktion von sehr wichtigen Verdauungsenzymen und Vitaminen, andere Bakterien sorgen für den Erhalt unseres natürlichen Ökosystems. Der Kreislauf von Kohlenstoff, Stickstoff und Schwefel wird durch bakterielle Aktivität bestimmt. (1,2) Bakterien kommen meist in Aggregaten vor, geschützt in einem Biofilm. Dort sind diese einzelligen Organismen geschützt eingebettet und können untereinander durch kleine Signalmoleküle kommunizieren, sogenannte „Autoinducers“ oder Pheromone. Die Bildung dieser Moleküle ist abhängig von der Bakterienzelldichte im Biofilm und sie bestimmen dessen Beschaffenheit und Eigenschaft. (3) 1.2 Geschichte Das Wissen über contagium vivum (zu Deutsch: „lebender, flüssiger Ansteckstoff“) reicht sehr weit zurück und belehrt uns über das Vorhandensein von kleinsten, dem Auge unsichtbaren Organismen, welche ansteckende Krankheiten verursachen. (4) Schon Hippokrates lehrte, dass sich Krankheitserreger als kleine krankmachende Teilchen in der 1 Luft aufhalten, sogenannte „Miasmen“. In Zeiten der Seuchen und Epidemien wurde das eingeatmete „krankmachende Miasma“ für das massenhafte Sterben verantwortlich gemacht. (5) Im Jahr 1675 war es der berühmte Mikroskopiker Antony van Leeuwenhoek, der diese kleinen Mikroorganismen im faulenden Regenwasser mit seinem selbstgebauten Mikroskop beobachtete und erstmals beschrieb. Durch zahlreiche Schriften und Abbildungen wies er 1683 auf seine Entdeckung kleinster Lebewesen im Zahnschleim hin, was zwar keinen Zweifel über die Existenz dieser Mikroorganismen im menschlichen Körper ließ, dennoch folgten eine sehr lange Zeit keine Entdeckungen und Forschungen über die Bakteriologie. (4,5) Abbildung 1: Leeuwenhoeks berühmte erste Zeichnung von Bakterien im Mundspeichel Erst am Ende des 18. Jahrhunderts wurden Bakterien wieder beobachtet und beschrieben. Nachdem Bakterien einige Jahre lang den Tieren zugeteilt wurden, entwickelte Ernst Hallier 1860 die absurde Theorie, dass Bakterien nur Entwicklungszustände von gewissen Schimmelpilzen seien. Außerdem war er fest der Ansicht, dass die Vielgestalt der Bakterien, die verschiedenen Erreger und Miasmen sich alle aus einem „Mikrokokkus“ entwickeln. Er versuchte die unterschiedlichen Bakterienformen sogar, aus diesem „Mikrokokkus“ zu züchten. (4,5) Viele Jahre kam man aufgrund mangelnder und fehlerhafter Versuche in der Forschung nicht weiter. Noch dazu kam der Irrglaube verschiedener Naturforscher, dass Bakterien 2 jene Mikroorganismen seien, welche direkt aus organischer Substanz entstehen und sich vermehren können. Man ging davon aus, dass sich Bakterien unterschiedlicher Art durch Fäulnis entwickeln. Erst 1857 gelang Louis Pasteur mit seinen Gärungsversuchen schließlich der wichtige Nachweis, dass Bakterien nicht das Endprodukt der Gärung, sondern die Auslöser sind. Er beschäftigte sich auch erstmals mit dem bedeutenden Thema Keimbefreiung durch Sterilisation. (5,4) Bald darauf fand Francois Jules Lemaire heraus, dass Karbolsäure den Gärungsverlauf durch Abtöten der erregenden Mikroorganismen aufhalten kann. Gestützt auf diese wichtige Erkenntnis entwickelte Joseph Lister seine Methode zur antiseptischen Wundbehandlung und führte 1868 ein, dass bei Operationen ein Eindringen und Vermehren von Bakterien durch fäulnishemmende Mittel verhindert werden kann. (4) Letztendlich bleibt noch ein wichtiger Name in der Entwicklungsgeschichte der Bakteriologie zu nennen, Robert Koch, der u. a. 1876 mit seiner Entdeckung des Milzbranderregers (Bacillus anthracis) beweisen konnte, dass gewisse bakterielle Erreger bestimmte Infektionskrankheiten auslösen können. Dazu stellte Robert Koch in Zusammenarbeit mit J. Henle die „Henle-Koch-Postulate“ auf, mit denen ursächliche Erreger einer Infektionskrankheit zugeteilt werden können. (4,5) Robert Koch bemühte sich darum, geeignete Methoden zu finden, um Kultivierungsmöglichkeiten der Bakterien zu verbessern, und den Nachweis ihrer Pathogenität und Spezifität sicherzustellen. Durch Zuführen gelatinierender Substanzen zu den benutzten Nährflüssigkeiten schaffte es Koch, Bakterienarten voneinander zu trennen und in Reinkulturen weiter zu züchten. (4) Somit gelang es ihm 1884 schließlich, viele pathogene Bakterien, wie den auslösenden Organismus der asiatischen Cholera, den Kommabacillus, und den Tuberkelbacillus zu entdecken und zu benennen. (4) Die Entdeckung der pathogenen Keime ergab eine große praktische Bedeutung und drängte weiter Forschungs- und Entwicklungsgebiete der Bakteriologie in den Vordergrund. (4) Wie es im Inneren eines Bakteriums aussieht und was eine Bakterienzelle ausmacht, blieb bis zur Entdeckung des Elektronenmikroskops 1938 unklar. Die folgenden Jahre waren sodann geprägt durch Erkenntnisse darüber, wie die Bakterien beschaffen sind und wie ihre Biochemie und Genetik funktioniert. So wurde durch Oswald Avery 1944 die Bakterien- DNA als Erbinformationsträger identifiziert, und 1953 mit röntgenkristallografischen Analysen durch die Forscher James D. Watson und Francis Crick, der molekulare Aufbau der DNA beschrieben. Diese Erkenntnisse und bakterio3 logischen Errungenschaften brachten großen Fortschritt für die systemische Einteilung der Bakterien, die klinische und pathologisch - anatomische Diagnostik, und schließlich auch Vorbeugung und Therapie der Infektionskrankheiten mit moderner Chemotherapie. (5) 1.3 Definition und Aufbau der Bakterien Bakterien sind die kleinsten einzelligen Mikroorganismen, die meisten weisen eine Größe von etwa 0,2 bis 2µm auf. Bakterien werden als Prokaryonten bezeichnet und weisen im Vergleich zu eukaryonten Zellen typische Unterschiede im zellulären Aufbau auf. Bakterienzellen gibt es in drei wesentlichen Formen. Kugelförmige Bakterienzellen werden als „cocci“, stabförmige als „bacilli“, und gekrümmte Bakterien als Vibrio, Spirillum oder Spirochaeten bezeichnet. (3) Unabhängig von der Form jedoch besitzen alle Bakterienzellen eine hochdifferenzierte Zellwand und manche Bakterien weisen sogar eine Fortbewegungsorganelle auf, die als Flagellum oder Geißel bezeichnet wird. (6) Struktur und Aufbau einer Bakterienzelle: Abbildung 2: Aufbau Bakterienzelle 4 Strukturen einer prokaryonten Zelle: Kernäquivalent: In Bakterienzellen findet sich keine Kernmembran und kein Nucleolus, nur ein Kernäquivalent (Nucleoid) anstelle des chromosomenhaltigen Kerns der Eukaryonten. (3,6) Plasmide: Plasmide sind zirkuläre doppelsträngige DNA-Moleküle und viel kleiner als das Bakterienchromosom. Sie tragen keine essenziellen Gene, sondern Gene die für z.B. folgende Eigenschaften kodieren: Resistenz gegen Antibiotika Bildung von Toxinen, die andere Bakterien abtöten Überlebensfähigkeit unter erschwerten Überlebensbedingungen oder in bestimmten Wirten (Arthropoden, Mammalia) (6) Bakteriophagen: Diese Strukturen können sich nur in den Bakterien in Abhängigkeit von bakterieller DNA vermehren. Phagen können sich in das Genom der Bakterienzelle integrieren und sie auflösen (lysieren), oder sich langsam durch Abschnürung von der Bakterienzellwand vermehren (lysogene Bakteriophagen). (6) Transposons: Das sind kurze DNA-Sequenzen, die sich in das Genom integrieren und nach Konjugation von Bakterienzellen (Zell-zu-Zell-Kontakt), von Donor-Zelle auf Rezeptor-Zelle übertragen werden. Dabei können andere Gene, z.B. jene die für Antibiotikaresistenzen kodieren, weitergegeben werden. (6,7) Zytoplasma und zytoplasmatische Zellmembran: Bakterienzellen besitzen in ihrem Zytoplasma keine Mitochondrien und Chloroplasten. Diese befinden sich in der Zytoplasmamembran, die aus einer Phospholipid-doppelschicht besteht und Proteine für den Erhalt der Zelle enthält. (6,7,51) Im Zytoplasma findet man etwa 20000 Ribosomen, die für die Proteinsynthese benötigt werden. Auf die Unterschiede in der Struktur und im Aufbau der Ribosomen ist der 5 Wirkmechanismus einiger selektiver Antibiotika, z.B. Makrolide, Clindamycin, Chloramphenicol (binden an die 50S-Untereinheit der Ribosomen), Tetrazykline oder Aminoglykoside (binden an die 30S-Untereinheit), zurückzuführen. (7) Manche ungewöhnliche Bakterien, die unter erschwerten Lebensbedingungen mit Nährstoffengpässen hausen, weisen im Zytoplasma zusätzliche, für das Überleben wichtige Hilfsstrukturen auf. Einige Bakterien speichern in ihrem Zytoplasma Nährsubstanzen in Vakuolen oder Granula, wie z.B. Glykogen. (8) 6 Tabelle 1: Zytoplasmamembran-Proteine der Bakterienzelle Wichtigste Zytoplasmamembran-Proteine derBakterienzelle Permeasen: transportieren selektiv Nährstoffen von außen nach innen entgegen einem Konzentrationsgefälle. Transferproteine: können die Phospholipiddoppelschicht gänzlich passieren und Proteine aus der Zelle befördern. Efflux-Pumpen: transportieren Antibiotika/Desinfektionsmittel aktiv von innen nach außen. Proteine der Sekretionssysteme: mit Sekretionssystemen gelangen Proteine von innen nach außen. Die Sekretionssysteme ermöglichen den Bakterien die Wirtszelle zu infizieren. Beim Sekretionssystem Typ III geschieht dies durch Injektion biologisch aktiver Moleküle mittels einer Nadelstruktur, dem Kennzeichen des T3SS. Signalproteine: empfangen Informationen aus der Umgebung und schleusen sie ins Zellinnere. Biosynthese-Enzyme: dienen der Bildung der Zellwand, z.B. des Mureins. Diese Enzyme sind mit „PenicillinBindeproteinen“ (PBPs) gleichzusetzen und werden auch Transpeptidasen genannt. Enzyme der Atmungskette: ermöglichen Bakterien mit aerobem Stoffwechsel Energiegewinnung und Energiefreisetzung in Form von ATP. 7 Zellwand: Die Zellhülle gramnegativer und grampositiver Bakterien unterscheidet sich im Wesentlichen dadurch, dass grampositive Bakterien eine dicke Hülle aus Peptidoglycan = Murein aufweisen, die zusätzlich noch durch Teichonsäuren und Lipoteichonsäuren verstärkt wird. Diese sind der Zelle bei der Interaktion und Adhäsion mit der Wirtszelle behilflich. Bei gramnegativen Bakterien findet sich nur eine dünne Mureinschicht, der sich aber noch eine äußere Membran anschließt. Abbildung 3: Aufbau Bakterienzellwand In der Außenmembran gramnegativer Bakterien sind Polysaccharide enthalten, wie das wichtige Lipopolysaccharid LPS. Der toxische Lipidanteil (Lipid A) des LPS wird nach Zerfall einer bakteriellen Zelle frei und fungiert als Endotoxin. Es stellt für den Menschen eine starke pro-inflammatorische Substanz dar, welche in den Makrophagen die Bildung von IL-1 und TNF-a auslöst. Diese endogenen Pyrogene sind schließlich für den Fieberanstieg verantwortlich. Bei grampositiven Bakterien stellen die Teichonsäuren und Lipoteichonsäuren exogene Pyrogene dar, welche an Rezeptoren von Makrophagen binden und auf diese Weise an der Fieberauslösung beteiligt sind. (6,7) Die Zellwand der Bakterien stellt ein Permeabilitätshindernis für größere Moleküle dar, insbesondere die dünne äußere Membranschicht der gramnegativen Bakterien. Aus diesem Grund sind manche Antibiotika, die gegen grampositive Bakterien wirken, gegen gramnegative wirkungslos. Die Zellwand dient nicht nur der Permeabilitätsbarriere und der 8 Stabilität, sondern trägt mitunter Virulenzfaktoren wie Endotoxine, Sekretionssysteme, spezifische Adhäsine und phagozytosebehindernde Außenstrukturen. Pathogene Bakterien wie Yersinien, Shigellen und Kolibakterien bilden Sekretionssysteme, dabei entwickeln sie lange Proteinfäden, welche in die Zelle eindringen und sie zerstören können. (6,7) Kapseln und Sporen: Manche Bakterien besitzen eine Polysaccharidkapsel, die sie vor Austrocknung und vor dem Eindringen mancher Antibiotika schützt. Andere Bakterienformen, z.B. Clostridium oder Bacillus bilden unter ungünstigen Lebensbedingungen Sporen, d.h. eine Dauerform, die sie u.a. vor Hitze und Desinfektionsmittel schützt. (6,7) 1.4 Morphologische Bakterienformen Um die kleinsten einzelligen Mikroorganismen darzustellen, sind 500- bis 1000fache Vergrößerungen erforderlich. Lebendbeobachtungen der Bakterien werden durch die Phasenkontrast- und Dunkelfeldmikroskopie ermöglicht, beides sind optische Methoden zur Steigerung der Kontrastfähigkeit. (51) Die Gestalt der Bakterien geht auf drei Grundformen zurück: Kokken, Stäbchen, schraubenförmige oder spiralig gekrümmte Bakterien. Kokken: Die Gestalt dieser Bakterien ist rund bis oval; die Bakterien liegen meist in Gruppierungen, in Traubenform (Staphylokokken), oder in Kettenform (Streptokokken) vor. Sonst sind sie auch in Paaren (Diplokokken), in Vierer- (Tetraden) oder Achtergruppen (Sarcinen) zu finden. (6) Stäbchen: Man unterscheidet kokkoide, plumpe Stäbchen, wie Escherichia coli und schlanke Stäbchen, wie z.B. das Mycobacterium tuberculosis. Die Endpole 9 der Stäbchen sind entweder spitz zulaufend (fusiforme Bakterien), abgerundet (z.B. E. coli) oder abgeflacht (z.B. Milzbrandbakterien). Zu den stäbchenförmigen Bakterien gehören noch zwei andere, die aerob wachsenden, sporenbildenden Bazillen, und die anaerob wachsenden sporenbildenden Clostridien. Anhand der Anordnung und der Lage der Stäbchen zueinander können sie beurteilt und besser zugeordnet werden. So liegen Typhusbakterien vereinzelt vor, Milzbrandbakterien in typischen Ketten. Pseudodiphteriebakterien z.B. weisen palisadenförmige Anordnung auf, und Mycobakterium tuberculosis wiederum zopfförmige Gruppierungen, oder aber Stäbchen bilden einen rechten Winkel zueinander, wie Diphteriebakterien. (6) Schraubenförmige Bakterien: Spirillen: (lat.“spirillium“ für „Windung“) Diese dünnen Gebilde sind starr und sehr gewunden. Borrelien: Auch diese Bakterien sind schlank und gewunden, aber sehr flexibel. Treponemen: Diese Bakterien weisen ein Korkenziehermuster auf, und sind durch periplasmatische Geißeln (Flagellen) am stärksten und öftesten gewunden und in der Lage sich in der Länge zu biegen (z. B. der Syphiliserreger Treponema Pallidum). (6) 10 Abbildung 4: Bakterienformen 1.5 Darstellung der Bakterien und Identifizierung Nativpräparat: Dazu zählen das Deckglaspräparat oder der „hängende Tropfen“. Damit werden lebende Bakterien dargestellt, jedoch muss mittels Dunkelfeld- oder Phasenkontrastmikroskopie der Kontrast in den Bakterien erhöht werden. Gefärbte Präparate: Mittels Einfachfärbungen, meist mit Methylenblau, oder mit Differentialfärbungen (GramFärbung) werden Bakterien leicht unter dem Mikroskop ersichtlich. (51,6) Die Gramfärbung zählt zu der Routinefärbung der mikrobiologischen Diagnostik und wurde 1884 vom dänischen Physiker Hans Christian Gram entwickelt. (3) Sie ermöglicht die Unterscheidung zwischen grampositiven oder gramnegativen Erregern, die Feststellung der äußeren Form (Stäbchen oder Kokken) und die Lage der Erreger zueinander (Haufen oder Ketten) bzw. zu den Wirtszellen (extra- oder intrazellulär). (51,6) Die Beschaffenheit der Zellwand von Bakterienzellen verursacht die unterschiedliche Färbung: 11 Grampositive Bakterien besitzen eine dicke mehrschichte Wand aus Murein. Hier kann das bei der Gramfärbung angewandte und eingezogene blauviolette Kristallviolett nicht durch Alkohol herausgelöst werden. Gramnegative Bakterien besitzen eine dünnere Mureinschicht, die nach der Färbung eine Entfärbung durch Alkohol leichter ermöglicht. (51,6) Weitere Färbeverfahren zurDifferenzierung sind: Ziehl-Neelsen-Färbung: Die Färbung nach Ziehl-Neelsen erfolgt mit Phenol- Fuchsin. Der rote Farbstoff wird durch das Erhitzen des Präparates auf 100°C von der Bakterienzelle aufgenommen. Immunfluoreszenzfärbung: Bei dieser Methode werden Erreger mit spezifischen Antikörpern, die mit Fluoreszenzfarbstoffen versehen sind, in Verbindung gebracht. Die Bindung der markierten Antikörper an das spezifische Antigen des Erregers ermöglicht die fluoreszenzmikroskopische Darstellung und morphologische Beurteilung der gefärbten Strukturen. (51,6) Zum Nachweis und Identifizierung von Bakterien gehört außer der Herstellung mikroskopischer Präparate mittels Färbungsverfahren auch das Kulturverfahren. (6) 1.6 Kultivierung von Bakterien Der kulturelle Nachweis von Bakterien gelingt durch verschiedene Nährmedien und ist unverzichtbar, wenn es darum geht, die Identität und Empfindlichkeit von Erregern festzustellen. Abhängig davon, um welche Indikation oder Verwendung es geht, werden Nährmedien herangezogen, die sich hinsichtlich der Inhaltsstoffen und Konsistenz von einander unterscheiden. 12 Basis- oder Universalmedien: Sie erlauben den Nachweis der meisten Erreger in einer Probe. z.B. Nähragar mit 5% Vollblut. Blutagar eignet sich sehr gut, um das Wachstum von humanpathogenen Keimen nachzuweisen, und wird daher auch sehr häufig als Basisnährmedium verwendet. (6,51) 1 2 3 Abbildung 5: Blutagarplatte. Nähragar mit 5% Vollblut nach fraktioniertem Beimpfen und Bebrüten mit Staphylococcus aureus (Schritt 1,2 und 3), zur Gewinnung einer Einzelkolonie bzw. Reinkultur. (51) Selektive Nährmedien und Indikator- oder Differenzialmedien: Selektivmedien lassen nur das Wachstum bestimmter Erreger zu und eignen sich gut im Nachweis von Bakterien, für deren Anzucht besondere Nährböden benötigt werden z.B. Legionellen in Atemwegsmaterialien. Bei der Verwendung von Indikator- oder Differenzialmedien sind Zusatzstoffe und Indikatoren enthalten, die Bakterienkolonien anfärben und den bestimmten Erreger leichter auffindbar machen. Meist müssen die genannten Nährmedien kombiniert werden, damit ein Krankheitserreger aus einem Keimgemisch identifiziert werden kann. MacConkey-Agar z.B., das Gallensalze und Kristallviolett enthält, verhindert das Wachstum grampositiver und gramnegativer Kokken und erlaubt das Wachstum gramnegativer Stäbchenbakterien. (51) 13 1 2 Abbildung 6: Kombiniertes Selektiv/Indikator-Medium nach Beimpfen mit E. coli und Salmonella enterica (MacConkey-Agar). 1 im Bild zeigt Wachstum der E.coli-Kolonie und Rotfärbung von Kolonie und Indikatormedium aufgrund Säurebildung bei der Verwertung von Lactose. 2 im Bild zeigt Laktose-negative Salmonella enterica-Kolonie und ausbleibende Rotfärbung des Nährmediums. (51) Außerdem wird die vorhandene Laktose von einigen Bakterien, wie E. Coli, verwertet, und kann durch den Indikator Neutralrot angezeigt werden. Dabei färben sich die Kolonien und der Agar intensiv rot (obere Hälfte des Bildes). Nicht-coliforme Bakterien, wie Salmonella, können keine Laktose verwerten und färben sich nicht rot (untere Hälfte des Bildes). Für das Wachstum von Erregern in einem Kulturmedium ist Wasser ein essentieller Bestandteil. Bei zu flüssigen Nährmedien fällt aber die Beurteilung und Empfindlichkeitsprüfung sehr schwer, weil die Reinheit einer Kultur in flüssigem Medium nicht klar ersichtlich ist. Besser eignet sich die gelierartige Substanz Agar-Agar, die aus Seealgen besteht, ein festes Nährmedium ist, und dennoch einen hohen Wasseranteil besitzt. Die optimalen Wachstumsvoraussetzungen sind bei einer Temperatur von 37°C und unter atmosphärischen Bedingungen gegeben. Manche Kulturen benötigen eine Bebrütung bei 5% CO², und obligate Anaerobier die Inkubation in einer Atmosphäre, wo der Sauerstoffgehalt durch physikalische, chemische oder biologische Verfahren stark reduziert wurde. (6,51) 14 1.7 Identifizierung von Bakterien Um einen spezifischen Erreger zu bestimmen, muss man so wenige Merkmale wie möglich, und so viele wie notwendig herausfinden. Dabei unterscheidet man zwischen Eigenschaften aus drei Merkmalsgruppen und zieht diese zur Identifizierung von Erregern heran. Die morphologischen Merkmale werden nach den Färbeeigenschaften mit dem Lichtmikroskop bestimmt. Bei dem Nachweis von Physiologischen (metabolischen) Merkmalen geht es darum, mit Indikatormedien gewisse Stoffwechseleigenschaften von Erregern nachzuweisen. Hier kommen standardisierte Mikromethoden zum Einsatz, die durch Farbbildung, Änderungen des pH-Wertes anzeigen. Bei der Identifizierung durch chemische Merkmale werden Antigenstruktur und DNAStruktur herangezogen. (51) 1.8 Molekulare Grundlagen der Bakterienzelle 1.8.1 Genetische Struktur und Organisation Die bakterielle DNA beinhaltet die gesamte genetische Information und ist in der Regel in einem Chromosom (Nukleotid) als gewundene und verdrillte Doppelhelix enthalten. Sie ist für die Replikation (Reduplikation der DNA durch DNA-Polymerase), Transkription (Umschreiben der Nukleotide in mRNA durch RNA-Polymerase) und Rekombination (DNAUmstrukturierungsprozesse zur Bildung neuer Genkombinationen) verantwortlich. Im Vergleich zur Konstruktion menschlicher DNA gibt es große Unterschiede. Die Gene der Bakterien-DNA sind singulär und liegen nur ein einziges Mal vor, d.h. es gibt keine Kompensationsmöglichkeit im Falle eines Genausfalls und jede Genmutation wirkt sich phänotypisch aus. Die ribosomalen RNA-Gene jedoch liegen mehrfach vor und 15 es können Mutationen und Defekte durch ein SOS-Repair-System herausgeschnitten und die Lücken wieder gefüllt werden. Mit diesem Repair-Mechanismus können sich aber Fehler einschleichen und Mutationen zurückbleiben, oder sogar fremde Gensequenzen integriert werden. (7,9) 1.8.2 Genetische Diversität Bakterienstämme derselben Art sind mit unterschiedlichem Erbgut ausgestattet. Dies beruht darauf, dass neue Gene und Genkombinationen durch Mutationen und Rekombinationsprozesse spontan entstehen. Die Bakterien-DNA wird durch folgende Mechanismen intrazellulär transferiert: Transformation: Übertragung chemisch reiner DNA direkt auf eine andere Zelle Transduktion: Übertragung der DNA durch Bakteriophagen (Viren der Bakterien) Konjugation: Übertragung von DNA auf eine andere Zelle durch einen Paarungsvorgang mit direktem Zell-zu-Zell-Kontakt. (9,7) Damit der Genaustausch kontrolliert und gezielt ablaufen kann, kommen Restriktions- und Modifikationsprozesse zum Einsatz. Restriktions-Endonukleasen können fremde DNA zerstören. Modifikationsenzyme methylieren DNA-Basen und tragen zur Identifizierung bei. Beide Prozesse sind in der Gentechnik längst unverzichtbar geworden. (7,9) 1.9 Vermehrung und Stoffwechsel Humanpathogene Bakterien werden aufgrund ihres O2-Verhaltens in fakultative Anaerobier, obligate Aerobier, obligate Anaerobier und aerotolerante Anaerobier eingeteilt. Durch den Abbau von organischen Nährstoffen gewinnen Bakterien chemische Energie, die sie für die Neusynthese verwenden. Die Vermehrung erfolgt durch einfache Quer16 teilung, in einer Zeit, die als Generationszeit bezeichnet wird. Diese beträgt für schnelles Bakterienwachstum in vitro 15-30 min. Die Vermehrung der Bakterienzelle erfolgt durch binäre Zellteilung in jeweils zwei Zellen. Dabei wird auch die DNA (Genomäquivalent) an der Zellmembran verdoppelt und ein Genäquivalent in eine Tochterzelle übergeben. Der bakterielle Stoffwechsel wird in einen anabolen, energieverbrauchenden Vorgang und in einen katabolen, energieliefernden Vorgang unterteilt. Energie in Form von Licht dient der anabolen Stoffwechselreaktion, während beim katabolen Stoffwechselvorgang Energie und spezifische Grundbausteine für bakterielle Moleküle geliefert werden. Verwenden Bakterien anorganische Nährstoffe, werden sie als lithotroph bezeichnet, bedienen sie sich organischer Nährstoffsubstanzen, nennt man sie organotroph. Humanpathogene Bakterien gelten daher als chemosynthetische, organotrophe Bakterien. (6,9) Die meisten medizinisch relevanten Bakterien verwenden Glucose als Energiequelle. Durch die Atmung (aerober Substratabbau) kommt es zur maximalen Energieausbeute. Bakterien, welche nicht zur Atmung befähigt sind, bedienen sich der Glycolyse und bauen Glucose auf anaerobem Wege ab. Dieser Stoffwechselvorgang wird als Fermentation (Gärung) bezeichnet. Fermentationen von Mikroorganismen werden nach entsprechendem Endprodukt benannt, z.B. alkoholische Gärung, Buttersäuregärung usw. Die unterschiedliche Energiegewinnung von Bakterien wird für die Diagnostik herangezogen. (9,6,10) Die Vermehrung der Bakterien findet hauptsächlich durch binäre Spaltung (I in Abb. 7) statt. Dabei wächst die Zelle zuerst auf das Doppelte ihrer ursprünglichen Größe heran und teilt sich dann in zwei morphologisch und funktionell idente Tochterzellen. Dabei bildet sich ein Querseptum und trennt die beiden Zellen voneinander ab. Andere Möglichkeiten der Zellteilung wären die asymmetrische und multiple Teilung. Bei der asymmetrischen Teilung der Zelle entstehen unterschiedliche Tochterzellen, bei der multiplen Zellteilung hingegen spalten sich mehrere kleine Tochterzellen von einer großen Zelle mit dicker Matrixwand ab. Manche Bakterien nutzen die Knospung oder Sprossung (II in Abb. 7) als Vermehrungsweise, die derjenigen der Hefezellen sehr ähnlich ist. Hier entsteht an der Mutterzelle eine Ausstülpung, die zu einer Tochterzelle auswächst. (11) 17 I:Zellvermehrunng II:Zellteilung durch durch binäre Teilung Knospung/Sprossung Abbildung 7: Vermehrung Bakterienzelle 1.10 Antibiotische Therapie 1.10.1 Hintergrund: Antibiotika zählen nach wie vor zu den wichtigsten Arzneimittel für die Therapie von bakteriellen Infektionskrankheiten. Obwohl mit der Bezeichnung „Antibiotika“ häufig alle antibakteriell wirksamen Pharmaka gemeint sind, muss man grundsätzlich zwischen zwei Formen der Antibiotika unterscheiden. Einerseits gibt es die „natürlichen“, biosynthetisch gewonnenen Naturstoffe, z. B. aus Pilzen und Bakterien, und andererseits die „künstlich hergestellten“ antimikrobiell wirksamen Chemotherapeutika, z.B. Sulfonamide. (12) Im Allgemeinen wirken beide Bakterien abtötend (Bakterizide), oder greifen hemmend in das Wachstum dieser ein (Bakteriostatika). Bakteriostatika wirken primär zwar nicht abtötend, führen dennoch sekundär ebenfalls zu einem Absterben der Zellen, weil sie sich nicht mehr vermehren können. Außerdem wirken Antibiotika sehr spezifisch, da sich eine Bakterienzelle in vielen Zellstrukturen von einer eukaryontischen Zelle unterscheidet, weshalb sie dort meist wirkungslos bleiben und eine sogenannte selektive Toxizität aufweisen. (13) 18 1.10.2 Historischer Rückblick: Das erste Antibiotikum wird 1929 beschrieben. Es ist das „Penicillin“, von Alexander Fleming entdeckt und stammt aus dem Pilz „Penicillium notatum“. Penicillin wirkt bakteriostatisch gegen Staphylokokken und Streptokokken. Tatsächlich jedoch liegen die Entdeckungen effektiver Wirkstoffe gegen bakterielle Infektionen noch weiter zurück. Paul Ehrlich benutzte 1906 bereits den Begriff „Chemotherapie“ und verfolgte das Ziel einer selektiven Abtötung des Parasiten ohne Schädigung des Organismus. Er entwickelte einige Jahre später auch das Chemotherapeutikum „Salvarsan“ (Arsphenamin = organische Arsenverbindung), zur erstmaligen Behandlung der Syphillis. Unter der Leitung von Gerhard Domagk wurde 1932 schließlich die antibakterielle Wirksamkeit des Prontosils beobachtet. Diese Verbindung wird in vivo zu Sulfonamid umgewandelt und ist mit hoher selektiver Toxizität antibakteriell aktiv, schädigt jedoch den Organismus nicht. (12,13) Die Bakterien werden dazu gebracht, den Metaboliten Sulfonamid fälschlicher Weise für ihre Folsäure-Biosynthese zu verwenden, da es der für die Bakterien essentiellen PAB stark ähnelt. Sulfonamide waren eigentlich die ersten wirkungsvollen Antiinfektiva und brachten den langersehnten Sieg gegen die schrecklichen Epidemien, wie Pest und Cholera, die bis ins 20. Jahrhundert immer wieder einer großen Anzahl der Bevölkerung das Leben kostete. (15) Rene Dubos beschäftigte sich lange mit dem Antagonismus von Bakterien und entdeckte das Gramicidin und Tyrothricin, welches 1939 schließlich als erstes Antibiotikum am Menschen zur Krankheitsbehandlung angewandt wurde. (14) 1.10.3 Pharmakologische Grundlagen antibiotischer Therapie Eine bakterielle Infektion ist immer die Folge eines gestörten Verhältnisses zwischen einem Wirtsorganismus und einem Mikroorganismus. Das einfache Vorhandensein von Bakterien stellt noch keine Beeinträchtigung der Gesundheit dar. Gründe für das Entstehen eines Ungleichgewichts zwischen Mensch und Bakterien sind: 19 - Gesteigerte Virulenz der Erreger - Eindringen in anderes Kompartiment, z.B. Darmbakterien in den Peritonealraum - Verminderung der körpereigenen Abwehr, z.B. durch Zytostatika, Glucocorticoide (16) Ein wesentlicher Unterschied der Antibiotika zu anderen Arzneistoffen besteht darin, dass die pharmakologische Aktivität nicht nur in den Wechselwirkungen zwischen Arzneistoff und Organismus besteht, sondern die antimikrobiell wirksamen Pharmaka von einem Dreiecksverhältnis zwischen Organismus des Patienten, dem Infektionserreger und dem Chemotherapeutikum abhängig sind. (12) Das wichtigste Prinzip ist hierbei, die selektive Toxizität. Es wurden Substanzen gefunden, zu denen die Mikroorganismen eine hohe Affinität aufweisen, welche hemmend in das Wachstum eingreifen und sie sogar abtöten können. Die Tatsache, dass Mikroorganismen anfärbbar sind und eine Affinität zu einem Farbstoff aufweisen können, war grundlegend für die Umsetzung. Die selektive Toxizität der Antiinfektiva wird ermöglicht durch den Angriff der Substanzen an spezifische Strukturen der Mikroorganismen, die so in dieser Form im Wirtsorganismus nicht vorkommen. Dadurch wirken Antibiotika spezifisch und können in Konzentrationen gegeben werden, die für den Menschen nicht toxisch sind. Die Wirkmechanismen der Antibiotika ermöglichen nun eine Einteilung der Antibiotika nach ihren Angriffspunkten. (17) Der Wirkung eines Antibiotikums liegen zahlreiche sehr komplexe Vorgänge zugrunde, die in zwei Phasen unterteilt werden können: Pharmakodynamik und Pharmakokinetik. (18,19) 1.10.4 Einteilung nach pharmakodynamischen Kriterien Die Pharmakodynamik eines Anitbiotikums gibt Auskunft über seine antibakterielle Wirkung. 20 1.10.4.1 Wirkmechanismen Um in Wechselwirkung mit einem Mikroorganismus zu treten, haben Antibiotika unterschiedliche Angriffspunkte in den Bakterien: Tabelle 2: Angriffspunkte der Antibiotika Angriffspunkt Antibiotikum Zellwandsynthese ß-Lactam-Antibiotika Zytoplasmamembran Polymyxin B, Colistin a) inhibitierend: Chloramphenicol, Makrolide, Lincomycine Ribosomale Proteinsynthese: b) fehlsteuernd: Aminoglycosid-Antibiotika Folsäuresynthese Sulfonamide RNA-Synthese Rifampicin DNA-Replikation Chinolone 1.10.4.2 Wirkspektrum Das Wirkspektrum bestimmt gegen welche Erreger ein Antibiotikum wirkt, und in welchen Konzentrationen. Substanzen, die nur gegen ganz spezielle Bakterien wirken, werden als Schmalspektrum-Antibiotika bezeichnet. Umfasst das Wirkspektrum von Antibiotika mehrere unterschiedliche Erreger, nennt man sie Breitbandantibiotika. (23,9) 21 1.10.4.3 Wirkstärke Um die Wirkung eines Antibiotikums zu beschreiben, wird die minimale Hemmkonzentration MHK bzw. die minimale bakterizide Konzentration MBK herangezogen. Die Parameter beschreiben die niedrigste Konzentration, bei der eine deutliche Hemmung des Wachstums eines Bakterienstammes, oder ein Abtöten des- selbigen ersichtlich ist. Da die Bestimmung der MHK erst nach einer Inkubationszeit von 18 bis 24h erfolgt, gibt sie keine Auskunft über das antibakterielle Vorgehen während, sondern erst nach dieser Inkubationsphase. Somit kann mit der MHK auch nicht der Wirkungstyp einer Substanz bestimmt werden. Häufig erreichen Antibiotika schon bei sehr niedrigen, den sogenannten subinhibitorischen Konzentrationen, eine Wachstumsverlangsamung der Bakterien und gewinnen damit zunehmend an Bedeutung. Als minimale aktive Konzentration bezeichnet, beschreibt sie die geringste Konzentration, bei der eine Verlangsamung der Vermehrung von Bakterien beobachtet werden kann. (23,9) 1.10.5 Einteilung nach pharmakokinetischen Kriterien Die Pharmakokinetik eines Pharmakons beschreibt den Verlauf der Konzentrationen im Organismus. Der zeitliche Verlauf der Konzentration eines Antibiotikums wird durch Bioverfügbarkeit, Verteilungsvolumen, die Clearance und die Eliminationshalbwertszeit bestimmt. Die Aussagekraft dieser pharmakokinetischen Parameter ist stark abhängig von individuellen Faktoren, wie Lebensalter, Krankheit und Wechselwirkungen mit anderen Medikamenten. Die pharmakokinetischen Eigenschaften beeinflussen die Therapie, da die Konzentration einer Substanz die Wirkung und Nebenwirkung bestimmt. (21) Ein günstiger Therapieerfolg ist dann gegeben, wenn Bakteriostatika einen gleichbleibenden Spiegel über längeren Zeitraum und Serumwerte höher als die minimale Hemmkonzentration MHK für das betreffende Bakterium aufweisen können. Vorteilhaft ist eine schnelle orale Resorption bzw. intravenöse Gabe, eine lange Halbwertszeit und gute Diffusionsbereitschaft. Der Applikationsintervall ist neben der Zeit über der MHK ein wichtiger Faktor für den Therapieerfolg. Betalactam-Antibiotika und 22 Makrolide müssen deswegen mehrmals am Tag verabreicht werden, damit die Zeit über der MHK lang genug bleibt und sie ihre therapeutische Wirkung nicht verlieren. Bei anderen Antibiotika wie Aminoglykosiden und Vancomycin reicht eine einmalige Gabe am Tag, da hier die Wirkung durch hohe Spitzenwerte im Serum erreicht wird. (15,7) Bioverfügbarkeit: Die Wirkung des Anteils einer applizierten Substanz, welche den Wirkort erreicht, wird durch die Bioverfügbarkeit beschrieben. Bei intravenöser Gabe ist eine Substanz zu 100% verfügbar. (21) Verteilungsvolumen: Das Verteilungsvolumen stellt die Verbindung zwischen intravenöser Dosis und der Plasmakonzentration her und wird auf das Körpergewicht bezogen. Dabei bekommt man Aufschluss über Verteilungsfähigkeit eines Pharmakons im Gewebe und das Ausmaß seiner Anreicherung im Plasma. (21) Clearance: Clearance beschreibt die Eliminationsfähigkeit, hauptsächlich der Niere, ein Pharmakon wieder auszuscheiden. Dabei ist es wichtig, Funktionseinschränkungen zu beachten, um die Dosis anpassen zu können. Ist die Clearance reduziert, muss entweder die Dosis verringert werden, oder der Zeitabstand zwischen den Gaben verlängert werden, damit es nicht zu erhöhter Plasmakonzentration mit toxischer Wirkung kommt. (21) Halbwertszeit: Dieser Parameter ist abhängig von dem Verteilungsvolumen und der Clearance eines Pharmakons und gibt die Zeit an, bei der die Konzentration eines Pharmakons im Blut um die Hälfte abnimmt. Da die Halbwertszeit eine zusammengesetzte Größe ist, sollte sie nicht allein zu Dosierungsbestimmungen herangezogen werden. Das Verteilungsvolumen und 23 auch die Clearance werden jeweils von unterschiedlichen krankheitsbedingten Störungen beeinflusst. (21) 24 2 Material und Methoden Die vorliegende Arbeit behandelt das Thema Makrolidantibiotika und basiert auf einer weitreichenden Literaturrecherche. Neben einem Überblick über die allgemeinen pharmakologischen Eigenschaften der Antibiotika und über die Historie und wesentlichen Aspekte der Bakteriologie, werden umfassend das Wirkspektrum, die Anwendungsgebiete und Wechselwirkungen dieser Arzneigruppe behandelt. Es werden die genauen Angriffspunkte und bedeutende Wirkmechanismen der Makrolide aufgezeigt, sowie Erkrankungen, bei denen diese spezielle Antibiotikagruppe isoliert, oder in Kombination zum Einsatz kommt. Auch unerwünschte Wirkungen und das Problem der Resistenzentwicklung werden erörtert. Nach Erstellung eines Konzeptformulares, einer groben Gliederung und Einlesen in die Thematik, folgte eine Aufarbeitung mit entsprechender Literatur zu den Fachgebieten der Pharmakologie, Biochemie, Mikrobiologie, Bakteriologie und Infektiologie. Dies erfolgte hauptsächlich über die medizinische Universitätsbibliothek Graz. Die ganze Arbeit setzt sich aus deutsch- und englischsprachiger Literatur aus Lehr-und Fachbüchern, medizinischen und pharmakologischen Lexika, wissenschaftlichen Publikationen und medizinischen Zeitschriften zusammen. Es wurden Internetseiten, Datenbanken, insbesondere „Pubmed“ nach Informationen durchforstet, zusammengefasst, gegenübergestellt und aufgezeigt. 25 3 Ergebnisse – Resultate 3.1 Makrolidantibiotika Der erste Vertreter der Makrolide war das Picromycin und wurde 1950 entdeckt. Nur zwei Jahre später wurde das bekanntere Erythromycin 1952 aus Stoffwechselprodukten von Streptomyces erythreus isoliert und ist in sämtlicher Literatur als das älteste Makrolid beschrieben. Diese Gruppe der Antibiotika ist gekennzeichnet durch einen makrozyklischen Lactonring mit verschiedenen funktionellen Gruppen (C=C-, OH-, -CO OCH³). Desoxy-Zucker, oder Aminodesoxyzucker ist mit dem Lactonring glycosidisch verbunden. Der Lactonring kann 14-, 16-, oder sogar 18-gliedrig sein und je nach seiner Größe werden Makrolidantibiotika eingeteilt. (22) Zu dieser sehr komplex aufgebauten Gruppe von Antiinfektiva zählen die älteren Substanzen Erythromycin und Spiramycin, und die neueren Substanzen Roxithromycin und Clarithromycin. Das ringsubstituierte Azalid Azithromycin wird aufgrund sehr ähnlicher Eigenschaften zu den Makroliden dazu gezählt. (23) Tabelle 3: Einteilung Makrolide Makrolid Makrolid mit Makrolid Nicht- mit14- 16-gliedrigem mit15- antibiotische gliedrigem Lactonring gliedrigem Makrolide Lactonring Lactonring Erythromycin Josamycin Azithromycin Tacrolimus und Clarithromycin Midekamycin Pimecrolimus Diritromycin Mikamycin (calcineurin Oleandomycin Spiramycin inhibitor) Roxithromycin Sirolimus und Telithromycin Everolimus (Ketolid mit 14- (TOR kinase gliedrigem inhibitor) Lactonring) 26 3.2 Wirkspektrum und Wirkmechanismus 3.2.1 Bakteriostatische Wirkung der Makrolide Die hauptsächlich bakteriostatische Wirkung der Makrolidantibiotika richtet sich gegen aerobe Erreger (z.B. Streptokokkken) und anaerobe grampositive Bakterien (Bacillus anthracis, Propionibakterien), sowie auch gegen gramnegative Bakterien (Legionellen, Bordetella, Haemophilus) und zellwandlose Keime (Listerien, Mykoplasmen, Chlamydien). (23) Damit erreicht das Wirkspektrum jene Erreger, welche am häufigsten bakterielle Infektionen der Atemwege und sexuell übertragbare Erkrankungen auslösen. (12) Der Wirkmechanismus der Makrolide besteht darin, dass sie die bakterielle Proteinsynthese hemmen, indem sie an die Ribosomen binden. (23) Dies geschieht durch die Bindung an die 50S-Untereinheit der 70S ribosomalen RNA (rRNA). (25) Damit wird die Translokation der tRNA-Polypeptidkette von der Akzeptorstelle an die Donorposition blockiert und die Eiweißsythese der Bakterien unterbunden. (23) Der richtige Einsatz von Antibiotika ist von unserem Verständnis darüber abhängig, wie bakterielle Ribosomen funktionieren, ohne welche Bakterien nicht überleben könnten. Die meisten Antibiotika zielen auf die Blockierung der ribosomalen Funktionen ab und hemmen auf diese Weise die bakterielle Aktivität. Im Jahr 2009 wurde der Nobelpreis für Chemie an drei Forscher verliehen, die zu diesem Thema 3D-Modelle generiert haben, die Bindungsmöglichkeiten unterschiedlicher Antibiotika an Ribosome aufzeigen, und damit die Entstehung und Entwicklung neuer Antibiotika in Zukunft erleichtern sollen. (66) 27 Tabelle 4: Erregerspektrum der Makrolidantibiotika und Krankheitsbeispiele Grampositive Gramnegative Bakterien Bakterien Zellwandlose Schraubenförmige Streptokokken Neisseria – Mykoplasmen – Treponema pallidum (S.pneumoniae) – Gonorrhoe Pneumonien – Lues (Syphilis) Methicillin sensitive Bordetella pertussis – Chlamydia spp. – z.B. Borrelien – Staphylokokken – Keuchhusten Trachom Erythema migrans, Lobärpneumonie, Bronchopneumonie Impetigo, Abszesse, Lyme-Arthritis Sepsis, Wundinfekte Bacillus anthracis – Legionella Rickettsien – Campylobacter – Milzbrand pneumophila – Fleckfieber, Enterocolitis Pneumonie Zeckenbißfieber Corynebacterium Helicobacter pylori– Listeria diphteriae - Diphterie Gastritis Typ B monocytogenes – Listeriose Haemophilus – Pneumonie, Meningitis Brucella – Maltafieber Andere: Toxoplama gondii - Toxoplasmose, Plasmodium spp. - Malaria, Cryptosporidium – Durchfallserkrankung 28 3.2.2 Antiinflammatorische Wirkung der Makrolide: Neben der bakteriostatischen Aktivität ist die reduzierte Bildung von proinflammatorischen Zytokinen durch Makrolide in Studien belegt worden. Damit bekommen Makrolide auch in der Behandlung von chronisch entzündlichen Erkrankungen wie Atopischer Dermatitis, entzündlich bedingten Darmerkrankungen, Psoriasis und Arthritis eine wichtige Rolle zugeschrieben. Mehrere Studien konnten aufzeigen, dass durch Makrolide viele zelluläre Mechanismen beeinflusst werden und in weiterer Folge auch therapeutisch genutzt werden können. So weiß man z.B. um den Effekt von Erythromycin, Il-1 zu hemmen und damit die Phosphorylierung von p38 MAPK (p38-mitogenaktivierte Proteinkinase) der rheumatoiden Synovialzellen aufzuhalten. (25) Ein wichtiger Effekt der Makrolide kann auch die Hemmung der NO-Produktion sein, welche von Entzündungszellen benötigt werden um den Entzündungsprozess anzuregen und Zellen zu zerstören. (25) Zytokine und Chemokine sind in der Regulation der Immunabwehr und Immunmodulation sehr wichtig. Makrolide haben die Fähigkeit ihre Produktion und Sekretion zu hemmen, wie z. B. IL-1ß und TNF in Monozyten. Zusätzlich gelingt Makrolidsubstanzen auch die Aktivität von IL-6, GM-CSF in Mastzellen, sowie IL-8, ENA-78 und das Entzündungsprotein MIP-1 in Makrophagen und Leukozyten zu unterbinden. (25) Es konnte gezeigt werden, dass Clarithromycin speziell die Produktion von IL-6 und IL-1ß von synovialen Fibroblasten hemmt. Bei PatientInnen mit chronisch entzündlichen Atemwegserkrankungen konnte eine verminderte Expression von IL-8 in den bronchialen Epithelzellen beobachtet werden. Mit Erythromycin konnte die Migration von neutrophilen Granulozyten, die Proliferation von Lymphozyten und die Differenzierung von Monozyten beeinflusst werden. Gemeinsam mit Roxithromycin gelang es Erythromycin die Akivität von NF-κB (nuclear factor-kappa B) zu verhindern. Dieser ist unverzichtbar für die Genexpression wichtiger Proteine, welche die Entzündung und Immunabwehr regulieren (z.B. iNOS, COX2, TNFalpha, IL-1, IL-6). Abhängig von der gegebenen Konzentration kam es bei PatientInnen mit Atopischer Dermatitis zu einer verminderten Bildung von IL-8 aus eosinophilen Granulozyten durch Erythromycin und Clarithromycin. Im Lungengewebe wurde eine verminderte Freisetzung der Lungenzytokine RANTES und Eotaxin der Makrophagen bewirkt. (22) 29 Azithromycin erhöhte die Produktion von IL-10 und Clarithromycin hemmte jene von Il-6, indem sie die Aktivität dendritischer Zellen beeinflusste. Dadurch konnte auch die Expression von CD80 und damit die T-Zell-Aktivität erhöht werden. In sämtlichen Studien wurden Mechanismen und verschiedenste Effekte der Makrolide aufgezeigt, die in der Therapie erfolgreich genutzt werden können, um in die Zytokinproduktion und damit in die Entzündungsreaktion und Immunmodulation einzugreifen. Die hier genannten Effekte beschränken sich hauptsächlich auf jene Makrolide, die einen 14bis 15- gliedrigen Laktonring besitzen. (25) Die anti-inflammatorische Aktivität durch Beeinflussung von Makrophagen wird im Abschnitt Anwendung in der Therapie von neuroinflammatorischen Erkrankungen detaillierter besprochen. 3.2.3 Immunsuppressive Wirkung der Makrolide In den letzten Jahren kommen Makrolide immer mehr als Immunsuppressiva, z.B. im Bereich der Herztransplantations-Therapie, zum Einsatz. Es sind nicht - antibiotische Substanzen mit Makrolidstruktur, wie Everolimus und Sirolimus, welche als TOR-KinaseInhibitoren fungieren und im Falle von Transplantatabstoßungsreaktion und im Bereich der Interventionellen Kardiologie bei Stent-Implantationen eingesetzt werden. (26,27) Im Bereich der Prävention von Abstoßungsreaktionen und Vaskulopathie bei transplantierten PatientInnen erwies sich Everolimus effizienter als Azathioprine, mit dem es in einer randomisierten Studie von H. J. Eisen et al 2003 verglichen wurde. Unter der Gabe von Everolimus kam es weniger häufig zu kardiologischen Vaskulopathien. (26) Ursprünglich wurde Everolimus in der Behandlung Herz transplantierter PatientInnen eingeführt, um bei beeinträchtigter renaler Funktion und/oder im Falle einer Malignität, die Therapie mit Calcineurininhibitoren zu minimieren, oder ganz zu ersetzen. In einigen Fällen wurde ein direkter „antineoplastischer“ Effekt der TOR-Kinase-Hemmer beobachtet, es gelingt ihnen die Proliferation und Differenzierung abnormer Zellen zu regulieren und Apoptose von Tumorzellen zu bewirken. Auch zeigt der TOR-Inhibitor Everolimus positive Wirkung auf die renale Funktion und Everolimus-PatientInnen zeigen weniger häufig CMV-Infektionen. (27) 30 Die Anwendung von Everolimus soll möglichst schnell nach einer Herztransplantation erfolgen, damit einer möglichen Vaskulopathie entgegengewirkt wird, oder um eine CMVInfektion zu verhindern. Nur in bestimmten Fällen, wo ein Risiko einer schweren Proteinurie, einer schlechten Wundheilung, oder einer schwer beherrschbaren Hyperlipidämie besteht, erfolgt die Anwendung direkt nach der Transplantation mit Bedacht. In Fällen bestehender schwerer Organdysfunktion vor Transplantation und hohem Infektionsrisiko, ist von einer Behandlung mit Everolimus gänzlich abzuraten. Die unerwünschten Wirkungen wie Dyslipidämie, Akne, Leukopenie, Thrombocytopenie, aphthöse Stomatitis, erhöhter Kreatinkinase, Ödeme, Proteinurie und Pneumonie stellen zwar für die genannten RisikopatientInnen eine Gefahr dar, sind aber durch Dosisreduktion und Therapieunterbrechung des Medikamentes für ein paar Tage, gut zu bewältigen. (27) 3.2.4 Prokinetische Wirkung der Makrolide Makrolidantibiotika weisen eine prokinetische Wirkung auf, besonders das Erythromycin mit 14-gliedrigem Lactonring. Durch Steigerung der gastrointestinalen Motilität, und in Abhängigkeit von der Dosierung, werden unter Makrolidtherapie Nebenwirkungen wie Übelkeit, Erbrechen, Krämpfe und Durchfall, in 7-10% der Fälle beobachtet. (28,29) Erythromycin kann über den Motilin-Rezeptor Nervenzellen und die glatte Muskulatur des Darms beeinflussen, und damit die Darm- und Gallenblasenmotilität erhöhen. Makrolide mit 16-gliedrigem Laktonring (Josamycinn, Spiramycin, Leucomycin, Acetylspiramycin und Tylosin) üben keinen Effekt auf die gastrointestinale Kontraktilität aus. (28) Es liegt nahe, dass genau diese Wirkung der Makrolide in der Klinik bei Erkrankungen, die eine Darmträgheit mit sich bringen, von großem Nutzen sein könnte. (28) Der Versuch, diese prokinetischen Eigenschaften der Makrolide in der Behandlung von gastrointestinalen Störungen wie Gastroparese bei DiabetikerInnen, oder bei IntensivpatientInnen mit künstlicher Beatmung und ev. Keimbesiedelung, sowie in Fällen von Darm-Entleerungsstörungen und gastroösophagealem Reflux zu nutzen, wurde vielversprechend umgesetzt. Auch Lungen transplantierte PatientInnen mit Risiko der Transplantatdysfunktion, welche durch gastroösophagealen Reflux erhöht ist, können vom 31 Einsatz der Makrolidantibiotika und speziell der prokinetischen Eigenschaft profitieren. (25) Im klinischen Versuch zeigte sich die Gabe von Erythromycin oral (250 mg) vor jeder Mahlzeit bereits als erfolgreich. Es gelang damit die Magenentleerung bei PatientInnen mit Gastroparese nach einer Vagotomie zu normalisieren und über 8 Monate beizubehalten. Die intravenöse Gabe von Erythromycin (200mg) verbesserte und verkürzte die Dauer einer diabetischen Gastroparese signifikant schneller, und verzeichnete Verbesserung der Symptome zu einem höheren Grad als die orale Einnahme. Direkte Vergleiche oraler und intravenöser Erythromycintherapie entsprechender Symptome, sowie Langzeitstudienergebnisse dazu sind noch ausständig, daher kann auch keine allgemeine Empfehlung für eine intravenöse Gabe gefunden werden. (28) Es besteht generell keine Empfehlung für Makrolide als first-line Therapie bei prokinetischen Funktionsstörungen und/oder damit verbundenen Erkrankungen, zumal die unerwünschten Wirkungen dieser Medikamentengruppe, wie z.B. Herzarrhythmien (verlängerte QT-Intervall, ventrikuläre Tachykardie), und auch das Risiko einer bakteriellen Resistenzbildung zu beachten sind. Nichts desto trotz findet die prokinetische Eigenschaft der Makrolide auf jeden Fall sichere Anwendung als Alternative, und Maßnahme bei Versagen von anderen Behandlungsmöglichkeiten gastrointestinaler Hypomotilität (z.B. Metoclopramide) und komplizierten Verläufen gastrointestinaler Motilitätsstörungen. (25) 3.2.5 Wirkung der Makrolide gegen vorzeitige Zellalterung In den vergangen Jahren identifizierte man das Makrolid Rapamycin als erstes Medikament mit der Fähigkeit, die Lebensdauer einer Säugetierart zu verlängern. Als TOR-Kinase-Inhibitor kann Rapamycin die Alterung von Zellen verzögern, wenn die Ursache abhängig von der TOR-Signalübertragung verläuft. (30) Daneben gewinnt die Behandlung altersabhängiger degenerativer Erkrankungen an Bedeutung. Es wird ein präventiver und therapeutischer Ansatz von z.B. kardiovaskulären und neurodegenerativen Erkrankungen, Osteoporose, Tumoren und Diabetes Mellitus, möglich. (30) 32 Der Effekt von Rapamycin, die vorzeitige Zellalterung aufzuhalten, wird in der Therapie von Progerie - HGPS (=Hutchinson-Gilford progeria syndrome) eingesetzt. Bei dieser Erkrankung kommt es durch eine seltene genetische Mutation zu vorzeitiger Alterung der Betroffenen und den damit verbundenen Folgeerscheinungen, wie Haarausfall, Atherosklerose, und insgesamt zu verkürzter Lebenserwartung. Ursache ist eine abnorme Ansammlung von Progerin durch Punktmutation von Lamin A. Dadurch kommt es zu Telomerverkürzungen, Zellzyklusarrest und Hemmung der Zellproliferation. (31) Die Betroffenen versterben meistens an einem Myocardinfarkt oder Schlaganfall. Rapamycin kann therapeutisch zur Eliminierung von Progerin eingesetzt werden, damit sollen Schäden der DNA verhindert werden. Daneben wirkt es den alterungsbedingten Erscheinungen entgegen, wie Atherosklerose, der häufigsten Begleiterkrankung einer Progerie. (31) 3.2.6 Anti - neoplastische Wirkung der Makrolide Die neuere Makrolidsubstanz Rapamycin besitzt neben der Fähigkeit die Zellalterung aufzuhalten, auch einen anti - neoplastischen Effekt. Rapamycin ist ein mTOR - Kinase Inhibitor und verhindert im Falle einer Neoplasie die vermehrte Aktivität von dem Protein mTOR, das in der Regel für Zellwachstum und Proliferation verantwortlich ist. Durch Hemmung der Tumorangiogenese und das Fördern der Apoptose neoplastischer Zellen, gelingt es durch Rapamycin das Wachstum und die Bildung neuformatierter Krebszellen zu unterdrücken. (30,32) 33 3.3 Pharmakokinetik Makrolide werden hauptsächlich oral verabreicht. Erythromycin, Clarythromycin und Azithromycin können auch intravenös gegeben werden. (23,12) Die Bioverfügbarkeit der einzelnen Substanzen ist unterschiedlich, weil sie von der Nahrungsaufnahme und Resorption beeinflusst werden. Daher wird die maximale Plasmakonzentration erst ein bis drei Stunden nach Applikation erreicht. (12) Ein wesentlicher Vorteil aller Makrolidantibiotika ist die gute Gewebspenetration, und die Fähigkeit zur intrazellulären Anreicherung, vor allem in phagozytierenden Zellen wie den Makrophagen. In Geweben können daher viel höhere Konzentrationen gemessen werden als im Blut. (23,12) Die Penetration von Makroliden ist nur in den Liquor cerebrospinalis nicht gegeben, ansonsten sind Makrolidantibiotika plazentagängig und in der Muttermilch in hohen, und im Hämodialysat in geringen Dosen nachweisbar. Die Elimination erfolgt durch Biotransformation in der Leber und biliärer Sekretion bzw. Ausscheidung mit den Fäzes. (23,12) Bei dem Azalid Azithromycin findet die Anreicherung in alveolären Makrophagen, Geweben und vor allem am Infektionsort, um mehr als das 100fache statt. Die Plasmakonzentration ist dabei sehr gering, und die Plasmahalbwertszeit charakteristisch lang. Noch mehrere Tage nach Azithromycin-Gabe finden sich bemerkenswert hohe Konzentrationen im Lungen- und Prostata-Gewebe. Wegen der sehr langen Halbwertszeit verbleiben subinhibitorische Konzentrationen des Antibiotikums auch lange im Plasma und begünstigen dadurch die Entstehung von bakterieller Resistenz. (23,12,62) Das Makrolid Clarithromycin weist zwar auch hohe Konzentrationen im Lungengewebe und alveolären Makrophagen auf, erreicht aber im Vergleich zu Azithromycin viel höhere Konzentrationen im Plasma durch bessere Säurestabilität, Bioverfügbarkeit und insgesamt verbesserter Kinetik. Die pharmakokinetischen Eigenschaften von Roxithromycin ermöglichen hohe Konzentrationen im Plasma, aber nur sehr geringe in Geweben, womit sie sich von den Eigenschaften des Makrolids Clarithromycin wesentlich unterscheiden. 34 Die Makrolide Spiramycin und Josamycin akkumulieren sehr gut in der Zelle und Spiramycin weist hohe Gewebspenetrationen im ganzen Körper, besonders jedoch ins Lungengewebe auf. (62) Telithromycin zählt zu den Ketoliden und weist im Grunde dieselben pharmakokinetischen Eigenschaften wie alle Makrolide auf. Anders ist bei Ketoliden, die Anwesenheit von einer Ketoguppe an dritter Stelle, und dadurch bessere Säurestabilität. Außerdem ermöglichen sie grampositiven Cocci keine Resistenzbildung und zeigen gute Wirkung gegen atypische anaerobe Erreger. Telithromycin erreicht hohe Konzentrationen, speziell im entzündeten Lungengewebe und zeigt dazu antimikrobielle Wirkung gegen Streptokokken. Therapeutischen Einsatz findet es bei Infektionen von Haut- und Weichteilgewebe, insbesondere bei denen die als Folge von Bisswunden entstanden sind. (64) Dazu gibt es Studien, die mit Hilfe von Mikrodialyse, die Fähigkeit von Telithromycin ins Weichteilgewebe zu penetrieren und sich zu verteilen, messen und auswerten. Anders als erwartet, wurden entweder im Plasma keine signifikant höheren Konzentrationen von Telithromycin im Vergleich zur Interstitialflüssigkeit des infizierten Gewebes gefunden, oder keine wesentlichen Konzentrationsunterschiede. (64,65) In der Studie von Gattringer R et al. (2004) kam dazu, dass das AUC (Area under the curve = Fläche unter der Konzentrations-Zeit-Kurve, entspricht der Bioverfügbarkeit der Substanz) / MIC (minimale Hemmkonzentration) - Verhältnis nach einer Einmalgabe von 800 mg Telithromycin, zu gering war, um hoch pathogene Keime, wie Staphylococcus aureus, der für Haut -und Weichteilinfektionen, oder Protella canis, welcher für Bisswunden verantwortlich ist, gänzlich zu eradizieren. Als mögliche Erklärung für dieses Ergebnis diente die Tatsache, dass die Messungen sich auf das nicht gebundene Telithromycin im Weichteilgewebe beschränkte, daher fiel das AUC/MIC-Verhältnis sehr niedrig aus. Ob Telithromycin im Bereich Wundinfektionen tatsächlich in seiner therapeutischen Wirkung derart limitiert ist, könnten Studien beweisen, die Messungen des gebundenen Telithromycins inkludieren und damit seine gesamte Verteilung im Gewebe und Plasma darstellen. (64) 35 3.3.1 Intrazelluläre Anreicherung von Makroliden in Phagozyten Es sind zwei Mechanismen beschrieben, die im Wesentlichen die intrazelluläre Anreicherung von Makroliden in Phagozyten ermöglichen: 1. Die Substanzen gelangen durch ein Energie-unabhängiges System, der passiven Diffusion, in die Zelle. Dabei spielt der ph-Wert die entscheidende Rolle. Während ein saurer ph-Wert die Aufnahme von Antibiotika in peritoneale Makrophagen begünstigt, wird sie durch einen basischen ph-Wert nicht beeinflusst. (62) 2. Die Substanzen gelangen durch ein aktives Nukleosid-Transportsystem, welches Energie-abhängig ist, in die Zelle. Durch das Zusammenspiel beider Mechanismen, kommt es schließlich zu sehr hohen intrazellulären Konzentrationen von Makroliden. Außerdem wird damit ein zielgenauer Transport möglich, der die aktiven Substanzen durch Phagozyten direkt zum Infektionsort bringt. Durch Degranulation der Phagozyten wird die Konzentration der Wirksubstanz am Infektionsort erhöht und gemeinsam mit normalen Makrophagen kann die freigesetzte antimikrobielle Substanz, sowohl die intra- als auch die extrazellulär lokalisierte Infektion bekämpfen. (62) Die Methoden zur Messung von intrazellulärer Anreicherung von Makroliden in der Wirtszelle erfolgt durch HLPC (High Performance Liquid Chromatography=chromatographisches Trennverfahren). (62) 3.3.2 Messung von Makroliden in Gewebe mittels Mikrodialyse Die Penetration von Makrolidsubstanzen und ihre Verteilung im Gewebe spielt eine sehr wichtige Rolle. Makrolide sollen, wenn sie als Antibiotikum eingesetzt werden, im Gewebe ihre Wirkung entfalten, da dort die meisten Infektionen lokalisiert sind. Das Verfahren zur Messung von Gewebsspiegel im extravasalen Raum wird als Mikrodialyse bezeichnet und dient vor allem dazu, den Konzentrations-Zeit-Verlauf einer Substanz zu 36 erfassen und damit optimale Dosierungseinheiten und Dosierungsintervalle für die Therapie festzulegen. Die Mikrodialyse erfolgt nach dem Prinzip der Dialyse. Dabei wird eine Sonde aus semipermeabler Membran, die für Proteine und daran gebundene Substanzen nicht durchlässig ist, in das Gewebe eingeführt. Abhängig von dem vorherrschenden Konzentrationsgradienten diffundiert die zu untersuchende Substanz aus dem Interzellulärraum durch die Membran der Sonde. Das gewonnene Dialysat kann ohne weitere Aufarbeitung zur Analyse verwendet werden. (63) Tabelle 5: Pharmakokinetische Eigenschaften der Makrolide Halbwerts-zeit Bioverfüg-barkeit Plasmaeiweiß- Verteilungs- (h) (%) bindung Volumen (%) (l/kg) Erythromycin 2 25 80 0,55-0,77 Clarithromycin 5 50 45 4 Roxithromycin 12 60 90 0,4 Azithromycin 40 40 20 31,1 Telithromycin 12 60 65 2-4 37 3.4 Indikationen Überblick über Indikationsgebiete und dazu empfohlene Makrolidantibiotika: Tabelle 6a: Überblick über Indikationsgebiete und dazu empfohlene Makrolidantibiotika Indikation - gegen hämolysierende AStreptokokken, z.B. bei Scharlach, Vorrangiges Makrolid Erythromycin, Clarithromycin Tonsillitis, Erysipel, Prophylaxe des rheumatischen Fiebers - bronchopulmonale Azithromycin, Infektionen mit H. influenzae – Telithromycin Nachweis Alternativ zu Penicillin - eitrige Infektion der Atemwege außerhalb der Klinik erworben, z.B. Ottitis media, Sinusitis, Tracheobronchitis, Pneumonie - Diphterie - Listeriose - Lues - Gonorrhöe - Interstitielle nichtvirale Pneumonie Alternaiv zu Tetracyclinen - Erythromycin, Clarithromycin, Roxithromycin, Azithromycin durch Mycoplasmen, Chlamydien, Azithromycin Rickettsien Clarithromycin Nichtgonorrhoische Uretheritis u.a. Roxithromycin sexuell übertragbare Infektionen 38 Tabelle 6b: Überblick über Indikationsgebiete und dazu empfohlene Makrolidantibiotika Indikation - - Schwere Legionellenpneumonien Kombination mit Rifampicin Erythromycin Schwere ambulant erworbene Azithromycin, Clarithromycin, Pneumonie, in Kombination mit ß- Roxithromycin Lactamen KombinationsTherapie Vorrangiges Makrolid - Eradikation des Helicobacter pylori, in Kombination mit Metronidazol und Omeprazol - Infektion mit Mycobacterium avium Clarithromycin bei HIV-Patienten, in Kombination mit Ethambutol - urogenitale Chlamydien-Infektionen z.B. Uretheritis, Zervizitis, Salpingitis - Trachom - Prophylaxe gegen Plasmodium Azithromycin falciparum - Keuchhusten - Campylobacter-jejuni-Enteritis - C. difficile verursachte Diarrhöe - Toxoplasmose in der Schwangerschaft Toxoplasmose in Erythromycin Fidaxomicin Spiramycin der Schwangerschaft - Mittelschwere ambulant erworbene Pneumonie mit vermuteten Makrolid-und/oder ß-Lactam Telithromycin resistenten Erregern 39 3.5 Anwendung in der Kinder und Jugendheilkunde Makrolidantibiotka kommen ambulant sehr häufig zum Einsatz. Besonders im Bereich Kinder- und Jugendheilkunde ist diese Gruppe von Antibiotika unumgänglich. Da meist eine einmalige Gabe über drei Tage ausreichend ist und die Nebenwirkungen geringer als bei den meisten anderen Antibiotika sind, fällt die Compliance bei Eltern und Kindern entsprechend besser aus. Es ist bekannt, dass Infektionen mit Pneumokokken, Haemophilus influencae und Staphylokokken im Kindesalter überwiegen, und Makrolidantibiotika aufgrund ihres sehr breiten Keimspektrums die geeignetste Therapie darstellen. Im Falle einer lang andauernden, rezidivierenden Bronchitis mit Fieber zum Beispiel, sind Makrolide indiziert. Wenn diese Erkrankung falsch oder nicht ausreichend therapiert wird, ist eine chronische Bronchitis im Erwachsenenalter die Folge. Die bei Kindern sehr häufig auftretende akute Bronchitis ist zwar viral bedingt, kann aber zu Sekundärinfektionen mit Bakterien, wie Otitis media führen, was wiederum eine Antibiose mit Makroliden erfordert. Eine weitere Indikation bei Kindern stellen Pneumonien dar, sie kommen sogar häufiger als bei Erwachsenen vor, und verursachen ohne entsprechende Behandlung Folgeschäden der Lunge. In etwa 33,3% der Fälle ist die Ursache bakteriell bedingt, und eine Antibiose mit Makroliden erste Wahl. (33) Makrolide kommen alternativ zu anderen Therapien im Kindes- und Jugendalter zum Einsatz, z.B. in Fällen von Penicillinunverträglichkeit. (34) Ihre Wirkung geht aber über die der Penicilline hinaus, da Makrolide im Gegensatz zu diesen auch intrazelluläre Erreger erfassen können. (24) Im Falle von Erkrankungen durch langsam wachsende Mycobakterien (M.avium z.B.) kommt das Makrolid Clarithromycin in Kombination mit anderen Medikamenten als Alternative zum Einsatz, weil die Therapie mit Rifabutin und Ciprofloxacin im Kindesalter nicht zugelassen ist. (34) Makrolidantibiotika können bis auf wenige Ausnahmen sogar in der Schwangerschaft und im Säuglingsalter angewendet werden. Ballard et al. (2007) verglich mit Hilfe einer randomisierten Doppelblindstudie Neugeborene mit einem Geburtsgewicht unter 1000g und künstlicher Beatmung, bezüglich therapeutischer Effekte einer prophylaktischen Makrolidtherapie, miteinander. Innerhalb 72h nach der Geburt wurde einer Gruppe von Säuglingen 10mg/kg Azithromycin für sieben Tage, danach 5mg/kg für die nächsten 5 Tage verab40 reicht. Die andere Kontrollgruppe erhielt Placebo. Placebo und Therapie wurden solange weitergeführt, bis die Neugeborenen keine künstliche Ernährung oder Beatmung benötigten, maximal jedoch für 6 Wochen. Das Alter und Gewicht zwischen den Gruppen war sehr ähnlich und es gab keine signifikanten Unterschiede hinsichtlich Morbidität und Mortalität unter den Säuglingen, während, oder durch die Makrolideinnahme. Positiv verzeichnet wurde die verminderte Notwendigkeit des postnatalen Steroidgebrauchs und der künstlichen Beatmung in der Kontrollgruppe der Neugeborenen, welche die prophylaktische Azithromycintherapie erhielt. Aufgrund mangelnder Studienergebnisse fehlt die Erkenntnis darüber, ob mit einer Makrolidgabe eine Manifestation der gefürchteten BPD (Bronchopulmonale Dysplasie), welche Frühgeborenen das Leben kosten kann, therapier-bar ist. Die prophylaktische Makrolidtherapie dagegen wirkt sich günstig auf die Verlaufsform der BPD und die Inzidenzrate dieser Erkrankung aus. (67) 3.6 Anwendung in der Therapie von Atemwegserkrankungen Seit Einführung der Makrolidantibiotika in den klinisch-praktischen Gebrauch sind verschiedenste Atemwegserkrankungen die am häufigsten gestellte Indikation. Speziell jene mit 14- gliedrigem Laktonring (Erythromycin, Clarithromycin, Roxithromycin) und mit 15-gliedrigem Laktonring (Azithromycin), finden in erster Linie Verwendung in der Behandlung von akuten bakteriellen Atemwegsinfektionen, wie die ambulant erworbene Pneumonie. Der Erfolg auf diesem Gebiet ist in der Literatur am besten dokumentiert. (35) Wegen der sehr guten Gewebspenetration, der Fähigkeit zur intrazellulären Anreicherung und des sehr breiten Erregerspektrums, eignen sich Makrolide sehr gut zur Behandlung. Diese Substanzen erreichen die meisten Bakterien, die für Atemwegserkrankungen verantwortlich sind. (35,25) Durch den versuchsweisen Einsatz in der Therapie bei PatientInnen mit diffuser Panbronchiolitis wurde die Aufmerksamkeit aber auf eine weitere sehr wichtige Eigenschaft der Makrolide gelenkt, den immunmodulierenden Effekt. (35) Diffuse progressive Panbronchiolitis vermindert die Lebensqualität der PatientInnen erheblich. Die Symptome reichen von chronisch excessivem Husten mit Auswurf, bis hin zu Atemnot, chronischer Sinusitis und Besiedelung der Lunge mit Pseudomonas. Unbehandelt 41 führt diese Erkrankung durch Insuffizienz der Atemorgane unmittelbar zum Tod, während eine Steigerung der 5-Jahres- Überlebensrate unter Makrolidtherapie von 63% auf 92% verzeichnet werden kann. (35) Die dafür verantwortliche immunmodulierende Eigenschaft benötigt nur geringe Konzentrationen, und findet außer in der Behandlung von Panbronchiolitis, auch in der Therapie chronisch obstruktiver Lungenerkrankungen, chronischer Rhinosinusitis, cystischer Fibrose und Bronchiolitis obliterans erfolgreichen Einsatz. (24,35,25) Infektionen mit Pseudomonas aeruginosa, Chlamydia pneumonia und Mycoplasma pneumonie, wird durch Anreicherung der Substanz in der Zelle und Verhinderung der Erregervermehrung, sowie Hemmung der Zytokinproduktion und Eindämmen der Entzündungsreaktion, entgegenwirkt. (35,25) Es gelingt speziell durch die immunregulierenden Effekte der Makrolide die Schleimsekretion in der Lunge und die Entstehung eines bakteriellen Biofilms zu reduzieren, die Produktion von Sauerstoffradikalen, sowie die Funktion von Transkriptionsfaktoren zu hemmen. Die Aktivität der neutrophilen Granulozyten kann durch Makrolide blockiert und deren Apoptose begünstigt werden. (36) Makrolide finden ihren Nutzen auch bei AsthmapatientInnen, die zusätzlich von einer Infektion mit atypischen Erregern betroffen sind, oder auch als Zusatztherapie bei PatientInnen mit Steroid abhängigem Asthma. (25,35) Es konnte gezeigt werden, dass durch die Makrolidgabe in Kombination, die Dosis von Prednison reduziert werden kann. Die Gabe von Prednison über lange Zeit verursacht v.a. bei älteren PatientInnen ernsthafte Nebenwirkung, wie Osteoporose. Garey KW et al. (2000) beschreibt PatientInnen zwischen 63 und 69 Jahren mit Steroidabhängigem Asthma, welche zusätzlich zu Prednison auch eine Clarithromycintherapie mit 500 mg über 12 Monate bekamen. Sie zeigten nach 3-6 Monaten verbesserte Lungenfunktion, Lebensqualität und eine niedrigere Infektionsrate. Daraus geht hervor, dass eine orale Gabe von Clarithromycin, die Erfordernis einer Prednisongabe bei älteren Personen mit Steroid-abhängigem Asthma verringert, und sich damit auf das Asthma und andere Steroid abhängige Nebenwirkungen günstig auswirkt. (68) Auch in anderen Studien wie z.B. in der randomisierten Doppelblindstudie, die in Chicago Medical Center in Illinois über 14 Wochen durchgeführt wurde, und auch jüngere PatientInnen (ab 18) mit einschloss, kam die Tatsache zum Ausdruck, dass eine Zusatz- 42 therapie mit Makroliden die Dosisreduktion von Steroiden erlaubt, ohne dass die Lungenfunktion dabei einbüßt. (37) Ein wesentliches Problem jedoch erschwert den Einsatz von Makroliden, besonders bei älteren Personen. Allen voran Erythromycin und Clarithromycin zeigen unerwünschte Effekte am Herzen, sie verlängern die QT-Zeit und können damit ventrikuläre Tachycardien bewirken. Der allgemeine Erfolg einer Makrolidtherapie in der Langzeithandlung von Asthma bronchiale konnte bislang noch nicht eindeutig belegt werden, und mit Sicherheit sind prospektive Langzeitstudien von größerem Umfang nötig, um den Benefit von Makroliden in der Behandlung von chronisch entzündlichen Atemwegserkrankungen zu untermauern, damit sie ein fester Bestandteil im alltäglichen klinischen Gebrauch werden können. (25, 35) 3.7 Anwendung in der Therapie von Konjunktivitis Makrolidantibiotika können in Form von Augentropfen die meisten Erreger bekämpfen, welche für eine bakterielle Konjunktivitis verantwortlich sind. (25) Im Falle einer akuten Konjunktivitis und einer chronischen Entzündung der Kornea und Konjunctiva, die durch Chlamydia trachomatis (Serotypen A, B, Ba, und C) ausgelöst werden, ist das Mittel der Wahl Azithromycin. Diese Erkrankung ist in den Entwicklungsländern der häufigste Erblindungsgrund. Die Therapie erfolgt mit Azithromycin oral in Kombination mit Tetracyclin konjunktival. (25) 3.8 Anwendung in der Therapie von entzündlich bedingten Hauterkrankungen Für die Gruppe der nicht antibiotisch wirkenden Makrolide finden sich auf Grund der immunsuppressiven Eigenschaften weitere wichtige Indikationsgebiete. 43 Zu dieser Gruppe gehören Tacrolimus, Pimecrolimus, Sirolimus und Everolimus. Sie kommen z.B. in der Therapie von Atopischer Dermatitis, Psoriasis und Kontaktdermatitis zum Einsatz. Tacrolimus und Pimecrolimus zählen zu den Calcineurininhibitoren. Beide zeichnen sich durch eine gute Hautpenetration und immunsuppressive Wirkung aus, wenn sie lokal aufgetragen werden. Die Hemmung des Calcineurin-Komplexes erfolgt durch Macrophyllin-12, ein Protein, an das Tacrolimus und Pimecrolimus binden. Das hat eine reduzierte Genexpression für Entzündungsmediatioren zur Folge. Sirolismus und Everolimus sind TOR-Kinase-Inhibitoren, die einen Komplex mit dem Protein FKBP-12 bilden, und damit eine Hemmung von TOR und Blockaden der intrazellulären Signalübertragungen verursachen. Dieser Vorgang bringt eine verminderte Produktion von VEGF (vascular endothelial growth factor) mit sich, welcher mitunter für den Ablauf der Angiogenese verantwortlich ist. (25) Makrolide haben in der Therapie von Hauterkrankungen in jedem Fall einen entscheidenden Vorteil gegenüber Glucocorticoiden. Sie greifen nicht in die Kollagensynthese ein und produzieren keine Hautatrophien. (25) Die Erkrankung Psoriasis ist gekennzeichnet durch übermäßige Präsenz der neutrophilen Granulozyten und einer Überproduktion von Interleukin (IL-6 und IL-8) der Keratinozyten. (38) Es ist bekannt, dass die Entzündungshemmung durch Makrolidantibiotika über die Eigenschaften, Interleukin und die Aktivität der neutrophilen Granulozyten zu hemmen, ausgelöst wird. Dieser Vorteil wird in der Therapie von Psoriasis genutzt, indem orale Makrolidtherapie mit topischen Corticosteroiden kombiniert wird. (25) Klinische Studien, die sich mit der Effektivität einer Makrolid-Zusatztherapie bei Psoriasis vulgaris beschäftigen, gelingt es den günstigen Effekt der Makrolide auf den Juckreiz, Wundsalbenbedarf und das Ausmaß und die Ausdehnung der Psoriasisläsionen, welche durch den PASI - Score definiert sind, in der Therapie aufzuzeigen. (25,61) So wurde z.B. in einem 4-wöchigen Versuch mit 60 PatientInnen, die an Psoriasis mit unangenehmen Hautjucken litten, 36 PatientInnen eine topische Corticosteroidtherapie mit oraler Makrolidtherapie in Kombination gegeben, während der Vergleichsgruppe von 24 PatientInnen nur eine Corticosteroidtherapie alleine verabreicht wurde. Das Ergebnis war eine signifikante Reduzierung des PASI (Psoriasis Area and Severity Index) und des Hautjuckreizes bei der PatientInnengruppe, welche die Zusatztherapie mit Makroliden erhielt. (38) 44 3.9 Anwendung in der Therapie chronisch entzündlicher Darmerkrankungen Makrolidantibiotika finden Dank der immunmodulierenden Eigenschaften in der Behandlung von entzündlich bedingten Darmerkrankungen große Verwendung, besonders in der Therapie von Morbus Crohn. (28) Es wird vermutet, dass M. paratubercolisis in der Pathogenese von Mb. Crohn eine Rolle spielt. Dazu gibt es viele kleinere Versuche und Fallstudien, welche die Effizienz des Einsatzes von Antituberkulotika aufzeigen. M. paratuberculosis zeigt Resistenzbildungen und macht eine Infektion in-vivo schwer behandelbar. Neuere Makrolide (Clarithromycin, Azithromycin) in Kombination mit Rifabutin zeigen aber hohes Potenzial in der Erradikation von M. paratuberculosis. Obwohl aussagekräftigere Studien noch ausständig sind, um zu belegen, dass der Zusatz von Makroliden zu der antituberkulösen Therapie von Mb. Crohn für bessere Therapieverläufe verantwortlich ist, zeigen mehrere klinische Studien durchaus vielversprechende Ergebnisse. Eine Studie aus London mit über 6-35 Monaten Laufzeit, inkludierte 46 PatientInnen mit Mb. Crohn, die mit Rifabutin und zusätzlich mit einem Makrolid (Clarithromycin oder Azithromycin) behandelt wurden. Nach 6-bis 24 Monaten wurde eine erhebliche Besserung der Entzündungswerte und ein wesentlich niedrigerer Bedarf an Steroiden beobachtet. Es gelang sogar vereinzelt PatientInnen von einer Steroidabhängigkeit zu lösen. Für PatientInnen, die gegenüber der Standardmedikation Resistenzen zeigen, ist diese Kombinationstherapie außerdem eine sichere und erfolgsversprechende Alternative. (25,39,60) 3.10 Anwendung in der Therapie von neuroinflammatorischen Erkrankungen Im Falle von neuroinflammatorischen Prozessen spielen pro-inflammatorische M1-Makrophagen und anti-inflammatorische M2-Makrophagen die entscheidende Rolle in der Pathogenese. Azithromycin wurde an Mäusen mit Rückenmarksverletzungen getestet und führte zu dem Ergebnis, dass eine Makrolidgabe verstärkt M2-Makrophagen aktiviert, welche für 45 die Remyelinisierung der Nervenzellen und das Axon-Wachstum verantwortlich sind. M1Makrophagen dagegen agieren neurotoxisch. Im Bereich Rückenmarksverletzungen, die eine neuroinflammatorische Reaktion auslösen, kann das Makrolid die Immunantwort dahingehend verändern, dass mehr M2-Makrophagen auf entzündungsauslösende Stimuli reagieren. Das führt zu funktionaler Rückbildung von Nervenzellen, und weniger häufig zu Langzeit- und Folgeschäden. (40) Dieser immunologische Effekt, der durch Modulation der Aktivität von Makrophagen gekennzeichnet ist, wird auch in einer anderen Studie im Bereich Strahlentherapie sehr deutlich ersichtlich. Am Mausmodell zeigte sich dieser Angriffspunkt der Makrolide auf Makrophagen auch in der Behandlung von Folgeschäden nach Thoraxbestrahlung therapeutisch einsetzbar. Durch eine Radiatio wird neben dem cancerogenen Lungengewebe auch das gesunde geschädigt. Entzündungsreaktionen mit verbleibender Fibrose des Lungengewebes sind sodann die Folge von übermäßiger M1-Makrophagenaktivität. Ein Effekt der Makrolide ist z.B. den fibrosierenden Umbauprozess in der Lunge im Rahmen der Entzündung zu unterbinden. Dabei wird durch Hemmung pro-inflammatorischer alveolärer Makrophagenaktivität und einem Aufhalten apoptotischen Zerfalls anti-inflammatorischer Makrophagen, eine Schädigung durch ionisierende Strahlen verhindert. (41) 3.11 Anwendung in der Therapie von rheumatoider Arthritis und anderen rheumatischen Erkrankungen Rheumatoide Arthritis ist eine autoimmunologisch bedingte systemische Entzündungsreaktion unbekannter Ursache. In erster Linie werden Gelenke und Gelenksstrukturen befallen, was zu Funktionsverlusten bis hin zu Destruktion führen kann. Im rheumatisch entzündeten Gelenk sind Osteoklasten vermehrt aktiv, und es fehlen entzündungshemmende Faktoren. Dagegen sind pro-inflammatorischen Zytokine (IL-1, IL-6, TNFa) übermäßig vorhanden. Die Therapie der RA basiert auf einer möglichst frühen Erkennung und Behandlung der Symptomatik, sowie ein medikamentöses Aufhalten der Krankheitsprogression. Therapeutisch zum Einsatz kommen NSAR, krankheitsmodifizierende DMARDs (disease modifying antirheumatic drugs), Kortikosteroide, Immunsuppressiva und Biologika zur Antagonisierung von Zytokinen. Methotrexat gilt als Standard46 medikament unter den DMARDs zur Behandlung von Erkrankungen des rheumatischen Formenkreises. (42,43) Bei ineffektiver Therapie mit Methotrexat wird auf das Makrolid Tacrolimus zurückgegriffen. (44) T-Zellen spielen in der Pathogenese der rheumatoiden Arthritis eine entscheidende Rolle, gleichzeitig stellen sie für Tacrolimus einen Angriffspunkt dar. Dieses Makrolid hat sich sowohl in der Monotherapie als auch in Kombination mit Methotrexat sehr erfolgreich bewährt. (45) Tacrolimus ist ein Calcineurin-Inhibitor und hat die Fähigkeit an T-Zellen zu binden und deren Aktivität zu unterbinden. Ursprünglich gewonnen aus Streptomyces tsukubaensis, wurde es für den Einsatz in der Behandlung von Reaktionen nach Organtransplantation entwickelt. Dieses Makrolid kann durch die Bindung an T-Zellen den Transkriptionsfaktor NF-AT (nuclear factor of activated T-cells) hemmen, welcher für die Produktion von Zytokinen , IL-2 (Interleukin 2) und γ-Interferon verantwortlich ist. Ähnlich verhält sich Cyclosporin, jedoch ist der immunsuppressive Effekt von Tacrolimus um ein Vielfaches höher. Es kann zu dem auch durch Hemmung von Prostaglandin E2 der synovialen Zellen, die Entzündungsreaktion unterdrücken und wird als Maßnahme gegen Resistenzbildung verwendet, welche durch das P-glycoprotein (P-gp) der Lymphozyten bei PatientInnen mit RA ausgelöst wird. Ein anderes Makrolid, Sirolimus, zeigt deutlich Effekte auf das Wachstum der synovialen Fibroblasten, was bei PatientInnen mit rheumatoider Arthritis zu Verbesserungen im Krankheitsverlauf, eventuell in Kombination mit anderen geeigneten Medikamenten auch zur Remission der Symptome beitragen könnte. (46) In frühen Stadien der RA wird Roxithromycin bereits versuchsweise eingesetzt, um den Krankheitsverlauf zu verbessern. (25) Die Substanz wirkt wie alle anderen Makrolidantibiotika gegen anaerobe Bakterien, gegen die Antikörper im Serum und in der Synovialflüssigkeit bei PatientInnen mit RA, zu finden sind. In einem Doppelblind -Versuch erhielten erwachsene PatientInnen mit RA, welche früh seropositiv waren, in einer Gruppe einmal tagsüber 300 mg Roxithromycin, oder Placebo in der anderen Gruppe. Der Versuch ging über 3 Monate und die PatientInnen erhielten davor keine Therapie mit DMARDs (Disease Modifying Antirheumatic Drugs). Jene PatientInnengruppe, welche Roxithromycin erhielt, verzeichnete generell gute Verträglichkeit und Verbesserung der Symptome einer RA. (47) 47 Einige Studienergebnisse sprechen dafür, Roxithromycin auch in späteren Stadien der Erkrankung einzusetzen, da sich auch dann Besserungen im Verlauf einstellen. Clarithromycin bewirkt Ähnliches, wird aber nicht als Standardtherapeutikum der RA angewendet. Auch im Bereich der reaktiven Arthritis, speziell wenn durch Chlamydien ausgelöst, wurde der Einsatz von Makrolidantibiotikum Azithromycin, in Kombination mit Rifampicin, als günstig für den Therapieerfolg vermerkt. (25) Mit Sicherheit am besten und seit Jahrzehnten untersucht, ist die Therapieeffizienz von Tacrolimus bei PatiententInnen mit RA. (45) Insgesamt aber sind trotzdem weitere Untersuchungen und Ergebnisse ausständig, um die Effizienz der anderen Makrolidsubstanzen in diesem Bereich bestätigen und klare Indikationen stellen zu können. 3.12 Anwendung in der Therapie viraler Infektionen Der immunmodifizierende Mechanismus der Makrolide ermöglicht, unabhängig von der antibiotischen Wirkung, eine Hemmung viral abhängiger Entzündungsreaktionen der oberen und unteren Atemwege. Dieser Effekt bezieht sich auf die anti-inflammatorische Wirkkomponente der Makrolide, sie haben keine anti-viralen Eigenschaften. (48) Die häufigste Erkältungskrankheit entsteht durch eine Infektion mit Rhinovirus RV. Die meisten RV-Serotypen binden in der Zelle an das Adhäsionsprotein ICAM -1 (intercellular adhesion molecule) und erhöhen die Sekretion von Zytokinen, wie Interleukin 1, 6, 8, 9, 11 und TNFα (tumour necrosis factor). Es wird eine vermehrte Bildung von ICAM-1 ausgelöst, die einen immer weiteren Viruseintritt und dessen Vermehrung ermöglicht. Durch Makrolidantibiotika kann nun die Produktion von ICAM-1, IL-6 und IL-8 aufgehalten, und damit die Entzündungsreaktion eingedämmt werden. Am stärksten ist dieser Mechanismus drei Tage nach Infektion zu beobachten. Erythromycin gelingt es die Entwicklung einer RV-Infektion der oberen Atemwege sogar zu hemmen. (48) Azithromycin und Clarithromycin verhalten sich, bezüglich dem immunregulierenden Mechanismus, den anderen beschriebenen Makroliden sehr ähnlich. Clarithromycin zeigt hemmende Eigenschaften gegenüber Influenzaviren vom Typ A und kann die Entzündungsreaktion in den Atemwegen, die durch Influenzaviren bedingt ist, modulieren. Es 48 wird u.a. durch das Makrolidantibiotikum Clarithromycin ein verminderter viraler Titer und virale RNA - Replikation in der Zelle, durch das Herabsetzen der Expression von SAalpha2,6Gal, einen Rezeptor für den humanen Influenzavirus, beobachtet. (49) Azithromycin wurde an einem Maus Model getestet und zeigte gute Erfolge bei der Therapie von akuter, und auch chronischer Bronchiolitis. Die Entzündungsreaktion zu Beginn der Infektion war weniger ausgeprägt, und die post - viralen pathologischen Veränderungen der Atemwege fielen entsprechend geringer aus. RSV ist sowohl für Kinder, als auch für ältere PatientInnen, mit einem signifikant hohem Morbiditäts- und Mortalitätsrisiko verbunden. Makrolidantibiotika stellen im Fall einer Infektion der unteren Atemwege, aufgrund vor allem der immunologischen Komponente, eine gute Therapieoption dar. Strikte Beweise für heilende Ergebnisse durch den Einsatz von Makrolidantibiotika bei einer viralen RSV, sind leider nicht gegeben. Zwei klinische Studien, die sich mit der Makrolidtherapie von RSV - Bronchiolitis bei Kindern beschäftigen, wurden kontrovers diskutiert, doch der Versuch am Mausmodel zeigt deutliche Vorteile einer Azithromycintherapie, die eine Ansammlung von Entzündungszellen, wie Makrophagen und neutrophilen Granulozyten im Lungengewebe der Maus verhindert, die akute Entzündungsreaktion eindämmt, und eine chronische verhindert. (50) 3.13 Resistenz 3.13.1 Entwicklung und Problematik der Resistenz Seit Jahrzehnten schon entstehen die verschiedensten Substanzen, die eine Heilung und Bekämpfung bakterieller Infektionskrankheiten ermöglichen. Leider haben sich mit den Behandlungsmöglichkeiten auch immer mehr Resistenzen unter den Bakterienstämmen entwickelt. Resistente Erreger reagieren auf ein Therapeutikum gar nicht, oder nicht mehr, und stellen trotz ausreichender Dosierung der Wirksubstanz ihre Vermehrung nicht ein. Viele Resistenzen entstehen durch die Aufnahme von DNA, doch Resistenzgene sind schon lange vor dem Gebrauch von Antibiotika als Therapeutikum entstanden. Antibiotikum - produzierende Bakterien, würden ohne einen Resistenzmechanismus gegenüber ihrem eigenen Produkt, nicht überleben können. Andere Bakterien, die mit 49 Antibiotika-Produzenten den gleichen Lebensraum teilen, besitzen auch Resistenzgene. Diese entstanden durch Gensequenzen, die für anabole und katabole Stoffwechselgene codierten. Diese gelangten irgendwann durch DNA-Transfer in humanpathogene Bakterien und verbreiteten sich durch Mechanismen des Gen-Transfers untereinander weiter. (9) Die Ursachen der Resistenzproblematik gehen auf zwei wesentliche Gründe zurück: 1. Die natürliche (primäre) Resistenz macht das Bakterium durch genetisch festgelegte Eigenschaften unempfindlich auf bestimmte Therapeutika. So sind z.B. gramnegative Stäbchenbakterien gegenüber Penicillin G resistent, da eine Penetration aufgrund der Membranbeschaffenheit dieser Erreger nicht möglich ist. Daher ist die sorgsame Berücksichtigung des Wirkspektrums eines Antibiotikums, und der Nachweis der Bakteriengattung von großer Bedeutung. (9) 2. Die erworbene (sekundäre) Resistenz entsteht erst durch die Behandlung mit Antibiotika. Der genetische Austausch zwischen zwei Bakterienzellen spielt hier die wesentlichste Rolle, und ermöglicht mit Plasmiden und Transposons den Resistenz-Transfer in ein anderes Bakterium. Wenn mehrere Resistenzeigenschaften gleichzeitig übertragen werden, entwickeln sich Mehrfachresistenzen und multiresistente Stämme. Diese stellen in Krankenhäusern, bei nosokomialen Infektionen, zunehmend ein Problem bei der Behandlung dar und entwickeln sich oft lebensbedrohlich. (7) Von Mehrfachresistenzen betroffen sind Problemkeime der Enterobactericeae, den Pseudomonaden, Staphylokokken und der Enterokokken. Krankenanstalten begünstigen Mehrfachresistenzen wegen der hohen Verschreibung von Antiinfektiva. Die Resistenzarten und die Erscheinungshäufigkeit von Resistenzen variieren zeitlich und örtlich sehr stark. In jedem Krankenhaus herrscht eine andere Resistenzsituation. (9) Die erworbenen Resistenzen können zum Glück wieder eliminiert werden, wenn das von der Resistenz betroffene Antibiotikum, über einen genügend langen Zeitraum nicht mehr angewendet wird. Die Bakterienzelle „verlernt“ sich gegen das Therapeutikum zu schützen. (52) Wenn eine Resistenz gegen mehrere Antibiotika vorliegt, welche sich in der chemischen Struktur und/oder der Wirkungsart ähnlich sind, spricht man von Kreuzresistenz. 50 Zusätzlich erschwert die Persistenz mancher Erreger neben den eigentlichen Resistenzarten die vollständige Elimination. Gewissen Krankheitserregern, z.B. bei Tuberkulose und Lepra, gelingt es, unter antibiotischer Behandlung zu überleben, obwohl sie sensibel sind. Gründe dafür können Änderung des ph-Wertes am Infektionsort, Abszess- oder Nekrosenbildung, und erschwerte Penetration des Antibiotikums sein. (23) 3.13.2 Resistenzmechanismen Die wichtigsten Strategien der Bakterien, um Resistenzen auszubilden sind: Produktion von inaktivierenden Enzymen: Dieser Mechanismus inaktiviert den Wirkstoff, damit er nicht an die Zielstruktur binden kann. Betalactamasen sind Enzyme, die den Betalactamring der ß-Lactam-Antibiotika hydrolysieren können. Durch die Spaltung des Rings wird dem Therapeutikum seine antimikrobielle Wirkung entzogen. Es gibt mehr als 340 verschiedene Arten von Betalaktamasen, deren Gene für die Resistenz, chromosomal oder plasmidcodiert sind. Die ESBL (extended spectrum betalactamases) haben ein erweitertes Wirkspektrum und be-sitzen plasmidcodierte Resistenzgene. Damit können sie die meisten Betalaktamantibiotika (außer Carbapeneme) inaktivieren. Nur die Carbapenemasen können beinahe alle Betalactame spalten, und besitzen somit ein noch größeres Wirkspektrum. Als weiteres inaktivierendes Enzym, sind die Aminoglycosidasen zu nennen. Sie ermöglichen die Modifikation von Aminoglycosiden durch Phosphorylierung freier Hydroxylgruppen und Acetylierung freier Aminogruppen. ( 9,7) Veränderung der Zellpermeabilität: Damit wird der Durchtritt des Antibiotikums in die Zelle unterbunden. Gewisse Zellstrukturen wie Kapsel und Lipidschicht stellen ohnehin eine Diffusionsbarriere für gewisse Antibiotika dar, doch manche Stämme können ihre Porine in der Zellmembran so verändern, dass sie auch für andere Wirksubstanzen undurchlässig wird. 51 Gesteigerter Efflux durch Membranpumpen: Die Effluxpumpen dienen dem Abtransport von Abfallstoffen der Zelle, können aber auf gewisse Antibiotika programmiert sein und diese hinausbefördern, noch bevor es ihnen gelingt, ihre Wirkung an der Zielstruktur zu entfalten. So sind z.B. alle Proteusbakterien aufgrund ihrer Effluxpumpen gegen Tetrazykline resistent. Eine Inaktivierung der Pumpen wäre grundsätzlich möglich, jedoch könnte dann nicht nur das Antibiotikum nicht aus der Zelle gelangen, sondern es würden auch die Stoffwechselprodukte der Zelle nicht mehr abtransportiert werden. (7,9) Veränderung der Zielstruktur: Durch Genmutation wird die Zielstruktur so verändert, dass sie die Affinität von Antibiotika gestört wird. Klinisch relevant ist v.a. der MRSA (methicillinresistente Staphylococcus aureus), bei dem das PBP2 ( Penicillinbindeprotein 2) so verändert wurde, dass es zu einer Resistenz gegenüber Methicillin und fast allen Betalaktamantibiotika gekommen ist. (7,9) 3.13.3 Resistenzmechanismus gegen Makrolide Makrolidresistenzen entstehen schon während der Behandlung und persistieren noch lange danach. In einer Doppelblindstudie von 2007 konnte die Resistenzentwicklung gewisser Keime durch Anwendung von Makroliden bewiesen werden. In dieser epidemiologischen Studie gab es vier Behandlungsgruppen, zwei Gruppen erhielten ein Placebo, eine Gruppe Azithromycin und die andere Clarithromycin. Die Kontrolle erfolgte mit Tonsillenabstrichen, vor und 180 Tage nach Behandlungsbeginn. Die Studie ergab, dass nach der Makrolidbehandlung dreimal soviele makrolidresistente Streptokokken in der Mundflora 52 vorhanden waren, und dass die natürliche Mundflora ein Reservoir für Antibiotikaresistenzen bei potenziell pathogenen Keimen darstellt. Noch Monate nach Absetzen der Makrolidtherapie konnten Resistenzen beobachtet werden, was bedeutet, dass Azithromycin mit seiner langen Halbwertszeit noch lange nach Therapieende Resistenzen hervorrufen kann. Daher ist es wichtig, nach Makrolidtherapie mindestens einige Monate auf Makrolide völlig zu verzichten. (53) Der genaue Mechanismus der Resistenzbildung bei Makroliden hängt von speziellen inhibitorischen Enzymen der Bakterienzelle ab. Makrolidantibiotika binden am PeptidylTransferasering (PTR) der ribosomalen 50S Untereinheit. Dieser speziellen Antibiotikagruppe gelingt es die Aktivität des Ribosoms an dieser Stelle zu blockieren. Modifizierende Enzyme des Bakteriums können allerdings durch Veresterung, Glykosylierung oder Phosphorylierung der Antibiotika, dessen Bindung an die Zielstruktur verhindern. Ein anderer Mechanismus der Resistenzbildung ist der aktive Efflux aus der Bakterienzelle, und seltener die Inaktivierung des Antibiotikums. Am häufigsten werden Makrolide durch posttranskriptionale Modifikation der 23S rRNA durch Methyltransferasen, in ihrer Wirkung gehindert. Erm-Gene (erythromycin ribosome methylation) codieren für diese Methylasen und befinden sich auf Plasmiden und Transposons. Bei S. pneumoniae findet man das Resistenzgen ermB, bei S. aureus die Gene ermA bzw. ermC. Für den Effluxmechanismus mittels MFS-Transporter (major facilitator superfamily) kodieren mefA bzw. mefE Gene (macrolide-specific efflux). (54, 53) 3.13.4 Resistenzbekämpfung Die Resistenzbildung und der Austausch von Resistenzgenen unter den Bakterien sind grundsätzlich nicht zu verhindern. Auch die Ausbreitung resistenter Stämme kann man nicht gänzlich aufhalten, aber es ist möglich den Prozess zu verzögern, indem der Selektionsdruck (Anpassungsdruck an bestimmte Lebensform), so gering wie möglich gehalten wird. 53 Strategien zur Resistenzbekämpfung: Richtiges Infektionsmanagment Vor allem im Krankenhaus ist die Resistenzproblematik und die Ausbildung multiresistenter Keime ein Problem. Hier ist die Kenntnis der Übertragungswege von Infektionen und die Einhaltung der notwendigen Hygienemaßnahmen, welche sich daraus herleiten lassen, besonders wichtig. Infektionen, die durch direkten und/oder indirekten Kontakt übertragen werden, muss man mit konsequenter alkoholischer Händedesinfektion, Schutzkleidung und flächenhafter Desinfektion durch geschultes Personal, entgegen wirken. (55) Mit Einhalten von ausreichendem Streuabstand (Radius > 2m), oder bei nötigem PatientInnenkontakt mit Tragen einer Mund-Schutz-Maske, kann man sich von einer Tröpfcheninfektion schützen. Ein spezieller Atemschutz, die partikelfiltrierende Halbmaske (filtering face piece, FFP-Maske) ist in der Verhinderung einer aerogenen Infektionsübertragung unabdingbar. Der wesentliche Unterschied hier zu einer Übertragung durch Tröpfchen, ist die Tröpfchengröße von unter 5µm, womit sie bei der Übertragung durch Aerosol nicht auf den Boden sinken können, und gemeinsam mit den Erregern schwebend in der Luft verbleiben. Auf diese Weise können sie über einen langen Zeitraum zu Folgeinfektionen führen. Bei allen Maßnahmen der Standardhygiene und Schutzbekleidung, ist bei PatientInnen mit schwer behandelbaren Infektionskrankheiten zusätzlich eine Isolation in Einzelzimmern notwendig. (55) Richtige Auswahl, Dosierung und Therapiedauer von Antibiotika Eine antibiotische Therapie kann sehr erfolgreich sein, wenn man den Erreger früh bestimmt und seine Empfindlichkeit dem Therapeutikum gegenüber kennt. Unter Berücksichtigung der pharmakologischen Eigenschaften eines Antibiotikum (Resorption, Metabolismus, Gewebepenetration, Ausscheidungsmodus) muss die passende Dosierung und Applikationsform gewählt werden. Was die Dosis betrifft, so ist es wichtig, diese in Abhängigkeit von der Schwere der Erkrankung, Alter, Gewicht und Vorerkrankung ausreichend hoch zu wählen, um den für den therapeutischen Effekt notwendigen Wirkspiegel zu erreichen. Außerdem kann zu Beginn der Therapie eine „loading Dose“ 54 erforderlich sein, um möglichst schnell geeigneten Wirkspiegel des Antibiotikums zu erreichen. Die eigentliche Therapiedauer sollte ungefähr so lange dauern, wie die aktive Infektion selbst. Eine Prophylaxe hingegen, nur kurzzeitig. (56) Strenge Indikation für den therapeutischen und prophylaktischen Einsatz von Antibiotika Oft ist die unkritische Verschreibung von Antibiotika Folge mangelnder Diagnostik, und kommt bei viralen Infekten sinnlos zum Einsatz. Auch die prophylaktische Antibiose ist nicht immer notwendig, es gilt die infektiösen Folgen und Komplikationen vorher genau einzuschätzen. (56) Einsatz von geeigneter Kombinationstherapie Zur Vermeidung von Resistenzen können Antibiotika kombiniert werden, wenn sie synergistisch wirken (z.B. ß-Lactamantibiotika plus Aminoglykoside). (9) Rezeptpflicht von Antibiotika Durchführen von Schutzimpfungen Kontrollierte Anwendung von Antibiotika in der Tierzucht (z.B. als Wachstumsförderer). (9) 3.14 Unerwünschte Wirkungen Die Hauptnebenwirkungen der Makrolidantibiotika stellen Gastrointestinalbeschwerden dar. Am häufigsten kommt es dabei zu Übelkeit, Erbrechen, Durchfall, Bauchschmerzen und weichen Stühlen. Die neueren Makrolide zeigen etwas weniger und seltenere 55 unerwünschten Wirkungen als Erythromycin, aber dieselben. Anders verhält es sich mit selteneren Nebenwirkungen, wie Kopfschmerzen, Beeinträchtigungen des Geschmacksinnes und allergische Reaktionen, die insgesamt wenig häufig, aber bei neueren Makroliden nicht weniger als bei Erythromycin verzeichnet sind. Allergische Reaktionen mit Eosinophilie und Urticaria, bis hin zum anaphylaktischem Schock, treten sehr selten auf. Im Säuglingsalter besteht die Gefahr, aufgrund erhöhter gastrointestinaler Motilität, eine Pylerusstenose zu entwickeln. Weitere unerwünschte Wirkungen, die bei allen Makroliden vorkommen können, wären vorübergehender Anstieg von Bilirubin, Transaminasen und alkalischer Phosphatase. Auch Blutbildveränderungen, hämatolytische Anämie, Vaskulitis nach i.v.-Gabe, in einzelnen Fällen Hepatitis, cholestatischer Ikterus, Verlängerung der QT-Zeit im EKG und dadurch Torsade-de-pointes-Tachycardien können Folge einer Makrolidtherapie sein. (25,29,57) Tabelle 7: Kontraindikationen der Makrolidantibiotika Kontraindikationen - Stillzeit, Wirkstoff in der Muttermilch nachweisbar (Ausnahme: Spiramycin bei Toxoplasmose in der SS) - Clarithromycin in der Schwangerschaft, aufgrund nachgewiesener teratogener Wirkungen im Tierversuch (48) - Allergie - Therapie mit QT-verlängernden Arzneistoffen, erhöhtes Risiko von Tachycardien gegeben z.B. Terfenadin, Pimozid - Myasthenia gravis (Erythromycin, Telithromycin und Clarithromycin verschlechtern die Symptomatik) 56 3.14.1 Interaktionen Makrolide werden in der Leber verstoffwechselt, dabei kommt es zu einer Hemmung der Cytochrom P450-Isoenzyme (z.B. CYP3A4). Dies führt zu einer Verzögerung und Behinderung der Biotransformation und des Abbaus anderer Medikamente, die auch in der Leber metabolisiert werden. Während der Biotransformation der Makrolide in der Leber entstehen als Folge von Oxidationsprozessen Nitrosalkane. Diese Metaboliten bilden inaktive CYP3A4-Eisenkomplexe und hemmen in weiterer Folge die Aktivität von CYP3A4, woraus sich die hauptsächlichen Wechselwirkungen der Makrolide mit anderen Medikamenten ergeben. Makrolidantibiotika werden in drei Gruppen aufgeteilt, weil sie sich wesentlich in der Bindungsqualität an das Cytochrom P450-Isoenzym und die Fähigkeit es zu hemmen, unterscheiden. Erythromycin und Troleandomycin stellen die erste Gruppe dar und sind die stärksten CYP3A4-Hemmer. Clarithromycin in der zweiten Gruppe weist nur geringe Affinität gegenüber dem Isoenzym auf, während die dritte Gruppe mit Azithromycin und Dirithromycin die Funktion von CYP3A4 nicht wesentlich beeinflussen. Die Hemmung von Cytochrom P450 verändert den Stoffwechselprozess anderer Medikamente, deren Konzentrationen im Serum, und dadurch ihre Toxizität. (25,58) Die Funktion eines Makrolidantibiotikums das Cytochrom P450 zu hemmen ist abhängig von zwei bestimmten Faktoren. Das Makrolid muss eine hydrophobe Eigenschaft aufweisen, und eine leicht zugängliche N-Dimethylamingruppe aufweisen. (59) In einigen klinischen Studien wird aufgezeigt, dass sich Clarithromycin hinsichtlich der Interaktion mit anderen Arzneien, v.a. mit Psychopharmaka, dem Erythromycin sehr ähnlich verhält. Anders das Azithromycin und Dirithromycin, welches viel schwächer in Wechselwirkung tritt als Erythromycin, aber dennoch den Metabolismus mancher Medikamente beeinflussen kann, wie aus manchen Fallstudien hervorgeht. Wechselwirkungen sind bei allen PatientInnen individuell und unterschiedlich. Dies beruht zumal darauf, dass bei einigen Medikamenten der Biotransformationsvorgang in Abhängigkeit von P 450 genetisch determiniert ist. Andere nicht genetische Ursachen sind unterschiedlicher Leberzustand oder individuelle P-450-Aktivität. Dabei spielen Ernährungszustand, Erkrankungen, wie Leberzirrhose, welche die CYP 3A4-Aktivität herabsetzt, eine wesentliche Rolle. Wie aus Studien hervorgeht unterdrücken auch virale und 57 bakterielle Lungeninfektionskrankheiten die CYP-Funktion. Der Grund könnte die Ausschüttung von Endotoxin oder Interferon während der Infektion sein. (25,58) Bei gleichzeitiger Gabe von Theophyllin, Cumarinderivaten, opioiden Analgetika, Benzodiazepinen und Digoxin wird der Metabolisierungsprozess dieser Medikamente stark verlangsamt. Daraus kann eine Intoxikation durch diese Medikamente folgen. Ventrikuläre Arrhythmien können durch Wechselwirkungen mit Terfenadin, Diphenhydramin und Cisaprid entstehen. Eine Gabe von HMG-CoA-Reduktasehemmer mit Makroliden kann eine Rhabdomyolyse, und mit Ergotamin vermehrt Vasokonstriktion hervorrufen. Makrolide bewirken bei gemeinsamer Verabreichung mit Ciclosporin eine erhöhte Bioverfügbarkeit und verlangsamen die Elimination. Dabei ist die Gefahr einer Hepato-, Nephround Neurotoxizität erhöht. (23,29) 58 3.15 Dosierungen Tabelle 8a: Makrolidsubstanzen und Dosierungen Wirkstoff und Handelsname Dosierung Strukturformel Erythromycin Eryhexal® Erycinum® Erythrocin® Monomycin® 3-4 x tägl. 500mg p.o. oder i.v. Paediathrocin® Clarithromycin Biaxin® Cyllind® Roxithromycin 2 x tägl. Klacid® 250-500mg Mavid® p.o. oder i.v. Roxigrün® Rulid® 2 x tägl. 150mg p.o. Azithromycin Ultreon® Zithromax® 1 x tägl. 500mg p.o. oder i.v. 59 Tabelle 8b: Makrolidsubstanzen und Dosierungen Wirkstoff und Strukturformel Spiramycin Handelsname Dosierung Rovamycine® Selectomycin® 4 x tägl. 500mg p.o. Telithromycin Ketek® 1 x tägl. 800 mg p.o. 60 4 Diskussion Seit der Entdeckung der Bakterienzelle und Entwicklung antibakterieller Chemotherapeutika ist viel Zeit vergangen. Unzählige Antibiotika sind entstanden, und es wird ständig daran gearbeitet ihre Wirkungsweise zu verbessern und Nebenwirkungen zu minimieren. So auch bei den Makroliden, einer sehr komplex aufgebauten Antibiotika-gruppe. Doch neben der Verbesserungsarbeit der bisherigen antibiotischen Eigenschaften der Makrolidantibiotika, sind völlig neue entdeckt und in den Vordergrund getreten. Die Einführung der Makrolidantibiotika in den klinischen Gebrauch erfolgte erstmals durch Erythromycin, zunächst als Alternativtherapie bei Penicillinunverträglichkeit. Die Substanzen dieser Antibiotikagruppe unterscheiden sich hauptsächlich im Aufbau des Lactonrings und seinen funktionellen Gruppen. Zu den älteren Makroliden gehört Erythromycin und Spiramycin, während Roxithromycin, Azithromycin, Clarithromycin, Telithromycin der neueren Gruppe der Makrolidantibiotka angehören. Die Besonderheit der Makrolide liegt darin, dass sie ein sehr breites Spektrum an Erregern erfassen können, wobei es aber vergleichsweise mit anderen Antibiotika zu eher geringen Nebenwirkungen kommt. Es handelt sich dann meist um unerwünschte Wirkungen im Bereich des GI-Traktes, wie Übelkeit, Erbrechen und Durchfall. Der Hauptwirkmechanismus der Makrolidantibiotika besteht darin, in die Arbeit der Ribosomen einzugreifen und die bakterielle Proteinsynthese zu hemmen. Damit gelingt vor allem eine Wachstumshemmung, und in Abhängigkeit von der Konzentration der Makrolidsubstanz und Empfindlichkeit des Erregers, eine Abtötung. Weiters überzeugen sie durch die Fähigkeit zur Anreicherung in der Zelle, womit eine relativ hohe Wirkstoffkonzentration im infizierten Gewebe über einen langen Zeitraum erhalten bleiben kann. Daraus ergeben sich die Vorteile, dass der Abbau verhältnismäßig langsam verläuft, und die Wirkzeit länger andauert. Dies erlaubt im Vergleich zu anderen Antibiotika eine weniger häufige und kürzere Einnahme, was wiederum eine bessere Compliance der PatientInnen nach sich zieht. Außerdem stellen sie eine gute Alternative zu anderen Antibiotika dar, wenn Unverträglichkeiten bestehen, oder aber sie kommen bei Infektionen unklarer Ätiologie in Kombination mit einem anderen Antibiotikum zum Einsatz. 61 Aus den genannten Gründen sind Makrolide auch in der Kinder-und Jugendheilkunde unumgänglich. Das Wirkspektrum der Makrolidantibiotika richtet sich gegen aerobe Bakterien (z.B. Streptokokken), anaerobe grampositive und gramnegative Erreger, sowie einige zellwandlose Erreger (z.B. Mykoplamen und Chlamydien). Damit stellen verschiedenste Atemwegserkrankungen das Haupindikationsgebiet der Makrolide dar. Die neueren Makrolidsubstanzen, wie Azithromycin, Clarithromycin, Telithromycin überzeugen durch breiteres Erregerspektrum, längerer Halbwertszeit, bessere Bioverfügbarkeit und Säurestabilität, sowie weniger schwere Nebenwirkungen. Doch neben der antibiotischen Wirkung durch Hemmung der Proteinsynthese, konnten weitere Eigenschaften aufgedeckt werden, die das Einsatzgebiet der Makrolide um ein Wesentliches erweitern. Neuere Makrolide sind entstanden, die durch eine Reihe von Effekten in die Steuerung des Immunsystems eingreifen können. Sie beeinflussen z.B. über die pro-inflammatorische Zytokinproduktion die Funktion von T-Zellen und Adhäsionsproteine (ICAM- 1). Auf diese Weise gelingt eine Veränderung der intrazellulären Signalübertragung, Kontrolle über Entzündungsreaktionen und den Ablauf immunologischer Vorgänge. Auf Grund der immunsuppressiven Eigenschaft kommen Makrolide schon lange in der Transplantations-Therapie, aber auch in der Behandlung von Hauterkrankungen, wie z.B. Atopische Dermatitis und Psoriasis zum Einsatz. Die anti-inflammatorische Wirkkomponente ermöglicht den Einsatz bei chronisch entzündlichen Erkrankungen, wie z.B. Mb.Crohn und rheumatoider Arthritis. Doch das ist bei weitem nicht alles. Der antiinflammatorische und immunmodulierende Mechanismus zeigt sogar in der antiviralen Therapie, gegen Influenza-Typ A, positive Ergebnisse. Nicht zu vergessen ist die prokinetische Eigenschaft, welche in der Behandlung von Erkrankungen eingebracht werden kann, die eine Hypomotilität des Darms mit sich bringen. Leider erschweren rasche Resistenzentwicklung, Kreuzreaktionen und viele Wechselwirkungen mit anderen Medikamenten die Therapie. Vor dem Einsatz der Makrolide als Zusatz- oder Kombinationstherapie sind die zwar insgesamt selten vorkommenden, aber schwerwiegenden Nebenwirkungen zu berücksichtigen, damit nicht mehr Schaden als Nutzen verursacht wird. Dazu gehören Blutbildveränderungen, allergische Reaktionen bis 62 hin zum anaphylaktischem Schock, und in einzelnen Fällen Hepatitis und cholestatischer Ikterus. Makrolide hemmen in der Leber die Funktion von CYP3A4 und verändern damit den Stoffwechselvorgang anderer Medikamente, die auch in der Leber abgebaut werden. Die Resistenzbildung gegenüber Makroliden beruht hauptsächlich darauf, dass sich die Wirksubstanz in der Zelle anreichert, und dort sehr lange bestehen bleibt. Am häufigsten entsteht die Makrolidresistenz durch Modifikation ihrer Bindungsstelle in der Bakterienzelle, der 23S rRNA durch Methyltransferasen. So kommt es, dass noch etliche Zeit nach Therapieende Resistenzen beobachtet werden können. Es ist wichtig, nach einer Therapie mit Makroliden eine bestimmte Zeit lang auf diese zu verzichten, um einer Resistenzbildung möglichst zu entgehen. Im Allgemeinen gilt für den Therapieerfolg, immer eine strenge Indikation zu stellen, und die richtige Auswahl der Dosierung und Therapiedauer zu wählen. Was die Zukunft der Makrolide betrifft, so sind auf diesem Gebiet noch weitere Versuche und Forschungsarbeiten von Nöten, die darauf abzielen, Indikationsgebiete einheitlicher und klarer zu definieren, damit ein gezielter Einsatz möglich wird. Wenn es gelingt, konkrete Indikationen für bisherige Makrolidantibiotika zu etablieren, ist eine Entwicklung von einer neuen Klasse von Makroliden möglich. Diese könnten dann den immunmodulierenden Effekt als Hauptwirkung besitzen. 63 5 Literaturverzeichnis (1) Bacteria - Life History and Ecology: http://www.ucmp.berkeley.edu/bacteria/bacterialh.html [Zugriff am 20.02.2016] (2) Where Do Bacteria Live?: http://www.typesofbacteria.co.uk/where-do-bacterialive.html [Zugriff am 20.02.2016] (3) Diversity of structure of bacteria: http://www.britannica.com/science/bacteria/Diversity-of-bacteria [Zugriff am 20.02.2016] (4) Autorenkollektiv 1885-1892: Bakterien. In: Meyers Konversationslexikon: retrobibliothek.de – Online Lexikon. 4.Aufl. Leipzig&Wien: Verlag des Bibliographischen Instituts; 19. Band, S. 69-71 http://www.retrobibliothek.de/retrobib/seite.html?id=119339 [Zugriff am 14.12.2015] (5) Pausen F. Die Entdeckung der Krankheitserreger: http://www.amuseum.de/medizin/PDF/CZOkt_1934/EntdeckKrankheitserreger.pdf [Zugriff am 15.12.2015] (6) Suerbaum S [Hrsg]: Medizinische Mikrobiologie und Infektiologie: 649 Abbildungen und 215 Tabellen, 7. Auflage, Springer Medizin Verlag, Hannover, Berlin & Hamburg, 2012. S. 26-31;130-133;174-181;183-186. (7) Hof H, Dörries R. Medizinische Mikrobiologie, 5. Auflage, Thieme Verlag, Stuttgart, 2014. S. 277-288. (8) What is inside a bacterial cell: http://www.typesofbacteria.co.uk/what-inside-bacterial-cell.html [Zugriff am 20.02.2016] 64 (9) Kayser F H, Böttger E C, Zinkernagel R M et al.: Taschenlehrbuch Medizinische Mikrobiologie: 306 Abbildungen und 90 Tabellen, 12. Auflage, Thieme Verlag, Stuttgart, 2010. S.175-190;211-219. (10) Lexikon der Biologie: Bakterien: http://www.spektrum.de/lexikon/biologie-kompakt/bakterien/1189 [Zugriff am 26.01.2016] (11) Munk K [Hrsg.]: Taschenlehrbuch Biologie: Mikrobiologie: 381 Abbildungen und 43 Tabellen, Georg Thieme Verlag, Stuttgart/New York. 2008. S. 263. (12) Aktories K, Förstermann U, Hofmann FB & Starke K: Allgemeine und spezielle Pharmakologie und Toxikologie: 780 Abbildungen und 305 Tabellen, 11. Auflage, Urban & Fischer Verlag/Elsevier GmbH, München, 2013. S. 746-747;780-784. (13) Genetik von Bakterien und Viren: Antibiotikawirkung: http://www.zum.de/Faecher/Materialien/beck/13/bs13-7.htm [Zugriff am 26.01.2016] (14) Antibiotika – Einteilung: http://www.aok.pte.hu/docs/dsg/studium/chemie/Antibiotikaeinteilung.pdf [Zugriff am 26.01.2016] (15) Wachter H, Hausen A & Reibnegger G: Chemie in der Medizin, 9. Auflage, de Gruyter, Berlin & New York, 2008, S. 394. (16) Lüllmann H, Mohr K, Hein L: Pharmakologie und Toxikologie: 483 Abbildungen und 129 Tabellen, 16. Auflage, Thieme, Stuttgart, 2006, S. 433-460. (17) Mutschler E, Geisslinger G, Kroemer H K & Schäfer-Kortning M: Mutschler Arzneimittelwirkungen: Lehrbuch der Pharmakologie und Toxikologie: 349 Abbildungen und 272 Tabellen, 8. Auflage, Wissenschaftliche Verlagsgesellschaft mbH, Stuttgart, 2001, S. 773. 65 (18) Craig WA: Interrelationship between pharmacokinetics and pharmacodynamics in determing dosage regimens for broad-spectrum cephalosporins. Diagn Microbiol Infect dis. 1995 May-Jun; 22 (1-2):89-96. (19) Forth W, Henschler D, Rummel W & Starke K: Allgemeine und spezielle Parmakologie und Toxikologie, 7. Auflage, Spektrum Akademischer Verlag, Heidelberg, 1998. (20) Seminar: Pharmakokinetik und Pharmakodynamik von Antibiotika: [Quelle: Vorlesung/Klinische Pharmakologie – Lemmer und Brune- 14. Auflage – Springer][Internet]. [zitiert 30. Jänner 2016]: http://www.wilmnet.de/uni/material/fsem10/fsem10 klipha/kliPha_Seminar_Antibiotika.pdf [Zugriff am 30.01.2016] (21) Aktories K, Förstermann U, Hofmann FB & Starke K: Allgemeine und spezielle Pharmakologie und Toxikologie, 11. Auflage, Urban & Fischer Verlag/Elsevier GmbH, München, 2013. S. 63-68. (22) Makrolide: http://aok.pte.hu/docs/dsg/studium/chemie/Makrolide.pdf [Zugriff am 19.11.2015] (23) Mutschler E, Geisslinger G, Kroemer H K & Schäfer-Kortning M: Mutschler Arzneimittelwirkungen: Lehrbuch der Pharmakologie und Toxikologie: 349 Abbildungen und 272 Tabellen, 8. Auflage, Wissenschaftliche Verlagsgesellschaft mbH, Stuttgart, 2001, S. 806-809. (24) Lüllmann H, Mohr K, Hein L: Pharmakologie und Toxikologie: 483 Abbildungen und 129 Tabellen, 16. Auflage, Thieme, Stuttgart [u.a.], 2006, S. 496-498. (25) Kwiatkowska B, Maslinska M: Macrolide Therapy in Chronic Inflammatory Diseases. Mediators of Inflammation. 2012; 2012:636157. doi:10.1155/2012/636157. 66 (26) Eisen H J, Tuzcu E M, Dorent R et al. Everolimus for the prevention of allograft rejection and vasculopathy in cardiac-transplant recipients. N Engl J Med. 2003 Aug 28;349(9):847-58. (27) Hirt S W, Bara Ch, Barten M J et al: Everolimus in Heart Transplantation: An Update. Journal of Transplantation. 2013:683964. doi:10.1155/2013/683964. (28) Catnach S M, Fairclough P D: Erythromycin and the gut: Review Article. Gut. 1992 Mar; 33(3):397-401. (29) Graefe K H, Lutz W, Bönisch H: Pharmakologie und Toxikologie: 405 Abbildungen und 201 Tabellen, Thieme, Stuttgart, 2011. S. 581-584. (30) Ehninger D, Neff F & Xie K: Longevity, aging and rapamycin. Cell Mol Life Sci. 2014 Jul 12; 71(22): 4325-4346. doi:10.1007/s00018-014-1677-1. (31) Blagosklonny M V: Progeria, rapamycin and normal aging: recent breakthrough. Aging (Albany NY) 2011 Jul; 3(7): 685-691. (32) Ballou L M, Lin R Z: Rapamycin and mTOR kinase inhibitors. J Chem Biol. 2008; 1:27-36. doi: 10.1007/s12154-008-003-5. (33) Ravens U: Makrolide: Kurzzeittherapie ist bei Kindern vorteilhaft. Dtsch Aerztebl 2001; 98(15): A-1006/B-857/C-778. (34) Reinhardt D, Nicolai T, Zimmer K P [Hrsg]: Therapie der Krankheiten im Kindes und Jugendalter, 9. Auflage, Springer Verlag. S. 337. (35) Crosbie P A J, Woodhead M A: Long-term macrolide therapy in chronic inflammatory airway diseases. Eur Respir J 2009; 33: 171-181. doi: 10.1183/09031936.00042208. 67 (36) Shinkai M, Henke M O, Rubin B K: Macrolide antibiotics as immunomodulatory medications: proposed mechanisms of action. Pharmacol Ther. 2008 March; 117(3): 393-405. doi: 10.1016/j.pharmthera.2007.11.001 (37) Gottfried M H, Jung R, Messic C R et al: Effects of six -week clarithromycin therapy in corticosteroid-dependend asthma: A randomized double-blind, placebocontrolled pilot study. Curr Ther Res Clin Exp. 2004 Jan; 65(1): 1-12. doi: 10.1016/S0011-393X(04)90000-8. (38) Polat M, Lenk N, Yalcin B et al: Efficacy of erythromycin for psoriasis vulgaris. Clin Exp Dermatol. 2007 May; 32(3):295-7. (39) Gui G P H, Thomas P R S, Tizard M L V et al: Two-year-outcomes analysis of Crohn´s disease treated with rifabutin and macrolide antibiotics. Journal of Antimicrobial Chemotherapy. 1997; 39: 393-400. (40) Zhang B, Bailey W M, Kopper T J et al: Azithromycin drives alternative macrophage activation and improves recovery and tissue sparing in contusion spinal cord injury. Journal of Neuroinflammation. 2015 Nov 24; 12:218. doi: 10.1186/s12974-015-0440-3. (41) Lee S J, Yi C O, Heo R W et al: Clarithromycin attenuates radiation - induced lung injury in mice. 2015 Jun 26; 10(6): e0131671. doi: 10.1371/journal.pone.0131671. eCollection 2015. (42) Böcker W, Denk H & Heitz PhU. Pathologie: 1350 Abbildungen und 154 Tabellen, 2. Auflage, Urban &Fischer, München/Jena, 2000. S.1046. (43) Weihrauch T R [Hrsg]: Internistische Therapie: 236 Tabellen, 19. Auflage, Urban&Fischer, München, 2012/2013. S.886-892. (44) Furst D E, Saag K, Fleischmann M R et al: Efficacy of Tacrolimus in Rheumatoid Arthritis Patients Who Have Been Treated Unsuccessfully With Methotrexate: a six-month, double-blind, randomized, dose-ranging study. 68 Arthritis Rheum. 2002; 46(8): 2020-2028. doi: 10.1002/art.10427. (45) Dutta S, Ahmad Y: The efficacy and safety of tacrolimus in rheumatoid arthritis. Ther Adv Muskuloskelet Dis. 2011 Dec; 3(6): 283-291. (46) Migita K, Eguchi K, Aoyagi T et al: The effects of the immunosuppressant rapamycin on the growth of rheumatoid arthritis (RA) synovial fibroblast. Clin Exp Immunol. 1996 Apr; 104(1):86-91. (47) Ogrendik M: Efficacy of roxithromycin in adult patients with rheumatoid arthritis who had not received disease-modifying antirheumatic drugs: a 3-month, randomized, double-blind, placebo-controlled trial. Clin Ther. 2009 Aug; 31(8):1754-64. doi: 10.1016/clinthera.2009.08.014. (48) Jang Y J, Kwon H-J & Lee B-J: Effect of clarithromycin on rhinovirus-16 infection in A549 cells. Eur Respir J. 2006; 27: 12-19. doi: 10.1183/09031936.06.00008005. (49) Yamaya M, Shinya K, Hatachi Y et al: Clarithromycin inhibits type a seasonal influenza virus infection in human airway epithelial cells. J Pharmacol Exp Ther. 2010 April; 333(1):81-90. doi: 10.1124/jpet.109.162149. Epub 2009 Dec 29. (50) Beigelman A, Mikols C L, Gunsten S P et al: Azithromycin attenuates airway inflammation in a mouse model of viral bronchiolitis. Respir Res. 2010 Jun 30; 11: 90. doi: 10.1186/1465-9921-11-90. (51) Kayser F H, Böttger E C, Zinkernagel R M et al: Taschenlehrbuch Medizinische Mikrobiologie: 306 Abbildungen und 90 Tabellen, 12. Auflage, Thieme Verlag, Stuttgart, 2010. S.175-190;211-219. (52) Lüllmann H. Pharmakologie und Toxikologie, Thieme, Stuttgart [u.a.], 2010, S. 478. 69 (53) Fluit A C, Visser M R & Schmitz F-J: Molecular Detection of Antimicrobial Resistance. Clinical Microbiology Reviews. 2001; 14(4): 836. doi: 10.1128/CMR.14.4.836-871.2001. (54) Reinert R R, Lütticken R, Reinert S et al.: Antimicrobial Resistance of Streptococcus pneumoniae Isolates of Outpatients in Germany. Chemotherapy. 2004; 50(4):184-189. doi: 10.1159/000080692. (55) Suerbaum S [Hrsg.]: Medizinische Mikrobiologie und Infektiologie, 7. Auflage, Springer Medizin Verlag, Berlinu. [u.a.], 2012. S.160-162. (56) Hof H, Dörries H: Medizinische Mikrobiologie, 5. Auflage, Thieme, Stuttgart, 2014. S. 315-318. (57) Koch T: Neuere Makrolide. Pharma-Kritik. 1999 Mai; 20(13): PK387. (58) Westphal J F: Macrolide-induced clinically relevant drug interactions with cytochrome P-450A (CYP) 3A4: an update focused on clarithromycin, azithromycin and dirithromycin. Br J Clin Pharmacol. 2000 Okt; 50(4): 285-295. (59) Periti P, Mazeei T, Mini E et al.: Pharmacokinetic drug interactions of macrolides. Clin Pharmacokinet. 1992 Aug; 23(2): 106-31. (60) Inoue S, Nakase H, Matsuura M et al.: Open label trial of clarithromycin therapy in Japanese patients with Crohn´s disease. J Gastroenterol Hepatol. 2007 Jul; 22(7): 984-8. (61) Komine M, Tamaki K: An open trial of oral macrolide treatment for psoriasis vulgaris. J Dermatol. 2000 Aug; 27(8):508-12. (62) Schönfeld W & Kirst H A [Hrsg]: Macrolide Antibiotics: Milestones in Drug Therapy, 1. Auflage, Springer Basel AG, Berlin [u.a.], 2002. S. 27-30;38. 70 (63) Kovar A, Nolting A & Derendorf H: Mikrodialyse zur Bestimmung freier Arzneistoffe in Geweben. Pharmazie in unserer Zeit. 1997; (26)1:17-23. doi: 10.1002/pauz.19970260108. (64) Gattringer R, Urbauer E, Traunmüller F et al.: Pharmacokinetics of telithromycinin plasma and soft tissues after single-dose administration to healthy volunteers. Antimicrob Agents chemother. 2004 Dec; 48(12):4650-3. doi: 10.1128/AAC.48.12.4650-4653.2004. (65) Traunmüller F, Fille M, Thallinger C et al.: Multiple-dose pharmacokinetics of telithromycin in peripheral soft tissues. Int J antimicrob Agents. 2009 Jul; 34(1): 72-5. doi: 10.1016/j.ijantimicag.2009.01.016. (66) Portal für organische Chemie: Chemie-Nobelpreis: http://www.organische-chemie.ch/chemie/2009/okt/nobelpreis-chemie-2009.shtm [Zugriff am 20.04.2016] (67) Ballard H O, Anstead M I & Shook L A: Azithromycin in the extremely low birth weight infant fort he prevention of Bronchopulmonary Dysplasia. Respiratory Research. 2007; 8:41. doi: 10.1186/1465-9921-8-41. (68) Garry K W, Rubinstein I, Gotfried M H et al.: Long-term clarithromycin decreases prednisone requirements in elderly patients with prednisone-dependend asthma. Chest, 2000; 118(6): 1826-1827. 71 Quellennachweis: Abbildungen Abbildung 1: Leeuwenhoeks berühmte erste Zeichnung von Bakterien im Mundspeichel. Quelle: www.leifiphysik.de/optik/optische-linsen/geschichte [20. April 2016] Abbildung 2: Aufbau Bakterienzelle. Quelle: www.abiwissen.info/biologie_aufbau_der_zellen.html [20. April 2016] Abbildung 3: Aufbau Bakterienzellwand. Quelle: www.pharmawiki.ch/wiki/index.php?wiki=Gramfärbung [20. April 2016] Abbildung 4: Bakterienformen. Quelle: chemieplanet.org/wiki/Bakterienformen [20. April 2016] Abbildung 5: Vermehrung Bakterienzelle. Quelle: www. Spektrum.de/lexikon/biologie-kompakt/bakterien/1189 [14. März 2016] Abbildung 6: Blutagarplatte Quelle: (51) Abbildung 7: Kombiniertes Selektiv/Indikator-Medium nach Bimpfen mit E. coli und Salmonella enterica (MacConkey-Agar). Quelle: (51) 72