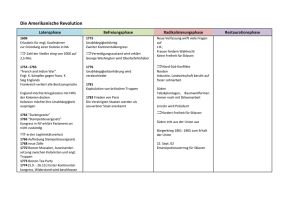
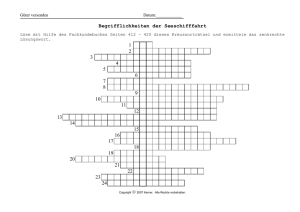
Pschyrembel® Psychiatrie, Klinische
Werbung

Pschyrembel Pschyrembel® Psychiatrie, Klinische Psychologie, Psychotherapie - Mängelexemplar Leseprobe Pschyrembel® Psychiatrie, Klinische Psychologie, Psychotherapie - Mängelexemplar von Pschyrembel Herausgeber: de Gruyter Verlag http://www.narayana-verlag.de/b6710 Im Narayana Webshop finden Sie alle deutschen und englischen Bücher zu Homöopathie, Alternativmedizin und gesunder Lebensweise. Das Kopieren der Leseproben ist nicht gestattet. Narayana Verlag GmbH, Blumenplatz 2, D-79400 Kandern Tel. +49 7626 9749 700 Email [email protected] http://www.narayana-verlag.de Amphetaminmissbrauch A sum von Amphetaminen*; zu den Substanzstörungen* gehörende Störung (ICD-10). Amphet|amin|missbrauch m: (engl.) amphetamine abuse; Form der Substanzstörungen* (DSM-IV); nach ICD-10 schädlicher Substanzgebrauch* von Amphetaminen*. Vgl. Amphetaminabhängigkeit. Am|pli|fikation (lat. amplificare erweitern) f: (engl.) amplification; Bez. in der Psychoanalyse* für Erweiterung des Trauminhalts durch assoziativen Vergleich der Traumbilder mit mythischen od. religiösen Bildern. Vgl. Traumdeutung. Amplifikation, somato|sensorische (lat. amplificare erweitern) f: (engl.) somatosensory amplification; s. Verstärkung, somatosensorische. AMPS: Abk. für Aachener* Merkmalsliste zur Erfassung von Persönlichkeitsstörungen. AMT: Abk. für Angst*-Management-Training. A|musie (gr. αµοςοσ von Musik nichts verstehend): (engl.) amusia; syn. Instrumentalapraxie; angeborene od. durch Gehirnläsion (z. B. Schlaganfall) erworbene Störung der Musikverarbeitung; bei (Berufs-)Musikern v. a. bei linkshemisphärischer, bei Laien insbes. bei rechtshemisphärischer Schädigung; tritt häufig gemeinsam mit einer Aphasie* auf; bleibt häufig unbemerkt, da die musikalische Leistung nach neurol. Erkrankungen nur selten überprüft wird; Formen: 1. rezeptive Amusie: Störung der Musikwahrnehmung; 2. expressive Amusie: Störung der Musikproduktion; 3. sensorische Amusie: Unfähigkeit, Melodien zu erkennen (Tontaubheit) u. Noten zu verstehen (Notenblindheit); 4. motorische Amusie: Unfähigkeit zu vokalen od. instrumentalen Musikleistungen; Diagn.: Screening-Verfahren, z. B. Montreal Battery for the Evaluation of Amusia (Abk. MBEA); Ther.: Musiktherapie*. Amyø gdala (gr. μυγδλη Tonsille, Mandel) f: (engl.) amygdaloid body, amygdaloid complex; Corpus amygdaloideum; Mandelkern; durch feine Marklamellen in mehrere Kerngruppen geteilter Kern des Telencephalons*; an der Innenseite des Temporallappens* an der Spitze des Unterhorns des Seitenventrikels liegend (s. Abb.); gehört zum limbischen System*; Aufbau: 1. kortikomediale Kerngruppe: an der Verarbeitung olfaktorischer Informationen (insbes. Pheromone*) beteiligt; 2. basolaterale Kerngruppe: bei Furchtkonditionierung einbezogen; 3. Zentralkern: steuert angeborene affektive Funktionen; Funktion: Beteiligung an Lern- u. Gedächtnisprozessen, Speicherort für das deklarative Gedächtnis* von Daten u. Fakten sowie für Gedächtnisinhalte emotionalen Inhalts, Produktion u. Steuerung von Emotionen* (insbes. Angst), Zentrum der furcht- u. angstgeleiteten Verhaltensbewertung u. Verhaltenssteuerung, Analyse möglicher Gefahren; Prozesse der Amygdala wirken direkt u. indirekt auf das hormonale u. vegetative System ein, z. B. durch Aktivierung des sympathischen u. parasympathischen Nervensystems, des dopaminergen, noradrenergen u. cholinergen Systems, durch Steuerung von Kreis- 38 Amygdala: Darstellung in einer T1-gewichteten MRTAufnahme [8] lauf u. Atemfunktionen, Beeinflussung der Mimik, Ausschüttung von Kortikoiden* u. Erhöhung der Bereitschaft zur Verteidigungs- u. Fluchtreaktion. In der Amygdala werden sensorische Informationen u. kontextuelle Gedächtnisinhalte verbunden, die bei Angst auslösenden Reizen vegetative u. affektive Furchtreaktionen einleiten. Klin. Bedeutung: Schädigungen von Arealen der Amygdala führen zum Verlust des Furcht- u. Aggressionsempfindens u. dadurch zur Beeinträchtigung von Warn- u. Abwehrreaktionen; die Fähigkeit, den emotionalen Gehalt insbes. negativer emotionaler Gesichtsausdrücke (z. B. Angst) zu erinnern, ist verringert. Schizophrenie*, Temporallappenepilepsie*, Parkinson*-Syndrom, Alzheimer*-Krankheit u. Klüver*-Bucy-Syndrom gehen mit Störungen in den Amygdala-Arealen einher. Bei bilateraler Läsion der Amygdala sind Personen in ihrer Fähigkeit, soziale Situationen zu beurteilen, deutlich eingeschränkt. Amyø gdala|läsion (gr. μυγδλη Tonsille, Mandel; lat. laedere, laesus verletzen) f: Schädigung der Amygdala*; z. B. entzündlich (Enzephalitis) od. durch Verletzung od. operative Entfernung von Teilen des Temporallappens bei bestimmten Erkrankungen des ZNS (v. a. zur Behandlung von schweren Formen der Temporallappenepilepsie*); klin. Bedeutung: Im Tierexperiment lässt sich durch die Läsion die Funktion der Amygdala, z. B. beim emotionalen Lernen, nachweisen. Als Folge von Amygdalaläsionen lassen sich ähnliche Defizite beobachten wie bei experimentell verursachten Läsionen im Tiermodell (s. Klüver-Bucy-Syndrom). Amyloid (gr. 'μυλον Stärkemehl; -id*) n: (engl.) amyloid; hyaliner, mikrofibrillärer Protein-Polysaccharid-Komplex mit charakterist. lichtmikroskop. Färbeverhalten u. Beta-Faltblattstruktur; Formen: bisher >26 bekannt; Bildung aus best. Vorläuferproteinen (z. B. Amyloid*-Precursor-Prote- 39 in); Vork.: extrazellulär ubiquitär (lokal od. generalisiert) möglich; asymptomat. od. klinisch manifest (Amyloidose*); 1. physiol. i. R. des Alterungsprozesses (seniles Amyloid), z. B. Akkumulation von Beta-Amyloid im Altersgehirn als Drusen*; 2. pathol. Akkumulation von Amyloid bei Amyloidose*, z. B. pathol. Ablagerungen von Beta*-Amyloid-Protein (sog. dense core plaques). Amyloid|angio|pathie (Amyloid*; -pathie*) f: (engl.) cerebral amyloid angiopathy; Form der lokal (zerebral) begrenzten Amyloidose* mit Ablagerung von Beta-Amyloid* (Aβ-40 u. Aβ-42) in meningealen u. kortikalen Gefäßwänden (Media); Vork.: v. a. höheres Lebensalter (>70. Lebensjahr); bei Alzheimer*-Krankheit; z. T. hereditär (Mutation im Gen für Amyloid*-Precursor-Protein); Klin.: rezidivierende, v. a. lobäre intrazerebrale Blutungen. Amyloidose (Amyloid*; -osis*) f: (engl.) amyloidosis; Sammelbez. für Erkrankungen durch Ablagerung von Amyloid*; Ätiol.: hereditär od. erworben i. R. verschiedener Grunderkrankungen mit vermehrter Produktion von Amyloid-Vorläuferprotein, z. B. bei chron. Entzündung od. Hormon produzierendem Tumor; Einteilung: 1. lokal begrenzte Amyloidose, u. a. zerebrale Amyloidose: z. B. AmyloidBeta-Amyloidose (Vorläuferprotein: Amyloid*-Precursor-Protein) bei Alzheimer*-Krankheit, Amyloidangiopathie*, Boxerenzephalopathie*, Down*Syndrom; 2. generalisierte Amyloidose: systemische Amyloidose; Systemerkrankung mit generalisierter (bindegewebiger u. perivaskulärer) Ablagerung von Amyloid, z. B. in Niere, Leber, Milz, Herz, Magen-Darm-Trakt, peripheres Nervensystem; Klin.: variabel je nach Lok. der Amyloidablagerung, z. B. Gehirn: kognitive Störung, Demenz*; peripheres Nervensystem: Polyneuropathie*. Amyloid-Pre|cursor-Protein (Amyloid*) n: (engl.) amyloid-precursor-protein; Abk. APP; integrales, v. a. zerebral vorkommendes Membranprotein als Vorläuferprotein, dessen Prozessierung zum Beta*Amyloid-Protein führt; unklare physiol. Bedeutung, evtl. für Neuroprotektion* u. Synapsenbildung; klin. Bedeutung: Akkumulation z. B. bei Einschlusskörperchenmyositis ; APP-Genmutation mit konsekutiver Beta-Amyloid-Akkumulation u. a. bei hereditärer Amyloidangiopathie* u. autosomal-dominant erbl. familiärer Alzheimer*Krankheit Typ 1. A|myo|trophie (A-*; My-*; Troph-*) f: (engl.) amyotrophy; s. Muskelatrophie. Anabolika (gr. ναβλλειν aufwerfen) f pl: (engl.) anabolics; Substanzen, die den Stoffwechsel in Richtung Eiweißaufbau (positive Stickstoffbilanz) beeinflussen u. Wachstumsprozesse beschleunigen; v. a. von Androgenen abgeleitete (anabole) Steroide*, z. B. Nandrolon, Metenolon, Prasteron, u. Proteohormone; werden häufig zum Muskelaufbau (Doping) missbraucht (v. a. in der Bodybuildingszene verbreitet); Ind.: Anabole Steroide sind in Deutschland nur bei aplast. Anämie zugelassen. Früher waren Anabolika zum Eiweißauf- Anästhetika bau auch bei Muskeldystrophie, metastasierendem Mammakarzinom, Hornhautschäden inf. Verletzung, Verbrennung od. Inf. indiziert. Kontraind.: Schwangerschaft, Prostatakarzinom, Leberfunktionsstörung; UAW: Virilisierung bei Frauen, Hodenatrophie u. Azoospermie bei Männern, Leberfunktionsstörung, Aggressivität; bei Einnahme hoher Dosen über einen längeren Zeitraum ggf. psychiatrische Störungen, v. a. starke Stimmungsschwankungen, hypomanische bis manische Zustände u. psychot. Episoden. Ana|chorese (gr. ναχρησις Rückzug) f: (engl.) anachoresis; Rückzug od. Abkapselung von der Mitwelt; vgl. Kontaktstörung. An|ämie, perniziöse (A-*; -ämie*) f: (engl.) pernicious anaemia; syn. Morbus Biermer, Perniziosa; megaloblastäre Anämie u. funikuläre Myelose* als häufigste Folgen eines Mangels an Cobalamin (s. Hypovitaminose); Vork.: meist nach dem 45. Lebensjahr; Ätiol.: v. a. verminderte Cobalaminresorption unterschiedlicher Urs. (z. B. Magenschleimhautatrophie, Infektion durch Fischbandwurm, pharmak. bedingt); Klin.: meist langsam progrediente Entwicklung der Anämie mit entspr. schleichender Symptomatik, u. U. Hepatosplenomegalie; als häufiges Frühsyndrom Hunter-Glossitis, zusätzlich meist gastrointestinale Beschwerden (Inappetenz, intermittierende Diarrhö, Obstipation, diffuse Bauchschmerzen), gelbliches Hautkolorit u. neurologische Sympt. (s. Myelose, funikuläre); häufig Gewichtsverlust, selten Fieber; (psychopathol.) depressive u./od. paranoide Sympt., qualitative Bewusstseinsstörungen, bei fortgeschrittener Erkrankung dementielles Syndrom; Diagn.: u. a. makrozytäre Anämie (MCV >100 fl), im Blutausstrich Megalozyten, Aniso- u. Poikilozytose, verminderter Vitamin-B12-Spiegel im Serum; Ther.: parenterale Substitution von Cobalamin; evtl. lebenslange Erhaltungstherapie, wenn die Urs. der Resorptionsstörung nicht beseitigt werden kann; die alleinige Zufuhr von Folsäure ist kontraindiziert (evtl. fulminante Verschlechterung der neurol. Symptome). An|ästhesie (gr. ναισθησ α Unempfindlichkeit) f: (engl.) anesthesia; völlige Unempfindlichkeit gegen Schmerz-, Temperatur- u. Berührungsreize; Formen: 1. iatrogen induziert (reversibel); a) allgemeine Anästhesie i. R. der Narkose; b) lokale Anästhesie i. R. der Lokalanästhesie; c) Kombination aus allgemeiner (Hypnose*, Reflexdämpfung) u. lokaler Anästhesie (Analgesie*) i. R. der Kombinationsanästhesie; 2. pathol. inf. Störung des peripheren od. zentralen Nervensystems; vgl. Sensibilitätsstörungen. An|ästhetika (Anästhesie*) n pl: (engl.) anaesthetics; Substanzen zur reversiblen Ausschaltung der Schmerzleitung u. Schmerzempfindung; Einteilung: 1. Lokalanästhetika: von Cocain* abgeleitete Substanzen zur temporären lokal begrenzten Schmerzausschaltung bei Operation od. Schmerztherapie*; 2. Allgemeinanästhetika: s. Narkotika. A 45 nen bzw. Reize entsprechend der Reihenfolge aufzusuchen; z. B. wird der Patient nacheinander mit einer leichten, mittel od. stark Angst auslösenden Situation konfrontiert. Angst|hysterie: (engl.) anxiety hysteria; auf Anregung Freuds durch W. Stekel (1908) eingeführte, heute veraltete Bez. für eine Angststörung mit konkretem Inhalt (Phobie*); wurde ursprünglich gewählt, um die im Hysteriekonzept gesehene Ähnlichkeit mit der Konversionshysterie (s. Konversionsstörung; Störung, dissoziative) i. R. der sog. Psychoneurosen* u. im Gegensatz zu den sog. narzisstischen Neurosen zu betonen. Angst|konditionierung (Konditionierung*): (engl.) anxiety conditioning; Anwendung von aversiven Reizen* i. R. klassischer Konditionierung*; vgl. Kleiner Albert. Angst|krankheit: (engl.) anxiety disease; alte Bez. für Gruppe von psychischen Störungen, bei denen Angstsymptome im Vordergrund stehen; heute wird i. d. R. die Bez. Angststörung* bevorzugt, um die problematischen Aspekte der Übertragung des vorwiegend somatisch konzipierten Krankheitsbegriffs (s. Krankheit) auf psychische Störungen* zu vermeiden. Angst-Management-Training: (engl.) anxiety management training; Abk. AMT; syn. Angst-Bewältigungstraining; Therapiekonzept zur Behandlung von Angststörungen* (nach Suinn, 1988); Ziel: Entwicklung der Fähigkeit, die mit Angst assoziierte körperliche Aktivierung (s. Angst) bewältigen zu können; Durchführung: Der Patient wird angeleitet, kognitive, emotionale u. physiol. Anzeichen von Angst wahrzunehmen u. als Hinweisreize zu nutzen, um aktiv zusätzlich vermittelte Entspannungsmethoden* einzusetzen. Hinweis: Heute z. T. auch Synonym für verhaltenstherapeutische Angstbehandlungsprogramme. Angst|neurose (Neur-*; -osis*) f: (engl.) anxiety neurosis; veraltete Bez. für best. Formen der Angststörung (Panikstörung* u. generalisierte Angststörung*); Geschichte: Von S. Freud (1895) erstmals als eigenständiges Krankheitsbild von der Neurasthenie* u. Hypochondrie* als eine Form der Aktualneurosen abgegrenzt. Angst|psychose (Psych-*; -osis*) f: (engl.) anxiety psychosis; veraltete Bez. für Psychose* aus dem schizophrenen Formenkreis*, bei der eine ausgeprägte Angstsymptomatik im Vordergrund steht; vgl. Störung, wahnhafte. Angst|re|aktion (Reaktion*) f: (engl.) anxiety reaction; bei Menschen u. höheren Lebewesen durch einen Schreckreiz ausgelöste Reaktion entlang der neuronalen Achse, beginnend mit dem Schließen des Augenlids (s. Schreckreflex) u. endend in der psychischen Repräsentation erlebter Angst*; in Abhängigkeit vom Ausgangszustand kommt es zur Bahnung od. Dämpfung protektiver u. defensiver Verhaltensprogramme (z. B. Flucht* od. Erstarrung), möglicher Konditionierungsvorgänge u. einer Generalisierung der begleitenden Wahr- Angststörung nehmung von körperlichen u. psychischen Angstsymptomen, z. B. Palpitation*, Zittern, Depersonalisation* u. Derealisation*. Angst|re|duktion (lat. redu ctio Zurückführung) f: (engl.) anxiety reduction; Minderung von Angsterleben durch Selbstregulation* od. äußere Einwirkung; klin. Bedeutung: bedeutsam in der Aufrechterhaltung von Vermeidungsverhalten* (z. B. bei Phobie). Vgl. Verstärkung; Zwei-FaktorenTheorie. Angst|sensitivität (Sensitivität*) f: (engl.) anxiety sensitivity; s. Angst vor der Angst. Angst|sensitivitäts|in|dex (lat. sensere empfinden, fühlen; Index*) m: (engl.) Anxiety Sensitivity Index; Abk. ASI; Selbstbeurteilungsverfahren, das erfasst, in welchem Ausmaß eine Person auf typische Angstsymptome beunruhigt reagiert (s. Angst vor der Angst); umfasst 16 Items, z. B. „Es macht mir Angst, wenn ich mich zittrig fühle“; Zustimmung auf 5-stufiger Skala; es liegt auch eine Version für Kinder (Kinder-Angstsensitivitätsindex, Abk. KASI) vor. Anw.: Angststörungen*, v. a. Panikstörung*, Agoraphobie*; Testdauer: ca. 10 Minuten. Angst-Status-Inventar n: s. Anxiety Status Inventory. Angst|störung: (engl.) anxiety disorder; früher Angstsyndrom; Bez. für Gruppe psychischer Störungen, bei denen Angstsymptome (u. a. Palpitation, Schwitzen, Gedanken an Gefahr, Vermeidungsverhalten) im Vordergrund stehen; während physiol. Angst* als Emotion sinnvoll u. notwendig ist, kommt es bei Angststörungen zu Entgleisung u. Verselbständigung der Angst, die mit erheblichem Leidensdruck u. Beeinträchtigung einhergeht; Abgrenzung gegenüber normaler Angst: übermäßig starke od. anhaltende Angstreaktion*, mangelnde Kontrolle der Angst, subjektives Leiden u. Beeinträchtigung in wichtigen Funktionen des Berufs-, Alltags- od. Familienlebens. Einteilung: nach DSM-IV u. ICD-10: 1. Phobie* (spezifische Phobie*, soziale Phobie* u. Agoraphobie*); 2. Panikstörung*; 3. generalisierte Angststörung*; 4. Zwangsstörung*; 5. posttraumatische Belastungsstörung*; klassifikatorische Einordnung: s. Abb.; Epidemiol.: häufigste Gruppe psychischer Störungen, Frauen sind i. d. R. deutlich häufiger betroffen (Ausnahme z. B. Blutphobie); hohe Komorbidität innerhalb der Gruppe der Angststörungen sowie v. a. mit Depression u. Suchtverhalten; Ersterkrankungsalter variiert nach Form der Angststörung, vermehrt Hinweise auf frühen Beginn u. häufige Übergänge zwischen Störungen im Kindes- u. Erwachsenenalter; Verlauf meist chronisch, z. T. mit längeren Fluktuationen; Ätiol.: multifaktoriell, wobei zwischen prädisponierenden, auslösenden u. aufrechterhaltenden Faktoren unterschieden wird, zusätzlich spielen protektive u. salutogenetische Faktoren eine Rolle; familiäre Häufung gut belegt, der relative Anteil von genetischen, epigenetischen u. Umweltfaktoren ist noch unklar, das Zusammenwirken dieser A Angststörung, generalisierte A Angststörung: klassifikatorische Einordnung Gruppen von Einflussfaktoren ist gesichert. Genetische Vorbereitung (s. Preparedness) des Erlernens spezifischer Reiz-Reaktions-Verbindungen bei manchen Phobien (z. B. Schlangen, Spinnen, soziale Reize) nachgewiesen. Die wichtigsten relevanten Lernmechanismen sind klassische, operante u. evaluative Konditionierung, Imitations- bzw. Modelllernen u. Instruktionslernen. Im Gegensatz zu neurobiologischen Mechanismen von Angstreaktionen bleibt unklar, inwieweit Angststörungen auf neurobiologische Defizite od. Exzesse zurückgehen od. ob sie nicht v. a. Entgleisungen physiologisch gesunder Mechanismen darstellen. Aus der Dauerhaftigkeit der Therapieerfolge kognitiv-behavioraler Verfahren kann auf eine zumindest aufrechterhaltende Rolle von Vermeidungsverhalten u. kognitiven Verzerrungen geschlossen werden. Die ätiologische Bedeutung der hohen Komorbidität ist umstritten, diese stellt jedoch klinisch eine wichtige Komplikation dar. Sympt.: Kernsymptome: Vermeidungsverhalten* (v. a. bei Phobie u. Zwangsstörungen) u. körperl. Sympt. einschließl. ihrer katastrophisierenden Fehlinterpretation (v. a. bei Panikstörung), die im weiteren Verlauf regelmäßig die Rolle zentraler aufrechterhaltender Faktoren spielen (häufig wichtiger Ansatzpunkt der Therapie); physiologisch sind Angstreaktionen* i. R. von Angststörungen i. d. R. von Sympathikusaktivierung gekennzeichnet (z. T. erhebli- 46 che Differenz zwischen subjektiver Wahrnehmung u. objektivierbaren Befunden; Sonderstellung: parasympathische Reaktion bis hin zur vasovagalen Synkope bei Blutphobie*); meist massive Beeinträchtigung der Lebensqualität für Betroffenen u. Angehörige, ggf. chronische Behinderung u. erhöhte Suizidgefahr; häufig verbergen sich Angststörungen hinter mehrdeutigen körperlichen Symptomen der Sympathikuserregung (häufig falsch diagnostiziert u. therapiert, sog. iatrogene Chronifizierung). Diagn.: strukturierte klinische Interviews (z. B. DIPS*), standardisierte psychometrische Inventare (z. B. Beck*-Angstinventar, State*-Trait-Angstinventar); Ther.: abhängig von Störungstyp u. Komorbidität kognitive u. verhaltenstherap. Verfahren (Konfrontation*), Antidepressiva* u. Tranquilizer*; bei Misserfolg auch andere psychotherapeutische Verfahren. Kognitive Interventionen zielen v. a. auf die häufig sehr schnell u. automatisch ablaufende u. Ängste in negativer Weise beeinflussende Einschätzung äußerer Situationen od. körperinterner Reize als gefährlich, bedrohlich od. nicht bewältigbar ab, bei der Behandlung sollen rationalere, besser der Realität entsprechende Bewertungen erarbeitet u. ggf. eingeübt werden. Angst|störung, generalisierte: 1. (engl.) generalized anxiety disorder; Abk. GAS; veraltet Angstneurose; Form der Angststörung*, nach DSM-IV u. ICD-10 mit exzessiver Furcht od. Sorgen von mind. 6 Monaten Dauer in mind. 2 Lebensbereichen (z. B. Arbeit, Finanzen, Partnerschaft) od. in einem Lebensbereich, wenn die Betroffenen generell grüblerisch sind u. zu häufigen Sorgen neigen; Epidemiol.: ca. 5 % Lebenszeitprävalenz (Erwachsene), häufiger bei Frauen, über 90 % Komorbidität v. a. mit anderen Angststörungen u. Depression; Verlauf meist chronisch, 2 Erstauftretensgipfel: junges Erwachsenenalter u. zwischen 40 u. 50 Jahren; Ätiol.: Störungsmodell: s. Abb.; Sympt.: Kernsymptome: chronisches Grübeln* bzw. sich sorgen; erhöhtes Erregungsniveau, Nervosität, Anspannung, Hypervigilanz*, vegetative Beschwerden, Schwierigkeit, die Sorgen kontrollieren zu können; Diagn.: nach DSM-IV 6 Symptome, die für den größeren Teil von 6 Monaten vorliegen müssen (schließt auch die früher als eigenständig konzipierte kindliche Störung mit Überängstlichkeit ein); das Vorliegen der Störung kann mit strukturierten klinischen Interviews wie DIPS od. SKID festgestellt, Intensität u. weitere klinische Aspekte können mit psychometrischen Fragebögen wie Beck-Angstinventar od. SCL-90-R beschrieben werden; Ther.: Verhaltenstherapie*, z. B. kognitive Verfahren, psychotherap. Entspannungsmethoden*, Konfrontationstherapie* (Abb. dort), Gesprächspsychotherapie*, u. U. Antidepressiva* u. Tranquilizer*; DD: Depression*, soziale Phobie*, Panikstörung* u. Zwangsstörung*; Geschichte: erstmals im DSM-III definierte Form der Angststörung, die aus der Aufspaltung der Angst- 47 Angststörung, generalisierte: theoretisches Prozessmodell (nach Barlow, 1988) neurose in Panikstörung u. generalisierte Angststörung resultierte. Ursprünglich wurde die chronisch erhöhte Angst mit einer Vielzahl von Symptomen aus verschiedenen Bereichen als Gegensatz zu den anfallartig auftretenden Panikanfällen betont. 2. Form der Angststörung* im Kindesalter; ab dem 6. Lebensjahr übermäßig starke od. unbegründete, schwer zu kontrollierende Sorgen über verschiedene Situationen u. Lebensbereiche (z. B. Unpünktlichkeit, Sorgen, sich richtig verhalten zu haben, gut genug in Schule, im Sport zu sein od. ausreichend Freunde zu haben); Epidemiol.: Häufigkeit 0,5 %; konstitutionelle u. psychosoziale Faktoren sind für Entstehung u. Aufrechterhal- Angst-Vermeidungs-Modell tung verantwortl.; Sympt.: ausgeprägtes Bedürfnis nach Anerkennung, Rückversicherungsverhalten, somatische Symptome wie Anspannung, Bauch- u. Kopfschmerzen, Einschlafprobleme; Diagn.: nach ICD-10 mind. 3 Symptome, die für 6 Monate die meiste Zeit vorlagen; Diagnose kann anhand strukturierter Interviews (z. B. DIPS*) gestellt werden. Angst|störung im Kindes|alter: (engl.) childhood anxiety disorder; häufige psychische Störung des Kindesalters mit alterstypischer od. -untypischer übermäßig ausgeprägter unrealistischer Angst; Beginn ab 3. Lebensjahr; ca. 10 % der Schulkinder sind betroffen, konstitutionelle u. psychosoziale Faktoren sind für Entstehung u. Aufrechterhaltung verantwortlich; Formen: Trennungsangststörung*, spezifische Phobie*, Störung mit sozialer Ängstlichkeit, soziale Phobie*, generalisierte Angststörung* u. a.; Diagn.: strukturiertes klinisches Interview (z. B. Kinder*-DIPS), Fragebögen (z. B. CBCL*, Youth* Self Report); Ther.: Verhaltenstherapie (Psychoedukation, Bearbeiten dysfunktionaler Kognitionen*, Konfrontation, operante Verfahren, Modelllernen, Stärkung elterlicher Erziehungskompetenzen); Progn.: häufig Vorläufer psychischer Störungen des Erwachsenalters, insbes. Angststörungen, affektive Störungen, Substanzstörungen. Angst|syn|drom n: 1. (engl.) anxiety syndrome; Bez. für ein unspezifisches, nicht notwendigerweise alle Kriterien einer Angststörung* erfüllendes Muster von Angstsymptomen; 2. Bez. für gemeinsames Auftreten mehrerer Angstsymptome bei anderen Grunderkrankungen u. Störungen; z. B. Hypoglykämieangst* od. andere metabolisch verursachte Syndrome; 3. früher gelegentlich als Synonym für Angststörung* verwendete Bezeichnung. Angst|tage|buch: (engl.) anxiety diary; Selbstbeobachtungsverfahren i. R. der Verhaltenstherapie* bei Angststörungen* mit schriftlicher Erfassung z. B. von Angstauslösern, Beschwerdestärke u. -häufigkeit; individuell gestaltet von Therapeut od. Patient od. in Formularform, z. B. Marburger* Angst-Tagebuch. Angst|toleranz (Toleranz*) f: (engl.) anxiety tolerance; Fähigkeit eines Individuums, von innen (z. B. Wachtraum*, Intrusion*) od. außen (z. B. Konfrontation mit Gefahr) kommende Angst auslösende Reize od. Impulse aufzunehmen u. unter Kontrolle zu halten, ohne überstürzt zu handeln; klin. Bedeutung: i. d. R. besonders niedrig bei Personen mit Angststörungen*, besonders hoch bei Personen, die in mit starker Angstexposition verknüpften Berufen arbeiten (z. B. Arbeiter auf Hochhausgerüsten). Angst|traum: (engl.) anxiety dream; Alptraum*. Angst|überflutung: 1. (engl.) flooding; Gefühl des Überwältigwerdens durch Angst*; 2. (therap.) s. Flooding. Angst-Vermeidungs-Modell: (engl.) fear avoidance model; Konzept zur Integration versch. empirisch A Angst vor der Angst A Angst-Vermeidungs-Modell gesicherter Prozesse, die mit der Entwicklung chronischer Schmerzen* verbunden sind; Grundannahme: von schmerzhaften Irritationen des Halteapparates (Muskulatur, Gelenke, Sehnen, Bänder; i. d. R. nicht mehr nachweisbar) ausgehend, entwickeln sich aufgrund von Informationsdefiziten, bedrohlichen Informationen u. negativem Affekt katastrophisierende Bewertungen der Schmerzen (s. Katastrophisierung); Folge: Ängste, die verbunden sind mit Hypervigilanz* u. verstärkter Schmerzwahrnehmung fördern generalisiertes Vermeidungsverhalten* gegenüber potentiell schmerzhaften Aktivitäten u. resultieren in operant (negativ) verstärktem Schmerzverhalten (Schonung, Passivität*, vorsichtige Bewegungen) mit hoher Löschungsresistenz. Damit verbunden sind affektive Beeinträchtigungen. Dieser sich selbst aufrecht erhaltende Prozess (s. Abb.) ist bedeutsam für den Übergang von akuten zu chronischen Schmerzen* sowie für das Ausmaß von Schmerz-assoziierten Einschränkungen. Angst vor der Angst: (engl.) fear of fear; Phobophobie, Angstsensitivität; Neigung, körperliche Angstempfindungen als Hinweis auf Bedrohung od. Krankheit zu bewerten u. in der Folge darauf ängstlich zu reagieren; Vork.: wesentliches Kennzeichen von Panikstörung* u. Agoraphobie*, auch bei sozialer Phobie* u. spezifischer Phobie*; führt häufig zu ausgeprägtem Vermeidungsverhalten* (v. a. bei Agoraphobie); erklärt einen Varianzanteil phobischen Verhaltens, der unabhängig von der allgemeinen Ängstlichkeit ist; zentrales Element für das Verständnis des Zusammenhangs von Panikanfällen u. Phobien u. wichtiger Ansatzpunkt für kognitiv-behaviorale Behandlungen. Erfassung: standardisierte Fragebögen (z. B. Angstsensitivitätsindex*, Body* Sensations Questionnaire); Geschich- 48 te: Die Bez. wurde bei Westphal’s Einführung der Agoraphobie 1871 erstmals verwendet. Angst vor der Ohnmacht: (engl.) fear of fainting; häufige katastrophisierende Befürchtung, eine Synkope* zu erleiden bei von Panikanfällen* Betroffenen; wichtige Motivation von agoraphobischem Vermeidungsverhalten u. Sicherheitsverhalten; kann mit kognitiv-behavioralen Methoden gezielt behandelt werden (z. B. kognitive Verhaltenstherapie bei Panikstörung). Angst|zustand, krankhafter: (engl.) anxiety state; Zustand von für das individuelle Bewältigungsvermögen nicht mehr kompensierbarer Angst*, die zu einer klin. Symptomatik mit körperlichen u./od. psychischen Angstsymptomen führt; Vork.: als Folge körperl. Erkrankungen (z. B. Angina* pectoris) od. psychischer Störungen (z. B. Angststörung*). Angularis|syn|drom (lat. angulus Winkel) n: (engl.) angular gyrus syndrome; syn. Gyrus-angularis-Syndrom; dem Gerstmann*-Syndrom (mit A- bzw. Dysgraphie*, Akalkulie*, Fingeragnosie* u. Rechts*-Links-Störung) ähnliche Erkrankung mit zusätzlicher amnestischer Aphasie*. Hinweis: Abgrenzung zum Gerstmann-Syndrom unscharf, häufig auch synonym gebraucht. An|hedonie (A-*; Hedonie*) f: (engl.) anhedonia; Bez. für eingeschränkte od. fehlende Fähigkeit, Freude* u. Lust (i. e. S. auch Libido*) zu empfinden sowie verminderte Genussfähigkeit; Vork.: normalpsychologisch i. S. einer überdauernden, persönlichkeitsgebundenen Eigenart, selten situativ; psychopathol. als charakteristisches Symptom der Depression od. Teil der Negativsymptomatik bei Schizophrenie. Anima (lat. anima Seele) f: 1. (engl.) anima; Seele*; 2. nach der analytischen Psychologie (C. G. Jung) das mit dem Unbewussten verschmolzene innerste Wesen der Person; weiblicher Archetypus; männliches Pendant: Animus*; s. Psychologie, analytische. Animiøsmus (lat. animus Wind, Hauch) m: 1. (engl.) animism; (religiös) Auffassung, wonach allen Erscheinungen der Natur u. Kultur in personifizierter u. beseelter Weise eine Lebenskraft einwohnt, die in Form von Geistern u. Seelen im Leben der Menschen u. in der Welt aktiv ist; 2. (philosophisch) Auffassung über die Seele als Prinzip des Lebens u. des Lebendigen bei den ionischen Naturphilosophen, Aristoteles, den Stoikern, den Scholastikern sowie in der Renaissancephilosophie; Hinweis: im religiösen u. philosophischen Zusammenhang als Anima* i. S. von Seele verwendet. 3. (entwicklungspsychol.) von Jean Piaget übernommener Begriff zur Klassifizierung des kindlichen Egozentrismus im präoperationalen Stadium; das Kind lebt in einem Gefühl des Einsseins mit der Welt u. der Überzeugung einer magischen Omnipotenz* u. nimmt alle Dinge so wahr, als seien sie wie es selbst belebt, bewusst u. voller Absichten. 707 ne (erniedrigt z. B. bei Hypoproteinämie, chronischen Lebererkrankungen; erhöht z. B. bei akuter Hepatitis, akuter intermittierender Porphyrie, erhöhter Östrogenkonzentration); Ind.: (therap.) Hypothyreose* (im Allgemeinen Kombination von Thyroxin u. Triiodthyronin). Vgl. Calcitonin. Schizo|de|pression (gr. σχζειν spalten, trennen; Depression*) f: (engl.) schizodepression; s. Psychose, schizoaffektive. schizoid (gr. σχζειν spalten, trennen; -id*): (engl.) schizoid; s. Persönlichkeitsstörung, schizoide. Schizoidie (gr. σχζειν spalten, trennen; -id*) f: (engl.) schizoidism; Persönlichkeit mit den kennzeichnenden Merkmalen emotionale Kühle, Kontaktscheu u. Introvertiertheit; vgl. Persönlichkeitsstörung, schizoide. Schizo|manie (gr. σχζειν spalten, trennen; -manie*) f: (engl.) schizomania; s. Psychose, schizoaffektive. Schizo|phasie (gr. σχζειν spalten, trennen; φσις Sprechen) f: (engl.) schizophasia; Bez. für schizophrene Sprachäußerung, die Merkmale der formalen Denkstörungen* bei Schizophrenie* erkennen lässt; z. B. Inkohärenz* des Gedankengangs, Zerfahrenheit, Gedankenentgleisen, Faseln, Wortsalat; DD: Paraphasie. schizo|phren (gr. σχζειν spalten, trennen; φρν Verstand): (engl.) schizophrenic; an einer Schizophrenie* leidend. Schizo|phreniøa siømplex (Schizophrenie*) f: (engl.) simple schizophrenia; langsam u. meist früh einsetzende Form der Schizophrenie* mit schleichendem Verlauf; Sympt.: Negativsymptomatik* mit sozialem Rückzug u. Adynamie*, Desinteresse, mangelnde Ambitionen, affektive Verflachung, später auch Bild einer verschrobenen Gesamtpersönlichkeit mit stereotypen Verhaltensweisen u. bizarren Gewohnheiten; Positivsymptomatik* (z. B. Halluzination, Wahn) fehlt weitgehend; schwer diagnostizierbar (große Ähnlichkeit in der Symptomatik bei anderen schizophrenen Spektrumstörungen*, z. B. schizotyper u. schizoider Persönlichkeitsstörung); Progn.: ungünstige soziale Prognose mit sozialem Abstieg. Schizo|phrenie (gr. σχζειν spalten, trennen; φρν Verstand) f: (engl.) schizophrenia; syn. schizophrene Störung; schizophrene Psychose, veraltet Dementia praecox (Kraepelin); nach ICD u. DSM nichtorganische Psychose* mit charakterist., aber vielgestaltigen Störungen der Persönlichkeit* (des Ich- od. Selbst-Erlebens), des Denkens*, der Wahrnehmung*, der Realitätsprüfung*, der Affektivität* u. der Motorik; keine Beeinträchtigung der Vigilanz u. Orientierung, keine erkennbare hirnorganische Erkrankung u. Einwirkung von Psychedelika*; Ätiol.: diskutiert wird das Drei*-Faktoren-Modell; Störungsmodell: s. Abb. 1; Epidemiol.: Prävalenz 1 %, Inzidenz 1 : 1000; Manifestation v. a. zwischen Pubertät u. 30. Lebensjahr; keine Geschlechtspräferenz; Erkrankungsbeginn bei Frauen ca. 5 Jahre später (Östrogene werden als protek- Schizophrenie S Schizophrenie Abb. 1: Störungsmodell u. Verlauf tive Faktoren diskutiert); Erkrankungsrisiko für Kinder 13 %, Geschwister 17 %, monozygote Zwillinge ca. 50 %; Einteilung: (nach ICD-10) paranoide Schizophrenie*, hebephrene Schizophrenie*, katatone Schizophrenie*, undifferenzierte Schizophrenie*, postschizophrene Depression*, schizophrenes Residuum*, Schizophrenia* simplex u. Schizophrenie, atypische sonstige Schizophrenie, z. B. zönästhetische Schizophrenie*; Klin.: Positivsymptomatik* (v. a. bei Typ-I-Schizophrenie) u./od. Negativsymptomatik* (v. a. bei Typ-II-Schizophrenie), Ambivalenz*, Ambitendenz*, psychomotor. Störungen (evtl. auch als Stupor* od. Katatonie*); Leitsymptome: 1. Gedankenlautwerden*, -eingebung, -entzug, -ausbreitung (s. Gedankenübertragung); 2. Kontrollod. Beeinflussungswahn; Gefühl* des Gemachten bezüglich Körperbewegungen, Gedanken, Tätigkeiten od. Empfindungen; Wahnwahrnehmungen; 3. kommentierende od. dialogische Stimmen (s. Phoneme); 4. anhaltender, kulturell unangemessener od. völlig unrealistischer Wahn (bizarrer Wahn); 5. anhaltende Halluzinationen* jeder Sinnesmodalität; 6. Gedankenabreißen od. -einschiebungen in den Gedankenfluss; 7. katatone Symptome wie Erregung, Haltungsstereotypie, Negativismus od. Stupor; 8. Negativsymptomatik wie auffällige Apathie, Sprachverarmung, verflachter od. inadäquater Affekt; Verlauf: evtl. Prodromalstadium* (Abb. dort) mit unspezif. psychopathologischen Symptomen (Konzentrationsstörung, depressive Verstimmung, Schlafstörungen, Angst, sozialer Rückzug), Auftreten der Positivsymptomatik in Schüben, selten auch zeitlebens andauernd, häufig in schizophrenes Residuum* übergehend; nach einem akuten Schub häufig postpsychot. Depression od. Erschöpfungszustand; akute suizidale Krisen in jeder Phase mögl.; Suizid* ist häufigste Todesursache; Diagn.: kann nur aus Verlaufsbeobachtung u. bei Persistieren der entsprechenden Sympt. über mind. 1 Monat gestellt werden; Ther.: bei großer Erregung, Suizidalität* od. Wahn mit panischer Angst stationäre Aufnahme; Neuroleptika* (s. Abb. 2), Psychotherapie*, Arbeits- u. Ergotherapie*, Milieutherapie, Soziotherapie, Einbeziehen der Angehörigen (Angehörigengruppe*); Rückfallprophylaxe*; Progn.: ab- S Schizophrenie Abb. 2: Dosierung der Neuroleptika unter gleichzeitiger Begleittherapie (Psychotherapie, Soziotherapie); nach eingetretener Besserung Dosisreduktion u. niedrigdosierte Langzeitmedikation zur Rückfallprophylaxe, ggf. Anwendung von Frühinterventionsstrategien bei Rückfall; Dauer der Langzeitmedikation abhängig von Art u. Verlauf der Psychose 708 hängig von Krankheitsbeginn, Sympt. u. Qualität der therap. u. rehabilitativen Maßnahmen: Ein Drittel der Ersterkrankungen heilt aus, ein Drittel der Patienten kann eigenständig mit Beeinträchtigungen im privaten u. beruflichen Bereich leben, ein Drittel benötigt langfristige, u. U. dauerhafte Betreuung*. Prognostisch günstige Prädiktoren: emotional u. intellektuell gut entwickelte prämorbide Persönlichkeit*, akuter Krankheitsbeginn u. affektive Begleitsymptomatik, fehlende Affektverarmung, psychol. günstiges Lebensumfeld. Geschichte: Emil Kraepelin (1856–1926, Professor für Psychiatrie in Dorpat, Heidelberg u. München) teilte die sog. endogenen Psychosen in Dementia praecox u. das sog. manisch-depressive Irresein ein (dichotomes Modell). Der Begriff Dementia praecox wurde vermutlich von B. Morel (1809– 1873) zur Beschreibung einer früh einsetzenden u. zur vorzeitigen „Verblödung“ führenden psychischen Störung geprägt. E. Kraepelin fasste 1899 unter Dementia praecox Symptomgruppen mit ungünstiger Prognose, wie die von Karl Kahlbaum beschriebene Katatonie (1869), die Hebephrenie (Ewald Hecker, 1871) u. die Dementia paranoides als eigenständige nosologische Einheit degenerativer Natur mit ungünstigem Krankheitsverlauf zusammen. Die Bez. Schizophrenie (sog. SpaltungsIrresein) wurde von Eugen Bleuler (1857–1939, Professor für Psychiatrie u. Direktor der Psychiatrischen Universitätsklinik Burghölzli in Zürich) eingeführt. Bleuler diagnostizierte Schizophrenie nach sog. Grundsymptomen* (Assoziationsstörungen, Affektstörungen, Autismus u. Ambivalenz) sowie nach akzessorischen Symptomen* (Sinnestäuschungen, Wahnideen, katatone Symptome). Bleuler, E. (1911): „Dementia praecox oder Gruppe der Schizophrenien“. Schizo|phrenie, a|typische (Schizophrenie*) f: (engl.) atypical schizophrenia; undifferenzierte Schizophrenie*. Schizo|phrenie, hebe|phrene (Schizophrenie*) f: (engl.) hebephrenic schizophrenia; syn. Hebephrenie; Bez. für im Jugendalter beginnende Form der Schizophrenie*; Prävalenz: <0,1 %; Sympt.: v. a. Antriebsstörungen* (Antriebsminderung), Stimmungsschwankungen*, inadäquater Affekt (s. Parathymie) u. Denkstörungen*; typischer Leistungsknick (z. B. Verschlechterung der Schulleistungen), Rückzug*, zunehmende emotionale Verflachung; Positivsymptomatik (z. B. Halluzinationen* u. Wahn*) fehlt häufig; Diagn.: wird anhand der Verlaufskriterien erstellt; Progn.: i. d. R. chronischer Verlauf mit ungünstiger Prognose (z. B. schwere soziale Defizite u. Persönlichkeitsveränderungen). Schizo|phrenie, katatone (Schizophrenie*) f: (engl.) catatonic schizophrenia; Bez. (K. Kahlbaum) für Form der Schizophrenie* mit Symptomen der Katatonie*; Sympt.: zusätzlich zu den psychomotorischen Störungen können auch andere psychotische Symptome (Positiv- u. Negativsymptomatik) 709 vorliegen, die durch motorische Beeinträchtigungen bzw. Mutismus* nicht erfassbar sind; Ther.: s. Schizophrenie; Anw. der Neuroleptika häufig parenteral; im Stupor* intensivmedizinische Überwachung der Vitalfunktionen u. Flüssigkeitsgabe; Progn.: günstig; meist rasche u. weitgehende Remission. Schizo|phrenie, organisch bedingte (Schizophrenie*) f: (engl.) organic schizophrenia; veraltete Bez. für Erkrankung mit Symptomen wie bei einer Schizophrenie*, die bei Vulnerabilität durch eine körperliche Grunderkrankung (z. B. Hirntumor) od. toxische Faktoren (z. B. Drogeneinfluss; s. Psychose, Substanz induzierte) mit Auswirkungen auf die Hirnfunktionen hervorgerufen wird; vgl. Psychose, organisch bedingte. Schizo|phrenie, paranoide (Schizophrenie*) f: (engl.) paranoiac schizophrenia; Form der Schizophrenie* mit vorherrschender Wahnsymptomatik. Schizo|phrenie, pseudo|neurotische (Schizophrenie*) f: (engl.) pseudoneurotic schizophrenia; Form der Schizophrenie* mit subakuter Symptomatik, die v. a. im Prodromalstadium* als dissoziative od. somatoforme od. anderweitige (neurotische) Störung verkannt werden kann; DD: schizotypische Persönlichkeitsstörung*, Borderline*-Persönlichkeitsstörung. Schizo|phrenie, un|differenzierte (Schizophrenie*) f: (engl.) undifferentiated schizophrenia; syn. atypische Schizophrenie; Form der Schizophrenie*, bei der die Sympt. keine eindeutige Zuordnung zu den Formen paranoide Schizophrenie*, hebephrene Schizophrenie* od. katatone Schizophrenie* zulässt, da das klinische Bild innerhalb von Stunden bis Tagen wechselnd durch paranoide, halluzinatorische, affektive u. katatone Symptome bestimmt werden kann. Schizo|phrenie, zön|ästhetische (Schizophrenie*) f: (engl.) cenesthetic schizophrenia; Form der Schizophrenie*, bei der körperliche Missempfindungen im Vordergrund stehen (z. B. Gefühl der Vergrößerung od. Verlängerung von Körperteilen, Gefühl eines Fremdkörpers im Kopf, Empfinden von Hitze od. Kälte, Gefühl elektr. Sensationen); im Gegensatz zur hypochondrischen Störung* findet keine Bewertung als körperliche Krankheit statt. Die Missempfindungen sind Ausdruck einer umfassenden psychosebedingten Wahrnehmungs- u. Erlebensveränderung. Vgl. Zönästhesie. Schizo|thymie (gr. σχζειν spalten, trennen; θμος Brustdrüse) f: (engl.) schizothymia; Begriff der Konstitutionslehre* (Kretschmer), der dem leptosomen Körpertypus zugeordnet wird; Kennzeichen: weltfremd-abstraktes u. idealistisches Verhalten, Überempfindlichkeit, Gefühlskälte, Kontaktarmut u. Introvertiertheit; diese Eigenschaften sind noch normal, begünstigen aber unter best. (Krankheits-)Bedingungen die Entwicklung einer Schizophrenie*. Hinweis: mit den heute üblichen Begriffen (s. Spektrumstörung, schizophrene) nicht kompatibel; empirisch nicht bestätigt. Schlafanamnese Schizo|typie (gr. σχζειν spalten, trennen; τπος Gepräge) f: (engl.) schizotypia; s. Persönlichkeitsstörung, schizotypische. Schläfen|lappen: (engl.) temporal lobe; s. Temporallappen. Schlaf: (engl.) sleep; v. a. nachts regelmäßig wiederkehrender physiol. Erholungszustand mit Veränderung von Bewusstseinslage (stark verminderte Spontanaktivität, herabgesetzte Reaktion auf äußere Reize, jedoch im Gegensatz zur Narkose jederzeitige Weckbarkeit) u. Körperfunktionen (Überwiegen des Parasympathikus); der Schlaf*Wach-Rhythmus beruht auf endogenen Aktivitätsschwankungen mit Schrittmachern im ZNS sowie synchronisierenden exogenen Zeitgebern (z. B. Sonnenlicht, Mahlzeiten, soziale Aktivitäten). Schlafqualität lässt sich mit EEG, EMG u. EOG differenzieren (s. Polysomnographie). Verlauf: Der Wachzustand leitet über eine SEM-Phase (Abk. für engl. slow eye movements, langsame Augenbewegungen beim Einschlafen) in den NREM*-Schlaf über. Die Schlafstadien* vom Wachsein bis zum Tiefschlaf werden in durchschnittlich 35–40 Minuten durchlaufen, der Delta*-Schlaf variiert von 30–60 Minuten (im ersten Schlafzyklus) bis zu wenigen Minuten (im letzten Schlafzyklus); der REM*-Schlaf zeigt eine Verlängerung der Traumdauer von 10–50 Minuten. Träume* treten bei Erwachsenen 3–6-mal pro Nacht auf u. entsprechen nahezu 25 % des Gesamtschlafs. Auch in den NREM-Schlafphasen ist kontinuierlich psychische Aktivität vorhanden. Einige Schlafforscher (z. B. Horne, 1988) postulieren eine Zweiteilung des Schlafes in Kernschlaf* u. Optionalschlaf*. Die individuelle Schlafdauer* kann sehr unterschiedlich sein, ohne dass eine Schlafstörung* vorliegt. Funktion: restaurative Vorgänge (v. a. im Kernschlaf), Neuroneogenese, immunologische u. Lern- u. Gedächtnisaspekte werden diskutiert. Das Zwei-Prozess-Modell des Schlafs (Borbély, 1982) erklärt das Schlaf-Wach-Verhalten als Interaktion zwischen dem Prozess S, welcher mit zunehmender Wachheit ansteigt u. zirkadianen Prozessen (C). Schlaf ist kein ein passiver Zustand, sondern wird aktiv durch versch. Hirnregionen (Hirnstamm, Hypothalamus) induziert, z. B. konnte mit PET gezeigt werden, dass im REM-Schlaf die Aktivität des Gehirns gegenüber dem Wachzustand erhöht ist. Schlaf|ana|mnese (Anamnese*) f: (engl.) sleep anamnesis; Exploration* der Schlafgewohnheiten u. -besonderheiten sowie damit in Verbindung stehender Faktoren (z. B. abendliche Essgewohnheiten, Aktivitäten im Bett) einschließlich fremdanamnestisch zu erfassender periodischer Beinbewegungen*, Atempausen od. Schnarchen; Inhalt: 1. physikalische Faktoren: z. B. zu helle od. laute Schlafzimmer, Raumtemperatur, schnarchender Bettpartner; 2. physiologische Faktoren: z. B. häufig wechselnde Schlafzeiten, Schichtarbeit, langer Tagschlaf (s. Tagesschläfrigkeit); 3. psychologische Faktoren: S Schlafanfall S z. B. aktuelle Belastungen, Stress*, Nicht-Abschalten-Können; 4. psychiatrische Faktoren: z. B. Vorliegen von psychischen Störungen (Depression*, Angststörungen*); 5. pharmakologische Faktoren: z. B. zur falschen Zeit od. zu spät eingenommene Genussmittel (Kaffee), Substanzkonsum, Arzneimitteleinnahme (Antihypertensiva*, Appetitzügler*, aktivierende Psychopharmaka*, Zytostatika* usw.); vgl. Schlafprotokoll; Anamnese. Schlaf|anfall: (engl.) sleep attack; imperative Schlafattacke*. Schlaf|angst: (engl.) hypnophobia; s. Pavor nocturnus. Schlaf|a|pnoe|syn|drom, obstruktives (gr. πνους atemlos) n: (engl.) obstructive sleep apnoea syndrome; Form der Schlafstörungen* mit schlafbezogener Atmungsstörung mit wiederholtem Sistieren des Atemgasflusses an Nase u. Mund durch Verschluss der oberen Atemwege; Epidemiol.: häufigste Urs. von Tagesschläfrigkeit*; Prävalenz ca. 2–4 %, m : w = 2–4 : 1; mit dem Alter (ab ca. 35. Lebensjahr) zunehmende Häufigkeit; gelegentlich auch bei Kindern u. Jugendlichen (z. B. bei Tonsillenhypertrophie); Ätiol.: übermäßige Erschlaffung der Rachenmuskulatur im Schlaf in Verbindung mit inspiratorischem Sog führt zu Kollaps u. Verschluss der oberen Atemwege; Wiedereröffnung der Atemwege mit lautem Schnarchgeräusch nach ca. 30–60 Sek. durch Anstieg des Muskeltonus i. R. eines Arousal*-Effektes wegen Dyspnoe; begünstigt durch Adipositas, Alkoholkonsum, Muskelrelaxanzien, anatomische Faktoren, Rückenlage; Klin.: Leitsymptome: abnorme Tagesmüdigkeit (sekundäre Hypersomnie* durch häufige Arousals) u. diskontinuierliches lautes Schnarchen; weitere Sympt.: Konzentrations*- u. Gedächtnisstörungen*, Depressivität*, Antriebsstörung*, Persönlichkeitsveränderungen, Potenzstörungen*, Durchschlafstörungen*, nächtl. Panikanfälle mit Atemnot, nächtl. Miktionen, kardiale Arrhythmie, fehlender nächtlicher Blutdruckabfall; als Folgeerkrankungen arterielle Hypertonie*, erhöhtes Risiko für Herz- u. Hirninfarkt; Diagn.: typ. (Fremd-)Anamnese, ambulante kardiorespiratorische Polygraphie (sog. Apnoe-Screening), Diagnosesicherung durch Polysomnographie*; Indikator für Ausmaß der Atmungsstörung: Apnoe-Hypopnoe-Index (Abk. AHI): Anzahl der Apnoen u. Hypopnoen pro Stunde Schlaf (pathol. >10/h Schlaf); Ther.: nasale kontinuierliche Überdruckbeatmung (engl. continuous positive airway pressure, Abk. CPAP); bei leichteren Fällen u. bei Schnarchen ohne Obstruktion Gewichtsreduktion, Vermeidung der Rückenlage durch mechan. Hilfsmittel (z. B. sog. Rückenrolle), Vorziehen des Unterkiefers im Schlaf durch Protrusionsschiene; bei leichter Schlafapnoe auch Straffung od. Kürzung des Gaumensegels durch operative Maßnahmen (Uvulo-Palato-Pharyngoplastik, Abk. UPPP). Schlaf|architektur f: (engl.) sleep structure; zeitliche u. qualitative Verteilung der versch. Schlafstadi- 710 en*; klin. Bedeutung: Eine gestörte Schlafarchitektur gilt als Indikator für das Vorliegen einer Schlafstörung*. Die Schlafarchitektur kann quantitativ (reduzierte Anzahl Schlafzyklen, z. B. bei Insomnie*) od. qualitativ gestört sein (z. B. reduzierter Delta*-Schlaf sowie erhöhter Arousal-Index u. vermehrte Schlafstadienübergänge z. B. bei Schlafapnoesyndrom u. Periodic* Limb Movement Disorder). Vgl. Schlafdauer. Schlaf|attacke, imperative f: (engl.) sleep attack; syn. Einschlafattacke, Schlafanfall; Bez. für plötzlich auftretende Tagesschläfrigkeit* (in z. T. ungewöhnl. Situationen), die rasch in ungewolltes Einschlafen u. minutenlangen Schlaf (ggf. auch Tiefschlaf) mündet; Betroffene sind aus dem Schlaf weckbar, fühlen sich nach der Attacke erholt; Vork.: Hypersomnie* (v. a. bei Narkolepsie*), als UAW von Antiparkinsonmitteln*; cave: Selbst- u. Fremdgefährdung. Schlaf|bedürfnis, gesteigertes: (engl.) increased sleep requirement; im Hinblick auf die physiol. (intraindividuell weitgehend konstante) Schlafdauer* erhöhter Bedarf an Schlaf; wird i. d. R. als nicht beeinträchtigend erlebt; Vork.: psychopathol. Symptom mit Übergang zu Hypersomnie* i. R. von somatischen Erkrankungen (z. B. Anämie). Schlaf|bedürfnis, vermindertes: (engl.) reduced sleep requirement; im Hinblick auf die physiol. (intraindividuell weitgehend konstante) Schlafdauer* reduzierter Bedarf an Schlaf*; wird i. d. R. als nicht beeinträchtigend erlebt; Vork.: psychopathol. Symptom bei (hypo-)maniformen Zuständen (s. Manie). Schlaf|dauer: (engl.) sleep length; auch Gesamtschlafdauer; Zeit vom Beginn des Schlafstadiums* II bis zum Erwachen; Summe der einzelnen Schlafzyklen in einer Nacht bis zum letzten Erwachen am Morgen; interindividuell sehr variabel, intraindividuell meist konstant, variiert altersabhängig (s. Abb. 1); Durchschnittswerte: Säuglinge ca. 16 Stunden, Kleinkinder 11–13 Stunden, Erwachsene 7–9 Stunden (auch extreme Schlafdauer zwischen 4 u. 12 Stunden möglich; s. Abb. 2); im Alter bleibt die Schlafdauer erhalten, der Schlaf wird jedoch z. T. umverteilt (verkürzter Nachtschlaf, ergänzt durch Mittagsschlaf, Einnicken u. Dösen). Klin. Bedeutung: Auf belastende Lebenssituationen, Krankheit, Schmerzen, Stress od. Aufregung reagieren Menschen individuell mit gesteigertem Schlafbedürfnis* od. vermindertem Schlafbedürfnis* u. verändertem Schlafverhalten*. Die Angst vor Insomnie u. die Sorge um die Nichteinhaltung einer durchschnittlichen, ausreichenden Schlafdauer können zu Schlafstörungen* führen. Anhaltende Veränderung der Schlafdauer kann Ausdruck einer Insomnie* od. Hypersomnie* sein. Schlaf|dia|log, dys|funktionaler (gr. διλογος Unterredung) m: Bez. für nächtliches, den Schlaf behinderndes Grübeln*, meist über Probleme od. das Nicht-Einschlafen-Können u. dessen Konsequen- Schlafhygiene 711 Schlafdauer Abb. 1: Schlafdauer u. Anteil des REM-Schlafes in verschiedenen Lebensphasen Schlafdauer Abb. 2: Häufigkeitsverteilung der Schlafdauer bei Erwachsenen zen; Vork.: bei Insomnie*; Maßnahme: kognitive Verhaltenstherapie* mit Gedankenstopp* od. kognitiver Umstrukturierung*. Schlaf|ef|fizienz (Effizienz*) f: (engl.) sleep efficiency; prozentuales Verhältnis von schlafend u. insgesamt im Bett verbrachter Zeit; als normal gilt eine Schlafeffizienz von 85–95 %; Patienten mit Insomnie* zeigen eine Schlafeffizienz unter 85 %. Vgl. Schlafdauer. Schlaf|entzug: (engl.) sleep deprivation; beabsichtigtes od. unbeabsichtigtes Verhindern des Schlafens; 1. als therapeutischer Schlafentzug* bei Behandlung der Depression*; 2. als Folge unzureichender Schlafhygiene*; 3. als Folter od. Strafe. Schlaf|entzug, therapeutischer: (engl.) therapeutic sleep deprivation; auch Wachtherapie; Verhinderung des Schlafs* für die Dauer einer Nacht bzw. der zweiten Nachthälfte (sog. halber Schlafentzug); Wirkung: u. U. am darauffolgenden Tag (selten auch am 2. Tag) kurzfristige Stimmungsaufhellung u. Antriebssteigerung*; Ind.: v. a. bei schwerer Depression* zur Unterstützung einer antidepressiven Medikation. Schlaf|forschung: (engl.) sleep research; wissenschaftliche Erforschung von Schlaf* u. Schlafstörungen* in einem meist interdisziplinären Team aus Ärzten, Psychologen, Biologen u. Physiologen; die Untersuchungen finden i. d. R. in einem Schlaflabor statt u. bedienen sich der Polysomnographie*, aus der u. a. das Schlafmuster* erstellt wird. Das subjektive Erleben des Schlafs wird durch den Einsatz von Schlaffragebögen u. Schlaftagebüchern* erfasst. Die Schlafmedizin als klinische Disziplin der Schlafforschung beschäftigt sich mit klinischer Diagnostik u. Therapie der Insomnien*, Hypersomnien*, Parasomnien* u. zirkadianen Schlafrhythmusstörungen*. Schlaf|hygiene (gr. γιεινς gesund, heilsam) f: (engl.) sleep hygiene; schlaffördernd wirkende Lebensgewohnheiten u. Verhaltensweisen, die Re- S Schlafinduktion 712 Schlafhygiene 12 Regeln der guten Schlafgewohnheit Regeln zur Schlafenszeit 1. Jeden Morgen zur gleichen Zeit aufstehen, unabhängig von der Dauer und Güte des Nachtschlafs, auch im Urlaub und am Wochenende (wichtigste Regel!). 2. Den Tag ruhig ausklingen lassen und vor dem Schlafengehen keine anstrengenden körperlichen oder geistigen Tätigkeiten ausführen. 3. Das Licht beim Zubettgehen mit der Absicht ausschalten, nun einzuschlafen. Nicht nachts wach liegen bleiben, sondern aufstehen und in einem anderen Raum mit leichter Beschäftigung (kein Fernsehen) Ablenkung suchen, bis Schläfrigkeit eintritt. Dann zum Schlafen ins Bett zurückkehren und (falls nötig) den Vorgang wiederholen. 4. Tagsüber (v. a. nach 15 Uhr) kein Nickerchen machen. Sollte die Schläfrigkeit zu groß werden, im Bett höchstens 1 Stunde schlafen. Regeln zur Schlafumgebung 5. Die Schlafumgebung so gestalten, dass sie den Schlaf fördert (angenehm kühles Raumklima, wenig Licht und Lärm). Schnarcht der Partner, getrennte Schlafzimmer bevorzugen. 6. Das Zubettgehen mit einem Ritual verbinden (z. B. Abendspaziergang, Musikhören, Entspannungstraining). 7. Schlafzimmer und Bett nur zum Schlafen nutzen (Ausnahme: sexuelle Aktivität). Keinesfalls im Bett lesen oder arbeiten. 8. Nur im eigenen Bett schlafen. 9. Nachts nicht auf die Uhr sehen (Wecker z. B. unter dem Bett verstecken). Regeln zu Essen, Trinken und Rauchen S 10. Weder mit vollem Magen, noch hungrig ins Bett gehen. Nie nachts essen. 11. Spätestens 4 Stunden vor dem Schlafengehen keine alkohol- oder coffeinhaltigen Getränke trinken (Kaffee, Tee, Cola). 12. Einige Stunden vor dem Schlafengehen nicht mehr rauchen. geln zur Stimuluskontrolle*, zum Schlaf*-WachRhythmus, zu Schlafumgebung u. -restriktion* umfassen (s. Tab.); klin. Bedeutung: inadäquate Schlafhygiene kann zu Schlafstörungen* führen; konsequente Schlafhygiene ist Voraussetzung für die Wirksamkeit jeder Therapie zur Verbesserung des Schlafs*. Schlaf|in|duktion (lat. indu ctio Hineinführen) f: (engl.) sleep induction; Herbeiführen von Schlaf* durch physiol. Mechanismen (Training der sog. inneren Uhr z. B. durch Maßnahmen der Schlafhygiene*, Lichtexposition am Morgen u. Lichtkarenz am Abend) od. Einnahme von den Schlaf anstoßenden Substanzen, z. B. Schlafmittel*. Schlaf|kontinuitäts|störung (lat. continuus zusammenhängend, fortdauernd): (engl.) sleep continuity disorder; Durchschlafstörung*. Schlaf|krankheit: syn. afrikanische Trypanosomiasis; Bez. für durch die Tsetse-Fliegen übertragene Infektion mit Trypanosomen mit in späten Stadien Befall des ZNS mit starker Schläfrigkeit od. Insomnie; Hinweis: umgangssprachl. fälschlich häufig für Hypersomnie* im Allg. verwendet. Schlaf|lähmung: (engl.) sleep paralysis; syn. Schlafparalyse; Unfähigkeit zur Ausführung von Willkürbewegungen beim Einschlafen (hypnagoge Schlaflähmung) od. Aufwachen (hypnopompe Schlaflähmung, auch Aufwachkataplexie) ohne Be- wusstseinseinschränkung, häufig in Verbindung mit halluzinatorischem Erleben (hypnagoge Halluzinationen* u. hypnopompe Halluzinationen*); die Sekunden bis Minuten anhaltende Atonie der Haltemuskulatur wird subjektiv als (unangenehme) Lähmung erlebt; kann durch Berührung od. Geräusche beendet werden; Vork.: bei Narkolepsie*, auch isoliert als Parasomnie* (rezidivierende isolierte Schlaflähmung) u. sporadisch ohne Krankheitswert. Vgl. Schlafstörungen. Schlaf|latenz|test, multiøpler m: (engl.) multiple sleep latency test; s. MSLT. Schlaf|losigkeit: (engl.) sleeplessness; Insomnie*. Schlaf|mangel|syn|drom n: (engl.) behaviorally induced insufficient sleep syndrome; syn. Syndrom des unzureichenden Schlafs; Bez. für nicht selbst wahrgenommenes Schlafdefizit mit übermäßiger Tagesschläfrigkeit*, Leistungsstörungen u. Reizbarkeit*; Urs.: meist stressbedingt bei einer durch Lebensstil bedingten reduzierten Nachtschlafdauer; rückläufig bei ausreichendem Schlaf. Vgl. Insomnie. Schlaf|mittel: (engl.) hypnotics; syn. Hypnotika; veraltet Hypnagoga, Somnifera; ZNS-wirksame Arzneimittel mit Schlaf* erzeugender od. Schlaf anstoßender Wirkung; Einteilung: 1. Benzodiazepine*; 2. GABAA/Benzodiazepin-Rezeptor-Agonisten, z. B. Zolpidem* u. Zopiclon*; 3. sedierende Anti- 713 depressiva*; 4. sedierende Neuroleptika*; 5. sedierende Histamin*-H1-Rezeptoren-Blocker (gelten als Schlafmittel ohne Abhängigkeitspotential); 6. Chloralhydrat*; 7. Cyclopyrrolone*; 8. Phytopharmaka (Wirksamkeitsnachweis steht weitgehend aus); 9. Clomethiazol* (kein etabliertes Schlafmittel, Reservetherapeutikum zur stationären Behandlung schwerer Unruhezustände bei Delir); 10. Melatonin*; 11. Tryptophan*; Ind.: nicht kausal behandelbare Schlafstörung*; unterstützend in der Behandlung der Insomnie*; längerfristiger Einsatz nur nach eingehender diagn. Abklärung im Schlaflabor u. i. R. eines Gesamtbehandlungsplans in Kombination mit nichtpharmakologischen Therapiemethoden; UAW: substanzabhängig u. a. Überhang, Verwirrtheit, Stürze; cave: bei chron. Gebrauch Entwicklung von Toleranz u. Substanzstörungen* (s. Schlafmittelmissbrauch, Schlafmittelintoxikation, Schlafmittelentzugssyndrom). Schlaf|mittel|abhängigkeit: (engl.) hypnotics dependence syndrome; Form der Substanzstörungen* (ICD-10) als Abhängigkeitssyndrom* durch den Gebrauch von Schlafmitteln*; z. B. Benzodiazepinabhängigkeit*. Schlaf|mittel|entzugs|syn|drom n: (engl.) hypnotics withdrawal syndrome; Symptomgruppe von physischen u. psychischen Störungen, die nach Beendigung od. Reduzierung eines schweren u. anhaltenden Konsums von Schlafmitteln* (insbes. Benzodiazepinen*) auftritt; zu den Substanzstörungen* gehörendes Störungsbild (ICD-10); Sympt.: v. a. Schlafstörungen*, Angst*, Stimmungsschwankungen, Muskelschmerzen/-zuckungen, Zittern, Kopfschmerz*, Übelkeit, Schwitzen*; cave: bei schweren Entzugserscheinungen ggf. Grand-malAnfälle u. Delir*; Ther.: langsames Abdosieren der regelmäßig eingenommenen Substanz, evtl. Umstellung auf einfach dosierbare sedierende Wirkstoffe mit vergleichsweise langer Halbwertzeit (z. B. Diazepam*). Vgl. Entzugssyndrom. Schlaf|mittel|intoxikation (Intoxikation*) f: (engl.) hypnotics; Vergiftung mit Schlafmitteln*, z. B. im Rahmen eines Suizidversuchs*; Sympt.: Dämpfung des ZNS mit Bewusstseinsstörung*, je nach Schweregrad mit Benommenheit bis hin zu komatösen Zuständen; bei peroraler Einnahme i. d. R. nicht lebensbedrohlich, außer in Kombination mit anderen zentral dämpfenden Substanzen (einschl. Alkohol); Ther.: Basistherapie: s. Intoxikation, evtl. Aktivkohle; je nach Schweregrad intensivmedizinische Überwachung notwendig; spezif. Ther.: Behandlung mit Antidot* je nach Schlafmittel (z. B. Flumazenil* bei Benzodiazepinintoxikation); cave: Benzodiazepinentzugskrämpfe. Vgl. Schlafmittelentzugssyndrom. Schlaf|mittel|missbrauch: (engl.) hypnotics abuse; Form der Substanzstörungen* (DSM-IV); nach ICD-10 schädlicher Substanzgebrauch* von Schlafmitteln*, charakterisiert durch überhöhte Dosierung, übermäßig lange Verwendungsdauer u./od. Schlafphase, verzögerte Verwendung als Sedativum*. Vgl. Benzodiazepinabhängigkeit. Schlaf|mohn: (engl.) poppy; Papaver somniferum; Staudengewächs aus der Familie der Mohngewächse; Samen werden u. a. verwendet für Nahrungsmittel u. Speiseöl; der Milchsaft in den unreifen Fruchtkapseln, der nach Anritzen austritt, bildet getrocknet das Rohopium (s. Opium); Grundlage für die halbsynthet. Herstellung der Morphin-Base u. von Heroin*. Schlaf|muster: 1. (engl.) sleep pattern; Wechsel u. individuelle Dauer der einzelnen Schlafstadien*; variiert v. a. altersbedingt: beim Neugeborenen mehrere Perioden über Tag u. Nacht verteilt (polyphasisch); Konsolidierung bis zum 2. Lebensjahr meist auf eine Periode während der Nacht (monophasisch) od. ggf. biphasisches Schlafmuster in südlichen Kulturen mit kürzerem Nachtschlaf u. Siesta am Tag; klin. Bedeutung: veränderte Schlafmuster werden sowohl bei Insomnien* als auch Hypersomnien* beobachtet. Vgl. Schlafdauer. 2. individuelles Schlafprofil, das mit EEG, EOG u. EMG im Schlaflabor erstellt wird (s. Polysomnographie). Schlaf, ortho|doø xer: (engl.) orthodoxical sleep; s. NREM-Schlaf. Schlaf, paradoø xer: (engl.) paradoxical sleep; s. REMSchlaf. Schlaf|paralyse (gr. παραλειν auf einer Seite lähmen, schwächen) f: (engl.) sleep paralysis; Schlaflähmung*. Schlaf|phase (Phase*) f: (engl.) sleep phase; Bez. für den Zeitpunkt des Schlafverhaltens*; bezieht sich ausschließlich auf die Periode(n) der Schlafepisoden; klin. Bedeutung: 1. zirkadiane Rhythmusstörungen: s. Schlafphase, vorverlagerte; Schlafphase, verzögerte. 2. Bei Schichtarbeit u. bei Jetlag*-Syndrom kann es zu einer Dissoziation zwischen der individuellen u. der sozial vermittelten Schlafphase kommen. Schlaf|phasen|vor|verlagerung (Phase*): (engl.) sleep phase advance; sukzessive Vorverlagerung der Einschlafzeiten im Anschluss an einen therapeutischen Schlafentzug*; der stimmungsaufhellende Effekt des Schlafentzugs kann länger erhalten werden. Schlaf|phase, verzögerte (Phase*) f: (engl.) delayed sleep phase syndrom (Abk. DSPS); syn. Syndrom der verzögerten Schlafphase; Form der zirkadianen Schlafrhythmusstörungen* mit verspätetem Auftreten der gewünschten Hauptschlafepisode u. verspätetem morgendlichem Aufwachen; spontaner Schlaf kann ungestört sein; bei erzwungenem früherem Schlaf Einschlafstörungen*, starke Müdigkeit u. Leistungseinbußen am Morgen; Extremform des Abendtyps mit bevorzugtem Aktivitätszeitpunkt am Abend u. deutlicher Müdigkeit am Vormittag; Häufigkeit: Prävalenz in der Allgemeinbevölkerung 0,5 %, gehäuft bei Jugendlichen; Urs.: transiente Verschiebung des zirkadianen Rhythmus* ab der Pubertät; ggf. genet. Faktoren, S Schlafphase, vorverlagerte S familiäre Häufung; Ther.: erforderlich bei deutlicher Beeinträchtigung des Tagesablaufs; abendliche Gabe von Schlafmitteln*, evtl. Melatonin*; morgens Lichttherapie*. Schlaf|phase, vor|verlagerte (Phase*) f: (engl.) advanced sleep phase syndrom (Abk. ASPS); syn. Syndrom der vorverlagerten Schlafphase; Form der zirkadianen Schlafrhythmusstörungen* mit verfrühtem Auftreten der gewünschten Hauptschlafepisode u. morgendlichem Früherwachen*; spontaner Schlaf kann ungestört sein; Extremform des Morgentyps mit bevorzugtem Aktivitätszeitpunkt am frühen Morgen u. Müdigkeit am frühen Abend; Häufigkeit: Prävalenz in der Allgemeinbevölkerung 1 %, gehäuft ab ca. 50 Jahren; Urs.: Veränderung des zirkadianen Rhythmus* (Abflachung, Vorverlagerung) im Alter; ggf. genet. Faktoren, familiäre Häufung; Ther.: selten erforderlich (nur bei Einschränkung des sozialen Lebens od. unerwünschtem frühmorgendlichem Erwachen); abendliche Lichttherapie*, evtl. Gabe von Schlafmitteln*. Schlaf|profil n: (engl.) sleep pattern; s. Schlafmuster. Schlaf|protokoll n: (engl.) sleep protocol; Selbstdokumentation von Bettgehzeit, Aufwachzeit, Schlafdauer*, Wachdauer, subjektiver Einschätzung der Schlafqualität, Müdigkeit*, Stimmung*, Leistungsfähigkeit, mit dem Schlaf verbundenen Ritualen u. ggf. den Schlaf beeinflussenden Faktoren (z. B. Genuss-, Arzneimittel); Ziel: Ermittlung von Schlafqualität, Art u. Ausmaß einer Schlafstörung* u. bedingenden Faktoren od. Überprüfung der Wirksamkeit schlaffördernder Maßnahmen. Vgl. Schlafanamnese. Schlaf|re|striktion (lat. restringere, restrictus beschränken) f: (engl.) sleep restriction therapy; aus der kognitiven Verhaltenstherapie* abgeleitete Therapieform bei Schlafstörungen*, bei der durch gezielt verkürzte Bettliegezeit (z. B. eine halbe bis eine Stunde weniger als die sonst für das Ausschlafen benötigte Zeit) ein erhöhter Schlafdruck über den Tag aufgebaut wird; erleichtert nach einer Gewöhnungszeit das Einschlafen, begünstigt einen effizienteren Schlaf (s. Schlafeffizienz) u. korrigiert ungünstige Schlafgewohnheiten. Vgl. Schlafhygiene. Schlaf|rhyø thmus|störung, zirka|diane (gr. ρ› υθμς Gleichmaß, Takt): (engl.) sleep-wake rhythm disorder; syn. Schlaf-Wach-Rhythmus-Störung, zirkadiane Rhythmusstörung, zirkadiane RhythmusSchlafstörung; Form der Schlafstörungen* mit gestörter zeitlicher Verteilung von Schlafen u. Wachen innerhalb des 24-Stunden-Tages, die bei Abweichung des Schlafzeitraums von der chronobiologisch vorgegebenen Phase (s. Rhythmus, zirkadianer) zu Schlafstörungen u. Tagesbeeinträchtigungen führt; Formen: 1. endogene zirkadiane Schlafrhythmusstörung durch endogene Abweichung des zirkadianen Rhythmus bei unverändertem Tag-Nacht-Rhythmus, z. B. vorverlagerte Schlafphase*, verzögerte Schlafphase*, unregelmäßiges Schlaf-Wach-Muster mit Abweichung vom 714 24-Stunden-Rhythmus (sog. freilaufende SchlafWach-Störung mit ca. 25-Stunden-Periodik); 2. extern bedingte zirkadiane Schlafrhythmusstörung durch Desynchronisation der endogenen Zeitgeber u. des 24-Stunden-Tags, z. B. Jetlag*Syndrom, Schichtarbeiter-Syndrom (Schlafstörungen u. beeinträchtigte Leistungsfähigkeit in Zus. mit Schichtarbeit); 3. symptomatische zirkadiane Schlafrhythmusstörung bei psychischen Störungen, z. B. Demenz* od. Depression*. Schlaf|rhythmus, zirka|dianer (gr. ρ› υθμς Gleichmaß, Takt) m: (engl.) circadian sleeprhythm; s. Schlaf-Wach-Rhythmus. Schlaf|stadien n pl: (engl.) sleep stages; voneinander abgrenzbare Abschnitte des Schlafes*, die in einem durch elektrographische Kriterien (s. EEG) festgelegten Schlafmuster* regulär auftreten; Einteilung: nach internationalen Kriterien (Rechtschaffen u. Kales): s. Tab.; die Stadien I–IV werden auch als NREM*-Schlaf (auch Non-REM-Schlaf, Abk. REM für engl. rapid eye movements) bezeichnet. Ablauf eines NREM/REM-Zyklus (Schlafzyklus): 1. Schlafstadium I: instabil, Verlangsamung im EEG, Übergang vom Wachen zum Schlafen; 2. Schlafstadium II: Dominieren der EEG-Aktivität im Theta-Frequenzbereich; 3. Schlafstadium III u. IV: stabil, Auftreten von Tiefschlaf (s. Delta-Schlaf); 4. i. d. R. nach 60–100 Min. abruptes Ende des Delta-Schlafs, danach einige Minuten Schlafstadium II od. I, gefolgt von der ersten Periode des REMSchlafs; 5. Schlafstadium V: REM*-Schlaf. Während der Nacht beim gesunden, erwachsenen Menschen Wiederholung von ca. 4–5 Schlafzyklen (s. Abb.). Intraindividuelle Entwicklung des Verhältnisses von NREM- zu REM-Schlaf: Im fetalen Schlaf dominiert REM-Schlaf mit informationsverarbeitender Funktion. Eine Differenzierung des fetalen Traumschlafs in NREM- u. REM-Schlaf ist ab der 36. Schwangerschaftswoche möglich; es wird angenommen, dass vor der 30. Schwangerschaftswoche der Anteil des REM-Schlafs bis zu 100 % beträgt. Beim Neugeborenen ca. 50 % REM-Schlaf, sukzessive Verringerung auf präpubertär ca. 18 %, danach bleibt der REM-Schlaf-Anteil bei ca. 20 % relativ stabil. Im NREM-Schlaf bleiben die verschiedenen Schlafstadien in den ersten 20 Lebensjahren etwa konstant, ab der 4. Lebensdekade Abnahme des Delta-Schlafes. Klin. Bedeutung: i. R. von Schlaf- Schlafstadien: Schlafperiodik mit regelmäßig wiederkehrenden REM- u. NREM-Phasen (Schlafzyklus) beim gesunden, erwachsenen Menschen Schlaf-Wach-Rhythmus-Störung 715 Schlafstadien Schlafstadium klinische Kennzeichen EEG-Befund I Einschlafstadium langsam rollende Augen, leichte Abnahme des Muskeltonus, gelegentlich zufällige, zuckende Bewegungen (Bewegungsartefakte) und häufig kurze Aufwachepisoden Verlangsamung, Theta-Wellen (4–7 Hz) II Leichtschlafstadium keine Augenbewegungen, keine Bewegungsartefakte Theta-Wellen, K-Komplexe (biphasische, initial negative Wellen im Delta-Frequenz-Bereich), Schlafspindeln (paroxysmal auftretende, regelmässige Aktivität um 11,5–14 Hz mit einer Dauer von mindestens 0,5 Sek.). III Tiefschlafstadium beginnender Tiefschlaf (Delta-Schlaf), keine Augenbewegungen, Muskeltonus individuell verschieden 20–50 % Delta-Wellen (<3,5 Hz) IV Tiefschlafstadium Tiefschlaf von ca. 30–60 Min. Dauer (im ersten Schlafzyklus) bis zu wenigen Minuten (im letzten Schlafzyklus), Rücklauf in Stadium III und II >50 % Delta-Wellen V REM-Schlaf konjugierte, rasche Augenbewegungen, erhöhter Herz- und Atemfrequenz, stark verminderter bis nicht vorhandener Muskeltonus, schwere Weckbarkeit, Traumphasen Sägezahn-Wellen (Form erinnert an die Zacken eines Sägeblatts), meist im Theta-Frequenzbereich störungen* Vork. spezifischer Schlafstadien-assoziierter Störungen (bei Parasomnien*); bei spezifischen Erkrankungen charakteristische Veränderungen der Schlafstadien: z. B. Depression: Abnahme des Delta-Schlafes; s. REM-Schlaf-Disinhibition; bei Narkolepsie*: Beginn des Nachtschlafes mit einer REM-Phase, sog. Sleep-onset-REM. Schlaf|störungen: (engl.) sleep disorders; Bez. für subjektiv empfundene bzw. objektiv beobachtbare Abweichungen vom normalen Schlaf* in quantitativer od. qualitativer Hinsicht mit eingeschränkter Tagesbefindlichkeit; Einteilung: nach ICSD*-2; 1. Insomnie*; 2. schlafbezogene Atmungsstörungen (zentrales u. obstruktives Schlafapnoesyndrom*); 3. Hypersomnie* mit Ursprung im ZNS; 4. zirkadiane Schlafrhythmusstörungen*; 5. Parasomnie*; 6. schlafbezogene Bewegungsstörungen*. Hinweis: Häufig sind Schlafstörungen Symptom einer anderen psychischen od. physischen Störung (sekundäre Schlafstörung). Schlaf|sucht, peri|odische: (engl.) periodic hypersomnia; Kleine*-Levin-Syndrom. Schlaf|tage|buch: (engl.) sleep diary; Instrument zur Erfassung von Schlafgewohnheiten u. Störungsmustern als Ergänzung zur Schlafanamnese* in der Diagnostik chronischer Schlafstörungen* u. i. R. der Schlafforschung*; dokumentiert i. d. R. Schlafqualität, generelles Schlafverhalten*, spezifische Schlafparameter, z. B. Einschlafzeit, Anzahl nächtlicher Wachphasen, Schlafdauer*, schlafstö- rende Faktoren (z. B. Schmerzen) sowie den Erholungswert der Nacht über 1–2 Wochen. Hinweis: Bei Menschen mit Schlafstörung ist die Übereinstimmung zwischen subjektiven (im Schlaftagebuch erfassten) u. polysomnographisch erfassten Schlafparametern häufig nur gering. Schlaf|verhalten: (engl.) sleep behavior; Bez. für den individuellen Umgang mit Schlaf, umfasst z. B. Zubettgehzeit, Einschlaflatenz, Anzahl u. Dauer nächtlicher Wachphasen, endgültiges Aufwachen am Morgen, Aufstehzeit, Tagesschlaf, Regelmäßigkeit der Schlafenszeiten; klin. Bedeutung: Die Erhebung des individuellen Schlafverhaltens nimmt in der Schlafanamnese* eine zentrale Rolle ein u. kann mit klinischen Interviews u. Schlaftagebuch* erfasst werden. Ungünstiges Schlafverhalten kann zu Schlafstörungen* führen. Schlaf-Wach-Rhyø thmus (gr. ρ› υθμς Gleichmaß, Takt) m: (engl.) sleep-awake rhythm; zirkadianer Schlafrhythmus; zeitliche Verteilung von Schlaf* u. Wachzustand innerhalb des 24-Stunden-Tages; variiert in Abhängigkeit vom Lebensalter (s. Abb.; s. Schlafdauer; Schlafmuster) u. ist abhängig von endogenen, exogenen, sozialen u. individuellen Faktoren. Klin. Bedeutung: Störungen des Schlaf-Wach-Rhythmus können zu Schlafstörungen führen; s. Schlafrhythmusstörung, zirkadiane. Schlaf-Wach-Rhyø thmus-Störung (gr. ρ› υθμς Gleichmaß, Takt): (engl.) sleep-awake rhythm disorder; zirkadiane Schlafrhythmusstörung*. S Schlafwahrnehmungsstörung Schlaf-Wach-Rhythmus: Entwicklung des Schlaf-WachRhythmus mit durchschnittlicher Dauer des Nacht- u. Tagschlafs während der ersten 5 Lebensjahre Schlaf|wahrnehmungs|störung: (engl.) disorder of sleep perception; s. Pseudoinsomnie. Schlaf|wandeln: (engl.) sleepwalking; Somnambulismus*. Schlaf|zentrum: (engl.) sleep center; schlafmedizini- S sches Zentrum; Einrichtung zur Diagnostik u. Therapie von Ein*- u. Durchschlafstörungen* u. a. schlafbezogenen Erkrankungen; beinhaltet meist eine Schlafambulanz, in der die ambulante Diagnostik erfolgt u. ein Schlaflabor, in dem die Schlaffunktionen während des (Nacht-)Schlafs untersucht u. physiologische Parameter (z. B. Herzfrequenz, Hirnströme, Körpertemperatur, Atmung, Sauerstoffsättigung des Bluts, Körper- u. Augenbewegungen) erfasst u. aufgezeichnet werden. Vgl. Schlafstörungen. Schlag|anfall: (engl.) stroke; früher Apoplexie, Apoplexia cerebri, apoplektischer Insult, sog. Gehirnschlag; akut einsetzendes fokal-neurologisches Defizit bei zerebraler Durchblutungsstörung* (ischämischer Schlaganfall) od. intrazerebraler Blutung* (hämorrhagischer Schlaganfall); Häufigkeit: jährl. Inzidenz in Deutschland ca. 200 000; Formen: 1. ischämischer Schlaganfall (ca. 85 %): Schlaganfall infolge fokaler zerebraler Ischämie (arterielle Schlaganfall Abb. 1: schematische Darstellung ischämischer Hirninfarkte im CCT; 1: Territorialinfarkt (keilförmige Infarkte) im Versorgungsgebiet der Arteria cerebri media bei Embolie; 2: Grenzzoneninfarkt zwischen 2 Gefäßgebieten bei hämodynamisch wirksamer Stenose; 3: lakunärer Infarkt bei zerebraler Mikroangiopathie (Lakunen) 716 Verschlusskrankheit* des Gehirns); Pathol.: Enzephalomalazie* (ca. 1.–5. Tag) u. ischämischer Hirninfarkt (s. Abb. 1): a) Territorialinfarkt (umfasst gesamtes Versorgungsgebiet einer Arterie; i. d. R. thromboembolisch); b) Grenzzoneninfarkt (i. d. R. hämodynamisch); c) lakunärer Infarkt (i. d. R. mikroangiopathisch, z. B. bei Binswanger*-Krankheit); 2. hämorrhagischer Schlaganfall (ca. 15 %): Schlaganfall infolge zerebralen Hämatoms; Klin.: abrupt einsetzendes fokal-neurologisches Defizit in Abhängigkeit von Lokalisation der zerebralen (ischämischen od. hämorrhagischen) Störung; z. B. im Versorgungsgebiet der Arteria cerebri media (häufigste Lokalisation bei ischämischem Schlaganfall) kontralaterale armbetonte Hemiparese*, Hemihypästhesie u. (bei betroffener sprachdominanter Hemisphäre) Aphasie*, im Versorgungsgebiet der Arteria cerebri posterior beinbetonte Hemiparese, im Versorgungsgebiet der Arteria cerebri anterior Hemianopsie*; (psychopathologisch) häufig Bewusstseinsstörungen*; bei hämorrhagischem Schlaganfall mit Symptomen der Hirndrucksteigerung*; Einteilung des ischämischen Schlaganfalls nach zeitlichem Verlauf der Symptomatik (cave: ohne diagn. u. therap. Konsequenz wegen identischer Progn. u. auch bei flüchtigen Symptomen nachweisbarer hirnmorphologischer Veränderung) in: 1. transitorische ischämische Attacke (Abk. TIA): vollständig reversible Symptomatik (Rückbildung innerhalb 24 Std.), charakteristisch: Amaurosis fugax; 2. progressive stroke (Abk. PS): zunehmende u. fluktuierende Symptomatik mit möglicher Remission; 3. complete stroke (Abk. CS): dauerhafte (chronische) Symptomatik; Kompl.: je nach Klin.; Aspiration (meist infolge Dysphagie* bzw. Bewusstseinsstörung); infolge Immobilisierung Beinvenenthrombose, Lungenembolie* od. Dekubitalulzera; symptomatisch Epilepsie*; Hirnödem, Hirndrucksteigerung u. a.; Diagn.: neurologische Untersuchung (Pyramidenbahnzeichen*); (radiol.) kraniale Bildgebung (CCT, MRT) u. vaskuläre Diagnostik hirnversorgender Gefäße (Ultraschalldiagnostik: Stenose, Verschluss, Dissektion; Angiographie: Blutung) zur Differenzierung von hämorrhagischem (Nachweis einer intrazerebralen Blutung) u. ischämischem Schlaganfall (Hypodensität nach ca. 8–12 Stunden; s. Abb. 2); zusätzlich Diagnostik i. R. der ätiologischen Abklärung (z. B. Gerinnungsstatus, Vaskulitisdiagnostik, bei ischämischem Schlaganfall Echokardiographie, Langzeit-EKG); Ther.: 1. Akuttherapie: a) konservativ intensivmed. Sicherung der Vitalfunktionen (möglichst auf Stroke Unit); bei ischämischem Schlaganfall initial leicht hypertensive Blutdruckeinstellung zur Aufrechterhaltung eines suffizienten zerebralen Perfusionsdrucks sowie ggf. Blutzuckernormalisierung u. Fiebersenkung; zusätzl. je nach Klin. u. Komplikationen (z. B. Hirndrucksteigerung); b) bei ischämischem Schlaganfall therap. Revaskularisation durch Thrombolyse (i. d. R. systemisch mit rt-PA Störung, emotionale S 776 Störung, emotionale: 1. (engl.) emotional distur- Störung, frühe: (engl.) early stage of development bance; in ICD-10 zurzeit nur für das Kindesalter disorder; in der Psychoanalyse Bez. für eine psychische Störung, die in den ersten 3 Lebensjahren als Folge einer schweren Beeinträchtigung der Mutter-Kind-Beziehung (s. Eltern-Kind-Beziehung) mit einer daraus resultierenden Störung der IchEntwicklung entstehen soll; wird z. B. postuliert für Borderline*-Persönlichkeitsstörung, auch narzisstische Persönlichkeitsstörung*, histrionische Persönlichkeitsstörung* od. dissoziale Persönlichkeitsstörung*; Sympt.: gestörte Bildung eines eigenständigen stabilen Ich, d. h. die Vorstellung von anderen Personen, die Beziehung zu ihnen u. die Vorstellung von der eigenen Person sind undeutlich u. fragmentiert; häufige Verwendung primitiver Abwehrmechanismen* wie Spaltung* u. projektive Identifizierung*, Gut u. Böse werden nicht vereint, Auftreten von Schwierigkeiten mit der Nähe-Distanz-Regulation (s. Nähe-DistanzProblematik ). Störung, funktioneø lle: (engl.) functional disorder; s. Störung, somatoforme. Störung, hyper|kinetische: (engl.) hyperkinetic disorder; ADHS*. Störung, hypo|choø ndrische: (engl.) hypochondriasis, health anxiety disorder; früher Hypochondrie, veraltet Nosophobie; Form der somatoformen Störung* mit starker u. über 6 Monate anhaltender Krankheitsangst* u. Krankheitsüberzeugung* sowie ständiger Beschäftigung mit der eigenen Gesundheit; wird zu den Zwangsspektrumstörungen* gezählt; wegen Ähnlichkeit mit Panikstörung* wird Zuordnung zu den Angststörungen* diskutiert; hohe Komorbidität mit anderen somatoformen Störungen, Angststörungen, Depression. Epidemiol.: Prävalenz des Vollbilds 0,5–1 %; z. T. auch höher (bis 5 %) bei Patienten somatisch-medizinischer Einrichtungen; Ätiol.: selektive Körperaufmerksamkeit, erhöhte Intensität der interozeptiven Wahrnehmung, Fehlinterpretation körperl. Missempfindungen od. Veränderungen als Krankheitszeichen, katastrophisierender Denkstil, ungünstige Modelle u. belastende Krankheitserfahrungen in der Kindheit; Störungsmodell: s. Abb.; eigene körperliche Krankheiten in der Vergangenheit od. bei Familienmitgliedern wirken als Risikofaktoren, psychische Belastungen als Auslöser. Klin.: zwanghaftes Gedankenkreisen* um die Themen Krankheit u. Gesundheit; unklare körperl. Symptome, die als Krankheitsindikatoren fehlinterpretiert werden; repetitive Selbstbeobachtung u. -überprüfung körperl. Funktionen (Checking*Verhalten); häufige Arztbesuche u. anhaltende Infragestellung der negativen körperl. Befunde; kann sich bis zum hypochondrischen Wahn* steigern; Verlauf meist chronisch od. rezidivierend; Diagn.: Ausschluss einer somatischen Grunderkrankung; Diagnosestellung mit strukturierten Interviews, z. B. DIPS*; Ther.: Verhaltenstherapie* (v. a. kognitive Verfahren mit Fokus auf Fehlinterpretationen, Selbstbeobachtung u. Sicherheitsver- aufgeführte Bez. für psychische Störungen, welche die emotionale Befindlichkeit betreffen; wird als Verstärkung normaler Entwicklungstrends u. nicht primär als eigenständiges pathol. Phänomen gesehen. Die spezifischen Störungsbilder dieser Oberkategorie überlappen z. T. erheblich mit den Störungsbildern des Erwachsenenalters. Formen: a) emotionale Störung mit Trennungsangst: Trennungsangststörung*; b) phobische Störung (Phobie*); c) emotionale Störung mit Geschwisterrivalität: innerhalb von 6 Monaten nach Geburt des Geschwisterkinds anhaltende intensive negative Gefühle gegenüber dem jüngeren Geschwisterkind mit Wutausbrüchen, Verstimmung, Regression, Schlafstörungen, Aufmerksamkeit suchendem od. oppositionellem Verhalten* gegenüber Eltern; Ther.: Psychoedukation*, Stärkung von elterlichen Erziehungskompetenzen; d) Störung mit sozialer Ängstlichkeit: ab dem 6. Lebensjahr persistente od. wiederkehrende Angst vor Kontakten zu Fremden (Erwachsene u. Gleichaltrige) mit Vermeidungsverhalten; Sympt.: Befangenheit, Verlegenheit od. übertriebene Sorge über Angemessenheit des Verhaltens Fremden gegenüber; in neuen od. erzwungenen Situationen reagiert das Kind mit Weinen, Schweigen od. Rückzug aus Situation; soziale Beziehungen sind beeinträchtigt od. reduziert (soziale Beziehungen zu Familienmitgliedern u. gut bekannten Gleichaltrigen sind zufriedenstellend); ca. 1–3 % Kinder sind betroffen, konstitutionelle u. psychosoziale Faktoren sind für Entstehung u. Aufrechterhaltung verantwortl.; Ther.: Psychoedukation*, kognitive Verhaltenstherapie* mit Rollenspielen u. Exposition. 2. u. a. von Watson, MacLeod, Barlow sowie einer Reihe englischer u. australischer Autoren vorgeschlagener Oberbegriff für die gemeinsame Klassifikation von Angststörungen* u. affektiven Störungen*, da bei beiden Störungsklassen Kernsymptome die Emotionen* betreffen; zurzeit für Erwachsene nicht in ICD-10 od. DSM-IV aufgenommen. Störungen, Substaø nz bezogene: (engl.) agent related disorder; s. Substanzstörungen. Störungen, Substaø nz in|duzierte: (engl.) agent induced disorder; s. Substanzstörungen. Störung, ex|pansive: (engl.) disruptive disorder; expansive Verhaltensstörung*. Störung, externalisierende: (engl.) externalising disorder; auch unterkontrollierte Störung; Sammelbez. für Störungen des Sozialverhaltens*, ADHS* u. Störungen mit oppositionellem Trotzverhalten im Kindes- u. Jugendalter (s. Verhaltensstörung, expansive); die Symptomatik ist im Gegensatz zur internalisierenden Störung* durch klinische Beobachtung leicht erfassbar. Störung, extra|pyramidal-motorische: (engl.) extrapyramidal-motor disorder; Abk. EPMS; s. Symptome, extrapyramidale. 777 Störung, organische psychische (v. a. Kopf, Nase, Kinn, Brust, Hüfte, Penis) zu besitzen, in dem häufig als Folge gesteigerter Aufmerksamkeitszuwendung Missempfindungen auftreten; kann an Wahnvorstellungen grenzen; Beginn meist im frühen Erwachsenenalter, Verlauf chronisch fluktuierend; Ther.: Verhaltenstherapie*, Serotonin*-Wiederaufnahme-Hemmer; DD: Anorexia nervosa, Störung der Geschlechtsidentität, Depression, soziale Phobie, wahnhafte Störung, beginnende Schizophrenie. Vgl. Körperschemastörung. Störung, leichte kognitive: (engl.) mild cognitive disorder; reversible kognitive Beeinträchtigung* im Zus. mit zerebralen od. systemischen Infektionen od. anderen körperlichen Erkrankungen; Sympt.: Gedächtnis-, Lern- u. Konzentrationsstörungen; keines der Symptome ist so schwerwiegend, dass die Diagnose einer Demenz* od. des Delirs* gestellt werden kann; DD: postenzephalitisches u. postkontusionelles Syndrom, leichte kognitive Beeinträchtigung*. Störung mit oppositioneø llem Trotz|verhalten: Störung, hypochondrische: kognitiv-behaviorales Störungsmodell halten u. konfrontative Verfahren); ggf. Serotonin*-Wiederaufnahme-Hemmer; DD: symptombezogene organische Erkrankungen, wahnhafte Störung*, Psychose*, artifizielle Störung*, Panikstörung*, körperdysmorphe Störung*, Somatisierungsstörung*. Störung, internalisierende: (engl.) overcontrolled disorder; syn. überkontrollierte Störung; Sammelbez. für Angststörung* u. Depression* im Kindesu. Jugendalter mit überkontrollierten Verhaltensstrategien; Sympt.: passives, defensives u. vermeidendes Verhalten, Zurückhaltung u. Scheu im Sozialkontakt, z. T. auch psychosomat. Beschwerden; die Symptomatik ist im Gegensatz zur externalisierenden Störung* durch klinische Beobachtung nicht leicht erfassbar. Störung, körper|dys|morphe: (engl.) body dysmorphic disorder; Abk. KDS; auch dysmorphe Störung; Form der somatoformen Störung*, die durch übermäßige Beschäftigung mit eingebildetem od. stark übertriebenem Mangel od. einer Entstellung im körperl. Aussehen gekennzeichnet ist; Ätiol.: unbekannt, eine starke soziokulturelle Komponente wird angenommen; Sympt.: zentral ist die überwertige Idee, einen missgestalteten Körperteil (engl.) oppositional defiant disorder; Abk. SOT; Form der expansiven Verhaltensstörung* mit aufsässigem, oppositionellem Verhalten*, i. d. R. bei jüngeren Kindern; charakteristisch sind ungehorsames, trotziges Verhalten, ohne delinquente Handlungen od. schwere Formen aggressiven od. dissozialen Verhaltens; beeinträchtigt deutlich die soziale, schulische od. berufliche Funktionsfähigkeit; Ätiol.: Kombination aus konstitutionellen u. sozialen Faktoren; Ther.: kognitive Verhaltenstherapie*, pädagogische, sozialtherapeutische u. familienbezogene Intervention; Progn.: bei Vorliegen ungünstiger Umweltfaktoren od. komorbider Störungen hohes Risiko für Entwicklung einer Sozialverhaltensstörung*; DD: ADHS*, Depression*, Phobie* u. a. Angststörungen. Störung, motivationale: (engl.) motivational disorder; psychische Störung mit herabgesetzter Motivation* u. dadurch bedingter geringerer Handlungsbereitschaft; klin. Bedeutung: 1. als ätiologischer Faktor z. B. bei ADHS* (mangelnde Hemmung von Handlungsimpulsen inf. motivationaler Störung) diskutiert; 2. Bestandteil anderer psychischer Störungen (z. B. Depression*); 3. Folge von Erwartung der Unkontollierbarkeit (erlernte Hilflosigkeit*, Depression); in gesteigerter Form als amotivationales Syndrom* beschrieben (z. B. bei Cannabis- od. Alkoholmissbrauch). Vgl. Antriebsstörung. Störung, neur|otische: (engl.) neurotic disorder; s. Neurose. Störung, organische emotional labile: (engl.) organic emotional labile disorder; s. Syndrom, pseudoneurasthenisches. Störung, organische psychische: (engl.) organic psychogenic disorder; psychische Störung* mit körperlich begründbarer Ursache; z. B. Demenz* bei Alzheimer*-Krankheit od. andere Erkrankungen (z. B. Pick*-Krankheit, Creutzfeldt*-Jakob-Krank- S Störung, phobische S heit, Chorea*, Parkinson*-Syndrom, HIV*-Erkrankung), organisch bedingte Psychose*, organisch bedingte Persönlichkeitsstörung*. Störung, phobische: (engl.) phobic disorder; Phobie*. Störung, phono|logische: (engl.) phonetic disorder; Sprechentwicklungsstörung*. Störung, post|psychotische de|pressive: (engl.) postpsychotic depressive disorder; postschizophrene Depression*. Störung, psychische: (engl.) psychic disorder; Sammelbez. für psychische Veränderungen, die als krankhaft, krankheitswertig od. krankheitsähnlich angesehen werden; nach DSM-IV Bez. für klinisch auffallendes Verhalten od. psychisches Syndrom od. Merkmalsmuster, das in typischer Weise entweder mit als unangenehm erlebten Beschwerden (z. B. belastendes Symptom) od. mit einer Behinderung (in einem od. mehreren wichtigen Funktionsbereichen) einhergeht; das Merkmalsmuster kann auch mit einem stark erhöhten Risiko zu sterben, Schmerzen od. Behinderungen zu erleiden od. mit tief greifenden Verlust an Freiheit in Zusammenhang stehen. Dieses Syndrom od. Merkmalsmuster sollte darüber hinaus nicht ausschließlich eine verständliche Reaktion auf ein bestimmtes Ereignis wie etwa den Tod eines geliebten Menschen sein. Unabhängig von dem ursprünglichen Grund muss gegenwärtig eine sich auf das Verhalten auswirkende, psychische od. biologische Dysfunktion bei der betroffenen Person bestehen. Einteilung: in spezifische psychische Störungskategorien nach den Diagnosekriterien der ICD-10 od. (v. a. in der Forschung) des DSM-IV; 1. in der ICD-10 werden die folgenden Gruppen von psychischen u. Verhaltensstörungen unterschieden: a) FO: organische, einschließlich symptomatische psychische Störungen; s. Störung, organische psychische; b) F1: psychische u. Verhaltensstörungen durch psychotrope Substanzen; s. Substanzstörungen; c) F2: Schizophrenie*, schizotype u. wahnhafte Störungen; d) F3: affektive Störungen*; e) F4: neurotische, Belastungs- (akute Belastungsstörung*, posttraumatische Belastungsstörung*) u. somatoforme Störungen*; f) F5: Verhaltensauffälligkeiten mit körperlichen Störungen od. Faktoren; g) F6: Persönlichkeits*- u. Verhaltensstörungen*; h) F7: Intelligenzstörung*; i) F8: Entwicklungsstörungen*; j) F9: Verhaltens- u. emotionale Störungen* mit Beginn in der Kindheit u. Jugend; k) F99: nicht näher bezeichnete psychische Störung. 2. DSM-IV verwendet 2 verschiedene Begriffe, die als psychische Störung zu übersetzen sind: a) mental disorder: diagnostizierte Störung, diagnostische Einheit; b) mental disturbance: Beschwerdebild, Störungsbild, Symptomatik. Es wird nicht davon ausgegangen, dass jede psychische Störung eine umschriebene Einheit mit klaren Grenzen (Diskontinuitätsannahme) zwischen dieser u. anderen psychischen Störungen darstellt, ebenso wenig wie zwischen Vorliegen u. 778 Störung, psychische: allgemeines Modell zur Verursachung psychischer Störungen durch das Zusammenwirken verschiedenener ätiologischer Faktoren Nicht-Vorliegen einer psychischen Störung klare Grenzen bestehen müssen. Psychischen Störungen betreffen Störungen im Denken, Fühlen u. Handeln. Vork.: Das Lebenszeitrisiko, an einer psychischen Störung zu erkranken beträgt 50 %. Pro Jahr erkranken 27 % der Bevölkerung der Europäischen Union an mindestens einer psychischen Störung. Ätiol.: multifaktoriell bedingt (s. Abb.); abhängig vom spezifischen Störungsbild spielen genetische, biologische, psychologische od. soziale Faktoren eine unterschiedlich bedeutsame Rolle; vgl. Ätiologiemodell. Ther.: typischerweise störungsspezifische Psychotherapie* u./od. Psychopharmakotherapie; für die meisten Störungsbilder liegen evidenzbasierte Therapieempfehlungen vor. Progn.: Die Verlaufs- u. Behandlungsprognose ist abhängig vom spezifischen Störungsbild. Die besten Behandlungsprognosen bestehen für Angststörungen*, speziell Phobien*. Ungünstige Prognosen mit chronischen Verläufen bestehen insbesondere für tief greifende Entwicklungsstörungen* (frühkindlicher Autismus*) u. einzelne Formen schizophrener Erkrankungen (hebephrene Schizophrenie* u. Schizophrenia* simplex). Prävention: Aufgrund des frühen Beginns psychischer Störungen sind insbesondere evidenzbasierte Präventionsansätze in der Kindheit u. Jugend geboten. DD: Weder normabweichendes Verhalten, z. B. politischer, religiöser od. sexueller Art (s. Paraphilie), noch Konflikte, die primär zwischen dem Individuum u. der Gesellschaft (soziale Abweichung; s. Devianz) bestehen, sind psychische Störungen, solange die Abweichung od. der Konflikt kein Symptom einer oben beschriebenen Dysfunktion bei der betroffenen Person darstellt. Störung, psycho|physio|logische: (engl.) psychophysiologic disorder; historische Bez. des DSM-II als Alternative zum psychosomatischen Störungsbegriff (s. Störung, psychosomatische); ursprünglich Oberkategorie für Störungen körperlicher Funktionssysteme bis hin zu Organschädigungen, deren Auftretensbedingungen u. Verlaufseigenschaften allein durch somatische Kategorien nicht ausreichend begründet werden konnten, sondern durch psychische Faktoren stark mitbe- 779 stimmt wurden; zur Erklärung des Krankheitsgeschehens wurden neben physiologischen Vorgängen auch psychologische Faktoren (z. B. Lernen, Emotionen, Einstellungen, Bewältigungsstrategien, Risiko- u. Krankheitsverhalten) u. akute psychosoziale Belastungssituationen od. chronisch schlechte Lebensbedingungen herangezogen. Hinweis: Seit DSM-III wird die Bez. nicht mehr verwendet, da generell ein Zusammenspiel somatischer u. psychischer Faktoren angenommen wird u. die ursprünglich dualistische Sichtweise von somatischen Erkrankungen versus psychischen Störungen als überholt betrachtet wird. Vgl. Modell, biopsychosoziales. Störung, psycho|sexueø lle: (engl.) psychosexual disorder; s. Funktionsstörung, sexuelle. Störung, psycho|somatische: (engl.) psychosomatic disorder; syn. Psychosomatose; Oberbegriff für Störungen, für die angenommen wird, dass Erscheinungsbild, Ätiologie, Aufrechterhaltung u. Therapie durch psychische u. somatische Faktoren geprägt werden u. für die i. d. R. multidisziplinäre Diagnostik u. Therapie als erforderlich angesehen werden; Formen: 1. Störungen mit Organ- od. Gewebeschädigung, z. B. chronisch-entzündliche Darmerkrankungen (Enteritis* regionalis Crohn, Colitis* ulcerosa), Asthma* bronchiale, Neurodermitis atopica; 2. Störungen mit somatischer Dysfunktion ohne medizinischen Krankheitsbefund (somatoforme Störung*, chronisches Müdigkeitssyndrom*, Anorexia* u. Bulimia* nervosa). Hinweis: Alternativ zum klassischen, eher psychoanalytisch dominierten Verständnis wurde das Konzept der psychophysiologischen Störung* formuliert; im biopsychosozialen Modell* aufgegangen, das für alle Störungen ein Zusammenspiel von biologischen, psychologischen u. sozialen Faktoren annimmt, was eigene Kategorien für rein somatische, rein psychische u. schließlich psychosomatische Störungen überflüssig macht. Störung, psychotische: (engl.) psychotic disorder; Psychose*. Störung, räumlich-visuelle: (engl.) visuo-spatial disorder; s. Apraxie. Störung, saisonal-affektive f: (engl.) seasonal affective disorder; syn. saisonal abhängige Depression (Abk. SAD); sog. Winterdepression; meist zwischen Herbst u. Frühjahr regelmäßig auftretende depressive Störung, die im Allgemeinen mit Vitalstörungen, gesteigertem Schlafbedürfnis u. Gewichtszunahme einhergeht; Ther.: Antidepressiva* (v. a. Serotonin*-Wiederaufnahme-Hemmer, Monoaminoxidase*-Hemmer), zusätzlich Lichttherapie*. Störung, schizo|affektive: (engl.) schizo-affective disorder; schizoaffektive Psychose*. Störung, schizo|phrene: (engl.) schizophrenic disorder; Schizophrenie*. Störung, schizo|phreni|forme: (engl.) schizophreniform disorder; schizophreniforme Psychose*. Störung, schizo|tyø pe: (engl.) schizotypa disorder; schizotypische Persönlichkeitsstörung*. Störungsmodell der Verhaltenstherapie Störung, schizo|tyø pische: (engl.) schizotypic disorder; schizotypische Persönlichkeitsstörung*. Störungs|dia|gnostik (gr. διαγνωστικς fähig zu unterscheiden) f: (engl.) disorder diagnostics; spezifische Form psychologischer Diagnostik* zur Erfassung von Merkmalen einer psychischen Störung u. damit verbundenen Aspekte, z. B. Beeinträchtigungen im Alltag. Störungs|kontinuum n: (engl.) dimensional view of disorders; Bez. für die Annahme, dass psychische Gesundheit* u. psychische Störungen* Punkte auf einem Kontinuum sind; z. B. der Übergang von Unbehagen vor Spinnen, zu Angst, zu einer Spinnenphobie* ist fließend; dieser dimensionale Ansatz zur Entstehung psychischer Störungen geht damit nicht von einem qualitativen Wechsel aus. Bei der Schizophrenie kann z. B. diskutiert werden, ob nicht mit dem Auftreten von Wahn u. Halluzinationen ein qualitativer Wechsel vorliegt. Störungs|modell n: (engl.) model of a disorder; Bez. für die Summe der kulturell u. gesellschaftlich geprägten Vorstellungen u. Erklärungsansätze in Bezug auf psychische Störungen*, z. B. Diathese*Stress-Modell, psychodynamisches Modell*; beeinflusst Art der eingeleiteten therap. Maßnahmen. Unterschiedliche Störungsmodelle können sich ergänzen (behavioristisches Modell* u. kognitives Modell*), manchmal auch ausschließen (behavioristisches u. psychodynamisches Modell). Störungs|modell der Verhaltens|therapie n: auch Ätiologiemodell der Verhaltenstherapie; Störungsmodell, das psychische Störungen* als Resultat mehrerer Klassen ätiologischer Faktoren sieht, die beeinflussbar u. veränderbar sind u. in Wechselwirkung miteinander stehen (s. Störung, psychische, Abb. dort); Grundannahme: Vor dem Hintergrund der individuellen Vulnerabilität (prädisponierende Faktoren*) lösen psychische, somatische od. soziale Bedingungen (Belastungen, Erfahrungen, Ereignisse; auslösende Faktoren*) das Erstauftreten einer Störung aus. Aufrechterhaltende Faktoren* (best. Reaktionen des Betroffenen od. der Umwelt, anhaltende Belastungen) verhindern das rasche Abklingen der Beschwerden, tragen zur Chronifizierung des Problems bei u. sind von hoher Relevanz für den weiteren Verlauf der Störung. Sowohl pathogene Faktoren (z. B. Modifikation der aufrechterhaltenden Faktoren, z. B. Abbau von Vermeidungsverhalten bei phobischen Patienten, Training sozialer Kompetenzen bei schizophrenen od. depressiven Patienten) wie auch salutogene Faktoren (s. Ansatz, salutogenetischer; Faktoren, protektive) stellen Ansatzpunkte für das therapeutische Vorgehen dar. Verhaltenstherapie* bezieht sich demnach v. a. auf den funktionellen Zusammenhang zwischen problemat. Verhalten, Denken u. Fühlen mit den vorausgehenden u. nachfolgenden internen u. externen Bedingungen. Hinweis: Die Verhaltenstherapie beruhte ursprünglich auf dem behavioristischen Modell*, inzwischen sind auch andere, z. B. kognitive od. bio- S Störung, somatoforme logische Ansätze integriert. Die Verhaltenstherapie geht damit nicht mehr auf ein einziges theoretisches Modell zurück, vielmehr spielen eine Vielzahl störungsspezifischer u. störungsunspezifischer Erklärungsansätze u. Veränderungsmodelle 780 eine Rolle. Allen Modellen ist gemein, dass sie operationalisierbar u. empirisch überprüfbar sein müssen. Störung, somato|forme: (engl.) somatoforme disorder (Abk. SFD); veraltet Hysterie, Organneurose; S Störung, somatoforme Abb. 1: klassifikatorische Einordnung 781 Oberbegriff für Gruppe von psychischen Störungen*, in deren Mittelpunkt körperl. Symptome stehen, die eine somatische Erkrankung nahelegen, für die sich jedoch keine organische Ursachen finden od. bei denen tatsächl. vorhandene somatische Störungen nicht Art u. Ausmaß der Symptomatik od. das Leiden des Patienten erklären; treten häufig zusammen mit anderen psychischen Störungen, z. B. Angststörung* od. Depression* auf; Formen: 1. Somatisierungsstörung*; 2. undifferenzierte somatoforme Störung*; 3. hypochondrische Störung* u. körperdysmorphe Störung*; 4. somatoforme autonome Funktionsstörung*; 5. anhaltende somatoforme Schmerzstörung*; 6. nach DSM-IV: Konversionsstörung*; klassifikatorische Einordnung: s. Abb. 1; Ätiol.: unbekannt, vermutlich minimale organische Veränderungen, erhöhte Körperaufmerksamkeit, Fehlbewertung der Symptome als Zeichen tatsächl. Krankheit; biologisch od. durch Persönlichkeitsentwicklung erworbene Disposition; Aufrechterhaltung durch Krankheitsverhalten*; Störungsmodell: s. Abb. 2; Klin.: wiederholte Darbietung körperl. Symptome in Verbindung mit hartnäckiger Forderung nach medizinischen Untersuchungen trotz wiederholter negativer Ergebnisse, psychische Ursachen werden als Erklärung nicht akzeptiert; Ther.: Psychotherapie*, kognitive Ver- Störung, somatoforme Abb. 2: Störungsmodell Störung, undifferenzierte somatoforme haltenstherapie*, ggf. Antidepressiva*; DD: organische Erkrankung, vorgetäuschte Störung, Simulation. Vgl. Täuschungsphänomene, klinische; Verstärkung, somatosensorische. Störung, somato|psychische: (engl.) somatopsychic disorder; Psychom*. Störungs|profil n: (engl.) disorder profile; individuelle Symptomatik, Ausprägung u. Schweregrad einer psychischen Störung; klin. Bedeutung: genaue diagn. Erfassung des individuellen Störungsprofils eines Patienten beeinflusst die Therapieindikation u. -planung. Störungs|theorie f: (engl.) theory of a disorder; Theorie über Entstehung u. Aufrechterhaltung einer psychischen Störung*; häufig synonym zu Störungsmodell* verwendet, wobei aber eine Theorie mehr Kriterien genügen muss als ein Modell. Störungs|theorie, subjektive: (engl.) subjective theory of a disorder; Theorie über Entstehung u. Aufrechterhaltung einer psychischen Störung, die nicht auf wissenschaftl. Erkenntnisse gestützt ist, sondern auf das subjektive Erleben des Erkrankten; vgl. Erklärungsmodell, glaubwürdiges. Störung, sub|diag|nostische: (engl.) subdiagnostic disorder; syn. subsyndromale Störung; Einzelsymptome od. Symptomcluster, die dem Erscheinungsbild einer psychischen Störung* nach ICD od. DSM gleichen, aber unterhalb der diagnostischen Schwelle spezifischer Störungen liegen, da einzelne Diagnosekriterien (z. B. die für die Diagnose notwendige individuelle Belastung od. Beeinträchtigung durch die Symptome) nicht erfüllt sind. Subdiagnostische Störungsbilder können dem Vollbild psychischer Störungen vorausgehen od. folgen. Störung, sub|syndromale: (engl.) subsyndromal disorder; subdiagnostische Störung*. Störungs|wissen: (engl.) disorder knowledge; Bez. für die Gesamtheit der Informationen zur Psychopathologie einer bestimmten Störung; Störungswissen ist vom Veränderungswissen* abzugrenzen, das sich auf die jeweils indizierten Interventionen u. ihre zu erwartenden Resultate bezieht. Aus Sicht der kognitiven Verhaltenstherapie ist die Berücksichtigung des Störungswissens bei der Erstellung einer individuellen Verhaltensanalyse* unumgänglich, da bestimmte Regelhaftigkeiten bei bestimmten Diagnosestellungen zu erwarten sind u. sich daraus auch für den Einzelfall statistische Erwartungswerte ableiten lassen. Störung, über|kontrollierte: (engl.) overcontrolled disorder; internalisierende Störung*. Störung, un|differenzierte somato|forme: (engl.) undifferentiated somatoform disorder; undifferenzierte Somatisierungsstörung; Bez. für somatoforme Störung* mit meist mehreren körperl. Symptomen ohne (ausreichende) somatische Erklärung, wobei die Kriterien der Somatisierungsstörung* (nach ICD-10 u. DSM-IV) durch den geringeren Schweregrad der Störung nicht erreicht werden u. die Prognose günstiger ist; Epidemiol.: ca. S Störung, unterkontrollierte S 10–15 % (Bevölkerung westl. Industrienationen); Urs., Sympt., Ther., DD: s. Somatisierungsstörung. Vgl. Somatisierungssyndrom; Somatic Symptom Index. Störung, unter|kontrollierte: s. Störung, externalisierende. Störung, vorgetäuschte: (engl.) simulated disorder; artifizielle Störung*. Störung, wahnhafte: (engl.) paranoid disorder; syn. Wahnstörung; auch Paranoia; Bez. für psychische Störung, bei der persistierender Wahn* als Sympt. vorherrscht u. die nicht auf eine organische Ursache zurückzuführen ist; häufige Wahninhalte sind z. B. Verfolgungswahn*, hypochondrischer Wahn*, Größenwahn* od. Beziehungswahn*; Sympt.: neben Wahn ggf. olfaktorische od. taktile Halluzinationen*, andere Symptome der Schizophrenie* fehlen; Affektivität, Verhalten u. Antrieb sind i. d. R. ungestört; Diagn.: Exploration des Wahnsystems; Ther.: Neuroleptika*, stützende Psychotherapie*; Progn.: Die Störung beginnt i. d. R. im mittleren Alter u. kann z. T. lebenslang bestehen. DD: paranoide Schizophrenie, paranoide Persönlichkeitsstörung*, Michael*Kohlhaas-Syndrom. Störvariable: (engl.) confound variable; stellt innerhalb eines Experiments die Operationalisierung eines Störfaktors* dar, wodurch dessen Einfluss messbar wird u. kontrolliert werden kann; Alternativen zur Kontrolle von Störvariablen in der Versuchsanlage: 1. Konstanthaltung der Ausprägung einer Störvariablen; 2. systemat. Variation über alle Zellen der Versuchsanlage; 3. Post-hocQuantifizierung des Einflusses der Störvariablen mit multivariaten statist. Verfahren. Stoff|wechsel|an|omalien (gr. νωμαλα Ungleichheit) f pl: (engl.) metabolic anomalies; pathologische Abweichungen der Stoffwechselvorgänge, die häufig durch genetisch bedingten Enzymmangel verursacht sind (Enzymopathien) u. sich in jedem Alter (auch bereits in utero) als Stoffwechselstörung (Stoffwechselkrankheit) manifestieren können; Formen: 1. Stoffwechselstörungen: a) Erhöhung von Stoffwechselzwischenprodukten, z. B. Alkaptonurie, Phenylketonurie, Porphyrie*; b) Speicherung von Stoffwechselprodukten (s. Speicherkrankheiten), z. B. Wilson*-Krankheit; c) Produktion von ungewöhnlichen Metaboliten, z. B. Dicarbonsäuren bei Störung der Betaoxidation, Phenylbrenztraubensäure bei Phenylketonurie*; d) Defekte des Transports von Substanzen, z. B. Cystinurie, Hartnup-Krankheit; Ergothionin-Transporter-Defekt als Mitursache bei Enteritis* regionalis Crohn; 2. Stoffwechselanomalien ohne klinische Relevanz (Stoffwechselanomalien i. e. S), z. B. hereditäre Form der Fruktosurie, Iminoglycinurie, Beta-Aminoisobuttersäure-Ausscheidung; klin. Bedeutung: aufgrund von Entwicklungsstörungen* u. zerebraler Beteiligung treten motorische Störungen, neuropsychologische Defizite* u. Intelligenzstörungen* auf. Die Produktion von Phenyl- 782 brenztraubensäure bei Phenylketonurie führt zu Intelligenzminderung*; bei Porphyrie können akute psychotische Symptome auftreten. Stoff|wechsel|störungen: (engl.) metabolic disorder; s. Stoffwechselanomalien. Stolz: (engl.) pride; Hochstimmung u. Zufriedenheit über Geschaffenes, Qualitäten u. Eigenschaften, die ein Gefühl von Wert u. Bedeutung verschaffen; bei pathologisch vermindertem Selbstwertgefühl* ggf. therapeutisch zu fördernde Emotion*, bei überzogenem Stolz arrogantes Verhalten od. übermäßige Verletzbarkeit; Verletzungen des Stolzes bzw. der Würde eines Menschen (z. B. durch Gesten, Gebärden, sprachliche Äußerungen u. a. Handlungen) haben unmittelbar negative Auswirkungen auf das Befinden u. mittelbar auf die psychische Gesundheit. Vgl. Empathie. Stopp-Start-Therapie (engl. stop Halt, Pause; to start beginnen) f: (engl.) stop and start therapy; auch Pauseverfahren; Methode zur Beeinflussung des Ejakulationsreflexes durch abwechselndes Unterbrechen u. Wiederbeginnen sexueller Aktivität bei Sexualkontakt; Ind.: i. R. der Sexualpsychotherapie* bei leichten Formen von Ejaculatio* praecox. Vgl. Squeeze-Technik; Reaktionszyklus, sexueller. Stopp-Techniøk f: (engl.) stopping technique; s. Gedankenstopp. Stottern: (engl.) stuttering; syn. Balbuties; Tachyphemie; Sprechstörung* mit Störung des Redeflusses (Redeflussstörung*), bei der stottertypische Sprechunflüssigkeiten mit einer Häufigkeit von ≥3 % der geäußerten Silben auftreten; Einteilung: 1. nach Ursachen: a) idiopathisches Stottern in der Kindheit: Häufigkeit: 5 % aller Kinder, initial m : w = 2 : 1, im Erwachsenenalter m : w = 4–5 : 1; Beginn zu 50 % vor dem 4. Lebensjahr, kaum nach dem 12. Lebensjahr; multifaktorielle Genese mit dispositionellen (z. B. genetische Veränderungen, Entwicklungsstörungen*), auslösenden (z. B. Belastungssituationen, inhomogener Entwicklungsstand in unterschiedlichen Bereichen) u. aufrechterhaltenden Faktoren (z. B. ungünstige Umgebungsreaktionen auf Stottern, Scham, Vermeidungsverhalten, verzögerte Sprachentwicklung); b) erworbenes Stottern: neurogenes u. psychogenes Stottern; 2. nach klinischer Form: a) klonisches Stottern: Wiederholen eines Lautes; b) tonisches Stottern: Hängenbleiben an einem Laut; Klin.: schleichender od. plötzlicher Beginn, Stottern ist meist situationsabhängig (tritt bei mitteilendem Sprechen auf u. nimmt bei emotionaler Beteiligung zu) u. verläuft in Phasen mit unterschiedlicher Ausprägung; 1. Kernsymptomatik: stottertypische Sprechunflüssigkeiten: unfreiwillige Wiederholungen kurzer Sprachelemente, Dehnungen von Lauten, Artikulations- u. Phonationsstopps (Blockierungen); 2. Begleitsymptomatik: motorische (z. B. Anstrengungsverhalten, Mitbewegungen, Atemauffälligkeiten), kognitive (z. B. Tabuisierung, Antizipation von Symptomen, Selbstabwertung als Sprecher), emotionale (z. B. 783 Scham, Sprechangst) u. verhaltensbezogene (z. B. Vermeidungsverhalten) Reaktionen auf die (evtl. dadurch zusätzlich verstärkte) Kernsymptomatik; Diagn.: bei idiopathischem Stottern Früherkennung wesentlich, z. B. Screening-Liste Stottern (Abk. SLS), logopädische Diagn.: Spontansprachanalyse, Verhaltensbeobachtung, Fragebögen; Ther.: bei idiopathischem Stottern im Kindesalter logopädische Frühtherapie zur Erhöhung der Remissionschancen od. zur Etablierung eines möglichst wenig behindernden Stotterns, Elternberatung; bei Jugendlichen u. Erwachsenen logopädische Therapie zur Reduktion von Stotterhäufigkeit u. Begleitsymptomatik (motorisch, kognitiv, emotional); Progn.: Remissionsrate (einschließlich Therapie) bei idiopathischem Stottern ca. 80 %, Remissionen fast ausschließlich vor der Pubertät; Heilung des Stotterns im Erwachsenenalter sehr selten; DD: Poltern*. Strabiøsmus (gr. στραβισμς) m: (engl.) squint; Schielen; Fehlstellung eines Auges; das fixierende Auge ist auf das Sehobjekt gerichtet, das nicht fixierende (schielende) Auge weicht ab; i. e. S. das nichtparetische Schielen (Strabismus concomitans, Begleitschielen, Heterotropie), wobei das abweichende Auge dem Führungsauge bei Augenbewegungen* in alle Richtungen folgt; als unilateraler Strabismus (Strabismus monocularis) bei Fixation mit immer dem gleichen Auge (im Kindesalter Gefahr der Ausbildung einer zerebralen Amblyopie*), als alternierender Strabismus bei abwechselnder Fixierung u. Schielstellung der Augen. Klin. Bedeutung: nicht korrigierter Strabismus gefährdet die regelrechte Entwicklung des Auges u. kann aufgrund des abweichenden Aussehens (ständig sichtbares Erkennungsmerkmal, wichtiges Mittel der Köpersprache, Kommunikation) zu schwerer psychischer Belastung führen. Vgl. Augenmuskellähmung. Straf|fälligkeit: (engl.) delinquency; s. Delinquenz. Straf|mündigkeit: (engl.) age of criminal responsibility; Bez. für alters- u. entwicklungsbedingte Fähigkeit, für das Unrecht einer strafbaren Handlung einzustehen; Strafunmündigkeit wird unwiderleglich vermutet bei Tätern, die bei Begehung der Tat noch nicht 14 Jahre sind (s. Schuldunfähigkeit); hat ein Täter das 14., aber noch nicht das 18. Lebensjahr vollendet, ist er als Jugendlicher nach § 1 Abs. 2 u. § 3 Jugendgerichtsgesetz* bedingt strafmündig u. wird nach geistiger u. sittlicher Reife auf seine Schuldfähigkeit* hin beurteilt. Mit Vollendung des 18. Lebensjahres setzt die volle Strafmündigkeit ein. Bis zur Vollendung des 21. Lebensjahr kann das Jugendstrafrecht nach dem JGG unter best. Voraussetzungen angewendet werden. Ab dem 21. Lebensjahr gilt ohne Einschränkungen das Erwachsenenstrafrecht nach StGB. Psychische Störungen im Kindes- u. Jugendalter können zu Reifeverzögerungen beitragen u. die Strafmündigkeit innerhalb der gesetzlich vorgegebenen Grenzen verschieben. Stress Straf|tat: (engl.) criminal offence; durch das deutsche Strafgesetzbuch (Abk. StGB) definierte rechtswidrige Handlung, die mit Strafe bedroht ist; die Definition einer Straftat obliegt dem Gesetzgeber. Bei psychisch kranken od. gestörten Straftätern kann eine verminderte od. aufgehobene Schuldfähigkeit* festgestellt werden. Österreich: Nach Artikel § 17 des österreichischen Strafgesetzbuches werden strafbare Handlungen in Verbrechen u. Vergehen unterteilt. Verbrechen sind strafbare Handlungen, die mit einer Freiheitsstrafe von mehr als 3 Jahren bedroht sind; alle anderen strafbaren Handlungen werden als Vergehen bezeichnet. Auch der Versuch eines Vergehens wird in Österreich als strafbar betrachtet. Schweiz: Es wird zwischen 3 verschiedenen strafbaren Handlungen unterschieden: Verbrechen, Vergehen u. Übertretungen. Vergehen werden mit einer Freiheitsstrafe bis zu 3 Jahre od. mit einer Geldstrafe geahndet. Verbrechen sind Taten, die mit einer Strafe von mehr als 3 Jahren bedroht sind. Vgl. Sexualstraftat. Strangulation (lat. stringere gulam die Kehle zuschnüren) f: (engl.) strangulation; äußere Kompression des Halses mit Reduzierung der arteriellen Blutzufuhr zum Gehirn durch Abdrücken der Arteriae carotides u./od. Arteriae vertebrales; Folge: Sauerstoffmangel des Gehirns bis zum Hirntod; Formen: 1. Würgen: ein- od. beidhändige Fremdeinwirkung gegen den Hals; 2. Drosseln: Verwendung eines Werkzeuges; gelegentlich auch bei Unfällen u. Suizid*; 3. Erhängen: Werkzeug um den Hals zieht sich durch Körpergewicht zu, überwiegend Suizid, gelegentl. unfallbedingt, selten Fremdeinwirkung; bei Sturz in Schlinge auch tödl. HWS- u. Halsmarktrauma; a) typisches Erhängen: freie Suspension mit höchstem Knotenpunkt in Nackenmitte; b) atypisches Erhängen: andere Positionen, z. B. Sitzen od. Liegen. Stress (engl. stress Druck, Belastung, Spannung) m: allgemeine Bez. für die Reaktionen des Organismus auf physische od. psychische Beanspruchung* durch Stressoren*; Bez. wurde von H. Selye (1936), ausgehend von den Arbeiten W. B. Cannons zu den physiologischen Korrelaten gesunder emotionaler Reaktionen, auf den Bereich von Belastungen übertragen; Kennzeichen: erhöhte Aktivität des Sympathikus*, vermehrte Ausschüttung von Katecholaminen*, Blutdrucksteigerung, Blutzuckererhöhung, gesteigertes emotionales Erregungsniveau u. a.; Formen: s. Tab.; 1. nach Qualität (s. Abb.): a) Eustress: positiver Stress, sog. gesunder Stress; kurzdauernde physiol. Anpassung an Anforderungen, die (geistig u. körperlich) anregend u. leistungssteigernd wirkt; Energiebereitstellung durch Glukoneogenese; mobilisiert u. fördert die Nutzung der individuellen Ressourcen*; b) Disstress: negativer Stress, sog. ungesunder Stress; versetzt den Körper langfristig in Dauerbereitschaft zu Kampf od. Flucht; Entstehung durch ungenügende Anpassung* des Körpers an Belas- S Stressbewältigungstraining Stress: Zusammenhang zwischen Beanspruchung, Leistungsfähigkeit u. Stressqualität S tungen od. inf. Diskrepanz zwischen Anforderungen u. subjektiven Bewältigungsstrategien*; kann zur Entstehung von Erkrankungen (besonders psychische Störungen) führen; 2. nach zeitl. Aspekt: a) Kurzzeitstress: Bez. für vorübergehenden Erregungszustand* i. S. von akutem Stress mit klarem Anfangs- u. Endmuster; wird meist als positiv erlebt; b) Langzeitstress: Bez. für einen kontinuierl. Erregungszustand i. S. von chronischem Stress; kann zu funktionellen Entgleisungen (u. a. vegetative Störungen), Allgemeinreaktionen i. S. eines allgemeinen Anpassungssyndroms*, Verringerung der Abwehrkräfte bis hin zu Folgekrankheiten (u. a. Hypertonie*) führen; 3. nach Intensität: Makrostress u. Mikrostress; 4. nach Betroffenheit: individueller u. kollektiver Stress. Hinweis: Die Bez. Stress ist relativ unpräzise u. bezieht sich entweder auf einen Stressor* od. auf eine Stressreaktion*. Diese Dualität wird in interaktionistischen u. transaktionalen Stresskonzeptionen berücksichtigt, indem Stress als Störung des Gleichgewichts zwischen den Anforderungen der Umgebung u. den Reaktionsmöglichkeiten eines Individuums interpretiert wird. R. S. Lazarus, der bedeutendste Vertreter der kognitiven Stresskonzeption, weist zusätzlich auf die wechselseitige Verän- 784 derung von Umwelt u. aktiv handelnder Person hin (transaktionale Stresskonzeption; s. Coping). Kognitive Modelle betonen zudem den Stellenwert der subjektiven Bewertung* von Stressoren. Stress|bewältigungs|training (Stress*) n: (engl.) stress management training; Sammelbez. für alle Einzel- u. Gruppenverfahren zum Erlernen von Techniken zur Stressbewältigung (s. Coping); Ziel: konstruktiver Umgang mit Stressoren*, angemessene u. begrenzte Stressreaktion*; Meth.: 1. Entspannungsmethoden* od. Meditation* zur Verringerung der (körperlichen) Anspannung; 2. kognitive Therapie* zur Umbewertung von Stressoren*; 3. i. R. des Selbstmanagements* Zeitmanagement, Prioritätensetzung u. Selbstreflexion*; 4. unspezif. Maßnahmen, die eine gesunde Lebensführung fördern (Ernährung, Sport u. ggf. Nicotinentwöhnung). Vgl. Stressimpfungstraining. Stress|faktoren (Stress*) m pl: (engl.) stress factors; Stressoren*. Stress|forschung (Stress*): (engl.) stress research; Forschungsrichtung, welche die Ursachen u. Auswirkungen von Stress* untersucht; Formen: 1. psychologische Stressforschung: untersucht psychologische Aspekte von Stressoren* (Abb. dort) u. deren Wahrnehmung, involvierte affektive Zustände, psychische Anpassungsmechanismen u. Folgen für das psychische u. physische Wohlbefinden; 2. physiologisch-biologische Stressforschung: untersucht Mechanismen des peripheren vegetativen Nervensystems u. des ZNS u. endokrine Prozesse, z. B. Unterschiede der psychophysiol. Reaktivität od. best. Hormonparameter (z. B. Oxytocin), die das Stresserleben u. seine gesundheitlichen Folgen beeinflussen, Wirkung des Stresserlebens u. der funktionalen od. dysfunktionalen Verarbeitung auf die Hormonproduktion (z. B. Cortisol), das Immunsystem od. andere somatische Faktoren (s. Stressreaktion). Meth.: experimentelle Versuchspläne u. Feldforschungen erheben biologische u. psychologische Merkmale: z. B. endokrinolog. Variablen (z. B. Cortisolkonzentration), physiologische Reaktionen (z. B. Veränderung von Stress Klassifikation nach Dimension und klinische Beispiele Dimension Form klinisches Beispiel Qualität positiver Stress Übernahme einer neuen, angestrebten Position negativer Stress berufliche Überforderung Makrostress Scheidung, Todesfall, Arbeitsplatzverlust Mikrostress Partnerschaftskonflikt, hektisches Klima am Arbeitsplatz Intensität zeitliche Ausdehnung akuter Stress einmalige Prüfungssituation chronischer Stress anhaltende Lärmbelastung am Wohnort Betroffenheit individueller Stress Gewalterleben im Rahmen eines Überfalls kollektiv erlebter Stress Beinaheabsturz eines Flugzeugs 785 Blutdruck, Herzfrequenz, Hautleitfähigkeit), direkte Beobachtung der zerebralen Aktivität durch bildgebende Verfahren (v. a. MRT*); psychologische Aspekte werden durch Interviews, Fragebogen, Selbst- u. Fremdbeurteilungsverfahren* erfasst; zunehmend (computerunterstützte) Erfassung des Stresserlebens in der natürl. Umgebung (z. B. Arbeitsplatz, Familie) durch ambulantes Assessment. Mit Hilfe von Mikrocomputern werden psychologische u. physiologische Variablen in der natürlichen Umgebung erfasst. Die zu untersuchenden Personen registrieren nach einem Zeitstichprobenplan mehrfach im Tag (z. B. während einer Woche) stressrelevante Merkmale ihres Befindens u. Verhaltens. Gleichzeitig können physiologische Messungen (z. B. Pulsfrequenz, Blutdruck) im Tagesablauf vorgenommen werden. Ergebnis: 1. Belastende Einzelereignisse verursachen (mit Ausnahme von starken traumat. Ereignissen u. best. chronischen Stressoren) i. d. R. nicht allein, sondern im Zusammenspiel mit anderen Faktoren psychische u./od. somatische Störungen. 2. Personen, die über eine hohe Kompetenz im funktionalen Umgang mit Stressoren verfügen (s. Bewältigungstrategie) u. die auf ein supportives soziales Netzwerk* zugreifen können, erbringen bessere Anpassungsleistungen u. sind in ihrer psychischen u. somatischen Gesundheit durch Stress weniger gefährdet als Personen mit dysfunktionalen Modalitäten (s. Coping). 3. Chronische dysfunktionale Bewältigungsstrategien führen direkt (z. B. Stress-Essen, Drogenkonsum) od. indirekt (z. B. Neigung, kontrollierbare Stressoren in ihrer Kontrollierbarkeit zu unterschätzen, anstatt sich mit der belastenden Situation auseinanderzusetzen, v. a. bei Personen mit depressiven Störungen) zu psychischen od. somatischen Störungen. Stress|hormone (Stress*; Horm-*) n pl: (engl.) stress hormones; durch Stress* vermehrt freigesetzte Hormone, u. a. Glukokortikoide*, Katecholamine*, Glucagon*; Regulation: s. Hypothalamus-Hypophysen-Nebennierenrinden-Achse. Stress|impfungs|training: (engl.) stress inoculation training, stress immunization; Abk. SIT; kognitiv-behavioral ausgerichtetes Stressbewältigungstraining* (D. Meichenbaum) der Prävention u. Bewältigung von Stress* in 3 überlappenden, flexibel zu gestaltenden Schritten; Ziel ist, die kognitive Bewertung von Stressoren* in zielführender Weise zu verändern. Neben den kognitiven Ansätzen kommen hier auch Wirkprinzipien der Konfrontation* u. der Selbstverstärkung* zum Einsatz. Meichenbaum nimmt an, dass die bewältigungsorientierte Antizipation von Belastungen im Gegensatz zur Vermeidung eine immunisierende Wirkung auf das Stresserleben hat. Anw.: z. B. im Rahmen einer komplexen Therapie bei Angststörung*, zur Vorbereitung für Operationen, Bewältigung schwerer Krankheit, vor einem militärischen Einsatz, bei chron. Stressoren wie chron. Krankheiten, psychiatrischen Krankheiten, Problemen am Stressoren Arbeitsplatz u. Bewältigung kritischer Lebensereignisse*; Durchführung: 1. Unterrichtsphase (engl. conceptualization phase): Psychoedukation* zu Stress u. individuelle Stressanalyse, z. B. zur Rolle von kognitiven Bewertungsprozessen u. interaktionellen Abläufen; 2. Übungsphase (engl. skills acquisition): Erwerb u. Einübung von relevanten Fertigkeiten, z. B. kognitive Strategien, Entspannungsmethoden*, Kommunikationsfertigkeiten, Aufmerksamkeitsumlenkung, Selbstinstruktionstraining*; 3. Anwendungsphase (engl. application and follow-through): Anw. der erlernten Fertigkeiten in der realen Situation, vorbereitet z. T. durch Imaginationsübungen*, Rollenspiele* od. graduierte Konfrontation, zusätzlich Rückfallprophylaxe durch Identifikation von Risikosituationen u. Warnzeichen sowie angemessene positive Attributionen*; Dauer meist 8–15 Sitzungen, dann Booster- od. Auffrischungssitzungen über 3–12 Monate; Vorteil: inhaltliche Flexibilität (moderne therap. Verfahren können subsumiert werden) u. vielfältige Anwendbarkeit des SIT; kein Nachteil bei sinnvoller Auswahl der Patienten u. adäquater Gestaltung des Programms; Wirksamkeit: empirisch gut fundiert; Wirksamkeitsbelege aus randomisierten kontrollierten Studien liegen vor. Vgl. Umstrukturierung, kognitive. Stress|in|kontinenz (lat. contine ntia das Zurückhalten, Unterdrücken) f: (engl.) stress incontinence; auch Belastungsinkontinenz; Bez. für unwillkürl. Harn- bzw. Stuhlabgang bei intraabdominaler Druckerhöhung; Häufigkeit: 1. Harninkontinenz*: häufigste Form der weibl. Harninkontinenz, im Kindesalter extrem selten (kinderurol. Abklärung erforderlich); 2. Stuhlinkontinenz*: sehr selten (<1 % der Bevölkerung); Urs.: 1. Harninkontinenz: Versagen des Verschlussmechanismus der Harnröhre inf. intrinsischer Muskelschwäche, Hormonmangels bzw. Insuffizienz der 2. Stuhlinkontinenz: Beckenbodenmuskulatur; Versagen des Verschlussmechanismus des Musculus sphincter ani externus inf. Insuffizienz der Beckenbodenmuskulatur od. neurogen bedingt (periphere Neuropathie, spinale Läsion); Einteilung: Grad I: Harn- bzw. Stuhlverlust bei schwerer Belastung, z. B. Husten u. Niesen; Grad II: Harnbzw. Stuhlverlust bei leichter Belastung, z. B. Aufstehen u. Gehen; Grad III: Harn- bzw. Stuhlverlust in Ruhe; Sympt.: Harninkontinenz: Einnässen kleiner Urinmengen (im Gegensatz zur Lachinkontinenz*); Ther.: Beckenbodentraining, Biofeedback*, evtl. operative Rekonstruktion des urethralen Verschlusses (Schlingenoperation, Kolposuspension) bzw. des Analsphinkters (prä- od. postanaler Repair); bei Harninkontinenz außerdem lokale od. system. Östrogentherapie, Alphasympathomimetika, Elektrostimulation*. Stress|management (Stress*) n: (engl.) stress management; Stressbewältigungstraining*. Stressoren (Stress*) m pl: (engl.) stressors; syn. Stressfaktoren; psychische od. körperliche Belastungen, S Stressreaktion 786 Stressoren: Systematisierung der Stressoren nach negativer Valenz und der erforderlichen Anpassungszeit S die Stress* auslösen können; i. e. S. alle Ereignisse, die vom Organismus eine schwierige od. aufwendige Anpassung* verlangen; meist Belastungsfaktoren, die von außen (von der physischen od. sozialen Umwelt) auf eine Person einwirken, eine deutliche Beanspruchung* u. ggf. eine Stressreaktion* bedingen; dabei wird nach dem Ausmaß ihrer (negativen) Valenz u. nach der erforderlichen Anpassungszeit zwischen kritischen Lebensereignissen, traumatischen Ereignissen, Alltagsstressoren u. chronischen Stressoren unterschieden (s. Abb.). Abhängig von der individuellen Empfindlichkeit kann jede Situation od. Belastung Stress auslösen (s. Daily Hassles). Auch angenehme Reize können als belastend erlebt werden, wenn sie zu plötzlich, zu konzentriert od. zu häufig auftreten. Insbes. können chronisch vorliegende Stressoren (z. B. familiäre Belastungen) die Wirkung akut auftretender Stressoren (z. B. berufliche Anforderungen) verstärken. Einteilung: 1. äußere Stressoren: Überflutung mit Sinnesreizen u. Informationen (Lärm*, Licht, Vibration) od. deren Entzug (s. Deprivation), Schmerz* (chemisch od. mechanische Schmerzreize), reale od. befürchtete Gefahrensituationen (Unfälle, Operationen, Kampfsituationen); Entzug von Nahrung, Wasser, Schlaf, Bewegung, so dass primäre Bedürfnisse nicht mehr befriedigt werden können; 2. Leistungsstressfaktoren: z. B. Überforderung* (Zeitdruck, Mehrfachbelastung, Ablenkung, Mangel an ausreichender Erholung), Unterforderung (Monotonie), Prüfungssituation, Versagen, Kritik; 3. soziale Stressoren: z. B. übermäßige Kritik, Konflikte* od. soziale Isolation*; 4. psychische u. psychosoziale Stressoren: z. B. Unkontrollierbarkeit, Ungewissheit; 5. kritisches Lebensereignis*. Vgl. Stressbewältigungstraining. Stress|re|aktion (Stress*; Reaktion*) f: (engl.) stress reaction; durch Stressoren* ausgelöste Prozesse u. deren Wirkungen (Stress*); finden auf physischer (z. B. Anstieg von Herz- u. Atemfrequenz, Blutdruck), kognitiver (z. B. gesteigerte Aufmerksamkeit), emotionaler (z. B. Ermüdung, Ärger, Angst) u. behavioraler (z. B. Aggression) Ebene statt. Akute Stressreaktionen sind häufig i. S. einer Alarmreaktion (s. Anpassungssyndrom, allgemeines) als Versuch einer Anpassung* interpretierbar. Koordinierte psychobiologische Reaktionen werden ausgelöst, um den Organismus für die geforderten Anpassungsleistungen vorzubereiten, die in autonomen, automatisierten Reaktionen (z. B. Flucht bei physischer Bedrohung) od. in bewusst intendierten Handlungen resultieren kann. Stressreaktionen, bei denen rasche Erholung eintritt, sind Kennzeichen einer angemessenen Stressbewältigung (s. Coping). Stress|reduktion, achtsamkeits|basierte (Stress*; lat. redu ctio Zurückführung) f: (engl.) mindfulnessbased stress reduction; von J. Kabat-Zinn entwickeltes Verfahren zur Belastungsbewältigung mit Hilfe von Achtsamkeit*; Form der Mindfulness*-Therapie; Indikation: bei versch. psychischen Störungen (z. B. Angststörungen*) bzw. adjuvant bei chron. körperlichen Erkrankungen (z. B. Schmerzsyndrome*, Bewältigung von Krebserkrankungen); Durchführung: systematische Achtsamkeitsübungen* in 8, mit wöchentlichem Abstand stattfindenden Sitzungen (je 2 bis 2,5 Stunden) u. ausführlichen therapeutischen Hausaufgaben* (ca. 45 Minuten pro Tag); darüberhinaus werden Informationen zu Stress* u. dessen Bewältigung (s. Coping) gegeben. Wirksamkeit: erste Wirksamkeitsbelege liegen vor. Stress|re|sistenz (Stress*; lat. resistere widerstehen) f: (engl.) stress resistance; Widerstandskraft gegenüber Stress* (speziell Disstress) od. Fähigkeit zu angemessenem Coping* u. Erholung von Belastungen (sog. Stressresilienz); Stressresistenz gegenüber akute Belastungen (Stressoren*) kann bei chronischen Belastungen erniedrigt sein. Bestimmte Anlagen können zur verminderten Resistenz einer Person beitragen. Erhöhung der Stressresistenz ist das Ziel von Maßnahmen der Stressprävention u. -bewältigung, z. B. Stressbewältigungstrainung*, Stressimpfungstraining*; vgl. Resilienz. Stress|syn|drom, post|traumatisches n: (engl.) post-traumatic stress disorder; s. Belastungsstörung, posttraumatische. Stress|syn|drom, psycho|re|aktives n: (engl.) psychoreactive stress disorder; s. Belastungsstörung, posttraumatische. 787 Strukturiertes Interview für die Diagnose einer Demenz ... Stress|verarbeitungs|frage|bogen: Abk. SVF; Selbstbeurteilungsverfahren zur Erfassung des Umgangs mit Belastungen (s. Stress); umfasst ursprünglich 114 Merkmale, die 19 Skalen (Bagatellisierung, Herunterspielen, Schuldabwehr, Ablenkung, Ersatzbefriedigung*, Selbstbestätigung, Situationskontrolle, Reaktionskontrolle, positive Selbstinstruktionen, soziales Unterstützungsbedürfnis, Vermeidungsverhalten*, Flucht*, soziale Abkapselung, gedankliche Weiterbeschäftigung, Resignation, Selbstmitleid, Selbstbeschuldigung*, Aggression, Arzneimitteleinnahme) zugeordnet sind; revidierte u. erweiterte Form SVF-120 mit zusätzlicher Skala Entspannung (6 Merkmale) u. den zu bestimmenden Sekundärwerten Positivstrategien u. Negativstrategien, die durch Mittelung von 10 bzw. 6 der Skalen errechnet werden können; Kurzform: SVF-78 mit 78 Merkmalen; Anw.: bei Erwachsenen im Alter von 20–79 Jahren i. R. der Stressforschung* u. der klinisch-psychologischen Forschung; Testdauer: 10–15 Minuten Vgl. Coping Juventory for Stressfull Situations. Streuung: (engl.) dispersion; (statist.) Variabilität von Messwerten in einer Serie, z. B. ausgedrückt durch die Varianz*. Striatum (lat. striatus gestreift, gefaltet) n: (engl.) striatum, neostriatum; Kurzbez. für Corpus* striatum. Stroop-Ef|feø kt (lat. efficere, effe ctus hervorbringen) m: (engl.) Stroop’s effect; Phänomen aus der experimentellen Psychologie, das die Interferenz von automatisierten Handlungen u. kontrollierten Handlungen beschreibt; automatisch aktivierte Handlungen (z. B. Lesen eines Wortes) können schwerer unterbrochen werden als ungewohnte Handlungen, die eine stärkere kognitive Verarbeitung voraussetzen. Versuchsanordnung: Druck- farbe eines visuell dargebotenen Wortes soll benannt werden, wobei der Inhalt des Wortes der Farbe widersprechen (Inkongruenz) od. übereinstimmen kann (Kongruenz); s. Abbildung. Bei Inkongruenz von Farbe u. Bedeutung kommt es im Vergleich zur neutralen Bedingung zu einer Verlängerung der Reaktionszeit*, bei Kongruenz zu einer Reaktionszeitbeschleunigung. Vgl. FarbeWort-Inferenztest. Stroop-Test m: (engl.) Stroop’s test; s. Farbe-WortInferenztest. Strukturaliøsmus (lat. structura Zusammenfügung, Ordnung, Aufbau) m: (engl.) structuralism; statische Beschreibung psychischer Gegenstände ohne besondere Berücksichtigung ihrer Funktionen u. gegenseitiger Interaktion; Gegensatz: Funktionalismus. Struktur|ana|lyse sozialer Beziehungen (lat. structura Zusammenfügung, Ordnung, Aufbau; gr. ναλειν auflösen) f: (engl.) Structural Analysis of Social Behavior (Abk. SASB); Fremdbeurteilungsverfahren zur Erfassung von Persönlichkeitsmerkmalen* u. Interaktionsverhalten* bei Persönlichkeitsstörungen nach dem Circumplexmodell* (Abb. dort); erfasst 3 Ebenen zwischenmenschlichen Verhaltens: Fokus (transitiv, intransitiv, intrapsychisch), Affiliation (freundlich/liebevoll versus feindselig/hasserfüllt), Interdependenz (Unabhängigkeit versus Abhängigkeit/Kontrolle); Beurteilung auf einem rhombisch angeordneten Schema mit 36 Verhaltenqualitäten u. 108 Beurteilungsmöglichkeiten; deutsche Kurzform: Clusterversion mit 24 Beurteilungsmöglichkeiten; Anw.: Persönlichkeitsdiagnostik, z. B. bei Schizophrenie*, passiv-aggressiver Persönlichkeitsstörung* u. paranoider Persönlichkeitsstörung*; vgl. Persönlichkeitsdiagnostik. Strukturierter Interview|leit|faden zur Dia|gnoø stik Dis|soziativer Störungen (gr. διαγνωστικς fähig zu unterscheiden): s. Dissociative Disorders Interview Schedule. Strukturiertes Familien|interview n: (engl.) Structured Familiy Interview; Abk. SFI; Fremdbeurteilungsverfahren zur Erfassung der Interaktionsmuster* innerhalb einer Familie. Strukturiertes Interview für die Dia|gnose einer Demeø nz vom Alzheimer Typ, Multi|infarkt|demenz und Demenzen anderer Ätio|logie nach DSM-III-R und ICD-10: Abk. SIDAM; Verfahren Stroop-Effekt: Kongruenz u. Inkongruenz von Inhalt u. Farbe des dargestellten Wortes; Aufgabe ist die Benennung der Farbe, in der die Wörter gedruckt sind zur DD verschiedener Formen der Demenz* u. leichter kognitiver Beeinträchtigung* nach ICD-10 u. DSM-IV sowie Quantifizierung der Störungsbilder; umfasst 3 Teile: 1. klinischer Überblick u. Einleitungsgespräch; 2. Leistungsteil: Testfragen zu Orientierung, Rechnen, Abzeichnen; Gedächtnis; intellektuelle/kognitive Fähigkeiten u. Persönlichkeit; 3. klinische Beurteilung des Interviewers (Ausmaß der psychosozialen Beeinträchtigungen im alltäglichen Leben, Bewusstsein, Ätiologie, Verlauf, Schweregrad); Auswertung erfolgt mit integriertem Mini*-Mental-Status-Test, S Pschyrembel Pschyrembel® Psychiatrie, Klinische Psychologie, Psychotherapie Mängelexemplar 914 Seiten, geb. erschienen 2009 Mehr Bücher zu Homöopathie, Alternativmedizin und gesunder Lebensweise www.narayana-verlag.de