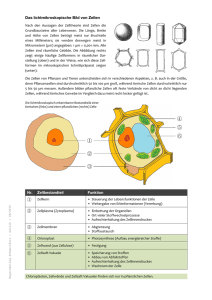
Schilddrüse, Glandula thyroidea
Werbung

Endokrine Organe - produzieren Hormone - die über Gefäße (v.a. Blut, auch Lymphgefäße und interstitielle Flüssigkeit) - Zielzellen erreichen, die die Hormone - über Rezeptoren binden. Endokrine Organe haben keine Ausführungsgänge Sie haben eine enge Verbindung zum Gefäßsystem Hormonrezeptor-vermittelte Signalweiterleitung/-transduktion Rezeptorlokalisation: - Zellmembran - Zytoplasma - im Kern hydrophile Hormone lipophile Hormone lipophile Hormone Signaltransduktions-Prinzipien bei 1. Membranrezeptoren Second messenger 2. cytosolischen und nukleären Rezeptoren Transkriptionsfaktoren Second messenger-Signaltransduktion zwei Prinzipien G-Protein-gekoppelte Signaltransduktion Rezeptor-Tyrosinkinasen Bei der G-Protein-vermittelten Signaltransduktion wird entweder Adenylatcyclase (cAMP-Bildung) oder Phospholipase C ((i) Proteinkinase C und (ii) IP3 mit nachfolgender Calciumfreisetzung aus dem ER) aktiviert. Biologische Wirkung: Regulation der Aktivität bereits gebildeter Enzyme dadurch schnelle Reaktion in Sekunden bis Minuten Bei der Rezeptor – Tyrosinkinase - vermittelten Signaltransduktion wird der Rezeptor autophosphoryliert und phosphoryliert cytosolische Proteine/Enzyme Transkriptionsfaktoren Prinzip: Der Hormonrezeptorkomplex bindet an die Hormon response elements (HRE) im Promotorbereich der Zielgene. Biologische Wirkung veränderte Genexpression Translation von Zielproteinen/Enzymen langsame Wirkung innerhalb von Stunden bis Tagen TypII-Rezeptoren: Ionenkanäle Wirkprinzip: Ligandenbindung Ionenstrom Depolarisation Endokrine Organe ff Einteilung (1) endokrine Drüsen - Hypophyse Epiphyse Schilddrüse Nebenschilddrüse Nebenniere (2) endokrine Zellgruppen im/in - Hypothalamus Pankreas (Langerhanssche Inseln) Hoden (Leydigsche Zwischenzellen) Ovar (Follikelepithel, Gelbkörper) Plazenta (3) Einzelzellen v.a. im Verdauungskanal, in Lunge, Herz, Niere Thalamus Filterstelle für aus der Körperperipherie, den inneren Organen und dem ZNS (z.B. Optik, Akustik, Geschmack) eingehenden Informationen setzt Prioritäten im Hinblick auf übergeordnete Funktionsziele wie: Regulation von Stoffwechsel Körpertemperatur Fortpflanzung durch Koordination von humoralen und neuronalen Einflüssen Die Umsetzung der Prioritäten erfolgt u.a. über den Hypothalamus Dem Hypothalamus ist u.a. die Hypophyse nachgeschaltet xxx Hypophyse aus Adenohypophyse, Hypophysenvorderlappen, HVL und Neurohypophyse, Hypophysenhinterlappen, HHL Neurohypophyse aus - Eminentia mediana - leichte Erhebung im trichterförmigen basalen Teil des Hypothalamus, hervorgerufen durch ein Kapillarknäuel - Infundibulum (Hypophysenstiel) - Pars nervosa - Endung des Tractus hypothalamohypophysialis Adenohypophyse aus Pars tuberalis (Trichterlappen) - stark vaskularisiert Pars intermedia - Kolloid-gefüllte Hohlräume → Melanotropin (MSH) Pars distalis - mit Drüsenparenchym Adenohypophyse aus Pars tuberalis (Trichterlappen) - stark vaskularisiert Pars intermedia - Kolloid-gefüllte Hohlräume → Melanotropin (MSH) Pars distalis mit Drüsenparenchym chromophile Zellen 1. azidophile Zellen: ca. 35 % STH, Prolaktin 2. basophile Zellen: ca. 15 % ACTH, TSH, FSH, LH chromophobe Zellen: ca. 50 % Funktion nicht klar; Stammzellen? Makrophagen? in allen Teilen: retikuläre Fasern, Kapillarnetze mit finestrieten Endothelien und weiten Sinus Funktion: - Bildung von Steuerhormonen (vorwiegend) und - Effektorhomonen (wie Prolaktin, STH) Neurohypophyse aus - Eminentia mediana leichte Erhebung im trichterförmigen basalen Teil des Hypothalamus, hervorgerufen durch ein Kapillarknäuel - Hypophysenstiel, Infundibulum - Pars nervosa Endung des Tractus hypothalamohypophysialis Sie besteht aus - marklosen Nervenfasern mit angeschwollenen Endigungen (sog. Herring-Körper) - Gliazellen, sog. Pituizyten - Kapillaren mit pseudosynaptischen Verbindungen zwischen den Neurosekret führenden, kolbig verdickten Axonendigungen und den Kapillaren - retikulärem Bindegewebe Funktion: - Stapel- und Abgabeort für - Vasopression/ADH - Oxytozin Schilddrüse, Glandula thyroidea Lage: beidseits der Trachea auf Ringknorpel (Cartilago cricoidea), laterokaudal vom Schildknorpel (cartilago thyroidea) Lobus dexter et sinister sind ventral durch den Isthmus Gl. thyroideae verbunden 25 - 30 g schwer von derber Capsula (2-schichtig) fibrosa umgeben Dorsal liegen dem Lobi je eine obere und untere Nebenschilddrüse (Glandulae parathyroideae superiores et inferiores) an, deren Lage jedoch variabel ist. Meist liegen die Nebenschilddrüsen (Epithelkörperchen) zwischen den beiden Organkapseln der Schilddrüse. Funktion: Produktion von - Thyroxin (T4) - Trijodthyronin (T3) - Calzitonin Schilddrüse ff Histologie: - Capsula fibrosa mit - ein- und austretenden Gefäßen - gefäß- und nervenführenden Bindegewebstrabekeln, die die Schilddrüse in Untereinheiten - Lobuli - aufgliedern - Parenchym = einschichtiges Epithel, das kolloidgefüllte Hohlräume, die sog. Follikel, umgibt. Das Epithel sitzt der Basalmembran auf und ist in einem retikulären Fasergitternetz verankert. Es ist von Kapillaren – dem sog. perifollikulären Kapillarnetz - umgeben. Schilddrüse ff Schilddrüsenfollikel = Epithel + Kolloid Durchmesser ca. 0,1 - 0,5 mm - Epithel: - einschichtig - Höhe abhängig vom Funktionszustand: - platt-kubisch: in Ruhe - hochprismatisch und mit Randvakuolen: aktive Zelle - Kolloid = Thyroglobulin = Lagerform und Zwischenstufen der Schilddrüsenhormone Hormonbildung in der Schilddrüse (1) Die Schilddrüsenhormone werden als Vorstufen per Exozytose aus den Epithelzellen in das Follikellumen abgegeben und an Protein gebunden = Kolloid. (2) Die Epithelzellen nehmen Jod auf, aktivieren es und scheiden es ins Follikellumen aus, wo es das Tyrosin des Thyroglobulins jodiert. (3) Über Mono- und Dijodtyrosin Bildung von 1x 1x: - Trijodthyronin (T3) 2x: - Tetrajodthyronin, (T4, Thyroxin), welches im Follikellumen gelagert wird. (4) Freisetzung der Hormone als Mono-, Dijodtyrosin, T3 und T4 per endozytotischer Aufnahme in die Epithelzellen und Abgabe von T3 und T4 in das perifollikuläre Kapillarnetz. Bei der Endozytose entstehen die typischen Randvakuolen im Kolloid. Im Blut werden T3 und T4 (ca. 90 % T4) an Transportproteine gebunden. In den Zielzellen gibt es nur für T3 Rezeptoren TSH-Wirkung (1) fördert Jodaufnahme in Thyrozyten (2) fördert Aufnahme des Hormon-ProteinKomplexes aus dem Kolloid in Thyrozyten Schilddrüsenüber- und -unterfunktion Ursachen und Formen der Hyperthyreose 1. Immunothyreopathie (v.a. Morbus Basedow) 2. Schilddrüsenentzündungen 3. funktionelle Autonomie 4. Neoplasien 5. hypophysär bedingt 6. Jod-Exzess 7. exogene Schilddrüsenhormonzufuhr Symptome der Hyperthyreose u.a. Merseburger Trias (Tachykardie, Struma, Exophthalmus) motorisch-psychische Unruhe, Tremor Affektlabilität warm-feuchte Haut Durchfälle, Haarausfall Muskelschwäche Symptome der Hypothyreose u.a. 1. Neugeborene: respiratorische Insuffizienz muskuläre Hypotonie psychomotorische Entwicklungsverzögerungen bis hin zu Kretinismus 2. Kinder: Wachstumsstörungen verspätet einsetzendes Sprechvermögen verzögerte Pubertät 3. Erwachsene: Apathie, müdes Aussehen Psychosen Myxödem Hypothermie (kalte Haut, Kälteintoleranz) Hypotension und Bradykardie Hyporeflexie C-Zellen oder parafollikuläre Zellen Lage: - im Schilddrüsenparenchym - Sie liegen in der Follikelwand zwischen den Epithelzellen, meist in Gruppen zu 3 - 5 Zellen. - Sie liegen oberhalb der Basalmembran und haben keinen Kontakt zum Kolloid. - Sie sind größer als die Epithelzellen und bei HE-Färbung heller (Darstellung mit Spezialfärbungen/Immunhistochemie). Funktion: Produktion von Calzitonin Calzitonin senkt den Ca-Spiegel im Blut (durch Hemmung der Ca-Mobilisation aus dem Knochen) Regulation: Antagonist ist das Parathormon der Nebenschilddrüse Stellgröße: Ca-Spiegel im Blut Calzitonin wird bei Bedarf - ohne voherige Speicherung - von den CZellen ausgeschüttet. Die C-Zellen arbeiten unabhängig von der Schilddrüse. Nebenschilddrüsen, Epithelkörperchen, Glandulae parathyroideae Zahl: meist 4, manchmal auch mehr (akzessorische Drüsen) Lage: dorsal auf beiden Schilddrüsenlappen, meist am jeweils oberen und unteren Pol Größe: linsengroß, 3 - 6 mm Gesamtgewicht etwa 100 - 200 mg bei Strumektomie i.A. nur beidseitig subtotale Resektion unter Schonung der dorsalen Schilddrüsenteile Funktion: Produktion von Parathormon Parathormon senkt den Phosphatspiegel erhöht den Blut-Ca-Spiegel durch Osteoklastenaktivierung Nebenniere, Glandula suprarenalis Lage: - sitzen dem oberen Pol der Nieren auf - liegen innerhalb der Nierenfettkapsel Größe: bei Neugeborenen ca. 1/3 der Niere bei Erwachsenen ca. 1/30 der Niere; 5 - 7 g Die NN besteht aus 2 Anteilen - Rinde (macht ca. 80 % der NN aus) - Mark Markzellen: sympathische Ganglienzellen, die sich zu sezernierenden Drüsenzellen umgewandelt haben (sog. Paraganglien) NN-Rinde, Cortex glandulae suprarenalis 60 eng verwandte Steroidhormone (Kortikosteroide) werden in der NNR produziert, die zu drei Hauptgruppen zusammengefaßt werden: Produktion: Mineralokortikoide nur NNR Glukokortikoide Androgene, weniger Östrogene } in NNR und Gonaden Alle Steroidhomone leiten sich vom Cholesterin ab, das - aus dem Blut aufgenommen wird - im ER der NNR-Zellen gebildet wird und in großem Lipidtropfen v.a. in der Zona fasciculata gelagert wird. } Die Zonierung der NNR unterliegt - ontogenetischen und - funktionellen Einflüssen. Die NNR ist reich vaskularisiert und mit einem dichten Netz vegetativer Nervenfasern durchflochten. Die vegetativen Nervenfasern enden mit ihren Synapsen direkt an den hormonproduzierenden Zellen. Auch die Paraganglien des NNM sind mit dem Nervengeflecht der NNR verbunden. Wirkungen der Glukokortikoide 1. Glukoneogenese - diabetogene Stoffwechsellage - Muskelatrophie, Osteoporose 2. gesteigerter Fettabbau 3. gesteigerter Eiweißabbau 4. euphorisierend, antiemetisch 5. Hemmung der Proliferation von Bindegewebe, Epithelien, lymphatischem Gewebe und Granulo- und Lymphozyten - immunsuppressiv - antiallergisch - antiphlogistisch - antirheumatisch - analgetisch - erhöhte Infektanfälligkeit - verzögerte Wundheilung - ulzerogen NN-Mark, Medulla glandulae suprarenalis Die Markzellen haben ihre neuronale Natur ( sympathische Neurone) aufgegeben: - Sie haben keine Nervenzellfortsätze mehr. - Sie haben sich zu Drüsenzellen umgewandelt. - Sie geben die gebildeten Katecholamine nicht als Transmitter in den synaptischen Spalt, sondern als Hormone ins Blut ab. - Sie bilden die Katecholamine - Adrenalin (80 %) - Noradrenalin(20 %) sowie zahlreiche Peptide (Endorphin, Enkephaline, Somatotropin). Katecholamine sind durch Chromsalze anfärbbar (chromaffine Zellen). NN-Mark ff Histologie - dichtes Netzwerk von Paraganglien - Zellsträngen - um Venolen und venöse Sinus angeordnet - viele marklose Nervenfasern (= sympathische präganglionäre Nervenfasern, die mit ihren Synapsen an den Markzellen enden) - einzelne Nervenzellen Zytologie (1) chromaffine Zellen (= modifizierte sympatische Neurone ohne postganglionären Fortsatz) - präganglionäre Afferenz endet in Synapse an chromaffinen Zellen (Innervation cholinerge [Ach]) - feingranulierte, polygonale Zelle mit unterschiedlich großem, meist chromatinarmen hellen Kern - Granulation = gelagerte Sekretgranula = Katecholamine und Vorstufen (2) vegetative multipolare Nervenzellen - „normale“ 2. Neurone mit postganglionären Fortsätzen, z.B. zur Gefäßwandmuskulatur der NN-Gefäße (adrenerge Innervation) - große Zellen mit deutlichem großen Zellkern und meist deutlichem Nukleolus - meist in Nestern liegend Wirkung der Katecholamine - hängt von Rezeptortyp der Zielzelle ab (1-, 2-; 1-, 2-Rezeptoren) Beispiel: Adrenalin 1-Rezeptoren im Herz: HF 2-Rezeptoren in Coronar- und Skelettmuskelgefäßen: Dilatation hohes Blutangebot -Rezeptoren in Gefäßen von Baucheingeweiden, Lunge, Niere, Haut: Konstriktion Drosselung der Blutzufuhr Umverteilung des Blutvolumens zu den wichtigsten Organen für den sog. Fluchtreflex Adrenalin wirkt katabol in Leber und Muskulatur (Glykogenolyse) und Fett (Lipolyse) und ist ein Insulinantagonist; wirkt diabetogen Bauchspeicheldrüse, Pankreas Endokriner Teil Das endokrine Pankreas liegt als hellere Zellnester = Langerhanssche Inseln im exokrinen Pankreas. Lage: im Pankreaskörper und -schwanz Zahl: 1 - 2 Mio = ca. 1,5 % des Gesamtvolumens Jede Insel besteht aus ca. 3.000 Zellen (von denen ca. 75 % B-Zellen sind) Gewicht: ca. 1 g Histologie - die Inseln sind chromophob = hellere Nester innerhalb des dunklen eosinophilen exokrinen Pankreas - reich kapillarisiert (gefenstertes Epithel) - etwas retikuläres Bindegewebe - die Zellen in den Langerhansschen Inseln unterscheiden sich durch die Hormone, die sie bilden, ihre Lage im Inselorgan und in ihrer Morphologie Darstellung und Unterscheidung der A- und B-Zellen durch Immunhistochemie mit spezifischen Antikörper gegen Glukagon und Insulin. An die Antikörper sind Farbstoffe gekoppelt, die die Zellen, die das jeweilige Hormon enthalten, erkennbar machen Lage Anteil Morphologie der Hormon Kerne A-Zellen mehr in der 20% homogenes Glukagon Peripherie Chromatin; dunkler B-Zellen mehr 60 - 80% größer; gröbere Insulin zentral Chromatinschollen D-Zellen verstreut 5 - 8% Somatostatin P-Zellen verstreut pankreatisches Polypeptid sowie weitere weitere Peptide und Zellen Peptidhormone Pathogenetische Mechanismen zur Entstehung des Diabetes mellitus 1. Synthesedefekte 2. Sekretionsdefekte 3. Antikörper 3.1. gegen B-Zellen 3.2. gegen zirkulierendes Insulin 3.3. gegen den Insulinrezeptor 4. Rezeptor- und Postrezeptordefekte Mechanismus der Insulinsekretion Stimulus: Metabolisierung von Glukose in der BZelle Durch GLUT2 wird der intrazelluläre Glukosespiegel mit der extrazellulären Glukosekonzentration gleichgehalten. Ablauf 1. Aufnahme der Glukose über den Glukosetransporter 2 (GLUT2) 2. Glukoseoxidation, ATP-Bildung 3. Schließung des K-Kanals mit Depolarisation der B-Zell-Membran 4. Kalziumeinstrom 5. Insulinfreisetzung und 6. Stimulation der Insulinsynthese Hemmung der Insulinfreisetzung durch, z.B., Leptin, Melatonin, Somatostatin, Prostaglandine Diabetes mellitus 1. Epidemiologische Daten und Lebenserwartung derzeit ca. 230 Millionen Diabetiker weltweit in 20 Jahren: 350 Millionen = 7 bis 10 % der Weltbevölkerung in Deutschland: 25 bis 30 % der Sechszigjährigen sind Diabetiker Diabetiker haben eine 5 bis 10 Jahre kürzere Lebenserwartung. 2. Kosten Ein Diabetiker in Deutschland kostet die Krankenkassen ca. 4 500 Euro pro Jahr. Die Kosten werden vorwiegend durch Komplikationen (beispielsweise Augen; Resektionen/Amputationen nach Durchblutungsstörungen) verursacht. Diese Gesamtkosten summieren sich auf insgesamt ca. 15 Milliarden Euro, wovon nur 3 Milliarden durch die Diabetesbehandlung selbst verursacht werden. Diabetes mellitus ff 3. Ursachen für Diabetes Typ 2 (1) Adipositas (am wichtigsten) 11 bis 20 kg höheres Gewicht: 5,5fach höheres Diabetesrisiko > 20 kg: 12fach höheres Diabetesrisiko 5 bis 10 kg Gewichtsabnahme reduziert das Diabetesrisiko um fast 50 % (2) Bewegungsmangel Diabetes Typ 1 (juveniler Diabetes) Zerstörung der B-Zellen vermutlich durch Autoimmunprozesse und Infektion 4. perinatologisches Risiko bei maternalem Diabetes beides möglich - intrauterine Wachstumsretardierung (→ Gefäßläsionen) und - sog. Riesenbabies