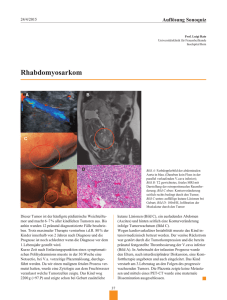
Wordvorlage mit Siegel - Deutsche Ophthalmologische Gesellschaft
Werbung

XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) - Würzburg 18. und 19.09.2007 Nr.1 Universitätsaugenklinik Heidelberg Subkonjunktivaler orbitaler Fettgewebsprolaps Ingo Schmack Anamnese Ein 72-jähriger Patient stellte sich mit einer Raumforderung im Bereich des rechten temporal Augenwinkels vor. Anamnestisch gab der Patient an, erstmals vor 1 Jahr eine Schwellung am rechten Auge bemerkt zu haben, die sich seitdem kontinuierlich vergrößert habe. Zusätzlich klagte er über Epiphora, Juckreiz und Fremdkörpergefühl. Die augenärztliche Vorgeschichte war unauffällig. Klinischer Befund und Verlauf Die Untersuchung des rechten Auges zeigte eine prominente, gelbliche, subkonjunktivale Raumforderung unterhalb der Tränendrüse. Diese war nach vorne hin scharf begrenzt und wies eine dezente oberflächliche Gefäßzeichnung auf. Der Tumor war palpatorisch weich und gegenüber der Unterlage frei verschiebbar. Auf leichten Druck mit einem Watteträger ließ er sich vollständig in die Orbita zurückverlagern. In Adduktionsstellung und bei Abblick nahm er sichtbar an Größe zu. Das linke Auge wies einen vergleichbaren, jedoch deutlich geringer ausgeprägten Befund auf. Angesichts der subjektiven Beschwerdesymptomatik des Patienten wurde der Tumor über einen transkonjunktivalen Zugang entfernt. Makroskopischer Befund Zur Einsendung gelangte ein gelapptes, gelbliches Präparat mit einer zarten oberflächlichen Gefäßzeichnung. Die Abmessungen betrugen 2,0x1,4x0,5 cm. Die Schnittfläche war homogen gelblich glänzend. Mikroskopischer Befund Der Tumor bestand überwiegend aus uniformen, läppchenartig angeordneten Adipozyten, die durch schmale fibrovaskuläre bindegewebige Septen voneinander abgegrenzt wurden. Eine Bindegewebskapsel war nicht vorhanden. Die Adipozyten zeigten zentral einen großen, optisch leeren Hohlraum. Die ovalär bis spindelförmig erscheinenden Zellkerne waren in die Peripherie verlagert und wiesen fingerförmige Zytoplasmaeinstülpungen sowie intranukleäre Pseudozysten auf (‚Lochkern cells’). In den Bindegewebssepten fanden sich abschnittsweise multinukleäre Riesenzellen mit kleinen, normo-chromatischen, rundlich bis ovalären, radspeichenartig angeordneten Zellkernen (‚floret cells’). Das perivaskuläre Bindegewebe wies zudem vereinzelte Entzündungszellen auf. Zur näheren differential-diagnostischen Einordnung der Riesen- als auch Lochkernzellen wurden immunohistochemische Färbungen (CD68, CD34, S100, Vimentin) angefertigt. Dabei zeigten beide Zellpopulationen eine positive Reaktion gegenüber CD34 und Vimentin. Lockkernzellen reagierten zusätzlich mit anti-Protein S100-Antikörpern. Anhand der histopathologischen Befunde wurde die klinische Verdachtsdiagnose von prolabiertem orbitalem Fettgewebe bestätigt. Kommentar Aufgrund einer mechanischen Instabilität (altersbedingt, genetisch oder traumatisch) der Tenon’schen Kapsel (fascia bulbi) kann es zu einem Vorfall von intrakonalem orbitalem Fettgewebe unter die Bindehaut kommen.1-7 Überwiegend sind adipöse Männer im höheren Lebensalter betroffen (mittleres Alter: 65-72 Jahre).1-8 Bei Jugendlichen oder jungen Erwachsen tritt ein subkonjunktivaler Fettgewebsprolaps nur sehr selten auf und ist meist mit einer Traumaanamnese verbunden.4,9,10 Klinisch findet sich typischerweise eine konvexe, nach anterior scharf begrenzte Raumforderung im temporalen Augenwinkel zwischen dem M. rectus lateralis und der Tränendrüse.2-7 Die Abgrenzung gegenüber der Tränendrüse ist i.d.R. leicht möglich. Häufig sind beide Augen betroffen, wobei die Ausprägung oftmals asymmetrisch sein kann. Kleinere Befunde am Partnerauge können in den Anfangsstadien gelegentlich übersehen werden. Optisch 1 XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) - Würzburg 18. und 19.09.2007 Nr.1 Universitätsaugenklinik Heidelberg imponiert prolabiertes orbitales Fettgewebe gelblich bis rötlich mit einer zarten oberflächlichen Gefäßzeichnung. Gegenüber der Sklera ist es gut verschiebbar und kann auf Druck zumeist vollständig in die Orbita zurückverlagert werden. Einwärtsrotation und Abblick führen i.d.R. zu einer Größenzunahme.2-7 Differentialdiagnostisch müssen benigne und maligne Tumore der Bindehaut, der Augenanhangsgebilde und des Fettgewebes in Betracht bezogen werden (z.B. Dermoidzysten, Tränendrüsentumoren, Lymphome, Lipome).11-16 Bildgebende Verfahren können gelegentlich hilfreich sein, oftmals ist jedoch eine histopathologische Beurteilung notwendig.14-16 Lichtmikroskopische Beschreibungen von prolabiertem orbitalem Fettgewebe finden sich in der Literatur nur selten und stimmen zumeist mit dem von normalem Fettgewebe überein.2-4,6 Charakteristisch sind uniforme, großlumige, aus maturen Adipozyten aufgebaute Fettläppchen, die nach außen hin durch dünne, bindegewebige Septen begrenzt werden. Eine Bindegewebskapsel ist nie vorhanden. Die im vorliegenden Präparat dargestellten Florett-Zellen und die teilweise pleomorph erscheinenden Lochkernzellen sind dahingegen eher für andere Pathologien des Fettgewebes (pleomorphes Lipom, atypisches Liposarkom) charakteristisch und können unter Umständen zu Fehldiagnosen führen.11-13,17 Im Gegensatz zu den Florettzellen des pleomorphen Lipoms oder atypischen Liposarkoms, zeichnen sich die mehrkernigen Riesenzellen, die im prolabierten orbitalen Fettgewebe gefunden werden, durch eine randständige Lage in den Bindegewebssepten und uniforme, normochromatische Zellkerne aus.8 Als Entstehungsmechanismus wird eine reaktive Transformation von normalen, CD34 positiven fibroblastischer Zellen der Orbita aufgrund einer chronisch mechanischen Irritation des Fettgewebes (subkonjunktivale Lage) angesehen.8 Literatur 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. Galainena ML, Bruner WE. Acquired fat hernia of the eye and orbit. Ann Ophthalmol 1984;16:675–6. Glover AT, Grove AS. Subconjunctival orbital fat prolapse. Ophthalmic Plast Reconstr Surg 1987;3:83–86. Jordan DR, Tse DT. Herniated orbital fat. Can J Ophthalmol 1987;22:173–177. McNab AA. Subconjunctival fat prolapse. Aust NZ J Ophthalmol 1990;18:159–162. Offret H, Labetoulle M, Frau E. Subconjunctival adipose hernias of the orbit. J Fr Ophthalmol 1997;20:614-8. Monner J, Benito JR, Zayuelas J, et al. Transconjunctival herniation of orbital fat. Ann Plast Surg 1998;41:658–661. Greaney MJ, Richards AB. Bilateral orbital fat prolapse in cutis laxa. Br J Ophthalmol 1998;82:709– 711. Schmack I, Patel RM, Folpe AL, et al. Subconjunctival Herniated Orbital Fat: A Benign Adipocytic Lesion That May Mimic Pleomorphic Lipoma and Atypical Lipomatous Tumor. Am J Surg Pathol 2007;31:193–8. Paloma V, Samper A. A complication with aesthetic use of botox: herniation of the orbital fat. Plast Reconstr Surg 2001;107:1315. Terman SM. Surgical approach to orbit puncture wound with prolapsed orbital fat in an infant. Ann Plast Surg 1989;23:463–4. Bryant J. Pleomophic lipoma of the bulbar conjunctiva. Ann Ophthalmol 1987;19:148–9. Daniel CS, Beaconsfield M, Rose GE, et al. Pleomorphic lipoma of the orbit: a case series and review of literature. Ophthalmology 2003;110:101–5. Cai Y-C, Mc Menamin ME, Rose G, et al. Primary liposarcoma of the orbit: a clinicopathologic study of seven cases. Ann Diagn Pathol 2001;5:255–66. Koganei Y, Ishikawa S, Abe K, et al. Orbital lipoma. Ann Plast Surg 1988;20:173–82. Bartley GB, Yeatts RP, Garrity JA, et al. Spindle cell lipoma of the orbit. Am J Ophthalmol 1985;100:605–9. Mawn LA, Jordan DR, Olberg B. Spindle-cell lipoma of the preseptal eyelid. Ophthal Plast Reconstr Surg 1998;14:174–7. Fletcher CDM, Martin-Bates E. Spindle cell lipoma: a clinicopathological study with some original observations. Histopathology 1987;11:803–17. 2 Fallpräsentation Nr. 2 HELIOS Kliniken Schwerin Augenklinik Direktor: Prof. Dr. F. Wilhelm ________________________________________________________________ XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18./19. September 2007 Patientin: J. H. geb. 13.11.1993 OP-Datum: 01.02.2007 Histo-Nr.: E 2324/ 7 1 histologisches Schnittpräparat (HE-Färbung) Cornelia Werschnik HELIOS Kliniken Schwerin Augenklinik Wismarsche Str. 393-397 19049 SCHWERIN Einseitige Protrusio bulbi im Kindesalter Anamnese: Eine 13jährige Patientin stellte sich 01/07 wegen eines beidseitigen Uveitisrezidivs und Papillenschwellung L>R nach bereits erfolgter stationärer kinderärztlicher Uveitisabklärung und Therapie bei positivem Borrelien IgM-Titer in unserer Klinik vor. Sie habe zeitweise Kopfschmerzen, werde in der Schule als „Schiefauge“ betitelt und das Sehen sei nach Beendigung der systemischen Antibiotika- und antientzündlichen Lokaltherapie nun wieder schlechter geworden. Ophthalmologischer Befund: Es fanden sich beidseits ein Visus von sc 1,0 bei Vorliegen frischer retrokornealer Präzipitate, Glaskörperzellen, einer Papillenrandunschärfe L>>R und Gefäßtortuositas. Es fiel außerdem eine gewisse Gesichtsasymmetrie und eine Protrusio bulbi rechts mit Hertel-Exophthalmometer-Werten von rechts 15 mm und links 13 mm bei Basis 96 mm ohne Diplopienachweis auf. Das GF zeigte rechts einen vergrößerten blinden Fleck bei vollen Außengrenzen. Klinische Verdachtsdiagnose: Gesichtsasymmetrie mit rechtsseitiger Protrusio bulbi bei V. a. intrakranielle Raumforderung, Uveitis anterior mit Papillenschwellung beidseits Weiterführende Diagnostik: Das Kopf- und Orbita-MRT sowie NNH- und Gesichtsschädel-CT zeigten einen ausgedehnten ossären Prozeß in der Frontobasis der Schädelkalotte, die Mittellinie überschreitend und in die Orbita einwachsend mit Siebbein- und Keilbeinbeteiligung und Engpass-Situation in der Orbitaspitze rechts sowie Strukturveränderung in der Concha nasalis rechts. Operation: Am 01.02.2007 wurde durch die Klinik für Kinderchirurgie der HELIOS-Kliniken Schwerin eine Knochentumorbiopsie durchgeführt. Histologische Beurteilung: Makroskopisch: Präparat III: bräunliches knochenfestes Gewebsmaterial von der Masse einer Erbse. Mikroskopisch: Präparat I (Subcutis) und II (Periost) unauffällig. Präparat III: neben Fragmenten kortikalistypischen Knochens in mehreren Gewebsstücken plumpe, miteinander anastomosierende Trabekel, bestehend aus Faserknochen. Die Oberfläche der Trabekel ist unruhig. Keine eindeutigen Osteoblastensäume. Mäßig zelldichtes spindelzelliges Stroma. Keine nennenswerte entzündliche Infiltration. Kein Anhalt für Histiozytosis X. Spezialfärbungen: Bestätigung trabekulärer Faserknochenanteile, die miteinander anastomosieren und breite Osteozytenhöhlen aufweisen (Giemsa-Färbung). An der Oberfläche stellenweise saumartige Osteoidauflagerungen (Goldner-Färbung). Einstrahlung des fibrösen spindelzelligen Stromas mit zarten Kollagenfasern in den Faserknochen (v. Gieson-Färbung). Keine eosinophilen Infiltrate. Histologische Diagnose: Fibröse Dysplasie (klinisch: polyostotische Form) Weiterer Verlauf: 5/07 und 7/07 bei Vorstellung in der Neurochirurgie und Augenklinik der Universität Rostock wurde aufgrund fehlender Symptome und Befunde einer Sehnervenkompression z. Z. keine Optikuskanaldekompression, jedoch engmaschige Kontrollen empfohlen. Kommentar: Die fibröse Dysplasie ist eine gutartige, selten auftretende, langsam progrediente, kongenitale Störung der Osteoblastendifferenzierung und Knochenreifung, bedingt durch eine nicht vererbte Mutation des G-Proteins (Chromosom 20). Sie macht etwa 2,5 % aller und 7,5% der gutartigen Knochentumoren aus [1]. Es werden eine monostotische und polyostotische Form, die auch in unserem Fall vorliegt, unterschieden. Erstmanifestation ist meist in den ersten beiden Lebensjahrzehnten [2]. Da das Wachstum der fibrösen Dysplasie sehr stark mit Hormon- und anderen Stoffwechselprozessen verbunden ist kommt es meist in der Pubertät zum Stillstand. Histologisch ist eine Proliferation von fibroblastenähnlichen Zellen mit Knochenformationen erkennbar [3]. Das langsame Tumorwachstum und späte Auftreten von Symptomen wie Gesichtsasymmetrie, Protrusio bulbi ohne Diplopie oder Visusminderung erschwert eine frühzeitige Diagnose. Eine Optikuskanaldekompression muß durchgeführt werden, bevor es zur irreversibler Sehnervenschädigung kommt und kann die einzige therapeutische Möglichkeit sein um das Sehvermögen zu erhalten [4]. In der Literatur wird deshalb auch von prophylaktischer Dekompression bei radiologisch nachgewiesener Optikuskanaleinengung gesprochen [5]. Literatur: [1] Dumont AS, Boulos PT te al. Cranioorbital fibrous dysplasia: with emphasis on visual impairment and current surgical management. Neurosurg Focus 2001, Vol. 10, No. .5: Article 6, pp 1-8 [2] Guthoff R. Tumoren der Orbita. In: Lommatzsch PK (Hrsg.) Ophthalmologische Onkologie. 1999, Stuttgart: Enke pp150151 [3] Sakamoto A, Oda Y et al. Frequent immunoexpression of TGF-1, FGF-2 and BMP-2 in fibroblast-like cells in osteofibrousdysplasia. Oncology reports 2007, 17:531-535 [4] Kuhli C, Luchtenberg M et al. Unilateral exophthalmos associated with severe fibrous dysplasia. Ophthalmologica 2005, 219(3):181-184 [5] Chen Y, Breidahl A et al. Optic nerve decompression in fibrous dysplasia: indications, efficiacy and safety. Plast Reconstr Surg 1997, Vol. 99(1):22-30 Danksagung: Für die Herstellung der Schnitte und histologische Mitbeurteilung der Präparate bedanke ich mich bei Herrn CA Dr. Hinze und Herrn Dr. Wöhlke (Institut für Pathologie, HELIOS Kliniken Schwerin). MRT 1 MRT 2 CT 1 CT 2 Papillenschwellung OD Papillenschwellung OS ASKLEPIOS KLINIK BARMBEK Augenklinik Chefarzt PD Dr. med. U. Schaudig Rübenkamp 220 22291 Hamburg Dr. med. M. von Bülow [email protected] 040/1818828067 XXXV. Jahrestagung 2007 Würzburg Aesthesioneuroblastom Kasuistik: Im Mai 2007 erstmalige Vorstellung des 67jährigen Patienten, der ein "Augengeschwulst" seit 2 Monaten am rechten Auge bemerkt hatte. Die Untersuchung ergibt den Befund eines Orbitatumors mit Protrusio bulbi, derber Oberlidschwellung und deutlicher Motilitätseinschränkung nach superior und nasal. Verdachtsdiagnose: Lymphom CCT: Invasive Raumforderung ausgehend von der rechten Orbita mit Destruktion des Orbitadaches und des Sinus frontalis. Schlecht abgrenzbarer maximal 42 mm messender Befund ohne intrakranielles Ödem. Invasion in die vordern zwei drittel der Orbita mit Verdrängung des Bulbus nach lateral. Einbruch und Verlegung der vordern Ethmoidalzellen. 1.Histologie nach anteriorer transkutaner Orbitotomie mit Biopsie: Makroskopischer Befund: Bis 0,4 cm große weißliche Gewebsstücke von elastischer Konsistenz Mikroskopischer Befund: Die Biopsate komplett durchsetzt von Proliferaten hochgeradig atypischer, blastär imponierender Zellen mit mäßig größenvarianten und ovalen, bläschenförmigen Kernen mit prominenten Nukleolen und einem schmalem, schwer abgrenzbaren Zytoplasma. Reichlich Mitosen, bisweilen Nekrosen. Offensichtlich erhöhte Kernvulnerabilität bei Ausbildung von reichlich Chromatinschlieren. Proliferation in ungeordneten soliden Formationen. Dazwischen Partien kollagenen Bindegewebes. 1.Begutachtung: Es handelt sich um Biopsate aus einem niedrig differenzierten, hochmalignen Orbitatumor. Zunächst wurde ein großzelliges anaplastisches Lymphom oder ein anaplastisches Carcinom vermutet. 1.Immunhistologie: Immunhistologisch zeigen die Tumorinfiltrate in schwacher Ausprägung eine Reaktion mit dem Marker für Pancytokeratin KL 1. Die Reaktion für das Vimentin verläuft mit Ausnahme des zwischenliegenden Stromas negativ. Die Reaktion für LCA verläuft lediglich ganz vereinzelt positiv. Demgegenüber findet sich eine deutlich positive Reaktion der Tumorzellen auf den T-Zell-Marker CD 3. Für CD 30 und CD 20 verlaufen die Reaktionen indes wiederum negativ. Desgleichen findet sich eine negative Reaktion gegenüber dem S-100 Protein.Trotz negativem CD 30 wird an das Vorliegen eines hochmalignen anaplastischen T-Zell-Lymphoms gedacht. 2.Begutachtung: Zellen mit großen, blasigen und prominenten Nukleolen, die ein in der GiemsaFärbung graublaues, mäßig weites Zytoplasma und ein deutlich kohäsives Wachstum aufweisen. Kräftige Bindegewebsstraßen zwischen den Zellaggregaten im Sinne eines Tumorstromas. Zahlreiche Quetschfrakturen. 2.Immunhistologie: CD 30, 19, 20 und 10 negativ. CK5/6 negativ. Schwache Expression von CD 138. 60% der Tumorzellen zeigen eine diffuse zytoplasmatische Positivität für Panzytokeratin (AEI/III) und eine kräftige Expression von bcl-2. CK 20, 7, 5/6 negativ. TTF1, Synaptophysin und Chromagranin negativ. Cd 56 positiv. Ein Lymphom wird ausgeschlossen. Favorisiert wird ein undifferenziertes Karzinom. LBK Hamburg GmbH• Sitz der Gesellschaft: Hamburg • Registergericht: AG Hamburg HRB 93371 Geschäftsführung: Julia Kähning, Peter Oberreuter, Dr. Jörg Weidenhammer; Elmar Willebrand (Sprecher) Vorsitzender des Aufsichtrates: Prof. Dr. Dieter Feddersen • Steuernummer: 27/257/00191, USt.-ID-Nr.: DE 814320981 Ein Unternehmen im Verbund der Asklepios Kliniken ASKLEPIOS KLINIK BARMBEK MRT: Bei der Untersuchung des Neurokraniums zeigen sich mäßiggradig weitgestellte externe jund interne Liquorräume. Eine Mittellinienverlagerung liegt nicht vor. Die Großhirnhemisphäre linksseitig stellt sich regelrecht dar, die rechte Großhirnhemisphäre ist durch die bekannte Raumforderung rechts frontal leicht angehoben. In den hochauflösenden Schichten koronar zeigt sich, dass der Gyrus frontalis inferior ein mäßiggradig ausgeprägtes Ödem aufweist. Nach Kontrastmittelinjektion in dieser Region zeigt sich eine unscharfe Abgrenzbarkeit, sodass eine Invasion und ein Durchbruch durch die Dura hier vermutet wird. Die Raumforderung selbst misst ca. 44 mm in ihrer größten Ausdehnung im koronaren Schnitt, und zeigt eine Ausdehnung entlang der vorderen Schädelgrube, zeigt eine Arrosion der Lamina papyracea und einen Kontakt zum superioren und medialen Augenmuskelkomplex. Die orbitale Vene erscheint ebenfalls erreicht. Die Tumorausdehnung reicht nach dorsal bis in die Nähe der Fissura orbitalis superior. Nach medial ist die Stirnhöhle destruiert, sowie Destruktion der vorderen oberen Ethmoidalzellen. Die Nasenhaupthöhle ist erreicht. Die Kieferhöhle erscheint nicht betroffen. Der Tumor reicht bis an die Mittellinie. Intrakranielle Metastasen lassen sich nicht nachweisen. Kein Nachweis von Lymphknotenmetastasen im erfassten Bereich. Beurteilung: Verdacht auf Carcinom der Nasennebenhöhlen mit intrakranieller Ausdehnung. Verdrängung des Bulbus nach lateral. CT Abdomen und Thorax: Keine Metastasen. 2. Histologie nach osteoblastischer transfrontaler Resektion der Frontobasis/ des Orbitadaches rechts sowie transfrontaler Tumorresektion R2 bis zum Chiasma opticum. Resktion der frontalen Dura. Rekonstruktion des Orbitadaches mit Galea-Periost ummanteltem Tabula interna-deckel. Obere Siebbeinresektion rechts: Maligne Geschwulst mit kleinen Zellverbänden, welche sich zu alveolären Formationen anordnen und zarte Zytoplasmasäume aufweisen. Es findet sich eine Expression neuroendocriner Marker und geringgradig auch epithelialer Marker. Diagnose: Ästhesioneuroblastom / undifferenziertes Carcinom vom sinunasalen Typ. Kommentar: Das Ästhesioneuroblastom ist mit einem Anteil von 1-5% aller Nasen- und Nasennebenhöhlenmalignome ein seltener Tumor. Das häufigste Erstsymptom ist eine behinderte Nasenatmung. Die im vorliegenden Fall bestehende primäre okuläre Manifestation ist äußerst selten. Aufgrund der unspezifischen Symptome besteht bei einem Großteil der betroffenen Patienten bei Diagnosestellung bereits ein fortgeschrittenes Tumorstadium. Die aktuell favorisierte Behandlung basiert auf einer chirurgischen Exstirpation in Kombination mit einer Radio- und selten auch Chemotherapie. Im fortgeschrittenen Stadium bleibt die Prognose aber weiter schlecht. Die differentialdiagnostische Abgrenzung erfolgt immunhistochemisch gegenüber Lymphomen oder primären Karzinomen und ist wie gezeigt teilweise sehr schwierig. Das histologische Erscheinungsbildes kann vom Paragangliom über das Neuroblastom bis hin zum Ganglioneuroblastom reichen und zeigt einen kleinzelligen Tumor mit Pseudorosettenbildung. Typisch für das Aesthesioneuroblastom sind positive Reaktionen auf Vimentin, S-100 Protein, Neurofilamente und neuronspezifische Enolase, die in Verbindung mit dem fehlenden Nachweis für Epithel- und Lymphommarker die Einordnung als neurogenen Tumor erlauben. Literatur zum Thema: Dawczynski J, Walther J, Henning K, Kaiser WA, Strobel J. Einseitige Protrusio bulbi. Ophthalmologe (2005), 102:86-88 Friedrich T, friedrich A. Über ein Ästhesioneuroblastom mit orbitaler Ausbreitung. Klin Monatsbl Augenheilk (1992), 200: 292-293 Kriet M, Laktaoui A, Zrara S. Olfactory esthesioneuroblastoma with an ophthalmological presentation Acase report. J Fr Ophthalmol (2002), 25: 632-635 LBK Hamburg GmbH• Sitz der Gesellschaft: Hamburg • Registergericht: AG Hamburg HRB 93371 Geschäftsführung: Julia Kähning, Peter Oberreuter, Dr. Jörg Weidenhammer; Elmar Willebrand (Sprecher) Vorsitzender des Aufsichtrates: Prof. Dr. Dieter Feddersen • Steuernummer: 27/257/00191, USt.-ID-Nr.: DE 814320981 Ein Unternehmen im Verbund der Asklepios Kliniken Augenklinik der Julius-Maximilians-Universität Würzburg Direktor Prof. Dr. F. Grehn XXXV. Jahrestagung der deutschsprachigen Ophthalmopathologen, Würzburg 2007 Patient KG, *31.8.1951 1 HE-Schnitt, 227/06 Dr. R. Guthoff Augenklinik der Julius-MaximiliansUniversität Würzburg Josef-Schneider-Str. 11 97080 Würzburg [email protected] Ein seltener Orbitatumor Klinischer Befund und Verlauf Ein 54jähriger Mann stellte sich mit einer langsam fortschreitenden schmerzlosen Schwellung des rechten temporalen Unterlids vor. Visus, Motilität, Spaltlampenbefund und Funduskopie waren unauffällig, der Patient war sonst gesund. Im Ultraschall und in der Computertomographie zeigte sich eine hochreflektive hyperdense, kontrastmittelaufnehmende scharf abgegrenzte 2.5x2x1 cm messende Raumforderung. Der Tumor wurde über eine anteriore Orbitotomie mit subziliarem Zugang in toto entfernt. Bei der Kontrolle 12 Monate später war der Patient rezidivfrei. Histologischer Befund Makroskopisch ist der Tumor gut abgegrenzt und hat eine gelbliche Schnittfläche. Lichtmikroskopisch zeigt sich eine dünne fibröse Kapsel. Im Randbereich und kleinherdig zentral finden sich Lymphozytenaggregate. Der Tumor wächst in kleinen teils soliden, teils trabekulären Verbänden und zeigt eine auffällige Assoziation zu einem verzweigten Gefäßnetzwerk, das zum Teil aus dünnwandigen Kapillaren, zum Teil aus dickwandigen kleinen Gefäßen besteht. Die Tumorzellen selbst sind großleibig mit einem überwiegend klaren, teils eosinophilen Zytoplasma. Intrazellulär findet sich fokal gehäuft Melanin. Die Zellkerne sind rundovalär mit prominenten Nukleoli. Die Zellgrenzen sind überwiegend unscharf. Immunhistochemie: Die Tumorzellen sind stark positiv für HMB45, MART1 (Melan A), CD10 und CD68. Negativ sind der Pancytokeratinmarker AE1/3, Desmin, S100, CD31, Aktin, CD117, MITF and Chromogranin. Vimentin markiert nur einzelne, nicht sicher dem Tumor zuzuordnende Zellen. Die proliferative Aktivität (Ki-67) des Tumors ist extrem gering und liegt unter 1%. 1 Diagnose: Orbitales PECom Kommentar PECom ist ein Akronym für einen Tumor mit perivaskulärer epitheloider Zelldifferenzierung. Es handelt sich um eine seltene Entität und gehört zur Familie der mesenchymalen Neoplasmen wie Angiomyolipom (AML), Lymphangiomyomatosis (LAM) und klarzelliger “Zucker”- Tumor der Lunge (CCST). 1992 erkannte Bonetti den gemeinsamen auffälligen HMB45 positiven Zelltyp dieser Läsionen, die ihren Ursprung von den Gefäßwänden nehmen. In den letzten Jahren wurden viele Beispiele unterschiedlichster Lokalisationen der PECome beschrieben, wie u.a. Uterus, Becken, Prostata, Harnblase, Vulva, Herz, Trachea, Brust, und Knochen. Meistens treten diese Tumoren im mittleren Lebensalter mit einer Prädilektion für Frauen (7:1) auf. Bisher ist erst ein orbitales PECom beschrieben. PECome bestehen aus epitheloiden, z. T. spindelförmigen Zellen mit klarem bis eosinophilen Zytoplasma und einer Assoziation mit Blutgefäßwänden. Charakteristisch ist eine Positivität für HMB45 und MART1, eine variable Expression von Muskelmarkern und selten Expression von Zytokeratin oder S100. In einem Review von 61 Fällen waren 100% HMB45 positiv, 41% Melan-A positiv, 59% Aktin positiv, 11% S100 positiv, 31% Desmin positiv, 0% Zytokeratin positiv und 33% CD117 positiv. Die Differentialdiagnose klarzelliger Tumoren ist umfassend. Klarzellige Tumoren der Lunge, Niere und des weiblichen Genitaltraktes können durch das Fehlen epithelialer Marker ausgeschlossen werden. Da PECome auch Melanin produzieren, müssen das maligne Melanom und das pigmentierte Paragangliom abgegrenzt werden. Die epitheloide Struktur ähnelt dem Paragangliom, die immunhistochemische Negativität für Chromogranin, S100 und das Fehlen neurosekretorischer Granula sprechen dagegen. Die Abgrenzung zum malignen Melanom ist schwieriger, da S100 auch beim PECom positiv sein kann. Diese Fälle zeigen aber auch eine Anfärbbarkeit für Aktin. In unserem Fall sprechen das Fehlen von Kernpolymorphismen, eine niedrige mitotische Aktivität, ein niedriger Proliferationsindex und Negativität für S100 gegen die Diagnose Melanom. PECome zeigen meist einen benignen Verlauf, obwohl ca. 12 maligne PECome mit Lungen-, Knochen- oder Gehirnmetastasen beschrieben sind. Zeichen für Malignität sind Nekrosen, eine hohe Mitoserate, eine Größe > 7cm, infiltratives Wachstumsmuster und deutliche Hyperzellularität. Therapie der Wahl von PEComen ist die vollständige Exzision. Literatur: 1. 2. 3. 4. 5. Bonetti F, Pea M, Martignoni G et al. PEC and sugar. Am. J. Surg. Pathol. 1992; 16; 307–308 Iyengar P, Deangelis DD, Greenberg M, Taylor G., Perivascular epithelioid cell tumor of the orbit: a case report and review of the literature. Pediatr Dev Pathol. 2005 Jan-Feb;8(1):98-104. Epub 2004 Dec 6. Zamboni G, Pea M, Martignoni G et al,. Clear cell 'sugar' tumor of the pancreas. A novel member of the family of lesions characterised by the presence of perivascular epithelioid cells. Am. J. Surg. Pathol. 1996; 20; 722–730. Folpe AL, Mentzel T, Lehr HA, Fisher C, Balzer BL, Weiss SW Perivascular epithelioid cell neoplasms of soft tissue and gynecologic origin: a clinicopathologic study of 26 cases and review of the literature. Am J Surg Pathol 2005, 29:1558–1575 J L Hornick, C D M Fletcher PEComa: what do we know so far? Histopathology 2006, 48 (1), 75–82. 2 3 7 35. Jahrestagung der Deutschsprachigen Ophthalmopathologen, Würzburg, September 2007 Dr. Y. Chopovska Universitäts-Augenklinik Killianstr. 5, 79106 Freiburg Tel. 0761-2704001, Fax: 0761-2704057 email: [email protected] Patient: FW geb. 08.09.1931 Histologienr.: 070091 Ein Lidtumor – immer nur ein Fall für den Augenarzt? Vorgeschichte Der 75-jährige Patient bemerkte seit ca. 6 Monaten einen Tumor am rechten Unterlid. Zusätzlich klagte er über Juckreiz, Brennen und Epiphora. Im Rahmen der ophthalmologischen Untersuchung wurde ein gelblicher perlmuttfarbener Tumor am Unterlid mit Randwall, zentraler Vertiefung, Teleangiektasien ohne Zilienverlust festgestellt (Abb. 1). Anamnestisch waren keine Vorerkrankungen, insbesondere keine intestinalen oder urologischen Tumore bekannt. Am 29.01.2007 wurde der Tumor durch eine Keilexzision entfernt. Postoperativ zeigte sich nach der Fadenentfernung eine leichte Wunddehiszenz. Bei der Kontrolluntersuchung zwei Monate später war lediglich eine kleine Kerbe im Bereich der Unterlidkante zu sehen, eine Korrektur der Lidstellung war nicht notwendig. Wegen des Verdachts auf ein Muirr-TorreSyndrom wurde dem Patienten eine gründliche internistische Abklärung einschließlich einer Koloskopie empfohlen. Abb. 1 Abb. 2 Histologischer Befund Histologienummer 060091: Makroskopischer Befund: 6x4x4 mm messendes Lidkantenpräparat. Mikroskopischer Befund (Abb. 2): Es zeigt sich ein Lidkantenpräparat, das auf der einen Seite von einem nicht verhornenden mehrschichtigen becherzellhaltigen Epithel bedeckt ist, auf der anderen Seite von einem verhornenden mehrschichtigen Plattenepithel mit Hautanhangsgebilden. Im subepithelialen Bindegewebe finden sich gut abgegrenzte, läppchenartig angeordnete Talgdrüsen. Die Talgdrüsenzellen zeigen einen regelmäßigen, gut abgegrenzten Aufbau und vereinzelt Mitosen. In der Umgebung der Talgdrüsen findet sich ein chronisches Entzündungsinfiltrat. Es zeigte sich kein Hinweis auf eine maligne Entartung. Diskussion Das Talgdrüsenadenom ist ein seltener, gutartiger Tumor aus differenzierten Sebozyten. Es erscheint makroskopisch als ein kleiner, glatter, derber, erhabener Knoten oder als gelbe Papel im Gesicht, im Haarbereich oder am Stamm [8]. Es besteht aus unregelmäßig geformten, dicht zusammenstehenden Drüsen, die über einen oder mehr erweiterte Ausführungsgänge mit der Hautoberfläche kommunizieren. Es finden sich mehr basaloide Keimzellen und Übergangsformen als in normalen Talgdrüsen. Den größten Anteil bilden reife Sebozyten mit Fettvakuolen [11]. Der Aufbau des Tumors ist regelmäßig, gut abgegrenzt. Es zeigt sich sowohl eine makroskopische als auch eine histologische Ähnlichkeit zur Talgdrüsenhyperplasie. Das Talgdrüsenadenom tritt vor allem bei älteren Menschen auf und gilt als charakteristischer Marker für das Muir-Torre-Syndrom (MTS) [7] [10]. Talgdrüsenadenome, die mit einem MTS assoziiert sind, weisen zystische Veränderungen auf, während dies bei sporadischen Fällen eher seltener der Fall ist [2]. Das Muir-Torre-Syndrom ist ein seltenes autosomal-dominantes Syndrom [1] [8]. Es ist durch das synoder metachrone Auftreten von Talgdrüsenneoplasien (meist benignen, wie das Talgdrüsenadenom, als auch malignen), und viszeralen Tumoren, meist des Gastrointestinaltrakts (47%), Urogenitaltrakts (21%) oder des Endometriums (14%) gekennzeichnet [8]. Weitere seltenere Tumorlokalisationen sind Mamma, Parotisdrüse, Larynx, oberer GI-Trakt und Knochenmark [8]. Die Tumore besitzen meistens ein niedriges Malignitätspotential. Trotz der hohen Metastasierungswahrscheinlichkeit von 60% beträgt die mittlere Überlebenszeit 12 Jahre [8]. Das Alter bei der Diagnosestellung reicht vom 23. bis zum 89. Lebensjahr (Median: 53. Lebensjahr) [3]. Von Bedeutung ist, dass die Hautmanifestation der malignen Erkrankung in etwa 22-40% vorausgehen kann [1] [3]. Die Zugehörigkeit der Mehrzahl von MTS-Fällen zum Formenkreis des hereditären nicht Polyposisassoziierten kolorektalen Karzinoms (HNPCC) wurde durch den molekulargenetischen Nachweis von Mikrosatelliteninstabilität (MSI) und Mutationen in Mismatch-Repair (MMR)-Genen bewiesen, wobei zumeist das MSH2-Gen (MutS Homolog) und seltener MLH1 (MutL Homolog) betroffen ist [4] [5] [6]. Die Bestätigung der Verdachtsdiagnose eines Muir-Torre-Syndroms kann demzufolge mit einem Mutationsnachweis in einem der MMR-Gene erfolgen, die auf den kurzen Armen der Chromosomen 2.(2p) und 3.(3p) liegen [5]. Der fehlende immunhistochemische Nachweis von MLH1 und MSH2 ist ein starker Hinweis auf eine Mutation dieser Gene und somit auf ein MTS [9]. Vor allem in solchen Fällen muss eine weitere Abklärung einschließlich internistischer Diagnostik zum Tumorausschluss und ggf. eine genetische Beratung veranlasst werden. Fazit: Die Diagnose eines Talgdrüsenadenoms oder -karzinoms soll für den Ophthalmopathologen der Anlass sein, weitere Diagnostik zum Ausschluss eines MTS zu initiieren. Literatur 1. Akthar S, Oza KK, Khan SA, Wright J (1999) Muir-Torre syndrom: case report of a patient with concurrent jejunal and ureteral cancer and a review of the literature. 2. Burgdorf WH, Pitha J, Fahmy A (1986) Muirr-Torre syndrome: histologic spectrum of sebaceous proliferations. Am J Dermatopathol 8:202208. 3. Cohen PR, Kohn SR, Kurzrock R (1991) Association of sebaceous gland tumors with and internal malignancy: The Muir-Torre syndrome. 90:606-613 4. Honchel R, Halling KC, Schaid DJ, Pittelkow M, Thibodeau SN (1994) Microsattelite instability in Muir-Torre syndrome. Cancer Res 54:1159-1163. 5. Kruse R, Rütten A, Lamberti C, Hosseiny-Malayeri HR, Wang Y, Ruelfs C, Jungck M, Mathiak M, Ruzicka T, Hartschuh W, Bisceglia M, Friedl W, Propping P (1998) Muir-Torre phenotype has a frequency of DNA mismatch-repair-gene mutations similar to that in hereditary nonpolyposis colorectal cancer families defined by the Amsterdam criteria. Am J Hum Gen 63:63-70 6. Mangold E, Pagenstecher C, Leister M, et al. (2004) A genotype-phenotype correlation in HNPCC: strong predominance of MSH2 mutations in 41 patients with Muirr-Torre syndrome. J Med Genet 41:567-572 7. Muir EG, Bell AJY, Barlow KA (1967) Multiple primary carcinoma of the colon, duodenum and larynx associated with keratoakanthoma of the face. Br J Surg 54:191-95. 8. Ponti G, Panz de Leon M (2005) Muir-Torre syndrome. Lancet Oncol 6:980-987. 9. Thibodeau SN, French AJ, Roche PC et al. (1996) Altered expression of hMSH2 and hMLH1 in tumors with microsatellite instability and genetic alterations in mismatch repair genes. Cancer Res 56:4836-4840 10. Torre D (1968) Multiple sebaceous tumours. Arch Dermatol 98:549-551. 11. Weedon D (2002) Skin pathology. 2nd ed. London, Endgland: Churchill Livingstone. 873-877. Augenklinik der Julius-Maximilians-Universität Würzburg Direktor Prof. Dr. Dr. hc. F. Grehn XXXV. Jahrestagung der deutschsprachigen Ophthalmopathologen in Würzburg Patient VA, 06.02.1954 1 HE-Schnitt, Histologie Nr. 370/2006 Dr. M. Schargus Augenklinik der JuliusMaximilians-Universität Würzburg Josef Schneider Str. 11 97080 Würzburg [email protected] Vortrag 8 - Lidtumor Anamnese, klinischer Befund und Verlauf Eine 52 jährige Patientin wurde mit Verdacht eines Atheroms am rechten Oberlid zur ambulanten Exzision in unsere Klinik überwiesen. Anamnestisch gab die Patientin keine weiteren Grunderkrankungen an. Der solitäre, 1,2 cm große Tumor stellte sich klinisch als verschieblich, derb, druckindolent ohne oberflächliche Ulzerationen dar. Die weitere ophthalmologische Untersuchung der vorderen und hinteren Augenabschnitte zeigte keine pathologischen Befunde. Der Tumor wurde daraufhin ambulant exzidiert und zur Dignitätsklärung histologisch aufgearbeitet. Nach Bestätigung der Diagnose eines Trichoepithelioms, welches nicht in sano exzidiert wurde, führten wir eine erneute Kontrolluntersuchung nach 6 Monaten durch. Es zeigte sich kein Anhalt für ein lokales Rezidiv. Histopathologischer Befund Ca 11 mm durchmessendes Exzidat mit Anschnitten von multiplen Hornperlen und Gefäßen, stromal gelegener Tumor mit basaloiden Zellnestern, teilweise pallisadenförmig im Außenbereich angeordnet, einzelne Kernpolymorphien und Mitosen. Granulomatöse Entzündungsreaktion entsprechend einer Umgebungsreaktion bei rupturierten infundibulumzystischen Strukturen. Tumorfreie Schnittränder. Immunhistochemisch CD34 überwiegend positiv im Bereich um die basaloiden Zellnester, bcl-2 überwiegend positiv im Außenbereich der basaloiden Zellnester. Diagnose Trichoepitheliom Diskussion Das Trichoepitheliom ist ein gutartiges Harmatom, das entweder nicht-erblich solitär als Tumor unterschiedlichster Größe auftritt oder seltener als multiple Tumoren, die dann oft autosomal dominant vererbt wird. Erstbeschreiber des Tumors war Brooks 1892. Der Tumor erscheint meist in der Kindheit oder während des frühen Erwachsenalters. Trichoepitheliome können bei der erblichen Form allmählich an Größe und Zahl zunehmen und kosmetisch recht entstellend werden. Es zeigt sich makroskopisch häufig eine hautfarbene bis rosa gefärbte, feste, papulonoduläre Läsion von ca. 2-20 mm Durchmesser die überwiegend im Bereich der Kopfhaut, am Hals oder am Oberkörper anzutreffen ist. Ulzerationen sind eher selten im Gegensatz zum Basalzell-Karzinom. Einige Autoren berichten, dass das Trichoepitheliom häufiger am Oberlid anzutreffen ist als das Basalzell-Karzinom, das häufiger am Unterlid entsteht. Die Differenzierung des solitären Trichoepithelioms gegenüber dem keratotischen BasalzellKarzinom ist schwierig. Das ähnliche Erscheinungsbild kann wahrscheinlich durch die ähnlichen epithelialen germinativen pluripotenten Stammzellen aus denen die Tumoren entstehen erklärt werden. Histopathologisch erkennt man beim Trichoepitheliom meist einen gut umschriebenen Tumor mit multiplen epidermalen Hornzysten, der weiterhin charakterisiert ist durch das Fehlen von Ulzerationen, das den gesamten Tumor umgebende fibrotische Stroma, abnormale Haarfollikel und zahlreiche Inseln von Basalzellen in multilobulärer Konfiguration. Diese Zellnester können peripher eine pallisadenförmige Anordnung zeigen und sind umgeben von einem Stroma aus Fibroblasten. Zusätzlich können gelegentlich Femdkörperriesenzellen und Calcium-Ablagerungen gefunden werden. Für ein Basalzell-Karzinom spricht hingegen eine Ulzeration, ein weniger dichtes Stroma und selteneres Auftreten von Hornzysten. Eine mögliche maligne Transformation zum Basalzell-Karzinom wird kontrovers diskutiert, ist wahrscheinlich sehr selten und tritt erst spät im Verlauf auf. Mittels Immunhistologie läßt sich eine Differenzierung durch die Marker CD34 und blc-2 durchführen. CD34 ist beim Trichepitheliom überwiegend positiv in den spindelförmigen Zellen um die Zellnester, die beim Basaliom negativ sind. bcl-2 färbt sich beim Trichoepitheliom überwiegend in den äußeren Bereichen der Zellnester positiv an, wohingegen sich beim Basaliom die Zellnester homogen positiv anfärben lassen. In der Literatur wird häufig auch eine Co-Existenz von Anteilen eines Trichoepithelioms und von Basalzell-Karzinomen gerade bei älteren Tumoren histologisch beschrieben. Das Gen für multiple Trichoepitheliome („Brooke´s Tumor“) wurde in die Chromosomenregion 9p21 kartiert. Die multiplen Trichoepitheliome gehörten evtl. zu einem Syndrom, bei dem sich Tumoren aus undifferenzierten Stammzellen der apokrinen Einheit entwickeln. Die multiplen Trichoepitheliome scheinen eher selten zu sein, die Prävalenz ist aber nicht genau bekannt. Die korrekte Diagnose ist für die chirurgische Therapie von Bedeutung. Während bei einem Basalzell-Karzinom eine Resektion mit 3mm freien Rändern anzustreben ist, ist bei einem Trichoepitheliom eine oberflächliche Abtragung oder eine Exzision minimal im Gesunden ausreichend. Rezidive auch mit Transformationen zum Basalzellkarzinom sind möglich wenn auch selten, so dass regelmäßige Nachkontrollen dringend zu empfehlen sind. Literatur Aurora, A. L. (1974). "Solitary trichoepithelioma of the eyelid." Indian J Ophthalmol 22(2): 32-3. Gray, H. R. and E. B. Helwig (1963). "Epithelioma adenoides cysticum and solitary trichoepithelioma." Arch Dermatol 87: 102-14. Jemec, B., P. Lovgreen Nielsen, et al. (1999). "Giant solitary trichoepithelioma." Dermatol Online J 5(1): 1. Simpson, W., A. Garner, et al. (1989). "Benign hair-follicle derived tumours in the differential diagnosis of basal-cell carcinoma of the eyelids: a clinicopathological comparison." Br J Ophthalmol 73(5): 347-53. Sternberg, I., G. Buckman, et al. (1986). "Trichoepithelioma." Ophthalmology 93(4): 531-3. Votruba, M., C. M. Collins, et al. (1998). "The management of solitary trichoepithelioma versus basal cell carcinoma." Eye 12 ( Pt 1): 43-6. Wallace, M. L. and B. R. Smoller (1997). "Trichoepithelioma with an adjacent basal cell carcinoma, transformation or collision?" J Am Acad Dermatol 37(2 Pt 2): 343-5. Zeligman, I. (1960). "Solitary trichoepithelioma." Arch Dermatol 82: 35-40. Kirchmann TT, Prieto VG, Smoller BR: CD34 staining pattern distinguishes basal cell carcinoma from trichoepithelioma. Arch Dermatol 1994;130:589-592. Smoller BR, Van de Rijn M, Lebrun D, Warnke RA: bcl-2 expression reliably distinguishes trichoepitheliomas from basal cell carcinomas. Br J Dermatol 1994;131:28-31. XXXV. Jahrestagung der deutschsprachigen Ophthalmopathologen, Würzburg, 18./19. September 2007 Nr. 9 Kristine Klatt Katharinenhospital Stuttgart (Histologie 06-404) [email protected] ehemals: Universitäs-Augenklinik Bonn Atypisches Chalazion bei einem 66-jährigen Mann Vorgeschichte Ein 66-jähriger Mann wurde uns wegen eines ungewöhnlichen Chalazions überwiesen. Er stellte sich mit einer schmerzlosen, aber an Größe zunehmenden Oberlidschwellung rechts in unserer Sprechstunde vor. Die Veränderung sei ihm drei Wochen zuvor zum ersten Mal aufgefallen. Die Läsion war scharf begrenzt und lag an der medialen Oberlidkante. Das Auge selber zeigte keine Auffälligkeiten. Allgemeinanamnestisch gab der Patient an, gesund zu sein und keine Medikamente zu nehmen. Wir sahen einen leicht erhabenen, unverschieblichen Tumor mit dezenter Hyperämie der betroffenen Stelle am Oberlid. Das Zilienwachstum war erhalten. Da das Erscheinungsbild des Tumors nicht typisch für ein Chalazion war, entschieden wir uns zu einer zeitnahen Keilexzision. Bei normalem Heilverlauf entfernten wir die Fäden 10 Tage post-operativ. An diesem Tag berichtete der Patient erstmals von einem „Knötchen“ am Kinn, das ihm einige Tage vor dem Eingriff am Lid ebenfalls entfernt worden sei. Histopathologischer Befund Makroskopisch: Nach einer Keilresektion sahen wir ein 7x4x2mm großes Stück Lidkante. Die Oberfläche war weich und auf der Schnittfläche konnte man keine auffälligen Veränderungen erkennen. Mikroskopisch: Die Schnitte zeigen einen komplexen Tumor der Lidkante, der das umgebende Gewebe infiltriert. Teilweise kann noch normaler Tarsus ausgemacht werden. Scheinbar sieht man zwei unterschiedliche Arten von Tumorzellen: solche, die Gang- und Drüsenstrukturen bilden und andere, die noduläre Strukturen aufweisen. Einige der TumorZellnester haben engen Kontakt zum Epithel, stammen jedoch offensichtlich nicht von diesem ab. In der PAS-Färbung sind geringfügige Einlagerungen von PAS-positivem Material in der extrazellulären Matrix und auch innerhalb einzelner Tumorzellen zu sehen. Insgesamt zeigen die Tumorzellen habe ein pleomorphes Zellbild; gelegentlich finden sich Mitosen. Immunhistochemie: Eine positive Anfärbung zeigt sich bei der Markierung der Schnitte mit Antikörpern gegen Keratin 7 und CEA; eine stark positive Reaktion ist außerdem mit CA 19.9 zu erkennen, sowohl in den Tumorzellen als auch im Stroma. Keratin 20 ist dagegen nur in einzelnen Zellen nachweisbar. Die immunhistochemische Darstellung von TTF1 und PSA ist negativ. (Mit freundlicher Genehmigung von Prof. Fischer, Institut für Pathologie, Universität Bonn) Aufgrund des morphologischen Apekts in Zusammenhang mit den immunhistochemischen Befunden ergibt sich der dringende Verdacht auf eine Metastase eines Adenokarzinoms, wobei als Primärtumor in erster Linie ein Pakreaskarzinom in Frage kommt. Jedoch sind auch Karzinome der Lunge, des Kolons oder der Prostata in Betracht zu ziehen. Weitere Krankengeschichte Der Patient wurde zur weiterführenden Diagnostik in die Onkologie überwiesen. Die Untersuchungen führten letztendlich zur Diagnose eines Pankreskarzinoms mit einer weiteren Metastase im Bereich des linken Schulterblattes. Der vom Kinn entfernte Tumor erwies sich ebenfalls als eine Metastase, die bis zum Zeitpunkt der Initiierung einer systemischen Therapie (Chemotherapie) erneut an Größe zugenommen hatte. Das Oberlid blieb stabil. Im April 2007 befand sich der Patient in einem schlechten Allgemeinzustand mit Wachstum des Primärtumors und multiplen Metastasen unter anderem in die Knochen, so dass die Chemotherapie letztlich abgebrochen werden musste. Er verstarb 8 Monate nach dem Lideingriff. Diagnose: Metastase eines Pankreaskarzinoms Diskussion Metastasierungen ins Augenlid sind selten. Noch ungewöhnlicher ist die Erstmanifestation eines malignen Prozesses an dieser Stelle (7). Die meisten Metastasen, die im Lid beschrieben werden, stammen von Brust- und Lungenkarzinomen oder Hautmelanomen ab (1,2,7,8) – in sehr seltenen Fällen auch von muzinösen Karzinomen (4), Lymphomen (6) oder Andenokarzinomen des Magens (9) . Pankreaskarzinome zeigen manchmal das charakteristische „Sister Mary Joseph`s nodule“Phänomen, das eine umbilikale Metastase beschreibt (11). Andere Hautmetastasen sind dagegen außerordentlich selten (3,10). CA19.9 ist ein hilfreicher Antikörper im Hinblick auf die Zuordnung einer Metastase zum Pankreas. Man sollte allerdings daran denken, dass CA19.9 systemisch gemessen ebenso gut durch Entzündungsprozesse erhöht sein (5). Zusammenfassend ist dies nicht nur deshalb ein bemerkenswerter Fall, weil sich der Oberlidtumor als eine Metastase erwies, sondern auch wegen der ungewöhnlichen Erstmanifestation des Tumors selbst: Es fanden sich zwei Hautmetastasen (jedoch keine umbilikale) vor jedem anderen Hinweis auf den Primärtumor. Bei jeder Resektion von Gewebe in der Periorbitalregion sollte daher an mögliche Zusammenhänge mit systemischen Erkrankungen gedacht werden. Literatur 1. Ahamed R, Ram R, Shannon J, Winter RK. Eyelid metastasis from lung carcinoma. Clin Experiment Ophthalmol. 2006 Aug;34(6):609-10. 2. Hartstein ME, Biesman B, Kincaid MC. Cutaneous malignant melanoma metastatic to the eyelid. Ophthalmic Surg Lasers. 1998 Dec;29(12):993-5. 3. Jun DW, Lee OY, Park CK, Choi HS, Yoon BC, Lee MH, Lee DH. Cutaneous metastases of pancreatic carcinoma as a first clinical manifestation. Korean J Intern Med. 2005 Sep;20(3):260-3. 4. Kaur G, Ismail R, Harun H. Metastatic mucinous carcinoma of the eyelid. Malays J Pathol. 2005 Dec;27(2):117-8. 5. Lowe D, Lee J, Schade R, Chaudhary A. Patient with markedly elevated CA 19-9 not associated with malignancy. South Med J. 2006 Mar;99(3):306-308. 6. Mencia-Gutierrez E, Gutierrez-Diaz E, Salamanca J, Martinez-Gonzalez MA. Cutaneous presentation on the eyelid of primary, systemic, CD30+, anaplastic lymphoma kinase (ALK)-negative, anaplastic large-cell lymphoma (ALCL). Int J Dermatol. 2006 Jun;45(6):766-9. 7. Morgan LW, Linberg JV, Anderson RL. Metastatic disease first presenting as eyelid tumors: a report of two cases and review of the literature. Ann Ophthalmol. 1987 Jan;19(1):13-8. 8. Rosenblum GA. Metastatic breast cancer in the eyelid. Cutis. 1983 Apr;31(4):411-5, 417. 9. Salvado MC, Alberto MJ, Goncalves LP, Proenca R. Palpebral metastasis revealing a gastric adenocarcinoma. Acta Med Port. 1998 Jan;11(1):87-90. 10. Takeuchi H, Kawano T, Toda T, Minamisono Y, Nagasaki S, Yao T, Sugimachi K. Cutaneous metastasis from pancreatic adenocarcinoma: a case report and a review of the literature. Hepatogastroenterology. 2003 Jan-Feb;50(49):275-7. 11. Yendluri V, Centeno B, Springett GM. Pancreatic cancer presenting as a Sister Mary Joseph’s nodule: case report and review of the literature. Pancreas. 2007 Jan; 34(1):161-4. XXXX. Jahrestagung der deutschsprachigen Ophthalmopathologen (DOP) in Würzburg: 18.-19.09.2007 Melanie CHAMMARTIN Universitäts-Augenklinik Basel Mittlere Strasse 91 4056 Basel Fallnummer: Verteiltes Material: O07.478 2 Schnitte (HE,PAS) Maskeradeproblem bei einem Talgdrüsenkarzinom Klinik: Ein 71-jähriger Patient wurde uns im November 2006 wegen einseitig stark geröteten linken Oberlides mit blutigen Ulzerationen und mit Trichiasis zugewiesen. Vor 7 Jahren erfolgte eine Rektosigmoidresektion mit adjuvanter Chemotherapie wegen eines Adenokarzinoms. Vor rund 2 Jahren wurde am linken Oberlid ein mässig differenziertes invasives Plattenepithelkarzinom von plastischen Chirurgen exzidiert. Histologisch erreichte der Tumor knapp den chirurgischen Schnittrand, eine Nachresektion erfolgte aber nicht. Der postoperative Verlauf war geprägt von einer chronischen Blepahritis, die mit topischen Antibiotika behandelt wurde, sowie von einer rezidivierenden Trichiasis, die mittels Lasertherapie und Elektroepilation von einem externen Augenarzt durchgeführt wurden. Bei der ersten klinischen Untersuchung bei uns zeigte sich ein wimpernloses, verdicktes Oberlid mit vereinzelten zum Teil blutigen, zum Teil verkrusteten Ulzerationen an der Lidkante. Im Weiteren war die gesamte Konjunktiva bulbi et tarsi stark injiziert. Auffallend war zudem eine ausgeprägte, weissliche, plattenförmige Verdickung im unteren Fornixbereich. Es bestand der Verdacht auf ein Plattenepithelkarzinom-Rezidiv. Mehrere Probebiopsien am Oberlid sowie an der Konjunktiva wurden durchgeführt, welche histologisch eine mittelschwere bis schwere epitheliale Dysplasie der Bindehaut als auch Anteile eines Karzinoma in situ des Lides ergab. Daraufhin haben wir dem Patienten eine Totalexzision des Oberlides unter histologischer Kontrolle der chirurgischen Schnittränder sowie anschließender lokaler Behandlung mit Mitomycin empfohlen. In dieser schwierigen Situation holte sich der Patient mehrere Zweitmeinungen ein, welche ihm als zusätzliche Behandlungsmöglichkeit die Radiotherapie ergab. Der Beginn der Therapie verzögerte sich dementsprechend. Es wurde sogar eine weitere Biopsie der Bindehaut im April 2007 von einem externen Augenarzt durchgeführt, welche zur histologischen Beurteilung zu uns in die Ophthalmopathologie eingesandt wurde. Diese zeigte ein entdifferenziertes Talgdrüsenkarzinom mit diffuser Infiltration der Bindehaut. Im MRI (Schädel/Orbita) zeigte sich im Oberlid eine diffus auslaufende Raumforderung (2x20x5mm) mit vermehrter Kontrastmittelaufnahme übergreifend auf die laterale Konjunktiva bis hin zur Tränendrüse. Die anschließende Ganzkörper-PET-Untersuchung schloss Fernmetastasen aus. Nach erneuter Zweitmeinung welche der Patient veranlasste, erfolgte die Exenteratio orbitae links im Mai 2007. Pathologie: Makroskopisch besteht das Exenteratio-Präparat aus dem gesamten orbitalen Weichteilgewebe mit Bulbus und Lider, und misst zusammen 48x47x32mm. Im Bereich des Oberlides ist ein derber Tumor palpabel. Er ist über den Fornix bis auf die Konjunktiva bulbi gewachsen. Mikroskopisch Die tarsale Platte des linken Oberlides ist stark vernarbt, Meibom'sche Drüsenläppchen liegen nicht vor. Die Übergangszone des Oberlides wird von unterschiedlich grossen Tumorlappen durchsetzt. Der Tumor besteht aus vakuolär differenzierten Karzinomzellen mit ausgeprägter Zell- und Kernpolymorphie. Dazwischen finden sich starke Kernatypien sowie einzelne atypische Mitosen. Der Tumor breitet sich in das darüber liegende Epithel aus. Er durchwächst sämtliche Schichten und proliferiert strangförmig in die Tiefe. Entlang der Conjunctiva tarsi wächst der Tumor von der Übergangszone bis zum Fornix und von hier über die Conjunctiva bis zum Limbus aus. Ebenfalls wird die inferiore Conjunctiva bulbi bis zum Fornix von Tumorzellen durchwachsen und aufgetrieben. Am Limbus breitet sich der Tumor über der Bowman'schen Membran unterhalb des Oberflächenepithels pannusförmig auf die periphere Hornhaut aus. Die übrige Hornhautoberfläche wird von einem fünf- bis sechsschichtigen, nicht verhornenden Schleimhautepithel bedeckt. Stellenweise ist es bullös von der Unterlage abgehoben. Die Bowman'sche Membran ist intakt. Hornhautstroma und Descemet-Membran erscheinen regelrecht. Auf der Rückseite findet sich ein altersentsprechend unauffälliges Hornhautendothel. Die übrigen intraokularen Abschnitte des vorderen und hinteren Segmentes waren altersentsprechend unauffällig. Diagnose: - Entdifferenziertes Talgdrüsenkarzinom des linken Oberlids mit Tumorinfiltration der Binderhaut und der limbalen Hornhautregion St.n. Plattenepithelkarzinom des linken Oberlides 2004 St.n Rektumkarzinom 1999 Diskussion: Das Talgdrüsenkarzinom des Augenlides ist ein relativ seltener Tumor und betrifft 1-3% aller bösartigen Lidtumore. Betroffen sind in der Regel ältere Patienten in der 6. bis 7. Lebensdekade. Selten wurden auch Fälle beschrieben bei Patienten vor dem 40. Lebensalter, welche eine Strahlentherapie wegen einem Retinoblastom oder kavernösen Hämangiom erhalten haben. Histologisch zeigt das Talgdrüsenkarzinom eine epitheliale Beteiligung der Bindehaut in 47% der Fälle. Dabei sind vor allem der obere Tarsus und die Fornices betroffen. Die Beteiligung der Bindehaut kann in folgende 3 Typen eingeteilt werden: Varianten, welche die ganze Dicke betreffen, und solche mit pagetoidem oder papillärem Wachstum. In unserem Fall war die Bindehaut in der ganzen Dicke betroffen. Der Tumor breitete sich über den oberen Fornix und der Konjunctiva bulbi bis zum Limbus, umwächst die Hornhaut nasal und erreicht auch den unteren Fornix. Am Oberlid breitete sich der Tumor temporal bis zur Tränendrüse aus. Fortgeschrittene Talgdrüsenkarzinome, bei welchen die Bindehaut und die Orbita betroffen sind, ist die Exenteratio orbitae die einzig wirksame Therapie,um den Tumor unter Kontrolle zu bringen. In der Literatur wird die Mortalitätsrate bei Patienten mit Talgdrüsenkarzinom 630% angegeben. Bei Patienten mit Talgdrüsenkarzinom muss ein Muir-Torré Syndrom (MTS) ausgeschlossen werden. Dieses Syndrom wird autosomal dominant vererbt und zeichnet sich durch die Kombination eines Talgdrüsenkarzinoms mit malignen viszeralen Neoplasien, meistens mit einem Kolonkarzinom, aus. Ursächlich wird eine Genmutation in den Reparaturproteinen MLH2, MSH2 und MSH6 (mismatch repair) angenommen. Anamnestisch hatte unser Patient ein Adenokarzinom im Rektumsigmoid, welches für ein MTS sprechen würde. Aufgrund der fehlenden Mikrosatelliten sowie der normalen Reparaturproteine konnte molekularpathologisch ein MTS nicht nachgewiesen werden. Wir haben hier einen älteren Patienten mit einem Talgdrüsenkarzinom des Oberlides vorgestellt. Nach Exzision eines Plattenepithelkarzinom in situ vor Jahren standen die typischen Symptome eines Talgdrüsenkarzinoms wie eine atypische, einseitige chronische Blepharitis mit Trichiasis, im Vordergrund. Auch wenn in mehreren Publikationen immer wieder auf die Maskeradensymptome des Talgdrüsenkarzinoms hingewiesen wird, so lehrt uns leider dieser Fall einmal mehr, dass dieser zwar langsam wachsende, aber sehr maligne Tumor spät diagnostiziert wird. Zweitens zeigt dieser Fall auf, dass mehrere Zweitmeinungen mit unterschiedlichen Therapievorschlägen nicht nur einen Patienten verunsichern können, sondern auch eine rechtzeitige Therapie verhindern können. Referenzen: 1. Shields J.A. et al. Sebaceous carcinoma of the ocular region: a review. Surv Ophthalmol 50:103-122, 2005. 2. Shields J.A. et al. Conjunctival epithelial involvement by eyelid sebaceous carcinoma. The 2003 J. Howard Stokes Lecture. Ophthalmic Plastic and Reconstructive Surgery 21, 2:92-96, 2005. 3. Ponti G. et al. Identification of Muir-Torre syndrome among patients with sebaceous tumors and keratoacanthomas. Cancer 103, 1018-1025, 2005. 4. Spencer W.H. et al. Ophthalmic Pathology, an atlas and textbook, 4th edition, W.B. Saunders Company 1996, 2283-2296. 5. Boniuk M., Zimmerman L.E. Sebaceous carcinoma of the eyelid, eyebrow, caruncle and orbit. Trans Am Acad Ophthalmol Otolaryngol 72,619-642, 1968. 6. Doxanas M.T., Green W.R. Sebaceous gland carcinoma. Review of 40 cases. Arch Ophthalmol 102,245-249, 1984. Universitäts-Augenklinik Bonn Direktor: Prof. Dr. med. F.G. Holz Ernst-Abbe-Str. 2 53127 Bonn XXXV. Tagung der deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18. und 19. September 2007 Erik Domeier [email protected] Programm-Nr. 11 Histologie-Nr. 06-225 Pyogenes Granulom mit Folgen Anamnese Eine 42-jährige Frau wurde aufgrund einer bestehenden „Wucherung“ im Bereich des rechten Unterlides vorgestellt. Der Tumor sei der Patientin bereits seit zwei Jahren aufgefallen. Allgemeinamnestisch war eine arterielle Hypertonie bekannt. Zudem wurde vor 12 Jahren eine Rosazea diagnostiziert. Klinische Befunde Bei der ersten Untersuchung zeigte sich ein breitbasiger rötlicher Tumor der Konjunktiva tarsi. Die Oberfläche erschien glänzend. Unter der Verdachtsdiagnose eines pyogenen Granuloms wurde der Tumor exzidiert und histopathologisch untersucht. Nach zwischenzeitigen hausaugenärztlichen Verlaufskontrollen stellte sich die Patientin 6 Monate später erneut vor -zwei Monate nach der Exzision sei ein Rezidiv bemerkt worden. Die Untersuchung zeigte einen ähnlichen makroskopischen Befund wie vorbeschrieben, jedoch wirkte das benachbarte Bindehautepithel weißlich bis dysplastisch. Der Tumor und die benachbarte Konjunktiva wurden flach abgetragen und in der Tiefe konnte zuzätzliches Gewebe exzidiert und danach histopathologisch untersucht werden. In den nächsten drei Monaten folgten 2-wöchentliche, anschließend monatliche Verlaufskontrollen. Dabei imponierten eine kleine Synechie im mittleren Fornix, sowie zwei zwischenzeitig zunehmende weißliches Bindehautareale nahe der Exzisionsstelle. Parallel behandelten wir zwei Wochen mit lokalen Steroiden (Dexasine SE AT 5x/d), anschließend fast drei Wochen mit Mitomycin C AT 4x/d und kontinuierlich mit Tränenersatz (Lacophtal sine AT 3-5x/d). Unter dem Einfluss von Mitomycin C kam es zunächst zu einer deutlichen Bindehauthyperämie und abschließend zu einer Rückbildung der auffälligen dysplastischen Areale. Diagnostik Histologie Die Lichtmikroskopie des ersten Präparates zeigte in der HE-Färbung ein granulomatöses Entzündungszellinfiltrat mit zahlreichen Kapillaren. Im angrenzenden Bindehautepithel fiel ein polymorphes Zellbild bei unzureichender Reifung und Dyskeratose auf. Ferner ließen sich keine Becherzellen nachweisen. Entsprechend diagnostizierten wir ein pyogenen Granuloms mit zusätzlicher Bindehautepitheldysplasie. Das sechs Monate später exzidierte Gewebe enthielt, benachbart an ein klassisches Granulom, ein ebenfalls dysplastisches nicht-verhornendes mehrschichtiges Epithel mit polymorphem, z.T. wirbelartig angordnetem Zellbild (squamous eddies) und Parakeratose. Hieraus ergab sich die Diagnose eines pyognen Granuloms mit deutlicher Bindehautepitheldysplasie. Beurteilung Die reaktive lymphatische Hyperplasie (RLH) zählt zu den lymphoproliferativen Läsionen der okulären Adnexe und wird häufig auch als „benignes Lymphom“, „Pseudolymphom“ oder „inflammatorischer Pseudotumor“ bezeichnet. Diese Proliferation lymphatischer Zellen kann in der Konjunktiva, den Lidern sowie in der Orbita entstehen und wird vermutlich durch eine Antigenhyperstimulation verursacht. In einigen Fällen wurde eine Vergesellschaftung mit dem Sjögren-Syndrom oder einem Morbus Wegener beschrieben [1]. Klinisch imponieren lymphoproliferative Läsionen der Bindehaut als lachsfarbige glänzende Tumoren. Histologisch ist in den meisten Fällen der RLH eine follikuläre und damit funktionell sinnvoll angeordnete lymphozytäre Infiltration zu erkennen [3], die dem eines aktivierten Lymphknotens ähnelt und sich somit vom monomorphen Bild vieler maligner Lymphome abhebt. Eine Abgrenzung insbesondere gegenüber dem histologisch ähnlichen niedrig malignen NonHodgkin-Lymphom vom follikulären Typ ist nur mithilfe immunhistochemischer und molekularpathologischer Methoden möglich. Eine regelrechte Verteilung von B- und T-Lymphozyten sowie der Nachweis polyklonaler, von den B-Lymphozyten synthetisierter Immunglo-buline sprechen eher gegen ein Non-Hodgkin-Lymphom. Auch ein pathologisches Expressionsmuster des Anti-ApoptoseGenproduktes BCL-2 sowie die Translokation t(14;18), welche Tumorzellen bestimmter Lymphomtypen kennzeichnen (z.B. follikuläre Lymphome), konnten bei unserem Patienten nicht nachgewiesen werden. Verlauf Die benignen lymphatischen Hyperplasien der Konjunktiva treten bei Kindern selten auf und finden sich gemäß einer Studie von Siegelman und Jakobiec [6] vorwiegend bei Patienten über dem vierzigsten Lebensjahr. Entgegen früherer Annnahmen von Knowles et al. [4] ließ sich in einer jüngeren Studie von Coupland et al. [2] nach einer durchschnittlichen Verlaufskontrolle von 4 Jahren kein Übergang einer RLH in ein Lymphom feststellen (n=11). Nach einer leichten postoperativen Progredienz zeigte sich in unserem Fall 8 bzw. 14 Wochen später eine Stagnation des Wachstums. Die Beobachtung zweier vergleichbarer kindlicher Fälle durch McLeod et al. [5] zeigte, dass sich die Läsionen postoperativ in einem Zeitraum von 1 bzw. 3½ Jahren weder veränderten, noch zu einer systemischen Beteiligung führten. 1. 2. 3. 4. 5. 6. Coupland SE (2004) Lymphoproliferative lesions of the ocular adnexa. Differential diagnostic guidelines. Ophthalmologe 101:197-215 Coupland SE, Krause L, Delecluse HJ, Anagnostopoulos I, Foss HD, Hummel M, Bornfeld N, Lee WR, Stein H (1998) Lymphoproliferative lesions of the ocular adnexa. Analysis of 112 cases. Ophthalmology 105:1430-1441 Ellis JM, Banks DM, Campbell RJ, Liesegang TJ (1985) Lymphoid tumors of the ocular adnexa: Clinical correlation with the working formation classification and immunoperoxidase staining of paraffin sections. Ophthalmology 92:13111324 Knowles DM, Jakobiec FA, McNally L, Burke JS (1990) Lymphoid hyperplasia and malignant lymphoma occurring in the ocular adnexa (orbita, cunjunctiva, and eyelids): a prospective multiparametric analysis of 108 cases during 1977 to 1987. Hum Pathol. 21: 959-973 McLeod SD, Edward DP (1999) Benign lymphoid hyperplasia of the conjunctiva in children. Arch Ophthalmol. 117:832-835 Siegelman J, Jakobiec FA (1978) Lymphoid lesions of the conjunctiva: relation of histopathology to clinical outcome. Ophthalmology 85:818-843 XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18./19. September 2007 Dr. Daniela Süsskind Augenklinik, Abt. 1 72076 Tübingen Tagungsprogramm-Nr. 12 Patient: R., L., geb. 05.07.1933 Histologie-Nr. 33647 Langsam wachsender Lidtumor Vorgeschichte: Im September 2006 stellte sich eine 63jährige Patientin mit einem Tumor des linken Unterlides vor. Sie berichtete, dass die Läsion schon seit etwa 20 Jahren bestünde, aber langsam an Größe zugenommen habe. Bereits vor 25 Jahren sei an gleicher Stelle ein Tumor entfernt worden, der damals als Zyste bezeichnet worden war. Nach wenigen Jahren sei jedoch ein erneutes Wachstum aufgetreten. Es imponierte eine prominenter, ovalärer, länglicher, hautfarbener Tumor im Bereich des linken Unterlides, der sich von der Unterlidkante bis auf die äußere Lidhaut ausdehnte. Die Ausmaße betrugen etwa 6x9mm. Am seitlichen Rand wuchsen Wimpern auf der Läsion. Wimpern fehlten jedoch auf der übrigen Tumoroberfläche, was sich jedoch durch die Voroperation erklären ließ. Desweiteren schimmerten erweiterte Gefäße auf der Tumoroberfläche hindurch. Bis auf eine Blepharitis mit Meibom-Seborrhoe und einem Arcus lipoides war der ophthalmologische Befund unauffällig. Der Tumor wurde exzisional biopsiert. Mikroskopischer Befund: Unter einem unauffällig differenzierten mehrschichtigen verhorndenden Plattenepithel kamen wahrscheinlich miteinander kommunizierende tubuloalveoläre und duktale Strukturen zur Darstellung, welche überwiegend ein ein- bis zweischichtiges oder auch mehrschichtiges kubisches Epithel aufwiesen. In den Lumina sah man mitunter amorphes PAS-positives Material. Desweiteren fanden sich nestförmige Ansammlungen von kubischen und polygonalen Zellen und Keratinzysten. Die Strukturen waren von einer extrazellulären Matrix unterschiedlicher Zusammensetzung umgeben. Sie zeigte z.t. fibröse, mukoide und chondroide Charakteristika. Es fand sich kein Anhalt für Dysplasien oder eine gesteigerte mitotische Aktivität. Auch entzündliche Veränderungen fehlten. In der immunhistochemischen Färbung für Melan-A und HMB-45 ergab sich im Bereich der Tumorzellen keine Anfärbbarkeit. In der Ki67-Färbung zeigte sich nur eine geringe proliferative Aktivität mit einer Anfärbung von weniger als 1% der Tumorzellen. In der immunhistochemischen Untersuchung waren die Zellen der äußeren Schicht der tubuloalveolären Strukturen positiv für Vimentin, S-100, GFAP und sm-Aktin. Diagnose: chondroides Syringom des Lides (Für die Unterstützung bei der Diagnose danken wir den Kolleginnen und Kollegen vom dermatopathologischen Labor der Hautklinik Tübingen) Diskussion : Das chondroide Syringom (CS) gehört zu den seltenen benignen Tumoren, die von den Schweißdrüsen der Haut ausgehen. Histologisch besteht eine große Ähnlichkeit mit dem pleomorphen Adenom der Speicheldrüsen. Das CS nimmt seinen Ursprung von den sekretorischen und duktalen Elementen der Schweißdrüsen. Es gibt sowohl ekkrine als auch apokrine Formen. Das CS wurde zum ersten Mal 1859 von Billroth beschrieben. Die früher gängige Bezeichnung „Mischtumor der Haut“, die sowohl einen epithelialen als auch mesenchymalen Ursprung andeutet, ist durch den Begriff chondroides Syringom ersetzt worden, welcher 1961 durch Hirsch und Helwig eingeführt wurde, basierend auf der Erkenntnis, dass es sich um einen Tumor epithelialen Ursprungs handelt, der zu sekundären mesenchymalen Veränderungen führt.1 Klinisch tritt es als langsam wachsender, schmerzloser, fester intradermaler oder subkutaner Knoten in Erscheinung. Es erreicht eine Größe zwischen 0,5 und 3 cm. Die Tumore sind typischerweise in der Kopf- und Nackenregion lokalisiert, insbesondere im Bereich von Wangen, Nase und Oberlippe. Sie treten bevorzugt bei Männern mittleren Alters auf. Männer sind etwa zweimal so häufig betroffen wie Frauen. Die Häufigkeit wird in der Literatur zwischen 0,01 und 0,098% aller primärer Hauttumore angegeben. Die Tumore werden häufig übersehen, da sie so selten sind und ein unspektakuläres Erscheinungsbild aufweisen. Differentialdiagnostisch sind andere Tumore der Haut und der Hautanhangsgebilde abzugrenzen wie die Dermoid- oder Talgzyste, das Neurofibrom, das Dermatofibrom, das Basalzellkarzinom, das Histiozytom und die seborrhoische Keratose. Normalerweise ist die Diagnose nicht klinisch, sondern nur histologisch zu stellen.2,3 Hirsch und Helwig hielten fünf histologische Kriterien zur Diagnosestellung eines CS fest: 1) Nester kuboidaler und polygonaler Zellen; 2) miteinander kommunizierende tubuloalveoläre Strukturen, die von einem ein- bis mehrschichtigen kubischen Epithel ausgekleidet sind; 3) duktale Strukturen, die aus ein- bis zweischichtigem kubischem Epithel bestehen; 4) Keratinzysten und 5) eine Matrix unterschiedlicher Zusammensetzung.1 Die Therapie der Wahl ist die komplette Exzision des Tumors mit einem Rand normalen Gewebes. Bei inkompletter Entfernung kann es zu einem lokalen Rezidiv kommen. Neben den benignen Formen sind auch maligne chondroide Syringome beschrieben. Im Gegensatz zum benignen Pendant finden sich die malignen CS bevorzugt an den Extremitäten und treten häufiger bei Frauen als bei Männern auf. 48% der malignen CS gehen mit regionalen Lymphknotenmetastasen und 45% mit Fernmetastasen einher.3 Literatur: 1. Hirsch P, Helwig EB (1961) Chondroid syringoma. Mixed tumor of the skin, salivary gland type. Arch Dermatol 84:835-847 2. Mebazaa A, Trabelsi S, Denguezli M, Sriha B, Belajouza C, Nouira R (2006) Chondroid syringoma: role of the myoepithelial cell in the development of the mixed tumor of the skin and soft tissues. Cancer 44:148-156 3. Sivamani R, Wadhera A, Craig E (2006) Chondroid syringoma: case report and review of the literature. Dermatol Online J 12:8-13 Der Fallbericht wurde zur Publikatino in “Der Ophthalmologe” angenommen. Fallpräsentation Nr. 13 HELIOS Kliniken Schwerin Augenklinik Direktor: Prof. Dr. F. Wilhelm ________________________________________________________________ XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18./19. September 2007 Patient: H.A. geb. 22.11.1911 Histo-Nr.: E 19567/06 Dr. Jens Reinhard HELIOS Kliniken Schwerin Augenklinik Wismarsche Str. 393–397 19049 SCHWERIN Hautzyste im Lidbereich Anamnese: Der Patient, ein 95jähriger Zahnarzt im Ruhestand, stellte sich im September 2006 an unserer Klinik vor und berichtete, seit ca. 6 Wochen eine Zyste am linken Nasenrücken in der Nähe des inneren Lidwinkels bemerkt zu haben. Blutungen, Krustenbildungen oder Schmerzen seien ihm nicht aufgefallen. Er bat um deren Entfernung. Klinischer Befund: Am linken oberen Nasenrücken, ca. 5 mm von der Karunkel entfernt, zeigte sich eine prall-elastische Hautzyste mit glatter Oberfläche und mit ca. 5 mm Durchmesser, die auf dem Untergrund verschieblich war (Abb. 1 und 2). Diaphanoskopisch ließ sich eine Füllung mit klarer Flüssigkeit feststellen. Es wurde ein ambulanter Operationstermin zur Exzision der Zyste vereinbart, der einen Monat später stattfand. Hierbei wurde die Zyste freipräpariert und unter weitgehender Schonung in toto entfernt, gemeinsam mit einem Gewebsstück vom Zystengrund. Der Hautdefekt wurde mit einem Schwenklappen gedeckt. Makroskopischer Befund: Eine 5 mm dünnwandige eröffnete Zyste sowie ein 5 mm großes flaches grau-rötliches Gewebsstück. Mikroskopischer Befund: Das als Zyste beschriebene Präparat zeigt partiell Strukturen einer von Plattenepithel ausgekleideten Zyste (Abb. 3). In der Zystenwand darüber hinaus solide Proliferate basaloider Zellen mit rundlichen, gleichförmigen Kernen, die sich in der Peripherie palisadenartig reihen (Abb. 4 und 5). Typische peritumorale Spaltbildungen. – Das zweite Gewebsstück besteht ausschließlich aus Basalzellkomplexen. Weiterer Verlauf: Der Patient wurde umgehend stationär einbestellt und die ehemalige Exzisionsstelle wurde mit Sicherheitsabstand umschnitten. Mikroskopisch zeigten sich im Präparat weitere Anteile des vordiagnostizierten soliden Basalioms, die randbildend waren. Am Folgetag fand eine weitere Nachexzision eines 3 mm breiten Hautstreifens statt, dessen histologische Aufarbeitung regulär geschichtetes Plattenepithel der Epidermis ergab mit reichlich Talgdrüsen und Haarfollikel im Korium. Weiterhin fanden sich granulozytäre Reaktionen und Fibrinexsudationen. Atypische basaloide Epithelverbände konnten nicht nachgewiesen werden. Der Hautdefekt wurde am Folgetag durch ein freies Hauttransplantat aus dem linken Oberlid gedeckt. Bei der letzten Kontrolle im Dezember 2006 gab der Patient Beschwerdefreiheit an; es zeigte sich ein gut adaptiertes Transplantat, der Lidschluss war komplett. Diskussion: Das Basaliom (Synonyme: Basalzellkarzinom, Basalzellepitheliom) geht von den Basalzellen der Keimschicht der Epidermis und der Haarfollikel aus. Es handelt sich um den bei weitem am häufigsten malignen Lidtumor [5]. Unter den malignen Lidtumoren beträgt seine Häufigkeit ca. 80 % [6]. Der Altersgipfel des Auftretens liegt zwischen 55 und 80 Jahren, die Mortalität beträgt 2–4,5 %. Diese beruht auf infiltrativem Wachstum, eine Metastasierung ist extrem selten (0,02–0,1 %). Die bevorzugte Ausbildung an sonnenexponierten Hautstellen lässt die Sonnenbestrahlung als wesentlichen prädisponierenden Faktor vermuten, insbesondere bei Hellhäutigen. Bei Schwarzen tritt das Basaliom dagegen nur sporadisch auf. Es werden verschiedene Gruppen unterschieden [1]: der häufigste ist der solide oder noduläre Typ, bei denen Nester aus Tumorzellen von palisadenartig gestellten Zellsäumen umgeben sind und in manchen Schnitten kontinuierlich in die normale Basalzellschicht übergehen. Es finden sich Polymorphien, Atypien, Verhornungen und Mitosen; gelegentlich tritt eine starke Pigmentation auf, für die entweder Stromamelanozyten oder Melanin in den Tumorzellen verantwortlich ist [2]. Die Kerne der Tumorzellen sind relativ groß. Dominieren Stränge aus basalen Zellsäumen, liegt ein retikulärer Typ vor. Reichen mehrere kleine Tumorknötchen oder -knospen von der Epidermis in das angrenzende Korium hinein, spricht man vom oberflächlich multizentrischem Basaliomtyp. Erscheint der Tumor in schmale Stränge und kleine Häufchen zusammengeschrumpft, liegt ein Morpheatyp oder sklerodermiforme Typ vor. Diese Stränge können nur aus einer einzigen Zelllage bestehen, die weit in tiefer liegende Strukturen vordringen und somit die vollständige Entfernung erschweren können. Deshalb besitzt der Morpheatyp die höchste Rezidivrate aller Basaliomtypen [4]. Zeigt sich ein erhabener Tumor mit verzweigten, miteinander anastomosierenden Strängen von Tumorzellen, die Stromainseln umschließen, liegt ein fibroepithelialer Typ vor, der sich vom retikulären vor allem durch das Überwiegen von Bindegewebe unterscheidet. Wichtig ist, durch Randschnittuntersuchungen die Vollständigkeit der chirurgischen Entfernung nachzuweisen. Im Augenlidbereich überwiegt der noduläre Basaliomtyp, der sich zunächst als kleine Papel manifestiert, die zu einem perlförmigen Knötchen mit Teleangiektasien heranwächst. Mit zunehmender Größe kann sich eine zentrale Einziehung mit Ulzeration und Schorf bilden. Dieses typische knotig-ulzeröse Bild ist klinisch leicht erkennbar. Differentialdiagnostisch kann das Basaliom mit einem keratotischen Papillom, einer seborrhoischen Keratose, einem Cornu cutaneum oder einem Trichoepitheliom verwechselt werden. Während sekundäre Chalazien bei Basaliomen gelegentlich auftreten [3], ist eine Verbindung zwischen einem Basaliom und einer Zyste eher ungewöhnlich [2]. Beim vorliegenden klinischen Fall deutete im Vorfeld nichts auf eine Malignität hin. Daher zeigt dieser Fall, dass eine histologische Aufarbeitung chirurgischer Exzidate – auch klinisch vermeintlich eindeutiger Befunde wie einer Zyste – unumgänglich ist. Bei Verdacht auf das Vorliegen eines Basalioms wird deshalb an der Schweriner Augenklinik bei Tumoren im Lidbereich das zweizeitige Vorgehen – Exzision am ersten Tag und Deckung nach Diagnosestellung (Entfernung im Gesunden) am Folgetag – favorisiert. Literatur: [1] K. Velhagen (Hrsg.) Der Augenarzt. Bände III und X. 2. Auflage 1975, Verlag Georg Thieme Leipzig. [2] P. K. Lommatzsch (Hrsg.) Ophthalmologische Onkologie. 1. Auflage 1999, Verlag Enke Stuttgart. [3] G.O.H. Naumann, Pathologie des Auges. 2. Auflage 1997, Springer Verlag [4] M. Tost. Zur Prognose des Lidbasalioms in Abhängigkeit von der feingeweblichen Differenzierung und Radikalität der Entfernung. Klinische Monatsblätter für Augenheilkunde, 175 (1979), 754–759. [5] V.C Prabhakaran, A. Gupta, S.C. Huilgol, D. Selva. Basal cell carcinoma of the eyelids. Compr Ophthalmol Update 8 (2007) 1–14 [6] A.L. Aurora, F.C. Blodi. Reappraisal of basal cell carcinoma of the eyelids. Am J Ophthalmol, 70 (1970), 329–336. Fallpräsentation Nr. 13 Abb. 1 Abb. 3 DOP 2007 Dr. Jens Reinhard, HELIOS-Augenklinik Schwerin Abb. 2 Fallpräsentation Nr. 13 Abb. 4 Abb. 5 DOP 2007 Dr. Jens Reinhard, HELIOS-Augenklinik Schwerin Fallpräsentation Nr. 13 Abb. 6 DOP 2007 Dr. Jens Reinhard, HELIOS-Augenklinik Schwerin XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen München, 18. - 19. September 2007 In-Vivo-Morphologie des humanen Bindehautepithels Frank Tost und Robert Rath Augenklinik der Ernst-Moritz-Arndt-Universität Greifswald Hintergrund: Die Konjunktiva ist mit ihrem hoch differenzierten, mehrschichtigen Epithel ein wichtiger integrativer Bestandteil der Augenoberfläche und trägt wesentlich zur Erhaltung der Hornhauttransparenz bei. Eine morphologische Beurteilung des konjunktivalen Epithels ist bei verschiedenen Augenerkrankungen notwendig und Bestandteil einer adäquaten augenärztlichen Stufendiagnostik. Methodik: Eine Beurteilung morphologischer Strukturen der Augenoberfläche setzte bislang immer die Materialgewinnung durch eine exfoliative Zytologie beispielsweise mittels Impressionszytologie oder Cytobrush oder gar die operative diagnostische Exzision voraus. Das konfokale Laserscanningmikroskop HRT II mit dem Rostocker Korneamodul (RCM) könnte zukünftig im Rahmen der klinischen Untersuchung die zeitnahe Beurteilung von zugänglichen morphologischen Strukturen des Bindehautepithels ermöglichen. In einer vergleichenden morphologischen Studie setzten wir das Abbildungsmuster der konfokalen Laserscanningmikroskopie mit dem RCM in Bezug zu den bekannten anatomisch-morphologischen Leitstrukturen aus der impressionszytologischen Bindehautdiagnostik. Die Impressionszytologie ist dafür besonders geeignet, da sie anhand eines Flächenpräparates das Bindehautepithel in derselben Darstellungsebene zeigt wie die konfokale Laserscanningmikroskopie mit dem RCM. Ergebnisse der morphologischen Mustererkennung: Die Analyse der intraindividuellen Abbildungsmuster Vergleich - beider Darstellungsverfahren zuordnungsfähige und zeigt im reproduzierbare Erkennungsmuster. Die konfokale in-vivo-Laserscanningmikroskopie mit dem RCM gestattete bei augengesunden Probanden die Zuordnung wesentlicher Strukturelemente der Konjunktiva. Hierzu gehören der Nachweis von freiem Muzin, sekretorischer Becherzellen und eine Beurteilung der nichtsekretorischen Epithelzellen hinsichtlich der Kern-Plasma-Relation, der Interzellularräume, von Struktur des Zellkerns und Zytoplasmas. Im Hell-Dunkel-Bildmuster des RCM sind morphologische Strukturen auf zellulärer Ebene zu beobachten. Konjunktivale Epithelzellen mit hellem, dunkleren oder mitteldunkel erscheinenden Zytoplasma erinnern an bekannte Abbildungsmuster der TEM. Becherzellen zeigen vermutlich in Abhängigkeit von der Zusammensetzung des Sekrets und des Funktionszustandes eine variable Binnenstruktur. Durch Größe und Form waren die Becherzellen gut abgrenzbar vom Verband nichtsekretorischer Epithelzellen. Eine zusammenfassende Übersicht über die vergleichende Erkennung der morphologischen Strukturmuster mittels Impressionszytologie und RCM findet sich bei Rath et al. 2006. Literatur: 1. Rath R; Stave, J; Guthoff, R; Giebel J; Tost F (2006) In-vivo-Darstellung des Bindehautepithels. Eine vergleichende morphologische Untersuchung mittels konfokaler LaserScanning-Mikroskopie und Impressionszytologie. Ophthalmologe 103: 401-405 2. Stave J, Zinser G, Grümmer G, Guthoff R (2002) Der modifizierte Heidelberg-RetinaTomograph HRT. Erste Ergebnisse einer In-vivo-Darstellung von kornealen Strukturen. Ophthalmologe 99: 276-280 Korrespondenzadresse: Prof. Dr. Frank Tost Augenklinik im Universitätsklinikum AöR der Ernst-Moritz-Arndt-Universität Ferdinand-Sauerbruch-Str. D - 17475 Greifswald Tel. 03834 – 865923 Fax 03834 - 865950 eMail: [email protected] 2 3 4 Zu den Abbildungen Geschlossener Verband nichtsekretorischer Epithelzellen in der Impressionszytologie (1) und in der In-Vivo Mikroskopie mit dem RCM (2,3). Mehrere Becherzellen (kräftig rot gefärbt) in der Impressionszytologie (HE-PAS Reaktion). Artefakte durch zahlreiche Vakuolen infolge Materialaufbereitung (1). Einzelne Becherzelle im geschlossenen Epithelzellverband gut zu unterscheiden von nichtsekretorischen Epithelzellen anhand von Größe, Form, Zellwand und Binnenstruktur (2). Nichtsekretorische Epithelzellen. Kern-Plasma-Relation 1:4, Zytoplasma mit variierender Reflektivität schwach dunkel bis hoch hell reflektierend (3). 5 Programmnummer 15 XXXV. Tagung der deutschsprachigen Ophthalmopathologen 18. und 19. September in Würzburg Auf dem Weg zur in-vivo Histologie – der nächste Schritt: 2-Photonenmikroskopie vs. Cornea Modul Philipp Steven Lübeck Die 2-Photonenmikroskopie ist eine neue hochauflösende optische Technik, die auf dem Prinzip nichtlinearer Fluoreszenzanregung mittels eines Femtolasers beruht. Durch Absorption von zwei zeitlich ultrakurz aufeinander folgenden Photonen wird eine Autofluoreszenz-Emission im Wellenlängenbereich von Blau oder Grün erreicht. Die Anwendung langwelligen Lichts führt aufgrund einer geringen Streuung zu einer hohen Eindringtiefe1,2, einer geringen phototoxischen Belastung3 und damit zu einer potentiell sicheren Anwendung in-vivo. Im Gegensatz zur konventionellen Fluoreszenzmikroskopie entsteht die Fluoreszenz-Emission hierbei praktisch nur in der Schärfenebene4. Die 2-Photonenmikroskopie wurde schon während der DOP 2006 an einzelnen Pathologien des vorderen Augenabschnitts vorgestellt. Erste Untersuchungen ergaben, dass mittels der neuen Technologie zum einen minimal-invasive, morphologische Untersuchungen in bislang nicht erreichter Auflösung, zum anderen aber auch funktionelle Analysen möglich sind. Insbesondere die Option der Anpassung der Anregungswellenlänge (710-920nm) als auch die Messung der Fluoreszenzlebenszeit (FLIM) erlauben es, charakteristische optische Merkmale des untersuchten Gewebes zu messen. In der Augenheilkunde wird bereits das Rostocker Cornea Modul (Heidelberg Engineering5 eingesetzt, um minimal-invasiv die Augenoberfläche zu untersuchen. Das Prinzip beruht vereinfacht dargestellt auf der konfokalen Detektion der Reflektion eines Diodenlasers (670nm). Das Basisgerät besteht aus dem Heidelberg Retina Tomograph (HRT), auf den das Cornea Modul aufgesetzt wird. Mittels der mitgelieferten Linsensysteme können so Bildausschnitte mit einer Kantenlänge von 300 oder 400 µm erzeugt werden. Die 2-Photonenmikroskopie soll daher mit der gut etablierten konfokalen Technik verglichen werden, um Vor- und Nachteile der neuen Technologie zu bestimmen und mögliche Anwendungsgebiete zu erschließen. Folgende Pathologien wurden untersucht: Pterygium, Papillom, Bindehautnävus, Iriszyste, Bindehautzyste. Vor der Exzision wurde in-vivo eine Bildgebung mit dem Cornea Modul und eine Fotodokumentation durchgeführt. Es folgte die Exzision, wobei das Präparat nicht fixiert, sondern in Nährmedium gelagert und innerhalb einer halben Stunde mit dem 2-Photonenmikroskop untersucht wurde. Danach wurde das Präparat fixiert und histologisch aufgearbeitet. Untersuchungen an Pterygien zeigen, dass mittels der 2-Photonenmikroskopie Kapillaren in hoher Detailgenauigkeit dargestellt werden können. Die Messung der Fluoreszenzlebenszeit (FLIM) erlaubt dabei insbesondere die spezifische Abgrenzung von intraluminalen Erythrozyten und perivaskulär gelegenen Zellen. Becherzellen zeigen ebenso ein spezifisches FLIM-Signal und können so leicht von Epithelzellen unterschieden werden. Durch die Wahl verschiedener Wellenlängen können einzelne Gewebskomponenten wie epitheliale Zellen, Kollagen und 1 Programmnummer 15 Makrophagen spezifisch voneinander unterschieden werden, wie die Untersuchung von Kapillaren in einem Papillom zeigt. Die optische Analyse von KernZytoplasmarelation wurde schon während der DOP 2006 demonstriert. Durch die Erzeugung eines optischen Phänomens des sog. Second Harmonic Generation (SHG) kann fibrillär organisiertes Kollagen innerhalb von Bindehautnävi spezifisch dargestellt werden. Durch FLIM Messungen ist eine Abgrenzung von intraepithelialen Nävuszell-Nestern zu konjunktivalen Epithelzellen möglich. Im Vergleich zur konfokalen Untersuchung mit dem Cornea Modul ergeben sich Voraber auch Nachteile für die 2-Photonenmikroskopie. Die Nachteile umfassen die bislang fehlende Zulassung der 2-Photonenmikroskopie für Untersuchungen am Menschen, die Notwendigkeit der Untersuchung im Dunkeln, die relativ lange Messdauer und der hohe technische Aufwand. Die Vorteile liegen in der hohen Detailgenauigkeit in stark streuenden Geweben wie der Bindehaut, der Möglichkeit die Wellenlänge stufenlos von 710-920nm zu regulieren und der Option Fluoreszenzlebenszeiten zu messen und Kollagen mittels SHG darzustellen. Zusammenfassend können sich beide Techniken sinnvoll ergänzen, da durch die unterschiedliche Art der Bilderzeugung (Cornea Modul Æ Reflektion, 2Photonenmikroskopie Æ Autofluoreszenz) verschiedene Informationen generiert werden. Vorstellbar ist zum Beispiel eine primäre Untersuchung mit dem Cornea Modul mit der Option an ausgewählten Arealen 2-photonenmikroskopische Detailmessungen vorzunehmen. Der nächste Schritt auf dem Weg zur in-vivo Mikroskopie besteht in der Zulassung der 2-Photonenmikroskopie und die Konstruktion eines entsprechenden Aufsatzes für Untersuchungen am Menschen. Literatur: 1. Centonze VE, White JG. Multiphoton excitation provides optical sections from deeper within scattering specimens than confocal imaging. Biophys J 1998;75:2015-2024. 2. Helmchen F, Denk W. Deep tissue two-photon microscopy. Nat Methods 2005;2:932-940. 3. Rubart M. Two-photon microscopy of cells and tissue. Circ Res 2004;95:11541166. 4. Konig K. Multiphoton microscopy in life sciences. J Microsc 2000;200:83-104. 5. Stave J, Zinser G, Grummer G, Guthoff R. [Modified Heidelberg Retinal Tomograph HRT. Initial results of in vivo presentation of corneal structures]. Ophthalmologe 2002;99:276-280. 2 Programmnummer 15 Melanom Naevus 1 3 Programmnummer 15 Naevus 2 Papillom 4 Programmnummer 15 Pterygium 1 Pterygium 2 5 XXXV. Jahrestagung der DOP, Würzburg, 18./19. September, 2007 Elisabeth M. Messmer Augenklinik der Universität Mathildenstr. 8 80336 München Tel.: 089/5160-3811 FAX: 089/5160-5160 e-mail: [email protected] Histiozytärer Bindehauttumor Fallbeschreibung • 18-jähriger gesunder Patient aus Aserbeidschan • Anamnese RA: Oktober 2006 fragliche Verätzung mit Insektiziden • Dezember 2006 „Laserbehandlung“ • Februar 2007: ÜW in Universitätsaugenklinik München • ÜW-Diagnosen: „pigmentiertes Epitheliom, Retinoblastom“ • RA: Limbaler, prominenter, vaskularisierter, lachsfarbener, 7x3 mm großer Tumor, nicht druckdolent • Visus 1,0 • Ultraschall: keine retrobulbäre RF; Dokumentation mit UBM, AC-OCT, konfokaler Mikroskopie • Exzision und Histologie Histologie Makroskopisch: 9 x 5 x 2 mm großes knotiges, weißlicher Bindehautexzidat, feste Konsistenz Mikroskopisch (Färbungen: HE-, PAS, Immunhistologie): • Kompaktes Infiltrat aus histiozytären Zellen mit eosinophilem Zytoplasma und z.T. etwas exzentrisch gelegenen Kernen mit zahlreichen Einfaltungen und kleinen Nukleolen • Gelegentlich eosinophile Granulozyten, Lymphozyten und Plasmazellen sowie mehrkernige Zellen Immunhistochemie Negativ: Melanommarker, Zytokeratin, Aktin, Desmin Positiv: CD68, S-100, CD3, CD20, CD1a, CD45, Myeloperoxidase-Reaktion ¾Diagnose: Langerhanszell-Histiozytose der Bindehaut Diskussion Die Langerhanszell-Histiozytose ist eine seltene Erkrankung mit Proliferation und Akkumulation von Histiozyten in verschiedenen Geweben hauptsächlich bei Kindern unter 15 Jahren. Früher wurde sie als Histiocytose X (Lichtensten 1952) bezeichnet und umfasst folgende Krankheitsbilder: Eosinophiles Granulom Hand-Schüller-Christian Erkrankung Letterer-Siwe Erkrankung (1,2,3) Sie kann solitär und gutartig, aber auch disseminiert mit einem malignen Verlauf auftreten. Die Haut (50%), die Lymphknoten (33%) und die Lunge (10-15%) sind in unterschiedlichem Maß betroffen. Eine okuläre Beteiligung wird bei 1-20% der Patienten als direkte Infiltration von histiozytären Zellen oder als Sekundärkomplikation beschrieben. Die Langerhanszell-Histiozytose kann am Auge die Orbita (80%!), die Augenlider (1), die epibulbäre Konjunktiva (4,5), die Hornhaut, Iris, Glaskörper, Aderhaut und N. Opticus betreffen. Bisher sind nur 2 Fälle einer isolierten limbalen nodulären Langerhanszell-Histozytose beschrieben (4,5). Differenzialdiagnostisch kommen ein limbales fibröses Histiozytom, ein Lymphom, ein juveniles Xanthogranulom und ein Dermoid in Betracht. Histologisch ist die Langerhanszell-Histiozytose charakterisiert durch Nester proliferierender Histiozyten mit Bohnen-förmigen Nuclei und Birbeck Granulae sowie positiver Immunhistochemie für S-100, neuronal spezifischer Enolase, und CD1. Eine detaillierte körperliche Untersuchung, Labortests und radiologische Untersuchungen von Skelett und ZNS sind unerlässlich um eine systemische Beteiligung nachzuweisen. Literatur 1. The Writing Group of the Histiocyte Society. Histiocytosis syndrome in children. Lancet 1987; 1: 208-209 2. Favara BE, Feller AC with members of the WHO Committee on Histiocytic/Reticulum Cell Proliferations. Contemporary classification of histiocytic disorders. Med Ped Oncology 1997; 29:157-166 3. Daras C, Grayson W, Mayet I et al. Langerhans’ cell histiocytosis of the eyelid. Br J Ophthalmol 1995; 79:91-92 4. Saxena T, Kumar K, Sen S, Tandon R. Langerhans cell histiocytosis presenting as a limbal nodule in an adult patient. Am J Ophthalmol 2004; 138: 508-510 5. Melamud A, Efrat M, Sova Y et al. Epibulbar nodule as a symptom of Langerhans cell histiocytosis. Arch Ophthalmol 2002; 120: 1400-01 XXXV. Jahrestagung der deutschsprachigen Ophthalmopathologen, Würzburg, 18./19. September 2007 Peter Charbel Issa Nr. 17 Universitäs-Augenklinik Bonn *30.4.1956 Patientin G.B. , (Histologie 07-32) Parinaud-Syndrom Anamnese, klinischer Befund, Verlauf Eine 51-jährige Patientin stellte sich mit einer seit ca. 3 Wochen bestehenden rechtsseitigen schmerzlosen Schwellung des Oberlids und der präaurikulären Region vor. Drei Wochen zuvor wurde eine Zahnwurzelbehandlung im rechten Oberkiefer durchgeführt. Bei leichtem Fieber wurde eine Therapie mit Amoxicillin über 8 Tage begonnen, was jedoch zu keiner Befundbesserung führte. Die sonstige ophthalmologische Anamnese war unauffällig; allgemeinmedizinisch war eine mit MTX kontrollierte rheumatoide Athritis bekannt. Die Sehschärfe betrug rechts 0.63 und links 0.8. Am rechten Oberlid zeigte sich eine schwellungsbedingte Ptosis und konjunktival eine leichte Injektion sowie große tarsale Follikel. Der sonstige Augenbefund war altersentsprechend. Präaurikulär konnte eine schmerzlose harte Verdickung getastet werden. 3 Wochen nach Erstvorstellung entwickelte die Patientin einen vorübergehenden nummulären Ausschlag an Beinen, Armen und am Körperstamm, der sich ohne Intervention wieder spontan zurückbildete. Im Bindehautabstrich fanden sich keine pathogenen Bakterien. Die serologische Untersuchung zeigte Hinweise auf eine akute EBV Infektion (siehe Tabelle), und mittels PCR konnte eine hohe EBV Viruslast im Blutkuchen nachgewiesen werden (114125 geq/ml). Die Serologie war negativ für alle anderen getesteten Pathogene (Mumps, CMV, HSV, VZV, Bartonella henselae, Tularämie, Syphilis, Ricketsiose, Listeriose, Ornithose, Leptospirose, Chlamydia trachomatis, Borreliose, Aktionomycose and Nocardiose). Einen Monat später konnte mittels PCR keine Viruslast mehr nachgewiesen werden, EBV-IgM war negativ, EBV-IgG und IgA waren positiv. Im Differentialblutbild fand sich ein geringer Anstieg der Monozyten (10.4%, Norm: 3-9%) bei ansonsten unauffälligen Befunden. Die weitere Abklärung incl. Röntgen-Thorax, abdominellem Ultraschall, Leberwerten und Tuberculin-Hauttest war unauffällig. Western-Blot IFT gp250/350 p54 EBNA-1 p138 p23 p18 EBV-IgM + - - - - ++ - EBV-IgG + + ++ +++ +- +++ +++ Pathologisch-anatomische Begutachtung Im Rahmen der Ursachenabklärung wurde eine exzisionelle Biopsie der Follikel an der tarsalen Bindehaut des Oberlids durchgeführt. erkennt man eine granulomatöse Entzündung mit Mikroskopisch Lymphozyten, Granulozyten und zahlreichen mehrkernigen Riesenzellen. Spezialfärbungen und auch ultrastrukturelle Untersuchungen zeigten keinen Anhalt für Bakterien, Pilze oder säurefeste Stäbchen. Kulturen aus Biopsatgewebe zeigten kein Viruswachstum. Eine extern durchgeführte Biopsie der präaurikulären Schwellung zeigte eine verkäsende granulomatöse Entzündung der Lymphknoten und des angrenzenden Parotisgewebes. granulomatöse Entzündung bei reaktivierter EBV-Infektion Diagnose: unter MTX-Dauertherapie. Kommentar Das okuloglanduläre Syndrom nach Parinaud ist selten und ist durch eine einseitige follikuläre Konjunktivitis mit ipsilateraler präaurikulärer Lymphadenopathie gekennzeichnet. Die Ätiologie ist unbekannt, jedoch wurde die Erkrankung mit einer Vielzahl von Infektionskrankheiten in Verbindung gebracht. Am häufigsten wird über eine Assoziation mit der Katzenkratzkrankheit, verursacht durch Bartonella henselae, berichtet. EBV-Infektionen sind üblicherweise selbstlimitierend. Eine primäre Infektion ist aufgrund der hohen Seropositivität bereits im Kindesalter selten. Bei mehr als 90% der erwachsenen Bevölkerung persistieren EBV-Viren lebenslang in den B-Zellen, und eine Vielzahl von B-Zell-Erkrankungen wurde mit EBV in Verbindung gebracht (z.B. infektiöse Mononukleose, afrikanisches Burkitt-Lymphom, HodgkinLymphom). Eine endogene Reaktivierung des Virus wird v.a. bei immunsupprimierten Patienten beschrieben. Insbesondere MTX kann des Weiteren eine Freisetzung von infektiösen EBV-Viren aus latent infizierten B-Zellen in vitro hervorrufen. Bei Patienten mit rheumatoider Arthritis oder Polymyositis wurde ein erhöhtes Risiko für die Entwicklung EBV-assoziierter lymphoproliferativer Erkrankungen beschrieben, die sich spontan zurückbilden können. Eine Assoziation mit dem okuloglandulärem Syndrom nach Parinaud wurde in einer Falldarstellung eines 11-jährigen Jungen beschrieben. Literatur: 1. Meisler DM, Bosworth DE, Krachmer JH. Ocular infectious mononucleosis manifested as Parinaud's oculoglandular syndrome. Am J Ophthalmol 1981;92:722-6. 2. Kamel OW, van de RM, Weiss LM, et al. Brief report: reversible lymphomas associated with Epstein-Barr virus occurring during methotrexate therapy for rheumatoid arthritis and dermatomyositis. N Engl J Med 1993;328:1317-21. 3. Salloum E, Cooper DL, Howe G, et al. Spontaneous regression of lymphoproliferative disorders in patients treated with methotrexate for rheumatoid arthritis and other rheumatic diseases. J Clin Oncol 1996;14:1943-9. 4. Georgescu L, Quinn GC, Schwartzman S, Paget SA. Lymphoma in patients with rheumatoid arthritis: association with the disease state or methotrexate treatment. Semin Arthritis Rheum 1997;26:794-804. 5. Feng WH, Cohen JI, Fischer S, et al. Reactivation of latent Epstein-Barr virus by methotrexate: a potential contributor to methotrexate-associated lymphomas. J Natl Cancer Inst 2004;96:1691-702. Augenklinik der Julius-Maximilians-Universität Würzburg Direktor Prof. Dr. F. Grehn XXXV. Jahrestagung der deutschsprachigen Ophthalmopathologen in Würzburg Patient S. L. 29.08.1922 1 HE-Schnitt, Histologie Nr. 229/2007 Dr. T. Meyer-ter-Vehn Augenklinik der JuliusMaximilians-Universität Würzburg 97080 Würzburg Vortrag 18: Pigmentierter Bindehauttumor Anamnese, klinischer Befund und Verlauf Bei einer 85 jährigen Patientin war seit längerem eine bräunliche Verfärbung der Bindehaut am rechten Auge aufgefallen. Die augenärztliche Untersuchung zeigte eine ausgedehnte, leicht erhabene, unregelmäßig pigmentierte Läsion der temporalen bulbären Konjunktiva mit Übergreifen auf die angrenzende Hornhaut. Die Vorderkammer war reizfrei bei Pseudophakie, funduskopisch zeigten sich keine Auffälligkeiten. Es fanden sich keine vergrößerten Lymphknoten präaurikulär, zervikal oder im Bereich der Parotis; auch eine internistische Untersuchung ergab keinen Hinweis auf eine disseminierte Erkrankung. Unter der Verdachtsdiagnose eines konjunktivalen Melanoms wurde nach präoperativer topischer MMC Applikation eine vollständige Exzision mittels lamellärer Sklerokonjunktivektomie sowie Kryoapplikation der Exzisionsränder durchgeführt. Zwei Monate postoperativ zeigte sich eine gut adaptierte, leicht injizierte Bindehaut im Bereich der Exzision ohne Hinweise auf ein Rezidiv. Zur Rezidivprophylaxe wurde eine topische Behandlung mit MMC 0,05% 4x täglich in wöchentlichen Zyklen begonnen. Histopathologischer Befund Bindehautpräparat mit angrenzender oberflächlicher HH-Lamelle. Subepithelial findet sich eine Läsion aus pigmentierten Zellen vom gemischtzelligen-epitheloiden Typ mit polymorphen Zellkernen und teils prominenten Nukleoli. Die Zellen sind teils in Nestern angeordnet und reichen bis in das subepitheliale Stroma, wo sie Blutgefäße umgeben und teilweise auch arrodieren. Die Läsion zeigt insgeasmt einen rechten kompakten Aufbau, eine diffuse Absiedelung der Tumorzellen in das Stroma besteht nicht. Immunhistochemie Nachweis von Melan A, HMB 45, sowie S100 Diagnose: malignes Melanom der Bindehaut Diskussion Das maligne Melanom der Bindhaut (BH-MM) ist eine mit ihrer Inzidenz von 0,2 - 0,5 pro 1 Mio. Einwohner eine sehr seltene Erkrankung. Es macht 1% der okulären Tumoren, sowie 2- 3% der okulären Melanome aus – das Melanom der Aderhaut ist ca. 30-40x häufiger anzutreffen. Das BH-MM findet sich v.a. bei älteren Patienten (mittleres Alter bei Diagnose ca. 60 Lebensjahr). Eine Geschlechtsprädisposition besteht nicht. Dem BH-MM leigt meist eine primär erworbenen Melanose (PAM) zugrunde, es kann sich aber auch aus einem Bindehaut-Naevus oder de novo als so genanntes noduläres Melanom entwickeln. Die PAM, welche mit 50%- 75% die häufigste Ursache für ein BH-MM ist, stellt sich als oft unilaterale, schlecht begrenzte, bräunliche Pigmentierung des Bindehautepithels und subkonjunktivalen Gewebes dar. Differentialdiagnostisch ist an eine angeborene Pigmentierung, einen junktionalen Nävus, eine meist bilaterale Pigmentierung bei dunklem Hauttyp oder auch sekundäre Pigmentierung anderer Bindehautläsionen (Zyste, Adenom …) zu denken. Histologisch unterscheidet man zwischen einer PAM ohne Atypien und einer mit Atypien. Bei letzterem unterscheidet man wiederum zwei Varianten: eine „low risk“ Variante mit prädominant basaler Ausbreitung von atypischen melanozytären Zellen mit hoher Kern/Zytoplasma Relation („dominant basilar hyperplasia“, „lentiginous growth pattern“) sowie eine „high risk“ Variante mit vermehrt epitheloiden Zellen mit niedriger Kern/Zytoplasma Relation, pagetoider Invasion des Epithels und Invasion der Lamina propria. Während PAM ohne Atypien und die low risk Variante mit Atypien fast nie bzw. selten in ein BH-MM fortschreitet, zeigen bis zu 90% der „high risk“ Variante der PAM mit Atypien eine malgine Transformation. Die klinische Diagnose ist schwierig: bei neu aufgetretenen Läsionen bei Patienten ab dem 40. LJ oder größeren (>4mm), einseitigen pigmentierten Läsionen sollte eine histologische Sicherung durch inzisionale Biopsie angestrebt oder in toto exzidiert werden. Bindehautnaevi gehen nur selten (<1%) in ein BH-MM über. Aufgrund ihres im Vergleich zu BH-MM jedoch relativ häufigen Vorkommens wird davon ausgegangen, daß ca. 25% aller BH-MM aus BH-Naevi entstehen. Klinisch lassen sich Naevi anhand intraläsionaler Zysten, ihrer typischen intrapalpebralen Lokalisation sowie Auftreten bei jüngeren Patienten identifizieren. Eine pigmentierte Läsion der tarsalen BH oder im Fornix ist immer verdächtig auf ein BH-MM. De novo entstandene noduläre BH-MM sind selten und mit einer schlechten Prognose behaftet. Klinisch imponiert ein BH-MM als unterschiedlich erhabene unregelmäßig pigmentierte Läsion häufig mit prominenten Versorgungsgefäßen. Eine vermehrte Entzündungsreaktion oder eine Dickenzunahme können Zeichen einer malignen Transformation sein. Therapie der Wahl bei Verdacht auf BH-MM ist eine Exzision in toto mit Kryokoagulation der Exzisionsränder sowie topischer Alkoholapplikation. Adjuvant hat sich eine topische Applikation von 0,05% MMC 4x tgl. in Wochenzyklen etabliert. BH-MM neigen zu einer hohen lokalen Rezidivrate (ca. 50% nach 5J), weshalb regelmäßige Nachkontrollen notwendig sind. Eine Metastasierung findet zuerst lymphogen in präaurikuläre und cerviale LK statt. Eine spätere hämatogene Aussaat erfolgt v.a. in Lunge, Leber, Haut und ZNS und bedingt eine doch relative hohe Mortalität von ca. 30% nach 10J. Literatur 1. 2. 3. 4. 5. 6. 7. Seregard, S., Conjunctival melanoma. Surv Ophthalmol, 1998. 42(4): p. 321-50. Shields, C.L. and J.A. Shields, Tumors of the conjunctiva and cornea. Surv Ophthalmol, 2004. 49(1): p. 3-24. Sugiura, M., et al., Low-risk and high-risk histologic features in conjunctival primary acquired melanosis with atypia: Clinicopathologic analysis of 29 cases. Am J Surg Pathol, 2007. 31(2): p. 185-92. Keijser, S., et al., Immunophenotypic markers to differentiate between benign and malignant melanocytic lesions. Br J Ophthalmol, 2006. 90(2): p. 213-7. Kurli, M. and P.T. Finger, Topical mitomycin chemotherapy for conjunctival malignant melanoma and primary acquired melanosis with atypia: 12 years' experience. Graefes Arch Clin Exp Ophthalmol, 2005. 243(11): p. 110814. Shields, C.L., et al., Conjunctival melanoma: risk factors for recurrence, exenteration, metastasis, and death in 150 consecutive patients. Arch Ophthalmol, 2000. 118(11): p. 1497-507. Missotten, G.S., et al., Conjunctival melanoma in the Netherlands: a nationwide study. Invest Ophthalmol Vis Sci, 2005. 46(1): p. 75-82. Pigmentierte Bindehautläsion HE Schnitt 100x Immunhisto MelanA 100x XXXV. Tagung der Deutschsprachigen Ophthalmopathologen Würzburg 2007 Plattenepithelkarzinom der Bindehaut Martin Küstner1, Matthias Evert2 und Frank Tost1 1 Augenklinik und 2Institut für Pathologie der Ernst-Moritz-Arndt-Universität Greifswald Fallbeschreibung Die Erstvorstellung einer 70-jährigen Patientin erfolgte konsiliarisch wegen eines über längere Zeit geröteten Auges. Die klinische Untersuchung am Krankenbett zeigte eine sektorförmige Rötung der Bindehaut und erbrachte als Verdachtsdiagnose eine Episkleritis, die sich unter einer Behandlung mit Dexa EDO-AT nicht besserte. Im weiteren Verlauf wurde bei weißlichen Auflagerungen im nasalen Lidwinkel auch an eine Leukoplakie oder Kanalikulitis gedacht. Eine daraufhin durchgeführte diagnostische Exzision zeigte im morphologischen Befund „oberflächlich abgetragenes Bindehautgewebe mit teilweise parakeratotischem Plattenepithel bei fehlendem Anhalt für Malignität“. Die Patientin stellte sich entgegen unserer Empfehlung erst nach 14 Monaten erneut vor und klagte zu diesem Zeitpunkt über Fremdkörper- und Druckgefühl sowie spontane Blutungen aus der Bindehaut. Es zeigte sich nun eine Verdickung des Unterlides mit einem nicht druckdolenten nodulären Tumor der Conjunctiva tarsi sowie eine zunehmende Leukoplakie der Conjunctiva bulbi im Lidspaltenbereich. Diagnostik Unter dem klinischen Verdacht des Vorliegens eines Plattenepithelkarzinoms wurde eine erneute diagnostische Exzision vorgenommen, welche ein mittelgradig differenziertes Plattenepithelkarzinom nachwies. Im MRT zeigte sich 1,7x1,2 cm durchmessende, scharf begrenzte Raumforderung des nasalen Unterlides rechts mit bulbusverdrängendem Wachstum ohne Hinweise auf eine ausgedehntere Weichteillinfiltration. Therapie Nach ausführlicher Aufklärung wurde der Tumor bulbuserhaltend in toto exzidiert. Es erfolgte die radikale Exzision des medialen Lidwinkels unter Mitnahme von Lidbändchen sowie nasalem Ober- und Unterlid. Der Tumor wurde von der Bulbusoberfläche unter Mitnahme von kornealen und skleralen Lamellen abpräpariert. Die Schleimhautrekonstruktion erfolgte durch eine Amniontransplantation. Der entstandene große Wunddefekt wurde mittels einer komplexen okuloplastischen Rekonstruktion (aus Glabella- und einem Tenzel-Lappen) verschlossen. Histologischer Untersuchungsbefund Erstbefund: „Oberflächlich abgetragenes Bindehautgewebe mit teilweise parakeratotischem Plattenepithel. Kein Anhalt für Malignität“ Zweitbefund nach 14 Monaten: Infiltration der Gewebestücken durch eine atypische epitheliale Neubildung mit pleomorphen Kernen und deutlichen Nukleolen. Mitoseindex 02/HPF. Fokal finden sich Nekrosen. Es handelt sich um ein mittelgradig differenziertes Plattenepithelkarzinom. Diskussion Das Plattenepithelkarzinom ist der häufigste maligne Tumor der Konjunktiva. Es tritt gehäuft nach langer UV-Einwirkung [1], Infektion mit HPV 16 und 18 [2, 3], bei HIV und atopischer Dermatitis [4] auf. Die Ausbreitung erfolgt nodulär, gallertartig oder diffus invasiv. Auch kann primär lediglich eine Leukoplakie vorliegen. Besonders bei diffus invasivem Wachstum wird das Plattenepithelkarzinom anfänglich oft für eine chronische Konjunktivitis oder gutartige Degeneration gehalten und tritt nicht selten in Koexistenz mit Pterygien und hypertrophen Pingueculae auf [5]. Ein Beginn im Lidspaltenbereich ist häufig. Im vorliegenden Fall erfolgte die Diagnose erst in einem fortgeschrittenen Stadium, da anfänglich eine Episkleritis bzw. Konjunktivitis angenommen wurde und die Patientin sich später nicht zu geplanten Befundkontrollen erneut vorstellte. Angesichts der relativ günstigen Prognose bei geringer Neigung zur Metastasierung wurde mit der Patientin ein bulbuserhaltendes Operationsverfahren vereinbart [6]. In der Nachbeobachtungszeit von nunmehr 8 Monaten wurde bislang kein Rezidiv oder erneutes Wachstum festgestellt. Abbildung 1: Abbildung 2: 9 Monate später: Leukoplakie im Bereich der Lidspalte und des nasalen Unterlides. Nodulär wachsender Tumor im Bereich der Conj. tarsi des Unterlides. Abbildung 3: Übersicht Tumor Objektiv 4x Abbildung 4: Plattenepitheliale Differenzierung im Tumor Objektiv 40x 1. Sun, E.C., T.R. Fears, and J.J. Goedert, Epidemiology of squamous cell conjunctival cancer. Cancer Epidemiol Biomarkers Prev, 1997. 6(2): p. 73-7. 2. 3. 4. 5. 6. McDonnell, J.M., P.J. McDonnell, and Y.Y. Sun, Human papillomavirus DNA in tissues and ocular surface swabs of patients with conjunctival epithelial neoplasia. Invest Ophthalmol Vis Sci, 1992. 33(1): p. 184-9. Moubayed, P., H. Mwakyoma, and D.T. Schneider, High frequency of human papillomavirus 6/11, 16, and 18 infections in precancerous lesions and squamous cell carcinoma of the conjunctiva in subtropical Tanzania. Am J Clin Pathol, 2004. 122(6): p. 938-43. Heinz, C., F. Fanihagh, and K.P. Steuhl, Squamous cell carcinoma of the conjunctiva in patients with atopic eczema. Cornea, 2003. 22(2): p. 135-7. Motegi, S., et al., Squamous cell carcinoma of the eyelid arising from palpebral conjunctiva. Eur J Dermatol, 2006. 16(2): p. 187-9. Tunc, M., et al., Intraepithelial and invasive squamous cell carcinoma of the conjunctiva: analysis of 60 cases. Br J Ophthalmol, 1999. 83(1): p. 98-103. Nr. 20 XXXV. Jahrestagung der „Deutschsprachigen Ophthalmopathologen“ 18./19. September 2007 in Würzburg Klinisch-pathologische Korrelation von frühen Vernarbungsreaktionen an Ahmed Glaukomimplantaten bei Jugendlichen Dr. Ulrike Kottler Univ.-Augenklinik Mainz Langenbeckstr. 1 55131 Mainz [email protected] Anlage: 1 HE-Schnitt Hintergrund Der Hauptgrund für eine frühzeitig auftretende Insuffizienz eines Ahmed Glaukomventils (AGV) ist die Okklusion des Drainageschlauches bzw. der Drainagekammer. Eine zystische Abkapselung der Tenon über dem Implantat gilt im Erwachsenenalter als späte Komplikation9 und tritt bei etwa einem Viertel bis Hälfte der behandelten Patienten auf3. Eine primäre Trabekulektomie bei kongenitalem Glaukom erfordert häufig mehrfache weitere chirurgische Interventionen2 und gilt daher weiterhin nicht als Eingriff der ersten Wahl bei kindlichen Glaukomen. Patienten In der Mainzer Augenklinik wurden in den letzten beiden Jahren 10 Kinder und Jugendliche im Alter von 2 bis 19 Jahren mit einem AGV versorgt. Das Patientenkollektiv ist sehr heterogen zusammengesetzt: kongenitales Glaukom (6), Sekundärglaukom bei Aphakie bei Z.n. kongenitaler Katarakt (3) und Sekundärglaukom bei Z.n. Contusio bulbi (1). Die Kinder waren vor Versorgung mit einer AGV durchschnittlich 4,7x voroperiert worden. Wir berichten hier über 5 Abkapselungsreaktionen des AGVs an vier Augen von vier Jugendlichen. Innerhalb von 2 bis 6 Monaten nach Implantation der AGV wurde bei den Betroffenen eine operative Intervention aufgrund einer Einkapselung des Ventils erforderlich. Bei zwei der jungen Patienten war ein kongenitales Glaukom die Grunderkrankung, bei den anderen beiden hatte sich nach Linsenentfernung bei kongenitaler Katarakt ein sekundäres Aphakieglaukom ausgebildet. Intraoperative Befunde Der Ventilmechanismus selbst zeigte sich intraoperativ nicht von Narbengewebe okkludiert, so dass eine Entfernung der AGV in keinem Fall erforderlich war. Die Resektion des Narbengewebes führte unmittelbar zu einem Fluss von Kammerwasser durch den Klappenmechanismus und zu einem Abfall des Augeninnendruckes. Ophthalmopathologische Befunde Makroskopisch weisen die exzidierten Gewebsstücke an der ventilseitigen Auflagefläche eine glatte, glänzende Oberfläche auf, die bindehautseitige Oberfläche des Exzisates ist weniger glatt mit bräunlichen Einsprengungen. Im Querschnitt zeigt sich eine Zweiteilung in einen weißlichen tiefen und einen gelblichen oberflächlichen Anteil. Histopathologisch bestehen die exzidierten Gewebesstücke aus dichtem kollagenem Bindegewebe mit Zeichen einer ausgeprägten elastoiden Degeneration. Die bereits makroskopisch erkennbare Zweischichtung erklärt sich mikroskopisch durch einen lockeren gefäßreichen oberflächlichen Anteil und einen dichten zellreichen tiefen Anteil, welcher dem Korpus der AGV glatt aufliegt. In dieser Zone sind aktive Vernarbungsreaktionen der implantatseitigen juvenilen Tenon-Kapsel mit myofibroblastischer Transformation und Aktivierung nachweisbar. Bei drei Patienten zeigen sich zystische Hohlräume. Um vereinzelte Anschnitte von Fadenmaterial finden sich milde granulomatöse Entzündungsreaktionen, eine ausgeprägte entzündliche Reaktion ist im Gewebe nicht nachweisbar. Schlussfolgerung Die Einkapselung der AGV durch massive Vernarbungsreaktion stellt bei Jugendlichen Glaukompatienten einen wichtigen Grund für eine frühzeitige Klappeninsuffizienz dar. Eine Revisionsoperation mit Entfernung des Narbengewebes konnte bei unseren jungen Patienten bislang eine Explantation der AGV vermeiden. Im Kollektiv von Eibschitz-Tsimhoni et al. wurde bei 23% der Patienten nach AGVImplantation eine zystische Abkapselung beobachtet, die Exzision der Zyste konnte effektiv den Augeninnendruck senken3. Langzeitergebnisse stehen noch aus; mit einer Erfolgsrate von etwa 50% in unserem heterogenen Kollektiv weist die AGV-Implantation bei einer mittleren Nachbeobachtungszeit von 5 Monaten eine mit dem Stand der Literatur vergleichbare Erfolgsrate auf wie die Trabekulektomie bei diesen Glaukomformen4,8,12. Aufgrund des erhöhten Risikos später Infektionen nach Trabekulektomie in der Gruppe der jungen Patienten erscheint derzeit die Implantation eines Drainagesystems als sicherer Eingriff1,5-7,10-11. Literatur 1. Chen TC, Bhatia LS, Walton DS: Ahmed valve surgery for refractory pediatric glaucoma: a report of 52 eyes. J Pediatr Ophthalmol Strabismus 2005;42:274-283. 2. Detry-Morel M, Feron EM: [Trabeculectomy in congenital glaucoma: retrospective medium and long-term results]. Bull Soc Belge Ophtalmol 1996;262:143-151. 3. Eibschitz-Tshimoni M, Schertzer RM, Musch DC et al.: Incidence and management of encapsulated cysts following Ahmed Glaucoma Valve insertion. J Glaucoma 2005;14:276-279. 4. Fontana H, Nouri-Mahdavi K, Lumba J et al.: Trabeculectomy with Mitomycin C. Outcomes and risk factors for failure in phakic open-angle glaucoma. Ophthalmology 2006;113:930-936. 5. Hille K, Hille A, Ruprecht KW: [Drainage systems in glaucoma surgery]. Ophthalmologe 2002;99:902-916. 6. Hille K, Rossi M, Hille A, Ruprecht KW: [The Ahmed glaucoma valve. Medium term results]. Ophthalmologe 2005;102:170174. 7. Kirwan C, O’Keefe M, Lanigan B, Mahmood U: Ahmed valve drainage implant surgery in the management of paediatric aphakic glaucoma. Br J Ophthalmol 2005;89:855-858. 8. Kirwan C, O’Keefe M: Paediatric aphakic glaucoma. Acta Ophthalmol Scand 2006;84:734-739. 9. Montañez FJ, Laso E, Suñer M, Amaya C: [Ahmed drainage device implant. Our experience between 1995 and 2003]. Arch Soc Esp Oftalmol 2005;80:239-244. 10. Morad Y, Donaldson CE, Kim YM et al.: The Ahmed drainage implant in the treatment of pediatric glaucoma. Am J Ophthalmol 2003;135:821-829. 11. Tanimoto SA, Brandt JD: Options in pediatric glaucoma after angle surgery has failed. Curr Opin Ophthalmol 2006; 17:132-137. 12. Yalvac IS, Nurözler A, Kahraman C et al.: The results of trabeculectomy with and without Mitomycin C in young patients. Ophthalmologica 1998;212:399-403. Augenklinik mit Poliklinik UNIVERSITÄT ERLANGEN-NÜRNBERG Vorstand: Prof. Dr. F.E. Kruse Schwabachanlage 6 (Kopfklinikum) D-91054 Erlangen XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18. – 19.9.2007 Pat. K.M., geb. 10.07.2005 Unsere Ophth.Path. Nr. 41187 Ralph Meiller Erlangen Mikrophthalmus mit retinaler Dysplasie und Malformation von Iris und Ziliarkörper Anamnese und Klinik: Die Vorstellung der Patientin erfolgte im ersten Lebensmonat wegen eines verkleinerten rechten Auges mit weißlichen Veränderungen im Augeninneren. Während der Schwangerschaft lag ein neu aufgetretener Diabetes mellitus der Mutter vor. Die Geburt erfolgte ohne Komplikationen in der 40. SSW, das Geburtsgewicht betrug 3650g. Kranielle und viszerale Missbildungen waren extern ausgeschlossen worden. Am rechten Auge fand sich keine Lichtfixation und es war kein optokinetischer Nystagmus auslösbar. In der Narkoseuntersuchung zeigte sich eine deutlich verkleinerte Lidspalte rechts (Horizontal x vertikal: R: 15 x 8mm; L: 21 x 11mm). Der Hornhaut-Durchmesser betrug R: 6,5 x 6,0mm; L: 11,5 x 11,0mm. Impressionstonometrie: R/L: 13 / 11,5mmHg. Morphologischer Befund: RA: Hornhaut klar. Iriskolobom von 3-6 Uhr. Rubeosis iridis mit Vaskularisation der Linsenvorderfläche. Weißlich veränderte Irisstruktur von 12-2 Uhr mit knotiger Verdickung und Vaskularisation bei 2 Uhr sowie vorderer Synechie. Linse klar. Retrolental unregelmäßig strukturiertes weißliches Gewebe ohne Nachweis von Gefäßen. LA: unauffälliger vorderer und hinterer Augenabschnitt. Echografie RA: Über den gesamten hinteren Pol ziehend solider Prozeß im Glaskörperraum. Niedrig- bis mittelreflektive Binnenreflektivität sowie fragliche Verkalkung. Bulbuslänge: R 16,16mm; L 20,23mm. Schädel-MRT: Knöcherne Orbita rechts um ca. 30% kleiner als links. Mikrophthalmus rechts mit solidem Prozess im hinteren Glaskörperraum mit Strang nach anterior 8 Uhr ziehend. In der CISS und T2 nur geringe Signalabsenkung. Kräftige KM-Anreicherung des Prozesses. Es besteht V.a. einen persistierenden hyperplastischen primären Glaskörper. Der N. opticus ist rechts nicht nachweisbar. Intrakraniell sonst altersentsprechend. Aufgrund nicht sicher auszuschließendem Retinoblastom erfolgte die Enukleation des blinden rechten Auges. Makroskopischer Befund: Der Bulbus misst 16 x 15 x 15mm. Die Maße der klaren Hornhaut betragen 5,5 x 6mm. Weißlicher solider Irisprozeß bei 2 Uhr mit breiten vorderen Synechien. Iriskolobom nasal-unten. Linse am Ort. In der Diaphanoskopie Verschattung von 10-12-8 Uhr. Der Glaskörperraum ist durch einen soliden Tumor zu ca. 1/3 ausgefüllt, wobei die Basis 7mm und die Prominenz 4mm beträgt. Der Tumor setzt sich strangförmig bis zur Linsenrückfläche fort. Die Netzhaut erscheint vollständig abgelöst mit einer subretinalen, organisierten bräunlichen Blutung. Der N. opticus fehlt. Mikroskopischer Befund: Die Hornhaut ist von unauffälliger Struktur. Das zellreiche Irisstroma ist auf einer Seite verdickt und weist zahlreiche Gefäßanschnitte auf. Der Kammerwinkel ist durch die nach vorne verlagerte Iris im Zugang beidseits. eingeengt. Es findet sich eine Kammerwinkel-Dysgenesie mit kaum ausgebildetem Schlemmschen-Kanal und aberranten Fasern des Ziliarmuskels zur Schwalbeschen-Linie. Die Linsenepithelzellen überschreiten den Äquator nach posterior deutlich. Unmittelbar retrolental findet sich ein reich vaskularisiertes, kollagenes Bindegewebe. Die Netzhaut ist nahezu vollständig abgelöst und zieht als breiter, solider Gewebsstrang vom hinteren Pol nach anterior, wo sie sich fokal mit den auffällig langen Ziliarfortsätzen gleichsam verzahnt. Es zeigt sich eine retinale Dysplasie mit Bildung von Falten und Rosetten. Diese bestehen aus unreifen Photorezeptor-Zellen mit einer feinen äußeren Grenzmembran und bruchstückhaften Außensegmenten. Innerhalb des Lumens der Rosetten finden sich einzelne pynkotische Zellen mit PAS-positiven Zytoplasmasaum. Peripher an die Photorezeptor-Zellen schließt sich eine zweite Schicht retinaler Zellen an. Der Nervus opticus fehlt ebenso wie die Lamina cribrosa. Stattdessen finden sich an der typischen Lokalisation nur Anschnitte von Gefäßen und kleinen Nervenästen. Kommentar: Wir berichten in dieser klinisch-pathologischen Korrelation über einen einseitigen Mikrophthalmus mit komplexer Fehlbildung von Iris, Ziliarkörper, Kammerwinkel und Netzhaut sowie Aplasie des N. opticus. „Retinale Dysplasie“ bezeichnet abnormales Wachstum und fehlerhafte Differenzierung während der Retinogenese in der Embryonalphase. Das Spektrum der Befunde hierbei relativ variabel, so dass von einer multifaktoriellen Genese mit unterschiedlichem Schweregrad ausgegangen wird. Die meisten erkrankten Kinder weisen eine unilaterale Manifestation ohne weitere Systembeteiligung auf. Sind beide Augen betroffen (oft asymmetrisch), treten gehäuft weitere extraokuläre Fehlbildungen hinzu (ZNS, Lunge, Harnwege, HerzKreislauf-System, Magen-Darm-Trakt). Die Erkrankung tritt oft im Rahmen einer Trisomie 13-15 oder einer LSD-Intoxikation der Mutter während der Schwangerschaft auf. Experimentell ließ sich eine retinale Dysplasie auslösen durch intrauterines Trauma, Röntgenbestrahlung, verschiedene Viren und Vitamin-A Mangel. Silverstein at al. vermutet als wesentlichen pathogenetischen Faktor eine Funktionsstörung bzw. ein Fehlen des retinalen Pigmentepithels (z.B. im Rahmen eines Koloboms). Bei unserer Patientin findet sich als seltene Fehlbildung zusätzlich eine Aplasie des N. opticus. Die retinalen Ganglienzellen fehlen hierbei oder bilden während der Embryonalphase keine Axone aus. Dies führt sekundär zu einem Ausbleiben der retinalen Vaskularisation. In einer Serie von 13 enukleierten Augen (Weiter et al.) trat eine kongenitale Aplasie des N. opticus typischerweise unilateral, nicht erblich und ohne weitere Systemmanifestationen auf. Es zeigten sich jedoch weitere okuläre Fehlbildungen, von denen viele auch bei unserer Patientin nachweisbar waren. Retrobulbär fanden die Autoren Gefäße und Reste von Durascheiden, aber keine Opticusaxone. Neben der retinalen Dysplasie sind folgende die wichtigsten Differentialdiagnosen einer einseitigen Leukorie im Säuglingsalter: Retinoblastom, PHPV, Toxokariasis, Medulloepitheliom, Katarakt (meist beidseitig), Uveitiden. Für die Entwicklung orbitaler Symmetrie ist nach Enukleation im Kindesalter ein orbitaler Volumenersatz (z.B. Orbitaimplantat) erforderlich. Literatur: - Barry DR. Aplasia of the optic nerves. Int Ophthalmol 1985; 7:235-242 Fulton AB, Craft JL, Howard RO, Albert DM. Human retinal dysplasia. Am J Ophthalmol 1978; 85:690-698 Godel V, Nemet P, Lazar M. Retinal dysplasia. Doc Ophthalmol 1981; 51:277-288 Hunter WS, Zimmerman LE. Unilateral retinal dysplasia. Arch Ophthalmol 1965; 74:23-30 Margo CE, Hamed LM, Fang E, Dawson WW. Optic nerve aplasia. Arch Ophthalmol 1992;110:1610-1613 Meier P, Sterker I, Tegetmeyer H. Leukorie im Kindesalter. Klin Monatsbl Augenheilkd 2006; 223:521-527 Ohira A, Yamamoto M, Honda O, Ohnishi Y, Inomata H, Honda Y. Glial-, neuronal- and photoreceptorspecific cell markers in rosettes of retinoblastoma and retinal dysplasia. Curr Eye Res 1994; 13:799-804 Silverstein AM, Osburn BI, Prendergast RA. The pathogenesis of retinal dysplasia. Am J Ophthalmol 1971; 72:13-21 Weiter JJ, McLean IW, Zimmerman LE. Aplasia of the optic nerve and disc. Am J Ophthalmol 1977; 83:569-576 OTTO-VON-GUERICKE-UNIVERSITÄT MAGDEBURG Medizinische Fakultät · Universitätsklinik für Augenheilkunde Direktor: Prof. Dr. med. W. Behrens-Baumann Sekretariat: (0391) 6 71 35 71 Telefax: (0391) 6 71 35 70 e-mail: [email protected] http://www.med.ovgu.de/augenklinik Universitäts-Augenklinik · Leipziger Str. 44 · D-39120 Magdeburg XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18. und 19. September 2007 Pathologie-J-Nr.: 896/06 Dr. Arne Viestenz Univ. Augenklinik Magdeburg Prof. Dr. Christian Mawrin Institut für Neuropathologie Universitäten Magdeburg,Jena Sektorielle Retinopathia pigmentosa Klinik und Anamnese Ein 52-jähriger Patient stellte sich wegen stechender Schmerzen mit Epiphora am linken, erblindeten Auge in der Universitätsaugenklinik Magdeburg zur Frage der Enukleation vor. Anamnestisch hatte er 20 Jahre zuvor am linken Auge einen Arbeitsunfall erlitten. Die penetrierende Bulbusverletzung mit intraokularem metallischem Fremdkörper wurde primär wundversorgt und der Fremdkörper entfernt. Nach der Katarakt-OP mit Implantation einer Hinterkammerlinse sowie späterer Explantation der Hinterkammer- und Implantation einer Vorderkammerlinse sowie einer extern durchgeführten Netzhaut-OP erblindete das linke Auge. Der linke Bulbus erschien geschrumpft (Hertel 19-120-17). Der Visus betrug rechts 1,25. Die Akkommodationsbreite war rechts 2 D. Der intraokulare Druck war rechts 18 und links 2 mm Hg. Am RA fanden sich entlang der großen Gefäßbögen Pigmentunregelmäßigkeiten und – verklumpungen. Im ERG waren die skotopischen und photopischen Potentiale am RA reduziert, die Latenz grenzwertig. Im multifokalen ERG imponierten fokale Ausfälle im Sinne einer Zapfen-Stäbchen-Schädigung. Am LA zeigte sich eine Hornhautbanddegeneration, eine Hornhautdekompensation, eine Vorderkammerlinse. Die Papille war randunscharf, die Netzhaut war von traktiven Membranen abgehoben, der Einblick reduziert. Fokal zeigten sich sektorielle knochenbälkchenartige Pigmentepithelunregelmäßigkeiten mit überwiegend perivaskulärer Lokalisation. Echographisch waren Sklera und Aderhaut verdickt, die Netzhaut am hinteren Pol abgehoben und die Papille prominent. Das schmerzhafte, blinde Auge wurde enukleiert und eine 20mm-Guthoff-Plombe in die Orbita implantiert. Makroskopie und Lichtmikroskopie Der Bulbus maß 22 mm in Breite und Höhe und anterior-posterior 21 mm. Mikroskopisch zeigte sich eine oberflächliche und tiefe Vaskularisation des Hornhautstromas. Im Bereich der Bowman-Lamelle imponierten fein-granuläre Ablagerungen (bandförmige Keratopathie). Der Bulbus war aphak, der Ziliarkörper lymphoplasmazellulär infiltriert. Die Netzhaut wies eine epi- und intraretinale Gliose auf. Perivaskulär angeordnet waren Melanozyten. Die Choriokapillaris war fokal betont atroph. Die Sklera verdickt. Diagnose Passend zum klinischen und sinnesphysiologischen Befund wurde die Diagnose einer sektoriellen Retinopathia pigmentosa gestellt. Kommentar Die Retinopathia pigmentosa hat eine Prävalenz von etwa 1: 5.000. Eine fokale Retinopathia pigmentosa ist noch seltener und kann unterschiedlich stark ausgeprägt sein. Sie wird meist autosomal dominant vererbt, wobei bestimmte Formen auf eine Rhodopsinmutation zurückzuführen sind. Die sektorielle Ausprägung konnte bislang nicht eindeutig erklärt werden. Vermutet wurde eine höhere Lichtexposition in der unteren Retina bei inferiorer Ausprägung einer Retinopathia pigmentosa, was im vorgestellten Fall jedoch nicht zutrifft. Typischerweise sind die fokalen Veränderungen im Frühstadium der Erkrankung im multifokalen ERG nachweisbar, noch bevor sich die Globalindices des Ganzfeld-ERGs verändern. Die Areale der Amplitudenreduktion im mfERG korrespondieren mit den Gesichtsfeldausfällen. Histologisch ist die segmentale Retinopathia pigmentosa charakterisiert durch fokale, perivaskulär sowie auch in den äußeren Netzhautanteilen vorkommende Melanozyten, einer fokalen Atrophie und Hypertrophie von retinalem Pigmentepithel sowie einer Choriokapillarisatrophie. Abbildungen Abb. 1: Rechtes Auge mit fokal angeordenten Knochenbälkchen, multifokales ERG mit fokaler Amplitudenminderung Abb. 2: Linkes Auge mit fokalen Knochenbälkchen und Ablatio retinae und perivaskulärer Ansammlung von Melanozyten XXXX. Jahrestagung der deutschsprachigen Ophthalmopathologen (DOP) in Würzburg: 18.-19.09.2007 Peter MEYER Universitäts-Augenklinik Basel Mittlere Strasse 91 4056 Basel [email protected] Fallnummer: Verteiltes Material: O07.289 1 Schnitt (HE) Histopathologische Veränderungen Thermochemotherapie und Kryotherapie bei Retinoblastom nach Klinik: Ein 1-jährige Kind wurde uns am 21.7.2006 wegen V.a. Retinoblastom am linken Auge zugewiesen. Anamnestisch war den Eltern vor etwa sechs Wochen ein weisses Aufleuchten der linken Pupille aufgefallen. Ansonsten war das Kind gesund, die Familienanamnese bland. Bei der Untersuchung zeigte sich mit dem Brückner-Test in der unteren Pupillenhälfte eine Leukokorie. Die Pupillen waren bds rund, isochor, kein relatives Afferenzdefizit. Bei reizfreien, regelrechten vorderen Bulbusabschnitten liessen sich am linken Auge im temporal unteren Bereich des Augenhintergrunds ein ausgeprägter, solider, weisser Tumor mit erweiterten Gefässen auf der Oberfläche erkennen. Zur weiteren Abklärung und Behandlung wurde das Kind an die Augenklinik in Lausanne überwiesen. In Narkose zeigte sich - bei normalem Augendruck bds von 14 mm Hg - beim linken Auge ein voluminöses, unifokales Retinoblastom im Bereiche der gesamten unteren Retinahälfte, den Sehnerven und die Makula verdeckend. Der Tumor hatte die Lamina limitans interna durchbrochen und stand mit dem Glaskörper in Verbindung. Entlang dem nasalen und temporalen Tumorrand sowie zwischen 3 und 9h fand sich eine Begleitamotio mit sub- und epiretinaler Tumoraussaat. Echographisch mass der Tumor 12.4x13.1mm im Durchmesser mit einer Prominenz von 9.1 mm. Bei 3h und 9 h wurden je zwei Cryotherapieherde durchgeführt. Nachdem weitere Tumorherde im Schädel mit Hilfe des MRT und einer Lumbalpunktion ausgeschlossen wurden, erfolgte am 24.7.06 der erste Zyklus einer Chemotherapie mit Etoposid und Carboplatin zur Tumorreduktion. Einen Monat später am 24. 8.06 zeigte sich eine Tumorreduktion auf 4.8 mm Prominenz mit einer subtotalen Nethhautablösung und subretinalen Fibrose. Es erfolgte eine zweite Cryotherapie und ein zweiter Chemotherapiezyklus mit Carboplastin und VP-16. Diese Therapie wurde vom Kind gut toleriert. Vier Wochen später hatte sich der Tumor auf eine Dicke von 3.7mm zurückgebildet und begann zu verkalken. Es erfolgte eine erneute Cryotherapie und ein dritter Chemotherapizyklus. 1 Anfangs November 2006 bis Januar 2007 wurden zusätzlich drei Zyklen mit Thermochemotherapie und Cryotherapie durchgeführt. Der Tumor zeigte eine günstige Reaktion mit weiterer Verkalkung. Am 25. Januar 2007 wurde ein Rezidiv am unteren Rand des Herdes festgestellt, welcher mit Cryotherapie behandelt wurde. In der Folge bildeten sich in der Peripherie vier neue Herde sowie ein Herde parapapillär nasal. Trotz intensiver Behandlung mit Cryotherapie und Argonlaser musste das Auge am 12 März 2007 entfernt werden. Pathologie Makroskopische Beschreibung: Der linker Bulbus oculi misst allseits 21 m bei einem Hornhautdurchmesser von 15.5 x9.5 mm. Diaphanoskopisch stellt sich parapapillär und im Makulabereich ein rund 10x16 mm grosse Verschattung dar. Nach Kalottierung des Bulbus sieht man im unteren Makulabereich bis peripapillär ein rund 4 mm prominentes Tumorgewebe mit deutlicher Pigmentepithelproliferation und Vernarbung. Mikroskopische Beschreibung: Die artifiziell abgehobene Netzhaut wird an mehreren Stellen von vitalem Tumorgewebe durchsetzt und aufgetrieben. Der Tumor besteht aus rundlichen bis polygonalen Zellen mit spärlichem Zytoplasma. Ihre ovalären, grossen Kerne haben ein grobes Chromatingerüst und lassen mässig Atypien und relativ häufig Mitosen erkennen. Arealweise bildet der Tumor typische Flexner-Wintesteiner’sche und Homer-Wright-Rosette. In anderen Arealen zerfällt der Tumor nekrotisch und bildet grosse verkalkte Areale. Um den Tumor findet man stellenweise massive Proliferationen des retinalen Pigmentepithels sowie gliöse Wucherungen. Über der Netzhaut liegt im Bereich des Tumors und in der benachbarten Netzhautregion eine unterschiedlich dicke epiretinale teils vaskularisierte, teils mit Pigmentepithelzellen durchsetzte Membran. Auch subretinal lassen sich proliferierte Stränge durchsetzt mit Pigmentepithelzellen finden. An einzelnen Stelle wächst der Tumor in die subretinalen Membranstränge und erreicht bei einer Proliferation im Bereich der Ora serrate die Choroidea. Dort beginnt er die Aderhaut zu infiltrieren. In der Peripherie ist das retinale Pigmentblatt arealweise teils degeneriert teils proliferiert (Z.n. Kryotherapie). Papille und Sehnerv sind unauffällig, keine Tumorinfiltration. Diagnose: Fortgeschrittenes, multifokales, teils nekrotisch zugrunde gegangenes, teils gut differenziertes Retinoblastom bei Zustand nach Thermochemotherapie, Chemotherapie, Kryotherapie und Argonlaser mit beginnender Infiltration der Aderhaut. Kommentar: Das Retinoblastom ist ein seltener, angeborener oder in frührer Kindheit erworbener neuronaler Tumor, das sich von retinalen Zellen (Retinoblasten) ableiten lässt. Mit einer Inzidenz von 1 auf 17’000-20'000 Lebendgeburten gehört es zu den häufigsten 2 intraokularen Tumoren im Kindesalter. Das entspricht in Deutschland 60, in der Schweiz etwa 4-5 Neuerkrankungen pro Jahr. Liegt ein fortgeschrittenes, einseitiges Retinoblastom vor, so ist die Enukleation die sicherste Behandlungmethode. In den letzten Jahrzehnten wurden Fortschritte in der bulbuserhaltenden Therapie mit Einsatz neuerer Zytostatika und Schematas gemacht. Ziel dieser Behandlung ist weniger die vollständige Tumoreradikation als vielmehr die Tumorreduktion (Chemoreduktion), um dann mit Hilfe der additiven Verfahren wie Thermochemotherapie, Kryokoagulation, Laserkoagulation oder Brachytherapie die definitive Tumorzerstörung zu erreichen. Als Zytostatika werden Vincristin, Etoposid, Carboplatin ev. auch Cyclophosphamid verwendet, wobei nach Möglichkeit 3 Zyklen erfolgen. Trotz erstaunlich hohem Prozentsatz von angegebenen Tumorrückbildungen, bleiben die funktionellen Ergebnisse oft begrenzt. Klinisch werden vier Regressionsmuster nach Behandlung eines Retinoblastoms beschrieben. Typ 1, Schrumpfung des Tumors in eine klumpige weissliche, verkalkte Masse mit körnig bröckeliger Oberfläche, wie „cottage cheese“; Typ 2, Umwandlung des Tumors in eine solide, pinkig, vaskuläre und gräuliche weniger vaskularisierte, durchsichtiges Gewebe, das an „fish-flesh“ erinnert; Typ 3 Kombination von 1 und 2; Typ 4 Totaler Untergang des Tumorgewebes, der betroffenen Retina und Aderhaut bis auf die Sklera. Unsere Patientin zeigte ein Regressionsstadium Typ 3 mit nachfolgendem Lokalrezidiv. Nur wenige Fallstudien berichten über die Pathologie dieses klinischen Regressionsstadiums. Bei unserem Fall liessen sich neben nekrotischen sich verkalkenden und gliotischen Arealen, multifokal Bereiche mit vitalen noch gut differenzierten Tumorzellen erkennen. Über begleitende subretinale Proliferationsmembranen ist der Tumor in die Aderhaut eingebrochen. Die unterschiedlichen Erscheinungsformen des Typ 3 Regressionsstadiums wurden auch von Dietmar et al. 2000 in 2 Fällen und von Bechrakis et al. 1998 in drei Fällen beschrieben. In je einem Fall fanden beide Autoren noch vitale Tumorzellen, jedoch keine Aderhautinfiltration. Wegen unterschiedlichen Therapiemodi können jedoch diese drei Fälle nicht verglichen werden. Unserem Fall zeigt, dass trotz neuesten Therapiemöglichkeiten bei fortgeschrittenem unilateralem Retinoblastom eine engmaschige klinische Nachkontolle beim„gefährlichen“ Regressionsstadium 3 zur Früherkennung eines Rezidivs nötig ist. Das enukleierte Auge muss aus diagnostischen Zwecken zur Erkennung möglicher Aderhautinfiltrationen in Serieschnitten aufgearbeitet werden. Literatur: 1. Mahoney MC, Burnett WS, Majerovics A, Tanenbaum H. The epidemiology of ophthalmic malignancy in New York State. Ophthalmology. 1990;97:1143-1147. 2. Shields CL, DePotter PV, Himelstein BP, Shields JA, Meadows AT, Maris JM. Chemoreduction in the initial management of intraocular retinoblastoma. Arch Ophthalmol. 1996;114:1330-1338. 3. O’Brien JM. Alternative treatment in retinoblastoma. Ophthalmology. 1998;105:571-572. 3 4. Buys RJ, Abramson DH, Ellsworth RM, Haik B. Radiation regression pattern after cobalt plaque insertion for retinoblastoma. Arch Opthalmol. 1983;101:1206-1208. 5. Dithmar S, Aaberg TM, Grossniklaus HE. Histopathologic changes in retinoblastoma after chemoreduction. Retina. 2000;20:33-36. 6. Bechrakis NE, Bornfeld N, Schüler A, Coupland SE, Henze G, Förster MH. Clinicopathologic features of retinoblastoma after primary chemoreduction. Arch Ophthalmol. 1998;116:887-893. 4 Jahrestagung der deutschsprachigen Ophthalmopathologen DOP 2007- Würzburg Universitätsaugenklinik Heidelberg A Hunold Augenklinik Geschäftsf.Ärztl. Direktor: Prof. Dr. med. H.E. Völcker Spindelzellmelanom der Iris KONTAKT: Dr. Anne Hunold Im Neuenheimer Feld 400 69120 Heidelberg Fon +49 (0)6 221 56 36625 Email : [email protected] Anne C Hunold Ophthalmologische Anamnese: Ein 22 jähriger Patient stellte sich mit einem unpigmentierten, prominenten Iristumor am rechten Auge vor. Anamnestisch habe eine Pigmentveränderung der Iris seit früher Kindheit bestanden. Ein zunehmendes Wachstum sei dem Patienten seit ca. 2 Jahren aufgefallen. Der Tumor zeigte eine noduläre Oberfläche und erschien solide. Die Läsion reichte von 4 bis 7 Uhr und grenzte an die Hornhautrückfläche. Die Ultraschalluntersuchung ergab eine mittlere Reflektivität und prominente anormale Blutgefäße. Gonioskopisch fand sich keine Tumorinfiltration benachbarter Strukturen. Es fanden sich ebenfalls keine Melanindispersion oder Melanocyten. Visus war beidseits 1.0 und der Intraokulardruck betrug beidseits 12 mmHg. Die Fundusuntersuchung ergab keine Auffälligkeiten. Da der Tumor ein progredientes Wachstum zeigte und die Pupille bereits teilweise bedeckte, wurde dem Patienten zur transkornealen Exzision i.S.e. Sektoriridektomie geraten. Ein allgemeines Tumorscreening zeigte keinen Hinweis für das Vorliegen von Metastasen. Makroskopischer Befund: Das artifiziell nach der Exzision in zwei Teile geteilte Präparat hatte die Maße 6x4x3 mm sowie 5x3x2 mm. Mikroskopischer Befund: Der Tumor zeigte Zellnester sowie Ansammlungen von vorwiegend Spindelzell-förmigen und dezent anisomorphen Melanomzellen. Es zeigten sich ein hoher Zellkern-Zytoplasma-Quotient, ovale Nuklei mit Chromatinverklumpungen und prominente Nuklei. Die mitotische Aktivitität zeigte sich regional variabel, insgesamt jedoch niedrig (< 1%/ HPF). Weiterhin zeigte der Tumor multiple Gefäßanschnitte. Die Immunhistochemische Untersuchung ergab eine Expression von Melan A, S 100 sowie MiTF mit einer geringen Proliferationsrate (ca. 2-3% Ki 67 positive Tumorzellen). Es zeigte sich ebenfalls eine gering gradige nukleäre p53 Expression. Diskussion: 1,2,3,4 Irismelanome repräsentieren 3,3 bis 16,6% der Uveamelanome. Jensen berechnete eine mittlere Inzidenz bei Irismelanomen in Dänemark von 3,2 Fällen/Jahr über einen 3 Zeitraum von 25 Jahren. Im Gegensatz zu Melanomen des Ziliarkörpers oder der Aderhaut, treten Irismelanome bereits im früheren Lebensalter auf und bestehen aus gutartigeren Zelltypen, was in einer 16 besseren Prognose resultiert. Irismelanome machen 8,5 bis 10,4 % der Uvea Melanome aus und treten 1,5,7,8 meist bei Patienten unter dem zwanzigsten Lebensjahr auf. Irismelanome sind im Rahmen anderer Erkrankungen wie zum Beispiel der Neurofibromatose Typ 1, dem Xeroderma Pigmentosum, der oculären Melanozytose und dem familiären, atypischen Mole Melanoma 9,10,11,12 Syndrom (BK Mole Syndrome). Übereinstimmend zu Font, Croxatto, Rao beschreiben viele Patienten anamnestisch eine bereits in der 16 Kindheit vorhandene Pigmentläsion. Der Wachstumzeitraum beträgt in mehr als 50 % der Fälle mehr als 1,5,6 ein Jahr und in 18 bis 35% sogar mehr als 10 Jahre. Jahrestagung der deutschsprachigen Ophthalmopathologen DOP 2007- Würzburg A Hunold Universitätsaugenklinik Heidelberg Iris Melanome befallen fast ausschließlich den unteren Quadranten der Iris. Wichtige klinische Zeichen, die auf einen malignen Tumor hinwiesen sind Wachtumstendenz und prominente Blutgefäße innerhalb 13,15,17,18 des Tumors. Es sind mindestens drei Wachstumsmuster beschrieben: nodular und umschrieben, diffus und tapioca. Weiterhin unterscheidet man bei Irismelanomen drei histologische Typen: Spindelzell-, Gemischt-Zell- und 16 Epitheloidzell- Melanome. Die mitotische Aktivität der Spindelzell Melanoma is generell eher niedrig und variiert von 1 bis 3 Mitosen pro 20 HPF. Annähernd 70% der malignen Iris Melanome haben einen Spindelzell-artigen Phänotyp. Tumorzellen von Irismelanomen exprimieren Melan A HMB 45, S100 Protein und Vimentin. Die 16,20 Sensitivität betrug in Studien 100% für Melan A und 55% für HMB 45. Irismelanome sind invasive Tumoren mit einem niedrig malignen Grad. Die Incidenz für das Auftreten von 1,7 3 Metatasen beträgt zwischen 2,4 und 5,0%. Die Todesrate durch Metastasen beträgt circa 2,3%. Die meisten Irismelanome können durch eine locale Resektion behandelt werden. Die Indikation zur Enukleation besteht bei diffus wachsenden Irismelanomen, welche in Kombination mit einseitigem ipsilateralen Sekundärglaukom auftreten können. Nur wenige Fälle bedürfen einer zusätzlichen 19 Brachytherapie. Literatur: 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. 19. 20. Rones B, Zimmermann LE. The prognosis of primary tumors of the iris treated by iridectomy. AMA Arch Ophthalmol 1958;60:193-205. Holland G. On the clinical features and pathology of pigment tumors of the iris. Klin Monatsbl Augenheilk 1967,150:359-70. Jensen OA. Malignant Melanoma of the iris. A 25 year analysis of Danish cases. Eur J Ophthalmol 1993;181-8. Shields CL, Shields JA, Materin M, Gershenbaum E, Singh AD, Smith A. Iris melanoma: risk factors of metastasis in 169 consecutive patients. Ophthalmology 2001;108:172-8. Duke JR, Dunn SN. Primary tumors of the iris. AMA Arch Ophthalmol 1958;59:204-14. Ashton N. Primary tumors of the iris. Br J Ophthalmol 1964; 48:650-68 Arentsen JJ, Green WR. Melanoma of the iris: report of 72 cases treated surgically. Ophthalmic Surg 1975;6:23-37. Lerner HA: Malignant melanoma of the iris in children. A report of a case in a 9-year-old girl. Arch Ophthalmol 1970; 84:754-7. Cu-Unjeng AB, Shields CL, Shields JA, Eagle RC Jr. Iris melanoma in ocular melanocytosis. Cornea 1995; 14:206-9 Singh AD; Shields JA, Eagle RC, Shields CL, Marmor M, De Potter P. Iris melanoma in a ten-year-old boy with familial atypical mole melanoma (FAM-M) syndrome. Ophtahlmic Genet 1994;15:145-9 Honavar SG, Singh AD, Shields CL, Shields JA, Eagle RC Jr. Iris melanoma in a patient with neurofibromatosis. Surv Ophthalmol 2000; 45:231-6. Johnson MW, Skuta GL, Kincaid MC, Nelson CC, Wolter JR. Malignant melanoma of the iris in xeroderma pigmentosum. Arch Ophthalmol 1989;107:402-7. Harbour JW, Augsburger JJ, Eagle RC Jr. Initial management and follow up of melanocytic iris tumors. Ophthalmology 1995;102:1987-93. Yap-Veloso MI, Simmons RB, Simmons RJ. Iris melanomas: diagnosis and management. Int OPhthalmol Clin 1997; 37:87-100. Spandau UHM, Dithmar S, Grossniklaus HE, Voelcker HE, Jonas JB. Recurrent spontaneous hyphaema secondry to a melanocytic iris lesion. Acta Ophthalmol Scand 2004; 494-5. th Font RL, Croxatto JO,Rao NA. AFIP Atlas of Tumor Pathology- Tumors of the eye and ocular adnexa. 4 series fascicle 5, Rones B, Zimmerman LE. The Amarica registry of pathology 2006;48-52. Dart JK, Marsh RJ, Garner A, Cooling RJ. Fluorescein angiography of anterior uveal melanocytic tumors. Br J Ophthalmol 1988;72:326-37. Bandello F, Brancato R, Lattanzio R, Carnevalini A, Rossi A, Coscas G. Biomicroscopy and fluorescein angiography of pigmented iris tumors. A retrospective study of 44 cases. Int Ophthalmol 1994;18:61-70. Demirci H, Shields CL, Shields JA, Eagle RC Jr, Honovar SG. Diffuse iris melanoma: a report of 25 cases. Ophthalmology 2002;109:1553-60. Heegaard S, Jensen OA, Prause JU. Immunohistochemical diagnosis of malignant melanoma of the conjunctiva and uvea: comparison of the novel antibody against melan-A with S100 protein and HMB-45. Melanoma Res 2000;10:350-4. XXXV. Jahrestagung der DOP, Würzburg, 18./19. September, 2007 Ingrid Reiniger Augenklinik der Universität Mathildenstr. 8 80336 München Tel.:089/5160-3811 FAX: 089/5160-5160 e-mail: [email protected] Extraokuläres Wachstum eines unbehandelten Aderhautmelanoms Fallbeschreibung Erstvorstellung ex domo (07/1993) • Prominenter parapapillärer Tumor; DD: Melanozytom, DD: Aderhautmelanom • 02/1994 : Wachstum (max. Prominenz = 2,13 mm im Ultraschall) • Keine Therapie Erstvorstellung Universitäts-Augenklinik München 09/99 • LA: Amaurose seit 4 Jahren aufgrund einer exsudativen Ablatio retinae bei V.a. Aderhautmelanom • Ultraschall: ein fast den gesamten Bulbus ausfüllendes Melanom • Bei reduziertem AZ Therapie von der Patientin und Familie abgelehnt Wiedervorstellung Universitäts-Augenklinik München 04/2007 • Patientin bettlägerig, pflegebedürftig • LA: ca. 2,5 x 2,5 cm großer solider pigmentierter Tumor, prominent aus der Orbita wachsend. Blutiges Sekret. • CT Befund: kein Nachweis einer knöchernen Destruktion, V.a. Opticusatrophie links. Soweit beurteilbar kein sicherer Nachweis einer retrobulbären Infiltration. • OP: Enukleation ohne Einsetzen eines Implantates. • Intra-operativ: V.a. episklerales Wachstum am hinteren Pol • Familie lehnte eine Metastasensuche ab Histologie Makroskopisch: Bulbus 23 x 24 x 24 mm mit extraokulärem Tumor (24 x 21 x 27 mm) • Gesamter Bulbus mit teils pigmentierten, teil amelanotischen Tumormassen ausgefüllt • Exophytisches Tumorwachstum i.B. der Hornhaut • Extrasklerales Wachstum in Opticusnähe • Ausbreitung in den N. Opticus Mikroskopisch (Färbungen: HE-, PAS): • Gemischtzelliges Aderhautmelanom im Bulbus, nur vereinzelte Mitosen • Vorwiegend epitheloidzelliges Aderhautmelanom extraokulär durch Hornhaut wachsend, Infiltration in Hornhautstroma • Tumornekrosen • Tumorinfiltration in N. opticus, Meningen und meningealen Spalt • Extrasklerale Tumoranteile am hinteren Augenpol Immunhistochemie Positiv: Tumor: Melan-A, HMB-45, CD3-positive T-Lymphozyten v.a. perivaskulär, CD-68-positive Makrophagen v.a. in Tumornekrose, niedrige Ki-67 Proliferationsaktivität ¾ Diagnose: Wachstum AH-MM mit massivem extraokulärem Diskussion Das Aderhautmelanom ist das häufigste intraokuläre Malignom des Erwachsenen. Der Häufigkeitsgipfel liegt zwischen dem fünfzigsten und siebzigsten Lebensjahr, und die Inzidenz beträgt ca. 6-7 Neuerkrankungen pro 1 Mio. Einwohner in Westeuropa und den Vereinigten Staaten. Die Mehrheit der Aderhautmelanome wird heutzutage mittels Ophthalmoskopie und Sonographie frühzeitig diagnostiziert und therapiert, sodass ein extraokuläres Wachstum selten vorkommt. In der Literatur wird eine extrasklerale Ausdehnung in ca. 8% der Patienten mit Aderhautmelanom beschrieben. Diese entwickelt sich meistens bei Patienten, die eine Therapie ablehnen oder bei Augen, bei denen die klinische Untersuchung erschwert ist (z.B. Cataracta matura). Orbitale Rezidive nach Enukleation wurden beschrieben. Die lokale Ausbreitung kann durch eine Ruptur der Bruch’schen Membran in den subretinalen Raum erfolgen oder durch eine Infiltration entlang der ziliaren Gefäße und Nerven oder entlang der Vortexvenen. Juxtapapilläre Läsionen infiltrieren häufig die Papille. Eine Infiltration des N. Opticus wurde bei ca. 5 % der Aderhautmelanomen beschrieben und ist mit hohem Alter, erhöhtem intraokularen Augendruck, großen Tumoren, schlechtem Funduseinblick und Erblindung assoziiert. Die Prognose quoad vitam ist bei Patienten mit extraskleralem Wachstum sehr schlecht. Es wurde eine 5-Jahres tumorkorrelierte Mortalitätsrate von 66% bei Patienten mit extraskleralem Wachstum beschrieben im Vergleich zu 33% bei Patienten ohne extraokuläre Ausdehnung. Weitere Faktoren für eine schlechte Prognose mit erhöhtem Metastasenrisiko sind: große Tumore, Epitheloid-zellige und nekrotische Melanome sowie eine Optikusinfiltration. Literatur 1. Collaborative Ocular Melanoma Study Group (COMS). Histopathologic Characteristics of uveal Melanomas in Eyes Enucleated from the Collaborative Ocular Melanoma Study. COMS Report No. 6. Am J Ophthalmol 1998, 125 (6): 745 – 766. 2. Lindegaard J et al. Optic Nerve Invasion of Uveal Melanoma: Clinical Characteristics and Metastatic Pattern. IOVS 2006, 47 (8): 3268 – 3275. 3. Pach JM et al. Prognostic Factors in Choroidal and Ciliary Body Melanomas with extrascleral Extension. Am J Ophthalmol 1986, 101: 325-331. 4. Shields JA et al. Massive Orbital Extension of Posterior Uveal Melanomas. Ophthalmic Plast Reconstr Surg 1991, 7 (4): 238 – 251. 5. Zimmerman LE. Malignant Melanoma of the uveal Tract in: Ophthalmic Pathology, Spencer WH ed. 3. edition, 1986: 2072-2139 1 Nr 28 XXXV. Jahrestagung der DOP Würzburg, 18./19.September 2007 Gregor Willerding, Augenklinik, Charité Campus Benjamin Franklin, Berlin [email protected] Sympathische Ophthalmie nach transskleraler Resektion eines Aderhautmelanoms Klinik/Anamnese Eine 46 Jahre alte Patientin stellte sich mit einem inferioren Aderhautziliarkörpermelanom (echographische Ausdehnung 11,7 x 8,6 mm, Prominenz 8,6 mm) am linken Auge vor. Der Visus betrug rechts 1,0 und links 0,25. Eine transsklerale Tumorresektion mit adjuvanter Ruthenium-Brachytherapie wurde durchgeführt. Nach zwei Wochen wurde bei Glaskörperblutung und Ablatio retinae eine Phakoemulsifikation und Kunstlinsenimplantation sowie Vitrektomie und Silikon-Endotamponade durchgeführt. 15 Monate später zeigten sich am linken Auge eine Bulbushypotonie, Hornhauttrübung und dichte Kapselfibrose. Der Visus betrug intakte Lichtprojektion und wegen limitierter Visusprognose und erschwerter Tumorkontrolle wurde die Enukleation geplant. Bei der stationären Aufnahme zur Enukleation 17 Monat e nach der primären Intervention am linken Auge gab die Patientin eine seit zwei Wochen bestehende Photophobie und Visusabnahme auf dem rechten Auge an. Der Visus betrug hier 0,7 und es zeigte sich eine fibrinöse Iritis mit einer hinteren Synechie. Funduskopisch zeigten sich keine Entzündungszeichen. Eine sympathische Ophthalmie wurde diagnostiziert, eine lokale und systemische antiinflammatorische Therapie initiiert und die Enukleation des linken Bulbus durchgeführt. Histopathologie: Tumorexzisionspräparat (nicht gezeigt): Spindelzelliges, wenig pigmentiertes Aderhautmelanom. Enukleierter Bulbus: Makroskopisch: linker Bulbus, 24,5x23x22,5mm, Hornhaut 11,5x13mm, N. opticus 3,5mm. Horizontale Eröffnung. Mikroskopisch: Hornhaut/Vorderkammer: Stromavaskularisation, z.T. subepitheliale Vernarbung, entzündlicher Pannus auf der peripheren Hornhaut, stellenweise retrocorneale Membran, Descemet mit peripheren Guttae, Endothel rarefiziert, Fibrinansammlungen in der Vorderkammer. Iris/Ciliarkörper: Kammerwinkel z.T.synechiert, lymphoplasmazelluläre Infiltration der Iris, Rubeosis iridis, zyklitische Membran, Linsen- und Kapselreste. 1 2 Hinterer Augenabschnitt: Auf einer Seite anteriore Sklera verdickt mit Fadenmaterial, Choroidektomie prääquatorial. Posterior uveale Verdickung durch nicht-nekrotisierende epitheloidzellhaltige Granulome und reichliche, die Choriokapillaris relativ aussparende Infiltration mit Lymphozyten. Lymphozyten mehrheitlich CD4 positiv, z.T. auch CD8 positiv. Zeichen von Pigmentphagozytose durch die Epitheloidzellen, wenige Eosinophile. Granulömatöse Infiltration von Sklerakanälen. Einige Dalén-Fuchs-Knötchen in der Peripherie. Ausgeprägtes Makulaödem, stellenweise retinale Perivaskulitis und fokale epiretinale Gliose, z.T. flache exsudative Ablatio. Nervus opticus ohne grobe Pathologie. Kommentar: Sympathische Ophthalmie (SO), seit der Antike bekannt und u.a. von Johan Albin Dalén 1 sowie Ernst Fuchs 2 histopathologisch beschrieben, ist eine seltene bilaterale granulömatöse Uveitis die mit variabler Latenz nach einem operativen oder nichtoperativen Trauma auftritt 3 . Eine SO nach Tumorexzision eines Ziliarkörpermelanoms wurde bisher einmal klinisch beschrieben 4 . Das Risiko, eine SO nach Vitrektomie zu entwickeln wurde mit 0,01% 5 bis 0,125 % 6 angegeben. Im geschilderten Fall auffällig waren die mit 17 Monaten relativ lange Latenz und die histopathologisch unterschiedliche Ausprägung des Vorderabschnittes vs. des Hinterabschnittes mit Plasmazellen anterior und Granulomen posterior. 1 Dalén JA. Zur Kenntnis der sogenannten Choroiditis sympathetica. Mitteilung aus der Augenklinik des Carolinischen medicochirurgischen Instituts zu Stockholm, Jena, 1904, 6:1-21 2 Fuchs E. Über sympathisierende Entzündung (nebst Bemerkungen über seröse trauma- tische Iritis). Graefe´s Arch Clin Exp Ophthalmol 1905;61;365-456 3 Duke-Elder S, Perkins ES. Diseases of the uveal tract. In: Duke-Elder S, ed. System of ophthalmology, vol. 9. St Louis: Mosby;1966 4 Garcia-Arumi J et al. Sympathetic ophthalmia after surgical resection of iridociliary melanoma. A case report. Graefe´s Arch Clin Exp Ophthalmol 2006 5 Gass JD. Sympathetic ophthalmia following vitrectomy. Am J Ophthalmol 1982;93:552-8. 6 Kilmartin DJ et al. Sympathetic ophthalmia risk following vitrectomy: should we counsel patients? Br J Ophthalmol 2000;84:448-9 2 AUGENKLINIK MIT POLIKLINIK UNIVERSITÄT ERLANGEN-NÜRNBERG Direktor: PROF. DR. F.E. KRUSE Schwabachanlage 6 (Kopfklinikum) D-91054 ERLANGEN XXXV. Jahrestagung der Deutschsprachigen Ophthalmopatholgen (DOP) 18.09. und 19.09.2007 in Würzburg Dr. Tina Dietrich Augenklinik mit Poliklinik der Universität Erlangen-Nürnberg Patientin B.G., geb. 08.07.1927 Ophth. Path. Nr. 41188; PAS Sekundäres melanomalytisches Offenwinkelglaukom infolge diffuser Kammerwinkelzellaussaat zwei Jahre nach Brachytherapie eines Malignen Melanoms des Ziliarkörpers und der Aderhaut Klinik Wir berichten über eine zum Zeitpunkt der Enukleation 78-jährige Patientin, die aufgrund der Diagnose eines Malignen Melanoms von Aderhaut und Ziliarkörper 2 Jahre zuvor extern eine Bestrahlungstherapie des linken Auges erhalten hatte, da die Tumorausdehnung (echographische Tumormaße: Basis 16,0 mm x 15.6, Prominenz 9.5 mm) die im Hause mögliche Bestrahlungstherapie nicht mehr zuließ. 5 Monate vor der Diagnosestellung des Malignen Melanoms war - ebenfalls extern - eine Cataract-Operation am linken Auge erfolgt. Die Kontrollen nach der Bestrahlungstherapie zeigten einen stabilen Befund ohne Hinweis für erneutes Tumorwachstum (letzte echographische Tumormaße: 11.7 mm x 8.6 mm, Prominenz 1,74 mm, Reflektivität von 85%) bis Mai 2005. 6 Monate später zeigte sich bei der erneuten Vorstellung eine Tensiosteigerung auf 50 mm Hg am linken Auge; der Visus lag bei 0,2. Die vorderen Augenabschnitte zeigten ein Hornhaut-Stromaödem bei Hornhaut-EndothelEpithel-Dekompensation und eine tiefe Vorderkammer. Gonioskopisch zeigte sich eine diffuse Aussaat von pigmentierten Zellen im Kammerwinkel, insbesondere zwischen 3 und 10 h. Am Fundus war ein nur mäßig prominenter pigmentierter Aderhauttumor sichtbar mit einer Ausdehnung von ca. 8 bis 11 h. Das durchgeführte Staging zeigte keinen Hinweis für Metastasierung oder Zweittumor. Wir entschlossen uns zur Enukleation des schmerzhaften, tumorbefallenen linken Auges. Histopathologie Der Bulbus zeigt einen flachen Tumor aus basophilen, z.T. pigmentierten Zellen, der sich im Bereich der peripheren Aderhaut sowie des Ziliarkörpers befindet. Der Tumor zeigt nekrotische Areale und epitheloidzellige Anteile. Der Kammerwinkel weist im Bereich des Trabekelwerkes eine Infiltration mit Tumorzellen (HMB-45 positiv) sowie mit z.T. Melanin-beladenen Makrophagen auf. Darüber hinaus finden sich sowohl in der Vorderkammer als auch im Glaskörperraum diffus verteilte Tumorzellen, insbesondere jedoch retrokorneal und an der Linsenkapsel (nebenbefundlich: Z.n. Cataract-Extraktion). Man findet intrasklerale Tumorzellen, jedoch kein extrasklerales Tumorzellwachstum. Der Nervus opticus weist eine fibrös-gliöse Atrophie auf. Es lässt sich histopathologisch die Diagnose eines melanomalytischen Sekundärglaukoms bei Malignem Melanom von Aderhaut und Ziliarkörper stellen. Kommentar 2 Der histopathologische Befund zeigt einen Bulbus mit einem Malignen Melanom von Ziliarkörper und Aderhaut mit epitheloidzelligen Anteilen und Nekrosen. Das vorliegende Sekundärglaukom mit fibrös-gliöser Opticus-atrophie ist auf 2 verschiedene pathophysiologische Mechanismen zurückzuführen: 1. Invasion des Trabekelwerkes durch Tumorzellen sowie 2. durch Makrophagen, so dass man den Befund als „Melanomalytisches Glaukom“ bezeichnen kann. Es zeigt sich darüber hinausgehend eine diffuse Tumorzellaussaat in der Vorderkammer und im Glaskörperraum Literatur 1. Yanoff M, Schei HG: Melanomalytic glaucoma. Report of a case. Arch Ophthalmol. 1970 Oct; 84(4):471-3. 2. Van Buskirk EM, Leure-du Pree AE: Pathophysiology and electron microscopy of melanomalytic glaucoma. Am J Ophthalmol. 1978 Feb; 85(2): 160-6. 3. McMenamin PG, Lee WR: Ultrastructural pathology of melanomalytic glaucoma. Br J Ophthalmol. 1986 Dec; 70(12): 895-906. 4. el Baba F, Hagler WS, De la Cruz A, Green WR: Choroidal melanoma with pigment dispersion in vitreous and melanomalytic glaucoma. Ophthalmology. 1988 Mar; 95(3): 370-7. 3 4 5 6 1 Pro g ra mm- Nr.: 3 0 XXXV. Jahrestagung de r „Deutschsprachigen Opt halmopathologen“ Wür zburg, 18./1 9.Sept ember 2007 Ste fa n He in ric h , Au g e n k lin i k , Ch a rité C a mp u s Be n ja m in F ra n k lin , Be rli n s te fa n .h e in ric h @c h a ri te .d e Ziliarkör perade nom ver sus Pse udoade nomatö se Hyp erplasie Ana mnese: 7 5 - jä h rig e Pa ti e n tin n a c h K a ta ra k to p e ra tio n l in k s , d a n a c h me h rf a c h e v it re o re t in a le Ein g ri ffe b e i re z id iv ie re n d e m Na c h s ta r, V.a . Ve n e n a s tv e rs c h lu s s , e p i re tin a le r Me mb ra n u n d p e r s is tie re n d e m in t ra o k u l ä re n R e iz z u s ta n d z wis c h e n 2 0 0 2 u n d 2 0 0 4 . I m Ra h m e n e in e r HKL -Ex p la n ta tio n 0 4 /2 0 0 4 a rt e rie ll e Blu t u n g a u s d e m Z ilia r k ö rp e r s b e i 1 2 Uh r . Hie r z e ig t e s ic h b e i e in e r Re - p p V 0 8 /2 0 0 4 e in T u m o r, d e r b is 1 1 /2 0 0 4 p e r s is tie rte . D a ra u fh in Ers tv o rs t e llu n g in u n s e re r Au g e n k lin ik u n d Ru t h e n iu m -Bra c h y th e ra p ie d e s T u mo rs (Pr o min e n z 5 ,6 mm, n i e d rig e Bin n e n re f le k tiv itä t). Be i Ve rla u fs k o n tro lle n b is 0 4 /2 0 0 6 z u n e h me n d e Re g re s s io n (Pro mi n e n z 3 ,5 mm) , je d o c h b e g in n e n d e Ho r n h a u td e k o mp e n s a tio n . 0 4 / 2 0 0 7 Pro min e n z z u n a h me a u f 4 ,1 mm, S e k u n d ä rg la u k o m (T e n s io : 3 4 mmH g ), Ve rd a c h t a u f K a mme rw in k e l- Au s s a a t u n d Vis u s a b fa ll a u f d e fe k te L ic h tp ro j e k tio n . Be i n ic h t s ic h e r k o n tr o llie r te r T u mo rs it u a tio n u n d s c h me rz h a fte m Au g e En u k le a ti o n 0 5 / 2 0 0 7 . His topath ologie Bul bus si n.: Ma k ro s k o p is c h : L in k e s Au g e , 2 1 x 2 3 x 2 3 ,5 mm , Ho rn h a u t 1 2 ,5 x 1 1 ,5 m m, Ne r v u s o p t ic u s 4 mm. De r Bu l b u s wi rd we g e n d e s k li n is c h e rs e its a n g e g e b e n e n Ve rd a c h ts a u f T u m o rma n i fe s ta t io n e n d e s n a s a le n u n d te m p o ra le n Ka mm e rwin k e ls h o riz o n t a l e rö ffn e t, a n t e rio r z e ig t s ic h e in p ig me n tie rte r T u m o r. Mik ro s k o p is c h : Die z e n tra le Ho rn h a u t is t in n e n s e iti g v e rm u tlic h a rt e fiz ie ll fra g me n ti e rt. D a s Ep i th e l i s t a tr o p h u n d z u m T e il d e fe k t. Su b e p ith e lia l f in d e t s ic h i n d e r Ho rn h a u tp e ri p h e rie e in Pa n n u s . D a s Str o ma is t a v a s k u lä r , o h n e re le v a n te E n tz ü n d u n g u n d s te l le n we i s e e tw a s g e q u o lle n . Es fin d e t s ic h e in e r e la tiv d ic k e re t ro c o rn e a le , fib ro tis c h e Me m b ra n m it p e r ip h e re r Ka m me rwin k e ls y n e c h ie r u n g . D a s p e r ip h e re Iri s p ig me n te p it h e l is t z .T . n e k ro tis c h , mit p e rip h e re r Z y s te n b il d u n g . An t e rio r fin d e t s ic h e in e Sk l e ra n a r b e mit Qu e ll u n g u n d F a d e n ma te r ia l. A u s d e r Eb e n e d e s p ig me n tie rt e n Z il ia rk ö r p e re p i th e ls e rwa c h s e n d f in d e t s ic h e in b re itb a s i g e r, p ro min e n te r T u m o r. Di e s e r T u mo r b e s te h t a u s m e is t s ta rk p ig me n t ie rte n Z e lle n , d ie – in s b e s o n d e re a n d e r Ba s is – i n p s e u d o tu b u lä re r An o rd n u n g i n e in v a s k u la ri s ie rte s Str o ma a u s PAS -p o s it iv e m M a te ria l mit ly m p h o z y t ä re r I n filtr a tio n e in g e b e tte t s in d . Dis s e min i e rt fi n d e n s ic h s e h r z a h lre ic h e k le i n e Va k u o le n , d ie z . T . f e in k ö r n ig e s Pig me n t, z . T . s e h r fe in e , s c h wa c h e o s in o p h i le Ab l a g e ru n g e n a u f we is e n , z .T . a u c h le e r e rs c h e in e n . Die p i g me n ti e rte n Z e lle n h a b e n Ke rn e mit g e le g e n tlic h p ro min e n t e n Nu k le o li je d o c h o h n e we ite r e s ig n ifik a n te Ma l ig n itä ts k rit e rie n . Mit o s e n f in d e n s ic h n ic h t. 1 2 Die p e rip h e re n Ne tz h a u ta b s c h n itte z y s to id d e g e n e r a tiv v e rä n d e rt. Es z e ig t s ic h in we i te n T e ile n e in e Ph o t o re z e p to ra tr o p h ie u n d s t e lle n w e is e f la c h e Ab l a tio . An e in ig e n S te lle n is t e in e fo k a le Ve r n a rb u n g d e s Ne tz h a u t-Ad e rh a u ti n te rfa c e s wi e b e i Z .n . L a s e rk o a g u la tio n z u s e h e n . Po s te rio r z e i g t s ic h e in e e p i re tin a le Me m b ra n m it z . T . F a l te n b il d u n g d e r IL M u n d e in z y s to id e s Ma k u la ö d e m, wo b e i d ie Ne tz h a u t in d ie s e m Be re ic h a n lie g t. De r S e h n e rv is t m ä ß ig g li o tis c h v e r ä n d e rt . T u m o ra b s i e d e lu n g e n fi n d e n s ic h a u f d e n v o rlie g e n d e n Sc h n i tte n w e d e r i m Vo rd e r- n o c h im Hin te r a b s c h n itt. Imm u n h is t o c h e mi e : D ie T u m o rz e ll e n s in d Me l a n -A-p o s itiv u n d HMB 4 5 -n e g a tiv . CK7 : n e g a tiv ; CK1 8 /8 : 3 0 -4 0 % p o s iti v , S1 0 0 : s ta rk p o s itiv , Vim e n tin : s ta rk p o s itiv , MIB -1 :2 - 3 % p o s itiv , Alc ia n b la u : S p u re n d e s in t ra v a k u ö lä re n Ma te r ia ls p o s itiv . Kom mentar : Ad e n o me u n d tu m u rö s e Hy p e rp la s ie n d e s p ig me n t ie rte n Z il ia rk ö r p e re p i th e ls s in d s e lte n . Sic h e re h is to p a th o lo g is c h e o d e r imm u n h is t o c h e mi s c h e U n te rs c h e id u n g s me rk ma le z wis c h e n Ad e n o m o d e r Hy p e rp la s ie e x i s tie re n n ic h t. F ü r e in Ad e n o m (6 ) s p re c h e n i n d ie s e m F a l l d ie Pro min e n z u n d z a h lre ic h e n Va k u o le n , d ie p s e u d o tu b u lä re n Are a l e , mil d e Aty p ie u n d d ie Po s iti v itä t fü r Me l a n A (2 ) u n d CK 1 8 /8 (1 ). F ü r e in e Hy p e rp la s ie s p re c h e n d a g e g e n d ie As s o z ia tio n mit i n tra o k u la re r Ma n ip u la t io n u n d In fl a mma ti o n s o w ie s ig n ifik a n te Str o ma a n t e ile b z w p ro mi n e n te Ba s a lme mb ra n b il d u n g . Un k la r b le ib t a lle rd in g s , in w ie we it d ie M o rp h o l o g ie d u rc h d ie Bra c h y th e ra p ie a lte ri e rt wu rd e . A m e h e s te n is t u . E . v o n e in e r d u rc h e in e n in f la mma t o ris c h e n Sti mu lu s in itii e rte n Ne o p la s ie a u s z u g e h e n (5 ) . Üb e r d ie L o k a li s a tio n (e x tr a - v s . in tra z e llu l ä r) u n d d e n In h a lt d e r a ls ty p is c h b e s c h ri e b e n e n Va k u o le n e x is ti e re n wie d e rs p r ü c h lic h e Be f u n d e ( 4 ,7 ). Na c h L o e ffle r (3 ) h a n d e lt e s s ic h u m Art e fa k te i.S . e in e s wa s h o u t v o n Pig m e n t u n d mö g l ic h e rw e is e S e k re ti o n s p ro d u k te n . L it e ra tu r : (1 ) Gu e rin EP , W o n g D, Sil v e s tri G, His c o tt P S. Cy t o k e ra t in s u b ty p in g to d is tin g u i s h re a c tiv e a n d n e o p la s ti c RPE c e l ls . Br J Op h th a lmo l 2 0 0 6 ;9 0 :8 0 1 -2 . (2 ) He e g a a rd S. Ne o p la s ia v e r s u s h y p e rp la s ia o f th e re t in a l p ig me n t e p i th e liu m: A c o m p a rs io n o f two c a s e s . Ac ta Op h ta lmo l o g ic a Sc a n d in a v ic a 2 0 0 1 ;7 9 : 6 2 6 -6 3 3 (3 ) L o e ffle r KU, S e ife rt P, Sp i tz n a s M. Ad e n o ma o f th e p ig me n te d c il ia ry e p i th e liu m: u lt ra s tru c tu ra l a n d imm u n o h is to c h e m ic a l fin d in g s . Hu m Pa t h o l 2 0 0 0 ;3 1 : 8 8 2 -7 . (4 ) Na u m a n n , G., H .E. Vo l c k e r, a n d W . L e rc h e [Ad e n o ma o f th e p ig me n te d c il ia ry e p i th e liu m (a u t h o r's tra n s l)]. Al b re c h t Vo n Gra e fe s Arc h Kli n Ex p Op h th a lmo l, 1 9 7 6 . 1 9 8 (3 ): p . 2 4 5 - 5 8 . (5 ) Sh i e ld s J A, Ea g le RC, J r., Ba r r CC, Sh i e ld s C L , J o n e s DE. Ad e n o c a rc in o ma o f re t in a l p ig me n t e p i th e liu m a ri s in g fro m a ju x ta p a p i lla ry h is to p la s mo s is s c a r. Arc h Op h th a lmo l 1 9 9 4 ;1 1 2 : 6 5 0 -3 . (6 ) Sh i e ld s J A, Sh i e ld s C L , Gu n d u z K, Ea g le RC, J r. Ad e n o ma o f th e c il ia ry b o d y p ig me n t e p i th e liu m: th e 1 9 9 8 Alb e rt Ru e d e ma n n , Sr, me m o ria l le c tu re , Pa rt 1 . Arc h Op h th a lmo l 1 9 9 9 ;1 1 7 : 5 9 2 -7 . (7 ) Str e e te n BW , Mc Gra w J L . T u m o r o f th e c il ia ry p ig me n t e p i th e liu m. Am J Op h th a lmo l 1 9 7 2 ;7 4 :4 2 0 -9 . 2 AUGENKLINIK MIT POLIKLINIK UNIVERSITÄT ERLANGEN-NÜRNBERG Direktor: Prof. Dr. med. F. Kruse Schwabachanlage 6 (Kopfklinikum) 91054 ERLANGEN 31 XXXV. Jahrestagung der „Deutschsprachigen Ophthalmopathologen“ (DOP) Würzburg, 18. und 19. September 2007 Unsere Ophthalmopathologie-Nr.: 42232 1 PAS-Schnitt 2 Abbildungen Dr. Erik Chankiewitz Universitätsaugenklinik Erlangen Kapilläres Hämangiom der Retina (von-Hippel-Lindau-Tumor) Klinik Als 20-Jähriger stellte sich der Patient erstmals 1979 mit einer seit einem Jahr zunehmenden Sehverschlechterung am linken Auge in der Ambulanz unserer Klinik vor. Der Fernvisus betrug rechts cc = 1,2 und links cc = 0,3. Am Augenhintergrund zeigten sich eine unscharf begrenzte Papille mit feinen Strichblutungen und bogenförmig zur Macula ziehende Bänder fettiger Degenerationsherde bei sonst unauffälligen Gefäßen. Mit Hilfe der Fluoreszenzangiographie konnte ein juxtapapilläres kavernöses Hämangiom diagnostiziert werden. Weitere Lokalisationen von Hämangiomen konnten funduskopisch, radiologisch und internistisch ausgeschlossen werden. Über den Zeitraum von 27 Jahren, in dem der Patient eine Therapie ablehnte, liegt eine Fotound Fluoreszenzdokumentation vor. Über eine flache Retinoschisis kam es schrittweise zu einer Visusreduktion auf Lichtschein defekte Projektion bei Amotio insanata. Konsekutiv kam es zum Strabismus divergens sinister. Aufgrund der Entwicklung eines schmerzhaften sekundären Winkelblockglaukoms bei massiver Rubeosis iridis wurde das linke Auge im November 2006 enukleiert. Lichtmikroskopie Am Sehnervenaustritt befindet sich ein endophytischer, partiell verkalkter Tumor, welcher aus dünnwandigen, kapillären Kanälen unterschiedlichen Kalibers sowie polygonalen und schaumigen interstitiellen Zellen besteht. Diese sind Zeichen einer glialen Reaktion auf den Verlust von Nervengewebe, derart hypertrophierte Astrozyten werden auch als Gemistozyten bezeichnet. Des Weiteren finden sich feine Knochenbälkchen sowie Hinweise auf eine Hämatopoese. Die Netzhaut ist ausgehend vom Hämangiom bis zur Ora serrata als Folge einer proliferatifen-Vitreo-Retinopathie trichterförmig abgehoben. Der Sehnerv ist deutlich atrophisch. Im Rahmen einer Sekundärmanifestation ist der Kammerwinkel durch eine massive Rubeosis iridis vollständig verschlossen, die Vorderkammer abgeflacht. In der Pupillarebene findet sich eine feine, vaskularisierte Bindegewebsplatte. Diagnose Kapilläres, juxtapapilläres, endophytisches Hämangiom der Retina Diskussion Als von-Hippel-Lindau-Tumor bezeichnet man ein kapilläres Hämangiom mit nur einer einzelnen retinalen Lokalisation. Im Rahmen des von-Hippel-Lindau-Syndromes können Hämangioblastome außerdem im Zentralen Nervensystem oder in visceralen Organen vorkommen. Dieses autosomal-dominant vererbte Multiorgansyndrom (Maher et al., 1991), ist Ausdruck einer eingeschränkten Inaktivierung hypoxieinduzierbarer Transkriptionsfaktoren (HIF) (Maher, 2004), welche an Promotoren von Wachstumsfaktoren beispielsweise des vascular endothelial growth factor (VEGF) binden (Chan et al. 1999). Die histologisch auffälligen, stark vakuolierten, stromalen Zellen (Jakobiec et al., 1976) sind Träger eines Defektes im Tumorsuppressorgen (VHL-Gen) auf Chromosom 3 (3p25-26) (Latif et al., 1993). Sie führen über eine verstärkte Expression von VEGF zu einer massiven Gefäßneubildung mit Sekundärschäden. Der klinische Verlauf spiegelt die molekuaren Vorgänge wieder: 1. im Frühstdium Gefäßdilatationen und Angiombildung, 2. fettige Exsudationen und Hämorrhagien durch Gefäßwanddefekte, 3. massive Exsudationen und Netzhautablösungen und 4. Endstadium mit sekundärem Winkelblockglaukom durch VEGF-vermittelte Gefäßneubildungen anderorts (Ruprecht und Naumann, 1997). Die Standardtherapie der retinalen kapillären Hämangiome richtet sich nach Größe und Lokalisation des Tumors sowie sekundärer Netzhautveränderungen, sie besteht aus Laserkoagulation, Kryoanämisation oder Brachytherapie mittels Ruthenium-Applikator (Junker et al., 2007). Mit der intravitrealen Injektion von VEGF-Hemmern konnten in ersten Studien positive Effekte gezeigt werden (Chan et al. 2007, Dahr et al., 2007). Diese neue Therapieform könnte Möglichkeiten bei der Behandlung der bislang weniger therapierbaren juxtapapillären Hämangiome eröffnen. Literatur 1. Chan CC, Collins ABD, Chew EY: Molecular Pathology of eyes with von HippelLindau (VHL) disease. Retina 2007; 27(1):1-7 2. Chan CC, Vortmeyer AO, Chew EY, Green WR, Matteson DM, Shen DF, Linehan WM, Lubensky IA, Zhuang Z: VHL gene deletion and enhanced VEGF gene expression detection in stromal cells of retinal angioma. Arch Ophthalmol 1999; 117(5):625-630 3. Dahr SS, Cusick M, Rodriguez-Coleman H, Srivastava SK, Thompson DJ, Linehan WM, Ferris FL, Chew EY: Intravitreal anti-vascular endothelial growth factor therapy with pegaptanib for advanced von Hippel-Lindau disease of the retina. Retina 2007; 27(2):150-158 4. Jakobiec FA, Font RL, Johnson FB: Angiomatosis retinae. An ultrastructural study and lipid analysis. Cancer 1976; 38(5):2042-2056 5. Junker B, Schmidt D, Agostini HT: Angiomatosis retinae. Ophthalmologe 2007; 104(2):107-113 6. Maher ER: Von Hippel-Lindau disease. Curr Mol Med 2004; 4:833-842 7. Maher ER, Iselius L, Yates JR, Littler M, Benjamin C, Harris R, Sampson J, Williams A, Ferguson-Smith MA, Morton N: Von Hippel-Lindau disease: a genetic study. J Med Genet 1991; 28(7):443-447 8. Latif F, Tory K, Gnarra J, Yao M, Orcutt ML, Stackouse T, Kuzmin I, Modi W, Geil L: Identification of the von Hippel-Lindau disease tumor suppressor gene. Science 1993; 260(5112):1317-20 9. Ruprecht KW, Naumann GOH: Auge und Allgemeinkrankheiten. In: Naumann GOH (Ed.): Pathologie des Auges. Springer, Berlin, Heidelberg, New York, 1997; S. 15311532 XXXX. Jahrestagung der deutschsprachigen Ophthalmopathologen (DOP) in Würzburg: 18./19.0909.2007 Nicole Arnold-Wörner Universitäts-Augenklinik Basel Mittlere Strasse 91 4056 Basel [email protected] Fallnummer. Verteiltes Material: O 2007.434 1 Schnitt (Trichrom-Masson) Wanderwurm im Auge Klinik Eine 23-jährige Patientin aus Kamerun, seit sechs Jahren in der Schweiz lebend, stellte sich notfallmäßig in der Augenklinik Basel vor. Sie klagte über Schmerzen am rechten Auge verbunden mit Juckreiz und Brennen. Zudem habe sie "Bewegungen" an diesem Auge verspürt. Bis auf eine einmalige Episode mit Juckreiz im Bereich des Rückens sowie der unteren Extremität war die Patientin beschwerdefrei, weitere Erkrankungen bestanden nicht. Die Patientin gab an, Mutter eines vier Monate alten Säuglings zu sein, den sie stillte. Spaltlampenmikroskopisch zeigte sich am rechten Auge im Bereich der inferioren Bindehaut ein subkonjunktivaler, sich bewegender, weißlicher Wurm assoziiert mit einer mäßigen konjunktivalen Injektion. Die vollständige Entfernung des Wurmes erfolgte nach lokaler Gabe von Pilocarpin l%- sowie Tetracain-Augentropfen über einen Bindehautschnitt, anschließend wurde dieser histologisch aufgearbeitet. Zur weiteren Behandlung wurde die Patienten an die Infektiologie des Centre Hospitalier Universitaire Vaudois, Lausanne, überwiesen. Dort wurden im Blut 365 Mikrofilarien/ml nachgewiesen und eine systemische Therapie mit Diethylcarbamazin eingeleitet. Pathologie Makroskopisch stellte sich ein 30 mm langer Wurm dar. Mikroskopisch zeigte sich ein mehrschichtiger Aufbau der Cuticula mit unterschiedlicher Dicke. Zudem wies die Cuticula auf der Oberfläche einzelne unregelmäßig verteilte Höcker auf. Im Querschnitt zeigte sich eine relativ dünne Hypodermis sowie eine ausgeprägte muskuläre Schicht. Im Pseudocoelom findet sich ein großes Reproduktionsorgan (= Hoden), das Spermatozoen enthielt. Histologische Diagnose Männlicher Loa-Loa-Wurm Klinische Diagnose Okuläre Beteiligung bei systemischer Loa-Loa-Infektion Diskussion Loa Loa - die auch als Augenwurm bekannte Wanderfilarie gehört ebenso wie Onchocerca volvulus oder Wuchereria bancrofti zu den Fadenwürmern (Nematoden) und ist der Erreger der Loiasis, Kalabarschwellung oder Kamerunbeule. Ihr Vorkommen ist auf Regenwaldgebiete in West- und Zentralafrika beschränkt. Die Übertragung erfolgt durch die weiblichen tagaktiven Bremsen der Gattung Chrysops, wobei eine Vielzahl der Infektionen okkult verläuft. Eine Übertragung von Mensch zu Mensch ist nicht möglich, so dass die Sorge der Patientin, ihr Kind durch das Stillen anzustecken, unbegründet ist. Die Mikrofilarien entwickeln sich innerhalb von sechs Monaten zu geschlechtsreifen Würmern (Präpatenzzeit) und besitzen eine Lebenserwartung von über 17 Jahren. Die adulten Würmer halten sich im Unterhautfettgewebe auf und produzieren Tausende von Mikrofilarien, die um die Mittagszeit im zirkulierenden Blut erscheinen. Während die Mikrofilarien keine Beschwerden verursachen, führt die Wanderung der Würmer zu juckenden Entzündungsherden in der Haut, die innerhalb weniger Tage wieder verschwinden und an anderer Stelle neu entstehen können. Die Ursache hierfür stellen Angioödeme aufgrund von Hypersensitivitätsreaktionen dar. Sichtbar wird der Wurm bei Wanderungen im Bereich der Sklera oder Bindehaut. Schwere Verläufe sind selten, aber durchaus möglich. Zu den möglichen Komplikationen zählen Arthritis, Kardiomyopathie, Nephropathie und Enzephalitis. Am Auge zeigt sich der adulte Wurm meist subkonjunktival, daneben wurden mehrere Fälle mit Befall der Vorderkammer beschrieben. Eine Beteiligung des hinteren Augenabschnitts ist sehr selten. Die eindeutige Diagnose einer Loiasis kann nur nach Identifikation eines ausgewachsenen Wurms oder dem Nachweis von Mikrofilarien im Blut gestellt werden. Die Mikrofilarien besitzen eine Größe von 220-300 μm und sind von einer dünnen Eihülle umgeben. Die männlichen adulten Würmer erreichen eine Länge von 30-35 mm, während weibliche Würmer 40-70 mm lang werden können. Morphologisch können die Loa-loa-Würmer unter anderem durch 3-8 μm hohe, unregelmäßig verteilte Höcker auf der Cuticula von anderen Filarien unterschieden werden. Die Stärke der Filarienserologie liegt vor allem im Ausschluss möglicher Infektionen. Weiter können, wie bei anderen parasitären Erkrankungen, eine Eosinophilie, Hypergammaglobulinämie sowie eine IgE-Erhöhung wegweisend sein. Die Therapie der Wahl der Loiasis stellt Diethylcarbamazin, ein Piperazin-Derivat dar, das sowohl gegen Mikrofilarien als auch gegen den adulten Wurm wirksam ist. Um eine Herxheimer-ähnliche Reaktion durch den Zerfall der Mikrofilarien zu vermeiden, muss die Therapie mit eine geringen Dosierung begonnen werden. Zur Verringerung der entzündlichen Gewebereaktionen ist zudem die Gabe von Kortikosteroiden in den ersten drei Behandlungstagen sinnvoll. Alternativ kann zur Behandlung der adulten Würmer auch Albendazol verwendet werden. Durch die erhöhte Mobilität tritt die Loiasis nicht nur in Endemiegebieten auf, sondern gewinnt auch in Europa zunehmend an Bedeutung, sei es durch Zuwanderer oder durch Reisende in diese Gebiete. Seit 1959 sind in der deutsprachigen Literatur (MedlineRecherche) circa 15 Fälle mit Augenbeteiligung beschrieben worden, darunter 7 Fälle seit 2002. Literatur 1. 2. 3. 4. 5. 6. 7. Franz M, Melles J, Büttner DW (1984). Electron microscope study of the body wall and the gut of adult Loa loa. Z Parasitenkd 70: 525-536 Hof H (2000). Helminthen. In: Hof H, Müller RL, Dörries R (Hrsg) Mikrobiologie. Thieme (Duale Reihe), Stuttgart, S 527-578 Jaksche A., Wessels L, Martin S, Loeffler KU (2004). Okuläre Beteiligung bei systemischer Loa-LoaInfektion. Ophthalmologe, 101: 931-935. Leder K, Weller PF (2006). Loiasis and mansonella infections. UpToDate. http://www.uptodate.com (10.07.2007) Orihel TC, Lawrence RA (1994). Parasites in Human Tissues. Chicago, American Society of Cinical Pathologists Stemmle J, Markwalder KA, Zinkernagel AS et al. (2005). Loa-Loa-Infektion des Auges – eine Fallserie. Klin Monatsbl Augenheilkd, 222: 226-230. Zaher HS, Jaksche A, Martin S, Loeffler KU (2006). Loa loa macrofilariasis in the eyelid: case report of the first periocular subcutaneous manifestation in Germany. Graefe`s Arch Clin Exp Ophthalmol, 244:883-884 33 35. Jahrestagung der Deutschsprachigen Ophthalmopathologen, Würzburg, September 2007 PD Dr. Claudia Auw-Hädrich Universitäts-Augenklinik Killianstr. 5, 79106 Freiburg Tel. 0761-2704001, Fax: 0761-2704057 email: [email protected] Patient: RM, geb. 10.2.1949 Histologienr.: 070010 Unerwarteter histologischer Befund bei Konjunktivalisation der Hornhaut Vorgeschichte Die 53-jährige Patientin stellte sich im Dezember 2003 bei uns vor und klagte über Fremdkörpergefühl in beiden Augen. Die Spaltlampenuntersuchung zeigte eine bilaterale chronische Blepharitis und einen Hornhautpannus beider Augen am unteren Limbus. Lidrandpflege, die Applikation von antibiotika- und Dexpanthenolhaltigen Augentropfen erbrachten Besserung. Im August 2006 stellte sich die Patientin wieder bei uns vor, nun mit erneuter ausgeprägter Blepharitis trotz fehlender Beschwerden. Der Hornhautpannus hatte zugenommen. Der Visus betrug am rechten Auge 0,9 und am linken Auge 1,0. Innerhalb eines halben Jahres nahm der Pannus trotz Applikation von Cyclosporin 2%-Augentropfen und Pimecrolimussalbe 2-mal täglich auf die Lidränder zu. Daraufhin erfolgte eine Entfernung des am rechten Auges fast bis zum Hornhautzentrum herangewachsenen Pannus. Der postoperative Verlauf war komplikationslos. Außer einem arteriellen Hypertonus waren bei unserer Patientin keine weiteren Erkrankungen bekannt. Histologischer Befund Histologienummer 070010: Makroskopischer Befund: 2 stecknadelkopfgroße, nicht orientierte Bindehautpräparate sowie ein 14 x 1 x 1 mm messendes Bindehautpräparat ohne makroskopischen Auffälligkeiten. Mikroskopischer Befund: Hornhautgewebe mit relativ normalem Epithel neben einem Bindehautpräparat, dessen Epithel Becherzellen aufweist und subepithelial eine diffuse, teils granulomatöse Entzündungsreaktion mit Riesenzellen und basophilem Fremdkörpermaterial darin. In der von Kossa-Färbung zeigen sich die Fremdkörperpartikel deutlich positiv, es handelt sich also um Kalk. Auch im Bindehaut- und Hornhautepithel finden sich basal und parabasal als auch sektorförmig im oberflächlichen Epithel feine intrazelluläre Kalkeinlagerungen. Diskussion Der histologische Befund überraschte uns, da klinisch weder Hinweise auf Kalkablagerungen noch auf eine chronisch granulomatöse Entzündung der auf die Hornhaut aufgewachsenen Bindehaut bestanden. Verkalkungen der Hornhaut bzw. Bindehaut können im Rahmen einer systemischen Erkrankung wie Hy- perparathyreoidismus bei Niereninsuffizienz auftreten1, oder eine lokale Ursache haben wie z.B. eine Iridozyklitis, mehrfache Augenoperationen, Phtisis bulbi, Graft versus Host Disease oder Z.n. mehrfacher perforierender Keratoplastik2. Phosphathaltige Augentropfen spielen sicherlich auch eine nicht zu unterschätzende Bedeutung. Eine Verkalkung tritt dann auf, wenn Kalziumkationen und Phosphatanionen unlösliche Kristalle im Gewebe bilden. In der Hornhaut bestehen diese Ablagerungen typischerweise als Ca5(PO4)3OH 3. Zahlreiche übliche Augentropfen sind phosphathaltig, wie z.B. die meisten Hyaluronsäurepräparate, auch die von der Patientin applizierten Dexpanthenolhaltigen Augentropfen. Eine Kalkablagerung tritt jedoch in verhältnismäßig wenigen Hornhäuten bzw. Bindehäuten auf. In unserem Fall könnte die chronische Blepharitis mit deutlicher Entzündungsaktivität die Kalkablagerung begünstigt haben. Bakterielle Lipopolysaccharide, die bei der chronischen Blepharitis eine wichtige pathogenetische Rolle spielen, induzieren die Bildung von Zytokinen wie z.B. des Tumornekrosefaktor α (TNFα) 4. In einem anderen Zusammenhang, nämlich der Verkalkung von Gefäßendothelien, wurde in vitro gezeigt, dass TNFα sowohl Kalzifikation als auch Entzündung begünstigt. Interessanterweise wurde bislang noch kein Fall von Hornhaut-/Bindehautkalzifikation mit begleitender granulomatöser Entzündung beschrieben 1,2 . Im Gegensatz hierzu ist letzteres Phänomen bei der Calcinosis cutis, also der Hautverkal- kung üblich 6. Unser Fall betont die Wichtigkeit der Gabe von phosphatfreien Augentropfen bei Patienten mit ausgeprägter chronischer Blepharitis um u.a. unerwünschte Kalkablagerungen (mit Begleitentzündung) zu vermeiden. Literatur 1. Klaassen-Broekema N, van Bijsterveld OP. Limbal and corneal calcification in patients with chronic renal failure. Br J Ophthalmol. Sep 1993;77(9):569-571. 2. Messmer EM, Hoops JP, Kampik A. Bilateral recurrent calcareous degeneration of the cornea. Cornea. May 2005;24(4):498-502. 3. Bernauer W, Thiel MA, Kurrer M, Heiligenhaus A, Rentsch KM, Schmitt A, Heinz C, Yanar A. Corneal calcification following intensified treatment with sodium hyaluronate artificial tears. Br J Ophthalmol. 2006; 90(3):285-8. 4. Kock A, Schwarz T, Kirnbauer R, et al. Human keratinocytes are a source for tumor necrosis factor alpha: evidence for synthesis and release upon stimulation with endotoxin or ultraviolet light. J Exp Med. Dec 1 1990;172(6):1609-1614. 5. Tintut Y, Patel J, Parhami F, Demer LL. Tumor necrosis factor-alpha promotes in vitro calcification of vascular cells via the cAMP pathway. Circulation. Nov 21 2000;102(21):26362642. 6. Ferry AP. Subepidermal calcified nodules of the eyelid. Am J Ophthalmol. Jan 15 1990;109(1):85-88. Abb. 1 Abb. 2a Abb. 2b Deutschsprachige Ophthalmopathologentagung Würzburg 18.-19.9.2007 PD Dr. Gregor Wollensak Augenabteilung, Vivantes Klinikum Neukölln, Berlin Corneale Wundheilung nach photodynamischer CrosslinkingBehandlung mit Riboflavin und UVA Der Keratoconus ist eine Hornhautdegeneration mit kegelförmiger Hervorwölbung der in diesem Bereich verdünnten Hornhaut. Die Inzidenz beträgt 1/2000 in der Gesamtbevölkerung. In ca. 21% aller Keratoconuspatienten muß eine Hornhauttransplantation durchgeführt werden. Deswegen ist der Keratoconus mit bis zu 16% eine der häufigsten Indikationen zur Keratoplastik. Vor kurzem wurde von Wollensak eine Crosslinking-Behandlung des progredienten Keratoconus eingeführt (1-3). Hierbei wird die biomechanische Rigidität der Hornhaut um bis zu 300% durch Kollagen-Crosslinking mittels UVA und Riboflavin verfestigt (4). Bei der photodynamischen Reaktion agiert das Riboflavin als Photosensibilisator mit Absorptionsmaximum von 370 nm. Die Bestrahlung dauert 30 Minuten und kann ambulant durchgeführt werden. Die 3- und 5-Jahresergebnisse der Dresdener Studie zeigten, daß bei allen Patienten die Progredienz des Keratoconus zum Stillstand kam. In ca. 50% der Patienten kam es zu einem Rückgang der Keratektasie um 2.87 Doptrien (1-3). Neben der Wirksamkeit der Behandlung ist aber auch die Frage der möglichen Nebenwirkungen von zentraler Bedeutung. Daher wurden umfangreiche Tierversuche am Kaninchen durchgeführt (5-9). Nach Allgemein- und lokaler Anästhesie wurden die Kaninchen analog zur klinischen Behandlungssituation behandelt, d.h. das zentrale Epithel wurde abradiert, eine 0.1%-ige Riboflavinlösung 5 Minuten vor und auch danach alle 5 Minuten aufgetropft, damit eine optimale UVAAbsorption im Hornhautgewebe erfolgte. Die Bestrahlung wurde mit einer UVADoppeldiode (370nm, 3mW/cm2) über 30 Minuten durchgeführt. Die Tiere wurden 1 Tag, 3 Tage, 7 Tage, 4 und 6 Wochen nach der Behandlung eingeschläfert und die Augen histologisch untersucht. Zwischen dem 1. und 3. Tag nach der Bestrahlung fand sich ein massives Stromaödem und eine ausgedehnte Apoptose von Keratozyten bis in eine Stromatiefe von 300 µm bei einer Gesamtstromadicke von 400 µm. Das Epithel war bereits nach 3 Tagen wieder geschlossen. Vereinzelte Entzündungszellen und Makrophagen zeigten sich im Bestrahlungsgebiet. Die geschädigten Keratozyten zeigten „apoptotic bodies“ und die TUNEL-Färbung war positiv. Das Endothel war im Bestrahlungsbereich fast vollständig verschwunden. Die wenigen verbliebenen Endothelzellen zeigten apoptotischen Schaden. Bei zusätzlichen Zellkulturuntersuchungen wurde eine Zyxtotoxizitätsschwelle von 0,5 mW/cm2 für die Keratozyten bestimmt. Diese Dosis wird bis 300 µm Tiefe erreicht. Die Zyxtotoxizitätsschwelle von 0,35 mW/cm2 für die Endothelzellen würde bei einer Hornhaut mit weniger als 400 µm Dicke errreicht werden. Daher können nur Patienten mit 400 µm Reststromadicke behandelt werden, um einen Endothelschaden zu vermeiden. Nach 7 Tagen war das Stromödem verschwunden, das Endothel wieder intakt. Es begann die Repopulation des azellulären Stroma in den unteren Hornhautschichten mit zum Teil großen, aktivierten Keratozyten. Nach 4 Wochen war das Stroma über die gesamte Hornhautdicke wieder repopuliert, jedoch noch unregelmäßig und mit noch kleinen zellfreien Arealen. Nach 6 Wochen war das Zellmuster der Keratozyten wieder normal. Sowohl nach 4 und nach 6 Wochen konnten vor allem im Randbereich der Läsion α-actin-positive Myofibrocyten indentifiziert werden. Nach Hornhautvernetzung mit Riboflavin und UVA kommt es zu ausgedehnten zellulären Schäden. Um das Endothel zu schützen, sollte die Reststromadicke mindestens 400 µm betragen. Die zelluläre Wundheilung erfolgt rasch innerhalb von knapp 2 Monaten. α-actin-positive Myofibrocyten tragen vermutlich zu der leichten postoperativen Reduktion der Hornhautektasie wesentlich bei. Referenzen: 1.Wollensak G. Crosslinking treatment of progressive keratoconus-new hope. Curr Opin Ophthalmol 2006;17:356-360. 2.Wollensak G, Spoerl E, Seiler T. Riboflavin/ultraviolet-A-induced collagen crosslinking for the treatment of keratoconus.Am J Ophthalmol 2003 ;135:620-627. 3.Wollensak G, Spoerl E, Seiler T. Behandlung von Keratoconus durch Kollagenvernetzung Ophthalmologe 2003;100:44-49. 4.Wollensak G, Spoerl E, Seiler T. Stress-strain measurements of human and porcine corneas after riboflavin-ultraviolet-A-induced cross-linking. J Cataract Refract Surg 2003;29: 1780-1785. 5.Wollensak G, Spoerl E, Wilsch M, Seiler T. Keratocyte apoptosis after corneal collagen cross-linking using riboflavin/UVA treatment. Cornea 2004;23:43-49. 6.Wollensak G. , Spoerl E, Reber F, Seiler T. Keratocyte cytotoxicity of riboflavin/UVA treatment in vitro. Eye 2004;18:718-722. 7.Wollensak G, Spoerl E, Reber F, Pillunat L, Funk R. Corneal endothelial cytotoxicity of riboflavin/UVA treatment in vitro. Ophthalmic Res 2003;35:324-328. 8.Wollensak G, Spoerl E, Wilsch M, Seiler T. Endothelial cell damage after riboflavinultraviolet-A treatment in the rabbit. J Cataract Refract Surg 2003;29:1786-1790. 9.Wollensak G, Iomdina E, Dittert D-D, Herbst H. Wound healing in the rabbit cornea after corneal collagen-cross-linking using riboflavin and UVA. Cornea 2007; 26: 600605. XXXV. Jahrestagung der DOP, Würzburg, 18/19. September, 2007 Martin Nentwich Augenklinik der Universität Mathildenstr. 8 80336 München Tel.:089/5160-3811 FAX: 089/5160-5160 E-mail: martin.nentwich@ med.uni-muenchen.de Keratographie (Hornhauttätowierung) Kasuistik: • 1941 geborene Patientin mit Z. n. Hornhautverätzung in der Kindheit • Erstvorstellung der Patientin im Jahre 2000 mit Hornhautpannus und Prothesenunverträglichkeit (Schalenprothese) • Daher im Verlauf viermalige Hornhauttätowierung (03, 07, 10, 12/2000) • Mehrjährige Beschwerdefreiheit • Im Jahre 2007 Wiedervorstellung mit bullöser Keratopathie und starken Schmerzen, keine Linderung durch therapeutische Kontaktlinse erreichbar • Daher 05/2007 Enukleation und Dermis-Fett-Transplantation • Letzte Vorstellung der Patientin in Augenklinik LMU am 11.07.2007 mit Prothese, guter Prothesensitz, gute Motilität • Fernvisus rechtes Auge 1,0 cc Histologie (HE-Färbung) / Immunhistologie: Bulbus mit irregulären, teils abgeflachtem und bullös abgehobenem Hornhautepithel, keine Bowmansche Lamelle nachweisbar, diffuse Auflockerung des Hornhautstromas, multiple Gefäßanschnitte im gesamten oberen Hornhautstroma, hier auch mäßig viele chronische Entzündungszellen (Lymphozyten, Plasmazellen), Pigment vorwiegend im anterioren Hornhautdrittel, vereinzelt jedoch auch im tiefen Hornhautstroma, Endothelzellen rarefiziert, teilweise vordere Synechie Cataracta nuclearis und vorderer Polstar, vereinzelt pars plana Zysten Netzhaut artefiziell abgehoben, im Bereich der Makula Ödem in der äußeren und teilweise auch in der inneren retikulären Schicht Sklerastaphylom mit deutlich verdünnter Sklera posterior Immunhistochemie unauffällig Diskussion: Entstellung und Stigmatisierung aufgrund von Leukoma corneae führten zu unterschiedliche Therapiemaßnahmen: reduzierte Metallsalze (Galen)(1;2), Ende 19. Jhdt. Chinesische Tinte (Wecker), Kerzenruß (Czermak). Jedoch unbefriedigende kosmetische Resultate aufgrund ungenügender Resorption der Farbpig- mente oder Irritation der Hornhaut und hohe Komplikationsrate (Infektion, Hornhautulzera) (2). Aktuell gängige Verfahren zur Therapie des Leukoma corneae sind Iris-Print-Kontaktlinsen, Anpassung einer Schalenprothese bei Phthisis bulbi und Enukleation mit anschließendem Implantat und Prothese als ultima ratio. Jedoch lassen sich sowohl Kontaktlinse als auch Schalenprothese nicht bei allen Patienten erfolgreich anpassen (subjektive Unverträglichkeit, Hornhautnarben) und die Enukleation auf der anderen Seite stellt einen sehr eingreifenden Schritt dar, zu dem die Patienten oftmals nicht bereit sind (3). Bei der hier vorgestellten Keratographie, der lamellären intrastromalen Applikation von Farbpigmenten handelt es sich um eine verfeinerte medizinische Anwendung der Tätowierung. Diese wird, auch Dermatographie genannt, in der Dermatologie, plastischen und rekonstruktiven Chirurgie und kraniomaxillofazialen Chirurgie bei verschiedenen Indikationen angewendet. Die Durchführung erfolgt ambulant unter Tropfanaesthesie. In der Regel schnelles Abheilen des Epitheldefekts unter therapeutischer Kontaktlinse und Lokaltherapie mit Antibiotikum und Antiphlogistikum. Klinisch gute Verträglichkeit der Farbpigmente. Bei einigen Patienten treten postoperativ Schmerzen auf, welche am ehesten auf eine verzögerte Heilung des Epitheldefekts zurückzuführen sind. Insbesondere eignet sich die Keratographie auch für Patienten, die aufgrund von Irisdefekten oder Hornhauttrübungen bei hellem Licht stark blendungsempfindlich sind. Hier lässt sich durch eine dichte Pigmentierung im Bereich des Defektes unter Freilassung der optischen Zone eine Beschwerdebesserung erreichen (1;3;4). Nebenbefundlich zeigte sich bei dem vorliegenden Präparat eine dichte subkapsuläre anteriore Katarakt. Diese interessante Variante der epithelialen Proliferation kann auf verschiedenen Störungen des vorderen Augenabschnitts beruhen (Entzündung, Trauma, atopische Dermatitis). Unter diesen Umständen flacht sich das Epithel ab und es bildet sich ein mehrschichtiger spindelzellförmiger Plaque, der lichtmikroskopisch an Fibroblasten erinnert. Die vordere Kapsel ist oft in Falten gelegt, bleibt jedoch regelmäßig intakt. Die Epithelproliferation und die an Fibroblasten erinnernden spindelförmigen Zellen haben zusammen mit Kollagenanteilen zu dem Begriff „fibröse Meta- und Hyperplasie des subkapsulären Epithels“ geführt. Ultrastrukturell konnte jedoch gezeigt werden, dass keine wirklich Transformation der Zellen zu Fibroblasten stattfindet, dass die Zellen komplett von einer Basalmembran umgeben sind und dass sich zwischen den Zellen Makulae adhaerentes ausgebildet haben, welche auf Epithelzellen hinweisen (5). In dem vorliegenden Fall erscheint pathogenetisch ein Trauma im Rahmen der zu dem Leukoma corneae führenden Verätzung am wahrscheinlichsten. Eine Verletzung im Rahmen der Keratographie erscheint aufgrund der auf das äußere Drittel der Cornea begrenzten Farbpartikel als unwahrscheinlich. Literatur: (1) Beekhuis WH, Drost BH, van der Velden/Samderubun EM. A new treatment for photophobia in posttraumatic aniridia: a case report. Cornea 1998; 17(3):338-341. (2) van der Velden/Samderubun EM, Kok JH. Dermatography as a modern treatment for coloring leucoma corneae. Cornea 1994; 13(4):349-353. (3) Reed JW. Corneal tattooing to reduce glare in cases of traumatic iris loss. Cornea 1994; 13(5):401-405. (4) Schaller UC, van der Velden EM, Drost BH, Weede S, Klauss V. [Keratography (corneal tattooing) in corneal leukoma]. Ophthalmologe 2001; 98(2):147-150. (5) Font RL, Brownstein S. A light and electron microscopic study of anterior subcapsular cataracts. Am J Ophthalmol 1974; 78(6):972-984. UNIVERSITÄTSKLINIKUM Klinik für Augenheilkunde GIESSEN UND MARBURG GMBH, STANDORT MARBURG Direktor: Prof. Dr. Peter Kroll Leiterin: Prof. Dr. med. I. Strempel FB: Ophthalmopathologie Klinik für Augenheilkunde, FB Ophthalmopathologie, 35033 Marburg Hausanschrift: Robert-Koch-Str. 4, 35037 Marburg Postanschrift: 35033 Marburg Telefon (06421) 28-62647/ 62635 Telefax (06421) 28-63537 Internet: www.med.uni-marburg.de/augen E-Mail: [email protected] Aktenzeichen: Bearbeiter: Stp/ pi Datum: ⎣ ⎦ XXXV. DOP Würzburg 2007 Fall-Nr. 36: Titel: Climatic droplet Keratopathy Fallbericht: Im Rahmen einer Charity-Aktion wurde uns vor 5 Jahren ein junger Mann aus Eritrea geschickt zwecks Keratoplastik am linken Auge. Anamnestisch ergab sich, dass der Junge am rechten Auge mit etwa 5 Jahren erblindete und am linken Auge mit 7 Jahren quasi erblindet war. Angeblich habe ein Medizinmann am Orte „am Auge gekratzt“ und mit einem Holzstück im linken Auge gearbeitet. Untersuchungsbefund bei der Aufnahme: Visus re. Auge Lichtscheinwahrnehmung, links nulla lux. Tensio palpatorisch bds. o. B. Vordere Augenabschnitte re. Auge: Etwas vorstehendes, leicht exophthalmisch wirkendes rechtes Auge mit weißen Hornhauteinlagerungen. Sofern tieferer Einblick möglich, sind hintere Synechien erkennbar und eine Katarakt. Am Augenhintergrund nur ahnungsweise evtl. Dehnungsveränderungen. Am linken Auge Z. n. Hornhautulcus, vollvaskularisiert und erblindet. Es wurde 2004 am re. Auge eine Keratoplastik durchgeführt, postoperativ wurde ein Visus von 0,01 ermittelt. Ein Jahr später kam er zur Katarakt-OP am rechten Auge mit Kunstlinsenimplantation. Der letzte bei uns geprüfte Visus war in die Ferne 0,05, in die Nähe 0,1. Da es postoperativ Drucksteigerungen am operierten Auge gab, wurde mit Trusopt behandelt. Die letzte Kontrolluntersuchung fand bei uns Ende 2005 statt, dort wurde von einem klaren Transplantat berichtet, gut sitzende Kunstlinse, Tensio palpatorisch o. B. /2 Sprechstunden (nur nach Terminvereinbarung: Tel.: 28-62643, vergr. Sehhilfen Tel.: 28-62618): Allgemeine Ambulanz Mo – Fr 8.00 – 11.00 Uhr Ophthalmodiabetologische Sprechstunde Lid – Sprechstunde Mo 13.00 – 15.00 Uhr Beratung Refraktive Chirurgie Glaukom – Sprechstunde Mo + Di 8.00 – 11.00 Uhr Netzhaut-, Glaskörperchirurgie Makula – Sprechstunde Mi 8.00 – 13.00 Uhr vergrößernde Sehhilfen Tumor – Sprechstunde Do 8.00 – 11.00 Uhr Di + Do Di – Do Do Do 8.00 – 14.00 Uhr 15.30 Uhr 10.00 – 14.00 Uhr 11.00 – 13.00 Uhr Ophthalmopathologische Befunde: Makroskopischer Befund: 7 mm Durchmesser messendes, weißlich verdicktes Hornhautscheibchen. Halbierung, Einbettung auf die Schnittebene, Anfertigen von Serienschnitten, PAS-, HE-, Toluidin blau- Masson-, van Gison-, Kongorot-Färbung. Mikroskopischer Befund: Nicht ganz scharfrandiges Hornhautscheibchen, Epithel unregelmäßig verdickt und verdünnt, mit teilweise beginnender Epidermalisation. Bowmann größtenteils fehlend, unter dem verdünnten Epithel intrastromal zahlreiche homogene Kügelchen (Eosin negativ, schwach positiv mit PAS, negativ mit Alcian blau, schwachpositiv Kongorot oder Sudanschwarz). Vaskularisation in den tieferen Parenchymschichten. Diskussion: Die CDK ist einigen Ländern der Erde, wie z. B. in äquatorialen Gegenden oder an den Polen der Erde, wo UV-Extrembedingungen herrschen eine der führenden cornealen Affektionen. Im Rahmen der Globalisierung beobachten wir solche Fälle nur durch zugewanderte Menschen aus den entfernten Regionen. Die CDK gehört zu den degenerativen Erkrankungen und ähnelt morphologisch durchaus einer Pingecula. Starke UV-Strahlung führt zu Alterungspozessen mit Ablagerung von AGE-ähnlichem Material in der Hornhaut. Klinisch unterscheidet man verschiedene Schweregrade 3-5 sowie primäre CDK und sekundäre CDK, die sich histologisch allerdings nicht unterscheiden. Die sekundäre CDK tritt einseitig auf und ist Folge vorausgegangener Keratitiden mit Hornhautvaskularisation. Man kann davon ausgehen, dass es sich bei unseren Patienten um eine sekundäre CDK handelt. Der Patient ist noch zu jung für eine primäre CDK, die ja erst in höherem Lebensalter auftritt und er hatte anamnestisch Hornhautentzündungen, die ihn schon als Kind hatten erblinden lassen. Die primäre CDK tritt zumeist bei Männern auf, die sich jahrzehntelang draußen unter extremen Wetterbedingungen mit erhöhter UV-Einstrahlung aufhalten. Deshalb kommt die CDK z. B. in Wüstengegenden nur bei älteren Männern vor. In muslimischen Ländern verlassen die Frauen das Haus nur selten, sind deshalb der extremen UV-Strahlung und Sandstürmen nicht ausgesetzt. Differentialdiagnostisch muss man eine Salzmann’sche knotige Hornhaut-Degeneration denken, die sich aber morphologisch von der CDK in sofern unterscheiden lässt, als sie sich durch knotige stromale Proliferationen auszeichnet. Die sekundäre CDK und Salzmann haben allerdings ähnliche causale Bedingungen. Literaturverzeichnis: Gray, R.H. et al: Major Review. Climatic Droplet Keratopathy. Survey of Ophthalmology Vol. 36; Nr. 4, Jan.-Feb. 1992 Johnson, J. G., Overall, M.: Histology of spheroidal degeneration of the cornea in Labrador. British Journal of Ophthalmology, 1978, 62, 53-61 Kaji, Y. et al: Advanced glycation end product deposits in climatic droplet keratopathy. Br. J. Ophthalmol. 2007; 91; 85-88; originally published online 14.Sep. 2006; doi: 10. 1136/bjo. 2006/099812 Ormerod, L. D. et al: Serious Occurrences in the Natural History of Advanced Climatic Keratopathy. Ophthalmology 101, Bd. 3, 448-453, 1994 Fallpräsentation Nr. 37 Universitätsklinikum Tübingen Eberhard-Karls-Universität UKT Augenklinik/Abteilung I Universitätsklinikum Tübingen Direktor: Prof. Dr. K.U. Bartz-Schmidt XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18/19. September 2007 Patient: L.F. geb. 05.06.1967 OP-Datum: 20.01.2006 Histo-Nr.: 33261 histologisches Schnittpräparat (HE-Färbung) Thomas Wermund - HELlOS Kliniken Schwerin, Augenklinik Wismarsche Strasse 393-397, D-19049 Schwerin - Universitätsklinikum Tübingen, Augenklinik 1 Schleichstraße 12 – 16, D-72076 Tübingen Rezidiv einer Acanthamöbenkeratitis im Transplantat Anamnese: Der heute 40-jährige Patient erkrankte im November 2003 erstmals an einer Keratitis des linken Auges. Er trägt seit 1992 wegen eines Keratokonus Kontaktlinsen. Bei therapierefraktärer Persistenz des Befundes wird im Februar 2004 nach Vorstellung in der Augenklinik Tübingen der Verdacht einer Acanthamöbenkeratitis gestellt und die intensivierte Therapie mit Brolene, Floxal, Lavasept und Inflanefran durchgeführt. Nach primär erfolgreicher Behandlung kommt es zum Rezidiv der Infektion mit Exazerbation und Notwendigkeit einer Keratoplastik à chaud am 18.01.2005. Im weiteren Verlauf weist der klinische Befund auf eine Transplantatabstoßung hin. Unter der konservativen Behandlung ist die Tranplantatinsuffizienz nicht zu beherrschen. Nach Entfernung der Hornhautfäden, nachfolgender Hornhautnaht bei Fistulation sowie Amnionaufnähung und nochmaliger Hornhautnaht bei erneuter Fistulation erfolgt die Rekeratoplastik am 20.01.2006. Ophthalmologischer Befund (vor 2. Keratoplastik): Es besteht links ein Visus von 0,125 mit stenopäisch leichter Besserung. Die Bindehaut ist mäßig injiziert, das Transplantat adaptiert und bei 5.00 Uhr etwas wulstig vorgewölbt. Bei 12.00 und 2.00 Uhr besteht eine Vaskularisation, welche auf das Transplantat übergreift, eine weißliche Infiltration im Randbereich des Transplantates sowie eine Erosio bei 12.00 Uhr mit einem Durchmesser von 0,5 mm und feine, diffus verteilte RFBs. Die Vorderkammer ist tief mit wenigen Zellen. Die Iris ist regelrecht, die Pupille rund. Es findet eine hintere Schalentrübung der Augenlinse. Klinische Verdachtsdiagnose: Transplantatabstoßung DD: Reaktivierung der Akanthamöbeninfektion Operation: Es erfolgt eine perforierende Re-Keratoplastik. Um das gesamte infiltrierte Hornhaut- bzw. Transplantatgewebe zu exzidieren, muss ein vergleichsweise sehr großer Trepandurchmesser gewählt werden (subtotaler Hornhautersatz). Die Trepanation des Spendersegmentes erfolgt mit dem 10,5 Trepan, wobei etwas Korneasklera erfasst wird um eventuell einige limbale Stammzellen zu übertragen. Die Trepanation der Wirtshornhaut wird mit dem 9,9mm Handtrepan durchgeführt. Es wird eine periphere Iridektomie oben angelegt, um einem (entzündungsbedingten) Pupillarblock vorzubeugen. Histologische Beurteilung: Makroskopisch: Im Randbereichdeutlich getrübtes Hornhautexplantat mit Fadenmaterial. Mikroskopisch: Das Hornhaut Epithel ist deutlich unregelmäßig geschichtet und zentral auf 1-2 Zelllagen verdünnt. Stellenweise fehlt das Epithel. Im Randbereich ist die Bowman`sche Schicht erheblich destruiert. Das Stroma ist vor allem im Randbereich von Entzündungszellen durchsetzt, wobei Lymphozyten, Plasmazellen sowie auch polymorphkernige Elemente zu erkennen sind. In der Peripherie zeigen sich oberflächliche und tiefe Gefäße sowie eine durchgreifende Narbenbildung (Rand der ursprünglichen Keratoplastik). Im Bereich der mittleren, vor allem des tieferen, eher zentralen Stromas finden sich rundliche Gebilde, bei denen es sich mit allergrößter Wahrscheinlichkeit um Akanthamöbenzysten handelt. Die Descemet`sche Membran ist gleichmäßig kalibriert und es bestehen keine Guttata-Veränderungen. Das Endothel ist deutlich rarefiziert. In einem Randbereich besteht eine beginnende retrocorneale Membran. An der Hornhautrückfläche finden sich einige freie Erythrozyten. In der Pilzfärbung ergibt sich kein Hinweis auf eine Mykose. Histologische Diagnose: Rezidiv einer Acanthamöbenkeratitis im Hornhauttransplantat Kommentar: Acanthamöben sind frei lebende opportunistische Protozoen, die ubiquitär in der Luft, Boden und vor allem verschiedenen Frisch- und Nutzwasserreservoirs vorkommen (6). Die hohe Exposition spiegelt im Nachweis von Serumantikörpern gegen Acanthamöben-Antigen bei mehr als 80% der immunkompetenten Individuen wider (2). Unter ungünstigen Bedingungen transformieren die Protozoen in die resistente zystische Form, bestehend aus einer Ektozyste und inneren Endozyste. Acanthamöbenzysten können im Gewebe mehrere Jahre überleben und ihre Pathogenität erhalten (8). Unter günstigen Bedingungen kann die Acanthamöbenzyste in die infektiöse Trophozoitenform übergehen. Anhand der histologischen Befunde wird davon ausgegangen, dass die Pathogenese der Acanthamöbenkeratitis 4 Phasen durchläuft. In der ersten Phase dringen die Protozoen über einen Epitheldefekt in das vordere Hornhautstroma ein. Die Trophozoiten phagozytieren die Keratozyten, was zu deren Reduktion primär im vorderen Abschnitt später auch in den hinteren Abschnitten der Hornhaut beiträgt. Sekundär kommt es schließlich zu einer akuten Infiltration der Hornhaut mit Entzündungszellen. Die Freisetzung von Proteasen durch die Protozoen sowie Leukozyten führt schließlich zu einer Kollagenolyse und Stromanekrose (4, 3, 6). Die Diagnosestellung basiert vor allem auf der Anamnese, starker Schmerzen und dem Spaltlampenbefund mit Pseudodentriten, perineuralen Infiltraten und im späteren Verlauf auch Ringinfiltraten. Weitere Bedeutung haben die konfokale Mikroskopie, der direkte Nachweis im Abstrichpräparat, die Kultur und der molekulargenetische Nachweis (9). In den meisten histologischen Präparaten finden sich ein Verlust stromalen Kollagens sowie die Infiltration vor allem durch neutrophile polymorphkernige Zellen sowie einzelnen Makrophagen. Lymphozyten und Plasmazellen lassen sich hingegen kaum nachweisen. Die Leukozyten zeigen sich überwiegend im anterioren und weniger im posterioren Stroma. Das Fehlen des Oberflächenepithels ist ein häufiger Befund. Regelmäßig besteht eine reduzierte Keratozytenpopulation. Der Verlust der Keratozyten ist unabhängig von der Entzündungsreaktion selbst. Regelmäßig ist das Fehlen einer Stromavaskularisation (4, 7). Ein chirurgisches Vorgehen bei Acanthamöbenkeratitis ist unter einer unkontrollierten, schweren Infektion angezeigt, wenn eine sklerale Ausdehnung oder Perforation droht (10). Nach einer Notfallkeratoplastik besteht ein hohes Risiko eines Transplantatversagens (5) mit einer Wahrscheinlichkeit des Transplantaterhaltes von 20% nach 60 Monaten (3). Bei medikamentös beherrschter Acanthamöbenkeratitis ist die Keratoplastik zur visuellen Rehabilitation bei Hornhauttrübung oder irregulärem Astigmatismus indiziert und zeigt hier gute Ergebnisse (3; 1). Da neben dem Transplantat in der Wirtshornhaut noch Acanthamöbenzysten verbleiben können, wird nach der Keratoplastik eine medikamentöse Therapie gegen Acanthamöben für mindestens weitere 6 Monate empfohlen (3). Literatur: 1. Awwad ST, Parmar DN, Heilman M, Bowman RW, McCulley JP, Cavanagh HD. Results of penetrating keratoplasty for visual rehabilitation after Acanthamoeba keratitis. Am.J.Ophthalmol. 2005;140(6):1080-4. 2. Chappell CL, Wright JA, Coletta M, Newsome AL. Standardized method of measuring acanthamoeba antibodies in sera from healthy human subjects. Clin.Diagn.Lab Immunol. 2001;8(4):724-30. 3. Ficker LA, Kirkness C, Wright P. Prognosis for keratoplasty in Acanthamoeba keratitis. Ophthalmology. 1993;100(1):105-10. 4. Garner A. Pathogenesis of acanthamoebic keratitis: hypothesis based on a histological analysis of 30 cases. Br.J.Ophthalmol. 1993;77(6):366-70. 5. Hammersmith KM. Diagnosis and management of Acanthamoeba keratitis. Curr.Opin.Ophthalmol. 2006;17(4):327-31. 6. Khan NA. Pathogenesis of Acanthamoeba infections. Microb.Pathog. 2003;34(6):277-85. 7. Kremer I, Cohen EJ, Eagle RC, Jr., Udell I, Laibson PR. Histopathologic evaluation of stromal inflammation in Acanthamoeba keratitis. CLAO J. 1994;20(1):45-8. 8. Mazur T, Hadas E, Iwanicka I. The duration of the cyst stage and the viability and virulence of Acanthamoeba isolates. Trop.Med.Parasitol. 1995;46(2):106-8. 9. Reinhard T, Sundmacher R. Klinik und Therapie der Akanthamöbenkeratitis. Ophthalmologe. 2000;97(6):446-59. 10. Sony P, Sharma N, Vajpayee RB, Ray M. Therapeutic keratoplasty for infectious keratitis: a review of the literature. CLAO J. 2002;28(3):111-8. Danksagung: Für die histologische Mitbeurteilung und den fachlichen Rat bedanke ich mich bei Prof. Dr. Rohrbach. Klinik und Poliklinik für Martinistraße 52 Augenheilkunde 20246 Hamburg Direktor: Prof. Dr. med. G. Richard Dr. med. K. Al-Samir , FEBO Facharzt für Augenheilkunde Ophthalmopathologie Tel: (040) 42803-2328 Fax (040) 42803-6491 XXXV. Jahrestagung 2007 Würzburg (38) Hornhautdystrophie Zur Vorgeschichte: Eine 51 jährige Patientin stellte sich mit einer Hornhauttrübung in unserer Sprechstunde vor. Der Visus betrug R 0,1 und L 0,3. Die Hornhaut zeigte zentral eine Trübung, die von unterschiedlichen Kollegen als „kristallin“ eingestuft wurde. Zudem bestand ein Arcus lipoides. Der übrige Augenbefund war, neben einem Glaukom, unauffällig. Die Patientin gab an, dass auch andere Familienmitglieder „Hornhautprobleme“ hätten. Es wurde eine perforierende Keratoplastik R durchgeführt. Mikroskopischer Befund: Regulär geschichtetes Plattenepithel, zentral einige Verbreiterungen der Bowmannschen Lamelle. Im anterioren Stroma zahlreiche schaumig wirkende optisch leere Hohlräume. Descemet und Endothel unauffällig. Keine Doppelbrechung im polarisierenden Licht, keine Anfärbbarkeit mit Kongorot oder Alcianblau. (Vorläufige) Histologische Diagnose: Anteriore Hornhautdystrophie. Weiterer Verlauf: Im Jahresverlauf wurde die Schwester ebenfalls an unserer Klinik mit der Bitte um eine Keratoplastik vorgestellt. Biomikroskopisch zeigte sich ein ähnlicher Befund. Beide Patientinnen wurden mit dem zwischenzeitlich angeschafften Rostocker Korneamoduls für das HRT untersucht. Die konfokale in-vivo Mikroskopie visualisierte bei beiden Patientinnen hochreflektive, nadelförmige kristalline Ablagerungen im anterioren bis mittleren Hornhautstroma. Dies legte den Verdacht einer kristallinen Hornhautdystrophie vom Typ Schnyder. Kommentar: Die Einordnung von Hornhautdystrophien ist auch für den erfahrenen Kliniker nicht immer einfach. Eine rein histologische Diagnosestellung ist meist nicht suffizient. In diesem Fall konnte die konfokale in-vivo Mikroskpoie wertvolle Hinweise für diese relativ seltene Hornhautdystrophie liefern. Die kristalline Dystrophie Schnyder ist selten. Sie ist autosomal dominant vererbt und bilateral. Die zentrale Ablagerung von Cholesterinestern erfolgt im vorderen Hornhautstroma und ist mit einem prominenten Arcus lipoides assoziiert. Derzeit wird der genauere Genlocus untersucht und in der Literatur diskutiert. Weitere Mitglieder der Familie wurden untersucht (s. Stammbaum weiter unten). Bei einer Tochter ließen sich eindeutige Veränderungen im Sinne einer Schnyder’ schen Dystrophie in der konfokalen in-vivo Mikroskopie erkennen; obwohl spaltlampenmikroskopisch der Befund nicht sicher zuzuordnen war. Die konfokale in-vivo Mikroskopie ermöglicht somit die Visualisierung minimaler pathologischer Veränderungen der Hornhautmorphologie und eignet sich somit zur Analyse von Hornhautdystrophien. Schnitt: Hornhautscheibchen, HE Bilder: Vorderabschnittsfoto, Konfokale Aufnahme Literatur: Ingraham HJ, Perry HD, Donnenfeld ED, Donaldson (1993). Progressive Schnyder`s corneal dystrophy. Ophthalmology 100: 1824-1827 Kohnen T, Pelton RW, Jones DB (1997) Schnydersche Hornhautdystrophie und juvenile, systemische Hypercholesterinämie KlinMonatsblAugenheilkd 211: 135-137 Vesalouma MH, Linna TU, Sankila EM, Weiss JS, Tervo TMT (1999). In vivo confocal microscopy of a family with Schnyder crystalline corneal dystrophy. Ophthalmology 106: 944-951 Orr A, Dubé MP, Marcadier J, et al. (2007). Mutations in the UBIAD1 Gene, Encoding a Potential Prenyltransferase, Are Causal for Schnyder Crystalline Corneal Dystrophy www.plosone.org August 2007 Issue 8 e685 Dinh R, Rapuano CJ, Cohen EJ, Laibson PR (1999) Recurrence of Corneal Dystrophy after Excimer Laser Phototherapeutic Keratectomy Ophthalmology 106: 1490-1497 2 Stammbaum der Familie ? ? ? ? Abbildung 2: Stammbaum der Familie. betroffe n nicht nicht untersucht ? betroffen 39 35. Jahrestagung der Deutschsprachigen Ophthalmopathologen, Würzburg, September 2007 Dr. Ph. Eberwein Universitäts-Augenklinik Killianstr. 5, 79106 Freiburg Tel.: 0761/270-4001, Fax: 0761/270-4057 Email: [email protected] Patient: WJ geb. 27.07.1923 Histologienr: 061055 Hornhautveränderungen bei einem 83 jährigen Patienten Vorgeschichte Ein 83 jähriger Patient wurde uns zur Kataraktoperation am rechten Auge zugewiesen. Bei der Voruntersuchung fiel eine weißliche hyperkeratotische Veränderung der parazentralen Hornhaut auf. Es wurde eine Abrasio des Areals durchgeführt. Bereits 2 Wochen später stellte sich der Patient mit einem Rezidiv der Läsion vor. Nun wurde eine ausgedehntere Abrasio durchgeführt und zusätzliche Konjunktivabiopsien in der Umgebeung der Läsion entnommen. Makroskopischer Befund 1. Präparat (8.11.2006): weißliche Gewebslamelle, 6 mm Durchmesser 2. Präparat (20.11.2006): I. 5x4x0,5mm dünnes Gewebe II. 4 kleine stecknadelkopfgroße Gewebsstücke Histologischer Befund 1. (8.11.2006): Hornhautepithel mit aufgehobener Schichtung, starker Kernpolymorphie in allen Epithelschichten und Horneinschlüssen. 2. (20.11.2007): I. Hornhautepithel mit deutlicher Kernpolymorphie, pathologischen Mitosen, teils aufgetriebenen Zellen mit mehreren Zellkernen und Einzelzellverhornungen. Die pathologischen Zellen durchsetzen alle Epithelschichten. II. Bindehautpräparat mit mehrschichtigem, nicht verhornendem Plattenepithel. Verringerte Becherzellzahl. Zum Teil unregelmäßige Anordnung der epithelialen Zellschichten, aber ohne pathologisch veränderte Zellen. Histologische Diagnose Korneale intraepitheliale Neoplasie Diskussion Dieser Fall stellt eine korneale intraepitheliale Neoplasie (CIN) dar. Eine konjunktivale Beteiligung konnte nicht nachgewiesen werden. Meist treten korneale CIN als Mitbeteiligung bei limbalen und konjunktivalen CIN auf. Rein korneale CIN sind sehr selten. Ein Fortschreiten der CIN bis zum Plattenepithelkarzinom ist beschrieben 1. Klinisch machen sie sich durch einseitige chronische Irritation, Sehverschlechterung, Sensibilitätsminderung im betroffenen Areal und weißlich-hyperkeratotische Hornhautauflagerung bemerkbar 2. Bislang sind ca. 10 Fälle einer isolierten kornealen CIN beschrieben. Allen Beschreibungen ist gemeinsam, dass eine konjunktivale und limbale Beteiligung histologisch ausgeschlossen werden konnte2-8. Die therapeutischen Vorgehensweisen reichen von einer Abrasio der Läsion über eine intraund postoperative Behandlung mit Mitomycin C (MMC), 5-Fluoruracil (5-FU) und Interferon alpha, bis zur perforierenden Keratoplastik im Falle eines Plattenepithelkarzinoms 7, 9-11. Die Prognose ist bei vollständiger Entfernung und konsekutiver MMC-Behandlung als sehr gut einzuschätzen. Hier liegen aber keine vergleichenden Daten aus kontrollierten Studien vor. Literatur 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. Cameron J, Hidayat A. Squamous cell carcinoma of the cornea. Am J Ophthalmol. 1991;111:571-574. Roberson MC. Corneal epithelial dysplasia. Ann Ophthalmol. 1984;16:1147-1150. Brown HH, Glasgow BJ, Holland GN, et al. Keratinizing corneal intraepithelial neoplasia. Cornea. 1989;8:220-224. Cruess AF, Wasan SM, Willis WE. Corneal epithelial dysplasia and carcinoma in situ. Can J Ophthalmol. 1981;16:171-175. Geggel HS, Friend J, Boruchoff SA. Corneal epithelial dysplasia. Ann Ophthalmol. 1985;17:27-31. Hanssens M, Kestelyn P, Van Liefferinge T, et al. Primary corneal epithelial dysplasia (corneal intraepithelial neoplasia). Bull Soc Belge Ophtalmol. 1993;249:125-130. Horatanaruang O, Chansanti O, Mitarnun W, et al. Isolated corneal intraepithelial neoplasia. J Med Assoc Thai. 2005;88 Suppl 9:S134-137. Steinhorst U, von Domarus D. Carcinoma in situ of the cornea. Ophthalmologica. 1990;200:107-110. Giaconi JA, Karp CL. Current treatment options for conjunctival and corneal intraepithelial neoplasia. The ocular surface. 2003;1:66-73. Fuchsluger TA, Hintschich C, Steuhl KP, et al. [Adjuvant topical interferon-alpha-2b treatment in epithelial tumors of the ocular surface]. Ophthalmologe. 2006;103:124128. Yeatts RP, Engelbrecht NE, Curry CD, et al. 5-Fluorouracil for the treatment of intraepithelial neoplasia of the conjunctiva and cornea. Ophthalmology. 2000;107:2190-2195. Fallpräsentation Nr. 40 HELIOS Kliniken Schwerin Augenklinik Direktor: Prof. Dr. F. Wilhelm ________________________________________________________________ XXXV. Jahrestagung der Deutschsprachigen Ophthalmopathologen (DOP) Würzburg, 18./19. September 2007 Patientin: T. G. geb. am 06. 08. 1935 OP-Datum: 01.02.2007 Histo-Nr.: 17654 1 histologisches Schnittpräparat (HE-Färbung) Frank Wilhelm HELIOS Kliniken Schwerin Augenklinik Wismarsche Str. 393-397 19049 SCHWERIN Weißlicher Bindehaut-/Hornhauttumor Ophthalmologische Anamnese: 71jähriger Patient, dem seit ca. 4 Wochen Brennen und Druckgefühl am linken Auge aufgefallen war. Klinischer Befund: Bindehaut-/Hornhaut überlappender Tumor (Abb.1) im temporal unteren Quadranten von weißlicher Farbe, mit zarter oberflächlicher Vaskularisation, den Limbus ca.3 mm überschreitend, Ausdehnung am Limbus von 3 – 6 Uhr. Der Tumor ist von derber Konsistenz nicht auf der Unterlage verschieblich und nicht pigmentiert. Die Abmessungen betragen in der Diagonale von 3 Uhr nach 6 Uhr 8 mm und von ½ 11 Uhr nach ½ 5 Uhr 6 mm. Der Tumor weist eine glatte Oberfläche auf. Ein weiterer, kleinerer Tumor (Abb.2) von ca. 1mm Durchmesser befindet sich am gleichen Auge am Limbus zwischen 8 und 9 Uhr. Zusätzliche ophthalmologische Befunde: Arcus lipoides, Cataracta senilis incipiens Allgemeine Anamnes: Hypereosinophile Dermatitis, arterieller Hypertonus, Herzinsuffizienz, chronisch rezidivierende Bronchitis, Helicobacter pylori Klinische Verdachtsdiagnose: Neoplasie („Morbus Bowen“) der Konjunktiva und der Kornea Therapie: Exzision des Tumors am 26.09.2006 unter dem Mikroskop - mit Abtragungsrändern im gesunden Gewebe. Nach der histologischen Untersuchung erfolgte am 27.09.2006 die Glättung des Wundbettes, Mitomycin C-Applikation mit Deckung des Defektes durch ein freies Bindehauttransplantat. Die postoperative lokale Mitomycin C-Tropftherapie (0,02% 3x tgl.) in zwei zweiwöchigen Zyklen wurde mit zweiwöchiger Unterbrechung durchgeführt. Histologischer Befund vom 27.09.2006: In den randlichen Abschnitten erkennt man an der Oberfläche Plattenepithel mit nur geringen Schichtungsstörungen. Zum Zentrum hin ausgedehnte Akanthose und Papillomatose eines hochgradig atypischen Plattenepithels. Deutliche Kerngrößenschwankungen. Kohäsionsverlust der Epithelzellen. Vermehrt Mitosefiguren. Einzelne Apoptosen. Gelegentlich Entzündungszellen im Epithelverband. Basal wirkt die Läsion scharf begrenzt, wobei das dysplastische Epithel bis sehr nahe an den tieferwärts gelegenen Absetzungsrand heranreicht. Daneben Schnittstufen mit subepithelialer Entzündungsreaktion und einer fibrinreichen Insudation des Stromas. Im Bereich des oberen Absetzungsrandes ist ein etwa 1 mm breiter Sicherheitssaum erkennbar. Die übrigen seitlichen Absetzungsränder werden vom dysplastischen Epithel erreicht. Subepithelial abschnittweise Hinweise auf eine aktinische Elastose im subkonjunktivalen Stroma. Beurteilung: Konjunktivale intraepitheliale Neoplasie starken Grades (mäßiggradige bis hochgradige Dysplasie des Konjunktivalepithels). Am vorliegenden Material kein Anhalt für einen invasiven neoplastischen Prozess. Die Läsion ist oben im Gesunden entfernt, erreicht mit Ausläufern aber alle anderen seitlichen Schnittränder. Morphologische Hinweise auf eine aktinische Bindegewebs-schädigung. Weiterer Verlauf: Am 24.10.07 wurde der zusätzliche kleine limbale Tumor bei 8 Uhr bis 9 Uhr exzidiert. Ein ½ Jahr postoperativ wies der Patient reizfreie Wundverhältnisse mit komplikationslosem Einheilen des Bindehauttransplantates und ohne Anzeichen eines Rezidivs auf (Abb.3). Mikroskopischer Befund: Zur Darstellung kommt ein konjunktivales Exzidat mit Plattenepithel an der Oberfläche. Es besteht eine gering erhöhte Zelldichte in basalen Schichten des Epithels. Das subepitheliale Bindegewebe zeigt stark ausgeprägte aktinische Veränderungen. Außerdem erkennt man hier proliferierende Kapillaren sowie ein lockeres Entzündungsinfiltrat mit neutrophilen Granulozyten, die stellenweise in den Epithelverband des Plattenepithels einwandern. Konjunktivales Exzidat, dessen bedeckendes Plattenepithel eine erhöhte Zell- und Kerndichte in mittleren und stellenweise auch in superfiziellen Schichten aufweist. Etwas vergrößerte, leicht pleomorphe Kerne der Keratinozyten. Scharfe Grenze zwischen Epithel und subepithelialem Bindegewebe. Dieses ist ödematös aufgelockert, enthält erweiterte Kapillaren sowie ein gemischtzelliges lockeres Entzündungsinfiltrat. Beurteilung: Konjunktivale Exzidate mit mittel- und stärkergradiger Epitheldysplasie sowie geringer Epitheldysplasie. Zusätzlich findet sich eine stärkere aktinische Schädigung des subepithelialen Bindegewebes sowie eine entzündliche Reaktion. Kein Anhalt für einen invasiv wachsenden Tumor. Kommentar: Der Begriff des „Morbus Bowen“ im Bereich des Limbus [1;5] ist heute durch die Bezeichnung korneale oder konjunktivale intraepitheliale Neoplasie (CIN) oder intraepitheliales Karzinom ersetzt. Maligne Tumoren der Hornhaut und der Bindehaut treten relativ selten auf. Als Ursachen werden aktinische Einflüsse oder Virusinfektionen diskutiert [4]. Aufgrund ihrer exponierten Lage werden sie in den meisten Fällen frühzeitig erkannt und können so mit guter Prognose für den Erhalt des Bulbus therapiert werden. Da Rezidive durch möglicherweise verbliebenes Tumorgewebe wie im vorgestellten aktuellen Fall nicht auszuschließen sind, hat sich die zusätzliche Anwendung von Beta- Strahlen [2] und der lokale Einsatz von Mitomycin C [3;6] etabliert. Literatur: 1. Cruess AF: Wasan SM, Willis WE (1981) Corneal epithelial Dysplasie and carcinoma in situ. Can J Ophthalmol 16:171 - 175 2. Jones DB, Wilhelmus KR, Font RL (1991) Beta radation of recurrent corneal intraepithelial neoplasia. Trans Am Ophthamol Soc 89: 285-301 3. Löffler KU (1997): Mitomycin C als Lokaltherapeutikum bei okulären Neoplasien. Ophthalmologe 94: 529-531 4. Naumann GOH (1997): Pathologie des Auges, 2.Aufl. Springer Berlin, S. 464 – 466, 5. Takahashi T (1982): Bowens disease at the limbus. Acta Ophtholmol (Copenhagen) 60: 147-155. 6. Tseng SH:, Tsai YY, Chen FK (1997): Successful treatment of recurrent corneal intraepithelial neoplasie with topical mitomycin C. Cornea 16: 595-597 Danksagung: Für die Herstellung der Schnitte und histologische Beurteilung der Präparate bedanke ich mich bei meinem Kollegen Herrn CA Dr. R. Hinze (Institut für Pathologie, HELIOS Kliniken Schwerin). Abb. 1 Abb. 2 Abb. 3