Drucken - Journal Med
Werbung

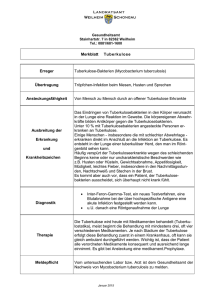
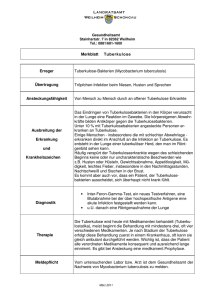
01. März 2014 Tuberkulose: Diagnostik und Therapie März 2014 Tuberkulose (TB, früher auch Schwindsucht genannt) ist eine Infektionskrankheit, welche durch Bakterien des Mycobakterium tuberculosis (M. tuberculosis)-Komplex verursacht wird. Die Erkrankung wird durch Aerosole von Mensch zu Mensch übertragen, Eintrittspforte ist in der Regel die Lunge. Bei Diagnose einer Tuberkulose besteht eine Meldepflicht an das zuständige Gesundheitsamt. Hierfür ist ein Keimnachweis nicht notwendig. Bei gut 20% der in Deutschland diagnostizierten Lungentuberkulosen werden keine Mykobakterien nachgewiesen (2). Das bearbeitende mikrobiologische Labor meldet zusätzlich den Nachweis säurefester Stäbchen im Ausstrichpräparat, die positive Kultur mit Nachweis von M. tuberculosis-Komplex sowie das Ergebnis der Resistenztestung an das Gesundheitsamt. Erreger Mykobakterien sind aerobe, unbewegliche Stäbchenbakterien, welche auf Grund ihrer Färbeeigenschaften als säurefest bezeichnet werden. Zum Mykobakterium tuberculosis-Komplex zählen M. tuberculosis, M. bovis (mit den Subspezies ssp. bovis und caprae), M. africanum, M. microti, M. canetti und M. pinnipedii. In Deutschland wird die Tuberkulose meist durch M. tuberculosis verursacht. Die Infektion erfolgt aerogen durch kleinste Tröpfchen. Ansteckend sind an einer Lungentuberkulose erkrankte Menschen, bei denen die Bakterien Anschluss an die Atemwege haben, häufig als offene Lungentuberkulose bezeichnet. Hier sind die Mykobakterien mikroskopisch, durch molekularbiologische Methoden und/oder kulturell in den Atemwegssekreten nachweisbar (Sputum, Bronchialsekret oder Bronchoalveoläre Lavage). Die Infektionsgefahr steigt mit der Menge der inhalierten Erreger. Sie ist abhängig von der kumulativen Kontaktzeit und der Nähe zum infektiösen Patienten und wird unter anderem von der Größe und Belüftung des Raumes, indem der Kontakt stattfand, sowie ergriffenen Schutzmaßnahmen beeinflusst. Nicht jede Infektion mit Bakterien des M. tuberculosis-Komplex führt zur Erkrankung. Etwa 10% der immunkompetenten Infizierten erkranken im Laufe ihres Lebens an einer Tuberkulose (6). Nach Infektion mit M. tuberculosis-Komplex kommt es innerhalb von 2-6 Wochen zu einer zellulären Immunantwort. Häufig gelingt es dem Immunsystem die Erreger abzukapseln. Typisch ist die Ausbildung von zentral nekrotisierenden, epitheloidzelligen Granulomen, dem sogenannten Primärkomplex. Gelingt die Abkapselung nicht kommt es zu einer akuten Infektion, der Primärtuberkulose. Die meisten Erkrankungen treten in den ersten beiden Jahren nach Infektion auf. Aber auch Jahrzehnte nach Infektion kann eine Tuberkulose reaktivieren (postprimäre Tuberkulose). Prädisponierend dafür ist eine Schwächung des Immunsystems wie zum Beispiel bei HIV/AIDS, Tumorerkrankungen, Mangelernährung, Diabetes mellitus oder einer immunsupressiven Therapie. Neben den Mykobakterien des Tuberkulosekomplexes gibt es eine Vielzahl nicht-tuberkulöser Mykobakterien (NTM oder MOTT = Mykobacteriosis other than tuberculosis), welche fakultativ pathogene Umweltkeime sind. Personen, die an einer nicht-tuberkulösen Mykobakteriose erkrankt sind gelten als nicht infektiös. Epidemiologie Die Tuberkulose gehört weltweit zu den häufigsten Infektionskrankheiten. Die WHO schätzt knapp 9 Millionen Neuerkrankungen/Jahr, wobei die meisten in Asien (59%) oder in Afrika (26%) auftreten (1). In Deutschland zählt die Tuberkulose mit etwa 4.300 Neuerkrankungen/Jahr (2011) zu den seltenen Erkrankungen. Etwa die Hälfte der Betroffenen ist im Ausland geboren (2). 2011 stieg die Anzahl der Neuinfektionen bei Kindern unter 15 Jahren (2). Ein Problem stellt das zunehmende Auftreten von resistenten und multiresistenten (MDR) Tuberkulosen dar. In einigen Regionen Osteuropas und Zentralasiens werden über 50% der neu aufgetretenen Tuberkulosen von multiresistenten Stämmen ausgelöst (1). In Deutschland liegt die Rate der multiresistenten Tuberkulose stabil bei etwa 2%, allerdings erreicht der Anteil der MDR-Tuberkulosen bei vorbehandelten und im Ausland geborenen Patienten 18,7 % (2). Insgesamt weisen etwa 12% der in Deutschland nachgewiesenen Tuberkulose-Stämme eine oder mehrere Resistenzen auf (2). Einteilungsmöglichkeiten Die Tuberkulose lässt sich einteilen nach • Aktivität: - Latente Tuberkulose: es besteht eine nachgewiesene Infektion ohne Erkrankung - Aktive Tuberkulose: primäre und postprimäre Tuberkulose • Resistenzlage: - Sensible Tuberkulose: sensibel auf alle Erstrangmedikamente - Monoresistente Tuberkulose: resistent gegen eines der Erstrangmedikamente - Polyresistente Tuberkulose: resistent gegen mindestens 2 Erstrangmedikamente (jedoch nicht gleichzeitig gegen Isoniazid und Rifampicin) - Multiresistente Tuberkulose (MDR = multi drug resistent): resistent gegen zumindest Isoniazid und Rifampicin - Extensiv resistente Tuberkulose (XDR = extensively drug resistent): resistent gegen zumindest Isoniazid, Rifampicin, ein injizierbares Antituberkulotikum (WHO-Gruppe 2) sowie ein Fluorchinolon (WHO-Gruppe 3) • Manifestationsort: - Lungentuberkulose (ansteckend, nicht ansteckend) - Extrapulmonale Tuberkulose (Lymphknotentuberkulose, Urogenitaltuberkulose, Knochentuberkulose, Hauttuberkulose, etc.) Infektiosität Ansteckend ist in der Regel nur die Lungentuberkulose, bei der eine Verbindung zwischen dem Infektgeschehen und den Atemwegen besteht. Hier können die Bakterien durch Hustenstöße in die Umgebungsluft gelangen. Es wird unterschieden zwischen direkt im Sputum nachweisbaren Mykobakterien (Nachweis säurefester Stäbchen im Sputum-Ausstrichpräparat) einerseits und erst durch Anlegen einer Sputum-Kultur, nach Materialgewinnung im Rahmen einer Bronchoskopie (Bronchialsekret, Bronchoalveoläre Lavage = BAL) oder Punktion nachgewiesenen Mykobakterien andererseits. Diese Unterscheidung ist wichtig, da sie eine Abschätzung der Infektiosität erlaubt und das Ausmaß der Umgebungsuntersuchung durch das zuständige Gesundheitsamt beeinflusst. Krankheitsbild Die klassischen wie unspezifischen Symptome einer Tuberkuloseerkrankung sind Husten, erhöhte Temperatur (vor allem nachmittags und nachts), Nachtschweiß, ungewollter Gewichtsverlust, Schwäche und Müdigkeit. Je nach Organmanifestation können Auswurf, Brustschmerz, Hämoptysen, Atemnot, Lymphknotenschwellungen, Schmerzen (v.a. Knochen und Gelenke) oder Hautläsionen in den Vordergrund treten. Etwa 80% der in Deutschland diagnostizierten TB-Fälle sind pulmonale Tuberkulosen (2). Die latente Tuberkulose ist immer symptomlos. Diagnostik Interferon-Gamma Release Assays (IGRA) und/oder der Tuberkulin-Hauttests (THT) können nur auf einen Kontakt mit Erregern der Tuberkulose hinweisen. Die Erkrankung kann damit jedoch nicht diagnostiziert werden, dies erfolgt immer klinisch und/oder mikrobiologisch. THT: Gemessen wird die T-Zell-vermittelte Reaktion auf das Tuberkulin PPD RT23. Die Testsubstanz wird an der Beugeseite des Unterarms intrakutan injiziert. Die Reaktion wird nach 72 Stunden abgelesen und je nach Durchmesser der Induration ausgewertet. Relevant ist dabei nur die Induration und nicht eine eventuell ebenfalls oder nur auftretende Rötung. Der Hauttest kann nach BCG-Impfung oder Infektion mit nicht-tuberkulösen Mykobakterien falsch positiv werden. IGRA: Dem entnommenen Vollblut wird in vitro M. tuberculosis-spezifisches Antigen zugegeben. Sind TZellen durch eine Infektion sensibilisiert setzen sie Interferon-? frei, dieses wird mittels ELISA oder ELISPOT gemessen. Bei Personen über 15 Jahre wird zum Ausschluss einer latenten TB der IGRA empfohlen, bei Kindern unter 5 Jahren sollte auf Grund noch nicht ausreichend vorhandener Daten der THT angewendet werden. Bei Kindern zwischen dem 5. und dem 15. Lebensjahr kann sowohl der IGRA als auch der THT verwendet werden (5). Bei Verdacht auf eine aktive Tuberkulose sollte umgehend ein Röntgen-Thorax erfolgen, auch um die Möglichkeit einer Infektiosität abschätzen und ggf. Hygienemaßnahmen einleiten zu können. Bei unauffälligem Röntgen-Thorax und fortbestehendem Verdacht auf eine Lungentuberkulose kann ein CT-Thorax indiziert sein. Bei Verdacht auf extrapulmonale TB ist eine entsprechende Bildgebung durchzuführen. Anschließend muss der Keimnachweis aus Sputum, Bronchialsekret, BAL oder dem entsprechenden extrapulmonalen Gewebe (Punktion, Exzision, Urinkultur, etc.) angestrebt werden. Bei Verdacht auf eine Lungentuberkulose sollten mindestens 3 Sputumproben, nach Möglichkeit von 3 unterschiedlichen Tagen, auf Mykobakterien untersucht werden (3). Die mikroskopische Untersuchung nach Ziehl-Neelsen- oder mittels Auramin-Färbung ist die schnellste diagnostische Methode. Die Nachweisgrenze der mikroskopischen Untersuchung liegt bei 103-104 Bakterien/ml. Bei Kindern wird wegen unzureichender Sputumproduktion Magensaft (und damit geschluckte Atemwegssekrete) aspiriert und wie Sputumproben aufgearbeitet. Nukleinsäure-Amplifikationstests (NATs): Mit den NATs ist, ebenso wie mit der Mikroskopie, eine rasche Diagnostik möglich. Die mikrobiologisch-infektiologischen Qualitätsstandarts empfehlen die Anwendung von NATs bei Verdacht auf Lungentuberkulose aber negativer Mikroskopie (insbesondere bei Patienten mit erhöhtem TB-Risiko wie Kinder oder Menschen mit HIV/AIDS), bei schweren Krankheitsbildern sowie bei schwer zu asservierenden Untersuchungsmaterialien (3). Durch NATs kann nach mikroskopischem Nachweis von säurefesten Stäbchen zwischen Erregern des M. tuberculosis-Komplex und nichttuberkulösen Mykobakterien unterschieden werden und eine Aussage über eine Isoniazid- oder Rifampicin-Resistenz getroffen werden. Dabei liegen die Sensitivitäten für den Nachweis einer Isoniazid-Resistenz bei <80% und einer Rifampicin-Resistenz bei etwa 93-98% (7). Die molekularbiologische Resistenztestung ersetzt nicht die kulturelle, phänotypische Resistenztestung. Der kulturelle Nachweis von M. tuberculosis-Komplex ist derzeit der Goldstandard in der Mykobakteriendiagnostik. Auf Grund der langsamen Generationszeit der Mykobakterien (16-20h) werden erste Kulturergebnisse nach 2-4 Wochen auf Festmedien und nach 1-2 Wochen auf Flüssigmedien erwartet, der Beobachtungszeitraum beträgt in der Regel 8 Wochen bei Festmedien und 6 Wochen bei Flüssigmedien. Bei weiter bestehendem Verdacht oder bei Anzucht aus Gewebeproben sollte der Beobachtungszeitraum um 4 Wochen verlängert werden. Eine positive Kultur beweist eine aktive Tuberkulose. Die Nachweisgrenze der kulturellen Verfahren liegt bei 10-100 Mykobakterien/ml Probenmaterial. Der Keimnachweis ist für die Diagnose der Tuberkulose nicht zwingend erforderlich, er muss jedoch immer angestrebt werden um die Diagnose zu sichern und eine Resistenz-gerechte Therapie zu ermöglichen. Hygienemaßnahmen Patienten mit nachgewiesener oder vermuteter Infektiosität müssen isoliert werden. Die Isolierung sollte solange erfolgen, bis 3 aufeinanderfolgende Sputa mikroskopisch ohne Keimnachweis sind. Bei Vorliegen von Resistenzen, komplexen Fällen oder bei verzögertem Therapieansprechen sollten negative Kulturen abgewartet werden, bevor die Isolierung aufgehoben wird. Das Isolationszimmer sollte regelmäßig gelüftet und, sofern technisch möglich, auf einen Unterdruck eingestellt werden. Infektiöse Patienten haben beim Verlassen des Isolationszimmers oder Anwesenheit anderer Personen einen chirurgischen MundNasen-Schutz zu tragen. Personen, die das Isolationszimmer betreten, sollten zumindest Atemschutzmasken tragen, welche den Kriterien einer Feinstaubmaske filtering face piece (FFP)-2 entsprechen. Bei Kontaminationsgefahr mit erregerhaltigem Material sollten auch Schutzkittel und Handschuhe getragen werden. Therapie Eine ausführliche Therapieaufklärung sollte durch den behandelnden Arzt erfolgen und dokumentiert werden. Vor Therapieeinleitung ist eine gezielte Anamnese zur Abschätzung des Risikos für Resistenzen zu erheben. Risikofaktoren für Resistenzen sind eine mehr als 4-wöchige medikamentöse Vorbehandlung, Kontakt zu einem Indexfall mit resistenten Erregern oder die Herkunft aus einem Land mit hoher Resistenzprävalenz. Außerdem muss ein körperlicher Status, eine laborchemische Diagnostik (Blutbild, Leber- und Nierenfunktionswerte) sowie vor Medikation mit Ethambutol eine augenärztliche Untersuchung mit Kontrolle des Farbvisus erfolgen. Die Behandlungsdauer beträgt mindestens 6 Monate und kann bei extrapulmonaler Manifestation, kompliziertem Verlauf oder Vorliegen von Resistenzen zum Teil erheblich länger ausfallen. Die Therapie der Tuberkulose ist immer eine Kombinationstherapie. Grund hierfür ist die unterschiedliche Wirksamkeit der Medikamente in dem biologisch sehr variablen Gewebe der tuberkulösen Läsion sowie die Vermeidung von Resistenzen durch spontane Mutationen der Mykobakterien. Eine nicht korrekt durchgeführte Therapie ist die Hauptursache für die Entwicklung resistenter Mykobakterien-Stämme. Aktualisierte Empfehlungen zur Therapie, Chemoprävention und Chemoprophylaxe der Tuberkulose im Erwachsenen- und Kindesalter wurden 2012 vom DZK herausgegeben (4). Die WHO hat 5 Medikamenten-Gruppen zur Therapie der Tuberkulose kategorisiert: - Gruppe 1 (Erstlinienmedikamente): Isoniazid, Rifampicin, Pyrazinamid, Ethambutol, Streptomycin - Gruppe 2 (injizierbare Medikamente): Kanamycin, Amikacin, Capreomycin - Gruppe 3 (Fluorchinolone): Levofloxacin, Moxifloxacin, Ofloxacin, Gatifloxacin - Gruppe 4 (orale Zweitrangmedikamente mit gesicherter Wirkung gegen M. tuberculosis): Para-Aminosalicyl-Säure (PAS), Cycloserin, Terizidon, Rifapentin, Rifabutin, Ethionamid, Protionamid - Gruppe 5 (Zweitrangmedikamente mit unklarer Wirkung gegen M. tuberculosis): Clofazimin, Linezolid, Amoxicillin/Clavulansäure, Thioazeton, Imipenem/Cilastin, Hoch-Dosis Isoniazid, Clarithromycin) Tab. 1: Die 4 klassischen oralen Erstlinienmedikamente mit Nebenwirkungsprofil. Medikamente Isoniacid (INH) Rifampicin (RMP) häufige NW Transaminasenerhöhung, Akne Transaminasenerhöhung, Cholestase, Rotfärbung von Körperflüssigkeiten seltene NW sehr seltene NW Hepatitis, kutane NW, Polyneuropathie Krampfanfälle, Vertigo, Optikus-Neuritis, Bewusstseinsstörungen, hämolytische Anämie, aplastische Anämie, Agranulozytose, Lupus-Reaktion, Arthralgien, Gynäkomastie Hepatitis, kutane NW, Übelkeit,Thrombopenie, Fieber, Flu-like-Syndrom Anaphylaxie, hämolytische Anämie, akutes Nierenversagen, Störungen des Nervensystems wie Müdigkeit, Kopfschmerzen, Benommenheit, Vertigo, Ataxie, Verwirrtheit, Adynamie, Sehstörung Pyrazinamid (PZA) Transaminasenerhöhung, Übelkeit, Erbrechen, Flush-Syndrom, Myopathie, Arthalgie, Hyperurikämie Ethambutol (EMB) Hepatitis, kutane NW Gicht, Photosensibilisierung, sideroplastische Anämie retrobulbäre Neuritis, Arthralgie, Hyperurikämie kutane NW, Transaminasenerhöhung, Polyneuropathie Die Therapie der sensiblen Lungentuberkulose erfolgt mit Isoniazid, Rifampicin, Ethambutol und Pyrazinamid über 2 Monate, anschließend wird über weitere 4 Monate mit Isoniazid und Rifampicin behandelt (Kontinuitätsphase). Tab. 2: Standard-Therapie der sensiblen Lungentuberkulose bei Erwachsenen. Mediakment Dosierung Minimal- und Maximal-Dosis Dauer Isoniazid 5 mg/kg KG 200-300 mg 6 Monate Rifampicin 10 mg/kg KG 450-600 mg 6 Monate Pyrazinamid 25 mg/kg KG 1500-2500 mg 2 Monate Ethambutol 15 mg/kg KG 800-1600 mg 2 Monate Bei Nieren- oder Leberfunktionsstörungen ist ggf. eine Dosisanpassung erforderlich. Die Erstrangmedikamente, insbesondere Isoniazid und Rifampicin, sind mikrobiologisch gut wirksam und in der Regel gut verträglich. Wegen der unter Therapie sinkenden Keimzahl und dem somit geringeren Risiko für spontane Mutationen ist die Gabe von 2 Medikamenten in der Kontinuitätsphase ausreichend. Bei ausgedehntem Befund, wie zum Beispiel der kavernösen Lungentuberkulose mit mikroskopischem Nachweis von M. tuberculosis-Komplex zwei Monate über den Behandlungsbeginn hinaus, kann eine Verlängerung der Therapiedauer gerechtfertigt sein, um das Rezidivrisiko zu reduzieren. Die Medikamente sollten am Morgen nüchtern eingenommen werden, da dann die beste Resorption angenommen wird. Auch müssen alle Medikamente zusammen oder zumindest innerhalb von 20 Minuten eingenommen werden, um einen gemeinsamen Wirkungsgipfel zu erreichen und einer Resistenzbildung vorzubeugen (Ausnahme sind die Zweitlinienmedikamente Terizidon und das orale PASER Granulat, deren Tagesdosis auf mehrere Einzeldosen aufgeteilt wird). Auf Grund der teilweise sehr schlechten Medikamentenverträglichkeit sind gelegentlich Kompromisse zu schließen. Bei ausgeprägter Übelkeit sollten die Medikamente nach einer leichten, nicht allzu fetthaltigen Mahlzeit eingenommen werden. Einige Patienten beklagen eine ausgeprägte Müdigkeit nach Medikamenteneinnahme, so dass es sinnvoll sein kann, die Medikamente am Abend zu verabreichen. Im Einzelfall, insbesondere bei älteren Menschen, kann es erforderlich sein die Medikamente zu mörsern. Eine intermittierende, also die nicht tägliche Einnahme der Medikamente wird in Deutschland auch in der Kontinuitätsphase nicht empfohlen. Insgesamt hat die Gewährleistung der Therapieadhärenz zur regelmäßigen Tabletteneinnahme höchste Priorität, um die Therapie erfolgreich durchführen zu können und eine Resistenzbildung zu vermeiden. Bestehen Zweifel an der regelmäßigen Medikamenteneinnahme durch den Patienten, sollten die Möglichkeiten einer überwachten Therapie (directly observed treatment = DOT) ausgeschöpft werden. Sollten Patienten mit einer ansteckungsfähigen Lungentuberkulose die Therapie verweigern, besteht die Möglichkeit, durch eine richterliche Anordnung eine Zwangsisolierung (§ 30, Absatz 2 Infektionsschutzgesetzt) zu erwirken. Unter Therapie haben Kontrollen von Blutbild, Leber- und Nierenfunktionswerten nach 2, 4, 8 Wochen und dann bei unauffälligen Befunden- alle 4 Wochen zu erfolgen. Bei den Transaminasen kann bei fehlender Symptomatik ein Anstieg bis auf das 5-fache des Normwertes toleriert werden. Unter Medikation mit Ethambutol sollte eine augenärztliche Untersuchung mit Kontrolle des Farbvisus alle 4 Wochen erfolgen. Bei der Lungentuberkulose sollte das Sputum alle 14 Tagen mikroskopisch untersucht werden, erneute Kulturen sind nach 4, 8 und 12 Wochen sinnvoll. Eine neue Resistenztestung ist notwendig, wenn nach 8 Wochen Therapie weiterhin Erreger kulturell nachgewiesen werden können. Bei der Lungentuberkulose wird außerdem eine Röntgen-Thorax-Kontrolle vor Beginn der Kontinuitätsphase empfohlen. Unter Therapie mit Zweitrangmedikamenten sind ggf. zusätzliche Kontrolluntersuchen durchzuführen. Bei Unverträglichkeiten (z. B. unerträglicher Juckreiz oder Medikamenten-induzierter Hepatitis) muss nach Identifikation des auslösenden Agens eine Medikamentenumstellung erfolgen. Nach Umstellung der Therapie ist ggf. die Therapiedauer zu verlängern. Dies sollte immer in einem spezialisierten Zentrum erfolgen. Bei Vorliegen von Resistenzen verlängert sich die Therapie. Die resistente Tuberkulose gehört in die Hände eines in der Tuberkulosebehandlung erfahrenen Arztes. Auch sollten bei komplizierten Verläufen spezialisierte Zentren konsultiert werden. Bei fehlendem Keimnachweis ist eine kalkulierte Therapie durchzuführen. Bei dieser sollte der mögliche Kontakt zu einem Indexpatienten (mit bekannter Resistenzlage) sowie das Herkunftsland des Patienten mit ggf. gehäufter Prävalenz von resistenten Tuberkulosen unbedingt in die Therapieplanung mit einbezogen werden. Auch hier sollte ein spezialisiertes Zentrum konsultiert werden. Nachsorge Zum Abschluss der Therapie ist eine Bildgebung durchzuführen um eine mögliche Restaktivität zu beurteilen und Residuen zu dokumentieren. Auch bei einer extrapulmonalen Tuberkulose sollte ein Röntgen-Thorax erfolgen um frische pulmonale Infiltrate auszuschließen. Anschließend sollten bildgebende Verlaufskontrollen nach 3, 6, 12 und 24 Monaten erfolgen (4). Danach sind in der Regel keine weiteren Nachsorgeuntersuchungen notwendig. Da alle Tuberkuloseerkrankungen ein Rezidivrisiko mit sich bringen ist auch nach erfolgreicher Therapie ein entsprechendes Aufklärungsgespräch mit dem Patienten zu führen. Bei erneutem Auftreten von tuberkulosetypischen Beschwerden ist an eine Reaktivierung zu denken. Prognose Die Prognose der sensiblen Tuberkulose ist gut und sinkt mit zunehmenden Resistenzen, Co-Morbiditäten sowie bei mangelnder Therapietreue des Patienten. Auch nach regulär durchgeführter Therapie besteht ein RezidivRisiko. Eine erfolgreiche Behandlung (Heilung oder vollständige Durchführung der Therapie) der Tuberkulose wurde 2011 bei voller Sensibilität mit 82,5%, bei multiresistenter Tuberkulose mit 52,5% angegeben (2). Die Letalität der Tuberkulose lag 2011 in Deutschland bei 3,8% (2). Umgebungsuntersuchungen Bei Diagnose einer ansteckungsfähigen Lungentuberkulose werden die Kontaktpersonen seit mutmaßlichem oder nachgewiesenem Erkrankungsbeginn durch das zuständige Gesundheitsamt ermittelt und bei Vorliegen einer infektionsrelevanten Kontaktzeit untersucht (THT, IGRA und/oder Röntgen-Thorax). Die infektionsrelevante kumulative Kontaktzeit wird zu Patienten mit mikroskopisch im Sputum nachgewiesenen säurefeste Stächen bei 8 Stunden angenommen. Wurden die Mykobakterien erst durch Anlegen einer Sputum-Kultur oder nach Materialgewinnung im Rahmen einer Bronchoskopie nachgewiesenen liegt die infektionsrelevante kumulative Kontaktzeit bei 40 Stunden. Kinder unter 10 Jahren gelten als nicht ansteckend, da davon ausgegangen wird, dass der Hustenstoß nicht kräftig genug ist, um bakterienhaltige Aerosole zu produzieren. Auch geht man bei Patienten mit einer extrapulmonalen Tuberkulose nicht von einer Ansteckungsgefahr aus (5). Prophylaxe/Prävention In Deutschland wird die BCG-Impfung gegen Tuberkulose seit 1998 nicht mehr empfohlen. Dies liegt an der geringen Prävalenz der Tuberkulose und dem unsicheren Infektionsschutz durch die BCG-Impfung. Bei positivem THT oder IGRA und nach sicherem Ausschluss einer behandlungsbedürftigen Tuberkulose wird die präventive Therapie empfohlen bei: engen Kontaktpersonen zu einem an ansteckungsfähiger Lungentuberkulose erkrankten Indexfall radiologischem Nachweis narbiger Veränderungen im Lungenparenchym im Sinne von Residuen einer postprimären inaktiven Tuberkulose und fehlender antituberkulöser Vorbehandlung Patienten unter iatrogener Immunsuppression nach Organtransplantation HIV-positive Personen vor geplanter Therapie mit TNF-?-Inhibitoren Patienten mit schwerwiegenden Grunderkrankungen (Silikose, Diabetes mellitus, maligne Lymphome, Leukämien) Z.n. Gastrektomie oder jejuno-ilealem Bypass bei i.v.-Drogenabhängigkeit Der Standard der präventiven Therapie besteht aus Isoniazid 300 mg 1x/Tag über 9 Monate, es gibt jedoch kürzere Kombinationstherapien, die gute Studienergebnisse gezeigt haben. Im Falle von Medikamentenresistenzen beim Indexfall oder Unverträglichkeit von Isoniazid müssen diese in Betracht gezogen werden. Besondere Aufmerksamkeit gilt Kindern unter 5 Jahren, die auf Grund des noch nicht vollständig ausgereiften Immunsystems ein erhöhtes Erkrankungsrisiko haben. Kinder unter 5 Jahren sollten nach Kontakt zu einer ansteckungsfähigen Tuberkulose auch bei negativer Immunreaktion (negativer THT) eine prophylaktische Therapie mit Isoniazid 1x/Tag erhalten. Nach 8 Wochen sollte eine Kontrolluntersuchung (erneuter THT) erfolgen. Bleibt der 2. Test negativ, ist die Prophylaxe zu beenden. Liegt eine Konversion vor wird ein Röntgenbild zum Ausschluss einer aktiven Erkrankung angefertigt und die Isoniazid-Therapie als Prävention auf 9 Monate verlängert. Bei initial positivem Testergebnis (THT) und nach Ausschluss einer aktiven Erkrankung wird die Prävention über 9 Monate empfohlen. CAVE: Kinder mit Migrationshintergrund können BCG geimpft sein und einen falsch positiven THT haben. Hier sollten auf Tuberkulose spezialisierte Kinderärzte konsultiert werden. HIV Jeder HIV-positive Mensch sollte einen IGRA oder THT bekommen und bei latenter Tuberkulose präventiv behandelt werden (8). Jedem Patienten mit Tuberkulose-Erkrankung sollte ein HIV-Test angeboten werden, da der vermutliche Anteil der HIV Infektionen unter Tuberkulose-Patienten mit 4,5% deutlich höher liegt als in der Gesamtbevölkerung (0,1%). Weitere Informationen erhalten Sie: Beim Deutschen Zentralkomitee zur Bekämpfung der Tuberkulose (http://www.pneumologie.de/dzk/) sowie bei Ihrem zuständigen Gesundheitsamt. Dr. Anna Katharina Starzacher, Dr. Ralf Otto-Knapp, Dr. Lena Bös, Prof. Torsten Bauer Lungenklinik Heckeshorn HELIOS-Klinikum Emil von Behring Deutsches Zentralkomitee zur Bekämpfung der Tuberkulose (DZK) Berlin Dr. Ralf Otto-Knapp, Lungenklinik Heckeshorn HELIOS-Klinikum Emil von Behring, Deutsches Zentralkomitee zur Bekämpfung der Tuberkulose (DZK), Berlin. Literatur: (1) World Health Organization. Global Tuberculosis report 2012. WHO/HTM/TB/2012.6 http://www.who.int/iris/bitstream/10665/75938/1/9789241564502_eng.pdf (2) Robert Koch-Institut. Bericht zur Epidemiologie der Tuberkulose in Deutschland für 2011. Berlin 2013. (3) Richter E, Beer R, Diel R, Hillemann D, Hoffmann H, Klotz M, Mauch H, Rüsch-Gerdes S. MIQ 5: Tuberkulose, Mykobakteriose. München: Urban & Fischer in Elsevier; 2. Auflage 2010 (4) Schaberg T, Bauer T, Satell S, Dalhoff K, Detjen A, Diel R, Greinert U, Hauer B, Lange C, Magdorf K, Loddenkemper R. Empfehlungen zur Therapie, Chemoprävention und Chemoprophylaxe der Tuberkulose im Erwachsenen- und Kindesalter. Pneumologie 2012; 66: 133-171. Online abrufbar unter: https://www.thieme-connect.de/ejournals/kooperation/72/1341556322843.pdf. (5) Diel R, Loytved G, Nienhaus A, Castell S, Detjen A, Geerdes-Fenge H, Haas W, Hauer B, Königstein B, Maffei D, Magdorf K, Priwitzer M, Zellweger JP, Loddenkemper R: Deutsches Zentralkomitee zur Bekämpfung der Tuberkulose: Neue Empfehlungen für die Umgebungsuntersuchungen bei Tuberkuklose. Pneumologie 2011; 65:359-378. (6) Diel R, Loddenkemper R, Nienhaus A. Predictive value of interferon-? release assays and tuberculin skin testing for progression from latent TB infection to disease state. Chest 2012; 142: 63-75 (7) Drobniewski F, Nikolayevskyy V, Balabanova Y, Bang D, Papaventsis D, Diagnosis of tuberculosis and drug resistance: what can new tools bring us? Int J Tubercul Lung Dis 2012; 16: 860-70 (8) http://www.daignet.de/site-content/hiv-therapie/leitlinien-1/Deutsch-Osterreichische%20Leitlinien%20zur%20antiretroviralen%20Therapie%20der%20HIVInfektion.pdf