ZOLLERNALB KLINIKUM gGmbH
Werbung

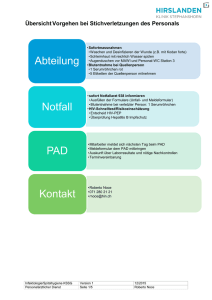
ZOLLERNALB KLINIKUM gGmbH Zentralapotheke Tel.: 07433 / 9092 - 2651 Informationen zur medikamentösen HIVPostexpositionsprophylaxe (Quelle: Empfehlungen des Robert-Koch-Institus zur „Postexpositionellen Prophylaxe der HIV-Infektion“ (Stand 01/2008) Gliederung: 1. Infektionsrisiko .................................................................................................................... 1 2. Sofortmaßnahmen .............................................................................................................. 2 2.1. Stich- und Schnittverletzungen: ................................................................................... 2 2.2. Hautexposition (auch geschädigte oder entzündlich veränderte Haut): ....................... 3 2.3. Kontamination des Auges: ........................................................................................... 3 2.4. Aufnahme in die Mundhöhle: ....................................................................................... 3 3. Medikamentöse Postexpositionsprophylaxe ....................................................................... 3 3.1. Voraussetzungen / Indikation:...................................................................................... 3 3.2. Zeitlicher Rahmen:....................................................................................................... 4 3.3. Standardkombination zur medikamentösen PEP bei beruflicher HIV-Exposition:........ 4 4. Mögliche Nachteile / Nebenwirkungen einer HIV-PEP........................................................ 5 5. Weitere Informationen / Hinweise ....................................................................................... 5 5.1. Wichtige Hinweise........................................................................................................ 5 5.2. Expertenrat .................................................................................................................. 5 5.3. Weiteres Vorgehen und Kontrolluntersuchungen ........................................................ 6 1. Infektionsrisiko Eine berufliche HIV-Exposition kann nach geltendem Kenntnisstand erfolgen bei • Verletzung mit HIV- kontaminierten Instrumenten bzw. Injektionsbestecken, • Benetzung offener Wunden und Schleimhäute mit HIV-kontaminierten Flüssigkeiten, • Transfusion von HIV-kontaminiertem Blut oder Blutprodukten Wichtigster Faktor für die Abschätzung der Gefahr einer Ansteckung ist die Anzahl der Erreger: Je höher die übertragene Erregerzahl, desto größer die Gefahr einer Ansteckung und je länger die Verweildauer infektiöser Flüssigkeiten auf Wunden, geschädigter Haut oder auf Schleimhäuten ist, desto höher wird die Wahrscheinlichkeit einer Übertragung. Das Abschätzen des Infektionsrisikos ist notwendige Voraussetzung für eine rationale Entscheidung, d.h. für einen kalkulierten Einsatz der medikamentösen Prophylaxe. Das durchschnittliche Risiko einer HIV-Infektion nach perkutaner Exposition mit Blut von HIVInfizierten liegt nach den bisher vorliegenden Daten bei etwa 0,3 %. Ein erhöhtes Risiko im Vergleich zum Durchschnittswert ergibt sich • bei sehr tiefen Stich- oder Schnittverletzungen um den Faktor 16 • bei sichtbaren, frischen Blutspuren auf dem verletzenden Instrument um den Faktor 5 • um den Faktor 5, wenn die verletzende Kanüle oder Nadel zuvor in einer Vene oder Arterie platziert war Dokumentbezeichnung: Medikamentöse HIV-PEP Freigabe erstellt von : CA Dr. Treiber / W. Reimann Reimann Seite 1 erstellt am Version II 31.07.2006 08/2008 • wenn die Indexperson (HIV-infizierte Person) eine hohe Viruslast hat um den Faktor 6 Das durchschnittliche Infektionsrisiko bei Schleimhautexposition und bei Exposition entzündlich veränderter Hautpartien liegt hingegen um 0,03 % (eine HIV-Infektion bei 3300 Expositionen). Die Beantwortung folgender Fragen wird für die Indikationsstellung einer medikamentösen Prophylaxe als erforderliche angesehen: Wann hat der mögliche Kontakt mit HIV stattgefunden? wie wurde HIV möglicherweise übertragen (z.B. durch Hohlraumkanülen, durch Schleimhautkontakt)? Ist die Indexperson („Spender“) nachweislich infiziert bzw. wie wahrscheinlich ist eine HIVInfektion? 2. Sofortmaßnahmen Es erscheint sinnvoll, bei Stich- und Schnittverletzungen den Blutfluss zu verstärken, um einer möglichen Infektion entgegen zu wirken. Abbinden ist nicht indiziert. Folgende Sofortmaßnahmen sollten unverzüglich (innerhalb von Sekunden !) in der genannten Reihenfolge durchgeführt werden: Ein geeignetes Antiseptika ist z.B. die ethanolbasierte Kombination mit PVP-Iod = Betaseptic® (Fachinfo in der Arzneimittelliste „Ameli“). Lagerung: Das Antiseptikum steht in Albstadt und Hechingen auf den Intensivstationen, in Balingen im Notfalldepot der Zentralapotheke zur Verfügung. 2.1. Stich- und Schnittverletzungen: In jedem Fall muss eine Blutung induziert oder bei geringem Blutfluss diese durch Kompression und gleichzeitiges zentrifugales Auspressen der Gefäße oberhalb der Stichverletzung verstärkt werden (kein Quetschen und Ausdrücken direkt im Einstichbereich, um keine Erregerverschleppung in tiefere Gewebsschichten zu begünstigen). Bei bekannter HIV-Positivität einer Indexperson muss eine Blutung sofort durch massiven Druck auf das umliegende Gewebe induziert werden. Dokumentbezeichnung: Medikamentöse HIV-PEP Freigabe erstellt von : CA Dr. Treiber / W. Reimann Reimann Seite 2 erstellt am Version II 31.07.2006 08/2008 Nach der Phase des Blutenlassens (>= 1 min) Stichkanal oder Schnittverletzung ggf. spreiten und und eine antiseptische Spülung (> 1 min) mit Betaseptic® (im Notfallset) durchführen, alternativ mit einem anderen ethanolbasierten Antiseptikum. Anschließend einen Tupfer mit Antiseptikum satt benetzen, über der Stichverletzung fixieren und für >= 10 Minuten durch fortlaufende Applikation des Antiseptikums feucht halten. Kontamination von Haut, Auge oder Mundhöhle: Intensive Spülung mit der nächst erreichbaren geeigneten Flüssigkeit, z.B. Leitungswasser ! 2.2. Hautexposition (auch geschädigte oder entzündlich veränderte Haut): Sofortiges gründliches Waschen mit Wasser und Seife. Danach Abreiben der Hautoberfläche unter großzügiger Einbeziehung des Umfelds um das sichtbar kontaminierte Areal mit einem Hautantiseptikum (Betaseptic®)durch einen satt getränkten Tupfer. 2.3. Kontamination des Auges: Unverzüglich reichliches Ausspülen des Auges mit Ringer-, Kochsalzlösung 0,9%, oder Wasser. 2.4. Aufnahme in die Mundhöhle: Sofortiges möglichst vollständiges Ausspeien des aufgenommenen Materials. Danach mehrfaches kurzes Spülen (ca. 4-5 mal) der Mundhöhle mit Wasser. Jede Portion Wasser ist nach etwa 15 Sekunden intensiven Hin- und Herbewegens in der Mundhöhle auszuspeien. 3. Medikamentöse Postexpositionsprophylaxe 3.1. Voraussetzungen / Indikation: vgl. auch 5. Wichtige Hinweise Voraussetzung für die ärztliche Empfehlung einer HIV-PEP ist nach der RKI-Empfehlung das Vorliegen eines erhöhten Infektionsrisikos. (s.o.). Folgende Tabelle gibt die Empfehlungen des RKI wieder: Perkutane Verletzung mit Injektionsnadel oder anderer Hohlraumnadel (Körperflüssigkeit mit hoher Viruskonzentration: Blut, Liquor, Punktatmaterial, Organmaterial, Viruskulturmaterial) • • Dringend empfehlen ! Tiefe Verletzung (meist Schnittverletzung), sichtbares Blut Nadel nach intravenöser Injektion Oberflächliche Verletzung (z. B. mit chirurgischer Nadel) • Empfehlen Anbieten ggf. Ausnahme, falls Indexpatient AIDS oder eine hohe HI-Viruskonzentration hat Empfehlen Kontakt zu Schleimhaut oder verletzter / geschädigter Haut mit Flüssigkeiten mit hoher Viruskonzentration Anbieten Perkutaner Kontakt mit anderen Körperflüssigkeiten als Blut (wie z.B. Urin oder Speichel) Nicht empfehlen Kontakt von intakter Haut mit Blut (auch bei hoher Viruskonzentration) Nicht empfehlen Haut- oder Schleimhautkontakt mit Körperflüssigkeiten wie Urin und Speichel Nicht empfehlen Dokumentbezeichnung: Medikamentöse HIV-PEP Freigabe erstellt von : CA Dr. Treiber / W. Reimann Reimann Seite 3 erstellt am Version II 31.07.2006 08/2008 • Eine HIV-PEP sollte in jedem Fall bei Kontakten mit erhöhtem Infektionsrisiko (s. Auflistung) empfohlen werden. Als solche gelten die perkutane Stichverletzung mit Injektionsnadel oder anderer Hohlraumnadel und die Schnittverletzung unter Beteiligung von Körperflüssigkeiten mit potentiell hoher HIV-Konzentration. • Eine HIV-PEP kann angeboten werden bei Schleimhaut- oder Hautkontakt mit Flüssigkeiten von hoher Viruskonzentration bei erhöhtem Infektionsrisiko (Hautekzem, frischer Wunde, etc.) oder bei sichtbaren Verletzungen z.B. mit einer blutig-tingierten chirurgischen Nadel Bei geringfügigen, oberflächlichen Verletzungen der Hornschicht sollte die HIV-PEP nicht empfohlen werden, kann aber auf ausdrücklichen Wunsch des Patienten angeboten werden • Eine HIV-PEP sollte nicht empfohlen werden bei allen fraglichen HIV-Expositionen ohne bzw. mit geringem Risiko wie z.B. perkutanem Kontakt mit anderen Körperflüssigkeiten als Blut, Urin sowie Speichel und bei Kontakt zu infektiösem Material mit intakter Haut Im klinischen Alltag ist es in vielen Fällen eine Ermessensfrage, ob eine HIV-Exposition wahrscheinlich ist oder erfolgte und eine HIV-PEP begonnen werden sollte. Es kommt immer wieder vor, dass die HIV-Infektion einer Indexperson zwar wahrscheinlich, jedoch nicht sicher ist. In derartigen Fällen sollte ein HIV-Schnelltest erfolgen (Aufklärung, Einwilligung der Indexperson erforderlich!), der innerhalb weniger Stunden Klarheit bringen kann. Ist dies nicht möglich, d.h. der Serostatus der Index („Spender“-)person ist unbekannt, sollte die HIV-PEP bei der exponierten Person unverzüglich begonnen werden und innerhalb von 3 Tagen unter Hinzuziehung eines Experten überprüft werden. Sofern die neue Datenlage oder die individuelle Entscheidung (z.B. nach Literaturstudium oder Diskussion mit Experten) der exponierten Person gegen eine PEP sprechen, kann diese jederzeit beendet werden. 3.2. Zeitlicher Rahmen: Eine HIV-PEP sollte so früh wie möglich nach einer Exposition begonnen werden, die besten Ergebnisse sind bei einem Prophylaxebeginn innerhalb von 24 Stunden, besser noch innerhalb von 2 Stunden (!) zu erwarten. Liegen bereits mehr als 72 Stunden zwischen der Exposition und dem möglichen Prophylaxebeginn, so kann nach derzeitigem Kenntnisstand eine Prophylaxe nicht mehr empfohlen werden. Bei jedem längeren Abstand zwischen Expositionsereignis und Prophylaxebeginn (>36 Stunden) kann eine zeitliche Verlängerung der Prophylaxemaßnahmen über die Standarddauer der Prophylaxe von 28 Tagen hinaus sinnvoll sein (Experten zu Rate ziehen!). 3.3. Standardkombination zur medikamentösen PEP bei beruflicher HIV-Exposition: Empfohlen wird die Kombination aus zwei Reverse-Transkriptase-Hemmern (Emtricitabin + Tenofovir) und einem geboosterten Protease-Hemmer (Lopinavir + Ritonavir). Truvada® 200/245 mg Tbl. ¼ 1 x tgl. 1 Tbl. (= Emtricitabin 200mg + Tenofovir-Disoproxil 245 mg; Fachinfo in “Ameli”) Kaletra® 100/25 mg Tbl. ¼ 2 x tgl. 4 Tbl. (= Lopinavir 100 mg + Ritonavir 25 mg; Fachinfo in „Ameli“) Auf ausreichende Flüssigkeitszufuhr während der Prophylaxedauer achten ! Lagerung: HIV-PEP-Set auf den Intensivstationen in Albstadt und Hechingen, sowie im Notfalldepot der Zentralapotheke in Balingen. Dokumentbezeichnung: Medikamentöse HIV-PEP Freigabe erstellt von : CA Dr. Treiber / W. Reimann Reimann Seite 4 erstellt am Version II 31.07.2006 08/2008 4. Mögliche Nachteile / Nebenwirkungen einer HIV-PEP Mögliche Nachteile einer HIV-PEP betreffen hauptsächlich die Verträglichkeit der Medikamente. Bei gesunden Menschen und kurzer Therapiedauer sind die Nebenwirkungen jedoch gering und reversibel. Im Vordergrund stehen hierbei zunächst akute Nebenwirkungen während der ersten zwei Wochen der Einnahme (meist gastrointestinale Nebenwirkungen, Übelkeit, Erbrechen, Kopfschmerzen), die jedoch in der Regel bald abklingen oder nach Beendigung der Therapie reversibel sind. Das Risiko für Wechselwirkungen ist besonders hoch bei dem Protease-Inhibitor „Kaletra® 100/25 mg“ (= Lopinavir + Ritonavir), da beide Wirkstoffe Hemmer des P450-Isoenzyms CYP3A4 sind, so dass das Präparat die Plasmakonzentrationen von anderen Wirkstoffen, welche über diese Isoenzym metabolisiert werden, erhöht. Beispiele für Wirkstoffe mit hoher Wechselwirkungswahrscheinlichkeit sind Simvastatin, Artorvastatin, Lovastatin, Clarithromycin, Rifampicin etc (Aufzählung nicht vollständig). Ausführliche Daten zu Neben- und Wechselwirkungen entnehmen Sie bitte den Fachinformationen, welche bei dem jeweiligen Präparat in der Arzneimittelliste „Ameli“ hinterlegt sind und zusätzlich in den HIV-PEP-Sets enthalten sind. 5. Weitere Informationen / Hinweise 5.1. Wichtige Hinweise Zur Beurteilung des HIV-Expositionsrisikos und zur Abwägung des Nutzens und der Risiken einer HIV-PEP sollte ein in der HIV-Therapie erfahrener Arzt hinzugezogen werden. Dies kann auch nach einer vorläufigen, notfallmäßigen Einleitung einer HIV-PEP geschehen. In jedem Fall ist darauf hinzuweisen, dass alle für die HIV-PEP eingesetzten Substanzen für diese spezielle Indikation nicht zugelassen sind und es daher der Zustimmung und der Aufklärung der exponierten Person bedarf. Außerdem wird auf die ärztliche Dokumentationspflicht hingewiesen. HIV-exponierte Personen sollten schriftlich erklären, dass sie mit der HIV-PEP und einem HIV-Test (zur Dokumentation des zum Expositionszeitpunktes negativen HIV-Status) einverstanden sind und über Nutzen und Risiken aufgeklärt wurden. Bei unbekanntem Serostatus der Indexperson muss ebenfalls vor Durchführung eines HIVTests das Einverständnis dieser Person vorliegen. Die ausführlichen Empfehlungen nach dem aktuellen Stand können auf der Homepage des Robert-Koch-Instituts nachgelesen (Link s.o.) oder in der Apotheke angefordert werden. 5.2. Expertenrat Ein Expertenrat sollte immer nach Einleitung einer HIV-PEP eingeholt werden. Besonders wichtig ist dies dann, wenn die Indikation, die Art und/oder der Umfang der Prophylaxe nicht eindeutig nach den RKI-Empfehlungen geregelt sind, z.B. wenn • der Zeitraum zwischen möglicher Exposition und Beginn der Prophylaxe > 24 Std. ist • ein hohes Expositionsrisiko aufgrund massiver Inokulation von virushaltigem Material besteht • die exponierte Person (vermutlich) schwanger ist • die Indexperson lange antiretroviral vorbehandelt wurde und eine (Multi-)Resistenz der Viren wahrscheinlich oder nachgewiesen ist • Art und Infektionsgefährdung der Verletzung durch das verursachende Instrument weitgehend unklar ist Dokumentbezeichnung: Medikamentöse HIV-PEP Freigabe erstellt von : CA Dr. Treiber / W. Reimann Reimann Seite 5 erstellt am Version II 31.07.2006 08/2008 • erhebliche unerwünschte Wirkungen der Prophylaxemedikamente die Durchführung der Prophylaxe in Frage stellen oder eine Umstellung erfordern Zusätzliche Experteninformationen • Abteilung Infektiologie des UKT (Dr. Raible oder Stellvertreter/in) unter der Nummer 07071 / 29-0 (Zentrale; Weiterverbinden lassen) eingeholt werden • RKI: Tel. 030 / 18754 – 3467 oder – 3420 (Mo. – Fr. ca. 9.0 bis 17.00 Uhr); Außerhalb der Dienstzeiten: 030 / 18754 – 0 (Rufbereitschaft) • www.hivreport.de: Liste mit Kliniken, die eine 24-Std.-Beratung zur HIV-PEP durchführen können 5.3. Weiteres Vorgehen und Kontrolluntersuchungen Hinweise zu diesen Informationen finden Sie in der Originalveröffentlichung der RKIEmpfehlungen (s.o.) Dokumentbezeichnung: Medikamentöse HIV-PEP Freigabe erstellt von : CA Dr. Treiber / W. Reimann Reimann Seite 6 erstellt am Version II 31.07.2006 08/2008