Akute Lungenembolie Definition: „Akute Lungenembolie“ Ursachen
Werbung

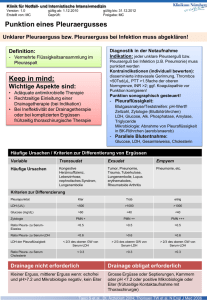
Lernhilfen zum Blockpraktikum „Kardiologie“ WS 2015/2016 Schmidt/Baars Akute Lungenembolie Definition: „Akute Lungenembolie“ Akute, meist thrombembolisch, selten durch Fett oder Luft bedingte partielle oder vollständige Verlegung der arteriellen Lungenstrombahn Folgen: • Akute Druckbelastung des rechten Ventrikels • Plötzlich einsetzende Gasaustauschstörung • Potentiell lebensbedrohliche Erkrankung Ursachen: • • Thrombembolisch (> 95%): - 90%: Einzugsbereich der V. cava inferior • Becken: 30% • Oberschenkel: 60% • US: 10% - 10%: Einzugsbereich der V. cava superior o. rechtes Herz Nicht-thrombembolisch (< 5%): - Fettembolien (Unfälle, OP) - Luftembolie (iatrogen, ZVK) - Fruchtwasser - Tumorzellen Risikofaktoren: • • • • • • • • Hospitalisation, Bettlägrigkeit, Flugreisen und langes Sitzen Hohes Alter Herzinsuffizienz maligne Erkrankungen Adipositas Diabetes mellitus Schwangerschaft Kontrazeptiva und Hormonersatztherapie Symptome: • • Die Diagnose einer Lungenembolie ist häufig schwierig, da klassische Zeichen und Symptome bei der Mehrzahl der Patienten nicht auftreten häufige unspezifische Symptome: - Akute Dyspnoe/Tachypnoe - Atemabhängiger Thoraxschmerz - Husten, Hämoptysen - Tachykardie - Synkope/Schock - Unklares Fieber (= Resorptionsfieber); d.h. bei unklarem Fieber immer DD an LE denken MERKE: bei Patienten mit Dyspnoe und einer der „3x Ts“: Tachypnoe, Thoraxschmerz und Tachykardie -> immer an Lungenembolie denken! 1 Lernhilfen zum Blockpraktikum „Kardiologie“ WS 2015/2016 Schmidt/Baars Komplikationen: • • Akut: Rechtsherzversagen Chronisch: Pulmonale Hypertonie Klinischer Fall: Sie werden in die Notaufnahme gerufen, wo ein 53-jähriger Mann plötzlich bewusstlos zusammengebrochen ist. Der Patient ist wieder wach und reagiert auf Ansprache. Der Patient berichtet über seit ca. 6 Wochen bestehenden Atembeschwerden und Brustschmerzen (Thoraxschmerz) zu berichten. Seit eben so langer Zeit bestehen belastungsabhängige Schmerzen in der linken Wade. Das EKG zeigt folgenden Befund: Tachykarder Sinusrhythmus, SI-QIII-Typ, R-Verlust in V1-4, deutliche R-Reduktion in V5, P in Ableitung II grenzwertig hoch (ca. 0,25 mV, P-Pulmonale). In der BGA fällt eine Hypoxämie (pO2 erniedrigt) und eine Hypokapnie (pCO2 erniedrigt) auf. Diagnostik: • Methoden der Basisdiagnostik: - Klinik: Dyspnoe mit plötzlichem Beginn, Thoraxschmerz, Tachykardie, Synkope, V.a. TVT (-> Sono) - EKG: Sinustachykardie (90%), ST-Hebung in Ableitung III, SIQIII-Typ (= Mc Ginn-White-Syndrom), RSB, T-Negativierung in V1-V3 rechtspräkordial. • • • • Rö.-Thorax: meist unauffällig (75%); Transparenzerhöhung im betroffenen Versorgungsgebiet der Lunge (= Westermarkzeichen); dreieckige Verdichtung als Hinweis auf einen Lungeninfarkt (= Hampton Hump); entsteht, wenn kleine Embolisate die Gefäßperipherie nach Vereinigung der Arteriolen der Pulmonalarterie mit den Arteriolen der Propria (-> versorgen Lunge selbst mit sauerstoffreichem Blut aus der Aorta) verlegt BGA: Hypoxämie und Hypokapnie Risikofaktoren: längere Immobilität, weibliches Geschlecht, Schwangerschaft, Östrogene, Nikotinabusus, Übergewicht, Varikosis, Trauma/OP, Tumorerkrankung MERKE: die Methoden der Basisdiagnostik (-> z.B. EKG, Rö.-Thorax oder Blutgasanalyse) können zwar zur Ermittlung der klinischen Wahrscheinlichkeit für eine Lungenembolie herangezogen werden, liefern jedoch keine Befunde, die beweisend für eine Lungenembolie sind. Diagnostischer Algorithmus: 1. Initiale Risikostratifizierung 2 Lernhilfen zum Blockpraktikum „Kardiologie“ WS 2015/2016 Schmidt/Baars • • • Die aktuellen ESC-Leitlinie schlagen einen diagnostischen Algorithmus vor; dieser sieht vor, dass initial eine klinische Risikostratifikation der Patienten in eine Hochrisiko-Gruppe und eine Nicht-Hochrisiko-Gruppe durchgeführt wird Diese erfolgt durch Messung des systolischen Blutdrucks: Es wird das voraussichtliche Risiko abgeschätzt, dass der Patient während der Akutphase im Krankenhaus oder innerhalb von 30 Tagen an der Lungenembolie verstirbt. 2. Algorithmus der Hochrisiko-Gruppe • Bei Verdacht auf eine Hochrisiko-Lungenembolie handelt es sich um einen akutlebensbedrohlichen medizinischen Notfall: 3 Lernhilfen zum Blockpraktikum „Kardiologie“ WS 2015/2016 Schmidt/Baars 3. • • 4. • • Nicht-Hochrisiko-Gruppe: Erweiterte Risikostratifizierung Für die Nicht-Hochrisiko-Gruppe empfiehlt die ESC-Leitlinie die Durchführung einer erweiterten Risikostratifizierung. Anhand laborchemischer und bildgebender Marker der rechtsventrikulären Dysfunktion (BNP, CT, TTE) sowie der myokardialen Schädigung (Troponin I und T) werden die Patienten in eine Gruppe mit mittlerem Risiko und einer Gruppe mit niedrigem Risiko eingeteilt: Algorithmus der Nicht-Hochrisiko-Gruppe Der diagnostische Algorithmus für hämodynamisch-stabile Patienten (Nicht-Hochrisiko-Gruppe) sieht als erstes die Ermittlung der klinischen Wahrscheinlichkeit für eine Lungenembolie vor. Hierbei kann die Anwendung etablierter Score-Systeme (z.B. Wells-Score) hilfreich sein; beim Wells-Score wird den klinischen Kennzeichen ein bestimmter Score zugeteilt; aus der Gesamtsumme wird dann der Grad der klinischen Wahrscheinlichkeit ermittelt: 4 Lernhilfen zum Blockpraktikum „Kardiologie“ WS 2015/2016 Schmidt/Baars • • Ist der ermittelte Wells-Score ≤ 6, sollten D-Dimere bestimmt werden: - Hoher negativ-prädikativer Wert (99-100%): eine normale D-Dimer-Konzentration schließt eine Lungenembolie mit großer Wahrscheinlichkeit aus - Niedrige Spezifität: erhöhte D-Dimer-Konzentrationen sind auch bei Patienten nachweisbar, die innerhalb der letzten 7 Tage operiert wurden oder einen Myokardinfarkt, Malignom oder Trauma aufweisen, d.h. sind nicht beweisend für eine Lungenembolie Sind die D-Dimere erhöht, bedarf es der weiteren Abklärung mittels Angio-CT der Pulmonalarterie: • Angio-CT der Pulmonalarterie: - Goldstandard für die Diagnostik der LE: hohe Sensitivität (83%) und Spezifität (96%) - Darstellung proximaler Beinvenen - Beurteilung des rechten Herzens zur Risikostratifizierung - Differentialdiagnostische Abklärung anderer Ursachen - Alternativ: Lungenszintigraphie • Ist der ermittelte Wells-Score > 6, so ist bei hochgradigem Verdacht auf eine Lungenembolie ein MDSCT der Lunge indiziert Bei negativem MDSCT-Befund trotz hoher Wahrscheinlichkeit kann eine weitere diagnostische Abklärung mittels Ventilationsszintigraphie sinnvoll sein. • 5 Lernhilfen zum Blockpraktikum „Kardiologie“ WS 2015/2016 Schmidt/Baars Marker zur Risikostratifizierung Therapie: 1. Erstmassnahmen: - Immobilisation -> strikte Bettruhe - Oberkörperhochlagerung -> Entlastung des Herzens - O2-Maske: 6-10 l/min, ggf. Intubation und invasive Beatmung - Sicherer venöser Zugang - Sedierung: DormicumR 5 mg i.v. oder Diazepam 5 mg i.v. - Analgesie: Morphin 5-10 mg fraktioniert i.v. oder Fentanyl 0,1 mg i.v. + 10 mg Metoclopramid (PaspertinR) - Vollheparinisierung: Heparin-Bolus 5000 IE i.v., dann über Perfusor 1000 IE/h i.v.; PTT-Kontrolle nach 4-6 h; Ziel-PTT 70-90 s. 2. Weitere therapeutische Vorgehensweise je nach hämodynamischer Stabilität des Patienten: 2.1 Therapeutische hämodynamisch instabiler Patienten: • Reanimation (vgl. oben) • Hämodynamische Stabilisierung: - mittels Kreislauf-unterstützender Katecholamintherapie: - Hypotension: Noradrenalin (Katecholamin der Wahl) 6 Lernhilfen zum Blockpraktikum „Kardiologie“ WS 2015/2016 Schmidt/Baars - Normotension + niedriges HZV: Dobutamin; da Dopamin und andere ßSympathomimetika den Druck im Lungenkreislauf weiter erhöhen können Hypotension im kardiogenen Schock: Epinephrin MERKE: bei Volumengabe -> zusätzliche Volumenbelastung des rechten Herzens -> Kompression des linken Ventrikels -> Verminderung des linksventrikulären Schlagvolumens • Systemische Thrombolyse - Klären, ob Lysetherapie indiziert ist und keine Kontraindikationen bestehen: - Indikationen: o Reanimation infolge massiver LE o Kardiogener Schock infolge massiver LE o Hämodynamische Instabilität mit Notwendigkeit von Katecholaminen und druckstabilisierender Infusion o Intrakardiale Thromben bei LE o BNP- und Troponin-Erhöhung und echokardiographische Zeichen der Rechtsherzbelastung - Zeitintervall: Beginn innerhalb der ersten 24h! 2.3 Therapeutische hämodynamisch stabiler Patienten: • Therapeutische Antikoagulation: - Heparinisierung: NMH vs. UFH -> Niedermolekulares Heparin (NMH, z.B. Enoxaparin, ClexaneR) bevorzugt vor unfraktioniertem Heparin (UFH) Ausnahme: Patienten mit Nierenversagen -> Gefahr der Akkumulation von NMH NMH: gewichtsadaptiert: 2x1 mg/kg KG/d s.c. • Zielbereich: Anti-Xa-Aktivität 0.3-0.7 IU/ml • Keine routinemäßige Messung empfohlen UFH: Bolus 5000-10000 IE i.v., dann Dauerinfusion: • Beginn mit 18 IE/kg KG • Zielbereich: aPTT 70-90s; bei Heparinresistenz (= Bedarf > 1500 IE/h oder > 35.000 IE/d) wird die Bestimmung der AntiXa-Aktivität (Ziel 0.3-0.7 IU/ml) zum Dosierungsmonitoring empfohlen Dauer: mindestens 5 Tage - Orale Antikoagulation: Phenprocoumon (MacumarR) - nach Diagnosesicherung sollte bereits 1-2 Tagen nach Beginn der Antikoagulation mit der Einnahme einer oralen Antikoagulation mit Vitamin-K-Antagonisten (Macumar oder Cumarin) begonnen werden > Grund: Gefahr des Auftretens einer heparininduzierten Thrombozyopenie Typ II 5-8 Tage nach Therapie-beginn - Ziel-INR-Wert: 2.0-3.0 => die überlappende Heparin-Therapie sollte für mindestens 5 Tage oder zusätzlich so lange beibehalten werden, bis der INR-Wert von > 2.0 an 2 aufeinanderfolgenden Tagen stabil bleibt - Alternative: Neue orale Antikoagulantien (NOAKs) Rivaroxaban Dabigatran Apixaban 7