Document
Werbung

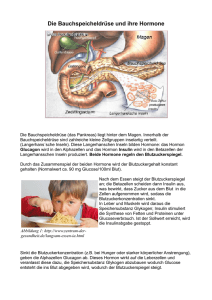
Abschnitt Diabetes allgemein Glukagon und Insulin als Antagonisten Entstehung einer Ketoazidose beim Diabetiker Insulin fehlt – Glucose kann nicht in die Zelle (BZ hoch) – Zelle verhungert, da auf Glucose als Energieträger angewiesen – Zelle nimmt Fett als Energieträger her – Fettstoffwechsel in der Zelle „überlastet“ – Folge: es kommt zur massiven Produktion von Säuren und Ketonen (v.a. Aceton) – Aceton wird abgeatmet (typisches Symptom bei Hyperglykämie) – die Säuren überlasten den Puffer – metabolische Azidose (unbehandelt tödlich). Kalium und Insulin Insulin bewirkt die Aufnahme von Kalium aus dem Blut in die Zelle (im Prinzip gleich wie Glucose) - Bei Insulinmangel steigt die Kaliumkonz. im Blut (wie BZ) – Gefahr Hyperkaliämie (Herzrhythmusstörung) – Bei Insulinüberschuß (zuviel Insulin gespritzt) kommt es zur Hypokaliämie (Herzrhythmusstörung) „honigsüßer Durchfluss“ Thomas Willis (1621-1675) beschrieb erstmals die Geschmacksprobe des Urins Definition Es handelt sich bei Diabetes mellitus um eine durch Insulinmangel oder verminderte Insulinempfindlichkeit des Körpers bedingte, chronische Störung des Glukosestoffwechsels mit Erhöhung des Blutzuckerspiegels bei erniedrigter intrazellulärer Blutzuckerverfügbarkeit (Menche 2001:S852) Beachte die Unterscheidung mmol/l und mg/dl Diabetes mellitus Typ 1 • Häufigste Stoffwechselerkrankung bei Kindern • Absoluter Insulinmangel • Zerstörung der B-Zellen des Pankreas • Idiopathisch • Autoimmun Symptome (exemplarisch) • Gewichtsabnahme trotz reichlicher Nahrungsaufnahme • Stoffwechselentgleisung führt zu Übelkeit, Bauchschmerzen, Schwäche und Bewusstseinsstörungen bis hin zum Koma • Patienten sind meistens schlank oder mager. • Ketoazidotisches Koma: tiefe Atmung, Azetongeruch der Atemluft • POLYURIE UND POLYDIPSIE (DURST) Diabetes mellitus Typ 2 •Die Insulinempfindlichkeit der Zielzellen ist vermindert (Insulinresistenz) • Insulinsekretion nach einer Mahlzeit häufig zeitlich verzögert (Sekretionsdefizit) • Relativer Insulinmangel • Manifestation hängt von exogenen Faktoren ab wie: Übergewicht, Überernährung und Bewegungsmangel Symptome (exemplarisch) • Harnwegsinfekte und Pilzinfektionen • Juckreiz • Allgemeine Schwäche und Leistungsknick • Durst, Polyurie • Wird oft zufällig entdeckt Abschnitt: Selbstbestimmte Pflege bei Diabetes Der Diabetiker sollte vertraut sein mit • Den individuellen Behandlungszielen • Dem individuellen Nährstoffbedarf und seinem Ernährungsplan • Ratschlägen für körperliche Aktivitäten • Der Interaktion zwischen Nahrungsaufnahme, körperlicher Aktivität, oralen Antidiabetika/Insulin (Applikation und gegebenenfalls Insulinanpassung) • Verbesserungen der Lebensführung , z.B. der schädlichen Wirkung des Rauchens und des übermäßigen Alkoholkonsums • Der Selbstkontrolle und Bedeutung der Messergebnisse und der zu ergreifenden Maßnahmen • Dem Verhalten in Notfällen (Krankheit , Hypoglykämie) • Anzeichen, Symptomen und Problemen der chronischen Komplikationen bei Typ 2 Diabetes, insbesondere Empfehlungen zur Fußpflege. Schulung zur Selbstkontrolle 1. Harnazetonmessung 2. Harnzuckermessung 3. Blutzuckermessung Blutzuckermessung - Ziel Der Blutzuckerspiegel des gesunden Menschen liegt normal bei Nichtdiabetikern zwischen 50 und 110 mg/dl , nach dem Essen höchstens 140 mg/dl. Ziel der Diabetestherapie ist, diesen Blutzuckerwerten möglichst nahe zu kommen. Durch Konsequente Therapiekontrolle können Spätfolgen minimiert werden. Blutentnahmestellen 1. seitlicher Rand der Fingerbeere weil hier weniger sensible Nervenendigungen befinden.Durch die bessere Blutversorgung an der Fingerbeere reicht zudem eine geringere Stechtiefe aus. 2. Die Blutentnahme an alternativen Körperstellen (Unterarm ,Oberschenkel.....) ist unter bestimmten Voraussetzungen möglich, aber nicht mit allen BlutzuckerMessgeräten möglich. Sauberkeit Waschen der Hände vor der Blutzuckermessung mit warmem Wasser und danach gut abtrocknen. Nasse Hände können das Ergebnis verfälschen. Zuckerrückstände von Lebensmitteln oder süßen Getränken werden an der Einstichstelle somit entfernt. Es sollte sich auch keine Handcreme an den Fingern befinden. Schmutz wird entfernt. Die Durchblutung wird verbessert. Desinfektion Eine Desinfektion der Einstichstelle ist für den Privatgebrauch nicht nötig. Falls dies doch geschehen muss (z. B. in der Klinik, Pflegeheim, Hauskrankenpflege aufgrund Keimbelastung, siehe sollte geachtet darauf ebenso einer höheren Hygienestandart) werden, dass die Einstichstelle gut getrocknet ist bevor Sie messen. Ansonsten könnte das Messergebnis verfälscht werden.(Wert kann bis zu 30% nach oben verfälscht werden) Stechhilfen Eindringtiefe der Stechhilfe festlegen - Stechhilfe fest auf den Finger aufsetzen Haut darunter spannen, nach dem Stich 10 sec. warten - danach Finger leicht von unten nach oben massieren. So ist eine hygienische und schmerzarme Blutentnahme möglich und die Haut verhornt nicht zu schnell, wenn sie jedes mal die Einstichstelle wechseln. Für Pflegepersonal ist das tragen von Handschuhen eine Empfehlung. Kein Pressen (Lymphe verfälscht) Messgeräte: Codierung beachten Häufigkeit der Messung • Häufigkeit der BZ-Messung ist von der jeweiligen Therapieform und der individuellen Krankheitssituation sowie den Lebensumständen abhängig. • Wenn eine intensivierte Insulintherapie mit Dosisanpassung durchgeführt wird, muss vor jeder Insulininjektion der Blutzucker bestimmt werden, also ca. 3-6-Mal / Tag. • Wichtig ist, in außergewöhnlichen Situationen, die vom üblichen Alltag abweichen – z.B. ein Essen bei Freunden, ungewöhnliche körperliche Aktivität (sei es Gartenarbeit, Frühjahrsputz, ein Ausflug oder Sport) oder eine durchfeierte Nacht – den Blutzuckerwert zu überprüfen und entsprechend zu reagieren. Teststreifen niemals mit feuchten Fingern aus der Teststreifenbox verschließen Sie die Dose immer umgehend nach Entnahme der Teststreifen wieder mit dem Originalstopfen! Belassen Sie die Teststreifen immer in der Originalbox, da diese ein spezielles Trockenmittel in den Deckeln enthalten, so dass die Teststreifen vor Luftfeuchtigkeit geschützt sind. Verfallsdatum beachten Weiterer Test: HbA1c Cave: falsche Werte bei Anämie, Leberzirrhose, chronisches NV HbA1c (in %) HbA1c (in mmol/mol) mittlerer Blutzucker in mg/dl mittlerer Blutzucker in mmol/l 4,7 28 70 3,9 5,0 31 80 4,4 5,3 34 90 5,0 5,6 38 100 5,6 5,9 41 110 6,1 6,2 44 120 6,7 6,5 48 130 7,2 6,8 51 140 7,8 7,4 57 160 8,9 8,0 64 180 10 8,6 70 200 11,1 9,2 77 220 12,2 9,8 84 240 13,3 10,4 90 260 14,4 11,6 103 300 16,7 3 Säulen der Diabetes Therapie Arten der Insuline • Normalinsulin ( im klinischen Jargon auch Altinsulin genannt) • Mischinsulin (Kombinationsinsuline) • Verzögerungsinsulin (Basalinsuline, Depotinsuline) • Insulin – Analoga (schnellwirkende Insuline) Normalinsulin Actrapid HM (HM = Humaninsulin)®, Insuman Rapid®, Lilly Normal® • Wirkeintritt nach 15-30 Minuten • Wirkmaximum ca. 2-3 Stunden • Wirkdauer ca. 4 bis 8 Stunden • 1 i.E. senkt um ca. 20-50 mg/dl • Kann auch i.v. gegeben werden • Actrapid z.B. nicht als Pumpeninsulin (Ausflockung im Katheter) Die folgenden Substanzen können den Insulinbedarf senken: Orale Antidiabetika (OAD), Monoaminoxidasehemmer (MAO-Hemmer), nichtselektive Betarezeptorenblocker, Angiotensin-Converting-Enzyme (ACE)Hemmer, Salicylate, Alkohol, anabole Steroide und Sulfonamide. Die folgenden Substanzen können den Insulinbedarf erhöhen: Orale Kontrazeptiva, Thiazide, Glucokortikoide, Schilddrüsenhormone und Betasympathomimetika, Wachstumshormon und Danazol. Betarezeptorenblocker können die Symptome einer Hypoglykämie verschleiern und die Genesung von einer Hypoglykämie verzögern. Octreotid/Lanreotid kann den Insulinbedarf sowohl senken als auch erhöhen. Alkohol kann die blutzuckersenkende Wirkung von Insulin verstärken und verlängern. Nebenwirkungen • Bei akuter Verbesserung des Blutzuckers reversible, schmerzhafte Neuropathien. • Gelgentlich Refraktionsanomalien. Zu Beginn der ICT evt. auch kurzzeitige Verschlechterung der Retinopathie • Lipodystrophie • Anaphylaxie Kurzwirksames Insulin (Altinsulin) ist indiziert • bei Erst- oder Neueinstellungen, • diabetischem Koma oder Präkoma, schweren Infekten und Hyperglykämie in • der Schwangerschaft Verzögerungsinsulin werden langsamer resorbiert Insulatard®, Insuman Basal®, Lilly Basal® • • • • Verzögerungsstoff: Protamin Wirkeintritt: ca. 45 – 60 Minuten Wirkmaximum: ca. 4 – 8 Stunden Wirkdauer: ca. 12 – 18 Stunden (dosisabhängig) Mischinsuline Verzögerungsstoff: Protamin Wirkeintritt: ca. 15 - 30 Minuten Wirkmaximum: ca. 2 – 3 Stunden Wirkdauer: ca. 12 – 18 Stunden (vom Mischverhältnis abhängig) Mischinsuline Mixtard® 50 Insuman Comb 50 Mixtard® 30 Insuman Comb 25 Mixtard® 10 Mixtard® 40 Mixtard® 20 Insuman Comb 15 Insulinanaloga Unterscheiden sich in der Aminosäuresequenz vom humanen Insulin (gentechnische Herstellung). Humaninsulin Dadurch Änderung der Pharmakokinetik - Humaninsulin (Normalinsulin) setzt Wirkung nach 15-30 min. ein, die Wirkung hält ca. 4-8 Stunden - Analoginsulin: z.B. Wirkeintritt schon nach 10 min., dafür anhaltende Wirkung für 2-5 h. Analoginsulin Analoga: rasch wirksam Novorapid ®, Apidra ® , Humalog ® • • • • Wirkeintritt: 0 – 20 Minuten Wirkmaximum: ca. 30 – 90 Minuten Wirkdauer: ca. 2 - 5 Stunden KEIN SPRITZ-ESS ABSTAND HYPOGLYKÄMIEGEFAHR Novomix 30 – Analoges Mischinsulin • Wirkeintritt: 10 – 20 Minuten • Wirkmaximum: ca. 1 – 4 Stunden • Wirkdauer: ca. 14 Stunden Insulin Analoga Glargin = Lantus® • • • • • Wirkeintritt: ca. 3 - 4 Stunden Wirkmaximum: im Prinzip keines Wirkdauer: ca. 24 Stunden (nicht dosisabhängig) Weniger Hypogefahr evt. erhöhtes Krebsrisiko Insulinlagerung Grundsätzlich Herstellerinformationen beachten! Gilt aber z.B. auch für Actrapid – angebrochen NICHT in den Kühlschrank. Insulin Verabreichung Entweder Pen oder Spritze • Spritzenlänge beachten • Bei Pen: Funktion mit 1-2 i.E. testen • Trübes Insulin mischen (ca. 20 mal schwenken – nicht schütteln) • Falte machen • 45-90° • 10 Sekunden belassen • Nadel entfernen • Reiben oder Wärme (Bad) beschleunigen die Wirkung Orte der Injektion Nicht in Lipodystrophien injezieren schnellste Resorption Bauchdecke! Aufziehen von Insulin mit der Spritze • Spritze mit Luft füllen, bis Kolben gewünschte Einheiten-Menge anzeigt. • Schutzkappe entfernen, Gummipfropfen des Insulinfläschchens senkrecht durchstechen und alle Luft ins Fläschchen spritzen. • Spritze mit Fläschchen auf den Kopf stellen: Jetzt oben Fläschchen (mit Verschluss nach unten) unten Spritze (mit Nadel nach oben). • Gewünschte Insulinmenge aufziehen. • Spritzennadel aus Fläschchen herausziehen, Luftblasen mit Nadel nach oben aus der Spritze herausdrücken • Achtung ! Beim Mischen stets klares Insulin zuerst aufziehen. Pennadel ist Einmalmaterial Therapieschemata Insulin • Die Konventionelle Insulintherapie • Die intensivierte Insulintherapie • Insulinpumpentherapie • Funktionelle Insulintherapie • BOT und SIT Abbildung: Strategien der Insulintherapie des Diabetes mellitus Typ 2. OAD (orale Antidiabetika)-InsulinKombinationstherapien: BOT (Basalinsulin unterstützte Therapie mit OAD) und SIT (Supplementäre Insulintherapie). CT: Konventionelle Insulintherapie; ICT: Konventionell intensivierte Insulintherapie; FIT: Funktionelle Insulintherapie; die Pfeile zeigen die Häufigkeit der Insulininjektionen an (bei FIT abhängig von der Häufigkeit der Mahlzeiten und der Notwendigkeit der Gabe von Korrekturinsulin). Konventionelle Insulintherapie Es wird etwa 30 Minuten vor dem Frühstück und dem Abendessen eine festegelegte Menge eines Mischinsulins gespritzt. Diabetiker muss die Zeit der Injektion, die Mahlzeiteinnahme, sowie errechnete Kohlenhydratmenge einhalten. Meist zwei Drittel (der Gesamtdosis) morgens, ein Drittel abends spritzen. Indikation: meist ältere Typ II Diabetiker Vorteil: nur zwei mal spritzen, gut durchführbar auch von Hauskrankenpflege Nachteil: Unphysiologisch, Hypogefahr (Mahlzeitverschiebung, Sport, etc.) Intensivierte konventionelle Insulintherapie Nach Basis –Bolus – Konzept. Mit Verzögerungsinsulin den Grundbedarf (ca. 50% des Gesamtbedarfs) abdecken. Zusätzliche Injektionen eines schnellwirkenden Insulins vor bzw. zu jeder Hauptmahlzeit (Blutzuckerspitzen senken) Intensivierte konventionelle Insulintherapie • Physiologisch • Erlaubt flexible Nahrungsaufnahme, Sport, etc. Nachteil: mehrmals BZ Messung und Insulin spritzen Funktionelle Insulintherapie • getrennte Verabreichung von Basalbedarf, und Bolusinsulin (und Korrektur) Insulinspiegel Insulinbedarf 7:00 13:00 19:00 23:00 3:00 7:00 Uhrzeit BOT und SIT Hypoglykämie als wichtigste Komplikation Jeder Blutzucker unter 50 mg/dl (bei Kindern unter 60mg/dl) – auch ohne Symptome – wird als Unterzuckerung bezeichnet (Hypoglykämie). Beim hypoglykämischen Schock liegen zusätzlich Schocksymptome vor. Blutzucker liegt unter 40 mg/dl.Patient ist meist handlungsunfähig. Bemerkung: Begriff „hypglykämischer Schock“ ist medizinisch verbreitet aber falsch. Ursachen • Zu viel Insulin • Vermehrte Bewegung, Insulindosis vorher nicht ausreichend reduziert • Zu wenige Broteinheiten, besonders vor längerer körperlicher Bewegung • Zu langer Spritz- Ess- Abstand • Zu starke Tablettenwirkung (Antidiabetiker – z.B. Sulfonylharnstoffe, aber auch Beta-Blocker können Hyposymptomatik verschleiern.) • Alkohol. Besonders gefährlich, weil diese Unterzuckerungen oft erst in der zweiten Nachthälfte oder am nächsten Vormittag auftreten Symptome – Merke: Diabetes kann alles! Unterschiedlich: je nach Schweregrad: Schweißausbruch Kopfschmerzen und Müdigkeit Konzentrationsstörungen. Zittern (u.U. am ganzen Körper) Sehstörungen (z.B. Augenflimmern) Gezieltes Denken und Handeln fällt zunehmend schwerer, die Orientierung geht verloren (wirken zum Teil wie „betrunken“). Koma, Krampfanfall, Herzstillstand (Kalium!) Behandlung der leichten Unterzuckerung Geeignet zur raschen Anhebung des Blutzuckers sind: Traubenzucker 2 Plättchen (1BE) Normal gesüßte Fruchtsäfte, Colagetränke (100ml 1BE). Natürlich keine Light-Produkte. Aber auch keine Pralinen, Schokolade etc., da sie viel Fett enthalten und die Resorption dadurch verzögert wird. 1 Broteinheit erhöht den Blutzucker um ca. 50 mg/dl Behandlung der schweren Unterzuckerung Bei schweren Unterzuckerungen ist der Patient auf fremde Hilfe angewiesen. Wichtigste Maßnahme ist es jetzt, der Erstickung vorzubeugen. Patient in die stabile Seitenlage bringen Niemals versuchen, Bewusstlosen Flüssigkeit einzuflößen! Falls vorhanden, Glukagon in das Unterhautfettgewebe oder die Muskulatur spritzen Arzt verständigen – i.v. Glukose Injektion (10-40% Glukose) Hunde können Unterzuckerung durch Verhaltensänderung anzeigen und so den Besitzer evt. schützen. Hyperglykämie als Komplikation Ursachen für eine hyperglykämische Stoffwechselentgleisung Fieberhafte Infekte (meist der oberen Luftwege oder Harnwegsinfekte) Weglassen des Insulins Falsche Ernährung Defekter Insulin-Pen Medikamente (z.B. Cortison oder Entwässerungsmedikamente) Katheterverstopfung, Katheterleck oder leeres Reservoir bei der Pumpentherapie Symptome der hyperglykämischen Stoffwechselentgleisung Müdigkeit Schwäche Polyurie und Durst Gewichtsabnahme durch Austrocknung bzw. Fettgewebeabbau Wadenkrämpfe und Muskelschwäche durch Mineralstoffverluste Juckreiz Übelkeit, Erbrechen und Bauchschmerzen Zunehmende Bewussteinseintrübung bis Bewusstlosigkeit Merke wieder: Diabetes kann alles! Gefahr: Ketoazidotisches versus hyperosmolares Koma Typisch bei Typ I Diabetikern: Kaliumstörung und Säure/Base Symptome: Beim ketoazidotischen Koma können abdominelle Symptome mit Schmerzen und Abwehrspannung bis zum brettharten Abdomen im Vordergrund stehen (Pseudoperitonitis). Typisch für das ketoazidotische Koma sind darüber hinaus vertiefte Atmung (KussmaulAtmung) und Azetongeruch (Nagellackentferner) in der Atemluft. BZ meist bei <700 (oft ca. 300) Hyperosmolares Koma Typisch bei Typ II Diabetikern: v.a. Volumenverlust Problem Symptome: Beim hyperosmolaren Koma sind Zeichen des Volumenmangels im Vordergrund. Die Patienten sind exsikkiert, trotz einer Tachycardie ist der Blutdruck niedrig, die Haut ist warm und trocken. Selten Azidose (weil beim Typ II meist noch genügend Rest-Insulin vorhanden ist.) BZ meist >700 Behandlungsstrategie • Volumensubstitution unter ZVD-Kontrolle. • Intravenöse Gabe von Normalinsulin über den Perfusor ("go low and slow"), da sonst die Gefahr eines Hirnödems entsteht. Kaliumzufuhr • Bei ausgeprägter Azidose Bikarbonatgabe • Bei BZ unter 250 mg/dl zusätzlich Glukose intravenös, um den Blutzuckerabfall zu verlangsamen. • Thromboseprophylaxe mit Heparin Orale Antidiabetika • Nur bei Typ II Diabetes Typen • Hemmung der Kohlenhydratresorption (alphaGlukosidasehemmer) • Sulfonylharnstoffe • Biguanide • Glinide • Glitazone (Insulin – Sensitizer) Hemmung der Kohlenhydratresorption Wirkstoff: Acarbose, Miglitol Mechanismus: verzögern durch die Hemmung der alphaGlukosidase (Zuckerspaltendes Enzym) die Glukoseaufnahme aus dem Darm in das Blut und mildern dadurch die Blutzuckerspitzen Nebenwirkungen: Blähungen, Übelkeit, Durchfall, aber keine Hypoglykämien. Vorteil: Kariesprophylaxe Bekanntes Medikament: Glucobay Sulfonylharnstoffe Wirkstoff: meist Glibenclamid (neuere Generationen auch andere) Mechanismus: erhöhte Freisetzung von Insulin in den BetaZellen. Nebenwirkungen: kardiale Risiken erhöht, Leberschädigung, Nierenschädigung, Blutbildung gestört, Hypoglykämiegefahr. Bekannte Medikamente: Euglucon, Normoglucon, Diamicron, etc. Biguanide Wirkstoff: Metformin Mechanismus: Senkung des BZ Spiegels ohne Einfluss auf Insulinhaushalt (komplexes Zusammenspiel mehrer Faktoren) Nebenwirkungen: Blähungen, Übelkeit, Durchfall, Laktatazidose (Gefahr bei Metformin eher gering). Pause bei Kontrastmittelgabe Geißraute Vorteil: macht keinen erhöhten Appetit wie andere. Heute dennoch eher seltener eingesetzt. Bekannte Medikamente: Glucophage, heute oft Genericum Glinide Wirkstoff: Nateglinid, Retaglinid Mechanismus: ähnlich wie Sulfonylharnstoffe, jedoch unterschiedliche Pharmakokinetik (v.a. Aufnahme und Wirkeintritt schneller) Nebenwirkungen: Blähungen, Übelkeit, Durchfall, Hypoglykämien Bekannte Medikamente: Novonorm, Starlix Insulin Sensitizer - Glitazone Wirkstoff: (Rosiglitazon), Pioglitazon Mechanismus: Das Gewebe wird Insulin empfindlicher Nebenwirkungen: Teils noch unklar. Ödeme, erhöhte Gefahr von Herzinfarkt (Rosiglitazone vom Markt genommen), Pioglitazon evt. erhöhtes Blasenkrebsrisiko. Keine Hypoglykämie Bekannte Medikamente: Avandia, Avaglim (beide wieder vom Markt genommen). Actos, Glustin (beides Pioglitazon) Abschnitt Diabetische Folgeerkrankungen Diabetische Spätkomplikationen NUR BEI SCHLECHT EINGESTELLTEM DIABETES!!!!! Komplikation Makroangiopathie Komplikation Makroangiopathie – v.a. Fußsyndrom, Nephropathie, Retinopathie Normaler Augenhintergrund Nichtproliferative Retinopathie, Mikroaneurysmen, Blutungen, Exsudaten Diabetische Makulopathie Proliferative Retinopathie, Bildung neuer Blutgefäße, Netzhautablösung Einblutung in den Glaskörper Traktive Netzhautablösung Diabetische Retinopathie im Verlauf Komplikation Nephropathie Häufige Symptome: RR Steigerung, Mikroalbuminurie (30-300 mg/24h), Makroalbuminurie, Ödeme, Fettstoffwechselstörung Komplikation Polyneuropathie Komplikatione Diabetisches Fußsyndrom Ursachen: Abnormbelastungen oder Fehlbelastungen des Fußes, mangelnde Fußpflege, schlechtes, falsche Schuhwerk Symptome • Kribbeln, Taubheitsgefühl , Ameisenlaufen • Missempfindungen , „eingeschlafene Füße“ • Trockene , rissige Haut (reduzierte Schweißproduktion , die von Nerven gesteuert wird) • Vermindertes oder fehlendes Schmerz oder Temperaturempfinden • brennende Schmerzen, vor allem in Ruhe , unruhige Beine Diabetische Fuß- Charcot Fuß • Def.: diabetische Neuro-OsteoArthropathie. • Verstärkte Vorfußbelastung • Plattfuß mit Fußverbreiterung • Hohlfuß • Abknicken und Anschwellen des Gelenkes aufgrung der Fehlbesetzung • Krallenzehen Das kleine Fußpflege ABC Barfuß - niemals barfuß laufen, um Verletzungen zu vermeiden Hühneraugen, Schwielen - nur vom geschulten Fußpfleger behandeln lassen Inspektion - täglich die Füße auf Druckstellen, Verletzungen, Einrisse und Blasen kontrollieren. Mit einem Spiegel die Fußsohlen beurteilen. Ursachen beseitigen oder den Arzt konsultieren Kalte Füße - Wärmflaschen, Heizkissen und heiße Fußbäder sind verboten. Nur hautverträgliche Baumwollsocken tragen. Nagelpflege - Nägel nur feilen, nicht mit scharfkantigen oder spitzen Gegenständen arbeiten. Schuhe - sie müssen gut sitzen, bequem und atmungsaktiv sein. Die Schuhinnenflächen regelmäßig auf Druck ausübende Stellen kontrollieren Strümpfe - täglich wechseln Abschnitt Diät Grundsätzlich gilt (10 DGE Regeln) Vielseitig- aber nicht zu viel wenig Fett und fettreiche Lebensmittel würzig, aber nicht salzig wenig Süßes viele Vollkorprodukte reichlich Gemüse, Kartoffeln, Obst wenig tierisches Eiweiß trinken mit Verstand 1,5 – 2 Liter täglich öfters kleine Mahlzeiten schmackhaft und schonend zubereitet Typ II Diabetes V.a. Gewichtsreduktion im Vordergrund. Weniger das Wissen um BE. Typ I Diabetes (und Insulinpflichtiger Typ II) Wissen um BE, Spritz Ess Abstand, etc. Kohlenhydrate und Broteinheiten Nicht nur die Menge, sondern auch die Art der Kohlenhydrate ist entscheidend. Monosaccharide (Einfachzucker, z.B. Trauben- und Fruchtzucker) Disaccharide (Zweifachzucker, z.B. Rüben und Milchzucker führen zu einen raschen Blutzuckeranstieg und sind damit für den Diabetiker ungünstig. Polysaccharide (Vielfachzucker, z.B. Stärke) steigern den Blutzucker langsam, aber länger dauernd und sind vom Diabetiker daher zu bevorzugen. BE UND KE (KOHLENHYDRAT-EINHEITEN) FAKTOR Die Insulinmenge pro BE (1 BE = 12g KH) hängt vom BE Faktor ab. Dieser Wert muss individuell ermittelt werden und liegt zwischen 0,5 und 4. Üblicherweise beträgt er am Vormittag etwa 2, am Mittag dann etwa 1 und am Abend 1,5. Ein BE Faktoren von 2 bedeutet, dass der Diabetiker 2 Einheiten Insulin für 1 BE spritzen muss. KE Faktor: gleich, jedoch Bereichnung von 10g Kohlenhydrate = 1 KE Rechenbeispiel Auf einer Müslipackung sind in der Nährwerttabelle für 100 g Müsli 25,4 g Kohlenhydrate angegeben. 25,4g / 10 = 2,54KE sind die Kohlenhydrateinheiten (KE) für 100 g Müsli. Angenommen man isst 250 g Müsli, dann wären das also 2,54KE * 250g / 100g = 6,35KE für die ganze Mahlzeit. Um hieraus jetzt die benötigten Insulineinheiten (IE) zu ermitteln, multipliziert man die KE pro Mahlzeit mit dem persönlichen KE-Faktor. Angenommen es ist morgens und der morgendliche KE-Faktor beträgt 0,5 dann ergibt sich folgende Rechnung: 6,35KE * 0,5 = 3,175IE. Also müsste ein Diabetiker mit diesem KE-Faktor morgens für 250 g Müsli 3 Insulineinheiten spritzen. Gylkämischer Index Der glykämische Index ist ein Maß für die blutzuckersteigende Wirkung der Kohlenhydrate in einem bestimmten Lebensmittel im Vergleich zu Glukose (Traubenzucker) . Für Glukose wurde 100 als Referenzwert definiert. Je niedriger der glykämische Index, desto langsamer gehen die Kohlenhydrate ins Blut über. Diabetiker sollten Lebensmittel mit niedrigem glykämischen Index bevorzugen. Broteinheiten 1 BE (Broteinheit) ist als Schätzwert (10 – 12 g KH) ohne Anrechnung der Ballaststoffe zu verstehen; Werte sind gerundet! Als Richtlinien für die Anpassung bei Bewegung können gelten Vor kurzzeitigen Belastungen ist meist eine erhöhte Kohlenhydratzufuhr sinnvoll. (ca. 1BE für eine halbe Stunde) Bei Training länger als vier Stunden ist in der Regel eine Reduktion des Insulins empfehlenswert , z.B. nur die Hälfte des Verzögerungsinsulins oder Normalinsulins. Bei ganztägigen Belastungen kommen die meisten Diabetiker mit einer Kombination aus beidem am besten zurecht.