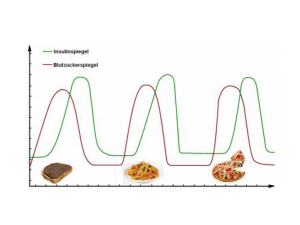
anhang i anhang i zusammenfassung der merkmale des arzneimittels
Werbung

ANHANG I ANHANG I ZUSAMMENFASSUNG DER MERKMALE DES ARZNEIMITTELS 1 1. BEZEICHNUNG DES ARZNEIMITTELS Optisulin 100 I.E./ml Injektionslösung in einer Durchstechflasche 2. QUALITATIVE UND QUANTITATIVE ZUSAMMENSETZUNG Ein ml der Injektionslösung enthält 3,64 mg des arzneilich wirksamen Bestandteils Insulin glargin, entsprechend 100 I.E. Humaninsulin. Eine Durchstechflasche enthält 5 ml, entsprechend 500 I.E., oder 10 ml, entsprechend 1000 I.E. Insulin glargin ist ein Insulin-Analogon, das mittels gentechnologischer Methoden unter Verwendung von Escherichia coli (K12-Stämme) gewonnen wird. Zu Hilfsstoffen siehe Abschnitt 6.1. 3. DARREICHUNGSFORM Injektionslösung. Optisulin ist eine klare farblose Lösung. 4. KLINISCHE ANGABEN 4.1 Anwendungsgebiete Diabetes mellitus, sofern die Behandlung mit Insulin erforderlich ist. 4.2 Dosierung, Art und Dauer der Anwendung Optisulin ist ein Insulin-Analogon. Es hat eine verlängerte Wirkdauer und sollte einmal täglich am Abend verabreicht werden. Die Dosierung von Insulin glargin sollte individuell festgelegt werden. Bei Patienten mit Typ-2Diabetes kann Optisulin auch zusammen mit oralen Antidiabetika gegeben werden. Umstellung von anderen Insulinen auf Optisulin Wird von einem Behandlungsschema mit einem Intermediär- oder Langzeitinsulin auf ein Schema mit Optisulin umgestellt, kann eine Änderung der Insulin-Basalrate erforderlich werden sowie eine Anpassung der antidiabetischen Begleitmedikation (Dosierung und Applikationszeitpunkte zusätzlich verabreichter Normalinsuline oder schnell wirksamer Insulin-Analoga bzw. Dosierung oraler Antidiabetika). Um das Risiko nächtlicher und frühmorgendlicher Hypoglykämien zu verringern, sollten Patienten, die ihre Basis-Behandlung von zweimal täglich verabreichtem NPH-Insulin auf einmal täglich verabreichtes Optisulin umstellen, ihre tägliche Dosis Basis-Insulin in den ersten Behandlungswochen um 20-30% reduzieren. In den ersten Wochen sollte diese Reduzierung, zumindest zum Teil, durch höhere Insulindosen zu den Mahlzeiten ausgeglichen werden, danach sollte das Behandlungsschema individuell angepasst werden. Wie auch bei anderen Insulin-Analoga können Patienten, die aufgrund von Antikörperbildung gegen Humaninsulin hohe Insulindosen benötigen, auf die Behandlung mit Optisulin besser ansprechen. 2 Während der Umstellung und in den ersten Wochen danach wird eine engmaschige Stoffwechselüberwachung empfohlen. Bei einer verbesserten Stoffwechsellage und der daraus resultierenden Zunahme der Insulinempfindlichkeit kann eine weitere Dosisanpassung erforderlich werden. Eine Dosisanpassung kann auch dann notwendig werden, wenn sich zum Beispiel das Gewicht oder die Lebensweise des Patienten ändert oder wenn sich andere Umstände ergeben, die eine verstärkte Neigung zu Hypo- oder Hyperglykämien bedingen (siehe Abschnitt 4.4). Anwendung Optisulin wird subkutan verabreicht. Optisulin darf nicht intravenös verabreicht werden. Die verlängerte Wirkdauer von Optisulin hängt von dessen Injektion in subkutanes Gewebe ab. Die intravenöse Verabreichung der normalerweise subkutanen Dosis könnte zu einer schweren Hypoglykämie führen. Es gibt keine klinisch relevanten Unterschiede der Insulin- oder Glucose-Spiegel im Serum nach Injektion von Optisulin in die Bauchwand, den Oberschenkel oder den Deltamuskel. Die Injektionsstellen müssen bei jeder Injektion innerhalb des gewählten Injektionsbereichs gewechselt werden. Optisulin darf nicht mit einem anderen Insulin gemischt oder verdünnt werden. Mischen oder Verdünnen kann das Zeit-/Wirkprofil verändern. Mischen kann zu Ausfällungen führen. Zu weiteren Anwendungshinweisen siehe Abschnitt 6.6. Aufgrund begrenzter Erfahrung konnten die Wirksamkeit und Sicherheit von Optisulin bei folgenden Patientengruppen nicht beurteilt werden: Kinder, Patienten mit eingeschränkter Leberfunktion oder Patienten mit mäßig/stark eingeschränkter Nierenfunktion (siehe Abschnitt 4.4). 4.3 Gegenanzeigen Überempfindlichkeit gegen Insulin glargin oder einen der sonstigen Bestandteile (siehe Abschnitt 6.1). 4.4 Warnhinweise und Vorsichtsmaßnahmen für die Anwendung Optisulin ist nicht das Insulin der Wahl für die Behandlung der diabetischen Ketoazidose. In diesen Fällen wird die intravenöse Gabe eines Normalinsulins empfohlen. Aufgrund begrenzter Erfahrung konnten die Wirksamkeit und Sicherheit von Optisulin bei Kindern, Patienten mit eingeschränkter Leberfunktion oder Patienten mit mäßig/stark eingeschränkter Nierenfunktion nicht beurteilt werden (siehe Abschnitt 4.2). Bei Patienten mit eingeschränkter Nierenfunktion kann der Insulinbedarf infolge des verminderten Insulinabbaus verringert sein. Bei älteren Patienten kann eine fortschreitende Verschlechterung der Nierenfunktion zu einer stetigen Abnahme des Insulinbedarfs führen. Bei Patienten mit schwerer Einschränkung der Leberfunktion kann der Insulinbedarf aufgrund der reduzierten Kapazität zur Glukoneogenese und des verringerten Insulinabbaus vermindert sein. Bei ungenügender Stoffwechseleinstellung oder Neigung zu Hyper- oder Hypoglykämien müssen die Einhaltung des Therapieschemas durch den Patienten, die gewählten Injektionsstellen und die Injektionstechnik sowie alle anderen relevanten Faktoren überprüft werden, bevor eine Dosisanpassung in Erwägung gezogen wird. 3 Hypoglykämie Der Zeitpunkt des Auftretens einer Hypoglykämie hängt vom Wirkprofil der verwendeten Insuline ab und kann sich daher bei Umstellung des Behandlungsschemas ändern. Aufgrund der verstärkten Basal-Insulin-Zufuhr durch Optisulin treten Hypoglykämien weniger in der Nacht sondern eventuell erst am frühen Morgen auf. Besondere Vorsicht sowie eine verstärkte Überwachung des Blutzuckers ist bei Patienten geboten, bei denen hypoglykämische Episoden von besonderer klinischer Bedeutung sein können wie z.B. bei Patienten mit signifikanten Stenosen der Koronararterien oder der hirnversorgenden Blutgefäße (Risiko kardialer oder zerebraler Komplikationen bei Hypoglykämie) sowie bei Patienten mit proliferativer Retinopathie, insbesondere wenn diese nicht laserbehandelt ist (Gefahr der vorübergehenden Erblindung infolge einer Hypoglykämie). Den Patienten muss bewusst gemacht werden, dass es Umstände gibt, bei denen die Warnsymptome einer Hypoglykämie vermindert sein können. Bei bestimmten Risikogruppen können die Warnsymptome einer Hypoglykämie verändert oder abgeschwächt sein oder ganz fehlen. Dazu zählen Patienten bei denen sich die Blutzuckereinstellung deutlich verbessert hat, bei denen sich eine Hypoglykämie langsam entwickelt, die älter sind, die von tierischem Insulin auf Humaninsulin umgestellt worden sind, bei denen eine autonome Neuropathie vorliegt, bei denen die Diabeteserkrankung schon lange besteht, die an einer psychiatrischen Erkrankung leiden, die gleichzeitig mit bestimmten anderen Arzneimitteln behandelt werden (siehe Abschnitt 4.5). Diese Situationen können zu einer schweren Hypoglykämie führen (und möglicherweise zum Bewusstseinsverlust), bevor der Patient eine hypoglykämische Stoffwechselentgleisung überhaupt bemerkt. Die verlängerte Wirkung von subkutan verabreichtem Insulin glargin kann die Rückbildung einer Hypoglykämie verzögern. Bei normalen oder erniedrigten Werten für glykosyliertes Hämoglobin muss an wiederholte unerkannte (insbesondere nächtliche) Hypoglykämien gedacht werden. Das Einhalten des Dosier- und Diätschemas, die korrekte Insulinverabreichung und das Erkennen von Symptomen einer Hypoglykämie durch den Patienten sind von zentraler Bedeutung, um das Risiko einer Hypoglykämie zu senken. Faktoren, die zu einer Verstärkung der Hypoglykämieneigung führen, müssen besonders beachtet werden und können eine Dosisanpassung erfordern. Dazu zählen: ein Wechsel des Injektionsgebietes, eine Verbesserung der Insulinempfindlichkeit (z.B. wenn Stressfaktoren entfallen), eine ungewohnte, stärkere oder längere körperliche Anstrengung, interkurrierende Erkrankungen (z.B. Erbrechen, Durchfall), eine unzureichende Nahrungsaufnahme, ausgelassene Mahlzeiten, Alkoholkonsum, bestimmte unkompensierte Störungen des endokrinen Systems (z.B. Unterfunktion der Schilddrüse, des Hypophysenvorderlappens oder Nebennierenrindeninsuffizienz), die gleichzeitige Gabe anderer blutzuckersenkender Arzneimittel. Interkurrente Erkrankungen Interkurrente Erkrankungen erfordern eine verstärkte Stoffwechselüberwachung. In vielen Fällen sind Ketonbestimmungen im Urin angezeigt und häufig ist eine Anpassung der Insulindosis erforderlich. Oft ist der Insulinbedarf erhöht. Patienten mit einem Typ-1-Diabetes müssen regelmäßig zumindest 4 kleine Mengen Kohlenhydrate zu sich nehmen, auch wenn sie nicht oder nur wenig essen können, erbrechen o.ä. und sie dürfen das Insulin nie ganz weglassen. 4.5 Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen Eine Reihe von Substanzen beeinflusst den Glukosestoffwechsel und kann eine Dosisanpassung von Insulin glargin erforderlich machen. Zu den Substanzen, die eine verstärkte Blutzuckersenkung und Hypoglykämieneigung verursachen können, gehören z.B. orale Antidiabetika, ACE-Hemmer, Disopyramid, Fibrate, Fluoxetin, MAOHemmer, Pentoxifyllin, Propoxyphen, Salizylate und Sulfonamid-Antibiotika. Zu den Substanzen, die den blutzuckersenkenden Effekt abschwächen können, gehören z.B. Kortikosteroide, Danazol, Diazoxid, Diuretika, Glukagon, Isoniazid, Östrogene und Progestagene, Phenothiazin-Abkömmlinge, Somatropin, Sympathomimetika (z.B. Epinephrin [Adrenalin], Salbutamol, Terbutalin) und Schilddrüsenhormone. Betablocker, Clonidin, Lithiumsalze oder Alkohol können sowohl zu einer Verstärkung als auch zu einer Abschwächung der blutzuckersenkenden Wirkung von Insulin führen. Pentamidin kann eine Hypoglykämie verursachen, gelegentlich mit nachfolgender Hyperglykämie. Zusätzlich können unter der Wirkung von Sympatholytika wie Betablocker, Clonidin, Guanethidin und Reserpin die Symptome der adrenergen Gegenregulation abgeschwächt sein oder fehlen. 4.6 Schwangerschaft und Stillzeit Für Insulin glargin liegen keine klinischen Daten über exponierte Schwangere vor. Tierexperimentelle Studien lassen nicht auf direkte schädliche Auswirkungen auf Schwangerschaft, embryonale/fetale Entwicklung, Geburt oder postnatale Entwicklung schließen (siehe 5.3). Bei der Anwendung in der Schwangerschaft ist Vorsicht geboten. Für Patientinnen mit vorbestehender Diabeteserkrankung oder einem Schwangerschaftsdiabetes ist eine gute Stoffwechseleinstellung während der gesamten Schwangerschaft unbedingt erforderlich. Der Insulinbedarf kann während des ersten Trimesters abfallen und steigt in der Regel während des zweiten und dritten Trimesters wieder an. Unmittelbar nach der Entbindung fällt der Insulinbedarf rasch ab (erhöhtes Hypoglykämierisiko). Eine sorgfältige Überwachung des Blutzuckerspiegels ist daher besonders wichtig. Bei stillenden Frauen kann eine Anpassung von Insulindosis und Diät notwendig werden. 4.7 Auswirkungen auf die Verkehrstüchtigkeit und das Bedienen von Maschinen Aufgrund einer Hypo- oder Hyperglykämie oder z.B. aufgrund von Sehstörungen kann die Konzentrations- und Reaktionsfähigkeit des Patienten herabgesetzt sein. Dies kann in Situationen, in denen diese Fähigkeiten von besonderer Bedeutung sind (z.B. beim Fahren eines Autos oder beim Bedienen von Maschinen) ein Risiko darstellen. Den Patienten muss geraten werden, Vorsichtsmaßnahmen zur Vermeidung von Hypoglykämien beim Führen von Kraftfahrzeugen zu treffen. Dies ist bei Patienten mit häufigen Hypoglykämie-Episoden oder verringerter oder fehlender Wahrnehmung von Hypoglykämie-Warnsymptomen besonders wichtig. In diesen Fällen sollte überlegt werden, ob das Führen eines Kraftfahrzeuges oder das Bedienen von Maschinen überhaupt ratsam ist. 5 4.8 Nebenwirkungen Hypoglykämie Zu einer Hypoglykämie, im Allgemeinen die häufigste Nebenwirkung der Insulintherapie, kann es kommen, wenn die Insulindosis den Bedarf überschreitet. Schwere Hypoglykämien, insbesondere wenn sie wiederholt auftreten, können zu neurologischen Schäden führen. Anhaltende oder schwere Hypoglykämien können lebensbedrohlich sein. Bei vielen Patienten gehen die Zeichen der adrenergen Gegenregulation denen einer Neuroglukopenie voraus. Im Allgemeinen sind diese Gegenregulation und ihre Symptome umso ausgeprägter, je stärker und schneller der Blutzuckerspiegel fällt. Sehstörungen Eine deutliche Veränderung der Blutzuckereinstellung kann vorübergehende Sehstörungen verursachen, die durch eine vorübergehende Veränderung des Quellungszustandes und damit der Brechkraft der Augenlinse bedingt sind. Eine über einen längeren Zeitraum verbesserte Blutzuckereinstellung mindert das Risiko des Fortschreitens einer diabetischen Retinopathie. Eine Intensivierung der Insulintherapie mit abrupter Verbesserung des Blutzuckerspiegels kann jedoch zu einer vorübergehenden Verschlechterung einer Retinopathie führen. Bei Patienten mit proliferativer Retinopathie, insbesondere wenn diese nicht laserbehandelt ist, kann eine schwere Hypoglykämie zur vorübergehenden Erblindung führen. Lipodystrophie Wie bei jeder Insulintherapie kann es an der Injektionsstelle zu einer Lipodystrophie kommen, die die Insulinresorption im betroffenen Bereich verzögert. In klinischen Studien, in denen unter anderem auch Optisulin verabreicht wurde, entwickelten 1 bis 2% der Patienten eine Lipohypertrophie, jedoch nur wenige eine Lipoatrophie. Ein ständiger Wechsel der Einstichstelle im gegebenen Injektionsbereich kann helfen, diese Reaktionen abzuschwächen oder zu vermeiden. Lokale und generalisierte allergische Reaktionen In klinischen Studien, in denen unter anderem auch Optisulin verabreicht wurde, kam es bei 3 bis 4% der Patienten zu Reaktionen an der Einstichstelle. Diese können sich in Form von Rötung, Schmerz, Juckreiz, Quaddeln, Schwellung oder Entzündung äußern. Die meisten leichteren Reaktionen auf Insulin an der Injektionsstelle bilden sich in der Regel innerhalb von wenigen Tagen oder Wochen zurück. Allergische Reaktionen vom Sofort-Typ auf Insulin sind selten. Solche Reaktionen auf Insulin (einschließlich Insulin glargin) oder einen der Hilfsstoffe können z.B. mit generalisierten Hautreaktionen, Angioödem, Bronchospasmus, Blutdruckabfall und Schock einhergehen und lebensbedrohlich sein. Sonstige Reaktionen Die Verabreichung von Insulin kann im Körper die Bildung von Insulin-Antikörpern auslösen. In klinischen Studien wurden mit Humaninsulin und Insulin glargin kreuzreagierende Antikörper mit der gleichen Häufigkeit in den NPH-Insulin- und Insulin-glargin-Behandlungsgruppen beobachtet. In seltenen Fällen kann das Vorhandensein solcher Insulinantikörper die Anpassung der Insulindosis erforderlich machen, um eine Neigung zu Hyper- oder Hypoglykämien auszugleichen. In seltenen Fällen kann Insulin eine Natriumretention und Ödeme verursachen, insbesondere wenn eine zuvor schlechte Stoffwechseleinstellung durch Intensivierung der Insulintherapie verbessert wird. 6 4.9 Überdosierung Symptomatik Die Überdosierung von Insulin kann zu einer schweren, unter Umständen lang anhaltenden und lebensbedrohlichen Hypoglykämie führen. Maßnahmen Leichte hypoglykämische Episoden können in der Regel durch die orale Zufuhr von Kohlenhydraten ausgeglichen werden. Es kann aber auch eine Anpassung der Insulindosis, der Ess- oder Sportgewohnheiten erforderlich werden. Schwerere Hypoglykämien mit diabetischem Koma, Krampfanfällen oder neurologischen Ausfällen können mit intramuskulären/subkutanen Glukagongaben oder intravenösen Gaben von konzentrierter Glukoselösung behandelt werden. Wiederholte Kohlenhydrataufnahme und eine Überwachung können erforderlich sein, da die Hypoglykämie nach scheinbarer klinischer Erholung wieder auftreten kann. 5. PHARMAKOLOGISCHE EIGENSCHAFTEN 5.1 Pharmakodynamische Eigenschaften Pharmakotherapeutische Gruppe: Antidiabetikum. Insulin und Analoga, lang wirkend. ATC-Code: A10A E04. Insulin glargin ist ein Humaninsulin-Analogon mit einer geringen Löslichkeit im neutralen pHBereich. Im sauren pH-Bereich der Optisulin Injektionslösung (pH 4) ist es vollständig löslich. Nach der Injektion in das Subkutangewebe wird die saure Lösung neutralisiert, was zu einer Bildung von Mikropräzipitaten führt, aus denen konstant geringe Mengen von Insulin glargin freigesetzt werden. Dies hat ein gleichmäßiges, berechenbares Konzentrations-/Zeitprofil ohne Spitzen und eine verlängerte Wirkdauer zur Folge. Insulinrezeptorbindung: Insulin glargin ist Humaninsulin in Bezug auf die Kinetik der Insulinrezeptorbindung sehr ähnlich. Es wird daher angenommen, dass Insulin glargin über die Insulinrezeptoren die gleiche Art Wirkung vermitteln kann wie Insulin. Die primäre Wirkung von Insulin, einschließlich Insulin glargin, ist die Regulation des Glukosestoffwechsels. Insulin und seine Analoga senken den Blutzuckerspiegel durch eine Stimulierung der peripheren Glukoseaufnahme, insbesondere durch die Skelettmuskulatur und Fettgewebe, sowie durch eine Hemmung der Glukoneogenese in der Leber. Insulin hemmt die Lipolyse in den Fettzellen, hemmt die Proteolyse und fördert die Proteinsynthese. In klinischen pharmakologischen Studien konnte gezeigt werden, dass intravenös verabreichtes Insulin glargin und Humaninsulin die gleiche Wirkstärke besitzen, wenn sie in identischen Dosen verabreicht werden. Wie bei allen Insulinen kann die Wirkdauer von Insulin glargin durch körperliche Aktivität und andere Parameter beeinflusst werden. In euglykämischen Clamp-Studien mit Probanden oder Typ-1-Diabetikern trat die Wirkung von subkutan verabreichtem Insulin glargin langsamer ein als bei humanem NPH-Insulin. Das Wirkprofil von Insulin glargin verlief gleichmäßig, ohne Spitzen, und seine Wirkdauer war verlängert. Abbildung 1 zeigt die Ergebnisse einer Untersuchung bei Patienten. 7 Abb. 1 Wirkprofil bei Typ 1-Diabetikern 6 5 4 Insulin glargin 3 NPH Insulin 2 1 0 0 5 10 15 20 25 Zeit (h) nach subkutaner Injektion 30 Ende der Beobachtungsphase *ermittelt als Menge der infundierten Glukose, die zum Erhalt von konstanten Plasmaglukosespiegeln erforderlich ist (stündliche Mittelwerte) Die längere Wirkdauer von Insulin glargin hängt direkt mit dessen verzögerter Resorption zusammen und spricht für eine einmal tägliche Verabreichung. Der Zeit-/Wirkungsverlauf bei Insulin und Insulin-Analoga wie Insulin glargin kann inter- und intraindividuell erheblich verschieden sein. In einer klinischen Studie waren nach der intravenösen Verabreichung von Insulin glargin und Humaninsulin die Symptome einer Hypoglykämie bzw. die adrenerge Gegenreaktion sowohl bei gesunden Freiwilligen als auch bei Patienten mit Typ-1-Diabetes ähnlich. 5.2 Pharmakokinetische Eigenschaften Im Vergleich zu humanem NPH-Insulin wiesen bei Probanden und Diabetikern die Insulinkonzentrationen im Serum nach subkutaner Injektion von Insulin glargin auf eine langsamere und wesentlich länger anhaltende Resorption hin und zeigten einen gleichförmigen Wirkungsverlauf. Die Konzentrationen stimmten demnach mit dem zeitlichen Verlauf der pharmakodynamischen Wirkung von Insulin glargin überein. Abbildung 1 zeigt die Wirkprofile von Insulin glargin und NPHInsulin im zeitlichen Verlauf. Bei einmal täglicher Injektion von Insulin glargin werden 2-4 Tage nach der ersten Gabe Steady-stateSpiegel erreicht. Bei intravenöser Verabreichung waren die Eliminationshalbwertszeiten von Insulin glargin und Humaninsulin vergleichbar. Beim Menschen wird Insulin glargin im Subkutangewebe an der Carboxylgruppe der Beta-Kette teilweise abgebaut. Dabei entstehen die aktiven Metaboliten 21A-Gly-Insulin und 21A-Gly-des30B-Thr-Insulin. Unverändertes Insulin glargin und Abbauprodukte finden sich ebenfalls im Plasma. In klinischen Studien gaben Subgruppenanalysen nach Alter und Geschlecht keinen Hinweis auf einen Unterschied bezüglich Sicherheit und Wirksamkeit zwischen mit Insulin glargin behandelten Patienten und der gesamten Studienpopulation. 8 5.3 Präklinische Daten zur Sicherheit Basierend auf den konventionellen Studien zur Sicherheitspharmakologie, chronischen Toxizität, Gentoxizität, und zum kanzerogenen Potential und zur Reproduktionstoxizität lassen die präklinischen Daten keine besonderen Gefahren für den Menschen erkennen. 6. PHARMAZEUTISCHE ANGABEN 6.1 Hilfsstoffe Zinkchlorid, m-Cresol, Glycerol, Salzsäure, Natriumhydroxid, Wasser für Injektionszwecke. 6.2 Inkompatibilitäten Optisulin darf nicht mit einem anderen Produkt gemischt werden. Es ist darauf zu achten, dass die Injektionsspritzen keine Spuren eines anderen Materials enthalten. 6.3 Dauer der Haltbarkeit 2 Jahre. Haltbarkeit nach Anbruch der Durchstechflasche: 4 Wochen. Es wird empfohlen, das Datum der ersten Entnahme aus der Flasche auf dem Etikett zu vermerken. 6.4 Besondere Lagerungshinweise Bei 2 °C – 8 °C lagern (im Kühlschrank). Im Umkarton aufbewahren. Nicht einfrieren. Kontakt des Behälters mit dem Gefrierfach oder Kühlelementen vermeiden. Angebrochene Flaschen nicht über 25 °C und im Umkarton aufbewahren. 6.5 Art und Inhalt des Behältnisses 5-ml-Durchstechflasche aus farblosem Glas, Typ 1, mit Bördelkappe aus Aluminium, Chlorbutylgummistopfen (Typ 1) und abreißbarem Deckel aus Polypropylen. Jede Flasche enthält 5 ml Injektionslösung (500 I.E. Insulin glargin). Es gibt Packungen mit 1, 2, 5 und 10 Flaschen. 10-ml-Durchstechflasche aus farblosem Glas, Typ 1, mit Bördelkappe aus Aluminium, Gummistopfen (Typ 1, Laminat aus Polyisopren und Brombutyl) und abreißbarem Deckel aus Polypropylen. Jede Flasche enthält 10 ml Injektionslösung (1000 I.E. Insulin glargin). Es gibt Packungen mit 1 Flasche. 6.6 Hinweise für die Handhabung Die Flasche vor Gebrauch genau prüfen. Sie darf nur verwendet werden, wenn die Lösung klar und farblos ist, keine sichtbaren Partikel enthält und von wässriger Konsistenz ist. Da Optisulin eine Lösung ist, ist ein Resuspendieren vor Gebrauch nicht erforderlich. 9 7. PHARMAZEUTISCHER UNTERNEHMER Aventis Pharma Deutschland GmbH, D-65926 Frankfurt am Main, Deutschland 8. ZULASSUNGSNUMMER(N) EU/1/00/133/001-004 EU/1/00/133/008 9. DATUM DER ZULASSUNG/VERLÄNGERUNG DER ZULASSUNG 27.06.2000 10. STAND DER INFORMATION 10 1. BEZEICHNUNG DES ARZNEIMITTELS Optisulin 100 I.E./ml Injektionslösung in einer Patrone 2. QUALITATIVE UND QUANTITATIVE ZUSAMMENSETZUNG Ein ml der Injektionslösung enthält 3,64 mg des arzneilich wirksamen Bestandteils Insulin glargin, entsprechend 100 I.E. Humaninsulin. Eine Patrone enthält 3 ml, entsprechend 300 I.E. Insulin glargin ist ein Insulin-Analogon, das mittels gentechnologischer Methoden unter Verwendung von Escherichia coli (K12-Stämme) gewonnen wird. Zu Hilfsstoffen siehe Abschnitt 6.1. 3. DARREICHUNGSFORM Injektionslösung. Optisulin ist eine klare farblose Lösung. 4. KLINISCHE ANGABEN 4.1 Anwendungsgebiete Diabetes mellitus, sofern die Behandlung mit Insulin erforderlich ist. 4.2 Dosierung, Art und Dauer der Anwendung Optisulin ist ein Insulin-Analogon. Es hat eine verlängerte Wirkdauer und sollte einmal täglich am Abend verabreicht werden. Die Dosierung von Insulin glargin sollte individuell festgelegt werden. Bei Patienten mit Typ-2Diabetes kann Optisulin auch zusammen mit oralen Antidiabetika gegeben werden. Umstellung von anderen Insulinen auf Optisulin Wird von einem Behandlungsschema mit einem Intermediär- oder Langzeitinsulin auf ein Schema mit Optisulin umgestellt, kann eine Änderung der Insulin-Basalrate erforderlich werden sowie eine Anpassung der antidiabetischen Begleitmedikation (Dosierung und Applikationszeitpunkte zusätzlich verabreichter Normalinsuline oder schnell wirksamer Insulin-Analoga bzw. Dosierung oraler Antidiabetika). Um das Risiko nächtlicher und frühmorgendlicher Hypoglykämien zu verringern, sollten Patienten, die ihre Basis-Behandlung von zweimal täglich verabreichtem NPH-Insulin auf einmal täglich verabreichtes Optisulin umstellen, ihre tägliche Dosis Basis-Insulin in den ersten Behandlungswochen um 20-30% reduzieren. In den ersten Wochen sollte diese Reduzierung, zumindest zum Teil, durch höhere Insulindosen zu den Mahlzeiten ausgeglichen werden, danach sollte das Behandlungsschema individuell angepasst werden. Wie auch bei anderen Insulin-Analoga können Patienten, die aufgrund von Antikörperbildung gegen Humaninsulin hohe Insulindosen benötigen, auf die Behandlung mit Optisulin besser ansprechen. Während der Umstellung und in den ersten Wochen danach wird eine engmaschige Stoffwechselüberwachung empfohlen. 11 Bei einer verbesserten Stoffwechsellage und der daraus resultierenden Zunahme der Insulinempfindlichkeit kann eine weitere Dosisanpassung erforderlich werden. Eine Dosisanpassung kann auch dann notwendig werden, wenn sich zum Beispiel das Gewicht oder die Lebensweise des Patienten ändert oder wenn sich andere Umstände ergeben, die eine verstärkte Neigung zu Hypo- oder Hyperglykämien bedingen (siehe Abschnitt 4.4). Anwendung Optisulin wird subkutan verabreicht. Optisulin darf nicht intravenös verabreicht werden. Die verlängerte Wirkdauer von Optisulin hängt von dessen Injektion in subkutanes Gewebe ab. Die intravenöse Verabreichung der normalerweise subkutanen Dosis könnte zu einer schweren Hypoglykämie führen. Es gibt keine klinisch relevanten Unterschiede der Insulin- oder Glucose-Spiegel im Serum nach Injektion von Optisulin in die Bauchwand, den Oberschenkel oder den Deltamuskel. Die Injektionsstellen müssen bei jeder Injektion innerhalb des gewählten Injektionsbereichs gewechselt werden. Optisulin darf nicht mit einem anderen Insulin gemischt oder verdünnt werden. Mischen oder Verdünnen kann das Zeit-/Wirkprofil verändern. Mischen kann zu Ausfällungen führen. Zu weiteren Anwendungshinweisen siehe Abschnitt 6.6. Aufgrund begrenzter Erfahrung konnten die Wirksamkeit und Sicherheit von Optisulin bei folgenden Patientengruppen nicht beurteilt werden: Kinder, Patienten mit eingeschränkter Leberfunktion oder Patienten mit mäßig/stark eingeschränkter Nierenfunktion (siehe Abschnitt 4.4). 4.3 Gegenanzeigen Überempfindlichkeit gegen Insulin glargin oder einen der sonstigen Bestandteile (siehe Abschnitt 6.1). 4.4 Warnhinweise und Vorsichtsmaßnahmen für die Anwendung Optisulin ist nicht das Insulin der Wahl für die Behandlung der diabetischen Ketoazidose. In diesen Fällen wird die intravenöse Gabe eines Normalinsulins empfohlen. Aufgrund begrenzter Erfahrung konnten die Wirksamkeit und Sicherheit von Optisulin bei Kindern, Patienten mit eingeschränkter Leberfunktion oder Patienten mit mäßig/stark eingeschränkter Nierenfunktion nicht beurteilt werden (siehe Abschnitt 4.2). Bei Patienten mit eingeschränkter Nierenfunktion kann der Insulinbedarf infolge des verminderten Insulinabbaus verringert sein. Bei älteren Patienten kann eine fortschreitende Verschlechterung der Nierenfunktion zu einer stetigen Abnahme des Insulinbedarfs führen. Bei Patienten mit schwerer Einschränkung der Leberfunktion kann der Insulinbedarf aufgrund der reduzierten Kapazität zur Glukoneogenese und des verringerten Insulinabbaus vermindert sein. Bei ungenügender Stoffwechseleinstellung oder Neigung zu Hyper- oder Hypoglykämien müssen die Einhaltung des Therapieschemas durch den Patienten, die gewählten Injektionsstellen und die Injektionstechnik, die Handhabung des Pens sowie alle anderen relevanten Faktoren überprüft werden, bevor eine Dosisanpassung in Erwägung gezogen wird. 12 Hypoglykämie Der Zeitpunkt des Auftretens einer Hypoglykämie hängt vom Wirkprofil der verwendeten Insuline ab und kann sich daher bei Umstellung des Behandlungsschemas ändern. Aufgrund der verstärkten Basal-Insulin-Zufuhr durch Optisulin treten Hypoglykämien weniger in der Nacht sondern eventuell erst am frühen Morgen auf. Besondere Vorsicht sowie eine verstärkte Überwachung des Blutzuckers ist bei Patienten geboten, bei denen hypoglykämische Episoden von besonderer klinischer Bedeutung sein können wie z.B. bei Patienten mit signifikanten Stenosen der Koronararterien oder der hirnversorgenden Blutgefäße (Risiko kardialer oder zerebraler Komplikationen bei Hypoglykämie) sowie bei Patienten mit proliferativer Retinopathie, insbesondere wenn diese nicht laserbehandelt ist (Gefahr der vorübergehenden Erblindung infolge einer Hypoglykämie). Den Patienten muss bewusst gemacht werden, dass es Umstände gibt, bei denen die Warnsymptome einer Hypoglykämie vermindert sein können. Bei bestimmten Risikogruppen können die Warnsymptome einer Hypoglykämie verändert oder abgeschwächt sein oder ganz fehlen. Dazu zählen Patienten bei denen sich die Blutzuckereinstellung deutlich verbessert hat, bei denen sich eine Hypoglykämie langsam entwickelt, die älter sind, die von tierischem Insulin auf Humaninsulin umgestellt worden sind, bei denen eine autonome Neuropathie vorliegt, bei denen die Diabeteserkrankung schon lange besteht, die an einer psychiatrischen Erkrankung leiden, die gleichzeitig mit bestimmten anderen Arzneimitteln behandelt werden (siehe Abschnitt 4.5). Diese Situationen können zu einer schweren Hypoglykämie führen (und möglicherweise zum Bewusstseinsverlust), bevor der Patient eine hypoglykämische Stoffwechselentgleisung überhaupt bemerkt. Die verlängerte Wirkung von subkutan verabreichtem Insulin glargin kann die Rückbildung einer Hypoglykämie verzögern. Bei normalen oder erniedrigten Werten für glykosyliertes Hämoglobin muss an wiederholte unerkannte (insbesondere nächtliche) Hypoglykämien gedacht werden. Das Einhalten des Dosier- und Diätschemas, die korrekte Insulinverabreichung und das Erkennen von Symptomen einer Hypoglykämie durch den Patienten sind von zentraler Bedeutung, um das Risiko einer Hypoglykämie zu senken. Faktoren, die zu einer Verstärkung der Hypoglykämieneigung führen, müssen besonders beachtet werden und können eine Dosisanpassung erfordern. Dazu zählen: ein Wechsel des Injektionsgebietes, eine Verbesserung der Insulinempfindlichkeit (z.B. wenn Stressfaktoren entfallen), eine ungewohnte, stärkere oder längere körperliche Anstrengung, interkurrierende Erkrankungen (z.B. Erbrechen, Durchfall), eine unzureichende Nahrungsaufnahme, ausgelassene Mahlzeiten, Alkoholkonsum, bestimmte unkompensierte Störungen des endokrinen Systems (z.B. Unterfunktion der Schilddrüse, des Hypophysenvorderlappens oder Nebennierenrindeninsuffizienz), die gleichzeitige Gabe anderer blutzuckersenkender Arzneimittel. Interkurrente Erkrankungen Interkurrente Erkrankungen erfordern eine verstärkte Stoffwechselüberwachung. In vielen Fällen sind Ketonbestimmungen im Urin angezeigt und häufig ist eine Anpassung der Insulindosis erforderlich. Oft ist der Insulinbedarf erhöht. Patienten mit einem Typ-1-Diabetes müssen regelmäßig zumindest 13 kleine Mengen Kohlenhydrate zu sich nehmen, auch wenn sie nicht oder nur wenig essen können, erbrechen o.ä. und sie dürfen das Insulin nie ganz weglassen. 4.5 Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen Eine Reihe von Substanzen beeinflusst den Glukosestoffwechsel und kann eine Dosisanpassung von Insulin glargin erforderlich machen. Zu den Substanzen, die eine verstärkte Blutzuckersenkung und Hypoglykämieneigung verursachen können, gehören z.B. orale Antidiabetika, ACE-Hemmer, Disopyramid, Fibrate, Fluoxetin, MAOHemmer, Pentoxifyllin, Propoxyphen, Salizylate und Sulfonamid-Antibiotika. Zu den Substanzen, die den blutzuckersenkenden Effekt abschwächen können, gehören z.B. Kortikosteroide, Danazol, Diazoxid, Diuretika, Glukagon, Isoniazid, Östrogene und Progestagene, Phenothiazin-Abkömmlinge, Somatropin, Sympathomimetika (z.B. Epinephrin [Adrenalin], Salbutamol, Terbutalin) und Schilddrüsenhormone. Betablocker, Clonidin, Lithiumsalze oder Alkohol können sowohl zu einer Verstärkung als auch zu einer Abschwächung der blutzuckersenkenden Wirkung von Insulin führen. Pentamidin kann eine Hypoglykämie verursachen, gelegentlich mit nachfolgender Hyperglykämie. Zusätzlich können unter der Wirkung von Sympatholytika wie Betablocker, Clonidin, Guanethidin und Reserpin die Symptome der adrenergen Gegenregulation abgeschwächt sein oder fehlen. 4.6 Schwangerschaft und Stillzeit Für Insulin glargin liegen keine klinischen Daten über exponierte Schwangere vor. Tierexperimentelle Studien lassen nicht auf direkte oder indirekte schädliche Auswirkungen auf Schwangerschaft, embryonale/fetale Entwicklung, Geburt oder postnatale Entwicklung schließen (siehe 5.3). Bei der Anwendung in der Schwangerschaft ist Vorsicht geboten. Für Patientinnen mit vorbestehender Diabeteserkrankung oder einem Schwangerschaftsdiabetes ist eine gute Stoffwechseleinstellung während der gesamten Schwangerschaft unbedingt erforderlich. Der Insulinbedarf kann während des ersten Trimesters abfallen und steigt in der Regel während des zweiten und dritten Trimesters wieder an. Unmittelbar nach der Entbindung fällt der Insulinbedarf rasch ab (erhöhtes Hypoglykämierisiko). Eine sorgfältige Überwachung des Blutzuckerspiegels ist daher besonders wichtig. Bei stillenden Frauen kann eine Anpassung von Insulindosis und Diät notwendig werden. 4.7 Auswirkungen auf die Verkehrstüchtigkeit und das Bedienen von Maschinen Aufgrund einer Hypo- oder Hyperglykämie oder z.B. aufgrund von Sehstörungen kann die Konzentrations- und Reaktionsfähigkeit des Patienten herabgesetzt sein. Dies kann in Situationen, in denen diese Fähigkeiten von besonderer Bedeutung sind (z.B. beim Fahren eines Autos oder beim Bedienen von Maschinen) ein Risiko darstellen. Den Patienten muss geraten werden, Vorsichtsmaßnahmen zur Vermeidung von Hypoglykämien beim Führen von Kraftfahrzeugen zu treffen. Dies ist bei Patienten mit häufigen Hypoglykämie-Episoden oder verringerter oder fehlender Wahrnehmung von Hypoglykämie-Warnsymptomen besonders wichtig. In diesen Fällen sollte überlegt werden, ob das Führen eines Kraftfahrzeuges oder das Bedienen von Maschinen überhaupt ratsam ist. 14 4.8 Nebenwirkungen Hypoglykämie Zu einer Hypoglykämie, im Allgemeinen die häufigste Nebenwirkung der Insulintherapie, kann es kommen, wenn die Insulindosis den Bedarf überschreitet. Schwere Hypoglykämien, insbesondere wenn sie wiederholt auftreten, können zu neurologischen Schäden führen. Anhaltende oder schwere Hypoglykämien können lebensbedrohlich sein. Bei vielen Patienten gehen die Zeichen der adrenergen Gegenregulation denen einer Neuroglukopenie voraus. Im Allgemeinen sind diese Gegenregulation und ihre Symptome umso ausgeprägter, je stärker und schneller der Blutzuckerspiegel fällt. Sehstörungen Eine deutliche Veränderung der Blutzuckereinstellung kann vorübergehende Sehstörungen verursachen, die durch eine vorübergehende Veränderung des Quellungszustandes und damit der Brechkraft der Augenlinse bedingt sind. Eine über einen längeren Zeitraum verbesserte Blutzuckereinstellung mindert das Risiko des Fortschreitens einer diabetischen Retinopathie. Eine Intensivierung der Insulintherapie mit abrupter Verbesserung des Blutzuckerspiegels kann jedoch zu einer vorübergehenden Verschlechterung einer Retinopathie führen. Bei Patienten mit proliferativer Retinopathie, insbesondere wenn diese nicht laserbehandelt ist, kann eine schwere Hypoglykämie zur vorübergehenden Erblindung führen. Lipodystrophie Wie bei jeder Insulintherapie kann es an der Injektionsstelle zu einer Lipodystrophie kommen, die die Insulinresorption im betroffenen Bereich verzögert. In klinischen Studien, in denen unter anderem auch Optisulin verabreicht wurde, entwickelten 1 bis 2% der Patienten eine Lipohypertrophie, jedoch nur wenige eine Lipoatrophie. Ein ständiger Wechsel der Einstichstelle im gegebenen Injektionsbereich kann helfen, diese Reaktionen abzuschwächen oder zu vermeiden. Lokale und generalisierte allergische Reaktionen In klinischen Studien, in denen unter anderem auch Optisulin verabreicht wurde, kam es bei 3 bis 4% der Patienten zu Reaktionen an der Einstichstelle. Diese können sich in Form von Rötung, Schmerz, Juckreiz, Quaddeln, Schwellung oder Entzündung äußern. Die meisten leichteren Reaktionen auf Insulin an der Injektionsstelle bilden sich in der Regel innerhalb von wenigen Tagen oder Wochen zurück. Allergische Reaktionen vom Sofort-Typ auf Insulin sind selten. Solche Reaktionen auf Insulin (einschließlich Insulin glargin) oder einen der Hilfsstoffe können z.B. mit generalisierten Hautreaktionen, Angioödem, Bronchospasmus, Blutdruckabfall und Schock einhergehen und lebensbedrohlich sein. Sonstige Reaktionen Die Verabreichung von Insulin kann im Körper die Bildung von Insulin-Antikörpern auslösen. In klinischen Studien wurden mit Humaninsulin und Insulin glargin kreuzreagierende Antikörper mit der gleichen Häufigkeit in den NPH-Insulin- und Insulin-glargin-Behandlungsgruppen beobachtet. In seltenen Fällen kann das Vorhandensein solcher Insulinantikörper die Anpassung der Insulindosis erforderlich machen, um eine Neigung zu Hyper- oder Hypoglykämien auszugleichen. In seltenen Fällen kann Insulin eine Natriumretention und Ödeme verursachen, insbesondere wenn eine zuvor schlechte Stoffwechseleinstellung durch Intensivierung der Insulintherapie verbessert wird. 15 4.9 Überdosierung Symptomatik Die Überdosierung von Insulin kann zu einer schweren, unter Umständen lang anhaltenden und lebensbedrohlichen Hypoglykämie führen. Maßnahmen Leichte hypoglykämische Episoden können in der Regel durch die orale Zufuhr von Kohlenhydraten ausgeglichen werden. Es kann aber auch eine Anpassung der Insulindosis, der Ess- oder Sportgewohnheiten erforderlich werden. Schwerere Hypoglykämien mit diabetischem Koma, Krampfanfällen oder neurologischen Ausfällen können mit intramuskulären/subkutanen Glukagongaben oder intravenösen Gaben von konzentrierter Glukoselösung behandelt werden. Wiederholte Kohlenhydrataufnahme und eine Überwachung können erforderlich sein, da die Hypoglykämie nach scheinbarer klinischer Erholung wieder auftreten kann. 5. PHARMAKOLOGISCHE EIGENSCHAFTEN 5.1 Pharmakodynamische Eigenschaften Pharmakotherapeutische Gruppe: Antidiabetikum. Insulin und Analoga, lang wirkend, ATC-Code: A10A E04. Insulin glargin ist ein Humaninsulin-Analogon mit einer geringen Löslichkeit im neutralen pHBereich. Im sauren pH-Bereich der Optisulin Injektionslösung (pH 4) ist es vollständig löslich. Nach der Injektion in das Subkutangewebe wird die saure Lösung neutralisiert, was zu einer Bildung von Mikropräzipitaten führt, aus denen konstant geringe Mengen von Insulin glargin freigesetzt werden. Dies hat ein gleichmäßiges, berechenbares Konzentrations-/Zeitprofil ohne Spitzen und eine verlängerte Wirkdauer zur Folge. Insulinrezeptorbindung: Insulin glargin ist Humaninsulin in Bezug auf die Kinetik der Insulinrezeptorbindung sehr ähnlich. Es wird daher angenommen, dass Insulin glargin über die Insulinrezeptoren die gleiche Art Wirkung vermitteln kann wie Insulin. Die primäre Wirkung von Insulin, einschließlich Insulin glargin, ist die Regulation des Glukosestoffwechsels. Insulin und seine Analoga senken den Blutzuckerspiegel durch eine Stimulierung der peripheren Glukoseaufnahme, insbesondere durch die Skelettmuskulatur und Fettgewebe, sowie durch eine Hemmung der Glukoneogenese in der Leber. Insulin hemmt die Lipolyse in den Fettzellen, hemmt die Proteolyse und fördert die Proteinsynthese. In klinischen pharmakologischen Studien konnte gezeigt werden, dass intravenös verabreichtes Insulin glargin und Humaninsulin die gleiche Wirkstärke besitzen, wenn sie in identischen Dosen verabreicht werden. Wie bei allen Insulinen kann die Wirkdauer von Insulin glargin durch körperliche Aktivität und andere Parameter beeinflusst werden. In euglykämischen Clamp-Studien mit Probanden oder Typ-1-Diabetikern trat die Wirkung von subkutan verabreichtem Insulin glargin langsamer ein als bei humanem NPH-Insulin. Das Wirkprofil von Insulin glargin verlief gleichmäßig, ohne Spitzen, und seine Wirkdauer war verlängert. Abbildung 1 zeigt die Ergebnisse einer Untersuchung bei Patienten. 16 Abb. 1 Wirkprofil bei Typ 1-Diabetikern 6 5 4 Insulin glargin 3 NPH Insulin 2 1 0 0 5 10 15 20 25 Zeit (h) nach subkutaner Injektion 30 Ende der Beobachtungsphase *ermittelt als Menge der infundierten Glukose, die zum Erhalt von konstanten Plasmaglukosespiegeln erforderlich ist (stündliche Mittelwerte) Die längere Wirkdauer von Insulin glargin hängt direkt mit dessen verzögerter Resorption zusammen und spricht für eine einmal tägliche Verabreichung. Der Zeit-/Wirkungsverlauf bei Insulin und Insulin-Analoga wie Insulin glargin kann inter- und intraindividuell erheblich verschieden sein. In einer klinischen Studie waren nach der intravenösen Verabreichung von Insulin glargin und Humaninsulin die Symptome einer Hypoglykämie bzw. die adrenerge Gegenreaktion sowohl bei gesunden Freiwilligen als auch bei Patienten mit Typ-1-Diabetes ähnlich. 5.2 Pharmakokinetische Eigenschaften Im Vergleich zu humanem NPH-Insulin wiesen bei Probanden und Diabetikern die Insulinkonzentrationen im Serum nach subkutaner Injektion von Insulin glargin auf eine langsamere und wesentlich länger anhaltende Resorption hin und zeigten einen gleichförmigen Wirkungsverlauf. Die Konzentrationen stimmten demnach mit dem zeitlichen Verlauf der pharmakodynamischen Wirkung von Insulin glargin überein. Abbildung 1 zeigt die Wirkprofile von Insulin glargin und NPHInsulin im zeitlichen Verlauf. Bei einmal täglicher Injektion von Insulin glargin werden 2-4 Tage nach der ersten Gabe Steady-stateSpiegel erreicht. Bei intravenöser Verabreichung waren die Eliminationshalbwertszeiten von Insulin glargin und Humaninsulin vergleichbar. Beim Menschen wird Insulin glargin im Subkutangewebe an der Carboxylgruppe der Beta-Kette teilweise abgebaut. Dabei entstehen die aktiven Metaboliten 21A-Gly-Insulin und 21A-Gly-des-30BThr-Insulin. Unverändertes Insulin glargin und Abbauprodukte finden sich ebenfalls im Plasma. In klinischen Studien gaben Subgruppenanalysen nach Alter und Geschlecht keinen Hinweis auf einen Unterschied bezüglich Sicherheit und Wirksamkeit zwischen mit Insulin glargin behandelten Patienten und der gesamten Studienpopulation. 17 5.3 Präklinische Daten zur Sicherheit Basierend auf den konventionellen Studien zur Sicherheitspharmakologie, chronischen Toxizität, Gentoxizität, zum kanzerogenen Potential und zur Reproduktionstoxizität lassen die präklinischen Daten keine besonderen Gefahren für den Menschen erkennen. 6. PHARMAZEUTISCHE ANGABEN 6.1 Hilfsstoffe Zinkchlorid m-Cresol Glycerol Salzsäure Natriumhydroxid Wasser für Injektionszwecke 6.2 Inkompatibilitäten Optisulin darf nicht mit einem anderen Produkt gemischt werden. Es ist darauf zu achten, dass die Injektionsspritzen keine Spuren eines anderen Materials enthalten. 6.3 Dauer der Haltbarkeit 2 Jahre. Haltbarkeit nach Anbruch der Patrone: 4 Wochen. 6.4 Besondere Lagerungshinweise Bei 2 °C - 8 °C lagern (im Kühlschrank). Im Umkarton aufbewahren. Nicht einfrieren. Kontakt des Behälters mit dem Gefrierfach oder Kühlelementen vermeiden. In Gebrauch befindliche Patronen nicht über 25 °C lagern. Patronen, die bereits in den Pen eingesetzt wurden, dürfen nicht mehr im Kühlschrank gelagert werden. 6.5 Art und Inhalt des Behältnisses 3-ml-Patrone (farblos, Glas Typ 1) mit Kolben (Brombutylgummi, schwarz), Bördelkappe (Aluminium) mit eingesetzter Dichtscheibe (Brombutylgummi, schwarz). Jede Patrone enthält 3 ml Injektionslösung (300 I.E. Insulin glargin). Es gibt Packungen mit 4, 5 und 10 Patronen. Es werden möglicherweise nicht alle Packungsgrößen in den Verkehr gebracht. 6.6 Hinweise für die Handhabung Die Patrone vor Gebrauch genau prüfen. Sie darf nur verwendet werden, wenn die Lösung klar und farblos ist, keine sichtbaren Partikel enthält und von wässriger Konsistenz ist. Da Optisulin eine Lösung ist, ist ein Resuspendieren vor Gebrauch nicht erforderlich. Vor dem Einsetzen in den Insulinpen muss die Patrone 1 bis 2 Stunden bei Raumtemperatur aufbewahrt werden. Luftblasen in der Patrone sind vor der Injektion zu entfernen (siehe Bedienungsanleitung des Pens). Die Bedienungsanleitung des Pens ist gewissenhaft zu befolgen. Leere Patronen dürfen nicht wieder aufgefüllt werden. 18 Bei einer Funktionsstörung des Pens kann die Lösung auch aus der Patrone in eine Spritze aufgezogen (nur Spritzen verwenden, die sich für die Insulinkonzentration 100 I.E./ml eignen) und injiziert werden. 7. PHARMAZEUTISCHER UNTERNEHMER Aventis Pharma Deutschland GmbH, D-65926 Frankfurt am Main, Deutschland 8. ZULASSUNGSNUMMER(N) EU/1/00/133/005-007 9. DATUM DER ZULASSUNG/VERLÄNGERUNG DER ZULASSUNG 27.06.2000 10. STAND DER INFORMATION 19 ANHANG II ANHANG III ETIKETTIERUNG UND PACKUNGSBEILAGE 20 B. PACKUNGSBEILAGE 21 GEBRAUCHSINFORMATION Bitte lesen Sie die gesamte Packungsbeilage sorgfältig durch, bevor Sie mit der Anwendung dieses Arzneimittels beginnen. Heben Sie die Packungsbeilage auf. Vielleicht möchten Sie diese später nochmals lesen. Wenn Sie weitere Fragen haben, wenden Sie sich bitte an Ihren Arzt oder Apotheker. Dieses Arzneimittel wurde Ihnen persönlich verschrieben und darf nicht an Dritte weitergegeben werden. Es kann anderen Menschen schaden, auch wenn diese dieselben Symptome haben wie Sie. Diese Packungsbeilage beinhaltet: 1. Was ist Optisulin und wofür wird es angewendet? 2. Hinweise, die vor der Anwendung von Optisulin zu beachten sind 3. Wie ist Optisulin anzuwenden? 4. Mögliche Nebenwirkungen 5. Hinweise für die Aufbewahrung von Optisulin 6. Weitere Angaben Optisulin 100 I.E./ml Injektionslösung in einer Durchstechflasche Insulin glargin - Der arzneilich wirksame Bestandteil ist Insulin glargin. Ein Milliliter der Lösung enthält 100 I.E. (Internationale Einheiten) des arzneilich wirksamen Bestandteils Insulin glargin. Sonstige Bestandteile von Optisulin sind: Zink, m-Cresol, Glycerol, Natriumhydroxid, Salzsäure und Wasser für Injektionszwecke. Der pharmazeutische Unternehmer und Hersteller von Optisulin ist Aventis Pharma Deutschland GmbH, D-65926 Frankfurt am Main, Deutschland. 1. WAS IST OPTISULIN UND WOFÜR WIRD ES ANGEWENDET? Optisulin ist eine klare, farblose Injektionslösung, die Insulin glargin enthält. Insulin glargin ist ein verändertes Insulin, das dem Humaninsulin sehr ähnlich ist. Es wird gentechnologisch unter Verwendung von Mikroorganismen (Escherichia coli) hergestellt. Insulin glargin zeigt eine lang anhaltende und gleichmäßige blutzuckersenkende Wirkung. Eine Durchstechflasche enthält 5 ml Lösung (500 I.E.) oder 10 ml Lösung (1000 I.E.) und es gibt Packungen mit 1, 2, 5 und 10 Flaschen mit je 5 ml oder 1 Flasche mit 10 ml. Optisulin wird zur Senkung eines zu hohen Blutzuckerspiegels bei Patienten mit Diabetes mellitus eingesetzt. Hierbei handelt es sich um eine Erkrankung, bei der der Körper nicht ausreichend Insulin produziert, um den Blutzuckerspiegel zu kontrollieren (Zuckerkrankheit). 2. WAS MÜSSEN SIE VOR DER ANWENDUNG VON OPTISULIN BEACHTEN? Optisulin darf nicht angewendet werden, - wenn Sie überempfindlich (allergisch) gegenüber Insulin glargin oder einem der sonstigen Bestandteile von Optisulin sind (siehe oben). 22 Besondere Vorsicht bei der Anwendung von Optisulin ist erforderlich, bitte halten Sie sich hinsichtlich der Dosierung, Überwachung (Blut- und Urintests), Diät und körperlichen Aktivität (körperliche Arbeit und sportliche Betätigung) genau an die mit Ihrem Arzt besprochenen Anweisungen. Besondere Patientengruppen Es liegen nur begrenzte Erfahrungen zur Anwendung von Optisulin bei Kindern und bei Patienten, deren Leber oder Nieren nicht vollständig arbeiten, vor. Reisen Klären Sie vor Reisen alle Fragen, die Ihre Behandlung betreffen, mit Ihrem Arzt. Denken Sie dabei z.B. an die Verfügbarkeit Ihres Insulins in dem besuchten Land, ausreichend Vorrat an Insulin, Spritzen usw., die richtige Aufbewahrung des Insulins während der Reise, Essenszeiten und Insulinverabreichung während der Reise, mögliche Einflüsse durch die Umstellung auf andere Zeitzonen, mögliche neue Gesundheitsrisiken in den besuchten Ländern. Erkrankungen und Verletzungen Wenn Sie krank sind oder größere Verletzungen haben, kann Ihr Blutzuckerspiegel ansteigen (Hyperglykämie). Wenn Sie nicht genug essen, kann Ihr Blutzuckerspiegel absinken (Hypoglykämie). In solchen Situationen kann die Behandlung Ihrer Zuckerkrankheit viel Sorgfalt erfordern. In den meisten Fällen brauchen Sie einen Arzt. Rufen Sie ihn rechtzeitig. Wenn Sie an einem Typ-1Diabetes leiden (insulinabhängiger Diabetes mellitus), unterbrechen Sie Ihre Insulinbehandlung nicht und stellen Sie sicher, dass Sie ausreichend Kohlenhydrate einnehmen. Informieren Sie immer alle Personen, die Sie behandeln und betreuen, darüber, dass Sie Insulin brauchen. Schwangerschaft Fragen Sie vor der Einnahme von allen Arzneimitteln Ihren Arzt oder Apotheker um Rat. Informieren Sie Ihren Arzt, wenn Sie eine Schwangerschaft planen oder schwanger geworden sind. Der Insulinbedarf ändert sich während der Schwangerschaft und nach der Geburt. Für die Gesundheit Ihres Babys ist es wichtig, dass Ihre Blutzuckerwerte besonders sorgfältig überwacht und Unterzuckerungen (Hypoglykämien) vermieden werden. Stillzeit Fragen Sie vor der Einnahme von allen Arzneimitteln Ihren Arzt oder Apotheker um Rat. Wenn Sie stillen, kann eine Anpassung Ihrer Insulindosierung und Diät erforderlich werden. Verkehrstüchtigkeit und das Bedienen von Maschinen: Ihre Konzentrations- oder Reaktionsfähigkeit kann eingeschränkt sein, wenn Sie einen zu niedrigen (Hypoglykämie) oder einen zu hohen (Hyperglykämie) Blutzucker haben oder an Sehstörungen leiden. Bedenken Sie dies bitte in allen Situationen, in denen Sie sich und andere Personen einem Risiko aussetzen könnten (z.B. beim Fahren eines Autos oder beim Bedienen von Maschinen). Sie sollten mit Ihrem Arzt darüber sprechen, ob es für Sie ratsam ist, ein Kraftfahrzeug zu führen, wenn bei Ihnen: häufige Hypoglykämie-Episoden auftreten, die Hypoglykämie-Warnzeichen vermindert sind oder fehlen. 23 Bei Einnahme/Anwendung von anderen Arzneimitteln: Manche Arzneimittel senken den Blutzuckerspiegel ab, andere lassen ihn steigen, wieder andere können situationsabhängig beide Wirkungen haben. In jedem Fall kann es notwendig sein, die verabreichte Insulinmenge entsprechend anzupassen, um zu niedrige oder zu hohe Blutzuckerspiegel zu vermeiden. Berücksichtigen Sie dies nicht nur dann, wenn Sie ein neues Arzneimittel einnehmen, sondern auch, wenn Sie es wieder absetzen. Informieren Sie Ihren Arzt über alle Arzneimittel, die Sie einnehmen, auch über diejenigen, die Sie ohne Rezept in der Apotheke gekauft haben. Bevor Sie ein Arzneimittel einnehmen, fragen Sie Ihren Arzt, ob es Ihren Blutzuckerspiegel beeinflussen kann und was Sie gegebenenfalls unternehmen sollen. Zu den Arzneimitteln, die den Blutzucker senken können, zählen u.a. andere Arzneimittel zur Behandlung des Diabetes, ACE-Hemmer, Disopyramid, Fluoxetin, Fibrate, MAO-Hemmer, Pentoxifyllin, Propoxyphen, Salizylate und Sulfonamid-Antibiotika. Zu den Arzneimitteln, die den Blutzucker erhöhen können, zählen u.a. Kortikosteroide ("Kortison"), Danazol, Diazoxid, Diuretika, Glukagon, Isoniazid, Östrogene und Progestagene (z.B. in der AntiBaby-Pille), Phenothiazin-Abkömmlinge, Somatropin, Sympathomimetika (z.B. Epinephrin, Salbutamol, Terbutalin) und Schilddrüsenhormone. Ihr Blutzuckerspiegel kann sowohl ansteigen als auch abfallen, wenn Sie Betablocker, Clonidin oder Lithiumsalze einnehmen oder Alkohol trinken. Pentamidin kann eine Unterzuckerung auslösen, die manchmal in eine Überzuckerung übergeht. Betablocker ebenso wie andere Sympatholytika (z.B. Clonidin, Guanethidin und Reserpin) können die Warnzeichen einer Unterzuckerung abschwächen oder ganz unterdrücken. Wenn Sie nicht sicher sind, ob Sie eines dieser Arzneimittel einnehmen, fragen Sie bitte Ihren Arzt oder Apotheker. 3. WIE IST OPTISULIN ANZUWENDEN? Entsprechend Ihrer Lebensweise und der Ergebnisse der Blutzuckerbestimmungen wird Ihr Arzt bestimmen, wie viel Optisulin Sie pro Tag benötigen, Ihnen sagen, wann Sie Ihren Blutzuckerspiegel kontrollieren und ob Sie Urintests durchführen müssen, Ihnen mitteilen, wann Sie möglicherweise eine höhere oder niedrigere Dosis Optisulin spritzen müssen, Ihnen zeigen, in welchen Hautbereich Sie Optisulin spritzen müssen. Optisulin ist ein langanhaltend wirkendes Insulin. Ihr Arzt verordnet es Ihnen möglicherweise in Kombination mit einem kurzzeitig wirkenden Insulin oder zusammen mit Tabletten gegen hohen Blutzucker. Ihr Blutzuckerspiegel kann durch viele Faktoren beeinflusst werden. Sie sollten diese Faktoren kennen, um auf Veränderungen Ihres Blutzuckerspiegels richtig reagieren zu können und um Überbzw. Unterzuckerungen zu vermeiden. Weitere Informationen dazu entnehmen Sie dem Kasten am Ende von Abschnitt 4. Sie benötigen eine Injektion Optisulin jeden Abend. Optisulin wird unter die Haut injiziert. Spritzen Sie Optisulin NICHT in eine Vene, da dies seine Wirkungsweise verändert und zu einer Unterzuckerung führen kann. 24 Ihr Arzt wird Sie beraten, in welchen Hautbereich Sie Optisulin spritzen sollen. Wechseln Sie bei jeder Injektion die Einstichstelle innerhalb des gewählten Hautbereiches. Handhabung der Injektionsflaschen Schauen Sie sich die Flasche vor Gebrauch genau an. Verwenden Sie sie nur, wenn die Lösung klar, farblos und wässrig ist und keine sichtbaren Teilchen enthält. Optisulin ist eine injektionsfertige Lösung und muss vor der Anwendung nicht geschüttelt oder gemischt werden. Achten Sie darauf, dass weder Alkohol noch andere Desinfektionsmittel oder sonstige Substanzen das Insulin verunreinigen. Mischen Sie Optisulin nicht mit anderen Insulinen oder Arzneimitteln. Nicht verdünnen. Mischen oder Verdünnen kann die Wirkung von Optisulin verändern. Dosierungsfehler Bitte besprechen Sie im Voraus mit Ihrem Arzt, was zu tun ist, wenn Sie zu viel Optisulin gespritzt haben, eine Dosis ausgelassen oder eine zu niedrige Dosis injiziert haben. Wenn Sie eine größere Menge von Optisulin angewendet haben, als Sie sollten: Wenn Sie eine zu hohe Dosis Optisulin gespritzt haben, kann es zu einer Hypoglykämie kommen. Bitte kontrollieren Sie häufig Ihren Blutzucker. Grundsätzlich müssen Sie zur Vermeidung einer Unterzuckerung mehr essen und Ihren Blutzucker überwachen. Weitere Informationen zur Behandlung einer Hypoglykämie finden Sie in dem Kasten am Ende von Abschnitt 4. Wenn Sie die Anwendung von Optisulin vergessen haben: Wenn Sie eine Dosis Optisulin ausgelassen oder wenn Sie eine zu niedrige Dosis verabreicht haben, kann Ihr Blutzuckerspiegel zu stark ansteigen. Überprüfen Sie dann Ihren Blutzuckerspiegel regelmäßig. Weitere Informationen zur Behandlung einer Hyperglykämie finden Sie in dem Kasten am Ende von Abschnitt 4. 4. WELCHE NEBENWIRKUNGEN SIND MÖGLICH? Wie alle Arzneimittel kann Optisulin Nebenwirkungen haben. Zu niedrige Blutzuckerspiegel (Hypoglykämie) Wenn Ihr Blutzuckerspiegel zu stark abfällt, können Sie bewusstlos werden. Eine schwere Unterzuckerung (Hypoglykämie) kann zu einem Herzanfall oder Gehirnschaden führen und lebensbedrohlich sein. Normalerweise sollten Sie in der Lage sein, zu erkennen, wenn Ihr Blutzucker zu stark abfällt, um dann geeignete Gegenmaßnahmen ergreifen zu können. Weitere wichtige Informationen zur Hypoglykämie und deren Behandlung finden Sie in dem Kasten am Ende dieses Abschnitts. Zu hohe Blutzuckerspiegel (Hyperglykämie) Ein zu hoher Blutzuckerspiegel besagt, dass Sie möglicherweise mehr Insulin benötigt hätten, als Sie sich tatsächlich verabreicht haben. Weitere Informationen dazu entnehmen Sie dem Kasten am Ende dieses Abschnitts. Sehstörungen Ausgeprägte Schwankungen (Verbesserung oder Verschlechterung) Ihrer Blutzuckereinstellung können zu einer vorübergehenden Einschränkung des Sehvermögens führen. Wenn Sie an einer 25 proliferativen Retinopathie leiden (eine durch die Zuckerkrankheit verursachte Augenerkrankung), können schwere Unterzuckerungen zu einer vorübergehenden Erblindung führen. Nebenwirkungen an der Haut und allergische Reaktionen Wenn Sie Insulin zu häufig in dieselbe Hautstelle spritzen, kann das Fettgewebe unter der Haut schrumpfen oder auch wachsen (sog. Lipodystrophie). Zu einer Zunahme des Fettgewebes kann es bei 1 bis 2% der Patienten kommen, während eine Schrumpfung eher selten auftritt. Insulin, das an dieser Stelle gespritzt wird, wirkt möglicherweise schlechter. Ein Wechseln der Einstichstelle bei jeder Injektion kann helfen, diese Fettgewebsveränderungen zu vermeiden. Bei 3 bis 4% der Patienten kann es zu Reaktionen an der Einstichstelle kommen (z.B. Rötung, ungewohnt starker Schmerz beim Spritzen, Juckreiz, Quaddelbildung, Schwellung oder Entzündung). Sie können sich auch auf die Umgebung der Einstichstelle ausbreiten. Die meisten leichteren Reaktionen bilden sich gewöhnlich innerhalb von wenigen Tagen bzw. Wochen zurück. Schwere allergische Reaktionen auf Insulin sind selten. Derartige Reaktionen auf Insulin oder einen der Hilfsstoffe können zu großflächigen Hautreaktionen, starken Haut- und Schleimhautschwellungen (Angioödem), Atemnot, Blutdruckabfall sowie Kreislaufversagen führen und lebensbedrohlich werden. Sonstige Nebenwirkungen Eine Behandlung mit Insulin kann die Bildung von Antikörpern (Abwehrstoffen des Körpers) gegen das körperfremde Insulin auslösen. In seltenen Fällen kann dies eine Anpassung der Insulindosierung erfordern. In seltenen Fällen kann die Insulinbehandlung auch zu vorübergehenden Wassereinlagerungen im Körper führen, die sich als Schwellungen im Bereich der Unterschenkel und Knöchel äußern können. Sprechen Sie mit Ihrem Arzt oder Apotheker, wenn Sie eine der genannten Nebenwirkungen oder andere unerwünschte oder unerwartete Reaktionen bemerken. Um ernste Folgen zu vermeiden, informieren Sie bitte sofort Ihren Arzt, wenn eine Nebenwirkung schwer ist, plötzlich auftritt oder sich schnell verschlechtert. Ursachen und Zeichen zu hoher Blutzuckerspiegel (Hyperglykämie) Zu hohe Blutzuckerspiegel können z.B. auftreten, wenn Sie kein oder zu wenig Insulin gespritzt haben oder wenn seine Wirksamkeit nachgelassen hat (z.B. durch falsche Lagerung), Sie zu wenig Bewegung haben, unter Stress stehen (Aufregung, seelische Belastung), oder wenn Sie eine Verletzung, Operation, fiebrige Erkrankung oder bestimmte andere Krankheiten haben, Sie bestimmte andere Arzneimittel nehmen oder genommen haben (siehe Abschnitt 2, “Bei Einnahme/Anwendung von anderen Arzneimitteln”). Hinweise auf einen zu hohen Blutzucker sind z.B. Durst, häufiges Wasserlassen, Müdigkeit, trockene Haut, Gesichtsrötung, Appetitlosigkeit, niedriger Blutdruck, schneller Puls, Zucker und Ketonkörper im Urin. Besonders dann, wenn Sie Bauchschmerzen haben, wenn Ihre Atmung schnell und tief wird und Sie sehr schläfrig oder gar bewusstlos werden, muss an eine schwere Stoffwechselentgleisung aufgrund von Insulinmangel mit Übersäuerung des Blutes (Ketoazidose) gedacht werden. Bestimmen Sie den Blutzucker und untersuchen Sie den Urin auf Ketonkörper, sobald diese Zeichen auftreten. Die Behandlung einer schweren Überzuckerung oder Übersäuerung muss stets durch einen Arzt, in der Regel im Krankenhaus, erfolgen. 26 Ursachen und Zeichen zu niedriger Blutzuckerspiegel (Hypoglykämie) Zu einer Unterzuckerung (Hypoglykämie) kann es z.B. kommen, wenn Sie mehr Insulin spritzen als Sie brauchen, Sie Mahlzeiten ausfallen lassen oder zu spät einnehmen, Sie zu wenig essen oder Nahrungsmittel mit weniger Kohlenhydraten (Zucker oder zuckerähnliche Nährstoffe; Achtung: Zuckeraustauschstoffe oder "Süßstoff" sind KEINE Kohlenhydrate) zu sich nehmen, Sie durch Erbrechen oder Durchfall einen Teil der Kohlenhydrate wieder verlieren, Sie Alkohol trinken, insbesondere dann, wenn Sie gleichzeitig nichts oder nur wenig essen, Sie sich körperlich in ungewohnter Weise oder stärker oder länger als sonst belasten, Sie sich von Verletzungen, Operationen, fieberhaften Erkrankungen oder bestimmten anderen Krankheiten wieder erholen oder wenn anderer Stress nachlässt, Sie bestimmte andere Arzneimittel nehmen oder genommen haben (siehe Abschnitt 2, “Bei Einnahme/Anwendung von anderen Arzneimitteln”). Unterzuckerungen können besonders auch dann auftreten, wenn Sie die Behandlung neu begonnen haben oder auf eine andere Insulinzubereitung umgestiegen sind (beim Wechsel von Ihrem bisherigen Basal-Insulin zu Optisulin treten Hypoglykämien, wenn Sie auftreten, eher am Morgen als in der Nacht auf), Ihr Blutzuckerspiegel fast normal ist, oder wenn Ihr Blutzucker relativ stark schwankt, Sie den Hautbereich, in den Sie spritzen, wechseln (z.B. Wechsel vom Oberschenkel zum Oberarm), Sie an schweren Nieren- oder Lebererkrankungen oder bestimmten anderen Erkrankungen wie z.B. einer Schilddrüsenunterfunktion (Hypothyreose) leiden. Warnzeichen dafür, dass Ihr Blutzuckerspiegel zu tief oder zu schnell absinkt, können z.B. sein: Schwitzen, kühle und feuchte Haut, Angstgefühl, schneller Puls, hoher Blutdruck, Herzklopfen und unregelmäßiger Herzschlag, Schmerzen in der Brust (Angina pectoris). Diese Zeichen treten oft vor den Anzeichen eines Zuckermangels im Gehirn auf. Zeichen eines Zuckermangels im Gehirn sind: Kopfschmerzen, Heißhunger, Übelkeit, Erbrechen, Müdigkeit, Schläfrigkeit, Schlafstörungen, Unruhe, Aggressivität, Konzentrationsstörungen, eingeschränktes Reaktionsvermögen, Niedergeschlagenheit, Verwirrtheit, Sprachstörungen (möglicherweise können Sie überhaupt nicht sprechen), Sehstörungen, Zittern, Lähmungen, Gefühlsstörungen (Parästhesien), Taubheit und Kribbeln im Bereich des Mundes, Schwindel, Verlust der Selbstkontrolle, Hilflosigkeit, Krampfanfälle, Bewusstlosigkeit. Die ersten Zeichen, die Sie auf eine drohende Unterzuckerung aufmerksam machen ("Warnzeichen"), können verändert sein, abgeschwächt sein oder insgesamt fehlen, wenn Sie älter sind, die Zuckerkrankheit schon lange besteht oder wenn Sie durch die Zuckerkrankheit eine bestimmte Nervenerkrankung haben (autonome Neuropathie), Sie erst vor kurzem eine Unterzuckerung hatten (z.B. am Vortag) oder sie sich langsam entwickelt, Sie fast normale oder zumindest stark gebesserte Blutzuckerspiegel haben, Sie erst vor kurzem von einem tierischen Insulin auf Humaninsulin, z.B. Optisulin, gewechselt haben, Sie bestimmte andere Arzneimittel nehmen oder genommen haben (siehe Abschnitt 2, “Bei Einnahme/Anwendung von anderen Arzneimitteln”). In einem solchen Fall können Sie eine schwere Unterzuckerung (auch mit Bewusstlosigkeit) bekommen, ohne die Gefahr rechtzeitig zu erkennen. Üben Sie sich deshalb ständig in der Erkennung Ihrer Warnzeichen. Erforderlichenfalls können Ihnen häufigere Blutzuckerkontrollen helfen, leichte Unterzuckerungen zu entdecken, die Sie sonst übersehen hätten. Solange Sie in der Erkennung Ihrer Warnzeichen nicht sicher sind, meiden Sie Situationen (z.B. Autofahren), in denen Sie selbst oder andere bei einer Unterzuckerung gefährdet wären. 27 Was ist zu tun bei Unterzuckerung (Hypoglykämie)? 1. 2. 3. 4. Spritzen Sie kein Insulin. Nehmen Sie sofort ungefähr 10 bis 20 g Zucker, z.B. in Form von Traubenzucker, Würfelzucker oder in einem zuckergesüßten Getränk zu sich. (Messen Sie zuvor einmal ab, wie viel Gramm Zucker ein Löffelmaß oder ein Würfelzucker oder eine Traubenzuckertablette sind, um ein Gefühl für die Menge zu bekommen.) Vorsicht: künstliche Süßstoffe und Lebensmittel, die künstliche Süßstoffe anstelle von Zucker enthalten (z.B. DiätGetränke), helfen bei einer Unterzuckerung nicht! Essen Sie anschließend etwas mit lang anhaltender blutzuckersteigernder Wirkung (z.B. Brot). Lassen Sie sich in dieser Frage im Voraus von Ihrem Arzt bzw. Diätassistenten beraten. Die Rückbildung einer Hypoglykämie kann sich verzögern, da Optisulin lange wirkt. Sollte die Unterzuckerung wieder auftreten, nehmen Sie erneut 10 bis 20 g Zucker zu sich. Informieren Sie umgehend einen Arzt, wenn Sie die Unterzuckerung nicht beherrschen können oder wenn sie erneut auftritt. Tragen Sie immer etwas Zucker (mindestens 20 Gramm) bei sich. Tragen Sie einen Ausweis mit sich, aus dem hervorgeht, dass Sie zuckerkrank sind. Wenn Sie nicht schlucken können oder bewusstlos sind, müssen Sie Glukoselösung oder Glukagon (ein Mittel zur Erhöhung des Blutzuckers) gespritzt bekommen. Diese Injektionen sind auch dann gerechtfertigt, wenn nicht sicher feststeht, ob Sie eine Hypoglykämie haben. Es ist ratsam, möglichst gleich nach der Einnahme von Zucker den Blutzucker zu bestimmen, um sich zu vergewissern, dass wirklich eine Hypoglykämie vorliegt. Informieren Sie Ihren Arzt oder Apotheker, wenn Sie Nebenwirkungen bemerken, die nicht in dieser Packungsbeilage aufgeführt sind. 5. WIE IST OPTISULIN AUFZUBEWAHREN? Arzneimittel für Kinder unzugänglich aufbewahren. Das Verfalldatum ist auf der Verpackung und auf dem Flaschenetikett aufgedruckt. Optisulin darf nach dem Verfalldatum nicht mehr verwendet werden. Bei 2 °C - 8 °C (im Kühlschrank) aufbewahren. Das Behältnis im Umkarton aufbewahren, um den Inhalt vor Licht zu schützen. Nicht einfrieren. Legen Sie Optisulin nicht in die Nähe des Gefrierfachs oder von Kühlelementen. Angebrochene Flaschen können bei einer Temperatur nicht über 25 °C maximal 4 Wochen lang im Umkarton aufbewahrt werden. Danach dürfen sie nicht mehr verwendet werden. Es empfiehlt sich, das Datum der ersten Entnahme aus der Flasche auf dem Etikett zu vermerken. Verwenden Sie grundsätzlich immer eine neue Flasche, wenn Sie bemerken, dass Ihre Blutzuckereinstellung unerwartet schlechter wird. Dies kann daran liegen, dass das Insulin an Wirksamkeit verloren hat. Wenn Sie glauben, dass mit der Injektionslösung von Optisulin etwas nicht in Ordnung ist, lassen Sie das Präparat durch Ihren Arzt oder Apotheker überprüfen. Sie dürfen Optisulin nicht verwenden, wenn die Lösung sichtbare Teilchen enthält. Verwenden Sie Optisulin nur, wenn die Lösung klar, farblos und wässrig ist. 28 6. WEITERE ANGABEN Falls weitere Informationen über das Arzneimittel gewünscht werden, setzen Sie sich bitte mit dem örtlichen Vertreter des Pharmazeutischen Unternehmers in Verbindung. België/Belgique/Belgien Aventis Pharma SA-NV Boulevard de la Plaine, 9 Pleinlaan B-1050 Bruxelles/Brussel/Brüssel Tél/Tel: +32 (0)2 645 81 11 Luxembourg / Luxemburg Aventis Pharma SA Boulevard de la Plaine, B-1050 Bruxelles/Brüssel Belgique/Belgien Tél: +32 (0)2 645 81 11 Danmark Aventis Pharma A/S Slotsmarken 13 DK-2970 Hørsholm Tlf: +45 45 16 70 00 Nederland Aventis Pharma B.V. Bijenvlucht 30 NL-3871 JJ Hoevelaken Tel: +31 (0)33 25 33 911 Deutschland Aventis Pharma Deutschland GmbH Postfach 1109 D-65796 Bad Soden Tel: +49 (0)69 305 22044 Norge Aventis Pharma AS Vollsveien 2B Postboks 393 N-1326 Lysaker Tlf: +47 67 83 21 00 Ελλάδα Aventis Pharma AEBE Αυτ. Νικολάου 2 GR-176 71 Αθήνα Τηλ.: +30 210 90 01 600 Österreich Aventis Pharma GmbH Altmannsdorfer Straße 104 A-1121 Wien Tel: +43 1 80 10 10 España Aventis Pharma, S.A. Avda. de Leganés, 62 E-28925 Alcorcón (Madrid) Tel: +34 91 724 57 00 Portugal Aventis Pharma, Lda. Estrada Nacional nº249, km 15 Apart.39 P-2726-922 Mem Martins Tel: +351 21 926 95 40 France Laboratoire Aventis 46, quai de la Rapée F-75601 Paris cedex 12 Tél: +33 (0)1 55 71 55 71 Suomi/Finland Aventis Pharma Oy Huopalahdentie 24/ Hoplaksvägen 24 FIN-00350 Helsinki/Helsingfors Puh/Tel: +358 (0) 201 200 300 Ireland Aventis Pharma Limited. Citywest Business Campus IRL-Dublin 24 Tel: +353 (1) 403 5600 Sverige Aventis Pharma AB Box 47604 S-11794 Stockholm Tel: +46 (0)8 775 7000 Ísland PharmaNor hf. Hörgatún 2 IS-210 Garðabær Tel: + 354 535 7000 United Kingdom Aventis Pharma Ltd 50 Kings Hill Avenue, Kings Hill, West Malling, ME19 4AH - UK Tel: +44 (0) 1732 584 000 Italia 29 Aventis Pharma SpA P.le S. Tuerr,5 I-20149 Milano Tel. +39 02 937 661 Stand der Information: 30 GEBRAUCHSINFORMATION Bitte lesen Sie die gesamte Packungsbeilage sorgfältig durch, bevor Sie mit der Anwendung dieses Arzneimittels beginnen. Heben Sie die Packungsbeilage auf. Vielleicht möchten Sie diese später nochmals lesen. Wenn Sie weitere Fragen haben, wenden Sie sich bitte an Ihren Arzt oder Apotheker. Dieses Arzneimittel wurde Ihnen persönlich verschrieben und darf nicht an Dritte weitergegeben werden. Es kann anderen Menschen schaden, auch wenn diese dieselben Symptome haben wie Sie. Diese Packungsbeilage beinhaltet: 1. Was ist Optisulin und wofür wird es angewendet? 2. Hinweise, die vor der Anwendung von Optisulin zu beachten sind 3. Wie ist Optisulin anzuwenden? 4. Mögliche Nebenwirkungen 5. Hinweise für die Aufbewahrung von Optisulin 6. Weitere Angaben Optisulin 100 I.E./ml Injektionslösung in einer Patrone Insulin glargin - Der arzneilich wirksame Bestandteil ist Insulin glargin. Ein Milliliter der Lösung enthält 100 I.E. (Internationale Einheiten) des arzneilich wirksamen Bestandteils Insulin glargin. Sonstige Bestandteile von Optisulin sind: Zink, m-Cresol, Glycerol, Natriumhydroxid, Salzsäure und Wasser für Injektionszwecke. Der pharmazeutische Unternehmer und Hersteller von Optisulin ist: Aventis Pharma Deutschland GmbH, D-65926 Frankfurt am Main, Deutschland. 1. WAS IST OPTISULIN UND WOFÜR WIRD ES ANGEWENDET? Optisulin ist eine klare, farblose Injektionslösung, die Insulin glargin enthält. Insulin glargin ist ein verändertes Insulin, das dem Humaninsulin sehr ähnlich ist. Es wird gentechnologisch unter Verwendung von Mikroorganismen (Escherichia coli) hergestellt. Insulin glargin zeigt eine lang anhaltende und gleichmäßige blutzuckersenkende Wirkung. Optisulin wird in speziellen Patronen für den Einsatz in einem Insulinpen, dem OptiPen, angeboten. Eine Patrone enthält 3 ml Lösung (300 I.E.) und es gibt Packungen mit 4, 5 und 10 Patronen. Es werden möglicherweise nicht alle Packungsgrößen in den Verkehr gebracht. Optisulin wird zur Senkung eines zu hohen Blutzuckerspiegels bei Patienten mit Diabetes mellitus eingesetzt. Hierbei handelt es sich um eine Erkrankung, bei der der Körper nicht ausreichend Insulin produziert, um den Blutzuckerspiegel zu kontrollieren (Zuckerkrankheit). 2. WAS MÜSSEN SIE VOR DER ANWENDUNG VON OPTISULIN BEACHTEN? Optisulin darf nicht angewendet werden, - wenn Sie überempfindlich (allergisch) gegenüber Insulin glargin oder einem der sonstigen Bestandteile von Optisulin sind (siehe oben). 31 Besondere Vorsicht bei der Anwendung von Optisulin ist erforderlich, bitte halten Sie sich hinsichtlich der Dosierung, Überwachung (Blut- und Urintests), Diät und körperlichen Aktivität (körperliche Arbeit und sportliche Betätigung) genau an die mit Ihrem Arzt besprochenen Anweisungen. Besondere Patientengruppen Es liegen nur begrenzte Erfahrungen zur Anwendung von Optisulin bei Kindern und bei Patienten, deren Leber oder Nieren nicht vollständig arbeiten, vor. Reisen Klären Sie vor Reisen alle Fragen, die Ihre Behandlung betreffen, mit Ihrem Arzt. Denken Sie dabei z.B. an die Verfügbarkeit Ihres Insulins in dem besuchten Land, ausreichend Vorrat an Insulin, Spritzen usw., die richtige Aufbewahrung des Insulins während der Reise, Essenszeiten und Insulinverabreichung während der Reise, mögliche Einflüsse durch die Umstellung auf andere Zeitzonen, mögliche neue Gesundheitsrisiken in den besuchten Ländern. Erkrankungen und Verletzungen Wenn Sie krank sind oder größere Verletzungen haben, kann Ihr Blutzuckerspiegel ansteigen (Hyperglykämie). Wenn Sie nicht genug essen, kann Ihr Blutzuckerspiegel absinken (Hypoglykämie). In solchen Situationen kann die Behandlung Ihrer Zuckerkrankheit viel Sorgfalt erfordern. In den meisten Fällen brauchen Sie einen Arzt. Rufen Sie ihn rechtzeitig. Wenn Sie an einem Typ-1Diabetes leiden (insulinabhängiger Diabetes mellitus), unterbrechen Sie Ihre Insulinbehandlung nicht und stellen Sie sicher, dass Sie ausreichend Kohlenhydrate einnehmen. Informieren Sie immer alle Personen, die Sie behandeln und betreuen, darüber, dass Sie Insulin brauchen. Schwangerschaft Fragen Sie vor der Einnahme von allen Arzneimitteln Ihren Arzt oder Apotheker um Rat. Informieren Sie Ihren Arzt, wenn Sie eine Schwangerschaft planen oder schwanger geworden sind. Der Insulinbedarf ändert sich während der Schwangerschaft und nach der Geburt. Für die Gesundheit Ihres Babys ist es wichtig, dass Ihre Blutzuckerwerte besonders sorgfältig überwacht und Unterzuckerungen (Hypoglykämien) vermieden werden. Stillzeit Fragen Sie vor der Einnahme von allen Arzneimitteln Ihren Arzt oder Apotheker um Rat. Wenn Sie stillen, kann eine Anpassung Ihrer Insulindosierung und Diät erforderlich werden. Verkehrstüchtigkeit und das Bedienen von Maschinen: Ihre Konzentrations- oder Reaktionsfähigkeit kann eingeschränkt sein, wenn Sie einen zu niedrigen (Hypoglykämie) oder einen zu hohen (Hyperglykämie) Blutzucker haben oder an Sehstörungen leiden. Bedenken Sie dies bitte in allen Situationen, in denen Sie sich und andere Personen einem Risiko aussetzen könnten (z.B. beim Fahren eines Autos oder beim Bedienen von Maschinen). Sie sollten mit Ihrem Arzt darüber sprechen, ob es für Sie ratsam ist, ein Kraftfahrzeug zu führen, wenn bei Ihnen: häufige Hypoglykämie-Episoden auftreten, die Hypoglykämie-Warnzeichen vermindert sind oder fehlen. 32 Bei Einnahme/Anwendung von anderen Arzneimitteln: Manche Arzneimittel senken den Blutzuckerspiegel ab, andere lassen ihn steigen, wieder andere können situationsabhängig beide Wirkungen haben. In jedem Fall kann es notwendig sein, die verabreichte Insulinmenge entsprechend anzupassen, um zu niedrige oder zu hohe Blutzuckerspiegel zu vermeiden. Berücksichtigen Sie dies nicht nur dann, wenn Sie ein neues Arzneimittel einnehmen, sondern auch, wenn Sie es wieder absetzen. Informieren Sie Ihren Arzt über alle Arzneimittel, die Sie einnehmen, auch über diejenigen, die Sie ohne Rezept in der Apotheke gekauft haben. Bevor Sie ein Arzneimittel einnehmen, fragen Sie Ihren Arzt, ob es Ihren Blutzuckerspiegel beeinflussen kann und was Sie gegebenenfalls unternehmen sollen. Zu den Arzneimitteln, die den Blutzucker senken können, zählen u.a. andere Arzneimittel zur Behandlung des Diabetes, ACE-Hemmer, Disopyramid, Fluoxetin, Fibrate, MAO-Hemmer, Pentoxifyllin, Propoxyphen, Salizylate und Sulfonamid-Antibiotika. Zu den Arzneimitteln, die den Blutzucker erhöhen können, zählen u.a. Kortikosteroide ("Kortison"), Danazol, Diazoxid, Diuretika, Glukagon, Isoniazid, Östrogene und Progestagene (z.B. in der AntiBaby-Pille), Phenothiazin-Abkömmlinge, Somatropin, Sympathomimetika (z.B. Epinephrin, Salbutamol, Terbutalin) und Schilddrüsenhormone. Ihr Blutzuckerspiegel kann sowohl ansteigen als auch abfallen, wenn Sie Betablocker, Clonidin oder Lithiumsalze einnehmen oder Alkohol trinken. Pentamidin kann eine Unterzuckerung auslösen, die manchmal in eine Überzuckerung übergeht. Betablocker ebenso wie andere Sympatholytika (z.B. Clonidin, Guanethidin und Reserpin) können die Warnzeichen einer Unterzuckerung abschwächen oder ganz unterdrücken. Wenn Sie nicht sicher sind, ob Sie eines dieser Arzneimittel einnehmen, fragen Sie bitte Ihren Arzt oder Apotheker. 3. WIE IST OPTISULIN ANZUWENDEN? Entsprechend Ihrer Lebensweise und der Ergebnisse der Blutzuckerbestimmungen wird Ihr Arzt bestimmen, wie viel Optisulin Sie pro Tag benötigen, Ihnen sagen, wann Sie Ihren Blutzuckerspiegel kontrollieren und ob Sie Urintests durchführen müssen, Ihnen mitteilen, wann Sie möglicherweise eine höhere oder niedrigere Dosis Optisulin spritzen müssen, Ihnen zeigen, in welchen Hautbereich Sie Optisulin spritzen müssen. Optisulin ist ein langanhaltend wirkendes Insulin. Ihr Arzt verordnet es Ihnen möglicherweise in Kombination mit einem kurzzeitig wirkenden Insulin oder zusammen mit Tabletten gegen hohen Blutzucker. Ihr Blutzuckerspiegel kann durch viele Faktoren beeinflusst werden. Sie sollten diese Faktoren kennen, um auf Veränderungen Ihres Blutzuckerspiegels richtig reagieren zu können und um Überbzw. Unterzuckerungen zu vermeiden. Weitere Informationen dazu entnehmen Sie dem Kasten am Ende von Abschnitt 4. Sie benötigen eine Injektion Optisulin jeden Abend. Optisulin wird unter die Haut injiziert. Spritzen Sie Optisulin NICHT in eine Vene, da dies seine Wirkungsweise verändert und zu einer Unterzuckerung führen kann. 33 Ihr Arzt wird Sie beraten, in welchen Hautbereich Sie Optisulin spritzen sollen. Wechseln Sie bei jeder Injektion die Einstichstelle innerhalb des gewählten Hautbereiches. Handhabung der Patronen Optisulin in Patronen wurde für den Einsatz im OptiPen entwickelt. Die dem Pen beigefügte Bedienungsanleitung enthält Angaben zur richtigen Anwendung. Schauen Sie sich die Patrone vor Gebrauch genau an. Verwenden Sie sie nur, wenn die Lösung klar, farblos und wässrig ist und keine sichtbaren Teilchen enthält. Optisulin ist eine injektionsfertige Lösung und muss vor der Anwendung nicht geschüttelt oder gemischt werden. Bewahren Sie die Patrone vor dem Einsetzen in den Pen 1 bis 2 Stunden bei Raumtemperatur auf. Entfernen Sie vor dem Spritzen alle Luftblasen. Achten Sie darauf, dass weder Alkohol noch andere Desinfektionsmittel oder sonstige Substanzen das Insulin verunreinigen. Leere Patronen dürfen nicht wieder gefüllt und verwendet werden. Geben Sie kein anderes Insulin in die Patrone. Mischen Sie Optisulin nicht mit anderen Insulinen oder Arzneimitteln. Nicht verdünnen. Mischen oder Verdünnen kann die Wirkung von Optisulin verändern. Funktionsstörungen des OptiPen Wenn der OptiPen ausfällt, können Sie das Insulin auch aus der Patrone in eine Spritze aufziehen und injizieren. Halten Sie für diesen Fall Spritzen und Nadeln vorrätig. Beachten Sie aber, dass Sie nur Spritzen verwenden, die für eine Insulinstärke von 100 I.E. (Internationale Einheiten) pro Milliliter vorgesehen sind. Dosierungsfehler Bitte besprechen Sie im Voraus mit Ihrem Arzt, was zu tun ist, wenn Sie zu viel Optisulin gespritzt haben, eine Dosis ausgelassen oder eine zu niedrige Dosis injiziert haben. Wenn Sie eine größere Menge von Optisulin angewendet haben, als Sie sollten: Wenn Sie eine zu hohe Dosis Optisulin gespritzt haben, kann es zu einer Hypoglykämie kommen. Bitte kontrollieren Sie häufig Ihren Blutzucker. Grundsätzlich müssen Sie zur Vermeidung einer Unterzuckerung mehr essen und Ihren Blutzucker überwachen. Weitere Informationen zur Behandlung einer Hypoglykämie finden Sie in dem Kasten am Ende von Abschnitt 4. Wenn Sie die Anwendung von Optisulin vergessen haben: Wenn Sie eine Dosis Optisulin ausgelassen oder wenn Sie eine zu niedrige Dosis verabreicht haben, kann Ihr Blutzuckerspiegel zu stark ansteigen. Überprüfen Sie dann Ihren Blutzuckerspiegel regelmäßig. Weitere Informationen zur Behandlung einer Hyperglykämie finden Sie in dem Kasten am Ende von Abschnitt 4. 4. WELCHE NEBENWIRKUNGEN SIND MÖGLICH? Wie alle Arzneimittel kann Optisulin Nebenwirkungen haben. Zu niedrige Blutzuckerspiegel (Hypoglykämie) Wenn Ihr Blutzuckerspiegel zu stark abfällt, können Sie bewusstlos werden. Eine schwere Unterzuckerung (Hypoglykämie) kann zu einem Herzanfall oder Gehirnschaden führen und lebensbedrohlich sein. Normalerweise sollten Sie in der Lage sein, zu erkennen, wenn Ihr Blutzucker zu stark abfällt, um dann geeignete Gegenmaßnahmen ergreifen zu können. Weitere wichtige 34 Informationen zur Hypoglykämie und deren Behandlung finden Sie in dem Kasten am Ende dieses Abschnitts. Zu hohe Blutzuckerspiegel (Hyperglykämie) Ein zu hoher Blutzuckerspiegel besagt, dass Sie möglicherweise mehr Insulin benötigt hätten, als Sie sich tatsächlich verabreicht haben. Weitere Informationen dazu entnehmen Sie dem Kasten am Ende dieses Abschnitts. Sehstörungen Ausgeprägte Schwankungen (Verbesserung oder Verschlechterung) Ihrer Blutzuckereinstellung können zu einer vorübergehenden Einschränkung des Sehvermögens führen. Wenn Sie an einer proliferativen Retinopathie leiden (eine durch die Zuckerkrankheit verursachte Augenerkrankung), können schwere Unterzuckerungen zu einer vorübergehenden Erblindung führen. Nebenwirkungen an der Haut und allergische Reaktionen Wenn Sie Insulin zu häufig in dieselbe Hautstelle spritzen, kann das Fettgewebe unter der Haut schrumpfen oder auch wachsen (sog. Lipodystrophie). Zu einer Zunahme des Fettgewebes kann es bei 1 bis 2% der Patienten kommen, während eine Schrumpfung eher selten auftritt. Insulin, das an dieser Stelle gespritzt wird, wirkt möglicherweise schlechter. Ein Wechseln der Einstichstelle bei jeder Injektion kann helfen, diese Fettgewebsveränderungen zu vermeiden. Bei 3 bis 4% der Patienten kann es zu Reaktionen an der Einstichstelle kommen (z.B. Rötung, ungewohnt starker Schmerz beim Spritzen, Juckreiz, Quaddelbildung, Schwellung oder Entzündung). Sie können sich auch auf die Umgebung der Einstichstelle ausbreiten. Die meisten leichteren Reaktionen bilden sich gewöhnlich innerhalb von wenigen Tagen bzw. Wochen zurück. Schwere allergische Reaktionen auf Insulin sind selten. Derartige Reaktionen auf Insulin oder einen der Hilfsstoffe können zu großflächigen Hautreaktionen, starken Haut- und Schleimhautschwellungen (Angioödem), Atemnot , Blutdruckabfall sowie Kreislaufversagen führen und lebensbedrohlich werden. Sonstige Nebenwirkungen Eine Behandlung mit Insulin kann die Bildung von Antikörpern (Abwehrstoffen des Körpers) gegen das körperfremde Insulin auslösen. In seltenen Fällen kann dies eine Anpassung der Insulindosierung erfordern. In seltenen Fällen kann die Insulinbehandlung auch zu vorübergehenden Wassereinlagerungen im Körper führen, die sich als Schwellungen im Bereich der Unterschenkel und Knöchel äußern können. Sprechen Sie mit Ihrem Arzt oder Apotheker, wenn Sie eine der genannten Nebenwirkungen oder andere unerwünschte oder unerwartete Reaktionen bemerken. Um ernste Folgen zu vermeiden, informieren Sie bitte sofort Ihren Arzt, wenn eine Nebenwirkung schwer ist, plötzlich auftritt oder sich schnell verschlechtert. Ursachen und Zeichen zu hoher Blutzuckerspiegel (Hyperglykämie) Zu hohe Blutzuckerspiegel können z.B. auftreten, wenn Sie kein oder zu wenig Insulin gespritzt haben oder wenn seine Wirksamkeit nachgelassen hat (z.B. durch falsche Lagerung), Ihr Insulin-Pen nicht richtig funktioniert, Sie zu wenig Bewegung haben, unter Stress stehen (Aufregung, seelische Belastung), oder wenn Sie eine Verletzung, Operation, fiebrige Erkrankung oder bestimmte andere Krankheiten haben, 35 - Sie bestimmte andere Arzneimittel nehmen oder genommen haben (siehe Abschnitt 2, “Bei Einnahme/Anwendung von anderen Arzneimitteln”). Hinweise auf einen zu hohen Blutzucker sind z.B. Durst, häufiges Wasserlassen, Müdigkeit, trockene Haut, Gesichtsrötung, Appetitlosigkeit, niedriger Blutdruck, schneller Puls, Zucker und Ketonkörper im Urin. Besonders dann, wenn Sie Bauchschmerzen haben, wenn Ihre Atmung schnell und tief wird und Sie sehr schläfrig oder gar bewusstlos werden, muss an eine schwere Stoffwechselentgleisung aufgrund von Insulinmangel mit Übersäuerung des Blutes (Ketoazidose) gedacht werden. Bestimmen Sie den Blutzucker und untersuchen Sie den Urin auf Ketonkörper, sobald diese Zeichen auftreten. Die Behandlung einer schweren Überzuckerung oder Übersäuerung muss stets durch einen Arzt, in der Regel im Krankenhaus, erfolgen. Ursachen und Zeichen zu niedriger Blutzuckerspiegel (Hypoglykämie) Zu einer Unterzuckerung (Hypoglykämie) kann es z.B. kommen, wenn Sie mehr Insulin spritzen als Sie brauchen, Sie Mahlzeiten ausfallen lassen oder zu spät einnehmen, Sie zu wenig essen oder Nahrungsmittel mit weniger Kohlenhydraten (Zucker oder zuckerähnliche Nährstoffe; Achtung: Zuckeraustauschstoffe oder "Süßstoff" sind KEINE Kohlenhydrate) zu sich nehmen, Sie durch Erbrechen oder Durchfall einen Teil der Kohlenhydrate wieder verlieren, Sie Alkohol trinken, insbesondere dann, wenn Sie gleichzeitig nichts oder nur wenig essen, Sie sich körperlich in ungewohnter Weise oder stärker oder länger als sonst belasten, Sie sich von Verletzungen, Operationen, fieberhaften Erkrankungen oder bestimmten anderen Krankheiten wieder erholen oder wenn anderer Stress nachlässt, Sie bestimmte andere Arzneimittel nehmen oder genommen haben (siehe Abschnitt 2, “Bei Einnahme/Anwendung von anderen Arzneimitteln”). Unterzuckerungen können besonders auch dann auftreten, wenn Sie die Behandlung neu begonnen haben oder auf eine andere Insulinzubereitung umgestiegen sind (beim Wechsel von Ihrem bisherigen Basal-Insulin zu Optisulin treten Hypoglykämien, wenn Sie auftreten, eher am Morgen als in der Nacht auf), Ihr Blutzuckerspiegel fast normal ist, oder wenn Ihr Blutzucker relativ stark schwankt, Sie den Hautbereich, in den Sie spritzen, wechseln (z.B. Wechsel vom Oberschenkel zum Oberarm), Sie an schweren Nieren- oder Lebererkrankungen oder bestimmten anderen Erkrankungen wie z.B. einer Schilddrüsenunterfunktion (Hypothyreose) leiden. Warnzeichen dafür, dass Ihr Blutzuckerspiegel zu tief oder zu schnell absinkt, können z.B. sein: Schwitzen, kühle und feuchte Haut, Angstgefühl, schneller Puls, hoher Blutdruck, Herzklopfen und unregelmäßiger Herzschlag, Schmerzen in der Brust (Angina pectoris). Diese Zeichen treten oft vor den Anzeichen eines Zuckermangels im Gehirn auf. Zeichen eines Zuckermangels im Gehirn sind: Kopfschmerzen, Heißhunger, Übelkeit, Erbrechen, Müdigkeit, Schläfrigkeit, Schlafstörungen, Unruhe, Aggressivität, Konzentrationsstörungen, eingeschränktes Reaktionsvermögen, Niedergeschlagenheit, Verwirrtheit, Sprachstörungen (möglicherweise können Sie überhaupt nicht sprechen), Sehstörungen, Zittern, Lähmungen, Gefühlsstörungen (Parästhesien), Taubheit und Kribbeln im Bereich des Mundes, Schwindel, Verlust der Selbstkontrolle, Hilflosigkeit, Krampfanfälle, Bewusstlosigkeit. Die ersten Zeichen, die Sie auf eine drohende Unterzuckerung aufmerksam machen ("Warnzeichen"), können verändert sein, abgeschwächt sein oder insgesamt fehlen, wenn Sie älter sind, die Zuckerkrankheit schon lange besteht oder wenn Sie durch die Zuckerkrankheit eine bestimmte Nervenerkrankung haben (autonome Neuropathie), Sie erst vor kurzem eine Unterzuckerung hatten (z.B. am Vortag) oder sie sich langsam entwickelt, 36 - Sie fast normale oder zumindest stark gebesserte Blutzuckerspiegel haben, Sie erst vor kurzem von einem tierischen Insulin auf Humaninsulin, z.B. Optisulin, gewechselt haben, Sie bestimmte andere Arzneimittel nehmen oder genommen haben (siehe Abschnitt 2, “Bei Einnahme/Anwendung von anderen Arzneimitteln”). In einem solchen Fall können Sie eine schwere Unterzuckerung (auch mit Bewusstlosigkeit) bekommen, ohne die Gefahr rechtzeitig zu erkennen. Üben Sie sich deshalb ständig in der Erkennung Ihrer Warnzeichen. Erforderlichenfalls können Ihnen häufigere Blutzuckerkontrollen helfen, leichte Unterzuckerungen zu entdecken, die Sie sonst übersehen hätten. Solange Sie in der Erkennung Ihrer Warnzeichen nicht sicher sind, meiden Sie Situationen (z.B. Autofahren), in denen Sie selbst oder andere bei einer Unterzuckerung gefährdet wären. Was ist zu tun bei Unterzuckerung (Hypoglykämie)? 1. 2. 3. 4. Spritzen Sie kein Insulin. Nehmen Sie sofort ungefähr 10 bis 20 g Zucker, z.B. in Form von Traubenzucker, Würfelzucker oder in einem zuckergesüßten Getränk zu sich. (Messen Sie zuvor einmal ab, wie viel Gramm Zucker ein Löffelmaß oder ein Würfelzucker oder eine Traubenzuckertablette sind, um ein Gefühl für die Menge zu bekommen.) Vorsicht: künstliche Süßstoffe und Lebensmittel, die künstliche Süßstoffe anstelle von Zucker enthalten (z.B. DiätGetränke), helfen bei einer Unterzuckerung nicht! Essen Sie anschließend etwas mit lang anhaltender blutzuckersteigernder Wirkung (z.B. Brot). Lassen Sie sich in dieser Frage im Voraus von Ihrem Arzt bzw. Diätassistenten beraten. Die Rückbildung einer Hypoglykämie kann sich verzögern, da Optisulin lange wirkt. Sollte die Unterzuckerung wieder auftreten, nehmen Sie erneut 10 bis 20 g Zucker zu sich. Informieren Sie umgehend einen Arzt, wenn Sie die Unterzuckerung nicht beherrschen können oder wenn sie erneut auftritt. Tragen Sie immer etwas Zucker (mindestens 20 Gramm) bei sich. Tragen Sie einen Ausweis mit sich, aus dem hervorgeht, dass Sie zuckerkrank sind. Wenn Sie nicht schlucken können oder bewusstlos sind, müssen Sie Glukoselösung oder Glukagon (ein Mittel zur Erhöhung des Blutzuckers) gespritzt bekommen. Diese Injektionen sind auch dann gerechtfertigt, wenn nicht sicher feststeht, ob Sie eine Hypoglykämie haben. Es ist ratsam, möglichst gleich nach der Einnahme von Zucker den Blutzucker zu bestimmen, um sich zu vergewissern, dass wirklich eine Hypoglykämie vorliegt. Informieren Sie Ihren Arzt oder Apotheker, wenn Sie Nebenwirkungen bemerken, die nicht in dieser Packungsbeilage aufgeführt sind. 5. WIE IST OPTISULIN AUFZUBEWAHREN? Arzneimittel für Kinder unzugänglich aufbewahren. Das Verfalldatum ist auf der Verpackung und auf der Patrone aufgedruckt. Optisulin darf nach dem Verfalldatum nicht mehr verwendet werden. Bei 2 °C - 8 °C (z.B. im Kühlschrank) aufbewahren. Das Behältnis im Umkarton aufbewahren, um den Inhalt vor Licht zu schützen. Nicht einfrieren. Legen Sie Optisulin nicht in die Nähe des Gefrierfachs oder von Kühlelementen. Wenn die Patronen in den Pen eingesetzt (in Gebrauch) sind oder zunächst kurz als Vorrat aus dem Kühlschrank heraus- und mitgenommen werden, können sie 4 Wochen lang bei einer Temperatur von bis zu 25 °C aufbewahrt werden. Danach dürfen sie nicht mehr verwendet werden. 37 In Gebrauch befindliche (in den Pen eingesetzte) Patronen dürfen nicht im Kühlschrank aufbewahrt werden. Verwenden Sie grundsätzlich immer eine neue Patrone, wenn Sie bemerken, dass Ihre Blutzuckereinstellung unerwartet schlechter wird. Dies kann daran liegen, dass das Insulin an Wirksamkeit verloren hat. Wenn Sie glauben, dass mit der Injektionslösung von Optisulin etwas nicht in Ordnung ist, lassen Sie das Präparat durch Ihren Arzt oder Apotheker überprüfen. Sie dürfen Optisulin nicht verwenden, wenn die Lösung sichtbare Teilchen enthält. Verwenden Sie Optisulin nur, wenn die Lösung klar, farblos und wässrig ist. 38 6. WEITERE ANGABEN Falls weitere Informationen über das Arzneimittel gewünscht werden, setzen Sie sich bitte mit dem örtlichen Vertreter des Pharmazeutischen Unternehmers in Verbindung. België/Belgique/Belgien Aventis Pharma SA-NV Boulevard de la Plaine, 9 Pleinlaan B-1050 Bruxelles/Brussel/Brüssel Tél/Tel: +32 (0)2 645 81 11 Luxembourg / Luxemburg Aventis Pharma SA Boulevard de la Plaine, B-1050 Bruxelles/Brüssel Belgique/Belgien Tél: +32 (0)2 645 81 11 Danmark Aventis Pharma A/S Slotsmarken 13 DK-2970 Hørsholm Tlf: +45 45 16 70 00 Nederland Aventis Pharma B.V. Bijenvlucht 30 NL-3871 JJ Hoevelaken Tel: +31 (0)33 25 33 911 Deutschland Aventis Pharma Deutschland GmbH Postfach 1109 D-65796 Bad Soden Tel: +49 (0)69 305 22044 Norge Aventis Pharma AS Vollsveien 2B Postboks 393 N-1326 Lysaker Tlf: +47 67 83 21 00 Ελλάδα Aventis Pharma AEBE Αυτ. Νικολάου 2 GR-176 71 Αθήνα Τηλ.: +30 210 90 01 600 Österreich Aventis Pharma GmbH Altmannsdorfer Straße 104 A-1121 Wien Tel: +43 1 80 10 10 España Aventis Pharma, S.A. Avda. de Leganés, 62 E-28925 Alcorcón (Madrid) Tel: +34 91 724 57 00 Portugal Aventis Pharma, Lda. Estrada Nacional nº249, km 15 Apart.39 P-2726-922 Mem Martins Tel: +351 21 926 95 40 France Laboratoire Aventis 46, quai de la Rapée F-75601 Paris cedex 12 Tél: +33 (0)1 55 71 55 71 Suomi/Finland Aventis Pharma Oy Huopalahdentie 24/ Hoplaksvägen 24 FIN-00350 Helsinki/Helsingfors Puh/Tel: +358 (0) 201 200 300 Ireland Aventis Pharma Limited. Citywest Business Campus IRL-Dublin 24 Tel: +353 (1) 403 5600 Sverige Aventis Pharma AB Box 47604 S-11794 Stockholm Tel: +46 (0)8 775 7000 Ísland PharmaNor hf. Hörgatún 2 IS-210 Garðabær Tel: + 354 535 7000 United Kingdom Aventis Pharma Ltd 50 Kings Hill Avenue, Kings Hill, West Malling, ME19 4AH - UK Tel: +44 (0) 1732 584 000 Italia 39 Aventis Pharma SpA P.le S. Tuerr,5 I-20149 Milano Tel. +39 02 937 661 Stand der Information: 40