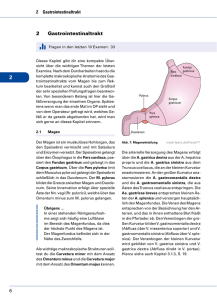
Digestiver Trakt
Werbung
Digestiver Trakt Pharynx • griech. für „Rachen“, „Schlund“ oder „Schlundkopf“ Teil sowohl des Verdauungssystems als auch des Atmungsapparats. Der menschliche Pharynx ist stärker gebogen als bei vielen anderen Säugern, wodurch sich die Gefahr des „Verschluckens“ vergrößert. Speisebrei- und Atemluft-Weg kreuzen sich am Kehlkopf. • Von der Mundhöhle wird der Pharynx durch den Zungengrund und durch die Gaumenbogen (Arcus palatoglossus) abgegrenzt. Der Zugang von der Nasenhöhle erfolgt durch die Choanen (Nasen-Rachen-Gang). • Der Rachen wird untergliedert in den * Nasenrachen (Pars nasalis pharyngis), auch Nasopharynx oder Epipharynx * Mundrachen (Pars oralis pharyngis), auch Oropharynx oder Mesopharynx * Schlundrachen (Pars laryngea pharyngis), auch Laryngopharynx oder Hypopharynx und den * Speiseröhrenvorhof (Vestibulum esophagi oder Pars esophagea pharyngis) • In den Nasenrachen mündet mit dem Ostium pharyngeum tubae auditivae auch die Ohrtrompete. Zwischen Mundund Nasenrachen liegt der weiche Gaumen (Palatum molle oder Velum palatinum). Eine sich daran anschließende Schleimhautfalte, der Arcus palatopharyngeus, das sogenannte Ostium intrapharyngeum. • Der Rachen ist von einer Schleimhaut ausgekleidet, welche im Bereich des Nasenrachens mit Flimmerepithelzellen und Becherzellen versehen ist. In der Schleimhaut des Rachens gibt es Ansammlungen von lymphatischem Gewebe, die Mandeln. Die einzelnen Mandeln bilden in ihrer Gesamtheit den Waldeyerschen Rachenring. • Die der Schleimhaut außen anliegende Muskelschicht (Tunica muscularis) besteht aus quergestreifter Muskulatur. Funktionell unterscheidet man dabei: * mehrere Schlundkopfschnürer (Musculi constrictores pharyngis) und * einen Schlundkopferweiterer (Musculus stylopharyngeus caudalis). • Die Blutversorgung erfolgt über Äste der Arteria carotis externa. • Die Innervation übernehmen der IX. und X. Hirnnerv, also Nervus glossopharyngeus und Nervus vagus. C10.3 Posterior wall of oropharynx C11.0 Superior wall of nasopharynx C11.1 Posterior wall of nasopharynx C11.2 Lateral wall of nasopharynx C11.3 Anterior wall of nasopharynx C11.8 Overlapping lesion of nasopharynx C11.9 Nasopharynx, NOS C12.9 Pyriform sinus C13.0 Postcricoid region C13.1 Hypopharyngeal aspect of aryepiglottic fold C13.2 Posterior wall of hypopharynx C15.0 Cervical esophagus Ösophagus I • beginnt mit dem oberen Ösophagussphinkter in Höhe des 5./6. Halswirbelkörpers unterhalb des Hypopharynx am hinteren unteren Rand des Ringknorpels. Zwischen oberer Sternalwand und Diaphragma auf Höhe des 1.11. Brustwirbelkörpers durchquert er den Thorax und endet mit dem Mageneingang in Höhe des 12. Brustwirbelkörpers im Abdomen. Seine Länge beträgt beim Erwachsenen 25 cm, der Abstand von der Zahnreihe bis zum oberen Ösophagussphinkter 15 cm. Die Speiseröhre wird in folgende Abschnitte unterschieden: • Cervicaler Abschnitt vom oberen Ösophagussphinkter bis zur Thoraxöffnung, etwa 3 cm. • Oberer thorakaler Abschnitt bis auf die Höhe der Trachealbifurkation, etwa 8 cm. • Mittlerer thorakaler Abschnitt von der Trachealbifurkation nach caudal, etwa 6 cm. • Unterer thorakaler Abschnitt einschließlich dem abdominalen Teil, etwa 8 cm. Ösophagus II • Pars cervicalis: Ventral des Ösophagus liegt die Trachea, dorsal die Halswirbelsäule und die beiden Musculi longi colli. Rechts und links liegen seitengleiche Anteile der Schilddrüse, die Arteria carotis communis, die Vena jugularis und links im unteren Halsbereich der Ductus thoracicus. In der Rinne zwischen Ösophagus und Trachea ziehen die Nervi laryngei recurrentes zum Kehlkopf nach oben. • Pars thoracica: Zwischen Thoraxapertur und Bifurkation der Trachea, welche auf Höhe des 5. Brustwirbelkörpers liegt, bleibt der Ösophagus in Lagebeziehung mit der Tachea vorne und der prävertebralen Faszie hinten. Rechts besteht enger Kontakt zur rechten Pleura, dem Lungenhilus und den aus dem Aortenbogen entspringenden Gefäßen. Links vorne verläuft die Arteria subclavia, dorsal von ihr nah am Ösophagus die linke Pleura und der Ductus thoracicus. Etwas tiefer überqueren zunächst der Aortenbogen und dann der linke Hauptbronchus, direkt nach dessen Abgang aus der Tracheabifurkation, den Ösophagus. Nach caudal vorne besteht Nachbarschaft zum Perikard mit dem linken Vorhof des Herzens und dem linken Truncus vagalis. Dorsal reichen Strukturen in das hintere Mediastinum zwischen Ösophagus und Wirbelsäule: Rechts die Vena azygos, die Vena hemiazygos und weiter rechts der Ductus thoracicus, die Aorta descendens und der rechte Vagusstamm. • Pars abdominalis: Vor dem Ösophagus liegt meist ein kleines Segment der Leber und dorsal die beiden Zwerchfellpfeiler. Die hintere Oberfläche des linken Leberlappens, sowie gelegentlich der obere Milzpol liegen dem terminalen Ösophagus nahe. Ösophagus III • Die Speiseröhre hat folgende physiologischen Engen: Am oberen Ösophagussphinkter, an der Kreuzungsstelle der Aorta, in Höhe des linken Stammbronchus und am Hiatus oesophageus. • Die Erkrankungen des Ösophagus sind vielfältig; Blutungen, Rupturen, Karzinome oder angeborene Defekte des Ösophagus können vorkommen. Eine in der letzten Zeit immer mehr zunehmende Erscheinung ist das Zurückfließen von saurem Speisebrei aus dem Magen in die distalen Abschnitte der Speiseröhre mit konsekutiver Schädigung der Mukosa (Refluxösophagitis). • Arteriell versorgt wird der Ösophagus von benachbarten Arterien, also über Rami oesophageales, die der A. thyroidea inferior (hauptsächlich für den Halsteil), der Aorta (vor allem für den thorakalen Teil) oder der A. gastrica sinistra (für den abdominalen Teil) entstammen. Die Ösophagus-Venen bilden eine wichtige portokavale Anastomose, und zwar über die Magenarterien, genauer: über die V. gastrica sinistra, mit der sie in Verbindung stehen. Bei einem Pfortaderstau kann es daher zu Ösophagus-Varizen kommen, die bei Verletzung zum Verbluten des Patienten führen können. Die Speiseröhren-Lymphe gelangt übrigens zu einem großen Teil in die direkt am Ösophagus gelegenen Nll. juxtaoespophageales, außerdem filtern die Lungenlymphknoten und die Nll. phrenici inferiores, die sich auf der Unterseite des Zwerchfells befinden, die Lymphe des Ösophagus. Ösophagus – AntiRefluxmechanismen Mehrere Einrichtungen am Ösophagus verhindern ein Übertreten von Magensaft aus dem Magen in die Speiseröhre • In seinem Hiatus am Zwerchfell wird der Ösophagus von Bändern ans Zwerchfell fixiert (Laymer-Band, oder auch Lig. phrenicooesophagealis), diese Bänder verhindern auch, dass er dem Zug nach kranial standhält. Erschlaffen nun diese Bänder, wird der Ösophagus nach oben gezogen (Hiatushernie). Dabei verschwindet der His-Winkel (der spitze Winkel zwischen Ösophagus-Achse und Achse des Magenfundus), der untere Sphinkter verliert aufgrund des intrathorakalen Sogs seine Wirkung und auch die Pars abdominalis, die durch den intraabdominellen Druck zusammengepresst wurde, gibt es nun nicht mehr. Alle Mechanismen, die ein Übertreten des Magensafts in den empfindlichen Ösophagus verhinderten, sind somit ausgeschaltet, wenn der Ösophagus durch ein Nachgeben der Bänder nach oben gezogen wird. HIS´scher Winkel - Hiatushernie Divertikel Einige Stellen des Ösophagus sind prädestiniert für Ausstülpungen, Divertikel. So ist am oberen Sphinkter die Längsmuskulatur sehr dünn oder gar nicht erst vorhanden, so dass hier leicht Pulsionsdivertikel entstehen können. Das sind gewissermaßen unechte Divertikel, denn bei ihnen stülpen sich nur die innersten Schichten des Ösophagus nach außen, nämlich die Mukosa und die Submukosa. "Echte" Divertikel, Traktionsdivertikel, bei denen also die gesamte Ösophagus-Wand ausgestülpt wird, entstehen dagegen an der mittleren Ösophagus-Engstelle. Weil der Ösophagus außerdem an den Herzbeutel angrenzt (der Raum zwischen Ösophagus und Herz nennt sich "Holzknecht-Raum"), können Ergüsse im Herzbeutel Schluckbeschwerden verursachen. Centrum tendineum • Kleeblattform. Das rechte Blatt enthält das Foramen venae cavae (für untere Hohlvene und Ramus phrenicoabdominalis dexter. Venenwand mit Foramen fest verwachsen: Sog auf Venenblut bei Inspiration). Das ventrale Kleeblatt ist brusthöhlenseits mit dem Herzbeutel verwachsen. Die Wölbung des Diaphragma ist hier zum Herzsattel eingedellt. Unter der rechten Zwerchfellkuppel (rechts vom Herzsattel) die höher steht als die linke Zwerchfellkuppel, liegt die Leber, unter der linken liegt der Magen. • Das Zwerchfell ist der wichtigste Atemmuskel. Da es sich nach kranial kuppelartig in die Brusthöhle vorwölbt, bewirkt seine Kontraktion eine Inspiration, wobei der Brustraum erweitert, die Bauchhöhle komprimiert wird. Eine Erschlaffung des Diaphragmas bewirkt eine Vorwölbung desselben in die Brusthöhle und damit eine Expiration. • • • • • • • Arterien des Zwerchfelles (Venen ähnlich) A. musculophrenica: aus A. thoracica interna, die sich in Höhe des Zwerchfelles in A. epigastrica superior und A. musculophrenica teilt. A. pericardiacophrenica: ebenfalls aus A. thoracica interna in Begleitung des N. phrenicus. A. phrenica superior: aus Brustaorta A. phrenica inferior: aus Aorta abdominalis Die regionalen Lymphknoten des Zwerchfells liegen im hinteren und vorderen Mediastinum. Zwerchfellhernien entstehen, wenn sich Bauchhöhlenorgane durch präformierte Öffnungen (bes. Hiatus oesophageus) nach kranial in die Brusthöhle verlagern. Bei der Relaxatio diaphragmatica (Zwerchfellerschlaffung) ist das Zwerchfell stellenweise (meist linke Kuppel) ungewöhnlich erweitert und ragt insgesamt bruchsackähnlich in die Brusthöhle vor. In dieser sackförmigen Erweiterung können Baucheingeweide enthalten sein. Magen • griech. Gaster, lat. Ventrikulus • ist ein intraperitoneales Organ, d.h. mit Ausnahme der zu- und abführenden Gefäße und Nerven vollständig von Peritoneum umgeben. • an 2 Mesogastrien aufgehängt: -Omentum minus; besteht aus Lig. hepatogastricum und Lig. Hepatoduodenale -Anfangsteil Omentum majus; geht links in das Lig. gastrolienale und oben in das Lig. gastrocolicum über und bildet die Bursa omentalis dadurch: viel Bewegungsfreiheit in der Bauchhöhle+gute Verschiebbarkeit; je nachFüllungszustand eine sehr unterschiedliche Größe und Form • Die Magenwand besteht aus: Schleimhaut - Mucosa Gefäß- und Verschiebeschicht - Submucosa Muskelschicht - Muscularis Bauchfell - Serosa, Peritoneum Der Magen ist ausgekleidet mit einreihigem Zylinderepithel. Die Schleimhaut des Magens enthält Drüsen, die das Magensekret bilden. • Funktion des Magens: - Speicherung - Durchmischung - Transport - Desinfektion der Nahrung (Salzsäure, alpha-Globuline) - Eiweissverdauung (Pepsin) - Intrinsic-Faktor (für Aufnahme von B12-Vitamin im Dünndarm Magen • Magenaufbau: Der Magen ist im ungefüllten Zustand etwa 20cm lang und hat ein Fassungsvermögen von etwa 1,5l. • • Den Eingang bildet der obere Magenmund, die Kardia. Neben dem Eingang des Magens befindet sich das Magengewölbe, der Fundus. Dort befindet sich bei aufgerichtetem Körper meist Luft. Daran schließt sich der Magenkörper, der Korpus an. Der Korpus geht über in den Bereich vor dem Magenausgang, ins Antrum an welches sich der Magenausgang, der Pylorus anschließt. Der Pylorus verschließt den Magen nach unten. • • • • • Die Hinterwand des Magens ist durch die Bursa ormentalis vom Pankreas getrennt. Die Mageninnenwand hat Falten (Plica gastrica), die aus Submucosa und Mucosa gebildet werden.Im Fundus und an der großen Kurvatur verlaufen die Falten quer, und an der kleinen Kurvatur längs • Der Magen hat Längs-, Ring- und Quermuskulatur. Er wird innerviert über den Nervus vagus (rest and digest), der die meisten inneren Organe wie Herz, Lunge, Leber, Niere innerviert. Blutversorgung • Man unterscheidet die kleine Kurvatur des Magens (Konkavseite) und die große Kurvatur (Konvexseite). • An der kleinen und großen Kurvatur verläuft je ein vielfach geschlängelter Gefäßbogen, der kleinere Äste auf die Vorder- und Rückseite des Magens abgibt. • Die Gefäße der kleinen Kurvatur entstammen der Leberarterie (A. gastrica dextra) und direkt dem Truncus coeliacus (A. gastrica sinistra). • Die der großen Kurvatur entspringen aus der Milzarterie (A. gastroepiploica sinistra und die kleineren Aa. gastricae breves) sowie aus der Pankreasschlagader (A. gastroepiploica dextra). • Wie überall, folgen auch hier die Venen des Magens weitgehend dem Verlauf der Arterien. Sie leiten ihr Blut über die Pfortader zur Leber. Im Bereich der kleinen Kurvatur und der Kardia bildet sich ein dichtes Venennetz, das mit den Venen des Ösophagus Verbindung aufnimmt. Duodenum • Der 12-Fingerdarm hat die Länge von 12 nebeneinander liegenden Fingern also etwa 25cm. • Er bildet den ersten Abschnitt des Dünndarmes. • Er schließt sich an den Magenausgang an und ist C-förmig gebogen. • In seine Wölbung ist der Pankreaskopf eingebettet. Hier münden der Pankreas- und der Gallengang. • Der Dünndarm liegt größtenteils retroperitoneal, sein aufsteigender Ast liegt intraperitoneal und mündet an der Flexura duodenalis in den Leerdarm = Jejunum. • Vergrösserung der Resorptionsflähe des Dünndarms durch - Ringfalten (Kerckringfalten), ca 1 cm hoch - Zotten (Villi), ungefähr 1 mm lang - Mikrovilli sind kleine Ausstülpungen der Epithelzellen der Dünndarmschleimhaut • Die Aufgabe des 12-Fingerdarmes ist die Weiterverdauung des Nahrungsbreis. Mit Hilfe seiner Verdauungssekrete und die von Leber und Pankreas wird die Nahrung in die kleinsten Nährstoffe (Glucose, Fettsäure, Aminosäure) zerlegt. Teile und Krümmungen • Man unterscheidet nach ihrem Verlauf bzw. ihrer Lage vier Teile des Duodenums: * einen oberen Teil: Pars superior (liegt intraperitoneal) * einen absteigenden Teil: Pars descendens * einen unteren, horizontalen Teil: Pars horizontalis (inferior) * einen aufsteigenden Teil: Pars ascendens • Die einzelnen Teile gehen durch charakteristische Krümmungen ineinander über: * Flexura duodeni superior: zwischen Pars superior und Pars descendens * Flexura duodeni inferior: zwischen Pars descendens und Pars horizontalis * Flexura duodenojejunalis: zwischen Pars ascendens und Jejunum. Duodenum - benachbarte Organe Nachbarschaftsbeziehungen • Der obere Teil (Pars superior) liegt intraperitoneal rechts von der Wirbelsäule und beginnt mit dem Bulbus duodeni, in dem am häufigsten die Duodenalgeschwüre (Ulcera duodeni) vorkommen. • Auf eine obere Bogenbildung (Flexura duodeni superior) folgt der absteigende Teil (Pars descendens duodeni), der, wie die weiteren Abschnitte, retroperitoneal gelagert ist. Er hat enge Lagebeziehungen zu Gallenblase, Pankreaskopf, Gallengang und rechtem Nierenhilus. • Die unmittelbare Nachbarschaft zu den vorher genannten Organen bedingt das häufige Übergreifen von pathologischen Prozessen und deren Durchbruchsmöglichkeiten. • In der dorsalen Wand des absteigenden Duodenumteiles enden der Gallengang (D. choledochus) und der Ausführungsgang des Pankreas (D. pancreaticus major) auf der Vaterschen Papille (Papilla duodeni major). • Nur selten kommt oberhalb dieser Mündung eine akzessorische Papille (Papilla duodeni minor) vor. Der absteigende Teil des Duodenum verläuft rechts bis zum 3. oder 4. Lendenwirbel. Es schließt sich nach einem flachen Bogen (Flexura duodeni inferior) der querverlaufende Teil (Pars horizontalis) an, der vor der unteren Hohlvene (V. cava inferior) zur linken Seite kreuzt und ohne deutliche Grenze in den aufsteigenden Teil (Pars ascendens) übergeht. Letzterer verläuft vor der Bauchaorta aufwärts, um links von Aorta und 1. oder 2. Lendenwirbel in das Jejunum überzugehen (Flexura duodenojejunalis). • Duodenum - benachbarte Organe Duodenum - Endoskopie Pankreas • Die Bauchspeicheldrüse liegt retroperitoneal in Höhe des 2. Lendenwirbels hinter dem Magen. • Die Bauchspeicheldrüse (Pankreas) gliedert sich in Kopf (Caput), Körper (Corpus) und Schwanz (Cauda). Der Kopf liegt im duodenalen C und der Schwanz im Bereich des Milzhilus • Sie wird durchzogen vom Pankreasgang (ductus pankreaticus), der in den Dünndarm in die Papilla vateri mündet. • Das Pankreas ist von einer zarten Kapsel aus kollagenem Bindegewebe umgeben. • Sie ist eine wichtige Verdauungsdrüse, hat die Form eines quergestellten Keiles und besitzt beim Erwachsenen eine Masse von 65-75 g. Sie liegt retroperitoneal in Höhe des 2. Lendenwirbels und reicht rechts von der Duodenalschleife bis links zum Milzhilus. Das Pankreas besteht aus einem exkretorischen Anteil, der den Pankreassaft bildet und einem inkretorischen Anteil (Langerhanssche Inseln), der Insulin und Glukagon zur Regulierung des Blutzuckers in die Blutbahn abgibt. • • • Die Blutversorgung erfolgt durch zahlreiche kleineren Äste der arteria mesenterica superior und dem Truncus Coeliacus (A. splenica, A. gastroduodenalis) Hier sehen wir von ventral auf das Duodenum, in dessen Pars descendens der Kopf des Pankreas liegt. Das Pankreas ist hier eröffnet, so dass man den Ductus pancreaticus sehen kann, der im Duodenum mit der Papilla duodeni major mündet. Vor dieser Mündung geht erstens der Ductus pancreaticus accessorius ab, der in der hier von der Duodenumswand verdeckten Papilla duodeni minor endet, zweitens mündet der von der Leber kommende (gerade noch erkennbare) Ductus choledochus in den Pankreasgang. Die große Duodenums-Papille ist von einem Schließmuskel umgeben (M. sphincter Oddi). Jejunum • Das Jejunum ist zwischen ein und zwei Metern lang. Es beginnt am Treitzschen Band und mündet in das Ileum, dem dritten Abschnitt des Dünndarms. • Die im Zwölffingerdarm begonnene Aufnahme von wasserlöslichen Substanzen ist die Hauptaufgabe des mittleren Dünndarmanteils. • Das Jejunum ist in zahlreiche Schlingen gelegt und mit dem Mesenterium an der rückenseitigen Bauchwand befestigt. Der entsprechende Abschnitt des Mesenteriums wird als Mesojejunum bezeichnet. • Während der Beginn des Jejunums durch die Flexura duodenojejunalis in Höhe des zweiten Lendenwirbelkörpers eindeutig definiert ist, kann die Grenze zwischen Jejunum und Ileum anatomisch nicht scharf begrenzt werden. Die Jejunumschlingen sind sehr beweglich und damit in ihrer Lage variabel • Wie alle Hohlorgane ist der Leerdarm mit einer Schleimhaut (Tunica mucosa) ausgekleidet. Nach außen hin schließt sich eine Doppelschicht aus glatter Muskulatur an (Tunica muscularis), den äußeren Organabschluss bildet der Serosaüberzug des Bauchfells. • Die Blutversorgung des Jejunums erfolgt durch die Arteriae jejunales aus der Arteria mesenterica superior. Die Venen des Jejunums münden in die Pfortader. • Die nervale Steuerung des Jejunums wird vorwiegend über das Enterische Nervensystem realisiert. Die Regulation der Peristaltik erfolgt durch den Plexus myentericus (Auerbach-Plexus), die Innervation der Schleimhaut durch den Plexus submucosus (Meissner-Plexus). Darüber hinaus wird das Jejunum von Sympathikus und Parasympathikus (speziell Nervus vagus) • Spezielle Erkrankungen des Jejunums sind selten. Endoskopisch ist neben einer Kapselendoskopie meist keine ausreichende Beurteilung des Jejunums möglich. Der obere Anteil kann noch bei speziellen Fragestellungen (Angiodysplasie, Blutung) durch spezielle Techniken erreicht werden Ileum • Es ist der dritte und letzte Dünndarmabschnitt und mündet in den Dickdarm. Das Ileum macht die letzten etwa 60 % der gesamten Dünndarmlänge aus und ist damit bei Erwachsenen bis zu 3 m lang. In diesem Dünndarmabschnitt verschwinden die Zotten und Falten, die für das Jejunum so typisch sind, allmählich. • Dafür treten vermehrt Ansammlungen von Lymphfollikeln auf, die sich in der dem Mesenterialansatz gegenüberliegenden Darmwand befinden und als Peyer-Plaques oder Folliculi lymphatici aggregati - eben als zusammenliegende Lymphfollikel - bezeichnet werden. • Das Ileum liegt intraperitoneal, ist am Aufhängeband des Dünndarmes befestigt. und etwa 1,8m lang. • Da der Dünndarm normalerweise recht keimfrei ist, ist dieser Übergang mit einem speziellen Mechanismus (Bauhin’sche Klappe) versehen, der einen Rückfluß von Dickdarminhalt verhindern soll. • Bei etwa 1-3 % aller Menschen kann etwa 40 bis 100 cm vor dem Eintritt des Ileums in den Dickdarm eine Ausstülpung des Ileums als Meckel-Divertikel - ein Rest des Ductus omphaloentericus - vorhanden sein. • Neben der Aufnahme von wasserlöslichen Substanzen ist die Hauptaufgabe des Ileum die Resorption von Fetten und .Vitamin B12. • Neben den im ganzen Dünndarm auftretenden Veränderungen sind eine Blutung aus dem Meckelschen Divertikel (Entwicklung des Embryo) und die Iliitis terminalis (Morbus Crohn) typische Erkrankungen des letzten Dünndarmanteils. Wobei der Morbus Crohn den gesamten Verdauungstrakt betreffen kann. Colon • Das Colon befindet sich als längster Teil des Dickdarmes zwischen dem Caecum und dem Rectum. • Das Colon zieht sich rahmenförmig vom rechten unteren Quadranten des Abdomens ausgehend um das Dünndarmkonvolut und gliedert sich in vier Teile: • • • • * einen aufsteigenden Teil: Colon ascendens * einen horizontalen Teil: Colon transversum * einen absteigenden Teil: Colon descendens * einen sigmaförmigen Endabschnitt: Colon sigmoideum • Der Übergang vom Colon ascendens zum Colon transversum ist durch eine Krümmung, die Flexura coli dextra, markiert. Die Krümmung zwischen Colon transversum und Colon descendens in der linken Bauchhälfte heißt dementsprechend Flexura coli sinistra. • Während die auf- und absteigenden Teile des Colon retroperitoneal liegen und jeweils mit der Fascia transversalis verwachsen sind, weisen die intraperitonealen Quercolon- und Sigmoidabschnitte ein Mesenterium auf und sind damit gut gegen die hintere Leibeswand verschieblich. Das Colon weist eine Haustrierung auf. • Der Wandaufbau des Colons entspricht weitgehend dem anderer Darmabschnitte. Allerdings weist das Colon keine durchgehende Längsmuskelschicht auf, sondern drei Züge von Taenien, die eine intraoperative Erkennung des Colons erleichtern. Daneben hängen dem Colon Teile von Fettgewebe (Appendices epiploicae) an. Das Colon weist typischerweise keine Zotten mehr auf, sondern eine grosse Anzahl von Krypten. • Als Teil des Dickdarms ist das Colon an der Resorption von Wasser aus dem Darminhalt und damit an seiner Eindickung beteiligt. Das Colon ist dicht bakteriell besiedelt und kann das von Bakterien synthetisierte Vitamin K aufnehmen. Colon - Endoskopie Colon Rectum • Der Mastdarm (lateinisch (Intestinum) Rectum, „der gerade Darm) ist ein Teil des Enddarms und damit des Dickdarms und dient zum Lagern des Kots, d. h. der unverdaulichen und unverträglichen Nahrungsreste, bis dieser gefüllt ist und dem Gehirn dies meldet, bevor er sich dann durch den After (lateinisch-fachsprachlich der Anus) entleert. Der Mastdarm besitzt keine Schmerzrezeptoren. • Das Rektum ist ca. 15–30 cm lang. Die untersten 4 cm sind aber bereits dem Anus zuzurechnen. Die Unterscheidung erfolgt hier beim Durchstoßen des Beckenbodens – auch ist hier der Analkanal bereits von verhornender äußerer Haut ausgekleidet und nicht mehr von Darmschleimhaut. • Seine Lage im Körper ist im sogenannten kleinen Becken zwischen der Harnblase (beim Mann zusätzlich noch der Prostata, bei der Frau noch der Gebärmutter und der Scheide) und dem Kreuzbein. • Die hintere Begrenzung des Mastdarms bildet ein innerer und ein äußerer Schließmuskel (Musculi sphincter ani internus et externus). Der innere Schließmuskel besteht aus glatter Muskulatur und kann damit nicht willkürlich beeinflusst werden. Der äußere Schließmuskel besteht aus quergestreifter Muskulatur, die willkürlich angespannt bzw. entspannt werden kann. Beide Schließmuskeln wirken über den Defäkationsreflex zusammen und regulieren damit den Stuhlgang. Ein weiterer wichtiger Schließmuskel ist der Musculus puborectalis, der eine Schlinge um den Mastdarm bildet. • Die grundsätzliche Aufgabe des Enddarms, wie aller Dickdarmanteile, ist, dem Speisebrei Flüssigkeit zu entziehen. Anschließend wird in der sog. Ampulle der Stuhl gesammelt, bis er über den Anus ausgeschieden wird. Rectum